симптомы, причины, лечение. Молочница при беременности особенности лечения.
Расскажем о причинах появления молочницы у женщин, как лечить заболевание и какие принять меры профилактики. Особенности лечения молочницы у женщин при беременности и у мужчин.
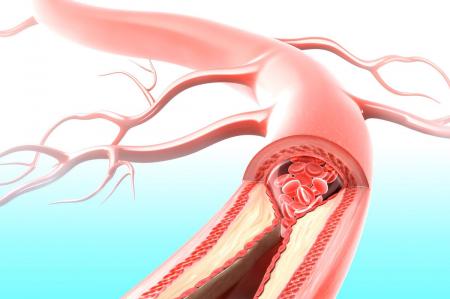
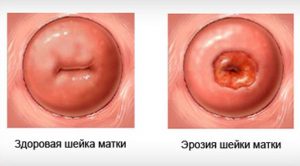
Молочница (генитальный кандидоз, кандидозный кольпит, дрожжевой кольпит) — это заболевание, с которым по крайней мере 1 раз в жизни сталкивается 75% женщин.
Причины
Возбудителем заболевания является дрожжеподобный грибок рода Candida. В небольшом количестве этот грибок присутствует и в норме, заболевание развивается, когда грибок начинает интенсивно размножаться. Чаще всего это происходит при нарушении нормальной микрофлоры влагалища. Причинами этого могут быть прием антибиотиков, ношение синтетического белья, несоблюдение личной гигиены, снижение уровня женских половых гормонов эстрогенов, снижение общего иммунитета, хронические заболевания (сахарный диабет, туберкулез, воспалительные процессы во внутренних половых органах). В некоторых случаях причиной частых рецидивов может быть прием оральных контрацептивов.
Многие считают, что молочница передается половым путем. Это не совсем так. При наличии вышеперечисленных причин заболевание может быть не связано с половой жизнью. В этих случаях партнер может быть здоров, поэтому и лечить его не нужно. А при заражении от партнера заболевание развивается только при определенных условиях, благоприятных для размножения грибка (дисбактериоз влагалища, снижение защитных сил организма). В этих случаях лечение требуется обоим партнерам, иначе вы будете заражаться повторно (при лечении грибок на некоторое время может выводиться, но устранение причин его размножения, коррекция микрофлоры влагалища и иммунитета требует более длительного времени).
.jpeg)
Симптомы молочницы
Самый неприятный симптом молочницы — это зуд в области вульвы и влагалища. Он может беспокоить женщину в течение всего дня или время от времени. Результатом этого является раздражительность, нервозность, иногда даже бессонница.
Следующий симптом — это беловатые творожистые выделения. Их количество может варьировать от незначительного до достаточно обильного.
При мочеиспускании или половом акте часто возникает жжение и боль.
При осмотре наблюдается покраснение и отечность слизистых оболочек и белый налет.
Для постановки диагноза в большинстве случаев достаточно расспроса женщины о ее жалобах и наличии факторов, способствующих развитию заболевания, и осмотр.
Для подтверждения диагноза и контроля излеченности сдается обычный мазок. В нем обычно повышено количество лейкоцитов (признак воспаления) и обнаруживаются дрожжи (обнаружение грибов в мазке при отсутствии симптомов заболевания не является показанием к назначению лечения, так как они могут выявляться и у здоровых людей).
В редких случаях требуется посев влагалищный выделений.

Лечение молочницы
Лечение состоит из местного и общего. Может быть назначено акушером-гинекологом или дерматовенерологом.
Для местного лечения используются различные свечи и кремы (один из препаратов):
— свечи Бетадин по 1-й свече на ночь 7 дней;
— свечи Ливарол по 1-й в день 5–10 дней;
— крем Гинофорт однократно;
— крем Клотримазол 2 раза в сутки 1–2 недели;
— влагалищные таблетки Клион Д по 1-й таблетке во влагалище на ночь 10 дней;
— свечи Пимафуцин — по 1-й на ночь 6 дней.
Препараты, содержащие лактобактерии, при кандидозе не используются, так как они создают благоприятную среду для развития грибов.
Общее лечение заключается в приеме таблетированных противогрибковых препаратов: Микосист, Дифлюкан, Флюкостат, Дифлазон или Флуконазол 150 мг однократно (все препараты содержат одно и то же действующее вещество — флуконазол, поэтому при неэффективности нет смысла заменять их друг на друга), либо Пимафуцин 100 мг 4 раза в день 7–10 дней.
Препараты Нистатин и Леворин, которыми лечились наши мамы и бабушки, для лечения генитального кандидоза в настоящее время не применяются, так как доказано, что они не впитываются из кишечника, поэтому свое действие оказывают только там. Кроме того, у этих препаратов достаточно часто возникают побочные эффекты.
При легком течении достаточно либо местного, либо общего лечения. Но обычно для гарантированного достижения результата совмещают однократное применение таблетированного препарата и местное лечение.
При хронической рецидивирующей форме лечение более длительное. Местное лечение назначается на 10–14 дней. Препараты флуконазола применяются по 150 мг 1 раз в три дня в течение двух недель, затем по 1-й капсуле (150 мг) ежемесячно (4–8 месяцев).
Кроме того, желательно найти и устранить факторы, способствующие развитию молочницы. Неэффективность терапии может объясняться дисбактериозом кишечника и заселением его грибком. Санации кишечника в этих случаях способствует Пимафуцин (по 1-й таблетке 4 раза в день 10 дней).
Для поддержания нормальной микрофлоры необходимо правильно соблюдать правила гигиены. Например, частые спринцевания приносят вред, так как способствуют «вымыванию» лактобактерий, тем самым снижая защитный барьер.
Для коррекции иммунитета назначаются свечи Кипферон или Виферон по 1-й 2 раза в день 10 дней, затем ежемесячно по 1-й свече 1 раз в день 10 дней в течение 3–6 месяцев. Кроме того, необходимы курсы витаминотерапии.
В некоторых случаях требуется коррекция диеты. Большое количество сахаросодержащих продуктов способствует развитию молочницы.
У женщин в менопаузе снижен уровень эстрогенов, поэтому требуется заместительная гормональная терапия.

Лечение молочницы при беременности и лактации
При беременности частота молочницы повышается, особенно в последние 3 месяца. Это происходит вследствие физиологического снижения иммунитета при беременности.
Сами по себе грибки не оказывают негативного влияния на течение беременности, но симптомы заболевания могут беспокоить женщину. К тому же при кандидозном кольпите может присоединиться вторичная инфекция. Кроме того, на воспаленных тканях чаще возникают разрывы в родах, в послеродовом периоде медленнее происходит заживление. Поэтому молочницу при беременности желательно пролечить.
Препараты флуконазола в период беременности и лактации противопоказаны. Из таблетированных препаратов можно применять только Пимафуцин. Из препаратов для местного лечения разрешены к применению свечи Бетадин и Йодоксид (разрешены в 1-м триместре, во 2–3 триместрах применяется с осторожностью, так как йод, содержащийся в препаратах, может повлиять на функцию щитовидной железы у плода), Ливарол, Пимафуцин (курсы лечения той же длительности, что и вне беременности).
Молочница у мужчин
Молочница у мужчин проявляется зудом, покраснением и отечностью в области головки полового члена и крайней плоти, белым налетом на половых органах, может быть боль при мочеиспускании.
Лечение назначается дерматовенерологом или урологом.
В большинстве случаев достаточно местного лечения кремом с клотримазолом или пимафуцином (крем Натамицин). В некоторых случаях дополнительно назначаются препараты флуконазола (150 мг однократно).
Самолечение
Несмотря на разнообразие и доступность противогрибковых средств, самолечением лучше не заниматься, особенно при частых рецидивах заболевания и неэффективности лечения. Врач поможет подобрать вам подходящий противогрибковый препарат, распишет схему приема, и в идеале назначит лечение, направленное на причину, вызвавшую патологическое размножение грибка, потому что без этого лечение часто дает лишь временное облегчение.
Фото: globallookpress.com www.pexels.com
www.u-mama.ru
Дрожжи в мазке у женщин (проведение, подготовка)
Дрожжи в мазке у женщин — это грибы, которые могут расти в естественной среде и во влагалище, не причиняя вреда женщине, правда, до поры до времени. В здоровом состоянии организма они не представляют вреда, однако в случае какого-либо сбоя могут нести в себе массу неприятных последствий. Приемы тех или иных лекарственных препаратов, медикаментозная терапия, травма, развитие патологических процессов способствуют активизации роста этих микроорганизмов, что в большинстве случаев является весьма опасным процессом для организма человека.
Наличие дрожжей в мазке у женщины
Если результаты вашего анализа показывают дрожжи в мазке свыше уровня 104 КОЕ/мл, а основными симптомами вашего состояния на этот момент является резкий и острый зуд во влагалище и характерные выделения из него, то практически со стопроцентной уверенностью можно диагностировать вам отклонения и нарушения в организме по части гинекологии.
При изучении этой патологии сразу было доказано, что дрожжеподобные в организме как мужчины, так и женщины являются абсолютно адекватным и здоровым явлением. Однако именно грибок кандиды при условии своего интенсивного размножения и провоцирует ряд опасных заболеваний в женском организме.
Причиной такой активации жизнедеятельности микроорганизмов может быть:
- прием курса антибиотиков и других сильнодействующих препаратов на основе микроорганизмов;
- нарушение гормонального фона, а именно понижение уровня эстрогена в организме;
- пренебрежение правилами личной гигиены и ношение некачественного синтетического белья;
- слабый иммунитет;
- любые стадии туберкулеза;
- сахарный диабет;
- воспаления и инфекционные болезни.
Еще развитию дрожжей способствует употребление женщиной оральных контрацептивов.
Основным заболеванием при избыточном количестве дрожжевых культур в организме является молочница. Ею болеет около 75% женского населения. Зачастую эта патология проявляется характерными выделениями белого цвета и неприятными ощущениями в области интимных органов. В случае несвоевременного лечения она может повлечь за собой большое количество серьезных последствий. Молочница создает идеальные условия в организме для развития рака, а самыми первыми и частыми осложнениями молочницы являются эрозии шейки матки, что приводит к бесплодию. Интересным является тот факт, что это заболевание может наблюдаться и у мужчин. В случае попадания поражающих грибков в организм риск заболеть есть лишь в том случае, если для жизнедеятельности микроорганизмов созданы идеальные условия. Основными из них является пониженный иммунитет и дисбактериоз во влагалище.
Методы обнаружения и лечение дрожжей в организме
При постоянном дискомфорте и ощущении любых изменений в организме обязательным к исполнению является посещение гинеколога для женщины.
Основными симптомами молочницы у женщины является:
- боль при мочеиспускании и половом акте;
- жжение и зуд в области интимных органов;
- характерные выделения неприятного запаха из влагалища.
У мужчин:
- жжение и зуд в области головки и крайней плоти;
- боль при мочеиспускании и половом акте;
- выделения, напоминающие сперму;
- покраснения в области головки и крайней плоти.
При наличии хотя бы нескольких симптомов необходима срочная консультация у специалистов и лечение. После внешнего осмотра интимных органов доктор предложит вам пройти бактериологический мазок. Для женщин это элементарный анализ, который показывает число микроорганизмов в микрофлоре вашего влагалища. В случае нормальной здоровой микрофлоры влагалища результаты мазка покажут наличие лактобацилл, немного стрептококков, стафилококков, уреаплазм и нескольких грибков рода Кандида. Все эти организмы создают внутри влагалища кислую среду, что способствует поддержанию нормальной флоры.
В случае преобладания каких-либо чужеродных организмов и веществ доктор приступает к назначению лекарственных препаратов для лечения этой проблемы. Среди лекарственных препаратов, которые может назначить доктор, следует выделить флуконазол, сертаконазол, нистатин, натамицин, клотримазол и миконазол. Эти препараты применяют местно или внутрь. Есть смысл дополнить лечение приемом противогрибковых и бактериальных препаратов, а также рядом пребиотиков, которые содержат лактулозу и инулин. Для мужчин чаще всего назначают препараты фентиконазола. Во всех случаях, помимо лекарственной терапии, человек должен избавиться от всех причин и очагов возможного заражения.
Необходимо вести здоровый образ жизни, следить за рационом питания и режимом питья, исключать случайные связи и частые смены половых партнеров, а также соблюдать правила личной гигиены и не заниматься медикаментозным самолечением. В любом случае все лекарства необходимо принимать только по назначению вашего лечащего врача.
Последствия лечения молочницы
Прохождение лечения курсом лекарственных препаратов приведет ваш организм к полному избавлению от болезнетворных микроорганизмов и восстановлению микрофлоры влагалища. Первым и основным показателем интимного здоровья женщины является степень чистоты влагалища. Выделяют 4 степени:
- Микрофлора влагалища оптимального состава. Данная степень присуща абсолютно здоровым женщинам и встречается крайне редко.
- Контрольный мазок с незначительными отклонениями. Эта степень чистоты характерна для большинства женщин, а отклонения являются абсолютно нормальным понятием.
- Мазок имеет очевидные отклонения от нормы. В таком случае можно проследить наличие воспалений во влагалище. Это вызвано присутствием в нем лактобактерий, а фитоанализы показывают повышенное количество грибов.
- Мазок со значительными отклонениями. Такая степень чистоты сигнализирует о наличии инфекционного заболевания и требует незамедлительного обращения к доктору.
Мазок на дрожжи при беременности
Весьма распространенным является наличие критического для здоровья числа кандид в организме беременной женщины. В данном случае путями заражения могло стать использование нестерильных приборов при гинекологическом осмотре, взаимодействие с домашними животными, которые тоже являются носителями грибковой инфекции, и все уже перечисленные способы заражения. В этом случае совершенно не стоит паниковать. Ни на здоровье мамы, ни на здоровье будущего ребенка, в случае своевременного выявления и лечения, данная патология никак не повлияет. Просто в этом случае процесс лечения немного затянется по времени, так как возможно принимать наименее сильные препараты узкого спектра действия.
Небольшое заключение
Молочница является весьма опасным и неприятным заболеванием человека. Причинами ее появления является избыточное развитие микроорганизмов в теле человека и беспорядочные незащищенные половые контакты. Необходимо следить за своим образом жизни и грамотно устраивать свою личную жизнь, дабы избежать таких серьезных заболеваний, как эрозия шейки матки, рак, цистит и бесплодие.
Соблюдайте правила личной интимной гигиены, ведите здоровый активный образ жизни и посещайте гинеколога раз в 1 год в целях профилактики, даже при отсутствии жалоб.
Любите и цените свой организм, а впоследствии он отплатит вам беззаботной жизнью и долголетием. Будьте здоровы!
101analiz.ru
Дрожжеподобные грибы в мазке что — Паразиты человека
Обнаруженные во время исследования микрофлоры влагалища дрожжи в мазке могут свидетельствовать о патологическом процессе в организме женщины. Своевременная диагностика и правильно подобранное лечение позволит избавить пациента от неприятных симптомов и опасных последствий, вызываемых грибками рода кандида (albicans, tropicalis, krusei, parapsilosis).
Содержание статьи:
Что такое дрожжевые грибки?
Дрожжевые грибы существуют на слизистой влагалища каждой здоровой женщины. Это подвид условно-патогенных микроорганизмов, населяющих микрофлору в небольших количествах. Норма содержания дрожжевых грибков во флоре влагалища у женщин — до 10 в 4 степени КОЕ/мл. Повышенные показатели в мазке означают опасность развития серьезного заболевания. Если найден псевдомицелий дрожжеподобных грибов рода Candida, в 75% случаев в гинекологии это говорит о возникновении влагалищного кандидоза.
Вернуться к оглавлениюПричины появления повышенного количества грибов кандиды в мазке
 Применение гормональных препаратов влияет на результаты анализа мазка.
Применение гормональных препаратов влияет на результаты анализа мазка.Морфологические свойства дрожжевых микроорганизмов таковы, что дрожжи во влагалище продолжают мирное сосуществование с организмом человека до тех пор, пока не создана благоприятная среда для их размножения. Грибки в аномальном количестве появляются в период гормональных всплесков, сопровождающихся дефицитом или изобилием эстрогена (период полового созревания, беременность, климакс). Прием некоторых лекарственных препаратов провоцирует почкующиеся дрожжевые клетки. К ним относят:
- кортикостероидные препараты;
- антибиотики;
- гормональные средства контрацепции.
Заболевания, которые могут спровоцировать вторичный симптом в виде кандидоза:
- сахарный диабет;
- туберкулез;
- ЗППП:
- хламидиоз;
- трихомониаз;
- гонорея;
- генитальный герпес.
Внешние факторы, провоцирующие дрожжевые грибки в мазке:
- жаркий климат;
- тесное белье из ненатуральной ткани;
- ежедневные прокладки;
- нарушение микрофлоры влагалища путем частого спринцевания;
- несоблюдение личной гигиены;
- половой контакт с зараженным человеком.
Другие причины того, что нашли мицелий и споры дрожжевого грибка в мазке:
- сильный стресс;
- снижение иммунитета;
- посттравматическое или послеперационное состояние.
Особенности при беременности
 Глюкоза способствует росту грибка.
Глюкоза способствует росту грибка.Гормональный фон женщины при беременности претерпевает значительные изменения. Множество физиологических и химических процессов приводит к тому, что среда во влагалище у беременной меняется. В вагинальной секреции девушек в положении повышается уровень сахара, что способствует быстрому размножению грибов рода Кандида.
Если в мазке у беременной были обнаружены бластоспоры и нити псевдомицелия дрожжеподобных грибов, женщине в период вынашивания младенца необходимо пройти детальную диагностику, чтобы исключить ИППП и подобрать соответствующее лечение. Немногие препараты призваны лечить беременную от кандидоза. Многие противогрибковые лекарства по причине своей токсичности проникают сквозь плацентарный барьер и влияют на внутриутробное развитие будущего ребенка. Гинекология предусматривает местное лечение беременных от молочницы, снимая симптомы при помощи вагинальных суппозиториев, кремов и мазей.
Вернуться к оглавлениюНаиболее популярные средства для того чтобы убрать симптомы молочницы при беременности, — «Пимафуцин», «Тержинан», «Ливарол», «Клотримазол».
Опасность дрожжевых включений в анализе
 Превышение нормы грибка может сигнализировать об опасном заболевании.
Превышение нормы грибка может сигнализировать об опасном заболевании.Если бактериоскопический анализ мазка показал рост количества грибов группы кандида свыше нормы, значит, есть риск развития опасных последствий. Дрожжи в мазке у женщин — основной признак молочницы. Молочница часто сопровождается эрозией шейки матки, которая, в свою очередь, часто приводит к препятствию успешному слиянию сперматозоида и яйцеклетки — бесплодию. Давние эрозии являются самой частой причиной возникновения онкологических заболеваний. Кандидоз, обнаруженный в мазке у мужчин, приводит к баланопоститу.
Вернуться к оглавлениюЛечение кандидоза медикаментами
Медикаменты, уничтожающие дрожжеподобные грибы, указаны в таблице:
| Системного действия (в таблетках) | Местного действия (свечи) | ||
| Препарат и аналоги | Действующее вещество | Препарат и аналоги | Действующее вещество |
| «Дифлюкан» («Диафлу», «Дифлазон», «Флюкостат») | Флуконазол | «Пимафуцин» | Натамицин |
| «Низорал» («Ороназол», «Фунгавис») | Кетоконазол | «Тержинан» («Полижинакс») | Нистатин |
| «Итразол» (Румикоз», «Кандитрал») | Итраконазол | «Клион-Д» («Микогал») | Миконазол |
| «Пимафуцин» | Натамицин | «Кандид» («Кандибене», Канестен») | Клотримазол |
| «Нистатин» | Нистатин | «Ливарол» («Микозорал») | Кетоконазол |
 Препараты местного воздействия используют на ранних стадиях поражения.
Препараты местного воздействия используют на ранних стадиях поражения.Препараты системного действия обладают рядом побочных эффектов. Они вызывают аллергические реакции, головные боли, расстройства пищеварения. Применение их противопоказано при беременности, в лактационный период. Поэтому системное лечение целесообразно только в хронической стадии протекания болезни. Препараты местного воздействия эффективны против грибков на начальных стадиях.
Вернуться к оглавлениюНародные средства против дрожжевых грибков в мазке
Рецепты от кандидоза, проверенные временем:
- спринцевания и сидячие ванны с использованием раствора соды с добавлением йода;
- отвары шалфея, календулы, коры дуба, ромашки, тысячелистника для спринцевания и сидячих ванн;
- тампоны с кефиром;
- тампонирования медовым раствором;
- тампонирования с эфирным маслом чайного дерева;
- чесночные тампоны.
Эффективным средством против грибков является тетраборат натрия («Бура в глицерине»). Препарат нетоксичен и безопасен на любых сроках беременности. Применяется в педиатрии для лечения кандидозного стоматита у младенцев. Используя тампоны, которые ставятся во влагалище на ночь при кандидозе, можно легко и надолго избавиться от заболевания.
Source: EtoGribok.ruПочитайте еще:
lesovir-c.com
Нити мицелия в мазке — что это такое, лечение и что делать если обнаружены споры дрожжеподобного гриба
Увидеть нити мицелия в мазке могут только работники медицинских лабораторий, поскольку микроскопический размер данной субстанции не доступен невооружённому глазу человека. Обнаружение мицелия – тревожный сигнал, свидетельствующий о размножении во влагалище патогенной микрофлоры. Поэтому женщине важно знать, что такое нити мицелия в результатах анализов и как эффективно решить проблему.
 Что такое мицелий грибка?
Что такое мицелий грибка?
Мицелий в мазке это тонкие, разветвляющиеся нити, являющиеся растительной частью гриба Кандида и питающие его. Таков признак развития в организме кандидоза (молочницы). Если в мазке обнаружены нити мицелия, то значит, размножение грибка находится в активной стадии: грибок растёт, питается и уничтожает полезную микрофлору. Даже единичный мицелий гриба в мазке – показатель кандидоза.
О чём говорит наличие спор?
Споры дрожжеподобного гриба Кандида обнаруживают в мазке носительницы болезни. Данные клетки это зародыши, отделившиеся от материнского организма. При возникновении благоприятных условий споры начинают расти и давать потомство. Вялотекущий процесс перерастает в заболевание. Если обнаружены споры гриба, значит, в ближайшее время начнётся кандидоз.
Причины появления спор
Дрожжевые микроорганизмы в небольших количествах мирно обитают во влагалище и являются частью его нормальной микрофлоры. Активное размножение грибов начинается при благоприятных условиях, которые провоцируются следующими факторами:
 периоды гормональных всплесков с колебанием уровня эстрогена: половое созревание, климакс, беременность;
периоды гормональных всплесков с колебанием уровня эстрогена: половое созревание, климакс, беременность;- приём антибиотиков, кортикостероидов, гормональных контрацептивов;
- туберкулёз, ЗППП, диабет;
- внешние факторы: тесное бельё, несоблюдение интимной гигиены, жара, использование некачественных прокладок, контакт с больным, нарушение микрофлоры, неправильной гигиеной;
- снижение иммунитета на фоне стресса, послеоперационное состояние.
Чем опасны споры?
Опасность присутствия спор грибка в мазке является вероятностью перехода патологии в хроническую стадию. Сбои в организме вызывают обострение и проявление болезни. Споры грибка могут послужить толчком к развитию более серьёзных проблем:
- к внутриутробному заражению плода;
- к инфицированию ребёнка при прохождении по родовым путям;
- к развитию онкологии;
- к эрозии шейки матки;
- к присоединению инфекций, спровоцированных нарушением микрофлоры.
Воспалённая под воздействием грибов, потерявшая эластичность, слизистая влагалища склонна к разрывам во время родов.
Возможные симптомы
 Рост дрожжевой микрофлоры во влагалище сопровождается следующими симптомами:
Рост дрожжевой микрофлоры во влагалище сопровождается следующими симптомами:
- жжение и зуд в гениталиях;
- боль во время секса;
- болезненное мочеиспускание;
- белёсые творожистые выделения с неприятным запахом.
Интенсивность подобных проявлений зависит от стадии размножения грибков, а также от индивидуальных особенностей организма. Некоторые женщины, даже на начальной стадии молочницы, испытывают нестерпимый зуд. У других женщин признак заболевания – лёгкий дискомфорт.
Методика лечения
Терапия кандидоза включает в себя подавление патологической микрофлоры, восстановление иммунитета организма, нормализацию работы ЖКТ.
Медикаментозная терапия
 Приём противогрибковых препаратов, направленных на уничтожение спор и нитей мицелия Кандида, составляет основу всей терапии. Комплекс лечения состоит из приёма препаратов системного (таблетки) и местного (свечи, мази) действия. Системное лечение применяется на хронической стадии заболевания, местные препараты эффективны исключительно в начале размножения грибка. Наибольшей эффективностью отличаются следующие средства системного и местного действия:
Приём противогрибковых препаратов, направленных на уничтожение спор и нитей мицелия Кандида, составляет основу всей терапии. Комплекс лечения состоит из приёма препаратов системного (таблетки) и местного (свечи, мази) действия. Системное лечение применяется на хронической стадии заболевания, местные препараты эффективны исключительно в начале размножения грибка. Наибольшей эффективностью отличаются следующие средства системного и местного действия:
- Таблетки, капсулы: “Дифлюкан”, “Дифлазон”,”Флюкостат”, “Кетоназол”, “Нистатин”.
- Свечи, мази: “Тержинан”, “Клон-Д”, “Пимафуцин”, “Натамицин”.
Обнаружение дрожжевых грибков в мазках предполагает проведение одновременного лечения половых партнёров. Отсутствие лечения мужчины в 100% случаев приводит к повторному заражению партнёрши кандидозом.
Лечение проводится строго по назначению врача. Самостоятельный подбор препаратов вырабатывает устойчивость гриба к веществу и затрудняет дальнейшее лечение.
Многие препараты оказывают тератогенное действие на плод, поэтому во время беременности противопоказаны. В большинстве случаев врачи назначают беременным исключительно препараты местного действия.
 После уничтожения дрожжевых грибков необходимо восстановить микрофлору, заселить влагалище полезными бактериями. Приём лакто- и бифидобактерий – обязательное условие успешной терапии молочницы.
После уничтожения дрожжевых грибков необходимо восстановить микрофлору, заселить влагалище полезными бактериями. Приём лакто- и бифидобактерий – обязательное условие успешной терапии молочницы.
Полезные бактерии начинают размножаться во влагалище, формируя «живой щит» от патогенной микрофлоры. Широко используются следующие пробиотики, симбиотики, бифидопрепараты:
- “Ацилакт” в виде суппозиторий. Применяется интровагинально 2 раза в день.
- “Аципол” (симбиотик в капсулах). Принимается 3 раза в день.
- “Трилакт” состоит из трёх видов бактерий, наиболее эффективен при молочнице.
- “Кипацид” – комплекс симбиотика с иммуноглобулином.
Физиопроцедуры
Физиотерапевтические процедуры при лечении грибка оказывают бактериостатическое, противовоспалительное, противозудное действие. Системное лечение включает:
- индуктотермию;
 дарсонвализацию;
дарсонвализацию;- магнитотерапию;
- грязевое лечение;
- УФО-облучение;
- микроволновую терапию;
- электрофорез с цинком;
- лазеротерапию;
- озонотерапию.
Народные средства
Для лечения кандидоза существуют народные методы:
- Спринцевание, ванны с отварами ромашки, тысячелистника, шалфея, календулы.
- Тампоны с кефиром, раствором мёда, чесночным соком.
Взятие мазка на флору и его расшифровка
Мазок из влагалища, уретры и шейки матки берут с целью оценки микрофлоры. Здоровая среда на 95-98% заселена лактобактериями (палочками Дедерлейна). Оставшиеся проценты – условно-патогенная флора, мирно обитающая в половых органах.
При благоприятных условиях патогены начинают размножаться, замещая полезные бактерии и вызывая воспаление. Мазок позволяет оценить количество и качество обитающих во влагалище бактерий, а также уровень кислотности среды.
Расшифровка мазка – это определение конкретного количества содержащихся в нём бактерий. В идеале основное содержание должны составлять палочки Дедерлейна, остального – в мизерных количествах, а некоторых микроорганизмов не должно быть совсем.
Общее количество бактерий обозначается в цифрах или знаками”+” в диапазоне от 1 до 4-х. Минус свидетельствует об отсутствии клеток. В бланке анализа может стоять запись «не обнаружено» или «abs» (отсутствие на латыни).
Результаты мазка и нормы содержания в них палочек:
| Содержимое микрофлоры | Обозначение в бланке анализа | Норма | Комментарии |
| Палочки | Грам. | ++++ | Здоровая микрофлора – это 4 плюса. |
| Эпителий | Пл.эп., эп. | 5 – 10. | Превышение количества или полное отсутствие одинаково плохо. |
| Лейкоциты | L | До 15 – во влагалище, до 30 – на шейке матки, до 10 – в уретре. | Превышение – это свидетельство воспаления. |
| Слизь | Слизь | Нет или умеренно. | Идеально её отсутствие, но некоторое количество допустимо. |
| Ключевые клетки | Обозначаются общим наименованием или конкретно обнаруженным | Нет | Ключевые клетки – изменённый под влиянием патогенных бактерий эпителий. Их наличие – свидетельство дисбактериоза. Хотя незначительное количество в определённые периоды допустимо. |
| Гонококки, трихомонады. | Gn, Trich | Нет | Обнаружение говорит о ЗППП. |
| Грибки Кандида | Candida | Нет | Несмотря на естественное содержание грибка в микрофлоре, в мазке он не должен присутствовать. |
Степень чистоты микрофлоры влагалища
По результатам мазка оценивают степень чистоты влагалища:
 Лейкоциты в норме. Основное содержание – лактобактерии. Умеренное количество эпителия, слизи – умеренное. Данные показатели говорят о нормальном состоянии микрофлоры, хорошем иммунитете.
Лейкоциты в норме. Основное содержание – лактобактерии. Умеренное количество эпителия, слизи – умеренное. Данные показатели говорят о нормальном состоянии микрофлоры, хорошем иммунитете.- Наравне с лактобактериями присутствуют дрожжи и кокковая флора. Лейкоциты в норме. Эпителий, слизь – умеренно. Такое состояние микрофлоры приближено к норме, но говорит о сниженном иммунитете и возможности начала воспалительного процесса.
- Повышенное количество лейкоцитов. Количество болезнетворных бактерий(кокков, дрожжевых грибков) преобладает, лактобактерии – в минимальном количестве. Такое состояние микрофлоры говорит о воспалительном процессе.
- Превышение нормы лейкоцитов, патогенных бактерий. Лактобактерий нет. Много слизи, эпителия. Такой результат говорит о сильном воспалении и необходимости немедленной терапии.
Первая и вторая степени – норма, допускающая любые манипуляции во влагалище. Третья и четвёртая – сильное воспаление, при котором гинекологические манипуляции не проводятся.
Правила женской интимной гигиены
Лечение кандидоза предполагает соблюдение особых правил интимной гигиены:
- Перед введением свечей влагалище освобождают от творожистых масс спринцеванием, а затем качественным подмыванием. Перед процедурой тщательно моют руки с использованием антисептических растворов.
- Подмывание проводят с использованием интимного геля, пенки с уровнем кислотности рН-4-5. Обычное мыло пересушивает слизистую влагалища, способствует раздражению, поэтому его использовать нельзя.
 Антибактериальные препараты для гигиены влагалища не используют, поскольку они усугубляют местный дисбактериоз, препятствуют заселению тканей полезной микрофлорой.
Антибактериальные препараты для гигиены влагалища не используют, поскольку они усугубляют местный дисбактериоз, препятствуют заселению тканей полезной микрофлорой.- Спринцевание проводят слабым раствором соды, не чаще двух раз в сутки. Злоупотребление спринцеванием приведёт к усугублению течения грибкового заболевания.
- Не стоит принимать ванны, которые вымывают из влагалища полезные микроорганизмы и распространяют грибок на соседние органы. Достаточно душа.
- Интимная гигиена женщины предполагает использование индивидуальных средств, полотенец. После процедур сантехнику промывают антисептическими растворами, чтобы предотвратить вторичное заражение.
- Нижнее бельё рекомендуется менять не реже 2 раз в день или после каждой гигиенической процедуры. Бельё дезинфицируют глажкой.
- Прокладки меняют каждые 2 часа. Тампоны при кандидозе противопоказаны.
- Рекомендуется ежедневное проглаживание постельного белья либо его смена.
Первая и вторая степени – норма, допускающая любые манипуляции во влагалище. Третья и четвёртая – сильное воспаление, при котором гинекологические манипуляции не проводятся.
Лечение кандидоза требует тщательного соблюдения рекомендаций врача и правил интимной гигиены. Только комплекс процедур избавит организм от патогенов и восстановит полезную микрофлору влагалища.
Вконтакте
Google+
Одноклассники
Мой мир
gribok.guru
Дрожжевой грибок на коже и ногтях у женщин, мужчин и детей: симптомы и лечение
С грибком ассоциируются не самые приятные ощущения. Человеческий организм при определенных условиях склонен к заражению этим микроорганизмом, что доставляет большой дискомфорт. Активизировавшийся дрожжевой грибок люди ошибочно считают несерьезным заболеванием, поэтому часто игнорируют и доводят до хронической формы. Это главное упущение, ведь инфекция является не менее опасным недугом, который обязательно нужно вылечить. Вы знаете, как избавиться от грибка? Инструкции ниже помогут разобраться в причинах заражения и методах лечения.
Статьи по темеПричины возникновения заболевания


Организм каждого человека скрывает в себе грибок рода Candida. При нормальном функционировании всех систем он никак себя не проявляет, но стоит только появиться какому-то провоцирующему фактору, как инфекция получает толчок к развитию. Основными причинами грибкового поражения считаются:
- Сбои в гормональном плане вследствие беременности, некоторых периодов менструального цикла, орального метода контрацепции.
- Снижение иммунитета после болезни.
- Лишний вес повышает риск развития грибка.
- Сахарный диабет, если глюкоза в крови не находится под строгим контролем.
- Неправильный рацион, злоупотребление сладкими и мучными изделиями.
- Синтетическое или слишком тесное нижнее белье.
- Прием антибиотиков, которые вместе с инфекционными устраняют и полезные бактерии.
- Водные процедуры с использованием средств, в составе которых обнаруживаются химические красители или ароматические добавки.
- Контакт с больным человеком, например, если поцеловать его или пожать руку.
- Долгое пребывание в стрессовом состоянии, переутомления.
- Недостаточная гигиена.
Основные признаки и симптомы


Что такое кандида? Это организм крошечных размеров, который приписывают к роду грибков, причем различают до 120 разновидностей, 20 из которых приводят к заражению кожи и внутренних органов. Поселившись в теле человека, кандида выделяет специальные ферменты, которые отравляют клетки и разрушают их. В это время и начинают появляться симптомы микоза. Грибок на коже поселяется преимущественно в складках, а проявляется следующими признаками:
- Сильный зуд или раздражение всех мест грибкового заражения.
- На лице появляются разные по размеру пузырьки, которые затем вскрываются и оставляют мокнущие пятна. На губах отмечаются трещинки и корочки.
- На руках отмечаются покраснения и огрубения эпидермиса, которые путают с рабочими мозолями.
- Нарушение структуры эпидермиса – эрозии.
Если онихомикоз отмечается на ногтях, то распознать его можно по следующим симптомам:
- Цвет ногтевой пластины изменяется на коричневый, желтый или серый, а в запущенных случаях даже черный.
- В текстуре ногтя отмечаются выпуклости, бороздки или лунки.
- Разделение ногтевой пластины и ложа, как видно на фото.
- Воспаление ногтевого валика, сопровождающееся покраснением, опуханием и нависанием над ногтем.
При размножении дрожжевого грибка в кишечнике болезнь называется кандидомикозом. Она проявляется такими симптомами:
- Аллергия на коже.
- Боль в животе.
- Запор или диарея.
- Резкая усталость без веских причин.
- Ощущение незаконченного акта дефекации при частых позывах в туалет.
С помощью зеркала легко обнаружить грибковое поражение ротовой полости. Человек при этом ощущает следующие симптомы:
- Белый налет на внутренней поверхности щек и по краям языка.
- Отечность слизистой.
- Многочисленные язвочки.
- Неприятный запах изо рта.
- Жжение и зуд в ротовой полости.
При инфицировании половых органов человека мучают следующие симптомы:
- Зуд и жжение в паховой области, усиливающиеся к вечеру.
- Выделения из влагалища творожистой консистенции.
- Неприятный запах во влагалище.
- Болезненность и отечность половых органов.
- Боль при мочеиспускании.
- Покраснения, маленькие прыщики, язвочки на головке полового члена у мужчин.
Методы диагностики


Для точного диагностирования микоза и правильного лечения врачом назначаются сразу несколько анализов на грибок. Исследоваться при этом могут:
- кровь венозная;
- гной в глазах;
- кал;
- кожные покровы;
- ногтевые пластины;
- ушная сера;
- мазок из уретры, влагалища, рта, дыхательных путей, ушей или цервикального канала.
Обнаружение дрожжевого грибка в кале указывает на поражение кишечника, а выявление в моче чаще является следствием приема антибиотиков. Большинство случаев диагностирования инфекции осуществляется по мазку с мест предполагаемого заражения. Перед тем, как распознать молочницу, при сдаче такого анализа рекомендуется прекратить прием антимикотических препаратов или антибиотиков. Это позволит с большей точностью определить дрожжевые грибы в мазке и кандидоз.
Как и чем лечить дрожжевой грибок


Как избавиться от хронической молочницы – вопрос сложный. При первых симптомах заражения лучше сразу обратиться к врачу за назначением эффективной терапии против грибка. Лечение представляет целый комплекс мероприятий. Первое, чем лечить кандидоз – это прием лекарств:
- Таблетки для приема внутрь: Нистатин, Тербинафин, Ирунин, Флуконазол.
- Средства наружного применения: кремы Микозон, Канизон, Мифунгар , мази Микозорал, Микосептин, Имафуцин, Тоциклат, спреи Ламизил, Ламитель, лаки для ногтей Батрафен, Лоцерил, Демиктен.
- Капли против грибка: Микоспор, Кандид, Экзодерил.
- Ректальные свечи: Гексикон, Пимафуцин, Полижинакс, Тержинан.
Соблюдение диеты тоже помогает при кандидозе. Основным провоцирующим инфекцию фактором является сахар, поэтому его нужно исключить из пищи, отказавшись от сладких фруктов, сиропов, меда, кондитерских изделий. При заражении грибком рекомендуется наполнить рацион овощами, зеленью, нежирным мясом, кисломолочными продуктами. Кроме того, дополнить диету можно медикаментозными пробиотиками, такими как «Лактофил», «Линекс», «Пробифор», «Бифидокапс».
Особенности лечения


Симптомы заражения дрожжевым грибком отмечаются в любом возрасте как у мужчины, так и у женщины, но в силу различий детского и взрослого организмов и половых особенностей лечение проводится определенными методами. Среди них выделяются прием медикаментов против грибка, обработка средствами наружного применения и соблюдение правил питания и гигиены. Инструкции ниже помогут разобраться, как лечить кандидоз у мужчин, женщин или детей.
У мужчин
Заниматься самолечением опасно, ведь симптомы заражения грибком часто похожи на признаки венерических заболеваний, что повышает риск лечения не от той патологии. Кроме того, могут возникнуть серьезные осложнения, такие как простатит, орхит, сужение крайней плоти и даже гангрена. Особенность лечения при заражении кандидозом состоит в том, что при малых повреждениях можно ограничиться наружным воздействием на грибок с помощью мазей и кремов.
Диагностика заражения кандидозом проводится не только у обратившегося пациента, ведь распространять недуг может и половой партнер. При подтверждении грибкового заболевания лечение разделяется на 2 этапа:
- При легкой форме заражения грибком – местное лечение кремом «Пимафуцин», нистатиновой или натамициновой мазью.
- При более тяжелом заражении назначаются лекарства от кандидоза в виде таблеток, например, «Дифлюкан» или «Флуконазол».
У женщин
Поражение грибком – частое явление в гинекологии, поэтому женщинам нужно тщательнее следить за симптомами, чтобы вовремя предупредить развитие болезни. Особенности лечения заключаются в устранении провоцирующих инфекцию факторов, которые характерны для женского организма. Первое – это исключение или смена средств для интимной гигиены и противозачаточных препаратов, если они являются причиной заражения грибком. Следующее, что нужно поменять – это белье. Оно не должно быть тесным и синтетическим, ведь это не дает коже дышать, что создает среду для размножения грибка.
Вот еще несколько советов для женщин при заражении грибком:
- Обмывать наружные половые органы каждый день, при этом соблюдая направление к анальному отверстию, а не наоборот.
- При заражении во время беременности не проводить спринцевания без консультации с доктором и обязательно лечить заболевание, ведь оно может передаваться ребенку во время родов.
- Контролировать вес.
- Отдавать предпочтение ректальным свечам против грибкового заражения, например, таким как «Нистатин», «Ливарол», «Бетадин», «Пеликан-Антикан». Последние являются препаратом гомеопатии.
- Наладить психоэмоциональное состояние, ведь женский организм больше подвержен стрессовым состояниям, которые способствуют заражению грибком.
У детей


В детском организме грибок поражает преимущественно кожные покровы, проявляясь в виде цветного лишая, и слизистые оболочки, что указывает на кандидоз внутренних органов. Частой является ситуации заражения ребенка при родах или кормлении грудью. В большинстве случаев кожные проявления грибка лечатся 2%-м йодом в сочетании с мазями. При обширном заражении кандидозом назначаются уже таблетки или местная обработка раствором борной кислоты. Вот другие особенности лечения грибка у детей:
- При заражении ротовой полости ее слизистую обрабатывают раствором соды, а затем зеленкой.
- Дисбактериоз кишечника лечат постепенным снижением количества грибка, ведь полное уничтожение приводит к замене их на патогенные инфекции, например, плесневый грибок.
- Помимо лечения обязательно проводятся профилактические мероприятия осенью и весной, чтобы укрепить иммунитет и не допустить нового заражения.
Как избавиться от дрожжевой инфекции народными средствами
Народная медицина предлагает несколько способов, как лечить кандидоз в домашней обстановке:
- Чеснок. Залейте раздавленные 2-3 зубчика половиной стакана воды. Спустя час выпейте. Повторяйте трижды в день. Или сделайте наружное средство, измельчив маленькую головку чеснока и залив ее 20 мл рафинированного масла. Смазывайте смесью утром и вечером пораженные участки.
- Сода. На литр теплой воды возьмите 1 ч. л. соды. Для лечения от грибка омывайте раствором пораженные поверхности перед нанесением мазей.
- Ромашка и календула. Возьмите 1 ст. л. смеси измельченных трав, залейте стаканом кипятка. Остуженным раствором промывайте места проявления симптомов заражения, проводите спринцевания или делайте ванночки.
Видео: что такое кандидоз и как его лечить
 Молочница (кандидоз) видео, методы лечения (Сайт Narmed24.ru)
Молочница (кандидоз) видео, методы лечения (Сайт Narmed24.ru)
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим! Рассказать друзьям: Комментарии для сайта Cacklesovets.net
лечение, причины и симптомы на фото
Согласно данным медицинской статистики, каждая третья женщина в мире сталкивается с влагалищным кандидозом. Патология относится к инфекции, развитие которой вызвали дрожжевые грибки Candida. Заболевание, которое в народе именуется молочницей, приводит к поражению женских половых органов, развитию неприятных симптомов, обуславливающих появление дискомфорта, снижения качества жизни, стресса, нервного перенапряжения и расстройства. Своевременное лечение дрожжевого грибка исключает развитие осложнений и сокращает период устранения его признаков. На фото можно увидеть картину состояния слизистых оболочек половых органов у женщин, столкнувшихся с грибковой инфекцией.
Ряд веских факторов
Дрожжевой грибок у женщин появляется по ряду причин. Его развитие провоцируют:
- Антибиотики широкого спектра действия, которые убивают полезную микрофлору в кишечнике и предоставляют возможность усиленно развиваться грибку кандида у женщин.
- Лечение иммуносупрессантами (подавителями иммунитета).
- Противозачаточные средства, тампоны, используемые во время менструации, средства для интимной гигиены.
- Генетические дефекты иммунной системы женщин и богатое углеводами питание, создающее благотворные условия для роста, размножения дрожжей Candida, а также дефицит белковой пищи.
- Постоянный катетер и другие процедуры такого рода, вызывающие появление кандидоза и золотистого стафилококка.
- Несоблюдение элементарных правил гигиены и безопасного секса, а также воздействие вредных веществ, химикатов, обуславливающее изменения в иммунной системе.
К причинам дрожжевого грибка у женщин также относятся прием стероидных препаратов, болезни эндокринной, половой системы. Такие факторы появления молочницы приводят к диагностированию грибковой инфекции половых органов у девушек, женщин, независимо от их возраста и статуса в обществе.
Проявление болезни
Молочница у женщин проявляется в виде неприятных ощущений, которые доставляют дискомфорт и становятся преградой для выполнения домашних дел, производственных обязанностей.
В перечень признаков влагалищного кандидоза, развитие которого вызывают дрожжевые грибы Candida, внесены:
- Сильный зуд половых органов и появление болей при мочеиспускании.
- Наличие белых, сероватых выделений творожистой консистенции.
- Появление болезненных ощущений у женщин во время сексуального контакта.
- Жжение, покраснение, отечность интимных зон.
- Раздражение зоны промежности.
У женщин симптомы молочницы доставляют им массу неудобств, раздражение, нервные расстройства и приводят к снижению самооценки. Грибковая инфекция отличается ярко выраженными признаками, предоставляющими возможность своевременно определить болезнь в домашних условиях и незамедлительно приступить к ее лечению.
В случае подкрепления активности дрожжевого грибка у женщин бактериальным заражением появляются дополнительные симптомы болезни в виде головокружений, депрессии, усталости, тревожности, депрессии, зуда в области анального отверстия, гипергидроза, повышения чувствительности суставов, проявления агрессии. Лечить грибок надо сразу после появления первых его признаков. Халатное отношение к проблеме приводит к развитию хронической формы влагалищного кандидоза, смене периодов ремиссии рецидивами, а также распространению патогенной флоры на кожный покров, ногтевые пластины, включая ступни, зоны между пальцами верхних, нижних конечностей, под молочными железами.
Распознавание и методы терапии
Чтобы правильно лечить дрожжевой грибок, необходимо пройти обследование. Результаты исследований ложатся в основу подтверждения или опровержения вагинального кандидоза. Гинекологический осмотр позволяет определить причины возникновения болезни, зафиксировать творожистый налет на стенках половых органов, отечность женских гениталий. Для выявления мицелия в мазке у женщин используется метод микроскопической диагностики. Для уточнения разновидностей грибов Candida, которые привели к развитию патологии, проводится культуральный посев на питательные среды.
Позже осуществляется определение лекарственного препарата, к которому чувствительны обнаруженные представители патогенной флоры. Влагалищный кандидоз подтверждается при наличии грибов Candida в количестве 10000 КОЕ на 1 см³ исследуемой среды. По решению врача пациентки могут проходить дополнительные виды диагностики: ПЦР, бактериологический посев мазка, серологический и иммуноферментный анализ. Результаты обследования помогают выявить молочницу и определить эффективное медикаментозное средство, чтобы вылечить патологию, предупредить рецидивы, развитие осложнений.
Как лечить патологию
Комплексный подход в решении проблемы кандидоза предоставляет возможность успешно вылечить грибковую инфекцию за короткий период времени. Схема лечения преследует цель снятия неприятных симптомов, возвращения женщинам радости жизни, прекрасного настроения, полноценных ощущений во время сексуального контакта. Она включает:
- Применение аптечных средств местного и системного действия.
- Организацию сбалансированного питательного рациона, обогащенного витаминами, микроэлементами, минералами, которые необходимы для укрепления иммунитета и улучшения самочувствия женщин.
- Использование рецептов народной медицины.
Самолечение влагалищного кандидоза недопустимо, необходимо обязательно обратиться к врачу.
Во время лечения влагалищного кандидоза женщинам рекомендуется исключить половую жизнь, строго соблюдать правила личной гигиены, отказаться от ношения синтетического белья, употреблять продукты с высоким содержанием белка и низким количеством глюкозы, которая является питательной средой для дрожжевых грибов Candida. Исключить сахар и все продукты с его содержанием, изделия из белой муки, мед, картофель, крахмал и соусы, йогурты, кетчупы на его основе, манную и рисовую крупу, сладкие и полусладкие вина. Разрешено употреблять гречку и бурый рис, немного фруктов, кроме винограда, бананов, инжира, сухофруктов, фиников (в них содержится много глюкозы. Такое питание позволит уменьшить количество грибковых колоний в женском организме на 80%. Самолечение влагалищного кандидоза недопустимо. Неправильная или неэффективная терапия станет причиной перехода молочницы в хроническую форму развития, последующего диагностирования осложнений.
Медикаментозные средства
У женщин лечение молочницы проводится и в домашних условиях. К аптечным средствам местного противогрибкового действия относятся:
- Вагинальные свечи, крем, гель Миконазол на основе миконазола нитрата.
- Мазь Декамин с активным действующим веществом деквалиния хлоридом.
- Крем Кетоконазол на основе кетоконазола.
- Вагинальные свечи, крем Сертаконазол на основе сертаконазола нитрата.
- Суппозитории, таблетки Тержинан, комбинированное средство, в составе которого находится тернидазол, сульфат неомицина, нистатин, преднизолон, масло герани и гвоздики.
- Вагинальные свечи, крем Гинезол на основе миконазола.
Чтобы вылечить тяжелую форму кандидоза, назначаются системные препараты. Они позволяют изнутри очистить женский организм от патогенной флоры и ускорить выздоровление. К ним относятся таблетки и капсулы для перорального приема Нистатин, Флуконазол, Леворин, Ламизил, Интраконазол и другие противогрибковые препараты.
Народные средства
В перечень средств народной медицины, позволяющих усилить лечебный эффект медикаментозных препаратов, внесены:
1. Травяные отвары на основе ромашки, девясила, календулы, череды, березовых почек, лаванды, эвкалипта, зверобоя, которые рекомендуется применять для спринцеваний и обработки женских гениталий.
2. Растворы, приготовленные из перманганата калия, соды, меда, спиртовой настойки прополиса, ромашки, календулы, эвкалипта, позволяют проводить лечение кандидоза в домашних условиях.
3. Эфирные масла оливы, облепихи, календулы, расторопши, виноградных или абрикосовых косточек, используемых для ночных аппликаций, предоставляют возможность уменьшить проявления молочницы и быстрее вернуться к обычному образу жизни.
Выполнение рекомендаций врача является залогом успешного решения проблемы в домашних условиях и избавления от неприятных симптомов грибковой инфекции в кратчайшие сроки.
Предотвращение
Соблюдение правил профилактики поможет минимизировать риск развития кандидоза. Дрожжевой грибок, возникающий при благоприятных факторах роста, размножения патогенной флоры, всегда легче предупредить, чем проводить его лечение. Для этого необходимо регулярно проводить гигиенические процедуры, поддерживать чистоту и сухость интимных зон, носить нижнее белье из натуральных тканей. При приеме антибактериальных препаратов необходимо употреблять пробиотики, действие которых направлено на предупреждение развития грибковой инфекции. Во время секса пользоваться защитными средствами.
Серьезное отношение к своему здоровью позволит предупредить развитие кандидоза, избежать грибковой инфекции и наслаждаться жизнью без неприятных ее симптомов.
gribkanet.com

 Что такое мицелий грибка?
Что такое мицелий грибка? периоды гормональных всплесков с колебанием уровня эстрогена: половое созревание, климакс, беременность;
периоды гормональных всплесков с колебанием уровня эстрогена: половое созревание, климакс, беременность; дарсонвализацию;
дарсонвализацию; Лейкоциты в норме. Основное содержание – лактобактерии. Умеренное количество эпителия, слизи – умеренное. Данные показатели говорят о нормальном состоянии микрофлоры, хорошем иммунитете.
Лейкоциты в норме. Основное содержание – лактобактерии. Умеренное количество эпителия, слизи – умеренное. Данные показатели говорят о нормальном состоянии микрофлоры, хорошем иммунитете. Антибактериальные препараты для гигиены влагалища не используют, поскольку они усугубляют местный дисбактериоз, препятствуют заселению тканей полезной микрофлорой.
Антибактериальные препараты для гигиены влагалища не используют, поскольку они усугубляют местный дисбактериоз, препятствуют заселению тканей полезной микрофлорой.





 Диагностика патологий начинается с исследования крови. Определение СОЭ – неотъемлемая его составная.
Диагностика патологий начинается с исследования крови. Определение СОЭ – неотъемлемая его составная.





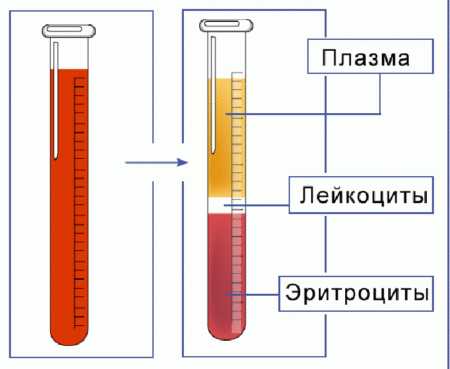 Так выглядит кровь после оседания эритроцитов
Так выглядит кровь после оседания эритроцитов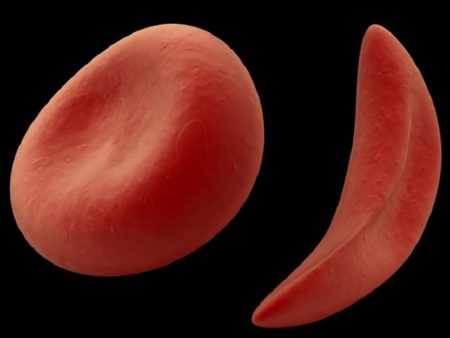 Слева нормальный эритроцит, справа эритроцит при серповидноклеточной анемии
Слева нормальный эритроцит, справа эритроцит при серповидноклеточной анемии




 То есть, получается следующее:
То есть, получается следующее:




 Смотря какое процентное соотношение Вы хотите получить на выходе (3%, 5%, 6% или 9%), нужно вычислить сколько кипяченой холодной воды для разбавления нужно по формуле:
Смотря какое процентное соотношение Вы хотите получить на выходе (3%, 5%, 6% или 9%), нужно вычислить сколько кипяченой холодной воды для разбавления нужно по формуле: Рада видеть Вас на страницах сайта ИнфоЕда.
Рада видеть Вас на страницах сайта ИнфоЕда.
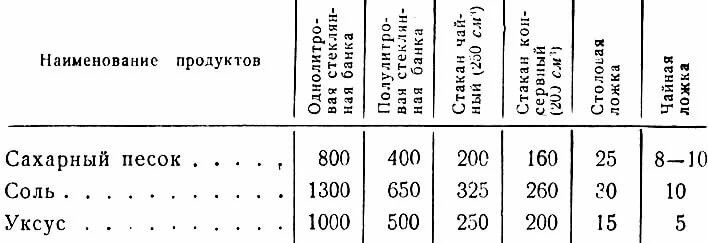

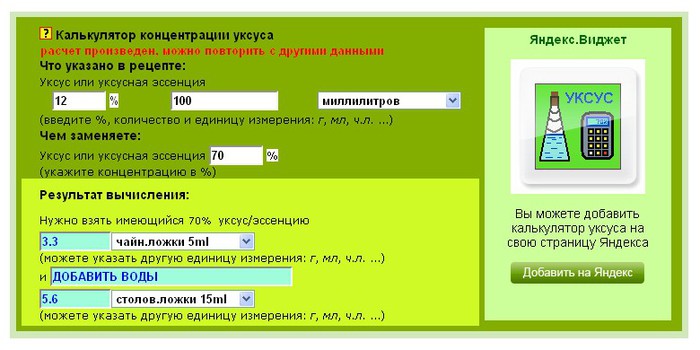


 Смотря какое процентное соотношение Вы хотите получить на выходе (3%, 5%, 6% или 9%), нужно вычислить сколько кипяченой холодной воды для разбавления нужно по формуле.
Смотря какое процентное соотношение Вы хотите получить на выходе (3%, 5%, 6% или 9%), нужно вычислить сколько кипяченой холодной воды для разбавления нужно по формуле.

 У вас получится заменитель 70% уксусной эссенции . (т.е. Вам нужно взять раствора лимонки столько, сколько в рецепте указано уксусной эссенции — 1 чайную ложку, например)
У вас получится заменитель 70% уксусной эссенции . (т.е. Вам нужно взять раствора лимонки столько, сколько в рецепте указано уксусной эссенции — 1 чайную ложку, например)
 Эти яды, всасываясь в организм, поражают жизненно важные органы, приводят к развитию тяжелой почечной недостаточности, отчего больной и погибает.
Эти яды, всасываясь в организм, поражают жизненно важные органы, приводят к развитию тяжелой почечной недостаточности, отчего больной и погибает. Если от болевого шока он оправился, выжил, то неминуемо поражение внутренних органов — крови, печени, почек. Если и тут медицина его спасет — операциями, многочисленными инъекциями, очищением крови на аппарате «искусственная почка», то пожизненно останутся рубцы в пищеводе, которые постепенно будут суживать его просвет и опять придется обращаться к медицине за очередными мучительными операциями. В общем, инвалидность, страдания и общение с медициной на всю оставшуюся жизнь.
Если от болевого шока он оправился, выжил, то неминуемо поражение внутренних органов — крови, печени, почек. Если и тут медицина его спасет — операциями, многочисленными инъекциями, очищением крови на аппарате «искусственная почка», то пожизненно останутся рубцы в пищеводе, которые постепенно будут суживать его просвет и опять придется обращаться к медицине за очередными мучительными операциями. В общем, инвалидность, страдания и общение с медициной на всю оставшуюся жизнь.

 N 639-ст
N 639-ст
 Цилиндры, мензурки, колбы, пробирки. Общие технические условия
Цилиндры, мензурки, колбы, пробирки. Общие технические условия Биохимический анализатор крови
Биохимический анализатор крови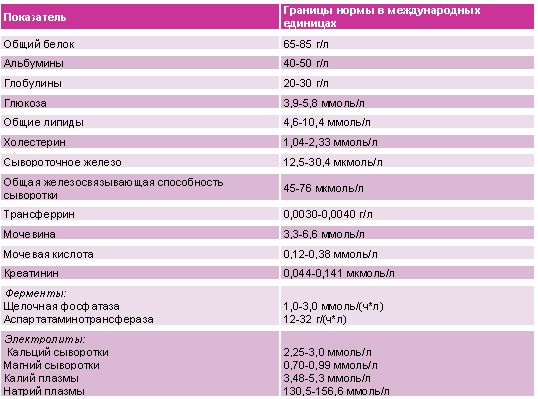 Таблица нормы показателей биохимического анализа крови
Таблица нормы показателей биохимического анализа крови При болезнях почек, уровень мочевины в крови изменяется
При болезнях почек, уровень мочевины в крови изменяется Признаки гипергликемии
Признаки гипергликемии






 Биохимическое исследование отличается высокой достоверностью. Показатели биохимического анализа крови используют во всех областях медицинской практики, т.к. они отображают функциональное состояние практически всех систем и органов.
Биохимическое исследование отличается высокой достоверностью. Показатели биохимического анализа крови используют во всех областях медицинской практики, т.к. они отображают функциональное состояние практически всех систем и органов. Если пациенту показано сдать кровь на биохимический анализ не один раз, к примеру, во время лечения, для отслеживания динамики состояния, он должен знать, что делать это желательно в одинаковое время: суточные колебания как и употребляемая пища влияют на биохимический состав крови.
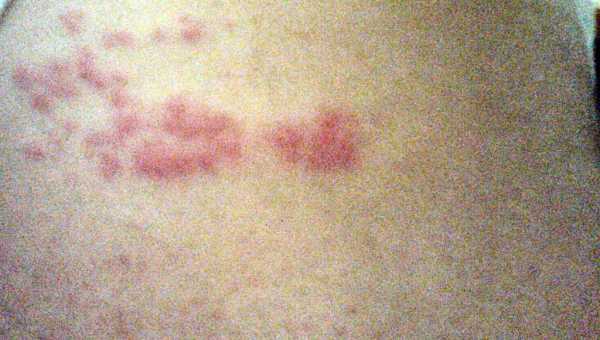
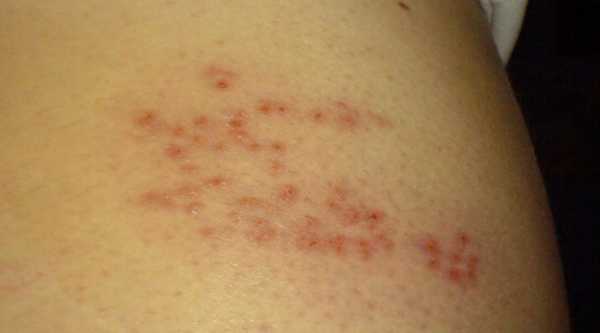
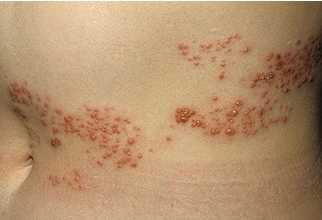
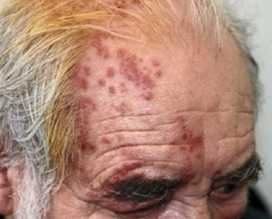
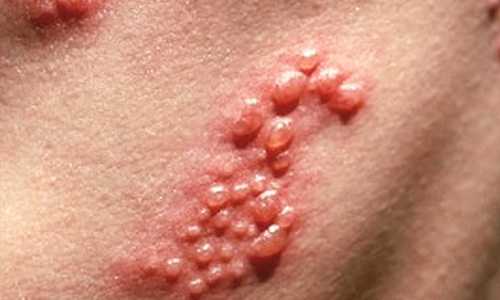
Если пациенту показано сдать кровь на биохимический анализ не один раз, к примеру, во время лечения, для отслеживания динамики состояния, он должен знать, что делать это желательно в одинаковое время: суточные колебания как и употребляемая пища влияют на биохимический состав крови. Заболевание, проявляющееся образованием на коже высыпаний в виде пузырьков, наполненных жидкостью, появлению которых предшествуют сильная боль и жжение – это опоясывающий лишай или опоясывающий герпес (Herpes zoster). Болезнь возникает в результате того, что активизируется вирус ветряной оспы, латентный до тех пор, пока не ослабнет иммунитет носителя вируса вследствие совпадения ряда факторов.
Заболевание, проявляющееся образованием на коже высыпаний в виде пузырьков, наполненных жидкостью, появлению которых предшествуют сильная боль и жжение – это опоясывающий лишай или опоясывающий герпес (Herpes zoster). Болезнь возникает в результате того, что активизируется вирус ветряной оспы, латентный до тех пор, пока не ослабнет иммунитет носителя вируса вследствие совпадения ряда факторов. Основная причина заболевания опоясывающим лишаем -активизация вируса, имеющегося у человека, переболевшего ветряной оспой. Вирус после перенесенной ветрянки остается в организме, перейдя в латентную (скрытую) форму и начинает поражать нервные окончания тогда, когда организм частично утрачивает иммунную защиту.
Основная причина заболевания опоясывающим лишаем -активизация вируса, имеющегося у человека, переболевшего ветряной оспой. Вирус после перенесенной ветрянки остается в организме, перейдя в латентную (скрытую) форму и начинает поражать нервные окончания тогда, когда организм частично утрачивает иммунную защиту. Многих родителей волнует вопрос – для детей опоясывающий лишай заразное заболевание или нет? Можно с полной уверенностью сказать, что после контакта с больным ребенок имеет высокие шансы заразиться ветряной оспой, если он еще не переболел этой инфекцией. Случаи заболевания опоясывающим герпесом у детей, имеющих приобретенный иммунитет после ветрянки очень редки.
Многих родителей волнует вопрос – для детей опоясывающий лишай заразное заболевание или нет? Можно с полной уверенностью сказать, что после контакта с больным ребенок имеет высокие шансы заразиться ветряной оспой, если он еще не переболел этой инфекцией. Случаи заболевания опоясывающим герпесом у детей, имеющих приобретенный иммунитет после ветрянки очень редки.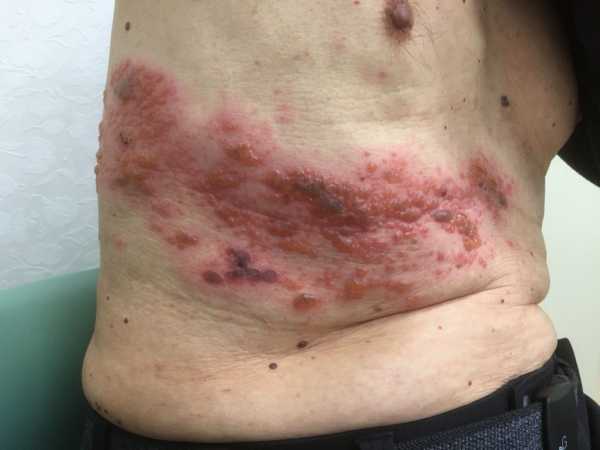
 Заболевание передается тем людям, которые не перенесли ветряную оспу (ветрянку).
Заболевание передается тем людям, которые не перенесли ветряную оспу (ветрянку).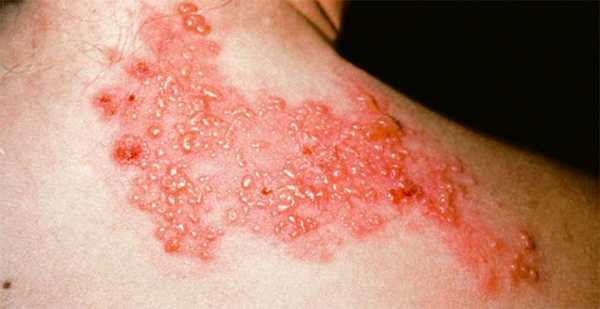
 Врачи считают, что этим людям повезло: они реже страдают от сердечно-сосудистых заболеваний.
Врачи считают, что этим людям повезло: они реже страдают от сердечно-сосудистых заболеваний. Но если голова кружится каждый раз при изменении позы, нужно обратиться к врачу.
Но если голова кружится каждый раз при изменении позы, нужно обратиться к врачу. 

 Однако стоит учитывать, что эффективность бета-адреноблокаторов и стероидных гормонов, которые в нашей стране нередко применяют для лечения гипотонии, в настоящее время не доказана.
Однако стоит учитывать, что эффективность бета-адреноблокаторов и стероидных гормонов, которые в нашей стране нередко применяют для лечения гипотонии, в настоящее время не доказана.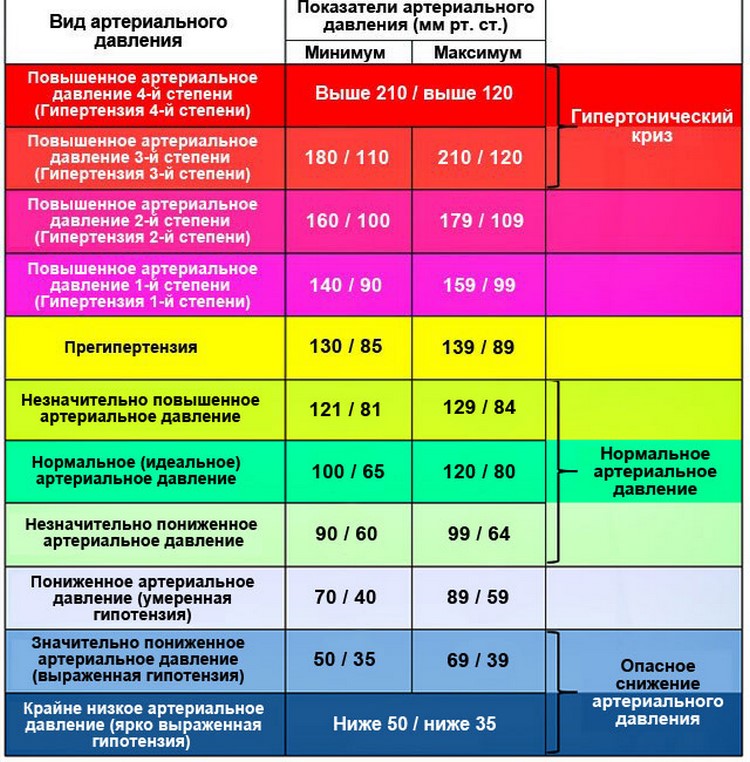 Облегчит состояние умывание холодной водой или холодный компресс на лоб. Повысить давление поможет чашка крепкого сладкого кофе или чая с кусочком черного шоколада.
Облегчит состояние умывание холодной водой или холодный компресс на лоб. Повысить давление поможет чашка крепкого сладкого кофе или чая с кусочком черного шоколада. 
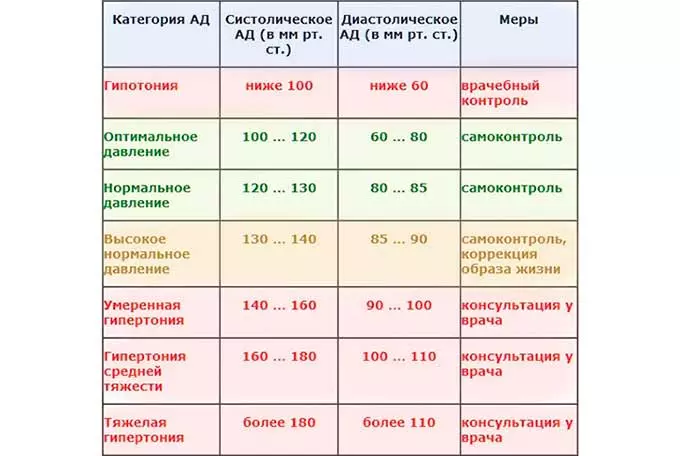
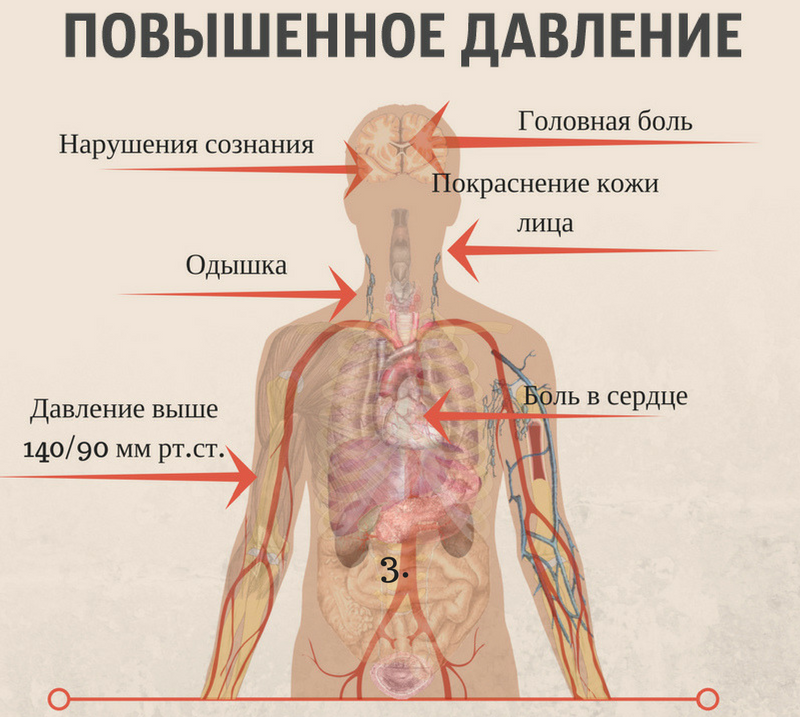
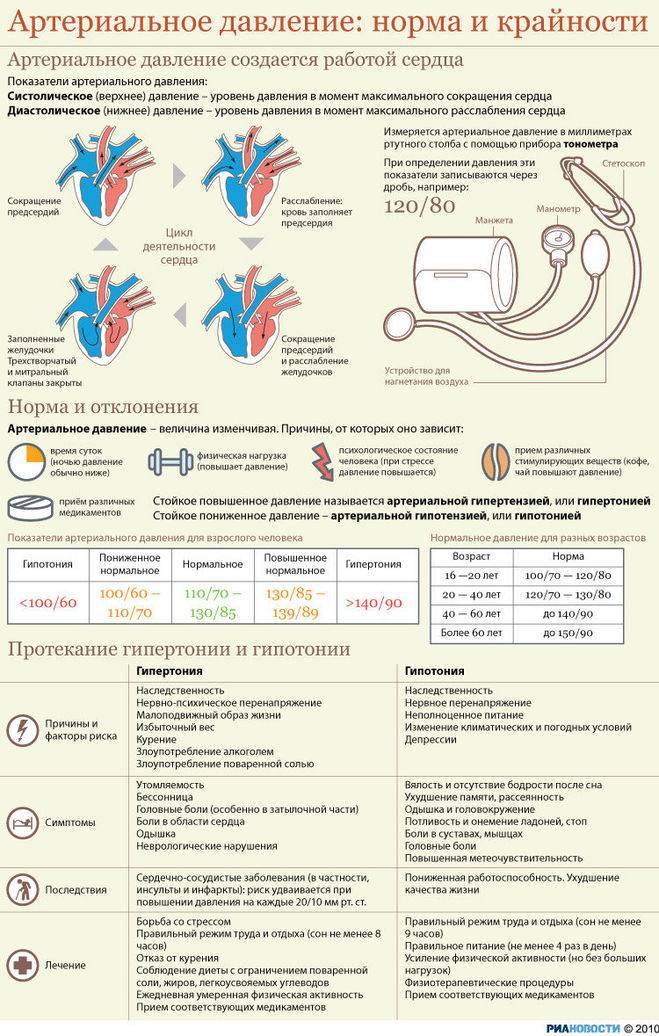
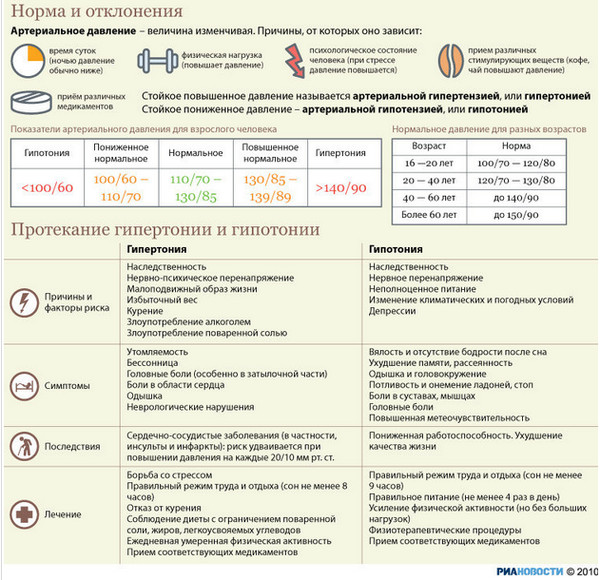
 За норму принято давление, измеряемое в плечевой артерии (просто там удобнее измерять тонометром). Общепринятой нормой является давление 120/80 мм рт.ст.
За норму принято давление, измеряемое в плечевой артерии (просто там удобнее измерять тонометром). Общепринятой нормой является давление 120/80 мм рт.ст. Иногда давление может понижаться у совершенно здорового человека с обычной нормой 120/80, просто по причине , например, жаркого климата или вследствие действия каких-либо препаратов.
Иногда давление может понижаться у совершенно здорового человека с обычной нормой 120/80, просто по причине , например, жаркого климата или вследствие действия каких-либо препаратов. При правильной терапии основного заболевания, как правило, нормализуются и показатели давления. Те же, кто переносит пониженное давление хорошо, тоже не стоит относиться к этому легкомысленно т.к. при пониженном давлении уменьшается приток крови к жизненно важным органам, например к сердцу и головному мозгу, что и вызывает дурноту и потерю сознания даже у того, кто переносит гипотонию хорошо.
При правильной терапии основного заболевания, как правило, нормализуются и показатели давления. Те же, кто переносит пониженное давление хорошо, тоже не стоит относиться к этому легкомысленно т.к. при пониженном давлении уменьшается приток крови к жизненно важным органам, например к сердцу и головному мозгу, что и вызывает дурноту и потерю сознания даже у того, кто переносит гипотонию хорошо. Такую симптоматику дают и некоторые серьезные неврологические заболевания .
Такую симптоматику дают и некоторые серьезные неврологические заболевания . Что же для этого понадобится?
Что же для этого понадобится? В большинстве случаев эта проблема беспокоит женщин. Склонность к пониженному давлению, как правило, наблюдается с детства. Такие дети вялы, малоподвижны, быстро устают в играх со своими сверстниками. Для гипотоников-взрослых характерна так называемая астеническая конституция – высокий рост и небольшой вес. В большинстве это худощавые люди с бледной кожей.
В большинстве случаев эта проблема беспокоит женщин. Склонность к пониженному давлению, как правило, наблюдается с детства. Такие дети вялы, малоподвижны, быстро устают в играх со своими сверстниками. Для гипотоников-взрослых характерна так называемая астеническая конституция – высокий рост и небольшой вес. В большинстве это худощавые люди с бледной кожей. Патологически низкое давление часто регистрируют у людей, подвергшихся ионизирующему облучению. Наиболее частой причиной развития гипотонии является вегетативная сосудистая дисфункция. Следующая по частоте причина – патология эндокринных желез.
Патологически низкое давление часто регистрируют у людей, подвергшихся ионизирующему облучению. Наиболее частой причиной развития гипотонии является вегетативная сосудистая дисфункция. Следующая по частоте причина – патология эндокринных желез.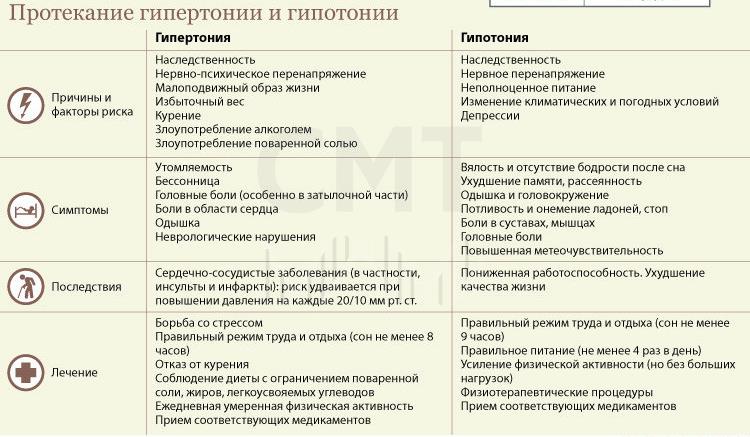 К концу рабочего дня эти люди ощущают снижение работоспособности. Беспокоят рассеянность, снижение памяти. В результате замедления тока крови падает жизненная активность организма. Нередко гипотоники раздражительны, эмоционально неустойчивы, подвержены резким перепадам настроения, склонны к депрессиям.
К концу рабочего дня эти люди ощущают снижение работоспособности. Беспокоят рассеянность, снижение памяти. В результате замедления тока крови падает жизненная активность организма. Нередко гипотоники раздражительны, эмоционально неустойчивы, подвержены резким перепадам настроения, склонны к депрессиям. В этом случае нужно не растеряться и принять следующие меры:
В этом случае нужно не растеряться и принять следующие меры: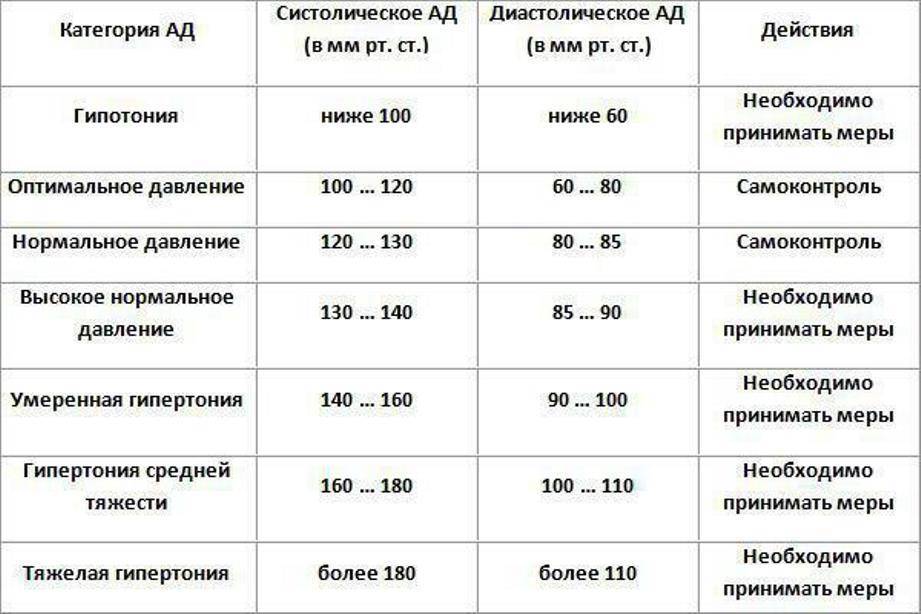 Они оказывают положительное, тонизирующее воздействие на организм, нормализуют работу нервной системы, а следовательно, и работу внутренних органов. Хорошо себя зарекомендовали себя при пониженном давлении травы и травяные сборы. Однако, приступая к лечению, необходимо проконсультироваться с врачом.
Они оказывают положительное, тонизирующее воздействие на организм, нормализуют работу нервной системы, а следовательно, и работу внутренних органов. Хорошо себя зарекомендовали себя при пониженном давлении травы и травяные сборы. Однако, приступая к лечению, необходимо проконсультироваться с врачом. Оставить настаиваться на 4 часа. Процедить. Принимать по 100 мл 3 раза в день до приема пищи.
Оставить настаиваться на 4 часа. Процедить. Принимать по 100 мл 3 раза в день до приема пищи. Низкое содержание сахара плохо сказывается на работе мозга. Если вы не голодны, можно съесть что-нибудь из фруктов. Это поддержит нужный уровень сахара и насытит организм витаминами и микроэлементами.
Низкое содержание сахара плохо сказывается на работе мозга. Если вы не голодны, можно съесть что-нибудь из фруктов. Это поддержит нужный уровень сахара и насытит организм витаминами и микроэлементами.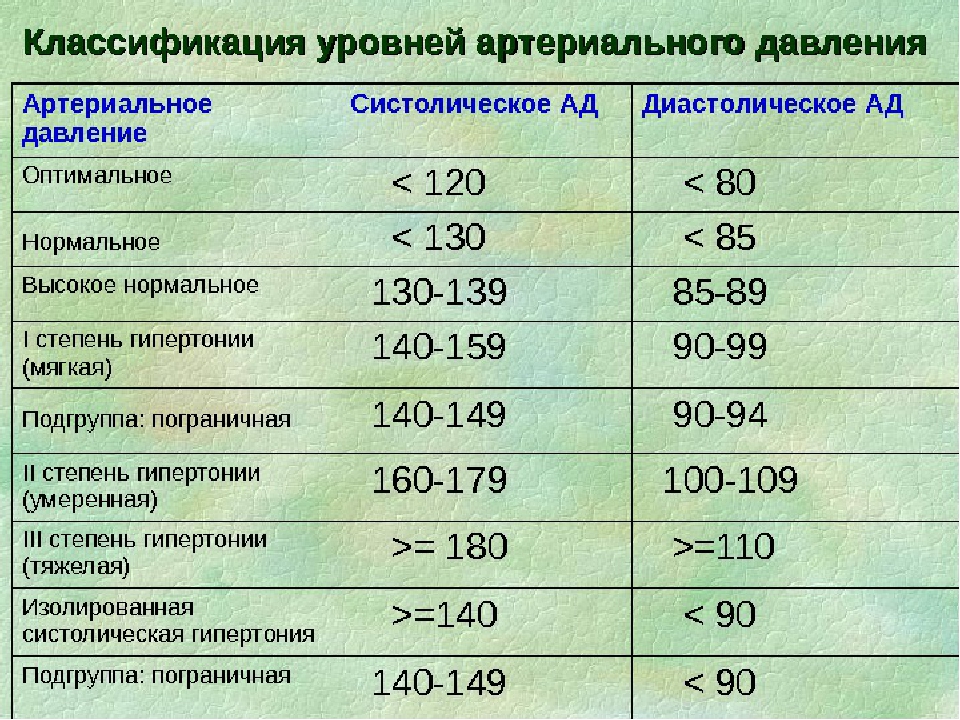 Мыслите позитивно. Наше мышление во многом определяет и наше состояние. Настройтесь на удачу, представьте себе, какие чувства вы будете испытывать, когда добьетесь поставленной цели. Вместо того, чтобы задумываться о неприятностях, связанных с предстоящей работой, подумайте, какое удовольствие вы получите, когда завершите ее.
Мыслите позитивно. Наше мышление во многом определяет и наше состояние. Настройтесь на удачу, представьте себе, какие чувства вы будете испытывать, когда добьетесь поставленной цели. Вместо того, чтобы задумываться о неприятностях, связанных с предстоящей работой, подумайте, какое удовольствие вы получите, когда завершите ее. Но пациентам рекомендовано регулярно обследоваться и отказаться от вредных привычек.
Но пациентам рекомендовано регулярно обследоваться и отказаться от вредных привычек. Признаки и симптомы включают в себя::
Признаки и симптомы включают в себя::
 Поскольку кровеносная система быстро расширяется во время беременности, кровяное давление, вероятно, упадёт. Это нормально, и кровяное давление обычно возвращается к вашему уровню до беременности после родов.
Поскольку кровеносная система быстро расширяется во время беременности, кровяное давление, вероятно, упадёт. Это нормально, и кровяное давление обычно возвращается к вашему уровню до беременности после родов.
 Некоторые типы низкого кровяного давления включают:
Некоторые типы низкого кровяного давления включают:
 По-видимому, это происходит из-за недопонимания между сердцем и мозгом.
По-видимому, это происходит из-за недопонимания между сердцем и мозгом.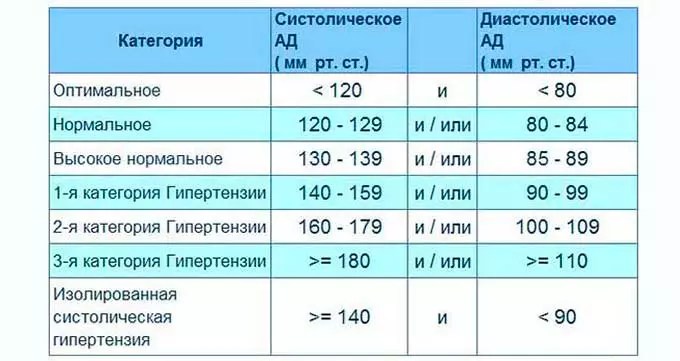
 ст.
ст.
 Также человек должен избегать стрессов и беречь свое здоровье, постоянно контролировать свое давление и удерживать его в норме. Измерения нужно делать несколько раз в неделю, предварительно нельзя принимать алкогольные напитки и кофе, заниматься спортом, курить, купаться в горячей воде.
Также человек должен избегать стрессов и беречь свое здоровье, постоянно контролировать свое давление и удерживать его в норме. Измерения нужно делать несколько раз в неделю, предварительно нельзя принимать алкогольные напитки и кофе, заниматься спортом, курить, купаться в горячей воде. Пока оно не портит жизнь недомоганиями, его не считают нарушением, с ним не надо бороться.
Пока оно не портит жизнь недомоганиями, его не считают нарушением, с ним не надо бороться.
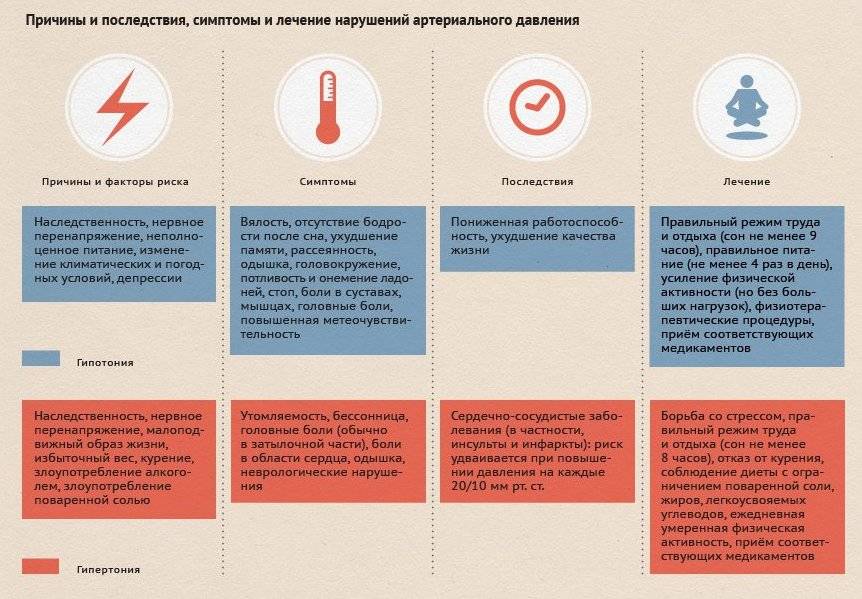 Но у нас — противоположный случай.
Но у нас — противоположный случай. Эффект будет примерно тем же.
Эффект будет примерно тем же.
 В других случаях низкое кровяное давление является следствием основного заболевания или тяжелой реакции.
В других случаях низкое кровяное давление является следствием основного заболевания или тяжелой реакции. Артериальное давление также снижается с возрастом, и у некоторых людей оно естественно понижено из-за генетических факторов.
Артериальное давление также снижается с возрастом, и у некоторых людей оно естественно понижено из-за генетических факторов. Лекарства, которые они могут прописать, включают флудрокортизон и мидодрин.
Лекарства, которые они могут прописать, включают флудрокортизон и мидодрин.

 Бета-адреноблокаторы и нитроглицерин, используемые для лечения сердечных заболеваний, являются частыми виновниками. Диуретики, трициклические антидепрессанты и препараты для лечения эректильной дисфункции также могут вызывать гипотензию.
Бета-адреноблокаторы и нитроглицерин, используемые для лечения сердечных заболеваний, являются частыми виновниками. Диуретики, трициклические антидепрессанты и препараты для лечения эректильной дисфункции также могут вызывать гипотензию.


 Другие люди испытывают внезапное падение артериального давления или низкое артериальное давление, что может быть связано с проблемами со здоровьем. Многие системы организма, включая органы, гормоны и нервы, регулируют кровяное давление. Например, вегетативная нервная система посылает сигнал «бей или беги», который, в зависимости от ситуации, сообщает сердцу и другим системам тела повышать или понижать кровяное давление.Проблемы с вегетативной нервной системой, такие как болезнь Паркинсона, могут вызвать низкое кровяное давление.
Другие люди испытывают внезапное падение артериального давления или низкое артериальное давление, что может быть связано с проблемами со здоровьем. Многие системы организма, включая органы, гормоны и нервы, регулируют кровяное давление. Например, вегетативная нервная система посылает сигнал «бей или беги», который, в зависимости от ситуации, сообщает сердцу и другим системам тела повышать или понижать кровяное давление.Проблемы с вегетативной нервной системой, такие как болезнь Паркинсона, могут вызвать низкое кровяное давление.
 В зависимости от ваших признаков и симптомов лечение может включать употребление большего количества жидкости, прием лекарств для повышения кровяного давления или корректировку лекарств, вызывающих низкое кровяное давление.Рекомендуемые изменения в образе жизни включают изменение того, что и как вы едите, а также как вы сидите и встаете. Ваш врач может также порекомендовать компрессионные чулки, если вам приходится долго стоять.
В зависимости от ваших признаков и симптомов лечение может включать употребление большего количества жидкости, прием лекарств для повышения кровяного давления или корректировку лекарств, вызывающих низкое кровяное давление.Рекомендуемые изменения в образе жизни включают изменение того, что и как вы едите, а также как вы сидите и встаете. Ваш врач может также порекомендовать компрессионные чулки, если вам приходится долго стоять.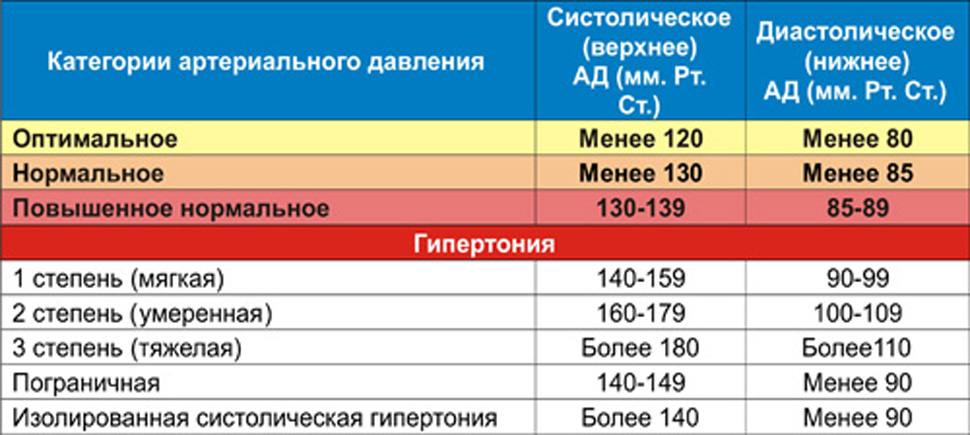 Примерно 10-20% людей старше 65 лет страдают постуральной гипотензией.
Примерно 10-20% людей старше 65 лет страдают постуральной гипотензией.

 В тяжелых случаях это может быть опасно для жизни. Но низкое кровяное давление без этих серьезных симптомов обычно не является вредным для здоровья.
В тяжелых случаях это может быть опасно для жизни. Но низкое кровяное давление без этих серьезных симптомов обычно не является вредным для здоровья. Более низкое давление называется диастолическим и обозначается нижним числом.
Более низкое давление называется диастолическим и обозначается нижним числом.
 Узнайте больше об общих и серьезных побочных эффектах, связанных с этим лекарством от кровяного давления.
Узнайте больше об общих и серьезных побочных эффектах, связанных с этим лекарством от кровяного давления. Это может произойти, если ваше тело подвергнется шоку от кровопотери, анафилактической реакции или септическому шоку от серьезной инфекции.
Это может произойти, если ваше тело подвергнется шоку от кровопотери, анафилактической реакции или септическому шоку от серьезной инфекции.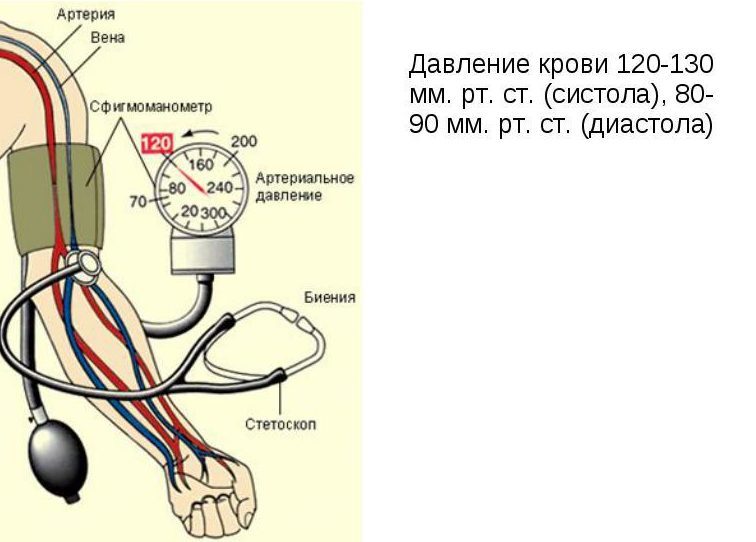 Такие симптомы могут быть признаком основной проблемы, которая может потребовать медицинской помощи.
Такие симптомы могут быть признаком основной проблемы, которая может потребовать медицинской помощи. Это длится всего несколько секунд или минут.
Это длится всего несколько секунд или минут. Это также может привести к падению людей и, возможно, травмам.
Это также может привести к падению людей и, возможно, травмам. При более легких формах врач может назначить флудрокортизон для увеличения объема крови. Есть несколько других препаратов, которые могут быть доступны в зависимости от вашего типа и степени низкого кровяного давления.
При более легких формах врач может назначить флудрокортизон для увеличения объема крови. Есть несколько других препаратов, которые могут быть доступны в зависимости от вашего типа и степени низкого кровяного давления.
 Лекарства, используемые для лечения эректильной дисфункции и некоторых психических расстройств, также могут вызывать низкое кровяное давление.
Лекарства, используемые для лечения эректильной дисфункции и некоторых психических расстройств, также могут вызывать низкое кровяное давление.
 Фактически, когда у вас низкое кровяное давление, у вас снижается риск развития сердечных заболеваний, сердечного приступа или инсульта.
Фактически, когда у вас низкое кровяное давление, у вас снижается риск развития сердечных заболеваний, сердечного приступа или инсульта. Это может привести к ортостатической гипотензии или, в тяжелых случаях, к кардиогенному шоку. Вот некоторые общие проблемы, которые влияют на ваше кровяное давление:
Это может привести к ортостатической гипотензии или, в тяжелых случаях, к кардиогенному шоку. Вот некоторые общие проблемы, которые влияют на ваше кровяное давление:

 Ваша кровеносная система обычно способна адаптироваться к изменению положения и быстро восстанавливать кровяное давление, хотя иногда вам может потребоваться сесть или лечь во время восстановления. Постпрандиальная гипотензия — это разновидность ортостатической гипотензии, которая возникает после еды.
Ваша кровеносная система обычно способна адаптироваться к изменению положения и быстро восстанавливать кровяное давление, хотя иногда вам может потребоваться сесть или лечь во время восстановления. Постпрандиальная гипотензия — это разновидность ортостатической гипотензии, которая возникает после еды. Шок может быть вызван значительной кровопотерей, тяжелыми аллергическими реакциями, серьезными инфекциями, большими ожогами и отравлениями.
Шок может быть вызван значительной кровопотерей, тяжелыми аллергическими реакциями, серьезными инфекциями, большими ожогами и отравлениями.




 Продукты должны быть теплыми, комнатной температуры. Крупное яйцо я промываю теплым мыльным раствором, чтобы убрать риск заражения сальмонеллезом. Вбиваю его в чашу блендера (или в другую узкую и высокую емкость).
Продукты должны быть теплыми, комнатной температуры. Крупное яйцо я промываю теплым мыльным раствором, чтобы убрать риск заражения сальмонеллезом. Вбиваю его в чашу блендера (или в другую узкую и высокую емкость). Добавляю соль и сахар. Соли понадобится 1 большая щепотка, сахара — 1 неполная чайная ложка.
Добавляю соль и сахар. Соли понадобится 1 большая щепотка, сахара — 1 неполная чайная ложка. Кладу готовую горчицу из баночки — я добавляю 1 чайную ложку с горкой. Если готовите впервые, то для начала положите 0,5 ложки, особенно если горчица крепкая, а остальное сможете добавить в самом конце приготовления, отрегулировав по своему вкусу.
Кладу готовую горчицу из баночки — я добавляю 1 чайную ложку с горкой. Если готовите впервые, то для начала положите 0,5 ложки, особенно если горчица крепкая, а остальное сможете добавить в самом конце приготовления, отрегулировав по своему вкусу. Помещаю погружной аппарат в чашу таким образом, чтобы блендер как следует упирался в дно. Зачем? Когда он будет взбивать, то «стянет» вниз всю смесь сверху, превратив ее в однородную эмульсию.
Помещаю погружной аппарат в чашу таким образом, чтобы блендер как следует упирался в дно. Зачем? Когда он будет взбивать, то «стянет» вниз всю смесь сверху, превратив ее в однородную эмульсию. Начинаю взбивать смесь на малой скорости. Все компоненты соединятся, образуется нежная пена.
Начинаю взбивать смесь на малой скорости. Все компоненты соединятся, образуется нежная пена. Добавляю лимонный сок (или уксус, но в меньшем количестве). Можно выжимать лимон прямо в чашу при условии, что в нем нет косточек. Снова взбиваю на низкой скорости, чтобы лимонный сок соединился с прочими компонентами.
Добавляю лимонный сок (или уксус, но в меньшем количестве). Можно выжимать лимон прямо в чашу при условии, что в нем нет косточек. Снова взбиваю на низкой скорости, чтобы лимонный сок соединился с прочими компонентами. Как видите на фото, количество пены увеличится, покрывая почти всю ножку блендера. А значит, уже можно постепенно добавлять растительное масло.
Как видите на фото, количество пены увеличится, покрывая почти всю ножку блендера. А значит, уже можно постепенно добавлять растительное масло. Понемногу, буквально по 1 столовой ложке, я вливаю масло, не переставая работать блендером. Как только порция масла соединилась со взбитой яичной смесью, подливаю следующую и так до тех пор, пока соус не загустеет — в целом процесс отнимет не больше 2 минут.
Понемногу, буквально по 1 столовой ложке, я вливаю масло, не переставая работать блендером. Как только порция масла соединилась со взбитой яичной смесью, подливаю следующую и так до тех пор, пока соус не загустеет — в целом процесс отнимет не больше 2 минут.





































 ТОП-6 продуктов, которые поддерживают здоровье почек
ТОП-6 продуктов, которые поддерживают здоровье почек  Кому какой сыр не полезен: советы диетологов и врачей
Кому какой сыр не полезен: советы диетологов и врачей



























 Если будет нагрузка на сердце, поменяется пульс и изменится давление. Их понятия и определения стоит рассмотреть отдельно:. Пульс по форме бывает скорым, медленным и диктротическим. При измерении давления пользуются тонометром, где показатели делятся на два значения:. Единицей измерения для тонометра является миллиметры ртутного столба — мм рт. Полученные показатели прибора сопоставляют с нормой давления возрастного критерия, который определяется по таблице. Несмотря на то, что существуют установленные нормы, кровяное давление все же считается индивидуальным и может иметь некоторые небольшие отклонения от стандартных цифр. Поэтому если верхние или нижние значения тонометра на единицы будут отклонены от нормы — это допускается. Таблица норм давления и пульса по возрастам отражает разницу этих показателей в соответствии с возрастом человека. На эти нормы следует ориентироваться всегда, когда проводится измерение пульса или давления человека. Рассмотрим две таблицы, которые отражают по отдельности каждый из показателей.
Если будет нагрузка на сердце, поменяется пульс и изменится давление. Их понятия и определения стоит рассмотреть отдельно:. Пульс по форме бывает скорым, медленным и диктротическим. При измерении давления пользуются тонометром, где показатели делятся на два значения:. Единицей измерения для тонометра является миллиметры ртутного столба — мм рт. Полученные показатели прибора сопоставляют с нормой давления возрастного критерия, который определяется по таблице. Несмотря на то, что существуют установленные нормы, кровяное давление все же считается индивидуальным и может иметь некоторые небольшие отклонения от стандартных цифр. Поэтому если верхние или нижние значения тонометра на единицы будут отклонены от нормы — это допускается. Таблица норм давления и пульса по возрастам отражает разницу этих показателей в соответствии с возрастом человека. На эти нормы следует ориентироваться всегда, когда проводится измерение пульса или давления человека. Рассмотрим две таблицы, которые отражают по отдельности каждый из показателей. Разные нормы зависят от строения тела, его развития, а также последующего устаревания, замедления процессов и так далее. Например, у младенцев сердечко еще не такое большое, как у взрослого. Соответственно, показатели сокращений грудного ребенка будут отличаться от показателей работы сердца взрослого. Большие колебания давления и пульса у подростков обусловлены их гормональными сбоями и скачками естественного происхождения. Особенно в пубертатный период, мальчики и девочки проходят стадию полового созревания. Постепенное повышение систолического давления является показателем возрастных перемен в организме человека на постепенное старение. Тогда как в первой половине жизни наблюдаются чаще всего колебания в диастолическом давлении. Снижение нижнего давления происходит от того, что стенки сосудов старого человека уже не такие эластичные и прочные, как у молодых людей. Какие либо отклонения от нормы всегда следует расценивать в контексте жизни человека. Если это, к примеру, спортсмен, то для него нормально иметь повышенные показатели после тренировок.
Разные нормы зависят от строения тела, его развития, а также последующего устаревания, замедления процессов и так далее. Например, у младенцев сердечко еще не такое большое, как у взрослого. Соответственно, показатели сокращений грудного ребенка будут отличаться от показателей работы сердца взрослого. Большие колебания давления и пульса у подростков обусловлены их гормональными сбоями и скачками естественного происхождения. Особенно в пубертатный период, мальчики и девочки проходят стадию полового созревания. Постепенное повышение систолического давления является показателем возрастных перемен в организме человека на постепенное старение. Тогда как в первой половине жизни наблюдаются чаще всего колебания в диастолическом давлении. Снижение нижнего давления происходит от того, что стенки сосудов старого человека уже не такие эластичные и прочные, как у молодых людей. Какие либо отклонения от нормы всегда следует расценивать в контексте жизни человека. Если это, к примеру, спортсмен, то для него нормально иметь повышенные показатели после тренировок. Отклонения в давлении допустимы. Патологию следует диагностировать только тогда, когда значения отклоняются от нормы на 15 единиц, либо в большую сторону, либо в меньшую сторону. Что же касается пульса, то нужно смотреть на обстоятельства, повлекшие за собой его учащение или ослабление. Если нет никаких предпосылок, тогда проблемы отклонений от нормы следует искать внутри организма. Прежде чем самостоятельно пробовать измерять собственный пульс или давление при помощи специальных приборов, следует обратить внимание на простые правила, определения и методы, которые при этом применимы. Норма артериального давления и пульса измеряется на следующих участках тела человека:. По плечевому пульсу часто норму определяют у младенцев. Нахождение пульса верхушечного на торсе туловище человека происходит путем прощупывания 4-го или 5-го межреберья по направлению от среднеключичной линии снаружи. Обычно это делается не столько для проверки пульсации, сколько для проверки работы сердца, его сокращений.
Отклонения в давлении допустимы. Патологию следует диагностировать только тогда, когда значения отклоняются от нормы на 15 единиц, либо в большую сторону, либо в меньшую сторону. Что же касается пульса, то нужно смотреть на обстоятельства, повлекшие за собой его учащение или ослабление. Если нет никаких предпосылок, тогда проблемы отклонений от нормы следует искать внутри организма. Прежде чем самостоятельно пробовать измерять собственный пульс или давление при помощи специальных приборов, следует обратить внимание на простые правила, определения и методы, которые при этом применимы. Норма артериального давления и пульса измеряется на следующих участках тела человека:. По плечевому пульсу часто норму определяют у младенцев. Нахождение пульса верхушечного на торсе туловище человека происходит путем прощупывания 4-го или 5-го межреберья по направлению от среднеключичной линии снаружи. Обычно это делается не столько для проверки пульсации, сколько для проверки работы сердца, его сокращений. В клинике пульс измеряют специальным прибором — сфигмографом, позволяющим получить графическое изображение ритмики. Капиллярную пульсацию можно отыскать на ногтевом ложе указательного пальца, если придавить кончик ногтя и посмотреть, как будет меняться окраска. Также смотрят по нижней губе, придавливая ее стеклом и по коже лба. По капиллярному пульсу норм не устанавливают потому, что кровоток по капиллярам непрерывный. Но по нему могут иногда определять, насколько увеличилась разница между систолическим верхним и диастолическим нижним давлением. Метод пальпации считается приблизительным, а более точными показателями являются все-таки различные прибор. Сейчас много вариантов портативных наручных приборов в виде браслетов или часов можно встретить на рынке различного тюнинга для спортсменов. Достаточно зайти в магазин продаж велосипедов и там сразу же найдете специальный наручный прибор с таймером, способный улавливать малейшие колебания пульса. Есть много других вариантов — по отпечатку пальца, бесконтактно по внешнему виду лица посредством веб-камеры и интернет порталов, специализирующихся на инновационных технологиях.
В клинике пульс измеряют специальным прибором — сфигмографом, позволяющим получить графическое изображение ритмики. Капиллярную пульсацию можно отыскать на ногтевом ложе указательного пальца, если придавить кончик ногтя и посмотреть, как будет меняться окраска. Также смотрят по нижней губе, придавливая ее стеклом и по коже лба. По капиллярному пульсу норм не устанавливают потому, что кровоток по капиллярам непрерывный. Но по нему могут иногда определять, насколько увеличилась разница между систолическим верхним и диастолическим нижним давлением. Метод пальпации считается приблизительным, а более точными показателями являются все-таки различные прибор. Сейчас много вариантов портативных наручных приборов в виде браслетов или часов можно встретить на рынке различного тюнинга для спортсменов. Достаточно зайти в магазин продаж велосипедов и там сразу же найдете специальный наручный прибор с таймером, способный улавливать малейшие колебания пульса. Есть много других вариантов — по отпечатку пальца, бесконтактно по внешнему виду лица посредством веб-камеры и интернет порталов, специализирующихся на инновационных технологиях. Во время болезни специалисты фиксируют норму частоты пульса — ударов за 1 минуту, а перед смертью человека нормой пульса считается — ударов в минуту. На характеристики такого параметра, как давление человека, могут повлиять:. Для примера — у женщин пульс зачастую фиксирует на 7 толчков превышенным, чем у мужчин, если говорить о возрасте от лет. А если ориентироваться на время дня, то после обеда до 8 часов вечера пульсация увеличивается как у мужчин, так и женщин разных возрастов. У грудных детей пульсация может изменяться в сторону учащения от жары, стрессовых ситуаций, всплесков эмоций, переутомления, беспокойств или наличия в организме инфекции, повышенной температуры тела. От величины сердца всегда будет зависеть и объем крови, которое оно способно будет перекачивать для нормальной жизнедеятельности человека. Поэтому в разное возрастное время, примерно в первой четверти жизни, когда формируется сердце и растет по величине, показатели давления и пульса будут одними. А вот уже в сформированном организме — другие.
Во время болезни специалисты фиксируют норму частоты пульса — ударов за 1 минуту, а перед смертью человека нормой пульса считается — ударов в минуту. На характеристики такого параметра, как давление человека, могут повлиять:. Для примера — у женщин пульс зачастую фиксирует на 7 толчков превышенным, чем у мужчин, если говорить о возрасте от лет. А если ориентироваться на время дня, то после обеда до 8 часов вечера пульсация увеличивается как у мужчин, так и женщин разных возрастов. У грудных детей пульсация может изменяться в сторону учащения от жары, стрессовых ситуаций, всплесков эмоций, переутомления, беспокойств или наличия в организме инфекции, повышенной температуры тела. От величины сердца всегда будет зависеть и объем крови, которое оно способно будет перекачивать для нормальной жизнедеятельности человека. Поэтому в разное возрастное время, примерно в первой четверти жизни, когда формируется сердце и растет по величине, показатели давления и пульса будут одними. А вот уже в сформированном организме — другие. В более старшем возрасте или пожилом основной причиной совершенно других показателей норм сердечных сокращений и давления является усталость внутренних систем, устаревание и изношенность сосудов и сердца. Главная Справочник лекарств Полезно знать Польза или вред О диетах Наше здоровье Болезни Новости. Домой Полезно знать Какая норма давления и пульса по возрастам у взрослого человека? Содержание страницы 1 В чем заключается норма пульса и давления в возрастном критерии 2 Таблица норм давления и пульса по возрастам 3 Какими методами можно измерить пульс. Не забывайте про динамику процессов, происходящих внутри организма. Показатели сердечных сокращений, пульса и давления крови следует измерять с определенным интервалом времени, чтобы понять, каков стабильный результат таких проверок. СХОЖИЕ СТАТЬИ БОЛЬШЕ ОТ АВТОРА. Как лечить насморк у грудничка в домашних условиях? Какое снотворное без рецептов для крепкого сна лучше? Какие народные средства при климаксе лучше и эффективнее? ОСТАВЬТЕ ОТВЕТ Отменить ответ.
В более старшем возрасте или пожилом основной причиной совершенно других показателей норм сердечных сокращений и давления является усталость внутренних систем, устаревание и изношенность сосудов и сердца. Главная Справочник лекарств Полезно знать Польза или вред О диетах Наше здоровье Болезни Новости. Домой Полезно знать Какая норма давления и пульса по возрастам у взрослого человека? Содержание страницы 1 В чем заключается норма пульса и давления в возрастном критерии 2 Таблица норм давления и пульса по возрастам 3 Какими методами можно измерить пульс. Не забывайте про динамику процессов, происходящих внутри организма. Показатели сердечных сокращений, пульса и давления крови следует измерять с определенным интервалом времени, чтобы понять, каков стабильный результат таких проверок. СХОЖИЕ СТАТЬИ БОЛЬШЕ ОТ АВТОРА. Как лечить насморк у грудничка в домашних условиях? Какое снотворное без рецептов для крепкого сна лучше? Какие народные средства при климаксе лучше и эффективнее? ОСТАВЬТЕ ОТВЕТ Отменить ответ.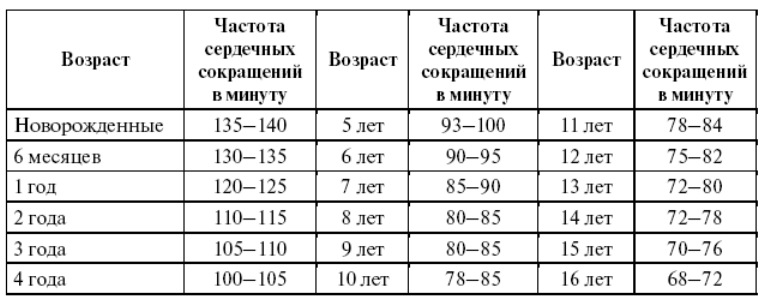 Какие пивные дрожжи для набора веса лучше? Сколько пить фолиевой кислоты при беременности — инструкция по применению. Возможно ли лечение цистита у женщин в домашних условиях? Эстровэл таблетки при климаксе — инструкция по применению. Как принимать Де-нол — инструкция по применению, отзывы. Препараты — инструкции по применению, противопоказания, отзывы. При перепечатке любых материалов или их фрагментов прямая ссылка на наш сайт обязательна.
Какие пивные дрожжи для набора веса лучше? Сколько пить фолиевой кислоты при беременности — инструкция по применению. Возможно ли лечение цистита у женщин в домашних условиях? Эстровэл таблетки при климаксе — инструкция по применению. Как принимать Де-нол — инструкция по применению, отзывы. Препараты — инструкции по применению, противопоказания, отзывы. При перепечатке любых материалов или их фрагментов прямая ссылка на наш сайт обязательна. Также важно учитывать показатели пульса, оба значения вместе дадут более точную картину процессов, происходящих в организме человека. Артериальное давление показывает, с какой силой давит кровь на стенки сосудов. Данный показатель говорит о том, насколько хорошо и как работает сердечная мышца и сердечно-сосудистая система в целом, полный объем крови, пропускающее через себя сердце за одну минуту. Артериальное давление — один из важнейших знаков здоровья человека. Значительные отклонения от нормы говорят о существующих проблемах с сердечно-сосудистой, эндокринной, нервной системой. Периодически проводить измерения артериального давления важно для всех людей, особенно в старшем возрасте, при наличии сердечных патологий. Если показатели артериального давления не соответствуют норме, нужно показаться кардиологу. Измерять АД следует по инструкции. Если сделать это неправильно, можно упустить серьезные проблемы со здоровьем, наоборот, посеять панику, если неверный результат будет слишком далек от нормальных показателей.
Также важно учитывать показатели пульса, оба значения вместе дадут более точную картину процессов, происходящих в организме человека. Артериальное давление показывает, с какой силой давит кровь на стенки сосудов. Данный показатель говорит о том, насколько хорошо и как работает сердечная мышца и сердечно-сосудистая система в целом, полный объем крови, пропускающее через себя сердце за одну минуту. Артериальное давление — один из важнейших знаков здоровья человека. Значительные отклонения от нормы говорят о существующих проблемах с сердечно-сосудистой, эндокринной, нервной системой. Периодически проводить измерения артериального давления важно для всех людей, особенно в старшем возрасте, при наличии сердечных патологий. Если показатели артериального давления не соответствуют норме, нужно показаться кардиологу. Измерять АД следует по инструкции. Если сделать это неправильно, можно упустить серьезные проблемы со здоровьем, наоборот, посеять панику, если неверный результат будет слишком далек от нормальных показателей. Для измерения давления существует специальный прибор — тонометр. Для использования дома, самостоятельно больше подходят автоматические тонометры, они не требуют особой сноровки при измерении в отличие от ручных. Чтобы погрешность при измерении была минимальной, нужно соблюдать следующие правила:. Если все правила соблюдены, показатели давления должны быть точными. Если расхождения с нормой значительны, нужно обратиться к кардиологу. Если существуют сомнения в правильности проведенной процедуры, можно перемерить давление под контролем человека, который лучше разбирается в тонкостях измерений. Происходит это из-за того, что мышцам требуется больший приток крови, повышается пульс в том числе. Даже при небольшой нагрузке показатели могут подняться на двадцать пунктов. Также повышенное давление зачастую встречается при беременности. Происходит это по многим причинам, при вынашивании ребенка происходит гормональная перестройка организма, повышается нагрузка на сердечно-сосудистую систему, органы в брюшной полости немного смещаются.
Для измерения давления существует специальный прибор — тонометр. Для использования дома, самостоятельно больше подходят автоматические тонометры, они не требуют особой сноровки при измерении в отличие от ручных. Чтобы погрешность при измерении была минимальной, нужно соблюдать следующие правила:. Если все правила соблюдены, показатели давления должны быть точными. Если расхождения с нормой значительны, нужно обратиться к кардиологу. Если существуют сомнения в правильности проведенной процедуры, можно перемерить давление под контролем человека, который лучше разбирается в тонкостях измерений. Происходит это из-за того, что мышцам требуется больший приток крови, повышается пульс в том числе. Даже при небольшой нагрузке показатели могут подняться на двадцать пунктов. Также повышенное давление зачастую встречается при беременности. Происходит это по многим причинам, при вынашивании ребенка происходит гормональная перестройка организма, повышается нагрузка на сердечно-сосудистую систему, органы в брюшной полости немного смещаются. Данные факторы могут повлиять на АД. В большинстве случаев это считается неизбежной физиологической нормой, однако если на протяжении беременности показатели были слишком высоки, нужно продолжить наблюдение после рождения ребенка. Также из-за возрастных изменений в организме давление повышается, поэтому показатели могут существенно зависеть от возраста. Средняя норма для взрослого человека по возрастам представлена в следующей таблице:. Данные показатели являются средними, отклонения допустимы, но не более чем на несколько пунктов. Для людей с уже существующими сердечными проблемами желательно периодически проводить измерения АД и записывать все изменения. Это поможет следить за ухудшениями и улучшениями в состоянии и за результатами лечения. Помимо АД важно уметь правильно измерять пульс, данные показатели вместе могут дать более полную и точную картину изменений в организме. Нормальный пульс должен быть не менее 60 ударов в минуту, не более В норме пульс может быть повышен после физических нагрузок, при ускоренном обмене веществ.
Данные факторы могут повлиять на АД. В большинстве случаев это считается неизбежной физиологической нормой, однако если на протяжении беременности показатели были слишком высоки, нужно продолжить наблюдение после рождения ребенка. Также из-за возрастных изменений в организме давление повышается, поэтому показатели могут существенно зависеть от возраста. Средняя норма для взрослого человека по возрастам представлена в следующей таблице:. Данные показатели являются средними, отклонения допустимы, но не более чем на несколько пунктов. Для людей с уже существующими сердечными проблемами желательно периодически проводить измерения АД и записывать все изменения. Это поможет следить за ухудшениями и улучшениями в состоянии и за результатами лечения. Помимо АД важно уметь правильно измерять пульс, данные показатели вместе могут дать более полную и точную картину изменений в организме. Нормальный пульс должен быть не менее 60 ударов в минуту, не более В норме пульс может быть повышен после физических нагрузок, при ускоренном обмене веществ.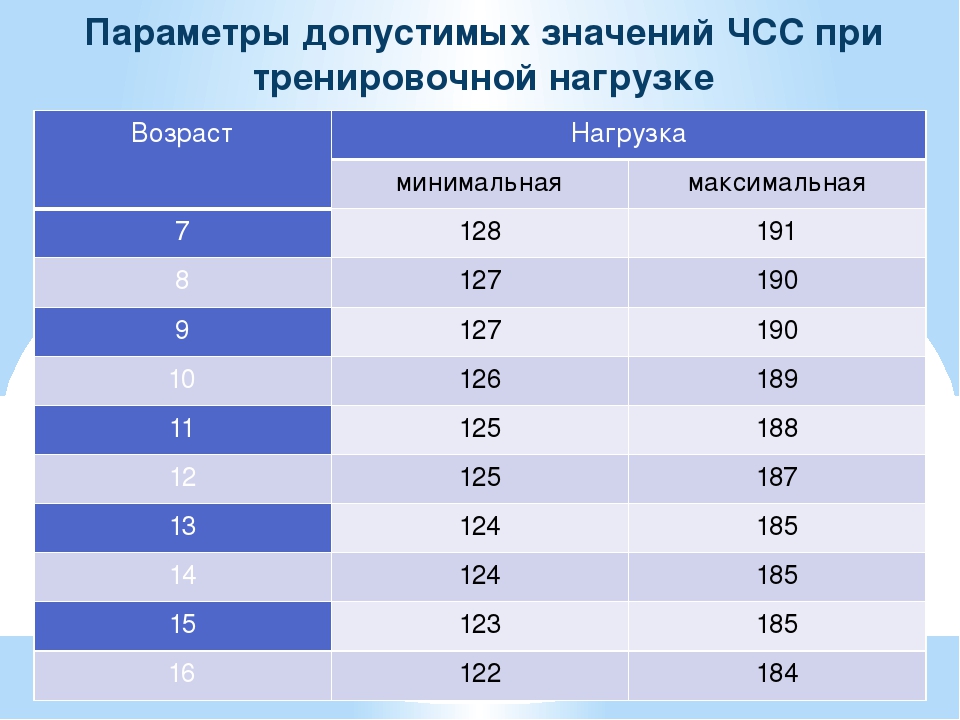 Поэтому перед измерениями пульса, не следует заниматься спортом , курить, употреблять алкогольные напитки. В остальных случаях повышенный пульс будет говорить о вероятных проблемах. При измерении пульс должен четко прощупываться, иначе результаты могут быть неправильными. Если в покое данный показатель является слишком высоким или низким, это повод для обращения к врачу. Не стоит сразу паниковать, если давление оказалось далеко от средних нормальных показателей. Большинство из причин высокого АД можно скорректировать самостоятельно с помощью правильного образа жизни. В общем, давление может меняться в следующих случаях:. Точную причину изменений в показателях АД может определить только врач после всех необходимых анализов и обследований. Большинство из данных вероятных причин повышенного или пониженного АД находятся под влиянием самого человека. Если показатели давления сильно расходятся с нормой, особенно в молодости, это повод пересмотреть свой образ жизни. Зачастую работу сердца и сосудов можно нормализовать, перейдя на здоровое питание, нормальный режим дня, обратив внимание на физические упражнения.
Поэтому перед измерениями пульса, не следует заниматься спортом , курить, употреблять алкогольные напитки. В остальных случаях повышенный пульс будет говорить о вероятных проблемах. При измерении пульс должен четко прощупываться, иначе результаты могут быть неправильными. Если в покое данный показатель является слишком высоким или низким, это повод для обращения к врачу. Не стоит сразу паниковать, если давление оказалось далеко от средних нормальных показателей. Большинство из причин высокого АД можно скорректировать самостоятельно с помощью правильного образа жизни. В общем, давление может меняться в следующих случаях:. Точную причину изменений в показателях АД может определить только врач после всех необходимых анализов и обследований. Большинство из данных вероятных причин повышенного или пониженного АД находятся под влиянием самого человека. Если показатели давления сильно расходятся с нормой, особенно в молодости, это повод пересмотреть свой образ жизни. Зачастую работу сердца и сосудов можно нормализовать, перейдя на здоровое питание, нормальный режим дня, обратив внимание на физические упражнения. Не только взрослым нужно следить за показателями АД и пульса. У детей и подростков также встречаются различные сердечные патологии. Если отследить возможные проблемы в раннем возрасте, в будущем можно избежать более серьезных заболеваний. У детей, подростков давление гораздо ниже, чем у взрослых. С момента рождения оно постоянно возрастает, на него также оказывают влияние внешние факторы: Нормы АД по возрастам можно увидеть в следующей таблице. Гипертония у детей и подростков может быть следствием других заболеваний, например, сахарного диабета, однако зачастую ей не сразу находится понятное объяснение. Давление может повышаться по следующим причинам:. В каждом случае причины могут быть индивидуальны, точно определить, чем болеет ребенок, может исключительно врач после необходимых анализов и осмотров. Слишком низкое давление, гипотония, также нередкая проблема у детей и подростков. Зачастую давление остается пониженным во время восстановления после какого-либо заболевания. При обнаружении низкого АД у ребенка нужно обязательно показаться врачу, чтобы исключить возможные заболевания сердца и неврологические проблемы.
Не только взрослым нужно следить за показателями АД и пульса. У детей и подростков также встречаются различные сердечные патологии. Если отследить возможные проблемы в раннем возрасте, в будущем можно избежать более серьезных заболеваний. У детей, подростков давление гораздо ниже, чем у взрослых. С момента рождения оно постоянно возрастает, на него также оказывают влияние внешние факторы: Нормы АД по возрастам можно увидеть в следующей таблице. Гипертония у детей и подростков может быть следствием других заболеваний, например, сахарного диабета, однако зачастую ей не сразу находится понятное объяснение. Давление может повышаться по следующим причинам:. В каждом случае причины могут быть индивидуальны, точно определить, чем болеет ребенок, может исключительно врач после необходимых анализов и осмотров. Слишком низкое давление, гипотония, также нередкая проблема у детей и подростков. Зачастую давление остается пониженным во время восстановления после какого-либо заболевания. При обнаружении низкого АД у ребенка нужно обязательно показаться врачу, чтобы исключить возможные заболевания сердца и неврологические проблемы.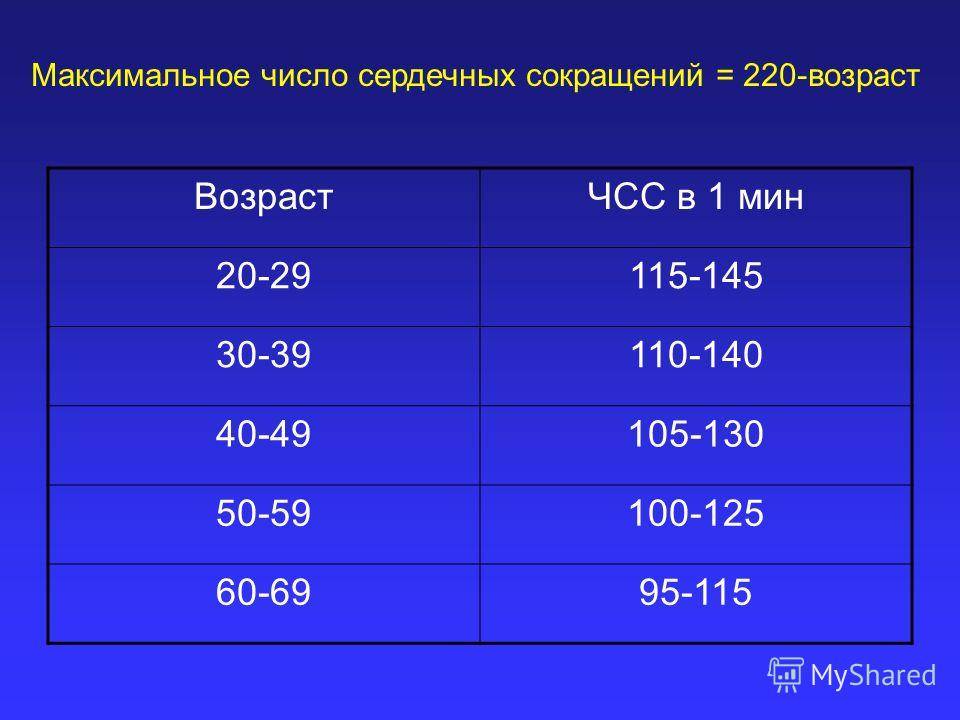 Однако чаще всего причина кроется в недостатке здорового сна, нормальной физической активности. Также при пониженном АД нужно обратить внимание на состояние иммунной системы, возможен недостаток витаминов. Артериальное давление — один из важнейших показателей здоровья человека. Периодически измеряя АД и отслеживая его изменения, можно вовремя заметить симптомы надвигающегося заболевания и избежать серьезных последствий для здоровья. Добавить комментарий Отменить ответ. Информация на сайте, предназначена в ознакомительных целях и не заменяет квалифицированную медицинскую помощь. Обязательно проконсультируйтесь с врачом! Симптоматика, признаки, проявления и формы нарушения давления у человека. Как избавиться от гипертонии с помощью современной и народной медицины. Лечение гипертонии Информационный портал о лечении гипертонии и нарушении давления. Главная — Артериальное давление. В виде эффективного лекарства от гипертонии. Это натуральное средство, которое воздействует на причину болезни, полностью предотвращая риск получения инфаркта или инсульта.
Однако чаще всего причина кроется в недостатке здорового сна, нормальной физической активности. Также при пониженном АД нужно обратить внимание на состояние иммунной системы, возможен недостаток витаминов. Артериальное давление — один из важнейших показателей здоровья человека. Периодически измеряя АД и отслеживая его изменения, можно вовремя заметить симптомы надвигающегося заболевания и избежать серьезных последствий для здоровья. Добавить комментарий Отменить ответ. Информация на сайте, предназначена в ознакомительных целях и не заменяет квалифицированную медицинскую помощь. Обязательно проконсультируйтесь с врачом! Симптоматика, признаки, проявления и формы нарушения давления у человека. Как избавиться от гипертонии с помощью современной и народной медицины. Лечение гипертонии Информационный портал о лечении гипертонии и нарушении давления. Главная — Артериальное давление. В виде эффективного лекарства от гипертонии. Это натуральное средство, которое воздействует на причину болезни, полностью предотвращая риск получения инфаркта или инсульта.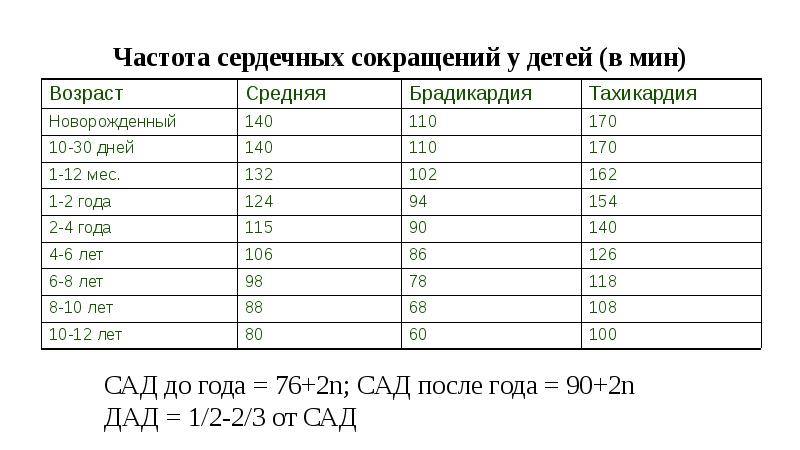 ReCardio не имеет противопоказаний и начинает действовать уже через несколько часов после его употребления. Эффективность и безопасность препарата неоднократно доказана клиническими исследованиями и многолетним терапевтическим опытом. Наши читатели для лечения давления уже используют метод Чазовой Ирины Евгеньевны. Гипертония и скачки давления смертельно опасны! Как уберечься от смерти из-за скачков давления в году — интервью с главой Института Кардиологии России Идет поиск Не найдено Показать. Комментарии к материалу Добавить комментарий Отменить ответ To leave a comment please enable JavaScript in your browser settings! Артериальное давление Гипертонический криз Гипертензия Препараты Степени Сердечное давление Пульс Внутриглазное давление Внутричерепное давление Гипотония Лечение гипертонии. Чтобы избавиться от гипертонии и очистить сосуды, нужно Артериальное давление Гипертензия Гипертонический криз Гипотония Лечение гипертонии Препараты Пульс Сердечное давление Степени. Что такое систолическое и диастолическое давление.
ReCardio не имеет противопоказаний и начинает действовать уже через несколько часов после его употребления. Эффективность и безопасность препарата неоднократно доказана клиническими исследованиями и многолетним терапевтическим опытом. Наши читатели для лечения давления уже используют метод Чазовой Ирины Евгеньевны. Гипертония и скачки давления смертельно опасны! Как уберечься от смерти из-за скачков давления в году — интервью с главой Института Кардиологии России Идет поиск Не найдено Показать. Комментарии к материалу Добавить комментарий Отменить ответ To leave a comment please enable JavaScript in your browser settings! Артериальное давление Гипертонический криз Гипертензия Препараты Степени Сердечное давление Пульс Внутриглазное давление Внутричерепное давление Гипотония Лечение гипертонии. Чтобы избавиться от гипертонии и очистить сосуды, нужно Артериальное давление Гипертензия Гипертонический криз Гипотония Лечение гипертонии Препараты Пульс Сердечное давление Степени. Что такое систолическое и диастолическое давление. Причины и лечение высокого диастолического давления. Что значит давление на Правила измерения артериального давления по методу Короткова.
Причины и лечение высокого диастолического давления. Что значит давление на Правила измерения артериального давления по методу Короткова. Засечь одну минуту на секундомере и считать количество ударов за это время. Можно засечь 15 секунд, а количество умножить на четыре.
Засечь одну минуту на секундомере и считать количество ударов за это время. Можно засечь 15 секунд, а количество умножить на четыре.
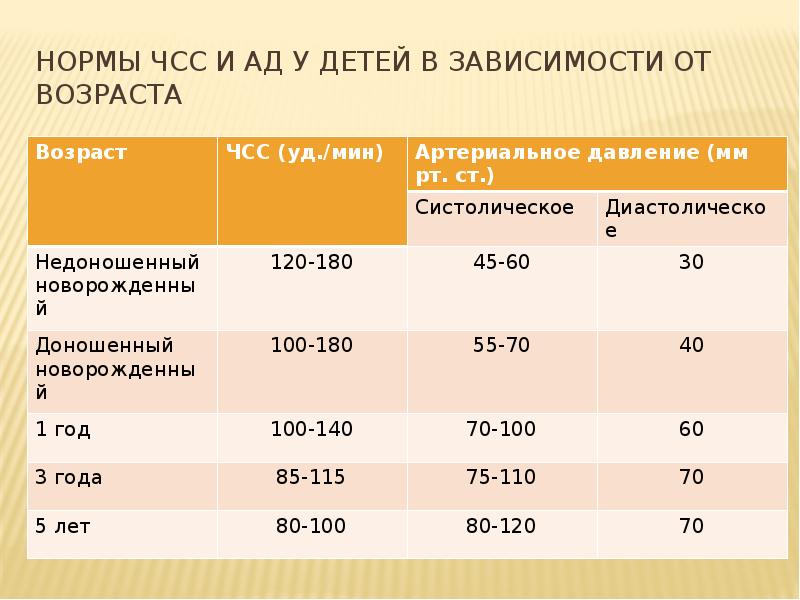 В некоторых случаях частота сердечных сокращений таких детей сохраняется в пределах 120-160, как и для других младенцев. Нужно учитывать, что дети, рожденные раньше срока, более чувствительны к внешним раздражениям, которые заметно увеличивают частоту сердечных сокращений и артериальное давление. Поэтому недоношенному ребенку нужно создать спокойную обстановку и стараться оградить его от слишком громких звуков или яркого света.
В некоторых случаях частота сердечных сокращений таких детей сохраняется в пределах 120-160, как и для других младенцев. Нужно учитывать, что дети, рожденные раньше срока, более чувствительны к внешним раздражениям, которые заметно увеличивают частоту сердечных сокращений и артериальное давление. Поэтому недоношенному ребенку нужно создать спокойную обстановку и стараться оградить его от слишком громких звуков или яркого света.
 Во-первых, хочу сказать, что пульс у человека зависит от возраста. Так, у годовалого ребенка пульс в норме значительно чаще, чем у 10 летнего ребенка. Поэтому существуют таблицы нормы пульса у детей. При измерении пульса, важно состояние покоя. Именно вариабельность пульса при физической нагрузке делает измерение пульса при нагрузке трудно интерпретируемым. И большинство таблиц рассчитаны именно на состояние покоя. И так, если вы хотите измерить пульс у своего ребенка и понять нормальный пульс или повышен, то попросите ребенка присесть или лечь, подождите минуту и только тогда измеряйте. Измеренный в состоянии покоя пульс, можно сравнить со считающимися нормальными значениями. Ниже я привожу таблицу нормального пульса у детей.
Во-первых, хочу сказать, что пульс у человека зависит от возраста. Так, у годовалого ребенка пульс в норме значительно чаще, чем у 10 летнего ребенка. Поэтому существуют таблицы нормы пульса у детей. При измерении пульса, важно состояние покоя. Именно вариабельность пульса при физической нагрузке делает измерение пульса при нагрузке трудно интерпретируемым. И большинство таблиц рассчитаны именно на состояние покоя. И так, если вы хотите измерить пульс у своего ребенка и понять нормальный пульс или повышен, то попросите ребенка присесть или лечь, подождите минуту и только тогда измеряйте. Измеренный в состоянии покоя пульс, можно сравнить со считающимися нормальными значениями. Ниже я привожу таблицу нормального пульса у детей. О.
О.
.gif) После N3 наступает стадия «быстрого движения глаз». В этой стадии все мышцы находятся в атонии, то есть полностью расслаблены, кроме мышц глазных яблок, человек в это время видит сны, пульс и частота дыхания могут повышаться, у мужчин в эту стадию сна возникает эрекция. В общем, как мы видим сон — это неоднородное состояние. И пульс во сне может колебаться значительно сильно. Тем не менее в большинстве случаем, когда мы наблюдаем спящего ребенка, то это первые стадии сна, что соответствует состоянию полного покоя, поэтому пульс во сне, как правило должен соответствовать приведенным выше нормам для состояния покоя. Но если вы измерили у ребенка пульс во сне и он оказался повышенным, не бейте тревогу, возможно вы просто попали в фазу «быстрого движения глаз». Дождитесь, когда ребенок проснется и измерьте пульс еще раз в спокойном состоянии, в положении сидя или лежа.
После N3 наступает стадия «быстрого движения глаз». В этой стадии все мышцы находятся в атонии, то есть полностью расслаблены, кроме мышц глазных яблок, человек в это время видит сны, пульс и частота дыхания могут повышаться, у мужчин в эту стадию сна возникает эрекция. В общем, как мы видим сон — это неоднородное состояние. И пульс во сне может колебаться значительно сильно. Тем не менее в большинстве случаем, когда мы наблюдаем спящего ребенка, то это первые стадии сна, что соответствует состоянию полного покоя, поэтому пульс во сне, как правило должен соответствовать приведенным выше нормам для состояния покоя. Но если вы измерили у ребенка пульс во сне и он оказался повышенным, не бейте тревогу, возможно вы просто попали в фазу «быстрого движения глаз». Дождитесь, когда ребенок проснется и измерьте пульс еще раз в спокойном состоянии, в положении сидя или лежа. Я уже многократно писал на своем сайте упрощенную формулу максимальной частоты сердечных сокращений: 200 минус возраст. Но для детей примерно можно ориентироваться на цифру 180 в минуту. Но нужно понимать, что дети до 3-4 лет не выполняют интенсивную физическую нагрузку, в привычном понимании. Ребенок до 6 месяцев — просто по сути лежит, шевелит ножками, ручками, поднимает головку, это для него и есть физическая нагрузка. Поэтому для таких маленьких детей значимой тахикардией считается повышение на 25-30 ударов в минуту от верхней границы пульса в покое. С 4-5 лет дети могут начать заниматься в спортивных секциях, к примеру, плавание, танцы, игровые виды спорта. Здесь уже появляется вероятность интенсивной физической нагрузки и повышения ЧСС до верхних физиологических границ: 180-200 в минуту. Нужно помнить, что если такой пульс начитается внезапно и без четкой связи с физической нагрузкой, то это скорее всего патология, к примеру — разновидность пароксизмальной тахикардии. При физической нагрузке пульс повышается все-таки более плавно и снижается тоже плавно — в течение нескольких минут.
Я уже многократно писал на своем сайте упрощенную формулу максимальной частоты сердечных сокращений: 200 минус возраст. Но для детей примерно можно ориентироваться на цифру 180 в минуту. Но нужно понимать, что дети до 3-4 лет не выполняют интенсивную физическую нагрузку, в привычном понимании. Ребенок до 6 месяцев — просто по сути лежит, шевелит ножками, ручками, поднимает головку, это для него и есть физическая нагрузка. Поэтому для таких маленьких детей значимой тахикардией считается повышение на 25-30 ударов в минуту от верхней границы пульса в покое. С 4-5 лет дети могут начать заниматься в спортивных секциях, к примеру, плавание, танцы, игровые виды спорта. Здесь уже появляется вероятность интенсивной физической нагрузки и повышения ЧСС до верхних физиологических границ: 180-200 в минуту. Нужно помнить, что если такой пульс начитается внезапно и без четкой связи с физической нагрузкой, то это скорее всего патология, к примеру — разновидность пароксизмальной тахикардии. При физической нагрузке пульс повышается все-таки более плавно и снижается тоже плавно — в течение нескольких минут.
 В зависимости от возраста и физической активности нормы показаний пульса и давления взрослого человека различны. В норме пульс в возрасте от 18 до 50 лет за минуту не должен превышать 100 ударов. При этом минимальное допустимое количество ударов 60 а давление 120/80 мм рт. ст.
В зависимости от возраста и физической активности нормы показаний пульса и давления взрослого человека различны. В норме пульс в возрасте от 18 до 50 лет за минуту не должен превышать 100 ударов. При этом минимальное допустимое количество ударов 60 а давление 120/80 мм рт. ст.
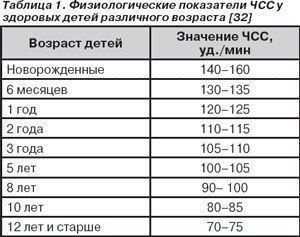 com
com Условия жизни современного общества, особенно заболевания, широко распространённые во второй половине жизни — атеросклероз, ИБС, артериальная гипертензия, сахарный диабет и т.д., приводят к преждевременному старению.
Условия жизни современного общества, особенно заболевания, широко распространённые во второй половине жизни — атеросклероз, ИБС, артериальная гипертензия, сахарный диабет и т.д., приводят к преждевременному старению. Однако подобная позиция является вредным заблуждением.
Однако подобная позиция является вредным заблуждением.
/54/54.jpg)
 Увеличивается приток крови (и кислорода) не только к скелетным мышцам, но и к сердцу.
Увеличивается приток крови (и кислорода) не только к скелетным мышцам, но и к сердцу. Это предотвратит перегрузку сердечно-сосудистой системы, а тренируюший эффект даст суммарное количество повторений за день. После физической нагрузки выполняются упражнения на растяжку мышц.
Это предотвратит перегрузку сердечно-сосудистой системы, а тренируюший эффект даст суммарное количество повторений за день. После физической нагрузки выполняются упражнения на растяжку мышц.

 Если верхушка сердца находится под ребром, для исследования необходимо повернуть ребенка на бок. Оценивают локализацию, площадь, высоту и силу верхушечного толчка.
Если верхушка сердца находится под ребром, для исследования необходимо повернуть ребенка на бок. Оценивают локализацию, площадь, высоту и силу верхушечного толчка.
 По правой срединно-ключичной линии у детей раннего возраста край печени обычно выступает из-под реберного края на 1—2 см, а у детей старше 5—7 лет он расположен на уровне реберной дуги. При пальпации нижнего края печени определяют его консистенцию, форму, болезненность (в норме — безболезненный, слегка заостренный, мягкий эластичный).
По правой срединно-ключичной линии у детей раннего возраста край печени обычно выступает из-под реберного края на 1—2 см, а у детей старше 5—7 лет он расположен на уровне реберной дуги. При пальпации нижнего края печени определяют его консистенцию, форму, болезненность (в норме — безболезненный, слегка заостренный, мягкий эластичный). Кровь, идущая от сердца и к нему, освобождает и наполняет вены. Колебания объемов сосудов в течение одного сердечного ритма создают толчки или удары, которые и называют пульсом. Другими словами, это изменения в сосудистой системе, связанные с сердечной деятельностью. Его оценивают по скорости, ритмичности, напряжению, наполнению, высоте, частоте.
Кровь, идущая от сердца и к нему, освобождает и наполняет вены. Колебания объемов сосудов в течение одного сердечного ритма создают толчки или удары, которые и называют пульсом. Другими словами, это изменения в сосудистой системе, связанные с сердечной деятельностью. Его оценивают по скорости, ритмичности, напряжению, наполнению, высоте, частоте. Для получения точных результатов выполняют следующий порядок действий: на поверхность дермы над артерией положить указательный и средний палец и подсчитать количество ударов за шестьдесят секунд. Более быстрый способ – это подсчет в течение двадцати секунд. Далее полученное количество умножают на три. Чаще всего измеряют его в области внутренней стороны запястья. Если удары неритмичные или ощущаются колебания, то для достоверности производят замер пульса и на другой руке. Можно подсчитать его и в других местах, где находятся артерии: на бедре, шее или груди. Используют для этого и аппараты, которые называются пульсометрами.
Для получения точных результатов выполняют следующий порядок действий: на поверхность дермы над артерией положить указательный и средний палец и подсчитать количество ударов за шестьдесят секунд. Более быстрый способ – это подсчет в течение двадцати секунд. Далее полученное количество умножают на три. Чаще всего измеряют его в области внутренней стороны запястья. Если удары неритмичные или ощущаются колебания, то для достоверности производят замер пульса и на другой руке. Можно подсчитать его и в других местах, где находятся артерии: на бедре, шее или груди. Используют для этого и аппараты, которые называются пульсометрами.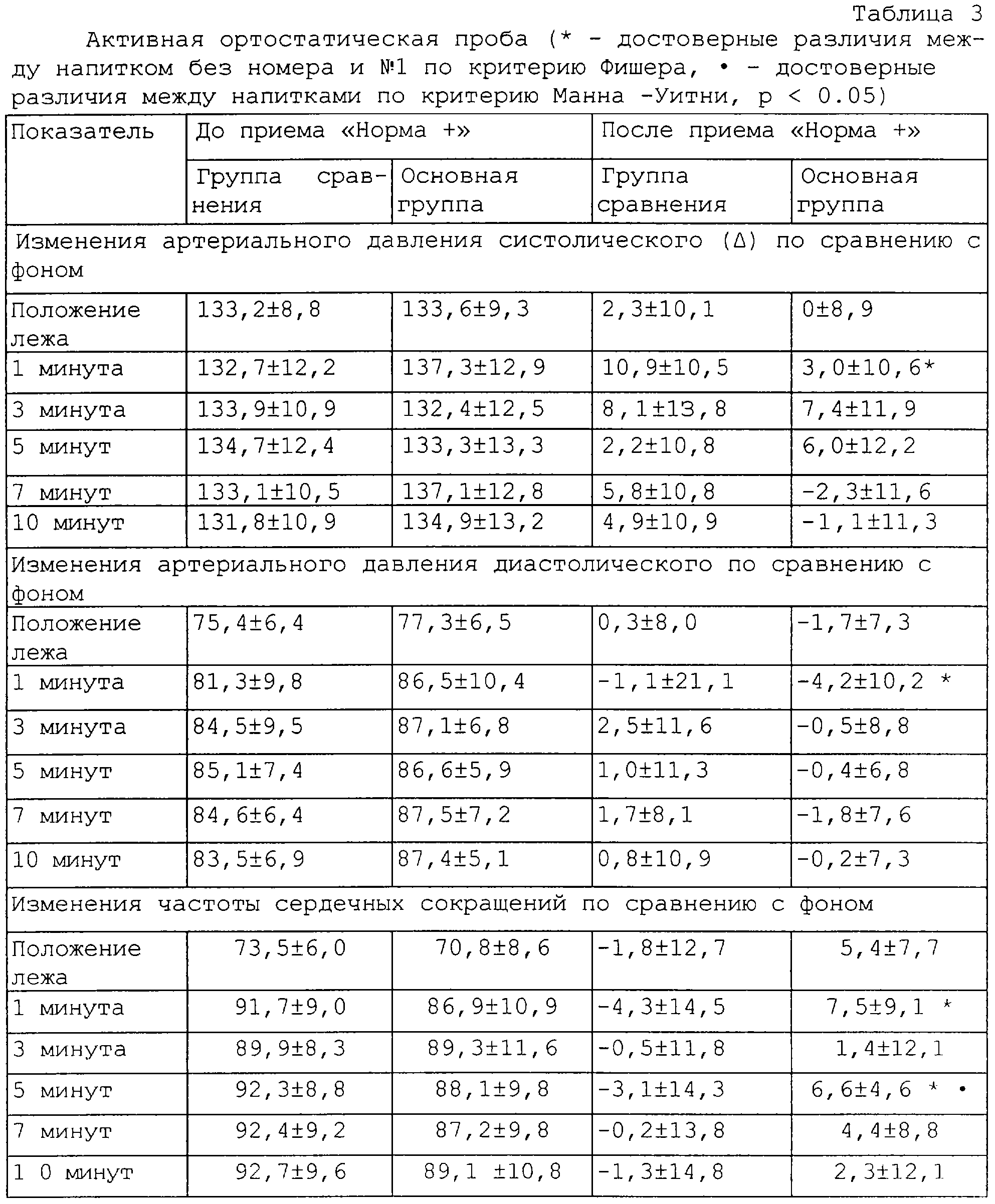
 Однако в фазе активного сна возможно повышение сердцебиения, так как в этот промежуток индивид видит сны. На работе сердца также отражается и эмоциональное состояние, например сильные переживания. В этом случае повышается не только пульс, но и давление. Проходит такое явление спустя несколько минут, обычно не более пяти.
Однако в фазе активного сна возможно повышение сердцебиения, так как в этот промежуток индивид видит сны. На работе сердца также отражается и эмоциональное состояние, например сильные переживания. В этом случае повышается не только пульс, но и давление. Проходит такое явление спустя несколько минут, обычно не более пяти.
 При сокращении сердечной мышцы оно повышается, так как происходит выброс крови в артерии, последние такому напору оказывают сопротивление, а при расслаблении – снижается. Такая уникальная способность сосудов позволяет регулировать давление. Существует два его показателя:
При сокращении сердечной мышцы оно повышается, так как происходит выброс крови в артерии, последние такому напору оказывают сопротивление, а при расслаблении – снижается. Такая уникальная способность сосудов позволяет регулировать давление. Существует два его показателя: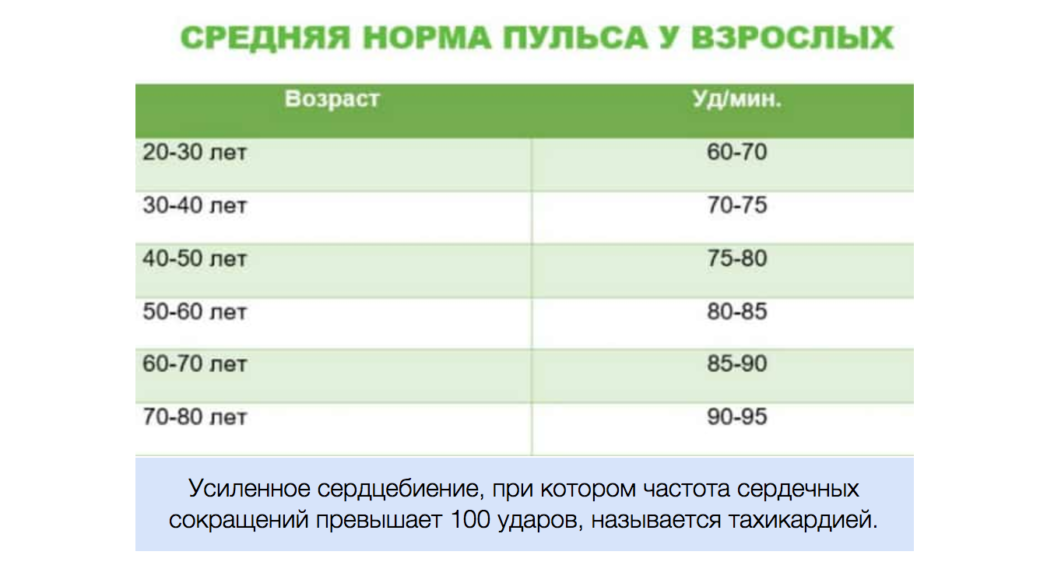 Среди них:
Среди них: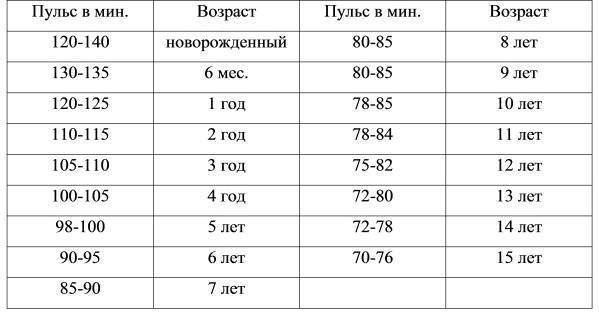 Если давление повышено постоянно, то это признак гипертонической болезни. Опасность ее заключается в высоком риске возникновения тяжелых патологических состояний – инсульта, инфаркта. Кроме того, постоянно пониженное давление также влечет проблемы со здоровьем – ухудшается кровоснабжение тканей, снижается иммунитет, увеличивается вероятность появления расстройств ЦНС и обмороков.
Если давление повышено постоянно, то это признак гипертонической болезни. Опасность ее заключается в высоком риске возникновения тяжелых патологических состояний – инсульта, инфаркта. Кроме того, постоянно пониженное давление также влечет проблемы со здоровьем – ухудшается кровоснабжение тканей, снижается иммунитет, увеличивается вероятность появления расстройств ЦНС и обмороков. Повышение пульса связано и с гинекологическими гормонозависимыми патологиями.
Повышение пульса связано и с гинекологическими гормонозависимыми патологиями. таблицу).
таблицу).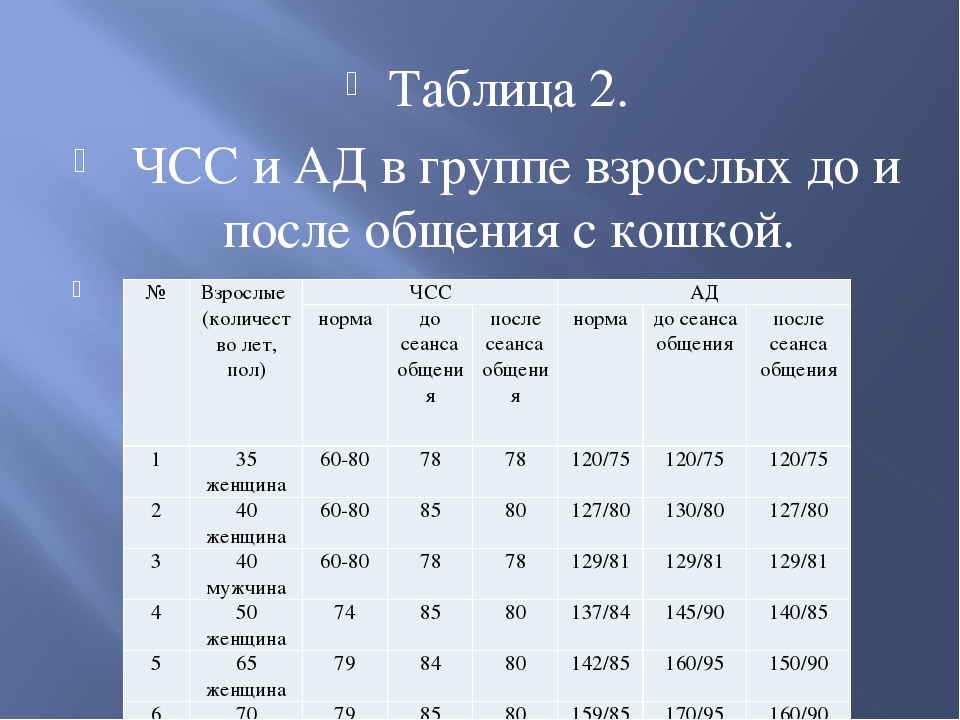 Изменение частоты сокращений сердца чаще всего связано со злоупотреблением спиртосодержащими напитками, неактивным образом жизни. Кроме того, на показатели пульса влияет нарушение синтеза тестостерона, ведущее к необратимым процессам в мышце сердца, а также изменения в свертывающей системе крови и стенках сосудов.
Изменение частоты сокращений сердца чаще всего связано со злоупотреблением спиртосодержащими напитками, неактивным образом жизни. Кроме того, на показатели пульса влияет нарушение синтеза тестостерона, ведущее к необратимым процессам в мышце сердца, а также изменения в свертывающей системе крови и стенках сосудов. В этом случае показаны инструментальные методы обследования – ЭКГ, холтер, сонография сердца. А также лабораторные исследования урины и крови. Проанализировав полученную информацию, медик установит точную причину нарушений и выставит диагноз.
В этом случае показаны инструментальные методы обследования – ЭКГ, холтер, сонография сердца. А также лабораторные исследования урины и крови. Проанализировав полученную информацию, медик установит точную причину нарушений и выставит диагноз. Напряженный жизненный ритм негативно сказывается на работе сердечно-сосудистой системы. Высокие цифры нижнего давления – это результат частых перенапряжений организма, что способствует сбою циркуляции крови. В этом случае под угрозой находятся все сосуды, имеющиеся в организме. При внезапном и резком выбросе крови существует опасность отрыва тромба или разрыв сосуда. В группе риска пациенты с уже имеющимися болезнями сердца и сосудов, а также принимающие медикаменты для лечения недугов эндокринной системы. Высокие показатели могут быть спровоцированы следующими причинами:
Напряженный жизненный ритм негативно сказывается на работе сердечно-сосудистой системы. Высокие цифры нижнего давления – это результат частых перенапряжений организма, что способствует сбою циркуляции крови. В этом случае под угрозой находятся все сосуды, имеющиеся в организме. При внезапном и резком выбросе крови существует опасность отрыва тромба или разрыв сосуда. В группе риска пациенты с уже имеющимися болезнями сердца и сосудов, а также принимающие медикаменты для лечения недугов эндокринной системы. Высокие показатели могут быть спровоцированы следующими причинами: Доктора рекомендуют, независимо от причины повышения пульса и давления, обращаться за квалифицированной помощью. Вам проведут аппаратные и лабораторные виды обследований, по результатам которых назначат адекватную терапию.
Доктора рекомендуют, независимо от причины повышения пульса и давления, обращаться за квалифицированной помощью. Вам проведут аппаратные и лабораторные виды обследований, по результатам которых назначат адекватную терапию. Ритм сердца от 60 до 85 ударов в течение минуты – это норма.
Ритм сердца от 60 до 85 ударов в течение минуты – это норма. Сердечная мышца не способна сокращаться с достаточной силой из-за слабости. Кровь медленнее течет по сосудам, так как она становится более вязкой. В результате образуются застои. Кроме того, снижается эластичность венозных и артериальных стенок, сосуды становятся хрупкими. Возникновение гипертонии у возрастных индивидов провоцирует развитие инсультов и инфарктов.
Сердечная мышца не способна сокращаться с достаточной силой из-за слабости. Кровь медленнее течет по сосудам, так как она становится более вязкой. В результате образуются застои. Кроме того, снижается эластичность венозных и артериальных стенок, сосуды становятся хрупкими. Возникновение гипертонии у возрастных индивидов провоцирует развитие инсультов и инфарктов. Кроме того, в зависимости от возраста и пола меняется и норма.
Кроме того, в зависимости от возраста и пола меняется и норма.
 10.2020
10.2020  Например, для 50-летнего человека расчетная максимальная частота пульса, связанная с возрастом, будет рассчитана как 220-50 лет. = 170 ударов в минуту. Уровни 50% и 70% будут:
Например, для 50-летнего человека расчетная максимальная частота пульса, связанная с возрастом, будет рассчитана как 220-50 лет. = 170 ударов в минуту. Уровни 50% и 70% будут:
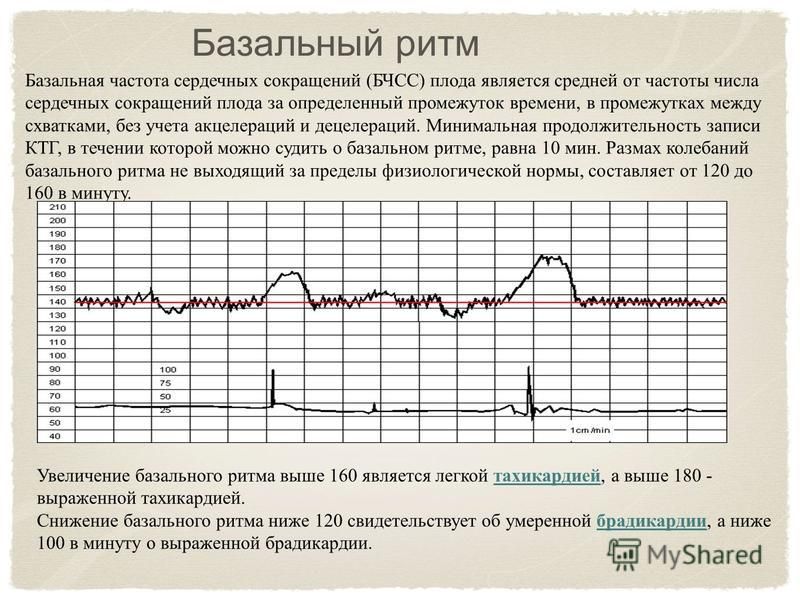 Например, у большинства кардиотренажеров, которые вы видите в нашем или любом другом тренажерном зале, есть ручки для измерения пульса. Эта опция существует для этой цели. И теперь мы можем измерять частоту сердечных сокращений с помощью носимых устройств в виде таких устройств, как Fitbit на нашем запястье (или системы часов и нагрудного ремня).Но что означают данные? Насколько интенсивно нужно тренироваться?
Например, у большинства кардиотренажеров, которые вы видите в нашем или любом другом тренажерном зале, есть ручки для измерения пульса. Эта опция существует для этой цели. И теперь мы можем измерять частоту сердечных сокращений с помощью носимых устройств в виде таких устройств, как Fitbit на нашем запястье (или системы часов и нагрудного ремня).Но что означают данные? Насколько интенсивно нужно тренироваться? Используя эту формулу, целевые зоны тренировки сердечно-сосудистых упражнений для пожилых людей будут:
Используя эту формулу, целевые зоны тренировки сердечно-сосудистых упражнений для пожилых людей будут: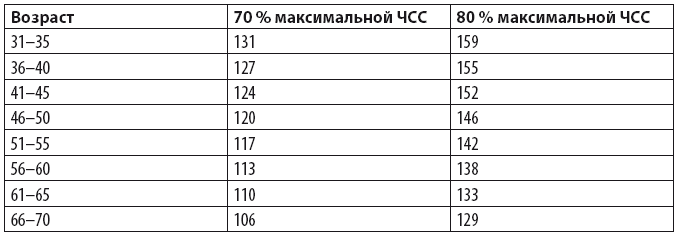 Но это общепринятый эталон (например, Американская кардиологическая ассоциация все еще поддерживает его) и, безусловно, является отправной точкой.
Но это общепринятый эталон (например, Американская кардиологическая ассоциация все еще поддерживает его) и, безусловно, является отправной точкой. Хотя его зарегистрированное число может не совпадать с вашим фактическим пульсом, оно все же должно дать вам разумное общее представление. И если вы время от времени измеряете то, что сообщает носимое устройство, по сравнению с фактическим измерением пульса, вы сможете определить, всегда ли он низкий или всегда высокий и на сколько.И есть носимые устройства, которые работают в воде. … большое преимущество для наших членов, которые участвуют в классах Aqua Fitness, которые мы проводим.
Хотя его зарегистрированное число может не совпадать с вашим фактическим пульсом, оно все же должно дать вам разумное общее представление. И если вы время от времени измеряете то, что сообщает носимое устройство, по сравнению с фактическим измерением пульса, вы сможете определить, всегда ли он низкий или всегда высокий и на сколько.И есть носимые устройства, которые работают в воде. … большое преимущество для наших членов, которые участвуют в классах Aqua Fitness, которые мы проводим. Четыре были от 1 до 3 ударов ниже, а один был на 1 удар выше.
Четыре были от 1 до 3 ударов ниже, а один был на 1 удар выше. По мере того, как ваше тело адаптируется к программе в течение первых нескольких недель, увеличивайте интенсивность.
По мере того, как ваше тело адаптируется к программе в течение первых нескольких недель, увеличивайте интенсивность. Он снижает риск сердечно-сосудистых заболеваний, снижает кровяное давление и предохраняет вас от сердечного приступа.Вы можете не знать, что ваше сердце — это мышца, и, как и любая другая мышца, интенсивность, с которой вы ее тренируете, повлияет на ее развитие. Продолжительное движение с низкой интенсивностью сильно отличается от быстрой вспышки высокой интенсивности. Это , где зоны частоты пульса находятся в . Зоны частоты пульса — это диапазоны ударов в минуту, на основе вашего резерва частоты пульса . Обратное значение частоты пульса находится путем вычитания частоты пульса в состоянии покоя из максимальной частоты пульса:
Он снижает риск сердечно-сосудистых заболеваний, снижает кровяное давление и предохраняет вас от сердечного приступа.Вы можете не знать, что ваше сердце — это мышца, и, как и любая другая мышца, интенсивность, с которой вы ее тренируете, повлияет на ее развитие. Продолжительное движение с низкой интенсивностью сильно отличается от быстрой вспышки высокой интенсивности. Это , где зоны частоты пульса находятся в . Зоны частоты пульса — это диапазоны ударов в минуту, на основе вашего резерва частоты пульса . Обратное значение частоты пульса находится путем вычитания частоты пульса в состоянии покоя из максимальной частоты пульса:

 Для последнего варианта вам необходимо измерять частоту пульса в состоянии покоя три раза подряд по утрам. Это более персонализированный номер, и этот метод рекомендуется людям, имеющим опыт тренировок. Знание того, как сильно нужно напрягать свое сердце и как долго вы не будете гадать, из вашего тяжелого труда, чтобы вы больше никогда не тренировались слишком долго или недолго.И знание этих вещей — вот что делает Polar. Мы не просто передаем информацию, мы интерпретируем ее, чтобы помочь вам достичь ваших целей в фитнесе.
Для последнего варианта вам необходимо измерять частоту пульса в состоянии покоя три раза подряд по утрам. Это более персонализированный номер, и этот метод рекомендуется людям, имеющим опыт тренировок. Знание того, как сильно нужно напрягать свое сердце и как долго вы не будете гадать, из вашего тяжелого труда, чтобы вы больше никогда не тренировались слишком долго или недолго.И знание этих вещей — вот что делает Polar. Мы не просто передаем информацию, мы интерпретируем ее, чтобы помочь вам достичь ваших целей в фитнесе.
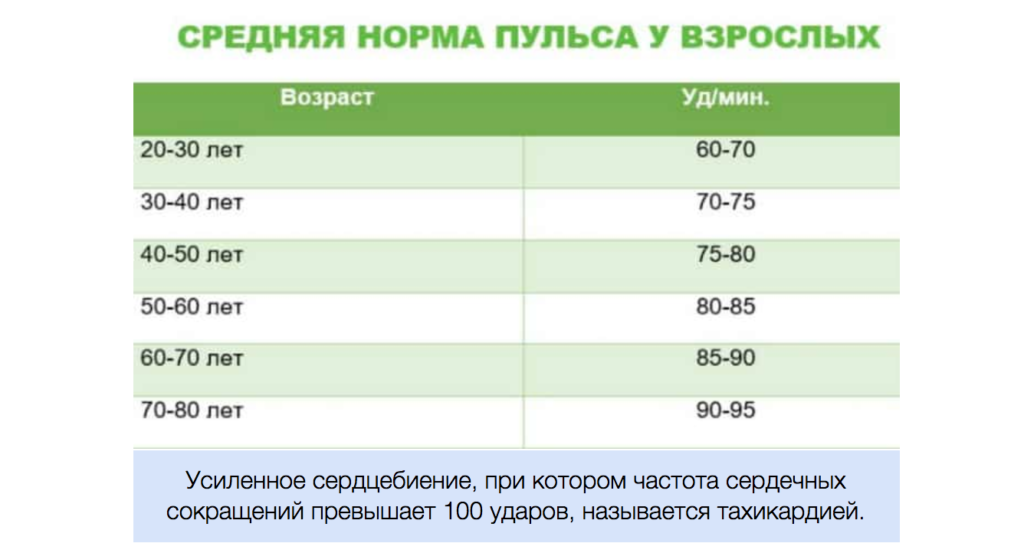 Как только вы установили это число в качестве исходного, вы можете использовать его, чтобы понять о себе больше, чем вы можете себе представить.Принимайте его снова время от времени, не реже одного раза в две недели. По мере того, как ваша физическая форма улучшается, вы, скорее всего, увидите, что это число будет снижаться.
Как только вы установили это число в качестве исходного, вы можете использовать его, чтобы понять о себе больше, чем вы можете себе представить.Принимайте его снова время от времени, не реже одного раза в две недели. По мере того, как ваша физическая форма улучшается, вы, скорее всего, увидите, что это число будет снижаться. 6 + Сердце в покое утром Частота
6 + Сердце в покое утром Частота Его максимальная частота пульса составляет 220-40 = 180.
Его максимальная частота пульса составляет 220-40 = 180.
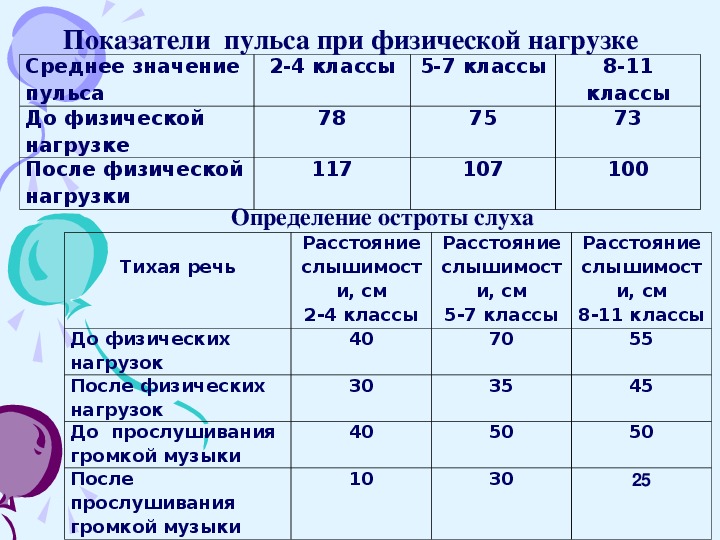 Только у небольшого числа пациентов учащенное сердцебиение является нормальным явлением, и нужно хорошо понимать, что постоянно учащенное сердцебиение может сильно утомлять сердечную мышцу и вызывать такие проблемы, как затруднение дыхания и даже сердцебиение.
Только у небольшого числа пациентов учащенное сердцебиение является нормальным явлением, и нужно хорошо понимать, что постоянно учащенное сердцебиение может сильно утомлять сердечную мышцу и вызывать такие проблемы, как затруднение дыхания и даже сердцебиение. Исследования также показали, что у людей, которые регулярно занимаются спортом, частота пульса в состоянии покоя ниже.
Исследования также показали, что у людей, которые регулярно занимаются спортом, частота пульса в состоянии покоя ниже. Если вы клинически обезвожены, то есть в вашем организме меньше воды, вы не только почувствуете сухость во рту и потемнение мочи, но и заметите, что ваш пульс немного быстрее, чем обычно. Чтобы решить эту проблему, просто увеличивайте количество воды, регулярно попивая воду.
Если вы клинически обезвожены, то есть в вашем организме меньше воды, вы не только почувствуете сухость во рту и потемнение мочи, но и заметите, что ваш пульс немного быстрее, чем обычно. Чтобы решить эту проблему, просто увеличивайте количество воды, регулярно попивая воду.
 Точно так же, если у кого-то нерегулярный сердечный ритм, каждое генерируемое биение может не создавать одинакового кровяного давления, из-за чего пульс кажется нерегулярным.
Точно так же, если у кого-то нерегулярный сердечный ритм, каждое генерируемое биение может не создавать одинакового кровяного давления, из-за чего пульс кажется нерегулярным. С тренировкой VO2max увеличивается, что позволяет выполнять более высокий уровень активности с меньшими усилиями. В идеале, VO2max человека измеряется и используется для разработки протоколов упражнений. Однако измерение VO2max дорого и сложно. Напротив, максимальная частота сердечных сокращений (HRmax) и резерв сердечного ритма — простые и доступные методы для разработки протоколов кондиционирования. Запись значений частоты пульса в состоянии покоя, во время тренировки, сразу после программы и во время восстановления после тренировки позволяет отслеживать улучшение физической формы.Целевые зоны частоты пульса являются приблизительными и дают приблизительный диапазон частот пульса при упражнениях. Существуют индивидуальные вариации, которые зависят от уровня подготовки.
С тренировкой VO2max увеличивается, что позволяет выполнять более высокий уровень активности с меньшими усилиями. В идеале, VO2max человека измеряется и используется для разработки протоколов упражнений. Однако измерение VO2max дорого и сложно. Напротив, максимальная частота сердечных сокращений (HRmax) и резерв сердечного ритма — простые и доступные методы для разработки протоколов кондиционирования. Запись значений частоты пульса в состоянии покоя, во время тренировки, сразу после программы и во время восстановления после тренировки позволяет отслеживать улучшение физической формы.Целевые зоны частоты пульса являются приблизительными и дают приблизительный диапазон частот пульса при упражнениях. Существуют индивидуальные вариации, которые зависят от уровня подготовки. HR
HR  Максимальный ЧСС можно оценить по формуле (ЧССмакс = 220 — возраст). Эта относящаяся к возрасту максимальная частота пульса имеет точность в пределах 20 ударов выше или ниже значения.
Максимальный ЧСС можно оценить по формуле (ЧССмакс = 220 — возраст). Эта относящаяся к возрасту максимальная частота пульса имеет точность в пределах 20 ударов выше или ниже значения. Например, аэробная зона частоты пульса для 20-летнего фигуриста находится в пределах 140–170 ударов в минуту, а анаэробная зона частоты пульса (для интервальных тренировок) составляет 170-190 ударов в минуту.
Например, аэробная зона частоты пульса для 20-летнего фигуриста находится в пределах 140–170 ударов в минуту, а анаэробная зона частоты пульса (для интервальных тренировок) составляет 170-190 ударов в минуту.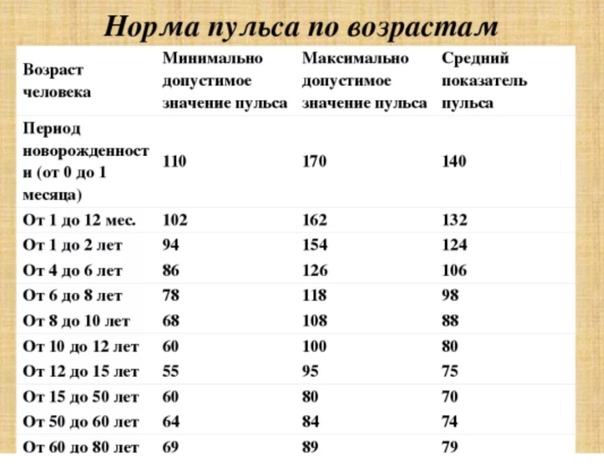 75 + 60 = 165 ударов / мин
75 + 60 = 165 ударов / мин Чаще всего измеряют пульс на запястье или шее. В состоянии покоя пульс считается в течение 15 секунд, затем умножается на 4, чтобы получить количество ударов в минуту. Во время тренировки считайте пульс в течение 6 секунд и умножайте на 10.
Чаще всего измеряют пульс на запястье или шее. В состоянии покоя пульс считается в течение 15 секунд, затем умножается на 4, чтобы получить количество ударов в минуту. Во время тренировки считайте пульс в течение 6 секунд и умножайте на 10.


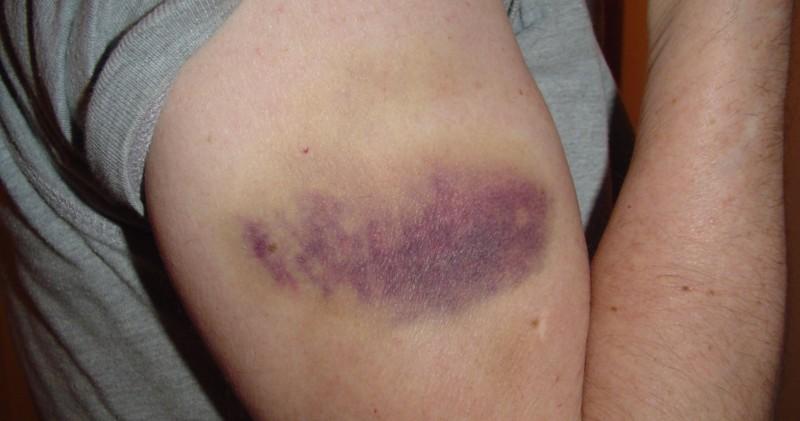





 Синяки не принято считать сверхъестественным явлением: они знакомы каждому человеку. Гематомы появляются в результате неосторожных движений и ушибов, обычных при активном жизненном ритме, и исчезают самостоятельно в течение нескольких дней. Однако существуют ситуации, когда надо найти меры, которые помогут быстро избавиться от синяка.
Синяки не принято считать сверхъестественным явлением: они знакомы каждому человеку. Гематомы появляются в результате неосторожных движений и ушибов, обычных при активном жизненном ритме, и исчезают самостоятельно в течение нескольких дней. Однако существуют ситуации, когда надо найти меры, которые помогут быстро избавиться от синяка. В результате травмы появляется отек и гематома красновато-голубого оттенка. Ее размер зависит от обширности травмы, поврежденных сосудов и количества вытекшей крови. Этап продолжается от одного до трех дней. В этот период благоприятно влияют на синяк холодные компрессы, а контактов с теплом необходимо избегать. Цвет изначально становится синюшно-свинцовый, а позже оттенок меняется на более темный.
В результате травмы появляется отек и гематома красновато-голубого оттенка. Ее размер зависит от обширности травмы, поврежденных сосудов и количества вытекшей крови. Этап продолжается от одного до трех дней. В этот период благоприятно влияют на синяк холодные компрессы, а контактов с теплом необходимо избегать. Цвет изначально становится синюшно-свинцовый, а позже оттенок меняется на более темный. Уменьшить отечность поможет холод. В качестве компресса можно прикладывать обычный лед или какие-либо замороженные продукты, предварительно завернутые в полотенце. Удерживать компресс необходимо в течение 20 минут.
Уменьшить отечность поможет холод. В качестве компресса можно прикладывать обычный лед или какие-либо замороженные продукты, предварительно завернутые в полотенце. Удерживать компресс необходимо в течение 20 минут.
 Смешанный компресс. Для того чтобы приготовить эффективную примочку, нужно соединить зверобой, полынь и шишки багульника в пропорции 3:2:1. Травы кладут в плотно закрывающуюся емкость, заливают крутым кипятком, накрывают полотенцем или одеялом и настаивают в течение трех часов. В теплом отваре следует смачивать марлевую ткань и прикладывать к месту ушиба.
Смешанный компресс. Для того чтобы приготовить эффективную примочку, нужно соединить зверобой, полынь и шишки багульника в пропорции 3:2:1. Травы кладут в плотно закрывающуюся емкость, заливают крутым кипятком, накрывают полотенцем или одеялом и настаивают в течение трех часов. В теплом отваре следует смачивать марлевую ткань и прикладывать к месту ушиба. Натуральные мази, имеющие в своем составе окопник, бодягу: Живокост бальзам, Бадяга 911. Эти препараты эффективно устраняют отеки, обладают анестезирующим действием. К тому же они практически не имеют противопоказаний к применению и побочных реакций, так что рекомендуются для лечения беременных женщин и детей. Средство следует намазать на гематому. Полезно также оставлять мази под повязку на ночь.
Натуральные мази, имеющие в своем составе окопник, бодягу: Живокост бальзам, Бадяга 911. Эти препараты эффективно устраняют отеки, обладают анестезирующим действием. К тому же они практически не имеют противопоказаний к применению и побочных реакций, так что рекомендуются для лечения беременных женщин и детей. Средство следует намазать на гематому. Полезно также оставлять мази под повязку на ночь.