норма у женщин, мужчин, таблица, расшифровка
Протромбиновый индекс — очень важный показатель крови при первичной диагностике нарушений свертываемости крови. Этот анализ позволяет своевременно выявить предрасположенность человека к таким состояниям как кровоизлияния или тромбозы. Любое нарушение коагуляции неизменно ведет к развитию опасных для жизни болезней. Для того чтобы выявить причину заболевания, подтвердить или исключить диагноз пациентам назначают исследование на протромбиновый индекс. ПТИ норма у здорового человека достаточно стабильна.
Протромбин что это
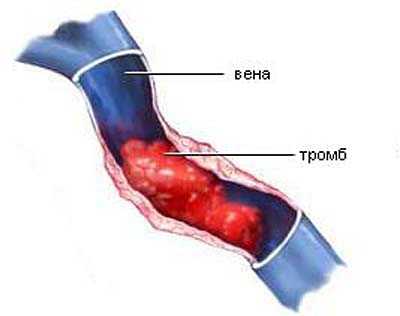
Протромбин — белок, отвечающий за свертываемость крови. Именно это вещество в ходе цепи коагуляции превращается в тромбин при ранении. Из него образуется тромб. Благодаря этому тромбу рана закупоривается, и человек не может потерять большое количество крови. При повышении уровня протромбина возникает опасность образования тромбов в артериях, венах и сосудах, а при его недостатке происходят обширные кровоизлияния.
Следить за уровнем протромбина должен каждый человек, особенно в возрасте после 40 лет. Это позволит своевременно выявить нарушение и предотвратить развитие смертельных заболеваний. По статистике половина населения нашей планеты имеют отклонения уровня протромбина в ту или иную сторону. Нарушение становится причиной инфарктов, инсультов, тромбоза и других крайне опасных болезней.
Анализ крови биохимический ПТИ определяет соотношение времени свертываемости крови здорового человека и пациента. По этому индексу врачи судят о количестве протромбина в крови.
Результат анализа обозначается в процентах.
Нарушение уровня ПТИ чаще всего связаны с заболеваниями печени, ведь именно в ней синтезируется этот белок. Таким образом, анализ позволяет не только диагностировать болезнь крови, но и выявить заболевание печени. Анализ крови на ПТИ обязателен для людей перед оперативным вмешательством.
Нормальные показатели
Норма ПТИ в крови у взрослых здоровых людей составляет от 70% до 140%. Однако при терапии некоторыми лекарствами могут наблюдаться значительные отклонения, которые в данном случае считаются нормой. Также у женщин норма протромбинового индекса может меняться во время вынашивания ребенка, что тоже не является патологией, но требует коррекции.
Для более точного определения индекса свертываемости крови сегодня врачи используют график ПТИ по Квику. Эта таблица создана на основе показателей свертываемости крови здоровых людей в различных медицинских учреждениях и потому является более достоверным источником для сравнения:
| Возраст | Норма |
| до 6 | 80-100 |
| 6-12 | 79-102 |
| 12-18 | 78-110 |
| 18-25 | 82-115 |
| 25-45 | 78-135 |
| 45-65 | от 78 до 140 |
От чего зависит изменение индекса
ПТИ его норма зависит от уровня протромбина в крови. Если показатель ниже нормы, есть риск развития обильных кровотечений. Особенно опасны кровоизлияния в мозг и брюшную полость. Протромбиновый индекс может быть понижен по следующим причинам:
- Нехватка витамина К.
- Заболевания печени.
- Нехватка фибриногена.
- ДВС синдром.
- Избыток гепарина.
- Амилоидоз.
- Нефротический синдром.
- Панкреатит.
- Онкология желчного пузыря.
- Лейкоз.
- Прием сильнодействующих лекарств.
Повышение ПТИ свидетельствует об ускоренной свертываемости крови, что может вызвать образование тромбов, которые способны перекрывать кровоток и приводить к опасным последствиям. Повышенный протромбиновый индекс может быть вызван следующими причинами:
- Генетическая предрасположенность.
- Большое содержание эритроцитов.
- Онкологические заболевания.
- Недостаток гепарина.
- Беременность на третьем триместре.
- Прием некоторых гормональных препаратов.
Расшифровка анализа
Сегодня для определения ПТИ используют несколько методов. Это может негативно повлиять на постановку диагноза, ведь показатели могут отличаться в зависимости от лаборатории. Анализа крови на ПТИ расшифровка должна проводиться только лечащим врачом с учетом всех возможных факторов влияющих на индекс.
За рубежом уже давно не используют биохимический анализ крови ПТИ, в развитых странах проводят другое исследование — МНО. Этот анализ более точный и его показатели имеют стандартные формы вычисления. Именно по этой причине в современных клиниках вместо ПТИ у нас в стране также проводят исследование МНО.
Особенности женского анализа
Особое внимание врачи уделяют содержанию протромбина в крови у женщин, вынашивающих ребенка. Кровь на ПТИ должна сдать каждая беременная женщина, чтобы врачи смогли своевременно выявить возможные отклонения. При обнаружении отклонений от нормы будущим мамам назначается медикаментозная корректирующая терапия.
К сожалению, многие будущие мамы игнорируют показание врачей на сдачу анализа. Они считают, что эти показатели совершенно не важны для их здоровья, раз они чувствуют себя хорошо. Однако статистика говорит об обратном. По результатам статистики 10% женщин, которые не сдавали анализ крови на ПТИ, к сожалению, умерли при родах от внезапно открывшихся сильных кровотечений или от отрывания скрытого тромба.
Когда исследование нужно проводить регулярно
ПТИ анализ крови, как правило, сдают перед оперативным вмешательством и при беременности. Однако есть пациенты, которым сдавать кровь на анализ нужно на регулярной основе, чтобы контролировать эффективность лечения. К таким пациентам относятся:
- Пациенты с сердечными имплантатами.
- Больные с сердечно-сосудистыми заболеваниями.
- Пациенты с диагнозом атеросклероз.
- Люди с варикозным расширением вен.
Очень важно контролировать уровень ПТИ у мужчин и женщин старше 50 лет, ведь именно они попадают в особую группу риска заболеваний сердца и сосудов. Своевременная диагностика у людей пожилого возраста может спасти жизнь человеку. Сегодня от инфаркта и инсульта умирает 70% пожилых людей в нашей стране. Также протромбиновый индекс нужно постоянно наблюдать у пациентов со следующими заболеваниями:
- Тромбоэмболия.
- Гепатит.
- Цирроз печени.
- Наследственные нарушения коагуляции.
- Онкологические заболевания.
- Гинекологические заболевания.
- Постинфарктное и постинсультное состояние.
Помимо этого контроль уровня ПТИ проводят при гормональной и гепариновой терапии. Эти препараты могут значительным образом влиять на коагуляцию. При бесконтрольном приеме данных лекарственных средств вы ставите свою жизнь под угрозу. Помните, что любое лекарство нужно принимать по назначению врача, даже средства народной медицины.
Правила сдачи анализа
Как и все анализы крови, сдавать материал для исследования нужно утром натощак. За неделю до забора нужно исключить из рациона алкоголь и жирную пищу. В день забора нельзя употреблять чай и кофе, за 30 минут до анализа не рекомендуется курить. Помимо этого нужно постараться исключить стрессовые состояния, нельзя нервничать. Все эти факторы могут повлиять на результат анализа. Если вы принимали любые лекарственные препараты, и даже травяные чаи, нужно сообщить об этом врачу.
При обнаружении отклонений вам будет назначен дополнительные обследования, которые помогут выяснить причины нарушения коагуляции. Следует помнить, что отклонение индекса ПТИ это не самостоятельное заболевание, а лишь реакция организма на имеющуюся болезнь. Очень важно выявить первопричину отклонения и пройти соответствующее лечение. Расшифровывать результаты анализа должен лечащий врач.
Вконтакте
Google+
Одноклассники
krov.expert
Анализ на ПТИ: норма. ПТИ: норма у женщин
Протромбиновый индекс (ПТИ) — это один из важнейших лабораторных тестов, который характеризует состояние свертывающей системы. Выражается он в процентах. При различных состояниях назначается анализ на ПТИ. Норма у здоровых людей составляет 95-105%.
Свертывание крови осуществляется по двум направлениям — внутреннему и внешнему пути. Значение ПТИ отражает именно внешний путь свертывания.
Что такое протромбин?
Образование кровяных сгустков и тромбов происходит под воздействием особого белка — тромбина, который под влиянием некоторых биохимических процессов преобразуется из протромбина. Таким образом, белок протромбин является вторым свертывающим фактором крови. Он синтезируется при участии витамина К в печени.
Протромбиновый индекс (по Квику) позволяет определить активность протромбина. Этот тест вычисляется в процентном соотношении показателей плазмы крови пациента с контрольным образцом. Для контроля работы свертывающей системы назначается анализ крови на ПТИ. Норма в различных лабораториях может немного отличаться, но отличия эти не существенны. Они зависят от реактивов, с которыми работает лаборатория. При некоторых состояниях, например, при варикозном расширении вен, инфарктах или после операций на сердце, нормы для пациентов устанавливает врач, т.к. в этих случаях необходимо добиться гипокоагуляции крови (снижения ее свертываемости). Это делается для профилактики тромбообразования.

Кому назначается анализ на ПТИ?
Обычно при исследовании ПТИ норма у женщин такая же, как у мужчин. Этот показатель меняется только во время беременности, и тому есть ряд причин, о которых мы поговорим чуть позже. В каких же случаях назначается биохимический анализ крови ПТИ? Норма этого исследования, например, при приеме непрямых антикоагулянтов может быть ниже в два раза. Больные, принимающие подобные препараты, должны регулярно контролировать ПТИ и МНО. Исследование на ПТИ обязательно проводят в следующих ситуациях:
- Перед любыми операциями.
- Людям, принимающим лекарственные препараты антикоагулянты для предотвращения образования тромбов.
- Женщинам в период беременности.
- Людям, страдающим болезнями свертывающей системы, например, при варикозном расширении вен.
- При аутоиммунных нарушениях.
- При атеросклерозе и болезнях сердца.
- При патологиях печени, например, циррозе.
- При дефиците витамина К.
- При антифосфолипидном синдроме.
- Для скринингового тестирования свертывающей системы.
В период беременности обязательно сдают анализ на ПТИ. Норма у женщин во время беременности несколько выше, чем у остальных здоровых людей. Это связано с изменением гормонального фона и появлением дополнительного маточно-плацентарного круга кровообращения.

ПТИ при беременности: норма
Во время беременности всем женщинам обязательно назначается исследование коагулограммы. В него входят:
- ПТИ (протромбиновый индекс).
- МНО (международное нормализованное отношение).
- АЧТВ (активированное частичное тромбопластиновое время).
- Фибриноген.
Все эти параметры чрезвычайно важны. Так, повышение ПТИ на последних сроках беременности до 150% и выше может указывать на риск отслойки плаценты. А при снижении этого показателя перед родами ниже 80% есть риск развития кровотечения во время родов или в послеродовом периоде. Таким образом, особенно важно обследовать свертывающую систему в конце беременности. Для этого сдают анализ ПТИ. Норма этого показателя во время беременности варьирует от 90 до 120%.

О чем свидетельствует повышение ПТИ?
Итак, мы выяснили, что при сгущении крови увеличивается значение ПТИ. Норма этого показателя у здоровых людей колеблется от 95 до 105%. Увеличение протромбинового индекса может говорить о риске развития таких заболеваний, как:
- Инфаркт миокарда.
- Тромбоэмболия.
- Полицитемия.
- Онкологические заболевания.
- Отслойка плаценты у беременных.
О чем говорит низкий уровень ПТИ?
В случаях приема антикоагулянтов уровень ПТИ может опускаться до 45-40%. При угрозе образования тромбов дозу этих препаратов контролирует врач. После увеличения или снижения дозы препарата обязательно сдается анализ на ПТИ. Норма для таких пациентов определяется лечащим врачом. Если протромбиновый индекс снизился не на фоне приема антикоагулянтов, то это может свидетельствовать, например, о дефиците витамина К, серьезных болезнях печени или желудочно-кишечного тракта в целом, а у беременных перед родами — о риске возникновения кровотечений во время родовой деятельности.
Что такое МНО?
Этот показатель является стандартом для определения свертывания крови. Значение МНО реагирует на активность некоторых белков крови, которые являются факторами свертывания. Такие белки вырабатываются в печени с участием витамина К. Эти факторы свертывания реагируют на прием лекарственных препаратов — непрямых антикоагулянтов, например, «Дабигатрана», «Варфарина» или их аналогов. В этом случае происходит гипокоагуляция, т.е. свертывание крови происходит значительнее медленнее. Для некоторых пациентов это бывает жизненно необходимо, многие из них вынуждены пожизненно принимать антикоагулянты.
Анализ крови ПТИ. МНО: норма
В коагулограмме, кроме анализа ПТИ, и другие показатели имеют большое значение. При назначении пациентам непрямых антикоагулянтов ПТИ снижается. Но на анализ ПТИ норма в каждой лаборатории может несколько отличаться, поэтому был введен стандартизированный тест — МНО. Врачи его используют для контроля за свертывающей системой крови при приеме больными антикоагулянтов. Таким образом, МНО в этих случаях назначается параллельно с таким показателем, как анализ крови на ПТИ. Норма МНО у здоровых людей составляет от 0,8 до 1,2. При приеме антикоагулянтов свертываемость снижается, происходит гипокоагуляция, и МНО может увеличиваться в 2-3 раза от нормы, например, при операциях на сердце или варикозном расширении вен для предотвращения образования тромбов. Если кровь становится гуще, ее свертываемость увеличивается и, соответственно, показатель МНО снижается.

Гипокоагуляция. В каких ситуациях она необходима?
В анализе ПТИ норма составляет от 95 до 100%, а МНО от 0,8 до 1,2. Напомним, такие нормы должны быть у абсолютно здоровых людей. Но бывают ситуации, когда значения МНО жизненно необходимо поддерживать на высоких цифрах, соответственно, показатели ПТИ при этом будут ниже нормы, т.е. это и будет состояние гипокоагуляции. Такое состояние достигается приемом непрямых антикоагулянтов. Дозу препарата может определить только врач. Больные, постоянно принимающие подобные лекарственные средства, регулярно должны сдавать анализ крови на МНО.
- В случае мерцательной аритмии значения МНО нужно поддерживать в пределах 2,0-3,0.
- Тяжелое состояние — ТЭЛА (тромбоэмболия легочной артерии) — также требует поддержания уровня МНО в пределах 2,0-3,0.
- После операции на сердце необходим прием антикоагулянтов, при этом в случае протезирования аортального клапана цифры МНО нужно поддерживать в соответствующих пределах 2,0-3,0, а при протезировании митрального клапана — на уровне 2,5-3,5.
- При некоторых дефектах клапанов сердца (митральный или аортальный порок) и предупреждении тромбоэмболии уровень этого показателя должен находиться в пределах 2,0-3,0.
- При лечении венозных тромбозов цифры МНО должны соответствовать 2,0-3,0.
При снижении показателей МНО ниже допустимых границ увеличивают дозу «Варфарина» или его аналогов. Это делается исключительно под контролем врача и лабораторных исследований. Но повышение гипокоагуляции (увеличение значений МНО) выше допустимого коридора также может негативно сказаться на здоровье пациентов. Это опасно в первую очередь различными кровотечениями. Они могут быть как внутренними (маточными, желудочными или внутриполостными), так и наружными, возникшими при различных травмах или порезах. Если цифры МНО оказываются выше допустимой границы, обозначенной для конкретного состояния, то дозу антикоагулянтов необходимо уменьшить. Некоторые пациенты контролировать уровень МНО вынуждены пожизненно.
Как сдать анализ крови на МНО и ПТИ?
Кровь на такие исследования сдают в процедурном кабинете. Берется венозная кровь в пробирку с антикоагулянтом, в роли которого обычно выступает цитрат натрия. Соотношение между забранной кровью и антикоагулянтом должно быть 9:1. Взятый образец хорошо перемешивают путем переворачивания пробирки для предотвращения образования сгустка. Кровь сразу отправляют в лабораторию. Анализ необходимо произвести не позднее двух часов после забора крови. Несоблюдение этих условий может исказить результат анализа. Кровь обычно сдается утром натощак, но при необходимости этот анализ может быть сделан и в другое время по cito, т.е. срочно.
fb.ru
норма у мужчин и женщин :: SYL.ru
Анализ крови на протромбиновый индекс (сокращенно – ПТИ) является очень важным показателем, необходимым при первичном диагностировании нарушения свертываемости крови. Он даёт возможность своевременного определения предрасположенности пациента к тромбозам и кровоизлияниям различной природы происхождения.
Любые нарушения коагуляции (от лат. coagulatio – сгущение, свертывание) неизбежно приводят к возникновению и развитию очень опасных для жизни заболеваний. Для определения причины болезни, подтверждения или исключения диагноза пациенту назначают анализ крови на ПТИ. Нормой протромбинового индекса здорового человека является его достаточно стабильный показатель.

Общая информация о протромбине
Протромбином называют специальный белок, который отвечает за свёртывание крови. Данное вещество при повреждениях и ранениях в ходе цепи свёртывания трансформируется в важнейшим компонент данной системы – сериновую протеазу (тромбин). Рана закупоривается образовавшимся кровяным сгустком, что предотвращает большую потерю крови у человека.
Анализ крови, в ходе которого выявляется протромбиновый индекс, определяет отношение временИ свертывания крови пациента и здорового человека. По уровню этого индекса специалисты оценивают концентрацию протромбина в плазме крови. Результаты анализа выводятся в процентах.
Отклонения ПТИ от нормы в анализе крови
При увеличении показателя протромбинового индекса возрастает опасность возникновения тромбов в сосудах, венах и артериях, а при его дефиците могут происходить внушительные кровоизлияния.
Интересоваться вопросом, соответствует ли анализ крови на ПТИ норме, обязан каждый человек, особенно в возрасте после сорока. Это помогает своевременно обнаружить повреждения и предупредить прогрессирование смертоносных заболеваний. Поражения являются причиной возникновения тромбоза, инсультов, инфарктов и прочих чрезвычайно серьёзных заболеваний.
Отклонения показателя ПТИ от нормы наиболее часто связаны с патологиями печени, поскольку именно в ней происходит синтез этого белка. Из чего можно заключить, что анализ даёт возможность не только распознать заболевание крови, но и диагностировать болезнь печени. Перед хирургическим вмешательством пациентам обязательно назначают анализ крови на ПТИ.
Нормальные значения
Специалисты, занимающиеся расшифровкой анализа крови, нормой ПТИ у взрослого считают показатель от 78 до 142 %. Тем не менее, во время терапии некоторыми лекарственными средствами могут отмечаться заметные отклонения, но в таких случаях их можно считать нормой.
Также может меняться норма ПТИ в анализе крови у женщин в период беременности, что тоже не будет являться признаком заболевания, но будет необходима коррекция.
На сегодняшний день квалифицированные врачи для более верного определения показателя свертываемости крови пользуются таблицей ПТИ по Квику. Этот график основывается на показателях активности протромбина в крови здоровых людей, сдававших анализ в разных лечебных заведениях, поэтому его считают весьма достоверным источником.
В заключение следует отметить, что показатель нормы ПТИ при анализе крови у мужчин и у женщин примерно одинаковый.
Почему индекс может быть понижен?
Показатель свертываемости непосредственно зависит от активности протромбина в крови. Если при расшифровке биохимического анализа крови норма ПТИ не выдерживается, а, скажем, его уровень понижен, то существует угроза возникновения сильных кровоизлияний. В особенности очень опасны кровотечения в мозг и брюшную полость. Пониженный протромбиновый индекс наблюдается вследствие следующих причин:
- дефицит витамина К;
- пониженный уровень фибриногена в крови;
- патологии печени различной этиологии;
- тромбогеморрагический синдром;
- амилоидная дистрофия;
- переизбыток гепарина;
- нефротический синдром;
- воспаление поджелудочной железы;
- рак желчевыводящих путей и желчного пузыря;
- лейкемия;
- употребление сильнодействующих медикаментов.

Повышенный уровень протромбина
Отклонение от нормы ПТИ в биохимическом анализе крови в сторону повышения говорит о том, что кровь слишком быстро свертывается, что может повлечь образование тромбов, которые могут нарушить кровоток и привести к серьёзным последствиям. Повышение ПТИ наблюдается вследствие следующих причин:
- генетический фактор в патогенезе;
- повышенная концентрация эритроцитов;
- злокачественные опухоли и новообразования;
- дефицит гепарина;
- третий триместр беременности;
- употребление некоторых лекарственных средств, содержащих гормоны.
Расшифровка результатов
На сегодняшний день существует несколько методов определения отклонений или нормы ПТИ при расшифровке анализа крови. По этой причине существует риск постановки неправильного диагноза, поскольку в зависимости от лаборатории показатели могут быть различны.
Анализ на определение активности протромбинов в крови должен расшифровываться лечащим врачом, поскольку только он может в полной мере учесть все возможные факторы, влияющие на индекс.
За границей уже достаточно давно не проводят анализ крови ПТИ, в странах с развитой цивилизацией используют международное нормализованное отношение (МНО) – исследование свёртываемости крови. Данные этого анализа более точные и имеют более стандартные формы расчёта. В связи с этим в современных российских клиниках вместо ПТИ проводят исследование МНО.
Как бы то ни было, определить отклонение уровня протромбина от нормы по анализу крови ПТИ либо МНО и поставить верный диагноз – задача лечащего врача.
Отличительные черты женского анализа
Специалисты обращают особое внимание на концентрацию протромбина в крови беременных женщин. Исследование на индекс протромбина необходимо провести каждой беременной женщине, поскольку так врачи смогут своевременно обнаружить какие-либо возможные отклонения. Если вдруг у будущей мамы обнаружатся отклонения показателя ПТИ от нормы в анализе крови, то врач назначит ей медикаментозную корректирующую терапию.

Но, к сожалению, многие беременные женщины не принимают во внимание назначение врача на сдачу анализа ПТИ. Они полагают, что этот показатель совершенно не важен для здоровья, раз они себя прекрасно чувствуют. Но как правило, статистика чаще всего показывает обратное. По её результатам, около 10 % беременных женщин, не сдававших анализ на активность протромбина в крови, к несчастью, погибли во время родов от внезапно начавшихся сильных кровоизлияний или вследствие отрыва тромба.
В каких случаях анализ необходимо сдавать регулярно?
Анализ крови на протромбиновый индекс чаще всего назначают перед проведением операции и во время беременности. Но есть такие пациенты, которым анализ необходимо сдавать регулярно в целях контроля эффективности терапии. К подобным относятся:
- Люди с заболеваниями сердечно-сосудистой системы.
- Пациенты с вживленным сердечным имплантатом.
- Больные, которым диагностировали атеросклероз.
- Люди, которые страдают от варикозного расширения вен.
Показатель протромбинового индекса обязательно необходимо отслеживать женщинам и мужчинам старше 50 лет, поскольку именно они относятся к особой группе риска возникновения сердечно-сосудистых заболеваний. Своевременная диагностика данных заболеваний может спасти жизнь человеку пожилого возраста. На сегодняшний день в нашей стране от инсульта и инфаркта умирает около 70 % пожилых людей.
Также уровень ПТИ необходимо регулярно проверять пациентам, страдающим от следующих заболеваний:
- Гепатит.
- Постинсультное и постинфарктное состояние.
- Гинекологические заболевания.
- Онкологические заболевания.
- Наследственные нарушения коагуляции.
- Цирроз печени.
- Тромбоэмболия.
Кроме этого, уровень ПТИ необходимо контролировать во время прохождения курса гормонального и гепаринового лечения. Препараты данных групп способны достаточно сильно влиять на свёртываемость крови. Бесконтрольный приём данных лекарственных препаратов может привести к опасным для жизни последствиям. Не забывайте, что любой медикамент необходимо употреблять строго по назначению лечащего врача, даже если речь идёт о средствах народной медицины.
Правила сдачи анализа крови на ПТИ
Как и для любого анализа крови, материал для данного исследования сдавать необходимо в утреннее время суток и натощак. В течение недели перед забором крови из рациона питания нужно исключить спиртные напитки и жирную пищу.
Непосредственно перед забором не стоит пить кофе или чай, а также настоятельно не рекомендуется курить. Также нужно находиться в уравновешенном состоянии, не нервничать. Перечисленные факторы способны оказать влияние на результаты анализа. Об употреблении любых лекарственных препаратов, и даже травяных чаёв необходимо сообщить лечащему врачу.
При обнаружении любых отклонений показателя от нормы специалист назначит дополнительные исследования, которые должны помочь в определение причины нарушения свёртываемости крови.
Стоит не забывать о том, что отклонения протромбинового индекса не относятся к самостоятельным заболеваниям, это всего лишь реакция организма на патогенный процесс. Определение первопричины отклонения очень важно для назначения соответствующего лечения. Результаты анализа должен расшифровывать только лечащий врач.
www.syl.ru
ПТИ: норма у мужчин и женщин

«Опять толпа народа! Каждый раз, чтобы сдать кровь, сидишь у двери медлаборатории. Зачем им столько нашей крови? Кому нужен этот анализ?!» – так тихонько, про себя ворчит тот, кому назначен анализ крови.
Особенно часто сдают кровь беременные – к концу своей беременности будущие мамочки становятся специалистами по медицине, физиологии и биохимии человеческого организма. Ежемесячно сдаются биохимический анализ крови, кровь на гормоны, кровь на ПТИ. С первыми двумя понятно, но что же такое ПТИ?
ПТИ расшифровывается как протромбиновый индекс свертываемости крови. В состав крови входит белок протромбин. Он отвечает за свёртываемость крови. При недостатке это белка человек подвержен кровоизлияниям, а при избытке – излишнему тромбообразованию.
Наверняка каждый проверял кровь на свёртываемость – в стеклянную трубочку помещают несколько капель крови, просят наклонять трубочку то в одну сторону, то в другую и засекают, через какое время кровь станет неподвижной, то есть свернётся. Свёртываемость крови может быть недостаточной, нормальной или излишней. Нарушение свёртываемости крови способствуют появлению серьёзных заболеваний. Поэтому лучше определить коагуляцию своей крови. Для этого делают анализ крови на ПТИ.
Кому назначают анализ на ПТИ?
И мужчинам, и женщинам, особенно после сорока лет. А также беременным и больным, находящимся на лечении или готовящимся к операции. Врач обязательно должен знать ваш протромбиновый индекс, чтобы верно подобрать медикаменты. Так как некоторые влияют на свёртываемость крови.
Как делается анализ на ПТИ?
 Анализ крови на ПТИ — рекомендации
Анализ крови на ПТИ — рекомендации
Перед сдачей любого анализа, а в особенности анализа на протромбиновый индекс, соблюдайте такие правила.
Накануне не употребляйте сладкого, солёного, жирного, острого. А также кофе, чай и алкоголь. За час до сдачи анализа постарайтесь не курить, а за три часа не принимать лекарства. Сдавать анализ лучше утром на голодный желудок.
Результаты анализа крови на ПТИ

Норма ПТИ у мужчин и женщин составляет от семидесяти до ста сорока процентов. Особенно активно меняются нормальные показатели у женщин во время беременности. Также она колеблется в зависимости от возраста человека – у подростков шести-двенадцати лет норма ПТИ составляет 78-110%, а в возрасте старше сорока пяти лет доходит до 135-140%.
Почему колеблется протромбиновый индекс?
Причин повышения (понижения) ПТИ множество. Это болезни печени, желудочно-кишечного тракта, нарушение обмена веществ в организме, в том числе и белкового, избыток (недостаток) витамина К, панкреатит, рак, заболевания почек, а также из-за приёма лекарств.
При повышенной свёртываемости показание ПТИ увеличивается, в свою очередь увеличивается риск образования тромбов.
Что делать, чтобы снизить протромбиновый индекс
Пересмотрите своё питание. Включите в рационы продукты, которые разжижают кровь. Это овсяная каша, томатный сок (лучше приготовить его самому и без соли), имбирь, свекла, рыбий жир, ананас, оливковое или льняное масло. Все эти продукты помогут уровень протромбина, если соблюдать правила. Берите только свежие фрукты и овощи, уменьшите употребление мяса, мучного и сладкого. Пейте больше жидкости. Категорически нельзя жирное, острое, копчёное и соленое, а также консервы. Томатный сок разжижает кровь
Томатный сок разжижает кровь
Повышенный протромбиновый индекс наблюдается из-за приёма аспирина, слабительных, антибиотиков, гормональных препаратов, гепарина, никотиновой кислоты.
Ученые заметили, что ПТИ повышен у людей в возрасте от сорока пяти до пятидесяти лет.
Что делать, чтобы повысить ПТИ?
Повысить ПТИ также поможет соблюдение диеты. Включите в меню продукты: лук, чеснок, рыбу, лимон, апельсин, имбирь, клюкву, зелёный чай, какао, малину и инжир. Продукты, повышающие свертываемость крови
Продукты, повышающие свертываемость крови
Лучше исключить гречневую кашу, горох, фасоль, зелень, булочки, сладости, жирное, острое и копчёное.
Понижение протромбина чаще можно наблюдать у мужчин после сорока лет, потому что основная пища, которую они употребляют, это мясо. А овощи и кисломолочные продукты игнорируют.
Пониженный ПТИ также наблюдают у людей, больных онкологией, дисбактериозом, гиповитаминозом, аллергией.
Как образуется тромб?
 Что такое тромб?
Что такое тромб?
В клетках крови белок протромбин начинает активно работать, действуя на образование фибриногена (тоже белок). Тот в свою очередь преобразуется в фибрин, который создает белковые волокна, закупоривающие сосуд.
Можно влиять и на образование фибриногена. Этот белок активно вырабатывается у беременных, любителей сигарет и при нарушениях работы эндокринной системы. Недостаток фибриногена есть у беременных на ранних стадиях (во время токсикоза), при заболевания желудочно-кишечного тракта и печени, при недостатке витамина В, а также при приёме некоторых лекарств.
Уровень ПТИ у беременных
 Анализ крови на ПТИ у беременных — норма
Анализ крови на ПТИ у беременных — норма
На особом контроле при выявлении уровня протромбина находятся беременные женщины. Как правило, они сдают этот анализ около четырёх раз (чаще в последнем триместре), ведь ПТИ меняется на протяжении всего вынашивания.
Средний показатель ПТИ у будущих мамочек от 90 до 120 процентов. Если этот показатель ниже 90%, будет обильное кровотечение во время родов. При показателе 150% и выше грозит отслоение плаценты. При таких отклонениях обязательно будущей маме надо находиться под присмотром докторов. Назначается регулярное обследование крови и медикаментозная поддержка.
К сожалению, сейчас наблюдается тенденция к игнорированию многих анализов, в том числе и на ПТИ. Беременные думают, если всё хорошо, зачем сдавать «лишние» анализы? Запомните: «лишних» анализов не бывает! Не хочется пугать, но не исключены летальные исходы от большой потери крови во время родов. Лучше ещё раз подстраховаться перед родами.
Контроль над ПТИ
Регулярный контроль над протромбиновым индексом обязательно ведётся у больных с сердечнососудистыми заболеваниями, с варикозным расширением вен, атеросклерозом, у имеющих сердечные имплантаты. Также у пациентов с циррозом печени, гепатитом, тромбоэмболией, гинекологическими заболеваниями, после инфаркта и инсульта.
Люди старше пятидесяти лет также входят в группу риска заболеваний сердца и сосудов. Чем человек старше, тем он больше подвержен инфарктам и инсультам. А регулярный анализ крови поможет их предотвратить.
Еще один показатель свёртываемости крови – МНО
 Норма МНО — какая она?
Норма МНО — какая она?
При активности белков крови, влияющих на свёртываемость, выявляется показатель МНО (международное нормализованное отношение). Эти белки под действием витамина К вырабатывает печень. Если больному назначены пожизненные препараты для медленной свёртываемости крови, показатель МНО поможет лаборантам выявить их действие. При «густой» крови показатель МНО ниже, при «жидкой» крови, наоборот, выше. МНО показывает врачу, насколько эффективно лечение свёртываемости крови.
Норма МНО у здорового человека колеблется от 0,85 до 1,2, при лечении сердечнососудистой системы норма МНО будет 3,0.
Как поддержать высокий показатель МНО?
Повышают гипокоагуляцию (увеличивают показатель МНО) в некоторых случаях. После операции на сердце, при лечении тромбозов, при тромбоэмболии лёгочной артерии, при пороках сердца. Пациент обязательно регулярно, иногда пожизненно, наблюдается у врача и сдаёт анализ на ПТИ.
Анализ крови — Комаровский (видео):
Главное правило при контроле над своим состоянием – это соблюдение диеты и ведение здорового образа жизни.
ritty.ru
что это, норма, расшифровка :: SYL.ru
Кровь в организме человека может находиться в жидком и густом состоянии. Жидкая консистенция крови позволяет выполнять несколько функций, в том числе защиту организма от воздействия инфекционной среды, обмен витаминами и минералами, транспортировку кислорода во все органы и системы, а также поддержание нормальной температуры тела.

Если возникает геморрагический синдром в результате раны, травмы или пореза, кровь начинает загустевать и образовывать тромб, цель которого остановить кровотечение и запустить процесс регенерации сосудов. Кровь густеет благодаря выработке особого вида белка, называемого протромбином. Синтез белка происходит в печени. Он становится возможен благодаря витамину К. Таким образом, протромбин представляет собой вторую причину, почему кровь сворачивается.
Анализ крови на ПТИ — что это?
Терапия довольно многих заболеваний предполагает в том числе и сдачу крови на специальное исследование, направленное на определение свертываемости. Один из показателей такого исследования – протромбиновый индекс или ПТИ. Он помогает предотвратить возможное кровотечение или формирование тромбов.
Данный вид анализа часто применяется в области хирургии и терапии. Анализ безболезненный для пациента и безопасен. Проводить его можно только в условиях лаборатории.
Описание индекса ПТИ
Что показывает анализ крови на ПТИ? Индекс ПТИ представляет собой соотношение отрезка времени, за который свернулась кровь пациента к тому периоду, за который сворачивается стандартный образец. Соотношение для удобства обозначается в процентах. Полученный показатель умножают на сто.
Протромбин играет решающую роль в процессе свертываемости крови. Этот специфический вид белка преобразуется впоследствии в тромбин, из которого и состоит сгусток крови.
Как было сказано выше, в процессе выработки протромбина принимает непосредственное участие витамин К, дефицит которого нарушает синтезирование белка, повышая риск возникновения кровотечения.
Думается, читатель получил исчерпывающий ответ на вопрос: «Анализ крови на ПТИ – что это?»
Индекс свертываемости плазмы
Не менее важным показателем является также индекс свертываемости плазмы. Это способность крови из жидкого состояния трансформироваться в густое. По этому значению доктор может оценить работу пищеварительных органов и выделительной системы.
В нормальном состоянии в сосудах течет кровь в жидкой форме. Это помогает ей выполнять свое основное предназначение и функции, а именно транспортировку жизненно важных веществ во все органы и системы.
Повреждение внешних кожных покровов или внутренних тканей провоцирует кровотечение. Именно в этот момент организм запускает процесс свертываемости, делая жидкость в сосудах более густой и создавая тем самым тромб, который закупоривает рану.
Норма ПТИ
Общих норм для ПТИ при анализе крови не существует. Есть много способов для определения нормальных показателей. Это связано с тем, что биохимический анализ плазмы зависит от чувствительности к реактивам и индивидуальной реакции на них. Таким образом, показатели могут различаться.
Всемирная организация здравоохранения рекомендует заменять ПТИ на международное нормализованное отношение или МНО, так как его показатели нормы не зависят от условий конкретной лаборатории. Нормой МНО считается 0,8-1,2. Если полученные в результате исследования показатели значительно отклонены, это свидетельствует о наличии или предрасположенности к определенным патологиям.
Ниже мы расскажем подробнее, что это — анализ крови на ПТИ и сколько составляет норма этого индекса.
Индекс протромбина при беременности
Каждая женщина во время беременности обязательно должна сдать анализ крови на ПТИ. Исследование на ПТИ проводится в среднем до 4 раз за весь период вынашивания ребенка. Третий триместр накануне родов является ключевым для сдачи анализа.
Индекс ПТИ у будущих мам завышен и находится в пределах 90-120 %, что считается нормальным, так как необходимо дополнительное кровообращение между плацентой и маткой. Значительные гормональные изменения, происходящие в организме женщины во время беременности, также требуют особого контроля, в том числе и ПТИ.
Снижение показателя ПТИ ниже 80 % повышает риск большой кровопотери во время родов или после них. Значение ПТИ более 160 % грозит отслоением плаценты, что очень опасно не только для ребенка, но и самой пациентки.
В этом случае женщина экстренно госпитализируется и находится на стационарном лечении до родов. Такие меры дают возможность подготовиться к родам должным образом и предотвратить летальный исход. Учитывая все изложенное выше, становится понятным, почему очень важно точно знать ответ на вопрос: «Что это – анализ крови на ПТИ?»
Расшифровка сниженного ПТИ
Нормальные показатели ПТИ указывают на то, что человек является здоровым и скорость свертывания крови у него хорошая.
Любые отклонения от нормы ПТИ при анализе крови являются существенным поводом для беспокойства, так как указывают на патологические процессы в организме или большую вероятность их возникновения.
Если в результате анализа крови показатель ПТИ занижен, то в организме появляется склонность к возникновению кровотечений. Кроме того, данный факт указывает на недостаточную густоту крови.
Причины снижения индекса протромбина
Причинами понижения таких изменений в показателях крови могут быть следующие заболевания:
- Дефицит в организме витамина К. Это приводит к разжижению крови и, соответственно, занижает показатели ПТИ.
- Патологические процессы в органах кишечного тракта, преобладание вредоносной микрофлоры над полезной.
- Заболевания печени. Некоторые из них способны стать причиной нарушения функции синтеза веществ, принимающих участие в свертывании крови.
- Недостаток протромбина врожденного характера. Выраженный генетический или приобретенный дефицит плазменного фибриногена.
- Синдром сбоя в функции свертываемости крови.
- Патологии щитовидной железы, которые препятствуют процессу загустевания крови.
- Нарушение белкового обмена.
- Почечные нефротические заболевания.
- Раковые процессы в поджелудочной железе, желчном пузыре, а также гематологические онкозаболевания хронического характера или в острой форме.
Кроме всех вышеперечисленных заболеваний, исказить показатели ПТИ в сторону снижения может прием сильнодействующих лекарственных препаратов. Это касается обезболивающих средств, а также препаратов антибиотической группы.

Чтобы избежать неверных результатов при расшифровке анализа крови на ПТИ, необходимо своевременно проинформировать лечащего врача обо всех медикаментах, принимаемых на момент забора крови. Также нужно сообщить о лекарствах, выпитых накануне, так как не все действующие вещества сразу выводятся из организма.
Если ПТИ выше нормы
Завышенный показатель ПТИ при расшифровке полученных результатов исследования указывает на чрезмерную быстроту загустевания крови. Такое отклонение также опасно для здоровья, так как свидетельствует о различных заболеваниях и патологиях.
В исключительных случаях синдром дефицита составляющих плазму веществ, который препятствует нормальному процессу образования тромбов, является генетически обусловленным. В остальных же случаях повышенный уровень ПТИ указывает на следующие состояния в организме:
- Повышенное содержание тромбоцитов в крови.
- Тромбоз первичного вида, когда сгустки крови перекрывают глубокие вены конечностей.
- Образование злокачественных опухолей.
- Побочное действие некоторых лекарственных средств, включая стероидные медикаменты и оральные контрацептивы.
- Патологии в области сердца и сосудов. Это связано с замедлением процесса кровообращения, так как густая кровь не может быстро передвигаться по венам.
Подготовка к анализу
Правильная подготовка к исследованию гарантирует наиболее точные результаты.
Перед забором крови не следует принимать пищу в течение 10 часов. Материал берется утром строго натощак.
За сутки до сдачи анализа следует отказаться от употребления жирной и жареной пищи.
Под запретом находятся алкоголь, а также интенсивная физическая нагрузка. Все это приводит к значительным потерям жидкости организмом, в результате чего показатели искажаются.
За полчаса до сдачи крови постарайтесь соблюдать состояние покоя, без резких движений.
В этот период рекомендуется отказаться от курения.
После приема сильнодействующих лекарственных средств следует соблюсти перерыв до проведения исследования хотя бы неделю.
Кровь берется из вены, которую лаборант собирает в пробирку со специальными реактивами. После того как материал собран, не следует резко вставать, нужно немного посидеть.
Показатели, полученные в результате исследования крови на ПТИ, помогут оценить общее состояние здоровья и диагностировать возможные патологии на ранней стадии.
Надеемся, что читатели получили исчерпывающий ответ на вопрос: «Анализ крови на ПТИ – что это, и сколько составляет нормальное значение индекса протромбина?»
www.syl.ru
ПТИ анализ крови: норма, расшифровка, у женщин
Что это?
 При некоторых обстоятельствах врачи просят своих пациентов сдать кровь на ПТИ. Это так называемый анализ, для определения свертываемой способности крови. Поводом для его назначения могут быть некоторые нарушения в организме или предстоящая хирургическая операция. Важно знать этот показатель и беременным женщинам, которых в скором времени ожидают роды.
При некоторых обстоятельствах врачи просят своих пациентов сдать кровь на ПТИ. Это так называемый анализ, для определения свертываемой способности крови. Поводом для его назначения могут быть некоторые нарушения в организме или предстоящая хирургическая операция. Важно знать этот показатель и беременным женщинам, которых в скором времени ожидают роды.
Процесс перехода жидкой консистенции крови в густую называется свертываемостью крови. Всем известно, что кровь внутри организма должна быть жидкой. Это позволяет ей циркулировать от одной системы органов к другой и напитывать их необходимыми питательными веществами. Также, редкая структура обеспечивает человеку поддержание жизненно необходимого температурного режима и защиту от проникающих инфекций.
Когда же необходимо проявление свертываемости? Очень часто из-за травм, патологий и прочих причин нарушается целостность тканей. Это возможно и внутри организма, и снаружи него. Вместе с этим развивается кровотечение, которое может быть опасно для жизни человека. Именно в этот момент так важно, чтобы кровь начала сгущаться, тем самым образовывая тромб, который будет препятствовать кровопотери.
Кровь не может самостоятельно начать сворачиваться, для этого в ней присутствует специальный белок, отвечающий за эту функцию. И называется он протромбин. Формирование тромбов происходит при его обязательном участии. Его выработкой занимаются ткани печени не без участия витамина К.
Следовательно, под аббревиатурой ПТИ скрывается протромбиновый индекс. Он является основным характерным фактором в коагулограмме. Так называется специальное профильное исследование, в котором сравнивают состояние всех показателей, обеспечивающих свертываемость.
Индекс ПТИ анализ крови представлен в процентном соотношении. Для его исчисления берется во внимание количество времени, требуемого исследуемой плазме человека на свертывание и временной отрезок, за который свернулась контрольная плазма.
Расшифровка ПТИ
Для вычисления протромбинового индекса используют метод Квика. Из этой методики следует, что нормальным пределом показателя ПТИ считается 78-142 процента.
В некоторых случаях индекс может быть ниже и выше нормы. На что именно указывает то или иное отклонение мы сейчас узнаем.
Анализ крови, при котором ПТИ понижен, говорит о ее склонности к кровотечениям, что в медицине называется гипокоагуляцией. Это явление наблюдается:
- При недостатке витамина К, участвующего в выработке протромбина. Такое возможно при кишечных заболеваниях и дисбактериозе.
- При болезнях печени. Как уже говорилось ранее, в клетках этого органа синтезируется необходимый белок для свертываемости. Если работа печени нарушается, следовательно, протромбин нормально не вырабатывается.
- При врожденном или приобретенном недостатке в крови элемента с названием фибриноген.
- При врожденном дефиците факторов, обеспечивающих свертываемость.

- При острой форме ДВС-синдрома, характеризующегося нарушениями системы гомеостаза, который отвечает за коагуляцию и свертываемость.
- При избыточном содержании эндогенного коагулянта (гепарина) в крови.
- При нарушениях белкового обмена (амилоидоз).
- При нефротическом синдроме и хроническом панкреатите.
- При раке в желчном пузыре или поджелудочной железе.
- При остром и хроническом лейкозе.
Норма ПТИ не может быть у людей, принимающих кумарины, антибиотики и подобные этому вещества.
Повышение ПТИ свидетельствует о том, что степень свертываемости значительно выше нормы, именуемое гиперкоагуляцией. Этот характерный симптом свойственен:
- Врожденному (обретенному) дефициту факторов, гарантирующих свертываемость крови.
- Избыточному содержанию эритроцитов в крови (полицитемия).
- Начальному этапу формирования тромбов внутри вен.
- Наличию раковых опухолей.
С высоким индексом живут люди, употребляющие барбитураты, использующие пероральные контрацептивы и некоторые стероидные гормоны. Не стоит удивляться повышенному показателю ПТИ женщинам, вынашивающим плод на третьем триместре.
 Норма ПТИ у женщин
Норма ПТИ у женщин
Наш сервис бесплатно подберет вам лучшего гематолога при звонке в наш Единый Центр Записи по телефону 8 (499) 519-35-82. Мы найдем опытного врача поблизости от Вас, а цена будет ниже, чем при обращении в клинику напрямую.Особое внимание уделено ПТИ женщин в крови именно во время беременности. Такой анализ является обязательным для будущих рожениц. На основании его результатов специалист делает вывод относительно рисков начала сильного кровотечения или развития тромбоза во время родов. Если показатель ПТИ, ниже 80%, он считается пониженным и будущей матери прописывают коагулянты, чтобы исключить серьезную кровопотерю. В случае достижения отметки в 100% женщине назначают препараты противоположного действия.
Некоторые девушки пытаются пренебречь советами врачей и сэкономить свои расходы на анализы. Тем самым они подвергают свою жизнь опасности, ведь именно из-за незнания ПТИ некоторых рожениц врачам не удалось их спасти от летального исхода.
Норма анализа МНО
Для того чтобы врач мог выявить МНО пациент сдает кровь на ПТИ. Регулярная сдача такого анализа необходима людям, принимающим антикоагулянты. К ним относят средства, препятствующее действие которых направлено на тромбообразование.
Международное нормализованное отношение (МНО) предоставляет сведенья о скорости образования сгустка из крови.
Норма МНО бывает разной. Зависит все от определенных характеристик, которые мы сейчас и рассмотрим:
- Для проведения хирургических операций у пациента норма МНО должна составлять от 0,85 до 1,25.
- Больным с хронической мерцательной аритмией, тромбоэмболией легочной артерии и принимающим «Варфарин» нормальный показатель будет соответствовать 2,0-3,0.
- После механического протезирования на аортальный клапан нормой МНО считается показатель от 2,0 до 3,0, а на митральный клапан – от 2,5 до 3,5.
- Нормальным МНО при пороках сердечных клапанов в качестве профилактики тромбоэмболии считается 2,0-3,0.
- МНО в норме после операционного тромбоза вен, при терапии венозных тромбозов – от 2,0 до 3,0.
- В пределах от 3,0 до 4,5 значение допустимо в случае сосудистых заболеваний, в частности при инфаркте миокарда.
У человека, не принимающего разжижающих кровь препаратов, этот показатель не должен превышать отметку 1,25.
Таблица нормы анализа крови
Друзья! Если статья была для Вас полезной, поделитесь пожалуйста ей с друзьями или оставьте комментарий.
medportal.net
что это такое, подготовка, показатели
Довольно часто пациентам назначают лабораторный анализ крови на свертываемость (ПТИ). Что же это такое? Исследование, как правило, проводят перед хирургической операцией, в период реабилитации или перед родами. Для чего необходимо данное исследование?
Что такое анализ на ПТИ?
Многие пациенты пугаются, когда видят направление на анализ ПТИ. Однако, бояться не стоит. ПТИ – специальный анализ, который сдают, чтобы определить свертываемость крови. Итак, анализ крови ПТИ, что это?
Анализ крови на протромбин представляет собой процентный показатель, выражающий отношение нормального протромбинового времени, к показателю протромбинового времени конкретного больного. Протромбиновое время (ПТВ) – промежуток времени, за который кровь начинает сворачиваться после добавления кальция.
ПТИ крови – протромбиновый индекс. Протромбиновый индекс является одним из важнейших показателей коагулограммы. Назначается данный анализ на протромбин вкупе с другими. Необходим для диагностирования многих болезней.
Какие болезни можно выявить с помощью анализа? Исследование помогает определить:
Что показывает при беременности общий анализ крови?32115- варикоз;
- атеросклероз;
- проблемы с функционированием печени;
- наличие аутоиммунных болезней;
- антифосфолипидный синдром.
Данный биохимический анализ крови ПТИ также назначается тем людям, которые попадают в группу риска. Это люди с аутоиммунными заболеваниями, а также те, кто имеет проблемы со свертываемостью крови. Бывают случаи, когда в организме человека наблюдается острая нехватка витамина K. А ведь именно благодаря ему в крови протромбин образуется.

Свертываемость крови – главное ее свойство, оно заключается в том, чтобы преобразовывать кровь из жидкой консистенции в густую. Кровь в жидком состоянии позволяет транспортировать, а также насыщать клетки кислородом. Она также способствует поддержанию температурного режима в организме человека.
Кровь начинает сгущаться при открытых ранах и травмах, начинает образовываться тромб, который предотвращает большую потерю крови. Представьте, что бы было, если бы кровь не имела данного свойства? Человек бы погиб от малейшей царапины. Свертываемость объясняется большим содержанием белка в организме человека (протромбина). Данное вещество образуется в печени благодаря действию витамина K.
Обычно анализ крови на ПТИ назначается людям, у которых наблюдаются такие заболевания, как атеросклероз, аутоиммунные болезни. Исследование назначается людям, у которых наблюдаются жалобы на нарушения работы печени, боли в данной области, при варикозе у женщин. Анализ протромбиновый индекс необходим, когда врач проводит комплексное обследование кровеносной системы.
Анализ на свертываемость крови крайне важен для наблюдения за состоянием пациента. Особенно он необходим людям, у которых присутствует искусственный клапан в сердце. А также пациентам с заболеваниями сердечно-сосудистой системы. Биохимический анализ помогает выявить проблемы со свертываемостью крови еще на ранней стадии развития заболевания.
Показатели ПТИ
Протромбиновый индекс – величина, которая выражается в процентном соотношении. Определяться данный показатель может самыми разнообразными методами. Какова у ПТИ норма? Протромбиновое время норма составляет от 11 до 15 секунд. Если протромбиновое время повышено, у пациента могут наблюдаться такие отклонения:
- наличие опухолей;
- постепенное начало развития тромбоза. Наличие тромбоза может повлечь за собой инфаркт миокарда, повышение вязкости крови;
- ДВС-синдром;
- повышенное значение антитромбина.
Если протромбиновое время понижено, то это говорит о таких нарушениях:
- высокое содержание эритроцитов в крови;
- нехватка ферментов для нормального свертывания крови;
- заболевания почек, печени, а также иммунной системы;
- употребление некоторых медицинских препаратов;
- при беременности.
Изменение протромбинового времени может свидетельствовать о наличии патологических изменений в организме человека. Расшифровку данного показателя не следует делать самостоятельно, следует проконсультироваться со специалистом.
Показатели исследования
Протромбиновый индекс норма – каковы показатели? Анализ протромбин по Квику определяется при помощи специального графика. Норма протромбина по Квику исследования составляет от 78% до 140%. Расшифровка полученного показателя проводится лечащим врачом. Крайне не рекомендуется делать это самостоятельно.
Если исследование проводится при использовании других методов, то норма протромбина в крови варьируется от 95% до 105%. Норма для женщин, которые вынашивают ребенка, может быть повышена. Протромбиновый индекс крови у женщин составляет от 90% до 120%.
Протромбиновый индекс понижен – причины:
- Низкое содержание витамина K в организме человека. Протромбин не успевает образовываться в нужном количестве, именно поэтому наблюдается низкий показатель свертываемости.
- Заболевания печени. Как известно, протромбин образуется в печени. Именно поэтому, если функция печени нарушена, вещество не поступает в организм в необходимом количестве.
- При наличии злокачественных опухолей.
- Онкологические заболевания.
- При заболеваниях поджелудочной железы.
- Панкреатит.
- При проблемах с белковым обменом в организме.
- Недостаточное количество фибриногена.
- ДВС синдром, который может возникнуть после хирургического вмешательства.
Довольно часто пониженный уровень протромбинового индекса может наблюдаться после приема некоторых медицинских препаратов. К ним относятся антибиотики и кумарины. При выявление низкого уровня протромбина, врач назначает дополнительные обследования. Они помогут определить истинную причину развития патологии. Помимо понижения протромбинового индекса, может наблюдаться и его повышение.
Протромбиновый индекс повышен – причины:
- Образование злокачественной опухоли.
- Повышение уровня эритроцитов.
- Начало образования тромбов в сосудах. Довольно часто они начинают образовываться в глубоких венах.
- Дефицит свертываемости.
- При приеме гормональных препаратов.
- Нарушение гемостаза.
Повышения протромбина
Повышенный протромбин может наблюдаться у беременных. Беременным данная процедура назначается несколько раз за весь срок вынашивания ребенка (2-3 раза). Особо необходим данный анализ в последнем триместре, незадолго до назначенного дня родов. В случае, если показатель снижен, возможен риск открытия кровотечения во время родов. Если же показатель повышается, то у женщины возможно отслоение плаценты.

Расшифровка анализов выдается вместе с результатами. После чего данную справку необходимо показать лечащему врачу. Крайне не рекомендуется проводить расшифровку показателей самостоятельно. Неправильно сделанные выводы могут привести к панике у пациента. Как проходит биохимический анализ крови? Сбор крови проводится с места локтевого сгиба. Для проведения процедуры необходим 10-тикубовый шприц.
Анализ на определение уровня протромбина – достаточно серьезное исследование. Благодаря ему можно определить причины плохой свертываемости крови, предпринять меры по их устранению. Результаты анализа расшифровываются лечащим врачом. Именно специалист сможет правильно сделать расшифровку.
Что это за анализ коагулограмма?2200Что такое протромбиновое время? Протромбиновое время — промежуток, за который кровь сворачивается. Чтобы кровь свернулась, в нее добавляют кальций. Норма протромбинового времени варьируется от 11 до 15 секунд.
Протромбин норма – 78%-140% по Квику. Если анализ делали с помощью другого метода, норма будет составлять от 95% до 105. Сдавать анализ особенно рекомендуется женщинам с сердечно-сосудистыми заболеваниями. А также тем, у кого присутствует искусственный клапан.
Если увеличено значение протромбина, то это может свидетельствовать о наличии нарушений в организме пациента. К таким нарушениям относят: употребление некоторых препаратов, дефицит свертываемости, тромбоз сосудов. Биохимический анализ помогает выявить проблемы со свертываемостью крови еще на ранней стадии развития заболевания. Он также является основным диагностическим исследованием. Пациентам, у которых наблюдаются проблемы со свертываемостью крови, следует сдавать этот анализ регулярно.
1diagnos.ru

 Норма ПТИ у женщин
Норма ПТИ у женщин е. содержит вещества, которые усиливают рост щитовидной железы,
е. содержит вещества, которые усиливают рост щитовидной железы,
 Возможно также развитие острого и подострого тиреоидита, кровоизлияния в ткань щитовидной железы.
Возможно также развитие острого и подострого тиреоидита, кровоизлияния в ткань щитовидной железы.


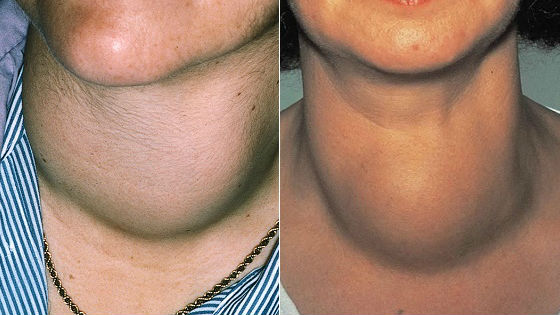
 Крупные узлы могут быть эстетическими дефектами. Со временем появляются механические симптомы, связанные с разрастанием узлов и увеличением давления на соседние ткани и органы:
Крупные узлы могут быть эстетическими дефектами. Со временем появляются механические симптомы, связанные с разрастанием узлов и увеличением давления на соседние ткани и органы:
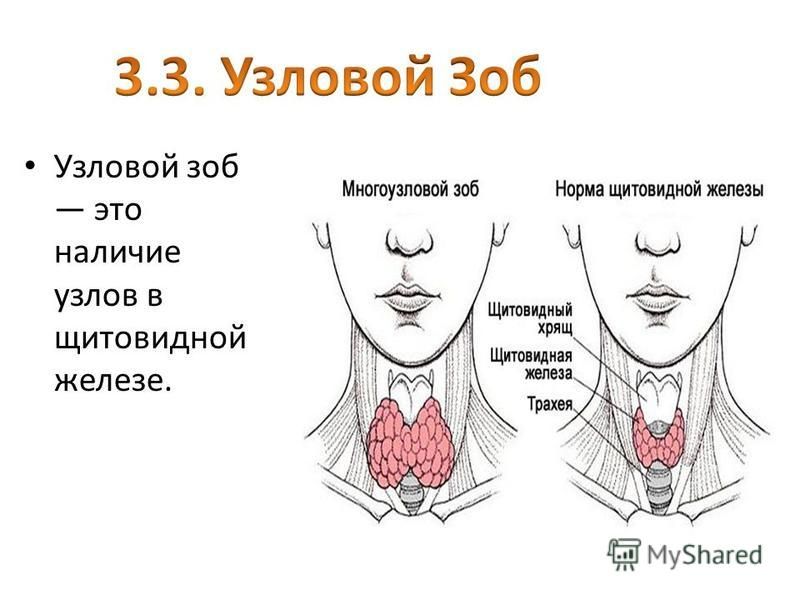
 Данное исследование определяет размеры, структуру, локализацию, количество и гормональную активность узлов. Если границы узла нечеткие и видоизменены находящиеся рядом ткани, то есть вероятность онкологии. В этом случае проводится тонкоигольная аспирационная биопсия.
Данное исследование определяет размеры, структуру, локализацию, количество и гормональную активность узлов. Если границы узла нечеткие и видоизменены находящиеся рядом ткани, то есть вероятность онкологии. В этом случае проводится тонкоигольная аспирационная биопсия.
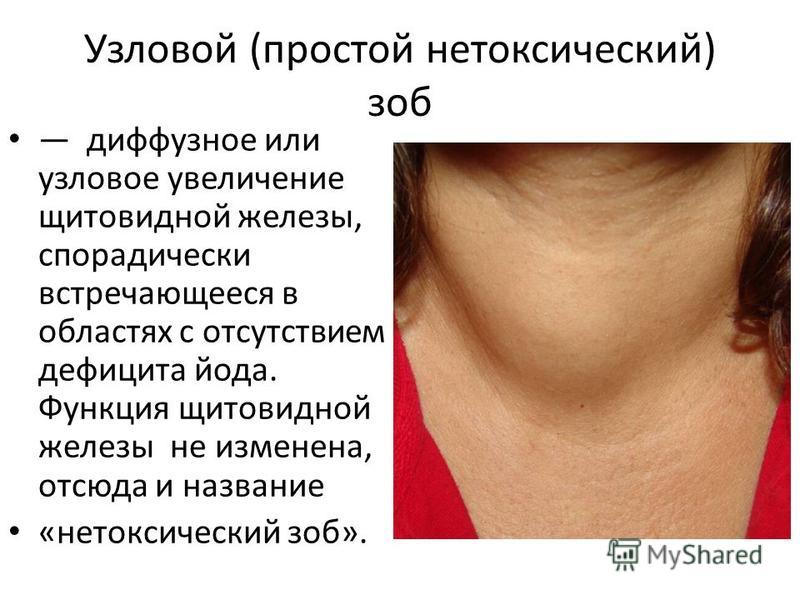
 Кровь больного с клиническими симптомами эндемического зоба проверяется на уровень гормонов ТТГ, Т3, Т4, а также антитела к ТПО.
Кровь больного с клиническими симптомами эндемического зоба проверяется на уровень гормонов ТТГ, Т3, Т4, а также антитела к ТПО.
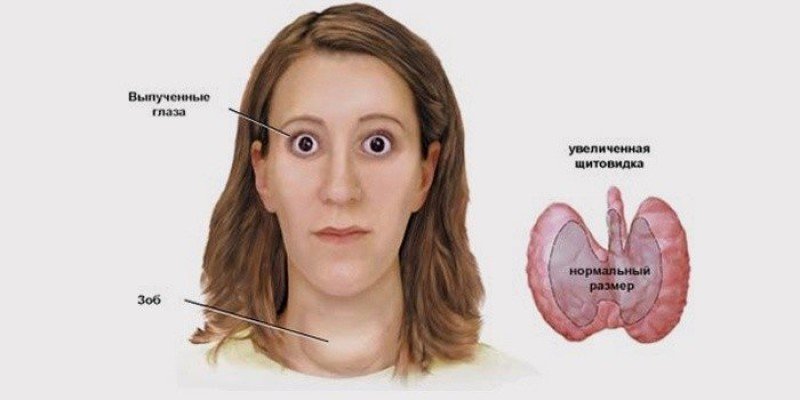
 Характерными признаками заболевания можно назвать повышенную возбудимость, раздражительность, тахикардию.
Характерными признаками заболевания можно назвать повышенную возбудимость, раздражительность, тахикардию.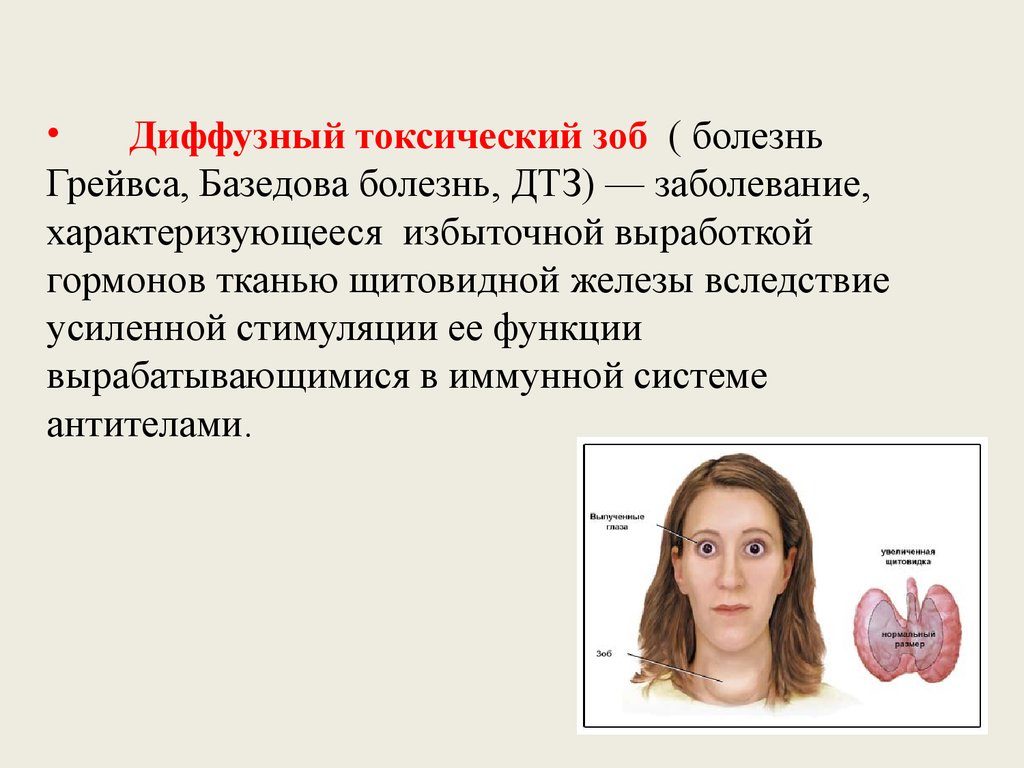 Сильное разрастание тиреоидной ткани приводит к сдавливанию соседних со щитовидкой органов, что вызывает приступы удушья.
Сильное разрастание тиреоидной ткани приводит к сдавливанию соседних со щитовидкой органов, что вызывает приступы удушья.

 Последующий постепенный распад препарата позволяет проводить облучение и разрушение тироцитов.
Последующий постепенный распад препарата позволяет проводить облучение и разрушение тироцитов.
 При увеличении размера зоба могут сдавливаться органы шеи.
При увеличении размера зоба могут сдавливаться органы шеи.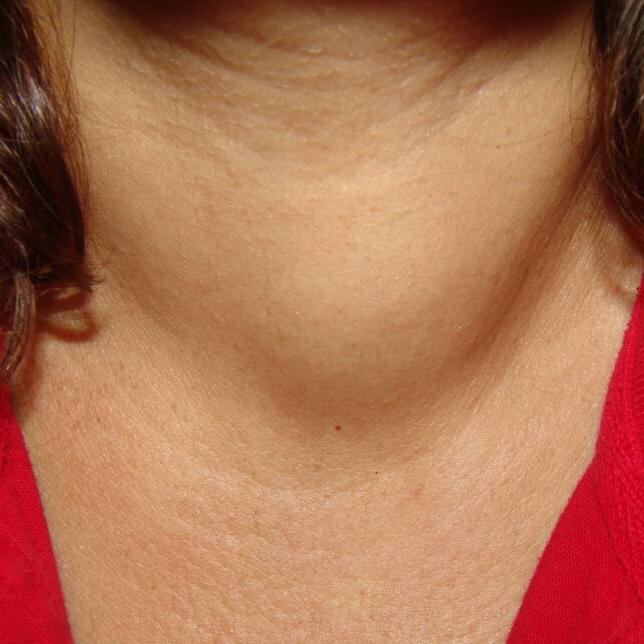 В ряде случаев необходимо хирургическое вмешательство. Этого можно избежать, если внимательно относиться к своему здоровью и своевременно обращаться к специалистам. Наши эндокринологи проводят медикаментозную терапию, используя гормоны щитовидной железы, седативные средства и витамины.
В ряде случаев необходимо хирургическое вмешательство. Этого можно избежать, если внимательно относиться к своему здоровью и своевременно обращаться к специалистам. Наши эндокринологи проводят медикаментозную терапию, используя гормоны щитовидной железы, седативные средства и витамины. При патологиях кишечника или желудка возможно развитие эндемического зоба с полной или частичной йодной недостаточностью, даже если рацион больного богат продуктами питания, содержащими йод.
При патологиях кишечника или желудка возможно развитие эндемического зоба с полной или частичной йодной недостаточностью, даже если рацион больного богат продуктами питания, содержащими йод.

 Посредством радиоизотопного сканирования щитовидной железы оценивается функциональное состояние органа.
Посредством радиоизотопного сканирования щитовидной железы оценивается функциональное состояние органа.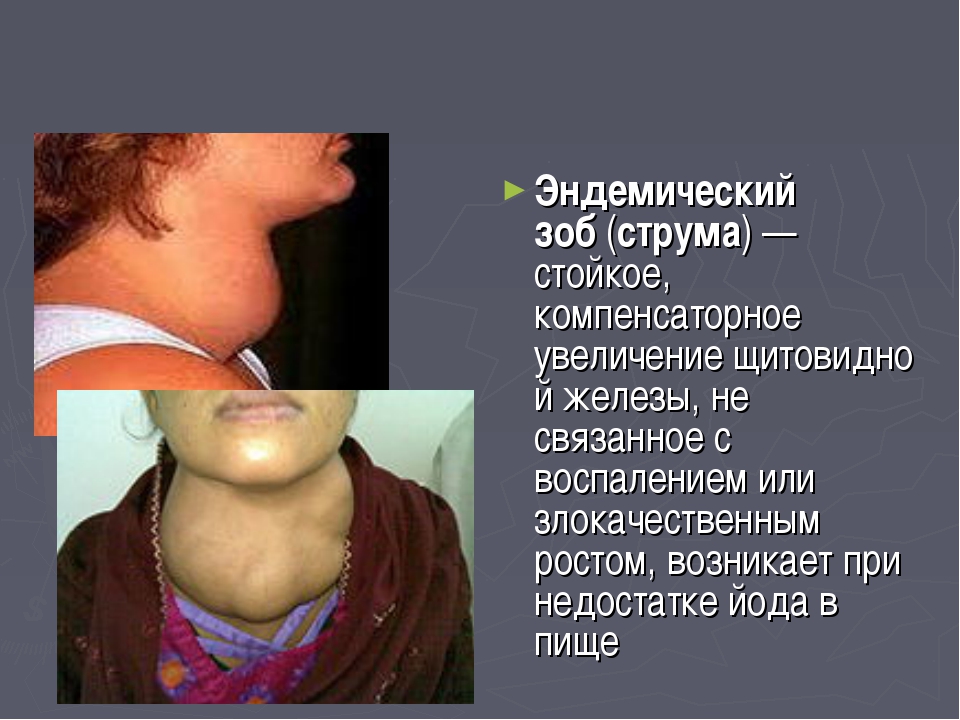
 В трети случаев эндемический зоб у детей диагностировался в подростковом возрасте (14 лет и старше).
В трети случаев эндемический зоб у детей диагностировался в подростковом возрасте (14 лет и старше). Бесплодие, лишний вес, угревая сыпь, одышка и тремор рук, бессонница и повышенная тревожность – далеко не полный перечень жалоб, которые могут быть связаны с работой щитовидной железы. А рекомендации врачей имеют под собой основание – эта железа играет важную роль в работе всей эндокринной системы, а частота случаев ее заболеваний неуклонно растет. Новообразования и сбои в ее работе есть у половины всех людей к 50-ти годам. Сказались Чернобыльская катастрофа, общее ухудшение экологии, недостаток йода в рационе, особенности региона проживания и другие факторы.
Бесплодие, лишний вес, угревая сыпь, одышка и тремор рук, бессонница и повышенная тревожность – далеко не полный перечень жалоб, которые могут быть связаны с работой щитовидной железы. А рекомендации врачей имеют под собой основание – эта железа играет важную роль в работе всей эндокринной системы, а частота случаев ее заболеваний неуклонно растет. Новообразования и сбои в ее работе есть у половины всех людей к 50-ти годам. Сказались Чернобыльская катастрофа, общее ухудшение экологии, недостаток йода в рационе, особенности региона проживания и другие факторы.
 Нашему организму необходимо ежедневно 100-250 мкг йода. Мы получаем его с едой, водой и воздухом. Однако есть регионы, где есть дефицит йода. Местность считается эндемической, при уровне развития зоба более чем у 10% жителей. К таким районам относятся практически все регионы кроме прибрежных областей. В группе риска и регионы в центральной части станы, которые пострадали от Чернобыльской катастрофы с высокой степенью заражения. Рост опухолей щитовидки может происходить на фоне накопления радиоактивного йода при общем йододефиците.
Нашему организму необходимо ежедневно 100-250 мкг йода. Мы получаем его с едой, водой и воздухом. Однако есть регионы, где есть дефицит йода. Местность считается эндемической, при уровне развития зоба более чем у 10% жителей. К таким районам относятся практически все регионы кроме прибрежных областей. В группе риска и регионы в центральной части станы, которые пострадали от Чернобыльской катастрофы с высокой степенью заражения. Рост опухолей щитовидки может происходить на фоне накопления радиоактивного йода при общем йододефиците.

 Орган еще не увеличен, заметных симптомов нет.
Орган еще не увеличен, заметных симптомов нет.

 УЗ-обследование покажет размеры органа, его структуру, участки с патологиями. УЗИ метод достаточно информативен, чтобы определить эндемический зоб первой степени.
УЗ-обследование покажет размеры органа, его структуру, участки с патологиями. УЗИ метод достаточно информативен, чтобы определить эндемический зоб первой степени.

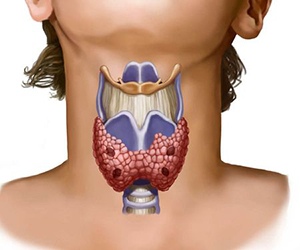
 Щитовидная железа — это небольшая железа в форме бабочки, расположенная на шее ниже адамова яблока.
Щитовидная железа — это небольшая железа в форме бабочки, расположенная на шее ниже адамова яблока.
 К ним относятся:
К ним относятся:
 Симптомы гипертиреоза могут включать:
Симптомы гипертиреоза могут включать:
 Этот тест заказывают не очень часто, поскольку он полезен только при определенных обстоятельствах.
Этот тест заказывают не очень часто, поскольку он полезен только при определенных обстоятельствах. Левотироксин (Levothroid®, Synthroid®) — это заместительная терапия гормонами щитовидной железы. Его назначают, если причиной зоба является недостаточная активность щитовидной железы (гипотиреоз). Другие лекарства назначают, если причиной зоба является сверхактивная щитовидная железа (гипертиреоз). Эти препараты включают метимазол (Тапазол®) и пропилтиоурацил. Врач может назначить аспирин или кортикостероидные препараты, если зоб вызван воспалением.
Левотироксин (Levothroid®, Synthroid®) — это заместительная терапия гормонами щитовидной железы. Его назначают, если причиной зоба является недостаточная активность щитовидной железы (гипотиреоз). Другие лекарства назначают, если причиной зоба является сверхактивная щитовидная железа (гипертиреоз). Эти препараты включают метимазол (Тапазол®) и пропилтиоурацил. Врач может назначить аспирин или кортикостероидные препараты, если зоб вызван воспалением. Для исключения рака проводится биопсия.
Для исключения рака проводится биопсия. Следовательно, при дефиците йода человек становится гипотиреозом.Следовательно, гипофиз в головном мозге определяет, что уровень гормона щитовидной железы слишком низкий, и посылает сигнал в щитовидную железу. Этот сигнал называется тиреотропным гормоном (ТТГ). Как следует из названия, этот гормон стимулирует щитовидную железу вырабатывать гормон щитовидной железы и расти в размерах. Этот ненормальный рост вызывает то, что называется «зобом». Таким образом, недостаток йода — одна из причин развития зоба. Везде, где распространен дефицит йода, часто встречается зоб. Это остается частой причиной зоба в других частях мира.
Следовательно, при дефиците йода человек становится гипотиреозом.Следовательно, гипофиз в головном мозге определяет, что уровень гормона щитовидной железы слишком низкий, и посылает сигнал в щитовидную железу. Этот сигнал называется тиреотропным гормоном (ТТГ). Как следует из названия, этот гормон стимулирует щитовидную железу вырабатывать гормон щитовидной железы и расти в размерах. Этот ненормальный рост вызывает то, что называется «зобом». Таким образом, недостаток йода — одна из причин развития зоба. Везде, где распространен дефицит йода, часто встречается зоб. Это остается частой причиной зоба в других частях мира. Эта стимуляция вызывает рост щитовидной железы, что может вызвать зоб.
Эта стимуляция вызывает рост щитовидной железы, что может вызвать зоб. Брошюру по узлам щитовидной железы ). Таким образом, на ранних стадиях многоузлового зоба с множеством мелких узлов общий размер щитовидной железы может еще не увеличиться.В отличие от других обсуждаемых зобов, причина этого типа зоба до конца не изучена.
Брошюру по узлам щитовидной железы ). Таким образом, на ранних стадиях многоузлового зоба с множеством мелких узлов общий размер щитовидной железы может еще не увеличиться.В отличие от других обсуждаемых зобов, причина этого типа зоба до конца не изучена. Важно определить причину зоба, чтобы исключить рак.
Важно определить причину зоба, чтобы исключить рак. В Соединенных Штатах, где йодированная соль легко доступна, зоб может быть результатом чрезмерной или недостаточной выработки гормона щитовидной железы или наличия узелков в самой щитовидной железе.
В Соединенных Штатах, где йодированная соль легко доступна, зоб может быть результатом чрезмерной или недостаточной выработки гормона щитовидной железы или наличия узелков в самой щитовидной железе.
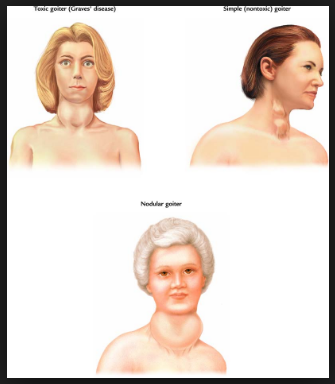
 В обоих случаях основным симптомом является увеличение щитовидной железы, небольшой железы в передней части шеи. Хотя эта статья посвящена простому зобу, другие причины увеличения щитовидной железы — это воспалительные состояния, узелки или опухоли.
В обоих случаях основным симптомом является увеличение щитовидной железы, небольшой железы в передней части шеи. Хотя эта статья посвящена простому зобу, другие причины увеличения щитовидной железы — это воспалительные состояния, узелки или опухоли.
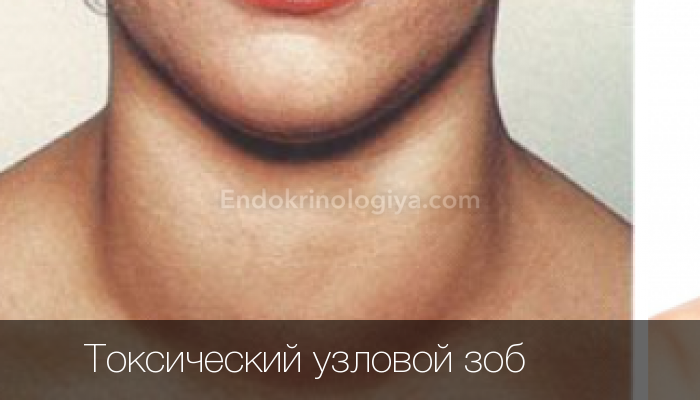
 Болезнь Грейвса — наиболее частая причина гипертиреоза.
Болезнь Грейвса — наиболее частая причина гипертиреоза.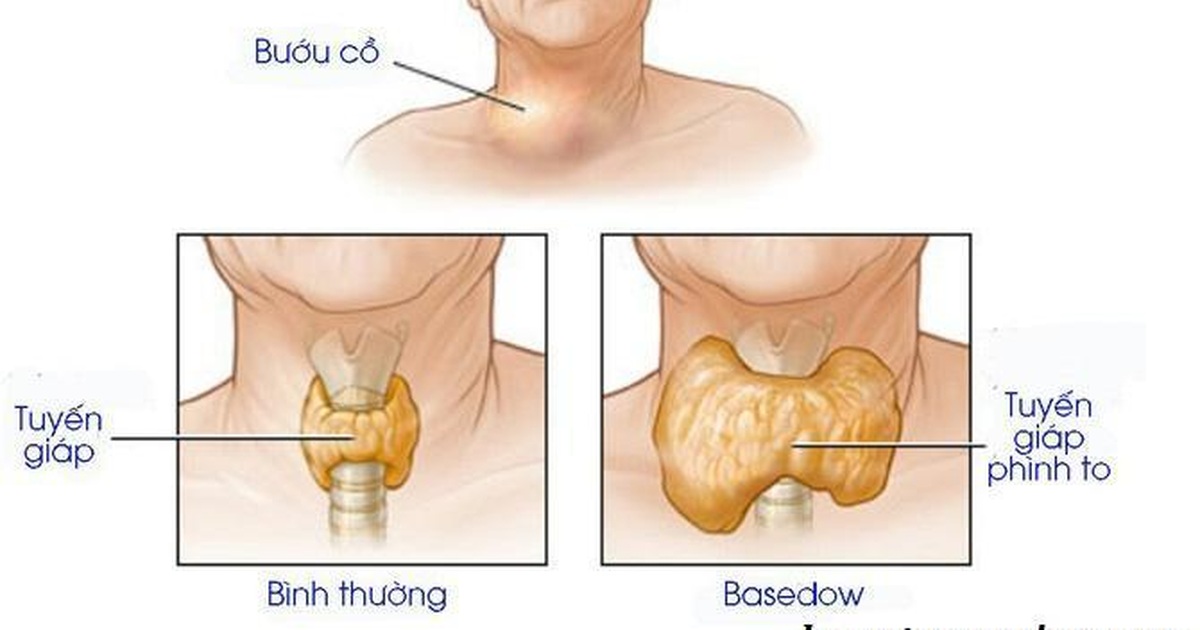 Тиреоидит может возникнуть в послеродовом периоде или в результате вирусной инфекции.
Тиреоидит может возникнуть в послеродовом периоде или в результате вирусной инфекции. Если ваша щитовидная железа недостаточно активна, уровень гормона щитовидной железы будет низким, а уровень ТТГ будет повышенным.
Если ваша щитовидная железа недостаточно активна, уровень гормона щитовидной железы будет низким, а уровень ТТГ будет повышенным.

 При глотании комок будет двигаться вверх и вниз.
При глотании комок будет двигаться вверх и вниз.