Как лечить жировой гепатоз печени медикаментами: таблетки и препараты
Скопление жиров в тканях печени наблюдается по причине гиподинамии – малой двигательной активности, злоупотребления спиртными напитками, неправильного питания. О жировом гепатозе говорят, когда липидная часть более 10% от общей массы железы.
На фоне отсутствия лечения гепатоз приводит к ряду последствий – вялотекущий воспалительный процесс, циррозное поражение. Жировая инфильтрация в течение долгого времени повышает риски развития первичного рака.
Как лечить жировой гепатоз печени медикаментами, какие лекарственные средства помогают очистить железу от жира – рассмотрим подробно.
Группы препаратов для терапии жирового гепатоза

 Диагноз ожирение печени ставят на основе комплексной диагностики – лабораторные анализы и инструментальные методы исследования – УЗИ, МРТ или КТ. Терапия подбирается индивидуально. В легких случаях таблетки от гепатоза печени не назначаются.
Диагноз ожирение печени ставят на основе комплексной диагностики – лабораторные анализы и инструментальные методы исследования – УЗИ, МРТ или КТ. Терапия подбирается индивидуально. В легких случаях таблетки от гепатоза печени не назначаются.
Цели лечения – уменьшение накопления липидов печеночными клетками, усиление процессов разрушения липидов в паренхиматозных тканях, купирование воспаления, нивелирование некротических очагов.
Назначая таблетки или капельницы, врачи еще руководствуются другими целями – восстановление функциональности органа, метаболизма, устранение жировых отложений в других внутренних органах.
Для очищения железы от жира назначают такие группы препаратов:
- Средства на основе желчных кислот.
- Гепатопротекторы.
- Гормональные лекарства.
- Таблетки для лечения ожирения.
- Аналоги фолиевой кислоты.
- Дезинтоксикационные лекарства.
- Статины, бигуаниды.
- Аминокислоты и их производные.
Схема лечения составляется индивидуально, основываясь на результатах обследования, степени ожирения печени, симптомах у пациента.
Желчегонные лекарства
Средства этой группы обеспечивают желчегонное воздействие, нейтрализуют губительное действие кислот, купируют воспалительный процесс, предупреждают скопление липидных соединений в печени.
Урсосан
 Урсодезоксихолевая кислота – главный активный компонент. В качестве вспомогательных составляющих инструкция указывает крахмал кукурузы, диоксид кремния, стеарат магния, титана диоксид и пр.
Урсодезоксихолевая кислота – главный активный компонент. В качестве вспомогательных составляющих инструкция указывает крахмал кукурузы, диоксид кремния, стеарат магния, титана диоксид и пр.
Лекарственное средство обладает рядом эффектов – гепатопротекторный, желчегонный, гиполипидемический, иммуномодулирующий, холелитолитический и гипохолестеринемический.
Дозировка зависит от массы тела пациента. Как правило, назначают 10-15 мг на 1 кг. Курс терапии от нескольких месяцев до года. Принимают несколько раз в сутки во время приема пищи.
Таблетки переносятся хорошо, побочные эффекты – редкость. К ним относят рвоту, обострение дерматологических заболеваний, нарушения пищеварения, повышение активности печеночных ферментов.
Аллохол
Натуральное лекарство, в составе отсутствуют искусственно синтезированные вещества. Средство нормализует процесс выработки желчи, обеспечивает желчегонное воздействие, положительно сказывается на пищеварительном процессе. Таблетки купируют воспаление, тормозят скопление липидов в печени. Дозировка для взрослого человека 3-6 таблеток в сутки, делят на 2-3 применения.
Медицинские противопоказания – острые патологии печени, желчного пузыря, органическая непереносимость.
Гепатопротекторы для печени
Гепатопротекторы – группа препаратов, которые благотворно влияют на состояние и функциональность печени.
Гептрал

 В составе действующий компонент адеметионин (аминокислота), который защищает и восстанавливает гепатоциты. Средство обладает выраженной антидепрессивной активностью.
В составе действующий компонент адеметионин (аминокислота), который защищает и восстанавливает гепатоциты. Средство обладает выраженной антидепрессивной активностью.
Гептрал, одновременно являясь предшественником физиологических соединений, – цистеина, таурина, способствует очищению организма от токсичных компонентов, обезвреживает опасные вещества в гепатоцитах.
Таблетки принимают внутрь, глотают целиком, нельзя разжевывать. Дозировка составляет 10-25 мг на 1 кг веса. При необходимости дозу увеличивают. Часто возникает побочное действие – дискомфорт в эпигастральной области. Симптом обусловлен тем, что адеметионин имеет pH менее 7.0.
С осторожностью используют лекарство при психических нарушениях, беременности, на фоне почечной недостаточности, в пожилом возрасте.
Эссенциале Форте
Капсулы при жировой инфильтрации применяются только в комплексе с другими лекарствами, в качестве моносредства неэффективны. С профилактической целью назначают, если имеется угроза развития желчнокаменной болезни. В отличие от других гепатопротекторов у Эссенциале Форте только одно противопоказание – гиперчувствительность к составу.
Назначают в дозировке по 1-2 капсулы за 60 минут до приема пищи, кратность 3 раза в сутки, продолжительность терапевтического курса определяется индивидуально, но не менее 2-х месяцев.
Пациенты хорошо переносят средство, но иногда нарушается пищеварение, наблюдается дискомфорт в эпигастральной области. Очень редко возникает аллергическая реакция в виде кожного зуда, крапивницы.
Противовоспалительные средства

 В список препаратов для лечения жирового гепатоза включают лекарства противовоспалительного свойства. Поскольку скопление липидов в любом случае приводит к воспалительной реакции, требуется применение НПВС (Диклофенак). В тяжелых случаях назначают гормональные медикаменты, антицитокиновые средства.
В список препаратов для лечения жирового гепатоза включают лекарства противовоспалительного свойства. Поскольку скопление липидов в любом случае приводит к воспалительной реакции, требуется применение НПВС (Диклофенак). В тяжелых случаях назначают гормональные медикаменты, антицитокиновые средства.
Глюкокортикостероиды рекомендованы при жировой инфильтрации алкогольного происхождения. Их эффективность обусловлена блокированием цитокинов в ответ на поступление эндотоксинов из ЖКТ.
Цитокины – белковые вещества, которые продуцируются в печени, участвуют в воспалительной реакции, гибели и восстановлении печеночных клеток. На фоне ожирения железы их концентрация возрастает. Поэтому для купирования воспаления требуется применение антицитокиновых средств (Пентоксифиллин).
Таблетки для снижения веса
Рекомендуются с целью подавления аппетита, блокировки расщепления липидных соединений, предупреждения их усвоения. Все эти эффекты позволяют остановить прогрессирование жировой инфильтрации.
Орлистат

 Лекарственное средство предстает ингибитором желудочно-кишечных липаз, обладает пролонгированным воздействием. Благодаря применению блокируется процесс расщепления жиров, которые поступают в организм в виде триглицеридов. Так как поступившие калории не всасываются, все это приводит к снижению массы тела.
Лекарственное средство предстает ингибитором желудочно-кишечных липаз, обладает пролонгированным воздействием. Благодаря применению блокируется процесс расщепления жиров, которые поступают в организм в виде триглицеридов. Так как поступившие калории не всасываются, все это приводит к снижению массы тела.
Капсулы нужно принимать внутрь во время приема пищи, запивают достаточным количеством чистой жидкости. Дозировка составляет 120 мг (1 капсула). Длительность терапии обусловлена степенью ожирения печени, варьируется от 2 месяцев до полугода.
Медицинские противопоказания:
- Гиперчувствительность.
- Холестаз.
- Время беременности, лактации.
- Дети до 18 лет.
- Синдром мальабсорбции.
Побочные действия – понос, выделения из прямой кишки, тяжесть в животе, поражение десен, головная боль, аллергическая реакция.
Ксеникал
Препарат назначается при жировой инфильтрации печени, когда у пациента диагностировано ожирение. Действует аналогично средству Орлистат, но имеет меньше медицинских запретов – гиперчувствительность, синдром мальабсорбции и холестаз. Дозировка составляет 120 мг с кратностью 3 раза в день. Повышение рекомендуемой дозы не приводит к усилению терапевтической эффективности.
Другие медикаменты при жировом гепатозе

 Препараты от гепатоза печени назначаются индивидуально, все зависит от особенностей клинической картины. Все медикаменты отличаются производителем (Индия, Россия, Чехия), терапевтическими свойствами, противопоказаниями и пр.
Препараты от гепатоза печени назначаются индивидуально, все зависит от особенностей клинической картины. Все медикаменты отличаются производителем (Индия, Россия, Чехия), терапевтическими свойствами, противопоказаниями и пр.
Средство Берлитион рекомендуется при ожирении железы на фоне сахарного диабета. Это метаболический медикамент, который регулирует обмен углеводов и жиров. Активное вещество – тиоктовая кислота. Форма выпуска – таблетки и концентрат для приготовления инфузионного раствора. Таблетки принимают 1 раз в сутки. Стандартная дозировка составляет 2 шт. Терапия длится от 2 до 4 недель.
Лекарства при жировом гепатозе печени также ориентированы на уменьшение концентрации вредного холестерина в крови. Медики рекомендуют использовать Симвастатин – гиполипидемическое лекарство. Первые улучшения выявляются через 2 недели терапии.
Симвастатин имеет противопоказания:
- Абсолютные – миопатия, гиперчувствительность, острые патологии печени, детский возраст до 18 лет.
- Относительные – гипертоническая болезнь, злоупотребление алкогольной продукцией, эпилепсия, эндокринные нарушения, применение иммуносупрессивных препаратов.
Фолиевая кислота предстает витамином группы B, принимает участие в выработке аминокислот, обмене холинов, защищает от тератогенного воздействия. На фоне жировой инфильтрации используется аналог фолиевой кислоты – Метотрексат. Лекарство обеспечивает выраженный противовоспалительный эффект, способствует ускорению регенерационных процессов в печени.
Для усиления скорости липидного и белкового обмена назначают Левокарнитин – еще один витамин группы B. Он помогает уменьшить содержание жиров в организме, нормализует метаболизм, обеспечивает анаболическое действие.
Схема консервативной терапии в обязательном порядке дополняется правильным питанием, полным отказом от алкогольной продукции, физической активностью в виде гимнастики, упражнений либо лечебной физкультуры.


Автор статьи
Сазонов Григорий Андреевич
Написано статей
629
blotos.ru
Препараты при гепатозе печени, медикаментозное лечение
 Независимо от того, остро или хронически протекает заболевание, его причин, применяются одни и те же препараты при гепатозе печени.
Независимо от того, остро или хронически протекает заболевание, его причин, применяются одни и те же препараты при гепатозе печени.
Это приобретённое заболевание. Одну из самых больших угроз для молодого трудоспособного населения представляет гепатоз печени. Его медикаментозное лечение должно быть назначено исходя из причины заболевания, выраженности процесса, скорости нарастания симптомов, сопутствующих заболеваний.
Под влиянием повреждающих факторов начинаются дистрофические изменения в гепатоцитах, развивается гепатоз.
Направления медикаментозного лечения гепатоза
 Как лечить гепатоз печени? Используются следующие основные группы медикаментозных средств:
Как лечить гепатоз печени? Используются следующие основные группы медикаментозных средств:
- улучшающие отток желчи;
- ферменты;
- гепатопротекторы;
- лекарства для дезинтоксикации;
- витамины.
Препараты при гепатозе
С успехом применяется медикаментозное лечение следующими группами препаратов:
- урсодезоксихолевой кислоты;
- хенодезоксихолевой кислоты;
- адеметионина;
- фосфолипидов;
- фосфолипидов и глицирризиновой кислоты;
- растительных экстрактов.
Рассмотрим, чем лечить гепатоз, какие препараты в названных группах имеются в продаже, каково их применение, ограничения и особенности.
На основе урсодезоксихолевой кислоты
Лекарства от гепатоза печени на основе урсодезоксихолевой кислоты обладают следующими свойствами:
- блокирует образование камней;
- улучшает отток желчи;
- снижает уровень липидов, холестерина крови;
- повышает иммунитет;
- сохраняет гепатоциты;
- улучшает дезинтоксикационную функцию.
Существуют следующие препараты этого вида, применяемые при гепатозе:
- Урсосан;
- Ливодекса;
- Урсомик;
- Экурохол;
- Урсоприм;
- Гринтерол;
- Холудексан;
- Урсором С, другие.
Препараты при гепатозе печени из этой группы осуществляют защитную функцию путём обезвреживания токсичных гидрофобных желчных кислот. Сокращая всасываемость холестерина кишечником, подавляя его синтез, секрецию в желчь обеспечивают гипохолестеринемический эффект. Препараты этой категории при гепатозе печени ведут к снижению литогенного индекса, за счёт улучшения растворения холестерина в желчи.
Это лекарство от гепатоза печени улучшает функцию лимфоцитов, снижает аллергизацию организма, задерживает разрастание фиброзной ткани, снижая риск развития варикозного расширенных вен пищевода.
Применяются капсулы препарата внутрь. Выделяется лекарство с калом.
Лекарство от гепатоза печени — урсодезоксихолевая кислота — может иногда привести к побочным эффектам:
- нарушение стула: запор или диарея;
- отложение кальция, боль в области желудка, правого подреберья;
- повышение в анализе крови трансаминаз;
- декомпенсация цирроза;
- кожные высыпания с зудом.

Стадии жировой болезни печени
На основе хенодезоксихолевой кислоты
Лекарства при гепатозе печени на основе хенодезоксихолевой кислоты применяются только в том случае, если заболевание сочетается с камнями в желчном пузыре.
 Перечень препаратов:
Перечень препаратов:
- Хенодиол;
- Хеносан;
- Хенофальк;
- Хенохол.
Лекарственные средства способствуют выведению желчных кислот из организма. Применяется при необходимости растворить необызвествленные желчные камни диаметром 2 см.
Когда у человека развивается гепатоз печени, он осознаёт что это такое и начинает задумываться, чем его лечить, необходимо диагностировать сопутствующие заболевания.
Противопоказания:
- камни, обнаруживаемые при обычном рентгеновском исследовании, т. е. с высоким содержанием в них солей кальция;
- выраженные нарушения функции кишечника;
- язвенная болезнь желудка, двенадцатиперстной кишки;
- заболевания поджелудочной железы;
- хронический гепатит;
- цирроз;
- холангит.
Препарат плохо всасывается при одновременном применении с антацидами, содержащими гидроокись алюминия, холестирамином.
На основе адеметионина
Производное незаменимой серосодержащей аминокислоты метионина, содержит аденозинтрифосфат, участвует более чем в 40 метаболических реакциях. Препараты при гепатозе печени на основе адеметионина используются как гепатопротекторы — для поддержки адекватной работы гепатоцитов.
 Наименование лекарственных средств:
Наименование лекарственных средств:
Дополнительное влияние на организм препаратов этой группы:
- детоксикационная;
- нейропротективная;
- антиоксидантная;
- антидепрессантная.
Лекарства при гепатозе печени на основе адеметионина с успехом применяются и при развитии такого осложнения как печёночная энцефалопатия.
Перечень противопоказаний:
- наследственные болезни, при которых страдает обмен метионина;
- пациентам с избытком цистеина в крови;
- детский, подростковый период, 1, 2 триместры беременности, разные виды аллергии.
Препарат применяется внутрь, внутримышечно, внутривенно.
На основе фосфолипидов
Медикаментозное лечение гепатоза печени должно включать эссенциальные фосфолипиды. Это гепатопротекторы.
 Названия препаратов:
Названия препаратов:
На основе фосфолипидов и глицирризиновой кислоты
 Наименование лекарственных средств:
Наименование лекарственных средств:
Применение лекарств от гепатоза на основе сочетания фосфолипидов и глицирризиновой кислоты оправдано при необходимости получить гепатопротекторный и противовирусный эффект.
Лекарства при гепатозе с фосфолипидами и глицирризиновой кислотой стимулируют интерферон, улучшают фагоцитоз, нормализуют работу лимфоцитов, что ведёт к подавлению репликации вируса.
Этим обусловлено противовирусное действие препаратов, которое дополняет гепатопротекторную функцию фосфолипидов, что объясняет хороший эффект лекарства от гепатоза, когда он развился как осложнение гепатита вирусной этиологии.
У всех медикаментов, применяемых при гепатозе однотипные побочные эффекты:
- диспепсия;
- боль в животе;
- диарея;
- изжога;
- сухость слизистых оболочек, головная боль, нарушение сна, головокружение, парестезии;
- суставная, мышечная боль;
- зуд и сухость кожи;
- ощущение приливов.
На основе растительных экстрактов
В своём составе имеют растительные вещества. Название препаратов:
Эффекты препаратов:
- восстанавливают гепатоциты за счёт выраженного антиоксидантного эффекта;
- обладают желчегонным, антитоксическим действием;
- нормализуют белковый обмен.
Противопоказания:
- индивидуальная непереносимость компонентов препарата;
- беременность;
- лактация.
Пределы медикаментозного лечения гепатозов
Применение лекарственных препаратов без соблюдения диеты, исключения воздействия токсических веществ на организм не даст эффекта.
Печеночная ткань хорошо регенерирует. Но процессы восстановления не безграничны. У каждого человека — этот показатель индивидуальный, генетически обусловлен, зависит от пола, возраста, образа жизни.
У пожилых, часто и длительно болеющих молодых людей, на фоне, стрессов, переутомлений, в условиях длительной хронической интоксикации, регенеративные способности значительно снижены.
При сочетанном применении лекарств при гепатозе печени, соблюдении диеты, устранении причин, патологическое отложение жира в гепатоцитах прекращается.
Неосложненный гепатоз имеет благоприятный прогноз.
При продолжении воздействия гепатотоксических факторов, сохранении метаболических нарушений возможны осложнения, к которым относятся:
Полезное видео
Подробнее о том, как восстановить печень – смотрите в следующем видео:
Заключение
- Неуклонный рост заболеваний не воспалительной природы, свидетельствует об актуальности проблемы гепатоза, который развивается под воздействием экзогенных и эндогенных ядов.
- Основные направления медикаментозного лечения включают применение гепатопротекторов, препаратов, улучшающих синтез и отток желчи, витаминов.
- Для получения положительного, долговременного эффекта необходимо соблюдение диеты, исключение приёма токсических веществ, достаточная физическая активность.
pechenka.online
Медикаментозное лечение жирового гепатоза печени
Жировой гепатоз – это замещение погибших клеток печени жировыми клетками. Правильно подобранное медикаментозное лечение при жировом гепатозе печени снижает симптоматику, способствует лучшему пищеварению, выводит токсические соединения и нормализует метаболические процессы. Грамотная терапия существенно уменьшает нагрузку на гепатоциты, способствует их восстановлению. Но использовать фармакологические препараты нужно под контролем врача. Самостоятельная терапия, применение средств с большим количеством противопоказаний ухудшают состояние этого жизненно важного органа.
Основные принципы лечения
Лечение при жировом гепатозе печени лекарствами направлено на снижение негативного влияния ядовитых соединений и нагрузки. Среди основных функций органа – очистка от токсинов. Ежеминутно через печень проходит в среднем 1,5 литра крови. Она не только удаляет яды, но и обезвреживает патогены.
Чтобы поддержать здоровье печени и не допустить жировой дистрофии, следует придерживаться рационального питания, употреблять витамины, снизить потребление опасных продуктов – алкоголя, жирного мяса и рыбы, жареных и острых блюд.
Если жировая дистрофия уже диагностирована, нужно немедленно приступать к лечению. В ходе терапии применяют препараты с противовоспалительным, антифибротическим, антиоксидантным эффектом. По рекомендации гепатолога можно пропить народные средства от гепатоза. Программа носит комплексный характер и в зависимости от результатов постоянно корректируется лечащим врачом.
Препараты при гепатозе
Вылечить жировой гепатоз на ранних стадиях можно, тщательно придерживаясь рекомендаций эндокринолога и гепатолога.
 Схема медикаментозной терапии предполагает одновременное применение нескольких средств для постепенного восстановления структуры и работоспособности печени.
Схема медикаментозной терапии предполагает одновременное применение нескольких средств для постепенного восстановления структуры и работоспособности печени.С урсодезоксихолевой кислотой
Гепатопротекторы эффективны при лечении от ожирения печени. Они улучшают отток желчи. Основной компонент растворяет желчные конкременты и препятствует образованию новых. Кислоты участвуют в обмене жиров, мешают отложению холестерина в просветах кровеносных сосудов.
Применять средства с урсодезоксихолевой кислотой запрещено при наличии крупных и кальциевых камней в желчном пузыре, обострении хронического холецистита либо при остром течении холецистита, при сужении желчных путей. К противопоказаниям также относят почечную и печеночную недостаточность.
Названия препаратов для терапии жирового гепатоза:
- Урсофальк;
- Урсосан;
- Урсодез;
- Урдокса;
- Урсолив.
Все эти препараты являются аналогами и содержат одинаковое активное вещество – урсодезоксихолевую кислоту. Слегка отличаются способ и время приема:
- Объем Урсофалька зависит от массы тела. При лечении таблетками на 60 кг веса используют 1 штуку, а вот капсул потребуется 2. В детском возрасте показана суспензия по 0,25 мерной ложки на 5–7 кг массы.
- Урсосан выпускается в капсулах. Принимают для растворения желчных камней и лечения жировой дистрофии печени по 10–15 мг на каждый килограмм веса.
- Урсодез также поступает в продажу в капсульной форме. Используют по 10 мг на 1 кг в течение суток.
- Урдокс применяют в зависимости от веса и возраста. Например, пациентам 36–46 лет показаны в сутки 2 капсулы – одна утром, вторая вечером.
- Урсолив выпускается в капсульной форме и назначается по 2–6 шт. в сутки. На 1 кг веса показано не более 10–15 мг урсодезоксихолиевой кислоты.
Самостоятельно рассчитать дозировку средства от проблем печени сложно, лучше довериться врачу.
 И капсулы, и таблетки глотают не пережевывая, обильно запивая водой. Принимают при жировой дистрофии печени после трапезы, но если удален желчный пузырь, нужно пить лекарство во время еды.
И капсулы, и таблетки глотают не пережевывая, обильно запивая водой. Принимают при жировой дистрофии печени после трапезы, но если удален желчный пузырь, нужно пить лекарство во время еды.С хенодезоксихолевой кислотой
Лечить ожирение печени медикаментозно можно лекарственными средствами, содержащими хенодезоксихолевую кислоту. От жирового гепатоза помогут следующие средства данной группы:
- Хенохол;
- Хенофальк;
- Хеносан.
Медикаменты являются аналогами, содержащими в качестве основного компонента хенодезоксихолевую кислоту. Дают такие эффекты:
- Уменьшают концентрацию холестерина и желчных кислот.
- Улучшают отток желчного секрета, облегчая состояние при жировом стеатозе печени.
- Растворяют желчные камни, размером меньше 20 мм.
Принимают по 15 мг на 1 кг массы в течение дня. Обычно дозировка составляет 3–6 капсул, но может корректироваться врачом. Как и средства с урсодезоксихолевой кислотой, принимаются во время или после трапезы – в каждом конкретном случае уточняют у врача.
С фосфолипидами
При жировой дистрофии печени назначают гепатопротекторы, содержащие эссенциальные фосфолипиды:
- Эссенциале Форте. Выпускается в желатиновых капсулах. В составе вытяжка из соевых бобов. Принимают по 2 капсулы трижды в сутки.
- Фосфоглив. Рекомендуют по 2 капсулы 3 раза в день. Продолжительность лечения – 3–6 месяцев.
- Фосфоглив Форте. Отличается от аналога повышенной концентрацией активного вещества. Потому принимают трижды в день по 1 капсуле.
- Антралив. Советуют при жировом гепатозе по 2 капсулы 2–3 раза в сутки.
- Гепатомакс. По 1–2 капсулы трижды за 24 часа.
Пьют эссенциальные фосфолипиды во время еды.
Если диагностирован стеатоз печени, фосфолипиды препятствуют разрушению клеточных мембран. При недостатке этих веществ гепатоциты теряют способность к восстановлению.
 После приема некоторых лекарств данной группы могут развиваться аллергические реакции. Поэтому их используют при жировой дистрофии по назначению врача.
После приема некоторых лекарств данной группы могут развиваться аллергические реакции. Поэтому их используют при жировой дистрофии по назначению врача.С адеметионином
Когда диагностирована жирная печень, показано лечение следующими медикаментами:
- Гептрал. Не разжевывая, принимают по 2–4 таблетки одновременно.
- Гептор. Принимают 2–4 шт. в 2–3 приема.
- Гептразан. Раствор для инъекций. Вводят внутривенно или внутримышечно. Дозировка до 5–12 мг/кг в сутки.
- Гепаретта. Принимают по 5–12 мг/кг в день. Но чаще используют в стационарном лечении для приготовления внутривенных либо внутримышечных растворов.
- Самеликс. По 10–25 мг/кг в сутки.
Оптимальное время приема в таблетках – за 1,5 часа до трапезы или 1,5 часа после.
Среди действующих веществ прочих групп препаратов адеметионин считается незаменимым, так как участвует в химических реакциях, происходящих в печени. Соединение вырабатывается организмом, но при жировом гепатозе в недостаточном количестве. Поэтому введение лекарств восполняет концентрацию адеметионина, облегчает обменные процессы, стимулирует работу печени.
На основе лекарственных растений
При ожирении печени рекомендуют принимать растительные средства. Необязательно запасаться травами самостоятельно, качественные сборы легко приобрести в любой аптеке. Целебные растения способствуют нормализации состояния желчных протоков, улучшают отток ферментов, препятствуют накоплению жира тканями печени.
Растительные гепатопротекторы:
- Календула. Содержит каротиноиды и флавоноиды, обладает противовоспалительным качеством. Принимают в виде настоя по 70–100 мл трижды в сутки за 30 минут после трапезы.
- Песчаный бессмертник. Полезно для печени наличие в нем фламина, который снимает воспаление и убирает застой желчи. Рекомендуется по 1–2 ст. л. отвара 3–4 раза в течение дня за четверть часа до еды.
- Высокий девясил. В составе растения присутствует инулин, что обеспечивает гепатопротекторные свойства. Для лечения жировой дистрофии принимают настой по 50 мл 4 раза в сутки за 20 минут до трапезы.
- Лабазник вязолистный. Большей эффективностью при проблемах печени обладает корень растения. Используют по 1–2 ст. л. отвара трижды в день до приема пищи.
- Золотистая володушка. Обладает иммунномодулирующим, антиоксидантным, антимикробным и противовоспалительным эффектами. Употребляют по 70 мл отвара 3 раза в сутки до трапезы.
 Растительные гепатопротекторы имеют противопоказания. Поэтому нужно уточнить у эндокринолога, какие травы использовать.
Растительные гепатопротекторы имеют противопоказания. Поэтому нужно уточнить у эндокринолога, какие травы использовать.Готовые препараты, содержащие растительные вытяжки:
- Гепабене;
- Легалон;
- Карсил;
- Хофитол;
- Хепель;
- Лив 52;
- Тыквеол;
- Галстена;
- Пепонен.
Ферменты
Препараты для лечения жирового гепатоза печени, содержащие ферменты:
- Фестал;
- Дигистал;
- Дигистал Форте;
- Энзистал;
- Панзинорм Форте.
Лекарства содержат компоненты желчи, панкреатин и гемицеллюлазу. Показаны для улучшения пищеварения, ухудшенного жировыми накоплениями. Принимают средства сразу после трапезы либо время нее.
Препараты для дезинтоксикации
Медикаментозное лечение жирового гепатоза печени включает очистку органа от токсинов. Улучшают работоспособность печеночных клеток (гепатоцитов) следующие лекарства:
- Антраль. Применяется для терапии и профилактики, уменьшает воспаление, снижает риски вирусной инфекции. Употребляют по 0,2 г 3 раза на протяжении дня после еды.
- Холосас. Сироп шиповника не только очищает орган от токсинов, но и поставляет в организм витамин С. Принимают за полчаса до пищи по 1 ч. л. 3–4 раза в день.
- Активированный уголь. Классический сорбент используют по 1 таб. на 10 кг массы за 1–1,5 часа до или 1,5–2 часа после трапезы.
- Овесол. Эта пищевая добавка создана на основе овса. Используется для очистки, избавляет от застоя желчи. Принимают во время еды 2 раза по 2 таблетки.
- Тиосульфат натрия. Раствор показан для внутривенного введения при отравлении солями тяжелых металлов. Применяется только в стационаре.
 Список препаратов, которыми можно почистить печень при жировом гепатозе, достаточно широк. Но нужно советоваться с врачом, чтобы не спровоцировать дисбактериоз кишечника.
Список препаратов, которыми можно почистить печень при жировом гепатозе, достаточно широк. Но нужно советоваться с врачом, чтобы не спровоцировать дисбактериоз кишечника.Витамины
Выясняя, как лечить жировой гепатоз печени медикаментами, не стоит забывать о витаминах.
Показаны:
- никотиновая кислота, или РР;
- рибофлавин или В2;
- бетаин;
- витамин Е;
- селен.
Для предупреждения и лечения жирового перерождения рекомендуется дважды в год пропивать комплексы, например, Биомакс или Компливит. Таблетки лучше употреблять после еды, запивая большим объемом воды.
Поддерживающие средства
Жировая дистрофия печени требует лечения желчегонными препаратами, так как часто происходит застой желчи. Рекомендуют:
- Аллохол. В сутки 3–4 раза по 1–2 шт. после пищи.
- Берберин. Трижды в день перед едой по 5–10 мг.
- Гепабене. В день 3 раза по 1 капсуле после трапезы.
- Одестон. По 200–400 мг 3 раза в сутки за полчаса до еды.
- Сибекстан. За 30 минут до приема пищи по 2 шт. 4 раза в день.
Самостоятельное назначение лекарственных средств способно ухудшить состояние пациента, угрожать жизни больного. Поэтому диагностика и консультация врача обязательны.
Yuliia Yevtiekhova
03.04.2019
13 мин. на чтение
Меня зовут Юлия и я врач-терапевт. В свободное от работы время я направляю свои знания и опыт на более широкую аудиторию: пишу медицинские статьи для пациентов..
Задать вопросДипломЗапись на прием
- Черенков, В. Г. Клиническая онкология: учеб. пособие для системы последиплом. образования врачей / В. Г. Черенков. – Изд. 3-е, испр. и доп. – М.: МК, 2010. – 434 с.: ил., табл.
- Ильченко А.А. Болезни желчного пузыря и желчных путей: Руководство для врачей. — 2-е изд., перераб. и доп. — М.: ООО «Издательство «Медицинское информационное агентство», 2011. — 880 с: ил.
- Тухтаева Н. С. Биохимия билиарного сладжа: Диссертация на соискание ученой степени кандидата медицинских наук / Институт гастроэнтерологии АН Республики Таджикистан. Душанбе, 2005
- Литовский, И. А. Желчнокаменная болезнь, холециститы и некоторые ассоциированные с ними заболевания (вопросы патогенеза, диагностики, лечения) / И. А. Литовский, А. В. Гордиенко. — Санкт-Петербург: СпецЛит, 2019. — 358 с.
- Диетология / Под ред. А. Ю. Барановского — Изд. 5-е – СПб.: Питер, 2017. — 1104 с.: ил. — (Серия «Спутник врача»)
- Подымова, С.Д. Болезни печени: Руководство для врачей / С.Д. Подымова. — Изд. 5-е, перераб. и доп. — Москва: ООО «Медицинское информационное агентство», 2018. — 984 с.: ил.
- Шифф, Юджин Р. Введение в гепатологию / Юджин Р. Шифф, Майкл Ф. Соррел, Уиллис С. Мэддрей; пер. с англ. под ред. В. Т. Ивашкина, А.О. Буеверова, М.В. Маевской. – М.: ГЭОТАР-Медиа, 2011. – 704 с. – (Серия «Болезни печени по Шиффу»).
- Радченко, В.Г. Основы клинической гепатологии. Заболевания печени и билиарной системы. – СПб.: «Издательство Диалект»; М.: «Издательство БИНОМ», – 2005. – 864 с.: ил.
- Гастроэнтерология: Справочник / Под ред. А.Ю. Барановского. – СПб.: Питер, 2011. – 512 с.: ил. – (Серия «Национальная медицинская библиотека»).
- Лутай, А.В. Диагностика, дифференциальная диагностика и лечение заболеваний органов пищеварения: Учебное пособие / А.В. Лутай, И.Е. Мишина, А.А. Гудухин, Л.Я. Корнилов, С.Л. Архипова, Р.Б. Орлов, О.Н. Алеутская. – Иваново, 2008. – 156 с.
- Ахмедов, В.А. Практическая гастроэнтерология: Руководство для врачей. – Москва: ООО «Медицинское информационное агентство», 2011. – 416 с.
- Внутренние болезни: гастроэнтерология: Учебное пособие для аудиторной работы студентов 6 курса по специальности 060101 – лечебное дело / сост.: Николаева Л.В., Хендогина В.Т., Путинцева И.В. – Красноярск: тип. КрасГМУ, 2010. – 175 с.
- Радиология (лучевая диагностика и лучевая терапия). Под ред. М.Н. Ткаченко. – К.: Книга-плюс, 2013. – 744 с.
- Илларионов, В.Е., Симоненко, В.Б. Современные методы физиотерапии: Руководство для врачей общей практики (семейных врачей). – М.: ОАО «Издательство «Медицина», 2007. – 176 с.: ил.
- Шифф, Юджин Р. Алкогольные, лекарственные, генетические и метаболические заболевания / Юджин Р. Шифф, Майкл Ф. Соррел, Уиллис С. Мэддрей: пер. с англ. под ред. Н. А. Мухина, Д.Т. Абдурахманова, Э.З. Бурневича, Т.Н. Лопаткиной, Е.Л. Танащук. – М.: ГЭОТАР-Медиа, 2011. – 480 с. – (Серия «Болезни печени по Шиффу»).
- Шифф, Юджин Р. Цирроз печени и его осложнения. Трансплантация печени / Юджин Р. Шифф, Майкл Ф. Соррел, Уиллис С. Мэддрей: пер. с англ. под ред. В.Т. Ивашкина, С.В. Готье, Я.Г. Мойсюка, М.В. Маевской. – М.: ГЭОТАР-Медиа, 201й. – 592 с. – (Серия «Болезни печени по Шиффу»).
- Патологическая физиология: Учебник для студентов мед. вузов / Н.Н. Зайко, Ю.В. Быць, А.В. Атаман и др.; Под ред. Н.Н. Зайко и Ю.В. Быця. – 3-е изд., перераб. и доп. – К.: «Логос», 1996. – 644 с.; ил.128.
- Фролов В.А., Дроздова Г.А., Казанская Т.А., Билибин Д.П. Демуров Е.А. Патологическая физиология. – М.: ОАО «Издательство «Экономика», 1999. – 616 с.
- Михайлов, В.В. Основы патологической физиологии: Руководство для врачей. – М.: Медицина, 2001. – 704 с.
- Внутренняя медицина: Учебник в 3 т. – Т. 1 / Е.Н. Амосова, О. Я. Бабак, В.Н. Зайцева и др.; Под ред. проф. Е.Н. Амосовоой. – К.: Медицина, 2008. – 1064 с. + 10 с. цв. вкл.
- Гайворонский, И.В., Ничипорук, Г.И. Функциональная анатомия органов пищеварительной системы (строение, кровоснабжение, иннервация, лимфоотток). Учебное пособие. – СПб.: Элби-СПб, 2008. – 76 с.
- Хирургические болезни: Учебник. / Под ред. М. И. Кузина. – М.: ГЭОТАР-Медиа, 2018. – 992 с.
- Хирургические болезни. Руководство по обследованию больного: Учебное пособие / Черноусов А.Ф. и др. – М.: Практическая медицина, 2016. – 288 с.
- Alexander J.F., Lischner M.N., Galambos J.T. Natural history of alcoholic hepatitis. 2. The longterm prognosis // Amer. J. Gastroenterol. – 1971. – Vol. 56. – P. 515-525
- Дерябина Н. В., Айламазян Э. К., Воинов В. А. Холестатический гепатоз беременных: патогенез, клиника, лечение // Ж. акуш. и жен. болезн. 2003. №1.
- Pazzi P., Scagliarini R., Sighinolfi D. et al. Nonsteroidal antiinflammatory drug use and gallstone disease prevalence: a case-control study // Amer. J. Gastroenterol. – 1998. – Vol. 93. – P. 1420–1424.
- Мараховский Ю.Х. Желчнокаменная болезнь: на пути к диагностике ранних стадий // Рос. журн. гастроэнтерол., гепатол., колопроктол. – 1994. – T. IV, № 4. – С. 6–25.
- Higashijima H., Ichimiya H., Nakano T. et al. Deconjugation of bilirubin accelerates coprecipitation of cholesterol, fatty acids, and mucin in human bile–in vitro study // J. Gastroenterol. – 1996. – Vol. 31. – P. 828–835
- Шерлок Ш., Дули Дж. Заболевания печени и желчных путей: Пер. с англ. / Под ред. З.Г. Апросиной, Н.А. Мухина. – М.: Г
gepatolog.info
как лечить лекарствами, препаратами для очищения
Жировой гепатоз (неалкогольная жировая болезнь, стеатоз, жировая инфильтрация) – это состояние, которое характеризуется накоплением жировых клеток в печени. Тогда более 5% массы органа составляют жиры. При отсутствии грамотного лечения эта патология грозит циррозом или раком.
Стеатоз возникает вследствие нарушения питания тканей и расстройства метаболизма в печени. Как правило, жировая инфильтрация имеет скрытое течение, поэтому выявить её достаточно тяжело. Лечения жирового гепатоза печени лекарствами недостаточно, пациент должен соблюдать диету, вести здоровый образ жизни. Медикаменты в составе комплексной терапии помогают восстановить функциональность железы.
Гепатоз возникает вследствие неправильного питания, длительного приёма сильных медикаментов, отравления ядами или токсинами и т. д.
Жировую дистрофию печени провоцируют следующие факторы:
- Нерациональное питание. Если пациент слишком увлекается диетами и у него резко снижается вес, то он имеет все шансы на развитие стеатоза. Кроме того, гепатоз провоцирует чрезмерное переедание жирной пищи и полнота.
- Сильные медикаменты. Печеночная ткань подвергается патологическим изменениям, если человек повышает дозировку или долго принимает следующие лекарственные средства: антибактериальный, противовирусные препараты, эстрогены, глюкокортикостероиды и медикаменты с ретинолом.
- Наследственные заболевания метаболизма.
- Систематическое употребление алкоголя, наркотических веществ.
- Отравление ядовитыми грибами, промышленными ядами.
- Заболевания в хронической форме: воспаление желудка, поджелудочной железы, сахарный диабет, гипертиреоз и т. д.
Кроме того, гепатоз нередко проявляется во время вынашивания плода.
В зависимости от степени повреждения железы выделяют следующие стадии стеатоза:
- Начальная фаза. При гепатозе печени ее клетки (гепатоциты) покрываются микроскопическими жировыми капельками. Тогда пациент должен изменить образ жизни, скорректировать меню.
- 1-я стадия. Стеатогепатоз на этой фазе проявляется перерождением гепатоцитов в жировые клетки. Для лечения применяют медицинские препараты.
- 2-я стадия. Возникают целые очаги преобразованных печёночных клеток.
- 3-я стадия. Жиры покрывают гепатоциты и наполняют их внутри.
Последнюю стадию именуют диффузным гепатозом. В таком случае не обойтись без длительной терапии и восстановления.
На начальной стадии проявляются следующие симптомы: общее отравление организма, слабость, боль в желудке, ощущение давления справа под рёбрами. Потом возникает желтуха, рвота с примесью желчи.
Важно заметить признаки стеатоза на ранней стадии, чтобы лечение было простым.
Группы препаратов для лечения гепатоза
Пациентов интересует вопрос о том, как лечить жировой гепатоз печени. Для этой цели применяют антиоксиданты, которые стабилизируют оболочки печёночных клеток. Антиокислительные препараты делят на следующие группы:
- Эссенциальные фофолипиды,
- Сульфаминокислоты,
- Медикаменты на основе экстрактов растений.
Стеатоз лечат с помощью ЭФЛ, сульфаминокислот и препаратов на основе растительных компонентов
Для лечения жирового гепатоза часто применяют ЭФЛ (эссенциальные фосфолипиды). Компоненты, которые входят в состав ЛС (лекарственные средства), являются основными составляющими мембраны гепатоцитов. Эти препараты нормализуют метаболические процессы в печени, защищают её клетки от влияния негативных факторов.
ЭФЛ обладают следующими свойствами:
- Ускоряют восстановление, защищают от повреждения наружные оболочки клеток печени.
- Стимулируют энзимы, которые находятся в оболочке железы.
- Улучшают метаболизм липидов.
- Стимулируют созревание РНК, нормализуют энергетический и пластический обмен белков.
- Увеличивают уровень гликогена в железе.
- Ускоряют процесс разрушения и обезвреживания токсинов.
- Преображают липопротеины с низкой плотностью в формы, которые легко поддаются обмену веществ.
- Уменьшают энергетические затраты организма.
- Снижают количество жировых клеток, которыми наполняется печеночная ткань.
- Предупреждают фиброз и цирроз.
- Улучшают состав печёночного секрета (желчь).
Гепатоз лечат с применением сульфаминокислот, которые демонстрируют следующие свойства:
- Повышают количество сложных липидов, которые содержат жирные кислоты и фосфорную кислоту.
- Проявляют антиоксидантный эффект.
- Очищают печень от лишних жиров.
- Нормализуют метаболизм углеводов.
- Улучшают кровообращение, вследствие чего гепатоциты насыщаются полезными веществами.
- Разжижают сгустки желчи, ускоряют её отток.
Медикаментозное лечение жирового гепатоза печени проводят с использованием препаратов на основе растительных экстрактов. Эти ЛС проявляют следующие свойства:
- Уменьшают токсичность оксидантов (свободных радикалов).
- Останавливают окисление жирных кислот.
- Защищают гепатоциты от повреждения токсинами.
- Стимулируют созревание белков, которые входят в клеточный каркас и фосфолипидов в поражённых гепатоцитах.
- Стабилизируют мембраны клеток печени.
- Ускоряют регенерацию клеток паренхимы железы.
- Предупреждают проникновение токсинов в паренхиму печени.
Назначением препаратов занимается лечащий врач после проведения всестороннего обследования и установления диагноза.
Гепатопротекторы для профилактики стеатоза
Чтобы предотвратить стеатоз, необходимо правильно питаться, ограничить потребление алкоголя. Если человек не соблюдает эти условия, то для профилактики жирового перерождения печени рекомендуется принимать гепатопротекторы. Эти препараты восстанавливают функциональность железы и защищают её от негативного влияние внешних факторов. Они снижают нагрузку на органы гепатобилиарного тракта (печень, желчный пузырь, его протоки) при регулярном поступлении в организм этанола и токсических веществ. С их помощью орган быстрее перерабатывает яды и метаболиты. Гепатопротекторы обладают противовоспалительным, антиокислительным, антифибротическим эффектом.
Гепатопротекторы применяют для профилактики жировой дистрофии и восстановления функциональности печени
После установления диагноза лечащий врач подбирает ЛС на основе следующих компонентов:
- Глицирризиновая кислота – это действующее вещество корня солодки. Этот компонент обеспечивает защиту печени, устраняет воспалительный процесс. Кроме того, вещество проявляет гепатопротекторный, антифибротический и антиокислительный эффект. Для лечения жирового гепатоза печени и фиброза используют препараты, которые содержат глицирризиновую кислоту. Подобным средством запрещено лечить беременных, детей до 12 лет, пациентов с аллергией на данный компонент.
- Фосфолипиды – это основной компонент мембран гепатоцитов. При их дефиците восстановление повреждённых клеток невозможно. ЛС на основе фосфолипидов ускоряют регенерацию гепатоцитов. Чтобы достичь более выраженного эффекта, принято использовать медикамент длительное время. Данные препараты противопоказаны детям и при непереносимости их составляющих.
- Урсодезоксихолиевая кислота предупреждает формирование конкрементов (камни), разрушает мелкие образования, снижает концентрацию липопротеинов с низкой плотностью. Лечить жировой гепатоз печени медикаментами на основе урсодезоксихолиевой кислоты запрещено при функциональной недостаточности печени, почек, воспалении желчного пузыря, наличии крупных холестериновых камней.
- Адеметионин ускоряет очищение печени от токсинов. Средства на основе адемеонтина применяют в составе комплексной терапии алкогольной болезни. Кроме того, подобные препараты обладают антидепрессивным эффектом. Беременным (1 и 2 триместр) и лактирующим женщинам противопоказаны медикаменты с адемеонтином.
- Орнитин снижает концентрацию аммиака. Лекарства с этим веществом назначают при стеатозе, токсическом гепатите. Запрещены они при дисфукнции почек, беременности, кормлении грудью.
- Вытяжка из расторопши обладает гепатопротекторным и антиокислительным действием. Препараты, которые содержат этот компонент, ускоряют регенерацию гепатоцитов, улучшают аппетит. Запрещено их принимать при аллергии на составляющие.
- Экстракт дымянки защищает железу, нормализует объём железы, устраняет спазм ЖП и его проток. Противопоказаны средства с вышеописанным компонентом при воспалении печени, желчных ходов, а также больным до 18 лет.
- Тиоктовую кислоту применяют при гепатозе, циррозе, гепатитах с хроническим течением, отравлениях и т. д. Запрещено ЛС на основе тиоктовой кислоты использовать при аллергии на компоненты медикамента, а также детям до 7 лет.
Лечить гепатоз медикаментозно можно только после одобрения врача. Это обусловлено тем, что вышеописанные препараты обладают большим количеством противопоказаний. При их бесконтрольном приёме повышается вероятность негативных явлений. Название лекарства вам озвучит доктор, который потом определит схему его применения.
Медикаменты на начальной стадии гепатоза
На ранней стадии недуга назначают препараты, которые проявляют антиоксидантный, иммуномодулирующий эффект, стабилизируют мембраны клеток печени. Устраняют воспалительный процесс, нормализуют функциональность желчных протоков. Для этой цели применяют следующие ЛС:
- Адеметионин на основе аденозина и метионина улучшает функциональность печени, ускоряет регенерацию клеточных мембран, предупреждает окисление жиров, активирует созревание белков. Кроме того, медикамент обладает лёгким антидепрессивным действием. Препарат назначают при следующих заболеваниях: алкогольный и не алкогольный жировой гепатоз, гепатит, цирроз.
- Урсосан и Урсофалк. Этими препаратами тоже лечат стеатоз. Они нейтрализуют кислоты, купируют боль, укрепляют иммунитет, регулируют разрастание клеток.
- Дибикор, Гептрал, Тауфон на основе таурина выпускают в форме таблеток, капсул. Они входят в список препаратов, принимаемых при жировом гепатозе. Медикаменты стабилизируют мембраны печёночных клеток, проявляют антиокислительное действие, стимулируют печёночный кровоток. Эти ЛС повышают активность клеток печени, ускоряют отток желчи, расщепляют желчные кислоты, снижают концентрацию холестерина.
- Карсил на основе экстрактов растений очищает печень от токсинов, защищает гепатоциты от негативного влияния внешних факторов. Препарат в форме таблеток улучшает обменные процессы.
- Эссенциале на основе эссенциальных фосфолипидов тоже часто применяется для лечения жировой дистрофии печени. Препарат обеспечивает защиту железы, мягко очищает, восстанавливает её.
- Хофитол, действующим веществом которого является полевой артишок, применяют в составе комплексной терапии. При регулярном применении таблеток ускоряется отток желчи, стабилизируются клеточные мембраны, печень становится более устойчивой к действию негативных факторов, улучшается метаболизм.
- Холосас применяют для разжижения желчи. Препарат купирует дискомфорт и давление справа под рёбрами. Его применяют при алкогольном отравлении. Медикамент обладает общеукрепляющим эффектом.

Эссенциале защищает печень, деликатно её очищает, восстанавливает
Кроме того, в составе комплексной терапии применяют Метроформин, Росиглитазон, которые улучшают всасывание глюкозы, повышают активность ферментов печени, способствуют снижению веса, нормализуют давление.
Для обезвреживания токсинов применяют витамины РР и В2.
Ключевые лекарства при гепатозе
При жировом гепатозе используют различные препараты, которые медики относят к группе биологически активных добавок, они, к сожалению, не гарантируют выздоровления. Чтобы восстановить функциональность печени, следует соблюдать диету, отказаться от вредных привычек.

Фосфоглив стабилизирует клеточные мембраны, купирует воспалительный процесс, тормозит развитие фиброза
Чаще всего при ожирении печени назначают следующие ЛС:
- Фосфоглив – это комбинированное лекарственное средство, содержащее глицирризиновую кислоту и фосфолипиды. Препарат стабилизирует клеточные мембраны, устраняет воспаление, предупреждает или останавливает развитие фиброза, проявляет антиокислительный эффект. Он показан при стеатозе, фиброзе, гепатитах. Кроме того, медикамент применяют в составе комплексной терапии псориаза, гепатитов вирусного происхождения. Препарат в форме капсул может спровоцировать аллергию.
- Лечение стеатоза печени проводят с применением Эссенциале. Кроме того, капсулы предупреждают повторное образование конкрементов в ЖП. Преимущество медикамента в том, что он практически не вызывает побочных явлений.
- Резалют на основе фосфолипидов и токоферола представлен капсулами. С этим препаратом проводят лечение ожирения печени. Кроме того, лекарство применяют для снижения концентрации холестерина, очищения железы от токсинов, для профилактики расстройств функциональности органа. Во время приёма Резалюта повышается вероятность поноса, крапивной лихорадки, сыпи на коже.
- Эссливер содержит фосфолипиды, витамины группы В и РР. Капсулы обладают гепатопротекторным и мембранстабилизирующим эффектом. Чаще всего лекарство применяют для предупреждения нарушений работы железы. Как утверждают медики, Эссливер обладает малой эффективность при лечении болезней органа.
- Гепа-мерц на основе орнитина применяется для очищения печени от токсических веществ. Это ЛС часто назначают при печёночной энцефалопатии. Дозировку и схему лечения определяет врач. Гепа-Мерц повышает вероятность тяжёлых побочных реакций.
- Гептрал тоже используют при жировом гепатозе, алкогольном, токсическом, медикаментозном поражении печени, холестазе. В одной таблетке содержится 760 мг адеметионина. Как утверждают медики, раствор для уколов демонстрирует более выраженный терапевтический эффект.
Кроме того, при стеатозе можно применять следующие фитопрепараты: Силибор, Легалон, Лив-52 и т. д. Они имеют мало противопоказаний и после их применения практически не проявляются побочные реакции.
Отзывы
И медики, и пациенты, которые вылечили жировой гепатоз печени знают, что с помощью одних медикаментов побороть болезнь не получится. Чтобы выздороветь, необходимо проводить комплексную терапию, которая включает лекарственные препараты, диету, здоровый образ жизни.
Отзывы пациентов о медикаментозном лечении стеатоза:
Владимир, 50 лет:
«У меня диагностировали гепатоз 2 степени. Перед этим я заметил симптомы, которые напоминают пищевую интоксикацию – тошнота, слабость, рвота, понос. Для лечения ожирения печени назначили Эссливер Форте, который я принимал на протяжении 12 недель. Кроме того, я соблюдал диету №5. По окончании курса лечения функциональность органа восстановилась».
Алина, 38 лет:
«После появления боли справа под рёбрами и тошноты я обратилась в больницу. У меня выявили не алкогольную жировую болезнь печени. Сначала для лечения применяли раствор для инъекций Эссенциале, потом я пила капсулы этого же препарата на протяжении 6 месяцев. Врачи составили диету, которой я придерживалась до окончания курса. После диагностики оказалось, что моя печень здорова».
Сергей, 45 лет:
«Я один из любителей пива, которое я употреблял каждый день. Через несколько месяцев печень перестала справляться с нагрузкой, как следствие, возник сильный приступ рвоты, после которого я обратился в больницу. Проведя обследование, врачи диагностировали жировой гепатоз, назначили Легалон и витаминные препараты. Во время лечения пришлось отказаться от употребления любимого напитка, однако уже через 3 месяца моё состояние значительно улучшилось. Через полгода лечения мне сказали, что я здоров. Для поддержания работы печени порекомендовали пить Холосас на протяжении 3-х недель по 1 ч. ложке».
Жировой гепатоз – это состояние, которое быстро прогрессирует при отсутствии грамотного лечения. Поэтому чтобы избежать фиброза, цирроза или рака печени, следует обращаться в больницу при появлении первых симптомов заболевания. Так как на ранней стадии стеатоз намного легче вылечить. Тактику лечения определяет доктор. Самостоятельное медикаментозное лечение грозит опасными последствиями.
albur.ru
Какими медикаментами можно лечить жировой гепатоз печени
Если диагностируется жировой гепатоз печени, медикаментозное лечение является одним из основных методов избавления от недуга. Ключевой целью терапевтического воздействия при жировом гепатозе является устранение причины или провоцирующих условий, которые непосредственно влияют на развитие заболевания, налаживание нормального питания, ведение правильного образа жизни.


Жировой гепатоз печени можно лечить медикаментами
Общие характеристики терапии
Как лечить жировой гепатоз печени, решает только специалист в каждом конкретном случае, в зависимости от степени поражения органа. Можно ли вылечить патологию печени медикаментами? Специалисты отмечают, что при таком недуге в печёночных структурах происходит накопление жира, вследствие чего клетки органа перерождаются в липидные ткани. Такие патологические процессы являются обратимыми в том случае, если для лечения жирового гепатоза составлена правильная схема, если пациент выполняет все указания лечащего доктора и соблюдает правильно назначенную диету. В таких случаях прогноз на выздоровление хороший.
Если заболевание обнаруживается на ранних этапах своего развития, вылечить жировой гепатоз печени возможно только с помощью коррекции питания. Для этого необходимо исключить употребление жирной пищи. Поскольку первый этап развития заболевания проходит практически без ярко выраженных симптомов, обычно какие-либо отклонения в своем здоровье человек игнорирует. Нередко печёночная патология диагностируется уже на том этапе, когда поражения произошли во всех тканях органа и понадобится длительная их регенерация с помощью лекарств для печени. Основные протоколы терапевтического воздействия заключаются в устранении главной причины недуга и повышения регенерации гепатоцитов.


Для лечения жирового гепатоза необходимо исключить употребление жирной пищи
Лечение жирового гепатоза печени лекарствами обусловлено назначением медикаментов нескольких категорий: эссенциальных фосфолипидов, сульфоаминокислот, препаратов органического происхождения. Первые предназначены для того, чтобы очистить орган от накоплений липидов. Эта группа средств отличается механизмом воздействия. Активные вещества гепатопротекторов всасываются в клетки гепатоцитов, защищают их от воздействия отрицательных веществ. Также они способствуют оттоку желчи и предотвращают гиперплазию органа. Эти средства используются и в качестве профилактических от патологий печени.
Препараты для лечения, которые относятся к второй категории являются антиоксидантами. Их основной функцией является снижение количества реакций окисления в органе, тем самым происходит защита гепатоцитов. Лекарственные средства на растительной основе способствуют уменьшению вязкости желчи, активизируют ее отток. Это помогает при таких симптомах, как боль тупого характера, тяжесть в правой подвздошной области.
В преимущественном количестве ситуаций при диагностировании заболевания медикаментозное лечение жирового гепатоза является обязательным. Важным условием лечения жирового гепатоза печени является соблюдение строгой диеты.
Особенности рациона питания
Перед тем как лечить жировой гепатоз, важно посетить доктора. После того как обнаруживается такая патология, основным этапом терапии при гепатозе печени является соблюдение правильного питания. Чтобы предотвратить дальнейшую дистрофию структур органа, следует придерживаться определенных правил:
- полностью устранить из меню потребление алкогольных напитков. Если не получается сделать это мгновенно, рекомендуется для начала разбавлять спиртные напитки соком или минеральной водой;
- отказаться от потребления жирной пищи – домашние сливки с повышенным процентом жирности, домашние жирные сыры, маргарины, масло и майонез;
- заменить мясную продукцию рыбной;
- очень важны условия термической обработки – исключить жарку, лучше варить, запекать или тушить продукты, рекомендуется готовить в мультиварке или в пароварке;
- включить в рацион большое количество кисломолочной продукции;
- обязательно соблюдать питьевой режим, выпивая в течение дня чистой питьевой воды без газа.
Когда заболевание находится в начальных стадиях своего развития, комплексная терапия поможет устранить негативные проявления заболевания. Если недуг протекает мягко, терапия сочетает в себе воздействие антиоксидантных веществ, стабилизацию клеточных мембран, иммуномодуляцию, антивоспалительное воздействие и нейтрализацию дисфункций органа. Как лечить жировой гепатоз печени и какие таблетки принимать, решает только врач после предварительно проведенной диагностики.
Самые популярные препараты
Перед тем как лечить недуг, очень важно провести обследование. Дальше назначают лекарство от жирового гепатоза. Отзывы многих врачей и пациентов говорят о том, что эффективным является препарат Адеметионин. Это универсальное средство, которое способствует улучшению функций печени. В его составе содержится активный компонент аденозин. Это очень важная кислота для организма человека.


Эффективным лекарством для лечения жирового гепатоза является Урсосан
Это лекарство позволяет вылечить многие патологии печени, он помогает восстановиться разрушенным клеткам органа, предупреждает окисление липидными структурами, активизирует синтез белковых структур. Оказывает эффективное воздействие не только при гепатозе алкогольного происхождения, но и при других видах печеночных патологий (цирроз, гепатит).
Эффективным при жировом гепатозе печени медикаментом является Урсосан. Он обезболивает, нейтрализует кислоты, восстанавливает иммунитет, предотвращает разрастание тканей, оказывает влияние на биохимические процессы в желчном пузыре.
Аминокислота таурин стимулирует выведение токсических веществ из организма человека. Она является активным компонентом многих препаратов. К ним относят: Дибикор, Гептрал, Тауфон. Эти лекарственные средства очищают печень, обезболивают, повышают микроциркуляцию кровяной жидкости, улучшают активность гепатоцитов, способствуют оттоку желчи, снижают уровень холестерина в организме.
Помогает вылечить жировой гепатоз печени медикамент Карсил. В его составе содержатся эффективные компоненты органического происхождения, благодаря которым выводятся токсины, осуществляется защита органа.
Эссенциале способствует повышению резистентности печени к влиянию негативных факторов, эссенциальные фосфолипиды мягко ее очищают и восстанавливают. При симптомах жирового гепатоза этот препарат назначается практически всегда. Как употреблять, дозировки и длительность курса терапии определяются лечащим специалистом.
Лучшими в лечении заболевания также являются таблетки Хофитол. С их помощью повышается резистентность органа к влиянию болезнетворных микроорганизмов, налаживают процессы метаболизма. Чтобы улучшить отток желчи, назначается препарат Холосас. Он помогает устранить дискомфорт и чувство тяжести в правом подреберье, используется, чтобы устранить алкогольную интоксикацию.
Метроморфин улучшает усвоение глюкозы, стимулирует функцию гепатоцитов, уменьшает выраженность ожирения.
Обзор препаратов и их действие
Схема лечения жирового гепатоза предполагает использование следующих лекарственных средств:


Препарат Гепабене имеет гепатопротекторные свойства
- Лецитин, Эссливер, Эссенциале. Защищают гепатоциты, расщепляют липиды. Курс лечения длительный.
- Гептрал, Тауфон, таурин. Являются антиоксидантами, стимулируют циркуляцию кровяной жидкости в печени, растворяют кислоты, налаживают процессы метаболизма. Лечение продолжительное.
- Гепабене, Хофитол, Карсил. Оказывают желчегонное и гепатопротекторное свойство.
Поддерживающие средства
Чтобы предупредить развитие патологий печени, рекомендуется применять следующие средства:
- печеночный сбор;
- гепатопротекторы – Урсосан, Ливедекса, Урсодез, эти препараты восстанавливают метаболизм липидов, купируют болезненные ощущения, улучшают качество иммунной системы;
- Аллохол, Холосас – способствуют оттоку желчи, разжижают ее;
- рибофлавин и ниацин – укрепляют организм;
- поливитаминные комплексы – Комплевит, Биомакс;
- Вазилип, Аторис – уменьшают уровень холестерина, налаживают метаболизм жиров;
- Метформин помогает быстрее усваиваться глюкозе, предотвращая преобразование ее в жиры;
- Эубикор, Берлитион – расщепляют липидные структуры, восстанавливают микрофлору кишечного тракта;
- при наличии сильных спазмов или боли в правой подвздошной области, назначаются Но-шпа или Папаверин.
Также профилактика осуществляется с помощью гомеопатических препаратов. Они способствуют мягкой коррекции симптоматики заболевания. Но их следует принимать продолжительно и систематически. К таким препаратам относят Хелель, Галстену. Все лекарственные средства должны назначаться только лечащим специалистом.
Видео
Жировой гепатоз печени: симптомы и лечение
pechen.org
Медикаментозное лечение жирового гепатоза, обзор наиболее применяемых препаратов
Если диагностируется жировой гепатоз печени, медикаментозное лечение является одним из основных методов избавления от недуга. Ключевой целью терапевтического воздействия при жировом гепатозе является устранение причины или провоцирующих условий, которые непосредственно влияют на развитие заболевания, налаживание нормального питания, ведение правильного образа жизни.

Общие характеристики терапии
Как лечить жировой гепатоз печени, решает только специалист в каждом конкретном случае, в зависимости от степени поражения органа.
Можно ли вылечить патологию печени медикаментами?
Специалисты отмечают, что при таком недуге в печёночных структурах происходит накопление жира, вследствие чего клетки органа перерождаются в липидные ткани. Такие патологические процессы являются обратимыми в том случае, если для лечения жирового гепатоза составлена правильная схема, если пациент выполняет все указания лечащего доктора и соблюдает правильно назначенную диету. В таких случаях прогноз на выздоровление хороший.
Если заболевание обнаруживается на ранних этапах своего развития, вылечить жировой гепатоз печени возможно только с помощью коррекции питания. Для этого необходимо исключить употребление жирной пищи. Поскольку первый этап развития заболевания проходит практически без ярко выраженных симптомов, обычно какие-либо отклонения в своем здоровье человек игнорирует.
Нередко печёночная патология диагностируется уже на том этапе, когда поражения произошли во всех тканях органа и понадобится длительная их регенерация с помощью лекарств для печени. Основные протоколы терапевтического воздействия заключаются в устранении главной причины недуга и повышения регенерации гепатоцитов.

Лечение жирового гепатоза печени лекарствами обусловлено назначением медикаментов нескольких категорий: эссенциальных фосфолипидов, сульфоаминокислот, препаратов органического происхождения.
Первые предназначены для того, чтобы очистить орган от накоплений липидов. Эта группа средств отличается механизмом воздействия. Активные вещества гепатопротекторов всасываются в клетки гепатоцитов, защищают их от воздействия отрицательных веществ.
Также они способствуют оттоку желчи и предотвращают гиперплазию органа. Эти средства используются и в качестве профилактических от патологий печени.
Препараты для лечения, которые относятся к второй категории являются антиоксидантами. Их основной функцией является снижение количества реакций окисления в органе, тем самым происходит защита гепатоцитов. Лекарственные средства на растительной основе способствуют уменьшению вязкости желчи, активизируют ее отток. Это помогает при таких симптомах, как боль тупого характера, тяжесть в правой подвздошной области.
В преимущественном количестве ситуаций при диагностировании заболевания медикаментозное лечение жирового гепатоза является обязательным. Важным условием лечения жирового гепатоза печени является соблюдение строгой диеты.
Особенности рациона питания
Перед тем как лечить жировой гепатоз, важно посетить доктора. После того как обнаруживается такая патология, основным этапом терапии при гепатозе печени является соблюдение правильного питания. Чтобы предотвратить дальнейшую дистрофию структур органа, следует придерживаться определенных правил:
- полностью устранить из меню потребление алкогольных напитков. Если не получается сделать это мгновенно, рекомендуется для начала разбавлять спиртные напитки соком или минеральной водой,
- отказаться от потребления жирной пищи – домашние сливки с повышенным процентом жирности, домашние жирные сыры, маргарины, масло и майонез,
- заменить мясную продукцию рыбной,
- очень важны условия термической обработки – исключить жарку, лучше варить, запекать или тушить продукты, рекомендуется готовить в мультиварке или в пароварке,
- включить в рацион большое количество кисломолочной продукции,
- обязательно соблюдать питьевой режим, выпивая в течение дня чистой питьевой воды без газа.
Когда заболевание находится в начальных стадиях своего развития, комплексная терапия поможет устранить негативные проявления заболевания. Если недуг протекает мягко, терапия сочетает в себе воздействие антиоксидантных веществ, стабилизацию клеточных мембран, иммуномодуляцию, антивоспалительное воздействие и нейтрализацию дисфункций органа. Как лечить жировой гепатоз печени и какие таблетки принимать, решает только врач после предварительно проведенной диагностики.
Самые популярные препараты
Перед тем как лечить недуг, очень важно провести обследование. Дальше назначают лекарство от жирового гепатоза. Отзывы многих врачей и пациентов говорят о том, что эффективным является препарат Адеметионин. Это универсальное средство, которое способствует улучшению функций печени. В его составе содержится активный компонент аденозин. Это очень важная кислота для организма человека.

Это лекарство позволяет вылечить многие патологии печени, он помогает восстановиться разрушенным клеткам органа, предупреждает окисление липидными структурами, активизирует синтез белковых структур.
Оказывает эффективное воздействие не только при гепатозе алкогольного происхождения, но и при других видах печеночных патологий (цирроз, гепатит).
Эффективным при жировом гепатозе печени медикаментом является Урсосан. Он обезболивает, нейтрализует кислоты, восстанавливает иммунитет, предотвращает разрастание тканей, оказывает влияние на биохимические процессы в желчном пузыре.
Аминокислота таурин стимулирует выведение токсических веществ из организма человека. Она является активным компонентом многих препаратов. К ним относят: Дибикор, Гептрал, Тауфон. Эти лекарственные средства очищают печень, обезболивают, повышают микроциркуляцию кровяной жидкости, улучшают активность гепатоцитов, способствуют оттоку желчи, снижают уровень холестерина в организме.
Помогает вылечить жировой гепатоз печени медикамент Карсил. В его составе содержатся эффективные компоненты органического происхождения, благодаря которым выводятся токсины, осуществляется защита органа.
Эссенциале способствует повышению резистентности печени к влиянию негативных факторов, эссенциальные фосфолипиды мягко ее очищают и восстанавливают. При симптомах жирового гепатоза этот препарат назначается практически всегда. Как употреблять, дозировки и длительность курса терапии определяются лечащим специалистом.
Лучшими в лечении заболевания также являются таблетки Хофитол. С их помощью повышается резистентность органа к влиянию болезнетворных микроорганизмов, налаживают процессы метаболизма. Чтобы улучшить отток желчи, назначается препарат Холосас. Он помогает устранить дискомфорт и чувство тяжести в правом подреберье, используется, чтобы устранить алкогольную интоксикацию.
Метроморфин улучшает усвоение глюкозы, стимулирует функцию гепатоцитов, уменьшает выраженность ожирения.
Обзор препаратов и их действие
Схема лечения жирового гепатоза предполагает использование следующих лекарственных средств:

- Лецитин, Эссливер, Эссенциале. Защищают гепатоциты, расщепляют липиды. Курс лечения длительный.
- Гептрал, Тауфон, таурин. Являются антиоксидантами, стимулируют циркуляцию кровяной жидкости в печени, растворяют кислоты, налаживают процессы метаболизма. Лечение продолжительное.
- Гепабене, Хофитол, Карсил. Оказывают желчегонное и гепатопротекторное свойство.
Поддерживающие средства
Чтобы предупредить развитие патологий печени, рекомендуется применять следующие средства:
- печеночный сбор,
- гепатопротекторы – Урсосан, Ливедекса, Урсодез, эти препараты восстанавливают метаболизм липидов, купируют болезненные ощущения, улучшают качество иммунной системы,
- Аллохол, Холосас – способствуют оттоку желчи, разжижают ее,
- рибофлавин и ниацин – укрепляют организм,
- поливитаминные комплексы – Комплевит, Биомакс,
- Вазилип, Аторис – уменьшают уровень холестерина, налаживают метаболизм жиров,
- Метформин помогает быстрее усваиваться глюкозе, предотвращая преобразование ее в жиры,
- Эубикор, Берлитион – расщепляют липидные структуры, восстанавливают микрофлору кишечного тракта,
- при наличии сильных спазмов или боли в правой подвздошной области, назначаются Но-шпа или Папаверин.
Также профилактика осуществляется с помощью гомеопатических препаратов. Они способствуют мягкой коррекции симптоматики заболевания. Но их следует принимать продолжительно и систематически. К таким препаратам относят Хелель, Галстену. Все лекарственные средства должны назначаться только лечащим специалистом.
Видео
Жировой гепатоз печени: симптомы и лечение
 Загрузка…
Загрузка…kardiobit.ru
как лечить ожирение печени медикаментами 2019
У 90-100% людей, регулярно употребляющих алкоголь, развивается жировой гепатоз, который в 35% переходит в жировое воспаление печени и в около 5% случаев заканчивается циррозом и печеночной недостаточностью. Однако даже среди лиц, не употреблявших алкоголь, не проходивших длительное медикаментозное лечение и не подвергавшихся хирургическим операциям, все чаще возникает ожирение печени (неалкогольный стеатоз). Вне зависимости от причин развивается инсулинорезисентность клеток и постепенно проявляется токсическое воздействие липидов на организм. Очень важным этапом является своевременная диагностика и вовремя начатое лечение, так как на первых стадиях заболевания процесс является полностью обратимым.

О жировом поражении печени
Жировой гепатоз – наиболее частая форма алкогольного поражения печени. Хотя среди причин могут быть разнообразные метаболические нарушения (сахарный диабет, токсическое поражение), чаще всего именно алкоголь приводит к тому, что печень начинает усиленно продуцировать жиры и накапливать их в своей паренхиме. В дальнейшем развивается некроз (гибель) гепатоцитов, а так же воспаление в окружающих их тканях.
Диагноз стеатоза ставится в случае, если процент жира составляет не менее 10% от массы печени. Обычно отложения происходят в одной части печени, но при тяжелом течении распространяются диффузно, охватывая весь орган.
Более чем у трети больных жировое поражение протекает бессимптомно, изредка проявляясь усталостью и переходящей болью в правом подреберье. Чаще всего это женщины, страдающие повышенной массой тела.
Основные принципы лечения
Для начала следует понять, к какому именно специалисту лучше обратиться. Заболеваниями печени занимаются терапевты, гастроэнтерологи и гепатологи.
В лечении ожирения печени они руководствуются основными принципами, а именно:
- Уменьшение накопления жиров клетками;
- Усиление процессов распада липидов в паренхиме;
- Снижение процессов воспаления и некротических изменений;
- Защита печени от продуктов жирового распада;
- Восстановление функций органа;
- Запуск метаболических процессов и восстановление гомеостаза;
- Устранение осложнений со стороны других органов и систем.
Препараты для лечения жирового гепатоза печени
Лечение, прежде всего, зависит от стадии заболевания и причин вызвавших его. Учесть все важные факторы и индивидуально подобрать медикаменты сможет лечащий врач, однако, понимание схем ипринципов лечения пациентом необходимо для эффективности терапии.
Следует обращать внимание на действующее вещество препарата, так как именно оно отвечает за лечебный эффект и стоит, как правило, дешевле препаратов с торговыми названиями.
Чтобы сориентироваться в огромном количестве препаратов, мы предлагаем распределить их по фармакологическим группам, и по действию соответственно. Приведенные ниже средства входят в список препаратов для медикаментозного лечения жирового гепатоза печени (согласно приказам и рекомендациям Министерства Здравоохранения).
| № | Фармакологическая группа | Действие | Препараты |
|---|---|---|---|
| 1. | Препараты желчных кислот | Обладают желчегонным действием, нейтрализуют кислоты, уменьшают жировое накопление и воспаление. | Производные урсодеоксихолиевой кислоты:
|
| 2. | Гепатопротекторы | Участвуют в регенерации паренхимы печени, стабилизируют мембраны гепатоцитов. |
|
| 3. | Препараты для лечения ожирения | Подавление аппетита, блокировка расщепления жиров и предупреждение их усвоения |
|
| 4. | Глюкокортикоиды | Оказывают противовоспалительный эффект. |
|
| 5. | Аналоги фолиевой кислоты | Участвуют в синтезе аминокислот, обмене холестерина. | |
| 6. | Препараты для детоксикации печени | Снижают уровни токсических веществ в крови (аммиака), повышают детоксикационную функцию печени. |
|
| 7. | Бигуаниды | Понижают уровень сахара в крови, повышают чувствительность клеток к инсулину | |
| 8. | Статины | Уменьшают количество холестерина и других липидов в крови, снижают их синтез в печени |
|
| 9. | Аминокислоты и их производные | Уменьшают уровень холестерина, усиливают распад липидов. |
|
| 10. | Прочие препараты для лечения заболеваний печени и нарушений обмена веществ | Оказывает антиоксидантное действие, гепатопротектерное и детокксикационное |
|
Применение медикаментов
Не следует забывать, что без коррекции питания, образа жизни и физических упражнений лекарства, которые назначают для лечения жирового гепатоза, будут малоэффективны.
Если жировая дистрофия печени была вызвана алкоголем, при полном отказе от него возможна быстрая регрессия заболевания. Однако это происходит, только если болезнь не перешла в стадию стеатогепатоза (жирового воспаления), или цирроза.
Противовоспалительная терапия
 Чем лечить жировой гепатоз? Терапия всегда начинается с устранения наиболее существенных повреждений. Так как накопление жира неизбежно приводит к воспалению гепатоцитов, начальная терапия включает нестероидные противовоспалительные препараты (НПВС), а при тяжелой форме — глюкокортикоиды и антицитокиновые препараты.
Чем лечить жировой гепатоз? Терапия всегда начинается с устранения наиболее существенных повреждений. Так как накопление жира неизбежно приводит к воспалению гепатоцитов, начальная терапия включает нестероидные противовоспалительные препараты (НПВС), а при тяжелой форме — глюкокортикоиды и антицитокиновые препараты.
Стероидные препараты чаще всего используют именно при алкогольном генезе жирового гепатоза. Их положительный эффект так же связывают с блокированим цитокинов в ответ на поступление эндотоксинов из кишечника.
Цитокины – это белки, которые синтезируются в печени и принимают непосредственное участие в воспалительных процессах в печени, гибели и регенерации гепатоцитов. При стеатогепатозе их количество резко возрастает. В таком случае для ингибирования воспаления назначают антицитокиновые препараты. В частности, пентоксифилин хорошо применяют у пациентов с циррозом печени (последняя стадия гепатоза), так как он оказывает положительное влияние на одно из наиболее тяжелых осложнений – портальную гипертензию.
Не стоит забывать, что гидрокортизон препятствует фиброзированию печени, но из-за общего иммунодепрессивного действия опасен присоединением вторичных инфекций.
Гепатопротекторы
Данная группа препаратов назначается практически при всех заболеваниях печени, а так же при приеме тяжелых для выведения препаратов.
Гепатопротекторными функциями обладают препараты различных групп:
- Препараты, улучшающие метаболизм печени;
- Препараты желчных кислот;
- Ингибиторы перикисного окисления липидов;
- Эссенциальные фосфолипиды;
- Растительные и животные экстракты.
Адеметионин, помимо защиты гепатоцитов обладает свойствами улучшения метаболических процессов в печени, способствует выведению холестерина и препятствует его накоплению в клетках, участвует в биохимических реакциях расщепления липидов.
К препаратам желчных кислот относят урсодеоксихолиевую и хенодеоксихолиевую кислоту. Обладая желчегонным действием (что облегчает функционирование печени), они блокируют ферменты, помогающие синтезу и всасыванию в кишечник холестерина. Имеются сведения об иммуномодулирующем действии желчных кислот. Их так же часто применяют в качестве лечения желчекаменной болезни (холелитолитическая активность).
 Эссенциальные фосфолипиды (Эссенциале, Энерлив) по сути являются незаменимыми жирными кислотами, которые не вырабатываются в организме. Их мы получаем из растительных масел. Фосфолипиды – важная составляющая клеточных мембран, а значит, без них невозможна регенерация органа. Множество исследований показало, что именно их недостаток чаще всего предшествует острым и хроническим поражениям печени.
Эссенциальные фосфолипиды (Эссенциале, Энерлив) по сути являются незаменимыми жирными кислотами, которые не вырабатываются в организме. Их мы получаем из растительных масел. Фосфолипиды – важная составляющая клеточных мембран, а значит, без них невозможна регенерация органа. Множество исследований показало, что именно их недостаток чаще всего предшествует острым и хроническим поражениям печени.
К ингибиторам перикисного окисления липидов относится тиоктовая, или α-липоевая кислота. Патофизиологический механизм развивается именно из-за веществ, высвобождающихся при окислении жиров. Они индуцируют дальнейшее воспаление и гибель клеток. Тиоктовая кислота выступает не только в роли антиоксиданта, но и нормализует липидный и углеводный обмен, энергетический баланс печени и регулирует холестериновый метаболизм.
Орнитин снижает уровень аммиака в крови, который не редко повышается при поражениях печени. Так же усиливает белковый обмен и способствует выработке инсулина, который улучшаем метаболизм липидов.
Препараты растительного и природного происхождения сочетают в себе функцию стабилизации клеточных мембран и противовоспалительное действие. Экстракт расторопши препятствует протикновению в клетки печени токсинов и обладает высокой антибактериальной активностью. Приводит к уменьшению клинических симптомов жирового гепатоза.
Препараты, снижающие вес
Помимо диеты и физических упражнений при ожирении печени могут назначать специальные препараты для более быстрого достижения результата, или в случае неэффективности других методов. Снижение веса считается лечебным, только в случае сбрасывания до 1,6 кг в неделю. При более быстром сжигании жиров состояние печени резко ухудшается и может привести к переходу на следующие стадии заболевания (например, к циррозу).
Гиполипидемические препараты имеют противопоказания (молодой возраст, болезни почек) и побочные эффекты (стеаторею, головную боль, потерю сна), поэтому назначаются под строгим контролем врача с подбором индивидуальных дозировок.
Одним из самых популярных препаратов является орлистат – ингибитор липаз. Он не только препятствует перевариванию жиров, но и дальнейшему всасыванию в кишечник.
Витамины
Фолиевая кислота, являясь витамином группы В, участвует практически во всех метаболических процессах. Кроме того, она безопасна для применения и не имеет побочных эффектов (при правильной дозировке) и противопоказаний (её назначают даже беременным). Фолиевая кислота участвует в синтезе аминокислот в печени, обмене холинов и нуклеиновых кислот, защищает организм от тератогенных факторов.
При жировом гепатозе используют аналог фолиевой кислоты – метотрексат. Он обладает хорошим противовоспалительным действием и благодаря участию в синтезе аминокислот помогает регенерации печени.
Левокарнитин так же является препаратом группы В, он усиливает белковый и жировой метаболизм, помогает при выведении из организма токсических продуктов распада липидов, способствует нормализации основного обмена и оказывает анаболический эффект.
rentco.ru

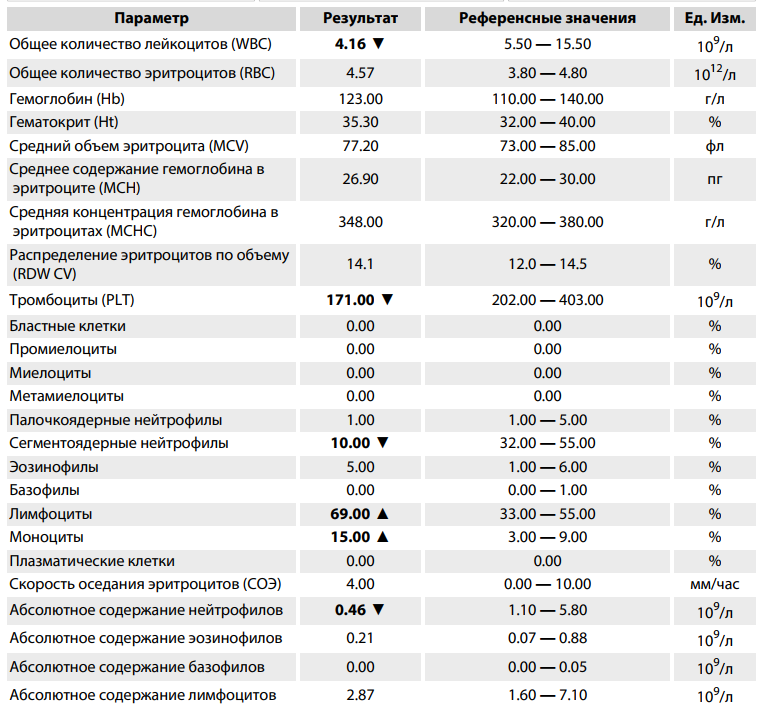
 При наличии лихорадки или гипотензии предполагают тяжелую инфекцию и вводят внутривенно антибиотики широкого спектра действия в высоких дозах. Выбор режима терапии основан на предположении об инфицировании наиболее распространенными возбудителями, знаниях о чувствительности патогенов к тем или иным препаратам в рамках того или иного лечебного учреждения, а также о возможной токсичности выбранного режима терапии. В связи с риском возникновения резистентности возбудителей ванкомицин используют только в случаях, когда предполагается инфицирование грамположительными бактериями, устойчивыми к другим лекарственным препаратам.
При наличии лихорадки или гипотензии предполагают тяжелую инфекцию и вводят внутривенно антибиотики широкого спектра действия в высоких дозах. Выбор режима терапии основан на предположении об инфицировании наиболее распространенными возбудителями, знаниях о чувствительности патогенов к тем или иным препаратам в рамках того или иного лечебного учреждения, а также о возможной токсичности выбранного режима терапии. В связи с риском возникновения резистентности возбудителей ванкомицин используют только в случаях, когда предполагается инфицирование грамположительными бактериями, устойчивыми к другим лекарственным препаратам. Инфекции, вызванные коагулазонегативными стафилококками, обычно удается купировать только антимикробной терапией. Длительное стояние катетера Фолея может также предрасполагать к развитию инфекций у пациентов с нейтропенией, и смена или удаление катетера необходимы при персистирующих инфекциях мочевыводящих путей.
Инфекции, вызванные коагулазонегативными стафилококками, обычно удается купировать только антимикробной терапией. Длительное стояние катетера Фолея может также предрасполагать к развитию инфекций у пациентов с нейтропенией, и смена или удаление катетера необходимы при персистирующих инфекциях мочевыводящих путей.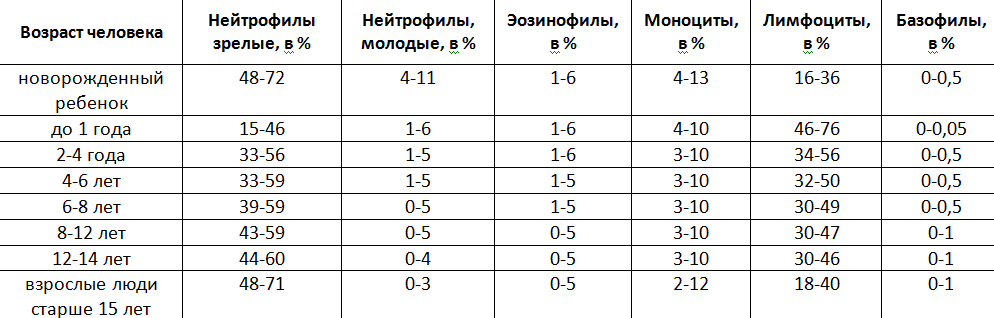
 Выбор определенного противогрибкового препарата (например, флуконазол, каспофунгин, вориконазол, посаконазол) зависит от типа риска (например, продолжительность и степень тяжести нейтропении, предыдущие микозы в анамнезы, постоянная лихорадка несмотря на более использование противогрибкового препарата более узкого спектра) и должен контролироваться инфекционистом. Если лихорадка сохраняется после 3 недель эмпирически назначенной терапии (включая 2 недели противогрибковой терапии) и нейтропения разрешилась, можно рассмотреть возможность прекращения всей антимикробной терапии и повторной оценки этиологии лихорадки.
Выбор определенного противогрибкового препарата (например, флуконазол, каспофунгин, вориконазол, посаконазол) зависит от типа риска (например, продолжительность и степень тяжести нейтропении, предыдущие микозы в анамнезы, постоянная лихорадка несмотря на более использование противогрибкового препарата более узкого спектра) и должен контролироваться инфекционистом. Если лихорадка сохраняется после 3 недель эмпирически назначенной терапии (включая 2 недели противогрибковой терапии) и нейтропения разрешилась, можно рассмотреть возможность прекращения всей антимикробной терапии и повторной оценки этиологии лихорадки. Кроме того, противогрибковая терапия может проводиться у пациентов с нейтропенией и без лихорадки, подверженных более высокому риску грибковой инфекции (например, после трансплантации гемопоэтических стволовых клеток, интенсивной химиотерапии при остром миелобластном лейкозе или миелодиспластическом заболевании, предшествующих грибковых инфекциях). Выбором и приемом конкретного противогрибкового препарата должен руководить инфекционист. Обычно применение антибиотической и противогрибковой профилактики нерекомендуется рутинно для нейтропенических больных без температуры без факторов риска, которые, как ожидается, остаются нейтропеническими в течение <7 дней наоснове их конкретного режима химиотерапии.
Кроме того, противогрибковая терапия может проводиться у пациентов с нейтропенией и без лихорадки, подверженных более высокому риску грибковой инфекции (например, после трансплантации гемопоэтических стволовых клеток, интенсивной химиотерапии при остром миелобластном лейкозе или миелодиспластическом заболевании, предшествующих грибковых инфекциях). Выбором и приемом конкретного противогрибкового препарата должен руководить инфекционист. Обычно применение антибиотической и противогрибковой профилактики нерекомендуется рутинно для нейтропенических больных без температуры без факторов риска, которые, как ожидается, остаются нейтропеническими в течение <7 дней наоснове их конкретного режима химиотерапии. Эти препараты дорогостоящи. Однако если риск фебрильной нейтропении превышает (≥) 30% (в случае уровня нейтрофилов < 500/мкл, при наличии инфекции на фоне предыдущего цикла химиотерапии, ассоциированных сопутствующих заболеваний или у больных старше 75 лет), показано применение факторов роста. В целом, наибольший клинический эффект достигается при начале введения ростовых факторов в течение 24 ч после завершения химиотерапии. Пациентам с нейтропенией, вызванной идиосинкратической реакцией на лекарственную терапию, также могут быть показаны миелоидные ростовые факторы, особенно если ожидается, что процесс восстановления затянется. Доза для G-CSF (филграстим) составляет 5–10 мкг/кг подкожно 1 раз/день,а доза для пегилированного G-CSF (пэгфилграстим) составляет 6 мг подкожно однинраз на цикл химиотерапии.
Эти препараты дорогостоящи. Однако если риск фебрильной нейтропении превышает (≥) 30% (в случае уровня нейтрофилов < 500/мкл, при наличии инфекции на фоне предыдущего цикла химиотерапии, ассоциированных сопутствующих заболеваний или у больных старше 75 лет), показано применение факторов роста. В целом, наибольший клинический эффект достигается при начале введения ростовых факторов в течение 24 ч после завершения химиотерапии. Пациентам с нейтропенией, вызванной идиосинкратической реакцией на лекарственную терапию, также могут быть показаны миелоидные ростовые факторы, особенно если ожидается, что процесс восстановления затянется. Доза для G-CSF (филграстим) составляет 5–10 мкг/кг подкожно 1 раз/день,а доза для пегилированного G-CSF (пэгфилграстим) составляет 6 мг подкожно однинраз на цикл химиотерапии.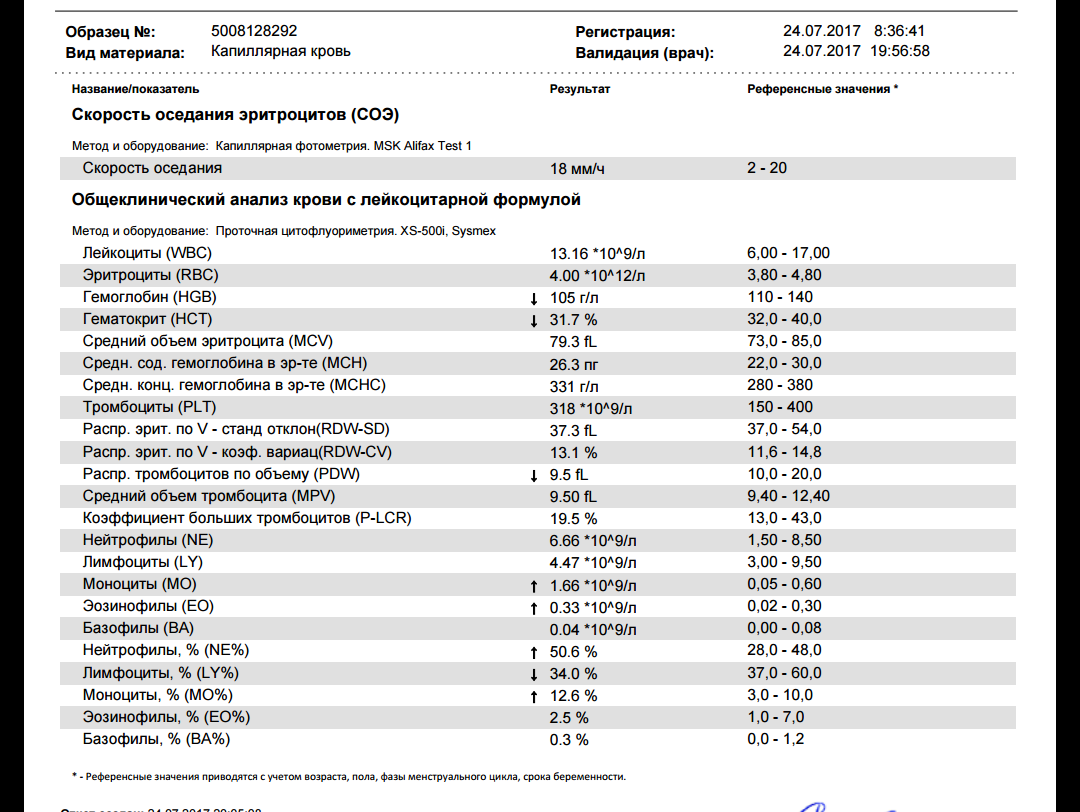 Если нейтропения развивается на фоне приема лекарственного препарата, который снижает число нейтрофилов (например, хлорамфеникол), то выходом из этой ситуации может быть переход на альтернативную антибиотикотерапию.
Если нейтропения развивается на фоне приема лекарственного препарата, который снижает число нейтрофилов (например, хлорамфеникол), то выходом из этой ситуации может быть переход на альтернативную антибиотикотерапию.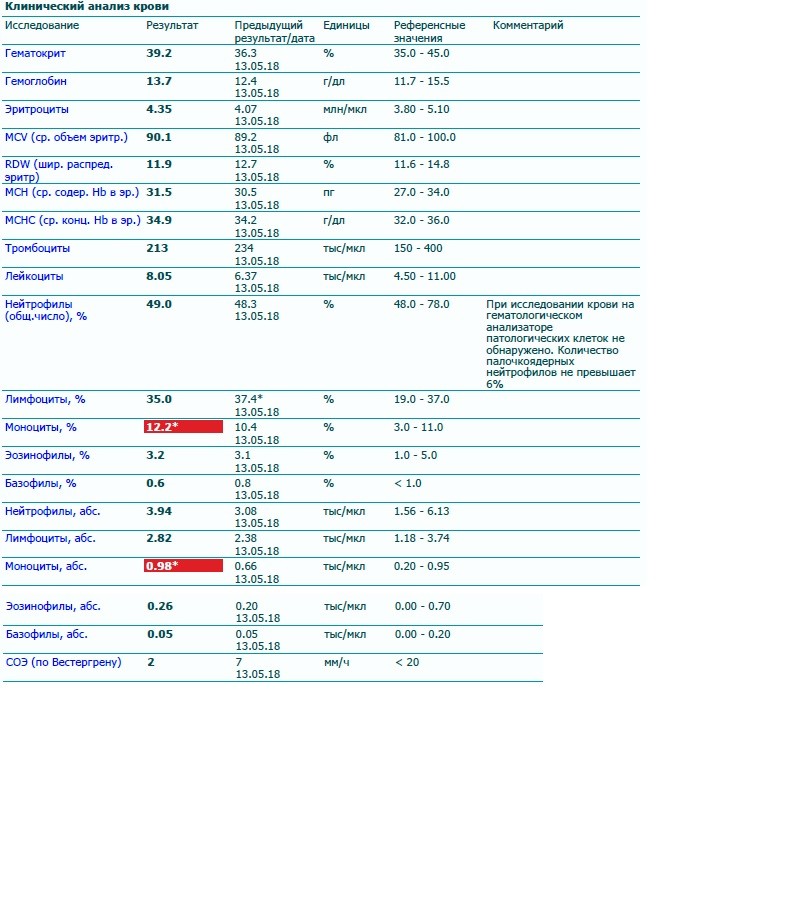
 Багато процесів, викликані як Н1, так і Н2 нейтрофілами, ще недостатньо вивчені. Коротко зазначається про існування сьогодні багатьох підходів до генерації та активації нейтрофілів з протипухлинними властивостями і гальмування нейтрофілів, які стимулюють ріст пухлин.
Багато процесів, викликані як Н1, так і Н2 нейтрофілами, ще недостатньо вивчені. Коротко зазначається про існування сьогодні багатьох підходів до генерації та активації нейтрофілів з протипухлинними властивостями і гальмування нейтрофілів, які стимулюють ріст пухлин. 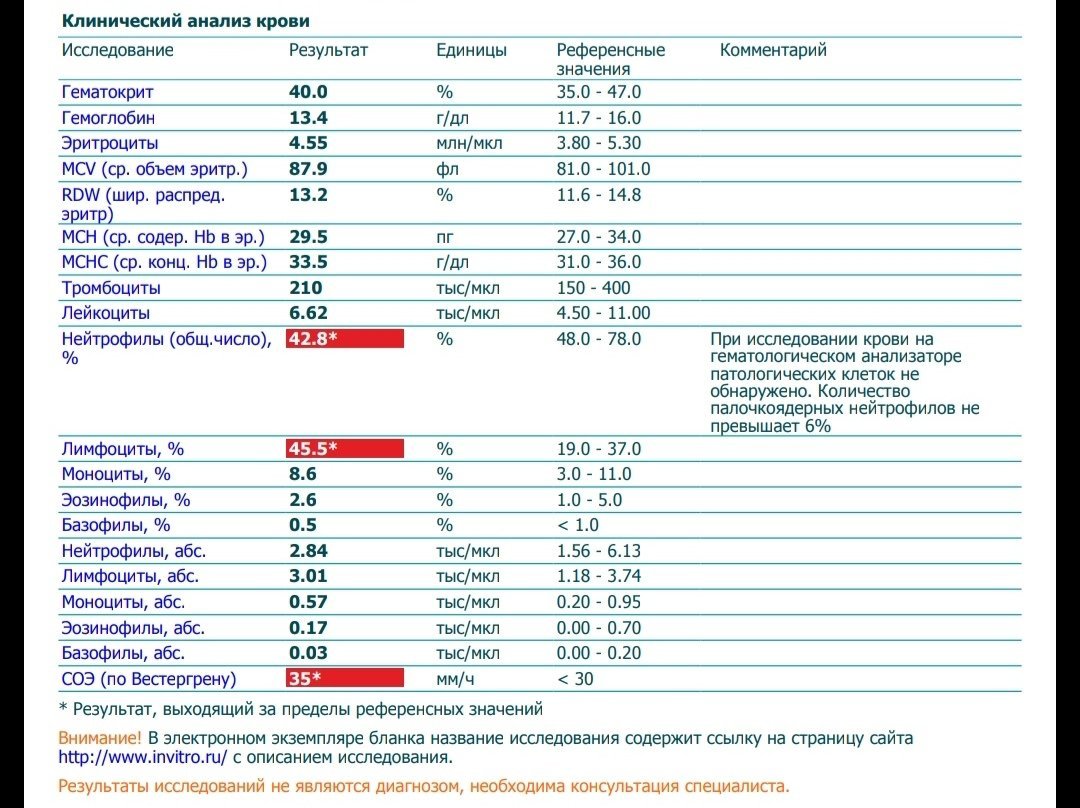 Приведены основные функциональные молекулы нейтрофилов, такие как нейтрофильная эластаза, катепсин, матриксная металлопротеиназа-9, аргиназа 1 и др., с которыми связывают протуморогенные свойства Н2 нейтрофилов. Многие процессы, вызываемые в опухолевом очаге как Н1, так и Н2 нейтрофилами, еще не до конца изучены. Кратко отмечается о существовании сегодня многих подходов к генерации и активации нейтрофилов с противоопухолевыми свойствами и подавлению опухольстимулирующих нейтрофилов.
Приведены основные функциональные молекулы нейтрофилов, такие как нейтрофильная эластаза, катепсин, матриксная металлопротеиназа-9, аргиназа 1 и др., с которыми связывают протуморогенные свойства Н2 нейтрофилов. Многие процессы, вызываемые в опухолевом очаге как Н1, так и Н2 нейтрофилами, еще не до конца изучены. Кратко отмечается о существовании сегодня многих подходов к генерации и активации нейтрофилов с противоопухолевыми свойствами и подавлению опухольстимулирующих нейтрофилов.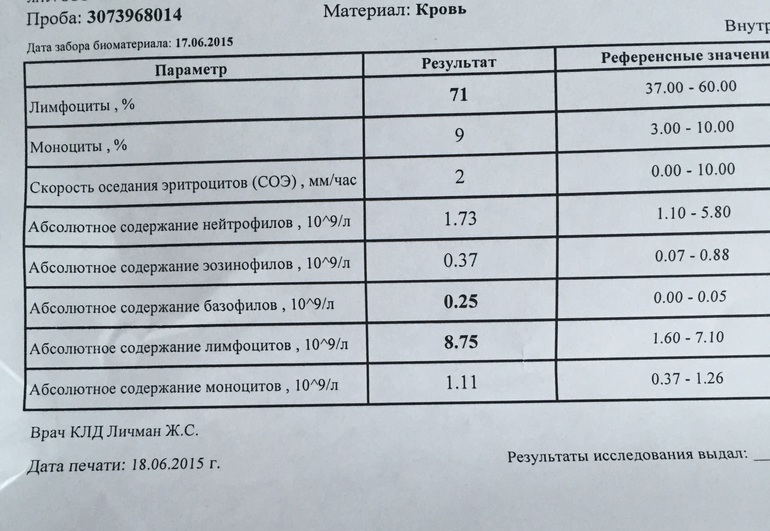 Активированные нейтрофилы также выделяют различные протеиназы в окружающую ткань, вызывая повреждения возбудителей и зачастую собственных тканей [3]. Кроме того, нейтрофилы способны продуцировать множество цитокинов и хемокинов, которые могут влиять на воспалительную реакцию, а также иммунный ответ организма [4, 5].
Активированные нейтрофилы также выделяют различные протеиназы в окружающую ткань, вызывая повреждения возбудителей и зачастую собственных тканей [3]. Кроме того, нейтрофилы способны продуцировать множество цитокинов и хемокинов, которые могут влиять на воспалительную реакцию, а также иммунный ответ организма [4, 5]. Показано, что нейтрофилы могут быть активными эффекторными клетками с противоопухолевыми функциями [8]. Различные противомикробные и цитотоксические соединения, содержащиеся в их гранулах, могут разрушать злокачественные клетки, а цитокины и хемокины, секретируемые нейтрофилами, могут также активировать другие клетки с противоопухолевой активностью [5, 7, 9].
Показано, что нейтрофилы могут быть активными эффекторными клетками с противоопухолевыми функциями [8]. Различные противомикробные и цитотоксические соединения, содержащиеся в их гранулах, могут разрушать злокачественные клетки, а цитокины и хемокины, секретируемые нейтрофилами, могут также активировать другие клетки с противоопухолевой активностью [5, 7, 9]. Следовательно, ОН могут быть полезны или вредны для хозяина [14]. Эти два типа нейтрофилов, четко описанные у мышей, были названы Н1 и Н2 [15] подобно противоопухолевым и опухольстимулирующим макрофагам (М1 и М2) [16]. Положение о том, что нейтрофилы могут являться действительно важными клетками в развитии рака у человека, детально обсуждается в ряде обзоров [16–18].
Следовательно, ОН могут быть полезны или вредны для хозяина [14]. Эти два типа нейтрофилов, четко описанные у мышей, были названы Н1 и Н2 [15] подобно противоопухолевым и опухольстимулирующим макрофагам (М1 и М2) [16]. Положение о том, что нейтрофилы могут являться действительно важными клетками в развитии рака у человека, детально обсуждается в ряде обзоров [16–18]. В соответствии с этим наличие большого количества нейтрофилов в определенных типах опухолей также является показателем неблагоприятного прогноза. Поскольку нейтрофилия в крови часто ассоциируется с воспалительными реакциями на инфекцию и повреждение тканей, то в опухолевом очаге она представляет собой одно из доказательств концепции о роли воспаления в онкогенезе и индуцированного им прогрессирования роста опухоли [7].
В соответствии с этим наличие большого количества нейтрофилов в определенных типах опухолей также является показателем неблагоприятного прогноза. Поскольку нейтрофилия в крови часто ассоциируется с воспалительными реакциями на инфекцию и повреждение тканей, то в опухолевом очаге она представляет собой одно из доказательств концепции о роли воспаления в онкогенезе и индуцированного им прогрессирования роста опухоли [7].

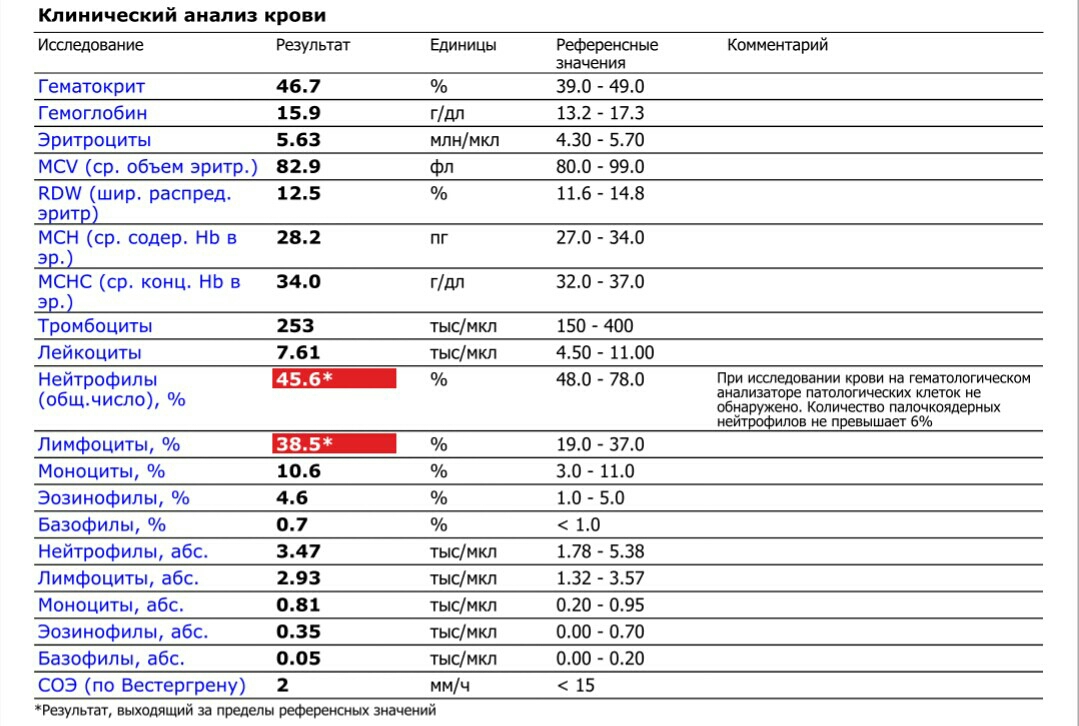 Основной механизм включает в себя производство активных форм кислорода (АФК) при дыхательной вспышке этих клеток. У больных онкологического профиля пероксид водорода (H2O2), продуцируемый активированными гранулоцитами, снижал экспрессию CD3 цепи Т-клеточного рецептора и уменьшал выработку цитокинов Т-клетками пациентов [49]. Эти окисленные Т-клетки человека имели дефектный хемотаксис. Более того, АФК, продуцируемые MDSC, могут приводить к блокаде также CD8 T-клеток и с помощью другого механизма, в частности пероксинитрита [50].
Основной механизм включает в себя производство активных форм кислорода (АФК) при дыхательной вспышке этих клеток. У больных онкологического профиля пероксид водорода (H2O2), продуцируемый активированными гранулоцитами, снижал экспрессию CD3 цепи Т-клеточного рецептора и уменьшал выработку цитокинов Т-клетками пациентов [49]. Эти окисленные Т-клетки человека имели дефектный хемотаксис. Более того, АФК, продуцируемые MDSC, могут приводить к блокаде также CD8 T-клеток и с помощью другого механизма, в частности пероксинитрита [50]. Напротив, истощение этих нейтрофилов из крови угнетало рост опухоли и сопровождалось активацией внутриопухолевых CD8 Т-клеток [15]. В подтверждение идеи о разных фенотипах нейтрофилов проведены исследования на двух моделях рака у мышей (карцинома легкого Льюиса и мезотелиома AB12), у которых нейтрофилы были выявлены прежде всего на периферии опухолевого узла на ранних стадиях развития опухоли. Эти ОН были более цитотоксичны по отношению к опухолевым клеткам и продуцировали более высокие уровни фактора некроза опухоли альфа (TNF-α), NO и H2O2. Напротив, ОН на поздних стадиях развития этих опухолей уже не проявляли таких свойств и демонстрировали протуморогенный фенотип [51]. Эти результаты исследований свидетельствуют, что нейтрофилы, попадая в опухоль, со временем становятся клетками, способными стимулировать рост опухолей [51]. Следовательно, ОН, полученные от мышей с растущими опухолями, могут иметь как противоопухолевый (Н1), так и протуморогенный (Н2) фенотип, который способен поддерживать рост опухоли и подавлять противоопухолевые иммунные реакции [14, 37], зависящие от микроокружения опухоли [17].
Напротив, истощение этих нейтрофилов из крови угнетало рост опухоли и сопровождалось активацией внутриопухолевых CD8 Т-клеток [15]. В подтверждение идеи о разных фенотипах нейтрофилов проведены исследования на двух моделях рака у мышей (карцинома легкого Льюиса и мезотелиома AB12), у которых нейтрофилы были выявлены прежде всего на периферии опухолевого узла на ранних стадиях развития опухоли. Эти ОН были более цитотоксичны по отношению к опухолевым клеткам и продуцировали более высокие уровни фактора некроза опухоли альфа (TNF-α), NO и H2O2. Напротив, ОН на поздних стадиях развития этих опухолей уже не проявляли таких свойств и демонстрировали протуморогенный фенотип [51]. Эти результаты исследований свидетельствуют, что нейтрофилы, попадая в опухоль, со временем становятся клетками, способными стимулировать рост опухолей [51]. Следовательно, ОН, полученные от мышей с растущими опухолями, могут иметь как противоопухолевый (Н1), так и протуморогенный (Н2) фенотип, который способен поддерживать рост опухоли и подавлять противоопухолевые иммунные реакции [14, 37], зависящие от микроокружения опухоли [17].
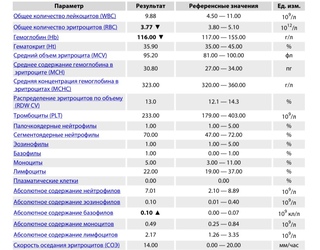 Эти активированные клетки индуцировали клетки γδT17 секретировать IL-8, TNF-α и GM-CSF, что приводит к накоплению нейтрофилов в опухоли. Эти ОН характеризовались CD45/Lin/HLADR/CD11b/CD33/CD66b и имели типичную полиморфноядерную морфологию. Они были описаны как G-MDSC [66]. Эти ОН (G-MDSC) продуцировали намного больше аргиназы-1 (ARG1) и АФК, чем аутологичные нейтрофилы в крови, и ингибировали пролиферацию активированных аутологичных Т-клеток и продукцию IFN-γ [53]. Результаты приведенных исследований указывают, что и в опухолях человека могут быть нейтрофилы с двойной функцией. В ранних стадиях развития опухоли ОН, по-видимому, способны стимулировать противоопухолевые иммунные реакции, особенно Т-клеток [52], на поздних этапах роста опухоли ОН уже становятся иммунодепрессивными клетками [54]. Сегодня остается еще много неясных вопросов. Например, являются ли ОН в ранних стадиях роста опухолей незрелыми нейтрофилами с противоопухолевыми свойствами, или ОН — это зрелые нейтрофилы, которые меняют фенотип со временем при прогрессировании опухоли, как предполагают ряд исследователей [17, 51].
Эти активированные клетки индуцировали клетки γδT17 секретировать IL-8, TNF-α и GM-CSF, что приводит к накоплению нейтрофилов в опухоли. Эти ОН характеризовались CD45/Lin/HLADR/CD11b/CD33/CD66b и имели типичную полиморфноядерную морфологию. Они были описаны как G-MDSC [66]. Эти ОН (G-MDSC) продуцировали намного больше аргиназы-1 (ARG1) и АФК, чем аутологичные нейтрофилы в крови, и ингибировали пролиферацию активированных аутологичных Т-клеток и продукцию IFN-γ [53]. Результаты приведенных исследований указывают, что и в опухолях человека могут быть нейтрофилы с двойной функцией. В ранних стадиях развития опухоли ОН, по-видимому, способны стимулировать противоопухолевые иммунные реакции, особенно Т-клеток [52], на поздних этапах роста опухоли ОН уже становятся иммунодепрессивными клетками [54]. Сегодня остается еще много неясных вопросов. Например, являются ли ОН в ранних стадиях роста опухолей незрелыми нейтрофилами с противоопухолевыми свойствами, или ОН — это зрелые нейтрофилы, которые меняют фенотип со временем при прогрессировании опухоли, как предполагают ряд исследователей [17, 51]. Уже идентифицировано несколько субпопуляций нейтрофилов в крови как мышей с опухолями, так и людей, больных раком, и описывается несколько вариантов взаимосвязей этих клеток в связи с прогрессированием рака [54]. Показано, что циркулирующие в крови нейтрофилы от животных с опухолями распределяли на субпопуляции (фракции) при разделении их в различных градиентах плотности фиколла. Одна субпопуляция состояла из «нормальных» нейтрофилов с высокой плотностью, которую выделяли на градиенте с высокой плотностью фиколла. Другая субпопуляция имела нейтрофилы с меньшей плотностью, которые находились вместе со слоем мононуклеарных лимфоидных клеток низкой плотности [55]. У здоровых мышей, не имеющих опухоли, большинство нейтрофилов были высокой плотности, а у животных с опухолями прогрессивно возрастало количество нейтрофилов с низкой плотностью, и они становились доминирующим типом нейтрофилов в циркуляции [54]. Эти нейтрофилы обладали меньшей цитотоксичностью и имели меньшую экспрессию различных хемокинов (CXCL1, CXCL2, CXCL10, CCL2 и CCL3) и хемокиновых рецепторов (CXCR2 и CCR5), что свидетельствовало о снижении их провоспалительных возможностей.
Уже идентифицировано несколько субпопуляций нейтрофилов в крови как мышей с опухолями, так и людей, больных раком, и описывается несколько вариантов взаимосвязей этих клеток в связи с прогрессированием рака [54]. Показано, что циркулирующие в крови нейтрофилы от животных с опухолями распределяли на субпопуляции (фракции) при разделении их в различных градиентах плотности фиколла. Одна субпопуляция состояла из «нормальных» нейтрофилов с высокой плотностью, которую выделяли на градиенте с высокой плотностью фиколла. Другая субпопуляция имела нейтрофилы с меньшей плотностью, которые находились вместе со слоем мононуклеарных лимфоидных клеток низкой плотности [55]. У здоровых мышей, не имеющих опухоли, большинство нейтрофилов были высокой плотности, а у животных с опухолями прогрессивно возрастало количество нейтрофилов с низкой плотностью, и они становились доминирующим типом нейтрофилов в циркуляции [54]. Эти нейтрофилы обладали меньшей цитотоксичностью и имели меньшую экспрессию различных хемокинов (CXCL1, CXCL2, CXCL10, CCL2 и CCL3) и хемокиновых рецепторов (CXCR2 и CCR5), что свидетельствовало о снижении их провоспалительных возможностей.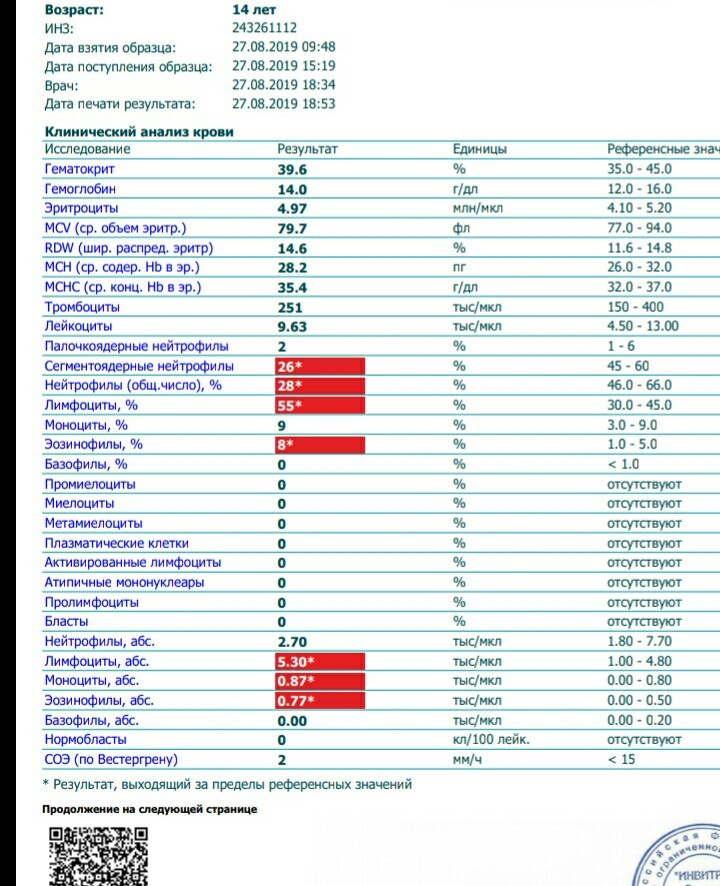 Предполагается, что нейтрофилы с низкой плотность являются незрелыми нейтрофилами. Важно отметить, что TGF-β способен индуцировать трансформацию нейтрофилов с высокой плотностью от мышей с опухолями в нейтрофилы с низкой плотностью, и в то же время этот фактор не влиял на нейтрофилы крови животных без опухолей [54]. Это указывает на то, что для такого изменения ОН у животных с раком необходимы и другие стимулы, помимо TGF-β. На основании этих результатов авторы предложили гипотезу, согласно которой три субпопуляции нейтрофилов могут присутствовать в крови при раке: нормальные нейтрофилы высокой плотности, незрелые нейтрофилы низкой плотности (G-MDSC) и крупные зрелые нейтрофилы низкой плотности. Эти типы клеток обладают разной функциональностью и пластичностью. Так, нейтрофилы с высокой плотностью являются противоопухолевыми, а низкой — клетками, способными стимулировать рост опухоли [67], они могут изменяться под влиянием различных хемокинов и цитокинов в микроокружении опухоли [17].
Предполагается, что нейтрофилы с низкой плотность являются незрелыми нейтрофилами. Важно отметить, что TGF-β способен индуцировать трансформацию нейтрофилов с высокой плотностью от мышей с опухолями в нейтрофилы с низкой плотностью, и в то же время этот фактор не влиял на нейтрофилы крови животных без опухолей [54]. Это указывает на то, что для такого изменения ОН у животных с раком необходимы и другие стимулы, помимо TGF-β. На основании этих результатов авторы предложили гипотезу, согласно которой три субпопуляции нейтрофилов могут присутствовать в крови при раке: нормальные нейтрофилы высокой плотности, незрелые нейтрофилы низкой плотности (G-MDSC) и крупные зрелые нейтрофилы низкой плотности. Эти типы клеток обладают разной функциональностью и пластичностью. Так, нейтрофилы с высокой плотностью являются противоопухолевыми, а низкой — клетками, способными стимулировать рост опухоли [67], они могут изменяться под влиянием различных хемокинов и цитокинов в микроокружении опухоли [17]. Другим хемокином, который также участвует в рекрутировании нейтрофилов в опухоли, является хемокин GCP-2/CXCL6. В мышиной модели меланомы специфические моноклональные антитела против CXCL6 уменьшали количество ОН, а также размер опухоли [56]. Кроме того, из карциноматозных опухолей человека выделен и идентифицирован фактор ингибирования миграции (MIF), уровень которого был высокий в опухолях с бóльшим содержанием ОН и низкой выживаемостью этих пациентов [57]. Используя те же рецепторы CXCR1 и CXCR2, нейтрофилы могут также реагировать и на другие хемокины, такие как CXCL1, CXCL2, CXCL5, CXCL6 и CXCL7 [58]. Не исключено, что нейтрофилы активируют сами себя по механизму положительной обратной связи, высвобождая нейтрофильные хемокины, которые привлекают больше нейтрофилов в опухоль, подобно миграции нейтрофилов в очаги инфекции [59]. При исследовании 919 пациентов с гепатоцеллюлярной карциномой выявлено, что CXCL5 сверхэкспрессируется у пациентов с рецидивирующими опухолями, уровни CXCL5 коррелировали с большим накоплением в опухоли нейтрофилов и с меньшей общей выживаемостью [60].
Другим хемокином, который также участвует в рекрутировании нейтрофилов в опухоли, является хемокин GCP-2/CXCL6. В мышиной модели меланомы специфические моноклональные антитела против CXCL6 уменьшали количество ОН, а также размер опухоли [56]. Кроме того, из карциноматозных опухолей человека выделен и идентифицирован фактор ингибирования миграции (MIF), уровень которого был высокий в опухолях с бóльшим содержанием ОН и низкой выживаемостью этих пациентов [57]. Используя те же рецепторы CXCR1 и CXCR2, нейтрофилы могут также реагировать и на другие хемокины, такие как CXCL1, CXCL2, CXCL5, CXCL6 и CXCL7 [58]. Не исключено, что нейтрофилы активируют сами себя по механизму положительной обратной связи, высвобождая нейтрофильные хемокины, которые привлекают больше нейтрофилов в опухоль, подобно миграции нейтрофилов в очаги инфекции [59]. При исследовании 919 пациентов с гепатоцеллюлярной карциномой выявлено, что CXCL5 сверхэкспрессируется у пациентов с рецидивирующими опухолями, уровни CXCL5 коррелировали с большим накоплением в опухоли нейтрофилов и с меньшей общей выживаемостью [60].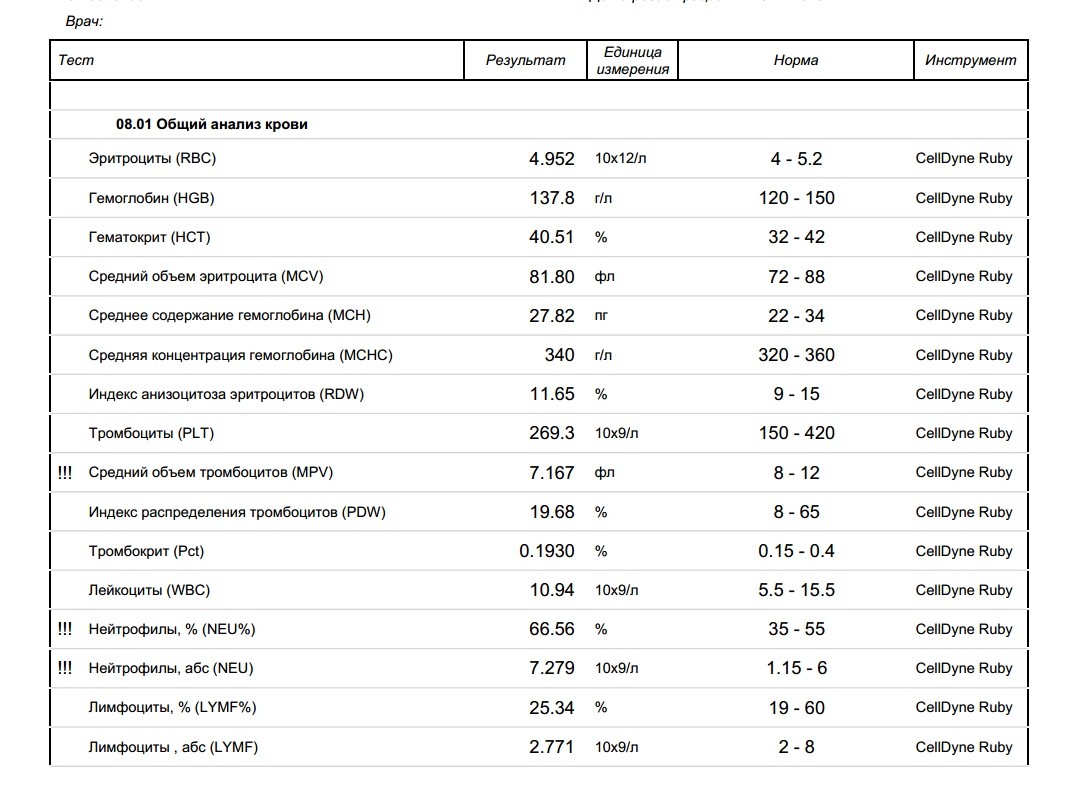 В частности, известно, что активированные Т-клетки продуцируют GM-CSF, CXCL1, CXCL2, TNF-α и IFN-γ [59]. Эти факторы могут прямо или косвенно привлекать больше нейтрофилов к опухоли. Хотя конкретные механизмы влияния активированных Т-клеток на миграцию нейтрофилов в опухоль изучены недостаточно.
В частности, известно, что активированные Т-клетки продуцируют GM-CSF, CXCL1, CXCL2, TNF-α и IFN-γ [59]. Эти факторы могут прямо или косвенно привлекать больше нейтрофилов к опухоли. Хотя конкретные механизмы влияния активированных Т-клеток на миграцию нейтрофилов в опухоль изучены недостаточно. В последнее время появились сообщения, описывающие, как ОН используют эти молекулы для воздействия на пролиферацию опухолевых клеток, ангиогенез, метастазы и иммунный надзор. Среди этих молекул следует выделить такие, как нейтрофильная эластаза (NE), катепсин, матриксная металлопротеиназа (MMP)-9 и др.
В последнее время появились сообщения, описывающие, как ОН используют эти молекулы для воздействия на пролиферацию опухолевых клеток, ангиогенез, метастазы и иммунный надзор. Среди этих молекул следует выделить такие, как нейтрофильная эластаза (NE), катепсин, матриксная металлопротеиназа (MMP)-9 и др.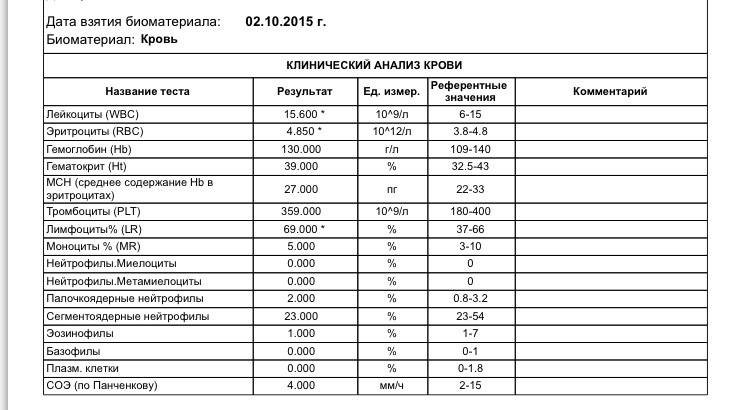 NE также повышала миграционную способность раковых клеток пищевода [64].
NE также повышала миграционную способность раковых клеток пищевода [64].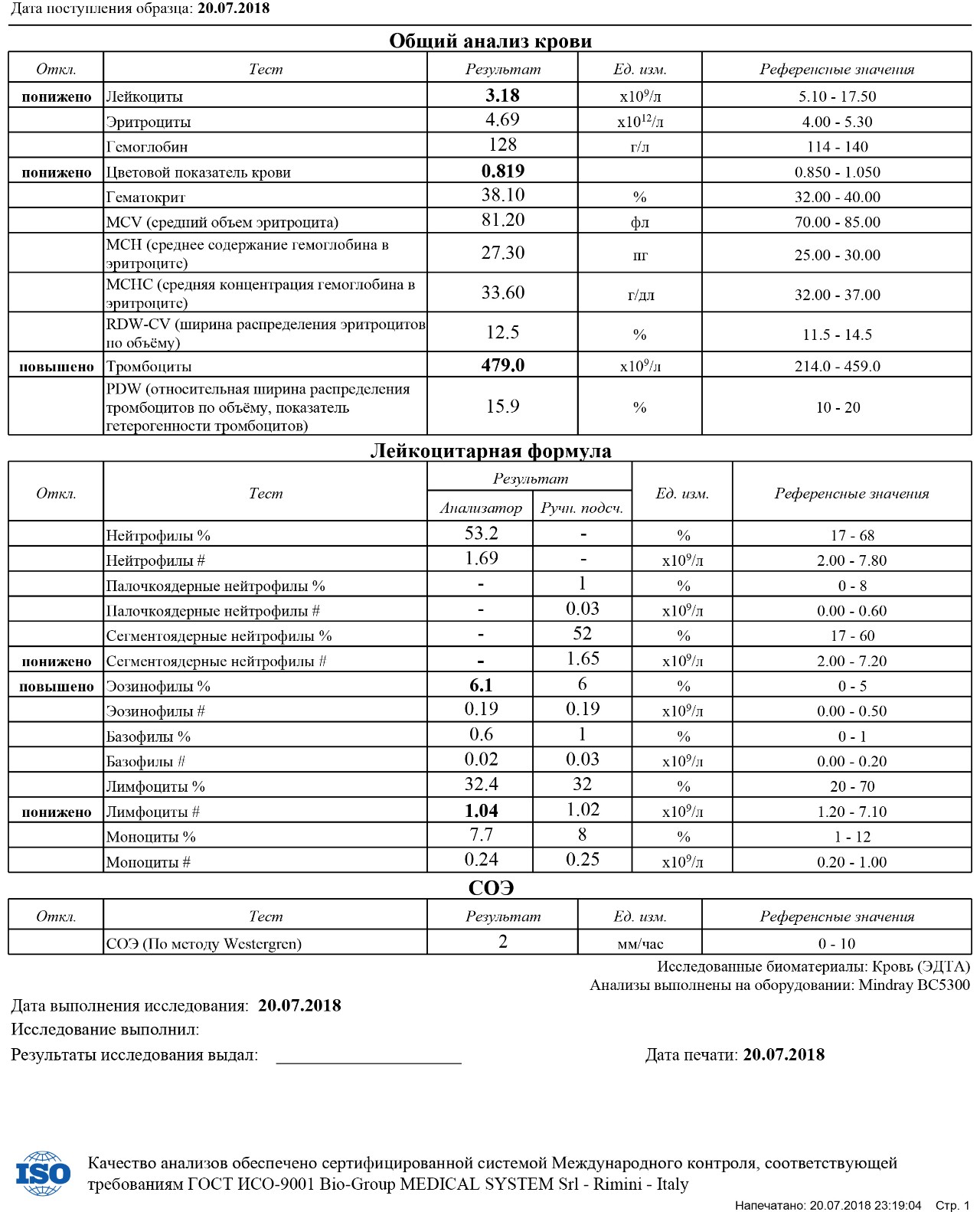 Таким образом, ММП-9 ответственна за усиление роста опухоли как за счет увеличения пролиферации клеток, так и уменьшения их апоптоза. Другим важным эффектом MMP-9, который поддерживает рост опухоли, является ангиогенез. Протеолитическое высвобождение VEGF из тканевого матрикса при действии MMPs считается необходимым условием ангиогенеза in vivo [68, 69]. Ангиогенный эффект MMP-9 зарегистрирован в нескольких моделях рака — меланоме, аденокарциноме поджелудочной железы [70–72].
Таким образом, ММП-9 ответственна за усиление роста опухоли как за счет увеличения пролиферации клеток, так и уменьшения их апоптоза. Другим важным эффектом MMP-9, который поддерживает рост опухоли, является ангиогенез. Протеолитическое высвобождение VEGF из тканевого матрикса при действии MMPs считается необходимым условием ангиогенеза in vivo [68, 69]. Ангиогенный эффект MMP-9 зарегистрирован в нескольких моделях рака — меланоме, аденокарциноме поджелудочной железы [70–72].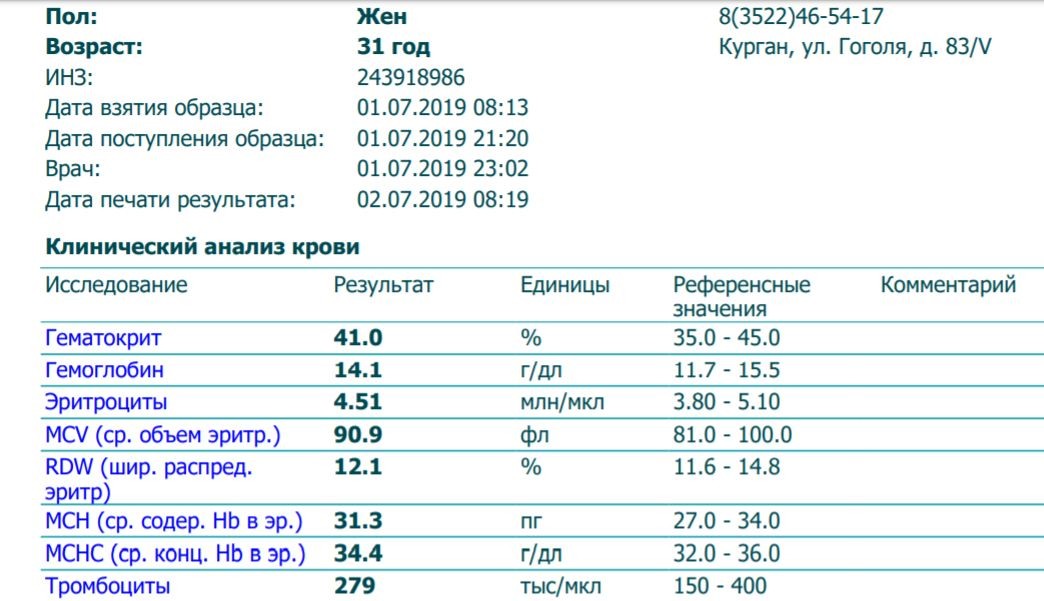 Напротив, для макрофагов 1•10 потребуется несколько недель для получения такого же количества проММР-9 [73, 74]. Следовательно, MMP-9, полученная из нейтрофилов, ответственна за усиление ангиогенеза за счет высвобождения VEGF из внеклеточного матрикса, что отмечается при многих типах опухолей. С внеклеточным матриксом связывают и другие процессы онкогенеза, например метастазирование опухолей [75, 76].
Напротив, для макрофагов 1•10 потребуется несколько недель для получения такого же количества проММР-9 [73, 74]. Следовательно, MMP-9, полученная из нейтрофилов, ответственна за усиление ангиогенеза за счет высвобождения VEGF из внеклеточного матрикса, что отмечается при многих типах опухолей. С внеклеточным матриксом связывают и другие процессы онкогенеза, например метастазирование опухолей [75, 76].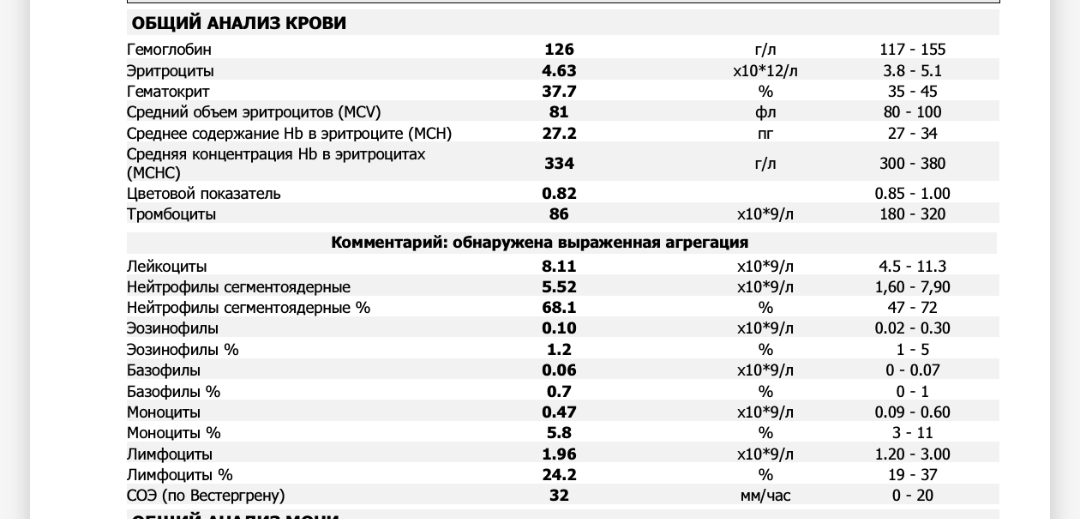 Таким образом, дегрануляция нейтрофилов может оказывать иммуносупрессивный эффект в опухолях, ингибируя опухольинфильтрирующие Т-клетки таким же образом, как описано для G-MDSC [79]. Показано, что истощение ОН у опухольсодержащих животных увеличило число активированных CD8 T-клеток, способствовало уменьшению размера опухолей и удлиняло время жизни животных [15].
Таким образом, дегрануляция нейтрофилов может оказывать иммуносупрессивный эффект в опухолях, ингибируя опухольинфильтрирующие Т-клетки таким же образом, как описано для G-MDSC [79]. Показано, что истощение ОН у опухольсодержащих животных увеличило число активированных CD8 T-клеток, способствовало уменьшению размера опухолей и удлиняло время жизни животных [15].
 Это активировало в опухолевой клетке сигнальный путь с участием фокальной адгезии киназы (FAK) и p38-MAPK, что привело к усиленной миграции [89]. Вследствие этого повышенная миграция, как показано in vivo, приводила к увеличению количества метастазов в печени [92]. Раковые клетки непосредственно прикреплялись поверх адгезированных нейтрофилов, которые выступали в качестве мостика при взаимодействии между опухолевыми клетками и паренхимой печени, что ускоряло развитие метастазов [93].
Это активировало в опухолевой клетке сигнальный путь с участием фокальной адгезии киназы (FAK) и p38-MAPK, что привело к усиленной миграции [89]. Вследствие этого повышенная миграция, как показано in vivo, приводила к увеличению количества метастазов в печени [92]. Раковые клетки непосредственно прикреплялись поверх адгезированных нейтрофилов, которые выступали в качестве мостика при взаимодействии между опухолевыми клетками и паренхимой печени, что ускоряло развитие метастазов [93]. Нейтрофилы потенцируют этот противоопухолевый эффект, когда они активированы. Важность ОН типа Н1 в противоопухолевых реакциях также подчеркивается экспериментальными исследованиями о том, что истощение уровня нейтрофилов в крови приводит к увеличению роста опухоли [15, 93, 94]. Очевидно, что нейтрофилы обладают потенциалом непосредственного уничтожения опухолевых клеток. Механизмы, посредством которых нейтрофилы выполняют эту функцию, многочисленны и еще не полностью изучены, но они включают в себя многие уже известные механизмы антиинфекционной защиты [7].
Нейтрофилы потенцируют этот противоопухолевый эффект, когда они активированы. Важность ОН типа Н1 в противоопухолевых реакциях также подчеркивается экспериментальными исследованиями о том, что истощение уровня нейтрофилов в крови приводит к увеличению роста опухоли [15, 93, 94]. Очевидно, что нейтрофилы обладают потенциалом непосредственного уничтожения опухолевых клеток. Механизмы, посредством которых нейтрофилы выполняют эту функцию, многочисленны и еще не полностью изучены, но они включают в себя многие уже известные механизмы антиинфекционной защиты [7]. Сегодня рассматривается около десяти новых терапевтических стратегий и подходов для усиления противоопухолевого потенциала нейтрофилов или блокирования доступа ОН к растущим опухолям, такие как активация нейтрофилов интерфероном, синтез и накопление высоких уровней провоспалительных цитокинов в опухоли, которые могут убивать опухолевые клетки, блокирование инфильтрации нейтрофилами опухоли и многие другие. Как указывалось выше, в некоторых опухолях образуются хемокины, главным образом IL-8, которые привлекают нейтрофилы в опухолевый очаг. Показано, что применение антагонистов IL-8 (таких как полностью гуманизированное нейтрализующее моноклональное антитело ABX-IL8) к IL-8 уменьшает рост опухоли, метастазы и ангиогенез меланомы и рака легкого [95]. Наличие двух фенотипов Н1 и Н2 нейтрофилов, предполагает также, что, влияя на микроокружение опухоли, можно манипулировать ОН и генерировать большее количество противоопухолевых нейтрофилов. Также получены многообещающие результаты с использованием моноклональных терапевтических антител, индуцирующих нейтрофилы для выполнения антителозависимой цитотоксичности и высвобождения цитокинов, которые модулируют иммунный противоопухолевый ответ [96, 97].
Сегодня рассматривается около десяти новых терапевтических стратегий и подходов для усиления противоопухолевого потенциала нейтрофилов или блокирования доступа ОН к растущим опухолям, такие как активация нейтрофилов интерфероном, синтез и накопление высоких уровней провоспалительных цитокинов в опухоли, которые могут убивать опухолевые клетки, блокирование инфильтрации нейтрофилами опухоли и многие другие. Как указывалось выше, в некоторых опухолях образуются хемокины, главным образом IL-8, которые привлекают нейтрофилы в опухолевый очаг. Показано, что применение антагонистов IL-8 (таких как полностью гуманизированное нейтрализующее моноклональное антитело ABX-IL8) к IL-8 уменьшает рост опухоли, метастазы и ангиогенез меланомы и рака легкого [95]. Наличие двух фенотипов Н1 и Н2 нейтрофилов, предполагает также, что, влияя на микроокружение опухоли, можно манипулировать ОН и генерировать большее количество противоопухолевых нейтрофилов. Также получены многообещающие результаты с использованием моноклональных терапевтических антител, индуцирующих нейтрофилы для выполнения антителозависимой цитотоксичности и высвобождения цитокинов, которые модулируют иммунный противоопухолевый ответ [96, 97].
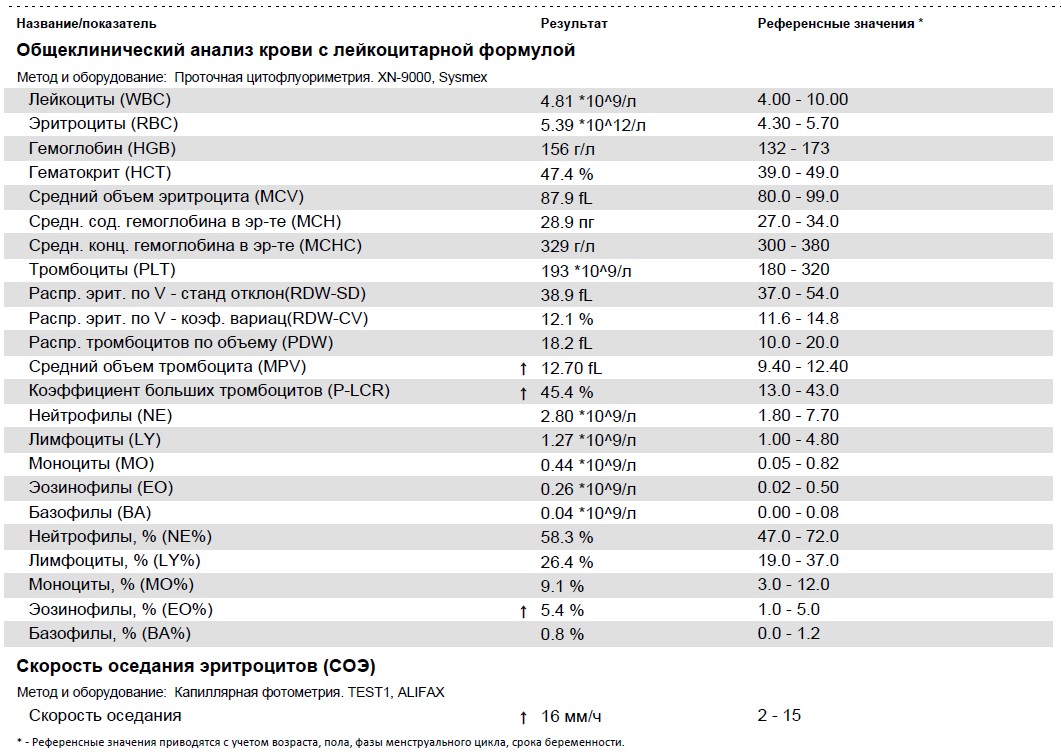 Nat. Rev. Immunol., 6(7): 541–550. doi: 10.1038/nri1841.
Nat. Rev. Immunol., 6(7): 541–550. doi: 10.1038/nri1841.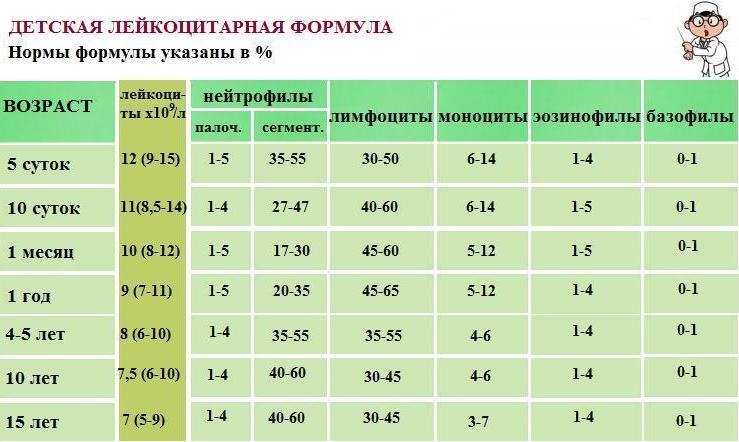 Nat. Rev. Immunol., 11(8): 519–531. doi: 10.1038/nri3024.
Nat. Rev. Immunol., 11(8): 519–531. doi: 10.1038/nri3024.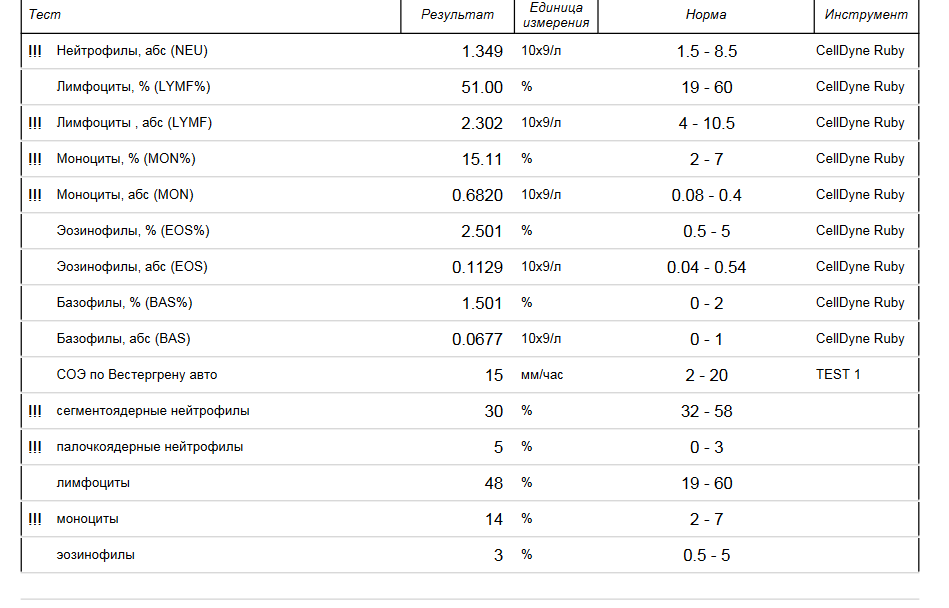 Int. J. Cancer, 129(9): 2183–2193. doi: 10.1002/ijc.25892.
Int. J. Cancer, 129(9): 2183–2193. doi: 10.1002/ijc.25892.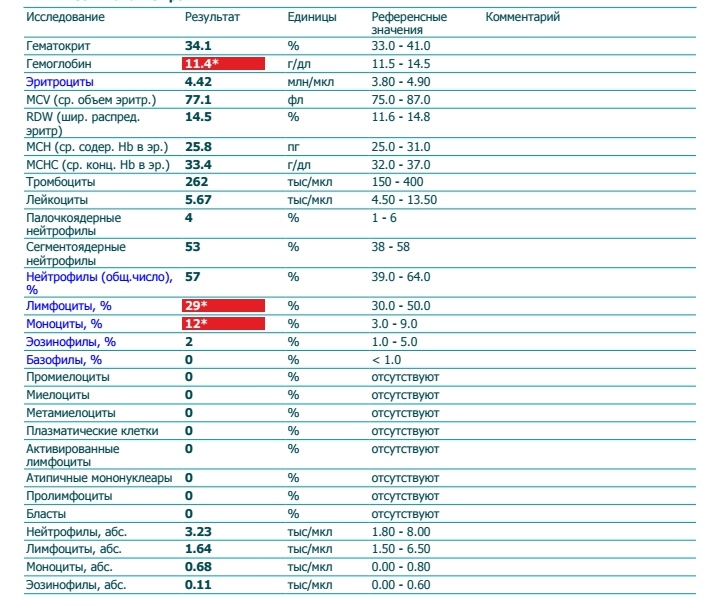 doi: 10.1007/s10555-015-9594-9.
doi: 10.1007/s10555-015-9594-9.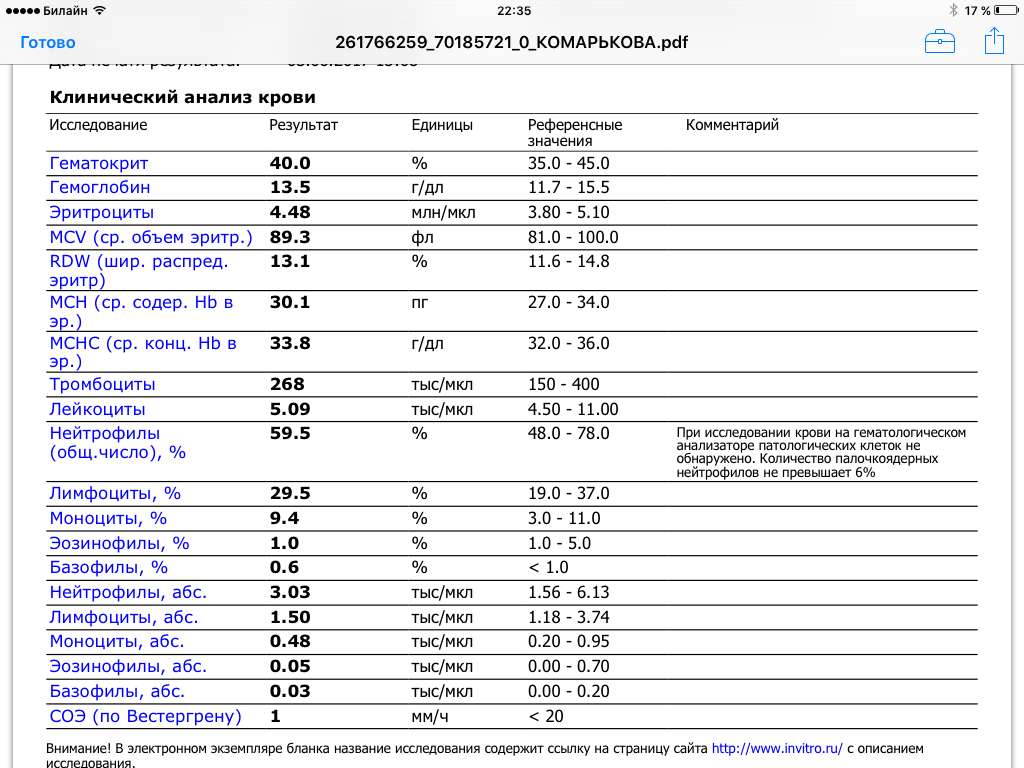 Am. J. Pathol., 152(1): 83–92.
Am. J. Pathol., 152(1): 83–92.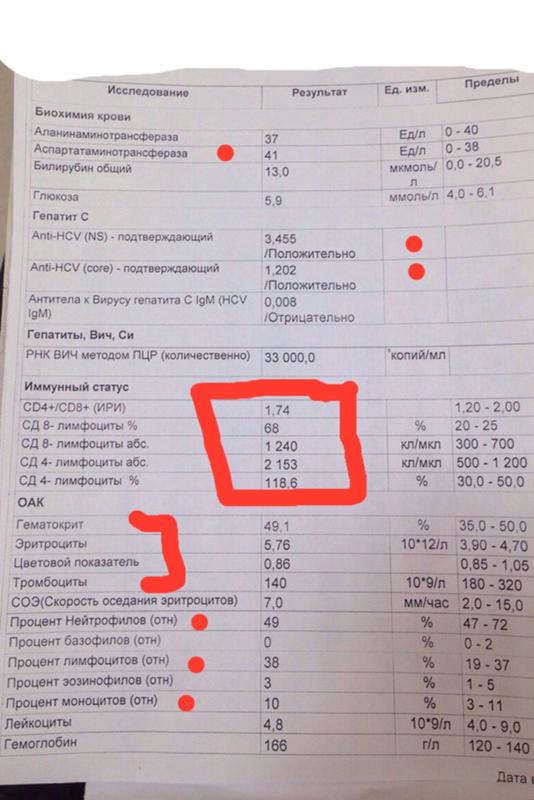 Ann. Surg. Oncol., 21(12): 3938–3946. doi: 10.1245/s10434-014-3815-2.
Ann. Surg. Oncol., 21(12): 3938–3946. doi: 10.1245/s10434-014-3815-2.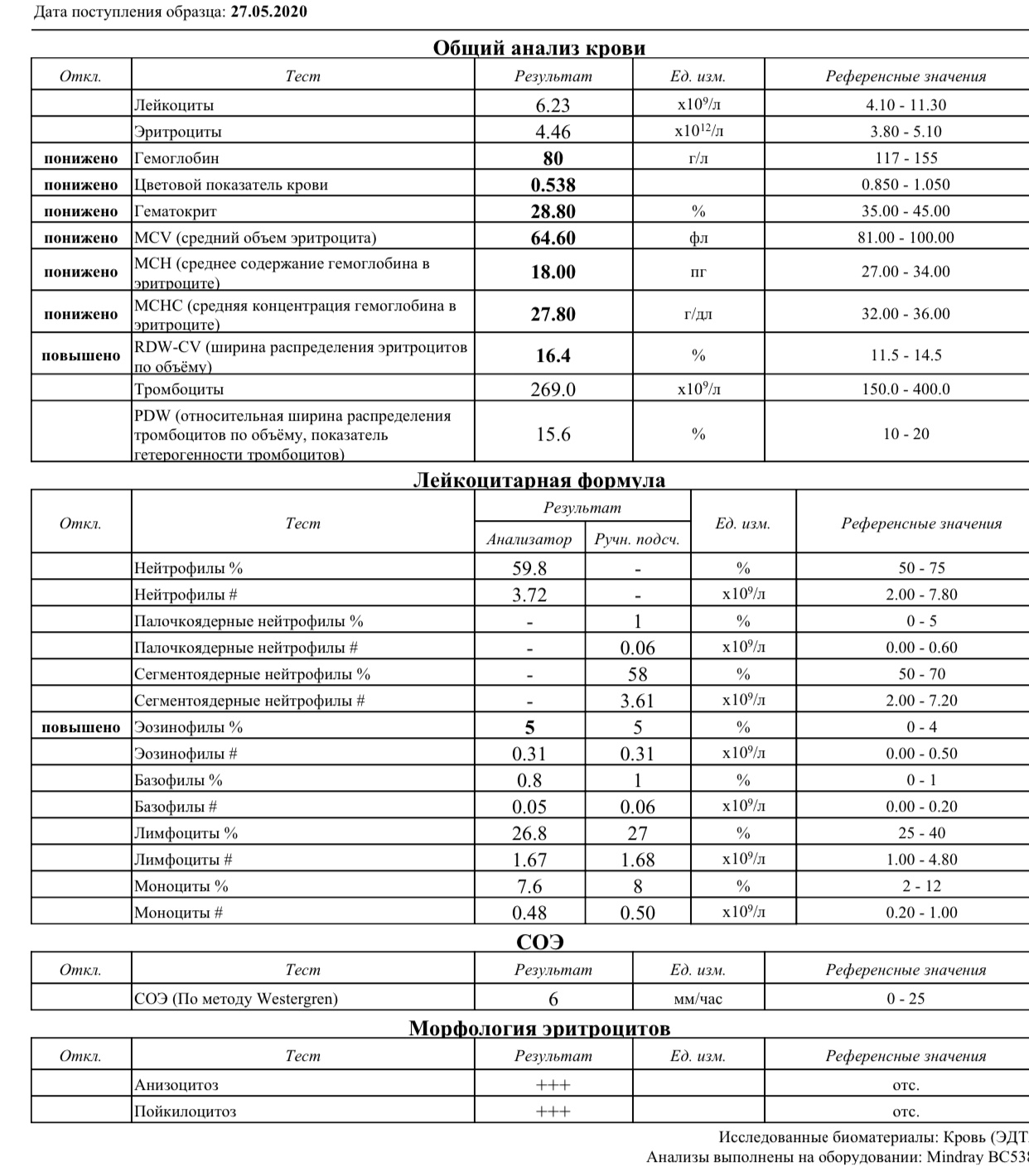 J. Nat. Cancer Institute, 106(6). doi: 10.1093/jnci/dju124.dju124.
J. Nat. Cancer Institute, 106(6). doi: 10.1093/jnci/dju124.dju124. Katano M., Torisu M. (1982) Neutrophil-mediated tumor cell destruction in cancer ascites. Cancer, 50(1): 62–68. doi: 10.1002/1097-0142.
Katano M., Torisu M. (1982) Neutrophil-mediated tumor cell destruction in cancer ascites. Cancer, 50(1): 62–68. doi: 10.1002/1097-0142.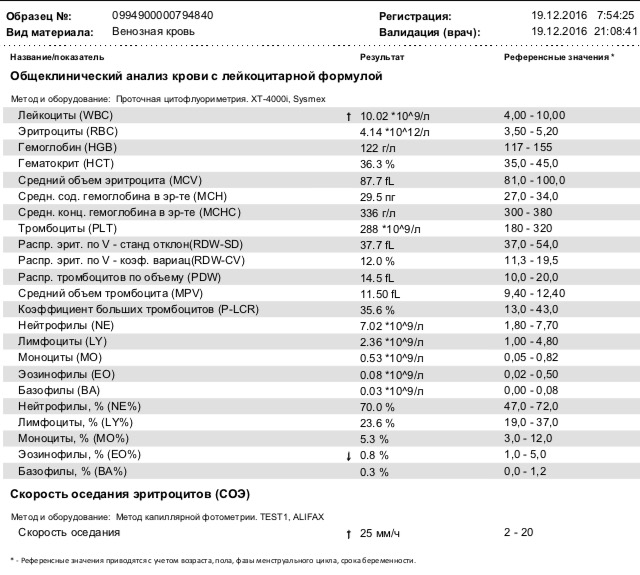 01.021.
01.021.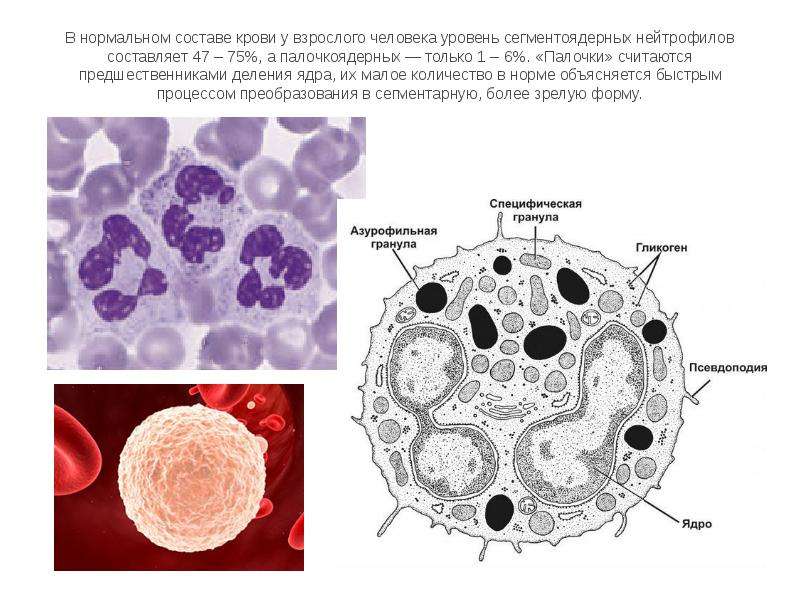 Leukemia & Lymphoma, 55(12): 2893–2900. doi: 10.3109/10428194.2014.904511.
Leukemia & Lymphoma, 55(12): 2893–2900. doi: 10.3109/10428194.2014.904511. Cancer Res., 61(12): 4756–4760.
Cancer Res., 61(12): 4756–4760. Cell Reports, 10(4): 562–573. doi: 10.1016/j.celrep.2014.12.039.
Cell Reports, 10(4): 562–573. doi: 10.1016/j.celrep.2014.12.039.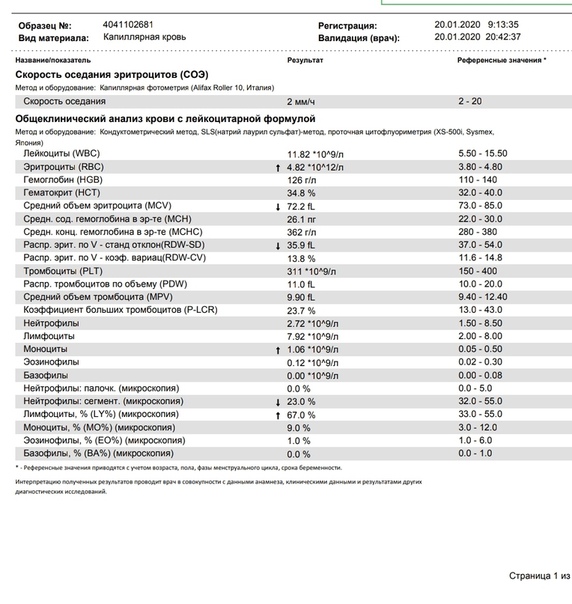 doi: 10.1016/j.molmed.2010.01.003. [PMC free article] [PubMed] [Cross Ref.].
doi: 10.1016/j.molmed.2010.01.003. [PMC free article] [PubMed] [Cross Ref.]. (2007) Neutrophil elastase induces cell proliferation and migration by the release of TGF-α, PDGF and VEGF in esophageal cell lines. Oncol. Reports, 17(1): 161–167.
(2007) Neutrophil elastase induces cell proliferation and migration by the release of TGF-α, PDGF and VEGF in esophageal cell lines. Oncol. Reports, 17(1): 161–167.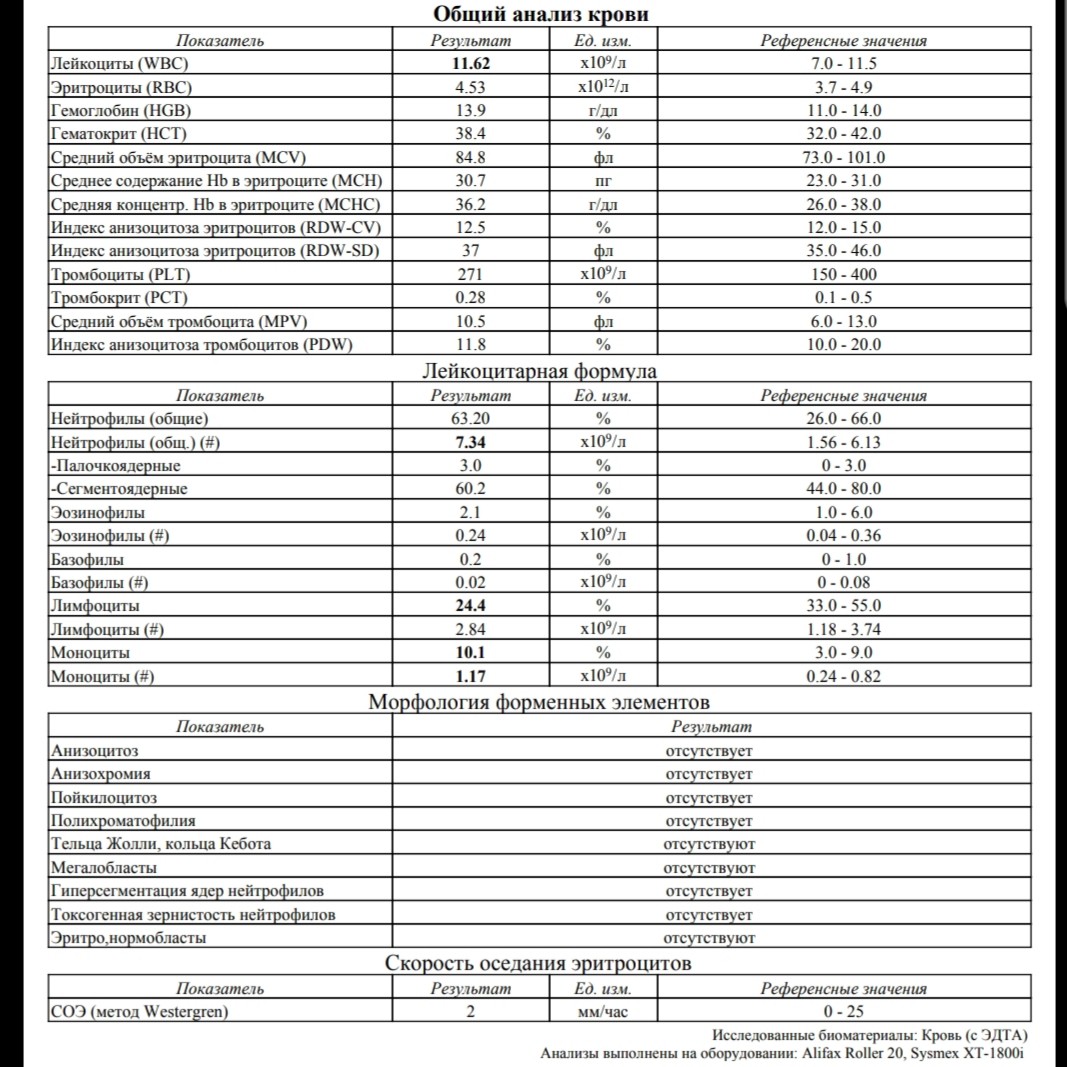 Mediators Inflamm., 2014: 12. doi: 10.1155/2014/971409.971409.
Mediators Inflamm., 2014: 12. doi: 10.1155/2014/971409.971409.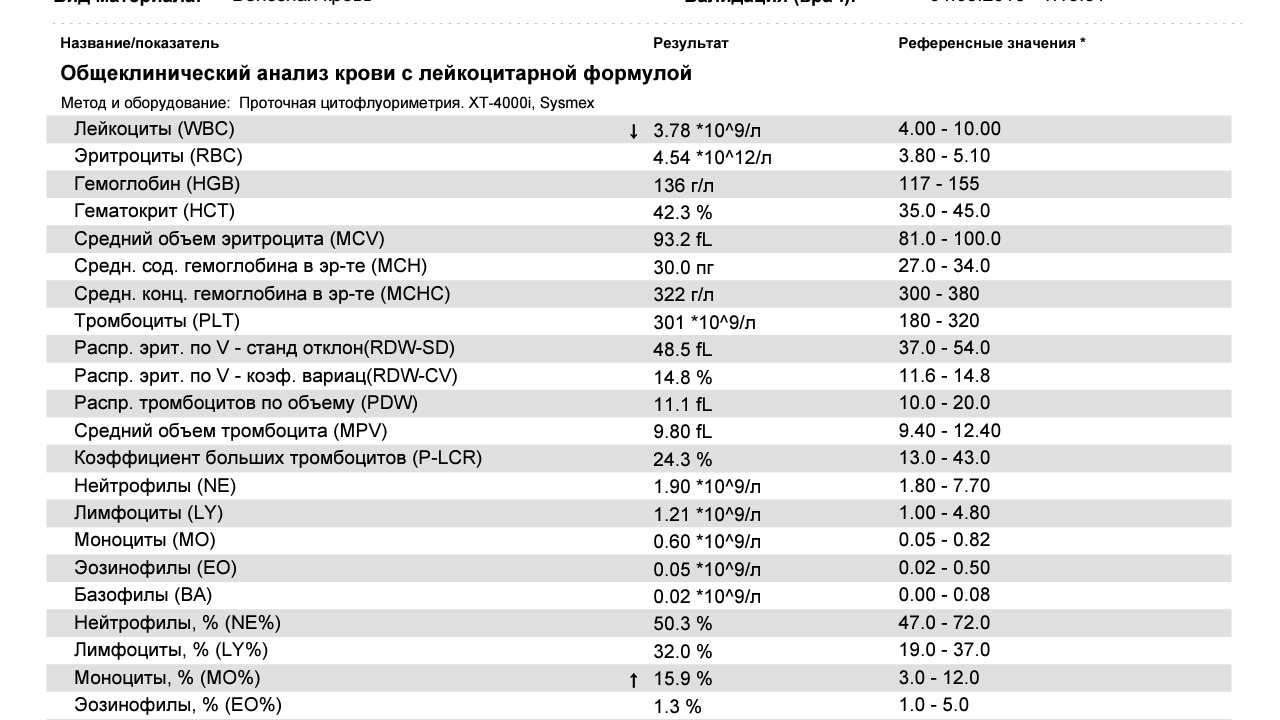 Pathol., 159(4): 1405–1414. doi: 10.1016/s0002-9440(10)62527-8.
Pathol., 159(4): 1405–1414. doi: 10.1016/s0002-9440(10)62527-8. Онкология, 19(3): 156–170.
Онкология, 19(3): 156–170.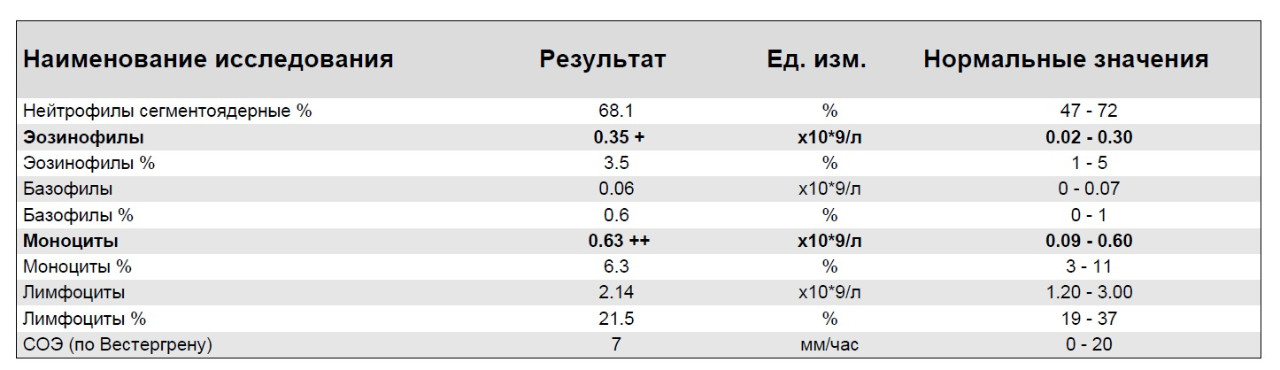 jid.5700136.
jid.5700136. J. Gastroenterol. Hepatol., 20(2): 287–293. doi: 10.1111/j.1440-1746.2004.03575.x.
J. Gastroenterol. Hepatol., 20(2): 287–293. doi: 10.1111/j.1440-1746.2004.03575.x.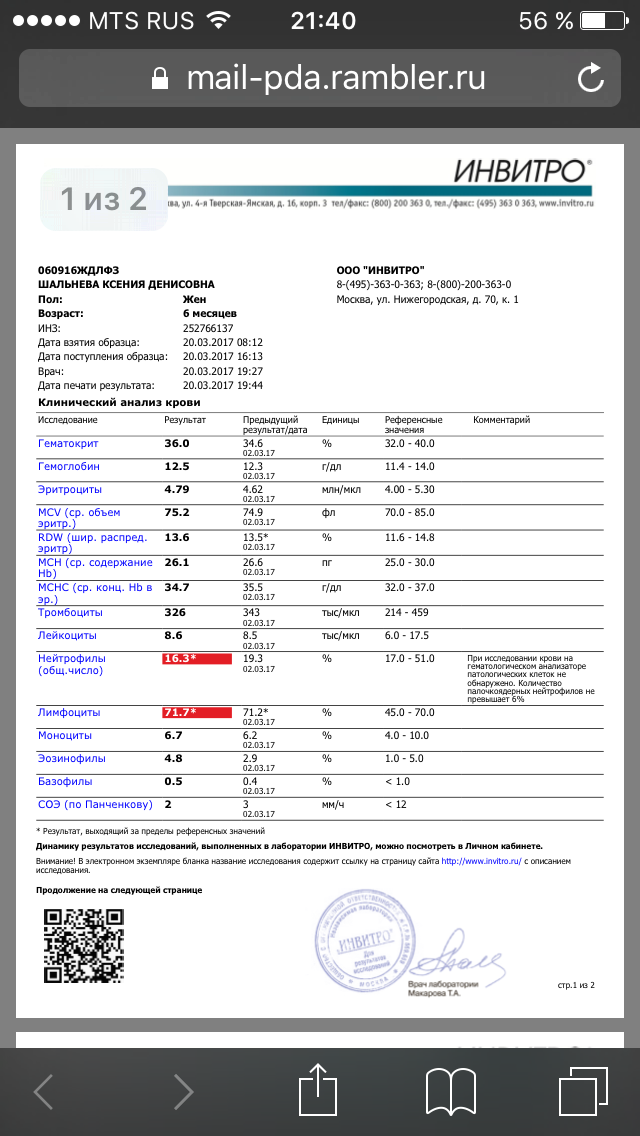 Strell C., Lang K., Niggemann B. et al. (2010) Neutrophil granulocytes promote the migratory activity of MDA-MB-468 human breast carcinoma cells via ICAM-1. Exp. Cell Res., 316(1): 138–148. doi: 10.1016/j.yexcr.2009.09.003.
Strell C., Lang K., Niggemann B. et al. (2010) Neutrophil granulocytes promote the migratory activity of MDA-MB-468 human breast carcinoma cells via ICAM-1. Exp. Cell Res., 316(1): 138–148. doi: 10.1016/j.yexcr.2009.09.003. Cancer Res., 67(21): 10501–10510. doi: 10.1158/0008-5472.can-07-1778.
Cancer Res., 67(21): 10501–10510. doi: 10.1158/0008-5472.can-07-1778. , 187(2): 726–732. doi: 10.4049/jimmunol.1002581.
, 187(2): 726–732. doi: 10.4049/jimmunol.1002581.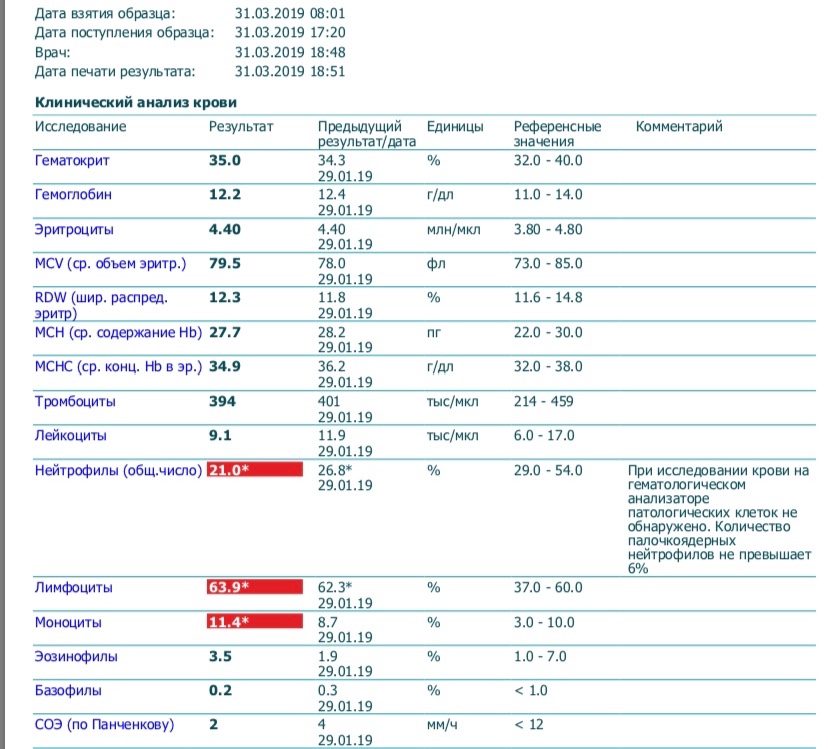 В норме количество палочкоядерных нейтрофилов минимально (1-3 % от общего числа). При «мобилизации» иммунной системы происходит резкое увеличение (в разы) количества незрелых форм нейтрофилов (палочкоядерных).
В норме количество палочкоядерных нейтрофилов минимально (1-3 % от общего числа). При «мобилизации» иммунной системы происходит резкое увеличение (в разы) количества незрелых форм нейтрофилов (палочкоядерных). ru/20200113/1563357352.html
ru/20200113/1563357352.html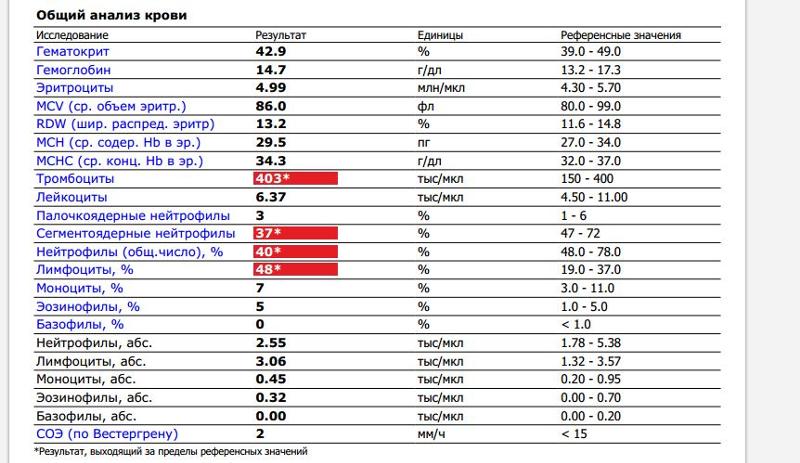 Лимфоциты – клетки крови из группы лейкоцитов, отвечающие за сопротивляемость организма. Это клетки иммунной системы, являющиеся первой преградой на пути распространения различных болезней, в том числе рака.Повышенный уровень лимфоцитов в крови отмечается, когда человек чем-то заражен и организм борется с вирусом или инфекцией, поэтому именно увеличение количества этих клеток традиционно является предметом для беспокойства.Недавнее исследование датских ученых показало, что внимательно стоит относиться не только к высокому, но и к низкому уровню лимфоцитов. Лимфопения — уменьшение концентрации лимфоцитов в крови может быть ранним предупреждением о повышенной уязвимости организма к различным инфекциям и значительном увеличении риска смертности.Низкий уровень лимфоцитов легко выявляется во время обычных анализов крови, но пациенты обычно не направляются на дальнейшее обследование, потому что значение лимфопении как предиктора будущих заболеваний не было известно.В исследование, которое проводилось в Копенгагене в период с 2003 по 2015 год, были включены 108 135 человек в возрасте от 20 до 100 лет (средний возраст — 68 лет).
Лимфоциты – клетки крови из группы лейкоцитов, отвечающие за сопротивляемость организма. Это клетки иммунной системы, являющиеся первой преградой на пути распространения различных болезней, в том числе рака.Повышенный уровень лимфоцитов в крови отмечается, когда человек чем-то заражен и организм борется с вирусом или инфекцией, поэтому именно увеличение количества этих клеток традиционно является предметом для беспокойства.Недавнее исследование датских ученых показало, что внимательно стоит относиться не только к высокому, но и к низкому уровню лимфоцитов. Лимфопения — уменьшение концентрации лимфоцитов в крови может быть ранним предупреждением о повышенной уязвимости организма к различным инфекциям и значительном увеличении риска смертности.Низкий уровень лимфоцитов легко выявляется во время обычных анализов крови, но пациенты обычно не направляются на дальнейшее обследование, потому что значение лимфопении как предиктора будущих заболеваний не было известно.В исследование, которое проводилось в Копенгагене в период с 2003 по 2015 год, были включены 108 135 человек в возрасте от 20 до 100 лет (средний возраст — 68 лет).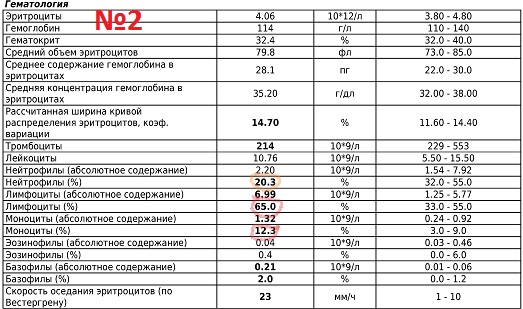 За исследуемый период умерли 10 372 человека.При обработке результатов учитывались поправки на возраст, пол, потребление табака и алкоголя, массу тела, а также такие параметры, как C-реактивный белок плазмы, количество нейтрофилов в крови, недавние инфекции, диабет, систолическое артериальное давление, холестерин в плазме, триглицериды в плазме, образование, доход и физическая активность.Результаты показали, риск смертности от всех причин у пациентов с низким уровнем лимфоцитов был на 60 процентов выше, чем у людей с нормальным уровнем. В 1,5-2,8 раза у них был повышен риск смерти от рака, сердечно-сосудистых, респираторных заболеваний, и различных инфекций.»Участники с лимфопенией имели высокий риск умереть от любой причины, независимо от других факторов риска смертности, включая возраст», — приводятся в пресс-релизе Канадской медицинской ассоциации слова руководителя исследования Стига Божесена (Stig Bojesen) из Копенгагенского университета.Связь между лимфопенией и повышенной смертностью объясняется тем, что при этом заболевании снижается сопротивляемость организма при потенциально опасных для жизни заболеваниях.
За исследуемый период умерли 10 372 человека.При обработке результатов учитывались поправки на возраст, пол, потребление табака и алкоголя, массу тела, а также такие параметры, как C-реактивный белок плазмы, количество нейтрофилов в крови, недавние инфекции, диабет, систолическое артериальное давление, холестерин в плазме, триглицериды в плазме, образование, доход и физическая активность.Результаты показали, риск смертности от всех причин у пациентов с низким уровнем лимфоцитов был на 60 процентов выше, чем у людей с нормальным уровнем. В 1,5-2,8 раза у них был повышен риск смерти от рака, сердечно-сосудистых, респираторных заболеваний, и различных инфекций.»Участники с лимфопенией имели высокий риск умереть от любой причины, независимо от других факторов риска смертности, включая возраст», — приводятся в пресс-релизе Канадской медицинской ассоциации слова руководителя исследования Стига Божесена (Stig Bojesen) из Копенгагенского университета.Связь между лимфопенией и повышенной смертностью объясняется тем, что при этом заболевании снижается сопротивляемость организма при потенциально опасных для жизни заболеваниях. Особенно это критично для людей пожилого возраста, у которых количество лимфоцитов и так понижено.
Особенно это критично для людей пожилого возраста, у которых количество лимфоцитов и так понижено. ru
ru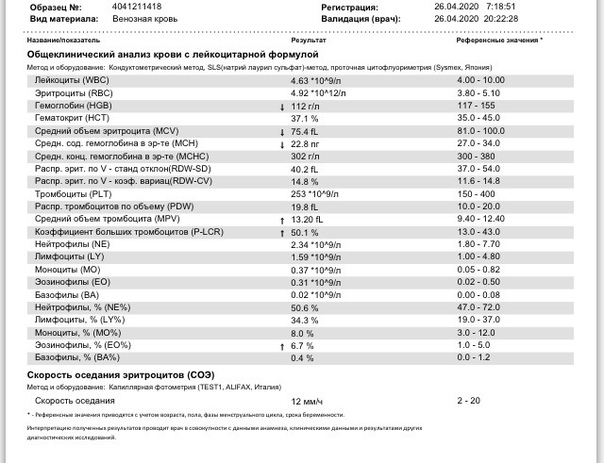

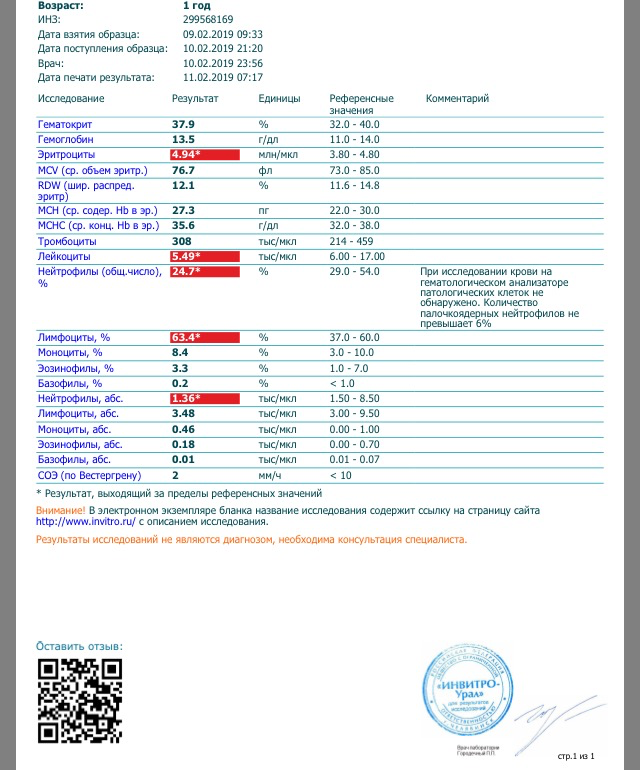 Клинический анализ крови ребенку назначают практически при всех заболеваниях и в профилактических целях.
Клинический анализ крови ребенку назначают практически при всех заболеваниях и в профилактических целях.
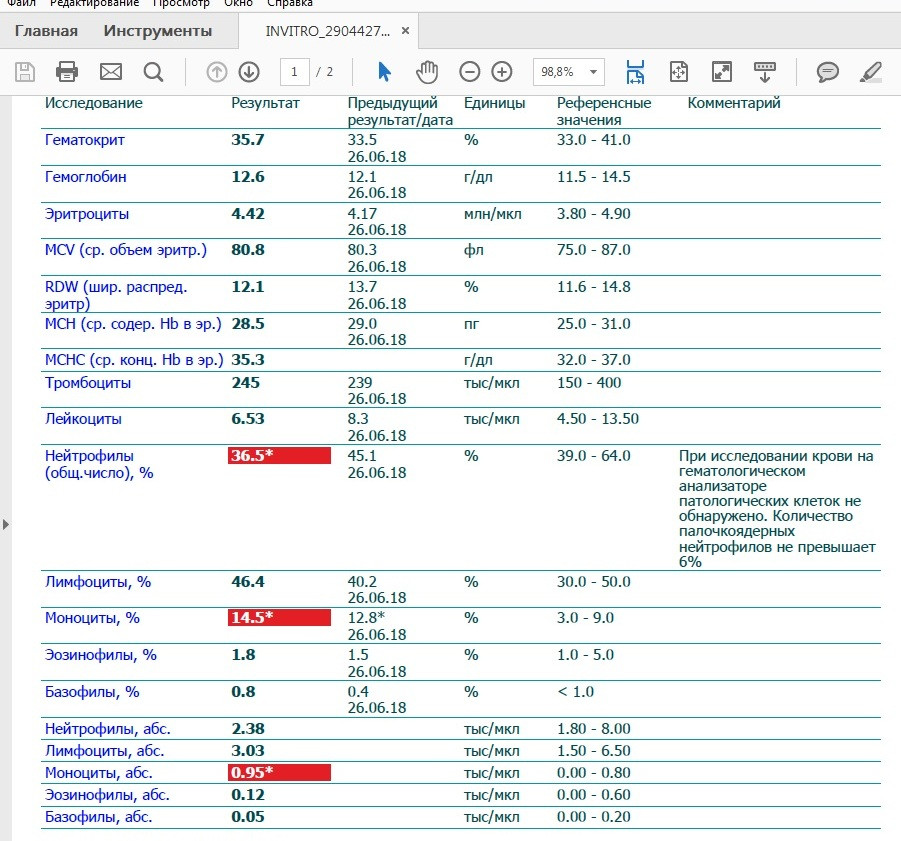 д.
д.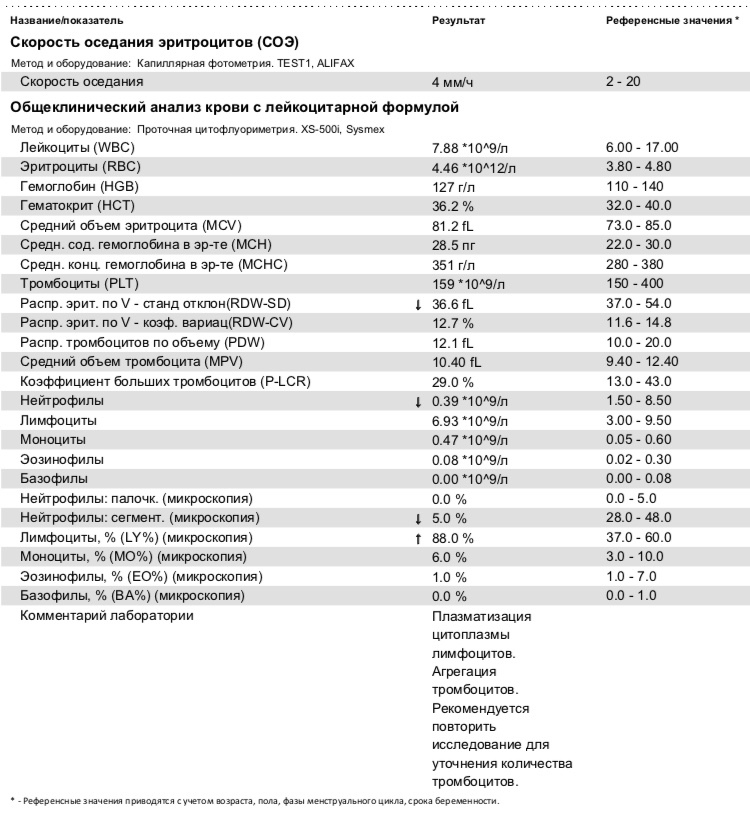
 01.2021
22:19
01.2021
22:19 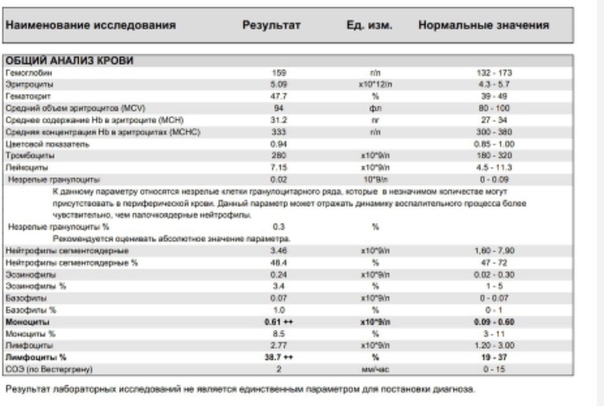 мне стало намного лучше. спасибо большое! наконец то чувствую себя человекеком.
мне стало намного лучше. спасибо большое! наконец то чувствую себя человекеком. Сахартов Дмитрий Борисович — замечательный врач, всем рекомендую и советую!
Сахартов Дмитрий Борисович — замечательный врач, всем рекомендую и советую!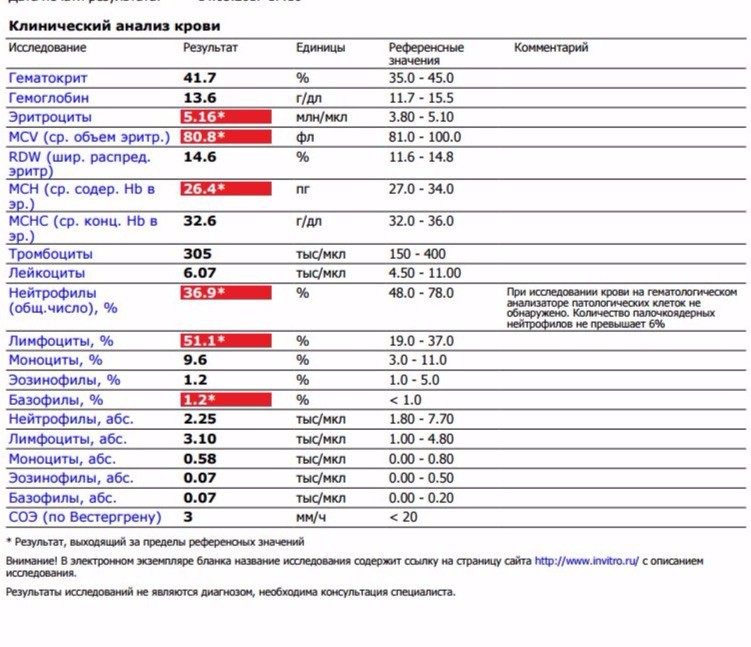 Любые отклонения от нормы говорят о развитии патологических процессов в организме.
Любые отклонения от нормы говорят о развитии патологических процессов в организме. При расшифровке учитывают повышение одних лейкоцитов относительно других, например, нейтрофилы понижены, лимфоциты понижены или, наоборот, повышены.
При расшифровке учитывают повышение одних лейкоцитов относительно других, например, нейтрофилы понижены, лимфоциты понижены или, наоборот, повышены. В этом случае снижение нейтрофилов кратковременное, и показатели скоро нормализуются.
В этом случае снижение нейтрофилов кратковременное, и показатели скоро нормализуются.
 Результата анализа крови не достаточно для диагностики, но это позволяет судить о наличии патологических изменений в организме, требующих более детального обследования и выявления очагов воспаления. Низкое содержание нейтрофилов может свидетельствовать о тяжелых и опасных инфекциях, с лечением которых затягивать нельзя.
Результата анализа крови не достаточно для диагностики, но это позволяет судить о наличии патологических изменений в организме, требующих более детального обследования и выявления очагов воспаления. Низкое содержание нейтрофилов может свидетельствовать о тяжелых и опасных инфекциях, с лечением которых затягивать нельзя.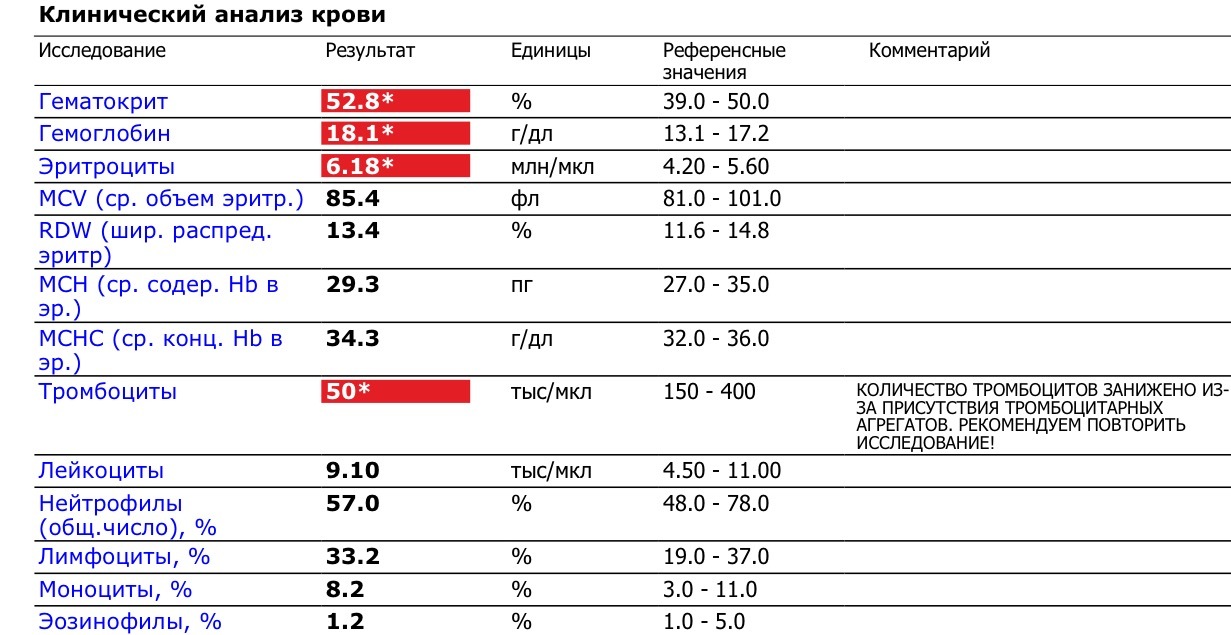
 https://www.clinicalkey.com. Проверено 8 декабря 2018 г.
https://www.clinicalkey.com. Проверено 8 декабря 2018 г.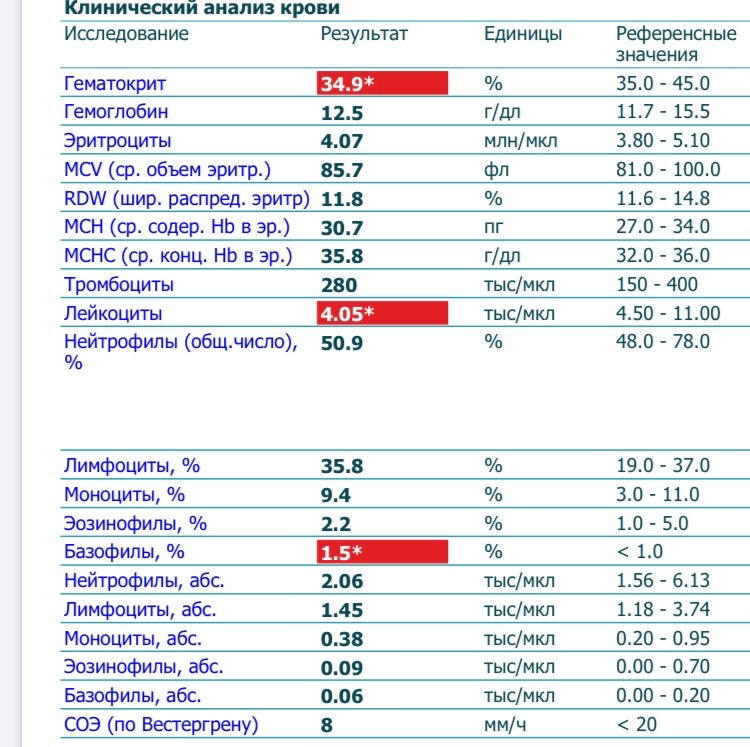 Чаще всего это наблюдается — и даже ожидается — в результате химиотерапии, используемой для лечения рака. Но у некоторых людей могут быть другие симптомы инфекции или основной проблемы, вызывающей нейтропению.
Чаще всего это наблюдается — и даже ожидается — в результате химиотерапии, используемой для лечения рака. Но у некоторых людей могут быть другие симптомы инфекции или основной проблемы, вызывающей нейтропению.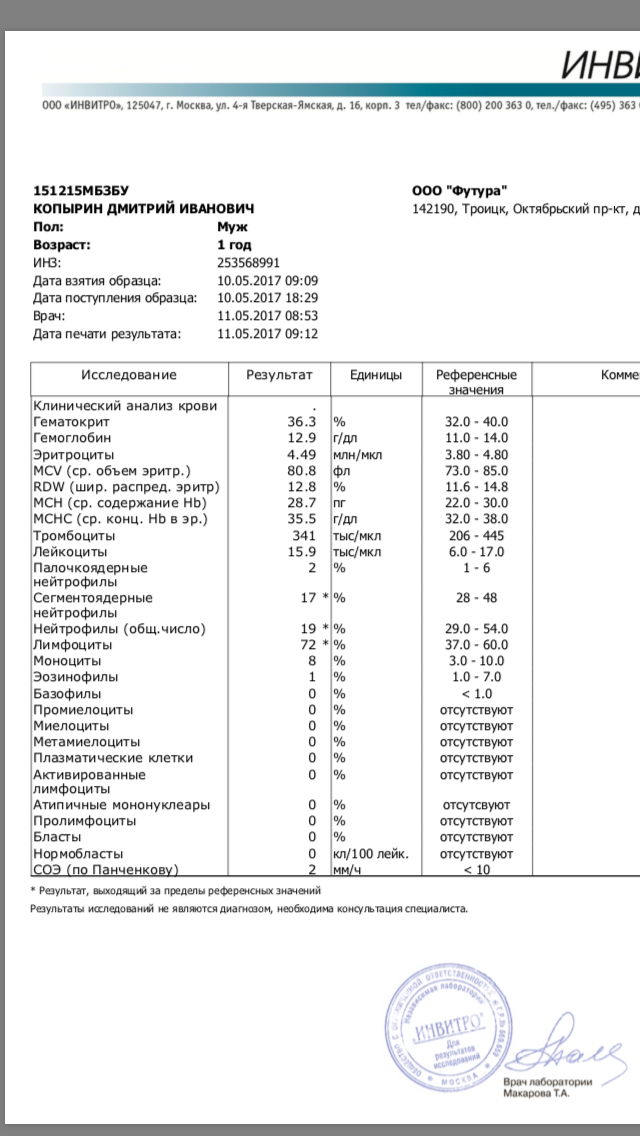 Это может быть связано с аутоиммунным заболеванием, например:
Это может быть связано с аутоиммунным заболеванием, например:
 Некоторые заболевания, включая рак, и определенные методы лечения, включая химиотерапию и лучевую терапию, могут вызывать у некоторых людей иммуносупрессию. Обычно это называется низким уровнем лейкоцитов, но вы можете услышать и другие слова, чтобы описать это.
Некоторые заболевания, включая рак, и определенные методы лечения, включая химиотерапию и лучевую терапию, могут вызывать у некоторых людей иммуносупрессию. Обычно это называется низким уровнем лейкоцитов, но вы можете услышать и другие слова, чтобы описать это.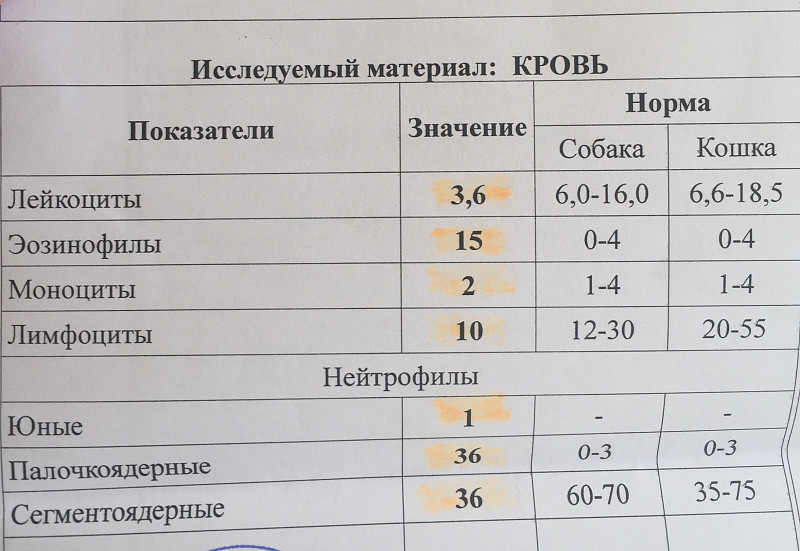
 Они также уничтожают клетки, инфицированные вирусами.
Они также уничтожают клетки, инфицированные вирусами. Ваша бригада по лечению рака будет использовать ваш ДРП, чтобы получить представление о том, как лечение влияет на вашу иммунную систему и насколько эффективно она защищает вас от инфекции.
Ваша бригада по лечению рака будет использовать ваш ДРП, чтобы получить представление о том, как лечение влияет на вашу иммунную систему и насколько эффективно она защищает вас от инфекции.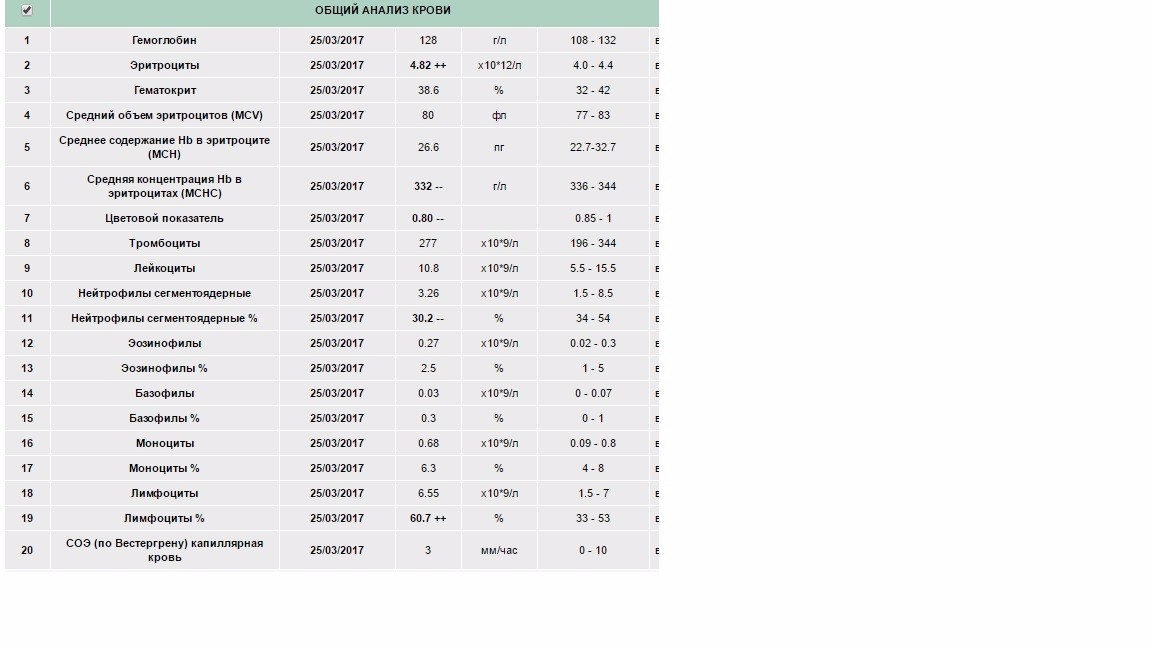
 Они также известны как факторы роста факторы или колониестимулирующие факторы (CSF) . Примеры препаратов для увеличения факторов роста включают филграстим (Neupogen), tbo-filgrastim (Granix) и пегфилграстим (Neulasta)
Они также известны как факторы роста факторы или колониестимулирующие факторы (CSF) . Примеры препаратов для увеличения факторов роста включают филграстим (Neupogen), tbo-filgrastim (Granix) и пегфилграстим (Neulasta) Нейтрофилы борются с инфекцией, уничтожая вредные бактерии и грибки (дрожжи), которые вторгаются в организм. Нейтрофилы производятся в костном мозге.Костный мозг — это губчатая ткань, обнаруженная в более крупных костях, таких как таз, позвонки и ребра.
Нейтрофилы борются с инфекцией, уничтожая вредные бактерии и грибки (дрожжи), которые вторгаются в организм. Нейтрофилы производятся в костном мозге.Костный мозг — это губчатая ткань, обнаруженная в более крупных костях, таких как таз, позвонки и ребра.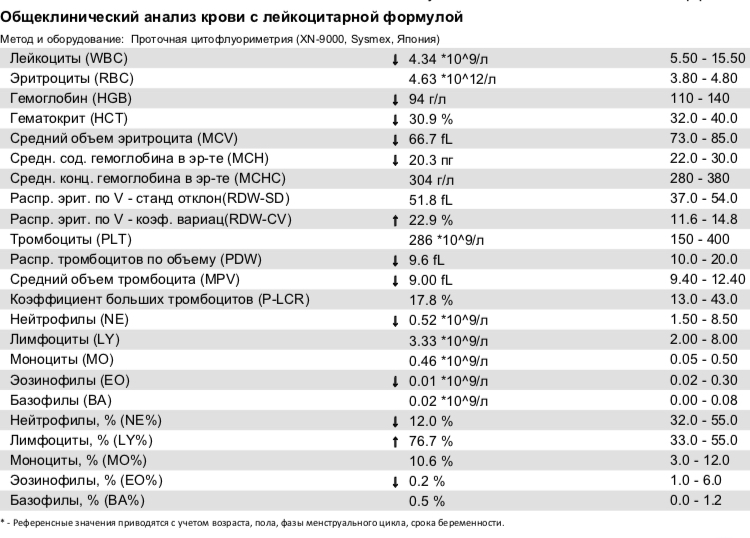

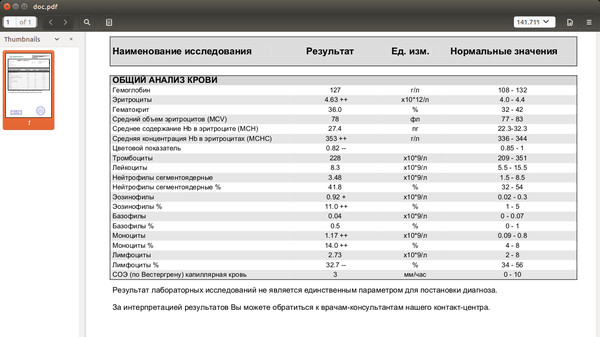 Или у вас развивается нейтропения. В этом случае ваш врач может принять определенные меры предосторожности, в том числе:
Или у вас развивается нейтропения. В этом случае ваш врач может принять определенные меры предосторожности, в том числе: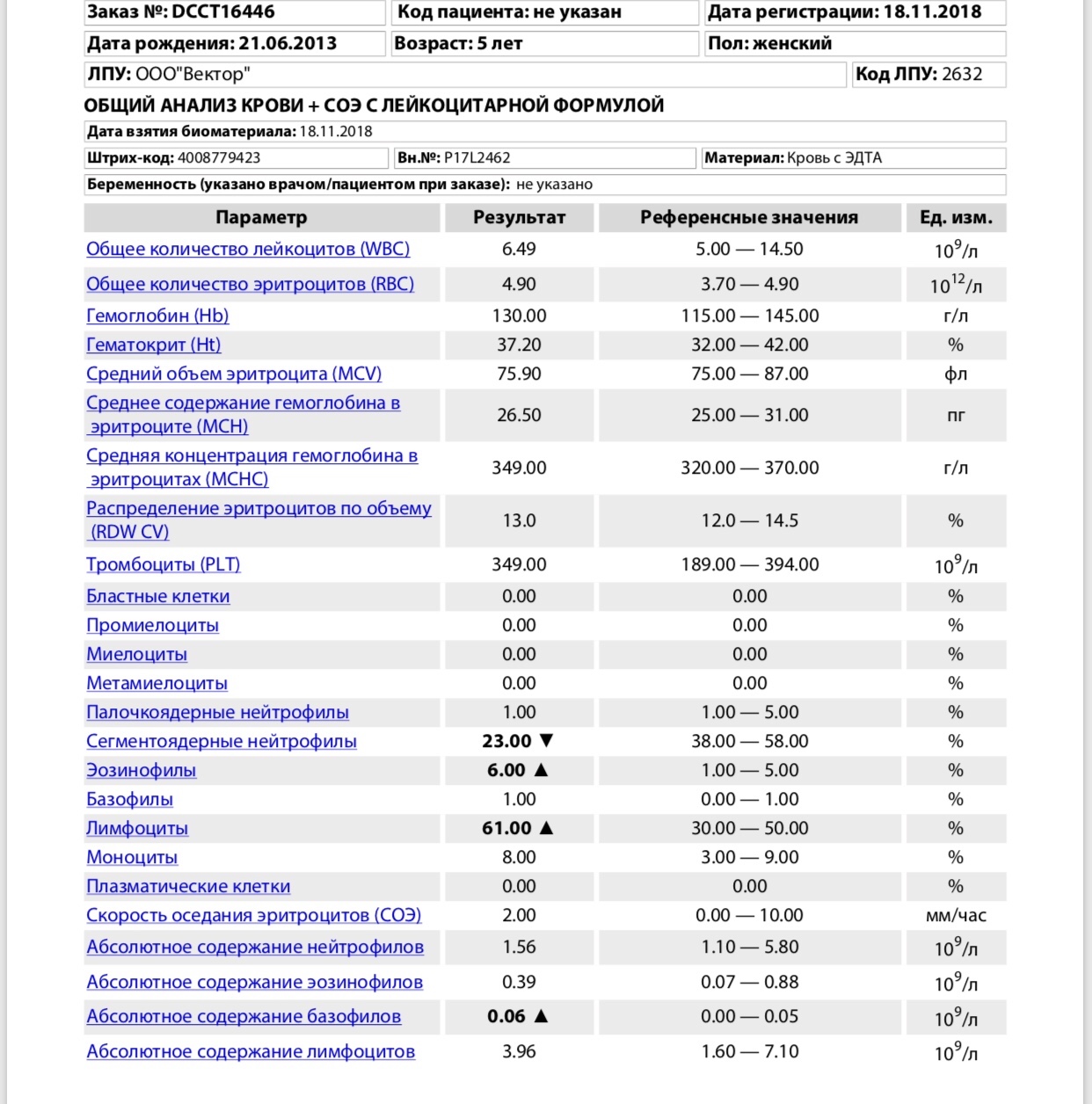 Вы также можете услышать, как медицинский персонал называет это состояние «низким количеством нейтрофилов» или «низким количеством лейкоцитов». Если у вас нейтропения, вас называют «нейтропеником».
Вы также можете услышать, как медицинский персонал называет это состояние «низким количеством нейтрофилов» или «низким количеством лейкоцитов». Если у вас нейтропения, вас называют «нейтропеником». Это может произойти со многими типами химиотерапии и некоторыми видами лучевой терапии.
Это может произойти со многими типами химиотерапии и некоторыми видами лучевой терапии.
 Чем ниже количество нейтрофилов, тем выше риск заражения:
Чем ниже количество нейтрофилов, тем выше риск заражения: У людей с нейтропенией, которые менее способны бороться с инфекцией, она может развиваться намного быстрее, чем обычно. Это называется «нейтропенический сепсис» или «фебрильная нейтропения». Это может быть опасно для жизни, и его необходимо срочно лечить.
У людей с нейтропенией, которые менее способны бороться с инфекцией, она может развиваться намного быстрее, чем обычно. Это называется «нейтропенический сепсис» или «фебрильная нейтропения». Это может быть опасно для жизни, и его необходимо срочно лечить.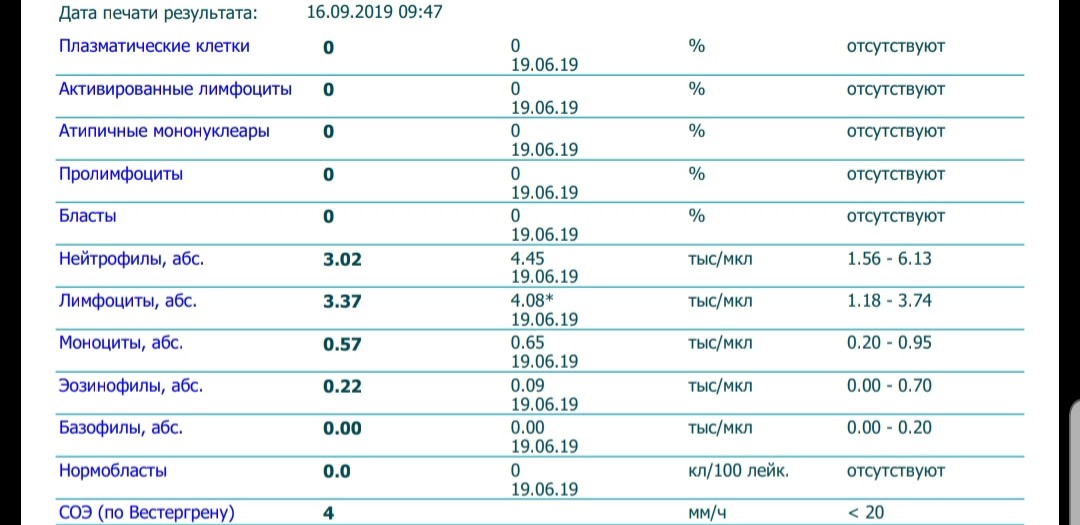 По этой причине ваши врачи могут также проводить другие проверки. Они могут измерять вашу частоту сердечных сокращений, артериальное давление, частоту дыхания, а также функцию почек и печени.
По этой причине ваши врачи могут также проводить другие проверки. Они могут измерять вашу частоту сердечных сокращений, артериальное давление, частоту дыхания, а также функцию почек и печени.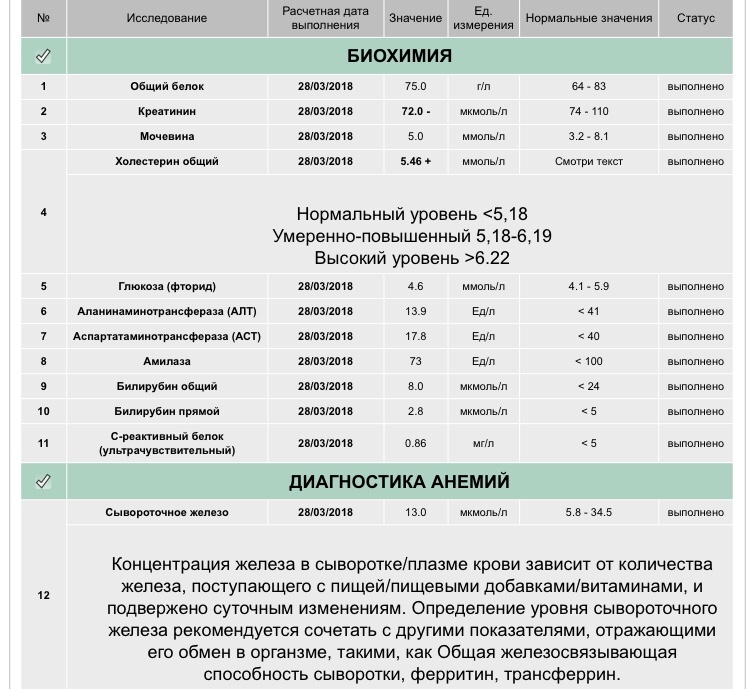
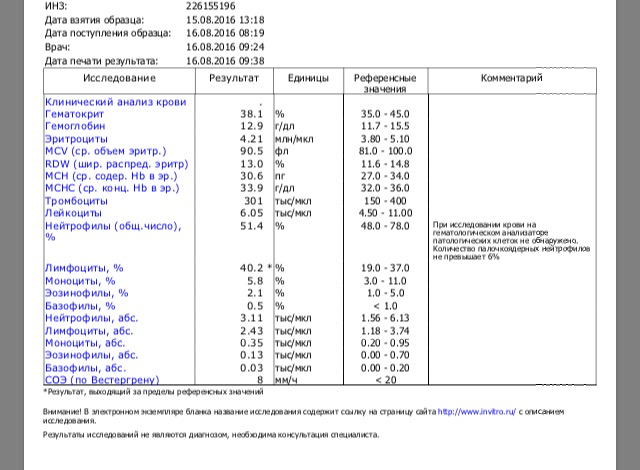 Это связано с воздействием лекарств на иммунную систему в целом, а не на уровень нейтрофилов. Если вы принимаете один из этих препаратов, ваш врач пропишет вам низкую дозу антибиотиков. Возможно, вам придется продолжать принимать их в течение некоторого времени после завершения химиотерапии, чтобы дать иммунной системе время на восстановление.
Это связано с воздействием лекарств на иммунную систему в целом, а не на уровень нейтрофилов. Если вы принимаете один из этих препаратов, ваш врач пропишет вам низкую дозу антибиотиков. Возможно, вам придется продолжать принимать их в течение некоторого времени после завершения химиотерапии, чтобы дать иммунной системе время на восстановление.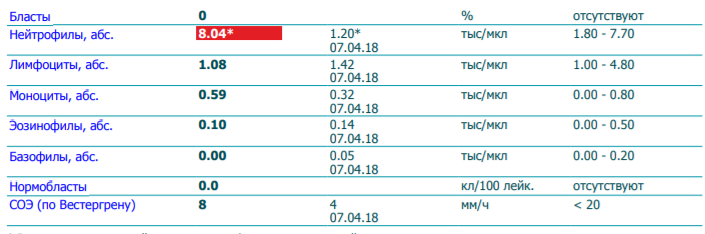 Факторы роста — это гормоны (химические посланники), которые естественным образом присутствуют в нашем организме. Наиболее часто используемый фактор роста называется гранулоцитарным колониестимулирующим фактором (G-CSF). Это белок, который заставляет костный мозг вырабатывать определенные лейкоциты. G-CSF помогает более быстрому восстановлению нормального уровня нейтрофилов после химиотерапии, что снижает риск инфекций. У нас есть больше информации о факторах роста и потенциальных побочных эффектах факторов роста.
Факторы роста — это гормоны (химические посланники), которые естественным образом присутствуют в нашем организме. Наиболее часто используемый фактор роста называется гранулоцитарным колониестимулирующим фактором (G-CSF). Это белок, который заставляет костный мозг вырабатывать определенные лейкоциты. G-CSF помогает более быстрому восстановлению нормального уровня нейтрофилов после химиотерапии, что снижает риск инфекций. У нас есть больше информации о факторах роста и потенциальных побочных эффектах факторов роста. Вам могут посоветовать избегать определенных продуктов, или вам могут вообще не вводить никаких диетических ограничений.
Вам могут посоветовать избегать определенных продуктов, или вам могут вообще не вводить никаких диетических ограничений.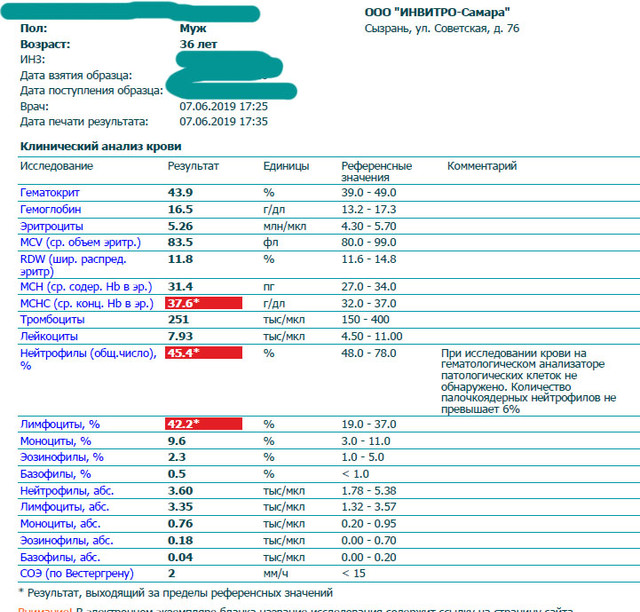



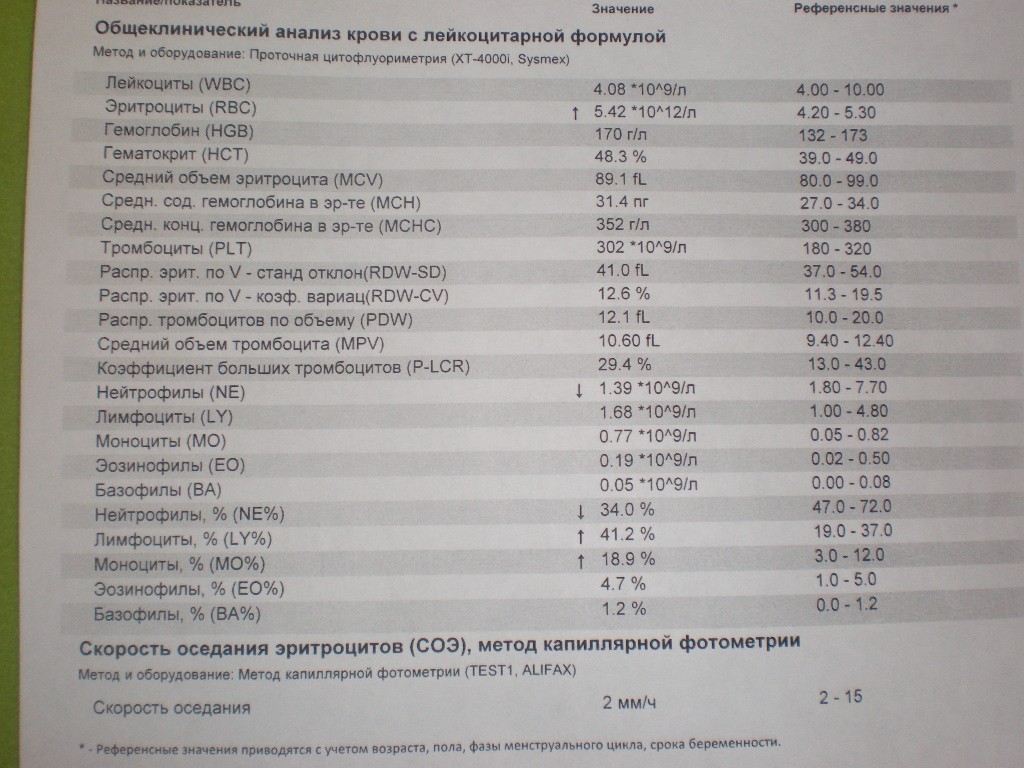 Люди с нейтропенией легкой степени обычно не имеют симптомов и могут не нуждаться в лечении.
Люди с нейтропенией легкой степени обычно не имеют симптомов и могут не нуждаться в лечении.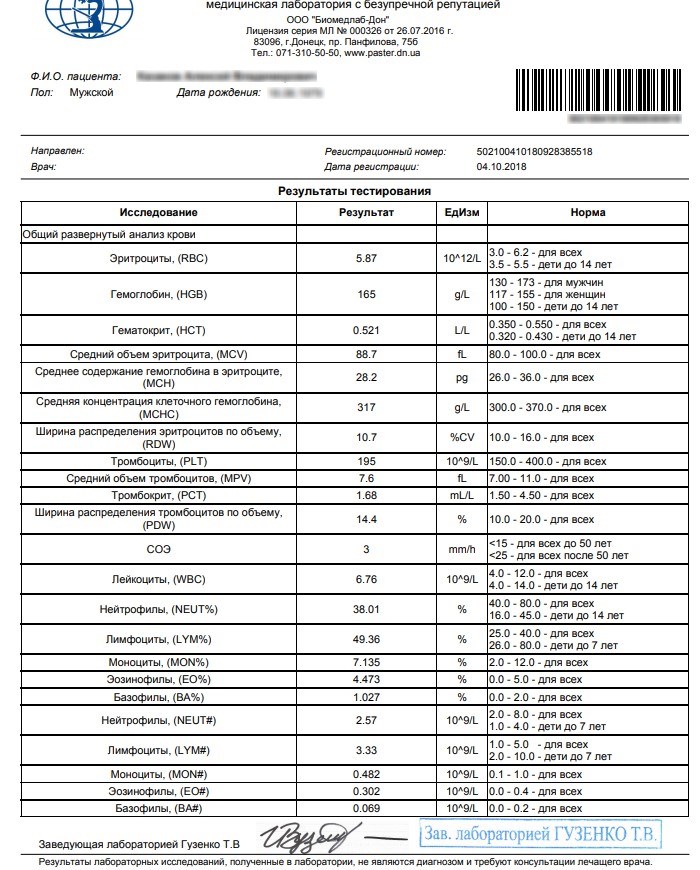

 Есть три типа лейкоцитов: гранулоциты, моноциты и лимфоциты. Нейтрофилы составляют большую часть гранулоцитов.
Есть три типа лейкоцитов: гранулоциты, моноциты и лимфоциты. Нейтрофилы составляют большую часть гранулоцитов.












 За морщинки между бровями отвечает маленькая парная мышца, которая так и называется: мышца, сморщивающая бровь (по-латыни — corrugator superciliaris). Мышца начинается от лобной кости ближе к внутреннемуо верхнему краю глазницы, тянется вдоль надбровной дуги и вплетается в волокна лобной мышцы, прикрепляясь к коже брови. Сокращаясь, она собирает в складки межбровное пространство.
За морщинки между бровями отвечает маленькая парная мышца, которая так и называется: мышца, сморщивающая бровь (по-латыни — corrugator superciliaris). Мышца начинается от лобной кости ближе к внутреннемуо верхнему краю глазницы, тянется вдоль надбровной дуги и вплетается в волокна лобной мышцы, прикрепляясь к коже брови. Сокращаясь, она собирает в складки межбровное пространство.



 Без морщинки между бровями лицо становится моложе и красивее
Без морщинки между бровями лицо становится моложе и красивее Морщины между бровями до и после
Морщины между бровями до и после Маска из парафина обеспечивает немедленный эффект
Маска из парафина обеспечивает немедленный эффект
 Убираем морщину на лбу с помощью ботокса
Убираем морщину на лбу с помощью ботокса
 Чтобы избавиться от заболевания, может потребоваться сменить род деятельности, отказаться от использования некоторых парфюмерных средств, контактов с домашними животными, предметов быта, которые накапливают пыль.
Чтобы избавиться от заболевания, может потребоваться сменить род деятельности, отказаться от использования некоторых парфюмерных средств, контактов с домашними животными, предметов быта, которые накапливают пыль.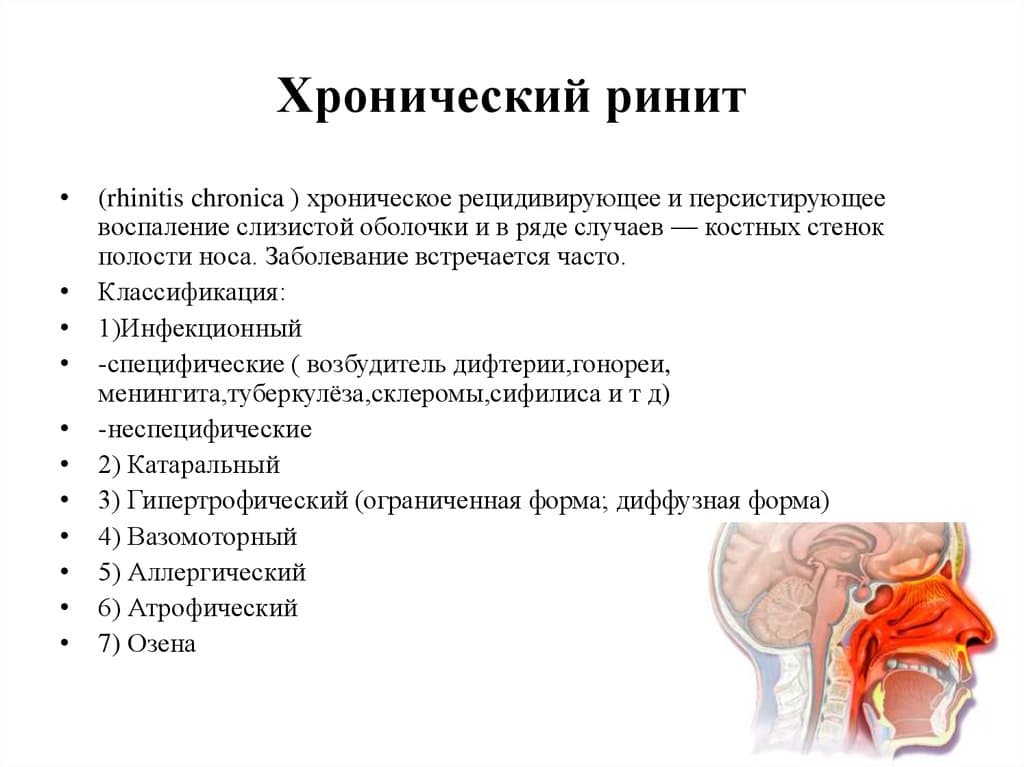

 Пациентам гарантировано быстрое решение проблемы.
Пациентам гарантировано быстрое решение проблемы.


 Диета не должна быть раздражающей, назначается медикаментозная терапия: применение сосудосуживающих и антибактериальных препаратов, лекарственных средств, способствующих снижению вязкости слизи в полости носа, орошение полости носа солевыми растворами. Также необходимо проводить модифицированное промывание полости носа солевыми растворами и 0,01-процентным раствором мирамистина, это способствует быстрому выздоровлению.
Диета не должна быть раздражающей, назначается медикаментозная терапия: применение сосудосуживающих и антибактериальных препаратов, лекарственных средств, способствующих снижению вязкости слизи в полости носа, орошение полости носа солевыми растворами. Также необходимо проводить модифицированное промывание полости носа солевыми растворами и 0,01-процентным раствором мирамистина, это способствует быстрому выздоровлению.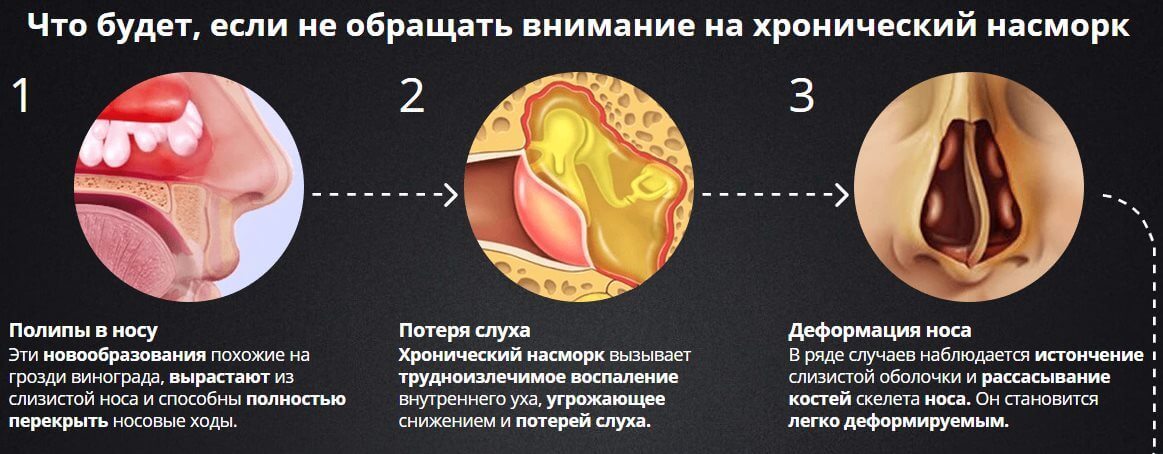 Под контролем эндоскопической техники шейвером уменьшают размер гипертрофированных раковин, иссекая их измененные отделы. В результате нормализуется носовое дыхание.
Под контролем эндоскопической техники шейвером уменьшают размер гипертрофированных раковин, иссекая их измененные отделы. В результате нормализуется носовое дыхание.
 Возрастает нагрузка на нервную систему, и в целом из-за хронического вазомоторного ринита страдает весь организм. Качественное дыхание является одним из обязательных условий хорошего здоровья.
Возрастает нагрузка на нервную систему, и в целом из-за хронического вазомоторного ринита страдает весь организм. Качественное дыхание является одним из обязательных условий хорошего здоровья.
 А еще нередки случаи, когда вазомоторный ринит комбинируется с аллергическим, давая смешанные симптомы.
А еще нередки случаи, когда вазомоторный ринит комбинируется с аллергическим, давая смешанные симптомы.
 д.;
д.; Метод эффективен, но используется не так часто по причине возможных осложнений;
Метод эффективен, но используется не так часто по причине возможных осложнений;
 Лечение аллергического ринита медикаментозное.
Лечение аллергического ринита медикаментозное.
 Также проводят лабораторную диагностику: общий и биохимический анализ крови, общий анализ мочи, при подозрении на аллергическую природу заболевания – определение иммуноглобулинов в крои и внутрикожные аллергические тесты. Если предполагается инфекция, выполняется бактериологический анализ (посев) отделяемого из носа, чтобы выявит возбудителя и оценить его чувствительность к антибиотикам. Может понадобиться гистологическое исследование слизистой носа.
Также проводят лабораторную диагностику: общий и биохимический анализ крови, общий анализ мочи, при подозрении на аллергическую природу заболевания – определение иммуноглобулинов в крои и внутрикожные аллергические тесты. Если предполагается инфекция, выполняется бактериологический анализ (посев) отделяемого из носа, чтобы выявит возбудителя и оценить его чувствительность к антибиотикам. Может понадобиться гистологическое исследование слизистой носа. А также спреи для носа, содержащие антибиотики, например, Изофра и Полидекса (кроме антибиотиков в его состав входят глюкокортикоид с противовспалительным действием и альфа-адреномиметик с сосудосуживающим действием). Назначает конкретный препарат ЛОР-врач с учетом чувствительности патогенных микроорганизмов, которая определяется при выполнении бактериологического анализа (посев отделяемого из носа).
А также спреи для носа, содержащие антибиотики, например, Изофра и Полидекса (кроме антибиотиков в его состав входят глюкокортикоид с противовспалительным действием и альфа-адреномиметик с сосудосуживающим действием). Назначает конкретный препарат ЛОР-врач с учетом чувствительности патогенных микроорганизмов, которая определяется при выполнении бактериологического анализа (посев отделяемого из носа). ). При наличии патогенной микрофлоры назначают антибактериальное лечение в зависимости от видов микроорганизмов, определенных при проведении бактериологического анализа.
). При наличии патогенной микрофлоры назначают антибактериальное лечение в зависимости от видов микроорганизмов, определенных при проведении бактериологического анализа. При выраженной гипертрофии выполняют частичную резекцию задних концов гипертрофированных нижних носовых раковин (щадящая конхотомия), подслизистое удаление края нижней носовой раковины (остеконхотомия) или подламывание носовой раковины у основания и отодвигание ее в сторону для расширения носовых ходов (латероконхпексия).
При выраженной гипертрофии выполняют частичную резекцию задних концов гипертрофированных нижних носовых раковин (щадящая конхотомия), подслизистое удаление края нижней носовой раковины (остеконхотомия) или подламывание носовой раковины у основания и отодвигание ее в сторону для расширения носовых ходов (латероконхпексия).
 Если с помощью лекарств не удалось добиться успеха, целесообразно проконсультироваться с врачом-аллергологом по вопросу применения аллерген-специфической иммунотерапии (СИТ). Этот вид лечения может проводить только врач-аллерголог в условиях специализированного стационара или аллергологического кабинета. Лечение состоит в введении, как правило инъекционном, постепенно возрастающих доз аллергенов. Целью его является выработка устойчивости к вызывающим реакцию аллергенам. Большое значение при лечении больных аллергическим ринитом имеет устранение провоцирующих факторов (пыль, домашние животные, продукты питания).
Если с помощью лекарств не удалось добиться успеха, целесообразно проконсультироваться с врачом-аллергологом по вопросу применения аллерген-специфической иммунотерапии (СИТ). Этот вид лечения может проводить только врач-аллерголог в условиях специализированного стационара или аллергологического кабинета. Лечение состоит в введении, как правило инъекционном, постепенно возрастающих доз аллергенов. Целью его является выработка устойчивости к вызывающим реакцию аллергенам. Большое значение при лечении больных аллергическим ринитом имеет устранение провоцирующих факторов (пыль, домашние животные, продукты питания).
 Убирают кота, и становится лучше. Человек уезжает на отдых, и становится лучше. Переезжает в другой дом, и становится лучше. Это косвенные признаки, позволяющие заподозрить, что речь об аллергическом рините. Врач может подтвердить эту догадку, проведя простой анализ путем взятия крови на иммуноглобулин Е. Если он повышен, то, скорее всего, это именно аллергический ринит.
Убирают кота, и становится лучше. Человек уезжает на отдых, и становится лучше. Переезжает в другой дом, и становится лучше. Это косвенные признаки, позволяющие заподозрить, что речь об аллергическом рините. Врач может подтвердить эту догадку, проведя простой анализ путем взятия крови на иммуноглобулин Е. Если он повышен, то, скорее всего, это именно аллергический ринит. Здесь должен разбираться специалист. Нужно смотреть, нет ли хронического процесса — синусита, другой инфекции. Посмотреть, как работают пазухи. У детей часто бывает, что один вирусный насморк накладывается на другой. То есть нет просвета, чтобы ребенок поправился и насморк прекратился. В таких случаях можно применять иммуномодуляторы микробного происхождения, как вариант местной «прививки» («Рибомунил», «Бронхомунал»). У детей это показывает хорошие результаты по стимуляции иммунной системы.
Здесь должен разбираться специалист. Нужно смотреть, нет ли хронического процесса — синусита, другой инфекции. Посмотреть, как работают пазухи. У детей часто бывает, что один вирусный насморк накладывается на другой. То есть нет просвета, чтобы ребенок поправился и насморк прекратился. В таких случаях можно применять иммуномодуляторы микробного происхождения, как вариант местной «прививки» («Рибомунил», «Бронхомунал»). У детей это показывает хорошие результаты по стимуляции иммунной системы.

 Если климат с повышенной влажностью, это даже неплохо. Но большую часть времени мы все равно живем в квартирах, где влажность около 30%. А от насморков мы страдаем, как ни странно, не из-за повышенной влажности или холодного климата, а из-за повышенной сухости в помещениях. Я уже об этом говорил ранее.
Если климат с повышенной влажностью, это даже неплохо. Но большую часть времени мы все равно живем в квартирах, где влажность около 30%. А от насморков мы страдаем, как ни странно, не из-за повышенной влажности или холодного климата, а из-за повышенной сухости в помещениях. Я уже об этом говорил ранее. И даже при насморке. В 30-е годы прошлого века, когда еще не было антибиотиков, в санаториях практиковали сон на свежем воздухе, в холодную погоду. Хотя благоприятное воздействие холодного воздуха использовалось как оздоровительная процедура для лор-органов, не для носа. Сегодня большинство детей проводят время не на улице, а в школе, садике или дома. Это предрасполагающий фактор для развития домашнего аллергического ринита.
И даже при насморке. В 30-е годы прошлого века, когда еще не было антибиотиков, в санаториях практиковали сон на свежем воздухе, в холодную погоду. Хотя благоприятное воздействие холодного воздуха использовалось как оздоровительная процедура для лор-органов, не для носа. Сегодня большинство детей проводят время не на улице, а в школе, садике или дома. Это предрасполагающий фактор для развития домашнего аллергического ринита.
 Во время аллергической реакции иммунная система вашего тела слишком остро реагирует на присутствие одного из этих аллергенов в воздухе.
Во время аллергической реакции иммунная система вашего тела слишком остро реагирует на присутствие одного из этих аллергенов в воздухе.
 Это приводит к отекам и заложенности. Неизвестно, почему расширяются кровеносные сосуды в носу, но реакция может быть вызвана:
Это приводит к отекам и заложенности. Неизвестно, почему расширяются кровеносные сосуды в носу, но реакция может быть вызвана: включая искривленную перегородку, увеличенные носовые раковины и увеличенные аденоиды
включая искривленную перегородку, увеличенные носовые раковины и увеличенные аденоиды

 Хирургия обычно используется в качестве крайней меры, если несколько других вариантов лечения не работают.
Хирургия обычно используется в качестве крайней меры, если несколько других вариантов лечения не работают. Также убедитесь, что вы пьете достаточно воды и других жидкостей без кофеина, чтобы способствовать оттоку слизи из носа и уменьшить воспаление.
Также убедитесь, что вы пьете достаточно воды и других жидкостей без кофеина, чтобы способствовать оттоку слизи из носа и уменьшить воспаление.
 Лучший способ лечить хронический ринит — избегать его провоцирующих факторов. Если это невозможно, есть несколько лекарств, которые могут помочь с вашими симптомами, в том числе безрецептурные, назальные спреи и противоотечные средства, отпускаемые по рецепту.
Лучший способ лечить хронический ринит — избегать его провоцирующих факторов. Если это невозможно, есть несколько лекарств, которые могут помочь с вашими симптомами, в том числе безрецептурные, назальные спреи и противоотечные средства, отпускаемые по рецепту.
 Примеры включают:
Примеры включают:
 Некоторые хронические проблемы со здоровьем, такие как синдром хронической усталости, недостаточная активность щитовидной железы или гастроэзофагеальная рефлюксная болезнь (ГЭРБ), могут вызывать неаллергический ринит или усугублять его.
Некоторые хронические проблемы со здоровьем, такие как синдром хронической усталости, недостаточная активность щитовидной железы или гастроэзофагеальная рефлюксная болезнь (ГЭРБ), могут вызывать неаллергический ринит или усугублять его. Врач уколет вашу кожу иглой и подвергнет ее воздействию небольшого количества чего-то, что вызывает аллергию у многих людей, например плесени, пыльцы или перхоти домашних животных. Если у вас аллергия на какой-либо из них, в этом месте на коже вы получите бугорок, похожий на укус насекомого.
Врач уколет вашу кожу иглой и подвергнет ее воздействию небольшого количества чего-то, что вызывает аллергию у многих людей, например плесени, пыльцы или перхоти домашних животных. Если у вас аллергия на какой-либо из них, в этом месте на коже вы получите бугорок, похожий на укус насекомого. Но это можно контролировать с помощью:
Но это можно контролировать с помощью:

 сухость
сухость Скарупа MD,
Калинер М.А.
Неаллергический ринит с акцентом на вазомоторный ринит: клиническое значение, дифференциальный диагноз и рекомендации по эффективному лечению. World Allergy Organ J .
2009; 2 (3): 20–25 ….
Скарупа MD,
Калинер М.А.
Неаллергический ринит с акцентом на вазомоторный ринит: клиническое значение, дифференциальный диагноз и рекомендации по эффективному лечению. World Allergy Organ J .
2009; 2 (3): 20–25 ….
 2008. 100 (5): 512–513.
2008. 100 (5): 512–513. World Allergy Organ J .
2009. 2 (8): 180–184.
World Allergy Organ J .
2009. 2 (8): 180–184. 1997. 100 (6 pt 1): 739–747.
1997. 100 (6 pt 1): 739–747. Контролируемое исследование эффективности лоратадина в сочетании с флунизолидом при лечении неаллергического ринита с эозинофилией (NARES). Clin Exp Allergy .
1999. 29 (8): 1143–1147.
Контролируемое исследование эффективности лоратадина в сочетании с флунизолидом при лечении неаллергического ринита с эозинофилией (NARES). Clin Exp Allergy .
1999. 29 (8): 1143–1147. Энн Аллергия .
1991. 67 (1): 32–36.
Энн Аллергия .
1991. 67 (1): 32–36. Капсаицин от неаллергического ринита. Кокрановская база данных Syst Rev .
2015; (7): CD010591.
Капсаицин от неаллергического ринита. Кокрановская база данных Syst Rev .
2015; (7): CD010591. Предлагаем вам поговорить с врачом.
Предлагаем вам поговорить с врачом.  Также во время приступа аллергии может наблюдаться утомляемость и общее чувство «нездоровья». Эти симптомы различаются по степени тяжести от человека к человеку.
Также во время приступа аллергии может наблюдаться утомляемость и общее чувство «нездоровья». Эти симптомы различаются по степени тяжести от человека к человеку. Свежая крапива доступна весной. Приготовление листьев устранит их жгучий эффект, и вы сможете добавлять их в салаты, супы или рагу, как и большинство других зеленолистных овощей. Вы также можете использовать его в сушеном виде для заваривания чая из крапивы.
Свежая крапива доступна весной. Приготовление листьев устранит их жгучий эффект, и вы сможете добавлять их в салаты, супы или рагу, как и большинство других зеленолистных овощей. Вы также можете использовать его в сушеном виде для заваривания чая из крапивы. Облепиха содержит более 190 питательных и фитонутриентов. Эта чрезвычайно богатая питательными веществами ягода предлагает множество органических кислот, дубильных веществ, кверцетина, провитамина А, витамина Е и большого количества витамина С, а также комплексных витаминов группы В. Более того, он содержит большое количество супероксиддисмутазы (СОД), фермента, который играет важную роль в поддержании здоровья дыхательных путей. Облепиха идеальна для людей, страдающих аллергическим ринитом, а также астмой, хроническим кашлем и другими нарушениями дыхания.Его уникальное содержание питательных веществ улучшает здоровье глаз, рта и слизистых оболочек. Сегодня на рынке представлено множество продуктов из облепихи; Однако вы должны выбирать внимательно и всегда покупать продукцию у уважаемой компании с высокими стандартами качества.
Облепиха содержит более 190 питательных и фитонутриентов. Эта чрезвычайно богатая питательными веществами ягода предлагает множество органических кислот, дубильных веществ, кверцетина, провитамина А, витамина Е и большого количества витамина С, а также комплексных витаминов группы В. Более того, он содержит большое количество супероксиддисмутазы (СОД), фермента, который играет важную роль в поддержании здоровья дыхательных путей. Облепиха идеальна для людей, страдающих аллергическим ринитом, а также астмой, хроническим кашлем и другими нарушениями дыхания.Его уникальное содержание питательных веществ улучшает здоровье глаз, рта и слизистых оболочек. Сегодня на рынке представлено множество продуктов из облепихи; Однако вы должны выбирать внимательно и всегда покупать продукцию у уважаемой компании с высокими стандартами качества. В последнее время его также использовали при инфекциях мочевыводящих путей, головных болях, включая мигрень, а также для лечения сенной лихорадки. Белокопытник также был объектом научных исследований с многообещающими результатами. Одно из таких исследований показало, что эта трава действует аналогично Zyrtex, лекарству от аллергии, отпускаемому по рецепту. Продукты из белокопытника содержат экстракты корня, корневища или листьев. Вы не должны использовать эту траву в сыром виде, поскольку она содержит определенные алкалоиды (PA), которые вредны для человека.Всегда выбирайте продукты, помеченные как не содержащие PA.
В последнее время его также использовали при инфекциях мочевыводящих путей, головных болях, включая мигрень, а также для лечения сенной лихорадки. Белокопытник также был объектом научных исследований с многообещающими результатами. Одно из таких исследований показало, что эта трава действует аналогично Zyrtex, лекарству от аллергии, отпускаемому по рецепту. Продукты из белокопытника содержат экстракты корня, корневища или листьев. Вы не должны использовать эту траву в сыром виде, поскольку она содержит определенные алкалоиды (PA), которые вредны для человека.Всегда выбирайте продукты, помеченные как не содержащие PA. Попробуйте имбирный чай, чтобы облегчить заложенность носа и головные боли. Пока вы пьете чай, вдыхайте пар, выходящий из чашки.Вы можете найти имбирь в свежем и сушеном виде. Вы также можете сочетать его с другими травами, такими как куркума, которая является еще одним мощным естественным целителем.
Попробуйте имбирный чай, чтобы облегчить заложенность носа и головные боли. Пока вы пьете чай, вдыхайте пар, выходящий из чашки.Вы можете найти имбирь в свежем и сушеном виде. Вы также можете сочетать его с другими травами, такими как куркума, которая является еще одним мощным естественным целителем. Это сильнодействующее растение, и его ежедневное внутреннее употребление не рекомендуется дольше двух недель подряд. Кроме того, вам следует избегать этого растения, если у вас аллергия на амброзию, поскольку эти два растения связаны между собой.
Это сильнодействующее растение, и его ежедневное внутреннее употребление не рекомендуется дольше двух недель подряд. Кроме того, вам следует избегать этого растения, если у вас аллергия на амброзию, поскольку эти два растения связаны между собой.

 Во многих случаях симптомы присутствуют большую часть дня в течение некоторого времени. В некоторых случаях симптомы приходят и уходят.
Во многих случаях симптомы присутствуют большую часть дня в течение некоторого времени. В некоторых случаях симптомы приходят и уходят. В основном она обитает в спальнях, матрасах, подушках и коврах в составе пыли. Обычно это не причиняет вреда, но у некоторых людей аллергия на крошечный помет (фекалии) клеща. Клещи домашней пыли присутствуют круглый год, но часто их численность достигает пика весной и осенью.
В основном она обитает в спальнях, матрасах, подушках и коврах в составе пыли. Обычно это не причиняет вреда, но у некоторых людей аллергия на крошечный помет (фекалии) клеща. Клещи домашней пыли присутствуют круглый год, но часто их численность достигает пика весной и осенью. Например, это происходит во время сезона пыльцы трав в конце весны и начале лета. См. Дополнительную информацию в отдельной брошюре «Сенная лихорадка».
Например, это происходит во время сезона пыльцы трав в конце весны и начале лета. См. Дополнительную информацию в отдельной брошюре «Сенная лихорадка».

 Склонность к атопии может передаваться по наследству.
Склонность к атопии может передаваться по наследству. Они могут включать рентгеновские снимки и сканирование.
Они могут включать рентгеновские снимки и сканирование. Однако это не так просто, как кажется.
Однако это не так просто, как кажется. Также может помочь регулярное мытье домашних животных.
Также может помочь регулярное мытье домашних животных. Его также можно принимать регулярно, чтобы избавиться от симптомов.
Его также можно принимать регулярно, чтобы избавиться от симптомов. Есть несколько более новых, которые вызывают меньшую сонливость, такие как акривастин и биластин. Спросите совета у фармацевта.
Есть несколько более новых, которые вызывают меньшую сонливость, такие как акривастин и биластин. Спросите совета у фармацевта. Таким образом, вы не получите немедленного облегчения симптомов при первом запуске. У некоторых людей для полного эффекта может потребоваться до трех недель или больше. Так что проявите настойчивость. Стероидный назальный спрей, как правило, является наиболее эффективным средством лечения при более серьезных симптомах. Его также можно использовать в дополнение к антигистаминным препаратам, если симптомы полностью не контролируются одним из них.
Таким образом, вы не получите немедленного облегчения симптомов при первом запуске. У некоторых людей для полного эффекта может потребоваться до трех недель или больше. Так что проявите настойчивость. Стероидный назальный спрей, как правило, является наиболее эффективным средством лечения при более серьезных симптомах. Его также можно использовать в дополнение к антигистаминным препаратам, если симптомы полностью не контролируются одним из них. Иногда один из них используется в качестве дополнительного лечения в дополнение к одному или нескольким из вышеперечисленных методов лечения, если симптомы полностью не контролируются:
Иногда один из них используется в качестве дополнительного лечения в дополнение к одному или нескольким из вышеперечисленных методов лечения, если симптомы полностью не контролируются: Затем стероид может попасть на слизистую носа и начать работать. Не используйте противозастойные назальные спреи более семи дней. Вам также не следует использовать противоотечный назальный спрей, если вы принимаете антидепрессант, называемый ингибитором моноаминоксидазы (MAOI).
Затем стероид может попасть на слизистую носа и начать работать. Не используйте противозастойные назальные спреи более семи дней. Вам также не следует использовать противоотечный назальный спрей, если вы принимаете антидепрессант, называемый ингибитором моноаминоксидазы (MAOI). Их нужно использовать регулярно, чтобы предотвратить симптомы.
Их нужно использовать регулярно, чтобы предотвратить симптомы. Разрабатывается еще одна методика, заключающаяся в помещении аллергена под язык. Однако это еще не может быть широко доступно.
Разрабатывается еще одна методика, заключающаяся в помещении аллергена под язык. Однако это еще не может быть широко доступно. Пазухи — это небольшие заполненные воздухом пространства внутри скул и лба. Они выделяют слизь, которая через небольшие каналы стекает в нос. Аллергены могут раздражать слизистую носовых пазух так же, как они раздражают слизистую носа.
Пазухи — это небольшие заполненные воздухом пространства внутри скул и лба. Они выделяют слизь, которая через небольшие каналы стекает в нос. Аллергены могут раздражать слизистую носовых пазух так же, как они раздражают слизистую носа. Это может повлиять на ваше обоняние или ощущение заложенности носа, что может вызвать затруднение дыхания.Иногда полипы могут блокировать дренаж пазух и приводить к синуситу, как описано выше. Большие полипы могут нуждаться в хирургическом удалении, но меньшие полипы часто можно лечить стероидными каплями для носа (см. Выше), которые помогают уменьшить их размер. См. Дополнительную информацию в отдельной брошюре «Носовые полипы».
Это может повлиять на ваше обоняние или ощущение заложенности носа, что может вызвать затруднение дыхания.Иногда полипы могут блокировать дренаж пазух и приводить к синуситу, как описано выше. Большие полипы могут нуждаться в хирургическом удалении, но меньшие полипы часто можно лечить стероидными каплями для носа (см. Выше), которые помогают уменьшить их размер. См. Дополнительную информацию в отдельной брошюре «Носовые полипы». Врач может порекомендовать иммунотерапию — вариант лечения, который может обеспечить долгосрочное облегчение. Также можно предпринять шаги, чтобы избежать появления аллергенов. Тяжесть аллергического ринита также может меняться в течение жизни больного. Это означает, например, что последствия аллергического ринита могут исчезнуть в период полового созревания или что у больного может развиться чувствительность к новым аллергенам в зрелом возрасте.
Врач может порекомендовать иммунотерапию — вариант лечения, который может обеспечить долгосрочное облегчение. Также можно предпринять шаги, чтобы избежать появления аллергенов. Тяжесть аллергического ринита также может меняться в течение жизни больного. Это означает, например, что последствия аллергического ринита могут исчезнуть в период полового созревания или что у больного может развиться чувствительность к новым аллергенам в зрелом возрасте. Чаще всего к ним относятся:
Чаще всего к ним относятся: Часто возникают аллергены, вызывающие круглогодичный ринит, например, аллергия на животных у лабораторных и сельскохозяйственных рабочих. Некоторые другие примеры включают:
Часто возникают аллергены, вызывающие круглогодичный ринит, например, аллергия на животных у лабораторных и сельскохозяйственных рабочих. Некоторые другие примеры включают: Если симптомы ринита вызваны одними только раздражителями, то у человека может быть неаллергический ринит.
Если симптомы ринита вызваны одними только раздражителями, то у человека может быть неаллергический ринит.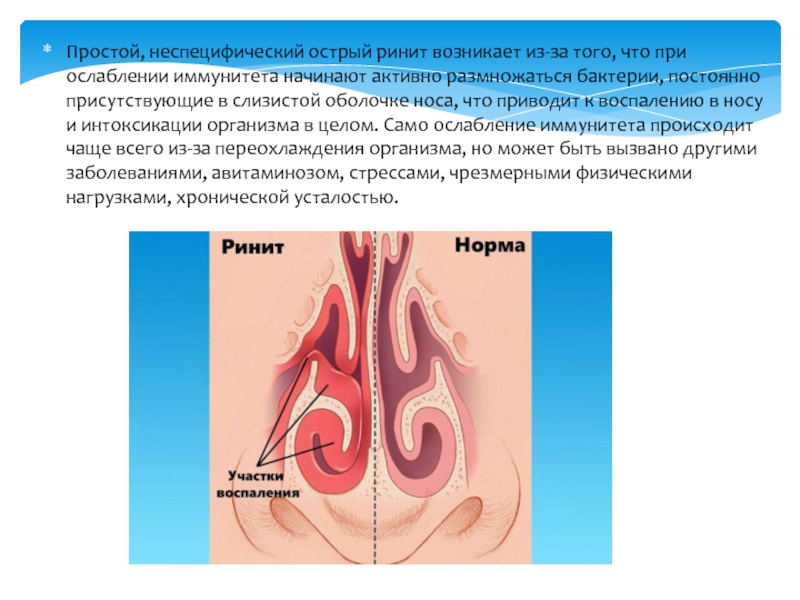
 Результаты становятся известны в течение 10-20 минут.
Результаты становятся известны в течение 10-20 минут.




 Фото: АиФ
Фото: АиФ Фото: АиФ
Фото: АиФ
 Фото: АиФ
Фото: АиФ Фото: АиФ
Фото: АиФ Фото: АиФ
Фото: АиФ Фото: АиФ
Фото: АиФ







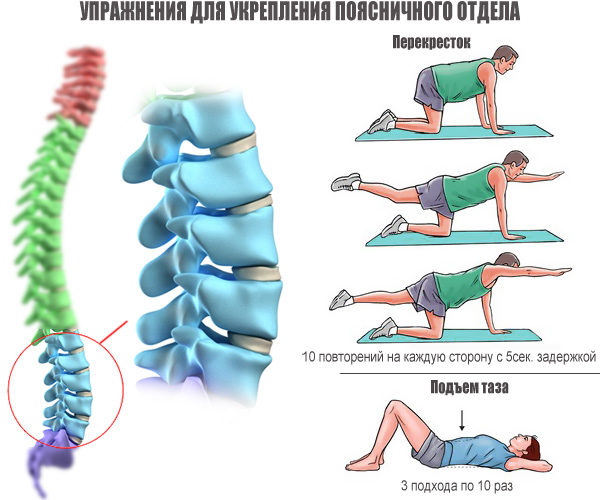














































 Кеторол. Лучшее лекарство от резкой боли. Оно обязательно справится с симптомом. И все благодаря кеторолаку – веществу, оказывающему выраженное системное воздействие. На его основе производят и другие препараты для обезболивания, к примеру, Кеторол, Кредофарм, Кетанов и Кетонорт. Кеторолак провоцирует побочные эффекты практически после каждого приема, поэтому его нельзя принимать более двух раз. Затем следует переходить на щадящее симптоматическое лечение.
Кеторол. Лучшее лекарство от резкой боли. Оно обязательно справится с симптомом. И все благодаря кеторолаку – веществу, оказывающему выраженное системное воздействие. На его основе производят и другие препараты для обезболивания, к примеру, Кеторол, Кредофарм, Кетанов и Кетонорт. Кеторолак провоцирует побочные эффекты практически после каждого приема, поэтому его нельзя принимать более двух раз. Затем следует переходить на щадящее симптоматическое лечение.

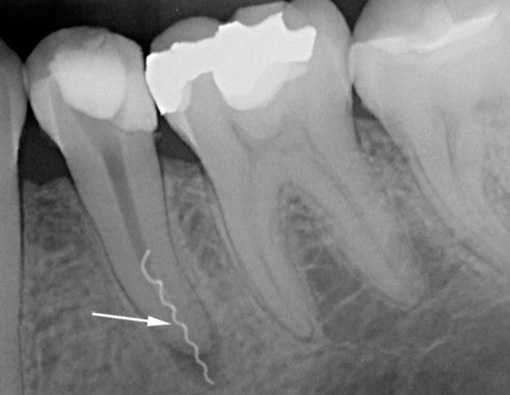




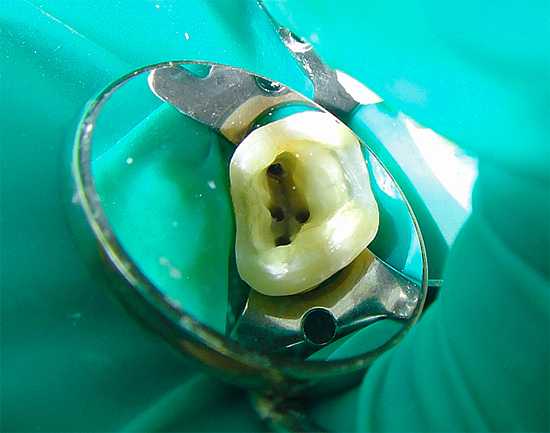






 Достаточно иметь под рукой несколько ингредиентов – из них получится сладкий и нежный торт без выпечки! Близкие будут в восторге не только от вкуса готового десерта, но и от способа его приготовления.
Достаточно иметь под рукой несколько ингредиентов – из них получится сладкий и нежный торт без выпечки! Близкие будут в восторге не только от вкуса готового десерта, но и от способа его приготовления. Для украшения готового торта оставьте одно печенье.
Для украшения готового торта оставьте одно печенье.
 Украшаем десерт тертым шоколадом, ставим в холодильник минимум на 2 часа, а лучше всего на ночь.
Украшаем десерт тертым шоколадом, ставим в холодильник минимум на 2 часа, а лучше всего на ночь. Оставьте примерно на 20 минут для набухания. Если инструкцией к желатину предусмотрено иное время, ориентируйтесь на него.
Оставьте примерно на 20 минут для набухания. Если инструкцией к желатину предусмотрено иное время, ориентируйтесь на него.


 15 мин.
15 мин. Ставим десерт в холодильник минимум на 6 часов.
Ставим десерт в холодильник минимум на 6 часов.
 Для более насыщенного вкуса в приготовлении торта будут использоваться бананы.
Для более насыщенного вкуса в приготовлении торта будут использоваться бананы. Объединить печеньки друг с другом в один столбик.
Объединить печеньки друг с другом в один столбик. Такие тортики готовятся быстро и без лишних затрат.
Такие тортики готовятся быстро и без лишних затрат.
 Можно добавить немного молока, чтобы тортик лучше размягчился, но немного – не перелейте.
Можно добавить немного молока, чтобы тортик лучше размягчился, но немного – не перелейте. Разбавление сливок ягодами и фруктами, а вернее пюре из них, делает торт не жирным и довольно свежим. Обязательно попробуйте, уверена, что этот торт вас не разочарует!
Разбавление сливок ягодами и фруктами, а вернее пюре из них, делает торт не жирным и довольно свежим. Обязательно попробуйте, уверена, что этот торт вас не разочарует!

 Ну и дать пропитаться, без этого никуда не денешься.
Ну и дать пропитаться, без этого никуда не денешься. сахара. Венчиком хорошо перемешайте.
сахара. Венчиком хорошо перемешайте. Потом сделаете торт-перевертыш.
Потом сделаете торт-перевертыш. Крем делается быстро и всего из двух ингредиентов. Основное время — это сборка. А результат получается превосходный! Возьмите:
Крем делается быстро и всего из двух ингредиентов. Основное время — это сборка. А результат получается превосходный! Возьмите: Берите по одному печенье и обмакивайте его в молоко.
Берите по одному печенье и обмакивайте его в молоко.
 Добавьте молоко и снова все до однородности перемешайте.
Добавьте молоко и снова все до однородности перемешайте. be/f2Q2T7i_3aw
be/f2Q2T7i_3aw Так же промажьте творожным кремом.
Так же промажьте творожным кремом.
 Верхний слой делается из крема, но сверху все же совсем чуть-чуть присыпьте его печеньем.
Верхний слой делается из крема, но сверху все же совсем чуть-чуть присыпьте его печеньем.

 Зато вкусный получается — пальчики оближешь! И для него понадобится:
Зато вкусный получается — пальчики оближешь! И для него понадобится: Или можно посыпать дробленными орешками. Тут уже выбирайте сами, что вам больше по вкусу.
Или можно посыпать дробленными орешками. Тут уже выбирайте сами, что вам больше по вкусу. Предлагаю вам свой очередной вкусный рецепт очень простого торта из печенья и сгущенки, который не надо печь. Ведь обычно мы представляем себе, что торт надо выпекать в духовке – смешать все ингредиенты или сделать коржи и пропитать их кремом и поставить в духовку, чтобы он поднялся и превратился в сюрприз, которым мы хотим порадовать свою семью. Но, оказывается можно сделать и торт без выпечки! И сейчас я расскажу вам об этом.
Предлагаю вам свой очередной вкусный рецепт очень простого торта из печенья и сгущенки, который не надо печь. Ведь обычно мы представляем себе, что торт надо выпекать в духовке – смешать все ингредиенты или сделать коржи и пропитать их кремом и поставить в духовку, чтобы он поднялся и превратился в сюрприз, которым мы хотим порадовать свою семью. Но, оказывается можно сделать и торт без выпечки! И сейчас я расскажу вам об этом. А еще… у меня всегда были лучшие воспоминания из детства о торте «Ежик».
А еще… у меня всегда были лучшие воспоминания из детства о торте «Ежик». Главные ингредиенты:
Главные ингредиенты: Орехи тоже не стоит молоть в крошку. Если у вас в магазине продаются толченные орехи, то проще их купить уже в измельченном виде.
Орехи тоже не стоит молоть в крошку. Если у вас в магазине продаются толченные орехи, то проще их купить уже в измельченном виде. Сверху можно посыпать кокосовой стружкой или маком (или чем еще пожелаете). Также сверху можно украсить орехами или ягодами. Или написать что-нибудь, если торт готовится к торжественному событию.
Сверху можно посыпать кокосовой стружкой или маком (или чем еще пожелаете). Также сверху можно украсить орехами или ягодами. Или написать что-нибудь, если торт готовится к торжественному событию.
 Варим крем до загустения и убираем с плиты.
Варим крем до загустения и убираем с плиты. Убедитесь в этом сами!
Убедитесь в этом сами!

 л.
л. Убедитесь в этом сами.
Убедитесь в этом сами.
 Я всегда умоляла маму разрешить мне отмечать день рождения тортами с шоколадным печеньем. Я также отмечал такие случаи, как 18-летие моей лучшей школьной подруги и моя поваренная книга, посвященная шоколадному торту из печенья!
Я всегда умоляла маму разрешить мне отмечать день рождения тортами с шоколадным печеньем. Я также отмечал такие случаи, как 18-летие моей лучшей школьной подруги и моя поваренная книга, посвященная шоколадному торту из печенья! Пироги с шоколадным печеньем из моего детства всегда имели края американской масляной глазури по краям. При праздновании такого события, как мой день рождения, моя мама или лучший друг заказывали пекарню, чтобы написать что-то вроде «С Днем Рождения, Мишель!» в глазури в центре торта.
Пироги с шоколадным печеньем из моего детства всегда имели края американской масляной глазури по краям. При праздновании такого события, как мой день рождения, моя мама или лучший друг заказывали пекарню, чтобы написать что-то вроде «С Днем Рождения, Мишель!» в глазури в центре торта. Но вот что самое интересное: украшение моего торта таким образом меня ОЧЕНЬ развеселило. Я отправил фото этого торта многим хорошим друзьям, которых не видел несколько недель, и мы все вместе хорошо поплакали / посмеялись / выпалили.Позже я катался по городу на велосипеде, чтобы выполнить столь необходимые упражнения, все время делая бесконтактную доставку оставшихся кусочков торта с шоколадным печеньем на крыльцо моих друзей.
Но вот что самое интересное: украшение моего торта таким образом меня ОЧЕНЬ развеселило. Я отправил фото этого торта многим хорошим друзьям, которых не видел несколько недель, и мы все вместе хорошо поплакали / посмеялись / выпалили.Позже я катался по городу на велосипеде, чтобы выполнить столь необходимые упражнения, все время делая бесконтактную доставку оставшихся кусочков торта с шоколадным печеньем на крыльцо моих друзей. Но вот этот выбивает из парка! Из шоколадного печенья получаются очень плотные и пушистые ломтики, покрытые только правильным количеством сладкой масляной глазури. Честно говоря, это было бы почти слишком , если бы оно не совсем походило на торты с шоколадным печеньем в супермаркете, которые я так любил в детстве. Обязательно ознакомьтесь с ингредиентами ниже, чтобы узнать больше о том, как мне удалось добиться такого вкуса!
Но вот этот выбивает из парка! Из шоколадного печенья получаются очень плотные и пушистые ломтики, покрытые только правильным количеством сладкой масляной глазури. Честно говоря, это было бы почти слишком , если бы оно не совсем походило на торты с шоколадным печеньем в супермаркете, которые я так любил в детстве. Обязательно ознакомьтесь с ингредиентами ниже, чтобы узнать больше о том, как мне удалось добиться такого вкуса!
 Давайте поговорим о них ниже:
Давайте поговорим о них ниже: Это секрет того, почему на самом деле все такое чертовски хорошее на вкус.Я также хотел много соли, чтобы сбалансировать сладость кремовой глазури.
Это секрет того, почему на самом деле все такое чертовски хорошее на вкус.Я также хотел много соли, чтобы сбалансировать сладость кремовой глазури. Темно-коричневый сахар — мое личное предпочтение; потому что он содержит больше патоки, я считаю его более ароматным.
Темно-коричневый сахар — мое личное предпочтение; потому что он содержит больше патоки, я считаю его более ароматным. Поэтому, если вы используете кокосовый сахар вместо коричневого сахара, ваше печенье, скорее всего, будет иметь совсем другую текстуру, чем мое.
Поэтому, если вы используете кокосовый сахар вместо коричневого сахара, ваше печенье, скорее всего, будет иметь совсем другую текстуру, чем мое.
 Следуя инструкциям в моем рецепте, выдавите тесто для печенья в сковороду или форму для выпечки по вашему выбору и выпекайте соответственно.
Следуя инструкциям в моем рецепте, выдавите тесто для печенья в сковороду или форму для выпечки по вашему выбору и выпекайте соответственно. В общем, лучше вынимать торт, когда центр еще липкий, но края застыли.Если вы подождете, пока центр полностью не застынет, скорее всего, ваш торт будет слишком хрустящим и твердым. Зачем? Остаточное тепло сковороды будет продолжать печь пирог даже после того, как его вытащили из духовки. Проверьте степень готовности, воткнув зубочистку в центр торта с печеньем. Если на нем осталось несколько крошек, то он идеален!
В общем, лучше вынимать торт, когда центр еще липкий, но края застыли.Если вы подождете, пока центр полностью не застынет, скорее всего, ваш торт будет слишком хрустящим и твердым. Зачем? Остаточное тепло сковороды будет продолжать печь пирог даже после того, как его вытащили из духовки. Проверьте степень готовности, воткнув зубочистку в центр торта с печеньем. Если на нем осталось несколько крошек, то он идеален! Зачем? У большинства людей на домашней кухне нет формы для выпечки диаметром более 12 дюймов. Но у многих есть 10-дюймовая или 12-дюймовая чугунная сковорода. В результате я решил разработать рецепт этой сковороды.
Зачем? У большинства людей на домашней кухне нет формы для выпечки диаметром более 12 дюймов. Но у многих есть 10-дюймовая или 12-дюймовая чугунная сковорода. В результате я решил разработать рецепт этой сковороды.

 Рецепты глазури обычно требуют много масла. Использование такого количества соленого сливочного масла обязательно сделает вкус вашей глазури соленым.
Рецепты глазури обычно требуют много масла. Использование такого количества соленого сливочного масла обязательно сделает вкус вашей глазури соленым. Чтобы сделать буквы, я позаимствовал трюк у моей подруги Молли и покрасил немного белого марципана пищевым красителем. Затем я раскатал его в плиту и использовал эти скорописные формочки для печенья, чтобы вырезать буквы.Но вы также можете использовать помадку или даже тесто для печенья или пирогов! Или же, если вы амбициозны, окуните слова глазурью, как Аланна или Бекка. Вы не ошибетесь.
Чтобы сделать буквы, я позаимствовал трюк у моей подруги Молли и покрасил немного белого марципана пищевым красителем. Затем я раскатал его в плиту и использовал эти скорописные формочки для печенья, чтобы вырезать буквы.Но вы также можете использовать помадку или даже тесто для печенья или пирогов! Или же, если вы амбициозны, окуните слова глазурью, как Аланна или Бекка. Вы не ошибетесь. В средней кастрюле с толстым дном растопите сливочное масло на слабом огне примерно 10 минут. Регулярно помешивайте, чтобы масло не стало слишком горячим — оно ни в коем случае не должно шипеть, трескаться или трескаться.
В средней кастрюле с толстым дном растопите сливочное масло на слабом огне примерно 10 минут. Регулярно помешивайте, чтобы масло не стало слишком горячим — оно ни в коем случае не должно шипеть, трескаться или трескаться. Убавьте миксер до минимума и добавляйте по стакана сахара кондитеров, взбивая, пока не смешаются. Соскребите дно и стенки миски резиновым шпателем. Добавьте одновременно молоко, ваниль и соль и взбивайте на слабом уровне, чтобы жидкость полностью перемешалась. Соскребите дно и стенки миски еще раз, затем взбивайте на среднем огне, пока глазурь не станет кремовой и гладкой, 2–3 минуты.
Убавьте миксер до минимума и добавляйте по стакана сахара кондитеров, взбивая, пока не смешаются. Соскребите дно и стенки миски резиновым шпателем. Добавьте одновременно молоко, ваниль и соль и взбивайте на слабом уровне, чтобы жидкость полностью перемешалась. Соскребите дно и стенки миски еще раз, затем взбивайте на среднем огне, пока глазурь не станет кремовой и гладкой, 2–3 минуты. В своей дебютной кулинарной книге « Weeknight Baking » я наконец раскрываю секреты приготовления вкусных десертов в сжатые сроки.
В своей дебютной кулинарной книге « Weeknight Baking » я наконец раскрываю секреты приготовления вкусных десертов в сжатые сроки.

 Он также подбрасывает воздух к тесту для печенья.
Он также подбрасывает воздух к тесту для печенья. Убедитесь, что сервировочная тарелка или блюдо достаточно большое и плоское, чтобы печенье не было вогнутым посередине.
Убедитесь, что сервировочная тарелка или блюдо достаточно большое и плоское, чтобы печенье не было вогнутым посередине. Сбрызните 8- или 9-дюймовую форму для выпечки или форму с антипригарным покрытием.
Сбрызните 8- или 9-дюймовую форму для выпечки или форму с антипригарным покрытием. Можно использовать тяжелый предмет, например скалку, чтобы ударить по дну противня, когда он перевернут, чтобы помочь отделить печенье от формы.
Можно использовать тяжелый предмет, например скалку, чтобы ударить по дну противня, когда он перевернут, чтобы помочь отделить печенье от формы. Не поймите меня неправильно, я люблю хороший свежий домашний пирог, приготовленный из качественных ароматных ингредиентов.Но праздничный торт, купленный в магазине, или торт, сделанный из смеси для тортов и упакованной глазури, был слишком сладким и искусственным даже для моих 10-летних вкусовых рецепторов. А я всю жизнь любила сладкое!
Не поймите меня неправильно, я люблю хороший свежий домашний пирог, приготовленный из качественных ароматных ингредиентов.Но праздничный торт, купленный в магазине, или торт, сделанный из смеси для тортов и упакованной глазури, был слишком сладким и искусственным даже для моих 10-летних вкусовых рецепторов. А я всю жизнь любила сладкое!


 Я также перечислил другие главные идеи ниже.
Я также перечислил другие главные идеи ниже.
 Просто смешайте ингредиенты и выложите их на сковороду, поставьте в духовку, и готово! Ну и без глазури.
Просто смешайте ингредиенты и выложите их на сковороду, поставьте в духовку, и готово! Ну и без глазури. Я сделал только одно кольцо глазури для этих фотографий, но в рецепте достаточно, чтобы вы могли сделать два.
Я сделал только одно кольцо глазури для этих фотографий, но в рецепте достаточно, чтобы вы могли сделать два. Это прекрасная альтернатива традиционному праздничному торту!
Это прекрасная альтернатива традиционному праздничному торту! Отложите в сторону.
Отложите в сторону.
 Понимаете, мы с Алексом в книжном клубе. (Это относится, я обещаю!) Это группа с совместным обучением, которая собирается ежемесячно, чтобы выпить вина и обсудить книгу: и, черт возьми, это стало ярким пятном нашего месяца! Мы читаем все, от графических романов до триллеров и мемуаров до YA, от Та-Нехизи Коутс до Джиллиан Флинн и Джона Грина. И торт с печеньем: у нас также есть торт с печеньем, чтобы отметить уходящий каждый год. Прочтите этот рецепт торта с печеньем — И список рекомендаций книжного клуба!
Понимаете, мы с Алексом в книжном клубе. (Это относится, я обещаю!) Это группа с совместным обучением, которая собирается ежемесячно, чтобы выпить вина и обсудить книгу: и, черт возьми, это стало ярким пятном нашего месяца! Мы читаем все, от графических романов до триллеров и мемуаров до YA, от Та-Нехизи Коутс до Джиллиан Флинн и Джона Грина. И торт с печеньем: у нас также есть торт с печеньем, чтобы отметить уходящий каждый год. Прочтите этот рецепт торта с печеньем — И список рекомендаций книжного клуба! НО, это на 100% вкуснее, чем в магазине. (Мы думаем, по крайней мере!) Куски темного шоколада и намек на апельсиновую цедру делают его действительно неотразимым: вкус такой настоящий . И текстура: идеально мягкая и жевательная, как нам нравится наше печенье.
НО, это на 100% вкуснее, чем в магазине. (Мы думаем, по крайней мере!) Куски темного шоколада и намек на апельсиновую цедру делают его действительно неотразимым: вкус такой настоящий . И текстура: идеально мягкая и жевательная, как нам нравится наше печенье.
 А если вы отмечаете день рождения, это также действительно веселое угощение для детей или взрослых! Каким бы способом вы это ни пробовали, дайте нам знать в комментариях ниже, если он станет хитом!
А если вы отмечаете день рождения, это также действительно веселое угощение для детей или взрослых! Каким бы способом вы это ни пробовали, дайте нам знать в комментариях ниже, если он станет хитом! Добавьте ваниль, яйцо, молоко и цедру апельсина и взбивайте 1 минуту.
Добавьте ваниль, яйцо, молоко и цедру апельсина и взбивайте 1 минуту. Вот еще несколько наших любимых рецептов легких десертов:
Вот еще несколько наших любимых рецептов легких десертов: После того, как печенье постоит на ночь с кремом в середине, оно станет мягким.
После того, как печенье постоит на ночь с кремом в середине, оно станет мягким.  Осторожно добавьте прохладную или кокосовую стружку до полного растворения.
Осторожно добавьте прохладную или кокосовую стружку до полного растворения. ВЫ ДОЛЖНЫ ВОССТАНОВИТЬ! ».
ВЫ ДОЛЖНЫ ВОССТАНОВИТЬ! ». Крошки шоколадного печенья Milk Bar, возможно, одна из моих любимых вещей в этой жизни. Я люблю темный шоколад, и этот рецепт крошки печенья усовершенствовал вкус темного шоколада, но не был слишком сладким.Мне также нравится намек на кошерную соль в нем.
Крошки шоколадного печенья Milk Bar, возможно, одна из моих любимых вещей в этой жизни. Я люблю темный шоколад, и этот рецепт крошки печенья усовершенствовал вкус темного шоколада, но не был слишком сладким.Мне также нравится намек на кошерную соль в нем.





 Владимир Владимирович Квасовка
Владимир Владимирович Квасовка

.jpeg)





 Небольшие ворсинки на поверхности бактериальной клетки – способствуют ее прикреплению (адгезия) к клеткам слизистой верхних дыхательных путей и носоглотки.
Небольшие ворсинки на поверхности бактериальной клетки – способствуют ее прикреплению (адгезия) к клеткам слизистой верхних дыхательных путей и носоглотки. Резкое начало заболевания с повышением температуры тела до 39-40º С.
Резкое начало заболевания с повышением температуры тела до 39-40º С. Прямая бактериоскопия (исследование под микроскопом) окрашенных мазков, взятых со слизистой носоглотки или спинномозговую жидкость (ликвор) – при этом выявляются шарообразные бактерии, которые сгруппированы попарно.
Прямая бактериоскопия (исследование под микроскопом) окрашенных мазков, взятых со слизистой носоглотки или спинномозговую жидкость (ликвор) – при этом выявляются шарообразные бактерии, которые сгруппированы попарно.

 первичный – развивается как самостоятельное заболевание при первичном проникновении возбудителя в организм больного;
первичный – развивается как самостоятельное заболевание при первичном проникновении возбудителя в организм больного; головная боль – боль при менингите характеризуется высокой интенсивностью и распространенной локализацией. Сильный болевой синдром в некоторых случаях может вызвать наступление рвоты, не приносящей облегчения. Боль распирающего характера может усиливаться при смене положения тела, воздействии яркого света, громких звуков;
головная боль – боль при менингите характеризуется высокой интенсивностью и распространенной локализацией. Сильный болевой синдром в некоторых случаях может вызвать наступление рвоты, не приносящей облегчения. Боль распирающего характера может усиливаться при смене положения тела, воздействии яркого света, громких звуков; борьба с возбудителем – этиотропная терапия менингита в зависимости от причины развития заболевания проводится антибактериальными, противовирусными и противогрибковыми препаратами. Подбор лекарственной терапии проводится в соответствии с чувствительностью микроорганизмов к лекарственным препаратам. Антибактериальные препараты могут вводиться не только внутривенно, но и непосредственно в спинномозговой канал;
борьба с возбудителем – этиотропная терапия менингита в зависимости от причины развития заболевания проводится антибактериальными, противовирусными и противогрибковыми препаратами. Подбор лекарственной терапии проводится в соответствии с чувствительностью микроорганизмов к лекарственным препаратам. Антибактериальные препараты могут вводиться не только внутривенно, но и непосредственно в спинномозговой канал;
 Важная информация
Важная информация




 Отсюда становится понятно, что ее можно разминать в руках, растягивать, рвать и снова соединять в одно целое. Она не уплотняется, не растекается и не липнет к другим поверхностям. Поскольку массу еще называют жвачкой для рук, встречается еще одно название игрушки – хэндгам.
Отсюда становится понятно, что ее можно разминать в руках, растягивать, рвать и снова соединять в одно целое. Она не уплотняется, не растекается и не липнет к другим поверхностям. Поскольку массу еще называют жвачкой для рук, встречается еще одно название игрушки – хэндгам.
 Сначала пластилин хорошо разминают в руках, добавляют к нему небольшими порциями моющее средство или гель для душа. Как только пластичная смесь перестанет липнуть к рукам, игрушка готова. Благодаря аромату средства для душа получившаяся игрушка будет хорошо пахнуть.
Сначала пластилин хорошо разминают в руках, добавляют к нему небольшими порциями моющее средство или гель для душа. Как только пластичная смесь перестанет липнуть к рукам, игрушка готова. Благодаря аромату средства для душа получившаяся игрушка будет хорошо пахнуть. Важно получить лизун, который будет хорошо собираться в шарик, а не прилипать к тарелке.
Важно получить лизун, который будет хорошо собираться в шарик, а не прилипать к тарелке.
 Сначала смешивают гель и пасту в равном количестве, а потом по чуть-чуть добавляют муку. Ее нужно ровно столько, чтобы масса загустела и начала хорошо отлипать от миски. После загустения смесь несколько минут хорошо разминают в руках.
Сначала смешивают гель и пасту в равном количестве, а потом по чуть-чуть добавляют муку. Ее нужно ровно столько, чтобы масса загустела и начала хорошо отлипать от миски. После загустения смесь несколько минут хорошо разминают в руках. Для изготовления понадобится пачка жвачки. Ее укладывают в теплую воду на 10 минут, а потом хорошо разминают в руках до однородной консистенции. Поскольку игрушка становится мягкой и эластичной после нагревания, перед игрой ее вымачивают в теплой воде или хорошо разминают в руках. Для защиты от засыхания лизуна хранят в герметичной емкости.
Для изготовления понадобится пачка жвачки. Ее укладывают в теплую воду на 10 минут, а потом хорошо разминают в руках до однородной консистенции. Поскольку игрушка становится мягкой и эластичной после нагревания, перед игрой ее вымачивают в теплой воде или хорошо разминают в руках. Для защиты от засыхания лизуна хранят в герметичной емкости.


 Но их можно заменить каплей зеленки, обычными красками, например, гуашью.
Но их можно заменить каплей зеленки, обычными красками, например, гуашью.
 Чаще всего дети и взрослые просто разминают в руках игрушку, потому что это действует успокаивающе. Массу растягивают, рвут и снова соединяют в один комок.
Чаще всего дети и взрослые просто разминают в руках игрушку, потому что это действует успокаивающе. Массу растягивают, рвут и снова соединяют в один комок.

 Однако при отсутствии клеевой основы или нежелании в ней пачкаться, можно попытаться воспользоваться альтернативной продукцией.
Однако при отсутствии клеевой основы или нежелании в ней пачкаться, можно попытаться воспользоваться альтернативной продукцией.







 Чтобы изменить ситуацию, можно добавить еще муки.
Чтобы изменить ситуацию, можно добавить еще муки. На игрушке активно начинают скапливаться бактерии и иные патогенные микроорганизмы, которые провоцируют развитие инфекционных патологий.
На игрушке активно начинают скапливаться бактерии и иные патогенные микроорганизмы, которые провоцируют развитие инфекционных патологий.
 Например, картофельного крахмала, в качестве загустителя, с добавлением соли, моющего средства или бальзама для волос. Заменить крахмал можно клеем ПВА.
Например, картофельного крахмала, в качестве загустителя, с добавлением соли, моющего средства или бальзама для волос. Заменить крахмал можно клеем ПВА. После остывания состава он приобретет структуру настоящего магазинного лизуна.
После остывания состава он приобретет структуру настоящего магазинного лизуна.
 Смесь вымешивается до того момента, пока она не загустеет.
Смесь вымешивается до того момента, пока она не загустеет. Для изготовления детских игрушек лучше всего воспользоваться пищевыми красителями. Кстати этот ингредиент имеет личное неоспоримое достоинство: лизун получается полупрозрачным.
Для изготовления детских игрушек лучше всего воспользоваться пищевыми красителями. Кстати этот ингредиент имеет личное неоспоримое достоинство: лизун получается полупрозрачным.
 5 стакана воды;
5 стакана воды;
 Также ее не следует класть на ковер, иную ворсистую или грязную поверхность, так как к лизуну с легкостью прилипнет весь мусор или нитки. При соблюдении всех перечисленных выше рекомендаций, созданная собственными руками игрушка будет долго радовать вашего малыша интересным и безопасным досугом.
Также ее не следует класть на ковер, иную ворсистую или грязную поверхность, так как к лизуну с легкостью прилипнет весь мусор или нитки. При соблюдении всех перечисленных выше рекомендаций, созданная собственными руками игрушка будет долго радовать вашего малыша интересным и безопасным досугом. Затем, помешивая, постепенно вливаем «Фейри». Количество используемого моющего геля зависит от желаемой плотности: чем больше его добавить, тем более жидкой и тянущейся получится игрушка.
Затем, помешивая, постепенно вливаем «Фейри». Количество используемого моющего геля зависит от желаемой плотности: чем больше его добавить, тем более жидкой и тянущейся получится игрушка.


 При «соседстве» с магнитом такой компонент заставляет массу перемещаться без помощи рук.
При «соседстве» с магнитом такой компонент заставляет массу перемещаться без помощи рук.
 Но из-за гиперчувствительности детской кожи рекомендуется заменять его более безопасными активаторами. С этой задачей прекрасно справляется картофельный крахмал. Изготовление необычной тянущейся игрушки займет не более 20 минут:
Но из-за гиперчувствительности детской кожи рекомендуется заменять его более безопасными активаторами. С этой задачей прекрасно справляется картофельный крахмал. Изготовление необычной тянущейся игрушки займет не более 20 минут: л. красителя для фасадной краски или гуаши.
л. красителя для фасадной краски или гуаши.
 В качестве альтернативы тетраборату натрия используют раствор борной кислоты. Чтобы игрушка получилась эластичной, активатора добавляют всего 3-5 капель.
В качестве альтернативы тетраборату натрия используют раствор борной кислоты. Чтобы игрушка получилась эластичной, активатора добавляют всего 3-5 капель. Однако он содержит соли борной кислоты. Поэтому спиртовой раствор этой же кислоты является лучшей альтернативой стандартному активатору.
Однако он содержит соли борной кислоты. Поэтому спиртовой раствор этой же кислоты является лучшей альтернативой стандартному активатору. л. соли;
л. соли; л. жидкости для линз;
л. жидкости для линз;


 Большие скидки. Жми!
Большие скидки. Жми!
 Когда вы закончите играть с ним, уложите лизуны в герметичный контейнер.
Когда вы закончите играть с ним, уложите лизуны в герметичный контейнер./colorful-of-homemade-toy-called-slime-on-wood-plate--kids-having-fun-and-being-creative-by-science-experiment--942628114-5af3073a6bf0690037dbc0f5.jpg)
 В качестве их можно взять мыло, муку, яйца, шампунь, соду, бумагу, жвачку, зубную пасту, пену для бритья, желатин, лимонную кислоту, пластилин, гель для душа, стиральный порошок, воду, соль, крахмал, крем для рук. Все это позволяет сделать слайм в домашних условиях.
В качестве их можно взять мыло, муку, яйца, шампунь, соду, бумагу, жвачку, зубную пасту, пену для бритья, желатин, лимонную кислоту, пластилин, гель для душа, стиральный порошок, воду, соль, крахмал, крем для рук. Все это позволяет сделать слайм в домашних условиях.
 Его так и называют лизун антистресс. На сколько он избавляет от нервозности не известно, но можно точно сказать, что время от времени помять его в руках все же хочется!
Его так и называют лизун антистресс. На сколько он избавляет от нервозности не известно, но можно точно сказать, что время от времени помять его в руках все же хочется! Ее можно запросто приобрести в аптеке.
Ее можно запросто приобрести в аптеке.



 Но мы обойдемся без всех этих компонентов и сделаем слайм быстро и легко без клея и натрия!
Но мы обойдемся без всех этих компонентов и сделаем слайм быстро и легко без клея и натрия! В данном разделе вашему вниманию будут представлены два варианта изготовления лизуна из зубной пасты. В видео будет подробное объяснение как это сделать.
В данном разделе вашему вниманию будут представлены два варианта изготовления лизуна из зубной пасты. В видео будет подробное объяснение как это сделать. Лизун получается гладким и мягким, но тянется слабо. Для игры с ним на руки стоит нанести глицерин или растительное масло.
Лизун получается гладким и мягким, но тянется слабо. Для игры с ним на руки стоит нанести глицерин или растительное масло. Через 1 минуту подсыпьте щепотку соды. Как только это сделаете мешайте до тех пор, пока лизун не перестанет прилипать к посудине. Когда он начнет отклеиваться это означает что хендгам готов!
Через 1 минуту подсыпьте щепотку соды. Как только это сделаете мешайте до тех пор, пока лизун не перестанет прилипать к посудине. Когда он начнет отклеиваться это означает что хендгам готов! Мешаем пластиковой или деревянной лопаткой около 1 минуты. Следующим шагом нужно добавить щепотку соды и мешать на протяжение 2-3 минут. После этого вы получите липкий и тянущийся лизун.
Мешаем пластиковой или деревянной лопаткой около 1 минуты. Следующим шагом нужно добавить щепотку соды и мешать на протяжение 2-3 минут. После этого вы получите липкий и тянущийся лизун. Налить немного воды. Затем поставить его в микроволновку на 1-2 минуты. Это нужно для того, чтобы растопить его. Если хотите сделать большой лизун, то сразу по режьте несколько тюбиков. Помешайте. Если застывает, то подлейте немного воды и поставьте еще в микроволновку. Выливаем крем и шампунь в небольших объемах.
Налить немного воды. Затем поставить его в микроволновку на 1-2 минуты. Это нужно для того, чтобы растопить его. Если хотите сделать большой лизун, то сразу по режьте несколько тюбиков. Помешайте. Если застывает, то подлейте немного воды и поставьте еще в микроволновку. Выливаем крем и шампунь в небольших объемах.

 Теперь вымешивайте.
Теперь вымешивайте. Добавляем немного канцелярского клея. Далее подливаем тетраборат натрия.
Добавляем немного канцелярского клея. Далее подливаем тетраборат натрия. Вы так же по желанию можете добавить блестки. От этого он будет смотреться еще лучше. Теперь добавляем загуститель, то есть активатор. В место него можно использовать жидкий крахмал.
Вы так же по желанию можете добавить блестки. От этого он будет смотреться еще лучше. Теперь добавляем загуститель, то есть активатор. В место него можно использовать жидкий крахмал. Добавляем теплой воды из стакана. Будет достаточно пару ложечек. Слегка помните его и соедините разорванные части между собой. Кладем пену для бритья и начинаем мять. Если вы не хотите марать руки, то оденьте перчатки. Соединить пену и пластилин не так-то просто. Поэтому приходится прилагать большие усилия чтобы это сделать. Дальше добавляем канцелярский клей, и снова все мнем. Добавляем тетраборат натрия. Повторяем процедуру размягчения.
Добавляем теплой воды из стакана. Будет достаточно пару ложечек. Слегка помните его и соедините разорванные части между собой. Кладем пену для бритья и начинаем мять. Если вы не хотите марать руки, то оденьте перчатки. Соединить пену и пластилин не так-то просто. Поэтому приходится прилагать большие усилия чтобы это сделать. Дальше добавляем канцелярский клей, и снова все мнем. Добавляем тетраборат натрия. Повторяем процедуру размягчения. Он должен быть прозрачным и густым иначе жвачка для рук не получится.
Он должен быть прозрачным и густым иначе жвачка для рук не получится.
 Перемешайте. Добавьте крахмал и снова все тщательно вымешайте.
Перемешайте. Добавьте крахмал и снова все тщательно вымешайте. Чтобы от них избавиться его нужно положить в отдельный контейнер и оставить на 2-3 дня. После этого он станет абсолютно прозрачным.
Чтобы от них избавиться его нужно положить в отдельный контейнер и оставить на 2-3 дня. После этого он станет абсолютно прозрачным.


 Для создания хендгама в домашних условиях подойдут такие марки как Орбит со вкусом арбуза, мяты или другой, Дирол, Стиморол, Хубба Бубба, Ментос, Бабл Гам, love is.
Для создания хендгама в домашних условиях подойдут такие марки как Орбит со вкусом арбуза, мяты или другой, Дирол, Стиморол, Хубба Бубба, Ментос, Бабл Гам, love is.


 В место нее можно использовать и специальные салфетки.
В место нее можно использовать и специальные салфетки.

 Так же он похож на слаймы выполненные из гуаровой камеди.
Так же он похож на слаймы выполненные из гуаровой камеди. ru
ru Это классная наука, и она отлично сочетается с деятельностью доктора Сьюза.
Это классная наука, и она отлично сочетается с деятельностью доктора Сьюза. Слизь из кукурузного крахмала также будет немного грязнее на руках.Хотя мой сын, который не любит грязные руки, по большей части с этим справлялся.
Слизь из кукурузного крахмала также будет немного грязнее на руках.Хотя мой сын, который не любит грязные руки, по большей части с этим справлялся. В последнее время мы наслаждаемся неоновыми красителями.
В последнее время мы наслаждаемся неоновыми красителями.
 Я подумал, что это мило, и мы взяли запасную бутылку и положили в ее рюкзак.
Я подумал, что это мило, и мы взяли запасную бутылку и положили в ее рюкзак. Просто добавляйте очень медленно, потому что от растяжки к тяжелой она будет переходить очень быстро
Просто добавляйте очень медленно, потому что от растяжки к тяжелой она будет переходить очень быстро Если вы хотите избежать беспорядка и умеренной токсичности этих рецептов, есть несколько других версий слайма, которые вы можете приготовить из обычных домашних ингредиентов.Все они нетоксичны и легко очищаются водой с мылом или язычками в случае подслащенной версии.
Если вы хотите избежать беспорядка и умеренной токсичности этих рецептов, есть несколько других версий слайма, которые вы можете приготовить из обычных домашних ингредиентов.Все они нетоксичны и легко очищаются водой с мылом или язычками в случае подслащенной версии.

 Вылейте целую банку молока объемом 14 унций в небольшую кастрюлю на слабом огне и добавьте туда столовую ложку кукурузного крахмала.Продолжайте помешивать, пока кукурузный крахмал не загустеет и без того липкое молоко до густого соуса, а затем снимите кастрюлю с плиты и дайте ему остыть.
Вылейте целую банку молока объемом 14 унций в небольшую кастрюлю на слабом огне и добавьте туда столовую ложку кукурузного крахмала.Продолжайте помешивать, пока кукурузный крахмал не загустеет и без того липкое молоко до густого соуса, а затем снимите кастрюлю с плиты и дайте ему остыть. При необходимости добавьте в смесь несколько коктейлей или капель, чтобы придать веселый цвет своему веселью. Разумеется, они не предназначены для употребления в пищу, поэтому не добавляйте их в съедобный слайм.
При необходимости добавьте в смесь несколько коктейлей или капель, чтобы придать веселый цвет своему веселью. Разумеется, они не предназначены для употребления в пищу, поэтому не добавляйте их в съедобный слайм. На фотографии слева изображена бура в ее естественной кристаллической форме, что на самом деле напоминает мне Крепость Одиночества Супермена.
На фотографии слева изображена бура в ее естественной кристаллической форме, что на самом деле напоминает мне Крепость Одиночества Супермена.
 Когда он остынет, вы можете хранить его в герметичных контейнерах на будущее.
Когда он остынет, вы можете хранить его в герметичных контейнерах на будущее.

 Это очень просто, потому что вам не нужно использовать воду или нагревать раствор. Посмотрите видео, чтобы узнать, как сделать свою собственную.
Это очень просто, потому что вам не нужно использовать воду или нагревать раствор. Посмотрите видео, чтобы узнать, как сделать свою собственную.
 Идеально для дождливого дня!
Идеально для дождливого дня!
 Не волнуйтесь — мы расскажем, как удалить сухую слизь после разливов и моментов «ох-ох».
Не волнуйтесь — мы расскажем, как удалить сухую слизь после разливов и моментов «ох-ох».
 Часто помешивайте. Довести до кипения и варить до загустения.
Часто помешивайте. Довести до кипения и варить до загустения. Смотрите мою политику конфиденциальности.
Смотрите мою политику конфиденциальности. Однако вы не хотите, чтобы слизь стала очень жирной.Помните об этом, добавляя в слайм детское масло. По капле за раз.
Однако вы не хотите, чтобы слизь стала очень жирной.Помните об этом, добавляя в слайм детское масло. По капле за раз. Достаточно небольшого количества лосьона, поэтому не добавляйте ничего больше.
Достаточно небольшого количества лосьона, поэтому не добавляйте ничего больше. Бура — загуститель. Поэтому, чтобы создать слайм без него, вам понадобится другой загуститель.
Бура — загуститель. Поэтому, чтобы создать слайм без него, вам понадобится другой загуститель.
 Я забираю свою в долларовом магазине. Вы можете купить его с разными ароматами, в результате чего получится ароматный слайм.
Я забираю свою в долларовом магазине. Вы можете купить его с разными ароматами, в результате чего получится ароматный слайм.

