Испечь торт дома быстро и вкусно
Приготовление домашних тортов – это не просто время, проведенное на кухне, а целый сказочный ритуал! Для многих хозяюшек это способ расслабиться и отдохнуть в тишине, наедине с привычной мукой, яйцами, сахаром, сливочным маслом, ягодами и фруктами. Звучит неправдоподобно, не так ли? Заходите ко мне в гости, чтобы и для вас рецепты тортов перестали быть чем-то страшным и непонятным, а процесс превратился в настоящий праздник!
Я обязательно помогу вам определиться с выбором домашней выпечки, подскажу, как печь торты, чтобы они были еще красивее и вкуснее, чем в магазине. Любимые рецепты кремов для тортов, глазури, помадки, посыпки, изящный декор из свежих фруктов, ягод и даже овощей – ничего не утаю, поделюсь с радостью. От вас нужно немного: чуточку терпения, необходимые продукты и огромное желание творить и радовать семью своими кондитерскими шедеврами.
Сейчас на сайте в разделе Торты уже можно найти немало рецептов этой изумительной выпечки. А сколько новых тортов нам еще представить приготовить! Торт дома – это всегда праздник, уютное чаепитие в кругу семьи и близких, таинство, которое сближает людей. А еще домашний торт – это всегда отличный подарок, сделанный с любовью своими руками. Присоединяетесь – будем печь торты вместе!
А сколько новых тортов нам еще представить приготовить! Торт дома – это всегда праздник, уютное чаепитие в кругу семьи и близких, таинство, которое сближает людей. А еще домашний торт – это всегда отличный подарок, сделанный с любовью своими руками. Присоединяетесь – будем печь торты вместе!
Торт «Наполеон»
11 страниц, выданных мне сайтом по запросу «торт «Наполеон»», честно и очень внимательно изучены и теперь я с чистой и спокойной совестью могу разместить мой вариант. В качестве рекламы моего рецепта могу сказать следующее: когда муж моей подруги, капитан рыболовного судна, возвращался после 4 -6 месяцев отсутствия домой, он звонил из Норвегии или уже из Мурманска и просил меня испечь для него этот торт. И я пекла. Оля рассказывает, что огромный торт он съедал один, никому не давал ни кусочка. говорил: «Это МОЙ торт! Он ДЛЯ МЕНЯ сделан!» И все. Рецепт очень-очень старый, родом с Украины. Ингредиентов – самый минимум. Результат просто превосходный!
Торт «Птичье молоко»
Торт «Птичье молоко» был изобретен одним московским кулинаром и на это изобретение, кстати, автором был получен патент. Продавали его в Москве на Арбате в кондитерской от ресторана «Прага». Когда его выносили, а это случалось да-а-а-леко не каждый день, очередь выстраивалась, почти как в Мавзолей. Хватали по 3 -5 штук, чтобы и друзьям, и знакомым. Предлагаемый рецепт максимально приближен к оригиналу, насколько это возможно в домашних условиях. Торт получается БЕСПОДОБНО вкусным. На днях я делала его на мужнин юбилей, на его работу. Народ был в шоке и в восторге. Помощница мужа сказала, что торт произвел фурор! Приношу самые искренние извинения поварятам Барби, Natalka9, Tanya-O-511 и Oxana за то, что невольно повторила размещенный ими ранее рецепт. По запросу в поиске мне был выдан почему-то только один рецепт, но он был совершенно другой.
Продавали его в Москве на Арбате в кондитерской от ресторана «Прага». Когда его выносили, а это случалось да-а-а-леко не каждый день, очередь выстраивалась, почти как в Мавзолей. Хватали по 3 -5 штук, чтобы и друзьям, и знакомым. Предлагаемый рецепт максимально приближен к оригиналу, насколько это возможно в домашних условиях. Торт получается БЕСПОДОБНО вкусным. На днях я делала его на мужнин юбилей, на его работу. Народ был в шоке и в восторге. Помощница мужа сказала, что торт произвел фурор! Приношу самые искренние извинения поварятам Барби, Natalka9, Tanya-O-511 и Oxana за то, что невольно повторила размещенный ими ранее рецепт. По запросу в поиске мне был выдан почему-то только один рецепт, но он был совершенно другой.
Торт на сковороде
Меня рецепт этого торnа подкупил сразу же, как только я его прочитала. Решила: готовить незамедлительно. Нежный, очень мягкий и просто тающий во рту, в меру сладкий, а то, что быстро готовится, вы в этом убедитесь. А ещe какая палочка выручалочка для тех, у кого отсутствует духовка. Тортик представила Алия на форуме say7, она в свою очередь тоже нашла его на каком-то сайте. Здесь я подобного не нашла, поэтому решила поделиться. За неделю я тортик приготовила дважды и просто влюбилась в него!
Тортик представила Алия на форуме say7, она в свою очередь тоже нашла его на каком-то сайте. Здесь я подобного не нашла, поэтому решила поделиться. За неделю я тортик приготовила дважды и просто влюбилась в него!
Бисквит за 3 минуты в микроволновке
Готовила манник в микроволновке за 6 минут, а теперь предлагаю Вашему вниманию бисквит всего за 3 минуты. Что сказать: обалденно вкусно и очень быстро. Рецепт нашла на просторах интернета.
Мой самый любимый торт
Этот торт очень легко выпечь. Он не трудоемок, но вкусен, очень! И себя порадовать по будням, и на праздничный стол выставить не стыдно!
Шоколадный торт на раз-два-три
Рецепт этого, не побоюсь этого слова, шикарного торта (равно как и название) я позаимствовала у замечательного блогера Андрея Рудькова. Это один из самых вкусных, нежных, высоких и пористых бисквитов, которые я делала! Насыщенный шоколадный вкус, простота приготовления и набор продуктов, который есть дома у каждой хозяйки! Из моих изменений – приготовление в мультиварке, а не в духовке (наконец лето дошло и до нас и вообще не хочется лишних градусов в доме добавлять!) Заходите, будет вкусно!
Лёгкий торт «Тает во рту»
Лёгкий – потому что без яиц и масла. А ещё потому, что готовится очень быстро. Делаю такой давно, в первый раз сама не ожидала, что из такого минимального набора продуктов получится лёгкий, пористый, вкусный, просто тающий во рту тортик! дело ещё в том, что я худею! Но очень люблю выпечку – и готовить, и есть))) Поэтому чтобы побаловать себя (иногда) и свою семью (часто) ищу рецепты лёгких блюд для фигуры (и кошелька, между прочим!). Приглашаю всех попробовать этот замечательный тортик!
А ещё потому, что готовится очень быстро. Делаю такой давно, в первый раз сама не ожидала, что из такого минимального набора продуктов получится лёгкий, пористый, вкусный, просто тающий во рту тортик! дело ещё в том, что я худею! Но очень люблю выпечку – и готовить, и есть))) Поэтому чтобы побаловать себя (иногда) и свою семью (часто) ищу рецепты лёгких блюд для фигуры (и кошелька, между прочим!). Приглашаю всех попробовать этот замечательный тортик!
Торт «Штучная работа»
Результат моих долгих экспериментов. С одной стороны, я очень люблю творожно-сливочные торты. С другой – стараюсь сделать их максимально легкими. В результате проб и ошибок родился отличный рецепт – нежное творожно-шоколадное лакомство из обезжиренного творога, самых легких сливок, фруктов, без масла, почти без муки… Вкус праздника должен быть легок и сладок! А приготовление не должно отнимать много времени. Этот торт выставляю в ознаменование нашей победы на конкурсе «Штучки на все ручки». И еще раз хочу сказать огромное спасибо нашей команде, консультантам, группе поддержки и администратору сайта Jane. Завершившийся конкурс – это отличные, интересные, насыщенные дни и общая победа.
И еще раз хочу сказать огромное спасибо нашей команде, консультантам, группе поддержки и администратору сайта Jane. Завершившийся конкурс – это отличные, интересные, насыщенные дни и общая победа.
Торт «Диво дивное»
Очень вкусный тортик, а диво – потому что крем варится из творога! НО! Ещe никто, не видев приготовления, не сказал, что крем – тврожный. Все единогласно заявляют, что там сгущенка. И это – единственный торт, который я с УДОВОЛЬСТВИЕМ даю ребенку, ведь творожок – это так полезно! А ещe расскажу, как сделать тортик всего за 40 минут! Для приготовления нужно всего лишь потратить своего драгоценного времени 4 раза по 10 минут. Прошу!
Манник в микроволновой печи
Этот замечательный рецепт теперь надeжно приживeтся на моей кухне! Ни с какими манниками из духовки он несравним! Это что- то необыкновенное! Для гостей на пороге незаменимый десерт! Это очень простой рецепт, не требующий много затрат, очень воздушная текстура теста, а главное – ЭТО ОЧЕНЬ БЫСТРО! Только вдумайтесь: торт печeтся всего 6 минут. И можно придумать из одного этого рецепта много разных разнообразных тортиков! Попробуйте, Вам понравится. Присоединяюсь вариантом к рецепту поваренка Oksy «Манник нежный»
И можно придумать из одного этого рецепта много разных разнообразных тортиков! Попробуйте, Вам понравится. Присоединяюсь вариантом к рецепту поваренка Oksy «Манник нежный»
Торт. Торт – кондитерское изделие, чаще круглой либо прямоугольной формы с фруктами, кремом, шоколадом и т.п. Как правило, состоит из нескольких слоев.
Изначально торты выпекались только круглой формы. Это связывалось с солнцем и считалось, что выпечка такой формы была символом плодородия. Эта традиция сохранилась при приготовлении караваев и свадебных тортов. Украшение тортов свечами тоже пришло нам от предков. По поверьям считалось, что задувание свечей – сакральное действо: вместе с дымом от свечей в небо уносятся наши желания, которые обязательно исполняться.
Сегодня же разнообразие тортов поражает. Они могут состоять из нескольких ярусов, быть украшены различными фигурками либо сделаны в виде персонажей из мультфильмов, машинок, кукол и т.д.
Торты можно готовить из бисквитного, слоеного, песочного или вафельного теста. В качестве украшений используется шоколад, крем, мармелад, фрукты, желе, безе и т.д.
В качестве украшений используется шоколад, крем, мармелад, фрукты, желе, безе и т.д.
Как правило, торты пекут по поводу какого-либо торжественного события. В зависимости от этого и украшают их соответственно.
Все торты условно делят на три разряда:
* настоящие торты. Их выпекают целиком. К ним, как правило, относятся пироги, куличи, пасхи;
* торты итальянского типа. Их еще называют неаполитанскими тортами. Основой таких тортов является корж из теста. На ней располагается начинка – фруктовая, кремовая и т.д.;
* сборные торты. Это самая распространенная группа тортов. Отдельно выпекаются коржи из теста, а затем выкладываются слоями, которые пропитывают и промазывают кремом.
По виду теста, из которого приготовлен торт, также выделяют несколько видов:
* французские. Готовят, как правило, из слоеного или бисквитного теста. Слоеные коржи выпекаются, а затем промазываются кремом и укладываются друг на друга. Бисквит выпекается одним большим пирогом, а затем аккуратно разрезается вдоль на несколько коржей, которые обязательно пропитываются каким-либо сиропом.
* венские. В основе таких тортов – дрожжевые коржи, которые пропитывают молочно-шоколадным или молочно-кофейным кремом.
* вафельные. Вафельные коржи чаще всего пропитывают вареной сгущенкой. Такие коржи очень долго хранятся, легко транспортируются, но вкус очень однообразен.
* песочные. Как правило, промазываются мармеладной или фруктово-ягодной начинкой. Такие торты самые дешевые. Их не рекомендуют употреблять людям, склонным к полноте.
* «жидкие». Такой вид тортов распространен в Великобритании. В основе – бисквит. Способ приготовления: в глубокую посуду кладут бисквитный корж. На него в хаотичном порядке укладывают кусочки бисквита различной формы и размера, оставляя между ними большие зазоры. Вся эта масса заливается коньячным сиропом, а затем жидким мармеладом или масляно-яичным кремом. Можно добавить орехи, изюм, цукаты. После этого торт на сутки помещают в холод.
* творожные. Из названия видно, что главным компонентом в тесте является творог.
Декорировать торты можно кремом, глазурью либо различными декоративными элементами из шоколада, мармелада и т. д.
д.
Торт – это всеми любимое лакомство, без которого не обходится практически ни один праздник. Но когда мы покупаем торты, то не всегда остаемся довольны их качеством. И тут можно посоветовать только одно – научиться готовить торты в домашних условия самостоятельно. И если вы научитесь печь торты, то о магазинных и думать забудете! Выпекать дома торты вдвойне радостнее, чем покупать, так как за вкусную выпечку хозяйку щедро одаривают комплиментами, а это хорошая мотивация к дальнейшему творчеству и развитию в кондитерском деле.
Торты бывают бисквитные, песочные, торты из заварного теста, суфлейные, муссовые и т.д. При сборке любых видов тортов коржи чередуются и прослаиваются кремом, а кремов тое существует огромный ассортимент, каждый крем нужно подбирать к своему виду торта. Это и сметанный крем, заварной, масляный крем на сгущенном молоке или сахарной пудре, крем на взбитых сливках и т.д. Также в прослойки между коржами можно добавлять различные фрукты, рубленые орехи, шоколад.
Самые популярные рецепты тортов, которые неизменно входят в топ самой востребованной выпечки: Наполеон, Медовик, Прага, Киевский, Ленинградский, Муравейник, Молочная девочка, Монастырская изба, Птичье молоко, Сказка, Сметанник, Торт-мороженое, Красный бархат, Шоколадный бархат, Крокембуш, Сен Оноре, Рождественское полено, Тирамису, Черный лес, Эстерхази и многие другие.
Торты готовят по различным поводам: Рождество, Новый год, День рождения, Пасха, 8 марта, 23 февраля, ко Дню влюбленных (День святого Валентина), свадебные торты. Торты на рождение, крещение. В общем, ни одно торжество не обходится без этого сладкого лакомства.
Но чтобы торт получился и красивым, и вкусным, нужна некоторая практика. И на нашем сайте вы найдете множество отличных проверенных рецептов тортов разного уровня сложности, которые легко сможете приготовить в домашних условиях. Мы раскрываем вам все секреты приготовления отличной выпечки и делимся профессиональными советами.
Для начала не стоит браться за сложные многоярусные торты или торты со сложной технологией приготовления. Начните с простых домашних рецептов и постепенно совершенствуйте навыки и переходите от простого к более сложному. В любом случае, ваши даже самые простые торты из 5 ингредиентов на «Ура» разойдутся в вашей семье, а дети будут просто в восторге от маминых кулинарных способностей!
Начните с простых домашних рецептов и постепенно совершенствуйте навыки и переходите от простого к более сложному. В любом случае, ваши даже самые простые торты из 5 ингредиентов на «Ура» разойдутся в вашей семье, а дети будут просто в восторге от маминых кулинарных способностей!
Сейчас большое разнообразие кондитерских изделий: тортов, пирожных и другой выпечки. На нашем сайте можно найти как рецепты тортов, которые переходят из поколения в поколение, так и самые современные модные шикарные торты, которые не уступают профессионалам.
Конечно, многие любят калорийную выпечку, чаще всего бывает так, что чем вкуснее торт, тем более оно калорийный. Но на сайте вы также найдете рецепты диетических тортов и рецепты тортов пп (правильное питание), с большим количеством фруктов, приготовленные на йогурте, с пониженным содержанием сахара или на сахарозаменителях.
Также особое внимание стоит уделить декору торта. Это может быть шикарное украшение из мастики или современный муссовый (европейский) торт в стиле минимализма, с зеркальной глазурью, шоколадным велюром и изящным декором из темперированного шоколада. Выпечку можно декорировать орехами, фруктами, шоколадной стружкой, залить желе.
Выпечку можно декорировать орехами, фруктами, шоколадной стружкой, залить желе.
Не бойтесь экспериментировать, включайте свою фантазию и у вас получатся просто замечательные произведения искусства, в единственном экземпляре, вкусные, красивые и неповторимые! А благодаря подробному описанию и пошаговым фотографиям весь процесс у вас пройдет легко и гладко!
Бисквитный торт – очень вкусный и простой рецепт с фото пошагово
Сегодня мы будем печь простой, но непередаваемо нежный и очень вкусный бисквитный торт. Вообще, для приготовления домашнего бисквитного торта достаточно испечь классический бисквит, разрезать его на пару коржей и прослоить любым кремом. Абсолютно никакой сложности. Вот и наш рецепт бисквитного торта в домашних условиях с фото пошагово настолько прост, что доступен в приготовлении даже неопытному кулинару. А чтобы придать торту некоторую изюминку, пропитаем бисквит коньячной пропиткой и добавим слой вишневого джема. Получается изумительное сочетание, попробуйте и оцените!
Как испечь бисквитный торт в домашних условиях – ингредиенты:
Бисквитный торт – очень вкусный и простой рецепт с фото пошагово:
Берем чашу вместительного объема, разбиваем в нее домашние яйца и засыпаем мелкий сахарный песок.
Затем включаем миксер и просто взбиваем эту сахарно-яичную массу. Взбиваем около 8-10 минут до пышной плотности.
Затем вводим в массу просеянную с разрыхлителем муку.
Вводим небольшими порциями, аккуратно перемешивая воздушную массу широкой лопаткой. Следим за мучными комочками, их не должно остаться в тесте.
Бережно перекладываем бисквитное тесто в форму (21-22 см), дно которой обязательно укрываем пекарским пергаментом. Выпекаем бисквитный корж для торта 40 минут при 170 градусах. В духовку во время выпечки не заглядываем, иначе бисквит сразу же потеряет объем.
Достаем бисквит из формы, когда он полностью остынет.
Прикрываем бисквитный корж салфеткой и даем пару часов полежать, а уже потом разрезаем длинным острым ножом на три пласта.
Теперь коньячная пропитка. Делаем ее, пока выпеченный бисквит остывает и отлеживается. Высыпаем сахар в воду и варим пару минут на тихом кипении, охлаждаем полученную сладкую воду и вливаем коньяк.
Для крема просто взбиваем жирные сливки с добавлением сахарной пудры. Получаем воздушный сливочный крем.
Начинаем собирать наш простой и вкусный бисквитный торт. Нижний корж пропитываем чуть-чуть или совсем не пропитываем.
Затем выкладываем на него весь вишневый джем и разравниваем по всему коржу равномерным слоем. Вместо вишневого джема можно взять и какой-нибудь другой, главное, чтобы в его вкусе присутствовала небольшая кислинка.
Затем поверх джема выкладываем 1/3 часть сливочного крема и аккуратно накрываем вторым коржом.
Второй слой хорошо пропитываем коньячной пропиткой и смазываем кремом. Накрываем бисквитный торт последним коржом, который тоже пропитываем, но только с нижней стороны.
И верх, и бока собранного торта обмазываем кремом и обсыпаем тертым шоколадом. Своим терпким вкусом он идеально подчеркнет сливочную нежность крема и дополнит коньячное послевкусие бисквитных коржей.
При этом верх торта можно обсыпать полностью, а можно оставить по кругу пустой участок и выложить на нем фигурные узоры из остатков крема. Получается красиво и нарядно.
Получается красиво и нарядно.
Отправляем готовый торт на полку холодильника для пропитки и закрепления формы. Через 5-6 часов торт уже можно разрезать и подавать с чаем. Как видите, испечь бисквитный торт в домашних условиях совершенно не сложно! Наш рецепт с фото это подтверждает!
Вкус у этого торта изумительный: нежный сладковатый крем оттеняется кислинкой вишневого джема, а завершает вкусовую композицию терпкий привкус горького шоколада и легкая коньячная нотка. Бисквитный торт, очень вкусный и простой, готов!
Торт «Божественный» — пошаговый рецепт с фото на Готовим дома
Девочки этот торт — находка для шпиона Все мы знаем сколько работы нас ждёт на кухне накануне праздника или Дня рожденья Нужно и наварить, и нажарить, и салатиков приготовить, да ещё и тортик испечь
Здесь этот тортик как раз кстати, так как его не только МОЖНО но и НУЖНО приготовить заранее. А в день праздника наслаждаться вкусным, нежным, сочным тортиком
Нашла я его в немецкой книге (там он называется «Sahnige Himmelstorte»), пекла несколько раз, рецептик пошёл по соседям, а теперь хочу поделится с вами
Ингредиенты
| яйцо | 4 шт |
|---|---|
| мука | 450 г |
| масло или маргарин (холодный, порезанным на кусочки) | 250 г |
| сахар | 250 г |
| сахар ванильный | 1 пакетик |
| разрыхлитель | 1 пакетик |
| hagelzucker (крупномолотый сахар) | 100 г |
| миндальные лепестки | 100 г |
Общая информация
Сложность
Легкий
Белки отделить от желтков, причём каждый белок в отдельную чашечку. Муку, масло, сахар, желтки, ванильный сахар и разрыхлитель перемешать миксером до однородности. Если боитесь, что муки много, то положите сначала часть, а потом ещё. У меня вся мука ушла.
Муку, масло, сахар, желтки, ванильный сахар и разрыхлитель перемешать миксером до однородности. Если боитесь, что муки много, то положите сначала часть, а потом ещё. У меня вся мука ушла.
Тесто разделить на 4 части и скатать шарики
Разьёмную форму 26см смазать маслом (я застелили бумагой). Распределить тесто по кругу (я это делала просто руками). Взбить один белок до крепкой пены и смазать им корж.
Сверху посыпать 1/4 частью сахарных зёрен и 1/4 частью миндальных орехов.
Выпекать в разогретой духовке до 180-200 градусов примерно 10-12 минут (до золотистого цвета). Осторожно освободить из формы.
Из оставшихся продуктов таким образом испечь ещё три коржа
Коржи полностью остудить.
Приготовление крема:
Для крема взбить миксером 750гр. жирной сметаны или крем фреша.
жирной сметаны или крем фреша.
Делим крем на три части и одной частью смазываем нижний корж
Укладываем на него второй корж и опять крем
Кладём сверху третий корж. Сново крем. А затем последний корж (Если вы хотите торт обтянуть мастикой, то последний корж переверните миндалём вниз)
Торт готов! Оберните его плотно в пищевую плёнку и поставте в холодильник для пропитки не менее двух дней.
На третий день его можно кушать (а ещё лучше на 4-тый )! Распаковываем, переносим на блюдо и наслаждаемся
Я надеюсь этот тортик найдёт своих поклонников
Поделись рецептом с друзьями!
Торт Эстерхази, пошаговый рецепт с фото
ПОШАГОВЫЙ РЕЦЕПТ ПРИГОТОВЛЕНИЯ
Шаг 1
Взбить миксером охлажденные белки со щепоткой соли в крепкую пену. Продолжая взбивать, постепенно, по одной столовой ложке, добавить сахар. Взбивать до образования стойкой блестящей пены, которая не выпадает из перевернутой вверх дном миски.
Взбивать до образования стойкой блестящей пены, которая не выпадает из перевернутой вверх дном миски.
Шаг 2
Орехи измельчить в блендере в муку. Если крошка получается слишком крупной, насыпать ее на выстланный пергаментом противень и подсушить при 150°С, 10 мин., затем еще раз смолоть. Постепенно добавить ореховую муку к белкам вместе с корицей и мукой, аккуратно перемешивая силиконовой лопаткой снизу вверх.
Шаг 3
При помощи круглой формы диаметром 24 см мягким простым карандашом нарисовать на пергаменте 6 шаблонов для основы для торта, располагая их в 3–4 см друг от друга – чтобы во время выкладывания теста и выпекания будущие коржи не мешали друг другу.
Шаг 4
Ровным тонким слоем распределить по кругам белковую массу при помощи ножа с длинным лезвием или кондитерской металлической лопатки. Выпекать коржи в разогретой до 140–150 °С духовке до светло-коричневого цвета, 18–20 мин. Затем достать из духовки, при необходимости подровнять края ножом и остудить.
Шаг 5
Для крема кокосовое и коровье молоко очень тщательно смешать миксером, чтобы не оставалось сгустков кокосового молока. 1/3 молока взбить поочередно с сахаром, желтками и ванильным сахаром до однородности.
1/3 молока взбить поочередно с сахаром, желтками и ванильным сахаром до однородности.
Шаг 6
Оставшееся молоко на слабом огне довести до кипения в кастрюле с толстым дном. Осторожно ввести приготовленную в шаге 5 желтковую смесь в кипящее молоко, постоянно помешивая венчиком. Еще раз довести до кипения, снять с огня, охладить и поместить в холодильник на 1 ч.
Шаг 7
Размягченное масло взбить с вареной сгущенкой, по одной столовой ложке постепенно ввести в крем, добавить вишневую водку или ликер и взбить до однородности. Охладить.
Охладить.
Шаг 8
Смазать охлажденным кремом 5 коржей, а шестой покрыть сверху тонким слоем джема, нагретого на водяной бане. Растопить белый шоколад на водяной бане, перемешать со сливками до однородности, покрыть торт поверх джема, пока шоколад еще горячий. Слегка охладить.
Шаг 9
Когда поверхность немного схватится, растопить темный шоколад на водяной бане или в микроволновке, налить его в фунтик, свернутый из пергамента, срезать кончик фунтика и нарисовать шоколадом спираль по белому верху торта, работая от центра к краю.
Шаг 10
Сразу провести кончиком ножа по спирали, работая от центра к краям торта. Повторить то же действие 8 раз, разделив торт на 8 сегментов. Вновь разделить каждый сегмент, но теперь двигаться от края к центру. У вас на торте появятся «перышки».
Шаг 11
Обсыпать бока торта миндальной стружкой, слегка приподнимая и наклоняя его; поместить торт в холодильник на 12 ч. Перед подачей вынуть за 10–15 мин.
Праздничные торты для большой компании Праздничные блюда
Пеките эти чудесные торты на любой случай — дни рождения и прочие праздники.
Классический торт на День рождения
Смесь сливочного и растительного масла делает этот торт легким, и при этом влажным. Красочный десерт с высокими слоями и пышным кремом идеально подойдет для вечеринки в честь Дня рождения.
Рецепт: Классический торт на День рождения
Шоколадный торт Битти
Чашка горячего сваренного кофе — секретный ингредиент, делающий этот торт от Айны таким насыщенным и шоколадным.
Рецепт: Шоколадный торт Битти
Домашний торт «Красный бархат»
Два больших пышных коржа делают эту версию классического торта по-настоящему особенной. Традиционно в таком торте используется растительное масло — мы добавили ровно столько, чтобы слои оставались нежными и влажными, но без маслянистого привкуса.
Рецепт: Домашний торт «Красный бархат»
Розовый торт «Снежок»
Ностальгируете по пирожным «Снежок»? Попробуйте гигантскую версию: влажный шоколадный торт со сладким топпингом из маршмеллоу, покрытый ярко-розовой кокосовой стружкой.

Рецепт: Розовый торт «Снежок»
Морковный торт с ананасами
Ананас придает классическому морковному торту тропическую нотку.
Рецепт: Морковный торт с ананасами
Шоколадно-ирисовый мраморный чизкейк
Подайте этот утонченный десерт на вечеринке с вином и сыром. Для мраморного эффекта заполните корж сливочной начинкой, затем сбрызните шоколадной смесью на основе сливок и с помощью ножа сделайте завитки, создавая желаемый узор.
Рецепт: Шоколадно-ирисовый мраморный чизкейк
Шоколадный торт «Герман»
Самое главное в этом шоколадном классическом десерте — кокосовая начинка. Мы приготовили ее, как заварной крем, поэтому она очень нежная и насыщенная. Торт готовится с какао-порошком и полусладким шоколадом — он обладает легкой текстурой и тонким шоколадным вкусом. Полусладкий шоколад также используется в простой глазури на основе крем-ганаша.
Рецепт: Шоколадный торт «Герман»
Клубничный пирог
Этот популярный десерт состоит из умеренно сладкого коржа на пахте и чуть подслащенных взбитых сливок.
 Пирог вкуснее всего есть слегка охлажденным: после того как достанете его из холодильника, дайте ему нагреться, пока взбиваете сливки для топпинга.
Пирог вкуснее всего есть слегка охлажденным: после того как достанете его из холодильника, дайте ему нагреться, пока взбиваете сливки для топпинга.Рецепт: Клубничный пирог
Кекс с шоколадно-ванильными спиралями
Вы с легкостью придадите этому кексу красивую форму, выдавив шоколадное и ванильное тесто в спиральную форму для выпечки.
Рецепт: Кекс с шоколадно-ванильными спиралями
Итальянский торт с кокосовым кремом и черникой
Ри отделяет пышные кокосовые коржи слоем крема с кокосом и орехами пекан и свежей черникой. Выложите слои для впечатляющего высокого торта, который украсит ваш стол.
Рецепт: Итальянский торт с кокосовым кремом и черникой
Большой шоколадный именинный торт
Шоколадный торт из 4 слоев от Ри непременно понравится сладкоежкам на любой вечеринке.
Рецепт: Большой шоколадный именинный торт
Торт «Пища ангела»
Оживите традиционное меню ко Дню рождения этим бисквитным тортом от Мелиссы.
 Поджаренный кокос, сметана и дольки апельсина будут свежим элегантным украшением — этого достаточно даже без крема.
Поджаренный кокос, сметана и дольки апельсина будут свежим элегантным украшением — этого достаточно даже без крема.Рецепт: Торт «Пища ангела»
Шоколадный торт с творожным кремом и орехами в карамели
Джада дополняет шоколадный торт, приготовленный на основе сухой смеси, насыщенной начинкой из грильяжа с фундуком и сыра маскарпоне.
Рецепт: Шоколадный торт с творожным кремом и орехами в карамели
Настоящий «Фунтовый кекс»
Этот фунтовый кекс на основе сливочного масла отлично подойдет к позднему завтраку или мероприятию с распродажей выпечки. Его можно приготовить заранее; перед подачей заверните в пергаментную бумагу, чтобы кекс не высыхал.
Рецепт: Настоящий «Фунтовый кекс»
Морковный торт с ананасово-сырным кремом
Наслаждайтесь богатством весны с ломтиком этого сытного морковного торта, начиненного орехами и ананасом.
Рецепт: Морковный торт с ананасово-сырным кремом
Шоколадный торт с маршмэллоу
Триша покрывает изысканный шоколадный торт сладкой глазурью из маршмеллоу — элегантный десерт в стиле южной кухни, который украсит любой стол.

Рецепт: Шоколадный торт с маршмэллоу
Волшебный слоёный пирог с ягодами
Этот пирог по-настоящему волшебный. Вы делаете только тесто, а после выпекания получаете 3 отдельных слоя: корж, ягоды и крем.
Рецепт: Волшебный слоёный пирог с ягодами
Пирог перевертыш с карамельными персиками
Персики запекаются на дне формы, карамелизируясь в собственном соку.
Рецепт: Пирог перевертыш с карамельными персиками
Чизкейк «Нью-Йорк» классический
Беспроигрышный рецепт классического чизкейка — бархатного и насыщенного, с кисловатым топпингом на основе сметаны.
Рецепт: Чизкейк «Нью-Йорк» классический
Ванильный крем
С этим чудесным домашним кремом любой торт станет особенным.
Рецепт: Ванильный крем
Шоколадный торт на майонезе
В этом слоеном торте в ретро-стиле майонез заменяет собой сливочное и растительное масло, делая тесто нежным, а вкус насыщенным. А в готовом торте этот секретный ингредиент остается неразличимым.

Рецепт: Шоколадный торт на майонезе
Торт-айсбокс с апельсиново-карамельными взбитыми сливками
В этом рецепте домашний апельсиново-карамельный соус добавляется в начинку из взбитых сливок, а также покрывает торт сверху.
Рецепт: Торт-айсбокс с апельсиново-карамельными взбитыми сливками
Кекс с кремом из маршмеллоу
Сделайте необычный десерт на скорую руку: слои фунтового кекса чередуются с ягодами, апельсиновым ликером и взбитыми сливками.
Рецепт: Кекс с кремом из маршмеллоу
Шоколадно-ореховый торт Дакуаз
В этом торте во французском стиле насыщенный шоколадный крем-ганаш дополняет воздушные слои взбитых сливок и безе.
Рецепт: Шоколадно-ореховый торт Дакуаз
Торт «Мадслайд»
Этот традиционный торт — нежный, сливочный и в меру сладкий, со слегка плотным коржом. Элегантный масляный крем на основе безе ароматизирован кофейным ликером. Сливочное масло должно быть комнатной температуры; взбивайте его с сахаром ровно 5 минут, тогда торт получится легким и хорошо поднимется.
 Лучше всего подавать его в день приготовления.
Лучше всего подавать его в день приготовления.Рецепт: Торт «Мадслайд»
Торт «Три молока» с глазурью Дульсе де лече
Здесь есть все, что мы любим в традиционном торте «Трес лечес» («три молока»): сладкий, нежный кремовый торт — но в новом впечатляющем виде, поскольку десерт печется в глубокой форме с отверстием по центру. Оставшийся торт нужно хранить в холодильнике на тарелке с бортами, поскольку из него вытечет немного сладкой молочной массы. На следующий день просто соберите ее ложкой и полейте ею ломтики торта.
Рецепт: Торт «Три молока» с глазурью Дульсе де лече
Домашняя мучная смесь для выпечки кекса
Этот рецепт создан для нежного и влажного классического торта ко Дню рождения. Сухая смесь для выпечки готовится очень просто из ингредиентов, которые обычно есть на кухне. Сделайте пару порций и храните на тот случай, когда захочется домашней выпечки. Останется лишь добавить к смеси яйца, масло и ваниль.
Рецепт: Домашняя мучная смесь для выпечки кекса
Домашняя сухая смесь для шоколадного бисквита
Эту сухую смесь можно приготовить за 5 минут.
 Когда вам захочется насыщенного шоколадного торта, достаточно смешать ее с яйцами, ванилью и растительным маслом в миске без какого-либо оборудования. Домашняя смесь так же проста в использовании, как и покупная.
Когда вам захочется насыщенного шоколадного торта, достаточно смешать ее с яйцами, ванилью и растительным маслом в миске без какого-либо оборудования. Домашняя смесь так же проста в использовании, как и покупная.Рецепт: Домашняя сухая смесь для шоколадного бисквита
Шоколадные взбитые сливки
Вкуснейший крем из взбитых сливок от Альтона содержит неожиданный ингредиент: щепотку кайенского перца, который дополняет вкус какао-порошка и уравновешивает сладость.
Рецепт: Шоколадные взбитые сливки
Лимонный кекс
Пикантный кекс от Айны будет еще вкуснее на следующий день: если вы устраиваете вечеринку, этот десерт удобно готовить заранее.
Рецепт: Лимонный кекс
Радужный торт с цветной глазурью
Гости на вечеринке будут поражены буйством красок на этом торте, но вам не обязательно говорить им, что делается он проще, чем кажется. Для радужного эффекта Сандра использует окрашенную глазурь и желе различных вкусов, добавляя их в крем и корж соответственно.

Рецепт: Радужный торт с цветной глазурью
Лимонный кекс с ягодно — ревеневой глазурью
Для особого случая подайте простой кекс, украшенный сладкой глазурью.
Рецепт: Лимонный кекс с ягодно — ревеневой глазурью
«Голый» шоколадный торт
Крем вам не понадобится, если вы используете ароматный заменитель сахара — сладкие ягоды, которыми начиняется этот шоколадный десерт. Добавьте сюда домашние взбитые сливки (с желаемым содержанием сахара) и нежирный шоколадный соус, и получится изысканный низкокалорийный десерт с любимыми вкусами.
Рецепт: «Голый» шоколадный торт
Апельсиново-маковый праздничный кекс
В круглой форме с отверстием кекс получается очень красивым, а простая глазурь сделает его еще аппетитнее. Цедра апельсина в этом сладком топпинге придает десерту свежесть и глубину вкуса.
Рецепт: Апельсиново-маковый праздничный кекс
Классический торт
Держите под рукой этот универсальный рецепт на любой праздник.
 Растительное масло в составе теста сохраняет влажную консистенцию торта, а простой американский сливочный крем получается сладким и воздушным.
Растительное масло в составе теста сохраняет влажную консистенцию торта, а простой американский сливочный крем получается сладким и воздушным.Рецепт: Классический торт
Радужный торт в стиле тай-дай с секретом
Дни рождения просто созданы для сюрпризов, и в этом торте их сразу два. Разрезав его, вы увидите впечатляющий радужный узор и цифру, соответствующую возрасту именинника.
Рецепт: Радужный торт в стиле тай-дай с секретом
Торт «Сникердудл»
Этот ностальгический торт по вкусу такой же, как одноименное классическое печенье, благодаря легкой пышной текстуре и обилию корицы.
Рецепт: Торт «Сникердудл»
Итальянский радужный торт
Это гигантская версия итальянского десерта, с характерным миндальным вкусом и разноцветными полосками. Вместо миндальной пасты используется покупная начинка для выпечки, которая придает особую насыщенность и влажную текстуру.
Рецепт: Итальянский радужный торт
Кекс дня выборов (дрожжевой кекс с сухофруктами и орехами)
В дореволюционной Америке день выборов имел почти такое же значение, как сегодня — День благодарения, и его отмечали традиционным пирогом.
 Вы можете приготовить эту версию десерта в круглой форме с отверстием, добавив в тесто пекарские дрожжи и начинку из сухофруктов, орехов, специй и бренди.
Вы можете приготовить эту версию десерта в круглой форме с отверстием, добавив в тесто пекарские дрожжи и начинку из сухофруктов, орехов, специй и бренди.Рецепт: Кекс дня выборов (дрожжевой кекс с сухофруктами и орехами)
Малиновый чизкейк
Сливочный толстый корж из крекеров служит основой кремового чизкейка от Айны с лимонной ноткой и малиновым топпингом.
Рецепт: Малиновый чизкейк
Черничный пирог со штрейзелем
В чудесный черничный пирог Айна добавляет лимонную нотку и украшает его сливочным штрейзелем.
Рецепт: Черничный пирог со штрейзелем
Шоколадный торт из колы
Этот торт можно приготовить заранее: плотно заверните его и держите при комнатной температуре не более двух дней. За 2 часа до подачи покройте его кремом.
Рецепт: Шоколадный торт из колы
Волшебный пирог-торт со вкусом капучино или умный пирог
В этом удивительно простом пироге тесто разделяется на 3 самостоятельных слоя. Убедитесь, что сливочное масло нагрелось до комнатной температуры, а чаша и венчики миксера идеально чистые.

Рецепт: Волшебный пирог-торт со вкусом капучино или умный пирог
Чизкейк с маракуйей
Этот кремовый чизкейк готовится с греческим йогуртом и покрыт топпингом из маракуйи.
Рецепт: Чизкейк с маракуйей
Торт-мороженое с поджаренным маршмэллоу
Превратите покупное мороженое и шоколадный соус в торт, который подойдет для любого праздника. Сделайте простой домашний корж из крекеров «Грэм» и топпинг из поджаренных мини-маршмеллоу.
Рецепт: Торт-мороженое с поджаренным маршмэллоу
Шоколадные капкейки с кокосом
Благодаря сметане эти шоколадные кексы остаются влажными, а сваренный кофе подчеркивает вкус шоколада. Сладкая кокосовая глазурь придает десерту особенный шарм.
Рецепт: Шоколадные капкейки с кокосом
Золотой корж
В своем классическом именинном торте Альтон сочетает пышный золотистый корж со сладким и воздушным шоколадным кремом — проверенная комбинация, которая понравится вашим гостям.
Рецепт: Золотой корж
Простой торт: 9 лучших рецептов
Хочется порадовать близких, но не хочется заморачиваться? На помощь приходят простые рецепты домашних тортов! На eat-me.
 ru уже есть несложные тортики: Негр в пене, Муравейник, торт «Минутка» без выпечки и прочие. Но есть и еще проще! Читаем?
ru уже есть несложные тортики: Негр в пене, Муравейник, торт «Минутка» без выпечки и прочие. Но есть и еще проще! Читаем?Рецепт 1: Торт Проще простого
Предлагаю приготовить очень простой торт, для которого даже не надо включать духовку. Торт готовится на сковороде. И хотя он состоит и 8 коржей и заварного крема, вы не потратите на его приготовление много времени. Всё дело в том, что коржи готовятся на сковороде всего 1-2 минуты.
Уже через короткий промежуток времени у вас будут готовы восемь коржей. Осталось промазать их горячим заварным кремом и дать настоятся несколько часов. С приготовлением такого торта должен справиться даже ребёнок!
Тесто
- Мука пшеничная 1.6 ст.
- Сгущённое молоко 125 г
- Сода 0.3 ч. л.
- Уксус столовый 5 мл
- Яйца куриные 1 шт.
Крем
- Масло сливочное 100 г
- Молоко 250 мл
- Мука пшеничная 1 ст. л.
- Сахар 0.5 ст.
- Сахар ванильный 20 г
- Яйца куриные 1 шт.

Соединить яйцо и сгущённое молоко.
Вилкой взбить до образования однородной массы. Добавить соду и уксус.
Добавить муку — замесить тесто.
Разделить тесто на 8 частей.
Раскатать каждую на подпылённой мукой доске в тонкую лепёшку.
Обжарить каждую лепёшку на горячей сухой сковороде по 1-2 минуты с каждой стороны.
С помощью тарелки и острого ножа вырезать круглые коржи диаметром 13-14 см.
Для крема нам понадобится молоко, сахар, мука, яйцо, масло сливочное, ванильный сахар.
Соединить молоко, яйцо, муку, сахар. Хорошо взбить вилкой или миксером и довести до кипения, постоянно помешивая.
Добавить сливочное масло и проварить 20 секунд.
Коржи смазать горячим кремом.
Покрыть кремом верх и бока торта. Обсыпать крошкой из обрезанных частей коржей (их надо измельчить с помощью кухонного комбайна).
Торт должен настояться перед подачей 2-3 часа.
Загрузка…
Рецепт2: Самый простой рецепт торта: торт бисквитный, крем сметанный
- Сметана (беру 25 %) — 500 г
- Варенье (кисленького) — 1 стак.

- Сахар (тесто 1 стак., крем 2 стак.) — 3 стак.
- Разрыхлитель теста — 2 ч. л.
- Яйцо — 4 шт
Из ингредиентов для коржа сделать тесто, испечь коржи (1 или 2 — зависит от формы), остудить, разрезать их вдоль на 2 (можно на 3).
Сметану с сахаром хорошенько взбить, промазать все коржи и сверху тоже.
В бисквит можно добавлять орехи, мак, изюм (можно в каждый корж разное)
Рецепт 3: Медовый торт рецепт простой
Торт «Медовик» — на любителя, но поклонников у этого десерта немало. Рецептов эта торта очень много. Мы выбрали для тебя классический рецепт торта.
Тесто:
- яйцо — 2 шт.,
- сахар — 1 стакан,
- мед — 2 столовых ложки,
- гашеная сода — 1 чайная ложка,
- уксус — 1 столовая ложка,
- сливочное масло — 100 г,
- мука — 3 стакана.
Для крема:
- сливочное масло — 250 г,
- сгущенное молоко — 400 г.

Сахар перетираем с яйцами, добавляем гашеную уксусом соду, размягченное сливочное масло и мед. Все это прогреваем на небольшом огне до увеличения объема. Добавляем муку и месим тесто, делим его на 7-8 частей.
Раскатываем из каждой части теста по коржу и выпекаем их в смазанной маслом форме при температуре 150 градусов. Охлаждаем коржи и обрезаем их края.
Верх и бока торта смазываем кремом и засыпаем крошкой, приготовленной из обрезков коржей.
Как готовить крем. Сделать это очень просто. Тщательно разотри размягченное сливочное масло со сгущенным молоком, крем взбей и хорошо охлади.
Рецепт 4: Простой шоколадный торт
Для приготовления этого вкусного шоколадного торта понадобятся самые, что ни на есть, простые продукты:
- кефир — 1 стакан;
- сахар -1 стакан;
- мука — 1 стакан;
- шоколад — 1 плитка;
- сода — 0,5 ч. л.;
- какао — 2 ст. л.
Крем для торта будет состоять из следующих ингредиентов:
- сметана — 400 мл;
- сахар — неполный стакан.

Теперь все есть, чтобы приготовить наш домашний шоколадный торт. Первым делом нужно хорошенько взбить миксером кефир с сахаром.
Следом добавляем какао, соду и просеянную через сито муку. Взбиваем миксером до получения однородной массы. Тесто по консистенции должно получиться как сметана средней жирности.
Полученную массу помещаем в силиконовую (или любую другую) форму, слегка смазанную растительным маслом. Затем отправляем форму с шоколадным тестом в духовку, разогретую до 200 градусов, выпекаться примерно на 30 минут.
Готовый шоколадный корж нужно остудить до комнатной температуры и разрезать вдоль на две части.
Пока наш шоколадный торт остывает, можно приготовить сметанный крем для него. Здесь также много сил не понадобиться: просто хорошо взобьем миксером сметану с сахаром, чтобы весь сахар растворился. Полученным кремом обильно смазываем коржи торта и складываем их друг на друга.
Осталось только украсить наш замечательно вкусный шоколадный торт тертым шоколадом. Шоколад может быть взят абсолютно любой, молочный или горькой, кому как нравится. Мы взяли горький шоколад и потерли его на крупной терке.
Шоколад может быть взят абсолютно любой, молочный или горькой, кому как нравится. Мы взяли горький шоколад и потерли его на крупной терке.
Готовый торт лучше всего отправить в холодильник как минимум на пару часов, чтобы он хорошо пропитался кремом и стал мягким и нежным.
Рецепт 5: Простой бисквитный торт
Тесто:
- яйца – 4 шт.
- мука пшеничная, I сорт – 1,5 стакана
- сахар-песок – 2 стакана
- сода – 0,5 ч.л.
- лимонный сок – 1 ч.л.
- щепотка соли
Для крема:
- сметана – 250 грамм
- сахарная пудра – 1 стакан.
Сначала готовим крем, потому как он должен постоять в холодильнике после приготовления.
Крем – самый простой – сметанный. Сметану надо взбить с сахаром. Масса должна быть легкой, а сахар должен целиком раствориться. Полученный крем, как я говорила – в холодильник.
Теперь делаю тесто для бисквита:
Взбиваю отдельно белки, затем добавляю желтки, а только потом – сахар. Сахар должен полностью раствориться. После этого постепенно, небольшими порциями, засыпаю муку. Делаю это так, чтобы не было комочков, постоянно взбивая тесто. В столовой ложке гашу соду лимонным соком и добавляю в тесто и еще некоторое время продолжаю взбивать все вместе.
Сахар должен полностью раствориться. После этого постепенно, небольшими порциями, засыпаю муку. Делаю это так, чтобы не было комочков, постоянно взбивая тесто. В столовой ложке гашу соду лимонным соком и добавляю в тесто и еще некоторое время продолжаю взбивать все вместе.
Полученную массу выливаю в форму для торта, в которую предварительно выкладываю бумагу для выпечки. Выпекаю бисквитный торт в духовке 20-30 минут. Проверить его готовность можно с помощью зубочистки – протыкаем ею бисквит — если зубочистка сухая – бисквит готов, если на ней остается сырое тесто – надо подождать.
После этого разрезаю готовый бисквит на три коржа и даю им остыть, а затем обильно промазываю слои кремом.
Готовый бисквитный торт украшаю кремом.
Рецепт 6: Торт быстро и вкусно — с мёдом
Для коржей:
- Куриные яйца 2 шт.
- Пшеничная мука 2 стак.
- Маргарин 170 гр
- Мёд 2 чайн.л.
- Сметана 2 стол.л.
- Сода пищевая 0.
 5 чайн.л.
5 чайн.л.
Для крема:
- Сметана 700 гр
- Сахар 200 гр
взбиваем сметану с сахаром
готовый корж
обмазываем коржи кремом
Итак, для крема вам понадобится, прежде всего, отжать сметану, потом положить ее в широкую чашку и взбить миксером, постепенно добавляя сахар. Далее запеките коржи (для этого следует смешать ингредиенты до консистенции, как жирная сметана, и выпекать в духовке примерно 20 минут), готовность их следует проверять деревянной зубочисткой.
Разрежьте коржи продольно и складывайте в слои, предварительно обмазывая каждый сметанным кремом. Получившийся торт, возможно, будет немного суховат, но это не страшно – именно так в полной мере раскрывается его вкус. Сверху торт можно украсить по вашему усмотрению или тем же кремом или другими подходящими продуктами.
Рецепт 7: простой торт с маком и грецкими орехами
Тесто:
2 яйца
1 ст. сахара
1 ст. сметаны
сметаны
1 ст. муки
0,5 ч.л. соды
1/3 ст. мака(для 1 коржа)
1/3 ст. грецких орехов(порезала их ножом) (для 2 коржа)
1 пак. ванильного сахара (для 3 коржа)
0,5 ст. сахара (карамелизировать)
16 половинок грецкого ореха (обмакнуть в карамель и дать остыть)
Крем:
800 мл сметаны(я брала 2 баночки сливок и 2 крем-фреш) взбить до густоты +
+2 баночки от сливок сахара
+2 пак. ван. сахара
всё взбить
Делаем 3 замеса. Выпекаем каждый в форме 24 см, время, к сожалению не засекала, смотрела по цвету и проверяла на готовность зубочисткой. Готовые коржи остудить и разрезать вдоль. Складываем коржи поочерёдно, щедро смазывая каждый кремом. Украсить половинками орехов и маком.
Рецепт 8: несложный и быстрый полосатый торт
1 ст сахара растереть с 50 гр сличного масла
добавить 1 ст сметаны
1 ч ложка соды
3 ст муки
3 ч ложки какао
крем:
2 ст сметаны, 1 ст сахара
глазурь:
- 50 гр масла
- 4 ст ложки сахара
- 3 ч ложки какао
- 1 ст ложка молока
растираешь сахар с маслом добавляешь туда соду гашеную уксусом, сметану и вмешиваешь постепенно муку
потом делишь на 2 части
каждую на 3 части
в одну из двух добавляешь какао
получается 6 комочков 3 белых и 3 черных
печешь по очереди. каждый комочек надо размять по форме влажными руками
каждый комочек надо размять по форме влажными руками
быстро печется где-то 1-1.5 часа на всё приготовление. настаивать примерно 4-5 часов. сначала в тепле, потом на холоде.
(с) http://webspoon.ru/, http://www.povarenok.ru/, http://palitra-vkusov.ru/, http://lady.tochka.net/, http://ideamenu.ru/, http://eda-recepty.com/, http://forum.good-cook.ru/, Наташа Перепелка,
Все рецепты тщательно отобраны клубом кулинаров сайта eat-me.ruТорт Наполеон – Классический рецепт самого вкусного торта
Как приготовить: Торт Наполеон — рецепт и советы от Бабушки Эммы English version
Торт Наполеон готовится из слоёного теста с кремовой прослойкой. Рецепт торта Наполеон известен с 1850 года. И с тех пор является одним из самых любимых лакомств на земле! У каждой хозяйки, в каждой семье есть свой фирменный рецепт торта Наполеон, Бабушка Эмма, с удовольствием, делится своим любимым рецептом торта Наполеон.
Наполеон – торт, который можно готовить и есть бесконечно. Попала на ваш сайт и сразу же решила приготовить торт наполеон классический. Все мои гости остались очень довольны результатом. Спасибо вам за рецепт!
Попала на ваш сайт и сразу же решила приготовить торт наполеон классический. Все мои гости остались очень довольны результатом. Спасибо вам за рецепт!
Добрый день, Леонид и Бабушка Эмма! Меня зовут Светлана, я из Минска. Всегда очень любила классический рецепт наполеона и покупала в кондитерском магазине возле моего дома. Но в скором времени лавка закрылась и где бы я не покупала наполеон, по вкусу он значительно отличался и, откровенно говоря, не нравился мне. Приготовить самой мне было трудно, так как сладкая выпечка мне, если честно, дается с трудом. Но когда мне попался на глаза ваш чудный сайт, и я увидела рецепт торта наполеон с видео, тут же взялась его готовить, строго соблюдая все шаги и пропорции. На финише я получила тот вкус наполеона, который мне так нравился ранее, когда я ходила в свою любимую кондитерскую лавку. Спасибо вам огромное за рецепт и успехов вам!
Уважаемые, Эмма Исааковна, Леонид! Хочу выразить вам благодарность за рецепт наполеона. Ко мне часто приезжают внуки и очень любят сладкую выпечку в моем исполнении. Зачастую я пеку пироги с разной начинкой, но в этот раз захотелось как-то порадовать детишек и испечь им вкусный торт наполеон. Рецепт с вашего сайта очень мне помог, и я быстро справилась с этой задачей. Мои внучата с удовольствием все съели и теперь просят меня постоянно готовить такой «мохнатенький» тортик. Здоровья и удачи вам всем!
Ко мне часто приезжают внуки и очень любят сладкую выпечку в моем исполнении. Зачастую я пеку пироги с разной начинкой, но в этот раз захотелось как-то порадовать детишек и испечь им вкусный торт наполеон. Рецепт с вашего сайта очень мне помог, и я быстро справилась с этой задачей. Мои внучата с удовольствием все съели и теперь просят меня постоянно готовить такой «мохнатенький» тортик. Здоровья и удачи вам всем!
Посмотрела видео с вашего сайта о том, как приготовить торт наполеон. Насколько вы любите свое дело, эти милые улыбки на ваших лицах, прямо зарядилась позитивом и хорошим настроением во время готовки. Ну и сама готовка прошла на «5». Спасибо! Ваша поклонница, Галина Викторовна.
Как же я рад, что моя мама пользуется вашим сайтом! Несколько дней назад она приготовила торт наполеон, и его вкус был словно из моего детства. А я так любил в детстве этот десерт. Такие приятные воспоминания и все это благодаря вам! Будьте здоровы и счастливы!
Здравствуйте, уважаемая команда «videoculinary»! Я всегда боялась слоеного теста и не бралась его готовить, так как у меня вечно что-то шло не так. Но захотелось перебороть свои страхи и все-таки совершить успешную попытку по приготовлению десерта из слоеного теста. На вашем сайте первой мне открылась страничка с описанием как приготовить наполеон и я поняла, что именно этот десерт станет моим первым успешным дебютом из слоеного теста. Последовав всем шагам приготовления, я таки сумела справиться со своей слабинкой, и думаю, теперь мне под силу любой рецепт) Огромное вам спасибо!
Но захотелось перебороть свои страхи и все-таки совершить успешную попытку по приготовлению десерта из слоеного теста. На вашем сайте первой мне открылась страничка с описанием как приготовить наполеон и я поняла, что именно этот десерт станет моим первым успешным дебютом из слоеного теста. Последовав всем шагам приготовления, я таки сумела справиться со своей слабинкой, и думаю, теперь мне под силу любой рецепт) Огромное вам спасибо!
Классический рецепт! Торт наполеон будет всегда украшать праздничный стол, так как приходится по вкусу практически всем. Спасибо.
Уважаемая, Бабушка Эмма! Вам, наверное, уже пора открывать сеть кондитерских лавок и продавать там свои десерты и выпечку. Я была бы вашим постоянным покупателем и водила бы к вам всю свою семью. А пока познаю вместе с вами этот загадочный мир кондитерских изделий.
Несмотря на то, что наполеон сегодня можно купить практически в любой сети маркетов, приготовленный в домашних условиях торт наполеон – это настоящий кулинарный шедевр. Его нежный вкус настолько отличается от магазинного, что кажется, как будто ешь совсем другой торт. Не ленитесь и готовьте такие десерты самостоятельно, оно того стоит.
Его нежный вкус настолько отличается от магазинного, что кажется, как будто ешь совсем другой торт. Не ленитесь и готовьте такие десерты самостоятельно, оно того стоит.
Добрый день! Наполеон – торт, рецепт которого уже много лет передается из поколения в поколение. Моя бабушка всегда нас в детстве баловала изысканным вкусом наполеона. И теперь пришло время побаловать ее в День Рождения и приготовить ей вкусный наполеон под вашим руководством. Надеюсь, что она останется довольна, и наш наполеон получится не хуже того, который готовит она!)
Бабушка Эмма, Даниэлла и Леонид – мои любимые кулинары! Я с большим удовольствием смотрю все их видео-рецепты и готовлю вместе с ними. Всегда все очень вкусно и сытно. С нетерпением жду новых рецептов и кулинарных хитростей. Так держать!
Здравствуйте, Бабушка Эмма! Меня зовут Виктория. Сказать честно, я не совсем умею готовить. Но когда впервые познакомилась с вашим сайтом, мне стало очень любопытно, и я решила учиться. Ведь, мало кому нужна жена, не умеющая готовить. А я как раз очень хочу построить семью и знаю народную мудрость о том, что путь к сердцу мужчины лежит через его желудок. Уже больше месяца экспериментирую на кухне и делаю успехи. На прошлой неделе приготовила говяжье филе с шампиньонами и абрикосами, а вчера решила испытать себя в приготовлении наполеона. К счастью все удалось и я безумно довольна. Комплименты вам и всей команде, а еще спасибо за то, что даете возможность научиться вкусно готовить на своей любимой кухне! К тому же самостоятельная готовка помогает прилично сэкономить, так как питание в ресторанах и столовых заметно бьют по карману.
Ведь, мало кому нужна жена, не умеющая готовить. А я как раз очень хочу построить семью и знаю народную мудрость о том, что путь к сердцу мужчины лежит через его желудок. Уже больше месяца экспериментирую на кухне и делаю успехи. На прошлой неделе приготовила говяжье филе с шампиньонами и абрикосами, а вчера решила испытать себя в приготовлении наполеона. К счастью все удалось и я безумно довольна. Комплименты вам и всей команде, а еще спасибо за то, что даете возможность научиться вкусно готовить на своей любимой кухне! К тому же самостоятельная готовка помогает прилично сэкономить, так как питание в ресторанах и столовых заметно бьют по карману.
лучших простых рецептов выпечки, готовых за час
Легкие шоколадные пирожные
Классический рецепт сладкого шоколадного брауни, готовый за сорок пять минут, который можно усилить, добавив ингредиенты. Мы включили три дополнительных ингредиента, чтобы было больше возможностей (отговорок) испечь это чудо.
Белый шоколад, печенье тахини и крендель
Тахини придает сладкий / соленый вкус этому хрустящему взрослому печенью, а крендели добавляют еще больше хрусткости.
Рулет классический
Легкий и воздушный бисквит, покрытый хрустящим сахаром и наполненный фруктовым джемом, станет винтажным угощением к чаю.
Классическое песочное печенье миллионера
Это идеальное трио из маслянистого песочного печенья, тягучей карамели и густого сладкого шоколада. Идеально для того, чтобы насладиться послеобеденной чашкой чая, наполните форму печенья до краев этими более изысканными красотами.
Классический веганский морковный торт
Пригласите своих друзей-веганов на послеобеденный чай и испеките эту британскую классику, готовую всего за 1 час! Наш глазированный морковный торт приготовлен из удивительного (веганского) ингредиента, который гарантирует получение влажных бисквитов каждый раз.
Быстрый и легкий шоколадный торт
Нужно испечь праздничный торт в последнюю минуту? Наш рецепт шоколадного торта-помадки очень быстрый и простой в приготовлении, поэтому он идеально подходит для простого, но декадентского торта для особого случая. Для этого не нужно использовать шоколад с высоким процентом, достаточно обычного темного шоколада.
Печенье Biscoff
Жевательное, золотистое печенье с хрустящими бисквитными крошками и тающей серединкой Biscoff. Эти аппетитные печенья исчезнут в мгновение ока.
Веганский лимонный торт
Нежный вкусный веганский лимонный торт без яиц, молока и масла! Ключом к этому лимонному привкусу является приличный лимонный экстракт (мы используем Nielsen-Massey), готовый всего за 1 час!
Губка Quick Victoria
Классическая простая губка Victoria — это один из рецептов, который должен быть в вашем репертуаре, так как он будет готов менее чем за час. В этом традиционном бисквитном пироге используется универсальный метод, что делает его быстрым, легким и идеальным для вечеринки.Как только вы овладеете этим, выпечка и послеобеденный чай больше не будут пугать, и будет легко создавать вариации. Попробуйте наши простые рецепты тортов здесь …
В этом традиционном бисквитном пироге используется универсальный метод, что делает его быстрым, легким и идеальным для вечеринки.Как только вы овладеете этим, выпечка и послеобеденный чай больше не будут пугать, и будет легко создавать вариации. Попробуйте наши простые рецепты тортов здесь …
Шоколадные кексы
Что может быть лучше мягкого, пористого, разогретого в духовке шоколадного маффина с тающими кусочками молочного шоколада? Наш надежный рецепт покажет вам, как приготовить их всего за 35 минут.
Португальские пирожные с заварным кремом
португальских пирожных с заварным кремом, сделанных легко с помощью пошаговых инструкций на кухне для тестирования оливок.Из готового слоеного теста приготовьте рецепт менее чем за час. Посыпая тесто сахарной пудрой, при приготовлении пироги приобретают золотистую карамелизованную корочку.
Торт с шоколадной помадой Ultimate
Наслаждайтесь кусочком рая менее чем за час! Наш декадентский шоколадный торт покрыт шелковистой гладкой глазурью, и мы научим вас создавать завитки из темного шоколада, чтобы придать им изысканный вид.
Пирог Cheat’s с имбирем, соленой карамелью и ромом
Превратите простой имбирный хлеб в этот пьяный торт всего за 25 минут, пропитав ром и карамель, а затем посыпав пьяным карамельным кремом.
Быстрые булочки с корицей
Ознакомьтесь с нашими самыми простыми булочками с корицей, которые можно быстро приготовить, потому что в них используется готовое слоеное тесто. Выпекайте и наслаждайтесь прямо сейчас или отложите на завтрак на выходных — только не забудьте съесть их теплыми из духовки.
Абрикосовое и белое шоколадное печенье
Это печенье с абрикосом и белым шоколадом действительно быстро и легко приготовить, но на вкус очень вкусно. Они идеально подходят для небольшой выпечки и занимают всего 40 минут.Попробуйте наши рецепты печенья здесь.
Посмотрите на этих более светлых блондинок с соленой карамелью и грушами. Сделайте это менее чем за час и получите легкое угощение для друзей или семьи.
Пирог с вишней
Наш вишневый пирог с выпечкой — очень хороший пирог. Подавайте его с чашкой строительного чая для настоящего английского чаепития, идеально подходящего для подачи, когда гости приходят на чай в последнюю минуту.
Быстрый кофейный торт
Классический кофейный торт — одно из наших любимых послеобеденных угощений.В этом рецепте мы добавили восхитительно хрустящие ломтики ореха пекан. Это действительно впечатляющий рецепт быстрой выпечки.
Булочки с круассаном и корицей
Обратите внимание на эти простые в приготовлении булочки с корицей. В этом простом рецепте булочки с корицей используется круассановое тесто Jus-Rol, что делает его очень слоеным и очень хрустящим.
Jammie Dodger блондинки
Посмотрите на этих супер-легких супер-веселых блондинок с классическим детским бисквитом Jammie Dodgers.Эти пушистые морковные блондины из белого шоколада — отличная альтернатива традиционному шоколадному пирожному и идеально сочетается с вашим послеобеденным чаем.
Пицца с шоколадным печеньем
Эту пиццу с шоколадным печеньем очень легко приготовить и весело провести время всей семьей. Хрустящее снаружи и жевательное внутри, это гигантское печенье является отличной альтернативой быстрому приготовлению праздничного торта.
Песочное соленое карамельное печенье
Сладкие и соленые вкусы — постоянная тенденция, и этот рецепт песочного печенья — идеальный способ смешать эти вкусы.Это быстрое и легкое выпекание, которое порадует толпу. Здесь вы найдете наши быстрые и простые рецепты выпечки на подносах …
Быстрое выпечка из абрикоса и лесных орехов
Обратите внимание на слоеную абрикосовую выпечку со свежим кремом и сладкими абрикосами — идеальный завтрак на выходных, готовый за 35 минут.
Техасский листовой торт
Наш праздничный торт на поднос отлично подходит в качестве основы для любого детского праздничного торта. На самом деле это «листовой торт», стандартная выпечка в Техасе.Мы добавили сюда шоколадную начинку, но вы можете сделать ее так, как вам нравится. Попробуйте наши эпические рецепты праздничных тортов для всех здесь …
Кексы Яффо
Обратите внимание на эти веселые и легкие оранжевые кексы с шелковистой шоколадной глазурью и олдскульные кексы Jaffa. Сделайте эти капкейки как впечатляющую альтернативу потрясающему праздничному торту.
Легкий торт из белого шоколада
Наш торт-помадку из белого шоколада легко приготовить, он выглядит фантастически и обязательно понравится публике.
Булочки с арахисовым маслом и желе
Арахисовое масло и желе — это классическая американская комбинация вкусов. Это в сочетании с английской классикой приготовления булочек с арахисовым маслом и желе обязательно станет новым фаворитом.
Липкие медовые лепешки
Этот рецепт липких медовых лепешек действительно легко приготовить, и они отлично смотрятся. Сочетание меда, лимона и имбиря отлично сочетается друг с другом, и они на удивление низкокалорийны.
Песочное печенье имбирное
Попробуйте наш легкий рецепт песочного печенья с тройным имбирем.Это рассыпчатое песочное печенье с имбирем идеально подходит к одиннадцати часам с чашкой горячего чая или же с клубникой и сливками на десерт.
Кленовые пирожные соленые
Как сделать пирожные еще лучше? Добавьте, конечно же, морскую соль и клен! Этот рецепт действительно прост в приготовлении, но он выглядит впечатляюще и обладает большим ароматом. Наши лучшие рецепты брауни здесь
Пироги с джемом
Это идеальный рецепт чаепития для всей семьи. Наймите детей, чтобы они помогали вам переливать варенье в нежные кондитерские изделия и использовать разные джемы, чтобы получить разноцветную тарелку.
Пинья колада пирожные
Добавьте карибскую нотку в свою выпечку с ароматами ананаса, кокоса и рома в пина коладе. Если хотите, чтобы десерт получился еще проще, используйте готовые пироги.
Печенье с арахисовым маслом
В этих печеньях с арахисовым маслом используется классическая комбинация арахисового масла и джема (или желе) новым забавным способом. Лучше всего их есть в тот день, когда они сделаны.
Брауни из бурбонского бисквита
Что может быть лучше шоколадного печенья «Бурбон»? Шоколадно-бурбонские пирожные! Это один из наших любимых рецептов 2016 года — поверьте, вам нужно приготовить двойную партию.
Мороженое лимонное сказочное пирожное
Эти милые маленькие лимонные кексы одинаково хорошо подойдут для детской вечеринки, детского душа или просто угощения к послеобеденному чаю. Если у вас мало времени, приготовьте губки и храните их в герметичной коробке, а затем сделайте лед в течение дня.
Песочное печенье с кобнутом и шоколадом
Шоколадное песочное печенье, уже наше любимое печенье, но добавьте кобрешки (часть семейства фундуковых), и ваше угощение после чая стало намного лучше.
Кексы с кофе и орехами
Кофейно-ореховый пирог — любимый напиток на чай. С помощью этого рецепта мы придали ему современный вид, придав ему вид кекса. Поднимите глазурь до небес для максимальной драматичности торта.
Заварной крем-блонди
Вы когда-нибудь думали о добавлении заварного крема в вашу смесь для блонд? Это гениально! Отправляйтесь в эти выходные и расскажите нам, как у вас дела (@olivemagazine).
Соленый арахис и сотовая каменистая дорога
Эти соленые арахисовые и сотовые каменистые дорожные квадраты — отличный вариант классики и понравятся всем.Кроме того, они действительно просты и требуют всего 15 минут работы.
Банановый хлеб классический
Хорошо, возможно, это займет чуть больше часа, но это очень просто и требует всего шести ингредиентов. Настоящая классика, идеально подходящая для чаепития или закуски к завтраку.
Настоящая классика, идеально подходящая для чаепития или закуски к завтраку.
подкаст журнала «Olive», серия 77 — гигантская пицца с печеньем, рождественские напитки и дикие приключения в Швеции
На этой неделе в подкасте журнала «Olive» повара рассказывают о подарках нового поколения, в том числе о дип-соусах с джином и тоником и гигантском печенье для пиццы.
18 простых рецептов тортов для простых тортов
Простой рецепт торта для бисквита Виктория
Классический простой рецепт торта для бисквита Виктория — один из рецептов, который должен быть в вашем репертуаре. Как только вы овладеете этим, выпечка и послеобеденный чай больше не будут пугать, и будет легко создавать вариации.
Базовый шоколадный торт
Нужен супер легкий шоколадный торт? Оцените этот быстрый и простой шоколадный бисквит. Этот влажный шоколадный торт — очень простой торт «все в одном» для всех тех, кто любит шоколад. Подавайте с дополнительной ложкой сливок для максимального удовольствия. Лучшие рецепты шоколада здесь …
Этот влажный шоколадный торт — очень простой торт «все в одном» для всех тех, кто любит шоколад. Подавайте с дополнительной ложкой сливок для максимального удовольствия. Лучшие рецепты шоколада здесь …
Торт Красный бархат
Придайте шоколадному пирогу красный оттенок с помощью этого классического американского рецепта торта, покрытого шелковистой сырной глазурью для дополнительного удовольствия.
Самый простой шоколадный торт
Наш действительно популярный и легкий рецепт шоколадного торта очень прост и быстр в приготовлении, поэтому он идеально подходит, когда вам нужно в последнюю минуту испечь простой торт для особого случая. Почему бы не попробовать другие наши восхитительные рецепты шоколадного торта?
Простой рецепт бананового торта с арахисовой глазурью
Это простой рецепт бананового торта — настоящий ореховый привкус всеобщего любимца. Подавать со свежесваренным утренним кофе. Откройте для себя еще больше рецептов бананового хлеба, бананового торта и банановых маффинов.
Откройте для себя еще больше рецептов бананового хлеба, бананового торта и банановых маффинов.
Легкий кофейный торт с масляным кремом капучино
Попробуйте наш суперлегкий торт в виде плиток из кофе, этот рецепт не содержит орехов и включает сливочный крем-капучино.Этот простой, но более изысканный торт идеально подходит для вечеринок, дней рождения или просто семейных торжеств. Ознакомьтесь с другими нашими лучшими рецептами кофе здесь.
Рецепт простого морковного торта
Попробуйте наш простой рецепт морковного торта, который легко приготовить. Всем нравится пряный вкус морковного торта. Мы добавили сахар мусковадо для более насыщенного вкуса, золотистый султан и орехи пекан для текстуры и немного сиропа, чтобы подсластить глазурь.
Детский праздничный торт Рецепт легкого шоколадного торта
Этот легкий шоколадный торт отлично подойдет как основа для любого детского праздничного торта. Мы добавили сюда шоколадную глазурь, но вы можете персонализировать ее с другой начинкой, если хотите. Попробуйте еще один из наших рецептов запекания на подносе или листового торта.
Мы добавили сюда шоколадную глазурь, но вы можете персонализировать ее с другой начинкой, если хотите. Попробуйте еще один из наших рецептов запекания на подносе или листового торта.
Мороженое лимонное сказочное пирожное
Эти милые маленькие лимонные кексы одинаково хорошо подойдут для детского праздника, детского душа или просто угощения к послеобеденному чаю. Если вы любите кексы, ознакомьтесь с нашими лучшими рецептами кексов здесь …
Пирог с лимонной моросью
Классический торт с моросящим лимоном, который звучит так же хорошо, как и вкус.Если вы мечтаете о вкусной выпечке с отличной наградой в конце, этот рецепт для вас. У нас есть еще рецепты лимонных десертов и пудингов.
Шоколадно-апельсиновый торт
Шоколад и апельсин — классическое сочетание сладкого вкуса. Побалуйте себя этим восхитительным шоколадным пирогом, приправленным апельсиновым творогом и цедрой и покрытым более сладким шоколадным апельсиновым сливочным кремом.
Самая легкая губка Виктория
Следуйте этим простым шагам, чтобы получить красивый классический бутерброд с джемом и крем-бисквитами, который легче воздуха.
Простой бисквит с начинкой из маракуйи
Простой бисквит с острым свежим вкусом глазури из маракуйи. Этот простой рецепт торта станет прекрасным лакомством для послеобеденного чая. Откройте для себя наши лучшие рецепты слоеного пирога здесь.
Кофейный торт с орехами пекан ломкий
Классический кофейный торт — одно из наших любимых послеобеденных угощений. В этот простой рецепт мы добавили восхитительно хрустящие ломтики пекана. Посмотрите наши лучшие рецепты кофе для вдохновения.
Самый простой торт с помадкой из белого шоколада
Понравился наш самый легкий шоколадный торт? Тогда вам действительно нужно попробовать версию из белого шоколада. Он выглядит фантастически и обязательно понравится публике.
Моросящий торт с полентой кроваво-оранжевого цвета
Замените классический лимонный дождик сочными кровавыми апельсинами. Наш торт полента прост в приготовлении и является идеальным сладким угощением к утреннему кофе.
Малиновый торт с заварным кремом
Ознакомьтесь с этим простым рецептом запекания на подносах со сладкой и сочной малиной и сливочным заварным кремом, идеальным лакомством для чаепития. Долговечный заварной крем немного более устойчив и обычно гуще свежего, поэтому его хорошо использовать для выпекания тортов.
Торт из ревеня и имбиря
Приготовьте наш легкий рецепт запекания на подносах с имбирем с компотом из ревеня «Мореш Бонне Маман», который идеально подойдет к послеобеденной чашке чая.
Наконец, вот как охлаждать, сушить и хранить торты
Нужно ли охлаждать торты? Охладите пирожные в форме, когда они очень горячие.Как только с ними можно будет работать, выньте их. В противном случае они будут запариваться и останутся мокрыми.
В противном случае они будут запариваться и останутся мокрыми.
Как долго я должен дать моему торту остыть перед глазурью? Перед нанесением глазури на торты или любую выпечку не забудьте дать им полностью остыть; им нужно быть холодными. Идеальная температура означает, что глазурь останется именно там, где должна быть, и не стечет с торта.
Как разрезать торт? Используйте зубную нить, чтобы разрезать торт пополам; он работает как сырная проволока.Но, конечно, не мятный вкус!
Как приготовить сухой торт? Ваше сердце сдувается, когда вы понимаете, что все время и усилия, потраченные на выпечку торта, потрачены впустую, потому что, когда он вынимается из формы, он становится сухим. Не бойся; просто сделайте простой сироп. Сварите вместе сахар и воду в равных частях и смажьте им сухой торт, сладкая жидкость просочится в бисквит, создавая больше влаги.
Как хранить торт? Двух или трехярусные подставки для кексов красивы, но не очень практичны, если только вы не находитесь в зоне досягаемости ненасытных друзей, которые разнесут еду в течение часа или двух; это связано с тем, что они не герметичны. Стоит приобрести подставку для торта с закрытой крышкой, чтобы выпечка оставалась свежей
Стоит приобрести подставку для торта с закрытой крышкой, чтобы выпечка оставалась свежей
25 супер веселых рецептов выпечки
Проведите день дома? Выпекать! В этих 25 простых рецептах выпечки каждый найдет что-нибудь для себя, включая хлеб, пирожные, кексы и многое другое.
Нет более веселого способа провести день, чем выпечка. Я готовлю большую часть еды в нашем доме, но именно рецепты выпечки объединяют нас с Джеком.Он может растянуть тесто для пиццы, пока я готовлю начинку, или мы вместе сделаем огромный поднос булочек с корицей, чтобы съесть его на следующее утро. Если у вас есть дети, простые рецепты выпечки — отличный способ найти их на кухне. Дайте им перемешать пирожные и лизнуть ложку или украсить партию печенья яркой посыпкой и глазурью. Процесс может быть запутанным, но, тем не менее, результат будет восхитительным.
Я надеюсь, что эти 25 простых рецептов выпечки вдохновят вас поставить себе новый кулинарный вызов — просто для удовольствия или провести несколько часов на кухне с близким человеком. С печеньем, быстрым хлебом, булочками бао и многим другим вы обязательно найдете рецепт, который вам понравится.
С печеньем, быстрым хлебом, булочками бао и многим другим вы обязательно найдете рецепт, который вам понравится.
Рецепты выпечки печенья и батончиков
Веганское сахарное печенье
Это печенье — идеальное лакомство для выпечки и украшения с детьми! Мне нравится их пышная, мягкая текстура, но если вы предпочитаете вырезать сахарное печенье, этот рецепт тоже великолепен.
Лучшие пирожные
Эти пирожные превзойдут все остальные рецепты пирожных. У них вкусная текстура и насыщенный вкус темного шоколада.Лучше всего то, что их очень легко сделать!
Печенье с арахисовым маслом
Это легкое печенье с арахисовым маслом имеет восхитительную рассыпчатую текстуру и сладкий ореховый вкус, от которого мы просто не можем насытиться. P.S. Они тоже веганы!
Perfect Oatmeal Cookies
Они мягкие, жевательные и с теплой приправой — все, чем должно быть хорошее овсяное печенье с изюмом.
Лимонное печенье
Один из моих самых любимых рецептов выпечки! У них четкие края, идеальная для выпечки жевательная серединка и прекрасный лимонный вкус.
Tahini Cookies
Я украшаю это мягкое, пряное печенье с лопнувшими зернами граната. Если у вас нет под рукой, не волнуйтесь! Сюда же подойдет сушеная клюква или шоколадная стружка.
Печенье без выпечки
Ладно, ладно, строго говоря, это не рецепт выпечки. Тем не менее, эти 7-ингредиенты без выпечки абсолютно того стоят. У них жевательная текстура и интенсивный шоколадный вкус арахисового масла. Что еще можно пожелать от быстрого и легкого угощения?
Фисташковые овсяные квадраты
Эти квадраты из 6 ингредиентов можно подавать на завтрак или десерт, что является хорошей новостью, потому что вы захотите есть их весь день.Если у вас под рукой нет фисташек, смените их на любой орех, который вы собираетесь.
Песочное печенье с лимоном и тимьяном
Классика Love and Lemons. Это яркое, маслянистое печенье из 7 ингредиентов идеально подходит к чашке горячего чая.
Легкие рецепты быстрого хлеба и тортов
Веганский шоколадный торт
Кому нужна смесь для торта, когда насыщенный и влажный шоколадный торт так легко приготовить с нуля? Чтобы взять этот торт поверх, смажьте его моей восхитительной шоколадной глазурью! Попробовав его, вы никогда не догадаетесь, что внутри него прячется секретный овощной ингредиент (печеный сладкий картофель!).
Морковный торт
Джеку сложно выбрать фаворитов, когда дело доходит до рецептов выпечки, но если бы ему пришлось, этот морковный торт был бы его №1. Он влажный, нежный и с теплыми пряностями — идеально подходит для торжества или в любое время, когда вы жаждете сладкого.
Банановый хлеб
Этот банановый хлеб очень полезен, он готовится из оливкового масла, миндальной муки и цельнозерновой муки. Тем не менее, перед ним невозможно устоять. Всякий раз, когда он у меня есть под рукой, я не могу не вернуться за вторым (или третьим, или четвертым…) кусочком.
Тыквенный хлеб
Вам не обязательно падать, чтобы влюбиться в этот простой рецепт тыквенного хлеба. 🙂 Он влажный, с теплыми пряностями и ароматом тыквы. Я бы с радостью съел кусочек в любой день года!
Йогуртовый пирог
Многие традиционные рецепты полных пирогов требуют сметаны, поэтому я подумал, а почему бы не йогурт? Это придает этой простой буханке чудесную влажную текстуру и легкий пикантный вкус. Подавайте его отдельно, с йогуртом и фруктами или с ложкой кокосовых взбитых сливок, чтобы получить более изысканный десерт.
Подавайте его отдельно, с йогуртом и фруктами или с ложкой кокосовых взбитых сливок, чтобы получить более изысканный десерт.
Креативные рецепты выпечки
Пончики, запеченные маття
День Святого Патрика не за горами, и эти очаровательные запеченные пончики — лучший способ отпраздновать это событие! Я не только украшаю их маття (3 способа!), Но и добавляю его в тесто, чтобы они были зелеными насквозь.
Булочки с корицей
Если вы никогда не делали булочки с корицей с нуля, попробуйте этот рецепт как можно скорее! Это действительно весело и легко приготовить, и для этого нужно всего несколько простых ингредиентов.Кроме того, из него получаются мягкие липкие булочки с коричневым сахаром и корицей. Чего же ты ждешь?
Маффины и булочки
Черничные маффины
Для приготовления этих легких пушистых маффинов не обязательно иметь под рукой свежую чернику. Замороженные ягоды прямо из морозильной камеры тоже подойдут. Не надо таять!
Не надо таять!
Банановые маффины
Эти веганские банановые маффины проверяют все коробки с выпечкой. Они влажные, от природы сладкие и наполнены пряным банановым вкусом.Конечно, не повредит и то, что они усыпаны шоколадной крошкой.
Черничные булочки
Трудно найти хорошую лепешку, но, честно говоря, эти идеальны. Они хрустящие снаружи, влажные в середине и полностью наполнены вареными ягодами. Как и мои кексы с черникой, эти лепешки так же хорошо подходят для замороженных ягод.
Vegan Lemon Muffins
Семена чиа придают этим мягким, пушистым кексам прекрасный хруст и здоровую дозу омега-3.Вы можете хорошо съесть их на завтрак, но они также могут сойти за десерт, особенно с пикантной глазурью из сливочного сыра.
Рецепты пикантной выпечки
Хлеб фокачча с розмарином
Оливковое масло, розмарин и жареный чеснок придают этой фокачче богатый пикантный вкус. Этот рецепт — верный способ произвести впечатление на любого, для кого вы готовите, но его обманчиво легко приготовить. Я не скажу, если нет!
Я не скажу, если нет!
Тесто для домашней пиццы
Что может быть веселее домашней пиццы ?! Этот простой рецепт теста легко приготовить, и оно превращается в восхитительную хрустящую / жевательную корочку.Сверху добавьте мой соус для пиццы из 5 ингредиентов или песто и ваши любимые начинки, чтобы приготовить домашний пирог, который ничуть не хуже того, который вы собираетесь съесть.
Хлеб без замеса
Рецепты выпечки не могут быть намного проще, чем этот! Практическая работа здесь минимальна, но благодаря долгому, медленному поднятию этот хлеб каждый раз выходит с идеальной золотистой корочкой и мягкой внутренней частью.
Домашние булочки Бао
Эти маленькие пышные булочки Бао — один из наших любимых кулинарных проектов.Джек заботится о тесте, а я готовлю забавную начинку. Я предпочитаю запеченный темпе, зелень и авокадо, но если у вас их нет под рукой, подойдет любой белок или овощи. Самое приятное — это теплая мягкая булочка, окружающая их!
Лепешки Фалафель
Эти лепешки из муки нута — отличный рецепт вечерней пиццы без глютена, но даже если вы не безглютеновые, вы обязательно захотите попробовать. Приправленные тмином, кориандром и порошком чили, мягкие сытные лепешки вкусны сами по себе, но если вы хотите вывести их на новый уровень, добавьте в них начинки.Мне нравится изображенное на фото свежее сочетание, но хумус, маринованный лук, соус тахини, жареный красный перец, морковные ленты и / или оливки также были бы здесь фантастическими.
Приправленные тмином, кориандром и порошком чили, мягкие сытные лепешки вкусны сами по себе, но если вы хотите вывести их на новый уровень, добавьте в них начинки.Мне нравится изображенное на фото свежее сочетание, но хумус, маринованный лук, соус тахини, жареный красный перец, морковные ленты и / или оливки также были бы здесь фантастическими.
Рецепты выпечки: Easy Brownies
Время приготовления: 5 минут
Время приготовления: 45 минут
Общее время: 50 минут
- 1 1/2 стакана сахарного песка
- 3/4 стакана универсальной муки
- 2/3 стакана какао-порошка, просеянного, если кусковой
- 1/2 стакана сахарной пудры, просеянный, если комковатый
- 1/2 стакана темного шоколада, чипсов
- 3/4 чайной ложки морской соли
- 2 больших яйца
- 1/2 стакана оливковое масло первого холодного отжима
- 2 столовые ложки воды
- 1/2 чайной ложки ванили
Разогрейте духовку до 325 ° F.
 Слегка сбрызните форму для запекания 8×8 кулинарным спреем и выстелите ее пергаментной бумагой. Распылите пергаментную бумагу.
Слегка сбрызните форму для запекания 8×8 кулинарным спреем и выстелите ее пергаментной бумагой. Распылите пергаментную бумагу.В миске среднего размера смешайте сахар, муку, какао-порошок, сахарную пудру, шоколадную стружку и соль.
В большой миске взбейте яйца, оливковое масло, воду и ваниль.
Посыпьте сухой смесью влажную смесь и перемешивайте до однородного состояния.
Вылейте жидкое тесто в подготовленную форму и с помощью лопатки разгладьте верх.Выпекайте от 40 до 45 минут или до тех пор, пока не выйдет зубочистка с несколькими крошками (примечание: лучше вытащить пирожные пораньше, чем оставлять их слишком долго). Перед нарезкой полностью остудите. Хранить в герметичном контейнере при комнатной температуре до 3 дней. Они тоже хорошо замерзают!
Шоколадный торт для начинающих> Готовим
С тех пор, как я начал работать на startcooking.com, шоколадный торт был в «Списке 5 самых популярных рецептов». Наконец-то я открыл для себя идеальный рецепт шоколадного торта для начинающих поваров. Этот влажный, насыщенный, плотный шоколадный торт — тот, который вам захочется делать снова и снова. Большое спасибо Найджелле Лоусон за этот прекрасный рецепт!
Наконец-то я открыл для себя идеальный рецепт шоколадного торта для начинающих поваров. Этот влажный, насыщенный, плотный шоколадный торт — тот, который вам захочется делать снова и снова. Большое спасибо Найджелле Лоусон за этот прекрасный рецепт!
Есть шесть этапов приготовления этого торта
- Подготовьте сковороду
- Подготовьте ингредиенты
- Смешивание ингредиентов
- Выпечка торта
- Извлечение торта из формы
- Приготовление глазури
Начнем готовить!
1.Подготовка сковородыЭтот торт выпекается на противне «пружинной формы» шириной 9 дюймов (и высотой 2 1/2 — 3 дюйма). Эта форма для выпечки имеет шарнир на боковой стороне, которая расширяется. Это позволит вам снять дно формы с боков, что значительно упрощает снятие пирога с формы.
Для начала (закрытая!) Сковорода должна быть «смазана» (нанеся слой жира или шортенинга на дно сковороды). Вы можете смазать сковороду сливочным маслом, шортенингом или антипригарным спреем. (Я использовал антипригарный спрей.)
(Я использовал антипригарный спрей.)
Затем нужно застелить сковороду пергаментной бумагой. Отрежьте пергаментную бумагу по размеру сковороды.
Прижмите пергаментную бумагу ко дну и бокам сковороды. Смазка заставит его прилипнуть.
Не забудьте подготовить сковороду, прежде чем начинать смешивать ингредиенты!
Подойдите и разогрейте духовку до 350 F градусов (или 180 C, газовая отметка 4)
2. Подготовка ингредиентовЕсли при приготовлении супов или рагу вы измеряете неточно, то рецепт не будет полностью нарушен.Однако при выпечке измерения должны быть действительно точными! Соберите все ингредиенты, собранные по и , прежде чем начинать смешивать что-либо вместе.
Я делаю этот торт, используя стандартные американские методы измерения, но также указываю метрические суммы.
Для приготовления торта нужно девять ингредиентов. (Не делайте глазурь, пока пирог не испечется и не остынет. ) Измерьте все ингредиенты для торта и отложите их в сторону:
) Измерьте все ингредиенты для торта и отложите их в сторону:
Во-первых, есть неожиданный ингредиент, который делает этот торт таким богатым — 250 мл пива Guinness Stout !! (Обещаю, в этом торте нет пивного вкуса!)
Второй ингредиент: 1 палочка (250 г) сливочного масла, несоленого, нарезанного ломтиками
Третий ингредиент: 3/4 стакана (75 г) несладкого какао-порошка (это не то же самое, что растворимый горячий шоколад!)
Четвертый ингредиент: 2 стакана сахарного песка (400 г сахарной пудры)
Пятый ингредиент: 3/4 стакана сметаны (1 банка по 142 мл)
Шестой ингредиент: 2 яйца
Седьмой ингредиент: 1 столовая ложка ванильного экстракта (15 мл ванильной эссенции)
Восьмой ингредиент: 2 стакана белой муки (275 г простой муки)
Наконец, девятый ингредиент: 2 1/2 чайных ложки пищевой соды (12. 5 мл гидрокарбоната соды)
5 мл гидрокарбоната соды)
Часть первая: основная шоколадная смесь.
Налейте стаут Гиннесс в кастрюлю на 4 литра…
… добавить масло…
… и (на среднем огне) перемешайте или взбивайте, пока масло не растает.
Взбить какао-порошок…
… и сахар.
Как только сахар растает, снимите сковороду с огня.
Часть вторая: Яичная смесь
Разбейте яйца в небольшую тарелку, проверьте, нет ли скорлупы, а затем положите яйцо в миску среднего размера.
Добавить экстракт ванили…
… и сметана.
Взбейте эти три ингредиента вместе.
Вылейте яичную смесь в шоколад.
Взбивание до…
… он хорошо смешан.
Часть третья: Завершение жидкого теста
Теперь добавьте муку…
… и пищевая сода.
Взбейте все вместе, пока оно полностью не смешается.
Вылейте тесто в подготовленную форму.
Обязательно очистите сковороду силиконовым шпателем.
4. Выпечка тортаПоместите пирог в предварительно разогретую до 350 F.градусов (или 180С., газовая отметка 4) духовки.
Выпекать пирог 45-50 минут или до тех пор, пока деревянная кирка не вставлена в центр торта…
… выходит чистым.
Проверьте торт через 45 минут. Это нужно делать, пока пирог еще находится в духовке! Я сделал это на столешнице только в демонстрационных целях. Хотя мой торт выглядит так, как будто он не совсем приготовлен в самом центре, выбор получился чистым, так что я знаю, что он приготовлен.
Поставьте пирог на решетку, чтобы он полностью остыл. Не снимайте торт со сковороды, пока он не остынет!
5. Извлечение пирога из формы Даже не думайте делать глазурь, пока пирог не остынет !! На это потребуется пара часов, чтобы торт полностью остыл.
Чтобы вынуть пирог из формы, сначала откройте петлю.
Тогда просто снимите кольцо с торта.
Пергаментная бумага будет приклеена к торту.Аккуратно снимите пергаментную бумагу.
Если бы это был чизкейк, вы бы просто подавали его прямо на металлическое основание сковороды.
Это такой крепкий, влажный пирог, что дно формы легко снимается. Сначала сверху на торт ставим охлаждающую решетку…
… и дно сковороды сразу соскользнет.
Удалите бумагу.
Переверните форму для торта, чтобы правая сторона была обращена ко дну торта.
Пирог будет зажат между решеткой для охлаждения и формой для выпечки. Переверните все это!
Снимаем решетку и торт готов к заморозке!
6. Глазурь для торта После замораживания этот торт должен напоминать пинту портера — плотное темное дно с пенистым белым верхом.
Глазурь сделана из кондитерского сахара, жирных сливок (или молока), сливочного сыра и ванили.
Нарежьте 8 унций (300 г) сливочного сыра кубиками и положите их в миску среднего размера.
Смягчите сливочный сыр в микроволновой печи примерно на 15 секунд. Вы не хотите, чтобы сливочный сыр плавился, просто немного его смягчите.
Просейте 1 стакан кондитерского сахара (150 г сахарной пудры) поверх сливочного сыра.
Просеивание сахарной пудры избавляет от комочков.
С помощью электрического миксера взбейте сыр и сахар, пока он не станет пушистым и однородным.
Взбейте 1 чайную ложку ванильного экстракта.
Добавьте до 2 столовых ложек жирных сливок (или молока) небольшими порциями…
… биение после каждого сложения…
… пока не получите однородную консистенцию.
( ПРИМЕЧАНИЕ : Это намного менее жирные сливки, чем указано в англо-метрической версии этого рецепта. Английские двойные сливки намного толще жирных сливок и имеют консистенцию, напоминающую американскую сметану.)
Английские двойные сливки намного толще жирных сливок и имеют консистенцию, напоминающую американскую сметану.)
Нанесите глазурь на верхнюю часть торта, начиная с середины и доходя веером до верхнего края торта.
Боковины торта не покрываются инеем.
Хотя если вы любите глазурь, удвойте рецепт глазури и также заморозьте стороны ! (Хотел бы я это сделать!)
ВАУ! Мы сделали это! Хотите кусочек? Или два?
Адаптировано из :
Feast by Nigella Lawson
Classic Pound Cake (Советы по созданию идеального влажного фунтового торта)
Classic Pound Cake — Полное руководство о том, как приготовить идеальный и вкусный Pound Cake! Советы + хитрости и руководство по устранению неполадок.
Это подробный пост с пошаговыми инструкциями о том, как приготовить классический пирог с фунтом!Я поделюсь советами и методами, идеями по устранению неполадок с пирогом, а также чит-кодами, которые помогут вам приготовить идеальные влажные пирожные.
 Этот классический пирог с фунтами стерлингов настолько прост и надежен, что вы сможете его приготовить, даже если вы новичок в выпечке!
Этот классический пирог с фунтами стерлингов настолько прост и надежен, что вы сможете его приготовить, даже если вы новичок в выпечке!Это длинный пост, так что вы можете сразу перейти к рецепту ниже, если хотите.Но если вы ищете советы и рекомендации, чтобы СОВЕРШИТЬ свой фунтовый торт, то вы попали в нужное место!
Итак, начнем с самого начала.
Почему это называется фунтовый пирог?
фунтов пирожных впервые возникли в Европе. Они существуют еще в 1700-х годах, и этот термин традиционно относился к пирогу, который весил четыре фунта. Это потому, что классический кекс состоял из 1 фунта каждого из следующих ЧЕТЫРЕХ ингредиентов:
Как вы могли заметить, классический пирог с фунтами стерлингов не требует никаких разрыхлителей, чтобы придать пирогу приподнятость, или какой-либо дополнительной жидкости, чтобы сделать пирог влажным.В результате получается плотный пирог, который также был несколько суховатым (особенно в пережаренном виде).
По мере того, как фунтовые пироги становились все более популярными на протяжении всей истории и в разных частях мира, появились различные вариации классического фунтового пирога, более легкие и более влажные. В каждом регионе (или стране) есть своя собственная версия классического пирога с фунтами стерлингов, включающая различные соотношения основных ингредиентов, а иногда и дополнительную жидкость и разрыхлитель.
Рецепт сочного пирога с фунтом стерлингов был первым пирогом, который я тоже научился печь! 🙂 Для этого поста об устранении неполадок с фунтовым пирогом я испек всевозможные варианты пирога с фунтом.Вы можете увидеть результаты ниже, и я также помогу вам устранить некоторые распространенные ошибки в пироге!
Советы по приготовлению ЛУЧШЕГО классического фунтового торта
Начните с хороших ингредиентов
Ну, это само собой разумеющееся, но особенно это касается кексов. Вместо того, чтобы использовать общие ингредиенты, попробуйте использовать фирменные ингредиенты.
Сахар
Когда дело доходит до сахара, обязательно покупайте тростниковый сахар, потому что он более мелкозернистый, чем другие белые сахара (если в нем нет слова «тростниковый сахар», то это, вероятно, свекольный сахар).Еще лучше, если вы можете достать чистый тростниковый сахар (супертонкий сахар)!
Сливочное масло
Для сливочного масла используйте сливочное масло ХОРОШЕГО качества. Не маргарин и не сливочное масло, а классическое сливочное масло. Я предпочитаю использовать несоленое масло, , но вы также можете использовать соленое масло. Однако из-за более высокого содержания воды в соленом сливочном масле вероятность получения противоречивых результатов также выше при использовании соленого масла.
Яйца
По возможности используйте органические яйца от кур свободного выгула.Однако избегайте использования действительно свежих яиц. Шокер, правда?
Я предпочитаю использовать яйца возрастом около 1 недели, и вот почему. Яичный белок в свежих яйцах плотнее и толще, тогда как в более старых яйцах яичный белок тоньше и рыхлее. Эти более старые яйца легче и легче смешиваются с тестом для торта, в результате получается фунтовый пирог с более легким вкусом и текстурой мякиша. Другая причина заключается в том, что свежие яйца тяжелее старых яиц — поэтому 8 свежих больших яиц будут намного тяжелее, чем 1 фунт, а 8 более старых крупных яиц будут ближе к 1 фунту.
Яичный белок в свежих яйцах плотнее и толще, тогда как в более старых яйцах яичный белок тоньше и рыхлее. Эти более старые яйца легче и легче смешиваются с тестом для торта, в результате получается фунтовый пирог с более легким вкусом и текстурой мякиша. Другая причина заключается в том, что свежие яйца тяжелее старых яиц — поэтому 8 свежих больших яиц будут намного тяжелее, чем 1 фунт, а 8 более старых крупных яиц будут ближе к 1 фунту.
Мука
Мне нравится использовать небеленую универсальную муку. Это потому, что он более доступен.
Но вы также можете использовать муку для выпечки. Эта мука легче и содержит меньше клейковины, чем универсальная мука. В результате получается фунтовый торт, который немного приподнимается и имеет более нежную крошку.
Если вы выберете кондитерскую муку, вы можете заменить муку для пирожных на муку AP в соотношении 1: 1 — ПО ВЕСУ (не по объему).
Всегда взвешивайте ингредиенты, а не полагайтесь на чашки.
Я ОГРОМНЫЙ сторонник использования недорогих кухонных весов для всех ваших потребностей в выпечке. Выпечка требует определенной точности, и дешевые весы будут всегда обеспечивать стабильные результаты выпечки, что в конечном итоге сэкономит вам гораздо больше времени и денег из-за неудачных рецептов и потраченных впустую ингредиентов.
Например, при измерении муки чашкой вы потенциально можете получить на на 50% больше муки, чем предполагалось. ИЛИ, если вы решите использовать муку для пирожных для своего классического пирога с фунтом вместо этого — 1 стакан муки для пирожных легче, чем мука AP, поэтому вы получите МЕНЬШЕ муки для пирожных, чем необходимо для вашего рецепта, если вы используете чашку для измерения.
При измерении сахара с помощью чашки 1 чашка обычного сахара будет весить МЕНЬШЕ, чем 1 чашка сверхтонкого сахара. Опять же, вот почему измерительная шкала будет действительно удобной. Или у вас может легко получиться тошнотворно-сладкий пирог из-за слишком большого количества сахара.
Или у вас может легко получиться тошнотворно-сладкий пирог из-за слишком большого количества сахара.
Важно взбить муку и сахар в емкости, а затем засыпать муку и сахар в мерный стакан до точки перелива. Затем с помощью плоского ножа разровняйте излишки муки / сахара. Однако гарантировать стабильные результаты таким способом все равно будет сложно.
Если вы живете в США, , тогда 1 кусок сливочного масла = 4 унции / 115 г или 0,5 стакана. Но для любой другой точки мира лучше всего измерить масло также с помощью измерительной шкалы.
Температура ингредиентовАбсолютно важно, чтобы все ингредиенты были комнатной температуры (70–75 ° F или 20–23 ° C).
Сливочное масло
Масло должно быть смягченным, но не слишком мягким. Вот грубый способ проверить, нужной ли консистенции масло — сделайте в масле углубление пальцем. Если масло слишком твердое, чтобы сделать углубление, значит, масло слишком твердое. 🙂 Но если масло делает углубление, но не сохраняет свою форму, а масло вокруг углубления теряет форму, значит, масло слишком мягкое (масло также может быть слишком жирным, когда оно такое мягкое).Если на нем легко сделать углубление, но при этом он сохраняет свою форму, не искажая при этом масло в окрестностях, значит, консистенция правильная!
Если масло слишком твердое, чтобы сделать углубление, значит, масло слишком твердое. 🙂 Но если масло делает углубление, но не сохраняет свою форму, а масло вокруг углубления теряет форму, значит, масло слишком мягкое (масло также может быть слишком жирным, когда оно такое мягкое).Если на нем легко сделать углубление, но при этом он сохраняет свою форму, не искажая при этом масло в окрестностях, значит, консистенция правильная!
Зимой я вынимаю масло из холодильника и оставляю на ночь на улице. Но летом это может сделать масло слишком мягким. Поэтому летом я предпочитаю нарезать масло кусочками размером со столовую ложку, а затем оставить их размягчаться примерно на 30 минут. Если масло станет слишком мягким, вы можете просто положить его обратно в холодильник примерно на 10-15 минут, чтобы дать им немного остыть.
Сливочное масло комнатной температуры легко взбивается и взбивается. Это важно, потому что масло будет включать воздух во время взбивания / взбивания, что необходимо для легкого пирога. Если он слишком холодный / жесткий или слишком мягкий / растопленный, он не может удерживать воздух во время взбивания.
Если он слишком холодный / жесткий или слишком мягкий / растопленный, он не может удерживать воздух во время взбивания.
Яйца
Яйца также следует хранить на улице на ночь, чтобы все они были комнатной температуры. Это поможет яйцам удерживать воздух во время перемешивания.
Мука и сахар также должны быть комнатной температуры.Я обычно храню муку и сахар при комнатной температуре, но если вы храните муку в холодильнике, не забудьте вынуть ее из холодильника накануне вечером.
Как приготовить торт «Фунт» — шаг за шагом. Поскольку классический пирог с фунтами стерлингов не зависит от разрыхлителя или пищевой соды для роста пирога, процесс смешивания ингредиентов имеет решающее значение. Это связано с тем, что этот классический пирог с фунтами стерлингов в значительной степени зависит от воздуха, который образуется при смешивании масла и сахара, который дополнительно задерживается глютеном и яйцами во время выпечки.
Для классического пирога с фунтом нужно всего ЧЕТЫРЕ ШАГА — масло, сахар, яйца и мука. Каждый шаг одинаково важен. Убедитесь, что КАЖДЫЙ ИНГРЕДИЕНТ БЫЛ Взвешен и подготовлен (и просеян), ПРЕЖДЕ, чем вы начнете готовить пирог.
Все ингредиенты отмерял перед тем, как начать.Настольный миксер и ручной миксер
Для удобства я предпочитаю использовать стационарный миксер, а не ручной. Вам нужно взбить сливочное масло и сахар вместе в течение нескольких минут, чтобы воздух смешался, и, поверьте, ваши руки будут вам благодарны, если вы будете использовать настольный миксер вместо ручного миксера.
Сливочное масло и сахар
Сначала масло необходимо перемешать в течение нескольких минут (около 3-7 минут, в зависимости от температуры в помещении и температуры масла). Для этого используйте стандартную насадку миксера (не взбиватель или крючок для теста), это обеспечит проникновение воздуха в масло, сделав его легким, воздушным и кремообразным. Еще одна ошибка, которую следует избегать — запускать миксер на высокой скорости, чтобы ускорить процесс. НЕ ДЕЛАЙТЕ ЭТОГО! Высокая скорость может очень быстро выбить воздух. Поэтому включите миксер на средней скорости, чтобы воздух поступал медленно, но верно!
Еще одна ошибка, которую следует избегать — запускать миксер на высокой скорости, чтобы ускорить процесс. НЕ ДЕЛАЙТЕ ЭТОГО! Высокая скорость может очень быстро выбить воздух. Поэтому включите миксер на средней скорости, чтобы воздух поступал медленно, но верно!
Когда масло станет воздушным, добавляется сахар. Следите за тем, чтобы не выливать весь сахар сразу. Из-за веса сахара масло может сдуваться, что НЕ хорошо. Добавляйте сахар тонкой устойчивой струйкой при работающем миксере. Это поможет равномерно взбить сливочное масло и сахар вместе, добавив на больше воздуха, а не выбивая воздух.
Масло и сахар также взбивают вместе в течение нескольких минут. Это происходит по двум причинам: во-первых, чтобы добавить больше воздуха, и во-вторых, чтобы растворить сахар. Вот почему я предпочитаю использовать сахарную пудру, которая растворяется намного быстрее. Возможно, сахар не нужно полностью растворять перед добавлением яиц, но он определенно должен полностью раствориться после того, как вы добавите яйца. Если вы используете обычный тростниковый сахар, вы можете взбить его отдельно в кухонном комбайне в течение нескольких секунд, чтобы сделать его более мелким, если хотите.
Если вы используете обычный тростниковый сахар, вы можете взбить его отдельно в кухонном комбайне в течение нескольких секунд, чтобы сделать его более мелким, если хотите.
Добавление яиц
Следующим важным этапом является добавление яиц. Тот же принцип, что и раньше — не утяжелять тесто путем добавления всех яиц сразу, здесь также применяется. Есть ДВА способа добиться этого:
- Слегка взбейте все яйца в кувшине, а затем медленно добавьте яйца струей с небольшими перерывами между ними.
- Добавьте яйца по одному, тщательно перемешивая каждое перед добавлением следующего.
Оба метода работают, но для удобства я обычно использую второй метод. Я всегда сначала разбиваю яйцо в небольшую миску и добавляю его во время работы миксера. Я подмешиваю яйца примерно 20-30 секунд, пока желток не исчезнет, а затем добавляю следующее яйцо.
Яйца добавляются в тесто для торта Важно не допускать чрезмерного взбивания яиц в кляре. . Если взбить яйца слишком сильно, торт ПОСЛЕ ВЫПЕЧКИ РАЗРУШЕТСЯ!
. Если взбить яйца слишком сильно, торт ПОСЛЕ ВЫПЕЧКИ РАЗРУШЕТСЯ!
В некоторых рецептах требуется больше яичных желтков вместо использования только цельных яиц. ВЫ МОЖЕТЕ ЗАМЕНИТЬ ДВА ЦЕЛЫХ ЯЙЦА ЧЕТЫРЕМ ЖЕЛТКОМ, ЕСЛИ ВЫ ПРЕДПОЧИТАЕТЕ. В результате торт станет более насыщенным и влажным. Торт тоже будет более насыщенного желтого цвета.
Но помните, что яичные белки делают пирог приподнятым, а яичные желтки — сочными. Причина, по которой некоторые предпочитают добавлять яичные желтки, заключается в том, что яичные белки, добавляя объем и приподнимая торт, также могут высушить торт.
CHEAT NOTE 1 — Вместо двух целых яиц в рецепте добавьте четыре яичных желтка, чтобы получить более влажный и насыщенный на вкус пирог.
CHEAT NOTE 2 — Я бы также добавил 1 чайную ложку разрыхлителя, ЕСЛИ я заменил 2 яйца ЧЕТЫРЕМ ЯИЧНЫМИ ЖЕЛТКАМИ. Это компенсирует недостаток яичных белков.
Убедитесь, что мука просеяна, прежде чем добавлять ее в торт. Еще лучше, если вы сможете снова просеять его, когда добавляете в торт, но в этом нет необходимости. Это необходимо для уменьшения вероятности образования комков муки при смешивании муки.
Просейте мукуЕсли вам удается смешать муку с помощью лопатки для выпечки — ДЕЛАЙТЕ ЭТО! Добавьте муку вручную (ложкой), чтобы не перегрузить глютен в муке.
Если вы все-таки используете стационарный миксер , используйте самую низкую скорость на стационарном миксере и используйте ее в течение минимального времени.
Если глютен чрезмерно переработан, вы получите более жесткий и плотный пирог, НЕ подходит.Другой способ избежать этого — использовать муку для выпечки вместо муки AP.
Добавление муки в тесто для торта ЗАМЕТКА О ЧИТАХ — МУКА ДЛЯ ТОРТА может быть заменена на муку AP, потому что она придаст более легкую текстуру вашему пирогу. Это заставит ваш торт еще больше подняться в духовке.
Это заставит ваш торт еще больше подняться в духовке.
CHEAT NOTE — Если вы беспокоитесь, что ваш пирог не был достаточно взбитым, вы МОЖЕТЕ добавить минимальное количество разрыхлителя, чтобы ваш фунтовый пирог поднялся должным образом.Я делаю это ТОЛЬКО, если использую ручной миксер, чтобы смешать тесто для пирожных, потому что я знаю, что тогда есть вероятность, что я не добавил достаточно воздуха.
Гладкое тесто для пирожных, с добавлением всей муки и не переработанной Выпечка торта ТОЧНАЯ ТЕМПЕРАТУРА ПЕЧИ очень важна. Было бы здорово, если бы вы знали, что ваша духовка правильно откалибрована. Вы можете сделать это, установив температуру духовки. читатель в духовке, а затем сравнивая темп.отображается на вашей духовке вместе с считывателем. Если случайно ваша духовка не откалибрована, вы можете отрегулировать температуру выпечки. исходя из того, как получится ваш фунтовый пирог с первой попытки.
Если пирог слишком сухой, значит духовка слишком горячая, и вам, возможно, придется снизить температуру. ИЛИ вытащите пирог из духовки раньше. Если пирог не готов к 70 минутам, тогда темп. нужно увеличить, иначе пирог должен выпекаться дольше.
Также убедитесь, что ДУХОВКА ПРОГРЕВАЕТСЯ в течение 10-15 минут, прежде чем положить в нее торт. Таким образом, стабильная температура духовки. гарантировано.
Ваши формы для выпечки также могут влиять на время выпечки. Если вы используете стеклянные формы для выпечки или формы из темного металла, время выпечки сократится. Если вы используете легкую форму для выпечки, то этот рецепт будет точным, потому что я также использовала легкую форму для выпечки.
Я использовал две формы для выпечки хлеба размером 8,5 x 4,5 дюйма для этого классического рецепта пирога с фунтами. Вы можете приспособить это, чтобы приготовить торт в двух формах для выпечки хлеба размером 9,5 x 5,5 дюймов, но не забудьте проверить торт раньше, так как он будет выпекаться быстрее.
Окончательный результат — невероятно маслянистый, мягкий классический пирог с фунтом! Крошка плотная и плотная, но не густая и не липкая — она маслянистая, мягкая и просто восхитительно вкусная!
Идеи подачи классического торта с фунтомВы можете насладиться этим классическим пирогом с фунтами по-разному! Подавайте его как есть или добавьте в него различные добавки, чтобы приготовить простые, но восхитительные десерты. Ознакомьтесь с этими креативными способами подачи этого классического сочного пирога с фунтом.
- Ягоды и сливки (малина, клубника, черника или любые другие ягоды)
- Банановый соус с ириской — это будет на вкус как бананы foster , но с тортом!
- Шоколадный соус или шоколадная паста с лесным орехом! Кто не любит вместе торт и шоколад (или Nutella)?
- Взбитые сливки и орехи или пралине — чтобы еще больше усилить ореховый вкус, вы можете приправить свой торт ореховыми ароматизаторами (миндаль, жареный кокос, фисташки или арахис)
- Лимонная глазурь или лимонный творог — освежающий и острый превратите свой масляный торт в фунт! Либо покройте торт лимонной глазурью, либо полейте кусочки торта.
 Вы также можете подавать его с лимонным творогом или любым цитрусовым творогом.
Вы также можете подавать его с лимонным творогом или любым цитрусовым творогом. - Взбитые сливки и Калуа — ЭТО МОЙ ЛЮБИМЫЙ! На вкус как тирамису! Рюмка калуа (или любого другого сладкого ликера, который вам нравится) выливается на кусок торта, а затем покрывается взбитыми сливками или мороженым. Неотразимый вариант для взрослых!
Другие варианты, не изображенные здесь,
- Приготовьте на гриле ломтики пирога (особенно если у вас несвежий пирог) и подавайте их теплыми с жареными фруктами и мороженым.
- Нарезаем торт кубиками и добавляем по мелочи!
- Нарезать кубиками, затем слегка поджарить их и добавить во фруктовые салаты — они будут как десертные гренки!
- Приготовьте бутерброды с мороженым и пирогом.
Приготовление классического пирога с фунтом стерлингов — полезное занятие! 🙂 Надеюсь, этот объемный пост помог вам понять, как получается классический сочный пирог и почему важен каждый шаг. Это поможет вам овладеть искусством приготовления классических пирожных, а затем внесет свой индивидуальный вклад, чтобы сделать рецепт еще более универсальным!
Это поможет вам овладеть искусством приготовления классических пирожных, а затем внесет свой индивидуальный вклад, чтобы сделать рецепт еще более универсальным!
Вернуться к началу Фунтовый торт сравнения Устранение неполадок с пирогом Почему мой торт такой плотный и тяжелый?
Скорее всего, в масло и сахар было недостаточно воздуха.Это могло произойти из-за того, что время взбивания было недостаточно большим, или из-за того, что сахар, яйца или мука были добавлены слишком быстро.
Раствор — взбить сливочное масло до пышной массы, а затем тонкой струйкой смешать сахар. Добавляйте яйца по одному или в потоке. Добавляйте муку порциями.
Глютен в муке был чрезмерно переработан, из-за чего клейковина делала пирог слишком тяжелым и плотным. Используйте минимальное усилие, чтобы смешать муку.
Раствор — Желательно добавлять муку порциями с помощью лопатки или использовать самое короткое время с помощью настольного миксера, чтобы смешать муку на самой низкой скорости.
Убедитесь, что мука также полностью смешана, потому что сухие полосы муки могут привести к получению липкого пирога.
Используйте муку для выпечки вместо муки AP.
Фунтовый пирог ПРЕДНАЗНАЧЕН, чтобы быть немного плотным. Но он не должен быть тяжелым или сухим. Если он высох, возможно, пирог пережился. Пирог также может быть слишком сухим, если вы добавили слишком много муки (или недостаточно масла или сахара).
Раствор —
Вы можете попробовать снизить температуру духового шкафа.
Или достаньте пирог из духовки немного раньше.
Или точно следуйте рецепту и воздержитесь от добавления лишней муки или уменьшения количества сахара или масла.
Обычно это происходит из-за слишком высокой температуры духовки. Тогда корочка готовится намного быстрее, чем внутренняя часть торта, создавая жесткую корочку и мягкую середину.
Раствор —
Понизьте температуру в духовке и готовьте пирог дольше.
Также помогает использование светлой формы для выпечки хлеба вместо темной.
Масло и сахар взбивались слишком быстро и слишком сильно! Пирог поднимается, а затем оседает при охлаждении, в результате чего на нем появляются плотные липкие (или липкие) пятна.
Решение —
НЕ увеличивайте скорость миксера выше средней. При добавлении муки уменьшите скорость до минимума (или добавьте муку вручную).
Если вы взбить яйца слишком сильно, воздух в яйцах заставит пирог подняться. Это создаст корочку, которая поднимется выше, чем торт (так же, как яйца могут образовывать корочку в пирожных, они могут образовывать корку и в пирогах). Однако, поскольку остальная часть пирога не поднялась так сильно (так как нет разрыхлителя и т. Д.), Корка будет опускаться по мере остывания пирога, создавая морщинистую корку пирога.
Д.), Корка будет опускаться по мере остывания пирога, создавая морщинистую корку пирога.
Раствор —
Удостоверьтесь, что взбиваете яйца только до точки включения яиц. Если вы каждый раз взбиваете каждое яйцо более минуты, вы можете столкнуться с этой проблемой.
Это кристаллы сахара. Пока пирог запекается, нерасплавленные кристаллы сахара тают под действием тепла духовки, и на корке торта появляются маленькие пятна.
Раствор —
Используйте тростниковый сахар, который немного мельче, чем белый сахар-песок.
Сахарная пудра еще лучше (супер-мелкий сахар — НЕ кондитерский сахар)
Если вы не можете найти сахарную пудру, вы можете обработать сахар в течение нескольких секунд (несколько импульсов) в кухонном комбайне, чтобы он получился очень мелким. Если вы используете мерные стаканчики, обязательно ВСЕЙ САХАР, прежде чем пропустить его через кухонный комбайн (при использовании стаканчиков супертонкий сахар измеряется иначе, чем сахарный песок)
Это классический фунтовый пирог не должен проседать в середине, если только пирог не пропекся или не была добавлена дополнительная жидкость.
Раствор —
Если вы используете соленое масло, попробуйте пирог с несоленым маслом и исключите все другие лишние жидкости (например, если вы добавили молоко).
Выпекайте пирог дольше.
Если вы взбиваете яйца слишком быстро, или слишком быстро взбиваете масло и сахар, или добавляете слишком много разрыхлителя, торт тоже может подняться обильно и растекаться по краям сковороды.
Раствор —
Сократите время смешивания и не используйте высокую скорость для смешивания ингредиентов.
Если вы предпочитаете использовать разрыхлитель, подумайте об использовании формы для выпечки хлеба 9 x 5 дюймов вместо формы для выпечки 8 x 4 дюйма.
Если вам понравился этот рецепт, вам также может понравиться,
Идеальный ванильный торт
Торт Пасхальный пастельный с завитками
Классический шоколадный торт
Шоколадный листовой торт Fudgy One Bowl
Лимонно-малиновый торт
Супер легкие шоколадные лепешки
Ищете другие рецепты? Подпишитесь на мою бесплатную рассылку рецептов, чтобы каждую неделю получать новые рецепты на ваш почтовый ящик! Найдите меня, чтобы поделиться вдохновением на Pinterest и Instagram.
Торт Фунт классический
Выход: получается два торта 8,5 x 4,5 дюйма.
Кухня: американская, европейская
Classic Pound Cake — Полное руководство о том, как приготовить идеальный и вкусный Pound Cake! Советы + хитрости и руководство по устранению неполадок. EASY — Этот рецепт легко приготовить с помощью этого подробного руководства. Обязательно прочитайте рецепт и публикацию, чтобы ознакомиться с тем, как должен выглядеть каждый этап.Это технический рецепт, но ему легко следовать. американской чашка, чайная ложка, столовая ложка measurements. Общих измерения Конверсии. Взвешивание рекомендуется для точного results. Вы можете получить доступ измерения метрических весов с помощью кнопки переключения ниже списка ингредиентов .Подготовка: 35 минут
Охлаждение в кастрюле: 15 минут
Готовка: 1 час 10 минут
Общее время: 1 час 45 минут
Порций: 22 порции
Инструкции:
Масло два 8.
 Формы для выпечки хлеба размером 5 x 4,5 дюйма и посыпьте внутреннюю часть формы мукой. Стряхните лишнюю муку. Отложите в сторону.
Формы для выпечки хлеба размером 5 x 4,5 дюйма и посыпьте внутреннюю часть формы мукой. Стряхните лишнюю муку. Отложите в сторону.Разогрейте духовку до 170 ° C / 325 ° F.
Взвесьте все ингредиенты и держите их под рукой. Просейте муку и отложите в миску.
Необязательный шаг — , если вы используете сахарный песок из тростникового сахара, поместите сахар в кухонный комбайн и несколько раз взбейте, чтобы получить более мелкую текстуру сахара.
Снимите миксерную чашу с весов и поместите ее в стационарный миксер с прикрепленной насадкой для взбивания.
Положите размягченное масло и соль в миску и взбивайте сливочное масло до легкого, кремового и пушистого (от 3 до 7 минут) на средней скорости (скорость 4-5 на кухонном миксере). Очистите стенки и дно миски, чтобы убедиться, что вы собрали все масло.
Добавьте сахар тонкой устойчивой струйкой, ПОКА пока масло перемешивается (вы также можете добавлять по столовой ложке сахара за раз).
 Чтобы добавить сахар в масло, потребуется около 1 минуты.Остановите миксер и поскребите стенки и дно чаши, чтобы сахар перемешался равномерно.
Чтобы добавить сахар в масло, потребуется около 1 минуты.Остановите миксер и поскребите стенки и дно чаши, чтобы сахар перемешался равномерно.Взбейте сливочное масло и сахар еще 2–3 минуты.
Разбейте яйцо в небольшую миску и убедитесь, что в нем нет яичной скорлупы. Разбейте яичный желток, а затем влейте его струей в смесь масла и сахара. Перемешивайте около 20-30 секунд, пока яйцо не смешается с жидким тестом и не останется следов яичного желтка. Повторите то же самое с другим яйцом.После того, как 2 яйца были смешаны с жидким тестом, остановите миксер и очистите стенки и дно чаши.
Повторите то же самое с остальными яйцами, не забывая очищать стороны и дно по ходу (я делаю это после каждых 2 добавляемых яиц).
Когда все яйца будут добавлены, добавьте ваниль и перемешивайте еще 30 секунд — 1 минуту.
Смешивание муки вручную — Вам понадобится лопатка для выпечки с длинной ручкой, чтобы добавить муку в тесто.

Остановите миксер и снимите миксерную чашу с настольного миксера.Просейте около ¼ муки над жидким тестом. Всыпайте муку в жидкое тесто, вращая миску после каждой складки, пока мука не смешается. Повторите еще 3 раза с оставшейся мукой, чтобы аккуратно смешать всю муку, добавляя ее в жидкое тесто (вместо интенсивного перемешивания). Это даст вам гладкое тесто для торта.
Убедитесь, что в тесте нет сухих кусочков муки.
Смешивание муки с помощью настольного миксера
Уменьшите скорость настольного миксера до минимального значения (скорость перемешивания в кухонном миксере).
Добавьте просеянной муки в жидкое тесто и перемешивайте несколько секунд до однородного состояния. Повторите еще с 3 прибавлениями. После последнего добавления перемешивайте тесто только до однородного состояния. Немедленно остановитесь.
Выпечка полных пирогов
Добавьте равное количество теста на дно каждой формы для выпечки хлеба.
 С помощью смещенной лопатки равномерно распределите тесто по углам формы. Добавьте оставшуюся часть жидкого теста (поровну разделенную между двумя формами для выпечки хлеба) в две формы для выпечки хлеба.Равномерно распределите сверху, чтобы поверхность была ровной. Осторожно встряхните формы (совсем немного), чтобы тесто распределилось равномерно (не стучите формами по прилавку!).
С помощью смещенной лопатки равномерно распределите тесто по углам формы. Добавьте оставшуюся часть жидкого теста (поровну разделенную между двумя формами для выпечки хлеба) в две формы для выпечки хлеба.Равномерно распределите сверху, чтобы поверхность была ровной. Осторожно встряхните формы (совсем немного), чтобы тесто распределилось равномерно (не стучите формами по прилавку!).Поместите формы для выпечки хлеба в духовку (в идеале в нижней трети духовки и прямо в центре решетки). Установите таймер на 40 минут. Через 40 минут переверните формы для выпечки и выпекайте еще 20 минут.
Проверьте пирог через 60 минут выпекания, чтобы проверить готовность пирога с помощью чистой зубочистки или тестера для пирога.Вставьте тестер для торта в торт, и если он выходит чистым, значит, торт готов. В моей духовке эти коржи выпекаются примерно 67-70 минут.
Достаньте коржи из духовки и дайте им остыть примерно 10-15 минут. Осторожно переверните коржи на охлаждающую решетку, чтобы они полностью остыли.

Ешьте теплой или комнатной температуры.
Как хранить пирог с фунтом
Когда пирог имеет комнатную температуру, его можно хорошо обернуть полиэтиленовой пленкой, хранить в герметичном контейнере и съесть в течение недели.Если пирог не завернут должным образом, он может стать несвежим, НО несвежий пирог с фунтом будет вкуснее, если его поджарить или приготовить на гриле.
ИЛИ вы можете завернуть торт в полиэтиленовую пленку и фольгу, а затем хранить в морозильной камере до 3 месяцев.
Советы и хитрости
ДОПОЛНИТЕЛЬНЫЕ ДЕЙСТВИЯ, ЧТОБЫ УБЕДИТЬСЯ, ЧТО ВЫ РАВНОМЕРНО РАЗДЕЛИТЕ АККУМУЛЯТОР МЕЖДУ ДВУМЯ СДЕЛАМИ- В самом начале, ПЕРЕД добавлением масла в миксерную чашу — поместите пустую миксерную чашу на весы и запишите вес чаши (это необязательно, но помогает равномерно распределить тесто для торта между формами позже).
- Когда тесто для торта будет приготовлено, соскребите его со шпателя и выньте лопатку из миски.
 Затем измерьте вес дежи + тесто и вычтите вес дежи из полученного значения. Это вес теста. Разделите это значение на два, и это будет то количество, которое вы должны добавить на каждую форму для выпечки хлеба (это также помогает получить ИДЕАЛЬНЫЕ, равномерно испеченные фунтовые пироги).
Затем измерьте вес дежи + тесто и вычтите вес дежи из полученного значения. Это вес теста. Разделите это значение на два, и это будет то количество, которое вы должны добавить на каждую форму для выпечки хлеба (это также помогает получить ИДЕАЛЬНЫЕ, равномерно испеченные фунтовые пироги).
- Если вы используете две формы размером 9,5 x 5,5 дюйма, проверьте пирожные через 45–50 минут.Это потому, что на этих сковородах большего размера торт готовится намного быстрее. Форма для торта
- Bundt — этого рецепта хватит на 1 большой торт Bundt. Следите за пирогом через 50 минут выпекания.
 Но от этого и в духовке торт поднимется сильнее. CHEAT NOTE — Если вы беспокоитесь, что ваш торт был недостаточно взбитым, вы МОЖЕТЕ добавить минимальное количество разрыхлителя, чтобы убедиться, что ваш пирог с фунтом поднялся должным образом. Я делаю это ТОЛЬКО, если использую ручной миксер, чтобы смешать тесто для пирожных, потому что я знаю, что тогда есть шанс, что я не добавил достаточно воздуха.
Но от этого и в духовке торт поднимется сильнее. CHEAT NOTE — Если вы беспокоитесь, что ваш торт был недостаточно взбитым, вы МОЖЕТЕ добавить минимальное количество разрыхлителя, чтобы убедиться, что ваш пирог с фунтом поднялся должным образом. Я делаю это ТОЛЬКО, если использую ручной миксер, чтобы смешать тесто для пирожных, потому что я знаю, что тогда есть шанс, что я не добавил достаточно воздуха.Информация о питании:
Калории: 300 ккал (15%) Углеводы: 34 г (11%) Белки: 4 г (8%) Жиры: 18 г (28%) Насыщенные жиры: 11 г (69%) Холестерин: 103 мг (34%) Натрий : 78 мг (3%) Калий: 46 мг (1%) Сахар: 20 г (22%) Витамин A: 600 МЕ (12%) Кальций: 17 мг (2%) Железо: 1.1 мг (6%)
«Этот веб-сайт предоставляет приблизительную информацию о питании только для удобства и вежливости. Данные о питании собираются в основном из базы данных о составе пищевых продуктов Министерства сельского хозяйства США, если таковая имеется, или других онлайн-калькуляторов ».
Курс: торты, десерты
Кухня: американская, европейская
Ключевое слово: классический фунтовый торт, руководство по устранению неполадок, ванильный торт
Если вы любите торты, то вам непременно понравится моя новая поваренная книга Secret Layer Cakes!
Если у вас нет копии, вам действительно стоит получить ее СЕЙЧАС! 🙂 То есть, если вам нравится комбинировать фантастический набор восхитительных вкусов и текстур, а также различные виды десертов в невероятно изобретательные торты (отсюда и появилась идея секретных слоев !), Это также на удивление легко.В книге 60 рецептов сырников, тортов без выпечки, тортов с мороженым и всевозможных десертных пюре, таких как этот Fudgy S’mores Brownie Pie здесь.
Еще рецепты, которые вам понравятся …
Невероятно влажный и легкий морковный торт
Это мой любимый рецепт морковного торта! Он сделан на 100% с нуля, его легко приготовить, он универсален и очень вкусен. Один из самых популярных наших рецептов! Просто прочтите все восторженные отзывы! Перейдите к легкому рецепту морковного торта или посмотрите видео с быстрым рецептом ниже, чтобы узнать, как мы его готовим.
Один из самых популярных наших рецептов! Просто прочтите все восторженные отзывы! Перейдите к легкому рецепту морковного торта или посмотрите видео с быстрым рецептом ниже, чтобы узнать, как мы его готовим.
Смотрите, как мы делаем рецепт
Как приготовить морковный торт с нуля
Этот торт готовится быстро и легко, универсальный и очень вкусный. Только недавно мы осознали, насколько мы любим морковный пирог. Мы оба не ели это в детстве. Благодаря этому легкому рецепту мы полюбили друг друга.
Вы можете сделать это быстро и легко без большого количества модного оборудования. Это не только лучший на вкус морковный торт, который мы приготовили, но еще и легкость в приготовлении.
Если вы хотите приготовить кексы, посмотрите наш легкий рецепт кексов с морковным пирогом! Он вдохновлен этим тортом.
Ингредиенты
Ингредиенты, необходимые для этого торта, простые, и держу пари, что у вас их уже довольно много на кухне!
Мне нравится использовать универсальную муку, , но вы можете заменить часть универсальной муки на цельнозерновую или белую цельнозерновую муку. Для морковного торта без глютена замените муку вашей любимой смесью безглютеновой муки.
Пищевая сода помогает пирогу подняться.
Соль, корица и ванильный экстракт делают вкус торта восхитительным.
Масло сохраняет торт красивым и влажным — подойдет любое масло с нейтральным вкусом. (Топленое кокосовое масло тоже работает, но в выпеченном пироге будет легкий кокосовый привкус.)
Сахар делает торт влажным, легким и вкусным. Мне нравится сочетание белого и коричневого сахара, но вы можете использовать один или другой.(После публикации рецепта некоторые из наших читателей спрашивали, можем ли мы уменьшить количество сахара, требуемого в рецепте. Вы можете, просто имейте в виду, что указанное нами количество даст самый влажный торт.
Вы можете, просто имейте в виду, что указанное нами количество даст самый влажный торт.
Яйца придают структуру торта.
Много моркови делают этот лучший морковный пирог. Мне нравится натирать морковь вручную, так как я предпочитаю текстуру, но вы можете использовать свой кухонный комбайн или купить предварительно натертую морковь в магазине. Когда мы впервые тестировали торт, мы уменьшили количество моркови до двух чашек, поскольку три чашки казались немного чрезмерными.Выпекав и дав остыть, мы были немного разочарованы. Так что, если вы готовите торт и начинаете сомневаться в количестве моркови, указанном в нашем рецепте ниже, не делайте этого. Вам нужны все три чашки. В конце концов, это морковный пирог.
Пекан и изюм на ваше усмотрение! Я знаю, что некоторые люди любят орехи и изюм в морковном пироге, а другие терпеть не могут их добавлять. Это совершенно необязательно, так что выбирайте то, что вам нравится.
Приготовление теста для торта
Способ приготовления этого рецепта морковного торта не может быть проще! Если у вас есть пара мисок и вы можете перемешивать ингредиенты, то вы точно сможете приготовить этот торт! Как вы можете видеть из нашего видео с рецептами, все, что вам нужно сделать, это смешать все ингредиенты.Вот как мне это нравится:
Сухие ингредиенты в одной миске, влажные ингредиенты в другой: Мне нравится взбивать сухие ингредиенты в одной миске до тех пор, пока они не станут хорошо перемешанными. Затем я взбиваю все влажные ингредиенты в другой миске.
Сложите вместе сухие и влажные ингредиенты: Затем я беру резиновую лопатку или большую ложку и складываю два — влажный и сухой ингредиенты — вместе, пока не перестану видеть большие полосы муки. (Мы используем тот же метод при приготовлении этого кофейного торта с корицей, нашего легкого перевернутого ананаса и этого маслянистого черничного торта. Оба рецепта такие хорошие!)
Оба рецепта такие хорошие!)
Добавляю морковь, орехи и изюм: Когда тесто готово, я добавляю морковь и, если я их использую, орехи и изюм.
Добавляем в этот морковный торт 3 стакана тертой моркови!Выпечка торта
Когда дело доходит до выпечки торта, разделите тесто между двумя формами для выпечки, смазанными маслом и посыпанными мукой, и выпекайте до готовности. Коржи выпекаются в духовке от 35 до 40 минут (пахнут фантастически). После выпечки дайте слоям остыть, а затем заморозьте их любимой глазурью.
Глазурь для торта
Нам очень нравится наша кремообразная глазурь из сливочного сыра. Он мягкий, кремовый и не твердеет, как глазурь для торта. (Если это то, что вы ищете, ознакомьтесь с разделом с примечаниями в рецепте, мы предлагаем рецепт традиционной глазури из сливочного сыра).
Глазурь на самом деле такая же, какой мы использовали для украшения шоколадного торта Guinness. Он состоит только из трех ингредиентов:
- Сливочный сыр
- Сахарная пудра
- Густые сливки
Если вам не нравится глазурь или у вас нет ингредиентов под рукой, попробуйте торт как есть, без какой-либо глазури. Или просейте сверху немного сахарной пудры. Когда мы с Адамом тестировали этот рецепт, первые пару раз мы пропустили глазурь и полюбили торт совершенно незамысловатым.
Или просейте сверху немного сахарной пудры. Когда мы с Адамом тестировали этот рецепт, первые пару раз мы пропустили глазурь и полюбили торт совершенно незамысловатым.
Что говорят наши читатели
Если вы не верите, что наш рецепт поможет вам испечь лучший домашний морковный пирог, посмотрите, что наши читатели говорят о рецепте! Больше обзоров в разделе комментариев ниже.
«Большое спасибо за то, что поделились этим рецептом, очень легко следовать, получился с первой попытки, большой успех в семье, теперь это регулярный спрос со стороны моих детей.»- A
« Этот морковный торт был восхитителен !!! Я сделала его на день рождения моего мужа, и он сказал, что он выиграет рукопожатие Пола Голливуда (от The Great British Bake-off) »- Юна
« Это абсолютно божественный рецепт морковного торта !!!! Так сложно найти тот, который не был сухим — этот влажный и отлично работает каждый раз, и мы делаем его часто, потому что он определенно наш любимый !!! » — Джоди
С момента публикации этого рецепта у нас возникло несколько часто задаваемых вопросов. Вот самые распространенные:
Вот самые распространенные:
Часто задаваемые вопросы
Можно ли приготовить кексы из морковного торта по этому рецепту? Да, безусловно (и если вы прочитаете комментарии, многие из наших читателей именно так и поступили). Чтобы приготовить кексы вместо торта, мы рекомендуем выпекать от 14 до 18 минут (или до тех пор, пока тестер, вставленный в центр одного, не станет чистым). Затем дайте им остыть в течение нескольких минут в форме для кексов, прежде чем переложить на решетку. По рецепту должно получиться около 24 кексов.Нам так часто задают этот вопрос, что мы добавили в блог рецепт кексов с морковным пирогом (нажмите, чтобы увидеть его сейчас).
Могу я испечь один большой однослойный торт? Да, но время выпечки изменится. Для торта Bundt подойдет противень Bundt на 10 или 12 чашек. Скорее всего, вам потребуется увеличить время выпекания примерно на 30% в противне на 10 чашек и немного меньше в противне на 12 чашек. Тесто также поместится в противень размером 9 на 13 дюймов, но вам, возможно, придется оставить немного теста, чтобы оно не перелилось.(Я бы также испекла торт на противне, на случай, если тесто потечет по бокам.)
Тесто также поместится в противень размером 9 на 13 дюймов, но вам, возможно, придется оставить немного теста, чтобы оно не перелилось.(Я бы также испекла торт на противне, на случай, если тесто потечет по бокам.)
Как хранить морковный пирог? Технически, поскольку на торте есть глазурь из сливочного сыра, его следует хранить в холодильнике, но большинство пекарей (даже профессиональных) не против оставить замороженный торт на прилавке на день или два (пока вы кухня не горячая). Если вы предпочитаете хранить торт в холодильнике, его хватит на 5-6 дней.
Могу ли я использовать яблочное пюре вместо масла в рецепте морковного торта? Это то, что мы никогда не пробовали, поэтому вам, возможно, придется поэкспериментировать самостоятельно.Тем не менее, вы сможете без особых проблем заменить часть масла на яблочное пюре.
Можно добавить ананас к морковному пирогу? Да, конечно. Это добавит еще больше влаги в торт, поэтому используйте свежий ананас или, если вы используете консервы, слейте воду, прежде чем добавлять в торт. Мы не рекомендуем добавлять более 1 стакана.
Мы не рекомендуем добавлять более 1 стакана.
Рецепт обновлен, первоначально опубликован в апреле 2014 года. После публикации в 2014 году мы изменили рецепт, чтобы сделать его более понятным, и добавили видео с быстрым рецептом.- Адам и Джоанн
Невероятно влажный и легкий морковный торт
- PREP
Это лучший рецепт морковного торта. Что касается моркови, мы предпочитаем ручную терку, чтобы получить самые мелкие кусочки моркови, которые тают в тесте для торта, но вы также можете использовать кухонный комбайн. Натереть морковь на терке можно быстро, но кусочки будут немного больше.В некоторых продуктовых магазинах также продаются пакеты с тертой морковью.
Этот рецепт простителен. Вы можете приготовить это с орехами и изюмом или без них. Нам нравится использовать при этом как гранулированный, так и коричневый сахар, но использование того или другого — вариант
** Приведенный ниже рецепт кремовой глазури представляет собой мягкую глазурь и не идеален для глазури всего торта. Это скорее консистенция стабилизированных взбитых сливок, чем традиционная глазурь из сливочного сыра. О более традиционной глазури из сливочного сыра см. В разделе примечаний.
Это скорее консистенция стабилизированных взбитых сливок, чем традиционная глазурь из сливочного сыра. О более традиционной глазури из сливочного сыра см. В разделе примечаний.
Для приготовления 1 (9 дюймов) двухслойного торта (16 тонких ломтиков) или от 22 до 24 кексов
Вам понадобится
Для морковного торта2 стакана (250 граммов) универсальной муки
2 чайные ложки пищевой соды
1/2 чайной ложки мелкой морской соли
1 1/2 чайной ложки молотой корицы
1 1/4 чашки (295 мл) канолы или другого растительного масла
1 стакан (200 грамм) сахарного песка
1 стакан (200 грамм) слегка упакованного коричневого сахара
1 чайная ложка ванильного экстракта
4 больших яйца
3 стакана (300 г) тертой очищенной моркови (от 5 до 6 средних морковей)
1 стакан (100 г) крупно нарезанных орехов пекан
1/2 стакана (65 г) изюма
Для кремовой глазури8 унций (225 граммов) сливочного сыра комнатной температуры
1 1/4 стакана (140 г) сахарной пудры
1/3 стакана (80 мл) жирных сливок для взбивания
1/2 стакана (50 граммов) крупно нарезанных орехов пекан для украшения торта
Указания
- Приготовьте тесто
- Выпечка торта
- Завершение
Нагрейте духовку до 350 градусов по Фаренгейту (176 ° C). Смажьте две 9-дюймовые круглые формы для выпечки и выстелите дно пергаментной бумагой, затем смажьте верх бумаги. Или смажьте маслом и мукой дно и стенки обеих сковород.
Смажьте две 9-дюймовые круглые формы для выпечки и выстелите дно пергаментной бумагой, затем смажьте верх бумаги. Или смажьте маслом и мукой дно и стенки обеих сковород.
В средней миске взбейте муку, пищевую соду, соль и корицу до однородного состояния.
В отдельной миске взбейте масло, сахар и ваниль. Взбивайте яйца по одному до однородности.
Используйте большой резиновый шпатель. Поскребите стенки и дно миски, затем добавьте 3 части сухих ингредиентов, осторожно помешивая, пока они не исчезнут и тесто не станет однородным.Добавьте морковь, орехи и изюм.
Разделите тесто на подготовленные формы для выпечки. Выпекайте до тех пор, пока верхняя часть коржей не станет упругой при прикосновении и пока зубочистка, вставленная в центр, не станет чистой, 35–45 минут.
Пироги охладить на сковороде 15 минут, затем перевернуть на решетку для охлаждения, снять пергаментную бумагу и полностью остудить. (Если вы обнаружите, что слой торта прилип к дну формы, оставьте форму перевернутой и позвольте силе тяжести делать свое дело).
В большой миске взбейте сливочный сыр ручным миксером на средней скорости до кремообразного состояния, около 1 минуты.
Добавьте сахарную пудру, по 1/4 стакана за раз, пока она не станет однородной. Влить сливки и взбивать на средней скорости 1 минуту. Охладите под крышкой до готовности к заморозке пирога.
Когда коржи полностью остынут, заморозьте верх одного коржа, положите сверху другой корж. Украшаем верх торта оставшейся глазурью, оставляя бока незамерзшими.Сверху рассыпать орехи.
Советы Адама и Джоанны
- Традиционная глазурь для сливочного сыра: в большой миске взбейте вместе 16 унций сливочного сыра и 1/2 стакана размягченного сливочного масла в течение минуты или двух до получения однородной массы. Добавьте 4 1/2 стакана сахарной пудры, 1 1/4 чайной ложки ванильного экстракта и щепотку соли. Взбивайте 2-3 минуты до кремообразной консистенции. Если он слишком густой, добавьте 1 столовую ложку сливок или молока.

- Как приготовить кексы из морковного торта. Для кексов мы рекомендуем выпекать от 14 до 18 минут (или пока тестер, вставленный в центр одного, не станет чистым).Затем дайте им остыть в течение нескольких минут в форме для кексов, прежде чем переложить на решетку. По рецепту должно получиться от 22 до 24 кексов.
- Использование сковороды Bundt: мы никогда не делали этого на нашей кухне, но для этого рецепта подойдет сковорода Bundt на 10 или 12 чашек. Скорее всего, вам потребуется увеличить время выпекания примерно на 30% в противне на 10 чашек и немного меньше в противне на 12 чашек.
- Использование прямоугольного противня размером 9 на 13 дюймов: просто добавьте все тесто в прямоугольный противень и запекайте.Время выпекания должно быть аналогичным.
- Рецепт, вдохновленный и адаптированный из «Рецепта морковных кексов от Smitten Kitchen».
- Пищевая ценность: Пищевая ценность, представленная ниже, является приблизительной. Мы использовали базу данных USDA для расчета приблизительных значений.

Если вы готовите этот рецепт, сделайте снимок и отметьте его хэштегом #inspiredtaste — Нам нравится видеть ваши творения в Instagram и Facebook! Найдите нас: @inspiredtaste
Питание на порцию: размер порции 1 ломтик (1 из 16) / 535 калорий / общее количество жиров 33.4 г / насыщенные жиры 6,9 г / холестерин 69,3 мг / натрий 315,9 мг / углеводы 56,4 г / пищевые волокна 2,4 г / всего сахара 40,5 г / белки 5,6 г
АВТОР: Adam and Joanne Gallagher
Perfect Pound Cake — Once Upon a Chef
Элегантный и простой, этот жирный и маслянистый торт с фунтом похож на маленькое черное платье десерта.
Фунтовый торт похож на маленькое черное платье десерта. Он элегантен в своей простоте; вы можете одеть его вверх или вниз; и это прекрасно в любое время и в любом месте.Мой самый любимый рецепт взят из Библии тортов Роуз Леви Беранбаум, классической и важной поваренной книги для всех пекарей. В то время как большинство традиционных рецептов пирожных требуют равного веса муки, сахара, яиц и масла, рецепт Роуз включает молоко, много дополнительного масла и немного разрыхлителя.
В результате получается насыщенный, маслянистый, но пушистый пирог, который тает во рту. Роуз пишет: «Этот торт имеет не только шелковисто-гладкую растворяющуюся текстуру, похожую на знаменитую лепешку Sara Lee, но и несравненный влажный масляный вкус домашнего пирога.Его отличные лежащие свойства делают его идеальным для того, чтобы срезать вперед и устраивать пикники ».
Что вам понадобится для приготовления пирога с фунтами
Как приготовить пирог с фунтами
Прежде чем перейти к пошаговым инструкциям, несколько слов о методе. Фунтовый пирог — это пирог с высоким содержанием сахара, что означает, что вес сахара равен весу муки или превышает его.
Почему это важно? Вместо более распространенного метода «взбивания сливок» (когда масло и сахар взбиваются вместе перед добавлением яиц, муки и жидкости), торты с высоким соотношением можно приготовить с использованием «высокого соотношения» или «быстрого смешивания». метод.Это включает в себя сначала смешивание всех сухих ингредиентов с маслом и некоторой частью жидкости, а затем добавление оставшихся жидких ингредиентов. Этот метод не только быстрее и проще, чем традиционный метод взбивания, но также позволяет получать невероятно нежные торты с мелкой текстурой.
Этот метод не только быстрее и проще, чем традиционный метод взбивания, но также позволяет получать невероятно нежные торты с мелкой текстурой.
Для начала смешайте молоко, яйца и ваниль в средней миске. Взбейте вилкой до однородного состояния и отложите в сторону.
В чашу электрического миксера, оснащенного лопастной насадкой (или ручным миксером), поместите муку, сахар, разрыхлитель и соль.
Перемешивайте на низкой скорости около 30 секунд или до однородного состояния.
Добавьте масло и половину яичной смеси.
Перемешивайте на низкой скорости до увлажнения сухих ингредиентов.
Увеличьте скорость миксера до средней (высокая скорость при использовании ручного миксера) и взбивайте в течение одной минуты.
Очистите стенки чаши. Добавьте оставшуюся яичную смесь двумя отдельными порциями, взбивая примерно 30 секунд после каждого добавления, чтобы смешать.
Убедитесь, что не перемешали слишком много, иначе вы добавите слишком много воздуха в тесто, и ваш фунтовый пирог не купируется так хорошо.
Выдавите тесто на подготовленную форму и разгладьте верх с помощью лопатки со смещением или тыльной стороной ложки.
Выпекайте от 45 до 55 минут, или пока пирог не станет золотисто-коричневым, а тонкая деревянная шпажка или зубочистка, вставленная в центр торта, не выйдет чистым.
Поместите пирог на решетку, чтобы он охладился примерно 10 минут.Затем снимите торт со сковороды и полностью остудите на решетке.
Оберните охлажденный торт полиэтиленовой пленкой или храните в большом герметичном пластиковом пакете. Обернутый пирог с фунтом можно хранить несколько дней при комнатной температуре, одну неделю в холодильнике или заморозить в течение двух месяцев. Наслаждайтесь!
Вам также может понравиться
Вы приготовили этот рецепт?
Хотелось бы узнать, как все получилось! Пожалуйста, дайте мне знать, оставив отзыв ниже.Или сделайте снимок и поделитесь им в Instagram; обязательно отметьте меня @onceuponachef .
Perfect Pound Cake
Элегантный и простой, этот богатый и маслянистый торт с фунтом похож на маленькое черное платье десерта.
Ингредиенты
- 3 столовых ложки молока (обезжиренного, обезжиренного или цельного)
- 3 больших яйца
- 1-1 / 2 чайных ложки ванильного экстракта
- 1-1 / 3 стакана муки для выпечки, переложить в мерный стакан и выровнять с прямым краем
- 3/4 стакана сахара
- 3/4 чайной ложки разрыхлителя
- 1/4 чайной ложки соли
- 13 столовых ложек несоленого сливочного масла, размягченного (не нужно разрезать его на части)
Инструкции
- Разогрейте духовку до 350 ° F и установите решетку в среднее положение.Слегка смажьте противень для выпечки 8 дюймов x 4 дюйма x 2 ½ дюйма сливочным маслом или антипригарным кулинарным спреем. Присыпать мукой, стряхивая излишки. (Или используйте антипригарный кулинарный спрей с мукой, например, Baker’s Joy или Pam Baking Spray with Flour.
 )
) - В миске среднего размера взбейте молоко, яйца и ваниль до однородной массы.
- В чашу электрического миксера, снабженного лопастной насадкой (или ручным миксером), поместите муку, сахар, разрыхлитель и соль. Перемешивайте на низкой скорости около 30 секунд или до однородного состояния.Добавьте масло и половину яичной смеси. Перемешивайте на низкой скорости, пока сухие ингредиенты не станут влажными. Увеличьте скорость миксера до средней (высокая скорость, если используется ручной миксер) и взбивайте в течение одной минуты. Очистите стенки миски. Добавьте оставшуюся яичную смесь двумя отдельными порциями, взбивая примерно 30 секунд после каждого добавления, чтобы смешать. Не перемешивайте слишком много. (Тесто может иметь слегка свернувшийся или зернистый вид — ничего страшного.)
- Соскребите тесто по подготовленной сковороде и разгладьте верх с помощью лопаточки или тыльной стороны ложки.Выпекайте от 50 до 55 минут, или пока пирог не станет золотисто-коричневым, и тонкая деревянная шпажка или зубочистка, вставленная в центр торта, не выйдет чистым.

- Поместите пирог на решетку, чтобы он охладился примерно 10 минут. Затем снимите торт со сковороды и полностью остудите на решетке. Остывший торт заверните в полиэтиленовую пленку или храните в большом герметичном полиэтиленовом пакете.
- Обернутый пирог с фунтами может храниться несколько дней при комнатной температуре и одну неделю в холодильнике.
- Инструкции для морозильной камеры: Пирог можно замораживать на срок до 3 месяцев.После того, как он полностью остынет, надежно оберните его двойной алюминиевой фольгой или пластиковой пленкой для морозильной камеры или поместите в прочный пакет для морозильной камеры. Перед подачей на стол разморозьте на ночь.
Информация о питании
На основе
- На порцию (8 порций)
- Размер порции: 1 ломтик
- Калорийность: 339
- Жиры: 21 г
- Насыщенные жиры г
- Углеводы: 34 г
- Сахар: 19 г
- Клетчатка: 0 г
- Белок: 4 г
- Натрий: 139 мг
- Холестерин мг:
Этот веб-сайт создан и предназначен только для информационных целей. Я не сертифицированный диетолог, и данные о питании на этом сайте не были оценены или одобрены диетологом или Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов. Информация о пищевой ценности предоставляется в качестве любезности и не должна рассматриваться как гарантия. Данные рассчитываются с помощью онлайн-калькулятора питания Edamam.com. Хотя я делаю все возможное, чтобы предоставить точную информацию о питании, эти цифры следует рассматривать только как приблизительные. Различные факторы, такие как типы или бренды приобретенных продуктов, естественные колебания количества свежих продуктов и способ обработки ингредиентов, изменяют эффективную информацию о пищевой ценности в любом рецепте.Кроме того, разные онлайн-калькуляторы дают разные результаты в зависимости от их собственных источников и алгоритмов питания. Чтобы получить наиболее точную информацию о питательной ценности в данном рецепте, вы должны рассчитать информацию о питательной ценности с учетом фактических ингредиентов, используемых в вашем рецепте, с помощью предпочитаемого вами калькулятора питания.
Я не сертифицированный диетолог, и данные о питании на этом сайте не были оценены или одобрены диетологом или Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов. Информация о пищевой ценности предоставляется в качестве любезности и не должна рассматриваться как гарантия. Данные рассчитываются с помощью онлайн-калькулятора питания Edamam.com. Хотя я делаю все возможное, чтобы предоставить точную информацию о питании, эти цифры следует рассматривать только как приблизительные. Различные факторы, такие как типы или бренды приобретенных продуктов, естественные колебания количества свежих продуктов и способ обработки ингредиентов, изменяют эффективную информацию о пищевой ценности в любом рецепте.Кроме того, разные онлайн-калькуляторы дают разные результаты в зависимости от их собственных источников и алгоритмов питания. Чтобы получить наиболее точную информацию о питательной ценности в данном рецепте, вы должны рассчитать информацию о питательной ценности с учетом фактических ингредиентов, используемых в вашем рецепте, с помощью предпочитаемого вами калькулятора питания..jpg)





 5 чайн.л.
5 чайн.л. Слегка сбрызните форму для запекания 8×8 кулинарным спреем и выстелите ее пергаментной бумагой. Распылите пергаментную бумагу.
Слегка сбрызните форму для запекания 8×8 кулинарным спреем и выстелите ее пергаментной бумагой. Распылите пергаментную бумагу. Вы также можете подавать его с лимонным творогом или любым цитрусовым творогом.
Вы также можете подавать его с лимонным творогом или любым цитрусовым творогом. Формы для выпечки хлеба размером 5 x 4,5 дюйма и посыпьте внутреннюю часть формы мукой. Стряхните лишнюю муку. Отложите в сторону.
Формы для выпечки хлеба размером 5 x 4,5 дюйма и посыпьте внутреннюю часть формы мукой. Стряхните лишнюю муку. Отложите в сторону. С помощью смещенной лопатки равномерно распределите тесто по углам формы. Добавьте оставшуюся часть жидкого теста (поровну разделенную между двумя формами для выпечки хлеба) в две формы для выпечки хлеба.Равномерно распределите сверху, чтобы поверхность была ровной. Осторожно встряхните формы (совсем немного), чтобы тесто распределилось равномерно (не стучите формами по прилавку!).
С помощью смещенной лопатки равномерно распределите тесто по углам формы. Добавьте оставшуюся часть жидкого теста (поровну разделенную между двумя формами для выпечки хлеба) в две формы для выпечки хлеба.Равномерно распределите сверху, чтобы поверхность была ровной. Осторожно встряхните формы (совсем немного), чтобы тесто распределилось равномерно (не стучите формами по прилавку!).
 Затем измерьте вес дежи + тесто и вычтите вес дежи из полученного значения. Это вес теста. Разделите это значение на два, и это будет то количество, которое вы должны добавить на каждую форму для выпечки хлеба (это также помогает получить ИДЕАЛЬНЫЕ, равномерно испеченные фунтовые пироги).
Затем измерьте вес дежи + тесто и вычтите вес дежи из полученного значения. Это вес теста. Разделите это значение на два, и это будет то количество, которое вы должны добавить на каждую форму для выпечки хлеба (это также помогает получить ИДЕАЛЬНЫЕ, равномерно испеченные фунтовые пироги).

 )
)



 Здоровье
Здоровье 





 Такая проблема, как газы в кишечнике, является на данный момент весьма распространенной. Чаще всего столь неприятное явление возникает в том случае, когда кишечник попросту не справляется со своей первостепенной работой. Переедание, употребление нездоровой пищи, высокое содержание клетчатки в продуктах — вот лишь некоторые причины образования газов. Примечательно, что тяжесть в животе и его вздутие считаются довольно специфическими проблемами, которые не принято обсуждать в обществе. В данной статье мы детально рассмотрим, почему образуются газы в кишечнике.
Такая проблема, как газы в кишечнике, является на данный момент весьма распространенной. Чаще всего столь неприятное явление возникает в том случае, когда кишечник попросту не справляется со своей первостепенной работой. Переедание, употребление нездоровой пищи, высокое содержание клетчатки в продуктах — вот лишь некоторые причины образования газов. Примечательно, что тяжесть в животе и его вздутие считаются довольно специфическими проблемами, которые не принято обсуждать в обществе. В данной статье мы детально рассмотрим, почему образуются газы в кишечнике. Газы в кишечнике. Основные причины
Газы в кишечнике. Основные причины Как избавиться от проблемы?
Как избавиться от проблемы?




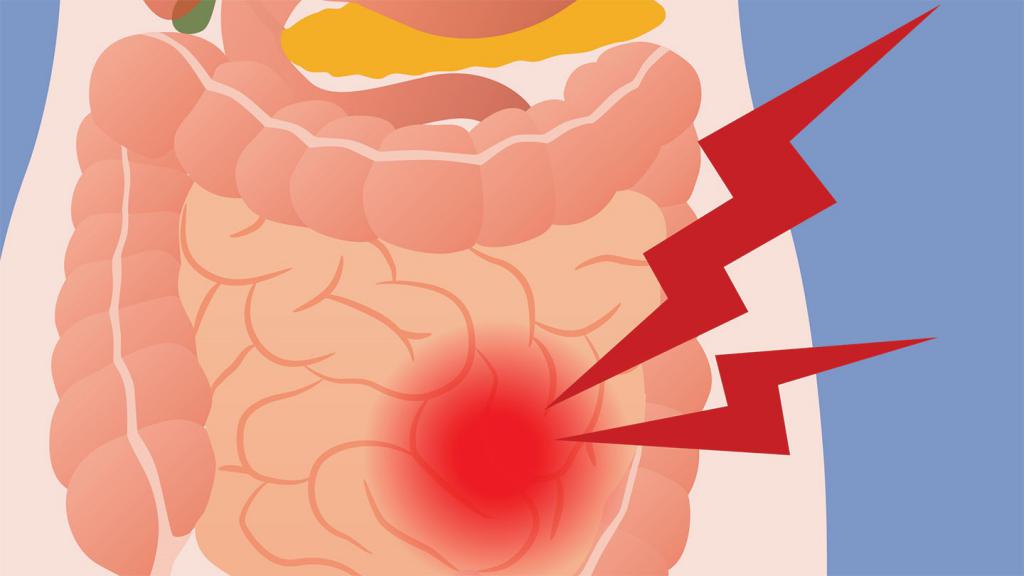
 Многие лекарственные препараты способны изменять цвет кожных покровов, слизистых оболочек, слёз, мочи и кала. К наиболее широко распространённым медикаментам, окрашивающим кал в чёрный цвет, относятся препараты железа (Гемофер Пролонгатум, Тардифер, Ферроглюконат, Ферронал, Сорбифер). Они применяются для лечения железодефицитной анемии лёгкой степени. Обычно изменение цвета каловых масс наступает через 2-3 дня от начала приёма препаратов. И через такой же промежуток времени кал восстанавливает свой нормальный цвет после прекращения употребления данных лекарств.
Многие лекарственные препараты способны изменять цвет кожных покровов, слизистых оболочек, слёз, мочи и кала. К наиболее широко распространённым медикаментам, окрашивающим кал в чёрный цвет, относятся препараты железа (Гемофер Пролонгатум, Тардифер, Ферроглюконат, Ферронал, Сорбифер). Они применяются для лечения железодефицитной анемии лёгкой степени. Обычно изменение цвета каловых масс наступает через 2-3 дня от начала приёма препаратов. И через такой же промежуток времени кал восстанавливает свой нормальный цвет после прекращения употребления данных лекарств.

 Расширенные вены пищевода
Расширенные вены пищевода Но не всегда черный стул свидетельствует о серьезном заболевании. Иногда он может быть просто побочным симптомом употребления лекарственных препаратов, содержащих в своем составе черную лакрицу или микроэлементы железа. Подобный эффект могут оказать и продукты питания, имеющие в составе перечисленные компоненты.
Но не всегда черный стул свидетельствует о серьезном заболевании. Иногда он может быть просто побочным симптомом употребления лекарственных препаратов, содержащих в своем составе черную лакрицу или микроэлементы железа. Подобный эффект могут оказать и продукты питания, имеющие в составе перечисленные компоненты.
 исследования пораженных участков. Исходя из этого, может быть применен один из методов лечения: консервативный или оперативный. Важными элементами терапии являются соблюдение постельного режима и строгая диета. Если кровотечение очень сильное, пациенту могут прописать инъекции с компонентами крови и даже дополнительную кислородную поддержку. Таким образом, обнаружив в кале малейшее присутствие черного цвета, рекомендуется немедленно обратиться к врачу во избежание серьезных осложнений.
исследования пораженных участков. Исходя из этого, может быть применен один из методов лечения: консервативный или оперативный. Важными элементами терапии являются соблюдение постельного режима и строгая диета. Если кровотечение очень сильное, пациенту могут прописать инъекции с компонентами крови и даже дополнительную кислородную поддержку. Таким образом, обнаружив в кале малейшее присутствие черного цвета, рекомендуется немедленно обратиться к врачу во избежание серьезных осложнений. Как правильно определить причину?
Как правильно определить причину?
















 Потемнение каловых масс при приеме медикаментозных средств, особенно содержащих железо, наблюдается часто и считается нормой.
Потемнение каловых масс при приеме медикаментозных средств, особенно содержащих железо, наблюдается часто и считается нормой. В это время организм просто избавляется от излишков железа. Витамины можно пить дальше, все лишнее выведется естественным путем. Изменению цвета может способствовать прием активированного угля при тошноте.
В это время организм просто избавляется от излишков железа. Витамины можно пить дальше, все лишнее выведется естественным путем. Изменению цвета может способствовать прием активированного угля при тошноте. Если в организме у взрослого развивается патология, при дефекации выделяется кал черного цвета.
Если в организме у взрослого развивается патология, при дефекации выделяется кал черного цвета. Когда кровотечение небольшое, оно обнаруживается только после сдачи анализов кала на примеси крови. Сопровождается болезнь изжогой, болевыми ощущениями под ложечкой, тошнотой, запорами или вздутием живота. Рвотные массы содержат кровяные сгустки, если кровотечение сильное.
Когда кровотечение небольшое, оно обнаруживается только после сдачи анализов кала на примеси крови. Сопровождается болезнь изжогой, болевыми ощущениями под ложечкой, тошнотой, запорами или вздутием живота. Рвотные массы содержат кровяные сгустки, если кровотечение сильное. Способствуют появлению кровотечения из кишки язвенная болезнь, раковая опухоль, внутренний геморрой, варикозное расширение венозных сосудов в кишечнике, лейкоз, острая форма гастрита или в результате болезни Крона, язвенного колита, рефлюкс-эзофагита, гепатита.
Способствуют появлению кровотечения из кишки язвенная болезнь, раковая опухоль, внутренний геморрой, варикозное расширение венозных сосудов в кишечнике, лейкоз, острая форма гастрита или в результате болезни Крона, язвенного колита, рефлюкс-эзофагита, гепатита. Обращаться за оказанием помощи к гастроэнтерологу нужно при появлении первых симптомов кровотечения и заметного потемнения каловых масс.
Обращаться за оказанием помощи к гастроэнтерологу нужно при появлении первых симптомов кровотечения и заметного потемнения каловых масс. Факторами также могут быть фурункулез, усиленная работа потовых желез, простуды и респираторные заболевания, аллергии, интоксикации.
Факторами также могут быть фурункулез, усиленная работа потовых желез, простуды и респираторные заболевания, аллергии, интоксикации. Это можно сделать с помощью народной медицины. Популярный лайфхак — пить настойку эхинацеии. Ее принимают перед едой, запивая небольшим количеством воды.
Это можно сделать с помощью народной медицины. Популярный лайфхак — пить настойку эхинацеии. Ее принимают перед едой, запивая небольшим количеством воды. Если вам не нравится его вкус, сок можно разбавить морковным.
Если вам не нравится его вкус, сок можно разбавить морковным. Они помогают организму очиститься от бактерий, вирусов и других вредоносных клеток. Человеческое тело состоит из большого количества лимфоузлов, но поражению обычно подвергаются те, которые находятся в области подмышек. При попадании инфекции в эту зоны происходит воспаление лимфатических узлов. Однако данный процесс также может указывать на развитие рака груди, поэтому необходимо своевременно обратиться к врачу. Специалисты медицинского центра «Клиника практической медицины» рекомендуют не откладывать визит к доктору при появлении симптомов воспаления лимфоузлов в подмышках. Мы проведем необходимые диагностические исследования, чтобы установить точную причину патологии и назначить лечение.
Они помогают организму очиститься от бактерий, вирусов и других вредоносных клеток. Человеческое тело состоит из большого количества лимфоузлов, но поражению обычно подвергаются те, которые находятся в области подмышек. При попадании инфекции в эту зоны происходит воспаление лимфатических узлов. Однако данный процесс также может указывать на развитие рака груди, поэтому необходимо своевременно обратиться к врачу. Специалисты медицинского центра «Клиника практической медицины» рекомендуют не откладывать визит к доктору при появлении симптомов воспаления лимфоузлов в подмышках. Мы проведем необходимые диагностические исследования, чтобы установить точную причину патологии и назначить лечение. д.
д. Если воспаление вызвано онкологией, в первую очередь проводится иссечение опухоли и биопсия региональных узлов.
Если воспаление вызвано онкологией, в первую очередь проводится иссечение опухоли и биопсия региональных узлов. При резких движениях и надавливании человек при этом испытает острую боль. Это значит, пора обратиться к врачу.
При резких движениях и надавливании человек при этом испытает острую боль. Это значит, пора обратиться к врачу. Как правило, у женщин и мужчин одинаковые симптомы, если воспаление вызвано лимфаденитом:
Как правило, у женщин и мужчин одинаковые симптомы, если воспаление вызвано лимфаденитом: Уплотнение под мышкой у женщин часто возникает в результате определенных болезней, таких, как:
Уплотнение под мышкой у женщин часто возникает в результате определенных болезней, таких, как: Как правило, красные пятна пропадают после того, как человек начинает выполнять комплекс гигиенических процедур. Причины такого появления пятен под мышками:
Как правило, красные пятна пропадают после того, как человек начинает выполнять комплекс гигиенических процедур. Причины такого появления пятен под мышками: Если она возникла в результате неудачной эпиляции, надо лишь применить лечение с помощью антисептиков. Можно воспользоваться старым народным методом – сделать на область подмышки сетку из йода. Если уплотнение появилось после использования антиперспиранта, нужно от него отказаться, а кожу обработать спиртом. Можно еще использовать специальные мази с антибиотиками. Эффективна в борьбе с такими новообразованиями настойка эхинацеи на спирту.
Если она возникла в результате неудачной эпиляции, надо лишь применить лечение с помощью антисептиков. Можно воспользоваться старым народным методом – сделать на область подмышки сетку из йода. Если уплотнение появилось после использования антиперспиранта, нужно от него отказаться, а кожу обработать спиртом. Можно еще использовать специальные мази с антибиотиками. Эффективна в борьбе с такими новообразованиями настойка эхинацеи на спирту.

 Лимфоузлы в подмышечной впадине призваны, в основном, оберегать пальцы и руки человека, не позволяя инфекции, присутствующей здесь, продвигаться дальше по телу.
Лимфоузлы в подмышечной впадине призваны, в основном, оберегать пальцы и руки человека, не позволяя инфекции, присутствующей здесь, продвигаться дальше по телу.
 Возможно, это связано с особо опасными заболеваниями, такими как мононуклеоз, бруцеллез, листериоз, и даже ВИЧ-инфекция.
Возможно, это связано с особо опасными заболеваниями, такими как мононуклеоз, бруцеллез, листериоз, и даже ВИЧ-инфекция. Об этом знают немногие, но хирурги, чуть ли не ежедневно наблюдающие пациентов с опухолями в подмышечной впадине, могут многое поведать любителям подобных антиперспирантов. Почему это происходит?
Об этом знают немногие, но хирурги, чуть ли не ежедневно наблюдающие пациентов с опухолями в подмышечной впадине, могут многое поведать любителям подобных антиперспирантов. Почему это происходит? Изучив полученные результаты, он либо самостоятельно назначит лечение, либо направит к другим врачам, специализирующимся по данному профилю.
Изучив полученные результаты, он либо самостоятельно назначит лечение, либо направит к другим врачам, специализирующимся по данному профилю. Любые бактерии или вирусы, которые поражают органы верхней части туловища, могут вызвать воспалительные процессы в подмышечных лимфоузлах. В зависимости от причин, заболевание может сопровождаться разными по интенсивности симптомами.
Любые бактерии или вирусы, которые поражают органы верхней части туловища, могут вызвать воспалительные процессы в подмышечных лимфоузлах. В зависимости от причин, заболевание может сопровождаться разными по интенсивности симптомами. Эти процессы повышают риск проникновения стафилококков, стрептококков и других бактерий в организм.
Эти процессы повышают риск проникновения стафилококков, стрептококков и других бактерий в организм.
 При разных видах инфекций используются соответствующие медикаменты.
При разных видах инфекций используются соответствующие медикаменты. Это дает возможность улучшить кровообращение и процессы регенерации под мышками.
Это дает возможность улучшить кровообращение и процессы регенерации под мышками. Во-вторых, распространение гноя из лимфоузла в руку или в грудную клетку приведет к тяжелому состоянию больного.
Во-вторых, распространение гноя из лимфоузла в руку или в грудную клетку приведет к тяжелому состоянию больного.
 Использование рецептов народной медицины необходимо проводить в комплексе с медикаментозным лечением основного заболевания.
Использование рецептов народной медицины необходимо проводить в комплексе с медикаментозным лечением основного заболевания.

 Здоровые лимфоузлы должны быть безболезненны, подвижны и не спаяны между собой и кожей. Увеличенные лимфоузлы подмышкой могут быть симптомом самых разных заболеваний, как воспалительно-инфекционного, так и не воспалительного характера.
Здоровые лимфоузлы должны быть безболезненны, подвижны и не спаяны между собой и кожей. Увеличенные лимфоузлы подмышкой могут быть симптомом самых разных заболеваний, как воспалительно-инфекционного, так и не воспалительного характера. При этом соответственно, увеличен лимфоузел с одной стороны, в области очага инфекции. Помимо воспаления лимфоузлов может наблюдаться воспаление лимфатических сосудов, ведущих от очага инфекции к узлу – лимфангит. Необходимо провести лечение, направленное на очищение от инфекции пораженных тканей руки. Для этого применяется хирургическое очищение раны и перевязки. Обязательным компонентом лечения будет антибиотикотерапия.
При этом соответственно, увеличен лимфоузел с одной стороны, в области очага инфекции. Помимо воспаления лимфоузлов может наблюдаться воспаление лимфатических сосудов, ведущих от очага инфекции к узлу – лимфангит. Необходимо провести лечение, направленное на очищение от инфекции пораженных тканей руки. Для этого применяется хирургическое очищение раны и перевязки. Обязательным компонентом лечения будет антибиотикотерапия.

 Затем на месте входных ворот для инфекции появляются папулезные высыпания, которые заживают без образования рубцов. При таком длительном инкубационном периоде иногда может быть не ясно, почему увеличен лимфоузел подмышкой у ребенка.
Затем на месте входных ворот для инфекции появляются папулезные высыпания, которые заживают без образования рубцов. При таком длительном инкубационном периоде иногда может быть не ясно, почему увеличен лимфоузел подмышкой у ребенка.
 В норме они либо совсем не пальпируются, либо представляют собой мелкие около 5 мм (в редких случаях до 1,0 см) подвижные округлые образования, пальпация которых совершенно безболезненна.
В норме они либо совсем не пальпируются, либо представляют собой мелкие около 5 мм (в редких случаях до 1,0 см) подвижные округлые образования, пальпация которых совершенно безболезненна.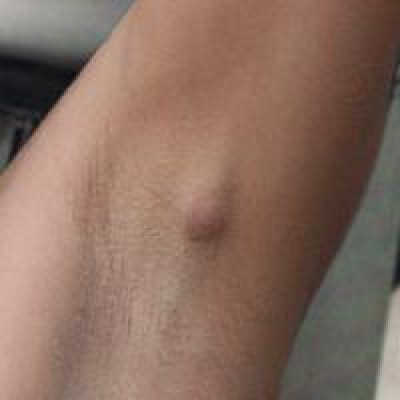
 Конечно, выполняет свои функции подобная система практически незаметно, не так, как другие.
Конечно, выполняет свои функции подобная система практически незаметно, не так, как другие. Давление у этой биологической жидкости относительно небольшое, следовательно, она перемещается медленно. Направление движения — снизу (пальцы ног) вверх (грудной лимфатический поток). Только при таком ее перемещении возможна нейтрализация и выведение токсинов (ядов).
Давление у этой биологической жидкости относительно небольшое, следовательно, она перемещается медленно. Направление движения — снизу (пальцы ног) вверх (грудной лимфатический поток). Только при таком ее перемещении возможна нейтрализация и выведение токсинов (ядов). Все дело в том, что в состав лимфоузлов входят соединительные ткани, в которых как раз таки и происходит задержка вирусов и бактерий. Лимфатический узел воспаляется в том случае, если микроорганизмов скопилось достаточно много. Обратите внимание и на то, что лимфатическая система в этот момент усиливает свою работу. Именно из-за этого и происходит воспаление. При нажатии на подобные лимфоузлы возникают болевые ощущения.
Все дело в том, что в состав лимфоузлов входят соединительные ткани, в которых как раз таки и происходит задержка вирусов и бактерий. Лимфатический узел воспаляется в том случае, если микроорганизмов скопилось достаточно много. Обратите внимание и на то, что лимфатическая система в этот момент усиливает свою работу. Именно из-за этого и происходит воспаление. При нажатии на подобные лимфоузлы возникают болевые ощущения. Здесь важно заметить, что воспаленный лимфоузел под мышкой у женщин может говорить о наличии рака молочной железы.
Здесь важно заметить, что воспаленный лимфоузел под мышкой у женщин может говорить о наличии рака молочной железы.
 При помощи определенных анализов он сможет установить многие значимые параметры. К таковым относятся:
При помощи определенных анализов он сможет установить многие значимые параметры. К таковым относятся: Если он повышен, то организм борется с инфекцией, а далее надо разобраться, с какой именно.
Если он повышен, то организм борется с инфекцией, а далее надо разобраться, с какой именно.

 областях увеличены до размеров фасоли, мягкие, чаще — безболезненные
областях увеличены до размеров фасоли, мягкие, чаще — безболезненные
 Чаще – очевиден источник воспаления.
Чаще – очевиден источник воспаления.
 Также диагностический поиск включает такие инфекции, как туберкулез и сифилис.
Также диагностический поиск включает такие инфекции, как туберкулез и сифилис.


 Она переносит клетки, которые помогают бороться с инфекциями и другими болезнями.
Она переносит клетки, которые помогают бороться с инфекциями и другими болезнями. Если у вас появился отек, вы можете заметить следующее:
Если у вас появился отек, вы можете заметить следующее:

 После операции у вас также могут быть болевые и другие ощущения, например покалывания и пощипывания.
Это типичные ощущения, которые не обязательно являются признаками лимфедемы.
После операции у вас также могут быть болевые и другие ощущения, например покалывания и пощипывания.
Это типичные ощущения, которые не обязательно являются признаками лимфедемы. Если вы в состоянии спать лежа на стороне, не затронутой операцией, положите перед собой 1 или 2 подушки. Положите руку на эти подушки. Если вы перенесли пластическую операцию молочной железы, следите за тем, чтобы ваша рука не поднималась выше установленного для вас уровня.
Если вы в состоянии спать лежа на стороне, не затронутой операцией, положите перед собой 1 или 2 подушки. Положите руку на эти подушки. Если вы перенесли пластическую операцию молочной железы, следите за тем, чтобы ваша рука не поднималась выше установленного для вас уровня.

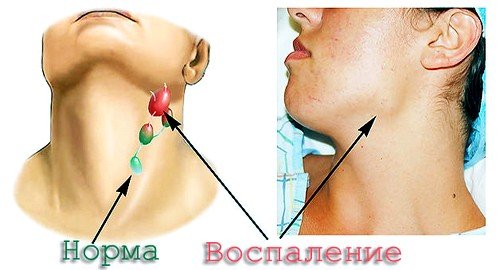
 , отмечается вовлечение в патологический процесс лимфатических узлов подмышечной зоны с пораженной стороны. Данную стадию рака считают ранней, за исключением случаев, когда метастазы уже поразили множество лимфоузлов. Тогда ее относят к более поздним формам заболевания. Когда лимфоузлы начинают образовывать спайки между собой и с прилегающими тканями, теряя подвижность, можно говорить о вступлении в 3-ю стадию заболевания.
, отмечается вовлечение в патологический процесс лимфатических узлов подмышечной зоны с пораженной стороны. Данную стадию рака считают ранней, за исключением случаев, когда метастазы уже поразили множество лимфоузлов. Тогда ее относят к более поздним формам заболевания. Когда лимфоузлы начинают образовывать спайки между собой и с прилегающими тканями, теряя подвижность, можно говорить о вступлении в 3-ю стадию заболевания.
 Опухоль проросла в близлежащие ткани (грудные мышцы, кожные покровы). Размер образования на этом этапе может быть любым. Метастазы в лимфоузлы подмышечной зоны могут отсутствовать, либо могут быть поражены несколько из них. К стадии 3В причисляют и довольно редкую форму заболевания — воспалительный рак молочной железы. Он характеризуется крайне агрессивным течением.
Опухоль проросла в близлежащие ткани (грудные мышцы, кожные покровы). Размер образования на этом этапе может быть любым. Метастазы в лимфоузлы подмышечной зоны могут отсутствовать, либо могут быть поражены несколько из них. К стадии 3В причисляют и довольно редкую форму заболевания — воспалительный рак молочной железы. Он характеризуется крайне агрессивным течением.
 Врач может диагностировать первопричину опухоли подмышкой и назначить правильное лечение.
Врач может диагностировать первопричину опухоли подмышкой и назначить правильное лечение. Комки могут иметь размер от очень крошечных до довольно больших.
Комки могут иметь размер от очень крошечных до довольно больших.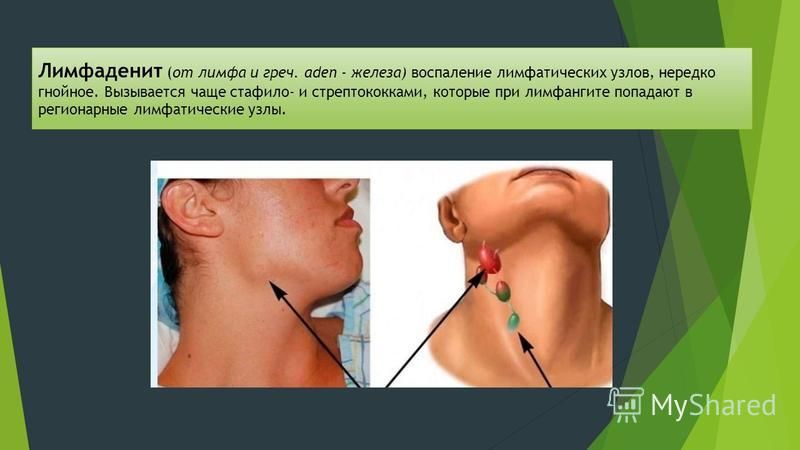
/GettyImages-76752055-571137123df78c3fa2a20914.jpg) Конечно, стоит внимательно оценивать любые необычные шишки.
Конечно, стоит внимательно оценивать любые необычные шишки.

 При отсутствии лечения локализованная бактериальная инфекция может распространиться на кровь и жизненно важные органы и стать опасной для жизни.
При отсутствии лечения локализованная бактериальная инфекция может распространиться на кровь и жизненно важные органы и стать опасной для жизни.
 Лимфатическая система играет центральную роль в иммунной функции, балансе жидкости и всасывании жиров и жирорастворимых питательных веществ.
Лимфатическая система играет центральную роль в иммунной функции, балансе жидкости и всасывании жиров и жирорастворимых питательных веществ.
 В таких случаях могут быть назначены дополнительные тесты, чтобы помочь сузить причины.
В таких случаях могут быть назначены дополнительные тесты, чтобы помочь сузить причины. Некоторые из них могут быть доброкачественными или злокачественными новообразованиями, не связанными с лимфатической системой, например:
Некоторые из них могут быть доброкачественными или злокачественными новообразованиями, не связанными с лимфатической системой, например: Таким образом, подмышечная лимфаденопатия не «лечится» сама по себе, но разрешается путем лечения основного состояния.
Таким образом, подмышечная лимфаденопатия не «лечится» сама по себе, но разрешается путем лечения основного состояния. В этих рецептах основное внимание уделяется продуктам, богатым антиоксидантами, чтобы лучше защитить вас и ваших близких. Зарегистрируйтесь и получите своего гида!
В этих рецептах основное внимание уделяется продуктам, богатым антиоксидантами, чтобы лучше защитить вас и ваших близких. Зарегистрируйтесь и получите своего гида! Рентгенографический с. 2014; 34 (7): 1817-8. DOI: 10.1148 / rg.347140081
Рентгенографический с. 2014; 34 (7): 1817-8. DOI: 10.1148 / rg.347140081
 Вы также можете приложить лед к этой области и принять безрецептурные лекарства, чтобы облегчить боль и отек. Обратитесь к врачу, если симптомы ухудшатся или напряжение не исчезнет в течение нескольких недель.
Вы также можете приложить лед к этой области и принять безрецептурные лекарства, чтобы облегчить боль и отек. Обратитесь к врачу, если симптомы ухудшатся или напряжение не исчезнет в течение нескольких недель. Лимфатические узлы — это мягкие тканевые узелки, расположенные по всему телу.Они являются частью иммунной системы организма и помогают бороться с инфекциями.
Лимфатические узлы — это мягкие тканевые узелки, расположенные по всему телу.Они являются частью иммунной системы организма и помогают бороться с инфекциями. Они могут быть вызваны некоторыми видами рака (лимфома), ревматоидным артритом, ВИЧ, корью, болезнью Ходжкина, туберкулезом, волчанкой, сифилисом и т. Д.
Они могут быть вызваны некоторыми видами рака (лимфома), ревматоидным артритом, ВИЧ, корью, болезнью Ходжкина, туберкулезом, волчанкой, сифилисом и т. Д.
 Обычно они безболезненны. Эти опухоли представляют собой увеличенные лимфатические узлы. Многие вещи, не относящиеся к лимфоме, могут вызывать опухоли — и не все лимфомы вызывают явные опухоли.
Обычно они безболезненны. Эти опухоли представляют собой увеличенные лимфатические узлы. Многие вещи, не относящиеся к лимфоме, могут вызывать опухоли — и не все лимфомы вызывают явные опухоли. Они могут возникнуть при любом типе лимфомы, а также могут возникать в течение дня.Ночная потливость также может иметь другие причины, кроме лимфомы.
Они могут возникнуть при любом типе лимфомы, а также могут возникать в течение дня.Ночная потливость также может иметь другие причины, кроме лимфомы. Наиболее частый местный симптом — увеличение лимфатического узла или узлов. Другие местные симптомы вызваны давлением опухших узлов на близлежащие ткани.Симптомы, которые вы испытываете, зависят от того, где находятся увеличенные лимфатические узлы. У вас может быть:
Наиболее частый местный симптом — увеличение лимфатического узла или узлов. Другие местные симптомы вызваны давлением опухших узлов на близлежащие ткани.Симптомы, которые вы испытываете, зависят от того, где находятся увеличенные лимфатические узлы. У вас может быть:









































































 Где образуется шпора
Где образуется шпора Как развивается патология
Как развивается патология Область, которую необходимо обрабатывать мазью
Область, которую необходимо обрабатывать мазью Обработка шпоры
Обработка шпоры Натуральный мед хорошо снимает воспаления
Натуральный мед хорошо снимает воспаления
 Многие слышали о пяточной шпоре, но не всем знакомо название — плантарный фасциит или экзостоз. Пяточная шпора является следствием фасциита, а не самостоятельным заболеванием. Люди представляют себе пяточную шпору в виде колючей звездочки, но по сути она представляет собой костный нарост и доставляет массу неудобств.
Многие слышали о пяточной шпоре, но не всем знакомо название — плантарный фасциит или экзостоз. Пяточная шпора является следствием фасциита, а не самостоятельным заболеванием. Люди представляют себе пяточную шпору в виде колючей звездочки, но по сути она представляет собой костный нарост и доставляет массу неудобств. — консультации с врачом и озвучивании жалоб на болевые ощущения;
— консультации с врачом и озвучивании жалоб на болевые ощущения; — мази аптечные или собственного приготовления;
— мази аптечные или собственного приготовления;
 — березовыми ветками с листьями, которые оказывают противовоспалительное действие;
— березовыми ветками с листьями, которые оказывают противовоспалительное действие; Преднизолоновая мазь — отличное средство от зуда и воспаления. Эффект тоже моментальный. Допускается использовать только 8 дней.
Преднизолоновая мазь — отличное средство от зуда и воспаления. Эффект тоже моментальный. Допускается использовать только 8 дней. Золотой Ус — на тюбике есть прямое указание на то, что мазь для лечения пяточной шпоры.
Золотой Ус — на тюбике есть прямое указание на то, что мазь для лечения пяточной шпоры. — Мазь с календулой. Покупается в аптеке, но дополнительно смешивается с маслом витамина А и яблочным уксусом. Витамин берется в два раза меньше мази, а уксус на 10 г мази в количестве 1 столовой ложки. Данное средство снимает воспаление, и действует профилактически. Можно применять без ограничений.
— Мазь с календулой. Покупается в аптеке, но дополнительно смешивается с маслом витамина А и яблочным уксусом. Витамин берется в два раза меньше мази, а уксус на 10 г мази в количестве 1 столовой ложки. Данное средство снимает воспаление, и действует профилактически. Можно применять без ограничений.
 Эрадикационная терапия хеликобактер пилори: схема
Эрадикационная терапия хеликобактер пилори: схема



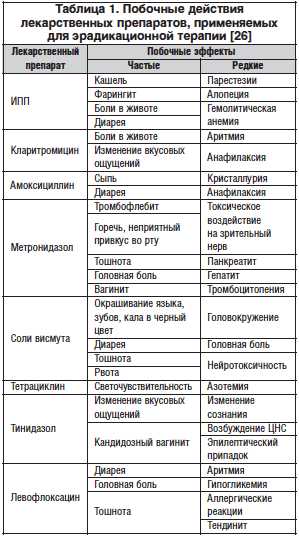


 Начало
заболевания: с
первых суток жизни. Рвота: срыгивания
и рвота молоком. Стул: незначительные,
слизь зеленого цвета. Живот
при осмотре: сдутая
эпигастральной области, нижняя половина
западает, живот мягкий, безболезненный. Обзорная
рентгенограмма брюшной полости: растянутый
желудок, отсутствует газ в петлях
кишечника.
Начало
заболевания: с
первых суток жизни. Рвота: срыгивания
и рвота молоком. Стул: незначительные,
слизь зеленого цвета. Живот
при осмотре: сдутая
эпигастральной области, нижняя половина
западает, живот мягкий, безболезненный. Обзорная
рентгенограмма брюшной полости: растянутый
желудок, отсутствует газ в петлях
кишечника.  Рвота: срыгивания
и частая рвота с примесью желчи и
зелени. Стул: слизь
с примесью крови. Живот
при осмотре: западает. Обзорная
рентгенограмма брюшной полости: дуоденостаз,
расширение двенадцатиперстной кишки.
Рвота: срыгивания
и частая рвота с примесью желчи и
зелени. Стул: слизь
с примесью крови. Живот
при осмотре: западает. Обзорная
рентгенограмма брюшной полости: дуоденостаз,
расширение двенадцатиперстной кишки. Начало
заболевания: с
2-х суток жизни. Рвота: срыгивания,
рвота с незначительным примесью
желчи. Стул: отсутствуют. Живот
при осмотре: вздутие
живота, пальпируются заполнены меконием
петли тонкой кишки. Обзорная
рентгенограмма брюшной полости: затмение
брюшной полости, уровни жидкости в
верхней части брюшной полости.
Начало
заболевания: с
2-х суток жизни. Рвота: срыгивания,
рвота с незначительным примесью
желчи. Стул: отсутствуют. Живот
при осмотре: вздутие
живота, пальпируются заполнены меконием
петли тонкой кишки. Обзорная
рентгенограмма брюшной полости: затмение
брюшной полости, уровни жидкости в
верхней части брюшной полости.
 Катетер оставляют в желудке
для постоянной аспирации жидкости во
время операции.
Катетер оставляют в желудке
для постоянной аспирации жидкости во
время операции.
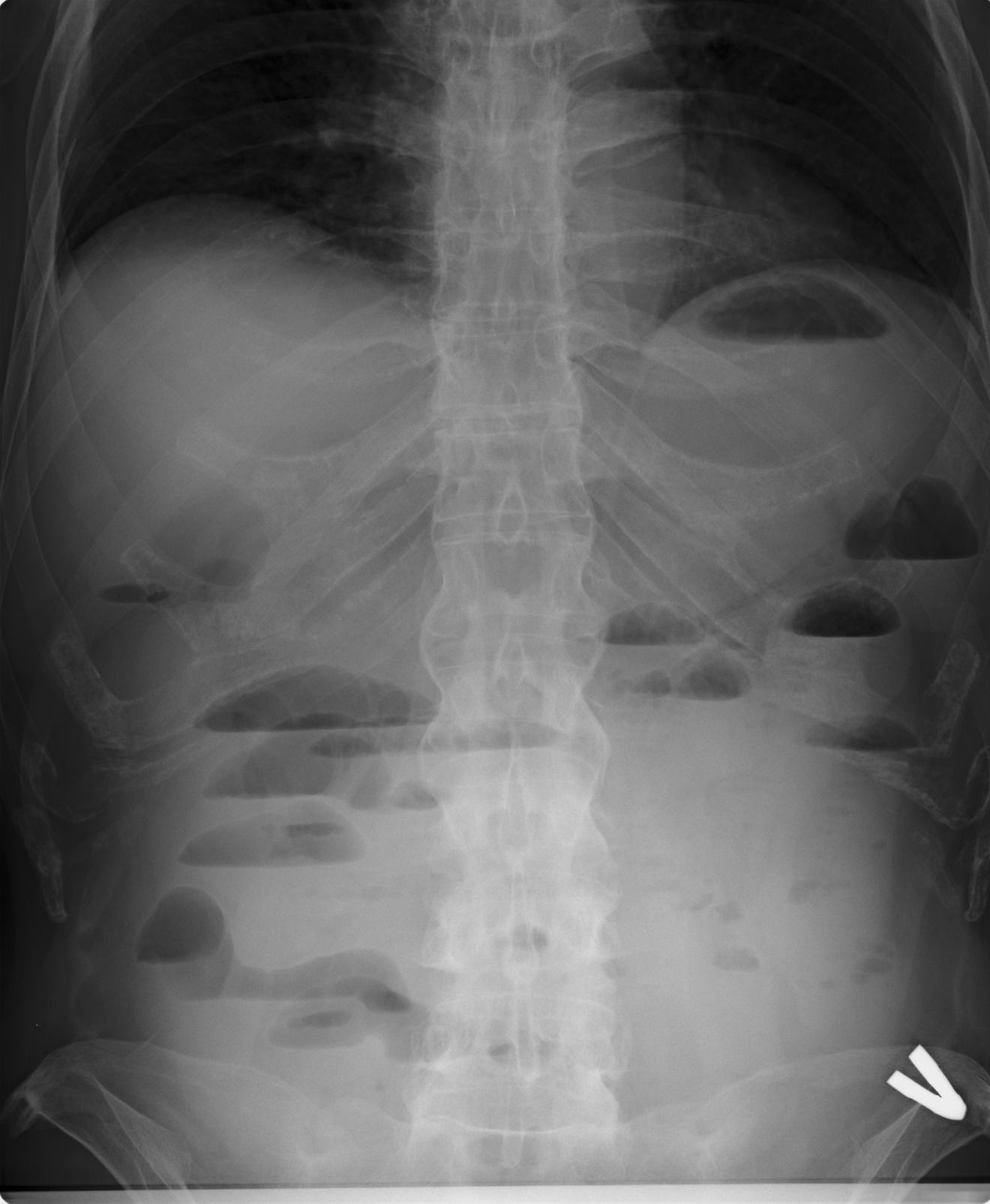
 Количество молока постепенно
увеличивают, доводя до возрастной нормы
к 8—12–му дню. После создания кишечных
анастомозов показано медленное увеличение
количества жидкости, назначаемой через
рот (из—за недостаточной функции
образованного соустья).
Количество молока постепенно
увеличивают, доводя до возрастной нормы
к 8—12–му дню. После создания кишечных
анастомозов показано медленное увеличение
количества жидкости, назначаемой через
рот (из—за недостаточной функции
образованного соустья).
 Следовательно, только профилактика
подобного осложнения является действенной
мерой сокращения послеоперационной
летальности.
Следовательно, только профилактика
подобного осложнения является действенной
мерой сокращения послеоперационной
летальности. В таких случаях показано
экстренное оперативное вмешательство
– послойное ушивание брюшной стенки.
В таких случаях показано
экстренное оперативное вмешательство
– послойное ушивание брюшной стенки. Существуют наследственные
формы ат- резий.
Существуют наследственные
формы ат- резий. На 4-й неделе клоака делится
спускающейся вниз перегородкой из
мезобласта на две трубки. Передняя
образует мочевой пузырь и мочеточники,
а из задней, составляющей продолжение
конечной кишки, формируется прямая
кишка с задним проходом. С 5-й недели
эктодерма приближается к наружной
поверхности анальной мембраны, и
образуется анальная ямка, углубляющаяся
навстречу кишке. Процесс перфорации
анальной мембраны заканчивается к
8-й неделе эмбриогенеза. Возникновение
аноректальных пороков развития зависит
от стадии, в которой произошло
нарушение нормального эмбриогенеза.
Нарушения формирования и разделения
внутренней клоаки обусловливают
следующие виды пороков:
На 4-й неделе клоака делится
спускающейся вниз перегородкой из
мезобласта на две трубки. Передняя
образует мочевой пузырь и мочеточники,
а из задней, составляющей продолжение
конечной кишки, формируется прямая
кишка с задним проходом. С 5-й недели
эктодерма приближается к наружной
поверхности анальной мембраны, и
образуется анальная ямка, углубляющаяся
навстречу кишке. Процесс перфорации
анальной мембраны заканчивается к
8-й неделе эмбриогенеза. Возникновение
аноректальных пороков развития зависит
от стадии, в которой произошло
нарушение нормального эмбриогенеза.
Нарушения формирования и разделения
внутренней клоаки обусловливают
следующие виды пороков: Недоразвитие промежности
обусловливает эктопию заднего прохода
и образование прикрытого заднепроходного
отверстия с промежностным свищом. В
эмбриогенезе наружный сфинктер заднего
прохода развивается самостоятельно.
Однако если учесть, что ко времени
образования уроректальной перегородки
волокна сфинктера клоаки перекрещиваются
на высоте центрального ядра промежности,
то при отсутствии или выраженной
недостаточности зачатка первичной
промежности происходит неправильная
закладка пучков наружного сфинктера.
При наиболее выраженных аноректальных пороках
развития отмечают отсутствие либо
резкое недоразвитие наружного
сфинктера.
Недоразвитие промежности
обусловливает эктопию заднего прохода
и образование прикрытого заднепроходного
отверстия с промежностным свищом. В
эмбриогенезе наружный сфинктер заднего
прохода развивается самостоятельно.
Однако если учесть, что ко времени
образования уроректальной перегородки
волокна сфинктера клоаки перекрещиваются
на высоте центрального ядра промежности,
то при отсутствии или выраженной
недостаточности зачатка первичной
промежности происходит неправильная
закладка пучков наружного сфинктера.
При наиболее выраженных аноректальных пороках
развития отмечают отсутствие либо
резкое недоразвитие наружного
сфинктера. Ректальная атрезия (мальчики, девочки)
Ректальная атрезия (мальчики, девочки) на Международном конгрессе детских
хирургов в Мельбурне была принята
классификация (табл. 5-2), в основу которой
положено отношение прямой кишки к мышцам
тазового дна, в частности
лобково-прямокишечной мышце. Выделены
три группы аномалий: высокие, средние,
низкие. В первом случае подразумевают
аге- незию и атрезию прямой кишки со
свищом или без него; слепой конец кишки
располагается над мышцами тазового
дна. Ко второй группе относят пороки,
при которых слепой конец кишки расположен
на уровне тазового дна. Третью группу
составляют варианты, когда кишка
расположена в центре петли
лобково-прямокишечной мышцы.
на Международном конгрессе детских
хирургов в Мельбурне была принята
классификация (табл. 5-2), в основу которой
положено отношение прямой кишки к мышцам
тазового дна, в частности
лобково-прямокишечной мышце. Выделены
три группы аномалий: высокие, средние,
низкие. В первом случае подразумевают
аге- незию и атрезию прямой кишки со
свищом или без него; слепой конец кишки
располагается над мышцами тазового
дна. Ко второй группе относят пороки,
при которых слепой конец кишки расположен
на уровне тазового дна. Третью группу
составляют варианты, когда кишка
расположена в центре петли
лобково-прямокишечной мышцы.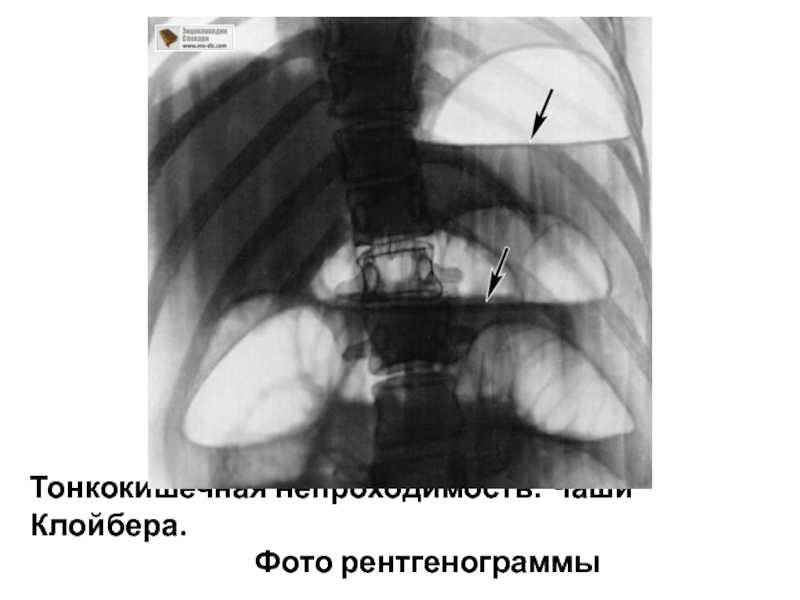 Под низкими атрезиями
подразумевают варианты, когда слепой
конец кишки располагается на глубине
до 2 см от кожи, а под средними и высокими
атрезиями — когда слепой конец расположен
на большей глубине.
Под низкими атрезиями
подразумевают варианты, когда слепой
конец кишки располагается на глубине
до 2 см от кожи, а под средними и высокими
атрезиями — когда слепой конец расположен
на большей глубине. картина
низкой кишечной непроходимости.
картина
низкой кишечной непроходимости.
 Вне мочеиспускания бывает отхождение
газов через уретру.
Вне мочеиспускания бывает отхождение
газов через уретру. 5-47). Обычно он
открывается в преддверие влагалища в
области задней спайки, реже — во
влагалище.
5-47). Обычно он
открывается в преддверие влагалища в
области задней спайки, реже — во
влагалище. При ректовестибулярных
свищах атрезию обычно относят к категории
низких; в случаях рек- товагинального
соустья атрезия всегда высокая и обычно
сопровождается инфантилизмом наружных
половых органов.
При ректовестибулярных
свищах атрезию обычно относят к категории
низких; в случаях рек- товагинального
соустья атрезия всегда высокая и обычно
сопровождается инфантилизмом наружных
половых органов.

 В возрасте от 1—3
мес до 1—3 лет проводят коррекцию пороков
со свищами в половую систему и на
промежность, не вызывающих симптомов
кишечной непроходимости. В последнее
время отмечают стремление к более ранней
коррекции врождённых пороков развития,
с тем чтобы к моменту формирования и
закрепления нервно-рефлекторных
кортико-висцеральных связей добиться
максимально приближенного к норме
анатомического варианта.
В возрасте от 1—3
мес до 1—3 лет проводят коррекцию пороков
со свищами в половую систему и на
промежность, не вызывающих симптомов
кишечной непроходимости. В последнее
время отмечают стремление к более ранней
коррекции врождённых пороков развития,
с тем чтобы к моменту формирования и
закрепления нервно-рефлекторных
кортико-висцеральных связей добиться
максимально приближенного к норме
анатомического варианта.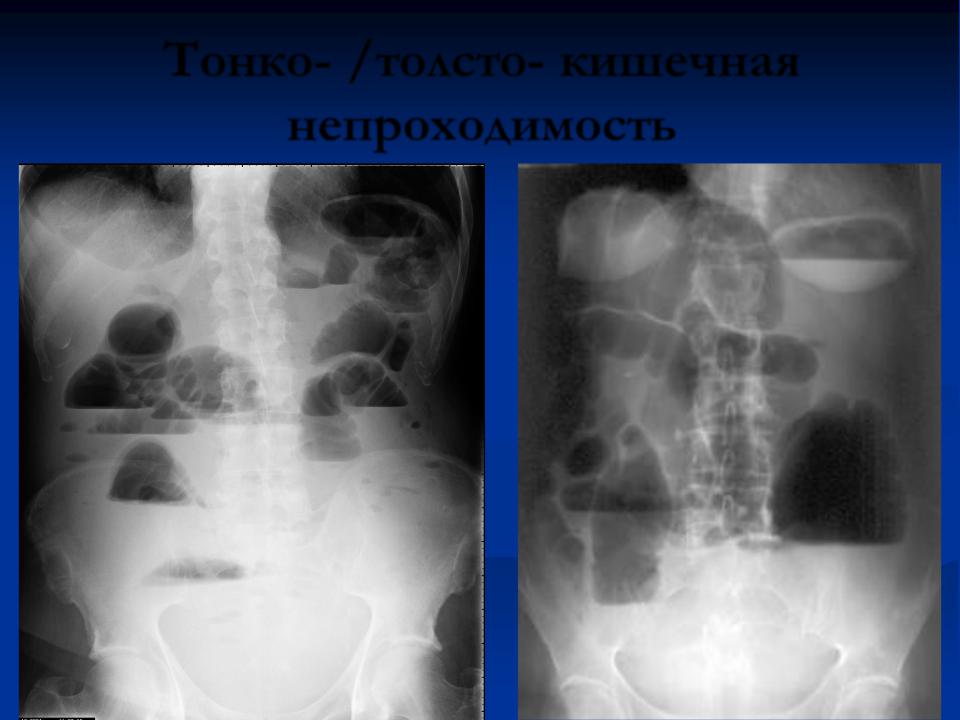 В первые дни
жизни в левой подвздошной области
накладывают противоестесзвенный задний
проход по Микулич-Радецкому на сигмовидную
кишку максимально близко к зоне
атрезии для ликвидации кишечной
непроходимости. В возрасте от 2 мес
до 1 года выполняют второй этап радикальной
операции. Такая тактика позволяет не
только добиться выздоровления детей,
но и получить лучшие функциональные
результаты.
В первые дни
жизни в левой подвздошной области
накладывают противоестесзвенный задний
проход по Микулич-Радецкому на сигмовидную
кишку максимально близко к зоне
атрезии для ликвидации кишечной
непроходимости. В возрасте от 2 мес
до 1 года выполняют второй этап радикальной
операции. Такая тактика позволяет не
только добиться выздоровления детей,
но и получить лучшие функциональные
результаты. Поэтапно проводят
коррекцию других сочетанных пороков
(почек, половых органов, сердца,
опорно-двигательной системы).
Поэтапно проводят
коррекцию других сочетанных пороков
(почек, половых органов, сердца,
опорно-двигательной системы). Так, одни авторы считают, что
все изменения желчевыводящей системы
(от небольших отклонений до уродств,
несовместимых с жизнью) являются
аномалиями. По мнению других, к аномалиям
следует относить только дефекты и пороки
развития, которые сопровождаются
нарушением дренажной функции билиарной
системы. При этом отмечают, что
желчевыводящая система имеет широкие
пределы индивидуальной изменчивости.
Существуют различные точки зрения по
вопросу наследования аномалий желчного
пузыря. Данные отклонения могут
наследоваться как по доминантному, так
и по рецессивному типу. Одним из факторов
развития тканевых дисплазий (в частности
кист) является хламидийная инфекция.
Однако следует заметить, что аномалии
и пороки развития билиарного тракта в
большинстве случаев сопровождаются
нарушениями моторики желчного пузыря.
В связи с этим аномалии можно считать
фактором риска развития функциональной
и органической патологии.
Так, одни авторы считают, что
все изменения желчевыводящей системы
(от небольших отклонений до уродств,
несовместимых с жизнью) являются
аномалиями. По мнению других, к аномалиям
следует относить только дефекты и пороки
развития, которые сопровождаются
нарушением дренажной функции билиарной
системы. При этом отмечают, что
желчевыводящая система имеет широкие
пределы индивидуальной изменчивости.
Существуют различные точки зрения по
вопросу наследования аномалий желчного
пузыря. Данные отклонения могут
наследоваться как по доминантному, так
и по рецессивному типу. Одним из факторов
развития тканевых дисплазий (в частности
кист) является хламидийная инфекция.
Однако следует заметить, что аномалии
и пороки развития билиарного тракта в
большинстве случаев сопровождаются
нарушениями моторики желчного пузыря.
В связи с этим аномалии можно считать
фактором риска развития функциональной
и органической патологии. Причинами кишечной непроходимости могут быть атрезия кишки, мембрана, кистозное удвоение кишки, лимфангиома брыжейки тонкой кишки, мекониевый илеус, болезнь Гиршпрунга.
Причинами кишечной непроходимости могут быть атрезия кишки, мембрана, кистозное удвоение кишки, лимфангиома брыжейки тонкой кишки, мекониевый илеус, болезнь Гиршпрунга.
 Выписка пациента из стационара возможна тогда, когда ребенок усваивает физиологический объем питания, и отмечается стойкая прибавка веса. Отдаленные результаты лечения удовлетворительные.
Выписка пациента из стационара возможна тогда, когда ребенок усваивает физиологический объем питания, и отмечается стойкая прибавка веса. Отдаленные результаты лечения удовлетворительные.

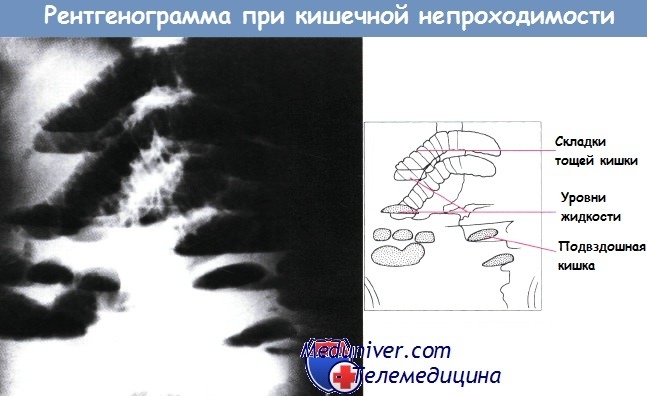
 А. Особенности диагностики и хирургической тактики при спаечной кишечной непроходимости //Хирургия.-1994.-№2.-С. 13-17.
А. Особенности диагностики и хирургической тактики при спаечной кишечной непроходимости //Хирургия.-1994.-№2.-С. 13-17. Д. Атаев, М.Р. Абдуллаев // IX Всероссийский съезд хирургов: Тез. докл.-Волгоград.-2000.-С. 141.
Д. Атаев, М.Р. Абдуллаев // IX Всероссийский съезд хирургов: Тез. докл.-Волгоград.-2000.-С. 141. дисс.канд. биол. наук.-Л., 1990.-18с.
дисс.канд. биол. наук.-Л., 1990.-18с. В. Белобородова, А.В. Бирюков // Патологическая физиология и экспериментальная терапия.-1992.-№ 3.-С.52.
В. Белобородова, А.В. Бирюков // Патологическая физиология и экспериментальная терапия.-1992.-№ 3.-С.52. А. Беляков, К.Я. Гуревич, A.JT. Костюченко // Эфферентная терапия.-1995.-Т. 1.-№3.-С.69-72.
А. Беляков, К.Я. Гуревич, A.JT. Костюченко // Эфферентная терапия.-1995.-Т. 1.-№3.-С.69-72. докл.-Волгоград.-2000.- С. 148.
докл.-Волгоград.-2000.- С. 148. Г. Вальтер, В.Е. Кутуков, Ю.В. Кучин и др. // IX Всероссийский съезд хирургов: Тез. докл.-Волгоград.-2000.- С.150-151.
Г. Вальтер, В.Е. Кутуков, Ю.В. Кучин и др. // IX Всероссийский съезд хирургов: Тез. докл.-Волгоград.-2000.- С.150-151. Н. Способдекомпресии пищеварительного тракта / Н.Н. Велигоцкий, В.А. Елоев, К.М. Курбанов // Вестник хирургии.-1990.-№ 9.-С.139-140.
Н. Способдекомпресии пищеварительного тракта / Н.Н. Велигоцкий, В.А. Елоев, К.М. Курбанов // Вестник хирургии.-1990.-№ 9.-С.139-140. докт. мед. наук.-Омск, 1995.-29с.
докт. мед. наук.-Омск, 1995.-29с. Гиткович //VIII Всероссийский съезд хирургов: Тез. докл.-Краснодар.-1995.-С.455.
Гиткович //VIII Всероссийский съезд хирургов: Тез. докл.-Краснодар.-1995.-С.455. — С.82-85.
— С.82-85.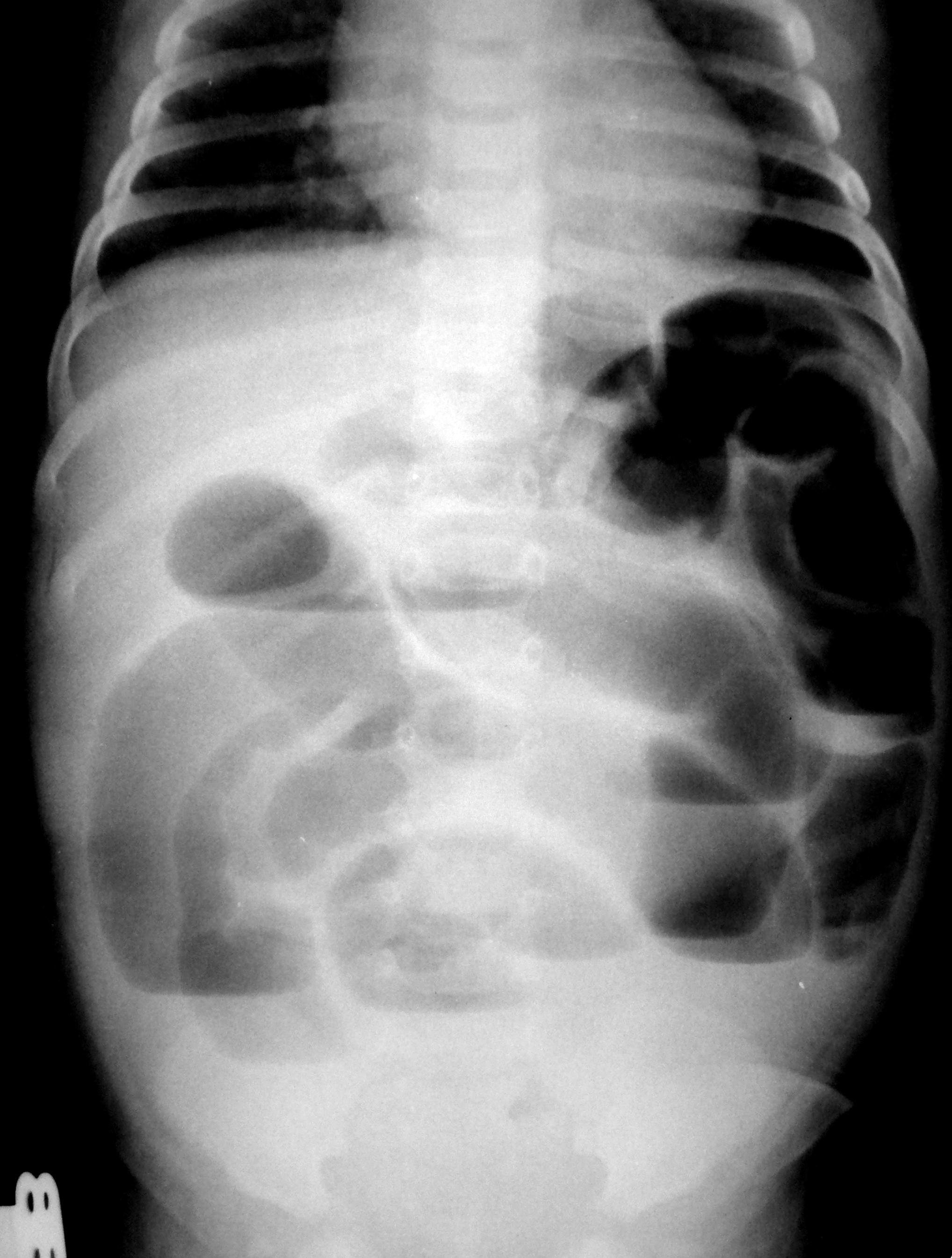 докл.-Пятигорск.-1997.- С.132-133.
докл.-Пятигорск.-1997.- С.132-133. -1994.-№ 3.-С.22-24.
-1994.-№ 3.-С.22-24. И.Жидовинов, И.ФЛрошенко, И.С.Попова // Вестник Волгоградской медицинской академии.-1995.-С.130-132.
И.Жидовинов, И.ФЛрошенко, И.С.Попова // Вестник Волгоградской медицинской академии.-1995.-С.130-132. A.M. Карякин, М.А. Иванов // IX Всероссийский съезд хирургов: Тез. докл.-Волгоград.-2000.- С. 172.
A.M. Карякин, М.А. Иванов // IX Всероссийский съезд хирургов: Тез. докл.-Волгоград.-2000.- С. 172.
 А. Кузнецов, К.Ю. Данилов, С.В. Харитонов и др. // IX Всероссийский съезд хирургов: Тез. докл.-Волгоград.-2000.-С.182.
А. Кузнецов, К.Ю. Данилов, С.В. Харитонов и др. // IX Всероссийский съезд хирургов: Тез. докл.-Волгоград.-2000.-С.182. -С.118-122.
-С.118-122. Буянов, Д.М. Романов // Всероссийская конференция хирургов: Тез. докл.-Пятигорск.-1997.- С. 147-148.
Буянов, Д.М. Романов // Всероссийская конференция хирургов: Тез. докл.-Пятигорск.-1997.- С. 147-148. — С. 190-191.
— С. 190-191.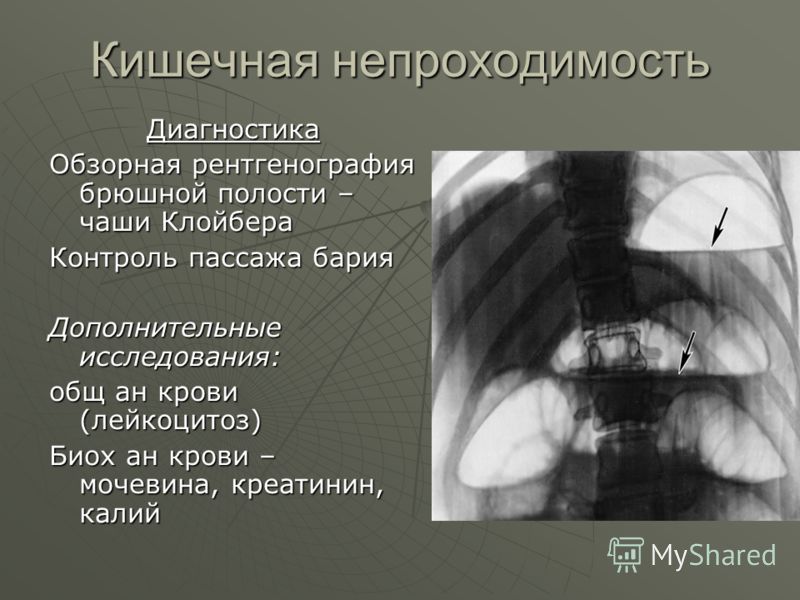 А. Михайлович, В.Е Марусанов, А.Б. Бихун // Анестезиология и реаниматология.-1993. .-№5-С.66-69.
А. Михайлович, В.Е Марусанов, А.Б. Бихун // Анестезиология и реаниматология.-1993. .-№5-С.66-69. В. Неустроев, И.В .Ярема, Д.Г. Неустроев // Вестник хирургии.-1998.-Т. 157, №3.-С.30-33.
В. Неустроев, И.В .Ярема, Д.Г. Неустроев // Вестник хирургии.-1998.-Т. 157, №3.-С.30-33. Ю. Пеньков, А.П. Эттингер, М.Д. Поливода и др. // Хирур-гия.-1992.-№ 11-12.-С.30-35.
Ю. Пеньков, А.П. Эттингер, М.Д. Поливода и др. // Хирур-гия.-1992.-№ 11-12.-С.30-35. С. Синдромная диагностика и лечение острой обту-рационной тонкокишечной непроходимости: Автореф. дисс.док. мед. наук.- Москва, 2001.- 40 с.
С. Синдромная диагностика и лечение острой обту-рационной тонкокишечной непроходимости: Автореф. дисс.док. мед. наук.- Москва, 2001.- 40 с. дисс.канд. мед. наук.-Ростов-на-Дону, 2000.-31с.
дисс.канд. мед. наук.-Ростов-на-Дону, 2000.-31с. -№ 1.-С.43-45.
-№ 1.-С.43-45. З. Сигал, М.Р. Рамазанов // Вестник хирургии.-1993.-№ 7.-С.35-37.
З. Сигал, М.Р. Рамазанов // Вестник хирургии.-1993.-№ 7.-С.35-37. Таранов И.И. Стимуляция перистальтики кишечника в послеоперационном периоде / И.И. Таранов, Н.Л.Хашиев // IX Всероссийский съезд хирургов: Тез. докл.-Волгоград.-2000.- С.220-221.
Таранов И.И. Стимуляция перистальтики кишечника в послеоперационном периоде / И.И. Таранов, Н.Л.Хашиев // IX Всероссийский съезд хирургов: Тез. докл.-Волгоград.-2000.- С.220-221.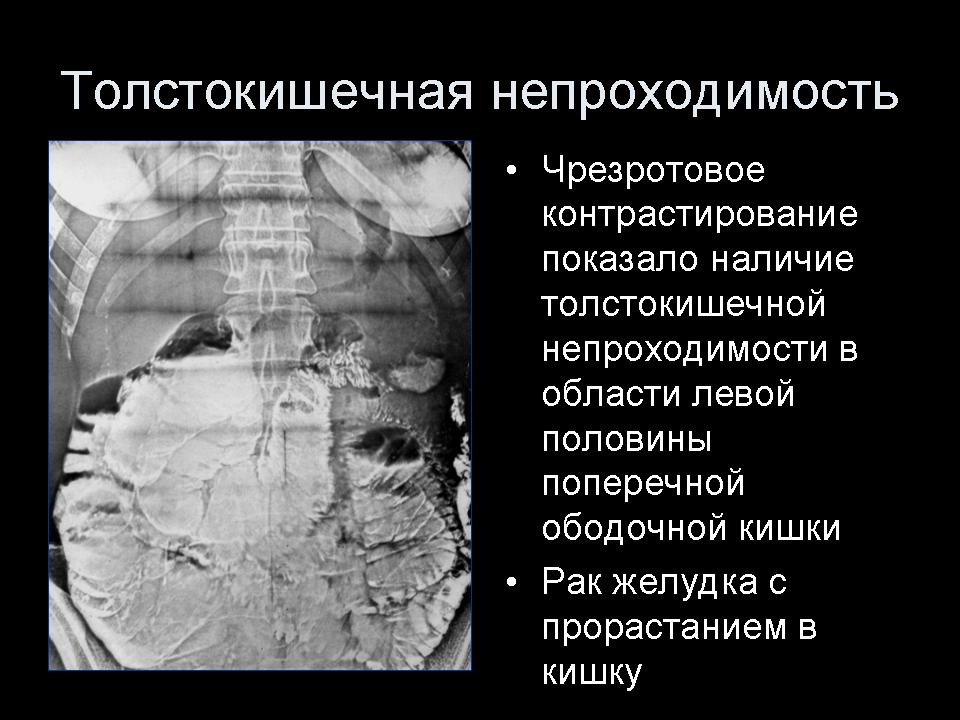 А. Тогайбаев, А.В. Кургузкин, И.В. Рикун, P.M. Карибжанова // Лабораторное дело 1988.- .-№9.-С.22-24.
А. Тогайбаев, А.В. Кургузкин, И.В. Рикун, P.M. Карибжанова // Лабораторное дело 1988.- .-№9.-С.22-24. /
/ Н. Чернов, Б.М. Белик // IX Всероссийский съезд хирургов: Тез. докл.-Волгоград.-2000.- С.232-233.
Н. Чернов, Б.М. Белик // IX Всероссийский съезд хирургов: Тез. докл.-Волгоград.-2000.- С.232-233. -1996.-№ 5.-С.99-103.
-1996.-№ 5.-С.99-103.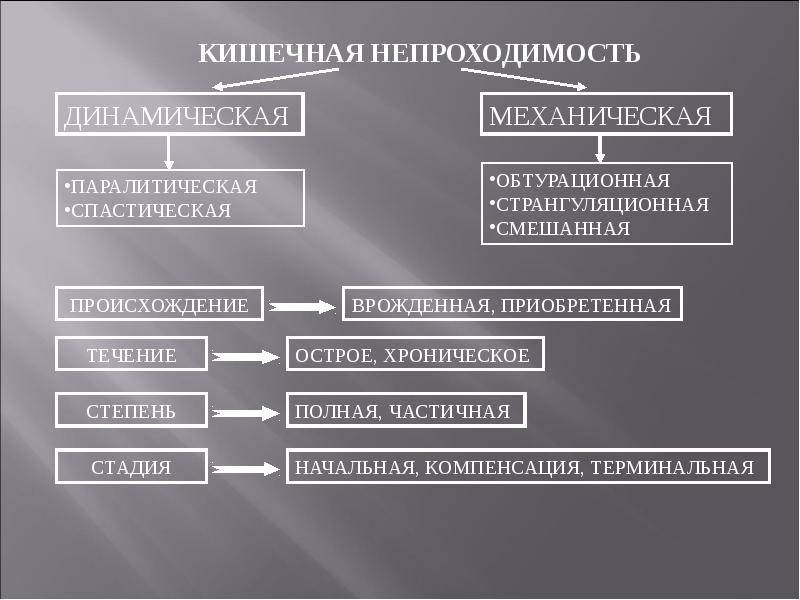 Abri, H. Loss, A. Gemperle, et al. // Zentralbl-Chir.-1993.-Bd.l 18., № 1.-S.36-9.
Abri, H. Loss, A. Gemperle, et al. // Zentralbl-Chir.-1993.-Bd.l 18., № 1.-S.36-9. Belchev B. Chrevnite stomi i vutreshnoto shinirane na chervata v kompleksnoto lechenie na peritonit-ileusa / B. Belchev, S. Donev, N. Belchev, M. Khorozov // Khirurgiia-Sofiia.-l998.-Vol.51., № l.-P. 25-7.
Belchev B. Chrevnite stomi i vutreshnoto shinirane na chervata v kompleksnoto lechenie na peritonit-ileusa / B. Belchev, S. Donev, N. Belchev, M. Khorozov // Khirurgiia-Sofiia.-l998.-Vol.51., № l.-P. 25-7.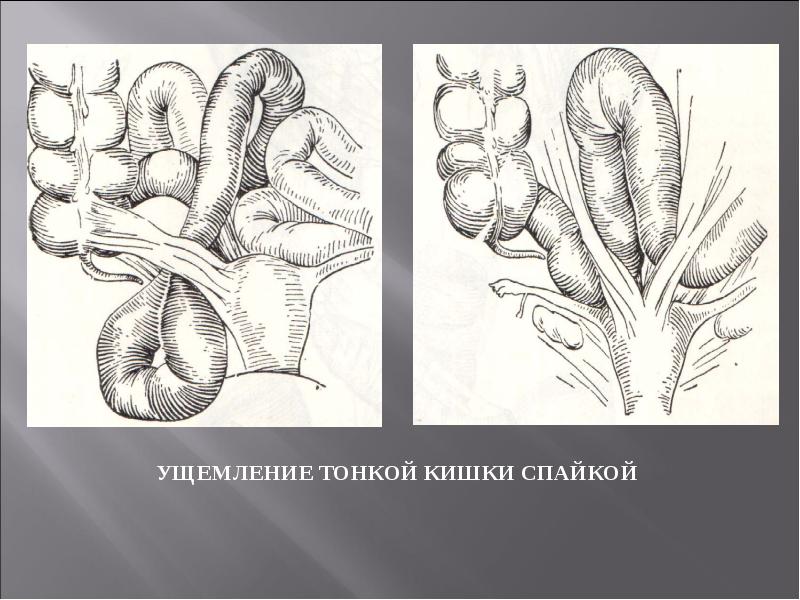 -P.1478-80.
-P.1478-80. Pathophisiology and basic concepts of therapy / Ed. E.A.Deitch. New-York: Thime medical Publishers.-1990.-P. 13-26.
Pathophisiology and basic concepts of therapy / Ed. E.A.Deitch. New-York: Thime medical Publishers.-1990.-P. 13-26.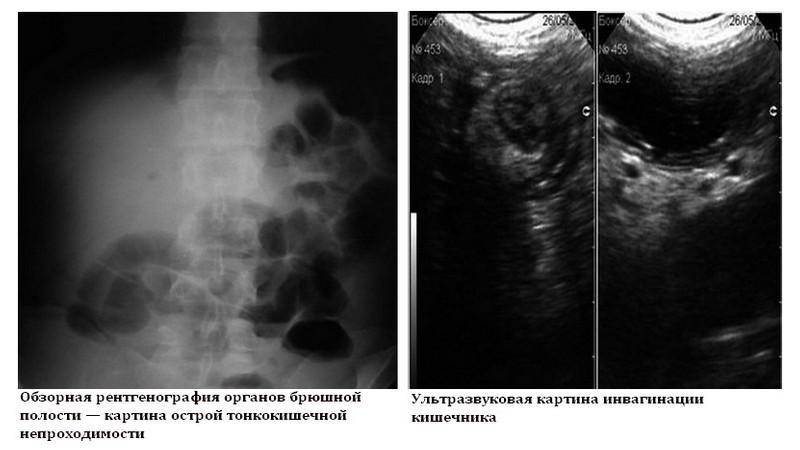 B. Sanders Company.-1993.-P.353-366.
B. Sanders Company.-1993.-P.353-366. M.A.Goldberg, J.Wittenberg et al. //AJR-Am-J-Roentgenol.-1994.-Vol.162., № 1.-P.43-7.
M.A.Goldberg, J.Wittenberg et al. //AJR-Am-J-Roentgenol.-1994.-Vol.162., № 1.-P.43-7. -P. 1640-51.
-P. 1640-51. A. Lefebre, L. Bartho // Br-J-Pharmacol.-1997.-Vol.120., № 5.-P.975-81.
A. Lefebre, L. Bartho // Br-J-Pharmacol.-1997.-Vol.120., № 5.-P.975-81. -1998.-Vol.46., № 1.-P.35-45.
-1998.-Vol.46., № 1.-P.35-45. Pancreatic proteases and intestinal mucosal injury after ischemia and reperfusion in the pig / A. Montgomery, A. Borgstrom, U. Haglund // Gastroenterology.-1992.-Vol. 102., № 1.-P.216-22.
Pancreatic proteases and intestinal mucosal injury after ischemia and reperfusion in the pig / A. Montgomery, A. Borgstrom, U. Haglund // Gastroenterology.-1992.-Vol. 102., № 1.-P.216-22. Nilsson U.A. Free radicals and pathogenesis during ischemia and reperfusion of the cat small intestine / U.A. Nilsson, M.H. Schoenberg, A. Aneman et al. // Gastroenterology.-1994.-Vol. 106., № 3.-P.629-36.
Nilsson U.A. Free radicals and pathogenesis during ischemia and reperfusion of the cat small intestine / U.A. Nilsson, M.H. Schoenberg, A. Aneman et al. // Gastroenterology.-1994.-Vol. 106., № 3.-P.629-36. -1998.-Vol.81.-№ 6.-P.289-98.
-1998.-Vol.81.-№ 6.-P.289-98. -1999.-Vol.l24., № 2.-P. 177-81.
-1999.-Vol.l24., № 2.-P. 177-81. -P.515-31.
-P.515-31. Van-der-Vliet A. Hydrogen peroxide reduces beta-adrenoreceptor function in the rat small intestine / A. Van-der-Vliet, A. Bast // Eur-J-Pharmacol.-1991.-Vol.199., № 2.-P.153-6.
Van-der-Vliet A. Hydrogen peroxide reduces beta-adrenoreceptor function in the rat small intestine / A. Van-der-Vliet, A. Bast // Eur-J-Pharmacol.-1991.-Vol.199., № 2.-P.153-6.
 Затем развивается декомпенсация: пища проходит с большим трудом, желудок
расширяется и теряет свою перистальтическую функцию. У пациентов с признаками декомпенсированной
дуоденальной непроходимости желудок может достигать огромных размеров, пища перестает
проходить дальше в кишку, процесс пищеварения останавливается. Возникает истощение.
Затем развивается декомпенсация: пища проходит с большим трудом, желудок
расширяется и теряет свою перистальтическую функцию. У пациентов с признаками декомпенсированной
дуоденальной непроходимости желудок может достигать огромных размеров, пища перестает
проходить дальше в кишку, процесс пищеварения останавливается. Возникает истощение. Чтобы понять, через какое время у пациента происходит эвакуация
содержимого желудка в нижележащие отделы ЖКТ, врач даёт пациенту барий, делает рентгеновский
снимок, и видит, куда барий распространился. Затем снимки делаются через 3, 6,
12 часов – это позволяет оценить динамику прохождения контраста и степень
стеноза. В Ильинской больнице пациентам с подозрением на высокую кишечную
непроходимость всегда выполняется эндоскопическая диагностика: с помощью
эндоскопа врач точно локализует место стриктуры и определяет объем
хирургической помощи.
Чтобы понять, через какое время у пациента происходит эвакуация
содержимого желудка в нижележащие отделы ЖКТ, врач даёт пациенту барий, делает рентгеновский
снимок, и видит, куда барий распространился. Затем снимки делаются через 3, 6,
12 часов – это позволяет оценить динамику прохождения контраста и степень
стеноза. В Ильинской больнице пациентам с подозрением на высокую кишечную
непроходимость всегда выполняется эндоскопическая диагностика: с помощью
эндоскопа врач точно локализует место стриктуры и определяет объем
хирургической помощи. Через рот в зону сужения проводится тонкий эндоскоп. Под одновременным
контролем эндоскопа и рентгена через инструментальный канал эндоскопа в зону сужения доставляется
специальный баллон. Баллон раздувается, зона стеноза растягивается, непроходимость
разрешается. Давление в баллоне контролируется манометром, что исключает
повреждение и разрыв тканей желудка. Рентген-эндоскопически ассистированная
баллонная дилатация зоны рубцово-язвенного сужения выходного отдела желудка или
луковицы двенадцатиперстной кишки -
деликатная, но действенная операция.
Через рот в зону сужения проводится тонкий эндоскоп. Под одновременным
контролем эндоскопа и рентгена через инструментальный канал эндоскопа в зону сужения доставляется
специальный баллон. Баллон раздувается, зона стеноза растягивается, непроходимость
разрешается. Давление в баллоне контролируется манометром, что исключает
повреждение и разрыв тканей желудка. Рентген-эндоскопически ассистированная
баллонная дилатация зоны рубцово-язвенного сужения выходного отдела желудка или
луковицы двенадцатиперстной кишки -
деликатная, но действенная операция. Одновременно через
рот в просвет желудка вводится эндоскоп. С помощью лапароскопических
инструментов хирург рассекает суженную зону двенадцатиперстной кишки и
выходного отдела желудка в продольном направлении, а сшивает в поперечном, тем
самым значительно расширяя место сужения и разрешая непроходимость. Второй
хирург ассистирует ему из просвета желудка с помощью эндоскопа, обеспечивая
максимальную безопасность манипуляций. Это малотравматичная операция, дающая
устойчивый положительный эффект.
Одновременно через
рот в просвет желудка вводится эндоскоп. С помощью лапароскопических
инструментов хирург рассекает суженную зону двенадцатиперстной кишки и
выходного отдела желудка в продольном направлении, а сшивает в поперечном, тем
самым значительно расширяя место сужения и разрешая непроходимость. Второй
хирург ассистирует ему из просвета желудка с помощью эндоскопа, обеспечивая
максимальную безопасность манипуляций. Это малотравматичная операция, дающая
устойчивый положительный эффект. Операция выполняется лапароскопически через
четыре небольших разреза. Оставшаяся часть желудка подсоединяется к петле тощей
кишки — формируется анастомоз. На следующий день после такой операции пациент уже
может пить воду. Через день ему проводят рентгенологическое исследование с
водорастворимым контрастом для контроля состоятельности анастомоза. Если всё в
порядке, то пациенту сразу разрешают есть жидкую пищу.
Операция выполняется лапароскопически через
четыре небольших разреза. Оставшаяся часть желудка подсоединяется к петле тощей
кишки — формируется анастомоз. На следующий день после такой операции пациент уже
может пить воду. Через день ему проводят рентгенологическое исследование с
водорастворимым контрастом для контроля состоятельности анастомоза. Если всё в
порядке, то пациенту сразу разрешают есть жидкую пищу.  Уфа Республиканская клиническая больница им. Г.Г. Куватова, г. Уфа
Уфа Республиканская клиническая больница им. Г.Г. Куватова, г. Уфа

 Постоянно наблюдался и лечился у педиатра с эрозивным гастритом. В последний год боли в животе стали появляться чаще, и интенсивность их нарастала. Для облегчения состояния больной периодически самостоятельно вызывал рвоту.
Постоянно наблюдался и лечился у педиатра с эрозивным гастритом. В последний год боли в животе стали появляться чаще, и интенсивность их нарастала. Для облегчения состояния больной периодически самостоятельно вызывал рвоту. Имеется заворот кишок. Путем вращения всего конгломерата против часовой стрелки заворот расправлен. Спайки разделены острым путем, 12-перстная кишка мобилизована по Кохеру, после чего стало ясно, что последняя не образует дуоденоеюнального изгиба и переходит в тощую кишку над корнем брыжейки ободочной кишки. Непроходимость кишечника устранена. При дальнейшей ревизии выявлено, что у восходящей ободочной и подвздошной кишок имеется общая брыжейка. На этом операция закончена. Ближайший послеоперационный период протекал без осложнений. Моторика кишечника восстановлена полностью. Больной выписан с выздоровлением на 12-е сутки после операции.
Имеется заворот кишок. Путем вращения всего конгломерата против часовой стрелки заворот расправлен. Спайки разделены острым путем, 12-перстная кишка мобилизована по Кохеру, после чего стало ясно, что последняя не образует дуоденоеюнального изгиба и переходит в тощую кишку над корнем брыжейки ободочной кишки. Непроходимость кишечника устранена. При дальнейшей ревизии выявлено, что у восходящей ободочной и подвздошной кишок имеется общая брыжейка. На этом операция закончена. Ближайший послеоперационный период протекал без осложнений. Моторика кишечника восстановлена полностью. Больной выписан с выздоровлением на 12-е сутки после операции.
 Л. Пиневич 2013 г
Л. Пиневич 2013 г Место дисциплины в структуре ООП:
Место дисциплины в структуре ООП: Программа вступительного испытания сформирована на основе федеральных государственных образовательных стандартов высшего образования по специальностям: 31.00.00
Программа вступительного испытания сформирована на основе федеральных государственных образовательных стандартов высшего образования по специальностям: 31.00.00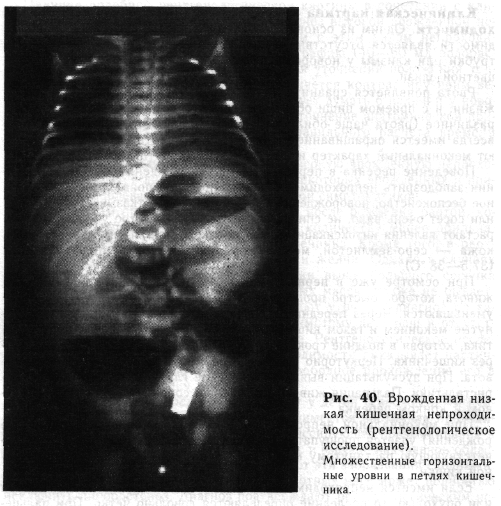 м.н., доцент, профессор кафедры внутренних болезней 2, АЛЬМУХАМБЕТОВА РАУЗА КАДЫРОВНА К.м.н., доцент, профессор кафедры внутренних болезней 2, ЖАНГЕЛОВА
м.н., доцент, профессор кафедры внутренних болезней 2, АЛЬМУХАМБЕТОВА РАУЗА КАДЫРОВНА К.м.н., доцент, профессор кафедры внутренних болезней 2, ЖАНГЕЛОВА Он имеет множество складок, которые позволяют ему помещаться в брюшной полости.Один конец тонкой кишки соединен с желудком, а другой — с толстой кишкой.
Он имеет множество складок, которые позволяют ему помещаться в брюшной полости.Один конец тонкой кишки соединен с желудком, а другой — с толстой кишкой.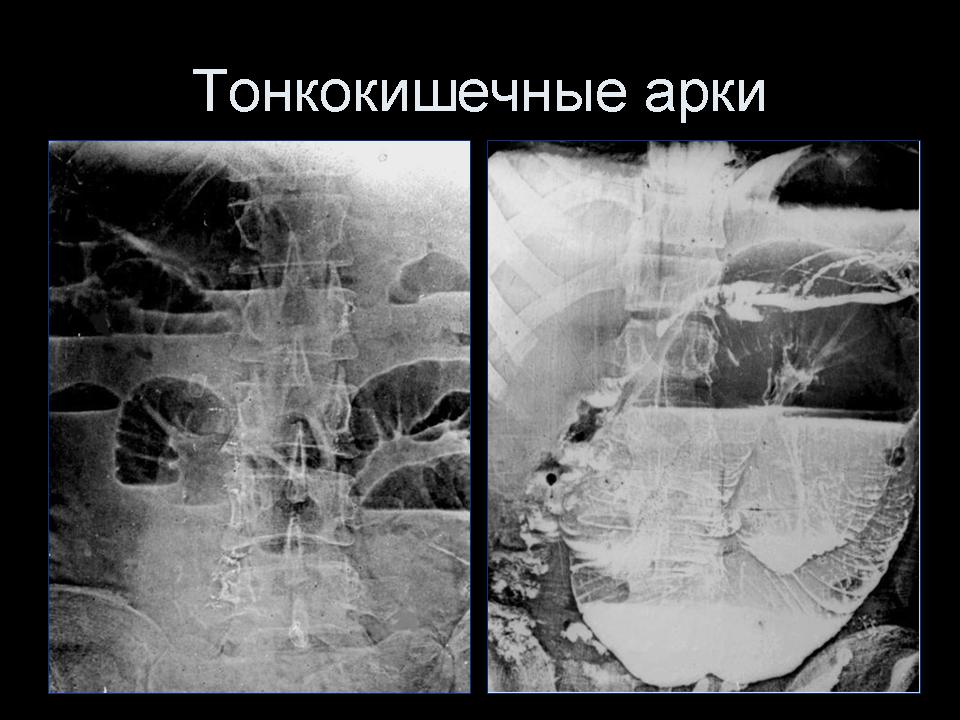 Существует множество распространенных причин и факторов риска, в том числе:
Существует множество распространенных причин и факторов риска, в том числе: В большинстве случаев опухоль начинается не в тонкой кишке, а распространяется в тонкую кишку из толстой кишки, женских репродуктивных органов, груди, легких или кожи.
В большинстве случаев опухоль начинается не в тонкой кишке, а распространяется в тонкую кишку из толстой кишки, женских репродуктивных органов, груди, легких или кожи.

 [Медлайн].
[Медлайн]. Лапароскопическое лечение непроходимости тонкой кишки. Am J Surg . 2007 декабрь 194 (6): 882-7; обсуждение 887-8. [Медлайн].
Лапароскопическое лечение непроходимости тонкой кишки. Am J Surg . 2007 декабрь 194 (6): 882-7; обсуждение 887-8. [Медлайн]. Рекомендации по лечению непроходимости тонкой кишки. J Травма . 2008 июнь 64 (6): 1651-64. [Медлайн].
Рекомендации по лечению непроходимости тонкой кишки. J Травма . 2008 июнь 64 (6): 1651-64. [Медлайн]. AJR Ам Дж. Рентгенол . 1998 июн.170 (6): 1465-9. [Медлайн].
AJR Ам Дж. Рентгенол . 1998 июн.170 (6): 1465-9. [Медлайн]. 2013 10 октября. 8 (1): 42. [Медлайн].
2013 10 октября. 8 (1): 42. [Медлайн]. Дж Гастроинтест Сург . 2017 Февраль.21 (2): 363-71. [Медлайн].
Дж Гастроинтест Сург . 2017 Февраль.21 (2): 363-71. [Медлайн]. 2017 Февраль 97 (1): 147-59. [Медлайн].
2017 Февраль 97 (1): 147-59. [Медлайн]. Am J Surg .
1971; 121 (1): 96–99.
Am J Surg .
1971; 121 (1): 96–99. 2001. 176 (1): 167–174.
2001. 176 (1): 167–174.
 Пероральный водорастворимый контраст для лечения спаечной непроходимости тонкой кишки. Кокрановская база данных Syst Rev .
2007; (3): CD004651.
Пероральный водорастворимый контраст для лечения спаечной непроходимости тонкой кишки. Кокрановская база данных Syst Rev .
2007; (3): CD004651.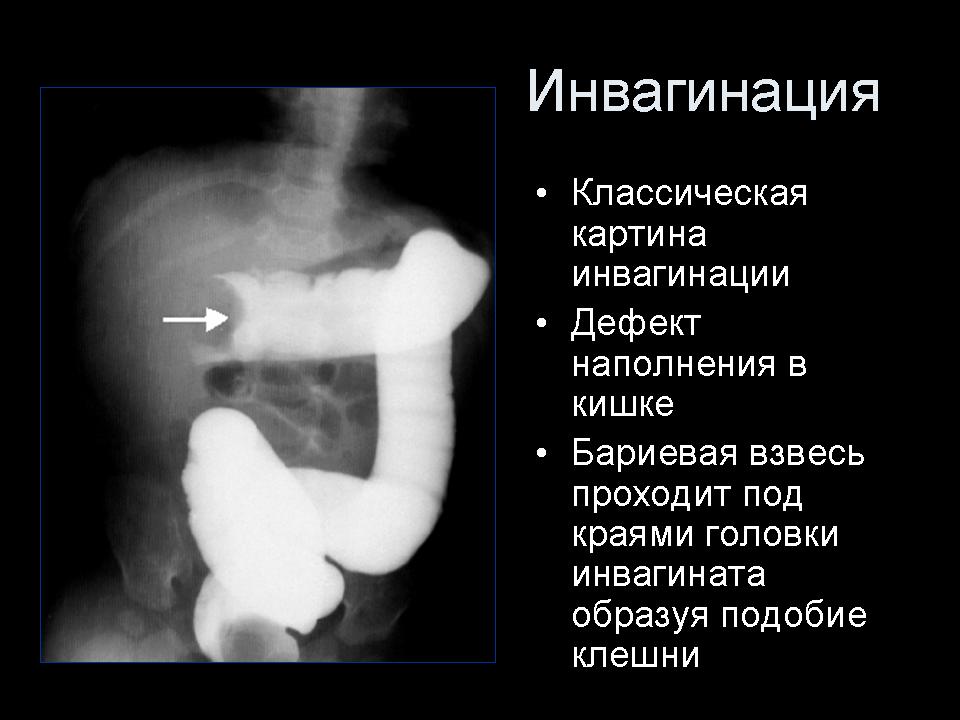 Am J Surg .2002. 183 (6): 614–617.
Am J Surg .2002. 183 (6): 614–617. Br J Surg .
2000. 87 (3): 362–373.
Br J Surg .
2000. 87 (3): 362–373. Три дня назад у нее было два эпизода некровавой диареи, и последние два дня у нее не было дефекации. По ее словам, в это время не было никаких газов. Вчера у нее началась некровавая рвота, а сегодня она не может принимать внутрь. При осмотре вы обнаруживаете неудобную женщину с тахикардией и вздутым животом, диффузно болезненным при пальпации, без отскока болезненности или защиты.
Три дня назад у нее было два эпизода некровавой диареи, и последние два дня у нее не было дефекации. По ее словам, в это время не было никаких газов. Вчера у нее началась некровавая рвота, а сегодня она не может принимать внутрь. При осмотре вы обнаруживаете неудобную женщину с тахикардией и вздутым животом, диффузно болезненным при пальпации, без отскока болезненности или защиты.  Это происходит, когда нормальный поток кишечного содержимого прерывается. Наиболее частые причины — спайки, за которыми следуют опухоли и грыжи. Другие причины включают стриктуры, инвагинацию, заворот кишечника, болезнь Крона, инородные тела и камни в желчном пузыре. Обструкция классифицируется как непроходимость тонкой кишки (SBO) или непроходимость толстой кишки (LBO) в зависимости от уровня непроходимости. LBO чаще вызывается злокачественными новообразованиями и не будет подробно обсуждаться в этом модуле.
Это происходит, когда нормальный поток кишечного содержимого прерывается. Наиболее частые причины — спайки, за которыми следуют опухоли и грыжи. Другие причины включают стриктуры, инвагинацию, заворот кишечника, болезнь Крона, инородные тела и камни в желчном пузыре. Обструкция классифицируется как непроходимость тонкой кишки (SBO) или непроходимость толстой кишки (LBO) в зависимости от уровня непроходимости. LBO чаще вызывается злокачественными новообразованиями и не будет подробно обсуждаться в этом модуле.








 Здоровье
Здоровье 










 Анализы крови для женщин являются основными методами лабораторной оценки состояния организма и диагностирования различных заболеваний. При этом значения многих показателей таких исследований у женщин отличаются от значений показателей у мужчин. Рассмотрим, какие существуют анализы крови для женщин, основные показатели этих исследований и нормы.
Анализы крови для женщин являются основными методами лабораторной оценки состояния организма и диагностирования различных заболеваний. При этом значения многих показателей таких исследований у женщин отличаются от значений показателей у мужчин. Рассмотрим, какие существуют анализы крови для женщин, основные показатели этих исследований и нормы. Некоторые показатели общего анализа крови у женщин существенно отличаются от аналогичных показателей у мужчин. Приведем расшифровку анализа крови по таким показателям.
Некоторые показатели общего анализа крови у женщин существенно отличаются от аналогичных показателей у мужчин. Приведем расшифровку анализа крови по таким показателям. Необходимо знать, что есть также определенные стандарты и нормы, отклонения от которых могут многое значить. Специалисты хорошо знают, какая норма анализа крови у женщины, мужчины и ребенка.
Необходимо знать, что есть также определенные стандарты и нормы, отклонения от которых могут многое значить. Специалисты хорошо знают, какая норма анализа крови у женщины, мужчины и ребенка.
 Если есть такая необходимость, определяют время, за которое свертывается кровь, насколько долго длится кровотечение, каково количество тромбоцитов и ретикулоцитов. Необходимо учитывать, делая общий анализ крови: норма женщины и мужчины имеет разные показатели.
Если есть такая необходимость, определяют время, за которое свертывается кровь, насколько долго длится кровотечение, каково количество тромбоцитов и ретикулоцитов. Необходимо учитывать, делая общий анализ крови: норма женщины и мужчины имеет разные показатели.


 Общий билирубин объединяет две его фракции – связанный и несвязанный
Общий билирубин объединяет две его фракции – связанный и несвязанный Низкий уровень железа в крови может быть обусловлен его недостаточным поступлением в организм с пищей
Низкий уровень железа в крови может быть обусловлен его недостаточным поступлением в организм с пищей

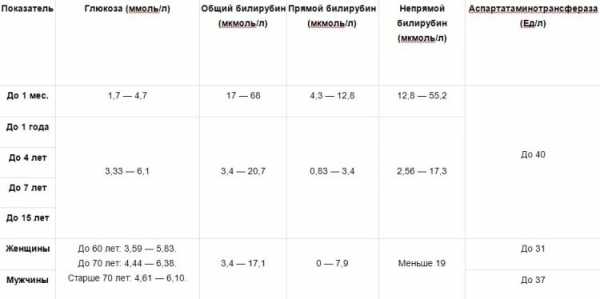




 Трансферазы — это маркеры такой серьезной патологии как инфаркт. Их количество позволяет определить стадию и степень тяжести заболевания. Это помогает выбрать тактику дальнейшей терапии.
Трансферазы — это маркеры такой серьезной патологии как инфаркт. Их количество позволяет определить стадию и степень тяжести заболевания. Это помогает выбрать тактику дальнейшей терапии. Анализ крови определил повышенный хлор (норма — 98-108 ммоль/л). Это значит, что у пациента обезвоживание, анурия, алкалоз. Частые приемы слабительных, промывания желудка, передозировка диуретиков могут спровоцировать такие показатели.
Анализ крови определил повышенный хлор (норма — 98-108 ммоль/л). Это значит, что у пациента обезвоживание, анурия, алкалоз. Частые приемы слабительных, промывания желудка, передозировка диуретиков могут спровоцировать такие показатели.
 Низким считается ГИ, равный 35 и менее. Такой показатель у кураги, черного шоколада, баклажанов, грецких орехов.
Низким считается ГИ, равный 35 и менее. Такой показатель у кураги, черного шоколада, баклажанов, грецких орехов.
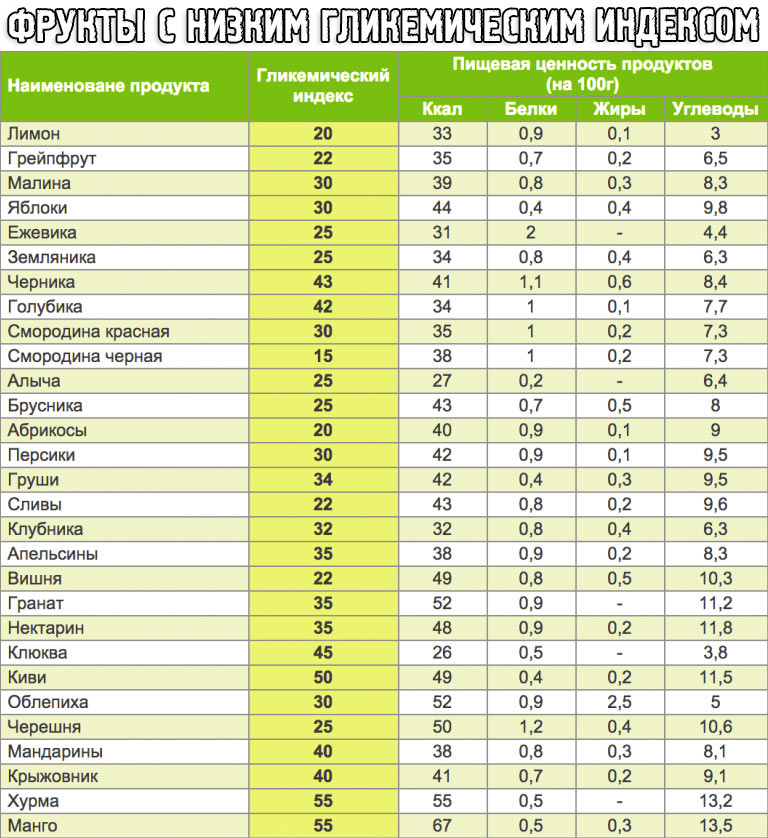 Тогда как для печеной картошки, как уже указывалось, ГН составляет 11, а ГИ – 95.
Тогда как для печеной картошки, как уже указывалось, ГН составляет 11, а ГИ – 95.
 Обычно он используются для деления продуктов на вредные и полезные, на основании этого строится рацион. Однако, вокруг этого понятия сформировалось много заблуждений, некоторые полезные продукты необоснованно исключаются из рациона сторонников здорового питания.
Обычно он используются для деления продуктов на вредные и полезные, на основании этого строится рацион. Однако, вокруг этого понятия сформировалось много заблуждений, некоторые полезные продукты необоснованно исключаются из рациона сторонников здорового питания. Чем выше этот показатель, тем быстрее глюкоза попадает в кровь и тем более резким будет скачок ее уровня. Шкала гликемических индексов строится относительно глюкозы – ее ГИ равен 100. Чем выше ГИ, тем быстрее поднимется уровень сахара в крови.
Чем выше этот показатель, тем быстрее глюкоза попадает в кровь и тем более резким будет скачок ее уровня. Шкала гликемических индексов строится относительно глюкозы – ее ГИ равен 100. Чем выше ГИ, тем быстрее поднимется уровень сахара в крови. Это зависит от того, какие углеводы вы съели — быстрые или медленные. Быстрые вызывают резкий скачок и создают излишек, а медленные питают организм постепенно. Поэтому для снижения общей калорийности рациона предпочтительны продукты с низким ГИ.
Это зависит от того, какие углеводы вы съели — быстрые или медленные. Быстрые вызывают резкий скачок и создают излишек, а медленные питают организм постепенно. Поэтому для снижения общей калорийности рациона предпочтительны продукты с низким ГИ.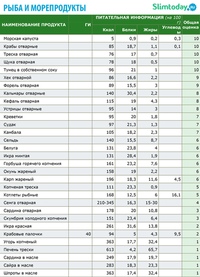 Например, сложно получить большое количество углеводов из гречки, потому что такие объемы просто невозможно съесть
Например, сложно получить большое количество углеводов из гречки, потому что такие объемы просто невозможно съесть Поэтому, эти продукты не стоит вычеркивать из рациона только из-за величины ГИ.
Поэтому, эти продукты не стоит вычеркивать из рациона только из-за величины ГИ. Она быстро повышает уровень глюкозы в крови, которую организм сразу использует по назначению и восстанавливает запасы энергии. Ключевая разница с менее активным человеком в том, что этот сахар сразу расходуется как топливо и не откладывается в жир. Такие продукты быстро дают энергию организму, поэтому на марафонах пункты питания состоят в основном из продуктов с высоким ГИ.
Она быстро повышает уровень глюкозы в крови, которую организм сразу использует по назначению и восстанавливает запасы энергии. Ключевая разница с менее активным человеком в том, что этот сахар сразу расходуется как топливо и не откладывается в жир. Такие продукты быстро дают энергию организму, поэтому на марафонах пункты питания состоят в основном из продуктов с высоким ГИ. Лишний вес также набирается не от плохих углеводов, а от общего избытка потребляемых калорий.
Лишний вес также набирается не от плохих углеводов, а от общего избытка потребляемых калорий.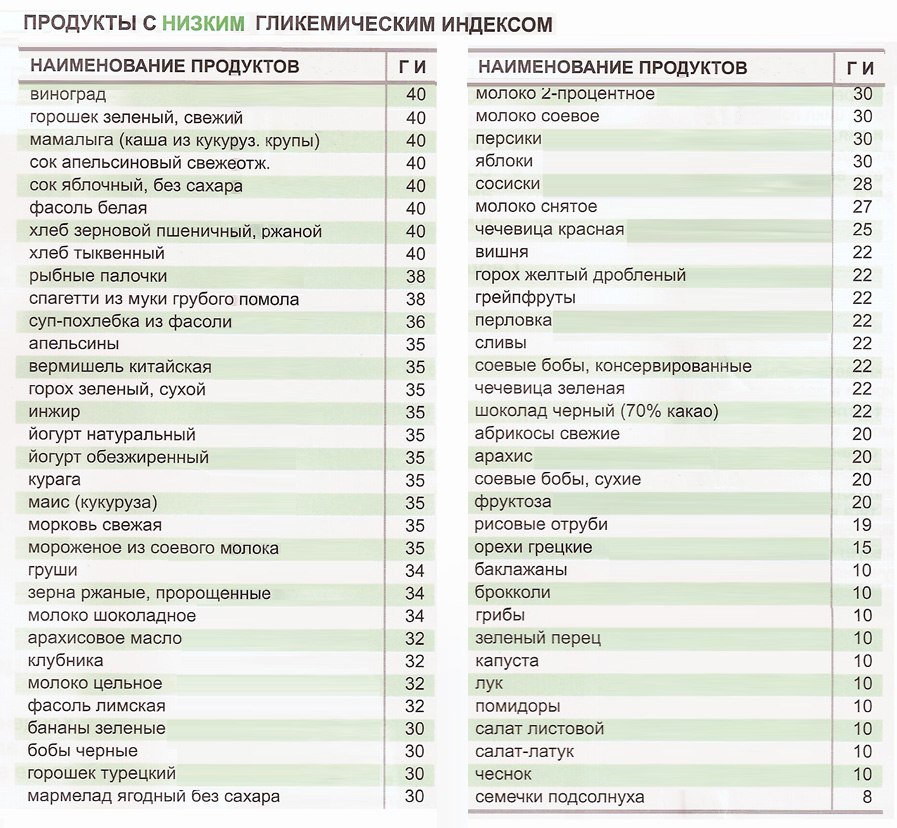 Она разработана Дэвидом Дж. А. Дженкинсом для планирования питания при сахарном диабете. За эталон ГИ 100 принят уровень сахара в крови через 2 часа после употребления 50 г чистой глюкозы натощак. Остальные продукты распределяют по баллам. Например, продукты с низким гликемическим индексом (до 55) вызывают меньшее повышение уровня глюкозы и инсулина в крови, поэтому рекомендуются диабетикам.
Она разработана Дэвидом Дж. А. Дженкинсом для планирования питания при сахарном диабете. За эталон ГИ 100 принят уровень сахара в крови через 2 часа после употребления 50 г чистой глюкозы натощак. Остальные продукты распределяют по баллам. Например, продукты с низким гликемическим индексом (до 55) вызывают меньшее повышение уровня глюкозы и инсулина в крови, поэтому рекомендуются диабетикам. Например, в 100 г сухой гречневой крупы содержится 72 г углеводов и это количество не меняется после варки, когда объём крупы увеличивается вдвое. Количество глюкозы, поступающее в кровь после расщепления гречки в кишечнике, позволяет оставить ГИ 45. Данная цифра означает, что из 72 г «гречневых» углеводов через 2 ч в крови окажется 72х0,45=32,4 г глюкозы. То есть, по гликемическому индексу 100 г гречки равны 32,4 г чистой глюкозы.
Например, в 100 г сухой гречневой крупы содержится 72 г углеводов и это количество не меняется после варки, когда объём крупы увеличивается вдвое. Количество глюкозы, поступающее в кровь после расщепления гречки в кишечнике, позволяет оставить ГИ 45. Данная цифра означает, что из 72 г «гречневых» углеводов через 2 ч в крови окажется 72х0,45=32,4 г глюкозы. То есть, по гликемическому индексу 100 г гречки равны 32,4 г чистой глюкозы.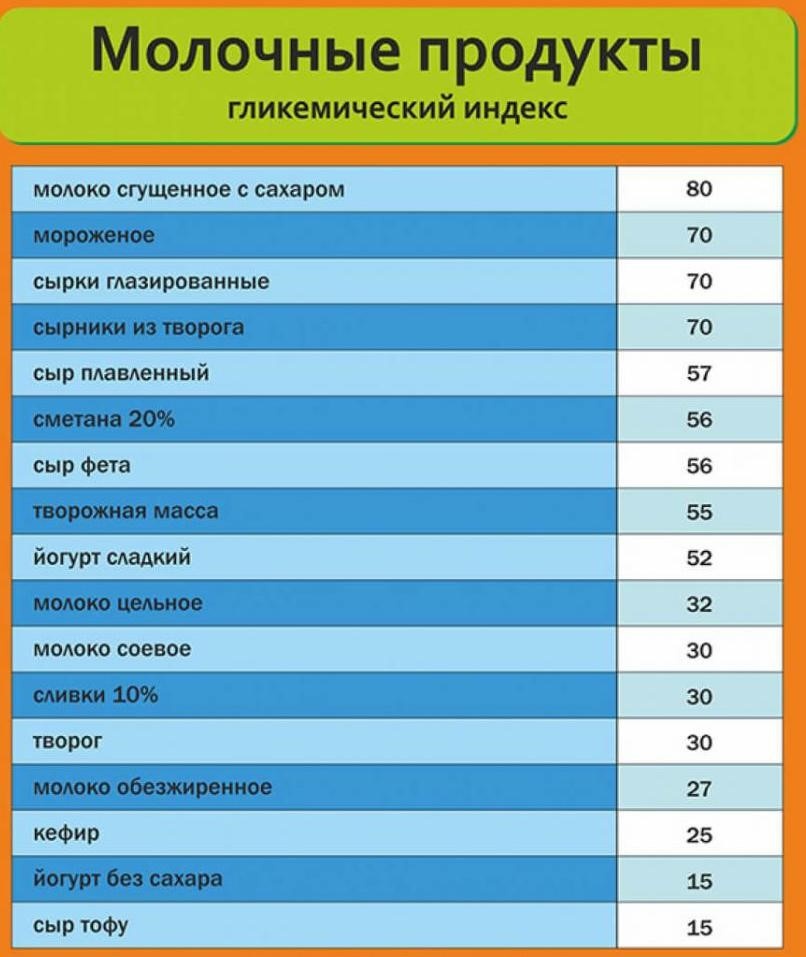
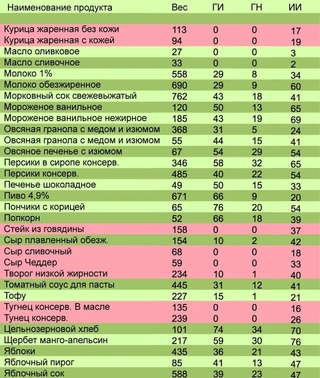
 Порция продукта выбирается таким образом, чтобы доля углеводов составляла 50 граммов на порцию. Затем проводятся те же измерения. В результате определяют отношение максимального уровня глюкозы в крови от исследуемого продукта к максимальному уровню гликемии от порошка чистой глюкозы.
Порция продукта выбирается таким образом, чтобы доля углеводов составляла 50 граммов на порцию. Затем проводятся те же измерения. В результате определяют отношение максимального уровня глюкозы в крови от исследуемого продукта к максимальному уровню гликемии от порошка чистой глюкозы.
 Поэтому нужно знать количество углеводов, для усвоения которых нужен инсулин. Если подсчитать дозу инсулина на все содержащиеся в еде углеводы, есть риск ввести больше инсулина, чем нужно.
Поэтому нужно знать количество углеводов, для усвоения которых нужен инсулин. Если подсчитать дозу инсулина на все содержащиеся в еде углеводы, есть риск ввести больше инсулина, чем нужно.
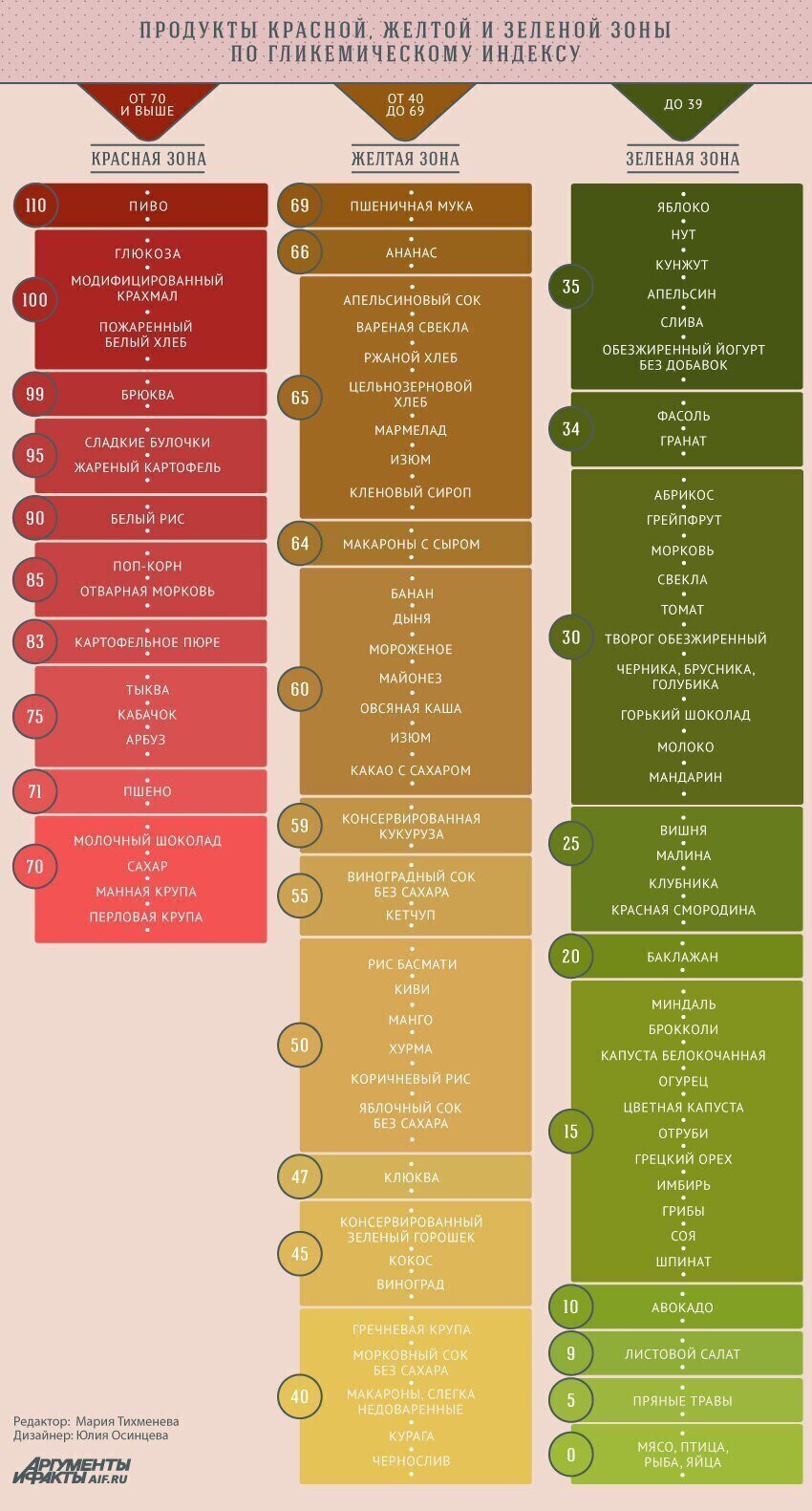

 Подсчеты дозировок инсулина и грамм углеводов, анализ уровня сахара крови и принятие решений по коррекции терапии. Изо дня в день. Из года в год. Всю жизнь. В начале это тяготит, а потом вы привыкаете к такому “образу жизни” и все делается на автомате.
Подсчеты дозировок инсулина и грамм углеводов, анализ уровня сахара крови и принятие решений по коррекции терапии. Изо дня в день. Из года в год. Всю жизнь. В начале это тяготит, а потом вы привыкаете к такому “образу жизни” и все делается на автомате. Резкие его колебания вредят сосудам. Инсулин начинает действовать не сразу после введения и достигает пика своего действия только через 1,5-2 часа. Высокие ГИ повышают уровень сахара крови быстро и резко, в то время как инсулин еще не начал свою работу.
Резкие его колебания вредят сосудам. Инсулин начинает действовать не сразу после введения и достигает пика своего действия только через 1,5-2 часа. Высокие ГИ повышают уровень сахара крови быстро и резко, в то время как инсулин еще не начал свою работу. Чем в продукте или блюде больше клетчатки, белков, жиров — тем медленнее будет подниматься уровень сахара. Переваренный и измельченный продукт имеет более высокий ГИ, чем приготовленный до стадии альденте и нарезанный на кусочки. Сравним? Карамелька — высокий ГИ (это фактически чистый сахар, просто переплавленный), шоколадная конфета — средний ГИ (из-за высокого содержания жиров). Картофельное пюре — высокий ГИ (картофель разварен и измельчен), жареный картофель — низкий (картофель нарезан на кусочки и обжарен в масле).
Чем в продукте или блюде больше клетчатки, белков, жиров — тем медленнее будет подниматься уровень сахара. Переваренный и измельченный продукт имеет более высокий ГИ, чем приготовленный до стадии альденте и нарезанный на кусочки. Сравним? Карамелька — высокий ГИ (это фактически чистый сахар, просто переплавленный), шоколадная конфета — средний ГИ (из-за высокого содержания жиров). Картофельное пюре — высокий ГИ (картофель разварен и измельчен), жареный картофель — низкий (картофель нарезан на кусочки и обжарен в масле).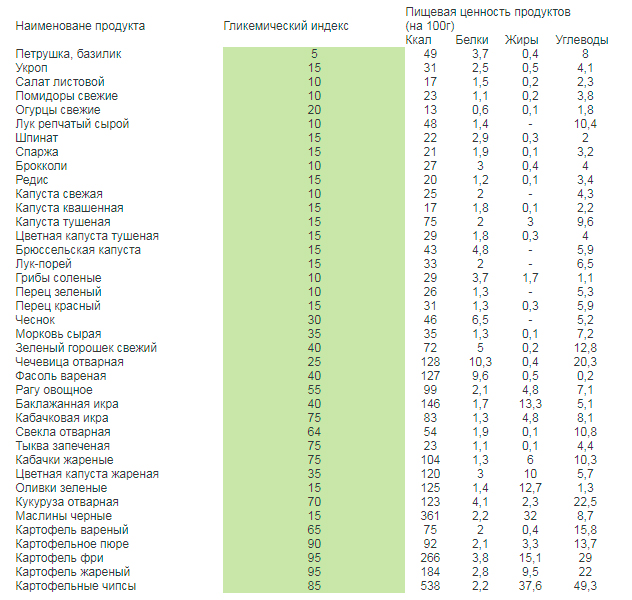 От ГИ прямо пропорционально зависит скорость повышения сахара крови: продукты с высоким ГИ приводят к резкому скачку сахара крови, продукты с низким ГИ — плавно. НО в ваших силах снизить гликемический индекс любимых блюд и продуктов. Как? Сейчас расскажем!
От ГИ прямо пропорционально зависит скорость повышения сахара крови: продукты с высоким ГИ приводят к резкому скачку сахара крови, продукты с низким ГИ — плавно. НО в ваших силах снизить гликемический индекс любимых блюд и продуктов. Как? Сейчас расскажем! п.
п.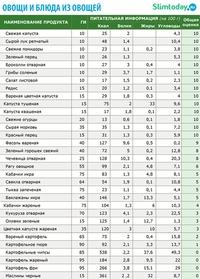
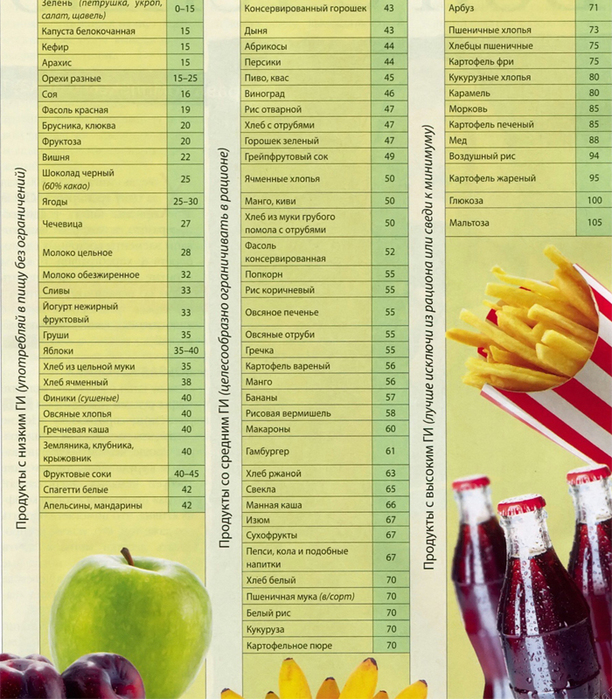

 Подписывайся на нас в той социальной сети, которую любишь больше всего: Instagram, Facebook, Telegram.
Подписывайся на нас в той социальной сети, которую любишь больше всего: Instagram, Facebook, Telegram.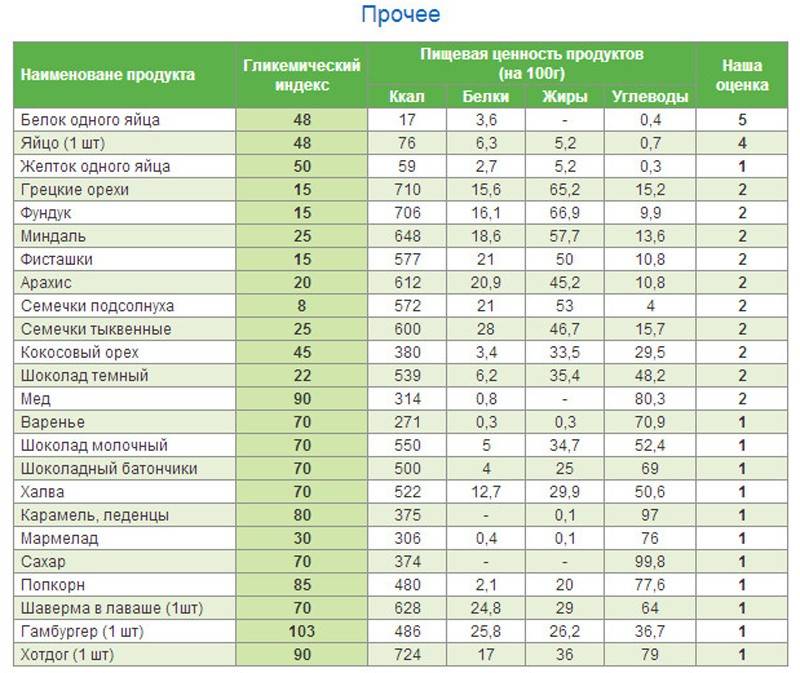
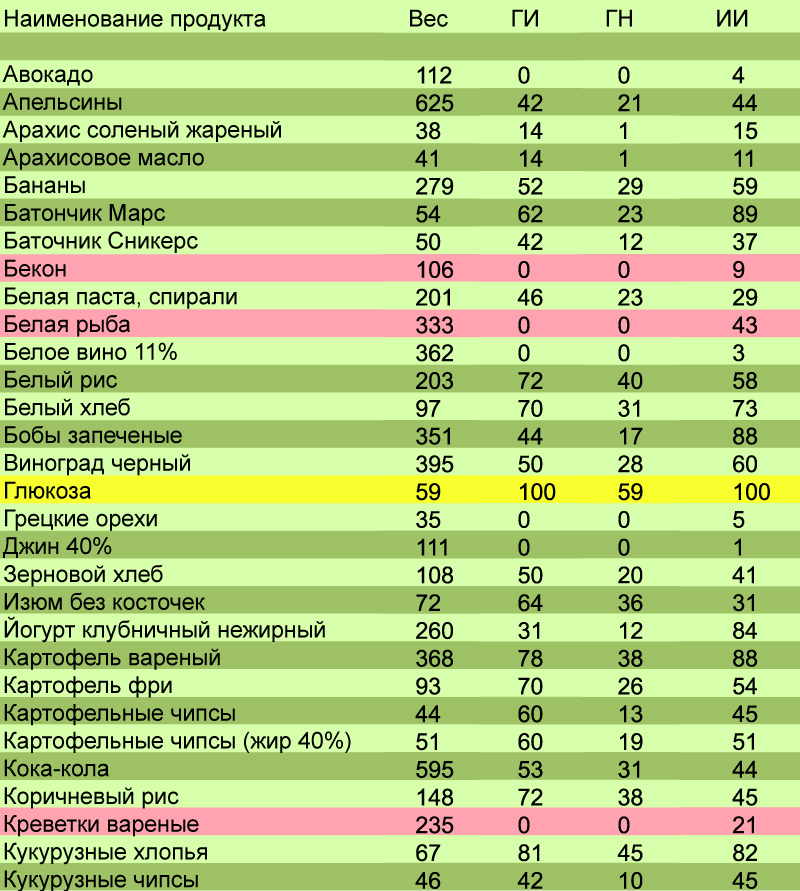
 Чтобы интуитивно понять, почему количество углеводов так важно, сравните приготовленную морковь с высоким ГИ 70 с арахисовыми M & Ms с умеренным ГИ 47. Основываясь только на этой информации, вы можете подумать, что конфеты — лучший выбор.
Чтобы интуитивно понять, почему количество углеводов так важно, сравните приготовленную морковь с высоким ГИ 70 с арахисовыми M & Ms с умеренным ГИ 47. Основываясь только на этой информации, вы можете подумать, что конфеты — лучший выбор. Часто список продуктов с ГИ организован по группам продуктов или по продуктам с низким, средним и высоким ГИ.
Часто список продуктов с ГИ организован по группам продуктов или по продуктам с низким, средним и высоким ГИ.
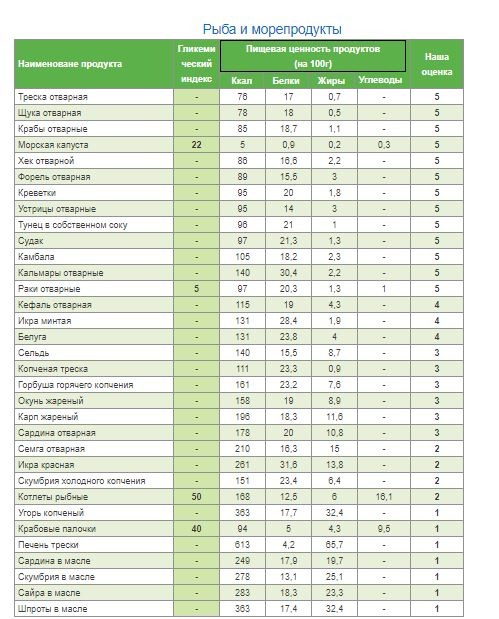
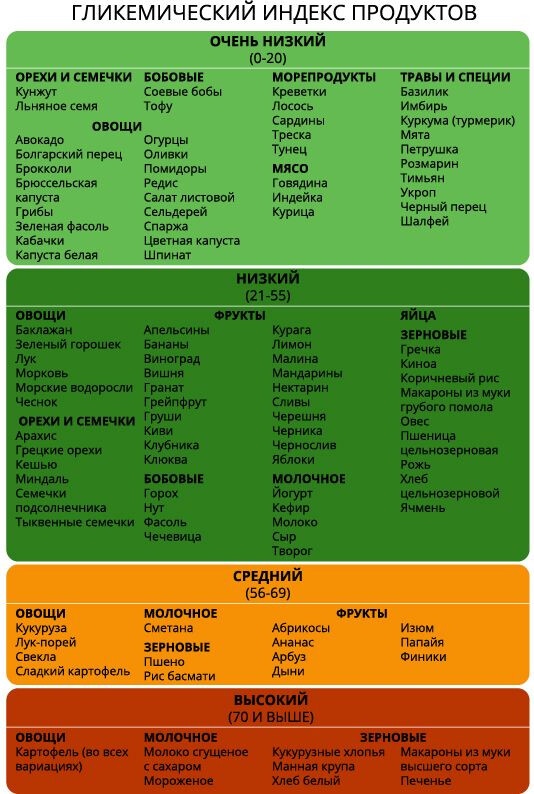 Это означает, что ваши энергетические уровни более стабильны, и вы можете почувствовать себя лучше.
Это означает, что ваши энергетические уровни более стабильны, и вы можете почувствовать себя лучше. Жаворонок направляет вас к естественному выбору продуктов и блюд с низким ГИ:
Жаворонок направляет вас к естественному выбору продуктов и блюд с низким ГИ: В их числе:
В их числе: Однако чипсы содержат большое количество жира, и их следует есть в умеренных количествах.
Однако чипсы содержат большое количество жира, и их следует есть в умеренных количествах.
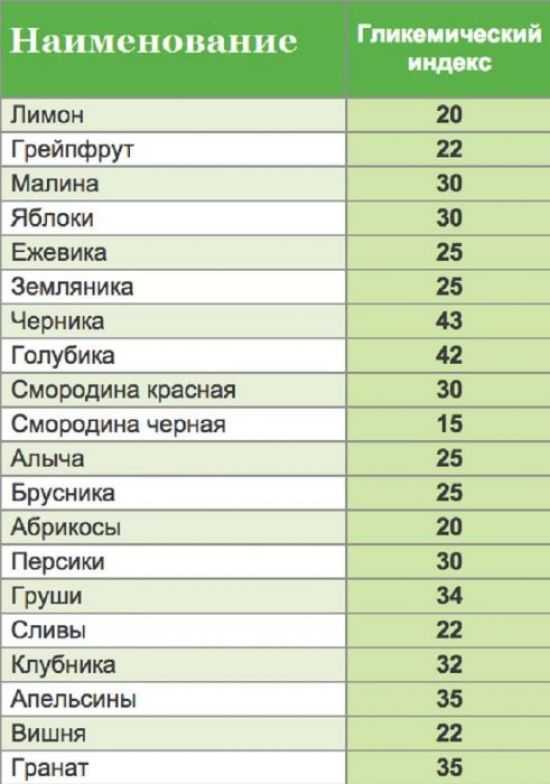
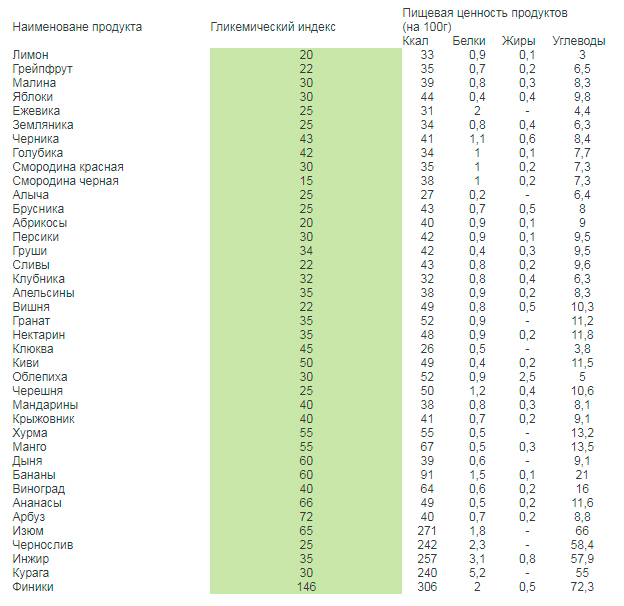 Взаимодействие с другими людьми
Взаимодействие с другими людьми
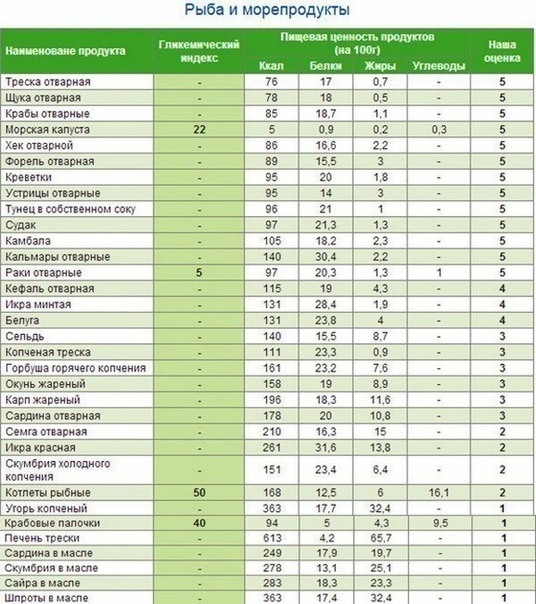 Более внимательное отношение к выбору углеводов, а не их строгое ограничение, также может быть более устойчивым в долгосрочной перспективе по сравнению с более ограничительными диетами.
Более внимательное отношение к выбору углеводов, а не их строгое ограничение, также может быть более устойчивым в долгосрочной перспективе по сравнению с более ограничительными диетами.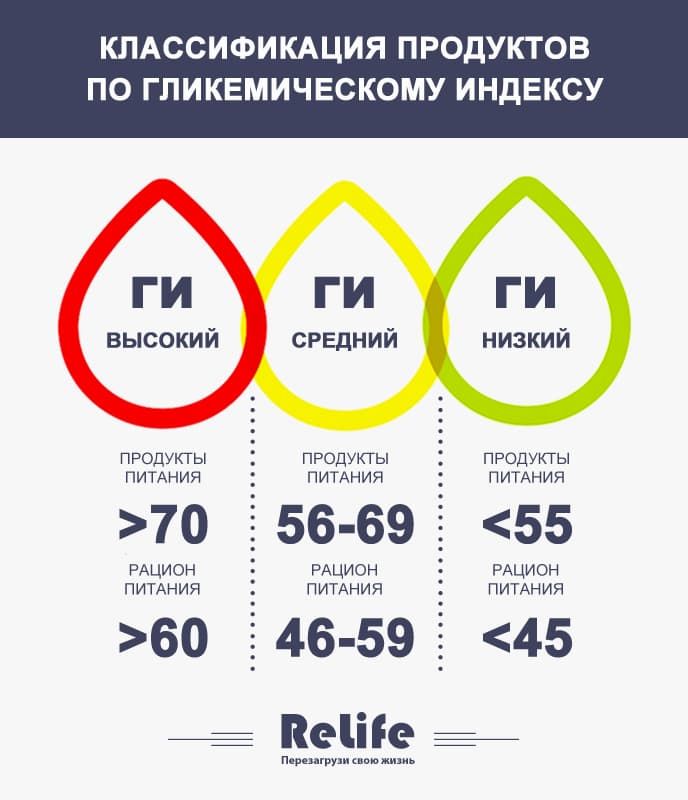 Для большинства людей идеальный уровень сахара в крови будет ниже 180 мг / дл через два часа после начала приема пищи. Если вы не уверены в том, каким должен быть ваш целевой уровень сахара в крови, обсудите это со своим врачом.
Для большинства людей идеальный уровень сахара в крови будет ниже 180 мг / дл через два часа после начала приема пищи. Если вы не уверены в том, каким должен быть ваш целевой уровень сахара в крови, обсудите это со своим врачом. Для получения наиболее точных результатов проверьте уровень сахара в крови через два часа после начала приема пищи, чтобы узнать, как ваше тело конкретно реагирует на определенные продукты.
Для получения наиболее точных результатов проверьте уровень сахара в крови через два часа после начала приема пищи, чтобы узнать, как ваше тело конкретно реагирует на определенные продукты. Измеряется площадь под двухчасовым ответом глюкозы крови на пищу. Затем, используя те же 10 клинических субъектов, но в отдельном случае, им дают пищу с сахаром и глюкозой и снова проводят мониторинг уровня глюкозы в крови. Затем определяется значение GI для пищевого продукта путем деления уровня глюкозы в исследуемых образцах пищи на уровень глюкозы в эталонных образцах пищи. Окончательное значение ГИ пищи — это среднее значение для всех 10 человек, прошедших тестирование.
Измеряется площадь под двухчасовым ответом глюкозы крови на пищу. Затем, используя те же 10 клинических субъектов, но в отдельном случае, им дают пищу с сахаром и глюкозой и снова проводят мониторинг уровня глюкозы в крови. Затем определяется значение GI для пищевого продукта путем деления уровня глюкозы в исследуемых образцах пищи на уровень глюкозы в эталонных образцах пищи. Окончательное значение ГИ пищи — это среднее значение для всех 10 человек, прошедших тестирование. , грибы и перец чили, а продукты с высоким гликемическим индексом включают глюкозу (сахар), кукурузный сироп с высоким содержанием фруктозы, белый хлеб, белый рис, хлопья для завтрака и белый картофель.Гликемический эффект продуктов зависит от содержания крахмала, жиров и белков.
, грибы и перец чили, а продукты с высоким гликемическим индексом включают глюкозу (сахар), кукурузный сироп с высоким содержанием фруктозы, белый хлеб, белый рис, хлопья для завтрака и белый картофель.Гликемический эффект продуктов зависит от содержания крахмала, жиров и белков.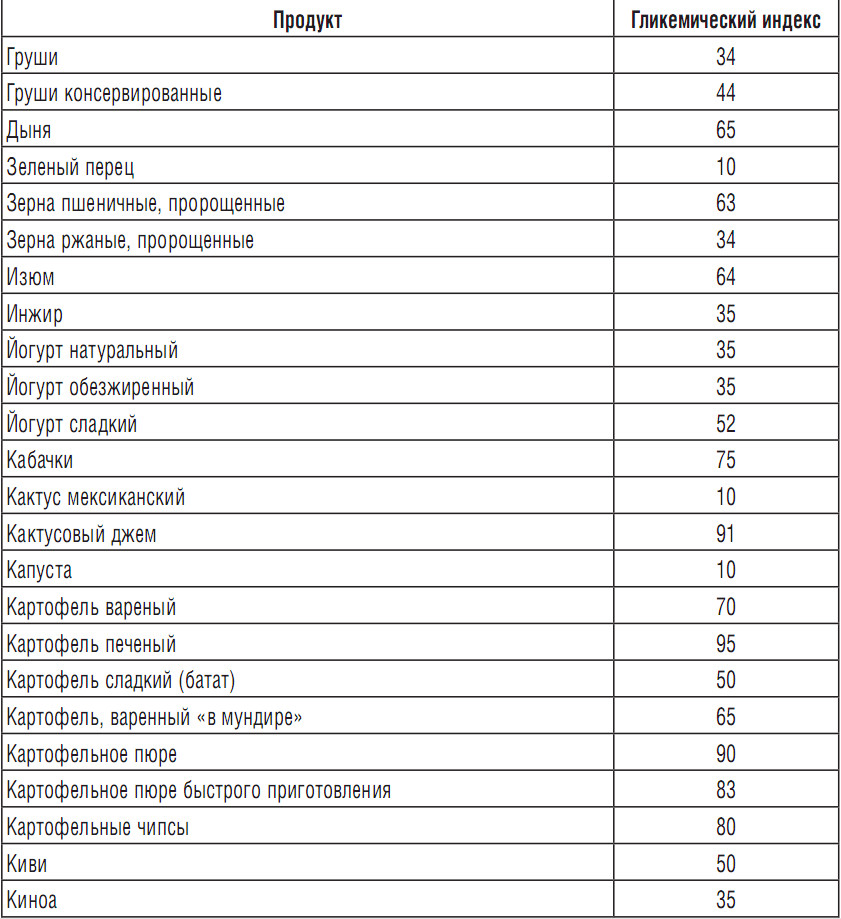
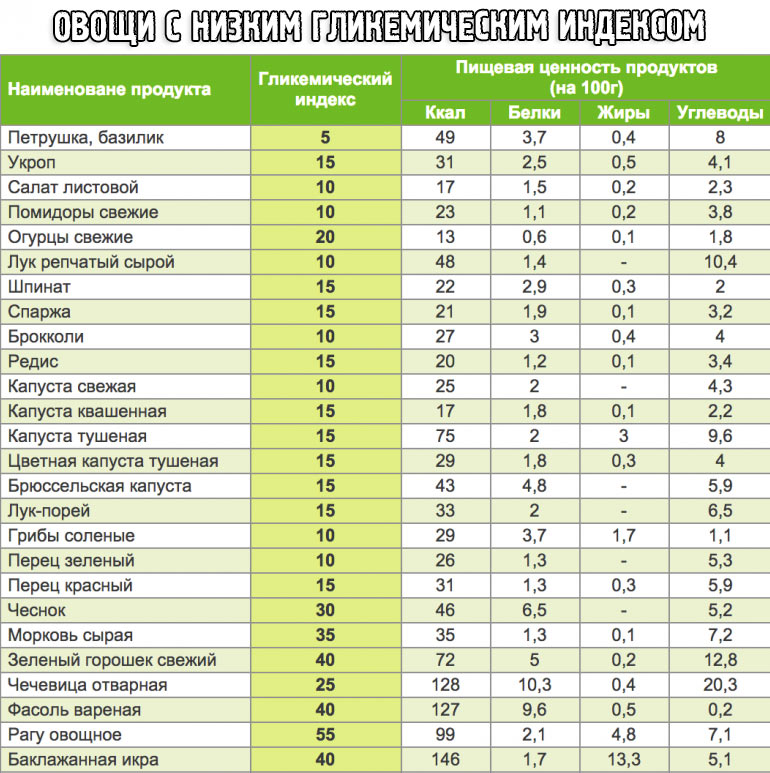 Если вы производитель, дистрибьютор, импортер, розничный торговец или ресторан, и вам нужна пищевая лаборатория для тестирования гликемического индекса, отправьте запрос на питание на нашем веб-сайте или по бесплатному телефону 1-855-377-6821
Если вы производитель, дистрибьютор, импортер, розничный торговец или ресторан, и вам нужна пищевая лаборатория для тестирования гликемического индекса, отправьте запрос на питание на нашем веб-сайте или по бесплатному телефону 1-855-377-6821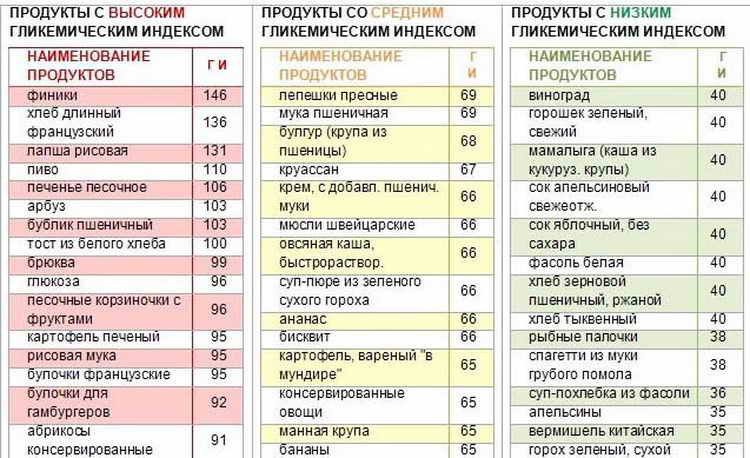 Точный подсчет количества углеводов в еде может помочь в регулировании уровня глюкозы в крови, потому что углеводы (за исключением клетчатки) повышают уровень глюкозы в крови.Однако некоторые формы углеводов повышают уровень глюкозы в крови больше и быстрее, чем другие. Здесь на помощь приходит гликемический индекс.
Точный подсчет количества углеводов в еде может помочь в регулировании уровня глюкозы в крови, потому что углеводы (за исключением клетчатки) повышают уровень глюкозы в крови.Однако некоторые формы углеводов повышают уровень глюкозы в крови больше и быстрее, чем другие. Здесь на помощь приходит гликемический индекс.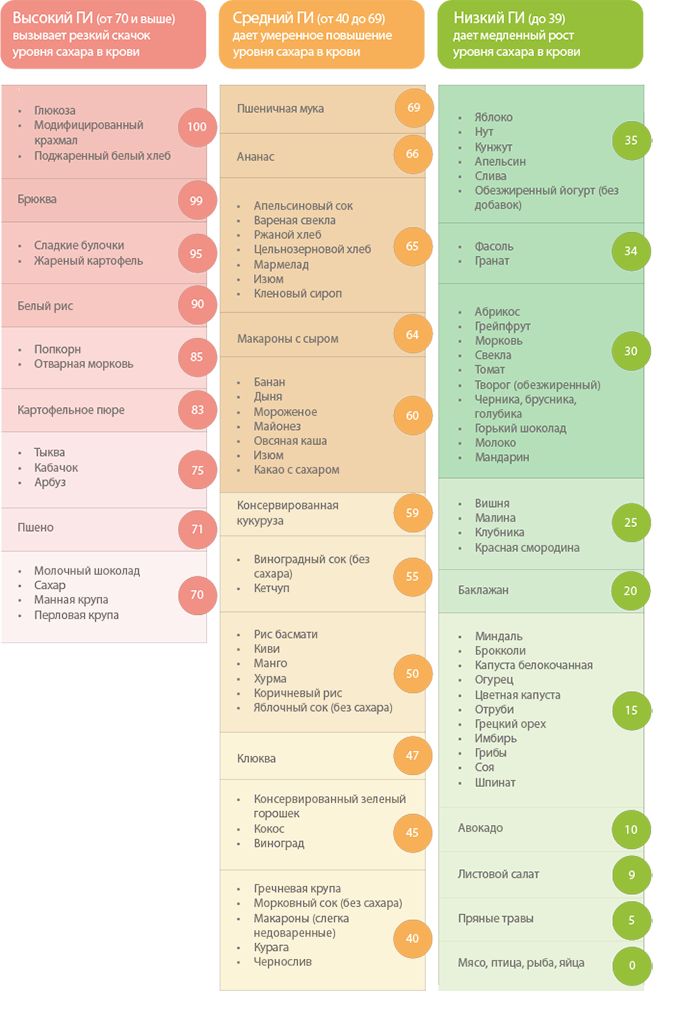 Если вы знаете гликемический индекс продукта и количество углеводов в том количестве, которое вы планируете съесть, довольно легко рассчитать гликемическую нагрузку вашей порции.
Если вы знаете гликемический индекс продукта и количество углеводов в том количестве, которое вы планируете съесть, довольно легко рассчитать гликемическую нагрузку вашей порции. applebees.com) или на некоторых общих медицинских веб-сайтах, таких как www.dietfacts.com и www.sparkpeople.com. В различных бесплатных приложениях для смартфонов, iPad, iPod touch и планшетов также указаны граммы углеводов в тысячах продуктов, включая блюда в ресторанах. Некоторые примеры включают MyFitnessPal, Diet and Food Tracker от SparkPeople и Calorie Counter от Fat Secret.
applebees.com) или на некоторых общих медицинских веб-сайтах, таких как www.dietfacts.com и www.sparkpeople.com. В различных бесплатных приложениях для смартфонов, iPad, iPod touch и планшетов также указаны граммы углеводов в тысячах продуктов, включая блюда в ресторанах. Некоторые примеры включают MyFitnessPal, Diet and Food Tracker от SparkPeople и Calorie Counter от Fat Secret.
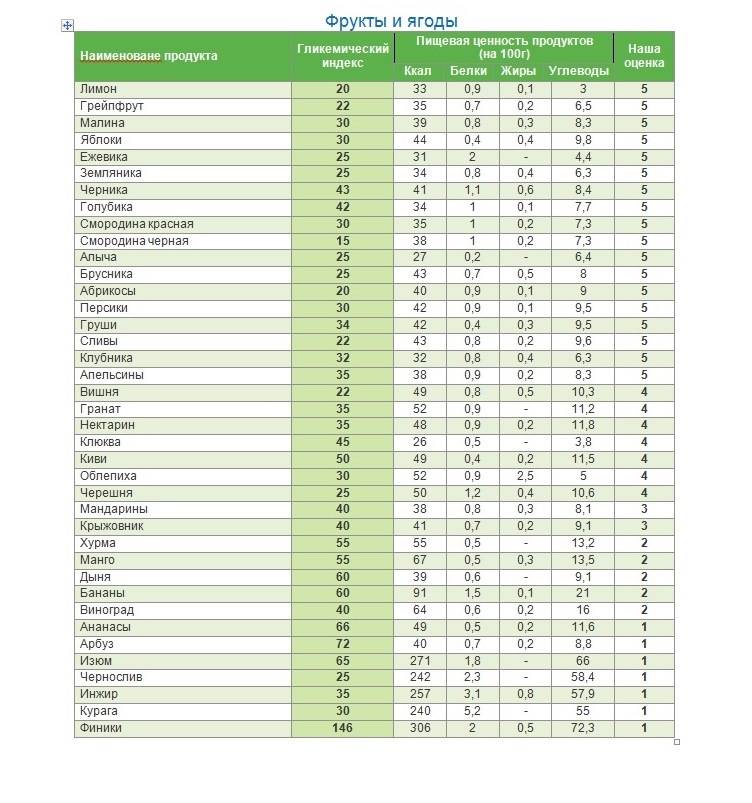
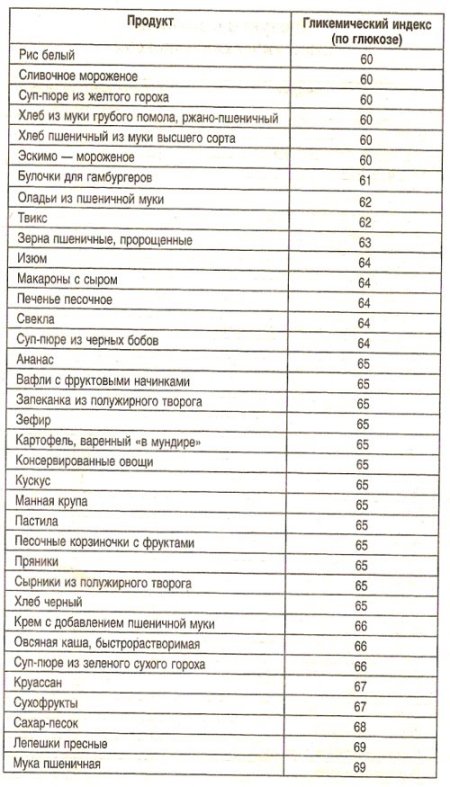 Некоторые примеры некрахмалистых овощей включают спаржу, зеленые или восковые бобы, брюссельскую капусту, брокколи, сельдерей, лук, грибы, зелень, салат, перец, окра, помидоры, огурцы, цукини и капусту.
Некоторые примеры некрахмалистых овощей включают спаржу, зеленые или восковые бобы, брюссельскую капусту, брокколи, сельдерей, лук, грибы, зелень, салат, перец, окра, помидоры, огурцы, цукини и капусту. Большинство продуктов с высоким содержанием белка также содержат жиры, такие как мясо, птица, рыба, молочные продукты и орехи, а некоторые содержат углеводы, включая молочные продукты, орехи и бобы. Те, которые содержат углеводы, будут иметь значение гликемического индекса; те, кто этого не сделает, не будут.
Большинство продуктов с высоким содержанием белка также содержат жиры, такие как мясо, птица, рыба, молочные продукты и орехи, а некоторые содержат углеводы, включая молочные продукты, орехи и бобы. Те, которые содержат углеводы, будут иметь значение гликемического индекса; те, кто этого не сделает, не будут.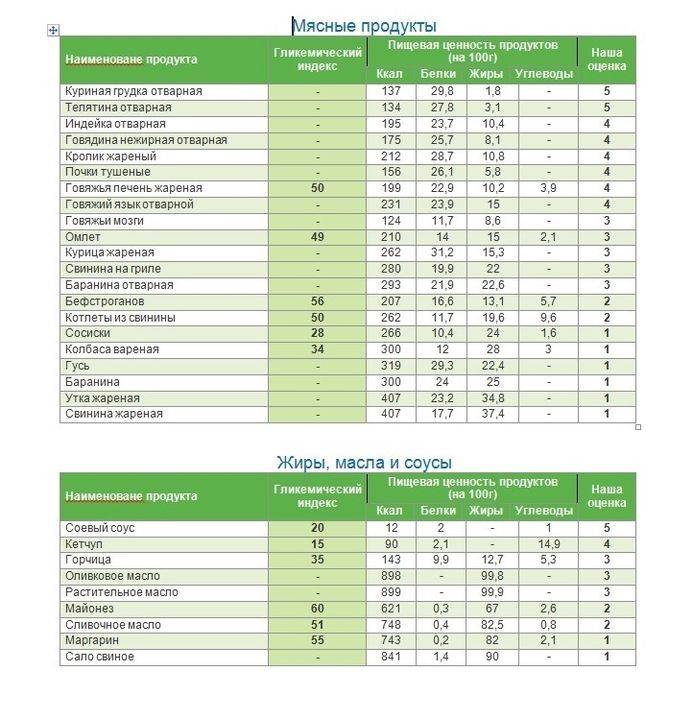 Примеры более здоровых жиров и жирной пищи включают оливковое масло, масло канолы, жидкий маргарин, орехи и авокадо.
Примеры более здоровых жиров и жирной пищи включают оливковое масло, масло канолы, жидкий маргарин, орехи и авокадо.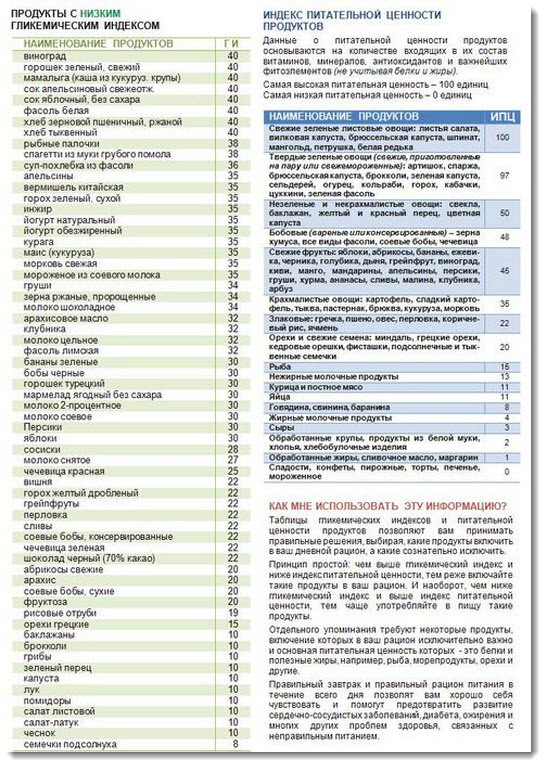 Затем сравниваются два набора измерений. В этих тестах используются десять или более добровольцев, и их результаты усредняются, потому что каждый человек реагирует на еду по-разному.
Затем сравниваются два набора измерений. В этих тестах используются десять или более добровольцев, и их результаты усредняются, потому что каждый человек реагирует на еду по-разному.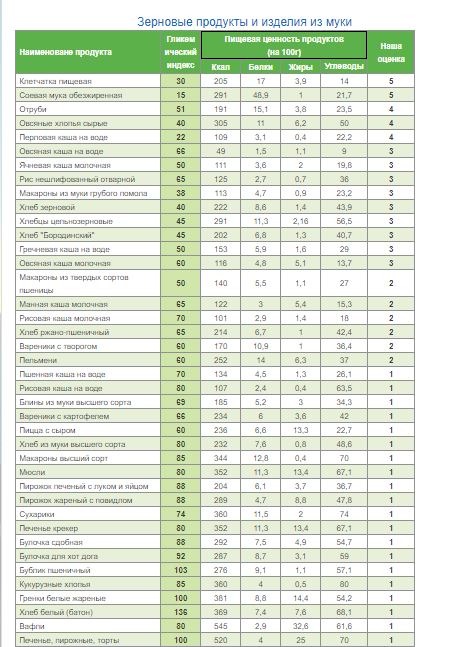
 уровень, чем содержание углеводов в порции пищи или приеме пищи.Однако у испытуемых не было диабета, поэтому пока неизвестно, будет ли то же самое для людей с диабетом.
уровень, чем содержание углеводов в порции пищи или приеме пищи.Однако у испытуемых не было диабета, поэтому пока неизвестно, будет ли то же самое для людей с диабетом.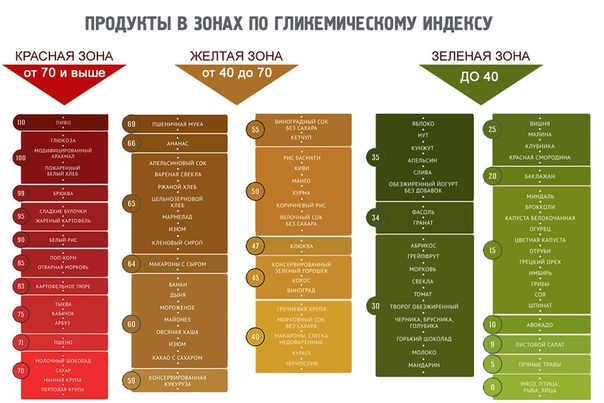 Это верно как для пациентов с диабетом 1 типа, так и для пациентов с диабетом 2 типа. Любое снижение уровня HbA1c снижает риск долгосрочных осложнений диабета.
Это верно как для пациентов с диабетом 1 типа, так и для пациентов с диабетом 2 типа. Любое снижение уровня HbA1c снижает риск долгосрочных осложнений диабета. Однако исследователи обнаружили повышенный риск у добровольцев с избыточным весом или ожирением, а также у людей старше 60 лет.
Однако исследователи обнаружили повышенный риск у добровольцев с избыточным весом или ожирением, а также у людей старше 60 лет.
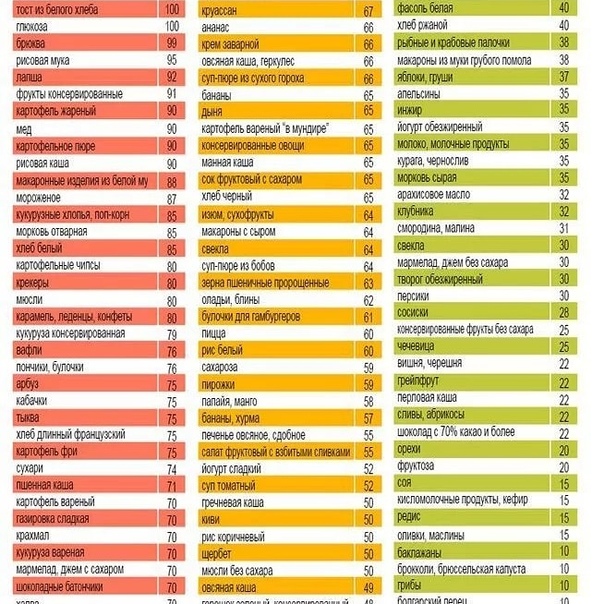
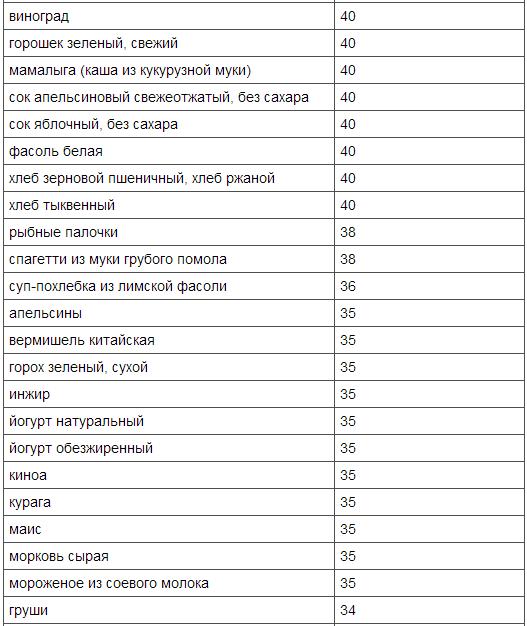
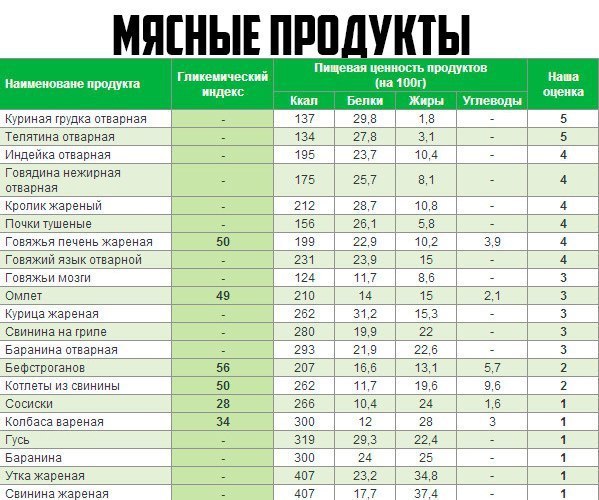 Спросите своего консультанта по питанию, подходит ли GI-диета для вашего биологического индивидуума и оптимального здоровья.
Спросите своего консультанта по питанию, подходит ли GI-диета для вашего биологического индивидуума и оптимального здоровья.