симптомы, лечение, операция и прогноз
Опухоль яичника у женщин проявляется через различные симптомы. Признаки зависят от вида, размера и этапа развития болезни. Новообразование является патологическим заболеванием, формирующимся в результате интенсивного разделения клеток. Поражённые клетки имеют злокачественное и доброкачественное свойство и опасны для состояния и жизни пациента. Опухоль способна развиваться независимо от возраста. Под удар попадают люди в возрастной категории от 45 до 60 лет из-за сбоя гормонального фона.
Причины возникновения опухоли
Опухоль яичника – это крупные наросты, сформированные из овариального материала по причине бесконтрольного разделения клеток. Не выявлена конкретная причина развития доброкачественных онкологий яичников. Однако существуют теории о гормонах и генетике как об основе формирования патологии. Специалисты подчеркивают влияние повышенного количества эстрогенов на возникновение новообразований. Активность гормонов провоцирует интенсивное производство кистообразных клеток. Среди существующих причин формирования наростов отмечают:
- сложная генетическая структура;
- раннее появление симптомов климакса;
- хронические болезни яичников;
- аборты, особенно до 18-тилетия;
- раннее развитие половой системы;
- перенесённые оперативные воздействия в области малого таза и брюшной полости;
- сбой в функционировании эндокринной железы;
- воспалённый половой орган;
- приём алкоголя и наркотических веществ;
- сахарный диабет.
Плотные формирования на яичнике у пациенток возникают из-за нарушения гормонального фона, вирусных инфекций и генетической предрасположенности. Возможно развитие отдельных типов новообразований по причине внутриутробных отклонений. Под высокий риск попадают женщины с наличием гормональной дисфункции, бесплодия и регулярных инфекционных поражений. Доброкачественные наросты могут основываться на существующих хронических болезнях, таких как сахарный диабет, нарушение работы щитовидной железы и герпесные высыпания. Образование, основывающееся на дисбалансе гормонов, требует особого лечения.
Симптомы опухоли
Согласно данным статистики, ежегодно 25000 женщин сталкиваются с опухолью яичников. Начальная стадия не позволяет выявить онкологию из-за сниженного проявления симптомов. При обнаружении новообразование обычно находится уже в запущенной форме. Главными признаками наличия патологической болезни называют:
- депрессивное и апатичное состояние;
- постоянная усталость;
- ощутимая слабость в теле.
Признаки имеющегося нароста начинают проявляться на поздних этапах развития. Образование видоизменяется и принимает злокачественный характер. Характерными признаками злокачественного поражения яичника являются:
- болевые ощущения внизу живота, отражающиеся в поясничный отдел;
- сбой цикла менструации;
- рост живота, возникает изжога и метеоризм;
- быстрое снижение или повышение веса;
- чувство недомогания, особенно заметное по утрам, тошнота;
- ощущение дискомфорта во время сексуального процесса;
- невозможность зачать ребёнка, отсутствие овуляции;
- постоянные походы в туалет из-за давления опухоли.
На протяжении долгого времени симптомы не носят ярко выраженного характера. Заметный первый признак проявляется при расширении нароста. В жизни пациента постоянно присутствует дискомфорт. Явно меняются режим и привычный образ жизни.
Виды опухолей
Доброкачественные опухоли яичников группируются по 4 типам. Разделение проходит на наличии информации о виде и структуре опухоли. Доктора выделяют 4 классификации нароста: стромальный, эпителиальный, гормонально-активный и герминогенный. Классификация характеризуется индивидуальными особенностями роста и развития кисты. Для подбора правильного метода лечения пациент должен пройти полное обследование. Диагноз устанавливается по результатам исследованных тканей, взятых во время биопсии или хирургического воздействия.
Стадии развития рака яичника
Эпителиальная опухоль
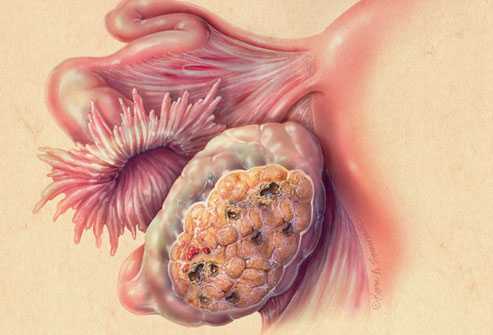
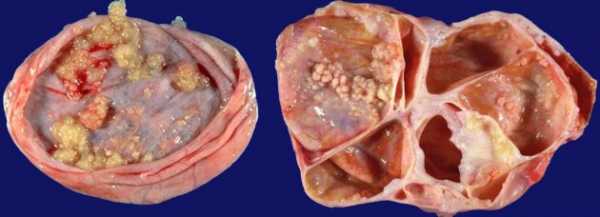
Эпителиальный нарост на яичнике создаётся из внешнего овариального материала. Центральной опухолью данной группы считаются цистаденома. Согласно статистическим данным более 70% больных подвергаются этому типу онкологии. Эпителиальные поражения на яичнике различаются по структуре и содержимому опухоли. Вид подразделяется на 6 подтипов:
- Простая серозная цистаденома. Внешне похожа на оболочку с прозрачной внутренностью, называемой серозной. Величина нароста находится в промежутке между 50 и 150 мм. Отличительной чертой такой формы выступает толстая, неэластичная капсула. Цистаденома развивается только на одной части левого или правого органа. Обычно опухоль обнаруживается у женщин поле 50 лет.
- Папиллярная серозная цистаденома. Форма характеризуется сосочками с внутренней области патологии. Для локализации нароста подходит множество мест. Он способен формироваться как внутри, так и снаружи кисты.
- Муцинозная цистаденома. Имеет форму маленькой многокамерной оболочки, наполненной жидкостью – муцином. Характерная черта вида – увеличение размера новообразования из-за расширения клеток капсулы. Болезнь не поддаётся лечению при помощи лекарственных средств и народных способов. Опухоль получает подвижность в результате соединения с ножкой придатка. Также нарост срастается с маткой и прочими органами брюшной полости. Муцинозная форма имеет способность видоизменяться в рак. Вид распространяется на средний женский возраст.
- Псевдомиксома придатка и брюшины. Данный подвид появляется при поражении муцином здоровых клеток яичника или брюшной полости. Среди пациентов большинство женщин после 50 лет. Невозможно обнаружить сопутствующие признаки на протяжении длительного периода. Киста удаляется хирургическим методом. Образование имеет высокий риск рецидивного повтора.

Рак в яичнике
- Опухоль Бреннера. Форма возникает в редких случаях. Под удар попадают пациентки возрастом от 40 лет. Симптомы отсутствуют, из-за чего киста обнаруживается на последних этапах. Признаки опухоли похожи на фиброму. При обследовании не обойтись без гистологического обследования клеток.
- Смешанные эпителиальные опухоли яичников. Форма отличается появлением нароста серозного и муцинозного вида. С помощью микроскопа можно рассмотреть ряд многокамерных оболочек с содержимым из серозы или муцина.
Стромальная опухоль
Стромальный вид опухоли характерен для женщин после 50 лет. Однако зафиксированы случаи заболевания девочек в раннем возрасте. По статистике всех онкологических болезней у детей в 5% случаев развивается именно стромальное образование. Патология характеризуется кровотечением из влагалища.
Ситуация возникает из-за возможности некоторых видов опухолей производить эстрогены. Высокий уровень гормонов провоцирует кровотечения, похожие на менструальные выделения при менопаузе. При становлении овариального образования у девочек начинают набухать молочные железы и выделяются кровяные сгустки из половых органов.
Порой данная форма опухоли яичника провоцирует интенсивное производство андрогенов. Ситуация приостанавливает менструальный цикл, наблюдается сбой в функции репродукции. Заболевание приводит к набуханию половых губ. Помимо этого женщины отмечают сильные болевые ощущения внизу живота и боли в левом боку.
Гормонально-активная опухоль
Опухоли, формирующиеся на фоне гормонов, появляются в придатках матки. Патология производит высокий уровень гормонов, приводя к нарушениям функционирования эндокринной и щитовидной желёз. Возникающие проблемы становятся препятствием для женщин к зачатию и развитию плода в период беременности. 1/10 случаев развития овариальной формы характеризуется онкологией яичников, зависящей от гормонального количества.
Различают 4 типа гормональных новообразований: фолликулома, текома, андробластома, опухоль Бреннера. Фолликулома строится из материала, берущегося внутри фолликул. Во время развития нароста у девочек отмечается преждевременное половое развитие, выделение сгустков крови, разбухание молочных желёз, интенсивный рост волос на лобке и в подмышках.
Опухоль яичника у женщин при наступлении климакса имеет следующие признаки:
- выделение крови;
- высокое сексуальное возбуждение;
- рост молочных желёз и сопровождающиеся болевые ощущения.
Отмечается высокая вероятность формирования рака матки. Фолликуломы зачастую поражают обе железы. Текомой яичника называется нарост, образовавшийся из тека-материала, отвечающего за производство эстрогенов. Особенной чертой подобного новообразования считается:
- стремительное расширение кисты;
- поражение в одностороннем порядке;
- наличие в теле содержимого с опухолевыми клетками.
Существует вероятность смешения доброкачественных клеток со злокачественными. Текома сопровождается следующими симптомами:
- сбой цикла менструации;
- формирование мастита;
- раннее половое созревание;
- высокий уровень сексуального влечения.
Для лечения данной патологии назначается хирургическое вмешательство. Это объясняется неблагоприятным прогнозом при гормональных опухолях. Андробластома состоит из половых клеток, участвующих в производстве андрогенов. Болезнь появляется редко, отрицательно влияет на здоровье женщин. Виды андробластом:
- недифференцированный. В крови отмечается высокий уровень тестостерона.
- дифференцированный. Отсутствуют признаки онкологии.
- смешанный.
Среди симптомов андробластомы выделяют:
- Слабые выделения во время менструации либо снижение их количества до нуля.
- Размер груди уменьшается.
- Формируется мужеподобное телосложение.
- Тело покрывается волосяным покровом на мужской манер.
- Полностью отсутствует сексуальное желание.

Рак придатков отличается ярко выраженной клиникой в отличие от кисты придатка. Андробластома имеет доброкачественный характер. Однако двустороннее развитие новообразования способно видоизменить образование в злокачественную сторону.
Наиболее редким типом гормонального нароста считается опухоль Бреннера. Объём такой патологии доходит до 20 мм. Фундаментом выступает группа клеток, вырабатывающих эстрогены. Симптомы похожи с текомой и фолликуломой.
Герминогенная опухоль
Герминогенная киста зачастую имеет доброкачественный характер. Новообразование развивается из эмбрионального материла гонад, прекративших свой рост и развитие на начальном этапе. Формирование опухоли приходится на детский период и возраст репродукции. Выделяют 2 типа герминогенного нароста:
- Дисгерминомы создаются из начального полового материала.
- Недисгерминомы конструируются из близ расположенных к половым органам клеток.
Внешний вид герминогеннов напоминает яйцеобразную или шарообразную сферу. Разрезав нарост, можно увидеть бурый или желтоватый тон поражения. Также отмечаются омертвевшие участки. Существует вероятность формирования очагов кровоизлияния. Доброкачественность может перерасти в злокачественность.
Лечение опухоли яичника
Если опухоль яичника имеет размер более 60 мм с сохранением формы более 6 месяцев или злокачественный характер, назначается оперативное вмешательство. Объём хирургического лечения основывается на виде новообразования. Для борьбы с раковыми клетками назначается экстирпация матки и неполная резекция большого сальника с помощью лапаротомии.
Оперативное иссечение опухоли яичника
Хирургическое вмешательство назначается при злокачественном типе и увеличенном размере нароста. Операция проводится на основе установленного диагноза. На процесс хирургического воздействия влияет множество факторов. Среди них отмечают:

- тип опухолевого поражения;
- величину нароста;
- характер протекания;
- область поражения;
- возрастная категория пациенток, желание сохранить репродуктивную функцию и возможность деторождения.
При обнаружении опухоли на ранних этапах появляется возможность применить метод лапароскопии. Способ устраняет злокачественные клетки, минимально повреждая здоровый материал яичника. Это помогает быстрее восстановиться в послеоперационный период. Пациентки способны вернуться к привычному образу жизни.
Нахождение доброкачественной опухоли в репродуктивной возрастной категории требует минимального оперативного воздействия. Врач прибегает к неполной резекции яичника или процедуре одностороннего иссечения яичника и маточной трубки. При плохом функционировании второго яичника пациенткам предлагают стимуляцию – криоконсервирование яйцеклеток. Способ поможет женщине в будущем родить ребёнка с помощью ЭКО.
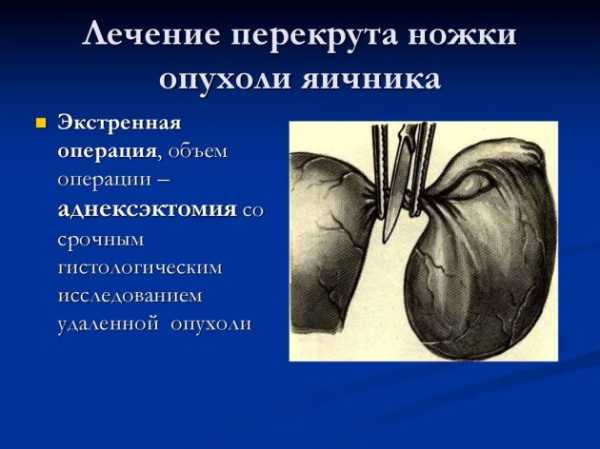
Если патология обнаружена при преступлении порога начала менопаузы, хирургическое вмешательство проводится как при злокачественном характере нароста. При перекруте ножки опухоли или травмировании целостности оболочки проводится срочная операция сравнимая с аднексэктомией. Перед и после операции пациентка проходит химиотерапию. Процедура помогает облегчить протекание оперативного воздействия и удалить неустраненные поражённые клетки.
Подобный эффект имеет лучевая терапия. Вкупе с данными методами лечения требуется применение иммуномодуляторов и приём витаминов. В случае широкой области распространения патологии требуется иссечь матку с придатками. После проведённого воздействия пациентка проходит гормональную терапию до конца жизни.
Терапевтическое лечение опухоли яичника
Все пациентки подвергаются хирургическому вмешательству для удаления онкологии независимо от её характера. На метод оперативного воздействия влияют разновидность нароста, территория распространения и выраженность симптомов. Различают 2 вида операции:
- Иссечение опухоли совместно с органом при доброкачественных свойствах.
- Устранение матки с придатками и большого сальника на ранних этапах развития онкологии.
Лапароскопия у женщины
Если женщина не рожала, иссекают один яичник, а после рождения детей удаляется остальная часть органов. Данный способ уместен, если оболочка яичника не задета поражёнными клетками, отсутствуют признаки распространения метастазов. После устранения новообразования яичника пациентки проходят химио- и лучевую терапию. Процедуры способны уменьшить вероятность возникновения рецидива в будущем. Для пациентов, прошедших операцию на ранних этапах, назначаются средства, имеющие в составе платину (Цисплатин, Карбоплатин). На поздних стадиях женщины проходят 6 курсов приёма Паклитаксела и Карбоплатина внутривенно.
Согласно статистическим данным, вероятность повторного онкологического процесса составляет более 30%. Множество больных прибегают к народным средствам для излечения опухоли яичника. Благодаря проведённым исследованиям специалисты составили список трав и продуктов, губительно влияющих на поражённые клетки:
- В борьбе против раковых клеток эффективен красный перец. Продукт содержит вещество капсаицин, который, попадая на поражённые участки, уничтожает их. Средство готовится с помощью 2 кг красного перца и масла льна. Овощ промывают и нарезают. Важно использовать маску для глаз и перчатки во избежание попадания раздражающих веществ на слизистые оболочки. В 2 литровую банку заливают масло и добавляют мелко нарезанный перец. Получившийся раствор нужно поместить в прохладное место на 1 неделю. Затем смесь проводят через марлевую ткань, полученную жидкость пьют по 1 ч. л. 4 раза в день. Лекарственное средство требует осторожного отношения из-за повышенного риска получения ожогов внутренних органов.
- Действенным в гинекологической сфере себя показал золотой ус. 100 свежесобранных листочков тщательно прочистить и мелко нарубить. Нарезанную зелень складывают в стеклянный сосуд и заливают водой. Крышка банки должна быть плотно закручена. Смесь оставляют в тёмном месте на полмесяца. Рекомендуется выпивать по 10 капель раствора ежедневно. Настойка запивается большим количеством воды.
Возможные осложнения и прогноз
Прогноз при лечении доброкачественных опухолей благоприятен. Отмечаются редкие случаи развития рецидива онкологии. При повторном заболевании вероятность малигнизации растёт. Если образование яичника отличается злокачественностью, обнаружение патологии на раннем этапе сводит процент пятилетнего дожития до 90%. Наличие отдалённых метастазов снижает показатель до 20%.
Обычно доброкачественные новообразования выявляют вовремя. Порой на поражённые клетки воздействуют малигнизацией. Структура кисты влияет на риск образования вирилизирующего нароста:
- Эпителиальная – 50% пациенток.
- Муцинозная – меньше 25%.
- Гранулезоклеточная – до 35%.
Вирилизирующее новообразование яичника выявляется трудно, так как симптомы рака яичников на ранних этапах схожи с признаками кисты. Постоянное чувство слабости в теле и недомогания говорят о запущенности болезни. Для лечения рака прибегают к проведению операции по иссечению опухоли яичника. Среди осложнений выделяют перекрут овариальной ножки полностью либо частично. Полный характеризуется нарушением кровотока в районе нахождения опухолевого очага. Ситуация вызывает омертвление тканей. Данная патология требует оперативного устранения нароста.
Осложнение может вызвать скопление гноя внутри опухоли. Поражённые бактерии попадают во внутреннюю среду новообразования и провоцируют процесс нагноения. Воздействие негативных факторов помогает микроорганизмам прорваться сквозь защиту и создать свищи. В подобном случае пациенту необходимо срочное устранение кисты.
Отрицательным итогом является травмирование целостности оболочки опухоли. Ситуация происходит редко, однако вероятность такого исхода существует. Разрыв капсулы может произойти из-за отмерших тканей, получения травмы в область живота и неосторожного гинекологического воздействия во время обследования. Болезнь характеризуется острыми болезненными ощущениями и внутренним кровотечением. Ситуация требует немедленной госпитализации и проведения операции по удалению опухоли яичника. Также наблюдается сбой в репродуктивной функции, из-за чего женщины сталкиваются с невозможностью зачать ребёнка.

Опухоль в период беременности
В медицинской практике зафиксированы случаи, когда у пациенток формировались опухоли яичников в период беременности. Зачастую патологию выявляют при плановом осмотре пациенток. Если нарост обнаружен в первые месяцы беременности, до 18 недель иссекать образование запрещено. Оперативное воздействие способно спровоцировать выкидыш. По истечению установленного срока эмбрион покрыт плацентой, выступающей своеобразной защитой, и удалять опухоль разрешено. Во избежание нежелательных осложнений до наступления указанного времени женщина должна еженедельно проходить процедуру УЗИ. При возникновении подозрений видоизменения опухоли в злокачественную сторону врач назначает операцию вне зависимости от срока беременности.
Патология яичников провоцирует развитие осложнений во время беременности. Распространённой угрозой является вероятность прерывания процесса беременности. Существует высокий риск нарушения положения плода в утробе. Если новообразование находится низко, ребёнок может принять поперечное положение, разовьется многоводие, что приведёт к выпадению пуповины и опасному повороту головы ребёнка в сторону малого таза. Крупная величина нароста доставляет женщине дополнительную боль тянущего характера в нижней части живота.
Выбор проведения хирургического вмешательства зависит от оценки жизнедеятельности плода. Важно выяснить, могут ли возникнуть проблемы в стабильном протекании родов из-за наличия онкологии. Если допущение родов природным путём невозможно, прибегают к кесареву сечению. Во время проведения операции иссекают поражённые клетки и проводят тщательное обследование здоровых тканей и органов.
Обычно образование яичников не является препятствием для рождения малыша через родовые пути. Ситуация обходится без особых осложнений. Перед принятием решения о хирургии врачи изучают состояние яичников, виды и поведение нароста. Также наблюдают за клиническим характером новообразования. Если опухоль обнаружена на поздних неделях беременности, проведение оперативного вмешательства переносят на послеродовой период.

В качестве абсолютного показания к проведению немедленной операции независимо от срока беременности выступают злокачественный характер рака яичника, увеличенный размер свыше 100 мм и высокая скорость расширения патологии. На ранних месяцах беременности врач устраняет сальник и повреждённый яичник. Как только плод будет способен проявить самостоятельную жизнедеятельность, прибегают к кесареву сечению для извлечения ребёнка. Затем хирург иссекает матку совместно с придатками и сальником. После проведённых хирургических манипуляций пациентка проходит курс химиотерапии.
Профилактика опухоли яичников
На данный период времени нет конкретных рекомендаций по профилактическим действиям для предупреждения формирования овариальных опухолей. Это объясняется отсутствием этиологических факторов возникновения патологии. Лечение опухоли яичников у женщин характеризуется благоприятным прогнозом. Правильное обследование, установление верного диагноза и назначение подходящего лечения помогают женщинам избавиться от онкологии. Проявление мельчайшего симптома развившегося новообразования сигнализирует о немедленном обращении за помощью к врачу.
В качестве предупреждения появления онкологических образований выступают регулярные медицинские обследования и лечение инфекционных и воспалительных процессов. Важную роль играет отказ от абортов и безосновательных оперативных воздействий. Женщинам важно регулировать уровень гормонов и быть приверженцем моногамных сексуальных связей. Специалисты советуют следовать следующим рекомендациям:
- Отказаться от вредных привычек, особенно от алкоголя и курения.
- Придерживаться грудного кормления младенца.
- Постараться успеть забеременеть в промежутке от 20 до 28 лет.
- Вовремя замечать и лечить гинекологические патологии, инфекционные болезни и воспалительные процессы.
- При наличии наследственной предрасположенности к онкологическим заболеваниям исследоваться у генетика.
- Плановая диагностика у гинеколога дважды в год.
Образование придатков может настигнуть любую женщину независимо от возраста. Помочь себе с излечением от онкологии пациенты способны при ознакомлении с существующими причинами развития раковых клеток. Знакомство с симптоматикой поможет вовремя пройти обследование и выявить болезнь на ранней стадии.
onko.guru
Первые симптомы и признаки рака яичника: фото, прогноз и отзывы
Автор Мария Семенова На чтение 17 мин. Опубликовано
Рак яичников представляет собой онкологическое заболевание, которое занимает второе место, по частоте обнаружения, после заболевания — рак шейки матки. Из-за того, что его очень трудно диагностировать, итогом его развития может являться летальный исход.

На ранней стадии его распознают только у 30% женщин. А у 70% женщин этот патологический процесс дает о себе знать в случае наступления 3 или 4 стадии.
Яичники у женщины состоят из трёх слоев ткани:
- Герментативный слой. Он отвечает за выработку яйцеклетки.
- Слой стромальных клеток. Способствует синтезу гормонов эстрогена и прогестерона.
- Эпителиальный слой. Покрывает поверхность яичников.
Вид злокачественной опухоли, зависит от характера поражения определённого клеточного слоя придатков.
Это патологический процесс чаще всего начинается в эпителиальном слое, и в своём начале имеет доброкачественный характер новообразования. Но под влиянием негативных факторов перерастает в злокачественную форму, выходит за пределы яичников и распространяется по всему организму.
Причины рака яичников
Этиология развития злокачественной опухоли яичника до конца не изучена.
Но существует ряд причин, которые способствуют её возникновению:
 Частый бесконтрольный прием оральных контрацептивов.
Частый бесконтрольный прием оральных контрацептивов.- Рождение ребенка в поздние сроки.
- Прерывание или отказ от грудного кормления.
- Частые хронические половые инфекции.
- Частое проведение абортов и диагностических выскабливаний.
- Появление кист, доброкачественных новообразований.
Помимо причин, которые приводят к данной патологии, существуют факторы риска.
К ним относят:
- Пожилой возраст (после 65 лет) и наступление климакса.
- Применение препаратов для зачатия ребенка (если от их применения не последовало положительного эффекта).
- Генетическая предрасположенность по женской линии.
- Онкологические заболевания молочной железы.
- Применение эстрогенов в дозировке превышающую терапевтическую, а так же в случае самостоятельного продления курса лечения.
- Если в анамнезе у больной есть сахарный диабет, атеросклеротические поражения сосудов, тяжелая форма артериальной гипертензии, избыточный вес.
- Табакокурение и чрезмерное пристрастие к спиртосодержащим напиткам.
- Вредные условия работы (постоянный контакт с активными химическими веществами).
Также существуют гипотезы, которые допускают развитие этой болезни если:
- Появляется чрезмерная активность в системе гипофиз — гипоталамус. Вследствие чего развивается усиленный синтез эстрогенов, которые способны вызвать гиперплазию тканей, и появление атипичных клеток.
- Происходит возникновение раннего менструального цикла. Это очень часто возникает из-за акселерации молодого поколения.
- Родственники (мама, бабушка) болели этим же самым заболеванием, или у них был обнаружен рак молочной железы.
Классификация рака яичников
Для этого патологического процесса характерна стадийность заболевания.
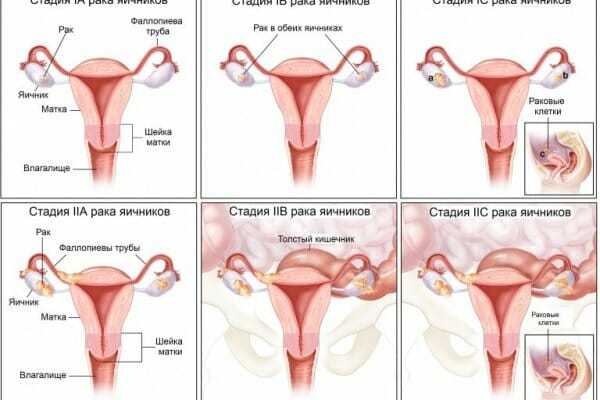
В соответствии со степенью поражения различают 4 стадии этого заболевания:
- На первом этапе этого патологического процесса, происходит начальное поражение яичника. Оно может быть, как односторонним, так и двусторонним.Первая стадия характеризуется тем, что опухоль локализуется только в пределах придатков. И в зависимости от ее особенности, ей присваивается соответствующая категория:
- 1 а. Опухоль появляется только в одном яичнике, результаты лабораторного исследования, не обнаруживают атипичные клетки.
- 1 в. Патологический процесс затрагивает 2 придаток, лабораторные исследования так же не дают положительных результатов.
- 1 с. Заболевание начинает выходить за пределы яичника, проведённые исследования, подтверждают диагноз развитие опухоли.
- На второй стадии, заболевание начинает плавно перетекать на соседние органы, чаще всего происходит поражение матки. Именно в конце этой стадии, у большинства женщин начинают появляться первые симптомы клинической картины данной патологии. Заболевания сопровождаются проявлениями ноющих, спастических болей в животе или пояснице, расстройство мочеиспускания, нарушение акта дефекации:
- 2 а. Патологические изменения способны затрагивать матку и трубы.
- 2 в. Прогрессируя заболевание, вовлекает в процесс органы малого таза мочевой пузырь или прямую кишку.
- 2 с. Происходит дальнейшее поражение, при котором лабораторные смывы дают положительную реакцию.
- При 3 стадии поражаются региональные лимфатические узлы и забрюшинное пространство.В этой стадии, рак яичников, ещё считается излечим. Хотя при нём, могут происходить обширные поражения лимфатических узлов и брюшины:
- 3 а. На данном моменте развития болезни, у больной, при исследовании могут наблюдаться мелкие злокачественные включения.
- 3 в. Появляются мелкие метастазы, размер которых не превышает 2 см. Региональные лимфатические узлы, остаются нетронутыми.
- 3 с. Метастазы увеличивается в своём размере, их величина составляет более 2 см, в лимфатических узлах появляются атипичные раковые клетки.
- Четвертая стадия сопровождается появлением отдаленных метастаз, которые поражают не только близлежащие ткани, но и органы которые находятся на расстоянии, от основного очага поражения.Эта стадия, характеризуется ярко выраженной клинической картиной. Больная женщина сильно страдает от острых болей, которые появляются в пораженных органах. В этой стадии появляется множество метастаз. Это самая тяжелая стадия, с неблагоприятным течением и исходом заболевания.Она практически не поддается лучевой терапии, в связи с этим, для ее лечения используется метод хирургического вмешательства.
Также для классификации рака яичников используется Американская система объединённого комитета исследующего онкозаболевания. Её принято называть TNM.
Каждая буква соответствует определенному состоянию болезни:
- Рак яичников, при категории T, в сочетании с цифрами указывает на местоположение опухоли, о наличие в ней жидкости, о количестве поражённых придатков.
- Онкология яичников, которой присваивается категория N, свидетельствует о распространении заболевания в региональных лимфатических узлах.
- Если этому патологическому процессу присваивается категория М, то она указывает, на количество метастаз, и органы, в которых они появились.
Самыми распространёнными формами рака яичников являются:
- Серозный.
- Железистый.
- Муцинозный.
- Эпителиальный.
- Смешанный.
Первичные злокачественные опухоли проявляются в форме:
- Дисгерминомы, которая характеризуется высокой степенью озлокачествления и состоит из ткани яичников.
- Карцинома. В её основе лежит гипертрофия соединительной ткани.
- Тератома. Формируется в утробе у матери.
- Гонадобластомы. Причиной возникновения является генетический сбой.
- Хорионэпителиома. Поражает женский организм в репродуктивном возрасте, из всех форм рака яичника имеет большую способность прогрессировать и озлокачествлятся. В случае диагностики представляет серьезную угрозу для жизни пациентки.
Первичные признаки рака яичника
Опасность этой патологии заключается в том, что проявляемая симптоматика не является специфичной, она очень часто напоминает картину других гинекологических заболеваний.
Но появление следующих симптомов, в большинстве случаев заставляет женщину обратиться к гинекологу:
 Появляются болевые ощущения в области живота и поясницы.
Появляются болевые ощущения в области живота и поясницы.- Сексуальная близость приносит боль и неприятный дискомфорт в области половых органов.
- В перерывах между месячными появляются сукровичные выделения.
- Увеличивается объём живота, при этом масса тела остаётся прежней.
- В некоторых случаях происходит гипертрофия молочных желез.
- Могут появляться диспепсические проявления в виде тошноты или нарушение акта дефекации.
- Происходит появление симптомов анорексии.
- Нарушается психоэмоциональное состояние, сопровождающиеся появлением чрезмерной раздражительности, иногда агрессивности.
- После появления первых метастаз, появляются головные боли.
Основные симптомы рака яичника
К сожалению, первые признаки данной патологии, больными женщинами не воспринимаются всерьез, заболевания начинает прогрессировать и появляется симптоматика, которая свидетельствует о развитии рака яичника:
 У больной появляются ночные боли, которые локализуются в пояснице и иррадиируют в нижние конечности. Чаще всего они появляются после тяжёлой физической работы.
У больной появляются ночные боли, которые локализуются в пояснице и иррадиируют в нижние конечности. Чаще всего они появляются после тяжёлой физической работы.- Происходит сбой менструального цикла.
- Объем живота увеличивается, появляется изжога и повышенное газообразование.
- Отмечается резкое похудание.
- Резкая слабость по утрам, женщины жалуются, что им трудно встать с постели.
- Сексуальные контакты вызывают резкую болезненность, и поэтому пациентки стараются их избегать.
- Между менструациями появляются постоянные сукровичные выделения.
- Происходит расстройство акта дефекации, иногда возникают тенезмы (ложные позывы).
- Могут появляться частые позывы на мочеиспускание.
Можно поставить диагноз самостоятельно?
Самостоятельно поставить диагноз рак яичников невозможно. Порой при гинекологическом обследовании это не может сделать даже специалист. Поэтому гинеколог назначает УЗИ обследование, анализ крови на антитела, МРТ. Именно диагностика на ранней стадии заболевания даёт позитивный эффект при терапии данной патологии.
Диагностика рака яичников
На первых стадиях болезни постановка точного диагноза вызывает затруднение. Это связано с размытостью клинической картины. Точных симптомов, в этот период заболевания не существует.
При подозрении на рак яичника, после произведения двуручные пальпации, для подтверждения точного диагноза врач назначает:
 Лабораторные исследования крови, при помощи биохимических и клинических методов.
Лабораторные исследования крови, при помощи биохимических и клинических методов.- Обязательное УЗИ обследование внутренних половых органов, и органов малого таза.
- Экскреторная урография.
- Ирригоскопические методы исследования.
- МРТ.
- При проведении операции, обязательный забор материала для исследования на гистологию.
- Определяется уровень содержания в крови антигена СА-125.
- В некоторых случаях для диагностики использует лапароскопический метод. С помощью небольшого надреза вводится аппарат для осмотра яичников.
Прогноз выживаемости при раке яичника
Диагностика ранних стадий рака яичника вызывает затруднение. Наличие данного заболевания в большинстве случаев устанавливается случайно, на плановых профосмотрах. Или при обследовании УЗИ, которое проводится для постановки точного диагноза другой патологии, не связанной с гинекологией. При терапии этого процесса учитывается стадии и формы рака яичника.
И дается прогноз на исход этой болезни:
 На первой стадии этой патологии почти всегда дается оптимистический прогноз. При правильном выборе лечения 95 процентов женщин может избежать дальнейшего развития этого патологического процесса.
На первой стадии этой патологии почти всегда дается оптимистический прогноз. При правильном выборе лечения 95 процентов женщин может избежать дальнейшего развития этого патологического процесса.- При развитии 2 стадии этого заболевания, оптимистический прогноз снижается до уровня 50 или 70%. Для полноценной жизни больной необходимо соблюдать все назначения врача, и проходить все процедуры и лечебные мероприятия.
- Третья стадия очень часто сопровождается появлением жидкости в забрюшинном пространстве (асцит), это существенно снижает показатель выживаемости. В этом случае он составляет не более 30%. Если такого симптома не наблюдается, то процент выживаемости может составлять 50%.
- На этой стадии рака придатков, делать какой-либо прогноз, даже при проведении удачного оперативного вмешательства, затруднительно. Статистические данные свидетельствует о том, что примерно 2% пациенток, если у них не наблюдалось симптомов асцита, имеют процент выживаемости не более 15 в течение 5 лет. В молодом возрасте, этот процент может быть несколько выше, чем у пожилых людей.
На четвертой стадии этого патологического процесса необходимо выполнять все рекомендуемые методы лечения.
Потому что именно в этом периоде происходит:
- Блокада желчевыводящих путей, которая ведёт к развитию холестаза (механической желтухи).
- Вследствие того, что происходит нарушение свертывание крови, возрастает риск развития инсульта или тромбоэмболии.
- Происходит угнетение работы клеток костного мозга, от этого страдает кровитворительная система.
- Появление новых метастаз, вызывает ярко выраженный болевой синдром.
- Развивается артериальный тромбоз, и как его последствие, происходит гангренозное поражение ног.
Различают три способа способствующие распространению раковой опухоли по всему организму:
 Гематогенный, распространяется с током крови. Распространение метастаз, происходит в 5% от всех случаев онкологического поражения рака яичников. Атипичные клетки, перемещаясь по кровеносному руслу, поражают отдалённые органы и ткани.
Гематогенный, распространяется с током крови. Распространение метастаз, происходит в 5% от всех случаев онкологического поражения рака яичников. Атипичные клетки, перемещаясь по кровеносному руслу, поражают отдалённые органы и ткани.- Лимфогенный, распространение происходит при метастазах в региональные лимфатические узлы, и осуществляется с током лимфы.Во втором случае, этому патологическому процессу, способствует ток лимфы.
- Имплантационный, поражаются близлежащие органы.Третий вид метастаз, выходя за свои пределы, чаще всего поражает тело матки и её придатки. После этого к нему присоединяется лимфогенный и гематогенный путь распространения метастаз.
90% от общего числа метастаз, вызывается имплантационным и лимфогенным путем распространения.
По мере распространения онкологического процесса к основным симптомам добавляется:
- Надсадный кашель с кровянистой мокротой.
- Желтушность кожных покровов.
- Поражение нервной системы. Возникают без причины головной боли, появляются обморочные и судорожные состояния.
Основной метод лечения, только оперативное вмешательство. На метастазы химиотерапия и лучевая терапия не оказывает какого-либо лечебного эффекта.
Осложнения рака яичников
Клиническая картина осложнений при развитии рака яичников разнообразна.
Чаще всего происходит следующие осложнения:
 Развитие канцероматоза. Раковые клетки, по лимфооттоку попадают, и локализуются в области брюшины, на серозные оболочке. Постепенно накапливаясь, они сформировывают крупную опухоль.
Развитие канцероматоза. Раковые клетки, по лимфооттоку попадают, и локализуются в области брюшины, на серозные оболочке. Постепенно накапливаясь, они сформировывают крупную опухоль.- Очень опасным осложнением, является перекрут ножки опухоли. При этом происходит нарушение кровоснабжения и питание тела опухоли. В результате этого, начинается её некротизация, которая сопровождается непереносимой болью. Такое развитие патологии, требует срочного оперативного вмешательства. Если операция не
woman-centre.com
Опухоль яичника. Симптомы и лечение опухоли яичника у женщин.
- Главная
- Диагноз по симптомам
- Список заболеваний
- Онкология
- Опухоль яичника
Опухоль яичника
Опухоли яичников представляют собой объемные образования, растущие из ткани яичника. Опухоль яичника — это часто встречающееся заболевание, оно стоит на втором месте среди новообразований женских половых органов. Опухоли яичников могут быть доброкачественными и злокачественными (рак). Необходимо отметить, что доброкачественные опухоли с течением времени могут озлокачествляться, что может приводить к неблагоприятному прогнозу. Опухоли яичников наблюдаются в различные возрастные периоды жизни женщин и составляют 8% всех гинекологических заболеваний.
Причины опухоли яичника
Существуют определенные факторы риска, приводящие к развитию опухолей яичников, а именно:
- наличие 2-х и более родственниц 1-ой степени родства (мать-дочь, сестра-сестра), пораженных раком яичников и/или молочной железы, и/или эндометрия;
- пропорция пораженных от общего числа членов семьи (женщин) в возрасте 35 лет и старше составляет 33-50%;
- наличие в семье лиц, заболевших раком яичников и первично множественными опухолями разных анатомических локализаций, включая рак органов репродуктивной системы.
Диагностика опухоли яичника
Существует проблема ранней диагностики злокачественных опухолей яичников. Большинство больных злокачественными опухолями яичников поступают на лечение в запущенных стадиях заболевания. В то же время известно, что если при ранних стадиях заболевания излечиваемость составляет до 100%, то при третьей и четвертой стадиях ее значение значительно снижается.
Симптомы опухоли яичника
Ранние симптомы опухолей яичников (доброкачественных и злокачественных):
- Болевые ощущения, иногда совсем легкие, обозначаемыми больными лишь как «потягивание» в нижних отделах живота, преимущественно односторонние
- Чувство тяжести внизу живота
- Постоянные или периодические боли в животе без определенной локализации, иногда в подложечной области или подреберье. Боли могут прекращаться на более или менее длительные промежутки времени.
- Заболевание может проявляться впервые внезапными острыми болями в результате перекрута ножки опухоли или разрыва ее капсулы.
- К числу относительно ранних, но редких симптомов заболевания относится расстройство мочеиспускания или функции кишечника в результате давления даже небольшой опухоли яичника, расположенной впереди или позади матки.
- Первым симптомом может быть увеличение живота или появление «затвердения» в нем.
Прочие симптомы рака яичников (не ранние):
- Ухудшение общего состояния
- Быстрая утомляемость
- Похудание
- Болевые ощущения выражены ярче
- Вздутие кишечника, особенно в верхнем отделе, и насыщение от малых порций пищи, что обусловлено большим объемом опухоли, появлением метастазов в сальнике и по висцеральной брюшине, создающими затруднения при отхождении газов, накоплением асцита.
- По мере роста опухоли или при нарастании асцита увеличивается живот, развивается одышка.
- Повышение температуры тела.
Таким образом, анализ субъективных и объективных симптомов заболевания в случаях как ранних, так и поздних стадиях злокачественных опухолей яичников показал, что ориентация на симптомы не может служить целям ранней диагностики, так как не выявлены симптомы, характерные лишь для ранних стадий заболевания. Доброкачественные опухоли яичников в той или иной степени надо считать предраковыми, ибо большинство видов рака яичников развивается на фоне предсуществующих (преимущественно цилиоэпителиальных) кист яичников. Количество гистологических видов рака яичников намного больше всех других органов.
Лечение опухоли яичника
Объем и доступ оперативного вмешательства зависят от возраста больной, величины и злокачественности образования, а также от сопутствующих заболеваний. Объем оперативного лечения помогает определить срочное гистологическое исследование. При простой серозной цистаденоме в молодом возрасте допустимо вылущивание опухоли с оставлением здоровой ткани яичника. У женщин более старшего возраста удаляют придатки матки с пораженной стороны. При простой серозной цистаденоме пограничного типа у женщин репродуктивного возраста удаляют опухоль с пораженной стороны с биопсией коллатерального яичника и оментэктомией.
У пациенток пременопаузального возраста выполняют надвлагалищную ампутацию матки и/или экстирпацию матки с придатками и оментэктомию. Папиллярная цистаденома вследствие выраженности пролиферативных процессов требует более радикальной операции. При поражении одного яичника, если папиллярные разрастания располагаются лишь на внутренней поверхности капсулы, у молодой женщины допустимы удаление придатков пораженной стороны и биопсия другого яичника. При поражении обоих яичников производят надвлагалишную ампутацию матки с обоими придатками.
Если папиллярные разрастания обнаруживаются на поверхности капсулы, в любом возрасте осуществляется надвлагалищная ампутация матки с придатками или экстирпация матки и удаление сальника. Можно использовать лапароскопический доступ у пациенток репродуктивного возраста при одностороннем поражении яичника без прорастания капсулы опухоли с применением эвакуирующего мешочка-контейнера. При пограничной папиллярной цистаденоме односторонней локализации у молодых пациенток, заинтересованных в сохранении репродуктивной функции, допустимы удаление придатков матки пораженной стороны, резекция другого яичника и оментэктомия.
У пациенток перименопаузального возраста выполняют экстирпацию матки с придатками с обеих сторон и удаляют сальник. Лечение муцинозной цистаденомы оперативное: удаление придатков пораженного яичника у пациенток репродуктивного возраста. В пре- и постменопаузальном периоде необходимо удаление придатков с обеих сторон вместе с маткой. Небольшие муцинозные цистаденомы можно удалять с помощью хирургической лапароскопии с применением эвакуирующего мешочка. При больших опухолях необходимо предварительно эвакуировать содержимое электроотсосом через небольшое отверстие.
Независимо от морфологической принадлежности опухоли до окончания операции необходимо ее разрезать и осмотреть внутреннюю поверхность опухоли. Показаны также ревизия органов брюшной полости (червеобразного отростка, желудка, кишечника, печени), осмотр и пальпация сальника, парааортальных лимфатических узлов, как и при опухолях всех видов.
Обсуждение на форуме
Вопросы и ответы
Вопрос: Здравствуйте. С недавних пор у меня стал болеть низ живота с правой стороны , сильная тянущая боль при сгибании правой ноги или если держу её на весу, например когда нужно одеть обувь. Думала, что на огороде мышцу потянула, пройдёт, да куда уж там — болит. В покое или во сне — боль практически не ощущается. Мне 52 года, климакс ещё не наступил. Могут ли это быть симптомы кисты или опухоли яичника? С уважением.
Ответ: Здравствуйте! Вам необходимо сделать для начала УЗИ, далее обратиться с результатами к врачу. Многие кисты проходят бессимптомно, нужно диагностировать.
Вопрос: Мне 40 лет, месяц назад обнаружили кистому яичника, размер 9.5. Сдала анализы на CA-125 результат 173.8, на что мне надеется? Всегда ли это рак яичников? Состояние ужасное, что делать не знаю!
Ответ: Вам необходимо обратиться к онкогинекологу в ближайшее время. Повышение уровня СА-125 не всегда означает рак яичников.
Вопрос: Здравствуйте. У меня опухоль яичника. Во вторник будут удалять. Показатель СА 109. обязательно ли такой показатель, является подтверждением злокачественности опухоли? Врач сказал, что норма 35, но я слышала, что такой показатель может быть из-за воспалительного процесса, а не именно из-за злокачественности опухоли. Совсем не хочется, в моём возрасте, лишиться помимо одного яичника, ещё и второго и вместе с ними матки. Мне ещё детей хочется.
Ответ: Совсем необязательно. Повышение уровня СА-125 в крови можеть быть при беременности, менструации, эндометриозе, пельвиоперитоните, гепатите, панкреатите и т.д. Однако, если у Вас есть крупное образования в яичнике, то вероятность иметь злокачественный процесс достаточно высока.
Вопрос: У меня обнаружили кисту яичника сделали узи и направили на анализ крови на маркер са 125 рузультат 68,1. Скажите это говорит о том что у меня рак? Мне 27 лет детей нет и если это так то выходит их у меня не будет? Бывают ли просто повышенные показатели этого маркера при кистах?
Ответ: Повышение уровня данного маркера может быть не только при раке яичника, но и при различных доброкачественных состояниях — беременности, эндометриозе, менструации, хр. гепатите и т.д.
Вопрос: Здравствуйте! Мне 29 лет, были роды в 2005 г., неудачный вакуум с последующим выскабливанием в 2008 г. В 2009 г. по результатам УЗИ определили фолликулярную кисту правого яичника. В течении нескольких лет изредка беспокоили боли в низу живота, а при недавнем обследовании обнаружили кисту 11 см. на правом яичнике и обозначили её, как эндометриоидную. Была рекомендована операция. В ходе операции в онкодиспансере (1 месяц назад) мне удалили яичник и трубу справа. Гистология: муцинозная многокамерная пограничная кистозная опухоль яичника, мат. труба без изменений. Биопсию с левого яичника не брали. Сейчас, ориентируясь на результаты гистологии, врач предлагает мне повторную операцию с целью удаления сальника. Ответьте, пожалуйста, на мои вопросы: 1. Что такое «муцинозная многокамерная пограничная кистозная опухоль», рак? 2. Как часто возникают рецедивы после подобных операций? 3. Так ли уж необходима вторая операция? 4. Есть ли шанс родить еще ребенка с таким диагнозом? 5. Как может повлиять беременность на дальнейшее течение заболевания? 6. Можно ли вообще избавиться от этой болячки раз и навсегда, или это уже насовсем? 7. Если это заболевание не вылечивается, то сколько можно с ним прожить, и нужна ли будет химия/лучевая терапия? Заранее благодарна за ответ!
Ответ: Опухоль яичника при наступлении беременности будет прогрессировать. Целесообразно рассмотреть возможность проведения лапароскопии в условиях онкологического стационара. Рекомендую с вашим лечащим врачом обсудить вопрос о криосохранении ооцитов или ткани яичника.
Вопрос: Здравствуйте уважаемый доктор. У меня такой вопрос. Моей маме 51 год, работает на Металлургическом комбинате дефектоскопистом. Они проходят ежегодную комиссию, последний раз была в декабре 2011 года и ничего не было найдено. В марте 2012 года она нащупала внизу живота небольшой комочек, как уплотнение. Предположили, что наступает менопауза. Но этот комочек стал быстро расти, и на менопаузу уже не похоже. 28 апреля 2012 первый раз обратилась к гинекологу по месту жительства, она посмотрела маму на кресле, направила сдавать анализы, конкретного ответа никакого не дав. Первое узи было сделано 28 апреля, УЗИ-специалист сказала, что предположительно Тератома яичника правого, и надо срочно ложиться на операцию, чтоб ее вырезать, но придя с этим анализом к врачу, последняя прописала еще большую кучу анализов. На момент узи опухоль была 18 см. Пока она сдавала анализы( среди них был онкомаркер СА125) опухоль еще выросла, и стала мешать при ходьбе, стала ощущать тяжесть внизу живота и дискомфорт в сидячем положении. Не дождавшись каких то результатов, мы направились в онкоцентр, уже здесь сделали все анализы и они были готовы практически сразу. Онкомаркер показал 136 ед. что это означает? говорит ли это о том что у больной рак яичника? Так же сейчас сделали флюрографию легких, в правом легком нашли затемнение, хотя в декабре все было без особенностей. Может ли это быть метостаза от опухоли яичника? Начала кашлять посоянно, кашель похож на аллергический. В конце марта она ходила к аллергологу. были сделаны метки на аллергены, и результат- аллергия на цветение деревьев и цветов. Возможно ли сейчас принимать какой то курс препаратов предупреждающих рост такой опухоли, потому что пока мы сдаем анализы перед операцией, метастзы могут вылезти в любом другом месте. Сейчас ей в среду нужно пройти гастро и колоноскопию. Спасибо
Ответ: Доброго времени суток. Все необходимые анализы и обследования можно сдавать в онкоцентре. Скорее всего необходимо прооперировать и радикально удалить данную опухоль. Без точного гистологического диагноза других вариантов лечения нет. Поэтому необходимо получить клеточную структуру опухоли и определяться с тактикой лечения. Повышенный онкомаркер может косвенно свидетельствовать о развитии опухоли, но точно сказать можно лишь после получения гистологического заключения. Лучше с операцией не затягивать, если опухоль так быстро увеличивается даже субъективно.
Вопрос: Мама проходит обследование на госпитализацию из-за опухоли яичника. Пол: Женский Возраст: 63 года Основное заболевание для операции: Киста яичника (МРТ-размеры: 17см*24см*24см). Сопутствующие заболевания: 1. Диабет 2 типа 2. Гипертония 3 стадии 3. Фибромиома матки (МРТ-размеры: 6см*7см*7см) 4. Тромбоз левого глаза; неполный тромбоз правого глаза Принимаемые медикаменты: 1. Давление: Равел СР 1,5 мг; Амполипин; Лориста Н 50мг+12,5 мг 2. Тромбы: Кардиомагнил Исследования: 1. УЗИ. Заключение: Опухоль яичника ЖГЭ. 2. МРТ. В теле матки определяются немногочисленные мелкие миоматозные узлы, приводящие к умеренной деформации её контура. Заключение: Выявленное кистозное образование брюшной полости наиболее характерно для кистозной цистадномы правого яичника. Вторичное поражение брюшины. Асцит. Киста правой почки. Вопрос: Можно ли настаивать на сохранении матки? Как подготовиться к операции и после неё?
Ответ: Нет, объем оперативного вмешательства как минимум надвлагалищная ампутация матки (с резекцией сальника).
belmed.by
Опухоль яичника у женщин: симптомы, причины, виды, лечение
Опухоль яичников — это патологическое разрастание тканей, вызванное неконтролируемым делением клеток. У женщин чаще всего наблюдается такое поражение яичников, опухоли на них могут возникать как доброкачественные, имеющие кистозный характер, так и злокачественные, поэтому необходимо проходить регулярные обследования. Симптомы опухоли яичников у женщин имеет самые разнообразные, все зависит от формы протекания заболевания и его классификации.
Формы новообразований
Современная медицина выделяет такие формы опухоли у женщин:
- Гормонпродуцирующие опухоли яичников. Такие новообразования вырабатывают половые гормоны.
- Доброкачественные. Их основные особенности заключаются в медленном увеличении, отсутствии метастаз в другие органы, а также влияния на работу лимфатических узлов. В эту категорию входит серозная форма новообразований.
- Злокачественные. Характеризуются быстрым развитием, поражают другие органы, а также лимфатическую систему.
- Метастатические. Такая опухоль яичника у женщин возникает из-за распространения патологических клеток через кровоток от новообразований, развивающихся в других органах.
Ранние симптомы опухоли
- незначительные болевые ощущения в нижнем отделе живота;
- припухлость с локализацией слева или справа;
- при развитии патологии дискомфорт усиливается, и неприятные ощущения могут проецироваться в подреберье или подложечную зону;
- острые боли, которые вызывает перекрут ножки опухоли яичника;
- ощущение тяжести с локализацией в нижнем отделе живота;
- расстройство функций желудочно-кишечного тракта;
- проблемы с мочеиспусканием, мочевой пузырь сложно опорожнить или же позывы слишком частые.
Опухоль яичника симптомы может давать схожие с проявлением других заболеваний и без аппаратной диагностики тут не обойтись.

Поздние симптомы
- существенное ухудшение общего самочувствия;
- чувство постоянной усталости даже при отсутствии физической нагрузки;
- болевые ощущения возникают чаще и длятся дольше;
- вздутие кишечника в верхней части, возникающее, если опухоль яичника имеет значительные размеры и оказывает давление на органы;
- ощущение сытости даже при незначительном приеме пищи;
- накопление газов в кишечнике, вызванное затрудненной проходимостью;
- повышенная температура тела.
Классификация
Классификация опухолей яичников подразумевает разделение их по типам и структуре. Это новообразования эпителиального характера, патологии стромы полового тяжа и герминогенные опухоли яичников. Они имеют существенное различие как по причинам возникновения, так и по принципу формирования, поэтому в каждом случае требуется тщательное изучение новообразования для того, чтобы наиболее точно определить его характер и эффективно лечить болезнь.
Наиболее эффективной считается гистологическая классификация опухолей, основывающаяся на данных изучения тканей, полученных методом биопсии или при хирургическом вмешательстве.
Эпителиальные новообразования на яичнике диагностируются достаточно часто. В 70% случаев это доброкачественная серозная патология. Однако последние исследования показали, что среди этой категории присутствует так называемая пограничная группа, являющаяся промежуточным этапом, при котором серозная доброкачественная патология переходит в злокачественную.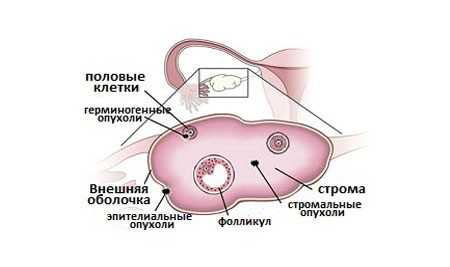
Самой редкой является патология стромы. Это вирилизирующая опухоль яичников, которая может возникать в любом возрасте. Причины возникновения данных новообразований до конца не выявлены, как и влияние на их формирование имеющихся генетических отклонений.
Состояния, характерные для вирилизирующих опухолей
Вирилизирующая опухоль яичников может развиваться без вышеописанных симптомов или с незначительным их проявлением. Но такие новообразования можно определить по существенному отклонению в развитии в раннем возрасте, сбоями менструального цикла и маточными кровотечениями в репродуктивном, а также огрубением голоса, облысением по мужскому типу, и дефеминизацией.
Вирилизирующая опухоль яичников может быть как доброкачественной, так и злокачественной. Эта категория патологий объединяет в себе гормонопродуцирующие и гормонозависимые разновидности, так что их гистология весьма широка. В большинстве случаев такие опухолеподобные образования имеют доброкачественное течение, но присутствуют и случаи метастазирования в другие органы, поэтому важно их своевременно диагностировать и принимать соответствующие меры.
Вирилизирующая опухоль яичников может проявляться рядом отклонений развития в раннем возрасте. В репродуктивном патология вызывает преждевременную менопаузу и провоцирует возникновение сопутствующих заболеваний. В период менопаузы вирилизирующая опухоль яичников может вызывать маточные кровотечения, а также осложнения различного характера, значительно влияющие на общее состояние организма.
Опухоли и опухолевидные образования яичников, особенно двусторонний процесс, могут вызывать различную симптоматику, которая характерна и для других болезней, поэтому при даже незначительном дискомфорте визит к специалисту обязателен.
Причины опухолей яичников
Опухолеподобные образования яичников могут возникать по совершенно разным причинам. До сих пор даже специалисты высокой категории не могут конкретно определить, что точно провоцирует появление новообразований, но они выявили ряд закономерностей, которые считаются основными влияющими факторами:
- Генетическая предрасположенность. Вероятность появления новообразований достаточно велика, если в семье присутствуют родственники как по мужской, так и по женской линии, у которых были диагностированы онкологические заболевания.
- Гормональные сбои, возникающие из-за возрастных факторов или вследствие нарушений в работе организма.
- Ранний климакс.
- Наличие хронических воспалительных процессов в яичниках. В таких случаях чаще всего возникает серозная форма новообразования.
- Ряд хронических заболеваний общего характера.
- Аборты, выполненные в раннем возрасте или же имевшие осложнения.
Помимо этого опухоли и опухолевидные образования яичников провоцирует существенное ослабление иммунной системы, частые стрессовые состояния, застои в области органов малого таза из-за недостаточной физической активности, курение и употребление алкоголя, а также другие вредные влияния на организм.
Нажмите для увеличения
Диагностика
Опухоли мочеполовой системы можно своевременно диагностировать только при посещении специалиста. Вначале врач осуществляет осмотр пациентки и опрос для выяснения симптоматики. Далее собирается анамнез для получения полной информации об общем состоянии здоровья, перенесенных заболеваниях или процедурах, наличии хронических болезней, особенностях менструального цикла.
После того как общие сведения собраны, врач производит гинекологический осмотр, необходимый для выявления отклонений в органах репродуктивной системы. При определении метода лечения опухоли яичников классификация новообразования имеет большое значение, соответственно назначаются как анализы, так и исследования тканей в обязательном порядке.
В ходе диагностики проводится:
- УЗИ органов малого таза и брюшного отдела;
- рентгенография;
- компьютерная томография;
- лапароскопия диагностической направленности;
- другие методы исследований, назначаемые специалистом на индивидуальной основе.
Помимо этого обязательно нужно сдать анализы на гормоны и на онкомаркеры.
Стоит отметить, что любые опухоли и опухолевидные образования яичников представляют опасность для здоровья, поэтому при первых же симптомах нужно пройти полное и всестороннее обследование.
Доброкачественные новообразования через некоторое время могут преобразовываться в злокачественные, и любая патология подобного характера требует не только оперативного лечения, но и постоянного наблюдения у специалистов.

Лечение опухоли яичников
Удаление опухоли яичника как злокачественной, так и доброкачественной предполагает проведение хирургической операции. Тип вмешательства зависит от характера заболевания, локализации новообразования, а также других сопутствующих факторов.
Если девушка молодого возраста, при ранней диагностике патологии лечение опухоли заключается в резекции яичника с удалением части пораженного органа. Такая операция хоть и травматична, но позволяет сохранить репродуктивные функции. Если опухоль яичников у женщин запущенная, назначается полное удаление яичника вместе с трубой.
Пациенткам в менопаузе, независимо от того, диагностирована серозная опухоль левого яичника или опухоль правого яичника, рекомендуется производить удаление обоих яичников, фаллопиевых труб и матки. Этот принятый метод обусловлен высокой вероятностью рецидива с переходом в двухсторонний процесс развития.
При таком заболевании как опухоль яичников, гинекология предлагает как классическое оперативное вмешательство, так и удаление пораженного участка методом лапароскопии, что обусловливает более щадящее воздействие на организм.
После того как проведена операция, нужно соблюдать рекомендации врачей и принимать лекарства по назначенной схеме, позволяющие избежать осложнений после удаления.
Какую опасность представляют опухоли яичника
Любые опухоли яичников у женщин свидетельствуют о значительных проблемах со здоровьем и требуют скорейшей диагностики для выявления причин их появления и эффективного устранения проблемы.
Если врач обнаружил патологию и назначил операцию, не стоит отказываться в надежде, что заболевание пройдет само по себе. Это не произойдет в любом случае без оперативного вмешательства, а вот последствия такого халатного отношения к рекомендациям специалиста могут привести даже к летальному исходу.
Непосредственную опасность представляет перекрут ножки опухоли яичника, полный или частичный. При таком явлении подача крови в новообразование частично или полностью прекращается, что вызывает отек и отмирание тканей.
Перекрут ножки опухоли яичника возникает из-за физических нагрузок, частых проблем с кишечником, в период беременности или из-за слишком большого размера новообразования. Патология может проявиться как постепенно, при частичном нарушении кровоснабжения, так и резко, при полном пережатии кровеносных сосудов.
В первом случае наблюдаются периодические боли острого характера, которые проходят через время. Это опасно потому, что частичный перекрут ножки опухоли яичника может привести к ее увеличению и разрыву, с последующим попаданием крови в брюшную полость, что грозит перитонитом.
При полном перекруте наблюдается острая боль, которая уменьшается через время, но это свидетельствует о значительном ухудшении состояния и начале процесса некроза тканей, что требует срочной медицинской помощи.
Опасность представляют и доброкачественные гормонально-активные опухоли яичников. Выделение повышенного количества гормонов как мужского, так и женского типа, приводит к существенному гормональному дисбалансу. В раннем возрасте это проявляется преждевременным половым созреванием или его задержкой, а также другими отклонениями гормонального характера. У пациенток репродуктивного возраста или в менопаузе гормонопродуцирующие опухоли яичников могут стать причиной серьезных маточных кровотечений.
Гистологическая классификация опухолей позволяет определить тип новообразования и причины его появления, что способствует как точной диагностике, так и действенному лечению, имеющему направленный эффект. Соответственно при наличии предрасположенностей нельзя пренебрегать своевременными визитами к гинекологу. Новообразование яичников является очень серьезным заболеванием, требующим немедленного медицинского вмешательства.
oyaichnikah.ru
Опухоли яичников у женщин: симптомы, классификация, диагностика, лечение
Опухоли яичников выявляются у значительного количества женщин при гинекологических обследованиях. Их обнаружение требует пристального внимания со стороны пациентки и специалиста.
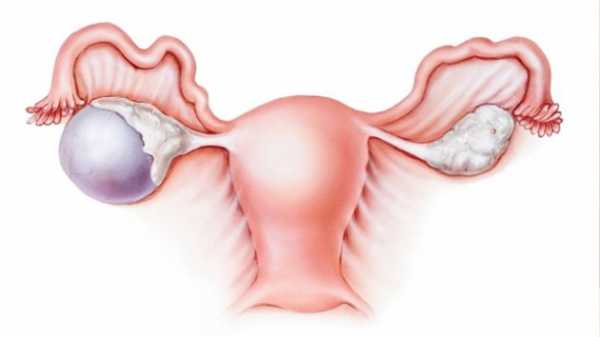
Симптомы опухоли яичников у женщин
Опухоли и опухолевидные образования яичников нередко встречаются в гинекологической практике. Клиническая картина не зависит от того, является ли новообразование доброкачественным или же злокачественным явлением. Признаки включают:
- незначительные боли в нижней части живота, обычно односторонней локализации;
- субъективное ощущение тяжести;
- бесплодие;
- расстройство менструальной функции;
- ложные позывы к мочеиспусканию;
- увеличение размеров живота из-за нарушений дефекации и метеоризма.
Интенсивность признаков нарастает при увеличении размеров образования. При гормонзависимых новообразованиях могут возникать следующие симптомы:
- исчезновение менструаций;
- увеличение размеров клитора и молочных желез;
- угревая сыпь;
- гирсутизм;
- синдром Иценко-Кушинга.
Клиническая картина злокачественных уплотнений подразумевает:
- выпот в брюшной полости;
- анемию;
- слабость;
- одышку;
- симптомы непроходимости кишечника.
При некоторых образованиях возможен перекрут ножки, который может быть как частичным, так и полным. Признаки связаны с наличием сосудов, нервов, широкой маточной связки, труб и участка брюшины:
- односторонние боли различной интенсивности;
- рвота или тошнота;
- дизурические явления, вздутие живота;
- холодный пот и бледность;
- повышение температуры.
Частичный перекрут отличается невыраженностью симптомов. Опухоль яичника у женщин имеет общие симптомы при менопаузе.
Общая характеристика
Опухоль яичника по мкб – чрезмерное разрастание клеточных элементов тканей, которые являются патологически измененными. Истинные опухоли яичников представляют собой объемные образования. Существуют также опухолевидные новообразования. Они появляются за счет накопления жидкости в яичнике (ретенции).
Замечание. В структуре гинекологических заболеваний доброкачественное новообразование яичника составляет около 8%.
Гинекологи выделяют доброкачественные и злокачественные уплотнения. Однако эта дифференциация считается условной. Доброкачественные образования имеют свойство переходить во злокачественные при наличии определённых условий.
Доброкачественные опухоли яичников
Отмечается отдельная оболочка, которая ограничивает опухоль придатка у женщин от соседних тканей. Однако по мере роста такие образования могут приводить к компрессии и нарушать функции органов, расположенных в непосредственной близости.
Доброкачественные уплотнения по своему строению напоминают здоровую ткань. Они не склонны к возникновению метастазов и не разрушают яичники. Именно поэтому после удаления наступает полное выздоровление.
Доброкачественные уплотнения:
- возникают в любой возрастной период;
- находятся на втором месте по распространенности;
- отрицательно влияют на репродуктивную функцию;
- отличаются риском малигнизации;
- представляют трудность для их классификации.
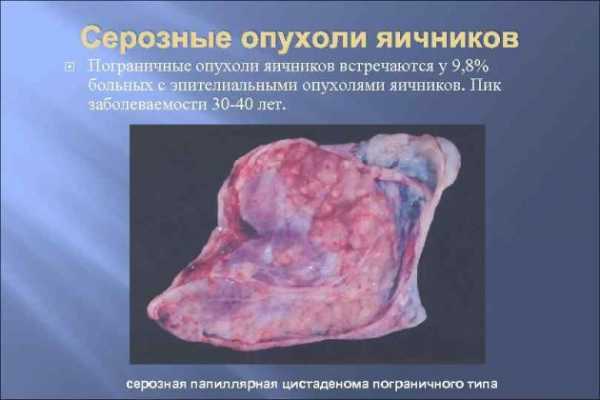
Пограничные опухоли яичников у женщин
Пограничные образования включают следующие разновидности:
- муцинозные или слизистые;
- серозные;
- эндометриоидные;
- смешанные;
- новообразование Бреннера.
После удаления пограничных разновидностей возможен их рецидив. Уплотнения отличаются низкой степенью озлокачествления и выявляются преимущественно у молодых женщин (на ранних стадиях). Бесплодие выявляется в 30% случаев.
Злокачественные опухоли яичников
Опухоли, отличающиеся злокачественностью, не имеют оболочку. Они характеризуются стремительным ростом, а также возможностью прорастания в соседние ткани, что вызывает их повреждение. Кроме того, раковые клеточные элементы могут проникать как в кровеносные, так и лимфатические сосуды и распространяться в другие органы. Рост опухоли приводит к метастазированию.
Гистологическое строение злокачественных опухолей отличается от доброкачественных. Разные стадии деления злокачественных клеток также выражаются гистологически. Особенностью раковых структур является отсутствие дифференцировки.
На начальных этапах злокачественные опухоли полностью излечимы. Иногда встречаются опухоли яичников у девочек.
Опухоли яичников: классификация
Существует несколько разновидностей опухолей яичников, которые могут иметь различный прогноз и отличаться тактиками лечения.
Эпителиальные опухоли яичников
Этот вид является самым распространенным и составляет около 70% всех образований яичников. В 10-15% случаев отмечается злокачественное перерождение.
Доброкачественное новообразование яичника развивается из стромы и эпителия (поверхностного). Оно обычно отличается односторонней локализацией и безболезненностью при пальпации. Осложнения подразумевают перекрут ножки, кровоизлияние, разрыв капсулы, что вызывает интенсивный болевой синдром.
Опухоли стромы полового тяжа
Этот вид имеет эмбриональную этиологию и патогенез. Диагностика происходит в процессе ультразвукового исследования.
Опухоли из клеток Сертоли и Лейдига
Новообразование на яичнике у женщин является редкой разновидностью, и может выявляться у представительниц, находящихся в разных возрастных группах.

Герминогенные опухоли
Образования этой разновидности включают дермоидные кисты и тератомы.
Опухолевидные образования яичников
Выделяют так называемые опухолевидные образования, развивающиеся в яичниках:
- Фолликулярные кисты. Характерны для женщин, находящихся в репродуктивном цикле. Размер составляет до 10 см. Фолликулярная киста неопасна, так как не перерождается в злокачественное новообразование. К симптомам кисты относят нарушение менструального цикла, кровотечения. В большинстве случаев доброкачественное опухолевидное образование самостоятельно регрессирует в течение нескольких циклов. В противном случае возможен перекрут ножки и последующее хирургическое вмешательство.
- Лютеиновая киста (желтого тела). Объем новообразования может достигать 6 см. Кисты имеют различную плотность, отличаться наличием сгустков и перегородок. Клиническая картина включает задержку месячных, нагрубание груди. Из осложнений выделяют нарушение целостности кисты, например, при интимной близости.
- Серозная (простая) киста. По мнению некоторых специалистов, существует вероятность перерождения образования. Его размер составляет 5-10 см. Симптоматика обычно отсутствует. Патология выявляется в процессе выполнения ультразвукового исследования.
Причины появления опухолей
Уплотнение на яичнике у женщин формируется вследствие вирусных, генетических и гормональных факторов. Некоторые виды опухолей возникают вследствие внутриутробных нарушений.
В группу риска входят женщины, имеющие нарушение гормональной функции, бесплодие, частые инфекционные процессы. Доброкачественные опухоли нередко связаны с сахарным диабетом, патологиями щитовидной железы, ВПЧ и герпесом. Гормональная опухоль яичника требует специфической терапии.
Диагностика опухоли яичников
Определить новообразования в области яичников можно во время гинекологического осмотра. Образования могут иметь как правостороннюю, так и левостороннюю локализацию.
Диагностика дополняется:
- ультразвуковым исследованием органов малого таза;
- МРТ и КТ;
- анализом на определение уровня онкомаркера СА-125.
В некоторых случаях может потребоваться выполнение лапароскопии с последующим выполнением гистологической диагностики.
Опухоль яичника у женщин: лечение
Существует несколько основных тактик лечения, выбор которых зависит от разновидности уплотнения и его размера.
Хирургическое удаление опухоли яичника
Операция рекомендована при достижении новообразованием размера свыше 6 см. Выявление злокачественной формы также является показанием к хирургическому вмешательству.
Объем операции зависит от того, является ли образование доброкачественным или злокачественным. Раковые новообразования устраняются при экстирпации (матки и придатков). Рекомендован лапаротомический доступ.
Доброкачественные уплотнения удаляются в процессе выполнения лапароскопии. Целесообразность вмешательства зависит от результатов гистологической диагностики.
Объем операций при доброкачественных новообразованиях у женщин в репродуктивном цикле минимальный, что связано с необходимостью сохранения репродуктивной функции. При перекруте ножки кисты операция имеет экстренный характер.
Медикаментозное
Консервативное лечение возможно в отношении кист, при которых наблюдается гормональный дисбаланс. Функциональные и лютеиновые кисты подлежат наблюдению. При отсутствии регресса проводят хирургическое вмешательство. При необходимости операции дополняют гормонотерапией (эндометриоидные новообразования).
Консервативное антибактериальное лечение является обязательным после операций по поводу удаления доброкачественных и злокачественных новообразований. Медикаментозное лечение (химиотерапия) проводится после операций по поводу злокачественных уплотнений.
Лечение опухоли яичника народными средствами
Применение средств народной медицины неэффективно в лечении доброкачественных и злокачественных опухолей. Некоторые травы обладают гормональным действием и могут вызвать рост новообразований. В связи с чем использование народных средств возможно в качестве поддерживающего и профилактического средств после консультации врача. В комплексном лечении применяются боровая матка, красная щетка, тысячелистник.
Осложнения опухолей яичников
Отсутствие лечения может привести к серьезным осложнениям. Некоторые виды доброкачественных новообразований со временем трансформируются в злокачественные. Крупные образования вызывают дизурические расстройства, метеоризм, запоры в связи с компрессией мочевого пузыря и кишечника.
Во время полового акта и интенсивной физической нагрузки может произойти перекрут ножки, что опасно внутрибрюшным кровотечением. В таких случаях требуется немедленное хирургическое вмешательство.
Профилактика опухоли яичников
Предупреждение формирования доброкачественных и злокачественных образований включает своевременные профилактические осмотры, лечение воспалительных заболеваний. Существенное значение имеет отказ от абортов, необоснованных хирургических вмешательств. Женщине необходимо следить за гормональным фоном и придерживаться моногамных интимных отношений.
Заключение
Опухоли яичников бывают как доброкачественными, так и злокачественными. Их лечение и прогноз зависит от разновидности уплотнений, анамнеза женщины.
ginekola.ru
Доброкачественные опухоли яичников — причины, симптомы, диагностика и лечение
Доброкачественные опухоли яичников – группа патологических дополнительных образований овариальной ткани, возникающих в результате нарушения процессов клеточной пролиферации и дифференцировки. Развитие доброкачественной опухоли яичника может сопровождаться болями в животе, нарушением менструальной и репродуктивной функций, дизурией, расстройством дефекации, увеличением размеров живота. Диагностика доброкачественных опухолей яичников основывается на данных влагалищного исследования, УЗИ, определении опухолевых маркеров, МРТ, лапароскопии и др. исследований. Лечение опухолей яичников оперативное в целях восстановления специфических женских функций и исключения малигнизации.
Общие сведения
Доброкачественные опухоли яичников являются острой проблемой гинекологии, поскольку довольно часто развиваются у женщин детородного возраста, вызывая снижение репродуктивного потенциала. Среди всех образований яичников доброкачественные опухоли составляют около 80%, однако многие из них склонны к малигнизации. Своевременное выявление и удаление овариальных опухолей крайне актуально в плане профилактики рака яичников.
Доброкачественные опухоли яичников
Причины развития доброкачественных опухолей яичников
Вопрос о причинности доброкачественных опухолей яичников остается дискуссионным. Различные теории рассматривают в качестве этиологических моментов гормональную, вирусную, генетическую природу овариальных опухолей. Считается, что развитию доброкачественных опухолей яичников предшествует состояние гиперэстрогении, вызывающее диффузную, а затем и очаговую гиперплазию и пролиферацию клеток. В развитии герминогенных образований и опухолей полового тяжа играют роль эмбриональные нарушения.
К группам риска по развитию доброкачественных опухолей яичников относятся женщины с высоким инфекционным индексом и преморбидным фоном; поздним менархе и нарушением становления менструальной функции; ранним климаксом; частыми воспаления яичников и придатков матки (оофоритами, аднекситами), первичным бесплодием, миомой матки, первичной аменореей, абортами. Доброкачественные опухоли яичников нередко бывают ассоциированы с наследственными эндокринопатиями – сахарным диабетом, заболеваниями щитовидной железы, носительством ВПЧ и вируса герпеса II типа.
Классификация
Согласно клинико-морфологической классификации доброкачественных опухолей яичников выделяют:
- эпителиальные опухоли (поверхностные эпителиальностромальные). Доброкачественные опухоли яичников эпителиального типа представлены серозными, муцинозными, эндометриоидными, светлоклеточными (мезонефроидными), смешанными эпителиальными опухолями и опухолями Бреннера. Наиболее часто среди них оперативная гинекология сталкивается с цистаденомой и аденомой.
- опухоли полового тяжа и стромальные. Основным видом стромальных опухолей является фиброма яичника.
- герминогенные опухоли. К числу герминогенных опухолей относятся тератомы, дермоидные кисты и др.
По признаку гормональной активности дифференцируют гормонально неактивные и гормонпродуцирующие доброкачественные опухоли яичников. Последние из них могут быть феминизирующими и верилизирующими.
Симптомы доброкачественных опухолей яичников
К ранним и относительно постоянным симптомам доброкачественных опухолей яичников относятся тянущие, преимущественно односторонней боли с локализацией внизу живота, не связанные с менструацией. Могут наблюдаться поллакиурия и метеоризм в результате давления опухоли на мочевой пузырь и кишечник. На этом фоне пациентки нередко отмечают увеличение размеров живота.
По мере своего роста доброкачественные опухоли яичников обычно образуют ножку, в состав которой входят связки артерии, лимфатические сосуды, нервы. В связи с этим нередко клиника манифестирует с симптомов острого живота, обусловленного перекрутом ножки опухоли, сдавлением сосудов, ишемией и некрозом. У четверти пациенток с доброкачественными опухолями яичников наблюдается нарушение менструального цикла, бесплодие. При фибромах яичников могут развиваться анемия, асцит и гидроторакс, которые регрессируют после удаления опухолей.
Феминизирующие опухоли способствуют преждевременному половому созреванию девочек, гиперплазии эндометрия, дисфункциональным маточным кровотечениям в репродуктивном возрасте, кровянистым выделениям в постменопаузе. Вирилизирующие доброкачественные опухоли яичников сопровождаются признаками маскулинизации: аменореей, гипотрофией молочных желез, бесплодием, огрубением голоса, гирсутизмом, гипертрофией клитора, облысением.
Диагностика
Доброкачественные опухоли яичников распознаются с учетом данных анамнеза и инструментальных обследований. При гинекологическом исследовании определяется наличие опухоли, ее локализация, величина, консистенция, подвижность, чувствительность, характер поверхности, взаимоотношения с органами малого таза. Проведение ректовагинального исследования позволяет исключить прорастание опухоли в смежные органы.
Трансабдоминальное УЗИ и трансвагинальная эхография в 96% случаев позволяют дифференцировать доброкачественные опухоли яичников от миомы матки, воспалительных процессов в придатках. В нетипичных случаях показано проведение компьютерной и/или магнитно-резонансной томографии.
При обнаружении любых опухолевых процессов в яичниках производится определение опухолевых маркеров (СА-19-9, СА-125 и др.). При нарушениях менструального цикла или постменопаузальных кровотечениях прибегают к проведению раздельного диагностического выскабливания и гистероскопии. Для исключения метастатических опухолей в яичники по показаниям выполняются гастроскопия, цистоскопия, экскреторная урография, ирригоскопия, колоноскопия, ректороманоскопия.
Диагностическая лапароскопия при доброкачественных опухолях яичников обладает 100%-ной диагностической точностью и нередко перерастает в лечебную. Истинные доброкачественные опухоли яичников дифференцируют с ретенционными кистами яичников (последние обычно исчезают в течение 1-3-х менструальных циклов самостоятельно или после назначения КОК).
Лечение доброкачественных опухолей яичников
Обнаружение доброкачественной опухоли яичника является однозначным показанием к ее удалению. Хирургическая тактика в отношении доброкачественных опухолей яичников определяется возрастом, репродуктивным статусом женщины и гистотипом образования. Обычно вмешательство заключается в удалении пораженного яичника (оофорэктомии) или аднексэктомии. У пациенток репродуктивного возраста допустимо выполнение клиновидной резекции яичника с экстренной гистологической диагностикой и ревизией другого яичника.
В перименопаузе, а также при двусторонней локализации доброкачественных опухолей яичников или подозрении на их малигнизацию удаление придатков производится вместе с удалением матки (пангистерэктомия). Доступом выбора при доброкачественных опухолях яичников в настоящее время является лапароскопический, позволяющий уменьшить операционную травму, риск развития спаечного процесса и тромбоэмболии, ускорить реабилитацию и улучшить репродуктивный прогноз.
Профилактика
Доказано, что длительный прием монофазных КОК обладает профилактическим действием в отношении доброкачественных опухолей яичников. Для исключения нежелательных гормональных изменений, важно, чтобы подбор контрацепции осуществлялся только специалистом-гинекологом. Кроме того, отмечено, что у пациенток с реализованной генеративной функцией, доброкачественные опухоли яичников развиваются реже. Поэтому женщинам настоятельно не рекомендуется прерывание беременности, в особенности первой.
Также известно, что женщины, перенесшие гистерэктомию или перевязку маточных труб, имеют меньшие риски развития опухолей яичников, хотя данный протективный механизм остается невыясненным. Определенное значение в профилактике доброкачественных опухолей яичников отводится достаточному употреблению растительной клетчатки, селена и витамина А. В качестве мер скрининга доброкачественных опухолей яичников выделяют регулярные гинекологические осмотры и УЗИ малого таза.
www.krasotaimedicina.ru
Почему опухают яичники у женщин. Опухоль яичника у женщин: симптомы
Женская репродуктивная система – чрезвычайно сложная структура. Одну из главных функций в ней выполняют яичники, в которых созревают яйцеклетки, необходимые для зарождения новой жизни. Любой сбой в работе придатков приводит к проблемам с зачатием. О чем же могут свидетельствовать настораживающие симптомы у женщин?
Боль в яичниках как признак патологии
В большинстве случаев женщины приходят на прием к гинекологу не для планового осмотра, а имея конкретные жалобы. Одной из самых распространенных проблем является болезненность яичников. Сразу нужно отметить, что такое дискомфортное состояние может становиться следствием различных нарушений. Кроме того, сами болезненные ощущения могут иметь разную локализацию. Например, помимо дискомфорта непосредственно в области придатков может возникать боль в нижней части живота, над лобком, в пояснице или сбоку.
Негативное состояние может быть спровоцирован рядом причин, среди которых:
- Развитие воспалительных процессов;
- Изменение гормонального фона;
- Отличное от анатомического положение матки, самих яичников;
- Изменения в организме, связанные с определенной фазой менструального цикла;
- Наличие в яичниках опухолевых процессов.
Самыми «безобидными» являются вторая и третья причины. В таких ситуациях врачи констатируют у женщин овуляторный синдром, не представляющий для здоровья никакой опасности. Объяснить болезненные ощущения можно выходом из яичника яйцеклетки, на месте которой должно формироваться желтое тело, являющееся скоплением клеток – источников прогестерона.
При недостаточном формировании такого образования происходит выделение малого количества гормона, что влечет частичную отслойку выстилающей матку слизистой оболочки. Именно такое развитие событий и становится причиной боли накануне менструации.
Одной из разновидностей овуляторного синдрома считается и дискомфортное ощущение в яичниках в период овуляции. В данном случае выход яйцеклетки провоцирует имеющий микроскопические размеры надрыв придатка с последующим незначительным кровоизлиянием в брюшную полость. В итоге начинается раздражение нервных окончаний, влекущее симптомы в виде болевого синдрома.
В отличие от таких причин опухоли яичников у женщин рассматриваются как наиболее опасный фактор. При подозрении на наличие в придатках новообразований важно как можно раньше провести правильную диагностику и начать соответствующую терапию. Наиболее благоприятными в плане прогноза становятся доброкачественные опухоли яичников, но возможн
papeleta.ru

 Частый бесконтрольный прием оральных контрацептивов.
Частый бесконтрольный прием оральных контрацептивов.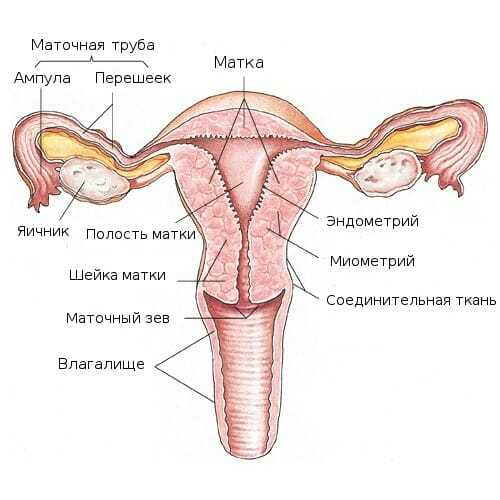 Появляются болевые ощущения в области живота и поясницы.
Появляются болевые ощущения в области живота и поясницы. У больной появляются ночные боли, которые локализуются в пояснице и иррадиируют в нижние конечности. Чаще всего они появляются после тяжёлой физической работы.
У больной появляются ночные боли, которые локализуются в пояснице и иррадиируют в нижние конечности. Чаще всего они появляются после тяжёлой физической работы. Лабораторные исследования крови, при помощи биохимических и клинических методов.
Лабораторные исследования крови, при помощи биохимических и клинических методов. На первой стадии этой патологии почти всегда дается оптимистический прогноз. При правильном выборе лечения 95 процентов женщин может избежать дальнейшего развития этого патологического процесса.
На первой стадии этой патологии почти всегда дается оптимистический прогноз. При правильном выборе лечения 95 процентов женщин может избежать дальнейшего развития этого патологического процесса. Гематогенный, распространяется с током крови. Распространение метастаз, происходит в 5% от всех случаев онкологического поражения рака яичников. Атипичные клетки, перемещаясь по кровеносному руслу, поражают отдалённые органы и ткани.
Гематогенный, распространяется с током крови. Распространение метастаз, происходит в 5% от всех случаев онкологического поражения рака яичников. Атипичные клетки, перемещаясь по кровеносному руслу, поражают отдалённые органы и ткани. Развитие канцероматоза. Раковые клетки, по лимфооттоку попадают, и локализуются в области брюшины, на серозные оболочке. Постепенно накапливаясь, они сформировывают крупную опухоль.
Развитие канцероматоза. Раковые клетки, по лимфооттоку попадают, и локализуются в области брюшины, на серозные оболочке. Постепенно накапливаясь, они сформировывают крупную опухоль.
 придерживаясь рекомендованной среднесуточной личной нормы потребления калорий, Вы не наберете вес заново.
придерживаясь рекомендованной среднесуточной личной нормы потребления калорий, Вы не наберете вес заново. Примеры расчета.
Примеры расчета.






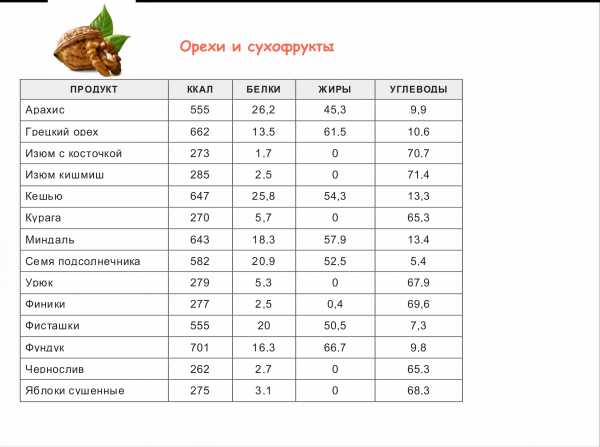
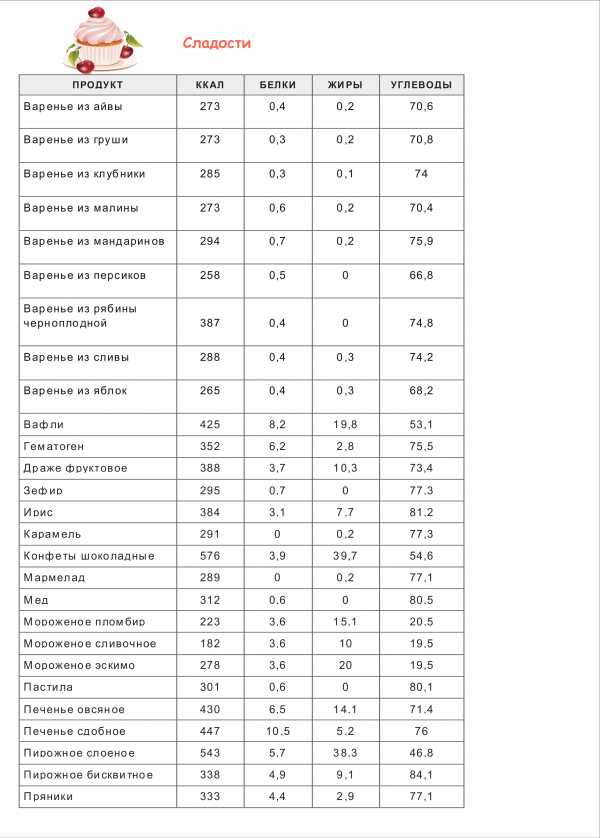
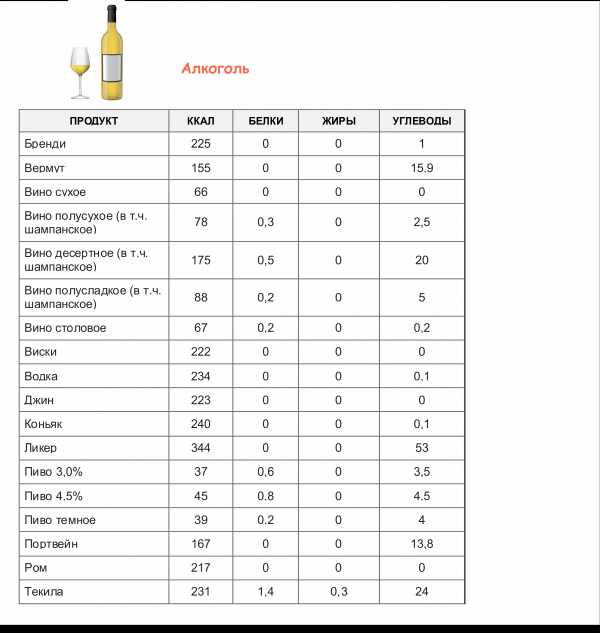
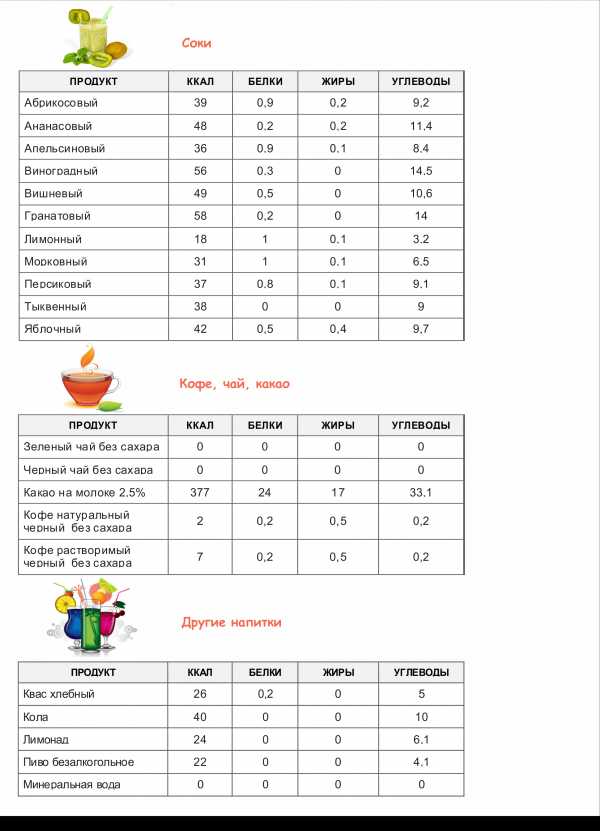















 Холестерин в человеческом организме выполняет важные функции: способствует синтезу половых гормонов, витаминов, участвует в строительстве и мембран клеток.
Холестерин в человеческом организме выполняет важные функции: способствует синтезу половых гормонов, витаминов, участвует в строительстве и мембран клеток.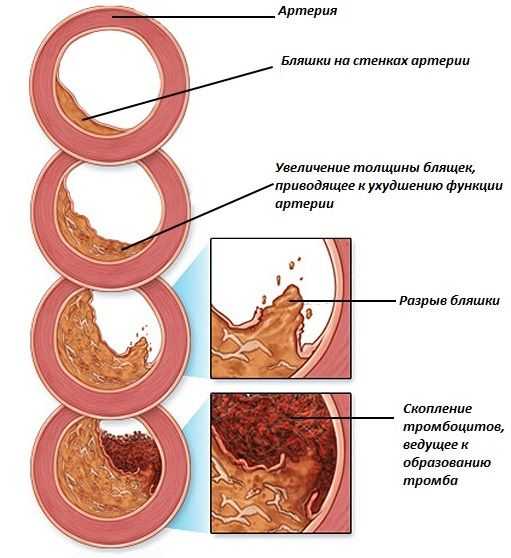 Основной задачей липопротеидов высокой плотности (ЛПВП) является удаление из органов и тканей лишнего количества холестерола и его транспортировка в печень для утилизации.
Основной задачей липопротеидов высокой плотности (ЛПВП) является удаление из органов и тканей лишнего количества холестерола и его транспортировка в печень для утилизации.
 Излишки холестерина откладываются на стенках сосудов, идущих к головному мозгу, повышается риск возникновения инсульта, инфаркта. Появляется сердечная недостаточность, миокард снабжается кровью не в полной мере из-за сужения сосудов. Так как холестерол в нормальных условиях участвует в образовании половых гормонов и витаминов, его превышение приводит к сбою в синтезе.
Излишки холестерина откладываются на стенках сосудов, идущих к головному мозгу, повышается риск возникновения инсульта, инфаркта. Появляется сердечная недостаточность, миокард снабжается кровью не в полной мере из-за сужения сосудов. Так как холестерол в нормальных условиях участвует в образовании половых гормонов и витаминов, его превышение приводит к сбою в синтезе.




 Высокие показатели холестерина – 7,0-7,9 ммоль/л – следствие нарушения липидного обмена.
Высокие показатели холестерина – 7,0-7,9 ммоль/л – следствие нарушения липидного обмена.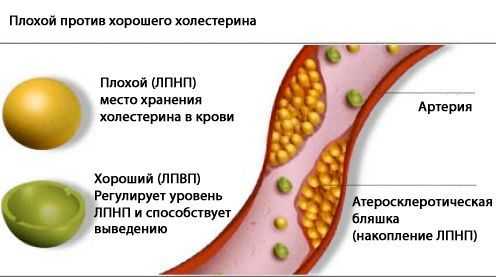
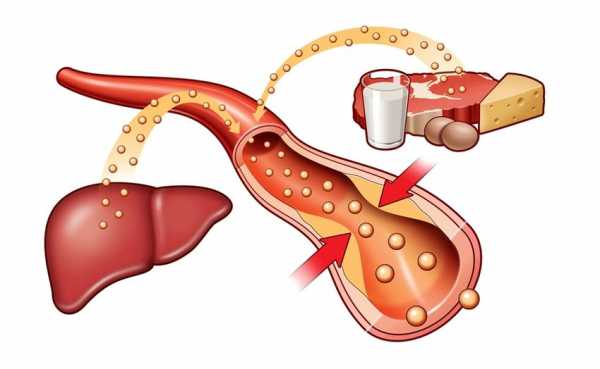
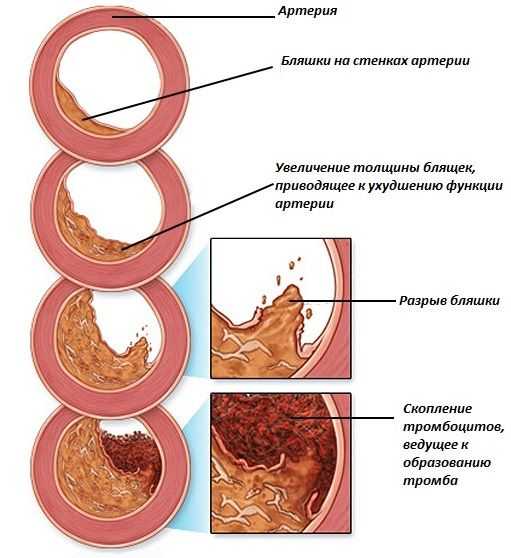








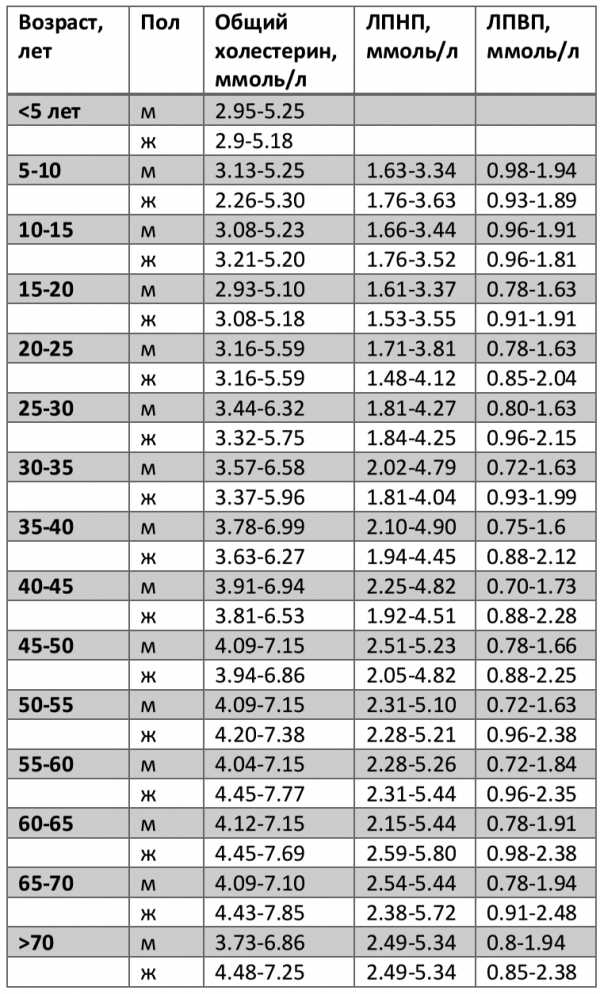
 При выраженном патологическом процессе больному может быть назначен Ловастатин.
При выраженном патологическом процессе больному может быть назначен Ловастатин. Таким людям стоит готовить себе пищу методом отваривания.
Таким людям стоит готовить себе пищу методом отваривания.


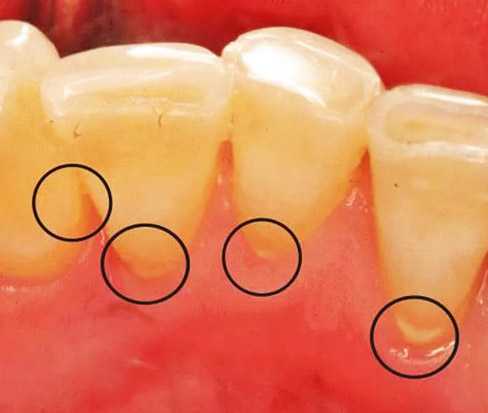 В последнее время в интернете появилось много разной информации о способах удаления зубного камня в домашних условиях. Часть из того, что рекомендуют или просто не оказывает никакого эффекта, или же наоборот дает результат — после удаления зубного камня нужно срочно бежать к стоматологу и исправлять проделанные эксперименты над своей улыбкой. В этой статье мы вкратце рассмотрим, какие способы категорически нельзя применять дома, и как провести удаление зубного камня без негативных последствий.
В последнее время в интернете появилось много разной информации о способах удаления зубного камня в домашних условиях. Часть из того, что рекомендуют или просто не оказывает никакого эффекта, или же наоборот дает результат — после удаления зубного камня нужно срочно бежать к стоматологу и исправлять проделанные эксперименты над своей улыбкой. В этой статье мы вкратце рассмотрим, какие способы категорически нельзя применять дома, и как провести удаление зубного камня без негативных последствий.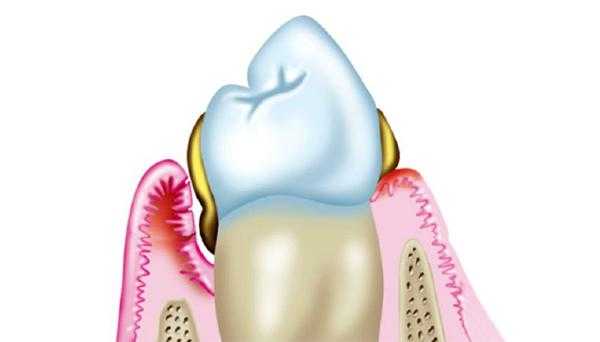













































 Селедка Под Шубой (Сочная и Вкусная) Пошаговый Рецепт Салат Шуба (Dressed Herring, English Subtitles
Селедка Под Шубой (Сочная и Вкусная) Пошаговый Рецепт Салат Шуба (Dressed Herring, English Subtitles















































 Комментарии: 0Публикации: 85Регистрация: 28-03-2018
Комментарии: 0Публикации: 85Регистрация: 28-03-2018




























 Каждому, кто желает похудеть или поддерживать свой идеальный вес, необходимо ежедневно вести дневник питания, чтобы контролировать то количество калорий, которые вы потребляете с продуктами в течение дня.
Каждому, кто желает похудеть или поддерживать свой идеальный вес, необходимо ежедневно вести дневник питания, чтобы контролировать то количество калорий, которые вы потребляете с продуктами в течение дня.








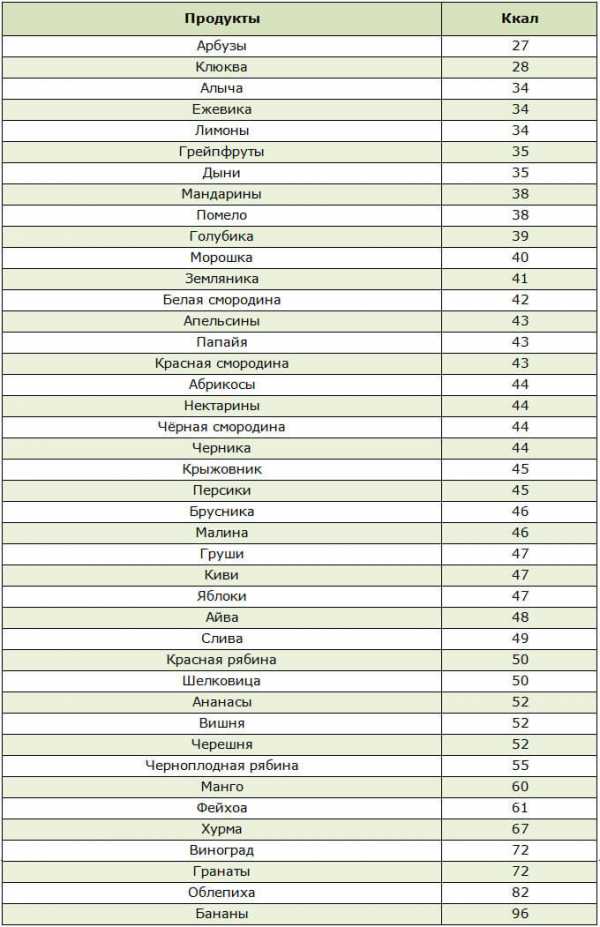
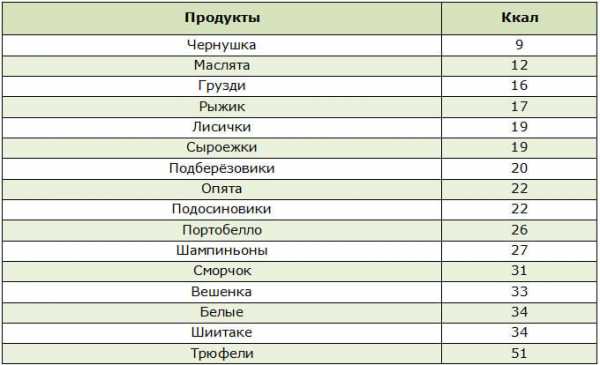
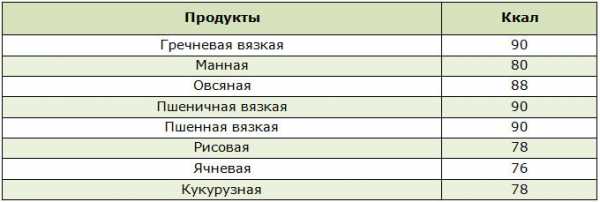
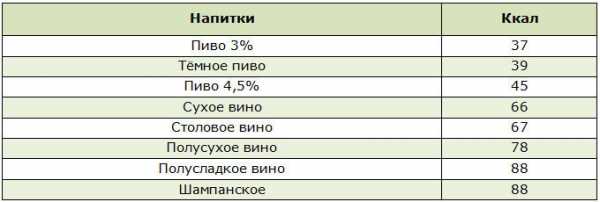
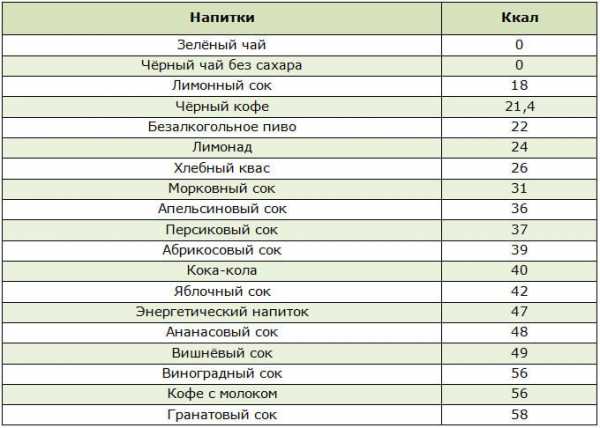










 придерживаясь рекомендованной среднесуточной личной нормы потребления калорий, Вы не наберете вес заново.
придерживаясь рекомендованной среднесуточной личной нормы потребления калорий, Вы не наберете вес заново. Примеры расчета.
Примеры расчета.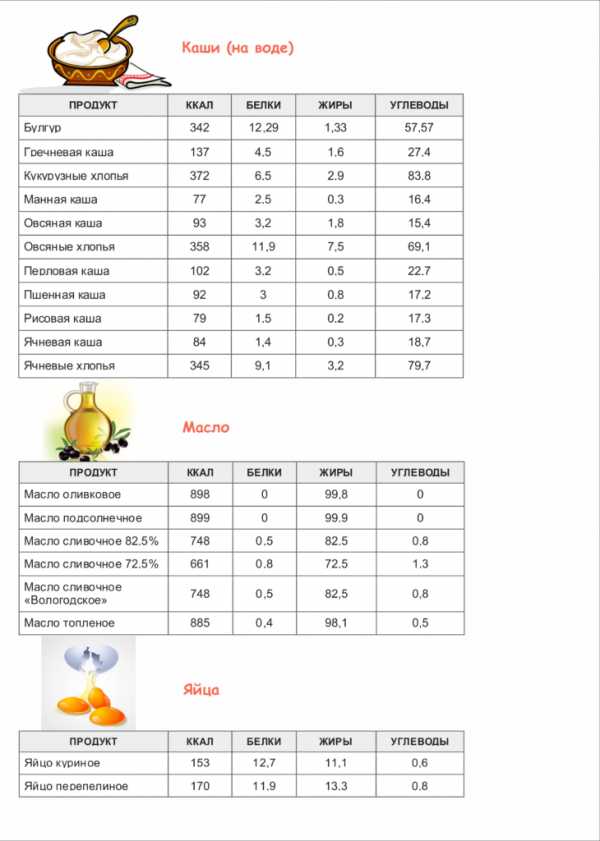
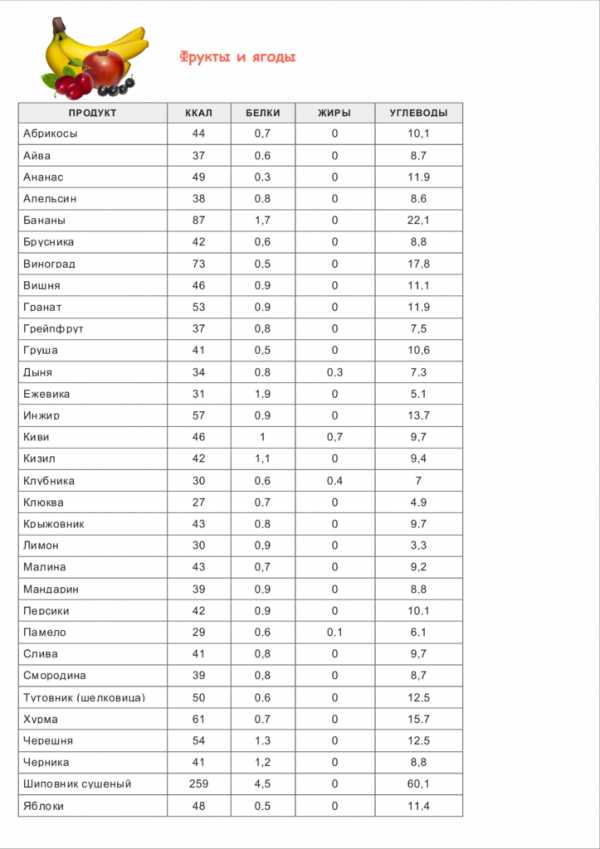
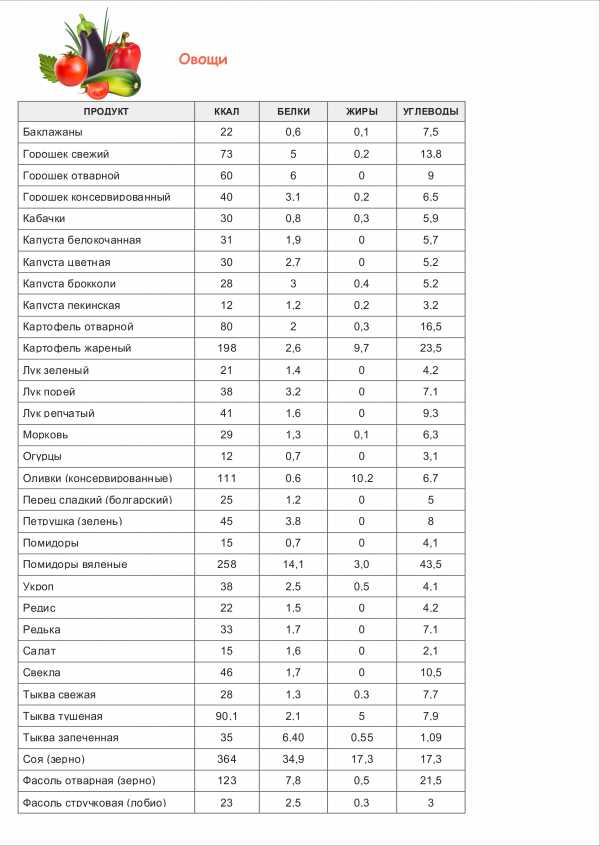
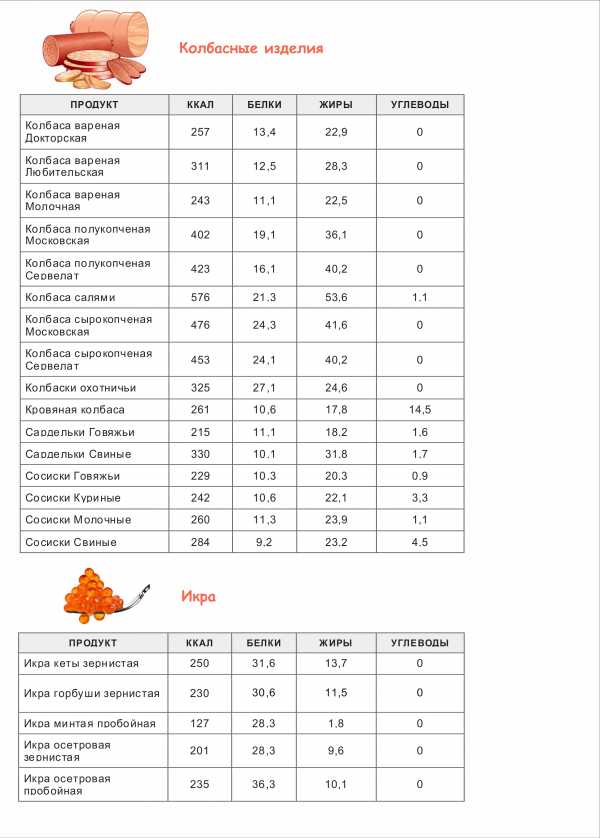
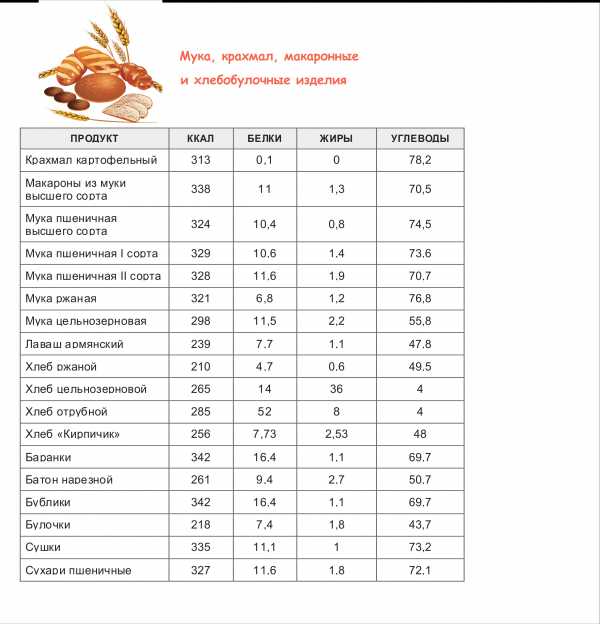
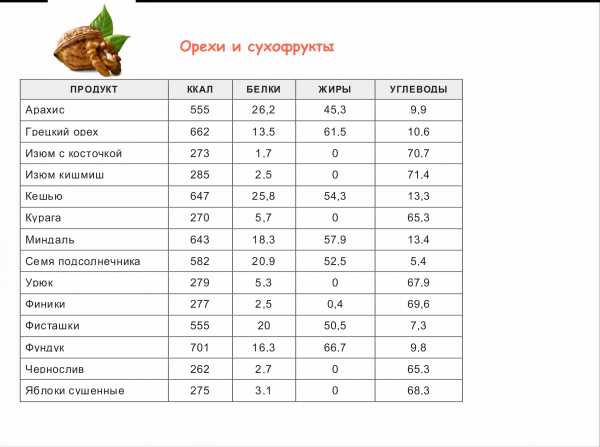
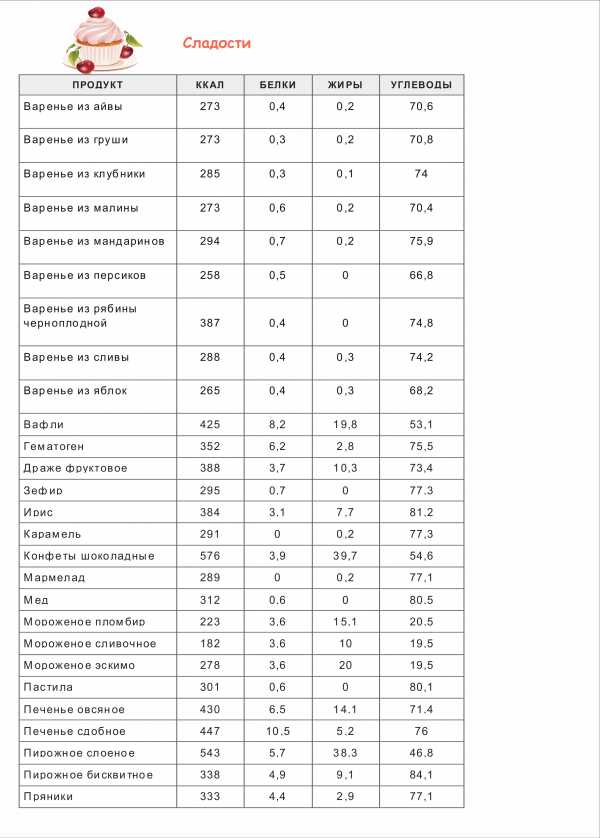
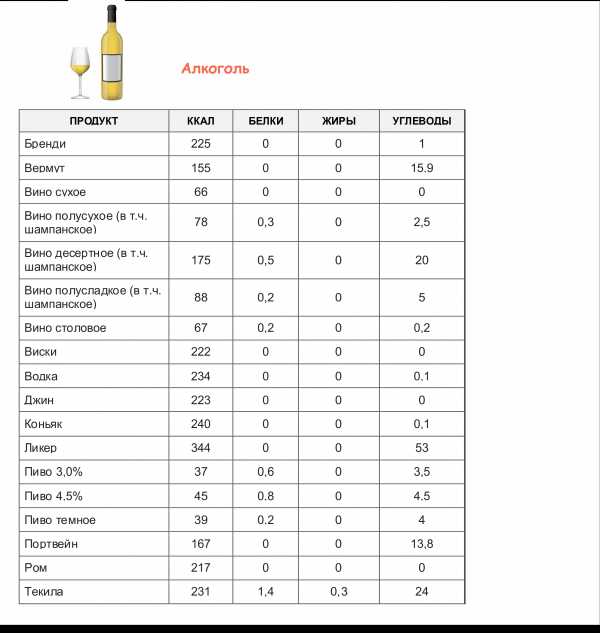
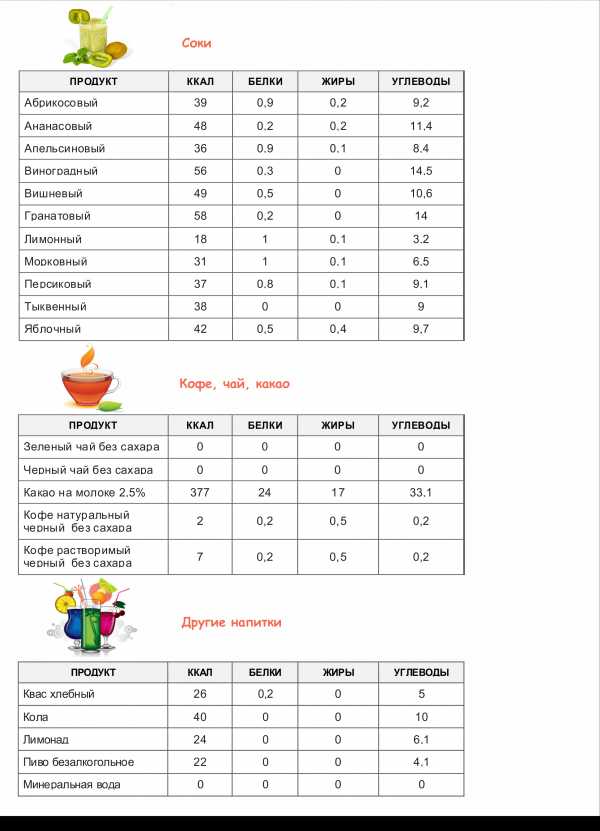
























































































 Квашеная капуста – при минимальной калорийности – в 100 граммах содержит половину суточной нормы аскорбиновой кислоты и другие необходимые человеку минеральные вещества
Квашеная капуста – при минимальной калорийности – в 100 граммах содержит половину суточной нормы аскорбиновой кислоты и другие необходимые человеку минеральные вещества
 Квашеную капусту нередко называют соленой, но это неправильно. Квашение принципиально отличается от простого насыщения продукта солью
Квашеную капусту нередко называют соленой, но это неправильно. Квашение принципиально отличается от простого насыщения продукта солью
 Как правило, капусту заквашивают с добавлением моркови, натертой на крупной терке. Иногда предполагается включение других овощей, фруктов или ягод
Как правило, капусту заквашивают с добавлением моркови, натертой на крупной терке. Иногда предполагается включение других овощей, фруктов или ягод
 Для квашения капусты используйте соль крупного помола без йода
Для квашения капусты используйте соль крупного помола без йода
 Многие хозяйки предпочитают квасить капусту в банках, считая такой вариант самым простым
Многие хозяйки предпочитают квасить капусту в банках, считая такой вариант самым простым
 Иногда капусту заквашивают вместе со спелыми помидорами или сладким перцем, приправляя вишневым и смородиновым листом, укропом и другими травами
Иногда капусту заквашивают вместе со спелыми помидорами или сладким перцем, приправляя вишневым и смородиновым листом, укропом и другими травами
 Квашеную капусту используют для приготовления первых и вторых блюд, а также в качестве гарнира, но правильнее всего употреблять ее в «натуральном» виде, с добавлением небольшого количества растительного масла
Квашеную капусту используют для приготовления первых и вторых блюд, а также в качестве гарнира, но правильнее всего употреблять ее в «натуральном» виде, с добавлением небольшого количества растительного масла

































 Классификация групп антибиотиков по механизму действия
Классификация групп антибиотиков по механизму действия


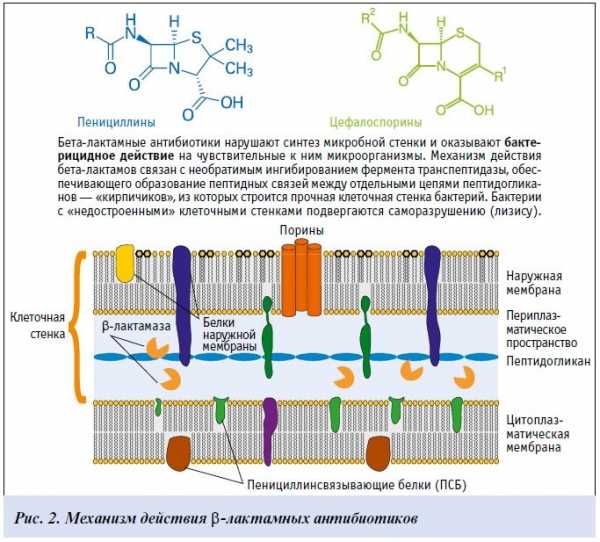





















 Волосяной клещ на коже головы
Волосяной клещ на коже головы Причины демодекоза кожи головы
Причины демодекоза кожи головы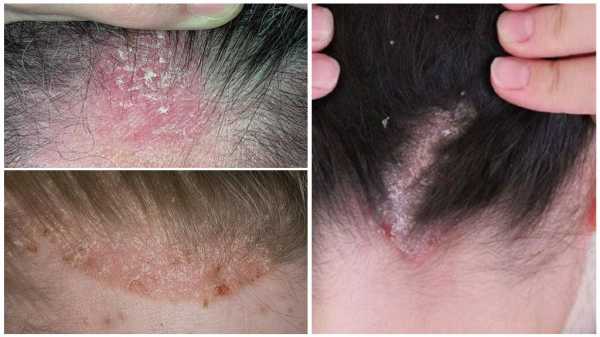 Демодекоз кожи головы
Демодекоз кожи головы Лечение демодекоза кожного покрова головы
Лечение демодекоза кожного покрова головы

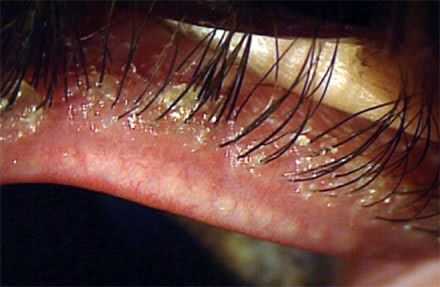



 Клещ Demodex folliculorum, вызывающий демодекоз, был обнаружен в 1842 году
Клещ Demodex folliculorum, вызывающий демодекоз, был обнаружен в 1842 году