виды, фото, лечение, причины и симптомы заболевания
Лишай – это общее название дерматологических патологий, возбудителями которых являются вирусы или грибки. Известны несколько видов заболевания, каждый из них имеет разных возбудителей, разные симптомы и места локализации.
Некоторые виды заразны и передаются от других инфицированных людей или животных. Характерный признак всех видов лишая это новообразования на кожных покровах, вид образований и сопутствующие симптомы могут варьироваться в зависимости от вида, формы и течения болезни.
Причины лишая
Лишай возникает по разным причинам, именно поэтому выделяется множество разновидностей лишая.
Основными возбудителями лишая являются грибки или вирусы, некоторые виды считаются одним из проявлений аллергической реакции, а некоторые имеют наследственный фактор.
Но помимо этого выделен ряд факторов, которые в совокупности могут спровоцировать развитие любого вида лишая:
- Сниженный уровень иммунитета.
- Острые и хронические заболевания внутренних органов.
- Болезни аутоиммунного характера.
- Лечение сильными препаратами, лучевая или химиотерапия.
- Гормональный дисбаланс.
- Затяжные стрессы, психологические расстройства.
- Генетический фактор.
- Нарушение или несоблюдения правил личной гигиены.
- Аллергия.
- Ношение одежды из синтетических тканей.
Заболевание может разниться в связи с возрастной категорией, но общие признаки заболевания и длительность терапии примерно одинаковые.
Виды лишая
Различают следующие виды лишая у человека:
- Розовый лишай (лишай Жибера) – чаще возникает на фоне аллергии или инфекционного поражения. Может проявиться у людей всех возрастов, даже у грудничков.
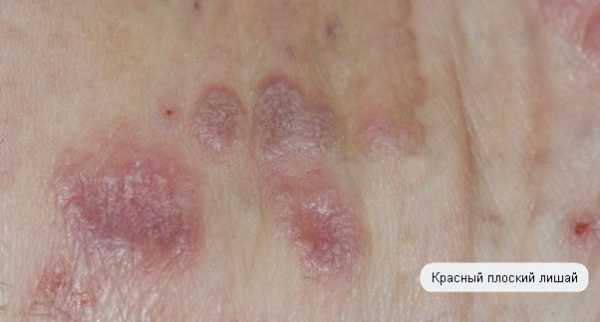
- Красный (плоский) лишай – возникает на фоне низкого иммунитета, из-за воздействия вирусов. Проявляется у людей любого возраста, вне зависимости от пола.
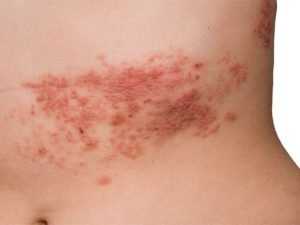
- Опоясывающий лишай – вызван вирусами герпеса (он же возбудитель ветряной оспы/ветрянки). Может поражать взрослых и детей.
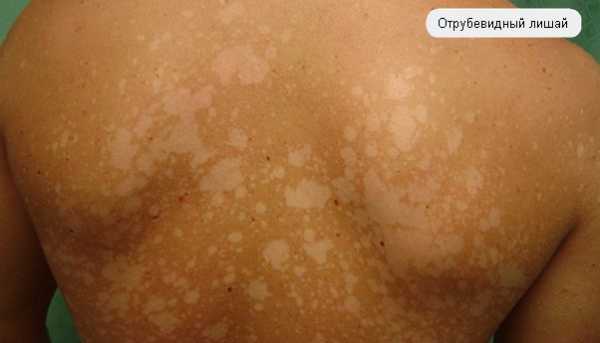
- Отрубевидный лишай (разноцветный, цветной, солнечный, трубчатый) – грибковое заболевание, вызван грибками, которые при нормальном уровне иммунитета не приносит вреда человеку, но под воздействием внешних факторов грибки переходят в патогенную форму, вызывая данный вид лишая. Заболеванию чаще всего подвержены люди молодого возраста.
- Стригущий лишай – инфекционно — грибковое заболевание. Данный вид лишая заразный, передается контактным путем. В основном заболеванию подвержены дети.
Симптомы лишая
Несмотря на то, что каждый отдельный вид имеет своего возбудителя и располагается на разных участках тела, выделен ряд кожных проявлений, общих для всех видов:
- Депигментация кожи – изменение цвета кожи в местах поражения лишаем;
- Шелушение и зуд – общие признаки практически для всех видов лишая.
Каждый вид помимо общих клинических признаков имеет свои симптомы и течение болезни:
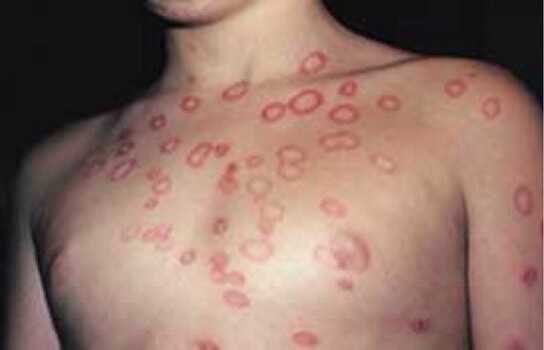
- Лишай Жибера или розовый лишай – начальная стадия заболевания это образование «материнской» бляшки на груди, животе или спине. Материнская бляшка это пятно алого цвета, размером до пяти сантиметров. Спустя несколько дней после ее образования, на кожных покровах появляются множество пятен по линиям Лангера (линии на теле человека, указывающие ее максимальное натяжение). Пятна розового или алого цвета, ближе к центру имеют более светлый оттенок, пятна имеют четкий край, который немного возвышается над уровнем здоровой кожи. Очаги поражения круглой или овальной формы. Длительность заболевания около трех месяцев. Данный вид лишая не заразен, но отмечены случаи поражения лишаем Жибера всей семьи.
- Плоский красный лишай – высыпания на кожных покровах в виде узелков небольших размеров, имеет тенденцию к сливанию, образовывая большие очаги поражения. Высыпания имеют характерный лоснящийся блеск. Сыпь бордового оттенка, середина папулы впавшая, сопровождается болезненными ощущениями и зудом, приносит сильный дискомфорт. Может поражать слизистые оболочки и ногти. Заболевание имеет несколько форм: бородавчатая, типичная, атрофическая, язвенная, кольцевидная и др. Данный вид лишая не заразен.
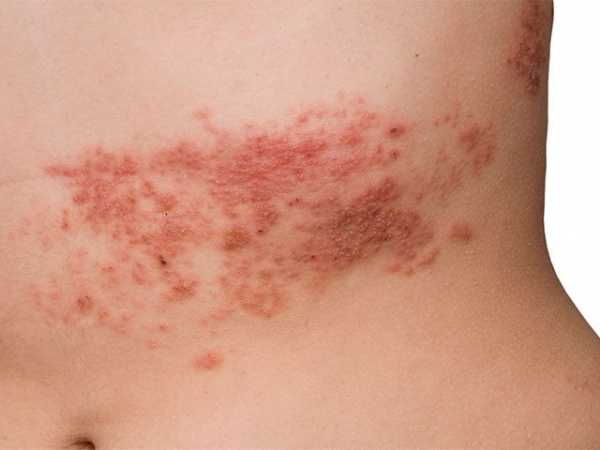
- Опоясывающий лишай – характерным начальным симптомом является ухудшение общего состояния перед проявлением сыпи (похоже на проявление простудных заболеваний ОРЗ, ОРВИ). Перед проявлением сыпи, отмечается отечность тканей на местах будущих очагов. Через несколько дней после этого (начальная стадия), появляется ярко-красная сыпь, с мутноватым содержимым, далее пузырьки лопаются, выделяя желтоватую жидкость, подсыхая, образовывают корочки. Заболевание характерно болезненными ощущениями в местах локализации очагов поражения, приносящими сильный дискомфорт, может вызывать расстройство сна. Может локализоваться даже на слизистых покровах (включая интимные зоны) и глаза. Данный вид лишая заразный.
- Разноцветный/отрубевидный/солнечный лишай – появляются пятна отличные по цвету от остальной кожи, на смуглой коже пятна приобретают светлые оттенки (розовый, бежевый, желтый), на светлой коже пятна приобретают коричневые оттенки. Пятна имеют склонность к шелушению, могут быть округлой, овальной или ромбовидной формы, не имеют четкого края, при отсутствии лечения очаги сливаются, поражая большие участки кожи. Возможен незначительный зуд. Заболевание заразное, но при должном уровне иммунитета, организм не допустит патогенного влияния грибков.
- Стригущий лишай – зачастую очаги поражения возникают на волосистой части кожи (голове), появляются пятна алого оттенка, со светлой серединой, имеют четкий край. Пятна могут быть округлой или овальной формы, отмечается сильное шелушение похожее на себорею (перхоть). Волосы в местах поражения обламываются под корень. На пятнах образовывается сыпь с серозным содержимым, вскрываясь, выделяет мутную жидкость, подсыхая, образуются бляшки, очаги поражения могут занимать обширные участки. Заболевание заразное, вызывает сильный зуд.
Как выглядит, и какие признаки имеет каждый отдельный вид лишая, вы можете посмотреть в разделе фото.
Лечение лишая
Отдельные виды лишая возникают по разным причинам, поэтому схема лечения значительно отличается, поэтому перед тем как приступить к лечению следует посетить врача, для определения вида и постановки точного диагноза.
Несмотря на характерные признаки, многие виды лишая могут иметь схожие симптомы с другими кожными патологиями – розеола, витилиго, корь, краснуха, сифилис. Поэтому диагностика у специалиста очень важна.
Методы диагностики:
- Лампа Вуда – самый распространенный диагностический прибор, с ее помощью просвечивают участки кожи подверженные заболеванию, при наличии лишая кожа под лучами лампы, приобретает определенный оттенок (зачастую зеленоватый), характеризующий о наличии болезни.
- Проба Бальзера – самый доступный метод диагностики, имеет высокую эффективность. Для проведения пробы, пораженный участок смазывают йодом, при поражении лишаем кожа приобретает характерный оттенок. Данный тест проводится в комплексе с другими и используется для подтверждения диагноза.
- Соскоб – забор отделяемых частичек дермы, для микроскопического исследования.
- Гистологическое исследование.
- Общий и биохимический анализ крови, мочи и кала – для выявления сопутствующих заболеваний и глистных инвазий, гельминты могут быть причиной дерматологических заболеваний.
На основании полученных анализов и результатов исследований врач может поставить точный диагноз и назначить лечение с учетом особенностей организма пациента.
Медикаментозное лечение лишая
Каждый вид лишая подразумевает комплексное лечение, включающее в себя прием таблеток, наложение мазей, обработка кожных покровов растворами.
- Таблетки – с противовирусным действием, для воздействия на возбудителя изнутри, назначаются для лечения опоясывающего и стригущего лишая; противогрибковые при лечении разноцветного (отрубевидного), плоского красного и стригущего лишая. Антигистаминные таблетки при лечении лишая Жибера, а так же в качестве симптоматического лечения других видов, для устранения зуда. Могут быть назначены иммуностимулирующие лекарства и витаминные комплексы для повышения уровня иммунитета.
- Мази – предназначены для местного воздействия на возбудителя, так же как и таблетки имеют противогрибковое действие. Дополнительно назначают мази и/или крема с выраженным противовоспалительным действием для устранения отёчности пораженных тканей и снятия болевого синдрома. Регенерирующие мази – для нормализации работы клеток кожи и скорейшего заживления тканей.
- Растворы – аптечные средства с антисептическим и антибактериальным действием, для санации (очистки) кожи перед наложением мазей.
- Шампуни – обладающие противогрибковыми свойствами, в целях профилактики после контакта с инфицированным человеком или животным, или дополнительное средство для ускорения лечения грибковых видов лишая.
Схема лечения подбирается в индивидуальном порядке, с учетом возраста пациента, формы и течении болезни. Самолечение недопустимо.
Лечение лишая народными средствами
Лечение лишая возможно народными средствами. Альтернативные способы могут быть полезны людям имеющим аллергию на большинство аптечных препаратов, могут применяться для лечения детей и во время беременности, в связи с невозможностью применения медицинских препаратов.
Но перед применением, каких либо народных средств, следует проконсультироваться с врачом и узнать рекомендации.
Самые распространенные и эффективные средства народной медицины:
- Алое – имеет множество положительных отзывов при лечении дерматологических заболеваний. Широко применяется в фармакологии. Антибактериальное и ранозаживляющее средство.
- Календула, ромашка, череда – обладают противовоспалительным и антибактериальным действием, часто применяется в педиатрии, при лечении кожных заболеваний.
- Березовый деготь – чаще всего используется в виде мыла. Антибактериальное, противогрибковое и регенерирующее средство. Применятся в изготовлении аптечных мазей.
- Сера – используется для изготовления многих мазей, которые помогают при микозах. Обладает антисептическим действием.
Сборы трав могут использоваться при изготовлении отваров, которые добавляют в воду при купании; примочек; настоек; мазей.
Не следует заниматься самолечением, некоторые травы обладают вяжущим действием, и при розовом лишае могут усилить зуд и вызвать сухость кожи, вызывая болезненные ощущения.
Использование рецептов на основе уксуса, кислот, лука, чеснока и золы малоэффективны и более того чреваты возникновением ожогов, относитесь к ним с осторожностью.
Фитотерапия может стать дополнением к основному лечению, но не заменять его, так как травы не смогут губительно воздействовать на вирусы или грибки, отказываясь от медикаментозного лечения, существует опасность перехода заболевания в хроническую форму.
Профилактика лишая
Соблюдая простые профилактические меры, лечение будет быстрым и эффективным, а так же позволит избежать повторного инфицирования.
Практические советы, что бы избежать возникновения лишая:
- Поддерживать уровень иммунитета – вести здоровый образ жизни, закалятся, принимать витаминные комплексы в осенне-весенний период;
- Лечить острые и хронические заболевания, не пускать их течение на самотек;
- Соблюдать правила гигиены, не пользоваться чужим нательным, постельным бельем и предметами – расческа, полотенце и др.
- Не контактировать с бродячими животными, особенно при наличии видимых дефектов, если домашний питомец на свободном выгуле, регулярно посещать ветеринара для вакцинации и профилактики лишая;
- Носить одежду их натуральных тканей;
- Исключать аллергены;
- Сбалансировано питаться;
- Избегать затяжных стрессов, посетить специалиста при наличии психических расстройств.
При появлении первых признаков лишая, следует немедля обратиться к дерматологу, это позволит вовремя выявить заболевание и начать лечение, тогда выздоровление будет скорым, а риск негативных последствий минимизирован.
www.dermatit.net
Виды лишая у человека: фото с названиями
Понятие лишай объединяет группу дерматологических проблем. Общие их признаки – появление специфических пятен на коже. Второстепенные симптомы отличаются, как и природа заболеваний. Некоторые из них связаны с внутренними нарушениями в работе организма, а некоторые – следствие проникновения в кожу инфекции. Первая группа не представляет угрозы окружающим. При инфекционных лишаях есть высокий риск распространения болезни среди людей. Определить тип и степень опасности высыпаний поможет краткая характеристика заболеваний с фото.
Не заразные лишаи
Для возникновения воспаленных пятен на коже существует множество предпосылок. Самые распространенные – аллергические реакции, интоксикация, атаки дермы (кожи) собственным иммунитетом. Если нарушенные механизмы возвращаются к норме – сыпь исчезает, если нарушения хронические – остается на теле и прогрессирует.
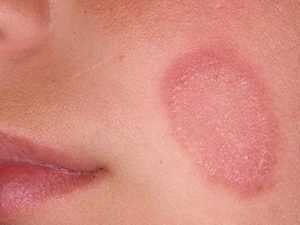
Розовый лишай
Лишай Жибера
Второе название болезни – лишай Жибера. Заболевание, природа которого не установлена. Врачи сомневаются между аллергической, вирусной теорией и специфическими результатами хронического пребывания в организме токсинов. Возбудитель лишая не установлен, а самопроизвольное излечивание от него – остается загадкой.
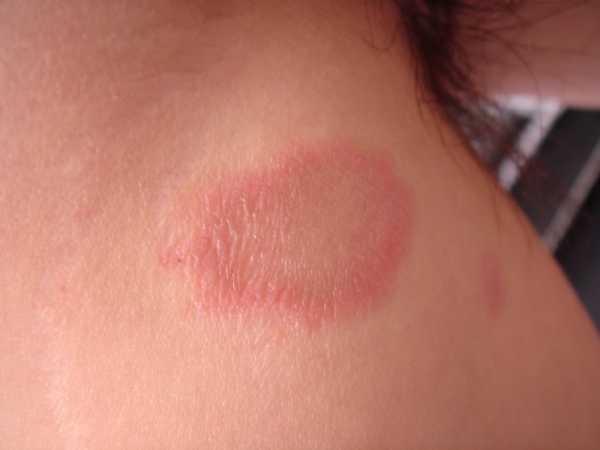
Заболевание начинается с появления одного (материнского) пятна на туловище. Элемент имеет округлую форму, по периметру ограничен припухлым валиком. Кожа в середине сначала розова, со временем желтеет, слегка шелушится, а потом возвращается в нормальное состояние. По мере развития, пятно незначительно увеличивается в размерах. Через 7-10 дней после появления первого элемента сыпи, вокруг него появляются новые пятна. Окрас красновато-коричневый или розовый. Пятна бесформенные. Мелкие, склонны к слиянию, образуют причудливые узоры на теле. На фото можно увидеть материнские и дочерние пятна.
Лишай Жибера на плече
Болезнь длится 6-8 недель. За это время пятна появляются волнообразно. Без любого лечения лишай Жибера исчезает самостоятельно. До момента излечения важно предотвратить расчесывание и инфицирование ранок бактериями. Для этого врачи рекомендуют аккуратно мыться, на время отказаться от мочалки, избегать интенсивного потения, регулярно менять нательное белье, носить изделия только их хлопка. Сыпь может зудеть, тогда больному назначают антигистаминные (противоаллергические) препараты – Цетрин, Супрастин, Тавегил.
Красный плоский лишай
Красный плоский лишай на руке
Заболевание аутоиммунной природы. Чаще развивается после перенесенных инфекционных заболеваний (гриппа, ОРВИ), а также на фоне гормональных перестроек. Болезнь чаще выявляют у женщин старше 35 лет.
При красном плоском лишае на теле появляется специфическая узловатая сыпь. Элементы ее красные, возвышаются над кожей, имеют плоскую верхушку. При обработке поражений маслом, на плоской части четко просматривается сетчатый рисунок. Сыпь чаще образуется на кистях рук и предплечьях, внутренней поверхности бедер. У половины больных элементы образуются и во рту – на внутренней поверхности щек, небе, деснах. Красный плоский лишай на слизистой может развиваться в нескольких формах (атрофическая, эрозивная, гипертрофическая, буллезная). Отсюда вариативность проявлений – на поверхности слизистой оболочки образуются узелки язвочки или крупные пузыри.
Сыпь красного плоского лишая беспокоит пациента – чешется, болит. Это спровоцировано выраженным воспалительным процессом во внутренних слоях кожи.
Лечение заключается в устранении причин болезни. Чтобы их найти, следует пройти комплексное обследование. Для устранения дискомфорта в процессе лечения применяют мази и кремы на гормональной основе. Они устраняют воспаление, купируют зуд. Для лечения лишая на слизистой назначают Солкосерил, Холисал, гомеопатическую мазь Траумель. Лечение занимает от 4 месяцев до года. Если причины найти не удалось, больной может годами страдать от лишая. Учитывая повышенный риск малигнизации (озлокачествления) клеток в зоне поражения, течение болезни должен контролировать врач.
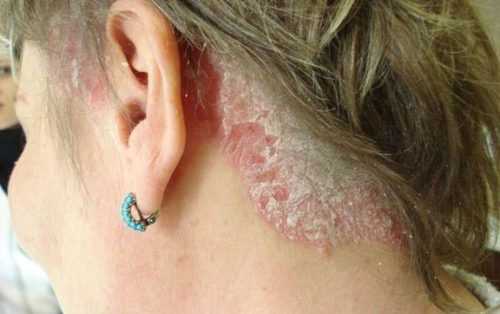
Чешуйчатый лишай
Так в простонародье называют псориаз. Заболевание развивается на фоне нарушений в работе иммунитета. Пусковым механизмом могут стать гормональные сбои, стрессы, регулярные переутомления.
Псориаз на локте
Первые элементы сыпи чаще появляются на руках – в зоне локтя или предплечья (на фото). Гораздо реже болезнь поражает нижние конечности (в зоне коленей), спину (верхняя часть лопаток, задняя поверхность шеи). Сначала на теле появляется небольшое красноватое пятно. Оно начинает шелушиться. Чешуйки крупные, серебристо-белые, легко соскабливаются ногтем, однако на их месте быстро появляются новые. Это признак гиперкератоза – быстрого деления рогового слоя кожи, при котором мертвые клетки не успевают отторгаться. Пятно увеличивается в размерах, шелушится интенсивнее, вокруг него появляются новые элементы сыпи, которые быстро увеличиваются.
По мере развития заболевания в зоне бляшки появляется выраженное воспаление. Под чешуйками заметна красная подложка, высыпания чешутся, болят, в некоторых случаях кожа растрескивается. На ней появляются эрозии. Без правильного лечения симптомы не ослабевают. В запущенных случаях поражается соединительная ткань суставов, больной не может нормально двигаться.
Лечением псориаза должен заниматься врач. Назначают комплексную терапию, с применением гормональных (Бетадерм, Бетасалик, Кутивейт), витаминных (Дайвонекс, Радевит), кератолитических (Салициловая мазь, Уреотоп), антибактериальных (Нафталан, Ихтиол, Вишневского), регенерирующих (Циновит, Псорикап) средств. Их используют по индивидуальной схеме, комбинируют, периодически заменяют. Лечение длится пожизненно. В тяжелых случаях (при поражении больших площадей тела, сильном воспалении, вовлечении суставной ткани) назначают препараты для внутреннего применения з группы химиотерапевтических средств и цитостатиков.
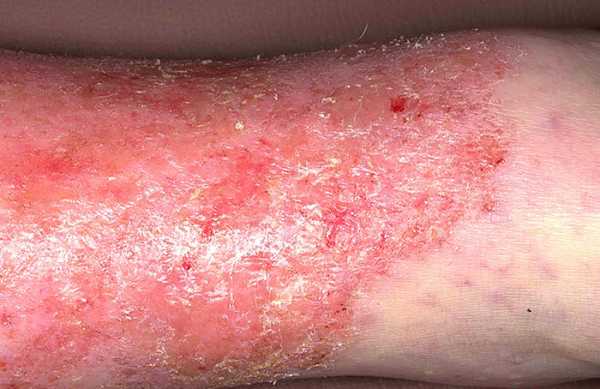
Мокнущий лишай
Экзема
Это второе название экземы. Болезнь развивается на фоне длительных аллергических дерматозов, инфекционных заболеваний кожи. Фактически, любая кожная болезнь может трансформироваться в экзему. Чаще всего поражается кожа на кистях рук, предплечьях, шее. Экзематозная сыпь сначала представлена пузырьками, затем переходит в шелушение. Зоны менее покрыты чешуйками, чем при псориазе. После лопания пузырьков наблюдается процесс атрофии (истончения) кожи. Она растрескивается, воспаляется, становится похожей на папиросную бумагу. Больной страдает от постоянного зуда и боли. Ситуацию сильно ухудшают повторные контакты с аллергенами, повреждения и царапины на руках или длительное пребывание в воде. Тогда повреждения увеличиваются, а шелушение распространяется на прежде здоровые участки.
Лечение экземы комплексное. Включает прием седативных средств, диету, санитарно-курортную терапию. Очень важно выявить провокатора заболевания. Если устранить его из жизни, можно существенно сократить частоту рецидивов экземы. Больные с мокнущим лишаем часто страдают от инфицирования ранок бактериями и грибками. Для устранения вторичной инфекции назначают средства с комбинированным составом (Тридерм, Кремген, Триакутан), заживляющие препараты (Цинковую мазь, Декспантенол), регулярные обработки антисептиками.
Заразные болезни
Если лишай спровоцирован грибками или вирусами (бактериальной природы быть не может), есть риск распространения инфекции при бытовых контактах. Именно поэтому при появлении зудящих пятен на теле следует как можно скорее обратиться к врачу. Если не лечить болезнь, вероятно усугубление проблем с кожей и со здоровьем в целом.
Отрубевидный лишай
Следы отрубевидного лишая
Другое название – солнечный грибок или разноцветный лишай. Болезнь считается неопасной для окружающих, поскольку не может вызывать серьезных изменений в работе организма. Основная проблема при таком типе лишая – косметическая – на теле образуются пятна разного цвета и размеров, которые не загорают на солнце (после лишая остаются белесые следы). На самом деле заболевание передается от человека к человеку при регулярных и близких телесных контактах. Легче всего друг от друга заражаются супруги.
Отрубевидный лишай провоцирует грибок, который проживает на коже тела всегда. При определенных условиях (снижение иммунитета, метаболические, эндокринные заболевания) его становится слишком много. Ускоренно размножаясь, грибок нарушает функционирование кожи. В частности, клеток-меланоцитов, которые отвечают за пигментацию. После полного уничтожения грибка в местах лишая остаются бледные пятна. Они будут там до тех пор, пока восстановится количество и активность меланоцитов.
Сыпь отрубевидного лишая
Отрубевидный лишай выглядит как розово-коричневые, красно-коричневые или бледно-розовые бесформенные пятна на теле. Чаще они появляются по весне, после обильного потения. Пятна слегка зудят. Дискомфорт усиливается после пребывания в воде, а также при ношении синтетической одежды. Отрубевидная сыпь почти всегда появляется на груди, шее, спине или в подмышках.
Лечить лишай нужно комплексно – наружными препаратами и таблетками. Это необходимо для полноценного устранения возбудителя не только с поверхности кожи, но и из волосяных фолликулов, где он обычно «прячется» до лучших времен. Для лечения используют противогрибковые кремы или лосьоны (Клотримазол, Ламизил, Залаин), гели для душа или шампуни (Дермазол, Скин-Кап, Тербинакод, Низорал). Системные препараты назначает врач, с учетом степени запущенности проблемы и интенсивности симптомов (Флуконазол, Тербинафин, Изоконазол). Для полноценного лечения предпочтительно применение шампуней. Ими намыливают все тело (включая кожу головы), оставляют для воздействия на 5 минут, затем смывают. Лечение длится 2-3 недели – до полного обновления рогового слоя кожи.
Стригущий лишай
Так называют трихофитию и микроспорию – грибковые заболевания кожи. Заразиться можно от животного или человека. Болезнь способна протекать в острой и вялотекущей (скрытой) форме.
Стригущий лишай
При стригущем лишае на теле появляются красноватые пятна, окруженные узелками, корочками или чешуйками. Они могут увеличиваться, размножаться, сливаться в крупные элементы. При поражении кожи головы наблюдается локальное облысение. Форма залысины круглая. Возбудитель проникает в кожу, вызывая воспаление. Попадая в ее придатки (волосы), провоцирует истончение и ломкость последних. Лишай назвали стригущим, так как кроме пятен он провоцирует выпадение волос. Они обламываются у самого фолликула (что выглядит, как черные точки) либо прямо над кожей (оставляя после себя короткие серые пеньки).
Наружными препаратами лечат только легкую форму заболевания. Чаще всего назначают обработки йодом и серной мазью. При поражениях кожи головы высок риск формирования нагноений, абсцессов (на фото). Потому больному назначают противогрибковые препараты внутрь и наружно. Для тела можно использовать мази и кремы (Сертаконазол, Тербинафин, Экодакс). Для кожи головы назначают шампуни (Дермазол, Кеназол, Кетозорал).
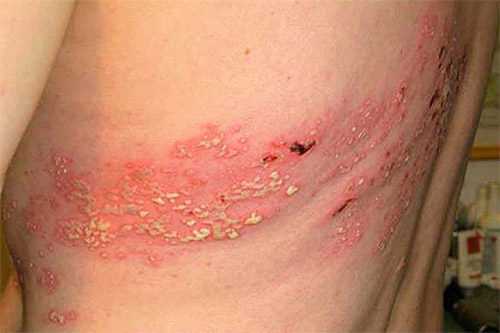
Опоясывающий лишай
Болезнь провоцирует вирус ветряной оспы. Переболев ветрянкой, человек навсегда остается носителем инфекции. Вирус активизируется при снижении иммунитета, провоцируя опоясывающий герпес.
Опоясывающий лишай
Болезнь начинается с появления болезненных красных пятен по одну сторону от хребта. Чаще всего поражается кожа над межреберными нервами. Несколько позже вместо покраснений образуются пузырьки, наполненные жидкостью. После вскрытия, они покрываются корочкой. Формирование лишая сопровождается общим недомоганием (вялостью, сонливостью, повышением температуры тела), а также сильным зудом и болью по ходу пораженных нервов.
Лечение необходимо начинать как можно раньше. Назначают Ацикловир внутрь, иммуномодуляторы и витаминные препараты. Наружно сыпь обрабатывают обезболивающими или противозудными средствами. Иногда врачи рекомендуют мазать пузырьки зеленкой, Фукорцином или Зовираксом. Эффективность таких обработок не доказана. Сыпь исчезнет по мере подавления вируса иммунитетом или лекарственными препаратами. Нередко боли остаются после полного излечения лишая. Их устраняют физиотерапевтическими процедурами.
Больной с опоясывающим герпесом не должен контактировать с взрослыми или детьми, которые не переболели ветрянкой.
Появление лишая на теле – тревожный признак. Как минимум, он указывает на нарушения в работе иммунитета. Ведь только в таком случае возможно проникновение инфекции в организм или развитие интенсивных иммунных ответов. Консультация дерматолога – верный путь к излечению. Контроль специалиста поможет справиться даже с серьезными кожными заболеваниями. Самолечение же может только усугубить косметические и внутренние проблемы.
gribokexpert.ru
Виды лишая у человека, их лечение и как они выглядят
 Лишай представлен целым набором заболеваний, для каждого из которых характерны свои симптомы. Заразные формы лишая передаются обычным контактно-бытовым путем и затрагивают чаще всего людей со сниженным иммунитетом. Незаразные формы проявляют себя в стрессовых ситуациях и передаются по наследству.
Лишай представлен целым набором заболеваний, для каждого из которых характерны свои симптомы. Заразные формы лишая передаются обычным контактно-бытовым путем и затрагивают чаще всего людей со сниженным иммунитетом. Незаразные формы проявляют себя в стрессовых ситуациях и передаются по наследству.
Оглавление:
Виды лишая
К видам лишая, поражающим человека, относятся:
Стригущий лишай (трихофития) – чаще всего встречается у детей, возбудителем является гриб трихофитон. Локализуется обычно на голове под волосами, на лице, плечах и шее. У взрослых (у мужчин) может проявиться по росту бороды. Заражение происходит при тесном контакте с заболевшим человеком.
Микроспория – вызывается деятельностью грибков, которые передаются от животных, чаще всего кошек, поэтому заражаются в первую очередь дети дошкольного возраста путем игр с заболевшим питомцем. После получения заболевания от животного ребенок может заразить им и других людей. Лишай может располагаться практически везде, в том числе и под волосами. Инкубационный период – от 5 дней до пары недель.
Розовый лишай (лишай Жибера) – возникает после переохлаждения, чаще затрагивает женский и подростковый организм. Возбудитель заболевания до конца не изучен, но предполагается, что он вирусного происхождения. Локализация: на животе, груди, спине, боках, плечах и в складках кожи. Болезнь может протекать он нескольких недель до месяцев. Поставить окончательный диагноз может только специалист, так как внешне розовый лишай проявляется подобно такому страшному заболеванию, как сифилис.
Отрубевидный (цветной) лишай – вызывается грибками и провоцируется гормональными изменениями и длительным пребыванием на солнце, когда тело начинает активно вырабатывать пот. Во влажной среде грибок начинает активно размножаться и заполнять пространство кожи. Причиной развития также может стать себорейный дерматит. Чаще всего локализуется на плечах, животе, груди и спине. Данный вид лишая становится самым затяжным, так как количество пятен без лечения постоянно растет и даже может сливаться в единый очаг. Имеет семейную предрасположенность.
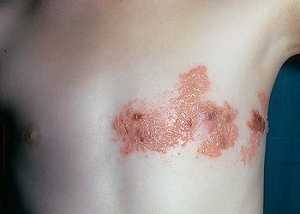 Опоясывающий лишай (Герпес зостер) – герпетическое поражение кожи в таких участках, как межреберье и по ходу расположения межреберных нервов. Характерен для людей пожилого возраста или любой другой возрастной категории, если был снижен иммунитете. Болезнь сопровождается болью со стороны грудной клетки, особенно между ребрами. Болевой синдром может продержаться более месяца. Опасной формой лишая является локализация в глазах, из-за которой можно даже полностью потерять зрение.
Опоясывающий лишай (Герпес зостер) – герпетическое поражение кожи в таких участках, как межреберье и по ходу расположения межреберных нервов. Характерен для людей пожилого возраста или любой другой возрастной категории, если был снижен иммунитете. Болезнь сопровождается болью со стороны грудной клетки, особенно между ребрами. Болевой синдром может продержаться более месяца. Опасной формой лишая является локализация в глазах, из-за которой можно даже полностью потерять зрение.
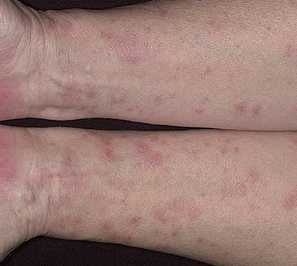 Красный плоский лишай – наименее изученный вид данного инфекционного заболевания. Предположительной причиной развития является аллергическая предрасположенность человека при возникновении стрессовых ситуаций. Болеют обычно женщины и люди с проблемами с желудочно-кишечным трактом. Появления симптомов часто связано с генетической предрасположенностью или наличием какого-либо провоцирующего фактора (например, сильный стресс). Поражает красный лишай слизистые оболочки, кожу на животе или груди, а также ногти. Может протекать в различном виде (кольца, бугорки, язвы и коррозии).
Красный плоский лишай – наименее изученный вид данного инфекционного заболевания. Предположительной причиной развития является аллергическая предрасположенность человека при возникновении стрессовых ситуаций. Болеют обычно женщины и люди с проблемами с желудочно-кишечным трактом. Появления симптомов часто связано с генетической предрасположенностью или наличием какого-либо провоцирующего фактора (например, сильный стресс). Поражает красный лишай слизистые оболочки, кожу на животе или груди, а также ногти. Может протекать в различном виде (кольца, бугорки, язвы и коррозии).
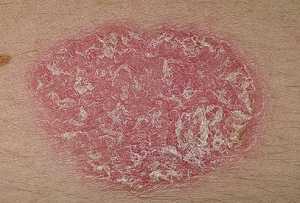 Чешуйчатый лишай (псориаз) – хроническое заболевание, которому наиболее подвержены внешние участки разгибательных поверхностей (локти, колени, костяшки пальцев), ягодицы и поясница. Латентное течение болезни может резко перерасти в активное при возникновении стрессовых ситуаций. Данный тип лишая не является заразным.
Чешуйчатый лишай (псориаз) – хроническое заболевание, которому наиболее подвержены внешние участки разгибательных поверхностей (локти, колени, костяшки пальцев), ягодицы и поясница. Латентное течение болезни может резко перерасти в активное при возникновении стрессовых ситуаций. Данный тип лишая не является заразным.
Как выглядит лишай
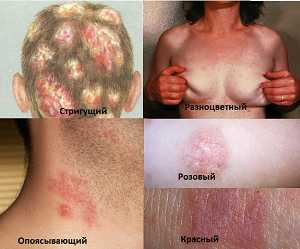 У детей и взрослых лишай различного вида проявляет себя по-разному. В общем случае признаками у человека является зудящие высыпания или пятна, которые распространяются по определенным участкам тела.
У детей и взрослых лишай различного вида проявляет себя по-разному. В общем случае признаками у человека является зудящие высыпания или пятна, которые распространяются по определенным участкам тела.
Дети больше всего подвержены трихофитии, которую легко вычислить по появлению лысеющих участков на голове, окрашенных в розовый или красный цвет. Начальные стадии заболевания часто протекают практически незаметно, но как только появляется зуд, то человек замечает и изменения в цвете и текстуре кожи.
Опоясывающий лишай у детей может перетекать в ветрянку: с образованием корочек, которые нужно обрабатывать специальными дезинфицирующими растворами. Хотя эти два заболевания и различны, но у тех, кто болел ранее ветряной оспой, проявляются симптомы именно лишая. В то же время у той категории людей, которая не переболела ветрянкой, вирус вызывает ее, а в эту категорию чаще всего попадают именно дети.
Симптомы
Симптомы лишая схожи с большинством кожных заболеваний, поэтому точно установить, он ли у вас, может только врач-дерматолог.
Основными признаками лишая являются:
- локальное осветление или потемнение участков кожи
- появление пятен различных оттенков
- кожный зуд
- шелушение окрашенного участка кожи
- выпадение волос (для отдельных видов лишая)
Методы лечения
 Лечение лишая у человека зависит от типа его возбудителя. Чаще всего ими становятся микроскопические грибы и некоторые виды вирусов. От зараженного животного к человеку лишая передается через зооантопофильные грибы. Антропофильные грибы передаются только от человека к человеку.
Лечение лишая у человека зависит от типа его возбудителя. Чаще всего ими становятся микроскопические грибы и некоторые виды вирусов. От зараженного животного к человеку лишая передается через зооантопофильные грибы. Антропофильные грибы передаются только от человека к человеку.
При контакте с землей человек может подхватить геофильные грибы, которые тоже вызывают лишай. Среди вирусов есть огромное количество видов, которые также являются возбудителями лишая. Они даже могут не давать о себе знать, находясь в теле человека, до тех пор, пока у него не ослабнет иммунитет.
Чаще всего при заболеваниях лишаем пациенту прописывается курс, включающий в себя применение противовирусных или противогрибковых препаратов, иммуностимулирующих средств и мази/гели местного применения.
При опоясывающем лишае в курс войдут лекарства для обезболивания, физиотерапия с УФ-лампой и рефлексотерапия.
Физиотерапия также будет полезной при стригущем лишае.
Розовый и красный лишай не требуют особого лечения, их симптомы могут быть облегчены применением седативных средств и витаминов.
Если вовремя не начать лечение лишая, то он может перейти в хроническую форму и даже стать причиной появления злокачественных образований. При обращении к специалисту он в первую очередь поставит диагноз при помощи взятия проб и микроскопического обследования. Только после того, как будет уточнен вид лишая, начинается лечебная терапия.
idermatolog.net
Лишай у человека: фото, симптомы, виды, лечение
Кожные заболевания сегодня не редкость. Одним из самых распространенных недугов является лишай у людей. Это инфекционное поражение кожных покровов, вызываемое микроскопическими грибами и вирусами.
Специалистам известны следующие возбудители заболевания:
- зооантропофильные грибки – передаются от домашних животных;
- антропофильные грибы – передаются от человека к человеку;
- геофильные грибы – передаются через контактирование с зараженным грунтом;
- вирусы, живущие в организме человека до благоприятного момента провокации развития инфекционного заражения.

Так что миф о том, что лишай передается только от кошек и собак сегодня развенчан. Лечить лишай у человека сложно, особенно если речь идет об участках тела, покрытых волосами. Тем не менее, вывести его можно при помощи медикаментозных назначений.
Следует отметить, что лишай не является обособленным недугом, он может быть последствием развития целого «букета» высоко заразных кожных инфекций. Поэтому в некоторых случаях лечение этого заболевания занимает продолжительный промежуток времени.
Причины развития
Проявление лишайной сыпи связано с такими факторами, как:
- снижение либо отсутствие иммунной защиты организма – это может иметь место после перенесенных заболеваний, ослабляющих внутренние резервы организма;
- несформированный иммунитет у детей;
- пережитые стрессы и волнения;
- наследственность;
- заражение инфекционными недугами;
- эмоциональные и физические нагрузки;
- тяжкие хронические заболевания;
- переохлаждения;
- повышенная потливость;
- себорея головы;
- несоблюдение правил личной гигиены;
- тесные контакты с источником заражения;
- вирус герпеса;
- вирус гепатита третьего типа;
- недуги системы пищеварения;
- аллергическая предрасположенность;
- ВИЧ-инфекция;
- сахарный диабет;
- заболевания печени;
- реакция организма на лекарственные препараты.
Механизм заражения лишаем до сих пор неизвестен, в зоне риска находятся в первую очередь дети, пожилые и болезненные люди. Не исключаются случаи заболевания лишаем абсолютно здоровых людей. Также лишай отличается от других кожных заболеваний сезонностью, весной и осенью высока вероятность его подхватить. Ко многим видам этого недуга в организме формируется устойчивый иммунитет.
Признаки лишая на коже

Лишай у человека легко распознать по следующим симптомам:
- нарушение целостности кожного покрова;
- бледные пятна на коже;
- обильное шелушение отдельных участков;
- поверхностный зуд;
- волдыри, мелкая и крупная сыпь;
- покраснение кожи;
- явно видимые окружности;
- выпадение волос;
- увеличенные лимфоузлы;
- повышенная температура тела;
- болезненные ощущения.
На начальных стадиях проявления лишай очень схож с диатезом, аллергическими высыпаниями. Но отличительной его особенностью является образование круглых или бесформенных расплывчатых пятен различных размеров на пораженных участках кожи.
Сам по себе не проходит лишай у человека. Зудящие пятна распространяются по всему телу, если не предпринимаются лечебная терапия и профилактика. Зараженные кожные покровы могут покрываться пузырьками и мелкими чешуйками.
В первую очередь лишай поражает открытые участки тела – голову, лицо, руки, ноги. Кожные высыпания могут локализоваться вдоль нервных столбов – в зоне ребер, спины, живота.
Виды заболевания
Практикующие специалисты под лишаем подразумевают не одно типичное заболевание, а целую группу дерматозов с различной этиологией развития. Лишай может быть и быстро излечиваемым, и иметь хроническую форму – проявлять себя эпизодически. Ниже приведен перечень разновидностей дерматозов, отнесенных к лишайной группе заболеваний, а также фото лишая у человека.
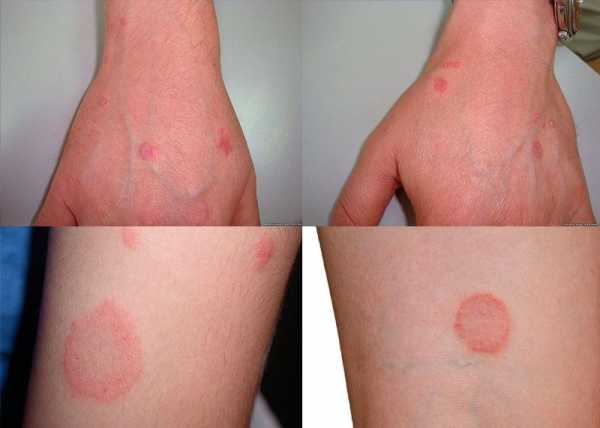
Красный плоский лишай
Этот недуг является следствием нервных потрясений, предрасположенности к аллергическим реакциям.
Проявляется чаще всего:
- у представительниц женского пола;
- у больных на сахарный диабет;
- у людей, страдающих заболеваниями желудочно-кишечного тракта.
Этот вид лишая распознается по множественным фиолетовым и красным узелкам. Характеризуется сильнейшим свербежом. При этом не является заразным, проявляет себя на фоне снижения иммунитета.
Поражает:
- кожу;
- ногтевые пластины;
- слизистые оболочки.
Основные формы красного плоского лишая:
- кольцевидная сыпь;
- бородавчатые бесформенные образования на коже;
- эритоматозные бугорки;
- эрозивно-язвенные высыпания.
Экзема
Так называемый мокнущий лишай является следствием:
- ослабления иммунитета;
- генетической и аллергической предрасположенности;
- заболеваний центральной нервной системы;
- гормонального дисбаланса;
- профессиональной деятельности с вредными химическими веществами.
Мокнущий лишай поражает:
- кисти рук;
- предплечья;
- щеки;
- подбородок;
- шею;
- ушные раковины;
- спину;
- грудь;
- подошвы ног;
- локти;
- колени.
Экзема не является заразной, на сегодня известны следующие ее разновидности:
- идиопатическая – характеризуется отечностью кожи, высыпанием пузырьков, после вскрытия которых образуются болезненные ранки;
- микробная – проявляет себя на участках кожи, пораженных хроническим инфекциями, характеризуется синюшно-лиловым высыпанием;
- профессиональная – этот вид экземы напрямую зависит от контакта человека с раздражителем, вызывающим аллергическую реакцию организма, характеризуется появлением сильно зудящей сыпи, образованием гнойничков;
- себорейная – поражает сальные железы, представляет собой чешуйчатые зудящие наслоения;
- мозолевидная – проявляется на ладонях и подошве, возникающие высыпания утолщают кожу, образуя уплотнения, похожие на мозоли;
- детская – характеризуется обильными высыпаниями лица у детей, является последствием диатеза.
Псориаз
Чешуйчатый лишай является также незаразным, проявляется в полную силу после:
- пережитых нервных потрясений;
- стрессов;
- снижения иммунитета;
- генетических отклонений.
Псориаз – единственный вид лишая, который не излечивается. Это хроническая форма, которой свойственно рецидивировать. Псориаз распознается обильной сыпью, которая берется прочной шелушащейся коркой. Она может образовываться на:
- локтях;
- коленях;
- волосяном покрове головы;
- шее;
- спине;
- голенях.
Раны, которые образуются на местах перегиба корки, могут гноиться, быть источником размножения других инфекций.
Цветной лишай
Разноцветный или отрубевидный лишай начинает развиваться из-за:
- обильной потливости;
- гормонального дисбаланса;
- жирного типа кожного покрова;
- долгого пребывания под солнечными лучами.
Этот вид заболевания является заразным, возбуждает его грибковая инфекция. Передается через бытовые приборы, средства личной гигиены, тесный контакт с больным. Характеризуется образованием на теле пятен различной величины, которые объединяются и покрывают большие участки тела.
Цветной лишай поражает:
- спину;
- плечи;
- живот;
- грудь.
Возникающие пятна имеют свойство изменять свой первоначальный светло-розовый оттенок на зеленоватый и темно-коричневый.
Розовый лишай
Этот вид недуга также является заразным. Вызывается вирусной инфекцией. Распознается по круглым пятнам с ярко выраженным розовым ободком и бледной серединой.
Розовый лишай развивается на:
- спине;
- животе;
- груди;
- боках.
Может передаваться как от тесного контакта с зараженными людьми, так и от домашних питомцев. Начальная стадия цветного лишая заключается в разрастании материнского пятна до диаметра равного 4-5 см.
Опоясывающий лишай
Этим видом лишая болеют зачастую взрослые люди, которые не болели в детстве ветрянкой. Возбудителем опоясывающего лишая является вирус ветрянки. Зудящая сыпь из мелких пузырьков локализуется в области межреберья.
Протекание опоясывающего лишая отличается выраженной болью. Эта разновидность дерматозного заболевания является одной из самых коварных.
Несвоевременное лечение может провоцировать:
- слепоту;
- глухоту;
- паралич мимической мускулатуры лица;
- мышечную слабость во всем теле;
- заболевания нервной системы.
Является заразным, передается от человека к человеку.
Стригущий лишай
Возбудителями этого вида заразного недуга являются грибки – трихофитоны. Передается заболевание и от людей, и от животных, через бытовые и личные предметы обихода. Заражение от домашних питомцев имеет более серьезные последствия, заболевание протекает в тяжелой форме.
Стригущий лишай поражает:
- волосистую часть головы;
- бороду и усы у мужчин.
Характеризуется появлением розовых пятен с белыми чешуйками по краям. Стригущий лишай приводит к потере волос, они становятся ломкими вблизи корней. В зоне риска заражения находятся как взрослые люди, так и дети.
Способы лечения
- Лечение незаразных видов лишая сводится к назначению антигистаминных лекарств, витаминотерапии, иммуностимуляторов, физио- и психотерапевтических мероприятий. Наряду с этим наружно применяются кортикостероидные мази.
- Лечение экземы занимает продолжительный промежуток времени. Больному назначаются гормональные лекарства в виде мазей, антигистаминные средства, иммуномодуляторы.
- Цветной лишай лечится при помощи наружных и оральных противогрибковых препаратов. Больному рекомендуется выполнение мероприятий, направленных на укрепление иммунной системы организма, отказ на время лечения от вредных продуктов питания – копченостей, солений, сладостей.
- Опоясывающий лишай удается победить с помощью противовирусных препаратов, эффективно влияющих на герпесную инфекцию. А также должное внимание нужно уделять приему иммуностимуляторов и обезболивающих лекарств. Лечение опоясывающего лишая не обходится без рефлексотерапии и ультрафиолетового облучения кожи.
- Стригущий лишай требует изоляции больного, при сложном протекании заболевания он подлежит обязательной госпитализации. Медикаментозная терапия заключается в приеме противогрибковых лекарств, обработке сыпи йодом, серно-салициловой или дегтярной мазями.
Профилактика недуга

Основные профилактические меры, направленные на предотвращение заражения лишаем таковы:
- ограничение каких-либо контактов с больными лишаем людьми и домашними животными;
- поддержка повседневной одежды в чистоте и опрятности;
- обязательное соблюдение правил личной гигиены;
- выполнение дезинфекции одежды при явных проявлениях себореи, обильной потливости;
- недопущение переутомлений, переохлаждений;
- минимальные эмоциональные нагрузки;
- сбалансированное питание;
- поддержка иммунитета иммуностимуляторами;
- ежегодное прохождение в весенний и осенний периоды витаминизированных курсов.
psoriaz-med.ru
Лишай у человека – фото, признаки, лечение, препараты
Лишай представляет собой образование на коже у человека, которое появляется вследствие активности различных возбудителей. Существует множество видов заболевания дерматологического характера. Фото, признаки и лечение тоже разнятся.
Лишай у человека – виды, симптомы и способы лечения
Перед тем как приступать к терапии, необходимо определиться с разновидностью новообразования и возбудителем. Также немаловажное значение имеет способ заражения. Изучим все аспекты в порядке очереди.
Стригущий лишай

1. Представляет собой инфекционное поражение, которое затрагивает ногтевые пластины, кожный покров, волосы. Как правило, заболеванию подвержены дети, они заражаются от животных. Лишай передаётся бытовым путём и при контакте с носителем.
2. Особенность новообразования – оно появляется везде. Если замечен лишай на голове, волосы будут ломаться. Останется лишь 1,5—2 см. длины волосяного покрова. Образуются проплешины, кожа шелушится и воспаляется.
3. Лишаю такого типа характерна округлая форма. Присутствуют пятнышки красноватой пигментации, которые очерчиваются по контуру.
4. Лечение проводится йодом, мазями от грибка («Миконазол», «Тербинафин» и пр.), а также солидолом и лекарствами-иммуностимуляторами.
5. В случае выявления образования на области, где растут волосы, нужно брить их раз в 10 суток и мазать кожу. Также в процессе лечения остальные волосы следует мыть шампунем «Низорал» (или аналогами).
6. Лишай стригущего вида у человека легко определить, если изучить фото. Признаки и лечение во многом зависят от степени запущенности. Нужно в дополнение опрыскивать поражённые зоны спреем от лишая.
7. Сразу скажем, что за короткий срок добиться терапевтического эффекта не получится. На всё про всё уходит от 1,5 до 2 месяцев. В некоторых случаях требуется порядка 3 месяцев и постоянное наблюдение у доктора.
Розовый лишай

1. Лишай данного вида развивается у человека вследствие инфекции. Перед тем как лечить его, необходимо уточнить симптоматику. Новообразованию характерны высыпания в виде пятнышек. Лишай сохраняется на теле 2—6 месяцев, зачастую даёт о себе знать при сильном упадке иммунитета.
2. На сегодняшний день специалисты не смогли установить возбудителя, но некоторые склоняются к тому, что это вирус герпеса. Изначально появляется крупное пятнышко округлого формата. Впоследствии образуются мелкие розовые вкрапления. Середина шелушащаяся, контуры очерченные. Образование зудит.
3. Доктора уверяют, что инфекция самостоятельно уходит, её подавляет повышение иммунитета. Но чтобы ускорить процесс, не нужно купаться в ванне. Лучше принимать душ с использованием натуральных моющих средств.
4. Лишай у человека не должен подвергаться воздействию ультрафиолета. После его диагностирования по фото, выявления признаков и лечения, следует избегать нахождения на солнце. Также не стоит посещать солярий.
5. Не допускайте трения о жёсткие тканевые материалы. Не перенапрягайтесь, одевайтесь по погоде, пересмотрите питание. Если наблюдается сильнейший зуд, примите «Супрастин» или «Лоратадин».
6. Иногда болезнь переходит в острую стадию, из-за чего тело покрывается множеством пятен. Нужно пропить «Эритромицин» (антибиотик) и смазывать зоны мазью «Флуцинар» (или «Синалар»).
7. Такой лишай разрешается мочить в процессе купания. Но нельзя воздействовать на него подсушивающими средствами. Используйте крем-мыло, но откажитесь от мочалки.
8. Запомните сразу, что искоренить болезнь, имея низкую иммунную систему, не получится. Нужно повысить защитные функции, пропив поливитамины «Супрадин». Вы переболеете лишаём единожды, впоследствии организм обретёт иммунитет.
Красный лишай
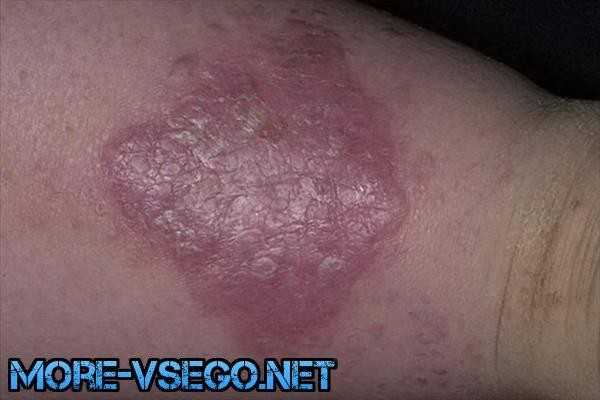
1. Красный лишай у человека имеет тяжёлую форму, порой провести его диагностику по фото не получается. Тогда имеет смысл посетить доктора, чтобы определить признаки и лечение.
2. Болезнь поражает важнейшие системы и органы, может годами дремать в организме, после чего проявиться из-за стресса, проблем со сном и пр. Но главная причина – упадок иммунитета.
3. Существует несколько признаков, определяющих эту форму: крупные узлы, пузыри под кожей, чрезмерная пигментация, розовые бляшки с множеством углов и пр.
4. К дополнительной симптоматике относят шелушение, образования на слизистых оболочках гениталий и ротовой полости, а также ухудшение строения и оттенка ногтевых пластин.
5. Человек болеет 1—6 месяцев. При самостоятельно проведённой терапии недуг может проявиться вновь по истечении пары лет. Сложность в диагностике и назначении терапии заключается в неизвестном возбудителе.
6. Не стоит лечить болезнь без консультации с доктором. Иначе вы запустите ситуацию, появятся проблемы в деятельности ЦНС и ЖКТ. Врачи сами назначают успокоительные и противоаллергические препараты. Нередко прописываются кортикостероиды.
7. Характерные высыпания сложно выводятся, необходимо смазывать их не только мазями, но и делать уколы. Однако изначально упор делается на укрепление иммунной системы. В противном случае положительной динамики добиться не удастся.
Чешуйчатый лишай

1. Чешуйчатый лишай у человека также называется псориазом. Его можно определить по фото, но признаки и лечение должен установить специалист. Заболевание относится к хроническим и не имеет инфекционной формы.
2. Псориаз проявляется в виде покрасневших и шелушащихся пятен по всему телу. Такой лишай в острой форме может сливаться и формировать бляшки большого размера. Заболевание полностью не излечивается, сопровождается растрескиванием кожного покрова, зудом.
3. Лечение проводится только в комплексе с препаратами общего и местного воздействия. При обострении назначается витаминная терапия. В неё включено несколько препаратов. Их вводят инъекционно. В каждом отдельном случае лечение может отличаться.
Цветной лишай
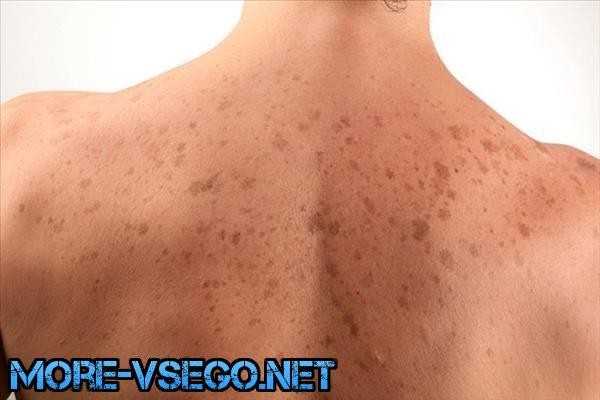
1. Рассмотрите, как лечить цветной лишай у человека. Проводится комплексная терапия в домашних условиях, чтобы быстро устранить грибок. Заболевание не опасно, но доставляет некоторый дискомфорт.
2. Проявляется в виде пятен, которые имеют отчётливые и яркие границы. Чаще всего высыпания окрашены в тёмно- или светло-коричневый цвет. В скором времени образуется отрубевидное шелушение.
3. При лечении используются растворы и мази с противогрибковым воздействием. В редких случаях назначаются антибиотики. В остальном хорошо помогает серная и салициловая мазь, «Клотримазол», «Микозолон»,
4. Если местные препараты не действуют, назначается «Кетоконазол» для приёма внутрь. При рецидивах обратитесь к специалисту. Частое проявление заболевания сигнализирует о серьёзных проблемах со здоровьем.
Опоясывающий лишай
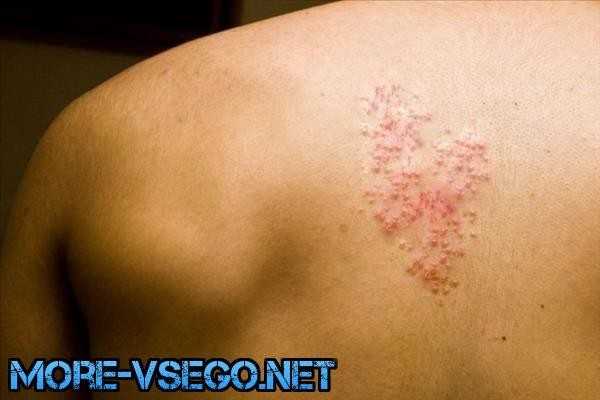
1. Опоясывающий лишай у человека представляет собой вирусное заболевание, которое на фото выглядит по-разному. Учитывая признаки и лечение, добиться выздоровления можно за 3 недели.
2. На фоне лишая проявляются герпетические высыпания, повышенная температура, мигрень, нарушенная деятельность ЖКТ. Когда образуются высыпания, чувствуется болезненность и жжение.
3. При крепком иммунитете и отсутствии хронических заболеваний лишай проходит сам. Если вы испытываете боль и сильный зуд, принимайте «Парацетамол» либо «Ибупрофен». В крайнем случае воспользуйтесь «Оксикодоном» или «Габапентином».
4. В остальном назначаются препараты, предназначенные для борьбы с герпесом. Хорошо себя зарекомендовал «Валцикловир», «Ацикловир», «Зовиракс». Иногда врач в дополнение назначает иммуномодулирующие препараты.
Асбестовидный лишай

1. Относится к себорейному дерматиту. Чаще бывает хроническим и представляет собой воспалительный процесс на коже головы. Очаги разного очертания и формы, у чешуек сероватый оттенок.
2. Для эффективного лечения используйте препараты с противогрибковым воздействием. Врачи отдают предпочтение «Ламизилу», «Клотримазолу», «Экзодерму». Наносите средства только на чистую кожу, освобождённую от чешуек.
Простой хронический лишай
1. Лишай у человека способен иметь хроническую форму. В зависимости от стадий фото отличаются, поэтому не устанавливайте признаки и лечение самостоятельно. При использовании неподходящих препаратов ситуация только усугубится.
2. Чаще всего простой лишай представляется в виде нейродермита. Он возникает на фоне аллергических реакций. Развивается зуд, шелушение, жжение. Изначально образуются корки, далее даёт о себе знать гиперпигментация.
3. Сыпь проявляется на животе, локтях, бёдрах, под коленками. Болезнь развивается из-за слабой иммунной системы, серьёзных заболеваний и нарушенной деятельности ЦНС.
4. При лечении используются антигистаминные и седативные препараты, кортикостероиды. В дополнение выписываются витамины группы B, C. Оздоровительный курс назначает только доктор после выявления причин.
Как не допустить развития лишая
Чтобы повторно не сталкиваться с заболеванием, придерживайтесь простых советов:
- осматривайте домашних питомцев и проводите вакцинацию;
- пользуйтесь антисептическими средствами для рук;
- не трогайте беспризорных животных;
- занимайтесь спортом;
- пейте витамины для укрепления иммунитета;
- соблюдайте правила гигиены.
Лишай может проявиться у человека по разным причинам. Лишний раз не рассматривайте фото заболевания, лучше обратитесь к врачу, чтобы он установил признаки и лечение. Проведите полноценную терапию. Соблюдайте простые правила, чтобы повторно не встретиться с недугом.
more-vsego.net
фото, признаки, начальная стадия и лечение
Лишай – это целая группа кожных заболеваний. Одни из них выглядят как небольшое одиночное покраснение, другие же могут поразить практически все тело человека. Некоторые виды могут вызвать нестерпимую боль или же вовсе пройти бессимптомно. Разнообразие налицо, поэтому выделяют семь основных видов.
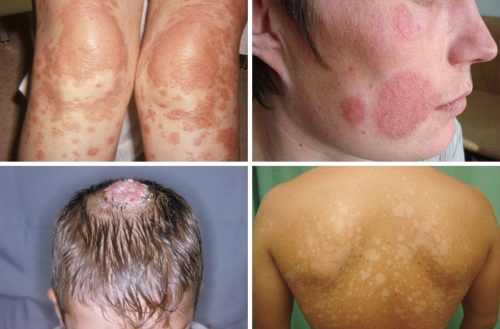
Какие же различают виды лишая у человека?
Выделяют несколько форм в этой группе кожных заболеваний. Отличаются друг от друга они возбудителем, степенью выраженности на коже, локализацией, а также внешним видом высыпаний.
Чаще всего можно встретить такие виды лишая:
- розовый;
- цветной;
- стригущий;
- чешуйчатый;
- опоясывающий;
- красный;
- мокнущий;
Важно! Существует бессимптомная форма течения этой болезни. Ее невозможно заметить, она не имеет конкретной классификации и не подлежит лечению.
Розовый лишай или болезнь Жибера
Чаще всего он развивается после простудных заболеваний, которые недостаточно хорошо лечились. Подвержены этому заболеванию люди среднего возраста от 25 до 50 лет. Редко можно встретить у детей и пожилых людей.
Доказана сезонная заболеваемость – в осенний или весенний период. Точный возбудитель не выявлен, но современная наука склоняется, что это заболевание вызывает вирус.

Сначала образуется небольшое розовое пятно, которое немного шелушится посередине. Размер этого пятнышка колеблется от трех до пяти сантиметров. Иногда можно заметить несколько таких пятен на разных участках тела.
Постепенно лишай темнеет и становится желтого или коричневого оттенка. Появляется по краям розовая окантовка. Первое пятно называют «материнским».
Примерно через одну или две недели формируются меньшие по размеру пятна. У них есть бурая или желтая серединка. Их число варьируется у разных людей.
О том, как определить и лечить розовый лишай, вы найдете в данной статье.
Человека в 3 случаях из 4 может беспокоить зуд или болевые ощущения. Оставшаяся четверть зараженных не испытывает никаких симптомов, кроме появления пятен.
Обычно розовый лишай локализуется на туловище или конечностях, в редких случаях его можно обнаружить на лице и шее.
Интересный факт! Через 2 месяца это заболевание может самоликвидироваться, не оставив признаков поражения кожи, даже если не проводилась специальная медикаментозная терапия.
Цветной лишай
Его еще называют отрубевидным, солнечным или разноцветным. Связано это с тем, что чаще всего он появляется летом, и образует он разноцветную сыпь на коже. Основной возбудитель этого заболевания – грибок.
По статистике больше подвержены этому заболеванию люди с лишним весом и люди, страдающие повышенной потливостью. А также нужно остерегаться людям, которые часто посещают солярии.
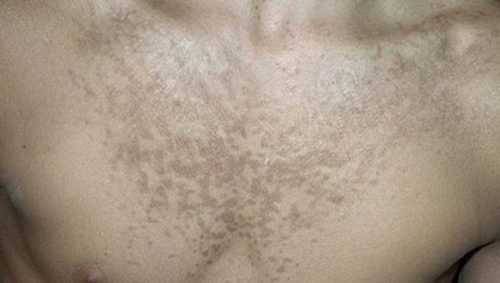
На теле сначала образуется множество небольших разноцветных пятнышек. Цвет их может изменяться от бесцветного (или бледно-розового) к темно-коричневому.
Края цветного лишая четко очерчены, при этом выраженной формы он не имеет. В местах локализации ощущается зуд и шелушится кожа. Если вовремя не начать курс лечения, то эти небольшие пятна, увеличиваясь в размерах, соединяются вместе, создавая одну большую область.
Что такое цветной лишай и как от него можно избавиться? В данной статье вы найдете все об этой разновидности лишая.
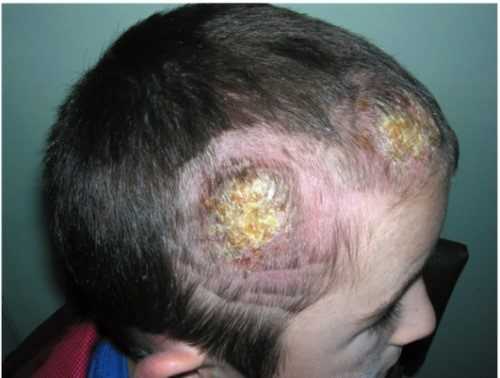
Стригущий лишай
Считается самой распространенной формой среди детей. Заражение происходит мгновенно от контакта с болеющим человеком или даже от соприкосновения с местом, куда прикасался зараженный человек. Возбудителем считается грибок.
После заражения стригущим лишаем, первые симптомы обычно проявляются в срок от 6 дней до 3 месяцев. На этом этапе на кожных покровах возникает 1 или несколько круглых розовых пятнышек. Страдают в основном участки кожи головы под волосами.
В начале заболевания волосы редеют, а оставшиеся волосы не превышают длину около 0.5 сантиметра. В области пятен люди часто нестерпимо чешется. Иногда также возникает жжение. Если оставить стригущий лишай без лечения, то образуется беловато-желтый налет на волосах, а кожа покрывается язвами с гноем.
Чешуйчатый лишай (псориаз)
Входит в группу аутоиммунных заболеваний. Выделяют около 15 его разновидностей, основными считаются:
- Бляшковидный – наиболее встречающаяся форма псориаза. На пораженных кожных участках образуются ярко-красные папулы. Это небольшие узелки, которые выступают над кожей. Постепенно сливаясь, они формируют плотные образования – «бляшки». Сверху они укрыты белыми чешуйками.
- Обратный – характеризуется тем, что в складках кожи возникают гладкие красные воспалительные пятна, которые шелушатся и вызывают ощущение сильного зуда.
- Каплевидный – на больших кожных поверхностях возникает большое количество мелких красных пятен, которые имеют форму в виде капли или слезинки.
- Пустулезный – над кожным покровом возвышаются пузыри, которые наполнены прозрачной жидкостью. При их повреждении возможно повторное проникновение инфекции, что приведет к гнойным выделениям.
- Артропатический – этот псориаз сопровождается воспалением суставов, что приводит к нарушениям движения и даже к инвалидности.
- Эритродермический – повреждает очень большие площади поверхности кожи. Проявляется это в шелушении, воспалении, отеке, болезненности кожных участков.
- Псориаз ногтей – приводит к различным изменениям внешнего вида ногтевой пластины.
Эти виды могут локализоваться на любых частях тела. Заболевший человек может также жаловаться на сонливость, быструю утомляемость и общую слабость.
Псориаз тоже относится к одной из разновидностей лишая. Причем он может развиваться не только на теле, но и под волосами на голове.
Опоясывающий лишай
Возбудитель – вирус ветряной оспы. Страдают им чаще взрослые, так как дети переносят это заболевание в виде ветрянки. Локализоваться может по всему телу, но предпочтительно на ребрах.
Сначала появляются небольшие покраснения, которые сопровождаются неприятным постоянным зудом. После формируются небольшие пузыри с бесцветным жидким содержимым, которые лопаются через 3 – 4 дня, и на их месте образуется жесткая корочка.
Человек с этим заболеванием часто жалуется на острую боль, потому что возбудитель особенно сильно воздействует на нервную систему. Если вы принимаете решение не лечить опоясывающий лишай, тогда может развиться паралич лицевых мышц, потеря слуха, даже слепота.
Красный (плоский) лишай
Небольшие участки кожи покрываются множеством плоских узлов алого или лилового оттенка. Могут возникать на слизистой, на кожных покровах, а также на ногтях.
Человек с этим заболеванием сообщает о сильном зуде и жжении. Возможны даже небольшие болевые ощущения. Больше всех подвержены этому заболеванию женщины после 40 лет.
Более подробную информацию о том, как и чем можно вылечить красный плоский лишай можно прочитать здесь.
Красный плоский лишай бывает: кольцевидным, эрозивно-язвенным, бородавчатым. Они различаются по внешним признакам.
Мокнущий лишай (экзема)
Это аутоиммунное заболевание, характеризующееся появлением воспалительной сыпи на поврежденных кожных фрагментах. Ниже приведем основные типы экземы:
- Истинная – появляется большое количество мелких пузырей на коже, которые практически мгновенно вскрываются. На их месте образуются язвочки, из которых выделяется светлая жидкость. Постепенно она подсыхает, и образуются корочки.
- Себорейная – имеет определенную локализацию: волосистые части головы, живота или груди. На них образуются желтые или розовые узелки, которые потом также покрываются корочкой.
- Микробная – образуется на уже на поврежденной коже. Инфекция попадает в рану, и начинается воспалительный процесс в ране, а также рядом с ней. Можно наблюдать сыпь, эрозии и небольшие язвочки.
- Атопическая или детская – больше всего подвержены дети. На лице появляется ярко выраженное воспаление.

Что является виновником появления лишая у человека?
Основная причина возникновения лишая – патогенная флора, которой заражен человек. Обычно вирус или грибок.
Существуют некоторые факторы, которые повышают шанс приобретения данной болезни:
- генетические факторы;
- стрессовые жизненные ситуации;
- инфекции;
- ослабленный иммунитет;
- переутомление;
- аутоиммунные заболевания, например: красная волчанка, первый тип сахарного диабета, билиарный цирроз печени и т.д.;
- высокая склонность к аллергиям;
- плохая личная гигиена и использование чужих расчесок, одежды и т.д.;
- нарушения эндокринной системы;
- контактирование с уличными животными;
- постоянное воздействие ультрафиолета на кожу.
Общие признаки появления лишая
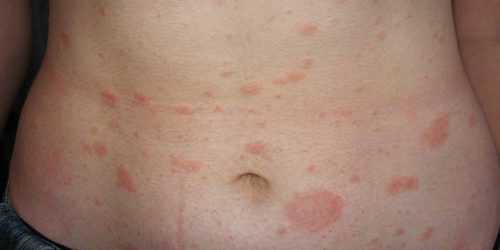
- ощущение зуда или жжения на небольших участках кожи;
- появление пятен, которые различны по своим размерам и форме, имеют подозрительную окраску;
- шелушение кожи;
- образование пузырей, наполненных прозрачной или светлой жидкостью;
- изменение общей пигментации кожных покровов в месте поражения;
- полное или частичное выпадение волос, которое хорошо заметно на волосистых участках тела.
Важно! Эти проявления могут носить локальный характер или покрыть все тело человека.
Стадии лишая
Стадии развития специфичны для каждой формы, но имеются общие этапы формирования лишая:
- возбудитель попадает на кожу или слизистые оболочки и начинает их поражать своими патогенными факторами;
- появляются небольшие пятнышки или узелки;
- присоединяются дополнительные симптомы: зуд, жжение, шелушение и болевые ощущения.
- постепенно увеличивается площадь поражения;
- волосы на пораженных местах начинают ломаться и выпадать.
Как выглядит начальная стадия заболевания?
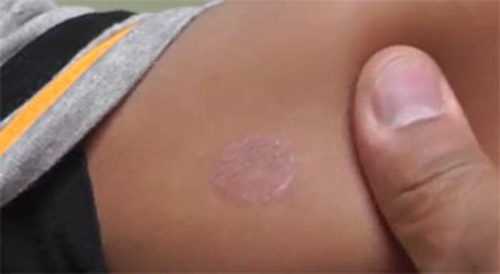
На фото видно небольшое одиночное пятно, которое не имеет ярких оттенков, и признаки шелушения не сильно выражены. Это начальная стадия розового лишая.
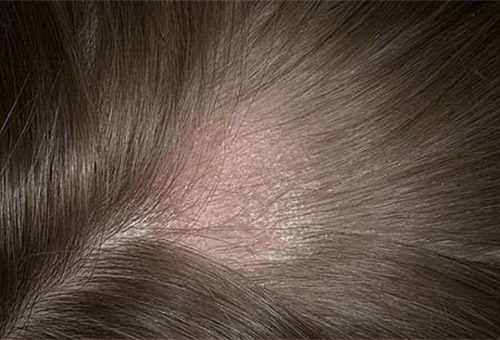
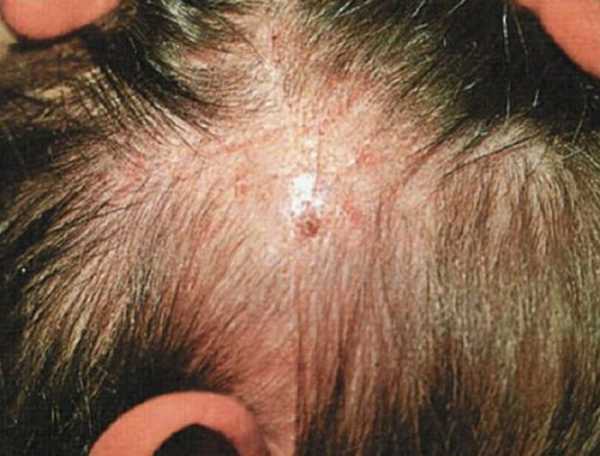
Стригущий лишай в начальной стадии. Нет еще явных покраснений и язвочек. Но уже заметны пролысины в волосах.
Лишай на разных частях тела
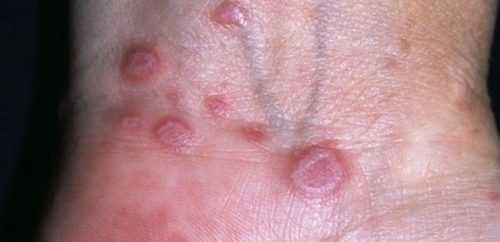
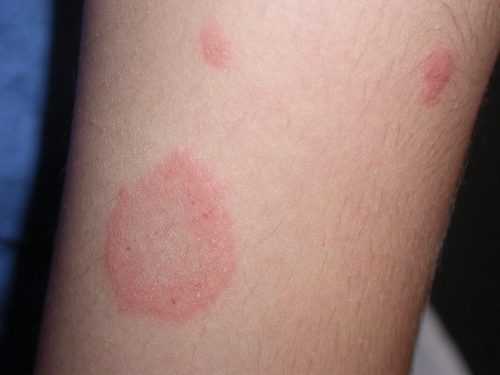
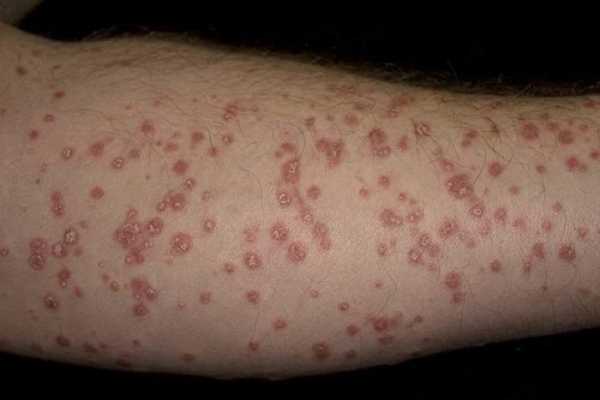
Красный плоский лишай на ноге:
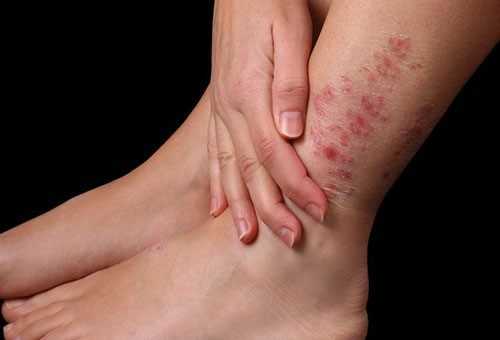
Розовый лишай на руке:
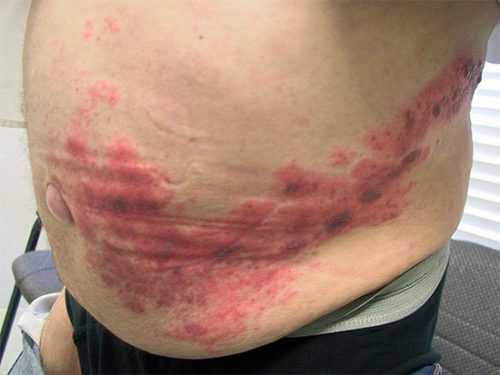
Опоясывающий лишай на теле:
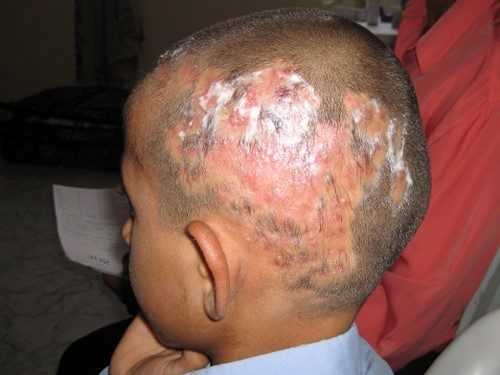
Стригущий лишай на голове:
Общие методы лечения
Если вы обнаружили лишай, только врач может поставить правильный диагноз и выписать рецепт для лечения. Оно будет заключаться в противомикробной или противовирусной терапии.
Локально на задетые болезнью участки наносятся специальные гели или мази. Дополнительно назначаются антигистаминные и обезболивающие препараты, которые помогают ослабить дополнительные симптомы. Желательно также принимать средства, укрепляющие иммунитет.
Видео, узнайте про переносчиков лишая.
Информативный ролик, который расскажет о переносчиках стригущего лишая. Красочные картинки покажут, как выглядит это заболевание. А в заключении можно узнать о методах лечения и профилактики стригущего лишая.
Лишая можно избежать! Главное соблюдать правила личной гигиены и поддерживать крепкий иммунитет. Это заболевание может привести ко многим серьезным проблемам со здоровьем. Поэтому при обнаружении малейших симптомов, необходима консультация опытного врача – дерматолога.
nashdermatolog.ru
Лишай у человека фото признаки и лечение всех видов лишая
Делитесь нашими статьями!
Лишай у человека фото признаки и лечение
4.7 (93.33%) 6 votesТема нашего сегодняшнего поста не самая приятная. Лишай у человека фото признаки и лечение — все что нужно знать об этой очень неприятной болезни. Риск подхватить лишай есть у каждого человека в повседневной жизни. Поэтому иметь хотя бы базовый набор информации о нем просто необходимо. На написание этого поста нас подвиг огромный отклик читателей на статью о здоровье Скандинавская ходьба с палками польза и вред. Наша команда решила периодически освещать наиболее востребованные медицинские вопросы.
Лишай у человека фото признаки и лечение
Лишай – кожное заболевание. Оно сопровождается покраснением кожных покровов и появлению высыпаний. Сыпь имеет вид небольших узелков, которые чешутся и сопровождаются образованием воспалительных пятен.
Заболевание развивается на кожи в результате заражения вируса или грибкового патогена. При несвоевременном лечении, человек с лишаем может активно заражать окружающих. Появление заболевания происходит на различных участках тела.
Выделают несколько разновидностей данного заболевания.
Что думает о лишае такой известный эксперт по здоровью как Елена Малышева можно посмотреть в видео ниже:
Какие виды лишая бывают у человека
Выделяют большое количество видов данного заболевания в зависимости от причин его появления, симптоматике и характере поражения. Наиболее распространенные типы:
- Красный плоский лишай.
- Стригущий лишай, вызванный микроспорией.
- Опоясывающий лишай.
- Розовый лишай Жибера.
- Отрубевидный лишай.
- Солнечный лишай.
В зависимости от типа заболевания и характер нарушения кожного покрова будет сильно различаться. Далее мы детально изучим каждый вид.
Развитие лишая у человека
На данном изображении показано заболевание, находящиеся на начальной стадии развития.
В данной статье мы расскажем об основной симптоматике заболевания и способов лечения различных видов лишая.
Розовый лишай у человека фото признаки и лечение
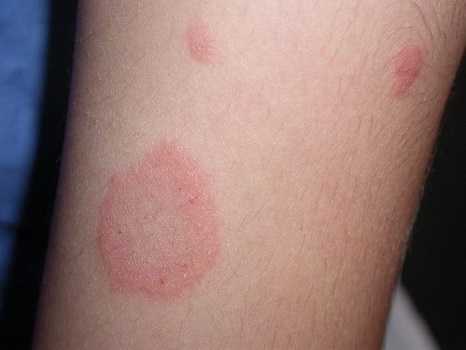
Чаще всего данный вид заболевания появляется, после перенесенных, недавно заболеваний простудного характера. Симптоматика заболеваний ребенка и взрослого:
- сухость покровов;
- появление покраснения и шелушения;
- пятен розового цвета.
Развития болезни происходит с появление небольшого розового покраснении, заключенного в красный круг. Кожа в центральной части пятна сухая, часто шелушиться. По мере развития заболевания круг увеличивается в размерах. Может происходить заражение ближайших участков и появление пятен в различных местах меньшего размера. Кожа в таких местах постоянно чешется.
Способы лечения розового лишая
Через 2-3 недели чаще всего данное заболевание проходит самостоятельно.
Для более быстрого выздоровления следует
- принимать медикаментозные препараты уменьшающие зуд;
- носить хлопковую одежду;
- исключить физические нагрузки и действие прямых солнечных лучей.
- не следует употреблять алкогольные напитки, продукты питания, вызывающие аллергическую реакцию;
- не употреблять гормональные мази и препараты;
- использовать специальные мази, антисептики;
- не принимать ванну;
- не пользоваться косметикой;
- шерстяные изделия лучше тоже не одевать;
- не притрагиваться к пораженным местам и не тереть их.
Соблюдая эти рекомендации процесс выздоровления можно существенно ускорить.
Красный плоский лишай у человека фото признаки и лечение
Заболевание сопровождается образованием сыпи красного цвета. Она может поражать не только кожные участки, но и ногтевые пластинки. Эта разновидность лишая также сопровождается зудом, шелушением кожи. Им подвержены женщины в возрасте от 45 до 60 лет. У людей страдающих заболеваниями желудка, диабетом, воспалением желчных путей.
Способы лечения красного плоского лишая
В первую очередь заболевшего устраняют от возможных факторов вызвавших образование лишая:
- лучше всего удалить все препараты, которые могут вызвать образование покраснений;
- место образования пятен нужно обработать и обратить внимание на возможное возникновение других заболеваний;
- при сильном зуде врач чаще всего прописывает антигистаминные средства, противовоспалительные препараты.
Отрубевидный или разноцветный лишай у человека фото признаки и лечение
Данный вид лишая имеет грибковую природу. В случаи заражения происходит образование пятен белого или коричневого цвета. Также присутствует зуд и постоянное шелушение пораженных участков. Может происходить изменение окраски пятен. Воспаленные места могут сливаться в большие пораженные конгломераты. При действии ультрафиолетового света данные порождения не темнеют. Может появляться зуд и увеличение потоотделения. Пятна образуются чаще всего в области груди и шеи.
Способы лечения разноцветного лишая
Врачи осуществляют лечение сразу несколькими способами. Пациенту прописываются таблетки против грибковой инфекции и мази для обработки пораженных мест. Однако в легких формах данный вид лишая может пройти самостоятельно. В таких случаях рекомендуют носить одежду из натуральных тканей, не принимать ванны.
Опоясывающий лишай у человека фото признаки и лечение

Данные заболевание имеет вирусную природу. Возбудитель – вирус ветряной оспы. Чаще всего данная болезнь развивается у людей с пониженным иммунитетом. Часто его образование происходит после перенесенного стресса или сильного охлаждения. Встречаются у людей с заболеваниями ВИЧ. У взрослых, которые в раннем детстве переболели ветрянкой.
При развитии опоясывающего лишая происходит
- поражения туловища;
- наблюдается ухудшение самочувствия;
- зуд кожных покровов;
- может повышаться общая температура тела;
- лимфатическая система воспаляется;
- происходит увеличение размеров лимфатических узлов;
- на коже образуется небольшие пузырьки с прозрачной жидкостью.
Способы лечения опоясывающего лишая
- Врачи применяют только специальные препараты. Рекомендуют «Ацикловир» или «Валтеркс». Они направлены на подавление вирусной инфекции.
- Дополнительно дают иммуностимуляторы.
- Пораженные участки смазывают мазями и гелями.
- Делают местные примочки из интерферона.
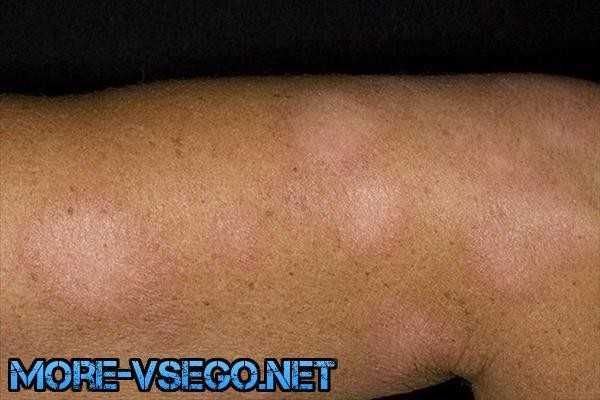
Белый лишай у человека фото признаки и лечение

Особенностью этого заболевания является способ поражения. Он сопровождается образованием белых характерных пятен. Кожа в таких местах становится заметнее светлее. Площадь пораженного участка доходит до 5 сантиметров. Зимой такие места сильно воспаляются. А в остальное время года чешутся и шелушатся.
Способы лечения белого лишая
При небольшом ареале заболевания и количестве пятен рекомендует применять местное лечение. В основном мазями и примочками. Иногда просто достаточного детского крема увлажняющего пораженные места. Если же пятна в большом количестве и сильно пересушены, то в таких случаях прописывают специальные гормональные мази.
Стригущий лишай у человека фото признаки и лечение
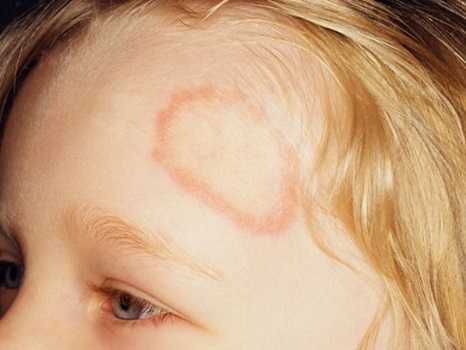
Это также называют трихофития. Стригущий лишай образуется в результате попадания на кожу возбудителей грибковой природы. Первоначально симптоматика может полностью отсутствовать. Это значительно затрудняет первичную диагностику. Может образоваться нечеткое пятно розового или светло красного цвета, которые не имеет четких границ.
Со временем отек увеличивается и на границе происходит образование многочисленных пузырьков, которые постепенно начинают лопаться. Волосы в таких местах перестают расти. Если лишай образуется на волосяной части тела, то происходит образование пятна красного цвета с четким краем.
Способы лечения стригущего лишая
- Врачи в основном рекомендуют применять местное лечение мазями, гелями или спрями.
- Утром обязательно намазать место поражение йодом, а вечером мазью.
- В аптеке можно приобрести молочко Видаля. Оно изготавливается из шести компонентов, направленных на борьбу с грибковой инфекцией.
- Также нужно принимать на протяжение 2 – 3 недель препарат Гриозеофульвит. Это препарат, изготовленный на основе природного микроорганизма, обладающего узким спектром действия. Его также можно заменить в зависимости от вида бактерии вызывающего лишай.
- Рекомендуется обязательный прием иммуностимуляторов и витаминов для укрепления иммунной системы пациента.
Микроспория у человека фото признаки и лечение
Одним из видов лишая является микроспория. В некоторых случаях, при не явных признаках, ее путают со стригущим лишаем. Но данное заболевание имеет другого возбудителя. Им является микроспориум канис.
При данном заболевании на поверхности кожи происходит формирование пятен розового цвета с четким краем. Они сильно чешутся и шелушатся. Заражение им происходит от уличных животных, таких как кошки или собаки. В большей степени им страдают маленькие дети и люди пожилого возраста.
Способы лечения микроспории
- Для лечения данного заболевания врач назначает антибиотик. Гризеофульвит, в основе, которого, лежит антибактериальное вещество, образуемое плесневым грибом. Его можно приобрести в виде таблеток по 125 мг. Рекомендуется применять 3 раза в день вместе с растительным маслом, которое в лучшей степени растворяет антибактериальный препарат.
- На частях кожи без волосяного покрова производят обработку наружными мазями с противогрибковыми свойствами.
- Если врач сталкивается с запущенной формой инфекции у пациента, то рекомендуется применять дополнительно гормональные вещества.
Чешуйчатый лишай у человека фото признаки и лечение
Один их распространенных видов поражения кожных покровов. Псориаз – хроническое заболевание. Протекающие в латентном состоянии, но имеющие активные фазы. Воспаленные участки чаще всего локализованы на разгибательной поверхности рук.
Способы лечения чешуйчатого лишая
При появлении любого покраснения кожи неизвестной природы лучше сразу обратиться за консультацией к врачу. Чем быстрее вы обратитесь за помощью, тем время лечения будет меньше. Запущенные формы требуют длительных курсов лечения и большого количества препаратов. Народные средства могут помочь в лечение лишая. Возможно, сочетать медицинские препараты и народные средства избавления от лишая.
Заключение
Как видите, несмотря на неприглядный внешний вид, лишай у человека лечится вполне успешно. Следуйте советам врачей, не забывайте применять и использовать назначенные ими препараты и любой недуг отступит. Будьте здоровы! Пишите в комментариях о том что хотели бы увидеть еще на страницах нашего сайта.
Делитесь нашими статьями!
www.zacepilo.net





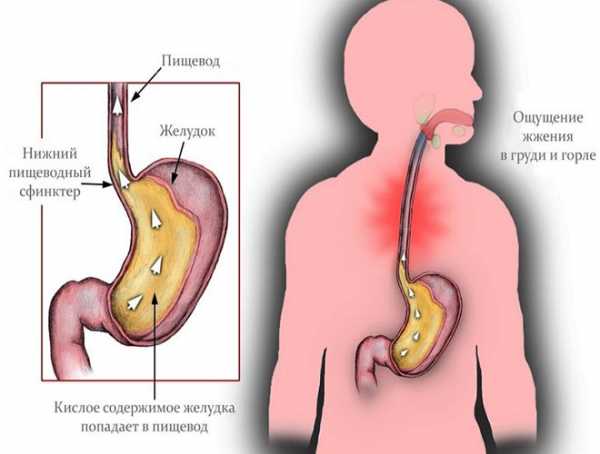
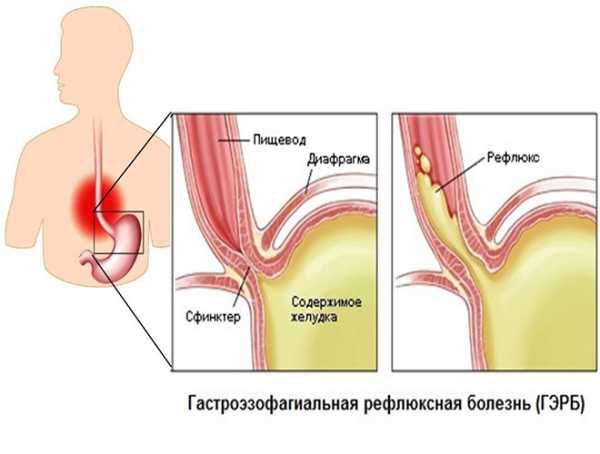
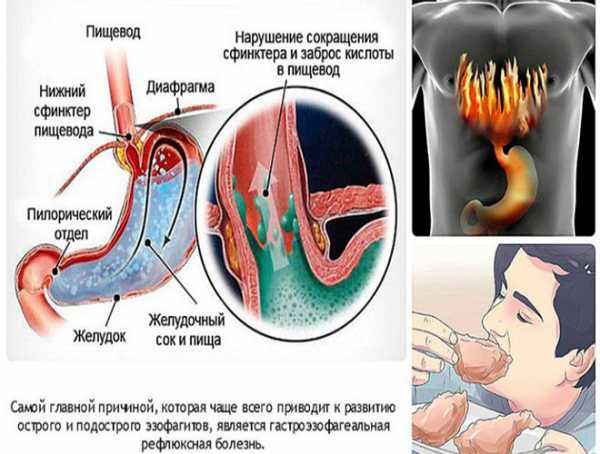
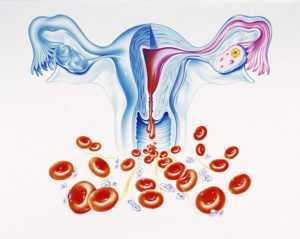 О дисфункциональных маточных кровопотерях говорят, когда нет причины для появления кровяных выделений. Они могут быть из-за сильных переживаний, психологических и эмоциональных нагрузках и на нервной почве. Методы терапии будут похожи, возможно врач назначит приём седативных лекарств для снятия стресса.
О дисфункциональных маточных кровопотерях говорят, когда нет причины для появления кровяных выделений. Они могут быть из-за сильных переживаний, психологических и эмоциональных нагрузках и на нервной почве. Методы терапии будут похожи, возможно врач назначит приём седативных лекарств для снятия стресса.







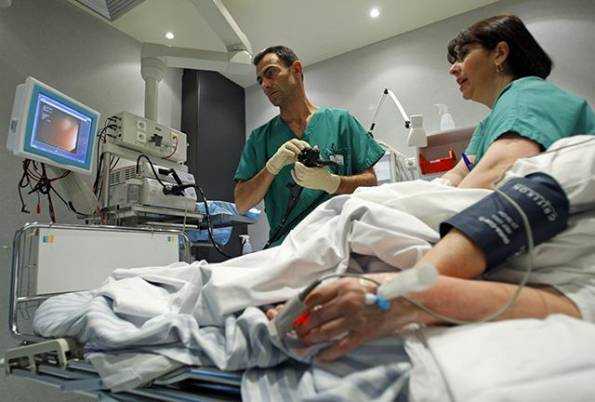
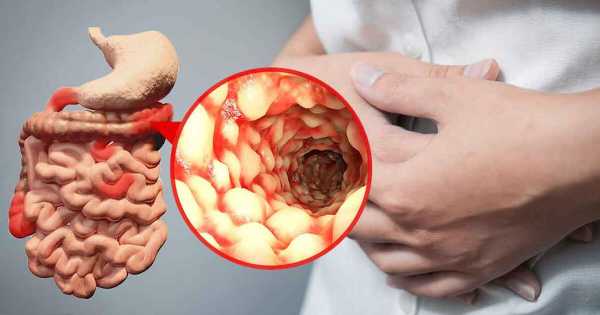
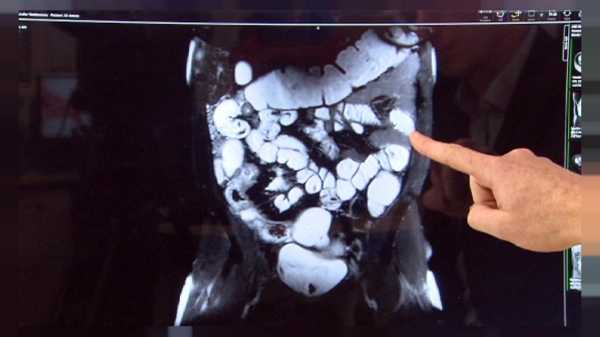
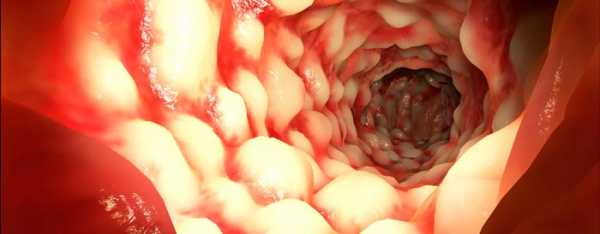
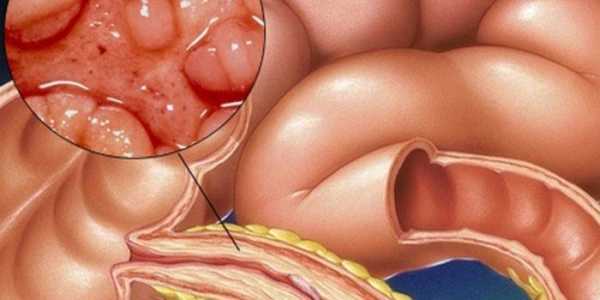
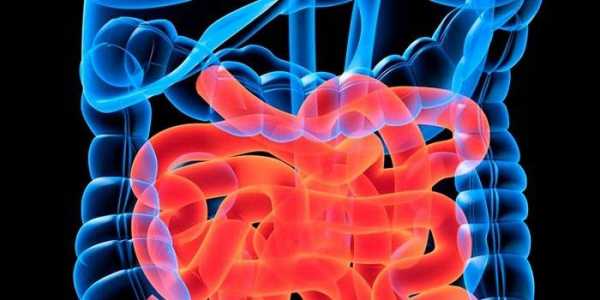
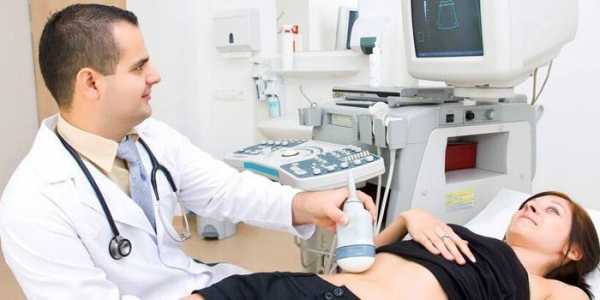
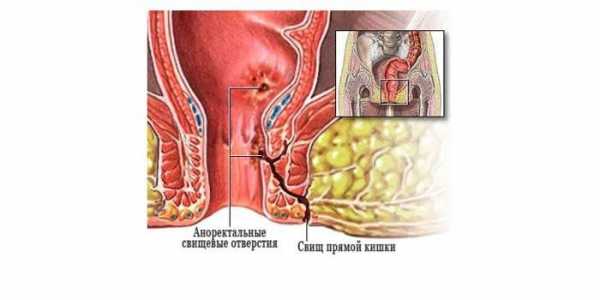
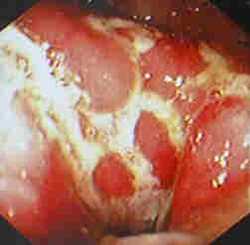 Диагностику болезни Крона осуществляют с помощью лабораторных и функциональных исследований. Максимально информативные методики – компьютерная томография и колоноскопия. На томограмме можно обнаружить свищи и абсцессы, а колоноскопия дает представление о состоянии слизистой (наличие воспаленных участков, эрозий, изъязвлений стенки кишечника) и позволяет при необходимости взять биопсию. Дополнительные методы диагностики – рентгенография кишечника с бариевой смесью. Можно получить снимки как тонкого, так и толстого кишечника – контрастная бариевая смесь заполняет полость кишки и выявляет сужения просвета и язвенные дефекты стенки, свищи.
Диагностику болезни Крона осуществляют с помощью лабораторных и функциональных исследований. Максимально информативные методики – компьютерная томография и колоноскопия. На томограмме можно обнаружить свищи и абсцессы, а колоноскопия дает представление о состоянии слизистой (наличие воспаленных участков, эрозий, изъязвлений стенки кишечника) и позволяет при необходимости взять биопсию. Дополнительные методы диагностики – рентгенография кишечника с бариевой смесью. Можно получить снимки как тонкого, так и толстого кишечника – контрастная бариевая смесь заполняет полость кишки и выявляет сужения просвета и язвенные дефекты стенки, свищи.














 Симптомы и диагностики болезни крона
Симптомы и диагностики болезни крона Особое место среди колитов занимают две формы, определяемые как идиопатические — неспецифический язвенный колит (НЯК) и болезнь Крона (гранулематозный колит).
Особое место среди колитов занимают две формы, определяемые как идиопатические — неспецифический язвенный колит (НЯК) и болезнь Крона (гранулематозный колит).
 запор, причины запора
запор, причины запора запор
запор
 Симптомы и признаки запора
Симптомы и признаки запора






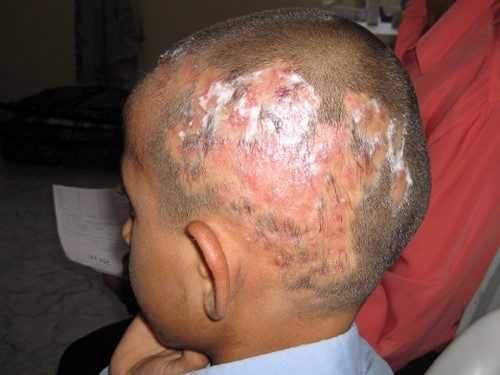
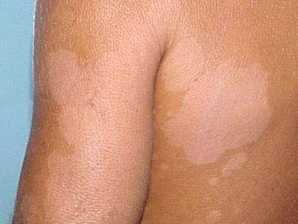 Лишай ― это кожное заболевание, провоцируемое грибками и вирусами. Признаками лишая у человека являются: раздражение и шелушение кожи, а также изменение ее цвета.
Лишай ― это кожное заболевание, провоцируемое грибками и вирусами. Признаками лишая у человека являются: раздражение и шелушение кожи, а также изменение ее цвета.


 Дифлюкан – это капсулы для перорального применения, их активным действующим компонентом является флуконазол. Используются они для лечения любых грибковых заболеваний, в том числе и кандидоза ротовой полости. После применения препарата флюконазол проникает во все жидкости и защищает от грибка весь организм.
Дифлюкан – это капсулы для перорального применения, их активным действующим компонентом является флуконазол. Используются они для лечения любых грибковых заболеваний, в том числе и кандидоза ротовой полости. После применения препарата флюконазол проникает во все жидкости и защищает от грибка весь организм. Итракон – это капсулы, основу которых составляет итраконазол – противогрибковый компонент. Он уничтожает грибок, устраняет симптомы кандидозного стоматита у взрослых. При длительном применении препарата его лечебная концентрация сохраняется в тканях и ногтевом кератине.
Итракон – это капсулы, основу которых составляет итраконазол – противогрибковый компонент. Он уничтожает грибок, устраняет симптомы кандидозного стоматита у взрослых. При длительном применении препарата его лечебная концентрация сохраняется в тканях и ногтевом кератине. Элюдрил – раствор местного действия, который обладает противовоспалительным, противогрибковым и бактерицидным действием и является легким анестетиком. При правильном применении средство не токсично, быстро убирает белый налет и другие признаки инфекции.
Элюдрил – раствор местного действия, который обладает противовоспалительным, противогрибковым и бактерицидным действием и является легким анестетиком. При правильном применении средство не токсично, быстро убирает белый налет и другие признаки инфекции.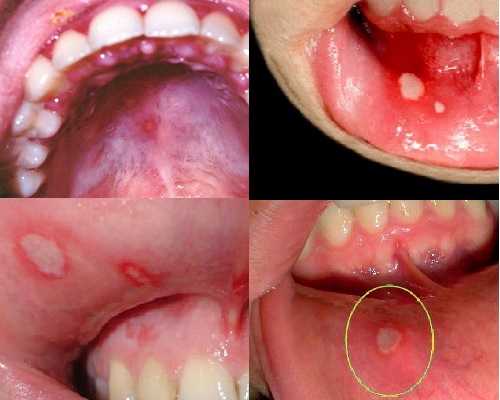

















 Кандидозный стоматит классифицируется по своему течению на острый и хронический. Каждый вид заболевания подразделяется на подвиды.
Кандидозный стоматит классифицируется по своему течению на острый и хронический. Каждый вид заболевания подразделяется на подвиды. Антигрибковые препараты в виде мазей, таблеток для рассасывания, гелей, полосканий и аппликаций помогают уничтожить грибок в месте его локализации. Антимикотики следует наносить на места, пораженные грибком, после предварительного полоскания рта обычной теплой водой.
Антигрибковые препараты в виде мазей, таблеток для рассасывания, гелей, полосканий и аппликаций помогают уничтожить грибок в месте его локализации. Антимикотики следует наносить на места, пораженные грибком, после предварительного полоскания рта обычной теплой водой. Народные средства для исцеления кандидозного стоматита обладают большой эффективностью и вполне способны заменить антисептики и аптечные противогрибковые препараты.
Народные средства для исцеления кандидозного стоматита обладают большой эффективностью и вполне способны заменить антисептики и аптечные противогрибковые препараты.






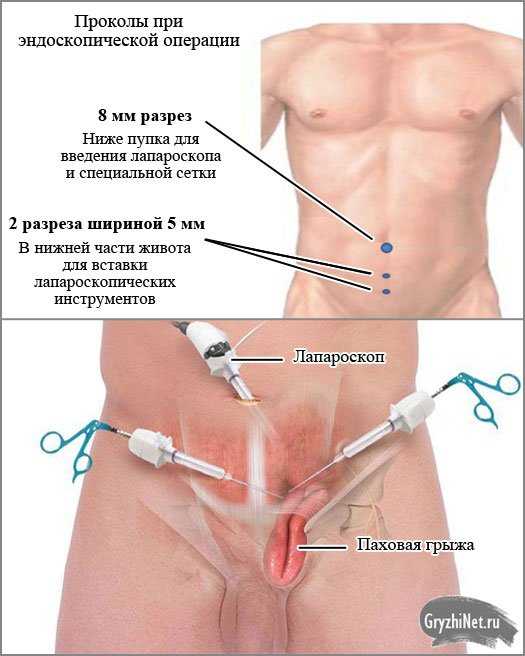
 Если верить специалистам, то без оперативного вмешательства не удастся устранить болезнь.
Если верить специалистам, то без оперативного вмешательства не удастся устранить болезнь.






 Конечно, чтобы достичь наибольшего эффекта, следует делать хирургическую операцию.
Конечно, чтобы достичь наибольшего эффекта, следует делать хирургическую операцию.





 Тяжелые случаи поддаются только хирургической процедуре, если же болезнь имеет легкую форму, то можно обойтись альтернативными способами лечения. Но любые методы применяются только после разрешения врача и после прохождения обследования пациента.
Тяжелые случаи поддаются только хирургической процедуре, если же болезнь имеет легкую форму, то можно обойтись альтернативными способами лечения. Но любые методы применяются только после разрешения врача и после прохождения обследования пациента.


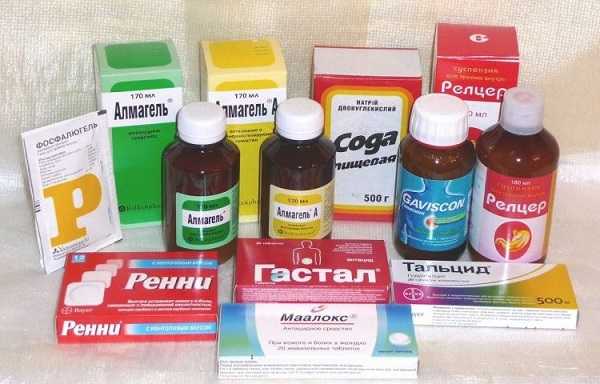
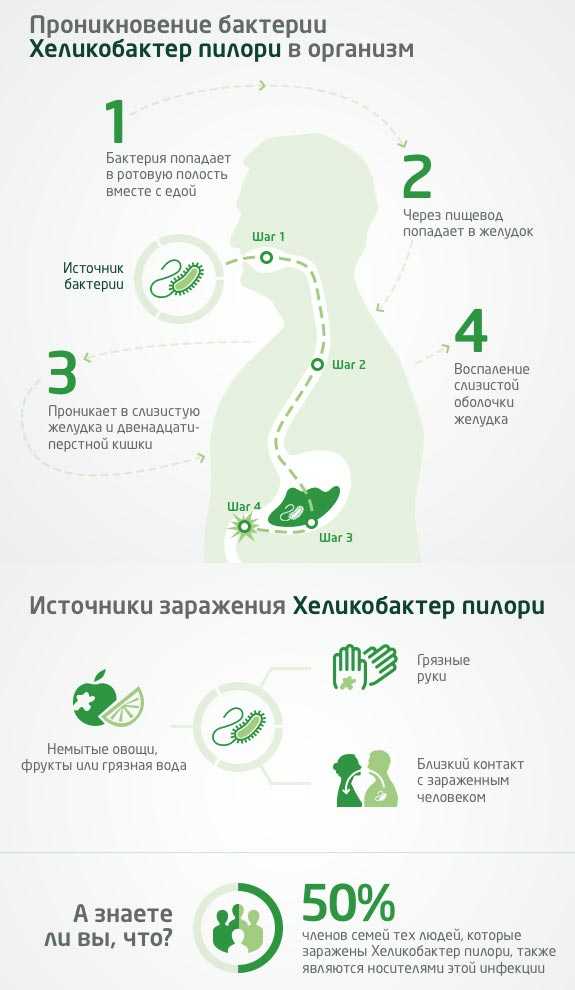








 Основные рекомендации по образу жизни при гэрб
Основные рекомендации по образу жизни при гэрб
 омепразол (Омепразол-Рихтер, Омез, Ультоп, Лосек, Хелол) – наиболее простой активный компонент, который применяется не только в пероральных капсулах, но также внутривенно-капельно для достижения более быстрого результата. Препарат отличается медленным действием с высокой последующей эффективностью. Не провоцирует рецидивов состояний с повышенной кислотностью. Может комбинироваться с другими лекарственными веществами. Это помогает его сочетаниям в одном лекарственном препарате воздействовать не только на уровень кислотности желудка, но и нормализовать его моторику, например такими эффектами обладает фармакологический препарат Омез-Д.
омепразол (Омепразол-Рихтер, Омез, Ультоп, Лосек, Хелол) – наиболее простой активный компонент, который применяется не только в пероральных капсулах, но также внутривенно-капельно для достижения более быстрого результата. Препарат отличается медленным действием с высокой последующей эффективностью. Не провоцирует рецидивов состояний с повышенной кислотностью. Может комбинироваться с другими лекарственными веществами. Это помогает его сочетаниям в одном лекарственном препарате воздействовать не только на уровень кислотности желудка, но и нормализовать его моторику, например такими эффектами обладает фармакологический препарат Омез-Д. лансопразол (Ланцид, Ланзап) – препарат последнего поколения. Может не только блокировать протонную помпу, но и воздействует на причину воспалительных процессов желудочно-кишечного тракта – бактерию Хеликобактер Пилори. Применяется при рефлюкс-эзофагите, спровоцированном острой стадией гиперацидного гастрита или язвой желудка. Применяется с осторожностью с другими лекарственными средствами, так как их метаболиты могут ингибировать действие данного активного вещества;
лансопразол (Ланцид, Ланзап) – препарат последнего поколения. Может не только блокировать протонную помпу, но и воздействует на причину воспалительных процессов желудочно-кишечного тракта – бактерию Хеликобактер Пилори. Применяется при рефлюкс-эзофагите, спровоцированном острой стадией гиперацидного гастрита или язвой желудка. Применяется с осторожностью с другими лекарственными средствами, так как их метаболиты могут ингибировать действие данного активного вещества; Всасывающиеся лекарственные средства (Ренни, Тамс). Проникая в пищевод, эти лекарства провоцируют практически моментальное понижение кислотности. В результате боль, кислая отрыжка и дискомфорт практически исчезают. Однако их эффект достаточно кратковременный и может спровоцировать при длительном применении в качестве монотерапии обратный выброс. Также в некоторых случаях больные жаловались на слабость, головную боль, метеоризм.
Всасывающиеся лекарственные средства (Ренни, Тамс). Проникая в пищевод, эти лекарства провоцируют практически моментальное понижение кислотности. В результате боль, кислая отрыжка и дискомфорт практически исчезают. Однако их эффект достаточно кратковременный и может спровоцировать при длительном применении в качестве монотерапии обратный выброс. Также в некоторых случаях больные жаловались на слабость, головную боль, метеоризм.