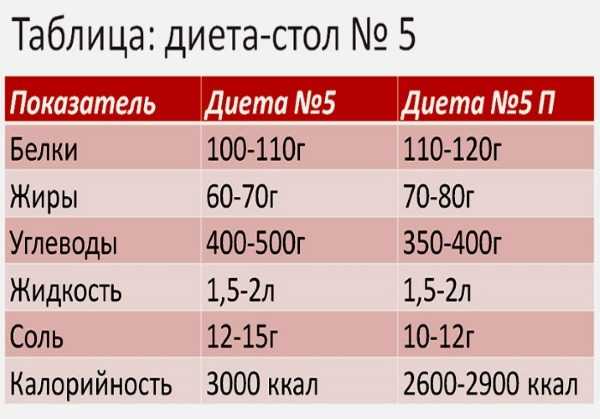
Диета при повышенной мочевой кислоте в крови (гиперурикемия)
Читайте нас и будьте здоровы! Пользовательское соглашение о портале обратная связь- Врачи
- Болезни
- Кишечные инфекции (5)
- Инфекционные и паразитарные болезни (28)
- Инфекции, передающиеся половым путем (6)
- Вирусные инфекции ЦНС (3)
- Вирусные поражения кожи (12)
- Микозы (10)
- Протозойные болезни (1)
- Гельминтозы (5)
- Злокачественные новообразования (9)
- Доброкачественные новообразования (7)
- Болезни крови и кроветворных органов (10)
- Болезни щитовидной железы (6)
- Болезни эндокринной системы (13)
- Недостаточности питания (1)
- Нарушения обмена веществ (1)
- Психические расстройства (31)
- Воспалительные болезни ЦНС (3)
- Болезни нервной системы (19)
- Двигательные нарушения (6)
- Болезни глаза (20)
- Болезни уха (6)
- Болезни системы кровообращения (10)
- Болезни сердца (13)
- Цереброваскулярные болезни (2)
- Болезни артерий, артериол и капилляров (9)
- Болезни вен, сосудов и лимф. узлов (8)
- Болезни органов дыхания (36)
- Болезни полости рта и челюстей (16)
- Болезни органов пищеварения (30)
- Болезни печени (2)
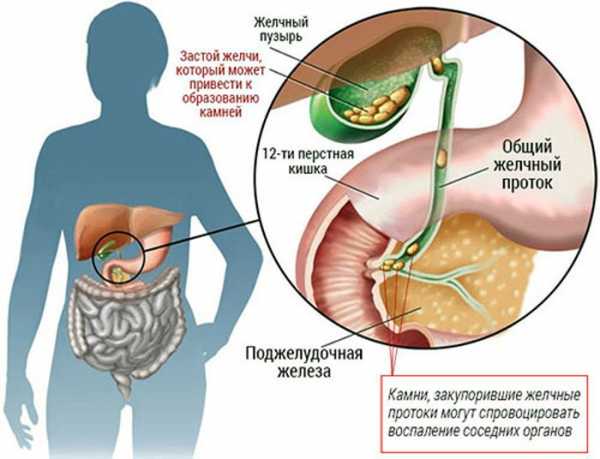
- Болезни желчного пузыря (9)
- Болезни кожи (32)
- Болезни костно-мышечной системы (50)
- Болезни мочеполовой системы (14)
- Болезни мужских половых органов (8)
- Болезни молочной железы (3)
- Болезни женских половых органов (28)
- Беременность и роды (5)
- Болезни плода и новорожденного (4)
- Симптомы
- Амнезия (потеря памяти)
- Анальный зуд
- Апатия
- Афазия
- Афония
- Ацетон в моче
- Бели (выделения из влагалища)
- Белый налет на языке
- Боль в глазах
- Боль в колене
- Боль в левом подреберье
- Боль в области копчика
- Боль при половом акте
- Вздутие живота
- Волдыри
- Воспаленные гланды
- Выделения из молочных желез
- Выделения с запахом рыбы
- Вялость
- Галлюцинации
- Гнойники на коже (Пустула)
- Головокружение
- Горечь во рту
- Депигментация кожи
- Дизартрия
- Диспепсия (Несварение)
- Дисплазия
- Дисфагия (Нарушение глотания)
- Дисфония
- Дисфория
- Жажда
- Жар
- Желтая кожа
- Желтые выделения у женщин
- …
- ПОЛНЫЙ СПИСОК СИМПТОМОВ>
- Лекарства
- Антибиотики (211)
- Антисептики (123)
- Биологически активные добавки (210)
- Витамины (192)
- Гинекологические (183)
- Гормональные (155)
- Дерматологические (258)
- Диабетические (46)
- Для глаз (124)
- Для крови (77)
- Для нервной системы (385)
- Для печени (69)
- Для повышения потенции (24)
- Для полости рта (68)
- Для похудения (40)
- Для суставов (161)
- Для ушей (15)
- Другие (306)
- Желудочно-кишечные (314)
- Кардиологические (149)
- Контрацептивы (48)
- Мочегонные (32)
- Обезболивающие (280)
- От аллергии (102)
- От кашля (137)
- От насморка (91)
- Повышение иммунитета (123)
- Противовирусные (113)
- Противогрибковые (126)
- Противомикробные (145)
- Противоопухолевые (65)
- Противопаразитарные (49)
- Противопростудные (90)
- Сердечно-сосудистые (351)
- Урологические (89)
- ДЕЙСТВУЮЩИЕ ВЕЩЕСТВА
- Справочник
- Аллергология (4)
- Анализы и диагностика (6)
- Беременность (25)
- Витамины (15)
- Вредные привычки (4)
- Геронтология (Старение) (4)
- Дерматология (3)
- Дети (15)
- Другие статьи (22)
- Женское здоровье (4)
- Инфекция (1)
- Контрацепция (11)
- Косметология (23)
- Народная медицина (17)
- Обзоры заболеваний (27)
- Обзоры лекарств (34)
- Ортопедия и травматология (4)
- Питание (103)
- Пластическая хирургия (8)
- Процедуры и операции (23)
- Психология
medside.ru
Диета при повышенной мочевой кислоте в крови: что можно и нельзя
Автор Anton На чтение 9 мин. Просмотров 689 Опубликовано
Гиперурикемия – это повышение содержания мочевой кислоты в крови. Ее соли оказывают токсическое действие на почечную ткань, что ведет к нарушению работы мочевыделительной системы. Диета при повышенной мочевой кислоте направлена на восстановление пуринового метаболизма, снижение нагрузки на органы детоксикации, к которым относятся почки и печень. Рациональное питание предупреждает обструкцию (сужение) почечных канальцев, застой мочи в организме.
Зачем нужна диета при гиперурикемии
Гиперурикемия возникает при нарушении обмена пуринов – органических веществ, которые метаболизируются в печени до мочевой кислоты. Если ее концентрация превышает 6-6.8 мг/дл, увеличивается выделение мочекислых солей с уриной. Такое состояние называется гиперурикозурией. Оно опасно серьезными заболеваниями:
- уратный нефролитиаз;
- вторичный пиелонефрит;
- недостаточность почек;
- тубуло-интерстициальный нефрит;
- астенический синдром;
- постоянная боль в суставах.
Уровень пуринов и кислоты зависит от их поступления с продуктами, от особенностей питания. Поэтому при диагностировании гиперурикемии врач назначает диету, нацеленную на:
- восстановление обмена пуриновых оснований;
- снижение уровня кислот в моче и крови;
- профилактику камнеобразования в почках и мочевых путях;
- нормализацию выделительной функции почек.
 При чрезмерном выделении мочекислых солей с мочой диету обязательно сочетают с фармакотерапией. Для снижения концентрации кислоты применяются лекарства, влияющие на метаболизм пуринов, – Фебуксостат, Аллогексал, Аденурик.
При чрезмерном выделении мочекислых солей с мочой диету обязательно сочетают с фармакотерапией. Для снижения концентрации кислоты применяются лекарства, влияющие на метаболизм пуринов, – Фебуксостат, Аллогексал, Аденурик.В рамках диеты исключают продукты с повышенной концентрацией пуринов. Рациональное питание восстанавливает метаболизм, вследствие чего уровень кислоты в крови понижается. При соблюдении диеты pH мочи сдвигается в сторону щелочей. Это препятствует кристаллизации солей, из которых формируются уратные камни.
Запрещенные продукты, богатые мочевой кислотой
Диета при мочевой кислоте ограничивает еду с пуриновыми нуклеотидами. Из меню выводятся продукты, в 100 г которых содержится более 150 мг пуринов. При соблюдении низкопуриновой диеты за день с уриной выводится около 450 мг кислоты. При уменьшении ее содержания понижается риск нефролитиаза и подагры.
Что нельзя есть при повышенном уровне кислоты в крови
| Группы продуктов | Примеры |
| ягоды, фрукты | киви, клюква, ананасы, малина, авокадо |
| овощи, зелень | щавель, белая редька, сельдерей, зеленый лук, цветная капуста, солевые огурцы, редис, томаты, бобовые, чеснок, репа, шпинат |
| крупы и каши | белый рис, булгур, горох, чечевица, неочищенное пшено |
| мясо | субпродукты, говядина, свинина, ягнятина, сало, бекон, утка, копченая птица, говяжий язык |
| рыба, морепродукты | икра черная, карп, палтус, окунь, анчоусы, щука, устрицы, лангуст, сардина, треска, крабовые палочки, мидии, сельдь, вяленая рыба |
| сырье, приправы | сушеный укроп и петрушка, пивные дрожжи, молотый перец, тмин, имбирь, корица, майонез |
| напитки | кофе, спиртное, какао, газировка |
| другие продукты | рыбные консервы, торты, кондитерский крем, грибы, острые соусы, копчености |
Людям с гиперурикозурией рекомендована диета №6 по Певзнеру. Из рациона исключаются продукты, увеличивающие мочевую кислоту в сыворотке крови. При сопутствующих осложнениях – подагре, мочекаменной болезни – таблица дополняется другими вредными продуктами. При соблюдении диеты врачи советуют ограничить соль, сушеные злаки, сухофрукты (кроме чернослива), мясные продукты.
 При гиперурикемии в дневном рационе должно содержаться не более 200-250 мг пуринов.
При гиперурикемии в дневном рационе должно содержаться не более 200-250 мг пуринов.Список продуктов с небольшим содержанием пуринов
При гиперурикемии можно есть продукты, которые нормализуют кислотно-щелочной баланс мочи. Поэтому больным рекомендована растительно-молочная диета. Ограничивают супы, приготовленные с мясом или грибами, потому что в них содержатся кислоты и экстрактивные компоненты. В диету включают фрукты и крупы с небольшим количеством пуриновых соединений.
Продукты с малым содержанием пуринов
| Группы продуктов | Примеры |
| фрукты, ягоды | сладкий виноград, абрикосы, нектарин, яблоки, дыня, арбуз, вишня, персики, крыжовник |
| овощи, зелень | тыква, патиссоны, свежие огурцы, свекла, картошка, морковка |
| крупы и каши | пшенка, манка, гречка, овсянка |
| сухофрукты, орехи | чернослив, финики, курага, грецкие орехи |
| мясо | индейка, крольчатина, куриное филе |
| молочные продукты | ацидофилин, кефир, сливки, сметана, ряженка, йогурт, твердый сыр, творог |
| рыба, морепродукты | ламинария |
| напитки | овощные соки, фруктовые морсы и компоты, отвары из толокнянки, минеральная вода, кофе с молоком |
| другие продукты | куриные яйца, сахарный песок, мед, некислые соусы, варенье, пастила, сливочное масло |
У женщин с гиперурикозурией нередко диагностируется уратная мочекаменная болезнь. Чтобы предотвратить выпадение солей кислот в осадок, в диету включают морепродукты с омега-3 и омега-9. Ненасыщенные жирные кислоты стимулируют метаболизм, снижают уровень кислоты в моче.
Какое питание снижает уровень мочевой кислоты
Диета для снижения мочевой кислоты в организме должна соблюдаться в течение 1-3 месяцев до восстановления обмена веществ. Игнорирование правил рационального питания опасно осложнениями – подагрой, нефро- и уролитиазом, недостаточностью почек. Чтобы понизить концентрацию пуринов в крови, следует:
- исключить спиртное;
- питаться дробно до 6 раз в сутки;
- делать разгрузочные дни до 3 раз в месяц;
- ограничить продукты с протеинами;
- ввести в рацион свежие фрукты, продукты с калием;
- отказаться от наваристых бульонов.
При соблюдении диеты особое внимание уделяют термической обработке продуктов. Мясо обязательно отваривают, потому что при варке из него удаляется до 50% пуриновых оснований. Диетическое вареное мясо рекомендуется использовать в тушеных блюдах. Их вводят в диету через день или реже.
В интервалах между основными приемами пищи пациенты должны больше пить жидкости. При соблюдении диеты делают разгрузочные дни. Чтобы снизить нагрузку на ЖКТ и почки, употребляют легкоусвояемые продукты, которые сдвигают баланс мочи в щелочную сторону, – творог, йогурт, фрукты.
 Злоупотребление мясными продуктами ведет к увеличению уровня кислоты в организме, что чревато отложением кристаллов в почечных канальцах и камнеобразованием в мочевых путях.
Злоупотребление мясными продуктами ведет к увеличению уровня кислоты в организме, что чревато отложением кристаллов в почечных канальцах и камнеобразованием в мочевых путях.Продолжительность гипопуриновой диеты зависит от формы заболевания. При склонности к камнеобразованию в почках нефрологи советуют придерживаться рационального питания в течение всей жизни.
Что и сколько пить
Для ускоренного выведения с мочой пуриновых соединений необходимо соблюдать питьевой режим. При высоком уровне мочевой кислоты нужно выпивать до 2.5 л жидкости в день. В качестве питья подходят натуральные соки, компоты, вода без газа, отвары, которые обладают щелочными свойствами.
В рамках гипопуриновой диеты нефролог/уролог назначает:
- фруктовые соки – яблочный, виноградный, абрикосовый;
- овощные соки – тыквенный, морковный;
- отвары – коры крушины, ромашки, чабреца, перечной мяты;
- минеральная вода – Ессентуки-17, Свалява, Лужанская, Смирновская, Боржоми.
Фруктовые и овощные соки полезны при мочекаменной болезни (МКБ). При высоком уровне кислоты рекомендовано питье с содой – не более 4 г на 1 л кипяченой воды.
Особенности диеты при обострении подагры и МКБ
Если гиперурикемия сопровождается МКБ или подагрой, в диету вносят серьезные коррективы. Особенности выбора продуктов зависят от тяжести сопутствующих патологий – наличия пиелонефрита, цистита, непроходимости мочевых протоков. Диета при повышенной мочевой кислоте в крови соблюдается от 3 недель до 6-12 месяцев.
При нарушении работы почек и интенсивном синтезе кислот следует:
- ограничить поваренную соль до 3 г/сутки;
- увеличить количество овощей в рационе;
- питаться маленькими порциями каждые 2-2.5 часа;
- употреблять мочегонные продукты и напитки – дыню, ромашковый чай, арбуз, отвар толокнянки или липового цвета.
 Голодание и нерациональная диета провоцируют увеличение количества кислоты в крови, что чревато приступом подагры.
Голодание и нерациональная диета провоцируют увеличение количества кислоты в крови, что чревато приступом подагры.В периоды рецидивов МКБ основу диету составляет преимущественно жидкая еда – каши, кисели, молочные напитки, крем-супы. Рекомендованная энергетическая ценность дневного рациона – 1900-1950 ккал. Количество протеинов в продуктах должно составлять 65-70 г/день.
Примерное меню на неделю
При высокой концентрации кислот и пуринов в крови больные обязаны строго следить за питанием. Во время рецидивов МКБ и нефролитиаза придерживаются диеты №6. Диетическая программа должна быть сбалансированной. В противном случае недостаток биоактивных веществ – минералов, витаминов, аминокислот – приведет к гиповитаминозу. Чтобы этого избежать, урологи и диетологи рекомендуют заранее составлять меню диеты из разрешенных продуктов.
Приблизительное меню на 1 неделю
| Дни недели | 1 завтрак | 2 завтрак | Обед | полдник | Ужин |
| понедельник | жидкая овсянка, вареное яйцо, кисель | фруктовая запеканка | крем-суп с картошкой, вареное мясо, котлеты из картошки, чай | творожная запеканка | макароны с сыром, овощной салат вареной свеклы и кураги, чай |
| вторник | гречка, овощной салат со свеклой, чай | 100 г чернослива | суп-лапша, овощной салат, драники с морковкой и картошкой, кисель | 1 банан | пшенка с оливковым маслом, фруктовый пудинг, кофе с молоком |
| среда | мюсли с изюмом и курагой, морковный сок | творог со сметаной | борщ без мяса, запеканка с морковкой и синенькими, тыквенный сок | фруктовый компот с галетным печеньем | запеканка с картошкой и рыбой, овощная нарезка, морковный сок |
| четверг | 2 вареных яйца, салат из вареной свеклы с финиками, кофе с молоком | запеченное яблоко | рисовый суп, отварная рыба, компот из чернослива | простокваша | рагу, фруктовое суфле, чай |
| пятница | морковные драники, творог, чай | фруктовый пудинг | постный суп-лапша, винегрет без лука и горошка, морковные зразы, отвар толокнянки | запеканка с морковкой и курагой | блины с вареньем, свекла со сметаной, травяной отвар |
| суббота | хлебцы с медом, салат из овощей, отвар толокнянки | тост с ягодным вареньем | молочный суп с рисом, овощное рагу, настой имбирного корня | печенье с отрубями | вареники с картошкой, творог с изюмом, кисель |
| воскресенье | гречка, яйцо всмятку, кисель | кефир | картофельное пюре, вареное филе щуки, салат с морковкой и свеклой, чай | творог со сметаной | омлет, крупеник с тыквой, абрикосовый сок |
 При соблюдении гипопуриновой диеты вероятность камнеобразования в почках и мочевых путях снижается на 70%.
При соблюдении гипопуриновой диеты вероятность камнеобразования в почках и мочевых путях снижается на 70%.Рецепты полезных блюд
Грамотная диета при переизбытке пуринов в крови и кислот должна содержать ограниченное количество протеинов, липидов и продуктов со щавелевой кислотой. Чтобы сделать меню более разнообразным, в него включают вкусные блюда из разрешенных продуктов с повышенным содержанием витаминов, калия и кальция.
Рецепты вкусных блюд при гиперурикемии:
- Овощной салат. На терке измельчают 1 крупную морковку и яблоко. Добавляют ½ часть вареной свеклы. Заправляют салат нежирной сметаной.
- Рис с морковкой. 1 крупную морковку измельчают и обжаривают на сковороде. Добавляют 100 г вареного риса и немного кипяченой воды. Томят на маленьком огне 5-10 минут. Украшают блюдо свежей зеленью.
- Сырники. 250 г творога измельчают в блендере. Добавляют в него 3 ст. л. муки, 1 яйцо, 2 ст. л. сахара. Все ингредиенты перемешивают, после чего добавляют мелко нарезанный банан. Из творожной массы формируют небольшие лепешки и обжаривают их по 2-3 минуты с каждой стороны.
- Запеченный картофель. В 4 картофелинах делают углубления. На небольшом огне тушат измельченную морковку с патиссоном и зеленью. Зажаркой фаршируют картошку. Присыпают сверху сырной стружкой и отправляют в духовку на 15-20 минут.
Недостаток витаминизированных продуктов в диете негативно влияет на обмен веществ. Поэтому при повышении в крови уровня мочевой кислоты в рацион обязательно включают фрукты.
Гипопуриновая диета – одна из ключевых составляющих терапии уролитиаза, подагры и других метаболических патологий. Ограничение в рационе пуринов и продуктов со щавелевой кислотой предупреждает камнеобразование в почках, мочевом пузыре и других органах. Правильная диета предотвращает приступы подагры, нормализует вес и снижает риск осложнений.
simptom.info
Диета при повышенной мочевой кислоте
Сегодня рассмотрим, какой должна быть диета при повышенной мочевой кислоте — именно из-за повышенного содержания мочевой кислоты в организме, несвоевременного вывода её возникают всевозможные неприятности — от подагры до сахарного диабета II типа. Давайте разбираться.
Мочевая кислота — это вещество, которое присутствует в организме каждого человека и является продуктом обмена пуринов, расщепление которых происходит в желудочно-кишечном тракте. Пурины – это естественные вещества, которые определяются во всех клетках организма и практически во всех продуктах. Пуринами богаты продукты животного происхождения (мясо, печень, морепродукты, дрожжи), в меньшей степени — растительная пища и молочные продукты.
Мочевая (каменная) кислота образуется в печени и представляет собой микроскопические кристаллы солей натрия. Сама мочевая кислота не токсична, но попадая в кровь, она подвергается окислению и приобретает способность вывода ее из организма, за удаление продуктов ее распада отвечают почки.
Если в работе печени и почек происходят нарушения, то происходит накопление солей, и концентрация мочевой кислоты повышается. Если образование мочевой кислоты превышает ее выведение из организма, то нарушается процесс пуринового обмена. Задержка мочевой кислоты в организме влияет на функцию почек (возможно, до почечной недостаточности), влекущую за собой проблемы — соли откладываются в почках, суставах и других тканях (подагрический артрит, подагра).
Если в крови повышается уровень мочевой кислоты, то следует перейти на антипуриновое питание, которое эффективно влияет на пуриновый обмен, и может значительно снизить или нормализовать уровень мочевой кислоты в крови. Если остается повышение мочевой кислоты в крови даже при соблюдении антипуринового питания, то это показание обратиться к врачу и применить лекарственный препарат, нормализующий уровень мочевой кислоты в крови.
Часто повышение мочевой кислоты в крови сочетается с повышением холестерина и глюкозы, эти показатели нарушений обменных процессов в организме желательно определять одновременно.
Кроме продуктов питания, многие лекарственные препараты повышают мочевую кислоту. Необходимо читать аннотации к препаратам, и если указывается на необходимость проверять уровень мочевой кислоты на фоне применяемого препарата, то это следует делать.
Почему обязательна диета при повышенной мочевой кислоте
Пурины потребляются с пищей, они необходимы организму.
Являются частью хромосом в ядрах клеток.
Несут генетическую информацию.
При распаде пуринов образуется мочевая кислота.
Мочевая кислота выводится с мочой почками.
При употреблении пищи, богатой пуринами,
мочевая кислота может скапливаться, не успевать выводиться.
Переизбыток мочевой кислоты в крови затрудняет проникновение кислорода в клетки.
Соли откладываются в почках, суставах и других тканях.
Получается,
меньше кислорода — больше мочевой кислоты,
больше мочевой кислоты — меньше кислорода поступает в ткани.
Усталость, плохое настроение, упадок сил, боли в суставах —
всё это возможные симптомы переизбытка пуринов.
Значит, необходимо ограничить пурины во время приёма пищи.
Отсюда и название — антипуриновая диета.
Рекомендации при нарушения пуринового обмена
- Режим труда и отдыха
- Достаточный сон
- Правильное питание. Голодать нельзя!
Принципы питания
- обильное питье до 1,5 литров жидкости,
- прием настоев трав со слабым мочегонным действием — почечный чай,
- ограничение поваренной соли. Соль можно употреблять, подсаливая пищу, не более 2/3 чайной ложки в день (лучше — морская соль, специи, пряные травы и ароматные травы, лимон, уксус),
- прием пищевых волокон – 40 г в сутки = 3 стол. ложки пшеничных отрубей, хлеб зерновой (или с отрубями), крупы разные, особенно гречка и овсянка, овощи разрешенные 400-500 г в сутки,
- уменьшение пуринов в пище — исключить запрещенные продукты.
Выбор продуктов питания
| Исключить | Ограничить | Разрешается |
|
|
Употреблять в ограниченном количестве — 3-4 раза в неделю по 100-150 г день и в нежареном виде |
|
|
|
|
| |
|
| |
|
| |
| сдобные хлебные изделия | хлеб ржаной и пшеничный с отрубями |
Диета при повышенной мочевой кислоте должна продолжаться не менее 1-2 месяцев с контролем анализа крови на мочевую кислоту.
Здоровья вам!
bredihina.ru
Диета при повышенной мочевой кислоте в крови меню на неделю

В крови каждого человека обязательно имеется определенный процент мочевой кислоты. Если наблюдается его повышение, то следует незамедлительно принять меры. Для этого врач назначает медикаментозное лечение и соответствующее питание. При несоблюдении такого режима, у больного могут появиться серьезные проблемы со здоровьем.
Почему надо придерживаться диеты?
Мочевая кислота является стимулятором работы головного мозга, а также выступает мощным противоопухолевым антиоксидантом. Ее уровень может возрасти в результате:
- больших физических нагрузок
- частых строгих диет
- стабильного употребления жирной и белковой пищи
- сбоя в работе почек
- продолжительного приема противотуберкулезных медикаментов
- лейкемии
- ожирения
Если своевременно не снизить уровень мочевой кислоты, то не избежать подагры, а также хронического артрита. Поэтому, обязательным условием для таких больных является правильное питание в сочетании с медикаментозным лечением.
Особенность диеты при таком заболевании заключается в тщательном отборе продуктов и правильном способе их приготовления. Выбираемое меню должно быть щадящим, включать малый процент белковых продуктов и большое количество воды.
Разрешенные продукты:
- Рацион питания больного должен содержать кисломолочные изделия.
- Разрешается потребление морепродуктов, постного мяса, рыбы.
- Рекомендованы макароны, различные крупы.
- Принимаются всевозможные овощи, фрукты, в том числе цитрусовые, ягоды, сухофрукты (за исключением изюма).
- Можно обогатить меню соусами овощными либо сметанными.
- Из напитков стоит выбрать компоты, чаи, настои, натуральные соки.
- Врачи рекомендуют включать в рацион мед, варенье, фруктовое желе, джемы, кисели.
Запрещенные продукты:
К числу продуктов, не рекомендованных при высоком уровне мочевой кислоты, относятся:
- Любые консервные изделия.
- Колбасы, сосиски, жаренные, копченные блюда полностью под запретом.
- Нельзя использовать острые, горькие, соленые продукты.
- Следует отказаться от всевозможных специй и добавок.
- Исключаются алкогольные, газированные напитки.
Примерное меню при высоком уровне мочевой кислоты
В данном случае врач рекомендует больному специальную диету стол 6. Составляется соответствующее меню, при котором:
- утро начинается с поедания морковного пудинга, яиц в отварном виде, легкого салата из овощей, а также чая,
- на второй завтрак можно выпить отвар шиповника,
- дневной рацион должен быть обогащен картофельными котлетами, суп-лапшой, в том числе киселем,
- второй обед может включать только яблоки,
- на ужин стоит приготовить голубцы, сырники, чай.
Для снижения уровня кислотности помогут настои и отвары из народной медицины:
- Залить кипятком листья брусники и настаивать их около 30 минут. Настоявшийся раствор рекомендуют употреблять по столовой ложке перед каждым приемом пищи.
- Отвар, из листьев березы настоянный на крутом кипятке. Полученный отвар принимать по 2 ст. ложки во время еды.

Подробное меню на неделю
Первый день
- Завтрак: некрепкий кофе со сливками, сухие гренки, джем
- Перекус: йогурт
- Обед: щи, приготовленные из капусты, картошка, чай
- Полдник: кружка молока, один сухарик
- Ужин: рагу из кабачка и морковки, яичница из одного яйца, кефир
Второй день
- Завтрак: сырники, чай с несколькими каплями выжатого лимона
- Перекус: один средний банан
- Обед: суп с картофелем, постные голубцы, кисель
- Полдник: микс из фруктов
- Ужин: винегрет, хлеб с сыром, компот, сваренный из сухофруктов
Третий день
- Завтрак: масса из творога, сметаны и сухофруктов, настой шиповника
- Перекус: одно яблоко
- Обед: суп на молоке, отварная куриная грудка, сок
- Полдник: ряженка, галетное печенье с повидлом
- Ужин: тушенные овощи по желанию, компот
Четвертый день
- Завтрак: яичница, украшенная зеленью, хлеб, сок
- Перекус: немного любых орехов
- Обед: окрошка, отварной рис, кисель
- Полдник: микс из фруктов
- Ужин: картофель, начиненный тушенными овощами, зеленый чай
Пятый день
- Завтрак: яйцо всмятку, творожная масса, чай с молоком
- Перекус: один апельсин
- Обед: жидкий обед с вермишелью, запеканка из картошки, сок
- Полдник: мусс из фруктов
- Ужин: котлеты из морковки, сметана, ряженка
Шестой день
- Завтрак: овсяная каша на молоке, сок из свежей морковки
- Перекус: творог, запеченное яблоко
- Обед: суп из гречки, отварная рыба, картофельное пюре, отвар из трав
- Полдник: творог смешать с медом
- Ужин: микс из овощей, немного несоленого сыра, компот
Седьмой день
Завтрак: блины из муки второго сорта, варенье, чай с молоком
Перекус: один грейпфрут
Обед: постный борщ, тефтели из картошки, залитые сверху сметаной, украшенные зеленью, чай
Полдник: одна груша
20:00 — вареники с творогом, фруктовый кисель
В течение дня необходимо пить много воды. Желательно это делать между приемами пищи. Перед сном полезно выпить кефир либо теплое молоко.
Информация, изложенная выше, поможет больному с повышенным уровнем мочевой кислоты восстановить здоровье и силы.
Рецепты при повышенной мочевой кислоте
Легкий салат

- морковь — 1 шт
- яблоко — 1 шт
- сметана — пара ложек
Процесс приготовления:
- Необходимо очистить морковку и измельчить на терке.
- С яблока удаляется кожура, после чего его мелко нарезают.
- Смешивают морковку с яблоком, добавляют сметану с низким процентом жирности.
Аппетитные сырники

- творог — 200 г.
- мука — 2-3 ст. л.
- сода — 1 ч. л.
- яйцо
- сахарный песок — 1 ст. л.
- банан.
Процесс приготовления:
- Творог измельчают, добавляют к нему муку и остальные компоненты, тщательно перемешивают.
- Из полученной массы готовят сырники и обжаривают с обеих сторон.
Питательная окрошка

- картофель — 1 шт.
- морковь — 1 шт.
- яйца — 2 шт.
- огурцы — 2 шт.
- редис — 1 шт.
- кефир
- сметана — 2 ст. л.
- зелень
- щепотка соли.
Процесс приготовления:
- Все продукты в измельченном виде перемешивают и заправляют сметаной, а сверху украшают зеленью и добавляют соль по вкусу.
- Нарезают огурцы, редис.
- Яйца отваривают и крошат.
- Сваренные овощи измельчают, превращая их в кубики.
- Отваривают картошку, морковку в кожуре.
Картофель, начиненный овощами

- картофель — 2-3 шт.
- морковь — 1 шт.
- кабачок — 1 шт.
- немного зелени
- щепотка соли
Процесс приготовления:
- Картофель очищают от кожуры, промывают и удаляют внутреннюю часть таким образом, чтобы получилась чашечка.
- Морковку и кабачок, очищенные от кожуры, тушат на умеренном огне. В конце добавляют зелень и соль.
- Тушенными овощами наполняют картофельные чашечки и выкладывают в духовку для запекания.
Рис с морковкой

- рис — 100 г.
- морковь — 1 шт.
- немного соли
Процесс приготовления:
- Морковку очищают, измельчают на терке, начинают тушить.
- К морковке добавляют рис и продолжают тушить 2-3 минуты.
- Рисовую массу заливают кипятком и варят на медленном огне до полной готовности.
- Добавляют немного соли.
Видео: Советы от специалиста — мочевая кислота в организме и как с этим бороться!
only-diet.ru
Лучшая диета при повышенной мочевой кислоте в крови
9 012 просмотров
Знаете ли вы, что регулярно питаясь теми или иными продуктами, вы можете повышать или понижать в организме уровень такой кислоты, как мочевая? Да будет вам известно, что высокое содержание этого метаболического продукта в крови может привести к подагре и другим заболеваниям и вынудить человека проходить нудное лечение и длительную диету. Как не допустить скачка мочевой кислоты в крови, или так называемую гиперурикемию, и какую диету соблюдать в случае, если недомогание все-таки стало «спутником» вашей жизни?
Зачем вообще нужна диета?
Диета при повышенной мочевой кислоте в крови крайне необходима больному, ведь кислота способна превращать соль в кристаллики с острыми краями. Солевые отложения в суставах и тканях доставляют человеку неприятную, мучительную боль при каждом движении. Питаясь только теми продуктами, которые рекомендует врач, можно значительно понизить рост мочевой кислоты и вновь почувствовать себя здоровым человеком. Полностью избавиться от мочевой кислоты нельзя да и не стоит этого делать — она необходима человеческому мозгу для нормального функционирования, а также является отличным противоопухолевым антиоксидантом.
Зачастую одной диеты бывает недостаточно, поэтому доктор назначает пациенту комплекс препаратов, нормализующих деятельность подагры. Нормальному уровню мочевой кислоты соответствуют значения в 180-530 мкмоль/л. Его скачок происходит в случае, если у человека присутствуют не только подагра, но и другие заболевания:
- эндокринные нарушения;
- ожирение;
- атеросклероз;
- артериальная гипертензия;
- повышенный уровень «вредного» холестерина и т. д.
Что нельзя есть во время диеты?
Диета при мочевой кислоте в крови предусматривает исключение из рациона питания продукты, в большом количестве содержащие пурины. К таким продуктам относятся:
- различные субпродукты, а именно: печень, сердце, мозги, почки;
- крепкие бульоны;
- жареная рыба, жареное мясо и прочие жирные продукты;
- соя;
- фасоль;
- горох;
- копченые продукты;
- консервы;
- спаржа;
- шпинат;
- щавель;
- крепкий кофе и чай;
- пряности;
- острые закуски;
- алкоголь и т. д.
Рекомендуется исключить из рациона любые продукты, возбуждающие ЦНС.
Как питаться во время такой диеты?
Диета при повышенной мочевой кислоте в крови состоит в ограничении употребления таких продуктов, как сало свиное и сливочное масло, помидоры, зелень лука и петрушки.
В обычном режиме можно питаться запеченной или отварной рыбой, овощными супами, кашами, макаронными изделиями (но только из твердых сортов пшеницы), мясом кролика ил индейки, льняным, оливковым или кунжутным маслом, цитрусовыми. Во время обострения нужно ограничиться белками яиц, в дальнейшем можно кушать яйца вместе с желтками. Из молочных продуктов следует выбирать те, которые наименее богаты жирами.
Общие рекомендации во время диеты заключаются в большом употреблении жидкости и сокращении белковой пищи. При ожирении желательно избавиться от лишних килограммов, так как большой вес существенно мешает процессу восстановления.
Примерный рацион питания во время диеты
Диета при подагре и повышенной мочевой кислоте состоит из множества рецептов, но все они, так или иначе, заключаются в употреблении только разрешенных продуктов и только в разрешенном количестве. Итак, на завтрак можно съедать витаминный салат, компонентами которого являются свежая морковь и очищенное от кожуры яблоко. Продукты нужно натереть на терке и смешать с ложкой нежирной сметаны.
Полезна в этот восстановительный период и окрошка. Состав ее может быть обычным (редис, огурец, яйца, картофель и морковь), а в качестве заливки использоваться нежирный кефир, маложирная сметана и немного минеральной воды. Полезно в течение дня употреблять отвар из плодов шиповника, кушать больше яблок, на ужин можно съесть картофельную котлету, выпить слабый чай или кисель. Если у больного нет проблем с лишним весом, разрешено съесть кусочек мармелада, ложку джема или повидла, немного горького шоколада.
Чем необходимо ограничиться женщинам?
Диета при повышенной мочевой кислоте у женщин становится все более востребованной. Если раньше это недомогание было свойственно по большей части мужчинам, то в последние несколько лет, например, подагрой стали часто страдать и женщины. Соблюдение диеты и прием такого препарата, как Пуринол (Аллопуринол) уже в первый месяц дает отличные результаты. Что касается продуктов питания, то рацион у женщин также предполагает ограничение в употреблении колбас, алкоголя, крепких мясных бульонов, жирной пищи, черного кофе, крепкого чая и т. п.
В случае если женщина довольно плохо переносит диету, врач может назначить лечение только в виде приема лекарственных средств. Однако необходимо помнить, что эффект от такой терапии будет заметен нескоро.
slimidea.ru
Диета при повышенном уровне мочевой кислоты
 Пуриновый обмен, происходящий в организме каждого человека, приводит к тому, что в крови образуется мочевая кислота. Это своеобразный продукт метаболизма, превышение количества которого ведет к возникновению серьезных заболеваний.
Пуриновый обмен, происходящий в организме каждого человека, приводит к тому, что в крови образуется мочевая кислота. Это своеобразный продукт метаболизма, превышение количества которого ведет к возникновению серьезных заболеваний.
Для того чтобы нормализовать свое состояние, потребуется соблюдать диету при мочевой кислоте, призванную нормализовать количество вещества в крови и избавить от возможных проблем.
Рацион при повышенной мочевой кислоте в крови должен строго регулироваться. Требуется обратиться за помощью к специалисту, обладающему необходимым опытом и способному грамотно распланировать питание своего пациента.
Тем не менее многие люди, узнав о проблеме, отказываются от визита к врачу, полагая, что употребление тех или иных продуктов никак не скажется на ситуации. В этом случае не стоит удивляться, что неподходящая пища в итоге приведет к возникновению подагры, и тогда простой диеты уже будет недостаточно.
Следует заранее ознакомиться с теми продуктами, которым стоит отдать предпочтение, и теми, от которых лучше отказаться.
Таким образом можно позаботиться о собственном организме и привести содержание мочевой кислоты в организме в норму.
Причины повышения уровня мочевой кислоты
Причин, приводящих к тому, что уровень содержания мочевой кислоты повышен, много. Наиболее распространенной среди них считается ожирение, но в данном случае высокие показатели могут появиться и из-за противоположных проблем.
К примеру, человек слишком часто сидит на различных диетах или слишком часто подвергает себя чрезмерным физическим нагрузкам, что сказывается не только на этом показателе, но и на суставах.
Важно понимать, что показатель кислотности мочи должен составлять 7 мг/дл у мужчин и 6 мг/дл у женщин. Если проблема с количеством мочевой кислоты, которая образуется в результате приема препаратов от туберкулеза или из-за употребления большого количества белка, только проявилась, то следует обратиться за консультацией к врачу.
Принципы питания, которых стоит придерживаться при повышенной мочевой кислоте
Диета при повышенной мочевой кислоте не так строга, как при ряде других нарушений, однако требует учета некоторых факторов, без которых об успешном достижении необходимого результата можно забыть.
Важно понимать, что содержание вредных элементов в моче напрямую влияет на развитие всевозможных заболеваний. Если же регулировать их количество, то можно без лишних усилий обеспечить снижение концентрации мочевой кислоты. Принципы, которых нужно придерживаться:
- необходимо перейти на дробное питание – 3 основных приема пищи и два перекуса. Тем, кто долгое время придерживается принципа: «сначала потерплю, а потом поем сразу за весь день», будет непросто перестроиться. Тем не менее это необходимо, чтобы нормализовать количество мочевой кислоты. Это связано не только с тем, что желудочно-кишечному тракту сложно справиться с большим количеством пищи за один раз. Дело в том, что при повышенной мочевой кислоте в крови у женщин требуется снизить количество пуринов. Дробное питание позволяет организму спокойно от них избавляться, а неравномерный прием пищи приведет к их накоплению;
- количество белка в рационе должно быть понижено. Для этого количество мясных, рыбных блюд и бобовых в рационе необходимо уменьшить, что благоприятно скажется на содержании кислоты. Заменить их помогут кисломолочные продукты;
- превышение необходимого количества белков и жиров приведет к препятствованию выведения мочевой кислоты из организма. Норма потребления жиров — не более 1 грамма на 1 килограмм;
- в случае ожирения необходимо пытаться нормализовать вес. Однако не стоит делать это слишком резко, так как организм не успеет перестроиться, и накопленные пурины никуда не денутся. Оптимальным считается похудение на 1 килограмм в неделю;
- голодание и строгие диеты в данном случае неприемлемы. Если полноценное питание перестанет поступать в организм, вместе с ним перестанут поступать и полезные вещества из тех или иных продуктов. Организму потребуется использовать накопленные ранее белки и жиры, а в результате их распада как раз и появляется мочевая кислота;
- рекомендуется иногда устраивать разгрузочные дни. Этот термин означает не голодание и не отказ от еды, а употребление только определенных продуктов в течение дня, к примеру, овощей, фруктов или молочных продуктов. Подобные дни можно устраивать не чаще, чем раз в неделю;
- не стоит ориентироваться на другие диеты, так как в этом случае некоторые продукты могут принести дополнительный вред. К примеру, далеко не каждый знает, сколько пуринов остается в обычном бульоне. При варке мяса или рыбы эти вещества попадают как раз в бульон, поэтому от его употребления стоит отказаться.
 Также не стоит забывать о некоторых классических требованиях. Нужно снизить количество потребляемой соли, которая препятствует выводу воды из организма. Самой воде нужно уделить особое внимание и выпивать 2 литра в день. От алкоголя нужно отказаться, особенно от пива. Небольшое количество вина допускается, но никаких злоупотреблений.
Также не стоит забывать о некоторых классических требованиях. Нужно снизить количество потребляемой соли, которая препятствует выводу воды из организма. Самой воде нужно уделить особое внимание и выпивать 2 литра в день. От алкоголя нужно отказаться, особенно от пива. Небольшое количество вина допускается, но никаких злоупотреблений.
Какие продукты можно употреблять
 Диета при высоком уровне мочевой кислоты в организме должна назначаться специалистом, так как выбор блюд напрямую зависит от конкретного случая. Тем не менее существует ряд продуктов, помогающих понизить количество кислоты, которые нужно включить в свой рацион. Среди тех продуктов, что можно есть:
Диета при высоком уровне мочевой кислоты в организме должна назначаться специалистом, так как выбор блюд напрямую зависит от конкретного случая. Тем не менее существует ряд продуктов, помогающих понизить количество кислоты, которые нужно включить в свой рацион. Среди тех продуктов, что можно есть:
- овощи и фрукты, употреблять которые разрешено в неограниченном количестве. Особенно стоит выделить цитрусовые. Даже если вы и так едите фрукты, их количество в рационе можно увеличить;
- молочная продукция станет незаменимым помощником в качестве основного источника белка. Употреблять лучше обезжиренные продукты;
- минеральная вода или зеленый чай отлично подойдут в качестве регулярно потребляемой жидкости. Также сюда можно отнести черный чай, соки и морсы, однако ими не стоит злоупотреблять;
- к разрешенным продуктам относятся и яйца, но есть их можно не более 2 штук в день;
- даже вареные рыба и мясо можно употреблять без опасений, важно лишь в процессе варки несколько раз менять воду, что позволит избавиться от большинства пуринов;
- такие продукты, как крупы, макароны или масло, употреблять следует в ограниченном количестве;
- если захотелось сладкого, всегда можно съесть пудинг, желе или какой-либо фруктовый десерт.
 Включая в свое меню овощи и блюда, включающие зеленый лук, вы сможете нормализовать содержание мочевой кислоты в организме.
Включая в свое меню овощи и блюда, включающие зеленый лук, вы сможете нормализовать содержание мочевой кислоты в организме.
От каких продуктов стоит отказаться
Существует ряд продуктов, повышающих мочевую кислоту. Сначала это будет незаметно, но уже вскоре избыток мочевой кислоты в организме приведет к появлению подагры или другого не менее опасного заболевания. Список запрещенных продуктов небольшой, но каждый человек, заботящийся о своем здоровье, должен знать, что есть нельзя:
- как уже отмечалось выше, список продуктов питания, которых стоит избегать, включает в себя бульоны. Именно в бульонах содержание вредных пуринов очень высоко;
- от жареных и копченых продуктов также стоит отказаться. Если вы хотите поесть мяса или жирной рыбы, достаточно отварить их или приготовить на пару. Это наиболее безвредные способы приготовления, позволяющие к тому же сохранить естественный вкус продуктов;
- среди напитков стоит отметить не только алкоголь, но и кофе;
- к сожалению, большинство сладостей, так любимых всеми нами, содержит вредные вещества. Поэтому под запретом и шоколад, и мед, и пирожные, и торты;
- снизьте употребление щавеля, редиса и цветной капусты. Эти продукты, несмотря на их очевидную полезность, препятствуют выводу пуринов из организма.
Есть рыбу и бобовые, точно так же как и мясо, не запрещается. Важно лишь придерживаться определенных правил, к которым не составит труда привыкнуть.
Примерное меню
 Соблюдение диеты при повышении мочевой кислоты в крови – залог успешного устранения проблемы. При этом не требуется отказываться от всего и сразу. Допустимый перечень продуктов широк и позволяет варьировать меню в зависимости от пожеланий. Если говорить о рационе, включающем в себя пять приемов пищи, то примерное меню может выглядеть следующим образом:
Соблюдение диеты при повышении мочевой кислоты в крови – залог успешного устранения проблемы. При этом не требуется отказываться от всего и сразу. Допустимый перечень продуктов широк и позволяет варьировать меню в зависимости от пожеланий. Если говорить о рационе, включающем в себя пять приемов пищи, то примерное меню может выглядеть следующим образом:
- на первый завтрак можно приготовить обезжиренный творог и чай с молоком. Также это может быть молоко с сухариками или мюсли с кефиром. Классический завтрак в виде овсянки тоже остается актуальным;
- вскоре наступает время второго завтрака, в качестве которого может выступить овощной салат, куриное яйцо с чаем, натуральный йогурт или какой-либо фрукт;
- на обед — суп со сметаной, рис с тушеными овощами, отварное куриное филе, рыбное суфле или что-либо еще. В качестве напитка подойдет вода или чай. Стоит отметить, что прием пищи не имеет строгой привязки ко времени;
- полдник может состоять из легкого и вкусного блюда, такого как фруктовый мусс. В этом случае серьезных ограничений нет, можно даже выпить кофе с молоком, не говоря уже об отваре шиповника. Главное — не стоит наедаться, ограничьтесь небольшим перекусом;
- на ужин — вареники с творогом или картофелем, овощной суп или омлет.
 Это лишь примерное меню, и каждый волен сам составить свой рацион на неделю, опираясь на основные требования. Таким образом можно не только позаботиться о собственном здоровье, но и не ограничить себя в употреблении вкусных блюд.
Это лишь примерное меню, и каждый волен сам составить свой рацион на неделю, опираясь на основные требования. Таким образом можно не только позаботиться о собственном здоровье, но и не ограничить себя в употреблении вкусных блюд.
Подводя итоги
 Диета при повышенном уровне мочевой кислоты может устранить возникшую проблему и нормализовать работу организма. Подобное лечение и профилактика возможных заболеваний предотвратят накопление пуринов в организме и развитие подагры.
Диета при повышенном уровне мочевой кислоты может устранить возникшую проблему и нормализовать работу организма. Подобное лечение и профилактика возможных заболеваний предотвратят накопление пуринов в организме и развитие подагры.
Проконсультировавшись у врача, вы всегда сможете узнать уровень мочевой кислоты в крови и список блюд, которые стоит включить в свой рацион. Важно позаботиться об этом вовремя, чтобы потом не жалеть всю жизнь.
propochki.info
Диета при повышенной мочевой кислоте, какие продукты запрещены
Когда человек сталкивается с такой проблемой, как повышение уровня мочевой кислоты в крови, он нуждается в соответствующем питании.
Мочевой кислотой называют метаболический продукт в организме, который образуется во время такого процесса, как пуриновый обмен. Когда уровень кислотности повышен или понижен, это может привести к весьма неприятным последствиям, таким как, например болезнь почек или подагра.
Суть данного отклонения в том, что соль в организме преобразуется в кристаллы, имеющие заостренные края. Такие кристаллы откладываются в тканях и суставах, тем самым, причиняя человеку сильную боль при движении.
Как известно, практически любое лечение болезни начинается с диеты. Диета при повышенной мочевой кислоте в крови не исключение.
К сожалению, тем, кто страдает от этой проблемы, придерживаться правильного питания придется на протяжении всей жизни.
Поговорим о возможных причинах повышения мочевой кислотности:
- Наследственная предрасположенность к заболеванию.
- Нарушения в работе печени, как следствие – превышение образования кислотного вещества.
- Превышение уровня выделения кислотного вещества через почки или кишечник.
- Недостаток в организме белка.
Если уровень кислотности в крови понижен, это может привести к такому заболеванию, как рассеянный склероз. Причина заключается в том, что недостаток кислотности приводит к поражению нервных окончаний.

Таким образом, развитие заболевания проходит такие стадии:
- Кожа становится более чувствительная из-за отложения в тканях кристаллообразных солей.
- Поражение нервных окончаний, как следствие нарушение речи, зрения слуха. В некоторых случаях наблюдается нарушение моторики.
- Нарушение дыхания, удушье. В случаях, когда болезнь не лечится, человек может умереть от удушья.
Если повышена мочевая кислота, что можно есть, и от каких продуктов следует отказаться?
Какое должно быть питание при мочевой кислоте?
Сбалансированное и диетическое питание при повышенной мочевой кислоте в крови – это первая необходимость при лечении данной болезни.
Основное требование такой диеты – это полный отказ от мясных блюд, в том числе и от мясных бульонов.

В некоторых случаях, когда заболевание вовремя диагностировано и состояние человека не слишком тяжёлое, ему разрешают изредка принимать в пищу низкокалорийное мясо, которое должно быть хорошо сварено.
Есть варёное мясо разрешается небольшими порциями не чаще, чем три раза в неделю.
Что касается жирных блюд, таких как, например, жареное или копчёное мясо, жареная картошка, от них нужно полностью отказаться. Запрету подлежит, также, солёная пища. Количество потребляемой соли должно быть минимальным.
Есть у данной диеты ещё одно важное правило – это вода. Суточной дозой человека с повышенной кислотностью является два литра воды. Причём, речь идёт о самой воде, а не о чаях и прочих напитках. Вода должна быть очищенная, минеральная, так как только она может способствовать выведению из организма кислотного вещества. Что касается алкогольных напитков, то на время диеты разрешено пить только водку.
Больному ни в коем случае нельзя голодать. Это может привести к осложнению заболевания.
Во время лечения организм нуждается в полезных веществах, которые человек должен получать во время еды. Если организм не будет получать достаточное количество калорий, это может привести к ещё большему повышению кислотности.
Сущность диеты заключается в минимальном потреблении человеком пуринов. Чтобы это стало возможным, есть нужно часто, но не большими порциями.
Неплохо изредка устраивать для своего организма так называемые разгрузочные дни. В такие дни стоит отказаться не только от больших порций, но и от некоторых продуктов, в состав которых входит много углеводов.
В разгрузочный день больному можно есть фрукты, овощи или кисломолочные продукты.

Помочь в выведении лишней кислоты могут морковный и тыквенный соки. Поэтому, их обязательно нужно включить в свой рацион.
Если больному очень не нравится такой сок, он может пить клюквенный настой. Эффект будет тот же.
Употребление в пищу вышеперечисленных продуктов и жидкостей позволит ускорить обмен веществ в организме, тем самым, вывести лишнюю кислоту.
Что нельзя есть при повышенной мочевой кислоте:
- практически все виды мяса,
- жареную рыбу,
- мясные и рыбные консервы,
- мясные бульоны,
- различные соления,
- острые и соленые приправы и соусы,
- крепкие алкогольные напитки,
- чай,
- сдобная выпечка и изделия из слоенного теста,
- грибы,
- щавель,
- фруктовые соки, орехи.
- баклажаны и кукурузу,
Но точно сказать, какие продукты нельзя при мочевой кислоте может только диетолог или лечащий врач.
Правила питания при повышенной кислотности:
Нужно отказаться от жирной пищи в пользу молочных продуктов. Жиры препятствуют выведению кислотного вещества.
- Блюда из мяса и рыбы должны употребляться только в редких случаях.
- Необходимо пить как можно больше жидкости.
- Такие алкогольные напитки как пиво и вино должны быть исключены на время диеты.
- Раз в неделю следует устраивать для организма разгрузочный день.
Если человек с повышенной кислотностью имеет какое-то заболевание, например, ожирение или болезнь почек, то правила диеты для него может
вывести только врач.

Примерное меню при повышенной мочевой кислоте в крови:
Ежедневный рацион больного должен быть приблизительно таким:
На завтрак:
- Нежирное молоко, йогурт, кефир и прочие кисломолочные напитки.
- Гренки или отруби. Жарить гренки нужно только на оливковом масле, а не на подсолнечном.
Второй завтрак:
- Фрукты: яблоко, апельсин.
- Стакан йогурта.
Обед:
- Отварной рис.
- Овощной салат.
- Отваренное мясо (если можно).
- Любой фрукт.
Второй обед:
- Чёрный или зелёный чай. Можно заменить на сок.
- Овсяное печенье.
Ужин:
- Пюре из кабачка и моркови.
- Пожаренная на оливковом масле яичница.
- Обезжиренный йогурт.
В данном меню не указывается вода, которой нужно выпивать не менее двух литров в день.
На ночь во время диеты есть крайне не рекомендуется.
Для того чтобы ускорить процесс выведения из организма кислотного вещества, можно приготовить специальные отвары.
- Например, можно сделать отвар из листьев брусники. Для этого свежие или сухие листья брусники заливают кипятком и настаивают около получаса. Принимается такой отвар по одной ложке каждый раз перед приёмом пищи.
- Не менее эффективным «помощником» в нормализации уровня кислотности в организме является берёзовый отвар. Листья берёзы нужно залить кипятком, настаивать их двадцать минут, а затем, принимать по 50 грамм во время приёма пищи.
Автор статьи: Дубинец Алена
minys-kg.ru








 Если употреблять алкоголь на протяжении 2-х дней, то приступы подагры учащаются как минимум в два раза. Это при условии, что количество порций выпитого алкоголя не превысил пять порций. Если было выпито больше алкоголя, то риск тоже возрастает.
Если употреблять алкоголь на протяжении 2-х дней, то приступы подагры учащаются как минимум в два раза. Это при условии, что количество порций выпитого алкоголя не превысил пять порций. Если было выпито больше алкоголя, то риск тоже возрастает.










 Об авторе:
Об авторе:









 Продукты, которые запрещены к приему содержат в своем составе много пуринов. Не рекомендуется пить чай и кофе из-за нагрузки на сердечно-сосудистую систему. Полностью запрещены в пищу супы из грибов и мяса, в этом случае пурины переходят в бульон. Голодать при подагре тоже не рекомендуется, потому что это приводит к белковому распаду и образованию большого количества мочевой кислоты.
Продукты, которые запрещены к приему содержат в своем составе много пуринов. Не рекомендуется пить чай и кофе из-за нагрузки на сердечно-сосудистую систему. Полностью запрещены в пищу супы из грибов и мяса, в этом случае пурины переходят в бульон. Голодать при подагре тоже не рекомендуется, потому что это приводит к белковому распаду и образованию большого количества мочевой кислоты. Такая диета назначается, если сопутствующим заболеванием у пациента является ожирение любой степени. Излишний вес способствует созданию нагрузки на организм и приводит к обострению существующих заболеваний. Суть питания при диете состоит в уменьшении количества жира в тканях. Калорийность рациона обеспечивается за счет увеличения количества белка и снижения количества жиров и углеводов.
Такая диета назначается, если сопутствующим заболеванием у пациента является ожирение любой степени. Излишний вес способствует созданию нагрузки на организм и приводит к обострению существующих заболеваний. Суть питания при диете состоит в уменьшении количества жира в тканях. Калорийность рациона обеспечивается за счет увеличения количества белка и снижения количества жиров и углеводов.



















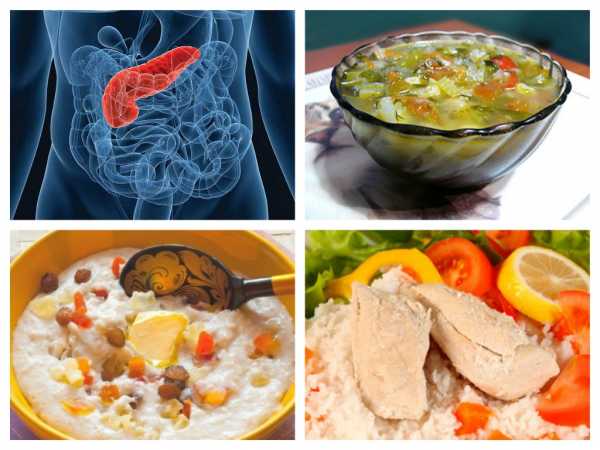
 Стол 5 при панкреатите
Стол 5 при панкреатите Загрузка…
Загрузка…


 Легкий супчик с цветной капустой отлично подойдет для диетического питания. Для его приготовления необходимо взять следующие продукты:
Легкий супчик с цветной капустой отлично подойдет для диетического питания. Для его приготовления необходимо взять следующие продукты: Фрикадельки готовятся из индюшиного, куриного мяса либо телятины. Из продуктов необходимо взять:
Фрикадельки готовятся из индюшиного, куриного мяса либо телятины. Из продуктов необходимо взять: Приготовленные по этому рецепту вареники идеально подойдут в качестве завтрака.
Приготовленные по этому рецепту вареники идеально подойдут в качестве завтрака. Этот салатик разрешается употреблять при гастрите с высокой кислотностью. Потребуются такие продукты:
Этот салатик разрешается употреблять при гастрите с высокой кислотностью. Потребуются такие продукты: При панкреатите и гастрите популярный салат оливье попадает в категорию запретной еды из-за присутствия в нем майонеза и соленых огурцов. Однако его можно приготовить по диетическому варианту. Для приготовления необходимо взять:
При панкреатите и гастрите популярный салат оливье попадает в категорию запретной еды из-за присутствия в нем майонеза и соленых огурцов. Однако его можно приготовить по диетическому варианту. Для приготовления необходимо взять: Загрузка…
Загрузка…





 в неограниченном количестве овощей и фруктов рекомендуется термическая обработка.
в неограниченном количестве овощей и фруктов рекомендуется термическая обработка.
 жирное мясо, рыба;
жирное мясо, рыба; На второе подойдет мясное пюре: 300 г мяса мелко нарезать и залить 150 мл холодной воды, тушить до готовности. Затем дважды пропустить через мясорубку и заправить небольшим количеством сливочного масла.
На второе подойдет мясное пюре: 300 г мяса мелко нарезать и залить 150 мл холодной воды, тушить до готовности. Затем дважды пропустить через мясорубку и заправить небольшим количеством сливочного масла.

 На рисунке описаны особенности диеты при пиелонефрите почек у женщин.
На рисунке описаны особенности диеты при пиелонефрите почек у женщин.














 В 90% всех случаев гастрит имеет бактериальную причину. Нарушения в работе желудка приводят к воспалительному заболеванию поджелудочной железы.
В 90% всех случаев гастрит имеет бактериальную причину. Нарушения в работе желудка приводят к воспалительному заболеванию поджелудочной железы.

 Каши на молоке исключаются, чтобы не создавалась дополнительно щелочная среда. Кисломолочные продукты при гастрите с пониженной кислотностью, наоборот, приветствуются.
Каши на молоке исключаются, чтобы не создавалась дополнительно щелочная среда. Кисломолочные продукты при гастрите с пониженной кислотностью, наоборот, приветствуются.


















 Белокочанная капуста не подходит больным, поскольку является раздражителями для слизистой.
Белокочанная капуста не подходит больным, поскольку является раздражителями для слизистой.





 Овощной салат
Овощной салат Творожное суфле
Творожное суфле Овощной суп-пюре
Овощной суп-пюре Салат из свежей капусты
Салат из свежей капусты Рыбные котлеты на пару
Рыбные котлеты на пару

























 жирности.
жирности. чедера или гауды. На обед съешьте борщ на бульоне из овощей, рулет из нежирного мяса, тушеную морковку, желе из фруктов или ягод. Поужинайте запеканкой из творога и морковки, отваром шиповника. Перед тем, как ложитесь спать, можно немножко кисломолочных продуктов.
чедера или гауды. На обед съешьте борщ на бульоне из овощей, рулет из нежирного мяса, тушеную морковку, желе из фруктов или ягод. Поужинайте запеканкой из творога и морковки, отваром шиповника. Перед тем, как ложитесь спать, можно немножко кисломолочных продуктов.





 Салат из овощей с брынзой
Салат из овощей с брынзой Банановый пирог
Банановый пирог Телятина, тушеная с морковью и сметаной
Телятина, тушеная с морковью и сметаной
 Рыбный суп
Рыбный суп Молочный суп
Молочный суп




 Диета пациента зависит от стадии болезни.
Диета пациента зависит от стадии болезни. Молочные супы можно есть в ограниченном количестве.
Молочные супы можно есть в ограниченном количестве.



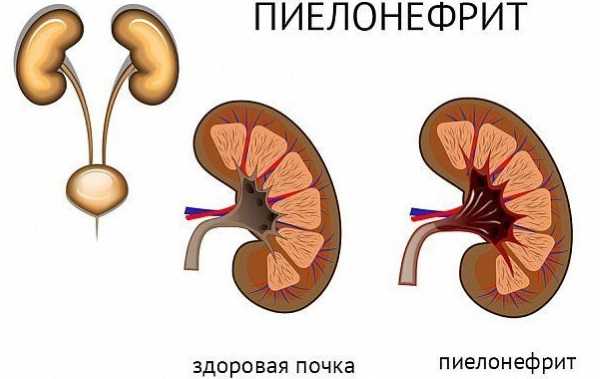
 На рисунке описаны особенности диеты при пиелонефрите почек у женщин.
На рисунке описаны особенности диеты при пиелонефрите почек у женщин.




 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…




 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…

















 Статьи по теме
Статьи по теме



 Диета при панкреатите
Диета при панкреатите Пюре из тыквы
Пюре из тыквы






















 Творожное суфле с яблоками
Творожное суфле с яблоками Тыквенный суп-пюре с курицей
Тыквенный суп-пюре с курицей Паровой пудинг из индейки
Паровой пудинг из индейки