симптомы, лечение, чем лечить ротавирусную инфекцию у взрослых

Ротавирусная инфекция – это заболевание вирусного происхождения, которое поражает слизистые оболочки желудочно-кишечного тракта и вызывает его воспаление. Опасность инфекции заключается в том, что при отсутствии оказания адекватной медицинской помощи возможно тяжелое обезвоживание организма и развитие осложнений со стороны всех органов и систем. Ротавирусная инфекция у взрослых протекает не так тяжело, как у маленьких детей, однако тоже представляют угрозу для здоровья и жизни.
Причины и группа риска
Ротовирусная инфекция или вирусный гастроэнтерит — это разновидность кишечной инфекции, развитие которой провоцируют вирусы рода Ротавирус из семейства Реовирусов типа А, В и С. У взрослых людей ротовирусная инфекция в большинстве случаев вызывается вирусом типа А. Выделяют несколько факторов риска, при наличии которых повышается риск заболеть, к ним относятся:
- неблагоприятные социально-бытовые условия жизни;
- несбалансированное питание, употребление в пищу продуктов низкого качества;
- тяжелые хронические заболевания органов ЖКТ;
- иммунодефицитные состояния;
- слабый иммунитет на фоне постоянных простуд, длительного лечения антибиотиками или препаратами для химиотерапии.
Пути передачи инфекции
Основным путем передачи ротавирусной инфекции является фекально-оральный, то есть через грязные руки. Инфекция может попадать в организм также при использовании предметов обихода больного человека или недавно переболевшего, при употреблении сырой воды или недоброкачественных продуктов питания.
Возбудитель ротавирусной инфекции достаточно устойчив во внешней среде, например, в воде он может сохранять свою жизнеспособность до 2-3 недель. Вирус отличается высокой контагиозностью (заразностью) и быстро распространяется в замкнутых пространствах – это означает, что если заболевает один член семьи, то с большой долей вероятности инфекция передастся всем. Как правило, вспышки ротавирусной инфекции приходятся на осенний и зимний периоды, в результате чего ее еще называют кишечным гриппом.
Что происходит в организме при попадании инфекции?
При попадании в желудочно-кишечный тракт возбудители инфекции проникают в слизистую оболочку тонкого кишечника. Размножаясь, ротавирус нарушает синтез белка, всасывающую способность клеток и эвакуаторную функцию переваренной пищи. Как только все жизненные ресурсы клетки кишечника исчерпаны, зараженная клетка погибает, высвобождая огромное количество токсинов, которые всасываются в кровь и нарушают работу органов ЖКТ. Все это сопровождается развитием выраженной ферментативной недостаточности и признаками гастроэнтерита – воспалительного процесса всех отделов пищеварительного тракта.
Под воздействием токсических веществ у больного нарушается процесс всасывания воды в кишечнике, вследствие чего появляется диарея. Накопление токсинов в крови провоцирует многократную рвоту, что значительно увеличивает риск развития нарушений водно-электролитного баланса и обезвоживания. Если больному не оказать адекватную медицинскую помощь и не начать регидратацию, то в скором времени на фоне поноса и рвоты у него снижается объем циркулирующей жидкости в организме, возникают признаки обезвоживания и развивается гиповолемический шок.
Симптомы ротавирусной инфекции у взрослых
От момента попадания вируса в организм до появления первых клинических признаков инфекции проходит от 1 до 3 дней. Ротовирусная инфекция у взрослых, как правило, протекает по типу пищевого отравления и характеризуется рядом симптомов:
- появление болей в области эпигастрия;
- тошнота;
- обильное слюноотделение;
- слабость, озноб;
- головокружение;
- тахикардия;
- тремор рук;
- многократная рвота, которая приносит облегчение лишь на какое-то время;
- диарея до 10 раз в сутки;
- режущие боли в животе.
Подобные признаки могут сохраняться в течение 3-7 дней. После прекращения рвоты и поноса у больного еще в течение нескольких дней (до недели) будет сохраняться слабость, вялость, плохой аппетит.
Ротовирусная инфекция коварна тем, что после перенесенного заболевания у пациента не формируется иммунитет, то есть при повторном столкновении с возбудителем снова произойдет заражение.
Возможные осложнения
Главным и опасным для жизни осложнением ротовируса у взрослых является обезвоживание организма, которое наступает в результате потери большого количества воды и солей во время рвоты и диареи и характеризуется такими признаками:
- сухость во рту, усиленная жажда;
- головная боль;
- сухость кожи и слизистых оболочек;
- урежение, а затем и полное отсутствие мочеиспускания;
- тахикардия, одышка;
- появление запаха ацетона изо рта, что обусловлено накоплением кетоновых тел;
- сонливость, слабость, вялость;
- западание глаз в тяжелых случаях.
Важно! При появлении перечисленных признаков обезвоживания больного следует доставить в стационар, где ему будут проводить регидратационную терапию внутривенно-капельными вливаниями.
Диагностика ротавируса
Для выявления ротавируса обычно проводят экспресс-анализы, используя каловые или рвотные массы больного, в которых высеивают возбудителя. Высокоинформативным методом диагностики является иммуноферментный анализ (ИФА). В аптеках можно также приобрести тест-полоски, которые позволяют быстро и в домашних условиях определить наличие ротавируса в организме и его тип.
Лечение ротавирусной инфекции у взрослых
Для благоприятного исхода заболевания больному назначают симптоматическое лечение, то есть направленное на борьбу с клиническими признаками ротавируса и устранение его последствий. Стандартная схема терапии включает в себя:
- оральную регидратацию;
- энтеросорбенты;
- диета.
В тяжелых случаях и при появлении признаков обезвоживания организма больному ставят капельницы, которые позволяют восполнить запас жидкости в организме и восстановить баланс минеральных солей в крови.
Оральная регидратационная терапия
Так как ротавирусная инфекция сопровождается обильным поносом и рвотой, то во избежание осложнений в виде обезвоживания и с целью восполнения объема утраченной жидкости больному следует сразу начинать прием растворов для оральной регидратации. Их можно приобрести в аптеке и приготовить согласно инструкции. Оптимальное содержание электролитов и микроэлементов в таких средствах:
- Регидрон;
- Хумана электролит;
- Тригидрон;
- Гидровит.
Солевой раствор для орального применения также можно приготовить самостоятельно: для этого необходимо взять литр кипяченой охлажденной воды, 6 чайных ложек сахара, половину чайной ложки соли и щепотку пищевой соды. Все тщательно перемешать и пить по маленькому глотку каждые 5 минут.
Важно! Во избежание повторного приступа рвоты не рекомендуется пить сразу много жидкости – лучше всего принимать солевой раствор по маленькому глотку через равные промежутки времени.
Оральную регидратацию взрослому при ротавирусной инфекции продолжают до тех пор, пока не будет стабильного улучшения состояния – прекращения рвоты и диареи.
Если больного рвет даже после маленького глотка раствора и невозможно восполнить объем утраченной жидкости через рот, то в обязательном порядке подключают к системе, через которую непосредственно в вену по капле ему будут вливать растворы натрия хлорида, глюкозы и витаминов.
Энтеросорбенты при ротавирусной инфекции
Для уменьшения количества токсических веществ в организме и скорейшего их выведения из кишечника при ротавирусной инфекции больному назначают энтеросорбенты:
- Энтеросгель;
- Полисорб;
- Фосфалюгель;
- Смекта.
Эти препараты связывают токсические вещества в кишечнике, препятствуют их дальнейшему всасыванию в кровь и выводят их с каловыми массами из организма.
Нужны ли дополнительные лекарственные препараты?
Несмотря на то, что инфекция спровоцирована вирусом, использование противовирусных препаратов, которые применяют для лечения простудных заболеваний, нецелесообразно и неэффективно. Употребление лекарств из этой группы никак не влияет на длительность течения инфекции и на исход заболевания. Главными принципами терапии ротавируса являются питьевой режим, сорбенты и диета, а с остальным организм справится самостоятельно.
Диетическое питание при ротавирусной инфекции у взрослых
Первые 2 дня от начала развития бурной клинической симптоматики ротавируса больному нельзя ничего есть, но, как правило, аппетит у него и так отсутствует из-за постоянной тошноты и рвоты. Особенное внимание уделяется питьевому режиму – солевым растворам, компоту из сухофруктов, яблок, узвару, отвару изюма, сладкому чаю.
На 3 сутки, когда прекращается рвота и понос больному можно приготовить разваренную рисовую кашу без масла на воде или овощной суп с рисовой крупой. Порции должны быть маленькими, лучше кушать часто и совсем понемногу, чтобы не спровоцировать рвоту снова. Как только стул налаживается, рацион постепенно расширяют, добавляя картофельное пюре на воде без масла, отварные перетертые овощи, фруктовое пюре, галетное печенье, мясо птицы без кожи и жира. Разрешаются кисели и ягодные отвары, сухарики из белого хлеба, бублики, сладкие сухари с изюмом.
Из рациона исключают:
- молоко и все молочные продукты (сметана, творог, кефир, ряженка, сливки, сыр и прочие) – такого правила следует придерживаться не менее 1 месяца после перенесенной ротавирусной инфекции;
- свинина, жирное мясо, субпродукты;
- жирная рыба (скумбрия, сельдь, лосось) и икра;
- свежие овощи и фрукты;
- копчености;
- колбасные изделия;
- макароны;
- специи, уксус;
- хлебобулочные изделия и сдобная выпечка;
- конфеты, песочное печенье, сладости.
Все блюда подаются больному в отварном, тушеном или запеченном без корочки виде. Подобного стола следует придерживаться не менее 1 месяца, чтобы максимально уменьшить нагрузку на воспаленный кишечник.
При несоблюдении или игнорировании строгой диеты у больного развивается ферментативная недостаточность, и возобновляются симптомы ротавируса – диарея, рвота, тотальное воспаление органов желудочно-кишечного тракта.
Методы профилактики ротавирусной инфекции
Специфической профилактики ротавируса (вакцин) не существует, поэтому заболеть может абсолютно каждый человек, особенно из группы риска. Чтобы снизить риски заболеваемости и предупредить развития ротавирусной инфекции придерживайтесь простых правил:
- всегда мойте руки с мылом после посещения туалета и перед приемом пищи;
- овощи и фрукты перед употреблением необходимо мыть под проточной водой;
- не употребляйте продукты сомнительного качества;
- не пейте сырую воду из неизвестных источников.
Если в семье кто-то заболел ротавирусной инфекцией, то у больного должна быть отдельная посуда, полотенце, постельное белье и предметы обихода, которые следует ежедневно замачивать в дез.растворах и тщательно мыть горячей водой или кипятить.
bezboleznej.ru
Ротавирус: симптомы и лечение — Вирусные болезни
Ротавирусная инфекция – это заболевание, следствие попадания в организм вируса, передающегося с грязных рук в рот, от немытых игрушек в рот. Само название «ротавирус» говорит о природе его происхождения и путях передачи. Выражается инфекционное заболевание дисфункцией пищеварительного тракта плюс явными признаками простуды, проявляющейся на ЛОР органах. Признаки ротавируса вполне можно спутать с отравлением, или гриппом тяжёлой формы, однако это – самостоятельное и достаточно серьёзное заболевание, по которому в детских дошкольных учреждениях накладывается карантин на 7 дней.
Микроорганизмы рода Rotavirus выживают в самых разных погодных условиях, и в сильнейшие морозы, и в летний зной. Избавиться от частиц ротавируса очень тяжело, его не убивают ни антибактериальные препараты, ни эфир с хлороформом, ни кварцевание. В зоне природных водоёмов этот серотип обитает весь летний сезон, на продуктах питания живёт до месяца. Поэтому для уже выздоровевших, казалось бы, людей, остаётся риск повторного заражения. Единственное, чего по-настоящему боится серотип, – это длительное кипячение, в воде микроорганизмы гибнут при достижении 1000С. Чтобы не развивался ротавирус у детей, в детских стационарах используется единственно верный способ защиты – обработка этаноловыми, щелочными, кислотными средствами. Такими способами медицинский персонал борется с возможностью появления ВБИ.
После перенесения ротавирусного инфекционного заболевания, которое в народе прозвали кишечным гриппом, организм взрослого человека вырабатывает антитела, которые только на некоторое время становятся защитой от повторного заражения. Но по прошествии года – другого возможен рецидив.
Понятие «выработанный иммунитет» не относится к инфекции Rotavirus, потому что остаётся возможность заражения тем же серотипом.
Вирус у пожилых людей и детей не даёт на фоне лечения антител, поэтому это – опасный возраст с возможностью заразиться повторно сразу после первого инфицирования.Содержание статьи
Природа ротавируса. Пути заражения ротавирусом
Дата первого обнаружения вируса рода Rotavirus относится к 1973 году, когда учёные впервые выделили штамм вируса и определили его как самостоятельную инфекцию. Известен он по всему миру, а в странах с низким уровнем социальных структур симптомы ротавируса являются наиболее распространёнными при определении причин детской смертности.
Ротавирусная инфекция имеет несколько зафиксированных в учебной и справочной литературе названий:
- ротавирусный гастроэнтерит;
- ротавирусный энтерит;
- кишечный грипп;
- ротавироз.
В МКБ -10 внесён вариант названия «ротавирусный энтерит» под кодом A08.0. Представляет собой острую кишечную инфекцию с возбудителем рода Rotavirus. Образованное в народе название «кишечный грипп» является не совсем корректным. Вирус данного гриппа «селится» на слизистых оболочках дыхательных путей, а дисфункция органов ЖКТ является сопутствующим осложнением, и вирус там обнаруживается в процессе активного размножения на слизистых оболочках желудка, тонкого и толстого кишечника. Слизистая поражается в форме воспаления, и как отличить ротавирус от отравления, не поставить диагноз – гастроэнтерит, на фоне общего нарушения процесса пищеварения, знают только квалифицированные специалисты. Выделение возбудителя связано с гигиеной посещения туалета – или все возбудители уйдут в унитаз, или половина останется на полотенце после плохо вымытых рук. Стул при ротавирусе является заразным с первых дней болезни.
Из-за высокого уровня контагиозности ротавирус часто становится возбудителем обширного заболевания в детских садах и младших классах школ.
Когда замечен ротавирус у детей в детском коллективе, в помещениях проводится специальная обработка. Здесь высокая степень передачи вируса обусловливает перенос инфекционного заболевания в семью, в бассейн, в музыкальную школу, оттуда – в другие семьи, на работу взрослых людей. Вот и готов эпидемический порог заболеваемости.
Ротавирусная инфекция человека характеризуется:
- быстрой передачей от человека человеку;
- небольшим скрытым периодом;
- резким и тяжёлым течением.
 Педиатрическая практика показывает, что каждый ребёнок дошкольного возраста хотя бы раз был инфицирован ротавирусной инфекцией. Подтверждается это резким скачком температуры и внезапной водянистой диареей. В 95% случаев заболевания педиатры фиксируют именно ротавирус.
Педиатрическая практика показывает, что каждый ребёнок дошкольного возраста хотя бы раз был инфицирован ротавирусной инфекцией. Подтверждается это резким скачком температуры и внезапной водянистой диареей. В 95% случаев заболевания педиатры фиксируют именно ротавирус.
Его этиология заключается в особом строении вириона – форма колеса. Латинское слово «Rota» переводится на русский язык как «колесо». РНК вириона имеет двунитчатое строение, включающее белки. На сегодняшний день выявлено 9 типов ротавирусов, представляющих реальную опасность человеку. Носители инфекции могут быть здоровыми людьми, но выделять вирионы с грязными руками и слюной.
Инкубационный период ротавируса
Когда фиксируется ротавирус, инкубационный период рассчитывается из учёта роста вирионов в организме, – не менее 15 часов. Затем начинается острый период с резким повышением температуры, спазмами в животе, рвотой и водянистым стулом. Когда развивается ротавирус у детей, которые жалуются, что болит горло, из-за этого по этиологии совокупности симптомов кишечный грипп путают с ангиной. Однако горло может болеть от механического повреждения во время резкого напряжения при рвотных позывах. Чтобы провести анализ на ротавирус, надо сдать на исследование мочу, кал и рвотные массы.
Основные симптомы ротавируса
Когда у человека неожиданно появляется озноб и ломота в теле, свидетельствующие о повышении температуры тела, все факты говорят «за» простуду. В таком случае взрослому человеку рекомендуется покинуть рабочее место, школьнику – отправиться домой, и вызвать врача на дом. Участковый терапевт или педиатр должен прояснить всю картину заболевания, чтобы установить правильный диагноз: ротавирус у взрослых.
Если налицо ротавирусная инфекция, то она проявит себя тремя основными симптомами:
- интоксикационным;
- респираторным;
- диспепсическим.
 Совокупность клинических проявлений позволяет врачу поставить диагноз «ротавирусный гастроэнтерит» и отправить пациента в инфекционное отделение стационара. Неукротимая рвота, неконтролируемая диарея – основные клинические проявления ротавироза на фоне высокой температуры. Ещё одно подтверждение правильности диагноза – кислый запах от внутренних испражнений, что говорит об инфекционном поражении ЖКТ. Потеря аппетита, отказ от питья говорят о тяжёлой форме течения заболевания, на фоне которого может развиться обезвоживание организма. В любом случае инфекционное заболевание длится неделю, и пациент выздоравливает. Если несколько дней держится температура 38˚С и выше, то вирус погибает.
Совокупность клинических проявлений позволяет врачу поставить диагноз «ротавирусный гастроэнтерит» и отправить пациента в инфекционное отделение стационара. Неукротимая рвота, неконтролируемая диарея – основные клинические проявления ротавироза на фоне высокой температуры. Ещё одно подтверждение правильности диагноза – кислый запах от внутренних испражнений, что говорит об инфекционном поражении ЖКТ. Потеря аппетита, отказ от питья говорят о тяжёлой форме течения заболевания, на фоне которого может развиться обезвоживание организма. В любом случае инфекционное заболевание длится неделю, и пациент выздоравливает. Если несколько дней держится температура 38˚С и выше, то вирус погибает.
Симптомы болезни:
- спастические боли в желудке и кишечнике;
- метеоризм;
- апатичность, отказ от еды и питья;
- бледность кожи, сухость во рту, трещины на губах;
- белесый налёт на языке;
- сухой кашель;
- заложенность носа;
- боли в горле;
- конъюнктивит;
- увеличенные лимфоузлы.
Болезнь опасна для грудничковых детей, ротавироз основную опасность представляет именно в форме обезвоживания, которое часто приводит к летальному исходу. Грудных детей надо постоянно подпаивать компотом, смесями, морсами, простой водой – хоть чем-то, лишь бы ребёнок постоянно что-то пил. Лучший выход из положения, также как и отличная мера профилактики – грудное вскармливание.
Клинические признаки ротавируса
Тяжелый клинический признак данного заболевания – дегидратация, которая не присуща другим бактериальным агентам, но в совокупности признаков ротавирусного энтерита является причиной высокой смертности при этой инфекции.
Наиболее частым клиническим признаком болезни являются проявления энтерита и гастроэнтерита, формирование вторичной лактозной недостаточности. На этом фоне доктор рекомендует исключить из рациона больных ротавирозом детей все молочные продукты. Их вводить можно будет по окончании болезни, и иметь ввиду, что высока вероятность рецидива диареи, так как в кишечнике происходят процессы бактериальной ферментации лактозы. Каждое заражение даёт организму иммунитет к конкретному типу вируса, и в случае повторного инфицирования тем же серотипом, заболевание протекает значительно легче.
Особенности протекания заболевания у взрослых
Заболевание относится к группе детских болезней, однако взрослые болеют наравне с детьми и инфицируются вирусом едва ли не чаще, чем дети.  По крайней мере, они являются активными переносчиками инфекции, когда общаются на работе, едут в общественном транспорте. Тем не менее, статистика показывает, что организм взрослого человека имеет больше защитных сил от ротавирусов. По физиологии организма, взрослые люди имеют защиту с помощью секреторного иммуноглобулина IgA и высокую кислотность.
По крайней мере, они являются активными переносчиками инфекции, когда общаются на работе, едут в общественном транспорте. Тем не менее, статистика показывает, что организм взрослого человека имеет больше защитных сил от ротавирусов. По физиологии организма, взрослые люди имеют защиту с помощью секреторного иммуноглобулина IgA и высокую кислотность.
Взрослый человек переносит ротавирус, даже не зная, что болеет. Расстройство кишечника обычно связывается с нарушением питания, а иной раз инфекционное заболевание протекает без каких-либо симптомов. Тем не менее, такой взрослый является непосредственным рассадником инфекции в семье, в коллективе на работе, в общественном транспорте. Как передаётся ротавирус контактирующим с носителем инфекции людям, что они поочерёдно заболевают в течение 3-5 дней.
У детей заболевание связано со слабым иммунитетом, который с трудом адаптируется к быстро проникающему вирусу. Взрослые болеют значительно реже, и обычно переносят заболевание в лёгкой форме.
Симптомы ротавируcа у взрослых пациентов:
- общее недомогание, упадок сил;
- длительный субфебрилитет, не уходящий на фоне общего лечения;
- тошнота, позывы к рвоте до неукротимой рвоты;
- болит живот;
- начинается понос;
- ринит, лёгкий кашель.
Инфекционный ротавирус при беременности достаточно опасен из-за обезвоживания, которое может стать губительным для плода. Рефлекторные спазмы из-за рвоты вызывают такую же реакцию на мускулатуре матки, что может стать причиной выкидыша. Последствия ротавироза для взрослого человека могут пройти незаметно, могут вызвать вторичное заболевание в виде бактериальной патологии.
Лечение ротавируса
Как лечить ротавирус, сегодня знает каждый врач. Схема лечения предлагается страховой медициной, но в каждом конкретном случае корректируется с учётом состояния пациента.
Основы диеты пациентов с ротавирусом:
- небольшие порции;
- лёгкие блюда;
- безмолочный рацион;
- блюда вареных и на пару.
Чем лечить ротавирус больным детям-искусственникам в возрасте до года, важно знать каждой мамочке. Здесь даются безлактазные смеси, также маленькими порциями. Дети на грудном вскармливании находятся в привилегированном положении – им остаётся рацион из маминого молока, в который добавляется питьё воды и чая.
 Патогенетический ротавирус у детей, лечение проводится теми же препаратами, что используются для взрослых пациентов. Это приём противовирусных препаратов – Кагоцела, Цитовира. Для детоксикации назначается приём Полисорба, Активированного угля. Потеря жидкости восстанавливается с помощью обильного питья. В тяжелых случаях внутривенно вводятся Реополиглюкин, Энтеродез.
Патогенетический ротавирус у детей, лечение проводится теми же препаратами, что используются для взрослых пациентов. Это приём противовирусных препаратов – Кагоцела, Цитовира. Для детоксикации назначается приём Полисорба, Активированного угля. Потеря жидкости восстанавливается с помощью обильного питья. В тяжелых случаях внутривенно вводятся Реополиглюкин, Энтеродез.
Против диареи используются Энтерол, Имодиум. В случае вторичного инфицирования назначаются антибиотики направленного действия для восстановления флоры кишечника. Для профилактики дисбактериоза пациент принимает ферментарные препараты. Как лечить ротавирус, когда температура на субфебрильных отметках, со скачками вверх вечером, к ночи? Температуру снижают Ибуклин, Цефекон. При необходимости назначаются противорвотные средства, лекарство от изжоги и тошноты.
Профилактика ротавируса
Как таковых профилактических мер конкретно против вируса нет, требуется поддерживать чистоту в помещении, проветривать воздух, спать с открытыми форточками или фрамугами. И всё же этих мер не достаточно, чтобы оградить себя от заболевания. Причина – стойкость вирионов к любой погоде, умение подстраиваться под природу любой местности. Совсем недавно ротавирус в Турции 2017 был зарегистрирован официально, и вот он уже на берегах Крыма.
Ротавирус путешествует на пароходах, самолётах, поездах. Вне организма человека вирус долго сохраняется на мебели, посуде, в воде.
Важнейшая мера достаточно банальна – это соблюдение санитарно-гигиенических требований. Профилактика ротавируса соблюдается в дошкольных учреждениях, в школах, торговых центрах. Для себя каждый человек должен ставить преграду вирусу, зная, что это – болезнь «грязных рук». Чтобы не было ротавироза, после возвращения домой из школы, магазина или просто с уличной прогулки, важно вымыть руки с мылом, умыть лицо, помыть шею и уши.
 Сегодня всем желающим предлагается прививка от ротавируса (вакцина Ротарикс, Бельгия). Она введена в календарь прививок, но пока не является обязательной. В то же время это является сильнейшей профилактической мерой.
Сегодня всем желающим предлагается прививка от ротавируса (вакцина Ротарикс, Бельгия). Она введена в календарь прививок, но пока не является обязательной. В то же время это является сильнейшей профилактической мерой.
Если в семье или в коллективе группы детей в детском саду выявлен заболевший человек, в помещении проводится влажная уборка с дезинфицирующими средствами. Убираются на время ковры, мягкие игрушки. Меняется постельное бельё с кровати заболевшего, его следует замочить с обеззараживающими средствами и постирать отдельно от общей массы белья. Если есть условия, тканевые интерьерные детали следует также заменить и прокипятить. Кипячению подвергается посуда, которой пользовался заболевший, вымытая начисто посуда изолируется от общего числа тарелок и чашек, остаётся на время в отдельном месте, в целлофановом пакете.
 Отличное средство против нового вируса – старое, почти всеми забытое хозяйственное мыло. С ним можно и стирать, и мыть посуду, руки. Об этом напоминает известный доктор, приверженец классических методов лечения и профилактики для такого заболевания, как ротавирус. Комаровский напоминает: для питья детей в детских садах и школах должна использоваться как минимум кипяченая вода, но лучше – фильтрованная. Стоит серьёзно относиться к такой инфекции, как ротавирус. Статистика показывает, что из эпидемии в эпидемию каждый раз увеличивается число летальных случаев, и чаще всего погибают от вируса именно дети.
Отличное средство против нового вируса – старое, почти всеми забытое хозяйственное мыло. С ним можно и стирать, и мыть посуду, руки. Об этом напоминает известный доктор, приверженец классических методов лечения и профилактики для такого заболевания, как ротавирус. Комаровский напоминает: для питья детей в детских садах и школах должна использоваться как минимум кипяченая вода, но лучше – фильтрованная. Стоит серьёзно относиться к такой инфекции, как ротавирус. Статистика показывает, что из эпидемии в эпидемию каждый раз увеличивается число летальных случаев, и чаще всего погибают от вируса именно дети.
virus-proch.ru
Ротавирусная инфекция (ротавирус): симптомы, лечение
Ротавирус, попадая в организм человека, вызывает инфекционный процесс, который характеризуется высокой контагиозностью, коротким инкубационным периодом и острым течением. Ротавирусная инфекция определяется как ротавирус (ротавироз), кишечный грипп, ротавирусный гастроэнтерит.
Заболевание обычно развивается у детей. Это связано с ослабленной иммунной системой, не адаптированной к болезни. У взрослых патология возникает намного реже и протекает более легко. Уровень желудочной кислотности у них значительно выше. Ротавирусная инфекция взрослого человека проявляется банальным расстройством кишечника, иногда с полным отсутствием клинических симптомов.
Ротавирусная инфекция проявляется тремя основными синдромами: интоксикационным, респираторным и диспепсическим. Период клинических проявлений длится неделю, после чего больной выздоравливает. В тяжелых случаях у больных развивается обезвоживание организма.
Этиология и эпидемиология
Возбудителем заболевания является ротавирус – частица микроскопического размера, покрытая трехслойной оболочкой и имеющая форму колеса. В переводе с латинского языка «рота» означает колесо. 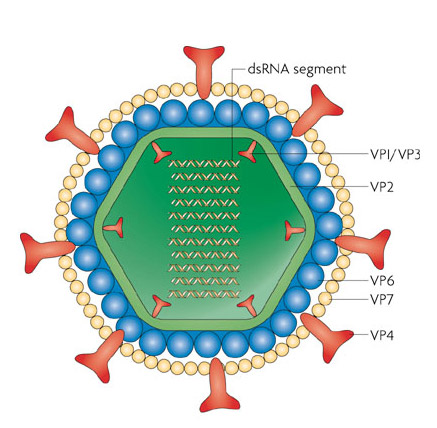 Вирион состоит из оболочек и сердцевины, содержащей двунитчатую РНК и белки.
Вирион состоит из оболочек и сердцевины, содержащей двунитчатую РНК и белки.
Ротавирусы устойчивы к факторам внешней среды. Микробы не погибают при воздействии низких температур, эфира, хлора, формальдегида, ультразвука. В условиях стационара единственный дезинфектантом для них является этанол. Свои патогенные свойства вирусы утрачивают при длительном кипячении или обработке щелочами и кислотами.
Известно девять типов ротавирусов, опасных для человека. Больные люди выделяют возбудителей во внешнюю среду с фекалиями и слюной. Здоровые носители вируса также часто становятся источником инфекции. Основной механизм передачи ротавирусной инфекции — фекально-оральный, который реализуется алиментарным, водным и контактно-бытовым путями через грязные руки, зараженные продукты, воду, игрушки, предметы быта. В более редких случаях заражение происходит воздушно-капельным путем, возбудитель передается при чихании, поцелуях или кашле.
Больной опасен для окружающих первые 5 дней заболевания и остается заразным в течение всего острого периода патологии.
Для ротавируса характерен осенне-зимний подъем заболеваемости. Встречаются как спорадические случаи заболевания, так и эпидемические вспышки, которые часто по времени совпадают с эпидемиями гриппа. Ротавирусы распространены повсеместно, но больше всего случаев заболеваний фиксируется в странах с плохо развитой медициной и низкой санитарной культурой населения. Маленькие дети, заболевшие ротавирусом, в этих странах погибают.
Ротавирусы часто становятся причиной внутрибольничной инфекции, особенно в детских стационарах, отделении патологии новорожденных и неонатальных центрах.
Факторы, способствующие внутриутробному инфицированию ротавирусами: холодное время года, длительное нахождение в стационаре, скученность в палатах. Переносчиками вирусов нередко ставится медицинский персонал.
Патогенез
Вирусы проникают в организм человека, достигают тонкого кишечника и начинают активно размножаться в энтероцитах — клетках поверхностного эпителия. Микробы оказывают свое патогенное действие, что приводит к разрушению зрелых клеток кишечника и замене их на неполноценные и недифференцированные. Нарушаются процессы расщепления, всасывания и биосинтеза некоторых ферментов. Промежуточные продукты обмена из тонкого кишечника поступают в толстую кишку, повышается осмотическое давление и развивается диарея.
Патоморфологические признаки ротавируса:
- Гиперемия и отечность тонкой кишки,
- Появление сглаженных участков на ее поверхности,
- Дистрофия энтероцитов и слизистой оболочки,
- Укорочение ворсинок,
- Наличие вирусов в клетках кишечника.
Симптомы
Инкубационный период — время от момента заражения до появления первых клинических признаков. При ротавирусной болезни он является непродолжительным и длится обычно 1-2 дня. Острый период составляет 4 суток, а реконвалисценция продолжается неделю. Таким образом, длительность заболевания составляет в среднем 12-14 дней.
 Симптомы ротавирусной инфекции:
Симптомы ротавирусной инфекции:
- Лихорадка,
- Неукротимая рвота,
- Многократный водянистый стул с резким кислым запахом,
- Самостоятельная спастическая боль в животе или сопровождающая акт дефекации,
- Вздутие и урчание, слышное на расстоянии,
- Недомогание, вялость, потеря аппетита,
- Бледность и сухость слизистых,
- Налет на языке,
- Признаки ринита,
- Гиперемия зева, боль в горле,
- Воспаление миндалин,
- Суховатый слабый кашель,
- Воспаление конъюнктивы,
- Увеличение шейных лимфоузлов.
Воспаление слизистой носа, миндалин, глотки, гортани наблюдается у 70% больных ратовирусом. Обычно симптомы катара органов дыхания выражены умеренно или незначительно. У больных обнаруживают неяркое покраснение слизистой неба, миндалин, дужек. Задняя стенка глотки становится зернистой, рыхлой и отечной. У детей раннего возраста может развиться отит, ринофарингит или фаринготрахеит.
Тяжелое течение ротавирусной инфекции проявляется симптомами обезвоживания, опасного для жизни больного:
- Слабостью, сильной жаждой,
- Густой, плохо вытекающей кровью,
- Низким артериальным давлением,
- Тахикардией,
- Сморщенностью и дряблостью кожных покровов,
- Сухостью слизистых оболочек,
- Запавшими глазами, заостренным носом,
- Потерей веса у детей,
- Отсутствием слез,
- Длительным отсутствием мочеиспускания,
- Малым количеством темной мочи.
Осложненные формы ротавирусной инфекции обычно возникают у:
- Новорожденных и грудных детей,
- Пожилых лиц,
- Больных с хронической патологией почек, сердца, кишечника.
Особенности ротавирусной инфекции у детей
Каждый детский организм сталкивается с ротавирусом на первом году жизни. В это время материнские антитела перестают защищать ребенка, и начинает работать собственная иммунная система. Зачастую инфицирование малышей происходит в детском саду.
Особенности ротавирусной инфекции у детей первого года жизни:
- Сильная интоксикация,
- Респираторный синдром,
- Неукротимая рвота,
- Выраженные кишечные расстройства,
- Обезвоживание организма.
Заболевание развивается остро. На фоне полного благополучия у ребенка повышается температура, пропадает аппетит, возникает упадок сил. Появлению симптомов гастроэнтерита часто предшествуют признаки катарального воспаления органов дыхания – насморк, боль в горле, гиперемия задней стенки глотки. Благодаря этому инфекцию у ребенка принимают за обычную простуду или грипп. Затем появляется рвота и понос с типичным стулом: сначала желтый кал жидкой консистенции, а в дальнейшем — серый и глинообразный.
Больные дети уже утром чувствуют себя плохо: они вялые и капризные, испытывают тошноту и рвоту на голодный желудок. После еды рвота повторяется многократно. Рвотные массы содержат непереваренную пищу. В течение дня температура постепенно повышается и к вечеру достигает высоких цифр — 39-40 градусов. Сбить ее очень сложно. Ребенок лихорадит в течении всего острого периода. Боль в животе сопровождается урчанием и поносом. Дети становятся плаксивыми и сонливыми, худеют, отказываются от еды.
Правильное и своевременное лечение заболевания приводит к полному выздоровлению ребенка.
Различают несколько форм данной патологии у детей:
- Легкая — общее состояние ребенка остается удовлетворительным, незначительно поднимается температура, стул кашицеобразной консистенции до 3 раз в сутки.
- Средняя — подъем температуры до 38 градусов, симптомы простуды, урчание и метеоризм, стул водянистый до 10 раз в сутки.
- Тяжелая — возникает редко, появляется интоксикация, лихорадка, редкое мочеиспускание, многократная рвота, спазмы в животе, симптомы простуды, пенистый стул более 10 раз в сутки. Эта форма требует срочной госпитализации больного.
Лихорадка, рвота и диарея у детей — признаки, требующие немедленного обращения к специалисту.
Особенности заболевания у взрослых
Ротавирус у взрослых протекает спокойно, без выраженной интоксикации. Часто у лиц с активно работающим иммунитетом и высокой кислотностью желудочного сока вообще отсутствует симптоматика. Некоторые больные принимают клинику патологии за расстройство кишечника.
Симптомы ротавирусной инфекции у взрослых:
- Недомогание,
- Субфебрилитет,
- Тошнота,
- Боль в эпигастрии,
- Диарея,
- Признаки ринита,
- Легкое покашливание.
Лица с бессимптомным течение заболевания являются заразными. Инфицированный человек, находящийся в семье или коллективе, представляет опасность для окружающих. В течение 5 дней инфекцию переносят все по очереди.
У пожилых лиц и людей, ослабленных хроническими патологиями, стрессами и другими неблагоприятными факторами, тяжело протекают ротавирусные заболевания.
Инфекция является достаточно опасной для беременных женщин. Это связано с губительным воздействием обезвоживания на плод. Сокращения кишечника и вздутие живота часто вызывают рефлекторный спазм мускулатуры матки, что является угрозой преждевременных родов или выкидышей.
Последствия ротавирусной патологии:
- Присоединение вторичной бактериальной инфекции,
- Обезвоживание, приводящее к летальному исходу,
- Нарушение работы внутренних органов, особенно сердца и почек.
При отсутствии правильно подобранного лечения активизируется бактериальная флора кишечника, развиваются тяжелые осложнения, что усугубляет течение основного заболевания.
Самая главная опасность для больного ротавирусом — обезвоживание, обусловленное неукротимой рвотой и диареей.
Диагностика
Диагностика ротавирусной инфекции основывается на изучении жалоб больных, симптомов заболевания, результатов лабораторных методов.
Анализы на ротавирусную инфекцию:
- Копрограмма,
- Иммунохроматография,
- ПЦР,
- Иммуноферментный анализ,
- Обнаружение ротавирусов в культуре клеток,
- Реакция пассивной гемагглютинации, связывания комплимента, нейтрализации,
- Иммунофлюоресценция,
- Электронная микроскопия,
- Электрофорез в геле.

В общем анализе крови у больных с тяжелой формой отмечается лейкоцитоз и увеличение скорости оседания эритроцитов, а в анализе мочи — протеинурия, эритроцитурия, лейкоцитурия, цилиндры.
Кал у больных ротавирусом обильный, пенистый, с кусочками непереваренной пищи и кислым резким запахом. Признаки воспаления в кале — лейкоциты, слизь и эритроциты могут отсутствовать.
Иммунохроматография позволяет обнаружить в биологическом материале от больного содержание определенных веществ. Для проведения анализа необходимы индикаторные полоски, панели, палочки и целые тест-системы, которые позволяют быстро провести исследование. Для диагностики ротавирусной инфекции используют рота-тест, позволяющий выявить ротавирусы в фекалиях больного. Преимущества данного метода — время проведения 15 минут и достоверность почти 100%.
Дифференцировать ротавирусную инфекцию следует с пищевым отравлением. Эти патологии имеют схожую клинику, но и некоторые отличия. Для ротавируса свойственны признаки катара верхних дыхательных путей и осенне-зимняя сезонность. Эти черты не характерны для пищевых токсикоинфекций.
Лечение
Терапевтические мероприятия данного недуга направлены на:
- Нормализацию водно-электролитного равновесия,
- Детоксикацию организма,
- Устранение симптомов заболевания,
- Предупреждение вторичного бактериального инфицирования,
- Восстановление работы сердечно-сосудистой системы и почек.
Госпитализируют в стационар больных с выраженными признаками обезвоживания и детей с тяжелыми формами ротавирусной инфекции.
Питание
Чтобы уменьшить проявления гастроэнтерита и предотвратить возможное обезвоживание организма, необходимо всем больным соблюдать безмолочную щадящую диету.
Основные принципы питания больных ротавирусным заболеванием:
 Умеренное питание;
Умеренное питание;- Употребление жидкой и легкой пищи;
- Исключение из рациона молочных продуктов;
- Употребление вареных и паровых блюд — киселей, жидких каш, овощных бульонов и пюре, диетических супов, картофеля, печеных яблок, сухого хлеба;
- Употребление большого количества жидкости в виде воды, рисового отвара, узвара, «Регидрона»;
- Запрещены сдобные и сладкие продукты, газировка, соки, сырые овощи и фрукты, бобы, мясо.
Особого внимания заслуживает питание больных детей до года. Кормить ребенка, находящегося на искусственном вскармливании, следует только безлактазными смесями и кашами, причем небольшими порциями.
Грудное вскармливание категорически запрещено прекращать. Специалисты советуют уменьшить количество потребляемого грудного молока и периодически давать младенцу воду или чай.
Детям постарше не следует употреблять молочнокислые продукты, поскольку они, как и молоко, являются прекрасной питательной средой для роста вредных бактерий. Если ребенок отказывается от еды, то не надо его принуждать. Полезно пить в разгар болезни кисель, куриный или овощной бульон, рисовый отвар. Чтобы не вызвать рвоту, есть и пить необходимо небольшими порциями с перерывами.
Диета после ротавирусной инфекции — низколактозная, позволяющая слизистой пищеварительного тракта восстановиться, а ферментативным процессам нормализоваться.
Соблюдать ее следует в течение полугода после перенесенной инфекции. Необходимо питаться дробно и отказаться от молочных продуктов, жирных, консервированных, жаренных блюд, сладостей, чая и кофе.
Симптоматическое и патогенетическое лечение
- Противовирусные препараты – «Кагоцел», «Цитовир».
- Детоксикация организма проводится с помощью сорбентов «Полисорб», «Активированный уголь», регидратационных растворов «Регидрон» и «Гастролит». При незначительном обезвоживании растворы принимают перорально. Их пьют маленькими глотками через каждые 10 минут. Для восстановления потерянной жидкости показано обильное питье воды, морсов, чая. Тяжелые формы заболевания лечат в стационаре путем внутривенного введения коллоидных растворов – «Реополиглюкина»,
 «Энтеродеза». Степень восстановления утраченной жидкости определяется клиническими данными.
«Энтеродеза». Степень восстановления утраченной жидкости определяется клиническими данными. - Противодиарейные препараты – «Энтерол», «Лоперамид», «Имодиум».
- Антибиотики показаны при вторичном инфицировании кишечника бактериями – «Энтерофурил», «Альфа Нормикс». Применять их следует с осторожностью, чтобы не спровоцировать дисбактериоз.
- Ферменты для улучшения пищеварения – «Пангрол», «Креон».
- Пре- и пробиотики – «Линекс», «Бифиформ», «Аципол», «Бифидумбактерин», «Хилак форте»,
- Жаропонижающие средства – «Ибуклин», «Парацетамол», «Нурофен». Чтобы сбить температуру маленьким детям, можно воспользоваться ректальными свечами «Цефекон», обтираниями слабым раствором водки или уксуса.
- Для снятия спазмов и боли в животе – «Но-шпа», «Спазмалгон».
- Лекарства от тошноты – «Метоклопрамид».
- Препараты против изжоги – «Рени», «Маалокс», против рвоты – «Мотилиум».
Профилактика
Специфическая профилактика
Профилактическая вакцинация – эффективное средство против ротавируса. В настоящее время разработаны и активно используются 2 типа проверенных вакцин, предназначенных для приема внутрь. Вакцинация позволяет на 80% защитить ребенка от инфицирования. Проводится она в соответствии с национальным календарем прививок, но только по желанию родителей и на платной основе.
Прививки против ротавирусной инфекции активно практикуют в странах Европы и Америки. В России защитить детей таким образом пока невозможно.
Неспецифическая профилактика
- Соблюдение санитарных норм и правил,
- Регулярное мытье рук с мылом,
- Употребление кипяченой воды,
- Периодическое мытье игрушек с мылом,
- Стерилизация детских пустышек и посуды,
- Стимуляция иммунитета,
- Изоляция больных и дезинфекция помещения.
Видео: ротавирус, “Доктор Комаровский”
Мнения, советы и обсуждение:
uhonos.ru
Ротавирусная инфекция – симптомы и лечение у взрослых
Ротавирусная инфекция, или ротавирусный гастроэнтерит – заболевание, вызванное ротавирусами.
В регионах с умеренным климатом ротавирус встречается в середине или конце зимы, в тропических регионах он не имеет сезонного характера.
Часто ротавирус возникает летом в местах большого скопления детей на отдыхе.
Ротавирусная инфекция — как передается?
Инфекция передается через грязные руки, предметы, пищу или воду, куда попали инфицированные фрагменты фекалий.
Чаще всего ротавирусной инфекцией можно заразиться в местах большого скопления людей, где не соблюдаются санитарно-гигиенические правила.
Как же передается ротавирусная инфекция? Она может попасть в организм здорового человека через слизистые рта, носа, горла и половых органов. Инфицирование совершается после контакта с больным человеком воздушно-капельным путем, через кашель и чихание.
После того, как вирусный агент попадает в тонкий кишечник, он активно разрушает в нем клетки эпителия, затем они погибают. В результате этого дефекты заменяют незрелые и функционально слабые эпителиальные клетки, что приводит к развитию ферментного дефицита. Происходит нарушение расщепления и всасывания углеводов в желудочно-кишечном тракте (особенно лактозы, содержащейся в молоке). Неусвоенные вещества попадают в толстую кишку, вызывая там накопление жидкости (она высвобождается из тканей в избытке) и последующую диарею. Эти процессы приводят к обезвоживанию и потере химических веществ в организме.
Ротавирус может прикрепиться только к зрелым эпителиальным клеткам, ворсинкам тонкой кишки, и происходит это до тех пор, пока все клетки не заместят новые. В этом случае болезнь будет находиться в прогрессирующей стадии. После острой фазы организму необходимо время для восстановления кишечника и функции пищеварения.
Довольно часто ротавирусный гастроэнтерит усугубляется размножением бактериальной флоры, которая требует назначения специальных методов лечения.
Воспаления в верхних дыхательных путях врачи объясняют как следствие вторичной вирусной инфекции. Это подтверждается фактом наличия ротавируса в слюне пациентов с гастроэнтеритом, хотя до конца это явление не изучено.
Признаки ротавирусной инфекции
Симптомы ротавирусной инфекции у взрослых всегда появляется внезапно и заметить признаки инфекции можно только через 3-7 дней после инфицирования.
Инкубационный период ротавирусной инфекции составляет 1-3 дня.
- Основной симптом инфекции – высокая температура, частая рвота и понос как вода.
- Стул у больных ротавирусной инфекцией вначале мягкий, позже становится водянистым, серо-желтого цвета, с острым и неприятным запахом.
- В фекалиях могут наблюдаться примеси слизи и крови (это происходит при размножении бактериальной флоры).
- При остром протекании инфекции наблюдается обильная рвота, частый понос. Обезвоживание может привести к летальному исходу.
Надо обязательно обратиться к врачу, если есть подозрение на тяжелую форму болезни и наблюдаются следующие признаки ротавирусной инфекции у взрослых:
- Жажда и снижение мочеиспускания, вялость, сухость во рту, обморок, головокружение (признаки обезвоживания).
- Лихорадка.
- Сильные боли в животе.
- Кровавый понос в течение 2 дней и больше.
- Кровь в рвотных массах или при дефекации.
- Температура тела выше 39,4оС.
Внимание! Признаки опасной для жизни потери жидкости:
- Сухость губ и сухость во рту;
- Сухость кожи, снижение её эластичности;
- Отсутствие слез;
- 6-8 часов отсутствуют позывы к мочеиспусканию;
- Запавшие глаза;
- Потеря веса.
Иногда ротавирус у взрослых протекает без первичных симптомов: отсутствует лихорадка, диарея, тошнота и рвота.
Повышенная кислотность желудка и сильный иммунитет тоже отрицательно воздействует на ротавирусы, разрушая их.
Но при этом также требуется комплексное лечение от этого заболевания.
Диагностика ротавирусной инфекции у взрослых
Инфекция диагностируется путем обнаружения ротавируса в образце фекалий с использованием анализа ПЦР (полимеразная цепная реакция) в лабораторных условиях.
Инкубационный период ротавирусной инфекции составляет 24-72 часа (от 1 до 3 дней).
Инфекционный период (время, в течение которого больной человек может заразить других) составляет 2-8 дней.
Ротавирус не обнаруживается в анализе кала после 8 дня болезни.
Ротавирусная инфекция – лечение у взрослых
Зачастую от ротавируса страдают дети возрастом до 3 лет, однако взрослые также находятся в группе риска. Дети и взрослые с ослабленным иммунитетом подвергаются осложнениям.
Специфического лечения ротавирусной болезни не существует, противовирусные препараты во время этой болезни не применяются, а основные усилия направлены на то, чтобы восполнить потерю жидкости в организме и предотвратить интоксикацию.
Медикаментозное лечение
Лечение ротавирусной инфекции у взрослых проводится следующим образом:
- Надо сделать регидратацию и дезинтоксикацию организма.
- Для устранения симптомов интоксикации пациентов назначаются сорбенты. Это могут быть Энтерофурил, Энтеросгель, Смекта, Атоксил, Полисорб.
- Регидратация осуществляется за счет восполнения потерянной жидкости и важных минеральных солей. В домашних условиях может быть использован Регидрон (принимать в соответствии с инструкцией).
Диета при ротавирусной инфекции
Диета при ротавирусной инфекции у взрослых и после болезни имеет очень важно значение. Она нужна для уменьшения симптомов гастроэнтерита и предотвращения дальнейшего обезвоживания.
- Больной не сможет перенести продукты с содержанием лактозы, поэтому в его рационе не должно быть любых молочных продуктов.
- Важным моментом диеты при ротавирусной инфекции является отказ от молочных продуктов. Пациенту также назначают ферментные препараты (например, Мезим, Фестал, Панкреатин), пробиотики (препараты, содержащие бифидобактерии, бактерии кишечной палочки, лактобациллы и т.д.).
- Диета должна быть легкой и не жирной (желательно с вареной и приготовленной на пару пищей), употребление жидкости должно быть на первом месте. Можно употреблять напитки в виде отваров сухофруктов, риса, моркови.
- Больной ротавирусной инфекцией может съесть желе (без красителей и ароматизаторов), рисовую кашу на воде, отварную морковь и картофель, легкие бульоны, нежирное мясо и рыбу, запеченные яблоки. Нельзя употреблять алкогольные напитки, кушать свежие овощи и фрукты, кондитерские изделия, сдобу, бобы.
Для нормализации ферментативных реакций и восстановления слизистой желудочно-кишечного тракта понадобится некоторое время. Диету без лактозы придется соблюдать от 2-3 недель до 6 месяцев.
Если принять своевременные и правильные меры лечения, болезнь пройдет быстрее, не вызывая тяжелых осложнений. Не занимайтесь самолечением и обязательно обращайтесь к врачу. Возможно повторное заражение ротавирусом, но у взрослых это случается редко.
Осложнения и последствия ротавирусной инфекции
Продолжительность болезни зависит от состояния организма пациента и его возраста.
Некоторые формы инфекции опасны для людей с хроническими заболеваниями кишечника, больных почечными и сердечными заболеваниями.
В лучшем случае острая фаза протекает 5-7 дней, курс восстановления составляет 5 дней (при несложной форме ротавирусного гастроэнтерита).
Последствия и осложнения после заболевания могут проявиться в редких случаях:
- развиться хронические расстройства органов пищеварения,
- дисбактериоз,
- хронический энтероколит.
Ротавирусная инфекция у беременных
Опасно ли для ребенка заболевание ротавирусной инфекцией беременной женщины?
- Во время беременности появление острого ротавирусного гастроэнтерита крайне опасно для ребенка, так как обезвоживание может негативно повлиять на плод.
- Кишечные спазмы и вздутие живота могут вызвать сильное рефлекторное сокращение матки и угрозу выкидыша или преждевременных родов.
- Высокая температура и слабость также негативно влияют на плод.
- Болезнь может привести к такому сильному обезвоживанию, что понадобится лечение в дневном стационаре.
Видео – Ротавирусная инфекция у взрослых
Профилактика ротавирусной инфекции
- Люди, которые больны гастроэнтеритом, должны ограничить контакт со здоровыми людьми.
- Нельзя ухаживать за детьми, посещать школы и дошкольные учреждения.
- Рекомендуется взять больничный и не работать. Не допускаются больные ротавирусом к работе в заведениях общественного питания. Это касается тех, у кого появились первые симптомы через 24-48 часов после инфицирования.
- Дети и взрослые не должны посещать бассейны.
- Вакцина от ротавируса обеспечит оптимальную защиту от наиболее распространенных типов вируса. Рекомендуется младенцам, детям и взрослым, однако, существуют и верхние возрастные пределы для доз вакцины. Проконсультируйтесь с врачом, если приняли решение провести иммунизацию.
- Хорошо мойте руки после посещения общественных мест и туалета. Протирайте гаджеты и предметы, к которым часто прикасаетесь.
Таким образом, при лечении ротавирусной инфекции у взрослых надо обязательно восполнять водно-солевой баланс организма при помощи Регидрона, пить Энтерофурил – он один из самых сильных в борьбе с инфекцией и соблюдать строгую диету.
virusi-bakterii.ru
признаки у взрослых, чем лечить в домашних условиях, что принимать при ротавирусной кишечная инфекции, как лечить дома у женщин, симптомы, быстро, осложнения
Среди неклеточных форм жизни провокаторов диареи предостаточно, но по распространённости ротавирусная инфекция (РИ) вне конкуренции. Болезнь называют смесью отравления и простуды, иначе желудочным или кишечным гриппом. У взрослых эта патология встречается реже и протекает легче, чем у детей.
Характеристика возбудителя
Ротавирусы исследуются с 1974 года. С тех пор учёные выяснили, что эти частицы содержат геном из РНК (Рибонуклеиновой кислоты), который состоит из 11 редких фрагментов, окружённых тремя слоями белков. Эта оболочка защищает от кислой среды желудка и щелочной двенадцатиперстной кишки.
Инкубационный период у взрослых длится от 12 до 24 часов. В это время вирионы размножаются и накапливаются в организме. Их количество и стойкость защитных сил хозяина определяют, каким будет временной отрезок с момента заражения до появления первых признаков заболевания. С 4 по 7 день проходит острая фаза. Ещё неделя требуется для полного выздоровления. Приобретённый стойкий иммунитет препятствует повторному заражению. Лица со слабыми защитными механизмами составляют исключение.
Период от дебюта первых симптомов желудочного гриппа до полного выздоровления считается контагиозным (заразным), так как в этот промежуток времени больной выделяет вирусные частицы в окружающую среду.
Способы заражения
Существует несколько способов заразиться кишечным гриппом:
- Фекально-оральный. Через сырую воду, загрязнённые продукты питания, вещи. В детский организм инфекция попадает при посещении яслей, садов и школ.
- Аэрогенный. При тесном контакте с заражённым. Взрослые инфицируются, ухаживая за больным ребёнком.
- Воздушно-капельный. Встречается реже. Инфекционные агенты попадают в воздух с микрочастицами рвотных масс.
В тонком кишечнике человека вирусы проникают в клетки слизистого эпителия, используя их структуры для размножения новых частиц. В итоге те слущиваются и попадают в просвет кишечника. Зрелые энтероциты замещаются всасывающими клетками, неспособными к абсорбции углеводов.
Симптомы ротавирусной инфекции
 Болезнь проявляется в виде единичных случаев или эпидемий, которые случаются чаще осенью и зимой.
Болезнь проявляется в виде единичных случаев или эпидемий, которые случаются чаще осенью и зимой.
Заразившиеся желудочным гриппом жалуются на жар, тошноту, рвоту, головные боли, вялость. Болезнь характеризуется также респираторными признаками в виде воспалённого и покрасневшего горла, кашля и насморка.
Из-за недостатка ферментов, ответственных за расщепление сахаров, развивается диарейный синдром осмотического типа. Частые позывы происходят неожиданно, при тяжёлой форме – чаще двух раз в сутки.
При ротавирусном энтерите, помимо расстройств кишечника, возможны:
- Лихорадка, которая среди взрослых встречается в 10% случаев.
- Cеро-жёлтый жидкий пенистый кал без примесей.
- Наличие крови или слизи в испражнениях.
- Схваткообразный болевой синдром в верхней части живота, сопровождающийся громким урчанием.
Ротавирусная кишечная инфекция протекает без симптомов в первые 1–5 дней с момента заражения человека. Затем воспалительный процесс в кишечной стенке приводит к отравлению всего организма и сопровождающим его признаками. После лечения слизистая восстанавливается, только спустя 1,5—2 месяца.
Кишечный грипп по клинической картине напоминает отравление, но последнее случается внезапно и независимо от времени года, при этом все отравившиеся имеют одинаковые признаки интоксикации.
Взрослые, как правило, РИ переносят на ногах. У молодых может быть кратковременная утрата сознания, у пожилых иногда повышается давление, диагностируется тахикардия, приглушенность тонов сердца. Такие недомогания часто списываются на банальное отравление несвежими продуктами. Но отсутствие симптомов вовсе не значит, что больной не является эпидемиологически опасным для своего окружения. Вот почему из-за одного человека случаются массовые заражения в коллективе или семье.
Не болеют только люди, у которых сформировался специфический пожизненный иммунный статус к определённому серотипу возбудителя. При этом у взрослого признаки РИ могут не появиться даже после контакта с больным человеком.
Видео: Что такое «кишечный грипп» или ротавирусная инфекция
Диагностика заболевания

Точный диагноз ставится по результатам радиоиммунных тестов, реакции латекс-агглютинации, электронно-микроскопического анализа кала на ротавирус. При этом учитываются тенденции к массовому инфицированию и сезонность заболевания, а не только его клинические симптомы.
Дифференциальная диагностика позволяет отличить желудочный грипп от иерсиниоза, эшерихиоза, холеры, дизентерии или сальмонеллеза.
Традиционная полоска со специфическими антителами на антигены возбудителя позволяет провести одностадийный иммунохроматический экспресс-тест для выявления вирусоносительства.
Сначала кал помещают во флакон из комплекта, растворяют в нём биоматериал. Полученную суспензию (5 капель) наносят в окошко полоски и через 10 минут наблюдают результаты.
Окрашивание специальной зоны в розовый цвет говорит о наличии инфекции. Этот тест имеет коммерческую основу, не может быть окончательным диагнозом и не отменяет посещение профильного врача.
Лечение ротавирусной кишечной инфекции

Отсутствие специфических методик, направленных на уничтожение возбудителя, заставляет проводить симптоматическую терапию, корректирующую электролитные нарушения и предотвращающую дегидратацию (обезвоживание) организма, о котором можно судить по уменьшению диуреза.
Со схемой лечебных мероприятий определяется врач. В неё включаются составы, содержащие натрий хлорид, для восстановления водно-солевого баланса. Популярный из них, это Регидрон, который принимают через каждые полчаса. При отсутствии препарата для выведения токсических веществ, выделяемых внутриклеточным паразитом, можно самостоятельно приготовить лекарство от ротавирусных инфекций.
Для этого понадобится слабый отвар ромашки, в котором растворяют каменную соль (1 ч. л.) и пищевую соду (0,5 ч. л.). В сложных ситуациях не обойтись и без внутривенной регидратации.
Лечение ротавирусных инфекций у пациентов с неосложнённым течением проводится в приёмном отделении скорой помощи или амбулаторно. Госпитализации подлежат дети с сильной диареей и рвотой.
Лекарства от ротавирусной инфекции
Ниже приведен список лекарств, которые принимают при обнаружении болезни:
- При частом поносе курсом не менее 5 дней пациенты принимают Энтерофурил и Фуразолидон, даже если намечается клиническое выздоровление раньше срока.
- Против интоксикации направлен приём энтеросорбентов, используются Полисорб и Смекта.
- Компенсация ферментативной недостаточности достигается препаратами Панкреатин и Креон.
- Для нормализации микрофлоры предназначены пробиотики: Хилак Форте, Бифиформ, Линекс.
- При метеоризме и выраженном болевом синдроме однократно пьют спазмолитики. Но-шпа и Риабал принимаются одновременно с препаратами Коликид и Эспумизан.
Для снижения инфузионной терапии понадобится правильное выпаивание:
- На первом этапе его проводят через каждые 10—15 минут. При рвоте прекращают, но спустя короткий промежуток времени снова возобновляют.
- Вводимый объём жидкости составляет 50—100 мл/кг веса в сутки с дальнейшим увеличением до 80—100 мл.
При любой вирусной инфекции приём антибиотиков не только бесполезен, но даже противопоказан, потому что те направлены на уничтожение бактерий и при их бесконтрольном применении усугубляют уже имеющийся при РИ дисбактериоз кишечника.
С температурой тела до 38,5° C следует отказаться от приёма жаропонижающих средств. Это позволит снизить активность возбудителя, который не переносит нагревание. При температуре выше 38,5° C врач назначит препараты, устраняющие негативную симптоматику.
Для укрепления иммунитета важно сбалансировано и полноценно питаться, чтобы организм получал все необходимые биологически активные вещества и нутриенты. Обязательным компонентом лечения является щадящая диета, исключающая употребление молочных продуктов во избежание лактозной недостаточности как основного звена в развитии диареи. Рекомендованы: отвары из сухофруктов, рисовые настои, чистая вода без газа.
Видео: Ротавирусная инфекция: что делать?
Осложнения
Лечение у взрослых непродолжительное и практически всегда заканчивается полным выздоровлением.
Ротавирусный энтерит, как правило, не приводит к осложнениям. Возможен только декомпенсированный метаболический ацидоз, после которого развиваются гемодинамические расстройства и почечная недостаточность.
Главное, не допускать повышения температуры, которая способна повредить клетки организма. Без лечения наступает сильное обезвоживание, с которым трудно справиться при помощи обильного питья. Иногда только внутривенные инъекции специальных составов под наблюдением доктора и незамедлительная медикаментозная коррекция помогают нивелировать осложнения и избежать летального исхода.
Профилактика инфекции
Самым надёжным средством, предотвращающим распространение вирусов, и способным защитить от кишечного гриппа, является специфическая вакцинация. Благодаря прививке вырабатывается стойкий иммунитет, исключающий повторное заражение. В целях профилактики взрослым предназначен препарат Ротарикс с эффективностью 98%. Это бесцветная жидкость с ослабленным штаммом вируса в составе. Мытьё рук является неспецифической, но не менее важной мерой, спасающей от желудочного гриппа.
Профилактика ротавирусных инфекций подразумевает изоляцию больного, особенно от детей, организацию наблюдения за лицами, контактировавшими с заражённым.
При своевременном лечении удаётся избежать осложнений, распространения ротавирусной инфекции и фатальных последствий.
Видео: Ротавирус на море: лечение и профилактика
 Загрузка…
Загрузка…projivot.ru
причины, признаки и симптомы, лечение
Ротавирусная инфекция представляет собой инфекционное заболевание, спровоцированное ротавирусами. Ротавирус, симптомы воздействия которого проявляются в умеренно выраженной симптоматике энтерита или гастроэнтерита, нередко сочетается с респираторным и кишечным синдромами в период начального проявления заболевания. Подвержены ротавирусной инфекции люди любого возраста, между тем, чаще всего отмечается заболеваемость среди детей от полугода до двух лет.
Онлайн консультация по заболеванию «Ротавирус».
Задайте бесплатно вопрос специалистам: Инфекционист.Общее описание
Ротавирусная инфекция также определяется как РИ, ротавирусный гастроэнтерит, ротавироз, желудочный или кишечный грипп. Передача вируса производится преимущественно пищевым способом, то есть, посредством немытых продуктов, грязных рук и т.д.
Таким образом, заражение инфекцией возможно самыми различными путями и, опять же, через продукты с ротавирусом (в частности здесь следует выделить молочную продукцию, которая в особенности подвержена заражению за счет специфики ее производства). Примечательно, что ротавирусы могут обитать даже в холодильнике на протяжении длительного отрезка времени, не воздействует на них и хлорирование воды. Вопреки общепринятому мнению относительно воздействия святой воды на вирусы, оказываемого за счет измененной ее структуры, следует выделить тот факт, что на активности ротавирусов она никоим образом не сказывается.
Учитывая то, что ротавирус провоцирует воспаления также и в области дыхательных путей, распространение их происходит по аналогии с традиционным вирусом гриппа, то есть, капельным способом (кашель, чихание). Проникает вирус в слизистую желудочно-кишечного тракта (ЖКТ), при этом преимущественно поражению подвергается тонкая кишка. При поражении ЖКТ ротавирусная инфекция вызывает такое заболевание как энтерит, который проявляется в воспалении слизистой кишечника, соответственно, после этого и возникают свойственные ротавирусной инфекции симптомы. Выражаются они в частности в нарушениях переваривания пищи, что провоцирует развитие диареи при одновременном обезвоживании.
Ротавирусная инфекция: симптомы у детей
Течение заболевания у детей происходит в форме более тяжелой, чем у взрослых. Распространителем вируса больной становится с первых его проявлений, оставаясь заразным вплоть до полного их завершения вместе с самим заболеванием. Выздоровление, как правило, приходит через пять-семь дней, причем организмом вырабатывается к вирусу достаточно стойкий иммунитет, что позволяет утверждать о практической невозможности последующего заражения ротавирусом.
Инкубационный период составляет от 1 до 5 суток, при этом острый период начинается у детей с 3-7 суток. Тяжелое течение острого периода заболевания может спровоцировать последующее усиление и длительность течения этого периода, в этом случае он может составлять свыше 7 суток. Для восстановления после перенесенного заболевания требуется порядка 4-5 суток.
Ротавирусная инфекция характеризуется острым собственным началом. Основные ее проявления выражаются в рвоте и резком повышении температуры, возможным является понос. Стул при ротавирусной инфекции достаточно характерный. Так, в первый день он желтый, жидкий, во второй и третий – глинообразный, серо-желтого цвета. Как правило, среди заболевших отмечается насморк и покраснение горла, а также боли, возникающие при глотании. Острый период характеризуется отсутствием аппетита, а также состоянием упадка сил.
Чаще всего для ротавирусной инфекции у детей характерным является течение по следующему сценарию. Так, утренний подъем отмечается у ребенка вялостью и капризностью, с утра же появляется тошнота. Возможна рвота (часто со слизью), причем актуальна она даже при условии голодного желудка. Аппетит в значительной степени понижен, после принятии пищи рвота происходит с выделением кусочков непереваренной пищи, также она возникает после употребления жидкости в объеме свыше 50мл.
Далее повышается температура, причем к вечеру она может превысить отметку в 39°C. Примечательно, что заболевание характеризуется устойчивой и высокой температурой, то есть сбить ее очень трудно. Длительность состояния в пребывании с высокой температурой может составлять порядка 5 дней.
Дополнительно симптомы ротавирусной инфекции проявляются в виде жидкого стула с неприятным запахом, а также болями в животе. У совсем маленьких детей, которые пока не в состоянии объяснить свои болезненные ощущения, в качестве признака наличия боли выступает плач при характерном урчании в животике. Малыши становятся раздражительными и плаксивыми, кроме того, они также стремительно теряют в весе. Второй день заболевания (как и последующие дни) характеризуется сонливостью. Правильное лечение позволяет устранить все проявления рассматриваемой инфекции в срок до 7 дней, после чего приходит полное выздоровление. Единственное, что впоследствии может некоторое время причинять дискомфорт – жидкий стул.
Что же касается интенсивности проявлений, а также тяжести и длительности симптомов, которые несет с собой ротавирусная инфекция, то в целом они являются различными. Примечательно, что свойственные инфекции симптомы имеют сходство и с симптомами других заболеваний более тяжелого характера. В качестве таковых можно выделить, к примеру, сальмонеллез или холеру. Именно по этой причине при повышении у ребенка температуры, а также при тошноте или/и жидком стуле у него, следует незамедлительно вызывать на дом врача. При резких болях в животе в качестве дополнительного симптома необходимо вызвать скорую. Самолечение должно быть исключено вплоть до конкретных предписаний врача.
Осложнения ротавирусной инфекции у детей
Правильное лечение ротавирусной инфекции осложнений не вызывает. Однако если исключить частые приемы питья при поносе и рвоте, в особенности для детей в возрасте до года, обезвоживание организма может привести даже к летальному исходу (до 3% из всех случаев). Отсутствие принятия требуемых мер также может привести к присоединению к вирусу кишечной бактериальной инфекции, что еще более усложнит течение заболевания и состояние ребенка. В обязательном порядке следует контролировать температуру у ребенка, потому как при длительном ее повышении в пределах 39°C значительно возрастает нагрузка на сердечно-сосудистую систему, возможны судороги.
В целом же перенесенное заболевание не несет за собой каких-либо долговременных последствий, потому можно указывать на благоприятные прогнозы на будущее.
Симптомы ротавирусной инфекции у взрослых
Как мы уже отметили, течение заболевания у взрослых проходит в форме более легкой, чем у детей. Что касается повторной заболеваемости, то здесь, в отличие от них, при низком уровне антител иммунитет не вырабатывается должным образом в отношении ротавирусной инфекции, а потому ее симптомы могут повториться снова.
Специфика заболевания носит тот же характер. Так, оно представляет собой все также вирусный гастроэнтерит, чье течение поражает ЖКТ, а также выражается в обезвоживании и общей интоксикации. Наиболее распространенным способом заражения выступает контактирование с зараженной пищей, однако не исключается бытовой, водный и иной контакт.
У взрослых интоксикация умеренная, с вялостью, мышечной слабостью, головной болью и адинамией, температура субфебрильная (в пределах до 37,7°C). Глотка приобретает отечность, на языке появляется белый налет, тоны сердца приглушенные (что определяется на осмотре у врача). Начало заболевания также характеризуется собственной остротой, которая проявляется в течение первых суток с момента инфицирования. Также возникают боли в животе (эпигастральная область). Стул водянистый (в пределах 3-9 раз за день), среди симптомов также присутствуют тошнота, рвота.
При данной инфекции понос обильный, характеризуется резкостью запаха и бледностью цвета, в некоторых случаях возможна примесь слизи, продолжительностью до недели. Учитывая резкость потери жидкости, также быстро развивается и обезвоживание, что, в свою очередь, может привести к недостаточности кровообращения и к прекращению организмом выработки мочи (анурии). Следует заметить, что нередко ротавирусная инфекция является актуальным явлением, возникающим в качестве осложнения заболеваний, затрагивающих дыхательные пути (ринит, фарингит).
Между тем, во многих случаях заболевание характеризуется легкостью течения с отсутствием характерных для него симптомов в виде тошноты и рвоты, стул при этом жидкий и нечастый. В любом из вариантов течения заболевания, больной является разносчиком инфекции, соответственно, в этом он опасен для людей, его окружающих.
Ротавирусная инфекция: лечение у детей
Для устранения ротавируса препаратов, как таковых, не существует. По этой причине лечение инфекции является симптоматическим, а, следовательно, ориентировано на нормализацию состояния путем восстановления водно-солевого баланса, который претерпевает нарушения из-за рвоты и поноса. Также целью лечения становится борьба с полученными от инфекционного воздействия результатами в виде дегидратации, токсикоза и нарушений в работе мочевыделительной и сердечно-сосудистой систем.
Проявление симптомов, указывающих на желудочно-кишечные расстройства у ребенка, ни в коем случае не допускает употребление в пищу молока и молокопродуктов в любом их виде, потому как они в данный момент представляют собой отменное подспорье для роста бактерий.
У ребенка также может быть понижен аппетит либо же он полностью отсутствует – в любом случае заставлять его есть не нужно. Хорошей альтернативой пище в данном состоянии станет небольшое количество киселя (на воде, варенье и крахмале, то есть, домашнего), также можно давать куриный бульон. В том случае если ребенок от еды не отказывается, можно давать ему жидкую рисовую кашу без масла (слегка подслащенную). Главным в питании является незначительность объемов порций, что позволит предотвратить рвотный рефлекс при постепенном насыщении.
Основным в лечении, помимо ограничений в питании, становится применение регидратационной терапии, также применимы сорбенты (уголь активированный, аттапулгит, диоктаэдрический смектит). Дни, в которые происходит сильная рвота либо понос предусматривают восполнение солей и объемов жидкости, утраченных через рвотные массы и жидкий стул. Это предусматривает возможность использования регидрона (пакетик на литр воды) по 50мл с интервалом в каждых полчаса-час до тех пор, пока жидкость не закончится. При пропускании приема данного раствора из-за сна, ребенка будить не стоит, как и не нужно давать ему по этой причине раствор в объеме, превышающем 50мл, потому как он просто его может вырвать.
Что касается температуры, то важным моментом является тот факт, что погибает вирус при 38°C, соответственно, температуру ниже этого предела сбивать не нужно. Это касается не только ротавирусной инфекции, но и, скажем, обычной простуды — извсетным фактом является то, что сбивать температуру до достижения этой отметки крайне не рекомендуется (образно говоря, организму и его иммунной системе в частности нужно дать «побороться»).
Чтобы сбить температуру более высокую, врач назначит свечи детям возрастом до 3-х лет (цефикон), для детей более старшего возраста предписывается парацетамол (в соответствии дозировки конкретному возрасту). Для сбивания температуры также можно применять обтирания с использованием слабого водочного раствора (обтирается все тело без допущения перепадов температуры в областях между отдельными его участками). Обтирание производится через полчаса с момента приема лекарств от температуры при отсутствии результата.

Детское меню при ротавирусной инфекции (памятка для родителей)
Желудочно-кишечные расстройства с температурой устраняются приемом по предписанию врача Энтерофурила в указанной им дозировке. Препарат предусмотрен для лечения и профилактики инфекции, а также для предотвращения затяжного течения у больного поноса. Боли в животе устраняются но-шпой, опять же, по предписанию врача и в дозировке, указанной им (как правило, в виде раствора).
Ротавирусная инфекция: лечение у взрослых
Учитывая большую приспособленность взрослого организма к подобного типа встряскам (и приспособленность ЖКТ к ним в частности), а также более сильный у них иммунитет, заболевание протекает в легкой форме воздействия. Учитывая это, особое лечение в данном случае не требуется. Если симптоматика носит выраженный характер, то и лечение ориентировано на устранение конкретных симптомов. Так, это может предусматривать предотвращение обезвоживания за счет частого питья солевых растворов (на основе регидрона), а также воды, чая.
Дополнительно принимаются сорбенты для ускорения вывода токсинов и улучшения самочувствия, а также вяжущие медпрепараты. Важным моментом также является ограничение в питании (в частности, ограничение распространено на употребление пищи, насыщенной углеводами в виде фруктов, сахара, овощей), опять же, исключаются молочные продукты.
Ввиду того, что заболевание является заразным, на время лечения больного необходимо изолировать, ограничивая, тем самым, распространение ротавирусной инфекции. Госпитализация возможна на основании эпидемиологических и клинических показаний.
При подозрении на наличие ротавирусной инфекции следует обратиться к лечащему терапевту (педиатру) или к инфекционисту, который определит необходимое лечение на основании требуемых для этого анализов. Дополнительно он же может направить больного к гастроэнтерологу.
simptomer.ru
симптомы и лечение у взрослых
Ротовирусная инфекция у взрослых часто протекает бессимптомно, и многие люди полагают, что появилось всего лишь несварение. Поэтому они недооценивают заболевания, а зря. Так больные не только становятся заразными для окружающих, но и могут нанести своему организму непоправимый вред. В лечении недуга необходимо строго придерживаться определенных правил, вот почему так важно вовремя выявить заболевание, незамедлительно обратившись к доктору. Итак, что же такое ротовирусная кишечная инфекция? Симптомы и лечение у взрослых отличается от детского заболевания тем, что протекает в большинстве случаев достаточно легко.
Содержание статьи
Что такое ротовирус?
Это возбудитель острой кишечной инфекции семейства Reoviridae, имеющий двунитевую сегментированную РНК. По внешнему виду микроорганизм напоминает колесо, отчего он получил свое название. Ученым известно около 9 видов этого вируса. Люди могут инфицироваться видами А, В, С, однако наиболее часто возбудителем ротовироза является ротовирус А. Он внедряется в человеческий организм 3 путями:
- контактно-бытовым: с немытыми руками;
- пищевым: недостаточно промытыми фруктами и овощами, термически необработанными продуктами питания;
- водным: через водопроводную воду;
- воздушно-капельным: через чихание и кашель больного человека.
При проникновении в организм вирусы начинают усиленно размножаться в тонком отделе кишечника, в котором заражают энтероциты и ведут к нарушению структуры и функции эпителия. Благодаря наличию тройной белковой оболочки вирус обладает устойчивостью к желудочному соку и пищеварительным ферментам кишечника. Поэтому, если у вас развилась диарея, причиной ее может быть ротовирусная кишечная инфекция.
Симптомы и лечение у взрослых
У детей все проходит гораздо тяжелее. Взрослые люди имеют более сильный иммунитет и большую приспособленность пищеварительной системы к различным нарушениям. Поэтому ротовирусная инфекция часто протекает как обычное расстройство пищеварительной функции. Возможно наличие таких симптомов:
- появление заложенности в носу и насморка;
- покраснение задней стенки глотки и небных дужек;
- ухудшение аппетита;
- диарея около 3-7 суток;
- увеличение температуры тела;
- общая слабость.
Чаще всего ротовирусная инфекция проходит без явных признаков, однако больные заразны для окружающих его людей. При наличии такого человека в семье или коллективе начинают болеть остальные.
При остром течении заболевания симптомы появляются внезапно. Основными признаками становятся высокая температура, рвота и частый и обильный жидкий стул. Кал в начале развития ротовирусной инфекции мягкий и обычного цвета, а спустя некоторое время водянистый и имеет неприятный кисловатый запах. В норме он не содержит патологических примесей в виде крови и слизи. Если они появились, значит, однозначно присоединилась вторичная бактериальная микрофлора.
Как диагностируется? Нужен ли врач?
К основным диагностическим методам ротовирусной инфекции относят следующие способы.
Для обнаружения возбудителя и его антигенов в кале:
- электронная и иммунноэлектронная микроскопия;
- РЛА;
- ИФА.
Стоит помнить, что ротовирус не определяется в кале после 8 суток болезни, поэтому эти анализы выполняются до этого срока. Как правило, бакпосев на выявление возбудителя «выращивается» 5-6 суток.
Для выявления вирусной РНК:
- ПЦР и метод гибридизации;
- электрофорез РНК на агарозе или полиакриламидном геле.
Для обнаружения иммуноглобулинов и определения нарастания их титров к вирусу инфекции:
- ИФА;
- РСК;
- РТГА;
- РНГА.
Обычно ротовирусная инфекция у взрослых проходит бессимптомно, и больные люди самостоятельно без последствий перебарывают болезнь. Однако в случае тяжелого течения или появления осложнений необходимо незамедлительно обратиться к доктору.
Показания, угрожающие здоровью и жизни пациента:
- отсутствие мочеиспускания в течение 6-8 часов;
- обморок и головокружение;
- лихорадка с подъемом температуры свыше 39,5 градусов;
- появление кала с патологическими примесями: кровью или слизью;
- наличие крови в рвотных массах;
- сильная потеря веса за короткий промежуток времени.
Острая ротовирусная кишечная инфекция — симптомы и лечение у взрослых
Лечение даже в этом случае особое не назначают, так как болезнь быстро проходит благодаря тому, что зрелый организм обладает более сильным иммунитетом. Однако если признаки заболевания приобретают выраженный характер, требуется терапия, ориентированная на их устранение.
Препараты, восполняющие недостаток жидкости в организме
При наличии диареи необходимо предотвратить развитие обезвоживания, поэтому назначается частое питье солевого раствора и других напитков: чая, простой минеральной воды, компотов. Из лекарственных препаратов применяется Регидрон, Хумана, Гидровит. Они предотвращают нарушение работы внутренних органов, а также способствуют выведению токсинов ротовируса.
1.Сорбенты
Наиболее часто принимаются активированный уголь, Смекта, Энтеросгель. Они хорошо справляются с устранением токсинов возбудителя из организма. Доза рассчитывается доктором, учитывая тяжесть заболевания.
2.Жаропонижающие препараты
В большинстве случаев ротовирусной инфекции у взрослых температура тела не поднимается до высоких значений. Однако при ее повышении свыше 38,5? рекомендуется сбивать следующими лекарствами: Парацетамолом, Анальгином, Ибуклином. Дозу назначает лечащий врач.
3.Пробиотики
Принимаются такие лекарственные средства, как Линекс, Аципол, Бактисубтил. Они необходимы по причине нарушения нормальной микрофлоры ЖКТ.
4.Антибиотики
При присоединении вторичной бактериальной инфекции требуется назначение этих лекарственных препаратов. О подобном мы уже писали в этой статье. Однако принимать их стоит исключительно по рецепту лечащего врача в прописываемой дозировке и кратности приема.
Во время острого периода показан постельный режим. Немаловажным моментом в лечении ротовирусной инфекции является придерживание специальной диеты, которая предполагает ограничение определенных продуктов, а также уменьшение количества порции. Подробнее об этом можно почитать в этой статье чуть ниже.
Больного человека требуется госпитализировать в инфекционный стационар, так как болезнь заразна для окружающих людей. Изолируя пациента на время лечения, медицинские работники ограничивают распространение среди населения такого заболевания как ротовирусная кишечная инфекция.
Чем лечить в домашних условиях? Народные средства
Самостоятельно ротовирусную инфекцию крайне нежелательно: это чревато появлением неблагоприятных последствий и заражением других людей. Их можно добавлять в консервативную терапию с разрешения врача.
1.Корневища аира
Просто проглотите 1 чайную ложку корешков и запейте небольшим количеством воды. Будет хорошо, если предварительно корешки перемолоть в кофемолке. Если есть возможность, заварите корни аира по рецепту на упаковке и пейте по 1 столовой ложке каждые полчаса. Отличный результат дает настойка аира, но , конечно же, она должна быть заготовлена заранее. В 100мл водки замачивают 3 ст.л. корней и дают настояться в течение минимум 14 дней. Во время поноса или рвоты принимают по 1 чайной ложке, запивая водой.
2.Черничный компот
Эффективно борется с жидким стулом. Для его приготовления берут сухие плоды черники и варят их в 1 л воды в течение 30 мин. Остудить и пить компот до и после еды.
3.Настой из гранатовой кожуры
Взять ингредиент и залить его 200 мл кипятка. Дать настояться около 30 мин, после чего можно пить напиток малыми порциями в течение всего дня.
4.Отвар из зверобоя
Берут столовую ложку травы и заваривают в 1 стакане кипятка. Дают настояться полчаса и процеживают его. Заливают 200 мл горячей воды, после чего отвар можно принимать по 1/3 стакана 3 раза в день перед едой. Такой отвар принимается для борьбы с возбудителем ротовирусной инфекции.
Антибиотики при кишечной инфекции у взрослых – список лучших, когда давать, их дозы
Эти лекарственные средства никаким образом не воздействуют на вирус, который является причиной развития болезни. Вот почему прием антибиотиков не только становится лишним, но и чреват появлением неблагоприятных последствий в лечении такого заболевания как ротовирусная кишечная инфекция. Симптомы и лечение у взрослых предполагают антибиотик при присоединении вторичной бактериальной микрофлоры. Это необходимо, так как могут образоваться различные осложнения, а с микробами могут справиться только такие медикаменты.
Применение любых антибиотиков зависит от микроорганизма, так как лекарства действуют на определенные бактерии. Наиболее часто назначается Альфа Нормикс. Это медикамент группы рифамицина. Принимается внутрь, запивая водой. Из группы фторхинолонов используют Ципролет, Норфлоксацин, они принимаются перорально, независимо от приема пищи. Цефалоспорины – Клафоран, Цефотаксим. Они выпускаются в виде порошка, который разводится и вводится внутривенно или внутримышечно. Дозировку и продолжительность антибиотикотерапии назначает строго лечащий врач, самостоятельный прием категорически запрещен.
Помимо этого, частно назначается препарата Нифуроксазид. Как правило это ярко-оранжевая суспензия, имеющая отличный и быстрый результат. Инструкция есть внутри упаковки. Есть детские и взрослые дозировки.
Питьевой режим во время болезни: рецепты и медикаменты
Принцип лечения ротовирусной инфекции – давать воду небольшими порциями, но часто, чтобы не вызвать рвоту у больного и восстановить уровень жидкости в организме. Рекомендуется принимать такие напитки, которые нормализуют состав электролитов. Их можно приготовить самим либо приобрести в аптечном пункте.
В качестве готового средства можно купить Регидрон, Хумана Электролит, Оралит. Их разводят в 1 л воды и пьют на протяжении всего дня. В домашних условиях приготавливают содо-солевой раствор, в его состав должны входить такие ингредиенты:
- 1 л воды;
- 2 ст. л. сахара;
- 1 ч. л. соли;
- 1 ч. л. соды.
В течение дня такой напиток нужно выпить таким образом, чтобы мочеиспускание человека было не реже 1 раза за 3 часа.
Рекомендуется принимать «домашний Регидрон», который готовится по такому рецепту. Берут 100 г изюма и отваривают его в 1 л воды около получаса. Затем остужают и процеживают, растерев сухофрукт через сито. Добавляют чайную ложку соли, 1/2 чайной ложки соды и 2 столовые ложки сахарного песка. Такой напиток кипятят в течение 2 мин и вновь остужают.
Также можно приготовить различные компоты, настои и пить их часто небольшими порциями.
В тяжелом случае необходимо внутривенное введение таких препаратов, которые предотвратят развитие обезвоживания. Это выполняется в условиях стационара!
Диета у взрослых. Как питаться во время болезни и после?
Строгая диета является неотъемлемой частью комплексной терапии ротовирусной инфекции. Конечно, держать ее довольно трудно, но стоит помнить, что это единственный способ скорейшего выздоровления после ротовирусной кишечной инфекции. Симптомы и лечение у взрослых предполагают правильное питание и питьевой режим. Итак, что кушать? У диеты существуют определенные требования:
- еда не должна быть холодной;
- пище необходимо быть разнообразной и легкоусвояемой;
- принимать еду нужно часто, но небольшими порциями;
- продукты должны быть термически обработаны.
Соблюдая эти правила, человек дает восстановиться своему желудочно-кишечному тракту после ротовирусной кишечной инфекции.
Что кушать можно, а что нельзя?
Прежде всего, исключаются такие продукты:
- любая молочная пища;
- острая, жирная и соленая еда;
- кондитерские изделия;
- газированные напитки;
- овощи и фрукты.
Такую еду нельзя есть, так как она вызывает интенсивное брожение в кишечнике, отчего его работа нарушится, а выздоровление отсрочится.
Принимать в пищу можно:
- овощной суп;
- каши на воде;
- сухари из черного хлеба;
- компот и чай из трав;
- рыба и нежирное мясо, приготовленные на пару;
- легкие бульоны.
После выздоровления рекомендуется также придерживаться специального питания, постепенно расширяя список разрешенных продуктов. Безусловно, ротовирусная кишечная инфекция, ее симптомы и лечение у взрослых предполагают отсутствие в «рационе» алкоголя.
Осложнения заболевания — какие бывают?
В случае, когда больной человек пытается самостоятельно вылечить болезнь или просто игнорирует ее, могут появиться различные осложнения. К ним относятся:
- развитие обезвоживания, приводящее к нарушенной работе органов и систем организма, а впоследствии и к летальному исходу;
- сердечно-сосудистая, почечная или полиорганная недостаточность;
- дисбактериоз;
- пневмония вследствие недостатка жидкости;
- присоединение вторичной бактериальной флоры.
Профилактика появления ротовирусной инфекции у взрослых
Основное правило предотвращения заболевания – соблюдение личной гигиены, в которое входит обязательное мытье рук перед принятием пищи и после посещения уборной. Также стоит воздержаться от употребления в еду немытых овощей и фруктов и некипяченой воды. Если это появилось в коллективе или в семье, больного человека следует срочно изолировать в стационар во избежание заражения окружающих, потому что ротовирусная кишечная инфекция может легко передаться другим людям. Симптомы и лечение у взрослых и детей могут кардинально различаться при одном и том же вирусе. Профилактика в этом деле обязательна. О том, как лечить такое заболевание у детей, читайте в этой статье.
Ротовироз у взрослых проходит не в такой тяжелой форме, как у малышей. Чаще всего болезнь протекает бессимптомно, однако для скорейшего выздоровления необходимо придерживаться питьевого режима и обязательно соблюдать строгую диету. В случае игнорирования заболевания могут появиться осложнения и наступить летальный исход. Поэтому при появлении признаков недуга стоит немедленно обратиться к врачу.
orvi03.ru

 Умеренное питание;
Умеренное питание; «Энтеродеза». Степень восстановления утраченной жидкости определяется клиническими данными.
«Энтеродеза». Степень восстановления утраченной жидкости определяется клиническими данными.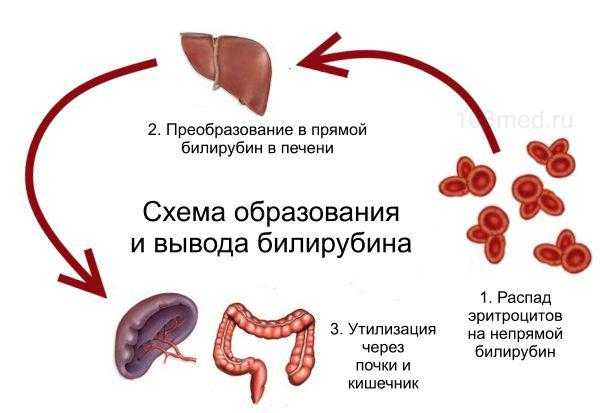

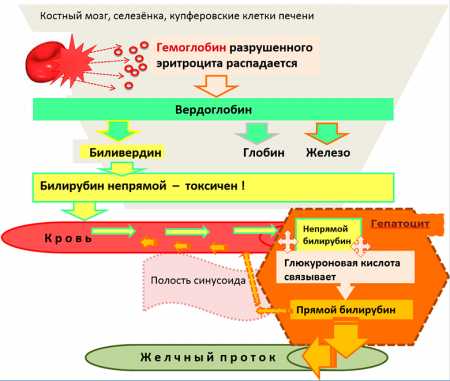
 Гепатит повышает общий билирубин, и основной симптоматикой такого явления становится желтуха. Однако, наблюдается проявление и других признаков, среди которых можно выделить:
Гепатит повышает общий билирубин, и основной симптоматикой такого явления становится желтуха. Однако, наблюдается проявление и других признаков, среди которых можно выделить: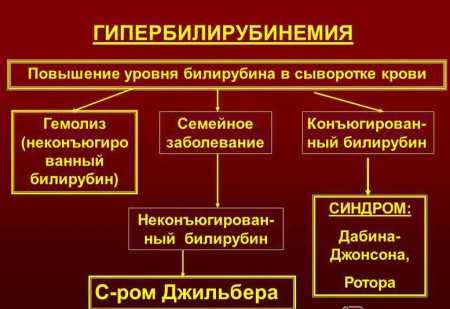
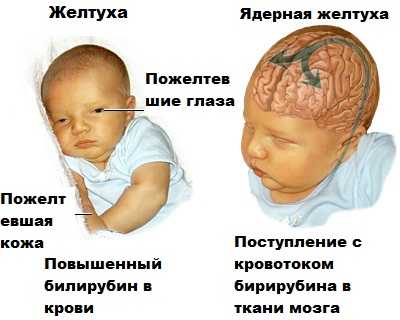 В результате такого быстрого распада эритроцитов крови у новорожденного ребенка наблюдается повышение уровня общего билирубина в крови и часто такое патологическое состояние ребенка выливается в развитие физиологической желтухи. В том случае, если у новорожденных диагностируется сильное повышение общего билирубина, то это значит, что начинается развитие патологической желтухи. Это является проявлением развития в организме новорожденного малыша какой-либо патологии.
В результате такого быстрого распада эритроцитов крови у новорожденного ребенка наблюдается повышение уровня общего билирубина в крови и часто такое патологическое состояние ребенка выливается в развитие физиологической желтухи. В том случае, если у новорожденных диагностируется сильное повышение общего билирубина, то это значит, что начинается развитие патологической желтухи. Это является проявлением развития в организме новорожденного малыша какой-либо патологии. В том случае, если причины повышения билирубина в крови кроются в проблемах с выведением желчи, то специалистом назначается прием лекарственных препаратов, действие которых направлено на нормализацию этого процесса. Кроме этого, лечение предполагает соблюдение определенной диеты и снижение нагрузки на печень.
В том случае, если причины повышения билирубина в крови кроются в проблемах с выведением желчи, то специалистом назначается прием лекарственных препаратов, действие которых направлено на нормализацию этого процесса. Кроме этого, лечение предполагает соблюдение определенной диеты и снижение нагрузки на печень.

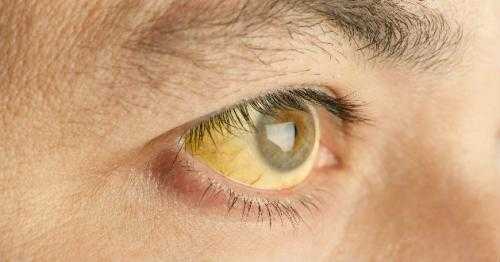



 Человек получает железо исключительно с продуктами питания. Наибольшая его концентрация наблюдается в печени животных, некоторых орехах (фисташки, арахис, кедровые, кешью), бобовых (чечевица, горох), крупах (гречка, пшеница, овес, ячневая), шпинате, кукурузе. При этом сначала пополняется его необходимое количество для гема, составляющего основу эритроцита, и уже затем происходит отложение железа в его депо в нашем организме, которое составляет около 3-4 грамм, оно представляет собой ионы, связанные в основном белками плазмы и ферментами (ферритин, трансферрин, ксантиноксидаза, феррофлавопротеины, сукцинат- и NADH-дегидрогеназа и другие). Но так происходит в норме, теперь же давайте рассмотрим его потери и патологические некоторые состояния.
Человек получает железо исключительно с продуктами питания. Наибольшая его концентрация наблюдается в печени животных, некоторых орехах (фисташки, арахис, кедровые, кешью), бобовых (чечевица, горох), крупах (гречка, пшеница, овес, ячневая), шпинате, кукурузе. При этом сначала пополняется его необходимое количество для гема, составляющего основу эритроцита, и уже затем происходит отложение железа в его депо в нашем организме, которое составляет около 3-4 грамм, оно представляет собой ионы, связанные в основном белками плазмы и ферментами (ферритин, трансферрин, ксантиноксидаза, феррофлавопротеины, сукцинат- и NADH-дегидрогеназа и другие). Но так происходит в норме, теперь же давайте рассмотрим его потери и патологические некоторые состояния. Билирубин относится к важнейшим пигментам, входящим в состав желчи и выделяющийся из организма именно за ее счет. Он проходит долгий путь по сосудам еще в виде гемоглобина, совершает важные преобразования в гепатоцитах и, наконец, секретируется в кишечник для выделения в окружающую среду с калом. Итак, это вещество образуется при распаде эритроцитов и немедленно захватывается белками-переносчиками для транспорта в главную лабораторию – печень. Такая фракция носит название непрямой или несвязанной, потому как билирубин в ней находится в неизмененном виде. Происходит это потому, что в свободном виде он легко проникает через мембраны любых клеток и оказывает выраженное токсическое воздействие в первую очередь на нейроны. Таким образом, его захват является нормальной защитной реакцией.
Билирубин относится к важнейшим пигментам, входящим в состав желчи и выделяющийся из организма именно за ее счет. Он проходит долгий путь по сосудам еще в виде гемоглобина, совершает важные преобразования в гепатоцитах и, наконец, секретируется в кишечник для выделения в окружающую среду с калом. Итак, это вещество образуется при распаде эритроцитов и немедленно захватывается белками-переносчиками для транспорта в главную лабораторию – печень. Такая фракция носит название непрямой или несвязанной, потому как билирубин в ней находится в неизмененном виде. Происходит это потому, что в свободном виде он легко проникает через мембраны любых клеток и оказывает выраженное токсическое воздействие в первую очередь на нейроны. Таким образом, его захват является нормальной защитной реакцией. Если же нарушение происходит на втором основном этапе, то гепатоциты не успевают захватывать и перерабатывать даже нормальное количество поступающего в них метаболита гемоглобина, и в итоге за счет обеих фракций общий билирубин повышен. Причины этого — тяжелые деструктивные изменения в печени. К ним относятся гепатиты самого различного генеза (токсический, алкогольный, вирусный) и цирроз. Таким образом, причины повышенного билирубина в крови кроются в том, что гепатоциты не могут адекватно работать, либо за счет воспаления в них, либо за счет их недостаточного количества. Наиболее частой причиной, разумеется, является вирусный гепатит А-типа, В, С, дельта, Е или РР. Так развивается печеночный (паренхиматозный) вид желтушного синдрома, который сопровождается яркими симптомами мезенхимального воспаления и гепатоцилиарной недостаточности.
Если же нарушение происходит на втором основном этапе, то гепатоциты не успевают захватывать и перерабатывать даже нормальное количество поступающего в них метаболита гемоглобина, и в итоге за счет обеих фракций общий билирубин повышен. Причины этого — тяжелые деструктивные изменения в печени. К ним относятся гепатиты самого различного генеза (токсический, алкогольный, вирусный) и цирроз. Таким образом, причины повышенного билирубина в крови кроются в том, что гепатоциты не могут адекватно работать, либо за счет воспаления в них, либо за счет их недостаточного количества. Наиболее частой причиной, разумеется, является вирусный гепатит А-типа, В, С, дельта, Е или РР. Так развивается печеночный (паренхиматозный) вид желтушного синдрома, который сопровождается яркими симптомами мезенхимального воспаления и гепатоцилиарной недостаточности. И, разумеется, нарушение обмена билирубина может происходить и на третьем основном этапе, то есть при экскреции желчи. Так или иначе при этом варианте происходит блокировка ее выхода по путям либо из печени, либо уже из vesicafellea. Вследствие таких изменений желчь скапливается в путях и пузыре, давление ее постепенно нарастает, и в итоге она возвращается (это явление называется регургитация) во внутрипеченочные протоки и далее — в кровеносные сосуды, вот почему повышен билирубин общий. При этом, разумеется, наблюдаются и другие изменения в биохимических анализах. Так, в крови возникает холемия, то есть в нее попадают желчные кислоты и ферменты, а в самих протоках формируется холестаз, то есть застой секрета. Клинически это будет выражаться желтухой склер, слизистых оболочек и кожи (желтоватый цвет с зеленым оттенком), а в анализах будет не только билирубин общий и прямой повышен, но и желчные кислоты, холестерин, уровень щелочной фосфатазы, триглицериды, активность гамма-глутамил-трансферазы.
И, разумеется, нарушение обмена билирубина может происходить и на третьем основном этапе, то есть при экскреции желчи. Так или иначе при этом варианте происходит блокировка ее выхода по путям либо из печени, либо уже из vesicafellea. Вследствие таких изменений желчь скапливается в путях и пузыре, давление ее постепенно нарастает, и в итоге она возвращается (это явление называется регургитация) во внутрипеченочные протоки и далее — в кровеносные сосуды, вот почему повышен билирубин общий. При этом, разумеется, наблюдаются и другие изменения в биохимических анализах. Так, в крови возникает холемия, то есть в нее попадают желчные кислоты и ферменты, а в самих протоках формируется холестаз, то есть застой секрета. Клинически это будет выражаться желтухой склер, слизистых оболочек и кожи (желтоватый цвет с зеленым оттенком), а в анализах будет не только билирубин общий и прямой повышен, но и желчные кислоты, холестерин, уровень щелочной фосфатазы, триглицериды, активность гамма-глутамил-трансферазы. Однако не все желтухи являются патологическими состояниями организма. Так, если билирубин общий повышен у ребенка сразу при рождении или спустя несколько часов после него, а кожа и слизистые оболочки имеют яркий желтушный оттенок, то не стоит сразу бить тревогу. Ведь у новорожденных это является физиологическим состоянием, именуемым транзиторным, поскольку оно преходяще. Разумеется, возникает вопрос у его разволновавшейся матери, которая узнает, что у ее ребенка билирубин повышен: «Что делать?» Ответ прост: ждать. При этом действительно показана только выжидательная тактика, поскольку в течение нескольких дней (обычно до трех-пяти) желтушность постепенно пропадает. И только если она задерживается, состояние малыша ухудшается, и остается билирубин общий повышен, лечение проводится экстренно, а именно применяется детоксикационная терапия и облучение ультрафиолетом. Теперь давайте рассмотрим патогенез этого состояния.
Однако не все желтухи являются патологическими состояниями организма. Так, если билирубин общий повышен у ребенка сразу при рождении или спустя несколько часов после него, а кожа и слизистые оболочки имеют яркий желтушный оттенок, то не стоит сразу бить тревогу. Ведь у новорожденных это является физиологическим состоянием, именуемым транзиторным, поскольку оно преходяще. Разумеется, возникает вопрос у его разволновавшейся матери, которая узнает, что у ее ребенка билирубин повышен: «Что делать?» Ответ прост: ждать. При этом действительно показана только выжидательная тактика, поскольку в течение нескольких дней (обычно до трех-пяти) желтушность постепенно пропадает. И только если она задерживается, состояние малыша ухудшается, и остается билирубин общий повышен, лечение проводится экстренно, а именно применяется детоксикационная терапия и облучение ультрафиолетом. Теперь давайте рассмотрим патогенез этого состояния.
 Важнейшим этапом в лечении повышенного билирубина является, разумеется, терапия основного заболевания, вызвавшего такие нарушения обмена, то есть антибиотики при вирусном гепатите, детоксикация при отравлении ядами, переливание крови и эритроцитарной массы при гемолизе или пересадка печени при тяжелой стадии цирроза. Однако подкреплять это должны физиопроцедуры, гепатопротекторы, правильный образ жизни без факторов риска и специальная диета при повышенном билирубине. Для этого, во-первых, необходимо отказаться от курения и алкоголя, излишнего жира, холестерина, острой и жареной пищи. Категорически запрещается употреблять соления и маринованные продукты. Следует ограничить потребление соли и чая, а кофе не стоит пить совсем. Напротив, диета при повышенном билирубине включает в себя частое дробное питание с увеличением количества постных каш, компотов, заменой белого хлеба на серый. Ведь благодаря прописанным врачом медикаментам начнется положительная динамика и, в конечном итоге болезнь покинет вас.
Важнейшим этапом в лечении повышенного билирубина является, разумеется, терапия основного заболевания, вызвавшего такие нарушения обмена, то есть антибиотики при вирусном гепатите, детоксикация при отравлении ядами, переливание крови и эритроцитарной массы при гемолизе или пересадка печени при тяжелой стадии цирроза. Однако подкреплять это должны физиопроцедуры, гепатопротекторы, правильный образ жизни без факторов риска и специальная диета при повышенном билирубине. Для этого, во-первых, необходимо отказаться от курения и алкоголя, излишнего жира, холестерина, острой и жареной пищи. Категорически запрещается употреблять соления и маринованные продукты. Следует ограничить потребление соли и чая, а кофе не стоит пить совсем. Напротив, диета при повышенном билирубине включает в себя частое дробное питание с увеличением количества постных каш, компотов, заменой белого хлеба на серый. Ведь благодаря прописанным врачом медикаментам начнется положительная динамика и, в конечном итоге болезнь покинет вас. Детям, беременным и пожилым людям необходимое количество элемента врач рассчитает индивидуально.
Детям, беременным и пожилым людям необходимое количество элемента врач рассчитает индивидуально. Во время готовки при высоких температурах его содержание сокращается до 50%. Но если грамотно организовать свое питание и сочетать животные продукты с растительными, можно легко восполнять потребность организма в этом микроэлементе.
Во время готовки при высоких температурах его содержание сокращается до 50%. Но если грамотно организовать свое питание и сочетать животные продукты с растительными, можно легко восполнять потребность организма в этом микроэлементе.
 Главное знать, какие продукты содержат его в достаточном количестве. Распределите их по приемам пищи в течение дня для поддержания стабильной работы всего организма.
Главное знать, какие продукты содержат его в достаточном количестве. Распределите их по приемам пищи в течение дня для поддержания стабильной работы всего организма.
 Чтобы получить из шоколада максимум пользы, выбирайте продукт, содержащий не менее 70% какао.
Чтобы получить из шоколада максимум пользы, выбирайте продукт, содержащий не менее 70% какао.
 Например, в небольшом 100‑граммовом кусочке филе минтая важного минерала около 30 мг .
Например, в небольшом 100‑граммовом кусочке филе минтая важного минерала около 30 мг . Это делает бананы чемпионами среди фруктов по содержанию данного минерала.
Это делает бананы чемпионами среди фруктов по содержанию данного минерала. 60
60 00
00 Постепенно дряхлеют мышцы, нарушается структура костей и уменьшается их гибкость — что приводит к развитию остеопороза.
Постепенно дряхлеют мышцы, нарушается структура костей и уменьшается их гибкость — что приводит к развитию остеопороза. Икра
Икра

 ВОЗ рекомендует ежедневно употреблять продукты, богатые магнием — в том числе, семена чиа, различные орехи, псевдозерновые и бурый рис.
ВОЗ рекомендует ежедневно употреблять продукты, богатые магнием — в том числе, семена чиа, различные орехи, псевдозерновые и бурый рис. Участвует в большинстве реакций обмена веществ, в регуляции передачи нервных импульсов и в сокращении мышц, оказывает спазмолитическое и антиагрегантное действие. Оксид и соли магния традиционно применяются в медицине в кардиологии, неврологии и гастроэнтерологии. Магний имеет успокаивающее действие на Центральную нервную систему и важен для нормального качества сна. Магний обладает сосудорасширяющим действием, тем самым способствуя снижению давления. Магний важен для поддержания нормальной функции сердца.
Участвует в большинстве реакций обмена веществ, в регуляции передачи нервных импульсов и в сокращении мышц, оказывает спазмолитическое и антиагрегантное действие. Оксид и соли магния традиционно применяются в медицине в кардиологии, неврологии и гастроэнтерологии. Магний имеет успокаивающее действие на Центральную нервную систему и важен для нормального качества сна. Магний обладает сосудорасширяющим действием, тем самым способствуя снижению давления. Магний важен для поддержания нормальной функции сердца.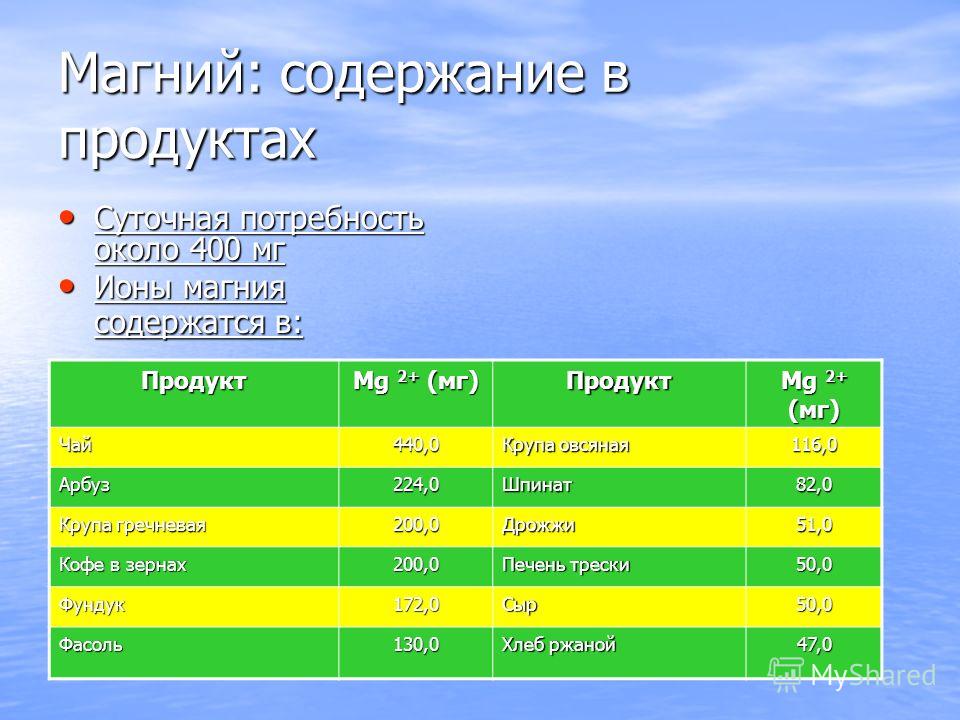 Израиль относится к таким странам. Около 90% питьевой воды в Израиле – это опреснённая морская вода. Всемирная Организация Здоровья рекомендует употребление суточной дозы магния в 300 мг. для женщин и 400 мг. для мужчин.
Израиль относится к таким странам. Около 90% питьевой воды в Израиле – это опреснённая морская вода. Всемирная Организация Здоровья рекомендует употребление суточной дозы магния в 300 мг. для женщин и 400 мг. для мужчин. В целом ряде заболеваний –приём этих лекарственных препаратов продолжается годами, приводя к сниженным уровням магния в организме (гипомагниемия). Симптомами сниженных уровней магния в организме на фоне приёма лекарственных препаратов группы Ингибиторов Протонного Насоса могут быть внезапные судороги в ногах (в том числе и ночные), мигрени, повышение давления, ухудшение работы сердечной мышцы. Важно, принимая данные препараты хронически, поддерживать нормальные уровни магния в организме, принимая пищевые добавки, содержащие магний.
В целом ряде заболеваний –приём этих лекарственных препаратов продолжается годами, приводя к сниженным уровням магния в организме (гипомагниемия). Симптомами сниженных уровней магния в организме на фоне приёма лекарственных препаратов группы Ингибиторов Протонного Насоса могут быть внезапные судороги в ногах (в том числе и ночные), мигрени, повышение давления, ухудшение работы сердечной мышцы. Важно, принимая данные препараты хронически, поддерживать нормальные уровни магния в организме, принимая пищевые добавки, содержащие магний.

 Обратите внимание: для приготовления вам понадобится кухонный комбайн или блендер.
Обратите внимание: для приготовления вам понадобится кухонный комбайн или блендер.
 Сформировать шарики из фруктово-ореховой массы, обвалять в кунжуте, украсить орехами.
Сформировать шарики из фруктово-ореховой массы, обвалять в кунжуте, украсить орехами. Он активирует работу, только подумай, 50% всех ферментов в организме! Значит, без магния никуда!
Он активирует работу, только подумай, 50% всех ферментов в организме! Значит, без магния никуда!  Когда у нас низкий уровень магния, мы можем начать жаждать стимуляторов, таких как кофе, чтобы повысить нашу энергию, или шоколад, который является естественным источником магния (но именно черный, а не молочный или белый). То есть твой организм сам дает тебе понять, что ему нужен какой-то (конечно же вкусный) источник этого минерала.
Когда у нас низкий уровень магния, мы можем начать жаждать стимуляторов, таких как кофе, чтобы повысить нашу энергию, или шоколад, который является естественным источником магния (но именно черный, а не молочный или белый). То есть твой организм сам дает тебе понять, что ему нужен какой-то (конечно же вкусный) источник этого минерала. Также магнием богаты молочные продукты, орехи, семечки подсолнуха, желатин, соя и гречишный мёд. Источником магния является также рыба, например, морской окунь, селёдка, треска, скумбрия, карп, камбала и креветки. И, кстати, мы уже писали о пользе спирулины, так вот — она богата магнием и станет отличным источником этого микроэлемента!
Также магнием богаты молочные продукты, орехи, семечки подсолнуха, желатин, соя и гречишный мёд. Источником магния является также рыба, например, морской окунь, селёдка, треска, скумбрия, карп, камбала и креветки. И, кстати, мы уже писали о пользе спирулины, так вот — она богата магнием и станет отличным источником этого микроэлемента! Если вышеперечисленные симптомы нехватки магния будут проявляться, тогда бегом к терапевту! А пока, чтобы предвидеть проблему — питайся правильно, обогащая рацион продуктами, содержащими магний, не злоупотребляй кофе и научись противостоять стрессовым ситуациям!
Если вышеперечисленные симптомы нехватки магния будут проявляться, тогда бегом к терапевту! А пока, чтобы предвидеть проблему — питайся правильно, обогащая рацион продуктами, содержащими магний, не злоупотребляй кофе и научись противостоять стрессовым ситуациям! Обновленная ДВ магния составит 420 миллиграммов .
Обновленная ДВ магния составит 420 миллиграммов . Небольшая горсть миндаля в день, благодаря содержанию питательных веществ, может помочь защитить ваше сердце, бороться с воспалениями, поддержать вашу иммунную систему и снизить риск рака. Не говоря уже о том, что исследования также связали потребление орехов, таких как миндаль, с потерей веса. Так что перекусывайте!
Небольшая горсть миндаля в день, благодаря содержанию питательных веществ, может помочь защитить ваше сердце, бороться с воспалениями, поддержать вашу иммунную систему и снизить риск рака. Не говоря уже о том, что исследования также связали потребление орехов, таких как миндаль, с потерей веса. Так что перекусывайте! Магний является ключевым элементом хлорофилла (пигмента, придающего растениям зеленый цвет), поэтому листовая зелень является одним из лучших продуктов, богатых магнием.
Магний является ключевым элементом хлорофилла (пигмента, придающего растениям зеленый цвет), поэтому листовая зелень является одним из лучших продуктов, богатых магнием. В среднем шпинат содержит около одного грамма белка и только семь калорий на чашку сырого продукта и 5 граммов белка, что составляет 41 калорию на чашку вареного.
В среднем шпинат содержит около одного грамма белка и только семь калорий на чашку сырого продукта и 5 граммов белка, что составляет 41 калорию на чашку вареного.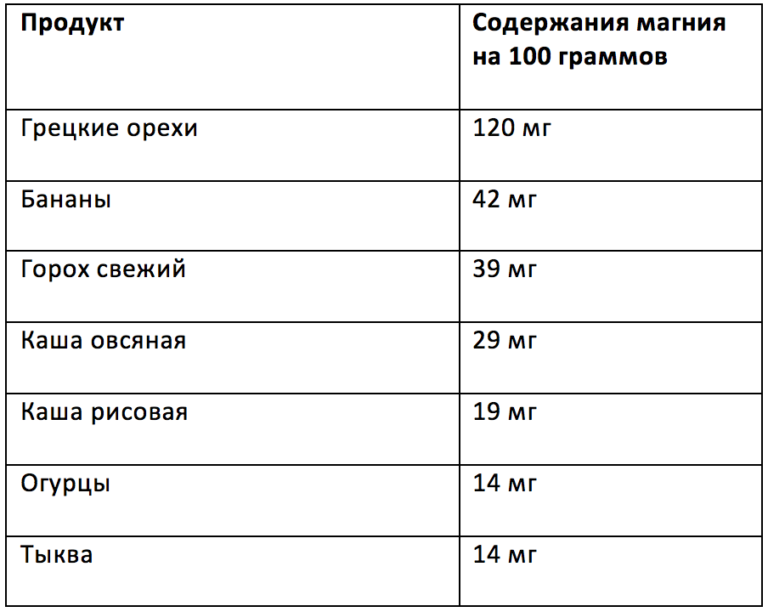

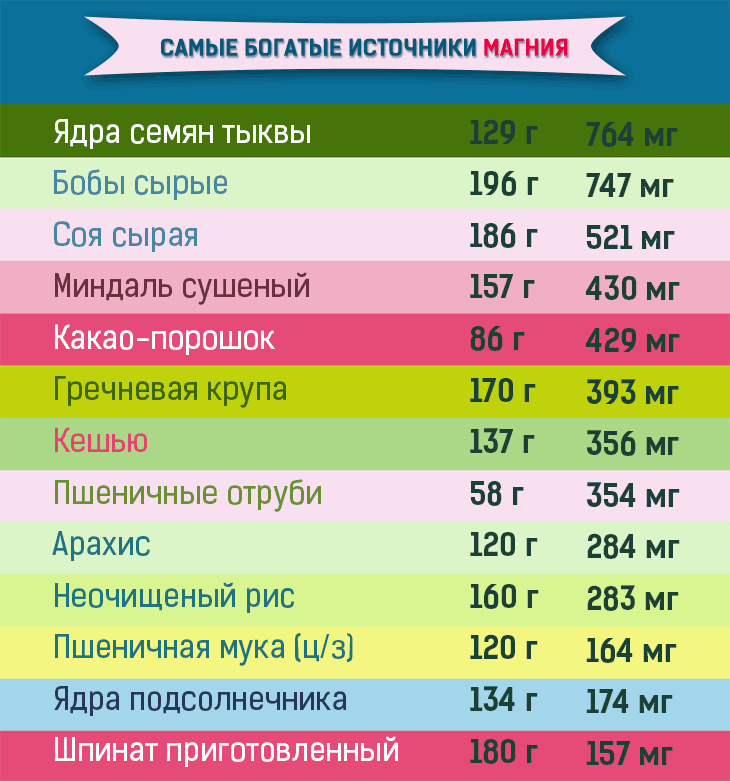 Если вы хотите увеличить потребление магния, фрукты могут помочь вам достичь этого, но не полагайтесь на них как на основной источник минералов.
Если вы хотите увеличить потребление магния, фрукты могут помочь вам достичь этого, но не полагайтесь на них как на основной источник минералов. Многие продукты содержат магний, но основными его источниками в Австралии являются злаки и безалкогольные напитки, такие как кофе и вода.
Многие продукты содержат магний, но основными его источниками в Австралии являются злаки и безалкогольные напитки, такие как кофе и вода.



 Однако они не заменяют профессиональные медицинские консультации, диагностику или лечение.
Однако они не заменяют профессиональные медицинские консультации, диагностику или лечение.

 Одна чашка неплотно упакованного шпината (около 25 г) содержит 19,8 мг магния (USDA, 2019). Для справки, по данным Министерства сельского хозяйства США, в салате обычно содержится около 50 г шпината, что составляет 39,5 мг магния. Только не забудьте добавить в салат немного лимона или апельсина; витамин С помогает вашему телу усваивать железо, содержащееся в этой зелени (Hurrell, 2010).
Одна чашка неплотно упакованного шпината (около 25 г) содержит 19,8 мг магния (USDA, 2019). Для справки, по данным Министерства сельского хозяйства США, в салате обычно содержится около 50 г шпината, что составляет 39,5 мг магния. Только не забудьте добавить в салат немного лимона или апельсина; витамин С помогает вашему телу усваивать железо, содержащееся в этой зелени (Hurrell, 2010). Если вы получите настоящий цельнозерновой хлеб, вы также получите 27 мг магния в обычном ломтике (USDA, 2019).
Если вы получите настоящий цельнозерновой хлеб, вы также получите 27 мг магния в обычном ломтике (USDA, 2019).
 Одна чашка обезжиренного соевого молока начнет ваш день с 24,4 мг магния (USDA, 2019).
Одна чашка обезжиренного соевого молока начнет ваш день с 24,4 мг магния (USDA, 2019). И всего 146 калорий (в зависимости от марки), вы можете легко добавить в йогурт богатый минералами банан, чтобы обеспечить ваш завтрак достаточным количеством магния.
И всего 146 калорий (в зависимости от марки), вы можете легко добавить в йогурт богатый минералами банан, чтобы обеспечить ваш завтрак достаточным количеством магния.
 Попробуйте подавать лосося со 100 г вареного зеленого горошка, чтобы получить сочетание, богатое магнием; только горох даст вам 39 мг (USDA, 2019).
Попробуйте подавать лосося со 100 г вареного зеленого горошка, чтобы получить сочетание, богатое магнием; только горох даст вам 39 мг (USDA, 2019). Диабетическая медицина, 23 (10), 1050–1056. DOI: 10.1111 / j.1464-5491.2006.01852.x
Диабетическая медицина, 23 (10), 1050–1056. DOI: 10.1111 / j.1464-5491.2006.01852.x FoodData Central: миндаль, жареный, соленый. Получено с https://fdc.nal.usda.gov/fdc-app.html#/food-details/339420/nutrients
FoodData Central: миндаль, жареный, соленый. Получено с https://fdc.nal.usda.gov/fdc-app.html#/food-details/339420/nutrients Получено с https://fdc.nal.usda.gov/fdc-app.html#/food-details/340362/nutrients
Получено с https://fdc.nal.usda.gov/fdc-app.html#/food-details/340362/nutrients
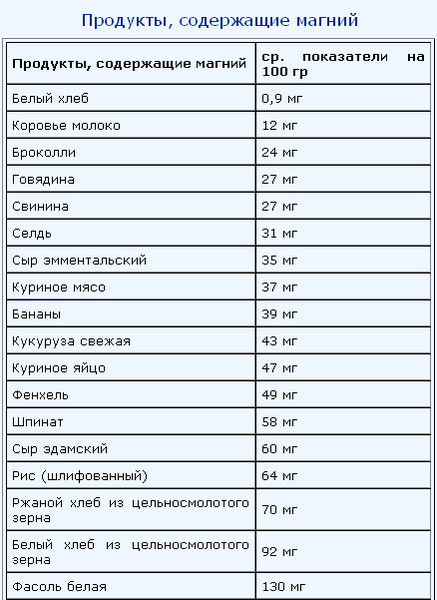
 html#/food-details/173691/nutrients
html#/food-details/173691/nutrients Получено с https://fdc.nal.usda.gov/fdc-app.html#/food-details/170102/nutrients
Получено с https://fdc.nal.usda.gov/fdc-app.html#/food-details/170102/nutrients Магний из пищи и воды безопасно иметь в количестве, превышающем это количество.
Магний из пищи и воды безопасно иметь в количестве, превышающем это количество.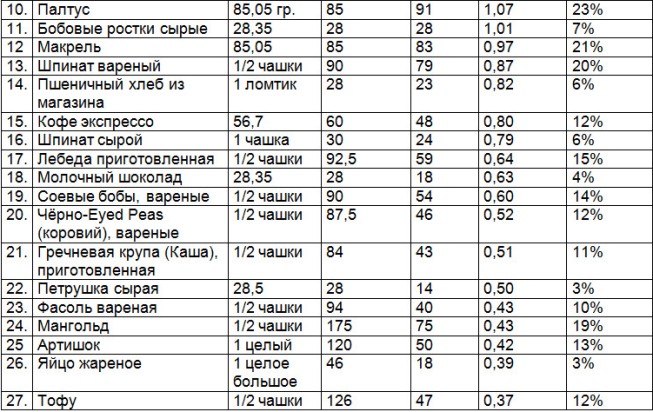 Ученые не увидели никакой пользы в приеме добавок магния для решения проблем со здоровьем, таких как снижение артериального давления, снижение риска сердечных заболеваний или предотвращение потери костной массы. Если вы подвержены риску высокого кровяного давления, вам следует придерживаться диеты, богатой магнием, а также калием и кальцием. Суть в том, что лучше всего получать необходимый магний из пищи.
Ученые не увидели никакой пользы в приеме добавок магния для решения проблем со здоровьем, таких как снижение артериального давления, снижение риска сердечных заболеваний или предотвращение потери костной массы. Если вы подвержены риску высокого кровяного давления, вам следует придерживаться диеты, богатой магнием, а также калием и кальцием. Суть в том, что лучше всего получать необходимый магний из пищи.
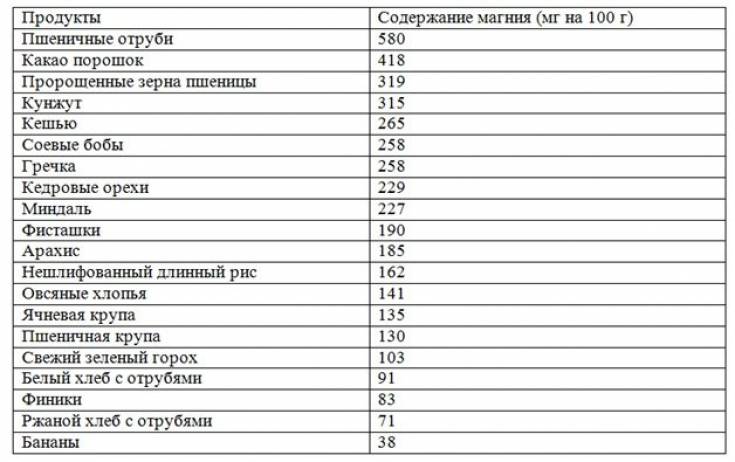 Он очень богат магнием.
Он очень богат магнием.


 Например, порция черной фасоли на 1 стакан содержит 30 процентов РСНП.
Например, порция черной фасоли на 1 стакан содержит 30 процентов РСНП.
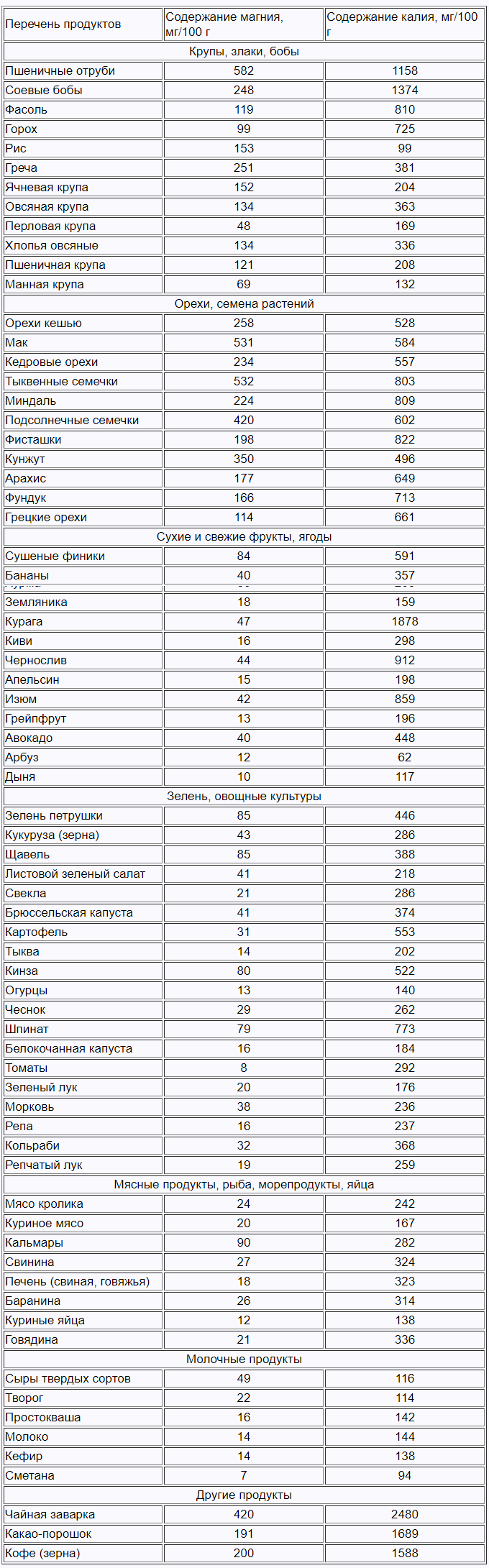
 Один большой банан содержит 37 мг или 9% РСНП (41).
Один большой банан содержит 37 мг или 9% РСНП (41).

 Тело взрослого человека содержит около 25 г магния, около 50–60% которого находится в костях; большая часть того, что остается, находится в мягких тканях, и <1% находится вне клеток (1).
Тело взрослого человека содержит около 25 г магния, около 50–60% которого находится в костях; большая часть того, что остается, находится в мягких тканях, и <1% находится вне клеток (1). Магний с мочой является относительно хорошим индикатором потребления магния, а экскреция с мочой <80 мг / сут указывает на риск дефицита магния (5).
Магний с мочой является относительно хорошим индикатором потребления магния, а экскреция с мочой <80 мг / сут указывает на риск дефицита магния (5). Симптомы обычно слабо выражены или отсутствуют, когда гипомагниемия составляет от 0,5 до 0,7 ммоль / л, но становятся более очевидными и / или тяжелыми, когда уровень магния в сыворотке падает ниже 0,5 ммоль / л (4).
Симптомы обычно слабо выражены или отсутствуют, когда гипомагниемия составляет от 0,5 до 0,7 ммоль / л, но становятся более очевидными и / или тяжелыми, когда уровень магния в сыворотке падает ниже 0,5 ммоль / л (4).
 Снижение всасывания магния связано с рядом клинических нарушений. Как и при большинстве заболеваний кишечника, включая острую или хроническую диарею, гастрит, колит, мальабсорбцию и стеаторею, а также операции по шунтированию тонкой кишки, потери магния как из верхних, так и из нижних отделов желудочно-кишечного тракта могут вызвать гипомагниемию и являются обычным явлением, когда кишечные секреты реабсорбируются не полностью ( 4).
Снижение всасывания магния связано с рядом клинических нарушений. Как и при большинстве заболеваний кишечника, включая острую или хроническую диарею, гастрит, колит, мальабсорбцию и стеаторею, а также операции по шунтированию тонкой кишки, потери магния как из верхних, так и из нижних отделов желудочно-кишечного тракта могут вызвать гипомагниемию и являются обычным явлением, когда кишечные секреты реабсорбируются не полностью ( 4).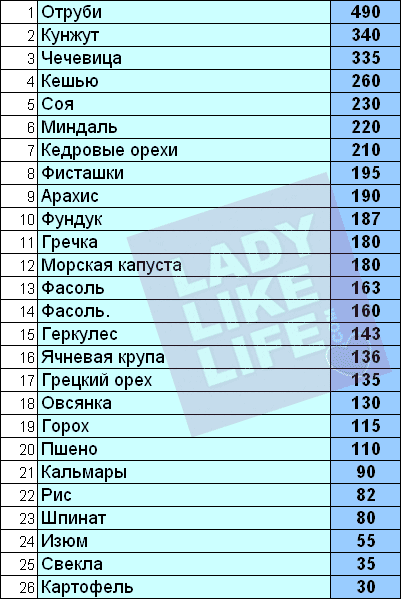 Уровни магния в сыворотке следует определять наряду с измерениями сывороточного натрия, калия и кальция у пациентов.Неинвазивным методом определения уровня магния является анализ экскреции магния с мочой. Поскольку почечная экскреция магния снижается в ответ на дефицит (т.е. почки удерживают больше магния, когда запасы низки), это важный параметр наряду с магнием в сыворотке для оценки статуса магния (9).
Уровни магния в сыворотке следует определять наряду с измерениями сывороточного натрия, калия и кальция у пациентов.Неинвазивным методом определения уровня магния является анализ экскреции магния с мочой. Поскольку почечная экскреция магния снижается в ответ на дефицит (т.е. почки удерживают больше магния, когда запасы низки), это важный параметр наряду с магнием в сыворотке для оценки статуса магния (9).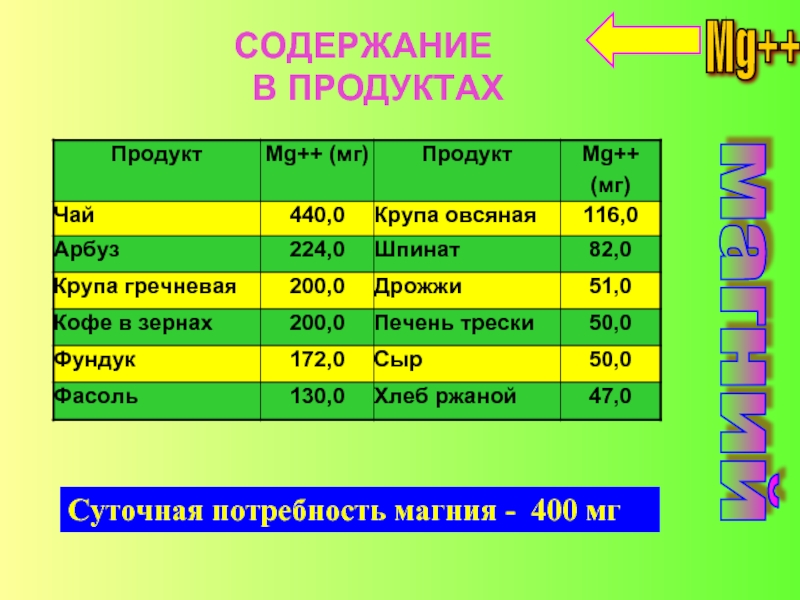 Однако очень большие дозы магнийсодержащих слабительных и антацидов (обычно обеспечивающих> 5 г / день магния) были связаны с токсичностью магния (уровни магния в сыворотке от 5 до 5%).От 2 до 9,7 ммоль / л) из-за чрезмерного перорального приема (1).
Однако очень большие дозы магнийсодержащих слабительных и антацидов (обычно обеспечивающих> 5 г / день магния) были связаны с токсичностью магния (уровни магния в сыворотке от 5 до 5%).От 2 до 9,7 ммоль / л) из-за чрезмерного перорального приема (1). Первостепенное значение имеют несколько белков, критических для гомеостаза магния. К ним относятся переносчики, такие как меластатин типа 7 с переходным рецепторным потенциалом, переносчик магния 1 и член 1 семейства растворенных носителей 41. Тканеспецифические переносчики, переходный рецепторный потенциал меластатина типа 6 (почки, толстая кишка), циклин M2 (почки) и циклин M4. также были идентифицированы (2,6).
Первостепенное значение имеют несколько белков, критических для гомеостаза магния. К ним относятся переносчики, такие как меластатин типа 7 с переходным рецепторным потенциалом, переносчик магния 1 и член 1 семейства растворенных носителей 41. Тканеспецифические переносчики, переходный рецепторный потенциал меластатина типа 6 (почки, толстая кишка), циклин M2 (почки) и циклин M4. также были идентифицированы (2,6). Выявленные однонуклеотидные полиморфизмы также были связаны с клинически определяемой гипомагниемией, а некоторые — с признаками, связанными с уровнями магния в сыворотке крови, включая функцию почек, глюкозу натощак и минеральную плотность костей (11).
Выявленные однонуклеотидные полиморфизмы также были связаны с клинически определяемой гипомагниемией, а некоторые — с признаками, связанными с уровнями магния в сыворотке крови, включая функцию почек, глюкозу натощак и минеральную плотность костей (11). ред.
ред.









 Многие наслышаны о роли углеводов в организме человека. Известно, что именно они способствуют набору лишней массы тела, поэтому многие диетологи советуют исключить их из рациона либо ограничить употребление. Однако в данном случае речь идет о простых углеводах. Именно они являются спутниками лишнего веса. Другое дело, сложные углеводы, которые не просто можно, а даже нужно ввести в рацион.
Многие наслышаны о роли углеводов в организме человека. Известно, что именно они способствуют набору лишней массы тела, поэтому многие диетологи советуют исключить их из рациона либо ограничить употребление. Однако в данном случае речь идет о простых углеводах. Именно они являются спутниками лишнего веса. Другое дело, сложные углеводы, которые не просто можно, а даже нужно ввести в рацион.




 Простые и сложные углеводы: различия и список продуктов
Простые и сложные углеводы: различия и список продуктов






 Каждый, кто хотя бы раз в жизни вставал на суровую тропу похудения методом диет, знает, что углеводы — самый страшный враг стройной фигуры.
Каждый, кто хотя бы раз в жизни вставал на суровую тропу похудения методом диет, знает, что углеводы — самый страшный враг стройной фигуры.









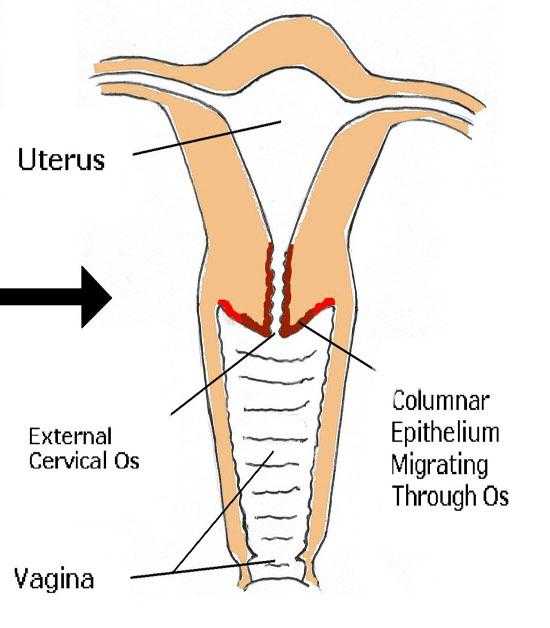





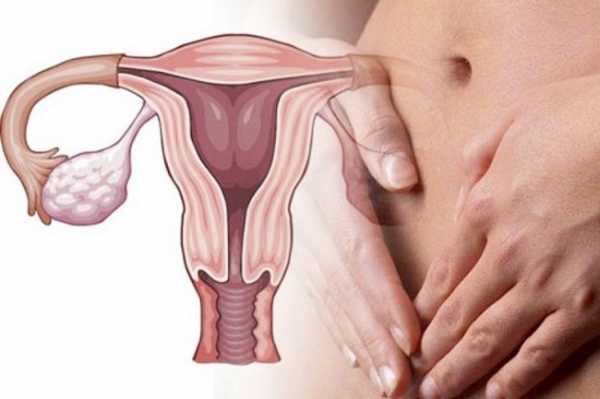






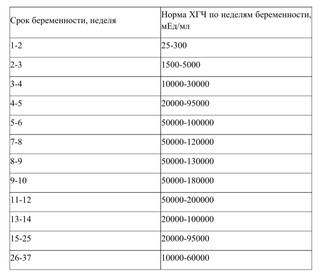 Если результат указан в МоМ, то нормы одинаковы для всех лабораторий и для всех анализов: от 0,5 до 2 МоМ.
Если результат указан в МоМ, то нормы одинаковы для всех лабораторий и для всех анализов: от 0,5 до 2 МоМ. Данный способ возможен, только если срок беременности на момент осмотра не превышает 13 недель и 6 дней.
Данный способ возможен, только если срок беременности на момент осмотра не превышает 13 недель и 6 дней.
 Оптимальное время сдачи анализа крови для определения ХГЧ – после задержки менструации.
Оптимальное время сдачи анализа крови для определения ХГЧ – после задержки менструации.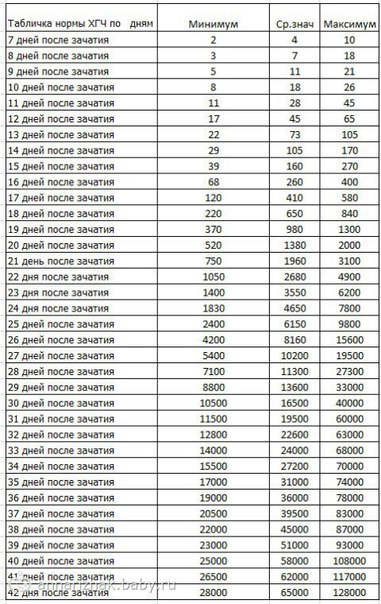 Поскольку уровень ХГЧ имеет большую вариабельность, а дата зачатия может быть ошибочна, срок беременности определяется по УЗИ или по данным ЭКО, но не по ХГЧ.
Поскольку уровень ХГЧ имеет большую вариабельность, а дата зачатия может быть ошибочна, срок беременности определяется по УЗИ или по данным ЭКО, но не по ХГЧ.
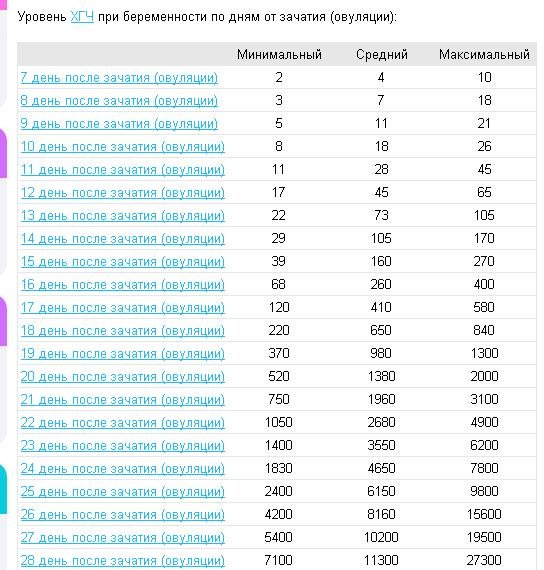

 ХГЧ и двойня.
ХГЧ и двойня.  Уровень ХГЧ будет удваиваться примерно каждые 48 часов до 21 дня после подсадки.
Уровень ХГЧ будет удваиваться примерно каждые 48 часов до 21 дня после подсадки.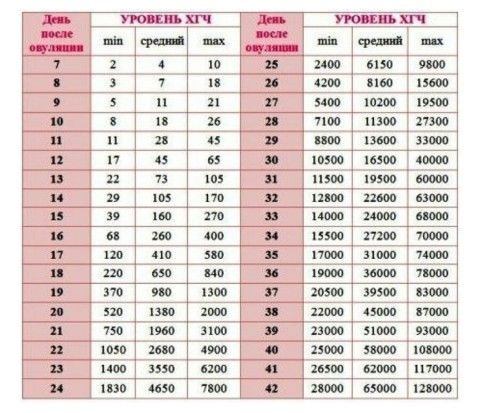 В течение определенного периода, пока идет формирование плаценты, он поддерживает нужный уровень эстрогенов и прогестерона. Эти гормоны отвечают за течение беременности в пределах нормы. Данный анализ наиболее точно определяет беременность в самом начале её развития. Наиболее часто его применяют при экстракорпоральном оплодотворении.
В течение определенного периода, пока идет формирование плаценты, он поддерживает нужный уровень эстрогенов и прогестерона. Эти гормоны отвечают за течение беременности в пределах нормы. Данный анализ наиболее точно определяет беременность в самом начале её развития. Наиболее часто его применяют при экстракорпоральном оплодотворении. Появление гонадотропного гормона человека в этом случае может говорить об опухоли яичников, легких, матки и многих других органов. Повышенный уровень ХГЧ может остаться после проведения аборта или в результате пузырного заноса. Анализ крови на ранних сроках позволяет выявить хромосомную патологию развития плода. Рекомендуется сдавать тройной тест для более точной диагностики патологии развития плода.
Появление гонадотропного гормона человека в этом случае может говорить об опухоли яичников, легких, матки и многих других органов. Повышенный уровень ХГЧ может остаться после проведения аборта или в результате пузырного заноса. Анализ крови на ранних сроках позволяет выявить хромосомную патологию развития плода. Рекомендуется сдавать тройной тест для более точной диагностики патологии развития плода.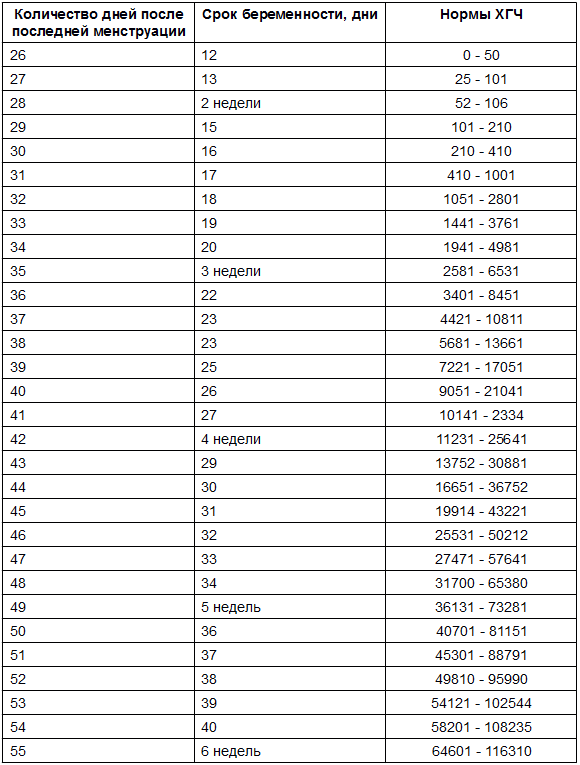 В то же время, хорионический гонадотропин человека отвечает за нормальное функционирование плаценты.
В то же время, хорионический гонадотропин человека отвечает за нормальное функционирование плаценты.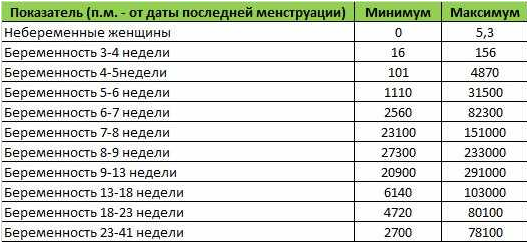 При первых признаках беременности следует обратиться в клинику для полного обследования, чтобы избежать тяжелых последствий. При внематочной — уровень гормона в крови пониженный. Его следует повторить через несколько дней, применяя другие методы диагностики. Несоответствие повышения уровня гормона и недели беременности говорит о патологии. Пониженный уровень может говорить о замершей беременности, о задержке развития плода, о гибели плода и внематочной беременности. Проверять уровень ХГЧ в моче при подозрении на внематочную беременность не рекомендуется, так как содержание гормона в моче всегда гораздо ниже, чем в крови.
При первых признаках беременности следует обратиться в клинику для полного обследования, чтобы избежать тяжелых последствий. При внематочной — уровень гормона в крови пониженный. Его следует повторить через несколько дней, применяя другие методы диагностики. Несоответствие повышения уровня гормона и недели беременности говорит о патологии. Пониженный уровень может говорить о замершей беременности, о задержке развития плода, о гибели плода и внематочной беременности. Проверять уровень ХГЧ в моче при подозрении на внематочную беременность не рекомендуется, так как содержание гормона в моче всегда гораздо ниже, чем в крови. Рекомендуется проводить анализ ХГЧ с повторением через несколько дней для более точного результата.
Рекомендуется проводить анализ ХГЧ с повторением через несколько дней для более точного результата. 
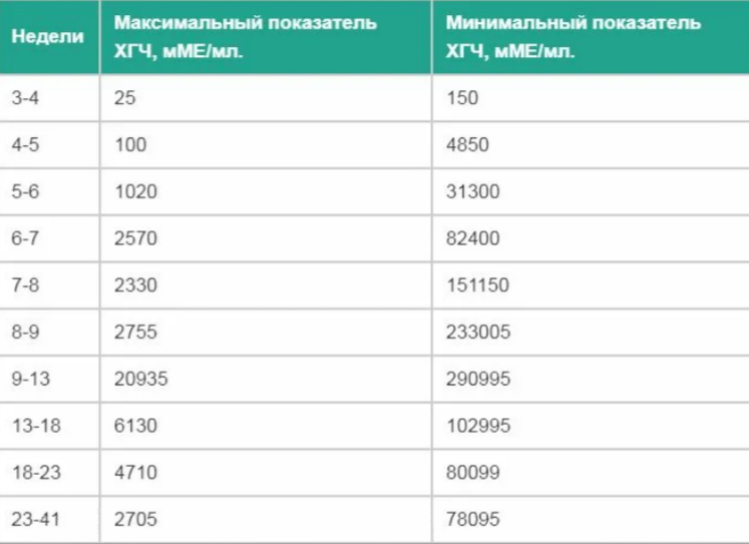 Показатель менее 25 МЕ не является опровержением либо подтверждением беременности, что требует проведения повторного исследования через 2-3 дня, так как ХГЧ отрицательный может быть, если анализ был выполнен слишком рано либо наступившая беременность является внематочной. В целях повышения достоверности результата, тест на ХГЧ рекомендуется проводить не ранее, чем через две недели после предполагаемого оплодотворения.
Показатель менее 25 МЕ не является опровержением либо подтверждением беременности, что требует проведения повторного исследования через 2-3 дня, так как ХГЧ отрицательный может быть, если анализ был выполнен слишком рано либо наступившая беременность является внематочной. В целях повышения достоверности результата, тест на ХГЧ рекомендуется проводить не ранее, чем через две недели после предполагаемого оплодотворения. Нормой ХГЧ (МоМ) является уровень гормона, колеблющийся от 0,45 до 2,5.
Нормой ХГЧ (МоМ) является уровень гормона, колеблющийся от 0,45 до 2,5.


 Небольшие количества ХГЧ вырабатываются гипофизом человека даже при отсутствии беременности. Этим объясняется тот факт, что в некоторых случаях очень низкие концентрации этого гормона определяются в крови небеременных женщин (в т.ч. у женщин в период менопаузы) и даже в крови мужчин.
Небольшие количества ХГЧ вырабатываются гипофизом человека даже при отсутствии беременности. Этим объясняется тот факт, что в некоторых случаях очень низкие концентрации этого гормона определяются в крови небеременных женщин (в т.ч. у женщин в период менопаузы) и даже в крови мужчин.
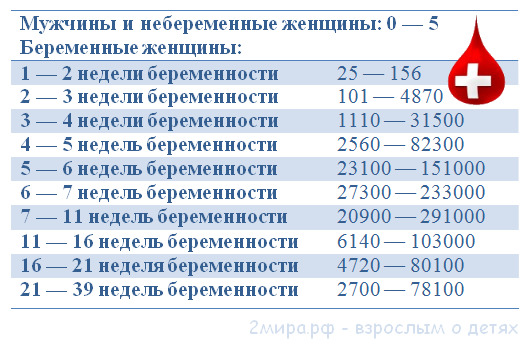 Уровень ХГЧ в один и тот же срок беременности может значительно отличаться у разных женщин. В связи с этим, одиночные измерения уровня ХГЧ являются малоинформативными. Для оценки процесса развития беременности важна динамика изменения концентрации ХГЧ в крови. При нормальном развитии беременности ХГЧ определяется в крови беременных женщин примерно с 8-11-14 дня после зачатия. Уровень ХГЧ быстро повышается и, начиная с 3 недели беременности, удваивается примерно каждые 2-3 дня. Увеличение концентрации ХГЧ в крови беременной женщины продолжается примерно до 11-12 недели беременности. Между 12 и 22 неделями беременности концентрация ХГЧ несколько снижается. С 22 недели и до родов концентрация ХГЧ в крови беременной женщины снова начинает увеличиваться, однако медленнее, чем в начале беременности.
Уровень ХГЧ в один и тот же срок беременности может значительно отличаться у разных женщин. В связи с этим, одиночные измерения уровня ХГЧ являются малоинформативными. Для оценки процесса развития беременности важна динамика изменения концентрации ХГЧ в крови. При нормальном развитии беременности ХГЧ определяется в крови беременных женщин примерно с 8-11-14 дня после зачатия. Уровень ХГЧ быстро повышается и, начиная с 3 недели беременности, удваивается примерно каждые 2-3 дня. Увеличение концентрации ХГЧ в крови беременной женщины продолжается примерно до 11-12 недели беременности. Между 12 и 22 неделями беременности концентрация ХГЧ несколько снижается. С 22 недели и до родов концентрация ХГЧ в крови беременной женщины снова начинает увеличиваться, однако медленнее, чем в начале беременности.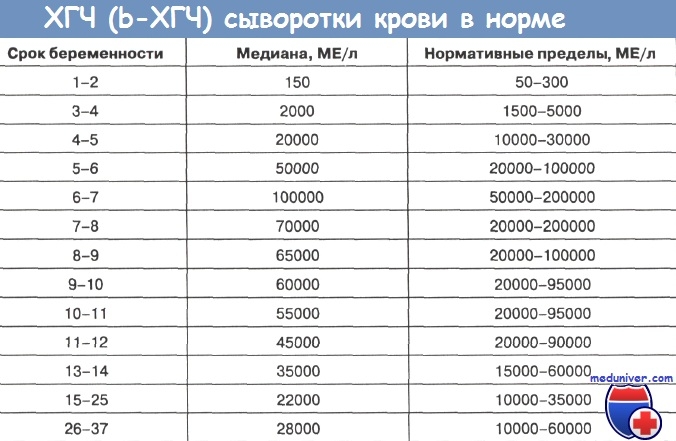 Кроме того, высокий уровень хорионического гонадотропина человека фиксируется в течение 4–5 дней после аборта и вследствие приема препаратов, содержащих ХГЧ. У вынашивающих ребенка заметно повышается уровень ХГЧ в результате:
Кроме того, высокий уровень хорионического гонадотропина человека фиксируется в течение 4–5 дней после аборта и вследствие приема препаратов, содержащих ХГЧ. У вынашивающих ребенка заметно повышается уровень ХГЧ в результате:

 И после подсадки единственной зиготы зачатие успешно состоялось.
И после подсадки единственной зиготы зачатие успешно состоялось.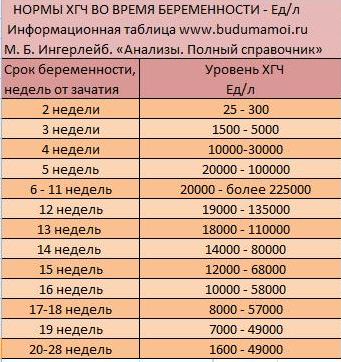
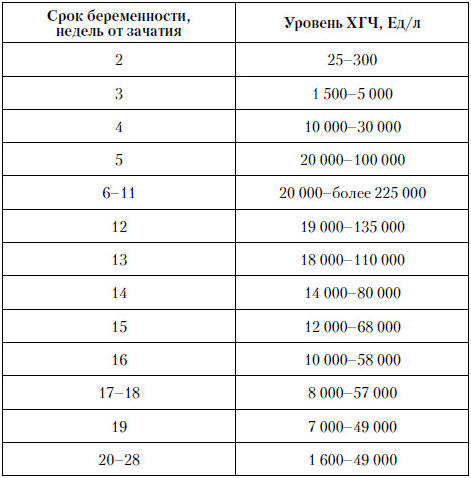 Если оно не выявляется, назначается процедура абортирования.
Если оно не выявляется, назначается процедура абортирования. Цистобласта внедряется в ворсистую ткань органа. Образование хориона сопровождается появлением небольшого количества ХГЧ. Уровень гонадотропина увеличивается медленно. Если во время обследования обнаруживается данная проблема, необходимо срочное ультразвуковое диагностирование. Позднее выявление внематочной беременности чревато разрывом трубы и потерей репродуктивной способности.
Цистобласта внедряется в ворсистую ткань органа. Образование хориона сопровождается появлением небольшого количества ХГЧ. Уровень гонадотропина увеличивается медленно. Если во время обследования обнаруживается данная проблема, необходимо срочное ультразвуковое диагностирование. Позднее выявление внематочной беременности чревато разрывом трубы и потерей репродуктивной способности. В этот же период врач проводит первое исследование сердцебиения плода. На экране не просматривается сердце. Также нет затемнения в полости плодного яйца. Для подтверждения диагноза нужно посетить специалиста несколько раз. Не следует торопиться с прерыванием беременности. Рекомендуется пройти повторный осмотр у другого врача.
В этот же период врач проводит первое исследование сердцебиения плода. На экране не просматривается сердце. Также нет затемнения в полости плодного яйца. Для подтверждения диагноза нужно посетить специалиста несколько раз. Не следует торопиться с прерыванием беременности. Рекомендуется пройти повторный осмотр у другого врача.
 Помните, что каждая беременность уникальна, поэтому вполне допустимы некоторые отклонения от общепринятых норм. Через три недели после того, как произошла подсадка, женщин обследуют на УЗИ. Аппаратная методика развеет все сомнения, определив количество развивающихся плодов.
Помните, что каждая беременность уникальна, поэтому вполне допустимы некоторые отклонения от общепринятых норм. Через три недели после того, как произошла подсадка, женщин обследуют на УЗИ. Аппаратная методика развеет все сомнения, определив количество развивающихся плодов. Под их влиянием эмбрион способен правильно развиваться и сохранять свою жизнеспособность.
Под их влиянием эмбрион способен правильно развиваться и сохранять свою жизнеспособность. Чем больше количество плодов, тем выше объем гормона.
Чем больше количество плодов, тем выше объем гормона.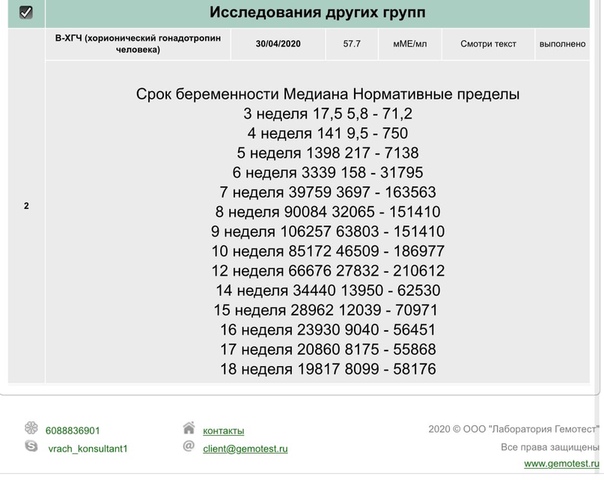

 Вареное мясо, рыба, крупы и молочные продукты должны стать основой ее рациона. Грамотно составленный распорядок дня и ежедневные прогулки на свежем воздухе помогут наслаждаться своим положением в ожидании «двойного» счастья.
Вареное мясо, рыба, крупы и молочные продукты должны стать основой ее рациона. Грамотно составленный распорядок дня и ежедневные прогулки на свежем воздухе помогут наслаждаться своим положением в ожидании «двойного» счастья. Данный способ больше используется в домашних условиях.
Данный способ больше используется в домашних условиях.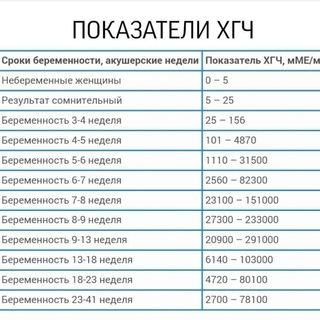
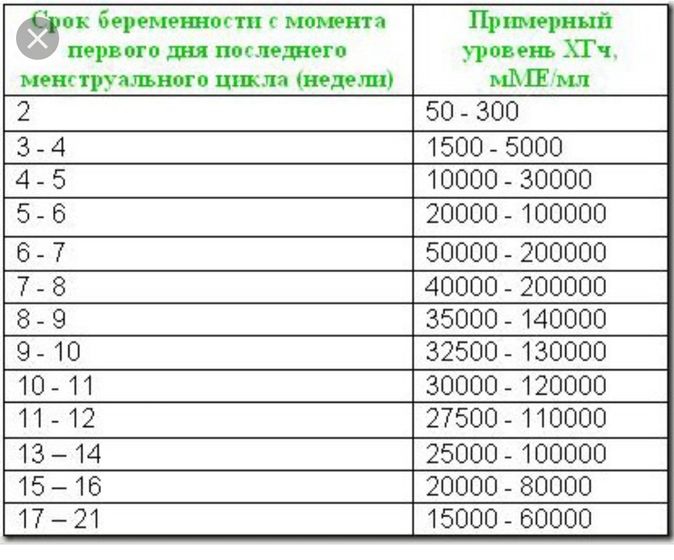
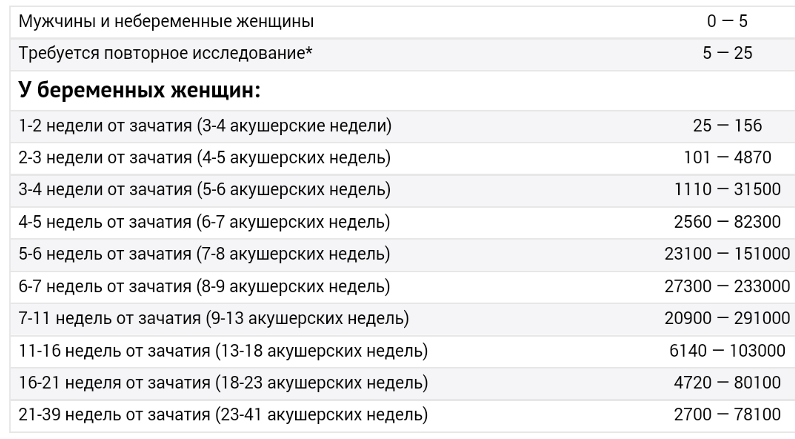 Для этого пациентке назначают курс приема специальных гормональных препаратов. Но возможны случаи, когда яйцеклетка одна и соответственно в матку трансплантируется один эмбрион (3-х или 5-ти дневный). Если вы хотите узнать подробнее о переносе эмбрионов у нас есть на эту тему отдельная статья.
Для этого пациентке назначают курс приема специальных гормональных препаратов. Но возможны случаи, когда яйцеклетка одна и соответственно в матку трансплантируется один эмбрион (3-х или 5-ти дневный). Если вы хотите узнать подробнее о переносе эмбрионов у нас есть на эту тему отдельная статья.
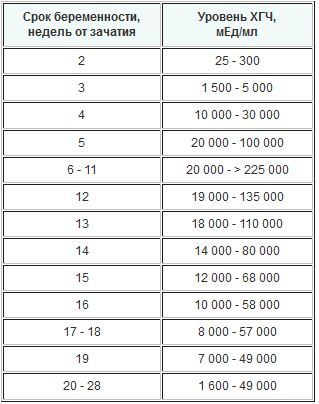 Оно целесообразно в тех случаях, когда во время начинающихся родов существует риск выраженной гипоксии плодов, которая приводит к развитию детского церебрального паралича в будущем.
Оно целесообразно в тех случаях, когда во время начинающихся родов существует риск выраженной гипоксии плодов, которая приводит к развитию детского церебрального паралича в будущем.
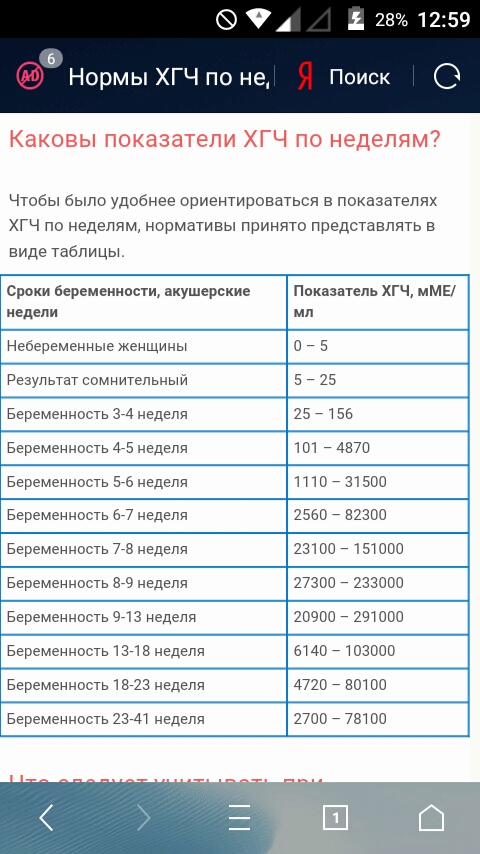 Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
 Уровень бета-ХГЧ крови уже на 6 — 8 день после зачатия позволяет диагностировать беременность (концентрация β-ХГЧ в моче достигает диагностического уровня на 1 — 2 дня позже, чем в сыворотке крови).
Уровень бета-ХГЧ крови уже на 6 — 8 день после зачатия позволяет диагностировать беременность (концентрация β-ХГЧ в моче достигает диагностического уровня на 1 — 2 дня позже, чем в сыворотке крови).

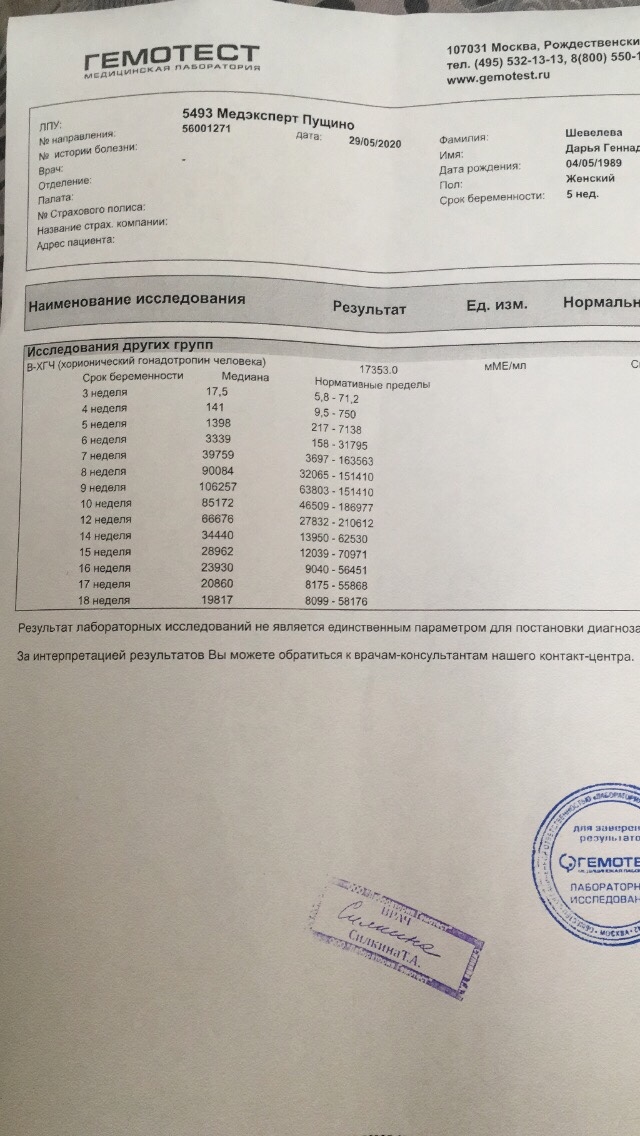
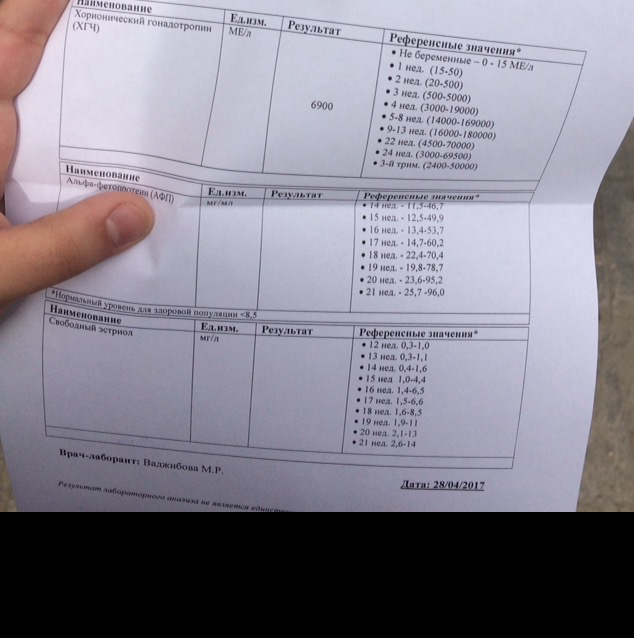
 Вам нужно будет пройти УЗИ, чтобы знать наверняка.)
Вам нужно будет пройти УЗИ, чтобы знать наверняка.)
 (Беременности, которые начинаются с более высокого исходного уровня ХГЧ, могут занять немного больше времени, чтобы удвоиться, но это не является признаком беспокойства во время беременности.)
(Беременности, которые начинаются с более высокого исходного уровня ХГЧ, могут занять немного больше времени, чтобы удвоиться, но это не является признаком беспокойства во время беременности.)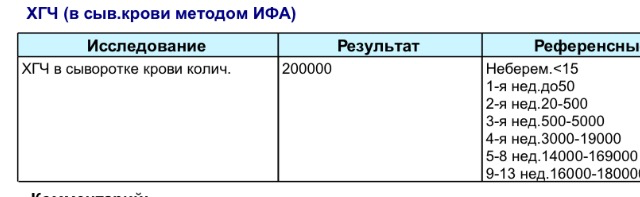
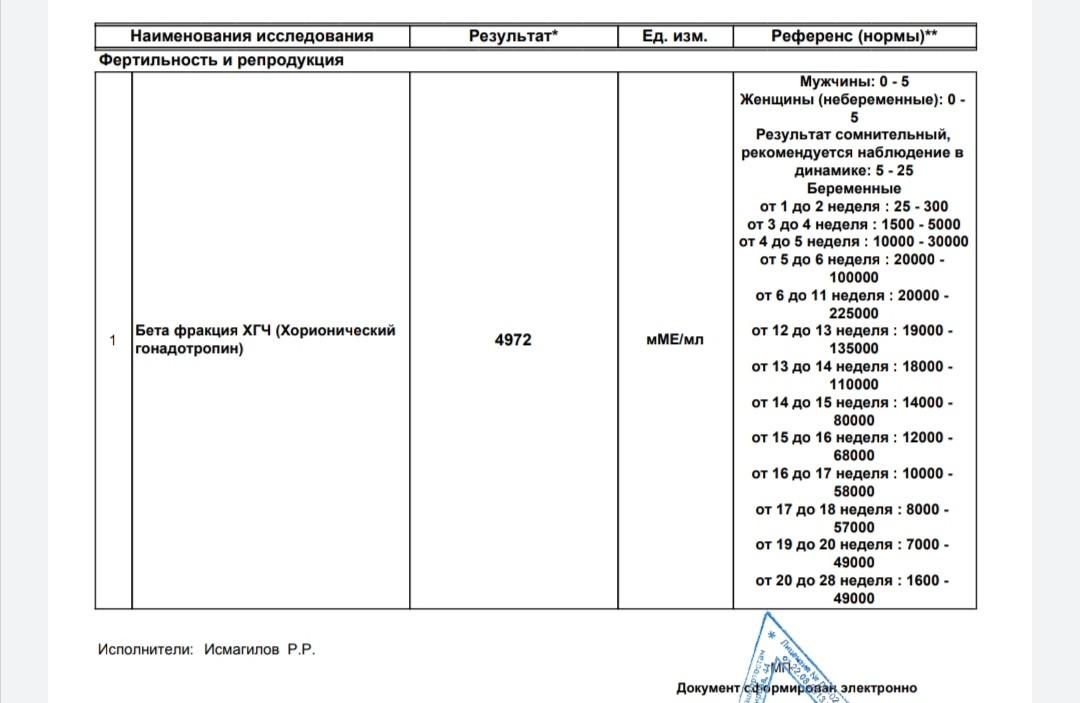 Если вы когда-либо проходили тест на беременность в магазине, думая, что, возможно, беременны, вы прошли тестирование на ХГЧ.
Если вы когда-либо проходили тест на беременность в магазине, думая, что, возможно, беременны, вы прошли тестирование на ХГЧ.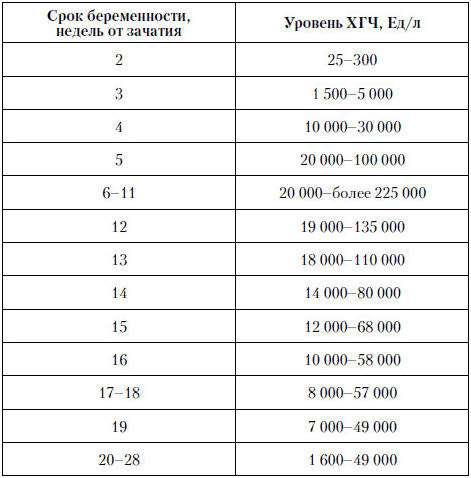 Хорошие новости: множественные заболевания можно определить с помощью УЗИ уже через 6 недель после зачатия!
Хорошие новости: множественные заболевания можно определить с помощью УЗИ уже через 6 недель после зачатия!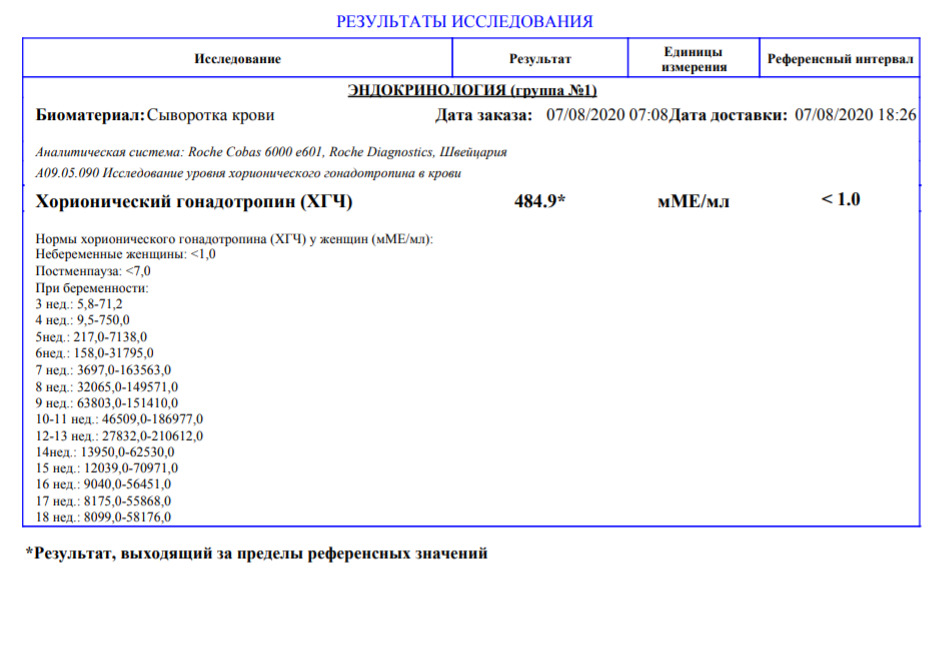

 — у каждой женщины уровень ХГЧ может повыситься по-разному. Значение имеет не обязательно уровень, а скорее его изменение.
— у каждой женщины уровень ХГЧ может повыситься по-разному. Значение имеет не обязательно уровень, а скорее его изменение. 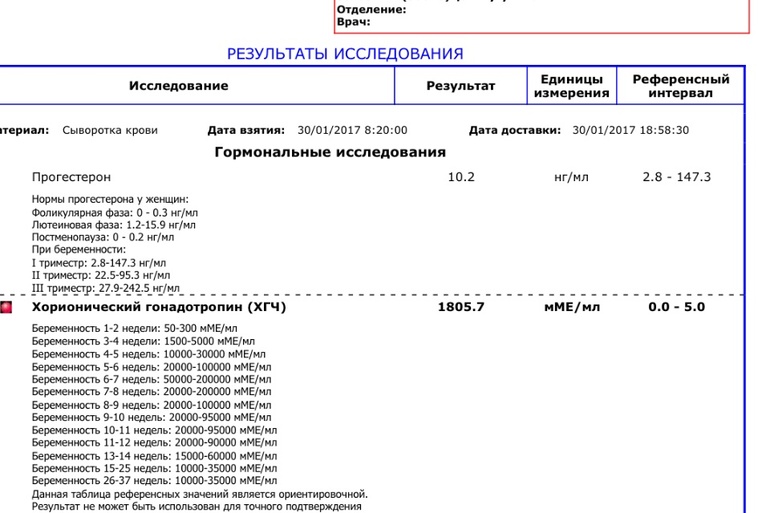

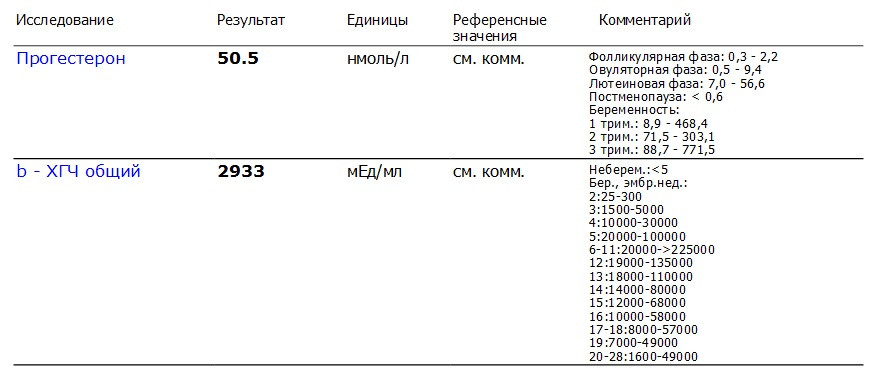
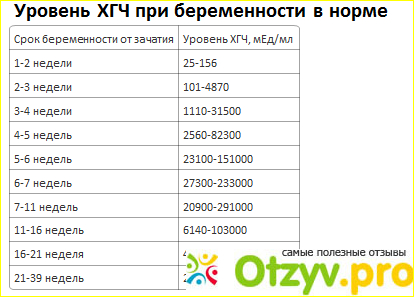 Эти гормоны работают вместе для утолщения слизистой оболочки матки, которая поддерживает ребенка во время беременности.
Эти гормоны работают вместе для утолщения слизистой оболочки матки, которая поддерживает ребенка во время беременности. Так как уровень гормона может колебаться перед менструацией, лучше делать анализ после того, как менструация пропустила.
Так как уровень гормона может колебаться перед менструацией, лучше делать анализ после того, как менструация пропустила. Его необходимо лечить немедленно, поскольку маточные трубы не предназначены для удержания растущего эмбриона.
Его необходимо лечить немедленно, поскольку маточные трубы не предназначены для удержания растущего эмбриона. В случаях, когда человек не может определить дату овуляции, лучше всего выполнить любой из этих тестов через 10 дней после пропущенного менструального цикла.
В случаях, когда человек не может определить дату овуляции, лучше всего выполнить любой из этих тестов через 10 дней после пропущенного менструального цикла.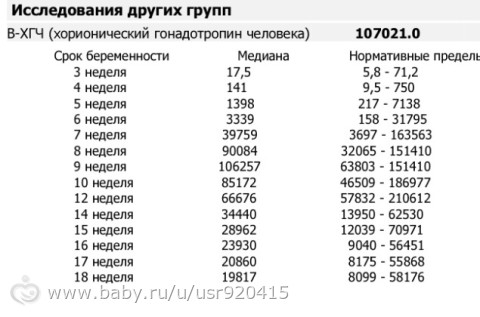
 Он увеличивается примерно вдвое каждые 2-3 дня.
Он увеличивается примерно вдвое каждые 2-3 дня. Также распространено ультразвуковое обследование, когда есть сомнения относительно уровня ХГЧ. Это может помочь в оценке и установлении возраста и роста плода, поскольку уровни ХГЧ в крови подвержены колебаниям. Трансвагинальное сканирование очень распространено, поскольку оно более точное, чем сканирование брюшной полости.
Также распространено ультразвуковое обследование, когда есть сомнения относительно уровня ХГЧ. Это может помочь в оценке и установлении возраста и роста плода, поскольку уровни ХГЧ в крови подвержены колебаниям. Трансвагинальное сканирование очень распространено, поскольку оно более точное, чем сканирование брюшной полости. В случае двойни, тройни и более (что обычно наблюдается у пожилых женщин) уровень ХГЧ может быть в два или три раза выше по сравнению с нормальным уровнем во время одноплодной беременности.
В случае двойни, тройни и более (что обычно наблюдается у пожилых женщин) уровень ХГЧ может быть в два или три раза выше по сравнению с нормальным уровнем во время одноплодной беременности.

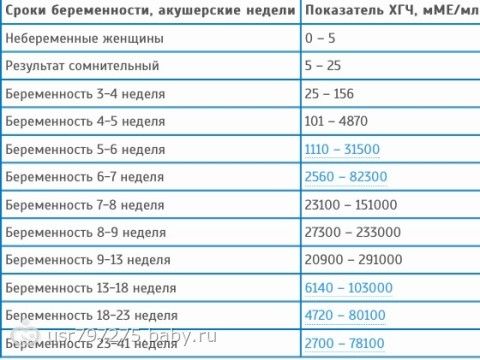
 Это нормально и может напоминать кровянистые выделения или световой период.
Это нормально и может напоминать кровянистые выделения или световой период. Это может произойти из-за того, что на очень ранних сроках беременности уровень ХГЧ может быть настолько низким, что домашний тест на беременность может оказаться недостаточно чувствительным, чтобы определить уровень гормона.
Это может произойти из-за того, что на очень ранних сроках беременности уровень ХГЧ может быть настолько низким, что домашний тест на беременность может оказаться недостаточно чувствительным, чтобы определить уровень гормона.
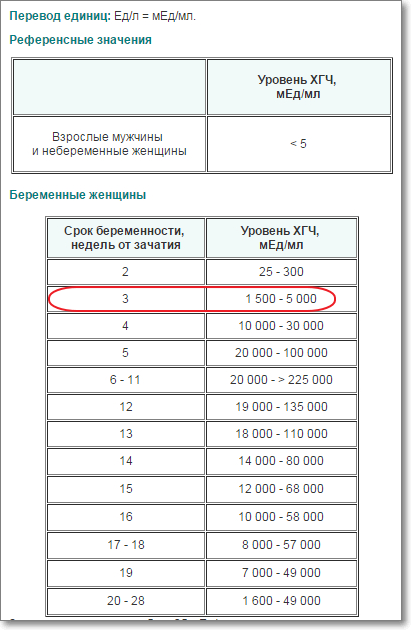
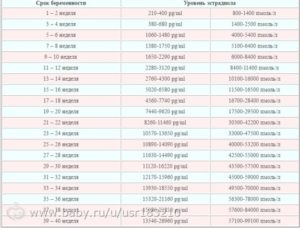
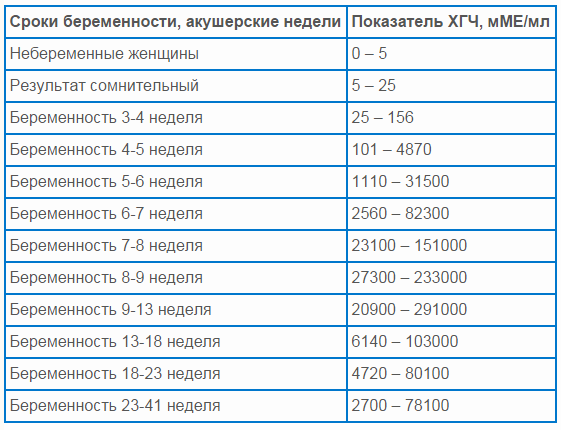
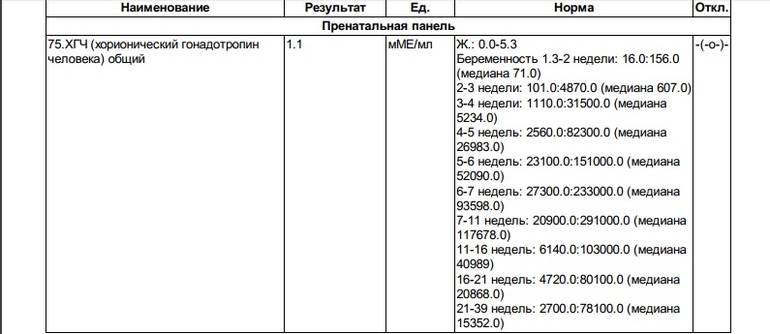


 см, состояние беременности лучше всего можно подтвердить с помощью сонограммы, подтверждающей наличие сердцебиения плода. Как только наблюдается сердцебиение плода, уровни ХГЧ мало что говорят вам о жизнеспособности беременности.
см, состояние беременности лучше всего можно подтвердить с помощью сонограммы, подтверждающей наличие сердцебиения плода. Как только наблюдается сердцебиение плода, уровни ХГЧ мало что говорят вам о жизнеспособности беременности. Однако существует множество ограничений на серийную оценку титров ХГЧ, и титры никогда не должны использоваться исключительно для замены клинической оценки, основанной на симптомах или признаках.
Однако существует множество ограничений на серийную оценку титров ХГЧ, и титры никогда не должны использоваться исключительно для замены клинической оценки, основанной на симптомах или признаках.
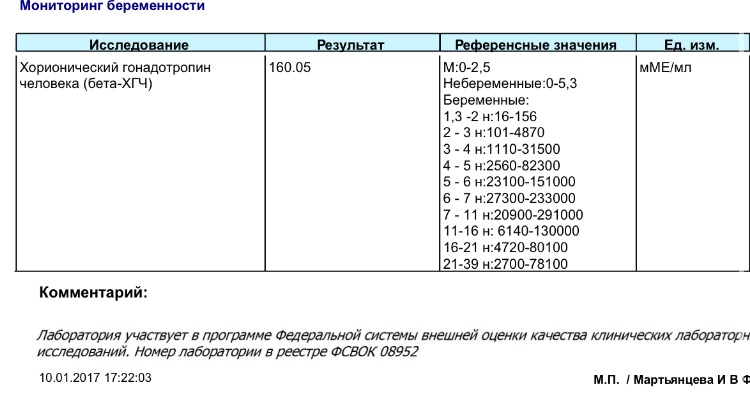 После обнаружения сердцебиения плода не рекомендуется проверять жизнеспособность беременности с помощью уровня ХГЧ.
После обнаружения сердцебиения плода не рекомендуется проверять жизнеспособность беременности с помощью уровня ХГЧ.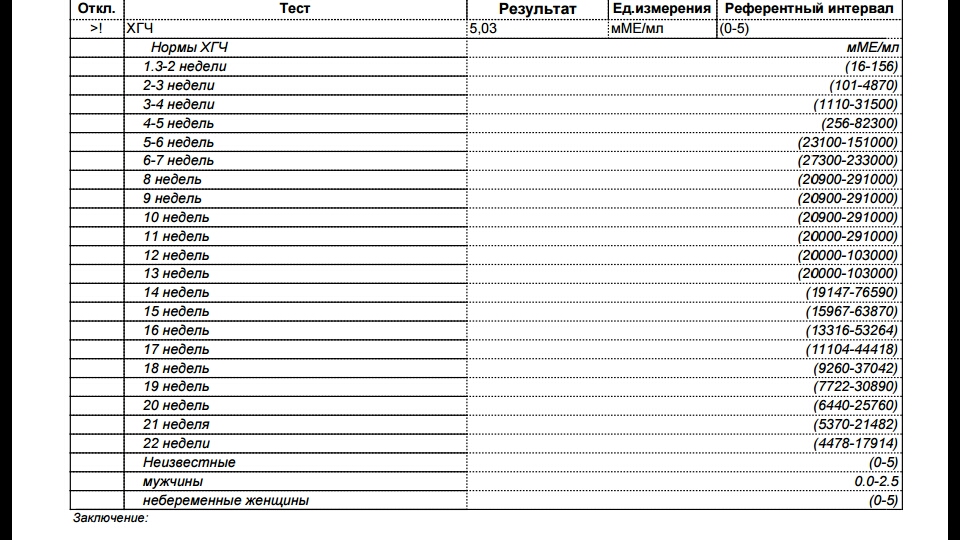


 Но при регулярных лабораторных тестах на ХГЧ обычно обнаруживается достаточный уровень ХГЧ уже через 2-3 дня после имплантации.
Но при регулярных лабораторных тестах на ХГЧ обычно обнаруживается достаточный уровень ХГЧ уже через 2-3 дня после имплантации.

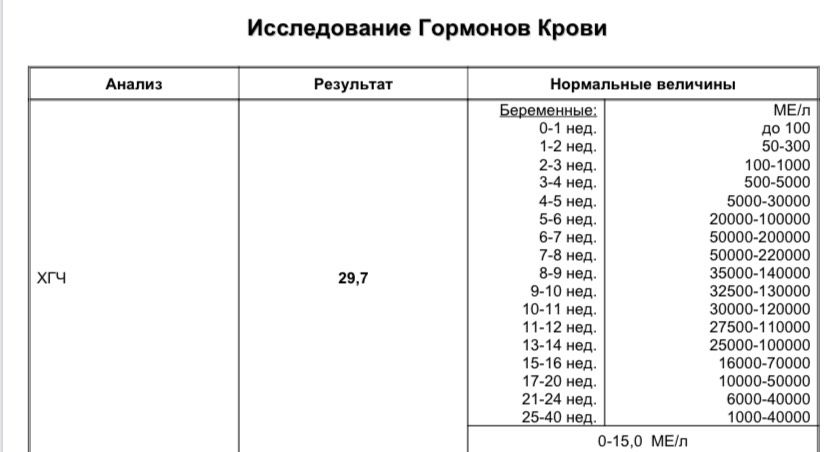 Это может дать ложноположительный результат теста на беременность.
Это может дать ложноположительный результат теста на беременность.
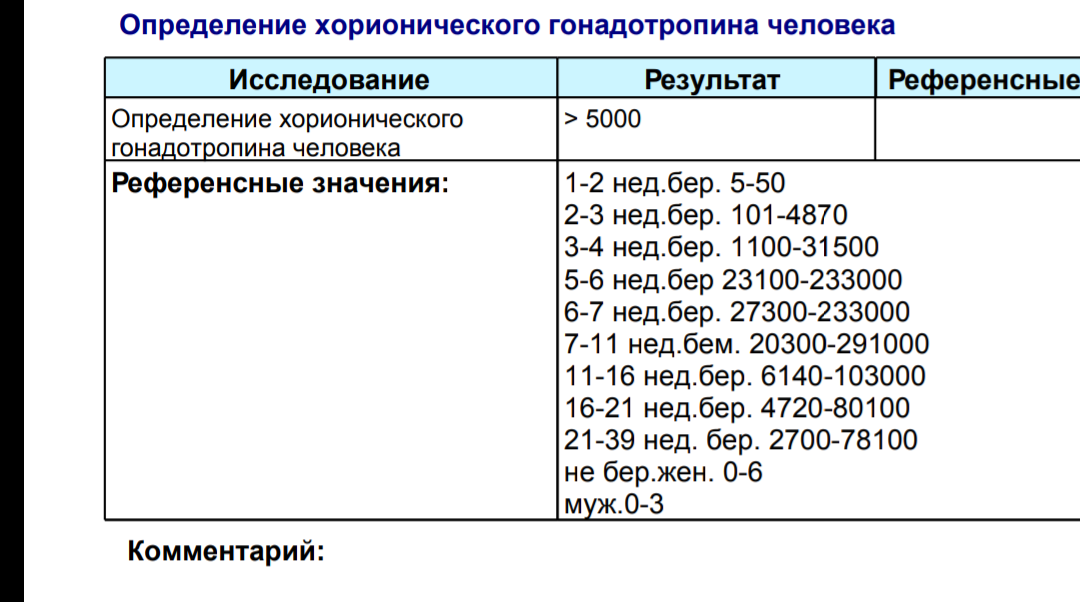 Пациенты с симптомами с ранней жизнеспособной внутриутробной беременностью: новое определение кривых ХГЧ. Obstet Gynecol 2004; 104: 50.
Пациенты с симптомами с ранней жизнеспособной внутриутробной беременностью: новое определение кривых ХГЧ. Obstet Gynecol 2004; 104: 50.  Obstet Gynecol 1981; 58: 156.
Obstet Gynecol 1981; 58: 156. 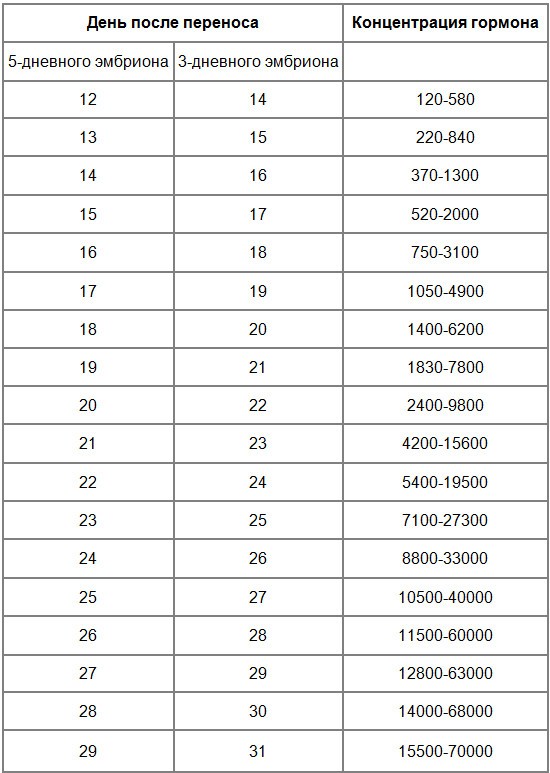 Единственное, что сейчас можно сказать наверняка, это то, что вы беременны.
Единственное, что сейчас можно сказать наверняка, это то, что вы беременны.
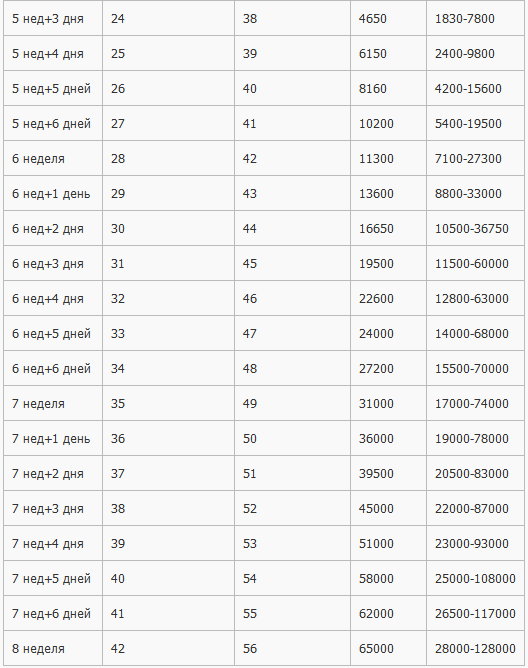
 Анализ мочи, те палочки для теста на беременность, которые вы покупаете в аптеке, может определить ХГЧ примерно через 12–14 дней после зачатия.
Анализ мочи, те палочки для теста на беременность, которые вы покупаете в аптеке, может определить ХГЧ примерно через 12–14 дней после зачатия.
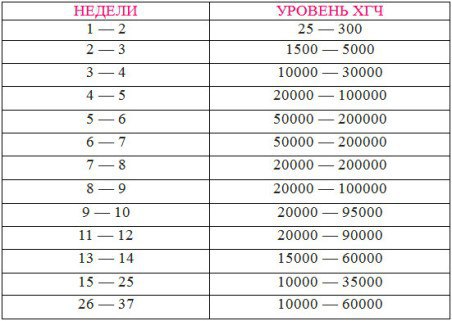


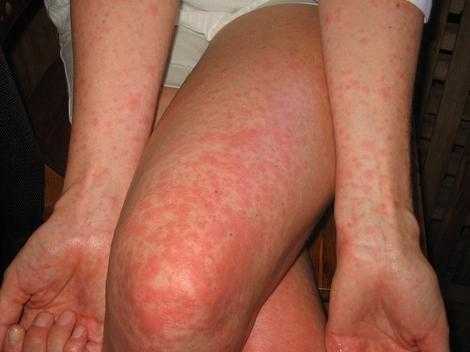
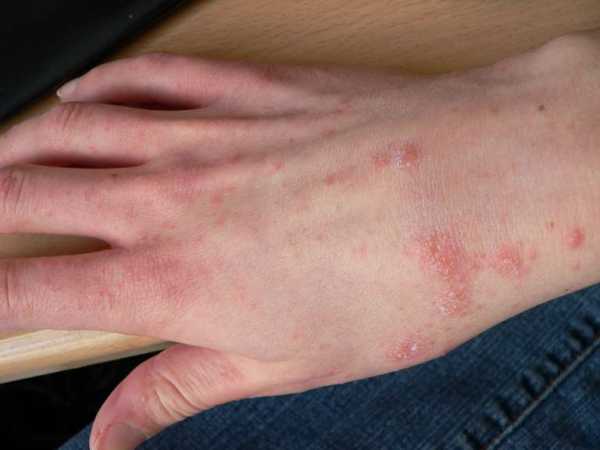
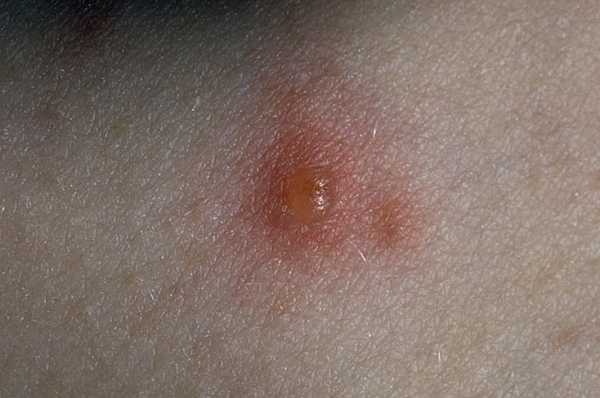
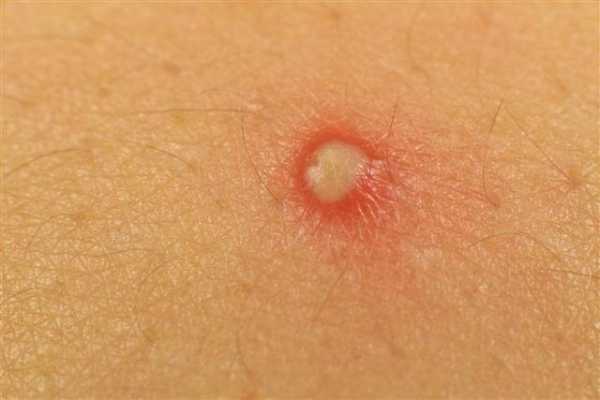
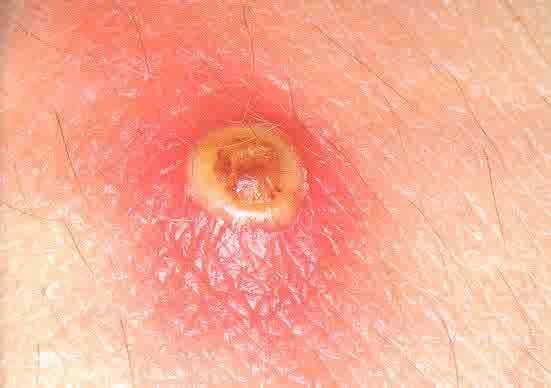
 Истории наших читателей!
Истории наших читателей! 
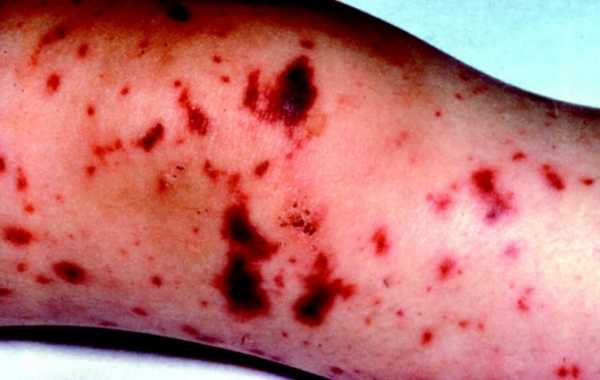

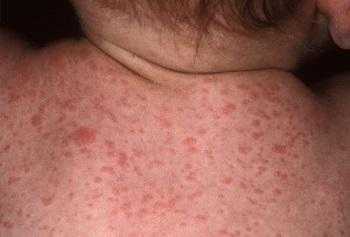
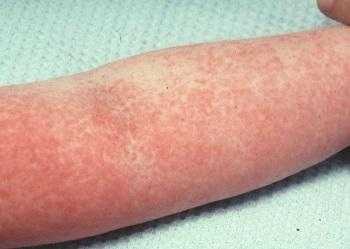
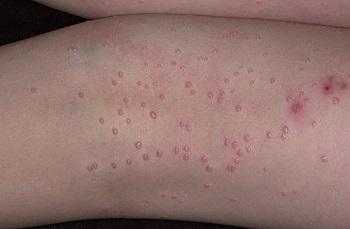
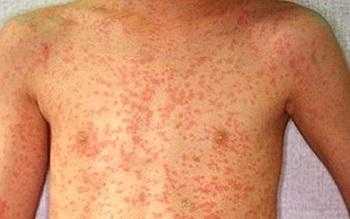
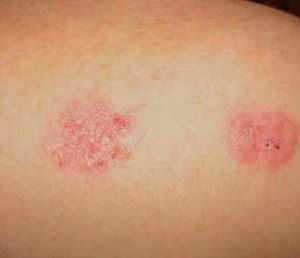 Почти каждое известное сегодня заболевание может проявляться кожной сыпью. Это неудивительно, ведь кожный покров — самый большой орган человека, поэтому чувствителен к любым патологическим изменениям в организме. Хоть кожная сыпь зачастую имеет набор характерных признаков, однако, одинаковая сыпь в двух случаях может быть следствием разных болезней. Поэтому, чтобы распознать заболевание, необходимо пройти тщательное обследование.
Почти каждое известное сегодня заболевание может проявляться кожной сыпью. Это неудивительно, ведь кожный покров — самый большой орган человека, поэтому чувствителен к любым патологическим изменениям в организме. Хоть кожная сыпь зачастую имеет набор характерных признаков, однако, одинаковая сыпь в двух случаях может быть следствием разных болезней. Поэтому, чтобы распознать заболевание, необходимо пройти тщательное обследование. Папулы. Похожи на узелок, который находится в толще кожи. Образование цельное, не имеет внутренней полости, размер его колеблется от булавочной головки до зерна чечевицы.
Папулы. Похожи на узелок, который находится в толще кожи. Образование цельное, не имеет внутренней полости, размер его колеблется от булавочной головки до зерна чечевицы. Остиофолликулит. Характеризуется мелкими пустулами, внутри которых располагается серовато-белое густое содержимое. Они пронизаны волосом, по периметру — красноватая кайма. Локализуется, как правило, на голове, включая лицо, на конечностях в местах сгиба. Спустя 3–5 дней пустулы высыхают, образуя желто-бурую корочку, которую после замещают пятна с шелушением.
Остиофолликулит. Характеризуется мелкими пустулами, внутри которых располагается серовато-белое густое содержимое. Они пронизаны волосом, по периметру — красноватая кайма. Локализуется, как правило, на голове, включая лицо, на конечностях в местах сгиба. Спустя 3–5 дней пустулы высыхают, образуя желто-бурую корочку, которую после замещают пятна с шелушением. Они могут вызвать покраснение и раздражение на Вашем половом члене или мошонке.
Они могут вызвать покраснение и раздражение на Вашем половом члене или мошонке.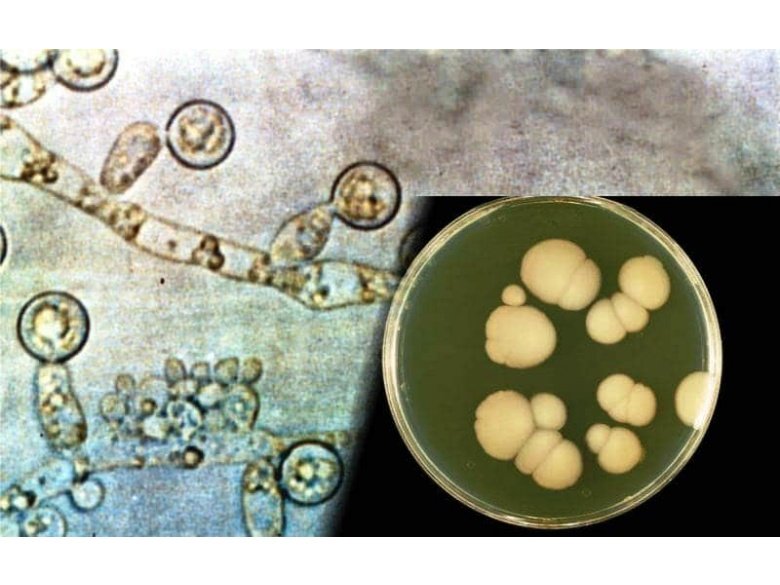 Секс может быть неудобным или болезненным. В крайних случаях Вы можете получить трещины или язвы на влагалище или вульве. Если у Вас сильное раздражение, могут быть рези при мочеиспускании.
Секс может быть неудобным или болезненным. В крайних случаях Вы можете получить трещины или язвы на влагалище или вульве. Если у Вас сильное раздражение, могут быть рези при мочеиспускании.
 Инфекция дрожжевого грибка зачастую появляются после приема антибиотиков, поскольку они уничтожают не только возбудителей различных инфекций, но и хорошие бактерии во влагалище – молочнокислые бактерии (Lactobacillus). При изменении микрофлоры влагалища вместо хороших молочнокислых бактерий влагалища размножается грибок.
Инфекция дрожжевого грибка зачастую появляются после приема антибиотиков, поскольку они уничтожают не только возбудителей различных инфекций, но и хорошие бактерии во влагалище – молочнокислые бактерии (Lactobacillus). При изменении микрофлоры влагалища вместо хороших молочнокислых бактерий влагалища размножается грибок.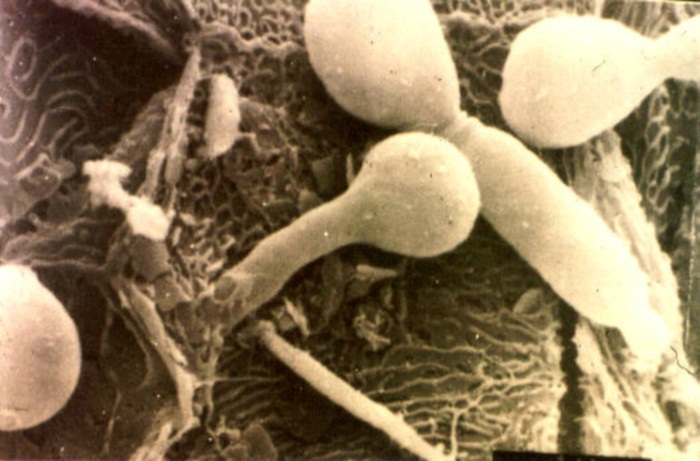 Если кортикостероиды применяются на коже (например, для лечения псориаза), особые меры предосторожности необходимы только в случаях их применения в области наружных половых органов, где они могут негативно повлиять на естественную микрофлору половых органов.
Если кортикостероиды применяются на коже (например, для лечения псориаза), особые меры предосторожности необходимы только в случаях их применения в области наружных половых органов, где они могут негативно повлиять на естественную микрофлору половых органов. Пероральные рецептурные препараты, содержащие активное вещество флуконазол. Если инфекция не запущена, достаточно принять одну капсулу. В наиболее тяжелых случаях можно принимать две капсулы с трехдневным интервалом.
Пероральные рецептурные препараты, содержащие активное вещество флуконазол. Если инфекция не запущена, достаточно принять одну капсулу. В наиболее тяжелых случаях можно принимать две капсулы с трехдневным интервалом.
 Термин «кандидоз» подразумевает патологический процесс, основу которого составляет избыточный рост Candida первично в желудочно-кишечном тракте и вторично — в других областях (на слизистой оболочке гениталий, бронхов, в паренхиматозных органах).
Термин «кандидоз» подразумевает патологический процесс, основу которого составляет избыточный рост Candida первично в желудочно-кишечном тракте и вторично — в других областях (на слизистой оболочке гениталий, бронхов, в паренхиматозных органах).
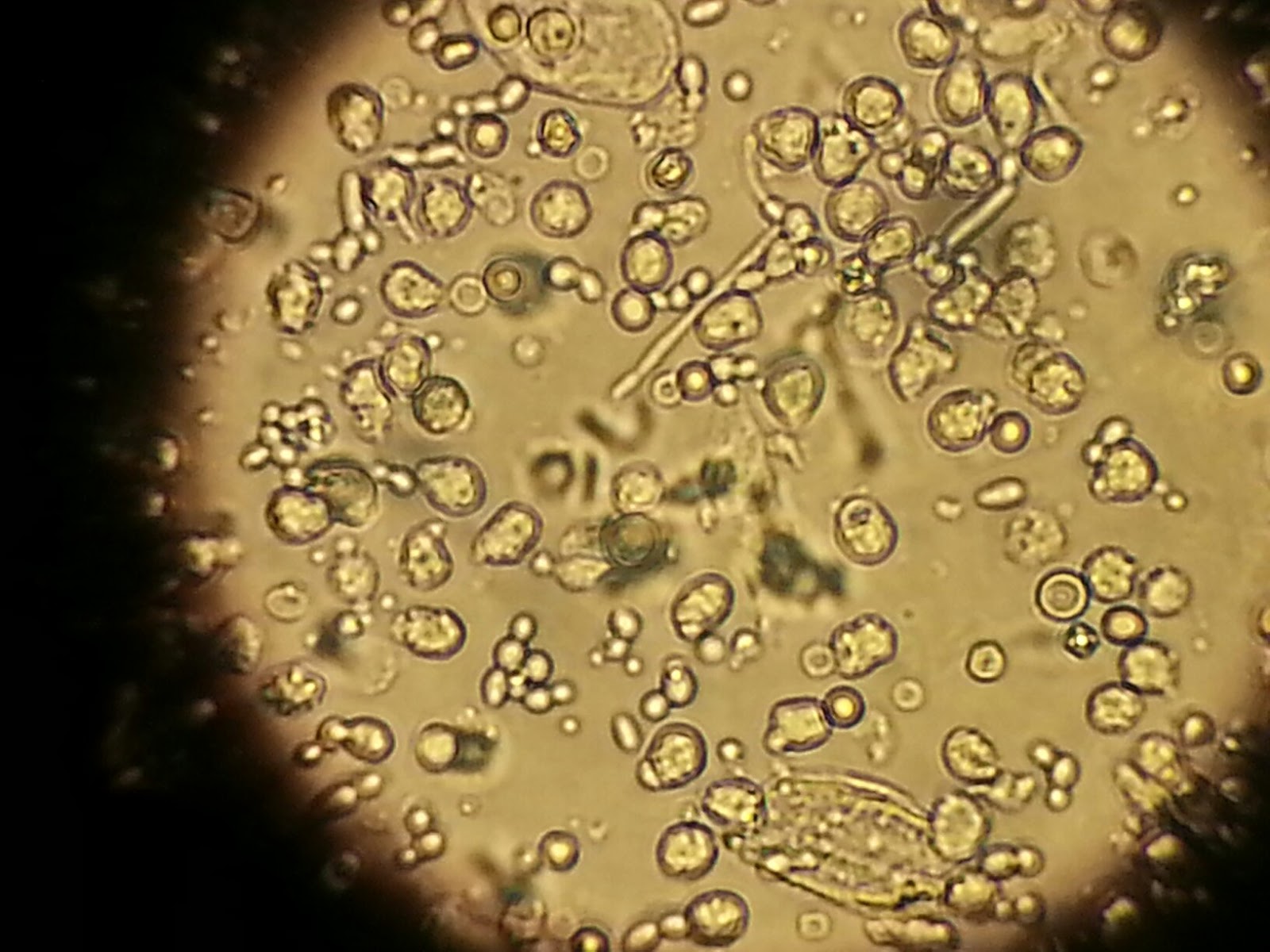


 Практически каждая женщина сталкивалась с таким заболеванием, а некоторые признаки кандидоза беспокоят постоянно. Чаще всего встречается у женщин репродуктивного возраста, но может возникать у девочек
Практически каждая женщина сталкивалась с таким заболеванием, а некоторые признаки кандидоза беспокоят постоянно. Чаще всего встречается у женщин репродуктивного возраста, но может возникать у девочек Длительно существующий, он может приводить к поражению других органов, чаще всего мочеиспускательного канала, мочевого пузыря и почек. В особо тяжелых случаях прогрессирующее заболевание может поражать репродуктивные органы, что приводит к бесплодию, как у мужчин, так и у женщин. Но наибольшую опасность кандидоз представляет для беременных женщин, т.к. очень высок риск поражения плода.
Длительно существующий, он может приводить к поражению других органов, чаще всего мочеиспускательного канала, мочевого пузыря и почек. В особо тяжелых случаях прогрессирующее заболевание может поражать репродуктивные органы, что приводит к бесплодию, как у мужчин, так и у женщин. Но наибольшую опасность кандидоз представляет для беременных женщин, т.к. очень высок риск поражения плода.
 Рекомендуется ношение хлопчатобумажного белья, дышащей и свободной повседневной одежды.
Рекомендуется ношение хлопчатобумажного белья, дышащей и свободной повседневной одежды. Но иногда может произойти разрастание, и тогда возникают проблемы. «Все, что может сбросить окружающую среду вашего влагалища, может вызвать дрожжевые инфекции, будь то лекарства, избыточная влажность, презервативы, ВМС или даже тампоны», — говорит Анжелика Мейсон, практикующая семейная медсестра в университетской больнице Ганеман в Филадельфии. Другие распространенные причины: спринцевание , использование вагинальных продуктов, содержащих химикаты для ароматизаторов , свисание в мокрой или потной одежде и купальных костюмах , а также нижнее белье, которое слишком туго.
Но иногда может произойти разрастание, и тогда возникают проблемы. «Все, что может сбросить окружающую среду вашего влагалища, может вызвать дрожжевые инфекции, будь то лекарства, избыточная влажность, презервативы, ВМС или даже тампоны», — говорит Анжелика Мейсон, практикующая семейная медсестра в университетской больнице Ганеман в Филадельфии. Другие распространенные причины: спринцевание , использование вагинальных продуктов, содержащих химикаты для ароматизаторов , свисание в мокрой или потной одежде и купальных костюмах , а также нижнее белье, которое слишком туго.
 Когда вы испытываете это, вы, скорее всего, заметите другие симптомы, в том числе покраснение и отек в вульве, сообщает Кливлендская клиника .
Когда вы испытываете это, вы, скорее всего, заметите другие симптомы, в том числе покраснение и отек в вульве, сообщает Кливлендская клиника . Из-за этого, Мейсон говорит, что они могут испытывать зуд или жжение, покраснение и небольшие белые пятна на коже. Если это произойдет, ему также нужно будет увидеть документ, чтобы его можно было лечить безрецептурными противогрибковыми препаратами.
Из-за этого, Мейсон говорит, что они могут испытывать зуд или жжение, покраснение и небольшие белые пятна на коже. Если это произойдет, ему также нужно будет увидеть документ, чтобы его можно было лечить безрецептурными противогрибковыми препаратами.





 Заболевание вызывает значительный дискомфорт, влияет на самочувствие и отрицательно сказывается на половой жизни.
Заболевание вызывает значительный дискомфорт, влияет на самочувствие и отрицательно сказывается на половой жизни. Важное значение имеют некоторые гинекологические (бактериальный вагиноз, воспалительные процессы в женской половой системе) и сопутствующие заболевания (сахарный диабет, кандидоз и дисбактериоз кишечника и др.). Нередко развитие молочницы после длительного приёма антибиотиков, гормонов, иммуносупрессоров.
Важное значение имеют некоторые гинекологические (бактериальный вагиноз, воспалительные процессы в женской половой системе) и сопутствующие заболевания (сахарный диабет, кандидоз и дисбактериоз кишечника и др.). Нередко развитие молочницы после длительного приёма антибиотиков, гормонов, иммуносупрессоров. Сегодня существует множество лекарств для борьбы с кандидозом: средства для приема внутрь, крем, вагинальные таблетки, свечи от молочницы. Среди наиболее популярных препаратов при вагинальном кандидозе флукостат, флуконазол (пероральные таблетки), клотримазол (вагинальные таблетки или крем), пимафуцин (свечи) и множество других лекарств. Подобрать оптимальную для Вас схему лечения должен врач.
Сегодня существует множество лекарств для борьбы с кандидозом: средства для приема внутрь, крем, вагинальные таблетки, свечи от молочницы. Среди наиболее популярных препаратов при вагинальном кандидозе флукостат, флуконазол (пероральные таблетки), клотримазол (вагинальные таблетки или крем), пимафуцин (свечи) и множество других лекарств. Подобрать оптимальную для Вас схему лечения должен врач. Необходимо соблюдать личную гигиену, поддерживать иммунитет, избегать стрессовых ситуаций.
Необходимо соблюдать личную гигиену, поддерживать иммунитет, избегать стрессовых ситуаций.


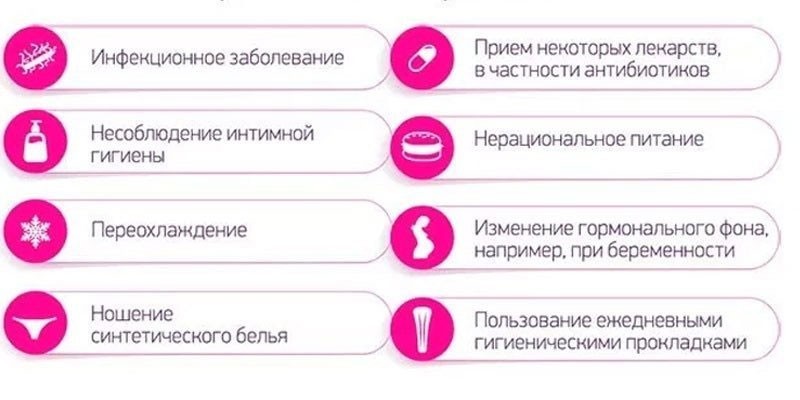 Вагинит, грибковый. В: Клинический советник Ферри, 2019. Филадельфия, Пенсильвания: Эльзевьер; 2019. https://www.clinicalkey.com. Доступ 26 августа 2018 г.
Вагинит, грибковый. В: Клинический советник Ферри, 2019. Филадельфия, Пенсильвания: Эльзевьер; 2019. https://www.clinicalkey.com. Доступ 26 августа 2018 г. https://www.clinicalkey.com. Доступ 26 августа 2018 г.
https://www.clinicalkey.com. Доступ 26 августа 2018 г. В более тяжелых случаях это может занять до 2 недель.
В более тяжелых случаях это может занять до 2 недель. Это приводит к чрезмерному росту дрожжевых грибков, что вызывает симптомы вагинальных дрожжевых инфекций.
Это приводит к чрезмерному росту дрожжевых грибков, что вызывает симптомы вагинальных дрожжевых инфекций. Эти клетки отправляются в лабораторию для исследования. Лабораторные анализы обычно назначают женщинам, которые регулярно болеют дрожжевыми инфекциями, или для инфекций, которые не проходят.
Эти клетки отправляются в лабораторию для исследования. Лабораторные анализы обычно назначают женщинам, которые регулярно болеют дрожжевыми инфекциями, или для инфекций, которые не проходят.
 Не забудьте использовать барьерные методы, такие как презервативы, во время полового акта, если вы подозреваете, что у кого-то из вас есть грибковая инфекция. Обсудите со своим врачом все варианты лечения дрожжевой инфекции.
Не забудьте использовать барьерные методы, такие как презервативы, во время полового акта, если вы подозреваете, что у кого-то из вас есть грибковая инфекция. Обсудите со своим врачом все варианты лечения дрожжевой инфекции.

 Дрожжевые инфекции также могут быть представлены в других складках кожи, например, под мышками.
Дрожжевые инфекции также могут быть представлены в других складках кожи, например, под мышками.
 Очень важно лечить дрожжевую инфекцию на ранней стадии, особенно если вы беременны, чтобы предотвратить подобные осложнения.
Очень важно лечить дрожжевую инфекцию на ранней стадии, особенно если вы беременны, чтобы предотвратить подобные осложнения.
 Вагинальный половой акт, а также проникновение через секс-игрушки и пальцы могут заносить бактерии.
Вагинальный половой акт, а также проникновение через секс-игрушки и пальцы могут заносить бактерии. Это может затруднить различение двух инфекций. Но в то время как вагинальная дрожжевая инфекция не вызывает долгосрочных осложнений, невылеченный БВ может.
Это может затруднить различение двух инфекций. Но в то время как вагинальная дрожжевая инфекция не вызывает долгосрочных осложнений, невылеченный БВ может. Эти продукты на растительной основе могут быть мощными, но до сих пор ни одно исследование не показало, что эфирные масла работают лучше при дрожжевых инфекциях, чем обычные методы.
Эти продукты на растительной основе могут быть мощными, но до сих пор ни одно исследование не показало, что эфирные масла работают лучше при дрожжевых инфекциях, чем обычные методы.
 Но вагинальные дрожжевые инфекции очень распространены у женщин. Подсчитано, что 75% женщин будут иметь хотя бы одну дрожжевую инфекцию в течение жизни.
Но вагинальные дрожжевые инфекции очень распространены у женщин. Подсчитано, что 75% женщин будут иметь хотя бы одну дрожжевую инфекцию в течение жизни.
 Благодаря этому вам будет легче забеременеть или заразиться венерическим заболеванием. Обязательно прочтите инструкции и предупреждения перед использованием.
Благодаря этому вам будет легче забеременеть или заразиться венерическим заболеванием. Обязательно прочтите инструкции и предупреждения перед использованием.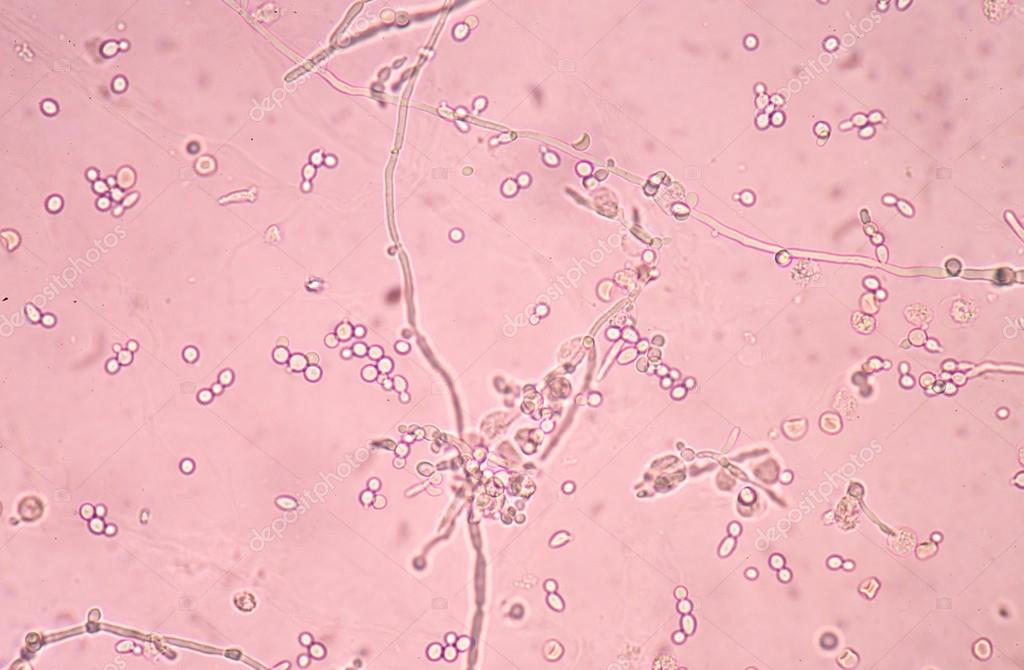 Дрожжевые инфекции могут вызывать сильное раздражение и дискомфорт.
Дрожжевые инфекции могут вызывать сильное раздражение и дискомфорт. Они могут вызвать покраснение и раздражение полового члена или мошонки.
Они могут вызвать покраснение и раздражение полового члена или мошонки. В крайних случаях на влагалище или вульве могут появиться трещины или язвы. Если у вас сильное раздражение, оно может жалить, когда вы писаете.
В крайних случаях на влагалище или вульве могут появиться трещины или язвы. Если у вас сильное раздражение, оно может жалить, когда вы писаете. В некоторых лекарствах, которые вы используете во влагалище, содержится масло, которое может вызвать разрыв презерватива.
В некоторых лекарствах, которые вы используете во влагалище, содержится масло, которое может вызвать разрыв презерватива.
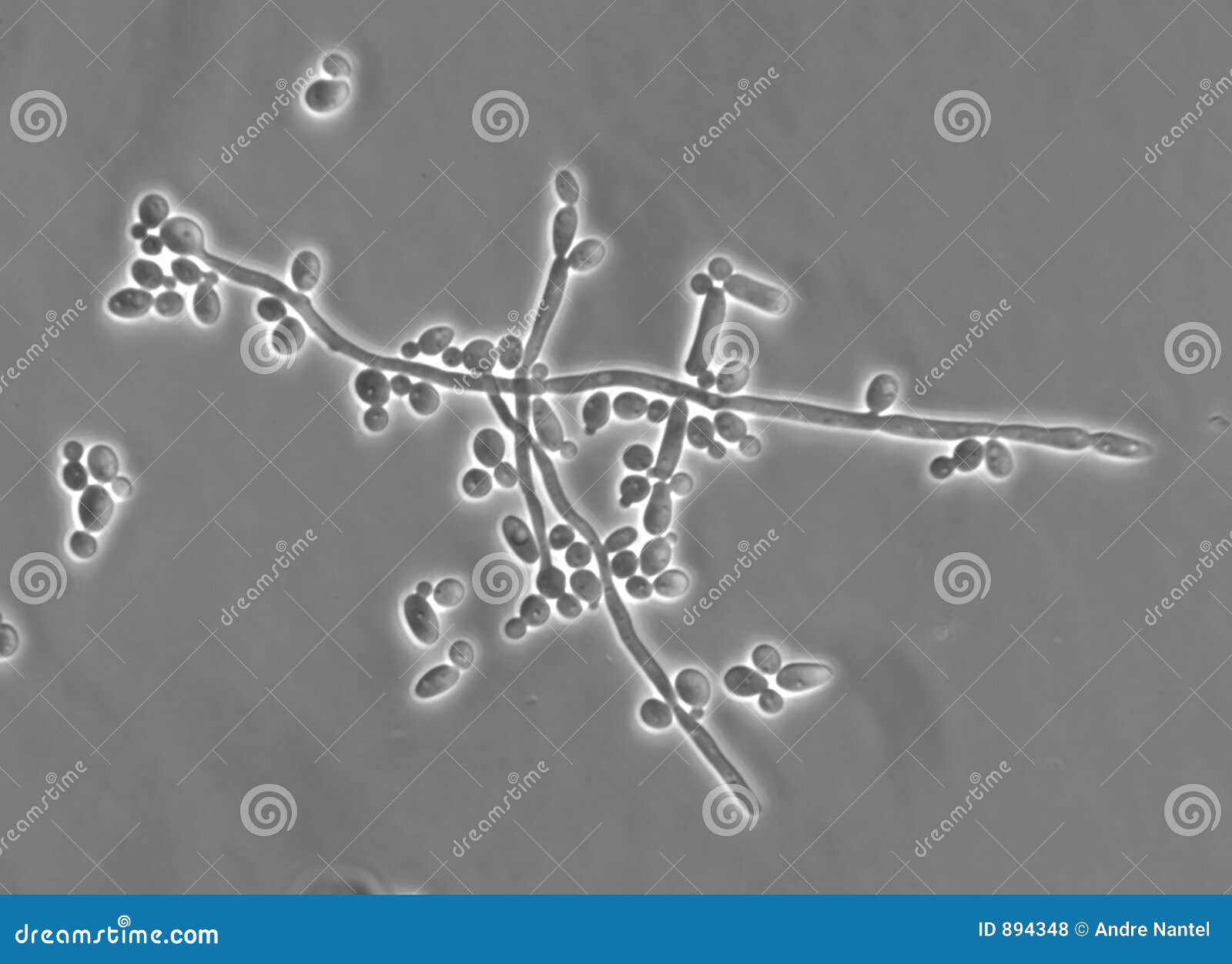 Есть несколько типов вагинита, каждый со схожими симптомами, но вагинальные дрожжевые инфекции являются одними из самых распространенных.
Есть несколько типов вагинита, каждый со схожими симптомами, но вагинальные дрожжевые инфекции являются одними из самых распространенных.

 Политика
Политика
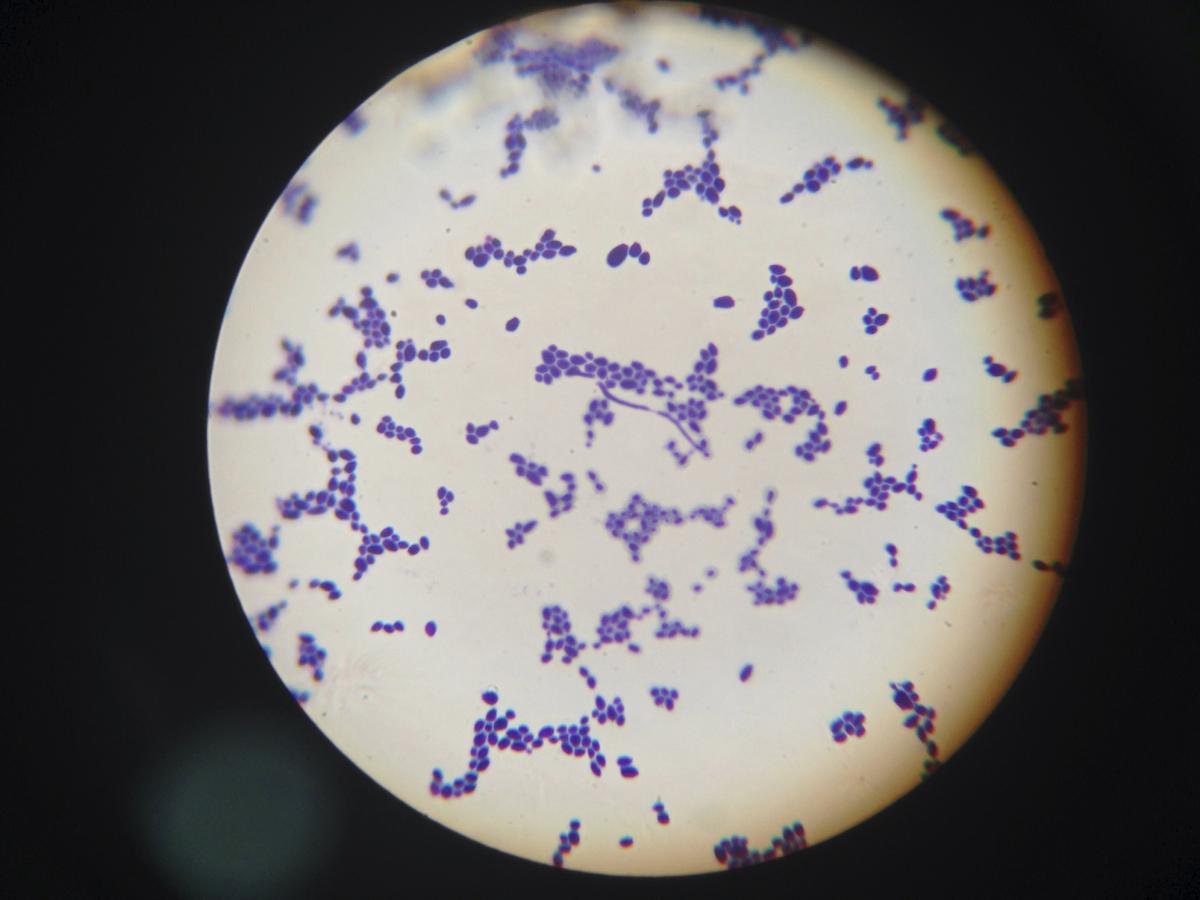

 Плохое питание и недостаток сна также могут увеличить риск.
Плохое питание и недостаток сна также могут увеличить риск.

 2 Поскольку прием антибиотиков может привести к вагинальному кандидозу, принимайте эти лекарства только по назначению и в точном соответствии с указаниями врача. Узнайте больше о том, когда антибиотики работают, а когда их следует избегать.
2 Поскольку прием антибиотиков может привести к вагинальному кандидозу, принимайте эти лекарства только по назначению и в точном соответствии с указаниями врача. Узнайте больше о том, когда антибиотики работают, а когда их следует избегать.


















 Что такое чайный гриб?
Что такое чайный гриб?




 Чтобы гриб не погиб, за ним нужен специальный уход. И нужно знать, как правильно приготовить чайный раствор для напитка.
Чтобы гриб не погиб, за ним нужен специальный уход. И нужно знать, как правильно приготовить чайный раствор для напитка.



 К сожалению, не всем можно употреблять напиток из чайного гриба. Он противопоказан при таких заболеваниях:
К сожалению, не всем можно употреблять напиток из чайного гриба. Он противопоказан при таких заболеваниях:







