как выглядит, как проявляется и лечится
Содержание статьи:
Герпес – это неизлечимое вирусное заболевание, которое поражает нервную систему. Для женской мочеполовой системы наибольшую опасность представляет второй его тип ВПГ 2. Он имеет рецидивирующий характер течения. При правильной терапии удается лишь подавить активность вирусов, но справиться с ними навсегда невозможно. Поэтому необходимо помнить, как выглядит генитальный герпес, особенности его терапии и профилактики.
Особенности инфекции
По статистическим данным герпервирусом заражено около 90% населения нашей планеты. Выделяют 8 основных его разновидностей, которые опасны для здоровья человека. Наибольший вред женской репродуктивной функции наносит генитальный герпес. Он характеризуется появлением специфических высыпаний в области половых органов.
Женщины в два раза чаще страдают от такой проблемы, нежели мужчины. В группу риска входят девушки в возрасте от 20 до 25 лет и от 35 до 40. Нередко заболевание протекает бессимптомно. Дама может и не догадываться о наличии инфекции. При этом она становится ее переносчиком.
Организм человека вырабатывает иммунитет к герпесу. Но это не исключает возможность повторного заражения и рецидива болезни. Причина этому специалистам до конца не понятна.
Пути передачи инфекции
Ключевой причиной развития болезни становится попадание вируса в тело человека. Среди основных путей передачи герпеса у женщин выделяют:
- Половой. Инфекция передается во время полового контакта с зараженным партнером. Это может происходить при любой форме секса. Вирус селится на члене мужчины и может никак себя не проявлять. Во время акта он попадает в женский организм и при наличии отягощающих факторов начинает активно размножаться.
- Бытовой. Такой способ передачи инфекции встречается редко, но полностью исключать его нельзя. Вирус некоторое время может существовать на предметах личной гигиены больного. Если ими будет пользоваться здоровый человек с ослабленной иммунной системой, то велика вероятность развития болезни и у него.
- Самоинфицирование. Такое возможно, если человек страдает от герпеса, например, на губах. При недостаточной гигиене он может руками перенести вирус на половые органы.
- Вертикальный. Заражение происходит в фазу внутриутробного развития плода, если беременная женщина является носителем вируса. Инфекция беспрепятственно проникает сквозь плацентарный барьер. Малыш рождается уже зараженным. При большой концентрации вируса в крови матери повышается риск выкидыша или осложнений во время родов.
Избежать полового герпеса у женщин можно только при условии строго соблюдения всех правил индивидуальной гигиены. Основным из них становится отказ от беспорядочных половых связей и использование презерватива во время полового акта.
Факторы, провоцирующие острую стадию болезни
Герпес половых органов у женщин долгое время сохраняется в латентной фазе и никак себя не проявляет. Спровоцировать активное размножение вирусов и проявление яркой симптоматики могут следующие факторы:
- Прохождение курса химиотерапии, применение медикаментозных препаратов, обострение хронических заболеваний.
- Продолжительное пребывание в условиях умственного и эмоционального перенапряжения.
- Однообразный рацион питания лишенный достаточного количества свежих овощей и фруктов.
- Регулярные чрезмерные физические нагрузки.
- Переохлаждение или перегрев.
- Переезд в регион с другими климатическими условиями.
- Гормональные изменения в организме.
- Установка внутриматочной спирали.
- Вредные привычки.
- Длительное воздействие солнечных лучей.
Любые другие факторы, которые приводят к снижению защитных функций организма, могут стать причиной перехода болезни в острую форму. В особенно тяжелой форме заболевание протекает у людей с диагнозом ВИЧ.
Важную роль в сокращении количества рецидивов болезни играет устранение провоцирующих факторов. Все силы необходимо направиться на укрепление иммунитета.
Формы заболевания
Специалисты выделяют три основных формы полового герпеса у женщины:
- Первичный. Симптомы герпеса этого типа появляются непосредственно после инфицирования. В крови не обнаруживаются антитела к ВПГ.
- Рецидивирующий. Подразумевает систематическое появление периодов обострения болезни. В зависимости от частоты рецидивов и их клинической картины выделяют легкую, среднюю и тяжелую форму. Если заболевание протекает в легкой форме, то симптомы проявляются не чаще трех раз в год.
- Бессимптомный. Для него характерно полное отсутствие каких-либо проявлений болезни. При этом вирус продолжает жить в теле женщины и наносить вред здоровью ее репродуктивной системы. Выявить такую проблему можно только в ходе тщательного медицинского обследования. Дама при этом становится переносчиком инфекции, что опасно для ее половых партнеров.
От того, как проявляется генитальный герпес, будет зависеть методика его терапии. Самой коварной становится бессимптомная форма, поэтому женщинам рекомендовано регулярно сдавать соответствующие анализы на половые инфекции.
Стадии генитального герпеса
Классифицировать заболевания принято и по тому, где именно локализован очаг инфекции. Выделяют следующие стадии развития проблемы:
- Первая. Происходит инфицирование наружных половых органов. Характерные высыпания проявляются на коже промежности, а также на слизистых поверхностях влагалища. Симптоматика напоминает вульвит.
- Вторая. Появляется герпес на шейке матки. Инфекция затрагивает шеечный канал и уретру. При этом развивается уретрит, эндоцервит, вульвовагинит.
- Третья. Инфекция распространяется на область матки и маточные трубы. В процесс вовлекается и мочевой пузырь. На этой стадии возможно развитие эндометрита, цистита, сальпингита. В тяжелых случаях поражается и прямая кишка.
Важно не допустить переход болезни на третью стадию. Герпес шейки матки и самого органа чреват проблемами с зачатием вплоть до полного бесплодия. Поэтому важно своевременно диагностировать проблему и грамотно подойти к терапии.
Характерная симптоматика
Первые признаки инфекции проявляются спустя 3 -14 суток после инфицирования. Они могут сохраняться на протяжении трех недель даже при условии грамотного лечения. Выделяют следующие характерные симптомы генитального герпеса у женщин:
- Покраснение, отечность, чувство нестерпимого зуда и жжения в пораженной области.
- Через некоторое время начинают проявляться высыпания в виде небольших пузырьков.
- Отмечается увеличение в размерах лимфатических узлов.
- Иногда повышается температура тела.
- Ухудшается общее состояние здоровья. Женщина чувствует себя усталой и разбитой, снижается трудоспособность.
- Появляются боли, которые распространяются на область бедер и поясницы.
Появляющиеся высыпания причиняют настоящие мучения. Во время хождения происходит трение, что усугубляет ход болезни. Могут возникать резкие боли в процессе опорожнения мочевого пузыря. Это связано с попаданием частиц мочи на образующиеся на месте пузырьков ранки. Генитальный герпес у мужчин имеет схожую симптоматику, но его проявления не столь яркие и мучительные.
Как меняются высыпания с течением болезни?
Важно знать, как выглядит герпес. Нередко он напоминает лишай. Поэтому не стоит ставить диагноз самостоятельно, лучше обратиться за помощью к профессионалу. Герпетическое поражение выглядит следующим образом:
- Инфицированные области вначале меняют оттенок. Отмечается небольшая припухлость. Возникает чувство легкого дискомфорта. Продолжительность этой стадии около трех суток.
- Появляются небольшие пузырьки, заполненные прозрачной жидкостью. Они болезненны и причиняют женщине страдания. Размер пораженной области постепенной увеличивается. Спустя четыре – пять дней цвет пузырьком меняется на бледно желтый.
- Пузырьки начинают лопаться. Содержащаяся в них жидкость вытекает.
- Ранки от пузырьков покрываются корочками. Постепенно кожа регенерируется, и пораженное место полностью заживает.
В жидкости, которой заполнены пузырьки, отмечается максимальная концентрация вирусов. Поэтому на стадии ее вытекания женщина становится наиболее опасной для полового партера.
Диагностические мероприятия
Как может выглядить генитальный герпес у женщин, знает только специалист. Не пытайтесь самостоятельно поставить диагноз и тем более назначать терапию. Делать это можно только после прохождения медицинского осмотра. Применяются следующие диагностические приемы:
- Врач проводит визуальный осмотр половых органов пациентки. Оценивается характер высыпаний, их локализацию и наличие сопутствующих симптомов.
- Отобранный у женщины биологический материал исследуется при помощи методики полимеразной цепной реакции. Это позволяет выявить присутствие в нем ДНК вирусов.
- Определить стадию развития болезни помогает прямая иммунофлюоресценция. При помощи этой методики выявляется наличие в крови антител к герпесу.
- Проводится общий биохимический анализ крови и мочи. Благодаря этому определяется общее состояние здоровья пациентки, наличие воспалительных процессов в организме.
В качестве материала для ПЦР берется жидкость, содержащаяся в пузырьках. Если в ходе обследования выявляется наличие присоединенной инфекции или сопутствующих заболеваний потребуется консультация узкопрофильных специалистов.
Методики терапии
Как только появились первые признаки генитального герпеса у женщин, необходимо начинать лечения. Специалист подберет правильную стратегию, исходя из особенностей организма пациентки. Применяются следующие методики:
- Прием противовирусных препаратов. Среди самых эффективных выделяют препараты: Ацикловир, Пенцикловир, Зовиракс, Фамцикловир и некоторые другие. Такие средства можно применять для лечения девочек с раннего возраста. Они воздействуют на ДНК возбудителя и останавливают процесс размножения. Продолжительность применения таких медикаментов около десяти суток.
- Устранение мучительной симптоматики. Чтобы устранить болевые ощущения, зуд и жжение применяются анальгетики. Показано также спринцевание с применением местных антисептиков. Лучше применять Хлоргескидин или Мирамистин. Если герпетические проявления сопровождаются повышением температуры тела, то прописывают жаропонижающие средства.
- Восстановление полноценного иммунитета. Лечащим врачом назначаются иммуномодуляторы, витаминно – минеральные комплексы и препараты на основе интерферона.
- Корректировка образа жизни и питания. Потребуется полный отказ от ношения синтетического нижнего белья. Оно создает благоприятную атмосферу для распространения вирусной инфекции. Женщина должна тщательно следить за соблюдением норм индивидуальной гигиены. Для подмывания необходимо использовать только специализированные неагрессивные средства. Запрещено тереть поврежденные области полотенцем. Лучше после мытья промокнуть кожу бумажными салфетками или обдуть феном.
- Физиотерапия. Такая методика применяется в последнее время все реже.
Каким бы мучительным не был зуд, категорически запрещено чесаться. Это приведет к преждевременному повреждению пузырьков. При этом вирус герпеса распространиться на здоровые ткани. Повышается риск присоединения других видов инфекции.
Лечение генитального герпеса у женщин длительный процесс, который требует четкого соблюдения всех предписаний специалиста. Самовольно изменять лекарства или досрочно прекращать курс нельзя. Это может спровоцировать быстрое прогрессирование болезни и поражение внутренних органов.
На время терапии острой фазы болезни придется отказаться от занятий сексом. В стадии ремиссии половые контакты разрешении, но необходимо пользоваться барьерными методиками контрацепции.
Народные способы лечения
Одной их методик, как лечить генитальный герпес, становится применение рецептов нетрадиционной медицины. Применять их можно только в качестве дополнения к основному курсу терапии после консультации со специалистом. Излечить заболевание помогут следующие средства:
- В одинаковых пропорциях смешайте сырье чабреца, мелиссы, крапивы и пустырника. Две ложки состава залейте половиной литра воды и кипятите около получаса. Профильтрованный отвар принимают по паре столовых ложек два раза в сутки. Лечение проводят до полного устранения проблемы.
- Измельчите пучок свежего зеленого лука. Залейте его оливковым маслом. Ешьте приготовленную смесь по одной столовой ложке каждый день. Это средство поможет восполнить дефицит витаминов Е, А и С, что поможет ускорить процесс выздоровления.
- Для терапии герпеса на половых органах женщины можно использовать корень хрена. Его измельчают и помещают в стеклянную емкость. Туда же отправляют немного красного перца. Приготовленный состав заливают доверху кипятком и настаивают на протяжении суток. Принимать такое лекарство необходимо по чайной ложке каждый день. Использовать этот рецепт нельзя людям, страдающим от заболеваний желудка и поджелудочной железы.
- Вылечить герпес помогут масла чайного дерева и лаванды. Их смешивают в равных пропорциях. В полученном составе смачивают ватный диск и обрабатывают им пораженные области. Такие процедуры проводят после обмывания половых органов два раза в день.
- Снять зуд и болевые ощущения поможет компресс из меда. Немного этого продукта пчеловодства накладывают на проблемную зону и выдерживают около двух часов.
- Укрепить иммунитет поможет чай, приготовленный на основе ромашки и календулы с добавлением ягод калины.
Препараты на основе натуральных компонентов могут приводить к проявлению аллергической реакции. Если это произошло, то выбранный рецепт использовать запрещено. Поэтому прежде, чем лечить герпес данными средствами, посоветуйтесь с врачом.
Профилактические мероприятия
Справиться с появляющимися симптомами герпеса порой бывает трудно. Поэтому все силы необходимо бросить на профилактику проблемы. Придерживайтесь следующих рекомендаций:
- Избегайте контактов с непроверенными половыми партнерами. Во время полового акта обязательно используйте презерватив. Верность постоянному партнеру – лучший способ защититься от половых инфекций.
- В течение года несколько раз необходимо проходить диспансеризацию и сдавать анализы. Это поможет выявлять проблемы на ранних стадиях и быстро с ними справляться.
- Строго соблюдайте все правила индивидуальной гигиены. Для подмывания подходят только специализированные средства. Никогда не пользуйтесь чужими предметами индивидуальной гигиены.
- Не пользуйтесь ежедневными прокладками. Если отказаться от таких гигиенических средств полностью невозможно, используйте те из них, которые не содержат отдушек.
- Принимайте меры для поддержания иммунной системы на должном уровне. Ешьте больше овощей, ягод и фруктов, чаще гуляйте на свежем воздухе, займитесь спортом. Не изнуряйте себя частыми занятиями в тренажерном зале на силовых тренажерах. Лучше займитесь плаванием или совершайте прогулки на велосипеде. Избегайте стрессовых ситуаций.
Генитальный герпес – опасное для здоровья девушек заболевание. В тяжелых случаях оно чревато серьезными сбоями в работе репродуктивной системы. Поэтому внимательно следите за своим здоровьем и строго соблюдайте все правила профилактики. При появлении любых неприятных симптомов незамедлительно консультируйтесь со специалистом.
venerbol.ru
Генитальный герпес у женщин: фото, симптомы и лечение вагинального герпеса
Генитальный герпес у женщин является широко распространенным вирусным эрозивно-язвенным заболеванием половых органов.
Инфекция встречается повсеместно и играет важную роль в невозможности осуществления репродуктивной функции, а также в развитии серьезных патологий шейки матки.
Половой герпес усугубляет течение других инфекций гениталий и в значительной степени влияет на качество жизни женщины. Вопрос сокращения рецидивов заболевания не теряет своей актуальности.
Содержание статьи
Причины и пути заражения
 фото генитальный герпес у женщин
фото генитальный герпес у женщинПоловой герпес у женщин в гинекологии занимает ведущие позиции среди инфекционно-воспалительных заболеваний репродуктивного тракта и является причиной хронизации различных инфекций, а также бесплодия и патологии эпителия шеечного отдела матки. Причиной генитальной формы является вирус простого герпеса 2 типа, но зачастую диагностируют и 1 тип вируса (HSV2 и HSV1).
Половой герпес у женщин часто остается нераспознанным при недостаточной диагностике инфекционных заболеваний, так как протекает субклинически.
Бессимптомное вирусоносительство обеспечивает до 70% случаев передачи генитального герпеса, так как отсутствие яркой симптоматики не создает ограничений в половых связях.
Вирус передается:
- Половым путем. Заражение реализуется в процессе любого вида сексуального контакта как с больным генитальным герпесом, так и с носителем.
- Посредством аутоинокуляции. При наличии вирусных пузырьков на лице, патоген может быть занесен руками на половые органы.
- Контактно-бытовым путем при наличии вирионов на общих предметах гигиены (чаще реализуется у детей).
Для внедрения патогена в кожу необходимы повреждения: достаточно небольших трещинок, ссадин, потертостей, для того чтобы заразиться.
В слизистые оболочки патоген проникает свободно, именно поэтому женщины заражаются при незащищенном половом контакте гораздо чаще, чем мужчины – площадь открытых и доступных слизистых больше. Герпес в интимной зоне у женщин поражает все области кожных покровов и слизистых.
В клинической практике принято различать:
- первый эпизод герпеса гениталий;
- обострения.
Наибольшее количество рецидивов отмечается после первичного инфицирования, далее, обострения регистрируются реже, но отмечается бессимптомное носительство.
Где бывает половой герпес у женщин?
 Первые признаки заболевания проявляют себя в тех местах, где впервые внедрился вирус. Область первичного проявления генитального герпеса совпадает с местами рецидива высыпаний чаще всего.
Первые признаки заболевания проявляют себя в тех местах, где впервые внедрился вирус. Область первичного проявления генитального герпеса совпадает с местами рецидива высыпаний чаще всего.
Как правило, пациентки, страдающие обострениями вирусной инфекции уже чувствуют и знают по определенному набору признаков, что скоро появятся характерны симптомы.
Герпес 2 типа у женщин описывается более массивными высыпаниями и большей площадью поражения. Первый тип протекает легче.
Кроме того, тяжесть течения и последствия инфекции определяются масштабами вовлечения слизистых оболочек половых органов женщины.
Чем больше высыпаний локализуется на слизистой, тем тяжелее протекает заболевание и чаще формируются осложнения.
Исходя из локализации высыпаний заболевание классифицируют следующим образом:
- поражение половых органов и мочеполового тракта;
- воспаление области ануса и прямой кишки.
У женщин типичными местами для высыпаний являются:
- наружные половые органы;
- вульва и преддверие влагалища;
- кожа на лобковой части, в паху;
- в промежности;
- на стенках влагалища и на поверхности шейки матки;
- кожа анального отверстия, ягодиц и слизистая оболочка ампулы прямой кишки.
Герпес мочевого пузыря и уретры диагностируется реже. Он проявляется болью при мочеиспускании, кровью в моче, повышением температуры, болью в проекции мочевого пузыря.
Симптомы генитального герпеса у женщин
 Специалисты делят симптомы полового герпеса у женщин на субъективные и объективные. Во многом, набор признаков зависит от того, где бывает герпес у женщин – на коже или слизистых половых органов, или заднего прохода и прямой кишки.
Специалисты делят симптомы полового герпеса у женщин на субъективные и объективные. Во многом, набор признаков зависит от того, где бывает герпес у женщин – на коже или слизистых половых органов, или заднего прохода и прямой кишки.
Инкубационный период длится от 2 до 10 дней и определяется массивностью обсеменения кожных покровов и слизистых оболочек. Кроме того, наличие нарушений целостности также ускоряет первое появление симптоматики генитального герпеса у женщин.
К объективным клиническим признакам относят типичные и атипичные проявления. Среди типичных симптомов выделяют:
- у женщин появляется приступообразная боль по ходу полового нерва, которая носит жгучий, стреляющий, пронизывающий характер, усиливается ночью, а также при сексуальном контакте;
- на пораженном участке кожи или слизистой возникает покраснение, отек и зуд. В зависимости от области внедрения вируса данный процесс появляется на больших или малых половых губах, на лобке, клиторе, в области входа во влагалище, в районе ануса, на ягодице, коже промежности;
- единичные или множественные пузырьки на указанных областях, содержимое их прозрачно, основание гиперемировано. Везикулы продолжают зудеть. Герпес во влагалище и на шейке матки проявляется болью в процессе полового акта, так как визуализировать самостоятельно отек, гиперемию и пузырьки невозможно;
- пузырьки вскрываются, что приводит к образованию болезненной язвочки. Эрозии покрыты серым налетом, окружены красным ободком. Если присоединяется вторичная инфекция, язвы покрываются гнойным налетом;
- при первичной инфекции лимфоузлы в паху при герпесе на гениталиях увеличиваются, в процессе рецидивов – не всегда.
Атипичные формы описываются следующими признаками:
- на половых органах формируется местный отек и покраснение, а сыпь не формируется. При этом болевой синдром присутствует;
- периодически рецидивирующие трещины на слизистой оболочке вульвы, которые заживают на протяжении недели;
- геморрагическая форма описывается скоплением в пузырьках крови;
- абортивная разновидность характеризуется формированием зудящего пятна на коже наружных половых органов, ягодиц, промежности, которое проходит в течение 3 дней;
- субклиническая форма включает кратковременное возникновение небольшой язвочки или трещины слизистой, сопровождающейся легким зудом.
К субъективным признакам, которые могут являться симптомами и других гинекологических патологий, относят:
- зуд, жжение при мочеиспускании, боли в нижней части живота;
- выделения из влагалища слизисто-гнойного характера при вагинальном герпесе;
- повышение температуры тела, головная боль, тошнота, боли в мышцах, как признаки интоксикации, как правило, отмечаются при первичном эпизоде инфекции.
Важно!
С каждым последующим обострением выраженность симптомов уменьшается.
Рецидивы герпеса 2 типа на половых органах у женщин возникают чаще, чем при заражении 1 типом.
Так как проявляется герпес на шейке матки незначительной объективной симптоматикой, зачастую это заболевание остается недиагностированным.
Момент обострения генитального герпеса не всегда удается обнаружить при гинекологическом осмотре, так как явные признаки – пузырьки и эрозии – видны при непосредственном обострении.
Женщина не всегда обращается к гинекологу при наличии боли во время полового акта, но появление кровянистых выделений из области язвочек чаще всего заставляет обратиться к гинекологу.
Зачастую женщина узнает о генитальном поражении при сдаче мазка на ПЦР в процессе обследования.
Инфекция протекает в различной степени тяжести и определяется это количеством рецидивов в год. В случае, если генитальная форма герпеса обостряется более 5-6 раз в год, то такое течение считают тяжелым и поводом для лечения и иммунокоррекции.
Чаще всего инфекция рецидивирует до 3 раз в год, но у некоторых пациенток герпес проявляется ежемесячно. В отзывах женщины часто отмечают появление рецидивов накануне очередной менструации.
Опасность генитального герпеса
 фото генитальный герпес у женщин
фото генитальный герпес у женщинГерпес на гениталиях может представлять опасность для женщины:
- Вирусные инфекции, в том числе и герпес, ведут к значительному снижению местного вагинального иммунитета, в частности, купируют рост и размножение молочнокислых бактерий. По мере прогрессии вагинального дисбиоза генитальный герпес приводит к облегчению проникновения в половые пути женщины патогенных бактерий. Далее, инфекционно-воспалительные процессы хронизируются.
- Герпес и бесплодие у женщин неразрывно связаны, а именно формированием трубно-перитонеальной формы невозможности зачатия. На фоне частой активизации герпетической инфекции патогенные микроорганизмы проникают к эндометрию, маточным трубам, приводя к их воспалению. Кроме того, вирус может самостоятельно привести к поражению высших отделов репродуктивного тракта, например, аднексита, эндометрита.
- Вероятность инфицирования ребенка в родах при обострении генитального герпеса весьма высок, что заканчивается тяжелым течением вирусной инфекции у новорожденного ребенка. Если первичное инфицирование женщины генитальной формой герпеса произошло во время вынашивания, то вирус проникает к плоду ввиду отсутствия защитных иммуноглобулинов.
Герпес шейки матки наряду с ВПЧ ускоряет развитие дисплазии и трансформации в рак. Некоторые специалисты отмечают роль вируса простого герпеса в развитии рака ампулярного отдела прямой кишки.
Как избавиться от вируса?
 Пациенток волнует, как избавиться от полового герпеса и возможно ли это?
Пациенток волнует, как избавиться от полового герпеса и возможно ли это?
Следует отметить, что вирус пожизненно циркулирует в нервных клетках хозяина, периодически обеспечивая рецидивы инфекции. Поэтому лечение генитального герпеса у женщин направлено на сокращение количества рецидивов.
Так как половой герпес у женщин обостряется на фоне иммунодефицита, лечение направлено на поднятие общей сопротивляемости и клеточного иммунного ответа. А непосредственно рецидив лечат противовирусными средствами.
К ним прибегают и при очень частых обострениях, так как лечить тяжелое течение инфекции можно только путем снижения репликации вируса, а не только иммуномодуляторами.
Лечение герпеса 1, 2 типа в обязательном порядке сопровождается терапией сопутствующей гинекологической патологии. Без нормализации вагинальной форы добиться сокращения обострений очень сложно.
Кроме того, нормальный вагинальный биоценоз предотвращает негативное действие генитального поражения вирусом на эпителий шейки матки, а также препятствует восходящей инфекции.
Чем лечить обострение вирусной инфекции?
Для ускорения выздоровления следует как можно раньше начать прием препаратов ацикловира. Для лечения используют одно из средств:
- Ацикловир по 200 мг (одна таблетка) пять раз в сутки на протяжении пяти дней;
- Валацикловир по 500 мг 2 раза в сутки на протяжении 10 дней при первичной инфекции и в течение 5 дней при рецидиве;
- Фамцикловир по 250 мг 3 раза в сутки на протяжении 5 дней при первичном заражении, по 125 мг дважды в сутки при обострении (5 дней).
Тяжелое течение требует приема противовирусных медикаментов на протяжении 4-12 месяцев.
В остальных ситуациях врач индивидуально подбирает иммуномодулирующую терапию. Цель – снижение количества обострений. Используют препараты и индукторы интерферона, Полиоксидоний, Левамизол, Тималин, Ингавирин, Ликопид, Ронколейкин. В рамках противорецидивной терапии некоторые специалисты применяют иммуноглобулин против ВПГ 2.
Для нормализации клеточного иммунного ответа используют прививку от герпеса для женщин, например, Витагерпавак, Герповакс. Вакцинация уместна только в период отсутствия симптоматики.
Местно используют противовирусные мази с ацикловиром, а для ускорения заживления – Солкосерил, Пантенол, Мелилурациловую мазь. Прижигать пузырьки можно любым спиртсодержащим средством.
При выраженном налете обработку проводят с перекисью водорода. Зуд можно купировать Покс-спреем, Каламином.
Запрещается применять в лечении спринцевания и влагалищные ванночки, так как орошение влагалища растворами может привести к распространению вируса.
Поддерживающая терапия включает прием витаминов группы В, омега-3-кислот и антиоксидантов.
Профилактика
 Первичная профилактика генитального герпеса заключается в формировании правильного сексуального поведения у мальчиков и девочек. Ранний половой дебют, хаотичная сексуальная жизнь неизбежно приведут к заражению вирусом, что чревато формированием более серьезных последствий, чем у зрелых женщин.
Первичная профилактика генитального герпеса заключается в формировании правильного сексуального поведения у мальчиков и девочек. Ранний половой дебют, хаотичная сексуальная жизнь неизбежно приведут к заражению вирусом, что чревато формированием более серьезных последствий, чем у зрелых женщин.
Вторичная профилактика полового герпеса включает ряд мероприятий, направленных на снижение числа рецидивов:
- исключение переохлаждений;
- минимизация процедур загара и перегреваний;
- правильный уход за кожей и слизистыми половых органов;
- моногамия половой жизни;
- своевременное лечение ИППП;
- правильное и полноценное питание, способствующее нормализации иммунного ответа.
Накануне менструации не рекомендуется купание в водоемах, бассейне, посещение бани и сауны – эти процедуры могут спровоцировать обострение.
Перед беременностью каждой женщине необходимо пройти обследование на половые инфекции, включая ВПГ 1 и 2 типа, проанализировать вместе с врачом количество обострений заболевания. Наличие в цервикальном канале вирусов требует лечения даже при отсутствии признаков патологии.
Автор: Врач-инфекционист Куликовская Наталья Александровна
Полезное видео
Вконтакте
Google+
Одноклассники
pro-herpes.ru
Генитальный герпес у женщин — причины, симптомы, диагностика и лечение
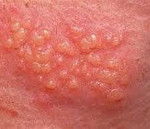
Генитальный герпес у женщин – персистирующая инфекция, вызываемая ВПГ-1, 2 и протекающая со специфическим поражением слизистых оболочек половых органов. Проявляется периодическими везикулярными высыпаниями в области урогенитального тракта, которые сопровождаются эрозированием, экссудацией, чувством жжения и болезненности. Часто нарушается общее самочувствие: возникает субфебрилитет, недомогание, нарушение сна. Диагностика генитального герпеса у женщин основана на лабораторной индикации вируса простого герпеса (ПЦР, выделение ВПГ на культуре клеток), его антигенов (ПИФ) или антител к нему (ИФА). Лечение герпетической инфекции проводится противовирусными и иммуномодулирующими препаратами.
Общие сведения
Генитальный герпес у женщин — форма герпетической инфекции, при которой местные проявления локализуются преимущественно в области урогенитального тракта. Относится к заболеваниям, передаваемым половым путем, что дает основания рассматривать его как с позиций гинекологии, так и венерологии. Характеризуется пожизненным присутствием вируса в организме, рецидивирующим течением, прогредиентным развитием. В структуре ИППП генитальный герпес стоит на третьем месте по распространенности, уступая лишь гонорее и другим специфическим уретритам. Каждый год в России регистрируется около 20 млн. новых случаев генитального герпеса.
Женщины инфицируются генитальным герпесом в 2 раза чаще мужчин, даже при одинаковом количестве сексуальных контактов в течение жизни. Наивысшие пики заболеваемости отмечаются в возрастные периоды 20–24 года и 35–40 лет. Половая система 25% женщин репродуктивного периода инфицирована герпесвирусной инфекцией, однако истинная ситуация неизвестна ввиду большой частоты нераспознанных или латентно протекающих форм. Вместе с тем, даже бессимптомный генитальный герпес у женщин представляет угрозу репродуктивному здоровью, нередко становясь причиной невынашивания беременности, внутриутробного инфицирования плода, перинатальной смертности, тяжелых врожденных уродств.
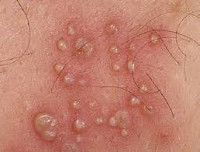
Генитальный герпес у женщин
Причины генитального герпеса у женщин
Согласно исследованиям, более 70% случаев генитального герпеса обусловлены ВПГ 2 типа и около 30% — ВПГ 1 типа. Носителем и распространителем генитального герпеса является инфицированный человек, как с манифестным, так и латентным течением. Инфицирование реализуется преимущественно половым путем: при генитальных, орально-генитальных, анально-генитальных контактах. Реже отмечаются контактный (через общий санузел и предметы гигиены) и медицинский пути заражения (через перчатки медперсонала, многоразовые инструменты). Также возможны случаи самозаражения при переносе вируса из полости рта на гениталии и трансплацентарного инфицирования плода от больной матери. Входными воротами для ВПГ являются слизистые оболочки половых органов.
Наиболее значимыми факторами риска заражения женщин генитальным герпесом являются начало половой жизни в подростковом возрасте, незащищенные половые контакты, большое количество сексуальных партнеров. При половом акте с больным манифестной формой генитального герпеса заражение происходит в 75-80% случаев. Генитальный герпес у женщин нередко ассоциируется с другими ИППП, в первую очередь, с гонореей. Кроме этого, наличие язвочек и микроповреждений слизистых облегчает передачу ВИЧ-инфекции.
После репликации в месте первичной инвазии вирус герпеса трансневральным или гематогенным путем достигает паравертебральных ганглиев пояснично-крестцового отдела позвоночника, где персистирует на протяжении всей жизни. Под воздействием пусковых факторов (стресса, простуды, инсоляции, переутомления, менструации и других) происходит реактивация латентного вируса. По аксонам периферических нервов ВПГ мигрирует в эпителиальные клетки половых органов, что сопровождается возобновлением клиники генитального герпеса у женщин.
Классификация генитального герпеса у женщин
С учетом клинической ситуации и характера течения различают:
- первичный генитальный герпес – на момент установления диагноза экстрагенитальные проявления герпеса у пациентки никогда не возникали; антитела к ВПГ типа в крови отсутствуют;
- первый эпизод генитального герпеса – на момент установления диагноза у пациентки возникали экстрагенитальные проявления герпеса; в крови присутствуют Ат к ВПГ, однако половой герпес возникает впервые;
- рецидивирующий генитальный герпес – симптомы генитального герпеса у женщины возникают повторно;
- бессимптомное вирусовыделение – у пациентки генитальные проявления герпеса отсутствуют, однако это не исключает возможность заражения полового партнера.
Тяжесть течения генитального герпеса у женщин определяется с учетом частоты обострений: при легкой степени обострения случаются 1-3 раза в год, при средней – 4-6 раз в год, при тяжелой степени – каждый месяц.
В зависимости от локализации и распространенности генитального герпеса различают 3 стадии:
- поражается кожа промежности и слизистая оболочка наружных гениталий (герпетический вульвит)
- поражается влагалище, влагалищная порция шейки матки, шеечный канал, уретра (герпетический вульвовагинит, уретрит, кольпит, эндоцервицит)
- поражается матка, маточные трубы, мочевой пузырь (герпетический эндометрит, сальпингит, цистит). Кроме мочеполовой системы, в инфекционный процесс могут вовлекаться анус и ампула прямой кишки.
Симптомы генитального герпеса у женщин
Первичный генитальный герпес
В течение первичного генитального герпеса у женщин выделяют пять периодов: 1) инкубации, 2) продрома, 3) высыпаний, 4) обратного развития, 5) заживления.
Период инкубации, предшествующий клинической манифестации инфекции, может длиться от 2 до 14 суток. В это время в связи с минимальной репликацией вируса симптомы отсутствуют.
В течение продромального периода постепенно нарастают общие и местные проявления. Возникает недомогание, появляется субфебрилитет, возможны ознобы и миалгии. Из локальных симптомов наиболее типичными являются зуд и парестезии в области наружных гениталий, бели, дизурия.
Период высыпаний характеризуется появлением патогномоничных герпетических везикул на слизистых. Герпетические пузырьки диаметром 2-3 мм с прозрачным содержимым располагаются небольшими группами на эритематозных участках. Периодически происходит подсыпание новых элементов. С появлением сыпи общая симптоматика становится менее выраженной, однако местные проявления (зуд, жжение, отек, боль) сохраняются. На этом фоне у пациентки нарушается сон, появляется нервозность. Длительность этой фазы генитального герпеса у женщин составляет до 7-10 дней.
В период стабилизации и обратного развития сыпи пузырьки мутнеют, вскрываются, образуя мокнущие эрозии. Иногда на месте везикул формируются язвочки неправильной формы глубиной до 1 мм. Единичные эрозии могут сливаться в сплошную эрозивную поверхность. Эрозии и язвы болезненны, не кровоточат, но могут быть покрыты гнойным налетом.
Период заживления – характеризуется стиханием местных и общих симптомов. Эрозивно-язвенные элементы подсыхают, покрываются тонкой корочкой, под которой происходят процессы эпителизации. После отпадения корочки рубца не образуется, но некоторое время остается гиперемия или пигментация. С учетом последних двух периодов, каждый из которых длится по 2-3 недели, общая продолжительность первичного эпизода генитального герпеса у женщин составляет 5-7 недель.
Рецидивирующий генитальный герпес
Рецидивирующий генитальный герпес у женщин может протекать в типичной (манифестной) и атипичной клинической форме. При этом под типичной формой подразумевается наличие везикуло-эрозивных герпетических высыпаний в области наружных гениталий. Продолжительность повторных эпизодов короче, чем первичной формы – 7-10 дней.
Атипичные формы могут быть представлены отечным, зудящим, абортивным и субклиническим вариантами.
- Преобладающими симптомами отечного варианта служат диффузный отек и гиперемия вульвы.
- При зудящем варианте главным образом беспокоят глубокие, плохо заживающие трещины и выраженный зуд слизистой.
- Абортивный вариант генитального герпеса развивается у женщин, ранее получавших вакцинацию или противовирусную терапию. При данной форме некоторые стадии инфекции отсутствуют, зудящие папулы регрессируют в течение 2-3-х дней.
- Субклинический вариант герпеса протекает с микросимптоматикой (зудом, поверхностными трещинами) или без клинических проявлений.
Различным атипичным формам могут сопутствовать упорные бели из половых путей, вульводиния, патология шейки матки (псевдоэрозии, лейкоплакия шейки матки), кондиломы вульвы и влагалища, тазовый ганглионеврит. Генитальная герпетическая инфекция может осложняться крестцовой радикулопатией, ишурией, менингитом, гепатитом, диссеминированной инфекцией с поражением нескольких органов. Женщины, страдающие генитальным герпесом, относятся к группе риска по развитию цервикального рака.
Диагностика
Лабораторно-инструментальное обследование включает оценку анамнеза и жалоб пациентки, осмотр гинеколога, анализ биологических секретов. Для подтверждения герпетической этиологии инфекции проводится вирусологическая диагностика: выявление ДНК вируса методом ПЦР, выделение вируса на культуре клеток, обнаружение антител ВПГ в сыворотке крови (ИФА) и антигенов в исследуемом материале (ПИФ). Объектом исследования может становиться кровь, содержимое везикул, соскобы из урогенитального тракта, отпечатки с эрозий и др.
При гинекологическом осмотре в остром периоде обнаруживаются высыпания и изъязвления в области наружных гениталий. Генитальный герпес у женщин дифференцируют с дерматитом, чесоткой, красным плоским лишаем, пузырчаткой, контагиозным моллюском, стрептококковым импетиго, ИППП (сифилисом, венерической гранулемой).
Лечение генитального герпеса у женщин
На сегодняшний день не существует лекарственного препарата, способного элиминировать ВПГ. Поэтому медикаментозная терапия направлена на уменьшение количества рецидивов, сокращение сроков течения и тяжести клинических проявлений генитального герпеса у женщин. Обязательным является обследование и лечение полового партнера.
Этиопатогенетическая терапия предполагает применение противовирусных препаратов (ацикловир, валацикловир, фамцикловир). Доза и режим приема препарата подбирается с учетом формы и тяжести генитального герпеса. Дополнительно назначается местная обработка пораженных участков противовирусными гелями, кремами, мазями, аэрозолями. Трещины и эрозии можно обрабатывать антисептиками и анилиновыми красителями.
Для стимуляции образования антител и выработки эндогенных интерферонов применяются иммуномодуляторы (препараты вилочковой железы, меглюмин, интерферон альфа-2b и др.). Пациенткам с рецидивирующим генитальным герпесом проводится вакцинация герпетической вакциной. Введение противогерпетического иммуноглобулина (пассивная иммунизация) показана только лицам с иммунодефицитом: беременным, пациенткам с генерализованной инфекцией и т. д. Увеличить продолжительность ремиссии и снизить титр антител к ВПГ позволяют сеансы плазмафереза. Профилактика генитального герпеса у женщин – общая с профилактикой всех ИППП.
www.krasotaimedicina.ru
фото, лечение, симптомы и как выглядит герпес на половых органах

Наряду с такими венерическими заболеваниями как СПИД, сифилис и гонорея, существует еще одно, не менее опасное — герпес половых органов. Оно не лечится до конца, и, подцепив его однажды, заболевший останется с ним на всю жизнь. Возбудителем полового герпеса является один из вирусов герпеса той же группы, что и вызывающий лихорадку губ. Сама болезнь к смерти не приводит, но она значительно ослабляет иммунитет и может привести к раку половых органов.
Заражение происходит при половом контакте. Заболевание не всегда себя проявляет и часто люди сами не болеют, но становятся носителями вируса. Симптомы проявляются в виде язвочек на половых органах. У женщин он чаще поражает внутреннюю часть, реже наружную область, ягодицы и бедра. Раны очень болезненны, и доставляют больному много неприятностей. Ему проблематично сидеть, посещать туалет и просто ходить.
Содержание статьи
- Что вызывает генитальный герпес?
- Какова распространенность полового герпеса?
- Причины возникновения полового герпеса
- Профилактика заболевания
- Народные средства
- Диагностика заболевания
- Когда выполнить лабораторные исследования на половой герпес?
- Какие анализы сдать, чтобы выявить инфицирование половым герпесом?
- Симптомы патологии у мужчин
- Какие симптомы полового герпеса могут быть у женщин?
- Герпес на больших половых губах: как выглядит
- Как узнать герпес на половом члене?
- Нужно ли лечить половой герпес?
- Схема лечения заболевания
- Иммуномодулирующие препараты
- Первичный генитальный герпес
- Какие еще виды герпеса интимных органов бывают?
- Какие органы чаще поражаются половым герпесом?
- Каковы меры экстренной профилактики полового герпеса?
- Можно ли навсегда избавиться от полового герпеса?
Что вызывает генитальный герпес?
Герпес относится к вирусным заболеваниям, вид простой герпес. Простой герпес 1 типа вызывает лабиальный герпес, 2 тип вируса поражает половые органы.
Какова распространенность полового герпеса?
Первым типом вируса поражено практически 90% населения планеты. Именно половым герпесом заражено около 20% населения.
Инфицироваться герпесом можно после первого незащищенного полового акта. Вирус попадет в нервные узлы около спинного мозга и живет там, на протяжении всей жизни.
Причины возникновения полового герпеса
Самый распространенный способ передачи – это незащищенный сексуальный контакт.
Половым герпесом можно заразиться разными способами:
 генитально — анальным;
генитально — анальным;- генитально — оральным;
- генитально — вагинальным.
Женщина может передать герпес гениталий ребенку внутриутробно.
Профилактика заболевания

Фотография проявления симптомов заболевания
Лечение полового герпеса должно проводиться на ранних стадиях, тогда есть надежда, что оно будет результативным. Полностью вылечить герпес современная медицина не может, очень часто наступает рецидив заболевания. Лекарства в виде таблеток от полового герпеса способствуют ослаблению вируса-возбудителя, поражающего генитальные органы, но полностью его не уничтожают в виду того, что инфекционный вирус герпеса половых органов способен приспосабливаться.
Поэтому в процессе лечения необходимо применять несколько препаратов, чередуя их. Например, Ацикловир с Герпфероном. Такое лечение может убрать симптомы полового герпеса, но нет гарантий, что со временем не наступит рецидивирующего течения генитального герпеса.
Возбудителем заболевания является родственник простого герпеса ВПГ, и передается он половым путем. Часто бывает, что у партнера отсутствуют признаки полового герпеса, он является всего лишь носителем вируса, но сам не болеет. Также он может быть заражен герпесвирусом, но у него начальная стадия, и она себя еще никак не проявляет. Поэтому, для профилактики этого заболевания следует избегать беспорядочных половых связей и иметь одного постоянного партнера.
В течение генитального герпеса отмечаются различные стадии заболевания.
- Начальная стадия себя особо не проявляет, возможен дискомфорт после близости.
- На следующей стадии начинаются высыпания в виде пузырьков.
- Далее, пузырьки лопаются и образуются язвочки.
Формы полового герпеса делятся на острые и рецидивы. Острые проходят тяжело и длительно, часто с повышением температуры, головной болью и общим недомоганием. Рецидивы протекают легче и проходят быстрее, их возникновению способствуют определенные факторы: переохлаждение, стрессы, инфекции, алкоголь. Заражение чаще всего происходит во время обострений полового герпеса.
Рекомендаций, как полностью избавиться от герпетического вируса, вызывающего половой герпес, к сожалению, не существует. Но при правильном половом поведении можно избежать заражения.
При атипичной форме заболевания симптомы могут быть стертыми, поэтому всегда нужно пользоваться профилактическими средствами защиты полового акта.
Самое главное, избегать случайных незащищенных сексуальных связей, чтобы не произошло заражения.
Часто инфекция протекает бессимптомно.
Болезнь активируется, как правило, при стрессовых ситуациях, иммунном сбое.
Общие меры профилактики:
- укрепление иммунитета;
- полноценное питание;
- физическая активность;
- своевременное лечение возникающих заболеваний.
При соблюдении этих правил даже если инфекция есть в организме, вероятность того, что она проявится, минимальна.
Народные средства
 Народная медицина предлагает много средств для лечения заболевания. Но ни одно из них не способно полностью уничтожить вирус. Можно лишь сгладить симптомы и принести больному облегчение, предоставляя возможность жить нормальной жизнью. В основном рекомендуется смазывать возникшие язвочки различными средствами, например: валокордином, ушной серой, соком каланхоэ, чесноком и другими противовирусными средствами.
Народная медицина предлагает много средств для лечения заболевания. Но ни одно из них не способно полностью уничтожить вирус. Можно лишь сгладить симптомы и принести больному облегчение, предоставляя возможность жить нормальной жизнью. В основном рекомендуется смазывать возникшие язвочки различными средствами, например: валокордином, ушной серой, соком каланхоэ, чесноком и другими противовирусными средствами.
Такое лечение может быть длительным, но эффект может быть временным и очень скоро возникнет рецидив. Поэтому, рекомендуется не заниматься самолечением, а вовремя обращаться к врачу.
Диагностика заболевания
Для того чтобы врач мог понять, как успешно лечить герпес на половых органах пациента, ему необходимо провести правильную диагностику и назначить лечение болезни.
Прежде всего, необходимо изучить клиническую картину заболевания. На основании того, как выглядит герпес на члене мужчины или половых органах женщины доктор определит степень и стадию заболевания:
- Если симптомы видны на поверхности оболочек половых органов, то это лишь начальная стадия, и она легче поддается лечению.
- Если язвами поражены внутренние органы – уретра, влагалище, шейка матки, то лечение требуется более длительное.
- Если клиническая картина смазанная, и симптомы на половых органах сомнительные, то до того, как начать лечение герпеса, делается анализ на вирус.
Плохо вылеченная болезнь – это во многом результат неправильной диагностики. Можно рассчитывать на частые рецидивы болезни. И если причины заболевания герпесом кроются в передаче заболевания половым путем, то для рецидива достаточно переохлаждения.
Как только у человека появляются симптомы похожие на герпес, нужно немедленно посетить специалиста.
Врач может назначить полный спектр обследований, а потом проведет комплексное лечение.
Когда выполнить лабораторные исследования на половой герпес?
Анализы нужно проводить не только, когда проявилась болезнь. Их нужно сдавать периодически, как и посещать врача.
Инфекция может протекать бессимптомно или атипично со скудной симптоматикой.
Есть несколько ситуаций, в которых провести лабораторные исследования на половой герпес необходимо:
- при планировании зачатия;
- в течение беременности;
- перед пересадкой органов;
- при различных изменениях кожи, причина которых неизвестна.
Если выявится вирус в анализах, нужно незамедлительно начинать лечение.
Какие анализы сдать, чтобы выявить инфицирование половым герпесом?
Есть два типа лабораторных анализов на половой герпес. К первому относится исследование содержимого пузырьков на наличие вируса. Возможно проведение анализа в активной форме болезни.
Ко второму типу относится анализ крови на наличие антител к герпесу. Этот анализ можно проводить, даже если нет признаков заболевания нет.
Методы, позволяющие выявить возбудителя:
 полимеразная цепная реакция;
полимеразная цепная реакция;- Реакция иммунофлюоресценции;
- бак посев.
Лабораторное исследование анализа крови носит название ИФА. В этом анализе определяются антитела иммуноглобулины G и M к вирусу полового герпеса.
Симптомы патологии у мужчин
Заболевание у мужчин может протекать остро или скрыто. Скрытая форма не имеет видимых симптомов и определяется лабораторно. Острая форма имеет ряд отличительных признаков. Они начинают проявляться через 1-10 дней после полового контакта. Обычно вирус поражает слизистые оболочки и кожу половых органов мужчины. В первое время у мужчины появляются неприятные ощущения в области гениталий. Возникает боль и отечность головки полового члена, осложняется мочеиспускание. Увеличиваются лимфатические узлы в паху.
Следующим этапом является появление маленьких водянистых пузырьков. Пузырьки располагаются на слизистых оболочках мочеполовых органов или на коже в паху и ягодицах. Через несколько дней на месте пузырьков образуются болезненные гнойные язвы. Со временем они подсыхают, но при отсутствии лечения возникают снова.
Какие симптомы полового герпеса могут быть у женщин?
Если болезнь активируется то, она сопровождается яркой симптоматикой.
Сначала кожные покровы в области поражения краснеют, и появляется зуд. Затем, на них возникают пузырьки, которые содержат жидкость.
Через неделю они прорываются, вместо них остаются эрозии и язвочки. Все полностью заживает через одну – две недели.
Герпес может поражать следующие органы:
- половые губы;
- влагалище;
- кожа вокруг анального отверстия.
Женщина помимо местных проявлений заболевания, испытывает общие симптомы. Повышена утомляемость, боль в области головы, изменяется температура.
Герпес на больших половых губах: как выглядит
Генитальный герпес вызывает заболевание кожи и слизистых. У женщин он может поражать кожу и слизистые наружных половых органов.
На больших половых губах появляется группа пузырьков с жидкостью внутри, которые затем превращаются в эрозии с язвочками. У женщины появляется яркая симптоматика:
- боль;
- чувство жжения;
- затруднения при попытке помочиться;
- повышается температура.
Как только появились вышеуказанные симптомы, женщине рекомендуется немедленно обратиться к врачу.
Как узнать герпес на половом члене?
Это заболевание может быть не только у женщин, но в равной степени и у мужчин.
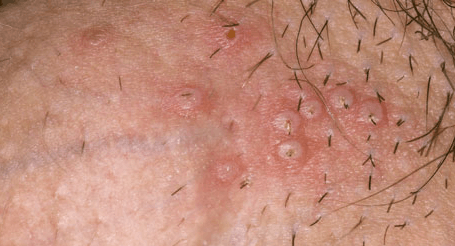 У мужского пола, герпес может поражать крайнюю плоть, головку полового члена. В этих местах появляются группы маленьких пузырьков с жидким содержимым.
У мужского пола, герпес может поражать крайнюю плоть, головку полового члена. В этих местах появляются группы маленьких пузырьков с жидким содержимым.
У мужчин самая частая локализация инфекции – половой член. Вирус поражает головку и крайнюю плоть.
При длительном течении болезни, возможно возникновение простатита и уретрита.
В месте поражения мужчина испытывает боль, дискомфорт, покраснение. При появлении такой симптоматики нужно обязательно посетить врача и получить грамотное лечение.
Нужно ли лечить половой герпес?
Необходимо обязательно обратиться к врачу, чтобы он назначил грамотное лечение.
Если не лечить герпес, могут возникнуть серьезные осложнения такие как:
- яркая симптоматика в течение нескольких месяцев;
- нарушения мочеиспускания;
- при выраженном иммунодефиците возможна генерализация инфекции по всему организму с поражением многих органов.
Герпес – это деликатная интимная проблема.
Многие могут бояться обратиться к доктору, но, это нужно сделать обязательно
Схема лечения заболевания
 Лечение герпеса включает в себя ряд мероприятий. Они состоят из:
Лечение герпеса включает в себя ряд мероприятий. Они состоят из:
- Применения мазей и кремов для заживления язв и пузырьков.
- Назначения противовирусных препаратов, предназначенных для выведения вируса из организма.
- Укрепления иммунной системы путем употребления специальных препаратов и проведения физпроцедур.
При герпесе особенно опасно поражение внутренних органов, в частности матки и простаты. У мужчин это вызывает простатит, а у женщин может развиться бесплодие, эрозия и рак шейки матки.

На данный момент, самым распространенным и эффективным противовирусным препаратом от герпеса являются препараты Ацикловира. При запущенных и осложненных формах, когда требуется длительное лечение, Ацикловир рекомендуется чередовать с другими похожими препаратами, например, Валоцикловиром.
Иммуномодулирующие препараты
Как лечить половой герпес? Во время беременности организм женщины ослаблен и особенно подвержен заболеваниям. В это время она очень легко может подхватить инфекцию. Это опасно и для нее, и для будущего ребенка, так как может привести к инфицированию новорожденного. Чтобы защитить ее от этого, назначают препараты, укрепляющие иммунную систему.
Они также являются одним из средств, которые лечат гениталии при герпесе половых органов. В комплексе с противовирусными препаратами они помогают организму бороться с заболеванием. К таким препаратам относятся Имунофан и Имупрет.
Первичный генитальный герпес
Что такое половой герпес? Герпес на половых органах мужчины или женщины появляется в результате заражения вирусом герпеса. Это заболевание, которое передается половым путем (ЗППП). Заразиться можно как от больного партнера, так и от носителя.
О том, как выгладит половой герпес, передающийся половым путем, можно увидеть на фото. Как и чем лечить половой герпес должен назначить доктор, ни в коем случае нельзя заниматься самолечением. Лечение полового герпеса может занять много времени, но полного выздоровления добиться невозможно, вирус не излечим. Но можно добиться избавления уже от первичных герпетических симптомов, если обратиться за помощью в первые дни заболевания. Только специалист знает, как вылечить половой герпес и его проявления.
Первый этап острой стадии полового герпеса может сопровождаться высокой температурой. Проявляются такие симптомы, как жжение и отечность половых органов. В области паха увеличиваются лимфоузлы, появляется боль в гениталиях, которая хорошо проявляется во время полового акта.
Заболевание чаще всего передается в период обострения. Пренебрежение защитой, частые смены партнера и беспорядочные половые связи увеличивают риск заражения генитальным герпесом. Вирус не излечим, попадая в организм человека, он остается в нем до конца жизни. Вылечить можно только симптомы, но после этого неправильный образ жизни приводит к рецидиву болезни.
Какие еще виды герпеса интимных органов бывают?
Первый эпизод генитального герпеса возникает при активации вируса.
До этого времени, вирус может неопределенное время находится в организме бессимптомно.
Просто в данный временной отрезок создались подходящие условия для развития болезни.
Последующие активации вируса и возникновения симптоматики относятся к рецидивирующему герпесу. У каждого второго, перенесшего первичный герпес, развивается рецидив. Чтобы этого не происходило, нужно периодически посещать врача.
По тяжести рецидивная форма может быть:
- легкая – до 3 раз в год;
- средняя – до 6 раз в год;
- тяжелая – каждый месяц обострения.
Возникновение повтора заболевания сопровождается снижением иммунитета.
Проявления заболевания происходят из-за различных стрессовых ситуаций, сопутствующих заболеваний.
Существует атипичная форма герпеса половых органов. При такой болезни, симптоматика выражена слабо. Определить, что это герпес сложно. При этой атипичной форме клиника может быть представлена только зудом, иногда покраснением на половых органах.
Атипичная форма чаще возникает у женщин. При возникновении слабой симптоматики, нужно сразу посетить врача, пройти обследования и получить комплексное лечение.
Какие органы чаще поражаются половым герпесом?
У женщин вирусные поражения часто локализуются на больших половых губах.
При прогрессировании заболевания, вирус поражает внутреннюю поверхность бедер, область промежности, ануса.
В тяжелых ситуациях, возможно поражение матки, маточных труб, яичников, шейки. Это часто приводит к бесплодию.
Чтобы избежать проблем, при проявлениях инфекции, стоит сразу обратиться к специалисту. Самолечением заниматься не нужно.
Важно! Если принимать препараты без назначения, осложненное течение обеспечено.
Каковы меры экстренной профилактики полового герпеса?
 Если незащищенный секс произошел с носителем или больным половым герпесом, можно использовать следующий метод профилактики.
Если незащищенный секс произошел с носителем или больным половым герпесом, можно использовать следующий метод профилактики.
Возможно применение лекарственных средств – ацикловира, валцикловира. Но делать это нужно под наблюдением врача.
Помните! Эффективность использования этих средств, в качестве профилактики, будет в течение 1-2 часов с момента интимной близости.
И этот метод не дает 100 % гарантии того, что вы не заразитесь.
Можно ли навсегда избавиться от полового герпеса?
Когда инфицирование произошло — навсегда удалить вирус из организма невозможно. Но можно избавиться от проявлений болезни.
При первом возникновении заболевания, нужно сразу обратиться к врачу. Он проведет все нужные исследования, выяснит факторы, из-за которых возникла болезнь. Назначит правильное полноценное лечение.
Важно! Полноценная жизнь без проявлений полового герпеса возможна.
Главное вовремя обратиться к специалисту и не пренебрегать профилактическими посещениями доктора.
onvenerolog.ru
Герпес на половых органах: препараты, схема лечения, профилактика
Вирусом герпеса поражены почти 90% населения. У большинства обнаруживается простой герпес, который дает высыпания на губах и лице. Второй тип вируса относится к генитальному и локализуется на половых органах. Протекает волнообразно с периодами обострения и ремиссии. При отсутствии лечения дает серьезные осложнения на весь организм. Давайте посмотрим, герпес на половых органах — как лечить?
О болезни
Половой герпес (герпес на половых губах или члене) имеет вирусное происхождение, его возбудитель — это ВРГ (вирус простого герпеса). Отличается высокой контагиозностью и неизлечимостью. Распространенность достигает 90%, болезнь проявляется в основном у людей, ведущих половую жизнь.
Заражение происходит во время полового контакта (появляется на половой губе герпес или члене). Инфекция проникает в клетки и остается там на всю жизнь. При распространении микроорганизмов происходит дистрофия и гибель пораженных клеток.
Часто заболевание протекает латентно, но больной может заразить других людей. При снижении иммунитета, особенно в осенне-зимний период, болезнь обостряется, у пациента возникают симптомы в виде пузырьков. Примерно через 15-20 дней наступает ремиссия и клинические проявления уходят.
Причины
Причиной заболевания выступает контакт с больным человеком. Первичное инфицирование часто происходит в детском возрасте через бытовые взаимодействия. Это может случиться при использовании полотенец, ванны и других предметов гигиены. Возможно самозаражение, когда пациент при обострении герпеса на лице переносит микробов с лица на половые органы. При начале половой жизни случается вторичное проникновение инфекции. Также существует и вертикальный путь, то есть мать заражает ребенка во время родов.
Часто иммунная система уничтожает вирус и заражения не случается. Однако, при некоторых провоцирующих факторах вирус распространяется по организму и подавляет иммунитет. К таким факторам относятся:
- слабая иммунная защита, которая возникает при простудных заболеваниях, стрессах, физическом напряжении, хирургических вмешательствах.
- наличие других венерологических патологий;
- применение внутриматочной спирали, которая приоткрывает «ворота» для любой инфекции.
Симптоматика
Течение полового герпеса имеет первичный и рецидивирующий характер. При первичном проявлении инфекции у больного наблюдаются следующие симптомы:
- отек, покраснение, жжение в месте, где проникли микроорганизмы;
- подъем температуры;
- слабость;
- боль мышц.
Затем появляются пузырьки, которые лопаются и вызывают болезненные ощущения. Пациенту доставляет дискомфорт процесс мочеиспускания, половой контакт, ношение белья. Пузырьки и язвочки заживают примерно через 13-16 дней. Рецидивы случаются почти у половины больных. Рецидивирующая форма болезни протекает по типичному и атипичному сценарию. Может проявляться в легкой форме (обострение 1-3 раза за год), среднетяжелой (до 7 раз), тяжелой (каждый месяц).
Течение болезни бывает неритмичным, монотонным и затихающим. Неритмичное выражается в разных по длительности периодах обострения и затухания. При монотонном заболевание обостряется почти каждый месяц. Затихающее течение является самым прогностически благоприятным, так как симптомы с каждым разом становятся менее интенсивными.
Нетипичное течение заключается в обострении других заболеваний: цистита, вагинита, уретрита. При этом не возникает характерных высыпаний. Диагноз можно поставить толькл после лабораторных исследований.
Осложнения
Герпес в половых органах опасен своими последствиями. Если на первоначальном этапе пораженными оказываются только наружные половые органы, то на 2 и 3 стадиях вирус проникает в матку, яичники, простату, мочевой пузырь.
У женщин герпес наружных половых органов чревато бесплодием, онкологическим поражением маточной шейки. У сильной половины развивается половая дисфункция и невозможность зачатия. Также может развиться и иммунодефицит.
Герпес на половом органе: лечение
Как проводится лечение герпеса на половых губах и члене? До настоящего времени не создано ни одного метода, который бы полностью излечил герпес. После проникновения в организм инфекция остается там на всю жизнь. При помощи лекарственных препаратов удается подавить размножение микрорганизмов и предотвратить обострение патологии.
Как лечить герпес на половой губе и члене? Терапия проводится при помощи следующих средств:
- Ациклические нуклеозиды. Сюда относятся Ацикловир, Валацикловир, Виворакс и другие лекарства на основе ацикловира.
- Местные протиивогерпетические средства. Это мази, кремы, которые наносятся непосредственно на участки высыпания. Эффективные препараты: Тромантадин, Фоскарнет, Теброфен.
- Средства на основе интерферона: Виферон, Полиоксидоний, Циклоферон. Они стимулируют иммунные силы организма, настраивая их на борьбу с инфекцией. Эти лекарства выпускаются в виде суппозиториев, таблеток и растворов для внутримышечного введения.
Важно! Когда проводят лечение герпеса на половых органах, запрещено принимать антибиотики. Антибактериальные средства не способны уничтожить вирусы, они лишь могут усугубить течение болезни.
Схема и длительность терапии зависит от того, насколько тяжело проявляется болезнь. Обычно при первых незначительных внешних признаках достаточно местных мазей. Их наносят на поврежденные участки 2-3 раза в стуки. Если клиническая картина выражена сильнее, то требуется терапия ацикловиром. Оптимально назначают до 1 г препарата в день. Доза делится на 5 приемов, лечение длится 9-13 дней или до исчезновения всех признаков.
Мнение эксперта
Люванова Арина Викторовна, специализируется на женских венерологических заболеваниях
При тяжелом течении дневную дозировку увеличивают в два раза. Иммуностимуляторы применяют при частых и тяжело протекающих рецидивах. Обычно проходят курс из 10 уколов или 10 ежедневных применений суппозиториев. Свеча вводится в прямую кишку каждый вечер до сна.
Народная медицина
Герпес половых губ: как лечить по-народному? Средства народной медицины не могут самостоятельно уничтожить инфекцию, но отлично дополняют традиционную терапию. Народные средства применяют для укрепления иммунитета и для избавления от внешних симптомов герпеса. По этому признаку препараты делятся на те, которые принимают внутрь и те, которые наносят непосредственно на больные участки.
Несколько рецептов для внутреннего приема:
- Отвар цветков обыкновенной пижмы. 20 г сухого цветка запаривают стаканом кипятка, держат на водяной бане 15 минут, остужают и пьют по 1/3 стакана перед едой до трех раз.
- Настойка из горькой полыни. 20 гр сухой травы залить 500 мл водки, отправить для настаивания в темное место на 20 дней. Пить до еды по 30 капель.
- Взвар из лекарственного донника. Цветы донника высушить, отмерить 1 большую ложку и залить ее кипятком в размере 200 мл. После настаивания употреблять по ¼ стакана перед приемом пищи.
- Смесь из разных трав: подорожника, календулы, березовых листьев. Взять сырье в равных частях, залить кипятком из расчета 30 гр смеси на 500 мл жидкости. Затем снадобье поместить в термос на 2-3 часа. Пить по полстакана несколько раз в день.
Рецепты для наружного применения, когда герпес половых органов, лечение проводят следующим образом:
- Ромашковый отвар. Ложка цветков заливается кипящей водой, настаивается, остужается. Этим средством необходимо обрабатывать половые органы, можно применять для спринцевания.
- Выжать сок из свежих листьев алоэ, развести водой из расчета 1 часть сока и 9 частей воды. Спринцеваться 2-3 раза в сутки.
Другие методы
Как лечить герпес половых губ еще? Для избавления от симптомов болезни очень важно соблюдать личную гигиену. Обязательно дважды в день обмывать половые органы специальным средством для чувствительной кожи. Нельзя применять агрессивные моющие гели со щелочью, ароматизаторами, чтобы не вызвать дополнительного зуда и аллергической реакции.
После подмывания обязательно тщательно мыть руки, чтобы с их помощью на распространить инфекцию на другие части тела. Также следует отказаться от ношения синтетического нижнего белья, использовать только натуральные ткани.
Важно! При обострении обязателен отказ от половых контактов без барьерных средств контрацепции.
Какой-то специфической диеты при герпесе не предусмотрено. Можно ограничить соленые, острые блюда, выпечку из дрожжевого теста и алкоголь. Алкоголь обязательно исключить, если проводится лечение ацикловиром и средствами интерферона. Питание должно быть полноценным, чтобы организм получал все необходимые вещества и аккумулировал силы для борьбы с недугом.
Профилактика
Профилактикой герпеса полового органа является избегание случайных половых связей. Презервативы способны защитить от заражения, но не дают стопроцентной гарантии, так как микробы могут располагаться на частях тела, не закрытых презервативом. Если случилась вероятность попадания инфекции на половые органы, то можно обработать кожу и слизистые Мирамистином. Таким образом можно уничтожить большую часть вирусов.
Также существует специфическая противогерпетическая вакцина. Однако, она не получила широкого распространения, так как до сих пор изучается ее эффективность.
Герпес на половых органов представляет собой серьезное инфекционное заболевание, которое имеет высокую контагиозность. Вероятность заразиться при контакте с больным очень высока.
Видео
Из этого видео вы узнаете, как отличить герпес от другиз половых заболиваний. Не затягивайте лечение герпеса половых органов!
Заболевание является неизлечимым, поэтому важно применять профилактические меры, которые смогут предотвратить проникновение возбудителей в организм. Надеемся, мы помогли вам, рассказав, как лечить герпес половых органов.
myvenerolog.com
лечение, фото у мужчин и женщин, симптомы
Отечность, покраснения, зуд, жжение и высыпания в промежности, перианальной области и слизистой гениталий – признаки вирусного заболевания, вызванного вирусом герпеса второго, реже первого типа. Клиническая картина герпетических высыпаний на половых органах зависит от стадии его развития и формы, в которой протекает заболевание.
Причины возникновения генитального герпеса
Факторы, которые провоцируют развитие герпеса на половых органах:
- Чрезмерное употребление острой, соленой, жареной, копченой пищи.
- Злоупотребление алкогольными напитками.
- Ведение беспорядочной половой жизни.
- Несоблюдение элементарных правил интимной гигиены.
- Ношение синтетического белья.
- Использование женщинами прокладок с синтетическим покрытием.
- Снижение иммунитета.
- Авитаминоз.
Довольно часто герпес половых органов развивается у будущих мам. Это объясняется тем, что при беременности меняется гормональный фон женщины, снижая при этом резистентность ее организма к жизнедеятельности болезнетворных бактерий.
Как проявляется половой герпес у мужчин и женщин
Клиническая картина заболевания может разительно отличаться в каждом отдельном случае, всё зависит от пола, индивидуальных особенностей организма и образа жизни человека.
Общие признаки герпеса в паху у мужчин и женщин характеризуются зудом и жжением в области гениталий. Причем процесс развития болезни начинается с обычного покраснения. Если вовремя не начать терапию, появляются волдыри небольших размеров, имеющие свойство впоследствии сливаться друг с другом, образуя большие группы везикул с прозрачной жидкостью внутри, которая и есть основной источник заражения.
Стадии и их симптомы
Различают 4 основные стадии полового герпеса, каждая из которых отличается от других своей симптоматикой и способами проявления.
- Начальная стадия или 1 этап развития. В этот период наблюдается легкое покраснение слизистой оболочки внешних половых органов. Вскоре появляются зуд, жжение, дискомфорт. Если срочно не начать лечение, то заболевание переходит во вторую стадию.
- Второй этап. Характеризуется появлением пузырей с прозрачной жидкостью внутри. Они вызывают зуд и дискомфорт. Выдавливать их не стоит, чтобы избежать инфицирования других частей тела.
- Третья стадия. В это время волдыри начинают самопроизвольно вскрываться, выделяя инфицированное содержимое. После этого на пораженном участке кожи образуются язвы, которые долго не заживают, вызывая сильные болевые ощущения.
- Четвёртый или последний этап. Период полного заживления ран – длительный процесс, который может длиться от 2 недель до 1,5 месяца (все зависит от индивидуальных особенностей организма и его способности к регенерации клеток). В это время человеку нужно быть предельно осторожным, поскольку риск рецидива болезни особенно высок.
Половой герпес можно спутать с заболеваниями как инфекционной природы, так и неинфекционной этиологии:
- синдром Бехчета;
- мягкий шанкр;
- сифилис.
Генитальный герпес у мужчин (фото)
Клинические проявления можно разделить на 2 фазы:
- Первичное заболевание. При первом случае заболевания у мужского пола основными симптомами является покраснение внешних половых органов, их отечность, жжение и боль с последующим появлением сыпи на члене и крайней плоти.
- Рецидив. При повторном проявлении симптомы болезни выражены не так ярко. Первые признаки больше схоже с гриппом – температура, слабость, недомогания. Через 1-2 дня появляются пузырчатые высыпания.
Как выглядит генитальный герпес у мужчин, можно увидеть на фото.
Генитальный герпес у женщин (фото)
У женщин заболевание протекает более остро, доставляя массу дискомфорта и болевых ощущений. Иногда им тяжело ходить, сидеть, даже заниматься повседневными домашними делами. На фоне болезненных ощущений больная становится более раздражительная и агрессивная, заметно проявляются признаки усталости.
Первичный половой герпес
Длительность инкубационного развития оставляет от 2 дней до 2 недель и протекает бессимптомно.
- В продромальном периоде постепенно нарастает общие и местные симптомы – температура, недомогание, озноб, белые выделения.
- При высыпаниях образуются сгруппированные везикулы 1-3 мм, иногда они распространяются на здоровые участки.
- Период обратного развития и стабилизации характеризуется помутнением пузырьков и их вскрытием, на месте которых образуются мокнущие эрозии и язвы глубиной 1 мм.
- Период заживления. Угасание всех признаков и симптомов. Эрозии покрываются корочкой, которые отпадают и не оставляю после себя рубцов.
Все этапы развития длятся до 1,5 месяца.
Как выглядит генитальный герпес у женщин, можно увидеть на фото.
Рецидивирующий
Протекает как в типичной форме – формирование везикул и эрозий в области наружных гениталий, так и в атипичной – отечность и увеличение вульвы, зуд слизистой. Если женщина ранее получала вакцинацию против герпеса, некоторые стадии болезни могут исключаться, а папулы присутствовать около 3 дней. Также герпес в интимной зоне способен ограничиться микросимптоматикой – зудом и поверхностными трещинами.
Симптомы болезней, которые сопровождаются параллельно:
- обильные выделения;
- пояснично-крестцовый радикулит;
- хроническая, жгучая боль в области вульвы;
- кондиломы вульвы и влагалища;
- гепатит;
- задержка мочи.
Атипичная форма генитального герпеса наиболее характерна при рецидивах, хроническом течении заболевания.
Какой врач лечит?
При появлении неприятных симптомов на мужских и женских половых органах (высыпаниях на половых губах, лобке, анальности, в уретре, вагине) требуется консультация специалиста.
У женщин производит осмотр акушер-гинеколог, мужчинам поможет распознать болезнь и назначит лечение уролог-андролог. Также можно обратиться за помощью к дерматовенерологу или иммунологу.
Герпес в интимной зоне: фото
Пузырьки с прозрачной жидкость — второй этап развития Половой член, пораженный вирусом герпеса Вскрытие везикул — третий этап развития генитального герпесаДиагностика
Для подтверждения или опровержения диагноза «генитальный герпес» собирают анамнез и осматривают пораженные зоны.
Мужчины показывают свой член, яички, анальное отверстие и оголяют головку. Гинекологический осмотр мочеиспускательного канала и влагалища у женского пола осуществляется с помощью зеркала.
Для диагностики используют:
- Вирусологическое исследование. Определение ДНК вируса методом ПЦР-анализа.
- Типоспецифические серологические тесты. Серологическое исследование основывается на выявлении специфических для вируса простого герпеса гликопротеинов IgG-1, IgG-2. Актуален при рецидивах и атипичных формах генитального герпеса, но при этом полученного отрицательного ПЦР.
Как лечить генитальный герпес у детей и взрослых?
Лечение происходит в 2 этапа:
- Выявление причины.
- Назначение противовирусных препаратов для внешнего применения, а также лекарств, с помощью которых купируются другие провоцирующие факторы, способствующие прогрессированию болезни (авитаминоз, аллергия на пищевые продукты и т. д.).
Лишь в этом случае терапия будет эффективной, ведь герпес опасное заболевание, способное вызывать ряд осложнений, приводящих к развитию серьезных половых и мочеполовых болезней (раку шейки матки и простаты).
Герпес половых органов лечится с помощью специальных мазей, параллельно с которыми могут назначаться антигистаминные и витаминные препараты. В отдельных случаях необходимо ввести ограничения на определенные продукты питания, ставшие первопричиной развития герпесной инфекции в организме человека.
Медикаментозная терапия
Самыми эффективными лекарственными средствами для борьбы с герпесвирусами являются противовирусные мази и таблетки, обладающие высоким избирательным действием на вирусы герпеса с активным компонентом ацикловир, валацикловир, фамцикловир, пенцикловир, аллостатин:
- Ацикловир;
- Ацик;
- Зовиракс;
- Герпевир;
- Фенистил Пенцивир;
- Фамвир;
- Валтрекс;
- Герперакс.
Мази проникают глубоко в нижележащие ткани, воздействуя непосредственно на возбудителя заболевания. Лекарственные препараты в форме таблеток борются с вирусом внутри организма.
Мази, гели и крема наносят тонким слоем 3–5 раз в день, хотя точную дозировку и количество нанесения мази на поражённые участки половых органов может назначить только лечащий врач.
При эрозиях и ранках рекомендуется использовать антисептики (Хлоргексидин, раствор Фурацилина, Мирамистин) для обработки поврежденных участков.
В более тяжелых случаях врач может назначить иммуномодуляторы, способствующих укреплению иммунитета.
Лечение народными средствами
Большой популярностью пользуются народные методы лечения генитального герпеса. Зачастую они применяются для предотвращения дальнейшего развития заболевания (то есть на начальной стадии), и показывают довольно неплохие результаты.
Зубная паста
Использование этого средства целесообразно в случае проявления первичных симптомов генитального герпеса (покраснения, зуда, ощущения легкого покалывания и пощипывания).
Пасту наносить исключительно на кожные покровы. Если признаки болезни были замечены на слизистой оболочке половых органов, то применения данного метода лечения опасно!
Намазывать зубную пасту необходимо тонким слоем, затем подождать, пока она полностью высохнет, и легонько снять с помощью ватки или косметического диска, смоченного в антисептическом растворе. Проделывать манипуляцию до полного исчезновения тревожных признаков.
Чесночный сок
Разрезать зубчик чеснока пополам и протирать покрасневшие участки кожи в интимной зоне до полного исчезновения первичных симптомов.
Нельзя использовать для лечения герпеса, если он проявился на головке члена у мужчин и на слизистой оболочке влагалища у женщин.
Отвар пижмы для приема внутрь
Пижма снимает воспаление, способствует заживление и предотвращает появление новых высыпаний.
Как приготовить отвар:
- 2 ст. л. измельченного сухого растения залить 1 ст. кипятка;
- поставить на маленький огонь и прокипятить четверть часа;
- после остывания процедить полученный отвар.
- принимать 3 раза в день по 50 мл.
Лимонный сок
Используется для протирания пораженных мест. Также отлично действует на первом этапе развития герпеса половых органов.
Настой донника лекарственного
Хорошее средство при обильных герпетических высыпаниях.
Способ приготовления:
- 1 ст. л. свежей травы (1,5 высушенной) залить 500 мл кипятка;
- настаивать 2 часа;
- отфильтровать жмых;
- принимать трижды в день по 50 мл.
Питание при генитальном герпесе
Больным рекомендуется обратить внимание на своё питание. Важно исключить из своего рациона спиртные напитки, острые блюда, копчёности, солку, сладкое и жареное.
Отдавать предпочтение следует: морепродуктам, молочным изделиям, овощам и зелени (луку, лимону, чесноку, имбирю, картофелю), мясу, рыбе, яйцам, соевым и пшеничным продуктам питания, а также морской капусте.
Женщинам при беременности рекомендуется употреблять в пищу больше продуктов, богатых витаминами, полезными микроэлементами и лизином.
Дополнительные рекомендации
Не пытайтесь вскрыть везикулы самостоятельно. В определенных случаях так действительно можно добиться скорейшего выздоровления, но это повышает риск инфицирования других частей тела.
Если вы все же прибегли к подобной методике, тогда необходимо сразу приложить к ране вату или специальную стерильную салфетку, смоченную спиртом или спиртовой настойкой лекарственных растений (мяты, ромашки, пустырника, боярышника), а саму процедуру проводить в перчатках.
Возможные последствия и осложнения
К общим осложнениям относятся:
- ослабление иммунитета;
- восприимчивость организма к вирусам, грибкам, бактериям;
- дисфункция периферической нервной системы;
- проблемы с опорожнением кишечника.
Половой герпес отрицательно влияет на выделительную систему, негативно отражается на детородной функции:
- Для женщин. Поражение матки, придатков, мочевого пузыря, кишечника, гнойные выделения с повышением температуры. Частые рецидивы приводят к раку внутренних органов.
- Для мужчин. Поражение мочеиспускательного канала, головки, крайней плоти члена, области мошонки и внутренней части бедра. Возникают проблемы с опорожнением кишечника, мучают запоры.
- Для беременных. При беременности особо опасен для плода первичный герпес. Это приводит к прерыванию беременности и внутриутробному заражению будущего ребенка инфекцией с последующим поражением внутренних органов и ЦНС. При хронических формах у матери вырабатывается иммунитет.
Профилактика генитального герпеса
Чтобы это неприятное явление не стало постоянным спутником человека, необходимо тщательно и ответственно подойти к вопросу его профилактики. Болезнь намного легче предотвратить, чем вылечить, поэтому возьмите на вооружение несколько простейших советов:
- Следите за состоянием иммунной системы. В случае необходимости пройдите курс иммунотерапии.
- Исключите из рациона (или сократите до минимума) употребление острых, соленых, копченых, жареных продуктов.
- Употребляйте алкоголь как можно реже (особенно пиво).
- Используйте щадящие средства интимной гигиены (специальные интим-гели и шампуни по уходу за гениталиями).
- Носите удобное нижнее белье из натуральных тканей.
- Женский генитальный герпес может быть вызван использованием прокладок с синтетическим покрытием, поэтому стоит отдать предпочтение средства интимной гигиены, сделанных из натуральных компонентов.
- Своевременно лечите авитаминозы и анемию, ведь они вызывают снижение иммунитета.
- Вовремя проводите профилактику ОРВИ и гриппа. Не допускайте значительного повышения температуры тела при любых заболеваниях.
Периодами обострения герпес-вируса является весенняя и осенняя пора, поэтому в эти времена года старайтесь особенно тщательно заботиться о здоровье, ведь лучше вас этого не сможет сделать никто.
Мы рекомендуем! Больше никаких высыпаний, зуда, жжения и других симптомов ГЕРПЕСА! Наши читатели для лечения герпеса уже давно используют этот метод Продолжить чтение >>>gerpes03.ru
Герпес на половых органах: причины, симптомы (фото), лечение
Герпес на половых органах относится к заболеваниям, передающимся половым путём. Провоцирует развитие герпеса вирус первого или второго типа. Это заболевание второе по численности среди половых болезней, и уступает оно лишь трихомонозу. Заразиться инфекцией несложно, гораздо труднее вылечить болезнь, поскольку вирус поселяется в организме человека и переходит в латентную фазу, обостряясь, время от времени.
Причины
Интимный контакт с заражённым человеком является причиной генитального герпеса. Здоровый половой партнёр получает от носителя вирус простого герпеса первого или второго типа – непосредственного возбудителя герпеса на половых органах. Вирус этих двух типов можно получить не только половым путём, но и при поцелуях, телесном контакте, при самоинфицировании через слизистые оболочки и кожу, а также вертикальным путём.
Высокую степень заразности полового партнёра дают рецидивы инфекции у носителя. Многие пациенты сами не знают, что являются опасными половыми партнёрами и их организм содержит герпесвирус. Это связано с тем, что в первую очередь происходит поражение нервной системы, где прячется вирус.
Если у носителя сильный иммунитет и вирус первого или второго типа не манифестирует, то он не передаст его половому партнёру. Если же в области гениталий или на теле появились пузырьки, то высок риск полового пути передачи.
Есть определённые факторы, которые могут провоцировать обострения, инфекция в этом случае возникает на фоне предпосылок:
- переохлаждение организма или перегревание на солнце;
- несоблюдение режима сна и отдыха, истощение;
- заболевания других систем и органов;
- резкое снижение иммунитета, приём препаратов, подавляющих защитные силы;
- применение внутриматочных спиралей в качестве контрацепции;
- наличие хронических инфекционных заболеваний;
- дефицит витаминов и минералов;
- стресс, эмоциональные нагрузки;
- состояние после перенесённой травмы, операции;
- неразборчивость в половых контактах.
Чаще всего высыпания на половых органах диагностируется у женщин детородного возраста, а среди мужчин ему подвержены гомосексуалисты.
Причины герпеса на половых органах
Симптомы
Симптомы генитального герпеса долгое время могут не проявляться, поскольку протекает так называемый инкубационный период. Его длительность зависит от иммунитета заболевшего, поэтому у людей с сильными защитными силами герпес на половых органах может активизироваться спустя несколько недель.
Сыпь при генитальном герпесе
 1
1  2
2
Типичные симптомы – покраснение кожного покрова, болезненность при прикосновении. В течение первых суток можно заметить пузырьки на коже, наполненные прозрачным содержимым. Все это время пациенты испытывают зуд и жжение в области наружных половых органов. Когда появляется сыпь, эти симптомы немного утихают, а на их место выступает боль, которая усиливается, особенно при раздражении высыпаний нижним бельём, руками во время гигиенических процедур.
Лёгкие формы генитального герпеса ограничиваются проявлением местной симптоматики, а при тяжёлой форме заболевания провоцируются отёчность, повышение температуры тела, увеличение паховых лимфоузлов. В дальнейшем пузырьки за пару дней увеличиваются в размерах, содержимое нагнаивается и превращается из прозрачного в грязно-жёлтое. Затем в области высыпаний появляются язвочки – это лопнувшие везикулы.
Герпес на половых органах
 1
1  2
2
Локализация генитального герпеса у женщин – область половых губ, цервикального канала и влагалище. У мужчин можно встретить везикулы непосредственно герпес на половом члене, в области мошонки и иногда – на внутренней стороне бедра.
Симптомы герпеса на половых органах
Диагностика
Диагностировать генитальный герпес половых органов можно при помощи нескольких диагностических методик. Современная диагностика предполагает назначение больному следующих видов анализов:
- полимеразно-цепную реакцию;
- вирусологическую методику;
- цитоморфологию;
- антитела к вирусу герпеса в крови больного;
- обнаружение антигенов.
При помощи этих методов можно с высокой вероятностью установить, есть ли инфицирование герпесом, тип возбудителя и назначить пациенту эффективное лечение заболевания.
Диагностика генитального герпеса
Лечение
Лечение заболевания зависит во многом от стадии течения. Герпес половых органов можно вылечить комплексно, назначая несколько видов препаратов для борьбы с заболеванием. Терапия патологии консервативная, и основывается на применении противовирусных препаратов, иммуномодулирующих средств и симптоматических медикаментов.
Медикаментозное
Среди медикаментозных препаратов ключевая роль препаратам с противовирусным действием. Применять их нужно как можно раньше, желательно – в первые сорок восемь часов после появления симптомов. Это поможет справиться с проявлением заболевания на той стадии, когда количество вирусных частиц можно подавить лекарствами.
Среди препаратов наилучшей активностью обладают «Ацикловир», «Валацикловир» и «Фамцикловир». Принимают их в таблетированной форме так, чтобы в сутки принятая доза составляла 1 г (или 1000 мг). Это очень легко рассчитать, ориентируясь на дозировку, указанную на каждом препарате. Кратность приёма – два-три раза в сутки.
Ацикловир и Фамцикловир
 1
1  2
2
Эффективное лечение генитального герпеса – применение местных препаратов на половых органах. С высыпаниями можно бороться противовирусными мазями – «Герпевир», «Ацикловир», «Зовиракс». Ими смазывают поражённые поверхности половых органов несколько раз в день.
В качестве иммуномодуляторов можно принимать «Имунофан», «Панавир», «Галавит», «Тилорон» и другие препараты. Симптоматические лекарства применяют при необходимости, если течение заболевания осложнилось повышением температуры.
Галавит и Тилорон
 1
1  2
2
Народная медицина
Среди средств народной медицины, которые могут бороться с болезнью, врачи не советуют применять ни одно средство, поскольку от вируса, как такового, народные методики не исцеляют. Есть смысл применять общеукрепляющие лекарства для повышения иммунитета, чтобы избежать развития рецидива. В этом плане пациентам рекомендуют клюквенные морсы, настойку эхинацеи. В питание необходимо включить цитрусовые, лук и чеснок, имбирь, мумиё.
Лечение герпеса на половых органах
Профилактика
Уберечься стопроцентно от герпеса нельзя, поскольку даже использование презерватива при половом контакте не даёт полной гарантии. Если случился интимный контакт с ненадёжным половым партнёром, то необходимо сразу же обработать половые органы раствором «Мирамистина», препаратом «Бетадин» (выпускается в различных формах), обработаться спреем «Панавир».
Инфекция на половых органах может атаковать даже здорового человека. Поэтому для избавления от заболевания не стоит затягивать визита к врачу – необходимо обращаться при первых же проявлениях генитального герпеса. Лечить заболевание на начальной стадии гораздо проще, также есть шанс избежать тяжёлых осложнений.
herpes.center

 генитально — анальным;
генитально — анальным; полимеразная цепная реакция;
полимеразная цепная реакция;
 Повышение уровня глобулина может возникнуть у беременной женщины. Увеличение происходит в течение всех трёх циклов беременности. Самый высокий показатель уровня глобулина возникает в третьем семестре беременности. Нижний предел может быть равен 16,80, а верхний — равен 38,80. Эти значения абсолютно нормальны и не несут никакой опасности как для мамы, так и для ребёнка.
Повышение уровня глобулина может возникнуть у беременной женщины. Увеличение происходит в течение всех трёх циклов беременности. Самый высокий показатель уровня глобулина возникает в третьем семестре беременности. Нижний предел может быть равен 16,80, а верхний — равен 38,80. Эти значения абсолютно нормальны и не несут никакой опасности как для мамы, так и для ребёнка.



 Когда, как и зачем берется анализ крови
Когда, как и зачем берется анализ крови


 Нередко причина появления угрей и прыщиков бывает связана с гормональным сбоем либо нарушениями в деятельности внутренних органов.
Нередко причина появления угрей и прыщиков бывает связана с гормональным сбоем либо нарушениями в деятельности внутренних органов.
 В большинстве случаев правильно подобранная косметика по уходу за лицом способна решить эту проблему.
В большинстве случаев правильно подобранная косметика по уходу за лицом способна решить эту проблему.
 На эпидермисе здорового человека такие бактерии присутствуют постоянно, однако их размножение предупреждается иммунной системой. Патологическое размножение болезнетворных микроорганизмов вызывается при создании обильной питательной среды и снижении иммунитета.
На эпидермисе здорового человека такие бактерии присутствуют постоянно, однако их размножение предупреждается иммунной системой. Патологическое размножение болезнетворных микроорганизмов вызывается при создании обильной питательной среды и снижении иммунитета.
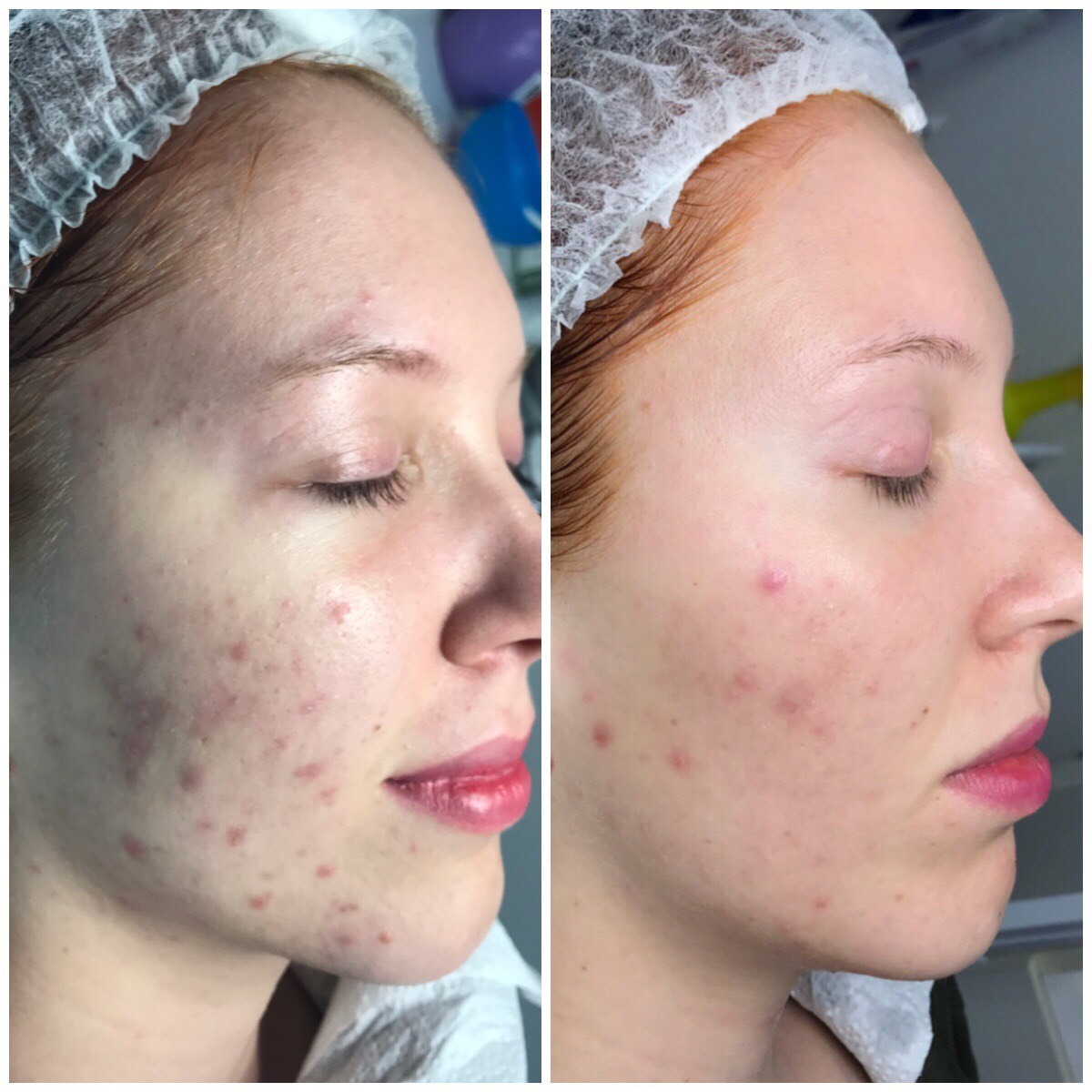 Когда выход из поры сужен или перекрыт частицами кожи, жир скапливается внутри, образуя белые шарики, или так называемые белые прыщи на лице. Белые мелкие прыщи на лице (милиумы) возникают в основном в зоне глаз, подбородка или на щеках. Расширенные поры указывают на начальную стадию патологического процесса.
Когда выход из поры сужен или перекрыт частицами кожи, жир скапливается внутри, образуя белые шарики, или так называемые белые прыщи на лице. Белые мелкие прыщи на лице (милиумы) возникают в основном в зоне глаз, подбородка или на щеках. Расширенные поры указывают на начальную стадию патологического процесса.  Такая форма акне требует длительной терапии, в отдельных случаях даже хирургического вмешательства.
Такая форма акне требует длительной терапии, в отдельных случаях даже хирургического вмешательства. 




 Его можно добавлять в маски для сухой, шелушащейся, проблемной кожи лица вместо обычной воды.
Его можно добавлять в маски для сухой, шелушащейся, проблемной кожи лица вместо обычной воды.  Облегчение симптомов болезни улучшает настроение, самоощущение и социальную активность.
Облегчение симптомов болезни улучшает настроение, самоощущение и социальную активность. Очень горячая или холодная вода также могут усугубить наличие угрей;
Очень горячая или холодная вода также могут усугубить наличие угрей;
 Прыщи на лице, шее, плечах, спине, в области декольте появляются в результате чрезмерного продуцирования особого секрета сальными железами. Вместе с ороговевшими клеточками дермы кожное сало блокирует поры, формируя оптимальную для усиленного размножения бактерий среду, что приводит к воспалениям. Неэстетичные отечные бугорки доставляют немало страданий. Понимание механизмов их появления, а также профессиональные советы дерматолога от прыщей позволят вам своевременно приступить к лечению, не допустить образования гнойничков или рубцовых образований.
Прыщи на лице, шее, плечах, спине, в области декольте появляются в результате чрезмерного продуцирования особого секрета сальными железами. Вместе с ороговевшими клеточками дермы кожное сало блокирует поры, формируя оптимальную для усиленного размножения бактерий среду, что приводит к воспалениям. Неэстетичные отечные бугорки доставляют немало страданий. Понимание механизмов их появления, а также профессиональные советы дерматолога от прыщей позволят вам своевременно приступить к лечению, не допустить образования гнойничков или рубцовых образований.
 Если верить косметологам, то из-за такого микса на коже часто появляются прыщи именно летом. При этом воспаления в зоне декольте и на спине, как правило, немного отличаются от прыщей на лице. Технически их называют фолликулитом – когда волосяной фолликул становится воспаленным. Однако такие воспаления выглядят так же, как прыщи на лице и их можно лечить теми же продуктами и ингредиентами, которыми вы пользуетесь для лица.
Если верить косметологам, то из-за такого микса на коже часто появляются прыщи именно летом. При этом воспаления в зоне декольте и на спине, как правило, немного отличаются от прыщей на лице. Технически их называют фолликулитом – когда волосяной фолликул становится воспаленным. Однако такие воспаления выглядят так же, как прыщи на лице и их можно лечить теми же продуктами и ингредиентами, которыми вы пользуетесь для лица. Дело в том, что бензоилпероксид отлично подходит для лечения прыщей на лице, но его не стоит использовать для тела, потому что он имеет тенденцию отбеливать кожу и окисляться. Те, кто все же использовал этот ингредиент, замечают, что он окисляет ткани и портит рубашки и простыни. Также хорошо с воспалениями на коже работают точечные средства — гели, ролики или пластыри. К тому же они прекрасно маскируют прыщи.
Дело в том, что бензоилпероксид отлично подходит для лечения прыщей на лице, но его не стоит использовать для тела, потому что он имеет тенденцию отбеливать кожу и окисляться. Те, кто все же использовал этот ингредиент, замечают, что он окисляет ткани и портит рубашки и простыни. Также хорошо с воспалениями на коже работают точечные средства — гели, ролики или пластыри. К тому же они прекрасно маскируют прыщи. Что касается кожи в области декольте, то ее можно поцарапать и травмировать, тк она тонкая и деликатная.
Что касается кожи в области декольте, то ее можно поцарапать и травмировать, тк она тонкая и деликатная. 
 Но напрямую — при условии, что вы здоровы — еда не может провоцировать появление прыщей на лице.
Но напрямую — при условии, что вы здоровы — еда не может провоцировать появление прыщей на лице. Прежде всего, лечение необходимо начать с визита к дерматологу, который оценит степень тяжести проблемы и назначит подходящий курс лечения. Важно понимать, что в зрелом возрасте сыпь и угри на коже могут означать серьезные заболевания внутренних органов, так что обойтись одними косметическими процедурами будет сложно. Также следует отметить, что лечение акне — это целый комплекс процедур, включающий в себя различные методы чистки и лечения кожи.
Прежде всего, лечение необходимо начать с визита к дерматологу, который оценит степень тяжести проблемы и назначит подходящий курс лечения. Важно понимать, что в зрелом возрасте сыпь и угри на коже могут означать серьезные заболевания внутренних органов, так что обойтись одними косметическими процедурами будет сложно. Также следует отметить, что лечение акне — это целый комплекс процедур, включающий в себя различные методы чистки и лечения кожи.
 Не помешает также хорошая диета, основанная на принципах здорового питания. Чтобы предотвратить появление прыщей необходимо снизить количество потребляемых жиров, углеводов и острой пищи, в рацион необходимо включить больше овощей и фруктов, насыщенных витаминами. Можно дополнить грамотное питание приемом различных витаминных комплексов, особенно это важно в зимний период, когда коже недостает витаминов и питательных веществ. Помните, здоровая кожа напрямую зависит от общего состояния вашего организма.
Не помешает также хорошая диета, основанная на принципах здорового питания. Чтобы предотвратить появление прыщей необходимо снизить количество потребляемых жиров, углеводов и острой пищи, в рацион необходимо включить больше овощей и фруктов, насыщенных витаминами. Можно дополнить грамотное питание приемом различных витаминных комплексов, особенно это важно в зимний период, когда коже недостает витаминов и питательных веществ. Помните, здоровая кожа напрямую зависит от общего состояния вашего организма.
 acnes .
acnes .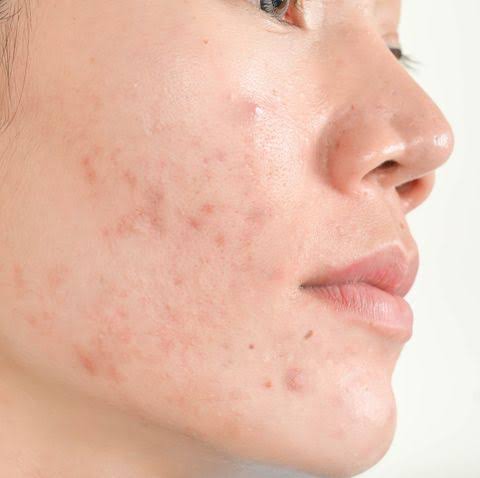 acnes (5).
acnes (5). Если вы решите попробовать, используйте его в небольших количествах и разбавьте водой.
Если вы решите попробовать, используйте его в небольших количествах и разбавьте водой.








 Через 2 недели у людей, соблюдающих диету с низким гликемическим индексом, наблюдался более низкий уровень инсулиноподобного фактора роста-1 (IGF-1), гормона, участвующего в развитии угрей (54).
Через 2 недели у людей, соблюдающих диету с низким гликемическим индексом, наблюдался более низкий уровень инсулиноподобного фактора роста-1 (IGF-1), гормона, участвующего в развитии угрей (54).

 Однако было отмечено, что тяжесть прыщей может быть связана со способностью людей справляться со стрессом (67).
Однако было отмечено, что тяжесть прыщей может быть связана со способностью людей справляться со стрессом (67).


 По этой причине его следует разбавить маслом-носителем.
По этой причине его следует разбавить маслом-носителем.








 Органические кислоты в яблочном уксусе могут помочь убить бактерии, вызывающие прыщи, и уменьшить появление шрамов (39, 40, 41, 42).
Органические кислоты в яблочном уксусе могут помочь убить бактерии, вызывающие прыщи, и уменьшить появление шрамов (39, 40, 41, 42). Однако за ними мало или совсем нет исследований, поэтому необходимы дополнительные исследования.
Однако за ними мало или совсем нет исследований, поэтому необходимы дополнительные исследования. Это заявление включает все средства правовой защиты, указанные в этой статье.
Это заявление включает все средства правовой защиты, указанные в этой статье.
 Это одно из домашних средств, которые рекомендуют дерматологи, и оно даже помогает уменьшить боль в месте нанесения. Чтобы приготовить пасту, раздавите ложкой аспирин и взбейте его несколькими каплями воды. Затем нанесите его прямо на прыщик.
Это одно из домашних средств, которые рекомендуют дерматологи, и оно даже помогает уменьшить боль в месте нанесения. Чтобы приготовить пасту, раздавите ложкой аспирин и взбейте его несколькими каплями воды. Затем нанесите его прямо на прыщик. )
):max_bytes(150000):strip_icc()/3JoseLuisPelaezInc-57226277-571cda305f9b58857dc747de.jpg) Используйте макияж с салициловой кислотой.
Используйте макияж с салициловой кислотой. Не наносите макияж с ингредиентами, закупоривающими поры.
Не наносите макияж с ингредиентами, закупоривающими поры. Ее фаворит — гель ProactivMD Adapalene Gel 0,1%, который, по ее словам, «очень хорошо наносится под макияж».
Ее фаворит — гель ProactivMD Adapalene Gel 0,1%, который, по ее словам, «очень хорошо наносится под макияж». Лучше всего придерживаться обычного режима ухода за кожей с помощью увлажняющего очищающего средства, такого как CeraVe Hydrating Face Cleanser, до тех пор, пока высыпание не исчезнет, а затем обратитесь к дерматологу, если вы считаете, что нуждаетесь в постоянном очищении от прыщей.
Лучше всего придерживаться обычного режима ухода за кожей с помощью увлажняющего очищающего средства, такого как CeraVe Hydrating Face Cleanser, до тех пор, пока высыпание не исчезнет, а затем обратитесь к дерматологу, если вы считаете, что нуждаетесь в постоянном очищении от прыщей.
 )
) Пропустите эти «самостоятельные исправления»:
Пропустите эти «самостоятельные исправления»:  Но он предостерегает от нанесения на кожу в неразбавленном виде, так как это может вызвать раздражение.
Но он предостерегает от нанесения на кожу в неразбавленном виде, так как это может вызвать раздражение.
 Регулярно умывайтесь.
Регулярно умывайтесь. «Тем, у кого кожа склонна к акне, может потребоваться вяжущее средство для обезжиривания кожи — мне нравится салициловая или гликолевая кислота, потому что они также могут помочь с рубцами, которые могут возникнуть». Попробуйте La Roche-Posay Effaclar Medicated Gel Cleanser для кожи, склонной к акне, состоящей из 2% салициловой кислоты и липоксикислоты, которая также отшелушивает и помогает уменьшить выработку жира.
«Тем, у кого кожа склонна к акне, может потребоваться вяжущее средство для обезжиривания кожи — мне нравится салициловая или гликолевая кислота, потому что они также могут помочь с рубцами, которые могут возникнуть». Попробуйте La Roche-Posay Effaclar Medicated Gel Cleanser для кожи, склонной к акне, состоящей из 2% салициловой кислоты и липоксикислоты, которая также отшелушивает и помогает уменьшить выработку жира.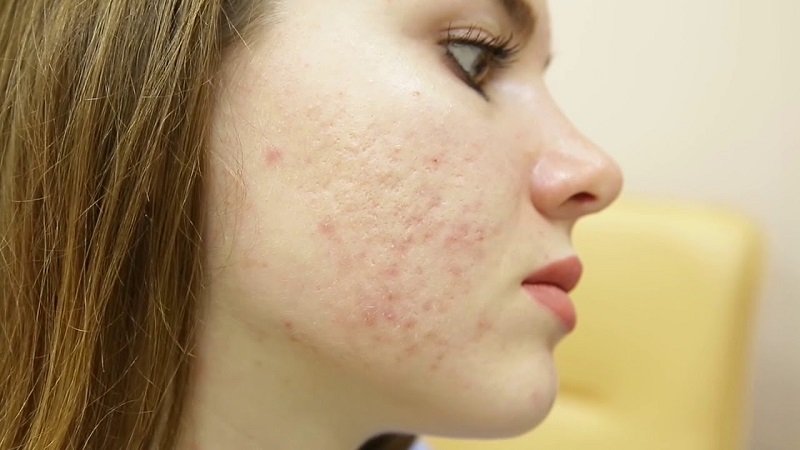 com
com D., дерматолог из Ньюпорт-Ньюса, Вирджиния. «Изотретиноин, производное витамина А, также очень эффективен».
D., дерматолог из Ньюпорт-Ньюса, Вирджиния. «Изотретиноин, производное витамина А, также очень эффективен». com
com Она была директором по красоте и моде в Family Circle в течение 13 лет, прежде чем она присоединилась к Good Housekeeping, Prevention и Woman’s Day в качестве эксперта. редактор красоты-фрилансер.
Она была директором по красоте и моде в Family Circle в течение 13 лет, прежде чем она присоединилась к Good Housekeeping, Prevention и Woman’s Day в качестве эксперта. редактор красоты-фрилансер.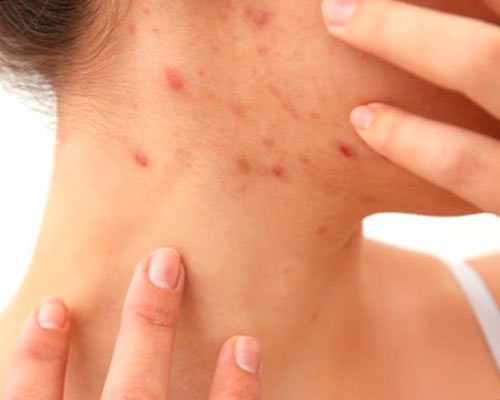 Поры могут закупориваться и привлекать размножающиеся бактерии. Это приводит к воспалительной реакции кожи, вызывающей образование пустул и шишек », — объясняет доктор Адвоа Дансо, врач общей практики NHS.
Поры могут закупориваться и привлекать размножающиеся бактерии. Это приводит к воспалительной реакции кожи, вызывающей образование пустул и шишек », — объясняет доктор Адвоа Дансо, врач общей практики NHS.

 Клюк. «Но всегда будьте осторожны и не трите кожу сырой, так как это может усилить воспаление». Не милый.
Клюк. «Но всегда будьте осторожны и не трите кожу сырой, так как это может усилить воспаление». Не милый. Он также удаляет вросшие волосы и волосяной кератоз, также известный как куриная кожа — наши руки никогда не были более гладкими.
Он также удаляет вросшие волосы и волосяной кератоз, также известный как куриная кожа — наши руки никогда не были более гладкими. Если это вас отталкивает …
Если это вас отталкивает …

 Некоторые из них вырастают, но не все; прыщи — наиболее распространенное заболевание кожи в США, которым ежегодно страдают до 50 миллионов американцев.
Некоторые из них вырастают, но не все; прыщи — наиболее распространенное заболевание кожи в США, которым ежегодно страдают до 50 миллионов американцев. Если вам нужны быстрые советы о том, как избавиться от прыщей, начните с следующих основных полезных советов.
Если вам нужны быстрые советы о том, как избавиться от прыщей, начните с следующих основных полезных советов. Отсутствие увлажнения кожи может привести к ее пересушиванию, что может вызвать избыточное производство масла. Увлажнение кожи с помощью не содержащего масла увлажняющего крема, предназначенного для кожи, склонной к акне, — важный шаг на пути к чистой коже.
Отсутствие увлажнения кожи может привести к ее пересушиванию, что может вызвать избыточное производство масла. Увлажнение кожи с помощью не содержащего масла увлажняющего крема, предназначенного для кожи, склонной к акне, — важный шаг на пути к чистой коже.


 Суть процесса повышения СОЭ заключается в следующем. Конгломерат из эритроцитов и белков, образующийся под влиянием гравитации, тяжелый, и он быстрее выпадает в осадок. Кроме того, способны повышать скорость реакции сами по себе следующие белки:
Суть процесса повышения СОЭ заключается в следующем. Конгломерат из эритроцитов и белков, образующийся под влиянием гравитации, тяжелый, и он быстрее выпадает в осадок. Кроме того, способны повышать скорость реакции сами по себе следующие белки:
 Загрузка…
Загрузка…







 Поскольку измерение СОЭ осуществляется в пробирке, результаты анализа замеряются специальной шкалой и записываются в мм в час – мм/ч. Получив результаты анализа крови, врач сравнивает их с нормой и делает соответствующие выводы. Данные нормальных значений для женщин приведены в таблице по возрасту.
Поскольку измерение СОЭ осуществляется в пробирке, результаты анализа замеряются специальной шкалой и записываются в мм в час – мм/ч. Получив результаты анализа крови, врач сравнивает их с нормой и делает соответствующие выводы. Данные нормальных значений для женщин приведены в таблице по возрасту.



 Частота колебания стенок сосудов – важный показатель физиологических процессов, проходящих в организме. Пульс способен рассказать о проблемах сердечнососудистой системы и организма в целом.
Частота колебания стенок сосудов – важный показатель физиологических процессов, проходящих в организме. Пульс способен рассказать о проблемах сердечнососудистой системы и организма в целом. наличие беременности, начало менопаузы или менструации;
наличие беременности, начало менопаузы или менструации; Повышение пульса может обуславливаться критериями физической активности, стрессовой ситуацией и нахождением в плохо проветриваемом помещении.
Повышение пульса может обуславливаться критериями физической активности, стрессовой ситуацией и нахождением в плохо проветриваемом помещении.









 Высокий пульс может повлечь головокружение ,тошноту,потерю сознания.
Высокий пульс может повлечь головокружение ,тошноту,потерю сознания.
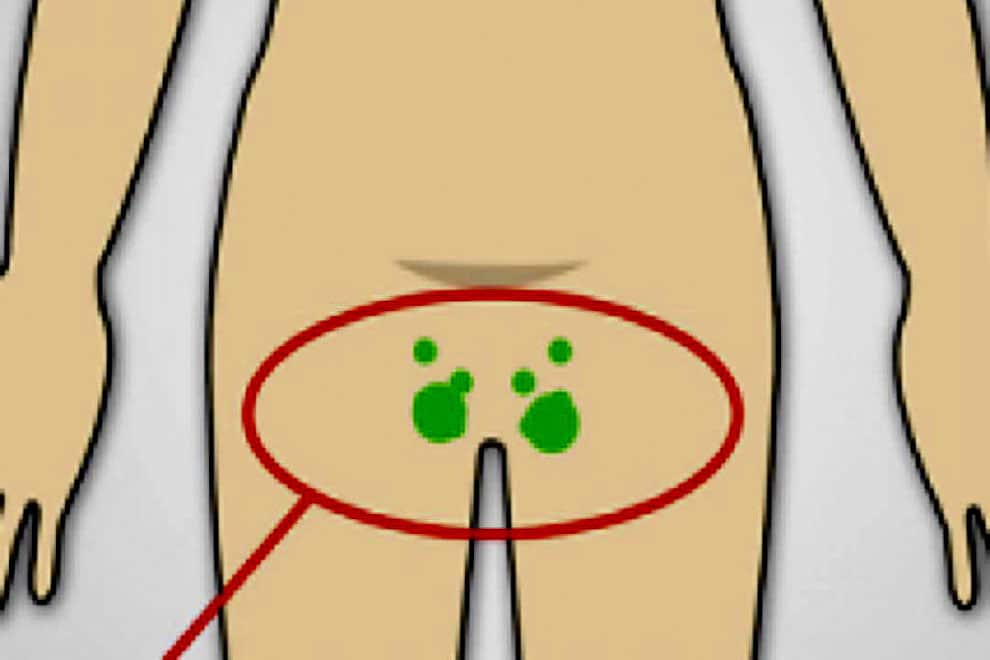 Отдельные узлы могут достигать 1–3 см в диаметре, становятся плотными, болят при надавливании. Но кожа над ними остаётся здоровой и не краснеет.
Отдельные узлы могут достигать 1–3 см в диаметре, становятся плотными, болят при надавливании. Но кожа над ними остаётся здоровой и не краснеет.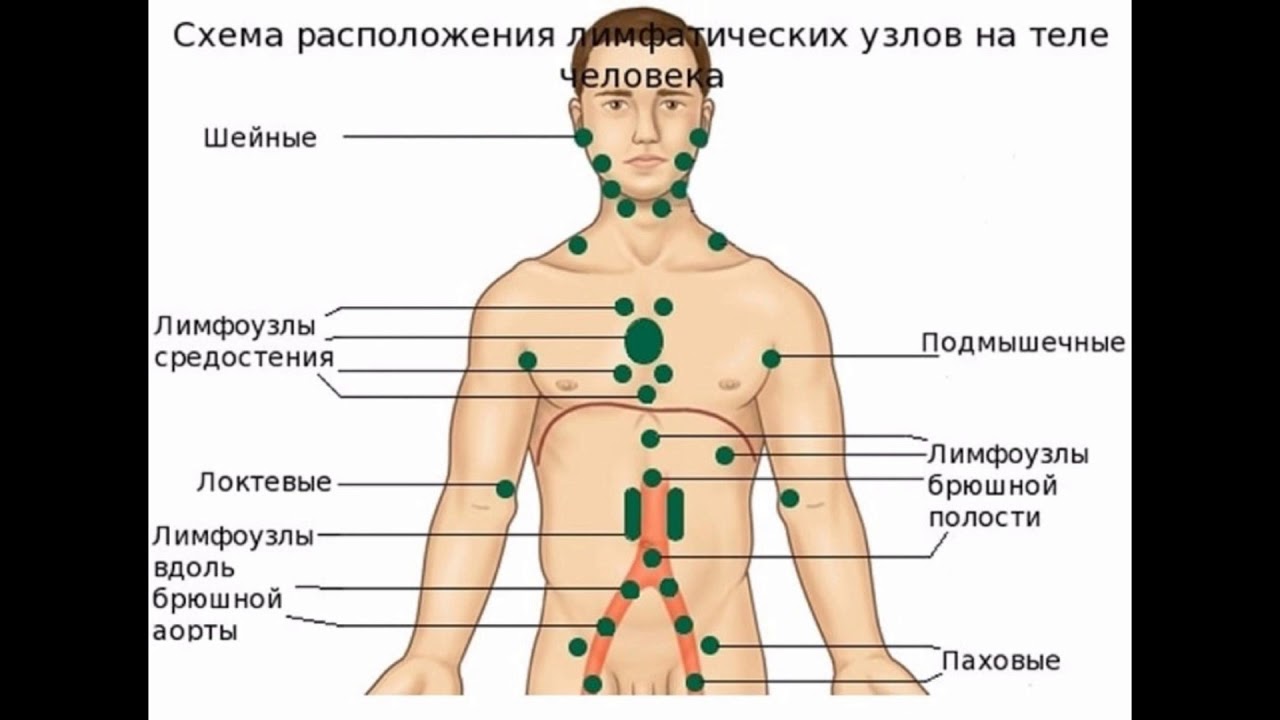
 Одновременно увеличиваются и болят лимфоузлы в паху. Иногда в них скапливается гной, формируется абсцесс.
Одновременно увеличиваются и болят лимфоузлы в паху. Иногда в них скапливается гной, формируется абсцесс. Иногда воспаление связано с лимфомой — раком лимфатической системы. Симптомы при этом одинаковые:
Иногда воспаление связано с лимфомой — раком лимфатической системы. Симптомы при этом одинаковые: Это происходит как из-за самого вируса, так и из-за активации других инфекций.
Это происходит как из-за самого вируса, так и из-за активации других инфекций.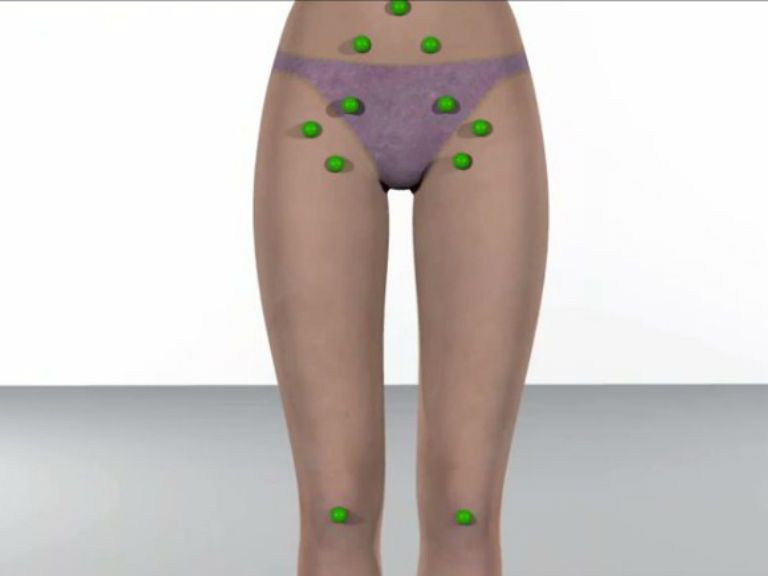 При помощи толстой иглы берут пробу тканей из самого большого узла или иногда его удаляют целиком и отправляют в лабораторию.
При помощи толстой иглы берут пробу тканей из самого большого узла или иногда его удаляют целиком и отправляют в лабораторию.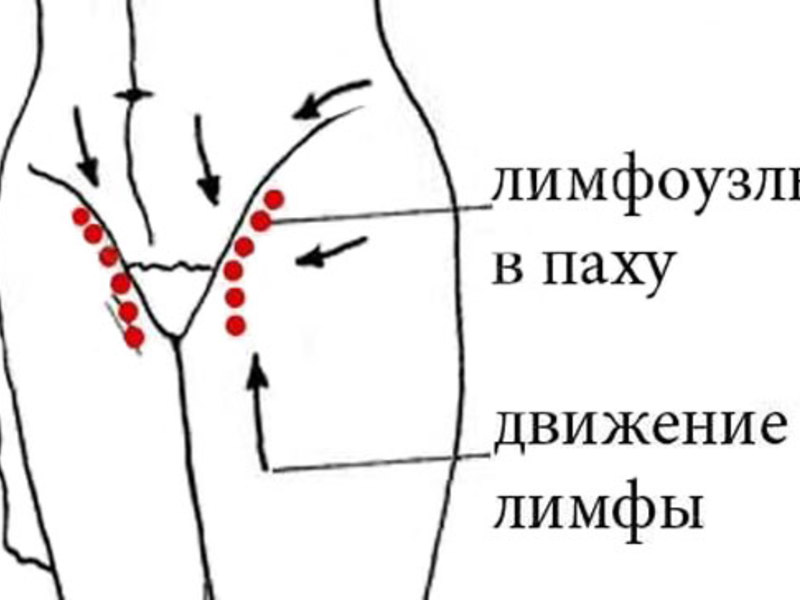
 Болевые ощущения могут наблюдаться при наличии давления глубоких узлов на бедренный нерв. Если узлы давят на бедренную вену, то возникает отечность ноги.
Болевые ощущения могут наблюдаться при наличии давления глубоких узлов на бедренный нерв. Если узлы давят на бедренную вену, то возникает отечность ноги.


 На диагностику уходит до 14 суток.
На диагностику уходит до 14 суток. В том случае, когда в результате развития раковой опухоли появляются метастазы (дочерние клетки) высока вероятность того, что они будут распространяться по организму не только с кровью, но и с током лимфатической жидкости. В итоге, клетки оседают в лимфоузлах.
В том случае, когда в результате развития раковой опухоли появляются метастазы (дочерние клетки) высока вероятность того, что они будут распространяться по организму не только с кровью, но и с током лимфатической жидкости. В итоге, клетки оседают в лимфоузлах.
 Увеличение лимфоузлов определяется в начале болезни как реактивная реакция. Иногда больные сами выявляют «шишки» или узлы в паху, болезненные при пальпации. Лимфоидные образования имеют эластическую консистенцию, не спаяны между собой и не прикреплены к коже. Над лимфоузлами определяется покраснение кожи, повышение местной температуры. Чаще всего лимфаденопатию вызывают:
Увеличение лимфоузлов определяется в начале болезни как реактивная реакция. Иногда больные сами выявляют «шишки» или узлы в паху, болезненные при пальпации. Лимфоидные образования имеют эластическую консистенцию, не спаяны между собой и не прикреплены к коже. Над лимфоузлами определяется покраснение кожи, повышение местной температуры. Чаще всего лимфаденопатию вызывают:
 За пару недель до лимфаденопатии на коже половых органов возникает красная мясистая эрозия — шанкр.
За пару недель до лимфаденопатии на коже половых органов возникает красная мясистая эрозия — шанкр. Умеренное увеличение лимфатических узлов без признаков местного воспаления возможно как у мужчин, так и у женщин, но острое течение с выраженными клиническими симптомами более характерно для лиц мужского пола. На фоне паховой лимфаденопатии ощущаются боли и рези при мочеиспускании, отмечаются слизисто-гнойные выделения из уретры. При интенсивном воспалении кожа над лимфоузлами заметно краснеет.
Умеренное увеличение лимфатических узлов без признаков местного воспаления возможно как у мужчин, так и у женщин, но острое течение с выраженными клиническими симптомами более характерно для лиц мужского пола. На фоне паховой лимфаденопатии ощущаются боли и рези при мочеиспускании, отмечаются слизисто-гнойные выделения из уретры. При интенсивном воспалении кожа над лимфоузлами заметно краснеет. Острый вариант воспаления проявляется увеличением лимфоузлов, зудом и жжением в промежности, умеренными болями при мочеиспускании. Лимфаденопатия развивается за несколько дней до остальных симптомов вульвита, лимфоидные образования безболезненны, поэтому многие женщины не замечают этот симптом вовремя. Затем краснеют и отекают наружные половые губы, из влагалища выделяется вязкая слизь или гной.
Острый вариант воспаления проявляется увеличением лимфоузлов, зудом и жжением в промежности, умеренными болями при мочеиспускании. Лимфаденопатия развивается за несколько дней до остальных симптомов вульвита, лимфоидные образования безболезненны, поэтому многие женщины не замечают этот симптом вовремя. Затем краснеют и отекают наружные половые губы, из влагалища выделяется вязкая слизь или гной. Женщины отмечают дизурические явления, умеренные боли внизу живота с иррадиацией в пах, затем присоединяются выделения из влагалища.
Женщины отмечают дизурические явления, умеренные боли внизу живота с иррадиацией в пах, затем присоединяются выделения из влагалища. Увеличение и уплотнение лимфоузлов обнаруживают при меланоме вульвы, саркоме влагалища.
Увеличение и уплотнение лимфоузлов обнаруживают при меланоме вульвы, саркоме влагалища.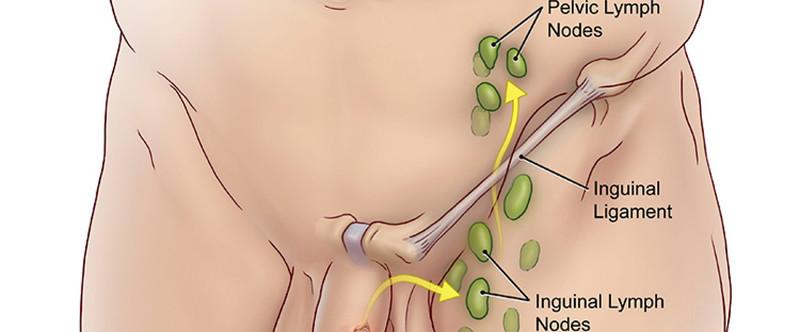 Паховые лимфоузлы увеличиваются и уплотняются при прогрессировании заболевания, общая лимфаденопатия свидетельствует о массивном лимфогенном распространении опухолевых клеток. Пациенты отмечают расстройства мочеиспускания, у женщин нарушается менструальный цикл.
Паховые лимфоузлы увеличиваются и уплотняются при прогрессировании заболевания, общая лимфаденопатия свидетельствует о массивном лимфогенном распространении опухолевых клеток. Пациенты отмечают расстройства мочеиспускания, у женщин нарушается менструальный цикл.
 Используются средства, если доказано вирусное происхождение болезни. К активным веществам относятся Ацикловир и Валацикловир. Проводится прием лекарств при наличии герпеса, инфекционного мононуклеоза, цитомегаловируса.
Используются средства, если доказано вирусное происхождение болезни. К активным веществам относятся Ацикловир и Валацикловир. Проводится прием лекарств при наличии герпеса, инфекционного мононуклеоза, цитомегаловируса. Физиотерапия облегчает проникновение лекарственных средств в очаг воспаления, улучшает лимфоток и кровообращение.
Физиотерапия облегчает проникновение лекарственных средств в очаг воспаления, улучшает лимфоток и кровообращение.

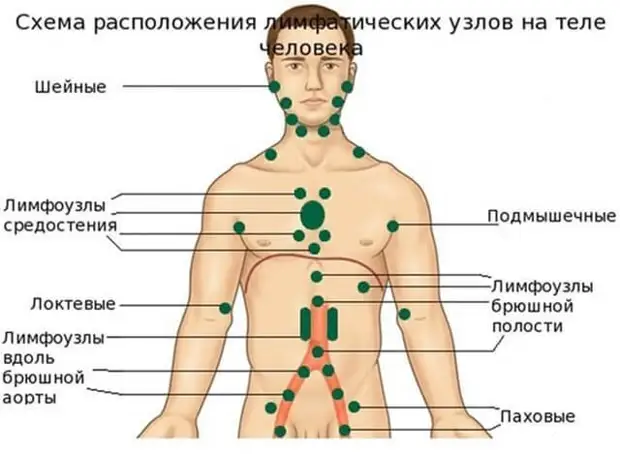

 Если диагностирована стадия болезни без метастазирования, врачи могут принять решение об отмене дальнейшей терапии, оставляя пациента на профилактическом учете.
Если диагностирована стадия болезни без метастазирования, врачи могут принять решение об отмене дальнейшей терапии, оставляя пациента на профилактическом учете.
 Подозрительные лимфатические узлы могут быть точно локализованы ультразвуковой диагностикой или другими исследованиями.
Подозрительные лимфатические узлы могут быть точно локализованы ультразвуковой диагностикой или другими исследованиями.
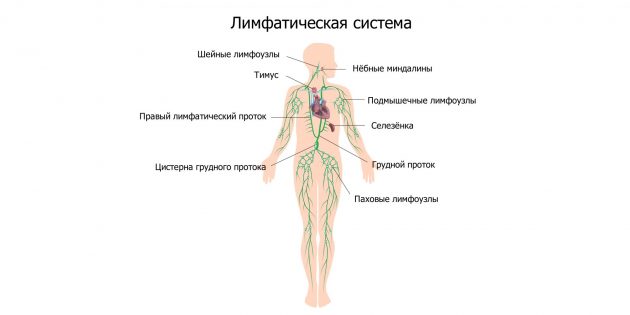 Тошнота и рвота – одни из самых частых последствий наркоза.
Тошнота и рвота – одни из самых частых последствий наркоза.
 При нарушении правил антисептики возможно нагноение послеоперационной раны. В таких случаях назначают курс антибиотикотерапии. Рану промывают растворами антисептиков. Местно назначают противовоспалительные мази и линименты.
При нарушении правил антисептики возможно нагноение послеоперационной раны. В таких случаях назначают курс антибиотикотерапии. Рану промывают растворами антисептиков. Местно назначают противовоспалительные мази и линименты.
 Наиболее благоприятно лечение сказывается на активности лимфомы Ходжкина и В-лимфомах: добиться стойкой ремиссии можно с вероятностью до 85–90% (в зависимости от стадии). Выживаемость при более агрессивных формах достигает 50%.
Наиболее благоприятно лечение сказывается на активности лимфомы Ходжкина и В-лимфомах: добиться стойкой ремиссии можно с вероятностью до 85–90% (в зависимости от стадии). Выживаемость при более агрессивных формах достигает 50%.

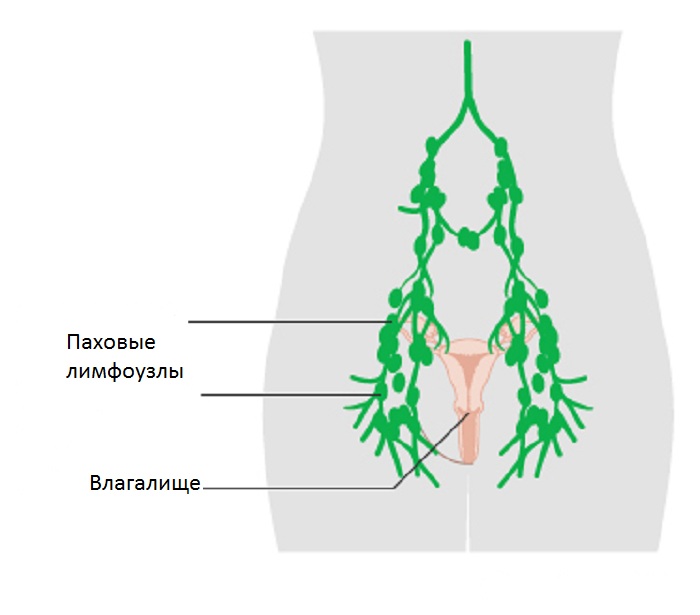
 Мне здесь очень помогли, когда с особым вниманием и без необоснованного запугивания врач-узист обсуждала со мной воспаление. Именно ранняя и точная диагностика с помощью аппарата УЗИ в центре ОНМЕД сообщили мне об инфекции! Здесь все комментарии аргументированы, врачи все опытные, и объясняют все доходчиво. Поэтому на УЗИ недавно привела и свою подругу, так как могу с уверенностью рекомендовать центр. Пациент Надя.
Мне здесь очень помогли, когда с особым вниманием и без необоснованного запугивания врач-узист обсуждала со мной воспаление. Именно ранняя и точная диагностика с помощью аппарата УЗИ в центре ОНМЕД сообщили мне об инфекции! Здесь все комментарии аргументированы, врачи все опытные, и объясняют все доходчиво. Поэтому на УЗИ недавно привела и свою подругу, так как могу с уверенностью рекомендовать центр. Пациент Надя.
 Чаще всего патологией занимаются следующие специалисты:
Чаще всего патологией занимаются следующие специалисты: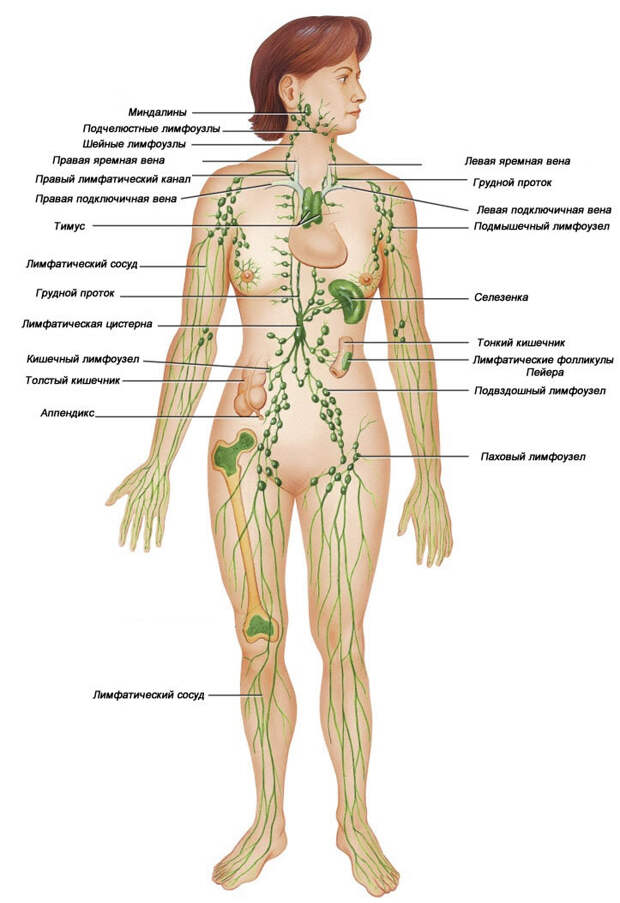 Это могут быть заболевания, передающиеся половым путем, травматические повреждения, грыжи, воспалительные процессы в органах малого таза или новообразования злокачественного характера. В последнем случае после осмотра и обследования пациент направляется к онкологу.
Это могут быть заболевания, передающиеся половым путем, травматические повреждения, грыжи, воспалительные процессы в органах малого таза или новообразования злокачественного характера. В последнем случае после осмотра и обследования пациент направляется к онкологу. Частыми симптомами туберкулеза являются субфебрильная температура тела, постоянная усталость, астения, повышенное потоотделение и изменения в лимфатических узлах. Туберкулезной палочкой могут поражаться любые органы и системы, поэтому локализация воспаленных лимфоузлов будет зависеть от местонахождения инфекции. При подтверждении диагноза лечение направлено на устранение основного заболевания.Инфекционист. С проблемными лимфоузлами можно обратиться к этому специалисту, ведь нередко лимфаденопатия развивается в ответ на различные инфекции вроде кори, краснухи, туляремии, токсоплазмоза, СПИДа и других. Врач проводит осмотр, определяет локализацию, выполняет дифференциальную диагностику и при необходимости назначает лечение.
Частыми симптомами туберкулеза являются субфебрильная температура тела, постоянная усталость, астения, повышенное потоотделение и изменения в лимфатических узлах. Туберкулезной палочкой могут поражаться любые органы и системы, поэтому локализация воспаленных лимфоузлов будет зависеть от местонахождения инфекции. При подтверждении диагноза лечение направлено на устранение основного заболевания.Инфекционист. С проблемными лимфоузлами можно обратиться к этому специалисту, ведь нередко лимфаденопатия развивается в ответ на различные инфекции вроде кори, краснухи, туляремии, токсоплазмоза, СПИДа и других. Врач проводит осмотр, определяет локализацию, выполняет дифференциальную диагностику и при необходимости назначает лечение.
 В большем проценте случаев узлы увеличены из-за присутствия в организме какой-либо инфекции.
В большем проценте случаев узлы увеличены из-за присутствия в организме какой-либо инфекции. Когда лимфоузлы на шее увеличиваются, серьезным поводом для беспокойства служат:
Когда лимфоузлы на шее увеличиваются, серьезным поводом для беспокойства служат: При необходимости отправляют образец ткани на гистологическое исследование. На основании всех полученных данных лимфолог принимает решение о способе лечения (медикаментозном, хирургическом).
При необходимости отправляют образец ткани на гистологическое исследование. На основании всех полученных данных лимфолог принимает решение о способе лечения (медикаментозном, хирургическом). Стенки капилляров всасывают различные взвеси, попавшие в организм, и коллоидные образования. При переходе капилляр в сосуды, обладающие однонаправленными клапанами, они задерживаются лимфоузлами, в которые входят сосуды.
Стенки капилляров всасывают различные взвеси, попавшие в организм, и коллоидные образования. При переходе капилляр в сосуды, обладающие однонаправленными клапанами, они задерживаются лимфоузлами, в которые входят сосуды.
 Узел имеет величину в диаметре до 50 мм, основное заполнение образования – лимфоциты. Лимфоузлы располагаются по всему телу, оттекающая из органа лимфа фильтруется через узлы, при наличии инфекции в дело вступают лимфоциты, частично уничтожающие вредного агента. Кроме того, информация о наличии инфекции распространяется по всей иммунной системе и активизирует защитные возможности организма.
Узел имеет величину в диаметре до 50 мм, основное заполнение образования – лимфоциты. Лимфоузлы располагаются по всему телу, оттекающая из органа лимфа фильтруется через узлы, при наличии инфекции в дело вступают лимфоциты, частично уничтожающие вредного агента. Кроме того, информация о наличии инфекции распространяется по всей иммунной системе и активизирует защитные возможности организма.

 ). Высвобождаясь в ткани, они раздражают нервные окончания. Также болевой синдром обусловливается тем, что на нервы действуют продукты распада патогенных клеток и выделенные ими токсины, к процессу присоединяются разрушенные клетки самого организма.
). Высвобождаясь в ткани, они раздражают нервные окончания. Также болевой синдром обусловливается тем, что на нервы действуют продукты распада патогенных клеток и выделенные ими токсины, к процессу присоединяются разрушенные клетки самого организма.
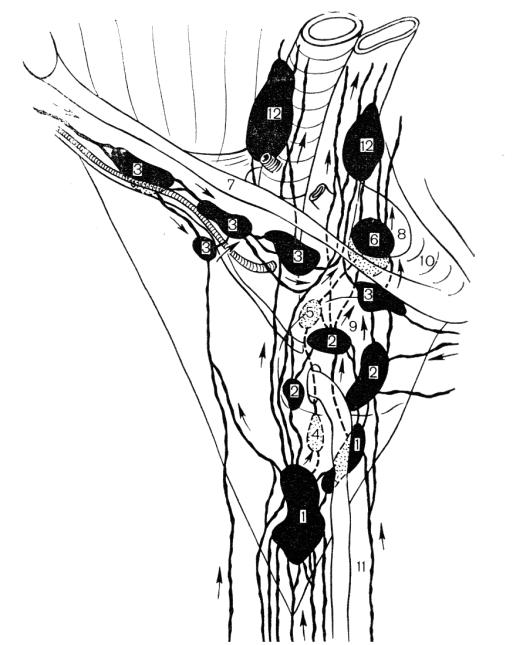
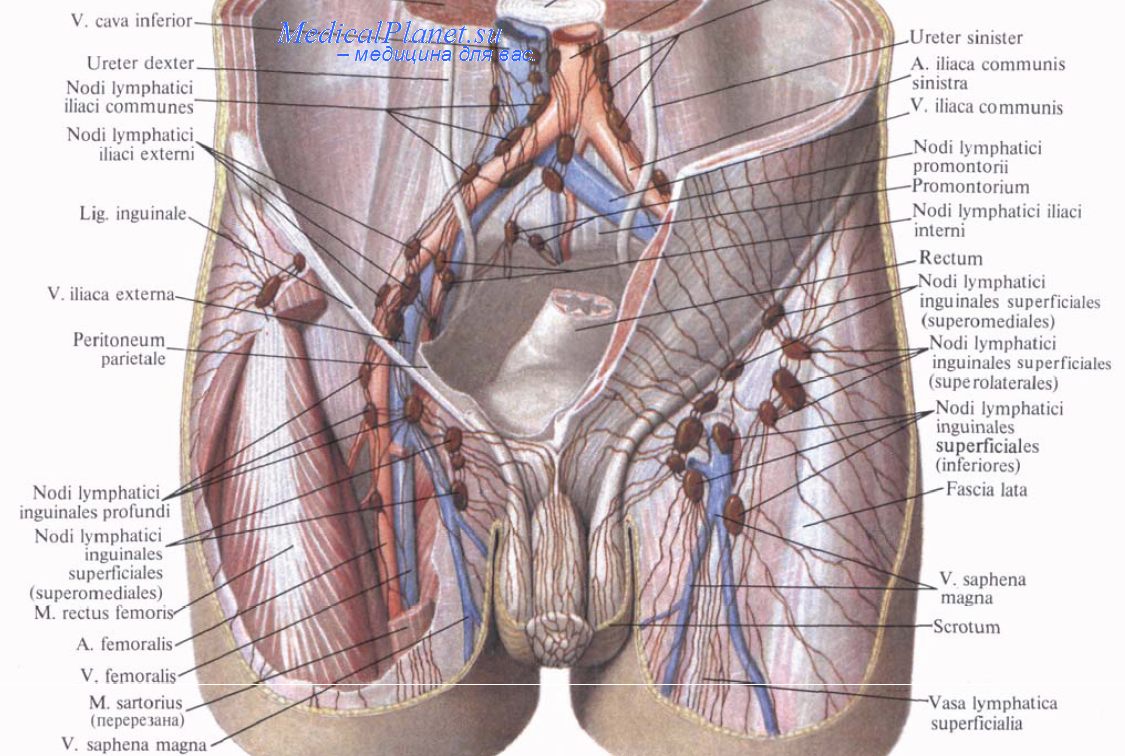
 Бактерии, попадая в поток лимфы, попадают и в лимфоузлы, что вызывает их увеличение и воспаление.
Бактерии, попадая в поток лимфы, попадают и в лимфоузлы, что вызывает их увеличение и воспаление.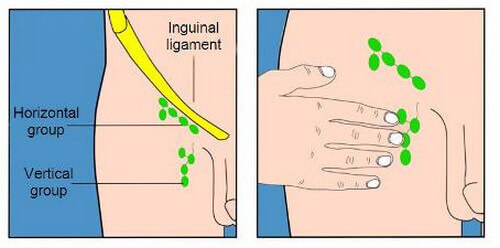 «Воспалился лимфоузел», – такая жалоба нередко звучит из уст пациента, перенесшего ангину или находящегося в стадии ее острого течения. Лечение начинают с терапии основного заболевания, укрепления иммунитета. Обычно выздоровление приносит устранение всех симптомов, в том числе и нормализацию состояния лимфоузлов, если лимфаденит остался, требуется дополнительное обследование и поиск очага воспаления.
«Воспалился лимфоузел», – такая жалоба нередко звучит из уст пациента, перенесшего ангину или находящегося в стадии ее острого течения. Лечение начинают с терапии основного заболевания, укрепления иммунитета. Обычно выздоровление приносит устранение всех симптомов, в том числе и нормализацию состояния лимфоузлов, если лимфаденит остался, требуется дополнительное обследование и поиск очага воспаления.
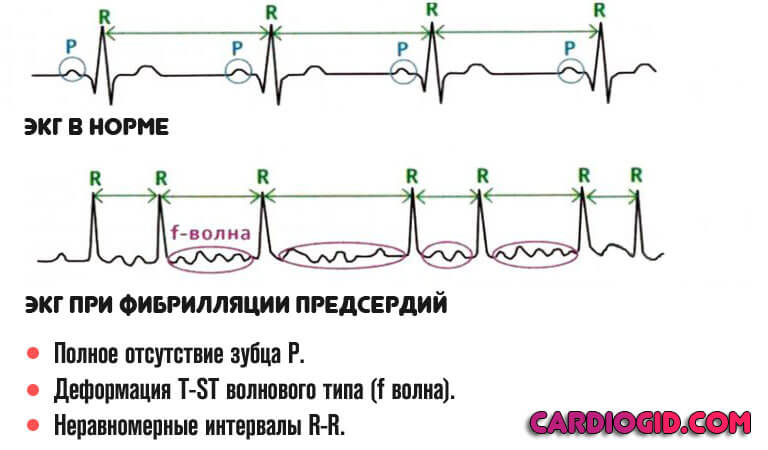
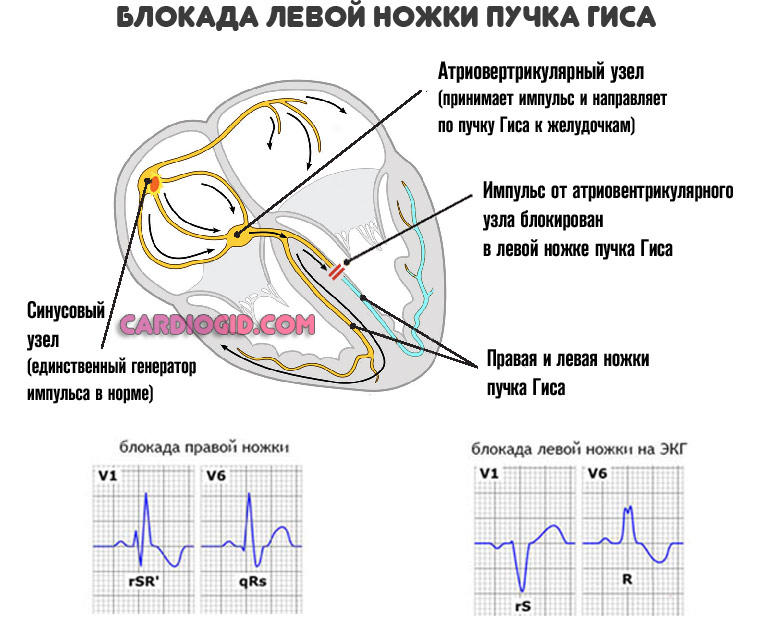
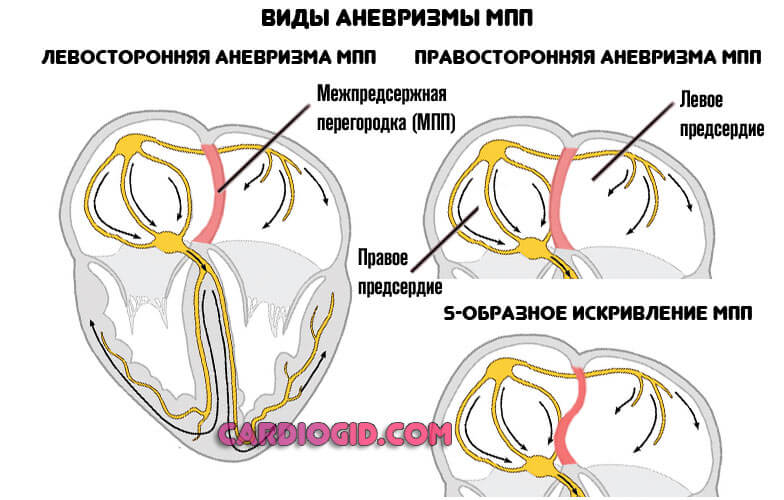
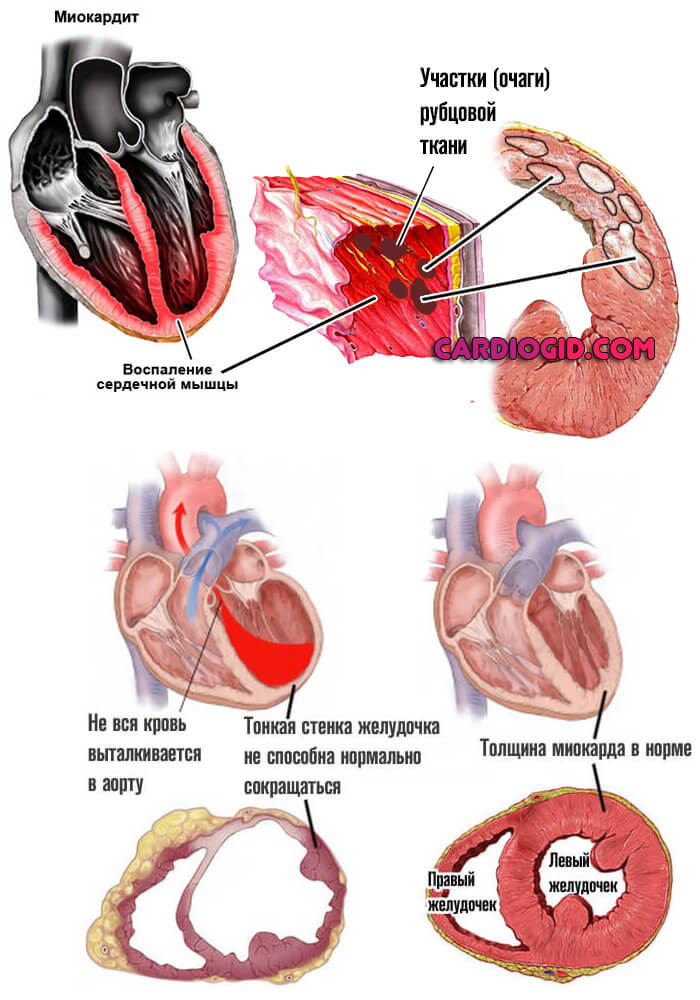
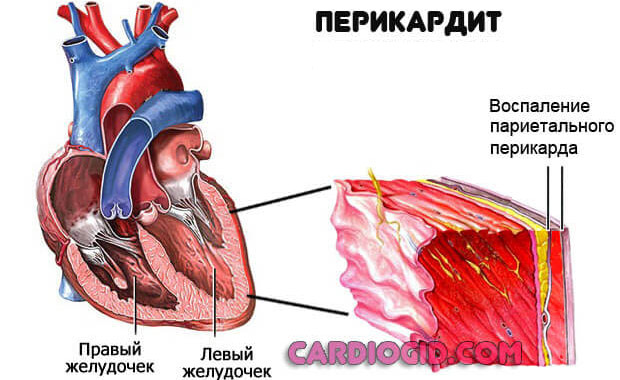
 [2], [3], [4]
[2], [3], [4]



 Часто сердце учащает биение, мы слышим «молоточки в голове», ощущаем ускорение пульса и дрожь во всех конечностях в состоянии покоя. Такие состояния нередко сопровождаются ощущением беспокойства, помрачением сознания и т. п.
Часто сердце учащает биение, мы слышим «молоточки в голове», ощущаем ускорение пульса и дрожь во всех конечностях в состоянии покоя. Такие состояния нередко сопровождаются ощущением беспокойства, помрачением сознания и т. п.
 Если ритм ускорился внезапно, без видимых на то причин — человек не поднимался по лестнице, не тягал гири в тренажерном зале, да и вообще не делал резких телодвижений, — это тревожный звоночек. Возможна пароксизмальная тахикардия. Пульс тогда даже слишком частый — порой до 300 ударов в минуту. Причем такие приступы бывают как короткими — всего в пару минут, так и длинными, до нескольких суток. Они нередко сопровождаются потливостью, головокружением, чувством страха, но их можно купировать, главное, не растеряться и вовремя попасть на прием к врачу. Очень схожи симптомы пароксизмальной тахикардии и мерцательной аритмии, при которой сердце тоже трепещет. Но есть существенное различие: в первом случае пульс ритмичный, ровный, а вот во втором — дерганый, с паузами. Ускоряется сердцебиение в считаные секунды, может внезапно бросить в жар: если вы курите, употребляете спиртное или у вас, в принципе, есть проблемы с сердцем, не закрывайте глаза на эти симптомы. Сделайте электрокардиограмму: она диагностирует «мерцалку» с точностью до 100%.
Если ритм ускорился внезапно, без видимых на то причин — человек не поднимался по лестнице, не тягал гири в тренажерном зале, да и вообще не делал резких телодвижений, — это тревожный звоночек. Возможна пароксизмальная тахикардия. Пульс тогда даже слишком частый — порой до 300 ударов в минуту. Причем такие приступы бывают как короткими — всего в пару минут, так и длинными, до нескольких суток. Они нередко сопровождаются потливостью, головокружением, чувством страха, но их можно купировать, главное, не растеряться и вовремя попасть на прием к врачу. Очень схожи симптомы пароксизмальной тахикардии и мерцательной аритмии, при которой сердце тоже трепещет. Но есть существенное различие: в первом случае пульс ритмичный, ровный, а вот во втором — дерганый, с паузами. Ускоряется сердцебиение в считаные секунды, может внезапно бросить в жар: если вы курите, употребляете спиртное или у вас, в принципе, есть проблемы с сердцем, не закрывайте глаза на эти симптомы. Сделайте электрокардиограмму: она диагностирует «мерцалку» с точностью до 100%. — У меня была пациентка, которая жаловалась на тахикардию, усталость и потерю веса. Вроде бы все признаки тиреотоксикоза налицо. Но после того как мы провели необходимые исследования, оказалось, что у женщины опухоль почки… Конечно, чтобы правильно диагностировать то или иное заболевание, нужно смотреть на совокупность симптомов. Зачастую учащение или, наоборот, замедление пульса — это один из симптомов эндокринной патологии, но не всегда.
— У меня была пациентка, которая жаловалась на тахикардию, усталость и потерю веса. Вроде бы все признаки тиреотоксикоза налицо. Но после того как мы провели необходимые исследования, оказалось, что у женщины опухоль почки… Конечно, чтобы правильно диагностировать то или иное заболевание, нужно смотреть на совокупность симптомов. Зачастую учащение или, наоборот, замедление пульса — это один из симптомов эндокринной патологии, но не всегда. Обычно частота и сила ударов определяются возрастом человека, его физической нагрузкой, полом. У детей пульс стучит значительно быстрее, да и у женщин он «спешит». В положении лежа частота снижается приблизительно на 10 ударов. Если у обычного человека пульс замедляется до 40 — 60 ударов в минуту, врачи могут диагностировать брадикардию — редкий ритм сердца. А вот для профессиональных спортсменов (лыжников, марафонцев, велосипедистов–шоссейников) 40 — 50 ударов в минуту — вполне обычный показатель. Например, пульс испанского шоссейного велогонщика Мигеля Индурайна в состоянии покоя всего 28 ударов в минуту. Все дело в том, что со временем натренированное сердце учится работать в экономном режиме, чтобы во время занятий спортом включаться на полную мощь. Между прочим, частота сердечных сокращений — важный показатель, за которым следят во время физических нагрузок как опытные спортсмены, так и любители. Фитнес–тренер Екатерина Жучина, например, с его помощью регулирует интенсивность тренировки — это помогает не навредить сердцу:
Обычно частота и сила ударов определяются возрастом человека, его физической нагрузкой, полом. У детей пульс стучит значительно быстрее, да и у женщин он «спешит». В положении лежа частота снижается приблизительно на 10 ударов. Если у обычного человека пульс замедляется до 40 — 60 ударов в минуту, врачи могут диагностировать брадикардию — редкий ритм сердца. А вот для профессиональных спортсменов (лыжников, марафонцев, велосипедистов–шоссейников) 40 — 50 ударов в минуту — вполне обычный показатель. Например, пульс испанского шоссейного велогонщика Мигеля Индурайна в состоянии покоя всего 28 ударов в минуту. Все дело в том, что со временем натренированное сердце учится работать в экономном режиме, чтобы во время занятий спортом включаться на полную мощь. Между прочим, частота сердечных сокращений — важный показатель, за которым следят во время физических нагрузок как опытные спортсмены, так и любители. Фитнес–тренер Екатерина Жучина, например, с его помощью регулирует интенсивность тренировки — это помогает не навредить сердцу: https://depositphotos.com/ Фото @ lola19
https://depositphotos.com/ Фото @ lola19



 Снижают вязкость крови
Снижают вязкость крови








 Во время диареи калий обычно теряется.
Во время диареи калий обычно теряется.
 Различают три типа диареи: острая водянистая, острая кровавая, стойкая диарея, выделяют еще хроническую (она длится более месяца).
Различают три типа диареи: острая водянистая, острая кровавая, стойкая диарея, выделяют еще хроническую (она длится более месяца).
 Но уже сейчас стало понятно, что чудес не бывает.
Но уже сейчас стало понятно, что чудес не бывает. Это связано с тем, что организм взрослого человека не вырабатывает фермент лактозу, который необходим для переваривания молочных продуктов, в том же объеме, что и организм ребенка.
Это связано с тем, что организм взрослого человека не вырабатывает фермент лактозу, который необходим для переваривания молочных продуктов, в том же объеме, что и организм ребенка. 
 Они содержат в своем составе сахарные спирты (сорбитол, мальтит, ксилит и другие), которые при чрезмерном употреблении могут стать причиной расстройства желудка, метеоризма и тошноты.
Они содержат в своем составе сахарные спирты (сорбитол, мальтит, ксилит и другие), которые при чрезмерном употреблении могут стать причиной расстройства желудка, метеоризма и тошноты. 
 Некоторые люди более чувствительны к кофеину, чем другие.
Некоторые люди более чувствительны к кофеину, чем другие.
 Курица обладает высокой пищевой ценностью и прекрасно питает ослабленный организм.
Курица обладает высокой пищевой ценностью и прекрасно питает ослабленный организм. Главное, выбирать йогурт и кефир без сахара и других добавок.
Главное, выбирать йогурт и кефир без сахара и других добавок.
 Просто в случае холеры процесс приобретает настолько катастрофическую интенсивность, что больной начинает литрами терять жидкость, которая выходит из организма через понос и рвоту. В результате организм обезвоживается, наступает гиповолемический шок (отсутствие крови в сосудах), и – смерть. Холера относится к так называемым особо опасным, карантинным инфекциям, и, слава богу, в цивилизованных странах практически не встречается.
Просто в случае холеры процесс приобретает настолько катастрофическую интенсивность, что больной начинает литрами терять жидкость, которая выходит из организма через понос и рвоту. В результате организм обезвоживается, наступает гиповолемический шок (отсутствие крови в сосудах), и – смерть. Холера относится к так называемым особо опасным, карантинным инфекциям, и, слава богу, в цивилизованных странах практически не встречается. Лечение этих серьезных заболеваний находится на стыке гастроэнтерологии и ревматологии.
Лечение этих серьезных заболеваний находится на стыке гастроэнтерологии и ревматологии. Сухари также не возбраняются. Банан при поносе как лечебное средство не применяется. Но так как все вкусное мы исключили, для поднятия настроения разрешены бананы, печеные яблоки и груши! При поносе также разрешены вареные яйца, йогурт, сыр, неострые супы.
Сухари также не возбраняются. Банан при поносе как лечебное средство не применяется. Но так как все вкусное мы исключили, для поднятия настроения разрешены бананы, печеные яблоки и груши! При поносе также разрешены вареные яйца, йогурт, сыр, неострые супы. Чем выше номер минеральной воды, то есть содержание солей – тем лучше.
Чем выше номер минеральной воды, то есть содержание солей – тем лучше. Если конкретно, то запрещены: магазинные соки и свежие фрукты. Овощи, содержащие клетчатку, такие, как капуста или редька. Употреблять в пищу творог, кефир, пить молоко – нельзя. Полуфабрикаты – типа пельменей или котлет. Свежий хлеб, да и любая выпечка также запрещены. Наконец, диета при поносе исключает бобовые.
Если конкретно, то запрещены: магазинные соки и свежие фрукты. Овощи, содержащие клетчатку, такие, как капуста или редька. Употреблять в пищу творог, кефир, пить молоко – нельзя. Полуфабрикаты – типа пельменей или котлет. Свежий хлеб, да и любая выпечка также запрещены. Наконец, диета при поносе исключает бобовые. Чай при поносе пьется без сахара.
Чай при поносе пьется без сахара. Поэтому гранат от поноса также применяется, но рекомендуется побеспокоиться заранее. С гранатовых корок необходимо срезать белую мякоть; корки высушить, переворачивая и не допуская заплесневения; высушенные корки измельчить и хранить в бумажном пакете. В случае необходимости порошок из высушенных корок заливается стаканом кипятка. После настаивания в течении 20 минут – принимается внутрь по пол стакана 2-3 раза в день.
Поэтому гранат от поноса также применяется, но рекомендуется побеспокоиться заранее. С гранатовых корок необходимо срезать белую мякоть; корки высушить, переворачивая и не допуская заплесневения; высушенные корки измельчить и хранить в бумажном пакете. В случае необходимости порошок из высушенных корок заливается стаканом кипятка. После настаивания в течении 20 минут – принимается внутрь по пол стакана 2-3 раза в день.
 Как эффективностью, так и строго научным подходом.
Как эффективностью, так и строго научным подходом. Здесь же альгинаты сами нейтрализуют повышенную кислотность.
Здесь же альгинаты сами нейтрализуют повышенную кислотность. Благодаря ему клетки-фагоциты выходят в просвет толстого и тонкого кишечника и уничтожают патогенные факторы. Сравните с адским методом поедания горошин черного перца. Чувствуете разницу? Здесь излечение будет абсолютно физиологичным, доступным и детям, и пациентам с хроническими заболеваниями.
Благодаря ему клетки-фагоциты выходят в просвет толстого и тонкого кишечника и уничтожают патогенные факторы. Сравните с адским методом поедания горошин черного перца. Чувствуете разницу? Здесь излечение будет абсолютно физиологичным, доступным и детям, и пациентам с хроническими заболеваниями. В нашем случае не потребуется применение никаких пробиотиков, поскольку Ламифарэн сам нормализует микробный пейзаж.
В нашем случае не потребуется применение никаких пробиотиков, поскольку Ламифарэн сам нормализует микробный пейзаж. У вас могут возникнуть спазмы в животе или тошнота. Есть несколько различных типов:
У вас могут возникнуть спазмы в животе или тошнота. Есть несколько различных типов: Когда ваше тело успевает впитывать воду, оно будет выходить реже и станет более твердым.
Когда ваше тело успевает впитывать воду, оно будет выходить реже и станет более твердым. Если у вас есть вопросы, поговорите со своим врачом.
Если у вас есть вопросы, поговорите со своим врачом. Иногда его применяют для лечения диареи путешественников.
Иногда его применяют для лечения диареи путешественников.

 Они также могут заказать анализы крови.
Они также могут заказать анализы крови.
 Но некоторые лекарства, отпускаемые без рецепта, могут помочь вам почувствовать себя лучше.
Но некоторые лекарства, отпускаемые без рецепта, могут помочь вам почувствовать себя лучше.
 Но вам также могут понадобиться лекарства, чтобы успокоить желудок.
Но вам также могут понадобиться лекарства, чтобы успокоить желудок. Кроме того, питьевая версия идеально подходит для людей, которые не любят глотать таблетки. (Псс! Вот 6 признаков того, что у вас ненормальная боль в животе.)
Кроме того, питьевая версия идеально подходит для людей, которые не любят глотать таблетки. (Псс! Вот 6 признаков того, что у вас ненормальная боль в животе.)
 Чашки для смешивания предоставляются при покупке; просто смешайте 30 миллилитров воды с пакетом и выпейте.Добавьте его в свой упаковочный лист, если вы собираетесь куда-нибудь, где диарея у путешественников — обычное дело.
Чашки для смешивания предоставляются при покупке; просто смешайте 30 миллилитров воды с пакетом и выпейте.Добавьте его в свой упаковочный лист, если вы собираетесь куда-нибудь, где диарея у путешественников — обычное дело. com
com

 3 Лоперамид (Имодиум A-D) доступен без рецепта и может назначаться здоровым взрослым с острой водянистой диареей, но его следует избегать у пациентов с кровавым стулом и лихорадкой, поскольку это признаки инфекции, вызванной бактериями или паразитами. Максимальная безрецептурная доза для взрослых составляет 8 мг в сутки. 5 Кроме того, следует избегать применения лоперамида у пациентов моложе 18 лет. 3 FDA получило сообщения о лицах, злоупотребляющих лоперамидом путем приема чрезмерных доз. 5 Это может привести к серьезным побочным эффектам со стороны сердца, включая сердечные приступы, потерю сознания, удлинение интервала QT и Torsades de Pointes или другие желудочковые аритмии. Медицинские работники должны информировать пациентов о рисках злоупотребления лоперамидом. FDA работает с производителями, чтобы ограничить количество доз в упаковке, чтобы предотвратить злоупотребление ею. 5
3 Лоперамид (Имодиум A-D) доступен без рецепта и может назначаться здоровым взрослым с острой водянистой диареей, но его следует избегать у пациентов с кровавым стулом и лихорадкой, поскольку это признаки инфекции, вызванной бактериями или паразитами. Максимальная безрецептурная доза для взрослых составляет 8 мг в сутки. 5 Кроме того, следует избегать применения лоперамида у пациентов моложе 18 лет. 3 FDA получило сообщения о лицах, злоупотребляющих лоперамидом путем приема чрезмерных доз. 5 Это может привести к серьезным побочным эффектам со стороны сердца, включая сердечные приступы, потерю сознания, удлинение интервала QT и Torsades de Pointes или другие желудочковые аритмии. Медицинские работники должны информировать пациентов о рисках злоупотребления лоперамидом. FDA работает с производителями, чтобы ограничить количество доз в упаковке, чтобы предотвратить злоупотребление ею. 5  3 Посоветуйте пациентам подождать не менее 2 часов после приема антибиотика, чтобы использовать пробиотик. 4 Однако существуют неоднозначные данные относительно использования пробиотиков для лечения диареи, вызванной вирусами желудка, хотя они обычно рекомендуются в клинической практике, поскольку имеют мало побочных эффектов. В одном недавнем двойном слепом рандомизированном исследовании были изучены дети в возрасте от 3 месяцев до 4 лет с острой диареей, вызванной желудочным вирусом. 6 Участники исследования получали 5-дневный курс Lactobacillus rhamnosus GG два раза в день или плацебо.Исследование показало, что разницы между плацебо и пробиотиком нет. 6 Таким образом, пробиотики могут не помочь при лечении диареи, вызванной вирусами желудка у детей. Пробиотики будут продолжать изучаться в будущих исследованиях.
3 Посоветуйте пациентам подождать не менее 2 часов после приема антибиотика, чтобы использовать пробиотик. 4 Однако существуют неоднозначные данные относительно использования пробиотиков для лечения диареи, вызванной вирусами желудка, хотя они обычно рекомендуются в клинической практике, поскольку имеют мало побочных эффектов. В одном недавнем двойном слепом рандомизированном исследовании были изучены дети в возрасте от 3 месяцев до 4 лет с острой диареей, вызванной желудочным вирусом. 6 Участники исследования получали 5-дневный курс Lactobacillus rhamnosus GG два раза в день или плацебо.Исследование показало, что разницы между плацебо и пробиотиком нет. 6 Таким образом, пробиотики могут не помочь при лечении диареи, вызванной вирусами желудка у детей. Пробиотики будут продолжать изучаться в будущих исследованиях.
 Веб-сайт FDA. fda.gov / Drugs / DrugSafety / ucm594232.htm. Обновлено 15 мая 2018 г. Проверено 14 марта 2019 г.
Веб-сайт FDA. fda.gov / Drugs / DrugSafety / ucm594232.htm. Обновлено 15 мая 2018 г. Проверено 14 марта 2019 г. 7
7 6
6 9
9 4
4 5
5 0
0 Возможные тесты включают:
Возможные тесты включают:

 Чтобы помочь вам справиться со своими признаками и симптомами до тех пор, пока диарея не пройдет, попробуйте:
Чтобы помочь вам справиться со своими признаками и симптомами до тех пор, пока диарея не пройдет, попробуйте: Кроме того, эти препараты не всегда безопасны для детей. Проконсультируйтесь с врачом, прежде чем принимать эти лекарства или давать их ребенку.
Кроме того, эти препараты не всегда безопасны для детей. Проконсультируйтесь с врачом, прежде чем принимать эти лекарства или давать их ребенку. Составьте список из:
Составьте список из: Как мне лучше всего справиться с диареей?
Как мне лучше всего справиться с диареей? Чтобы избежать обезвоживания, пейте воду, сок и бульон.
Чтобы избежать обезвоживания, пейте воду, сок и бульон.
 Фруктовые соки также могут помочь восстановить калий.
Фруктовые соки также могут помочь восстановить калий.
 Хотя общие доказательства этого утверждения ограничены, людям с непереносимостью лактозы следует избегать этих продуктов.
Хотя общие доказательства этого утверждения ограничены, людям с непереносимостью лактозы следует избегать этих продуктов.

 Хотите, чтобы ваша заготовка получилась не только вкусной, но выглядела невероятно аппетитно? Сделайте на зиму капусту со свеклой в банках по предложенным мною рецептам. Вкусная, чудесно похрустывающая с небольшой терпкостью, капуста уже давно завоевала своих почитателей не нескольких странах, а теперь стала популярной и у нас. На Украине, в Грузии и Армении, овощ маринуют крупными кусками, добавляя для остроты корень хрена и сельдерея, много чеснока, различные виды перца, укроп, эстрагон и прочие пряности.
Хотите, чтобы ваша заготовка получилась не только вкусной, но выглядела невероятно аппетитно? Сделайте на зиму капусту со свеклой в банках по предложенным мною рецептам. Вкусная, чудесно похрустывающая с небольшой терпкостью, капуста уже давно завоевала своих почитателей не нескольких странах, а теперь стала популярной и у нас. На Украине, в Грузии и Армении, овощ маринуют крупными кусками, добавляя для остроты корень хрена и сельдерея, много чеснока, различные виды перца, укроп, эстрагон и прочие пряности. Как заготовить:
Как заготовить:












 Капуста со свеклой, нарезанная крупными кусками, заготовленная на зиму в банках – разносол, пользующийся всеобщей признательностью. Вдобавок, рецепты позволяют простую, на первый взгляд, закуску, сделать разнообразной. Сами посудите: острая, с чесноком, по-грузински и корейскому способу, сделанная без уксуса, быстрого, суточного приготовления. Осталось выбрать понравившийся, и закупить кочаны.
Капуста со свеклой, нарезанная крупными кусками, заготовленная на зиму в банках – разносол, пользующийся всеобщей признательностью. Вдобавок, рецепты позволяют простую, на первый взгляд, закуску, сделать разнообразной. Сами посудите: острая, с чесноком, по-грузински и корейскому способу, сделанная без уксуса, быстрого, суточного приготовления. Осталось выбрать понравившийся, и закупить кочаны.







