симптомы, причины и последствия, чем опасен
Вы здесь: Низкий гемоглобинНизкий гемоглобин — клинический признак разных заболеваний, но обнаруживается только после того, как будет проведен общеклинический анализ крови. В случае игнорирования изменений велика вероятность развития опасных для жизни осложнений.
Источниками снижения концентрации главной составляющей части эритроцитов часто выступают болезни, например, хроническая анемия, хронические заболевания ЖКТ, онкология крови и аутоиммунные процессы. Есть несколько физиологических провокаторов.
Симптомы низкого гемоглобина довольно специфичны, но недомогание может остаться незамеченным, поскольку маскируется под клинические проявления базовой болезни. Главные признаки низкого содержания гемоглобина в крови: изменения волос и ногтей, сухость кожи, головокружения, сильная слабость и приступы потери сознания.
Определить, что гемоглобин понижен, можно только при помощи лабораторных тестов. Для выявления основного этиологического фактора могут потребоваться инструментальные процедуры.
Коррекция состояния проводится консервативными методами, например, приемом лекарственных препаратов или потреблением в пищу определенных продуктов. Схема ликвидации причины патологии индивидуальна .
О пониженных значениях железосодержащего белка говорят в тех случаях, когда показатели отклоняются от нормы в меньшую сторону. Допустимыми для мужчин считаются 130–170 г/л, а для женщин — 120–150 г/л. У детей нормальный уровень отличается в зависимости от возрастной категории.
Низкий уровень гемоглобина в большинстве ситуаций выступает в качестве вторичного проявления, т. е. развивается на фоне течения какого-либо заболевания. Наиболее частые источники:
- хроническая железодефицитная анемия;
- атрофический гастрит в хронической форме;
- воспалительное поражение кишечника;
- дисбактериоз;
- системная красная волчанка;
- ревматоидный артрит и иные патологии аутоиммунного характера;
- гломерулонефрит;
- вирусный гепатит;
- пневмония и туберкулез;
- гастроэнтероколит;
- воспаление почек;
- обильные кровопотери — сочетаются повышенная СОЭ и низкий гемоглобин;
- онкологические новообразования, особенно с локализацией в органах ЖКТ;
- злокачественные болезни кроветворной системы;
- широкий спектр инфекций;
- глистные и паразитарные инвазии;
- различные травмы и ранения;
- цирроз печени;
- болезни щитовидной железы и других сегментов эндокринной системы;
- хирургические вмешательства;
- образование как наружных, так и внутренних геморроидальных шишек.
Что касается менее безобидных источников, т. е. не связанных с течением патологиями, такие причины низкого гемоглобина представлены следующим перечнем:
- период вынашивания ребенка;
- менструация;
- нерациональное питание — наиболее частый провокатор аномального содержания гемоглобина у детей;
- соблюдение чрезмерно строгих диет;
- родовая деятельность;
- гормональный дисбаланс;
- длительное влияние стрессовых ситуаций;
- грудное вскармливание.
Необходимо отметить, что пониженный гемоглобин может быть врожденным отклонением, нередко встречается у лиц преклонного возраста. Уровень железосодержащего белка нередко понижен у доноров крови.
Каждая из причин влияет на развитие последствий низкого гемоглобина, которые могут быть опасны для жизни человека и закончиться летальным исходом.

Структура крови человека с железодефицитной анемией
Низкий гемоглобин обладает несколькими характерными клиническими проявлениями. Проблема заключается в том, что клиника нередко остается незамеченной, поскольку на первый план выходят симптомы базового заболевания.
Основные признаки низкого гемоглобина:
- сильнейшие головокружения;
- шум и звон в ушах;
- нарушение менструального цикла вплоть до полного отсутствия критических дней;
- одышка;
- снижение потенции у мужчин — такая проблема может доходить до временной импотенции;
- снижение аппетита или полное отвращение к пище;
- резкое возрастание кровяного тонуса;
- расстройство акта дефекации — возникают жалобы на диарею;
- проблемы с дыхательной функцией;
- тошнота и рвота;
- ломкость и деформация ногтевых пластин;
- сухость, выпадение или замедленный рост волос;
- покраснение языка;
- болезненная бледность и сухость кожных покровов;
- судорожные припадки — наиболее часто страдают нижние конечности;
- покалывание и онемение стоп;
- появление болевых ощущений на языке;
- учащение частоты сердечного ритма;
- искажение вкусовых ощущений и обоняния;
- шелушение губ;
- сухость ротовой полости;
- снижение концентрации внимания;
- появление трещинок в уголках губ;
- быстрое утомление и снижение работоспособности;
- постоянные головные боли;
- приступы потери сознания;
- недержание урины;
- снижение сопротивляемости иммунной системы.
Примечательно, что последние 3 внешних проявления встречаются только при значительном понижении основной составляющей части эритроцитов.
Симптоматика может проявляться у всех людей, вне зависимости от возрастной категории.
Если среднее содержание гемоглобина в эритроците понижено, это может быть обнаружено только по данным общеклинического анализа крови. Для процедуры может потребоваться биологический материал из вены или из пальца. В специфической подготовке пациенты не нуждаются.
Чтобы выяснить причины, на фоне которых появились симптомы пониженного гемоглобина, необходимо всестороннее обследование человеческого организма. Дополнительные лабораторные исследования и инструментальные процедуры подбираются в индивидуальном порядке.
Существует несколько общих диагностических мероприятий, выполняемых непосредственно клиницистом:
- ознакомление с историей болезни — для поиска главного патологического этиологического фактора;
- сбор и анализ жизненного анамнеза — для подтверждения или опровержения влияния физиологических причин;
- измерение значений артериального давления и сердечного ритма;
- оценка состояния кожных покровов и слизистых оболочек, волос и ногтевых пластин;
- детальный опрос пациента — чтобы выяснить, когда впервые появились и какими признаками сопровождаются у низкого гемоглобина симптомы.
В дополнение могут потребоваться консультации специалистов из различных областей медицины.
Лечение низкого гемоглобина зависит от первоисточника патологии: может быть консервативным или хирургическим, но чаще имеет комбинированный характер.
Для нормализации значений концентрации железосодержащего белка без влияния на провоцирующий фактор применяются следующие методы:
- прием лекарственных препаратов;
- соблюдение специального рациона;
- применение рецептов народной медицины.

Продукты для повышения гемоглобина
Медикаменты, направленные на повышение уровня гемоглобина:
- «Гемобин»;
- «Ферретаб»;
- «Мальтофер»;
- «Сорбифер Дурулес»;
- «Тотема»;
- «Хеферол»;
- «Ировит»;
- «Фефол»;
- «Ферроградумет»;
- «Фенюльс»;
- «Актиферрин»;
- «Тардиферон».
Больным показано прием или внутривенное введение витаминных комплексов.
Пониженный гемоглобин может быть повышен при соблюдении определенного режима питания. Рекомендуется принимать в пищу:
- говядину;
- свинину;
- курицу;
- баранину;
- рыбу и морепродукты;
- гранат;
- клубнику;
- свеклу;
- тыкву;
- бобовые культуры;
- орехи;
- спаржу и шпинат;
- сухофрукты;
- каши;
- цельнозерновой хлеб;
- капусту;
- томаты;
- картофель;
- цитрусовые;
- зелень и салат;
- дыню;
- перец;
- черную смородину и иные продукты, обогащенные железом.
Не запрещается повышать низкий гемоглобин при помощи рецептов народной медицины, но делать это можно только после одобрения лечащего врача. Наиболее эффективные компоненты целебных напитков:
- розмарин;
- шалфей;
- крапива;
- тимьян;
- семена кунжута;
- кориандр;
- шиповник;
- тысячелистник;
- корень одуванчика;
- клевер;
- полынь;
- кипрей.
В тяжелых ситуациях обращаются к такой процедуре, как переливание крови при низком гемоглобине. В любом случае терапия должна проходить под контролем лечащего врача.
Снижение концентрации гемоглобина при условии отсутствия терапии, может повлечь формирование серьезных осложнений. Перечень состояний, чем низкий гемоглобин опасен:
- нарушение функционирования внутренних органов и систем;
- дыхательная или сердечная недостаточность;
- частая подверженность организма простудным заболеваниям;
- травмы, полученные при обмороке;
- увеличение печени;
- малокровие;
- атеросклероз сосудов;
- эмоциональная неустойчивость.
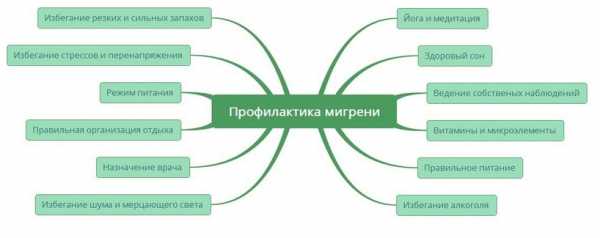
Избежать развития такой ситуации, как низкий гемоглобин, можно при помощи соблюдения несложных правил. Профилактика подобного состояния включает:
- ведение здорового и в меру активного образа жизни;
- полноценное и сбалансированное питание;
- предупреждение стрессовых ситуаций;
- отсутствие каких-либо травм и ранений;
- контроль над гормональным фоном;
- регулярное прохождение полного профилактического осмотра в медицинском учреждении.
Причины и последствия низкого гемоглобина диктуют прогноз патологии. При отсутствии терапии отмечают усугубление базовой проблемы, частые рецидивы симптоматики, не исключают вероятность летального исхода из-за осложнений.
medanaliz.pro
Пониженный гемоглобин
Согласно статистическим данным, низкий гемоглобин в крови характерен для трети населения планеты. О чём говорит этот популярный недуг и что делать в случае его обнаружения?
Причины низкого уровня гемоглобина
Разговаривая о причинах и последствиях низкого гемоглобина, стоит начать с первого:
- Быстрее всего гемоглобин ниже нормы опускается при кровопотерях. Они могут быть как явными, так и скрытыми. Явные – это последствия операций, ранений, травм. Низкий гемоглобин у женщин также может возникнуть после обильных месячных, которые длятся более 5 суток. Роды тоже приводят к обильной потере крови.
- Низкий уровень гемоглобина наблюдается и при внутренних кровотечениях. То есть в результате сильных проблем с желудочно-кишечным трактом, некоторых патологиях. Последнее, кстати – это нередко причины низкого гемоглобина у женщин. Это миома матки, киста яичников.
- Низкий гемоглобин в крови образовывается также в том случае, если человек часто становится донором. Под словом «часто» подразумевается периодичность более 4 раз за год.
- Говоря о причинах и последствиях у женщин, стоит вспомнить столь любимые прекрасным полом диеты. Как и в случае с переливанием крови, систематичность в вопросе диет также чревата. Люди, которым присуща подобная систематичность, находятся в зоне риска. Почему низкий гемоглобин появляется в их случае? Из-за неправильно организованного питания и стрессов, которые сопровождают неверно спланированное похудение.
- Кстати о несбалансированном питании: почитатели вегетарианства тоже находятся в зоне риска. Организму белки необходимы! Одними углеводами обойтись нельзя.
- Низкий гемоглобин у мужчин, женщин и детей может наблюдаться при нехватке витамина В15.
- К заболеваниям, являющимся причиной низкого содержания белка, относятся дисбактериоз, малокровие в хронической форме и злокачественные патологии, пневмония, туберкулёз, гепатит. Стоит вспомнить и аутоиммунные заболевания – то есть артрит ревматоидный, волчанку.
- Низкий гемоглобин у мужчин и женщин может диагностироваться в случае варикозного расширения вен.
- Говоря о причинах и последствиях низкого гемоглобина, нельзя не вспомнить о банальной наследственности. Как и многие другие вещи, склонность к тому или иному объёму белка в крови может передаваться генетически.
- К небольшой концентрации белка склонны также люди пожилого возраста. По табличке, приведённой ниже, видно, что низкий гемоглобин у мужчин и женщин нередко встречается после 65 лет.
 Низкий уровень содержания белка во время беременности
Низкий уровень содержания белка во время беременности
В крови у женщин в положении и должно в большинстве случаев быть меньше белка. Конечно, каждый организм переносит вынашивание ребёнка по-разному. Но в основном встречается низкий гемоглобин при беременности. Он может опускаться даже до показателя 110 г/л.
Дело в том, что на формирование плаценты и плода из организма будущей матери примерно с 20 по 34 неделю уходит немалое количество железа.
Однако анализы на определения уровня содержания в крови белка всё равно сдавать необходимо, так как даже для будущих мам имеются границы нормы. Насторожить должен следующий низкий гемоглобин у беременных:
| Показатели | Степени анемии |
| 110-90 г/л | Лёгкая |
| 90-70 г/л | Средняя |
| Менее 70 г/л | Тяжёлая |
Чем опасен низкий гемоглобин в подобных случаях, если не обратить на проблему вовремя должного внимания?
- Внутриутробное развитие плода будет происходить с задержкой. Он начнёт испытывать кислородное голодание – произойдёт так называемая гипоксия плода.
- Вероятен поздний токсикоз.
- Вполне возможны роды, начавшиеся ранее установленных врачом сроков.
- У женщины может не доставать сил для родов.
- Вероятны кровоизлияния.
- Послеродовой период может оказаться проблематичным.
Низкий уровень белка в крови у новорожденных: причины
Низкий гемоглобин у ребёнка, который недавно родился – тоже тема для отдельного обсуждения. Ненормальным считается показатель 70-80 г/мл и менее.
Для того чтобы понять, чем обусловлен низкий гемоглобин у грудничка, стоит классифицировать вид анемии у него:
- Железодефицитная – низкого гемоглобина у детей такого типа стоит ожидать в том случае, если у их матерей во время вынашивания было слишком мало железа в организме. Впрочем, вполне возможно, что малыш потребляет мало железа после рождения либо оно попросту не всасывается кишечником.
- В12-дефицитная – этот низкий гемоглобин у грудничка проявляется тогда, когда слишком большие дозы витамина С мешают усвоению витамина В12.
- Фолиеводефицитная – дефицит витамина В9, который способствует синтезу ДНК, нуклеиновых кислот, РНК. Процесс этот напрямую относится к эритроцитам.
- Гемолитическая – заключается в распаде эритроцитов. Такого низкого гемоглобина у детей стоит ожидать в том случае, если они родились раньше срока, несовместимы по крови с матерью, испытали побочные эффекты некоторых лекарственных средств. В некоторых случаях причиной может послужить интоксикация некоторыми веществами.
- Дисгемопоэтическая – является результатом нарушения кроветворения, происходящего в красном костном мозгу. Подобный низкий гемоглобин у ребёнка встречается нечасто.
- Постгеморрагическая – возникает ещё реже. Причины – травмы, операция.
- Но самый редкий вид анемии – тот, при котором изменена белковая составляющая молекулы. Эритроциты в таком случае переносят кислород с большим трудом. Возникают подобные изменения по наследственным причинам, из-за мутаций.
Низкий уровень белка у новорожденных: признаки
Каковы признаки низкого гемоглобина у таких маленьких детей?
- Ослабленное состояние, плохой иммунитет, быстрая заболеваемость.
- Слабость, проявляющаяся в неохотном поглощении молока, быстрой утомляемости и сонливости.
- Бледность.
- Понос либо запор – иными словами, любые нарушения стула.
- Тактильная чувствительность становится слабее.
- Вероятны сердечные шумы.
- Вероятна желтуха.
Симптомы пониженного содержания белка
Какие признаки низкого гемоглобина помогают определить эту проблему?
- Общая слабость – довольно характерный симптом не только для малышей. Дети старшего возраста и взрослые тоже часто утомляются, испытывают постоянную сонливость.
- Нарушается концентрация внимания.
- Головные боли, головокружение – ещё одни спутники пониженного содержания в крови белка. Вероятны даже обмороки.
- Мышцы становятся более слабыми. Иногда такое явление приводит к недержанию мочи.
- Давление понижается.
- Внешность также ощутимо страдает. К примеру, ногти и волосы становятся более ломкими и растут медленно. Кожа тоже пересушивается, покрывается трещинками, бледнеет.
- Вероятны нарушения вкуса и обоняния. Человеку могут нравиться обычно неприятные запахи вроде запахов ацетона, выхлопных газов, нафталина. Либо появляется желание попробовать что-нибудь несъедобное вроде песка, мела.
- Во рту начинает ощущаться сухость. В языке появляется ощущение пощипывания.
- В некоторых случаях наблюдается одышка.
- Вероятны сердечные шумы.
- Руки и ноги часто холодеют.
Для наглядности приводим схему, на которой обозначены основные симптомы и отдельно выделены симптомы при анемии в запущенном состоянии:
Последствия понижения уровня белка в крови
Говоря о причинах и последствиях анемии у женщин, мужчин и детей, стоит затронуть и последний пункт. Итак, к чему может привести содержание железосодержащего белка ниже нормы:
- Первым делом, у человека снижается иммунитет. В итоге даже самая обычная простуда может повлечь за собой осложнения. Более серьёзные заболевания – тем более.
- Часто последствия низкого гемоглобина у женщин, мужчин и детей проявляются в виде нарушения нормальной работы мозга, центральной нервной системы. Последнее приводит не только к вялости, но и к плаксивости, повышенной раздражительности.
- Некоторые органы тоже не получают достаточного количества кислорода, работают со сбоями. Проблема заключается в том, что, не имея нервных окончаний, многие органы никак не сигнализируют о сбое.
- Печень может увеличиться в размерах, на ногах возникают отёки.
- Анемия – вполне логичный итог нехватки железа.
- На сердце ложится огромная нагрузка, что приводит в результате в большинстве случаев к кардиопатии. Дело в том, что, несмотря на недостаток белка, организм всё равно будет стремиться любыми путями обеспечить себя кислородом. А это значит, что сердце начнёт работать активнее, разгоняя эритроциты с имеющимся кислородом по организму.
- Как упоминалось при разговоре о симптомах, страдает кожа. Нередко возникают, если не решить проблему, дерматит, экзема.
 Как повысить уровень белка в крови: лекарства
Как повысить уровень белка в крови: лекарства
Прежде, чем рассказать о том, чем и как повысить уровень белка в крови, следует дать хороший совет: любые препараты при низком гемоглобине необходимо принимать строго исходя из той дозировки, которая указана в инструкции. В противном случае можно получить обратный эффект – переизбыток железа. Также следует помнить о подобных эффектах, которые иногда случаются в виде поноса, рвоты, тошноты.
Впрочем, побочная реакция встречается не всегда. А в случае соблюдения дозировки следующие препараты с железом при низком гемоглобине у взрослых и детей принесут лишь пользу:
- К хорошо зарекомендовавшим себя препаратам с железом при низком гемоглобине у взрослых можно отнести «Сорбифер Дурулес». Он содержит 320 г сульфата железа, а также аскорбиновую кислоту. Принимается по таблетке дважды в сутки. Важно запивать таблетку водой в большом объёме.
- «Фенюльс» — является витаминным комплексом с железом в составе. Правда, его содержится меньше, чем в предыдущем средстве. А именно, около 150 г. Помимо железа, имеет в составе пантотеновую и аскорбиновую кислоты, витамин В. За счёт такого состава комплекс отлично усваивается, что и помогло ему попасть в рейтинг «лучшие препараты для профилактики и лечения анемии». Принимается в первом случае в течение 30 дней по капсуле в сутки, во втором – трижды в сутки.
- «Феррум лек» — имеет как форму жевательных таблеток, так и форму инъекций. Первый случай пользуется большей популярностью. Каждая такая таблеточка содержит примерно по 100 мг железа. Для лечения анемии рекомендуется жевать по таблетке дважды или трижды в сутки, для её профилактики – раз. Лечение может продолжаться 3 месяца.
Почему железо может не усваиваться
Разговаривая о том, чем и как повысить содержание гемоглобина в крови, следует отдельно отметить, что железо при анемии не всегда может усвоиться. Вот почему это может произойти:
- Неправильно подобран тип железа. Некоторые препараты содержат так называемое трёхвалентное железо. Потребитель не всегда обращает на это внимание, выхватывая взглядом только заветное слово «железо». Этот тип тоже может усвоиться, но не всеми. В некоторых случаях он провоцирует лишь тяжесть в желудке и запор. Предпочтительно найти препараты с двухвалентным железом.
- Казеин – следующая причина. Так называется белок, содержащийся в молочных продуктах и склеивающийся с железом. Казеин мешает железу усвоиться – в результате оно просто выводится из организма. Поэтому предпочтительно ограничить употребление молочных продуктов. Но если это сделать сложно, стоит прислушаться к следующему совету: за 5 часов до и в течение 5 часов после приёма лекарств, содержащих железо, не нужно употреблять молочные продукты.
- Чем ниже кислотность желудка, тем хуже станет усваиваться железо.
О переливании крови при анемии
Переливание крови при низком гемоглобине врач прописывает в том случае, если показатели содержания белка сильно занижены. Эта процедура является неплохим дополнением к приёму витаминных препаратов. Вот какие преимущества даёт переливание крови при низком гемоглобине:
- Содержание железосодержащего белка повышается в максимально быстрые сроки.
- Общее состояние человека, как и его работоспособность, заметно улучшаются.
Но, несмотря на явные плюсы и скорость улучшения состояния здоровья больного, врачи не так уж часто назначают переливание крови при низком гемоглобине. Преимущественно это происходит в качестве экстренного случая, так как переливание чужой крови является стрессом для организма.
Производится оно как в один этап, так и в несколько. В любом случае это происходит по определённой схеме.
Когда содержание железа низкое, игнорирование этого факта является очень плохой идеей. Последствия низкого гемоглобина у женщин, мужчин и детей достаточно серьёзны, поэтому важно изучить все симптомы, а затем – не затягивать лечение.
gemoglobin.top
7 сигналов организма, указывающих на то, что вам срочно нужно повысить уровень гемоглобина

Ребята, мы вкладываем душу в AdMe.ru. Cпасибо за то,
что открываете эту
красоту. Спасибо за вдохновение и мурашки.
Присоединяйтесь к нам в Facebook и ВКонтакте
Пониженный уровень гемоглобина в крови был обнаружен аж у 1,62 млрд человек, согласно данным Всемирной организации здравоохранения за 2017 год. Но большинство людей, страдающих железодефицитной анемией (нарушение синтеза гемоглобина вследствие дефицита железа), вовсе не догадываются о своем заболевании и путают симптомы болезни с обычной усталостью.
AdMe.ru выделил основные признаки, которые указывают на то, что вашему организму нужна помощь.
1. Вы быстро устаете
Недостаток железа в организме приводит к снижению уровня гемоглобина в крови, а эритроциты, в свою очередь, не разносят необходимое количество кислорода по организму. Именно поэтому вы можете чувствовать себя уставшим и обессиленным без причины.
2. У вас пожелтели белки глаз
У здорового человека белок глаза имеет слегка желтоватый однородный цвет. Но если вы заметили, что белки ваших глаз приобрели более насыщенный желтый оттенок, насторожитесь: это может свидетельствовать о том, что эритроциты (красные кровяные тельца) подверглись разрушению, и, как следствие, ваш организм перенасыщен билирубином (желчный пигмент, который образуется при расщеплении белков).
3. Вы страдаете от головокружений
Если вы начали часто чувствовать головокружение, это может сигнализировать о наличии анемии. Дело в том, что голова у страдающих от этого заболевания кружится из-за нехватки кислорода в мозге, так как эритроциты не разносят его по организму. Также при анемии вы нередко можете испытывать головную боль, напоминающую мигрень.
4. У вас участилось сердцебиение
При анемии у человека может участиться пульс и ускоряется сердцебиение. Связано это с тем, что уровень красных кровяных телец падает, а сердце в попытке насытить кислородом ткани организма вынуждено перекачивать больший объем крови, чем обычно.
5. Вы чувствуете одышку

www.adme.ru
Низкий гемоглобин у женщин: причины, симптомы и последствия. Лечение пониженного уровня гемоглобина
Низкий гемоглобин в крови у женщин свидетельствует о неблагоприятных изменениях, происходящих в организме, причины которых могут быть самыми разными, а последствия – достаточно опасными для здоровья.
Если анализы крови свидетельствуют об анемии, то необходимо прежде всего досконально разобраться в ситуации. Понять, какие факторы привели к этому состоянию и устранить их.
Содержание статьи:
Что из себя представляет гемоглобин
Кровь – это жидкая субстанция, которая посредством кровеносных сосудов распределяется по всему организму. Она выполняет транспортные функции, перенося питательные вещества, углекислый газ и кислород к различным органам. По составу она представляет собой плазму, являющуюся жидкой средой, в которой находятся во взвешенном состоянии клетки – эритроциты, лейкоциты и тромбоциты.
Эритроциты в своём составе содержат гемоглобин, в котором присутствует железо. Он и придаёт крови алый цвет и может обратимо связывать кислород и углекислый газ. Благодаря чему и осуществляется транспортировка нужных для функционирования организма газов от легких к другим органам через артерии и вены.
 Структура крови человека с низким гемоглобином
Структура крови человека с низким гемоглобиномЕсли в составе крови не хватает гемоглобина, то идет нарушение процесса обмена углекислого газа и кислорода. Органы и ткани страдают от дефицита кислорода, отработанный углекислый газ плохо выводится в легкие.
Нормальные показатели гемоглобина у женщин
Установить, каковы показатели гемоглобина в крови, можно по общему анализу крови. У женщин норма представляет собой цифры от 120 до 140 г/л.
Злоупотребляющие курением женщины имеют иные значения гемоглобина – до 150 г/л. У представительниц профессионального спорта можно наблюдать тоже повышенные показатели – до 160 г/л. Врачи не видят в этом патологии и считают подобные вариации нормальными.
Гемоглобин у беременных женщин определяется по иной шкале, в зависимости от триместра. В первом и третьем триместре беременности нормой считается показатель 110-120 г/л, во втором – это будет 105-120 г/л. Эти цифры связаны с теми особенными процессами физиологии, что происходят в организме женщины, готовящейся стать матерью. Поскольку количество крови в этот период увеличивается наполовину.
Симптомы низкого гемоглобина
Симптомы, свидетельствующие о низком содержании гемоглобина, могут быть астеническими и дистрофическими.
Астенические симптомы:
- Слабость.
- Быстрая утомляемость.
- Сонливость.
- Головокружение.
- Понижение артериального давления.
- Головные боли.
- Сердцебиение.
- Обмороки.
Эти симптомы можно выявить у и самостоятельно, не прибегая к специальному медицинскому исследованию, и не обращаясь к врачу.
Дистрофические симптомы:
- Сухость кожи.
- Ломкость и сухость ногтей.
- Медленный рост волос, их сухость, ломкость, выпадение.
- Изменение вкуса и обоняния.
 Симптомы низкого гемоглобина в крови
Симптомы низкого гемоглобина в кровиНизкий гемоглобин может быть одним из симптомов различного рода заболеваний. Например, желудочно-кишечного тракта — это хронический атрофический гастрит, воспаление кишечника и дисбактериоз. Инфекционные поражения – гепатит, пневмония, туберкулез, заболевания почек.
Среди этих диагнозов могут быть и заболевания, связанные с нарушением иммунитета, – ревматоидный артрит, гломерулонефрит, различные злокачественные опухолевые.
Причины пониженного гемоглобина
Низкий гемоглобин у женщин: причины и последствия четко взаимосвязаны. Существует 3 основные причины недостатка гемоглобина. В первую очередь — дефицит железа в организме. Ведь именно этот микроэлемент активно расходуется при синтезе гемоглобина.
 Низкий гемоглобин у женщин: причины и последствия
Низкий гемоглобин у женщин: причины и последствияВторая серьезная причина – это кровотечения. Они могут быть как крупными, во время проведения операций, получения травм, родах и т.д. Так и незначительными, скрытыми. Например, небольшая, но постоянная кровопотеря при язве желудка.
Третья причина – когда организм не в состоянии усваивать поступающее с пищей железо. Такое происходит при недостатке в питании веществ-катализаторов гемоглобина, ими являются витамины группы B, PP и С.
Дефицит железа
Дефицит железа в организме чреват самыми разнообразными заболеваниями. Ведь это нарушение обмена веществ и иммунитета. В слизистых оболочках происходят неблагоприятные изменения, их барьерная функция нарушается. В результате в организм легко проникает инфекция, вызывающие всевозможные расстройства.
Потому человек, страдающий железодефицитом, чаще всего заболевает гриппом, ОРЗ, которые дают серьезные осложнения – гайморит, ринит. Могут возникать и заболевания внутренних органов, например, различного рода гастриты. Идет и нарушение сердечно-сосудистой деятельности – возникает одышка и тахикардия. Артериальное давление снижается.
 Функции железа в организме
Функции железа в организмеСо стороны печени тоже выявляются проблемы, она не может выполнять полностью свои функции. Поэтому идет снижение глюкозы в крови, альбуминов и протромбина.
Особенно опасен дефицит железа для беременных женщин, ведь это вызывает недостаточность плацентарную. Снижается выработка необходимых гормонов, что сказывается отрицательно на формировании и вынашивании плода.
Кровопотери
Причинами низкого содержания гемоглобина в крови у женщин может быть кровопотеря, как последствие хирургического вмешательства, хронических заболеваний и т.д. Бывают как обширные, так и совсем небольшие, но хронические потери крови.
Быстрая кровопотеря в больших количествах провоцирует возникновение постгеморрагической анемии. Это могут быть различные травмы и внутренние кровотечения, например, почечные, маточные, легочные и т.д.
При этом через 2 дня восстанавливается объем крови в организме, однако, количество лейкоцитов и гемоглобин значительно снижается. Спустя 4 дня количество лейкоцитов и гемоглобина начинает расти, но медленными темпами. Поэтому в этот период весьма важно поддержать организм, дать ему необходимое количество питательных веществ, и прежде всего – железа.
Хроническая анемия
Низкое содержание гемоглобина в крови может возникнуть у женщин по причине постоянно повторяющихся малых кровопотерь, что чревато серьезными последствиями. Например, носовые кровотечения, сильные менструальные, при язве желудка или геморрое и других причинах. Результатом чего становится значительное снижение уровня железа и, соответственно, гемоглобина.
Нарушения эритропоэза
Эритропоэз – это процесс кроветворения. Следствием нарушения эритропоэза является кислородное голодание тканей организма, поскольку он распределяется по телу в недостаточном количестве. Это приводит к различного рода заболеваниям. Возникнуть такая ситуация может в результате хронических инфекционных процессов, при отравлениях и интоксикации, злокачественных образованиях.
Главная же причина эритропоэза – это дефицит белков, витамина B12, фолиевой кислоты и железа.
Соответственно, одним из последствий этого нарушения является снижение гемоглобина и количества эритроцитов в крови у женщин.
Повышенное разрушение эритроцитов
Быстрое разрушение эритроцитов может возникнуть в результате отравления ядами, появления сепсиса, различных серьезных инфекционных заболеваниях, таких как малярия. Причиной также могут быть кожные поражения, ожоги и переливание крови в том случае, если она была неподходящей группы.
При этом эритроциты разрушаются быстрее, чем успевают созреть новые. Это заболевание носит название гемолитической анемии. Она бывает двух основных типов – внутрисосудистая и когда распад эритроцитов происходит вне сосудистой системы, в костном мозге, лимфатических узлах, в печени или селезенке.
 Нехватка эритроцитов в крови вызывает анемию
Нехватка эритроцитов в крови вызывает анемиюПри гемолитической анемии количество эритроцитов и гемоглобина снижается, а вот железа – увеличивается. При этом в костном мозге продолжается активное кроветворение.
В некоторых случаях, чтобы избавить человека от этой проблемы прибегают даже к хирургическому вмешательству, удаляя селезенку.
Пониженный гемоглобин у беременных
Во время беременности в организме женщины происходит множество изменений, к примеру, значительно увеличивается объем крови. Однако, количество эритроцитов при этом уменьшается, и соответственно, понижается и уровень гемоглобина в определенный период беременности, это естественный процесс.
Обычно снижение уровня гемоглобина происходит после 20 недели беременности, а перед родами – восстанавливается. Иногда может развиться и патология, когда гемоглобин начинает снижаться слишком рано и не повышаться перед родами.
Причинами низкого гемоглобина в крови у беременных женщин может послужить множество факторов, а последствия всегда весьма неблагоприятны. В большинстве случаев анемию вызывает несбалансированное питание, в котором содержится слишком мало животных белков и железа.
При этом кальция чересчур много, а ведь именно этот микроэлемент препятствует всасыванию железа в организме. Среди неблагоприятных факторов – это гормональные сбои, сильный токсикоз, слишком малый срок между беременностями, когда организм женщины не успевает полностью восстановиться.
Различного рода хронические заболевания, стрессы тоже могут послужить причиной низкого гемоглобина в крови у будущей мамы.
Медикаментозное повышение гемоглобина
Лечение железодефицитной анемии медикаментозными средствами назначает исключительно врач. Поскольку необходимо устранить причину проблемы, определить которую самостоятельно бывает невозможно. Обычно фармацевтические препараты применяются в следующих случаях:
- Когда по результатам анализов замечено серьезное отклонение показателей гемоглобина от нормы;
- Когда не помогает специальная диета, и результаты анализов по-прежнему не удовлетворительны;
- Когда возможность организовать специальное лечебное питание невозможно;
- Когда назначен курс лечения препаратами, которые могут повлиять на обмен веществ в организме;
- Когда назначено проведение серьезной операции с возможно большой кровопотерей;
У всех медикаментозных препаратов существуют свои противопоказания. В частности – это те или иные заболевания желудочно-кишечного тракта, повышенная чувствительность к компонентам, нарушение выведения лишнего железа из организма, гемохроматоз.
Медикаментозные препараты для повышения уровня гемоглобина обычно представляют собой комплекс сульфата железа и витаминов. Прежде всего, аскорбиновой кислоты, улучшающей процесс всасывания железа.
 Основная задача медикаментов — повысить уровень железа в крови
Основная задача медикаментов — повысить уровень железа в кровиЛекарства выпускаются в самых разных формах – это таблетки, жевательные таблетки, сиропы и растворы для внутримышечного применения. Наиболее часто назначаются врачами сорбифер-дурулес, фелюльс, феррум лек и ферро-фольгама.
Повышение гемоглобина народными средствами
Народные рецепты не содержат вредных веществ в своем составе, практически не имеют противопоказаний. Природные растительные компоненты легко усваиваются организмом, поэтому повышение уровня гемоглобина происходит достаточно быстро.
Народные рецепты уже опробованы тысячами людей, их состав определен опытным путем, эффективность подтверждают и медицинские работники. Зачастую именно врачи и советуют дополнительно к медикаментозному лечению добавить еще и какое-нибудь из народных средств, чтобы усилить эффект.
Особенно хороши натуральные средства народной медицины для беременных женщин. Поскольку некоторые фармацевтические лекарства имеют соответствующие противопоказания, а потому будущим мамам их применять не рекомендуется.
Рецепт с медом, сухофруктами и лимоном
Сухофрукты – чернослив, абрикосы, изюм – содержат большое количество полезных веществ, которые способны предотвратить железодефицитную анемию. Это замечательный источник витаминов, полезных кислот и микроэлементов.
Лимон – очень богат витамином С, мощное антиоксидантное средство, способное помочь при анемии быстрее усваивать необходимые микроэлементы.
 Повышение уровня гемоглобина может быть приятным
Повышение уровня гемоглобина может быть приятнымМёд – дополнительный источник полезных веществ, необходимых, для того чтобы поддержать организм женщины. Устранить неприятные симптомы анемии, такие как пониженное давление.
Смесь этих трёх ингредиентов очень приятна на вкус, даёт положительный настрой, что немаловажно для быстрого выздоровления. А по составу это чудесное народное средство значительно превосходит любое фармацевтическое лекарство.
Приготовить его легко: хорошо вымытый лимон вместе с кожурой измельчают в мясорубке. Затем к лимону добавляют по стакану изюма, кураги и чернослива. Далее эта смесь заливается мёдом. Хранить ее можно в холодильнике в стеклянной емкости, употреблять каждый день вместо сладостей с чаем. Добавлять можно и в разные блюда – каши, мюсли, творог.
Настой шиповника
В состав шиповника входит множество веществ, которые как раз стимулируют кроветворение и увеличивают содержание железа в организме. Особенно известны красные плоды высоким уровнем витаминов группы В и С – аскорбиновой кислоты, что усиливает всасывание полезных микроэлементов, в частности, железа.
 Заваренный шиповник
Заваренный шиповникБлаготворно сказываются на процессе усвоения также и другие органические кислоты, что входят в состав шиповника.
Заварить сушеные ягоды можно двумя способами.
- Первый способ. Потребуется термос или эмалированная посуда с крышкой. Стаканом кипятка заливают столовую ложку сухих ягод и настаивают 4 часа. Затем стакан настоя процеживают и принимают перед едой. Следует увеличить дозу втрое, чтобы настоя хватило на один день, а запаривать его можно на ночь.
- Второй способ. Размять свежие ягоды шиповника и стаканом кипятка залить столовую ложку подготовленной кашицы. Настой держится полчаса, затем процеживается. Употреблять его нужно с мёдом.
Состав из клюквы, меда и орехов
Клюква – очень полезная ягода, так как содержит не только большое количество железа, но и витамина С, что способствует лучшей усваиваемости этого микроэлемента.
Мёд добавит в состав этого замечательного вкусного и полезного народного средства дополнительные витамины, поможет повысить не только гемоглобин, но и сопротивляемость организма различного рода заболеваниям. Таким образом, усилит действие клюквы.
Грецкие орехи – это кладезь микроэлементов, они тоже содержат достаточно большое количество природного железа, которое быстро будет впитываться организмом. Поэтому смесь из клюквы, мёда и орехов будет не менее эффективной, чем любое медикаментозное средство, но при этом абсолютно безопасным, особенно будущим мамам.
Все три ингредиента нужно взять в равном количестве. Орехи предварительно измельчить в кофемолке, мясорубке или блендере. Добавить клюкву и мёд, тщательно перемешать. Хранить смесь можно в холодильнике.
Употреблять её следует несколько раз в день, по одной-две чайные ложки. Добавлять в утреннюю кашу и есть вместо сладостей, запивая чаем или травяным настоем.
Кефир и гречка
Быстро поднять гемоглобин и позабыть об анемии помогает гречневая крупа. Это необычайно простое, но в то же время очень вкусное средство.
Необходима сырая гречневая крупа, которую следует перемолоть в муку на мясорубке или с помощью кофемолки. Употреблять полученную гречневую муку нужно по 2 столовые ложки утром и вечером с полным стаканом яблочного сока, желательно натурального, свежевыжатого. Гречневую муку можно размешать в стакане с соком.
Вместо яблочного сока можно использовать кефир или сквашенное молоко. Это поможет желудочно-кишечному тракту быстро переваривать гречневую муку и полностью усвоить содержащиеся в ней микроэлементы, и прежде всего – железо.
Настой гречишных цветков
Цветки гречихи необычайно эффективны при железодефиците, ведь это народное средство помогает даже при белокровии и лучевой болезни.
Для приготовления настоя необходимо столовую ложку гречишных цветков, залить 2 стаканами кипятка. Далее готовят настой на водяной бане 20 минут, затем снимают емкость с пара и оставляют на 40 минут для насыщения. Потом требуется жидкость процедить через хлопчатобумажную ткань или марлю, сложенную в несколько раз.
Пить полученный настой нужно до еды 3 раза в день по 150 мл. Во время приготовления, вместе с цветами гречихи, можно добавить в настой и другие полезные травы – листья ежевики, крапивы, корень одуванчика. Это значительно усилит эффект.
Есть иной, простой способ приготовления полезного настоя. Вместе с другими травами цветки гречихи засыпают в термос и заливают стаканом кипятка, плотно закрывают пробку. Через 2 часа настой готов, его можно употреблять по половине стакана 2 раза в день.
Желуди
Приготовление народного средства для повышения уровня гемоглобина из желудей потребует некоторых усилий и времени. Сначала желуди следует разбить и хорошо очистить от твердой кожицы. Серединки необходимо перемолоть на мясорубке.
Далее стакан полученного порошка нужно залить 2 стаканами воды. Варить необходимо на медленном огне, помешивая, до получения консистенции кащицы. После остывания средство следует выложить на хлопчатобумажную ткань, разровнять и оставить сушиться. Далее сухую массу нужно поджарить на хорошо разогретой сковороде и затем, после остывания, снова перемолоть до состояния мелкого порошка.
 Напиток из перетертых желудей повышает гемоглобин
Напиток из перетертых желудей повышает гемоглобинИз полученного порошка следует готовить специальный напиток. Столовую ложку желудового порошка нужно залить стаканом молока и прокипятить несколько минут. Эту смесь следует принимать 3 раза в день перед едой по 2 столовые ложки.
Сок свеклы и моркови
Морковь и свекла очень полезны при железодефицитной анемии. Эти овощи следует принимать в пищу как сырыми, в салатах, так и вареными. Однако, особенно хорош для быстрого эффекта их свежевыжатый сок.
Хранить этот сок долго нельзя, даже в холодильнике. Поэтому предпочтительно употребить его сразу после приготовления или в течение 5 часов. Свежевыжатый сок моркови и свеклы смешивают между собой в пропорции 1:1. Принимать его лучше слегка разбавив водой, поскольку сок получается слишком концентрированным и терпким на вкус.
Пить его лучше за 20 минут до еды или спустя 60 минут после приема пищи. В день нужно выпивать как минимум 2 стакана сока, разделив прием на 2-3 раза.
Сок граната
Гранат необычайно эффективен при железодефицитной анемии, особенно хорошо его употреблять после кровопотерь. Он быстро восстанавливает не только гемоглобин, но и способствует кроветворению. Ягоды граната можно употреблять в любое время суток, каждый день.
Однако, самым подходящим способом будет свежевыжатый гранатовый сок. При этом лучше всего использовать фрукт полностью, вместе с кожурой, измельчив его сначала на мясорубке. После чего и отжать сок, поскольку кожица и мякоть граната содержат большое количество полезных веществ, способствующих быстрому усвоению железа в организме.
 Польза граната
Польза гранатаПолученный сок будет концентрированным, поэтому его лучше разводить водой на 50%. Можно вместо воды использовать морковный и свекольный соки, чтоб только усилить эффект. Пить сок граната следует понемногу перед едой за 10 минут по столовой ложке.
Можно приготовить и полезную смесь, смешав по столовой ложке сока граната и лимона, а затем добавить 2 столовые ложки меда. Эту смесь следует употреблять 2 раза в сутки по 2 столовые ложки, запивая содой или разбавляя в небольшом её количестве.
Как повысить гемоглобин с помощью диеты?
Быстро повысить уровень гемоглобина в крови можно с помощью специальной диеты. Причем, важно не просто употреблять как можно больше продуктов, что содержат большое количество железа. Главное – правильно подобрать в оптимальном сочетании такие пищевые ингредиенты, которые будут помогать организму наиболее полно и легко усваивать этот необходимый микроэлемент.
Большое количество железа входит в состав мяса, особенно печени и телятины – до 22%.
Приблизительно 11% железа можно получить из морепродуктов. Растительная пища содержит лишь 5% необходимого микроэлемента.
Однако, обладает очень важным качеством – витаминами, которые будут помогать усваивать его.
Поэтому в рацион обязательно нужно вводить капусту, клубнику, цитрусовые, гранат, арбузы и персики, яблоки и тыкву. Хорошо добавить бобовые, что не только обладают достаточно повышенным содержанием железа, но и сопутствующими веществами, ценными белками и витаминами.
Продукты, богатые железом
Существует две группы железа, которые хорошо усваиваются в организме – это гемовое и не гемовая формы. Гемовое железо лучше усваивается, именно оно является источником для формирования гемоглобина в крови. Оно содержится в продуктах животного происхождения, имеющее большое содержание белка, а не гемовое – в растительных.
 Источники железа
Источники железаЖивотные продукты, которые содержат наиболее высокое количество железа:
- печень;
- говядина и телятина;
- свинина;
- индейка;
- желток яиц;
- рыба – горбуша, скумбрия, сардины, анчоусы;
- морепродукты – устрицы, мидии, моллюски;
Растительные продукты с наибольшим содержанием железа:
- орехи;
- тыквенные семечки;
- кунжут;
- гречка;
- чечевица;
- фасоль;
- фрукты: абрикосы, гранаты, сливы, яблоки, облепиха, шиповник.
Продукты, богатые фолиевой кислотой
Фолиевая кислота важна для кроветворения, образования лейкоцитов в костном мозге. Поэтому её недостаток является одной из косвенных причин возникновения железодефицитной анемии и снижения гемоглобина.
Ежедневная норма потребления фолиевой кислоты для беременных женщин составляет 600 мкг/сутки.
Фолиевой кислотой богаты овощи, фрукты, яйца, печень, крупы и цельнозерновой хлеб.
Пополнить запас этого очень важного вещества в организме можно, употребляя в пищу следующие продукты:
- свежую зелень;
- бобовые;
- капусту, особенно брокколи и цветную;
- морковь;
- тыкву;
- свеклу и репу;
- спаржу;
- цитрусовые – особенно апельсины и лимоны;
- груши и яблоки;
- абрикосы;
- ягоды – клубника и смородина;
- гречку;
- рожь – цельнозерновой ржаной хлеб;
- орехи всех видов;
- семена – кунжут, тыквенные, подсолнечные;
- арбузы;
- помидоры;
- кукурузу;
- авокадо;
- печень, в том числе тресковую;
- яйца – куриные, перепелиные, гусиные, утиные;
- крупы – гречневая, овсяная, ячневая, перловая;
Опасные последствия снижения гемоглобина
Последствия снижения гемоглобина в крови у женщин могут быть опасны и привести к летальному исходу, даже несмотря на то, что причина поначалу кажется незначительной. Прежде всего, нарушается иммунитет, организм становится уязвимым для всевозможных инфекций и осложнений.
Внутренние органы – печень, селезенка – перестают выполнять эффективно свои функции, изнашиваются быстро, увеличиваются в размерах. На сердце идет значительная нагрузка из-за недостатка кислорода. Оно начинает усиленно работать, перегоняя кровь быстрее, чтобы насытить ткани кислородом. Результат – сердечная недостаточность.
 Хроническая сердечная недостаточность
Хроническая сердечная недостаточностьСамую большую опасность снижение гемоглобина представляет собой для беременных женщин. Поскольку в результате может быть нарушено развитие плода.
Видео о лечении низкого гемоглобина у женщин
Как лечить анемию:
5 способов повысить гемоглобин:
healthperfect.ru
Пониженный гемоглобин — причины, симптомы, лечение
Пониженный гемоглобин приводит к кислородному истощению всех клеток организма и ослаблению иммунитета. И то и другое несет угрозу развития болезней. Так, уменьшение кислорода в крови повышает риск заболеть раком. Впрочем, плохой иммунитет тоже может привести к раку.
Гемоглобин – сложный белок эритроцитов, участвующий в переносе кислорода по кровеносному руслу от легких к тканям организма. Снижение гемоглобина называется анемией.
Это клинический синдром, который может быть, как самостоятельным заболеванием, так и вторичным проявлением других болезней. По статистике каждый четвертый человек на планете имеет пониженный гемоглобин.
Содержание статьи
Этиологические факторы
Существуют причины, которые могут вызвать пониженный гемоглобин у лиц обоих полов. Они встречаются одинаково часто у мужчин, женщин и детей. В связи с этими причинами выделяют следующие виды снижения гемоглобина:
- Железодефицитные;
- Витаминодефицитные;
- Связанные с недостаточным синтезом эритроцитов;
- Связанные с разрушением эритроцитов;
- Возникающие после кровотечения;
- Наследственные.
Наиболее часто причиной анемии становится дефицит железа. Он может возникнуть вследствие недостаточного потребления этого микроэлемента или быстрой его утилизации. Последняя причина характерна для маленьких детей, которые быстро растут. Чем быстрее растет организм, тем больше железа ему необходимо.
Внимание! Железо активно потребляют опухолевые клетки, потому анемия может являться проявлением онкологического заболевания. При обнаружении анемии следует немедленно обратиться к врачу на предмет диагностики рака.
Недостаток потребления железа зависит не только от качества питания, но и от состояния внутренних органов. Дефицит железа в продуктах является причиной развития заболевания у вегетарианцев и тех, кто ограничивает употребление красного мяса.
Внимание. Болезни желудка и двенадцатиперстной кишки, например, гастрит или язва, препятствуют всасыванию железа. В этом случае также возникает анемия.
Витаминодефицитное снижение гемоглобина обусловлено недостатком цианокобаламина (витамин В12) и фолаты (В9). Эти вещества участвуют в синтезе клеток крови, гемоглобина и метаболизме многих других веществ.
Недостаток цианокобаламина может быть связан с отсутствием его в продуктах, а также недостатком внутреннего фактора Касла. Последний содержится в желудке и необходим для всасывания витамина В12. Отсутствие этого фактора может быть наследственным или связанным с заболеваниями желудка.
Недостаток витамина В9 чаще всего имеет алиментарный характер, то есть, связан с рационом питания.
Справочно. Недостаточный синтез эритроцитов ведет к тому, что гемоглобин становится невостребованным. Причиной этого явления могут быть острые лейкозы, ионизирующее излучение и наследственные заболевания. В этом случае анемия возникает после эритроцитопении.
Разрушение эритроцитов происходит вследствие инфекционных процессов, например, малярии или спонтанно в виде аутоиммунных реакций. Такие анемии называют гемолитическими. Пониженный гемоглобин в этом случае возникает, несмотря на нормальное содержание железа и витаминов в крови.
Постгеморрагическое, или возникающее вследствие кровотечения, понижение гемоглобина встречается часто. Клинически и с помощью лабораторных показателей оно похоже на железодефицитное. Это объясняется тем, что вместе с кровью организм теряет не только гемоглобин, но и железо.
Постгеморрагическое снижение гемоглобина может быть острым, когда быстро развивается массивное кровотечение. В этом случае на первый план выходит дефицит гемоглобина. Если кровотечение небольшое, но длительное, организм долгое время компенсирует потерю крови, но затем развивается анемия с преимущественным недостатком железа.
Наследственное снижение гемоглобина у представителей европеоидной расы – редкая патология. Оно более характерно для жителей африканских стран, например, у них массово распространена серповидноклеточная анемия, причиной которой является синтез патологического гемоглобина.
Реже встречаются другие наследственные заболевания, приводящие к недостатку гемоглобина.
Причины, встречающиеся у женщин
У женщин данная патология встречается чаще, чем у мужчин. Связано это с функционированием половых органов. У женщин с обильными менструальными выделениями может наступить постгеморрагическая анемия. В этом случае после каждого менструального цикла возникают симптомы анемии.
Кроме того, возможны небольшие, но упорные маточные кровотечения, которые с течением времени приводят к хроническому постгеморрагическому снижению гемоглобина. Они наблюдаются при фибромиоме матке.
Справочно. Еще одна особенность женского организма – снижение гемоглобина при беременности. Связано это с различными физиологическими состояниями, характерными для этого периода.
Причины появления синдрома у мужчин
Для мужчин более характерны онкологические заболевания, приводящие к понижению гемоглобина. Они чаще появляются в пожилом возрасте.
Справочно. У молодых мужчин анемия, помимо общих причин, может возникнуть вследствие кровотечения из геморроидальных узлов. Особенно это характерно для тех, кто ведет сидячий образ жизни и злоупотребляет алкоголем.
Пониженный гемоглобин симптомы
Низкий гемоглобин проявляется несколькими симптомами, которые в совокупности называют анемическим синдромом. К этому синдрому относятся:
- Бледность кожных покровов;
- Слабость, быстрая утомляемость;
- Снижение познавательных функций;
- Учащение дыхания;
- Тахикардия;
- Головокружение;
- Звон в ушах;
- Головные боли.
Справочно. Существуют симптомы, которые могут указать на причину снижения гемоглобина.
Проявление дефицита железа называется сидеропенический синдром. К нему относят следующие симптомы:
- Ломкость ногтей;
- Сухость волос;
- Шелушение кожи;
- Пристрастие к необычным запахам, например, запаху бензина;
- Изменение вкусовых предпочтений, желание есть мел.
Недостаток цианокобаламина также имеет ряд характерных симптомов:
- Ангулярный хейлит (заеды) – изменения кожи губ в углах рта;
- Снижение количества клеток крови – лейкопения, эритропения, тромбоцитопения;
- Жжение кончика и боковых поверхностей языка;
- Белесоватый налет на спинке языка;
- Поражение нервной системы: онемение конечностей, покалывание, снижение чувствительности.
Дефицит фолиевой кислоты по проявлениям идентичен дефициту витамина В12, за исключением последнего симптома. Недостаток Витамина В9 не влияет на нервную систему. При наследственных гемоглобинопатиях часто встречаются другие пороки развития, например, башенный череп или готическое небо.
Справочно. Низкий гемоглобин проявляется сочетанием анемического синдрома с одним из тех, что указывают на причину его развития. Это в значительной степени помогает установить диагноз и правильно назначить лечение.
Низкий гемоглобин в крови – о чем это говорит
Гемоглобин необходим для того, чтобы клетки организма получали кислород. При недостатке гемоглобина в организме развивается гемическая гипоксия.
Данный термин означает, что кислородное голодание связано с недостатком гемоглобина или эритроцитов. Кислород необходим клеткам для того, чтобы восполнять запасы энергии. В условиях его дефицита возникает энергетическое голодание клеток, приводящее к их дистрофии и гибели.
Внимание. При длительно существующем снижении гемоглобина возникает опасность развития полиорганной недостаточности.
Прежде всего на данную патологию реагирует иммунная система. Ее клетки быстро обновляются, потому нуждаются в кислороде. Пониженный гемоглобин приводит к развитию у больного инфекционных заболеваний.
Кроме того, анемия опасна для сердечной мышцы, в которой развивается кардиомиопатия. Этот процесс приводит к замещению части мышечных волокон сердца соединительной тканью и развитию сердечной недостаточности.
Справочно. Гемоглобин синтезируется в печени. Если причиной его недостатка становится быстрая утилизация, функция клеток печени повышается. Они пытаются возместить потерю гемоглобина повышением его синтеза. При этом нередко наблюдается увеличение размеров печени. Со временем это может привести к печеночной недостаточности.
Особенности патологии у женщин и мужчин
Общие симптомы снижения гемоглобина у женщин и мужчин не имеют отличий. Особенности проявляются в половой сфере.
Внимание. У мужчин с пониженным гемоглобином часто наблюдается снижение полового влечения. Если патология приобретает постоянный характер, возможно наступление импотенции.
У женщин со сниженным гемоглобином либидо страдает в меньшей степени, чем у мужчин. Однако наблюдаются изменения менструального цикла. Вначале он становится нерегулярным, а затем менструации могут прекратиться. Таким женщинам сложнее забеременеть, у них часто случаются выкидыши на ранних сроках.
Беременность и риск снижения гемоглобина
Во время беременности организм матери полностью обеспечивает питательными веществами и микроэлементами организм плода. Потребность в железе и витаминах значительно возрастает, поскольку плод использует их не только для синтеза гема, но и для развития различных тканей.
Внимание. Снижение гемоглобина до определенных цифр во время беременности является нормальным процессом.
Однако у некоторых женщин цифры гемоглобина достигают критического уровня. В этом случае опасность грозит не только организму матери, но и плоду. Низкий уровень гемоглобина приводит к гипоксии плода. В условиях кислородного голодания его организм не может нормально развиваться.
На поздних сроках беременности возникает задержка внутриутробного развития. Если низкий гемоглобин наблюдается на ранних сроках, возможны выкидыши, преждевременные роды или мертворождение.
Внимание. Даже небольшое отклонение от нормальных для беременных значений приводит к тому, что новорожденный отстает в развитии от своих сверстников.
Нормальные значения показателя у беременных
Для определения гемоглобина достаточно сделать общий анализ крови. Показатели гемоглобина у беременных ниже примерно на 10 г/л. Разница, равная этому значению считается нормой.
Дело в том, что во время вынашивания плода кровь становится более жидкой (физиологическая гемодилюция). Гемоглобин подсчитывается только тот, что находится в эритроцитах. В литре крови становится больше плазмы, но меньше клеток, а, соответственно, и гемоглобина.
Справочно. Это объясняет более низкие нормы показателя у беременных. Минимальный показатель гемоглобина в этом случае равен 110 г/л в начале беременности и 120 г/л в третьем триместре перед родами.
Особенности патологии у детей
Дети первого года жизни часто имеют низкий гемоглобин, обусловленный недостатком железа в организме. Как правило, запасов материнского железа, оставшегося после рождения, хватает ребенку на 3-4 месяца. Затем он использует то железо, которое получает из материнского молока.
К шести месяцам этого количества становится недостаточно. Важно вовремя начать вводить правильный прикорм, поскольку, израсходовав железо, организм начинает меньше синтезировать гемоглобин. У ребенка возникает железодефицитная анемия.
Внимание! Грубой ошибкой считается кормление детей манной кашей на молоке. Манная крупа и молоко снижают всасывание железа, потому шансы получить низкий гемоглобин возрастают. При правильно откорректированной диете пониженный гемоглобин у маленьких детей быстро приходит в норму.
Опасность низкого гемоглобина у младенцев обусловлена энергетическим голоданием клеток мозга. Нейронные сети головного мозга ребенка быстро развиваются, им необходимо большое количество кислорода и питательных веществ.
Во время анемии мозг испытывает гипоксию. При длительном ее существовании ребенок начинает заметно отставать в развитии от сверстников.
У дошкольников низкий гемоглобин встречается в том случае, если они употребляют недостаточно красного мяса. Ребенок становится бледным и менее активным, больше капризничает. В этом случае необходимо проведение заместительной терапии и корректировка рациона питания.
Важно. Дети школьного возраста чаще страдают от пониженного гемоглобина в препубертатном и пубертатном периоде.
В это время организм интенсивно растет и потребляет больше питательных веществ. Прежних запасов железа и витаминов может быть недостаточно для синтеза гемоглобина. Такие дети начинают хуже учиться, быстро устают, хуже запоминают информацию.
Низкий гемоглобин лечение
Справочно. Тактика лечения данной патологии зависит от степени ее выраженности и причин возникновения. Снижение гемоглобина до 70 г/л и ниже является показанием к переливанию эритроцитарной массы.
Переливание проводят в стационаре под присмотром медицинского персонала. Исключение составляет гемолитическая анемия. Снижение гемоглобина вследствие разрушения эритроцитов невозможно вылечить переливанием эритроцитарной массы.
Железодефицитные состояния лечат с помощью заместительной терапии. Препараты железа назначают внутрь. Курс лечения продолжается даже после нормализации гемоглобина.
При дефиците витаминов В9 и В12 назначают препараты фолиевой кислоты и цианокобаламина соответственно. При недостаточном синтезе эритроцитов назначают препараты эритропоэтина. В случае разрушения эритроцитов под действием аутоиммунных процессов, назначают препараты глюкокортикостероидов и цитостатиков.
Анемию при кровопотере лечат препаратами железа или прибегают к замещению крови ее синтетическими аналогами. Наследственное снижение гемоглобина лечится только путем переливания эритроцитов, содержащих нормальный гемоглобин.
Правильное питание при низком гемоглобине
Вылечить низкий гемоглобин только с помощью употребления определенных продуктов невозможно. Для этого необходимо принимать медикаментозное лечение и поддерживать достигнутый результат с помощью коррекции рациона.
Внимание! Вопреки распространенному мнению, употребление яблок, печени и гречневой каши не является правильным питанием при анемии.
Лучший поставщик питательных элементов для пациентов с низким гемоглобином – красное мясо. Предпочтение стоит отдавать отварной или запеченной в духовке говядине. Ее не рекомендуется употреблять с кашами и злаковыми, лучше добавить к мясу овощи и зелень. Последняя содержит много аскорбиновой кислоты, но только в свежем виде. Запеченная вместе с мясом зелень теряет свои полезные свойства.
Яблоки также полезны при низком гемоглобине, благодаря содержанию в них витамина С. Можно заедать яблоками основное блюдо или употреблять их до приема пищи. Печень, особенно говяжья, богата витамином А, потому ее также рекомендуют пациентам с низким гемоглобином, но в умеренных количествах.
Внимание. От употребления мучных изделий до нормализации гемоглобина лучше отказаться.
Взаимодействие железа с другими микроэлементами
Употребляя железо в продуктах или в качестве отдельных препаратов, необходимо знать о его способности взаимодействовать с другими питательными веществами. Некоторые витамины и микроэлементы препятствуют всасыванию железа, другие, наоборот, улучшают его поступление в организм.
Справочно. Препараты железа рекомендуется принимать с аскорбиновой кислотой и витамином А. Ухудшают всасывание железа кальций, магний и цинк. При низком гемоглобине рекомендуется ограничить употребление всех злаковых культур, а также молочных продуктов.
serdcet.ru
Низкий гемоглобин: симптомы, лечение | Азбука здоровья
Каждый из нас в течение своей жизни много раз сдает анализ крови из пальца. Приходя к врачу за результатом анализа, мы слышим от него определенные цифры о количестве гемоглобина, которые всегда находятся на высоком месте по значимости показателей, и, соответственно, свидетельствуют о состоянии организма.
Попробуем разобраться, что означает это звучное слово – гемоглобин, и в каких случаях возникает его недостаток, именуемый анемией. Гемоглобин представляет собой двухкомпонентный элемент эритроцитов и состоит из белковой (глобина) и железосодержащей (гемма) части. Гемоглобин крови представлен в нашем организме в нескольких формах:
- Оксигемоглобин — то есть гемоглобин + кислород. Он содержится в артериальной крови и обуславливает ее алый цвет;
- Восстановленный гемоглобин – тот, который отдал кислород тканям;
- Карбоксигемоглобин — это гемоглобин + углекислый газ. Он находится в венозной крови и формирует ее темно-вишневый цвет.
Функции гемоглобина в организме
- Перенос кислорода, поступившего в легкие, в ткани
- Перенос протонов и углекислого газа из тканей обратно в легкие
- Поддержание рН крови
Норма гемоглобина
Нормальный уровень гемоглобина свидетельствует о нормальных физиологических функциях, за которые он отвечает. При показателях ниже указанных диапазонов речь идет об анемии – опасном для организма состоянии.
| Мужчины | Женщины | Дети |
| 135-160 г/л | 120-140 г/л | 120-140 г/л |
Основные причины низкого гемоглобина
- при онкологических заболеваниях, болезнях почек, эндокринной недостаточности, хронических инфекциях — когда происходит нарушение эритропоэза или выработки эритроцитов костным мозгом
- голодании — часто у женщин, придерживающихся диеты для похудения, развивается анемия
- разрушение эритроцитов или укорочение длительности их жизни в крови (менее 4 месяцев)
- острое либо хроническое кровотечение
- недостаточность железа, витаминов В 12, С, фолиевой кислоты и пиридоксина
- лечение аспирином или ибупрофеном (см. список НПВС уколи от боли в спине).
Стоит отметить, что анемия часто сопутствует сердечной недостаточности и диагностируется в 5-55 % случаев. Исследование выборочной группы пациентов в количестве около тысячи с хронической сердечной недостаточностью привело к следующим результатам:
- низкий уровень гемоглобина ассоциируется с повышением мочевины и креатинина и ухудшением гемодинамики
- уровень гемоглобина менее 136 г/л повышал риск прогрессирования сердечной недостаточности до терминальных стадий
- уровень гемоглобина выступил независимым фактором риска смерти при данной патологии — каждое падение уровня гемоглобина на 10 г/л увеличивало относительный риск летального исхода на 13%
Диагностика анемии
Все анемии представляют собой вторичные состояния и в основной массе выступают симптомом основного заболевания. Дифференциальную диагностику анемий условно разделяют на 2 этапа. На практике два этапа диагностики осуществляются одномоментно.
На первом этапе определяется патогенетический вариант анемии, а именно основной механизм, обуславливающий снижение гемоглобина. Фактически это синдромная диагностика, поскольку все патогенетические варианты дефицита гемоглобина представляет собой только отдельный синдром. Этот этап осуществляется в лаборатории. На этом этапе проводятся следующие исследования:
- Определение гемограммы при помощи гематологического анализатора
- Исследование мазка крови с подсчетом количества ретикулоцитов и составлением лейкоцитарной формулы
- Биохимический анализ сыворотки крови с определением содержания железа, уровня ферритина и общей способности сыворотки связывать железо
- Микроскопический анализ пунктата костного мозга
Второй этап диагностического поиска – это полностью прерогатива лечащего врача. Задача врача заключается в диагностике патологического процесса, представляющего собой основу анемического синдрома у каждого индивидуума. Проще говоря, лечащий врач выявляет причины анемии у больного. Как правило, врач действует методом исключения. Изначально исключаются самые опасные состояния:
- скрытые кровотечения (желудочно-кишечного тракта, истечение крови в грудную полость, в брюшную полость, в полость сустава, в полость перикарда)
- онкологическая патология, для чего больному назначаются дополнительные исследования (например, МРТ всего тела для исключения онкологии, анализ кала на скрытую кровь для исключения кровотечения из ЖКТ и пр.)
- проводится тщательный опрос пациента с выяснением всех симптомов, которые настораживают человека либо ранее никогда не проявлялись
- обязательно уточняется характер питания, проводилась ли медикаментозная терапия, и какими препаратами
Симптомы низкого гемоглобина у детей
Если определяется низкий гемоглобин у ребенка симптомы могут быть со стороны разных систем и органов. Но их совокупность позволяет заподозрить данное состояние.
- Изменения кожи, ногтей, волос.
 Снижение гемоглобина приводит к сухости кожных покровов, формированию трещин, особенно в уголках рта, ломкости и тусклости ногтей и волос.
Снижение гемоглобина приводит к сухости кожных покровов, формированию трещин, особенно в уголках рта, ломкости и тусклости ногтей и волос. - Изменения мышечной ткани. Симптомы при низком гемоглобине – это мышечная слабость (вялость и усталость ребенка) и недержание мочи у детей (при смехе, ночное).
- Изменение функции ЖКТ. Наблюдается снижение аппетита, сухость слизистой рта, запоры и поносы, изменения вкусовых предпочтений вплоть до извращения вкуса (например, употребление глины), появление изъязвлений на слизистой рта, желудка, кишечника.
- Изменения психофизического развития — отставание в росте, повышенная утомляемость, слабая успеваемость.
- Изменения со стороны иммунитета. Наблюдаются частые рецидивирующие инфекции органов дыхания, частые синуситы, тонзиллиты.
Симптомы низкого гемоглобина у женщин и мужчин
Наиболее типичные симптомы низкого гемоглобина у женщин и мужчин схожи с таковыми у детей. Однако взрослые люди не всегда вовремя обращают внимание на тревожные проявления, усугубляя тем самым свое состояние.
Какие симптомы низкого гемоглобина являются общими?
- это постоянная слабость
- сонливость, утомляемость
- головные боли, головокружение
- тахикардия, пониженное артериальное давление и даже обмороки
Снижение гемоглобина в превалирующем большинстве случаев выступает косвенным признаком дефицита железа в тканях организма. Соответственно этому отмечаются следующие симптомы:
- изменения ногтей в виде ломкости, истончения, расслоения
- сухость кожи и болезненные заеды
- выпадение волос либо медленный рост
- нарушения вкуса и обоняния (употребления в пищу мела, земли, глины, сырого фарша, теста; принятие запахов ацетона, красок, выхлопных газов)
- беспричинный субфебрилитет до 37,5 С
Внешний вид таких людей также имеет характерные черты. В целом человек выглядит осунувшимся и болезненным, наблюдается бледность кожи, иногда даже желтушность (см. желтуха: симптомы), синюшность губ, ярко красный окрас поверхности языка.
Однако не всегда клиническая картина позволяет заподозрить низкий гемоглобин. Патология может протекать бессимптомно, поэтому необходимо регулярно проходить профилактическое обследование.
Если обнаружен низкий гемоглобин при беременности, симптомы соответствуют вышеописанным. Единственное, что для беременных характерна пониженная температура тела, а не субфебрилитет. Любой из подобных симптомов у беременных является сигналом для немедленного обращения к врачу (см. беременность при низком гемоглобине).
Лечение различных видов анемий
Универсального препарата от анемии пока не существует. Лечение при низком гемоглобине зависит от причин возникновения данного состояния и всегда является длительным.
Обязательно корректируется рацион питания с включением ягод, фруктов и овощей, улучшающих обновление эритроцитов и кроветворение в целом: лука, чеснока, земляники, зеленого салата, гречихи. Обязательно употреблять красное мясо – человеческим организмом наиболее усвояемо железо именно из мяса.
- При массивных кровопотерях обязательно проводится переливание крови, восстанавливающее объем свободной крови. Это крайняя мера, однако, наиболее эффективная, а порой и единственно возможная, чтобы спасти жизнь.
- При недостатке железа назначаются советующие железосодержащие препараты: Тардиферон, Ферлатум, Ферумлек, Мальтофер, Сорбифер и пр. (см. полный список препаратов железа при анемии). Параллельно данной группе препаратов назначается витамин С, способствующий лучшему усвоению железа.
- При дефиците фолиевой кислоты назначают ее искусственные заменители в виде лекарственных средств (витогепат, фолиевая кислота).
- При гипохромных анемиях показаны кроветворные препараты (гемостимулин, эритропоэтин).
- При дефиците витамина В-12 проводятся подкожные инъекции витамина курсом до 6 недель.
Народные средства в борьбе с низким гемоглобином
Если обнаружен низкий гемоглобин лечение народными средствами является эффективной практикой в борьбе с этим опасным состоянием.
- Отвар из ягод шиповника и листьев земляники укрепляет организм в целом и обогащает его витаминами. Можно пить его вместо привычного чая в течение дня.
- Хорошим действием обладает свежий сок из красной свеклы, который пьют по одному стакану в день. Особенностью свекольного сока является то, что его нельзя пить сразу же после отжима, как только выжать сок из свежей свеклы его следует поставить в холодильник на 3-4 часа, чтобы улетучились токсичные соединения, только после этого сок можно пить.
- Настой из ягод смородины является богатым витамином С и хорош при анемии.
Все описанные лечебные составы необходимо пить не менее месяца – только в этом случае они эффективны. В целом же, показаны все красные фрукты и ягоды, а также зеленые овощи. После курса лечения повторно сдаются клинические анализы на эффективность терапии.
zdravotvet.ru
Низкий гемоглобин (анемия) — Симптомы и лечение. Журнал Медикал
Нормы и анализы на гемоглобин
Причины потери гемоглобина
Симптомы
Болезни с низким гемоглобином
Лечение анемии
Народные средства
К какому врачу обратиться
Анемия — состояние, при котором в крови снижено содержание функционально полноценных красных клеток (эритроцитов). Количественно она выражается степенью снижения концентрации гемоглобина – железосодержащего пигмента эритроцитов, придающего крови красный цвет.
Для того, чтобы понять причины понижения гемоглобина в крови, нужно знать механизм образования его в организме. Гемоглобин это сложное соединение железа с белком находящееся в красных кровяных тельцах (Эритроцитах).
Основная функция гемоглобина — участие в переносе молекул кислорода к органам и тканям организма, путем постоянного захвата кислорода в легких и отдачи всем нуждающимся структурам для проведения дальнейших окислительно — восстановительных реакций и получения энергии для жизнедеятельности организма.

Для образования гемоглобина нужны следующие условия:
1. Достаточное содержание железа в потребляемой пище.
2. Нормальное всасывание железа в желудке и тонком кишечнике.
3. Присутствие животного белка в пище.
4. Особое значение имеет содержание витамина В12 и фолиевой кислоты, которые также всасываются в верхних отделах желудочно- кишечного тракта и имеют непосредственное значение для образования эритроцитов в костном мозге человека. С уменьшением количества эритроцитов ,соответственно уменьшается и количество гемоглобина в перерасчете на один литр крови.
5. Отсутствие патологии в системе кровеобразования. (наследственные и приобретенные заболевания крови.
Норма гемоглобина в крови
Нормальными значениями количества гемоглобина в крови считаются:
Для мужчин 130-160 грамм на литр крови.
Для женщин 120-147 г/л.
Для беременных женщин нижняя граница нормы 110г\л.
Диагностика
Для постановки диагноза железодефицитной анемии (низкий гемоглобин) требуется сдача следующих анализов:
Полный анализ крови (берется из пальца) — на современных гематологических анализаторах выясняем количество гемоглобина в перерасчете на один литр крови, выявляем цветовой показатель, то есть среднее содержание гемоглобина в эритроците (норма 0,81-1,05). Измеряем средний объем и диаметр эритроцита (норма 7.0-7.8 мкм). Количество ретикулоцитов (предшественников эритроцитов) норма которых 4-12% говорит о регенераторной способности костного мозга. Отклонение этих показателей может указать врачу причину низкого гемоглобина.
Концентрация железа в сыворотке крови (берется из вены — норма 12.0 до 26,0 мкмоль\л). Снижение этого показателя говорит о недостаточном содержании железа в потребляемой пище или недостаточном всасывании его в желудочно- кишечном тракте.
Общая железосвязывающая способность сыворотки крови (берется из вены — норма 42,3-66,7 мкмоль\л). Повышение этого показателя также подтверждает недостаток железа в продуктах или плохую работу пищеварительной системы.
Получив результаты анализов и выяснив что диагноз низкого гемоглобина подтвержден приступаем к выяснению причин его понижения. Путем сбора анамнеза исключаем вегетарианство. Далее выясняем состояние желудочно кишечного тракта. Это фиброгастроскопия (ФГС), не очень приятная но нужная процедура позволяющая судить о состоянии слизистой желудка и двенадцатиперстной кишки, участвующей в всасывании железа и витамина В12 (позволяет исключить атрофические гастриты, язвенную болезнь желудка и двенадцатиперстной кишки).
Нужно посетить хирурга, который при внешнем осмотре и пальцевом исследовании исключит геморрой. При возникновении подозрений на другие заболевания назначаются более сложные процедуры , такие как ректороманоскопия ( обследование прямой кишки с помощью ректороманоскопа через заднее проходное отверстие). Обследование толстого кишечника называется фиброколоноскопией, это еще более трудоемкое обследование, когда колоноскоп достигает через прямую кишку расстояния более трех метров и фактически позволяет исследовать весь толстый кишечник (при этих обследованиях прежде всего исключаются колиты и онкологические заболевания). Данные процедуры требуют подготовки , то есть очищения кишечника. Рекомендации перед их проведением вам должны дать при записи на обследование.
Ирригоскопия — рентгенологическое обследование тонкого кишечника с использованием контрастного вещества, позволяет исключить патологию тонкого кишечника.
В случае когда диагноз после проведения всех вышеперечисленных обследований остаётся неясным, любая поликлиника вправе использовать имеющиеся у неё квоты на высокотехнологическую помощь , в данном случае это компьютерная и магниторезонансная томография с использованием контрастного вещества.
Далее для женщин конечно обследование у гинеколога , который при необходимости назначает УЗИ органов малого таза, где исключаются миома матки и кисты яичников, полименорея и т.д
В ещё боле сложных случаях для исключения заболеваний крови требуется консультация узкого специалиста – гематолога
Причины потери гемоглобина организмом.
1. Явные и скрытые кровопотери. К явным можно отнести видимые кровотечения при таких состояниях как полименорея (обильные, длительные , более пяти дней месячные) у женщин. При геморрое, кровоточивости десен, а также кровопотери при травмах и операциях. Скрыто протекают кровопотери при заболеваниях желудочно кишечного тракта. Существует также понятие псевдопотери крови в основном при женских заболеваниях, таких как киста яичников, миома матки, это заболевания, при которых существуют, полости в миоме или яичниках периодически заполняющихся кровью с дальнейшим превращением гемоглобина в другое соединение и постепенным рассасыванием с достаточной периодичностью процесса.
2. Процессы в организме ведущие к сокращению продолжительности жизни эритроцитов или к их разрушению. (аутоиммунные и инфекционные заболевания, наследственные патологии).
3. Кадровое донорство (когда человек систематически сдает кровь).
Одной из причин низкого гемоглобина, в особенности у детей дошкольного возраста, является несбаллансированное по витаминно-минеральному составу питание.
Выяснив процесс образования и потери гемоглобина можно понять симптомы проявляющиеся при пониженном гемоглобине.
Симптомы при низком гемоглобине
1. Астенический – общая слабость, утомляемость, сонливость, головокружение, головные боли, учащенное сердцебиение, пониженное артериальное давление, в тяжелых случаях обмороки.
2. Дистрофический — снижение гемоглобина в крови в большинстве случаев является косвенным признаком недостатка железа в органах и тканях организма. Следовательно возникают следующие проявления:
а. изменения ногтевых пластинок, они становятся ломкими, истонченными, расслаивающимися, исчерченными.
б. Сухость кожи, болезненные трещины в уголках рта.
в. Выпадение волос или медленный их рост.
г. Нарушения вкуса и обоняния, вплоть до употребления в пищу несъедобных веществ (мел, зубной порошок , уголь, земля, глина, песок, спичечные головки) и продуктов в сыром виде( крупы, сухие макароны, тесто , фарш, и т.д.). Как самым приятным больные отмечают запах ацетона, лака для ногтей, красок, гуталина, нафталина, выхлопных газов машин.
д.Беспричинный субфебрилитет ( незначительное повышение температуры тела в пределах 37-37,5 гр.С).
Характерен внешний вид больного с развернутой картиной недостатка гемоглобина в крови.
Это прежде всего бледность кожных покровов и видимых слизистых. При снижении гемоглобина причиной которого является недостаток витамина В12 , типично изменение слизистой языка , так называемый глоссит -«полированный», ярко красный, болезненный язык. При некоторых формах анемий со снижением уровня гемоглобина, вследствие повышенного разрушения эритроцитов кожные покровы могут принимать желтушный оттенок.
Следует иметь ввиду, что в начальных стадиях железодефицитной анемии клинические проявления могут быть слабо выраженными, а в некоторых случаях и вообще протекать бессимптомно.
Анемия сопутствует множеству заболеваний и зачастую является лишь их симптомом.
Заболевания одним из признаков которых является пониженный гемоглобин:
1. Хроническая постгеморрагическая железодефицитная анемия (ЖДА) (различные кровопотери, описанные выше).
2. Аллиментарная железодефицитная анемия (ЖДА) – причина недостаток железа в пище.
3. ЖДА при повышенном расходе железа (беременность, лактация , период роста и созревания).
4. Заболевания связанные с нарушением всасывания железа и витамина В12 в желудочно- кишечном тракте:
а. Хронический атрофический гастрит (истонченная слизистая желудка).
б. Хронический энтерит ( воспаление тонкого кишечника одной из причин которого может быть дисбактериоз или синдром раздраженного кишечника возникающий на фоне частых стрессов ).
в. Пострезекционная ЖДА (при удаленной части желудка или тонкой кишки).
5. Болезни связанные с нарушением в иммунной системе человека характеризующиеся патологическим образованием иммунных комплексов с участием эритроцитов , в результате которых происходит преждевременная гибель эритроцитов. К таким относятся:
гломерулонефрит, ревматоидный артрит, красная волчанка и другие системные васкулиты.
6. Снижение гемоглобина может происходить и при длительных инфекционных заболеваниях (гастроэнтероколиты в народной речи называмые дизентериями и сальмонеллезами, хронические гепатиты С и В, длительно протекающие пневмонии, туберкулез , пиелонефрит и т.д.). Причина также в раннем разрушении эритроцитов и повышенной потребности организма в железе для восстановления гомеостаза.
7. Глистные инвазии – широкий лентец поглощающий из организма большое количество витамина В12.
8. Бластоматозные (злокачественные) заболевания крови.
9. Злокачественные новообразования, особенно желудочно- кишечного тракта при них снижение гемоглобина происходит за счет нарушения всасывания железа, а также за счет скрытой кровопотери. При всех других локализациях опухоли снижение гемоглобина происходит в меньшей степени, по видимому за счет изменения обменных процессов в организме происходящих при этих заболеваниях. Но это считается весьма важным признаком требующим внимания, особенно у мужчин у которых на протяжении всей жизни были высокие цифры гемоглобина и вдруг произошло снижение даже в пределах нормы.
Следует иметь ввиду что первые четыре группы заболеваний являются причиной пониженного гемоглобина в более чем в 90% процентах случаев.
Лечение и профилактика железодефицитной анемии с недостатком гемоглобина.
Лечебная тактика при железодефицитной анемии должна быть направлена не только на нормализацию гематологических показателей (гемоглобин, эритроциты, цветовой показатель), но и восстановление концентрации железа в сыворотке крови , адекватных его запасов в органах депо (прежде всего селезенка и печень, а также мышечные ткани).
Лечение по возможности необходимо начинать с мероприятий по устранению причины её развития, в первую очередь микро и макрокровотечения (Удаления фибромиомы матки, иссечение геморроидальных узлов, гормональная коррекция дисфункциональных маточных кровотечений, лечение гастродуоденальных язв, гастродуоденитов, энтеритов и.т.д) .
Основным патогенетическим методом лечения железодефицитной анемии (сниженный гемоглобин) является назначение препаратов железа, причём прием последних внутрь, предподчительнее перед парентеральным введением (введение препаратов внутримышечно и внутривенно). Инъекции препаратов железа желательно проводить в условиях стационара , так как имеется большой процент аллергических реакций на препараты железа.
Доза препаратов железа должна быть достаточной для получения лечебного эффекта, но и не избыточной, не вызывающей явления непереносимости.
Обычно эта доза колеблется в пределах от 100 до 300 мг элементарного железа в сутки. При хорошей переносимости следует применять в максимальной дозе до восстановления уровня гемоглобина и эритроцитов. При достижении нормальных цифр гемоглобина лечение не прекращается, а продолжается еще обычно в течении 2-3 месяцев, под контролем показателей количества железа в эритроцитах и в сыворотке крови. Так, что нужно настраиваться на длительное лечение, минимум 2-6 месяцев. После достижения нормальных показателей переферической крови, прием препаратов осуществляется в суточной дозе в 2-3 раза меньшей той, с помощью которой достигается нормализация гемоглобина. Терапия проводится до восполнения запасов железа в органах депо железа. Это контролируется такими показателями крови ,как сывороточное железо, общая железосвязывающая способность сыворотки крови. Противорецидивная терапия хронических анемий проводится у больных с не устраненными этиологическими факторами (обильные и длительные менструации и маточные кровотечения, потери крови связанные с геморроем, заболеваниями кишечника ). Терапия осуществляется индивидуально подобранными малыми дозами препаратов железа (30-60 мг железа в сутки) в виде одномесячных повторных (2-3 раза в год ) курсов, либо назначением такой железотерапии в течении 7- 10 дней ежемесячно (обычно во время и после менструации), под контролем уровня гемоглобина и показателей обмена железа.
При выявлении низкого гемоглобина связанного с недостаточным поступлением в организм витамина В12 (мегалобластные анемии), назначаются подкожные инъекции витамина В12 (цианокобаламин). Вводят в дозе 200-500 мкг один раз в день, в течении четырёх-шести недель. После нормализации кроветворения и состава крови, наступающей обычно через 1.5-2 месяца, продолжают введение витамина один раз в неделю ещё 2-3 месяца.
В процессе лечения препаратами железа не стоит ждать увеличения количества гемоглобина раннее чем через месяц лечения. Об эффективности лечения врач судит по изменению количества ретикулоцитов (предшественников эритроцитов) в общем анализе крови. Через 8-10 дней после начала терапии витамином В12 и препаратами железа количество ретикулоцитов повышается в несколько раз, наблюдается так называемый « ретикулоцитарный криз». Что говорит о успешности проводимой терапии. Часто В12 дефицитная анемия сопровождается недостатком в организме ещё и фолиевой кислоты. В этом случае к лечению добавляется фолиевая кислота, в дозе 5-15 мг в сутки, курсом 20-30 дней.
По степени снижения гемоглобина железодефицитные анемии подразделяются :
Латентная железодефицитная анемия – это в случаях когда содержание гемоглобина в эритроцитах норма , а сывороточное железо понижено, но симптомы пониженного гемоглобина уже могут наблюдаться .В этих случаях коррекция состояния достигается малыми дозами железа (30-40 мг в сутки) в течении 1-1.5 месяцев по показаниям 2- 3 раза в год . Такое состояние характерно также при беременности. Безрецептурный препарат в этом случае ферретаб композит содержащий 0,154 г фумарата железа и фолиевой кислоты 0,005 г. В зависимости от показателей сывороточного железа и общей железосвязывющей способности сыворотки крови назначается по 1-3 капсулы в день в течение не менее 4 недель.
Легкая степень ( гемоглобин 110-90 г\л).
Средняя степень (гемоглобин 90-70 г\л).
Тяжелая степень (гемоглобин ниже 70г\л).
Безрецептурные препараты наиболее часто используемые для коррекции железодефицитных состояний.
Ферретаб композит (0,154 г фумарата железа и 0,005 г фолиевой кислоты). Дополнительно желателен прием аскорбиновой кислоты в суточной дозе 0,2-0,3г).
Сорбифер дурулес ( 0,32 г сульфата железа и 0,06 г витамина С) выпускается в драже суточная дозировка в зависимости от степени анемии 2-3 раза в сутки.
Тотема – выпускается во флаконах по 10 миллилитров, содержание элементов такое же как и в сорбифере. Применяется внутрь, может разводится водой, возможно назначение его при непереносимости таблетированных форм железа. Суточная доза 1- 2 приема.
Фенюльс (0,15г, сульфата железа, 0,05г витамина С,витамины В2, В6,0,005г пантотената кальция.
Витамин В12 в ампулах по1 мл 0,02% и 0,05%.
Фолиевая кислота в таблетках по 1мг.
Ампульные препараты железа, для введения внутримышечно и внутривенно продаются только по рецепту и требуют проведения инъекций только в стационарных условиях из за высокой частоты аллергических реакций на эти препараты.
С учетом лучшего всасывания препараты железа назначают до еды, если в лекарственном средстве нет витамина С, то требуется дополнительный прием аскорбиновой кислоты в суточной дозе 0,2-0,3 г. У некоторых больных при лечении наблюдаются признаки непереносимости железа, особенно при длительном его применении: потеря аппетита, тошнота, рвота ,боли в животе, дисфункция кишечника в виде поносов или запоров и т.д., которые исчезают после снижения первоначальных доз препарата и назначения его вовремя или после еды. В некоторых случаях больным со склонностью к кишечным расстройствам препараты железа назначаются вместе с ферментами (мезим форте, фестал, панзинорм). При обострении на фоне лечения, гастрита, язвенной болезни желудка или двенадцатиперстной кишки одновременно назначаются портиворецедивные препараты( альмогель, ранитидин, омез).
Как повысить гемоглобин народными средствами
Лечение железодефицитных анемий должно проводиться на фоне, диеты богатой железом и животными белками, основными источниками которых являются мясо и мясные продукты, особенно из говядины. Рекомендуемые обычно овощи и фрукты полезны в основном как источник большого количества витаминов, особенно аскорбиновой кислоты, способствующей лучшему усвоению железа. Здесь будут полезны блюда содержащие черную смородину, цитрусовые, киви, шиповник, землянику и т.д. В случаях протекания анемий с не устраненными факторами риска ( гиперполименорея – обильные месячные, микрогематурии при геморрое, частых носовых кровотечениях), целесообразно применение следующего настоя из фитосбора содержащего листья крапивы двудомной, травы тысячелистника, плоды шиповника и рябины обыкновенной. Применяют по1\3 или по 1\2 стакана 2-3 раза в день. Курсами по две недели во время обильных месячных, также в период обострения заболеваний сопровождающихся микро кровотечениями.
Естественно нужно как можно быстрее устранять причины низкого гемоглобина , путем своевременного лечения всех заболеваний способствующих его снижению (смотри пункты «причины потери гемоглобина», «заболевания одним из признаков которых является пониженный гемоглобин», изложенные выше).
К каким врачам обращаться при низком гемоглобине.
Может понадобиться помощь врачей:
— Гинеколог
— Инфекционист
— Нефролог
— Онколог
— Гастроэнтеролог
Терапевт Шутов А. И.
medicalj.ru

 Низкий уровень содержания белка во время беременности
Низкий уровень содержания белка во время беременности Как повысить уровень белка в крови: лекарства
Как повысить уровень белка в крови: лекарства
 Снижение гемоглобина приводит к сухости кожных покровов, формированию трещин, особенно в уголках рта, ломкости и тусклости ногтей и волос.
Снижение гемоглобина приводит к сухости кожных покровов, формированию трещин, особенно в уголках рта, ломкости и тусклости ногтей и волос.













 Паховый лимфаденит. На фоне развития венерического заболевания, а также при воспалительных процессах в органах малого таза наблюдается сопутствующее воспаление лимфатических узлов с увеличением их в размере, появлением ощутимых болей и дискомфорта при совершении движений. Также этот процесс сопровождается повышением температуры тела, общей слабостью. На ранней стадии патогенеза назначается консервативная медикаментозная терапия. Если в месте уплотнения развивается гнойный процесс, рекомендуется хирургическое вмешательство.
Паховый лимфаденит. На фоне развития венерического заболевания, а также при воспалительных процессах в органах малого таза наблюдается сопутствующее воспаление лимфатических узлов с увеличением их в размере, появлением ощутимых болей и дискомфорта при совершении движений. Также этот процесс сопровождается повышением температуры тела, общей слабостью. На ранней стадии патогенеза назначается консервативная медикаментозная терапия. Если в месте уплотнения развивается гнойный процесс, рекомендуется хирургическое вмешательство.





 У девушке подросткового возраста часто воспаляются протоки желез
У девушке подросткового возраста часто воспаляются протоки желез Слабый иммунитет и недостаток витаминов могут причиной воспаления бартолиновой железы
Слабый иммунитет и недостаток витаминов могут причиной воспаления бартолиновой железы Ношение тесного белья может привести к воспалению волосяного фолликула
Ношение тесного белья может привести к воспалению волосяного фолликула Беременность может вызвать варикоз вен
Беременность может вызвать варикоз вен Если данное образование не приносит болевых ощущений, то в первую очередь следует обратиться к терапевту
Если данное образование не приносит болевых ощущений, то в первую очередь следует обратиться к терапевту




















 Вареную курицу нарезать мелкими кусочками.
Вареную курицу нарезать мелкими кусочками.

 Добавить измельченное яйцо.
Добавить измельченное яйцо. Лук репчатый мелко нарезать. Желательно использовать лук сладких сортов.
Лук репчатый мелко нарезать. Желательно использовать лук сладких сортов.
 Помидоры нарезать небольшими кусочками. Добавить мелко нарезанный укроп и соль.
Помидоры нарезать небольшими кусочками. Добавить мелко нарезанный укроп и соль.












































































































































 Могут возникнуть следующие осложнения:
Могут возникнуть следующие осложнения:


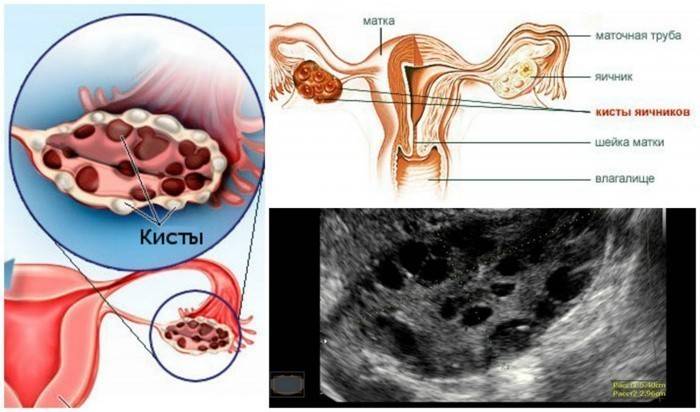




 Лапароскопия, удаление параовариальной кисты справа. Laparoscopy, removal parovarian cyst.
Лапароскопия, удаление параовариальной кисты справа. Laparoscopy, removal parovarian cyst. Иногда бывает, что придя на плановое УЗИ, женщина слышит от врача: «У вас параовариальная киста яичника». Что означает этот диагноз и как будет проходить лечение, всегда ли показана хирургическая операция или ее можно избежать?
Иногда бывает, что придя на плановое УЗИ, женщина слышит от врача: «У вас параовариальная киста яичника». Что означает этот диагноз и как будет проходить лечение, всегда ли показана хирургическая операция или ее можно избежать?
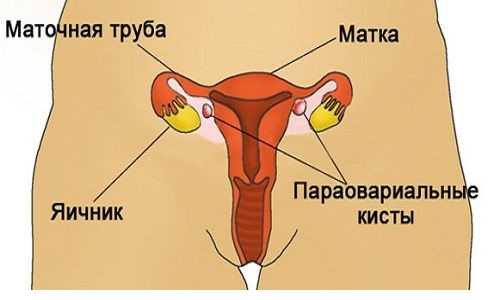






 Существуют не только злокачественные новообразования, но ещё и доброкачественные. Они как раз ничем не опасны для организма и различных осложнений не вызывают.
Существуют не только злокачественные новообразования, но ещё и доброкачественные. Они как раз ничем не опасны для организма и различных осложнений не вызывают.

 Естественно, без операционное вмешательство гораздо меньше вредит человеку. Он не получает стресс, ему не нужно вводить наркоз.
Естественно, без операционное вмешательство гораздо меньше вредит человеку. Он не получает стресс, ему не нужно вводить наркоз.








 Если результаты обследования указывают на недоброкачественную природу узлов, назначается компьютерная томография. Чтобы уточнить степень прорастания образований в щитовидную железу, делают пневмографию.
Если результаты обследования указывают на недоброкачественную природу узлов, назначается компьютерная томография. Чтобы уточнить степень прорастания образований в щитовидную железу, делают пневмографию. Гормональная терапия рекомендована только в случае хорошей переносимости лекарств и отсутствия выраженных побочных эффектов.
Гормональная терапия рекомендована только в случае хорошей переносимости лекарств и отсутствия выраженных побочных эффектов. Чистотел относится к ядовитым растениям, которые при передозировке вызывают побочные эффекты. Поэтому в терапии щитовидной железы опасно превышать рекомендуемые дозы настойки.
Чистотел относится к ядовитым растениям, которые при передозировке вызывают побочные эффекты. Поэтому в терапии щитовидной железы опасно превышать рекомендуемые дозы настойки. Настой нужно готовить непосредственно перед приемом. Курс фитотерапии не должен превышать 1 месяца.
Настой нужно готовить непосредственно перед приемом. Курс фитотерапии не должен превышать 1 месяца. Нежелательно прибегать к фитотерапии при болезнях, связанных с раздражением или воспалением слизистой пищевода, желудка.
Нежелательно прибегать к фитотерапии при болезнях, связанных с раздражением или воспалением слизистой пищевода, желудка.






 John/Flickr.com
John/Flickr.com fanfon/Depositphotos.com
fanfon/Depositphotos.com nata_vkusidey/Depositphotos.com
nata_vkusidey/Depositphotos.com George Wesley & Bonita Dannells/Flickr.com
George Wesley & Bonita Dannells/Flickr.com Hungry Dudes/Flickr.com
Hungry Dudes/Flickr.com Meng He/Flickr.com
Meng He/Flickr.com photooasis/Depositphotos.com
photooasis/Depositphotos.com Whitney/Flickr.com
Whitney/Flickr.com Emily/Flickr.com
Emily/Flickr.com i.fotorecept.com
i.fotorecept.com











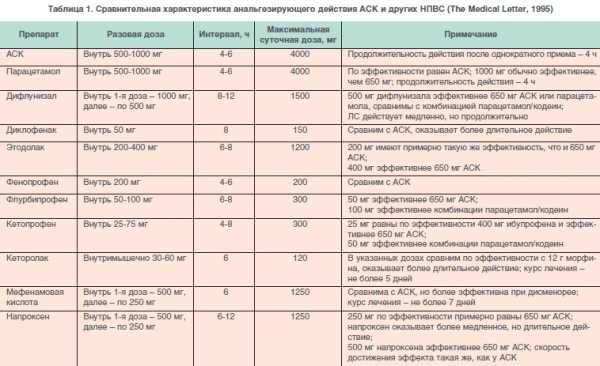





















































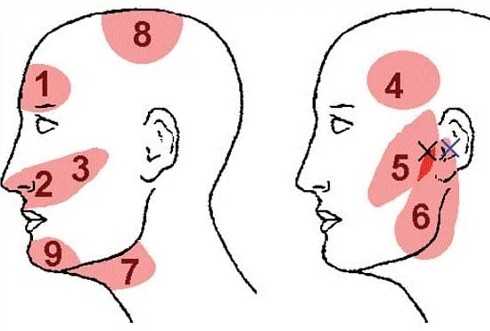







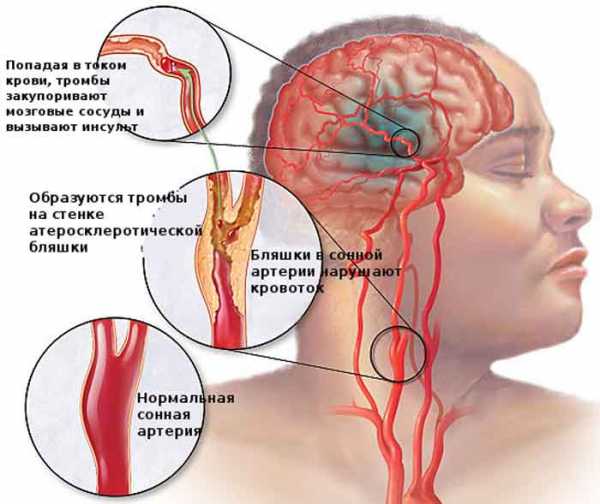

 Многие люди жалуются на боль в висках давящего или же приступообразного (что реже) характера.
Многие люди жалуются на боль в висках давящего или же приступообразного (что реже) характера.
 Нифедипин. 5 капель препарата на 50 г воды — и о повышенном давлении можно будет забыть.
Нифедипин. 5 капель препарата на 50 г воды — и о повышенном давлении можно будет забыть.