как выглядит, разновидности патологии и степени поражения кожи, эффективные способы лечения
Одним из самых неприятных кожных заболеваний является микоз. В зависимости от степени поражения выделяют две категории болезни — дерматомикоз и онихомикоз. В первом случае под удар попадает кожа, а во втором — ногтевые пластины. Чтобы успешно избавиться от вредных микроорганизмов, нужно знать, как выглядит грибок на ногах, от чего он появляется и как с ним бороться.
Основные виды
Специалисты в области дерматологии выделяют несколько видов грибков на ногах, которые отличаются друг от друга характером воздействия и возбудителем. Что касается патогенных микроорганизмов, вызывающих развитие грибковых заболеваний, то они могут быть:
- плесневыми;
- дрожжевыми;
- дерматофитами.
 Воздействие этих паразитов приводит к развитию опасной патологии, которая называется рубромикозом и означает поражение кожи стоп. Кроме этого, болезнь может отличаться клиническими проявлениями и быть мембранной, мокасиноподобной или везикулярной.
Воздействие этих паразитов приводит к развитию опасной патологии, которая называется рубромикозом и означает поражение кожи стоп. Кроме этого, болезнь может отличаться клиническими проявлениями и быть мембранной, мокасиноподобной или везикулярной.
Прогрессирование грибка вызывает перенасыщение кровеносных сосудов кровью, сухость и шелушение кожи. При этом сам процесс происходит медленно и без существенных симптомов. Первые ощущения зуда или жжения дают о себе знать только после серьезного поражения стоп. Вскоре запускается процесс деформации ногтей, что становится причиной появления волдырей, корочек, бляшек и пустул.
Если не принимать нужные меры, масштабы поражения будут колоссальными, а процесс ходьбы станет сопровождаться болевыми ощущениями. Зная, как выглядит грибок стопы и как он проявляется, пациент может вовремя обратиться за помощью к специалисту и избежать опасных последствий.
Занимаясь терапевтическим лечением, важно знать о разновидностях заболевания. Способ борьбы с проблемой определяется только после проведения комплексного обследования под микроскопом и составления клинической картины. Для очистки кожи от очагов поражения задействуют различные препараты с отшелушивающим действием. В их числе мази и кремы, содержащие салициловую кислоту. Также в состав комплексного лечения входят противогрибковые лекарства, включая:
- Кетоконазол;
- Низорал;
- Микозолон;
- Тридерм.
Если степень поражения слишком тяжелая, в ход идут высокоэффективные таблетки и размягчающие средства. Успех борьбы с патологией зависит от ответственности пациента и его готовности вовремя приступить к лечению.
Способы заражения
Существует масса причин и факторов, определяющих поражение ногтей грибковыми заболеваниями. В большинстве случаев это происходит прямым путем — при контакте ногтевых пластин с почвой или растительностью, больными людьми или животными. Что касается непрямых путей, то они выглядят следующим образом:
- Если человек пользуется предметами и личными вещами того, кто является переносчиком грибка.
- Если человек контактирует с вещами, предназначенными для ухода за питомцем.
Также есть масса предопределяющих факторов, повышающих риск развития микоза. К ним относятся возрастные особенности, поскольку маленькие дети намного чаще страдают от заболевания из-за чрезмерно тонкой кожи и отсутствия в организме необходимых защитных функций.
Также грибковая инфекция атакует пациента при ухудшенном состоянии иммунитета. Если иммунная система ослаблена, она не способна бороться с подобными проявлениями, что приводит к разрушительным процессам.

Среди остальных факторов выделяют:
- Недостаточно хорошую работу нервной и эндокринной систем. По этой причине происходит ослабление защитных механизмов.
- Развитие хронических заболеваний инфекционного характера, которые негативно воздействуют на иммунитет, повышая вероятность развития грибков.
- Чрезмерную потливость ступни. Подобная неприятность бывает врожденной патологией или результатом использования некомфортной обуви.
- Изменение состава пота. Такой процесс создает питательную среду для грибковых микроорганизмов, что приводит к их активизации.
Симптомы руброфитии
Паразит под названием Tr. Mentagrophytesvar является главным возбудителем опасного грибкового заболевания руброфитии. Обладая крошечными размерами, он моментально обустраивается в роговых или зернистых кожных слоях, вызывая развитие аллергии и прочих неприятных процессов. В большинстве случаев жизнедеятельность вредителя сопровождается такими реакциями:
- Образование пузырьков с плотной корочкой.
- Появление пустул и отеков.
- Массовое разъедание кожных покровов.
- Появление на коже чешуек и корочек, вызывающих болезненные ощущения.
- Пожелтение и деформационные процессы в ногтевых пластинах.

Также не исключается интенсивный зуд и развитие боли при ходьбе. Во время клинического обследования специалист составляет общую картину и описывает симптоматику, проводя изучение скребка.
Если болезнь прогрессирует быстрыми темпами и обретает острую форму, пациенту могут назначать нитрат серебра 0,25%, резорцин 1% и кальций 10%. Для борьбы с аллергическими проявлениями задействуют антигистаминные средства. В тяжёлых случаях с симптомами руброфитии борются с помощью высокоэффективных лекарств против грибка.
Кандидоз стоп
Кандидоз стоп развивается редко. Возбудителем заболевания становятся опасные грибки рода Кандида, которые мирно существуют в каждом организме, но относятся к условно опасным и не представляют большой угрозы. Но если численность микроорганизмов начинает расти, это приводит к дискомфортным ощущениям и серьезным последствиям для здоровья. Этому способствуют дополнительные факторы, включая ухудшение работы иммунной системы, частое переохлаждение, стрессовые ситуации и нездоровый образ жизни. Что касается внешних факторов, то к ним относят:
- Продолжительное пребывание в воде, которое вызывает массовое отделение слоев кожи друг от друга.
- Бытовые или производственные травмы.
- Использование обуви, которая не подходит по размеру или материалу.
Проявления онихомикоза
 Пытаясь понять, как выглядит грибок на пальцах ног, нужно знать о еще одной опасной разновидности патологии — онихомикозе. Ее развитие сопровождается грибковым поражением ногтей после водных процедур в общих бассейнах, душевых и саунах. По степени распространения заболевание не уступает микозу, поскольку чешуйки с опасными паразитами быстро отделяются от ногтевых пластин, а затем располагаются на тканевых поверхностях, скамейках или коврах. Если в окружающей среде присутствует повышенная влажность, то вредитель не просто попадает в комфортные условия, но и начинает работать над размножением колонии.
Пытаясь понять, как выглядит грибок на пальцах ног, нужно знать о еще одной опасной разновидности патологии — онихомикозе. Ее развитие сопровождается грибковым поражением ногтей после водных процедур в общих бассейнах, душевых и саунах. По степени распространения заболевание не уступает микозу, поскольку чешуйки с опасными паразитами быстро отделяются от ногтевых пластин, а затем располагаются на тканевых поверхностях, скамейках или коврах. Если в окружающей среде присутствует повышенная влажность, то вредитель не просто попадает в комфортные условия, но и начинает работать над размножением колонии.
На первых стадиях возбудитель поражает кожные покровы стоп, вызывая ощущение зуда. В результате пациенту сильно хочется почесать ступню, но это только усугубляет проблему. Вскоре кожу покрывают крошечные трещины и царапины, а патогенные микроорганизмы начинают обустраиваться под ногтем и активно размножаться.
Вероятность столкновения с патологией многократно возрастает при травмах ногтей, несбалансированной циркуляции крови и наличии сложных заболеваний, включая сахарный диабет и венерические болезни.
В зависимости от формы и степени поражения онихомикоз разделяется на три группы:
- Нормотрофический. При его развитии цвет ногтевых пластин становится желтовато-бурым. Толщина и форма ногтя остаются прежними.
- Гипертрофический. Становится причиной окончательной смены цвета, потери блеска и деформации формы ногтей. Такой тип онихомикоза вызывает болевые ощущения, не позволяя пациенту свободно передвигаться. Проблему может усугубить ношение некомфортной обуви.
- Онихолитический. Патология приводит к изменению оттенка ногтей, в результате чего они становятся бурыми. Также пластины теряют обычную прочность и начинают отделяться. На открытых участках ногтевого ложа появляются деформированные наслоения.
Эффективное лечение
Для лечения заболевания практически бесполезно задействовать местные противогрибковые препараты, что объясняется глубоким проникновением микроорганизмов под ногти. Перед тем как начать борьбу с патологией, необходимо локализовать грибок. Для этого специалисты назначают пациенту кератолитические препараты или пластыри. Иногда проблему решают механическим путем, срезая деформированные и отмершие участки ногтевой пластины пилочкой или специальными кусачками. При выполнении такой процедуры нужно убедиться, что инструмент чистый.
Самым эффективным способом борьбы с онихомикозом является комплексное использование пластырей и механическая очистка ногтей. В виде кератолитического средства может применяться набор Микоспор, состоящий из пластыря, пилочки и специальной мази. По завершении процедуры удаления ногтей необходимо воспользоваться системными антимикотиками. К ним относятся Гризеофульвин, Кетоконазол, Итраконазол и другие препараты.
Народные средства
Избавиться от грибковых поражений ступней вполне реально без помощи специалиста. Однако к самолечению нужно относиться с особой ответственностью, понимая, что такой процесс может потребовать много времени и усилий. Необходимо учитывать и тот факт, что различные грибки по-своему реагируют на воздействие каких-либо препаратов или народных средств. При неправильном применении домашняя медицина может только усугубить проблему, поспособствовав локализации паразитов.
Чтобы избежать подобного развития событий и успешно уничтожить колонию грибков, следует совместить правильное очищение кожных покровов с очисткой организма от патогенных микроорганизмов и комплексным восстановлением слоя эпидермиса. Для этих целей целесообразно задействовать ванночки, а также ежедневные протирания ступней и ладоней антисептиками. Наиболее эффективными очищающими средствами для ванночек считаются:
- борная кислота;
- яблочный уксус;
- перекись водорода.
 Для приготовления ванны нужно взять 20 грамм одного из вышеперечисленных составов и развести в литре кипяченой воды. После этого в раствор помещают ноги на 20—40 минут. Чтобы заметить существенное улучшение состояния ногтей, достаточно регулярно проводить такие процедуры в течение нескольких недель.
Для приготовления ванны нужно взять 20 грамм одного из вышеперечисленных составов и развести в литре кипяченой воды. После этого в раствор помещают ноги на 20—40 минут. Чтобы заметить существенное улучшение состояния ногтей, достаточно регулярно проводить такие процедуры в течение нескольких недель.
Для очистки кожи от покраснений, зуда и жжения рекомендуется ежедневно протирать стопы содовым составом с добавлением соли. Хорошим антибактериальным и противовоспалительным скрабом может стать смесь из равного количества минералов и эфирных масел. Выбранные компоненты смешивают, а готовой массой покрывают пораженные участки.
Серьезным врагом грибка является дегтярное мыло. Оно состоит из березового дегтя, который с давних времен считается одним из самых сильных антибактериальных веществ. Его нужно нанести на пораженные участки и смыть через 5 минут. Курс лечения таким мылом занимает две недели. По завершении процедуры кожные покровы обрабатывают кремом или цинковой мазью.
Аппаратные решения
Если проблема поражения ногтей грибком сильно усугубилась, а любые народные или официальные средства практически не дают никаких результатов, можно воспользоваться инновационным решением — аппаратным лечением. Этот способ характеризуется высокой эффективностью и может стать единственным спасением в тех случаях, когда остальные препараты бессильны.
Среди доступных методик наиболее распространенной считается лазерная обработка с помощью эрбиевого лазера. Он прижигает мицелий и позволяет избавиться от видимых симптомов грибка ногтевых пластин. Кроме этого, технология позволяет очистить кожу возле ногтей, между пальцами и на стопах, вернув ей прежнюю упругость и привлекательность.
При соблюдении основных правил ухода за кожей при грибковых заболеваниях ног уничтожить опасную патологию вполне реально. Важно не откладывать лечение на будущее и принимать соответствующие меры сразу же при развитии сомнительных симптомов.
gribokguru.ru
Как выглядит грибок на ногах
Проявление микоза на нижних конечностях – распространенный недуг, с которым сталкиваются люди разных возрастов, независимо от пола. Далеко не все знают, как выглядит грибок на ногах, поскольку микоз может проявлять себя по-разному, в зависимости от вида и стадии поражения. Чаще всего инфекция локализуется в районе ногтевых пластин, а также в межпальцевом пространстве ноги. В первом случае ногтевой слой заметно меняет свою структуру, во втором же наблюдается шелушение и образование пузырьков на пораженных участках. Локализоваться инфекционное поражение может и на других участках нижних конечностей – лодыжках, коленях и голенях.

Грибок на ногах
Распространенные виды микоза стоп
Существует множество способов заразиться грибком ног, однако возможно это только при прямом контакте с возбудителем. Чаще всего это происходит во время использования чужой обуви или при нарушении правил личной гигиены. Грибок кожи на ногах проявляется обычно посредством разрушения слоя дермы, которое отражается в виде шелушения. Поражения эпидермиса в данном случае вызвано тем, что инфекция проникает в глубокие слои кожи, разрушая ее структуру.
Важно!
В зависимости от типа возбудителя, симптомы поражения могут проявляться на различных участках стоп. Помимо внешних признаков заражения, заболевание сопровождается неприятным запахом ног, который не пропадает даже при условии соблюдения всех гигиенических норм.
Современная медицина выделяет следующие варианты грибкового поражения стоп, каждое из которых отличается своими симптомами и вариантами лечения:
- Микоз межпальцевый – наиболее распространенная форма, в виде которой проявляет себя болезнь. Симптом обычно локализуется в промежутке между 3 и 4 пальцами, реже между 4 и 5, выглядит он как трещина, покрытая белой пленкой. Из появившегося расслоения эпидермиса возможно выделение некоторого количества жидкости, шелушение границ, а также появление признаков опрелости. Сопровождаться признаки межпальцевого грибка ног могут слабым зудом. Такой грибок на пальцах ног первоначально может протекать совершенно без симптомов, однако в дальнейшем наблюдается существенное изменение структуры кожи.
Важно!
Помимо привычной формы межпальцевого грибка существует так называемый мокрый вид. Зуд при нем сильнее, а вместо трещин наблюдается образование пузырьков, которые со временем лопаются, выделяя жидкость. Такое поражение может проявляться в результате частых стрессов, а также из-за слишком тесной обуви.
- Грибок сквамозный гиперкератотический можно отличить от других видов по сильному шелушению и ороговению, которые поражают эпидермис. Характерен для лиц, страдающих различными видами дерматита, преимущественно атопическим. Это еще один вид заболевания, по которому можно наглядно увидеть, какие бывают грибки на ногах. Основной признак заболевания – появление эритемы, болезненного розового узелка, на пораженном участке, который имеет четкие границы. Сопровождается слабым зудом, трещинами на стопах, сухостью, болевым дискомфортом, желтизной покрова и поражением ногтевых пластин. Онихомикоз, сопровождающий обычно такой вид грибка, приводит к расслоению ногтей;

Виды микоза стоп
- Грибок везикулезный – один из самых редко встречающихся видов инфекции, которая поражает кожный покров ног. Свое название недуг получил за образование везикул – пузырьков с жидким содержимым, на месте которых затем образуются эрозии, опасные для занесения инфекции. Главные признаки, которыми отличается грибковый везикулез: появление волдырей диаметром до 1 сантиметра, а также слабый зуд;
Важно!
Везикулезная форма грибка ног, по мнению медиков, наиболее опасна, поскольку существует высокий риск попадания инфекции в образовавшуюся после разрушения волдыря эрозию. Недуг часто путают с простой экземой. Для точной диагностики следует сдать соскоб на определение вида грибка.
- Стертый грибок. На начальной стадии, фото оторой представлено ниже, наблюдается небольшое шелушение на стопах ног, а также появление небольших трещин, внешне затрагивающих только верхний слой эпидермиса.
- Грибок дисгидротический, заражение которым встречается в медицинской практике только у 8% пациентов, зараженных микозом. Локализуется преимущественно на подошве и своде стопы, проявляется в виде пузырьков, постепенно сливающихся в один, после чего происходит его разрыв с последующим образованием эрозии обширного типа. Опасность грибка такого вида заключается в возможности присоединения бактериальной инфекции, поскольку патогенные микроорганизмы легко проникают сквозь образовавшуюся ранку;
- Микоз интертригиозный возникает не только самостоятельно, но и в качестве сопровождения сквамозной формы грибка ног. Проявляется между пальцами стоп, характеризуется сильным зудом и жжением, опрелостями и появлением эрозий;
- Онихомикоз – еще один распространенный вариант поражения, представляющий собой грибок ногтей на ногах. Развивается обычно со свободного края ногтевой пластины, начальная стадия характеризуется появлением желтых пятен, после чего происходит прогрессирование болезни с расслаиванием и полным отхождением ногтя. Часто сопровождает другие формы грибковых поражений;
- Грибок кандидозный, называемый также дрожжевой эрозией, которая локализуется в межпальцевом пространстве. В данном случае грибок на ногах выглядит как концентрация воспаленных отекших участков кожи, которые могут быть окружены гнойничками небольшой формы.
Виды онихомикоза
Грибковое поражение ногтевой пластины ног может иметь различные симптомы, однако данная форма заражения инфекцией всегда приводит к полному отхождению пластины. Методы лечения онихомикоза зависят не только от стадии поражения, но и от вида возбудителя, с которым пришлось столкнуться.
В медицинской практике известны следующие варианты заболевания:
- Атрофический онихомикоз – сильное истончение и постепенное разрушение ногтевой пластины, под которой обнаруживается слой ороговевшей кожи;
- Грибок гипертрофический характеризуется существенной желтизной пластины, а также ее утолщением. При гипертрофической форме наблюдается сильная выпуклость ногтя, который в дальнейшем крошится от любого легкого механического воздействия, после чего остается кожа с твердым верхним слоем;
- Плесневый онихомикоз, который появляется в результате заражения грибками определенного вида. Как свидетельствуют фото грибка на ногах такого типа, он характеризуется темным, часто черным, окрасом ногтевой пластины, которая может приобретать также неприятный зеленоватый оттенок. Околоногтевое ложе поражается гнойниковыми воспалениями. Такая форма онихомикоза редко существует самостоятельно, возникает обычно на фоне других недугов.

Виды онихомикоза
Важно!
Онихомикоз может проявляться не слишком активно, особенно на начальной стадии. Первичными симптомами грибкового поражения ногтевой пластины является изменение ее цвета, что является сигналом для неотлагательного визита к врачу.
Другие очаги локализации грибка ног
Вопреки распространенному мнению, грибковое поражение может встречаться не только в области стоп, ногтевых пластин ног и межпальцевого пространства. Инфекция может распространяться по всей поверхности кожного покрова нижних конечностей, не оставляя без внимания такие участки, как колени, голени, лодыжки и даже ягодицы.
Классификация грибковых поражений очень обширна и зависит непосредственно от типа возбудителя. Источником заражения становятся личные вещи человека, уже страдающего от определенной формы микоза.
В зависимости от типа грибка, поразившего кожный покров, встречаются следующие варианты инфекций, локализация которых возможна на любом участке нижних конечностей:
- Руброфития, которая чаще всего проявляет себя в сквамозной форме, для которой характерны эритемы различных размеров. Возникать может такой грибок на коленях, ягодицах или лодыжках, основными симптомами являются красные крупные пятна, на поверхности которых образуются папулы и везикулезные новообразования. При отсутствии должного лечения пятна покрываются жесткой коркой;
- Микроспория, редко проявляет себя на открытых участках кожи, предпочитая волосистые поверхности, однако медицинской практике известны случаи, когда возбудитель поражал эпидермис нижних конечностей. Отличается очагам круглой формы с пузырьками, расположенными по периметру, прогрессирование болезни приводит к появлению большого количества подобных очагов;
- Трихофития, появляющаяся от возбудителя рода трихофитов, поражает открытие участки кожи, преимущественно лодыжки и голени, признаки болезни могу наблюдаться также на ягодицах. Очаги поражения выглядят как круглые воспаления красной формы, на поверхности которых появляются шелушения и мелкие узелки.

Грибковые поражения кожи ног
Важно!
Трихофития является очень заразным грибковым поражением кожного покрова, которое легко передается от вещей больного человека. Данный тип инфекции очень быстро перетекает в гнойную хроническую форму, поэтому продолжительность лечения напрямую зависит от своевременности обращения к врачу.
Грибковое поражение ног – серьезное заболевание, которое доставляет немало дискомфорта не только зараженному человеку, но и его окружению. В виду большого числа разновидностей инфекции, точно определить вид микоза и назначить адекватное лечение может только врач после лабораторного исследования.
nogivnorme.ru
Грибок кожи на ногах, ногтях пальцев. Как выглядит, фото, чем лечить. Мази, народные средства
Грибок кожи на ногах на фото и в жизни смотрится некрасиво. Он создаёт множество проблем не только с внешним видом, неприятным запахом и постоянным дискомфортом, но может стать причиной тяжёлых грибковых инфекций, распространяющихся далеко за пределы стопы.
Содержание статьи:
Как выглядит на фото грибок на ногах, пальцах, ногтях
Внешний вид грибка разнообразен – он зависит от вида возбудителя, особенностей кожи, давности течения болезни, условий, в которых живет пациент, особенностей его гигиенического режима. Основные области локализации поражения – ногти, складки между пальцами и подошва.

Пораженные ногти (онихомикоз) обычно имеют неопрятный вид – жёлтый цвет, неровный край, повышенную хрупкость, из-за которой они крошатся. Часто ногти становятся выпуклыми, но это тоже происходит неравномерно.
Межпальцевые складки – область, где почти постоянно сохраняется высокая влажность. Их поражением страдают люди, носящие неудобную или не соответствующую погоде обувь. При постоянном выделении пота активизируется размножение грибков, и появляются красные пятна, напоминающие потёртости, желтовато-бледные корочки, кровящие ранки с белым налётом.
Поражение подошвы характеризуется шелушением кожи по всей поверхности, огрубением, слоистостью. При этом могут возникать неудобства при ходьбе, повышенная потливость, которая ещё больше стимулирует рост грибка.
Виды грибка ног
Микозы (грибковые заболевания) ног проявляются разнообразно из-за того, что вызываются различными возбудителями. В зависимости от вида грибка и особенностей кожи пациента выделяют несколько видов болезни.
Руброфития вызывается Tr. Mentagrophytesvar – крайне заразным грибком, который обитает во влажных помещениях (общественных банях, бассейнах). Характерная особенность – шелушение и покраснение кожи, отёчность ног, зуд и расчёсы, при повреждении легко возникают кровотечения.
Кандидоз – поражение грибком рода Candida, который является самым распространённым патогенным грибком. Характерно поражение межпальцевых складок и подошв. Возникает сильный зуд, боль, шелушение кожи. Под отшелушенными чешуйками можно увидеть эрозии с белым налётом.

Онихомикозом называется поражение ногтей, которое может иметь различную выраженность. Поражение кожи, менее глубокое, чем руброфития, называется эпидермофитией. Для неё характерна невыраженная отёчность, но заметное шелушение кожи.
Стадии развития
Независимо от вида возбудителя грибок проходит в своём развитии несколько стадий:
| Начальная стадия | Патология похожа на потёртости ног – появляется зуд, сухость и шелушение кожи, мелкими трещинами, возможна отёчность. |
| Средняя стадия | Активное отшелушивание крупных слоёв кожи, появление пятен различного оттенка, сильная отёчность, зуд и мацерация (расчёсы) на коже. |
| Тяжёлая стадия | Глубокие трещины, из которых может выделяться кровь, обильное отслоение кожи, появление глубоких дефектов кожи, очагов вторичной инфекции. |
Поражения ногтей протекают по похожей схеме – вначале поражается край ногтевой пластины, затем по всему ногтю появляются серые дорожки, на последней стадии ноготь утолщается, становится ломким, изменяет цвет (жёлтый, белый или чёрный).
Симптомы грибковых заболеваний ног
Самый яркий симптом грибкового поражения стопы – сильный зуд. На ранних стадиях заболевания он присутствует только при ходьбе или нахождении в неудобной, «недышащей» обуви, в которой стимулируется потоотделение. Затем он становится постоянным и очень сильным. Облегчить состояние может вода или процедура с пемзой, но их эффект временный.

Второй яркий симптом – шелушение кожи. Оно выражено, иногда достигает катастрофических масштабов, когда отслаиваются большие пласты кожи. Но может носить и менее выраженный характер – постоянное отшелушивание чешуек, которое захватывает всё большую площадь стопы.
Изменение формы ногтей при онихомикозе – ногти становятся толстыми и ломкими. Слой, находящийся под ногтями (гиперкератоз) крошится при подстригании ногтей. В некоторых случаях возможно расшатывание ногтя в ногтевом ложе, в тяжёлых ситуациях – выпадение. Новый ноготь на его месте растёт с гиперкератозом и «дорожками», неправильной формы.
Начальная стадия
Грибок кожи на ногах, фото которого можно увидеть далее, отличается постепенным развитием. Поэтому на ранних этапах болезнь может никак не проявлять себя. Первые признаки достаточно неспецифичны – зуд при длительной ходьбе, огрубение кожи, появление отслаивающихся чешуек на подошвах. Грибок ногтей не проявляет себя более длительное время, чем грибок кожи.
Некоторые признаки, по которым можно заподозрить грибок:
- состояние кожи ухудшилось после бассейна, сауны, спортзала или любого другого места с повышенной влажностью и большим количеством посетителей;

- зуд усиливается во влажной среде;
- изменилась пигментация кожи – появились пятна;
- шелушение происходит неравномерно по всей стопе, больше концентрируясь в области между пальцами и на подошве;
- похожие симптомы наблюдаются одновременно у нескольких людей, которые вместе посещали места возможного заражения или живут в одной квартире.
Межпальцевая форма
Эта форма – самая неприятная для пациента. Основная локализация поражений – складки между пальцами, чаще всего страдают 3 и 4 палец ноги, реже всего – складка между 1 и 2. Это связано с особенностями строения подошвы. Для грибка оптимальны условия высокой температуры и влажности, при этом – минимальная подверженность воздействию воздуха или механических факторов, способных устранить грибок.
Именно такие условия создаются в складке между 3 и 3 пальцами – наименее подвижными из всех.
Характерные симптомы – зуд и жжение в месте поражения, появление на коже поражений, напоминающих потёртость, при прогрессировании заболевания они становятся воспалительными язвочками, покрытыми белым налётом. Прикосновение к ним крайне болезненно, симптомы заболевания усиливаются в жаркую погоду, в неудобной обуви и при повышении влажности.
Как проявляется сквамозно-гиперкератотическая стадия
Эта стадия характерна для заболеваний, поражающих подошву. Её наиболее яркие симптомы – выраженное шелушение кожи, её избыточное ороговение. Подошвы выглядят грубыми, снижается чувствительность кожи, прикосновения к ней становятся неприятны. Чешуйки отслаиваются большими пластами, либо наоборот, их отделение происходит с трудом, при этом возможно повреждение кожи.

На стопах, поражённых грибком, легче возникают мозоли, натоптыши и другие патологические явления. Ходьба становится неудобной – по время длительного нахождения в обуви усиливается зуд и боль в ногах.
Дисгидротическая стадия
Для неё характерно изменение потоотделения. Ни один из видов грибка не может поселиться в потовой железе, но опосредованно, влияя на эпидермис, воспалительный процесс нарушает потоотделение.
Особенность данной формы – образование крупных волдырей на коже, которые легко сливаются между собой. Чаще всего болезнь начинается с межпальцевой формы и приобретает тяжёлое течение по мере прогрессирования.
 Грибок кожи на ногах дисгидротической стадии на фото.
Грибок кожи на ногах дисгидротической стадии на фото.Второй характерный признак – обильная потливость и неприятный запах ног. На подошвах находятся апокриновые (выделяющие густой пот) потовые железы, этим объясняется более резкий, чем на открытых участках, запах даже у здоровых людей. Из-за грибка потливость увеличивается, следовательно, усиливается и запах.
Диагностика грибка ног
Грибок кожи на ногах, фото которого будет приведено ниже, имеет характерные внешние проявления, поэтому дерматолог начинает диагностический процесс с осмотра поражённой конечности. Эта процедура должна проводиться исключительно в перчатках, поскольку для врача велик риск заразиться от пациента.
Информацию, полученную при осмотре, уточняют данные анамнеза – посещение мест, где может обитать грибок, ношение чужой обуви или проживание в одной квартире с больным человеком.
Для более точной диагностики проводится микробиологическое исследование – небольшой фрагмент кожи, ногтя или отделяемое из пузырьков собирают в стерильную ёмкость, а затем исследуют под микроскопом. Такой анализ занимает время, поэтому проводится для подтверждения или корректировки схемы лечения, либо в тех случаях, когда внешний вид грибка вызывает сомнения.

Вместе с этим проводятся тесты на чувствительность к противогрибковым препаратам в тех случаях, когда грибок плохо поддаётся терапии.
Эффективные методы лечения
Основная задача лечения – устранить возбудителя. Для этого применяются различные средства, которые наносятся на поражённую кожу или принимаются внутрь. Лечение в обязательном порядке проводится у всех членов семьи, чтобы исключить повторное заражение.
С этой же целью пациенту необходимо приучится соблюдать правила личной гигиены и осторожность при посещении общественных мест, где можно заразиться грибком.
В терапии грибка ни в коем случае нельзя применять антибиотики – эти средства вызывают гибель бактерий и освобождают жизненное пространство для грибков, тем самым усугубляя состояние пациента. Зато хороший эффект дают средства, повышающие иммунитет, поскольку грибок является частью нормальной кожной микрофлоры человека.
Аптечные хорошие и недорогие мази
Грибок кожи на ногах (фото не поможет поставить правильный диагноз, даже если по виду у больного и на картинке симптомы выглядят идентично) лечится комплексно. Основное, что необходимо сделать – это устранить возбудителя.
Для этого применяются противогрибковые мази – они наносятся непосредственно на кожу и воздействуют на поражённый участок стопы. Кроме того, они не вызывают системных побочных эффектов, т.е. не всасываются в кровь.
Наиболее действенные мази против грибка:
- Клотримазол, Низорал – воздействуют на большинство видов грибков.

- Экзодерил – наиболее эффективен для борьбы с микозом ногтей и межпальцевых складок.
- Ламизил, Тербинафин — эффективны против дрожжевых грибков, вызывающих руброфитию.
- Микозан – средство на основе экстракта ржи, эффективно для лечения дрожжевых микозов.
- Буфинал – справляется с большинством грибков, в том числе кандидозом.
Мазь наносится на кожу после мытья ног, количество нанесений 3-8 в день в зависимости от интенсивности процесса и вида мази. Средство не нужно смывать, но следует дать ему впитаться (5-10 мин.), прежде чем надевать носки и обувь.
Для борьбы с грибком ногтей существуют лечебные лаки (Лоцерил). Они бесцветны и не обладают запахом. Лак покрывает ногти слоем лекарственного вещества, который держится в течение суток, не смывается водой, не стирается, и не требует обновления в течение дня. Это позволяет лечиться людям, имеющим плотный рабочий график, или тем, кто заболел в отпуске.
Для усиления эффекта противогрибковых мазей рекомендуется обработка кожи антисептиками местного действия – мирамистином, спиртовыми растворами борной и салициловой кислоты, перекисью водорода, хлоргексидином.
Лучший эффект дают средства с подсушивающим действием – спиртовые настойки и перекись, они создают неблагоприятные условия для грибка. Ими обрабатывают кожу до нанесения мазей или в промежутке между противогрибковой обработкой.
Препараты для внутреннего применения
Использование препаратов для приёма внутрь показано в тех случаях, когда заболевание приобрело тяжёлое течение, обширную распространённость или пациент не имеет возможности обрабатывать ноги противогрибковыми средствами с достаточной частотой. Также внутрь могут назначаться препараты для укрепления иммунитета.
Грибок кожи на ногах, который представлен на фото далее в статье, лечат противогрибковыми таблетками. Их применяют в сочетании с мазями или как самостоятельное средство. Наиболее эффективные таблетки и капсулы от грибка – Флуконазол, Кетоконазол, Итроконазол, Гризеофульвин. Какое именно средство показано в данном случае, решает врач.

При развитии осложнений грибка может потребоваться госпитализация и введение тех же препаратов внутривенно.
В составе комплексной терапии могут быть назначены противовоспалительные таблетки, лекарства для повышения иммунитета, и другие средства на усмотрение специалиста. Цель их назначения – повысить сопротивляемость организма патогенным воздействиям и усилить эффективность противогрибкового лечения.
Народные средства против грибка
Народные средства для борьбы с грибком также основаны на противовоспалительном и обеззараживающем эффекте. В большинстве своём это ножные ванночки на основе различных лекарственных сборов. Их эффективность ниже, чем аптечных препаратов, но позволяет улучшить самочувствие пациента. Перед их применением желательно проконсультироваться с врачом, чтобы не снизить общую эффективность лечения.
Грибок кожи на ногах (фото ниже показывает, насколько непривлекательно выглядит проблема, если ее не лечить) успешно устраняется ванночками с чистотелом или календулой. Для этого растительное сырьё настаивают в кипятке, получившуюся смесь фильтруют и растворяют в тёплой воде. Температура ванночки должна быть такой, чтобы пациенту было комфортно опускать в неё ноги.

В качестве дополнительных компонентов можно добавить ромашку, лопух, подорожник и полынь.
Также существуют рекомендации использовать в качестве основного лечебного компонента ванночки стиральный порошок (любой), смазывать поражённые области клеем БФ, а также йодом или уксусом. Следует помнить, что народные рецепты требуют осторожности в обращении, чтобы здоровью не был нанесён вред.
Профилактика
Чтобы избежать заражения грибком, следует соблюдать несколько простых правил:
- соблюдать правила личной гигиены – ноги должны быть чистыми и сухими, для сухой кожи нужно пользоваться кремом;

- носить удобные носки и обувь, соответствующие погоде, выбирать «дышащие» материалы, которые создают комфортные условия для кожи;
- при посещении бассейнов, общественных бань и других мест, где можно заразиться грибком, пользоваться тапочками для бассейна и после возвращения домой мыть ноги;
- пользоваться только своими гигиеническими принадлежностями – полотенцами, педикюрными ножницами;
- при обнаружении грибка лечиться нужно всей семьёй независимо от того, проявились ли симптомы.
Хороший результат даёт закаливание и другие процедуры, укрепляющие иммунитет. Это позволяет избежать развития грибковой инфекции при заражении. Немаловажно следить за питанием – поступление достаточного количества белков и витаминов поддерживает иммунитет, а избыток сладкого может стимулировать рост грибков.
Фото грибка кожи на ногах выглядят отталкивающе, но это заболевание излечимо при правильном подходе. Его можно вылечить довольно быстро (в течение 1-2 недель). Если не развились осложнения, то пациент может пройти курс лечения, не прерывая работу и отдых. Госпитализация требуется только в самых тяжёлых и запущенных случаях у пациентов с нарушениями иммунитета.
Оформление статьи: Лозинский Олег
Видео о грибке кожи на ногах
Как выглядит, симптомы и лечение:
healthperfect.ru
Признаки грибка на ногах — как распознать грибок стопы, симптомы и фото
Грибковая инфекция очень часто поражает пальцы ног или ногти. Этому заболеванию подвержены взрослые и дети. Чтобы избежать перехода патологии в хроническую форму, надо знать признаки грибка на ногах и как выглядит такая болезнь.
Главные признаки болезни
Среди всех заболеваний кожи микоз стоп является наиболее распространенным. Заразиться болезнью можно, игнорируя элементарные правила гигиены. Вылечить же грибок иногда бывает очень трудно.
У каждого человека грибок ног начинается и развивается по-своему. Вот наиболее распространенные признаки, по которым можно распознать грибок стопы:
- между пальцев ног появляются характерные трещины;
- понять, что появился грибок, можно по характерному зуду на стопах и между пальцами;
- кожа стоп очень сухая, часто она шелушится и грубеет;
- между пальцами появляются волдыри, которые при разрушении лопаются;
- инфекция может переходить на соседние участки;
- на коже появляются красноватые пятна, которые вызывают значительный дискомфорт;
- узнать грибок на ногах можно и по неприятному запаху.

Основные признаки грибка на ногах
Важно!
При появлении первых симптомов заболевания надо, не откладывая, обратиться к дерматологу. Если не сделать это заранее, то лечить грибок будет намного труднее.
Признаки грибка в зависимости от вида возбудителя
Это заболевание развивается из-за разных видов возбудителей. Симптомы поражения ног будут отличаться в каждом случае.
- Если на ногах развивается дрожжевой грибок, то ноготь постепенно истончается, отслаивается от ложа. Кожа на ступне гиперемирована (приобретает красный оттенок).
- При развитии эпидермофитов ноготь желтеет, покрывается пятнами. Кожа ног шелушится, от нее исходит неприятный запах. Характерный симптом этого вида грибка – повышенная сухость кожи.
- При появлении плесневого грибка ногтевая пластина может резко изменять свой цвет. Кожа краснеет, если возбудитель патологии постепенно переходит на всю ступню. Человека беспокоит зуд, кожа может растрескиваться. В таком случае во время ходьбы появляется боль и другие неприятные ощущения.
Определить тип возбудителя может только врач. В домашних условиях это сделать невозможно. А если практиковать самолечение, то можно только навредить себе. От этого будут страдать ноги, а кожный грибок будет распространяться все больше.

Проявление грибка на ногах от разных возбудителей
Признаки некоторых форм грибка
В зависимости от пораженной области и степени развития выделяют несколько форм патологии. Симптомы каждой из них различаются. Зная ранние признаки заболевания ног, можно своевременно начать лечение микоза.
- Межпальцевая дерматофития — наиболее распространенная стадия болезни. Она активизируется весной и летом, когда ноги больше всего потеют. Между пальцами появляются трещинки и язвочки. Можно заметить наличие чешуек их кожи. Ступня же выглядит абсолютно здоровой. Часто человек ощущает зуд.
- Стертая форма проявляется в наименее выраженной степени. Между пальцами заметно шелушение. На этой стадии болезни от ног распространяется резкий неприятный запах: он появляется из-за повышенной активности бактерий.
Заболевание способно протекать в различных формах. Ознакомимся с их признаками, чтобы знать, как определить грибок на ногах и в случае его развития начать лечение. Необходимо помнить о том, что на запущенных стадиях болезни ноготь полностью разрушается. Восстановить его практически невозможно.
Сквамозный тип
Для такого грибка характерно интенсивное шелушение эпидермиса. Причем наиболее интенсивно поражаются именно участки кожи между пальцами и сбоку стопы. Признаки же воспалительного процесса отсутствуют. На фото первых признаков грибка ног заметны участки гиперемии. Сквамозный грибок выглядит так:
- утолщается роговой слой;
- кожа блестит, иногда становится толстой;
- рисунок на коже становится более отчетливым;
- грибок постепенно распространяется на пальцы, всю ступню, поражает ногти;
- иногда на эпидермисе появляются пластинчатые чешуйки;
- других неприятных ощущений пациент не ощущает.
Дисгидротический тип
При этом грибке на коже появляются мелкие пузырьки, заполненные жидкостью. Обычно они бывают в боковой части стопы. Потом они постепенно переходят на внутреннюю сторону пальцев. Как распознать грибок на ногах дисгидротического типа:
- пузырек обычно единичный, но если их много, то они сливаются в один большой;
- при отсутствии лечения жидкость в пузырьках постепенно темнеет;
- если волдырь разрывается, то на его месте появляется эрозия с корочкой.
Обратите внимание!
При таком типе грибка на ногах существует очень высокий риск бактериального заражения. Инфекция попадает в организм через открытые повреждения кожи.
Интертригинозный тип
Этот вид грибка является наиболее распространенным. Поначалу человек не ощущает никаких симптомов. До определенного момента кожа на пальцах ног не изменяется. В дальнейшем появляются трещины, наслоения. Кожа не поражается, но она может потеть.
Кандидозное поражение стоп
Характерные симптомы этого грибкового поражения следующие:
- очаг поражения — это 3-й или 4-й палец стопы;
- кожа красная и отечная;
- вокруг очага поражения находится пузырек, где есть отслоившийся слой кожи;
- рядом находятся гнойнички, пузырьки.
Важно!
Если в пораженную зону попадает бактериальная инфекция, то она приводит к повышению местной температуры. На коже ног заметен отек. В тяжелых случаях у человека наблюдается общая гипертермия.
Признаки грибкового поражения ногтей
У человека могут поражаться и ногти ног. Отличить заболевание можно по следующим симптомам.
- Выраженное изменение цвета пластинки ногтя. В зависимости от того, какой тип патологии имеется у пациента, ноготь приобретает самые разные оттенки. Иногда он может поменяться только на части ногтевой пластины.
- Крошение ногтя. Оно бывает только на запущенных стадиях. Если ноготь полностью инфицирован, он разрушается.
- Изменение структуры ногтя.

Основные признаки онихомикоза
Существует несколько разновидностей онихомикоза — грибкового поражения ногтей.
- Атрофический вид. Пластина ногтя выглядит очень тонкой. Она темнеет, иногда приобретает серовато-бурый цвет. Ноготь постепенно отслаивается от своего ложа. Кожа под ним ороговевает, становится рыхлой.
- При нормотрофическом виде грибка ног пластина изменяет свой оттенок. На ней появляются пятна — белого, желтого, зеленого и даже черного цветов. Структура ногтя не страдает.
- При гипертрофическом виде пластина постепенно утолщается, становится пористой. Пораженная область очень некрасиво выглядит и в ряде случаев является причиной болевых ощущений во время ходьбы. По бокам же он крошится и без лечения разрушается.
Некоторые разновидности онихомикоза
В зависимости от степени распространения болезни выделяют такие ее формы.
- Латеральный онихомикоз является наиболее распространенным. На свободном крае ногтя появляется сначала небольшое желтое пятно. В дальнейшем можно заметить, как оно увеличивается, а пластина ногтя утолщается. Во время ходьбы человек ощущает дискомфорт. Заметно распространение неприятного запаха. Латеральный онихомикоз трудно поддается лечению.
- Поверхностный онихомикоз характерен поражением только верхних слоев пластины. Она не утолщается, но со временем становится похожей на мел.
- Наиболее редкой формой заболевания является подногтевой онихомикоз. Кожа заметно утолщается в ногтевой складке. Ноготь белеет и утрачивает прозрачность.

Внешний вид разных форм онихомикоза
Общие принципы лечения
Любое лечение патологии начинается с диагностики. Только после этого может назначаться подходящее средство. Самолечение обычно приводит к ухудшению состояния ног. Ознакомимся с наиболее распространенными способами терапии.
- При первых признаках грибкового поражения применяются специальные лаки, пластыри, мази, спреи. Их надо применять длительно и согласно инструкции.
- При неэффективности местной терапии назначают противогрибковые лекарства комплексного действия. Их применяют перорально.
- Хирургическое удаление пораженного ногтя.
- Лазеротерапия.
- При запущенной форме заболевания назначают системные препараты — Флуконазол, Фунгавис, Тербинафин и другие.
Избежать появления неприятного заболевания можно, соблюдая правила гигиены. Следует избегать пользования чужих средств личной гигиены (полотенца, тапочки). При появлении первых признаков заболевания надо тотчас же обращаться к врачу.
nogivnorme.ru
симптомы, лечение, современные препараты. Много фото
Грибок стопы: симптомы, лечение, современные препараты. Много фотоГрибок стопы (микоз) – распространенное заразное кожное заболевание, причиной которого являются патогенные грибы. По данным ВОЗ грибковыми заболеваниями на Земле болеет около 1/3 населения. Среди всех заболеваний стопы грибковое поражение составляет 35%. Симптомы грибка стопы яркие. Лечение грибка стопы затруднено из-за нарушенного клеточного иммунитета.
Грибок стопы чаще встречается у лиц, старше 60-и лет, у больных сахарным диабетом и у пациентов со сниженным иммунитетом, который имеет самое различное происхождение.
Каждый третий больной экземой, псориазом и нейродермитом и каждый второй больной с нейроэндокринной и соматической патологией страдает этой патологией. Грибок стопы способствует развитию рожистого воспаления нижних конечностей и затягивает его излечение. К тому же в последнее время значительно возросло количество инвазивных медицинских процедур и неоправданно широкое применение мощных антимикробных препаратов, что способствует распространению микозов.
Скрытая заболеваемость
Вначале симптомы грибка стопы больные принимают за обычную сухость и опрелость между пальцами ног. Пациенты длительное время не обращают на эти изменения внимания или самостоятельно пытаются устранить эти симптомы. При этом они значительное время остаются источником инфекции.
Аллергия к грибкам
Аллергия к грибкам является серьезной проблемой. Сегодня количество установленных аллергенов приближается к полутысячи. Из них 18% составляют аллергены грибов.
О возбудителях грибка стопы
Грибки (дерматофиты), вызывающие поражение стоп, живут в теплых и влажных помещениях – общественных душевых, раздевалках, банях и бассейнах. Они быстро размножаются во влажных местах межпальцевых промежутков, могут долгое время паразитировать на коже стоп, не вызывая заболевания. Если у человека в прошлом было зарегистрировано грибковое поражение, велика вероятность того, что он вновь может заболеть.
Чаще всего заболевание вызывается грибком Trichophyton rubrum (красный трихофитон), которое трудно поддается лечению. Заболевание, вызванное грибком Trichophyton mentagrophytes, протекает тяжело, однако хорошо поддается лечению. Значительно реже микоз стоп вызывается Epidermophyton floccosum и дрожжевыми грибками. Часто выявляется смешанная инфекция.

Рис. 1. Trichophyton rubrum (красный трихофитон). Вид под микроскопом.
Характеристика возбудителя Trichophyton rubrum
- Грибы рода Trichophyton rubrum проникают в кожу в результате разрушения кератина, который происходит под действием фермента грибка кератиназы.
- Маннаны (полисахариды), содержащиеся в стенке возбудителя, способны тормозить иммунные реакции, что делает его устойчивыми к разрушению иммунными клетками.
- Некоторые протеазы (ферменты) Trichophyton rubrum способны разрушать коллаген.
- Грибы вырабатывают афалотоксиноподобные вещества, которые способствуют образованию омозолелостей и гиперкератоза.
- Под воздействием грибка усиливается рост и развитие папилломавирусов, которые вызывают образование бородавок на ладонях и подошвах.
Споры грибков длительно сохраняют свою жизнеспособность во внешней среде. Среди чешуек кожи дерматофиты сохраняют свою жизнеспособность до одного года. Они могут длительное время находиться на стельках обуви, носках, чулках или обуви. При ходьбе чешуйки со стоп больного отшелушиваются и попадают во внешнюю среду – на пол, в обувь, носки, чулки, тапочки и т.д. Дерматофиты чаще всего поражают нежные слои кожи между пальцами. Они паразитируют в верхнем ороговевшем слое эпидермиса и при отсутствии должного лечения способны поражать более глубокие структуры кожи.
Особое место в развитии грибка стопы имеет состояние иммунной системы. Высокий иммунитет сдерживает развитие заболевания. Рецидивы болезни отмечаются весной и осенью.
Факторы, предрасполагающие к развитию болезни

Рис. 2. Высокий иммунитет сдерживает развитие грибка стопы.
- повышенная потливость ног,
- мелкие повреждения кожи: порезы, трещины, ранки,
- слишком тесная обувь,
- нарушения в работе иммунной системы,
- болезни сосудистой, эндокринной системы,
- сахарный диабет,
- частое переохлаждение ног,
- несоблюдение правил личной гигиены,
- стрессовые ситуации.
Симптомы грибка стопы
Несмотря на то, что существует несколько видов дерматофитов, вызывающих заболевание, его симптомы в большинстве случаев однотипны. Чаще всего вначале поражаются межпальцевые промежутки. Появляется зуд, боль и трещины на коже. Некоторые формы микоза протекают без жалоб. Чаще поражаются обе стопы. При остром развитии заболевания кожа стоп отекает, на ней появляются пузырьки, которые со временем нагнаиваются, появляются эрозии и трещины. Болезненность в области поражения затрудняет ношение обуви.
Осложненное течение заболевания проявляется, помимо местных симптомов, увеличением лимфоузлов и лимфостазом. Общее состояние больного ухудшается, повышается температура тела. При длительном, хроническом течении микоза стоп, отмечается распространение процесса на ногти (онихомикозы). У 25% больных процесс распространяется на крупные складки кожи и другие участки тела. В запущенных случаях поражается волосистая часть головы.

Рис. 3. На фото грибок стопы. Острая форма.
Классические симптомы грибка стопы:
- зуд и мелкие трещины между пальцами ног,
- покраснение,
- шелушение,
- образование пузырьков с жидкостью,
- утолщение кожи,
- неприятный и резкий запах,
- жжение, болезненные ощущения в области стоп, которые усиливаются при ходьбе.

Рис. 4. На фото грибок стопы. Поражение кожи стопы, пальцев ног и межпальцевые промежутки.
к содержанию ↑Виды микозов стоп
Межпальцевая дерматофития
Самый частый вид грибка стопы. Встречается в виде острой и хронической формы. При острой форме поражается кожа между 3,4 и 5 пальцами. Отмечается размягчение (мацерация) кожи, эпидермис отслаивается, мокнутие, покраснение, трещины. Отслоившийся эпидермис белесоватого цвета. Очень быстро поражается прилегающие участки стопы.

Рис. 5. На фото грибок стопы. Межпальцевая дерматофития.
Глубокая дерматофития стоп
Это состояние расценивается как осложнение межпальцевой дерматофитии. Гноеродные бактерии легко проникают через поврежденные участки кожи в глубокие слои, разрушая их. Без адекватного лечения и при снижении иммунитета грибок стопы распространяется на всю подошву и ее внутреннюю часть.

Рис. 6. На фото грибок стопы. Глубокая дерматофития стоп.
Дисгидротическая дерматофития стоп
Вызывается грибком Trichophyton mentagrophytes. Встречается редко. На коже стопы появляется воспалительная реакция и множественное высыпание везикул и пузырьков. Пузырьки и везикулы напоминают высыпания при аллергических реакциях. Все проявления связаны с аллергической реакцией на антигены дерматофитов. Поражается кожа подошвы, ее внутренняя часть и промежутки между пальцами. При присоединении бактериальной инфекции (Staphylococcus aureus) появляется гной.

Рис. 7. На фото грибок стопы. Видны дерматофиты — аллергические высыпания при грибковых поражениях.
Подошвенная дерматофития стоп
Вызывается грибком Trichophyton rubrum. Вначале возникает покраснение с мелкими папулами по краям, далее пораженный участок начинает шелушиться и ороговевать. Охватывая всю стопу и боковые ее поверхности, пораженная кожа напоминает балетную туфлю.

Рис. 8. На фото грибок на ногах — подошвенная дерматофития.
к содержанию ↑Последствия и осложнения грибка стопы
- Грибки и продукты их жизнедеятельности увеличивают частоту аллергических проявлений на коже и слизистых больного.
- Утяжеляется течение дерматитов, экземы и псориаза, нарушаются процессы заживления кожных покровов.
- Через поврежденные участки кожи инфекция легко проникает в ее глубокие слои, вызывая нагноения (пиодермиты), обострения рожистого воспаления и лимфостаз.
- Подошвенные бородавки при грибке стопы образуются в 4 раза чаще, чем во всех других случаях.
- При заболевании часто образуются омозолелости и гиперкератоз.

Рис. 9. На фото осложнение микоза стопы — подошвенные бородавки.

Рис. 10. На фото осложнение микоза стопы — гиперкератоз.
к содержанию ↑Лечение грибка стопы
Микоз стоп трудно поддается лечению из-за нарушенного клеточного иммунитета. Противогрибковые средства тяжело преодолевают роговой слой подошвы, а грибки, расположенные в ногтевых пластинах (при одновременном поражении) служат постоянным источником инфекции. При лечении грибка стопы применяются старые испытанные средства и современные противогрибковые препараты, которые делятся на препараты, останавливающие рост грибков и препараты, их убивающие. Некоторые из этих препаратов получены синтетическим путем, другие являются природными. Существуют противогрибковые препараты узкого и широкого спектра действия. К тому же разные формы заболевания имеют свои нюансы лечения, поэтому только врач может подобрать правильное лечение.
Основу лечения грибка стопы составляет:
- Применение противогрибковых препаратов общего и местного действия.
- Применение препаратов, улучшающих кровообращение в мелких сосудах конечностей и лечение сопутствующих заболеваний.
- Противогрибковая обработка личных вещей и предметов обихода для предотвращения повторного заражения.
Лечение грибка стопы препаратами системного действия
Лечение грибка стопы таблетированными и инъекционными препаратами применяются при умеренном и тяжелом течении заболевания. Их прием увеличивает шансы на излечение, но требует постоянного врачебного контроля из-за ряда побочных эффектов. Для лечения грибка стопы применяются 2 группы антимикотических таблетированных препаратов:
- 1 группа препаратов (азолы) представлена интраконазолом (орунгал), флуконазолом, кетокорназолом;
- 2 группа препаратов (аллиламинамины) представлена тербинафином и нафтифином.
Интраконазол и тербинафин сегодня являются препаратами выбора при лечении грибка стоп. Они быстро проникают в роговой слой кожи и длительно там сохраняются.
Подбор доз противогрибковых препаратов и определение длительности лечения осуществляется только врачом.
Если заболевание сочетается с поражением кожи на других участках тела, врач будет принимать решение о назначении более мощных антимикотических препаратов.
Рис. 11. Противогрибковый препарат системного действия группы азолов.

Рис. 12. Противогрибковый препарат системного действия группы аллиламинаминов.
Лечение грибка стопы препаратами местного действия
Грибок стопы — очень распространенное заболевание. В арсенале врача имеется множество лекарственных препаратов, таких как старые, хорошо зарекомендовавшие себя, так и новые препараты, которые выпускаются в виде мазей, кремов, лосьонов, спреев, капель и пудры. Они легко наносятся на кожные покровы.
- При появлении отека, повреждении кожи и мокнутии применяются противогрибковые препараты с кортикостероидами (крем Тридерм, Микозолон, Лотридерм и др.). Хороший эффект дает одновременное применение Ламизил-спрея.
- При стихании острых воспалительных явлений используются препараты, убивающие грибки (фунгицидные средства). Группа азолов для местного применения представлена Клотримазолом, Миконазолом, Бифоназолом, Эконазолом, Изоканазолом и др. Группа аллиламинаминов представлена Нафтифином и Тербинафином (ламизилом).
Рис. 13. Противогрибковый препарат с кортикостероидом.

Рис. 14. Противогрибковый крем.
Современный препарат для лечения грибка стопы Ламизил
- Ламизил проявляет большую активность в отношении всех видов грибков, в том числе дрожжевых и плесневых.
- Ламизил проявляет высокую активность при лечении осложнений заболевания и аллергических высыпаниях.
- Препарат выпускается в виде спрея, геля (Ламизил Дермгель), крема и пленкообразующего раствора (Ламизил Уно), что обеспечивает максимальный комфорт его применения.
- Препарат применяется для профилактики заболевания и обработки обуви.
- Ламизил восстанавливает pH кожи и уровень гидратации кожи.
- Способствует эпителизации повреждений кожи при трещинах.
- При использовании Ламизил Уно пленка, покрывающая кожу стоп, сохраняется до 72 часов, обеспечивая поступление лекарственного препарата в роговой слой кожи в течение длительного времени.
- Клиническая эффективность препарата достигает 72%.
Рис. 15. На фото современный препарат для лечения грибка стопы Ламизил гель и Ламизил крем.

Рис. 16. На фото современный препарат для лечения грибка стопы раствор Ламизил Уно и Ламизил спрей.
Патогенетическая терапия
Препараты патогенетической терапии назначаются при любой патологии. С их помощью повышается эффективность лечения и снижаются побочные реакции. При грибковом поражении стопы необходимо:
- провести коррекцию иммунологических нарушений,
- снизить аллергические проявления,
- восполнить недостаток серы, которая содержится в яйцах, твороге, зелени и др.,
- принимать витамины группы А.
Своевременно начатое и правильно подобранное лечение грибка стопы позволят в кратчайшие сроки добиться ее здорового внешнего вида, устранить чувство дискомфорта и улучшить общее состояние
Причины неэффективности лечения
Основной причиной неэффективности лечения грибка стопы является нарушение режима лечения со стороны больного.
- Более трети больных считают свое заболевание несерьезным и отказываются от лечения.
- Около 70% больных не верят, что назначенное лечение принесет положительный результат.
- Половина больных не удовлетворенны проведенным ранее лечением.
- До 70% больных прекращают лечение по достижению положительного результата и более не приходят на прием к врачу для проведения контроля на излеченность.
Профилактика грибка стопы
Профилактика повторного заражения
После того, как лечение грибка стопы успешно завершено, необходимо принять меры по профилактике рецидива заболевания.
1. Обработка ног. Профилактика рецидивов микозов стоп осуществляется с целью предотвращения повторных заболеваний, для чего рекомендовано ежедневное мытье ног с последующей обработкой бензоил пероксидом. Допускается обработка стоп противогрибковыми кремами и присыпками. Ламизил, Флуканозол или Интраконазол применять 2 раза в неделю в течение 1 года. Носки и обувь так же необходимо обрабатывать.
Рис. 17. Ежедневное мытье и тщательное просушивание ног.
Рис. 18. Обработка стоп спреем Ламизил и бензоил пероксидом.
2. Просушивание обуви. Для просушивания обуви используются электрические сушилки. Есть сушилки, оснащенные ультрафиолетовыми лампами.

Рис. 19. Просушивание обуви при помощи сушилок.
3. Дезинфекция обуви. Для проведения дезинфекции подойдет 40% уксусная кислота, 40% раствор формалина и 1% раствор хлоргексидина. Раствором обрабатывается часть обуви, прилегающая к ноге. Увлажненный тампон на сутки оставляется в носовой части обуви, завернутой в целлофановый пакет. Спустя сутки тампон вынимается, а обувь проветривается. Для дезинфекции рекомендовано применять Ламизил-спрей. Рекомендовано использовать сушилки для обуви, оснащенные ультрафиолетовыми лампами.
4. Дезинфекция предметов личной гигиены.
5. Обработка приборов маникюрного прибора. Маникюрные принадлежности после стрижки и обработки ногтей обрабатываются спиртом.
Профилактика грибка стопы
Грибок стопы и ногтей лучше предупредить. Основные правила профилактики включают в себя следующие пункты:
- Проследите, чтобы члены семьи, имеющие грибковые поражения проходили адекватное лечение.
- Просушивайте обувь. Используйте сушилки для обуви, оснащенные ультрафиолетовыми лампами. Выбирайте носки, которые фильтруют влагу.
- Соблюдение правил личной гигиены.
- После мытья ног хорошо просматривайте кожу ног, особенно между пальцев и ногти.
- Покупайте удобную и качественную обувь.
- Носите обувь в общественных местах.
- Не носите чужую обувь и носки.
- Не пользуйтесь чужими маникюрными наборами;
- Проследите за тем, чтобы в маникюрном салоне пользовались только стерильными инструментами.
- Избегайте ранений ногтей.
- Будьте особенно осторожны, если вы болеете сахарным диабетом.
- Бросьте курить.

Рис. 20. Пользуйтесь тапочками в общественных местах.
Правильная профилактика грибковых поражений стоп поможет вам сохранить чувство комфорта многие годы
Рис. 21. Здоровые ногти – отличное настроение.
ССЫЛКИ ПО ТЕМЕСтатьи раздела «Грибковые заболевания (микозы)»Самое популярноеПОНРАВИЛАСЬ СТАТЬЯ?
Подпишитесь на нашу рассылку!
Статьи раздела «Грибковые заболевания (микозы)» Новые статьи Популярные статьи Похожие статьи О микробах и болезнях © 2019 Наверхmicrobak.ru
Грибок на ногах. Фото и примеры. Симптомы и стадии заболевания

Микоз является одной из наиболее распространенных видов грибковой инфекции человека. В медицинской практике существует несколько видов данного заболевания. Важно на ранних стадиях развития узнать это заболевание. Фото иллюстрации данного патологического процесса позволят изучить и опознать данный недуг.
Как выглядит грибок на ногах, фото
Грибок стопы является одной из наиболее распространенных разновидностей грибка, поражающих организм человека, к сожалению не все люди знают, как выглядит грибок на ногах. Инфицированные люди не придают значение признакам, которые проявляются при развитии микоза, что способствует размножению патогенных микроорганизмов с последующим инфицированием окружающих.

Визуально изучить грибок на ногах, фото различных стадий поражения поможет наилучшим способом. Стоит отметить, что каждому виду патологии присущи характерные симптомы проявления грибковой инфекции.
- Начальная стадия заболевания проявляется покраснением пораженных участков кожи стопы, отечностью и наличием мелких трещин.
- Средняя стадия. Верхние слои кожи на стопе обильно шелушаться, и покрываются разноцветными пятнами от белых до насыщенно красных оттенков.
- Высокая степень. Наблюдается разрушение целостности ногтевой пластины, ее потускнение и изменение цвета от желтого до черного. Верхние слои кожи отделяются с поверхности стопы большими пластами, в результате чего оголяются внутренние глубокие трещины.

Грибок на пальцах ног, фото
Эпидермофития стоп – это инфекционное поражение антропофильным грибком Tinea pedum эпидермиса в межпальцевом пространстве. Грибковая инфекция кожи пальцев передается путем контактирования с пораженной кожей либо совместным использованием личных вещей с больным человеком. Заразиться можно и при посещении общественных мест, таких как сауна, душ, бассейн.
Рекомендуем почитать: Масло стоп актив от грибка
Симптоматика заболевания:
- Разрушение целостности эпидермиса, что приводит к его шелушению.
- Наличие маленьких пузырей в межпальцевом пространстве.
- Грибок стоп, а именно поражение пальцев характеризует изменение цвета ногтевой пластины.
- Наличие специфического запаха.
В медицинской практике выделяются четыре основных формы эпидермофитии по степени протекания заболевания:
- Слабовыраженная.
- Сквамозно-гиперкератотическая.
- Интертригиозная.
- Дисгидротическая.
Грибковая инфекция пальцев на ногах может быть спровоцирована различными видами возбудителей, что определяет способ ее терапии. Грибок стопы, лечение которого должно быть комплексным, диагностируется только в лабораторных условиях. Поэтому при проявлении малейших симптомов грибка на пальцах ног не стоит заниматься самолечением. Терапия назначается исключительно врачом, с учетом вида патологии, а также определением вида возбудителя.



Рекомендуем почитать: Противогрибковые мази, недорогие но эффективные
Грибок на ногах, симптомы
Наличие поверхностного шелушения некоторых участков эпидермиса на ногах свидетельствует о наличии грибковой инфекции начальной стадии. Зачастую грибок стопы сначала развивается в области пальцев либо в межпальцевом пространстве.
Далее начинают образовываться мелкие трещины и незначительное покраснение кожных покровов. Так проявляется грибок стопы, симптомы и лечение которого определяется видом возбудителя. Который в свою очередь обуславливает дальнейшее прогрессирование патологии.
Сквамозная форма поражения сопровождается отечностью кожи стоп, усиливается проявление кожного рисунка, повышается шелушение подошвы и складок между пальцами. Появляется ощущение зуда. При развитии заболевания начинается поражение ногтевой пластины, что проявляется в ее изменении цвета и формы. Важно своевременно распознать грибок на ногах. Симптомы и фото являются основной визуальной информацией о протекании заболевания. Такая информация часто побуждает к самостоятельной терапии сквамозной формы грибка. Но данный подход может быть неэффективным, так как нейтрализация грибковой инфекции требует обязательного вмешательства высококвалифицированных медиков.


Гиперкератотическая форма характеризуется проявлением следующей симптоматики. Появляется сухая сыпь красно-синего цвета, шелушение бляшек и корост. Далее сыпь утолщается и покрывается серыми чешуйками, в последствии вся сыпь объединяется в один очаг воспаления по всей стопе. Наблюдается наличие болевые ощущений при малейшем соприкосновении с пораженным участком стопы, зуд и гнилостный запах.
Интертригинозная форма. Важно своевременно определить данный грибок стопы, симптомы которого проявляются в следующем: процесс мокнутия, отечность, наличие глубоких эрозий, трещин, которые имеют ярко выделенные границы. Боль от касания кожи стопы достаточно интенсивна, а развитие заболевания сопровождается неприятным запахом.
Дисгидротическая форма характеризуется наличием россыпи пузырей по всей поверхности стопы и на пальцах. При самопроизвольном вскрытии пузырей наблюдаются эрозии ярко красного цвета. После высыхания на стопе образуются шелушащиеся пятна, изредка выделяющие серозный секрет.
Выявить симптомы и назначить лечение грибковой инфекции ног, является специализацией врача-дерматолога. Установить точный диагноз помогут не только визуальные симптомы заболевания, но и результаты лабораторных исследований. На основании которых подбирается индивидуальный комплекс терапии.
Чем лечить грибок стопы
Эффективность лечения микоза стопы зависит от правильного диагностирования заболевания и определения вида патогенного грибка, который инфицировал стопу.
Стоит отметить, что лечение грибковой инфекции должно быть комплексным и включать целый ряд медикаментозных препаратов различного фармакологического действия.
Перед нанесением препаратов местного назначения рекомендуется убрать явление кератинизации, а также снять воспаление.

Рекомендуем почитать: Противогрибковые средства для ногтей
Так чем лечить грибок стопы ног, так чтобы блокировать развитие заболевания на начальной стадии и не допустить проявление рецидива в дальнейшем?
- Курс наружной терапии с использованием мазей, спрея, лака и кремов от всех видов микоза.
- Курс приема антимикотических препаратов.
- В случае ярко выраженного зуда и наличии общей сенсибилизации применяются антигистаминные средства, а также лекарства седативного воздействия на организм.
- Обязательным условием для повышения защитных функций организма является прием витаминно-минеральных комплексов.
- При наличии сопутствующего бактериального инфицирования организма назначается курс антибактериальных препаратов.
Назначение конкретных медикаментозных средств должен осуществлять исключительно врач-дерматолог с учетом общей картины заболевания. При определении терапии учитывается возраст пациента, степень поражения стопы и вид возбудителя грибковой инфекции.
Множество научной медицинской литературы наглядно демонстрирует, как выглядит грибок стопы.
Выводы:

Действительно ли вас устраивает жизнь с такой болезнью? С ее побочными результатами? Готовы ли вы терпеть зуд, скрывать ноги от других, мучаться от боли, терять ногти?
Ведь решение уже давно придумали, препарат, избавивший тысячи людей от подобных страданий — специальный гель «НоваСтеп»
Не ждите, пока болезнь заберет всё, что может. Избавьте себя и близких от ненужных болей, негатива и мучений — УЗНАТЬ ПОДРОБНЕЕ
Главная > Грибок ног > Грибок на ногах, фото. Примеры, симптомы и стадии болезни
Оцените статью: Загрузка…vros-nogot.ru
как выглядит (фото) микоз на ногах, пальцах, как его определить, признаки и симптомы
Вконтакте
Google+
Одноклассники
Микоз стоп – это высококонтагиозное заболевание, вызванное специфическими грибками, которое характеризуется поражением кожного покрова и ногтевых пластин.
Патология считается довольно распространенной и требует правильного, а главное, своевременного лечения, поскольку без прохождения терапевтического курса зараженному грозит распространение инфекции на большие участки кожи.

Чтобы избежать появления осложнений, важно знать, как выглядит заболевание и какими симптоматическими проявлениями оно сопровождается.
Как выглядит вирус на подошве ног?
После проникновения грибковой инфекции в организм, под воздействием благоприятных для жизнедеятельности патогенов условий, в местах их локализации начинается воспалительный процесс.
Постепенно у инфицированного человека появляются характерные симптомы, которые зависят от вида дерматомикоза. К ним относятся:
- Сквамозная форма, отличающаяся покраснением и шелушением кожного покрова, а также появлением трещинок. Дискомфорт отсутствует, что способствует распространению заболевания.
- Дисгидротическая форма, локализующаяся на своде ступней, которые не соприкасаются с поверхностью пола. В очагах поражения наблюдаются маленькие волдыри с прозрачным содержимым, расположенных как на внутренней, так и на внешней части стопы. На поверхности кожи появляются опрелости и эрозии, ощущается зуд и жжение.
- Интертригинозная форма, поражающая преимущественно межпальцевые промежутки. Заболевание проявляется в виде отслаивающегося эпидермиса и трещин с белым ободком по краям. Патология плохо поддается лечению и имеет длительное хроническое течение.
- Стертая форма характеризуется появлением легкого шелушения кожи и незначительным зудом между пальцами. Форма считается одной из наиболее легких, поэтому заболевание может пройти самостоятельно даже при отсутствии должного лечения.
Как проявляется микоз на пальцах и ступнях ног?

Грибковое поражение пальцев ног и ступней довольно часто сочетается с онихомикозом – микотическим поражением ногтевых пластин. Заболевание имеет ряд клинических проявлений, по которым легко установить развитие патологии. Среди них:
- трещинки и язвы между пальцами ног;
- отслоившиеся участки кожи;
- появление чешуек белого или желтого цвета;
- возникновение мокнущих областей;
- жжение и зуд;
- утолщение и изменение цвета ногтевых пластин;
- ломкость и отслоение ногтей;
- болезненные ощущения вокруг ногтевых пластин.
Важно!
Чаще всего кожа становится красной, на ней появляются следы от расчесывания. Возможно появление омертвевшей кожи между пальцами.
Симптомы и признаки

Клиническая картина микоза стоп напрямую зависит от формы и стадии грибкового заболевания. В некоторых случаях проявления патологии могут быть выраженными или, наоборот, стертыми. Все симптомы грибка можно разделить на общие и специфические, характерные для определенной формы недуга.
Шелушение
Грибок питается белковыми соединениями и в процессе своей жизнедеятельности практически полностью уничтожает защитный слой кожи. В результате кожа начинает сильно шелушиться, появляется множество белесых чешуек, которые легко отслаиваются от кожного покрова.
Зуд
Вследствие нарушения целостности и разрушения кожного покрова организм пытается запустить процесс регенерации, что и является основной причиной возникновения дискомфортных ощущений. В этот период у больного может появиться сильный зуд и жжение в очагах поражения.
Неприятный запах

Развитие патологического процесса приводит к нарушению работы сальных желез. Именно по этой причине со временем у инфицированного отмечается повышенная потливость и появление специфического неприятного запаха.
Изменение цвета кожи
При разрушении кератинсодержащих волокон привычный оттенок эпидермиса меняется. Кожа приобретает красноватый, синюшный или фиолетовый оттенок, покрывается небольшими пятнами и трещинками.
Как определить микоз на стопах?

Распознать грибковое поражение стоп на начальной стадии развития патологического процесса инфицированный человек сможет по наличию следующих симптомов:
- дискомфорт при ходьбе;
- обильное шелушение кожи;
- уплотнение эпидермиса в очагах поражения;
- появление резкого неприятного запаха;
- болезненные ощущения при надавливании;
- образование небольших трещин;
- зуд и жжение в пораженных грибком участках;
- изменение цвета и структуры ногтей.
Если патология начинает постепенно переходить в запущенную стадию, у пациента могут наблюдаться:
- небольшие красные везикулы в зоне поражения;
- отечность и покраснение эпидермиса;
- сильное шелушение и трещинки в межпальцевых промежутках;
- постоянный нестерпимый зуд.
Важно!
При распаривании ног и проведении гигиенических процедур симптомы заболевания не исчезают, что и является одним из главных признаков инфицирования.
Нужно ли обращаться к врачу при обнаружении грибковых заболеваний ног?

Заметив первые симптоматические проявления микоза стоп, следует незамедлительно отправиться к врачу-дерматологу для проведения дальнейших диагностических мероприятий.
Доктор проведет визуальный осмотр и даст направление на анализы, по результатам которых назначит действенные лекарственные препараты с противогрибковой активностью.
Важно!
Самостоятельное назначение медикаментов недопустимо, поскольку неправильный выбор препаратов может усугубить ситуацию и привести к активному развитию патологического процесса, в результате чего заболевание перейдет в запущенную стадию.
Микотическое поражение стоп – проблема, от которой непросто избавиться, однако при условии правильно подобранного лечения процесс выздоровления займет всего несколько недель.
Грибковое заболевание сопровождается ярко выраженной симптоматикой, а это значит, что распознать патологию получится на ранней стадии развития, не допустив ее прогрессирования.
Вконтакте
Google+
Одноклассники
zdravkozh.com





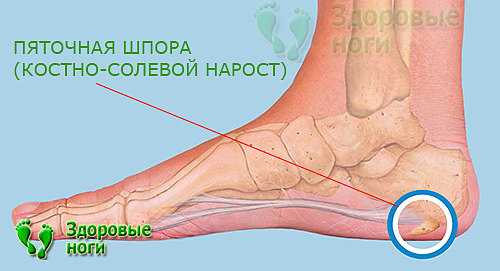






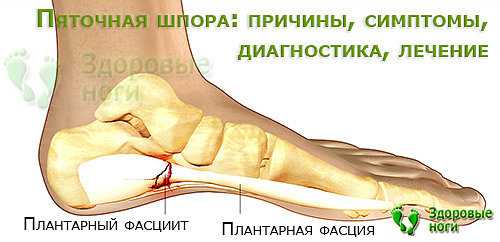
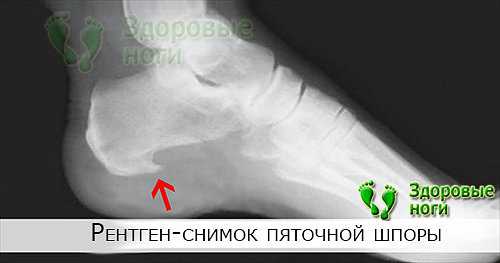


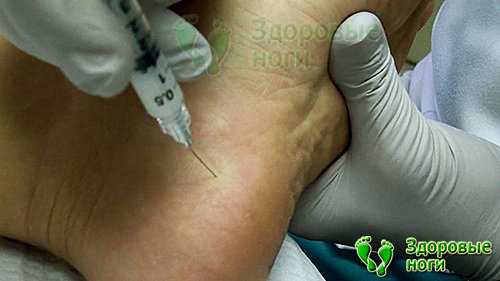
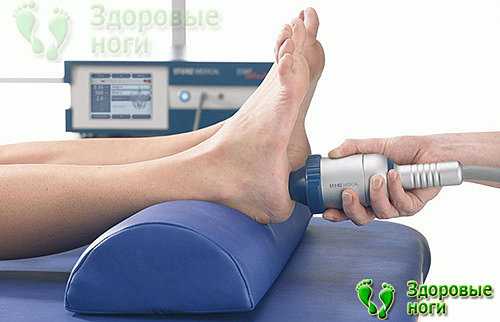
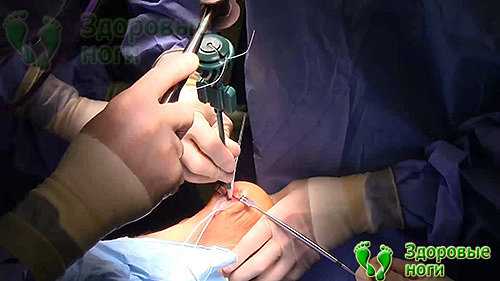
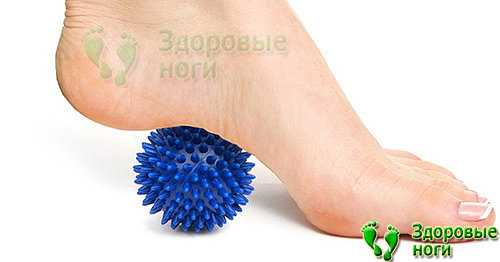


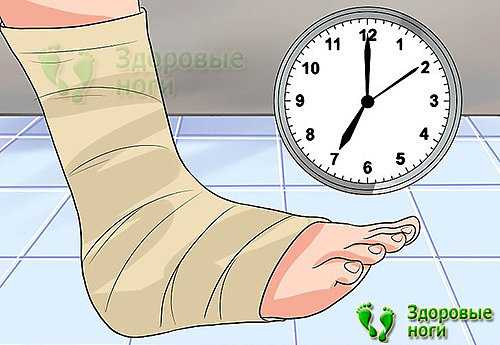
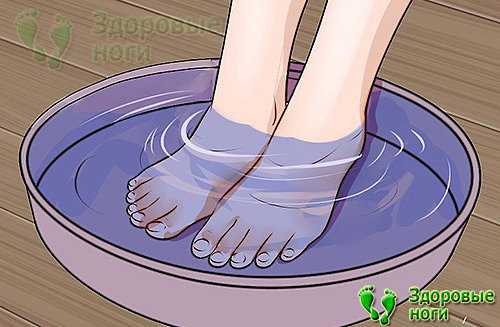

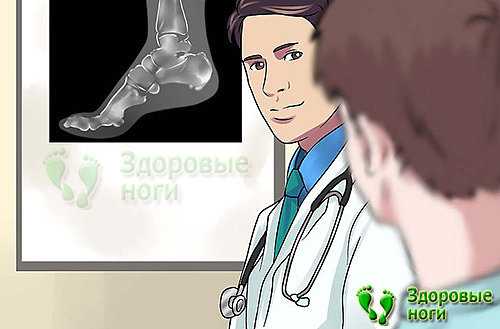




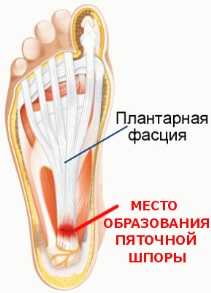
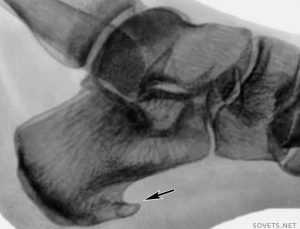
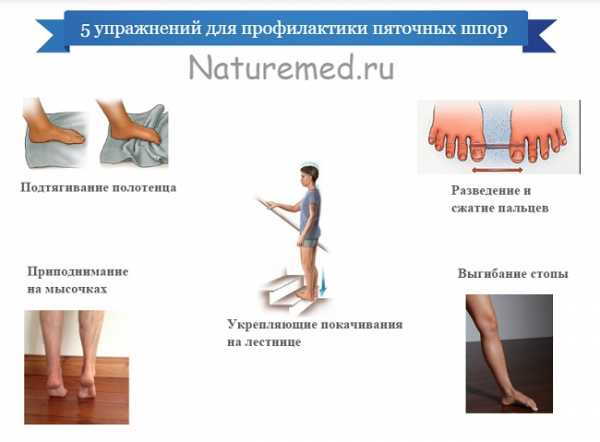
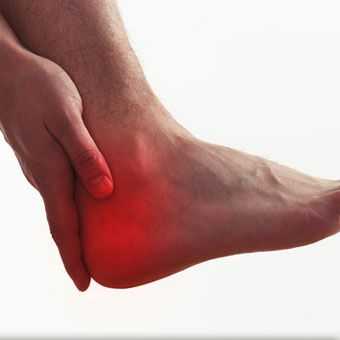
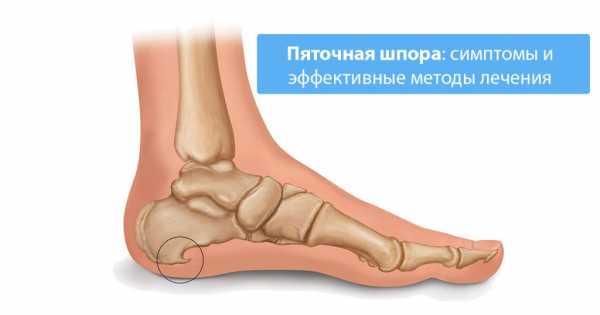
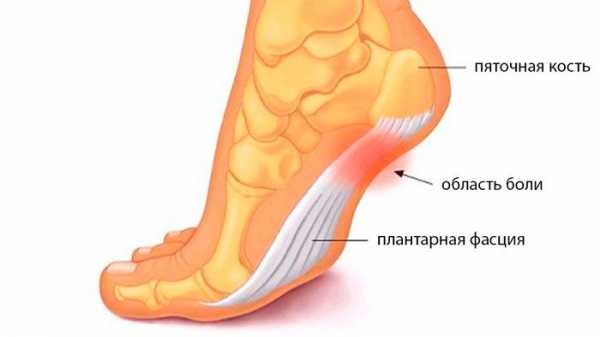

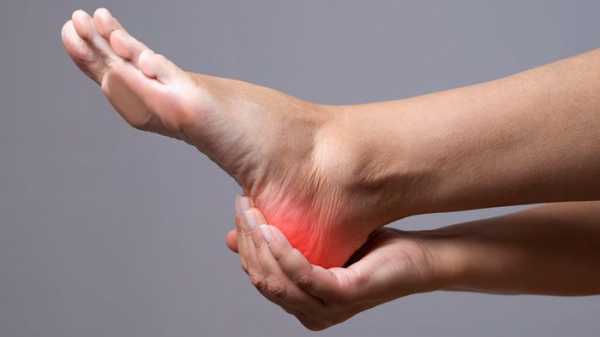

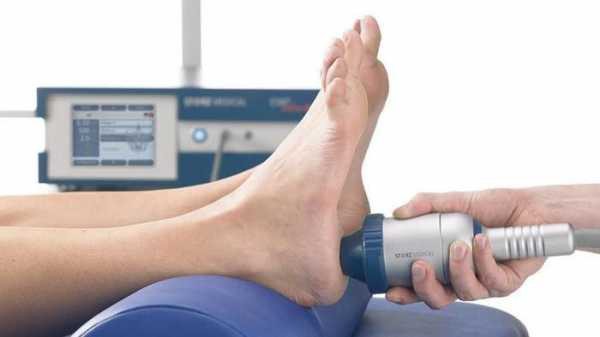


 Цель каждого врача — установить точную причину развития заболевания, чтобы подобрать правильное лечение и устранить то, из-за чего возникла и прогрессирует болезнь. При сочетании нескольких факторов приходится нелегко, особенно если они неконтролируемые. В случае борьбы с пяточной шпорой все средства хороши.
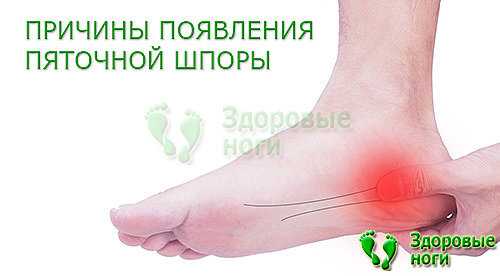
Цель каждого врача — установить точную причину развития заболевания, чтобы подобрать правильное лечение и устранить то, из-за чего возникла и прогрессирует болезнь. При сочетании нескольких факторов приходится нелегко, особенно если они неконтролируемые. В случае борьбы с пяточной шпорой все средства хороши.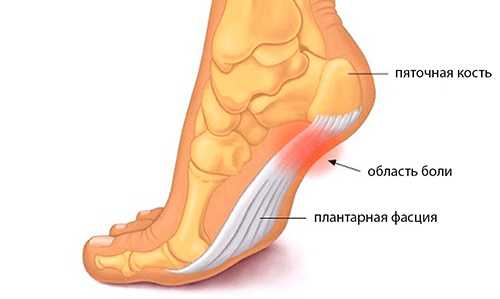

 Физические факторы — это ещё и травмы окружающих тканей, и самой пяточной кости. Перелом, вывих, разрыв сухожилий — в эту группу можно отнести любое острое состояние, связанное с нарушением целостности тканей опорно-двигательного аппарата. Кроме фасциита, развивающегося на поражённой конечности, возможно, возникновение пяточной шпоры на здоровой ноге, но это другой механизм. За переломом иногда следует неправильное срастание костей либо длительное заживание, а временная выраженная нагрузка всего тела на одну конечность и другие дополнительные причины приводят в итоге к травматизации фасции здоровой ноги.
Физические факторы — это ещё и травмы окружающих тканей, и самой пяточной кости. Перелом, вывих, разрыв сухожилий — в эту группу можно отнести любое острое состояние, связанное с нарушением целостности тканей опорно-двигательного аппарата. Кроме фасциита, развивающегося на поражённой конечности, возможно, возникновение пяточной шпоры на здоровой ноге, но это другой механизм. За переломом иногда следует неправильное срастание костей либо длительное заживание, а временная выраженная нагрузка всего тела на одну конечность и другие дополнительные причины приводят в итоге к травматизации фасции здоровой ноги.
 В первую группу входят люди, работа которых заключается в ношении тяжёлых грузов: грузчики, продавцы, люди, чья работа связана с поднятием тяжестей.
В первую группу входят люди, работа которых заключается в ношении тяжёлых грузов: грузчики, продавцы, люди, чья работа связана с поднятием тяжестей.









 Помочь в диагностике легочного отекания могут следующие лабораторные анализы:
Помочь в диагностике легочного отекания могут следующие лабораторные анализы:


 У детей легкие очень редко отекают по причине кардиологических недугов, чаще всего патология развивается на фоне аллергии или при вдыхании отравляющих веществ. Кроме того отечность легочной ткани может возникать на фоне врожденных и вторичных пороков сердца.
У детей легкие очень редко отекают по причине кардиологических недугов, чаще всего патология развивается на фоне аллергии или при вдыхании отравляющих веществ. Кроме того отечность легочной ткани может возникать на фоне врожденных и вторичных пороков сердца. Аллергический отек чаще всего как у взрослых, так и у детей вызывает укус насекомых, на яд которых у них наблюдается индивидуальная непереносимость. Отечность может появиться после укуса ос или пчел. Аллергическая реакция в виде отека может развиться и на фоне приема определенных медпрепаратов или после переливания компонентов крови.
Аллергический отек чаще всего как у взрослых, так и у детей вызывает укус насекомых, на яд которых у них наблюдается индивидуальная непереносимость. Отечность может появиться после укуса ос или пчел. Аллергическая реакция в виде отека может развиться и на фоне приема определенных медпрепаратов или после переливания компонентов крови.













 Болезни верхних и нижних дыхательных путей – аденоидит, подсвязочный ларингит, бронхит, бронхиальная астма, пневмония.
Болезни верхних и нижних дыхательных путей – аденоидит, подсвязочный ларингит, бронхит, бронхиальная астма, пневмония.


 Пациентам после кардиогенного отека легких, следует лечить основное заболевание, повлекшее за собой такое опасное состояние. Для этого необходимо постоянно принимать препараты по назначению врача, например, ингибиторы АПФ (эналаприл, лизиноприл, престариум и др) и бета-адреноблокаторы (пропранолол, метопролол и др). Достоверно доказано, что эти препараты существенно снижают риск развития осложнений и внезапной смерти при болезнях сердца. Кроме медикаментозного лечения, рекомендуется соблюдать диету с уменьшением содержания соли в пище до 5 мг в сутки и с объемом потребляемых жидкостей до 2 л в сутки.
Пациентам после кардиогенного отека легких, следует лечить основное заболевание, повлекшее за собой такое опасное состояние. Для этого необходимо постоянно принимать препараты по назначению врача, например, ингибиторы АПФ (эналаприл, лизиноприл, престариум и др) и бета-адреноблокаторы (пропранолол, метопролол и др). Достоверно доказано, что эти препараты существенно снижают риск развития осложнений и внезапной смерти при болезнях сердца. Кроме медикаментозного лечения, рекомендуется соблюдать диету с уменьшением содержания соли в пище до 5 мг в сутки и с объемом потребляемых жидкостей до 2 л в сутки.



































































 Гигрома — уплотнение в виде шарика под кожей которое чаще всего появляется на запястье. Часто оно само собой проходит без лечения
Гигрома — уплотнение в виде шарика под кожей которое чаще всего появляется на запястье. Часто оно само собой проходит без лечения










 При использовании средств народной медицины важна стабильность проведения лечебных процедур. Об эффективности терапии можно судить не раньше чем через 20 дней после ее начала.
При использовании средств народной медицины важна стабильность проведения лечебных процедур. Об эффективности терапии можно судить не раньше чем через 20 дней после ее начала.
 Кулинарная обработка с «незаметными» углеводами (панировка!), сопровождение высокоуглеводной пищей, температура употребления еды.
Кулинарная обработка с «незаметными» углеводами (панировка!), сопровождение высокоуглеводной пищей, температура употребления еды.



























 Диета при диабете 2 типа
Диета при диабете 2 типа Питание при диабете 2 типа
Питание при диабете 2 типа Продукты, противопоказанные диабетикам
Продукты, противопоказанные диабетикам
















































 Серьезное заболевание эндокринной системы – это сахарный диабет.
Серьезное заболевание эндокринной системы – это сахарный диабет.





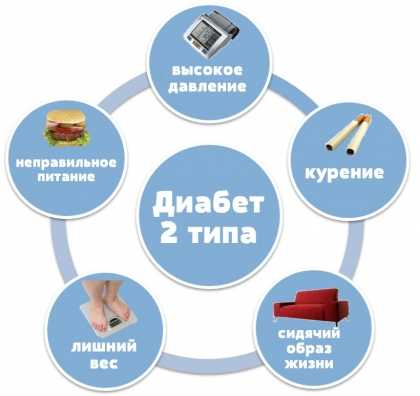













 Частыми причинами повышения липидов в крови являются:
Частыми причинами повышения липидов в крови являются: Существуют некоторые признаки, свидетельствующие о переизбытке липидов:
Существуют некоторые признаки, свидетельствующие о переизбытке липидов:
 Можно понизить холестерин, соблюдая некоторые рекомендации:
Можно понизить холестерин, соблюдая некоторые рекомендации: Настойку на основе прополиса можно приобрести в аптечных сетях. Употреблять по 10 капель за 30 минут до еды. Терапия составляет 90 дней.
Настойку на основе прополиса можно приобрести в аптечных сетях. Употреблять по 10 капель за 30 минут до еды. Терапия составляет 90 дней.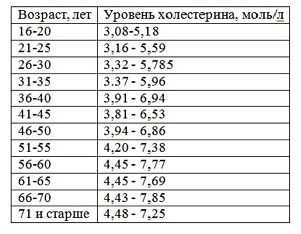 Всем известно, что чеснок способен лечить многие заболевания. Обладая бактерицидными способностями, чеснок поможет укрепить иммунную систему. Растение содержит в своем составе множество питательных веществ, регулирующих уровень жировых отложений.
Всем известно, что чеснок способен лечить многие заболевания. Обладая бактерицидными способностями, чеснок поможет укрепить иммунную систему. Растение содержит в своем составе множество питательных веществ, регулирующих уровень жировых отложений. Проверенное средство от холестерина – отвар на основе следующих лекарственных растений:
Проверенное средство от холестерина – отвар на основе следующих лекарственных растений: Для устранения плохих липидов из кровеносной системы применяют следующий рецепт. Высушенные липовые цветки перемалывают в порошок, принимают по 5 г трижды в день, на протяжении одного месяца. Далее необходимо сделать перерыв на 14 дней, после чего повторить курс лечения.
Для устранения плохих липидов из кровеносной системы применяют следующий рецепт. Высушенные липовые цветки перемалывают в порошок, принимают по 5 г трижды в день, на протяжении одного месяца. Далее необходимо сделать перерыв на 14 дней, после чего повторить курс лечения. Целебное растение, излечивающее многие болезни. Для приготовления настоя длинный лист измельчают, соединяют с 1000 г кипящей воды и выдерживают на протяжении суток.
Целебное растение, излечивающее многие болезни. Для приготовления настоя длинный лист измельчают, соединяют с 1000 г кипящей воды и выдерживают на протяжении суток. Таблетки производятся в различных дозировках. Необходимую дозу должен назначать специалист с учетом тяжести заболевания. Данные средства безопасны при длительном применении и обладают следующими свойствами:
Таблетки производятся в различных дозировках. Необходимую дозу должен назначать специалист с учетом тяжести заболевания. Данные средства безопасны при длительном применении и обладают следующими свойствами: Собранные цветки липы следует тщательно высушить (можно купить и готовое сухое сырье в аптеке), перемолоть подготовленные цветки в муку с помощью кофемолки. Принимать такое средство следует в течение месяца трижды в сутки по 1 чайной ложке, запивая чистой негазированной водой. Через месяц приема важно сделать перерыв на 14 дней, после чего повторить курс лечения.
Собранные цветки липы следует тщательно высушить (можно купить и готовое сухое сырье в аптеке), перемолоть подготовленные цветки в муку с помощью кофемолки. Принимать такое средство следует в течение месяца трижды в сутки по 1 чайной ложке, запивая чистой негазированной водой. Через месяц приема важно сделать перерыв на 14 дней, после чего повторить курс лечения. Фасоль следует правильно приготовить, для этого с вечера ее нужно залить чистой водой. Утром воду необходимо слить, переложить фасоль в кастрюльку, залить свежей водой с щепоткой соды и сварить до полной готовности. Сода необходима для предотвращения газообразования и вздутия живота. Полученное количество отварной фасоли следует разделить на 2 приема и съесть в течение дня.
Фасоль следует правильно приготовить, для этого с вечера ее нужно залить чистой водой. Утром воду необходимо слить, переложить фасоль в кастрюльку, залить свежей водой с щепоткой соды и сварить до полной готовности. Сода необходима для предотвращения газообразования и вздутия живота. Полученное количество отварной фасоли следует разделить на 2 приема и съесть в течение дня. Свежие стебли сельдерея необходимо вымыть и нарубить кусочками (количество произвольное), отварить их в кипящей воде около пары минут, после чего вынуть в миску, добавить немного соли, чуть-чуть сахара, оливковое масло и горсть семян кунжута. Блюдо получается легким, но в то же время очень сытным, вкусным и полезным. Употреблять его следует как можно чаще, но важно помнить о том, что сельдерей противопоказан людям с пониженным давлением.
Свежие стебли сельдерея необходимо вымыть и нарубить кусочками (количество произвольное), отварить их в кипящей воде около пары минут, после чего вынуть в миску, добавить немного соли, чуть-чуть сахара, оливковое масло и горсть семян кунжута. Блюдо получается легким, но в то же время очень сытным, вкусным и полезным. Употреблять его следует как можно чаще, но важно помнить о том, что сельдерей противопоказан людям с пониженным давлением. Чтобы держать показатель холестерина в норме, следует раз в год принимать курсом особый коктейль. Для его приготовления необходимо выжать сок из одного крупного лимона, смешать его с 200 граммами свежего чеснока, измельченного в кашицу.
Чтобы держать показатель холестерина в норме, следует раз в год принимать курсом особый коктейль. Для его приготовления необходимо выжать сок из одного крупного лимона, смешать его с 200 граммами свежего чеснока, измельченного в кашицу. Отвар из корня синюхи голубой (20 грамм сырья на стакан кипятка, варить при слабом нагреве около получаса) также помогает снизить повышенные показатели. Процеженный отвар следует принимать через 2 часа после приема пищи, а также перед сном по столовой ложке в течение 3-х недель.
Отвар из корня синюхи голубой (20 грамм сырья на стакан кипятка, варить при слабом нагреве около получаса) также помогает снизить повышенные показатели. Процеженный отвар следует принимать через 2 часа после приема пищи, а также перед сном по столовой ложке в течение 3-х недель.
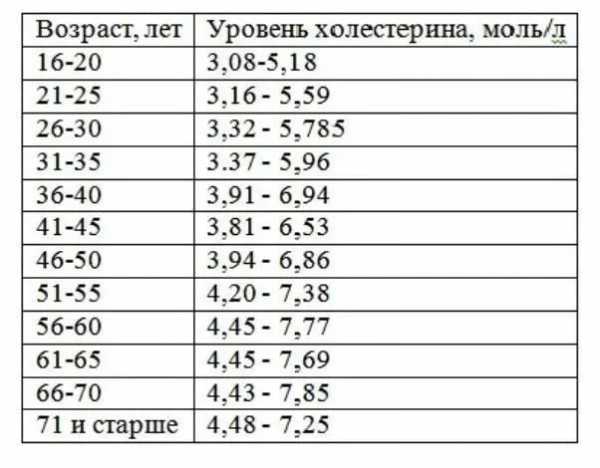 Все ингредиенты вымыть, измельчить и при помощи блендера превратить в кашицеобразную массу. Залить полученную смесь холодной кипяченой водой и хорошо перемешать.
Все ингредиенты вымыть, измельчить и при помощи блендера превратить в кашицеобразную массу. Залить полученную смесь холодной кипяченой водой и хорошо перемешать.
 Есть данные, что имеющиеся во многих растениях органические кислоты нормализуют обмен углеводов, сдерживая превращение их в жиры и образование холестерина. Такой способностью обладает, в частности, тартроновая кислота, которая есть во многих овощах и фруктах, особенно в капусте, яблоках, айве, грушах, моркови, редисе, помидорах, огурцах, смородине.
Есть данные, что имеющиеся во многих растениях органические кислоты нормализуют обмен углеводов, сдерживая превращение их в жиры и образование холестерина. Такой способностью обладает, в частности, тартроновая кислота, которая есть во многих овощах и фруктах, особенно в капусте, яблоках, айве, грушах, моркови, редисе, помидорах, огурцах, смородине.

 Если синяки появляются на теле без причины, это может свидетельствовать о развитии серьезных болезней
Если синяки появляются на теле без причины, это может свидетельствовать о развитии серьезных болезней Возникновение гематом может быть спровоцировано травмами
Возникновение гематом может быть спровоцировано травмами За свертываемость крови отвечают тромбоциты
За свертываемость крови отвечают тромбоциты Гемофилия является наследственным заболеванием
Гемофилия является наследственным заболеванием Частое появление гематом может быть связано с нарушением проницаемости стенок сосудов
Частое появление гематом может быть связано с нарушением проницаемости стенок сосудов Гематомы часто появляются при недостатке витамина К
Гематомы часто появляются при недостатке витамина К
























 Синяки на теле без причины
Синяки на теле без причины
 Кроме этого, для диагностики необходимо сдать кровь на ХЧГ, но, как правило, это является вторичным критерием определения наличия замершей беременности после УЗИ.
Кроме этого, для диагностики необходимо сдать кровь на ХЧГ, но, как правило, это является вторичным критерием определения наличия замершей беременности после УЗИ. После того как плод выйдет, кровотечение постепенно прекращается, но на протяжении нескольких недель могут наблюдаться мажущие выделения. Дозировку и правила приёма вышеуказанных препаратов может назначить только гинеколог: самовольное употребление этих лекарств может нанести вред здоровью женщины.
После того как плод выйдет, кровотечение постепенно прекращается, но на протяжении нескольких недель могут наблюдаться мажущие выделения. Дозировку и правила приёма вышеуказанных препаратов может назначить только гинеколог: самовольное употребление этих лекарств может нанести вред здоровью женщины.

 При соблюдении рекомендаций лечащего врача, осложнений при повторном зачатии произойти не должно. Если же снова диагностировано замирание плода, необходимо пройти более детальное обследование.
При соблюдении рекомендаций лечащего врача, осложнений при повторном зачатии произойти не должно. Если же снова диагностировано замирание плода, необходимо пройти более детальное обследование.







 Структура молекулы щелочной фосфатазы и механизм её действия на премере p-нитрофенил-фосфата
Структура молекулы щелочной фосфатазы и механизм её действия на премере p-нитрофенил-фосфата
 Мазь от лишая у человека считается наиболее эффективным медицинским препаратом, предназначенным для борьбы с возбудителями болезни.
Мазь от лишая у человека считается наиболее эффективным медицинским препаратом, предназначенным для борьбы с возбудителями болезни.














 В большинстве случаев цинковая мазь известна как антисептическое, противовирусное, подсушивающее и ранозаживляющее средство при лишаях и болезнях эпидермиса. Мазь изготовлена на основе диоксида цинка с добавлением вазелина, последний смягчает огрубелости в месте поражения.
В большинстве случаев цинковая мазь известна как антисептическое, противовирусное, подсушивающее и ранозаживляющее средство при лишаях и болезнях эпидермиса. Мазь изготовлена на основе диоксида цинка с добавлением вазелина, последний смягчает огрубелости в месте поражения. Ям принято считать ветеринарным препаратом от лишая, но человек может заразиться этим недугом от домашнего питомца, поэтому лечение подходит как для животного, так и для человека, ведь возбудитель один.
Ям принято считать ветеринарным препаратом от лишая, но человек может заразиться этим недугом от домашнего питомца, поэтому лечение подходит как для животного, так и для человека, ведь возбудитель один. В его состав одновременно входит два средства, которые успешно борются с грибковыми лишаями — кетоконазол и пиритион цинка. Специалисты отмечают, что после лечения Кето Плюс наблюдается стойкая ремиссия недуга.
В его состав одновременно входит два средства, которые успешно борются с грибковыми лишаями — кетоконазол и пиритион цинка. Специалисты отмечают, что после лечения Кето Плюс наблюдается стойкая ремиссия недуга.