Когда начинает болеть грудь при беременности / Mama66.ru
С наступлением беременности в организме женщины неизбежно происходят изменения. Особенно чувствительными к ним оказываются молочные железы. Многие будущие мамы, особенно оказавшиеся в положении в первый раз, интересуются — когда начинает болеть грудь при беременности, и можно ли смягчить дискомфорт?

Изменения, затронувшие гормональный фон, отражаются на всех органах и системах. Боль в груди относится к признакам успешного зачатия и развития беременности. Она может появиться уже через несколько дней после оплодотворения и напоминать о себе в течение всей беременности.
Когда начинает болеть грудь?
Определить беременность до задержки месячных довольно сложно. Тест пока молчит, живот не растет, единственным признаком возможного зачатия является боль и напряжение молочных желез. Не все женщины серьезно относятся к этому симптому, так как у многих начинается дискомфорт в груди незадолго до месячных, и только если они не приходят в срок, становится очевидно, что речь может идти о беременности.
Итак, на какой неделе или на каком месяце начинает болеть грудь при беременности — когда это происходит? Увеличение чувствительности молочных желез начнет проявлять себя уже через несколько суток после зачатия. Так как все индивидуально, ощущения и сроки могут варьироваться. Боль чаще всего появляется в начале беременности и проходит к концу первого триместра, чтобы вернуться и напомнить о себе незадолго до рождения ребенка.
Иногда женщины жалуются, что грудь продолжает болеть в течение всего срока, но при этом ощущения все равно будут менее выражены, чем были до 12 недель. При повторных беременностях молочные железы начинают тревожить раньше, чем при зачатии первенца. Выраженность болевых ощущений и срок, на каком начинает болеть грудь, зависят от особенностей женского организма.
Характер боли
Независимо от того, когда начинает болеть грудь во время беременности и сколько это продолжается, характер боли определяется индивидуальными особенностями женщины.
Если беременность подтвердилась, болезненность в молочных железах у многих женщин уже присутствует. При этом одни будущие мамы отмечают лишь покалывание в сосках, а другие просто не могут дотронуться до груди — настолько интенсивны боли.
При этом молочные железы заметно увеличиваются в объеме, повышается их плотность, в связи с чем под кожей образуется «паутинка» из вен, так как ткани нуждаются в дополнительном кровообращении. Одновременно с этим из сосков может появиться молозиво, особенно заметен этот симптом у повторнородящих.
Некоторых будущих мам начинает тревожить ситуация, когда грудь вообще не болит и не причиняет дискомфорта во время беременности. Обычно это встречается после первого триместра, но иногда болезненность молочных желез отсутствует и раньше.
Это тоже может быть вариантом нормы, обусловленным пониженной чувствительностью рецепторов груди к гормональным изменениям. В этом случае боль и ожидаемый рост молочных желез могут появиться несколько позже — во второй половине беременности. Чтобы развеять тревоги, нужно проконсультироваться с гинекологом.
Всегда ли при беременности болит грудь?
Беременность не может проходить одинаково даже у близких родственниц. Одни будущие мамы жалуются на повышение чувствительности груди, другие отмечают усиление пигментации и увеличение ареол, третьи — небольшую болезненность. Но иногда молочные железы вообще не доставляют неприятных ощущений женщине, однако при этом они все равно увеличиваются и становятся плотнее, как и должно быть во время вынашивания малыша.
Как правило, боли в груди у будущей мамы напоминают те же ощущения напряжения и дискомфорта, которые наблюдаются у них накануне месячных. Но если боли нет, это ни в коем случае не должно вызывать панику, поскольку подобный вариант также входит в рамки нормы.
Как долго это продолжается?
О том, в какой период при беременности начинает болеть грудь, мы рассказали, но через сколько недель болезненность проходит? Чаще всего неприятные ощущения в молочных железах исчезают к концу первого триместра или ближе к 12 неделе. На этом же сроке у многих женщин смягчаются симптомы раннего токсикоза. Таким образом организм подсказывает будущей маме, что завершилась адаптация к гормональным перестройкам.

Можно отметить, что пик чувствительности молочных желез приходиться на утро, ближе к вечеру дискомфорт обычно смягчается. Благодаря усиленному кровоснабжению, ткани молочных желез начинают увеличиваться в размерах. Если женщина соблюдает распорядок дня и ведет активный образ жизни в дневное время, то ближе к вечеру ее молочные железы будут менее чувствительными.
Как уменьшить боль?
Вне зависимости от того, на каком сроке беременности начинает болеть грудь и сколько это продлится, нужно заранее позаботится о том, чтобы этот этап прошел наиболее комфортно. Существует несколько простых рекомендаций, с помощью которых можно заметно уменьшить дискомфорт в груди.
В первую очередь, нужно обратить внимание на свой гардероб. Одежда будущей мамы должна быть сшита из натуральных «дышащих» тканей, иметь свободный крой. Внимательно нужно подойти к выбору белья. Во время беременности женщина вынуждена сменить несколько пар бюстгальтеров, так как молочные железы продолжают постепенно расти вплоть до самых родов.
Бюстгальтеры должны полностью соответствовать размеру груди, обладать хорошей поддержкой и иметь довольно широкие лямки. Задачей этого предмета гардероба является не только поддержание груди, но и защита ее от растяжек и прочих неприятностей, поэтому, чтобы сохранить красоту и здоровье груди, экономить на бюстгальтере нежелательно.
Во сколько бы недель ни начала болеть грудь при беременности, нельзя забывать о постоянном уходе за кожей. Тонизируют и укрепляют кожу груди воздушные ванны, контрастный душ, обтирания прохладной водой.
Нельзя забывать и о личной гигиене: грудь всегда должна содержаться в чистоте, для этого рекомендуется ежедневно обмывать ее теплой водой или протирать влажным полотенцем. При обмывании молочных желез, например, во время принятия душа, нежелательно использовать мыло или другие моющие средства, так как они сильно сушат нежную кожу.
Также для предупреждения повышенной чувствительности груди нужно избегать переохлаждений и сквозняков, не посещать места массового скопления людей, чтобы случайно не получить толчок в грудную клетку. Нельзя стимулировать соски и выдавливать молозиво — эти действия повышают тонус матки, способствуя развитию самопроизвольного выкидыша.
Посещая гинеколога, женщина должна говорить ему о любых изменениях, которые появляются в груди. Внимательное отношение к состоянию молочных желез поможет не только безошибочно определить, на какой день беременности начинает болеть грудь, но и выявить возможные заболевания и осложнения, связанные с молочными железами, на ранней стадии.
Автор: Ольга Рогожкина, врач,
специально для Mama66.ru
Полезное видео о первых признаках беременности
mama66.ru
о чем это свидетельствует и что предпринять?
 Женская грудь — достаточно нежный и чувствительный орган. С болью в грудной железе знакомы даже не рожавшие девушки.
Женская грудь — достаточно нежный и чувствительный орган. С болью в грудной железе знакомы даже не рожавшие девушки.
Она проявляется и у подростков в период полового созревания при формировании железистой ткани, и позднее накануне месячных (а иногда и во время них).
Какие процессы вызывают боль и может ли она оказаться признаком беременности?
У всех ли болит грудь при беременности на ранних сроках?
Боль в начале беременности испытывают около 80% женщин. У некоторых боль острая и мучительная, другие замечают ее намного позже, чем подтвержден факт беременности, а некоторые и вовсе ничего не чувствуют.
Может ли наличие или отсутствие боли что-либо говорить о ходе беременности? Скорее нет. У всех женщин разный болевой порог, а также многое зависит от комплекции женщины и ее физической подготовки.
Почему после зачатия обычно болит грудь
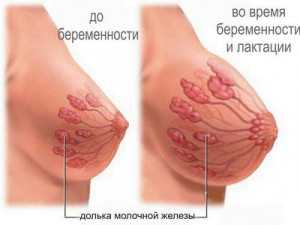 Известно, что к концу беременности грудь готова к лактации и начинается выработка молозива.
Известно, что к концу беременности грудь готова к лактации и начинается выработка молозива.
Но с чем могут быть связаны боли в первые недели после зачатия, ведь до рождения малыша еще так далеко?
Этим вопросом задаются многие будущие мамы. Для забеременевших впервые появление боли иногда оказывается неожиданностью, женщина воспринимает это как тревожный симптом.
Механизмов возникновения боли в груди на ранних сроках беременности может быть несколько, а потому испытываемые женщинами ощущения тоже различны.
Чаще всего имеет место несколько факторов.
- Во-первых, под действием гормонов беременности (прогестерона и ХГЧ) расширяются сосуды, а вместе с ними и грудные протоки.
Женщина ощущает покалывание, иногда неприятные режущие боли. У стройных молодых девушек даже на этом этапе уже могут появиться выделения из сосков. Этого не стоит пугаться, и главное — нельзя пытаться их выдавить! Стерильные впитывающие прокладки для бюстгальтера помогут избежать раздражения.
- Вторая причина: активизируется рост железистой и жировой ткани груди.
Появляются ноющие и распирающие боли. Кожа иногда не успевает за этим процессом, могут образоваться красноватые растяжки. Сама кожа может стать более тонкой и сухой, иногда помимо боли появляются зуд и шелушение. Избежать дискомфорта поможет масло от растяжек, теплый душ, легкий увлажняющий крем.
- У худеньких женщин происходящие в груди изменения особенно заметны.
За первый триместр грудная железа может увеличиться на пару размеров. Соответственно увеличивается и ее вес. Удерживающие грудь связки обычно не готовы к такой нагрузке и это тоже становится причиной боли.
Характер болей при этом обычно тянущий и затяжной, но боль не слишком сильная. Важно подобрать правильный бюстгальтер в соответствии с изменившимися размерами. Белье должно быть без косточек и иметь широкие мягкие лямки. Это разгрузит связочный аппарат, облегчит боль.
Боли в груди могут усиливаться от любого прикосновения. Женщина не всегда может носить любимую одежду, чувствительная железа остро реагирует на любое сдавление или плотные швы.
Особенно мучительны бывают боли по ночам, женщина просыпается от вспышки боли при перемене положения тела в кровати, не может выспаться.
Эмоциональное состояние будущей мамы тоже влияет на болевой порог.
Можно побаловать себя модной обновкой более свободного покроя. Нужно обновить матрас или как-либо модернизировать спальное место, чтобы по возможности избавиться от отрицательных эмоций в период ожидания малыша, обеспечить маме здоровый сон и хорошее настроение.
Всегда ли боль связана с зачатием?
Многие женщины ощущают изменения в груди еще до того, как появилась задержка месячных и сделан тест на беременность. Иногда эту боль путают с подобными ощущениями предменструального синдрома, но внимательные к своему здоровью дамы отметят нетипичный тянущий и распирающий характер болевых ощущений, повышенную чувствительность сосков и изменение плотности молочной железы.
Женщины с повторными беременностями уже безошибочно определяют факт зачатия по происходящим изменениям. Они уверенны в своей беременности еще до ее подтверждения с помощью теста.
Однако, важно помнить, что данный признак весьма субъективен! Для подтверждения беременности необходимо провести тест или сделать УЗИ.
Более того, известны случаи, когда женщины в ожидании беременности чувствовали боль и даже замечали увеличение груди – но это оказывалось всего лишь психосоматическим проявлением, реальной беременности при этом не было. Такие явления могут встречаться, например, у женщин, испытывающих проблемы с зачатием или у молодых женщин, недавно вступивших в брак и мечтающих о скором прибавлении с семье.
Таким образом, боль в груди – характерный признак начала беременности, но вовсе не обязательный и не указывающий 100% на ее наступление.
На каком сроке беременности начинает и перестает болеть грудь: сколько недель с момента зачатия?
 На этот вопрос нет однозначного ответа. Существенными факторами является возраст женщины, ее обычный гормональный фон, наличие (либо отсутствие) сосудистых и эндокринных заболеваний.
На этот вопрос нет однозначного ответа. Существенными факторами является возраст женщины, ее обычный гормональный фон, наличие (либо отсутствие) сосудистых и эндокринных заболеваний.
Боли, связанные с увеличением груди, раньше проявятся у стройных молодых женщин, а толстушки заметят их на 1-2 недели позже. В целом же можно говорить о том, что большинство будущих мам испытывают дискомфорт, связанный с изменениями в молочной железе, начиная с 4-5 недели беременности.
При этом не обязательно, что боль будет сопровождать вас в течение всей беременности. Теперь разберемся с тем, на какой неделе беременности перестает болеть грудь?
Примерно к 12 неделе организм адаптируется к происходящим гормональным изменениям, грудь уже не будет увеличиваться в размере столь стремительно, боли прекратятся или станут едва заметными. Обычно к этому моменту проходит и токсикоз.
Боль в груди может вернуться в последний месяц перед родами, это будет связано с образованием молозива. При этом характер болей и внешний вид выделений из сосков будет несколько иным.
Изменения в груди во время первого триместра возникают у всех женщин. У одних это связано с болевым синдромом, а у других имеются только внешние проявления — и то, и другое является нормой и не указывает на проблему в течении беременности. Однако, нельзя быть уверенной в зачатии учитывая только появившуюся боль в груди. Необходимо сделать домашний тест на беременность, желательно также посетить врача-гинеколога.
ВКонтакте
Добавить комментарий
in-waiting.ru
Когда начинает болеть грудь при беременности — на каком сроке и как долго
Грудь – чувствительный орган. Боль либо дискомфорт беспокоят почти каждую женщину во время менструации или при ее задержке.
Молодые нерожавшие девушки сталкивались с болью грудной области в период полового созревания, накануне месячных или даже во время ПМС. Беременные женщины с такой проблемой, как боль в молочных железах сталкиваются на протяжении всего времени вынашивания.

И совсем не удивительно, что многих женщин и девушек беспокоят вопросы:
- Почему болит грудь?
- Всегда ли она болит во время вынашивания ребенка?
- Что может быть причиной возникновения боли и может ли она свидетельствовать о наступлении беременности?
- Болит ли грудь при внематочной беременности?
Для болезненной симптоматики есть масса причин. Это и нарушение гормонального фона, развитие какой-либо болезни, ну конечно, самая распространенная и, пожалуй, приятная причина – беременность. И с начала мы начнем говорить именно об этом интересном состоянии женщины и узнаем, почему может болеть грудь в этот период и считается ли нормой такой признак.
Почему болит грудь при беременности – основные причины
В зависимости от срока и индивидуальных особенностей, женщина ощущает дискомфорт и болезненные ощущения в молочных железах.
Изучим, как меняется характер боли в зависимости от триместра.
На ранних сроках
1 триместр. На ранней стадии, при условии, что у женщины не наблюдалось гормональных сбоев, железа начинает реагировать на изменение в общей состоянии. В груди ощущаются незначительные покалывания, иногда жжение и дискомфорт. Она начинает болеть как перед месячными. В редких случаях из груди выделяется прозрачная жидкость.
На поздних сроках
2 триместр – время активного роста молочных желез. В этот период времени организм ориентирован на подготовке груди к кормлению. В это время у беременных она может увеличиться в размере, в норме это на 2-6 смс в обхвате.
3 триместр – более спокойный период. Грудь уже практически сформирована, и все гормоны работают в стабильном режиме без резких скачков. Как правило, она еще может увеличиться на 3-4 см в обхвате, также присутствует дискомфорт и легкое покалывание. Однако на более расслабленная. На восьмом-девятом месяце уже начинает выделяться молозиво.
Всегда ли при беременности болит грудь
Примерно на второй неделе организм «понимает» что произошло зачатие. Как только плод начинает формироваться, в кровь, пусть даже и в малых дозах, попадает гормон прогестерон. Так что, если вас интересует вопрос о том, на какой именно день начинает болеть грудь, можно сказать, что уже на 10-14 день после зачатия женщина может ощущать дискомфорт в молочных железах.
Первый триместр запускает процесс активной выработки эстрогенов, и она начинает болеть как при месячных. Однако ощущения при месячных несколько иные, так как молочные железы не увеличиваются, а лишь набухают. Если же у женщины наблюдался гормональный сбой или она перенесла заболевания щитовидной железы, яичников, то во время вынашивания ребенка молочные железы могут и не болеть.
Дело в том, что гормональный фон неустойчив и может не дать ту реакцию, которая наступает после зачатия. Иногда молочные железы до задержки слегка набухают, женщину беспокоит легкое покалывание, жжение. А в некоторых случаях, когда гормональный фон нарушен, при зачатии, даже после выплеска порции гормонов, грудь не реагирует, принимая такую реакцию за типичное состояние организма.
Итак, болевая симптоматика наблюдается не у 100% беременных.. Все зависит от индивидуальных особенностей человека. Поэтому на вопрос о том, присутствует ли боль в начале беременности, нельзя сказать однозначно. Кроме того, более существенные изменения наступают на втором и третьем триместрах.
На каком сроке беременности начинает болеть грудь
Чтобы разобраться, почему болит и на каком сроке, нужно понять анатомию этого женского органа. Это парный гормонозависимый орган, вырабатывающий грудное молоко. Это значимая часть всей репродуктивной системы.
Она имеет достаточно сложную структуру. Снаружи молочная железа имеет сосок, в котором есть множество небольших отверстий, с помощью их и выходит молоко во время лактации. Сосок окружает ареола – незначительный пигментный участок, покрытый железами, сегментирующими жир. Основная часть молочной железы – жировая ткань, в которой находятся, так называемые дольки, продуцирующие молоко.

В период вынашивания болезненность возникает из-за того, что в дольках скапливается молоко. Оно начинает образовываться еще на ранних стадиях. Вот почему некоторые женщины ощущают дискомфорт уже в первый месяц — начинается подготовка к лактации. Своего пика болезненность на 2 триместре, когда гормоны начинают активно работать.
Все перемены во время вынашивания ребенка происходят из-за изменения уровня половых гормонов.
Из большого их количества воздействие оказывают лишь некоторые:
- Пролактин – стимулирует рост клеток, которые отвечают за выработку молока. Соответственно в тот момент, как он начинает более активно вырабатываться в организме, женщина начинает испытывать дискомфорт. Как правило это происходит уже на первых неделях.
- Прогестерон – этот гормон вырабатывается во время беременности в большом количестве. Он отвечает за рост альвеол и долек. Уже на 2 триместре можно заметить активный рост молочных желез и болезненность;
- Хорионический гонадотропин вырабатывается хорионом (оболочкой эмбриона). По его количеству, можно узнать о наличии или отсутствии беременности практически сразу после зачатия. Воздействует он на весь организм беременной. К молочным железам поступает с кровью уже через несколько дней после зачатия, но поскольку он доходит в незначительных количествах, грудь не сильно реагирует;
- Окситоцин – стимулирует подачу молока в грудные протоки. Его активная выработка начинается с 3-триместра, именно в это время в железах начинает накапливаться молоко.
Каждый организм индивидуален, поэтому нельзя однозначно сказать, когда именно стоит ждать болевых симптомов. В среднем рассчитывайте на 10-15 дней от начала зачатия. При планировании беременности вычислить сроки будет гораздо легче
Как и где болит грудь при беременности — характер боли
Симптоматика, как правило, легкая, нет сильных и острых ощущений. Присутствует незначительное покалывание, повышается чувствительность в районе сосков.
Ближе ко 2 триместру признаки становятся более выраженными. Это происходит из-за значительного увеличения объема и ее подготовки к кормлению. На ощупь она становиться более плотной, наблюдается тяжесть. В некоторых случаях женщина может ощущать повышение температуры.
Ближе к концу беременности острота ощущений угасает и возобновляется только во время лактации.
Как уменьшить болезненные ощущения — полезные советы
Болезненная симптоматика – это не приговор. Правильный уход за молочными железами поможет уменьшить болевые ощущения.
Что нужно сделать, чтобы уменьшить проявления в молочных железах:
- Комфортное белье – залог здоровья молочных желез. Лучше отдать предпочтение изделиям из натуральных материалов. Однако при выборе нужно учитывать тот факт, что белье должно быть мягким и не сдавливать молочные железы, но в тоже время бюстгальтер должен придерживать ее в приподнятом состоянии;
- Если признаки выраженные, бюстгальтер не стоит снимать даже ночью. Лучше отдать предпочтение спортивным топам.
- Поддерживать гигиену груди помогут специальные прокладки. Они незаменимы при выделении молозива. Однако нужно помнить, что менять их нужно регулярно.
- Во время принятия водных процедур, беременным женщинам лучше использовать специальные моющие средства, которые не пересушивают кожу.
- Не стоит пренебрегать физическими упражнениями, даже легкая зарядка уменьшает симптоматику.
Медикаментозные средства — Линдинет 20, Дюфастон и другие — принимайте только после назначения врача.
В каких случаях нужно обращаться к врачу
Есть множество ситуаций, когда грудная симптоматика означает не зарождение плода, а наличие какой-либо болезни или патологии. Поэтому если появились неприятные ощущения в области молочных желез, нужно сразу обращаться к врачу для проведения обследования.
Когда необходимо лечение:
- Внематочная беременность (ВБ) – одно из самых опасных состояний. На ранних сроках женский организм ведет себя, как при обычной беременности: происходит выброс гормонов, начинает болеть грудь и увеличиваться в размерах. Однако основная локация болевых проявлений – живот, и в зависимости от типа ВБ, они бывают в разных его участках.
- После медикаментозного прерывания беременности боли неизбежны. Ведь молочные железы уже начали подготавливаться к рождению и в них произошли определенные изменения. Поэтому, даже после чистки замершей беременности у женщин может наблюдаться боль. Более того, в зависимости от того, на каком сроке было прерывание, характер симптомов разный. Если же это 3-триместр, когда грудь полностью подготовлена к родам, из нее может выделяться молоко.
- Болит только левая грудь – лучше обратиться к врачу, поскольку это может быть симптомом развития недуга, связанного с сердечно-сосудистой системой.
- Болит только правая – симптом достаточно неоднозначный. Он может свидетельствовать и о зарождающейся жизни, и о наличии патологии;
- Болезненные проявления в грудной клетке. Все мы знаем о том, что женский организм во время вынашивания ребенка подвергается сильной нагрузке, поэтому могут развиться достаточно серьезные заболевания на фоне ослабленного иммунитета, перестройки гормонального фона. И если болит грудная клетка, нужно срочно обратиться за консультацией к врачу.
Заключение
У каждого человека есть свои индивидуальные особенности, это касается и груди. У некоторых она болит при овуляции, у других — по иным причинам. А есть категория женщин, у которых молочные железы начинают болеть сразу после зачатия и заканчивают только после начала вскармливания. Поэтому, если есть признаки дискомфорта, боли, неудобства, не нужно читать отзывы на форумах, лучше обратиться к врачу за консультацией.
azbukarodov.ru
Когда начинает болеть грудь при беременности: на каком сроке
Когда начинает болеть грудь при беременности? Грудные железы очень восприимчивы, поэтому естественное изменение гормонального фона на них отражается ярко.
Болевые ощущения в этой области при беременности могут возникнуть спустя 7-10 дней после зачатия и продолжаться на протяжении всего вынашивания.
 Когда начинает болеть грудь при беременности, часто интересуются девушки, вынашивая ребенка впервые
Когда начинает болеть грудь при беременности, часто интересуются девушки, вынашивая ребенка впервыеСодержание материала
Причины возникновения и характер боли
После того как женщина забеременела, в ее организме происходят серьезные изменения, которые свидетельствуют об оплодотворении. Основным фактором, провоцирующим появление боли в молочных железах, является серьезное изменение количества гормонов в организме. Под воздействием гормона ХГЧ (хорионический гонадотропин человека) происходит расширение сосудов, а вместе с ним и грудных протоков. Молочная железа начинает постепенно увеличиваться в размерах.
При активном росте жировой и железистой ткани груди у забеременевший женщины может появиться ноющая боль, как будто распирающая молочную железу изнутри. Кроме увеличения в объеме, грудь становится заметно тяжелее. Могут появиться растяжки или небольшая венозная сеточка.
Независимо от того, на каком сроке беременности начала болеть грудь и какое это по счету вынашивание, характер болевого синдрома индивидуален. Спустя небольшой срок после оплодотворения у одних женщин может появиться легкое чувство покалывания в области сосков, а у других интенсивная боль, из-за которой нельзя прикоснуться к груди. Чем худее будущая мама, тем изменения, возникающие в молочных железах, ощутимее. Параллельно с остальными процессами из сосков может начать появляться молозиво. Такое чаще всего происходит при повторных беременностях.

Бывают и противоположные ситуации, когда женщина не ощущает никакого дискомфорта на всем этапе вынашивания. Не стоит паниковать. Такой вариант является нормой в случае сниженного порога чувствительности рецепторов грудных желез. Иногда болевые ощущения могут появиться только во втором триместре.
Симптомы беременности на ранних сроках (видео)
Всегда ли боль в груди и беременность взаимосвязаны?
Часто женщина чувствует изменения в груди еще до задержки менструации. Но всегда ли боль означает, что произошло оплодотворение? Нередко те же ощущения возникают при предменструальном синдроме. Только при повторной беременности женщина может практически безошибочно определить факт зачатия.
Гинекологи считают такой признак субъективным. Для того чтобы убедиться в наступлении беременности, стоит сделать тест и УЗИ. Медицине известны примеры, когда женщина ощущала боль и увеличение желез, а в реальности беременность не наступала. Виной тому психосоматика. Такие случаи могут наблюдаться у молодых или у женщин, столкнувшихся с проблемой зачатия.
Поэтому болевые ощущения могут свидетельствовать о наступлении беременности, но не всегда. Неприятное чувство в грудных железах возникает и по другим причинам.
 Основным фактором, провоцирующим появление боли в молочных железах, является серьезное изменение количества гормонов в женском организме
Основным фактором, провоцирующим появление боли в молочных железах, является серьезное изменение количества гормонов в женском организмеНа каком сроке появляется боль
Когда начинает болеть грудь во время беременности? Дать однозначный ответ на этот вопрос невозможно. На появление болевого синдрома могут повлиять следующие факторы:
- возраст женщины;
- наличие эндокринных патологий;
- гормональные нарушения;
- заболевания сосудистой системы.

Боль, связанная с увеличением объема молочной железы, часто появляется у девушек астенического телосложения. Дамы с пышными формами могут заметить этот признак беременности на 1-2 недели позже. По статистике, большая часть женщин ощущает подобные симптомы примерно на 3-4-й неделе после оплодотворения.
Совсем не обязательно болевой синдром будет сопровождать будущую маму весь период вынашивания. Спустя 12 недель после оплодотворения организм адаптируется к произошедшим гормональным переменам. В этот момент острые болевые ощущения уходят, а им на смену приходит токсикоз.
 Болевые ощущения могут свидетельствовать о наступлении беременности, но не всегда
Болевые ощущения могут свидетельствовать о наступлении беременности, но не всегдаПокалывания и болезненность желез могут возобновиться незадолго до родов, примерно на восьмом месяце беременности. Причиной становится образование в груди молозива. Но характер ощущений, как и выделений из сосков, будет иной.
Молочная железа во время беременности (видео)
Как уменьшить болевой синдром
Главным условием облегчения боли в молочных железах во время вынашивания ребенка является правильный подбор бюстгальтера. При его покупке необходимо обращать внимание на следующие критерии:
- бюстгальтер должен поддерживать грудь, а не сдавливать ее;
- выбирать изделие лучше из хлопчатобумажной ткани;
- для хорошей поддержки и предотвращения растяжек груди лямки должны быть широкими;
- в чашечках изделия не должно быть косточек, они могут натирать и давить.
Существуют специальные бюстгальтеры для беременных, которые не будут лишними и на этапе лактации. По мере увеличения объема груди может понадобиться другой размер.

Независимо от того, на каком сроке после зачатия болит грудь, не следует забывать о гигиеническом уходе. Неплохо укрепляют и поддерживают тонус кожи солнечные и воздушные ванны, а также контрастный душ. При обмывании не следует использовать мыло. Его применение способствует появлению сухости и ощущения стянутости кожи.
При возникновении боли любой интенсивности в груди женщине стоит обратиться к специалисту. Врач оценит состояние молочных желез и сможет определить, что стало причиной жалоб. Болевой синдром может быть вызван не только беременностью, но и серьезными патологиями грудной железы.
bolitgrud.com
Как болит грудь при беременности, на ранних сроках, как начинает и перестает
Содержание статьи:
Грудь при беременности: почему она набухает и болит
При наступлении беременности, начинается гормональная перестройка женского организма, и первая на это реагирует грудь. Молочные железы набухают и сдавливают сосудистые и нервные пучки, в этом основная причина, которая вызывает болезненные ощущения.
При беременности увеличивается снабжение груди кровью, что способствует увеличению её массы. Перестройка затрагивает не только вес груди, но и образуются новые молочные протоки и кровеносные сосуды. Грудь готовится к процедуре вскармливания младенца.
 Как болит грудь при беременности, почему и нормально ли это? Этими вопросами задаются практически все будущие мамы. Нужную информацию вы найдете в нашей статье
Как болит грудь при беременности, почему и нормально ли это? Этими вопросами задаются практически все будущие мамы. Нужную информацию вы найдете в нашей статьеМеняется цвет ореолов и сосков, а также при плохой эластичности кожи появляются растяжки.
Когда (на каком сроке) начинает болеть грудь при беременности
При беременности женщины чувствуют боль в груди – это бывает как в начале периода, так и длится на протяжении всего срока. Так как организм у всех индивидуален, то и процессы в нём происходят по-своему.
Чаще всего боль при вынашивании плода присутствует в 1 и в последнем месяце.
Специалисты отмечают, что на это влияет:
- уровень гормонального фона женщины;
- возраст;
- заболевания сосудов или эндокринной системы;
- вес;
- наследственность;
- уровень чувствительности к болевому порогу.
Болит ли грудь на ранних сроках беременности
Некоторые начинают чувствовать дискомфорт в груди уже на 1 неделе после зачатия, но в среднем, это происходит на 4 неделе. Раньше боль почувствуют молодые хрупкие женщины, а полные – недели через 2.
 В большинстве случаев боль в груди начинает ощущаться на 4 неделе беременности
В большинстве случаев боль в груди начинает ощущаться на 4 неделе беременностиПроисходит адаптация организма где-то к концу 1 триместра беременности, и боль в груди исчезает или будет менее сильной, так как рост её массы полностью приостанавливается или значительно замедляется. В это же время проходит и токсикоз.
Болит ли грудь в середине срока
У некоторых боль продолжается и во 2 триместре, но редко. Чаще остаётся лишь особая чувствительность в сосках и дискомфорт. С 18 недели происходит выработка молозива.
 Во втором триместре боль в груди уже практически не ощутима, а молочные железы готовятся к будущей лактации — вырабатывается молозиво
Во втором триместре боль в груди уже практически не ощутима, а молочные железы готовятся к будущей лактации — вырабатывается молозивоБолит ли грудь в последнем триместре
Бывают случаи, когда боль сохраняется до самых родов. Но в основном — она возвращается уже перед самым родоразрешением. Это связано с тем, что в конце беременности снова происходит большой гормональным взрыв, и грудь не может на это не среагировать.
Она опять набухает, болит и становится больше. Объём выделений молозива увеличивается. Кожа чешется и появляются растяжки. Всё это свидетельствует, что завершился процесс подготовки организма к вскармливанию младенца.
Как болит грудь при беременности
На наличие боли и её остроту влияют индивидуальные особенности организма, а не то, когда боль началась и как долго продолжалась.
Как болит грудь при беременности:
- покалывает в сосках;
- ощущения тянущие и режущие;
- тяжесть и набухание в ней.
 Боль в груди может усиливаться во время сна при смене позы
Боль в груди может усиливаться во время сна при смене позыОни часто такой силы, что любое прикосновение очень болезненно.
Кроме того, стоит отметить, что боли бывают циклическими и реагируют на холод или тепло. Часто боль обостряется по ночам, при смене положения тела. Также она зависит от эмоционального состояния, поэтому беременным необходимы только положительные эмоции и противопоказаны нервные потрясения.
Если сильно болит грудь при беременности – это норма?
Боли в груди при беременности— это нормально. Как утверждают специалисты, они присутствуют в то или иное время на протяжении вынашивания плода практически у всех. Это связано с происходящими физиологическими преобразованиями в груди.
Болевой уровень у женщин также разный: может быть очень сильным или практически не присутствовать, но это естественные природные процессы, и этого не следует бояться.
Врачи обращают внимание, что в этот период грудь нуждается в особом уходе. Необходимо принимать ежедневный душ, кожа груди должна дышать и не преть.
Почему перестала болеть грудь при беременности
Как болит грудь при беременности – это зависит от количества гормонов (прогестерон, эстроген и пролактин) и от общего состояния беременной женщины.
Прекращение болей происходит в двух случаях:
- после 1 триместра, когда основные преобразования прошли в организме, он перестроился и привык к новому положению;
- при изменениях патологического характера и угрозе для плода.
Исчезновение боли может означать угрозу для беременности, если происходит недостаточная выработка прогестерона, необходимого для полноценного роста ребёнка.
Своевременный поход к гинекологу спасёт жизнь плоду, ведь есть разные препараты, которые помогут восполнить недостаток гормонов. К ним относятся: Прогестерон натуральный, Утрожестан, Дюфастон, Кринон гель, Инжеста, Эндометрин.
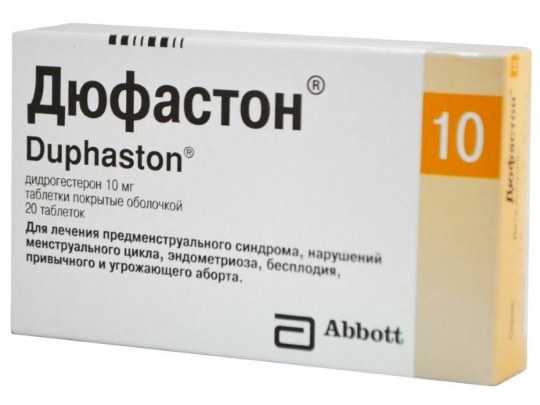 Исчезновение боли в груди во время беременности может говорить об угрозе выкидыша, поэтому гинекологи часто назначают препараты для выработки прогестерона
Исчезновение боли в груди во время беременности может говорить об угрозе выкидыша, поэтому гинекологи часто назначают препараты для выработки прогестеронаПроблемы с щитовидной железой или гипофизом приводят к гормональному сбою, что также может спровоцировать резкое прекращение боли в груди и быть причиной выкидыша.
Поэтому когда грудь перестаёт болеть, делается мягкой и появляется боль в животе, необходимо срочное посещение гинеколога, для сохранения беременности.
Как долго болит грудь при беременности
Однозначного ответа на этот вопрос нет, так как на это влияет общее самочувствие женщины, ведь все люди уникальны. У одних боли начинаются резко и прекращаются быстро. У других напротив, они не такие сильные, но продолжаются весь период беременности.
 На то, как болит грудь при беременности, влияет общее самочувствие женщины
На то, как болит грудь при беременности, влияет общее самочувствие женщиныОбычно боль в груди проходит, когда гормональное влияние стихает и основной рост тканей завершается.
Грудь при беременности не болит – нормально ли это
Отсутствие боли не является признаком какой-то патологии. Как и болевые ощущения не являются показателем нормального или аномального развития беременности. Отсутствие дискомфорта встречается чаще у пышных дам с большим бюстом. Также, если кожа эластична, то и увеличение массы груди не будет сопровождаться растяжками.
Кроме того, женщины часто говорят о полном отсутствии болей и дискомфорте в области груди при второй и следующих беременностях.
 При замершей беременности боль в груди исчезает
При замершей беременности боль в груди исчезаетБолит ли грудь при замершей беременности
На протяжении 1 триместра высока вероятность замирания плода, хотя бывают случаи этого и на завершающих сроках. Причины разные, к самым распространённым относятся всевозможные инфекции, сбой гормонов и генетические особенности эмбриона. Но бывает, когда все эти факторы встречаются вместе.
Замершая беременность — это огромное потрясение для женского организма, так как начавшиеся процессы по вынашиванию и родам внезапно прекращаются. Перестаёт болеть грудь, а на 3 сутки она становится мягкой и не чувствительной, это говорит о том, что плод погиб и следует срочно идти в больницу.
Если же боль резко возвращается, также необходимо сходить к врачу и проверить на УЗИ сердцебиение плода.
При внематочной беременности болит ли грудь
Внематочная беременность — это оплодотворение яйцеклетки вне полости матки: в яичнике, в брюшной полости или в шейке матки. При внематочном развитии плода, молочные железы болят так же, как болит грудь при беременности обычной. Ведь процессы, происходящие в организме женщины, особенно в первое время, такие же.
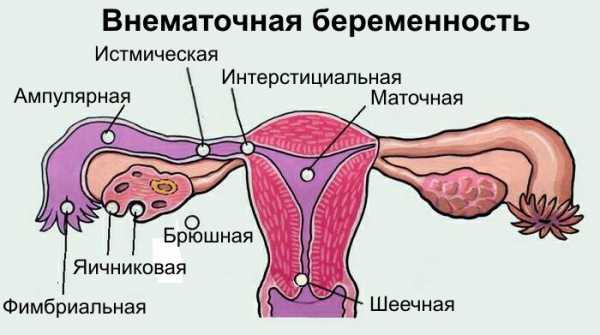
То есть, происходит гормональное преобразование женского организма и подготовка молочных желез к лактации, что не является патологией, а наоборот, естественным природным процессом.
Также как и при обычной беременности, боли при внематочной присутствуют не у всех. В первое время симптомы те же:
- тяжесть в грудных железах, и они набухают;
- боль и особая чувствительность;
- выделяется молозиво;
- цвет сосков делается более тёмным;
- из-за роста груди кожа вытягивается и утончается, и становится видно венозную
- сетку.
Эти признаки не являются отклонениями, а лишь говорят о подготовке груди для кормления младенца.
Беременность: болит грудь, что делать
Для облегчения болевых ощущений в грудных железах при вынашивании плода следует носить правильное белье.
Бюстгальтер нужно подбирать удобный, без синтетики, только из натурального материала. Он должен иметь как можно меньше швов и декоративных украшений, быть с толстыми лямками, чтобы прочно удерживать тяжесть груди.
Главное — нельзя сдавливать грудь и нарушать кровообращение. Лучше приобрести бюстгальтер, предназначенный конкретно для беременных и кормящих мам. По мере увеличения грудных желёз, его нужно сменить на другой, большего размера.
 Покупайте специальные бюстгальтеры для беременных — они снизят болевые ощущения в груди
Покупайте специальные бюстгальтеры для беременных — они снизят болевые ощущения в грудиДля уменьшения дискомфорта в 1 триместре:
- на ночь не нужно снимать бюстгальтер, особенно при обострённой чувствительности;
- каждый день требуется мыть грудь или делать обтирание полотенцем, смоченным в тёплой воде;
- нельзя использовать средства для мытья тела, они пересушат кожу груди и сосков.
Если кожа сосков будет пересушенной, она может потрескаться. В этом случае нужно обработать ранки мазью Д-пантенолом или Бепантеном. А при глубоких трещинах применяется Авент или Актовегин.
Для заживления трещин на сосках можно использовать и народные способы. Хорошо помогает льняное масло, капустные листья и лопуха, петрушка, цветы зверобоя, семя конопли. Рекомендуется также смазывать соски мёдом, он ускорит процесс заживления и сделает их мягче.
Во 2 и 3 триместре для уменьшения болей в груди подойдут те же способы, как в первом. Но можно добавить и ряд новых:
- Закалять грудь — хорошо подходят обтирания с чередованием холодной и горячей воды и воздушные ванны. Это снизит боль и защитит от развития мастита.

- Использовать специальные прокладки в бюстгальтере, предназначенные для впитывания выделений. Необходимо их своевременно заменять на чистые, иначе может развиться инфекция.
- Заниматься несложной гимнастикой, которая укрепит грудные мышцы, что приведёт к оттоку лимфы и уменьшит тяжесть.
Характер, сроки боли грудных желез при беременности индивидуален в каждом случае. Боль может быть интенсивной или слабой, иногда отсутствует вовсе. При выраженном дискомфорте, необходимо обеспечить ей правильный уход, подобрать удобное белье.
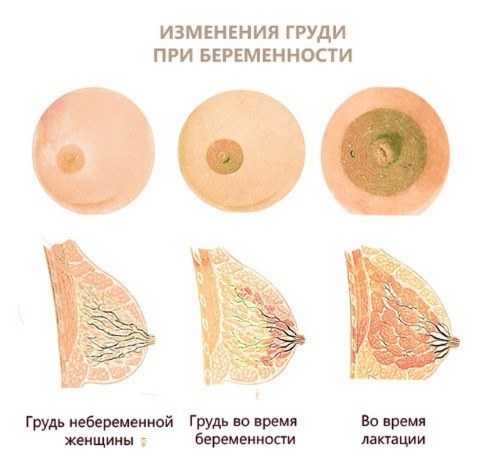
Изменения в молочных железах при беременности:
Как и почему болит грудь, в т.ч. при беременности:
kidteam.ru
на какой день после зачатия
Содержание статьи:
Боль в груди при беременности не является обязательным условием. В этом отношении каждый организм индивидуален. Но для появления необычных ощущений есть несколько причин, в первую очередь – меняющийся гормональный статус, повышенная выработка гормона беременности – прогестерона. Боль в груди на ранних сроках схожа с той, что появляется перед месячными, она бывает разной по интенсивности и длительности протекания. У некоторых вообще не наблюдается никаких изменений.
Виды и характер болей

На начальных сроках беременности может появиться чувство распирания в груди
После оплодотворения чувствительность тканей молочной железы повышается. Замечено, что женщины, страдающие лишним весом, чаще наблюдают у себя болезненные ощущения. При этом появляется чувство тяжести или распирания. Это связано с увеличением кровоснабжения органа, который претерпевает изменения для последующей лактации.
Характер болей может быть разным:
- покалывания;
- жжение;
- неприятные ощущения при пальпации соска.
В некоторых случаях может наблюдаться припухлость и сильные боли, а также появляется уплотнение, с которым лучше показаться к врачу и пройти обследование. Некоторые виды злокачественных опухолей начинают быстрее развиваться во время гестации. Это так называемые прогестеронзависимые опухоли, полиферация которых зависит от наличия или отсутствия определенного химического вещества, рецепторы к которым имеются в клетках тканей молочной железы.
 Часто болезненность дает о себе знать при смене положения тела. Иногда есть реакция на холод или тепло.
Часто болезненность дает о себе знать при смене положения тела. Иногда есть реакция на холод или тепло.
В зависимости от срока беременности характер боли может меняться:
- В первом триместре происходит адаптация к новому гормональному статусу – низкому эстрогену, высокому уровню прогестерона и присутствию хорионического гонадотропина — ХГЧ, который вызывает отек и боли. Если у женщины ранее не наблюдалось гормональных сбоев, болезненные ощущения могут быть более интенсивными.
- Во втором триместре происходит увеличение объема груди из-за накопления жидкости в альвеолах. В среднем грудь может увеличиться до 6 см. Протоки расширяются, потому что организм готовится к кормлению ребенка. Расширение альвеол и долек грудной железы также провоцирует болевые ощущения.
- В третьем триместре грудь практически готова к лактации, гормональный статус стабилен, поэтому боль может немного уменьшиться и даже исчезнуть совсем. На 8 – 9 месяце из соска начинает выделяться молозиво.
Если у женщины имеются нарушения в выработке половых гормонов, грудь может и не болеть.
На коже могут образовываться растяжки. Это зависит от строения кожи и количества коллагеновых волокон. Растущая грудь растягивает кожу, новые волокна не успевают формироваться и слой коллагена трескается, образуя синие полосы.
Всегда ли болит грудь при беременности
В большинстве случаев дискомфорт в груди наблюдается во время второй и последующих беременностей
Не все беременные с самого начала ощущают боль или какие-либо симптомы в груди, но около 80% в разной степени подвержены изменениям в молочной железе и связанной с этим процессом болью.
Женщины отмечают отсутствие болей при второй и последующих беременностях. Это объясняется тем, что молочные железы претерпели все изменения во время первой гестации, поэтому болевой реакции не наблюдается.
Если у женщины грудь больше 3 размера, дискомфорта также может не быть, так как кожа меньше растягивается и не возникает давления внутри.
При внематочной беременности грудь болит так же, как при нормальном развитии эмбриона в полости матки. Все процессы, происходящие в груди, говорят о том, что организм готовится к лактации. Если появилось жжение и тянет грудь при беременности, желательно пройти УЗИ.
Определить точно наступившую беременность по ощущениям в груди нельзя, так как они могут присутствовать при некоторых видах заболеваний, связанных с гормональными нарушениями работы щитовидной железы, яичников, гипофиза. Подтвердить факт зачатия можно только высокоточным тестом на ХГЧ.
Известны случаи психосоматических болей и увеличения груди, когда женщина с диагнозом бесплодие, внушала себе, что беременна.
Причины болезненных ощущений
 Когда организм находится в стадии физиологической трансформации, женщине необходимо подобрать для себя свободный бюстгальтер, особенно если боли в груди появились сразу после зачатия. Ткань должна быть натуральной и хорошо пропускать воздух. Не следует носить белье с металлическими косточками – они передавливают лимфатические протоки и мешают кровообращению. Боль может усиливаться при ношении тесного белья, не соответствующего размеру растущей груди.
Когда организм находится в стадии физиологической трансформации, женщине необходимо подобрать для себя свободный бюстгальтер, особенно если боли в груди появились сразу после зачатия. Ткань должна быть натуральной и хорошо пропускать воздух. Не следует носить белье с металлическими косточками – они передавливают лимфатические протоки и мешают кровообращению. Боль может усиливаться при ношении тесного белья, не соответствующего размеру растущей груди.
Гормон беременности ХГЧ, на основе определения которого действуют все тесты, оказывает влияние на рост груди – протоков, альвеол. Это очень важный гормон, его количество увеличивается до того момента как образуется плацента, далее в нем нет необходимости, поэтому уровень постепенно снижается. Боли в груди могут зависеть от количества ХГЧ и исчезнуть или уменьшиться после прекращения его синтеза.
Отклонения количества ХГЧ от нормы на начальных сроках беременности говорит о ее неправильном протекании:
- внематочное прикрепление плодного яйца;
- замершая беременность;
- выкидыш или гибель плода во втором триместре.
Если процесс вынашивания ребенка протекает нормально, грудь будет реагировать на присутствие гликопротеина ХГЧ.
Во время беременности происходит повышение пролактина, что приводит к болезненным ощущениям в груди
Гормон пролактин, который отвечает за выработку молока, также является гормоном стресса. Если его количество повышено, а при беременности оно начинает расти естественным образом, риск болевых ощущений и их интенсивность увеличивается. Поэтому женщине не рекомендуется нервничать во время вынашивания ребенка и его кормления.
Если у женщины нормальный цикл с овуляцией и прогестерона вырабатывается достаточно, чтобы произошло зачатие и плод удержался в матке первые 3 – 4 месяца, скорее всего будут болезненные симптомы. Если вырабатывается мало эстрогена, овуляция не происходит, следовательно, желтое тело не функционирует во второй половине цикла и не вырабатывает прогестерон. Женщине в этом случае необходимо принимать гормональные препараты. Минимальное количество прогестерона не сможет вызвать сильную боль в груди.
Окситоцин – начинает вырабатываться ближе к родам, чтобы вызвать сокращения матки. Этот же гормон стимулирует накопление молока в груди. Кормление грудью сразу после родов и выделение окситоцина вызывают быстрое сокращение стенок матки.
Если женщина кормит грудью ребенка, но уже беременна следующим, врачи рекомендуют прекратить кормление, так как сокращения матки могут вызвать отторжение плаценты. Это особенно опасно на сроке до 4 месяцев, если в прошлом были проблемы с зачатием из-за недостатка половых гормонов.
Если начинают болеть молочные железы при беременности на ранних сроках, одновременно ощущается дискомфорт внизу живота, необходимо перевести малыша на искусственное вскармливание и проконсультироваться у гинеколога по поводу препаратов, которые принимают для сохранения гестации.
Когда появляются и прекращаются боли

Существует прямая зависимость срока появления боли в груди от комплекции беременной
Существует зависимость комплекции женщины и того момента, когда она начинает чувствовать изменения в груди. Чем тоньше беременная, тем раньше появляется боль и дискомфорт – примерно через неделю после зачатия. У полных женщин начинают болеть молочные железы приблизительно через 2 – 4 недели.
В большинстве случаев адаптация тканей молочной железы завершается к концу первого триместра. Иногда только спадают отеки, но чувствительность соска остается прежней. В таком случае она может сохраняться до самых родов.
Во втором триместре грудь болит не у всех. Чаще всего боль затихает, так как гормональные изменения уже произошли, а интенсивная выработка молозива еще не началась.
В третьем триместре возможно возобновление болевых симптомов. Это связано с подготовкой к родам, избытком пролактина и усиленным синтезом молозива. Дольки груди снова начинают растягиваться из-за питательной жидкости, которая в них накапливается.
У некоторых женщин после родов во время кормления каждый раз появляется боль, как только ребенок сделает первые сосательные движения. Внутри груди как будто нарастает болевая волна, которая впоследствии стихает. Так происходит каждый раз, даже если женщина кормит долго – больше года. Это нормально явление, ничем плохим оно не грозит.
Как можно облегчить болезненность

Рекомендуется выполнять ежедневную утреннюю зарядку, особое внимание уделяя верхним конечностям
При соблюдении режима дня, а также при ведении активного образа жизни чувствительность молочных желез снижается уже в обеденное время. Пик дискомфорта обычно приходится на ночь и утро время, когда скорость кровотока и движение лимфы замедленное.
Рекомендуется делать утреннюю зарядку, особое внимание уделять верхним конечностям и плечевому поясу. Это усиливает кровообращение и ускоряет обмен веществ в тканях молочной железы.
Необходимо постоянно носить поддерживающее, но не утягивающее белье. Гинекологи рекомендуют одевать специальные топики даже на ночь. Это исключает передавливание протоков и нарушение оттока лимфы.
Если грудь нормально реагирует на контрастные процедуры, можно ежедневно делать поочередные обливания теплой и прохладной водой. При этом сквозняки и излишнее переохлаждение крайне вредны – могут вызвать воспаление.
Если эти рекомендации не помогают снять боль, нужно обратиться к врачу с просьбой назначить медикаментозные препараты, но применять их можно только по строгим дозировкам. Немного расслабить ткани поможет безопасный препарат Магне В6. Принимают его на ночь по 2 таблетки.
Когда нужно обращаться к врачу

Необходимо обратиться к врачу при болях только в одной молочной железе
Есть ситуации, когда болезненная симптоматика должна насторожить женщину, ожидающую ребенка:
- Боль только в одной молочной железе. Грудь – это парный орган и воздействие гормонов происходит одинаково. Односторонние симптомы могут быть признаком доброкачественной или злокачественной опухоли.
- Исчезновение боли в первом триместре – это угроза для плода. В данном случае происходит остановка синтезе ХГЧ, который стимулирует ткани расти. Причина – недостаток прогестерона, который вызывает выкидыш. Необходимо срочно начать принимать гормональные препараты для сохранения беременности.
- Гормональный сбой, вызванный проблемами со щитовидной железой или гипофизом. Из-за этого происходит нарушение выработки половых гормонов, обеспечивающих нормальное течение беременности.
В начале угрожающих состояний у женщины добавляется другая симптоматика – боль в животе, выделения из влагалища с примесями крови, тошнота или рвота. Это свидетельствует о начавшемся выкидыше – необходимо вызвать скорую помощь, а самой лечь и попытаться успокоиться.
При замершей беременности на начальных сроках дополнительным симптомом является прекращение токсикоза, грудь при этом становится мягкой и болезненность пропадает. Самопроизвольное отторжение плодного яйца происходит не во всех случаях.
nogostop.ru
когда начинает и перестает болеть / Mama66.ru
Нередко женщины еще до проведения теста замечают некие изменения в своем организме. Один из первых «звоночков» — грудь при беременности, которая набухает, болит или становится слишком чувствительной. Кто-то списывает это на предменструальный синдром, в то время как на самом деле начинает развиваться жизнь будущего малыша.

Бурная гормональная перестройка быстро дает о себе знать, поэтому еще в начале беременности женская грудь претерпевает первые изменения. Важно понимать, какое состояние считается нормальным, а какого следует опасаться.
Как изменяется грудь во время беременности
Обычно грудь беременной увеличивается в размере и появляются болезненные ощущения. Отмечается повышенная чувствительность. Цвет ореолов и сосков становится другим. Зачастую оттого, что грудь набухает, проявляется сосудистая сетка.
При внематочной беременности отмечаются такие же изменения у груди, как и при обычной. Подробнее о признаках внематочной беременности →
Из-за того, что молочные железы увеличиваются, появляются растяжки (стрии). Стремительный рост отмечается в первом триместре, а затем – ближе к родам. Грудь может увеличиться на несколько размеров. Если кожа недостаточно эластична, появления растяжек не избежать.
Но в наше время это не проблема – существует множество безопасных кремов и масел, которые можно применять.
Норма
Каждый человек индивидуален. Поэтому не стоит думать, что грудь во время беременности у всех «ведет» себя одинаково. Срок, когда начинаются изменения, тоже у всех разный. У некоторых будущих мам уже на 11 неделе молочные железы выглядят так, как у других только в период лактации.
Будущие мамы задаются вопросом, может ли при беременности болеть одна грудь. Врачи отвечают, что такое явление – не повод для беспокойства.
Основные изменения
Увеличение. Интенсивный рост молочных желез – это то, что происходит у всех, т. к. организм готовится к материнству, кормлению. Уже на первом месяце женщины явно отмечают, как набухает грудь при беременности.
Если произошел бурный рост еще в период вынашивания, то после родов уже ничего не изменится или незначительно. Не стоит переживать, если грудь при беременности не увеличивается – иногда процесс начинается только к шестому-седьмому месяцу.

Эстрогены – стимуляторы разрастания млечных протоков, а железистая ткань растет из-за прогестерона. Соединительная ткань тоже разрастается, а после окончания кормления она преобразуется в жировую.
Повышенная чувствительность. Женщины отмечают, что испытывают неприятные ощущения. Кто-то просто повышенную чувствительность, а основная масса отмечает, что во время беременности грудь болит. Она наливается и становится напряженной. Это всегда говорит об активной подготовке к грудному вскармливанию и является первым признаком интересного положения. Иногда такие ощущения возникают еще до задержки месячных. Подробнее о признаках беременности до задержки →
Изменение сосков. В числе первых признаков беременности не только увеличение размера. Меняются соски по цвету и форме. Становятся более крупными, а вокруг них появляются пупырышки. Область около соска и он сам темнеют. Начинают проявляться кровеносные сосуды. После родов эти проявления исчезают.
Выделение молозева. Появление из груди у беременных густой, клейкой массы желтого цвета — необходимая стадия перед появлением молока. В молозеве содержится даже больше витаминов и антител, чем в молоке. Это первая еда, из которой малыш получит самые полезные вещества.
Растяжки. Даже если грудь маленькая, это не значит, что растяжек гарантировано не будет. Она может увеличиться на несколько размеров, что обязательно повлечет за собой стрии. Дело не в объеме груди, а в эластичности кожи. Если присутствует достаточное количество коллагена, то риск образования растяжек маленький.
Некоторые отмечают, что грудь после беременности покрыта темно-багровыми полосами – это следствие повреждения кровеносных сосудов. При правильном уходе можно избежать появления ярких растяжек и быстро вернуть груди обычный вид. Важно начать еще до того момента, когда женщина почувствует, что чешется кожа.
Что считается опасным сигналом?
Обычно женщины начинают паниковать, когда со временем грудь при беременности не увеличивается, на ощупь остается мягкой. Это не всегда говорит о том, что стоит поднимать тревогу, но будущей матери необходимо прислушаться к своему организму и другим опасным симптомам.
Вставая на учет, в идеальном варианте на 9 неделе, необходимо прислушаться к своим ощущениям и рассказать о них врачу.
Поводы для беспокойства:
- появление болей внизу живота;
- появление крови из влагалища;
- асимметричное увеличение груди, наличие впадин или припухлостей;
- резкое повышение температуры;
- общее недомогание.
Если появляется один или несколько из перечисленных симптомов, необходимо срочно обратиться к врачу. Нужно внимательно отнестись к своему организму, если грудь опала и вернулась к прежнему размеру. Бывает так, что молочная железа уменьшилась еще на 8 неделе беременности – в самом разгаре подготовки организма к лактации.

В том случае, если не болит грудь при беременности, гинеколог может поставить вопрос о замершей беременности или об угрозе прерывания. Случается, что грудь «горит». Возможно, это проявление мастопатии – воспаления груди, при котором возникают фиброзные изменения и выделения. В случае если хотя бы одна – левая или правая — грудь становится горячей, необходимо показаться гинекологу.
На каком сроке начинаются изменения и сколько длятся
Будущие мамы интересуются не только, какая становится грудь при беременности, но и на каком сроке она перестанет меняться. Однозначно ответить на этот вопрос невозможно. Организм женщины может реагировать на выброс гормонов по-разному. Некоторые замечали, что болит ли грудь при беременности на протяжении всего срока. И это вариант нормы.
Другие женщины говорят, что грудь не проявляла себя и на первых неделях беременности, и в течение всего периода вынашивания. Но и это не значит, что в организме сбой.
Нормально ли, если женщина не чувствует, когда болит грудь при беременности? Возможно, у нее изначально больше места для роста железистой ткани. Поэтому рост не стал таким выраженным. Часто женщины отмечают, что самые неприятные ощущения приходятся на ранних сроках и уже на 14 неделе уходят все симптомы. Ткани адаптируются к скачкам уровня гормонов, и становится легче.
Специалисты отмечают, что в большинстве случаев уже на 10 неделе наступает момент, когда значительная часть изменений в груди произошла. Это не значит, что процесс завершен, просто он постепенно идет на спад. Не стоит переживать, если грудь при беременности перестала болеть примерно на 12 неделе. Скорей всего, подошел тот срок, когда организм завершил первый этап приготовления к рождению ребенка.
Важно, чтобы будущая мама помнила о своей индивидуальности, а не слушала беременных или рожавших подруг. Не стоит сравнивать и искать в себе «сигналы тревоги». Неправильно спрашивать у знакомых, когда при беременности перестает болеть грудь, ведь единого ответа не будет. У кого-то уже на 5 неделе отступают первые признаки подготовки молочных желез к кормлению.
Будущую маму может перестать мучить болезненность груди на 7 неделе или гораздо позже — все это варианты нормы. Однако если вас мучают подозрения, лучше обратиться к доктору и не волноваться понапрасну.
Автор: Ирина Левченко, врач,
специально для Mama66.ru
Полезное видео о подготовке груди к кормлению малыша
mama66.ru


 В зависимости от объема поражения кожи и тяжести клинических проявлений могут быть назначены либо крем для кожи с противовирусным действием, либо крем в комбинации с таблетированными противовирусными препаратами. Подробный обзор препаратов для лечения вы можете увидеть в конце статьи.
В зависимости от объема поражения кожи и тяжести клинических проявлений могут быть назначены либо крем для кожи с противовирусным действием, либо крем в комбинации с таблетированными противовирусными препаратами. Подробный обзор препаратов для лечения вы можете увидеть в конце статьи.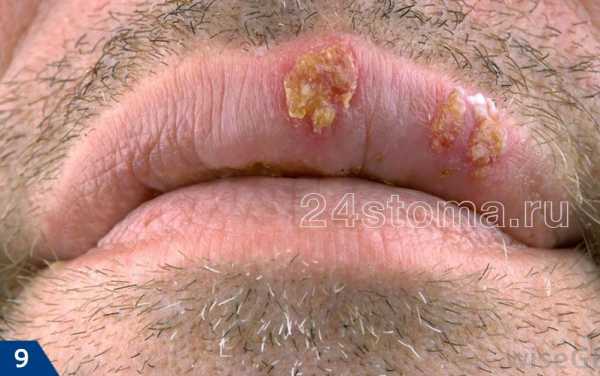
 Кроме того, после последнего нанесения размножение вирусов блокируется еще около 2х ней. Клинические исследования выявили, что повторные случаи появления герпеса при применении Фенистил-пенцивира возникают реже, чем при применении других препаратов. Минус препарата: согласно инструкции должен применяться у детей старше 12 лет.
Кроме того, после последнего нанесения размножение вирусов блокируется еще около 2х ней. Клинические исследования выявили, что повторные случаи появления герпеса при применении Фенистил-пенцивира возникают реже, чем при применении других препаратов. Минус препарата: согласно инструкции должен применяться у детей старше 12 лет.


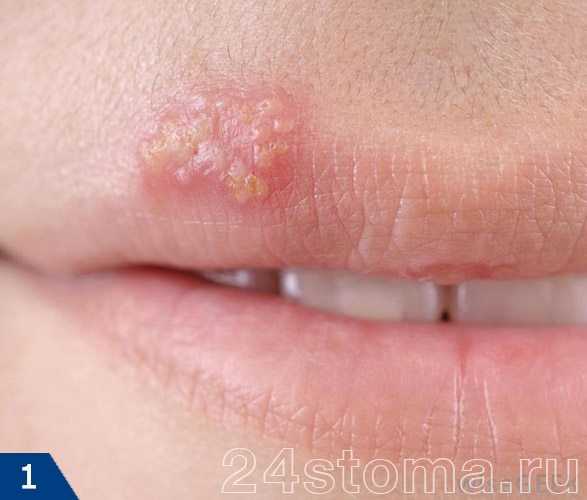
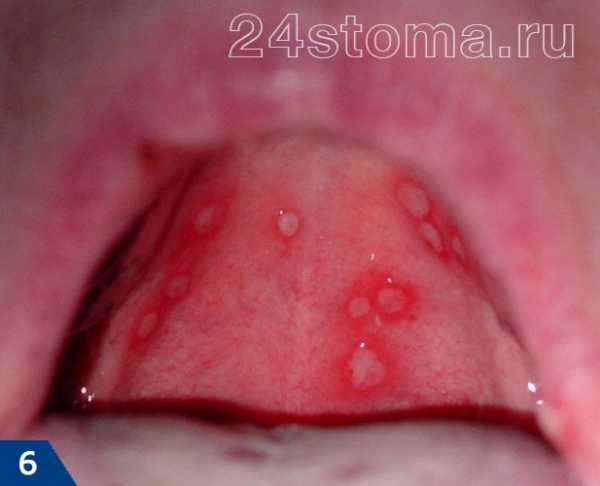
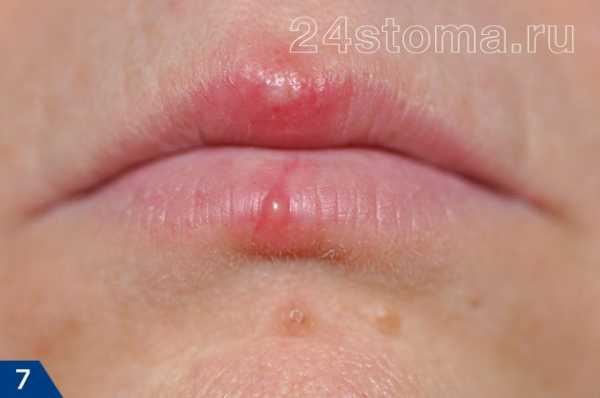
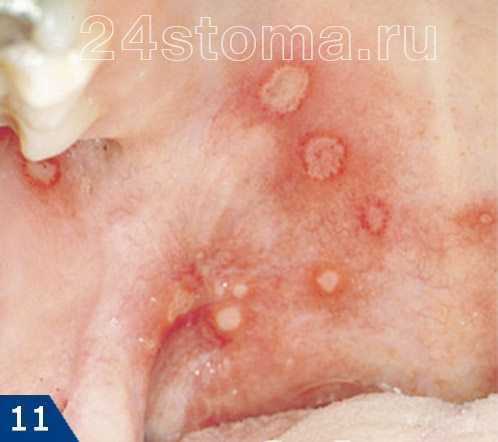
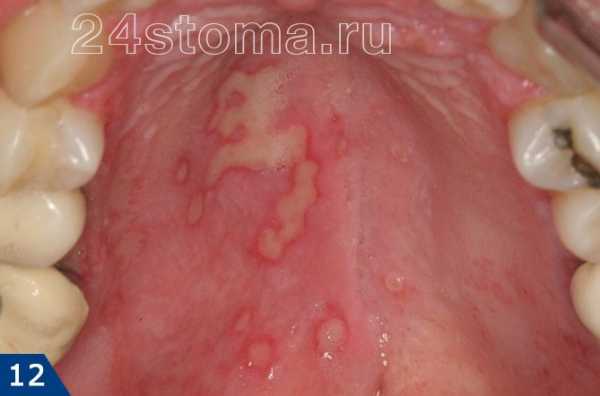
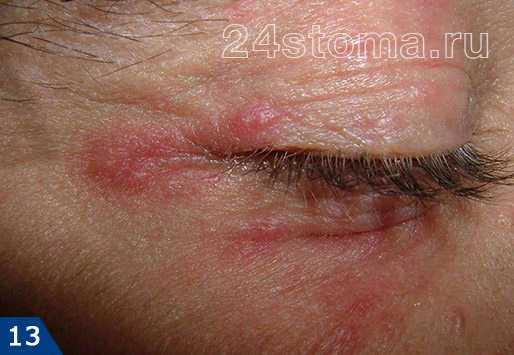
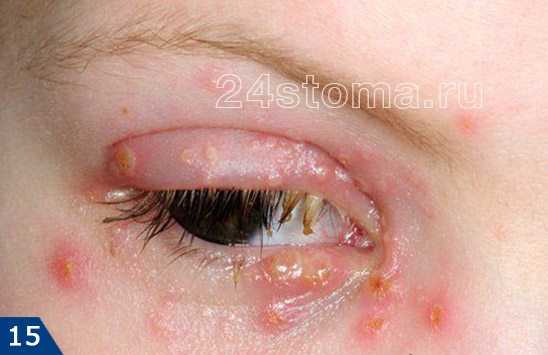
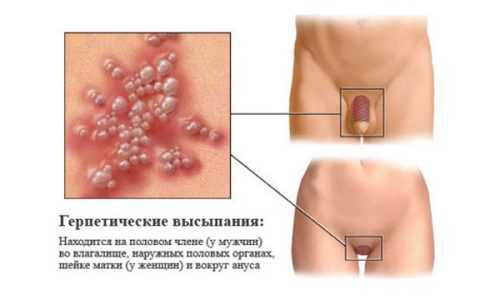
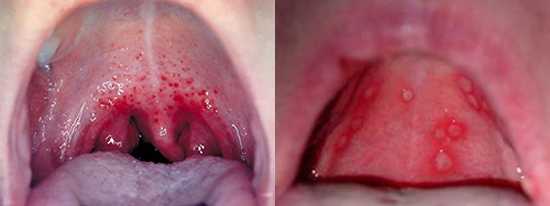
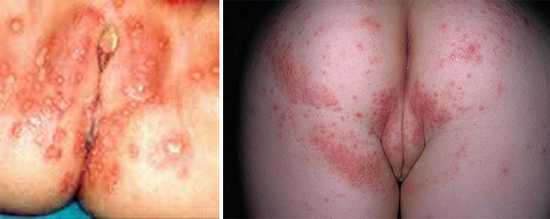
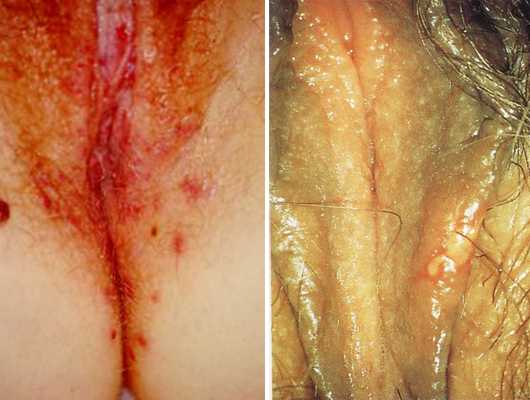
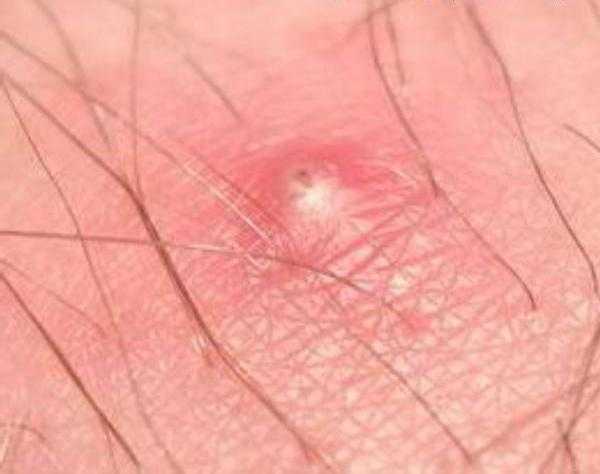
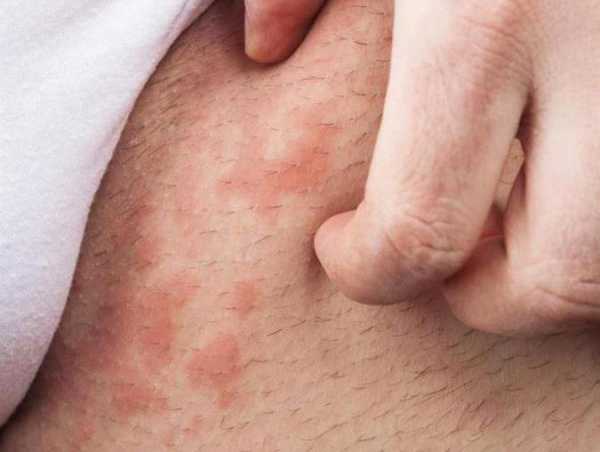
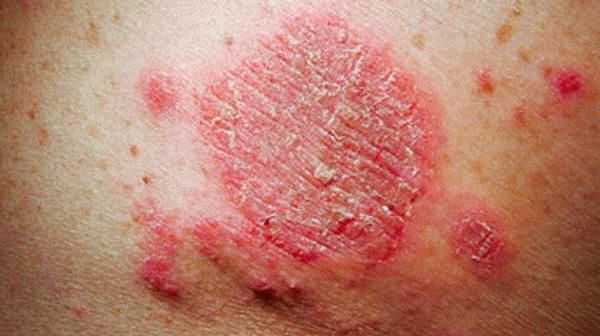
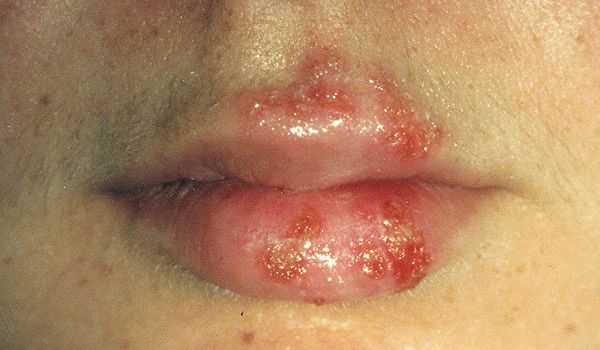
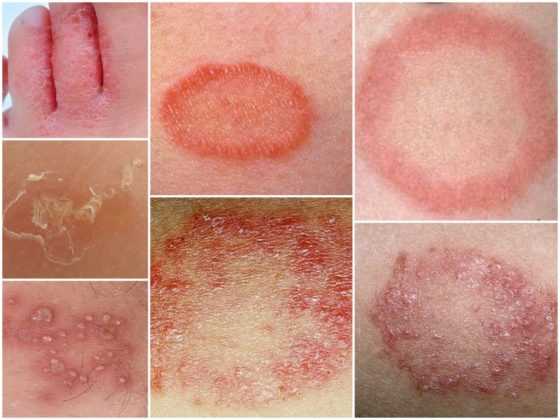
 Простой герпес чаще всего локализуется вокруг крыльев носа, уголков рта, красной каймы губ и в области гениталий, то есть вокруг естественных отверстий. В одном, реже в двух-трех местах на фоне ограниченной гиперемии появляются мелкие пузырьки; каждый очаг содержит от двух до десяти и более. Пузырьки расположены группой и наполнены прозрачным экссудатом, который через несколько дней мутнеет. В некоторых случаях единичные пузырьки сливаясь, образуют несколько многокамерных пузырей, которые имеют неровный фестончатый край и в диаметре достигают до 1,5 см.
Простой герпес чаще всего локализуется вокруг крыльев носа, уголков рта, красной каймы губ и в области гениталий, то есть вокруг естественных отверстий. В одном, реже в двух-трех местах на фоне ограниченной гиперемии появляются мелкие пузырьки; каждый очаг содержит от двух до десяти и более. Пузырьки расположены группой и наполнены прозрачным экссудатом, который через несколько дней мутнеет. В некоторых случаях единичные пузырьки сливаясь, образуют несколько многокамерных пузырей, которые имеют неровный фестончатый край и в диаметре достигают до 1,5 см.
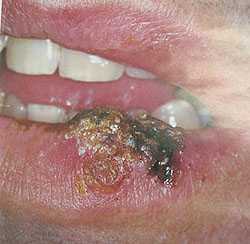



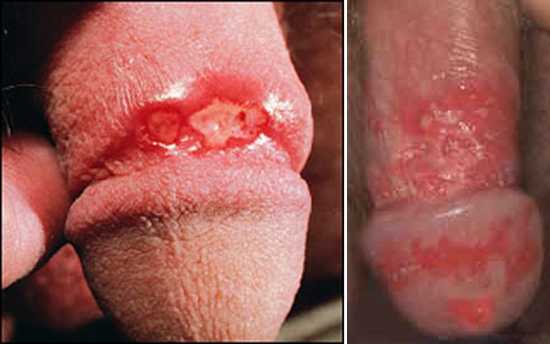
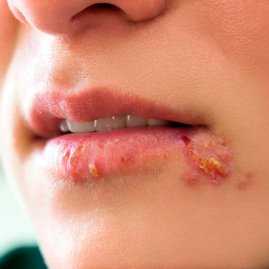
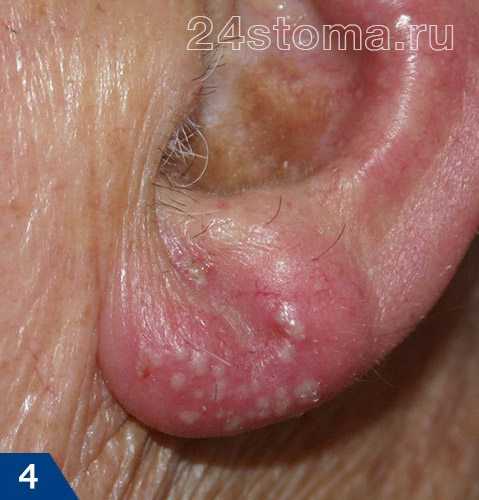
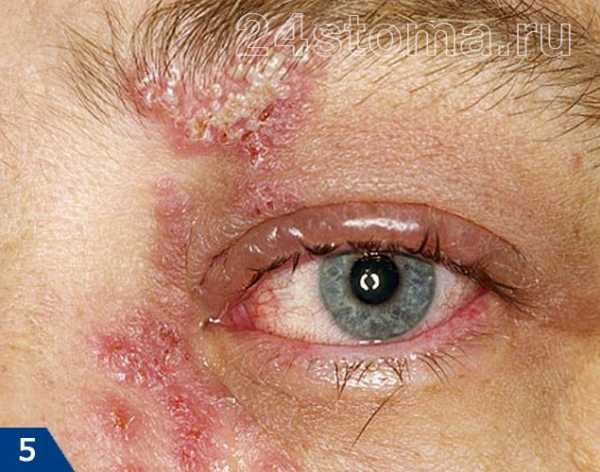
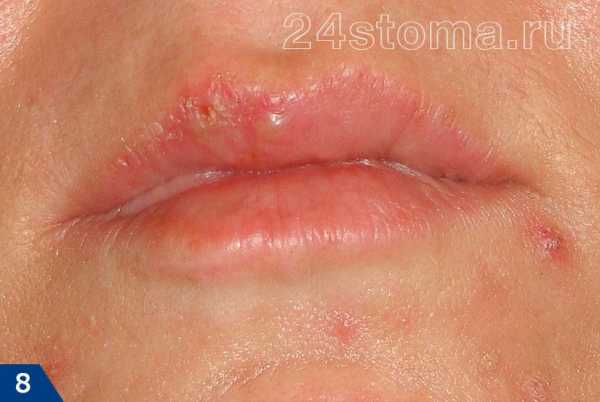
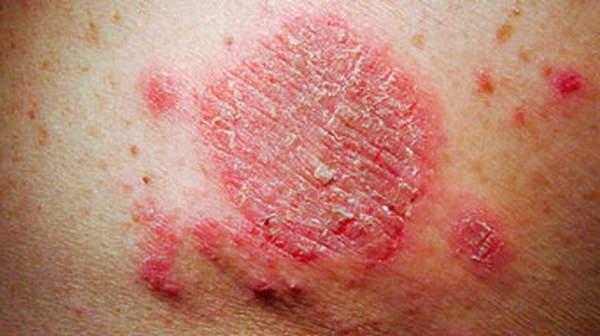
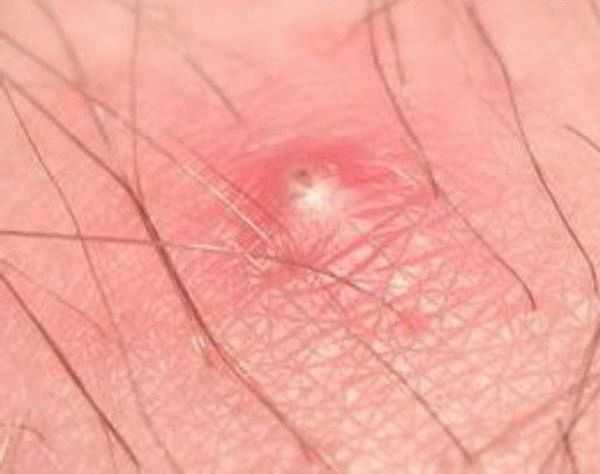
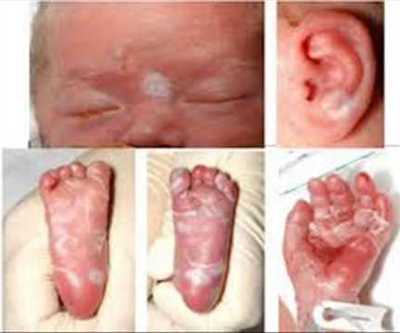 1Герпетическая сыпь крупным планом.
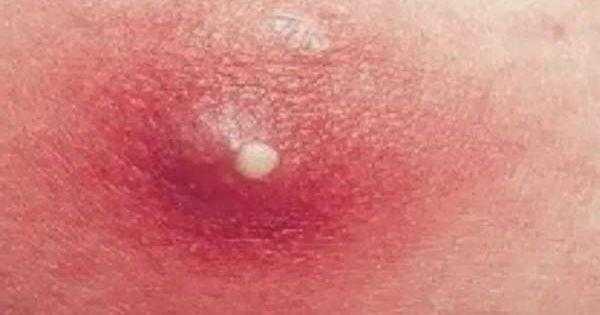
1Герпетическая сыпь крупным планом.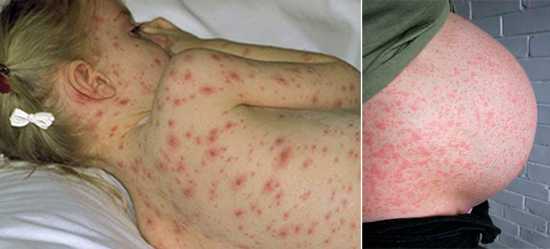 2Вирус герпеса на губах.
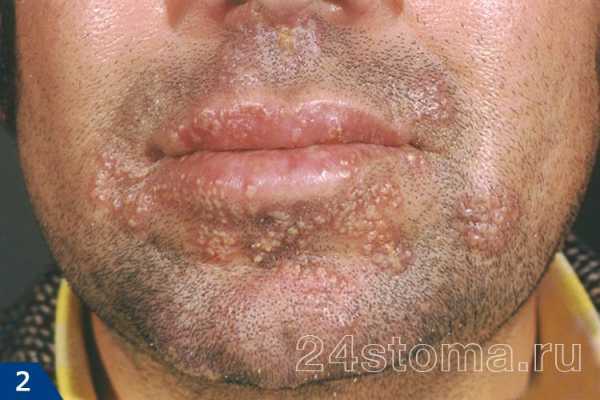
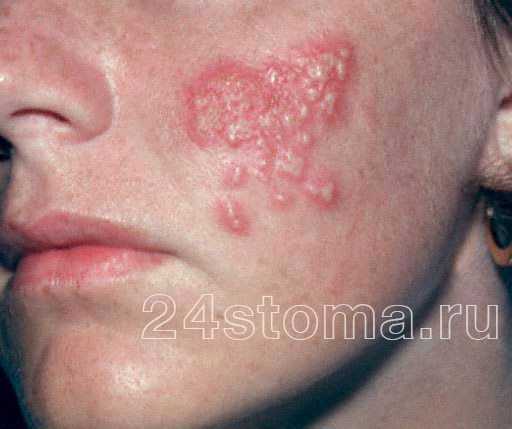
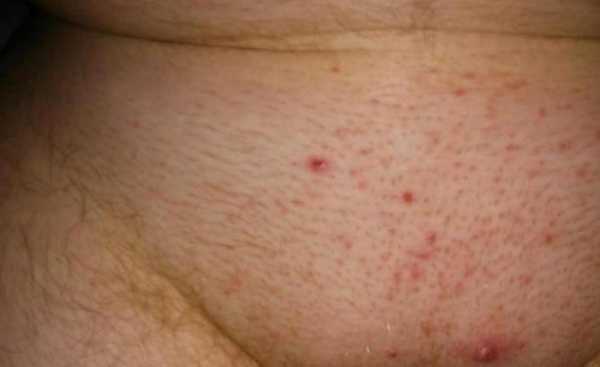
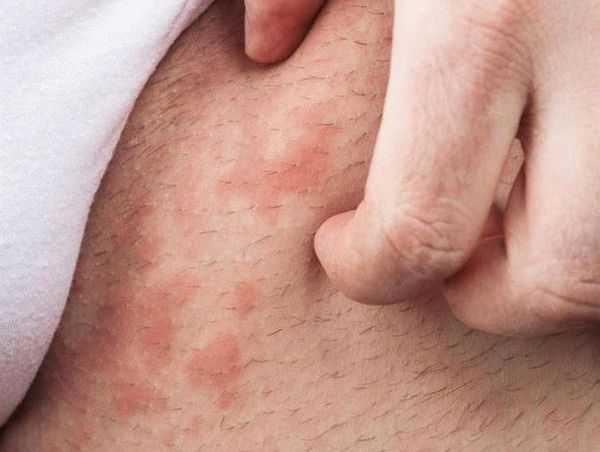
2Вирус герпеса на губах.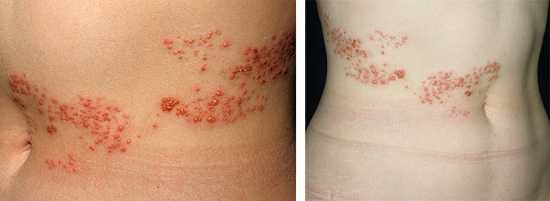 3Герпетическая сыпь на руке.
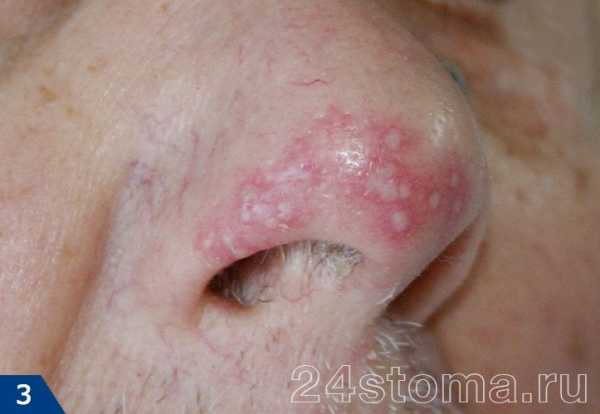
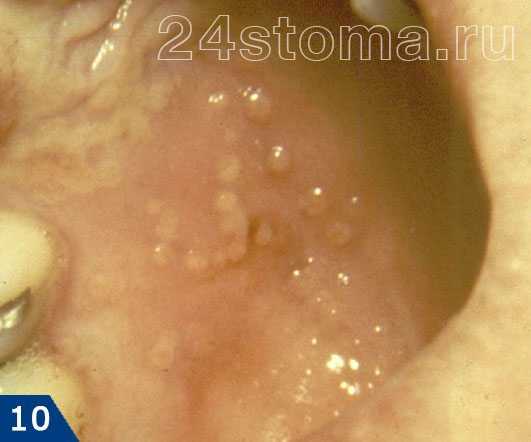
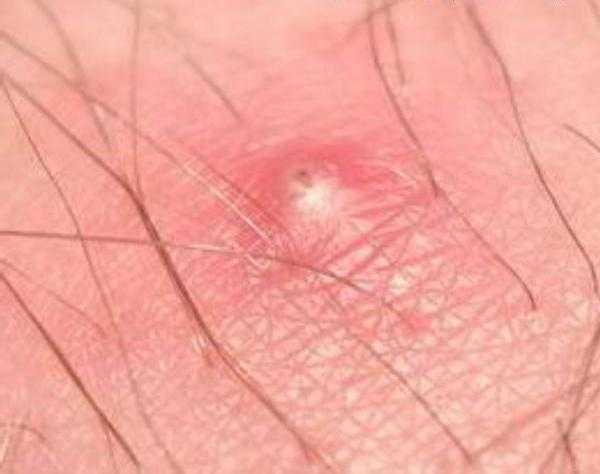
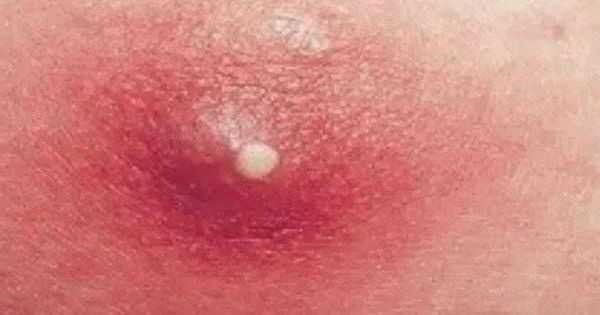
3Герпетическая сыпь на руке.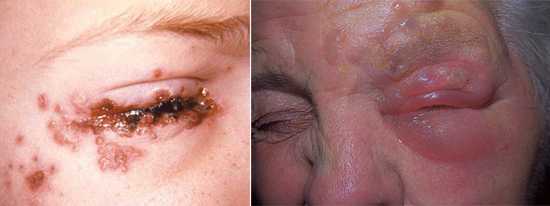 4Опоясывающий лишай.
4Опоясывающий лишай.



































































 Добавить мед. Хорошенько перемешать до растворения меда.
Добавить мед. Хорошенько перемешать до растворения меда. Добавить творог, также хорошо все перемешать.
Добавить творог, также хорошо все перемешать.



 Выпекать необычайно вкусное печенье из творога и маргарина в предварительно разогретой до 180-200 градусов духовке 15-20 минут (до румяного цвета). Готовое творожное печенье остудить и посыпать сахарной пудрой. Подать к чаю.
Выпекать необычайно вкусное печенье из творога и маргарина в предварительно разогретой до 180-200 градусов духовке 15-20 минут (до румяного цвета). Готовое творожное печенье остудить и посыпать сахарной пудрой. Подать к чаю. Приятного Вам аппетита!
Приятного Вам аппетита!
 Творог размять или измельчить в блендере. Сливочное масло растопить на водяной бане. Творог смешать с маслом, добавить просеянную муку с разрыхлителем. Замесить тесто.
Творог размять или измельчить в блендере. Сливочное масло растопить на водяной бане. Творог смешать с маслом, добавить просеянную муку с разрыхлителем. Замесить тесто. 



 Приятного аппетита!
Приятного аппетита!






































 Препараты для лечения анемии
Препараты для лечения анемии Мальтофер содержит трехвалентное железо
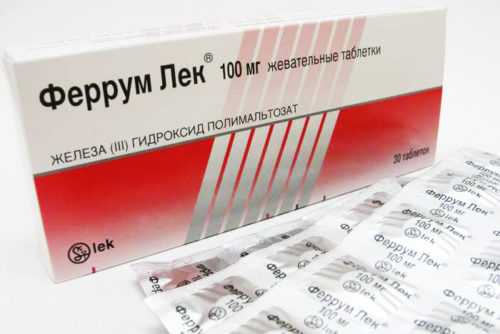
Мальтофер содержит трехвалентное железо У Феррум Лек противопоказания сведены к минимуму
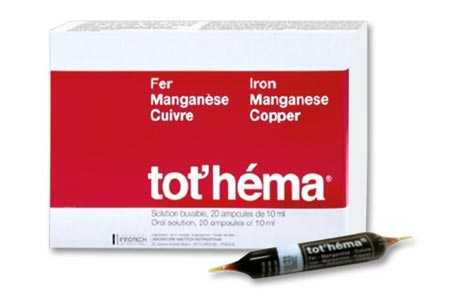
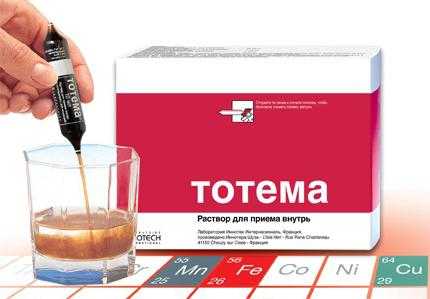
У Феррум Лек противопоказания сведены к минимуму Тотема содержит дополнительные элементы меди и марганца
Тотема содержит дополнительные элементы меди и марганца БАД «Железо плюс» отлично усваивается организмом
БАД «Железо плюс» отлично усваивается организмом









































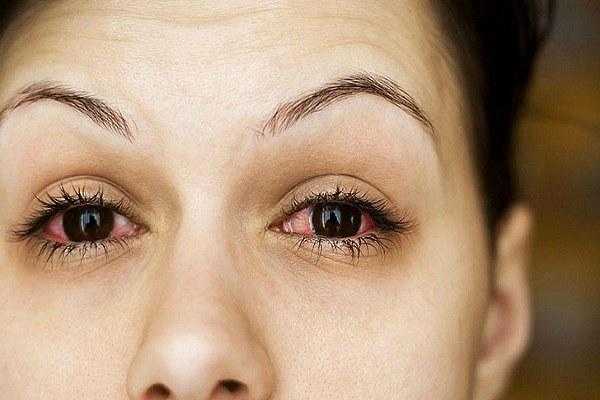
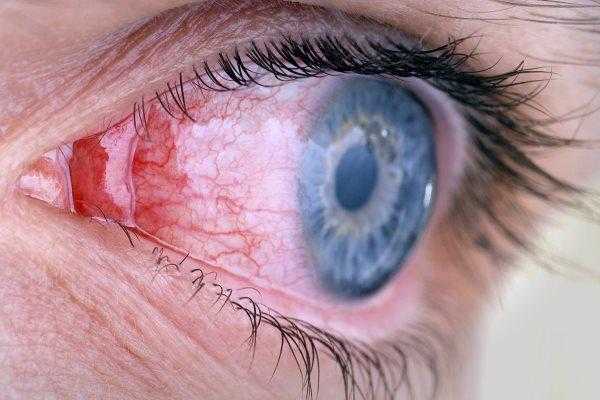
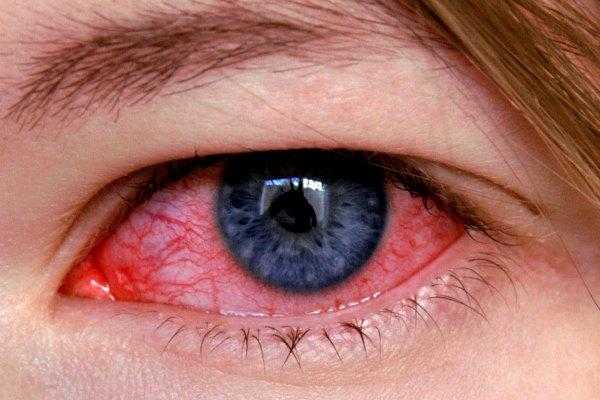
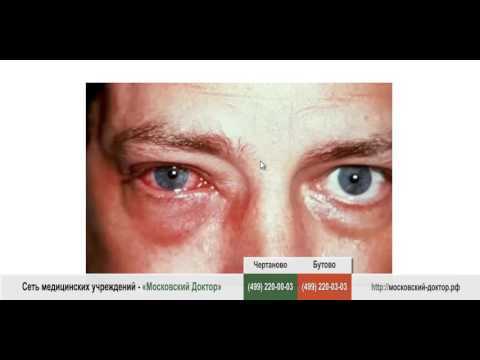 Воспаление глаз у взрослых и детей
Воспаление глаз у взрослых и детей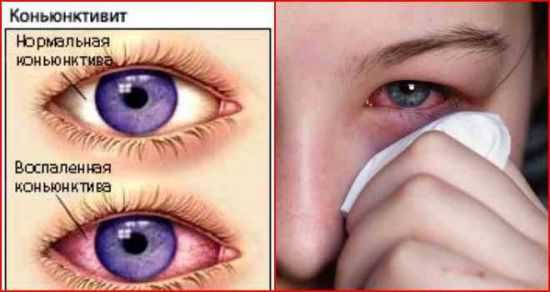
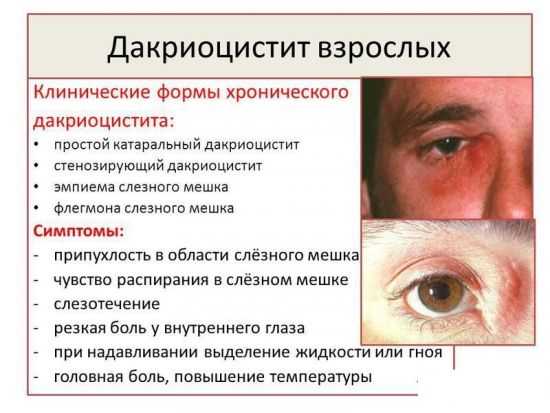

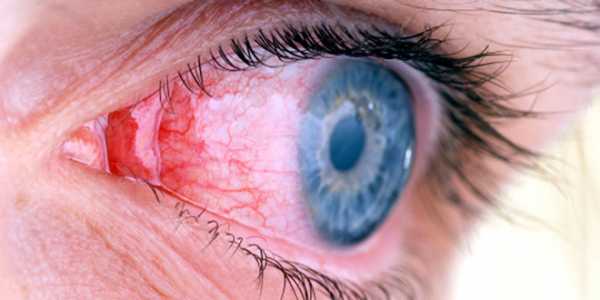

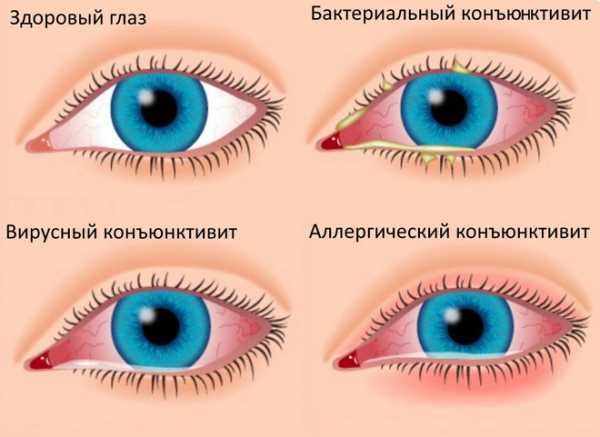
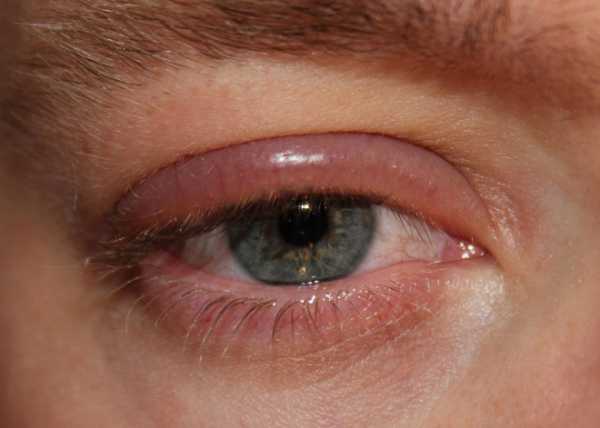

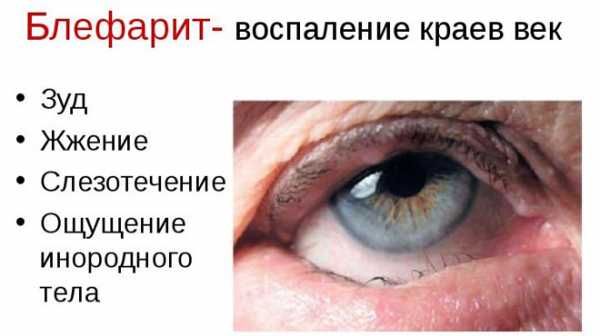

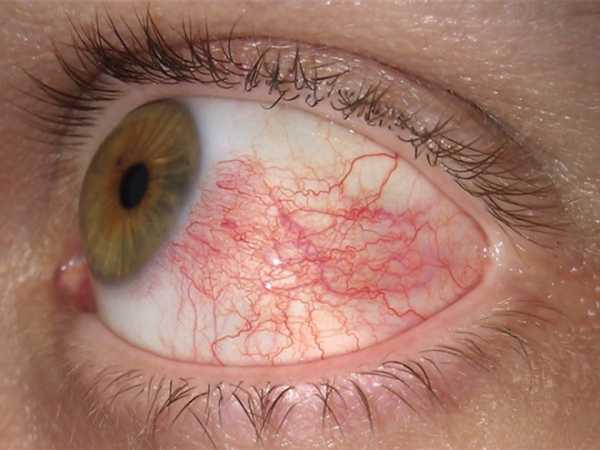
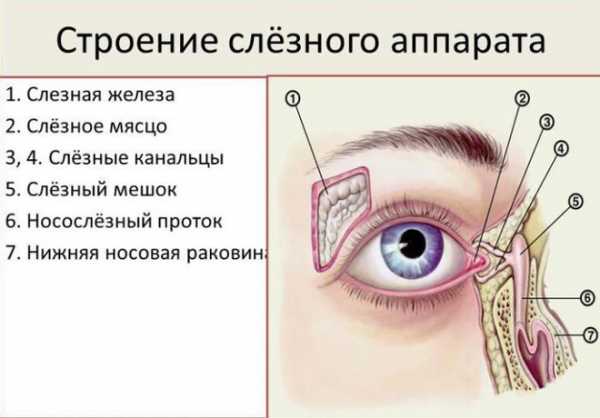

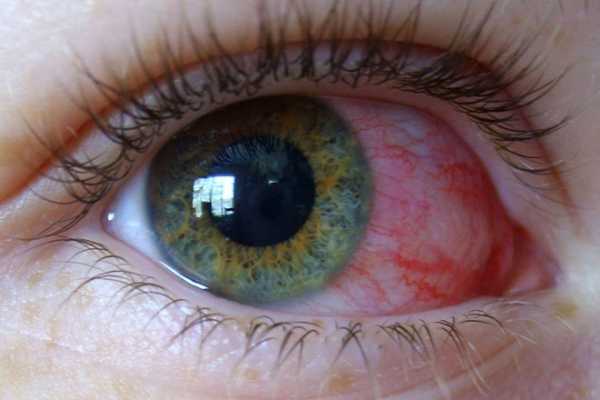
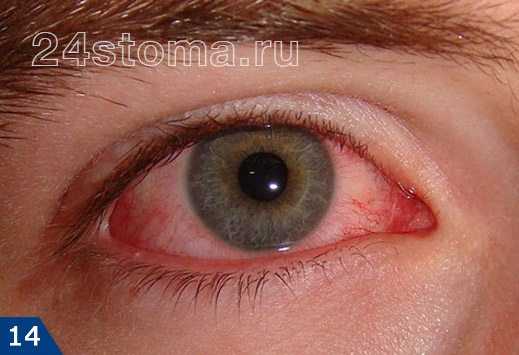
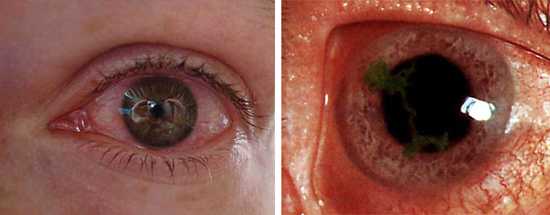
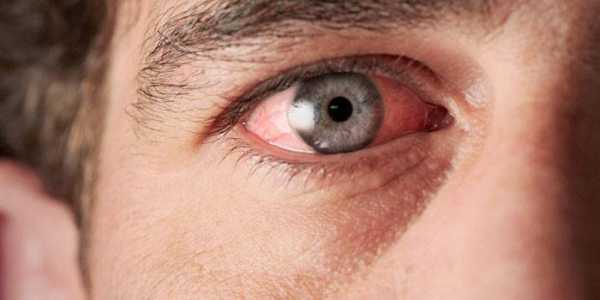
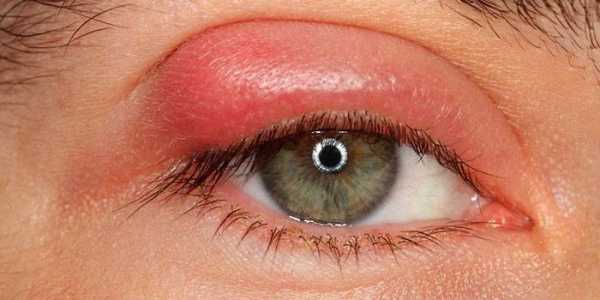
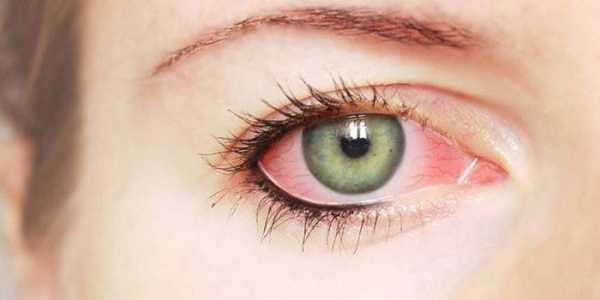
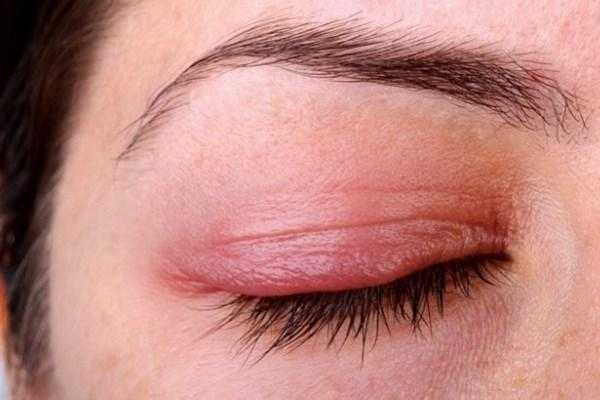
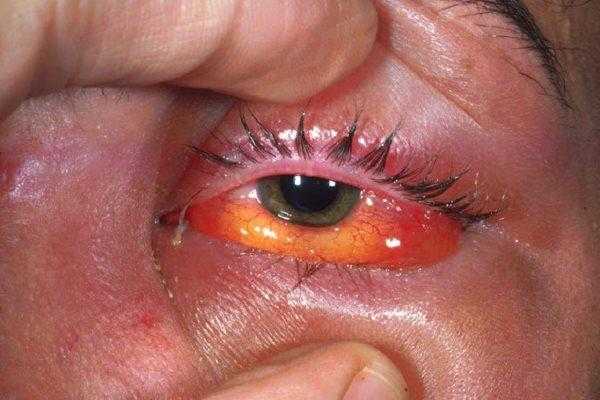
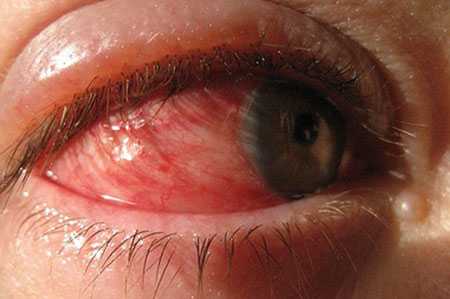
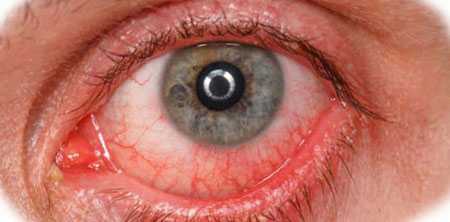
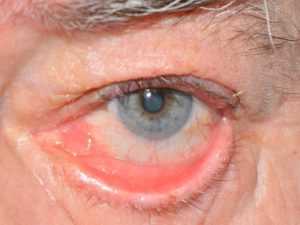 Воспалительные заболевания глаз встречаются часто, они могут иметь инфекционное или неинфекционное течение.
Воспалительные заболевания глаз встречаются часто, они могут иметь инфекционное или неинфекционное течение.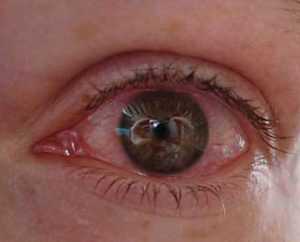 Роговица — это прозрачная сферическая оболочка. Сквозь нее проходит свет в глаза, в том числе от нее зависит острота зрительного восприятия. Воспаление роговицы называется кератитом. Его разделяют на центральный, периферический и парацентральный тип в зависимости от локализации патологического процесса.
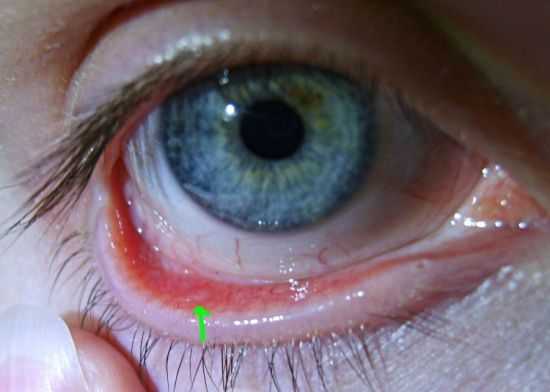
Роговица — это прозрачная сферическая оболочка. Сквозь нее проходит свет в глаза, в том числе от нее зависит острота зрительного восприятия. Воспаление роговицы называется кератитом. Его разделяют на центральный, периферический и парацентральный тип в зависимости от локализации патологического процесса. 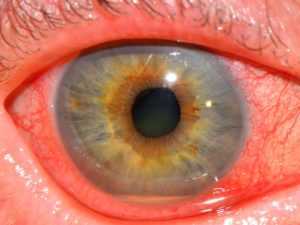 При передних увеитах наблюдается покраснение, сужение зрачка, снижение остроты зрительного восприятия, слезотечение, болезненность. При задних видах болезни признаки менее выражены. Боли обычно нет, предметы могут казаться искаженными, перед глазами появляется туман и пелена.
При передних увеитах наблюдается покраснение, сужение зрачка, снижение остроты зрительного восприятия, слезотечение, болезненность. При задних видах болезни признаки менее выражены. Боли обычно нет, предметы могут казаться искаженными, перед глазами появляется туман и пелена.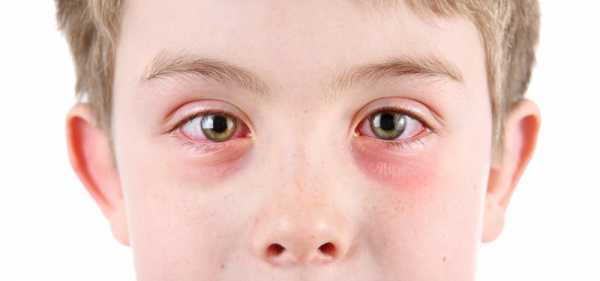 Дети становятся раздражительными, много плачут, особенно в возрасте, когда не могут объяснить причину. Часто у малышей повышается температура тела, отсутствует аппетит, сон становится неспокойным. Глазки у детей режут, зудят.
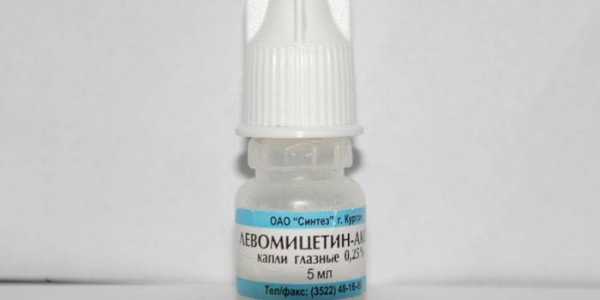
Дети становятся раздражительными, много плачут, особенно в возрасте, когда не могут объяснить причину. Часто у малышей повышается температура тела, отсутствует аппетит, сон становится неспокойным. Глазки у детей режут, зудят. Чем промывать глаза при воспалении — эффективные рецепты:
Чем промывать глаза при воспалении — эффективные рецепты:







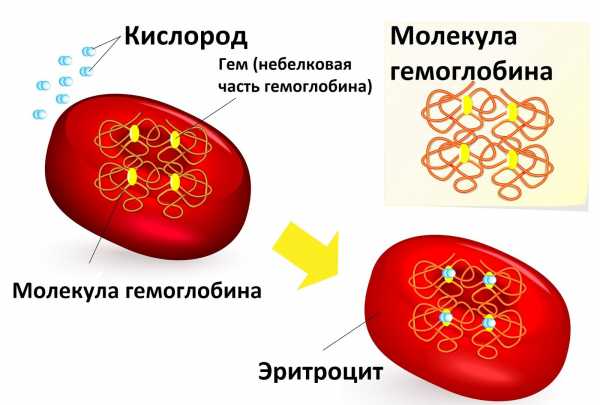








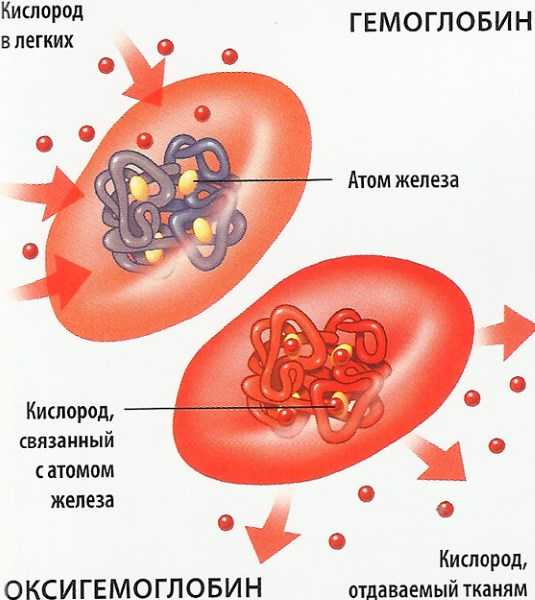
 Гемоглобин: составляющий элемент красных кровяных телец – эритроцитов
Гемоглобин: составляющий элемент красных кровяных телец – эритроцитов Тест на степень обезвоживания организма, что может быть причиной гипергемоглобинемии
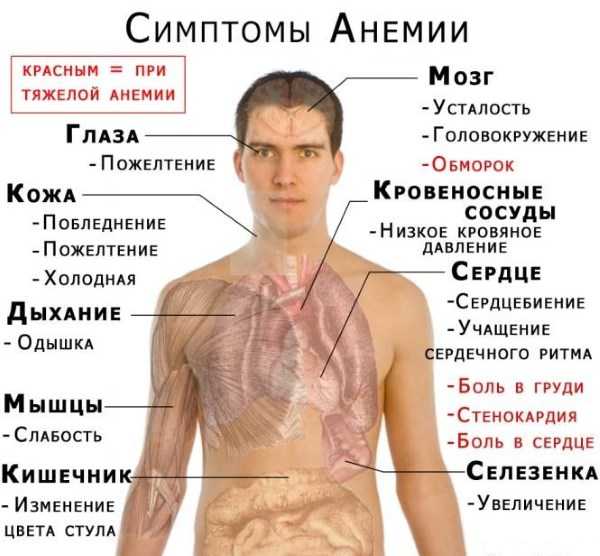
Тест на степень обезвоживания организма, что может быть причиной гипергемоглобинемии Признаки высокого и низкого гемоглобина
Признаки высокого и низкого гемоглобина Сдача крови на определение уровня железа
Сдача крови на определение уровня железа Обмен железа в организме
Обмен железа в организме

 Автор статьи: Гуторова Наталия Константиновна, Врач общей практики (семейный врач)
Автор статьи: Гуторова Наталия Константиновна, Врач общей практики (семейный врач) На трахеи располагается щитовидная железа
На трахеи располагается щитовидная железа













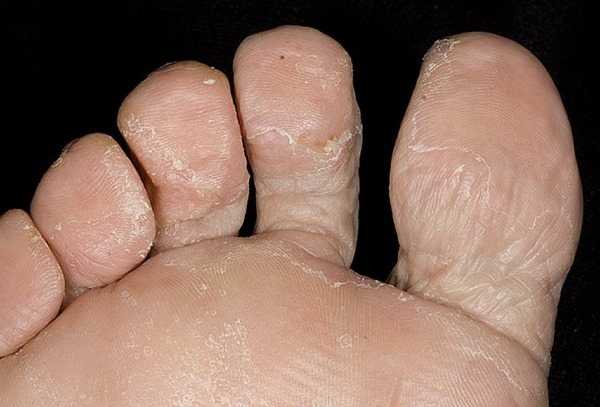


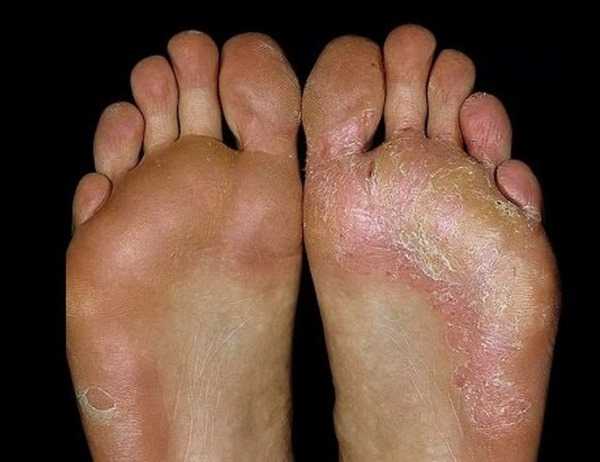
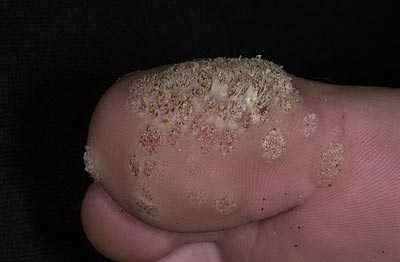
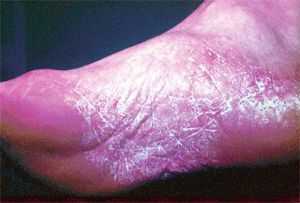
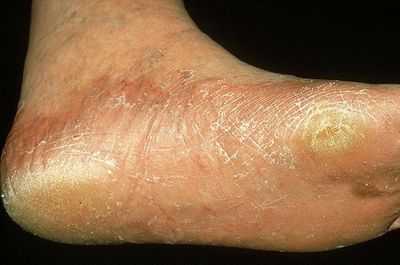
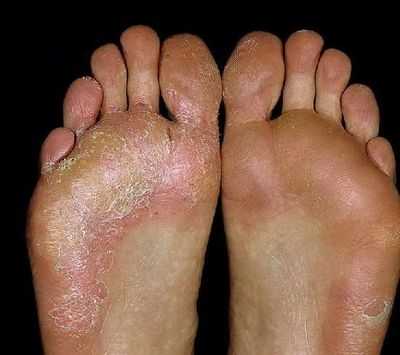
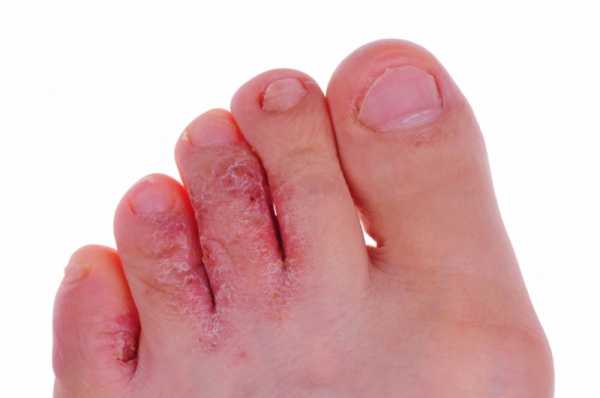
 Грибок кожи на ногах дисгидротической стадии на фото.
Грибок кожи на ногах дисгидротической стадии на фото.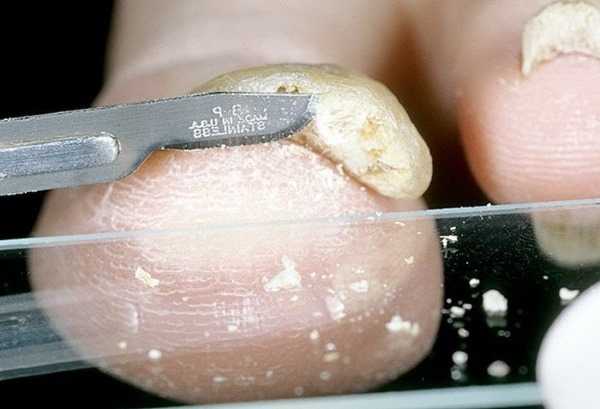

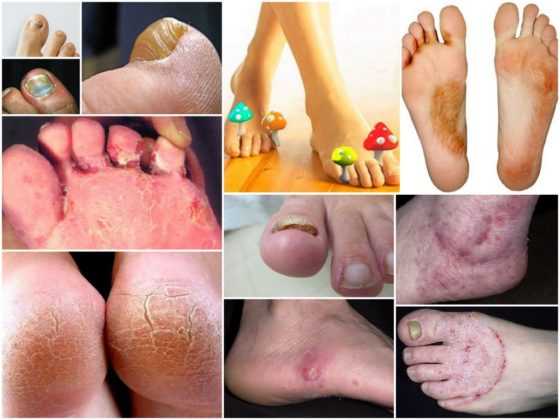
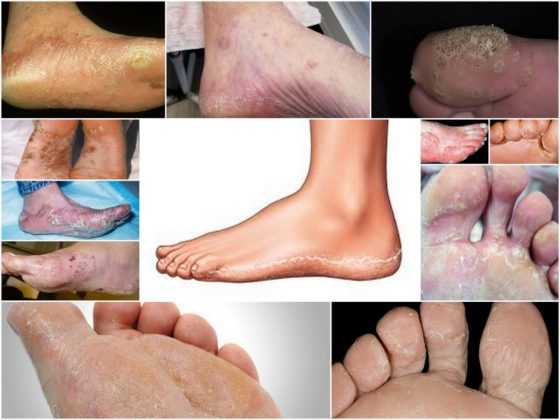
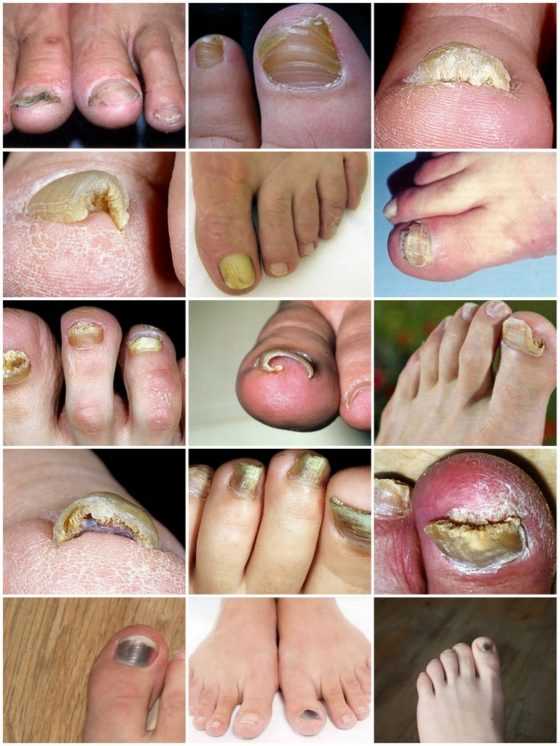
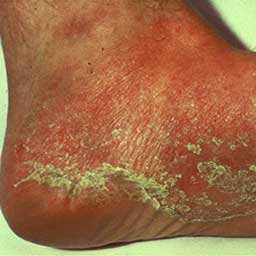
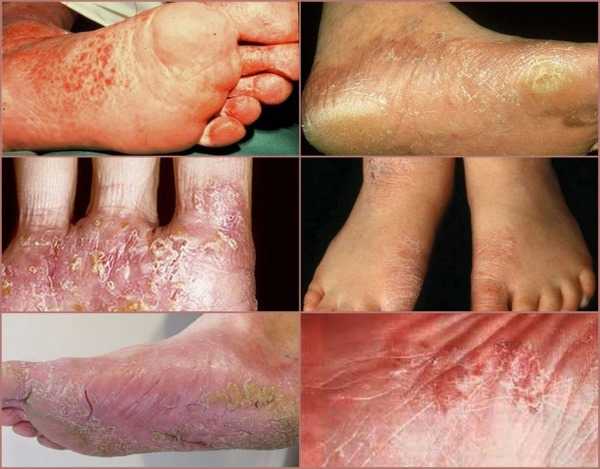
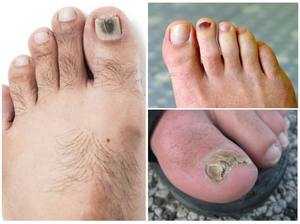 Воздействие этих паразитов приводит к развитию опасной патологии, которая называется рубромикозом и означает поражение кожи стоп. Кроме этого, болезнь может отличаться клиническими проявлениями и быть мембранной, мокасиноподобной или везикулярной.
Воздействие этих паразитов приводит к развитию опасной патологии, которая называется рубромикозом и означает поражение кожи стоп. Кроме этого, болезнь может отличаться клиническими проявлениями и быть мембранной, мокасиноподобной или везикулярной.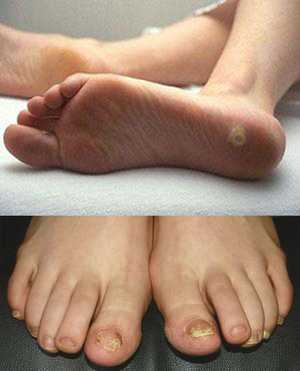
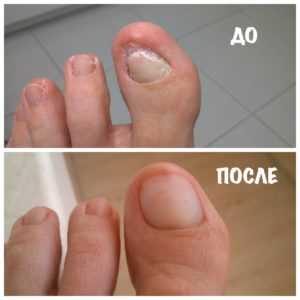
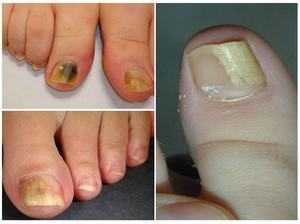 Пытаясь понять, как выглядит грибок на пальцах ног, нужно знать о еще одной опасной разновидности патологии — онихомикозе. Ее развитие сопровождается грибковым поражением ногтей после водных процедур в общих бассейнах, душевых и саунах. По степени распространения заболевание не уступает микозу, поскольку чешуйки с опасными паразитами быстро отделяются от ногтевых пластин, а затем располагаются на тканевых поверхностях, скамейках или коврах. Если в окружающей среде присутствует повышенная влажность, то вредитель не просто попадает в комфортные условия, но и начинает работать над размножением колонии.
Пытаясь понять, как выглядит грибок на пальцах ног, нужно знать о еще одной опасной разновидности патологии — онихомикозе. Ее развитие сопровождается грибковым поражением ногтей после водных процедур в общих бассейнах, душевых и саунах. По степени распространения заболевание не уступает микозу, поскольку чешуйки с опасными паразитами быстро отделяются от ногтевых пластин, а затем располагаются на тканевых поверхностях, скамейках или коврах. Если в окружающей среде присутствует повышенная влажность, то вредитель не просто попадает в комфортные условия, но и начинает работать над размножением колонии.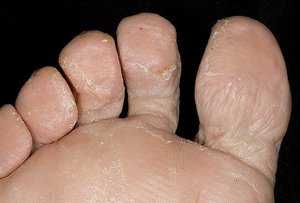 Для приготовления ванны нужно взять 20 грамм одного из вышеперечисленных составов и развести в литре кипяченой воды. После этого в раствор помещают ноги на 20—40 минут. Чтобы заметить существенное улучшение состояния ногтей, достаточно регулярно проводить такие процедуры в течение нескольких недель.
Для приготовления ванны нужно взять 20 грамм одного из вышеперечисленных составов и развести в литре кипяченой воды. После этого в раствор помещают ноги на 20—40 минут. Чтобы заметить существенное улучшение состояния ногтей, достаточно регулярно проводить такие процедуры в течение нескольких недель.