Прививка от коронавируса: срок действия, побочные эффекты, где делать
ТОМСК, 16 янв – РИА Томск. Массовая вакцинация населения от коронавируса стартовала в Томской области. Есть ли противопоказания, какие побочные эффекты возможны, хватит ли одной прививки на всю жизнь и избавляет ли она от необходимости носить маску, РИА Томск рассказала начальник отдела медицинской профилактики облдепартамента здравоохранения Римма Волошина.
Ранее сообщалось, что вакцинация от COVID-19 в Томской области стартовала 11 ноября 2020 года. Первые прививки предназначались медработникам, а позднее – педагогам. К середине января в регион поступило 7 042 дозы вакцины «Гам-КОВИД-вак» (торговая марка «Спутник-V»). К марту их общее число должно составить 53 тысячи доз. В регионе открыт онлайн-сервис для предварительной записи на вакцинацию.
Как сделать прививку
– Римма Александровна, расскажите, кто имеет право на бесплатную прививку?
– Вакцина
поставляется бесплатно министерством здравоохранения, поэтому она ставится
бесплатно, а право на такую прививку имеют все желающие старше 18 лет,
проживающие в Томской области.
– Что нужно сделать, чтобы вакцинироваться?
© РИА Томск. Таисия Воронцова – Для этого есть несколько способов: жители сами выбирают наиболее удобный для них. Например, это обращение в медицинскую организацию по месту прикрепления. Также гражданин может оставить заявку на сайте, после чего эти списки обрабатываются и данные направляются в ту медицинскую организацию, где гражданин изъявил желание привиться, после чего его приглашают на вакцинацию.– Человек сделал прививку, может ли он на следующий день идти на работу и заниматься своими обычными делами?
– Конечно.
После проведения прививки человек работает, больничного листа не
предполагается.
– Есть
мнение, что после вакцинации необязательно носить маску. Так ли это?
– Нет, наоборот надо поберечься: после введения вакцины нужно продолжать носить маску, пользоваться антисептиками, соблюдать дистанцию и избегать массовых мероприятий. Выработка иммунитета происходит только спустя три недели после первого этапа и еще спустя три недели от второго этапа. В итоге у нас только через 42 дня после вакцинации вырабатывается достаточное количество антител для защиты.
В этот период, а особенно в первые дни после прививки, надо исключить переохлаждение, посещение бани, злоупотребление алкоголем, исключить прием продуктов питания, которые вызывают аллергические реакции.
Побочные эффекты и срок действия
– Какие возможны побочные действия от вакцины?
– По
мере того, как мы начали прививать жителей Томской области (с октября 2020 года.
– Ред.) побочных реакций не наблюдается. Также тяжелых осложнений и летальных
случаев среди поставивших прививку зафиксировано не было. Да, есть
температурная реакция в течение одного-двух дней, но это считается нормой. Как
и на введение любого препарата, возможна аллергическая реакция.
Также тяжелых осложнений и летальных
случаев среди поставивших прививку зафиксировано не было. Да, есть
температурная реакция в течение одного-двух дней, но это считается нормой. Как
и на введение любого препарата, возможна аллергическая реакция.
– В
каком случае после прививки нужно обратиться к врачу?
– Обращаться к врачу стоит в случае температуры выше 40 градусов, каких-то судорожных проявлений либо сильной аллергической реакции, например, генерализованной сыпи, отеков.
– Какие противопоказания, кроме детского возраста, имеются у данной вакцины?
– Это тяжелые аллергические реакции, гиперчувствительность, острые инфекционные и неинфекционные заболевания в стадии обострения, а также беременность и грудное вскармливание.
© предоставлено компанией «ЦОЛТ» Решение о вакцинации принимает врач-терапевт, который предварительно осматривает пациента.
– Если человек уже переболел коронавирусом, есть ли ему смысл делать прививку от этого заболевания?
– Смысл есть. Считается, что после заболевания вырабатывается недолгий иммунитет – от трех до шести месяцев, поэтому после перенесенного заболевания, конечно, необходимо вакцинироваться.
– Нужно ли тестироваться на наличие антител перед прививкой?
– Такое тестирование не предусмотрено. Если человек сам желает узнать уровень антител, то это его право.
– Какой срок действия вакцины?
– Учитывая, что иммунитет после прививки краткосрочный, то, как и вакцинация от гриппа, вакцинация от коронавируса будет проводиться ежегодно.
Есть ли варианты?
– Если человек хочет поставить импортную вакцину, то есть ли такая возможность в Томской области?
– В
России зарегистрировано две вакцины: «Гам-КОВИД-вак» и
«ЭпиВакКорона».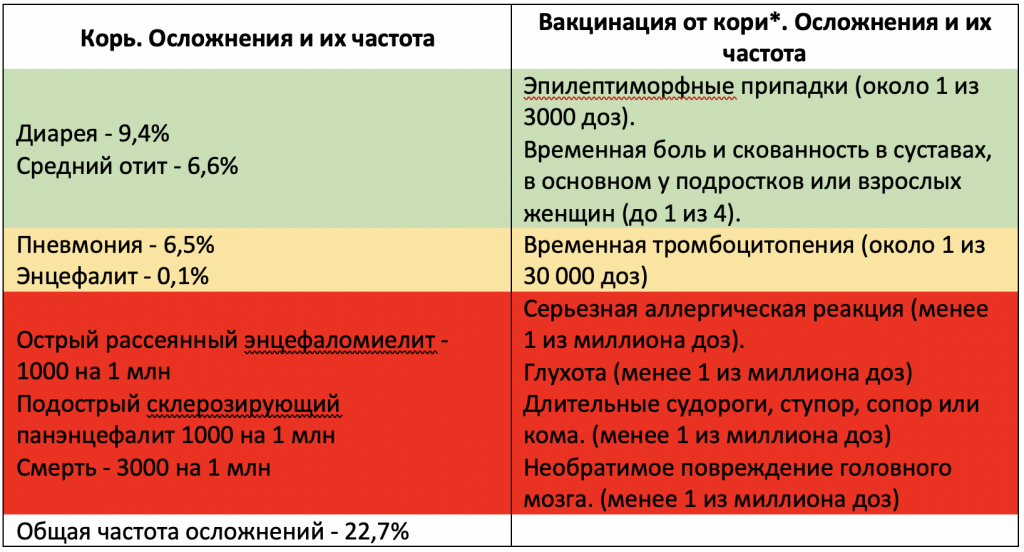 В Томскую область поставляется пока только
«Гам-КОВИД-вак», когда будет поставляться и вторая вакцина, будем
предлагать жителям альтернативную вакцинацию.
В Томскую область поставляется пока только
«Гам-КОВИД-вак», когда будет поставляться и вторая вакцина, будем
предлагать жителям альтернативную вакцинацию.
По поводу импортной вакцины информацией о наличии и стоимости не располагаю.
– Когда появится вакцина для детей?
– У детей коронавирус проходит в другой, более благополучной форме, поэтому сейчас все силы брошены на разработку вакцины для взрослых.
Разработка вакцины для детей ведется, но пока ее нет, нужно соблюдать обычные меры безопасности, такие как избегать массового скопления людей, не общаться с больным человеком, использовать средства индивидуальной защиты.
Вакцинация от COVID-19. Как сделать прививку?
В специальных пунктах для вакцинации от COVID-19. Сейчас любой желающий может записаться на вакцинацию через портал госуслуг. На портале работает форма обратной связи, где можно пожаловаться на проблемы с записью или нехватку вакцины. Если свободного слота для записи не будет, можно оставить заявку в лист ожидания, сотрудники медицинской организации свяжутся с вами для согласования удобного времени для вакцинации.
Если свободного слота для записи не будет, можно оставить заявку в лист ожидания, сотрудники медицинской организации свяжутся с вами для согласования удобного времени для вакцинации.
В Москве на базе городских поликлиник ежедневно с 08:00 до 20:00 работают 100 прививочных пунктов. На процедуру надо записываться, сделать это можно (помимо портала госуслуг) с помощью мобильных приложений «Госуслуги Москвы», «Моя Москва» и «ЕМИАС.Инфо» или в инфоматах.
Жители Москвы, которые испытывают трудности в самостоятельном передвижении, могут пройти вакцинацию от коронавируса на дому. В заранее оговоренное время их посетит медицинская бригада и сделает прививку. Анастасия Ракова, заместитель мэра столицы по вопросам социального развития, отметила, что специально подавать заявку для проведения вакцинации на дому не требуется. Всю необходимую информацию о маломобильных гражданах, состоящих на надомном обслуживании, в поликлиники передадут органы социальной защиты населения.
Вакцинация займет около часа. 10 минут нужно на предварительный осмотр врачом, около 15 — на подготовку препарата (вакцина хранится в замороженном виде), еще 30 — на наблюдение после прививки.
10 минут нужно на предварительный осмотр врачом, около 15 — на подготовку препарата (вакцина хранится в замороженном виде), еще 30 — на наблюдение после прививки.
Кроме того, привиться можно в частных медицинских клиниках. Москва заключила 112 соглашений с частными медорганизациями, 92 клиники уже начали вакцинировать жителей. Сама вакцина для жителей бесплатна, оплачиваются только услуги клиник по введению препарата.
Также есть возможность сделать прививку и вне больницы. В столице работают выездные бригады вакцинации: в ГУМе, флагманском офисе «Мои документы» ЦАО в ТРЦ «Афимолл Сити», фуд-молле «Депо», «Геликон-опере». В торговых центрах выездные пункты ведут прием по одной неделе, а спустя 21 день медики вернутся, чтобы обеспечить вакцинацию вторым компонентом. С 28 апреля в столице можно сделать прививку в ТЦ «Саларис», «Калейдоскоп», «Океания», «Город», «Л-153», «Европолис», а также в супермаркетах «Ашан Алтуфьево», «АТАК Шоссе Энтузиастов» и в магазине «Леруа Мерлен» в ТЦ «Косино». Прививки делают в порядке живой очереди с 10:00 до 21:00. Список выездных бригад, даты и время их работы можно найти на mos.ru.
Прививки делают в порядке живой очереди с 10:00 до 21:00. Список выездных бригад, даты и время их работы можно найти на mos.ru.
Мобильные пункты вакцинации в Подмосковье указали на интерактивной карте.
Прививка взрослому не блажь | КГБУЗ «Городская больница №5, г. Барнаул»
Объясняет главный внештатный инфекционист Минздрава, профессор кафедры инфекционных болезней и эпидемиологии МГМСУ им. А.И. Евдокимова Ирина Шестакова.
Национальный календарь касается людей всех возрастов, но, к сожалению, у нас очень плохо обстоят дела с бустерной ревакцинацией во взрослом возрасте. Большинство людей считает, что сделанных в детстве прививок хватает на всю жизнь. Но каждая вакцина имеет свой определенный срок действия — это может быть год, пять или 10 лет, по истечении которых эффективной защиты у человека уже нет.
Например, прививка от гепатита В, вирус которого очень распространен, не работает больше 10 лет. Поэтому ревакцинация нужна через каждые 7-10 лет. Семь лет — срок для групп риска.
Для чего нужен Национальный календарь прививок, и на чем он основывается
Самая надежная защита от инфекций — специфическая профилактика заболеваний, против которых есть вакцины. Иммунопрофилактика — это не происки фармацевтических компаний, не желание врачей создать видимость работы, а то, что действительно нужно для сохранения здоровья населения.
В каждой стране мира есть свой, отличающийся от других календарь, который соответствует реально существующим угрозам. И если у нас сегодня есть полиомиелит, корь, ротавирусная инфекция, то требования вакцинации против этих нозологий надо строго соблюдать. Национальный календарь прививок составляется на основе анализа эпидемической ситуации на протяжении долгого времени. В нем учитываются те инфекции, которые сложились здесь исторически или были завезены и укоренились. А также те, которые сейчас актуальны по приграничным территориям и тем местам, куда люди выезжают чаще всего.
Группы риска
В группы риска входят люди, с высокой вероятностью заражения какой-либо инфекцией. Подходить к вакцинации нужно очень индивидуально, оценивая реальность риска для каждого конкретного человека, в зависимости от того, где он живет, чем занимается. Например, воспитатели детских садов и школьные учителя находятся в группе риска по заражению детскими инфекциями — коклюшем, корью, краснухой.
Подходить к вакцинации нужно очень индивидуально, оценивая реальность риска для каждого конкретного человека, в зависимости от того, где он живет, чем занимается. Например, воспитатели детских садов и школьные учителя находятся в группе риска по заражению детскими инфекциями — коклюшем, корью, краснухой.
В группу риска по парентеральным инфекциям, к которым относится вирусный гепатит, входят потребители инъекционных наркотиков, лица, имеющие большое количество половых партнеров. ВИЧ-инфицированным нужна более частая вакцинация из-за того, что у них иной, чем у здоровых людей, иммунный ответ. И бывает, что после одной прививки в крови нет защитного титра антител.
Как быть, если прививки не были сделаны в детстве
В таких случаях недостаточно однократной ревакцинации. Например, от гепатита В должна быть проведена троекратная первичная вакцинация по схеме 0-1-6. То есть, вторая прививка делается через месяц после первой, а третья — через полгода после начала вакцинации.
Если человек не знает, от чего его прививали в детстве, или это было сделано неправильно
Иногда происходит такое, что ребенку сделали первую прививку, а потом по какой-то причине не провели ревакцинацию, например, через шесть месяцев. В такой ситуации нужно смотреть на титр защитного уровня антител. И если он недостаточный, человеку назначают определенную схему вакцинации.
В такой ситуации нужно смотреть на титр защитного уровня антител. И если он недостаточный, человеку назначают определенную схему вакцинации.
Есть ли в Национальном календаре раздел для путешественников
Нет, об этом надо позаботиться самостоятельно. Но, к сожалению, туркомпании не информируют туристов о том, какие заболевания есть в странах, куда они выезжают. Да и законодательно не обязаны этого делать. Поэтому, планируя отпуск, обязательно нужно выяснить эту информацию у специалиста, лучше всего — проконсультироваться с инфекционистом, и, взвесив все риски, сделать прививки. Национальный календарь профилактических прививок для взрослых
· Ревакцинация против дифтерии, столбняка. Взрослые старше 18 лет, каждые 10 лет от момента последней ревакцинации.
· Вакцинация против вирусного гепатита В (по схеме 0-1-6). Взрослые от 18 до 55 лет, не привитые ранее.
· Вакцинация против краснухи. Женщины от 18 до 25 лет (включительно), не болевшие, не привитые, привитые однократно против краснухи, не имеющие сведений о прививках против краснухи.
· Вакцинация против кори. Взрослые до 35 лет, не болевшие, не привитые, привитые однократно, не имеющие сведения о прививках против кори; взрослые от 36 до 55 лет, относящиеся к группам риска (работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы; лица, работающие вахтовым методом и сотрудники государственных
контрольных органов в пунктах пропуска через границу РФ), не болевшие, не привитые, привитые однократно, не имеющие сведений о прививках против кори
· Вакцинация против гриппа. Взрослые старше 60 лет; лица с хроническими заболеваниями Студенты; призывники; работники медицинских и образовательных организаций, транспорта, коммунальной сферы; беременные женщины.
Когда прививаться уже поздно
Почему взрослым людям не делаются прививки от туберкулеза
Объясняет главный внештатный специалист-фтизиатр Минздрава РФ, директор НИИ фтизиопульмонологии Первого МГМУ им. И. М. Сеченова, профессор Ирина Васильева.
Взрослые, в основном, уже имеют латентную туберкулезную инфекцию, то есть инфицированы микобактерией туберкулеза. И в этих случаях вакцинироваться уже нельзя. Раньше у нас была трехступенчатая вакцинация: при рождении, в 7 лет, в 14 и в 21 год. Сначала отменили последнюю ревакцинацию, потому что к 20-21 году все люди уже инфицированы, и вакцинировать уже некого. Сейчас уже отменили и ревакцинацию в 14 лет. Но для взрослого человека нет большого смысла в вакцинации, так как такой вакцины, которая бы защищала от туберкулеза полностью, пока нет.
Вакцины от рака
Хотя рак не является вирусным заболеванием, некоторые виды вирусов могут приводить к развитию рака.
Объясняет вирусолог, профессор РАН Александр Лукашев
Самым крупным достижением иммунопрофилактики за последние 10-15 лет я считаю внедрение на Западе папилломовирусной вакцины, которая по сути дела является вакциной от рака шейки матки. И используется фактически как средства онкопрофилактики среди молодых женщин и девочек-подростков. При этом, это была такая большая тема для спекуляции: антивакцинальное лобби считает, что американцы это придумали, чтобы стерилизовать население развивающихся стран.
При этом, это была такая большая тема для спекуляции: антивакцинальное лобби считает, что американцы это придумали, чтобы стерилизовать население развивающихся стран.
Такая вакцина стоит недешево, а самой прививки пока нет в российском Календаре, тем не менее ее предлагают во всех частных клиниках. Схема вакцинации: 0-1-6.
Календарь прививок по эпидемическим показаниям
Кроме Национального календаря, существует еще Календарь прививок по эпидемическим показаниям — в случае осложнения санитарно-эпидемиологической обстановки или при угрозе возникновения эпидемии (стихийные бедствия, крупные аварии на водопроводной и канализационной сети).
Входящими в группу риска считаются призывники. Согласно календарю, их необходимо вакцинировать против менингококковой инфекции, пневмококковой инфекции, ветряной оспы и гриппа.
Прививки от «клеща»
К эпидемическим показаниям относятся и поездки в регионы с неблагополучной эпидемической обстановкой. Так, подавляющее число территорий восточнее Урала являются эндемичными по клещевому энцефалиту. У коренного населения, которое длительное время проживает в очагах клещевого энцефалита, в крови обнаруживаются антитела к нему — то есть иммунитет от этой болезни. А вот предохранить от клещевого энцефалита приезжих может только вакцинация.
У коренного населения, которое длительное время проживает в очагах клещевого энцефалита, в крови обнаруживаются антитела к нему — то есть иммунитет от этой болезни. А вот предохранить от клещевого энцефалита приезжих может только вакцинация.
Прививка от клещевого энцефалита проводится с помощью инактивированных вакцин, которые вводятся как минимум двумя дозами с интервалом не меньше месяца. Третья прививка делается для ревакцинации. Даже «экстренная» схема вакцинации требует не меньше полутора месяцев. Эта вакцина не защищает от болезни Лайма (клещевого боррелиоза), клещевого сыпного тифа и других инфекций, которые переносят клещи. Болезнь Лайма — реальная проблема для средней полосы России, где обычно нет энцефалита, в частности, для московского региона.
Что делать
Пойти и привиться от всего. Для этого нужно сначала поговорить со своим участковым терапевтом, делать прививки не стоит, если вы прямо сейчас чем-то болеете. Он же выяснит, чем вы прививались в детстве (это должно быть написано в вашей медкарте). После этого все прививки из национального календаря можно сделать в прививочном кабинете районной поликлиники бесплатно (по полису ОМС). Анализы на антитела можно сделать только за деньги, как и прививки от экзотических болезней, нужные туристам-экстремальщикам и командировочным.
После этого все прививки из национального календаря можно сделать в прививочном кабинете районной поликлиники бесплатно (по полису ОМС). Анализы на антитела можно сделать только за деньги, как и прививки от экзотических болезней, нужные туристам-экстремальщикам и командировочным.
http://medportal.ru
Вакцина коревая | Медицинский центр «Сердолик»
Вакцина коревая культуральная живая, лиофилизат для приготовления раствора для подкожного введения, готовится методом культивирования вакцинного штамма вируса кори Ленинград-16 (Л-16) на первичной культуре клеток эмбрионов перепелов.
Препарат представляет собой однородную пористую массу розового цвета.
Иммунологические свойства
Вакцина стимулирует выработку антител к вирусу кори, которые достигают максимального уровня через 3-4 недели после вакцинации не менее чем у 95% привитых. Препарат соответствует требованиям ВОЗ.
Назначение
Вакцина предназначена для плановой и экстренной профилактики кори.
Плановые прививки проводят двукратно: в возрасте 12-15 месяцев и 6 лет детям, не болевшим корью. Детей, родившихся от серонегативных к вирусу кори матерей, вакцинируют в возрасте 8 месяцев и далее – в соответствии с календарем прививок, в 14-15 месяцев и 6 лет. Экстренную профилактику проводят детям с 12-ти месячного возраста, подросткам и взрослым, имевшим контакт с больным корью, не болевшим корью и ранее не привитым против этой инфекции. При отсутствии противопоказаний вакцину вводят не позднее, чем через 72 часа после контакта с больным.
Противопоказания
- Тяжелые формы аллергических реакций на аминогликозиды (гентамицина сульфат и др.) и куриные яйца;
- Первичные иммунодефицитные состояния, злокачественные болезни крови и новообразования;
- Сильная реакция (подьем температуры выше 40°С, отек, гиперемия более 8 см в диаметре в месте введения) или осложнение на предыдущее введение вакцины;
- Беременность.
Примечание: ВИЧ-инфицирование не является противопоказанием к вакцинации.
Предупреждения
Прививки проводятся:
- после острых инфекционных и неинфекционных заболеваний, обострении хронических заболеваний – по окончании острых проявлений заболевания;
- при нетяжелых формах ОРВИ, острых кишечных заболеваниях и др. – сразу после нормализации температуры;
- после проведения иммуносупрессивной терапии – через 3-6 месяцев после окончания лечения.
Вакцинация против кори может быть проведена одновременно (в один день) с другими прививками Национального календаря (против эпидемического паротита, краснухи, полиомиелита, гепатита В, коклюша, дифтерии, столбняка) или не ранее, чем через 1 месяц после предшествующей прививки. После введения препаратов иммуноглобулина человека прививки против кори проводят не ранее, чем через 2 месяца. После введения коревой вакцины препараты иммуноглобулина можно вводить не ранее, чем через 2 недели; в случае необходимости применения иммуноглобулина ранее этого срока вакцинацию против кори следует повторить.
Способ применения и дозировка
Непосредственно перед использованием вакцину разводят растворителем для коревой, паротитной и паротитно-коревой культуральных живых сухих вакцин (далее именуется растворитель) из расчета 0,5 мл растворителя на одну прививочную дозу вакцины. Вакцина должна полностью раствориться в течение 3 минут с образованием прозрачного раствора розового цвета. Не пригодны к применению вакцина и растворитель в ампулах с нарушенной целостностью, маркировкой, а также при изменении их физических свойств (цвета, прозрачности и др.), с истекшим сроком годности, неправильно хранившиеся.
Вскрытие ампул и процедуру вакцинации осуществляют при строгом соблюдении правил асептики и антисептики. Ампулы в месте надреза обрабатывают 70°-ным спиртом и обламывают, не допуская при этом попадания спирта в ампулу.
Для разведения вакцины стерильным шприцем отбирают весь необходимый объем растворителя и переносят его в ампулу с сухой вакциной.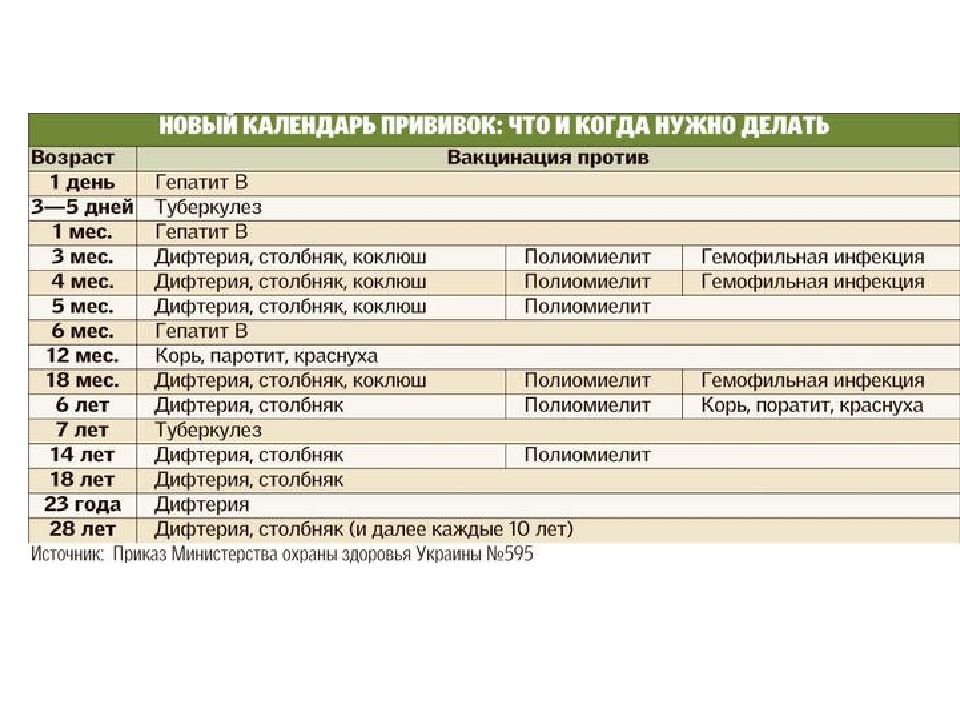 После перемешивания меняют иглу, набирают вакцину в стерильный шприц и делают инъекцию.
После перемешивания меняют иглу, набирают вакцину в стерильный шприц и делают инъекцию.
Вакцину вводят подкожно в объеме 0,5 мл под лопатку или в область плеча (на границе между нижней и средней третью плеча с наружной стороны), предварительно обработав кожу в месте введения вакцины 70°-ным спиртом.
Растворенная вакцина используется немедленно и хранению не подлежит. Проведенную вакцинацию регистрируют в установленных учетных формах с указанием наименования препарата, даты вакцинации, дозы, предприятия-изготовителя, номера серии, даты изготовления, срока годности, реакции на прививку.
Реакция на введение
У большинства детей вакцинальный процесс протекает бессимптомно. У части детей с 6 по 18 сутки могут наблюдаться температурные реакции, легкая гиперемия зева, ринит; реже – покашливание и коньюнктивит, продолжающиеся в течение 1-3 суток. В единичных случаях наблюдаются легкое недомогание и кореподобная сыпь. При массовом применении вакцины повышение температуры тела выше 38,5°С не должно быть более, чем у 2 % привитых.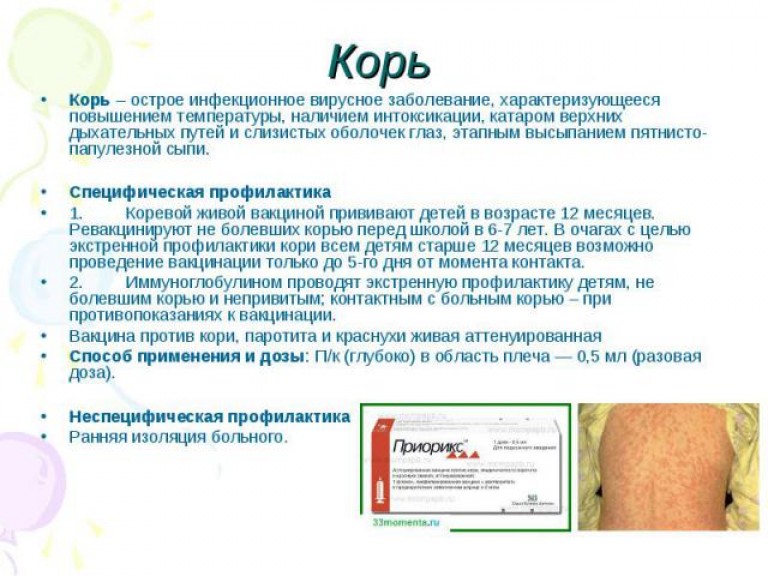 Местные реакции, как правило, отсутствуют. В редких случаях развивается незначительная гиперемия кожи и слабо выраженный отек, которые проходят через 1-3 сутки без лечения. К осложнениям, которые развиваются крайне редко, относятся судорожные реакции, возникающие, чаще всего, спустя 6-10 суток после прививки обычно на фоне высокой температуры, и аллергические реакции, возникающие в первые 24-48 часов у детей с аллергически измененной реактивностью. Примечание: Фебрильные судороги в анамнезе, а также повышение температуры выше 38,5°С в поствакцинальном периоде являются показанием к назначению антипиретиков.
Местные реакции, как правило, отсутствуют. В редких случаях развивается незначительная гиперемия кожи и слабо выраженный отек, которые проходят через 1-3 сутки без лечения. К осложнениям, которые развиваются крайне редко, относятся судорожные реакции, возникающие, чаще всего, спустя 6-10 суток после прививки обычно на фоне высокой температуры, и аллергические реакции, возникающие в первые 24-48 часов у детей с аллергически измененной реактивностью. Примечание: Фебрильные судороги в анамнезе, а также повышение температуры выше 38,5°С в поствакцинальном периоде являются показанием к назначению антипиретиков.
Прививки взрослым — пройти вакцинацию в GMS Clinic
Вакцинация, иммунизация или прививка — это введение в организм специальных препаратов, которые помогают организму вырабатывать защитные антитела к тому или иному вирусу или инфекции. В GMS Clinic мы предлагаем вакцинацию надежными и безопасными препаратами, которые смогут защитить детей и взрослых от многих опасных заболеваний.
Вакцинация взрослых
Вакцинация помогает защитить организм от опасных болезней — вирусов и инфекций. Однако немногие знают, что прививки нужны не только детям, но и взрослым. Вот причины, по которым платные прививки взрослым нужны.
Если о том, что детям нужно делать прививки, знают все, то к тому, чтобы сделать прививку взрослому, многие относятся беспечно. При этом по западным стандартам сегодня представление о вакцинации сильно меняется. Теперь принято говорить об иммунизации как о профилактике на протяжении жизни. Ведь кроме того, что некоторые прививки нужно делать повторно во взрослом возрасте, потому что со временем они теряют свою эффективность, сегодня есть еще возможность делать прививки от гриппа или прививки перед путешествием в экзотические страны или при планировании беременности.
Также считается, что особенно важно проходить вакцинацию пожилым людям, потому что у них снижен иммунитет и агрессивное вирусное заболевание может вызвать у них серьезные осложнения. Именно эту ситуацию мы видим на примере пандемии COVID-19.
Именно эту ситуацию мы видим на примере пандемии COVID-19.
Вакцинация взрослым не входит в национальный календарь прививок, поэтому нужно делать прививки платно.
Вакцинация: плюсы и минусы
Предубеждение перед вакцинацией распространено во всем мире. Есть целое движение так называемых «антипрививочников», людей, которые против иммунизации. Однако именно благодаря прививкам были спасены миллионы жизней по всему миру, а многие опасные болезни практически исчезли.При этом современные вакцины, которые предлагает своим пациентам GMS Clinic, совершенно безопасны, не вызывают побочных эффектов и не могут навредить организму. У нас взрослые могут получить услугу по профилактической вакцинации.
В каких случаях вам нужна вакцинация
Вы не были привиты в детстве
Вакцинация от многих опасных заболеваний проводится в детстве. Но если по каким-то причинам вакцинация не была проведена, обсудите с семейным врачом возможность сделать прививку во взрослом возрасте. Это касается, например, вакцин от гепатита A, гепатита B, менингита, ветряной оспы и некоторых других заболеваний.
Это касается, например, вакцин от гепатита A, гепатита B, менингита, ветряной оспы и некоторых других заболеваний.
Прививка была сделана давно, необходима ревакцинация
После некоторых прививок иммунитет к возбудителю заболевания формируется не на всю жизнь, а лишь на определенный период: на год, пять или десять лет — в зависимости от типа вакцины. Потом вакцинацию нужно пройти снова. Взрослым требуется ревакцинация, например, от гриппа и столбняка.
Госпитализация | Научно-практический центр детской психоневрологии
В нашем центре созданы все необходимые условия для оказания профессиональной стационарной помощи.
Госпитализация больных в НПЦ ДП осуществляется только в плановом порядке.
Для комфортного пребывания ребенка и матери имеются одноместные палаты, расположенные в отделении №1.
ПРЕБЫВАНИЕ В УСЛОВИЯХ КРУГЛОСУТОЧНОГО СТАЦИОНАРА
Этот вид госпитализации применяется в случае проведения хирургического лечения, реабилитационных мероприятий, а также для проведения диагностического обследования.
При поступлении в отделение мультидисциплинарная бригада ведущих специалистов центра разрабатывает и осуществляет индивидуальную программу диагностических и / или реабилитационных мероприятий. Во время пребывания в стационаре ежедневно мониторируется состояние ребенка лечащим врачом и при необходимости вносятся коррективы в лечебно-диагностический план.
Звоните! Мы Вас проконсультируем и запишем на прием!
+7 495 437 97 29
ПЕРЕЧЕНЬ ДОКУМЕНТОВ, КОТОРЫЕ НЕОБХОДИМО ИМЕТЬ ПРИ ГОСПИТАЛИЗАЦИИ В НПЦ ДП
Уважаемые родители! В целях предупреждения заносов инфекции в больницу и нанесения ущерба здоровью других детей, родителей и сотрудников необходимо представить следующие документы:
1. Выписка из истории развития ребенка (государственной медицинской организации по месту жительства) с указанием течения беременности, родов, раннего развития, наличия перенесенных операций, переливаний крови (с указанием медицинских организаций и дат госпитализаций), наличия судорог (при их наличии – обязательно должна быть указана дата последнего приступа), хронических соматических, инфекционных и паразитарных заболеваний (с указанием сроков начала инфекционного или паразитарного заболевания, окончания лечения и диспансерного наблюдения), кожных заболеваний, аллергий. В случае, если ребенку ранее проводились операции, переливания крови в других медицинских организациях, родителям необходимо обязательно представить копию выписки из данных медицинских организаций.
В случае, если ребенку ранее проводились операции, переливания крови в других медицинских организациях, родителям необходимо обязательно представить копию выписки из данных медицинских организаций.
2. Выписка о полученных профилактических прививках с указанием дат прививок их серий вакцин, доз, а также дат проб Манту. При отсутствии у ребенка профилактических прививок по возрасту (по Национальному календарю профилактических прививок), а также при отсутствии прививок против кори в возрасте 12 месяцев и ревакцинации в 6 лет, необходимо представление справки от врача-педиатра из государственной медицинской организации по месту жительства с указанием причины медицинских отводов от прививок и длительности.
ОБРАЩАЕМ ВАШЕ ВНИМАНИЕ, что в выписке обязательно должны быть указаны сведения о проведенной ежегодной туберкулинодиагностике (реакция Манту). Если данные о реакции Манту отсутствуют или ребенок состоит на диспансерном учете у врача-фтизиатра, то необходима справка от врача – фтизиатра об отсутствии заболевания туберкулезом и возможности пребывания на плановом стационарном лечении. Справка от врача-фтизиатра принимается только из государственной медицинской организации. Подросткам старше 15 лет необходимо иметь данные флюорографии или рентгенографии органов грудной клетки.
Справка от врача-фтизиатра принимается только из государственной медицинской организации. Подросткам старше 15 лет необходимо иметь данные флюорографии или рентгенографии органов грудной клетки.
ОБРАЩАЕМ ВАШЕ ВНИМАНИЕ: после вакцинации ребенка живой оральной полиомиелитной вакциной (ОПВ) госпитализация возможна не ранее, чем через 60 дней после вакцинации.
3. Справка об отсутствии контакта с инфекционными больными по месту жительства, временного пребывания из детской поликлиники (государственные медицинские организации) и из детского учреждения (детский сад, школа, дом ребенка) за 21 день до момента поступления в НПЦ ДП. Обе справки действительны одни сутки и обязательно должны иметь печать. Если ребенок не посещает ДДУ или школу, то нужно документальное подтверждение (наличие пометки н/о (не организованный ребенок) в справке об отсутствии контактов с инфекционными больными).
4. Результат анализа на группу острых кишечных инфекций (микроорганизмы рода Shigella spp . и Salmonella spp .) Данный анализ действителен 14 дней с момента выдачи результата анализа лабораторией.
и Salmonella spp .) Данный анализ действителен 14 дней с момента выдачи результата анализа лабораторией.
4.1. В случае, если ребенок (независимо от возраста) и (или) лицо, планирующее осуществлять уход за ребенком в стационаре, перенесли острую или хроническую кишечную инфекцию, заболевание с диарейным синдромом (в не зависимости от способа лечения: под наблюдением врача или самолечение в домашних условиях) в период, не превышающий 3 месяца до госпитализации, необходимы справки из государственных медицинских организаций по месту жительства на ребенка (независимо от возраста) и лицо, планирующее осуществлять уход, о выздоровлении и снятии с диспансерного учета и отрицательный результат лабораторного обследования на кишечные инфекции (независимо от возраста), ротавирусную и норовирусную инфекцию ребенка и лица, планирующего осуществлять уход в стационаре. Справки о выздоровлении и снятии с диспансерного учета принимаются только из государственных медицинских организаций. Допускается прием результатов лабораторных исследований на кишечные инфекции, ротавирусную и норовирусную инфекцию из коммерческих медицинских организаций при условии должного оформления (даты забора, результата, номера, печати медицинской организации).
Допускается прием результатов лабораторных исследований на кишечные инфекции, ротавирусную и норовирусную инфекцию из коммерческих медицинских организаций при условии должного оформления (даты забора, результата, номера, печати медицинской организации).
5. Мазок из носа и зева на дифтерию. Данный анализ действителен 10 дней с момента выдачи результата лабораторией. Допускается прием результатов лабораторных исследований из коммерческих медицинских организаций при условии должного оформления (даты забора, результата, номера, печати медицинской организации).
6. Анализ кала на яйца гельминтов и кишечные протозоозы (т.е. цисты простейших), стронгилоидоз, соскоб на энтеробиоз. Результаты данных анализов действительны не более 10 дней с момента даты выдачи результата лаборатории.
6.1. В случае если ребенок и (или) лицо, планирующее осуществлять уход за ребенком в стационаре, перенесли любое паразитарное заболевание (в не зависимости от способа лечения: под наблюдением врача или самолечение в домашних условиях) в период, не превышающий шесть месяцев до госпитализации, необходимы справки из государственных медицинских организаций по месту жительства о выздоровлении и снятии с диспансерного учета и отрицательный результат лабораторного обследования на данное (ые) паразитарное (ые) заболевание (я) ребенка и лица, планирующего осуществлять уход в стационаре. Справки о выздоровлении и снятии с диспансерного учета принимаются только из государственных медицинских организаций. Допускается прием результатов лабораторных исследований из коммерческих медицинских организаций при условии должного оформления (даты забора, результата, номера, печати медицинской организации).
Справки о выздоровлении и снятии с диспансерного учета принимаются только из государственных медицинских организаций. Допускается прием результатов лабораторных исследований из коммерческих медицинских организаций при условии должного оформления (даты забора, результата, номера, печати медицинской организации).
7. Результаты анализов на ВИЧ-инфекцию, вирусные гепатиты В и С, сифилис в случае, если ребенок направляется на операцию, если ранее проводились оперативные вмешательства, переливания крови в других медицинских организациях, а также, если ранее ребенок направлялся на данные обследования, но не был обследован.
Если ребенок рожден ВИЧ-инфицированной матерью, матерью с вирусным гепатитом В или С, а также в случае наличия диагнозов ВИЧ-инфекция, вирусный гепатит В или вирусный гепатит С (или наличие маркеров ВИЧ, гепатита В и С) у ребенка и (или) матери необходимо представить справки из территориального центра СПИД или государственной медицинской организации по месту жительства о том состоит ли ребенок и мать на диспансерном учете, а также результаты обследований матери и ребенка на ВИЧ-инфекцию, вирусный гепатит В и С и туберкулез (при ВИЧ-инфекции) (флюорография с заключением врача у взрослых и реакция Манту у ребенка).
8. Паспорт одного из родителей. Так же необходимо иметь копию документа (все страницы со штампами).
9. Свидетельство о рождении (и, если уже имеется, паспорт) ребенка. Так же необходимо иметь копию документа.
10. Страховой полис ребенка. Так же необходимо иметь копию документа.
11. Для жителей города Москвы – иметь направление на госпитализацию из консультативной поликлиники НПЦ ДП ДЗМ или из лечебного отделения НПЦ ДП.
12. Жители Московской области, других субъектов Российской Федерации и иностранные граждане госпитализируются по документам Департамента здравоохранения города Москвы, дающим право на лечение в НПЦ ДП ДЗМ.
13. Иностранным гражданам или лицам без гражданства ОБЯЗАТЕЛЬНО иметь оригиналы действительных документов, подтверждающих законное право иностранного гражданина на пребывание (проживание) в РФ: вид на жительство, либо разрешение на временное проживание, либо визу и (или) миграционную карту, а также результаты обследования на ВИЧ-инфекцию, вирусные гепатиты В и С, сифилис, туберкулез.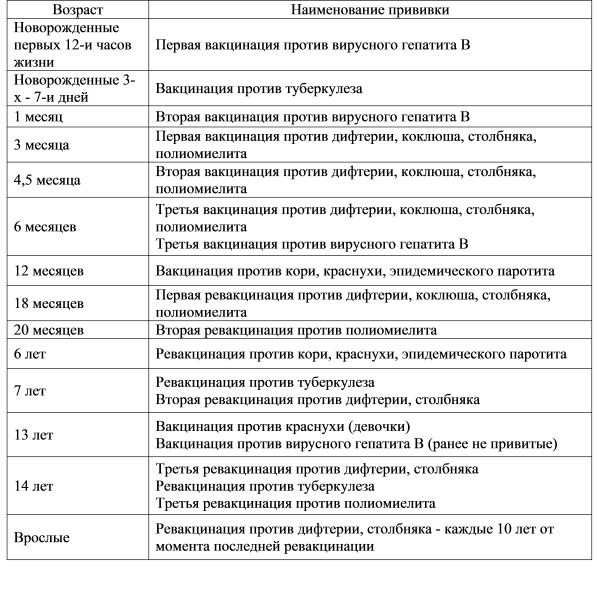 Результаты лабораторных исследований принимаются только из государственных медицинских организаций.
Результаты лабораторных исследований принимаются только из государственных медицинских организаций.
При поступлении вместе с ребенком его родителей, опекунов или других лиц для ухода за ребенком на период лечения необходимо иметь следующие документы:
1. Результат обследования на туберкулез (флюорография и заключение врача). Если родитель или другое лицо по уходу состоит на диспансерном учете у врача-фтизиатра необходимо представить справку от врача – фтизиатра о возможности пребывания в детской больнице. Срок действия справки 1 год. Если родитель или другое лицо, планирующее осуществлять уход в стационаре, имеет диагноз ВИЧ инфекция (или маркеры ВИЧ в крови) срок действия справки 6 месяцев. Справки и результаты обследования на туберкулез принимаются только из государственных медицинских организаций.
2. Справка терапевта о состоянии здоровья на момент госпитализации по уходу за ребенком и возможности проводить уход. Заключение дерматовенеролога и анализ крови на сифилис из кожно-венерологического диспансера. Данный осмотр и анализ необходимо пройти непосредственно перед госпитализацией. Данные документы принимаются только из государственных медицинских организаций.
Заключение дерматовенеролога и анализ крови на сифилис из кожно-венерологического диспансера. Данный осмотр и анализ необходимо пройти непосредственно перед госпитализацией. Данные документы принимаются только из государственных медицинских организаций.
3. Анализ кала на группу острых кишечных инфекций (микроорганизмы рода Shigella spp. и Salmonella spp.).
4. Мазок из носа и зева на дифтерию.
5. Анализ кала на яйца гельминтов, кишечные протозоозы (т.е. цисты простейших), соскоб на энтеробиоз, стронгилоидоз.
6. Справка о полученной профилактической прививке против кори (до 35 лет включительно) с указанием названия вакцины, даты, серии, дозы. В случае отсутствия прививки против кори, предоставить справку из государственной медицинской организации о мед.отводе (с указанием причины и срока медицинского отвода).
Помимо родителей или опекунов по их желанию ухаживать за ребенком имеет право любой родственник или другое лицо, определяемое родителями ребенка. Обязательное условие – ухаживающий за ребенком человек должен быть старше 18 лет. В данном случае необходима нотариально заверенная доверенность от родителей ребенка, дающая право данному человеку осуществлять уход за ребенком. В доверенности необходимо указать паспортные данные лица, осуществляющего уход за ребенком. Доверенность не дает права данному лицу вмешиваться в лечебный процесс, давать согласие на проведение обследования на антитела к ВИЧ, наркоз, хирургическое лечение, консультацию психиатра. Давать документальное согласие, предусмотренное законодательством, имеют право только родители (мать или отец) или опекуны ребенка.
Обязательное условие – ухаживающий за ребенком человек должен быть старше 18 лет. В данном случае необходима нотариально заверенная доверенность от родителей ребенка, дающая право данному человеку осуществлять уход за ребенком. В доверенности необходимо указать паспортные данные лица, осуществляющего уход за ребенком. Доверенность не дает права данному лицу вмешиваться в лечебный процесс, давать согласие на проведение обследования на антитела к ВИЧ, наркоз, хирургическое лечение, консультацию психиатра. Давать документальное согласие, предусмотренное законодательством, имеют право только родители (мать или отец) или опекуны ребенка.
В случае, если в какой-либо справке не имеется печати медицинской организации, проводившей исследования и выдавшей справку, номера справки и даты или не представлены заверенные копии таких документов, сотрудники НПЦ ДП ДЗМ вправе отказать в госпитализации пациенту.
Звоните! Мы Вас проконсультируем и запишем на прием!
+7 495 437 97 29
В ЕС разрешили еще одну вакцину от коронавируса — от Johnson & Johnson | Европа и европейцы: новости и аналитика | DW
Европейское агентство лекарственных средств (EMA) в четверг, 11 марта, разрешило к применению на территории ЕС вакцину американского концерна Johnson & Johnson (J&J). В тот же день Еврокомиссия приняла окончательное решение по допуску препарата. Это четвертая вакцина против коронавируса, зарегистрированная в ЕС по экстренной процедуре допуска. В конце февраля она была зарегистрирована и американским Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA).
В тот же день Еврокомиссия приняла окончательное решение по допуску препарата. Это четвертая вакцина против коронавируса, зарегистрированная в ЕС по экстренной процедуре допуска. В конце февраля она была зарегистрирована и американским Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA).
Что показали результаты третьей фазы испытаний
Результаты третьей фазы клинических испытаний вакцины, разработанной компанией Johnson & Johnson, указывают на то, что данный препарат уменьшает риск заболевания ковидом средней и тяжелой степени тяжести на 66 процентов после четырех недель с момента вакцинации. То, что этот показатель ниже, чем у других, разрешенных к применению вакцин, может быть связано с мутациями вируса, о которых на момент проведения испытания летом прошлого года еще не было известно.
Вакцинация от коронавируса людей пожилого возраста в Германии
Кроме того, третья фаза клинических испытаний, в которой приняли участие 44 000 человек в США, Бразилии, Южной Африке показала, что вакцина J&J одинаково эффективна и в отношении людей пожилого возраста, и в отношении молодежи. При этом треть испытуемых была старше 60 лет. После вакцинации не было установлено случаев смерти или госпитализации людей, которым была сделана прививка, что является обнадеживающим сигналом.
При этом треть испытуемых была старше 60 лет. После вакцинации не было установлено случаев смерти или госпитализации людей, которым была сделана прививка, что является обнадеживающим сигналом.
Преимущества вакцины от Johnson & Johnson
У данной вакцины есть ряд преимуществ: во-первых, прививка этим препаратом должна быть сделана только один, а не два раза, как в случае большинства других вакцин. Поэтому больше людей могут получить более быстрый доступ к препарату. Сейчас с помощью тестов разработчики пытаются выяснить, увеличивает ли вторая прививка, сделанная в течение короткого времени, эффективность вакцины.
Второе преимущество заключается в том, что вакцину от Johnson & Johnson можно хранить и транспортировать при температуре обычного холодильника. В отличие от вакцин BioNTech/Pfizer и Moderna, эта вакцина является векторной, базирующейся на обычном вирусе простуды. Данный препарат имеет сходства с вакциной AstraZeneca. Оба концентрируются на спайковом белке на поверхности вируса, вызывая иммунный ответ. Правда, как показали исследования, в отличие от Johnson & Johnson, AstraZeneca менее эффективна для людей пожилого возраста.
Правда, как показали исследования, в отличие от Johnson & Johnson, AstraZeneca менее эффективна для людей пожилого возраста.
Критика вакцины со стороны католической церкви
Применение этой вакцины вызывает сомнения у католической церкви. Конференция католических епископов США призвала католиков при выборе вакцины от коронавируса по возможности отказаться от препарата концерна Johnson & Johnson (J&J) из морально-этических соображений. При разработке и производстве этой вакцины были использованы клеточные линии, полученные из зародышевой ткани после абортов. В декабре 2020 года американские католические епископы точно так же высказались и в отношении вакцины AstraZeneca.
Кто и когда получит вакцину от Johnson & Johnson
В 2021 году концерн Johnson & Johnson планирует выпустить один миллиард доз вакцины. Производить ее будут в США, Европе, Индии и Южной Африке. США получат 100 млн доз вакцины, которые компания должна поставить уже в первой половине года. Кроме того, США дополнительно зарезервировали еще 200 млн доз. ЕС заказал 400 млн доз вакцины Johnson & Johnson.
Кроме того, США дополнительно зарезервировали еще 200 млн доз. ЕС заказал 400 млн доз вакцины Johnson & Johnson.
Смотрите также:
Как Европа борется со второй волной коронавируса
Европу захлестнула вторая волна коронавируса
С приходом осени число новых случаев заражения коронавирусной инфекцией резко взмыло вверх: к ноябрю во многих государствах Европы ежедневный прирост исчислялся десятками тысяч случаев. На фоне всплеска заболеваний COVID-19 все больше стран вновь стали вводить многочисленные ограничения, пытаясь замедлить распространение коронавируса и предотвратить коллапс системы здравоохранения.
Как Европа борется со второй волной коронавируса
Германия: мягкий локдаун
К началу ноября в Германии был установлен новый антирекорд числа заражений — суточный прирост инфицированных SARS-CoV-2 превысил отметку в 20 тысяч. Пытаясь его уменьшить, власти со 2 ноября ввели мягкий локдаун.
 Канцлер Ангела Меркель призвала жителей страны к пониманию необходимости введенных противоэпидемиологических мер. К середине ноября суточные показатели стали снижаться.
Канцлер Ангела Меркель призвала жителей страны к пониманию необходимости введенных противоэпидемиологических мер. К середине ноября суточные показатели стали снижаться.Как Европа борется со второй волной коронавируса
Германия: клубы и спортзалы закрыты, рестораны работают только навынос
Мягкий или частичный локдаун в Германии в основном коснулся сферы досуга и развлечений: закрыты клубы, дискотеки, спортзалы и театры; рестораны, кафе и бары могут торговать только навынос. Школы и детские сады продолжают работать. Ограничения предположительно будут действовать до конца ноября.
Как Европа борется со второй волной коронавируса
Маски: неизменный атрибут осеннего гардероба
Одним из главных требований социального дистанцирования в Германии остается ношение защитных масок. Во многих немецких городах их теперь нужно носить не только в общественном транспорте, но и на оживленных улицах. За нарушение этого правила предусмотрены штрафы от 50 до 250 евро — в зависимости от федеральной земли.

Как Европа борется со второй волной коронавируса
Россия: антирекорды числа заражений и летальных исходов
Суточные показатели прироста заражений коронавирусом в РФ к ноябрю превысили 22 тысячи. 17 ноября в стране был зафиксирован антирекорд смертности — от последствий COVID-19 за сутки умерли 442 человека. Регионы с трудом справляются со второй волной: СМИ пишут о том, что в некоторых больницах койки и раскладушки ставят в коридорах, больным не хватает кислорода, а скорую приходится ждать сутками.
Как Европа борется со второй волной коронавируса
В Москве — одни из самых суровых ограничений в РФ
Несмотря на антирекорды числа зараженных SARS-CoV-2, локдаун в РФ пока объявлять не собираются, вводя точечные ограничения на уровне регионов. Одни из самых суровых — в Москве. С 13 ноября столичные бары и рестораны не могут работать по ночам, вузы переведены на удаленку, запрещено посещение «культурных, выставочных, просветительских мероприятий».
 Ограничения продлятся до 15 января 2021 года.
Ограничения продлятся до 15 января 2021 года.Как Европа борется со второй волной коронавируса
Беларусь: массовые демонстрации в условиях пандемии
На фоне роста заражений SARS-CoV-2 в Беларуси ее жители продолжают выходить на многотысячные акции протеста. Лукашенко уже обвинил протестующих в том, что их действия осложняют борьбу с COVID-19. О массовых задержаниях и арестах демонстрантов и об антисанитарных условиях в СИЗО власти умалчивают. К 14 ноября суточный прирост заболеваний превысил 1200 случаев. Многие считают статистику заниженной.
Как Европа борется со второй волной коронавируса
Украина: киноиндустрия и ресторанный бизнес боятся не пережить локдаун выходного дня
Уровень суточных заражений коронавирусом в Украине к середине ноября достиг максимума с начала пандемии, превысив 12 тысяч. В стране введен локдаун выходного дня: по субботам и воскресеньям работают только продовольственные магазины, аптеки, транспорт и заправки.
 Рестораны, бары и кафе могут торговать навынос. Рестораторы, представители киноиндустрии и сферы торговли опасаются за свой бизнес.
Рестораны, бары и кафе могут торговать навынос. Рестораторы, представители киноиндустрии и сферы торговли опасаются за свой бизнес.Как Европа борется со второй волной коронавируса
Австрия: жесткий локдаун до 6 декабря
В борьбе с коронавирусом австрийские власти ввели жесткий локдаун. С 17 ноября по 6 декабря выходить из дома разрешается только по определенным причинам — например, для посещения продуктовых магазинов и аптек, поездок на работу, на прием к врачу. Разрешены также прогулки и пробежки. Все магазины за исключением супермаркетов закрыты, аптеки, банки и автозаправки продолжат работать.
Как Европа борется со второй волной коронавируса
Франция: больных COVID-19 отправляют на лечение в Германию
Франция находится на четвертом месте в мире по уровню распространения коронавируса. С начала пандемии здесь выявлено 1,9 млн заражений. Система здравоохранения страны перегружена, некоторых пациентов перевозят на лечение в ФРГ.
 С конца октября в стране действует локдаун. Жителям отводится один час в день, чтобы сходить в магазин, к врачу или прогуляться в радиусе не более одного километра от дома.
С конца октября в стране действует локдаун. Жителям отводится один час в день, чтобы сходить в магазин, к врачу или прогуляться в радиусе не более одного километра от дома.Как Европа борется со второй волной коронавируса
Швеция: коронавирус стал третьей по распространенности причиной смерти
В первом полугодии 2020 года последствия заражения коронавирусом стали третьей по распространенности причиной смерти в Швеции. Около 10 процентов от общего числа умерших в стране скончались от последствий COVID-19, говорится в отчете Минздрава.
Как Европа борется со второй волной коронавируса
Италия: объятия с родителями через пластиковую штору
Италия входит в десятку стран, наиболее пострадавших от коронавируса. Число заражений с начала пандемии превысило миллион. С ноября в стране действует комендантский час. Территория Италии разделена на три зоны риска, в регионах «красной зоны» — частичный локдаун. Многие дома престарелых закрыты для посещения.
 В одном из них оборудовали комнату с пластиковыми шторами, чтобы люди могли обняться.
В одном из них оборудовали комнату с пластиковыми шторами, чтобы люди могли обняться.Как Европа борется со второй волной коронавируса
Дания: жертвами коронавируса стали норки
Власти Дании распорядились уничтожить всех норок на фермах страны. Причиной стал обнаруженный у норок мутировавший коронавирус SARS-CoV-2, который распространяется на людей и снижает способность к образованию антител. Дания является крупнейшим в мире производителем меха норки. В стране работают 1139 норковых ферм, на которых в сумме живут около 15-17 миллионов норок.
Как Европа борется со второй волной коронавируса
Свет в конце туннеля: вакцины от коронавируса могут появиться уже в начале 2021 года
Немецкая фармацевтическая компания BioNTech и американская корпорация Pfizer 9 ноября объявили о том, что разработанная ими вакцина показала эффективность в 90%. Неделей спустя о 95-процентной действенности своей вакцины заявила американская фирма Moderna.
 Обе компании намерены подать в США заявку об ускоренной регистрации препарата. Есть надежда, что уже в начале 2021 года вакцина будет доступна.
Обе компании намерены подать в США заявку об ускоренной регистрации препарата. Есть надежда, что уже в начале 2021 года вакцина будет доступна.Автор: Марина Барановская
Вакцина
MMR: что нужно знать
Зачем делать прививки?
Вакцина MMR может предотвратить корь , эпидемический паротит и краснуха .
До вакцинации эти заболевания были очень распространены в США, особенно среди детей.
КОРЯ ( M ) может вызвать жар, кашель, насморк и красные слезящиеся глаза, за которыми обычно следует сыпь, покрывающая все тело.Это может привести к судорогам (часто связанным с лихорадкой), ушным инфекциям, диарее и пневмонии. В редких случаях корь может вызвать повреждение головного мозга или смерть.
MUMPS ( M ) может вызывать жар, головную боль, боли в мышцах, усталость, потерю аппетита, а также опухшие и болезненные слюнные железы под ушами.
 Это может привести к глухоте, отеку головного и / или спинного мозга, болезненному отеку яичек или яичников и, очень редко, к смерти.
Это может привести к глухоте, отеку головного и / или спинного мозга, болезненному отеку яичек или яичников и, очень редко, к смерти.RUBELLA ( R ) может вызывать жар, боль в горле, сыпь, головную боль и раздражение глаз.Он может вызвать артрит почти у половины подростков и взрослых женщин. Если женщина заболела краснухой во время беременности, у нее может быть выкидыш или ее ребенок может родиться с серьезными врожденными дефектами.
Большинство людей, вакцинированных MMR, будут защищены на всю жизнь. Вакцины и высокий уровень вакцинации сделали эти болезни гораздо менее распространенными в Соединенных Штатах.
Вакцина MMR
Детям требуется 2 дозы вакцины MMR, обычно:
Младенцы, которые будут выезжать за пределы США в возрасте от 6 до 11 месяцев , должны получить дозу вакцины MMR перед поездкой.Ребенку все равно следует получить 2 дозы в рекомендованном возрасте для долговременной защиты.
Дети старшего возраста, подростки и взрослые также нуждаются в 1 или 2 дозах вакцины MMR, если у них еще нет иммунитета к кори, эпидемическому паротиту и краснухе. Ваш лечащий врач может помочь вам определить, сколько доз вам нужно.
Третья доза вакцины MMR может быть рекомендована в некоторых случаях вспышки эпидемического паротита.
Вакцина MMR может вводиться одновременно с другими вакцинами.Дети от 12 месяцев до 12 лет могут получить вакцину MMR вместе с вакциной против ветряной оспы за один прием, известный как MMRV. Ваш лечащий врач может предоставить вам дополнительную информацию.
Поговорите со своим лечащим врачом
Сообщите своему поставщику вакцины, если человек, получающий вакцину:
Имел аллергическую реакцию после предыдущей дозы вакцины MMR или MMRV или у него возникла какая-либо тяжелая, опасная для жизни аллергия .
Есть беременна , или думает, что беременна.

Имеет ослабленная иммунная система, или У есть родитель, брат или сестра с историей наследственных или врожденных проблем с иммунной системой .
Было когда-либо заболевание , которое вызывает у него или ее синяк или кровотечение .
Недавно переливали кровь или получали другие продукты крови .
Имеет туберкулез .
Получил любые другие вакцины за последние 4 недели .
В некоторых случаях ваш лечащий врач может решить отложить вакцинацию MMR до следующего визита.
Можно вакцинировать людей с легкими заболеваниями, например с простудой. Людям с умеренным или тяжелым заболеванием обычно следует дождаться выздоровления, прежде чем делать прививку MMR.
Ваш лечащий врач может предоставить вам дополнительную информацию.
Риск реакции на вакцину
Болезненность, покраснение или сыпь в месте укола, а также сыпь по всему телу после вакцинации MMR.

После вакцинации MMR иногда возникают лихорадка или отек щек или шеи.
Более серьезные реакции случаются редко. Они могут включать судороги (часто связанные с лихорадкой), временную боль и скованность в суставах (в основном у подростков или взрослых женщин), пневмонию, отек головного и / или спинного мозга или временное низкое количество тромбоцитов, которое может вызвать необычное кровотечение. или синяк.
У людей с серьезными проблемами иммунной системы эта вакцина может вызвать инфекцию, которая может быть опасной для жизни. Людям с серьезными проблемами иммунной системы не следует делать вакцину MMR.
Иногда люди теряют сознание после медицинских процедур, включая вакцинацию. Сообщите своему врачу, если вы чувствуете головокружение, изменения зрения или звон в ушах.
Как и в случае с любым другим лекарством, существует очень малая вероятность того, что вакцина вызовет тяжелую аллергическую реакцию, другие серьезные травмы или смерть.
Что делать, если возникла серьезная проблема?
Аллергическая реакция может возникнуть после того, как вакцинированный покинет клинику. Если вы видите признаки тяжелой аллергической реакции (крапивница, отек лица и горла, затрудненное дыхание, учащенное сердцебиение, головокружение или слабость), позвоните 9-1-1 и доставьте человека в ближайшую больницу.
Если вас беспокоят другие признаки, позвоните своему врачу.
О побочных реакциях следует сообщать в Систему сообщений о побочных эффектах вакцин (VAERS).Этот отчет обычно подает ваш лечащий врач, или вы можете сделать это самостоятельно. Посетить Веб-сайт VAERS или позвоните 1-800-822-7967 . VAERS предназначен только для сообщения о реакциях, и персонал VAERS не дает медицинских консультаций. .
Национальная программа компенсации травм от вакцин
Национальная программа компенсации травм от вакцин (VICP) — это федеральная программа, которая была создана для компенсации людям, которые могли быть травмированы определенными вакцинами. Посетить
Внешний значок веб-сайта VICP по телефону или по телефону 1-800-338-2382 , чтобы узнать о программе и о подаче иска. Срок подачи иска о компенсации ограничен.
Посетить
Внешний значок веб-сайта VICP по телефону или по телефону 1-800-338-2382 , чтобы узнать о программе и о подаче иска. Срок подачи иска о компенсации ограничен.
Как я могу узнать больше?
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Противокоревая вакцина — обзор
Текущие лицензированные вакцины против кори
Во всем мире доступно несколько живых аттенуированных противокоревых вакцин либо в виде одноантигенных вакцин, либо в сочетании с вакцинами против краснухи и эпидемического паротита (вакцины MR и MMR). Недавно комбинированная вакцина против кори, паротита, краснухи и ветряной оспы была лицензирована Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (ProQuad, Merck and Co., Inc.). Лицензированные комбинированные вакцины не снижают иммуногенность противокоревого компонента. Большинство используемых в настоящее время противокоревых вакцин было получено из штамма вируса кори Эдмонстон, который был выделен Эндерсом и Пиблсом в 1954 году. Эти вакцины претерпели различные истории пассажа в культуре клеток, но анализ нуклеотидной последовательности показывает генетические различия менее 0,6% между вакцинами. вакцинные штаммы. Широко используемые вакцины, полученные на основе красителя вируса кори Эдмонстона, включают штаммы Шварца, Эдмонстона-Загреба и Моратена. Вакцины, полученные из других штаммов вируса кори, включают CAM-70, Ленинград-16 и Шанхай 191.
Большинство используемых в настоящее время противокоревых вакцин было получено из штамма вируса кори Эдмонстон, который был выделен Эндерсом и Пиблсом в 1954 году. Эти вакцины претерпели различные истории пассажа в культуре клеток, но анализ нуклеотидной последовательности показывает генетические различия менее 0,6% между вакцинами. вакцинные штаммы. Широко используемые вакцины, полученные на основе красителя вируса кори Эдмонстона, включают штаммы Шварца, Эдмонстона-Загреба и Моратена. Вакцины, полученные из других штаммов вируса кори, включают CAM-70, Ленинград-16 и Шанхай 191.
Живые аттенуированные противокоревые вакцины обычно культивируют в первичных куриных эмбрионах или диплоидных клетках человека (например, клеток Эдмонстона-Загреба) в течение нескольких дней. Надосадочную жидкость собирают и замораживают. Перед лиофилизацией запасы вакцин проходят проверку на качество и безопасность. Вакцины против кори могут содержать сорбит или желатин в качестве стабилизаторов и антибиотик неомицин, но не содержат тимеросала. Следы обратной транскриптазы птичьего ретровируса можно найти в вакцинах, культивируемых в фибробластах куриных эмбрионов, но нет никаких доказательств того, что это вредно для реципиентов вакцины.Перед использованием вакцину необходимо развести в стерильном разбавителе. Противокоревая вакцина теряет примерно половину своей активности после восстановления при хранении при 20 ° C в течение 1 часа и теряет почти всю эффективность при хранении при 37 ° C в течение 1 часа.
Следы обратной транскриптазы птичьего ретровируса можно найти в вакцинах, культивируемых в фибробластах куриных эмбрионов, но нет никаких доказательств того, что это вредно для реципиентов вакцины.Перед использованием вакцину необходимо развести в стерильном разбавителе. Противокоревая вакцина теряет примерно половину своей активности после восстановления при хранении при 20 ° C в течение 1 часа и теряет почти всю эффективность при хранении при 37 ° C в течение 1 часа.
Противокоревая вакцина рекомендована для всех восприимчивых детей и взрослых, которым вакцина не противопоказана (таблица 30.1). Подростки и молодые люди могут составлять уязвимую группу населения, включая студентов университетов, медицинских работников и призывников.Однократная доза противокоревой вакцины обеспечивает пожизненный иммунитет у большинства реципиентов вакцины. Тем не менее, вторая возможность вакцинации против кори обеспечивает защиту тем, у кого первичная вакцинация неэффективна, и дает шанс охватить невакцинированных детей. Вторая возможность может быть предоставлена посредством обычных медицинских услуг при поступлении в школу или посредством дополнительных мероприятий по иммунизации, таких как национальные дни иммунизации.
Вторая возможность может быть предоставлена посредством обычных медицинских услуг при поступлении в школу или посредством дополнительных мероприятий по иммунизации, таких как национальные дни иммунизации.
Таблица 30.1. Рекомендации по вакцинации против кори
| Рекомендации Консультативного комитета по практике иммунизации в США |
| • Рекомендуется схема с двумя дозами вакцины MMR. |
| • Первая доза рекомендуется в возрасте 12–15 месяцев. |
| • Вторая доза рекомендуется в возрасте 4–6 лет. |
| • Взрослым из группы повышенного риска следует уделять особое внимание вакцинации против кори, в том числе международным путешественникам, студентам колледжей и других учебных заведений после окончания средней школы и лицам, работающим в медицинских учреждениях. |
• Противокоревая вакцина не показана людям с тяжелой гиперчувствительностью (анафилаксией) к неомицину или желатину или лицам с тяжелым иммунодефицитом. |
| Рекомендации Всемирной организации здравоохранения |
| • Противокоревая вакцина должна вводиться в возрасте 9 месяцев. |
| • Вторая возможность для вакцинации против кори должна быть предоставлена посредством кампаний массовой вакцинации против кори. |
| • ВИЧ-инфицированные дети должны получать противокоревую вакцину в возрасте 6 и 9 месяцев, если только они не имеют серьезного иммунодефицита, из-за повышенного риска тяжелой формы кори. |
Противокоревая вакцина обычно вводится подкожно, но может вводиться и внутримышечно.Каждая доза вакцины 0,5 мл содержит не менее 1000 инфекционных единиц вируса противокоревой вакцины. Оптимальный возраст вакцинации против кори определяется с учетом возрастного увеличения показателей сероконверсии после вакцинации против кори и среднего возраста инфицирования. В регионах с интенсивной передачей вируса кори средний возраст инфицирования низкий, и оптимальной стратегией является вакцинация против кори как можно раньше.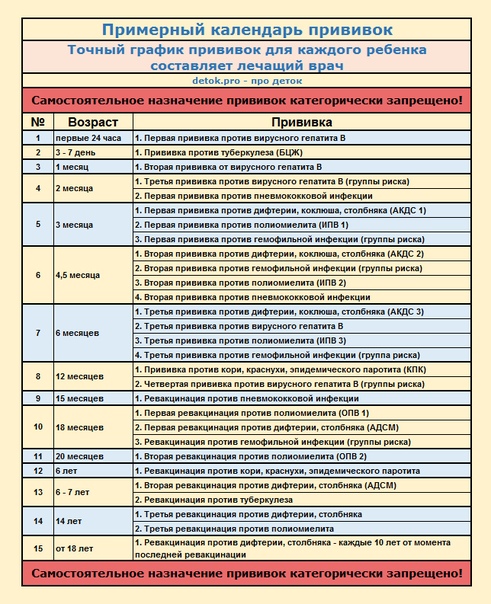 Однако как материнские антитела, так и иммунологическая незрелость снижают защитную эффективность вакцинации против кори в раннем младенчестве (Gans et al., 1998). Во многих частях мира оптимальным возрастом для вакцинации против кори считается 9 месяцев (Halsey, 1983), и это возраст, рекомендованный Расширенной программой иммунизации (EPI). Большинство стран, соблюдающих график РПИ, применяют только противокоревую вакцину, хотя все больше стран вводят комбинированные вакцины против кори и краснухи по мере расширения программ борьбы с краснухой. При некоторых обстоятельствах целесообразно введение ранней дозы противокоревой вакцины в возрасте 6 месяцев (например, во время вспышек болезни или ВИЧ-инфицированным детям).В регионах, добившихся борьбы с корью или элиминации кори, где риск кори у младенцев низок, возраст вакцинации против кори повышается, чтобы обеспечить развитие защитного иммунитета у большего числа детей. Например, в США первая доза противокоревой вакцины вводится в возрасте 12–15 месяцев в виде комбинированной вакцины MMR.
Однако как материнские антитела, так и иммунологическая незрелость снижают защитную эффективность вакцинации против кори в раннем младенчестве (Gans et al., 1998). Во многих частях мира оптимальным возрастом для вакцинации против кори считается 9 месяцев (Halsey, 1983), и это возраст, рекомендованный Расширенной программой иммунизации (EPI). Большинство стран, соблюдающих график РПИ, применяют только противокоревую вакцину, хотя все больше стран вводят комбинированные вакцины против кори и краснухи по мере расширения программ борьбы с краснухой. При некоторых обстоятельствах целесообразно введение ранней дозы противокоревой вакцины в возрасте 6 месяцев (например, во время вспышек болезни или ВИЧ-инфицированным детям).В регионах, добившихся борьбы с корью или элиминации кори, где риск кори у младенцев низок, возраст вакцинации против кори повышается, чтобы обеспечить развитие защитного иммунитета у большего числа детей. Например, в США первая доза противокоревой вакцины вводится в возрасте 12–15 месяцев в виде комбинированной вакцины MMR.
Противокоревая вакцина вызывает как гуморальный, так и клеточный иммунный ответ. Антитела впервые появляются через 12–15 дней после вакцинации и достигают максимума через 21–28 дней.Антитела IgM временно появляются в крови, антитела IgA преобладают в секретах слизистой оболочки, а антитела IgG сохраняются в крови в течение многих лет. Вакцинация также индуцирует специфические для вируса кори Т-лимфоциты (Овсянникова и др., 2003; Wong-Chew et al., 2004). Хотя противокоревая вакцина может вызывать как гуморальные, так и клеточные реакции, они имеют меньшую величину и более короткую продолжительность по сравнению с таковыми после инфицирования вирусом кори дикого типа (Ward et al., 1995).
Доля детей, у которых после вакцинации против кори развиваются защитные титры антител, зависит от наличия ингибирующих материнских антител и иммунологической зрелости реципиента вакцины, а также от дозы и штамма вакцины вируса.Часто приводятся данные о том, что примерно у 85% детей вырабатываются защитные титры антител при вакцинации против кори в возрасте 9 месяцев и 90–95% реагируют на вакцинацию в возрасте 12 месяцев (Cutts et al. , 1995). Сопутствующие острые инфекции могут влиять на иммунный ответ на противокоревую вакцину, хотя это, вероятно, встречается редко (Scott et al., 1999). Полиморфизм генов иммунного ответа человека также влияет на иммунный ответ на противокоревую вакцину (Овсянникова и др., 2004).
, 1995). Сопутствующие острые инфекции могут влиять на иммунный ответ на противокоревую вакцину, хотя это, вероятно, встречается редко (Scott et al., 1999). Полиморфизм генов иммунного ответа человека также влияет на иммунный ответ на противокоревую вакцину (Овсянникова и др., 2004).
Продолжительность иммунитета после вакцинации против кори более вариабельна и короче, чем после инфицирования вирусом кори дикого типа, при этом примерно у 5% детей развивается вторичная неэффективность вакцинации через 10–15 лет после вакцинации (Anders et al., 1996). Иммунологическая стимуляция от многократного контакта с вирусом кори может играть роль в поддержании защитных уровней антител в сообществах с передачей вируса кори (Whittle et al., 1999).
ВОЗ поощряет вакцинацию против кори всех восприимчивых детей и взрослых. Поскольку корь может протекать тяжелее у ВИЧ-инфицированных, а риск серьезных побочных явлений, по-видимому, невелик, ВОЗ рекомендует бессимптомным ВИЧ-инфицированным лицам и даже тем, у кого есть симптомы, но не сильно ослаблен иммунитет, вакцинация от кори. Американская академия педиатрии рекомендует, чтобы дети и взрослые с тяжелым иммунодефицитом, определяемым низким количеством или процентным содержанием Т-лимфоцитов CD4 + , не получали вакцину против кори из-за потенциального риска вакцино-связанного пневмонита. Противокоревая вакцина противопоказана лицам с анафилактической реакцией на неомицин, желатин или другие компоненты вакцины в анамнезе.
Американская академия педиатрии рекомендует, чтобы дети и взрослые с тяжелым иммунодефицитом, определяемым низким количеством или процентным содержанием Т-лимфоцитов CD4 + , не получали вакцину против кори из-за потенциального риска вакцино-связанного пневмонита. Противокоревая вакцина противопоказана лицам с анафилактической реакцией на неомицин, желатин или другие компоненты вакцины в анамнезе.
Лихорадка возникает примерно у 5–15% реципиентов через 6–12 дней после вакцинации против кори, а сыпь возникает примерно у 5% реципиентов.Эти признаки и симптомы являются следствием иммунного ответа хозяина на репликацию вируса противокоревой вакцины, но не приводят к серьезной заболеваемости или смертности. Редко может возникнуть тромбоцитопения.
Хотя считается редким, риск заболевания, вызываемого аттенуированным вирусом противокоревой вакцины у ВИЧ-инфицированных, неизвестен. Единственный задокументированный случай заболевания, вызванного вакцинным вирусом у ВИЧ-инфицированного человека, был у 20-летнего мужчины, который умер через 15 месяцев после получения второй дозы противокоревой вакцины (Angel et al.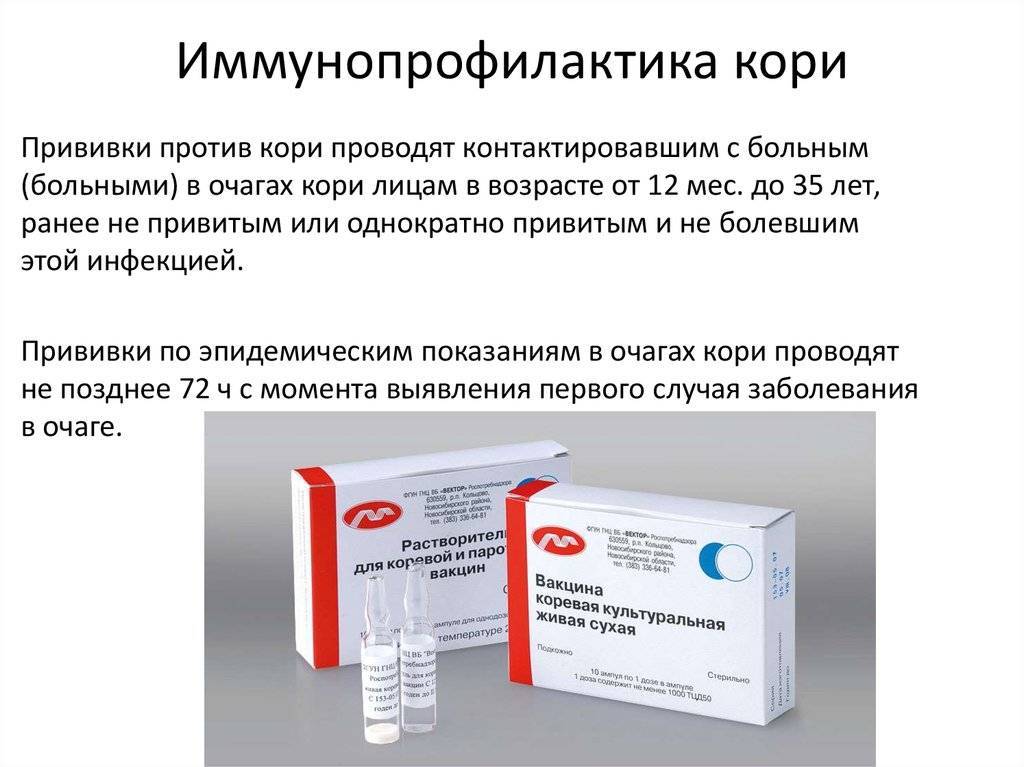 , 1998). У него было очень низкое количество Т-лимфоцитов CD4 + , но на момент вакцинации не было симптомов, связанных с ВИЧ. Десять месяцев спустя у него развился гигантоклеточный пневмонит, и в его легком был обнаружен вирус вакцины против кори. Смертельная диссеминированная инфекция вирусом вакцины против кори редко регистрировалась у лиц с другими нарушениями иммунной функции (Monafo et al., 1994), а МИБЭ, вызванная вакцинным вирусом, регистрировалась у ребенка с нехарактерным иммунодефицитом (Bitnun et al., 1999).
, 1998). У него было очень низкое количество Т-лимфоцитов CD4 + , но на момент вакцинации не было симптомов, связанных с ВИЧ. Десять месяцев спустя у него развился гигантоклеточный пневмонит, и в его легком был обнаружен вирус вакцины против кори. Смертельная диссеминированная инфекция вирусом вакцины против кори редко регистрировалась у лиц с другими нарушениями иммунной функции (Monafo et al., 1994), а МИБЭ, вызванная вакцинным вирусом, регистрировалась у ребенка с нехарактерным иммунодефицитом (Bitnun et al., 1999).
Большое внимание общественности было сосредоточено на предполагаемой связи между вакциной MMR и аутизмом после публикации в 1998 году отчета, в котором предполагалось, что вакцина MMR может вызывать синдром аутизма и воспаления кишечника (Wakefield et al., 1998). Последовавшие за этим события и обеспокоенность общественности безопасностью вакцины MMR привели к снижению охвата вакцинацией в Соединенном Королевстве и послужили важным уроком для неправильного толкования эпидемиологических данных и передачи научных результатов общественности (Offit and Coffin, 2003). ).Публикация, которая вызвала беспокойство, представляла собой серию случаев, описывающих 12 детей с регрессивным нарушением развития и хроническим энтероколитом. У девяти детей был аутизм. Начало задержки в развитии было связано с вакцинацией MMR у восьми детей. Эта простая временная ассоциация была неверно истолкована и представлена как возможная причинно-следственная связь сначала ведущим автором исследования, а затем средствами массовой информации и общественностью. Впоследствии несколько всесторонних обзоров и дополнительных эпидемиологических исследований отвергли доказательства причинной связи между вакцинацией MMR и аутизмом (DeStefano and Thompson, 2004).Одним из наиболее убедительных исследований было большое ретроспективное когортное исследование более полумиллиона датских детей, которое показало, что относительный риск вакцины MMR от аутистического расстройства составляет 0,92 (95% доверительный интервал, 0,68–1,24) (Madsen et al., 2002). ).
).Публикация, которая вызвала беспокойство, представляла собой серию случаев, описывающих 12 детей с регрессивным нарушением развития и хроническим энтероколитом. У девяти детей был аутизм. Начало задержки в развитии было связано с вакцинацией MMR у восьми детей. Эта простая временная ассоциация была неверно истолкована и представлена как возможная причинно-следственная связь сначала ведущим автором исследования, а затем средствами массовой информации и общественностью. Впоследствии несколько всесторонних обзоров и дополнительных эпидемиологических исследований отвергли доказательства причинной связи между вакцинацией MMR и аутизмом (DeStefano and Thompson, 2004).Одним из наиболее убедительных исследований было большое ретроспективное когортное исследование более полумиллиона датских детей, которое показало, что относительный риск вакцины MMR от аутистического расстройства составляет 0,92 (95% доверительный интервал, 0,68–1,24) (Madsen et al., 2002). ).
Когда следует делать прививку от кори? Какой интервал между дозами?
Примечание редактора. Это первая из трех статей о безопасности противокоревой вакцины.
Это первая из трех статей о безопасности противокоревой вакцины.
До того, как вакцины стали доступны, заражение вирусом кори было почти повсеместным среди U.С. детей и подростков. Более 50% детей заболели корью по возрасту 6, и более 90% заболели корью к 15 годам. Энцефалит или смерть наступили в таком же количестве случаев. как 0,2% инфицированных детей, в результате чего ежегодно умирает более 500 человек.
Первая живая аттенуированная вакцина была лицензирована в США в 1963 году (штамм Edmonston B). К концу 1960-х годов в США зарегистрированное сокращение кори сократилось более чем на 99%. случаи. В 2000 году корь была объявлена ликвидированной в этой стране.
Исключение не означает отсутствие случаев. Скорее, это относится к отсутствию
передача кори среди населения в целом в течение как минимум 12 месяцев после
заразный случай завозен. Поскольку корь была объявлена ликвидированной, ежегодное количество
зарегистрированных случаев в этой стране колеблется от 37 в 2004 г. до
667 в 2014 году. Однако по состоянию на 11 апреля зарегистрировано 555 случаев кори.
Поскольку корь была объявлена ликвидированной, ежегодное количество
зарегистрированных случаев в этой стране колеблется от 37 в 2004 г. до
667 в 2014 году. Однако по состоянию на 11 апреля зарегистрировано 555 случаев кори.
В феврале 1998 года журнал The Lancet опубликовал отчет Эндрю Уэйкфилда и его сотрудников из Королевского свободного колледжа в г.
Лондон предлагает связь между вакциной против кори, эпидемического паротита и краснухи (MMR) и новой вакциной.
описал синдром аутизма и заболевания кишечника.Шесть лет спустя редакторы журнала The Lancet описали утверждения авторов статьи о серьезных проступках, в том числе
Неспособность раскрыть, что Уэйкфилд имел значительный финансовый конфликт. Бумага
был отозван в 2010 году, и Уэйкфилд лишился лицензии на медицинскую практику в
Соединенное Королевство за неэтичное поведение, неправомерное поведение и недобросовестность за создание мошеннических
Научно-исследовательская работа.
Работа Уэйкфилда теперь признана «тщательно продуманным мошенничеством», но ущерб был Выполнено.Ошибочное заявление Уэйкфилда о том, что вакцина MMR может быть связана с аутизмом привел к снижению показателей вакцинации во многих странах, включая США. Постоянные заявления Уэйкфилда о том, что вакцина вредна, привели к увеличению корь. Это также способствовало созданию атмосферы недоверия ко всем вакцинам и вакцинам. повторное появление ранее контролируемых заболеваний, в результате чего пострадало много детей.
Какие из следующих утверждений верны?
a) Следует ввести вторую дозу вакцины, содержащей корь. только в возрасте от 4 до 6 лет.
b) От 2% до 5% людей не развивают противокоревой иммунитет после первой дозы. MMR.
MMR.
c) В 1954 году Эндерс и Пиблз выделили вирус кори из крови 13-летнего ребенка. мальчик по имени Дэвид Эдмонстон во время вспышки кори в Бостоне, а изолят трансформирован в вакцинный штамм.
г) Некоторые люди помнят о вакцинации от кори, но больше не имеют письменной документации, и это можно считать доказательством иммунитета против кори.
Ответ: b и c верны
Единственная вакцина против вируса кори, доступная в США, — это живая, более аттенуированная вакцина Эдмонстона-Эндерса.
штамм. Выявлен только один антигенный тип вируса кори. Антигенные изменения
на одном поверхностном белке (H-гликопротеин) были зарегистрированы, но это изменение
не влияет на эффективность вакцины. Вакцина доступна в сочетании с эпидемическим паротитом и краснухой. вакцины или вакцины против эпидемического паротита, краснухи и ветряной оспы.Одновалентная вакцина против кори
недоступен в США. Академия и Центры по контролю и профилактике заболеваний.
рекомендуют использовать MMR, когда указан любой из отдельных компонентов.
вакцины или вакцины против эпидемического паротита, краснухи и ветряной оспы.Одновалентная вакцина против кори
недоступен в США. Академия и Центры по контролю и профилактике заболеваний.
рекомендуют использовать MMR, когда указан любой из отдельных компонентов.
Первую дозу MMR следует регулярно вводить в первый день рождения или после него. Доза вакцины против кори, введенная до достижения 12-месячного возраста, не должна считаться частью из двухдозовой серии. Дети, получившие прививку от кори в возрасте от 6 до 11 месяцев возраста из-за выезда за пределы США.S. или из-за возможного заражения корью в США следует ревакцинировать двумя дозами вакцины MMR, первая из которых следует вводить, когда ребенку исполнилось 12 месяцев (всего три дозы).
Вторая доза MMR рекомендуется для выработки иммунитета у тех, кто не отвечает
до первой дозы. Вторую дозу следует вводить регулярно в возрасте 4-6 лет.
перед тем, как ребенок пойдет в детский сад или первый класс. Рекомендуемый визит в 11 лет
или 12 лет — это возможность наверстать упущенное, чтобы проверить статус вакцинации и провести
Вакцина MMR детям, которые еще не получили две дозы.
Вторую дозу следует вводить регулярно в возрасте 4-6 лет.
перед тем, как ребенок пойдет в детский сад или первый класс. Рекомендуемый визит в 11 лет
или 12 лет — это возможность наверстать упущенное, чтобы проверить статус вакцинации и провести
Вакцина MMR детям, которые еще не получили две дозы.
При желании вторую дозу MMR можно ввести уже через четыре недели (28 дней). после первой дозы. Дети, которые уже получили две дозы вакцины MMR с интервалом не менее четырех недель, при этом первая доза вводится не ранее, чем первая день рождения, не нуждаются в дополнительной дозе при поступлении в школу (если этого не требует Закон штата).
Введение стандартной второй дозы по крайней мере через 28 дней после первой дозы (скорее, чем в 4-6 лет) подходит для детей, которые могут заразиться корью в U.С.
Дети, не имеющие документации о вакцинации против кори, паротита и
краснуха или другое приемлемое свидетельство иммунитета к этим заболеваниям может быть повторно допущено
в школу после получения первой дозы вакцины MMR. Следует ввести вторую дозу.
как можно скорее, но не менее чем через четыре недели после первой дозы.
Следует ввести вторую дозу.
как можно скорее, но не менее чем через четыре недели после первой дозы.
Следует использовать только дозы вакцины с письменным документированием даты получения. принято как действительное. Самостоятельно сообщаемые дозы или отчет родителей о вакцинации не считается адекватной документацией.Медицинский работник не должен предоставлять запись о вакцинации пациента, если врач не вводил вакцину или видел запись, подтверждающую вакцинацию. Людям, у которых нет соответствующей документации вакцинации или другие приемлемые доказательства иммунитета должны быть вакцинированы.
Доктор Мейснер — профессор педиатрии в Плавучей детской больнице, Tufts Medical.
Центр. Он также по должности член Комитета AAP по инфекционным заболеваниям.
и младший редактор AAP Visual Red Book .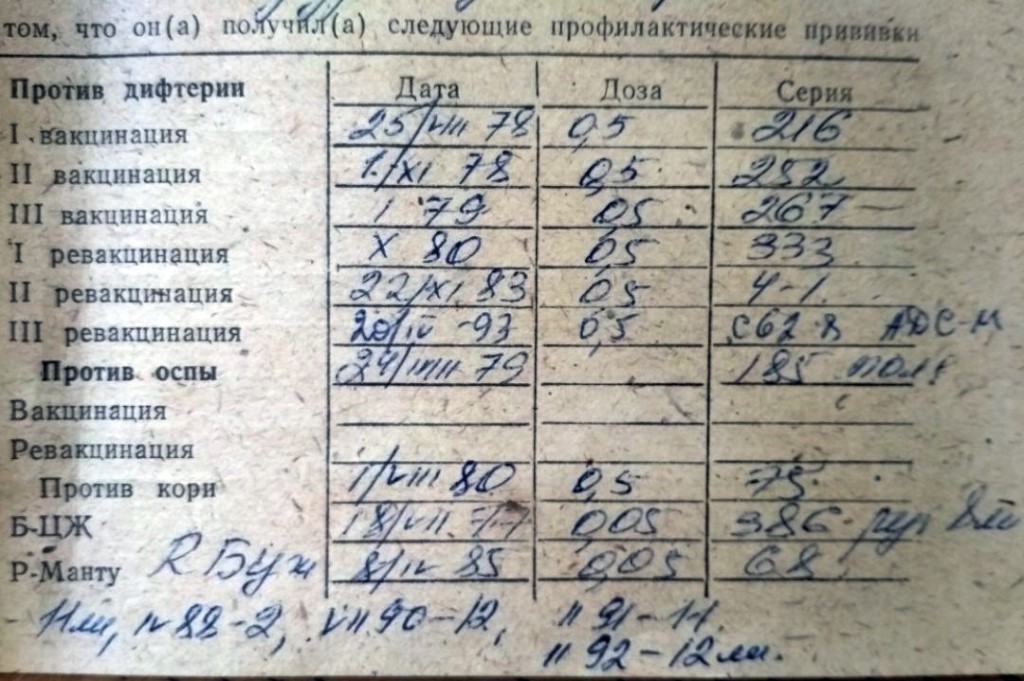
Copyright © 2019 Американская педиатрическая академия
Вам делали прививку от кори? Как узнать, нужна ли вам вакцина против кори или ревакцинация
Число случаев кори в США продолжает расти. По данным Центров по контролю и профилактике заболеваний, в 20 штатах зарегистрировано не менее 555 подтвержденных случаев кори — второй худший год для кори с 2000 года, когда болезнь была ликвидирована. ЮНИСЕФ предупредил, что серьезное респираторное заболевание во всем мире достигает «тревожно высокого уровня».
Наибольшему риску подвержены невакцинированные дети, но по мере распространения болезни все больше взрослых задаются вопросом, защищены ли они. Некоторых из них может и не быть.
В среду официальные органы здравоохранения округа Санта-Клара сообщили, что взрослый посетитель, возможно, работник, заболевший вирусом, мог заразить персонал кампуса Google в Маунтин-Вью, Калифорния, сообщает NBC News.
На прошлой неделе 55-летний раввин Цали Фриман сказал в видео на Youtube, что недавно выздоровел после серьезного приступа кори после того, как его заразил посетитель его синагоги в Детройте.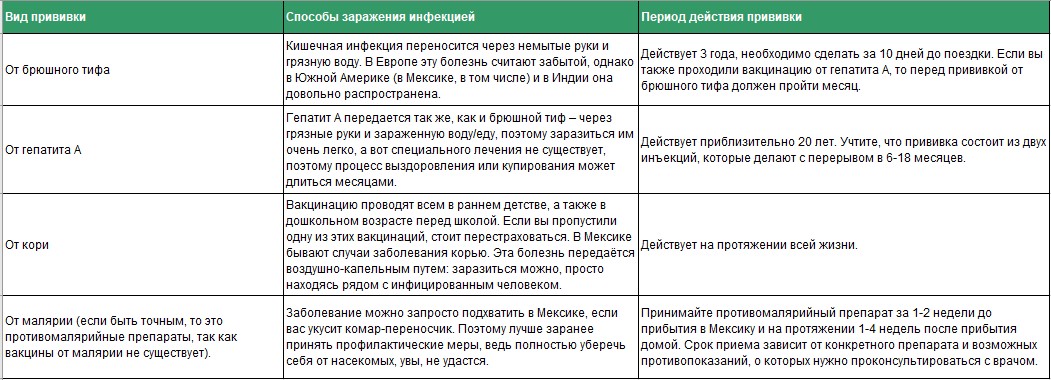 Он был шокирован, узнав, что одного выстрела, который он получил в детстве, было недостаточно, чтобы защитить его.
Он был шокирован, узнав, что одного выстрела, который он получил в детстве, было недостаточно, чтобы защитить его.
«Мы заразились корью, полагая, что мы полностью иммунизированы, хотя на самом деле это не так», — сказал Фриман в видео. «Еще до того, как мы узнали об этом, в нашем сообществе прошла первая волна корью из 20 человек, почти все из них в возрасте от 30 до 62 лет. Хотя у некоторых был легкий случай заболевания, для большинства из нас это были тяжелые три недели. ”
Взрослые, заболевшие корью, в 10 раз чаще попадают в больницу, потому что у них больше шансов заболеть пневмонией — одним из осложнений этой болезни.Что касается взрослых, которые хотят получить вакцину, Управление по санитарному надзору за качеством пищевых продуктов и медикаментов сообщило NBC News в четверг, что дефицита нет.
Как узнать, вакцинированы ли вы вообще или нуждаетесь в ревакцинации?
Д-р Пол Оффит, директор Образовательного центра вакцинации Детской больницы Филадельфии и лечащий врач инфекционного отделения больницы, дает советы.
Что такое корь и какая иммунизация рекомендуется?
По данным ЮНИСЕФ, корь — респираторное вирусное заболевание — более заразна, чем Эбола, туберкулез или грипп.Он распространяется через кашель и чихание, и специального лечения этого заболевания не существует.
Чтобы предотвратить заражение корью, CDC рекомендует детям получить две дозы вакцины MMR (против кори, эпидемического паротита и краснухи), начиная с первой прививки в возрасте 12-15 месяцев и второй дозы в 4-6 лет. возраст.
Как взрослые могут узнать, защищены ли они от кори?
Есть только два способа защититься от кори: один — заразиться этой болезнью естественным путем, которая затем дает вам специфический иммунный ответ, а другой — пройти вакцинацию, — сказал Оффит.
Если вы родились до 1957 года: вы, скорее всего, переболели корью, даже если это была очень легкая «субклиническая» инфекция, не вызывающая симптомов, так что вы почти наверняка имеете иммунитет.
Если вы родились в 1967–1991 годах: согласно данным CDC, программа вакцинации против кори началась в 1963 году.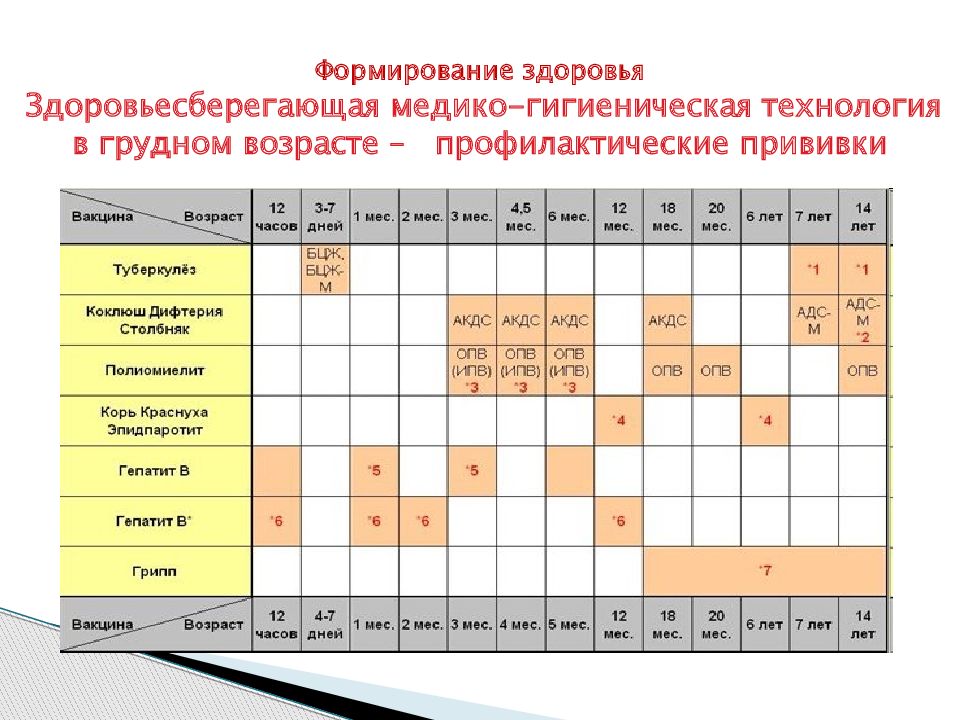 По словам Оффита, вакцина была улучшена к 1967 году, и первая доза обычно рекомендовалась начиная с этого года, в то время как вторая доза — также известная как ревакцинация — обычно рекомендовалась в 1991 году.
По словам Оффита, вакцина была улучшена к 1967 году, и первая доза обычно рекомендовалась начиная с этого года, в то время как вторая доза — также известная как ревакцинация — обычно рекомендовалась в 1991 году.
«Если вы получили одну дозу, у вас есть около 90% шансов на защиту. То есть, если вы родились между 1967 и 1991 годами, у вас есть 90-процентные шансы на защиту », — отметил он.
«Если вы родились после 1991 года и получили обе дозы, у вас примерно 97 процентов шансов на защиту».
А как насчет людей, родившихся в конце 1950-х — начале 1960-х годов? Как они узнают, защищены ли они?
Если вы знаете, что в какой-то момент своей жизни переболели корью, значит, вы защищены.Если вы не знаете и не имеете никаких записей о вакцинации, возможно, вы не защищены.
Вы можете попросить своего врача сделать анализ крови, чтобы определить, есть ли у вас специфические антитела к вирусу кори. Это называется лабораторным доказательством иммунитета.
Но Оффит не рекомендует этот тест, потому что он примерно такой же дорогой, как вакцина, и не «идеален», — сказал он.
Люди, у которых нет циркулирующих антител в кровотоке, все еще могут быть защищены, если у них есть иммунные клетки памяти, которые нельзя измерить коммерчески, — отметил он.
Рассмотрите возможность получения первой дозы вакцины или повторной вакцинации, особенно если вы путешествуете.
«Я бы сказал, что, вероятно, наиболее логично то, что если бы вы собирались в регион, где корь распространена, например, в Европе, было бы разумно получить вакцину, содержащую корь», — сказал Оффит.
Рекомендовал получить за 10-14 дней до поездки.
Что делать, если человеку вакцину делали несколько десятилетий?
Если в детстве вы получили две дозы противокоревой вакцины, CDC считает, что вы защищены на всю жизнь.
Если вы не уверены, сделали ли вы две дозы вакцины, следует ли попросить ревакцинацию?
Да, в любой момент нет ничего плохого в том, чтобы сделать ревакцинацию.
Опять же, люди, родившиеся между 1963 и 1991 годами, скорее всего, получили только одну дозу вакцины.
По теме
«Итак, вы можете возразить:« Хотя у меня есть 90-процентные шансы на защиту, я могу поставить себя в еще лучшее положение, получив ревакцинацию », — сказал Оффит.
Если у человека нет иммунитета и он заразился корью, поможет ли немедленная вакцинация?
Да, потому что инкубационный период кори — время с момента первого контакта с заболеванием — довольно продолжительный и составляет 10–12 дней.
«Если вы сделаете прививку от кори в течение 48 часов после заражения, вы резко снизите свои шансы заразиться. На самом деле это рекомендуется на срок до пяти дней, но наилучшие данные — в первые 48 часов », — сказал Оффит.
A. PawlowskiA. Pawlowski — постоянный автор новостей NBC News, специализирующийся на новостях и особенностях здоровья, путешествий и бизнеса. Ранее она была писателем, редактором и продюсером CNN.
Шамард Чарльз, доктор медицины Доктор Шамард Чарльз — врач-журналист для NBC News and Today, освещающий политику в области здравоохранения, инициативы в области общественного здравоохранения, разнообразие медицины и новые разработки в области медицинских исследований и лечения.
Побочные эффекты вакцин у младенцев и детей до 5 лет — Иммунизация в Шотландии
В этой информации рассказывается об общих побочных эффектах иммунизации, которые могут возникнуть у младенцев и детей младшего возраста до 5 лет.
Эта информация предназначена только для справки. Вам всегда следует обращаться за советом к терапевту или патронажной сестре, если вы беспокоитесь.
После прививок детям до 5 лет
Наиболее частые побочные эффекты проявляются в месте инъекции, к ним относятся:
- набухание
- покраснение
- небольшой твердый комок
Эти симптомы обычно проходят в течение нескольких дней, и вам ничего не нужно с ними делать.Иногда у вашего ребенка может подняться температура. Если вы по-прежнему недовольны реакцией вашего ребенка на какие-либо прививки, поговорите со своей практикующей медсестрой или терапевтом.
Как лечить жар у детей
Утешение малыша
Это нормально, если ребенок расстраивается в течение 48 часов после инъекции. Чтобы помочь ребенку успокоить, вы можете:
Чтобы помочь ребенку успокоить, вы можете:
- обнять их
- предложите им дополнительные прохладительные напитки (если вы кормите грудью, ваш ребенок может кормить чаще)
- вывести их на прогулку на свежем воздухе
Если место укола промыло, приложите к нему чистую холодную ткань примерно на 5–10 минут — это может помочь успокоить ребенка.
После вакцинации MMR
MMR состоит из 3 различных вакцин (от кори, эпидемического паротита и краснухи), которые могут вызывать реакции в разное время после инъекции.
Побочные эффекты через 6-10 дней
Через 6-10 дней противокоревая вакцина начинает действовать и может вызвать:
- лихорадка
- Сыпь, похожая на корь
- потеря аппетита
Побочные эффекты через 2–3 недели
Примерно через 2–3 недели после инъекции вакцина против эпидемического паротита может вызвать у некоторых детей симптомы, похожие на паротит (жар и опухшие железы).
Побочные эффекты в период от 12 до 14 дней
Чаще всего через 12–14 дней после инъекции вакцина против краснухи может вызвать кратковременную сыпь и, возможно, небольшое повышение температуры. В редких случаях сыпь может появиться и спустя 6 недель.
Дополнительная информация
Более подробную информацию о побочных эффектах вакцин и иммунизации можно найти в листовках:
Член сети безопасности вакцин
NHS inform является гордым членом Сети безопасности вакцин.
Vaccine Safety Net — это глобальная сеть веб-сайтов, оцененная Всемирной организацией здравоохранения и предоставляющая надежную информацию о безопасности вакцин.
Подробнее о сети безопасности вакцин
Вакцина против кори, эпидемического паротита и краснухи (MMR)
Легко читаемая медицинская информация о вакцине против кори, эпидемического паротита и краснухи (MMR) — что это такое, когда она применяется и возможные побочные эффекты.
MMR — это вакцина, которая защищает вас от трех вирусных инфекций — кори, эпидемического паротита и краснухи. От этих инфекций нет единой вакцины. В Новой Зеландии вакцина MMR является частью календаря иммунизации детей в возрасте 12 и 15 месяцев.
От этих инфекций нет единой вакцины. В Новой Зеландии вакцина MMR является частью календаря иммунизации детей в возрасте 12 и 15 месяцев.
Что такое вакцина MMR?
Вакцина MMR защищает вас от 3 вирусных инфекций — кори, эпидемического паротита и краснухи. Вакцина представляет собой живую вакцину, которая производится с использованием ослабленных (или аттенуированных) вирусов эпидемического паротита, кори и краснухи. После вакцинации ослабленные вакцинные вирусы размножаются (растут) внутри вас.Это означает, что для активации вашей иммунной системы вводится очень небольшая доза вируса.
Всего одна доза вакцины MMR дает 95% -ный шанс защиты от кори. Причина для второй дозы состоит в том, чтобы убедиться, что 5%, которым нужна вторая вакцина, получили иммунитет.
Живые аттенуированные вакцины обычно не вызывают проблем у здоровых людей. Если он действительно вызывает симптомы болезни, то он протекает мягче, чем если бы вы подхватили болезнь.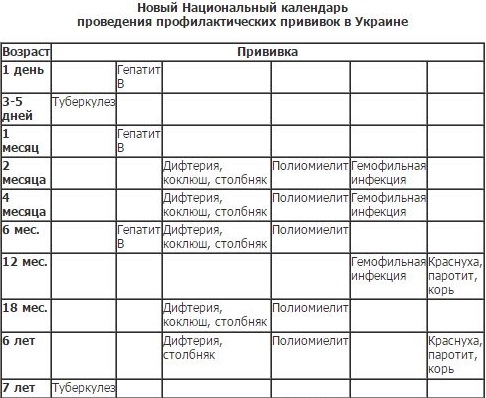
Нет никаких доказательств того, что вакцина MMR вызывает аутизм.Читать далее.
Почему важна вакцинация против кори, паротита и краснухи?
Вакцинация вакциной MMR — лучший способ защиты от кори, эпидемического паротита и краснухи. Хотя у некоторых людей эти инфекции могут протекать в легкой форме, у других они могут вызывать серьезные осложнения.
- Корь : Инфекция может быть серьезной, каждый десятый нуждается в госпитализации. Осложнения включают диарею (которая может привести к обезвоживанию), инфекции уха (которые могут вызвать потерю слуха), пневмонию (которая является наиболее частой причиной смерти) и энцефалит (воспаление головного мозга), которые могут вызвать повреждение головного мозга.Узнайте больше о кори.
- Свинка : Симптомы паротита обычно легкие, такие как опухшие слюнные железы (сбоку от лица), головная боль и лихорадка, но могут вызывать серьезные осложнения, такие как глухота, опухание яичек или яичников и менингит.
 Узнайте больше о паротите.
Узнайте больше о паротите. - Краснуха (также называемая немецкой корью): Обычно это легкая инфекция, которая проходит через 7–10 дней, но становится серьезной проблемой, если беременная женщина заразится инфекцией в течение первых 20 недель беременности.Это связано с тем, что вирус краснухи может повлиять на развитие ребенка и вызвать серьезные проблемы со здоровьем, такие как проблемы с глазами, глухота, сердечные аномалии и повреждение мозга. Подробнее о краснухе.
Корь, паротит и краснуха легко передаются от инфицированного человека при кашле, чихании или разговоре. Они могут распространяться при личном контакте в пределах одного метра или при прикосновении к предмету, зараженному каплями, например к использованной салфетке или клавиатуре.
Корью также можно заразиться, если вдыхать тот же воздух, что и инфицированный человек, например, проходя мимо больного.
Все случаи кори в Новой Зеландии являются результатом того, что люди, не обладающие иммунитетом, занесли вирус в страну из-за границы. Для предотвращения распространения этих болезней, в частности кори, необходим очень высокий охват вакциной MMR. Если будет вакцинировано достаточное количество людей, эти болезни не будут распространяться. Это называется коллективным иммунитетом.
Для предотвращения распространения этих болезней, в частности кори, необходим очень высокий охват вакциной MMR. Если будет вакцинировано достаточное количество людей, эти болезни не будут распространяться. Это называется коллективным иммунитетом.
Кому следует сделать вакцину MMR?
ВакцинаMMR финансируется для всех детей в возрасте от 12 месяцев и взрослых, родившихся 1 января 1969 г. / после этой даты, которые не завершили двухдозовый курс вакцины MMR.Это часть календаря иммунизации детей в возрасте 12 и 15 месяцев.
Рекомендуется, чтобы вторую дозу MMR вводили вовремя в возрасте 15 месяцев, за исключением случаев, когда существует высокий риск заражения этими заболеваниями, например, во время вспышки. В этом случае вторую дозу MMR можно ввести уже через 4 недели после первой дозы MMR.
Женщины
Всем женщинам детородного возраста необходимо знать, защищены ли они от краснухи.У беременных краснуха может вызвать серьезные осложнения у будущего ребенка, особенно в первые 20 недель беременности. Иммунитет матери может предотвратить заражение ребенка.
Иммунитет матери может предотвратить заражение ребенка.
Если вы планируете беременность, посоветуйтесь со своей акушеркой или врачом, нужно ли вам сделать прививку от краснухи. После вакцинации избегайте беременности как минимум в течение 1 месяца.
ВакцинаMMR — это живая вакцина, и ее не следует вводить беременным женщинам.
Путешествия
Министерство здравоохранения советует людям, путешествующим за границу, перед отъездом убедиться, что они полностью вакцинированы от кори.Хотя случаи заболевания в Новой Зеландии обычно редки, поскольку эндемическая корь здесь ликвидирована, болезнь регулярно попадает в страну через международные поездки, и в 2019 году была вспышка.
Следует ли детям старшего возраста, пропустившим одну или обе дозы вакцины MMR, по-прежнему получать вакцину?
Да. Всем детям и взрослым, родившимся после 1968 года, рекомендуется в общей сложности 2 дозы вакцины MMR. Если требуются 2 дозы вакцины MMR, их можно вводить с интервалом минимум 4 недели. Всего одна доза вакцины MMR дает 95% шанс защитить себя от кори. Причина для второй дозы состоит в том, чтобы убедиться, что 5%, которым нужна вторая вакцина, получили иммунитет.
Всего одна доза вакцины MMR дает 95% шанс защитить себя от кори. Причина для второй дозы состоит в том, чтобы убедиться, что 5%, которым нужна вторая вакцина, получили иммунитет.
- Дети, вакцинированные за границей : Дети, получившие только прививку от кори или кори / краснуху за границей, по-прежнему нуждаются в вакцинации MMR. Две дозы вакцины MMR, вводимые с 12-месячного возраста, рекомендуются независимо от предыдущей вакцинации против кори или только против кори / краснухи.
- Дети, переболевшие корью : Эти дети все еще нуждаются в вакцине MMR.Для защиты ребенка от паротита и краснухи рекомендуются две дозы вакцины MMR.
Кому НЕ следует делать вакцину MMR?
Поскольку вакцина MMR является живой вакциной, она может вызывать легкие инфекции кори, эпидемического паротита или краснухи. Не следует давать, если вы:
- беременные
- имеют сильную слабость иммунной системы У
- была тяжелая аллергическая реакция (анафилаксия) на эту вакцину или часть этой вакцины до г.
- получили еще одну живую вакцину в течение последних 4 недель.

Где я могу сделать прививку?
Семейная поликлиника : Вы можете обратиться в свою семейную поликлинику для вакцинации. У них есть ваша медицинская карта, и они могут проверить, делали ли вы уже конкретную вакцинацию. Прививку могут сделать ваш врач или медсестра.
Аптеки : Многие аптеки предлагают бесплатную вакцинацию против вакцины MMR. Обычно нет необходимости в записи на прием, и некоторые аптеки работают дольше, чем семейные медицинские клиники.Фармацевт может проверить вашу карту прививок и сделать прививку.
Дежурные поликлиники : Если у вас нет семейного врача или вы не можете получить вакцину в аптеке, вы можете обратиться в одну из поликлиник в нерабочее время. Сначала позвоните им, чтобы убедиться, что они могут помочь вам с необходимой вам вакцинацией.
Вакцины, включенные в Национальный график иммунизации, предоставляются бесплатно.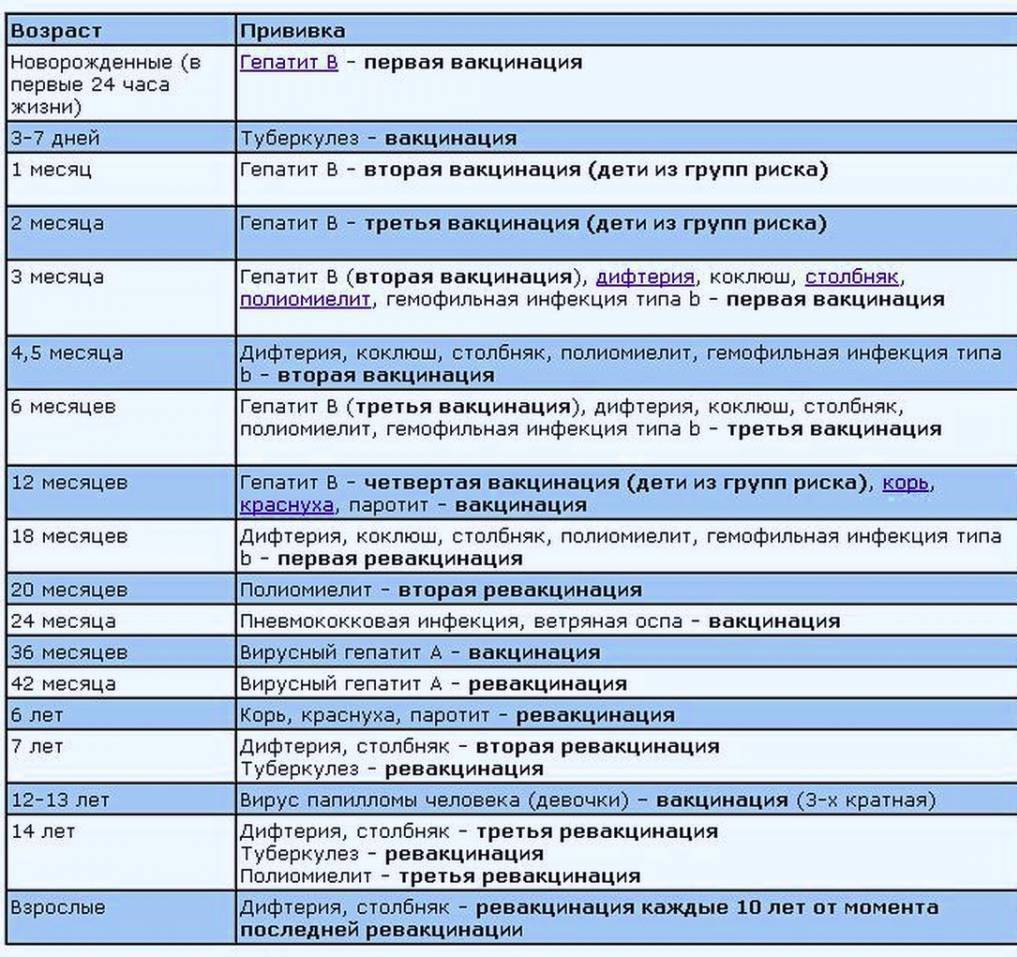 Другие вакцины финансируются только для людей с особым риском заболевания. Вы можете выбрать оплату за вакцины, которые вы не имеете права получать бесплатно.
Другие вакцины финансируются только для людей с особым риском заболевания. Вы можете выбрать оплату за вакцины, которые вы не имеете права получать бесплатно.
Насколько эффективна вакцина MMR?
После однократного введения вакцины MMR 90–95 человек из 100 будут защищены от кори, 69–81 человек — от эпидемического паротита и 90–97 человек — от краснухи. После второй дозы вакцины MMR число людей, защищенных от этих болезней, увеличивается, и почти каждый будет защищен от кори и краснухи, а до 88% — от эпидемического паротита.
Как вводится вакцина MMR?
Вакцина MMR вводится внутримышечно (вводится в мышцу бедра или плеча).Он назначается в виде 2 доз, обычно в возрасте 12 и 15 месяцев.
Побочные эффекты
Как и все лекарства, вакцины могут вызывать побочные эффекты, хотя они возникают не у всех. Большинство побочных эффектов легкие и непродолжительные. Вероятность серьезной реакции на вакцину MMR очень мала, но риски, связанные с отсутствием вакцинации, очень серьезны.
Поскольку вакцина MMR объединяет 3 отдельные вакцины (от кори, эпидемического паротита, краснухи) в одну инъекцию, каждая вакцина может вызывать реакции в разное время после инъекции.
- Примерно через 6–10 дней после инъекции MMR некоторые дети заболевают очень легкой формой кори. Это включает сыпь, высокую температуру, потерю аппетита и общее недомогание в течение 2-3 дней.
- Примерно через 1–4 недели после инъекции MMR у 1 из 50 детей развивается легкая форма паротита. Это включает отек желез на щеке, шее или под челюстью. Длится день-два.
- Примерно через 12–14 дней после инъекции вакцина против краснухи может вызвать кратковременную сыпь и, возможно, небольшое повышение температуры.В редких случаях сыпь может появиться и спустя 6 недель. Редко, примерно через 1–3 недели, некоторые взрослые испытывают болезненные, жесткие или опухшие суставы, которые могут длиться примерно 3 дня.
Вероятность побочных эффектов после второй дозы MMR меньше, чем после первой.
| Побочные эффекты | Что мне делать? |
|---|---|
| |
|
|
|
|
| |
|
|
Риск аутизма
Вакцины не вызывают аутизм. Путаница возникла из-за того, что в 1998 году один британский врач подумал, что существует связь между вакциной MMR и аутизмом. С тех пор было обнаружено, что врач изменил данные пациента, и лабораторные отчеты были неверными.Исследование было удалено из научной литературы, а британские власти отозвали у врача лицензию на занятие медицинской практикой.
В настоящее время существует много хорошо проведенных исследований, посвященных этому вопросу, а в некоторых исследованиях участвует более одного миллиона детей. Эти исследования убедительно не показывают никаких доказательств какой-либо связи между аутизмом и вакциной MMR, даже среди людей из группы риска. Вакцина MMR очень безопасна.
Подробнее:
Узнать больше
По следующим ссылкам можно получить дополнительную информацию о вакцине MMR:
- Priorix — вакцина против кори, эпидемического паротита и краснухи Консультативный центр по иммунизации, NZ
- Рекомендации по борьбе с корью 2019 Министерство здравоохранения, NZ
- Корь Консультативный центр по иммунизации, NZ
- Свинка Консультативный центр по иммунизации, NZ
- Краснуха (немецкая корь) Консультативный центр по иммунизации, NZ
- Защитите своего будущего ребенка HealthEd, NZ, 2017
- Национальный список иммунизации Новой Зеландии
- Советы после иммунизации Министерство здравоохранения, NZ
- Быстрые ответы на частые вопросы о вакцине MMR Консультативный центр по иммунизации, NZ
Список литературы
Информация о здоровье детей: Корь
Корь — это вирусная инфекция, вызывающая жар и характерную сыпь на теле.Корь очень заразна и легко распространяется воздушно-капельным путем при кашле и чихании.
В Австралии вакцинация MMR проводится всем детям в 12 месяцев, а вторая доза (MMRV) вводится в 18 месяцев. Эти прививки охватывают корь, эпидемический паротит, краснуху и ветряную оспу. Если вашему ребенку сделали две прививки от кори, вероятность заразиться корью очень высока. низкий. Однако вероятность заражения людей, не прошедших вакцинацию, составляет 90 процентов, если они подвергаются воздействию вируса.
Несмотря на то, что австралийцы редко болеют корью, вспышки болезни случаются, поэтому важно сделать своего ребенка прививки от кори. Часто вспышки происходят, когда вирус заносится в Австралию неиммунизированными людьми, которые путешествовали за границу.
Большинство детей, заболевших корью, полностью выздоравливают, но в некоторых случаях корь может быть смертельной, если возникают серьезные осложнения, такие как воспаление головного мозга (энцефалит).
Признаки и симптомы кори
После контакта с вирусом симптомы проявятся в течение 10–12 дней.Ваш ребенок может заразиться вирусом от человека, который еще даже не знает, что болен корью.
- Корь начинается с симптомов, похожих на простуду, таких как лихорадка, кашель, насморк, воспаленные или красные глаза, а также более сильная усталость или вялость, чем обычно.
- Через два-три дня появится характерная сыпь. Сыпь красная и пятнистая, начинается на голове, а затем распространяется на все тело.
Большинство детей, заболевших корью, болеют менее недели и должны начать чувствовать себя лучше примерно через два дня после появления сыпи.Кашель может сохраняться в течение двух недель.
Иногда корь может вызывать вторичную инфекцию — дети могут заболеть ушными инфекциями, пневмонией или диареей и рвотой, когда они болеют корью. Редкое, но серьезное осложнение кори — энцефалит (воспаление головного мозга).
Когда обращаться к врачу
Если вы считаете, что ваш ребенок заразился корью или у него наблюдаются какие-либо симптомы кори, вам следует обратиться к терапевту.
Спросите, может ли ваш врач навещать вашего ребенка дома, или, если вы посещаете медицинскую клинику, сообщите об этом администратору сразу же по прибытии, чтобы избежать передачи инфекции другим людям.
Вашему врачу может потребоваться провести несколько анализов для подтверждения кори.
Иммунитет после заражения корью обычно сохраняется на всю жизнь, хотя в очень редких случаях может произойти повторное заражение.
Уход на дому
Большинство детей, больных корью, можно лечить дома после посещения врача. Антибиотики не назначают, потому что корь вызвана вирусом. Антибиотики не лечат вирусы.
Вы можете сделать вашего ребенка более комфортным:
- побуждает к отдыху
- предложить им много пить, чтобы избежать обезвоживания
- дают парацетамол или ибупрофен, если у них жар и они раздражительны (см. Наш информационный бюллетень Обезболивание для детей).
Вам следует вернуться к терапевту, если у вашего ребенка корь и:
- они вроде ухудшаются
- У них начинается рвота, и они не могут пить много
- они кажутся очень уставшими или более сонными, чем обычно
- Вы волнуетесь по любой причине.
Некоторым детям, больным корью, может потребоваться госпитализация, если у них разовьются осложнения, или им потребуется гидратация или антибиотики при вторичной инфекции (например,грамм. ушная инфекция, пневмония).
Обратитесь к ближайшему терапевту или в отделение неотложной помощи больницы, если у вашего ребенка сыпь, и:
- изменения личности
- спутанность сознания или потеря памяти (амнезия)
- судорог или паралич.
Если у вашего ребенка повышенная температура и кожная сыпь (маленькие ярко-красные пятна или пурпурные пятна или синяки необъяснимого характера), которая не приобретает цвет кожи (бледнеет) при нажатии на нее, это может быть признаком менингококковой инфекции. инфекция (см. наш информационный бюллетень
Менингококковая инфекция).
Как распространяется корь?
Корь очень заразна, и вирус распространяется воздушно-капельным путем при кашле и чихании. Вы можете заразиться корью, просто находясь в одной комнате с инфицированным человеком. Он также может передаваться при непосредственном контакте с инфицированным человеком или прикосновении к зараженному поверхности.
Корь была распространена в Австралии до 1966 года, поэтому люди часто болели корью в молодом возрасте и, следовательно, имеют иммунитет.Любой, кто родился во время или после 1966 года, должен получить две дозы вакцины для защиты.
Вспышки кори
Корь — проблема других стран, где плановая иммунизация не проводится. Вспышка в Австралии часто начинается, когда непривитый человек уезжает за границу, заражается и возвращает вирус.
Во время вспышки любой, кто не был вакцинирован, подвергается риску заражения. К группе повышенного риска во время вспышки кори относятся:
- младенцев в возрасте до 12 месяцев, которые слишком малы для полной иммунизации
- с ослабленным иммунитетом (иммунная система ослаблена из-за лекарств или болезни)
- детей
- беременных
- человек, родившихся во время или после 1966 года, не болевших корью и не получивших две дозы противокоревой вакцины.
Если вы или ваш ребенок в настоящее время не вакцинированы, вам следует поговорить со своим терапевтом, медсестрой по охране здоровья матери ребенка или местным советом о том, можете ли вы пройти вакцинацию от кори. Сделайте это, даже если вы не заразились корью.
Если по какой-либо причине вашему ребенку не сделали прививку от кори, избегайте людей или мест, связанных с корью, во время вспышки.
Ключевые моменты, которые следует запомнить
- Корь — очень заразная вирусная инфекция.
- Корь в Австралии встречается редко — у вашего ребенка низкий шанс заразиться вирусом, если он был вакцинирован.
- Корь может вызвать редкие, но серьезные осложнения и привести к летальному исходу.
Для получения дополнительной информации
Общие вопросы, которые задают нашим врачам
Что делать, если есть вспышка, но мой ребенок слишком мал, чтобы быть иммунизировано?
Хотя дети в возрасте до 12 месяцев не проходят плановую иммунизацию от кори, могут быть особые случаи, когда, если ребенок заразился корью, он может получить вакцинацию, если ему исполнилось девять месяцев.Поговорите со своим терапевтом, если вы обеспокоены тем, что ваш ребенок заразился корью. Избегать люди или места, связанные с корью во время вспышки.
Что мне делать, если я не уверен в вакцинации моего ребенка статус?
Все прививки вашего ребенка должны быть записаны в их журнале учета здоровья, обучения и развития (зеленая книга) или в картотеке врача. Вы также можете получить доступ к истории прививок вашего ребенка в Интернете на сайте Австралийский регистр иммунизации (AIR).Это национальный реестр вакцин, предназначенных для людей всех возрастов. Медицинскую карту вашего ребенка также может просмотреть медсестра, занимающаяся вопросами здоровья матери и ребенка, или терапевт. Если в этих ресурсах нет записи об иммунизации вашего ребенка, можно сделать анализ крови, чтобы проверить, есть ли у вашего ребенка невосприимчивый.
Мой ребенок корь, я беременна. Что мне делать?
Корь может нанести вред беременным женщинам и их будущим детям.

 Канцлер Ангела Меркель призвала жителей страны к пониманию необходимости введенных противоэпидемиологических мер. К середине ноября суточные показатели стали снижаться.
Канцлер Ангела Меркель призвала жителей страны к пониманию необходимости введенных противоэпидемиологических мер. К середине ноября суточные показатели стали снижаться.
 Ограничения продлятся до 15 января 2021 года.
Ограничения продлятся до 15 января 2021 года.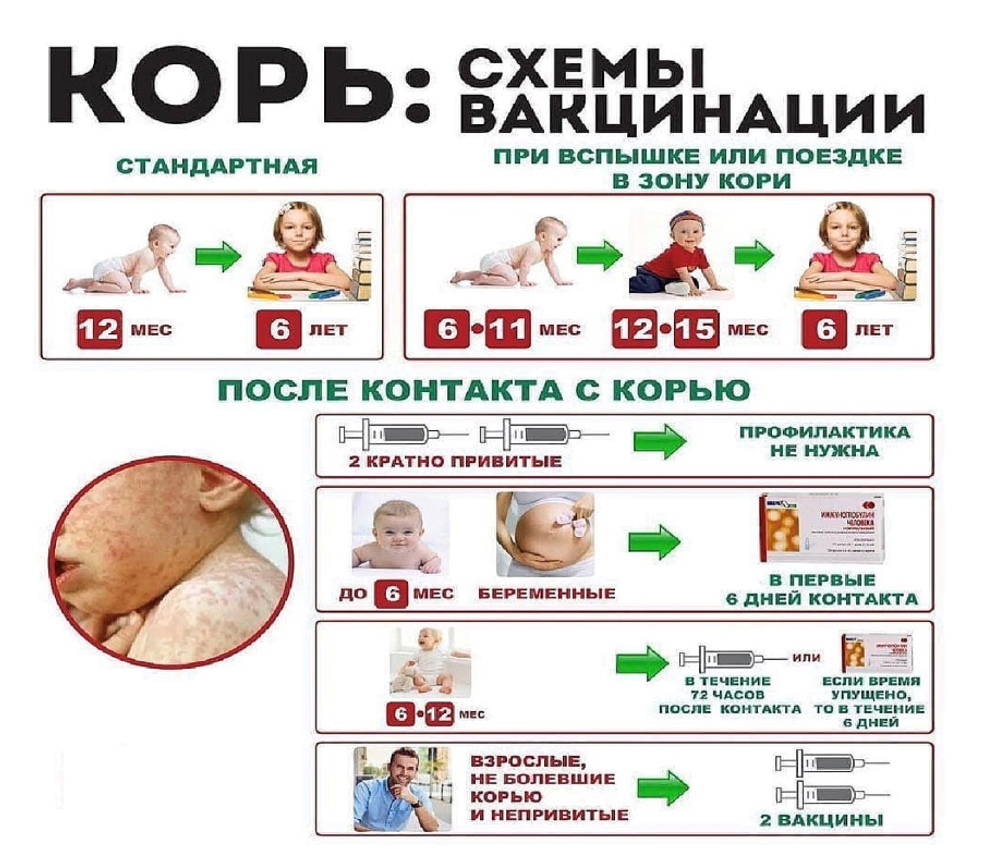 Рестораны, бары и кафе могут торговать навынос. Рестораторы, представители киноиндустрии и сферы торговли опасаются за свой бизнес.
Рестораны, бары и кафе могут торговать навынос. Рестораторы, представители киноиндустрии и сферы торговли опасаются за свой бизнес. С конца октября в стране действует локдаун. Жителям отводится один час в день, чтобы сходить в магазин, к врачу или прогуляться в радиусе не более одного километра от дома.
С конца октября в стране действует локдаун. Жителям отводится один час в день, чтобы сходить в магазин, к врачу или прогуляться в радиусе не более одного километра от дома.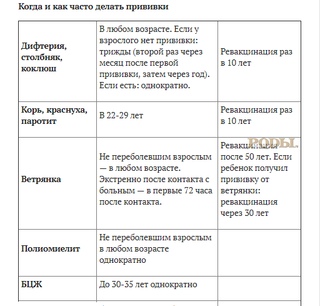 В одном из них оборудовали комнату с пластиковыми шторами, чтобы люди могли обняться.
В одном из них оборудовали комнату с пластиковыми шторами, чтобы люди могли обняться. Обе компании намерены подать в США заявку об ускоренной регистрации препарата. Есть надежда, что уже в начале 2021 года вакцина будет доступна.
Обе компании намерены подать в США заявку об ускоренной регистрации препарата. Есть надежда, что уже в начале 2021 года вакцина будет доступна.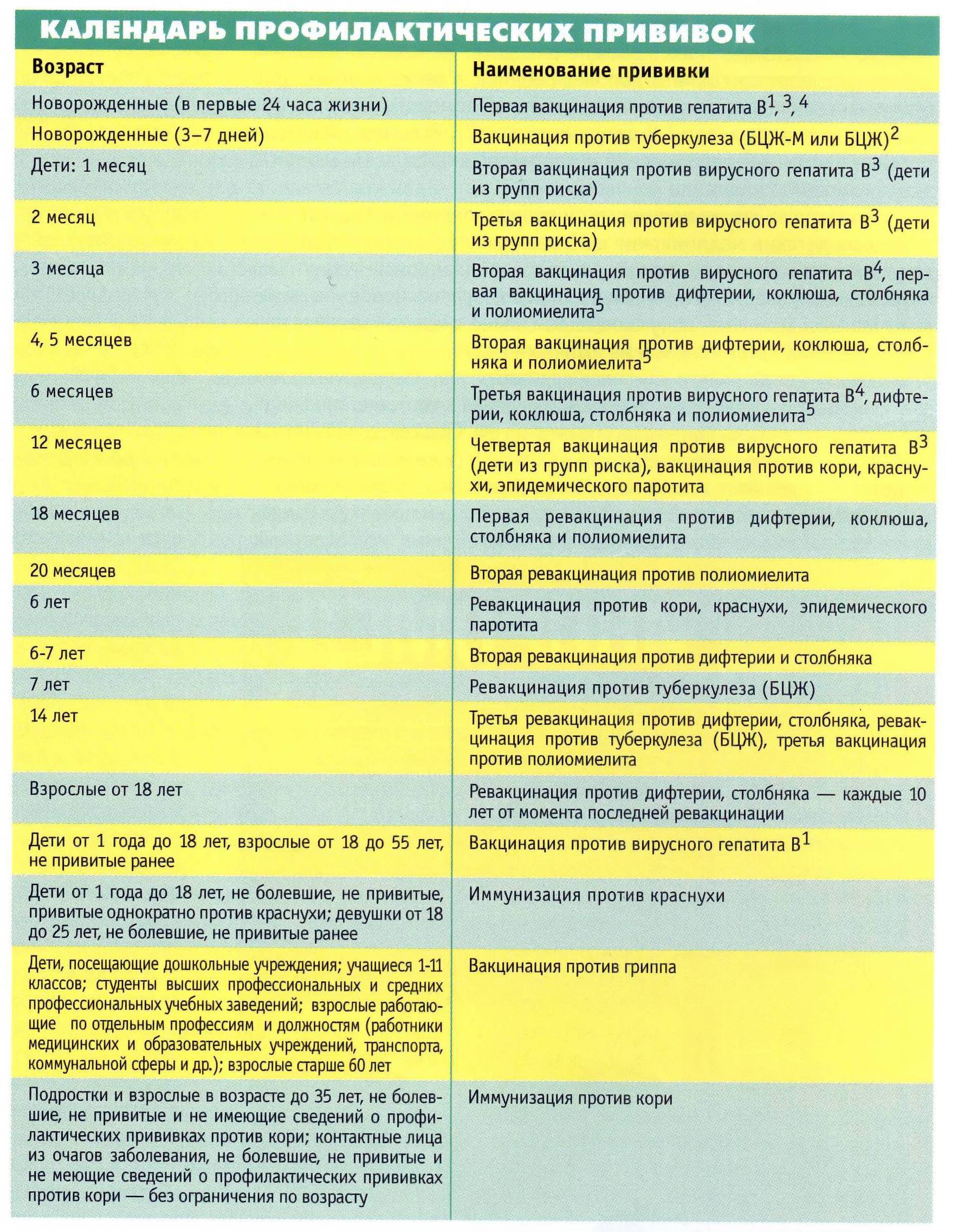 Это может привести к глухоте, отеку головного и / или спинного мозга, болезненному отеку яичек или яичников и, очень редко, к смерти.
Это может привести к глухоте, отеку головного и / или спинного мозга, болезненному отеку яичек или яичников и, очень редко, к смерти.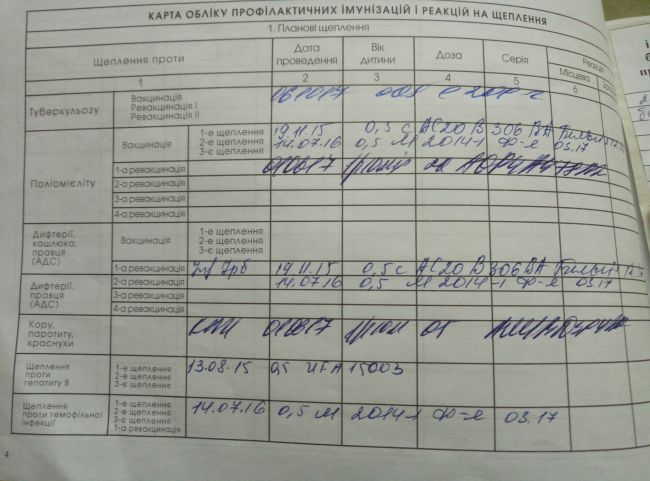

 Узнайте больше о паротите.
Узнайте больше о паротите.
