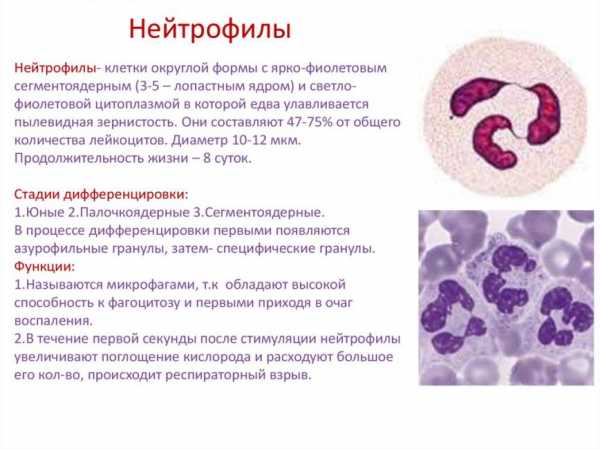
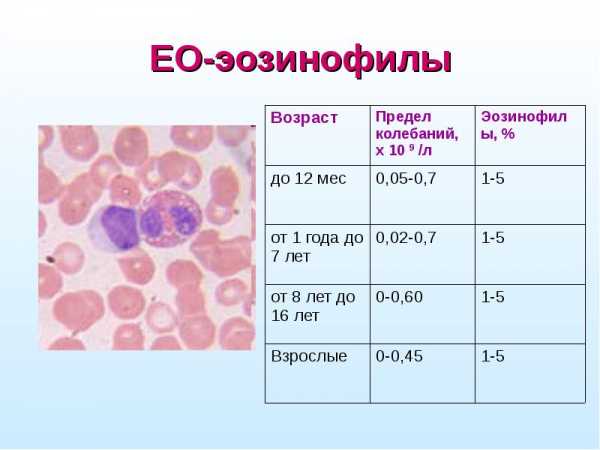
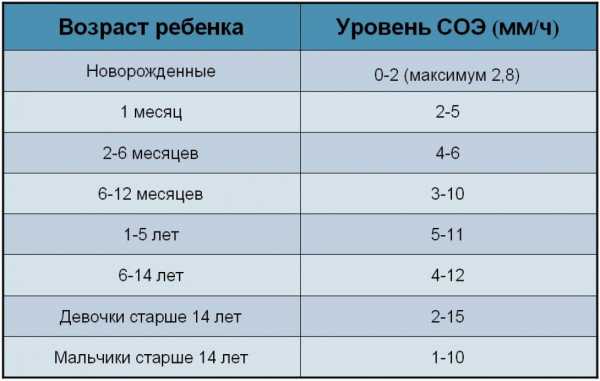
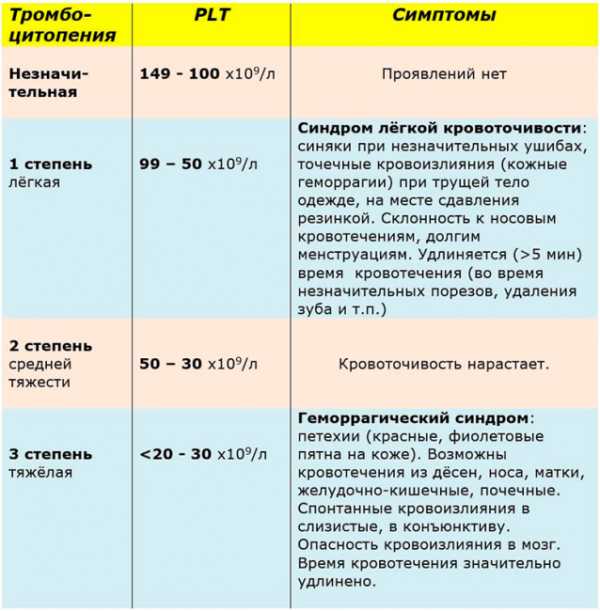
Простой классический рецепт блинов на молоке
Предлагаю вам классический рецепт приготовления блинов на молоке. Блинчики готовятся просто и получаются очень вкусными. Их можно подать со сметаной, вареньем, джемом, сгущенкой, а также можно приготовить со сладкой или несладкой начинкой. Жарить блины лучше всего на блинной сковороде, в этом случае сковороду смазывать маслом не нужно. Если у вас обычная сковорода, ее нужно перед жаркой каждого блина немного смазывать растительным маслом.
Ингредиенты
Для приготовления блинов на молоке по простому классическому рецепту понадобится:
молоко — 0,5 литра;
яйцо куриное — 2 шт.;
соль — щепотка;
сахар — 2 ст. л.;
сода — 1/4 ч. л.;
масло растительное рафинированное — 4 ст. л.;
мука высшего сорта — 200-220 г.
Этапы приготовления
В миску разбить куриные яйца, добавить соль и сахар. Добавить соду и тщательно взбить яичную смесь венчиком. Сахар должен полностью раствориться.
Добавить соду и тщательно взбить яичную смесь венчиком. Сахар должен полностью раствориться.
 Влить в яичную смесь теплое молоко и рафинированное растительное масло.
Влить в яичную смесь теплое молоко и рафинированное растительное масло.
 Снова взбить венчиком до однородности. Далее всыпать просеянную муку.
Снова взбить венчиком до однородности. Далее всыпать просеянную муку.
 И, перемешивая получившуюся массу венчиком, замесить тесто, которое по консистенции получится льющимся, но не слишком жидким. Оставить тесто, прикрыв миску пленкой, при комнатной температуре на 30-40 минут.
И, перемешивая получившуюся массу венчиком, замесить тесто, которое по консистенции получится льющимся, но не слишком жидким. Оставить тесто, прикрыв миску пленкой, при комнатной температуре на 30-40 минут.
 Затем сковороду нужно хорошо разогреть. Налить небольшое количество теста на разогретую сковороду, чуть наклоняя сковородку в разные стороны, чтобы тесто равномерно распределилось по всему дну.
Затем сковороду нужно хорошо разогреть. Налить небольшое количество теста на разогретую сковороду, чуть наклоняя сковородку в разные стороны, чтобы тесто равномерно распределилось по всему дну.
 Жарить каждый блинчик на среднем огне до румяности с двух сторон (по 1 минуте с каждой стороны). Если у вас обычная сковорода (не блинная), ее нужно немного смазывать растительным маслом или другим жиром перед жаркой каждого блина.
Жарить каждый блинчик на среднем огне до румяности с двух сторон (по 1 минуте с каждой стороны). Если у вас обычная сковорода (не блинная), ее нужно немного смазывать растительным маслом или другим жиром перед жаркой каждого блина.
 Очень вкусные, нежные, тонкие блинчики подать к столу теплыми со сметаной, джемом, вареньем. Классический рецепт приготовления блинов на молоке достаточно прост, а результат всегда получается отличным!
Очень вкусные, нежные, тонкие блинчики подать к столу теплыми со сметаной, джемом, вареньем. Классический рецепт приготовления блинов на молоке достаточно прост, а результат всегда получается отличным!
 Приятного аппетита!
Приятного аппетита!
rutxt.ru
Классические блины на молоке — 5 пошаговых рецептов тонких блинов на 0,5 и 1 литр молока с фото
Классические блины на молоке – это рецепт старинной русской кухни. Самые ценные рецепты блинов знают наши бабушки. И если есть возможность, пусть поделятся с вами всеми секретами их приготовления. Ведь блины на молоке – самые вкусные! Легкие для пищеварения, они получаются тоньше, чем на кефире, кроме того, они бесподобно вкусные!
Классический рецепт блинов на 0,5 литра молока
Классика всегда требует строгого следования рецептуре, но каждая хозяйка бережно хранит свои секреты. Один из этих рецептов предлагается вам. Главным секретом вкусных блинчиков является тесто без комочков, поэтому замешиваем тесто миксером.
Время готовки – 1 ч.
Порции – 20 шт.
В емкость для замеса теста разбейте куриные яйца, насыпьте сахар и щепотку соли и с помощью миксера все взбейте до однородного состояния.
К этой смеси, не выключая миксер, налейте нужное количество молока, и все хорошо перемешайте.
Добавьте к смеси, также не выключая миксер, 250 г пшеничной муки и взбейте тесто, чтобы не было комочков.
В полученное тесто влейте столовую ложку масла, иначе блины быстро могут подгореть. Тесто еще раз перемешайте.
На плите хорошо разогрейте сковородку и нанесите на нее кисточкой тонкий слой растительного масла.
С помощью поварешки наливайте тесто на разогретую сковородку, равномерно распределяя его, и выпекайте блинчики на небольшом огне.
Лопаткой поджаренные блинчики аккуратно переворачивайте на обратную сторону.
Готовые блинчики уложите на тарелку, смазывая каждый блин сливочным маслом, и подайте к столу.
Кушайте на здоровье и кормите свою семью!
Тонкие классические блины на молоке

Каждой хозяйке важно найти именно свой личный, проверенный собственным опытом рецепт тоненьких блинчиков на молоке. Подать к ним варенье, мед или сметану – «пальчики оближешь». Вашему вниманию предоставляется еще один способ приготовления шикарного завтрака.
Ингредиенты:
- Мука – 1 ст.
- Молоко – 1.5 ст.
- Яйцо куриное – 3 шт.
- Сахар – 1.5 ст. л.
- Соль – 0.5 ч. л.
- Сливочное масло – 40 г.
Процесс приготовления:
- В емкость для замешивания теста разбейте куриные яйца, насыпьте нужное количество соли и сахара и с помощью венчика смесь хорошо взбейте, пока полностью не растворятся сахар и соль.
- Добавьте во взбитую смесь 1,5 стакана молока, и еще раз все перемешайте.
- Затем насыпьте в полученную смесь необходимое количество пшеничной муки.
- Замесите тесто с помощью того же венчика до однородной текстуры. Полученной тесто должно быть консистенции густой сметаны и не содержать комочков, даже мелких. Тесто оставьте на 20 минут «для отдыха».
- В микроволновке или на водяной бане растопите до жидкого состояния сливочное масло, и, немного охладив его, добавьте в тесто и еще раз перемешайте.
- На большом огне разогрейте сковородку и намажьте ее растительным маслом.
- Жарьте блинчики на небольшом огне, наливая количество теста соответственно размеру вашей сковородки. Удобно тесто наливать поварешкой.
- Обжаривайте блинчики с обеих сторон до румяного состояния.
- Готовые блинчики сложите стопкой на тарелку, смазывая каждый блин кусочком сливочного масла.
Приятного аппетита!
Блины на молоке тонкие с дырочками

По предлагаемому рецепту вы быстро и просто сможете приготовить на завтрак нежные и тонкие блинчики, в которые легко сможете поместить сладкую или соленую начинку, и блинчики не порвутся. А для получения блинчиков с дырочками – сильно разогреть сковородку.
Ингредиенты:
- Молоко – 500 мл.
- Яйцо – 1 шт.
- Мука – 1 ст.
- Масло растительное – 2 ст. л.
- Сахар – 2 ст. л.
- Соль – ½ ч. л.
Процесс приготовления:
- Для приготовления блинчиков сначала приготовьте все указанные в рецепте продукты. Их подержите некоторое время при комнатной температуре, чтобы не были холодными.
- В емкость для замеса теста налейте нужное количество молока и добавьте к нему сахар, соль и растительное масло, которое по вкусу можно заменить оливковым или подсолнечным, или растопленным сливочным.
- В молоко вбейте куриное яйцо.
- С помощью миксера взбейте полученную смесь до однородного состояния.
- Необходимое количество муки обязательно просейте на сито, чтобы она насытилась воздухом, насыпьте ее к смеси и миксером еще раз хорошо взбейте. Тесто должно у вас получиться жидкой консистенции (блинчики из жидкого теста получатся очень тоненькими) и не содержать комочков.
- На среднем огне нагрейте сковородку, смазанную растительным маслом. Масло удобно наносить кисточкой или салфеткой и только перед первым блинчиком, ведь мы добавляли его в тесто.
- С помощью поварешки наливайте на сковородку тесто (объем его определите по диаметру вашей сковородки), и тонким слоем распределяйте по дну, немного поворачивая сковородку.
- Жарьте блинчик на каждой стороне до тех пор, пока он не будет свободно скользить на сковородке. У блинчика должны быть края румяными и хрустящими, тогда он готов.
- Готовые поджаренные блинчики сложите стопкой в тарелку, переслаивая их сливочным маслом.
- Кушать их можно и в горячем, и в холодном виде, добавив варенье, творог, икру или соленый лосось.
Это очень вкусно! Приятного аппетита!
Классические ажурные блины на 500 мл молока

Вашему вниманию предоставляется рецепт приготовления вкусных ажурных тоненьких блинчиков на молоке. Секретом их вкусности является добавление в тесто стакана крутого кипятка. Попробуйте!
Ингредиенты:
- Молоко – 0,5 л.
- Яйцо – 2 шт.
- Сахар – 4 ст. л.
- Соль – 2 г.
- Мука – 5 ст. л.
- Столовый уксус – 1 ч. л.
- Сода – 0.5 ч. л.
- Вода – 200 мл.
Процесс приготовления:
- Для приготовления блинчиков молоко и яйцо подержите некоторое время при комнатной температуре, чтобы они не были холодными.
- Разбейте яйца в мисочку для замеса теста, насыпьте к ним нужное количество соли и сахара. Миксером или венчиком взбейте все в пенистую массу.
- Не выключая миксер, порционно вливайте в смесь молоко, продолжая взбивание.
- Затем насыпьте в смесь просеянную на сито пшеничную муку и тесто не перемешивайте.
- В чайной ложечке погасите уксусом пищевую соду и перелейте это к тесту. Соду можно заменить специальным разрыхлителем.
- Затем миксером тесто повторно перемешайте и дайте ему «отдохнуть» в течение 20 минут.
- По истечении этого времени влейте в тесто растительное масло и тесто немного помешайте.
- В результате этого тесто у вас получится достаточно густым.
- Вскипятите в чайнике воду и налейте в тесто один стакан крутого кипятка (это секрет данного рецепта). Еще раз тесто перемешайте, и оно станет жидкой текстуры.
- Сейчас можно приступать в жарке блинчиков.
- Сковородку для блинчиков возьмите со специальным покрытием, без повреждений поверхности и в диаметре – 26 см.
- Разогрейте ее среднем огне и с помощью силиконовой кисточки нанесите на нее немного сливочного масла. Затем кисточку обмакните в растительное масло и ею смазывайте сковородку перед каждым блинчиком.
- Тесто наливайте на сковородку половником, распределяя его тонким слоем по всей поверхности.
- Выпекайте блинчики до румяного цвета по одной минуте на каждой стороне.
- Тесто в емкости периодически перемешивайте, иначе оно оседает.
- Готовые красивые и вкусные блинчики сложите на тарелку стопкой и подавайте к столу.
Кушайте на здоровье!
Тонкие блины на 1 литр молока: пошаговый рецепт

В этом рецепте дается классический расчет ингредиентов на 1 л молока. Блинчики получатся универсальными, или «многофункциональными», так как их можно подать к столу отдельным блюдом, завернуть рулетиками или конвертами, поместив внутрь варенье, ягоды, мясо или икру.
Ингредиенты:
- Молоко – 1 л.
- Мука – 270 г.
- Яйцо – 2 шт.
- Сахар – 2 ст. л.
- Растительное масло – 4 ст. л.
- Соль по вкусу.
- Сода – ½ ч. л.
Процесс приготовления:
- Молоко налейте в отдельную кастрюльку и немного подогрейте. Для данного рецепта молоко должно быть теплым.
- В мисочку вбейте куриные яйца, насыпьте к ним нужное количество сахара, соли и пищевой соды, что сделает в блинчиках красивые дырочки.
- С помощью венчика или миксером все взбейте.
- Затем налейте растительное масло и еще раз перемешайте.
- Взбитую смесь переложите в емкость для замеса теста и налейте третью часть нагретого молока. Все перемешайте.
- Затем насыпьте в эту смесь указанное количество просеянной на сито муки и перемешайте до однородного, без комочков, состояния. Полученное тесто должно иметь консистенцию негустых сливок.
- Тесто оставьте для отдыха на 30 минут.
- После этого тесто повторно перемешайте.
- На большом огне разогрейте сковородку с растительным маслом до появления сильного запаха масла, только не перегрейте, иначе масло начнет гореть.
- Затем огонь несколько уменьшите (на очень маленьком огне блинчики станут твердые) и начинайте выпекать блинчики.
- Наливайте тесто на сковородку поварешкой, определяя количество его соответственно размеру сковородки, и равномерно тонким слоем распределяя его по всей поверхности.
- Выпекайте блинчики на обеих сторонах, переворачивая их, когда зарумянятся края и не будет в середине блинчика жидкого теста.
- Готовые блинчики сложите стопкой в тарелку. Горячие сразу намазывайте кусочком сливочного масла, если будете подавать отдельным блюдом. Можете заворачивать в каждый блинчик подготовленную начинку. С первого блинчика обязательно снимите пробу и, если необходимо, добавьте соли и сахара.
Приятного аппетита!
kulinarenok.ru
Классические блины на молоке — 10 пошаговых рецептов с фото
Классические блины на молоке – это необычайно вкусное блюдо, которое успело стать традиционным во многих странах. Поэтому сегодня существует множество вариантов их приготовления. А вот основа для теста остается неизменной. Тонкие или дрожжевые, сладкие или с кислинкой – каждая хозяйка найдет свой любимый рецепт!
Классический рецепт блинов на 1 литр молока
Классический рецепт блинов на 1 литр молока – это замечательный завтрак, который очень быстро приготовить. Главное следовать рецепту и соблюдать пропорции! Тогда блинчики не разваливаются и получаются очень нежными и в меру сладкими. Настоящее лакомство!
Порции: 4
Время готовки: 40 мин.
Калории: 170 ккал
Белки: 4.8 г
Жиры: 7.1 г
Углеводы: 22 г
Разбиваем яйца в миску смешиваем с сахарным песком и взбиваем.
Теперь постепенно добавляем соль и муку. Чередуем добавление муки и молока, чтобы масса получилась однородной.
Получившееся тесто нужно оставить на 20 мин.
Вводим масло, все снова тщательно перемешиваем и жарим каждый блинчик на подогретой заранее сковородке.
Блинчики готовы! Приятного аппетита!
Тонкие блины с дырочками на 0,5 литра молока

Тонкие блины с дырочками на 0,5 литра молока получаются очень красивыми и ажурными. Ингредиенты для таких блинчиков нужны самые простые, а вот блинная или чугунная сковорода здорово ускорит процесс и сохранит лакомство целым. Время доставать любимое варенье! Будет очень вкусно!
Порции: 2
Время готовки: 20 мин.
Ингредиенты:
- Молоко – 0,5 л.
- Мука – 300 гр.
- Яйцо – 2 шт.
- Сахар – 1-2 ст. л.
- Соль – 0,5 ч. л
- Масло (растительное) – 2 ст. л.
- Масло (сливочное) – 20 гр.
Процесс приготовления:
- В глубокую емкость засыпаем всю муку и вливаем половину от всего количества молока. Все хорошо смешиваем.
- Всыпаем соль, сахар и вбиваем яйца. Также в тесто добавим растительное масло и все ингредиенты хорошо перемешаем.
- Добавляем оставшееся молоко и слегка взбиваем массу, доведя ее до однородности. По консистенции тесто должно быть довольно жидким, от этого зависит тонкость блинчиков.
- Жарить блины будем на растительном масле. Нагреваем сковороду и хорошо ее смазываем. Половником наливаем тесто, стараемся ровно распределить его по поверхности и не брать слишком много теста за один раз.
- Обжариваем каждый блинчик, пока он не станет чуть румяным. Тогда переворачиваем его и жарим со второй стороны. Так проделываем со всем тестом.
- Смазываем блинчики сливочным маслом.
Совет: если во время жарки блинчики будут рваться, просто добавьте немного муки. И наоборот, если ваши блинчики будут чересчур толстыми, влейте в тесто больше молока или же воды.
Самое время накрывать на стол! Приятного аппетита!
Вкусные блины на молоке и воде

Блины на молоке и воде – это разновидность классического русского блюда. Они ничем не уступают по вкусу блинчикам, приготовленным на молоке. А значит нужно пожарить побольше, чтобы порадовать свою семью сладким лакомством!
Порции: 4
Время готовки: 30 мин.
Ингредиенты:
- Молоко – 1 ст.
- Вода – 1 ст.
- Мука – 1 ст.
- Яйцо – 2 шт.
- Сахар – 3 ст. л.
- Соль – 0, 25 ч. л.
- Растительное масло – 2 ст.л.
Процесс приготовления:
- Чтобы тесто для блинчиков было однородным лучше подготовить продукты одной температуры.
- Смешиваем вместе яйца, сахарный песок и немного соли. Слегка взбиваем смесь вилкой или венчиком.
- Теперь добавляем жидкие ингредиенты: по половинке от массы воды и молока.
- Постепенно всыпаем муку и размешиваем. Можно воспользоваться миксером, чтобы лучше разбить комочки.
- Вводим оставшиеся молоко и воду.
- Сковороду разогреваем, смазываем растительным маслом и вливаем первую порцию теста. Массу нужно хорошо распределить по сковородке, чтобы получился тонкий круглый блинчик.
- Когда все блинчики готовы, можно сверху промазать их маслом.
Приятного аппетита!
Пышные дрожжевые блины на молоке

Дрожжевые блины на молоке получаются очень пышными и питательными. А если приготовить для них творожную или ягодную начинку, то можно насладиться превосходным десертом. Дети будут в восторге!
Порции: 6
Время готовки: 2 часа 30 мин.
Ингредиенты:
- Молоко – 500 мл.
- Дрожжи сухие – 10 гр.
- Сахар – 2 ч. л.
- Масло (сливочное) – 1 ст. л.
- Пшеничная мука – 250 мл.
- Вода – 125 мл.
- Яйцо – 1 шт.
Процесс приготовления:
- Разводим дрожжи в половине стакана теплой воды и добавляем немного сахара. Вводим 250 мл. муки, размешиваем и накрываем стакан мокрым полотенцем. Отправляем дрожжи в самое теплое место кухни и оставляем на час.
- Разбиваем яйцо и отделяем желток от белка. Желток разотрем с сахарным песком.
- Готовое тесто обминаем и добавляем к нему смесь с желтком.
- Сливочное масло растапливаем и также добавляем к тесту.
- Вводим вторую часть муки и теплое молоко. Консистенция теста должна напоминать жидкую сметану, так чтобы оно хорошо растекалось.
- Снова отправим тесто в тепло. Оно должно увеличится в объеме.
- Теперь взбиваем белок.
- Добавляем взбитый белок к тесту, аккуратно перемешиваем. Даем настояться еще 20 мин.
- Половником выливаем первую порцию на разогретую сковороду и жарим до золотистого цвета. Блинчики должны подняться.
Приятного аппетита!
Вкусные блины на молоке с содой
Блины на молоке с содой – это в меру сладкое и пышное блюдо. Они просто созданы для сочной начинки! Поэкспериментируйте с ягодным, грибным или рыбным наполнением и найдите свой идеальный вкус! Готовить их одно удовольствие!
Порции: 4
Время готовки: 40 мин.
Ингредиенты:
- Молоко – 0,5 л.
- Яйцо – 2 шт.
- Мука – ст.
- Сода – ч. л.
- Уксус – ч. л.
- Сахар-песок – 2 ст. л.
- Соль – 1 гр.
- Растительное масло – 2 ст.л.
Процесс приготовления:
- Молоко немного подогреваем и отправляем в глубокую миску. Вбиваем в молоко два яйца.
- Солим получившуюся смесь, а затем добавляем сахар.
- Соду гасим уксусом в чайной ложке и перемешиваем с тестом.
- Теперь хорошо взбиваем венчиком нашу смесь и начинаем постепенно вводить муку. Замешиваем тесто до сметанообразной консистенции.
- Оставляем тесто на 15 мин.
- Начинаем выпекать блинчики. Чтобы они не пригорали, сковороду нагреваем и смазываем маслом. Каждую порцию теста хорошо распределяем по сковородке. Жарим до появления румяности.
Готово! Если вы решили завернуть внутрь начинку, дайте блинчикам немного остыть. Приятного аппетита!
Пошаговый рецепт тонких блинов на кислом молоке

Блины на кислом молоке — тонкие и довольно эластичные, а значит, они не будут рваться при жарке. Их можно подать отдельно или же заправить оригинальной начинкой. Готовить их быстро, а кушать – просто объедение! Такое блюдо точно сделает утро добрым.
Порции: 6
Время готовки: час
Ингредиенты:
- Мука – 300 мл.
- Яйцо – 3 шт.
- Молоко (кислое) – 550 мл.
- Сахар – 3 ст. л.
- Масло растительное – 4 ст. л.
Процесс приготовления:
- Яйца разбиваем, смешиваем с 2 ложками сахара. Взбиваем до появления легкой пенки.
- Добавляем чуть-чуть молока и снова перемешиваем.
- Муку просеиваем, а затем понемногу вводим в смесь из молока и яиц.
- Добавляем оставшееся количество молока и перемешиваем до однородного состояния.
- Вводим две ложки растительного масла и также перемешиваем.
- Нагреваем сковороду, смазываем ее растительным маслом. Выпекаем блинчики до возникновения приятного румянца.
Приятного аппетита!
Простой рецепт сладких блинов на молоке

Сладкие блины на молоке — это хорошее начало нового дня! Вкусные и тонкие они станут отличным дополнением к чаю. Такое лакомство точно поднимет настроение и зарядит энергией на день!
Порции: 15
Время готовки: 25 мин.
Ингредиенты:
- Яйца – 3 шт.
- Молоко – ст.
- Вода – ст.
- Сахар – 3 ст. л.
- Мука – ст.
Процесс приготовления:
- Смешиваем воду с молоком в отдельной миске, добавляем к нему яйца, а затем подсаливаем и подсахариваем массу.
- В готовую массу через ситечко просеиваем муку и хорошо размешиваем все комочки.
- Нагреваем плиту и сковороду, смазанную маслом. Половником выливаем первую часть теста для первого блинчика. Распространяем его по всей поверхности. И поджариваем до румяного цвета.
Толстые и пышные блины на молоке

Толстые блины на молоке получаются очень пышными и пористыми. Они прекрасно пропитываются вареньем или сиропом, а также хорошо подходят для начинки. Просто изумительное лакомство!
Порции: 4
Время готовки: 20 мин.
Ингредиенты:
- Яйцо – 2 шт.
- Сахар – 2 ст. л.
- Мука – 300 гр.
- Молоко – 300 гр.
- Разрыхлитель – 2,5 ч. л.
Процесс приготовления:
- Яйца перемешиваем с сахаром и взбиваем.
- Муку просеиваем через ситечко. Для этого берем емкость побольше и в нее добавляем соль и разрыхлитель.
- Теперь соединяем две массы в одну и замешиваем тесто. Оставляем немного загустеть на 5 мин.
- Накаляем сковороду, смазанную маслом, и выливаем примерно две ложки теста на один блинчик. Поджариваем до появления румяного оттенка и переворачиваем.
Готово! Приятного всем аппетита!
Рецепт приготовления тонких блинов без яиц

Блины на молоке без яиц — в меру тонкие и эластичные. Блинное тесто без яиц получается более густым, а потому идеально подойдет для сочных начинок. Кроме того, из них можно приготовить невероятный слоеный торт. Удивите своих родных необычным лакомством!
Порции: 8
Время готовки: 30 мин.
Ингредиенты:
- Мука – 2 ст.
- Молоко – 900 мл.
- Сахар – 3 ст. л.
- Соль – ½ ч. л.
- Масло (растительное) – 2 ст. л.
- Масло (сливочное) – 65 гр.
- Сода – ½ ч. л.
Процесс приготовления:
- Выбираем тарелку поглубже, количество теста будет довольно большим. И приступаем к готовке.
- Муку смешиваем с пол-литра молока. Затем солим и добавляем сахар с содой.
- В готовую смесь добавляем растительное масло и хорошо перемешиваем до однородной консистенции. Максимально убираем комочки.
- Оставшееся молоко разогреваем и вводим в тесто. Перемешиваем еще раз.
- Жарить блинчики будем на небольшом огне, чтобы тесто равномерно запеклось. Переворачиваем и обжариваем вторую сторону.
- Готовые блины можно промазать топленым сливочным маслом или же подать их сразу к столу.
Приятного аппетита!
Вкусные блины, приготовленные на сухом молоке

Блины на сухом молоке уже стали привычным лакомством. Сухое молоко сохраняет полезные свойства и вкусовые качества молока и отлично заменяет его в кулинарии. Просто добавьте его в тесто для блинчиков, и у вас готов невероятный десерт к чаю!
Порции: 6
Время готовки: 30 мин.
Ингредиенты:
- Молоко (сухое) – 250 мл.
- Мука – 500 мл.
- Вода – 750 мл.
- Разрыхлитель – 2 ч. л.
- Соль – 1 ч. л.
- Сахар – 3 ч. л.
Процесс приготовления:
- Воду нужно закипятить и дать ей слегка остыть, так чтобы она была теплой. Теперь разводим сухое молоко в воде в отдельной емкости.
- Добавляем муку в молоко, а также вводим разрыхлитель. Тщательно перемешиваем нашу массу.
- Вбиваем в нее яйца и замешиваем тесто для блинчиков. По вкусу добавляем сахар и немного соли.
- Выпекать будем на подогретой сковороде, хорошо смазанной маслом. Лучше поставить на умеренный огонь, чтобы блинчики равномерно запекались и не пригорали.
- Черпачком наливаем тесто и ворочая сковороду распределяем его по всей ее поверхности. Дожидаемся золотистого оттенка и переворачиваем блинчик. Так проделываем со всем тестом.
Наши блины готовы! Приятого аппетита!
[adsp-pro-12]
kylinariya.ru
Самые вкусные блины на молоке
Блины на молоке это рецепт старинной русской кухни. Самые ценные рецепты блинов знают наши бабушки. И если есть возможность, пусть поделятся с Вами всеми секретами их приготовления. Ведь блины на молоке — самые вкусные! Легкие для пищеварения, они получаются тоньше, чем на кефире, кроме того, они бесподобно вкусные!
Блины на молоке испечь совсем не сложно, затруднений возникнуть не должно. Вариантов теста не мало, в этой статье я предложу вам самые лучшие из них.
Чтобы приготовить тесто для блинов на молоке потребуется стандартный набор продуктов. Это, конечно, молоко, яйца, без которых блин не сформируется на сковороде, качественная мука, желательно, высшего сорта, рафинированное растительное масло, соль и сахар по вкусу.Если блины планируются со сладкой начинкой или без нее, можно по желанию добавить в тесто ванилин на кончике ножа.
Сахара не должно быть слишком много в тесте, иначе блины будут просто гореть на сковороде!
Найти свой рецепт вкусных блинов на молоке не сложно. Главное, научиться работать с тестом на сковороде, для этого нужен некоторый опыт и сноровка.
Можно сказать, что приготовление блинов это маленькое искусство. Не важно, какой рецепт блинов на молоке вы выбрали, Вам обязательно понадобится хорошая сковорода, ведь это 50% успеха!
И не обязательно, чтобы он была чугунной по старинке. Современные варианты блинных сковородок с антипригарным покрытием ничем не хуже. Главное, чтобы сковорода имела ровное толстое дно и равномерно прогревалась на огне.

Для каждой сковороды необходимо определенное количество теста, в зависимости от ее диаметра. Тесто для выпекания блинов на молоке льем в центр сковороды, давая ему равномерно растекаться по всей плоскости ее поверхности.
Процесс выпекания блинов — дело не быстрое, а потому запаситесь терпением. Есть хозяйки, которые пекут сразу на двух сковородах одновременно, но в этом случае дело пойдет быстрее. Но здесь нужен опыт, совершенно нельзя отвлекаться и отходить от плиты.
Для того чтобы тесто получалось без комочков, муку, добавляя ее в тесто, необходимо просеивать. При замешивании теста блинов на молоке смело пользуйтесь миксером для тщательного объединения ингредиентов теста.
Тесто для блинов должно постоять перед выпеканием в теплом месте 30-40 минут, это необходимое условие для успеха блинного мероприятия. Только лишь заварное тесто не требует времени на расстойку.
Классический рецепт блинов на молоке

Как правило, при классическом исполнении блины на молоке подчинятся строгой рецептуре, но каждая хозяйка с опытом хранит свои секреты. Например, молоко немного подогревают, а холодные яйца взбивают с солью до пены.
Есть несколько способов замеса теста с одним и теми же набором продуктами. Есть вариант, когда во взбитые яйца с солью и сахаром понемногу добавляют муку, молоко и растительное масло.
В другом варианте в теплое молоко вводят взбитые яйца, масло, сахар и соль. В третьем — яйца взбивают уже вместе с молоком, сахаром, маслом, солью и мукой. Каждый вариант возможен как способ, главное, отсутствие комочков в тесте.
И в каждом варианте, блинчики имеют немного разный внешний вид, но получаются неизменно вкусными.
Вам потребуются:
- 500 мл молоко
- 3 шт. яйцо отборное
- 250 г мука
- 1 ст. л. масло растительное
- 1 ст. л. сахар-песок
- 1 щ. соль
- миксер
Способ приготовления:
Миксером взбиваем яйца, сахар и соль

Добавляем молоко и перемешиваем

При включенном миксере добавляем муку, смешиваем до однородности

Вливаем растительное масло, чтобы блинчики при выпекании не пригорали

Кистью наносим на сковороду масло тонким слоем, хорошо разогреваем ее на огне

Поварешкой наливаем тесто на середину сковороды, круговым движением растягивая тесто по всей поверхности, выпекаем на среднем огне

После зарумянивания блинчика с одной стороны, переворачиваем его с помощью лопатки

Складываем блины стопкой, угощаем близких и родных!

Приятного аппетита!
Тонкие блины рецепт с дырочками

Так хочется иногда тоненьких блинов на молоке с множеством дырочек, словно плетеное кружево! Нет ничего проще.
В этом рецепте наряду с молоком присутствуют сметана и кефир. Последние добавляют мягкость и нежность блинам.
А за множество дырочек ответственным назначен разрыхлитель. Именно он, вступая в реакцию с кисломолочными продуктами, дарит красоту и легкость блинам по этому рецепту. Пробуйте готовить!
Вам потребуются:
- 400 мл молоко
- 3 шт. яйцо отборное
- 2 ст. мука
- 100 мл кефир
- 1 ст. л. сметана
- 2 ст. л. сахар-песок
- 1 ч. л. разрыхлитель для теста
- 3 ст. л. растительное масло в тесто
- ванилин на кончике ножа
- соль по вкусу
Способ приготовления:
- Взбиваем яйца с сахаром и солью с помощью венчика (или миксером) до полного растворения сахара, после добавляем сметану, кефир и молоко.
- Просеиваем в тесто муку, разрыхлитель, перемешиваем все до однородной массы так, чтобы не стало комочков. Если комочки все-таки имеются, дайте тесту немного постоять, потом интенсивно перемешайте, при необходимости повторить.
- Влейте растительное масло и немного ванилина для вкуса и аромата.
- Дайте тесту постоять 30 минут, оно готово — настало время для выпекания блинов. Тесто должно быть консистенции очень жидкой сметаны, при этом должно «тянуться» с поварешки.
- Сковороду смазать растительным маслом кистью и хорошо разогреть. Наливаем тесто поварешкой, равномерно распределяем его по плоскости до краев. На огне доводим до розового цвета с одной стороны, переворачиваем на другую.
- У вас получатся тонкие блины с дырочкой, выкладываем их стопкой при выпекании, накрываем полотенцем и даем отстояться.
Приятного аппетита!
Кружевные блины на молоке с кипятком
Какие кружевные и необычные блинчики на молоке можно испечь по этому рецепту! Нежные и потрясающе вкусные, они просто тают во рту! Рецепт прост и в Ваших силах воплотить его в жизнь!
Сковорода для блинов должна быть хорошо прогрета и в процессе огонь под ней должен быть умеренным, но не слишком слабым — тогда кружева не будет, и не слишком сильным — блины будут гореть на сковороде.
Сковороду, не снимая с огня, нужно тонко смазывать перед каждым блинчиком. Это можно сделать с помощью поролоновой губки или силиконовой кисти. Некоторые хозяйки смазывают сковороду кусочком сала с растительным маслом. Если сковороду не смазывать совсем, то блины могут приставать, будут иметь иной внешний вид, вкус тоже будет меняться.
Вам потребуются:
- 500 мл молоко 2,5-3% жирности
- 3 шт. яйцо куриное отборное
- 280 г мука пшеничная
- 2 ст. л. сахар-песок
- 1 ч. л. соль
- 150-200 мл кипяток
- 3 ст. л. растительное масло
Способ приготовления:
Взбиваем яйца с солью и сахаром

Добавляем 250 г молока

Просеиваем муку, добавляя все количество постепенно частями

Получаем тесто, гуще чем на оладьи
Это делается для того, чтобы не образовывалось комочков

Теперь добавляем оставшееся молоко, вымешиваем тесто

Вливаем растительное масло, перемешиваем

Добавляем в тесто кипяток, при этом интенсивно мешаем смесь
Тесто станет жидким, более эластичным, а блинчики будут кружевными

Хорошо прогреваем сковороду, смазываем тонким слоем растительного масла
Набираем в половник небольшое количество теста, начинаем выливать его на сковороду примерно в середину, держа сковороду за ручку, одновременно при этом делаем плавное круговое движение рукой, распределяя тесто по всей поверхности

Аккуратно переворачиваем блин на сковороде, поддевая его деревянной лопаткой

Каждый блинчик мы мажем с одной стороны сливочным маслом, как только снимаем его со сковороды
Смазывать в конце блины сливочным маслом или нет, конечно, Ваше желание. Помните, что растительное масло у нас в тесте по рецепту, растительное масло на сковороде перед каждым блином, и третий раз мы наносим масло, пока блин теплый. Считаем калории!

Приятного аппетита!
Рецепт традиционных заварных блинов

Заварные блины на молоке очень нежные, удивляют мягкостью и обладают ровной текстурой. Отлично подходят для разнообразных начинок, обладают нейтральным вкусом по соли и сахару.
Вам потребуются:
- 600 мл молоко
- 2 шт. яйцо
- 300 г мука
- 100 г кипяток
- 30 г масло сливочное
- 4 ст. л. масло растительное
- 1/2 ч. л. соль
- 2 ст. л. сахар-песок
Способ приготовления:
Взбиваем венчиком яйца, сахар и соль

Просеиваем в яичную смесь всю муку
Перемешиваем, у нас получается комковатое и очень густое тесто

Добавляем стакан молока и вымешиваем венчиком кремообразное тесто

Далее вливаем остальное молоко в два этапа, тщательно перемешивая массу венчиком
Такой способ исключает наличие комочков в тесте

Ставим на средний огонь сковороду хорошо прогреться
Тем временем добавляем в смесь крутой кипяток и быстро замешиваем тесто венчиком, заваривая его

Добавляем растительное масло, перемешиваем
Тесто получается жидкое по консистенции

Выливаем смесь на сковороду меньше половника, немного наклоняя ее, распределяя тесто по дну

Переворачиваем блин на другую сторону с одного края руками или лопаткой
Продолжаем жарить блины, постоянно перемешивая тесто, распределяя муку в смеси

Кажый блин смазываем сливочным маслом
Складываем блины стопкой! Угощаемся!

Приятного аппетита!
Тонкие блины на молоке рецепт с дырочками с кипятком

Рецепт заварных блинов это отличный вариант красивых блинов в будни и в праздники. А секрет множества дырочек в добавлении соды или разрыхлителя.
Они получаются тоненькими, нежными и очень вкусными! Готовить их не сложно, справится любая хозяйка. Если Вам нравятся такие замечательные блинчики, то этот рецепт для Вас!
Вам потребуются:
- 250 г мука
- 200 г молоко
- 2 шт. яйцо
- 1 ч. л. сода пищевая
- 100 мл кипяток
- 1 ст. л. сахар
- 3 ст. л. масло оливковое
- 1 щ. соль
Способ приготовления:
- Яйца, соль и сахар перемешиваем миксером до светлой пены
- В полученную смесь добавляем стакан молока и, гашеную кипятком в ложке, соду, смешиваем
- Далее в смесь всыпаем через сито муку, перемешиваем
- Вливаем крутой кипяток, интенсивно взбиваем тесто, чтобы растворились все комочки.
- Добавляем оливковое масло, даем тесту постоять 10 минут
- Тем временем ставим сковороду на огонь – даем время ей хорошо прогреться, потом смазываем ее растительным маслом и начинаем выпекать блины
- Равномерно распределяем тесто по сковороде круговыми движениями, блин обжариваем с двух сторон до золотистого цвета
Получаются очень красивые и аппетитные блинчики! Приятного аппетита!
Видео-рецепт. Кружевные блины на молоке
Вам потребуются:
- 300 г молоко
- 6 ст. л. мука пшеничная
- 3 шт. яйцо СО
- 0,5 ч. л. соль поваренная
- 2 ст.л. сахар-песок
Пышные дрожжевые блины на молоке

Порадуйте любимых пышными и легкими дрожжевыми блинчиками! Такое аппетитное чудо в дырочках получается с помощью разрыхлителя и дрожжей.
Пожалуйста, строго следуйте рецептуре и у Вас непременно все получится. Такие блины требуют немного терпения, дрожжевое тесто должно постоять и проявить себя во всей красе. Удачи!
Вам потребуются:
- 350 г мука
- 450 г молоко теплое
- 2 шт. яйцо
- 1,5 ст. л. сахар-песок
- 1,5 ч. л. дрожжи сухие
- 1,5 ч. л. разрыхлитель
- 60 мл масло растительное
- 1/2 ч. л. соль
Способ приготовления:
Смешиваем дрожжи, половину сахара и немного молока, отставляем в сторону до растворения сахара

В глубокой с запасом миске взбиваем миксером остаток сахара, яйца и соль

Добавляем в яичную смесь дрожжи, смешиваем миксером

Всыпаем часть просеянной заранее муки и добавляем разрыхлитель, перемешать

Далее постепенно добавляя немного муки и молока, перемешивая миксером, замешиваем тесто

Когда в тесте уже будет больше половины муки, вольем в него растительное масло

Тесто получается довольно густым, накрываем посуду полотенцем и ставим его на 30 минут в теплое место

Через время тесто увеличивается в посуде в 2 раза, и оно будет хорошо пузыриться, дрожжи делают свою работу
Если оно сильно густое (это во многом зависит от муки), то можно добавить в него 100 мл крутого кипятка и интенсивно перемешать

Разогреваем хорошо блинную сковороду на среднем огне, наносим на ее поверхность кистью растительное масло

Будем печь небольшие блины, выливаем небольшое количество теста и придаем ему круглую форму с помощью поварешки

Ждем, когда блинчик подрумянится, переворачиваем блин на другую сторону с помощью лопатки

Блин получается пышным и кружевным, запекаем его с другой стороны, снимаем со сковороды лопаткой
Продолжаем выпекать остальные блины

Складываем все блины стопкой, даем им постоять под полотенцем

Приятного аппетита!
Рецепт вкусных блинов на кислом молоке

Блины на кислом молоке как вариант для тех, кто не особо любит сладкое. Такие блины получаются очень легкими и нежными, кроме того, они обладают особым кисловатым вкусом. Самые любимые блины автора!
Сама структура блинов обладает пластичностью, и в то же время мягкостью. Блины на кислом молоке идеально сочетаются с самыми разными начинками. C ними легко работать, фаршируя их и придавая им нужную форму, они не рвутся и не заламываются.
Как сделать самим кислое молоко? Нет ничего проще! Натуральное молоко переливаем в стеклянную тару, бросаем кусочек хлеба и ставим в теплое место, даже можно на солнышко. Через сутки (или быстрее) Вы сами увидите, как прозрачная молочная сыворотка уйдет вниз, а кислые вершки станут шапкой наверху. Аккуратно удаляем из кислого молока хлеб и ставим его в холод. Кислое молоко готово!
Вам потребуются:
- 300 мл молоко кислое
- 1-2 ст. л. сахар-песок (или сахарная пудра)
- 1/2 ч. л. соль поваренная
- 250 г мука пшеничная в/с
- 4 ст. л. масло растительное
- 300 мл кипяток крутой
- 2 шт. яйцо отборное
- 40-50 г масло сливочное
- 1 ч. л. разрыхлитель
- на кончике ножа ванилин (по желанию)
Способ приготовления:
Миксером или венчиком соединить яйца с сахаром, солью и ванилин для ароматизации. Для нейтрального вкуса блинов 1 ложки сахара достаточно, если нравится чуть слаще — бросаем весь сахар. Вместо сахара лучше использовать сахарную пудру. Взбиваем до растворения крупинок сахара.
Кислое молоко взболтать до однородности, подогреть до теплого, влить в яичную смесь.
Просеянную муку соединить с разрыхлителем и частями добавить в смесь, перемешивая миксером на маленькой скорости, разбиваем комочки.
Влить в тесто тонкой струйкой крутой кипяток, одновременно интенсивно перемешивая смесь, далее влить растительное масло.
Блинчики можно выпекать сразу, заварное тесто дополнительного времени они не требует, блинное тесто должно получиться однородным, тягучим и стекать тонкой струйкой с поварешки.
Сковороду хорошо прогреваем, наносим кистью (или кусочком сала, половинкой картофелины) растительное масло, которое надо периодически обновлять на сковороде.
Блины выпекаем на среднем огне, чем сильнее разогрета сковорода, тем больше дырочек.
Вылив небольшое количество теста, распределяем его по поверхности, зарумяниваем одну сторону, переворачиваем блин и недолго запекаем его с другой стороны.
Сразу после выпекания складываем блины друг на друга, промазывая края сливочным маслом. Стопке блинов даем отдохнуть под полотенцем до теплых.
Приятного аппетита!
Видео-рецепт тонких и нежных блинов
zhenskoe-schastye.ru
Тонкие блины на молоке пошаговый рецепт с фото
Не стану тут долго расписывать, что же такое блины, думаю, вы и так все знаете. Блины бывают дрожжевые и бездрожжевые, мы будем готовить простые бездрожжевые блины на молоке. У меня вопрос лишь в том, как правильно их назвать, блины или всё же блинчики, если речь идёт именно о тонких блинах. Я всегда считала, что блин — это тонко пожаренное тесто на сковороде, а блинчик — это блин, в который завернули начинку. Однако покопавшись в истории этого блюда, я склоняюсь к тому, что мы всё же приготовим с вами сегодня тонкие блинчики на молоке. Потому как традиционные русские блины пеклись из густого дрожжевого теста и были довольно толстые. Тонкие же блины пришли к нам из Франции, и стали называться блинчиками, они могут быть как с начинкой, так и без неё, ведь только в тонкий блинчик вы сможете завернуть начинку. И хотя со словом, вроде, всё понятно, я иногда по-прежнему продолжаю называть тонкие блинчики — блинами.
А теперь непосредственно про рецепт. Когда речь заходит о тонких блинчиках, наверное, самый большой спор состоит в том, класть в тесто соду или разрыхлитель, или нет. Так вот, в пресное блинное тесто не кладутся никакие разрыхлители, блинчики получаются тонкие за счёт консистенции теста, а дырочки на них у вас получатся, если вы просто хорошо прогреете сковородку. Вообще, в этом рецепте я постараюсь рассказать вам о разных мелочах и тонкостях приготовления тонких блинчиков на молоке. Надеюсь, после этого у вас всё получится, ведь ничего сложного в этом нет.
Хочу заметить, что, если вы задумали сделать блинный торт, то данный рецепт не очень подходит, здесь блины получаются хоть и тонкие, но довольно плотные, из них идеально делать блины с начинкой. Для блинного торта лучше сделать тонкие блины на кефире с дырочками, тут блины получаются потолще и нежнее.
Из указанного количества ингредиентов у меня получается примерно 15 блинчиков диаметром 22см.
Подготовим все ингредиенты. Хорошо, если все они будут комнатной температуры, тогда они лучше соединятся. Поэтому лучше достаньте яйца и молоко из холодильника заранее. Масло можно использовать как растительное рафинированное (без запаха), так и сливочное. Сливочное масло придаёт блинчикам большую румяность и сливочный вкус. Если используете сливочное масло, то его необходимо растопить и дать ему остыть.
Яйца хорошо моем, выбиваем в ёмкость для взбивания, добавляем сахар и соль. Перемешиваем до однородности миксером, венчиком или просто вилкой. Здесь у нас нет необходимости взбить яйца в пену, нужно лишь перемешать до однородного состояния и полного растворения соли и сахара.
Добавляем к яичной массе небольшую часть молока, где-то 100-150 мл. Мы не наливаем всё молоко сразу, потому что, при добавлении муки, более густое тесто проще перемешать до однородного состояния. Если выльем всё молоко сразу, скорее всего, в тесте останутся непромешанные комочки муки, и придётся в дальнейшем процеживать тесто, чтобы от них избавится. Так что пока добавляем только небольшую часть молока и перемешиваем массу до однородности.
Просеиваем муку в ёмкость с тестом. Это необходимо для того, чтобы насытить муку кислородом и очистить её от возможных примесей, поэтому рекомендую не пропускать этот пункт.
Перемешиваем тесто. Сейчас оно довольно густое, и должно перемешаться до гладкого однородного состояния, без комочков.
Теперь добавляем оставшееся молоко и снова перемешиваем.
Наливаем остывшее растопленное сливочное или растительное масло в тесто. Перемешиваем до однородности, тесто получится довольно жидкое, примерно как жирные сливки.
На этой фотографии я постаралась передать консистенцию теста, которое у меня получилось. В любом случае, когда вы пожарите 2-3 блинчика, вы поймёте правильная консистенция у вас получилась, или нет. Если тесто получилось очень густое, добавьте немного воды или молока, если же оно жидкое — добавьте немного муки.
Ну а теперь, когда тесто готово, пора жарить блины. Я предпочитаю использовать специальную блинную сковородку, а ещё лучше сразу две, так получается жарить вдвое быстрее. Я смазываю сковородку маслом только перед жаркой первого блинчика, дальше этого не требуется, хватает того масла, которое мы добавили в тесто. Однако, тут всё зависит от сковороды, если блинчики будут прилипать к сковородке, то смазывайте её каждый раз, перед тем, как налить тесто. Смазывать сковороду лучше растительным маслом, т.к. сливочное очень быстро начинает гореть. Используйте для смазывания сковороды силиконовую кисточку или просто салфетку, пропитанную маслом.
Итак, хорошо разогреваем сковородку, потому что, именно на раскалённой сковороде, получаются пористые блины, с дырочками, а ведь это то, чего мы и добиваемся. На плохо разогретой сковороде дырочек на блине у вас не получится.
Наливаем тесто на раскалённую сковородку и одновременно вращаем её по кругу так, что бы тесто покрыло дно ровным тонким слоем. Видите, у меня сразу появились дырочки на блине, это потому что сковородка очень горячая, и никакой соды не нужно.
Когда вы пожарите несколько блинчиков, вы поймёте, сколько теста нужно набирать в половник, чтобы его хватало на всю поверхность сковороды. Но я использую один способ, который помогает мне не задумываться над тем, сколько теста мне нужно.
Зачерпните полный половник теста, вылейте его на горячую сковороду, одновременно вращая её, делайте это быстро. Когда тесто покроет всё дно сковороды, просто вылейте лишнее тесто через край сковороды обратно в миску. Этот способ поможет пожарить вам очень тонкие и ровные блинчики. Однако он хорош лишь, если вы используете блинную сковородку с невысокими стенками. Если будете так же жарить на обычной сковороде с высокими бортиками, то блины получатся не круглые, а с отростком с одной стороны. На блинной сковороде с маленькими стенками этот отросток получается совсем незаметным.
В зависимости от нагрева вашей конфорки, может потребоваться разное время на жарку одного блина. Переворачивать блин следует, когда тесто сверху схватится и перестанет быть липким, а края начнут чуть-чуть темнеть. Подденьте блин лопаткой и аккуратно переверните на другую сторону. Расправьте блинчик на сковороде, если он перевернулся неровно.
Обжарьте блин со второй стороны. Приподнимайте край лопаткой и смотрите, чтобы он не подгорел снизу. Когда блинчик снизу станет румяным, снимаем его со сковороды.
Готовые блины выкладывайте на большую плоскую тарелку, и лучше накрывайте их крышкой, чтобы они оставались горячими. Если вы любите более масляные блины, то смазывайте каждый блинчик растопленным сливочным маслом, очень удобно это делать силиконовой кисточкой. Я обычно блины не смазываю, мне достаточно того масла, что я уже положила в тесто.
Чтобы вам было проще ориентироваться, я сняла видео, как жарится один блинчик. Думаю теперь у вас точно всё получится. И не забывайте, каждый раз, перед тем, как налить тесто, дайте сковородке хорошо нагреться.
После того, как вы пожарили все блины, переверните стопку, чтобы нижний блинчик оказался сверху, с этой стороны блины красивее, да и нижние блины мягче.
Вот такая стопка блинов у меня получилась из двойной порции ингредиентов. Ешьте блины сразу, пока они горячие, со сметаной, сгущёнкой, мёдом, вареньем или любыми другими начинками, которые вам нравятся. Приятного аппетита!

art-lunch.ru
Рецепты классических блинов на молоке пошаговый рецепт с фото
Ингредиент
Все ингредиентыcольАбрикосАбрикос (консервированный)абрикосовый джемАвокадоАджван зираАджикаАлычаАнанасАнанас (консервированный кусочками)Ананас (консервированный)Анис(бадьян)АнчоусыАпельсинАпельсин свежийАпельсиныАрахисовая мукаАрахисовая пастаАрбузАртишоки (консервированные)БагетБагет (для тостов)БадьянБазиликБазилик (или петрушка)Базилик (красный)Базилик (свежий)Базилик листьябазилик сушеныйБазилик сушеный по вкусуБазилик, ореганоБаклажанБаклажаныБаклажаны (для крема)Бальзамический кремБальзамический крем (для украшения)Бальзамический соусБальзамический уксусБальзамический уксус (белый, для соуса)БананБананыБанка кукурузыбанка на 1,5 литраБараний ливерБаранинаБаранина (тонкие ребра)Баранина грудинкаБаранья грудинкаБарбарисБататбедро куриноеБеконБекон или грудинка сырокопченаяБелая консервированная фасольБелое виноБелое сухое виноБелокБелокочанная капустаБелые грибы (сушеные и замороженные)Белые грибы (сушеные)Белые грибы сухиеБелый винный уксусБиойогуртблюда из фасоли стручковойБолгарский перецБолгарский перец (красный)Болгарский перчикБотва свекольнаяБрокколиБрокколи (для начинки)БрусникаБрусника (для соуса)Брусника (пареная)БрынзаБрюшки лососяБулгурБулгур (или кус-кус)БульонБульон (для крема + для пасты)Бульон (мясной или овощной)Бульон (сухая смесь)Бульон или водаБульон куриныйБульон мяснойБутербродыВанилинВанилин (и ванильный сахар)ВанильВаниль (стручковая)Ванильная эссенцияВанильный сахарВанильный сахар (для крема)Ванильный сахар или ванилин по вкусуВанильный сахар(пакетик)Ванильный стручокВанильный экстрактВареная ветчинаВареньевермишельВеточка сельдереяВеточка укропаВетчинаВешенкиВешенки (для гарнира)Взбитые сливкиВинный уксусВинный уксус (красный, для соуса)Винный уксус белыйВинный уксус красныйВиноВино белоеВино белое мускатноеВино белое сухоеВино красноеВино красное (сухое)Вино красное сладкое креплёноВиноградвиноград без косточекВишниВишняВишня (замороженная и вяленая)Вишня (замороженная, без косточек)ВодаВода (для бульона)Вода (для варки)Вода (для теста + для соуса)Вода (кипяток)Вода (холодная)Вода газированнаяВода кипяченаявода теплаяВодкаВодка (черно-смородиновая)Воды (для маринада)Вустерский соусВустерширский соусГалангалГвоздикаГвоздика молотаГелевый краситель красного цветаГовядинаГовядина (вырезка)Говядина отварнаяГовяжий антрекотГовяжий бульонГовяжий бульон (или куриный)Говяжий фаршГовяжий языкГовяжье филеГовяжьи ребрышки (говядина)Говяжья печеньГолень куринаяГоловизна красной рыбыГоловка чеснокаГорбуша (филе)ГоргондзолаГорохГорох (Нут)горох сушеныйГорчицаГорчица (дижонская)Горчица (зернистая)Горчица (зернистая, для маринада)Горчица в зернахГорчица готоваяГорчица сладкая в зёрнахГорчичная пастаГорчичный порошокГорький перецГорький шоколадГотовый рисГранатГрейпфрутГренкиГрецкие орехигрецкие орехи чищенныеГрецкий орехГречкаГречневая крупаГрибыГрибы (для начинки)Грибы (соленые валуи + сушеные моховики)Грибы белые свежиеГрибы былые сушеныеГрибы вешенкиГрибы вешенки свежиеГрибы сушенныеГрибы сушеныеГрудинка с косточкойГрудка куринаяГрудка куриная (филегруздьяГрузинская аджикаГрушаГрушиДайконДжем (абрикосовый)Джем (или варенье разных цветов)Джем (клубничный)Дижонская горчицаДрожжевое тестоДрожжиДрожжи (живые, для теста)Дрожжи прессованныеДрожжи свежиеДрожжи сухиедрожжи сухие «саф-момент» — ФранцияДрожжи сухие активныедушистый перецдушистый перец горошкомДушистый перец-горошекДыняЕжевикаЖелатинЖелтые (белые) горчичные семенаЖидкий дымЖирЖир курдючныйЗамороженный зеленый горошекЗеленая фасольЗелёные помидорыЗеленый горошекЗеленый горошек замороженныйЗеленый лукЗеленый соус сальсаЗеленый чайЗеленьЗелень (для бульона)Зелень (для подачи)Зелень (для украшения)Зелень (лук зеленый, мелисса, салат)Зелень (петрушка и базилик)Зелень (петрушка, базилик)Зелень (сухие укроп и петрушкаЗелень (укроп, кинза и петрушка)зелень (укроп, петрушка,базилик)Зелень и приправызелень петрушкиЗелень пучекЗелень сельдереязелень укропа, зеленый лук, перец черный молотый, соль по вкусу.Зелень, соль, перец по вкусуЗернистая горчицаЗираЗира (кумин)Зонтик укропаЗонтики укропаЗубчик чеснокаЗубчики чеснокаИзмельченный имбирьИзмельченный сухой красный стручковый перецИзюмИкра ТобикоИмбирьИмбирь (корень)Имбирь (молотый)ИндейкаИтальянские травы в маслеЙогуртЙогурт (или сметана)йогурт (можно сметану)Йогурт (натуральный)Йогурт греческийЙогурт десертныйКабачкиКабачки (средние)Кабачоккабачок молодойКаенский перецКакаоКакао (для теста + для глазури)Какао-порошокКакао-порошок по вкусуКальмарКальмарыКамбала (черноморская)канапеКаннеллониКаперсыКаперсы (с рассолом)Каперсы маринованныекапустаКапуста белокочаннаяКапуста квашенаяКапуста китайскаяКапуста краснокочаннаякапуста свежая белокачаннаяКапуста цветнаяКарамелизованная вишняКардамонКардамон зеленыйКарриКарри (листья)КартофельКартофель (для начики и соуса)Картофель (отваренный в мундирах)Картофель отварнойКартофельное пюрекартошкаКатофельКатыкКафский лаймКвас хлебныйКедровые орехиКедровый орехКедровый орех (очищенный)КетчупКефирКешьюКивиКизилКилькаКинзаКинза (для украшения)Кинза (кориандр)Кинза (кориандр) свежаяКинза(кориандр) пучокКинза(свежая)Кинза, пучокКинза, укроп, петрушкаКипятокКислое молокоКкрахмалКленовый сироп (или мед)Клетчатка пшеничнаяКлубни картофеляКлубникаКлубника (для украшения)Клубника (замороженная)Клубника (протертая с сахаром 1:1)клубника свежаяКлюкваКозий сырКокосКокосовая стружкаКоктейль из морепродуктовКолбасаКолбаса (пепперони)Колбаса варенаяколбаса ветчиннаяКолбаса копченаяколбаса полукопченаяколбасные изделияКонсервированная кукурузаКонсервированная фасольКонсервированные ананасыКонсервированные персикиконсервированный ананас кусочкамиКонсервированный перец чилиКонфеты M&M’sКончик жгучего перцаКоньякКоньяк, ром, ликер (по желанию)копченая курицаКопченый беконКорейка свиннаяКорень имбирякорень петрушкиКорень сельдереякорешки хренаКориандрКориандр (семена)Кориандр в зернахКориандр молотыйКориандр(кинза) листья пучоккорицаКорица (молотая)Корица палочкаКорица, сахар, соль по вкусуКорицы палочкиКоричневые (черные) горчичные семенаКоричневый сахарКорнишоныКороткоплодный огурецКости говяжьиКофе (молотый, для посыпки)Кофе крепкийКофе молотыйКофе растворимыйКофе свежесвареныйКрабовые палочкиКрасная и черная смородинаКрасная консервированная фасольКрасная рыбаКрасное виноКрасный болгарский перецКрасный винный уксусКрасный лукКрасный молотый перецКрахмалКрахмал (по 1 ст.л. в посыпку и творог)Крахмал (разбавленный)Крахмал картофельныйКрахмал кукурузныйКреветкиКреветки (крупные)Креветки королевскиеКреветки очищенныеКресс-салатКролик (филе)крупа геркулесКрупа гречневаяКрупа маннаякрупа овсянаяКрупа перловаяКрупа пшеннаякрупа рисоваяКрупный крыжовниккрыжовникКрылышки куриные (крупные)КукурузаКукуруза консервированнаякукурузная крупаКукурузные палочкиКукурузный сиропКуминКумин (зира) молотыйКунжутКунжутное маслоКупиная грудкаКурагаКурдюкКуриная грудкаКуриная грудка (филе)куриное мясоКуриное филеКуриное яйцоКуриные желудкиКуриные сердцаКуриный бульонКуриный бульон (или вода)куриный окорочек копченыйКуриный фаршКурицаКурица (для бульона)КуркумаКэробЛавашЛавровы листЛавровый листЛавровый лист, перец горошком, гвоздикаЛаймЛайм (для украшения)Лайм листьяЛайм сокЛапшаЛапша (домашняя армянская)Лапша яичнаяЛедЛемонграссЛепестки розЛепешка (пшеничная, диаметром 25 см)Ликер «Амаретто»Ликер кофейныйЛимонЛимон (для подачи)Лимон (лайм)Лимон+траваЛимонная кислотаЛимонная траваЛимонное соргоЛимонный сокЛимонный сок (для крема)лимонный сок (по вкусу)Лимонный фрешЛимоныЛисичкиЛист лавровыйЛист смородиныЛист хренаЛистики базиликаЛистики мятыЛистовой салатЛисточки мятыЛистья базиликаЛистья вишниЛистья лаймаЛистья салата (айсберг, рукколу, латук, лоло россо)Листья сельдереялистья смородиныЛистья хренаЛистья чёрной смородиныЛососьЛосось слабосоленныйЛосось хвостЛстья салатаЛукЛук (крупный)Лук (репчатый)Лук говсанскийЛук зеленыйЛук зеленый перьяЛук зеленый, зеленьЛук зеленыыйЛук красныйЛук красный репчатыйЛук крымскийЛук порейЛук репчатыыйЛук шалотЛук-порейЛук-порей (белая часть или репчатый)Лук-порей стебельЛук-порей стеблиЛук-сибулетлуковая шелухалуковицаЛуковица(лук репчатый)Луковый порошоклюбая начинка на выборЛюбая приправа для свининыМайонезМайонез (домашний)Майонез (соевый)МайоранМайоран стеблиМакМакаронные изделияМакароныМалинаМалина свежаяМангоМангольдМандариныМанкаМанная крупаМаргаринМаргарин (размягченный)МаринадМаринованная свеклаМаринованные шампиньоныМаринованный огурецМаскарпонеМаслиныМаслины без косточекмасломасло (для смазки)Масло грецкого орехаМасло для жаркиМасло кокосовоеМасло кунжутноеМасло кунжутное (или оливковое)Масло оливковоеМасло оливковое (для заправки)Масло оливковое (первого отжима, для теста и соус)Масло оливковое по вкусуМасло ореховоеМасло подсолнечноемасло подсолнечное рафинированноеМасло растительноеМасло растительное (без запаха)Масло растительное (для жарки)Масло растительное (для фритюраМасло сливочноеМасло сливочное (для соуса)Масло сливочное (для теста + для ганаша)Масло сливочное (для теста + для карамели)Масло сливочное (для теста + для крема)Масло сливочное (для теста + смазывания)Масло сливочное (размягченное)Масло сливочное (растопленное)Масло топленоемаслята консервированныеМацониМацони (для подачи)МедМед (для маринада)Мед (для соуса)Мелкая морская сольМидииМиндальМиндаль (арахис или фундук в сахаре)Миндальная мукаМиндальные лепесткиМиндальные орехиМиринМолокоМолоко (для крема)Молоко (или вода)Молоко козьеМолоко кокосовоеМолоко коровьеМолоко коровье (0,5%)Молоко коровье (3,5%)Молоко коровье (в тесто и сироп)Молоко коровье (для соуса)Молоко сгущенное (банкаМолоко сгущеноеМолотая паприкаМолотые семена сельдерея с сольюМолотые сухариМолотый имбирьМолотый кориандрМолотый перецМолотый черный перецМолотый чеснокМорковка по-корейскиМорковьМорковь (крупная)Морковь молодаяМороженоеМороженое (шоколадное)мороженое(любое на ваше усмотрение)Морс (клюквенный)Морская рыбаМорская рыба (красная)Морская рыба (филе)Морская соль, свежемолотый черный перецМорская соль, черный свежемолотый перецМорские гребешкиМоцареллаМукаМука (для крема)Мука (для соуса)Мука (из мягких сортов пшеницы)Мука белая пшеничнаяМука кукурузнаяМука пшеничнаяМука ржанаяМука цельнозерноваяМускатный орехМускатный орех молотыйМякоть маракуйиМясное филеМясной бульонМясной фаршМясные говяжьи косточкимясомясо курицыМясо птицыМятаМята (для украшения)Мята по вкусуМята свежаяМята стеблиМята сушенаяМята сушеная по вкусуНайджеллаНатертый сырначинкаНутобезжиренный творогОвощиОвощной бульонОвощной бульон (или вода)Овсяное печеньеОвсяные хлопьяОгурецОгурец (средние)Огурец маринованныйОгурец свежийОгурец соленыйОгурец соленый (или маринованный, для подачи)Огуречный рассолОгурцыОгурцы соленыеОкорок свинойокорок свиной копченыйОкунь морскойОкунь речнойОливкиОливки (зеленые и черные, без косточек)Оливки банкаОливки без косточекОливки зеленые консервированныеОливки черныеОливковое или подсолнечное маслоОливковое маслоОливковое масло (по вкусу)Оливковый майонезОпятаОпята (маринованные)ОреганоОрегано сушеный по вкусуОрехОрех грецкийОрех мускатный молотый по вкусуОрехиОреховый соусОсетрОстрая паста чилиОстрый перецОстрый перец халапеньоОстрый соусосьминоготварное куриное филеОтварной говяжий языкОурцыПакетик ванильног сахараПакетик ванильного сахараПакетик кокосовой стружкиПанировочные сухариПаприкаПаприка (сладкая молотая)Паприка (сладкая)Паприка красная сладкаяПаприка молотоаяПармезанПармезан (или любой твердый сырПастаПаста (лингвини)Паста (мелкая)Паста (тальятелле)Паста (феттучине)Паста для лазаньиПаста перечная том-ямПаста томатнаяПатиссоныПатокаПекинская капустаПектинПельмени домашниеПере болгарскийПере черный горошекПерепелиные яйцаПерецПерец (розовый горошком)Перец (черный и красный)Перец болгарскийПерец болгарский (для начинки)Перец болгарский (красный и желтый)Перец болгарский (разноцветный)Перец болгарский желиыйПерец болгарский красныйПерец болгарский цветнойперец горошкомПерец горькийПерец душистый горошкомперец душистый, лавровый лист, перц черный молотый, соль по вкусуПерец жгучий свежийПерец желтый сладкийПерец зеленыйПерец кайенскийПерец красныйПерец красный молотыйперец молотыйПерец сладкийПерец сладкий желтыйПерец сладкий красныйПерец халапеньоПерец черныйПерец черный (горошком)Перец черный (молотый, начинкаПерец черный горошекПерец чёрный горошкомПерец черный молотыйПерец черный молотый по вкусуПерец чилиПерец чили красныйПерец чили молотыйПерец чили(свежий)Перловая крупаПерсикПерсик (в сиропе)Персик (консервированный)Персикиперсики консервированныеПерчик чили зеленыйПетрушкаПетрушка (корень)Петрушка (листья)Петрушка (пучек)Петрушка пучокПетрушка рубленнаяПетрушка свежаяпетрушка, укроп, листья вишни (можно смородины)Печень куринаяПеченье (бисквитное)Печенье ванильноеПеченье савоярдиПивоПиво (светлое)Пищевой краситель по желаниюПлоды сухого кориандраПлоды сухого тминаПовидло яблочноеПодберезовикиПодсолнечное маслоПомидорПомидорыПомидоры (в собственном соку)Помидоры (или томатная паста)Помидоры в сокуПомидоры для засолкиПомидоры для сокаПомидоры консервированныеПомидоры консервированные или томатная пастаПомидоры консервированные с сокомПомидоры красныеПомидоры черриПорошок КарриПриправа «Вегетта»Приправа «Итальянские специи» по вкусуприправыприправы (по вкусу)Прованские сухие травкиПрованские травыПрованские травы сушеныеПряностиПряности для курицыПряные колбаскиПряные травыПтицаПучок петрушкиПучок петрушки и укропаПшеничная мукаПшённая крупаПшеноРазрыхлительРазрыхлитель тестаРаковые шейкирапанРассол (огуречный)Рассол (от любых солений)Растительное маслорастительное масло (для жарки)Растительное масло (для фритюра)Растительное масло для обжариванияРебра бараньиРедисРедис (для украшения)РепаРепчатый лукРикоттаРисРис (отварной)Рис басматиРис быстрого приготовленияРис длиннозёрныйРис круглозерныйРисовая бумагаРисовое сладкое виноРисовый уксусРозмаринРозмарин по вкусуРомРостки соиРубленные ядра грецких ореховРубленый чеснокРукколаРыбаРыба красная (кижуч)Рыба сибасРыбные консервыРыбный бульонРыбный соусСайра (консервы)СалатСалат «Айсберг»Салат (латук, кучерявый салат)Салат корнСалат корн (для подачи)Салат миксСалат романоСалат фриссе (для подачи)Салат-латукСалатная смесьСалосало или беконСало курдючноеСало свиноеСалямиСарделькиСахарСахар (в тесто, начинку и сироп)Сахар (в тесто, посыпку, творог и безе)Сахар (для крема + для безе)Сахар (для крема)Сахар (для соуса)Сахар (для теста + для карамели)Сахар (для теста + для начинки)Сахар (для теста + для соуса)Сахар (начинка)Сахар (тесто)Сахар (тесто+карамель)Сахар (шарики + тесто + глазурь)сахар белыйСахар белый кристаллическийСахар ванильныйсахар или сахарная пудраСахар коричневыйСахар коричневый мягкийСахар по вкусуСахар тростниковыйСахар-песокСахарная пудраСахарная пудра (для теста + для крема)Сахарная пудра(по вкусу)Сахарный сиропСвежая зеленьСвежая или свежемороженая клубникаСвежая клубникаСвежая малинаСвежая рубленная петрушкаСвежая семгаСвежая телячья вырезкаСвежемолотый черный перецСвежие шампиньонысвеклаСвекла (листья)Свекла (небольшая)Свекла отварнаяСвиная ногаСвиная шейкаСвининаСвинина (корейка без кости)свинина с косточкойсвинная рулькаСвиное салоСвиной фаршСвиные лопаткиСвиные почкиСвиные ребрышкисгущенкаСгущенное молокоСельдерейСельдерей (корень)Сельдерей (небольшой корень)Сельдерей (стебель)Сельдерей зеленьСельдерей корневойСельдерей пучокСельдерей стеблисельдьСельдь (соленая)сельдь или филе селедкиСемгаСемга (филе без кожи)Семга копченаяСемена горчицыСемена кориандраСемена куминаСемена укропаСемечкиСемечки (необжаренные)Семечки очищенныеСкумбрия (охлажденная)Слабосоленая семгаСладкий красный болгарский перецСладкий перецСливасливкиСливки 20%Сливки 20-22%Сливки 33%Сливки 35%Сливки 35% ныеСливки взбитыеСливки жирныеСливки молочныеСливки молочные (22%)Сливки молочные (30%)Сливки молочные (33%)Сливки молочные (35%)Сливки молочные (начинка)Сливки молочные (не менее 30%)Сливочное малоСливочное маслосливочное масло(для смазывания блинчиков)Сливочное мороженоеСливочный сыр / маскарпонесливыСливы или алычаСлоеное тестоСмесь для говяжьей подливысмесь перцевСмесь прованских травСмесь пряностейСмесь салатов (айсберг и радиччо)СметанаСметана (10%)Сметана (20%)Сметана (в творог)Сметана (в тесто)Сметана (для заправки)Сметана (для подачи)Сметана (для теста + для глазури)Сметана (жирная)Сметана (нежирная)Сметана по вкусусмородина краснаяСмородина чернаяСодаСода пищеваяСоевый соусСоевый соус (для маринада)Сок апельсина или лимона (или вода)Сок апельсиновыйСок имбиряСок лаймаСок лимонаСок лимонныйСок свекольныйСок томатныйСоленые или маринованные огурцыСоленые каперсыСоленые огурцыСоломка соленаяСольСоль (морская)Соль (тесто)Соль морская (щепотка)Соль по вкусусоль щепоткаСоль, белый перец (молотый)Соль, красный и черный перецсоль, красный молотый перец по вкусуСоль, молотый черный перецСоль, переусоль, перецсоль, перец ( по вкусу)Соль, перец (по вкусу для маринования грибов)соль, перец и специи по вкусуСоль, перец черный молотыйСоль, перец, аджикаСоль, перец, базилик (по вкусу)Соль, перец, зелень (по вкусу)Соль, перец, лавровый листСоль, перец, сахарСоль, перец, специиСоль, перец, специи (зира. имбирь)Соль, перцСоль, приправыСоль, сахарСоль, сахар, перецСоль, сахар, уксусСоль, специиСоль, специи, черный молотый перецСосискиСосиски копченыеСоус барбекюСоус вустершерскийСоус горчичныйСоус демиглазСоус для барбекюСоус для пастыСоус йогуртныйСоус Кимчи (или аджика)Соус кисло-сладкий (азиатский)Соус маринарСоус наршараб (для подачи)Соус пестоСоус песто (из базилика)Соус песто россосоус сацебелиСоус соевыйСоус табаскоСоус табаско красный по вкусуСоус тайскийСоус томатныйСоус томатный («Неаполитано»)Соус унагиСоус цезарьСоус чилиСоуса адобоСпагеттиСпаржа белаяСпаржа зеленаяСпаржевая фасольСпецииСпеции (по вкусу)Специи (уцхо-сунели)Специи для маринадаспеции сухиеСпеции, зеленьСпеции, сольСтебель сельдерееяСтебель сельдереяСтейк свежего тунцаСтоловый уксус 9%Стручковая фасольСтручковый горох (или замороженный горошек)Стручковый острый перецСудакСузьмаСулугуниСумахСумах по вкусуСухари панировочныеСухари панировочные (для обвалки заготовок)Сухари панировочные (молотые)СухарикиСухие дрожжиСухое белое виноСухой измельченный чеснокСушеная гвоздикаСушеная петрушкаСушёные грибы шиитаке (или белые)Сушеные помидорыСушеный базиликСушеный ореганоСушеный чеснокСырСыр («Эдам»)Сыр (Гауда или Российский)Сыр (грюйер)Сыр (для начинки)Сыр (рассольный)Сыр (твёрдый)Сыр адыгейскийСыр имеретинскийСыр маскарпонеСыр моцареллаСыр ПармезанСыр пармезан по вкусуСыр плавленый (пастообразный)Сыр плавленый (шоколадный)Сыр рикоттаСыр Сен-мор ТуренСыр сливочныйСыр сливочный (мягкий)Сыр сливочный (Филадельфия или альметте)Сыр сулугуниСыр твердыйСыр твердых сортовСыр твордыйСыр тертыйСыр фетасыра Дор блюСыровяленое мясоСырокопченый беконсырые семечкиТархунТвердый сырТворогТворог (12%)Творог (9%)Творог (деревенский)Творог (домашний, жирный)Творог (жирность до 9%)Творог (жирный, домашний)Творог (обезжиренный)Творог (средней жирности)Творожная массаТворожный сырТелятинаТелятринаТёмное пивоТемный шоколадТеплая водаТеплая кипяченая водаТертый мягкий сырТертый пармезанТертый сырТертый сыр моцареллаТертый сыр пармезанТесто слоеноеТесто филоТигровые креветкиТимьянТимьян свежий по вкусуТимьян стебельТминТмин (молотый, начинка)Тмин (семена)томатная пастаТоматный сокТоматный соустоматный соус или майонезТоматный соус/пастаТоматыТоматы в собственном сокуТоматы в собственном соку (или свежие)Томаты вяленыетоматы зеленыеТоматы консервированныеТопленое маслоТортильяТофуТофу шёлковыйТравы прованскиеТравы свежиеТрескаТреска (филе)ТунецТунец (консервированный)Тунец (обжаренный на гриле)Тунец в собственном сокутушенкаТхина (кунжутная паста)ТыкваТыква (пюре)Тыквенное пюреТыквенные семечкиУкропУкроп (зонтик)Укроп (зонтики)Укроп по вкусуУкроп рубленныйУкроп свежийУкроп, петрушкаУксусУксус (рисовый или яблочный)Уксус (яблочный или винный)Уксус 6%Уксус 9%Уксус бальзамическийУксус белыйУксус белый винныйУксус винныйУксус винный белыйУксус столовый (70%)Уксус столовый (9%)Уксус яблочныйУксусная кислота 70%Уксусная эссенцияУстричный соусУтиная грудка с кожейУтиные окорочкаУткаУтка (охлажденная)ФаршФарш говяжийФарш куриныйФарш мяснойФарш мясной (начинка)Фарш мясной (свинина + телятина)Фарш мясной (свинина/говядина)Фарш рыбныйФарш свинойфасольФасоль (белая)Фасоль (белая, консервированная)Фасоль (красная)Фасоль (красная, консервированная)Фасоль белая в банкеФасоль в соусеФасоль консервированнаяФасоль стручковаяФасоль стручковая (для гарнира)Фасоль стручковая (молодая)ФенхельФенхель (семена)Фетафиле (курица или индюк)Филе белой рыбы (сайда, треска или судак)Филе красной рыбыФиле куринноеФиле куриноеФиле о
dinne.ru
Блины на молоке — 10 самых вкусных и простых рецептов с фото пошагово
Блины на молоке – удачный выбор для завтрака, перекуса и даже праздничной закуски. Самые вкусные блинчики получаются на жирном молоке. Представляем 10 простых рецептов, которые несложно повторить на любой кухне.
Тонкие блины с дырочками на 0,5 литра молока
Блины получаются очень тонкими, воздушными и ажурными. Они подходят для фаршировки, начинки можно при этом использовать как сладкие, так и несладкие.
Время готовки: 35 мин.
Порций: 6.
Калории: 170 ккал
Белки: 4.8 г
Жиры: 7.1 г
Углеводы: 22 г
Разбить в чашку по отдельности яйца, чтобы проверить, свежие ли они. Затем соединить яйца в глубокой миске.
Добавить к яйцам сахарный песок и соль. Взбить смесь миксером, венчиком или вилкой до полного объединения.
Вылить в миску к яичной смеси молоко и снова взбить содержимое посуды до однородности. Соду в ложке погасить уксусом и вылить в массу.
Муку просеять в отдельную тару, затем понемногу порциями добавлять к тесту.
Взбивать после каждого раза, чтобы избежать появления комочков.
Влить в тесто растительное масло и размешать. Тесто готово.
Поставить сковороду на сильный огонь, подготовить силиконовую кисточку для смазывания сковороды растительным маслом или кусочек сала (для тех же целей). Взять черпак или большую ложку, которой тесто будет наливаться на сковороду. Тесто получается очень жидкое.
Огонь под сковородой слегка уменьшить. Смазать раскаленную сковороду минимальным количеством растительного масла, вылить черпак теста и прокрутить сковороду по кругу, равномерно распределяя тесто по ее поверхности. Поставить сковороду на огонь.
Когда сверху блина появятся дырочки и тесто станет матовым и схватится, аккуратно подденьте блинчик силиконовой лопаткой и быстро переверните. Это нужно делать осторожно, т. к. блины очень тонкие и легко рвутся. Испечь, таким образом, все блины. Подавать со сметаной, сливочным маслом и сахаром или вареньем.
Приятного аппетита!
Классический рецепт блинов на 1 литр молока с яйцами

Из такого количества молока получается большое количество блинов, поэтому для их приготовления необходимо наличие свободного времени и желательно использовать 2 сковороды, чтобы ускорить процесс. Такое количество блинов хорошо готовить для большой компании или к празднику, например к Масленице.
Время готовки: 1 час.
Порций: 12.
Ингредиенты:
- Молоко жирное – 1 л;
- Яйца куриные – 2 шт.;
- Мука пшеничная – 280 г;
- Сахар – 3 ст. л.;
- Соль – 1 ч. л.;
- Сода, гашенная уксусом, ‑ на кончике ножа;
- Подсолнечное масло рафинированное – 4 ст. л.;
- Масло сливочное – по желанию для промазки.
Процесс приготовления:
- Куриные яйца комнатной температуры взбить с сахарным песком и солью. Добавить 4 ст. л. подсолнечного масла без запаха и хорошо перемешать.

- Молоко слегка подогреть и вылить половину в яичную смесь, размешать.
- Понемногу добавить всю муку, предварительно просеянную в отдельную посуду. Тщательно размешать все венчиком или пробить миксером до однородности. Масса получится густой.
- Постепенно влить оставшееся молоко, размешать все до однородного состояния, чтобы получилось достаточно жидкое тесто без комочков.
- Оставить тесто при комнатной температуре на 10-15 мин., чтобы ингредиенты стали работать друг с другом.

- Сковороду для блинов поставить на максимальный огонь и раскалить. Смазать ее поверхность растительным маслом с помощью силиконовой кисточки (делать так перед выпеканием каждого блина).
- Вылить на горячую сковороду черпак теста и распределить по кругу. Когда поверхность блина схватится, перевернуть его и обжарить с другой стороны. На каждую сторону уходит около 20 сек.

- Смазать готовый блин кусочком сливочного масла.
- Обжарить, таким образом, все блинчики, промазать сливочным маслом и сложить стопкой.
Приятного аппетита!
Заварные блинчики на молоке с кипятком

Тесто на такие блины называется заварным, потому что в него добавляется кипяток и тесто заваривается. Клейковина муки начинает интенсивно работать, поэтому такие блинчики хоть и тонкие, но не рвутся. Удобен рецепт и тем, что не требует весов, только стаканы и ложки.
Время готовки: 40 мин.
Порций: 7.
Ингредиенты:
- Молоко коровье – 2 стакана;
- Крутой кипяток – 1 стакан;
- Мука пшеничная – 1,5 стакана;
- Яйца куриные отборные – 3 шт.;
- Сахар – 3 ст. л.;
- Соль – 0,5 ч. л.;
- Масло подсолнечное без запаха – 4 ст. л.;
- Масло сливочное – для промазывания блинов.
Процесс приготовления:
- В широкую посуду разбить яйца, всыпать сахар и соль, взбить массу венчиком или миксером до объединения.

- К яичной смеси добавить молоко, половину подсолнечного масла.

- В другую миску просеять муку и понемногу подмешать в тесто, непрерывно взбивая миксером или венчиком.
- Закипятить чайник и набрать стакан кипятка. Не переставая размешивать, тонкой струйкой осторожно влить в тесто весь кипяток. Еще раз взбить миксером или венчиком, убирая появившиеся комочки и добиваясь максимальной гладкости теста.
- Сковороду разогреть на сильном огне, затем огонь немного уменьшить.

- В чашку вылить остатки растительного масла и подготовить силиконовую кисть.
- Смазать поверхность сковороды подсолнечным маслом, налить 1 большую ложку теста. Поворачивать сковороду по кругу, распределяя тесто.
- Когда нижняя сторона блина зарумянится, а края блина начнут становиться ломкими, перевернуть блин и жарить на другой стороне примерно 10 сек.
- Аккуратно снять готовый блинчик на тарелку и быстро промазать кусочком сливочного масла.
- Выпечь, таким образом, все блины, смазывая перед каждой порцией теста сковороду растительным маслом и промасливая каждый блинчик.
- В блинчики можно завернуть пару кусочков шоколада, ореховую шоколадную пасту или мармелад и слегка разогреть в микроволновой печи, получатся блинчики с быстрой начинкой.
Приятного аппетита!
Пошаговый рецепт дрожжевых блинов на молоке

В воспоминаниях многих детей самыми вкусными были бабушкины блины, которые пеклись на дрожжах. И действительно, такие блины получаются пышными, мягкими, ажурными. Хочешь – с салом ешь, хочешь – в сгущенку макай.
Время готовки: 2 часа.
Порций: 6.
Ингредиенты:
- Мука пшеничная – 3 стакана;
- Молоко – 1 л;
- Яйца куриные – 2 шт.;
- Сметана 15 % жирности – 4 ст. л.;
- Дрожжи свежие – 30 г;
- Сахарный песок – 3 ст. л.;
- Соль – 1 ч. л.
Процесс приготовления:
- Молоко нагреть до теплого состояния (важно не перегреть и не оставить прохладным). Свежие дрожжи поломать на кусочки, перетереть между пальцами и размешать в молоке. Аккуратно порциями подсыпать просеянную муку, размешать, чтобы не было комочков. Накрыть посуду с тестом полотенцем и оставить в теплом месте, где нет сквозняков, подниматься в течение 1 часа. Если свежие дрожжи нужно заменить сухими, то последних можно взять 1 пакетик, однако смешивать их нужно сразу непосредственно с мукой.
- Яйца вбить в миску. Всыпать туда же сахарный песок, соль, добавить сметану и все вместе взбить.

- Соединить поднявшуюся опару из муки, молока и дрожжей с яичной смесью, все перемешать до объединения. Оставить тесто постоять и подняться еще на полчаса.
- На сильном огне раскалить сковороду, смазать ее растительным маслом.

- Наливать небольшое количество теста на сковороду, при появлении дырочек на поверхности переворачивать лопаткой блин на другую сторону. Чем меньше теста изначально выливается на сковороду, тем тоньше будут блины.
- Каждый блин смазать сливочным маслом и сложить в стопочку.

Приятного аппетита!
Тонкие блины на молоке с содой

Красивого узора на блинчиках можно добиться, добавив в тесто соду, погашенную уксусом. Это дает те самые пузырьки воздуха, которые потом пронизывают тесто и делают блины воздушными. Такие блины можно дополнительно полить медом или сиропом, будет очень вкусно.
Время готовки: 1 час 20 мин.
Порций: 5.
Ингредиенты:
- Мука пшеничная – 200 г;
- Яйца С0 – 2 шт.;
- Молоко 3,2 % жирности – 500 мл;
- Сахар – 2 ст. л.;
- Соль поваренная – щепоть;
- Сода – 1 ч. л.;
- Уксус – 1 ч. л.;
- Растительное масло – 5 ст. л.
Процесс приготовления:
- Молоко слегка погреть и вылить в большую миску. Добавить яйца и сахар с солью. Взбить смесь венчиком, миксером или вилкой.
- Соду в большой ложке погасить уксусом, вылить в тесто и размешать.

- Отдельно просеять муку. Подсыпать муку к тесту небольшими порциями и взбивать до однородности, убирая комочки.
- Тесто должно получиться достаточно жидким, по консистенции оно будет напоминать жирный кефир. Если тесто получилось густоватым, нужно добавить немного молока, если жидким – муки.
- Вмешать в массу подсолнечное масло без запаха (около 2 ст. л.) и дать постоять при комнатной температуре около 10 мин.

- В это время раскалить блинную сковороду на сильном огне, огонь слегка уменьшить и смазать сковороду растительным маслом.

- Наливать по 1 небольшому черпаку теста на сковороду, поворачивать ее по кругу для распределения теста и жарить блин с одной стороны до появления дырочек на поверхности.

- Аккуратно, чтобы не порвать, перевернуть блинчик, обжарить с другой стороны буквально пару секунд.
- Сложить блины стопкой, при желании можно предварительно каждый из них смазать кусочком сливочного масла.
Приятного аппетита!
Очень вкусные блины на кислом молоке

Полезный рецепт для экономных хозяек: в тесто можно использовать скисшее молоко или кефир, а можно добавить и то, и то пополам. Блинчики получаются очень вкусными, с легкой кислинкой и сливочным послевкусием.
Время готовки: 1 час.
Порций: 6.
Ингредиенты:
- Мука пшеничная – 210 г;
- Яйца куриные С2 – 3 шт.;
- Молоко кислое – 500 мл;
- Сахарный песок – 2 ст. л.;
- Соль поваренная – 0,5 ч. л.;
- Ванилин – щепотка;
- Подсолнечное масло дезодорированное – 5 ст. л.
Процесс приготовления:
- Некрупные яйца разбить в чашку по одному, чтобы проверить на свежесть. Затем смешать и отправить в большую посуду.

- Туда же всыпать соль с сахарным песком. Взбить всю массу при помощи миксера или венчика до однородности. Если блинчики нужны послаще, нужно добавить чуть больше сахара.
- Вылить в тесто половину кислого молока, перемешать до объединения.

- Предварительно просеянную муку со щепоткой ванилина по ложке добавлять в тесто, взбивать каждый раз, чтобы не появились комочки.
- Когда вся мука добавлена, вылить в тесто остальное кислое молоко и взбить все миксером. Тесто должно быть жидким.
- Влить 2-3 ст. л. растительного масла в тесто, перемешать и оставить постоять на столе, накрыв полотенцем, около 5 мин.
- Чугунную сковороду разогреть на плите, смазать при помощи силиконовой кисти частью оставшегося растительного масла. Масла не должно быть много, иначе при распределении теста по сковороде оно не даст блину лечь ровно.
- Налить несколько столовых ложек теста в сковороду, распределить тесто по кругу и жарить блин около 25 сек.
- Перевернуть блинчик силиконовой лопаткой и жарить с другой стороны еще примерно 7-10 сек.

- Готовые блинчики подавать с вареньем, медом, сметаной с сахаром.
Приятного аппетита!
Пошаговый рецепт приготовления сладких блинчиков на молоке

Тонкие сладкие блинчики на молоке идеально подходят для любых сладких начинок: фруктовых, творожных, шоколадных. К такому блюду точно не останутся равнодушными дети.
Время готовки: 40 мин.
Порций: 4.
Ингредиенты:
- Молоко жирное – 230 мл;
- Вода очищенная – 230 мл;
- Мука пшеничная – 230 г;
- Яйца куриные – 3 шт.;
- Сахарный песок – 2 ст. л.;
- Ванильный сахар – 1 пачка;
- Соль – 0,5 ч. л.;
- Масло подсолнечное без запаха – 2 ст. л. в тесто + для жарки.
Процесс приготовления:
- Яйца в глубокой посуде смешать с водой, сахарным песком и ванильным сахаром, солью и молоком, взбить блендером или миксером до однородности.

- В смесь понемногу просеять пшеничную муку, периодически взбивать, разбивая комочки.

- Влить в тесто растительное масло и размешать, дать постоять около 10 мин., пока нагревается сковорода.
- Раскалить на сильном огне чугунную блинную сковороду. Подготовить черпак и силиконовую кисть, остатки растительного масла вылить в сухую чашку.

- Разогретую сковороду покрыть минимальным слоем растительного масла при помощи кисти. Вылить на поверхность черпак теста, поворачивать сковороду по кругу, пока тесто не растечется в виде блина.
- Обжаривать блин с одной стороны, пока края не станут ломкими, а низ блина слегка подрумянится.
- Аккуратно перевернуть блин гибкой силиконовой лопаткой на другую сторону и обжаривать так еще несколько секунд.

- Обжарить, таким образом, все блинчики. Если в блины нужно завернуть начинку, то стоит дождаться их частичного остывания.
- Такие блинчики впоследствии легко можно подогреть в микроволновой печи.
Приятного аппетита!
Простой рецепт пышных толстых блинов на молоке

Если вы искали идеальный рецепт пышных блинов с добавлением молока, то вот они: толстые, пористые, они как губка способны впитывать различные соусы. Кроме того, идеально подходят и к несладким завтракам вроде яичницы с беконом.
Время готовки: 35 мин.
Порций: 6.
Ингредиенты:
- Мука пшеничная – 320 г;
- Молоко жирное – 320 мл;
- Яйца куриные – 2 шт.;
- Сахарный песок – 4 ч. л.;
- Соль – 0,5 ч. л.;
- Разрыхлитель теста – 2 ч. л.;
- Масло сливочное – ¼ пачки.
Процесс приготовления:
- Яйца вбить в миску, где будет готовиться тесто для блинов. Добавить туда молоко, сахарный песок, соль. Размешать до однородности и растворения кристаллов сахара.
- Отдельно в посуду просеять муку, смешанную с разрыхлителем.

- Добавлять муку по несколько ложек в тесто, каждый раз взбивая венчиком, миксером или вилкой, чтобы препятствовать образованию комочков.
- Сливочное масло растопить импульсами в микроволновке и добавить в тесто, размешать. Дать постоять примерно 7-10 мин.

- За это время нужно разогреть на среднем огне толстостенную сковороду. Смазать ее поверхность растительным маслом.
- Наливать около 1,5 ст. л. теста и, наклоняя сковороду, по кругу распределять тесто. Толщина блина будет примерно 3-4 мм.
- Выпекать на среднем огне около 1 мин., после чего переворачивать и допекать еще 1 мин.
- Подавать блины в горячем виде с повидлом, медом, кленовым сиропом. Хорошо такие блины сочетаются также с яичницей, обжаренными колбасками или икрой.
Приятного аппетита!
Блины на молоке и воде без добавления яиц

Если захотелось блинов, а яиц дома не оказалось, не торопитесь бежать в магазин только за этим продуктом, можно прекрасно обойтись без него. Блинчики, приготовленные без яиц, ничем не уступают классическим блинам. Такое блюдо также придется по вкусу тем, кто страдает аллергией на куриный желток.
Время готовки: 50 мин.
Порций: 4.
Ингредиенты:
- Мука пшеничная – 410 г;
- Вода – 200 мл;
- Молоко – 200 мл;
- Сахарный песок – 2 ст. л.;
- Сода пищевая – 0,3 ч. л.;
- Соль – 0,5 ч. л.;
- Растительное масло рафинированное – 4 ст. л.
Процесс приготовления:
- Смешать воду и молоко в глубокой посуде, где будет готовиться тесто.

- Всыпать к молоку с водой соль и сахарный песок, хорошо перемешать до растворения крупинок.
- Муку просеять несколько раз в отдельную миску. Небольшими порциями постепенно подсыпать в тесто, интенсивно размешивая венчиком или взбивая тесто миксером, чтобы устранить комочки.

- Соду погасить уксусом и влить в тесто.
- Половину растительного масла вылить в тесто и размешать, накрыть полотенцем и дать постоять 10 мин., чтобы ингредиенты окончательно объединились друг с другом. Тесто по своей текстуре будет напоминать жидкую сметану.
- Вторую половину подсолнечного масла вылить в чистую сухую чашку (оно послужит для смазывания сковороды). Обязательно нужно проследить за тем, чтобы чашка была полностью сухой, иначе из-за капель воды в чашке впоследствии, масло на сковороде начнет стрелять.

- Чугунную сковороду небольшого размера раскалить на сильном огне, смазать растительным маслом при помощи силиконовой кисточки.
- Огонь уменьшить до среднего. Наливать в сковороду по 1 черпаку теста и быстро распределять его по кругу, поворачивая сковороду.
- Когда поверхность блина станет матовой и покроется дырочками, аккуратно перевернуть блин и жарить его с другой стороны несколько секунд.
- Блинчики сложить аккуратной стопочкой и в горячем виде подать к столу.
Приятного аппетита!
Очень простой и вкусный рецепт блинов на сухом молоке

Очень удобно держать у себя дома такой полуфабрикат, как сухое молоко: при правильном хранении оно долго не портится, его всегда можно развести водой и приготовить тонкие нежные блинчики. Отличий от блинов на обычном коровьем молоке по вкусу нет совсем.
Время готовки: 55 мин.
Порций: 6.
Ингредиенты:
- Молоко сухое – 200 г;
- Мука пшеничная – 400 г;
- Вода теплая (кипяченая) – 600 мл;
- Яйца куриные – 2 шт.;
- Сахар – 4 ч. л.;
- Разрыхлитель – 2 ч. л.;
- Соль – 1 ч. л. без горки.
Процесс приготовления:
- В широкой миске смешать сухое молоко, муку и разрыхлитель, хорошо перемешать. Муку нужно заранее просеять несколько раз, это влияет на воздушность блинчиков.

- Добавить в сухую смесь теплую кипяченую воду, размешать. Оставить на 1 час, чтобы клейковина в муке начала работать. Комочки теста на данном этапе размешивать до исчезновения не обязательно.
- По истечении указанного времени добавить в заготовку теста яйца, соль, сахарный песок. Все очень тщательно перемешать или взбить миксером, чтобы убрать даже самые мелкие комочки из теста.
- Небольшую сковороду с толстым дном и стенками разогреть на сильном огне, затем огонь немного убавить.
- Смазать поверхность сковороды тонким слоем растительного масла без запаха или кусочком несоленого сала, наколотым на вилку.

- Влить в сковороду несколько ложек теста, но так, чтобы блин в итоге получился тонким. Покачивая сковороду из стороны в сторону, распределить тесто равномерно.
- Выпекать блин на одной стороне около 10-15 сек., затем перевернуть и продолжить жарить его на другой стороне примерно столько же. То же проделать и с остальным тестом.
- Блинчики подавать к чаю, кофе или какао, сдобрив их сладкими соусами или нафаршировав соленой начинкой и обжарив в сливочном масле.
Приятного аппетита!
kylinariya.ru

























 Дриц Ирина Александровна. Врач-паразитолог
Дриц Ирина Александровна. Врач-паразитолог


 Большинство стрептококков, которые известны в медицине, относятся к условно-патогенным микроорганизмам. Это означает, что, находясь на кожном покрове и слизистых оболочках человека, а также на всех окружающих его предметах, они могут длительное время сохранять латентность и ничем себя не проявлять.
Большинство стрептококков, которые известны в медицине, относятся к условно-патогенным микроорганизмам. Это означает, что, находясь на кожном покрове и слизистых оболочках человека, а также на всех окружающих его предметах, они могут длительное время сохранять латентность и ничем себя не проявлять.
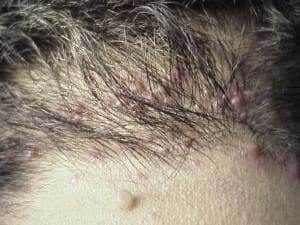 Массовые случаи заболевания стрептодермией часто наблюдаются в общежитиях, интернатах, казармах, тюрьмах и других учреждениях, где находится много людей и нет должного уровня соблюдения гигиенических требований.
Массовые случаи заболевания стрептодермией часто наблюдаются в общежитиях, интернатах, казармах, тюрьмах и других учреждениях, где находится много людей и нет должного уровня соблюдения гигиенических требований.
 Кроме того, необходимо тщательно следить за выполнением гигиенических норм:
Кроме того, необходимо тщательно следить за выполнением гигиенических норм:


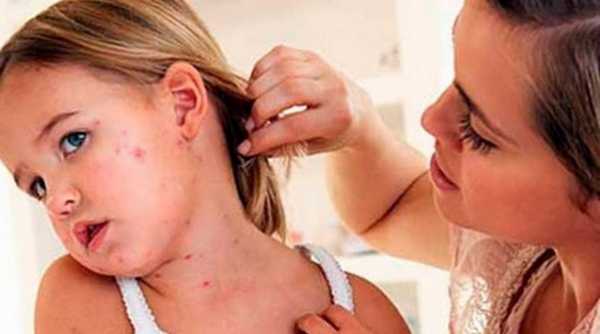
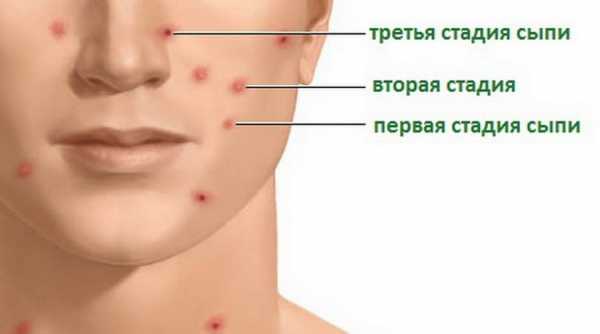
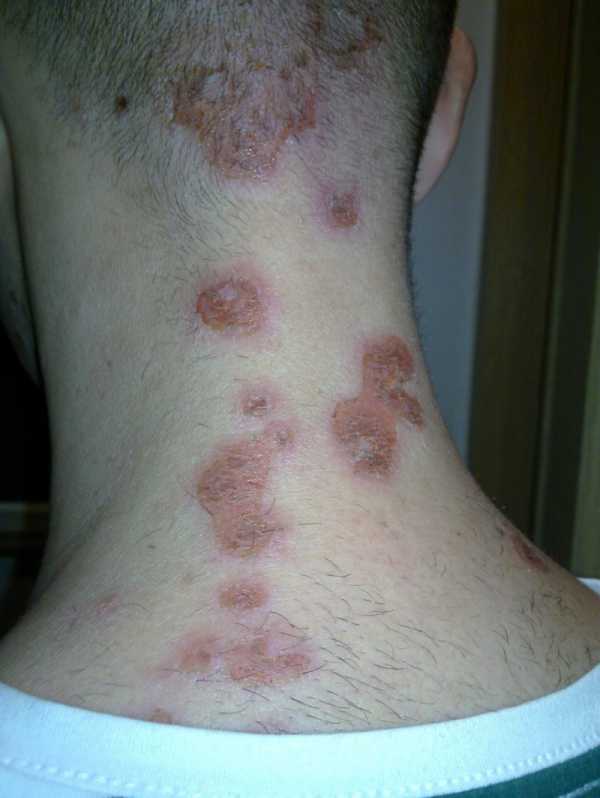


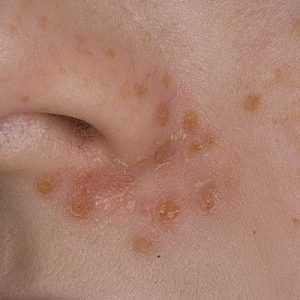











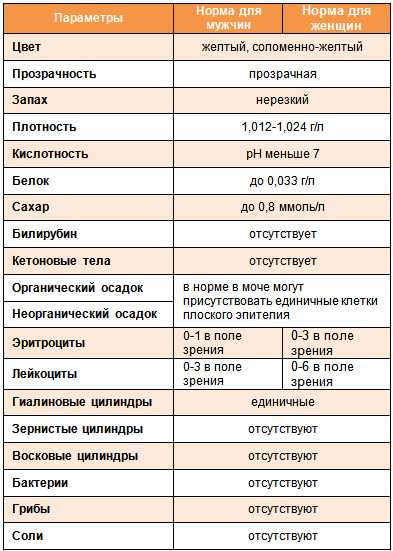










 Не пора ли посетить невролога У вас появилась рассеянность? Вы забываете слова или не можете вспомнить что-то важное? Вы стали чаще уставать? Пройдите этот тест и узнайте, не пора ли вам обратиться за помощью к неврологу.
Не пора ли посетить невролога У вас появилась рассеянность? Вы забываете слова или не можете вспомнить что-то важное? Вы стали чаще уставать? Пройдите этот тест и узнайте, не пора ли вам обратиться за помощью к неврологу.








 Что делать, если болит сердце? При возникновении таких ощущений необходимо уметь точно определять их характер, ведь в большинстве случаев пациенту может потребоваться срочная квалифицированная помощь. Очень важно знать проявления инфаркта, последствия которого могут быть весьма плачевными.
Что делать, если болит сердце? При возникновении таких ощущений необходимо уметь точно определять их характер, ведь в большинстве случаев пациенту может потребоваться срочная квалифицированная помощь. Очень важно знать проявления инфаркта, последствия которого могут быть весьма плачевными.
 Это заболевание характеризуется воспалением наружной сердечной оболочки. При этом возникают боли в середине груди, которая отдает в шею, руку и спину, усиливаясь при кашле, вдохе или глотании. Большинство пациентов отмечают сильные болевые ощущения в положении лежа. При этом возникает некоторое облегчение при наклоне вперед или сидении.
Это заболевание характеризуется воспалением наружной сердечной оболочки. При этом возникают боли в середине груди, которая отдает в шею, руку и спину, усиливаясь при кашле, вдохе или глотании. Большинство пациентов отмечают сильные болевые ощущения в положении лежа. При этом возникает некоторое облегчение при наклоне вперед или сидении.





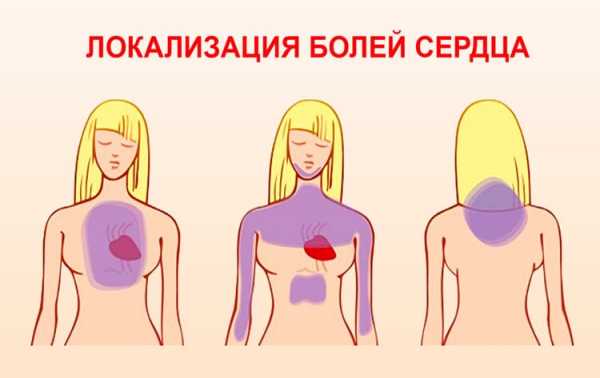





























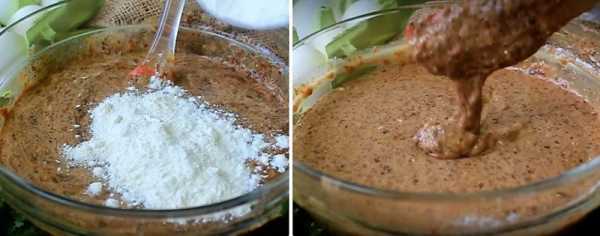























 eda.ru
eda.ru edimdoma.ru
edimdoma.ru webspoon.ru
webspoon.ru
 alimero.ru
alimero.ru colttry.gmail.com/Depositphotos.com
colttry.gmail.com/Depositphotos.com smilingsunray/Depositphotos.com
smilingsunray/Depositphotos.com edimdoma.ru
edimdoma.ru webspoon.ru
webspoon.ru depositphotos.com
depositphotos.com
 Чеснок нарезать тонкими пластинами.
Чеснок нарезать тонкими пластинами. В чистую сухую банку выкладывать капусту, пересыпая ее свеклой, морковью и чесноком.
В чистую сухую банку выкладывать капусту, пересыпая ее свеклой, морковью и чесноком. Банку наполнить капустой доверху, поплотнее утрамбовать. Влить сверху растительное масло.
Банку наполнить капустой доверху, поплотнее утрамбовать. Влить сверху растительное масло. Приготовить маринад: воду с солью и сахаром довести до кипения, влить уксус. Дать маринаду снова закипеть и оставить немного остыть (минут 5). Залить маринадом капусту. Накрыть банку капроновой крышкой, оставить до полного остывания при комнатной температуре.
Приготовить маринад: воду с солью и сахаром довести до кипения, влить уксус. Дать маринаду снова закипеть и оставить немного остыть (минут 5). Залить маринадом капусту. Накрыть банку капроновой крышкой, оставить до полного остывания при комнатной температуре. Затем капусту поместить в холодильник на 7-8 часов. Яркая, очень вкусная маринованная капуста «Пелюстка» готова к употреблению.
Затем капусту поместить в холодильник на 7-8 часов. Яркая, очень вкусная маринованная капуста «Пелюстка» готова к употреблению. Приятного Вам аппетита!
Приятного Вам аппетита!



 Для приготовления маринада: воду довести до кипения, всыпать соль и сахар, кипятить на слабом огне 2-3 минуты. Влить уксус, дать маринаду снова закипеть и снять с огня. Влить в капусту растительное масло и залить горячим маринадом.
Для приготовления маринада: воду довести до кипения, всыпать соль и сахар, кипятить на слабом огне 2-3 минуты. Влить уксус, дать маринаду снова закипеть и снять с огня. Влить в капусту растительное масло и залить горячим маринадом. На капусту поставить гнет (в моем случае — это литровая банка с водой) и оставить до полного остывания. Далее поместить пелюстку в прохладное место на сутки.
На капусту поставить гнет (в моем случае — это литровая банка с водой) и оставить до полного остывания. Далее поместить пелюстку в прохладное место на сутки. Очень вкусную, пряную капусту «Пелюстка», приготовленную без добавления свеклы, можно подавать к столу.
Очень вкусную, пряную капусту «Пелюстка», приготовленную без добавления свеклы, можно подавать к столу. Приятного Вам аппетита!
Приятного Вам аппетита!









































































 Нормальные показатели
Нормальные показатели
 Проверка на повышение уровня мочевины в крови у взрослых проводится посредством биохимического анализа. Забор крови происходит из вены.
Проверка на повышение уровня мочевины в крови у взрослых проводится посредством биохимического анализа. Забор крови происходит из вены. Для младенцев первых дней жизни нормальным считается значение от 1,2 до 5,3 ммоль/л.
Для младенцев первых дней жизни нормальным считается значение от 1,2 до 5,3 ммоль/л. Нарушение в работе различных систем и органов.
Нарушение в работе различных систем и органов.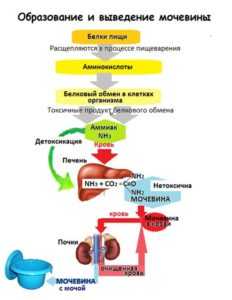
 Креатинин,
Креатинин, То, что это образование мочевины происходит в печени, а фильтруется почкам, то она отражает состояние двух этих органов. При умеренном повышении ее уровня можно говорить о проблеме с печенью. Значительное же увеличение мочевины указывает на плохую фильтрационную функцию почек. Они не пропускают азотистые шлаки в мочу, за счет чего их количество в крови неуклонно растет.
То, что это образование мочевины происходит в печени, а фильтруется почкам, то она отражает состояние двух этих органов. При умеренном повышении ее уровня можно говорить о проблеме с печенью. Значительное же увеличение мочевины указывает на плохую фильтрационную функцию почек. Они не пропускают азотистые шлаки в мочу, за счет чего их количество в крови неуклонно растет.







 Биохимический анализ крови — расшифровка, таблица и норма
Биохимический анализ крови — расшифровка, таблица и норма Как уже упоминалось, это вещество образуется в результате распада белковых компонентов. При обмене из белков образуется аммиак, который является токсичным для организма. Поэтому в печени это вещество превращается и выводится из организма в виде мочевины. В норме уровень этого продукта обмена составляет 2,5–6,4 ммлоль/л у взрослых и 1,8–6,4 ммоль/л у детей. При любом отклонении от этих показателей необходимо провести дополнительные исследования, чтобы определить, в чем же проблема. Кстати, мочевина в моче в данном случае понижена, так как не выводится почками, а накапливается в крови.
Как уже упоминалось, это вещество образуется в результате распада белковых компонентов. При обмене из белков образуется аммиак, который является токсичным для организма. Поэтому в печени это вещество превращается и выводится из организма в виде мочевины. В норме уровень этого продукта обмена составляет 2,5–6,4 ммлоль/л у взрослых и 1,8–6,4 ммоль/л у детей. При любом отклонении от этих показателей необходимо провести дополнительные исследования, чтобы определить, в чем же проблема. Кстати, мочевина в моче в данном случае понижена, так как не выводится почками, а накапливается в крови.
 Рафаэлло — рецепт с фото новогоднего торта своими руками
Рафаэлло — рецепт с фото новогоднего торта своими руками  Простейший торт Сникерс без выпечки
Простейший торт Сникерс без выпечки Простой рецепт Ферреро Роше
Простой рецепт Ферреро Роше Шоколадный торт – простой рецепт с фото
Шоколадный торт – простой рецепт с фото Торт Муравейник домашний рецепт с фото
Торт Муравейник домашний рецепт с фото Домашний торт Зебра на сметане рецепт пошаговый
Домашний торт Зебра на сметане рецепт пошаговый Торт Кучерявый хлопец рецепт с фото пошагово
Торт Кучерявый хлопец рецепт с фото пошагово Шоколадный крем для торта из какао порошка
Шоколадный крем для торта из какао порошка Медовик в мультиварке — с фото
Медовик в мультиварке — с фото  Рецепт торта Сникерс в домашних условиях
Рецепт торта Сникерс в домашних условиях Бисквитный торт очень вкусный и простой рецепт
Бисквитный торт очень вкусный и простой рецепт  Бисквитный торт рецепты простые
Бисквитный торт рецепты простые Торт из готовых бисквитных коржей
Торт из готовых бисквитных коржей Торт Сметанник — пошаговый рецепт с фото
Торт Сметанник — пошаговый рецепт с фото  Слоеное полено рецепт торта с фото пошагово
Слоеное полено рецепт торта с фото пошагово  Ванильный торт из слоеного теста с заварным кремом
Ванильный торт из слоеного теста с заварным кремом Торт из пряников со сметаной рецепт с фото
Торт из пряников со сметаной рецепт с фото Муравейник торт из кукурузных палочек со сгущенкой
Муравейник торт из кукурузных палочек со сгущенкой Несложный бисквитный торт рецепт с фото пошагово
Несложный бисквитный торт рецепт с фото пошагово Торт Рафаэлло вкусные рецепты в домашних условиях
Торт Рафаэлло вкусные рецепты в домашних условиях Ленивый Медовый торт простой рецепт со сметанным кремом
Ленивый Медовый торт простой рецепт со сметанным кремом Торт Наполеон из готового слоеного теста по-быстрому
Торт Наполеон из готового слоеного теста по-быстрому  Торт Манник на кефире рецепт с фото шагов
Торт Манник на кефире рецепт с фото шагов  Торт Твикс
Торт Твикс  Как приготовить бисквитный торт в домашних условиях
Как приготовить бисквитный торт в домашних условиях  Торт Горка со сметанным кремом и фруктами
Торт Горка со сметанным кремом и фруктами  Торт Горка из творожного печенья — рецепт с фото
Торт Горка из творожного печенья — рецепт с фото  Постный торт Наполеон рецепт с фото
Постный торт Наполеон рецепт с фото Простой рецепт торта Манник на сметане
Простой рецепт торта Манник на сметане Торт из черствого пасхального кулича
Торт из черствого пасхального кулича Простой и быстрый рецепт шоколадного торта с плавленым сырком
Простой и быстрый рецепт шоколадного торта с плавленым сырком Простой рецепт очень вкусного шоколадного бисквитного торта
Простой рецепт очень вкусного шоколадного бисквитного торта Торт Битое стекло со сгущенкой
Торт Битое стекло со сгущенкой Торт Клубника в шоколадных сливках на покупном корже
Торт Клубника в шоколадных сливках на покупном корже Торт из вафельных коржей и лимонно-медового крема
Торт из вафельных коржей и лимонно-медового крема Вафельный торт с Нутеллой — рецепт из готовых коржей
Вафельный торт с Нутеллой — рецепт из готовых коржей  Как приготовить торт Муравейник с арахисом
Как приготовить торт Муравейник с арахисом Простой рецепт творожного торта в домашних условиях
Простой рецепт творожного торта в домашних условиях Торт из готовых коржей — рецепт с фото
Торт из готовых коржей — рецепт с фото Делаем торт из тыквы быстро и вкусно — рецепт
Делаем торт из тыквы быстро и вкусно — рецепт Чизкейк с творогом с выпечкой торта в духовке
Чизкейк с творогом с выпечкой торта в духовке Шоколадно-кофейный торт — рецепт
Шоколадно-кофейный торт — рецепт Простой рецепт торта Медовик в домашних условиях
Простой рецепт торта Медовик в домашних условиях