что это такое, симптомы, лечение, последствия
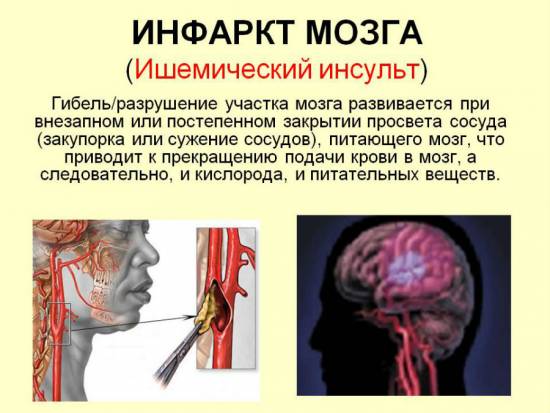
Инфаркт – некроз (отмирание тканей) участка головного мозга вследствие недостаточности кровоснабжения, это такое состояние, которое часто называют инсульт ишемического типа, что обусловлено идентичными механизмами развития. Мозговое вещество чувствительно к кислородному голоданию. В нервных клетках не содержатся запасы энергетических ресурсов, что обуславливает их скорую гибель без поступления питательных веществ и кислорода с током крови. Размеры очага поражения определяют характер и степень выраженности нарушений.

Общая информация
Инфаркт мозга – это такое состояние, которое отражает повреждение нервной ткани на фоне нарушения кровотока, что определяет последствия (дисфункция мозга, неврологический дефицит). Инфаркт – это патологический процесс. Ишемический инсульт – комплекс симптомов, возникающих вследствие нарушения мозгового кровотока, протекающего в острой форме.
Механизм развития в обоих случаях одинаковый. Инсульт развивается при критическом снижении объема поступающей крови к определенному отделу мозга. Обычно нарушения затрагивают отдельный бассейн мозговых артерий. Реже происходит обширный инфаркт, когда в патологический процесс вовлекаются артерии нескольких бассейнов головного мозга.
Вследствие прекращения кровотока возникает инфаркт мозга – образование очага некроза мозгового вещества. Инфаркт мозга – это болезнь, которая сопровождается нарушением функций мозга, что обуславливает развитие неврологической симптоматики. Распространенность патологии составляет 1-4 случая на 1 тысячу населения ежегодно. Более 50% инфарктов с локализацией в тканях мозга диагностируется у пациентов старше 70 лет.
Классификация патологии
Инфаркт, затронувший ткань головного мозга – это такой патологический процесс, который различается по характеру течения и обратимости неврологических симптомов, что позволяет выделять формы (малый, обширный). При малой форме, доля которой в общей структуре инсультов составляет около 15%, симптоматика полностью регрессирует на протяжении 2-20 дней. По степени завершенности патологического процесса выделяют формы: прогрессирующая, завершенная.
В первом случае интенсивность симптомов нарастает, во втором – наблюдается стабилизация или регресс проявлений патологии. Инфаркт мозгового вещества – это такое состояние, которое всегда обусловлено нарушением проходимости сосудов, пролегающих в головном мозге, что предполагает выделение форм с учетом этиологических факторов:
- Атеротромботическая. Чаще развивается на фоне атеросклероза, поразившего экстракраниальные или интракраниальные артерии большого диаметра. Коррелирует с повреждением целостности, разрушением атеросклеротической бляшки, от которой отрываются частицы – эмболы, впоследствии закупоривающие артериальное русло. Встречается с частотой около 55% случаев.
- Кардиоэмболическая. Развивается вследствие эмболии (закупорки артериального просвета) кардиоцеребрального генеза, когда нарушения возникают из-за патологий сердца. В роли эмболов выступает тромболитический субстрат (кровяные сгустки), образовавшийся в клапанных отделах сердца и его полостях. Встречается с частотой около 20% случаев.
- Гемодинамическая. Развивается как результат стенозирующих процессов, протекающих в тяжелой форме. Грубое поражение артерий выражается в стойком сужении просвета с уменьшением площади сечения больше, чем на 70% от нормы. Встречается с частотой около 15% случаев. В патологический процесс обычно вовлечены артерии, пролегающие в зоне шеи и головы. Стеноз чаще ассоциируется с атеросклеротическим поражением сосудистой стенки. Провоцирующий фактор – резкое снижение показателей артериального давления.
- Реологическая. Развивается по принципу гемореологической микроокклюзии (множественное нарушение проходимости артерий мелкого калибра). Нарушения чаще спровоцированы тромбозом, поразившим мозговые артерии. Причины возникновения коррелируют с болезнями крови и расстройством функций системы гемостаза (регуляция состояния крови), что приводит к гиперкоагуляции (повышенная склонность к свертыванию с образованием сгустков) и увеличению вязкости крови. Встречается с частотой около 9% случаев.
- Лакунарная. Ассоциируется с множественной окклюзией (нарушение проходимости) мелких церебральных артерий. Обычно очаги инфаркта локализуются в зоне подкорковых ядер. Клинические проявления идентичны признакам лакунарного синдрома (наличие артериальной гипертензии в анамнезе, развитие симптоматики преимущественно в ночное время, отсутствие боли в зоне головы, проблемы с речью не выявляются). Патогенез схож с механизмом развития атеротромботической формы, но клиническая картина различается. Встречается с частотой около 30% случаев.

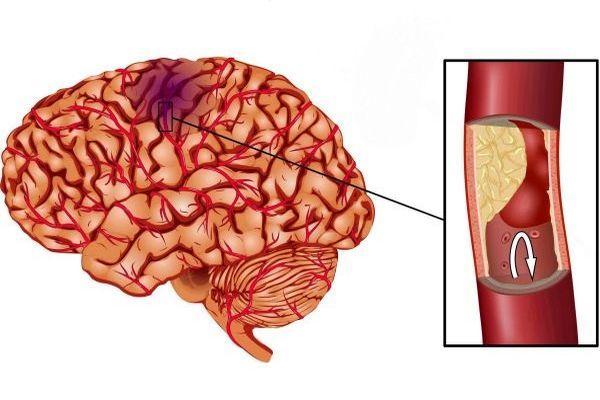
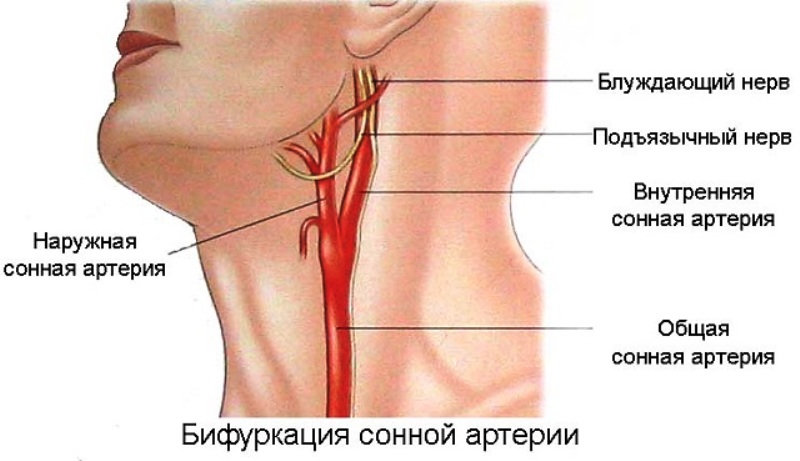
Формы инфаркта выделяют с учетом локализации патологического очага – в каротидном (артерии внутренняя сонная, передняя и средняя мозговые) или вертебробазилярном (артерии позвоночная, базилярная, задняя мозговая) бассейне. Очаги, образующиеся в вертебробазилярном бассейне, могут затрагивать зону мозжечка и таламуса.
Причины возникновения
Распространенная причина инфаркта, протекающего в головном мозге – атеросклеротическое поражение мозговых артерий (около 95% случаев), что приводит к тромбозу или эмболии (закупорка сосудистого просвета эмболом – частицей, в норме не свойственной крови) сосудистого русла. Кардиогенная (спровоцированная нарушением деятельности сердечно-сосудистой системы) эмболия нередко становится причиной развития ишемических процессов.
В патогенезе образования очага инфаркта участвуют стенозирующие (провоцирующие сужение сосудистого просвета) процессы и нарушение нейрогуморальной регуляции тонуса артериальной стенки. ТИА (ишемическая атака преходящего типа) является маркером, указывающим на высокий риск образования очага инфаркта. Статистика показывает, у 40% пациентов с ТИА в анамнезе инсульт развивается в 5-летний период. Провоцирующие факторы:
- Артериальная гипертензия.
- Гиперлипидемия (повышение концентрации липидных фракций в крови).
- Сахарный диабет.
- Мерцательная аритмия.
Факторы риска: перенесенный малый инфаркт, возраст старше 50 лет, мигренозный статус, недостаток двигательной активности, избыточный вес. В группе риска пациенты с заболеваниями системы кроветворения, сердечной недостаточностью, другими патологиями сердца и элементов кровеносной системы, злоупотребляющие алкогольными напитками, курящие.
Ухудшение, ослабление мозгового кровотока коррелирует с патологиями сосудов, в числе которых атеросклероз, варикозное расширение участков вен, расположенных в области нижних конечностей, васкулиты (системное поражение стенок сосудов воспалительного характера), сосудистые мальформации и другие заболевания элементов кровеносной системы.
Основные симптомы
Инфаркт головного мозгового вещества клинически проявляется неврологической симптоматикой очагового типа в зависимости от бассейна, в котором находятся пораженные артерии. Основные признаки:
- Параличи, парезы преимущественно односторонние с локализацией в зоне конечностей, лица.
- Зрительная дисфункция (выпадение полей зрения, появление посторонних предметов в зоне обзора).
- Расстройство речи.
- Парестезия (расстройство чувствительности, проявляется ощущением покалывания, ползания мурашек).
- Апраксия (нарушение двигательной активности, сложности при выполнении согласованных, произвольных движений).
- Пространственное игнорирование одностороннего типа (отсутствие рефлекторных реакций на внешние раздражающие стимулы в одной половине туловища).
- Нарушение двигательной координации.
- Головокружение, неустойчивость в вертикальном положении, сложности при удержании равновесия.


Инфаркт с локализацией в головном мозге нередко проявляется симптомами общемозгового типа с такими последствиями, как боль в зоне головы, тошнота, сопровождающаяся рвотой, помрачение сознания. Чаще очаговые симптомы доминируют в клинической картине. Если преобладает общемозговая симптоматика (боль в зоне головы, помрачение сознания), это свидетельствует о тяжелом течении, обусловленном обширными поражениями зоны ствола и мозжечка.
При инсульте в 60% случаев достаточно несколько минут, чтобы сформировалась клиническая картина. Инфаркт мозга может протекать скрыто без выраженных симптомов, присущих ишемическому инсульту, что указывает на различие патологических состояний и их последствий. Инфаркт – патоморфологические изменения, происходящие в тканях мозга, инсульт – симптомокомплекс (синдром).
Диагностика
Достоверный диагноз ишемический инфаркта ставят по результатам нейровизуализации (КТ, МРТ) головного мозга. Если невозможно сделать КТ, МРТ, назначают люмбальную пункцию. Анализ цереброспинальной жидкости позволяет выявлять геморрагическую природу инсульта, исключать патологии – менингит, кровоизлияние в мозговое вещество или субарахноидальное (под паутинной оболочкой) пространство. Заподозрить развитие инсульта ишемического типа можно по признакам:
- Потеря чувствительности в зоне лица.
- Внезапная мышечная слабость (чаще в одной половине тела).
- Неожиданное расстройство зрения.
- Нарушение речи (сложности при произношении слов и понимании обращенных к больному фраз).
- Головокружение, невозможность удерживать туловище в вертикальном положении.
При внезапном развитии и остром течении возможно грубое нарушение сознания, вплоть до развития комы. Анализ крови (общий, биохимический) показывает концентрацию глюкозы, липидов, тромбоцитов, скорость свертываемости и другие реологические свойства. Инструментальные методы исследования (электрокардиография, УЗ-допплерография, ангиография, электроэнцефалография) дают представление о состоянии и функциональности органов и систем.


Методы лечения
Лечение инфаркта мозга направлено на нормализацию функций дыхательной и сердечно-сосудистой системы, поддержание нормальных значений артериального давления и гомеостаза (естественная саморегуляция организма), устранение судорожного синдрома и отека мозгового вещества.
При благоприятном течении происходит резорбция (рассасывание) некротизированной, отмершей ткани. На месте очага инфаркта формируется рубец, состоящий из глиальных нервных клеток. В некоторых случаях очаг некроза трансформируется в кистозную полость. В острую фазу патологического процесса больные нередко нуждаются в экстренных мерах медицинской реабилитации.
Для восстановления функций дыхания пациентов подключают к аппарату ИВЛ (вентиляция легких искусственным способом), выполняется очистка дыхательных путей с последующей установкой воздуховода. Эндотрахеальная интубация (помещение дыхательной трубки в трахею) выполняется по показаниям (дыхательная недостаточность, брадипноэ – редкое дыхание, тахипноэ – учащенное, поверхностное дыхание).
Назначают препараты, регулирующие показатели артериального давления. Для снижения АД применяют Каптоприл, Эналаприл. Проводится тромболизис (внутривенное введение лекарств, растворяющих тромбы), показана антиагрегантная терапия (препятствует аккумуляции тромбоцитов и образованию тромбов). Иногда показаны терапевтические мероприятия:
- Терапия вазоактивными (сосудорасширяющими) средствами.
- Гиперволемическая гемодилюция (повышенное содержание водной фракции в крови) – введение препаратов для коррекции вязкости циркулирующей крови.
- Хирургическое лечение. Методы: декомпрессивная краниотомия (удаление части черепной кости для предотвращения сдавливания мозгового вещества, расширенного вследствие отека), хирургическое удаление тромба, расположенного внутри магистральной артерии.
Параллельно назначают нейропротекторы (препятствуют повреждению нейронов, стимулируют процессы метаболизма в нервной ткани), лечение статинами (для снижения концентрации липидов). После перенесенного инфаркта с локализацией в веществе головного мозга проводится восстанавливающее лечение и реабилитация.
Восстановление двигательной активности наиболее заметно в начальные 3 месяца реабилитационного лечения. Неблагоприятным прогностическим критерием является сохранившаяся гемиплегия (утрата способности совершать произвольные движения рукой и ногой в половине тела) к концу 1 месяца терапии. В период позднего восстановления применяются методы: пассивная, активная лечебная гимнастика, физиотерапия, массаж.


Возможные последствия и прогноз
Сколько живут после образования очага инфаркта в веществе головного мозга, зависит от локализации и размеров участка пораженной ткани. На продолжительность жизни влияют другие факторы – возраст и общее состояние здоровья пациента, наличие сопутствующих патологий, характер течения и реакция на терапию.
Последствия появления очага инфаркта в тканях головного мозга связаны с высоким риском летального исхода, причем среди пожилых людей уровень смертности выше, чем в других возрастных группах. Статистика показывает, около 25% пациентов, перенесших острый, обширный мозговой инфаркт, погибают в течение следующего месяца, около 40% больных – на протяжении следующего года. Основные причины летального исхода при мозговом инфаркте:
- Геморрагическая трансформация с повторным кровоизлиянием в вещество мозга.
- Отек мозгового вещества.
- Дислокация (смещение) структур мозга.
- Повторная ишемия в зоне ствола с формированием новых очагов инфаркта.
- Пневмония и тромбоэмболия элементов кровеносной системы легких.
- Эпилептический статус.
- Прогрессирующая гидроцефалия.
Статистика показывает, уровень летального исхода спустя 5 лет после перенесенного эпизода мозгового инфаркта составляет 50% случаев. К неблагоприятным прогностическим критериям относят пожилой возраст, сердечную недостаточность и инфаркт миокарда в анамнезе, диагностированную мерцательную аритмию.
Если после успешного реабилитационного лечения, нарушения мозгового кровотока не дают о себе знать, прогноз относительно благоприятный. Продолжительность жизни после перенесенного эпизода инсульта в 25% случаев превышает 10 лет.
Инфаркт мозга – патологический процесс, характеризующийся формированием очага некроза в мозговой ткани. Обычно состояние спровоцировано нарушением проходимости кровеносных сосудов, питающих мозг, что приводит к ухудшению кровоснабжения нервной ткани. Своевременная диагностика и корректная терапия увеличивают шансы больного на выздоровление.
ПОЖАЛУЙСТА, ОЦЕНИТЕ СТАТЬЮ!
Просмотров: 584
Инфаркт головного мозга — это острое нарушение церебрального кровотока по причине сужения или закупорки сосудов, и прочих патологий артерий. Встречаются и более редкие провокаторы.
Второе название процесса — инсульт (в классификаторах используются оба) По своей сути, это полные синонимы, разницы между ними нет. Состояние имеет собственные коды по МКБ-10, I63, 64.
Обнаружить проблему своевременно, еще до наступления неотложного состояния — задача несложная. Достаточно регулярно проходить профилактические осмотры.
Клиническая картина инфаркта мозга представлена широким перечнем признаков: общих вроде головной боли и очаговых, со стороны конкретной области нервных тканей.
Терапия сложная, требуется длительная реабилитация. Прогнозы строго индивидуальны.
Механизм развития
Острое нарушение мозгового кровообращения формируется в результате влияния одного или нескольких ключевых факторов.
Среди них:
- Атеросклероз. Бич современного человека. Встречается заболевание в двух ипостасях. Образование на стенках артерий холестериновых бляшек. Результат избыточной циркуляции жирных соединений в кровеносном русле.

Встречается часто, процесс обусловлен питанием, образом жизни, в значительной мере также и обменными особенностями. Которые достаются от родителей и предков уходящих вглубь поколений.
Коррекция проводится на раннем этапе, потом справиться с проблемой труднее.
Вторая возможная форма — спонтанный стеноз сосудов, спазм артерий.
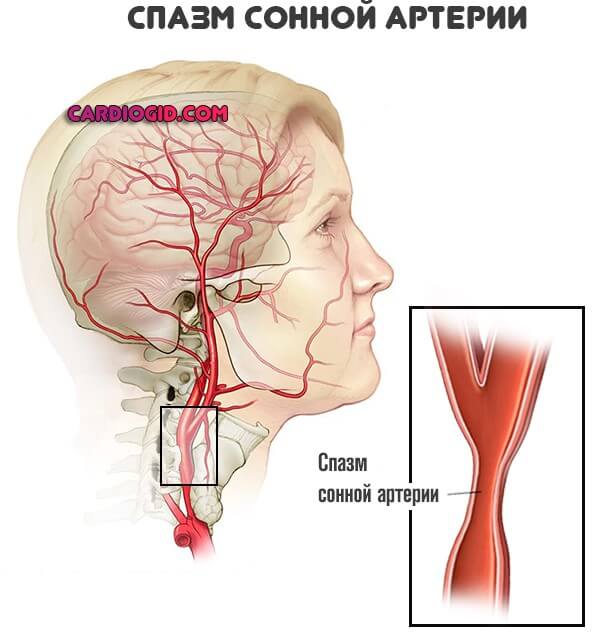
Как правило, это результат неуемной тяги к курению, потребления большого количества табака. Лечение в такой ситуации сводится к отказу от пагубной привычки и применения препаратов для нормализации микроциркуляции.
- Тромбоз. Суть остается прежней. Просвет сосуда, питающего головной мозг становится недостаточно широким. Однако причина в другом. Если в первом случае образуется бляшка, которая разрастается постепенно, в этой ситуации причиной нарушения оказывается тромб. Сгусток крови с фибрином в составе.
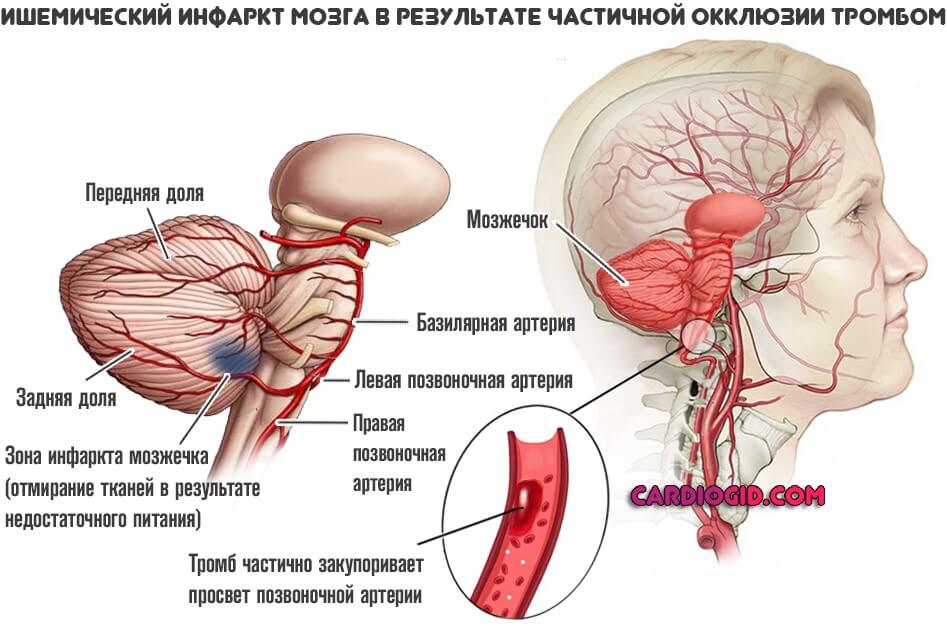
В зависимости от размера, образование может перекрыть часть артерии или тотально ее закупорить. В последнем случае может развиться геморрагическая форма инфаркта мозга (инсульта). При которой сосуд разрывается, начинается кровоизлияния, возникает гематома.
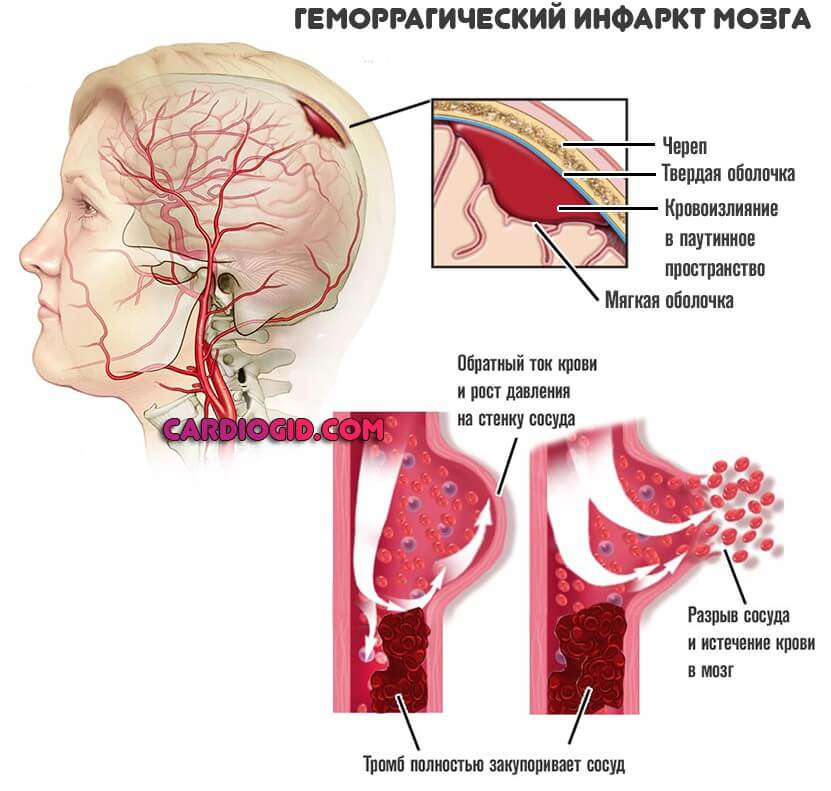
Такая разновидность состояния много опаснее ишемической. Когда наблюдается отмирание тканей в результате недостаточного питания.
- Блокирование обеспечения головного мозга кислородом. Как правило, отмечается при отравлениях ядовитыми веществами: парами синильной кислоты, угарным газом, при влиянии нейротоксинов. Страдают все системы тела. Нередко пациент погибает еще до того, как наступает инфаркт. Но не всегда.
Далее процесс движется по нарастающей. Нарушение трофики (питания) в результате малого просвета сосудов приводит к ишемии головного мозга.
Насколько выраженной, зависит от того, какова гемодинамика (кровоток) в данный момент. Чем больше крови поступает, тем менее заметны нарушения. При тотальной закупорке не избежать разрыва сосуда и обильного кровотечения.
После расстройства церебрального питания и дыхания, наступает период выраженной клиники. В зависимости от того, какая область пострадала больше прочих, развиваются очаговые признаки.
Всегда присутствует неврологический дефицит: проблемы с речью, зрением, слухом или интеллектом. Коррекция проводится в рамках реабилитации, этот процесс растягивается на годы.
Конечным итогом оказывается стойкое нарушение деятельности головного мозга или гибель пациента. Инсульт никогда не проходит без последствий. «Выправлять» итоги нарушения придется долго и упорно, не всегда достаточно успешно.
Классификация
Инфаркт и инсульт головного мозга не отличаются (это равнозначные понятия), поэтому и классификация будет одинакова. Подразделить патологический процесс можно по двум основаниям.
Первое и наиболее применимое в клинической практике, тип расстройства, его фундаментальные особенности.
- Ишемическая разновидность. Встречается особенно часто. Суть заключается в нарушении питания той или иной области без признаков деструкции сосудов. Однако, это совсем не значит, что ишемический инфаркт мозга — безобидное явление.
В зависимости от площади поражения, он может стать фатальным или сделать пациента инвалидом, влачащим вегетативное существование.
- Геморрагическая форма. Преимущественно, развивается у лиц склонных к образованию тромбов в организме или лиц с гипертонической болезнью. Основа та же самая: острое расстройство питания церебральных структур.
Отличие в другом. Нарушается целостность перекрытой артерии. Она разрывается, начинается обильное кровотечение. Это смертельно опасно.
Возникает дополнительный поражающий фактор. Пространство в черепной коробке крайне ограничено. Большие объемы жидкой соединительной ткани приводят к компрессии мозга в результате формирования гематомы.
Если ее не устранить оперативным путем, риск летального исхода увеличивается в разы.

Второй способ классифицировать инфаркт мозга — определить обширность поражения.
Тогда выделяют еще три формы:
- Мелкоочаговую. Как и следует из названия, поражен один участок нервных тканей, как правило, небольшой. Симптоматика ограничивается проявлениями локального неврологического дефицита.
Затронута какая-либо одна сфера высшей нервной деятельности. Чаще всего не полностью. Например, речь в отдельных аспектах, зрение и прочие.
Частным случаем выступает лакунарный инфаркт головного мозга. Когда образуется множество мелких отмерших областей по всем церебральным структурам.
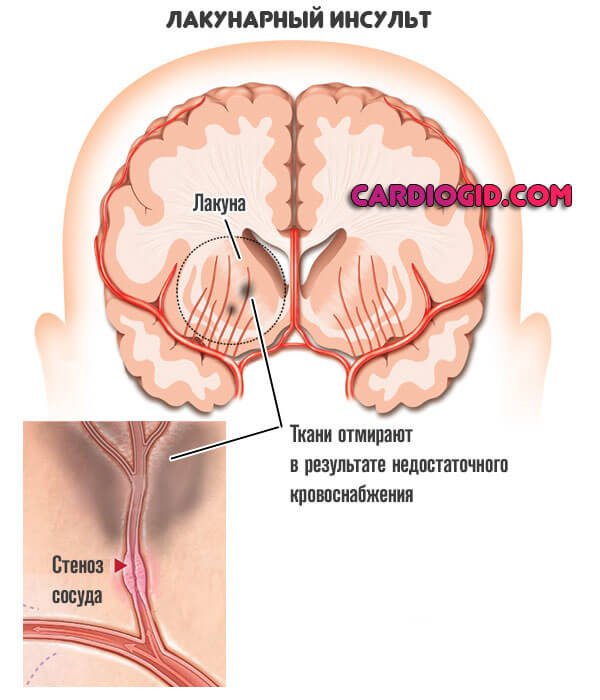
- Промежуточная форма. Сопровождается тем же поражением на уровне мелкого очага, но площадь отклонений выше. Структурные изменения более опасные, клиническая картина шире.
Это основная разновидность инфаркта головного мозга, с ней врачи и пациенты встречаются наиболее часто.
- Наконец, обширная форма. Поражение затрагивает существенные области церебральных структур.
В подавляющем большинстве случаев пациент погибает либо остается глубоким инвалидом с тяжелейшим неврологическим дефицитом. Ни о какой дееспособности речи не идет.
Известны единичные случаи более или менее качественного восстановления после такого массированного поражения нервных тканей. На уровне статистической погрешности.
Обе классификации используются для кодирования диагноза и более тщательного описания сути патологического процесса.
Это позволяет спланировать тактику лечения в каждом конкретном случае, исходя из известных факторов.
Симптомы
Клиническая картина зависит от обширности поражения и локализации очага инфаркта головного мозга.
Выделяют две большие группы проявлений. Первая — общие. Вторая — местные или локальные.
Если говорить о генерализованных моментах:
- Невозможность нормально ориентироваться в пространстве. Человек занимает вынужденное положение лежа на боку. Только так удается частично скорректировать негативное ощущение.
- Головная боль. Обычно крайне интенсивная. Пульсирующая. Но расположение дискомфорта не всегда соответствует той области, где произошло отмирание тканей. Симптом не проходит сам пока не будет окончена острая фаза патологического процесса или не последует медицинской помощи.
- Нарушение координации движений. В норме лишнюю активность «отсекает» мозжечок. Потому каждый двигается пластично и меняет характер моторики в зависимости от ситуации.
При развитии инфаркта мозга церебральные ткани получают хаотичные сигналы. Проще говоря, организму не до решения таких проблем, как обеспечение координации движений. При поражении собственно самого мозжечка симптом еще более выраженный.
- Тошнота, рвота. Обычно в начале неотложного состояния. Это может быть опасно, особенно, если пациент без сознания.
- Обмороки. Относятся к еще более тревожным симптомам. Поскольку почти со стопроцентной гарантией указывают на критические нарушения, которые быстро прогрессируют.
Эти симптомы присутствуют у каждого пациента без исключений. По тяжести возможны варианты.
Очаговые проявления более вариативны. Всего выделяют несколько функциональных областей церебральных структур.
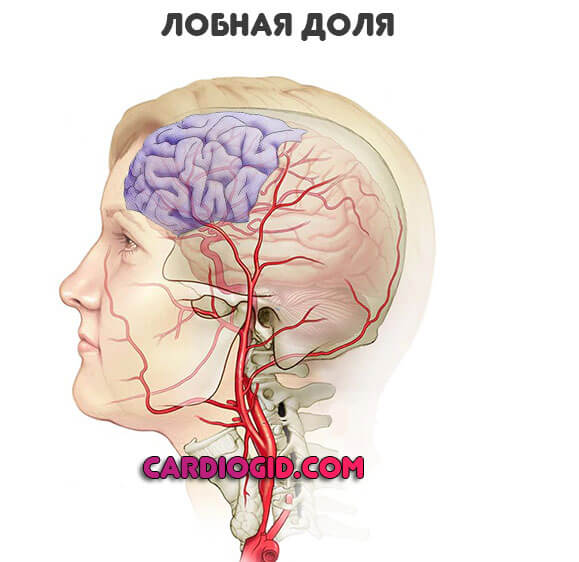
Лобные доли
Поражение приводит к поведенческим и интеллектуальным нарушениям. Если говорить более конкретно:
- Дурашливость, несерьезность, неуместная веселость или, напротив, депрессивный настрой. Неадекватные реакции на раздражители. При этом пациент сам не осознает проблемы. Возможны резкие скачки эмоционального состояния.
- Параличи, парезы. Односторонние.
- Интеллектуальный дефицит. Пациент не может выполнить сложные действия, скорость мышления падает. А в запущенном случае обнаруживается критический дефект, когда человек становится беспомощным.
- Эпилептические эпизоды с потерей сознания и судорогами.
- Утрата способности говорить.
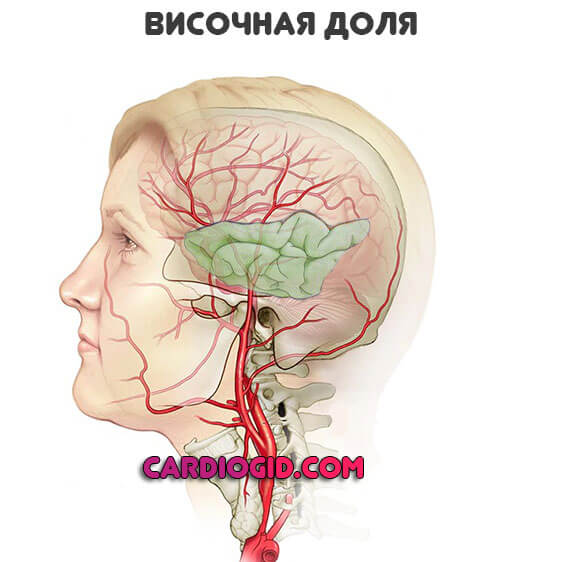
Височные доли
Отвечают за восприятие вербальной информации, частично память, некоторые иные моменты.
- Потеря слуха с одной или сразу двух сторон. Встречается часто.
- Галлюцинации. По типу голосов в голове. При этом пациент четко осознает иллюзорность такого проявления.
- Афазия. Утрата речевой функции.
- Эпилептические припадки. Как при поражении лобной доли. Могут быть и более продолжительными.
- Проблемы с памятью. Очаговая симптоматика такой локализации характеризуется различными амнезиями. Это визитная карточка поражения именно височной части мозга.
Теменные доли
Руководят тактильными ощущениями, также некоторыми интеллектуальными функциями, чувствами.
- Потеря обоняния с одной стороны.
- Невозможность определить предмет с закрытыми глазами на ощупь. Даже хорошо знакомый.
- В особо тяжелых случаях пациент не воспринимает собственное тело как единое целое. Например, может казаться, что отсутствует рука или некоторые ее сегменты.
- Потеря способности оперировать числами, читать.
Затылочные доли
Здесь расположен зрительный анализатор. Высшая нервная деятельность — основной «гарант» способности видеть. Сам по себе глаз не может обрабатывать данные.
Симптоматика соответствующая:
- Мышки в поле видимости. Летающие туда-обратно точки. В больших количествах.
- Затемнения, скотомы. Выглядят как черные пятна по периферии картинки. Закрывающие часть обзора.
- Проблемы с фокусированием на нужной точке. Двоение.
- Резкое падение остроты зрения.
- Полная утрата способности видеть. Обычно даже при большой площади поражения удается восстановить хотя бы часть функции посредством реабилитации.
- Нарушение восприятия размеров объекта, расстояний до него.
Экстрапирамидная система
Представлена мозжечком. Преимущественно возникают проблемы с двигательной активностью. Моторика раскоординирована, пациент не может нормально ориентироваться в пространстве из-за сильного головокружения.
Лимбическая система
При поражении этой области человек утрачивает способность к обучению, возможно полное отсутствие обоняния.
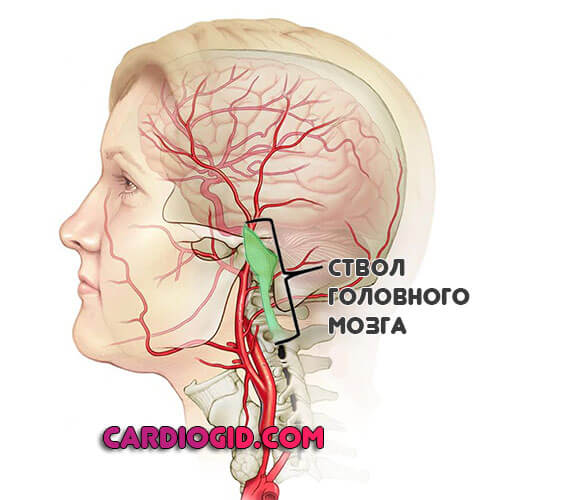
Ствол головного мозга
Поражение практически всегда летально. Возникают проблемы с дыханием, сердечной деятельностью. Терморегуляция нарушается. Даже незначительные дисфункции в данной области часто заканчиваются смертью человека.
Ключевые симптомы оцениваются врачами еще при первичном осмотре. Это позволяет лучше понять характер нарушения.
Инфаркт головного мозга отличатся не от инсульта в этом аспекте, также процессы идентичны в прочих моментах.
Причины
Факторы развития стандартны и повторяются почти всегда:
- Атеросклероз. О нем уже было сказано. Закупорка сосудов холестериновыми бляшками или же сужение артерий, нарушение кровотока и, как итог, острое отмирание нервных тканей.
- Токсическое поражение, сопровождающееся расстройством клеточного дыхания. Встречается сравнительно редко. Но и такое возможно.
- Тромбоз. Закупорка сосуда сгустком крови.
- Скачок артериального давления. Сопровождается критической перегрузкой и нередко разрывом кровоснабжающей структуры. Считается одной из самых частых причин. Почти всегда соседствует с атеросклерозом.
- Хрупкость, недостаточная эластичность стенок сосудов. Например, на фоне сахарного диабета или прочих нарушений.
Есть огромное количество факторов риска: ожирение, курение, потребление спиртного, недостаточная или избыточная физическая активность. И прочие.
Разбираться во всем массиве должен специалист по неврологии. Также возможно привлечение доктора, сфера деятельности которого находится в области заболеваний сердца и сосудов.
Первая помощь
Действовать нужно быстро даже при подозрениях на церебральный инфаркт.
Алгоритм несложный:
- Вызвать скорую помощь. Самостоятельно помочь не выйдет ничем.
- Усадить пациента. Голову повернуть на бок. Ноги чуть приподнять, поставить на валик. Это позволит скорректировать гемодинамику. А изменение положения шеи предотвратит захлебывание рвотными массами в случае потери сознания.
- Важно, чтобы пациент успокоился. Эмоциональные реакции сделают только хуже. Двигаться нельзя.
- Открыть форточку или окно, чтобы обеспечить нормальную вентиляцию помещения.
- Давать какие-либо препараты запрещено. Потому как состояние может усугубиться.
- Принимать пищу, пить также недопустимо. Возможен обморок и выход содержимого желудка. Это опасно.
- Нужно постоянно контролировать показатели артериального давления, частоты сердечных сокращений, дыхание.
По прибытии скорой сообщить о состоянии пострадавшего кратко и четко. Если есть возможность — помочь с транспортировкой, сопроводить человека в стационар.
Диагностика
В остром состоянии на полное обследование времени нет. Необходима визуальная оценка, рутинный неврологический осмотр, проверка базовых рефлексов, также краткий опрос больного, если он в сознании.
Как правило, все очевидно. Уже после оказания первой помощи и стабилизации положения вещей можно перейти к поиску причин патологического процесса.
Перечень мероприятий примерно такой:
- Измерение артериального давления и частоты сердечных сокращений в течение 24 часов. Суточное мониторирование.
- Анализы крови: общий, биохимический, на сахар.
- Исследование мочи.
- ЭКГ и ЭХО. Оценка работы сердца и сосудов.
- Допплерография артерий головного мозга, шеи. Дуплексное сканирование.
- При необходимости проводится люмбальная пункция. Для забора цереброспинальной жидкости и ее исследования на предмет крови.
- Электроэнцефалография. Выявление мозговой активности в отдельных областях.
По необходимости перечень расширяют.
Лечение
Терапия строго в стационаре. Назначается группу медикаментов:
- Антиагреганты при ишемической форме поражения. Аспирин и его аналоги. Возможны родственные, но более мощные средства на основе гепарита и прочих веществ. Пентоксифиллин. Восстанавливают кровоток и питание.
- Ноотропы. Глицин, Фенибут. Ускоряют регенерацию.
- Цереброваскулярные. Пирацетам. Актовегин. Чтобы стабилизировать обеспечение нервных волокон необходимыми веществами.
- Противогипертензивные. Если есть повышение артериального давления. Бета-блокаторы (Метопролол), антагонисты кальция (Дилтиазем), диуретики в обязательном порядке (Фуросемид, при необходимости — Маннитол). Чтобы снизить нагрузку на мозг и предотвратить его отек.
Геморрагическая форма требует удаления гематомы. Оперативно.
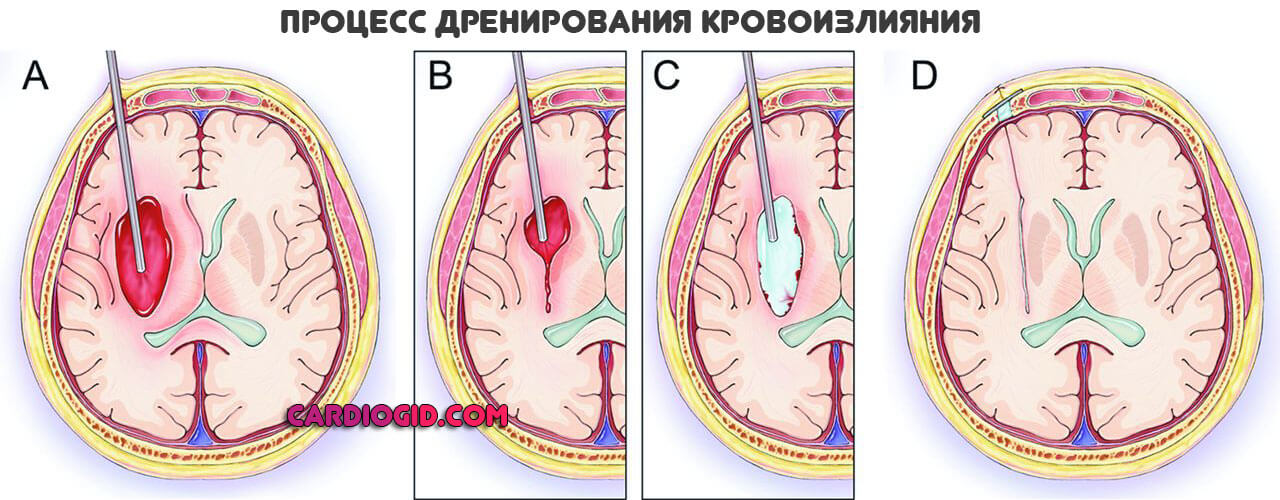
В дальнейшем все решает реабилитация и ее качество. На восстановление нужно от 12 до 24 месяцев. Наиболее активное переориентирование головного мозга происходит в первый год. Затем результаты не столь заметные.
Подробнее о реабилитации после инсульта читайте в этой статье.
Показана коррекция образа жизни: отказ от курения, спиртного, ограничение соли (до 6 граммов), сахара, исключение жирных блюд из рациона. Также оптимизация физической активности.
Прогноз
Зависит от формы, типа и локализации расстройства. Ишемический инфаркт головного мозга лечится лучше в отличие от геморрагического.
Обширная форма опаснее мелкоочаговой. И так далее.
Как правило, все виды имеют перспективы от условно до крайне неблагоприятных. Без терапии шансов нет вообще.
Последствия
Основное последствие инфаркта мозга — стойкий неврологический очаговый дефицит. При должной доле усилий удается провести коррекцию и избавиться от проблемы. По большей части.
Также велика вероятность смерти, тяжелой инвалидности. Инфаркт мозга, вызванный тромбозом церебральных артерий или прочими причинами, без коррекции почти всегда рецидивирует.
Каждый следующий эпизод тяжелее предыдущего. Риски гибели становятся выше. Потому терапия должна быть комплексной.
В заключение
Инфаркт головного мозга вариативен по клинической картине, течению и прогнозам. Лечение дает эффект не всегда, однако шансы все же есть.
Однако еще лучше — предотвратить развитие патологии. Достаточно регулярно проходить профилактические осмотры и выполнять рекомендации врачей.
Список литературы:
- Национальная ассоциация по борьбе с инсультом. Всероссийское общество неврологов. Ассоциация нейрохирургов России. Ишемический инсульт и транзиторная ишемическая атака у взрослых. Клинические рекомендации.
- РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2016. Инсульт. - Ишемический инсульт: обновленные Рекомендации 2018 года Американской ассоциации сердца/Американской ассоциации инсульта. Гузий А.В.
- КЛИНИЧЕСКИЙ ПРОТОКОЛ ИШЕМИЧЕСКИЙ ИНСУЛЬТ.Утвержден протоколом заседания Экспертной комиссии по вопросам развития здравоохранения МЗ РК.
Ишемический инфаркт развивается вследствие нарушения проходимости магистральных артерий, когда в сосудистом русле наблюдается дефицит крови. Изменение гемодинамических показателей способствует тканевой гипоксии, активации процессов распада клеток и накоплению токсинов в пораженном органе, в результате чего происходит отмирание структурных единиц. Согласно статистике, наиболее часто отмечается инфаркт головного мозга, сердца, почек, селезенки.
Характеристика патологии
Ишемический инфаркт – состояние, которое развивается вследствие недостаточного кровоснабжения тканей, органов или участков тела. Дефицит притока крови приводит к сосудистому некрозу, который обусловлен формированием тромба в просвете артерий или сосудистым спазмом. Дефицит кислорода и питательных веществ вызывает функциональные изменения в органах, в результате чего развивается ишемия.
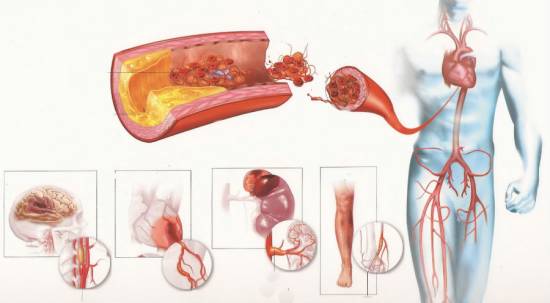
Органы, наиболее часто подвергающиеся ишемическим изменениям
Ишемический инфаркт классифицируется на два вида:
- Белый формируется при закупорке магистральных артерий, поражает селезенку и головной мозг.
- Белый с геморрагическим венчиком образуется при спазме периферических сосудов, поражает сердце и почки.
Продолжительность развития инфаркта в различных органах неодинакова, поскольку она зависит от функциональных способностей и метаболизма данного органа, который имеет свои потребности в получении кислорода. Патологический процесс продолжительностью 5 минут приводит к гибели структурных клеток мышечных волокон. Так, для формирования инфаркта миокарда требуется более продолжительное время, так как в области ишемии частично сохраняется микроциркуляция, однако ее недостаточно для полного предупреждения некроза.
Причины развития
Главная причина гибели тканей – это закупорка сосудистого просвета, возникающая в результате атеросклеротического процесса. Тромбоз формируется вследствие изменений в структуре сосудистой стенки и изменения гемодинамических показателей крови, что проявляется повышением свертывающий системы.
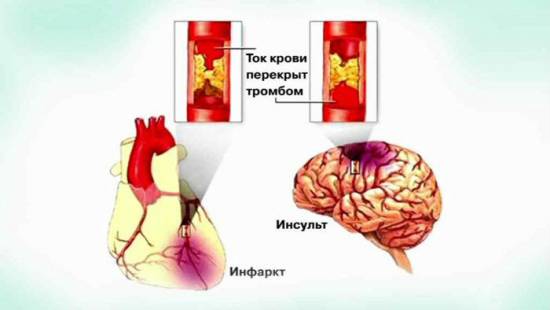
Замедление кровотока вызывает закупорку артерий
Причинами ишемического инфаркта чаще выступают следующие состояния:
- Разрушение атеросклеротических образований как в самом органе, так и в других анатомических участках.
- Тромбы, сформировавшиеся в предсердии в период расстройства ритма.
- Эмболия вследствие перелома больших костей.
- Элементы, образовавшиеся при распаде новообразований.
- Отрыв тромба или его части при тромбофлебите ног.
- Эмболии, спровоцированные травмами грудной клетки и шейного отдела.
Патология также может возникать на фоне длительного спазма артерий. Нарушение гемодинамики приводит к дефициту поступления питательных веществ, что выявляется невосполнением потребностей рабочего органа, приводя к необратимым ишемическим изменениям. Как правило, состояние наблюдается при длительном сосудистом спазме на фоне артериальной гипертензии.
Факторы риска, провоцирующие развитие ишемического поражения:
- Атеросклеротические процессы с локализацией в головном мозге, почках и сердце.
- Хроническая артериальная гипертензия.
- Болезни сердца и сосудов (расстройства ритма, ишемическая болезнь, дефекты клапанов).
- Злоупотребление алкоголем и никотином.
- Нарушения эндокринной системы (гипотиреоз, сахарный диабет, дисфункция надпочечников).
- Системные болезни соединительной ткани (волчанка, ревматизм, ревматоидный артрит).
В большинстве случаев склонность к инфарктам передается по наследству, поэтому данной категории лиц необходимо проходить диагностику состояния у специалистов один раз в 6 месяцев.
Мозговой инфаркт
Ишемический инфаркт головного мозга развивается вследствие полного перекрытия сосудистого просвета сгустком или формируется в результате мозговой недостаточности, проявляющейся системными гемодинамическими нарушениями.
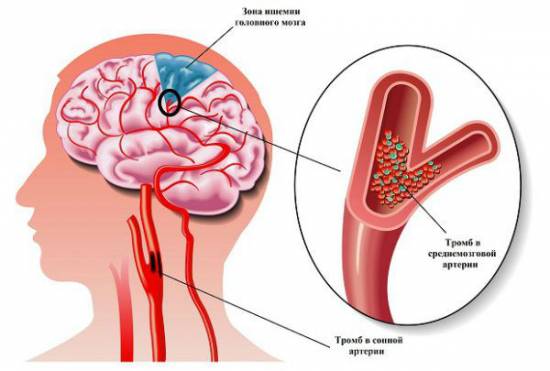
В зависимости от очага поражения выделяют следующую классификацию патологии:
- Территориальный (обусловлен тромбоэмболической закупоркой крупных артерий, неврологические проявления соответствуют поражению сосудистого бассейна).
- Пограничный (поражение дистальных сосудов мелкого диаметра вследствие расстройства гемодинамических показателей).
- Лакунарный. Изменения обусловлены локальными нарушениями гемодинамики на фоне гипертонической болезни (локализуется в области таламуса, стволе мозга, мозжечке, внутренней капсуле и белом веществе головного мозга).
Ишемический инфаркт мозга возникает в пожилом возрасте, однако он может наблюдаться и в молодом. Заболевание может проявиться в любое время суток, но чаще всего нарушения происходят во время сна или сразу после пробуждения. В некоторых случаях патологическое состояние развивается после физических нагрузок, психического и эмоционального перенапряжения, приёма спиртных напитков.
Отличительной чертой ишемического инсульта является постепенное нарастание клинической картины на протяжении двух-трех часов, а иногда до трёх суток. У пациентов могут наблюдаться неврологические проявления мерцающего типа, когда степень их выраженности постоянно изменяется.
В клинической картине характерным признаком является преобладание очаговой неврологической симптоматики над общемозговой, которая может отсутствовать. Очаговые симптомы зависят от зоны локализации ишемического процесса, в котором произошло расстройство мозгового кровообращения. На начальной стадии патологического процесса вегетативные и менингиальные симптомы могут отсутствовать. Как правило, они возникают в период развития отека головного мозга.
Клинические проявления закупорки мозговых артерий:
- снижение или отсутствие чувствительности участков тела;
- парез лицевых нервов;
- выпадение полей зрения;
- расстройство речевой функции;
- снижение зрительной функции;
- головная боль, головокружение;
- рвота;
- психомоторное возбуждение;
- нарушение сознания.

Острая закупорка магистральной артерии развивается в короткие сроки, проявляясь потерей сознания
Во время приступа инсульта у больных возникают признаки нарушения сердечной деятельности, которые проявляются расстройством ритма. В большинстве случаев на пике приступа регистрируется артериальная гипертензия.
Исход ишемического инфаркта мозга зависит от размеров и степени поражения органа. Так, наиболее распространенными последствиями болезни являются:
- Расстройство психической сферы (депрессивные состояния, агрессия, резкая смена настроения).
- Снижение чувствительности (процесс восстановления нервных окончаний более длительный).
- Расстройство двигательной функции (у некоторых пациентов мышечная сила может не восстановиться).
- Нарушение речевой функции (при повреждении речевого центра больные не могут полноценно и внятно изъясняться).
- Когнитивное расстройство (нарушения мыслительных процессов, при которых человек забывает привычные для него вещи).
- Изменение координации (шаткость походки при ходьбе, приступы головокружения, падения при резкой смене положения тела в пространстве).
Ишемия миокарда
Инфаркт сердечной мышцы – это одна из разновидностей ишемической болезни сердца, которая представляет собой некроз участка миокарда, обусловленный острой остановкой коронарного кровообращения в результате поражения венечных сосудов.
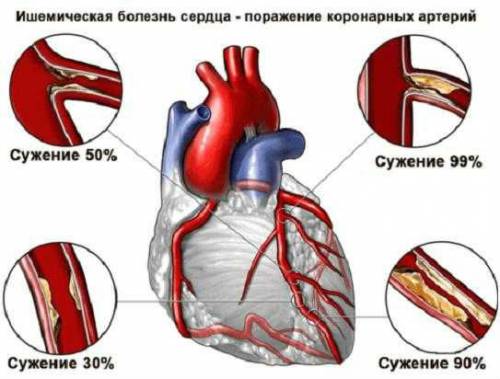
В развитии болезни немаловажную роль играет атеросклероз, обуславливающий возникновение ишемического поражения сердечной мышцы, который прогрессирует в инфаркт миокарда. Как правило, у пациентов происходит одновременное повреждение нескольких артерий, обеспечивающих приток крови к сердцу, при этом величина спазма может достигать порога в 75%. В данной ситуации существует риск возникновения обширного поражения сердечной мышцы, захватывающего сразу несколько структурных элементов.
При инфаркте в патологический процесс вовлекаются средние мышечные слои, а в некоторых случаях перикард и эндокард. Области ишемии возникают при закрытии просвета левой и правой коронарных артерий, когда кровотоку требуются дополнительные пути, которые не всегда хорошо сформированы.
Наиболее частая локализация некроза – это передняя стенка левого желудочка, что связано с повышенной функциональной нагрузкой и высоким давлением, необходимым для выталкивания большого объема крови. При стенозе коронарной артерии значительная площадь миокарда остается обескровленной, что приводит к гибели кардиомиоцитов.
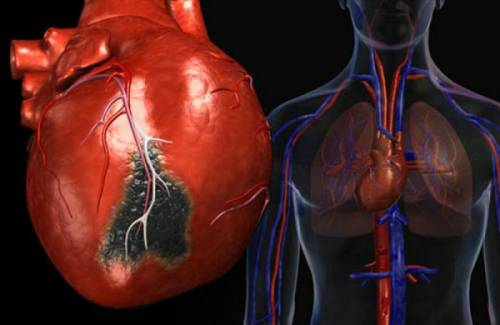
Ишемическое поражение сердечной мышцы с дальнейшим некрозом клеток
Проявления патологии легко дифференцировать даже на начальном этапе развития болезни, так, у пациентов наблюдают следующие симптомы ишемического инфаркта:
- Продолжительный и интенсивный болевой синдром в области грудины, который плохо купируется нитроглицерином.
- Иррадиация боли в левую руку, плечо, лопатку, нижнюю челюсть.
- Плохая переносимость любой физической активности.
- Нарушения ритмичных сокращений миокарда.
- У больного возникает панический страх и боязнь смерти.
В дальнейшем в области некроза формируется рубец из соединительной ткани, сердце начинает функционировать в новых условиях. Постинфарктный кардиосклероз свидетельствует о начале следующего периода течения болезни, который проявляется хронической сердечной недостаточностью. После периода реабилитации самочувствие больных нормализуется, однако может наблюдаться рецидив болевого синдрома или стенокардия.
Проводящая система сердца более устойчива к дефициту кислорода, чем сердечная мышца, поэтому в зонах ишемии она сохраняется дольше, что необходимо для восстановления ритмических сокращений органа после проведения антиишемического лечения.
Почечный инфаркт
При перекрытии почечной артерии возникает ишемический инфаркт почки, вследствие которого некротизируются и отмирают клетки органа, приобретая белую окраску. Поскольку орган обладает некоторыми особенностями в кровотоке, то возможно возникновение периферического некроза, когда патологический процесс имеет четкие очертания, приобретая вид «венчика».
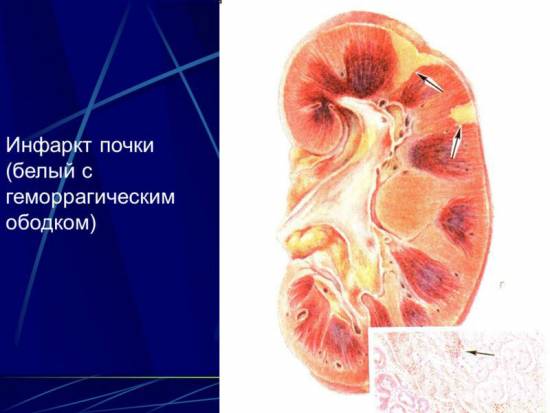
Разрушение структурных элементов почки вызывает развитие воспалительной реакции
В зависимости от локализации очагов некроза патология может ограничиваться корковым слоем или вовлечь в процесс мозговое вещество по направлению к центру органа.
Выраженность проявлений зависит от объема поражение паренхимы. Если некротическая зона небольшая, то клинические симптомы могут отсутствовать.
В случае если развивается обширный инфаркт почки, то клинические признаки характеризуются выраженными нарушениями в деятельности парных органов:
- приступ боли в поясничной области;
- критическое повышение температуры;
- колебание уровня артериального давления;
- расстройство фильтрационной функции;
- уменьшение образования урины;
- преобладание эритроцитов в моче.
Повышение температуры происходит вследствие воспалительной реакции, которая наступает на 2–3 день после отмирания клеток. При отсутствии адекватного лечения усиливаются симптомы в результате развития интоксикационного синдрома.
Инфаркт в легком
Патология ишемического характера в легком наблюдается довольно редко. Основной причиной выступает нарушение капиллярной гемодинамики в бронхиальных артериях, что может спровоцировать пневмонию.
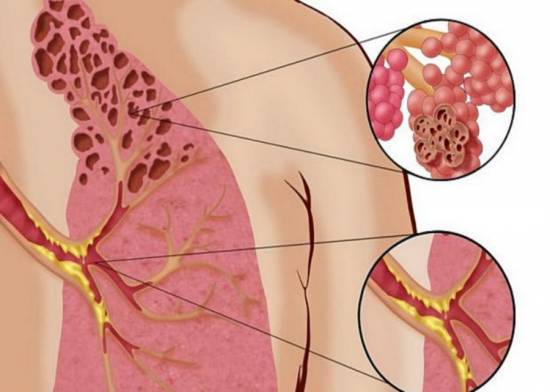
Главной причиной патологии в легком является обструкция артерий липидными образованиями
Первые проявления болезни начинаются спустя несколько дней после окклюзии сосудов легкого. У пациентов диагностируют следующие симптомы:
- Острый приступ боли в груди (болезненность усиливается при незначительных физических нагрузках).
- Появление прожилок крови в мокроте (открытие легочного кровотечения).
- Нарушение сердечного ритма (фибрилляция или мерцание желудочков, появление экстрасистол).
- Гипертермия (повышение показателей достигает 38–39 градусов).
- Артериальная гипотония (резкое снижение уровня кровяного давления может спровоцировать коллапс).
- Нарушения работы пищеварительного тракта (сильные боли в животе, тошнота, рвота).
Патология протекает достаточно тяжело, вызывая множество осложнений со стороны различных систем организма. Наиболее опасные последствия ишемического инфаркта в легочной системе:
- Постинфарктная пневмония. При проведении микробиологического анализа мокроты выявляют атипичные возбудители болезни.
- Абсцесс легочной ткани. Появление некротических участков приводит к инфильтратам в зоне поражения, которые в дальнейшем образуют полость в тканях легкого.
- Гнойный плеврит. Присоединение вторичной инфекции вызывает интоксикацию организма. Состояние может грозить летальным исходом.
- Кровотечение. Появление массивного кровотечения провоцирует асфиксию, после которой возможна смерть.
- Разрыв аневризмы аорты. Проявляется кардиогенным шоком, сопровождающимся сильной болезненностью в груди и снижением давления.
Эффективное лечение патологии приводит к восстановлению кровотока в ишемизированном участке и рассасыванию тромбических сгустков.
Ишемический некроз – тяжелая патология, поскольку в органе образуется участок, не принимающий участие в его деятельности. Так, степень выраженности осложнений зависит от количества пораженной площади и своевременности терапевтических мероприятий. Количество летальных исходов и инвалидизации увеличивается при формировании некротических зон в жизненно важных органах, таких как сердце и головной мозг.
Осложнения сердечно-сосудистых и метаболических заболеваний могут затрагивать работу центральной нервной системы. Артериальная гипертензия, атеросклероз и другие патологии нарушают кровоснабжение головного мозга. При полной закупорке сосудов, питающих орган, возникает инфаркт головного мозга. Это жизнеугрожающее состояние, при котором требуется незамедлительное лечение.
Что такое ишемический инфаркт мозга

Состояние представляет собой разрушение тканей органа, формирующееся из-за недостаточного притока крови к клеткам. Главной причиной возникновения болезни является ишемический инсульт – частичная или полная закупорка кровеносных сосудов. Из-за повреждения нейронов функции центральной нервной системы нарушаются. Симптомы патологии включают временный паралич мускулатуры, головную боль, снижение остроты зрения и нарушение сознания. Без лечения может наступить летальный исход.
Инфаркт головного мозга нельзя назвать самостоятельной болезнью. Размягчение тканей является следствием нарушения кровоснабжения органа, возникающего при ишемическом инсульте. При этом степень повреждения центральной нервной системы и тяжесть состояния пациента зависят от области формирования сосудистой закупорки. К распространенным осложнениям инсульта неврологи относят потерю слуха, снижение остроты зрения, паралич конечностей и нарушение мышления.
Обширный инфаркт головного мозга по распространенности занимает второе место среди всех причин летального исхода. Смертность я с каждым годом увеличивается. Пожилые люди, страдающие от хронических сердечно-сосудистых болезней, входят в группу риска. Своевременное лечение атеросклероза, повышенного кровяного давления, сахарного диабета и других недугов является основным способом профилактики неврологических расстройств ишемической природы.
Особенности работы органа
Головной мозг — это главная часть центральной нервной системы, отвечающая за обеспечение жизненно важных функций организма. Этот орган не только контролирует работу внутренних органов, но и поддерживает когнитивные способности, включая мышление, память и эмоции. Мозговое вещество образовано огромным количеством клеток (нейронов), соединенных друг с другом с помощью длинных и коротких отростков. Скопления клеток представляют собой ядра мозга, выполняющие специфические функции, а пучки отростков нейронов формируют проводящие пути, связывающие разные отделы центральной нервной системы.
Сохранение функций головного мозга невозможно без постоянного притока крови. Клеткам необходим кислород для высвобождения энергии. Даже кратковременная задержка притока крови может привести к развитию инфаркта, поскольку нейроны не способны накапливать кислород. Патологические изменения появляются в первые минуты после формирования сосудистой закупорки. Клетки центральной нервной системы не могут восстанавливаться, поэтому возможности реабилитации ограничены.
Классификация
Врачи классифицируют острую церебральную ишемию по причинам формирования патологии.
Основные виды:
- лакунарный инфаркт головного мозга — разрушение мозговых тканей на фоне закупорки мелкой артерии;
- инфаркт, формирующийся из-за расслоения стенки сосуда, повышенной свертываемости крови или другого, более редкого недуга;
- атеротромботический инфаркт — поражение мозга, являющееся следствием отрыва атеросклеротической бляшки;
- кардиоэмболический инсульт — задержка притока крови к нейронам, формирующаяся из-за болезней сердца;
- инфаркт мозга неуточненный, такой диагноз ставится при выявлении нескольких механизмов ишемии.
Другие виды классификации ориентированы на область поражения нейронов. Так, может возникать инфаркт мозжечка головного мозга или другой его части. Определение вида поражения важно для проведения успешного лечения и оценки прогностических данных.
Механизм формирования
Разнообразные неврологические расстройства, появляющиеся при инфаркте, образуются из-за нарушения жизнедеятельности нейронов различных отделов головного мозга. Сразу после задержки кислородного питания возникает каскад биохимических изменений в клетках. Истощение источников энергии приводит к нарушению работы клеточного транспорта. В нейронах увеличивается концентрация натрия, в результате чего в клетки поступает большое количество воды. Клеточный отек появляется в первые минуты после ухудшения кровотока.
Стадии процесса:
- Острейший этап повреждения нейронов в первые 72 часа после закупорки сосуда.
- Острый этап повреждения органа, сохраняющийся на протяжении месяца.
- Период восстановления центральной нервной системы, длительность которого варьируется от нескольких месяцев до двух-трех лет.
- Остаточные осложнения, сохраняющиеся в течение жизни больного.
Главным механизмом повреждения внутриклеточных структур головного мозга является массивный приток кальция в нейроны. Избыточное проникновение этого вещества в клетки сопровождается активацией ферментов, разрушающих важнейшие органеллы. При этом процесс размягчения тканей постоянно прогрессирует: из одного разрушенного нейрона высвобождаются токсичные вещества, поражающие соседние клетки.
 Механизм развития инфаркта мозга
Механизм развития инфаркта мозгаВ течение нескольких часов после возникновения ишемического инсульта нарушается барьерная функция сосудов. Белки вместе с жидкостью попадают во внеклеточное пространство, в результате чего отек органа усиливается. В последующие дни выраженный отек является главной причиной повреждения здоровых тканей. Активация иммунитета выступает в роли побочного негативного фактора, усиливающего нарушение движения крови в сосудах. Кроме того, в 5% случаях церебральная ишемия осложняется кровоизлиянием. В органе образуются гематомы, сдавливающие ткани.
Чем патология отличается от геморрагического инсульта?
Существует другой тип нарушения мозгового кровообращения, называемый геморрагическим инсультом. Опасные неврологические расстройства в этом случае обусловлены повреждением сосудистой стенки и проникновением крови в межклеточное пространство. Для такого типа болезни также характерны биохимические изменения, приводящие к смерти клеток, однако механизм образования недуга отличается. Геморрагический инсульт формируется из-за разжижения крови, черепно-мозговой травмы, повышенного артериального давления и других состояний, осложняющихся разрывом или истончением сосудистой стенки.
Причины развития
Ишемический инфаркт представляет собой осложнение острой или хронической сердечно-сосудистой патологии. Главным условием формирования заболевания является частичное или полное нарушение движения крови по сосудам головного мозга. Если снижение кровотока недостаточно выражено, у пациента образуется хроническая ишемия органа.
Непосредственные причины:
- Прогрессирующий атеросклероз. На стенках сосуда образуется жировая бляшка, замедляющая движение крови. Постепенный рост бляшки может привести к перекрытию сосуда на 50-75%. Также бляшка может оторваться от стенки сосуда и закупорить мелкую церебральную артерию. Неврологи называют такое состояние тромботической окклюзией.
- Образование тромбов в сердечной полости с последующей эмболией церебральной артерии. В сердце сгусток крови формируется из-за нарушения частоты сердцебиения и воспалительных процессов. Возникает кардиоэмболический инфаркт головного мозга.
- Нарушение движения крови в церебральных сосудах, появляющееся на фоне сужения артерий. Такой механизм формирования инсульта может быть связан с увеличением кровяного давления и деформацией шейного отдела позвоночника, осложняющейся сдавливанием артерий.
- Коагуляционные заболевания, характеризующиеся повышенной свертываемостью крови. При этом в любом сосуде может образоваться тромб.
- Воспалительные и инфекционные процессы в артериях и венах. Ишемия в этом случае формируется из-за сужения или тромбоза сосуда.
Перечисленные негативные факторы способны влиять на состояние разных сосудов. В 3% случаев у пациентов возникает венозный инфаркт, сопровождающийся застоем крови и отеком тканей мозга.
Факторы риска
Врачи рассматривают не только непосредственные механизмы образования инфаркта, но и различные формы предрасположенности к этому патологическому состоянию. Учитываются факторы риска, связанные с образом жизни, индивидуальным и семейным анамнезом пациента. В первую очередь это сердечно-сосудистые заболевания, влияющие на кровоснабжение головного мозга. Также огромную роль в развитии болезни играют патологии обмена веществ, способные напрямую или косвенно влиять на работу сосудов.

Выявление факторов риска играет ключевую роль в профилактике. От многих негативных влияний можно легко избавиться путем изменения образа жизни. Для обнаружения предрасположенности к ишемическому инсульту проводятся скрининговые обследования. Это диагностика сердечно-сосудистых и метаболических болезней, проводящаяся даже при отсутствии каких-либо жалоб со стороны пациента. Скрининг обязательно входит в программу диспансеризации.
Влияние образа жизни
Работа сердца и сосудов напрямую зависит от диетических предпочтений, физической активности, психологического благополучия и других аспектов жизни человека.
Ключевые факторы риска:
- неправильная диета — избыток жиров и простых углеводов в рационе способствует развитию атеросклероза;
- ожирение — избыточное отложение жира увеличивает риск появления сердечно-сосудистых заболеваний;
- низкая физическая активность — сидячий образ жизни негативно влияет на кровоснабжение органов и венозный отток в тканях;
- вредные привычки — употребление алкогольных напитков и курение относятся к факторам риска возникновения атеросклероза и артериальной гипертензии.
Все перечисленные формы предрасположенности отлично поддаются профилактике. Изменить образ жизни необходимо как можно раньше, поскольку патологии сердца и сосудов все чаще диагностируются у молодых людей. Кроме того, профилактика инфаркта в пожилом возрасте менее эффективна.
Медицинские факторы
Немаловажную роль в развитии инфаркта играют уже имеющиеся заболевания.
Основные из которых:
- повышение уровня жиров и жироподобных веществ в крови — гиперлипидемия возникает из-за употребления вредной пищи и метаболических расстройств;
- увеличение кровяного давления — хроническая артериальная гипертензия на 50% увеличивает риск формирования инсульта;
- болезни сердца, сопровождающиеся нарушением сердцебиения и воспалением тканей — это различные формы аритмии, эндокардит и другие недуги;
- сахарный диабет — постоянно повышенная концентрация глюкозы в крови негативно влияет на состояние сосудистых стенок;
- неблагоприятный семейный анамнез — если близкие родственники пациента страдали от сосудистых патологий, индивидуальный риск формирования инсульта увеличивается;
- кратковременная остановка дыхания во время сна (многие люди, страдающие от ночного апноэ, не имеют каких-либо жалоб).
Почти все перечисленные патологические состояния гораздо чаще выявляются у мужчин и женщин в возрасте от 50 лет, поэтому скрининг сердечно-сосудистых расстройств обязателен для пожилых людей.
Клиническая картина
Симптомы инфаркта головного мозга возникают стремительно. Сначала появляются общемозговые нарушения, проявляющиеся сонливостью, слабостью, головокружением и кратковременной потерей сознания. Позже возникают симптомы поражения специфического отдела центральной нервной системы.
 Признаки инфаркта головного мозга
Признаки инфаркта головного мозгаДополнительные симптомы:
- временная потеря речи;
- одностороннее или двустороннее снижение остроты зрения;
- нарушения слуха;
- паралич мимических мышц лица, проявляющийся несимметричной улыбкой, опущением века одного глаза и другими аномалиями;
- нарушение подвижности верхних или нижних конечностей;
- сильная головная боль;
- нарушение походки;
- неспособность понимать чужую речь.
Для быстрого обнаружения характерных признаков болезни больного необходимо попросить улыбнуться, поднять обе руки вверх и сказать любое слово.
Возникающие осложнения
Негативные последствия ухудшения мозгового кровообращения возникают уже в первые дни после инфаркта. Некоторые осложнения проходят самостоятельно в течение нескольких месяцев после лечения, однако значительная часть неврологической симптоматики сохраняется.
Распространенные осложнения:
- паралич мышц, проявляющийся нарушением подвижности конечностей, изменением походки и мимики;
- речевые расстройства и нарушение проглатывания пищи;
- потеря памяти и снижение интеллекта.
Многие негативные последствия недуга связаны с конкретной областью поражения нервной системы. Инфаркт головного мозга правого полушария затрудняет восприятие предметов, расположенных в левой части зрительного поля, приводит к развитию апатии и депрессии. Последствия инфаркта головного мозга левого полушария чаще проявляются нарушением памяти и интеллекта.
Диагностические мероприятия
Диагностикой и лечением патологий центральной нервной системы занимаются неврологи. При возникновении симптомов инсульта пациента госпитализируют. Врач в приемном отделении уточняет жалобы, изучает индивидуальный анамнез и проводит общий осмотр. Оценка неврологического статуса помогает специалисту обнаружить специфические признаки нарушения кровоснабжения мозга. Точная диагностика невозможна без инструментальных обследований.

Эмболия мозговых артерий и осложнения этого состояния обнаруживаются с помощью компьютерной или магнитно-резонансной томографии. Эти высокоинформативные методы визуальной диагностики дают возможность оценить степень повреждения тканей органа. На объемных изображениях мозга невролог выявляет изменения, обусловленные выходом жидкости в межклеточное пространство. Томография проводится не только во время первичной диагностики, но и в ходе дальнейшего лечения.
Лабораторные исследования
Для установления причины болезни и оценки степени тяжести состояния пациента потребуются результаты лабораторной диагностики. В первую очередь назначается биохимический анализ крови. Исследуется коагуляция крови для определения причины формирования тромбов. Метаболические расстройства, вроде сахарного диабета, также выявляются биохимическим исследованием крови.
Лечение инфаркта головного мозга
Пациента с признаками нарушения церебрального кровообращения госпитализируют в отделение интенсивной терапии. В острой период болезни главной задачей является поддержание жизненно важных функций. Назначается медикаментозная терапия, направленная на разрушение тромбов и разжижение крови. Препараты для тромболизиса и другие лекарственные средства вводятся внутривенно.
Плановая терапия проводится с помощью внутривенного введения растворов электролитов и лекарств для профилактики образования новых тромбов. Использование нейропротекторных веществ дает возможность сохранить здоровые нейроны. Если больной не может самостоятельно проглатывать пищу, питание проводится с помощью зонда.
В блоке интенсивной терапии пациента постоянно обследуют для своевременного устранения осложнений инсульта и контроля эффективности назначенного лечения. При значительном снижении концентрации кислорода в крови и невозможности самостоятельного дыхания проводится интубация с последующим подключением аппарата искусственной вентиляции легких.
Хирургические мероприятия
Инвазивные способы лечения назначаются при наличии соответствующих диагностических показаний. Различные вмешательства позволяют быстрее и эффективнее восстанавливать мозговое кровообращение.
Используемые методы:
- Внутрисосудистый тромболизис — введение лекарственных веществ, разрушающих тромб, непосредственно в церебральную артерию. Для этого врач помещает катетер в артерию паховой области, после чего постепенно перемещает трубку в сосудистую сеть головного мозга.
- Стентирование — эндоваскулярное вмешательство, необходимое для восстановления кровотока в поврежденной артерии. С помощью катетера хирург разрушает тромб и расширяет сосудистый просвет.
- Декомпрессивная трепанация черепа — создание небольшого отверстия в своде черепа с целью уменьшения внутричерепного давления и восстановления церебрального кровообращения. Эта процедура снижает риск летального исхода у тяжелых пациентов.
Хирургическое лечение показывает лучшие результаты при несвоевременной госпитализации и наличии крупных тромбов.
Прогноз и восстановление

Инфаркт мозга, вызванный тромбозом мозговых артерий или сосудистым стенозом, заканчивается смертью пациента примерно в 20% случаев. При этом оказание хирургической и терапевтической помощи в первые часы после возникновения недуга характеризуется относительно благоприятным прогнозом. Дальнейшее качество жизни зависит от результатов восстановительной терапии.
Реабилитация должна быть направлена на восстановление утраченных функций нервной системы и предотвращение развития дополнительных осложнений. С пациентом, перенесшим инсульт, работают невролог и реабилитолог. Лечебная физкультура помогает восстанавливать функции опорно-двигательного аппарата. На работу мускулатуры хорошо влияет электромиостимуляция. Для коррекции когнитивных и эмоциональных расстройств пациенту может потребоваться работа с психотерапевтом.
Читайте также: Транзиторная ишемическая атака
Ишемический инсульт — серьезное заболевание, при котором нарушается кровоток в головном мозге. Просвет сосуда для подпитки мозга оказывается закрытым. Более распространенной причиной этого является блокировка тромбом, спазм. При отсутствии кровотока ткани в мозге страдают. Они не получают кислорода и не питают их.
Болезнь имеет различную тяжесть, в зависимости от размера заблокированного сосуда и степени, в которой затронуты области мозга, которые он питает. Успех лечения зависит от скорости, с которой пострадавший получает медицинскую помощь.
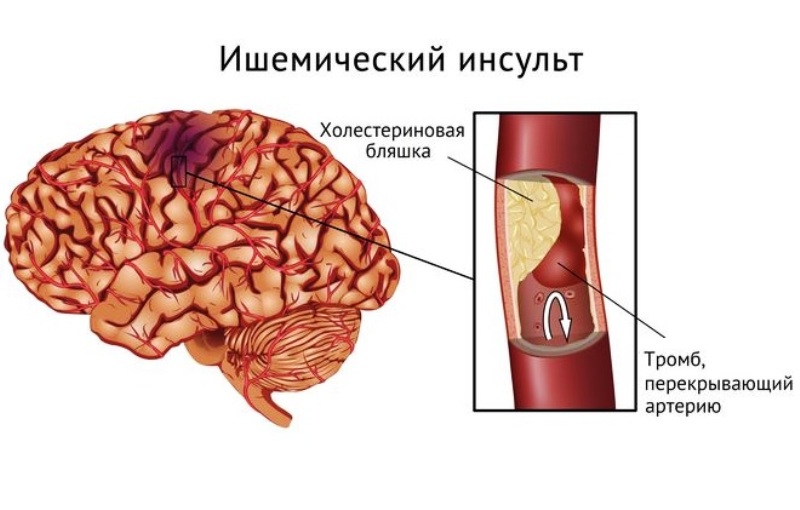
Ишемический инсульт, как правило, не вызывает боли. Это больше плохо, чем хорошо. Пациент ждет, что симптомы пройдут сами по себе и не звонит врачу. Он теряет драгоценное время, во время которого мозговые ткани отмирают и происходят необратимые изменения:
- ишемический инсульт — гибель клеток из-за дефицита кислорода,
- геморрагический — кровь попадает в ткани мозга,
- острый ишемический инсульт — инцидент, который произошел недавно, до 7 дней до начала симптомов.
Поэтому ишемия является причиной мозгового инсульта (прекращение нормального питания мозга), а инфаркт является логическим результатом процесса.
Иногда сердечный приступ не развивается, потому что кровоток быстро восстанавливается. Тогда ситуация называется временной ишемией или микроинсультом. Симптомы быстро исчезают. Но редко, те, у кого была ишемическая атака, требуют госпитализации и интенсивной терапии, чтобы предотвратить «настоящий» ишемический инсульт.
Геморрагический инфаркт возникает, когда на определенном участке сосуда головного мозга наблюдается кровоизлияние.
Такой инфаркт имеет форму довольно выраженную, сопровождающиеся яркой симптоматикой. Вот почему пропустить такое заболевание не получится даже при всем желании. Ишемический инфаркт головного мозга проходит иногда гораздо более тихо и незаметно.
Причины ишемического инсульта
Гипертония и атеросклероз со временем приводят к инсульту, если они не «ударяют» пациента в сердце (развитие сердечно-сосудистой патологии).
Это особенно плохо, если гипертония осложняется курением и / или диабетом.
Дополнительные факторы риска включают злоупотребление алкоголем (очень сильный фактор для сильного пола), плохое питание (ведущий фактор у женщин), малоподвижный образ жизни, проблемы с сердцем, в частности фибрилляция предсердий (тип аритмии).
Если вы хотите устранить причины, которые могут блокировать кровообращение в вашем мозгу, вам также необходимо знать специфику атеросклероза.
Факторы риска отмечают опасные привычки и болезненные состояния, за которыми в какой-то момент следует инсульт.
Физической причиной является тромб — сгусток крови, который поступает в мозговые сосуды, где-то останавливается и провоцирует «засорение» — тромбоэмболию, закупорку кровеносных сосудов, ишемический инсульт, атеросклеротическая бляшка.
Как правило, «родиной» тромба является сонная артерия. Если он значительно разрастается при атеросклерозе, он формируется в одной из проблемных областей. Такой удар называется тромбозом.
Иногда тромб образуется в другой части тела и отрывается от этого места, начинает двигаться с кровотоком, достигает мозга и останавливается, вызывая закупорку. Его состав может быть не кровяным, а состоять из жировых частиц. Инсульт в этом случае называется эмболией.
Если тромб образуется в сердце из-за проблемы с миокардом или аритмией, это сердечно-легочная патология.
Наконец, возникает спазм — сокращение, вызванное различными изменениями в сосудистой системе.
Возможные провокаторы инсульта мозга и как их устранить
80% инсультов происходят в возрасте старше 65 лет, а возраст оказывает ведущее влияние на исход недуга. Высокая вероятность обусловлена возрастными изменениями в мозге. В этой группе также имеются хронические сопутствующие патологии, служащие своеобразным провокатором.
Факторы риска и механизм ишемического повреждения варьируются среди взрослых и молодых людей.
Пациенты пожилого возраста получают более строгий курс лечения в течение многих лет. Часто они получают менее эффективную терапию, чем молодые, что также определяет отрицательный результат заболевания.
Геморрагический инфаркт не является редкостью в современный век. Ишемический вариант сильно связан и с рядом заболеваний, не имеющих связи с возрастом. Например, заболеваемость в 2-6 раз выше среди пациентов с диабетом 2 типа. Тем не менее они страдают от геморрагического разнообразия так же часто, как и остальные люди.
В этом направлении все еще много данных. Но информация будет иметь прямую выгоду, если с помощью специалиста вы проанализируете конкретные предрасполагающие факторы, которые относятся к вам.

Симптомы ишемического инсульта
Симптомы этого типа индивидуальны и часто непохожи на другие. Каковы будут конкретные проявления недуга, зависит от размера заблокированной артерии и того, какие участки мозга были повреждены.
Все остальные дефекты наблюдаются реже или в разных комбинациях. Возможное ухудшение зрения, снижение подвижности или полный паралич руки или ноги. В одностороннем порядке могут быть затронуты мышцы лица.
В тяжелом случае пациент может потерять сознание — это возможно, но случается нечасто.

Но обычно человек не испытывает боли, а только слабость. Члены семьи чувствуют, что близкий человек заболел, а он уверяет их, что здоров.
Некоторые симптомы появляются позже. К ним относятся изменения характера и эмоций, недержание мочи, затруднение глотания. Они приходят через несколько часов и даже через несколько дней после инцидента.
Левое, правое полушарие
Ишемический инфаркт головного мозга может иногда проходить без явной симптоматики, что заставляет человека отказываться от медицинской помощи. Зачастую люди уверены, что все дело в перенапряжении и все само собой пройдет. Симптомы, изменения, последствия и скорость выздоровления варьируются в определенной степени, в зависимости от полушария, в котором случилась закупорка.
Дефект обоих полушарий затрагивает общие функции, такие как:
- Нарушения головного мозга — интенсивная головная боль без причины или увеличение давления после физического истощения или сильного стресса. Общим симптомом является головокружение, шум в ушах, потеря ориентации в пространстве и времени.
- Вегетативные расстройства — повышенное потоотделение, ощущение жара, сухость во рту, сердцебиение.
Инфаркт мозга может быть довольно опасным, в зависимости от формы заболевания и локализации повреждения. В зоне инфаркта всегда формируются ткани, которые подвергаются некрозу. Есть так называемый белый инфаркт. Такое название носит ишемический инсульт.
Геморрагический, напротив, называют красным. Объясняется это специфическими особенностями каждой формы.
Однако другой набор симптомов зависит от того, какая часть головного мозга была затронута — левая или правая. В противоположной половине тела происходит слабость, скованность и повреждение мышц руки / ноги / лица.
Почему? Функции двух полушарий мозга неидентичны. Импульсы, генерируемые в левом полушарии, контролируют правую половину тела и наоборот. Поэтому снижение чувствительности распространяется по тому же механизму.

Полушария отвечают за различные функции, поэтому бывают такие последствия с изменениями. Левая часть «командует» алгоритмами логики и речи, правая предназначена для эмоций, чувств, творчества и восприятия. Анализ новой информации происходит слева, а синтез уже принятого направляется вправо.
Изменения в личности в зависимости от местоположения пораженной области мозга
Левое полушарие:
- Языковые навыки, управление речью, умение писать и читать.
- Память для чисел, имен, математики, символы, способность вычислять, логические.
- Обработка информации логически, шаг за шагом.
Правое полушарие:
- Обработка информации на изображениях, а не на словах.
- Мечты и фантазии, творческие наклонности, способности в музыке и изобразительном искусстве.
- Обработка полученной информации осуществляется в целом без анализа.
Последствия удара слева
Повреждение мозга слева чаще встречается, чем справа. Левое полушарие затронуто в 56% клинических случаев.
Левое полушарие управляет логическими функциями. Поэтому здесь имеют место явные изменения, в случае паралича в правой половине, — это проблемы языка и речи. Произношение неопределенное, непонятное, окружающие не понимают, что говорит пострадавшие. Помимо сломанной артикуляции, он не может нормально читать и писать. Память и речь сбиваются. Человек постепенно закрывается внутри себя, ограничивает общение с другими.

Последствия повреждения справа
Нарушения речи, которые являются самыми яркими и видимыми симптомами при инсультах, отсутствуют при истинном инсульте. Поэтому правосторонние инсульты происходят намного позже, чем на левой стороне, с яркой клинической картиной нарушения речи.
Когда случаются паралич левой стороны тела, типичные нарушения здесь проявляются в нарушенном восприятии. Потерпевший может не помнить, что он делал. Психиатрическая пассивность и депрессия распространены у таких пациентов. Существует чувство отчуждения от тела, как будто пострадавшая сторона не является частью пациента.
Ишемический инсульт мозжечка
Это особая форма инсульта, которая характеризуется расстройством кровоснабжения мозжечка (расположен выше шеи). Инсульт в этом месте может быть ишемическим (прекращение кровоснабжения) или геморрагическим (кровотечение).
Инсульт в мозжечке относительно редок — только 10% ударов происходят в этой области. Однако последствия этого вида могут быть катастрофическими. Потерпевший может получить полный или частичный паралич. Более серьезные последствия связаны с функциями малого мозга:
- координация движений и ориентация в пространстве,
- регулировка работы зрительного нерва,
- регулирование вестибулярного аппарата.
При ишемическом инсульте наблюдается частичное или полное прекращение кровотока в мозжечок. Причина та же, что и в других отделах — окклюзия сосуда. Происходит некроз мягких тканей. Наблюдается нарушение функции, выполняемых маленьким мозгом.
Ишемический вариант цереброваскулярных инсультов составляет 75% всех инцидентов с такой локализацией.
Факторы риска также способны оказывать влияние, поскольку образ жизни является самым важным фактором — жирная пища, соль, алкоголь, частые стрессовые эпизоды.

Среди заболеваний — гипертония, высокий уровень холестерина, атеросклероз и гирсутизм. некоторые эндокринные и расстройства крови, прием лекарств.
«Неподдающимися» корректировке факторами являются возраст старше 60 лет и генетика.
Конкретные симптомы
Мозжечок отвечает за координацию, поэтому у пациента движения непоследовательны, хотя мышечная слабость не наблюдается. Тело и конечности перемещаются случайным образом.
Другие признаки включают головную боль, сухость во рту и трудности с глотанием, полную или частичную потерю слуха, хаотичные движения зрачка.
Диагностика
Специалист может подозревать инсульт при визуальном осмотре пациента. Точный диагноз может быть поставлен только после исследований. Сначала требуется компьютерная томография. Тестирование на КТ позволяет точно определить, действительно ли произошел инсульт и какой тип патологии имел место.
Специалист слушает сердце и просматривает артерии шеи. Если они сильно повреждены атеросклерозом, но на аускультации будет слышен характерный шум. Проводится забор кровь и анализируется обзор возможного лечения гипертонии.
При офтальмоскопии сосудов, которые снабжают кровью глаза, могут обнаруживаться отложения холестерина или сгустки крови.
Анализы и исследования для ишемического инсульта
Анализ крови
Лабораторные исследования дают данные о скорости свертывания крови, сахаре, содержании электролитов, наличии инфекции. Врачи попытаются исправить проблемы.
Компьютерная томография (КТ)
Компьютерная томография и рентгеновское излучение не дает полную картину. При КТ выявляются кровоизлияния, ишемия, опухоль и прочие заболевания.
Магнитно-резонансная томография
МРТ считается более совершенной технологией с более подробной визуализацией.
УЗДГ сонной артерии
Звуковые волны отражаются тканями. Компьютер анализирует отражения и рисует визуальное изображение. Исследование показывает, сколько сосудов страдает от атеросклероза, необходима ли операция (называемая каротидной эндартерэктомией).
Это безболезненный, безвредный и доступный вариант, который предоставляет важную информацию.
Эхокардиограмма
Она дает визуальную картину сердца, создаваемую в результате резонансом звуковых волн. Причиной ишемического инсульта является тромб, образованный в области сердца, а затем переносимый кровью вверх.
Церебральная ангиография
Если контраст доставляется в кровь, рентгеновские снимки более информативны. Катетер вводится в артерию в области паха, а контрастная среда проходит вдоль сосудов к горлу. Катетер удаляется и снимаются фотографии. Церебральная ангиография — сложное и небезопасное исследование. Она назначается в тяжелых случаях.
Несмотря на множество подходов, КТ остается вариантом первого выбора. После этого лечение начинается немедленно, чтобы избежать потери времени. Другие диагностические процедуры проводятся параллельно с терапией.
Лечение
Инфаркт мозга всегда требует экстренной помощи, вне зависимости от того, какая именно форма имела место. Первоначальная помощь предоставляется в том месте, где человек находится. Но основное лечение предполагается в больнице. Целью свидетелей инцидента является обеспечение максимальной скорости на этом предварительном этапе. В отделениях интенсивной терапии пациент получит подходящую помощь, и осложнений удается избежать.
Единственный препарат, который одобрен для растворения тромбов при ишемическом инсульте, называется тканевым активатором плазминогена. Он вводится внутривенно. Лечение следует начинать в течение 3 часов после инсульта.
К сожалению, этот препарат имеет много противопоказаний и часто вызывает побочные эффекты, даже геморрагический инсульт. Но это крупный терапевтический инструмент, и его вливание обеспечивается процедурой клинического пути лечения ишемического инсульта, рекомендуемой европейскими фондами здравоохранения.
Лечение наиболее эффективно, когда оно начинается в первые 1-3 часа после начала заболевания.
Основным агентом остается тканевой активатор. Средства для разжижения крови смертельно опасны в плане кровотечения в головном мозге. Симптомы похожи на засорение тромбом, что увеличивает риск рецидива.
Таким образом, сначала пациенту делается КТ, и если результаты показывают, что инсульт на самом деле ишемический, а не геморрагический, можно переходить к дальнейшей тактике.
Аспирин
Этот препарат снижает риск повторного удара. Он не растворяет тромб, который уже смог заблокировать артерию.
Хорошо оборудованные клиники используют еще один способ — на сосудах используется небольшое устройство, которое, доходя до места окклюзии, механически очищает механический тромб. Хотя несколько исследований опровергают эффективность этого лечения.
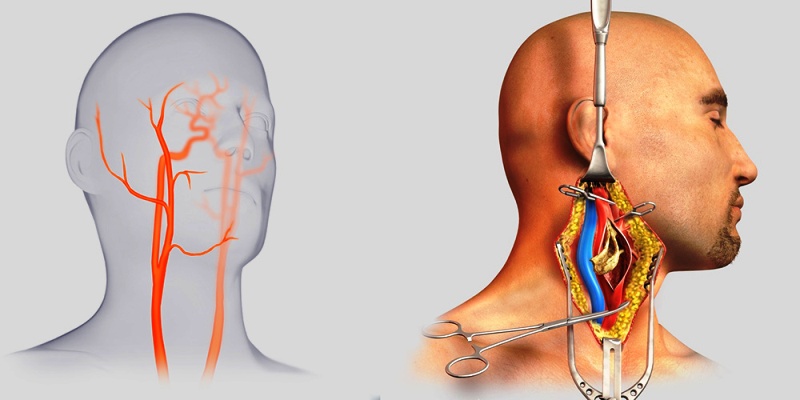
Каротидная эндартерэктомия
Это хирургическая операция по удалению атеросклеротических бляшек из сонных артерий. После операции артерии зашиваются искусственным материалом или тканью из собственных сосудов пациента. Если артерии значительно влияют на атеросклероз, такая операция снижает риск второго инсульта.
И это неидеальный вариант. Метод несет определенный риск.
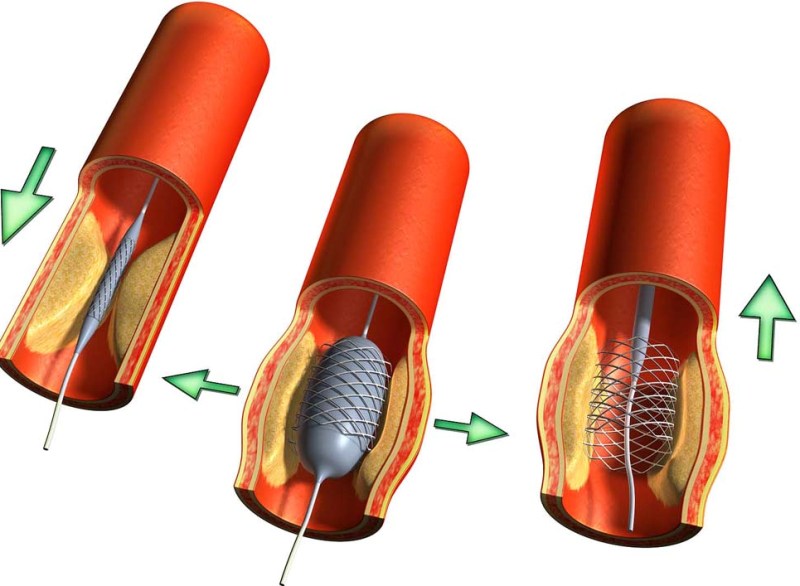
Вместо «соскабливания» бляшки от стенки артерий можно применить другой подход — расширить просвет в них с помощью ангиопластики.
Ангиопластика или стентирование
Эта альтернативная операция не несет никакого риска.
При инсульте страдают различные отделы ЦНС, в физической активности происходят сбои. Эти изменения являются следствием отсутствия нормального кровообращения в головном мозге. Родственники пациентов должны быть терпеливыми, чтобы помочь облегчить самые трудные дни после инсульта.
Критические моменты после инсульта
Периоды благополучия чередуются с кризисными ситуациями. Эксперты называют моменты ухудшения критическими.
Геморрагический инсульт представляет опасность для жизни в любой момент, тогда как ишемия более выражена, а такая форма менее рискованна.
Симптомы геморрагического образца случаются внезапно, без предупреждающих знаков, в отличие от ишемии — более плавные и предсказуемые.
Если существует гематома, она растет и сжимает мозг, несет риск. Опасность снижается благодаря своевременному хирургическому лечению.
При геморрагическом инсульте решающим был весь начальный период в несколько недель после появления симптомов головного мозга. Основываясь на статистике, определяются более выраженные временные интервалы, в которых вероятно ухудшение состояния пациента. Они составляют 7-10 и 14-21 дней со времени обнаружения инсульта. ВОЗ устанавливает 21 день как критический для инсульта.
После этого, с грамотно назначенной терапией и активным восстановлением, состояние улучшается.
Критичность ишемического инсульта
Здесь критические моменты происходят не так резко, как при геморрагиях. Начало острого периода отмечается постепенным увеличением симптомов и предупреждающих знаков. Со временем они превращаются в общий крах в работе мозга, и проявляются нарушения движения.
Функциональные проблемы имеют место от нескольких дней до нескольких недель. Первые дни самые опасные.
Медики считают 3-й, 7-й и 10-й день критическими, рассматривая ишемический инсульт.
Рецидив
В критических случаях родственникам настоятельно рекомендуется строго следовать инструкциям и быть наблюдательными. При минимальных изменениях состояния они должны немедленно сообщать врачу. Это минимизирует риск и обеспечивает легкое восстановление.

В момент удара и в критичные дни моральная поддержка имеет нулевую или минимальную роль. Но в процессе восстановления ее роль растет. Она включена в борьбу за восстановление функции и повышение общего психологического статуса пациента. Немногие пациенты свидетельствуют о том, что им помогли травы, некоторые из них свидетельствуют о превосходной роли народной медицины. Больные люди делятся своим опытом в соцсетях и на форумах, что тоже является поддержкой.
Восстановление
Без преувеличения, инсульт — это трагедия, которая меняет все в жизни. Восстановление требует времени и не гарантируется. Она требует усилий, ресурсов, помощи и ухода.
Уже в первые дни пребывания в больнице специалисты, основываясь на имеющихся данных, могут рассказать, насколько удар повлиял на дальнейшую способность пациента жить самостоятельно. Два фактора непосредственно влияют на выздоровление (вне тяжести инсульта): насколько рано была оказана медицинская помощь и как начальная реабилитация.
Реабилитация происходит через 24-48 часов после инсульта с активными мерами, которые будут проходить не менее 6 месяцев. Если для оказания первой помощи максимальный временной промежуток составляет до 6 часов, то для реабилитации это 6 месяцев. В течение этого времени необходимо предпринять максимальные усилия и не оставлять возможности для рецидива.

С другой стороны, пациенты с ранней реабилитацией хорошо реагируют на повторные курсы через 1, 2 года и более после инсульта.
Цели реабилитации: восстановление тонкой моторики, речевой функции, увеличение общего мышечного тонуса и способности двигаться без посторонней помощи.
Принципы эффективной реабилитации
В идеальном случае идеально подходит вариант восстановления, в котором принимают участие врачи разного профиля, психологи и социальные работники. Они будут заботиться обо всех аспектах восстановления — физическом состоянии, психике и социальной активности. Настрой пациента очень важен — если он оптимистичен и интуитивно чувствует хорошие предпосылки, будут достигнуты лучшие результаты.
Период восстановления заполнен приемами и задачами, которые направлены на тренировку умственных и моторных навыков.

Работы по восстановлению:
- движение. особенности — работа с кинезиологами и эрготерапевтами. Активно применяются упражнения, гимнастика, массаж и физиотерапия,
- речь — индивидуальная работа с логопедом и занятия с мышцами гортани,
- веки — комплексное обучение нормализации двигательных мышц глаз с помощью офтальмолога, физиотерапевта и кинезитерапевта. В некоторых случаях задействовано оперативное вмешательство,
- память — работа с нейропсихологом и профессиональным психотерапевтом, а также самостоятельные действия для мышления, внимания, запоминания (решения кроссвордов, учебных текстов, стихотворений),
- домашние привычки — предпосылка для одиночества. Вот почему эрготерапия — направление реабилитации, которое помогает адаптировать человека к нормальным условиям жизни, восстанавливает привычки по уходу за собой, приучает заново управлению бытовой техникой, автомобилями, работе с компьютерами и т. д.
После выздоровления человеку важно придерживаться здорового образа жизни, который подразумевает, отсутствие вредных привычек, стрессов, правильного питания и умеренной физической активности.
Видео «Восстановление мозга после инсульта»
В этом видео рассказывается как происходит лечение мозга после инсульта.
 Загрузка…
Загрузка…Что такое
Инсульт – это резкое нарушение нормального кровоснабжения мозга. По природе нарушений различаются два основных вида инсульта: ишемический (его часто называют инфаркт мозга) и гемморагический (включая субарахноидальное кровоизлияние).
В этой статье речь пойдет об ишемическом инсульте, который встречается в 4 раза чаще, чем гемморагический. Слово «ишемический» буквально говорит о том, что кровь не поступает в достаточном объеме в тот или иной орган — при таком инсульте кровь не поступает в мозг из-за закупорки или сильного сужения основных артерий. Как следствие отмирают клетки тканей мозга.
Причины и профилактика
Чаще всего причиной инфаркта мозга становится движение тромба по артерии и закупоривание ее в узком месте. Тромб представляет собой сгусток крови, который в основном состоит из тромбоцитов. При нормальной проходимости сосудов тромбоциты отвечают за свертываемость крови, но при атеросклерозе образуются холестериновые бляшки, сужающие просвет артерии, из-за этого привычный ток крови нарушается, образуются побочные завихрения, и тромбоциты склеиваются между собой в сгустки. Также причиной образования тромба может стать повышенный уровень сахара в крови: при нем в стенках артерии образовываются микротравмы из-за увеличения плотности крови, которые также нарушают нормальный кровоток.
Причиной инфаркта мозга может стать и сужение просвета крупной артерии более чем на половину. Подробнее можно прочитать об этом на примере стеноза сонной артерии (прим.коп.ссылка на статью). При сужении артерии не происходит полной остановки кровоснабжения мозга, поэтому часто человек переживает так называемый малый инсульт. Малый инсульт близок по симптомам к обычному инсульту. Хоть степень поражения много меньше, но такое состояние требует безотлагательного обращения за медицинской помощью: дальнейшее ухудшение состояния артерий может привести к инсульту со всеми его последствиями.
Человек не в силах повлиять на движение тромба по сосудам, но каждому под силу обратить внимание на ряд факторов риска, исключить их по возможности, чтобы не допустить образования тромба и минимизировать риск ишемического инсульта.
- Важно проходить курс лечения и периодически проверять свое состояние у врача, если присутствует хроническое заболевание, такое как сахарный диабет, подтвержденный атеросклероз, повышенное артериальное давление, различные нарушения в работе сердца и сосудов.
- Специалисты настоятельно рекомендуют отказаться от табака и алкоголя.
- Желательно поддерживать активный, подвижный образ жизни.
- Нужно следить за своим питанием, не допускать сильного дисбаланса в сторону жиров и быстрых углеводов.
Приведенные пункты являются эффективными, доказанными в ходе многочисленных исследований мерами предотвращения не только инсульта, но и многих других заболеваний.
Но есть и факторы риска, на которые повлиять мы не можем. Среди них пожилой возраст (старше 60 лет) и наследственность (если ближайшие родственники перенесли инсульт, или у них были обнаружены серьезные нарушения работы сосудов).
Симптомы
Практически никогда инфаркт мозга не проходит бессимптомно. Вы могли уже столкнуться с активно распространяемыми памятками по своевременному распознаванию инсульта: ведь очень важно вызвать скорую и оказать больному медицинскую помощь как можно раньше – чем раньше оказана помощь, тем меньше поражение мозга.
Основными симптомами ишемического инсульта являются:
- головокружение,
- потеря ориентации в пространстве,
- рвота,
- судороги,
- нарушение координации, речи, зрения, письма, чтения, глотания,
- отсутствие возможности пошевелить отдельными конечностями и/или выполнения простых манипуляций вроде поднятия двух рук одновременно, чистки зубов или перелистывания листов книги.
Симптомы чрезвычайно разнообразны. Зависят они в первую очередь от того, какой именно участок мозга был лишен кровоснабжения – тогда нарушится именно та функция, за которую этот участок отвечает.
Одновременно все симптомы не проявляются, вы можете заметить какой-то один или несколько – и это веский повод незамедлительно вызвать скорую помощь.
Диагностика
Диагностика инсульта достаточно комплексна, ведь для выявления причины и оценки поражения мозга, а значит, и последствий инсульта, врачу потребуется большое количество данных.
Для визуализации состояния сосудов мозга может использоваться КТ или МРТ в зависимости от ситуации. Достаточно информативным исследованием по состоянию кровотока станет ангиография – рентгенологическое исследование с использованием контрастирующего вещества, вводимого в сосуды.
Помимо этого, врач может назначить анализ крови, мочи; тест на уровень глюкозы, холестерина; провести УЗИ-обследование.
Лечение
Первостепенная задача при инсульте – спасти пациента и не допустить расширения области поражения головного мозга. В первые часы после инсульта эффективно медикаментозное лечение. Далее после детальной диагностики и визуализации участка пораженного сосуда используются хирургические методы для удаления тромба или бляшки, ставших причиной инсульта.
Лечение можно условно разделить на три этапа:
- обеспечение необходимого функционирования организма и недопущение расширения зоны поражения головного мозга в фазе острого инсульта (первые часы и дни после приступа),
- устранение причины и минимизация последствий инсульта в фазе восстановления,
- профилактика повторного инсульта.
Ни один специалист не может заранее предвидеть, какие именно последствия обнаружатся в организме после инсульта. Ведь в мозге содержатся участки, ответственные практически за все процессы жизнедеятельности. Восстановительный процесс после инсульта занимает от нескольких месяцев до года и более. Поэтому основная цель, которую ставят перед собой специалисты неврологического отделения нашего центра заключается в мерах по минимизации негативных последствий инсульта с учетом зачастую пожилого возраста пациентов и недопущение рецидива. Для этого важно комплексное ведение пациента не одним лечащим врачом, а целой командой специалистов с подключением при необходимости коллег из других отделений. Обращаясь в ФНКЦ, можно быть уверенным, что человеку, в этой сложной ситуации, будет оказана вся необходимая медицинская помощь для скорейшего восстановления функций головного мозга. Для этого специалистами нашего центра разработана собственная трехэтапная программа по реабилитации пациентов после инсульта:
- этап работы с лежачим пациентом (поддержание работы жизненно важных функций организма),
- этап ранней реабилитации (пассивная гимнастика, массаж для восстановления основных функций, пока пациент не встает с постели),
- этап поздней реабилитации (постепенное восстановление двигательных, умственных и других функций организма, пострадавших из-за инсульта).
На всех этапах программы ключевым принципом остается индивидуальный подход к каждому пациенту. Подробнее о программе вы можете узнать здесь.
Инсульт остается актуальной темой для исследования: регулярно появляются новые методики реабилитации, эффективные препараты, схемы лечения. Поэтому наши специалисты на обязательной основе проходят курсы повышения квалификации, участвуют в научных мероприятиях и публикуют данные собственных исследований.
Записаться на прием вы можете через специальную форму на сайте или по телефону.
Инфаркт мозга – сложное патологическое расстройство, клинический синдром, выраженный в виде острого нарушения работы некоторых функций мозга. Длительность этого синдрома может составлять 20-24 часов. Если человеку в эти сроки не будет оказано качественной медицинской помощи, то с высокой долей вероятности он погибнет. При инфаркте наблюдаются серьезные проблемы с кровообращением в мозговых структурах, т.к. закупориваются артерии. В месте закупорки начинают активно гибнуть нервные клетки, из-за чего важные отделы мозга попросту перестают работать.
Ишемический инфаркт головного мозга также принято называть ишемическим церебральным инсультом (разница только в названии). Патология такого типа для современного мира является крайне актуальной, потому что из-за этого заболевания гибнет множество людей во всех странах. При развитии патологии в 25% случаев наблюдается достаточно быстрый летальный исход. В течение первых 6-12 месяцев после инфаркта головного мозга отмечается смерть еще 20% больных. Примерно 30% человек, которые смогли выжить, остаются инвалидами. Полное выздоровление после такого сложного заболевания наблюдается у 10-15% больных. Код заболевания по МКБ-10 — I63.

Симптомы
Инфаркт головного мозга имеет характерные симптомы. Поэтому заболевание врачи могут довольно быстро дифференцировать от других схожих расстройств и диагностировать. Наиболее частой симптоматикой являются следующие признаки:
- Онемение конечностей (либо одной из половин тела). Подобный симптом обычно наблюдается в первые часы после инфаркта. У пациента отмечается сильная слабость, быстрая утомляемость даже после незначительных физических и умственных нагрузок. Хроническая слабость и утомляемость может наблюдаться даже через несколько месяцев после инфаркта.
- Потеря чувствительности в конечностях. Симптом также временный, зачастую наблюдается в первые дни и недели после инфаркта. Утрата чувствительности может наблюдаться как в пальцах (обычно на руках), так и по всей длине конечности.
- Сильные головные боли сдавливающего характера. Болевой синдром схож с мигренью, развивается обычно во время сна (ночью) и под утро перед завтраком сразу после просыпания. Бывает, что боль не отступает и в течение всего дня (на поздних стадиях развития заболевания). Традиционные препараты не помогают справиться с болевыми ощущениями, поэтому необходим прием сильнодействующих лекарств.
- Проблемы с речью. Сразу после инфаркта головного мозга начинается формирование отека, который оказывает сдавливающее воздействие на соседние системы, ткани и центры. Отечность возникает в зоне закупорки артерий. Речь человека затруднена, бессвязна, понять, что он говорит, весьма проблематично. Вместе с речевыми нарушениями у пациента наблюдается состояние оглушения (больному кажется, что всё вокруг «в тумане»).
- Потеря ориентации и пространстве и времени. Из-за сдавления тканей мозга отеком у пациентов могут наблюдаться серьезные проблемы с ориентацией в пространстве и времени. Они зачастую не способны понять, что находятся в больнице, не могут дойти до туалета, путают день с ночью и т.д. На фоне этого развиваются различные неврозы и психоэмоциональные расстройства.
- Рвота, тошнота. В период заболевания у мужчин, так же как и у женщин обязательно возникает сильная тошнота и рвота. Они могут быть внезапными. Иными словами, никакие внешние факторы (прием пищи, неприятные запахи и т.п.) их не провоцируют.
- Повышение артериального давления. Этот симптом будет отмечаться только в тех ситуациях, когда закупорка артерий и сосудов, формирование отека произошли в области ствола головного мозга. В этом случае показатели температуры тела изменяться не будут, но будет происходить учащение пульса.
При инфаркте головного мозга визуально будет наблюдаться побледнение кожных покровов, произойдет существенное снижение артериального давления. Вкупе с другими симптомами это позволяет сравнительно быстро поставить диагноз.
Обычно у людей, вне зависимости от возраста, наблюдается сразу несколько перечисленных выше признаков патологии. Прогноз выживаемости во многом будет зависеть от выраженности проявившихся симптомов и причин, которые вызвали инфаркт головного мозга. Очень часто данное патологическое расстройство является лишь последствием другого заболевания.
Причины развития патологии
Возникновение инфаркта головного мозга отмечается исключительно на фоне закупорки сосудов эмболом или тромбом. Произойти подобное может по самым разным причинам. Перед тем как лечить данную патологию, врачам крайне необходимо определить первопричину развития синдрома и устранить ее (иначе любые терапевтические действия будут напрасны).
Потенциально привести к развитию обширного инфаркта головного мозга могут следующие факторы:
- Врожденные нарушения в работе сердечно-сосудистой системы, отдельных сосудов, миокарда (сердечной мышцы).
- Повышенный уровень свертываемости крови.
- Использование любых реанимационных приспособлений (к примеру, дефибриллятора), которые могут привести к отрыву тромбов.
- Работающие в течение долгого времени кардиостимуляторы.
- Сердечная недостаточность (если патология развивается в комбинации со сниженным венозным и артериальным давлением).
- Инфаркт миокарда (при его развитии формируются тромбы в левом желудочке; они, оторвавшись, могут проникнуть в мозговые артерии, закупорив их и вызвав отек).
- Мультифокальный атеросклероз.
- Сахарный диабет и/или ожирение.
- Заболевания гематологического характера.
Причин, которые потенциально могут спровоцировать развитие инфаркта головного мозга, множество. В частности, одними из факторов его возникновения являются: вредные привычки, мигреневые головные боли, прием гормональных препаратов (в целях контрацепции), проведение гормонозависимой терапии.

Диагностика
При подозрении на инфаркт головного мозга необходимо срочно дифференцировать патологию от геморрагического инсульта и ишемической транзиторной атаки (они имеют схожую симптоматику, проявления и осложнения). Также необходимо уточнить область очага поражения (правое или левое полушарие, средний или продолговатый мозг, ствол, мозжечок и т.д.). Основными диагностическими методами являются:
- МРТ.
- Анализ ликвора (спинномозговой жидкости).
- Допплерография.
- КТ (компьютерная томография).
- Ангиография.
В процессе диагностики врачами также должны быть обнаружены сопутствующие заболевания, которые могли привести к развитию ишемического инсульта.
Развивающиеся осложнения
При инфаркте головного мозга поражается большое количество клеток и тканей, поэтому вероятность развития серьезных осложнений уже в первые дни и часы достаточно велика. В случае возникновения отека существенно увеличиваются риски летального исхода в первые 5-7 суток. Отечность развивается довольно часто, поэтому врачами всегда проводятся все необходимые терапевтические мероприятия, чтобы не допустить формирование сильного отека.
К наиболее опасным и распространенным осложнениям также можно отнести:
- Застойная пневмония. Развивается на фоне постоянного постельного режима пациента, поэтому зачастую констатируется только через 30-45 суток после инсульта.
- Острая сердечная недостаточность, тромбоэмболия легочной артерии (развитие данных патологий отмечается в первый месяц).
- Пролежни. Лежачий режим у больных должен происходить только на сухих и чистых постелях. Пациентов надо систематически поворачивать, укладывать как можно удобнее, использовать все необходимые гигиенические средства.
Повлиять на возникновение различных осложнений может отсутствие лечения или неправильно назначенная терапия. Лечение инфаркта головного мозга должно начинаться с установления первопричины развития патологии, а также ее устранения. Пациенты, у которых отмечается тяжелая форма ишемического инсульта, являются крайне уязвимыми, поэтому в процессе терапии врачи отслеживают работу всех органов и систем. Это обусловлено тем, что в короткий срок после инфаркта практически весь организм втягивается в развивающийся патологический процесс.

Особое внимание должно уделяться диете пациента. Питание должно быть сбалансированным: важны и белки, и жиры, и углеводы. Больным назначается особенный режим потребления жидкости (в зависимости от наличия или отсутствия отека). В ряде случаев человек не может питаться самостоятельно (бессознательное состояние, онемение или потеря чувствительности в конечностях, затрудненность глотательной функции), поэтому прибегают к кормлению с помощью зонда специальными смесями.
Лечение
На процесс лечения особое влияние оказывает одновременно множество факторов:
- Локализация патологического очага в голове (в зависимости от того, в каком отделе мозга и какие функции были нарушены, назначается соответствующая терапия).
- Объем патологического очага, перспективы его развития или самоустранения (здесь важно, происходит ли сдавливание соседних тканей).
- Текущее состояние больного (нормальное бодрствование, оглушение, сопор, кома).
- Индивидуальные особенности пациента (возраст, наличие хронических заболеваний сердечно-сосудистой системы, рецидивов, микроинсультов или транзиторных ишемических атак в анамнезе).
От этих факторов будет зависеть и вероятность выживания пациента. При развивающемся отеке и бессознательном состоянии больного велика вероятность гибели человека. Современная медицина способна вылечить пациентов, находящихся в состоянии комы, но далеко не во всех случаях.

Традиционная терапия включает в себя использование различных лекарств и медикаментов. Медикаментозные средства позволяют на нормальном уровне поддерживать работу жизненно важных функций, а также не допускать развития соматических болезней. В частности, используемые макропрепараты и микропрепараты (в зависимости от показаний и назначений врача) необходимые для следующего:
- Приведение в норму основных дыхательных функций (если это невозможно, врачи делают длительную искусственную вентиляцию легких).
- Поддержка нормальной работы сердца и сердечно-сосудистой системы в целом, корректировка показателей артериального давления при наличии показаний (в особенности важно для пожилых пациентов).
- Регулирование процессов гомеостаза (глюкозные показатели, кислотно-щелочное равновесие, водно-солевой баланс и т.п.).
- Поддержка нормальной температуры тела (допускает повышение до показателей не более 37,5о С).
- Уменьшение размеров отечности в мозговых структурах (если она развивается). Идеально – полностью от нее избавиться в первые несколько недель лечения.
- Устранение проявлений и симптомов заболевания по мере их появления.
- Все необходимые профилактические мероприятия, которые не позволят случиться осложнениям (пролежни, тромбоз, пневмония, переломы, патологии желудочно-кишечного тракта и т.д.).
Если у пациента отмечается наличие склерозных и атеросклеротических изменений (что обычно происходит на фоне проблем с липидным обменом), то уже во время пребывания в реанимации или стационаре больному назначаются статины. Лечение с их помощью должно проводиться и после выписки в восстановительный период, и во время реабилитации (независимо от того, остались ли проявления склероза и атеросклероза или нет).
В процессе терапии особенно важен прием препаратов (антиагреганты, антикоагулянты и т.д.), направленных на восстановление механизмов кровотока в патологической области. Но зачастую даже самые сильные препараты не могут дать должного эффекта.
- Особо остро стоит вопрос использования антикоагулянтов. При их применении необходимо постоянно контролировать степень свертываемости крови у пациента, а также проводить профилактику развития целого ряда осложнений.
- Антиагреганты (самый известный препарат группы – Аспирин) являются одними из наиболее важных терапевтических средств при лечении инфаркта мозга.
В каждом отдельном случае препараты для лечения выбираются врачом строго индивидуально. В ситуации с инфарктом головного мозга не существует универсальных решений, которые бы могли подойти большинству пациентов. Терапевтическая тактика выбирается в соответствии с множеством критериев.
Учитывая высокую тяжесть развивающихся осложнений, особое расположение патологического очага и другие факторы, врачами также может быть принято решение о проведении операции. Хирургическое вмешательство при ишемии является распространенным решением во всем мире, поэтому при наличии показаний операция проводится обязательно. Своевременное проведение операции в соответствующих условиях позволяет снизить смертность.
Производить лечение инфаркта головного мозга в домашних условиях с помощью народных средств категорически запрещено.
Обнадеживающие случаи
Отдельно врачами диагностируется «малый» ишемический инсульт, который принято считать легкой формой инфаркта головного мозга. При развитии данной патологии не наблюдается возникновения тяжелых нарушений и расстройств. При этой патологии полное выздоровление человека наступает через 2-3 недели. Жизни пациента также ничего не угрожает.
Но при возникновении подобного приступа ишемии необходимо задуматься об изменении образа жизни, потому что «малый» ишемический инсульт практически всегда является предвестником чего-то большего и опасного.

У некоторых людей регистрируется так называемый «микроинсульт», который не может быть геморрагическим. Для подобного патологического явления характерны ишемические транзиторные атаки, а также определенные расстройства кровообращения в структурах мозга. Симптомы микроинсульта в полной мере соответствуют транзиторным атакам и нарушениям кровообращения: состояние оглушенности, тошнота, рвота, головокружение, трудности с ориентацией в пространстве. Патология такого типа смертельно опасной не является (от нее не умирают), однако ее также можно считать предвестником обширного инсульта.
При наличии в анамнезе «малого» ишемического инсульта или микроинсульта необходимо задуматься о своем образе жизни, потому что подобными проявлениями организм дает четко понять, что что-то идёт не так. Рекомендуется отказаться от вредных привычек, стабилизировать своё артериальное давление (если оно понижено или повышено), привести в норму липидный обмен.
Последствия
Последствий инфаркта мозга может быть множество в зависимости от очага патологического процесса, затронутых жизненно важных центров, текущего состояния пациента и других факторов. Прогноз практически всегда будет благоприятным, если после ишемического инсульта человек пребывает в сознании, способен сам себя обслужить (хотя бы отчасти), может осуществлять контроль над своими естественными потребностями.
В этих случаях пациент может лечиться в условиях стационара в местной больнице, а его восстановление происходит дома под наблюдением врача-невролога по месту жительства. Больному назначается соответствующий режим питания, лечебная гимнастика, процедуры для разработки онемевших или парализованных конечностей. При инфаркте головного мозга любое развитие событий, кроме летального исхода, является благоприятным (даже в случае регистрирования инвалидности у пациента).

У тех пациентов, которые смогли выжить после инфаркта головного мозга, последствия данной патологии остаются до конца жизни (лишь малый процент может рассчитывать на полное выздоровление). Чаще всего регистрируются следующие последствия:
- Различные нарушения двигательной активности (например, неспособность двигать рукой или пальцами, онемение, атрофия конечностей, полная потеря чувствительности).
- Интеллектуально-мнестические нарушения (проблемы с памятью, снижение умственных способностей, беспричинная агрессивность и раздражительность, плаксивость, нарушения сна).
- Нарушения речи (больной может не только говорить неразборчиво, но и не понимать обращенных к нему фраз и слов).
Прогноз
Последствия инфаркта головного мозга могут отличаться в каждом индивидуальном случае. Наиболее опасной для жизни человека является первая неделя после приступа, потому что в этот срок больные могут погибнуть от развивающегося отека, от сердечно-сосудистых патологий в острой форме. Во вторую и третью недели отмечается летальность от пневмонии, тромбоза, острой сердечной недостаточности.
В итоге, по статистике, в первый месяц погибает около 20-25% пациентов. Около половины больных могут рассчитывать на пятилетнюю выживаемость. У 20% пациентов отмечается 10-летняя выживаемость. Как уже говорилось ранее, полное выздоровление отмечается не более чем у 10% больных (но и они из-за осложнений и приобретенной инвалидности зачастую не способны жить так же, как раньше).
Прогноз существенно ухудшается для людей, которые столкнулись с повторным инфарктом головного мозга. По статистике, повторно данная патология возникает только потому, что сами люди (например, после лечения в стационаре и реабилитации) перестают считать себя больными, забывая о простой профилактике рецидива. Вторичный инфаркт всегда будет приводить к усугублению последствий, которые развивались в первый раз: на мозговых структурах формируются новые очаги поражения.
| Определение (MEDLINEPLUS) | Инсульт — неотложная медицинская помощь.Инсульты случаются, когда прекращается приток крови к мозгу. Через несколько минут клетки мозга начинают умирать. Есть два вида инсульта. Более распространенный вид, называемый ишемическим инсультом, вызывается сгустком крови, который блокирует или закупоривает кровеносный сосуд в мозге. Другой вид, называемый геморрагическим инсультом, вызван кровеносным сосудом, который ломается и кровоточит в мозг. «Мини-инсульты» или транзиторные ишемические атаки (TIA) возникают, когда кровоснабжение мозга кратковременно прерывается. Симптомы инсульта
Если у вас есть какие-либо из этих симптомов, вы должны быстро добраться до больницы, чтобы начать лечение.Острые методы лечения инсульта пытаются остановить инсульт, пока он происходит, путем быстрого растворения тромба или остановки кровотечения. Постинсультная реабилитация помогает людям преодолеть инвалидность, вызванную повреждением инсульта. Медикаментозная терапия с использованием разжижителей крови является наиболее распространенным методом лечения инсульта. NIH: Национальный институт неврологических расстройств и инсульта |
| Определение (MSHCZE) | Cévní mozková příhoda zkr.CMP — Позитивное общество округа Мозкове на подкладе Поручи Цев (т. Д.). Это означает, что ишемическая жизнь (по-английски), и по меньшей мере, является одной из самых интересных и интересных вещей. Projevy jsou od dočasných poruch hybnosti a žeči až po bezvědomí, ochrnutí smrt. Kromě Strukturního poškození se on příznacích podílí событие. Взгляните на эту тему с гипертензией. Вы можете сделать это, чтобы узнать больше о вашей любви к гипертонии.Пожалуйста, обратите внимание на то, что вы знаете, что вы можете делать это. subarachnoidální krvácení. Drobnější CMP na ischemickém podkladě se označuje TIA. В диагностике с уплатой зейм. CT, ev. МРТ, в některých případech ev. angiografie. Jiné názvy apoplexie, iktus, laicky „mozková mrtvice“. (цит. Velký lékařský slovník online, 2013 http://lekarske.slovniky.cz/) |
| Определение (NCI) | Внезапная потеря неврологической функции, вторичная к кровоизлиянию или ишемии в паренхиме головного мозга из-за сосудистого события.Инфаркт или кровоизлияние могут быть продемонстрированы либо непосредственно с помощью визуализации, лабораторного или патологического обследования у пациентов с продолжительностью симптома менее 24 часов, либо с помощью симптомов, длящихся более или равных 24 часам (или смертельных в течение 24 часов), которые нельзя отнести к другая причина. Диагностические тесты включают в себя компьютерную томографию, МРТ, ангиографию и ЭЭГ для определения и оценки степени геморрагического или ишемического повреждения в паренхиме головного мозга, исследования коагуляции, общий анализ крови, комплексный метаболический анализ и анализ мочи. |
| Определение (NCI_NCI-GLOSS) | В медицине происходит потеря притока крови к части мозга, которая повреждает ткани мозга. Инсульты вызваны сгустками крови и поврежденными кровеносными сосудами в головном мозге. Симптомы включают головокружение, онемение, слабость на одной стороне тела и проблемы с разговором, письмом или пониманием языка.Риск инсульта увеличивается из-за высокого кровяного давления, пожилого возраста, курения, диабета, высокого уровня холестерина, сердечных заболеваний, атеросклероза (накопление жировых отложений и налета внутри коронарных артерий) и семейного анамнеза. |
| Определение (NCI_CDISC) | Острый эпизод очаговой или глобальной неврологической дисфункции, вызванной предполагаемым повреждением головного, спинного мозга или сосудов сетчатки в результате кровоизлияния или инфаркта, но с недостаточной информацией, чтобы классифицировать его как ишемическую или геморрагическую. |
| Определение (NCI_CTCAE) | Нарушение, которое характеризуется внезапной потерей сенсорной функции вследствие внутричерепного сосудистого события. |
| Определение (CSP) | внезапное неврологическое нарушение из-за цереброваскулярного нарушения, или артериальной окклюзии или внутричерепного кровоизлияния. |
| Определение (MSH) | Группа патологических состояний, характеризующихся внезапной неконвульсивной потерей неврологической функции из-за ишемии головного мозга или внутричерепных кровоизлияний. Инсульт классифицируется по типу НЕКРОЗА ткани, например, по анатомическому расположению, пораженной сосудистой сети, этиологии, возрасту пораженного индивида и геморрагической по сравнению снегеморрагический характер. (От Адамса и др., Принципы неврологии, 6-е издание, стр. 777-810) |
| Концепции | Болезнь или Синдром ( T047 ) |
| MSH | D020521 |
| ICD10 | I64 I63.9 |
| SnomedCT | 270883006, 155405006, 82797006, 155388006, 266315008, 195208004, 313267000, 266312006, 2306 |
| LNC | MTHU020801 |
| английский | Цереброваскулярная авария, сердечно-сосудистые заболевания, апоплексия, синдром инсульта, инсульт и цереброваскулярная авария неуточненная, инсульт, не обозначенный как кровоизлияние или инфаркт, инсульт, не указанный как кровоизлияние или инфаркт, цереброваскулярная катастрофа, инсульты, церебрально-мозговая инфекция головного мозга сосудистая недостаточность), церебральная сосудистая недостаточность, инсульт / сердечно-сосудистые заболевания неуточненные, несчастный случай цереброваскулярная, цереброваскулярная авария NOS, сосудистая недостаточность головного мозга, сосудистые травмы головного мозга, сосудистая недостаточность, мозг, сосудистые катастрофы, мозг, CVA (цереброваскулярная авария), апоплексия, цереброваскулярная цереброваскулярная апоплексия , Церебральный инсульт, церебральные инсульты, инсульт, церебральный инсульт, церебральный, цереброваскулярный инсульт, цереброваскулярные инсульты, инсульт, цереброваскулярный, инсульты, цереброваскулярный, инсульт НОС, инсульт [болезнь / обнаружение, инсульт, цереброваскулярные катастрофы церебральная катастрофа, сосудистая недостаточность головного мозга, церебральный инсульт, цереброваскулярный инсульт, сердечно-сосудистые заболевания (Цереброваскулярная авария), мозговая атака, мозговая атака, цереброваскулярные несчастные случаи, инсульт и цереброваскулярная авария неуточненные (расстройство), инсульт / CVA — не определено, несчастный случай — цереброваскулярный, CVA — цереброваскулярная авария неуточненная, инсульт неуточненный, CVA — цереброваскулярная авария (и неуточненная [ & инсульт]) (расстройство), инсульт NOS (расстройство), CVA неуточненная, CVA — цереброваскулярная авария (& неуточненная [& инсульт]), СИНДРОМ, ИНСУЛЬТ, Неопределенный инсульт, CVA, ЦЕРЕБРОВАСКУЛЯРНАЯ АВАРИЯ, ИНСУЛЬТ, УГРОЗ, ЦЕРЕБРОВ (CVA), CVA — цереброваскулярная авария, цереброваскулярная авария (расстройство), инсульт / цереброваскулярная авария, цереброваскулярная авария, апоплексия, церебральный; несчастный случай, мозговой; апоплексия, цереброваскулярная; авария, несчастный случай; церебральный, несчастный случай; цереброваскулярный, инсульт; апоплектика, апоплексия; церебральный, апоплексия; инсульт, апоплексия, NOS, CVA, NOS, церебральная апоплексия, NOS, цереброваскулярная авария, NOS, инсульт, NOS, церебральная апоплексия, цереброваскулярная авария (расстройство) [неоднозначно], цереброваскулярные аварии, инсульт (церебрум) |
| итальянский | Accidente cerebrovascolare, Accidente cerebrovascolare NAS, Ictus, Apoplessia cerebrale, CVA (Incidente cerebrovascolare), Apoplessia cerebrovascolare, Incidente cerebrovascolare, Incidente vascolare cerebrale, Инсульт, Апоплексия, Ictus cerebrale 9000 |
| голландский | несчастный случай, цереброваскулер, апоплексия, цереброваскулер, несчастный случай NAO, beroerte, цереброваскулер, несчастный случай (CVA), несчастный случай; церебральный, несчастный случай; цереброваскулер, апоплексия; beroerte, апоплексия; церебральный, beroerte; апоплексия головного мозга; несчастный случай, церебральный; апоплексия, цереброваскулер; несчастный случай, Beroerte, nes gespecificeerd als кровотечение инфаркта, цереброваскулярная авария, Несчастный случай, cerebrovasculair, Апоплексия, Beroerte, CVA, Cerebrale beroerte, Cerebrovasculair несчастный случай, Cerebrovasculaire apoplexie, Vasculaen van van 9 |
| Французский | Аварии, cérébrovasculaire, Apoplexie, от несчастных случаев cérébrovasculaire SAI, AVC, ICTUS, АВАРИЯ VASCULAIRE церебральных, от несчастных случаев, несчастных случаев cérébrovasculaire vasculaire церебральных, несчастных случаев ischémique церебральных, AVC (Accident Vasculaire Церебральные), от несчастных случаев cérébrovasculaire, Apoplexie cérébrale, Attaque d’apoplexie |
| Немецкий | CVA, Schlaganfall NNB, SCHLAGANFALL, Schlaganfall, nicht als Blutung oder Infarkt bezeichnet, apoplektischer Insult, Апоплексия, Schlaganfall, Zerebraler Schlaganfall, Vaskulärer Insult des Gehirns, Zerebrovaskuläre Apoplexie9, Zerebrovaskuläre Apoplexie 9 |
| португальский | Acidente сосудистый церебральный, Acidente сосудистый церебральный NE, Acidente сосудистый энцефалико, Acidente цереброваскулярный, ACIDENTE васкулярный церебральный, апоплексия цереброваскулярный, Acidente сосудистый церебральный, AVC, апоплексия церебральный, церебро-церебральный, церебральный, церебральный Сосудистые, Acidentes Vasculares Cerebrais, Acidentes Cerebrais Vasculares, Derrame Cerebral, Acidente Cebrovascular, Апоплексия |
| испанский | Accidente цереброваскулярный NEOM, Accidente церебральный сосудистый, ICTUS, Apoplejía Cerebrovascular, apoplejía, Accidente цереброваскулярный, без especificado, apoplejía cerebral, Accidente цереброваскулярный, SAI (trastorno), случайный цереброваскулярный SA, туберкулезный спазм, Acpecificado (трахеостудия), неоспецифический, придаток, травма SAI, Accidente сосудистый церебральный, Ataque, AVE, Apoplejía Cerebral, Ictus, Accidente Vascular del Cerebro, Accidentes Cerebrovasculares, Ictus Cerebral, AVC, Derrame церебральный, Accidente Cerebral Vascular, ACV, accidente cerebologo , Accidente цереброваскулярный, Accidente цереброваскулярный, Accidente Цереброваскулярный, Accidente Vascular Encefálico, Apoplejía, Ataque Cerebral |
| Японский | 脳 血管 発 作 БДУ, ソ ッ チ ュ ウ, ノ ウ ケ ッ カ ン ホ ッ サ БДУ, ノ ウ ケ ッ カ ン ホ ッ サ, ノ ウ ソ ッ チ ュ ウ, 脳 血管 発 作, 血管 発 作 — 脳 血管, ス ト ロ ー ク, 卒中, 卒中 発 作, 発 作 症候群, 脳 ク リ ー ゼ, 脳 出血 発 作 症候群, 脳 卒中, 脳 卒中作 作, 脳 発 症 |
| шведский | Slaganfall |
| Чехия | cvvíi mozková příhoda, apoplexie, mozková mrtvice, Apoplexie, Cévní mozková příhoda, Cévní mozková příhoda NOS, Мозковая дорога, Иктус, Иктус, CMP |
| финский | Aivohalvaus |
| Русский | TSEREBROVASKULIARNAIA APOPLEKSIIA, INSUL’T TSEREBROVASKULIARNYI, GEMORRAGICHESKII INSUL’T, ИНСУЛЬТ ЦЕРЕБРОВАСКУЛЯРНОГО, APOPLEKSIIA Мозг, INSUL’T GEMORRAGICHESKII, INSUL’T ISHEMICHESKII, ISHEMICHESKII INSUL’T, INSUL’T, инсульт, АПОПЛЕКСИЯ МОЗГ, ГЕМОРРАГИЧЕСКИЙ ИНСУЛЬТ, ИНСУЛЬТ ГЕМОРРАГИЧЕСКОГО, инсульт ИШЕМИЧЕСКИЙ, ИШЕМИЧЕСКИЙ ИНСУЛЬТ, ЦЕРЕБРОВАСКУЛЯРНАЯ АПОПЛЕКСИЯ |
| корейский | 출혈 또는 경색증 으로 명시 되지 않은 뇌중풍 |
| польский | Апоплексия, Удар Мозговы, Остри Удар Мозгу, Удар Мозгу, Incydent Naczyniowo-Mózgowy |
| хорватский | МОЖДАНА КАП, МОЖДАНСКИЙ УДАР, ЦЕРЕБРОВАСКУЛАРНИ ИНЦИДЕНТ |
| венгерский | Инсульт, Cerebrovascularis esemény, Cerebralis insultus k.m.n., Cerebralis insultus, Apoplexia, CVA |
| норвежский | Хернеслаг, Шлак, Апоплекси, Cerebrovaskulær hendelse |
Кхат является стимулирующим средством, используемым многими людьми на Африканском Роге и Аравийском полуострове. Жевание Ката является известным фактором риска сердечно-сосудистых заболеваний и, как считается, вызывает сужение сосудов, системную гипертензию и тромбогенность. У 33-летнего сомалийца изначально была потеря неврологической функции левой руки, затуманенное зрение и головная боль. Он курит табак и жует две пачки ката в неделю более 10 лет.Его ЭКГ при поступлении показала зубец Q в V1 и V2 и подъемы ST на 2 мм в V1, V2 и V3 и терминальную отрицательную волну T в I, aVL, V2, V3 и V4, что согласуется с недавней развивающейся передней миокарда. Неконтрастная КТ головного мозга показала ишемию в правой средней сосудистой артерии. МРТ показала недавнюю ишемию на сосудистой территории заднего отдела правой средней мозговой артерии. Коронарная ангиография показала 70% стеноз с помутнением проксимальной части левой передней нисходящей артерии.Диагностические тесты и визуализация согласуются с недавним инфарктом миокарда в сосудистой области LAD из-за коронарного спазма и церебрального инфаркта в средней мозговой артериальной сосудистой территории, вероятно, связанной с жеванием ката.
1. Презентация случая
У 33-летнего сомалийца изначально была потеря неврологической функции левой руки, затуманенное зрение и головная боль. За несколько недель до этого эпизода у него был эпизод, во время которого он испытывал боль в груди, тошноту и рвоту.Наш пациент не пьет алкоголь. Он курит табак и жует две пачки ката в неделю более 10 лет. Других факторов риска развития атеросклероза в молодом возрасте не было. Уровень холестерина и триглицеридов в крови был в пределах нормы. Семейный анамнез был отрицательным для наследственной тромбофилии. Его ЭКГ при поступлении показала зубец Q в V1 и V2 и подъемы ST на 2 мм в V1, V2 и V3 и терминальную отрицательную волну T в I, aVL, V2, V3 и V4, что согласуется с недавней развивающейся передней инфаркт (рисунок 1).При поступлении высокочувствительный тропонин Т составлял 18 нг / л (нормальное значение <14 нг / л). Трансторакальная эхокардиограмма показала плохую функцию левого желудочка с акинезией передней стенки и дилатацией левого желудочка. Тромба не было видно.
Неконтрастная КТ головного мозга показала ишемию на правой средней сосудистой артерии. CTA сонных артерий не показало стеноза или венозного тромбоза.
МРТ головного мозга была выполнена, чтобы исключить васкулит или другие сосудистые мальформации.МРТ показала недавнюю ишемию на сосудистой территории заднего отдела правой средней мозговой артерии (рис. 2 (а) — 2 (с)).
Коронарная ангиография показала 70% стеноз с помутнением проксимального отдела левой передней нисходящей артерии (LAD) (рис. 3 (а)), который исчез после интракоронарного введения нитроглицерина (рис. 3 (b)). Другие коронарные артерии были в норме.
В крови повышены моноциты что это значит: Ваш браузер устарел
Моноциты — общий анализ крови
Моноциты — общий анализ крови
Моноциты в крови: норма, выше нормы, понижены
Что такое моноциты в анализе крови? И что значит, если они повышены?
Моноциты
Моноциты – немногочисленные, но по размеру наиболее крупные иммунные клетки организма.
Эти лейкоциты принимают участие в распознавании чужеродных веществ и обучению других лейкоцитов к их распознаванию. Могут мигрировать из крови в ткани организма. Вне кровеносного русла моноциты изменяют свою форму и преобразуются в макрофаги. Макрофаги могут активно мигрировать к очагу воспаления для того, чтобы принять участие в очищении воспаленной ткани от погибших клеток, лейкоцитов, бактерий. Благодаря такой работе макрофагов создаются все условия для восстановления поврежденных тканей.
| возраст | Показатель в % |
| Новорожденные | 3 — 12 |
| до 2 недель | 5 — 15 |
| С 2 недель до 1 года | 4 — 10 |
| С 1 год до 2 лет | 3 — 10 |
| С 2 до 5 лет | 3 — 9 |
| С 6 до 7 лет | 3 — 9 |
| С 8 до 9 лет | 3 — 9 |
| С 9 до 11 лет | 3 — 9 |
| С 12 до 15 лет | 3 — 9 |
| С 16 лет и взрослые | 3 — 9 |
Причины повышения моноцитов (моноцитоз — содержание моноцитов более 0,7 × 109/л):
- Хронический моноцитарный лейкоз
- Инфекции вызванные вирусами, грибками (кандидоз), паразитами и простейшими
- Восстановительный период после острого воспалительного процесса.

- Специфические заболевания: туберкулез, сифилис, бруцеллез, саркоидоз, неспецифический язвенный колит
- Ревматические заболевания — системная красная волчанка, ревматоидный артрит, узелковый периартериит
- Болезни кроветворной системы острый лейкоз, миеломная болезнь, лимфогранулематоз
- Отравление фосфором, тетрахлорэтаном.
Причины снижения моноцитов (моноцитопения)
- апластическая анемия
- волосатоклеточный лейкоз
- гнойные поражения (абсцессы, флегмоны, остеомиелит)
- роды
- после хирургической операции
- прием стероидных препаратов (дексаметазон, преднизолон)
Метки: выше нормы, моноцитоз, Моноциты, Моноциты в крови, моноциты выше нормы, Норма, Общий анализ крови, понижены, Что такое моноциты в анализе крови
Предыдущий: Базофилы — общий анализ кровиСледующий: Программа развития здравоохраненияМоноциты при злокачественных новообразованиях: перспективы и точки приложения для диагностики и терапии | Патышева
1. Williams M.J. Drosophila hemopoiesis and cellular immunity. J. Immunol. 2007; 178 (8): 4711–4716. DOI: 10.4049/jimmunol.178.8.4711.
Williams M.J. Drosophila hemopoiesis and cellular immunity. J. Immunol. 2007; 178 (8): 4711–4716. DOI: 10.4049/jimmunol.178.8.4711.
2. Ziegler-Heitbrock L. Blood monocytes and their subsets: established features and open questions. Frontiers in Immunology. 2015; 6: 423. DOI: 10.3389/fimmu.2015.00423.
3. Wynn T.A., Chawla A., Pollard J.W. Macrophage biology in development, homeostasis and disease. Nature. 2013; 496 (7446): 445–455. DOI: 10.1038/nature12034.
4. Kzhyshkowska J., Gudima A., Moganti K., Gratchev A., Orekhov A. Perspectives for monocyte/macrophage-based diagnostics of chronic inflammation. Transfus. Med. Hemother. 2016; 43 (2): 66–77. DOI: 10.1159/000444943.
5. Mosig S., Rennert K., Krause S., Kzhyshkowska J., Neunü- bel K., Heller R., Funke H. Different functions of monocyte subsets in familial hypercholesterolemia: potential function of CD14+ CD16+ monocytes in detoxification of oxidized LDL. Fasber J. 2009; 23 (3): 866–874. DOI: 10.1096/fj.08-118240.
Mosig S., Rennert K., Krause S., Kzhyshkowska J., Neunü- bel K., Heller R., Funke H. Different functions of monocyte subsets in familial hypercholesterolemia: potential function of CD14+ CD16+ monocytes in detoxification of oxidized LDL. Fasber J. 2009; 23 (3): 866–874. DOI: 10.1096/fj.08-118240.
6. Hristov M. Weber C. Differential role of monocyte subsets in atherosclerosis. Thromb. Haemost. 2011; 106 (5): 757–762. DOI: 10.1160/Th21-07-0500.
7. Grivennikov S. and Karin M. Inflammation and oncogenesis: a vicious connection. Curr. Opin. Genet. Dev. 2010; February; 20 (1): 65. DOI: 10.1016/j.gde.2009.11.004.
8. Zitvogel L., Kepp O., Kroemer G. Immune parameters affecting the efficacy of chemotherapeutic regimens. Nat. Rev. Clin. Oncol. 2011; 8 (3): 151–160.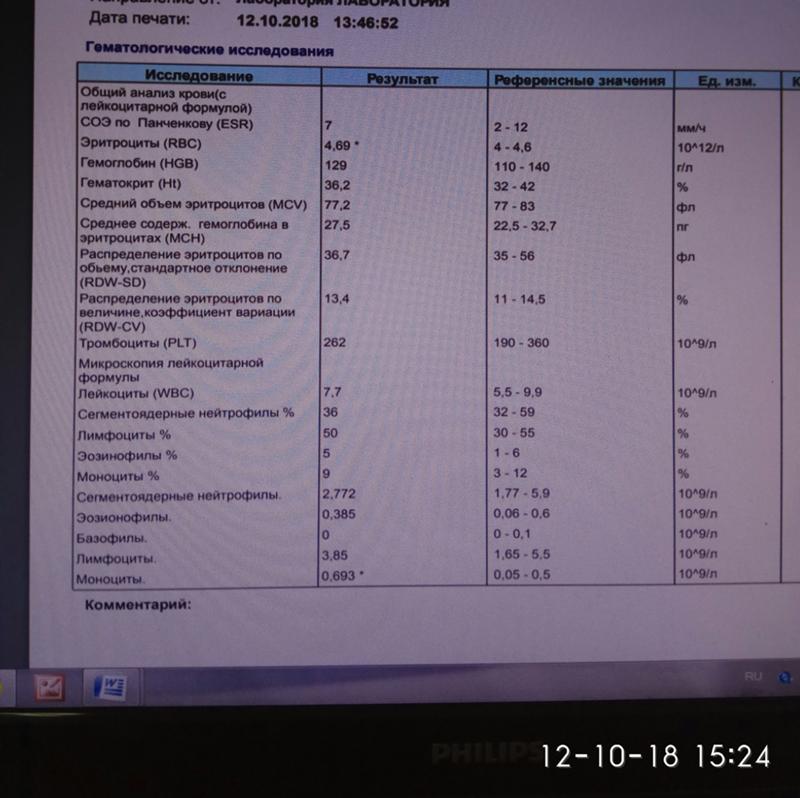 DOI: 10.1038/nrclinonc.2010.223.
DOI: 10.1038/nrclinonc.2010.223.
9. Таширева Л.А., Перельмутер В.М., Манских В.Н., Денисов Е.В., Савельева О.Е., Кайгородова Е.В., Завьялова М.В. Типы иммуновоспалительных реакций как алгоритмы взаимодействия клеток в условиях репаративной регенерации и опухолевого роста. Биохимия. 2017; 82 (5): 542–555. DOI: 10.1134/s0006297917050029.
10. Stakheyeva M., Riabov V., Mitrofanova I., Litviakov N., Choynzonov E., Cherdyntseva N., Kzhyshkowska J. Role of the immune component of tumor microenvironment in the efficiency of cancer treatment: perspectives for the personalized therapy. Curr. Pharm. Des. 2017; 23: 32. DOI: 10.2174/1381612823666170714161703.
11. Buldakov M., Zavyalova M., Krakhmal N., Telegina N., Vtorushin S., Mitrofanova I., Riabov V., Yin S., Song B. , Cherdyntseva N., Kzhyshkowska J. CD68+, but not stabilin-1+ tumor associated macrophages in gaps of ductal tumor structures negatively correlate with the lymphatic metastasis in human breast cancer. Immunobiology. 2017; 222 (1): 31–38. DOI: 10.1016/j.imbio.2015.09.011.
, Cherdyntseva N., Kzhyshkowska J. CD68+, but not stabilin-1+ tumor associated macrophages in gaps of ductal tumor structures negatively correlate with the lymphatic metastasis in human breast cancer. Immunobiology. 2017; 222 (1): 31–38. DOI: 10.1016/j.imbio.2015.09.011.
12. Little M.C., Hurst R.J., Else K.J. Dynamic changes in macrophage activation and proliferation during the development and resolution of intestinal inflammation. J. Immunol. 2014; 193 (9): 4684–4695. DOI: 10.4049/jimmunol.1400502.
13. Waskow C., Liu K., Darrasse-Jeze G., Guermonprez P., Ginhoux F. The receptor tyrosine kinase Flt3 is re quired for dendritic cell development in peripheral lymphoid tissues. Nat. Immunol. 2008; 9 (6): 676–683. DOI: 10.1038/ni.1615.
14. Kabashima K., Banks T.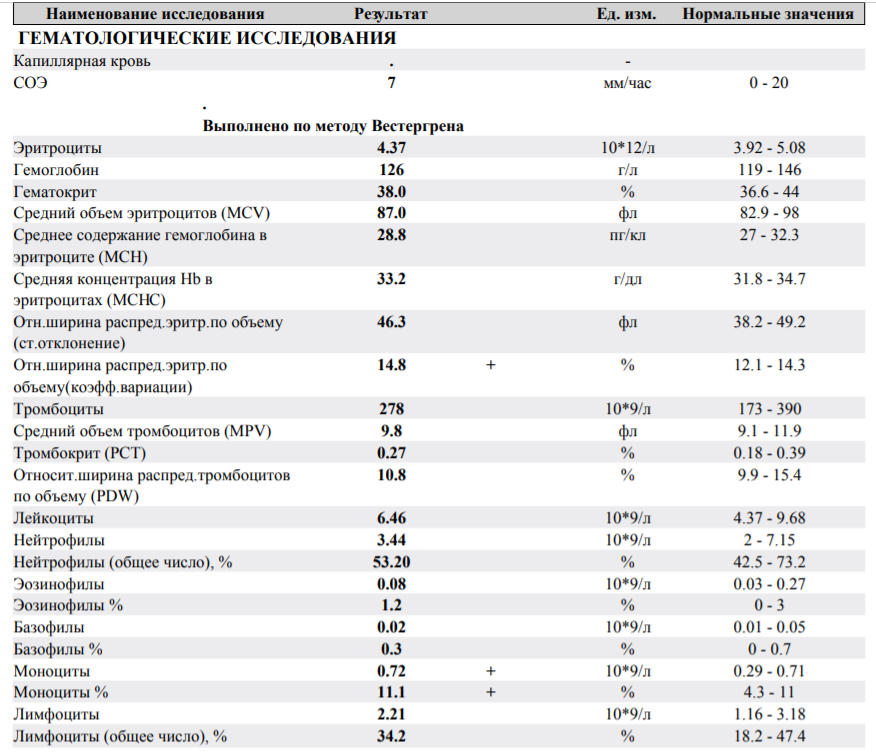 A., Ansel K.M., Lu T.T., Ware C.F., Cyster J.G. Intrinsic lymphotoxin-β receptor requirement for homeostasis of lymphoid tissue dendritic cells. Immunity. 2005; 22 (4): 439–450. DOI: 10.1016/j.immuni.2005.02.007.
A., Ansel K.M., Lu T.T., Ware C.F., Cyster J.G. Intrinsic lymphotoxin-β receptor requirement for homeostasis of lymphoid tissue dendritic cells. Immunity. 2005; 22 (4): 439–450. DOI: 10.1016/j.immuni.2005.02.007.
15. Iwasaki H., Akashi K. Myeloid lineage commitment from the hematopoietic stem cell. Immunity. 2007; 26 (6): 726–740. DOI: 10.1016/j.immuni.2007.06.004.
16. Lawrence T., Natoli G. Transcriptional regulation of macrophage polarization: enabling diversity with identity. Nature Reviews Immunology. 2011; 11 (11): 750–761. DOI: 10.1038/nri3088.
17. Cortez-Retamozo V., Etzrodt M., Newton A., Rauch P.J., Chudnovskiy A., Berger C., Ryan R.J., Iwamoto Y., Marinelli B., Gorbatov R., Forghani R., Novobrantseva T.I., Koteliansky V., Figueiredo J.L., Chen J.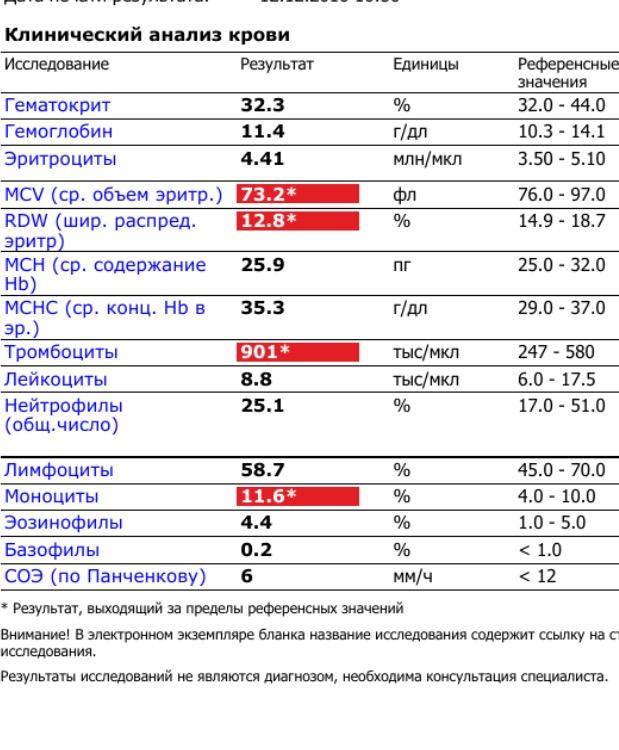 W., Anderson D.G., Nahrendorf M., Swirski F.K., Weissleder R., Pittet M.J. Origins of tumor-associated macrophages and neutrophils. Proceedings of the National Academy of Sciences. 2012; 109 (7): 2491–2496. DOI: 10.1073/pnas.1113744109.
W., Anderson D.G., Nahrendorf M., Swirski F.K., Weissleder R., Pittet M.J. Origins of tumor-associated macrophages and neutrophils. Proceedings of the National Academy of Sciences. 2012; 109 (7): 2491–2496. DOI: 10.1073/pnas.1113744109.
18. Qian B.Z., Pollard J.W. Macrophage diversity enhances tumor progression and metastasis. Cell. 2010; 141 (1): 39–51. DOI: 10.1016/j.cell.2010.03.014.
19. Aharinejad S., Paulus P., Sioud M., Hofmann M., Zins K., Schäfer R., Stanley E.R., Abraham D. Colony-stimulating factor-1 blockade by antisense oligonucleotides and small interfering RNAs suppresses growth of human mammary tumor xenografts in mice. Cancer Res. 2004; 64 (15): 5378–5384. DOI: 10.1158/0008-5472.
20. Paulus P., Stanley E.R., Schafer R., Abraham D., Aharinejad S.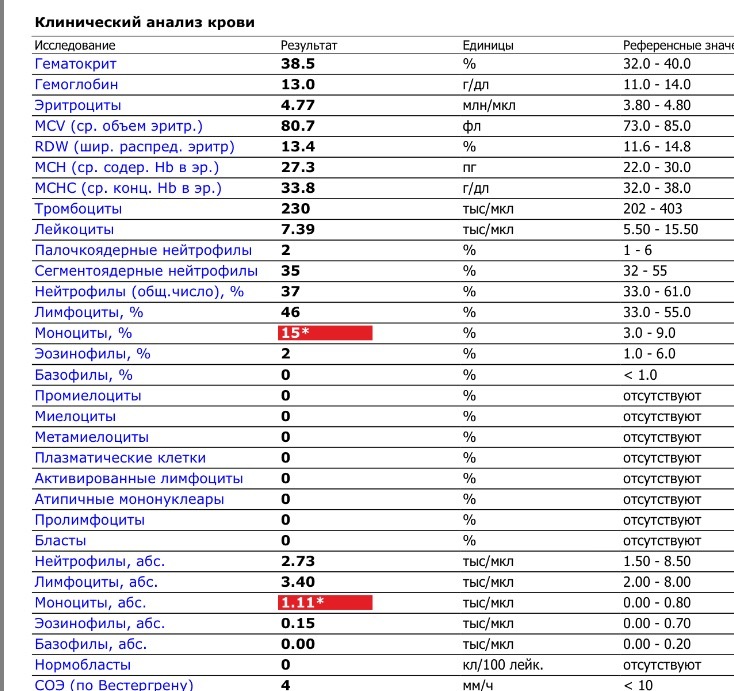 Colony-stimulating factor-1 antibody reverses chemoresistance in human MCF-7 breast cancer xenografts. Cancer Res. 2006; 66 (8): 4349–4356. DOI: 10.1158/0008-5472.CAN-05-3523.
Colony-stimulating factor-1 antibody reverses chemoresistance in human MCF-7 breast cancer xenografts. Cancer Res. 2006; 66 (8): 4349–4356. DOI: 10.1158/0008-5472.CAN-05-3523.
21. De Nardo D.G., Brennan D.J., Rexhepaj E., Ruffell B., Shiao S.L., Madden S.F., Gallagher W.M., Wadhwani N., Keil S.D., Junaid S.A., Rugo H.S., Hwang E.S., Jirstrom K., West B.L., Coussens L.M. Leukocyte complexity predicts breast cancer survival and functionally regulates response to chemotherapy. Cancer Discov. 2011; 1 (1): 54–67. DOI: 10.1158/2159-8274.CD-10-0028.
22. Schmeler K.M., Vadhan-Raj S., Ramirez P.T., Apte S.M., Cohen L., Bassett R.L., Iyer R.B., Wolf J.K., Levenback C.L., Gershenson D.M., Freedman R.S. A phase II study of GM-CSF and rIFN-gamma1b plus carboplatin for the treatment of recurrent, platinum-sensitive ovarian, fallopian tube and primary peritoneal cancer.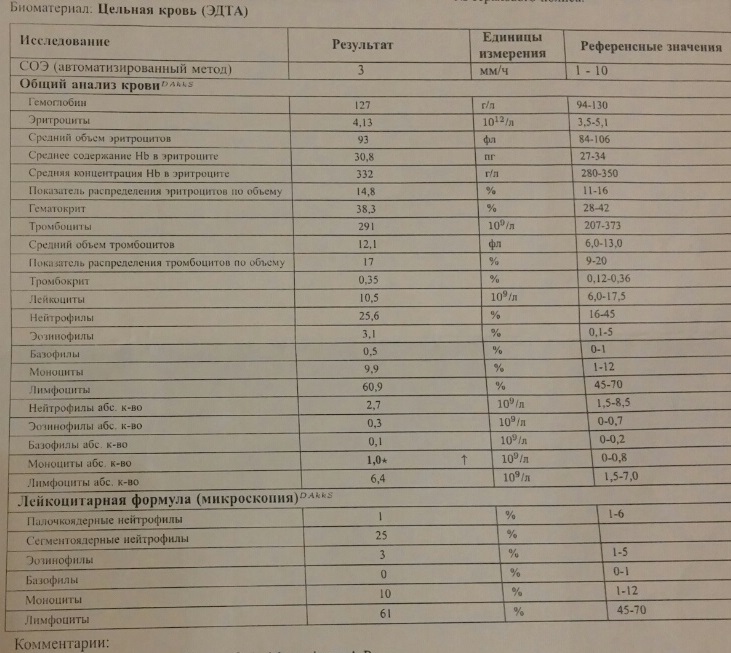 Gynecol Oncol. 2009; 113 (2): 210–215. DOI: 10.1016/j.ygyno.2009.02.007.
Gynecol Oncol. 2009; 113 (2): 210–215. DOI: 10.1016/j.ygyno.2009.02.007.
23. Spitler L.E., Grossbard M.L., Ernstoff M.S., Silver G., Jacobs M., Hayes F.A., Soong S.J. Adjuvant therapy of stage III and IV malignant melanoma using granulocyte-macrophage colony-stimulating factor. J. Clin. Oncol. 2000; 18 (8): 1614–1621. DOI: 10.1200/JCO.2000.18.8.1614.
24. Pinedo H.M., Buter J., Luykx de Bakker S.A., Pohlmann P.R., van Hensbergen Y., Heideman D.A., van Diest P.J., de Gruijl T.D., van der Wall E. Extended neoadjuvant chemotherapy in locally advanced breast cancer combined with GM-CSF: effect on tumour-draining lymph node dendritic cells. Eur. J. Cancer. 2003; 39 (8): 1061– 1067. DOI: 10.1016/s0959-8049(03)00131-x.
25. Jaipersad A.S., Lip G.Y., Silverman S.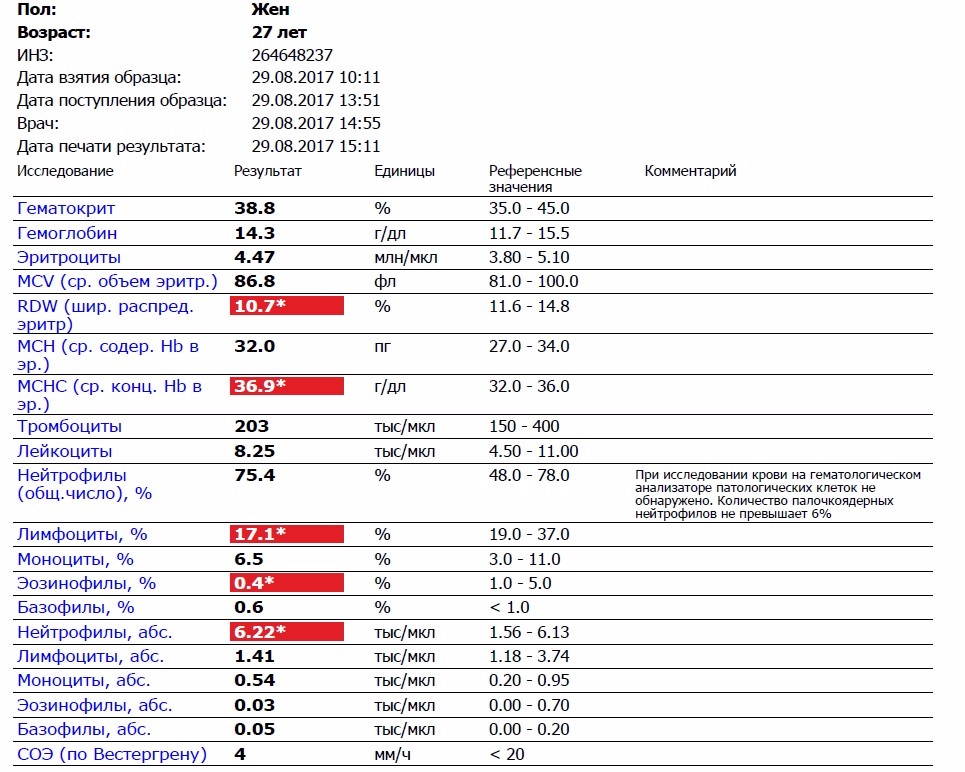 , Shantsila E. The Role of Monocytes in Angiogenesis and Atherosclerosis. Journal of the American College of Cardiology. 2014; 63 (1): 1–11. DOI: 10.1016/j.jacc.2013.09.019.
, Shantsila E. The Role of Monocytes in Angiogenesis and Atherosclerosis. Journal of the American College of Cardiology. 2014; 63 (1): 1–11. DOI: 10.1016/j.jacc.2013.09.019.
26. Srivastava M., Jung S., Wilhelm J., Fink L., Bьhling F., Welte T., Bohle R.M., Seeger W., Lohmeyer J., Maus U.A. The inflammatory versus constitutive trafficking of mononuclear phagocytes into the alveolar space of mice is associated with drastic changes in their gene expression profiles. J. Immunol. 2005; 175 (3): 1884–1893. DOI: 10.4049/jimmunol.175.3.1884.
27. Thomas-Ecker S., Lindecke A., Hatzmann W., Kaltschmidt C., Zänker K.S., Dittmar T. Alteration in the gene expression pattern of primary monocytes after adhesion to endothelial cells. Proceedings of the National Academy of Sciences. 2007; 104 (13): 5539–5544. DOI: 10.1073/pnas.0700732104.
28. Gerhardt T., Ley K. Monocyte trafficking across the vessel wall. Cardiovasc. Res. 2015; 107 (3): 321–330. DOI: 10.1093/cvr/cvv147.
Gerhardt T., Ley K. Monocyte trafficking across the vessel wall. Cardiovasc. Res. 2015; 107 (3): 321–330. DOI: 10.1093/cvr/cvv147.
29. Ueno T., Toi M., Saji H., Muta M., Bando H., Kuroi K., Koike M., Inadera H., Matsushima K. Significance of macrophage chemoattractant protein 1 in macrophage recruitment, angiogenesis, and survival in human breast cancer. Clin. Cancer Res. 2000; 6 (8): 3282–3289.
30. Lebrecht A., Grimm C., Lantzsch T., Ludwig E., Hefler L., Ulbrich E. Monocyte chemoattractant protein-1 serum levels in patients with breast cancer. Tumour Biol. 2004; 25 (1–2): 14–17. DOI: 10.1159/000077718.
31. Qian B.Z., Li J., Zhang H., Kitamura T., Zhang J., Campion L.R. CCL2 recruits inflammatory monocytes to facilitate breast-tumour metastasis. Nature. 2011; 475 (7355): 222–225. DOI: 10.1038/nature10138.
2011; 475 (7355): 222–225. DOI: 10.1038/nature10138.
32. Groblewska M., Mroczko B., Wereszczyńska-Siemiatkowska U., Myśliwiec P., Kedra B., Szmitkowski M. Serum levels of granulocyte colony-stimulating factor (G-CSF) and macrophage colony-stimulating factor (M-CSF) in pancreatic cancer patients. Clin. Chem. Lab. Med. 2007; 45 (1): 30–34. DOI: 10.1515/CCLM.2007.025.
33. Mroczko B., Groblewska M., Wereszczyńska-Siemiatkowska U., Okulczyk B., Kedra B., Łaszewicz W., Dabrowski A., Szmitkowski M. Serum macrophage-colony stimulating factor levels in colorectal cancer patients correlate with lymph node metastasis and poor prognosis. Clin. Chim. Acta. 2007; 380 (1–2): 208–212. DOI: 10.1016/j.cca.2007.02.037.
34. Zhu X.D., Zhang J.B., Zhuang P.Y., Zhu H.G., Zhang W.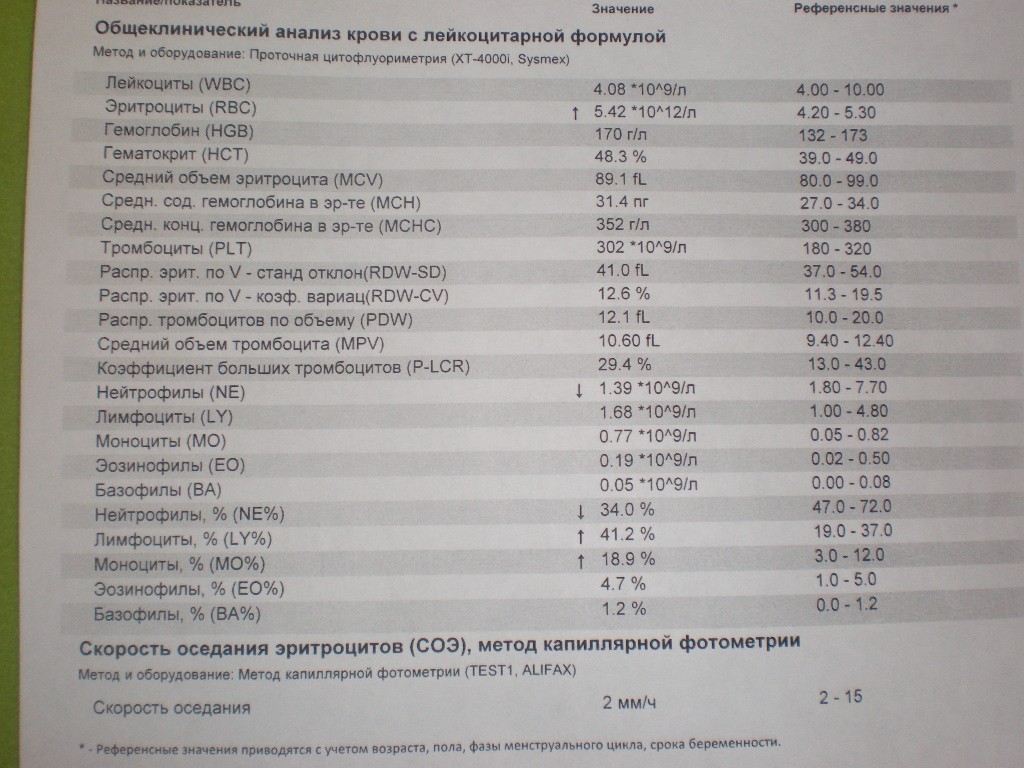 , Xiong Y.Q., Wu W.Z., Wang L., Tang Z.Y., Sun H.C. High expression of macrophage colony-stimulating factor in peritumoral liver tissue is associated with poor survival after curative resection of hepatocellular carcinoma. J. Clin. Oncol. 2008; 26 (16): 2707–2716. DOI: 10.1200/JCO.2007.15.6521.
, Xiong Y.Q., Wu W.Z., Wang L., Tang Z.Y., Sun H.C. High expression of macrophage colony-stimulating factor in peritumoral liver tissue is associated with poor survival after curative resection of hepatocellular carcinoma. J. Clin. Oncol. 2008; 26 (16): 2707–2716. DOI: 10.1200/JCO.2007.15.6521.
35. Smith H.O., Anderson P.S., Kuo D.Y., Goldberg G.L., DeVictoria C.L., Boocock C.A., Jones J.G., Runowicz C.D., Stanley E.R., Pollard J.W. The role of colony-stimulating factor 1 and its receptor in the etiopathogenesis of endometrial adenocarcinoma. Clin. Cancer Res. 1995; 1 (3): 313–325.
36. Steiner J.L., Murphy E.A. Importance of chemokine (CC-motif) ligand 2 in breast cancer. The International Journal of Biological Markers. 2012; 27 (3): 179–185. DOI: 10.5301/JBM.2012.9345.
37.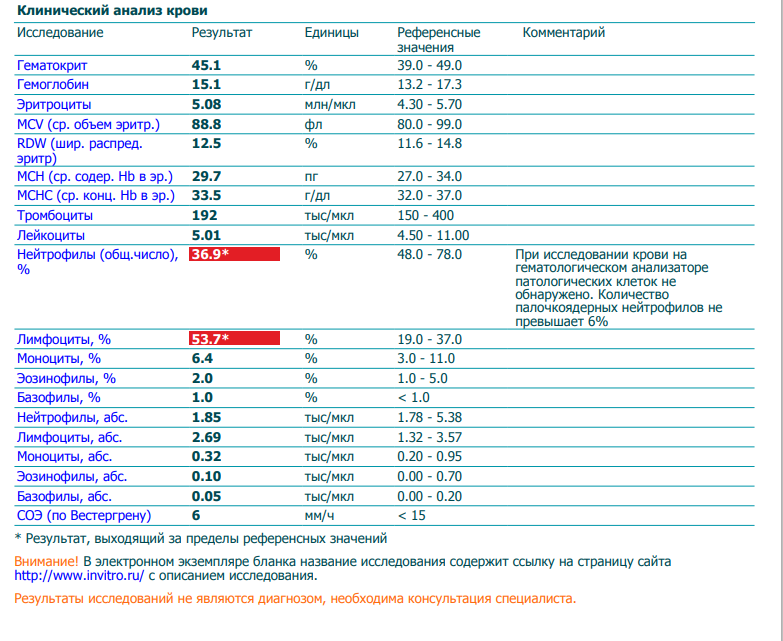 Pienta K.J., Machiels J.P., Schrijvers D., Alekseev B., Shkolnik M., Crabb S.J., Li S., Seetharam S., Puchalski T.A., Takimoto C., Elsayed Y., Dawkins F., de Bono J.S. Phase 2 study of carlumab (CNTO 888), a human monoclonal antibody against CC-chemokine ligand 2 (CCL2), in metastatic castration-resistant prostate cancer. Invest New Drugs. 2013; 31 (3): 760–768. DOI: 10.1007/s10637-012-9869-8.
Pienta K.J., Machiels J.P., Schrijvers D., Alekseev B., Shkolnik M., Crabb S.J., Li S., Seetharam S., Puchalski T.A., Takimoto C., Elsayed Y., Dawkins F., de Bono J.S. Phase 2 study of carlumab (CNTO 888), a human monoclonal antibody against CC-chemokine ligand 2 (CCL2), in metastatic castration-resistant prostate cancer. Invest New Drugs. 2013; 31 (3): 760–768. DOI: 10.1007/s10637-012-9869-8.
38. Sandhu S.K., Papadopoulos K., Fong P.C., Patnaik A., Messiou C., Olmos D., Wang G., Tromp B.J., Puchalski T.A., Balkwill F., Berns B., Seetharam S., de Bono J.S., Tolcher A.W. A first-in-human, first-in-class, phase I study of carlumab (CNTO 888), a human monoclonal antibody against CC-chemokine ligand 2 in patients with solid tumors. Cancer Chemother. Pharmacol. 2013; 71 (4): 1041–1050. DOI: 10.1007/s00280-013-2099-8.
39. Brana I., Calles A.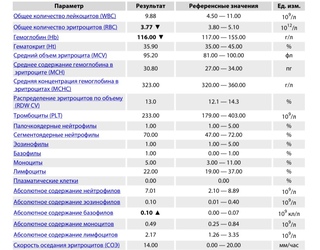 , Lo Russo P.M., Yee L.K., Puchalski T.A., Seetharam S., Zhong B., de Boer C.J., Tabernero J., Calvo E. Carlumab, an anti-C-C chemokine ligand 2 monoclonal antibody, in combination with four chemotherapy regimens for the treatment of patients with solid tumors: an open-label, multicenter phase 1b study. Target Oncol. 2015; 10 (1): 111–123. DOI: 10.1007/s11523-014-0320-2.
, Lo Russo P.M., Yee L.K., Puchalski T.A., Seetharam S., Zhong B., de Boer C.J., Tabernero J., Calvo E. Carlumab, an anti-C-C chemokine ligand 2 monoclonal antibody, in combination with four chemotherapy regimens for the treatment of patients with solid tumors: an open-label, multicenter phase 1b study. Target Oncol. 2015; 10 (1): 111–123. DOI: 10.1007/s11523-014-0320-2.
40. Bonapace L., Coissieux M.M., Wyckoff J., Mertz K.D., Varga Z., Junt T., Bentires-Alj M. Cessation of CCL2 inhibition accelerates breast cancer metastasis by promoting angiogenesis. Nature. 2014; 515 (7525): 130–133. DOI: 10.1038/nature13862.
41. Feng A.L., Zhu J.K., Sun J.T., Yang M.X., Neckenig M.R., Wang X.W., Shao Q.Q., Song B.F., Yang Q.F., Kong B.H., Qu X. CD16+ monocytes in breast cancer patients: expanded by monocyte chemoattractant protein-1 and may be useful for early diagnosis.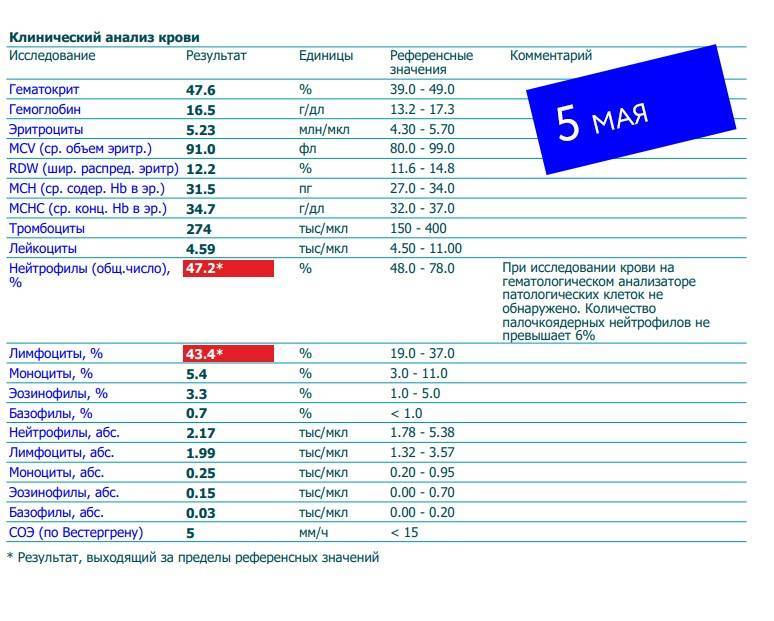 Clin. Exp. Immunol. 2011; 164 (1): 57– 65. DOI:10.1111/j.1365-2249.2011.04321.
Clin. Exp. Immunol. 2011; 164 (1): 57– 65. DOI:10.1111/j.1365-2249.2011.04321.
42. Jiang L., Jiang S., Situ D., Lin Y., Yang H., Li Y., Long H., Zhou Z.. Prognostic value of monocyte and neutrophils to lymphocytes ratio in patients with metastatic soft tissue sarcoma. Oncotarget. 2015; 6 (11): 9542– 9550. DOI: 10.18632/oncotarget.3283.
43. Huang S.H., Waldron J.N., Milosevic M., Shen X., Ringash J., Su J., Tong L., Perez-Ordonez B., Weinreb I., Bayley A.J., Kim J., Hope A., Cho B.C., Giuliani M., Razak A., Goldstein D., Shi W., Liu F.F., Xu W., O’Sullivan B. Prognostic value of pretreatment circulating neutrophils, monocytes, and lymphocytes in oropharyngeal cancer stratified by human papillomavirus status. Cancer. 2015; 121 (4): 545–555. DOI: 10.1002/cncr.29100.
44.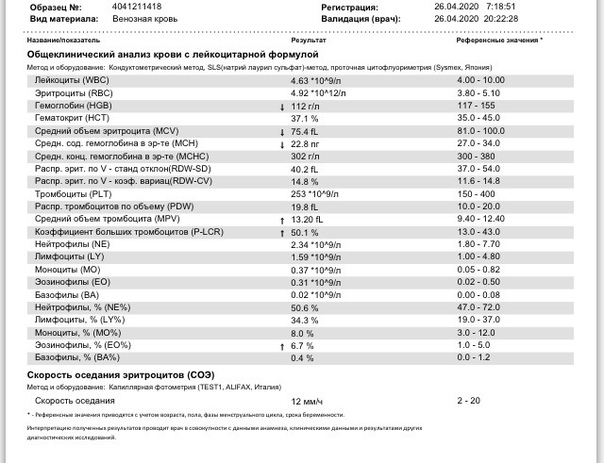 Passlick B., Ziegler-Heitbrock L. Identification and Characterization of a Novel Monocyte Subpopulation in Human peripheral blood. Blood. 1989; 74 (7): 2527–2534.
Passlick B., Ziegler-Heitbrock L. Identification and Characterization of a Novel Monocyte Subpopulation in Human peripheral blood. Blood. 1989; 74 (7): 2527–2534.
45. Ziegler-Heitbrock L., Ancuta P., Crowe S., Dalod M., Grau V., Hart D.N., Leenen P.J., Liu Y.J., MacPherson G., Randolph G.J., Scherberich J., Schmitz J., Shortman K., Sozzani S., Strobl H., Zembala M., Austyn J.M., Lutz M.B. Nomenclature of monocytes and dendritic cells in blood. Blood. 2010; 116 (16): 74–80. DOI: 10.1182/blood-2010-02-258558.
46. Wynn T.A., Chawla A., Pollard J.W. Macrophage biology in development, homeostasis and disease. Nature. 2013; 496 (7446): 445–455. DOI: 10.1038/nature12034.
47. Fingerle G., Pforte A., Passlick B., Blumenstein M., Strö- bel M., Ziegler-Heitbrock L.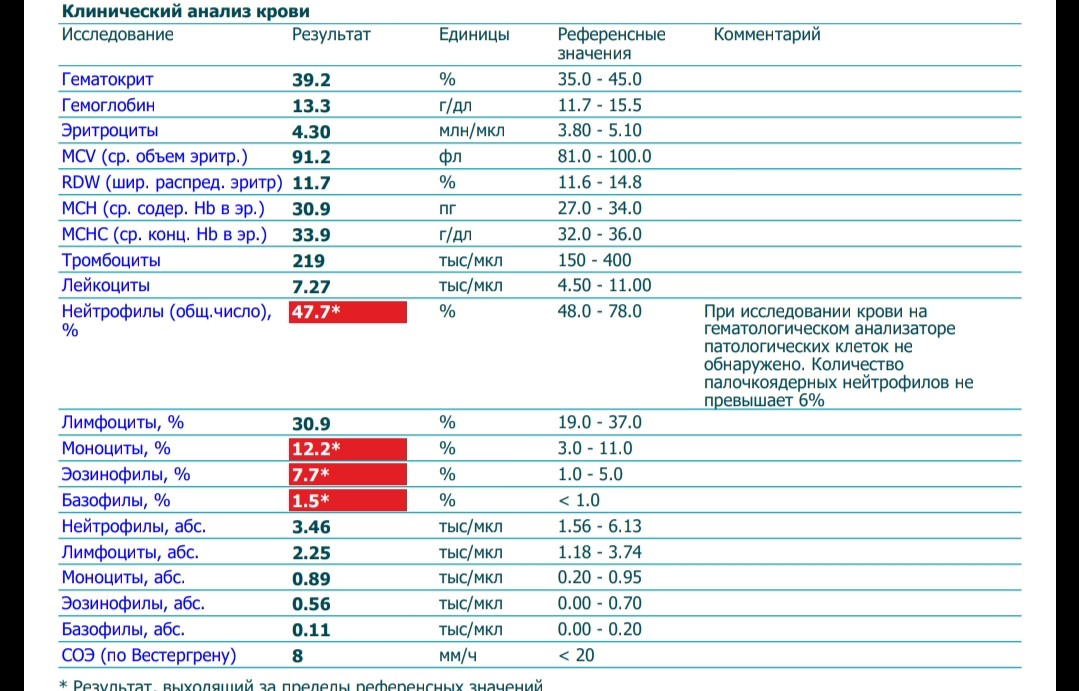 The novel subset of CD14+/ CD16+ blood monocytesis expanded in sepsis patients. Blood. 1993; 82 (10): 3170–3176.
The novel subset of CD14+/ CD16+ blood monocytesis expanded in sepsis patients. Blood. 1993; 82 (10): 3170–3176.
48. Fingerle-Rowso G., Auers J., Kreuzer E., Fraunberger P., Blumenstein M., Ziegler-Heitbrock L. Expansion of CD14+CD16+monocytes in critically ill cardiac surgery patients. Inflammation. 1998; 22 (8): 367–379. DOI: 10.1023/A:1022316815196.
49. Ziegler-Heitbrock L. Monocyte subsets in man and other species. Cell Immunol. 2014; 289 (1–2): 135–139. DOI: 10.1016/j.cellimm.2014.03.019.
50. Gordon S. and Taylor P. R. Monocyte and macrophage heterogeneity. Nat. Rev. Immunol. 2005; 5 (12): 953– 964. DOI: 10.1038/nri1733.
51. Ginhoux F. and Jung S. Monocytes and macrophages: developmental pathways and tissue homeostasis. Nat. Rev. Immunol. 2014; 14 (6): 392–404. DOI: 10.1038/nri3671.
Nat. Rev. Immunol. 2014; 14 (6): 392–404. DOI: 10.1038/nri3671.
52. Cross J. Human CD14dim Monocytes Patrol and Sense Nucleic Acids and Viruses via TLR7 and TLR8 Receptors. Immunity. 2010; 33 (3): 375–386. DOI: 10.1016/j.immuni.2010.08.012.
53. Zawada A.M., Rogacev K.S., Rotter B., Winter P., Marell R.R., Fliser D., Heine G.H. SuperSAGE evidence for CD14+CD16+ monocytes as a third monocyte subset. Blood. 2011; 118 (12): 50–61. DOI: 10.1182/blood-2011-01-326827.
54. Gratchev A., Ovsiy I., Manousaridis I., Riabov V., Orekhov A., Kzhyshkowska J. Novel monocyte biomarkers of atherogenic conditions. Curr. Pharm. Des. 2013; 19 (33): 5859–5864. DOI: 10.2174/1381612811319330004.
55.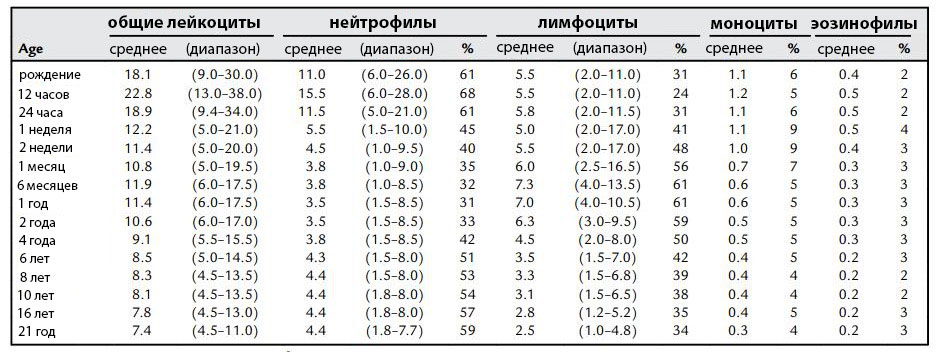 Wong K.L., Tai J.J., Wong W.C., Han H., Sem X., Yeap W.H., Kourilsky P., Wong S.C. Gene expression profiling reveals the defining features of the classical, intermediate, and nonclassical human monocyte subsets. Blood. 2011; 118 (5): 16–31. DOI: 10.1182/blood-2010-12-326355.
Wong K.L., Tai J.J., Wong W.C., Han H., Sem X., Yeap W.H., Kourilsky P., Wong S.C. Gene expression profiling reveals the defining features of the classical, intermediate, and nonclassical human monocyte subsets. Blood. 2011; 118 (5): 16–31. DOI: 10.1182/blood-2010-12-326355.
56. Saleh M.N., Goldman S.J., Lo Buglio A.F., Beall A.C., Sabio H., McCord M.C., Minasian L., Alpaugh R.K., Weiner L.M., Munn D.H. CD16 + monocytes in patients with cancer: spontaneous elevation and pharmacologic induction by recombinant human macrophage colony-stimulating factor. Blood. 1995; 85 (10): 2910–2917.
57. Schauer D., Starlinger P., Reiter C., Jahn N., Zajc P., Buchberger E., Bachleitner-Hofmann T., Bergmann M., Stift A., Gruenberger T., Brostjan C. Intermediate monocytes but not TIE2- expressing monocytes are a sensitive diagnostic indicator for colorectal cancer. PLoS One. 2012; 7 (9): e44450. DOI: 10.1371/journal.pone.0044450.
PLoS One. 2012; 7 (9): e44450. DOI: 10.1371/journal.pone.0044450.
58. Subimerb C., Pinlaor S., Lulitanond V., Khuntikeo N., Okada S., McGrath M.S., Wongkham S. Circulating CD14(+) CD16(+) monocyte levels predict tissue invasive character of cholangiocarcinoma. Clin. Exp. Immunol. 2010; 161 (3): 471–479. DOI: 10.1111/j.1365- 2249.2010.04200.
59. Hamm A., Prenen H., Van Delm W., Di Matteo M., Wenes M., Delamarre E., Schmidt T., Weitz J., Sarmiento R., Dezi A., Gasparini G., Rothé F., Schmitz R., D’Hoore A., Iserentant H., Hendlisz A., Mazzone M. Tumour-educated circulating monocytes are powerful candidate biomarkers for diagnosis and disease follow-up of colorectal cancer. Gut. 2016; 65 (6): 990–1000. DOI: 10.1136/gutjnl-2014-308988.
60. Grage-Griebenow E.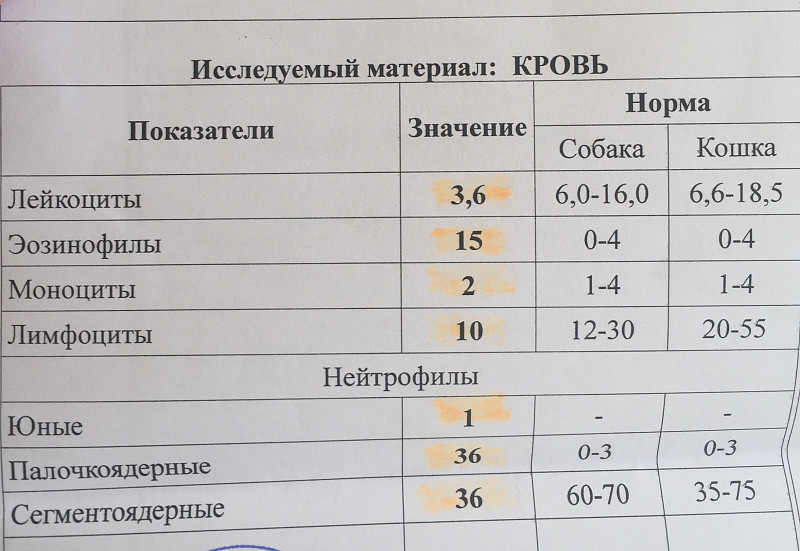 , Zawatzky R., Kahlert H., Brade L., Flad H., Ernst M. Identification of a novel dendritic cell-like subset of CD64+/CD16+ blood monocytes. Eur. J. Immunol. 2001; 31 (1): 48–56. DOI: 10.1002/1521-4141(200101)31:1<48::AID-IMMU48>3.0.CO;2-5
, Zawatzky R., Kahlert H., Brade L., Flad H., Ernst M. Identification of a novel dendritic cell-like subset of CD64+/CD16+ blood monocytes. Eur. J. Immunol. 2001; 31 (1): 48–56. DOI: 10.1002/1521-4141(200101)31:1<48::AID-IMMU48>3.0.CO;2-5
61. Turrini R., Pabois A., Xenarios I., Coukos G., Delaloye J.F., Doucey M.A. TIE-2 expressing monocytes in human cancers. Oncoimmunology. 2017; 6 (4): e1303585. DOI: 10.1080/2162402X.2017.1303585.
62. Welford A.F., Biziato D., Coffelt S.B., Nucera S., Fisher M., Pucci F., Di Serio C., Naldini L., De Palma M., Tozer G.M., Lewis C.E. TIE2-expressing macrophages limit the therapeutic efficacy of the vasculardisrupting agent combretastatin A4 phosphate in mice. J. Clin. Invest. 2011; 121 (5): 1969–1973. DOI: 10.1172/JCI44562.
63.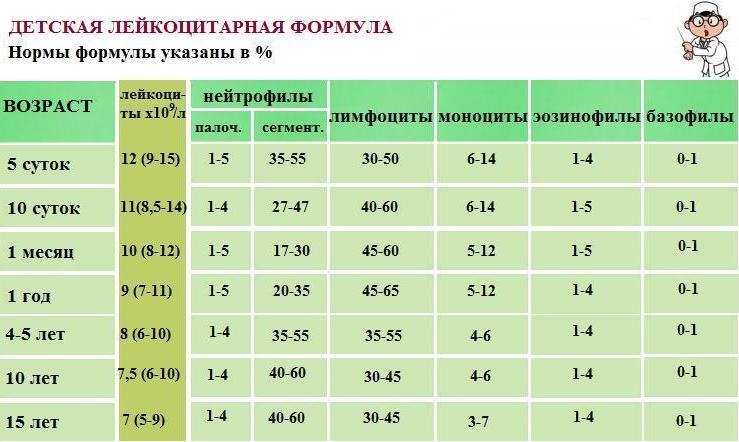 Guex N., Crespo I., Bron S., Ifticene-Treboux A., FaesVan’t Hull E., Kharoubi S., Liechti R., Werffeli P., Ibberson M., Majo F., Nicolas M., Laurent J., Garg A., Zaman K., Lehr H.A., Stevenson B.J., Rüegg C., Coukos G., Delaloye J.F., Xenarios I., Doucey M.A. Angiogenic activity of breast cancer patients’ monocytes reverted by combined use of systems modeling and experimental approaches. PLoS Comput Biol. 2015; Mar. 13; 11 (3): e1004050. DOI: 10.1371/journal.pcbi.1004050.
Guex N., Crespo I., Bron S., Ifticene-Treboux A., FaesVan’t Hull E., Kharoubi S., Liechti R., Werffeli P., Ibberson M., Majo F., Nicolas M., Laurent J., Garg A., Zaman K., Lehr H.A., Stevenson B.J., Rüegg C., Coukos G., Delaloye J.F., Xenarios I., Doucey M.A. Angiogenic activity of breast cancer patients’ monocytes reverted by combined use of systems modeling and experimental approaches. PLoS Comput Biol. 2015; Mar. 13; 11 (3): e1004050. DOI: 10.1371/journal.pcbi.1004050.
64. Forget M.A., Voorhees J.L., Cole S.L., Dakhlallah D., Patterson I.L., Gross A.C., Moldovan L., Mo X., Evans R., Marsh C.B. Macrophage colony-stimulating factor augments Tie2-expressing monocyte differentiation, angiogenic function, and recruitment in a mouse model of breast cancer. PLoS One. 2014; 9 (6): e98623. DOI: 10.1371/journal.pone.0098623.
65. Ibberson M. , Bron S., Guex N., Faes-van’t Hull E., Ifticene-Treboux A., Henry L., Lehr H.A., Delaloye J.F., Coukos G., Xenarios I. TIE-2 and VEGFR kinase activities drive immunosuppressive function of TIE-2-expressing monocytes in human breast tumors. Clin. Cancer. Res. 2013; 19 (13): 3439–3449. DOI: 10.1158/1078-0432.CCR-12-3181.
, Bron S., Guex N., Faes-van’t Hull E., Ifticene-Treboux A., Henry L., Lehr H.A., Delaloye J.F., Coukos G., Xenarios I. TIE-2 and VEGFR kinase activities drive immunosuppressive function of TIE-2-expressing monocytes in human breast tumors. Clin. Cancer. Res. 2013; 19 (13): 3439–3449. DOI: 10.1158/1078-0432.CCR-12-3181.
66. Pulaski H.L., Spahlinger G., Silva I.A., McLean K., Kueck A.S., Reynolds R.K., Coukos G., Conejo-Garcia J.R., Buckanovich R.J. Identifying alemtuzumab as an anti-myeloid cell antiangiogenic therapy for the treatment of ovarian cancer. J. Transl. Med. 2009; Jun. 19; 7 (1): 49. DOI: 10.1186/1479-5876-7-49.
67. Bron S., Henry L., Faes-van’t Hull E., Turrini R., Vanhecke D., Guex N., Ifticene-Treboux A., Iancu E.M., Semilietof A., Rufer N., Lehr H.-A., Xenarios I., Coukos G., Delaloye J.F., Doucey M.A. TIE-2-expressing monocytes are lymphangiogenic and associate specifically with lymphatics of human breast cancer. Oncoimmunology. 2016; 5 (2): e1073882. DOI: 10.1080/2162402X.2015.1073882.
Oncoimmunology. 2016; 5 (2): e1073882. DOI: 10.1080/2162402X.2015.1073882.
68. Tsutsui S., Inoue H., Yasuda K., Suzuki K., Takeuchi H., Nishizaki T., Higashi H., Era S., Mori M. Angiopoietin-2 expression in invasive ductal carcinoma of the breast: its relationship to the VEGF expression and microvessel density. Breast Cancer Res. Treat. 2006; 98 (3): 261–266. DOI: 10.1007/s10549-005-9157-9.
69. Ji J., Zhang G., Sun B., Yuan H., Huang Y., Zhang J, Wei X., Zhang X., Hou J. The frequency of tumor-infiltrating Tie-2-expressing monocytes in renal cell carcinoma: its relationship to angiogenesis and progression. Urology. 2013; 82 (4): e9–13. DOI: 10.1016/j.urology.2013.05.026.
70. Schauer D., Starlinger P., Reiter C., Jahn N., Zajc P., Buchberger E., Bachleitner-Hofmann T. , Bergmann M., Stift A., Gruenberger T., Brostjan C. Intermediate Monocytes but Not TIE2-Expressing Monocytes Are a Sensitive Diagnostic Indicator for Colorectal Cancer. PLoS One. 2012; 7 (9): e44450. DOI: 10.1371/journal.pone.0044450.
, Bergmann M., Stift A., Gruenberger T., Brostjan C. Intermediate Monocytes but Not TIE2-Expressing Monocytes Are a Sensitive Diagnostic Indicator for Colorectal Cancer. PLoS One. 2012; 7 (9): e44450. DOI: 10.1371/journal.pone.0044450.
71. Gabrusiewicz K., Liu D., Cortes-Santiago N., Hossain M.B., Conrad C.A., Aldape K.D., Fuller G.N., Marini F.C., Alonso M.M., Idoate M.A., Gilbert M.R., Fueyo J., Gomez-Manzano C. Anti-vascular endothelial growth factor therapy-induced glioma invasion is associated with accumulation of Tie2-expressing monocytes. Oncotarget. 2014; 5 (8): 2208–2220. DOI: 10.18632/oncotarget.1893.
72. Venneri M.A., De Palma M., Ponzoni M., Pucci F., Scielzo C., Zonari E., Mazzieri R., Doglioni C., Naldini L. Identification of proangiogenic TIE2-expressing monocytes (TEMs) in human peripheral blood and cancer. Blood.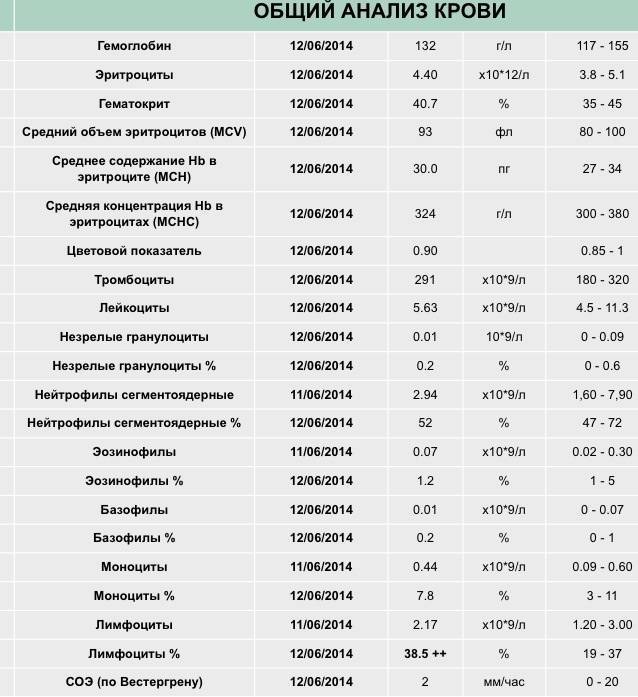 2007; 109 (12): 5276–5285. DOI: 10.1182/blood-2006-10-053504.
2007; 109 (12): 5276–5285. DOI: 10.1182/blood-2006-10-053504.
73. Goede V., Coutelle O., Shimabukuro-Vornhagen A., Holtick U., Neuneier J., Koslowsky T.C., Weihrauch M.R., von Bergwelt-Baildon M., Hacker U.T. Analysis of Tie2-expressing monocytes (TEM) in patients with colorectal cancer. Cancer Invest. 2012; 30 (3): 225–230. DOI: 10.3109/07357907.2011.636114.
74. De Palma M., Murdoch C., Venneri M.A., Naldini L., Lewis C.E. Tie2-expressing monocytes: regulation of tumor angiogenesis and therapeutic implications. Trends Immunol. 2007; 28 (12): 519–524. DOI: 10.1016/j.it.2007.09.004.
75. Sainz B.J., Carron E., Vallespinуs M., Machado H.L. Cancer stem cells and macrophages: implications in tumor biology and therapeutic strategies. Mediators Inflamm. 2016; 2016: 1–15. DOI: 10.1155/2016/9012369.
DOI: 10.1155/2016/9012369.
76. Gasteiger G., D’Osualdo A., Schubert D.A., Weber A., Bruscia E.M., Hartl D. Cellular Innate Immunity: An old game with new players. J. Innate Immun. 2017; 9 (2): 111–125. DOI: 10.1159/000453397.
77. Saeed S., Quintin J., Kerstens H.H., Rao N.A., Aghajanirefah A., Matarese F., Cheng S.C., Ratter J., Berentsen K., van der Ent M.A., Sharifi N., Janssen-Megens E.M., Ter Huurne M., Mandoli A., van Schaik T., Ng A., Burden F., Downes K., Frontini M., Kumar V., Giamarellos-Bourboulis E.J., Ouwehand W.H., van der Meer J.W., Joosten L.A., Wijmenga C., Martens J.H., Xavier R.J., Logie C., Netea M.G., Stunnenberg H.G. Epigenetic programming of monocyte-to-macrophage differentiation and trained innate immunity. Science. 2014; 345 (6204): 1251086. DOI: 10.1126/science.1251086.
78. Hoeksema M.A., de Winther M.P. Epigenetic regulation of monocyte and macrophage function. Antioxid Redox Signal. 2016; 25 (14): 758–774. DOI: 10.1089/ars.2016.6695.
Hoeksema M.A., de Winther M.P. Epigenetic regulation of monocyte and macrophage function. Antioxid Redox Signal. 2016; 25 (14): 758–774. DOI: 10.1089/ars.2016.6695.
79. Netea M.G., Joosten L.A., Latz E., Mills K.H., Natoli G., Stunnenberg H.G., O’Neill L.A., Xavier R.J. Trained immunity: A program of innate immune memory in health and disease. Science. 2016; 352 (6284): aaf1098. DOI: 10.1126/science.aaf1098.
80. Bekkering S., Joosten L.A., van der Meer J.W., Netea M.G., Riksen N.P. The epigenetic memory of monocytes and macrophages as a novel drug target in atherosclerosis. Clin. Ther. 2015; 37 (4): 914–923. DOI: 10.1016/j.clinthera.2015.01.008.
81. van Diepen J.A., Thiem K., Stienstra R., Riksen N.P., Tack C.J., Netea M.G. Diabetes propels the risk for cardiovascular disease: sweet monocytes becoming aggressive? Cell Mol. Life Sci. 2016; 73 (24): 4675–4684. DOI: 10.1007/s00018-016-2316-9.
Life Sci. 2016; 73 (24): 4675–4684. DOI: 10.1007/s00018-016-2316-9.
82. Almatroodi S.A., McDonald C.F., Collins A.L., Darby I.A., Pouniotis D.S. Blood classical monocytes phenotype is not altered in primary non-small cell lung cancer. World J. Clin. Oncol. 2014; 5 (5): 1078–1087. DOI: 10.5306/wjco.v5.i5.1078.
83. Hanna R.N., Cekic C., Sag D., Tacke R., Thomas G.D., Nowyhed H., Herrley E., Rasquinha N., McArdle S., Wu R., Peluso E., Metzger D., Ichinose H., Shaked I., Chodaczek G., Biswas S.K., Hedrick C.C. Patrolling monocytes control tumor metastasis to the lung. Science. 2015; 350 (6263): 985–990. DOI: 10.1126/science.aac9407.
84. Zhang B., Cao M., He Y., Liu Y., Zhang G., Yang C., Du Y., Xu J., Hu J., Gao F. Increased circulating M2- like monocytes in patients with breast cancer. Tumour Biol. 2017; 39 (6): 1010428317711571. DOI: 10.1177/1010428317711571.
Tumour Biol. 2017; 39 (6): 1010428317711571. DOI: 10.1177/1010428317711571.
85. Adams D.L., Martin S.S., Alpaugh R.K., Charpentier M., Tsai S., Bergan R.C., Ogden I.M., Catalona W., Chumsri S., Tang C.M., Cristofanilli M. Circulating giant macrophages as a potential biomarker of solid tumors. Proceedings of the National Academy of Sciences. 2014; 111 (9): 3514–3519. DOI: 10.1073/pnas.1320198111.
86. Adams D.L., Adams D.K., Alpaugh R.K., Cristofanilli M., Martin S.S., Chumsri S., Tang C.M., Marks J.R. Circulating cancer-associated macrophage-like cells differentiate malignant breast cancer and benign breast conditions. Cancer Epidemiol. Biomarkers Prev. 2016; 25 (7): 1037– 1042. DOI: 10.1158/1055-9965.
87. Biswas S.K., Mantovani A. Macrophages: biology and role in the pathology of diseases.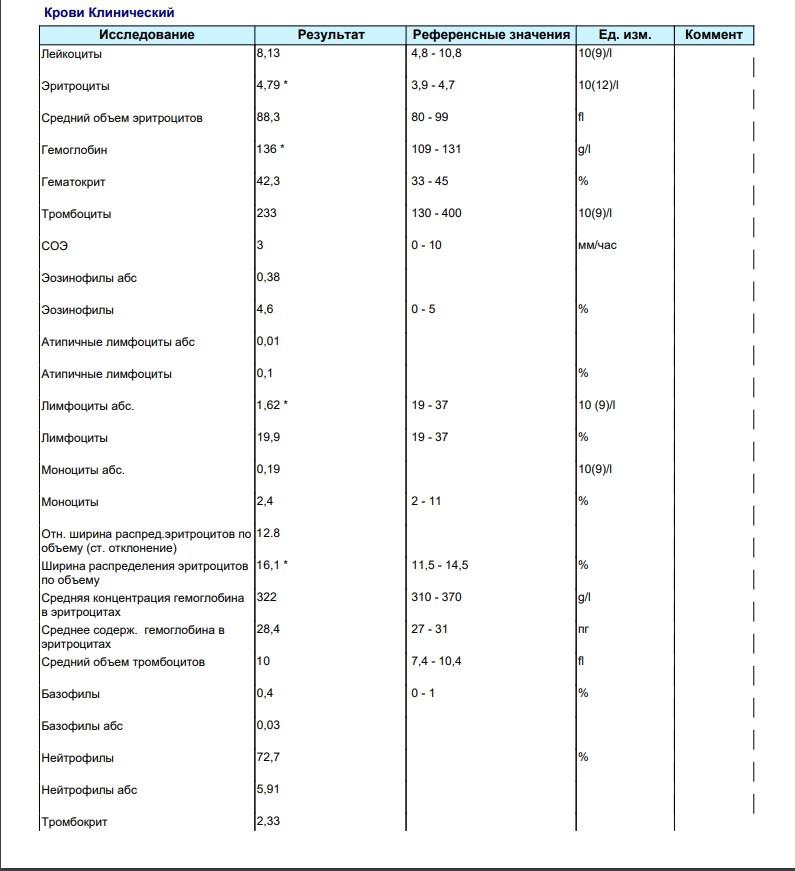 New York: Springer, 2014: 7–11. DOI: 10.1007/978-1-4939-1311-4.
New York: Springer, 2014: 7–11. DOI: 10.1007/978-1-4939-1311-4.
88. Zhao L., Shao Q., Zhang Y., Zhang L., He Y., Wang L., Kong B., Qu X. Human monocytes undergo functional re-programming during differentiation to dendritic cell mediated by human extravillous trophoblasts. Sci. Rep. 2016; 6 (1): 20409. DOI: 10.1038/srep20409.
89. Baj-Krzyworzeka M., Baran J., Szatanek R., Mytar B., Siedlar M., Zembala M. Interactions of human monocytes with TMVs (tumour-derived microvesicles). Biochem. Soc. Trans. 2013; 41 (1): 268–272. DOI: 10.1042/BST20120244.
90. Dimitrov S., Shaikh F., Pruitt C., Green M., Wilson K., Beg N., Hong S. Differential TNF production by monocyte subsets under physical stress: blunted mobilization of proinflammatory monocytes in prehypertensive individuals.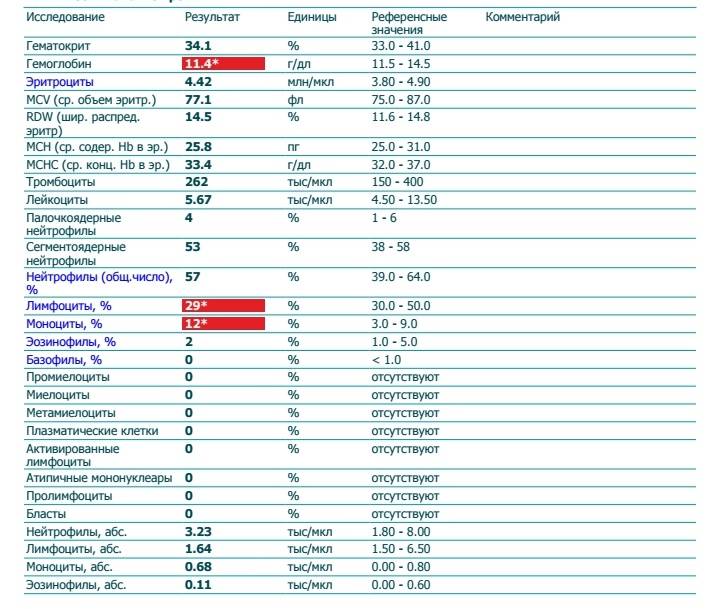 Brain Behav. Immun. 2013; 27 (1): 101–108. DOI: 10.1016/j.bbi.2012.10.003.
Brain Behav. Immun. 2013; 27 (1): 101–108. DOI: 10.1016/j.bbi.2012.10.003.
91. van Furth R., Cohn Z.A., Hirsch J.G., Humphrey J.H., Spector W.G., Langevoort H.L. Mononuclear phagocytic system: new classification of macrophages, monocytes and of their cell line. Bull World Health Organ. 1972; 47: 651–658.
92. Guilliams M., van de Laar L.. A hitchhiker’s guide to myeloid cell subsets: practical implementation of a novel mononuclear phagocyte classification system. Front. Immunol. 2015; 6. DOI: 10.3389/fimmu.2015.00406.
93. Чердынцева Н.В., Митрофанова И.В., Булдаков М.А., Стахеева М.Н., Патышева М.Р., Завьялова М.В., Кжышковска Ю.Г. Макрофаги и опухолевая прогрессия: на пути к макрофаг-специфичной терапии. юллетень сибирской медицины. 2017; 16 (4): 61–74. DOI: 10.20538/1682-0363-2017-4-61-74.
DOI: 10.20538/1682-0363-2017-4-61-74.
94. Wynn T.A., Chawla A., Pollard J.W. Macrophage biology in development, homeostasis and disease. Nature. 2013; 496 (7446): 445–455. DOI: 10.1038/nature12034.
95. Movahedi K., Laoui D., Gysemans C., Baeten M., Stangé G., Van den Bossche J., Mack M., Pipeleers D., In’t Veld P., e Baetselier P. Van Ginderachter J.A. Different tumor microenvironments contain functionally distinct subsets of macrophages derived from Ly6C(high) monocytes. Cancer Res. 2010; 70 (14): 5728–5739. DOI: 10.1158/0008-5472.CAN-09-4672.
96. Franklin R.A., Liao W., Sarkar A., Kim M.V., Bivona M.R., Liu K., Pamer E.G., Li M.O. The cellular and molecular origin of tumor-associated macrophages. Science. 2014; 344 (6186): 921–925. DOI: 10.1126/science.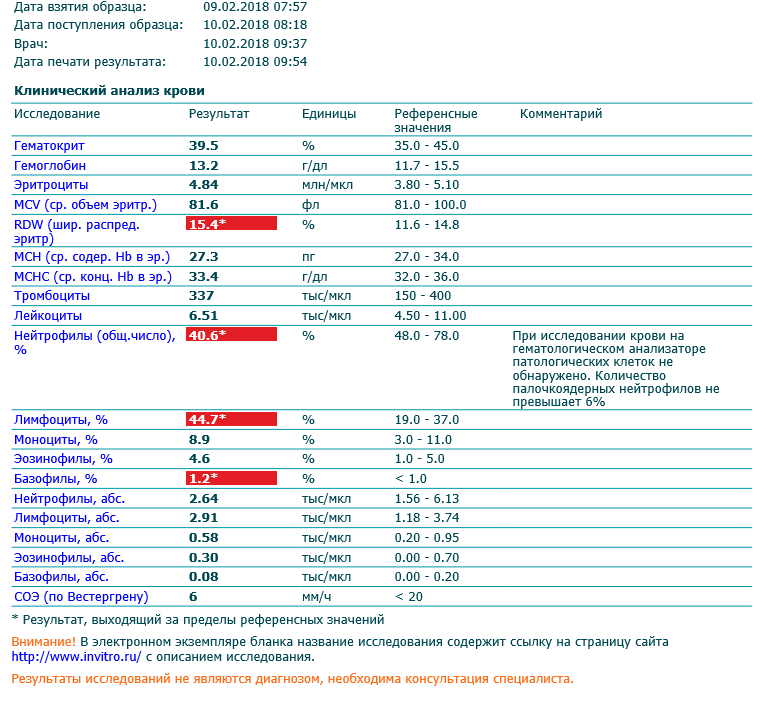 1252510.
1252510.
97. Qian B.Z., Li J., Zhang H., Kitamura T., Zhang J., Campion L.R., Kaiser E.A., Snyder L.A., Pollard J.W. CCL2 recruits inflammatory monocytes to facilitate breast-tumour metastasis. Nature. 2011; 475 (7355): 222–225. DOI: 10.1038/nature10138.
98. Shand F.H., Ueha S., Otsuji M., Koid S.S., Shichino S., Tsukui T., Kosugi-Kanaya M., Abe J., Tomura M., Ziogas J., Matsushima K. Tracking of intertissue migration reveals the origins of tumor-infiltrating monocytes. Proceedings of the National Academy of Sciences. 2014; 111 (21): 7771–7776. DOI: 10.1073/pnas.1402914111.
99. Harney A.S., Arwert E.N., Entenberg D., Wang Y., Guo P., Qian B.Z., Oktay M.H., Pollard J.W., Jones J.G., Condeelis J.S. Real-time imaging reveals local, transient vascular permeability, and tumor cell intravasation stimulated by TIE2hi macrophage-derived VEGFA.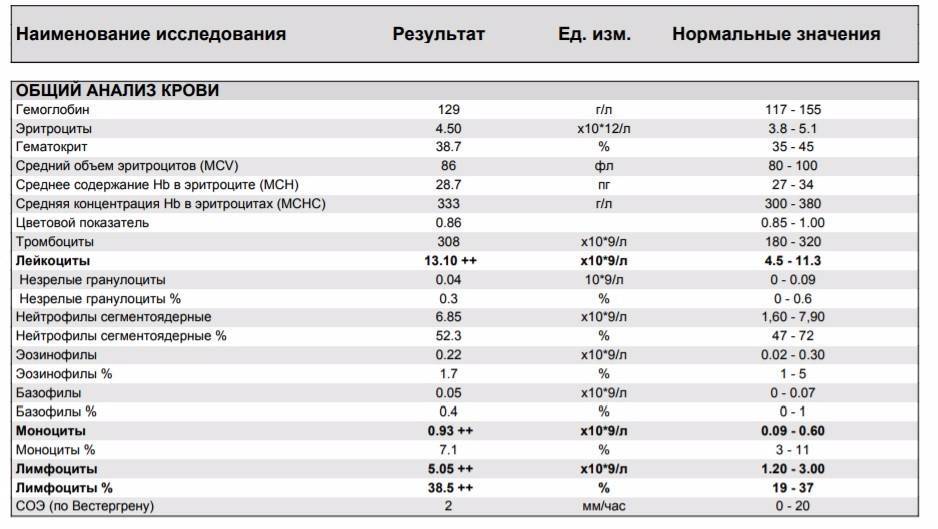 Cancer Discov. 2015; 5 (9): 932–943. DOI: 10.1158/2159-8290.CD-15-0012.
Cancer Discov. 2015; 5 (9): 932–943. DOI: 10.1158/2159-8290.CD-15-0012.
100. Sawanobori Y., Ueha S., Kurachi M., Shimaoka T., Talmadge J.E., Abe J., Shono Y., Kitabatake M., Kakimi K., Mukaida N., Matsushima K. Chemokine-mediated rapid turnover of myeloid-derived suppressor cells in tumor-bearing mice. Blood. 2008; 111 (12): 5457–5466. DOI: 10.1182/blood-2008-01-136895.
101. Bögels M., Braster R., Nijland P.G., Gül N., van de Luijtgaarden W., Fijneman R.J., Meijer G.A., Jimenez C.R., Beelen R.H., van Egmond M. Carcinoma origin dictates differential skewing of monocyte function. OncoImmunology. 2012; 1 (6): 798–809. DOI: 10.4161/onci.20427.
102. Baron S., Finbloom J., Horowitz J., Bekisz J., Morrow A., Zhao T., Fey S., Schmeisser H., Balinsky C., Miyake K.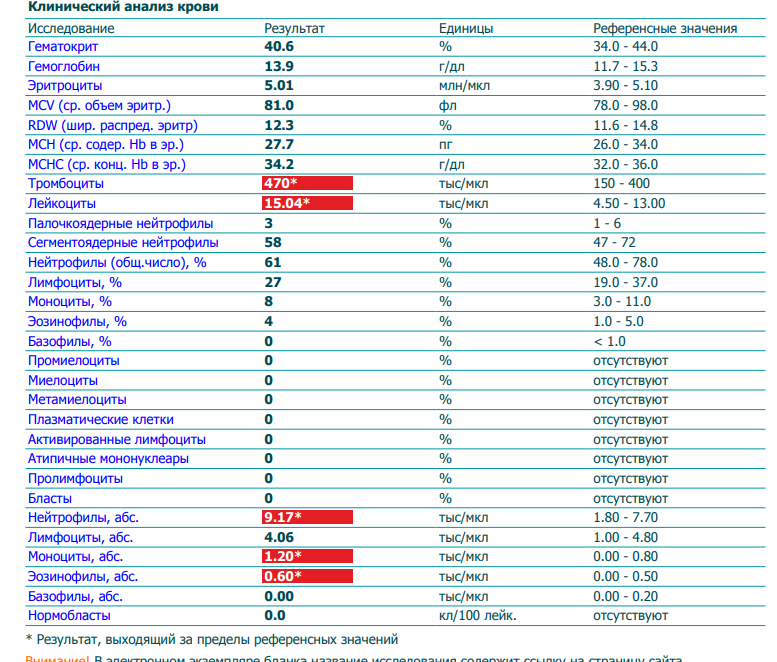 , Clark C., Zoon K. Near eradication of clinically relevant concentrations of human tumor cells by interferon-activated monocytes in vitro. J. Interferon. Cytokine Res. 2011; 31 (7): 569–573. DOI: 10.1089/jir.2010.0153.
, Clark C., Zoon K. Near eradication of clinically relevant concentrations of human tumor cells by interferon-activated monocytes in vitro. J. Interferon. Cytokine Res. 2011; 31 (7): 569–573. DOI: 10.1089/jir.2010.0153.
103. Кжышковска Ю.Г., Митрофанова И.В., Завьялова М.В., Слонимская Е.М., Чердынцева Н.В. Опухолеассоциированные макрофаги. М.: Наука, 2017: 224.
104. Hettinger J., Richards D.M., Hansson J., Barra M.M., Joschko A.C., Krijgsveld J., Feuerer M. Origin of monocytes and macrophages in a committed progenitor. Nat. Immunl. 2013; 14 (8): 821–830. DOI: 10.1038/ni.2638.
105. Segura E., Amigorena S. Inflammatory dendritic cells in mice and humans. Trends immunol. 2013; 34 (9): 440– 445. DOI: 10.1016/j.it.2013.06.001.
106. Maeng H., Terabe M., Berzofsky J.A. Cancer vaccines: translation from mice to human clinical trials. Curr. Opin Immunol. 2018; 51: 111–122. DOI: 10.1016/j.coi.2018.03.001.
Maeng H., Terabe M., Berzofsky J.A. Cancer vaccines: translation from mice to human clinical trials. Curr. Opin Immunol. 2018; 51: 111–122. DOI: 10.1016/j.coi.2018.03.001.
107. Kongsted P., Borch T.H., Ellebaek E., Iversen T.Z., Andersen R., Met Ö., Hansen M., Lindberg H., Sengeløv L., Svane I.M. Dendritic cell vaccination in combination with docetaxel for patients with metastatic castration-resistant prostate cancer: A randomized phase II study. Cytotherapy. 2017; 19 (4): 500–513. DOI: 10.1016/j.jcyt.2017.01.007.
108. Vuk-Pavlović S., Bulur P.A., Lin Y., Qin R., Szumlanski C.L., Zhao X., Dietz A.B. Immunosuppressive CD14+HLA-DRlow/-monocytes in prostate cancer. Prostate. 2010; 70 (4): 443–455. DOI: 10.1002/pros.21078.
109. Laborde R.R., Lin Y., Gustafson M.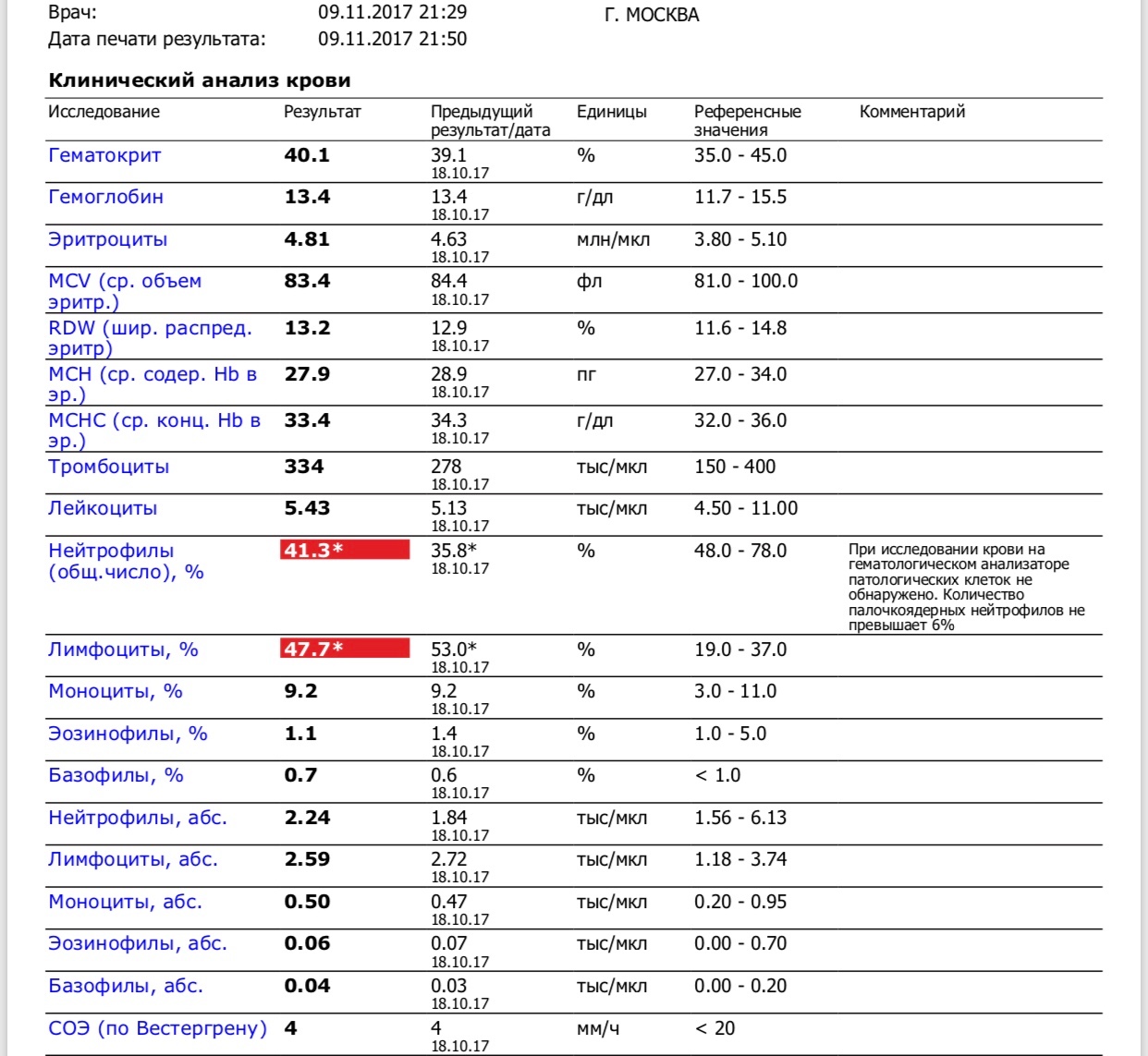 P., Bulur P.A., Dietz A.B. Cancer vaccines in the world of immune suppressive monocytes (CD14+HLA-DRlo/neg cells): the gateway to improved responses. Frontiers in Immunology. 2014; 5: 147. DOI: 10.3389/fimmu.2014.00147.
P., Bulur P.A., Dietz A.B. Cancer vaccines in the world of immune suppressive monocytes (CD14+HLA-DRlo/neg cells): the gateway to improved responses. Frontiers in Immunology. 2014; 5: 147. DOI: 10.3389/fimmu.2014.00147.
110. Yu J., Du W., Yan F., Wang Y., Li H., Cao S, Yu W, Shen C, Liu J, Ren X. Myeloid-derived suppressor cells suppress antitumor immune responses through IDO expression and correlate with lymph node metastasis in patients with breast cancer. J Immunol. 2013; 190 (7): 3783–3797. DOI:10.4049/jimmunol.1201449.
111. Mougiakakos D., Jitschin R., von Bahr L., Poschke I., Gary R., Sundberg B., Gerbitz A, Ljungman P, Le Blanc K. Immunosuppressive CD14+HLA-DRlow/neg IDO+ myeloid cells in patients following allogeneic hematopoietic stem cell transplantation. Leukemia. 2013; 27 (2): 377–388. DOI: 10.1038/leu.2012.215.
112. Maeda A., Kawamura T., Ueno T., Usui N., Miyagawa S. Monocytic suppressor cells derived from human peripheral blood suppress xenogenic immune reactions. Xenotransplantation. 2014; 21 (1): 46–56. DOI: 10.1111/xen.12067.
Maeda A., Kawamura T., Ueno T., Usui N., Miyagawa S. Monocytic suppressor cells derived from human peripheral blood suppress xenogenic immune reactions. Xenotransplantation. 2014; 21 (1): 46–56. DOI: 10.1111/xen.12067.
113. Poschke I., Mao Y., Adamson L., Salazar-Onfray F., Masucci G., Kiessling R. Myeloid-derived suppressor cells impair the quality of dendritic cell vaccines. Cancer Immunol. Immunother. 2012; 61 (6): 827–838. DOI: 10.1007/s00262-011-1143-y.
114. Gustafson M.P., Lin Y., New K.C., Bulur P.A., O’Neill B.P., Gastineau D.A., Dietz AB. Systemic immune suppression in glioblastoma: the interplay between CD14+HLADRlo/neg monocytes, tumor factors, and dexamethasone. Neuro Oncol. 2010; 12 (7): 631–644. DOI:10.1093/neuonc/noq001.
115. Engblom C.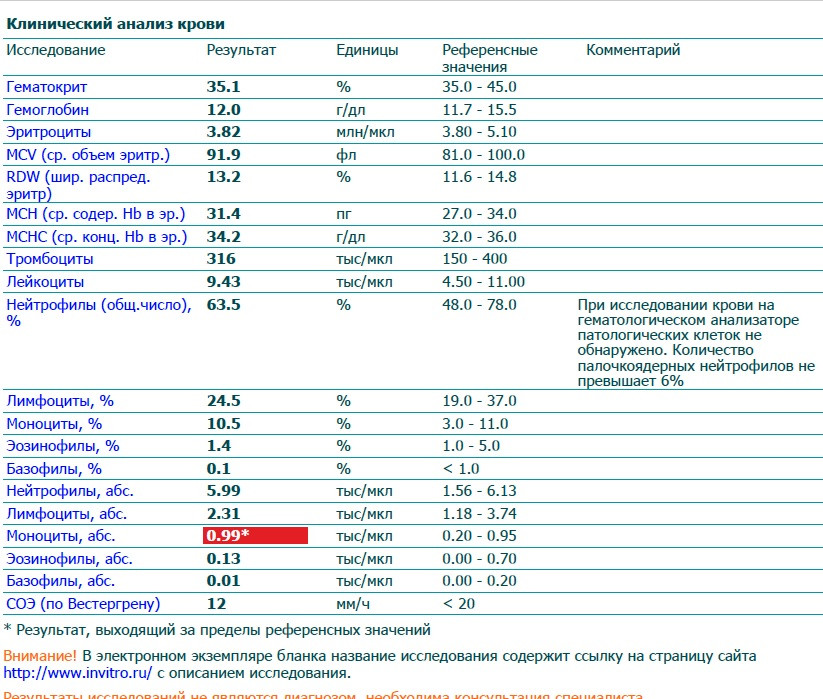 , Pfirschke C., Pittet M.J. The role of myeloid cells in cancer therapies. Nat. Rev. Cancer. 2016; 16 (7): 447–462. DOI: 10.1038/nrc.2016.54.
, Pfirschke C., Pittet M.J. The role of myeloid cells in cancer therapies. Nat. Rev. Cancer. 2016; 16 (7): 447–462. DOI: 10.1038/nrc.2016.54.
116. Bonapace L., Coissieux M.M., Wyckoff J., Mertz K.D., Varga Z., Junt T., Bentires-Alj M. Cessation of CCL2 inhibition accelerates breast cancer metastasis by promoting angiogenesis. Nature. 2014; 515 (7525): 130–133. DOI: 10.1038/nature13862.
117. Germano G., Frapolli R., Belgiovine C., Anselmo A., Pesce S., Liguori M., Erba E., Uboldi S., Zucchetti M., Pasqualini F. Role of macrophage targeting in the antitumor activity of trabectedin. Cancer Cell. 2013; 23 (2): 249–262. DOI: 10.1016/j.ccr.2013.01.008.
Городская клиническая больница №31 — Пациентам в помощь. Гематологические заболевания. Часть V. Острый лейкоз
Страница 1 из 5
Острые лейкозы – это самые опасные и стремительные болезни крови. При острых лейкозах происходит поломка на уровне самых молодых клеток крови, клеток-предшественников, клеток-бластов, которые являются одним из подвидов белых кровных телец, лейкоцитов. Слово бласт происходит от слова blastos, что по-гречески означает «росток, зародыш, побег». Бласты – это быстро растущие клетки. Здоровая бластная клетка со временем развивается в какую-либо полезную клетку крови. В норме число бластов не превышает 1% от всех клеток костного мозга. В кровь они почти никогда не выходят. Если человеку срочно понадобилось большое число каких-нибудь клеток крови (например, лейкоцитов при тяжелой инфекции), то бластов организм может вырабатывать и больше, но все же их относительное число редко превышает 10%.
При острых лейкозах происходит поломка на уровне самых молодых клеток крови, клеток-предшественников, клеток-бластов, которые являются одним из подвидов белых кровных телец, лейкоцитов. Слово бласт происходит от слова blastos, что по-гречески означает «росток, зародыш, побег». Бласты – это быстро растущие клетки. Здоровая бластная клетка со временем развивается в какую-либо полезную клетку крови. В норме число бластов не превышает 1% от всех клеток костного мозга. В кровь они почти никогда не выходят. Если человеку срочно понадобилось большое число каких-нибудь клеток крови (например, лейкоцитов при тяжелой инфекции), то бластов организм может вырабатывать и больше, но все же их относительное число редко превышает 10%.
Бласты, которые размножаются при остром лейкозе, другие. Их можно сравнить с хулиганами-тунеядцами в человеческом обществе, потому что они не работают, питаются запасами организма и вместо собственного развития в полезные клетки быстро плодят себе подобных.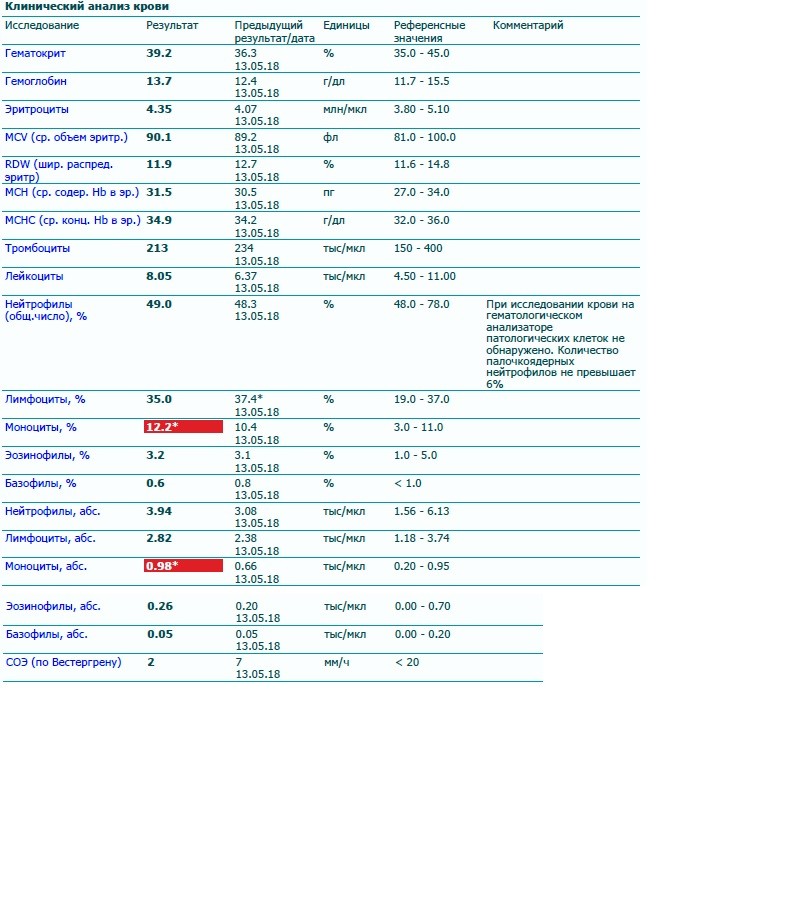 Лейкозные бласты вытесняют здоровые клетки крови из их дома внутри костей и поселяются там сами. Из-за этого нарушается процесс обновления нормальной крови, начинается ее дефицит: быстро снижается гемоглобин, тромбоциты, здоровые лейкоциты. Пациент начинает слабеть, могут появиться самопроизвольные кровотечения и высокая температура. В анализе крови врач видит снижение гемоглобина и тромбоцитов и резкое повышение лейкоцитов за счет опухолевых клеток-бластов. Больше всего опухолевых клеток в костном мозге.
Лейкозные бласты вытесняют здоровые клетки крови из их дома внутри костей и поселяются там сами. Из-за этого нарушается процесс обновления нормальной крови, начинается ее дефицит: быстро снижается гемоглобин, тромбоциты, здоровые лейкоциты. Пациент начинает слабеть, могут появиться самопроизвольные кровотечения и высокая температура. В анализе крови врач видит снижение гемоглобина и тромбоцитов и резкое повышение лейкоцитов за счет опухолевых клеток-бластов. Больше всего опухолевых клеток в костном мозге.
Принципиально врачи выделяют два типа бластов: лимфобласты и миелобласты. В зависимости от типа бластов и лейкозы бывают лимфобластные и миелобластные (нелимфобластные). Это зависит от того, в начале какого из двух путей развития клетки крови произошла авария.
В норме из здоровых лимфобластов (клеток-предщественников) образуются высокоспециализированные клетки иммунной системы В- и Т- лимфоциты. Задачи В- и Т-клеток можно сравнить с задачами войск специального назначения, которые действуют точно и эффективно. Из миелобластов в дальнейшем получаются остальные виды клеток: красные кровяные тельца, тромбоциты, гранулоциты. Красные кровяные тельца (эритроциты) – переносят кислород, тромбоциты отвечают за свертывание крови, если мы, например, поранились. Гранулоциты – «общевойсковая» часть иммунной системы, они действуют более массированными ударами.
Из миелобластов в дальнейшем получаются остальные виды клеток: красные кровяные тельца, тромбоциты, гранулоциты. Красные кровяные тельца (эритроциты) – переносят кислород, тромбоциты отвечают за свертывание крови, если мы, например, поранились. Гранулоциты – «общевойсковая» часть иммунной системы, они действуют более массированными ударами.
Если произошла поломка, то нормальные клетки не созревают, а бласты остаются недоразвитыми. По внешнему виду бласта, а также с помощью проточной цитометрии можно определить, какая клетка могла бы из него получиться. Это важно для выбора лечения и понимания, насколько успешным будет лечение. Вид клеток-предшественников врачи обозначают в диагнозе, например: острый В-лимфобластный лейкоз (лейкоз из клеток-предшественников В-лимфоцитов), острый монобластный лейкоз (лейкоз из клеток-предшественников моноцитов) и т.д.
Диагноз «острый лейкоз» ставят, если выясняют, что бластов в костном мозге пациента более 20%. Чтобы понять, какой именно лейкоз у больного, делают проточную цитометрию бластов.
Чтобы понять, какой именно лейкоз у больного, делают проточную цитометрию бластов.
Острые лейкозы бывают очень разные. Лейкоз, например, может появиться «на ровном месте», то есть у человека, у которого никогда не было никаких болезней страшнее насморка. Такими лейкозами обычно болеют дети и молодые люди. У людей старшего возраста острые лейкозы, как правило, вторичны. Это значит, что в результате каких-то причин (химиотерапия по поводу других болезней, облучение или отравление некоторыми химическими веществами) может нарушиться кроветворение, то есть появляется так называемый миелодиспластический синдром (мы уже описывали его в других разделах нашего сайта). Последней ступенью миелодиспластического синдрома является вторичный острый лейкоз. Первичные лейкозы более агрессивны, чем вторичные, но все лейкозы лечат по единым принципам. Чтобы полностью вылечить пациента, часто необходимо сделать пересадку донорских стволовых клеток крови.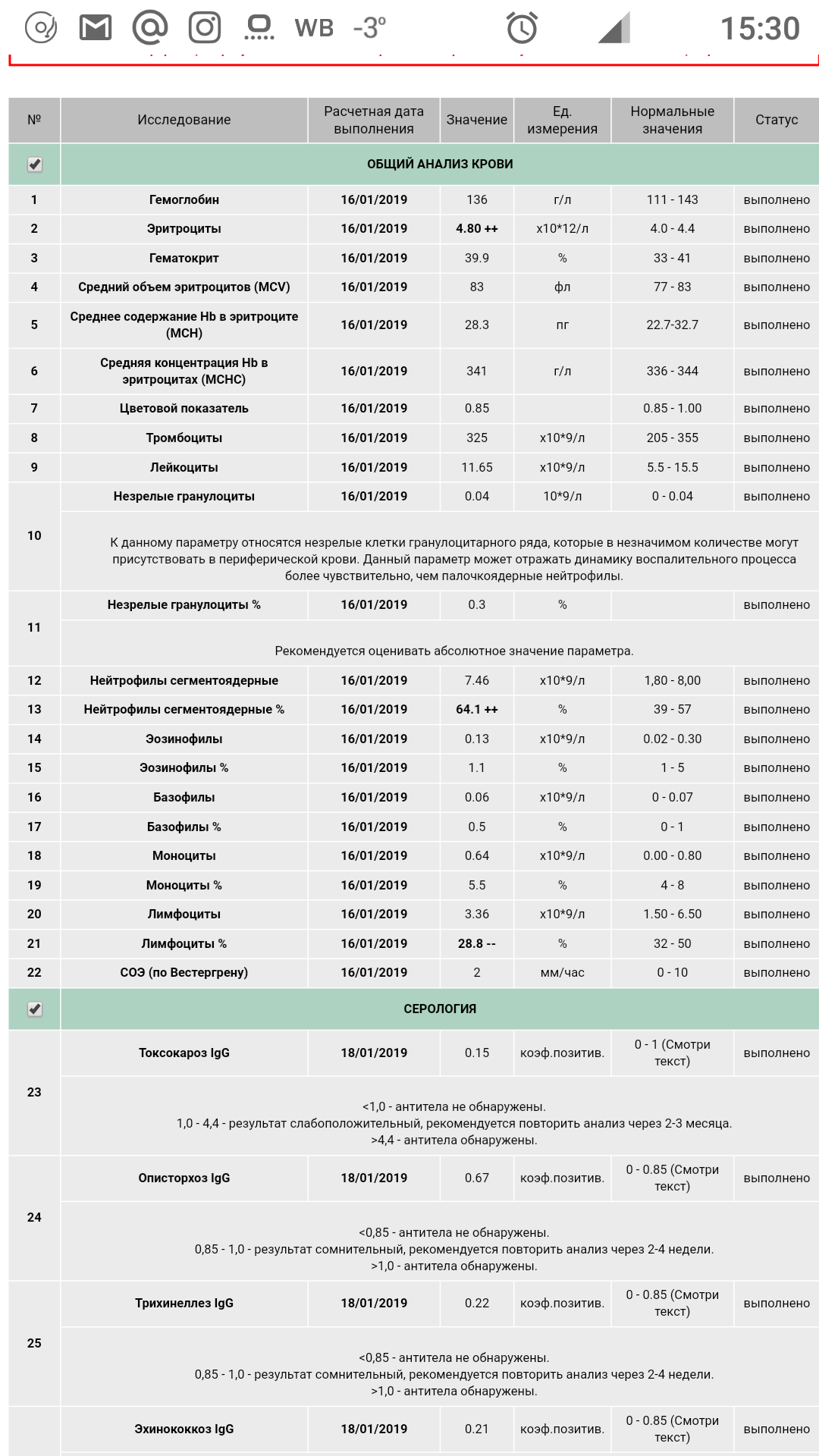
О некоторых типах острых лейкозов мы расскажем в этой главе:
Моноциты повышены при беременности в крови — что это значит?
В период вынашивания малыша женщинам приходится сдавать много анализов. Они помогают врачам вовремя диагностировать проблемы со здоровьем. Анализ крови будущие мамочки сдают регулярно. Существуют определенные нормы результатов такого исследования. О чем же свидетельствует повышение такого компонента крови, как моноциты? Чем грозит это будущей маме? Разберемся в вопросе.
О моноцитах, их функциях и норме
Так называют разновидность лейкоцитов. Как специфические клетки крови моноциты защищают организм от атак чужеродных биологических агентов. Если длительное время у взрослого человека эти компоненты крови повышены, то это может быть свидетельством проблем со здоровьем. Само явление повышенного уровня моноцитов называется моноцитозом. Он бывает относительным и абсолютным. О последнем говорят, когда их показатель в составе крови превышает 0,7×109/л.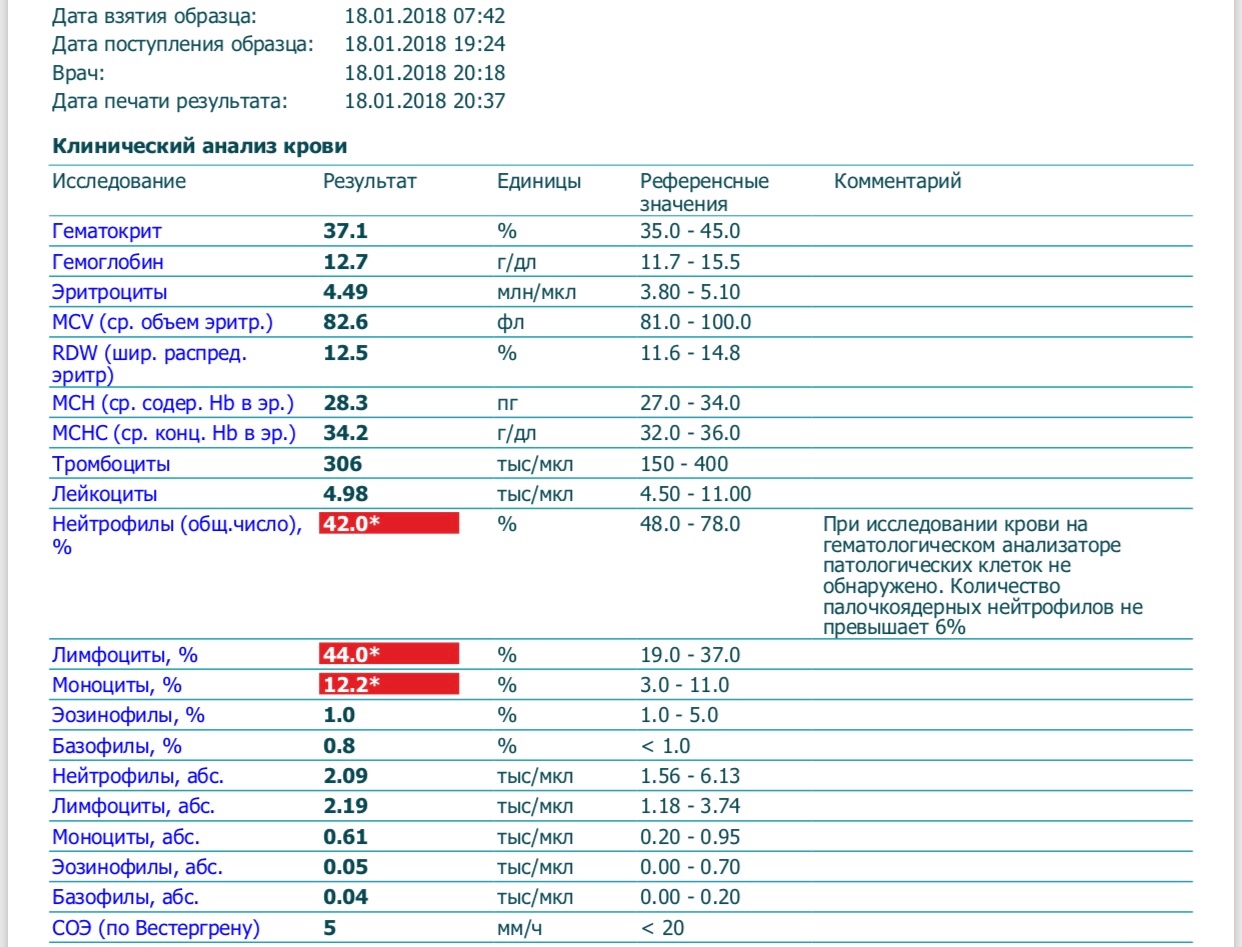
Если говорить об относительном моноцитозе, то уровень этих компонентов остается в пределах нормы, однако увеличивается их присутствие в общей лейкоцитарной формуле. Другими словами, число моноцитов остается прежним, а количество прочих видов лейкоцитов снижается.
Относительный моноцитоз диагностируют, когда доля моноцитов на 8-10% превышает их обычное количество в общей численности лейкоцитов. Такое происходит при нейтропении и лимфоцитопении. Относительный моноцитоз сам по себе существенной диагностической ценностью не обладает. А вот абсолютный моноцитоз является свидетельством активного иммунного ответа организма при серьезных проблемах со здоровьем. Повышенные моноциты могут наблюдаться при таких заболеваниях: бактериальные, грибковые, вирусные инфекции в острой форме; паразитарные поражения в виде туберкулеза, малярии, бруцеллеза, сифилиса. Также моноцитоз может свидетельствовать о болезни Крона и хронических воспалительных процессах в организме. Такую же картину крови дают злокачественные заболевания, например, лейкоз, миелолейкоз, лимфома, полицитемия, остеомиелофиброз, лимфогранулематоз.
У женщин моноциты могут быть повышенными после гинекологических операций.
Стоит знать, что уровень моноцитов повышается на начальных стадиях развития злокачественных новообразований. Порой это первый сигнал о таком неблагополучии со здоровьем.
Беременность и высокие моноциты
Вынашивание ребенка большинство медиков расценивает как иммунодефицитное состояние. Но вместе с этим многие имеющиеся хронические воспалительные процессы на фоне беременности затухают.
Моноциты при беременности могут повышаться, поскольку в этот период главными клетками иммунной защиты женщины становятся как раз они, а не лимфоциты. Это происходит на фоне общего повышения уровня лейкоцитов. Моноциты будущих мам выделяют больше противовоспалительных веществ (их называют цитокинами), нежели обычных женщин. В периферической крови беременных также возрастет количество гранулоцитов.
Поэтому моноцитоз у беременных на ранних сроках может быть нормой. Скорее всего, это свидетельство адаптации иммунной системы женского организма к новому состоянию.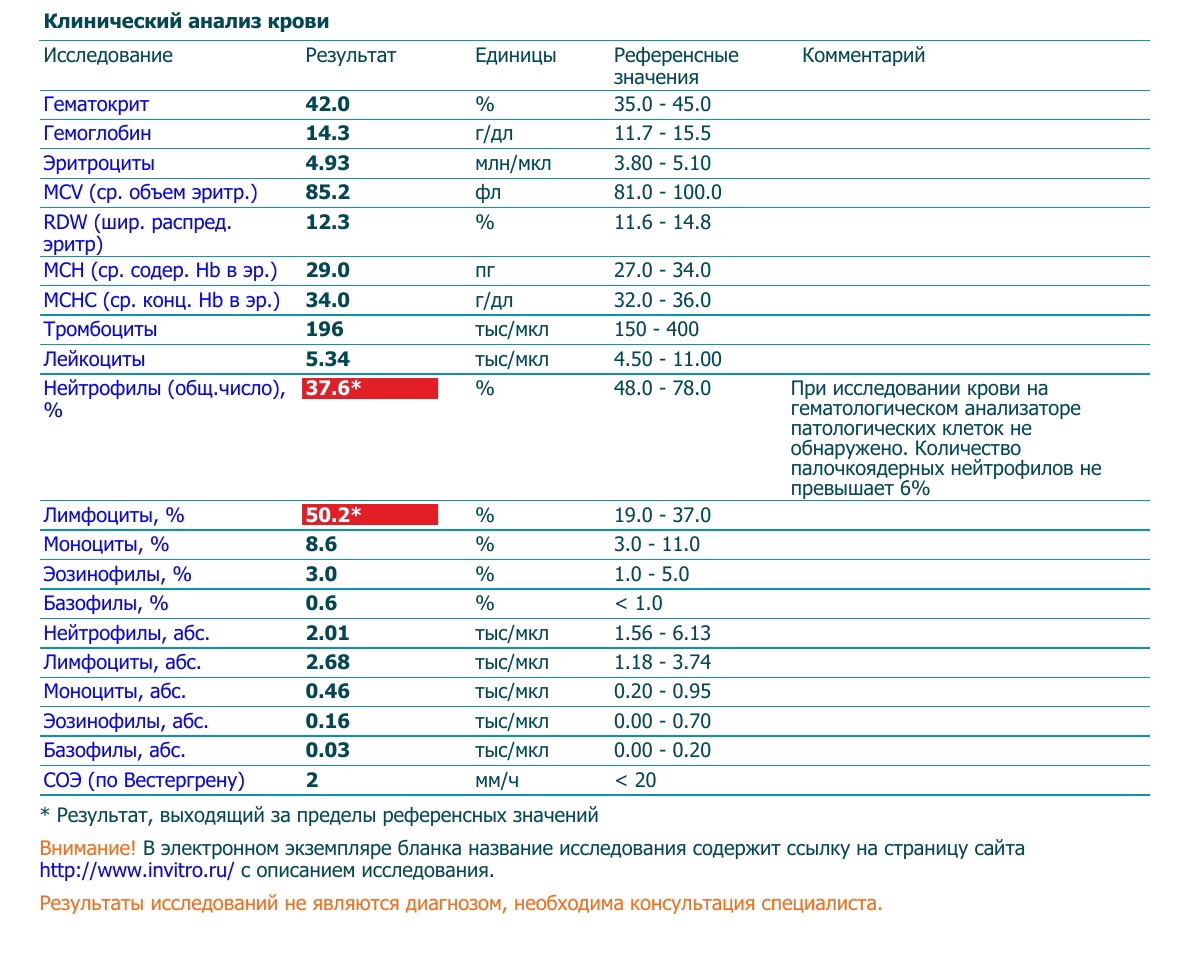 Активизация природного иммунитета обеспечивает надежную защиту от бактериальных инфекций. Вот только вирусов это касается в меньшей степени. Поэтому при выявленном у беременной женщины моноцитозе ей советуют также сдать анализы на вирусные инфекции. И в первую очередь речь идет о вирусе Эпштейна-Барр, то есть герпесе 4 типа и наличии признаков мононуклеоза, который этим вирусом вызывается.
Активизация природного иммунитета обеспечивает надежную защиту от бактериальных инфекций. Вот только вирусов это касается в меньшей степени. Поэтому при выявленном у беременной женщины моноцитозе ей советуют также сдать анализы на вирусные инфекции. И в первую очередь речь идет о вирусе Эпштейна-Барр, то есть герпесе 4 типа и наличии признаков мононуклеоза, который этим вирусом вызывается.
Если отклонения моноцитов от нормы незначительные, то можно предположить, что организм будущей мамы самостоятельно справиться с атакой патогенных микроорганизмов. Когда же отклонения от нормы значительные, к тому же они наблюдаются в течение длительного периода, то такое состояние требует детального медицинского обследования.
Сам по себе моноцитоз — это не болезнь. Он всего лишь является свидетельством наличия в организме патологий и заболеваний. Поэтому устранение моноцитоза — это лечение основного заболевания, то есть его причины. Многие специалисты подчеркивают, что часто нарушение уровня моноцитов в крови связано с наличием в организме паразитов. Поэтому стоит сдать анализы на их присутствие и сделать это без промедлений.
Поэтому стоит сдать анализы на их присутствие и сделать это без промедлений.
Моноциты — Анализ крови — Расшифровка анализов онлайн
Что такое моноциты?
Моноциты (от греческих слов, означающих «один» и «вместилище», «клетка») – самые крупные виды лейкоцитов, не содержат гранул, имеют бобовидную форму. Среди общего числа лейкоцитов они составляют от 2 до 10%. Основная работа моноцитов – обеспечение иммунной защиты организма.
Все клетки крови происходят из общих родительских клеток – стволовых клеток костного мозга (миелопоэз). Из костного мозга моноциты попадают в кровь еще не окончательно созревшими клетками. Эти незрелые клетки обладают самой большой способностью к фагоцитозу. Из кровеносного русла моноциты перемещаются в ткани, где они превращаются в макрофаги. Макрофаги встречаются практически во всех тканях организма. Макрофаги – основные «очистители» человеческого организма, так как их работа заключается в поглощении антигенов и обработке их так, чтобы они могли распознаваться лимфоцитами как чужеродные вещества. Больше всего зрелых моноцитных макрофагов находится в печени (56,4 %), в легких (14,9 %), селезёнке (15 %), перитонеальной полости (7,6 %).
Больше всего зрелых моноцитных макрофагов находится в печени (56,4 %), в легких (14,9 %), селезёнке (15 %), перитонеальной полости (7,6 %).
Функции
Расшифровать «Биохимический анализ крови»
Расшифровать «Общий анализ мочи»
Моноциты – главные клетки иммунной системы, которые имеют выраженные фагоцитарные способности. Они могут поглощать как относительно крупные элементы, так и большое количество мелких, и, как правило, не погибают после этого.
Макрофаги значительно больше по размерам, чем другие формы лейкоцитов, живут дольше, способны функционировать в кислой среде, что отличает их от эозинофилов и нейтрофилов, которые поглощают только небольшие элементы и после этого сразу гибнут.
Моноциты, поглощая микробы, очищают воспаленный участок, готовят место для восстановления (регенерации). Также эти клетки способны создавать своеобразную защиту возле крупных веществ, которые не удается уничтожить. Таким образом они защищают от вирусного поражения, бактерий, грибков и протозойных инфекций.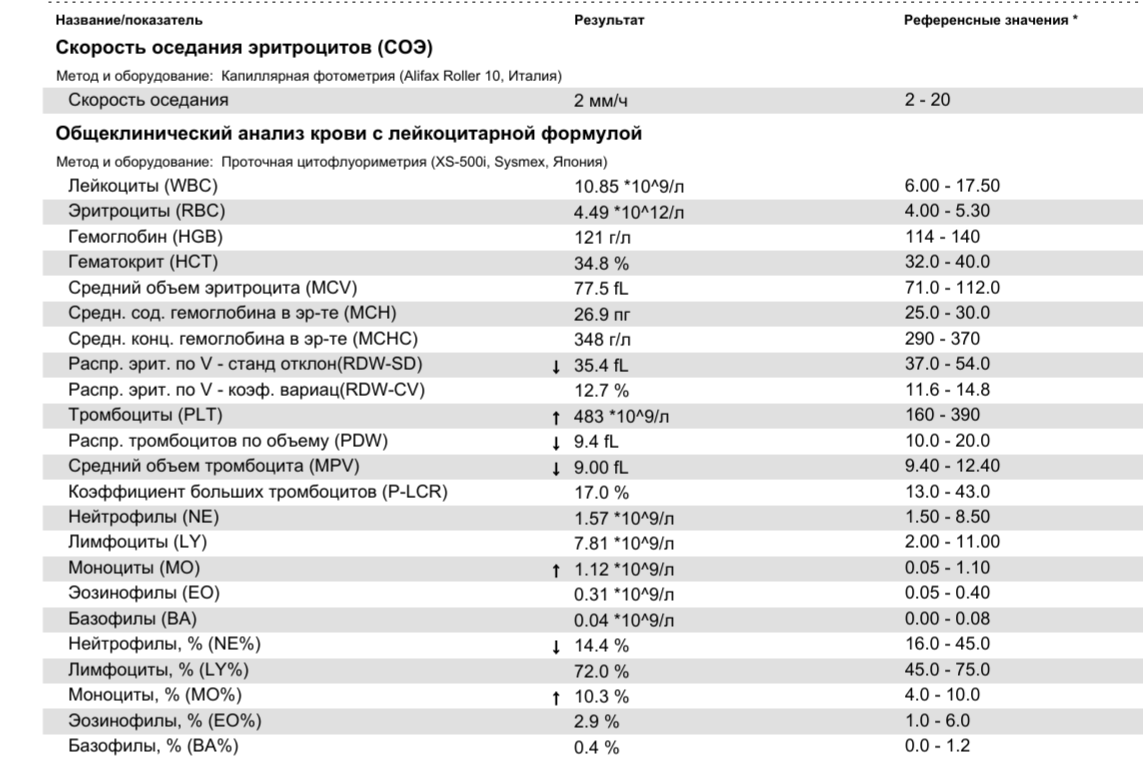
Моноциты являются важными типами клеток врожденной иммунной системы. Научные данные свидетельствуют о том, что моноциты не только играют решающую роль в нашей врожденной иммунной системе, защищая организм от микробных патогенов, но также могут способствовать развитию заболеваний, таких как фиброз печени, атеросклероз, рассеянный склероз и метастазирование опухоли [1].
Моноциты во время беременности
Здоровая беременность связана с активацией и созреванием моноцитов. Моноциты оказывают влияние на другие клетки формируя иммунный ответ во время беременности. Плохая плацентация приводит к выработке большего количества различных факторов из пораженной плаценты. Это может вызывать дальнейшую активацию и созревание моноцитов, что приводит к генерализированному воспалительному ответу, характерному для преэклампсии и, следовательно, к гипертонии и протеинурии (белок в моче). Предполагается, что вызванная беременностью активация моноцитов необходима для компенсации изменений адаптивных иммунных ответов во время беременности [2].
Моноциты у детей
Система защиты организма состоит из врожденной и адаптивной (приобретенной) иммунных систем. Врожденная иммунная система является первой линией защиты от патогенов и состоит из физических барьеров (кожа, эпителий, слюна и т. д.), а также иммунологических барьеров в виде различных иммунных клеток (моноцитов, макрофагов, нейтрофилов и т. д.) [3]. Уровень моноцитов у детей обычно выше, чем у взрослых.
Единицы измерения
Относительное содержание моноцитов (MON%, MO%) определяется в процентах (%).
Абсолютное содержание моноцитов в крови (MON#, MO#) может выражаться в единицах СИ (международная система единиц):
- 109 клеток/л
- Г/л – Гигаклеток на литр (Гига означает 1 миллиард, то есть, 109 клеток/л)
- клеток/л
Также моноциты могут выражаться в условных единицах:
- 103 клеток/мкл (1000/мкл),
- 103/мм3 (1000/мм3)
- К/мкл (тысяч клеток на микролитр)
- К/мм3 (тысяч клеток на кубический миллиметр)
- клеток/мкл
- клеток/мм3
Коэффициент пересчета разных единиц:
109 клеток/л = Г/л = 103 клеток/мкл = 103/мм3 = К/мкл = К/мм3
Норма моноцитов
Нормальный уровень моноцитов в крови взрослого человека составляет от 2 до 8 % (относительный показатель).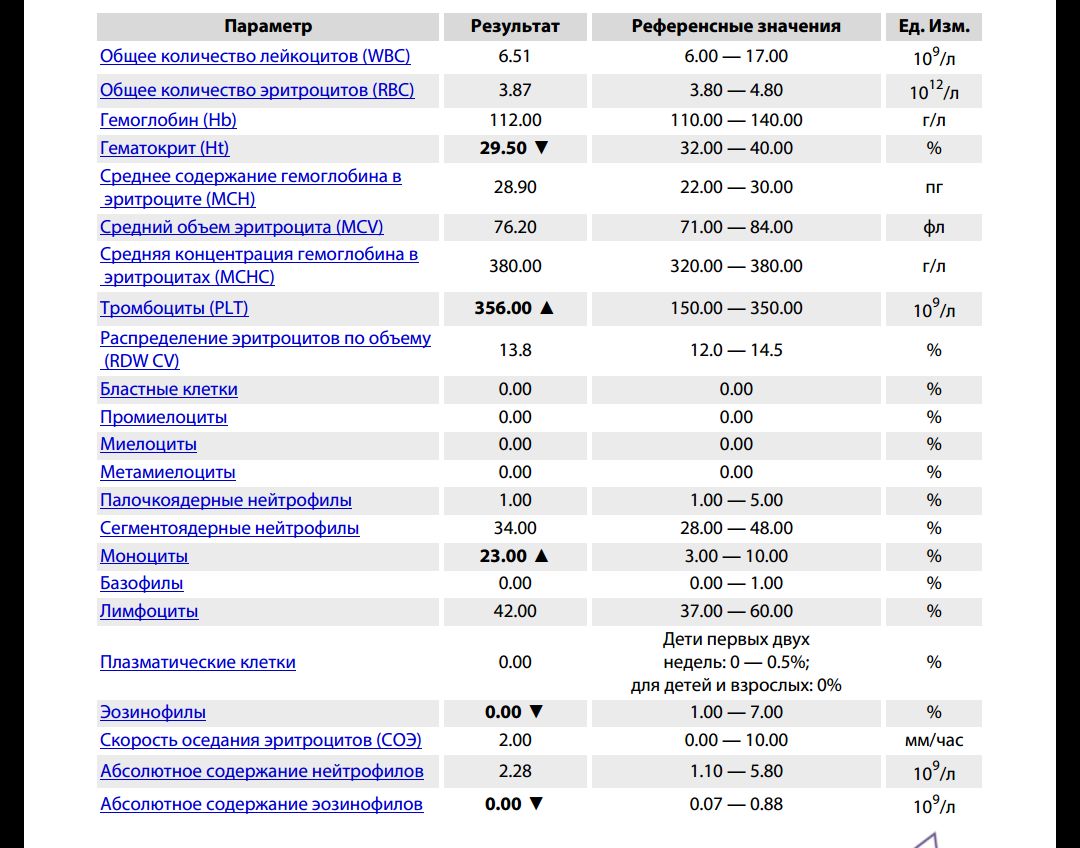 Абсолютное число составляет от 100 до 700 клеток/мм3 (0,1-0,7 х 109 клеток/л) [4].
Абсолютное число составляет от 100 до 700 клеток/мм3 (0,1-0,7 х 109 клеток/л) [4].
Норма моноцитов во время беременности
Количество моноцитов в крови во время беременности может быть немного увеличено, особенно в третьем триместре:
- Первый триместр: 0.1-1,1 х 109 /л
- Второй триместр: 0.1-1,1 х 109 /л
- Третий триместр: 0.1-1,4 х 109 /л
Норма моноцитов у детей
Количество моноцитов у новорожденных значительно выше по сравнению со взрослыми. Уровень моноцитов постепенно увеличивается в течение первых 2 недель жизни.
Нормальным относительным показателем моноцитов у детей считается 3-8 %, абсолютные значения незначительно меняются в зависимости от возраста ребенка:
| Моноциты | Возраст | Референтный интервал (109 клеток/л) |
| При рождении | 0-1.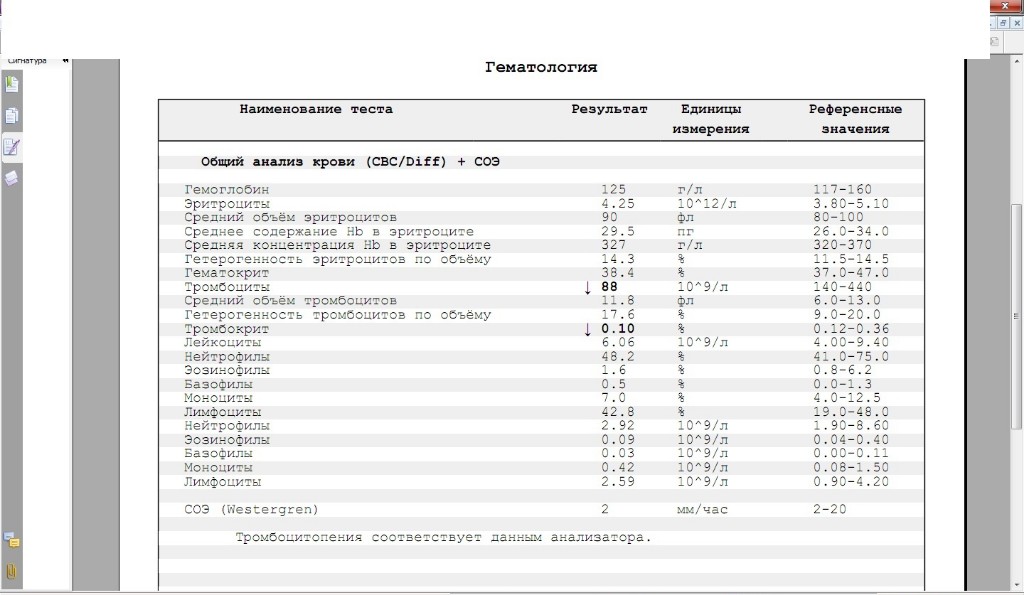 9 9 | |
| 2-4 недели | 0.1-1.7 | |
| 2 месяца – 6 лет | 0.2-1.2 | |
| 6-12 лет | 0.2-1.0 | |
| 12-18 лет | 0.2-0.8 | |
Моноциты выше нормы
Состояние, при котором количество моноцитов в крови увеличивается называется моноцитоз. Чаще всего возникает до и после хронического воспаления или инфекции. Однако с моноцитозом могут быть связаны и другие состояния, такие как сердечные заболевания, депрессия, стресс, диабет и ожирение. Моноцитоз – не болезнь, а состояние клеток крови, поэтому сам по себе моноцитоз не вызывает симптомов. Однако симптомы могут наблюдаться из-за состояния/заболевания, вызвавшего изменение количества моноцитов.
Относительное увеличение моноцитов в лейкоцитарной формуле называется относительным моноцитозом (MON%, MO%). При относительном моноцитозе увеличение происходит на фоне снижения других лейкоцитарных групп (нейтрофилов, лимфоцитов, эозинофилов, базофилов).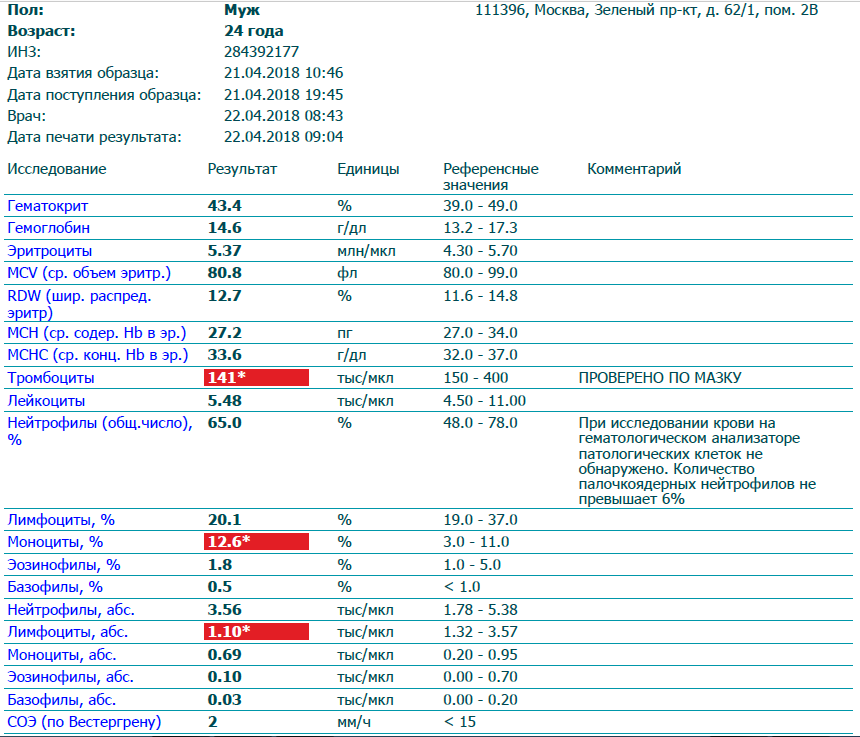 При этом их суммарное количество может быть нормальным. Обычно такое можно наблюдать после недавних перенесенных болезней. Иногда увеличение может быть постоянным и являться индивидуальной особенностью человека.
При этом их суммарное количество может быть нормальным. Обычно такое можно наблюдать после недавних перенесенных болезней. Иногда увеличение может быть постоянным и являться индивидуальной особенностью человека.
При развитии абсолютного моноцитоза (MON# (MO#) – абсолютного увеличения моноцитов – норма моноцитной фракции увеличивается на фоне увеличения других показателей. По абсолютным значениям судят об иммунитете на фоне текущего заболевания. Если сдвиг от нормы в сторону увеличения не очень заметный, то обычно не стоит переживать. Незначительный моноцитоз может наблюдаться при стрессе или быть наследственным фактором.
Абсолютный моноцитоз обычно вызывается следующими состояниями [5]:
- Бактериальные инфекции (туберкулез, подострый бактериальный эндокардит, бруцеллез).
- Другие инфекции (сифилис, вирусные инфекции (например, инфекционный мононуклеоз), многие протозойные и риккетсиозные инфекции).
- Злокачественные новообразования (хронический миеломоноцитарный лейкоз, моноцитарный лейкоз, болезнь Ходжкина, миелопролиферативные нарушения).

- Фаза восстановления после нейтропении или острой инфекции.
- Аутоиммунные заболевания (системная красная волчанка, ревматоидный артрит, язвенный колит, воспалительные заболевания кишечника).
- Другие причины (саркоидоз и болезни накопления).
Моноциты выше нормы у ребенка
У детей уровень лейкоцитов (в том числе и моноциты) изначально немного выше, так как они находятся в стадии активного формирования иммунной системы. Это нормальная ситуация, не требующая лечения. На показатель моноцитов в детском возрасте влияют также временные воспалительные состояния, которые могут наблюдаться в организме. При абсолютном моноцитозе необходимо выяснить истинную причину повышения моноцитов.
Моноциты ниже нормы
Относительное уменьшение доли моноцитов называется относительной моноцитопенией, а абсолютное уменьшение их числа – абсолютной моноцитопенией.
Моноцитопения сама по себе не вызывает симптомов. Возникающие симптомы связаны с сопутствующим заболеванием/состоянием.
Низкое количество моноцитов в крови может быть вызвано чем-угодно, что уменьшает общее количество лейкоцитов, например, инфекцией кровотока, химиотерапией или нарушением работы костного мозга. У пациентов с ревматоидным артритом, системной красной волчанкой и СПИДом также сообщалось о снижении количества моноцитов в крови.
С уменьшением общего количества моноцитов связан тяжелый аортальный стеноз [6].
Моноцитопения является характерной особенностью волосатоклеточного лейкоза и считается диагностическим признаком этого заболевания.
что это значит, причины, как лечить?
Из статьи вы узнаете от чего повышаются моноциты у детей, причины моноцитоза в детском возрасте, клинические проявления, что делать.
Какой уровень моноцитов у детей считается повышенным?
Норма моноцитов в крови ребенка коррелируется возрастом:
- у новорожденных– это 10% от всех лейкоцитов;
- с пятого дня после родов– 14%;
- в первый месяц жизни – не больше 12% ;
- до 5 лет– 10% ;
- до 15 – 6%;
- старше 15 лет – уровень моноцитов в норме не превышает 7%.

Любое превышение указанных цифр – это моноцитоз или повышенный уровень моноцитов в кровотоке.
Виды моноцитоза
Триггер, который провоцирует изменение в соотношении лейкоцитов разных групп, делит моноцитоз на: абсолютный или относительный.
Абсолютный моноцитоз – это когда общее число лейкоцитов растет за счет увеличения числа моноцитов. Чаще всего так бывает при гиперреакции детского иммунитета в ответ на внедрение в организм патологического агента. И именно в этот момент кровь берут на исследование.
Относительный моноцитоз – это когда процент моноцитов увеличен из-за снижения числа других лейкоцитарных групп. При этом общее количество может оставаться неизменным. Это наблюдается после перенесенного заболевания, травмы, а может быть вариантом наследственной нормы.
Причины моноцитоза в детском возрасте
Увеличение уровня моноцитов в крови ребенка может быть незначительным: при синуситах, ОРЗ, простуде, в период выздоровления после перенесенных травм, болезней.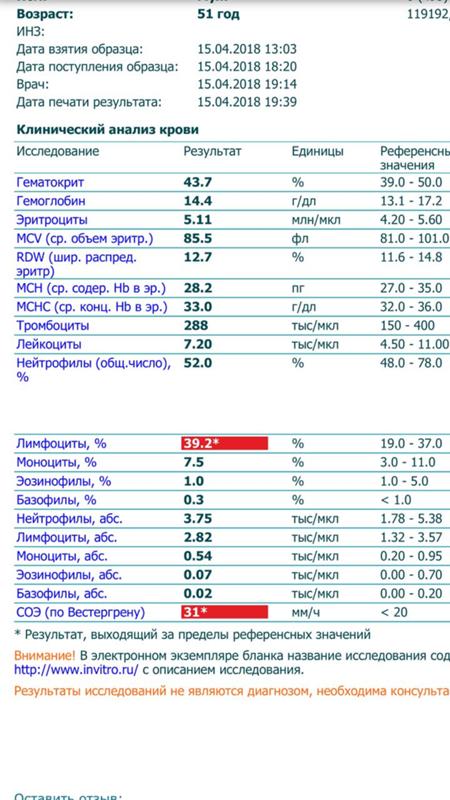
Относительный моноцитоз у детей встречается при прорезывании зубов. Наследственность тоже играет свою роль. Существенное превышение нормы моноцитов в кровотоке – симптом патологического состояния, требующего особенного внимания. Это заболевания, при которых кровоток малыша не справляется с большим количеством возбудителей. Моноциты синтезируются в костном мозге в большем количестве, наводняют кровоток. Так случается при:
- аутоиммунных патологиях: ревматизм, системные коллагенозы, васкулиты;
- инфекционном мононуклеозе;
- тяжелых инфекциях: туберкулезе, бруцеллезе, малярии, токсоплазмозе;
- лейкозах;
- полицитемии;
- врожденном люэсе;
- отравлении хлором, солями тяжелых металлов, фосфором.
Кроме того, моноцитоз у детей возможен при:
- воспалительных процессах в системе пищеварения;
- микозах;
- поражении эндокарда инфекционного генеза;
- заражении крови;
- оперативном вмешательстве по поводу острых процессов.

Симптомы моноцитоза у детей
Особых клинических проявлений при повышении моноцитов в крови у детей не наблюдается. Вся симптоматика связана с первопричиной патологии: гипертермия, артралгии, стоматит, кашель, диспепсия, лимфаденит, множество других признаков той или иной болезни. Иногда моноцитоз становится случайной находкой при профосмотре.
Что делать
Высокое содержание моноцитов в кровотоке – повод для обращения к врачу и полного клинико-лабораторного обследования. Врач определит степень тяжести моноцитоза, его разновидность, выяснит причину изменений.
Как правило, незначительный рост моноцитов без негативной симптоматики – не опасен. Но высокие цифры моноцитов в крови – сигнал неблагополучия в организме малыша. Чаще всего – это свидетельство активности воспалительного процесса, прогрессирования локальных изменений. Нужно дообследование с целью установления основной причины патологии, ее устранение. Терапия соответствует коррекции первопричины.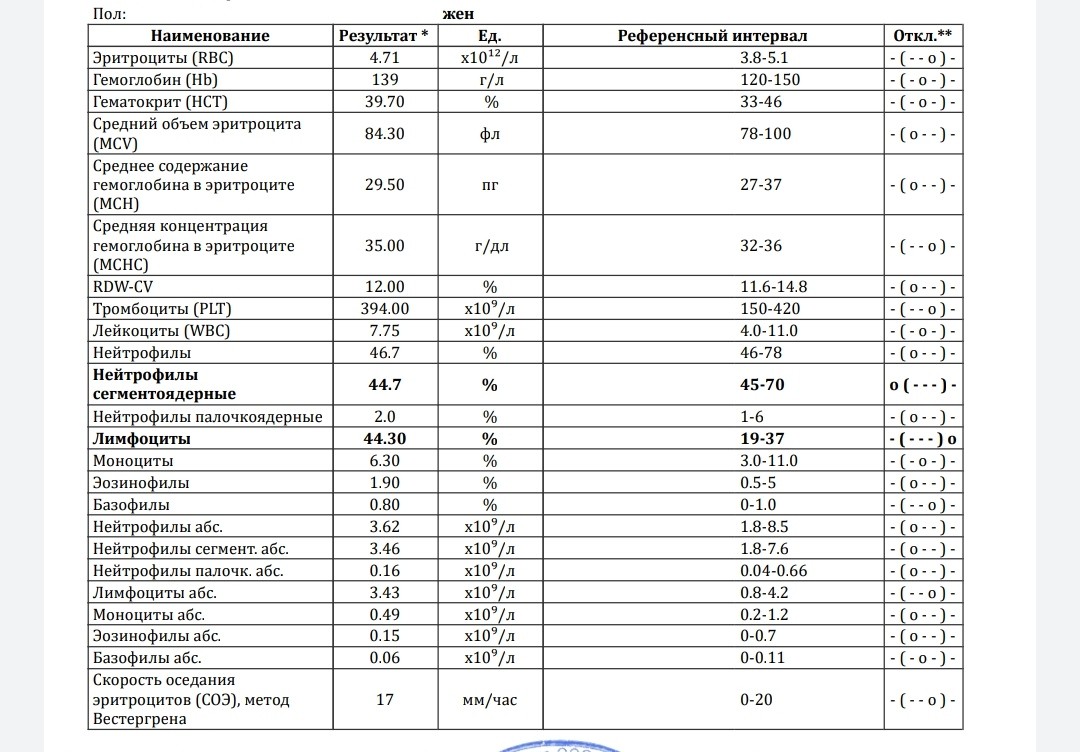
Возвращение моноцитов к норме говорит об улучшении или полном выздоровлении малыша.
Что означает повышение моноцитов?
Моноциты — это белые кровяные тельца. Они помогают бороться с бактериями, вирусами и другими инфекциями в организме. Наряду с другими типами белых кровяных телец моноциты являются ключевым элементом вашего иммунного ответа.
Давайте подробнее рассмотрим моноциты, их роль в поддержании вашего здоровья и то, что это значит, когда у вас высокий уровень моноцитов.
Помимо тромбоцитов и плазмы, ваша кровь содержит красные и белые кровяные тельца.Лишь около 1 процента вашей крови состоит из белых кровяных телец, но они играют огромную роль в защите вас от болезней. Есть пять типов белых кровяных телец, каждый из которых предназначен для определенной цели.
Ваш костный мозг производит моноциты и выпускает их в кровоток. Когда они достигают тканей вашего тела, они называются макрофагами. Там они изолируют и поглощают микробы и другие вредные микроорганизмы. Они также избавляются от мертвых клеток и способствуют иммунному ответу.
Вот немного о других типах белых кровяных телец:
- Базофилы выделяют химические вещества, помогающие бороться с аллергией и инфекционными агентами.
- Эозинофилы атакуют паразитов и раковые клетки и помогают при аллергической реакции.
- Лимфоциты продуцируют антитела против бактерий, вирусов и других захватчиков.
- Нейтрофилы убивают бактерии и грибки.
Лейкоциты обычно живут от 1 до 3 дней, поэтому ваш костный мозг постоянно производит больше.
Чтобы узнать, сколько моноцитов циркулирует в вашей крови, вам понадобится анализ крови.Этот тест определяет уровень каждого типа лейкоцитов в вашей крови.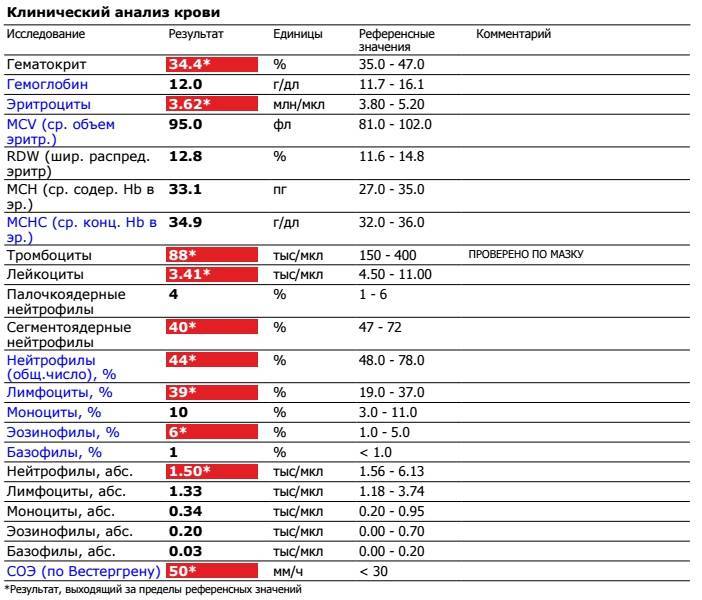 Он также может определить, являются ли некоторые типы белых кровяных телец аномальными или незрелыми.
Он также может определить, являются ли некоторые типы белых кровяных телец аномальными или незрелыми.
Дифференциальный анализ крови проводится так же, как и большинство других анализов крови. Из вашей руки будет взят образец крови. Вам не нужно голодать или делать что-либо для подготовки к этому экзамену.
После того, как ваша кровь взята, специальный краситель помогает патологу подсчитать различные типы лейкоцитов в вашем образце крови.
Это тест, который может назначить ваш врач для диагностики инфекции или таких состояний, как анемия и лейкемия.
Белые кровяные тельца находятся в хрупком равновесии. Когда один высокий, другой может быть низким.
Рассмотрение только моноцитов может не дать вам полной картины. Вот почему каждый тип лейкоцитов будет указан в вашем отчете об анализе крови в процентах. В этом отчете это можно назвать подсчетом лейкоцитов. Это еще один термин, обозначающий количество лейкоцитов.
Моноциты обычно составляют довольно небольшой процент ваших лейкоцитов.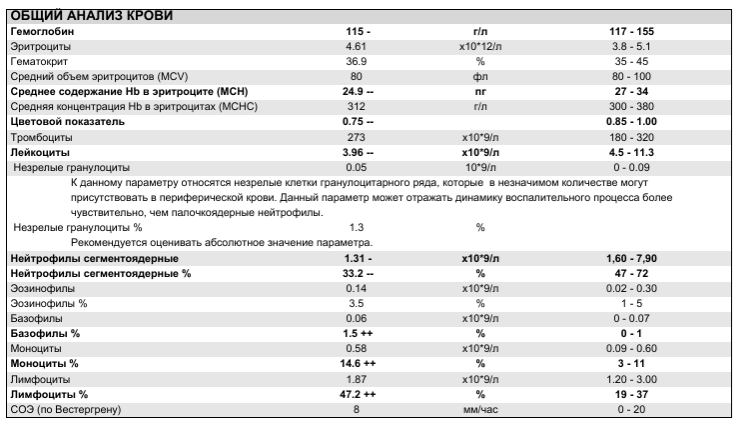 Нормальный диапазон каждого типа лейкоцитов составляет:
Нормальный диапазон каждого типа лейкоцитов составляет:
Ваш общий показатель лейкоцитов может повыситься в ответ на:
- острый стресс
- нарушения крови
- иммунный ответ
- инфекция
- воспаление
Когда у вас высокий уровень моноцитов — известный как моноцитоз — это означает, что ваше тело с чем-то борется.
Некоторые состояния, которые могут вызвать увеличение моноцитов в крови:
Слишком большое количество моноцитов также является наиболее частым признаком хронического миеломоноцитарного лейкоза.Это тип рака, который начинается в клетках, вырабатывающих кровь в костном мозге.
Недавнее исследование предполагает, что более высокое количество моноцитов может быть связано с сердечно-сосудистыми заболеваниями, и что раннее обнаружение повышенного количества моноцитов может помочь оценить управление здоровьем сердца. Для подтверждения этого необходимы более масштабные исследования.
Во многих случаях баланс между разными типами белых кровяных телец помогает рассказать всю историю.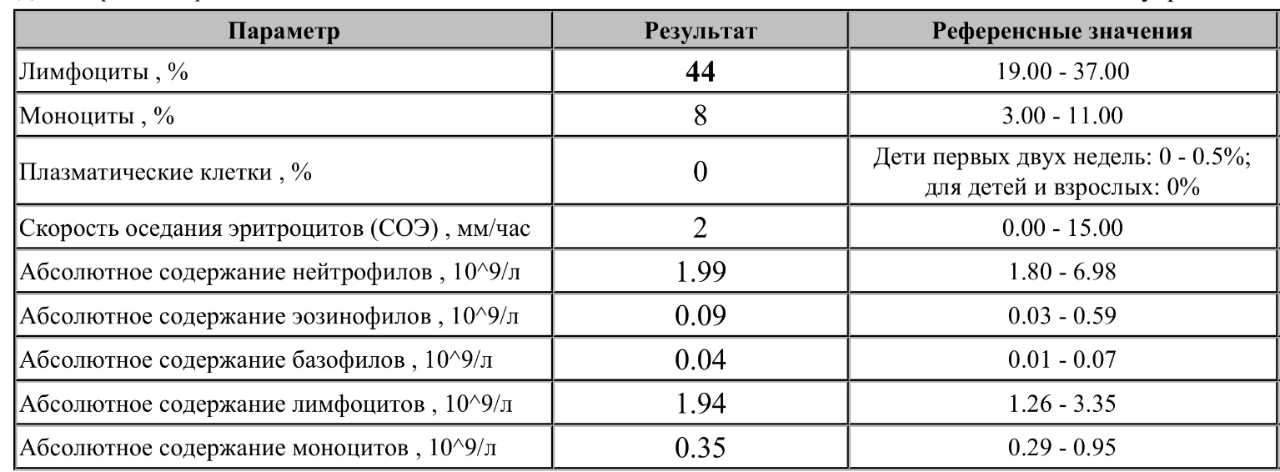
Например, исследование 2015 года показало, что соотношение высокого уровня моноцитов и низкого уровня лимфоцитов может помочь определить активность заболевания у людей с язвенным колитом.
Лечение повышенных моноцитов зависит от причины. Вашему врачу, возможно, придется провести дополнительные анализы, чтобы определить основную причину. Как правило, лечение может включать следующее:
- Лечение вирусных инфекций обычно направлено на устранение симптомов.
- Антибиотики могут лечить многие бактериальные инфекции, например туберкулез.
- Есть много видов паразитарных болезней. Прежде чем назначить правильное лекарство, вам потребуются лабораторные анализы, чтобы определить точную причину.
Лечение рака крови может включать:
Когда дело доходит до лейкоцитов, вы хотите, чтобы все они оставались в пределах здорового диапазона. Если у вас слишком низкий уровень лейкоцитов, вы будете более уязвимы для болезней. Если он слишком высокий, значит, ваше тело с чем-то борется.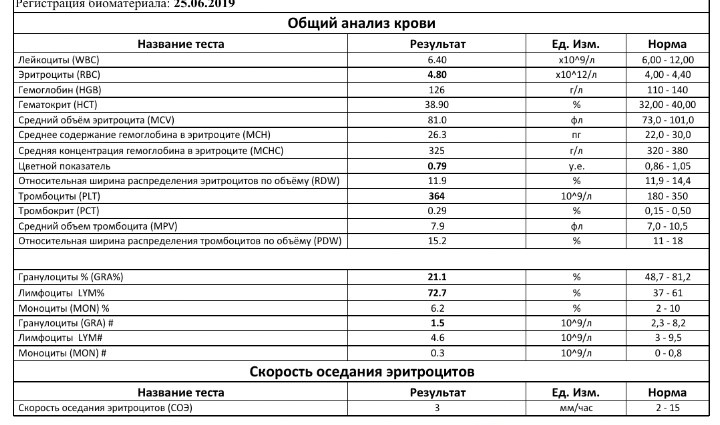
Регулярные упражнения — важный компонент хорошего здоровья в целом и поддержания правильных показателей крови. Есть некоторые свидетельства того, что упражнения могут помочь улучшить функцию моноцитов, особенно с возрастом.
Поскольку моноциты реагируют на воспаление, противовоспалительная диета может быть полезной. К противовоспалительным продуктам относятся:
- оливковое масло
- зеленые листовые овощи
- помидоры
- клубника, черника, вишня и апельсины
- орехи
- жирная рыба, такая как лосось, тунец, сардины и скумбрия
Некоторые продукты, например, перечисленные ниже, могут усилить воспаление. Постарайтесь ограничить:
- красное и обработанное мясо
- рафинированные углеводы, такие как выпечка, белый хлеб и белая паста
- жареные продукты
- газированные напитки и другие сладкие напитки
- маргарин, жир и жир
Средиземноморье диета — хороший пример противовоспалительной диеты.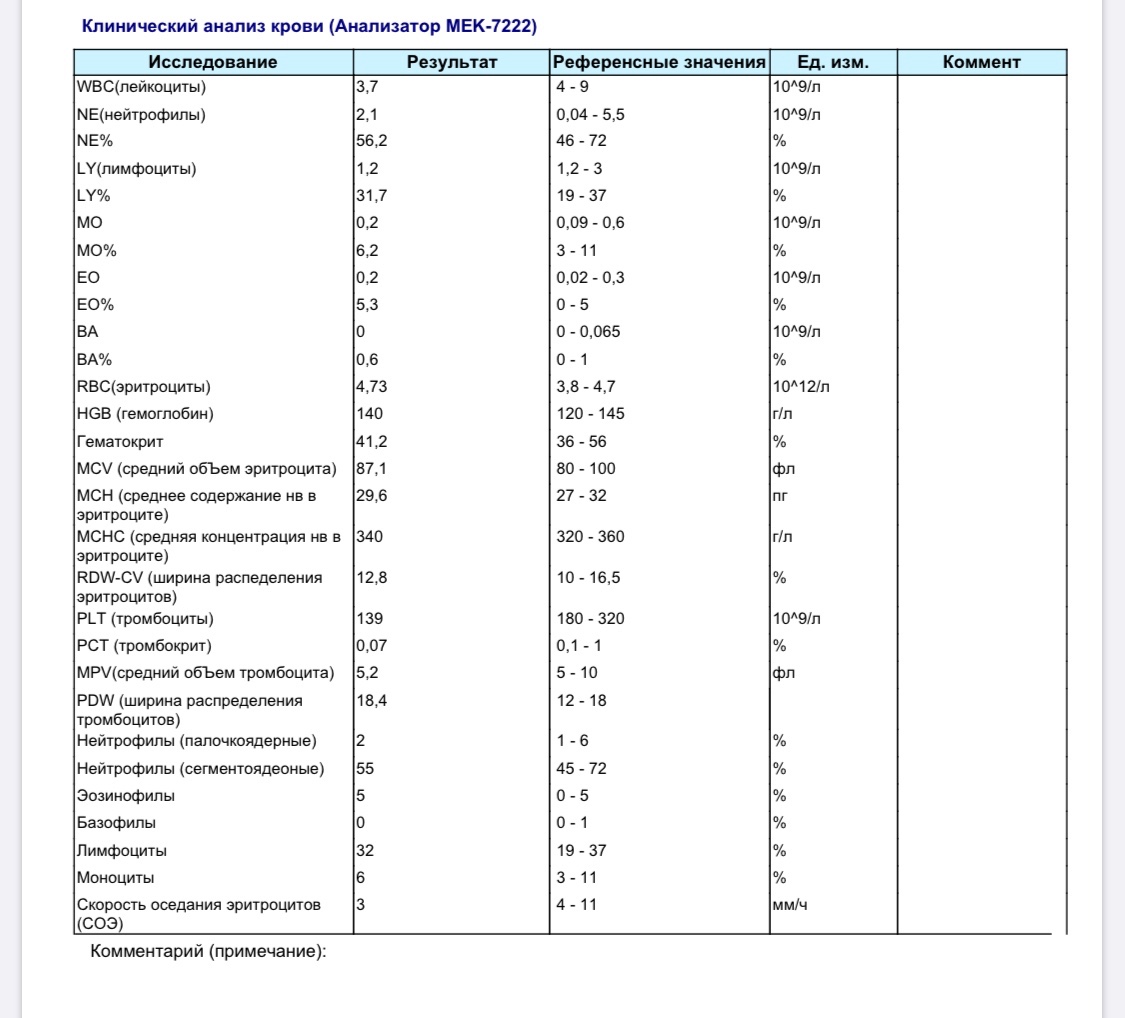 В его состав входит много свежих овощей, фруктов, орехов, семян, рыбы, оливкового масла и цельнозерновых продуктов.
В его состав входит много свежих овощей, фруктов, орехов, семян, рыбы, оливкового масла и цельнозерновых продуктов.
Подсчет лейкоцитов затруднен. Если вы считаете, что у вас слишком высокий уровень моноцитов, поговорите со своим врачом о том, почему это так, нужно ли вам лечение и могут ли помочь изменения образа жизни.
Моноциты, наряду с другими типами лейкоцитов, являются жизненно важной частью вашей иммунной системы. Они помогают защитить вас от инфекций и болезней.
Если ваши моноциты выше, чем они должны быть, ваш врач будет работать с вами, чтобы найти причину и начать лечение, которое может потребоваться.
Типичный диапазон, какие высокие или низкие результаты указывают
Когда вы получаете комплексный анализ крови, который включает полный анализ крови, вы можете заметить измерение моноцитов, типа лейкоцитов. Его часто называют «моноциты (абсолютные)», потому что они представлены как абсолютное число.
Вы также можете увидеть количество моноцитов в процентах от количества лейкоцитов, а не в абсолютном количестве.
Моноциты и другие виды белых кровяных телец необходимы, чтобы помочь организму бороться с болезнями и инфекциями.Низкий уровень может быть результатом определенных медицинских процедур или проблем с костным мозгом, в то время как высокий уровень может указывать на наличие хронических инфекций или аутоиммунного заболевания.
Моноциты — самые большие из белых кровяных телец, они в три-четыре раза больше красных кровяных телец. Этих мощных защитников не так много в кровотоке, но они жизненно важны для защиты организма от инфекций.
Моноциты перемещаются по кровотоку в ткани тела, где они превращаются в макрофаги, другой вид белых кровяных телец.
Макрофаги убивают микроорганизмы и борются с раковыми клетками. Они также работают с другими лейкоцитами, удаляя мертвые клетки и поддерживая иммунную систему организма против инородных веществ и инфекций.
Макрофаги делают это одним из способов — сигнализировать другим типам клеток о наличии инфекции. Вместе несколько типов белых кровяных телец работают, чтобы бороться с инфекцией.
Моноциты образуются в костном мозге из миеломоноцитарных стволовых клеток перед попаданием в кровоток.Они путешествуют по телу в течение нескольких часов, прежде чем попадут в ткани органов, таких как селезенка, печень и легкие, а также в ткань костного мозга.
Моноциты отдыхают, пока не активируются, чтобы стать макрофагами. Воздействие патогенов (болезнетворных веществ) может запустить процесс превращения моноцита в макрофаг. После полной активации макрофаг может выделять токсичные химические вещества, убивающие вредные бактерии или инфицированные клетки.
Обычно моноциты составляют от 2 до 8 процентов от общего количества лейкоцитов.
Абсолютные результаты теста на моноциты могут незначительно отличаться в зависимости от метода, использованного для теста, и других факторов. По данным некоммерческой системы здравоохранения Allina Health, нормальные результаты для абсолютных моноцитов попадают в следующие диапазоны:
У мужчин, как правило, больше моноцитов, чем у женщин.
Хотя уровни выше или ниже этого диапазона не обязательно опасны, они могут указывать на основное состояние, которое необходимо оценить.
Уровень моноцитов падает или повышается в зависимости от того, что происходит с иммунной системой организма.Проверка этих уровней — важный способ контролировать иммунитет вашего организма.
Организм может производить больше моноцитов при обнаружении инфекции или при аутоиммунном заболевании. Если у вас аутоиммунное заболевание, такие клетки, как моноциты, по ошибке охотятся за здоровыми клетками вашего тела. Люди с хроническими инфекциями также имеют повышенный уровень моноцитов.
Общие состояния, которые могут привести к скачку моноцитов абс, включают:
Интересно, что низкий уровень моноцитов также может быть результатом аутоиммунных заболеваний.
Низкий уровень моноцитов имеет тенденцию развиваться в результате заболеваний, которые снижают общее количество лейкоцитов в крови, или лечения рака и других серьезных заболеваний, подавляющих иммунную систему.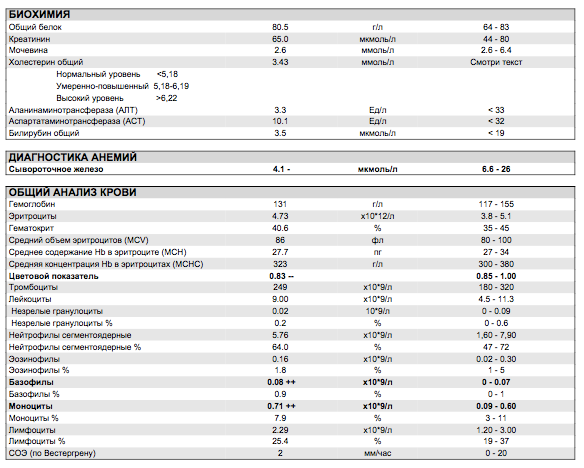
Причины низкого абсолютного количества моноцитов включают:
Стандартный общий анализ крови (CBC) будет включать количество моноцитов. Если у вас есть ежегодный медосмотр, который включает регулярный анализ крови, общий анализ крови является довольно стандартным. Помимо проверки количества лейкоцитов (включая моноциты), общий анализ крови проверяет:
- красных кровяных телец, которые переносят кислород к вашим органам и другим тканям
- тромбоцитов, которые помогают свертывать кровь и предотвращают кровотечения
- гемоглобин, белок, переносящий кислород в ваши красные кровяные тельца
- гематокрит, отношение красных кровяных телец к плазме в вашей крови
Врач также может назначить анализ крови, если они считают, что у вас могут быть аномальные уровни клеток крови.Если ваш общий анализ крови показывает, что определенные маркеры ниже или выше нормального диапазона, дифференциальный тест крови может помочь подтвердить результаты или показать, что уровни, указанные в исходном клиническом анализе крови, были вне нормального диапазона по временным причинам.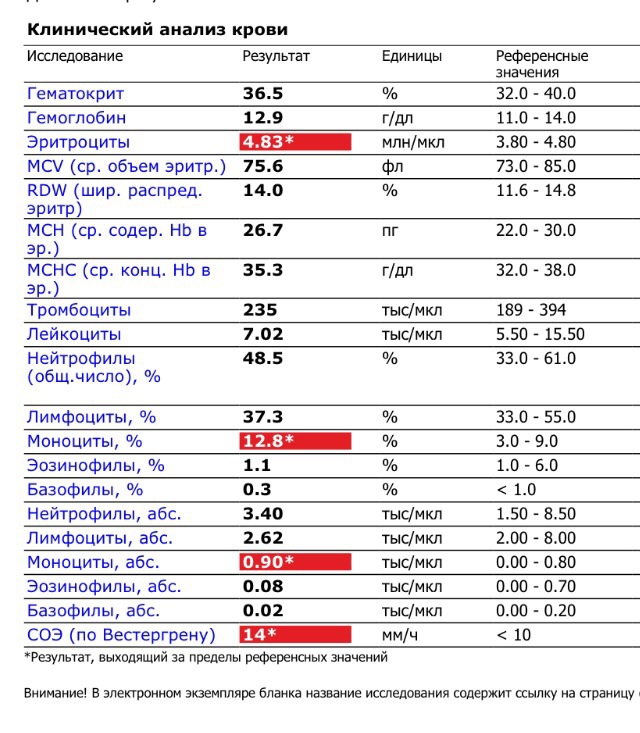
Дифференциальный анализ крови также может быть назначен, если у вас есть инфекция, аутоиммунное заболевание, заболевание костного мозга или признаки воспаления.
И стандартный общий анализ крови, и дифференциальный анализ крови проводятся путем взятия небольшого количества крови из вены на руке.Образцы крови отправляются в лабораторию, и различные компоненты вашей крови измеряются и сообщаются вам и вашему врачу.
Помимо моноцитов, ваша кровь содержит другие типы лейкоцитов, которые помогают бороться с инфекциями и защищают вас от болезней. Типы лейкоцитов делятся на две основные группы: гранулоциты и мононуклеарные клетки.
НейтрофилыЭти гранулоциты составляют большую часть белых кровяных телец в организме — до 70 процентов.Нейтрофилы борются со всеми видами инфекций и являются первыми лейкоцитами, которые реагируют на воспаление в любом месте тела.
Эозинофилы Они также являются гранулоцитами и составляют менее 3 процентов ваших лейкоцитов.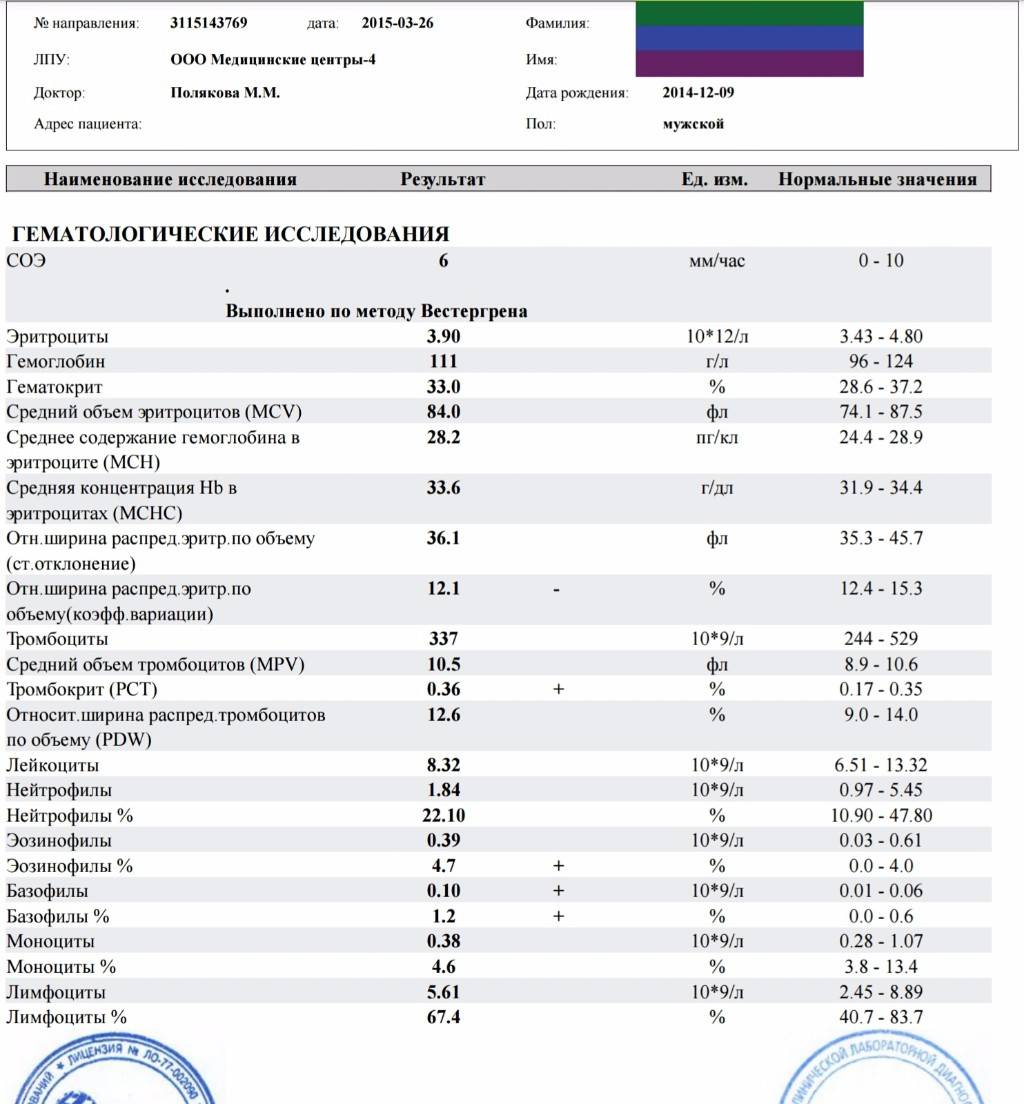 Но они могут увеличить этот процент, если вы боретесь с аллергией. Они также увеличивают свою численность при обнаружении паразита.
Но они могут увеличить этот процент, если вы боретесь с аллергией. Они также увеличивают свою численность при обнаружении паразита.
Это наименьшее количество гранулоцитов, но они особенно полезны при борьбе с аллергией и астмой.
ЛимфоцитыНаряду с моноцитами, лимфоциты входят в группу мононуклеарных клеток, то есть их ядра представляют собой единое целое. Лимфоциты — это основные клетки лимфатических узлов.
Абсолютные моноциты — это показатель определенного типа лейкоцитов. Моноциты помогают бороться с инфекциями и заболеваниями, такими как рак.
Проверка абсолютного уровня моноцитов в рамках обычного анализа крови — это один из способов мониторинга здоровья вашей иммунной системы и крови.Если в последнее время вам не делали полный анализ крови, спросите своего врача, пора ли его сделать.
Типичный диапазон, какие высокие или низкие результаты указывают
Когда вы получаете комплексный анализ крови, который включает полный анализ крови, вы можете заметить измерение моноцитов, типа лейкоцитов.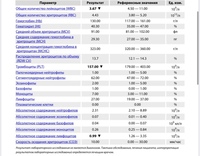 Его часто называют «моноциты (абсолютные)», потому что они представлены как абсолютное число.
Его часто называют «моноциты (абсолютные)», потому что они представлены как абсолютное число.
Вы также можете увидеть количество моноцитов в процентах от количества лейкоцитов, а не в абсолютном количестве.
Моноциты и другие виды белых кровяных телец необходимы, чтобы помочь организму бороться с болезнями и инфекциями. Низкий уровень может быть результатом определенных медицинских процедур или проблем с костным мозгом, в то время как высокий уровень может указывать на наличие хронических инфекций или аутоиммунного заболевания.
Моноциты — самые большие из белых кровяных телец, они в три-четыре раза больше красных кровяных телец. Этих мощных защитников не так много в кровотоке, но они жизненно важны для защиты организма от инфекций.
Моноциты перемещаются по кровотоку в ткани тела, где они превращаются в макрофаги, другой вид белых кровяных телец.
Макрофаги убивают микроорганизмы и борются с раковыми клетками. Они также работают с другими лейкоцитами, удаляя мертвые клетки и поддерживая иммунную систему организма против инородных веществ и инфекций.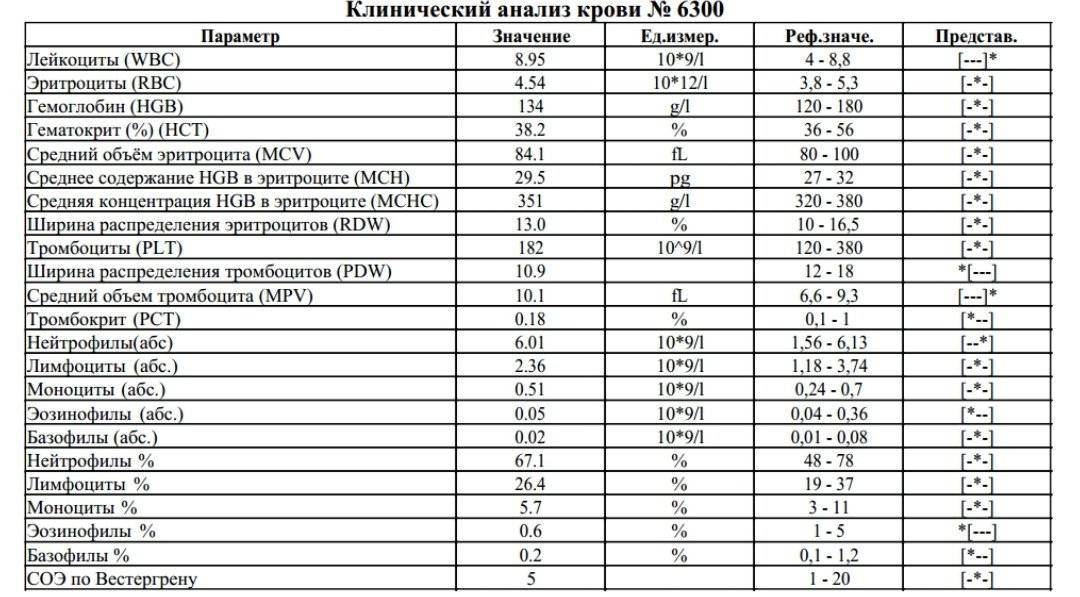
Макрофаги делают это одним из способов — сигнализировать другим типам клеток о наличии инфекции. Вместе несколько типов белых кровяных телец работают, чтобы бороться с инфекцией.
Моноциты образуются в костном мозге из миеломоноцитарных стволовых клеток перед попаданием в кровоток. Они путешествуют по телу в течение нескольких часов, прежде чем попадут в ткани органов, таких как селезенка, печень и легкие, а также в ткань костного мозга.
Моноциты отдыхают, пока не активируются, чтобы стать макрофагами. Воздействие патогенов (болезнетворных веществ) может запустить процесс превращения моноцита в макрофаг. После полной активации макрофаг может выделять токсичные химические вещества, убивающие вредные бактерии или инфицированные клетки.
Обычно моноциты составляют от 2 до 8 процентов от общего количества лейкоцитов.
Абсолютные результаты теста на моноциты могут незначительно отличаться в зависимости от метода, использованного для теста, и других факторов.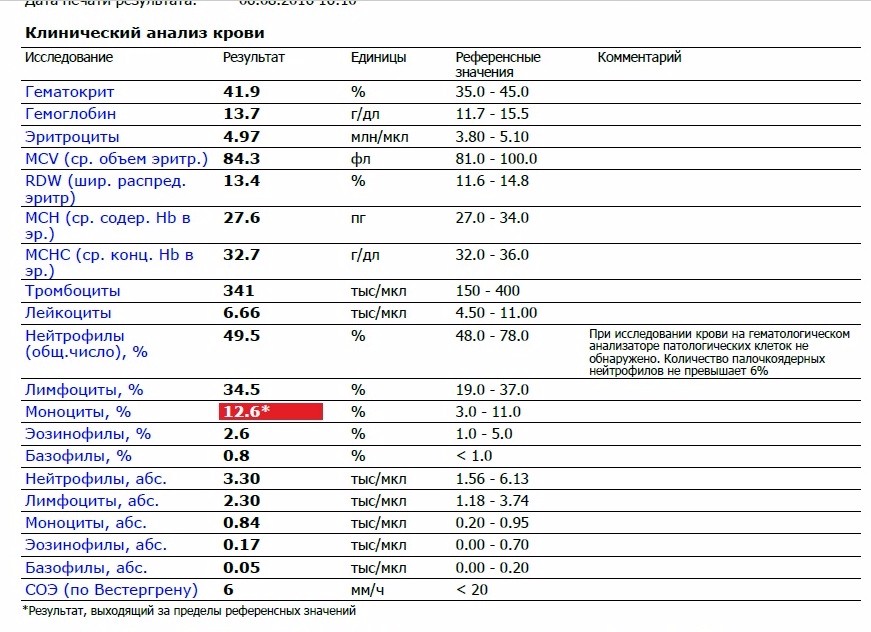 По данным некоммерческой системы здравоохранения Allina Health, нормальные результаты для абсолютных моноцитов попадают в следующие диапазоны:
По данным некоммерческой системы здравоохранения Allina Health, нормальные результаты для абсолютных моноцитов попадают в следующие диапазоны:
У мужчин, как правило, больше моноцитов, чем у женщин.
Хотя уровни выше или ниже этого диапазона не обязательно опасны, они могут указывать на основное состояние, которое необходимо оценить.
Уровень моноцитов падает или повышается в зависимости от того, что происходит с иммунной системой организма. Проверка этих уровней — важный способ контролировать иммунитет вашего организма.
Организм может производить больше моноцитов при обнаружении инфекции или при аутоиммунном заболевании. Если у вас аутоиммунное заболевание, такие клетки, как моноциты, по ошибке охотятся за здоровыми клетками вашего тела. Люди с хроническими инфекциями также имеют повышенный уровень моноцитов.
Общие состояния, которые могут привести к скачку моноцитов абс, включают:
Интересно, что низкий уровень моноцитов также может быть результатом аутоиммунных заболеваний.
Низкий уровень моноцитов имеет тенденцию развиваться в результате заболеваний, которые снижают общее количество лейкоцитов в крови, или лечения рака и других серьезных заболеваний, подавляющих иммунную систему.
Причины низкого абсолютного количества моноцитов включают:
Стандартный общий анализ крови (CBC) будет включать количество моноцитов. Если у вас есть ежегодный медосмотр, который включает регулярный анализ крови, общий анализ крови является довольно стандартным. Помимо проверки количества лейкоцитов (включая моноциты), общий анализ крови проверяет:
- красных кровяных телец, которые переносят кислород к вашим органам и другим тканям
- тромбоцитов, которые помогают свертывать кровь и предотвращают кровотечения
- гемоглобин, белок, переносящий кислород в ваши красные кровяные тельца
- гематокрит, отношение красных кровяных телец к плазме в вашей крови
Врач также может назначить анализ крови, если они считают, что у вас могут быть аномальные уровни клеток крови.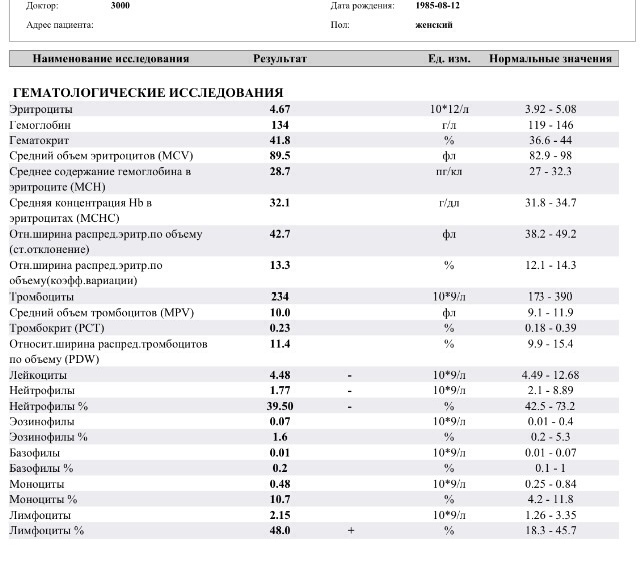 Если ваш общий анализ крови показывает, что определенные маркеры ниже или выше нормального диапазона, дифференциальный тест крови может помочь подтвердить результаты или показать, что уровни, указанные в исходном клиническом анализе крови, были вне нормального диапазона по временным причинам.
Если ваш общий анализ крови показывает, что определенные маркеры ниже или выше нормального диапазона, дифференциальный тест крови может помочь подтвердить результаты или показать, что уровни, указанные в исходном клиническом анализе крови, были вне нормального диапазона по временным причинам.
Дифференциальный анализ крови также может быть назначен, если у вас есть инфекция, аутоиммунное заболевание, заболевание костного мозга или признаки воспаления.
И стандартный общий анализ крови, и дифференциальный анализ крови проводятся путем взятия небольшого количества крови из вены на руке.Образцы крови отправляются в лабораторию, и различные компоненты вашей крови измеряются и сообщаются вам и вашему врачу.
Помимо моноцитов, ваша кровь содержит другие типы лейкоцитов, которые помогают бороться с инфекциями и защищают вас от болезней. Типы лейкоцитов делятся на две основные группы: гранулоциты и мононуклеарные клетки.
Нейтрофилы Эти гранулоциты составляют большую часть белых кровяных телец в организме — до 70 процентов. Нейтрофилы борются со всеми видами инфекций и являются первыми лейкоцитами, которые реагируют на воспаление в любом месте тела.
Нейтрофилы борются со всеми видами инфекций и являются первыми лейкоцитами, которые реагируют на воспаление в любом месте тела.
Они также являются гранулоцитами и составляют менее 3 процентов ваших лейкоцитов. Но они могут увеличить этот процент, если вы боретесь с аллергией. Они также увеличивают свою численность при обнаружении паразита.
БазофилыЭто наименьшее количество гранулоцитов, но они особенно полезны при борьбе с аллергией и астмой.
ЛимфоцитыНаряду с моноцитами, лимфоциты входят в группу мононуклеарных клеток, то есть их ядра представляют собой единое целое. Лимфоциты — это основные клетки лимфатических узлов.
Абсолютные моноциты — это показатель определенного типа лейкоцитов. Моноциты помогают бороться с инфекциями и заболеваниями, такими как рак.
Проверка абсолютного уровня моноцитов в рамках обычного анализа крови — это один из способов мониторинга здоровья вашей иммунной системы и крови. Если в последнее время вам не делали полный анализ крови, спросите своего врача, пора ли его сделать.
Если в последнее время вам не делали полный анализ крови, спросите своего врача, пора ли его сделать.
Определение, абсолютные диапазоны и причины
- Определение моноцитов
- Что такое абсолютное количество моноцитов и как оно измеряется?
- Каков нормальный диапазон для моноцитов?
- Что вызывает высокое количество моноцитов?
- Различия между моноцитами и макрофагами
Определение моноцитов
Моноциты
Моноциты — один из крупнейших типов белых кровяных телец.Каждый тип лейкоцитов имеет уникальную роль . Моноциты отвечают за нападение и разрушение микробов и бактерий , попадающих в организм.
Моноциты — это фагоцитарные клетки . Это означает, что они уничтожают инфекции, «поедая» их. Они используют свою плазматическую мембрану, чтобы поглощать и разрушать мертвые клетки или вредные инородные частицы и бактерии.
По достижении возраста нескольких часов моноцитов попадают с кровотоком в органы и ткани, такие как печень, легкие, селезенка и костный мозг. Попадая туда, они прилипают к ткани и превращаются в клетки другого типа: макрофаги.
Попадая туда, они прилипают к ткани и превращаются в клетки другого типа: макрофаги.
Эти клетки ведут себя так же, как моноциты, но остаются на органах или тканях. Они удаляют мертвые ткани, могут убивать раковые клетки и регулировать иммунитет организма против посторонних веществ.
Некоторые моноциты не превращаются в макрофаги, а вместо этого становятся дендритными клетками. Они отвечают за работу с Т-лимфоцитами, часто называемыми Т-клетками. Дендритные клетки представляют Т-клеткам остатки разрушенных клеток, вирусов, бактерий и других чужеродных веществ.Эта информация помогает Т-клеткам сформировать план борьбы с захватчиком.
Что такое абсолютный подсчет моноцитов и как его измерять?
Абсолютное количество клеток крови является частью результатов анализа крови. Это когда количество ячеек выражается как абсолютное число, а не в процентах.
Абсолютное количество моноцитов можно вычислить, умножив общее количество лейкоцитов в организме на процент белых кровяных телец, которые являются моноцитами. Например, если количество лейкоцитов составляет 8000, и 5% этих лейкоцитов являются моноцитами, то абсолютное количество моноцитов будет 400 (8000 x 0,05).
Например, если количество лейкоцитов составляет 8000, и 5% этих лейкоцитов являются моноцитами, то абсолютное количество моноцитов будет 400 (8000 x 0,05).
Каков нормальный диапазон для моноцитов?
Моноциты составляют от 1 до 10% циркулирующих лейкоцитов, хотя для большинства людей эта цифра составляет от 2 до 8%. У мужчин обычно немного больше моноцитов, чем у женщин.
Нормальный диапазон абсолютных моноцитов составляет от 1 до 10% лейкоцитов в организме.Если в организме 8000 лейкоцитов, то нормальный диапазон абсолютных моноцитов составляет от 80 до 800.
Наличие абсолютного количества моноцитов , которое выше или ниже типичного, само по себе не опасно, но может указывать на необходимость дальнейшего обследования человека. Абсолютное количество моноцитов может быть ценным способом оценки общего состояния иммунной системы организма.
Что вызывает высокое количество моноцитов?
Высокое количество моноцитов может указывать на другие заболевания. Инфекция, вызванная бактериями, вирусом или грибком, может вызвать повышение уровня моноцитов. Это потому, что организм создает больше моноцитов для борьбы с захватчиком. Абсолютный высокий уровень моноцитов также может быть реакцией на стресс, хронические инфекции или аутоиммунные нарушения.
Инфекция, вызванная бактериями, вирусом или грибком, может вызвать повышение уровня моноцитов. Это потому, что организм создает больше моноцитов для борьбы с захватчиком. Абсолютный высокий уровень моноцитов также может быть реакцией на стресс, хронические инфекции или аутоиммунные нарушения.
Иногда подсчет за пределами нормального диапазона абсолютных моноцитов может указывать на то, что существует проблема с тем, как организм производит новые клетки крови. Это может указывать на определенные типы состояний крови. В редких случаях высокое количество может быть связано со злокачественным новообразованием, например, лейкозом.
Различия между моноцитами и макрофагами
Макрофаги — это моноциты, которые завершили свою работу в кровотоке, переместились в другие органы или ткани тела и созрели.
Эти два типа клеток похожи: и моноциты, и макрофаги отвечают за уничтожение вредных веществ. Ключевые отличия заключаются в том, что размер макрофагов примерно в два раза больше моноцитов.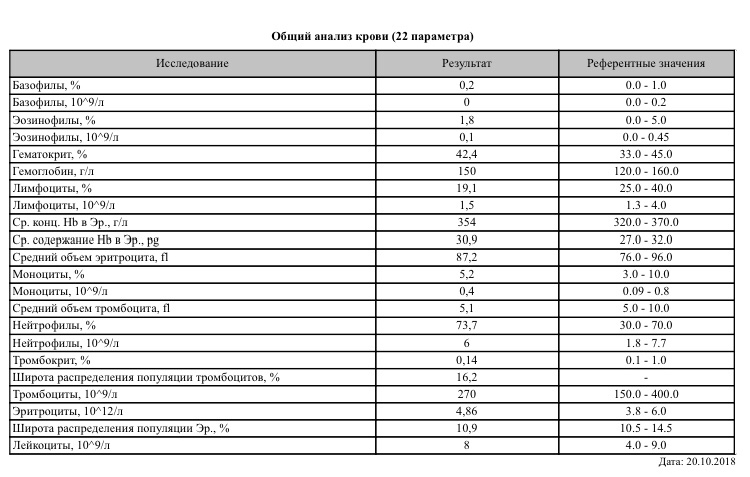 Макрофаги остаются неподвижными во внеклеточной жидкости, но моноциты перемещаются по кровотоку.
Макрофаги остаются неподвижными во внеклеточной жидкости, но моноциты перемещаются по кровотоку.
Автоматический анализатор CBC Discover Sight
Подсчет моноцитов — обзор
2.4.2 Моноциты новорожденных
Моноциты — это самые крупные лейкоциты в кровотоке. Они могут дифференцироваться на ДК и макрофаги. Высокое количество моноцитов указывает на хроническую инфекцию или воспаление. При рождении количество моноцитов у новорожденных значительно выше, чем у взрослых. В зависимости от срока беременности (от 22 недель до 42 недель) среднее значение количества моноцитов линейно увеличивалось, а референсный диапазон на 40 неделе составлял 300–3300 мкл –1 (Christensen et al., 2010). Количество моноцитов постепенно увеличивалось в течение первых 2 недель жизни. В крови человека есть несколько популяций моноцитов, классифицированных в соответствии с их экспрессией антигенов, то есть CD14 ++ CD16 — классические моноциты, CD14 + CD16 + провоспалительные клетки и моноциты, экспрессирующие лейкоцитарный антиген человека (HLA-DR).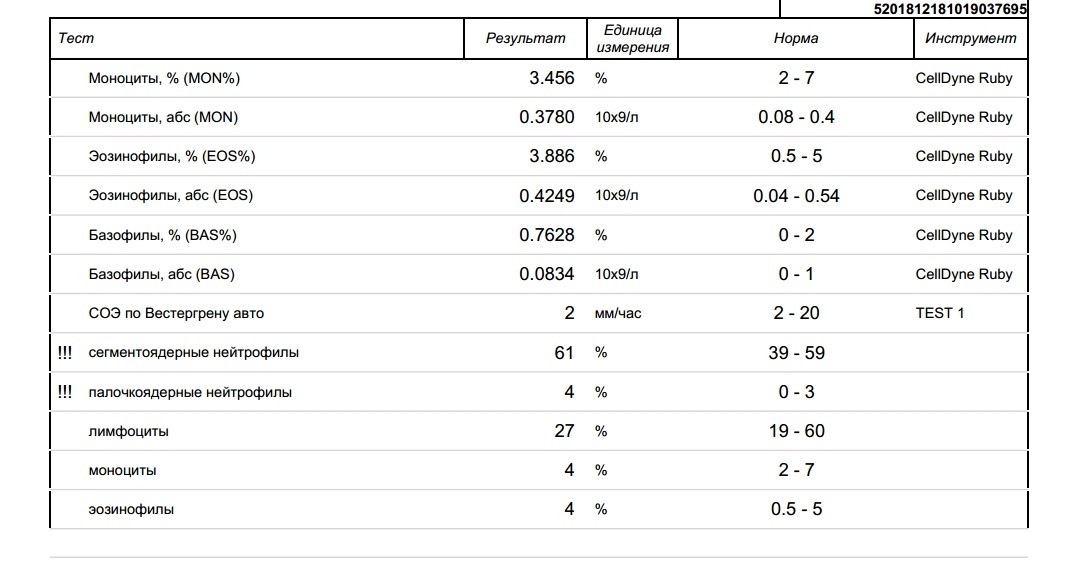 У недоношенных и доношенных новорожденных моноциты CD14 ++ CD16- и CD14 + CD16 + были значительно повышены, но у недоношенных экспрессия HLA-DR была снижена (Schefold et al., 2015). Уровень экспрессии CD16 (Fc gamma R III) в моноцитах пуповинной крови был снижен, а процент CD14-тусклых моноцитов, экспрессирующих HLA-DR, также был меньше среди моноцитов пуповинной крови (Murphy and Reen, 1996). Экспрессия Toll-подобного рецептора 4 (TLR4) (основного рецептора для передачи сигналов врожденного иммунитета) и экспрессия HLA-DR в неонатальных моноцитах показали увеличение в зависимости от гестационного возраста (Wisgrill et al., 2016). У инфицированных младенцев процент моноцитов HLA-DR + был ниже, чем у неинфицированных младенцев (Juskewitch et al., 2015). Экспрессия HLA-DR в неонатальных моноцитах варьирует в зависимости от аллерген-специфических иммунных ответов (Upham et al., 2004). В стимулированных LPS и IFN-γ неонатальных моноцитах доношенных и недоношенных детей экспрессия костимулирующих молекул CD80 увеличивалась, тогда как CD86 снижалась (Pérez et al.
У недоношенных и доношенных новорожденных моноциты CD14 ++ CD16- и CD14 + CD16 + были значительно повышены, но у недоношенных экспрессия HLA-DR была снижена (Schefold et al., 2015). Уровень экспрессии CD16 (Fc gamma R III) в моноцитах пуповинной крови был снижен, а процент CD14-тусклых моноцитов, экспрессирующих HLA-DR, также был меньше среди моноцитов пуповинной крови (Murphy and Reen, 1996). Экспрессия Toll-подобного рецептора 4 (TLR4) (основного рецептора для передачи сигналов врожденного иммунитета) и экспрессия HLA-DR в неонатальных моноцитах показали увеличение в зависимости от гестационного возраста (Wisgrill et al., 2016). У инфицированных младенцев процент моноцитов HLA-DR + был ниже, чем у неинфицированных младенцев (Juskewitch et al., 2015). Экспрессия HLA-DR в неонатальных моноцитах варьирует в зависимости от аллерген-специфических иммунных ответов (Upham et al., 2004). В стимулированных LPS и IFN-γ неонатальных моноцитах доношенных и недоношенных детей экспрессия костимулирующих молекул CD80 увеличивалась, тогда как CD86 снижалась (Pérez et al.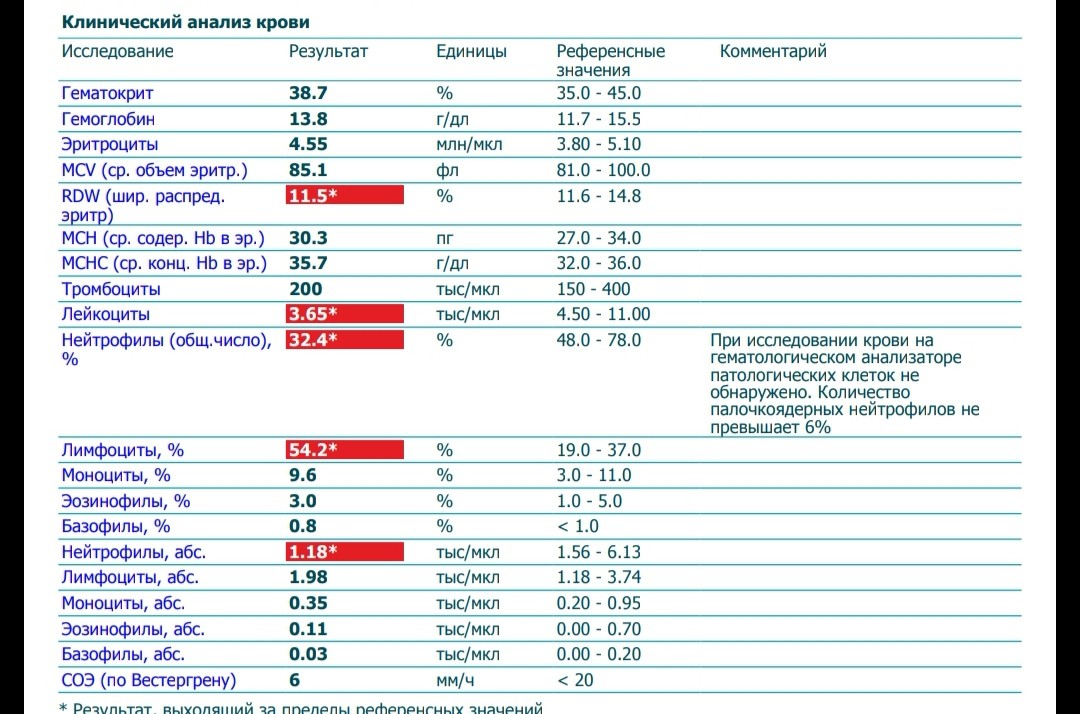 , 2010). Неонатальные моноциты экспрессировали дефектную презентацию антигена MHC II, снижали поверхностную экспрессию MHC II и Т-клеточные ответы, но снижение экспрессии MHC II на неонатальных моноцитах не коррелировало с дефектной презентацией антигена (Canaday et al., 2006). Экспрессия бета-хемокинового рецептора CCR5 снижена в неонатальных моноцитах и постепенно увеличивается во время дифференцировки моноцитов в макрофаги.
, 2010). Неонатальные моноциты экспрессировали дефектную презентацию антигена MHC II, снижали поверхностную экспрессию MHC II и Т-клеточные ответы, но снижение экспрессии MHC II на неонатальных моноцитах не коррелировало с дефектной презентацией антигена (Canaday et al., 2006). Экспрессия бета-хемокинового рецептора CCR5 снижена в неонатальных моноцитах и постепенно увеличивается во время дифференцировки моноцитов в макрофаги.
Способность моноцитов к фагоцитозу у новорожденных не отличается от способности взрослых при рождении, хотя у недоношенных было меньше фагоцитов (Filias et al., 2011). Интересно, что экспрессия CD64 и фагоцитарная способность новорожденных с очень низкой массой тела при рождении были выше, чем у недоношенных или доношенных детей (Hallwirth et al., 2004).Предварительная обработка неонатальных моноцитов GM-CSF значительно увеличивала продукцию супероксид-аниона O2 в ответ на PMA, но M-CSF не мог усиливать противогрибковую активность неонатальных моноцитов против Candida albicans (Gioulekas et al.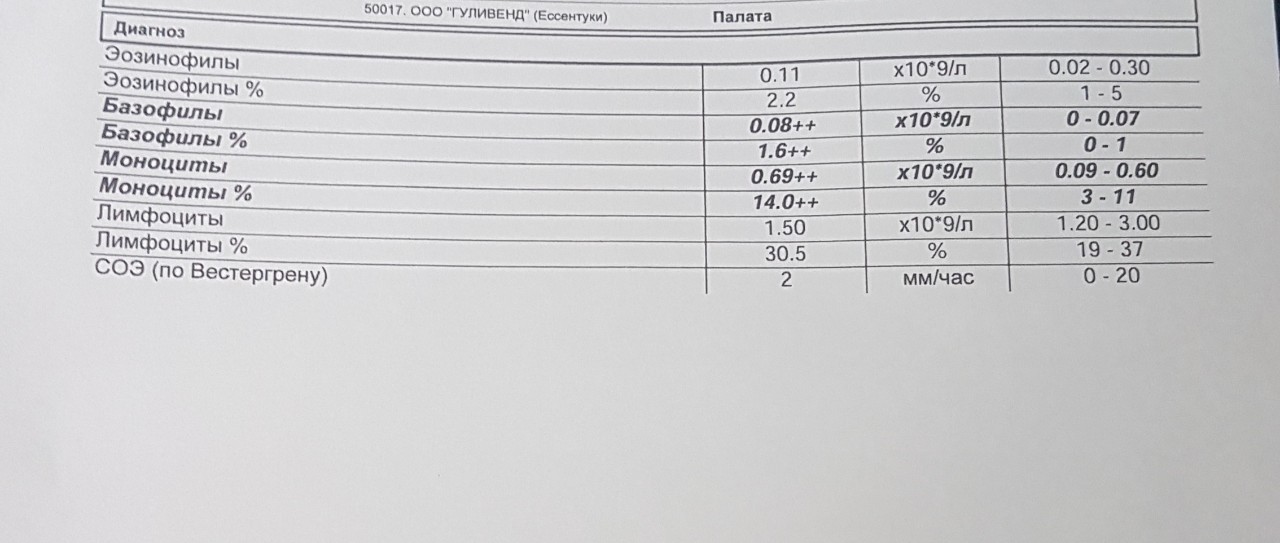 , 2001). Обработка неонатальных моноцитов полиненасыщенными жирными кислотами (ПНЖК) индуцировала активацию каспаз 3, 8 и 9 и усиление апоптоза моноцитов (Sweeney et al., 2007). ПНЖК оказывали дозозависимый эффект на выживаемость моноцитов пуповинной крови, а при более высоких концентрациях (> 100 мкМ) они вызывали глубокую гибель клеток (Sweeney et al., 2001). Это говорит о том, что питание матери, включая ПНЖК, может влиять на иммунный ответ у новорожденных. Удаление иммунных эффекторных клеток после устранения патогенов имеет решающее значение для предотвращения устойчивого воспаления и связанных с ним нарушений. Гибель клеток, вызванная фагоцитами (PICD), объясняет это эффективное удаление иммунных эффекторов. При инфицировании E. coli в моноцитах пуповинной крови наблюдалось снижение PICD, которое характеризовалось пониженной экспрессией каспазы 8, каспазы 9 и CD95L после фагоцитоза (Gille et al., 2008). В моноцитах пуповинной крови новорожденных была обнаружена повышенная регуляция антиапоптотических белков Bcl-XL, что уменьшало PICD и поддерживало воспаление у новорожденных (Leiber et al.
, 2001). Обработка неонатальных моноцитов полиненасыщенными жирными кислотами (ПНЖК) индуцировала активацию каспаз 3, 8 и 9 и усиление апоптоза моноцитов (Sweeney et al., 2007). ПНЖК оказывали дозозависимый эффект на выживаемость моноцитов пуповинной крови, а при более высоких концентрациях (> 100 мкМ) они вызывали глубокую гибель клеток (Sweeney et al., 2001). Это говорит о том, что питание матери, включая ПНЖК, может влиять на иммунный ответ у новорожденных. Удаление иммунных эффекторных клеток после устранения патогенов имеет решающее значение для предотвращения устойчивого воспаления и связанных с ним нарушений. Гибель клеток, вызванная фагоцитами (PICD), объясняет это эффективное удаление иммунных эффекторов. При инфицировании E. coli в моноцитах пуповинной крови наблюдалось снижение PICD, которое характеризовалось пониженной экспрессией каспазы 8, каспазы 9 и CD95L после фагоцитоза (Gille et al., 2008). В моноцитах пуповинной крови новорожденных была обнаружена повышенная регуляция антиапоптотических белков Bcl-XL, что уменьшало PICD и поддерживало воспаление у новорожденных (Leiber et al.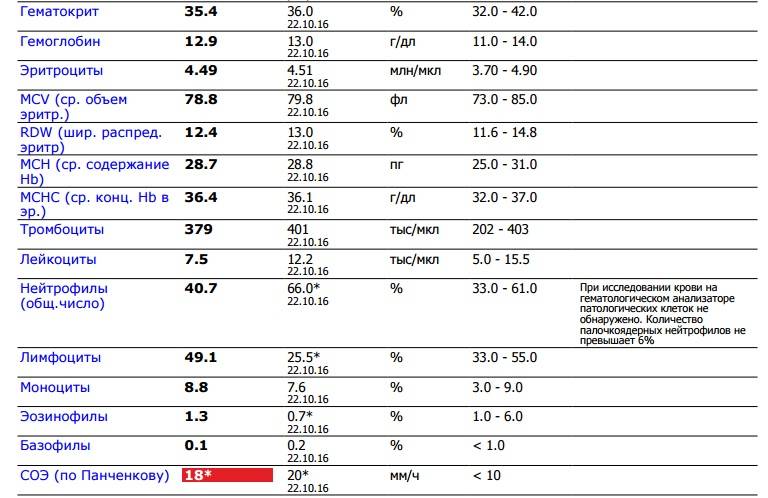 , 2014).
, 2014).
Воспалительный ответ, опосредованный TLR, по-разному регулируется разными патогенами. Дифференциальная экспрессия TLR2 и TLR4 наблюдалась в стимулированной пуповинной крови и периферической крови с различными патогенами (Sugitharini et al., 2014). После стимуляции TLR-лигандами, такими как LPS и бактериальные липопротеины, неонатальные моноциты вырабатывали более низкий уровень TNF-α по сравнению со взрослыми, но в ответ на TLR7 / 8-лиганд R-848 (резиквимод) высвобождение TNF-α было одинаковым из новорожденных и взрослых моноцитов (Levy и другие., 2004). Продукция IL-10 мононуклеарными лейкоцитами неонатальной крови человека снижалась после стимуляции LPS / TNF-α, и это может быть связано со снижением рецепторов TNF-α и продукции TNF-α неонатальными моноцитами (Chheda et al., 1996). Напротив, стимулированные LPS / IFN-γ клетки линии моноцитов от новорожденных жеребят продуцируют больше IL-10, чем взрослые особи, и не было значительной разницы в уровнях IL12p35 и IL12p40 (Sponseller et al. , 2009). Экзогенный IL-10, добавленный к LPS-стимулированным моноцитам, ингибировал высвобождение провоспалительных цитокинов и активность связывания ДНК активаторного белка-1, одновременно увеличивая ядерное фосфорилирование STAT-3 (Chusid et al., 2010). Другое исследование показало, что мононуклеарные клетки пуповинной крови новорожденных продуцируют сравнимые уровни IL-6, IL-1β, IL-10, IL-13, меньшего количества IL-23, MCP-1 и более высокого уровня IL-8, чем взрослые клетки (Sugitharini et al. ., 2014). Агонисты TLR8, имидазохинолины, индуцировали активацию транскриптома пути TLR и продукцию цитокинов TNF-α и IL-1β Th2-типа из неонатальных моноцитов и MoDC через резистентные к аденозину и зависимые от каспазы 1 пути (Philbin et al., 2012). Активация ERK1 / 2 и NF-κβ была нарушена в субпопуляциях неонатальных моноцитов после стимуляции агонистами TLR.Внутриклеточный TNF в неклассических моноцитах недоношенных новорожденных был подавлен, и это функциональное подавление неклассических моноцитов способствует повышенной восприимчивости к бактериальным инфекциям (Wisgrill et al.
, 2009). Экзогенный IL-10, добавленный к LPS-стимулированным моноцитам, ингибировал высвобождение провоспалительных цитокинов и активность связывания ДНК активаторного белка-1, одновременно увеличивая ядерное фосфорилирование STAT-3 (Chusid et al., 2010). Другое исследование показало, что мононуклеарные клетки пуповинной крови новорожденных продуцируют сравнимые уровни IL-6, IL-1β, IL-10, IL-13, меньшего количества IL-23, MCP-1 и более высокого уровня IL-8, чем взрослые клетки (Sugitharini et al. ., 2014). Агонисты TLR8, имидазохинолины, индуцировали активацию транскриптома пути TLR и продукцию цитокинов TNF-α и IL-1β Th2-типа из неонатальных моноцитов и MoDC через резистентные к аденозину и зависимые от каспазы 1 пути (Philbin et al., 2012). Активация ERK1 / 2 и NF-κβ была нарушена в субпопуляциях неонатальных моноцитов после стимуляции агонистами TLR.Внутриклеточный TNF в неклассических моноцитах недоношенных новорожденных был подавлен, и это функциональное подавление неклассических моноцитов способствует повышенной восприимчивости к бактериальным инфекциям (Wisgrill et al. , 2016). Фосфорилирование STAT-6 с помощью IL-4 было сопоставимым в моноцитах новорожденных и взрослых (Nupponen et al., 2013). В ответ на R-848 фосфорилирование киназы p38 MAP также было сходным между новорожденными и взрослыми моноцитами (Levy et al., 2004). В ответ на TNF-α или бактериальную стимуляцию фосфорилирование NF-κβ было выше у недоношенных новорожденных, чем у доношенных новорожденных.Фосфорилирование p38 было выше у всех новорожденных, тогда как фосфорилирование STAT-1 с помощью IFN-γ или IL-6, STAT-3 с помощью IL-6 и STAT-5 с помощью GM-CSF было снижено у всех новорожденных по сравнению со взрослыми (Nupponen et al. ., 2013). Это показывает глубокую активацию воспалительных путей у недоношенных и доношенных новорожденных, что может способствовать неоправданному воспалению и повреждению тканей.
, 2016). Фосфорилирование STAT-6 с помощью IL-4 было сопоставимым в моноцитах новорожденных и взрослых (Nupponen et al., 2013). В ответ на R-848 фосфорилирование киназы p38 MAP также было сходным между новорожденными и взрослыми моноцитами (Levy et al., 2004). В ответ на TNF-α или бактериальную стимуляцию фосфорилирование NF-κβ было выше у недоношенных новорожденных, чем у доношенных новорожденных.Фосфорилирование p38 было выше у всех новорожденных, тогда как фосфорилирование STAT-1 с помощью IFN-γ или IL-6, STAT-3 с помощью IL-6 и STAT-5 с помощью GM-CSF было снижено у всех новорожденных по сравнению со взрослыми (Nupponen et al. ., 2013). Это показывает глубокую активацию воспалительных путей у недоношенных и доношенных новорожденных, что может способствовать неоправданному воспалению и повреждению тканей.
Экспрессия генов, регулируемых регуляторным фактором-3 интерферона (IRF-3) или IFN типа I, в моноцитах пуповинной крови, стимулированных LPS или Listeria monocytogenes , была подавлена по сравнению с взрослыми моноцитами (Lissner et al. , 2015). Дефицит активности IRF-3 у новорожденных приводит к снижению экспрессии IFN-зависимых генов и ослабляет врожденный иммунный ответ против инфекций. Инфекция неонатальных моноцитов респираторным синцитиальным вирусом (RSV) стимулирует синтез IRF-1 и усиливает транскрипцию и трансляцию IL-1β, секретируя больше растворимого белка (Takeuchi et al., 1998). В ответ на различные типы вируса денге моноциты новорожденных вырабатывали меньшие уровни цитокинов TNF-α, IL-6 и IL-1β по сравнению со взрослыми (Valero et al., 2014). Параметры окислительного стресса, такие как NO, MDA и SOD, также были снижены в неонатальных моноцитах, что свидетельствует о снижении антиоксидантной реакции неонатальных моноцитов (Valero et al., 2013). Экспрессия рецептора CCR5 соответствует повышенной восприимчивости неонатальных моноцитов / макрофагов к ВИЧ-инфекции (Zylla et al., 2003). Вакцинация БЦЖ улучшила жизнеспособность моноцитов и способствовала поглощению Mycobacterium tuberculosis , но не смогла повысить уничтожение проглоченного патогена (Sepulveda et al.
, 2015). Дефицит активности IRF-3 у новорожденных приводит к снижению экспрессии IFN-зависимых генов и ослабляет врожденный иммунный ответ против инфекций. Инфекция неонатальных моноцитов респираторным синцитиальным вирусом (RSV) стимулирует синтез IRF-1 и усиливает транскрипцию и трансляцию IL-1β, секретируя больше растворимого белка (Takeuchi et al., 1998). В ответ на различные типы вируса денге моноциты новорожденных вырабатывали меньшие уровни цитокинов TNF-α, IL-6 и IL-1β по сравнению со взрослыми (Valero et al., 2014). Параметры окислительного стресса, такие как NO, MDA и SOD, также были снижены в неонатальных моноцитах, что свидетельствует о снижении антиоксидантной реакции неонатальных моноцитов (Valero et al., 2013). Экспрессия рецептора CCR5 соответствует повышенной восприимчивости неонатальных моноцитов / макрофагов к ВИЧ-инфекции (Zylla et al., 2003). Вакцинация БЦЖ улучшила жизнеспособность моноцитов и способствовала поглощению Mycobacterium tuberculosis , но не смогла повысить уничтожение проглоченного патогена (Sepulveda et al.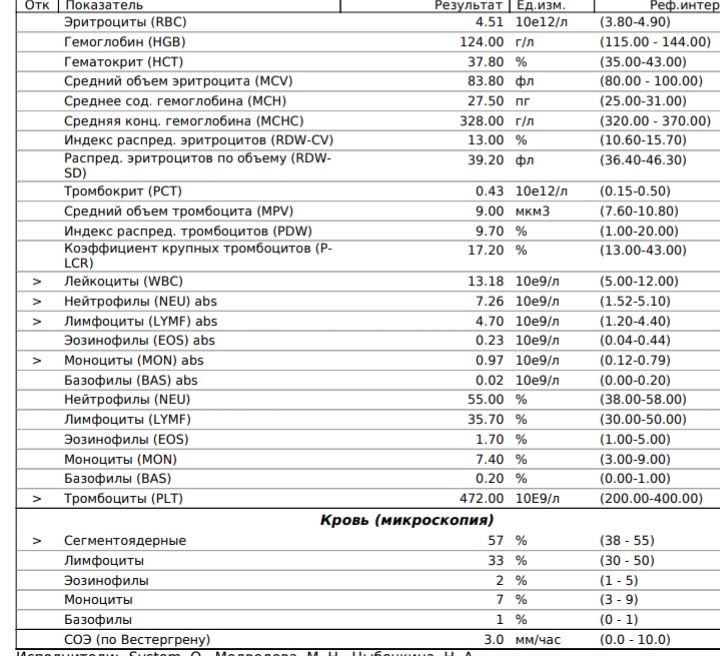 , 1997). Анализ экспрессии генов в первые 45 мин стимулирования LPS пуповинной крови и взрослых моноцитов показал дифференциальную экспрессию 168 генов, из которых 95% были сверхэкспрессированы у взрослых (Lawrence et al., 2007). Эта картина изменилась через два часа, так как несколько дифференциально экспрессируемых генов были более активными в моноцитах пуповинной крови, чем у взрослых. Это говорит о том, что экспрессия нескольких генов в неонатальных моноцитах задерживается, но быстро улучшается в течение короткого времени и достигает взрослого уровня (Lawrence et al., 2007).
, 1997). Анализ экспрессии генов в первые 45 мин стимулирования LPS пуповинной крови и взрослых моноцитов показал дифференциальную экспрессию 168 генов, из которых 95% были сверхэкспрессированы у взрослых (Lawrence et al., 2007). Эта картина изменилась через два часа, так как несколько дифференциально экспрессируемых генов были более активными в моноцитах пуповинной крови, чем у взрослых. Это говорит о том, что экспрессия нескольких генов в неонатальных моноцитах задерживается, но быстро улучшается в течение короткого времени и достигает взрослого уровня (Lawrence et al., 2007).
Что такое моноциты и в каких анализах крови проверяется уровень моноцитов?
Моноциты — важная часть врожденной иммунной системы организма. Хотя вы не можете напрямую влиять на количество моноцитов, вы можете выбрать несколько вариантов здорового образа жизни, чтобы поддерживать их в пределах нормы.
Питание — важный аспект нашего иммунного статуса, а недостаток некоторых питательных веществ может ослабить нашу систему. Очень важно придерживаться здоровой и сбалансированной диеты, включающей следующие макроэлементы:
Очень важно придерживаться здоровой и сбалансированной диеты, включающей следующие макроэлементы:
- цинк
- селен
- утюг
- медь
- витамины a, c, e и b6
- фолиевая кислота [10]
Курение также может повредить иммунную систему.Поэтому важно бросить курить, если вы курите сейчас, особенно потому, что если вы бросите курить, вред будет обратимым. [11]
Физические упражнения — залог здорового образа жизни. Однако интенсивные тренировки могут вызвать иммунодепрессию во время восстановления. Одно упражнение может изменить состав лейкоцитов, и он может оставаться измененным даже во время восстановления. Поэтому очень важно достаточно отдыхать между тренировками, чтобы предотвратить болезни и травмы. [12]
Поскольку моноциты являются частью врожденной системы, вы можете предпринять определенные действия, чтобы предотвратить попадание патогенов в ваш организм.Например, всегда не забывайте мыть руки после посещения туалета, а также до и после работы с едой.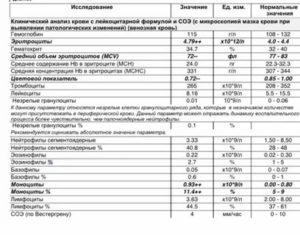 Точно так же, поддержание гидратации может помочь предотвратить болезнь. Вы должны стремиться выпивать примерно 2 литра воды в день.
Точно так же, поддержание гидратации может помочь предотвратить болезнь. Вы должны стремиться выпивать примерно 2 литра воды в день.
Моноциты — важная часть врожденной иммунной системы организма. Хотя вы не можете напрямую влиять на количество моноцитов, вы можете выбрать несколько вариантов здорового образа жизни, чтобы поддерживать их в пределах нормы.
Питание — важный аспект нашего иммунного статуса, а недостаток некоторых питательных веществ может ослабить нашу систему.Очень важно придерживаться здоровой и сбалансированной диеты, включающей следующие макроэлементы:
- цинк
- селен
- утюг
- медь
- витамины a, c, e и b6
- фолиевая кислота [10]
Курение также может повредить иммунную систему. Поэтому важно бросить курить, если вы курите сейчас, особенно потому, что если вы бросите курить, вред будет обратимым. [11]
Физические упражнения — залог здорового образа жизни.Однако интенсивные тренировки могут вызвать иммунодепрессию во время восстановления.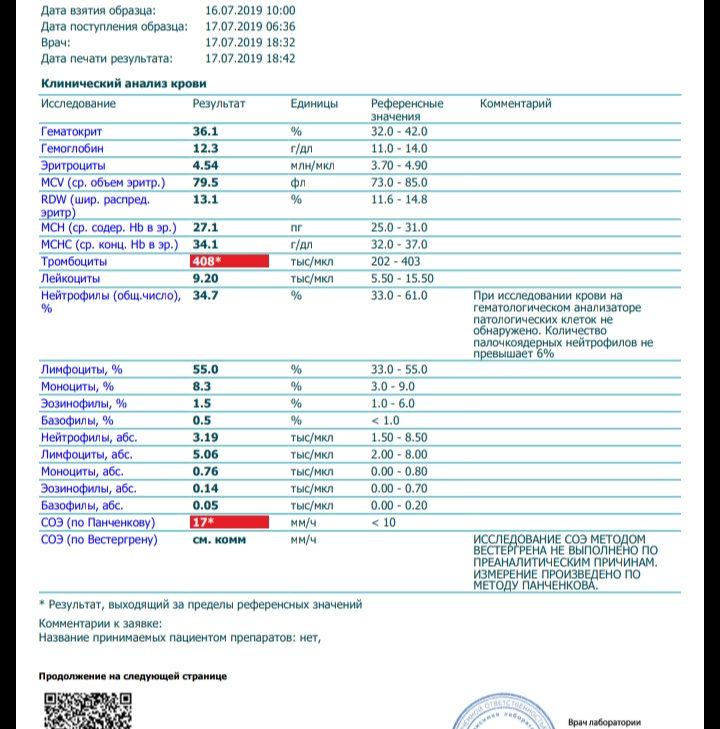 Одно упражнение может изменить состав лейкоцитов, и он может оставаться измененным даже во время восстановления. Поэтому очень важно достаточно отдыхать между тренировками, чтобы предотвратить болезни и травмы. [12]
Одно упражнение может изменить состав лейкоцитов, и он может оставаться измененным даже во время восстановления. Поэтому очень важно достаточно отдыхать между тренировками, чтобы предотвратить болезни и травмы. [12]
Поскольку моноциты являются частью врожденной системы, вы можете предпринять определенные действия, чтобы предотвратить попадание патогенов в ваш организм. Например, всегда не забывайте мыть руки после посещения туалета, а также до и после работы с едой.Точно так же, поддержание гидратации может помочь предотвратить болезнь. Вы должны стремиться выпивать примерно 2 литра воды в день.
Общие сведения о ваших тестах полного анализа крови (CBC)
Общий анализ крови (CBC) — это обычный анализ крови, который ваш врач может порекомендовать:
Помогает диагностировать некоторые виды рака крови, например лейкоз и лимфому
Узнать, распространился ли рак на костный мозг
Посмотрите, как организм человека переносит лечение рака
Диагностика других доброкачественных состояний
Если вы проходите курс химиотерапии, ваш врач, вероятно, будет часто следить за количеством клеток крови, используя общий анализ крови.
Что измеряет общий анализ крови?
Общий анализ крови измеряет количество 3 типов клеток в крови:
Количество лейкоцитов. Подсчет лейкоцитов, также называемый подсчетом лейкоцитов, измеряет общее количество лейкоцитов в образце крови. Эти клетки защищают организм от инфекции, нападая на бактерии, вирусы и другие инородные материалы в организме. Некоторые лейкоциты также могут атаковать раковые клетки.
Дифференциал белых кровяных телец. Дифференциал лейкоцитов измеряет количество лейкоцитов каждого типа. Есть 5 основных типов белых кровяных телец, и каждый тип играет свою роль в защите организма. Ваш врач может получить ценную информацию о вашем здоровье, измерив уровни этих клеток:
Нейтрофилы
Лимфоциты
Моноциты
Эозинофилы
Базофилы
Подсчет эритроцитов.
 Красные кровяные тельца переносят кислород по всему телу. Подсчет эритроцитов, также называемый подсчетом эритроцитов, измеряет количество красных кровяных телец в образце крови. Есть несколько способов измерения эритроцитов. Два самых распространенных:
Красные кровяные тельца переносят кислород по всему телу. Подсчет эритроцитов, также называемый подсчетом эритроцитов, измеряет количество красных кровяных телец в образце крови. Есть несколько способов измерения эритроцитов. Два самых распространенных:Гематокрит (Hct), процентное содержание эритроцитов в вашей крови
Гемоглобин (Hgb), количество белка в красных кровяных тельцах, переносящего кислород
Количество тромбоцитов. Подсчет тромбоцитов измеряет количество тромбоцитов в образце крови. Тромбоциты помогают остановить кровотечение, образуя тромбы.
Количество ячеек каждого из этих типов имеет нормальный диапазон. Ваша медицинская бригада отметит этот диапазон в результатах вашего лабораторного анализа крови. Диапазон используется вместо определенного числа, потому что обычная сумма различается для каждого человека.
Что означают результаты?
Ваша медицинская бригада должна внимательно прочитать результаты теста CBC.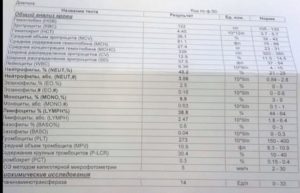 Имейте в виду, что многие факторы, включая доброкачественные заболевания, могут привести к результатам, выходящим за пределы нормального диапазона. Попросите вашего врача помочь вам понять, что означают ваши результаты.
Имейте в виду, что многие факторы, включая доброкачественные заболевания, могут привести к результатам, выходящим за пределы нормального диапазона. Попросите вашего врача помочь вам понять, что означают ваши результаты.
Низкое количество лейкоцитов. Некоторые виды лечения рака, в основном химиотерапия, могут снизить количество лейкоцитов в вашем организме. Раковые заболевания, поражающие кровь и костный мозг, также могут снизить этот показатель. Эти типы рака включают лейкоз, лимфому и множественную миелому.
Количество различных лейкоцитов. Более высокое, чем обычно, количество лимфоцитов или моноцитов может указывать на возможность определенных типов рака.
Некоторые виды рака и способы их лечения могут вызывать нейтропению. Нейтропения — это когда у человека низкое количество нейтрофилов. Это увеличивает вероятность заражения бактериальной инфекцией. Иногда ваш врач может снизить дозу химиотерапии, чтобы снизить вероятность развития нейтропении.
 Ваш врач может также порекомендовать лекарства, такие как факторы роста лейкоцитов, для увеличения выработки нейтрофилов вашим организмом, особенно если у вас поднялась температура.
Ваш врач может также порекомендовать лекарства, такие как факторы роста лейкоцитов, для увеличения выработки нейтрофилов вашим организмом, особенно если у вас поднялась температура.Низкое количество эритроцитов. Некоторые виды лечения рака, в основном химиотерапия и лучевая терапия, могут снизить количество эритроцитов. Это состояние известно как анемия. Кровопотеря, вызванная хирургическим вмешательством или определенными видами рака, а также раковые образования, непосредственно поражающие костный мозг, также могут вызывать или усугублять анемию. Людям, у которых количество красных кровяных телец падает слишком низко, может потребоваться переливание крови или лекарства, чтобы вылечить это заболевание.
Низкое количество тромбоцитов. Некоторые виды лечения рака, такие как химиотерапия или лучевая терапия, могут вызвать снижение тромбоцитов. Раковые заболевания, непосредственно поражающие костный мозг, также могут снизить количество тромбоцитов.
 Необычно низкое количество тромбоцитов называется тромбоцитопенией. Люди с низким уровнем тромбоцитов имеют больший риск серьезного кровотечения или синяков. Если количество тромбоцитов упало до очень низкого уровня, врач может порекомендовать переливание тромбоцитов.
Необычно низкое количество тромбоцитов называется тромбоцитопенией. Люди с низким уровнем тромбоцитов имеют больший риск серьезного кровотечения или синяков. Если количество тромбоцитов упало до очень низкого уровня, врач может порекомендовать переливание тромбоцитов.
Вопросы, которые следует задать вашим медицинским работникам
Вы можете задать следующие вопросы о вашем тесте CBC:
Зачем мне этот тест?
Как и где проводится этот тест?
Нужно ли мне избегать еды и питья перед тестом? Если так, то как долго?
Как я получу результаты своего теста?
Каковы нормальные результаты тестов?
Что означают мои результаты теста? Кто-нибудь мне их объяснит?
Если мои результаты находятся в пределах нормы, что делать дальше?
Если мои результаты находятся за пределами нормального диапазона, что делать дальше?
Как эти результаты теста соотносятся с моими предыдущими результатами?
Потребуются ли мне дополнительные тесты? Если да, то когда?
Связанные ресурсы
Когда доктор говорит о раке
Дополнительная информация
Колледж американских патологов: лечение начинается в лаборатории (видео)
MedlinePlus: лабораторные испытания
.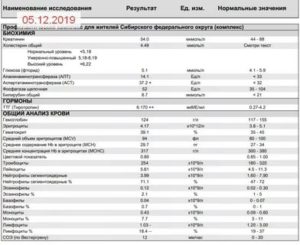
Глицин для похудения – Глицин для похудения
Глицин для похудения
 Глицин — это, наверно, самое известное лекарство, которое есть в аптечке любого русского человека. Его прописывают инсультникам и инфарктникам, рекомендуют употреблять школьникам и студентам во время экзаменов, нервным и морально истощенным людям в периоды стресса и т.д.
Глицин — это, наверно, самое известное лекарство, которое есть в аптечке любого русского человека. Его прописывают инсультникам и инфарктникам, рекомендуют употреблять школьникам и студентам во время экзаменов, нервным и морально истощенным людям в периоды стресса и т.д.
Список можно продолжать еще долго. Прямо панацея какая-то!
Неужели и при похудении будет смысл в употреблении глицина? Правда ли, что глицин помогает худеть и будет эффективен при диете?
Содержание статьи
Что это

Честно говоря, многие понятия не имеют, что это вообще за заверь такой, большинство ответов, которые мы получили, складывают примерно в эту фразу: «ну глицин это, ну короче, для нервов, в школе советовали пить перед экзаменами».
Не очень информативно, правда?
Глицин — это простая аминокислота, которая, как строительный элемент, является исходным веществом для синтеза других аминокислот и донором аминогруппы при синтезе гемоглобина и других веществ.
Наш умный и прекрасный организм сам вырабатывает такое важное вещество — его необходимо около 0,1 — 0,3 гр. в сутки. Глицин – это метаболическое средство, он ускоряет обмен веществ в головном мозге, повышает умственную работоспособность и уменьшает психоэмоциональное напряжение.
Итак, давайте поговорим о пользе и реальной правде о глицине. Расставим все точки на ё и постараемся четко ответить на самые популярные вопросы о глицине:
Лекарство или бад

Глицин многих сбивает с толку, т.к. часть производителей производит глицин как лекарственный препарат, другие же рекламируют как биологически-активную добавку. Кто же из них прав?
На самом деле, разумеется, глицин, как настолько важная аминокислота, которая оказывает стабилизирующее действие на нервную систему (помогает при стрессах, умственных и психологических нагрузках, лечит бессонницу, регулирует агрессию, повышает работоспособность и еще много всего), эффективен независимо от производственной формы.
Просто в виде лекарственного средства вещество представлено в чистом виде, а вот в составе биодобавки к глицину вечно что-нибудь еще намешивают — витамины В, какой-нибудь «экстракт хризантемы» и все в таком духе.
Как правило, чистый глицин упакован в непрезентабельную коробочку, но зато стоит копейки, а вот уже красивая, красочно разрисованная и украшенная громкими лозунгами коробочка БАД станет вам в копеечку.
Гомеопатия или реально работающее вещество
Гомеопатия — это нетрадиционная «медицина», которая основа на идее того, что «подобное излечивается подобным» и использующая метод лечения крайне малыми дозами, вплоть до плацебо. Кстати, активные вещества таких лечебных препаратов вызывают у людей симптомы, подобные симптомам болезни, и тем самым излечивают пациента — разумеется, только по теории.
Гомеопатия — вещь очень удобная для тех, кто ее продает, т.к. эффект от гомеопрепаратов не доказан наукой и не требует никаких сертификаций. Поэтому рынок наводнен Арбидолом, Кагоцелом, Анафероном и всем подобным. Прибыль течет полноводной рекой, люди получают уверенность, что лечатся.
Глицин никак не может быть отнесен к гомеопатии, т.к. его полезные свойства доказаны многолетними опытами. Его часто критикуют за то, что он не оказывает мгновенно эффекта. Да, это так, он имеет накопительный эффект, однако в результате правильного приема несет огромную пользу за смешные деньги.
Является ли ноотропом

Ой, ноотропы — это новая фишка 21 века. И мозг от них лучше работает, и память улучшается, и чакра открывается — просто магия какая-то, странно, что еще не все люди их принимают и не становятся новыми Моцартами да Стивенами Хокингами.
На сегодняшний момент нет ни одного одобренного международными рекомендациями или FDA препарата для улучшения когнитивных функций, как у больных, так и у здоровых людей. Рекламные слоганы очень хорошо звучат, но это просто не доказанное «бла-бла».
Некоторые «ноотропы» запрещены WADA, некоторые вообще запрещены к обороту в РФ (и многих других странах), оставшиеся препараты отпускаются по рецепту и доказанной эффективностью не обладают. В большинстве крупных авторитетных источниках информации об исследованиях или препаратах (Cochrane, Pubmed, FDA, RXlist, ВОЗ, ФК) по подавляющему большинству «ноотропов» данных не содержат, или их эффективность не подтверждается исследованиями.
Если вам так будет приятнее, то вы имеете полное право называть глицин ноотропом, т.к. он очень мягко положительно воздействует на ЦНС.
Правда ли, что с Айхерба лучше, чем из аптеки

Конечно, нет. Мы вообще не понимаем, зачем люди употребляют эти баснословно огромные дозировки и речь даже не о глицине, а о всех препаратах в принципе. Хотите «обогащать» витаминами свою мочу, делая ее дороже? Пожалуйста! Избыток даже супер дорогих и полезных витаминов организм по итогу выведет, а не будет складировать как жир (вот такой негодяй).
Максимально рекомендованной суточной дозой Глицина считается доза в 150 мг. При тяжелых функциональных и органических поражениях головного мозга эта цифра может быть увеличена почти в 10 раз – до 1200—1500 мг в день. Несмотря на это, врачи считают, что передозировка препаратом наступает, если человек одновременно примет более 3 г Глицина (это 30 таблеток).
И зачем бодибилдеры и здоровые люди, работающие в офисе, покупают себе красивую банку с дозировкой в 1000 мг. нам не очень понятно.
Польза для похудения

Но почему же мы советуем вам употреблять его на диете при похудении? Неужели эту статью проплатили владельцы заводов по производству Глицина? Ну конечно, нет, хотя нас наверняка обвинят в этом.
Глицин для худеющих будет полезен по следующим причинам:
Глицин назначают при повышенной нагрузке на нервную систему, он помогает адаптироваться к сложным ситуациям и успокоиться. Похудение — это реальный стресс для организма, особенно, когда оно проходит в нашем любимом стиле «наедала бока годами, хочу избавиться за 2 недели».
Негативное влияние стресса на все качество и продолжительность жизни и уж тем более на эффективность похудения не пустые страшилки — около 80% заболеваний возникает у человека в результате того, что организм не справляется со стрессом.
Для вашей талии переживания также опасны: во-первых, стрессовые гормоны сигнализируют жировым клеткам запасать жир, во-вторых, из-за избытка кортизола вы отекаете, у вас увеличивается аппетит (понижение уровня сытости (лептина)), в-третьих, вы хуже спите.
Исследование, опубликованное в Американском журнале клинического питания, обнаружило, что люди со значительным недосыпом в более чем 5 часов едят, в среднем, на 1000 калорий больше — нехватка сна привела к увеличению аппетита и тяге к жирной еде. Как показывает МРТ, жиры из еды снижают стресс в головном мозге и стимулируют отделы, которые отвечают за мотивацию, поиск, тягу и ожидание награды.
Глицин же поможет вам снять психоэмоциональное напряжение и обойтись без таких «классных» спутников потери веса.
Как мы уже сказали выше, при стрессах вы можете плохо спать, что негативно влияет на похудении. Помимо повышение кортизола, который будет делать вас отекшим, голодным и нервозным, со временем будет происходить самое плохое — снижение чувствительности организма к инсулину.

Напомним, что плохая чувствительность к инсулину сопровождает не только диабет 2-го типа, но и лишний вес и ожирение.
Более того, отсутствие качественного ночного восстановления сна негативно влияет на силу воли: у вас просто напросто отрубается префронтальная кора головного мозга, которая и является вашей силой воли. Подробнее об этом читайте тут.
Но тут самое отличное то, что все эти негативные моменты обратимы: за 40 минут до сна принимайте 2-3 таблетки глицина под язык и выполняйте нехитрые правила.
Глицин участвует в производстве желчных кислот, без которых невозможно расщепление жиров в пищеварительном тракте и переработка холестерина, поэтому считается, что он оказывает благоприятный эффект на липидный обмен: снижает содержание общего холестерина, уровень триглицеридов и ЛПНП.
Напрямую это на похудение не влияет, но является более чем приятным бонусом.
Интересный факт: глицин является пищевой добавкой Е640 для вкуса и аромата (от греческого «глицис»– сладкий). На похудении грех не воспользоваться таким преимуществом, особенно, если вы стараетесь вылечиться от сахарной зависимости.

Хорошим решением будет использовать его в перерывах между едой или сразу после еды, если вы привыкли каждую трапезу заканчивать сладким: так вы обманите языковые рецепторы, успокоите психику, дадите мозгу питание — все довольны, а калорий ноль!
Также вы можете употреблять глицин натощак, за 20-30 минут до приема пищи, чтобы притупить голод и стабилизировать процессы «голод-насыщение».
Более того, благодаря нормализации психоэмоционального фона устраняется одна из ведущих причин набора веса – «заедание» стресса. Кроме того, глицин активно участвует в процессе формирования ферментов, которые способствуют расщеплению жиров.
Из предыдущего пункта про сахар вытекает этот: глицин помогает предупредить сахарный диабет, так как он прямо влияет на расщепление глюкозы и преобразование ее в энергию. Это, конечно, не значит, что с помощью глицина можно вылечить диабет, но глицин помогает сохранять здоровье, регулируя обмен углеводов.
Из-за его способности регулировать уровень сахара крови не будет таких резких скачков аппетита даже после приема углеводной пищи, а значит, будет легче контролировать себя.
Более того, после того, как мы рассасываем порцию глицина, у нас возникает обманчивое чувство сытости, позволяющее снизить калорийность нашего дневного рациона и уменьшить количество употребляемой пищи. Ну разве не круто?!?!
В спорте
Глицин играет важную роль для тех, кто занимается спортом, при чем не только для профессиональных спортсменов, но и просто для тех, кто тренируется во имя здоровья и красивой фигуры!
Помимо всего вышеуказанного, глицин необходим для построения мышц, соединительной ткани, коллагеновых волокон. От него зависит тонус кожи и ее эластичность. Треть всего коллагена в нашем организме состоит из глицина.
Глицин является производным для синтеза креатинфосфата, который является основным энергетическим источником для увеличения массы мышц. То есть аминокислоту глицин можно смело назвать необходимым компонентом для упругости кожи.
Кроме того, синтез гема в гемоглобине – той его части, которая содержит железо и способна присоединять кислород, – также зависит от глицина. Поэтому недостаток этой аминокислоты может сказаться и на показателях крови, и на вашем самочувствии и выносливости.
Короче, глицину — виват!
Дозировка
Тут, как всегда, полная неразбериха. Одни источники советуют аж от 3 до 6 гр. в сутки, другие говорят, что 0,1 — 0,3 гр. более чем достаточно.
Мы рекомендуем употреблять глицин так: разовая доза для взрослых — 100-200 мг. (под язык в таблетках или в виде порошка после измельчения таблетки), кратность приема — 2-3 раза/сут. на протяжении 3-4 недель, затем следует сделать перерыв в 1-2 недели, после окончания которого можно начинать новый курс.
Кстати, вы можете употребить всю суточную дозу глицина единовременно, но мы все таки посоветуем разбить ее на несколько приемов.
Глицин можно употреблять до или во время приема пищи, после завершения тренировки или за полчаса до сна.
Глицин можно употреблять с соком, водой или молоком. Для этого просто добавьте в выбранную жидкость порошок глицина и перемешайте. Количество жидкости определяется индивидуально, в зависимости от ваших вкусовых предпочтений. Помните, чем меньше жидкости вы добавите к порошку, тем слаще и насыщенные получится вкус, и наоборот.
Отзывы
Я ем глицин тоже, особенно когда хочется очень сладкого. Я знаю, что это странно, но эта таблеточка такая сладкая и она отбивает у меня желание к сладкому
Я пью глицин по нескольку штук за раз, как накрывает какая то психозность — помогает, но по разному: бывает, настроение, что готова в космос улететь и все такое, а порой — просто глупо по… все становится.
Периодически у меня сносит башню, кажется, что я умираю … тоже покупаю глицинчик, самый лучший из всех.
Важно
Глицин лучше не употреблять водителям. У некоторых людей, особенно при переизбытке глицина, он может вызвать сонливость, вялость и замедленную реакцию, что может создать опасную ситуацию на дороге.
И, разумеется, лучше поинтересоваться у родного терапевта, который вас знает как облупленного, и профильных врачей, у которых вы наблюдаетесь при наличии заболевания, можно ли вам принимать этот лекарственный препарат.
Итак, мы узнали, что, разумеется, само по себе употребление глицина никак не может повлиять на похудение. Но все же похудеть на фоне его приема нужно. Глицин участвует в формировании ферментов, расщепляющих жиры, нормализует уровень сахара в крови, что немного уменьшает аппетит.
Глицин улучшает настроение и снимает стресс, во время которого люди часто неосознанно много едят. Избавление от стресса позволит не потреблять много ненужной пищи, что также отразится на весе.
Худейте с улыбкой!
[Всего голосов: 4 Средний: 5/5]
Данная статья проверена дипломированным диетологом, который имеет степень бакалавра в области питания и диетологии, Веремеевым Д.Г.
kost-shirokaya.ru
Глицин для похудения — как принимать
Многие люди считают, чтобы избавиться от лишних килограммов можно с помощью лекарств, в том числе принимая Глицин для похудения. Действительно ли эти таблетки способны помочь сбросить ненавистные лишние килограммы. Чтобы понять, можно ли похудеть на фоне приема, нужно изучить свойства лекарственного препарата.

Что представляет собой Глицин
Глицин – это аминоуксусная кислота, которую вырабатывает организм самостоятельно. При нехватке его развиваются различные патологии. Чтобы этого не произошло можно принимать препарат Глицин либо восполнить его запасы продуктами питания, содержащими аминоуксусную кислоту.
Но стоит понимать, что пить Глицин для того чтоб похудеть – не нужно. Глицин – это метаболическое средство, он ускоряет обмен веществ в головном мозге, повышает умственную работоспособность и уменьшает психоэмоциональное напряжение.
Какое воздействие Глицин оказывает на организм
Таблетки, согласно инструкции, являются седативным (успокоительным) средством. Оказывают во время применения следующее воздействие:
- снимает напряжение;
- повышает работоспособность мозга;
- снимает симптомы бессонницы;
- избавляет от депрессии;
- отвечает за состояние волос, кожи мышц, улучшая их структуру;
- улучшает настроение;
- устраняет симптомы вегетососудистой дистонии;
- регулирует уровень сахара в крови;
- участвует в формировании ферментов, которые помогают переваривать жиры;
- снижает токсическое влияние алкоголя.
То есть, по сути, Глицин воздействует положительно на нервную систему, и никак не может повлиять на похудение. Но с другой стороны, его участие в формировании ферментов которые расщепляют жиры (что важно для похудения), говорит о том, что все-таки сбросить лишний вес на фоне приема – можно.

Кроме этого, благодаря нормализации уровня сахара на фоне приема глицина, подавляется аппетит. А для похудения одно их главных условий – это правильное питание, занятия спортом, диета, предусматривающая употребление продуктов с минимальным содержанием жиров.
Но похудеть, принимая только глицин – невозможно. Об этом же свидетельствуют и многочисленные отзывы. Некоторые люди даже пишут о том, что не похудели во время приема таблеток, а наоборот поправились. Чтобы быстро похудеть, необходимо ускорить метаболизм. А сделать это можно только после того как человек очистит кишечник.
Показания к применению глицина и противопоказания
- Снижение умственной работоспособности;
- Стрессовые ситуации – экзамен, похороны;
- Снижение памяти;
- Девиантное поведение детей, подростков;
- Различные заболевания ЦНС;
- Ишемический инсульт;
- Черепно-мозговые травмы.
Привыкания препарат не вызывает, так как это обычная аминокислота. Единственное, на фоне приема возможны побочные эффекты – аллергическая реакция. Противопоказание – непереносимость. Принимать можно как взрослым людям, так и детям, но не для похудения, а для восстановления психоэмоционального состояния. Цена на препарат зависит напрямую от фабрики-изготовителя.
Поможет ли Глицин похудеть
Скинуть лишний вес от Глицина – не получится. Аминокислота, как действующее вещество, не способна воздействовать на организм до такой степени, чтобы лишние килограммы исчезали. Поможет препарат только уравновесить нервную систему. Поэтому, как препарат для похудения, можно сказать, что Глицин – сомнительное средство. Людям, которые не знают, как принимать Глицин для похудения, можно посоветовать только одно – лучше обратиться к диетологу. Специалисты помогут выбрать безопасный препарат для похудения.
Источники:
Видаль: https://www.vidal.ru/drugs/glycine__4429
ГРЛС: https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=80b010cc-df9b-4601-90e4-d8cd11a43524&t=
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
pillsman.org
| Андре 5 лет назад Без перерыва Глицин можно принимать 30 дней. Потом обязательно делается перерыв на 1 — 2 недели. За это время надо понаблюдать за состоянием человека — возможно эти таблетки больше не нужны и пить их просто по привычке не следует. В каждом лекарстве есть химия, которая вредит живому организму. Если во время перерыва нервное напряжение возросло, то можно провести ещё один курс в 30 дней. Но пить Глицин годами ни в коем случае не следует. Можно попробовать другие препараты, посоветовавшись с врачом, потому что лекарственный препарат должен помогать улучшить состояние за 1 — 2 курса и если этого не произошло, то назначают что-то другое.  модератор выбрал этот ответ лучшим Андрей0817 [93.5K] Глицин всё-равно не поможет, хоть несколько месяцев подряд его принимать. Этот факт уже известен многим врачам и они больше не назначают его. 2 года назад Особых противопоказаний во время приема Глицина нет, за исключением индивидуальной непереносимости. Глицин возможно принимать постоянно, он не накапливается в организме, как другие лекарства, но врачи не рекомендуют этого делать, должен быть перерыв хотя бы один месяц. Взрослым принимать глицин от двух недель до одного месяца, детям не больше 2х недель.    A k s i n y a [134K] A k s i n y a [134K]3 года назад Глицин, это — аминоуксусная кислота, чаще глицин назначают для снятия нервного напряжения, особенно назначают школьниках во время экзаменов, а также при приёме глицина — уменьшает тревожное состояние, регулирует обмен веществ, улучшает память, кстати при мозговой/черепной травме и инсульте. Известно, что любые лекарственные препараты вызывают привыкания, в том числе вызывает привыкание — глицин, а поэтому желательно , после определенного курса лечения — сделать перерыв на 10 дней, после курс лечения повторить. Если же глицин принимать постоянно, без перерыва — возможно действие ослабнет, а поэтому уже будет бессмысленно принимать ежедневно.  Dinar Dinar3 года назад Глицин просто и не дорогое лекарство, которое используют для детей и взрослых. Очень часто его используют студенты, в момент тяжелых сессий. Так как глицин действуют успокаивающие на нервную систему человека, позволяет улучшать память, а еще нормализовать сон, если с ним существуют проблемы. Глицин кладут под язык и постепенно он рассасывается. Дозировка зависит от возраста пациента, обычно взрослые принимают его 2-3 раза в день по 100 мг. А вот продолжительность курса приема должна составлять не более 30 дней. Обычно глицин принимают или две недели или месяц. Затем стоит сделать перерыв хотя бы на один месяц. Strei3 года назад Глицин принимаю для улучшения работы центральной нервной системы. Он помогает так же улучшить внимание, быть более состедоточенным. Глицин можно принимать и просто для профилактики. После принятой одной упаковки лекарства делается перерыв на неделю. Глицин не вызывает побочных действий. Чосик [164K]более года назад Глицин относится к препаратам для курсового приема. Пить его время от времени — не вариант, но как и постоянное средтсво Глицин не подходит. Препарат принимают по 1 таблетке 2-3 раза в день, при этом курс длится 2-4 недели. После необходимо сделать перерыв минимум на месяц. И при необходимости курс лечения повторяют. Обычно число курсов в год составляет 4-6.  sanek sanek2 года назад Глицин является успокоительным препаратом. Но есть одно но, не всем он помогает. Я лично принимал около 5 таблеток в день. А вот пить продолжительное время нельзя, например два, три месяца. Разрешается от 3 до 4 недель, и то при условии если вы не будете злоупотреблять этим препаратом. После того как прошли курс, требуется обязательный перерыв. Людви4 года назад Приблизительно месяц, а потом сделать перерыв на месяц, затем снова начать прием. Если на работе или в учебе наблюдается повышенная утомляемость, сонливость или наоборот расстройство сна, плохая сообразительность, то глицин можно принимать два месяца прием — месяц перерыв. Благодаря глицину мозг активизируется, меньше болит голова. Шпиц [23.6K]более года назад Такой препарат как Глицин, можно принимать 1 месяц без перерыва. После приёма в 1 месяц, следует сделать перерыв на 1 или 2 недели. Если Вы после первого приёма ещё чувствуете признаки болезни, то следует продолжить лечение, и пройти второй курс лечения. Если глицин не помог, то препарат нужно заменить. Dasha5 лет назад Глицин — успокаивающий препарат при чем не слишком сильного действия, принимать его можно не больше 3-4 таблеток в день на протяжении нескольких месяцев, после чего нужно сделать хотя бы недельный перерыв. иначе вы привыкнете к ним и они перестанут помогать. kriveболее месяца назад Хоть всю пачку съешь, а толку – нет. Ни от давления, ни от нервного напряжения. Вспомнила про уже проверенный валокордин. Он и с нервами справляется на ура и давление понижает MaryDболее года назад Ну вот Глицин Форте я принимала по инструкции, один месяц, достаточно думаю этого времени для всех. Можно сделать перерыв недели две и еще раз курс пропить. Знаете ответ? | Смотрите также: |
hudeem.zydus.su
Диета для похудения с аминокислотами работает лучше
Аминокислоты помогают контролировать аппетит
Многое в нашем организме определяется биохимически – с помощью гормонов, нейромедиаторов и аминокислот. За чувство сытости, например, отвечает гормон лептин, а за чувство голода – грелин. Когда вы начинаете ограничивать себя в еде, количество грелина повышается, и вам становится сложно контролировать аппетит. Для того, чтобы снизить активность грелина, нужно чтобы в жировых клетках увеличилось количество лептина – это заставит организм думать, что вы поели и теперь сыты. Лептин, в свою очередь, транспортируется в жировые клетки с помощью аминокислот. К примеру, если вместо полноценной калорийной еды вы повысите содержание в крови определенных аминокислот, то количество лептина в жировой ткани на некоторое время увеличится, и вам не будет так сильно хотеться есть.
Препараты аминокислот ускоряют обмен веществ
Аминокислоты активизируют работу дыхательной цепи митохондрий, в результате чего вырабатывается большее количество энергии за единицу времени. Для этого клетки используют больше глюкозы, и до запасов гликогена в печени и жиров в жировых клетках очередь доходит быстрее. Таким образом вы быстрее худеете на диете, включающей аминокислоты, чем просто на диете, и вдобавок помогаете организму исправить нарушенные обменные процессы.
Удерживать вес после диеты с аминокислотами проще
Если в течение какого-то времени вы принимали аминокислоты регулярно, ваш организм, скорее всего, запомнил, как это – использовать энергию правильно, и чтобы в следующий раз сбросить пару килограмм вам будет достаточно двух-трех разгрузочных дней и пеших прогулок по вечерам.
Растяжки, цвет лица, состояние волос и ногтей
Стресс от резких перемен в питании может сказаться на усвоении микро- и макроэлементов. Волосы и ногти, например, часто теряют эластичность и блеск во время диеты, особенно если вы практически отказываетесь от жиров. Своевременный прием аминокислот может предотвратить потерю ценных элементов тканями с активным метаболизмом, в том числе кожей.
Какую аминокислоту лучше выбрать для дополнения диеты?
Глицин – заменимая аминокислота, она может синтезироваться в организме, поэтому она будет хорошо усваиваться в сочетании с любыми продуктами. Глицин является исходным материалом для синтеза других аминокислот, активирует обмен веществ, ускоряет выведение токсинов, действует как успокоительное и тем самым снижает аппетит.
biotiki.org
🍴 все о похудении и диетах
На данной странице собраны наиболее популярные посты и комментарии наших пользователей по теме «Глицин». Это поможет вам быстро получить ответ на вопрос, также вы можете принять участие в обсуждении.
Основы траволечения: Еще со времен Гиппократа и Авиценны было известно об использовании ряда растений и овощей, богатых фитогормонами, в качестве контрацептивных средств или, наоборот, стимуляторов фертильности. Фитогормоны могут проявлять свойства эстрогенов, андрогенов, кортикостероидов или прогестерона. Наиболее многочисленна (несколько сотен) группа трав, содержащих фитоэстрогены -…
В большинстве случаев бородавки на нашем теле становятся причиной возникновения чувства брезгливости у людей, окружающих нас, поскольку в своем большинстве их http://netrodinkam.ru/wp-content/uploads/2012/11/sredstvo-ot-borodavok.jpgпоявление люди связывают с нечистоплотностью не только грязью, но и общением с чем-то грязным. Бородавки представляют собой обычно небольшой нарост на коже,…
Девочки, всем привет. Еще недавно я была в подобного рода сообществах, так как врачи после 7-ми лет бесплодия (при этом никогда в жизни уменя не было Б, гормоны были в норме и все врачи не могли определить причину бесплодия и разводили руками), потом после 2-х лапароскопий с резекциями яичников (которые привели к снижению АМГ до плинтуса, увеличению ФСГ и как следствие-диагнозу СИЯ ), 2-х…
Девочки, я от злости киплю просто!!! Муж мой уже полторы недели пролежал в инфекционной больнице с диагнозом гепатит А (как оказалось, а сначалась предполагался В — дня 4 лечили от В), и лечили его от А. Ну, и врач говорила мол к пятнице домой поедешь) Мы все радостные, у Миши (мужа) настроение хорошее, мол вот тут осталось всего ничего полежать… А сегодня сделали УЗИ и взяли у него анализ в…
Девочки кто знает или принимает для нормализации гормонального баланса и лечения СПКЯ мио-инозитол?? Поделитесь опытом! Помог, не помог?
Запоры — это достаточно частая проблема у детей. Ими страдает около 10% детского населения. Любое определение запоров включает в себя определение частоты и консистенции стула.У некоторых детей частота стула может быть раз в несколько дней, но, если стул бывает не чаще, чем раз в три дня, и, при этом твердый и с трудностями при дефекации, то к этому надо относиться, как к запору.У большинства…
Скажите было у кого-то подозрение на миому? Болит живот уже около года, в последнее время начались совсем невыносимые боли, не могу нормально ходить и долго стоять, даже лежа уже ноет все. Сходила на УЗИ там сказали что подозрение на миому но точно пока не могут сказать, в остальном все в порядке. Врач утверждает, что воспаление яичников, хотя по УЗИ все в норме с ними, и лечение от этого…
С октября 13 года я сменила гинеколога, лежала в больнице с циститом! Впервые в жизни прошла цистоскопию! Непередоваемые ощущения возникли после процедуры, потому что непосредственное введение аппарата было непродолжительное, и заболело всё позже. Как мне объяснили, что при цистите, видимо хроническом, может возникать «бактериологическая пленка» в мочевом пузыре и уретре, которую можно…
Не проходите ми детской боли , И не машите на нее рукой. В глазах детей рыдающих от боли, Прочтите: «Вы Спаситель мой!». Помочь, понять, прижать и пожалеть — Ведь так не трудно, благородно! Молись о счастье маленьких детей! Молись отчаянно и долго! Кода-нибудь настанет день, И дети эти Вам «Спасибо» скажут, Помолятся за Вас, помогут и поймут, Так, как и Вы когда-то!…
Прежде чем приступить к лечению плоскостопия, нужно получить от врача информацию и рекомендации, на какой стадии болезнь, какие стельки ортопедические прикупить и т.д… Для мамочек -детское плоскостопие успешно лечится до 6-7-ми лет! (хоть и не без колоссального труда и систематичности лечения, больше, со стороны, именно мамы!) Итак, что можно сделать дома… 1. В летнее время можно…
Наиболее частой причиной болей в спине являются межпозвонковые грыжи. К сожалению, это не единственная причина. Поэтому выбор метода лечения возможен после тщательного обследования. Что такое межпозвонковая грыжа? Межпозвонковые диски – это амортизирующие ткани, которые находятся между позвонками. Когда наружная стенка диска повреждена вследствие травмы или становится недостаточно прочной…
Пеленочный дерматит: профилактика и лечение 970 Чебуркин А.В., Заплатников профессор А.Л. Пеленочным дерматитом (ПД) принято обозначать воспалительные изменения кожи в паховой и/или ягодичной областях («под подгузником»), развивающиеся, как правило, из–за нарушений гигиенического ухода [1,2,11]. Наиболее часто ПД встречается у детей первого года жизни, у которых, по данным различных…
Решила пока остановиться на гомеопатии. Просто этот способ 100% без последствий, т.е. не будет лишней нагрузки на печень/желудок и т.п. По цене — очень доступно. Ещё для меня главное, что без гормонов, потому что уже очень устала от реакций организма на всё гормональное, что побывало во мне во время протоколов и подготовки к ним… Раньше гомеопатия мне очень помогала. Сейчас дала себе 3 месяца,…
Естественные способы уменьшения и устранения фиброидных опухолей (миом)Миомы — это опухоли, состоящие из волокнистых (фиброидных) тканей, которые обычно появляются у женщин репродуктивного (детородного) возраста и уменьшаются или исчезают с началом менопаузы.В большинстве случаев они безвредны и не проявляются в виде каких-то очевидных симптомов; однако, в некоторых случаях, миомы могут…
НАШЛИ МИОМУ… КАК ВЫ ВЫЛЕЧИЛИ ЭТУ БЯКУ?
Есть ли препараты лечащие миому матки на поздней стадии? P.S. миома у Бабушки.об операции нет и речи. Может есть лекарства приостанавливающие миому?
Девочки, верите ли вы в народные методы лечения? Я не знаю, что это – сработало подсознание или действительно это природное средство обладает какими то лечебными свойствами. Я говорю о глине. Весной того года мне на узи поставили миому. Я начала вставлять тампоны из глины и делать на низ живота аплекации из нее же. Летом пошла на узи и врач не подтвердила этот диагноз. Вот и думаю, что это?…
первый раз такие соплищи, лечим аквалор, потом отсасываю аспиратором, деринат и виброцил на ночь, какими ср-ми и препаратами вы пользуетесь для лечения малышей?
Девочки, нашла статью, очень полную на мой взгляд и она не предполагает лечение таблетками. я конечно понимаю, что во время беременности не все травки и средства хороши, но может кто найдет для себя что-нибудь полезное. мне уже надоели эти отеки и вечные ахи и охи врача на эту тему, так что буду пробовать. здесь не конкретно про отеки беременных, но все же.вот собственно и статья: Купырь…
За выходные стул почти нормализовался (а то уже и диарея начиналась).На всякий случай решила с утра в понедельник сходить к педиатру на консультацию.Наш участковый после обеда, и пришлось иди к тому кто был.Попали а кабинет с третьей попытки (сказано нам подождите, да подождите).Возле дверей куча детей с ОРВИ!!! На приеме я рассказала, что да как и попросила, на всякий случай взять мазок. П…
Девчат, перед операцией сказали обязательно пролечить молочницу. сейчас ставлю на ночь свечи. в субботу будет прием у врача, который будет оперировать, сказал, что хочет сам меня посмотреть на кресле и на узи. так вот вопрос-как со свечками-то быть накануне? я на ночь ставлю, так они весь следующий день еще вытекают… может за сутки до приема не ставить? не собьёт ли это эффект от лечения? или…
В кратце:У нас в сб вечером началась рвота, до ттого пару дней аппетит снизился, в сб отказался есть в обед почти, и потом после ложки творога его вырвало, думали на зубы, очень близко уже лезут, дала нурофен, потом покормила немного кашей, через часа 1,5 снова вырвало. Поднялась темпа 38.7, дали нурофен. Темпа 39 — вызвали врача. Поставили свечку, увезли в инфекционку ночью нас, Здесь сразу…
www.baby.ru
польза или вред 2018-2019 для похудения
Несомненно, очень многие родители дают своим детям Глицин. Некоторые из них просто в восторге от данного препарат, а кому-то он совсем не нравится, так как эффекта от его приема они не увидели. Но, к сожалению, их мнение врачи мало учитывают. Они часто выписывают Глицин детям. А есть и такие врачи, которые назначают его буквально всем подряд.
Особенности Глицина
Данный препарат активно назначается не только детям, но и взрослым людям, так как он стабилизирует функционирование нервной системы человека, нормализует обменные процессы, происходящие в организме. Интересно, что Глицин детям назначают не только в тех случаях, когда имеют место быть какие-либо патологические процессы, но и в целях профилактики. Взрослые люди принимают глицин в тех случаях, когда у них наблюдается снижение работоспособности.
 Такая же ситуация характерна и для школьников, которые чувствуют постоянную усталость от занятий в школе или же отстают от образовательного процесса. Таким образом, если препарат выписывают для таких стимулирующих целей, то его ежедневная дозировка составляет примерно половину таблетки или целую таблетку (исходя из возраста пациента) 2 раза в день. Курс приема в большинстве случаев составляет около трех недель.
Такая же ситуация характерна и для школьников, которые чувствуют постоянную усталость от занятий в школе или же отстают от образовательного процесса. Таким образом, если препарат выписывают для таких стимулирующих целей, то его ежедневная дозировка составляет примерно половину таблетки или целую таблетку (исходя из возраста пациента) 2 раза в день. Курс приема в большинстве случаев составляет около трех недель.
А вот если Глицин назначается для лечения нервных расстройств, то в данном случае курс лечения составит две недели. Взрослое поколение и дети от трех лет могут принимать по целой таблетке три раза в сутки, а вот детки до трехлетнего возраста по 0,5 таблетки. Интересно, что Глицин эффективен и при нарушениях времени сна. В такой ситуации препарат назначается либо за 20минут до сна, либо непосредственно перед самим сном. Детям назначают также по 0,5 таблетки.
Глицин детям: зачем назначают
Наверное, многие знают, что Глицин является аминокислотой. В больших количествах она содержится в грудном молоке и некоторых белковых продуктах. Но если Глицин детям назначается дополнительно, то можно говорить о специфическом воздействии данного средства на организм человека. Ведь препарат имеет довольно широкий спектр применения:
1. стабилизирует работу нервной системы;
2. улучшает сон;
3. поднимает настроение;
4. благотворно сказывается на работоспособности;
5. стимулирует обмен веществ;
6. необходим для улучшения работоспособности.
Действие Глицина
Аминокислота благотворно сказывается на метаболических процессах, происходящих в тканях головного мозга. Кроме того, отмечается мощное антидепрессивное действие средства. У человека, принимающего глицин, наблюдается понижение агрессивности и эмоционального напряжения, так как Глицин стабилизирует функционирование глутамарных рецепторов. Также происходит улучшение сна, который приходит гораздо быстрее. Глицин даже используют как вспомогательный препарат при сильно выраженных эпилептических приступах. Кроме того, у пациентов наблюдается сокращение числа сосудистых нарушений.

Назначение Глицина
Данная аминокислота показана к применению при ишемическом инсульте, в стрессовых состояниях, при неврозах, снижении умственной работоспособности, в периоды эмоциональной нестабильности. Широко применяется Глицин и в наркологии, так как подавляет эмоциональное напряжение, которое проявляется в моменты ремиссии при поражении периферической нервной системы. В некоторых случаях прием Глицина детьми может вызвать аллергические реакции. Препарат противопоказан при гиперчувствительности. С особой осторожностью Глицин назначают людям, подверженным артериальной гипотензии. Перед началом приема аминокислоты следует проконсультироваться со специалистом.
Автор: Юлия Нилова

www.divomix.com

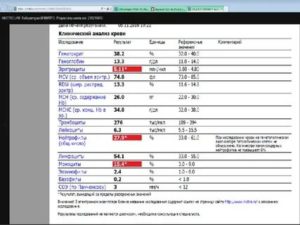


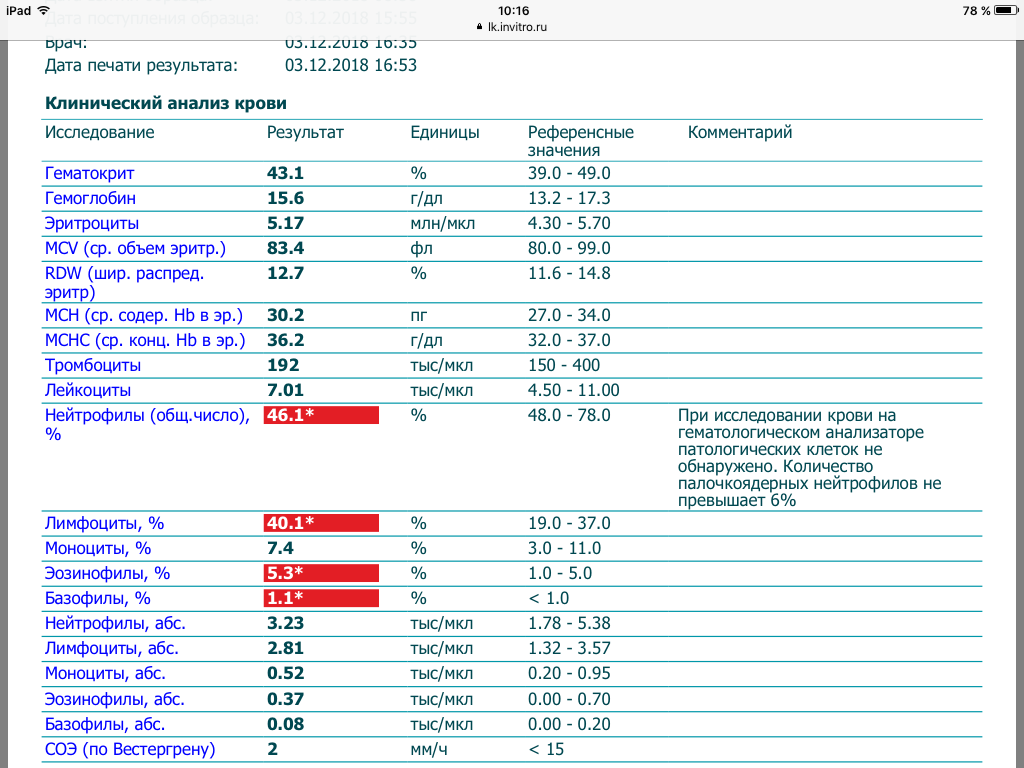
 Красные кровяные тельца переносят кислород по всему телу. Подсчет эритроцитов, также называемый подсчетом эритроцитов, измеряет количество красных кровяных телец в образце крови. Есть несколько способов измерения эритроцитов. Два самых распространенных:
Красные кровяные тельца переносят кислород по всему телу. Подсчет эритроцитов, также называемый подсчетом эритроцитов, измеряет количество красных кровяных телец в образце крови. Есть несколько способов измерения эритроцитов. Два самых распространенных: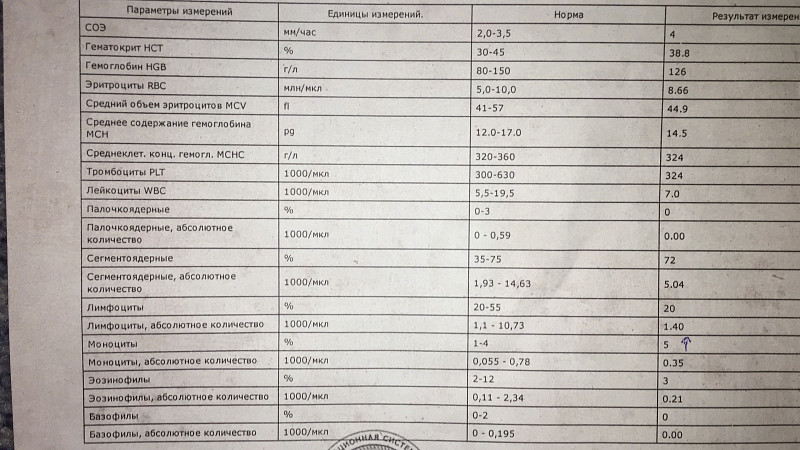 Ваш врач может также порекомендовать лекарства, такие как факторы роста лейкоцитов, для увеличения выработки нейтрофилов вашим организмом, особенно если у вас поднялась температура.
Ваш врач может также порекомендовать лекарства, такие как факторы роста лейкоцитов, для увеличения выработки нейтрофилов вашим организмом, особенно если у вас поднялась температура.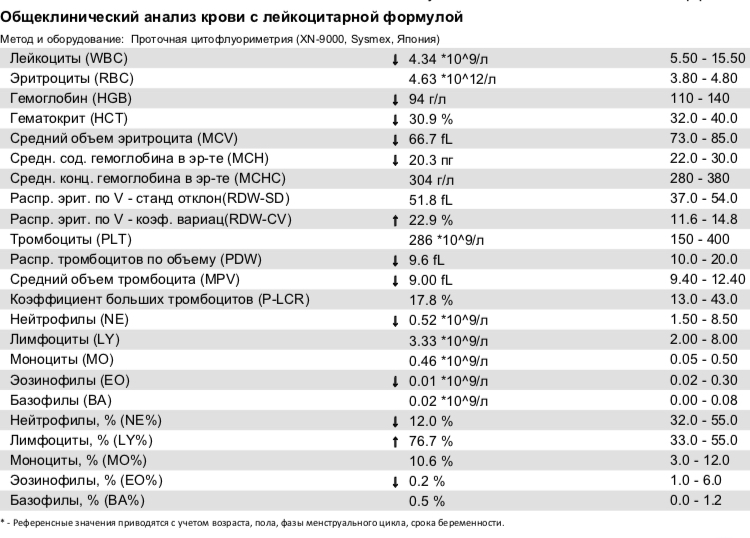 Необычно низкое количество тромбоцитов называется тромбоцитопенией. Люди с низким уровнем тромбоцитов имеют больший риск серьезного кровотечения или синяков. Если количество тромбоцитов упало до очень низкого уровня, врач может порекомендовать переливание тромбоцитов.
Необычно низкое количество тромбоцитов называется тромбоцитопенией. Люди с низким уровнем тромбоцитов имеют больший риск серьезного кровотечения или синяков. Если количество тромбоцитов упало до очень низкого уровня, врач может порекомендовать переливание тромбоцитов.


