Многие из нас даже не подозревают, что же представляет собой тройничный нерв. Эта статья поможет Вам разобраться в этом нелегком вопросе.
Тройничный нерв – это один из видов нервов смешанного типа, который состоит из 3 ветвей, у 2-х из которых присутствуют только чувствительные волокна, а у 3-го имеются в наличии как чувствительные, так и двигательные волокна.
Тройничный нерв относится к нервам смешанного типа, так как ему свойственно наличие как чувствительных, так и двигательных волокон. Они в свою очередь имеют большое значение для нашего организма.
Двигательные ветви, которые выходят из Варольего моста, находятся рядом с чувствительными, при этом каждая ветвь образует определенный корешок тройничного нерва.
Двигательный и чувствительный корешок тройничного нерва образуют его ствол, который находится в яме на вершине пирамиды височной кости. Именно в этом месте образуется тройничный узел за счет чувствительных волокон, и от него отходят три ветви: это глазная ветвь, верхнечелюстная и нижнечелюстная ветви.
В свою очередь тройничный нерв выполняет определенные функции, а именно:
- благодаря тройничному нерву мы можем двигать нижней челюстью;
- он ответственный за сокращение мышц лица;
- тройничный нерв обеспечивает восприятие боли, прикосновений, температуры;
- он регулирует расположение определенных частей лица, например, нижней челюсти.
Классификация причин воспаления тройничного нерва
В большинстве случаев воспаление тройничного нерва поражает челюсть, нижнюю часть лица и область вокруг глаз и носа.
Зачастую у большинства людей боль начинается неожиданно на первый взгляд без всякой причины, но на самом деле существует большое количество причин, которые могут спровоцировать появление воспаления тройничного нерва.
К таким причинам можно отнести следующее:
- грипп;
- сифилис;
- туберкулез;
- хронические воспаления в области зубов, глазниц и др.;
- переохлаждение;
- отравление токсинами;
- травмы или ушибы.
Как мы видим, причины воспаления тройничного нерва достаточно разнообразны, и этот список можно еще дополнять другими элементами.
Первичные и вторичные причины
Что касается первичных причин воспаления тройничного нерва, то они чаще всего являются инфекционно – аллергическими, и свою очередь характерны для таких заболеваний как:
- паралич Белла;
- прозоплегия;
- герпес;
- аденовирусов или энтеровирусов.
Что касается, например, паралича Белла, то он может появиться при переохлаждении определенного участка лица, при этом развивается он очень быстро от 3 – 4 до 24 часов.
К вторичным причинам можно отнести заболевания, которые были уже перенесены, например:
- отит;
- мастоидит;
- евстахеита.
Таким образом, при этих причинах происходит воспаление ствола тройничного нерва, также воспаление может поражать и сам лицевой нерв из-за попадания в него инфекции.
Существует и другая классификация причин, вызывающих воспаление тройничного нерва: внутренние и внешние причины.
Внутренние и внешние факторы
К внешним причинам относится:
- переохлаждение определенного участка лица;
- травмы, ушибы в области головы и лица;
- инфекционные заболевания в зубах;
- вирус опоясывающего лишая.
К внутренним причинам относят такие элементы:
- рассеянный склероз – это болезнь, при которой происходит повреждение оболочки нерва;
- нарушение питания нерва – это в большинстве случаев происходит у людей пожилого возраста из-за откладываний холестериновых бляшек на стенках сосудов;
- сдавливание нерва у выхода из черепной коробки.
Симптомы и признаки болезни
Как мы уже знаем, тройничный нерв состоит из чувствительных и двигательных волокон, поэтому в большинстве случаев воспаление характеризуется сильными болями или спазмами жевательных мышц.
Воспаление тройничного нерва имеет такие основные симптомы:
- отдающая в лоб или висок боль в области глаз;
- резкая боль, которая носит внезапный характер;
- зуд;
- покалывание;
- судороги;
- металлический привкус;
- увеличивается слезоотделение;
- расширение зрачков;
- может быть онемение той части, которая воспалилась;
- в некоторых случаях может появляться сыпь;
- ринорея;
- покраснение воспаленного участка лица.
Также среди признаков воспаления тройничного нерва можно выделить и боли:
- при смехе;
- боль при тактильных прикосновениях;
- боль при смене температуры.
На фото указаны основные симптомы воспаления тройничного нерва
Для того чтобы болевые приступы не повторились, нужно меньше двигаться, меньше жестикулировать и не пытаться совершать действия, направленные на активные движения.
Этот перечень симптомов воспаления тройничного нерва глаза является открытым, существуют и другие признаки, по которым можно определить это заболевание.
Не стоит также забывать, что у каждого человека заболевание протекает по – разному и симптомы воспаления тройничного лицевого нерва тоже разные, поэтому не нужно заниматься самолечением и пытаться самим поставить себе диагноз, так как зачастую это приводит к плачевным результатам.
Диагностические методики
Как выше уже было упомянуто, диагностировать это заболевание достаточно просто, так как ему характерно большое количество симптомов, которые очень сложно спутать с симптомами других заболеваний.
Но если с симптомами все достаточно понятно, то для того, чтобы выяснить причину воспаления тройничного нерва, нужно провести ряд клинических исследований, например:
- Осмотр у врача – стоматолога. Это делается для того, чтобы определить, нет ли у больного инфекции зубов, которая может вызвать это заболевание;
- Сдача крови. Этот анализ позволяет нам узнать, нет ли в крови антител к вирусу герпеса;
- Компьютерная томография головы. Эта процедура производиться для того, чтобы определить, нет ли в голове пациента опухоли.
- Рентген сосудов головы с использованием контрастного вещества, проделывается для того, чтобы выяснить есть ли у больного аневризма сосудов.
Лечение воспаления тройничного нерва
Лечение воспаления тройничного нерва может быть достаточно разнообразным и включать в себя этиотропную терапию, устранение болевых ощущений и, конечно же, лечение с помощью народной медицины.
Этиотропная терапия включается в себя следующие компоненты:
- использование средств, для восстановления оболочки нервных волокон;
- прием холестериносодержащих лекарств;
- хирургическое вмешательство;
- противовирусное вмешательство.
Для снижения болевых ощущений применяются такие средства как:
- обезболивающие препараты;
- успокоительные препараты;
- противовоспалительные лекарства;
- противоэпилептические препараты.
Так же для лечения невралгии могут применяться хирургические способы.
Сегодня известно несколько способов, но они остаются весьма спорными:
- Первый способ применяют, только если причина заболевания в неправильном положении сосудов относительно нерва. Для этого производят трепанацию черепной ямки и восстанавливают правильное положение нерва относительно сосудов.
- Во втором случае применяют радиочастотный метод. При этом через тело пациента пропускают высокочастотные токи по направлению к нерву. Этот метод более современный и требует намного меньше времени на восстановление.
Так же воспаление можно лечить и народными средствами, но это больше подойдет в плане профилактики.
Например, есть такие способы лечения, как втирание сока черной редьки в кожу на месте нахождения нерва, прием настойки тысячелистника.
Но ввиду того что причины заболевания могут быть самые разнообразные, то лучше обратиться изначально к врачу.
Видео: Острый неврит лицевого нерва
Врач-невролог рассказывает про неврит (воспаление) лицевого нерва. О том, что делать при воспалении лицевого нерва вы узнаете посмотрев эту небольшое медицинское видео. Смотрим медицинский видеоролик, слушаем советы врача.
Невралгия тройничного нерва представляет собой хроническое поражение указанной структуры, обычно компрессионного характера. Реже деструктивное, обусловленное процессом разрушения миелиновой оболочки при энцефалите, рассеянном склерозе. Болезнь переносится крайне тяжело, часто рецидивирует. Периоды ремиссии короткие и нестабильные, потому говорить о времени течения эпизода невралгии тройничного нерва сложно. Характерно постоянное течение с обострениями, болевыми ощущениями, нарушениями чувствительности.
Согласно статистической информации, состояние нерва встречается сравнительно редко. На каждые 10 тысяч населения планеты приходится всего 2-5 случаев. Предположительно информация ложная, обусловлена неправильной диагностикой, что вполне предсказуемо, учитывая, что обнаружить заболевание крайне непросто, если не искать целенаправленно. С другой стороны и сами пациенты не стремятся обращаться к докторам, потому многие клинические случаи остаются вне поля зрения медицины.

Симптоматика тяжелая. Мучительная для пациента. Характерны сильные боли в одной части лица, со стороны поражения, проблемы с чувствительностью, возможна провокация редких клинических синдромов вроде кластерной головной боли. Связь между патологиями данного типа доказана, но точный механизм развития пока не до конца понятен.
Диагностика представляет сложности, поскольку специфических клинических признаков нет. Остается ставить диагноз методом исключения. Лечение консервативное в большинстве случаев. При неэффективности проводимой терапии показана хирургическая коррекция. Полного излечения удается добиться в 20-30% случаев. Прогнозы спорные, зависят от качества проводимой терапии, индивидуальных особенностей организма и сути клинического случая.
Причины развития невралгии тройничного нерва
Причин становления нарушения множество. Всего известно более 50 факторов-провокаторов. Однако подавляющее большинство случаев приходится на компрессию отдельных участков волокон, обычно на уровне ствола головного мозга, в месте отхождения. Компрессия, сдавливание обуславливается опухолью, местным воспалительным процессом, аномалиями развития местных анатомических структур (врожденными или приобретенными). Несмотря на частоту и встречаемость этого фактора, есть и другие. Нередко встречается целый комплекс причин, участвующих в развитии аномального состояния.
Измененное состояние сосудов
Аневризмы в первую очередь. Аневризмы — аномальные расширения артерий с одной стороны или сразу с двух. В результате течения процесса стенка сосуда выпячивается, разрастается, становится неестественно крупной, деформированной. При развитии этого аномального образования в области основания головного мозга, где начинается тройничный нерв, возможна его компрессия. Сдавливание приводит к постепенному формированию очага гипервозбуждения из-за невозможности адекватного проведения импульса. Аневризмы лечатся строго хирургически. Несут опасность и сами по себе, могут спровоцировать массивное кровотечение, гибель пациента.
Опухоли церебральных структур
Доброкачественные или злокачественные. В основании головного мозга. Наиболее часто в практике неврологов, нейрохирургов и онкологов встречаются такие опухоли, как глиомы. Они условно доброкачественны, по мере прогрессирования нередко малигнизируются, становятся злокачественными. На втором месте находятся менингиомы, практически не имеющие склонности к злокачественной трансформации. Независимо от типа, они компрессируют ткани, вызывая невралгию тройничного нерва. При этом на формирование полной клинической картины уходит до нескольких месяцев. Тотальное удаление неоплазий позволяет частично купировать клинические проявления, но полного восстановления добиться не удается, поскольку волокна уже изменены. Частота рецидивов, однако, существенно падает.
Неопухолевые объемные образования
Встречаются сравнительно часто. Сюда относят такие структуры, как кисты. Кисты — не имеют склонности к росту, не способны малигнизироваться. По характеру это полостные образования, заполненные жидким экссудатом или транссудатом. Однако при некоторых условиях могут увеличиваться в размерах, сдавливать корешки волокон, вызывать специфическую клинику. Ввиду сложного расположения представляют определенные трудности в плане терапии.
Травмы головы
Независимо от формы. Как правило, сотрясения головного мозга, перенесенные гематомы, оперативные вмешательства с открытым доступом также имеют значение. Результатом становится изменение структуры черепа, положения церебральных структур. Незначительного отклонения достаточно для провокации рассматриваемого патологического процесса.
Хронические синуситы разных видов
Гаймориты, фронтиты, воспалительные процессы со стороны пазух. Сопровождаются отеком на местном уровне, по мере прогрессирования возможно вовлечение головного мозга, церебральных структур. В отсутствии патологического процесса со стороны мозга, невралгия тройничного нерва обычно не развивается.
Воспалительные процессы в области церебральных структур
Энцефалиты, менингиты. Несут большую опасность. Вызывают застой цереброспинальной жидкости, отек мозга. В краткосрочной перспективе такое состояние чревато гибелью больного. В долгосрочной — велика вероятность невралгии тройничного нерва в результате непродолжительного влияния на волокна и корешки.
Герпетические инфекции
Герпес выступает типичным провокатором невралгии тройничного нерва и не только. Сюда относятся герпетические поражение нескольких типов. Особенно опасны штаммы третьего типа (Варицелла-Зостер, вызывает ветряную оспу), четвертого типа (Эпштейна-Барр), пятого и шестого типов. Изучены они недостаточно, потому говорить о перспективах и вероятности влияния на волокна сложно.
Рассеянный склероз. Демиелинизация
Сопровождается разрушением одноименной оболочки тройничного нерва. Результатом становится постепенное снижение нормальной передачи импульса.
Также причинами развития невралгии могут стать:
- отиты, воспалительные процессы со стороны структур уха;
- врожденные аномалии черепа;
- заболевания зубов, десен.
Можно выделить и предрасполагающие факторы:
- систематическое повышение артериального давления, гипертензия или полноценная гипертоническая болезнь;
- нарушения работы защитных сил организма, снижение иммунитета;
- переохлаждения.
Наиболее часто невралгия тройничного нерва развивается у женщин старше 45 лет. В группе риска также молодые люди, страдающие рассеянным склерозом. Нарушение может стать первым клиническим признаком этого заболевания, основанием для углубленной диагностики.
Патогенез процесса до конца не понятен. Согласно одной из теорий, компрессия влечет разрушение миелиновой оболочки, снижение скорости передачи биоэлектрического импульса. Формируется очаг гипервозбуждения. Это результат невозможности передачи импульса, выступает адаптивным механизмом. Чрезмерное возбуждение и хаотичная передача сигнала приводят к интенсивным болевым ощущениям, снижению тактильной чувствительности, проблемам с двигательной активностью челюсти с одной стороны.
Невралгия тройничного нерва изучена не до конца. Причины оцениваются в системе, исключаются по одной. Этиология играет основную роль в деле планирования схемы терапии.
Классификация отклонения
Подразделение проводится по этиологии, природе заболевания. Соответственно выделяют два основных вида.
Первичная (идиопатическая) форма
Развивается в результате расстройства работы самих волокон, обычно в итоге компрессии тканей в месте выхода, в области ствола головного мозга. Обнаружение подобного патологического процесса представляет большие сложности с точки зрения диагностики, потому заболевание определяется после исключения прочих факторов. Иногда для постановки диагноза требуется не один месяц плотных обследований. Идиопатическая невралгия встречается наиболее часто.
Вторичная (симптоматическая) форма
Встречается несколько реже. Согласно статистике, на долю вторичных факторов приходится всего 5% от общего числа клинических зафиксированных случаев. Развитие нарушения обуславливается воспалительными расстройствами, аутоиммунными процессами, аномалиями сосудистого профиля, прочими патологическими процессами. Выявление первичного фактора-провокатора не представляет больших сложностей, потому и диагностика этой формы болезни несколько проще. Лечение заключается в устранении симптоматики и борьбе с основными этиологическими факторами.
Прочие классификации не разработаны. В некоторых случаях врачи используют условную классификацию по тяжести патологического процесса, его течения. В таком случае отдельные фазы выделяют по частоте рецидивов, количеству осложнений, субъективной переносимости расстройства, количеству симптоматических составляющих.
Симптоматика, клиническая картина расстройства
Симптоматика невралгии тройничного нерва неспецифична, но признаки явные, хорошо заметные для самого пациента. Среди основных проявлений:
- Выраженные пароксизмы боли в области лица. Один их характерных признаков патологии. Интенсивность болевых ощущений крайне высока, описывается пациентами как мучительная. По характеру напоминает жжение, высокотемпературное воздействие, прострел, удар тока, что характерно как раз для болевых ощущений в результате патологии нервных волокон. Как правило, дискомфорт затрагивает одну сторону лица, небольшой участок. Прогрессирование процесса, продолжающаяся компрессия корешков сопровождается расширением болевой области до существенных площадей. Затрагивается вся половина лица. Затем вовлекается голова. Пароксизмы длятся от нескольких минут до часа. Сама частота пароксизмов зависит от индивидуальных особенностей организма, причины патологии.
- Снижение чувствительности кожи лица. Возникает не сразу, формируется постепенно в результате отмирания волокон. Иннервация существенно нарушается. При пальпации человек не ощущает ничего. Увеличение интенсивности влияния не дает положительного ответа.
- Отеки на лице. С одной стороны, незначительные. Ложно могут восприниматься как проявления заболеваний зубов.
- Боли в области зубов со стороны поражения.
- Вестибулярный синдром. Встречается при длительном течении заболевания. Сопровождается группой неспецифических проявлений. Сюда относят головокружение, тошноту, позывы к рвоте, слабость, проблемы с ориентацией в пространстве, с координацией движений в результате поражения головного мозга.
- Повышение температуры тела. Наблюдается не всегда. Это проявление воспалительного процесса. Однозначно сказать, является ли это проявление признаком названного диагноза или же признаком основного заболевания невозможно сразу. Требуется динамическое наблюдение в течение хотя бы нескольких дней. Температура тела растет незначительно, до 37,5-38 градусов Цельсия, редко выше. Возможно возникновение симптомов общей интоксикации: головной боли, тошноты, слабости, сонливости и ощущения разбитости. В основном температура, признаки интоксикации развиваются в качестве симптомов воспаления тройничного нерва и окружающих структур.
Невралгия тройничного нерва может провоцировать такие расстройства, как кластерные головные боли и приступы мигрени.
 Ветви тройничного нерва
Ветви тройничного нерваВ первом случае имеет местно невыносимая простреливающая, жгучая, распирающая боль в области глаза, виска. Эпизоды длятся от нескольких минут до пары часов. Возникают в течение суток неоднократно. Заболевание крайне мучительно переносится пациентами. Кластер заканчивается спустя неделю или несколько недель. Не возобновляется годами. Сказать, каким образом нервные ткани обуславливают развитие такого процесса, врачи пока не могут.
Поражение тройничного нерва повышает вероятность мигрени, даже у людей без предрасположенности к таковой.
Симптоматика оценивается в системе. К сожалению проявления нетипичны и неспецифичны, потому сразу обнаружить проблему не выходит.
Помимо собственно признаков невралгии, присутствуют и проявления основного заболевания.
Диагностика
Диагностика проводится под контролем невролога. В типичных случаях обнаружение проблемы не представляет больших сложностей. Однако классические ситуации встречаются не столь часто. В рамках первичного обследования проводят такие мероприятия.
- Устный опрос больного
Необходимо уточнить все возможные жалобы на здоровье. Рассказывать врачу стоит все, даже если кажется, что симптомы не имеют значения в контексте ситуации. Врач оценивает названные проявления, систематизирует их, выстраивает полноценную клиническую картину. Исходя из этого, можно выдвинуть гипотезы относительно вероятного диагноза.
- Сбор анамнеза
Практикуется в рамках оценки вероятного происхождения невралгии тройничного нерва. Рассматриваются такие факторы, как перенесенные в недавнем прошлом воспалительные процессы, нарушения со стороны сосудов, опухоли, текущие патологические процессы, прочие нарушения. Также пагубные привычки, семейная история болезней, перенесенные ранее травмы, прочие моменты. Все данные фиксируются для дальнейшей оценки и анализа.
- Пальпация лицевой области
При невралгии тройничного нерва присутствуют триггерные точки, воздействие на которые приводит к резкому развитию болевого синдрома или усилению такового. Как только физическое воздействие ослабевает, болевой синдром сходит на нет. Это типичный признак.
В качестве дополнительных методик, направленных на выявление этиологии, назначают следующие исследования:
- КТ черепа. Компьютерная томография — методика более тонкая и точная в сравнении с рентгенографией. Позволяет выявить области сужения каналов, по которым проходят волокна. В основном назначается для оценки состояния костных структур.
- МРТ головного мозга. Имеет смысл прицельно рассматривать основание церебральных тканей. Выявлению подлежат опухоли, аневризмы, мальформации, кисты. При необходимости диагностика проводится с контрастным усилением. Это основной способ выявления опухолей, рассеянного склероза.
- Ангиография. Назначается в качестве методики выявления и более точной оценки сосудистых образований.
Лабораторные исследования не имеют большого смысла. Недостаточно информативны. Потому практически не назначаются.
Подобными же методами решается вопрос дифференциальной диагностики. Отграничение проводится с типичной мигренью, воспалительными процессами со стороны слуховых ходов, заболеваниями зубов, десен.
Лечение
Врачи практикуют консервативные и оперативные методики. Клинические рекомендации настаивают на применении медикаментов в качестве основной меры терапии.

Медикаментозное лечение требует применения препаратов нескольких типов:
- Противовоспалительные нестероидного происхождения. Используются в качестве препаратов первой линии. Позволяют снять болевые ощущения, хотя бы частично, также местное воспаление, если таковое имеется. В то же время неврогенные боли плохо снимаются ненаркотическими препаратами. Потому на полный эффект рассчитывать не стоит. Среди основных наименований — Нимесулид, Нимесил, Кеторол, Найз, Ибупрофен и средства на его основе, Диклофенак.
- Глюкокортикоиды. В основном назначаются в качестве меры купирования воспалительных процессов. Частично устраняют болевые ощущения за счет снижения интенсивности сдавливания тканей. Преднизолон, в более сложных случаях требуется Дексаметазон.
- Противосудорожные препараты. Применяются строго по показаниям.
- Спазмолитики: Но-шпа, Дротаверин, Папаверин и прочие.
- Анальгетики: Анальгин, Пенталгин. Такие препараты при воспалении тройничного нерва не дают полного эффекта практически никогда. Обезболивающие таблетки применяются строго в системе с прочими названными.
- Антигистаминные. В качестве меры снятия отека.
- Возможно проведение местных новокаиновых блокад. Являются действенной мерой, чтобы снять острую боль при невралгии тройничного нерва, если прочие методы не помогают. Результат продолжается до нескольких суток. Симптоматика сходит на нет.
- Если имеет место интенсивное инфекционное воспаление, возможно назначение антибиотиков широкого спектра.
Консервативная терапия включает в себя массаж, физиотерапию.
Лечение проводится в домашних условиях. Госпитализация почти никогда не требуется.
Можно ли греть тройничный нерв при воспалении?
Категорически воспрещается влияние тепла и холода. Рекомендуется придерживаться рекомендаций врача.
Оперативная коррекция проводится по показаниям, если на то есть основания. Например, удаление опухоли, микрохирургическая декомпрессия и прочие методики.
Прогнозы
Прогнозы в основном благоприятные. Опасные для жизни осложнения не развиваются (если брать в расчет только саму невралгию тройничного нерва). С течением времени вероятны тяжелые расстройства со стороны мимической мускулатуры. Невозможность нормально выражать эмоции.
При прогнозировании вероятного дальнейшего течения и результатов нарушения нужно также учитывать основной патологический процесс, вызывающий к жизни невралгию тройничного нерва. Исходя из этих данных, можно давать более подробный прогноз. Например, опухоли практически всегда имеют серьезные прогнозы в плане выживаемости, без лечения быстро прогрессируют, могут унести жизнь человека. По этой причине проблема не только в неврологических расстройствах, но и в основном диагнозе, который может быть куда опаснее.
Осложнения невралгии тройничного нерва
Среди возможных осложнений патологического процесса выделяют проблемы со здоровьем.
Основное осложнение — развитие тревожного расстройства. Пациент не может нормально жевать, боится повторения болевых ощущений. Старается меньше двигаться, не ест жесткую пищу, требующую тщательного разжевывания. Выискивает у себя симптомы заболеваний, способных спровоцировать очередной эпизод болевого синдрома. Так продолжается годами, по мере течения времени состояние только усугубляется.
Далее идет снижение чувствительности кожи лица. Итогом на начальном этапе оказываются дискомфортные ощущения. По мере того, как патология прогрессирует, иннервация всей лицевой области ослабевает. Потому практически всегда развиваются парезы или параличи местной мимической мускулатуры. Человек не способен управлять мышцами.
Возможны депрессивные эпизоды. Постоянное или периодическое снижение эмоционального фона.
Наконец, при невралгии тройничного нерва присутствует частичная атрофия жевательной мускулатуры. Это позднее осложнение, как и парезы лицевой мимической мускулатуры.
Осложнения присутствуют почти в 60% случаев. Без лечения в перспективе нескольких лет вероятность вырастает до 98%. Тяжелые осложнения вроде парезов, параличей встречаются в 12-20% ситуаций. Без терапии число составляет 35-50%.
Меры профилактики

Невралгию тройничного нерва можно предотвратить. Для этого достаточно соблюдать ряд несложных рекомендаций:
- Коррекция уровня артериального давления. Применяются препараты нескольких групп. От ингибиторов АПФ до бета-блокаторов, блокаторов кальциевых каналов и диуретиков. Восстановление нормальных показателей артериального давления предотвращает развитие аневризм, снижает риски инсульта, геморрагии головного мозга. Параллельное применение ангиопротекторов закрепляет результаты. Формально риски сохраняются, но они куда ниже.
- Избегание переохлаждений. Переохлаждение — фактор развития воспалительных процессов, при недостаточной активности иммунитета растет вероятность герпетического поражения. В рамках профилактики нужно одеваться по сезону, избегать работы и длительного нахождения под кондиционерами и т. д.
- Избегание стрессовых ситуаций. По возможности. Провокация очередного пароксизма невралгии тройничного нерва обуславливается психосоматикой. Потрясения, травмы, просто длительные нагрузки обуславливают провокацию очередного приступа боли. Не всегда возможно избежать стрессов. В таком случае хорошим вариантом станет освоение методик релаксации.
- Поддержание иммунитета в достаточном тонусе. В рамках решения этой задачи необходимо избегать инфекционных заболеваний, насколько это возможно, полноценно питаться. Рацион должен быть витаминизированным, с достаточным количеством белка. Возможно применение биологически активных добавок, по усмотрению специалиста, который ведет человека.
- Своевременные мероприятия по выявлению заболеваний, потенциально способных спровоцировать нарушение. Диагностика проводится под контролем профильного специалиста.
- Лечение основных патологий, выступающих виновниками. Консервативное или оперативное. При выявлении процесса, который потенциально способен спровоцировать нарушение, врачи выжидают. Если есть реальные риски для здоровья, начинают лечение без оценки динамики.
- Прохождение регулярных профилактических осмотров под контролем как минимум терапевта. Основной специалист — невролог. Минимальный перечень возможных исследований определяется врачом.
- Отказ от курения. Никотин провоцирует сужение сосудов, кровообращение на местном уровне, в области нервных тканей также ослабевает. Курение недопустимо.
- Отказ от спиртного. Алкогольные напитки влияют на состояние здоровья идентичным образом. Кроме того, даже небольшая доза спиртного способна спровоцировать очередной пароксизм, приступ болевых ощущений.
Профилактика не представляет сложностей, благодаря базовым мероприятиям удается серьезно снизить риски.

Неврит тройничного нерва представляет собой воспалительный процесс нервной ткани, возникающий по ряду причин.
Заболевание носит хронический характер и проявляется в виде периодических жгучих болей в области иннервации V пары черепных нервов.
При отсутствии своевременной медицинской помощи неврит приводит тяжелым осложнениям: парезам, нарушению движений лицевых мышц, потере слуха. Интенсивный болевой синдром может спровоцировать развитие психологических расстройств.
Что это такое и код по МКБ-10
 Неврит тройничного нерва — это неврологическое расстройство, характеризующееся воспалением и болью в области, которую иннервируют ветви V пары черепно-мозговых нервов.
Неврит тройничного нерва — это неврологическое расстройство, характеризующееся воспалением и болью в области, которую иннервируют ветви V пары черепно-мозговых нервов.
Заболевание характерно для людей от 30 до 40 лет. В группу риска попадают люди с рассеянным склерозом.
В отличие от невралгии неврит всегда сопровождается отеком, тогда как невралгия тройничного нерва является раздражением нервных окончаний и может прогрессировать без симптомов воспаления. Кроме того, невралгия не вызывает изменений в структуре нейронных волокон.
При развитии неврита воспаление затрагивает внутреннюю часть тройничного нерва, что может привести к нарушению его целостности. Поэтому у больного наблюдается расстройство чувствительности и моторики.
Заболевание по классификации МКБ-10 получило код G50. Тройничный нерв парный, поэтому при развитии патологии у пациента возникает стреляющие приступы боли с одной стороны лица.
Когда болевой синдром стихает, больной ощущает онемение. В некоторых случаях наблюдается паралич или спазм мышц.Классификация неврита
Существует несколько классификаций неврита V пары черепно-мозговых нервов:
- в зависимости от места расположения;
- по характеру течения;
- по этиологии заболевания.
По локализации
Правый и левый тройничный нерв располагаются по обеим сторонам лица. Каждый из них разделяется на 3 ветви, поэтому считается смешанным волокном:
- Глазной нерв. I ветвь формируется из чувствительных нейронов, которые отвечают за восприятие окружающего мира: боль, температура, давление и другие факторы.
Эта часть тройничного нерва отвечает за иннервацию органов зрения, лоб, слезную железу и верхнее веко.
- Верхнечелюстной нерв. II ветвь так же, как и глазная, образована из чувствительных волокон. Нейроны отвечают за иннервацию ноздрей, верхней губы, десен и нижних век.
- Нижнечелюстной нерв. В отличие от двух других III ветвь тройничной пары является смешанной — она сформирована из двигательных и чувствительных нейронов.
Это значит, что данное ответвление отвечает за внешнее восприятие и движения мышц. Последние отвечают за участие нижней челюсти в пережевывании пищи и мимике.

Воспалительный процесс способен затронуть каждую из 3-х ветвей. Боль может ощущаться по всему лицу или локализуется только в определенном участке.
Обычно болевой синдром появляется только с одной стороны лица. Двустороннее поражение тройничного нерва встречается редко.По характеру течения
 По течению патологического процесса неврит может быть острым и хроническим. Последний возникает у 50% пациентов и характеризуется развитием периодических болей, носящих пульсирующий, жгучий, или ноющий характер.
По течению патологического процесса неврит может быть острым и хроническим. Последний возникает у 50% пациентов и характеризуется развитием периодических болей, носящих пульсирующий, жгучий, или ноющий характер.
Если заболевание связано с повреждением структуры нервных волокон, то болевой синдром будет постоянным.
Острая патология развивается внезапно. При ее развитии наблюдается стреляющая боль, похожая на удар электрическим током.
По причинам возникновения
Классифицируют 2 типа патологии:
- Первичная. Возникает в результате повреждения тройничного нерва: сдавливания окружающими мягкими тканями, атрофии, травмы.
- Вторичная. Неврит развивается как осложнение других неврологических или инфекционных заболеваний.
Этиология у мужчин, женщин и детей
Основной причиной развития неврита является нейроваскулярный конфликт, когда тройничный нерв или его ветви сдавливаются сосудом.
Вторичный неврит (воспаление) тройничного нерва развивается вследствие следующих факторов:
- травмы головы, которые повреждают череп и приводят к смещению костной ткани, механическим пореждениям тройничного нерва;
- новообразования злокачественного и доброкачественного характера, сдавливающий нерв в процессе своего роста;
- сосудистые мальформации;
- патологии прикуса;
- бактериальные вирусные заболевания: герпес, сифилис;
- сосудистые патологии, развивающиеся вблизи от тройничной пары и ее ветвей: атеросклероз, аневризмы;
- патологии прикуса, зубов и челюсти;
- хроническое воспаление носовых пазух: фронтит, гайморит, синусит;
- невралгия, возникающая после неправильного удаления зуба мудрости;
- стоматологические заболевания: пародонтоз, стоматит, флюс, периодонтит.

От чего еще бывает воспаление тройничного нерва? Неврит от переохлаждения развивается в редких случаях, встречается только у 2% больных. В то же время низкая температура способствует развитию инфекции, ослабляет иммунитет и замедляет обмен веществ, из-за чего в результате может возникнуть неврит.
Воспаление тройничного нерва у ребенка возникает при переохлаждении и детских инфекционных заболеваний (паротит, аденовирус, отиты). У новорожденных вследствие родовой травмы.В редких случаях причиной возникновения патологии становится сдавливание нервных корешков крупными сосудами. Развивается ишемия, которая формирует нервный импульс — ребенок мучается от приступов боли.
Если дети не прошли вакцинацию, то неврит развивается вследствие вирусных заболеваний на фоне переохлаждения ЛОР-органов.
В некоторых случаях неврит выступает как симптом разрастающейся опухоли, врожденных неврологических расстройств. У ребенка патология прогрессирует намного быстрее, что приводит к ускоренному появлению осложнений.
 У женщин среднего возраста неврит тройничного нерва встречается в 2 раза чаще, чем у мужчин.
У женщин среднего возраста неврит тройничного нерва встречается в 2 раза чаще, чем у мужчин.
Наиболее высокий риск развития каких-либо заболеваний, в том числе воспаления тройничного нерва, приходится на период беременности, когда в организме происходят гормональные перестройки.
В это время причиной воспаления V пары может быть сдавливание нервных корешков окружающими мягкими тканями, разрыв миелиновой оболочки нерва.
Такие ситуации возникают в результате стресса, инфекций, травм ушных раковин и лица, переохлаждения. Точную этиологию возникновения неврита у беременных женщин без проведения инструментальной диагностики установить не удается.
Психосоматика проблемы
Спровоцировать заболевание могут психологические факторы. Риск появления неврита повышается в условиях постоянного стресса или тяжелых эмоциональных потрясений:
- смерть близкого человека;
- детская психологическая травма;
- последствие после перенесенного заболевания;
- фантомное проявление болей после проведения операции на мозг: удаление опухоли, аневризмы, постинсультное состояние.
Клиника недуга: симптомы и признаки
Главный признак появления неврита — это болевой синдром высокой интенсивности. Боль может длится от 3 минут до нескольких часов.
В зависимости от причины появления и формы заболевания характер боли может быть:
- колющим;
- ноющим;
- пульсирующим;
- режущим;
- жгучим.
Болевой синдром возникает вследствие воспаления нервной ткани. Раздражение нейронных волокон приводит к повышенной секреции слюны, наблюдается слезотечение. Нередко у пациентов наблюдается покраснение лица со стороны пораженного нерва.
Локализация боли может отличаться в зависимости от того, какая ветвь тройничного нерва была повреждена:
- Неврит I ветви (глазного нерва) характеризуется появлением боли в области переносицы, лба и верхнего века. Пациент ощущает потерю чувствительности в данной области.
Нарушение иннервации сопровождается снижением или отсутствием надбровного, корнеального рефлекса.
При воспалении 1 ветви тройничного нерва пациент чувствует онемение конъюнктивы. Нередко наблюдается воспаление роговицы.
- Неврит верхнечелюстной ветви сопровождается болью и потерей восприятия со стороны наружного угла глаза, неба, верхней губы. Наблюдается онемение верхних десен и зубов.
- Неврит нижнечелюстного нерва проявляется в виде болевого синдрома, расстройства чувствительности в нижней части щеки, виска, губы и подбородка. Онемение ощущается на слизистой оболочки щек, на теле и кончике языка, на подъязычных тканях, деснах и зубах. Кроме того, нарушается процесс жевания, искажается мимика. Приступы боли сопровождаются нервным тиком мимических мышц.

Для неврита характерно снижение остроты слуха и зрения. При возникновении воспаления тройничного нерва часто температура повышается до 37°C.
При нарушениях иннервации наблюдается отек слизистых оболочек рта и век. В некоторых случаях появляются трофические расстройства: кожа на лице шелушится, наблюдается гипотрофию мышц на висках и щеках.
Отличаются ли проявления с правой и левой стороны головы и лица?
 В большинстве случаев от неврита страдает только одна половина лица. Двусторонняя патология наблюдается редко и не отличается развитием специфических для нее признаков.
В большинстве случаев от неврита страдает только одна половина лица. Двусторонняя патология наблюдается редко и не отличается развитием специфических для нее признаков.
Симптомы, возникающие с левой и правой стороны, будут зависеть от области поражения. Редко патология распространяется на 2 одинаковые ветви.
В клинической практике патологии с обеих сторон отличаются из-за поражения разных веток тройничного нерва. Например, если с правой стороны наблюдается онемение верхней половины лица, то с другой стороны будут появляться нервные тики.
Болевые ощущения в зубах
II и III ветви тройничного нерва иннервируют с обеих сторон десны и зубов. Поэтому при их воспалении боль может иррадиировать по нервным волокнам в альвеолы. Нередко болевой синдром сопровождается отеком слизистых оболочек рта.
Раздражение нервов приводит к повышенному слюноотделению. При воспалении тройничного нерва болят зубы, боль не дает нормально пережевывать пищу, открывать челюсть и разговаривать.Со стороны глаз
Глазной нерв в полости глазницы разделяется на 3 ветви:
- Лобную. Помимо кожи темени и лба данный нерв отвечает за чувствительность верхнего века. При его воспалении у больного появляется нервный тик, кожу века начинает щипать. Ощущается присутствие инородного тела.
- Слезную. Иннервирует слезную железу, поэтому при раздражении нерва повышается слезоточивость. Больной ощущает жжение и острые покалывания в области под бровями.
- Носоресничную. Эта ветвь отвечает за иннервацию глазного яблока и внутренний угол глаза, поэтому при его поражении у пациента возникают проблемы со зрением. Появляется острая боль, ухудшается видимость.

Боль в ухе
Чувствительные нейроны нижнечелюстного нерва отвечают за восприятие:
- кожи ушной раковины;
- околоушной железы;
- кожных покровов в наружном слуховом проходе;
- барабанной перепонки.
Жалобы у пациентов
Основная жалоба у пациентов, приходящих на прием к неврологу — это приступы сильной боли, появляющиеся по ходу иннервации ветвей тройничного нерва.
 При сборе анамнеза люди описывают боль по-разному, ссылаясь на проявления:
При сборе анамнеза люди описывают боль по-разному, ссылаясь на проявления:
- острого;
- жгучего;
- тупого;
- ноющего;
- стреляющего болевого синдрома.
Больные жалуются на внезапное появление боли, сопровождающейся различными вегетативными явлениями. К последним относится обильное выделение слюны, пота, слез, покраснения кожи. Боль может иррадиировать в разные части головы и шеи.
Пошаговая процедура диагностики
Специальных методов диагностики для выявления неврита не существует, поэтому клинический диагноз ставится на основании жалоб и физикального обследования больного.
При этом врач исключает наличие других заболеваний со схожей симптоматикой. Сначала специалист собирает полный анамнез пациента, после чего проводит физический осмотр.Как диагностировать воспаление тройничного нерва? При неврите тройничного нерва появляется специфическая боль, сопровождающаяся рядом необычных симптомов:
- онемением кожи лица;
- ухудшением зрения и слуха;
- нарушением работы мимических мышц, включая нервные тики;
- головокружением.
Как определить причины воспаления тройничного нерва лица? Для определения причины появления неврита проводят лабораторные тесты и инструментальные обследования в рамках дополнительной диагностики.
На что врач обращает внимание?
 При сборе анамнеза подозрение на наличие неврита появляется, когда:
При сборе анамнеза подозрение на наличие неврита появляется, когда:
- больной переносил ранее черепно-мозговые травмы;
- пациент подвергся нейротропной инфекции;
- у человека есть кариес;
- больной жалуется на приступы боли, локализующиеся по ходу иннервации тройничного нерва.
На физическом осмотре при неврите врач обращает внимание на продолжительность и характер болевого синдрома.
При воспалении нервной ткани приступы длятся до 2 минут и усиливаются при пальпации, разговоре, движении мышц. При этом у больного отсутствует неврологический дефицит, между приступами проходит мало времени.
Дополнительные исследования
Чтобы установить причину, по которой воспален тройничный нерв, проводят следующие методы диагностики:
- Лабораторные тесты: общий анализ мочи и крови. Если нервные волокна воспалились в результате инфекции, то в крови поднимается уровень лейкоцитов. Благодаря такой методике выявляют синусит, стоматологические заболевания.
- Магнитно-резонансная и компьютерная томография головы. На снимках показаны состояния нервов и сосудов. Последние могут давить на тройничный нерв, вызывая воспаление и боль. Кроме того, МРТ и КТ выявляют наличие опухолей.
- Рентгенография головы, полости рта, носовых пазух. Позволяет выявить очаг инфекции.
- Ангиография с применением контраста. Позволяет выявить аномалии сосудов и состояние кровотока, если существует риск сдавливания тройничного нерва крупными артериями.
От каких болезней следует дифференцировать?
Дифференциальную диагностику проводят при помощи сравнения клинической картины неврита тройничного нерва и схожих по симптоматике заболеваний.
К последним относятся:
- Пульпит. На зубах отмечается кариес, который вызывает постепенное нарастание боли в течение 3-6 месяцев.
В этот период болевой синдром появляется не в виде приступов. Боль развивается только при соприкосновении больных зубов с холодным или горячим.
Кроме того, болевой синдром локализуется в определенной точке, охватывая 3-4 соседних зуба. При неврите болят все десна и зубы со стороны пораженного нерва.
- Темпоромандибулярная боль. Отличается тупым и ноющим характером. Распространяется на висок и шею. Во время открывания рта слышится характерный щелчок.
- Пароксизмальная гемикрания. Боль локализуется только в области висков, длится от 5 минут до получаса. Сопровождается мигренью и головной болью.
- Различные инфекционно-воспалительные заболевания: гайморит, конъюнктивит, отит, синусит. В такой ситуации невролог консультирует и направляет больного на осмотр к другому специалисту: ЛОР-врачу, стоматологу, офтальмологу.

Чем может быть опасен: последствия и осложнения
При отсутствии лечения заболевание приводит к развитию осложнений:
- парезу, параличу мимических и жевательных мышц;
- снижению остроты зрения и слуха;
- атаксии;
- потере чувствительности кожи лица;
- нервным тикам.
В отличие от невралгии неврит относится к более опасным заболеваниям, приводящим при отсутствии лечения к разрушению нервной ткани. Воспаление нередко провоцирует двигательные нарушения лицевых мышц, онемение и нервные тики. Патология сопровождается приступами острой боли.
Тройничный нерв делится на 3 ветви, которые иннервируют область лица, глаз и ушей. Поэтому при отсутствии лечения патология может привести к расстройству слуха, мимики и зрения. Симптомы неврита тройничного нерва схожи с другими воспалительными заболеваниями, из-за чего требуется проведение дифференциальной диагностики.
виды, причины, симптомы, диагностика и лечение
Содержание статьи
Невралгия тройничного нерва – это одно из наиболее встречаемых заболеваний периферической нервной системы, главным клиническим симптомом которого выступают интенсивные боли приступообразного характера, отмечающаяся в иннервируемых участках лица. Для своевременной и эффективной терапии болезнетворных процессов нужно иметь представление о видах невралгий, этиологии их развития, основных симптомах, а также современных методах диагностики и терапии.
Что такое невралгия тройничного нерва?
Тройничный нерв начинается в передней зоне Варолиева моста, который находится возле мозжечковых ножек. Он включает в себя 2 типа корешков: большой чувствительный и маленький двигательный. Эти структуры направлены к верхушкам височных костей.
Волокна двигательных корешков в комплексе с третьей чувствительной веткой выходят через овальное отверстие, а после этого соединяются с ней. В полости впадины возле пирамидных костей находятся структуры полулунного узла. Из них выходят тричувствительные ветви тригеминального нерва.
Тригеминальная невралгия – это патологическое состояние, при котором отмечаются боли по ходу нервных волокон. Структуры тройничного нерва принимают участие в иннервации орбитальной зоны, губ, щёк, дёсен, челюстей и носа.
По ходу нерва к участкам иннервации ветви проходят через различные анатомические структуры, в которых они могут подвергаться раздражениям и сдавливанию. В большинстве случае происходит поражение челюстных ветвей. Невралгия первой ветви отмечается крайне редко.
При поражении тройничного нерва могут развиваться различные нарушения. Чаще всего наблюдается резкое повышение или снижение чувствительности иннервируемых зон. В некоторых ситуациях часть лица немеет, а также отмечаются расстройства подвижности лицевых мышц.
Виды невралгии
Все типы невралгий тройничного нерва делятся на 2 вида:
- Первичная невралгия. Она является отдельным заболеванием и развивается в результате сдавливания волокон нерва или нарушения кровообращения в области поражения.
- Вторичная невралгия. Её развитие обусловлено наличием сопутствующих заболеваний. Среди них чаще всего встречаются доброкачественные и злокачественные новообразования, а также тяжёлые инфекционные поражения организма.
Причины возникновения
Среди факторов, приводящих к образованию патологических процессов в волокнах нерва, наиболее распространёнными являются:
- Сдавливания нервных структур в месте их выхода из черепа. Чаще всего причинами этого выступают травматические поражения височной кости, челюсти, посттравматические рубцы, врождённые аномалии развития костной ткани, доброкачественные и злокачественные новообразования, сосудистые патологии, инсульты головного мозга, артериальная гипертензия, остеохондроз позвоночного столба, острые инфекционные заболевания, склеротическое поражение миелиновых оболочек.
- Болезни нервной системы. К ним относят детский церебральный паралич, воспаление мозговых оболочек бактериальной и вирусной этиологии, рассеянный склероз, эпилепсия, онкологическое процессы и энцефалопатии, которые развиваются в результате травм головы, гипоксии, инфекционного поражения и нарушений метаболизма.
- Одонтогенные факторы. Среди них выделяют зубные флюсы, травмы челюстей, последствия пломбирования и удаления зубов, а также других хирургических манипуляций, проводимых в области лица.
- Воздействие вирусных агентов. Приводить к невралгии тройничного нерва может полиомиелит, вирусы герпеса, а также ВИЧ.
Характер боли и основные симптомы
Клинические проявления при невралгии тройничного нерва делятся на несколько групп – болевой синдром, рефлекторные и двигательные нарушения, а также вегетативно-трофические расстройства. Боли интенсивные, с резким, приступообразным характером. Продолжительность спазмов составляет от нескольких секунд до 4-5 минут. Они могут иметь следующую локализацию:
- Глазная ветвь – лоб, переносица, верхнее веко, внутренний угол глаза, волосистая часть головы, решетчатая пазуха.
- Верхнечелюстная ветвь – верхняя челюсть и губа, зубы, щёки, гайморова пазуха, нижнее веко, слизистые оболочки носа.
- Нижнечелюстная ветвь – нижняя часть щеки, губы и шеи, зубы, затылок, подбородок и передняя поверхность нижней челюсти.
Рефлекторные и двигательные нарушения в большинстве случаев проявляются мышечными спазмами. Во время приступов мышечные волокна круговых мышц глаза непроизвольно сокращаются, что провоцирует развитие блефароспазма. Эти процессы могут распространяться на жевательную мускулатуру, а в запущенных случаях – на всю половину лица.
Вегетативно-трофические расстройства отмечаются во время приступов, и на ранних этапах развития патологических процессов они слабо выражены. Со временем они становятся более заметными и проявляются следующими симптомами:
- слезотечение, слюнотечение, насморк;
- гиперемия кожных покровов;
- сухость или сальность кожи;
- отёки лица;
- выпадение ресниц.

При отсутствии своевременно оказанного лечения происходит образование точек болевой патологической активности в структурах таламуса. Вследствие этого происходит изменение характера и локализации болей. Для этого этапа характерны следующие признаки:
- распространение болевого синдрома на всё лицо;
- гиперестезия кожных покровов;
- перерастание болей из приступообразного характера в хроническое течение;
- усиление вегетативно-трофических нарушений.
В большинстве случаев невралгия тройничного нерва диагностируется у людей возрастом 35-45 лет. Чаще всего поражается правая половина лица. В 5-7% случаев заболевание является двусторонней. Обострение патологических процессов характерно в осенне-весеннее время года.
Диагностика
Для диагностики заболевания необходимо обратиться к неврологу. Установка диагноза происходит на основании жалоб больного, анамнеза заболевания, результатов объективного и неврологического осмотров. Главным диагностическим критерием является наличие точек-триггеров, которые соответствуют ходу веток нерва. С целью уточнения этиологии патологических процессов врач может назначать инструментальные методы обследования:
- Магнитно-резонансная ангиография. Её применяют для обнаружения компрессионных поражений сосудов. Информативность методики высока при наличии больших сосудистых петель или аневризм.
- Компьютерная томография черепа. С её помощью обследуют черепную коробку на предмет изменений в размерах и локализации костных структур. Она даёт возможность обнаружить сужения каналов и отверстий, которые являются воротами для ветвей тройничного нерва.
- Магнитно-резонансная томография головного мозга. Данную методику используют для исключения наличия объёмных образований как причины компрессии нервных волокон.
Невралгии тройничного нерва нужно дифференцировать с прозопалгиями миогенной, сосудистой и психогенной этиологии. Наличие вегетативных расстройств указывает на сосудистую природу пароксизмов. Психогенные лицевые боли отличаются приступообразным характером и разнообразным паттерном болевых ощущений. С целью исключения риногенных, офтальногенных и одонтогенных факторов необходимы консультации отоларинголога, офтальмолога и стоматолога.
Методы лечения

Терапию невралгии тройничного нерва проводят комплексно. Для этой цели используются следующие методики:
- лекарственная терапия;
- оперативные вмешательства;
- физиотерапия;
- гимнастика лица;
- рецепты нетрадиционной медицины.
Медикаментозное лечение
Выбором лекарственных средств, дозировок и длительности курса их применения при тригеминальной невралгии занимается невропатолог. Основными группами препаратов для лечения заболевания выступают:
- спазмолитики и миорелаксанты;
- противосудорожные лекарства;
- нестероидные противовоспалительные средства;
- обезболивающие препараты;
- витаминные комплексы.
Спазмолитики и миорелаксанты используются для лечения невралгий, которые сопряжены с рассеянным склерозом. Они расслабляют мускулатуру и устраняют болевые ощущения. Наиболее эффективными представителями данных групп являются Сирдалуд и Мидокалм.
Сирдалуд эффективно применяется при различных формах тригеминальной невралгии. К побочным действиям средства относятся нарушения сна, слабость, быстрая утомляемость, постоянная сонливость, головокружения, сухость во рту, снижение показателей артериального давления. Суточная доза средства составляет 12-24 мг. Она разделяется на 2-4 приёма с перерывом на одинаковые промежутки времени.
Мидокалм обладает похожим лекарственным эффектом с Сирдалудом. Препарат принимают 3 раза в день, каждые 8 часов. В случае назначения неправильной дозировки возможно развитие головных болей, снижение уровня артериального давления, ощущение мышечной слабости. При непереносимости действующих компонентов средства появляются зуд, крапивница, тошнота и рвота.
Основным противосудорожным препаратом при лечении невралгии тройничного нерва является Фенлипсин. Главным активным компонентов средства является карбамазепин. Приём препарата позволяет избавиться от болевого синдрома, возможных судорог и пароксизмов мышечных волокон. Дозировка рассчитывается на основании наличия данных о весе, возрасте и возможных сопутствующих болезней в анамнезе больного.
Использование лекарства в больших дозах рекомендуется до полной ликвидации болей с дальнейшей поддерживающей терапией. Наиболее распространёнными побочными эффектами лечения Фенлипсином являются тошнота, рвота, повышенная сонливость, расстройства со стороны желудочно-кишечного тракта, а также мышечная атаксия.
В случае отсутствия эффекта при лечении препаратом невролог может назначать приём других лекарственных средств, которые обладают похожим действием. К ним относятся Ламотриджин, Баклофен, Габапентин и Пребалгин.
Баклофен и Ламотриджин являются препаратами выбора при наличии у пациентов рассеянного склероза. Среди побочных эффектов этих средств выделяют гастралгические расстройства, гипотонию, сонливость, головокружения и синдром отмены.
Нестероидные противовоспалительные препараты применяются для устранения воспалительных процессов, которые привели к компрессии волокон тройничного нерва. Среди них чаще всего используются Ибупрофен, Нимесулид, Индометацин. Они не обладают абсолютными противопоказаниями, а также имеют низкую вероятность развития побочных эффектов.
С целью купирования острого болевого синдрома в челюстях, затылке и ушах назначаются обезболивающие препараты. В этом случае наиболее выраженным лечебным эффектом обладают Дексалгин, Баралгин, Парацетамол. Их рекомендуется принимать после приёма пищи. Это позволит снизить влияние активных компонентов на слизистую оболочку желудка. Использование средств данной группы противопоказано при наличии бронхиальной астмы, хронических кровотечений, гастрита, язв желудка и двенадцатиперстной кишки, а также заболеваний печени.
Витамины группы B назначаются в форме таблеток или ампул для инъекций. В качестве основной терапии рекомендуется использование препаратов в виде курса уколов, а при поддерживающем лечении – в форме драже или таблеток. Также возможен электрофорез с витаминами.
Данная группа средств назначается в комплексе с другими медикаментозными препаратами. Витамины способны снижать выраженность болевого синдрома, способствовать восстановлению поражённых нервных волокон, а также повышать эффективность используемых лекарств с низкими дозировками. Это даёт возможность уменьшить негативное воздействие на организм пациента.
К наиболее эффективным препаратам витаминов группы B относятся Нейробион, Мильгамма, Нейромультивит и Комбилипен. В случае их приёма возможно развитие кожных аллергических реакции, аритмий и повышенного потоотделения.
В качестве вспомогательных медикаментозных препаратов возможно использование следующих групп:
- Сосудистые средства. Они способствуют улучшению микроциркуляции, а также повышению активности метаболизма и быстрой регенерации поражённых нервных волокон. Наиболее эффективными лекарствами при лечении невралгии тройничного нерва являются Актовегин и Пентоксифиллин.
- Антибактериальные и противовирусные средства. Их действие направлено на борьбу с патогенными микроорганизмами, которые привели к развитию патологических процессов в структурах нерва. К ним относятся Цефотаксим, Цефуроксим, Цефтриаксон, Циклоферон, Ацикловир, Озелтамивир.
- Кортикостероиды. С их помощью достигается нормализация микроциркуляции и устранение отёков в очагах воспаления. Среди этой группы для лечения невралгии тройничного нерва используют Дексаметазон и Преднизолон.
В восстановительный период возможно назначение Нейромидина. Он улучшает качество проведения нервных импульсов и способствует регенерации поражённых волокон тройничного нерва.
Хирургическое вмешательство

В случае отсутствия эффекта при консервативном лечении заболевания врачи назначают проведение оперативных вмешательств. Для этого используются следующие виды манипуляций:
- декомпрессия нервных структур;
- радиочастотная деструкция поражённых волокон;
- перкутанное удаление воспалённого нерва.
Физиотерапия
Физиотерапевтические процедуры снижают выраженность болевого синдрома, а также ускоряют процессы регенерации поражённых структур. Основными методами физиотерапии при невралгии тройничного нерва являются:
- электрофорез;
- ультравысокочастотное лечение;
- лазерная терапия;
- ультрафиолетовое облучение;
- магнитная терапия;
- электрические токи.
Гимнастика лица
Использование комплекса упражнений при невралгии тройничного нерва позволяет облегчить выраженность приступов болевого синдрома и уменьшить компрессию веток тройничного нерва. Помимо этого, среди положительных эффектов ЛФК выделяют:
- улучшение микроциркуляции;
- повышение проводимости нервных импульсов;
- предотвращение развития застоя в мышцах.
Выполнять упражнения нужно перед зеркалом. Это позволит контролировать процесс. Комплекс гимнастики лица включает в себя:
- повороты и наклоны головы;
- сведение губ в трубочку и растягивание в широкой улыбке;
- втягивание щёк;
- набирание воздуха в щёки с дальнейшим выдохом через узкую щель в губах;
- закрытие и открытие глаз;
- поднятие и опускание бровей.
Народные средства
Использование средств нетрадиционной медицины рекомендуется только после консультации с лечащим врачом. При лечении невралгии тройничного нерва наиболее эффективными рецептами являются:
- Компрессы с варёной свеклой и соком чёрной редьки. Для этого нужно сварить свеклу, тщательно натереть её на крупной тёрке и залить массу соком чёрной редьки. Также можно добавить лавандовую настойку и эфирное масло. Полученную смесь кладут в конвертик из бинта и помещают в ушной проход на стороне воспаления или приматывают к участку, где чаще всего отмечаются боли. Компрессы делают на ночь каждый день на протяжении недели. После этого нужно сделать перерыв на 1-1,5 месяца.
- Чай с мёдом и аптечной ромашкой. После приготовления средства нужно набирать его в рот небольшими глотками и держать 2-3 минуты. Это позволит снизить выраженность клинической картины патологии при поражении верхнечелюстных или нижнечелюстных ветвей нерва.
- Примочки с корнем хрена. Один корень растения натирают на крупной тёрке, после чего полученную массу заворачивают в небольшой кусочек ткани или салфетку и прикладывают к очагу воспаления.
Прогноз
Своевременное обращения к специалистам в 75% случаев обеспечивает полное выздоровление. При отсутствии адекватной терапии невралгия тройничного нерва приобретает хроническое течение, что существенно усложняет лечения.
Неблагоприятное течение болезни отмечается при инсулинозависимом сахарном диабете и артериальной гипертензии. Также неутешительный прогноз наблюдается при глубоких повреждениях ветвей нерва у людей пожилого возраста.
Невралгия тройничного нерва практически не влияет на общее состояние организма человека. Тем не менее, при запущенных случаях возможно развитие пареза и паралича отдельных групп мышц, что оказывает воздействие на ряд социальных и психологических аспектов жизни пациента.
Профилактика
Специфическая профилактика болезни не разработана. Среди неспецифических мер, позволяющих предотвратить развитие заболевания, наиболее эффективными являются:
- своевременное лечение сопутствующих заболеваний, который повышают риск невралгии тройничного нерва;
- контролирование течения уже имеющихся хронических патологий;
- избегание переохлаждений, стрессов;
- регулярное закаливание и повышение иммунной защиты организма;
- ведение активного образа жизни, проведение свободного времени на свежем воздухе;
- посещение плановых медицинских осмотров.

При обнаружении каких-либо симптомов невралгии тройничного нерва рекомендуется немедленно проконсультироваться у невролога. Своевременное обнаружение патологии снижает вероятность развития осложнений и позволяет назначить наиболее эффективную тактику лечения. Это даёт возможность полностью восстановить функцию поражённого нерва и повысить качество жизни пациента.
Невралгия тройничного нерва — это нервное расстройство лица. Это вызывает резкую, жгучую лицевую боль, особенно в нижней части лица и челюсти и вокруг носа, ушей, глаз или губ.
Также известный как Tic Douloureaux, он считается одним из самых болезненных состояний человека.
Невралгия означает сильную боль по ходу нерва, вызванную раздражением или повреждением нерва. Невралгия тройничного нерва поражает тройничный нерв, один из самых широких нервов в голове.
В Соединенных Штатах (США) примерно 14 000 человек ежегодно заболевают этим заболеванием, и 140 000 человек в настоящее время живут с этим заболеванием. Считается, что она затрагивает около миллиона человек по всему миру.
Быстрые факты о невралгии тройничного нерва
- Невралгия тройничного нерва — чрезвычайно болезненное состояние, которое поражает лицевой или тройничный нерв.
- Это затрагивает приблизительно 14 000 человек в Соединенных Штатах (США).
- Боль обычно бывает сильной и возникает на одной стороне лица.
- Невралгия тройничного нерва часто вызывается кровеносными сосудами, оказывающими давление на корень тройничного нерва.
- Лечится противосудорожными препаратами или целым рядом операций.
Невралгия тройничного нерва является типом ноцицептивной боли.
Боль может быть ноцицептивной и не ноцицептивной.
- Ноцицептивная боль возникает, когда внешний стимул вызывает специфические болевые рецепторы в нервной системе, например, боль, вызванную ожогом.
- Не ноцицептивная боль возникает в результате повреждения или раздражения нервов или повреждения нервной системы. Сами нервы посылают сообщения боли в мозг.
Невралгия — это тип не ноцицептивной боли, а невралгия тройничного нерва — это не ноцицептивная боль, вызванная тройничным или 5-м черепным нервом на лице.
Люди с невралгией описывают это как кратковременную, но интенсивную жгучую или колющую боль. Может возникнуть ощущение, что боль распространяется по ходу пораженного нерва.Хотя боль кратковременна, невралгия тройничного нерва является хроническим заболеванием, которое ухудшается со временем.
Приступы боли могут длиться несколько минут, обычно на одной стороне лица.
Невралгия тройничного нерва встречается в два раза чаще у женщин, чем у мужчин, и более вероятна после 50 лет.
Может возникнуть один или несколько из следующих симптомов:
- прерывистые приступы легкой боли продолжительностью от нескольких секунд до нескольких минут
- сильные эпизоды жгучей, стреляющей, колющей боли, которые напоминают удары электрическим током
- внезапные приступы боли вызванные раздражителями, которые обычно не являются болезненными, например прикосновением к лицу, жеванием, речью или чисткой зубов.
- спазмов боли, которые длятся от пары секунд до нескольких минут
- эпизодов кластерных приступов, которые могут длится намного дольше, но между ними может не быть боли
- боль везде, где может достигать тройничный нерв и его ветви, включая лоб, глаза, губы, десны, зубы, челюсть и щеку
- боль в одной стороне лицо, или, реже, обе стороны
- боль, которая сосредоточена в одном месте или распространяется в более широком порядке
- приступы боли, которые происходят более регулярно и интенсивно с течением времени
- tingli нг или онемение лица до развития боли
Приступы боли могут возникать сотни раз в день в тяжелых случаях.Некоторые пациенты могут не иметь симптомов в течение нескольких месяцев или лет между приступами.
Некоторые пациенты имеют определенные точки на лице, которые вызывают боль при прикосновении.
Область боли
Область боли будет основана на трех ветвях тройничного нерва:
- Офтальмология : Воздействует на лоб, нос и глаза
- Верхнечелюстная область : Воздействует на нижнее веко, сбоку носа, щеки, десны, губы и верхних зубов
- Нижняя челюсть : влияет на челюсть, нижние зубы, десну и нижнюю губу
Невралгия тройничного нерва иногда поражает более одной ветви одновременно.
Атипичная невралгия тройничного нерва
Атипичная невралгия тройничного нерва представляет собой разновидность типичной невралгии тройничного нерва. Боль может быть описана как жжение, боль или спазмы, а не резкая или колющая.
Это может происходить на одной стороне лица, часто в области тройничного нерва, и может распространяться на верхнюю часть шеи или заднюю часть кожи головы. Боль может колебаться в интенсивности от легкой боли до ощущения раздавливания или жжения.
Атипичное проявление невралгии тройничного нерва труднее диагностировать.
Основная причина невралгии тройничного нерва — это кровеносные сосуды, давящие на корень тройничного нерва.
Это заставляет нерв передавать болевые сигналы, которые ощущаются как колющие боли. Давление на этот нерв также может быть вызвано опухолью или рассеянным склерозом (РС).
Другие причины могут включать:
- Рассеянный склероз: это происходит из-за демиелинизации нерва. Невралгия тройничного нерва обычно появляется на поздних стадиях рассеянного склероза.
- Опухоль давит на тройничный нерв: это редкая причина.
- Физическое повреждение нерва: это может быть результатом травмы, стоматологического или хирургического вмешательства или инфекции.
- Семейный анамнез: образование кровеносных сосудов передается по наследству.
Иногда причина остается неизвестной.
Если симптомы человека указывают на невралгию тройничного нерва, врач осмотрит их лицо, чтобы определить пораженные участки.
Сканирование с помощью магнитно-резонансной томографии (МРТ) может помочь устранить другие состояния с похожими симптомами, такие как разрушение зубов, опухоль или синусит.Тем не менее, МРТ вряд ли покажет точную причину нервного раздражения.
Основные методы лечения невралгии тройничного нерва включают назначенные лекарства и хирургическое вмешательство.
Медикаменты
Медикаменты доступны для лечения невралгии тройничного нерва, но со временем они могут стать менее эффективными.
Существует также риск нежелательных побочных эффектов. В этих случаях хирургия может быть лучшим вариантом.
Противосудорожные препараты
Обезболивающие, такие как парацетамол, не снимают боль при невралгии тройничного нерва.Поэтому врачи назначают противосудорожные препараты. Обычно они используются для предотвращения судорог, но они также могут уменьшать или блокировать болевые сигналы, посылаемые в мозг. Они делают это, успокаивая нервные импульсы.
Наиболее распространенными противосудорожными средствами для невралгии тройничного нерва являются:
- карбамазепин (Тегретол, Карбатрол, Эпитол)
- фенитоин (Дилантин)
- габапентин (Нейронтин)
- топирамат (Топамакс вальпаке)
- пропак15 Депакотэпакот 15
- ламотриджин (Lamictal)
Иногда противосудорожное средство со временем теряет свою эффективность.Если это произойдет, врач может увеличить дозировку или перейти на другое противосудорожное средство.
Побочные эффекты противосудорожных препаратов включают в себя:
Убедитесь, что у вас нет аллергии на эти лекарства, и проконсультируйтесь с врачом по поводу любых аллергий.
Средства против спастичности
Баклофен — расслабляющее мышцы средство. Его можно назначать отдельно или в сочетании с противосудорожными средствами. Побочные эффекты включают тошноту, сонливость и спутанность сознания.
Инъекция алкоголя
Это ошеломляет пораженные участки лица и обеспечивает временное облегчение боли.Врач вводит алкоголь в болезненную часть лица. Пациент может потребовать дальнейших инъекций или более постоянного решения позже.
Хирургия
Хирургия невралгии тройничного нерва направлена на:
- от остановки вены или артерии от давления на тройничный нерв
- повреждения тройничного нерва, так что неконтролируемые болевые сигналы прекращаются
Повреждение нерва может привести к временной или постоянное онемение лица. Операция может обеспечить облегчение, но симптомы могут вернуться спустя месяцы или годы.
Существует несколько вариантов хирургического лечения невралгии тройничного нерва.
Микрососудистая декомпрессия
Микрососудистая декомпрессия (МВД) включает перемещение или удаление кровеносного сосуда, который давит на корень тройничного нерва.
Хирург делает небольшой надрез за ухом на стороне головы рядом с локализацией боли. В черепе делается небольшое отверстие, и мозг поднимается, обнажая тройничный нерв. Между нервом и любыми соприкасающимися артериями размещается прокладка, эффективно перенаправляя их от нерва.
Если никакие кровеносные сосуды не прижимаются к нерву, вместо этого нерв может быть перерезан.
МВД может быть эффективным при устранении или уменьшении боли, но иногда боль возвращается. Существует также небольшой риск некоторой потери слуха, слабости лица, онемения лица и двойного зрения.
Процедура несет в себе очень маленький риск инсульта и смертельного исхода.
Чрескожная ризотомия глицерина
Чрескожная ризотомия глицерина (PGR) также известна как инъекция глицерина.Игла вводится через лицо в отверстие у основания черепа. Методы визуализации направляют иглу к месту соединения трех ветвей тройничного нерва.
Вводится небольшое количество стерильного глицерина. В течение нескольких часов тройничный нерв повреждается, а болевые сигналы блокируются.
Большинство людей испытывают значительное облегчение боли при ПГР, но боль может повториться позже. Многие пациенты испытывают покалывание или онемение лица.
Чрескожное баллонное сжатие тройничного нерва
Баллон направляется вниз по полой игле для надувания рядом с нервом.Это повреждает нерв и блокирует неконтролируемые сигналы.
Процедура эффективна, но боль может вернуться. Большинство пациентов испытывают некоторое онемение лица и более половины испытывают временную или постоянную слабость мышц, используемых для жевания.
Чрескожная стереотаксическая радиочастотная термическая ризотомия
Эта процедура использует электрические токи для разрушения специально отобранных нервных волокон, связанных с болью.
Электрод прикреплен к нервному корешку при седации.Пациент просыпается от седативного эффекта, чтобы определить, могут ли они чувствовать электрические импульсы и положить его обратно, пока электроды нагреваются и разрушают нерв.
У большинства пациентов, перенесших PSRTR, впоследствии наблюдается некоторое онемение лица.
Частичная сенсорная ризотомия
Врач делает маленькое отверстие в черепе и разрывает нерв. При разрыве основания нерва у пациента будет постоянное онемение лица. Иногда доктор натирает нерв, а не разрывает его.
Радиохирургия с гамма-ножом
Высокая доза облучения направлена на корень тройничного нерва, постепенно приводя к повреждению нерва и уменьшению боли. Пациент будет медленно улучшать облегчение боли в течение нескольких недель. Начальные льготы могут занять несколько недель.
GKR эффективен для большинства пациентов. Тем не менее, некоторые могут испытывать повторение боли позже.
Нет рекомендаций по предотвращению развития невралгии тройничного нерва.Тем не менее, следующие шаги могут помочь предотвратить приступы после постановки диагноза:
- есть мягкую пищу
- избегать слишком холодной или горячей пищи
- мыть лицо теплой водой
- с помощью ватных дисков при мытье лица
- при чистке зубов вызывает приступ, полоща рот теплой водой после употребления
- , насколько это возможно, избегая известных триггеров
Невралгия тройничного нерва может быть изнурительной, но устранение симптомов может значительно улучшить качество жизни.
Воспаление , ответ, вызванный повреждением живых тканей. Воспалительная реакция — это защитный механизм, который развился у высших организмов, чтобы защитить их от инфекции и травм. Его целью является локализация и устранение вредного агента и удаление поврежденных компонентов ткани, чтобы тело могло начать заживать. Реакция состоит из изменений в кровотоке, увеличения проницаемости кровеносных сосудов и миграции жидкости, белков и лейкоцитов (лейкоцитов) из кровообращения в место повреждения ткани.Воспалительный ответ, который длится всего несколько дней, называется острым воспалением, тогда как более длительный ответ называется хроническим воспалением.
пути активации комплемента Основная функция белков комплемента заключается в том, чтобы помочь в разрушении патогенных микроорганизмов путем прокалывания их наружных мембран (лизиса клеток) или повышения их привлекательности для фагоцитарных клеток, таких как макрофаги (процесс, известный как опсонизация). Некоторые компоненты комплемента также стимулируют воспаление, стимулируя клетки высвобождать гистамин и привлекая фагоцитарные клетки к месту инфекции. Encyclopædia Britannica, Inc.Популярные вопросы
Что такое воспаление?
Воспаление — это реакция, вызванная повреждением живых тканей. Воспалительная реакция — это защитный механизм, который развился у высших организмов, чтобы защитить их от инфекции и травм. Его целью является локализация и устранение вредного агента и удаление поврежденных компонентов ткани, чтобы тело могло начать заживать. Реакция состоит из изменений в кровотоке, увеличения проницаемости кровеносных сосудов и миграции жидкости, белков и лейкоцитов (лейкоцитов) из кровообращения в место повреждения ткани.Воспалительный ответ, который длится всего несколько дней, называется острым воспалением, тогда как более длительный ответ называется хроническим воспалением.
Каковы признаки воспаления?
Четырьмя основными признаками воспаления являются покраснение (лат. рубор ), жар ( калорий ), отек ( опухоль ) и боль ( дол ).
- Краснота вызвана расширением мелких кровеносных сосудов в области травмы.
- Тепло возникает в результате усиления кровотока в этой области и ощущается только в периферических частях тела, таких как кожа.Лихорадка вызывается химическими медиаторами воспаления и способствует повышению температуры при травме.
- Отек, называемый отеком, вызван в первую очередь скоплением жидкости вне кровеносных сосудов.
- Боль, связанная с воспалением, частично вызвана искажением тканей, вызванным отеком, а также индуцируется некоторыми химическими медиаторами воспаления, такими как брадикинин, серотонин и простагландины.
Является ли воспаление хорошим или плохим?
Воспаление служит защитным механизмом от инфекции и травм, а локализация и устранение вредных факторов и удаление поврежденных компонентов ткани позволяет начать процесс заживления.В процессе заживления поврежденные клетки, способные к пролиферации, восстанавливаются. Восстановление тканей, приводящее к образованию рубцов, может происходить, когда нормальная структура ткани не может быть успешно восстановлена. Неспособность воспроизвести оригинальную структуру органа может привести к болезни. Острое воспаление обычно полезно, но часто вызывает неприятные ощущения, такие как боль или зуд. В некоторых случаях воспаление может причинить вред. Разрушение ткани может происходить, когда регуляторные механизмы воспалительного ответа повреждены или нарушена способность очищать поврежденную ткань и посторонние вещества.В других случаях неадекватный иммунный ответ может привести к длительному и повреждающему воспалительному ответу. При аутоиммунных реакциях иммунная система организма атакует собственные ткани, что приводит к длительному хроническому воспалению.
Хотя острое воспаление обычно полезно, оно часто вызывает неприятные ощущения, такие как боль в горле или зуд от укуса насекомого. Дискомфорт, как правило, временный и исчезает, когда воспалительный ответ сделал свое дело. Но в некоторых случаях воспаление может причинить вред.Разрушение ткани может происходить, когда регуляторные механизмы воспалительного ответа повреждены или нарушена способность очищать поврежденную ткань и посторонние вещества. В других случаях неадекватный иммунный ответ может привести к длительному и повреждающему воспалительному ответу. Примеры включают аллергические или гиперчувствительные реакции, в которых агент окружающей среды, такой как пыльца, который обычно не представляет угрозы для индивидуума, стимулирует воспаление, и аутоиммунные реакции, при которых хроническое воспаление запускается иммунным ответом организма против его собственных тканей.
Причины
Факторы, которые могут стимулировать воспаление, включают микроорганизмы, физические агенты, химические вещества, неправильные иммунологические реакции и гибель тканей. Инфекционные агенты, такие как вирусы и бактерии, являются одними из наиболее распространенных стимулов воспаления. Вирусы вызывают воспаление, проникая и разрушая клетки организма; бактерии выделяют вещества, называемые эндотоксинами, которые могут вызвать воспаление. Физическая травма, ожоги, радиация и обморожение могут повредить ткани, а также вызвать воспаление, а также коррозийные химические вещества, такие как кислоты, щелочи и окислители.Как упомянуто выше, неисправные иммунологические реакции могут спровоцировать неуместный и разрушительный воспалительный ответ. Воспаление также может возникать, когда ткани умирают от недостатка кислорода или питательных веществ, что часто вызывается потерей кровотока в этой области.
Знаки
Четыре основных признака воспаления — покраснение (лат. рубор ), жар ( калорий ), отек ( опухоль ) и боль ( долор ) — были описаны в 1 веке нашей эры римским медицинским писателем Авл Корнелиус Цельс.Покраснение вызвано расширением мелких кровеносных сосудов в области травмы. Тепло возникает в результате увеличения кровотока через область и ощущается только в периферических частях тела, таких как кожа. Лихорадка вызывается химическими медиаторами воспаления и способствует повышению температуры при травме. Отек, называемый отеком, вызван в первую очередь скоплением жидкости вне кровеносных сосудов. Боль, связанная с воспалением, частично обусловлена искажением тканей, вызванным отеком, а также индуцируется некоторыми химическими медиаторами воспаления, такими как брадикинин, серотонин и простагландины.
Получите эксклюзивный доступ к контенту из нашего первого издания 1768 года с вашей подпиской. Подпишитесь сегодняПятым следствием воспаления является потеря функции воспаленной области, особенность, отмеченная немецким патологом Рудольфом Вирховом в 19 веке. Потеря функции может быть следствием боли, которая препятствует подвижности, или сильного отека, препятствующего движению в этой области.
Острый воспалительный ответ
Сосудистые изменения
Когда ткань впервые повреждена, маленькие кровеносные сосуды в поврежденной области на мгновение сужаются, процесс, называемый вазоконстрикцией.После этого кратковременного события, которое, как считается, не имеет большого значения для воспалительного ответа, кровеносные сосуды расширяются (расширяются), увеличивая приток крови в область. Расширение сосудов может длиться от 15 минут до нескольких часов.
Затем стенки кровеносных сосудов, которые обычно пропускают только воду и соли, легко становятся проницаемыми. Обогащенная белками жидкость, называемая экссудатом, теперь может выходить в ткани. Вещества в экссудате включают факторы свертывания, которые помогают предотвратить распространение инфекционных агентов по всему организму.Другие белки включают антитела, которые помогают уничтожать вторгающиеся микроорганизмы.
Когда жидкость и другие вещества вытекают из кровеносных сосудов, кровоток становится более вялым, и лейкоциты начинают выпадать из осевого потока в центре сосуда, чтобы течь ближе к стенке сосуда. Затем лейкоциты прилипают к стенке кровеносного сосуда, что является первым шагом в их эмиграции во внесосудистое пространство ткани.
,Обзор
Невралгия тройничного нерва — это сильная боль и мышечные спазмы в лице. Приступы сильной, подобной удару электрическим током, лицевой боли могут происходить без предупреждения или быть вызваны прикосновением к определенным участкам лица. Хотя точная причина невралгии тройничного нерва не до конца понятна, часто обнаруживается кровеносный сосуд, сдавливающий нерв. Лекарства, инъекции, операции и облучение могут быть использованы для лечения боли.Каждое лечение имеет свои преимущества, но у каждого есть свои ограничения. Вы и ваш врач должны определить, какое лечение лучше для вас.
Что такое невралгия тройничного нерва?
Невралгия — это сильная боль, вызванная травмой или повреждением нерва. Тройничный нерв является пятым (V) черепным нервом, который возникает из ствола мозга внутри черепа. Он делится на три ветви и затем выходит из черепа, чтобы придать чувство и движение лицу (рис. 1):
- Офтальмологическое подразделение (V1) обеспечивает ощущение лба и глаз.
- Верхнечелюстное деление (V2) обеспечивает ощущение щеки, верхней губы и крыши рта.
- Нижнечелюстное деление (V3) обеспечивает ощущение челюсти и нижней губы; это также обеспечивает движение мышц, участвующих в кусании, жевании и глотании.
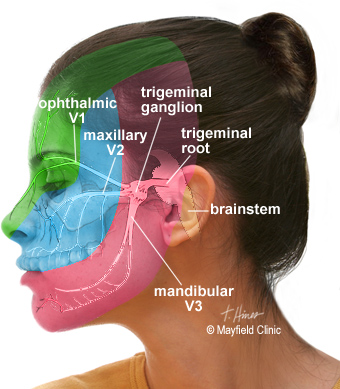 Рисунок 1. Тройничный нерв обеспечивает чувство и движение к лицу. Он состоит из трех отделов, которые ответвляются от ганглия тройничного нерва: глазной отдел (V1) обеспечивает ощущение лба и глаза, верхнечелюстной отдел (V2) обеспечивает ощущение щеки, а нижнечелюстной отдел (V3) обеспечивает ощущение челюсти.
Рисунок 1. Тройничный нерв обеспечивает чувство и движение к лицу. Он состоит из трех отделов, которые ответвляются от ганглия тройничного нерва: глазной отдел (V1) обеспечивает ощущение лба и глаза, верхнечелюстной отдел (V2) обеспечивает ощущение щеки, а нижнечелюстной отдел (V3) обеспечивает ощущение челюсти.Когда нерв тройничного нерва раздражается, возникает приступ сильной боли. Также называемый tic douloureux из-за неконтролируемого подергивания лица, вызванного болью, невралгия тройничного нерва является серьезной, поскольку она затрагивает многие аспекты жизни человека. Типичная невралгия тройничного нерва включает кратковременные сильные боли, например, электрический шок на одной стороне лица. Эта боль повторяется волнами, которые длятся час или больше. Пациент может первоначально испытывать короткие, легкие приступы с периодами ремиссии.Но невралгия тройничного нерва может прогрессировать, вызывая длительные частые приступы жгучей боли.
Каковы симптомы?
Пациенты описывают приступ как ощущение «булавки и иголки», которое превращается в жгучую или колотую боль или в электрический удар, который может длиться несколько секунд или минут. Повседневная деятельность может вызвать эпизод. Некоторые пациенты чувствительны в определенных областях лица, называемых триггерными зонами, которые при прикосновении вызывают приступ (рис. 2). Эти зоны обычно находятся возле носа, губ, глаз, ушей или внутри рта.Поэтому некоторые пациенты избегают говорить, есть, целоваться или пить. Другие действия, такие как бритье или чистка зубов, также могут вызывать боль.
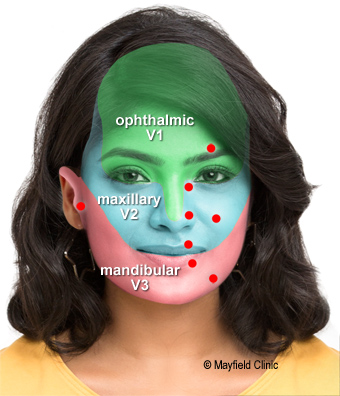 Рисунок 2. Лицевые области триггерных зон. Триггерные точки (круги) имеют наибольшую чувствительность.
Рисунок 2. Лицевые области триггерных зон. Триггерные точки (круги) имеют наибольшую чувствительность.Боль типичной невралгии тройничного нерва обычно имеет следующие особенности:
- Влияет на одну сторону лица
- Может длиться несколько дней или недель, после чего наступает ремиссия в течение нескольких месяцев или лет.
- Частота болезненных приступов увеличивается со временем и может стать отключением
Менее распространенная форма расстройства, называемая атипичной невралгией тройничного нерва, вызывает менее интенсивную, постоянную тупую жгучую или ноющую боль.Эта боль иногда возникает при случайных ударах, похожих на удары электрическим током, которые могут длиться сутки и более. Атипичные боли на лице труднее лечить.
Каковы причины?
Многие считают, что защитная оболочка тройничного нерва разрушается, посылая ненормальные сообщения по нерву. Подобно статическому электричеству в телефонной линии, эти нарушения нарушают нормальный нервный сигнал и вызывают боль. Несколько факторов могут вызвать ухудшение этой защитной оболочки: старение, рассеянный склероз и опухоли; но большинство врачей сходятся во мнении, что это чаще всего вызвано аномальной веной или артерией, которая сдавливает нерв.
Некоторые виды лицевых болей могут возникнуть в результате инфицированного зуба, синусовых инфекций, опоясывающего лишая или постгерпетической невралгии или предыдущего повреждения нерва.
Кто пострадал?
Невралгия тройничного нерва поражает 5 человек на каждые 100 000 человек и встречается у женщин несколько чаще, чем у мужчин. Пациенты обычно среднего возраста и старше. У некоторых людей с рассеянным склерозом также развивается невралгия тройничного нерва.
Как поставить диагноз?
Когда человек впервые испытывает лицевую боль, часто обращаются к врачу первичной помощи или стоматологу.Если боль требует дальнейшей оценки, может быть рекомендована консультация невролога или нейрохирурга. Врач осматривает и касается области вашего лица, чтобы точно определить, где возникает боль и какие ветви тройничного нерва могут быть поражены.
Причины невралгии тройничного нерва редко бывают серьезными. Однако следует исключить возможность опухоли или рассеянного склероза. Поэтому обычно выполняется сканирование магнитно-резонансной томографии (МРТ).МРТ может обнаружить любые кровеносные сосуды, сдавливающие нерв (рис. 3). Диагноз невралгии тройничного нерва ставится после тщательной оценки симптомов пациента.
 Рисунок 3. МРТ может обнаружить кровеносные сосуды (стрелка), которые могут сдавливать тройничный нерв.
Рисунок 3. МРТ может обнаружить кровеносные сосуды (стрелка), которые могут сдавливать тройничный нерв.Какие процедуры доступны?
Доступны различные виды лечения, включая лекарства, хирургическое вмешательство, процедуры с иглами и облучение. Лечение первой линии — лечение. Когда лекарства не могут контролировать боль или вызывают невыносимые побочные эффекты, нейрохирург может проконсультироваться для обсуждения других процедур.
Медикаменты
Внебиржевые лекарства, такие как аспирин и ибупрофен, не эффективны против невралгии тройничного нерва. Противосудорожные препараты и миорелаксанты назначают для блокирования болевых сигналов от нерва. Эти препараты являются начальным лечением невралгии тройничного нерва и используются до тех пор, пока боль контролируется и побочные эффекты не влияют на деятельность пациента. Около 80% пациентов испытывают как минимум кратковременное облегчение боли при приеме лекарств.Для эффективного контроля боли лекарства должны приниматься регулярно, чтобы поддерживать постоянный уровень в крови.
- Противосудорожные средства , такие как карбамазепин (Тегретол), окскарбазепин (Трилептал), габапентин (Нейронтин), фенитоин (Дилантин), ламотригин (Ламиктал) и прегабалин (Лирика), используются для контроля над невралгией тройничного нерва. Если лекарство начинает терять эффективность, врач может увеличить дозу или перейти на другое лекарство.Побочные эффекты могут включать сонливость, неустойчивость, тошноту, кожную сыпь и расстройства крови. Таким образом, пациенты регулярно контролируются и проходят анализы крови, чтобы убедиться, что уровень лекарства остается безопасным, а нарушения крови не развиваются. Многократная лекарственная терапия может быть необходима для контроля боли (например, Tegretol в сочетании с Neurontin).
- Мышечные релаксанты , такие как баклофен (Lioresal), иногда эффективны при лечении невралгии тройничного нерва. Побочные эффекты могут включать спутанность сознания, тошноту и сонливость.
Хирургия
Цель хирургии — остановить кровеносный сосуд от сдавливания тройничного нерва или разрезать нерв, чтобы он не посылал болевые сигналы в мозг. Хирургические процедуры выполняются под общим наркозом, включают в себя открытие отверстия в черепе (так называемая краниотомия) и требуют пребывания в больнице в течение 1-2 дней.
- Микрососудистая декомпрессия (МВД) — это операция по мягкому перенаправлению кровеносного сосуда от сдавливания тройничного нерва путем заполнения сосуда губкой.1-дюймовое отверстие сделано в черепе позади уха, названного краниотомией. Это открытие выставляет тройничный нерв в его соединении со стволом мозга. Часто встречается кровеносный сосуд, сдавливающий нерв. После освобождения нерва от сдавливания его защищают небольшой тефлоновой губкой (рис. 4). Губка остается в мозге надолго.
МВД обеспечивает немедленное облегчение боли у 95% пациентов [1]. Около 20% пациентов имеют рецидив боли в течение 10 лет. Основным преимуществом МВД является то, что он вызывает незначительное онемение лица или вообще не вызывает его.Основными недостатками являются риски анестезии и проведения операции вблизи головного мозга.
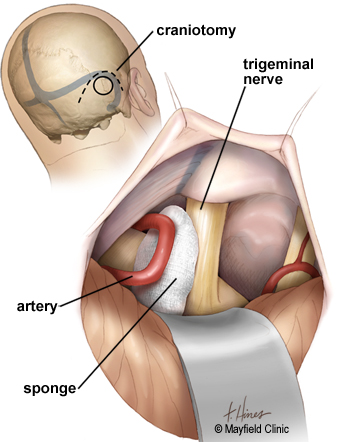 Рисунок 4. Во время МВД губка вставляется между тройничным нервом и кровеносным сосудом, чтобы уменьшить компрессию, которая вызывает болезненные приступы невралгии.
Рисунок 4. Во время МВД губка вставляется между тройничным нервом и кровеносным сосудом, чтобы уменьшить компрессию, которая вызывает болезненные приступы невралгии.
- Сенсорная ризотомия является необратимым разрезом корешка тройничного нерва при его соединении со стволом мозга. Небольшое отверстие сделано в задней части черепа.Стимулирующий зонд используется для идентификации моторного корня нерва. Моторный корень, который контролирует жевательные мышцы, должен быть сохранен. Волокна сенсорных корешков, которые передают болевые сигналы в мозг, разрываются (рис. 5). Резка нерва вызывает постоянное онемение лица и должна рассматриваться только для периодической боли, которая не реагировала на другие методы лечения.
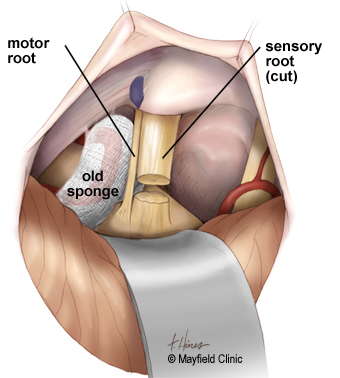 Рисунок 5. Во время сенсорной ризотомии волокна сенсорного корня разрезаются, но моторный корень сохраняется.
Рисунок 5. Во время сенсорной ризотомии волокна сенсорного корня разрезаются, но моторный корень сохраняется.Периферическая неврэктомия — это вид операции, которая может быть проведена на нервных ветвях, обнажая их на лице через небольшой разрез кожи. Отрезание надглазничного нерва (ветвь деления V1) может быть целесообразным, если боль локализована в области над лбом. Отрезание подглазничного нерва (ветвь деления V2) может быть выполнено, если боль ограничена областью под глазом вдоль верхней скулы. Перерезание нерва вызывает полное онемение лица в области, которую снабжает нерв.
Радиохирургия
Радиохирургия — это неинвазивная амбулаторная процедура, в которой используются высокофокусные лучевые лучи для разрушения некоторых волокон тройничного нерва, вызывающих боль. Двумя основными технологиями являются гамма-нож Leksell и системы линейных ускорителей, такие как BrainLab Novalis. Стереотаксическая рамка головы или маска для лица прикреплены к голове пациента для точной локализации нерва при МРТ-сканировании и для идеальной фиксации головы во время лечения.Сильно сфокусированные лучи излучения доставляются к корешку тройничного нерва (рис. 6). Через несколько недель после лечения развивается поражение (травма).
Облегчение боли может произойти не сразу, а постепенно с течением времени. В результате пациенты продолжают принимать обезболивающие препараты в течение определенного периода времени. Успех радиохирургии становится очевидным, когда обезболивающие препараты уменьшены или устранены. Через 4 недели около 50% пациентов будут испытывать облегчение боли без лекарств или с уменьшенным приемом лекарств.Через 8 недель у 75% пациентов будет купирование боли без лекарств или с уменьшенным приемом лекарств [3]. Осложнения включают онемение лица и сухость глаз. Примерно у 30% пациентов боль повторяется через 3-5 лет после лечения [4]. Повторная радиохирургия может быть эффективной; однако риск онемения лица увеличивается.
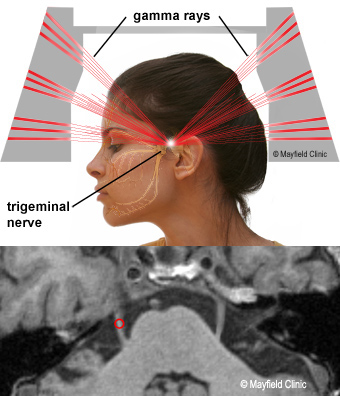 Рисунок 6. Во время радиохирургии голова пациента обездвижена, а лучи излучения сфокусированы на тройничном нерве (вверху). МРТ (внизу) показывает дозу облучения красным кружком, доставляемую в цистернальный сегмент тройничного нерва для повреждения нервных волокон.
Рисунок 6. Во время радиохирургии голова пациента обездвижена, а лучи излучения сфокусированы на тройничном нерве (вверху). МРТ (внизу) показывает дозу облучения красным кружком, доставляемую в цистернальный сегмент тройничного нерва для повреждения нервных волокон. Амбулаторные игольчатые процедуры
Игольчатые процедуры являются минимально инвазивными методами для достижения тройничного нерва через лицо без разреза кожи или черепа. Они выполняются с помощью полой иглы, вставленной через кожу (чрескожно) щеки в тройничный нерв у основания черепа (рис. 7). Целью ризотомии или инъекционных процедур является повреждение участка тройничного нерва, чтобы он не посылал болевые сигналы в мозг.Повреждение нерва вызывает легкую или сильную онемение лица в этой области. Степень онемения лица является ожидаемым результатом процедуры и необходима для достижения долгосрочного облегчения боли. Эти амбулаторные процедуры обычно проводятся под местной анестезией и легкой седацией. Пациенты обычно идут домой в тот же день.
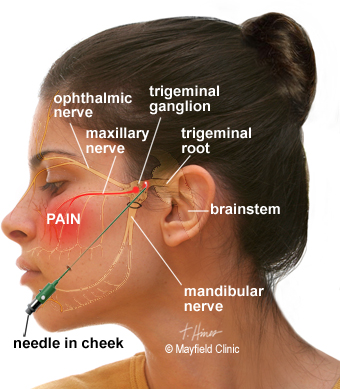 Рисунок 7. Для процедур с иглой полая канюля вводится в угол рта. Он проходит через щеку и в отверстие в черепе, чтобы достигнуть тройничного ганглия.Через канюлю пропускают электрод, жидкий глицерин или воздушные шарики.
Рисунок 7. Для процедур с иглой полая канюля вводится в угол рта. Он проходит через щеку и в отверстие в черепе, чтобы достигнуть тройничного ганглия.Через канюлю пропускают электрод, жидкий глицерин или воздушные шарики.
- Радиочастотная ризотомия, , также называемая чрескожной стереотаксической радиочастотной ризотомией (PSR), использует нагревательный ток для избирательного разрушения некоторых волокон тройничного нерва, которые вызывают боль. Во время сна полая игла и электрод вводятся через щеку в нерв. Пациент проснулся, и через электрод пропускают слабый ток для стимуляции нерва.Основываясь на ваших отзывах, хирург размещает электрод так, чтобы в местах ваших болезненных приступов происходило покалывание. Как только область, вызывающая боль, локализована, пациент снова уходит в сон, и через электрод пропускается ток нагрева, который повреждает только ту часть нерва (рис. 8А).
PSR обеспечивает немедленное облегчение боли для 98% пациентов [1]. Около 20% пациентов испытывают рецидив боли в течение 15 лет. Лечение, повторное PSR или другая хирургическая процедура могут быть рассмотрены.Осложнения могут включать двойное зрение, слабость челюсти, потерю роговичного рефлекса, дизестезию (неприятное онемение) и очень редко анестезию dolorosa. Ожидается частичное онемение лица в области, где существовала боль. Другие осложнения, такие как нарушение зрения или проблемы с жеванием, обычно носят временный характер.
- Инъекция глицерина похожа на PSR в том, что полая игла проходит через щеку к нерву. Игла расположена в тройничном резервуаре (заполненная жидкостью область в ганглии) (рис.8В). Глицерин вводят в цистерну, чтобы повредить некоторые из тройничных нервных волокон, которые вызывают боль. Поскольку местоположение глицерина не может контролироваться точно, результаты несколько непредсказуемы. Инъекция глицерина
обеспечивает немедленное облегчение боли у 70% пациентов [2]. Около 50% пациентов испытывают рецидив боли в течение 3-4 лет. Как и в случае с PSR, ожидается частичное онемение лица и осложнения аналогичные.
- Сжатие баллона аналогично PSR тем, что полая игла проходит через щеку к нерву.Однако, это выполнено под общим наркозом. Хирург помещает баллон в тройничный нерв через катетер. Воздушный шар надувается там, где волокна вызывают боль (рис. 8С). Баллон сжимает нерв, повреждая вызывающие боль волокна. Через несколько минут баллон и катетер удаляются.
Сжатие баллона обеспечивает немедленное облегчение боли для 80% пациентов [2]. Около 20% пациентов испытывают рецидив боли в течение 3 лет. Осложнения могут включать незначительное онемение, проблемы с жеванием или двойное зрение.
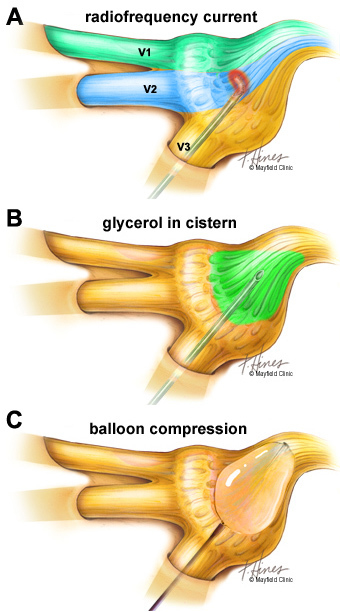 Рисунок 8. A. При радиочастотной ризотомии нагревательный ток выборочно разрушает нервные волокна в V1, V2 или V3. B. При инъекции глицерина спирт (зеленый) повреждает нервные волокна в цистерне; это не избирательно к определенному отделу нерва. C. При баллонном сжатии надувание сдавливает нервные волокна; это может быть выборочным.
Рисунок 8. A. При радиочастотной ризотомии нагревательный ток выборочно разрушает нервные волокна в V1, V2 или V3. B. При инъекции глицерина спирт (зеленый) повреждает нервные волокна в цистерне; это не избирательно к определенному отделу нерва. C. При баллонном сжатии надувание сдавливает нервные волокна; это может быть выборочным.Клинические испытания
Клинические испытания — это научные исследования, в которых новые методы лечения — лекарства, диагностика, процедуры и другие методы лечения — проверяются на людях, чтобы увидеть, насколько они безопасны и эффективны.Исследования всегда проводятся для повышения уровня медицинской помощи. Информация о текущих клинических испытаниях, в том числе о праве на участие, протоколе и местонахождении, находится в Интернете. Спонсорами исследований могут быть Национальные институты здравоохранения (см. Clinicaltrials.gov), а также частные промышленные и фармацевтические компании (см. Www.centerwatch.com).
Восстановление
Ни одна процедура не подходит для всех, и каждая процедура отличается по своей эффективности в зависимости от побочных эффектов.Микрососудистая декомпрессия (МВД) и радиочастотная ризотомия (ПСР) имеют сопоставимые показатели долгосрочного обезболивания, которые являются самыми высокими среди доступных вариантов. В исследовании около 100 или более пациентов, опубликованном за последние 10 лет, показатели обезболивания составили 77% через 7 лет для МВД и 75% через 6 лет для ризотомии PSR. Из пациентов, получающих радиохирургию, подходящее лечение для тех, кто не может подвергнуться МВД или кто хочет избежать онемения лица, связанного с PSR, 60% испытывают облегчение боли в течение 5 лет.
Невралгия тройничного нерва может рецидивировать в отделах нерва, ранее свободных от боли. Это может происходить после всех видов лечения и может представлять прогресс основного расстройства, а не рецидив.
Источники и ссылки
Если у вас есть дополнительные вопросы, свяжитесь с Mayfield Brain & Spine по телефону 800-325-7787 или 513-221-1100.
Поддержка
Группы поддержки предоставляют пациентам и их семьям возможность поделиться опытом, получить поддержку и узнать о достижениях в лечении, борьбе с болью и приеме лекарств.Пожалуйста, свяжитесь с Ассоциацией по уходу за лицом TNA по телефону 800-923-3608 .
Источники
- Taha JM, Tew JM Jr: Сравнение хирургического лечения невралгии тройничного нерва: переоценка радиочастотной ризотомии. Нейрохирургия 38: 865-871, 1996
- Tew JM: Терапевтические решения при лицевой боли. Клиническая нейрохирургия 46: 410-431, 2000
- Tuleasca, C., Resseguier, N., Donnet, A., Roussel, P., & Gaudart, J. Паттерны безболезненного ответа в 497 случаях классической невралгии тройничного нерва, получавших хирургическое лечение с помощью Гамма-ножа, и наблюдали в течение не менее 1 года. Журнал нейрохирургии, 117 Suppl, 181–188, 2012
- Gronseth G, и др .: Практический параметр: Диагностическая оценка и лечение невралгии тройничного нерва (обзор на основе фактических данных). Неврология 71: 1183-90, 2008
Ссылки
Ассоциация боли в лице TNA, www.fpa-support.org
Американское общество боли, www.ampainsoc.org
Анкета для диагностики невралгии тройничного нерва
Глоссарий
анестезия долороза: постоянная боль ощущается в области полной нечувствительности; похож на фантомную боль в конечностях.
противосудорожное средство: препарат, который останавливает или предотвращает судороги или судороги.
дизестезия: онемение, ползание или неприятное ощущение, которое человек считает тревожным.
глицерин: маслянистая жидкость, которая может быть введена в нерв, чтобы разрушить его вызывающую боль часть.
рассеянный склероз: хроническое дегенеративное заболевание центральной нервной системы, при котором разрушается миелин (оболочка), окружающая нервы.
невралгия : нервная боль.
неврэктомия : перерезание нерва для облегчения боли.
чрескожно : через кожу.
постгерпетическая невралгия : хроническая боль, которая сохраняется после излечения опоясывающего лишая и волдырей.
радиочастота : энергия излучения определенной частоты.
неврэктомия : резка нерва для облегчения боли.
ризотомия : прерывание или разрушение группы нервных волокон химическими или радиоволнами.
чрескожно : через кожу (например,г, инъекция).
опоясывающий лишай (опоясывающий лишай): вирусная инфекция, которая вызывает болезненную кожную сыпь и волдыри по ходу нерва; реактивация ветряной оспы.
tic douloureux : французский для невралгии тройничного нерва.
обновлено> 7.2018
рецензировано> Стивеном Бэйли, MD и Рональдом Варником, MD, Mayfield Clinic, Цинциннати, Огайо
Mayfield Certified Health Health материалов написаны и разработаны Клиникой Мэйфилд.Мы соблюдаем стандарт HONcode для надежной медицинской информации. Эта информация не предназначена для замены медицинской консультации вашего поставщика медицинских услуг.
,Невралгия: типы, симптомы и методы лечения
Медицинские работники делят невралгию на категории в зависимости от областей тела, на которые она влияет. Ниже приведены некоторые распространенные типы невралгии:
Невралгия тройничного нерва
Невралгия тройничного нерва (TN) включает тройничный нерв в голове. Он имеет три ветви, которые посылают сигналы от мозга к лицу, рту, зубам и носу.
TN подразделяется на два подразделения: тип 1 и тип 2.
TN тип 1 вызывает болезненные ощущения жжения или поражения электрическим током в некоторых частях лица.Люди с ТН 1 типа испытывают нерегулярные эпизоды, которые возникают внезапно.
Продолжительность этих эпизодов варьируется среди людей, но может длиться до 2 минут, согласно данным Национального института неврологических расстройств и инсульта.
Тип 2 TN вызывает постоянное тупое ощущение боли в лице.
Точная причина TN остается неясной. Однако давление от увеличенного кровеносного сосуда может раздражать или даже повредить тройничный нерв.
Рассеянный склероз (MS) может привести к TN.MS является неврологическим расстройством, которое вызывает воспаление, которое повреждает миелиновую оболочку, окружающую нервные волокна в центральной нервной системе.
Постгерпетическая невралгия
Постгерпетическая невралгия (PHN) — болезненное состояние, которое поражает нервы кожи.
По данным Центров по контролю и профилактике заболеваний (CDC), PHN является наиболее распространенным осложнением опоясывающего лишая, поражающим около 10–13% людей, у которых оно развивается.
Опоясывающий лишай — вирусная инфекция, которая вызывает пузыри и болезненную кожную сыпь.Вирус ветряной оспы, который вызывает ветряную оспу, остается спящим в нервной системе и активизируется в более позднем возрасте, вызывая опоясывающий лишай.
Когда вирус реактивируется, он может вызвать воспаление нервных волокон. Это воспаление может привести к необратимому повреждению нерва, которое вызывает боль, даже после того, как инфекция стихает.
Затылочная невралгия
Эта форма невралгии поражает затылочные нервы, которые берут начало в шее и посылают сигналы в затылок.
Невралгия затылочных мышц вызывает пульсирующую или стреляющую боль, которая начинается у основания черепа и распространяется вдоль кожи головы. Боль в затылочной невралгии может течь в заднюю часть глаз.
Невралгия затылка имеет множество потенциальных причин, в том числе:
- внезапных движений головы
- напряженных мышц шеи
- поражений или опухолей шеи
- воспаленных кровеносных сосудов
- инфекций
- подагра
- диабет
- травм шеи
Периферическая невралгия
Поделиться на PinterestНедостатки приема пищи и глотания являются потенциальными симптомами периферической невралгии.Периферическая невралгия, или периферическая невропатия, относится к боли, возникающей из-за повреждения нерва в периферической нервной системе. Это включает в себя все нервные волокна за пределами головного и спинного мозга.
Периферическая невралгия может поражать один нерв или целые нервные группы.
Устойчивое повреждение периферической нервной системы может повлиять на нервы, которые контролируют движения мышц, передают сенсорную информацию и регулируют внутренние органы.
Периферическая невралгия может вызвать боль или онемение в руках, ногах, руках и ногах.Другие симптомы могут включать в себя:
- непроизвольное мышечное подергивание или судороги
- потеря координации
- трудности при выполнении сложных двигательных задач, таких как застегивание рубашки или завязывание шнурков
- повышенная чувствительность к прикосновению или температура
- избыточная потливость
- желудочно-кишечные проблемы
- трудности с едой или глотанием
- трудности с речью
Межреберная невралгия
Межреберная невралгия поражает нервы, которые находятся чуть ниже ребер.Врачи называют мышцы в этой области межреберными мышцами.
Несколько потенциальных факторов могут способствовать межреберной невралгии, например:
- травм или хирургических вмешательств, связанных с грудной клеткой
- давлению на нервы
- черепицы или другим вирусным инфекциям
Межреберная невралгия вызывает острую, жгучую боль, которая поражает грудную стенку, верхнюю часть живота и верхнюю часть спины. Определенные физические движения, такие как дыхание, кашель или смех, могут усиливать боль.
Дополнительные симптомы могут включать в себя:
- стеснение или давление, которое охватывает вокруг груди
- покалывание или онемение в верхней части груди или верхней части спины
- подергивание мышц
- потеря аппетита
Диабетическая невропатия
Диабетическая невропатия Наиболее распространенное осложнение диабета. Поскольку диабет поражает очень многих людей, частота периферической невропатии в настоящее время начинает расти.
Симптомы включают потерю равновесия и онемения, покалывание и боль.Лучший способ предотвратить диабетическую невропатию — это довести уровень сахара в крови до приемлемого уровня.
Узнайте больше о диабетической невропатии здесь.
Варианты лечения невралгии варьируются в зависимости от типа и тяжести состояния.
Актуальные мази, местная нервная блокада и инъекции стероидов могут временно облегчить боль при легкой невралгии.
Для лечения сильной боли при невралгии могут потребоваться рецептурные препараты, хирургические процедуры или и то, и другое.
Лекарства
Обезболивающие средства, как правило, не очень эффективны при контроле боли при невралгии.Лекарственные средства, которые могут лечить основные причины невралгии, включают:
- противосудорожные средства, такие как карбамазепин, топирамат и ламотриджин
- , такие как антидепрессанты амитриптилин
- , такие как баклофен
- мембраностабилизирующие препараты, такие как габапен 900
Хирургия
Некоторые хирургические процедуры могут помочь уменьшить боль при невралгии, когда состояние не поддается лечению.
Примеры хирургических процедур, которые могут помочь в лечении невралгии:
- Микрососудистая декомпрессия : Это помогает удалить увеличенный кровеносный сосуд, нажимающий на нерв.Процедура включает в себя размещение мягкой прокладки между кровеносным сосудом и пораженным нервом.
- Стереотаксическая хирургия : Это неинвазивная процедура, которая направляет высококонцентрированные лучевые лучи в корень поврежденного нерва. Излучение нарушает передачу болевых сигналов в мозг.
- Сжатие баллона : Это включает в себя вставку небольшого баллона в пораженный нерв. Воздушный шар надувается, что приводит к контролируемому, преднамеренному повреждению нерва.Эта процедура не позволяет пораженному нерву посылать болевые сигналы в мозг. Однако эффекты процедуры обычно стираются через 1-2 года.
Макароны по флотски в томатном соусе: Макароны по-флотски с томатной пастой рецепт – итальянская кухня: паста и пицца. «Еда»
Макароны по-флотски с томатной пастой рецепт – итальянская кухня: паста и пицца. «Еда»
Фарш 400 г
Макароны 100 г
Российский сыр 80 г
Сыр пармезан 50 г
Сливки 180 мл
Мускатный орех на кончике ножа
Паприка на кончике ножа
Репчатый лук 1 головка
Чеснок 3 зубчика
Оливковое масло 1 столовая ложка
Томатная паста 2 столовые ложки
Корица 1 штука
Гвоздика 3 штуки
Макароны по-флотски с томатным соусом рецепт – русская кухня: паста и пицца.
 «Еда»
«Еда»Спагетти 400 г
Говяжий фарш 500 г
Репчатый лук 2 головки
Чеснок 4 зубчика
Толченые сухари 1 столовая ложка
Помидоры 5 штук
Орегано 1 чайная ложка
Оливковое масло 3 столовые ложки
Томатная паста 2 столовые ложки
Маслины без косточек ½ банки
Зеленый базилик 50 г
Маринованные каперсы 1 столовая ложка
Макароны с фаршем и томатной пастой по флотски рецепт с фото пошагово
Шаг 1:
Для приготовления вкусного блюда из макарон и мяса на 4 порции нам понадобятся следующие продукты по указанному списку: 300 г макарон, 250 г мясного фарша, лучше всего ассорти, 2 небольшие луковицы, 2 ст. л. растительного масла для жарки, 2 ст. л.томатной пасты и соль по вкусу. На приготовление макарон по-флотски у нас уйдет всего полчаса.
л. растительного масла для жарки, 2 ст. л.томатной пасты и соль по вкусу. На приготовление макарон по-флотски у нас уйдет всего полчаса.
Шаг 2:
Лук нарезаем четвертькольцами.
Шаг 3:
Кладем нарезанный лук в глубокую сковороду, предварительно разогрев в ней растительное масло. Жарим лук, помешивая, на среднем огне минут пять.
Шаг 4:
Одновременно с жаркой лука ставим на плиту кастрюлю с водой для макарон.
Шаг 5:
Пока вода для варки макарон разогревается, готовим мясную зажарку. Через пять минут к луку выкладываем мясной фарш.
Шаг 6:
В процессе жарки лук с фаршем вначале хорошо разминаем вилкой, чтобы он стал рассыпчатым, и далее жарим, перемешивая, на среднем огне в течение 8 минут.
Шаг 7:
Пока жарится мясной фарш, в закипевшую в кастрюле воду высыпаем макароны, добавляем чайную ложку соли и варим 5 минут на малом огне, не больше.
Шаг 8:
Тем временем в фарш добавляем томатную пасту и солим.
Шаг 9:
Фарш с томатной пастой перемешиваем и готовим еще минут 5.
Шаг 10:
Макароны откидываем на дуршлаг и промываем холодной водой.
Шаг 11:
Затем выкладываем макароны в сковороду к мясному фаршу.
Шаг 12:
Макароны с фаршем и томатной пастой перемешиваем.
Шаг 13:
Сковороду с макаронными накрываем крышкой и готовим еще 7 минут на минимальном огне.
Шаг 14:
Через 7 минут огонь под сковородой выключаем и снимаем крышку. Макароны с фаршем и томатной пастой по-флотски готовы.
Макароны по-флотски рецепт с сыром и томатным соусом с фото
Порой так мало времени остаётся на семью. И уж совсем его не остаётся на то, чтобы немного покулинарить. Но сегодня поговорим об одном из самых распространённых блюд из макарон — макароны по-флотски — блюдо советской эпохи. К середине 20 века в советском союзе производство макарон было широко распространено. Их производство кратно подешевело и они стали доступны абсолютно всем. Сам рецепт макарон по-флотски впервые встречается в кулинарных книгах именно этого периода. Однако, происхождение названия к флоту имеет крайне сомнительное отношение. Сами же макароны по-флотски являются упрощённым вариантом более раннего блюда «макаронник», который имел более сложный процесс приготовления.
Их производство кратно подешевело и они стали доступны абсолютно всем. Сам рецепт макарон по-флотски впервые встречается в кулинарных книгах именно этого периода. Однако, происхождение названия к флоту имеет крайне сомнительное отношение. Сами же макароны по-флотски являются упрощённым вариантом более раннего блюда «макаронник», который имел более сложный процесс приготовления.
Данное блюдо крайне незатейливо и готовится очень быстро. Основными ингредиентами являются макароны, фарш и лук.
Ингредиенты для макарон по-флотски:
- Говядина(либо говяжий фарш) — 500 гр;
- Макароны — 200 гр;
- Лук репчатый — 1 шт.
- Растительное масло;
- Соль, перец.
Макароны по-флотски рецепт:
- Если вы купили кусок говядины, то сначала нужно перекрутить его в фарш. Фарш для макарон рекомендуем делать дома из цельного куска мяса, тогда в нём будет меньше влаги при выпаривании. Далее мелко нарезаем лук. На сковороде с растительным маслом обжариваем лук до золотистого цвета.
 Параллельно ставим кастрюлю с подсоленной водой на плиту. В ней мы будем варить макароны, как только закипит вода.
Параллельно ставим кастрюлю с подсоленной водой на плиту. В ней мы будем варить макароны, как только закипит вода. - После того, как мы обжарили лук, выкладываем на сковороду фарш и обжариваем. Не забываем посолить и поперчить. Обжаривать стоит до тех пор, пока лишняя влага не выпарится. В закипевшую в кастрюле воду высыпаем макароны. Чтобы макароны не прилипли ко дну кастрюли, периодически помешиваем. Рекомендуем также добавить каплю растительного масла в воду, чтобы макароны не слипались после варки.
После того, как фарш приготовился, вы можете добавлять различные ингредиенты, рецепты для которых описаны в данной статье ниже. А сейчас мы продолжим классический рецепт макарон по-флотски…
Макароны по-флотски классический рецепт:
После того, как сварились макароны и обжарился фарш, сливаем воду из макарон, высыпаем в кастрюлю фарш и перемешиваем. Вот и всё. Макароны по-флотски готовы. Можно немного присыпать свежей зеленью.
Макароны по-флотски с томатной пастой:
Чтобы приготовить макароны по-флотски с фаршем и томатной пастой, необходимо после того, как обжарится фарш, добавить в него две ложки томатной пасты и натереть на тёрке один помидор. Затем, накрыть крышкой и оставить фарш для макарон на 15 минут томиться на слабом огне.
Затем, накрыть крышкой и оставить фарш для макарон на 15 минут томиться на слабом огне.
После этого снимаем фарш с огня и перекладываем к макаронам. Блюдо готово. Подойдёт любая подлива из фарша к макаронам.
Как приготовить лапшу по-флотски:
Лапша по-флотски с фаршем готовится практически также как и макароны. Разница лишь во времени отваривания лапши. Она готовится быстрее поэтому процесс немного упрощается. Обычно она варится 3-5 минут. После этого сливаем воду и перемешиваем с уже готовым фаршем. Также можно посыпать сверху рубленой зеленью. У лапши по-флотски калорийность указывается на упаковке.
Макароны по-флотски с сыром:
Рецепт макарон по-флотски с сыром практически такой же, как и обычный. Единственное различие в том, что перед тем, как уже готовый фарш перекладывать к макаронам, их посыпают сыром и пару минут тушат, чтобы сыр расплавился. После это фарш перекладывают к макаронам, чтобы смешать их вместе, и подают к столу. Макароны по-флотски с сыром обычно посыпают рубленой зеленью, чтобы придать им более эстетичный вид.
Макароны по-флотски с сыром обычно посыпают рубленой зеленью, чтобы придать им более эстетичный вид.
А также делитесь своими рецептами макарон по-флотски в комментариях.
Макароны по-флотски в томатном соусе
Еще один интересный и очень простой в исполнении рецепт приготовления любимых с детства макарон по-флотски, которые всегда получаются очень вкусными и ароматными!
Однако на этот раз приготовим их не просто с фаршем, а с добавлением пикантных томатов в собственном соку. Поверьте, они придают блюду особую изысканность.
А если вы никогда до этого не готовили подобные вкусности, тогда для сравнения попробуйте подать к обеденному столу классические макароны по-флотски и макароны по-флотски с тунцом.
В общем, всем хозяйкам на заметку!
Чтобы приготовить макароны по-флотски в томате, вам понадобится:
фарш мясной — 0,5 кг
макароны — 0,4 кг
лук репчатый — 1-2 шт.
помидоры — 200 г (в собственном соку, можно заменить томатным соком)
черный перец молотый — по вкусу
масло растительное — для жарки
соль — по вкусу
зелень свежая — по вкусу
вода – 2-2,5 л + 0,5 ст.
Как приготовить макароны по-флотски в томате.
1. Для начала поставим вариться макароны. Наливаем в удобную кастрюльку достаточное количество воды, солим по вкусу, а затем отправляем кастрюлю на огонь. Когда вода закипит, высыпаем в нее макароны и перемешиваем, чтобы они не слиплись. Как только вода снова закипит, убавляем немного огонь (он должен быть чуть ниже среднего) и отвариваем макароны согласно инструкции на пачке (как правило, на ней указывается и необходимое количество воды, и само время варки). При этом не забываем время от времени помешивать макароны.
2. Когда макароны будут готовы, но пока слегка слегка жестковатыме, поскольку они же еще будут обжариваться с фаршем, откидываем их на дуршлаг и промываем холодной водой. Хотя можно и не промывать, только тогда макароны обязательно нужно заправить маслом, чтобы они не слиплись (а это лишние калории). Поэтому сами решайте, как вам с ними поступить.Оставляем макароны в дуршлаге, чтобы с них стекла лишняя вода.
3. Пока макароны варятся, мы успеем приготовить для них фарш. Для этого очищаем репчатый лук и нарезаем его мелкими кубиками (лука не жалейте, чем его будет больше, тем блюдо получится сочнее). Выкладываем измельченный лук на сковородку с уже подогретым растительным маслом и обжариваем его до прозрачности под закрытой крышкой, не забывая перемешивать, чтобы он не пригорел.Сковородку желательно выбрать с высокими стенками и толстым дном, и обязательно с крышкой.
4. Потом выкладываем на сковородку к луку мясной фарш и хорошенько все перемешиваем. Кстати, фарш можно брать самый любой (свиной, говяжий или их смесь, которая и использовалась в данном рецепте). Прожариваем фарш около 1-2 минуток и добавляем к нему немного обычной кипяченой воды (около 0,5 ст.), продолжаем тушить фарш около 15-20 мин. на медленном огне, до испарения всей жидкости.
Прожариваем фарш около 1-2 минуток и добавляем к нему немного обычной кипяченой воды (около 0,5 ст.), продолжаем тушить фарш около 15-20 мин. на медленном огне, до испарения всей жидкости.
5. За это время подготавливаем помидоры в собственном соку: снимаем с них кожицу и нарезаем на мелкие кубики. При желании томаты в с/с можно заменить обычным томатным соком или томатным соусом. При этом количество используемых томатов тоже берите по своему усмотрению: если хотите более насыщенный томатный вкус – положите их больше. По истечении указанного времени добавляем подготовленные томаты (томатный сок) на сковородку к фаршу и продолжаем тушить все вместе на среднем огне, пока образовавшаяся в результате тушения жидкость не испарится наполовину.
6. Теперь самое время добавить все необходимые и желаемые специи по вкусу. Главное, не забыть все посолить и поперчить, при желании можно добавить и другие любимые приправы и сухие травы. Потом добавляем макароны и хорошенько все перемешиваем (желательно делать это деревянной лопаткой/ложкой, чтобы макароны не превратились в кашу). Кстати, если вы используете макароны, приготовленные не из пшеницы твердых сортов (которые готовятся быстро, и так же быстро развариваются), тогда вам лучше сначала приготовить фарш и только потом макароны, в противном случае они или превратятся за это время в один большой ком, либо в ту же макаронную кашу. Не стоит очень долго томить макароны с фаршем, достаточно нескольких минут, чтобы они успели прогреться и обменяться вкусами с мясом и овощами.
Кстати, если вы используете макароны, приготовленные не из пшеницы твердых сортов (которые готовятся быстро, и так же быстро развариваются), тогда вам лучше сначала приготовить фарш и только потом макароны, в противном случае они или превратятся за это время в один большой ком, либо в ту же макаронную кашу. Не стоит очень долго томить макароны с фаршем, достаточно нескольких минут, чтобы они успели прогреться и обменяться вкусами с мясом и овощами.
7. Готовое блюдо подаем к столу горячим, украсив каждую тарелку с макаронами по-флотски мелко рубленой свежей зеленью. А еще очень вкусно и красиво получается, если присыпать блюдо тертым сыром (пармезаном, например).
И еще один совет напоследок: вы вполне можете приготовить такое блюдо и без фарша (если вдруг его у вас не оказалось, либо вы вынуждены по каким-то причинам отказаться от его употребления). В таком случае просто положите больше репчатого лука и томатов.
Получатся не менее вкусные “томатные макароны”.
Приятного всем аппетита, готовьте с радостью и по-настоящему вкусно!
Материал принадлежит сайту 1001eda. com
com
Автор рецепта Яна Кравец
Рецепт опубликован 17.10.2014
Ингредиенты для приготовления макарон по-флотски в мультиваркеЧтобы приготовить макароны с фаршем в мультиварке мне потребовалось: макароны — 500 грамм |
Как приготовить макароны с фаршем в мультиварке — рецепт с томатной пастой, пошаговые фотоПорезала мелко лук, обжарила его в мультиварке до румяного цвета, выложила фарш и тоже обжарила минут 5 с открытой крышкой, периодически помешивая. Положила томатную пасту, перемешала. |
Положила кусочек сливочного масла, помешала, подождала пока оно растает. |
Высыпала сырые макароны. |
Залила макароны водой столько, чтобы она только их покрыла. Включила мультиварку в режим Выпечка и готовила макароны примерно 20 минут. Пару раз открывала крышку, проверяла не выпарилась ли вода и перемешивала их. |
Если у вас есть какие-то свои советы или секреты, как готовить макароны с фаршем и томатной пастой в мультиварке, чтобы они получились еще вкуснее, делитесь в комментариях, буду рада. |
Паста с фаршем и томатным соусом
Видео к рецепту «Паста с фаршем и томатным соусом»
Паста Фарфалле с мясным фаршем в томатном соусе
Макароны по-флотски — это хит всех времён, потому что просто и очень вкусно! Сегодня я предлагаю не менее простой вариант похожего блюда, но с добавлением томатного соуса, и при этом пасту не надо отдельно отваривать — всё готовится в сковороде.
Это блюдо можно использовать как идею, то есть фарш берите тот, что есть под рукой; томатный соус можно готовить с добавлением бульона вместо воды или просто взять готовый томатный сок. Главное, паста должна быть не крупной. Фарфалле получились идеально — и красиво, и вкусно.
Готовится паста с фаршем довольно быстро и получается её немало — такой полноценный ужин на 4-5 порций. Попробуйте приготовить этот вариант всеми любимых макарон с мясом — уверена, вкус вас порадует!
Как приготовить «Паста с фаршем и томатным соусом» пошагово с фото в домашних условиях
Шаг 2 Ссылка
Добавить к луку с чесноком 400 грамм фарша, хорошо всё размешать.
Шаг 3 Ссылка
Добавить в сковороду специи — 1 чайную ложку соли, 1 чайную ложку прованских трав и 0,5 чайной ложки молотого чёрного перца. Хорошо всё перемещать и готовить около 15 минут (до полной готовности фарша).
Как пожарить фарш на сковороде
Шаг 5 Ссылка
К готовому фаршу в сковороду добавляем 250 грамм сухих макарон (не отваренных) и слегка всё перемешиваем.
Шаг 6 Ссылка
Затем добавляем приготовленный томатный соус и опять всё аккуратно перемешиваем.
Шаг 7 Ссылка
Закрываем всё крышкой и готовим на среднем огне, периодически помешивая, 20 минут.
Шаг 9 Ссылка
Блюдо готово — приятного аппетита!
Макароны по флотски (макароны по-русски) • Любопытная кухня
Макароны по флотски или макароны по-флотски — это быстрый и недорогой ужин из макарон, который можно приготовить даже в будние дни. С помощью всего нескольких простых ингредиентов вы сможете приготовить это вкусное блюдо менее чем за 30 минут.
С помощью всего нескольких простых ингредиентов вы сможете приготовить это вкусное блюдо менее чем за 30 минут.
Что такое макароны в стиле российского флота?
Паста по-русски — это простое, успокаивающее и сытное блюдо, приготовленное из макаронных изделий, мясного фарша, лука и некоторых приправ.
Он также известен как Navy Macaroni, Fleet Macaroni и Sailors Macaroni.
История Макароны По Флотски
Макароны По Флотски — это настоящая советская классика, которая перенесет вас в СССР.
Легенда гласит, что изначально это блюдо подавали экипажам военно-морского флота и рыболовецких судов.
Весть об этом недорогом блюде быстро распространилась, и оно стало настолько популярным, что его подавали практически в каждой столовой, от детских садов до фабрик.
Макарони По Флотски, поскольку его было очень легко приготовить, стало любимым блюдом среди студентов колледжей и университетов, которые жили в общежитиях и должны были готовить сами.
Со временем он стал использоваться на кухнях советских домашних поваров.
Мой опыт с этим блюдом
В моей семье Макароны По Флотски готовил только дедушка. Он не был хорошим поваром и умел готовить всего пять-шесть блюд.
Мы с дедом очень любили лапшу.Поэтому, когда я останавливался с ним, он всегда готовил это на ужин.
Ингредиенты для макаронных изделий по-русски
Эти макароны военно-морского флота изготовлены из основных ингредиентов, которые у большинства людей есть в холодильнике и кладовой.
Кроме лука и какого-нибудь жира или масла для жарки, вам нужны только макароны и мясо.
Для этого блюда можно использовать любую пасту. Толстые макаронные изделия среднего размера, такие как фузилли, пенне, ригатони, ротини, тальятелле и т. Д.являются лучшим.
Обычно Macarony Po Flotski готовят из говядины или из смеси говядины и свинины. Мясо можно приготовить с нуля или использовать тушонку — тушенку, популярную в России и других странах бывшего Советского Союза. Тушонку часто использовали для приготовления флотских макарон в отдаленных местах, где не было свежего мяса.
Тушонку часто использовали для приготовления флотских макарон в отдаленных местах, где не было свежего мяса.
Чтобы блюдо получилось более ароматным, можно добавить немного чеснока, красного перца и томатной пасты.
Как приготовить макароны по-русски
Есть три способа приготовить это блюдо из русских макарон:
1) С тушонкой. Чтобы приготовить блюдо с тушонкой, сначала готовьте его на сковороде на среднем огне, пока большая часть жидкости не испарится.
Так как тушонку обычно приправляют, поправьте приправы по вкусу.
2) С отварным мясом. Вы хотите приготовить макароны по флотски и одновременно приготовить домашний говяжий бульон? Тогда этот метод для вас. Это экономный способ приготовления, когда из одного продукта готовят два разных блюда.
Для этого метода можно использовать мясо на костях, которое зачастую дешевле.Чтобы приготовить пасту Navy Pasta из отварного мяса, сначала приготовьте мясо и кости в небольшом количестве воды.
Когда мясо будет готово, очистите его от костей и обработайте в кухонном комбайне. Смешайте мясо с пастой и используйте бульон для приготовления супа.
3) С говяжьим фаршем. Еще один популярный метод приготовления макарон для ВМФ России (и метод, который я предпочитаю) — это приготовление их с говяжьим фаршем. Чтобы приготовить таким образом флотскую пасту, сначала приготовьте фарш с луком и приправами, а затем смешайте его с пастой.
Подробный рецепт этого метода вы найдете ниже в карточке рецептов.
Теперь твоя очередь
Итак, что вы думаете об этом популярном советском блюде? Вы пробовали это раньше? Вы бы хотели воссоздать это дома?
Пожалуйста, дайте нам знать в комментариях ниже.
Выход: 4 порции
Макароны По Флотски или Паста по-русски — это быстрый и недорогой обед из макарон и говядины.
Время приготовления 5 минут
Время приготовления 30 минут
Общее время 35 минут
Ингредиенты
- 2 столовые ложки растительного масла
- 1 средний лук, нарезанный тонкими ломтиками
- 1 1/2 фунта молотого говядина
- 1/2 чайной ложки чесночного порошка
- 1/4 чайной ложки красного перца
- 1/2 чайной ложки соли или по вкусу
- 1 фунт пасты
- 1 столовая ложка сливочного масла
Инструкции
- В большой сковороде нагреть масло на среднем огне.
 Добавьте лук и варите, периодически помешивая, пока лук не станет золотистым, примерно 4-6 минут. Как только лук карамелизируется, снимите его со сковороды и отставьте в сторону.
Добавьте лук и варите, периодически помешивая, пока лук не станет золотистым, примерно 4-6 минут. Как только лук карамелизируется, снимите его со сковороды и отставьте в сторону. - В ту же неглубокую сковороду добавьте говяжий фарш. Разломите говяжий фарш лопаткой и готовьте, пока мясо не станет готовым. Добавьте чесночный порошок и красный перец. Перемешать и приправить солью.
- Добавьте приготовленный лук к говядине. Снимите сковороду с огня и отставьте, пока паста не приготовится.
- Приготовьте макароны в соответствии с инструкциями на упаковке. Убедитесь, что не пережарили это. Когда макароны будут готовы, оставьте около 1/2 стакана воды для макаронных изделий и слейте воду.
- Добавьте сливочное масло, высушенную пасту и 1/2 стакана воды для пасты в говяжий фарш. Нагрейте на среднем или сильном огне и готовьте, время от времени помешивая, около 3 минут. Снимите огонь и подавайте.
Информация о питании:
Урожайность:
4Размер порции:
1/4 рецептаКоличество на порцию: Калорий: 739 Всего жиров: 40 г
Вы приготовили этот рецепт?
Пожалуйста, оставьте комментарий ниже или поделитесь фото в Instagram. Не забудьте отметить @curiouscuisiniere!
Не забудьте отметить @curiouscuisiniere!
Если вам понравился этот рецепт, вот еще несколько похожих блюд, которые могут вам понравиться!
Нравится? Поделиться этим!
Рецепт пасты Андреа Фаджиоли | Все рецепты
Начни с того, что я на 100% итальянец. Это рецепт пасты fagioli, итальянского супа, что означает «паста с фасолью».Pasta Fagioli не содержит фарша, моркови, сельдерея и т. Д. В составе макаронных изделий, помидоров и бобов. Кстати рецепт в его нынешнем виде очень хорош.
Признаюсь, я немного изменил рецепт, но относительно простые изменения, и это оказалось здорово! Это определенно быстрое решение, и пусть вас не обманывают, думая, что у вас должны быть все ингредиенты — поэкспериментируйте!
Мои рекомендации по улучшению: не используйте рекомендованную пасту. Попробуйте использовать очень небольшое количество пасты фидео (она сильно набухает и впитывает, поэтому используйте экономно, чтобы избежать тушеной текстуры) или вы также можете попробовать 1/2 — 2/3 чашки мини-макарон (салатных макарон). Фидео и мини-макароны можно добавлять непосредственно в суп в течение последних 20-25 минут кипения. Это избавляет от необходимости готовить макароны отдельно. Также опустите соль. Замените куриный (или говяжий) бульон / бульонные кубики вместо воды. Я использовал 3 стакана куриного бульона (бульона) и 2 стакана воды (поэтому я не добавлял соль).Я также заменил одну банку нарезанных кубиками помидоров на 15 унций и одну банку томатного соуса на 15 унций — это определенно стоит этой переделки! У меня не было темно-синей фасоли, поэтому я использовал банку нута.
Будьте щедры с пармезским сыром — вместо него положите щедрую порцию 1/2 стакана — это улучшило общий вкус!
Я делал это уже несколько раз, и каждый раз он вкуснее, чем предыдущий, особенно с небольшими изменениями! Спасибо за отличный рецепт закуски!
Попробуйте использовать очень небольшое количество пасты фидео (она сильно набухает и впитывает, поэтому используйте экономно, чтобы избежать тушеной текстуры) или вы также можете попробовать 1/2 — 2/3 чашки мини-макарон (салатных макарон). Фидео и мини-макароны можно добавлять непосредственно в суп в течение последних 20-25 минут кипения. Это избавляет от необходимости готовить макароны отдельно. Также опустите соль. Замените куриный (или говяжий) бульон / бульонные кубики вместо воды. Я использовал 3 стакана куриного бульона (бульона) и 2 стакана воды (поэтому я не добавлял соль).Я также заменил одну банку нарезанных кубиками помидоров на 15 унций и одну банку томатного соуса на 15 унций — это определенно стоит этой переделки! У меня не было темно-синей фасоли, поэтому я использовал банку нута.
Будьте щедры с пармезским сыром — вместо него положите щедрую порцию 1/2 стакана — это улучшило общий вкус!
Я делал это уже несколько раз, и каждый раз он вкуснее, чем предыдущий, особенно с небольшими изменениями! Спасибо за отличный рецепт закуски!
Я был очень удивлен, насколько это хорошо. Я пробовал много рецептов пасты и фаджиоли, и ни один из них не был похож на то, что я ела в Италии в детстве — до сих пор. У меня не было чрезмерного загустения супа, но я все же готовил его с закрытой крышкой. Я действительно рекомендую это сделать. На следующий день он будет очень густым, но этого можно ожидать от супов на основе фасоли, и это нормально, если добавить немного воды. Спасибо за рецепт!
Я пробовал много рецептов пасты и фаджиоли, и ни один из них не был похож на то, что я ела в Италии в детстве — до сих пор. У меня не было чрезмерного загустения супа, но я все же готовил его с закрытой крышкой. Я действительно рекомендую это сделать. На следующий день он будет очень густым, но этого можно ожидать от супов на основе фасоли, и это нормально, если добавить немного воды. Спасибо за рецепт!
Поскольку я всегда готов пробовать новые рецепты, я попробовал этот, прежде чем пересматривать его.Хотя это и отличается от моего, это хороший рецепт. Мне 67 лет, и да, я тоже итальянец (что не делает меня авторитетом)! Я давно делаю свой вариант пасты Фаджиоли и всегда использую сельдерей. Для обозревателя сделать такое широкое заявление, что сельдерей или морковь НИКОГДА не входят в пасту Fagioli, просто неправильно. Если вам нравится сельдерей или морковь в пасте Fagioli, обязательно ИСПОЛЬЗУЙТЕ ИХ! Это еда крестьянского или фермерского типа, и они должны были использовать то, что было у них под рукой. Да, это в основном суп из фасоли и пасты без мяса, хотя есть аутентичные рецепты, в которых используется панчетта (итальянский бекон), очевидно, от крестьян, у которых больше лир, чем у среднего крестьянина … лол … так что, если вы хотите мяса, ИСПОЛЬЗУЙТЕ ЕГО! В конце концов, вы готовите для себя и своей семьи.Если вы посмотрите рецепт Лидии Маттиччио Бастианич (из Италии Lydia’s на PBS), в ее рецепте есть картофель, морковь и окорока. Как видите, как и в случае с любым другим рецептом, существует столько же вариаций, сколько и поваров, и все рецепты являются аутентичными для каждого отдельного повара. Экспериментируйте и готовьте, чтобы удовлетворить себя — вот что делает приготовление пищи увлекательным и увлекательным! Мангиа!
Если вам нравится сельдерей или морковь в пасте Fagioli, обязательно ИСПОЛЬЗУЙТЕ ИХ! Это еда крестьянского или фермерского типа, и они должны были использовать то, что было у них под рукой. Да, это в основном суп из фасоли и пасты без мяса, хотя есть аутентичные рецепты, в которых используется панчетта (итальянский бекон), очевидно, от крестьян, у которых больше лир, чем у среднего крестьянина … лол … так что, если вы хотите мяса, ИСПОЛЬЗУЙТЕ ЕГО! В конце концов, вы готовите для себя и своей семьи.Если вы посмотрите рецепт Лидии Маттиччио Бастианич (из Италии Lydia’s на PBS), в ее рецепте есть картофель, морковь и окорока. Как видите, как и в случае с любым другим рецептом, существует столько же вариаций, сколько и поваров, и все рецепты являются аутентичными для каждого отдельного повара. Экспериментируйте и готовьте, чтобы удовлетворить себя — вот что делает приготовление пищи увлекательным и увлекательным! Мангиа!
Это было здорово!!! Мне пришлось внести некоторые изменения, потому что у меня была только банка фасоли каннеллини на 40 унций, поэтому я исключил темно-синие бобы и использовал всю банку. Я также добавил банки на 2–14 унций нарезанных кубиками помидоров и 1–14 унций соуса. Вместо воды использовали куриный бульон. Добавил немного толченого красного перца, немного измельченного вареного бекона и подавал с тертым сыром азиаго. ТАКЖЕ приготовьте макароны отдельно, слейте холодную воду и дайте остыть перед добавлением в суп, чтобы он не впитал весь бульон !! Отлично с хрустящим хлебом и салатом.
Я также добавил банки на 2–14 унций нарезанных кубиками помидоров и 1–14 унций соуса. Вместо воды использовали куриный бульон. Добавил немного толченого красного перца, немного измельченного вареного бекона и подавал с тертым сыром азиаго. ТАКЖЕ приготовьте макароны отдельно, слейте холодную воду и дайте остыть перед добавлением в суп, чтобы он не впитал весь бульон !! Отлично с хрустящим хлебом и салатом.
Мы с мужем думали, что это было вкусно.Основываясь на некоторых обзорах, я решил уменьшить количество в прошлом до 1/2 фунта. В будущем я, возможно, уменьшил бы это еще больше до 1/3 фунта. В остальном я считаю, что это отличный рецепт. Я делаю это снова и снова.
Я должен дать этому рецепту 5 звезд, потому что это определенно лучший рецепт такого типа, который я пробовал, из нескольких источников. Я сделал несколько поправок на основе отзывов … Я добавил в лук небольшую морковь и сельдерей, пока он готовился. Я добавил банку нарезанных кубиками помидоров на 14,5 унций и использовал 3 банки фасоли: 2 красные фасоли и 1 банку больших северных бобов (сравнимо с другими белыми бобами, указанными в рецепте). Я использовал меньше оливкового масла для приготовления лука и романо, чем пармезанский сыр. Я также использовал только 4 стакана жидкости: 2 стакана воды и 2 стакана куриного бульона. Думаю, в следующий раз я воспользуюсь полными 5 1/2 стаканами жидкости, так как мой муж подумал, что бульон был слишком томатным.Я думал, что это было здорово, и я обязательно сделаю это снова. Я подал его с буханкой Garden Herb с этого места, которая представляет собой сытный, жевательный хлеб и отличный компаньон для этого супа.
Я сделал несколько поправок на основе отзывов … Я добавил в лук небольшую морковь и сельдерей, пока он готовился. Я добавил банку нарезанных кубиками помидоров на 14,5 унций и использовал 3 банки фасоли: 2 красные фасоли и 1 банку больших северных бобов (сравнимо с другими белыми бобами, указанными в рецепте). Я использовал меньше оливкового масла для приготовления лука и романо, чем пармезанский сыр. Я также использовал только 4 стакана жидкости: 2 стакана воды и 2 стакана куриного бульона. Думаю, в следующий раз я воспользуюсь полными 5 1/2 стаканами жидкости, так как мой муж подумал, что бульон был слишком томатным.Я думал, что это было здорово, и я обязательно сделаю это снова. Я подал его с буханкой Garden Herb с этого места, которая представляет собой сытный, жевательный хлеб и отличный компаньон для этого супа.
Это было восхитительно. Основываясь на других обзорах, я добавил 1/2 упаковки замороженного куриного бульона со шпинатом вместо воды, 1 банку томатного соуса и 1 банку нарезанных кубиками помидоров. Обязательно сделаю еще раз!
Основываясь на других обзорах, я добавил 1/2 упаковки замороженного куриного бульона со шпинатом вместо воды, 1 банку томатного соуса и 1 банку нарезанных кубиками помидоров. Обязательно сделаю еще раз!
Для всех, кто не думал, что это был «суп», попробуйте добавлять макароны в каждую порцию индивидуально.Таким образом, «суп» не всасывается. Я готовлю макароны, кладу на стол отдельной миской или в пакет с застежкой-молнией и добавляю по мере приготовления порций. То же самое и с сыром.
Спагетти Кэмп-Дэвид с итальянской колбасой Рецепт
когда я просмотрел этот рецепт, я не мог понять, почему никто не просмотрел его, потому что он звучал так хорошо. поэтому я решил попробовать. я сделала это для своего парня и моей семьи на день святого валентина. моя семья любит спагетти, и они думали, что этот рецепт был фантастическим! это один из лучших соусов, которые я когда-либо пробовал и делал. я очень рекомендую !!! Я внес несколько незначительных изменений, но в основном придерживался рецепта. это так вкусно! Если вы ищете хороший соус, я бы попробовал этот. внесенные мной изменения: нарезать колбасу на крошечные фрикадельки, а не по длине, добавить весь сок из целых томото, добавить дополнительные базилик и орагано по вкусу
поэтому я решил попробовать. я сделала это для своего парня и моей семьи на день святого валентина. моя семья любит спагетти, и они думали, что этот рецепт был фантастическим! это один из лучших соусов, которые я когда-либо пробовал и делал. я очень рекомендую !!! Я внес несколько незначительных изменений, но в основном придерживался рецепта. это так вкусно! Если вы ищете хороший соус, я бы попробовал этот. внесенные мной изменения: нарезать колбасу на крошечные фрикадельки, а не по длине, добавить весь сок из целых томото, добавить дополнительные базилик и орагано по вкусу
Это единственный способ сделать спагетти.Гораздо лучше, чем делать мясной соус с говяжьим фаршем. Чтобы сэкономить время, я просто снимаю оболочку и разбиваю колбасу деревянной ложкой во время приготовления. Попробуйте найти хороший итальянский гастроном, чтобы купить свежую колбасу.
Попробуйте найти хороший итальянский гастроном, чтобы купить свежую колбасу.
Действительно, лучшие спагетти, которые я приготовил дома до сих пор (любимые спагетти моего мужа).Дали ему четыре звезды, потому что количество соли было для нас слишком большим, поэтому я уменьшил его до менее 1/4 чайной ложки … мы могли бы вообще обойтись без добавления соли. Мы сделали это с колбасой и без — и то, и другое хорошо. Также сделал это с 1 ст. сушеный орегано по сравнению со свежим … в этом смысле тоже здорово. Спасибо за рецепт!
Этот рецепт получил восторженные отзывы в семье. Я удвоил рецепт и очень рад! Как и другие, я покрошил колбасу (я использовал звенья итальянской сосиски нежирной индейки) и приготовил ее со смесью говяжьего фарша. Совершенно замечательно! Это будет наш неизменный рецепт соуса для спагетти. К вашему сведению, если вы приготовите его таким образом, соус будет ОЧЕНЬ мясным.
Я удвоил рецепт и очень рад! Как и другие, я покрошил колбасу (я использовал звенья итальянской сосиски нежирной индейки) и приготовил ее со смесью говяжьего фарша. Совершенно замечательно! Это будет наш неизменный рецепт соуса для спагетти. К вашему сведению, если вы приготовите его таким образом, соус будет ОЧЕНЬ мясным.
О, да! Один из лучших соусов для спагетти, которые я когда-либо находил.Сытный ароматный, но не подавляющий томатный базис. Сделано, как написано, за исключением того, что я использовал дополнительные 3 звена итальянской колбасы. Как и другие обозреватели, я нарезал колбасу небольшими фрикадельками, не снимая оболочки. В следующий раз я буду использовать свежий базилик и орегано, но сушеный, так как он у меня был под рукой. Пять минут в духовке при температуре 350 градусов, чтобы расплавить свежий сыр пармезан, были идеальными. Спасибо hungryguy за этот удивительный рецепт !!
Пять минут в духовке при температуре 350 градусов, чтобы расплавить свежий сыр пармезан, были идеальными. Спасибо hungryguy за этот удивительный рецепт !!
очень вкусно, я сделал это для семейного отдыха, и все были впечатлены, надо было удвоить рецепт 🙂
Что ж…. ну … что я могу сказать, что еще не было сказано ?? Это САМЫЕ ЛУЧШИЕ спагетти, которые я когда-либо пробовал или готовил за всю свою жизнь !! Он получил восторженные отзывы от моей семьи и соседей. Следовал рецепту до T … Я всегда обжариваю свои свежие грибы и лук в оливковом масле и сливочном масле, прежде чем добавлять в рецепт, мне просто нравится вкус грибов … в любом случае, вероятно, добавил немного больше чеснока, что требовалось, но другое чем то право на рецепт. Нам очень понравилось то, что это не было таким «томатным» вкусом, просто восхитительно !! Отныне это будет мой рецепт.. поиск окончен! Я хотел бы знать, есть ли у этого «морского шеф-повара» еще какие-нибудь рецепты … Я подавал это с луковым хлебом Джада Д. Чеддер … Боже мой, это тоже замечательно. Большое спасибо за то, что поделились этим рецептом … Я действительно ценю это.
Следовал рецепту до T … Я всегда обжариваю свои свежие грибы и лук в оливковом масле и сливочном масле, прежде чем добавлять в рецепт, мне просто нравится вкус грибов … в любом случае, вероятно, добавил немного больше чеснока, что требовалось, но другое чем то право на рецепт. Нам очень понравилось то, что это не было таким «томатным» вкусом, просто восхитительно !! Отныне это будет мой рецепт.. поиск окончен! Я хотел бы знать, есть ли у этого «морского шеф-повара» еще какие-нибудь рецепты … Я подавал это с луковым хлебом Джада Д. Чеддер … Боже мой, это тоже замечательно. Большое спасибо за то, что поделились этим рецептом … Я действительно ценю это.
Это было очень хорошо.Я подал его вместе с зеленым салатом и небольшим количеством хорошего белого хлеба. Я выбрал легкий путь и добавил колбасу обратно в соус и просто положил пармезан на стол, чтобы люди добавляли его самостоятельно. Как написано, презентация была бы намного более впечатляющей, но она была простой и такой же хорошей.
Я выбрал легкий путь и добавил колбасу обратно в соус и просто положил пармезан на стол, чтобы люди добавляли его самостоятельно. Как написано, презентация была бы намного более впечатляющей, но она была простой и такой же хорошей.
Я внес несколько небольших изменений из-за того, что у меня было под рукой.Я увеличил количество чеснока, я добавил не все количество соли (достаточно для вкуса), я слил жидкость с помидоров и заменил слитую жидкость красным вином. У меня не было свежего орегано, поэтому я использовал сушеный. Очень хороший простой соус для спагетти, который быстро приготовили. Я не думаю, что в нем было слишком много мяса, я думаю, это было правильно. Из всей сковороды есть небольшая тарелка остатков — я бы сказал, моей семье понравилось!
вкусно, но не экстравагантно.
Spaghetti Napolitan — уникальный взгляд на пасту в Японии
30 августа 1945 года вновь назначенный Верховный главнокомандующий союзными державами генерал Дуглас Макартур приземлился в аэропорту Ацуги в Иокогаме и направился прямо в элегантный отель с видом на гавань, уцелевшую во время войны. Отель New Grand служил его штаб-квартирой в течение трех дней, а затем превратился в резиденцию для У.С. Офицеры.
Стремясь угодить своим новым клиентам, Шигетада Ири, шеф-повар отеля, черпал вдохновение в спагетти с кетчупом, которые входили в рацион вооруженных сил США, для создания нового блюда из пасты, которое он назвал «спагетти по-наполитански». Согласно историческим данным, Ирие не использовал кетчуп в своем соусе; в конце концов, он обучался методам классической французской и итальянской кухни у первого шеф-повара отеля, швейцарца. Вместо этого он использовал консервированное томатное пюре, приправил его обжаренным чесноком и беконом, а также добавил консервированные грибы и нарезанные овощи. Позже он предположительно оставил пасту на несколько часов после ее приготовления, чтобы текстура стала больше похожа на лапшу удон, что соответствовало японским вкусам. (В отеле до сих пор подают свою версию спагетти Napolitan с томатным соусом без кетчупа.)
Позже он предположительно оставил пасту на несколько часов после ее приготовления, чтобы текстура стала больше похожа на лапшу удон, что соответствовало японским вкусам. (В отеле до сих пор подают свою версию спагетти Napolitan с томатным соусом без кетчупа.)
Блюдо пользовалось большим успехом, и вскоре его скопировали другие рестораны, но с томатного пюре, не говоря уже о свежие помидоры были дорогими и дефицитными, вместо них использовался кетчуп. Кетчуп считался высококачественной приправой в Японии еще в 1960-х годах, и на Западе он так и не приобрел того имиджа на рынке, который не имеет себе равных.
Позже добавление сосисок стало популярным и обеспечило дешевую форму белка. Это спагетти Napolitan, которые можно приобрести в yōshoku или в ресторанах западной японской кухни. Хотя оригинальная версия, созданная Ири, возможно, была не так уж далека от спагетти в неаполитанском стиле с томатным соусом, текущая версия, вероятно, ближе к спагетти с нормированными военными США, которые вдохновили ее.
Некоторые сомневаются, что это блюдо принадлежит отелю New Grand: возможно, Императорский флот Японии нашел вдохновение в макаронах с томатным соусом, которые ели в Италии во время Первой мировой войны, или в ресторанах универмага Mitsukoshi, которые подавали это блюдо. с другими западными блюдами или даже с другим рестораном в Иокогаме, который, возможно, начал подавать его за шесть лет до отеля New Grand.Каким бы ни было его происхождение, сегодня спагетти Napolitan считается особенно японским блюдом, которое сильно отличается от итальянской пасты — точно так же, как рис карри считается исключительно японским и отличается от индийских, тайских или других блюд типа карри.
В этом месяце рецепт модифицированных спагетти Napolitan находится где-то посередине между оригинальной версией в неаполитанском стиле (если придерживаться теории происхождения отеля New Grand) и нынешней версией с соусом из кетчупа.Вы можете оставить кетчуп, если хотите, но если вы подаете его японскому старожилу, вы можете отказаться от томатного соуса и вместо этого использовать только кетчуп.
Рецепт: Спагетти Наполитан
На 4 порции
Ингредиенты
400 г спагетти 1,7 мм или более
1 средний лук
1 зубчик чеснока
1 маленький или 1/2 среднего зеленого болгарского перца
4 ломтика бекона
8 маленьких вин
2 столовые ложки оливкового масла
100 мл томатного пюре
2 столовые ложки томатного кетчупа
соль и перец
нарезанная петрушка и тертый сыр пармезан по вкусу
Доведите до кипения 4 литра воды и добавьте две столовые ложки с горкой соль.
Нарежьте лук и перец тонкими ломтиками. Чеснок мелко нарезать. Грибы нарезать ломтиками, а бекон нарезать тонкой соломкой. Нарежьте сосиски по диагонали.
Когда вода закипит, приготовьте пасту. Пока макароны готовятся, на большой сковороде разогрейте масло и добавьте лук. Когда они увядут, добавьте перец и чеснок. Обжарить до ароматного состояния, посолить и поперчить и достать из кастрюли.
Добавьте бекон и обжаривайте в течение двух-трех минут, затем добавьте сосиски и грибы.Обжарить, пока сосиски не станут коричневыми по краям.
Добавьте овощи обратно в сковороду с томатным пюре и кетчупом. Перемешайте и добавьте сливки.
Слейте воду из приготовленных макаронных изделий и сразу же добавьте их в сковороду. Перемешайте, чтобы паста покрылась соусом. Приправить солью и перцем. Подавать с нарезанной петрушкой и тертым сыром.
В соответствии с руководящими принципами COVID-19 правительство настоятельно требует, чтобы жители и посетители проявляли осторожность, если они решают посещать бары, рестораны, концертные площадки и другие общественные места.
Во времена дезинформации и слишком большого количества информации качественная журналистика важна как никогда.
Подписавшись, вы можете помочь нам понять историю.
ФОТОГАЛЕРЕЯ (НАЖМИТЕ ДЛЯ УВЕЛИЧЕНИЯ)
История Chili-Mac: лучший MRE в армии
Каждый, кто носит форму, знает, что Chili-Mac — лучший MRE в армии, но вы можете быть удивлены, узнав, что его история восходит к рубеж 20 века.
Мягкая мучнистая лапша, заправленная томатным соусом и говяжьим фаршем. Это блюдо, которое украшает американские столы более века. Хотя в детстве это основа для многих из нас, чье представление матерей о кулинарии для гурманов было основано на культуре запеканок и книгах рецептов Hamburger Helper, это, пожалуй, самое популярное блюдо среди военнослужащих США.
Добавленный в меню «Готовые к употреблению блюда» в 1995 году, этот основной продукт за долгие годы стал культовым.Но откуда, вы можете спросить, оно взялось?
В 1914 году гуляш вошел в анналы американской кухни. Считается, что это еда из трущоб, истоки которой лежат в Венгрии.
Ранние военные версии блюда из мяса и соуса поверх макарон появились еще в 1916 году под названием «American Chop Suey» — ублюдок китайского блюда, которое обычно состоит из риса, мяса, овощей и густой соус из кукурузного крахмала. В том же году в Руководстве для армейских поваров 1916 года было указано блюдо под названием Chop Suey Stew. Поваренная книга ВМФ 1932 года также содержала версию супа.
Поваренная книга ВМФ 1932 года также содержала версию супа.
С годами блюдо изменилось. Оригинальный рецепт требовался из-за его дешевизны и гибкости, и его можно было приготовить просто из макарон, лука и говядины и сытного томатного соуса. А остальное зависит от шеф-повара. В дополнение к овощам, которые вы можете собрать, мак можно подавать вместо зити, ригатони или пасты с галстуком-бабочкой.
Также ходят слухи, что блюдо в том виде, в каком мы его знаем, вошло в дух времени, когда в небольшом ресторане в Колумбусе, штат Огайо, подали запеканку, которая сделала чили-мак на карте.
Итальянская иммигрантка Тереза Марцетти якобы открыла несколько ресторанов в период с 1919 по 1940 год, причем третий и последний из них оказался на Брод-стрит. Одно из ее самых ценных блюд, названное в честь зятя Марцетти, стало известно как блюдо из пасты под названием «Джонни Марцетти».
Другие, однако, полагают, что чили-мак связан с Цинциннати Чили, который, хотя и происходит из Огайо, имеет свои корни не в Италии, а в Греции. Славяно-македонские братья, Джон и Том Кираджиевы, иммигрировали в Огайо в 1921 году и начали продавать топпер для хот-дога под названием солса кима.Греческий соус болоньезе, сальса кима, стал основой для того, что в конечном итоге было выброшено на пасту для создания Cincinatti Chili.
Славяно-македонские братья, Джон и Том Кираджиевы, иммигрировали в Огайо в 1921 году и начали продавать топпер для хот-дога под названием солса кима.Греческий соус болоньезе, сальса кима, стал основой для того, что в конечном итоге было выброшено на пасту для создания Cincinatti Chili.
Нет сомнений в том, что блюдо Цинциннати, а не Джонни Марцетти — это то, что внесло на карту чили. Но другие штаты пытались претендовать на тушеную начинку, в том числе Техас и Калифорния.
Тем не менее, в меню есть доказательство того, откуда произошло прозвище для всех самых любимых MRE: ресторан Кираджлефф, Императрица, начал подавать чили поверх спагетти, назвав его «чили мак» в 1922 году, по словам Данна Веллерта, автор книги «Подлинная история Цинциннати Чили.”
Остальное — вкусная, мясистая, карманная история.
Итальянская фасоль Буррини или Тондини
Зерна Тондини или Буррини особенно хорошо сохраняют форму при приготовлении. У них мягкий маслянистый вкус с долгим минеральным послевкусием. Свое нынешнее популярное название морская фасоль получила потому, что в начале 20 века она была основным продуктом питания ВМС США.
У них мягкий маслянистый вкус с долгим минеральным послевкусием. Свое нынешнее популярное название морская фасоль получила потому, что в начале 20 века она была основным продуктом питания ВМС США.
Характеристики
Его форма маленькая и округлая, что больше напоминает горох, чем фасоль:
Цвет, который отличает его кожица, — белый, который может приобретать «белый» оттенок или оттенок слоновой кости: всегда имейте в виду, что фасоль Тондино может быть в условиях влажного и дождливого климата, особенно во время процесса созревания.
Кожура у них явно тонкая, а консистенция нежная, но вы заметите это только после приготовления!
Очень вкусно и легко усваивается. Бобы имеют круглую форму и тонкую белую кожицу. Кроме того, эти бобы не вызывают вздутие живота.
Средняя пищевая ценность:
Энергия: 286 Ккал
Жиры: 2,10 г
из них насыщенные жирные кислоты: 0.1 г
из них полиненасыщенные жирные кислоты: 0,4 г
из них мононенасыщенные жирные кислоты: 0,1 г
Холестерин: 0 мг
Натрий: 13 мг
Углеводы: 33,80 г
Волокно: 24,90 г
Калий: 307 мг
Белки: 20,40 г
Витамин A: 4 МЕ
Витамин C: 18.8 мг
Кальций: 15 мг
Железо: 1,9 мг
Витамин B: 60,2 мг
Витамин B12: 0 мкг
Магний: 101 мг
Как и все бобовые, белки бобов Tondini Navy содержат только некоторые незаменимые аминокислоты, наиболее распространенной из которых является лизин. Чтобы найти аминокислоты, которых не хватает в бобовых, полезно и необходимо сочетать их в одной еде или блюде с цельнозерновыми.Эти бобовые также являются богатым источником пищевых волокон, которые способствуют активности и благополучию кишечника.
Чтобы найти аминокислоты, которых не хватает в бобовых, полезно и необходимо сочетать их в одной еде или блюде с цельнозерновыми.Эти бобовые также являются богатым источником пищевых волокон, которые способствуют активности и благополучию кишечника.
Они также содержат большое количество витаминов — особенно A, B, C и E — они несут изрядное количество минеральных солей, особенно железа, калия, фосфора и кальция.
Бобы Tondini Navy также содержат растворимые и нерастворимые волокна, которые необходимы для хорошей работы кишечника. Кроме того, есть минеральные вещества (железо, селен, цинк, кальций, фосфор и калий), витамины группы В и углеводы (около 50%).Много энергии: это непосредственное ощущение, которое вы испытываете после употребления хорошей тарелки бобовых, особенно если они приготовлены по-итальянски.
Бобы Tondini Navy также являются источником глюкодрина, молекул, эффективных для контроля уровня сахара в крови.
Tondini Navy beans не следует употреблять в качестве гарнира, а следует есть как центральное блюдо, как отдельное блюдо, заменяя самые известные источники белка, такие как мясо, рыба, от 2 до 4 раз. в неделю сыры, мясное ассорти или яйца.Они также подходят для приправы пасты или блюд из риса и питательных супов.
Бобы Tondini Navy адаптируются ко многим препаратам, это, конечно, не секрет! Главные герои гарниров, салатов и супов, они оказываются действительно необычными, даже если их употреблять в одиночку, заправленные лишь щепоткой соли, достаточным количеством перца и небольшим количеством оливкового масла первого отжима.
Попробуйте их также выложить в ломтике домашнего хлеба, натертом зубчиком чеснока и всегда заправленным маслом, вы почувствуете это невероятное совершенство!
Приготовление: Сначала бобы Tondini Navy замачиваются на одну ночь, а затем готовятся. В бобы добавляют помидоры, острый перец и немного листьев шалфея.
В бобы добавляют помидоры, острый перец и немного листьев шалфея.
Вкусный вкус и нежная консистенция являются отличительными чертами зерен Tondini Navy, которые:
Хотя его потребление почти исключительно ограничено «сухим состоянием», в дополнение к супам или в качестве основного гарнира, не следует забывать, что сразу после периода сбора урожая стручок можно очистить от скорлупы, а бобы поместить в холодильник на холодный период.
Тондини Суп с фасолью
Существует множество рецептов с использованием бобов Tondini Navy, ингредиента, из которого можно приготовить множество различных блюд.Начиная с первых блюд, один из рецептов итальянской традиции — это, конечно, паста и бобы, первое блюдо, которое готовится путем приготовления бобов Tondini Navy с помидорами и различными видами специй и приправляется сырой ветчиной, салом или свининой. крупа.
Еще одно замечательное традиционное блюдо — это, конечно, суп из бобов Тондини, который готовят из разных видов бобовых. Чтобы приготовить его дома, готовьте замоченные бобы Tondini Navy, оливковое масло первого холодного отжима и специи не менее часа, добавляя две столовые ложки томатного соуса.А если хотите, чтобы фасоль была еще вкуснее, добавьте в приготовление немного бекона или ветчины!
Чтобы приготовить его дома, готовьте замоченные бобы Tondini Navy, оливковое масло первого холодного отжима и специи не менее часа, добавляя две столовые ложки томатного соуса.А если хотите, чтобы фасоль была еще вкуснее, добавьте в приготовление немного бекона или ветчины!
Многие вторые блюда можно приготовить из фасоли, особенно если использовать их в качестве гарнира к мясу или другим продуктам. Примером может служить колбаса и бобы Тондини Navy, богатое и легкое в приготовлении блюдо! Сварить колбасу на сковороде и приготовить рубленый лук-шалот для обжаривания на оливковом масле первого холодного отжима. Добавьте фасоль, соль, перец и ложку томатного соуса. Доведите колбасу до кипения и обжарьте ее вместе с фасолью еще десять минут.Короче говоря, с этим ингредиентом все, что вам нужно сделать, это дать волю своему воображению!
Консервация:
Хранить в прохладном и сухом месте. Беречь от источников тепла.
Зерна Тондини или Буррини особенно хорошо сохраняют форму при приготовлении. У них мягкий маслянистый вкус с долгим минеральным послевкусием.
Морская фасоль получила свое нынешнее популярное название, потому что она была основным продуктом питания военно-морского флота США в начале 20 века.
Предложение: Они восхитительны в качестве гарнира к рыбе или намазываются на поджаренный тосканский хлеб с оливковым маслом.Эти маленькие белые бобы идеально подходят для запекания.
2,2 фунта (1 килограмм)
Состав: Бобы темно-синие, сырые — могут содержать следы глютена, сои и кунжута
Упаковка: Пластиковая пленка
Вкус: Масло
Цвет: Белый
Продукт Италии
Паста и фасоли | Оливки и бамия
Мама моего отца готовила макароны e fagioli, или фазул из пасты на итальянско-американском жаргоне, задолго до того, как это стало популярным ресторанным блюдом. Это воплощение итальянско-американской комфортной еды.
Это воплощение итальянско-американской комфортной еды.
Бабушка Наппа делала из этого блюда огромные горшки, когда мой папа рос. Он был одним из 12 детей, не говоря уже о его маленьком племени сводных братьев и сестер — ну, а также двоюродных братьев и сестер, а также старших тетушек и дядей, пришедших на ужин. У них тоже были друзья.
Pasta e fagioli — это паста и бобы с добавлением помидора, хотя это одно из тех блюд, состав которых в разных семьях различается.Моя бабушка и мои родители любят использовать в своем фазуле морские бобы, но мне нравятся традиционные бобы каннеллини.
Иногда мы добавляем одну или две ложки оставшегося воскресного соуса вместо томатной пасты. Если у меня нет остатков соуса, я предпочитаю использовать три или четыре консервированных сливовых помидора, раздавленных пальцами, а затем опущенных в кипящую фасоль.
Обычно мы используем макароны ditalini, но подойдет и любая небольшая паста. Готовьте пасту отдельно, чтобы она не поглотила весь жирный сок фасоли.
Традиционно это не мясное блюдо. Если вы добавите воскресный соус, не исключено, что в него проскользнет несколько пепперони или колбасы. Сегодня мой отец хотел добавить немного итальянской колбасы, поэтому мы подрумянили ее отдельно и добавили в пасту.
Я люблю добавлять щепотку измельченного красного перца в оливковое масло и чеснок.
Фазул можно подавать как густую пасту и фасоль, но чаще всего его подают как суп.Если вы хотите суп, обязательно запейте фасоль большим количеством воды. В любом случае это хорошо.
Pasta e Fagioli Рецепт
оливки-н-окраВремя приготовления 20 минут
Время приготовления 2 часа 30 минут
Общее время 2 часа 50 минут
Ингредиенты
1x2x3x
- ¼ чашки оливкового масла
- 2 или 3 зубчика мелко измельченного чеснока
- щепотка измельченного красного перца по желанию
- 1 фунт сушеных каннеллини или темно-синей фасоли
- 1½ стакана сырых диталини или других небольших макаронных изделий
- Томатная паста Воскресный соус или консервированные цельные сливовые помидоры
- Соль
Инструкции
Вымойте фасоль и замочите в воде на несколько часов или на ночь.
 Слейте воду. Добавьте бобы в большую кастрюлю и добавьте достаточно соленой воды, чтобы покрыть бобы примерно на 2 дюйма. Доведите фасоль до кипения. Накрыть крышкой, затем убавить огонь и варить до готовности около 2 часов. Бобовая жидкость — это суповый бульон.
Слейте воду. Добавьте бобы в большую кастрюлю и добавьте достаточно соленой воды, чтобы покрыть бобы примерно на 2 дюйма. Доведите фасоль до кипения. Накрыть крышкой, затем убавить огонь и варить до готовности около 2 часов. Бобовая жидкость — это суповый бульон.В кастрюле среднего размера доведите до кипения около 6 чашек сильно подсоленной воды. Добавьте макароны и убавьте огонь. Готовьте пасту до состояния аль денте. Слейте воду и отложите в сторону.
Нагрейте масло в большой кастрюле с бульоном и добавьте чеснок и красный перец.Когда чеснок начнет вариться, добавьте помидоры и хорошо перемешайте. Варить около 5 минут, затем добавить 5 стаканов фасоли, включая жидкость. Хорошо перемешать. Затем добавить приготовленную пасту. При необходимости добавьте соли и тушите около 10 минут. Со временем паста станет мягкой. Добавьте еще жидкости из фасоли, если вы хотите, чтобы фазул был жидким, а не густым.
Примечания
Не используйте колбасу для более традиционного блюда из пасты и фаджиоли.
Ощущение чего то в горле – ощущение комка, что это может быть, патологические и физиологические причины, как вылечить, профилактика и советы специалистов
5 симптомов, 13 причин, 4 способа лечения, видео
Многие хоть иногда ощущали ком в горле. Если такое явление наблюдается часто и начинает доставлять жуткий дискомфорт, тогда необходимо выяснить его причины. Оно может возникнуть в результате определённых заболеваний.


Сам по себе ком в гортани не представляет опасности для здоровья и может легко проходить. Однако его появление доставляет массу неудобства и дискомфорта.
А незнание причин его возникновение часто ведёт к страшным предположениям, почему он появляется. Поэтому следует пройти обследование у специалиста, чтобы выяснит причины его возникновения и предотвратить случаи рецидивов.
Симптомы и причины возникновения кома в горле
Чтобы не накручивать себя попусту, вначале необходимо определить, присутствует ли у вас симптоматика данной проблемы или нет.
- Ощущение кома в горле после употребления еды или стрессовой ситуации. Однако физически комок нащупать нельзя. Он только ощущается.
- При возникновении симптома возможна проблема с дыханием. Комок как будто перекрывает доступ к кислороду, и дышать становится проблематично.
- Першит горло.
- Иногда появляется жжение в горле.
- Чувство, что в горле или в грудной клетке присутствует неприятный осадок.
 При выявлении у себя одного или нескольких симптомов следует задуматься о возможных причинах их появления.
При выявлении у себя одного или нескольких симптомов следует задуматься о возможных причинах их появления.
Эта проблема возникает по двум причинам: в результате нервного перенапряжения или при наличии соматических проблем.
Нервное напряжение – наиболее частая причина возникновения этого симптома. Он появляется в результате стресса, сильного страха, волнения, перевозбуждения.
Однако это не единственные причины возникновения этой проблемы.
Соматические нарушения, вызывающие ком в горле:
- воспаления в горле (ангина, тонзиллит, ларингит и др.), а также аденоиды. При воспалении гортань опухает и происходит её сдавливание;
- патологии щитовидной железы. Увеличенные узлы щитовидки сдавливают горло и мешают нормально дышать и глотать;
- патологии в позвоночнике в области шеи;
- заболевания ЖКТ. Часто при патологиях с пищеводом тяжесть в горле появляется после приёма пищи. Язва или гастрит часто провоцируют появление неприятных ощущений в гортани;
- наличие грыжи пищевода;
- ожирение;
- новообразования в гортани: доброкачественные и злокачественные;
- аллергия;
- негативная реакция на некоторые препараты;
- различные повреждения гортани или пищевода;
- паразиты. Редко, но иногда паразиты могут откладывать яйца в районе горла, которые воспринимаются, как чужеродный предмет;
- наличие чужеродного предмета в горле;
- проблемы с сердцем или сосудами редко, но также могут способствовать образованию кома в горле.
Что делать при возникновении тяжести в трахеи?
Прежде всего, необходимо обратиться к терапевту. Он проведёт полный осмотр и задаст несколько наводящих вопросов касательно проблемы, которые помогут определить причину недуга.
Далее вам предложат:
- сдать на анализы кровь и мочу;
- провести обследования щитовидной железы;
- обследовать пищевод;
- сделать рентген позвоночника в районе шеи;
- пройти полное обследование у ЛОР-врача.
Как лечить ком в горле при нервном расстройстве?
В данном случае пациенту назначается применение медпрепаратов и консультации психолога.
 Пациенту могут назначить приём следующих медпрепаратов:
Пациенту могут назначить приём следующих медпрепаратов:
- пустырник;
- палериана;
- сборы трав с расслабляющим действием;
- Зверобой-П;
- Нерво-Вит. Этот препарат включает в себя траву синюху голубую, которая расслабляет и успокаивает организм;
- Апитонус-П. Это комплекс витаминов для повышения стрессоустойчивости.
Если во время сдавливания горла тяжело дышать, тогда рекомендуют делать дыхательные техники, которые приводят к расслаблению.
Советуют дышать животом или производит вдохи-выдохи в пакет. Такое дыхание приводит к расслаблению и успокоению.
Как лечить ком в горле при соматических патологиях?
В зависимости от выявленных причин назначают мероприятия для устранения недуга. Если причиной появления тяжести в трахеи стали проблемы с щитовидкой, тогда пациенту назначают препараты, содержащие йод.
Если проблемы с шеей, тогда назначают специальную гимнастику, которая будет разрабатывать шею. Также проводят мануальное, лазерное лечение и рефлексотерапию.
Для лечения пищевода больному назначают специальное диетическое питание и соответствующие медпрепараты. Однако при грыже пищевода возможно проведение операции.
При воспалении дыхательных путей назначают антибиотики или другие медикаменты, в зависимости от причины воспаления. Также рекомендуют делать полоскание горла содой, травяными настоями, препаратами с содержанием йода. В редких случаях назначают согревающие компрессы.

При злокачественных или доброкачественных опухолях горла делают лучевую или химиотерапию, а также возможно проведение операции. В зависимости от ситуации мероприятия могут проводиться все в комплексе, или же будет выбрано только одно.
Пока вы не выяснили причины возникновения неприятного симптома и он причиняет вам жуткий дискомфорт, рекомендуют воспользоваться народными советами, которые помогут облегчить симптомы:
- употребляйте успокаивающий чай;
- уделяйте большое внимание своему сну. Старайтесь хорошо высыпаться;
- проводите расслабляющие мероприятия. Это могут быть расслабляющая ванна, массаж, дыхательная техника для релаксации;
- добавляйте в свой рацион питания продукты с высоким содержанием йода.
Как избежать появления кома в горле?
Всегда лучше проводит профилактические мероприятия, чем потом лечить болезнь. Для предотвращения появления чувства сдавленности в гортани рекомендуют определённые мероприятия.
- Вовремя лечить появление любых лор-заболеваний.
- Если есть патологии со щитовидной железой, то вовремя устранять их.
- Лечение заболеваний органов ЖКТ.
- Производить промывание носоглотки раствором соли.
- Не вдыхать ядовитые вещества.
- Не перенапрягать голосовые связки.
- Сбалансировать питание. Добавить в него побольше овощей и фруктов.
- Регулярно увлажнять воздух в квартире.
- Делать прогулки по свежему воздуху.
- Время от времени употреблять травяные сборы с расслабляющим эффектом.
- Заниматься спортом.
- Стараться выделять на свой сон 8 часов в день для полного отдыха и расслабления.
- Обратить внимание на своё рабочее место. Часто неудобное рабочее место может привести к напряжению мышц верхней части тела. А это может привести к нервному напряжению и появлению кома в горле. Поэтому необходимо сделать своё рабочее место максимально комфортным.
Как видно, ком в горле не является серьёзной патологией в организме и может проходить сам по себе. Однако он может доставлять много дискомфорта. Также данная проблема может сигнализировать о скрытых болезнях в организме. Поэтому не следует её игнорировать, если она возникает регулярно.
Главное, пока не знаете настоящую причину недуга, не пугайте себя тем, что тяжесть в горле – это симптом серьёзных патологических изменений в организме. Такие заболевания, как опухоли гортани, вызывают сдавливание горла в редких случаях. Поэтому любая другая причина, вызывающая недомогание, может быть устранена, а вместе с ней уйдёт и ощущение кома в горле.
adella.ru
Ком в горле
Ощущение кома в горле является не таким уж и редким симптомом. Наверняка почти каждый человек сможет вспомнить ситуацию, в которой ему казалось, что в его горле застряло инородное тело. Такое состояние само по себе не опасно, но если оно появляется достаточно часто и снижает качество жизни, стоит насторожиться и обратиться к специалисту. Иногда это первый вестник серьезных заболеваний.
Что такое «ком в горле» и откуда он берется
Естественно, никакого кома в горле на самом деле нет. То, что воспринимается как инородное тело, — это либо рефлекторный спазм мышц глотки из-за нервного перенапряжения, либо проявление какого-либо патологического процесса, происходящего в горле (длительное воспаление, раздражение патологическим образованием, расположенным внутри или вне глотки). В первом случае говорят о функциональных причинах «кома в горле», а во втором — об органических.
Функциональные причины
Наиболее частые причины кома в горле — как раз функциональные, структурных изменений в этом случае нет. Симптом развивается исключительно из-за рефлекторного спазма мышц глотки в ответ на эмоциональное напряжение. При этом нередко имеет место порочный круг. Чем сильнее человек волнуется, тем сильнее спазм и «ком в горле», из-за чего еще больше увеличивается волнение. К функциональным причинам относятся:
- стрессы;
- эмоциональное перенапряжение;
- невротические состояния;
- депрессии.
Подтверждение функционального характера симптома возможно только после тщательного обследования и исключения более серьезных органических причин, заподозрить которые можно по сопутствующим симптомам.
Основные органические причины
Бывает и так, что «ком» в горле присутствует объективно. Чаще всего это:
1. Длительное воспаление в глотке, гортани (ларингит, фарингит, тонзиллит). Ощущение «кома» развивается из-за набухания слизистой и повышения продукции слизи, которое наблюдается при воспалении. Помимо чувства инородного тела при данных заболеваниях возможно саднение в горле, периодические обострения в холодное время года с повышением температуры до фебрильных значений и болью в горле.
Диагностика: занимаются диагностикой и лечением этой группы заболеваний терапевты и оториноларингологи. Диагноз подтверждают с помощью осмотра органов глотки и гортани.

2. Болезни щитовидной железы, сопровождающиеся увеличением ее размеров (например, болезнь Грейвса, или Базедова болезнь). Увеличенная железа сдавливает гортань, приводя к появлению «кома в горле». Как правило, при таких заболеваниях повышается уровень гормонов щитовидки, что проявляется увеличением аппетита, повышением ЧСС, раздражительностью, экзофтальмом (выпячивание глазных яблок).
Диагностика: при выявлении таких симптомов необходима консультация эндокринолога. Диагноз подтверждают с помощью определения уровня гормонов, ультразвукового исследования щитовидной железы.
3. Новообразования, расположенные в глотке, гортани, трахее, механически затрудняют процессы дыхания и глотания, приводя к появлению ощущения инородного тела. На начальных стадиях ощущение кома в горле может быть единственным симптомом развивающегося серьезного заболевания. Постепенно может присоединиться осиплость, сухой кашель, ярко выраженные нарушения глотания и дыхания. Особенно внимательными в отношении данного заболевания нужно быть курящим людям.
Диагностика: этими заболеваниями занимаются оториноларингологи и онкологи. Диагностика включает осмотр лор-органов, рентгенологическое исследования, биопсию.
4. Патология шейного отдела позвоночного столба (например, шейный остеохондроз) — ощущение кома в горле вызвано сдавлением нервов, идущих к глотке и гортани. При этом отмечают также боль в позвоночнике, головные боли, иногда подъемы артериального давления, тошноту, головокружения.

Диагностика: помочь при патологии шейного отдела позвоночника может невролог. Диагностируется заболевание с помощью рентгенологического исследования шейного отдела позвоночника.
5. ГЭРБ (гастроэзофагеальная рефлюксная болезнь) — «ком в горле» возникает из-за раздражения слизистой глотки и гортани содержимым желудка. Заподозрить ГЭРБ можно по связи появления «кома» с приемом пищи, наличию изжоги, отрыжки кислым содержимым, осиплостью голоса, болью в эпигастрии.
Диагностика: при наличии проблем с ЖКТ следует обратиться к гастроэнтерологу. В диагностике этой группы заболеваний поможет ФГДС, проведение суточного внутрипищеводного рН-мониторинга.
Реже к развитию симптома может приводит ожирение (из-за жировых отложений в области шеи, которые иногда могут механически сдавливать горло), паразитические заболевания организма (некоторые паразиты, например эхинококки, иногда откладывают яйца в области горла, вызывая механическое раздражение рецепторов), травмы (слизистая при травме отекает, воспаляется, что приводит к ощущению «кома») и др.
Причин появления «кома в горле» много, и некоторые из них достаточно серьезные, поэтому тянуть с походом в больницу или поликлинику не стоит. Для начала следует обратиться к терапевту, который после осмотра при необходимости направит вас к узкому специалисту. Специалист в зависимости от комбинации симптомов назначит обследование и лечение для устранения основного заболевания, вызвавшего «ком».
Ольга Стародубцева
Фото istockphoto.com
apteka.ru
Ощущение инородного тела в горле, причины чувства, что застрял волос
Причины того, что у человека возникает ощущение инородного тела в горле, довольно разнообразны. Чтобы избавиться от этого симптома необходимо достоверно определить, чем вызвано такое чувство. Ведь оно доставляет существенный дискомфорт человеку, вызывает затруднение глотания.
Возможные причины
Ощущение инородного тела в горле, наиболее ярко проявляющееся во время приема пищи, может быть связано с тем, что в глотке застрял кусок еды. Недостаточно пережеванная или слишком сухая пища вызывает ощущение кома в горле. В этом случае возникают такие сопутствующие симптомы, как першение в горле, покашливание, боль, тошнота и рвота. Исправить ситуацию поможет выпивание большого объема жидкости.
У детей рассматриваемая проблема может быть вызвана проглатыванием различных мелких предметов. Это могут быть детали игрушек, лекарства, мелкие предметы домашнего обихода. Иногда и взрослые могут столкнуться с этим при неаккуратном использовании булавок и иголок. Особенно это касается тех, у кого есть привычка держать эти предметы губами во время использования. Если такое случилось, то необходимо обратиться к врачу.
Незамедлительная медицинская помощь требуется если:
- в горле застрял острый предмет;
- застрявший предмет не позволяет нормально дышать;
- была проглочена батарейка или магнит.
Чувство дискомфорта в глотке возникает и при необходимости проглотить крупную таблетку или капсулу. Для некоторых людей это становится проблемой, появляется боязнь и нервозность оттого, что нужно проглотить что-то инородное. В результате мышцы носоглотки спазмируются, усугубляя ситуацию еще больше.

Ощущение инородного предмета в горле возникает при привычке плохо пережевывать пищу
Почему возникает ощущение постороннего предмета в горле
Случается и так, что чувство инородного тела в горле является иллюзорным: на самом деле ничего там не застряло, но симптомы вызывают именно такое ощущение. Среди возможных причин такого состояния выделяются следующие:
- инфекционные заболевания носоглотки;
- дисфункция органов ЖКТ;
- патология шейного отдела позвоночника;
- вегетососудистая дистония;
- проблемы со щитовидной железой;
- неврологические расстройства и стресс.
Различные патологии лор-органов также могут явиться причиной ощущения постороннего предмета в глотке. Их вызывают вирусные или бактериальные инфекции. Это такие заболевания, как фарингит и тонзиллит. Часто случается так, что человек жалуется на ощущение волоса в горле. Кроме этого, они сопровождаются отеком горла, его раздражением и покраснением. Неприятные симптомы в горле проходят после лечения основного заболевания.
Подобное ощущение может возникнуть и при патологиях органов пищеварения. В частности, это рефлюкс эзофагит и грыжа пищевода. В данном случае ощущение кома в горле будет сопровождаться болью в желудке, отрыжкой и жжением в пищеводе, расстройством пищеварения. Ощущение инородного тела в глотке характерно и для опухоли пищевода.
Что касается заболевания шейного отдела позвоночного столба, рассматриваемый симптом может быть связан с остеохондрозом. В пользу него свидетельствуют такие сопутствующие проявления, как боль в спине и шее, постоянные головные боли, обмороки и головокружение. С неприятной симптоматикой поможет справиться массаж и лечебная физкультура.
Среди патологий щитовидной железы, способных вызвать рассматриваемый симптом можно выделить аденому, раковую опухоль, воспаление железы или тиреоидит, токсический диффузный зоб. При исключении других заболеваний и направлении пациента к эндокринологу необходимо провести дифференциальную диагностику и исключить опасные заболевания.
Если на самом деле рассматриваемый симптом связан с нарушениями функционирования щитовидки, то у человека не должно наблюдаться затрудненное глотание.
Очень часто стрессовые ситуации и хронический невроз являются причиной возникновения ощущения комка в глотке. Согласно статистике почти половина людей, которые страдают от депрессии, жалуются на дискомфортные ощущения в горле. Это обусловлено напряжением и спазмами мышц нижней части глотки. В результате этого возникает «истерический комок», что особенно проявляется при выраженном волнении.

Различные заболевания способны вызывать чувство кома в горле
Заболевания, проявляющиеся ощущением кома в горле
Некоторые заболевания отличаются своеобразной симптоматикой, при которой человек ощущает, что в горле присутствует что-то лишнее. К таким болезням относятся:
- отек гортани;
- злокачественные новообразования ротоглотки и нижней части глотки;
- хронический назофарингит;
- паралич голосовых складок;
- хронический фарингит.
Отек гортани представляет собой вазомоторную аллергическую реакцию, проявляющуюся в виде отека слизистой оболочки гортани. Сужение просвета, которое происходит в результате этого процесса, вызывает ощущение присутствия кома в горле, человеку становится больно глотать и возникает кашель.
При различных новообразованиях в горле возникает стойкое ощущение инородного тела в нем. Но в отличие от других ситуаций, в этом случае человек может точно указать, в каком месте горла чувствуется дискомфорт. Еще одним отличительным признаком злокачественного новообразования в ротоглотке является односторонний характер боли в горле, которая отдает в ухо.
Для постановки диагноза проводится биопсия и компьютерная томография шеи. При локализации опухоли в нижней части глотки, к ощущению инородного тела в горле присоединяются такие симптомы, как:
- запах гнили изо рта;
- боль в горле;
- осиплость;
- повышенное слюноотделение;
- затрудненное дыхание;
- постоянное поперхивание.
Паралич голосовых складок и гортани характеризуется полным отсутствием произвольных движений, что происходит в результате нервно-мышечных нарушений. Чувство постороннего предмета возникает при одностороннем процессе.
Рассматриваемый симптом беспокоит человека и при хроническом назофарингите. Это заболевание представляет собой воспаление, поражающее не только слизистую оболочку, но и лимфоидную ткани глотки. Ее диагностика осуществляется с помощью мазка из зева на микрофлору.
Хронический фарингит, а именно ее атрофическая и катаральная формы, характеризуется возникновением ощущения кома в горле. В первом случае на слизистой образуются корки, мешающие процессу глотания и воспринимающиеся больным, как инородное тело. При катаральной форме болезни к рассматриваемому симптому присоединяется сухость и жжение в горле.

При образовании в горле злокачественной опухоли ощущение инородного тела имеет четкую локализацию
Основные жалобы
Не всегда человек при обращении к врачу в состоянии точно описать и объяснить, какие ощущения его беспокоят. Доктора сталкиваются с такими жалобами, как:
- невозможно нормально, дышать в горле чувствуется препятствие;
- появляется ощущение сдавленности;
- сложно глотать, и болит горло;
- в горле першит и ощущается комок;
- постоянное желание откашляться из-за ощущения инородного предмета;
- жжение в горле.
Если указанные симптомы длятся более одной недели и ощущения постепенно усиливаются необходимо обратиться к врачу.
Но существуют и другие проявления, сопровождающие ощущение инородного тела в горле, которые свидетельствуют об опасном для здоровья заболевании. К таковым относятся: сильная сухость во рту, интенсивная боль и жжение, нарушение дыхания, возникновение боли при вдохе и выдохе. Нельзя игнорировать эти признаки, поскольку они могут привести к весьма неблагоприятным последствиям.
superlor.ru
Ощущение кома в горле как признак рака
Хорошее самочувствие заставляет забыть о здоровье, но лишь только когда происходит сбой, человек испытывает беспокойство. Одно из таких состояний – ощущение кома в горле. Оно не только причиняет дискомфорт, но и тревожит неизвестностью. Каким заболеванием может быть вызвано неприятное чувство сдавленности в области гортани и глотки и угрожает ли оно здоровью?
Почему возникает ощущение кома в горле?
В первую очередь нужно понимать, что это не заболевание, а симптом патологии, которую необходимо выявить. Для этого придется обратиться к врачу, однако сначала стоит попробовать самому проанализировать, почему возникло такое ощущение. Причин может быть много, однако все они укладываются в две группы:
- Психогенные, то есть спровоцированные эмоциональными и психологическими факторами.
- Соматические, то есть вызванные заболеванием органов и систем тела.
Что это может быть?
Когда в художественной литературе описывают сильное душевное волнение персонажа и говорят, что у него перехватило дыхание и стоит ком в горле, это не метафора. Такое ощущение является физиологической реакцией на стресс. Вызвано оно раскоординированной работой надгортанника и голосовой щели в моменты плача, страха и смятения.
Иллюзия комка в гортани или глотке может сохраняться годы, если человек эмоционально «застрял» в своем переживании, испытывает длительную депрессию. В этом случае поможет психиатр или посещение психолога, а также комплекс седативных препаратов.
Кроме этого, специалисты утверждают, что чувство присутствия инородного тела в горле появляется как сопутствующий признак различных телесных заболеваний.
- Болезни лор-органов вирусной природы вызывают чувство жжения, царапанья в горле, при глотании появляется боль. При лечении ОРВИ симптомы бесследно исчезают.
- Ощущение кома в горле возникает при базедовой болезни, в народе именуемой «зобом». Из-за переизбытка секреции гормонов, которые производит щитовидная железа, этот орган увеличивается в размерах и давит на трахею, мешает гортани пропускать воздух и пищу. Помочь в этом случае может терапия тиреотоксикоза, способствующая уменьшению щитовидной железы, и контроль продукции ее гормонов.
- Нарушения позвоночника в зоне грудного и шейного отделов может сопровождаться ощущением сдавленности в горле и одышкой. Остеохондроз развивается вследствие уплотнения межпозвоночных хрящей-дисков и вызывает боль из-за ущемления нервных корешков. Мускулатура глотки напрягается, и в горле появляется ощущение комка. Решение проблемы – декомпрессия дисков позвоночника.
- Рефлюкс-эзофагит – воспаление слизистой оболочки пищевода служит причиной изжоги и ощущения твердого тела в глотке и гортани. Рефлюкс – это заброс в пищевод кислого желудочного сока, раздражающего стенки пищеводной трубки. Если это происходит постоянно, развивается воспаление. Заболевание обязательно нужно лечить, потому что незаживающая травма на слизистой органа может переродиться в раковую опухоль. Терапия заключается в уменьшении степени заброса и нейтрализации кислой среды. Рекомендуется не употреблять продуктов, расслабляющих сфинктер пищевода (кофе, мята, шоколад), или постоянно принимать препараты-ингибиторы, снижающие кислотность желудочного сока.
Факторами, причиняющими беспокойство в области горла, могут быть аллергические реакции организма, воспаление надгортанника и другие причины, в выяснении которых поможет врач.
В каких случаях ощущение кома в горле может являться признаком рака?
Если при отсутствии признаков вирусной болезни вы постоянно испытываете чувство, что в горле застряло нечто плотное и твердое, если долго не проходит охриплость, есть трудности с проглатыванием слюны, тяжело есть твердую пищу, потому что в горле что-то как бы мешает, это, возможно, развивается раковая опухоль. Если у вас наблюдаются данные симптомы, то как можно скорей обратитесь к онкологу и пройдите обследование!
На что нужно обратить внимание, чтобы понять, что ком в горле и есть рак?
Современные специалисты редко используют термин «рак горла». Заболевание, при котором из эпителия развивается злокачественное новообразование, называется раком гортани.
Опухоль может возникнуть и продолжать свой рост на разных участках органа. От этого зависит, какими симптомами сопровождается болезнь.
- Метастазы в области верхнего, надскладочного отделов гортани вызывают боли при глотании, она отдает и в уши. С ростом опухоли усиливается чувство чего-то инородного в глотке.
- Новообразование в складочной части гортани, где располагаются голосовые связки, приводит сначала к осиплости, а потом и к полной потере голоса. Больному также больно глотать и трудно дышать.
- Прорастание опухоли в подскладочный отдел гортани, соединяющий ее с трахеей, значительно затрудняет дыхание, чувство кома в горле сопровождается кашлем, выделением слюны с прожилками крови.
Признаками рака горла могут быть общая слабость, похудание, деформация и сухость кожи в области шеи. В некоторых случаях болят и выпадают зубы. Наблюдается устойчивый гнилостный запах изо рта.
Какие анализы нужно сдать?
Помимо проведения физикального осмотра, доктор назначит анализы, которые представят более точную клиническую картину. Это общий и биохимический анализы крови и исследование ее на онкомаркеры.
Клетки злокачественной опухоли вырабатывают особые белковые соединения, отличающиеся от веществ, какие производят здоровые клетки. Их и выявляет анализ на опухолевые маркеры. Большое количество онкомаркеров в крови свидетельствует о наличии ракового заболевания в организме.

Какие обследования стоит пройти?
Кроме анализов, врач будет настаивать на обязательных при подозрении на рак обследованиях:
- Ларингоскопия – осмотр пространства и стенок гортани на предмет новообразований. С помощью прямой ларингоскопии (она называется фиброларингоскопией) сегодня делают биопсию.
- Биопсия – забор клеток из слизистой ткани гортани для лабораторного исследования. Этот метод считается самым достоверным, поскольку образцы ткани подвергают подробному микроскопическому, биохимическому, молекулярно-генетическому изучению.
- Рентгенография гортани и грудной клетки – способ, помогающий увидеть новообразования в полости глотки и степень их распространения.
- Ультразвуковое исследование – еще один метод визуализации, позволяющий диагностировать наличие метастазов в гортани. Противопоказанием к нему могут быть только раны в области шеи, поскольку способны исказить диагностическую картину.
- Компьютерная томография – метод, использующий рентгеновское излучение и предоставляющий трехмерное изображение исследуемых органов. При диагностике рака горла КТ дает особенно ценный материал, поскольку детально обнаруживает самые незначительные изменения в состоянии тканей.
Важно!
Своевременное обнаружение опухолевых образований может предотвратить развитие страшной болезни, и наоборот, безразличие к симптомам сделает патологию необратимой! Раковые клетки станут интенсивно делиться, опухоль будет увеличиваться и прорастать в ткани близко лежащих органов, а это приведет к мучительным болям и летальному исходу.
Какие последствия могут быть, если вовремя не обратиться к врачу?
Онкологи утверждают, что на первой и второй стадиях вылечить рак можно в 95 % случаях. Но, к сожалению, на начальных этапах рак протекает почти бессимптомно. Вот почему при малейшем дискомфорте в горле не надо тянуть с визитом к врачу! Еще лучше – периодически наведываться к нему в целях профилактики.
Порядок действий при подозрении на рак должен быть таким:
- обратитесь к участковому терапевту за направлением к специалисту;
- посетите онколога в поликлинике по месту жительства;
- сдайте анализы и пройдите все обязательные обследования;
- не отчаивайтесь, если диагноз «рак» подтвердился, – пройдите курс лечения и реабилитации.
Лечение в зависимости от ситуации
Ученые без усталости работают над поисками лекарства от рака, но пока, увы, абсолютно надежного и эффективного средства нет. Когда болезнь обнаружена, официальная медицина всегда лечит ее 2 способами – хирургическим и при помощи лучевой терапии.
Методы, если позволяет состояние больного, комбинируют: сначала облучают опухоль, а затем ее удаляют. В некоторых случаях пациентам прописывают химиотерапию. Смысл ее заключается в уничтожении новообразований путем приема медикаментозных препаратов. Химиотерапия показана также перед операцией: лекарства делают опухоль компактней, ее легче удалить.
Определенный успех в лечении рака есть у альтернативной медицины, которая не ограничивается лишь народными методами, а использует научные, но не общепризнанные способы терапии «неизлечимой» болезни. К таковым, например, относится семикарбазид-кадмиевая технология врачей Качугиных.
Прогноз и чего ожидать?
Есть несколько факторов, позволяющих описать сценарий развития болезни и продолжительности жизни при раке гортани:
- Степень сопротивляемости организма «оккупации» чужеродными клетками.
- Возраст пациента: чем моложе организм, тем быстрей развивается патология.
- Место локализации опухоли и метастазов в горле: на голосовых связках опухоль растет медленно, а в преддверии гортани новообразование развивается быстро, распространяется в зону лимфатических узлов.
Онкологи уверены в том, что предотвратить рак горла можно. Первичное предупреждение болезни – правильное питание, исключение канцерогенов и укрепление устойчивости организма.
Важно вовремя обратиться за помощью специалиста, если появилось першение, ощущение кома в горле. Следующая ступень – наблюдение у онколога, терапии и лечение рака на ранних стадиях, предупреждение метастазов и рецидивов.
orake.info
Причины, по которым может появляться ощущение кома в горле
Нередко мы начинаем ощущать комок в горле когда испытываем стресс. Наверняка вам знакомо это ощущение: горло сдавливает, становится сложно глотать, воздуха не хватает. Все дело в том, что во время переживаний напрягается и горло. И как только наступает спокойствие, это ужасное ощущение проходит.
Но случается так, что количество стресса в вашей жизни очень велико и комок не проходит долгое время, не давая спокойно жить. Тогда лучше обратиться к квалифицированному специалисту, ведь психотерапевт в первую очередь должен исключить всевозможные причины подобного ощущения, которых на самом деле немало.
Опухоль
Это самая опасная причина и ее стоит проверить как можно быстрее. Нередко доброкачественные опухоли вызывают дискомфорт в горле. И чтобы их устранить требуется либо медикаментозное лечение, либо операция. Так или иначе, не стоит тянуть с устранением опухоли, ведь во время своего роста она может перекрыть дыхание. Что касается злокачественных образований, исход заболевания предсказать сложно, поэтому важно как можно раньше начать лечиться.
ЛОР-заболевания
Часто такие заболевания как ангина, фарингит и ларингит сопровождаются отечностью тканей горла. Это может вызывать болезненное глотание или ощущение комка в горле. Само это ощущение не пройдет — требуются специальное лечение, которое назначает врач индивидуально.
Проблемы с ЖКТ
Чтобы прояснить ситуацию и понять, может ли комок в горле стать признаком подобных проблем, вспомните, испытывали ли вы до этого частые отрыжки, изжогу или привкус желчи во рту. Если такие симптомы были, а после еды постоянно появляется ощущение комка в горле, вероятно, причина в гастроэзофагеальной рефлюксной болезни. Заболевание характерно тем, что желудок выбрасывает кислоту в пищевод, что и вызывает дискомфорт в глотке.
Заболевания щитовидной железы
Когда работа щитовидной железы нарушается, она может увеличиваться в размерах, что можно заметить самому: щитовидка начинает проявляться спереди на шее. Соответственно, своими габаритами она сдавливает горло. Не стоит переживать: это явление поправимое, важно своевременно обратиться к эндокринологу.
Увеличение лимфоузлов
Похожим образом «работает» и увеличение лимфоузлов в шейной области. Лимфадентопатия нередко становится причиной чувства дискомфорта в горле.
Травма
Даже после травмы мы можем ощущать лишний предмет в горле. Не обязательно для этого перенести серьезные травмы, например, удары по шее. Повредить горло можно и грубой пищей, либо в результате гастроскопии. Посттравматический «ком», как правило, проходит сам по себе через несколько дней. Но если неприятные ощущения сильно беспокоят, обратитесь к врачу.
Остеохондроз
Сдавливающие ощущения в районе горла могут появляться при проблемах с шейным отделом позвоночника. Как правило, подобные симптомы возникают при остеохондрозе с дорсопатией в шейном отделе. В числе других признаков заболевания — боли в спине и голове, слабость, проблемы со сном, боли в груди.
Аллергия
При возникновении аллергических реакций происходит отек слизистых оболочек носа, глаз и горла. У кого-то эти симптомы проявляются слабо, но если у вас сильная аллергия, она может вызвать развитие отека Квинке — очень сильный приступ удушья. В случае, если вовремя не лечить приступ, возможен летальный исход. Так или иначе, при появлении ощущения комка в горле стоит обратиться к терапевту, который направит к другому врачу, выяснив причину неприятных ощущений.
Так или иначе, при появлении ощущения комка в горле стоит обратиться к терапевту, который направит к другому врачу, выяснив причину неприятных ощущений.
www.anews.com
4 распространенные причины :: «ЖИВИ!»
Неприятное ощущение в области гортани, когда что-то давит, мешает глотать, одним словом, «стоит комком в горле», знакомо практически каждому. Что вызывает подобный дискомфорт? Вот самые распространенные причины.
Комок в горле может ощущаться по-разному. Кому-то кажется, что что-то сдавливает шею снаружи, а кому-то — будто мешает изнутри, а еще в горле может першить, жечь… И все это явные признаки того, что с вашим физическим или психическим здоровьем не все ладно. Дискомфорт в области гортани может быть вызван множеством причин. И вот самые распространенные.
Комок в горле из-за нервных перегрузок
Это самая частая причина появления дискомфорта в области горла. И виноваты в нем чаще всего стресс, невроз и депрессия. «Это так называемая соматика, то есть телесное воплощение нервных перегрузок, — говорит Кира Мушинская, к.м.н., врач-эндокринолог, клиника «Медси». — При сильном психическом напряжении в тонус приходят и мышцы всего тела, но особенно мышечная группа плечевого пояса и шеи. Если вы долгое время пребываете в травмирующей психику обстановке, мышечное напряжение становится постоянным, привычным. Вы словно застываете и уже перестаете замечать, до какой степени сковано тело, вам кажется, что оно вполне расслаблено. И «вдруг» появляется чувство сильного сдавливания в области шеи — то, что пациенты чаще всего и называют комом в горле. На самом деле это в мозг приходят сигналы от органов, которые испытывают хроническое давление от перенапряженных мышц».
Комок в горле из-за проблем с позвоночником
Чувство дискомфорта в области гортани нередко бывает связано с состоянием позвоночника, в первую очередь, его шейного отдела. «С возрастом мягкость, упругость и эластичность межпозвоночных дисков снижается. Из-за этого мышцам, расположенным в этой зоне, становится неудобно, потому что пространственное расположение костей, к которым они крепятся, меняется, и им становится труднее выполнять свою работу. Мышцы начинают перенапрягаться, и возникает, в том числе, ощущение комка в горле», — рассказывает наш эксперт. Дополнительными симптомами в этом случае могут быть боли в шее, спине, головная боль.
Комок в горле из-за проблем с пищеварительной системой
Заболевания желудочно-кишечного тракта вызывают чувство комка в горле несколько реже. «В этом случае пациенты, как правило, четко ощущают некое препятствие внутри гортани, — говорит Кира Мушинская. — А причиной дискомфорта становятся самые разнообразные формы нарушения работы пищевода, начиная от банального гастроэзофагального рефлюкса (когда из-за неполного смыкания верхней части желудка его содержимое забрасывается в пищевод, раздражая его и создавая ощущение наличия инородного тела) и заканчивая такими сравнительно редкими патологиями, как грыжа пищеводного отверстия диафрагмы». Если дело в проблемах с ЖКТ, кроме ощущения кома в горле вас могут беспокоить еще и дискомфорт в области желудка, кислый вкус во рту, изжога.
Комок в горле из-за заболевания щитовидной железы
Ощущение комка в горле — одна из основных причин всех обращений к врачу-эндокринологу. «Некоторые заболевания щитовидной железы приводят к ее увеличению и изменению структуры ткани, которые и вызывают дискомфорт, — рассказывает Кира Мушинская. — Например, при хроническом аутоиммунном тиреоидите, когда иммунная система, скажем так, ошибается и принимает щитовидную железу за врага, та в условиях «войны» против нее начинает разрастаться и уплотняться, чтобы сохранить в агрессивной среде на прежнем уровне производство жизненно необходимых для организма гормонов. А такой увеличенный и уплотнившийся орган воспринимается окружающими тканями как непривычное давление, ведь в норме железа мягкая и эластичная. Бывает и так, что узлы (ограниченные разрастания ткани щитовидной железы) образуются на задней поверхности этого органа и начинают как бы давить на подлежащие ткани, вызывая то самое чувство комка в горле. Но чтобы такое произошло, узлы должны быть достаточно крупными, как минимум 2-3 см в диаметре». Любопытно, что на сегодняшний день есть немало научных исследований, доказывающих, что между узлами в щитовидке и чувством комка в горле существует как раз таки обратная связь. Сначала человек подвергается хроническому стрессу, вызывающему гипертонус мышц шеи и плечевого пояса, у него появляется дискомфорт в области гортани, а затем уже обнаруживаются уплотнения в щитовидной железе. То есть она становится не источником проблемы, а скорее жертвой.
Ком в горле: какие нужны обследования
Как видите, у «комка в горле» могут быть разные причины, разобраться с которыми может только специалист. Если дискомфорт в области гортани не проходит, не медлите с визитом к врачу-терапевту, который при необходимости направит вас к другим специалистам.
«Чтобы понять, с чем именно мы имеем дело, приходится проводить полноценное обследование, — говорит Кира Мушинская. — Оно включает осмотр и пальпацию шеи, шейных лимфоузлов и щитовидной железы, анализы крови и мочи, в обязательном порядке проводится УЗИ щитовидки. Пациента должен осмотреть и отоларинголог, ведь кроме вышеназванных причин чувство комка в горле может быть вызвано и новообразованиями гортани и голосовых связок. Особенно если оно ощущается как преграда, помеха внутри горла. Не стоит забывать и о лор-заболеваниях, к примеру, гипертрофированных, воспаленных миндалинах при хроническом тонзилите, которые также могут сопровождаться ощущением дискомфорта в гортани». В качестве дополнительных исследований вас могут также попросить сделать рентген и МРТ шейного отдела позвоночника.
www.jv.ru
Ощущение комка в горле — запись пользователя Ирина (IrinaBobyreva) в сообществе Семейное здоровье в категории Рекомендации/поиск врачей/учреждений (указывать город)
патологии щитовидной железы симптомыМожет, пригодится! Сама испытываю дискомфорт, связанный с этим... нужно СРОЧНО к врачу...
Ощущение комка в горле пациенты описывают как ощущение инородного тела в горле, которое мешает глотать. Это безболезненное, но очень неприятное ощущение давления, жжения, саднения, даже удушья. С чем это может быть связано?
Причины ощущения комка в горле
Самая частая причина – это нервные стрессы, которые или слишком сильные или длительные. Психоэмоциональные перегрузки могут служить причиной развития многих соматических заболеваний. Другая причина – это увеличение щитовидной железы, которая, разрастаясь, начинает сдавливать органы шеи. Остеохондроз шейного отдела как причина ощущения кома в горле – явление совсем не редкое. Шейный отдел позвоночника – самый уязвимый отдел. Позвоночный столб на этом уровне самый тонкий и самый подвижный, он испытывает нагрузку постоянно, удерживая голову. Причина остеохондроза – избыточный рост костной ткани на боковых поверхностях позвонков. Из-за этого происходит сдавление корешков нервных окончаний. Вегето-сосудистая дистония – это заболевание, связанное с несовершенством адаптации нервной системы к новым условиям, будь то климатические, социальные или соматические факторы. Эта болезнь считается болезнью современных людей. Одним из многочисленных симптомов дистонии является ощущение комка в горле. Другие причины – это функциональные и анатомические нарушения функции пищевода, гастро-эзофагальный рефлюкс, побочные реакции некоторых лекарственных препаратов, простудные заболевания, диафрагмальная грыжа, избыточная масса тела.
Что делать если появилось ощущение комка в горле?
В первую очередь нужно установить причину этого неприятного явления. Установить причину, конечно же, поможет доктор, к которому необходимо обратиться. Для врача установить причину не представляет трудности, чего не скажешь о самодиагностике. При жалобе на ощущения кома в горле исключают патологию щитовидной железы, проведя её ощупывание и УЗИ, если это необходимо. Если причина – остеохондроз, то с ощущением комка в горле поможет справиться вертебролог. Если причина хронический фарингит, то дальнейшее лечение проводится у ЛОР-врача, возможно даже придётся прибегнуть к операции тонзилэктомии. Гастро-эзофагальный рефлюкс лечит гастроэнтеролог, предварительно проведя диагностику причины появления рефлюкса. Диафрагмальные грыжи пищевода лечат хирургическим путём. Для этого используют эндоскопический метод или открытый. Тактику определяют совместно хирург и гастроэнтеролог. Если «ком в горле» - результат психоэмоционального перенапряжения, тогда следует обратиться к психоневрологу, который назначит транквилизаторы, препараты седативного действия, санаторно-курортное лечение. Вегето-сосудистая дистония лечится только комплексно с учётом причины её появления. Если причина симптома – избыточная масса тела, очевидно, что, устранив лишний вес, устранится и данная проблема.
Ощущение комка в горле требует тщательного обследования, так как этот симптом далеко не безобидный и может указывать на серьёзную проблему здоровья, включая онкопатологию.
www.babyblog.ru




 Параллельно ставим кастрюлю с подсоленной водой на плиту. В ней мы будем варить макароны, как только закипит вода.
Параллельно ставим кастрюлю с подсоленной водой на плиту. В ней мы будем варить макароны, как только закипит вода. л.
л.
 Добавьте лук и варите, периодически помешивая, пока лук не станет золотистым, примерно 4-6 минут. Как только лук карамелизируется, снимите его со сковороды и отставьте в сторону.
Добавьте лук и варите, периодически помешивая, пока лук не станет золотистым, примерно 4-6 минут. Как только лук карамелизируется, снимите его со сковороды и отставьте в сторону. Слейте воду. Добавьте бобы в большую кастрюлю и добавьте достаточно соленой воды, чтобы покрыть бобы примерно на 2 дюйма. Доведите фасоль до кипения. Накрыть крышкой, затем убавить огонь и варить до готовности около 2 часов. Бобовая жидкость — это суповый бульон.
Слейте воду. Добавьте бобы в большую кастрюлю и добавьте достаточно соленой воды, чтобы покрыть бобы примерно на 2 дюйма. Доведите фасоль до кипения. Накрыть крышкой, затем убавить огонь и варить до готовности около 2 часов. Бобовая жидкость — это суповый бульон.