Болезнь Крона | Компетентно о здоровье на iLive
Как лечить болезнь Крона?
Однозначного ответа на вопрос, как лечить болезнь Крона, на данный момент не существует, так как точно не установлены причины, вызывающие данное заболевание. Поэтому основное лечение при развитии данной патологии направлено на то, чтобы уменьшить воспалительные процессы, стабилизировать состояние больного и предупредить возникновение осложнений. Лечением этого заболевания занимаются врач-гастроэнтеролог и проктолог. Если существует непосредственная угроза для жизни пациента, назначается проведение операции, например, при развитии абсцесса, а также при неэффективности консервативных методов лечения. Консервативная терапия при болезни Крона предусматривает, в первую очередь, назначение диеты, например, стол № 4 Б. Он способствует снижению раздражения органов ЖКТ и процессов брожения, уменьшению желудочной секреции и отделения желчи. Различные вариации диетического питания направлены на минимизацию болевого синдрома и коррекцию работы органов пищеварительной системы. Медикаментозное лечение направлено на снятие воспаления и симптоматики заболевания, укрепление защитных сил организма. Препарат сульфасалазин принимают перед едой четыре раза в день по одному-два грамма в острой фазе заболевания. В период облегчения дозировку постепенно снижают до пятисот миллиграммов. Препарат месалазин принимают внутрь по 400-800 мг трижды в день в продолжение двух-трёх месяцев. В процессе лечения возможно также кратковременное применение кортикостероидов, иммунодепрессантов, иммуносупрессивных средств, блокирующих цитокины, вызывающие эрозивные и язвенные образования на стенках кишечника. В качестве антибактериальной терапии при появлении гнойных образований используют препараты метронидазол, ципрофлоксацин. В зависимости от симптоматики заболевания пациенту могут быть назначены средства от диареи или запора, а также анестезирующие и кровоостанавливающие препараты, витаминно-минеральные комплексы.
Симптоматическое лечение
Проявления судорог и диареи могут быть уменьшены пероральным приемом до 4 раз в день (лучше всего перед приемом пищи) лоперамида по 2-4 мг. Такая симптоматическая терапия безопасна, за исключением случаев тяжелого, острого колита, который может прогрессировать до токсического мегаколона как при язвенном колите. Гидрофильные муциллоиды (напр., метилцеллюлоза или препараты псиллиума) иногда позволяют предотвратить раздражение прямой кишки и ануса, повышая плотность стула. Необходимо избегать грубой пищи при стенотической форме заболевания или активном воспалении толстой кишки.
Лечение при легком течении
Эта категория включает пациентов, находящихся на амбулаторном лечении, которым показан пероральный прием препаратов и у которых отсутствуют признаки интоксикации, болезненности, объемного образования в брюшной полости или непроходимости. 5-амино-салициловая кислота (5-АСК, месаламин) обычно используется как препарат лечения на первом этапе, хотя ее эффективность при заболевании тонкой кишки весьма ограничена. Пентаза является наиболее эффективной рецептурой при заболевании проксимального отдела подвздошной кишки; асакол эффективен при поражении дистального отдела подвздошной кишки; все рецептуры примерно эквивалентны при колите, хотя ни один из наиболее новых препаратов не конкурирует с сульфасалазином по эффективности в зависимости от дозы.
Некоторые клиницисты основным препаратом считают антибиотики; они могут применяться у пациентов при неэффективности 5-АСК в течение 4 недель; их применение является строго эмпирическим. Лечение любым из этих препаратов может продолжаться в течение 8-16 недель.
При эффективности лечения пациенты, у кторых есть болезнь Крона нуждаются в поддерживающей терапии.
Лечение при тяжелом течении
Пациентам без абсцессов, но с сохранением болевого синдрома, болезненностью при пальпации, лихорадкой и рвотой или при неэффективности терапии при легком течении заболевания показано применение глюкокортикоидов, перорально или парентерально, в зависимости от тяжести проявлений заболевания и частоты рвоты. Более быстро и эффективно действует преднизолон при пероральном приеме, чем пероральный прием будесонида, но последний имеет несколько меньше нежелательных эффектов. Пациентам при неэффективности глюкокортикоидов или у которых их доза не может быть уменьшена необходимо назначать азатиоприн, 6-меркаптопурин или, возможно, метотрексат. Инфликсимаб некоторыми авторами рассматривается как препарат второй линии после глюкокортикоидов, но его применение противопоказано при активной инфекции.
При непроходимости в результате спаечного процесса вначале проводятся назогастральная аспирация, внутривенное переливание жидкостей и иногда парентеральное питание. Неосложненная болезнь Крона, которая привела к непроходимости разрешается в течение нескольких дней; отсутствие быстрого эффекта указывает на осложнение или другую этиологию обструкции и требует непосредственного хирургического лечения.
Фульминантное течение заболевания или абсцедирование
Пациенты с явлениями интоксикации, высокой лихорадкой, постоянной рвотой, перитонеальными симптомами, болезненностью и пальпируемым объемным образованием в брюшной полости должны быть госпитализированы с назначением внутривенной инфузионной и антибактериальной терапии. Абсцессы должны быть дренированы путем чрескожной пункции или хирургическим путем. Внутривенное введение глюкокортикоидов следует назначать только в случае исключения инфекции или ее подавления. Если в течение 5-7 дней применение глюкокортикоидов неэффективно, показано хирургическое лечение.
Свищи
В первую очередь свищи подлежат лечению с применением метронидазола и ципрофлоксацина. При неэффективности лечения в течение 3-4 недель пациентам следует назначить иммуномодуляторы (иммуносупрессанты, напр., азатиоприн, 6-меркаптопурин) с или без режима воздействия инфликсимабом для более быстрого ответа. Циклоспорин является альтернативой, но они часто вновь рецидивируют после лечения. Перианальные свищевые ходы с тяжелым течением и неподдающиеся лечению могут явиться показанием к временной колостомии, но они почти всегда вновь рецидивируют после восстановления пассажа; следовательно, отключение кишки следует больше считать дополнением к радикальной хирургической помощи, чем первичным лечением.
[57], [58], [59], [60], [61], [62], [63], [64], [65], [66], [67], [68], [69]
Поддерживающее лечение
Пациенты, у которых применение 5-АСК позволяет достичь ремиссии, нуждаются в поддерживающей терапии этим препаратом. Пациенты, которым необходимо срочное лечение глюкокортикоидами или инфликсимабом, в целом нуждаются в поддерживающей терапии азатиоприном, 6-меркаптопурином или метотрексатом. Глюкокортикоиды не являются ни безопасными, ни эффективными при длительной поддерживающей терапии. Пациентам, у которых инфликсимаб оказался эффективным в остром периоде заболевания, а применение антиметаболитов в качестве поддерживающей терапии было неэффективным, в периодах ремиссии можно назначать повторные дозы инфликсимаба по 5-10 мг/кг с интервалом в 8 недель. Мониторинг в течение ремиссии основан только на симптомах и анализах крови и не требует рентгенологического или колоноскопического исследования (кроме обычного ежегодного контроля дисплазии) через 7 лет заболевания.
Лечение хирургическими методами
Даже при том, что приблизительно 70 % пациентов, в конечном счете, нуждаются в хирургическом лечении, операции всегда выполняются с осторожностью. Показаниями к операции пациентов у которых есть болезнь Крона, являются рецидивирующая кишечная непроходимость. Резекция пораженной кишки может привести к исчезновению симптомов, но не излечивает болезнь, так как болезнь Крона, скорее всего, рецидивирует даже после резекции всей кажущейся измененной заболеванием кишки. Сроки рецидива, выявленные при эндоскопическом исследовании зоны анастомоза, составляют более 70 % в течение 1 года и более 85 % в течение 3 лет; клинические симптомы появляются приблизительно у 25-30 % пациентов через 3 года и у 40-50 % в течение 5 лет. В конечном счете, повторные хирургические вмешательства требуются почти в 50 % случаев. Однако процент рецидивов уменьшается при ранней послеоперационной профилактике 6-меркаптопурином, метронидазолом или, возможно, 5-АСК. Если хирургическое вмешательство выполнено по показаниям, почти все пациенты отмечают улучшение качества жизни.
Питание при болезни Крона
Правильное питание при болезни Крона имеет достаточно важное значение. При этом заболевании рекомендуется отказаться от молочных и злаковых продуктов, кофеина, сахара, спиртных напитков. Суточная норма потребления воды при данном заболевании должна составлять примерно полтора литра. В качестве лечебного питания при болезни Крона назначают диету № 4 и различные её вариации. В острой фазе заболевания назначают диетический стол № 4, питаться следует пять-шесть раз в день, затем переходят на диету № 4б. Для восстановления функционирования кишечника перед сном можно принимать глутамин (пять-десять граммов этого вещества нужно разбавить в стакане воды). Парентеральное питание рекомендуется при сильном истощении и постоянной диарее. Примерное меню диетического стола № 4 может быть следующим:
- Пшеничные сухари.
- Нежирные бульоны.
- Рисовый или перловый суп на воде.
- Протёртые каши, сваренные без использования молока.
- Говяжьи котлеты на пару.
- Отварная нежирная рыба.
- Кисель.
- Крепкий чай.
- Кефир.
- Плоды черники или вишни.
- Отвар шиповника.
Диетический стол № 4б включает в себя нежирные супы, кроме молочных и бобовых, сухое печенье, пшеничный хлеб, говядину, телятину, куриное мясо, приготовленные на пару, нежирная отварная рыба, свежий творог, кефир, варёные яйца, протёртые каши, отварной картофель, морковь. Примерное меню данного стола следующее:
- Первый завтрак: омлет на пару, манка, чай
- Второй завтрак: запечённые яблоки
- Обед: нежирный мясной бульон, отварная морковь, кисель
- Полдник: настой шиповника
- Ужин: нежирная отварная рыба и картофельное пюре, чай или кисель
Лечение болезни Крона
ilive.com.ua
что это такое? Симптомы, причины и лечение болезни Крона у взрослых
Болезнь Крона – это предраковое заболевание, характеризующееся хроническим воспалением стенки кишечника с образованием инфильтратов, изъязвлений, гнойников и свищей с последующим рубцеванием и сужением просвета кишки.
Болезнь Крона в цифрах и фактах:
- В 70% случаев патологический процесс развивается в тонкой кишке, в 25% случаев – в толстой кишке, в 5% случаев – в пищеводе, желудке или области ануса.
- Болезнь Крона может начинаться в любом возрасте. Чаще всего – в 20-50 лет.
- Мужчины и женщины болеют примерно одинаково часто.
- Точных данных о том, насколько распространено заболевание, нет. На территории Великобритании на 1500-1800 человек приходится 1 больной.
Почему возникает болезнь Крона?
Существуют некоторые теории, но точная причина возникновения болезни Крона неизвестна. Ученые считают, что значительная роль принадлежит неправильной работе иммунной системы. Она начинает воспринимать в качестве чужеродных агентов компоненты пищи, полезные для организма вещества, бактерии, входящие в состав нормальной микрофлоры. В результате белые кровяные тельца, — лейкоциты, — накапливаются в стенке кишечника, развивается воспалительный процесс.
Однако, ученые затрудняются сказать, является ли изменение работы иммунной системы причиной или следствием болезни Крона.
Другие возможные причины заболевания:
- бактерии и вирусы;
- пищевые аллергены;
- генетические нарушения: у 5-10% пациентов есть близкие родственники, у которых тоже диагностирована болезнь Крона;
- действие на организм вредных веществ.
Риск развития болезни Крона повышен у курильщиков, женщин, принимающих оральные контрацептивы.
Каковы симптомы болезни Крона?
Проявления болезни Крона зависят от протяженности (может быть от 3 см до 1 м и более), локализации (пищевод, желудок, тонкий, толстый кишечник, прямая кишка и анус) и степени выраженности патологических изменений в стенке кишки.
Симптомы со стороны кишечника:
- Боль в животе. Может возникать в разных местах, в зависимости от того, какая часть кишки поражена. Обычно боли тупые, схваткообразные.
- Диарея. Бывает выражена в разной степени, от легкой до тяжелой. Иногда в стуле обнаруживаются примеси слизи, гноя, крови.
- Снижение массы тела.
- Снижение аппетита. У людей с болезнью Крона часто бывает низкий аппетит, они отказываются есть, и именно в это время худеют сильнее всего.
- Анемия – снижение уровня эритроцитов и гемоглобина в крови. Проявляется в виде бледности, повышенной утомляемости, постоянного чувства усталости.
- Поражения прямой кишки. Могут возникать анальные трещины, свищи, абсцессы (гнойники), кровотечения.
- Язвы на слизистой оболочке рта.
У болезни Крона бывают и другие проявления, не связанные с кишечником: лихорадка, сыпь на коже, артриты, поражение глаз, печени.
Какое обследование необходимо при подозрении на болезнь Крона?
Заболевание помогают выявить следующие исследования и анализы:
- Эндоскопические методики: ректороманоскопия (осмотр прямой и сигмовидной кишки), колоноскопия (осмотр ободочной кишки). Врач вводит через задний проход пациента специальное эндоскопическое оборудование с видеокамерой и проводит осмотр слизистой оболочки кишки. Эти исследования отличаются высокой информативностью, при этом они не требуют общего наркоза, не нужно делать разрез, на организм во время процедуры не действуют никакие излучения. Колоноскопию широко применяют для скрининга и ранней диагностики различных заболеваний кишечника, в том числе злокачественных новообразований.
- Рентгеноконтрастные исследования кишечника. При подозрении на поражение толстого кишечника проводят ирригографию. Пациенту вводят при помощи клизмы рентгеноконтрастный раствор, а затем делают рентгеновские снимки – на них хорошо видны контуры заполненной контрастом кишки.
- Биопсия. Во время эндоскопических исследований врач может взять фрагмент «подозрительного» участка слизистой оболочки кишечника при помощи специальных инструментов и отправить его в лабораторию.
- Общий анализ крови. Выявляется анемия, воспалительные изменения.
- Биохимический анализ крови позволяет выявить снижение содержания белков, жиров, глюкозы, кальция.
- Анализы кала: микроскопия, бактериологическое, химическое исследование.
- Компьютерная томография (КТ) и позитронно-эмиссионная томография (ПЭТ).
Лечение болезни Крона
Так как причина болезни Крона до настоящего времени неизвестна, эффективных методов лечения не существует. Однако, есть препараты, при помощи которых можно контролировать заболевание, обеспечить длительную ремиссию.
Пациентам назначают противовоспалительные препараты, глюкокортикоиды (препараты гормонов коры надпочечников), иммунодепрессанты, антидиарейные средства.
При тяжелом течении болезни Крона может быть проведено хирургическое лечение. Во время операции удаляют пораженный участок кишки. Но это приводит не к излечению, а лишь к облегчению состояния. Через некоторое время воспаление развивается в соседнем участке кишки.
Некоторым больным требуется несколько операций. Иногда бывает целесообразно удалить большой отрезок кишечника. Если после этого не удается восстановить целостность кишки – хирург накладывает колостому.
Возможные осложнения. Болезнь Крона – предраковое заболевание.
Болезнь Крона может осложниться состояниями, которые требуют хирургического лечения, такими как: кишечная непроходимость, нагноение, кишечные кровотечения, перитонит, образование свищей (патологических сообщений петель кишки между собой, с соседними органами, кожей).
Одно из самых тяжелых осложнений болезни Крона – злокачественное перерождение. Причем, если не применяются специальные методы диагностики, опухоль может долго никак себя не проявлять. Она начнет давать симптомы только на поздних стадиях, при этом зачастую обнаруживаются метастазы, прорастание в соседние органы.
Эффективным методом ранней диагностики предраковых заболеваний и злокачественных опухолей толстой кишки является колоноскопия. Это эндоскопическое исследование назначают пациентам с длительными болями в животе, когда их причина неизвестна, при подозрениях на болезнь Крона, неспецифический язвенный колит, онкологические заболевания. Также колоноскопию рекомендуется регулярно проходить всем людям старше 50 лет.
При болезни Крона колоноскопию нельзя проводить, когда заболевание находится в активной стадии.
Вы можете пройти колоноскопию в Европейской клинике – у нас это исследование выполняют опытные специалисты на современном оборудовании. После процедуры вы получите видеозапись с камеры колоноскопа, с которой в будущем можете обратиться к любому врачу. Для уменьшения дискомфорта в Европейской клинике вы можете пройти колоноскопию в состоянии медикаментозного сна.
Запись на консультацию круглосуточно
www.euroonco.ru
Болезнь Крона — симптомы, лечение, диагностика, причины
Общие сведения
Патологический процесс развивается преимущественно в кишечнике, хотя могут поражаться все отделы ЖКТ, включая пищевод и ротовую полость. Неспецифическое иммунное воспаление распространяется на всю толщу кишечной стенки и проявляется инфильтрацией лейкоцитами. В слизистой оболочке в зоне инфильтрации образуются глубокие язвы, развиваются абсцесс и свищи с последующим рубцеванием и сужением просвета кишки.
Новости по теме
Причины
Причины, запускающие развитие описанного выше патологического процесса до сих пор не известны. Считается, что при болезни Крона в организме образуются антитела к тканям кишечника. В качестве предрасполагающих факторов выделяют наследственность и курение.
Симптомы
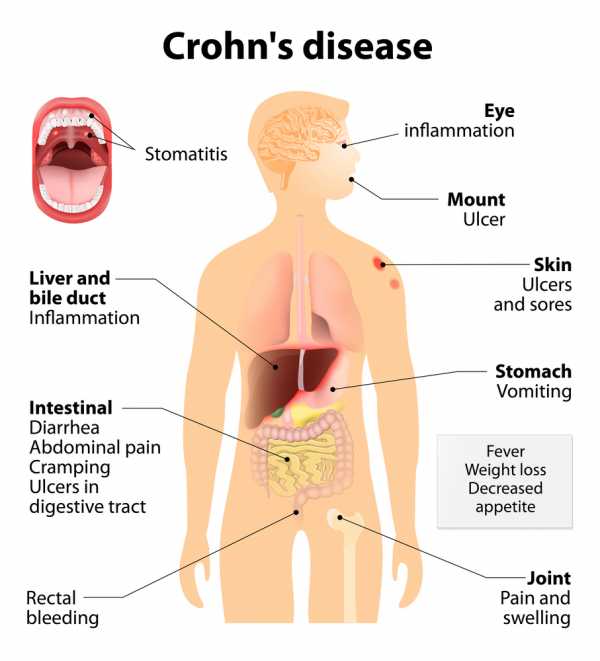
Кишечными проявлениям являются схваткообразные боли в животе, диарея, метеоризм, трещины и воспаление в области заднего прохода. Больной худеет, у него появляются признаки гиповитаминоза, метаболические расстройства различной степени тяжести. К внекишечным признакам относят также лихорадку, анемию, афтозный стоматит, артрит, поражения глаз (ирит, увеит, эписклерит).
Осложнения
Болезнь Крона опасна не только своими проявлениями, но и тяжелейшими осложнениями: кишечная непроходимость, перфорация стенки кишечника с развитием перитонита, массивное кровотечение, внутренние и наружные свищи, стриктуры кишки, воспалительные инфильтраты. Все эти осложнения лечатся только хирургическим путем.
Что можете сделать вы
Как диагностика, так и лечение воспалительных заболеваний кишечника должно проводиться специалистом гастроэнтерологом или колопроктологом, знакомым с этой патологией. Лечение тяжелых обострений осуществляют только в стационаре. Лечение легких форм заболевания должно осуществляться также под наблюдением специалиста. Поэтому если вы заподозрили у себя или своих близких болезнь Крона, следует немедленно обратиться к врачу.
Что может сделать врач
Для диагностики заболевания и определения тактики терапии требуется: УЗИ брюшной полости; копрологическое исследование; ирригоскопия — серийная рентгенография тонкой кишки. Эндоскопические методы исследования (колоноскопия, ректороманоскопия) наиболее информативны в диагностике болезни Крона с поражением толстой кишки, при этом часто выполняется биопсия участка кишечника. Полученный материал отправляется на гистологическое исследование, по результатам которого может быть выставлен точный диагноз.
При отсутствии осложнений, требующих хирургического лечения, проводится медикаментозная и диетотерапия. Основными группами препаратов для лечения болезни Крона являются глюкокортикоиды и препараты 5-аминосалициловой кислоты. Обычно назначается комбинация этих препаратов. В случае присоединения инфекции применяются антибиотики.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
health.mail.ru
Болезнь Крона: симптомы, диагностика, лечение
Болезнь Крона — хроническое воспалительное заболевание кишечника, затрагивающее все его слои.
Наиболее частыми осложнениями являются необратимые изменения (сужение кишечных сегментов, свищи). Также для этого заболевания характерны многочисленные внекишечные поражения.
Распространенность болезни Крона в разных странах мира колеблется в пределах 50—150 случаев на 100 000 населения.
Первые проявления заболевания, как правило, появляются в молодом возрасте (15—35 лет), причем это могут быть как кишечные, так и внекишечные проявления.
Причины возникновения болезни Крона
Причинный фактор заболевания не установлен. Предполагается провоцирующая роль вирусов, бактерий (например, вируса кори, микобактерии паратуберкулеза).
Вторая гипотеза связана с предположением, что какой-то пищевой антиген или неболезнетворный микробный агент способен вызвать аномальный иммунный ответ.
Третья гипотеза утверждает, что роль провокатора в развитии болезни играют аутоантигены (т. е. собственные белки организма) на стенке кишечника больного.
Симптомы болезни Крона
При болезни Крона слизистая толстой кишки воспалена, покрыта поверхностными изъязвлениями, что вызывает
- боль в животе,
- примеси крови и слизи в кале,
- диарею, часто сопровождаемую болями при дефекации.
Кроме того, часто наблюдаются общее недомогание, потеря аппетита и похудение.
Наличие болезни Крона можно заподозрить при постоянных или ночных поносах, боли в животе, кишечной непроходимости, похудании, лихорадке, ночной потливости.
Поражаться может не только толстая, но и тонкая кишка, а также желудок, пищевод и даже слизистая оболочка рта.
Встречаемость свищей при болезни Крона составляет от 20 до 40 %.
Часто развиваются сужения кишки с последующей кишечной непроходимостью, псевдополипоз.
К внекишечным проявлениям болезни Крона относятся:
Болезнь Крона — это рецидивирующее или непрерывнотекущее заболевание, которое в 30% случаев дает спонтанное затихание без лечения.
Бывает, что больные жалуются на боли в различных отделах живота, вздутие, нередко рвоту.
Это вариант заболевания с преимущественным развитием синдрома тонкокишечной недостаточности, протекающий с поражением тонкой кишки.
Диагностика
Диагностика болезни Крона основана на данных рентгенологического и эндоскопического исследования с биопсией, которые выявляют воспалительное поражение одного или нескольких участков желудочно-кишечного тракта, обычно распространяющееся на все слои кишечной стенки.
О воспалении кишечной стенки свидетельствуют лейкоциты в кале. При поносе (в начале заболевания или при рецидиве) кал исследуют на возбудителей кишечных инфекций, простейших, яйца гельминтов и клостридий.
В диагностике болезни Крона важная роль принадлежит рентгенологическим исследованиям с контрастированием (ирригоскопия с двойным контрастированием, исследование пассажа бария, интубационная энтерография — исследование тонкой кишки с барием, который вводят через назогастральный зонд в двенадцатиперстную кишку).
Сцинтиграфия с мечеными лейкоцитами позволяет отличить воспалительное поражение от невоспалительного; ее используют в тех случаях, когда клиническая картина не соответствует данным рентгена.
Эндоскопия верхних или нижних отделов желудочно-кишечного тракта (при необходимости — с биопсией) позволяет подтвердить диагноз и уточнить локализацию поражения.
При колоноскопии у больных, перенесших операцию, можно оценить состояние анастомозов, вероятность рецидива и эффект лечения, проводимого после операции.
Биопсия может подтвердить диагноз болезни Крона, в частности отличить ее от неспецифического язвенного колита, исключить острый колит, выявить дисплазию или рак.
Лечение болезни Крона
Важное значение имеет образ жизни больного. Очень трудно добиться того, чтобы у него стало меньше стрессов, но следует помнить, что стресс может играть значительную роль в развитии рецидивов болезни Крона.
Курение значительно ухудшает прогноз, поэтому таким пациентам рекомендуется бросить курить.
Выбор метода лечения болезни Крона зависит прежде всего от тяжести заболевания. Оценить ее по какому-либо одному показателю невозможно, необходимо учитывать характер поражения желудочно-кишечного тракта, системные проявления, наличие истощения и общее состояние.
Лечение зависит от локализации, тяжести поражения и наличия осложнений. Препараты подбирают индивидуально, оценивая их эффективность и переносимость в динамике.
Хирургическое лечение болезни Крона показано при сужении кишечника, гнойных осложнениях и неэффективности медикаментозного лечения.
Легкое течение
При поражении подвздошной и ободочной кишки назначают производные аминосалициловой кислоты внутрь (месалазин, 3,2—4 г/сут, или сульфасалазин, 3—6 г/сут в несколько приемов).
При неэффективности сульфасалазина может помочь метронидазол (10—20 мг/кг/сут).
Ципрофлоксацин (1 г/сут) столь же эффективен, как и месалазин.
Эффективность каждого препарата оценивают через несколько недель лечения. Если препарат эффективен, лечение продолжают до достижения ремиссии или максимально возможного улучшения, после чего переходят на поддерживающее лечение.
Если препарат неэффективен, его меняют на другой из перечисленных выше либо переходят на одну из схем, показанных при среднетяжелой форме болезни.
Среднетяжелое течение
Назначают преднизон, 40—60 мг/сут внутрь, до исчезновения симптомов и начала прибавки в весе (обычно это происходит через 7—28 суток).
В случае инфекции (например, абсцесса) проводят антибиотикотерапию, открытое или чрескожное дренирование.
Если кортикостероиды неэффективны либо противопоказаны, нередко помогает инфликсимаб в виде инфузии; его можно использовать и как дополнение к кортикостероидной терапии.
Тяжелое течение
Если, несмотря на прием преднизона и инфузию инфликсимаба, состояние при болезни Крона не улучшается или имеется высокая лихорадка, частая рвота, кишечная непроходимость, симптомы раздражения брюшины, истощение, признаки абсцесса, то показана госпитализация. Консультация хирурга требуется при кишечной непроходимости и наличии болезненного объемного образования в брюшной полости.
В последнем случае для исключения абсцесса проводят УЗИ или компьютерную томографию. При абсцессах показано чрескожное или открытое дренирование.
Если абсцесс исключен или больной уже принимал кортикостероиды, то их назначают внутривенно (в виде инъекций или длительной инфузии) в дозе, эквивалентной 40—60 мг преднизона.
Зондовое питание элементными смесями или парентеральное питание назначают, если больной не может есть через 5—7 дней после начала лечения.
При абсцессе показано открытое дренирование. При свищах и трещинах заднего прохода назначают антибиотики, глюкокортикоиды, инфликсимаб.
Показания к хирургическому лечению
Хирургическое лечение болезни Крона показано при развитии осложнений (рубцовые стриктуры, абсцессы) и неэффективности медикаментозного лечения.
Прогноз
Болезнь Крона протекает довольно непредсказуемо, тем не менее остается верным правило, что у большинства пациентов тип и тяжесть заболевания остаются такими же, как и при постановке диагноза.
www.diagnos.ru
симптомы, лечение и прогноз жизни
Просмотров: 12585
Болезнь Крона – это хроническое заболевание воспалительного характера, которое сопровождается поражением желудочно-кишечного тракта. Оно отличается неясной этиологией и достаточно тяжелым течением с частыми рецидивами периодов обострения. Данная патология способна поразить любой отдел пищеварительной системы – начиная ото рта, заканчивая прямой кишкой.
Эта проблема может встретиться в любом возрасте и диагностируется как у детей, так и у взрослых. Болезнь Крона всегда сопровождается трансмуральным воспалительным процессом, который поражает все слои тканей органов пищеварительной системы. Данная патология имеет много схожих проявлений с язвенным колитом, что утрудняет его диагностику.
Общее описание болезни Крона
При болезни Крона симптомы чаще всего проявляются в области тонкого кишечника (в 70% случаев). Только у 25% больных патологические процессы развиваются в толстой кишке, а у 5% – в желудке, анусе или других отделах пищеварительной системы.
Данная проблема в одинаковой степени распространена по всему миру, но больше всего встречается в северной части Америки и Европы. Большинство людей впервые узнают о болезни Крона в возрасте 15-35 лет. Несмотря на это она встречается и у детей. Также повторная вспышка болезни Крона происходит после 60 лет. Представители европеоидной расы в большей степени подвержены данной патологии, чем негроидной, азиатской. Ашкеназские евреи в 6 раз чаще страдают от болезни Крона, чем другие этнические группы. Также установлено, что мужчины более подвержены этой проблеме, чем женщины (в пропорциональном соотношении 1,8:1).
Причины болезни Крона
История болезни предполагает, что она стала известна общественности в 1932 году. Ее впервые описала группа американских ученых. Они увидели сходство симптоматики и особенностей течения болезни Крона у 18 пациентов. В это время также как и позже не было до конца установлено причину, которая приводит к появлению данной патологии.
Установлено, что значительную роль в развитии болезни Крона играет иммунная система. Наблюдается нарушение ее работы, что приводит к атаке собственного тела. Пища, попадающая в желудочно-кишечный тракт, полезные вещества, бактерии, составляющие нормальную микрофлору, становятся чужеродными агентами. В результате при болезни Крона происходит повышенная выработка лейкоцитов – белых кровяных телец. Они накапливаются на стенках пищеварительной системы, вызывая воспалительный процесс.
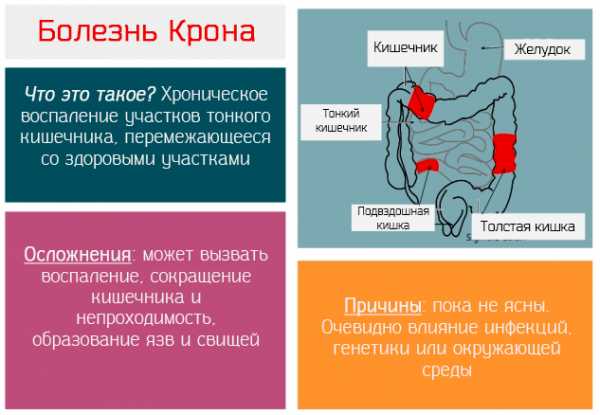
Было предположено несколько причин появления болезни Крона:
- генетические факторы. Было установлено, что признаки болезни Крона, чаще всего наблюдаются у двоих однояйцевых близнецов или родных братьев, сестер. Также примерно 15% пациентов имеют родственников, которые также страдают от этого недуга. Известно около 34 генных мутаций, которые способны привести к болезни Крона;
- негативное влияние инфекций. Проводились определенные опыты на крысах, которые подтвердили у них развитие болезни Крона на фоне негативного влияния определенных патогенных микроорганизмов. Предполагается, что и у людей наблюдаются те же процессы. Существуют предположения, что бактерии псевдотуберкулеза способны вызвать данную патологию;
- иммунологические процессы. Из-за системного поражения организма можно заподозрить аутоиммунную природу болезни Крона. У пациентов часто обнаруживают антитела к кишечной палочке, липополисахаридам, белку коровьего молока. Также при исследовании крови можно отметить достаточно высокое число Т-лимфоцитов.
Также некоторые специалисты придерживаются мнения, что появлению болезни Крона способствует курение, злоупотребление алкоголем, неблагоприятная экологическая обстановка, прием определенных медикаментозных средств (даже оральных контрацептивов).
Какие патологические изменения наблюдаются при болезни Крона?
Макроскопические изменения, которые наблюдаются при развитии болезни Крона, имеют общий характер. Преимущественно они изучаются на операционном или секционном материале. Если происходит поражение кишки, не наблюдается существенное уменьшение ее длины. Это более характерно для язвенного колита. Отличительная черта болезни Крона – уменьшение диаметра кишки на некоторых участках. Серозная оболочка в это время полнокровная, мутноватая, с небольшими гранулемами.

Если внимательно осмотреть пораженные участки, можно обнаружить глубокие язвы с ровными краями, которые напоминают ножевые порезы. Данные повреждения в большинстве случаев локализуются вдоль оси кишки. При болезни крона между язвами обычно сохраняются нетронутые, но отечные участки слизистой. Часто наблюдается перфорация пораженных зон, что провоцирует образование внутрибрюшных абсцессов и свищей. При этом последние иногда соединяются с петлями кишечника и другими органами. В основном поражается мочевой пузырь, кожа, у женщин матка и влагалище.
Встречаются случаи развития болезни Крона, когда она сегментарно поражает кишку. Тогда происходит сужение ее просвета на участке от 5 до 15 см, а выше и ниже этой зоны не развивается никаких патологических процессов. Данное проявление болезни Крона (фото это подтверждают) в медицинской литературе называется «чемоданная ручка». Иногда такие суженые участки имеют достаточно большую протяженность, а сами стенки значительно утолщены. Это патологическое состояние в большей степени характерно для тонкой кишки. Его отличительная черта – чередование неизмененных участков с пораженными.

При наличии болезни Крона диагностика производится для того, чтобы отделить ее от язвенного колита. Особенностью первого патологического состояния является поражение всех слоев кишечной стенки, что не характерно для второго. Также при болезни Крона наблюдается неравномерность инфильтрата слизистой оболочки. В пораженных участках преобладают следующие клетки – лимфоциты, плазматические, сегментоядерные лимфоциты, эозинофилы. Также для болезни Крона характерно присутствие гранулем, но они обнаруживаются только у половины пациентов. Обычно они размещаются изолированно и не группируются по несколько штук.
Поскольку болезнь Крона имеет хронический характер, воспаленные ткани со временем начинают рубцеваться. Это приводит к стенозу просвета кишки. Также данное патологическое состояние почти всегда сопровождается поражением лимфатических узлов.
Симптомы болезни Крона
При поражении болезнью Крона толстой кишки симптомы будут отличаться, если патологический процесс локализуется в другом отделе пищеварительной системы. Но существуют некоторые признаки, которые присутствуют у преимущественного количества пациентов:
- хроническая диарея. При болезни Крона она может длиться очень долго – больше 6 недель. При диарее количество испражнений за сутки достигает 10 раз. Человек посещает туалет после каждого приема пищи и в ночное время. При этом в выделениях почти всегда отсутствует кровь или она появляется непостоянно;
- боли в животе разной локализации. При болезни Крона часто присутствуют ощущения, которые характерны для острого аппендицита. Боли преимущественно проявляются в околопупочной или подвздошной области живота. Дискомфортные ощущения присутствуют все время. Боль тупая имеет спастический, распирающий характер;

- стремительное снижение массы тела. Это обусловлено нарушением всасывания пищи из кишечника;
- слабость, усталость, потеря трудоспособности;
- значительное повышение температуры тела, что имеет волнообразный характер;
- отсутствие аппетита;
- тошнота, сопровождающая рвотой;

- вздутие кишечника;
- наличие анальных трещин, которые не заживляются длительное время;
- частое появление свищей прямой кишки. Данное состояние часто передует постановке диагноза болезнь Крона;
- наблюдается усиления болей в животе после очередного приема пищи, после стрессовых ситуаций.

Вторичные проявления болезни Крона
На фоне развивающихся нарушений при болезни Крона и соответствующий образ жизни человека приводит к появлению других симптомов:
- поражение глаз, которое встречается у 4-5% больных. На фоне основной патологии развивается конъюнктивит, увеит, кератит, склериты, иридоциклиты и другие;
- наблюдается поражение кожного покрова. В результате развивается узловая эритема, гангренозная пиодермия, ангиит. Также часто поражается слизистая рта, что приводит к афтозному стоматиту. На самих губах могут появиться глубокие трещины и язвы;

- часто поражаются суставы, что провоцирует развитие моноартрита, болезни Бехтерева, сакроилеита;
- поражение печени происходит в виде осложнения от основного заболевания и как следствие медикаментозного лечение. В результате развивается хронический гепатит, переходящий в цирроз, жировой гепатоз, желчекаменную болезнь, склерозирующий холангит;
- поражение почек сопровождается мочекаменной болезнью, амилоидозом, гломерулонефритом;
- сквозное поражение стенки кишки приводит к развитию внутрибрюшинных абсцессов, спаек, свищей;
- наличие хронического воспалительного процесса, рубцевание тканей чревато появлением кишечной непроходимости;
- наличие язв в тканях провоцирует повреждение мелких и крупных сосудов. Это приводит к кровотечению в просвет кишечника;
- наличие свищей в мочевой пузырь или матку провоцирует воспаление и инфицирование этих органов, выведение через них воздуха или кала.
Классификация болезни Крона
В зависимости от локализации воспалительных процессов в пищеварительной системе, существует следующая классификация болезни Крона:
- илеоколит. Характеризуется поражением подвздошной и толстой кишки. Другие отделы желудочно-кишечного тракта функционируют хорошо;
- желудочно-дуоденальная форма. При ее развитии происходят патологические изменения в желудке, двенадцатиперстной кишке;
- илеит. Наблюдаются негативные изменения в подвздошной кишке. Все другие отделы желудочно-кишечного тракта остаются здоровыми;
- еюноилеит. Наблюдается поражение подвздошной и тонкой кишки;
- развитие болезни Крона с поражением толстой кишки.
Диагностика болезни Крона
Диагностика болезни Крона включает проведение большого количества исследований разного типа, которые позволяют определить состояние больного человека:
- общий анализ крови. Позволяет определить снижение гемоглобина, что указывает на анемию. Это происходит из-за значительной кровопотери вследствие поражения кровеносных сосудов в кишечнике при болезни Крона. Также наблюдается лейкоцитоз с палочкоядерным сдвигом, повышенным СОЭ. Эти симптомы появляются на фоне развития воспалительного процесса и интоксикации. Часто наблюдается гипоальбуминемия и электролитные нарушения при прогрессировании болезни Крона;
- общий анализ мочи. Показан для определения осложнений со стороны мочевыводительной системы;

- анализ кала на наличие скрытой крови. Проводится для определения кровотечения в пищеварительном тракте;
- копрограмма. Представляет собой анализ кала, что позволяет определить непереваренные частицы пищи и жира;
- анализ кала для исключения инфекционной природы болезни Крона. Проводят специальные бактериологические тесты для определения сальмонелл, туберкулезной палочки, дизентерийной амебы, разнообразных гельминтов;
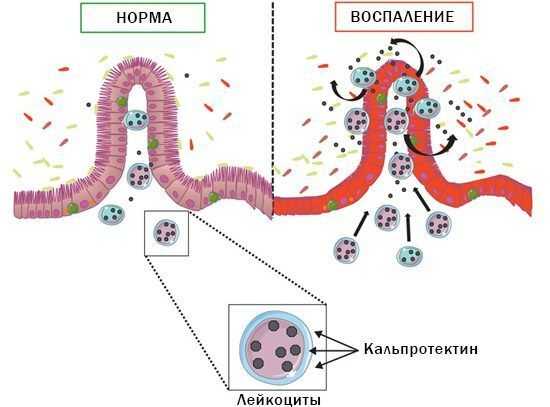
- исследование кала на уровень кальпротектина (белок, который продуцируют клетки слизистой оболочки кишечника). Результатом анализа при болезни Крона стает значительное количество данного вещества, которое очень превышает норму. Уровень кальпротектина также увеличивается при язвенном колите, онкологических заболеваниях, инфекционных поражениях пищеварительного тракта;
- эндоскопия с биопсией. Производится обследование всей толстой кишки и терминального отдела подвздошной кишки, поскольку данная болезнь поражает большую часть пищеварительной системы. Положительный результат биопсии возможен при множественном заборе биоптатов из разных частей кишечника;
- видеокапсульная эндоскопия. Применяется эндокапсула для обследования тонкого кишечника;
- рентгенограмма брюшной полости. При болезни Крона данное обследование позволяет определить вздутие петель кишечника;
- рентгенологическое исследование пищеварительного тракта с контрастным веществом. Позволяет определить локализацию повреждений, их характер;
- компьютерная томография, УЗИ. Показаны для определения осложнений болезни Крона – внутрибрюшинных абсцессов, оценки состояния почек, желчевыводящих путей, поджелудочной железы и других органов;
- гистологическое исследование слизистой оболочки желудочно-кишечного тракта. Иногда обнаруживаются саркоидные гранулемы, которые являются основным признаком болезни Крона.
Лечение заболевания
Лечение болезни Крона подразумевает устранение воспалительного процесса в кишечнике, что позволяет достигнуть стойкой ремиссии. Также терапия данного заболевания основывается на профилактике осложнений и обострений.
Лечение этой патологий преимущественно консервативное, осуществляется гастроэнтерологом и проктологом. К оперативному вмешательству прибегают только в случаях, когда существует риск летального исхода.

Медикаментозное лечение подразумевает применение следующих препаратов:
- салицилаты. Применяются как в виде таблеток, так и в виде ректальных суспензий, суппозиторий, пен. Данные препараты не очень эффективны при болезни Крона, поэтому применяются только при легкой форме патологических изменений в организме;
- топические гормоны. Используются, если с низкой активностью заболевания, которое проявляется только поражением илеоцекальной области;
- глюкокортикоиды. Используются для устранения острых проявлений заболевания. Длительное применение глюкокортикоидов может спровоцировать гормонозависимость, поэтому они назначаются на короткий период;

- иммунодепрессанты. Используются в качестве поддерживающей терапии;
- генно-инженерные биологические препараты. Применяются антитела к ФНО-альфа и многие другие;
- применяются антибиотики для устранения бактериальных инфекций. Чаще всего применяются препараты с широким спектром действия, которые способны побороть абсцессы и другие негативные процессы в организме;
- симптоматическое лечение подразумевает использование противодиарейных, обезболивающих, кровоостанавливающих средств.

На данный момент практикуется множество альтернативных способов лечения. К таким относят применение пробиотиков, ферментов и других препаратов. Практикуют лечение стволовыми клетками, яйцами свиных глистов, плазмаферез и т. д. Данные методики используются в качестве экспериментальных и не нашли широкого применения.
Хирургическое лечение
Оперативное вмешательство при болезни Крона показано при наличии осложнений, но оно не позволяет избавиться от проблемы. Основная задача хирурга – удалить тот сегмент кишечника, который представляет большую опасность для человека. В то же время другие участки не подвергаются оперативному вмешательству. Хирурги стараются оставить как можно меньше соединений между сегментами кишечника. При наличии сужений, обычное удаление патологических участков не приведет к положительному результату. Данное нарушение легче всего устранить при использовании стриктуропластики.

Если данная проблема затрагивает исключительно последний отдел тонкой кишки или слепую кишку, тогда лучшим методом лечения является хирургический. Во время этой операции удаляется проблемный участок. После этого на зону соединения тонкой кишки и толстой накладывается шов. В некоторых случаях данная операция может производиться с минимальным количеством надрезов, что позволяет максимально снизить период реабилитации.
Также хирургическому лечению подлежат свищи, которые невозможно устранить консервативно. В данном случае часто прибегают к колостомии, когда открытый конец кишки выводят на брюшную стенку. Данное явление чаще всего временное. К постоянной колостоме прибегают только тогда, когда вследствие тяжелых воспалительных процессов был полностью удален толстый кишечник.
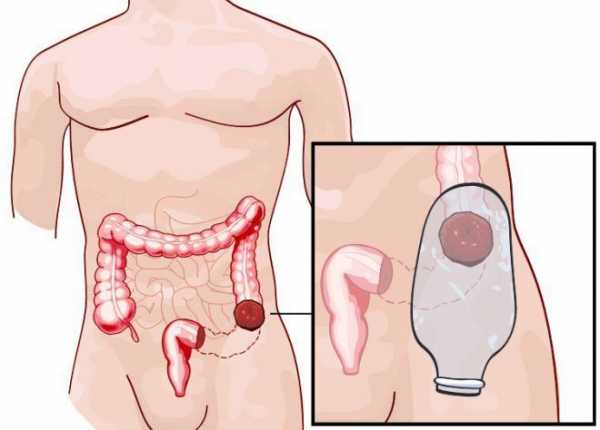
Формирование колостомы
Прогноз при болезни Крона
При синдроме Крона прогноз зависит от многих факторов. В первую очередь имеет значение образ жизни больного, его возраст и другие факторы. У детей данная патология характеризуется стертой картиной и наличием большого количества внекишечных проявлений. У них прогноз обычно неблагоприятный, особенно без постановки правильного диагноза, что часто является весьма затруднительным.
Болезнь Крона имеет рецидивирующий характер. У всех пациентов хотя бы раз в 20 лет наблюдается вспышка заболевания. Чтобы снизить интенсивность негативных проявлений, нужно постоянно наблюдаться у врача, проходить профилактическое лечение и придерживаться определенного образа жизни:
- назначается специальная диета. Больному категорически запрещено кушать жирное мясо, рыбу, цельное молоко, сыр, некоторые овощи (капусту, огурцы, редис, редьку, репу), острые и пряные соусы, газированные напитки. В рационе человека может присутствовать сухой хлеб и другая выпечка, нежирное мясо и рыба, докторская колбаса, яйца всмятку, все крупы и макароны;
- регулярное применение витаминных комплексов на протяжении всей жизни, которые приписал лечащий врач;
- избегание стрессов, нормальный режим работы и отдыха, достаточное количество сна;
- легкая ежедневная физическая активность;
- полный отказ от вредных привычек – курения и употребления алкоголя.

При соблюдении всех рекомендаций врача удается значительно увеличить качество жизни. Несмотря на это смертность среди больных с этим недугов в 2 раза превышает показатель, который наблюдается среди других людей. В большей степени такой неутешительный прогноз связан с осложнениями хирургического лечения, которое необходимо для таких пациентов.
kishechniktut.ru
Болезнь Крона: симптомы, лечение, диета, прогноз
Болезнь Крона — это аутоиммунная патология, характеризующаяся воспалительным поражением органов пищеварительной системы. Данное нарушение отличается хроническим течением, то есть сопровождается выраженными периодами обострений и ремиссий.
Первые симптомы развития воспаления проявляются у пациентов возрастом от 15 до 35 лет. Многие люди даже не догадываются, чем опасна болезнь Крона, и какие последствия она может иметь для дальнейшей жизни человека. Это патологическое состояние отличается стойким прогрессирующим течением. Заболевание в равной степени поражает и мужчин, и женщин.
Причины развития
Этиология патологии еще не установлена до конца. Существует несколько теорий, объясняющих развитие хронического воспаления слизистой оболочки органов ЖКТ. Каждая из них имеет свое обоснование. Многие исследователи выделяют иммунологическую теорию появления данного нарушения.
В кишечнике человека находятся сотни разновидностей микроорганизмов. Некоторые из них являются условно-патогенными, т. е. не провоцируют болезни, если иммунная система работает нормально, продуцируя специфические антитела.
При этой болезни защитные механизмы организма функционируют неправильно. Вырабатывающиеся антитела препятствуют развитию бактерий, которые участвуют в процессе пищеварения, а также воздействуют на ткани, формирующие желудочно-кишечный тракт. Это приводит к появлению хронического воспаления и нарушению всасывания питательных веществ.
По некоторым данным, при развитии болезни Крона причины могут быть в наследственной предрасположенности. Существуют доказательства, что генетический фактор непосредственным образом влияет на появление подобного нарушения работы органов ЖКТ. Выделяется около 200 генов, которые чаще встречаются у людей, страдающих этим заболеванием.
Кроме того, у 70% однояйцевых близнецов наблюдается одновременное поражение патологией. У 15% людей, страдающих этой болезнью, есть близкие родственники, имеющие данное нарушение. Это косвенно подтверждает возможность наследственной передачи его механизмов.
Выделяется ряд факторов, которые при наличии у человека предрасположенности к появлению этой патологии, могут стать основанием возникновения первых приступов заболевания в молодом возрасте. Развитию болезни способствует курение и частое употребление алкоголя. Особенно большой вред подобные вредные привычки наносят организму человека в подростковом возрасте.

К факторам, способствующим развитию таких состояний, как патология Крона и язвенный колит, относятся:
- пищевая аллергия;
- эмоциональное перенапряжение;
- перенесенная ранее корь;
- бесконтрольный прием нестероидных противовоспалительных средств;
- использование оральных контрацептивов;
- диета с повышенным содержанием жиров;
- пищевая аллергия;
- физическое перенапряжение.
Отдельную роль в развитии болезни играют экологические факторы. Повышен риск появления этого патологического состояния у людей, проживающих в крупных городах, в северных регионах и других тяжелых для организма условиях.
Симптомы болезни
В большинстве случаев хронический воспалительный процесс поражает только кишечные стенки. Тяжелым течением заболевание отличается, если затрагиваются все органы пищеварительной системы. Признаки патологии можно условно разделить на местные и общие. При болезни Крона симптомы локального характера бывают следующими:
- болевой синдром различной степени интенсивности;
- метеоризм;
- стул с примесью крови;
- диарея;
- ограниченные гнойные абсцессы.

Т. к. проявляться болезнь во время обострения может выраженными кишечными расстройствами, сначала не всегда удается правильно определить характер проблемы. Однако это патологическое состояние доставляет человеку немало дискомфорта. Если заболевание протекает в легкой форме, диарея может случаться до 4 раз в день. При этом примеси крови редки. При легком течении болезнь сопровождается лихорадкой с нормальным пульсом.
При средней тяжести течения болезни дефекация может происходить 5–6 раз в сутки. У пациентов при таком варианте патологии наблюдается повышение частоты пульса. В кале обнаруживаются примеси крови. При тяжелой степени даже в случае соблюдения специальной диеты болезнь Крона становится причиной появления более 10 приступов поноса в день.
В более тяжелых ситуациях человек не может нормально работать и спать из-за частых позывов к дефекации. Учитывая, что болезнь вызывает воспалительное поражение сначала слизистой оболочки кишечника, а затем и более глубоких его слоев, дискомфорт в животе при неблагоприятном течении может становиться интенсивным. При длительном активном воспалении способны формироваться свищевые ходы в брюшную полость, в мочевой пузырь или на поверхность кожи в области ануса.
При таком неблагоприятном течении болезни появляются симптомы общей интоксикации организма и боль в спине. Кроме того, при длительном сохранении воспалительного процесса могут деформироваться отдельные части кишечника. Выраженные участки сужения нередко становятся причиной появления кишечной непроходимости.
Если на фоне болезни Крона развиваются патологические процессы в ротовой полости, пищеварительном тракте и других органах ЖКТ, могут появиться жалобы на изжогу, трудности глотания и т. д. При воспалении языка поражение рецепторов способно стать причиной потери способности ощущать вкус.
Болезнь может сопровождаться проявлением общих, т. е. внекишечных симптомов. Хронический воспалительный процесс, поражающий органы пищеварительной системы, становится причиной нарушения всасывания необходимых организму питательных веществ, что сопровождается снижением массы тела. Кроме того, воспалительным процессом на фоне болезни Крона могут быть поражены суставы. Наиболее часто повреждаются крупные сочленения.
Нередко наблюдается воспаление глаз. Это приводит к развитию таких патологических состояний, как увеит и эписклерит. В редких случаях болезнь сопровождается узловатой эритемой и пиодермией. При тяжелом течении патологического состояния крайне высок риск воспаления тканей желчевыводящих путей и печени. Внекишечные признаки ухудшают общее состояние пациента. Болезнь Крона у детей, начавшая проявляться в раннем возрасте, нередко приводит к задержке физического и полового развития.
Течение болезни при беременности
Более 10% женщин, страдающих этой болезнью, являются бесплодными. Патология нередко становится причиной нарушения цикла. Кроме того, данное заболевание повышает риск развития спаечного процесса в органах малого таза. Если беременность наступила в то время, когда болезнь была неактивной, примерно в 80% случаев осложнений не возникает.
Наиболее часто заболевание приводит к преждевременным родам. Повышается риск самопроизвольных выкидышей. Из-за нарушения насыщения организма матери питательными веществами их может недополучать и ребенок. Это нередко становится причиной гипотрофии плода. Болезнь не является противопоказанием для естественных родов, но при наличии ее в анамнезе чаще возникает необходимость проведения операции кесарево сечение.
Показаниями к оперативному родоразрешению считаются: повышение активности заболевания, поражение кожи вокруг ануса, рубцы промежности и т. д. Если патология неактивна при зачатии и беременности, то в 2/3 случаев никаких осложнений при родах не наблюдается. Чаще усугубление течения болезни наблюдается в первом триместре беременности, при наличии в анамнезе случаев родов и абортов. Повышает риск ухудшения общего состояния самостоятельный отказ от проведения терапии.
Способы диагностики
При выявлении симптомов патологии необходимо получить консультацию у терапевта и гастроэнтеролога. Когда речь идет о таком нарушении, как болезнь Крона, диагностика начинается со сбора анамнеза и тщательного анализа имеющихся у пациентов симптомов. При внешнем осмотре выявляется увеличение объема живота. Врач может сразу же выполнить пальпацию брюшной полости для определения зон повышенной чувствительности и болезненности.
Кроме того, специалист осматривает кожные покровы и глаза. При наличии симптомов их поражения нередко назначается консультация у других узконаправленных специалистов, в т. ч. дерматолога и офтальмолога. Большое значение при постановке диагноза имеют анализы крови. Их проведение назначается в первую очередь. В анализе крови при наличии обострения болезни определяется увеличение СОЭ и количества лейкоцитов. Может быть выявлен и сниженный уровень гемоглобина.
Выполнение биохимического анализа крови позволяет определить наличие С-реактивного белка, повышение уровня гамма-глобулинов и увеличение количества фибриногенов, т. к. при болезни Крона эти показатели в большинстве случаев не остаются в норме. Лабораторная диагностика дополняется проведением иммунологического исследования. Оно позволяет определить наличие в крови специфичных цитоплазматических антинейтрофильных антител.
Диагностика этой болезни предполагает и выполнение обследования пораженных стенок кишечника. Наиболее часто для визуализации органов пищеварительного тракта используют фиброгастродуоденоскопию или колоноскопию. Эти исследования позволяют во время процедуры осмотра кишечника произвести забор тканей, т. е. сделать биопсию для дальнейшей гистологии. Эндоскопическая картина при данной болезни является характерной. К критериям такого типа относятся:
- дефекты на стенках кишечника;
- бугристый рельеф поверхности;
- наличие слизи и гноя на стенках;
- сужение просвета;
- отсутствие сосудистого рисунка;
- выраженные продольные язвы.
Для постановки точного диагноза нередко выполняется рентгеновский снимок живота для исключения наличия осложнений, в т. ч. перфорации и токсического расширения толстой кишки. Нередко осуществляется ирригоскопия. Это рентгенологический метод исследования кишечника, который предполагает использование контрастного вещества. Для выявления скрытой крови в кале при болезни Крона применяется копрограмма.
Осложнения
При отсутствии направленного лечения риск возникновения осложнений болезни крайне высок. Часто на фоне данного патологического состояния развивается васкулит. Это воспалительное поражение мелких кровеносных сосудов. Кроме того, хронически сохраняющееся поражение кишечника создает условия для появления язв. В местах их формирования стенка ослаблена, что становится причиной развития массивных кровотечений. Они нередко провоцируют тяжелую анемию, а при неблагоприятном течении могут привести к развитию шока.
Последствия тяжело протекающей болезни могут быть выражены истончением тканей и их разрывом. В этом случае каловые массы способны изливаться в брюшную полость. Это состояние является крайне опасным для жизни человека, т. к. ведет к развитию перитонита, который характеризуется воспалительным поражением внутренней стенки брюшной полости и располагающихся в ней органов, тяжелой интоксикацией организма.

Часто при хроническом воспалительном заболевании кишечника формируются свищевые ходы в брюшную полость и расположенные рядом органы. Из-за этого сохраняется высокий риск нагноения отдельных тканей. На данных участках формируются абсцессы, т. е. объемные образования, заполненные гноем. Могут возникать и анальные свищи. Подобные осложнения создают условия для возникновения сепсиса — заражения крови патогенной микрофлорой.
На фоне хронически сохраняющегося воспалительного поражения тканей кишечника появляются условия для злокачественного перерождения тканей. Раковые опухоли на стенках быстро разрастаются и начинают метастазировать, т. к. ослабленный организм не может с ними бороться.
Нарушение поглощения питательных веществ пораженным воспалительным процессом кишечником нередко приводит к сильному истощению организма. Кроме того, у людей, страдающих этой болезнью, часто наблюдаются гиповитаминозы и дисбактериозы в тяжелой форме. Осложнения болезни Крона ухудшают прогноз течения патологии.
Лечение
Т. к. патогенетические причины развития патологии еще не уточнены, ответ на вопрос о том, можно ли вылечить ее навсегда, все еще остается отрицательным. Это хроническое заболевание, поэтому устранить его полностью нельзя, но при использовании разработанных протоколов лечения удается добиться стойкой ремиссии и снизить риск появления тяжелых нарушений и истощения организма.
Терапия патологии в первую очередь направлена на устранение имеющихся симптоматических проявлений и воспалительного процесса. Комплексное лечение позволяет сделать жизнь с болезнью Крона максимально нормальной.
Терапия может проводиться как консервативными, так и оперативными методами. Фармакологическое лечение предполагает подбор препаратов, способствующих нормализации работы иммунитета, устранению воспалительного процесса, восстановлению пищеварения и купированию имеющихся симптоматических проявлений.

Лекарственные препараты при этой болезни должны вводиться в схему терапии только лечащим врачом. Хирургические методы применяются при наличии осложнений. Когда речь идет о таком нарушении, как болезнь Крона, лечение всегда дополняется специальной диетой, которую нужно соблюдать неукоснительно, т. к. игнорирование предписанных правил питания нередко становится причиной обострения.
Медикаментозная терапия
Препараты для лечения болезни подбираются с учетом активности патологии. В схему терапии вводятся лекарственные средства, относящиеся к следующим группам:
- антибиотики;
- иммуносупрессоры;
- антитела к фактору некроза опухолей;
- пробиотики;
- кортикостероиды;
- противодиарейные;
- витаминные комплексы.
В первую очередь для устранения воспалительного процесса, подавления роста численности патогенной микрофлоры и нежелательной активности иммунитета подбираются кортикостероиды. Среди препаратов, относящихся к этой группе, при терапии болезни наиболее часто используется Преднизолон. Это лекарственное средство применяется при тяжелых формах течения патологии и для купирования симптомов.
Когда острый период будет позади, может быть назначен Азатиоприн или Будесонид. Эти средства оказывают необходимое иммуносупрессивное и противовоспалительное действие, но имеют меньше побочных эффектов. Применять дополнительные препараты, относящиеся к категории кортикостероидов, нужно короткими курсами, т. к. через время они становятся менее действенными.
При терапии болезни Крона часто применяются иммуносупрессоры, которые позволяют снизить активность иммунной системы и устранить воспалительный процесс. При описываемом патологическом состоянии наиболее часто используется комбинация из двух препаратов, относящихся к данной группе. Это позволяет повысить эффективность лекарственных средств такого типа. Для устранения болезни наиболее часто применяются следующие виды иммуносупрессоров и ингибиторов антител фактора некроза опухоли:
- Тизабри.
- Хумира.
- Метотрексат.
- Стелара.
- Исмиген.
Большинство препаратов, отличающихся иммуноподавляющим действием, имеет множество побочных эффектов, поэтому применять их следует, строго следуя рекомендациям лечащего врача. При наличии инфекционных осложнений болезни или высокого риска их появления назначаются антибиотики. К наиболее часто применяющимся препаратам этой группы относятся:
- Ципрофлоксацин.
- Метронидазол.
- Клион.
- Флагил.
- Трихопол.
Подбираются лекарственные средства, позволяющие купировать проявления этого заболевания. При наличии выраженного болевого синдрома применяются нестероидные противовоспалительные средства. В большинстве случаев используются такие препараты, как Ибупрофен и Напроксен, которые выпускаются в форме таблеток.
Кроме того, в схему лечения обязательно вводятся противодиарейные средства. При легком течении назначается Цитрусел, включающий метилцеллюлозу. При тяжелых формах болезни для устранения частых приступов диареи назначаются Лоперамид и Имодиум. Эти препараты имеют и противопоказания, например, их не рекомендуется использовать при наличии крови в кале.

Для восстановления нормальной работы кишечника назначаются пробиотики. К препаратам этой группы относятся:
- Линекс.
- Бифидумбактерин.
- Бифиформ.
Учитывая, что при терапии патологии применяются иммуносупрессоры и кортикостероиды, которые предрасполагают к развитию остеопороза, пациентам с болезнью Крона назначается прием витамина D и препаратов кальция.
При наличии выраженных проявлений анемии рекомендуется использование препаратов железа, позволяющих восполнить имеющийся дефицит и нормализовать общее состояние. Кроме того, нередко больным, имеющим яркие проявления истощения, назначаются препараты внутривенного питания и витаминные комплексы. Они позволяют быстрее добиться стабильной ремиссии.
Хирургическое лечение
Применяя различные лекарственные средства, врачи стараются отсрочить необходимость проведения оперативных вмешательств, т. к. для людей, страдающих этой патологией, они сопряжены с риском развития осложнений. Абсолютными показаниями для проведения хирургического лечения болезни выступают:
- перитонит;
- абсцесс;
- перфорация стенки кишечника;
- кишечная непроходимость;
- обширные кровотечения;
- поражение воспалительным процессом мочевого пузыря.
К относительным показаниям для проведения операции относятся: активное течение патологии, наличие свищевых ходов, обструкций и стенозов. Существует несколько типов хирургических вмешательств, которые выполняются при терапии болезни. При стенозах кишки, не сопровождающихся формированием абсцессов или свищевых ходов, нередко выполняется эндоскопическая дилатация кишки. Она в большинстве случаев дает непродолжительный эффект, который сохраняется не более 1 года.
При наличии свищей выполняется их иссечение для закрытия имеющегося дефекта. При терапии подобного осложнения течения болезни Крона нередко выполняются малинвазивные вмешательства, которые не предполагают большого разреза брюшной стенки. Если присутствуют кровотечения, наиболее часто проводится экономная резекция, предполагающая устранение только наиболее пораженного участка кишки или его прижигание.
При наличии различных видов абсцессов выполняется малинвазивная процедура дренирования. В случае если этого недостаточно, после процедуры проводится резекция участка кишки, на котором присутствует свищевой ход. При перфорации кишечника и развитии перитонита выполняется удаление пораженной области органа. Эта операция является травматичной и проводится под общим наркозом. После ее выполнения требуется длительная реабилитация.
Диета
Для снижения вероятности раздражения воспаленной области необходимо правильно подбирать продукты питания. Жесткая диета при болезни Крона не требуется, но имеются и ограничения. Из рациона следует полностью исключить следующие продукты:
- консервы любого вида;
- жареные блюда;
- крепкий чай и кофе;
- грибы;
- бобовые;
- свежие фрукты и овощи;
- перловую и пшеничную каши;
- полуфабрикаты;
- фастфуд;
- маринады;
- алкоголь;
- кондитерские изделия;
- газированные напитки;
- кислые соки.
Особенно важно не допускать употребления этих продуктов даже в малых количествах в стадии обострения болезни Крона. Блюда не должны быть слишком острыми или солеными. Необходимая энергетическая ценность суточного рациона составляет от 2300 до 2500 ккал. Принимать пищу нужно 6 раз в сутки. Питание при болезни может включать следующие продукты:
- слизистые каши;
- отварные и запеченные овощи;
- некислые фруктовые компоты;
- яйца;
- запеченные яблоки;
- вермишель;
- йогурт;
- домашние паштеты;
- подсушенный хлеб;
- сливочное масло;
- минеральная вода;
- галетное печенье;
- нежирное молоко и кефир;
- творог;
- отварная или тушеная нежирная рыба и мясо.

Приготовленные блюда не должны содержать твердые волокна. В стадии обострения заболевания все овощи и мясные продукты рекомендовано предварительно пропускать через блендер. Примерное меню на неделю будет выглядеть следующим образом.
Понедельник:
- Завтрак: паровая котлета, рисовая каша, сдобренная сливочным маслом, зеленый чай.
- Второй завтрак: галетное печенье, кефир.
- Обед: овощной суп, отварное филе, творожная запеканка, компот.
- Полдник: кефир, тосты с паштетом.
- Ужин: отварная морская рыба, протертая гречневая каша, отвар шиповника.
- Поздний ужин: кефир, печеное яблоко.
Вторник:
- Завтрак: овсяная каша, паровая куриная котлета, некрепкий чай.
- Второй завтрак: кефир, фруктовое желе, сухарики.
- Обед: суп с фрикадельками, несколько ломтиков хлеба, куриный паштет.
- Полдник: запеченное яблоко, кефир.
- Ужин: омлет на пару, галетное печенье, сок.
- Поздний ужин: зеленый чай, протертый домашних творог.
Среда:
- Завтрак: овощной суп-пюре, отварное филе курицы, некрепкий чай.
- Второй завтрак: кефир, банановый пудинг.
- Обед: запеченные кабачки, паровая котлета, перетертая рисовая каша с маслом, отвар шиповника.
- Полдник: сухарики, кисель.
- Ужин: говяжье суфле, перетертая рисовая каша, картофельный суп, некрепкий чай.
- Поздний ужин: кефир, запеченное яблоко.
Четверг:
- Завтрак: яйца всмятку, овсяная каша, кефир.
- Второй завтрак: галетное печенье, некрепкий чай.
- Обед: запеченная рыба, отварные перетертые овощи, творожная запеканка, отвар шиповника.
- Полдник: кисель, сухарики.
- Ужин: рисовая каша, омлет на пару, куриная котлета.
- Поздний ужин: кефир.
Пятница:
- Завтрак: вермишель, паровая куриная котлета, сок.
- Второй завтрак: кефир, творожная запеканка.
- Обед: овощной суп, запеченные овощи, отварная рыба.
- Полдник: яйцо всмятку, несколько кусочков подсушенного хлеба, некрепкий чай.
- Ужин: рисовая каша, сдобренная сливочным маслом, куриное суфле, отварные овощи.
- Поздний ужин: кефир, галетное печенье.
Суббота:
- Завтрак: паровой омлет, подсушенный хлеб, перетертый домашних творог, некрепкий чай.
- Второй завтрак: кефир, галетное печенье.
- Обед: рыбный суп, запеченные овощи, паровая котлета, отвар шиповника.
- Полдник: кисель, сухарики.
- Ужин: паровые тефтели, рисовая каша, некрепкий чай.
- Поздний ужин: кефир, запеченное яблоко.
Воскресенье:
- Завтрак: паровая рыба, перетертая гречневая каша, некрепкий чай.
- Второй завтрак: фруктовое желе, галетное печенье.
- Обед: овощной суп с фрикадельками, отварное куриное филе, овсянка, отвар шиповника.
- Полдник: некрепкий чай, домашний паштет, несколько кусочков подсушенного хлеба.
- Ужин: мясное суфле, перетертые овощи на пару, яйцо всмятку, кисель.
- Поздний ужин: кефир, сухарики.
При желании можно самостоятельно составить примерное меню на неделю, включая в рацион исключительно рекомендованные продукты. Порции должны быть небольшими, чтобы избежать переедания. В тяжелых случаях течения болезни Крона нужно строго следовать указаниям врача касательно питания, т. к. имеются ограничения в выборе блюд.
Прогноз и профилактика
Данное заболевание склонно к рецидивирующему течению, поэтому прогноз зависит от величины пораженного воспалительным процессом участка кишечника, наличия проявлений патологии со стороны других органов, степени выраженности нарушений всасывания питательных веществ, особенностей имеющихся осложнений.
Если аденокарцинома развивается на фоне болезни Крона, прогноз продолжительности жизни ухудшается. При отсутствии осложнений, правильно подобранной медикаментозной терапии и соблюдении рекомендаций врача касательно питания, пациент может жить полноценно, не страдая от обострений патологии. В то же время в 80% случаев случаются рецидивы. Согласно статистике, смертность среди людей, страдающих этой болезнью, примерно в 2 раза выше, чем у их здоровых сверстников. Наиболее часто гибель пациентов наступает в результате тяжелых осложнений и оперативных вмешательств.
Несмотря на то что специфическая профилактика болезни Крона не разработана из-за нехватки данных обо всех факторах, провоцирующих эту патологию, нужно принимать меры для предупреждения ее появления. Особенно это важно для людей, которые имеют наследственную предрасположенность к этому хроническому воспалительному заболеванию кишечника. Для недопущения развития патологического состояния и в рамках профилактики его обострений у людей, которые уже столкнулись с данной проблемой, рекомендуется:
- соблюдать правила здорового питания;
- принимать витаминные комплексы;
- поддерживать нормальный уровень физической активности;
- избегать стресса;
- уделять достаточное время отдыху.
Обязательно нужно избавиться от вредных привычек, т. к. курение и прием алкоголя не только негативно влияют на состояние слизистых оболочек кишечника, но и могут стать причиной сбоев в работе иммунной системы. В рамках профилактики болезни Крона желательно регулярно проходить санаторно-курортное лечение, т. к. это снизит риск развития патологии.
kiwka.ru
Болезнь Крона — симптомы по формам, лечение и принципы питания
Рубрика: Живот, пищеварениеЧто это такое? Болезнь Крона – это тяжелый хронический воспалительный процесс в слизистом покрытии кишечника, с трансмуральным распространением воспалительного инфильтрата во все структурные слои кишечной стенки различных отделов ЖКТ.
Проявляется образованием свищевых ходов в прилегающие стенки кишечных петель, поражая воспалением мягкие и суставные ткани, с возможным развитием кишечных абсцессов.
Генезис и факторы развития

Точную причину развития терминального илеита назвать сложно, существуют лишь предположительные версии. Фактором первоначального развития могут быть бактерии и вирусы, штаммы патогенных микроорганизмов, либо иммунный ответ организма на определенный антиген. К наиболее вероятным факторам развития относят:
- аутоиммунные механизмы, обусловленные аутоантигенной активностью на слизистой поверхности кишечника;
- генетическую предрасположенность;
- негативность окружающих факторов;
- иммунные патологии.
Развитие заболевания начинается с множественных эрозийных образований на внутреннем слизистом покрытии кишечника и приводит к язвенной болезни Крона, вследствие их разрастания и углубления, трансформации эрозийных образований в язвенные.
Рубцевание язв вызывает огрубение кишечных стенок и сужение кишки, провоцируя впоследствии кишечную непроходимость.
Глубокие язвенные процессы способствуют перфорированию кишечных стенок и развитию вторичных инфекций. Чаще, болезни Крона подвергается подвздошная кишка, проявляясь глубокими воспалительными реакциями в слизистых тканях кишки, резкой болезненностью и учащением стула.
Быстрый переход по странице
Симптомы болезни Крона по формам
Характер симптомов болезни Крона зависит от локализации патологического процесса, проявляясь:
- Колитом — при воспалительных процессах толстого кишечника. Вызывая абдоминальные боли и кровоточивую диарею. Провоцируя развитие анальных фистул и гнойных тканевых воспалений (парапроктит).
- Терминальным илеитом или энтеритом, с развитием воспалительных реакций в завершающем отделе тонкой кишки (в подвздошном отрезке) и высоким риском кишечной непроходимости, вызывая проявление в животе болевого синдрома и развитие учащенных дефекаций.
- Энтероколитом и илеоколитом с поражением всех отделов кишечника (тонкого и толстого) с признаками болезненности в брюшине, кровавого поноса и большим риском развития непроходимости тонкого кишечника.
При поражении кишечника, болезнь Крона проявляется признаками различной степени выраженности – с нарастанием интенсивности симптоматики, до промежутков ремиссии. Наиболее характерные симптомы болезни проявляются:
- Расстройствами стула, обусловленными нарушениями пищеварительных процессов, вследствие поражения слизистого покрытия кишки и частых кишечных спазм, способствующих кишечному опорожнению.
- Повышением температуры и общим ухудшением состояния, как следствие прогрессирующего воспаления.
- Болями и спазмом в животе различной интенсивности, сопровождающимися тошнотой и рвотным рефлексом, вследствие воспаления и изъязвления слизистого кишечника, нарушающих продвижение его содержимого по ЖКТ.
- Признаками геморрагии в каловых массах – светлыми кровяными включениями, темной кровью, кровью смешанной с калом, либо признаками «скрытой крови».
- Язвами на слизистой оболочки рта и образованием свищей в зоне ануса и промежности.
- Вследствие воспалительных изменений в кишечных стенках, способность нормального переваривания пищи снижается. Постоянные боли не способствуют аппетиту и пациент быстро худеет.
Кроме того, при болезни Крона, симптомы воспаления толстой кишки могут проявляться кожными, глазными и суставными патологиями, воспалительными процессами в печени и желчных протоках. Более тяжело, заболевание протекает у детей. Тяжесть симптоматики обусловлена незрелостью иммунных функций. Дети отстают в росте и половом созревании.
Диагностика и обследования
Сегодня, для диагностики болезни Крона применяются самые информативные методы лабораторной и инструментальной диагностики.
- Обследование методом КТ дает информацию о локализации свищей и абсцессов.
- Эндоскопическая диагностика (колоноскопия), ирригоскопия, ректороманоскопия определяют участки воспаления, узловые образования, эрозии и язвенные образования на кишечных стенках. Позволяет провести забор биоптата для исследования.
- Рентгенографическое обследование кишечника с дополнительным введением бариевой смеси, позволяет выявить участки сужения кишечного просвета, образование язв и свищей на стенках кишечника.
- По показаниям исследуемой плазмы определяются – выраженность воспалительных реакций, возможное развитие малокровия (анемии), вследствие частых внутренних геморрагий.
- Метод копрограммы позволяет выявить скрытую кровь в фекалиях.
- Иногда применяется обследование ЖКТ различными эндоскопическими методами – видеокапсульной таблетки систем «Pillcam», «Bravo», «Smart Pill», «Motilis», «AES-GTI». Проглатывание такой видеокапсулы помогает обследовать и зафиксировать патологические процессы и состояние кишечника даже в самых недоступных местах. Каждая из таких систем наделена особыми, присущими только ей, функциями, дополняющими другую, либо направленных на определенную область обследования.
Для пациентов, у которых проявились характерные признаки и симптомы болезни Крона, обследование и лечение должны проводится незамедлительно, что поможет вовремя купировать развитие заболевания и сократить длительность вероятных обострений.
Лечение болезни Крона, препараты и диета
Несмотря на обширный спектр современных методик, данное патологическое поражение системы ЖКТ относится к неизлечимым заболеваниям. Лечение болезни Крона у взрослых и детей не имеет специальных универсальных методов, носит лишь поддерживающий и симптоматический характер.
Медикаментозная терапия направлена:
- на купирование активности воспалительных процессов;
- предотвращение проявления патологической симптоматики;
- профилактику возможных осложнений;
- обеспечение устойчивой длительной ремиссии.
Оперативное вмешательство проводится лишь при угрожающих жизни состояниях.
Обязательное условие при лечении – диетотерапия. Она назначается всем без исключения пациентам с данной патологией. Коррекция рациона питания способствует снижению остроты симптоматики – болевого синдрома и диареи, вносит изменения в процессы пищеварения.
Пациенты с хроническим течением воспалительных реакций в кишечнике, как правило страдают стеатореей (нарушения всасывания жиров), поэтому жирные продукты, только усиливают диарею.
Диета предусматривает исключение из рациона всех блюд, приготовленных из раздражающих слизистые покровы кишечника продуктов (высококислотных, копченых, острых и жареных), запрет на алкогольные и газированные напитки, крепкий кофе и табачную продукцию, соблюдения правил пищевого поведения, расписанных врачом.
Препараты
Основная группа фармакологических препаратов для лечебной терапии болезни Крона включает:
- Противовоспалительные средства – антимикробное и противовоспалительное средство «Сульфасалазин» и аминосалицилатный противовоспалительный препарат «Мезаламин».
- Гормональные кортикостероиды. Назначаются для быстрого купирования симптоматики с локализацией воспалительного процесса на определенных участках кишки – «Буденофальк» и его аналоги.
- Назначение иммунодепрессантов, снижающих выраженность воспалительных реакций – «Азатиоприна», «Метотрексата», «Циклоспорина».
- Препараты антибактериальной терапии, антибиотики для лечения свищей и абсцессов – «Метронидазол» или «Ципрофлоксацин».
- Препараты симптоматического лечения. Антидиарейные – «Дифеноксилат» «Лоперамид» и «Атропин», антихолинергические средства – «Кодеин» или «Платифиллин». Седативные препараты – «Метронидазол», либо «Элениум», витаминные комплексы.
Оперативное вмешательство применяется при:
- Образовании абсцессов и свищей. Проводится вскрытие и санация абсцессов и хирургическая операция по закрытию свищей;
- При развитии множественных дефектов в кишечных стенках с обильными геморрагиями, либо тяжелых процессов поражения, не поддающихся консервативному лечению. Проводится резекция кишечника на определенном поврежденном участке кишечника.
Прогноз болезни Крона индивидуален, обусловлен тяжестью и длительностью патологического процесса. При правильной поддерживающей терапии, продолжительность ремиссии может исчисляться несколькими десятками лет. Как самостоятельная патология, заболевание крайне редко становиться причиной летальности, ее процент очень низкий.
zdravlab.com
