Сыпь — причины, диагностика и лечение
Отчего это бывает
Сыпь может быть проявлением аллергии — крапивница, дерматит, экзема.
Может быть вызвана приемом лекарственных препаратов. В данном случае сыпь бывает как аллергической реакцией организма на входящие в состав препарата вещества, так и реакцией неаллергического характера. Например, кортикостероиды (гормональные препараты) могут вызывать появление угрей и истончение кожи, а противосвертывающие средства – образование синяков в результате кровоизлияний под кожу. Некоторые препараты, такие как антибиотики, нейролептики, искусственные заменители сахара делают кожу чувствительной к солнечному свету. При приеме препарата сыпь не проявляется, но может возникнуть позднее при попадании солнечных лучей на кожу. Реакция на препарат может наступить и не сразу, а через несколько часов или дней. Лекарства могут стать причиной крапивницы, токсического эпидермального некролиза, многоформной эритемы, синдрома Стивенса-Джонсона, узловатой эритемы и т.
Некоторые сыпи возникают только во время беременности. Например, к таким относятся герпес беременных и крапивница беременных. Причем герпес беременных не имеет никакого отношения к заболеваниям, вызываемым вирусом герпеса – только внешние симптомы схожи с вирусной одноименной инфекцией. Это редкое заболевание, которое может проявляться после 12-й недели беременности или сразу после родов, и является результатом аутоиммунной реакции организма.
Наиболее известны сыпи, являющиеся обязательными симптомами целого ряда вирусных инфекций – кори, краснухи, ветряной оспы, инфекционной эритемы, розеолы новорожденных. Для каждого из этих заболеваний сыпь, ее вид и характер высыпаний являются диагностическим признаком.
Причиной сыпи могут быть и бактериальные инфекции – скарлатина, брюшной и сыпной тиф, менингит, сифилис, стафилококк и др.
Наконец, сыпь является признаком широкого спектра кожных заболеваний, начиная от лишаев и заканчивая чесоткой.
Диагностика
Определить причину сыпи может только опытный доктор, имеющий под рукой необходимое лабораторное оборудование. Никакое описание сыпи не даст точную картину происходящего, чтобы пациент смог сам поставить себе диагноз. Поэтому в случае появления сыпи необходимо обратиться к дерматологу для осмотра.
Никакое описание сыпи не даст точную картину происходящего, чтобы пациент смог сам поставить себе диагноз. Поэтому в случае появления сыпи необходимо обратиться к дерматологу для осмотра.
Чтобы определить, что вызвало сыпь, следует обратить внимание на сопутствующие симптомы. Если у человека все признаки инфекционного заболевания, то можно предположить, что сыпь вызвана инфекцией, однако есть вероятность, что причиной высыпания послужил прием лекарства.
Определить, является ли сыпь результатом приема лекарственного препарата, довольно сложно. Лабораторные методы здесь практически бессильны. Поэтому обычно прекращается прием всех лекарственных средств, кроме жизненно необходимых, или препараты заменяются на схожие по действию, но отличные по химической структуре и отслеживается реакция организма.
В случае подозрения на кожное заболевание берется соскоб с пораженного участка и исследуется под микроскопом.
Лечение
Лечение должен назначать только врач. В ряде случаев сыпь пройдет сама, если вызывали ее вирусные инфекционные заболевания, типа кори, краснухи, ветрянки.
В ряде случаев сыпь пройдет сама, если вызывали ее вирусные инфекционные заболевания, типа кори, краснухи, ветрянки.
В случае обнаружения чесоточного клеща необходимо провести несложное лечение.
Если сыпь аллергической природы, то следует определить аллерген при помощи кожных проб и исключить его воздействие на организм.
В случае кожных заболеваний лечиться нужно, сами они не пройдут, но лечение может назначать только врач-дерматолог, учитывая общее состояние организма.
Если кожная сыпь сухая или зудящая, уменьшить симптомы можно с помощью мазей, содержащих кортикостероиды. В очень тяжелых случаях кортикостероиды вводят в виде инъекций.
Что важно знать о ветряной оспе?
29.01.2018
В 2017 году в Республике Алтай было зарегистрировано 1542 случая заболеваемости ветряной оспой (в 2016 г. – 2345 случаев). Это чрезвычайно распространённое заболевание, которое многим детям и их родителям знакомо не понаслышке.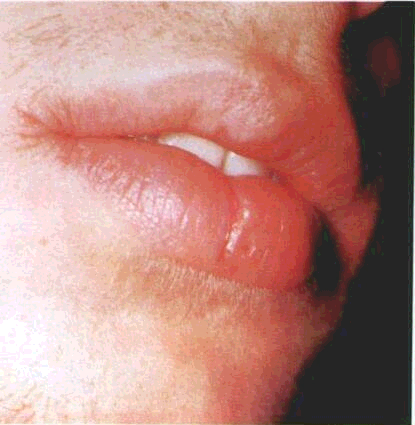 Но знаете ли вы, как нужно правильно вести себя, если кто-то из членов вашей семьи заболел ветряной оспой?
Но знаете ли вы, как нужно правильно вести себя, если кто-то из членов вашей семьи заболел ветряной оспой?
Каким ветром приносит ветрянку?
Ветряная оспа, которую ещё часто называют «ветрянкой» — острое инфекционное заболевание. Возбудитель инфекции нестоек в окружающей среде, при низкой температуре сохраняется долго, устойчив к повторному замораживанию. Рост заболеваемости ветряной оспой наблюдается в осенне-зимний период.
У взрослых ветряная оспа встречается редко, в 80% заболевание наблюдается среди детей до 7 лет.
Источником инфекции является больной человек. После инфицирования он начинает быть заразным для окружающих за 2 дня до появления сыпи и до 5-го дня от момента появления последнего элемента сыпи.
Основной путь распространения инфекции — воздушно-капельный. Возможно заражение и контактным путём, через различные предметы, например, детские игрушки.
Инкубационный период составляет от 9 до 21 дня.
Симптомы
Начало заболевания обычно бывает острым. Первыми симптомами инфекции являются высыпания на коже и повышение температуры (иногда температура остается нормальной). Элементы сыпи вначале представляют собой розовые пятна величиной 2-4 мм, которые через несколько часов превращаются в везикулы, наполненные прозрачным содержимом. Нередко появляется кожный зуд. Сыпь появляется на коже туловища, лица, шеи, на коже конечностей. Очень характерно наличие высыпаний на волосистой части головы. Кроме того, в течение нескольких дней возможны подсыпания.
Одновременно с сыпью на коже, появляется сыпь на слизистых оболочках полости рта, иногда на половых органах, особенно у девочек.
У взрослых заболевание чаще протекает с выраженными симптомами интоксикации и повышением температуры тела, сыпь обильная и подсыпания происходят дольше.
В подавляющем большинстве случаев заболевание протекает не тяжело.
Ветряная оспа, как правило, протекает доброкачественно. Осложнения встречаются редко. Они развиваются в связи с непосредственным действием самого вируса или связаны с наслоением бактериальной инфекции. Среди специфических осложнений — пневмония, ветряночный энцефалит и менингоэнцефалит, реже отмечаются нефриты и миокардиты.
Бактериальные осложнения (пиодермии, абсцессы, флегмоны, рожистое воспаление, стоматиты, гнойные конъюнктивиты) встречаются у ослабленных детей при нарушении гигиенического ухода за кожей и слизистыми оболочками.
Лечение
При ветряной оспе лечение больных проводится на дому. Госпитализация осуществляется в случае тяжелого течения заболевания, при присоединении осложнений или по эпидемиологическим показаниям.
В остром периоде назначается постельный режим. Для предупреждения наслоения вторичной инфекции и более быстрого подсыхания пузырьков элементы сыпи смазывают раствором анилиновых красителей. Высыпания на слизистых оболочках обрабатывают водными растворами анилиновых красителей или другими дезинфицирующими растворами.
Для предупреждения наслоения вторичной инфекции и более быстрого подсыхания пузырьков элементы сыпи смазывают раствором анилиновых красителей. Высыпания на слизистых оболочках обрабатывают водными растворами анилиновых красителей или другими дезинфицирующими растворами.
При ветряной оспе уход за больным состоит в выполнении гигиенических мероприятий, направленных на предупреждение инфицирования элементов сыпи. Необходимо следить за чистотой рук ребёнка, коротко стричь ногти, часто менять нательное и постельное белье.
При высыпаниях в полости рта пищу следует давать протёртой, она не должна содержать раздражающих компонентов.
Не допустить распространения
Для предотвращения распространения инфекции больных ветряной оспой изолируют из детского коллектива на 9 дней с момента появления сыпи. С целью активной иммунизации по эпидемическим показаниям может использоваться вакцина в возрасте от 9 месяцев.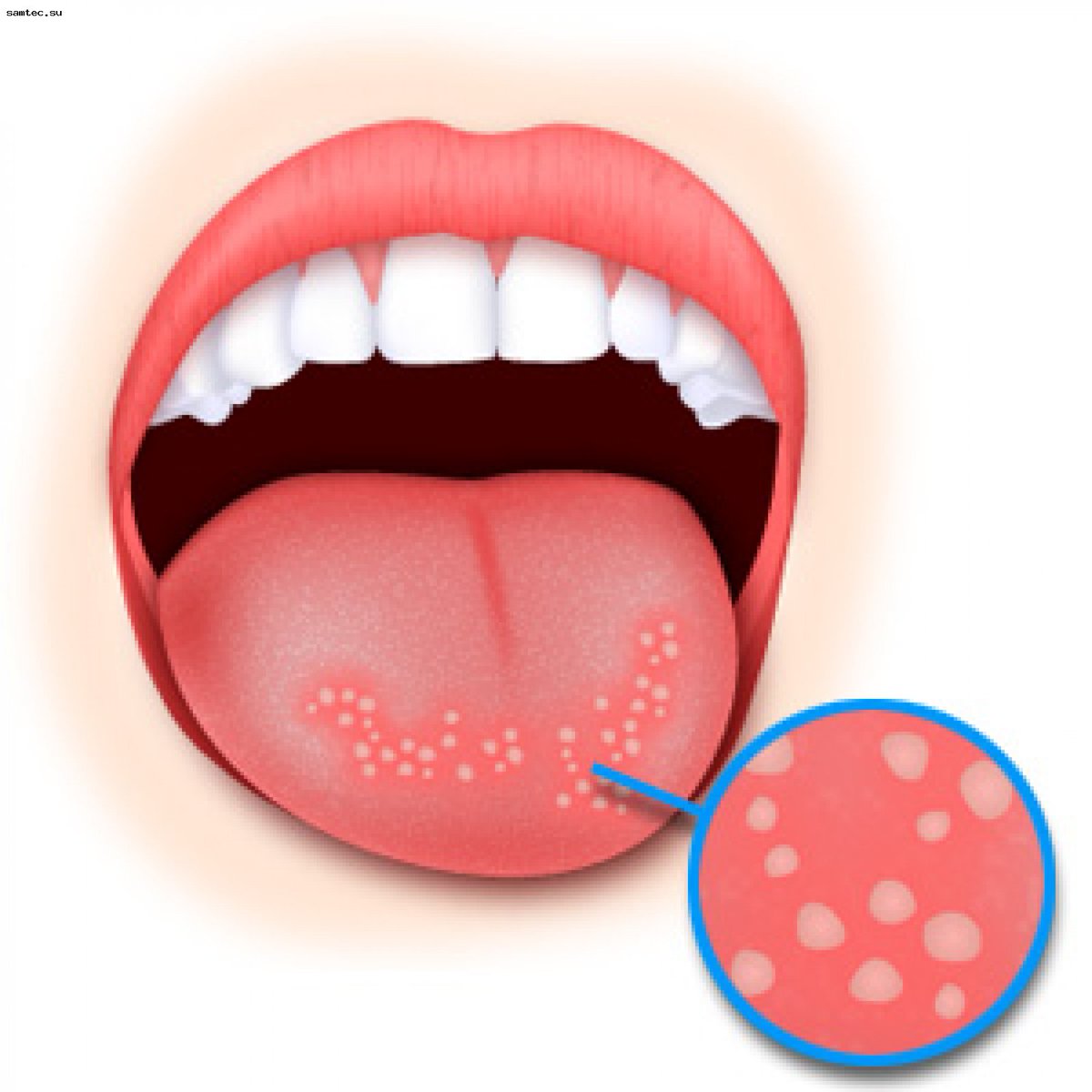
Вакцинации подлежат лица, призванные на военную службу, ранее не привитые и не болевшие ветряной оспой. Эффективность экстренной вакцинации составляет 90-92%.
Дети в возрасте до 7 лет, бывшие в контакте с больным ветряной оспой, подлежат разобщению на 21 день. При точно установленном дне контакта разобщение проводится с 11-го по 21-й день. В группу (класс) организованного коллектива на срок карантина запрещается приём детей, не болевших ветряной оспой.
С целью выявления больных ветряной оспой за контактными лицами установливается ежедневное медицинское наблюдение, включающее термометрию, осмотр кожи и слизистых оболочек.
После заболевания формируется стойкий, пожизненный иммунитет. Повторные случаи ветряной оспы редки. Прогноз благоприятный.
Просмотров: 1060Ученые изучили сыпь у заразившихся коронавирусом :: Общество :: РБК
Испанские ученые пришли к выводу, что энантема в ротовой полости — сильная сыпь на слизистой оболочке — может являться одним из ранних симптомов коронавирусной инфекции. Результаты своих исследований они опубликовали в журнале JAMA Dermatology.
Результаты своих исследований они опубликовали в журнале JAMA Dermatology.
В исследовании участвовал 21 пациент с COVID-19 в возрасте от 40 до 69 лет. У 29% из них (шесть человек) обнаружились высыпания в полости рта. При этом авторы статьи отмечают, что энантема появлялась за два дня до других симптомов коронавирусной инфекции.
Медики не утверждают однозначно, что сыпь появилась именно из-за COVID-19, так как энантема хоть и предполагает вирусную этиологию, но может быть вызвана и другими возбудителями. Кроме того, исследования осложняются еще и требованиями санитарной безопасности, которые необходимо соблюдать при осмотре пациентов.
Врачи назвали основные симптомы коронавируса у детейВ июне врач-эндокринолог, кандидат медицинских наук Зухра Павлова сообщила, что у людей, переболевших коронавирусной инфекцией, может наблюдаться необычный симптом — озноб.
Корь — симптомы, течение заболевания, лечение и профилактика. Справка
Возбудитель кори (Polinosa morbillarum) относится к парамиксовирусам (семейство Paramyxoviridae, род Morbillivirus). Вирус не стоек: при комнатной температуре он погибает через 3-4 часа, патогенные свойства теряет уже через несколько минут, быстро гибнет под действием солнечного света и Уф-лучей.
Источником возбудителя инфекции является только больной человек. Наибольшая заразительность отмечается в начальном периоде и в первый день появления сыпи. С 5-го дня от начала высыпания больной не заразен. Распространение возбудителя инфекции происходит чаще воздушно-капельным путем. В закрытых помещениях вирус кори с током воздуха может распространяться в соседние комнаты и даже через коридоры, лестничные клетки и систему вентиляции – в другие квартиры. В редких случаях наблюдается передача вируса кори через третье лицо и вещи. Возможно внутриутробное инфицирование.
Восприимчивость к кори очень высокая. При контакте с больным корью заболевают практически все лица, не болевшие корью и не привитые против нее.
При контакте с больным корью заболевают практически все лица, не болевшие корью и не привитые против нее.
Иммунитет после перенесенной естественной коревой инфекции стойкий. Повторные заболевания корью встречаются редко. Иммунитет после прививок более кратковременный (через 10 лет после прививки лишь у 36% вакцинированных сохраняются защитные титры антител).
Инкубационный период длится 9-11 дней.
Отдельные проявления болезни отмечаются со второй половины инкубационного периода (снижение массы тела, отечность нижнего века и гиперемия (увеличение кровенаполнения) конъюнктив, субфебрилитет по вечерам (температура тела, повышенная в пределах 37-38° С), кашель, небольшой насморк). Начальный период болезни характеризуется повышением температуры тела до 38-39° С, разбитостью, общим недомоганием, понижением аппетита. Усиливается насморк, появляется грубый «лающий» кашель, резко выражена гиперемия конъюнктив. Появляются характерные для кори пятна Бельского-Филатова-Коплика. Эти пятна чаще локализуются на слизистой оболочке щек. Они представляют собой мелкие белесоватые, слегка возвышающиеся над уровнем слизистой оболочки пятнышки, окруженные узкой красноватой каемкой, и прочно сидят на слизистой оболочке. По внешнему виду напоминают манную крупу или отруби. С появлением экзантемы (общее название сыпи на коже) они исчезают. В конце начального периода (3-4 день) температура тела понижается, затем с появлением коревой сыпи вновь повышается до более высоких цифр. Общая интоксикация и поражение дыхательных путей усиливаются.
Эти пятна чаще локализуются на слизистой оболочке щек. Они представляют собой мелкие белесоватые, слегка возвышающиеся над уровнем слизистой оболочки пятнышки, окруженные узкой красноватой каемкой, и прочно сидят на слизистой оболочке. По внешнему виду напоминают манную крупу или отруби. С появлением экзантемы (общее название сыпи на коже) они исчезают. В конце начального периода (3-4 день) температура тела понижается, затем с появлением коревой сыпи вновь повышается до более высоких цифр. Общая интоксикация и поражение дыхательных путей усиливаются.
Коревая экзантема характеризуется этапностью высыпания: в 1-й день элементы сыпи появляются на лице, шее; на 2-й день – на туловище, руках и бедрах; на 3-й день сыпь захватывает голени и стопы, а на лице начинает бледнеть. Наиболее густо элементы сыпи расположены на лице, шее и верхней части туловища. В некоторых случаях на фоне коревой экзантемы можно заметить кровоизлияния (петехии). Через 3-4 дня элементы сыпи бледнеют, на их месте остаются буроватые пятна – пигментация. На месте сыпи в дальнейшем наблюдается отрубевидное шелушение (на лице и туловище).
На месте сыпи в дальнейшем наблюдается отрубевидное шелушение (на лице и туловище).
Характерен выраженный конъюнктивит, иногда с гнойным отделяемым, склеивающим ресницы по утрам. Периферические лимфатические узлы (заднешейные, затылочные, подмышечные) увеличены, иногда чувствительны при пальпации. У некоторых больных отмечаются боли в животе, жидкий стул. Появление диареи может быть обусловлено другими патогенными агентами, наслаивающимися на коревую инфекцию.
Осложнения кори: ларингит (воспаление гортани), круп (стеноз гортани), трахеобронхит, отит (воспаления уха), первичная коревая (вирусная) пневмония, вторичная бактериальная пневмония, стоматит (воспаление слизистой оболочки рта), коревой энцефалит (воспаление мозга), менингит (воспаление мозговой оболочки), гепатит, лимфаденит, мезентериальный лимфаденит. Наиболее частое осложнение кори – пневмония.
Диагноз выставляется врачом на основании осмотра и сведений о контакте с больным корью.
В нетяжелых случаях лечение кори проводится на дому. Больному обеспечивают покой, приглушенное освещение (при конъюнктивите яркий свет вызывает сильную боль). Рекомендуется обильное питье, антигистаминные (противоаллергические) препараты, полоскание рта. Для профилактики осложнений в глаза закапывают противовоспалительные капли.
Больному обеспечивают покой, приглушенное освещение (при конъюнктивите яркий свет вызывает сильную боль). Рекомендуется обильное питье, антигистаминные (противоаллергические) препараты, полоскание рта. Для профилактики осложнений в глаза закапывают противовоспалительные капли.
При развитии осложнений – госпитализация. Прогноз в большинстве случаев благоприятный. В редких случаях осложненная корь может приводить к пожизненной инвалидности вследствие поражения мозга, слепоты и глухоты.
Надежным методом предупреждения кори является иммунизация живой вакциной. Прививка обеспечивает защитный эффект в течение около 15 лет.
В России действует Национальная программа по борьбе с корью, задачей которой является полное уничтожение этой болезни на территории Российской Федерации. Вакцинация от кори входит в календарь обязательных прививок.
Материал подготовлен на основе информации открытых источников
Корь у детей — Детский сад №119 г. Калининград
Корь у детей
Корь – это вирусное заболевание, чаще встречается у детей и характеризуется генерализованным поражением слизистых оболочек, сыпью и частым развитием осложнений.
Причины возникновения
Источником вируса кори является больной человек. Путь передачи – воздушно-капельный. Восприимчивость заболевания очень высокая, но чаще болеют дети от 2 до 8 лет.
Симптомы кори у детей
Инкубационный период кори у детей составляет от 7 до 14 дней, максимум 17 дней.
В клинике кори у детей выделяют несколько этапов:
1. Этап катаральных изменений. Для него характерны признаки интоксикации(головная боль, повышение температуры до 38-40 ⁰C), ребенка беспокоит кашель, насморк, появляется конъюнктивит.
На 2-3 день развиваются характерные симптомы кори. На слизистой оболочке твердого и мягкого неба появляются красные пятна – это коревая энантема. На слизистой щек напротив малых коренных зубов видны белесоватые пятнышки Бельского–Филатова. Это результат некроза эпителия.
Продолжительность этого этапа 4 – 5 дней. В конце его наблюдается понижение температуры.
В конце его наблюдается понижение температуры.
2. Этап высыпаний.
Начинается с резкого подъема температуры и частого тяжелого сухого кашля. Появляется сыпь. Высыпания начинают появляться на голове: на лице и за ушами Сыпь при кори пятнисто – папулёзная при большом количестве, начинают сливаться друг с другом, образуя большие бесформенные пятна, иногда приподнимающиеся над уровнем кожи, ярко-красная на бледном фоне кожи. Характерным является вид больного ребенка: лицо одутловатое, веки и нос отечные, губы сухие, в трещинах, глаза «красные».
. В отличие от краснухи сыпь при кори проявляется этапно:
- 1 сутки – сыпь на лице, плечевом поясе
- 2 сутки – сыпь на туловище и верхних конечностях
- 3 сутки – сыпь распространяется и на нижние конечности
- Весь этот этап сопровождается высокой температурой, возможно до 40⁰ C.
На второй день пятна начинают спускаться ниже по телу и появляются на туловище и участках рук, приближенных к торсу.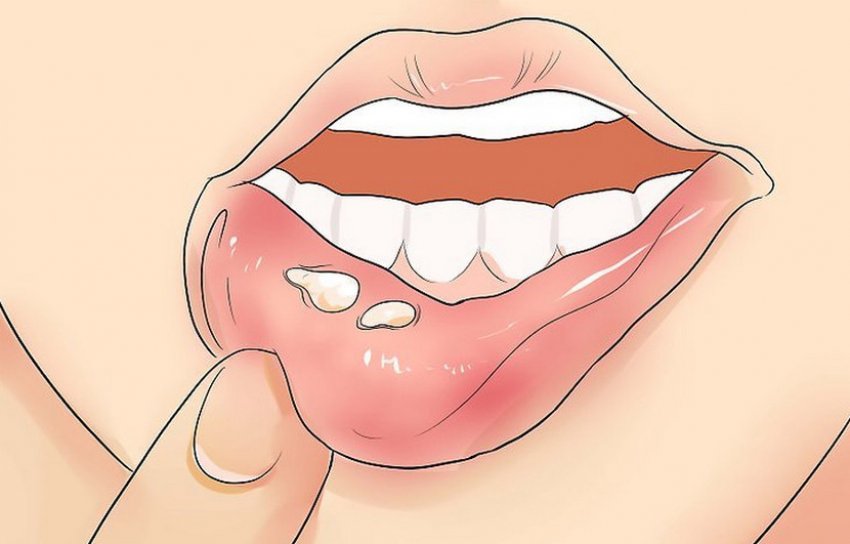 На третий день сыпь захватывает полностью туловище ребенка, ноги и распространяется на отдаленные от торса части рук.
На третий день сыпь захватывает полностью туловище ребенка, ноги и распространяется на отдаленные от торса части рук.
Катаральные проявления постепенно угасают: температура начинает снижаться, дети становятся активными, появляется аппетит, кашель становится мягче и более редким. Продолжительность этого периода 3-4 дня. Весь этот период ребенок заразен для окружающих.
Период пигментации. Сыпь появляется из-за того, что происходит расширение кровеносных сосудов верхнего слоя кожи, увеличение их кровенаполнения и выхода форменных элементов крови в окружающие ткани. Постепенно происходит разрушение эритроцитов (красных кровяных телец крови, содержащих гемоглобин), и откладывание железа, содержащегося в гемоглобине, в ткани. Такое состояние называется гемосидероз.
Так как, высыпания имеют этапность (сыпь на всем теле появляется не сразу, а постепенно захватывает его), то и появление пигментации имеет такую же этапность: сначала пигментируется лицо и шея, затем туловище и прилегающие к нему участки рук и ног, а уже в последнюю очередь – удаленные от туловища участки рук и ног. Пигментированные участки имеют синюшный цвет и не изменяют его при надавливании пальцем или растягивании кожи. В периоде пигментации состояние больного ребенка становится удовлетворительным, нормализуется температура тела, восстанавливаются аппетит и сон.
Пигментированные участки имеют синюшный цвет и не изменяют его при надавливании пальцем или растягивании кожи. В периоде пигментации состояние больного ребенка становится удовлетворительным, нормализуется температура тела, восстанавливаются аппетит и сон.
Катаральные явления постепенно уменьшаются и к 7–9-му дню от начала периода высыпания, как правило, исчезают полностью. Продолжительность этого периода 7-14 дней. Ребенок становиться незаразным на 5 день от появления высыпаний и может посещать детский сад или школу.
3. Этап пигментации. В этот период сыпь угасает сверху вниз, оставляя пятна пигментации. Исчезают катаральные явления. Температура постепенно снижается до нормы.
В общей сложности корь у детей продолжается 10-14 дней.
После перенесенной кори остается стойкий пожизненный иммунитет. Повторные заражения корью единичны, и, как правило, обусловлены крайне низким иммунитетом больного.
Осложнения кори у детей
Осложнения кори у детей делятся на 2 группы:
- Обусловлены действием на организм самого вируса кори – коревая пневмония, энцефалит
- Обусловлены присоединением вторичной инфекции (из-за ослабленного иммунитета ребенка) – стоматит, отит, бронхит, лимфаденит, гепатит.
Атипичные формы кори
- Митигированная корь. Этот тип заболевания развивается у тех детей, которые получали иммуноглобулин. Его применяют у детей, которые были в контакте с больными корью, чтобы снизить заболеваемость. При этом происходит смазывание клинической картины, и сокращение всех периодов, кроме инкубационного, который удлиняется до 21 дня. Катаральный период проявляется легким кашлем, насморком и повышением температуры тела, однако температура не достигает высоких цифр. На слизистой щек не появляются пятна Бельского–Филатова-Коплика. Период высыпания укорачивается до 1–2 дней.
 Сыпь менее яркая, число высыпаний намного меньше и нет этапности в появлении сыпи. Период пигментации намного короче и пигментация не такая темная.
Сыпь менее яркая, число высыпаний намного меньше и нет этапности в появлении сыпи. Период пигментации намного короче и пигментация не такая темная. - Абортивная форма кори. При этой форме заболевание начинается классически с появления катаральных явлений (кашля и повышения температуры тела), однако на 2-3 сутки заболевания все симптомы резко исчезают. Сыпь появляется не на всем теле, а только на лице и верхней части туловища.
- Стертая форма кори. Данная форма заболевания напоминает митигированную, однако сыпь в этом случае очень часто отсутствует, что затрудняет точную постановку диагноза. Катаральные явления так же выражены не ярко, обычно наблюдается только незначительный кашель.
Профилактика кори у детей
Профилактика кори у детей проводится согласно Национальному Календарю профилактических прививок России в 1 год комбинированной вакциной против кори, краснухи и паротита. Ревакцинация проводится в 6 лет.
Ревакцинация проводится в 6 лет.
Контактным лицам, не прошедшим вакцинацию, проводят экстренную вакцинопрофилактику, также возможно введение коревого гамма-глобулина (для ослабленных детей, беременных женщин и других лиц по показаниям врача).
Поделиться с друзьями:Менингококковые инфекции: симптомы, причины, вакцинация
Менингококковая инфекция — инфекционное заболевание, вызываемое бактерией Neisseria meningitidis. Существует 12 серогрупп (разновидностей) этой бактерии, из них 6 (A, B, C, W, Y и X) вызывают большинство тяжелых форм менингококковой инфекции. Особенность инфекции в том, что у менингококка, как и у гемофильной палочки типа b и пневмококков, имеется полисахаридная капсула, окружающая бактерию и защищающая ее от атак иммунной системы. Маленькие дети (в возрасте от 0 до 5 лет) еще, как правило, не имеют сформированного защитного иммунитета против этой инфекции. (1)
Причины и источники.
 Инкубационный период
Инкубационный период
Возбудитель менингококковой инфекции передается только от человека к человеку. Инфекция распространяется воздушно-капельным путем и проникает в организм через слизистую носа, полости рта и глотки. Мельчайшие капли выделений из дыхательных путей, полости рта или носоглотки носителя или больного человека при тесном контакте — поцелуях, чихании, кашле, — попадают на слизистую здорового человека. Там бактерии могут на некоторое время оставаться и размножаться, не вызывая признаков заболевания и не влияя на самочувствие, вызывая бессимптомное носительство (иногда наблюдаются симптомы насморка [назофарингита]). По имеющимся данным, считается, что в любой момент времени около 10-20% населения являются носителями менингококков. Но иногда, по не вполне понятным причинам, подавляя защитные силы организма, инфекция проникает через слизистую оболочку в кровь. Используя питательные вещества, находящиеся в крови, менингококки могут быстро размножаться, вызывая заражение крови (сепсис), и распространяться через кровь в оболочки головного мозга или другие внутренние органы (например, легкие, суставы, сердце, подкожно-жировую клетчатку и др. ). (1) (2)
). (1) (2)
Время между моментом попадания бактерии в организм и до появления первых признаков болезни называется инкубационным периодом. Для менингококковой инфекции он составляет в среднем 4 дня, но может и меняться от 2 до 10 дней. (2)
Формы заболевания
Под формами заболевания подразумевается то, какой характер носит болезнь, как она протекает, какие органы и системы она поражает. В случаях менингококковой инфекции существуют следующие формы:
-
Локализованные формы. Развиваются в случае, если защитные силы организма справляются с инфекцией, и она не попадает в кровь.
-
Бессимптомное носительство: бактерия Neisseria meningitidis остается на слизистой, размножается и периодически выделяется во внешнюю среду. Сам человек не болеет, но является заразным для окружающих.
-
Острый назофарингит: воспаление ограничивается слизистой носа, носоглотки.

-
-
Генерализованные формы — менингит, менингоэнцефалит, сепсис (заражение крови). Развиваются, если возбудитель преодолевает местную иммунную защиту на слизистых оболочках носоглотки и попадает в кровь. С током крови бактерии разносятся по организму, проникают в кожу, почки, надпочечники, легкие, ткани сердца, оболочки головного мозга. Размножение и гибель менингококков приводит к выбросу эндотоксина — ядовитого продукта распада бактерий. Он разрушает стенки сосудов, отчего образуются кровоизлияния, которые выглядят сначала как с ыпь (экзантема) — красноватые точки на коже или энантема — так ие же высыпания на слизистых полости рта, носоглотки, иногда глаз, а затем принимают типичный вид геморрагической (от темно-красной до черной) сыпи размером от точек до обширных некрозов (отмирания) участков кожи. Этот же бактериальный токсин приводит к развитию отека мозга и мозговых strсимптомов, кровоизлияниям во внутренние органы.

-
Смешанные (сочетание, например, менингита и сепсиса) и редкие формы: развитие воспаления в суставах — полиартрит, в легких — пневмония и т. д. (1) (2) (3)
Симптомы менингококковой инфекции
Носительство. Протекает без жалоб, длится в среднем 10-15 дней, возбудитель обнаруживается только при лабораторном обследовании.
Острый назофарингит. Симптомы менингококкового острого назофарингита могут напоминать ОРВИ — повышение температуры, слабость, головная боль, сонливость, выделение слизи и небольшая заложенность носа. Может закончиться выздоровлением, переходом в носительство или стать причиной развития менингита и других тяжелых форм менингококковой инфекции. В любом случае, даже при минимальных подозрениях или риске заражения менингококком нужно вызывать врача, поскольку самостоятельно определить, действительно ли это менингококковый назофарингит или другая инфекция невозможно: необходимо проведение осмотра и лабораторные анализы.:max_bytes(150000):strip_icc()/GettyImages-624261782-5ad0f2a0c5542e0036be4c02.jpg)
Менингококцемия (сепсис, заражение крови). Развивается быстро, часто на фоне назофарингита. Температура может резко подняться, с ломотой в мышцах, сильной головной болью, помутнением сознания. В течение 1-2 суток появляется типичная сыпь при менингококковой инфекции — сначала розоватая, затем геморрагическая: неровные высыпания, темно-красного цвета, немного приподнимающиеся над кожей. Как правило, сыпь локализуется на ягодицах, ногах, нижней части туловища. Элементы сыпи очень разные, от «булавочного укола» и красно-коричневых «звездочек» до больших кровоизлияний, которые в тяжелых случаях приводят к отмиранию тканей — некрозу. Неблагоприятным признаком считается раннее появле ние сыпи на лице. (1)
Менингит. По данным источника (1) в России «50% всех бактериальных менингитов у детей в возрасте до 5 лет» вызывает менингококк. Начинается менингококковый бактериальный менингит остро, температура может быстро нарастать до высоких цифр, одновременно могут появиться жалобы на боль в спине, шее, резкую головную боль с непереносимостью света, звуков. Многократно повторяется рвота, облегчения она не приносит. Сознание спутанное, человек сжимается в комочек: лежит на боку, с подтянутыми к животу ногами, типичное описание этого признака — «поза легавой собаки». Общее состояние, как правило, тяжелое или очень тяжелое.
Многократно повторяется рвота, облегчения она не приносит. Сознание спутанное, человек сжимается в комочек: лежит на боку, с подтянутыми к животу ногами, типичное описание этого признака — «поза легавой собаки». Общее состояние, как правило, тяжелое или очень тяжелое.
Могут быстро — иногда в первый день, но чаще на 2-3 день после появления признаков болезни, — развиться симптомы, которые говорят о том, что инфекционно-воспалительный процесс затронул оболочки головного мозга, вызывал их раздражение. Такие симптомы называют менингеальными, к ним относят: ригидность затылочных мышц (невозможно прижать подбородок к груди), симптомы Кернига (врач не может разогнуть у больного ногу в колене), Брудзинского (одновременное сгибание головы и подтягивание ног к животу) и другие. Возможно появление типичной сыпи. (1) (3)
Менингеальная симптоматика может говорить о тяжести заболевания, но самостоятельно, без врача, определить ее не следует: нужна комплексная проверка и опыт в оценке симптомов.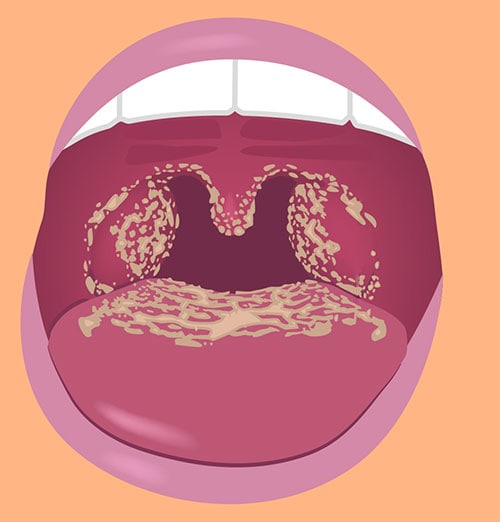
Менингоэнцефалит. Воспаление затрагивает мозговые оболочки, головной, иногда спинной мозг. Признаки сходны с симптомами менингита, также развивается сыпь. При менингоэнцефалите могут появиться геморрагическая экзантема и энантема. Экзантемой называют разнообразную сыпь на коже, которая может быть при самых разных инфекциях, аллергиях, это общее описание высыпаний. Энантема — это сыпь разного характера, появляющаяся на слизистых оболочках. В самом начале менингоэнцефалита может быть трудно определить тип сыпи. Она может начинаться как розеола — небольшого, от 1 до 10 мм в диаметре, округлого покраснения, который светлеет при или исчезает при нажатии на него. Затем может переходить в геморрагическую сыпь в виде точек, пятен, звездочек разного размера, не исчезающих при нажатии на них. (1) (3)
Менингококковый сепсис (менигококкцемия) — тяжелая форма заболевания. Состояние больных очень тяжелое: сильная головная боль, рвота, температура может быть как очень высокой — 41° C, так и быть ниже 36,6° C. Связано это с очень быстрым нарушением работы сосудов, падением артериального давления. Быстро появляется пятнисто-папуле зная сыпь: распространяясь по коже и слизистым, она часто сливается с образованием пузырей с кровянистым содержимым. Смертность при данной форме очень высокая — до 60%. (1) (3)
Связано это с очень быстрым нарушением работы сосудов, падением артериального давления. Быстро появляется пятнисто-папуле зная сыпь: распространяясь по коже и слизистым, она часто сливается с образованием пузырей с кровянистым содержимым. Смертность при данной форме очень высокая — до 60%. (1) (3)
Диагностика менингококковой инфекции
Поставить точный диагноз можно только после лабораторного исследования: если врач заподозрит менингококковую инфекцию, то он назначает анализ крови, спинномозговой жидкости, отделяемого слизистых и сыпи.
По данным источника (1) даже при своевременной и правильной постановке диагноза, правильно назначенном лечении, «высок риск летального исхода. У 10-20% выживших людей бактериальный менингит может приводить к повреждению мозга, потере слуха или трудностям в обучении. В тяжёлых случаях возможна гангрена пальцев кистей, стоп, ушных раковин». Поэтому при развитии хотя бы одного из симптомов, напоминающих по описанию симптомы менингококковой инфекции, сепсиса и любых других форм, рекомендуется вызвать «скорую помощь».
Предварительный диагноз, а затем его уточнение возможно только после клинического осмотра, с обязательным забором с помощью спинномозговой пункции ликвора — спинномозговой жидкости, а также мазков с поверхности слизистой носоглотки, сыпи. Согласно источнику (1), «менингококковая инфекция потенциально смертельна, и всегда должна рассматриваться как медицинская чрезвычайная ситуация. Пациента необходимо госпитализировать в больницу».
Лечение
Лечение зависит от формы заболевания. Госпитализация требуется при любой форме, но если при выявлении бессимптомного носительства менингококковой инфекции и назофарингите могут назначить антибиотики, витаминно-минеральные препараты, то другие формы заболевания требуют экстренного вмешательства и интенсивного лечения. (1) (3)
В зависимости от формы заболевания, особенностей течения, возраста больного и других причин, могут быть назначены антибиотики, возможно, потребуется их комбинация, коррекция дозы. Также могут потребоваться препараты для снижения температуры, снятия судорог, улучшения циркуляции крови и для дезинтоксикации, поддержания работы сердечно-сосудистой системы, головного мозга, снижения риска возможных осложнений. Могут потребоваться и другие мероприятия по поддержанию жизненно важных функций, вплоть до вентиляции легких. Чтобы лечение было максимально эффективным «важно идентифицировать серогруппу менингококка и провести тестирование микроорганизма на чувствительность к антибиотикам».(3)
Также могут потребоваться препараты для снижения температуры, снятия судорог, улучшения циркуляции крови и для дезинтоксикации, поддержания работы сердечно-сосудистой системы, головного мозга, снижения риска возможных осложнений. Могут потребоваться и другие мероприятия по поддержанию жизненно важных функций, вплоть до вентиляции легких. Чтобы лечение было максимально эффективным «важно идентифицировать серогруппу менингококка и провести тестирование микроорганизма на чувствительность к антибиотикам».(3)
Группы риска
Вызываемая менингококком инфекция одинаково опасна для всех людей, кроме получивших прививку от менингококковой инфекции. По данным ВОЗ (2), 10-20% населения в любой момент считаются бессимптомными носителями менингококковой бактерии N. meningitidis. Выделяют следующие группы повышенного риска по развитию менингококковой инфекции (1) (2) (3):
-
Дети младшего и дошкольного возраста. В отсутствие вакцинации защитный иммунитет против менингококков у детей до 5 лет, как правило, еще не сформирован.
 Имеет значение и то, что дети часто берут в рот игрушки и предметы окружающей среды, делятся едой друг с другом, пьют из общей посуды. Это повышает риск передачи инфекции, если в коллективе имеется ребенок или взрослый бессимптомный носитель менингококков без признаков заболевания.
Имеет значение и то, что дети часто берут в рот игрушки и предметы окружающей среды, делятся едой друг с другом, пьют из общей посуды. Это повышает риск передачи инфекции, если в коллективе имеется ребенок или взрослый бессимптомный носитель менингококков без признаков заболевания.
-
Подростки и молодые люди с большим количеством социальных контактов, проживанием и общением в скученных условиях (вечеринки, дискотеки, общежития, казармы). Как указано выше, около 10-20% людей считаются возможными бессимптомными носителями менингококковой инфекции. Чем больше и интенсивнее контакты — тем выше риск заразиться.
-
По этой же причине в группу риска входят призывники и новобранцы.
-
Лица, перенесшие удаление селезенки, с ВИЧ-инфекцией, с некоторыми генетическими нарушениями. Это лица с иммунодефицитом — сниженными возможностями организма сопротивляться инфекциям.

-
Лица с кохлеарными имплантатами. При нарушениях слуха и ношении кохлеарного имплантата возможно повреждение внутренних структур уха, снижение местного иммунитета, что может представлять определенный риск заражения.
-
Путешественники в районы, где высок уровень заболеваемости, страны так называемого «менингитного пояса» в Африке, а также в Саудовскую Аравию для совершения хаджа. Длительный сухой период, ветер, пыль с иссушенной почвы, холодные ночи, распространенность инфекций верхних дыхательных путей снижают защитные возможности слизистой носоглотки. Низкие показатели социально-экономического развития (кроме ОАЭ и Саудовской Аравии), скученность, перемещение большого числа населения из-за традиционного кочевого образа жизни, а в Саудовской Аравии — из-за паломничества, повышают риск того, что на относительно малых территориях соберется большое количество людей, среди которых могут оказаться и бессимптомные носители менингококковой инфекции, и больные, что может привести к возникновению вспышек инфекции.

Профилактика
Короткий инкубационный период, сложность ранней диагностики, быстрое развитие симптомов, распространенность носительства, особенности детского иммунитета, высокий уровень летальности и инвалидизации, а также высокая распространенность инфекции в некоторых странах мира требуют проведения профилактических мер у детей и отдельных взрослых из групп риска.
При вспышках менингококковой инфекции (ограниченных или при эпидемиях) силами медицинских работников могут проводиться так называемые мероприятия в очаге. К ним относится установление карантина, выявление и изоляция носителей, соблюдение санитарно-эпидемиологического режима, другие мероприятия. (3)
Наиболее эффективной мерой является активная иммунизация, то есть профилактическая прививка. В России она включена в Календарь профилактических прививок по эпидемическим показаниям (4). В нем указано, что вакцинации подлежат «дети и взрослые в очагах менингококковой инфекции, вызванной менингококками серогрупп A или C. Вакцинация проводится в эндемичных регионах, а также в случае эпидемии, вызванной менингококками серогрупп A или C». Вакцинации подлежат также лица, подлежащие призыву на военную службу. (4)
Вакцинация проводится в эндемичных регионах, а также в случае эпидемии, вызванной менингококками серогрупп A или C». Вакцинации подлежат также лица, подлежащие призыву на военную службу. (4)
В перечень вакцин, которые могут использоваться в России для вакцинации от менингококковой инфекции входят:
-
Менингококковые полисахаридные вакцины:
-
моновалентная (против серогруппы A) — полисахаридная сухая;
-
четырехвалентная (против серогрупп A, C, Y и W).
-
-
Менингококковые конъюгированные вакцины:
-
моновалентная (против серогруппы C).
-
четырехвалентная (против серогрупп A, C, Y и W). (5) (6)
-
Согласно позиции Всемирной организации здравоохранения, «конъюгированные вакцины предпочтительнее, чем полисахаридные, поскольку могут формировать популяционный иммунитет, а также обладают более высокой иммуногенностью, особенно у детей младше 2 лет». (7)
(7)
Показать источники
Источники
- Менингококковая инфекция. [Электронный ресурс]. URL: http://www.yaprivit.ru/diseases/meningokokkovaya-infekciya (по состоянию на 04.07.2017)
- Всемирная организация здравоохранения. Менингококковый менингит. Информационный бюллетень №141, ноябрь 2015 г. URL: http://www.who.int/mediacentre/factsheets/fs141/ru (по состоянию на 04.07.2017)
- Бережнова И.А. Инфекционные болезни. — Учебное пособие / И.А. Бережнова — М.: РИОР. — 2007. — 319 с.
- Приказ Министерства здравоохранения РФ от 21 марта 2014 г. №125н «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям» (с изменениями и дополнениями). URL: https://normativ.kontur.ru/document?moduleId=1&documentId=282161 (по состоянию на 04.07.2017)
- Абрамцева М.В., Тарасов А.П.
 , Немировская Т.И. Менингококковая инфекция. Конъюгированные полисахаридные менингококковые вакцины и вакцины нового поколения / Биопрепараты. Профилактика, диагностика, лечение. — 2016 — том 16, №1 (57) — С. 42.
, Немировская Т.И. Менингококковая инфекция. Конъюгированные полисахаридные менингококковые вакцины и вакцины нового поколения / Биопрепараты. Профилактика, диагностика, лечение. — 2016 — том 16, №1 (57) — С. 42. - Государственный реестр лекарственных средств РФ. URL: http://grls.rosminzdrav.ru (по состоянию на 04.07.2017)
- World Health Organization. Meningococcal vaccines: WHO position paper, November 2011. Wkly Epidemiol Rec 2011; 86:521-539. URL: http://www.who.int/wer/2011/wer8647.pdf (по состоянию на 04.07.2017)
SPRU.MENAC.18.03.0032
Корь у детей. Как выглядит корь у детей. Симптомы, лечение
Одной из классических детских инфекций традиционно считается корь, хотя она давно уже не редкость и среди взрослых, особенно с развитием вакцинации детей. Это вирусное заболевание, обладающее острым течением и сильной заразностью, встречается эта болезнь исключительно у человека.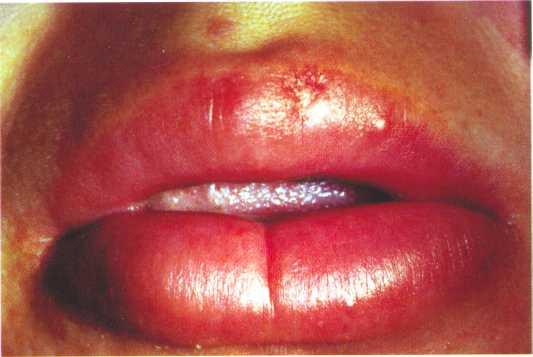
При данной инфекции происходят поражения глаз, дыхательных путей и кожи, при этом из-за тяжелого течения и интоксикации возможны крайне тяжелые осложнения, вплоть до летальных.
История кори
Корь, как заболевание, известно уже много тысяч лет, из-за нее в свое время средневековые города сильно редели, она приводила к серьезным осложнениям и летальным исходам. Но только в начале 20 века корь выделили в отдельную патологию, была доказана ее вирусная природа, а затем стали изыскиваться пути ее профилактики и активного лечения. В двадцатые годы предложены были первые способы профилактики кори – человеку предлагалось вводить человеческую сыворотку переболевшего человека, из-за чего заболеваемость корью резко снизилась и корь перестали воспринимать как ужасную и очень опасную инфекцию. В шестидесятые годы прошлого века была создана первая отечественная живая вакцина против кори. Данная вакцина в усовершенствованном виде до сих пор используется в плановой вакцинации детей и взрослых по национальному календарю прививок.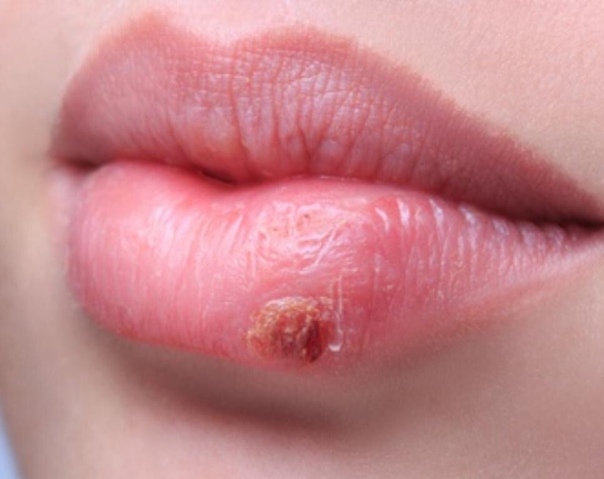 Это позволило существенно снизить риски развития таких серьезных заболеваний как коревой энцефалит и вирусная коревая пневмония.
Это позволило существенно снизить риски развития таких серьезных заболеваний как коревой энцефалит и вирусная коревая пневмония.
Особенности вируса
Вирус кори относится к семейству вирусов, содержащих РНК, обладает всеми типичными свойствами своего рода вирусов – парамиксовирус, имеет крупные размеры и неправильную форму. Однако, у вируса нет особого фермента, который затрудняет его проникновение сквозь слизистые. Но, при всем этом вирус кори будет вызывать особые свойства – будет склеивать эритроциты и разрушать их, что в дальнейшем будет обуславливать изменения цвета кожных покровов при высыпаниях.
И еще одним из особых свойств вируса кори является его проникновение в организм и в дальнейшем пожизненное в нем пребывание, которое может дальнейшем в редких случаях вызывать особую форму инфекции – медленного течения, которая поражает нервную систему.
Вирусы обладают невысокой устойчивостью в окружающей среде – он инактивируется при пастеризации, кипячении, но при замораживании и минусовых температурах вирус может храниться годами, при +5градусах – несколько дней. Вирус чувствителен к действию дезинфицирующих средств, эфиров и облучению, солнечному свету, высушиванию и кислой среде.
Вирус чувствителен к действию дезинфицирующих средств, эфиров и облучению, солнечному свету, высушиванию и кислой среде.
К вирусу регистрируется всеобщая восприимчивость, обычно заболевания регистрируются в зимний период и весной, особенно высоки шансы заболеть у тех, кто не был привит и кто не болел корью, особенно если это взрослые и подростки после 14 лет, у таких людей корь протекает особенно тяжело и дает осложнения. Чем более тесное и длительное общение будет у заболевшего с непривитыми и не болевшими, тем выше шансы заражения. Заболевают до 80% от контактных непривитых детей и взрослых.
Однако, корью болеют однажды в жизни, она поле заболевания дает стойкий пожизненный иммунитет. Есть данные о возможности реинфицирования корью, но они требуют подтверждения, так как возможно – первоначальный диагноз кори был неверным. При проведении полноценной вакцинации детей со всеми положенными ревакцинациями иммунитет в среднем длится до 20 лет.
Как происходит заражение?
Основным источником инфекции являются больные дети и взрослые, которые болеют как типичными, так и атипичными формами коревой инфекции. Они опасны для окружающих в плане заражения примерно с седьмых суток от момента заражения, когда происходит формирование первых продромальных симптомов – катаральные явления со стороны носоглотки.
Они опасны для окружающих в плане заражения примерно с седьмых суток от момента заражения, когда происходит формирование первых продромальных симптомов – катаральные явления со стороны носоглотки.
Передается вирус воздушно-капельным путем от больных к здоровым детям при кашле или чихании, криках и разговоре. Гораздо чаще происходит заражение в организованных коллективах детей, так как имеет значение длительность контактов и активность распространения вирусов.
Клинические симптомы кори
Корь как типичная детская инфекция начинается с периода инкубации, длящегося примерно семь-19 дней от момента заражения, в этом периоде происходит размножение накопление вируса, никаких особых клинических проявлений инфекции нет. После того, как вирус с воздухом попадает в область дыхательных путей, он плотно фиксируется в области слизистых оболочек верхних дыхательных путей или на поверхности конъюнктивы глаза. Это может произойти, если вирус с частиками слюны или пыли попал в глазки.
По мере размножения и накопления вируса в тканях он постепенно начинает проникать в подслизистый слой и разносится к зоне регионарных лимфоузлов – шейных, подчелюстных. В лимфоузлах происходит первичное размножение вируса. В этот период никаких ярких клинических проявлений болезни нет, но могут среагировать на инфицирование шейные лимфоузлы – они увеличиваются. При накоплении критическом массы вирусов они прорываются из лимфоузлов в кровь, и возникает период вирусемии, который проявляется продромальными явлениями общеинфекционного характера. В это время вирус активно циркулирует в крови и постепенно фиксируется в области верхних дыхательных путей и других органов и тканей. Данный период будет проявляться общими признаками всех респираторных инфекций:
- возникает краснота и отечность слизистых в области верхних дыхательных путей, могут быть обильные прозрачные сопельки из носа, возникает очень сухой, навязчивый и грубый кашель, может быть осиплость голоса, хрипотца.

- проявления конъюнктивита с отеком и краснотой слизистых оболочек глаз, с обильным прозрачным отделяемым, краснотой и резким наполнением сосудов глаз, светобоязнью и истечением слезы из глаз.
- также возникает лихорадка, с повышением температуры выше 38-38.5 градусов,
- проявляются признаки интоксикации с вялостью и раздражительностью, нарушениями сна и снижением аппетита.
По мере развития болезни возникают типичные проявления кори в виде энентемы – пятна Филатова-Коплика, обычно они похожи на рассыпанную манную крупу, белые с красной каймой, которые расположены по зоне слизистых щек в зоне жевательных зубов. Также пятна могут возникать в области слизистых на губах и деснах. Они возникают на вторые-третьи сутки от момента начала соплей и кашля, за двое-трое суток до возникновения высыпаний на коже. По мере развития болезни эти высыпания быстро исчезают.
Также могут возникать и другие явления – их называют энантемой (сыпь на слизистых) в виде красноватых пятнышек на области язычка, мягкого и твердого неба.
В периоде высыпании происходит формирование типичной сыпи на коже и слизистых, он начинается в конце периода продромальных проявлений, на фоне ярких клинических симптомов, когда концентрации вирусов в крови достигают максимума. Также в это время вирус рассевается по внутренним органам и системам – по коже и легким, нервной системе, миндалинам и кишечнику, костному могу и селезенке, печени. В этих очагах вирусы повторно размножаются, и возникает вторая волна вирусемии, что приводит к иммунным и аллергическим сдвигам в организме.
При этом в клинике происходит усиление проявлений, возникает интоксикация и снова повышается температура, резко усиливаются проявления со стороны горла и верхних дыхательных путей, что может приводить к развитию бронхита с резким изменением вида кашля – он становится влажным, может отходить много мокроты.
По телу возникает типичная коревая сыпь пятнисто-бугоркового характера с определенной этапностью в ее возникновении:
- в первый день высыпания появляются в виде бледно-розовых пятен в области передних и боковых поверхностей шеи, потом спускаются за уди, потом идут вдоль роста волос и по зоне щек, близко к области ушных раковин, в течение первых суток сыпью будут охватываться шея и руки, а также передняя часть грудной клетки при этом сыпь становится похожей на бугорки.

- Со вторых суток сыпь начинает свое распространение по всему телу со спины, живота и ног и рук, к третьему дню коревая сыпь появляется в области стоп, при этом бледнеет в области лица, оставляя после себя временные элементы пигментации. Это происходит из-за разрушения эритроцитов в сосудах кожи при формировании воспаления. Кожа на местах, где были элементы сыпи, выглядит изгрызенной или лучистой.
Почему возникает сыпь при кори?
При избыточном накоплении вирусов кори в крови, они начинают просачиваться в клетки кожи, где фиксируются и к ним подступают иммунные клетки для борьбы с врагом. В результате возникает иммунный конфликт, который приводит к выделению особых воспалительных веществ и формирует отек и воспаление – отсюда возникают бугорки и краснота. По мере развития воспалительных элементов могут образовываться небольшие уплотнения кожи и водянистые пузырьки, по мере исчезновения сыпи на коже возникают элементы шелушения, усиленное отмирание клеток эпидермиса, пораженных вирусами с активной регенерацией кожи.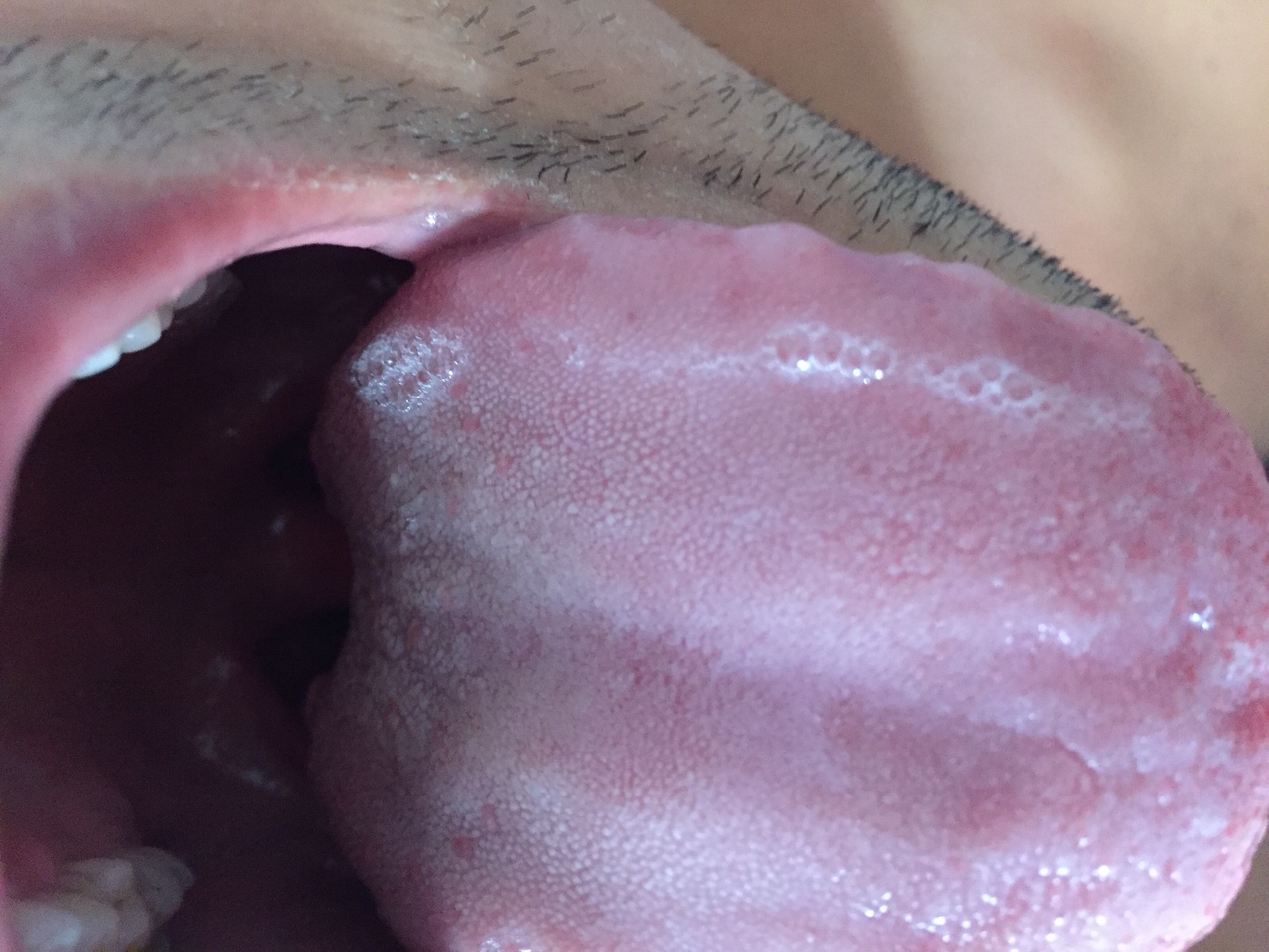 При этом, чем сильнее была интоксикация и чем тяжелее клиническая картина кори, тем сильнее будет сыпь на коже и тем активнее выражены симптомы интоксикации.
При этом, чем сильнее была интоксикация и чем тяжелее клиническая картина кори, тем сильнее будет сыпь на коже и тем активнее выражены симптомы интоксикации.
В среднем период гиперпигментации будет длиться около полутора недель, на месте высыпаний могут проступать пятна коричневого цвета, которые шелушатся мелкими чешуйками. В этом же периоде будет снижаться температура и исчезает интоксикация, проходят все симптомы катаральных явлений в глотке и в носу, но именно в этот же период могут быть осложнения со стороны нервной системы и легких.
Постановка диагноза
Прежде всего, основа диагноза – это оценка клинической картины и изучение эпидемиологической обстановки по кори. Кроме того, для точного установления природы вируса необходимо проведение вирусологического анализа с выделением возбудителя кори из носоглотки или из крови за три дня до появления сыпи или в первый день высыпаний.
Кроме того, проводят определение уровня антител к вирусу в крови и нарастание титра, а также реакцию торможения гемагглютинации – особые методы, подтверждающие наличие инфекции.
Также бесспорным делают диагноз обнаруженные врачом типичные пятна Филатова-Коплика, но их не всегда возможно увидеть.
Методы лечения кори
Специфического лечения кори не разработано, нет ни одного препарата, который бы действовал исключительно на коревой вирус, поэтому лечение проводят симптоматически, с учетом тяжести и возраста малыша. Необходим постельный режим на время интоксикации до улучшения состояния, применение щадящей диеты и витаминов, прием противовирусных и иммуномодулирующих средств — арбидол, интерферон, гриппферон, в случае тяжелого течения применяют иммуноглобулины.
Остальное лечение назначается в зависимости от проявляющихся симптомов – капли для глаз при конъюнктивитах с целью профилактики гнойных осложнений, отхаркивающие, разжижающие мокроту препараты, жаропонижающие и противовоспалительные препараты, полоскании горла антисептиками.
Корь – это опасное заболевание, которые необходимо контролировать, поэтому с целью превентивной ее профилактики еще в советские годы были разработаны методы иммунопрофилактики. К ним относят вакцинацию ослабленным живым вирусом кори, ее проводят в возрасте одного года, а затем проводят ревакцинацию в возрасте 6 лет. При подозрении на контакт с корью у не привитого ребенка проводят пассивную профилактику – ведение гамма-глобулина не позже третьих-пятых суток с момента контакта.
К ним относят вакцинацию ослабленным живым вирусом кори, ее проводят в возрасте одного года, а затем проводят ревакцинацию в возрасте 6 лет. При подозрении на контакт с корью у не привитого ребенка проводят пассивную профилактику – ведение гамма-глобулина не позже третьих-пятых суток с момента контакта.
С целью профилактики распространения инфекции все дети, контактировавшие к больным корью, изолируются на сроки до 21 дня, больные подвергаются изоляции с момента начала первых симптомов до 5 дня сыпи, а если есть осложнения – то до 10 суток. Люди, которые ранее корью переболели или имеют от нее прививки, карантину не подлежат – им корь не страшна.
Пемфигоид слизистой оболочки — NORD (Национальная организация по редким заболеваниям)
УЧЕБНИКИ
Невилл Б., Дамм Д.Д., Аллен С.М. и Чи А., ред. Патология полости рта и челюстно-лицевой области, 4-е изд. Сент-Луис, Миссури: Elsevier Inc .: 2016.
Bolognia JL, Jorizzo JL и Schaffer JV, ред. Дерматология, 3-е изд. Филадельфия, Пенсильвания: Saunders Co .: 2012
Дерматология, 3-е изд. Филадельфия, Пенсильвания: Saunders Co .: 2012
СТАТЬИ В ЖУРНАЛЕ
Taylor J, et al. Всемирный семинар по пероральной медицине VI: систематический обзор лечения пемфигоида слизистой оболочки.Oral Surg Oral Med Oral Pathol Oral Radiol 2015; 120: 161-171.
Murrell DF, et al. Определения и критерии результатов для пемфигоида слизистой оболочки: Рекомендации международной группы экспертов. J Am Acad Dermatol 2015; 72: 168-174.
DiZenzo G, Carrozzo M, Chan LS. Серия «Городская легенда»: пемфигоид слизистой оболочки. Устный доклад 2014; 20: 35-54.
Sobolewska B, Deuter C, Zierhut M. Современное лечение пемфигоида слизистой оболочки глаза. Ocul Surf 2013; 11: 259-266.
Xu H-H, et al. Пемфигоид слизистой оболочки. Дент Клин Норт Ам 2013; 57: 611-630.
Шмидт Э. и Цилликенс Д: Пемфигоидные заболевания. Ланцет 2013; 381: 320-332.
Chan LS: Пемфигоид глаз и слизистой оболочки рта (рубцовый пемфигоид). Clin Dermatol 2012; 30: 34-37.
Clin Dermatol 2012; 30: 34-37.
Knudson RM и др.: Управление пемфигоидом слизистой оболочки и пузырчаткой. Dermatol Ther 2010; 23: 268-280.
Пила VPJ и Dart JKG: пемфигоид слизистой оболочки глаза. Глазная поверхность 2008; 6: 128-142.
Скалли С. и Ло Муцио Л.: Заболевания слизистой оболочки полости рта: Пемфигоид слизистой оболочки. Br J Oral Maxillofac Surg 2008; 46: 358-366.
Boedeker CC, et al. Рубцовый пемфигоид в верхних отделах пищеварительного тракта: диагностика и лечение тяжелого стеноза гортани. Анн Отол Ринол Ларингол. 2003; 112: 271-5.
Parisi E, et al. Модификация подхода к диагностике пемфигоида слизистой оболочки: описание случая и обзор литературы. Oral Surg Oral Med Oral Pathol Oral Radiol Endod.2003; 95: 182-6.
Sami N, et al. Внутривенная иммуноглобулиновая терапия у пациентов с множественным поражением слизистой оболочки пемфигоидом слизистой оболочки. Clin Immunol. 2002; 102: 59-67.
Miserocchi E, et al. Эффект лечения и связанные с ним побочные эффекты у пациентов с тяжелым глазным рубцовым пемфигоидом. Офтальмология. 2002; 109: 111-8.
Офтальмология. 2002; 109: 111-8.
Чан Л.С. и др. Первый международный консенсус по пемфигоиду слизистой оболочки: определение, диагностические критерии, патогенные факторы, лечение и прогностические показатели.Arch Dermatol. 2002; 138: 370-9.
Miziara ID, et al. Рубцовый пемфигоид: сообщение о пяти случаях. Ухо Нос Горло J. 2002; 81: 442-8.
Kirtschig G, et al. Вмешательства при пемфигоиде / рубцовом пемфигоиде слизистой оболочки и приобретенном буллезном эпидермолизе: систематический обзор литературы. Arch Dermatol. 2002; 47: S193-5.
Kreyden OP, et al. Успешная терапия тетрациклином и никотинамидом при рубцовом пемфигоиде. Hautarzt. 2001; 52: 247-50.
Fleming TE, Корман, штат Нью-Джерси.Рубцовый пемфигоид. J Am Acad Dermatol. 2000; 43: 571-91.
Цубота К. и др. Лечение тяжелых заболеваний глазной поверхности с помощью трансплантации эпителиальных стволовых клеток роговицы. N Engl J Med. 1999; 340: 1697-703.
Чан Л.С. и др. Ламинин-6 и ламинин-5 распознаются аутоантителами в подгруппе рубцового пемфигоида. J Invest Dermatol. 1997; 108: 6486-53.
J Invest Dermatol. 1997; 108: 6486-53.
ИНТЕРНЕТ
Frieman A. Рубцовый пемфигоид. Medscape. Последнее обновление: 17 августа 2015 г.http://emedicine.medscape.com/article/1062534-overview По состоянию на 29 марта 2016 г.
Foster CS и Hamam R. Cicatricial Pemphigoid. Medscape. Последнее обновление: 5 октября 2015 г. http://emedicine.medscape.com/article/1191261-overview По состоянию на 29 марта 2016 г.
Аутоиммунные пузыри: симптомы, причины, лечение
Что такое аутоиммунные пузыри?
Аутоиммунные образования пузырей (также называемые аутоиммунными пузырями или аутоиммунными буллезными расстройствами) представляют собой группу редких кожных заболеваний.Они случаются, когда ваша иммунная система атакует вашу кожу и слизистые оболочки — слизистую оболочку рта, носа и других частей тела. Это вызывает образование волдырей.
Исследователи обнаружили множество типов этого расстройства. Хотя от них нет лекарства, ваш врач может назначить вам лечение, которое поможет вылечить волдыри и предотвратить осложнения.
Типы аутоиммунных пузырей
Аутоиммунные образования пузырей подразделяются на различные типы. Вот некоторые из основных из них:
Пемфигус — это группа заболеваний, вызывающих образование волдырей на коже и внутри рта, носа, горла, глаз и половых органов.Они мягкие и легко ломаются.
Пемфигоид — другая группа. Он бывает трех основных типов:
- Буллезный пемфигоид обычно поражает людей старше 70 лет. Он вызывает образование зудящих волдырей на руках, бедрах и животе.
- Пемфигоид слизистой оболочки поражает слизистую оболочку рта, глаз, носа, горла и половых органов.
- Пемфигоид беременности — это , поражающий женщин во время беременности или сразу после рождения ребенка.Это начинается с неровной сыпи на животе, руках и ногах. Затем шишки превращаются в волдыри.
Продолжение
Буллезные дерматозы, опосредованные IgA — это нарушения, при которых иммунная система вырабатывает большое количество иммуноглобулина A (IgA), типа антител, которые борются с бактериями, токсинами и вирусами. Он бывает двух типов:
Он бывает двух типов:
- Герпетиформный дерматит поражает людей с глютеновой болезнью (которые чувствительны к белку пшеницы, называемому глютеном). Из-за этого на локтях, коленях, волосистой части головы и ягодицах появляются скопления зудящих волдырей.
- Линейная болезнь IgA заставляет новые волдыри образовывать кольцо вокруг старых на коже. Иногда это называют «скоплением драгоценных камней». Этот тип поражает и слизистые оболочки.
Приобретенный буллезный эпидермолиз в основном поражает людей среднего и пожилого возраста. Это делает кожу настолько хрупкой, что при незначительных травмах образуются волдыри.
Симптомы аутоиммунного образования пузырей
Места на теле, где образуются волдыри, зависят от того, какое заболевание у вас есть.Некоторые типы вызывают рост волдырей на коже. Другие типы вызывают их образование на слизистых оболочках, выстилающих рот, нос, горло, глаза и гениталии.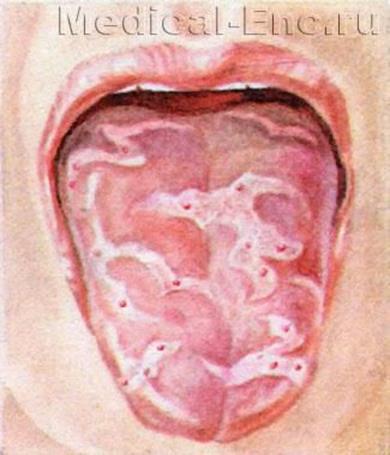
Они могут вызывать боль или зуд. Они могут вскрыться и оставить болячку.
Причины аутоиммунного образования пузырей
Когда ваша иммунная система работает должным образом, она атакует бактерии и других захватчиков, прежде чем они могут вызвать у вас заболевание. При аутоиммунных заболеваниях, связанных с образованием пузырей, ваша система принимает здоровые клетки кожи и слизистых оболочек за нежелательных злоумышленников.
Ваша иммунная система вырабатывает белки, называемые антителами. Они атакуют вещества, удерживающие вместе внешний (эпидермис) и внутренний (дерма) слои кожи. Повреждение приводит к разделению двух слоев кожи. Жидкость собирается между ними и образует волдыри.
Врачи не знают, что вызывает сбой в работе иммунной системы. У некоторых людей есть гены, которые повышают вероятность заболевания одним из этих заболеваний. Затем что-то действительно запускает его, например:
- Ультрафиолетовый свет солнца
- Химические вещества, используемые для уничтожения вредителей
- Гормоны
- Инфекция
Некоторые лекарства также могут вызывать аутоиммунные расстройства, связанные с образованием пузырей. К ним относятся:
К ним относятся:
Обычно волдыри исчезают, как только вы прекращаете принимать лекарство, вызывающее их.
Осложнения аутоиммунного пузырчатого заболевания
Волдыри могут вызывать долгосрочные проблемы, если они образуются в определенных частях тела или разламываются.
- Вскрывающиеся волдыри могут вызвать инфекцию.
- После заживления они могут оставлять шрамы.
- В горле или легких они могут затруднять прием пищи, глотание или дыхание.
- При попадании во рту они могут вызвать заболевание десен и потерю зубов.
- В глазах они могут повлиять на зрение.
Диагностика аутоиммунного образования пузырей
Вы увидите дерматолога. Они осмотрят вашу кожу и увидят, где образовались волдыри.
Вы можете пройти один или несколько из следующих тестов:
- Блистерная биопсия. Ваш врач удаляет кусочек волдыря и рассматривает его под микроскопом. Биопсия может показать, где слои кожи разделились.

- Прямая иммунофлуоресценция. На образец биопсии кожи помещается химическое вещество. Затем его проверяют на антитела. Тип антител в вашей коже может показать, какой у вас тип пузырей.
- Анализ крови. Ваш врач проверяет образец вашей крови на антитела. Этот тест может показать, насколько серьезно ваше состояние. Это также может помочь врачу увидеть, работает ли лечение.
Продолжение
редкое кожное заболевание, которое может вызывать небольшие красные высыпания и волдыри.
Лечение аутоиммунного пузырчатого заболевания
Ваш врач примет решение о лечении на основе ваших симптомов.Лекарства от этих заболеваний снижают реакцию иммунной системы и предотвращают ее поражение вашей кожи и слизистых оболочек. Лечение может включать в себя рецепты на следующие классы лекарств:
- Кортикостероиды , такие как преднизон (Deltasone, Prednicot, Rayos), которые также облегчают воспаление
- Иммунодепрессанты , такие как азатиоприн (азасан, имурансфамид), циклофамид, или микофенолят мофетил (CellCept)
- Биологические препараты , такие как ритуксимаб (Ритуксан), также используются в некоторых средствах лечения рака
В более серьезных случаях ваше лечение может включать:
- Внутривенный иммуноглобулин G (IVIG).
 Это продукт крови, который вводится через иглу в вену. ВВИГ — это антитело, обнаруженное в плазме — жидкой части крови. Он взят от тысяч доноров и объединен. Лечение ВВИГ дает вам здоровые антитела, которые заменяют нездоровые, вызвавшие ваше заболевание.
Это продукт крови, который вводится через иглу в вену. ВВИГ — это антитело, обнаруженное в плазме — жидкой части крови. Он взят от тысяч доноров и объединен. Лечение ВВИГ дает вам здоровые антитела, которые заменяют нездоровые, вызвавшие ваше заболевание. - Плазмаферез. Эта процедура удаляет вредные антитела из вашей крови. Удаляемая часть крови заменяется донорской кровью, содержащей здоровые антитела.
Вскрывающиеся волдыри могут заразиться. Эти препараты помогают предотвратить инфекцию:
- Антибиотики
- Противовирусные препараты
- Противогрибковые препараты
Аутоиммунное образование пузырей Домашний уход
Чтобы предотвратить инфекции и помочь вам чувствовать себя комфортнее, позаботьтесь о своих волдырях. Держите их в чистоте, как рекомендует ваш врач. Постарайтесь не лопнуть их. Это может оставить шрамы. Если волдырь находится в неудобном месте, например на стопе, врач может выпустить жидкость с помощью чистой иглы. Также:
Также:
- Часто стирайте простыни, полотенца и одежду. Убедитесь, что все, что касается вашей кожи, чистое.
- Уход за зубами. Если у вас есть волдыри во рту, спросите стоматолога, как чистить зубы и десны, не вызывая боли и не причиняя еще большего вреда.
Каждый человек с аутоиммунным образованием пузырей индивидуален. У некоторых людей есть только легкие волдыри, которые проходят самостоятельно. У других есть более серьезные кожные проблемы, которые сложнее лечить.Поговорите со своим врачом о своей ситуации. Попробуйте разные методы лечения, пока не найдете тот, который вам подходит.
Пемфигоид: симптомы, типы и лечение
Пемфигоид — это семейство редких аутоиммунных заболеваний, вызывающих образование волдырей и высыпаний на коже и слизистых оболочках.
Организм по ошибке посылает антитела для связывания с клетками кожи. Эти антитела запускают цепную реакцию, которая отделяет нижний слой клеток от вышележащих слоев.
Заболевание может поражать людей любого возраста, но чаще встречается у пожилых людей.Пемфигоид также может развиться во время беременности или в результате использования определенных видов лекарств и методов лечения.
Хотя в настоящее время нет лекарства от пемфигоида, существует несколько вариантов лечения.
Большинство форм пемфигоида вызывают кожную сыпь и образование волдырей. Люди с пемфигоидом обычно испытывают симптомы периодически между периодами ремиссии, часто в течение нескольких месяцев или лет.
Местоположение, степень и время появления этих симптомов различаются у разных людей и типов пемфигоида.
Буллезный пемфигоид
Поделиться на Pinterest Буллезный пемфигоид чаще поражает пожилых людей и может быть вызван приемом лекарств.Изображение предоставлено: Джим Франс, 2013 г.
Буллезный пемфигоид, как правило, вызывает образование волдырей на таких участках, как нижняя часть туловища, пах, подмышки, внутренняя поверхность бедер, подошвы и ладони.
Состояние часто проявляется в виде чрезвычайно зудящих пятен на приподнятой, раздраженной коже вместе с волдырями, которые не лопаются быстро. Пузыри, наполненные прозрачной или кровянистой жидкостью, могут иметь ширину от нескольких миллиметров до сантиметров.
Кожа вокруг волдырей может казаться нетронутой или красной. Хотя симптомы часто бывают болезненными, рубцов обычно не возникает.
У большинства людей с буллезным пемфигоидом наблюдается обострение симптомов, за которыми следуют периоды без симптомов. Состояние может сохраняться годами.
По оценкам, от 10 до 40 процентов людей с буллезным пемфигоидом также имеют пузыри на слизистых оболочках.
Каждый год в Соединенных Штатах примерно у 7-10 человек из каждого миллиона развивается пемфигоид.
Хотя пемфигоид встречается редко, он является основной причиной возникновения пузырей у людей старше 65 лет. Вероятность развития этого состояния резко возрастает после 70 лет.
Некоторые методы лечения и лекарства могут вызывать буллезный пемфигоид. Считается, что другие специфические состояния здоровья увеличивают вероятность развития этого состояния.
Считается, что другие специфические состояния здоровья увеличивают вероятность развития этого состояния.
Общие факторы риска включают:
- травмы кожи, особенно тяжелые раны, инфекции и ожоги
- ультрафиолетовое излучение, особенно лечение на основе УФ
- ионизирующее излучение, особенно лечение на основе излучения
- диуретики
- пенициллин
- сульфасалазин
- этанерцепт
- псориаз
- неврологические состояния, такие как болезнь Паркинсона или деменция
- Болезнь Грейвса (щитовидная железа)
Рубцовый пемфигоид
Случаи рубцового пемфигоида (ЦП), также известного как пемфигоид слизистой оболочки, часто включают пузыри на слизистой оболочке. слизистые оболочки.
Волдыри часто превращаются в значительные язвы, которые приводят к потере кожи и последующему рубцеванию. Степень рубцевания в тяжелых случаях может привести к обезображиванию.
У многих людей с ХП сначала появляются волдыри во рту, прежде чем ХП переместится на другие слизистые оболочки, такие как глаза и нос. Обычно люди впервые испытывают это заболевание в возрасте от 40 до 70 лет.
Обычно люди впервые испытывают это заболевание в возрасте от 40 до 70 лет.
Считается, что женщины в два раза чаще страдают ХП, чем мужчины.Люди с ослабленной иммунной системой, похоже, также подвергаются более высокому риску развития этого состояния.
Части тела, которые обычно поражаются, включают:
- рот
- глаза
- горло
- нос
- пищевод (глотательная мышца)
- анус
- гениталии
В некоторых случаях кожа головы, лицо и шея также могут быть затронуты. Считается, что образование пузырей на коже происходит у 25–30 процентов пациентов с ХП.
Случаи ХП почти всегда требуют медицинской помощи.Волдыри во рту могут затруднить прием пищи. В тяжелых случаях это может привести к недоеданию или потере веса. Образование пузырей и рубцов на слизистых оболочках глаза может привести к ухудшению или потере зрения.
Пемфигоид беременных
Эта форма развивается во время беременности, вызывая образование пузырей и очень зудящую кожную сыпь на верхней части тела.
Папулы имеют тенденцию развиваться первыми, проявляясь в виде язв, похожих на ульи, на животе, особенно вокруг пупка. Затем язвы выходят наружу, поражая туловище и конечности.
Через несколько недель волдыри часто образуют круглую форму рядом с участками папул или внутри них. Рубцы обычно не возникают, если они не сопровождаются инфекцией.
Менее чем в 5% случаев заболевание может передаваться от матери к ребенку в утробе матери.
Пемфигоид беременности развивается внезапно на поздних сроках беременности. Однако это состояние может возникнуть в любой момент во время беременности и может обостриться во время или сразу после родов.
Для большинства женщин риск развития пемфигоида во время беременности невелик и затрагивает примерно 1 из 50 000 беременностей.
Заболевание чаще всего встречается у белых женщин и тех, кто имел несколько предыдущих беременностей или использовал оральные контрацептивы. Пемфигоид беременных также гораздо чаще встречается у женщин с дополнительными аутоиммунными заболеваниями.
При наличии характерных волдырей врачи часто диагностируют буллезный пемфигоид с помощью биопсии кожи. В более необычных случаях, например, вызывающих кожную зудящую сыпь без волдырей, также могут потребоваться анализы крови.
Поделиться на Pinterest Врач может назначить биопсию для диагностики буллезного пемфигоида и пемфигоида беременностиБуллезный пемфигоид можно отличить от других состояний кожи, вызывающих волдыри, по наличию определенных факторов, таких как:
- Голова и шея не затронуты
- незначительные симптомы на слизистой оболочке или их нет
- небольшие или отсутствующие язвы или рубцы
Диагноз ХП обычно ставится с использованием комбинации анамнеза пациента, физического обследования и биопсии волдырей или пораженной ткани слизистой оболочки.
Пемфигоид беременности обычно диагностируется с помощью биопсии кожи. Врачи могут отличить это состояние от других заболеваний, проверив наличие антител как в коже, так и в образцах крови.
Часто проводится исследование щитовидной железы, чтобы отличить пемфигоид беременных от других аутоиммунных заболеваний, которые могут вызывать аналогичные симптомы, например, болезнь Грейвса.
Врачи обычно рекомендуют препараты на основе стероидов в качестве первой линии лечения людям с тяжелыми симптомами.Дополнительные лекарства часто используются для дальнейшего облегчения симптомов или лечения осложнений.
Другие варианты лечения пемфигоида включают:
- ВВИГ-терапия
- никотинамид
- дапсон
- смягчающие кожу или увлажняющие средства для уменьшения зуда
- обезболивающие, такие как тайленол или аспирин
- противовоспалительные препараты, такие как метотрексат
- антибиотики при возникновении инфекции
- препараты для лечения побочных эффектов стероидов, таких как гипертония, остеопороз и гастрит
- иммунодепрессанты, такие как микофенолят мофетил, ритуксимаб и азатиоприн (для минимизации стероидов)
Госпитализация или профессиональная перевязка обычно требуется людям с инфицированными волдырями или рубцами.
Врач, вероятно, порекомендует постоянное наблюдение, поскольку в случаях пемфигоида часто требуется от нескольких недель до нескольких лет лечения, прежде чем симптомы полностью исчезнут. Рецидивы также очень распространены.
Многие лекарства, используемые для лечения пемфигоидов, одинаковы. Однако особенности индивидуальных планов лечения зависят от типа, тяжести и степени симптомов.
Лечение и перспективы буллезного пемфигоида
Лекарства на основе стероидов часто используются для лечения тяжелых или стойких симптомов буллезного пемфигоида.Врачи стараются поддерживать как можно более низкие дозы и прекращают их прописывать, как только симптомы исчезнут.
Общая цель планов лечения — от 5 до 10 миллиграммов преднизона в день. Часто для уменьшения симптомов требуется несколько недель приема стероидов, а исчезновение симптомов может занять от нескольких месяцев до нескольких лет.
Иногда симптомы проходят сами по себе. Однако у пожилых людей или людей с ослабленной иммунной системой это может вызвать серьезные осложнения для здоровья. Если волдыри лопаются и заражаются, может возникнуть опасное для жизни заражение крови.
Если волдыри лопаются и заражаются, может возникнуть опасное для жизни заражение крови.
Даже при лечении, годовая смертность от тяжелых случаев буллезного пемфигоида может достигать 25–30 процентов. Некоторые исследования также предполагают связь между буллезным пемфигоидом и рецидивом существующих видов рака.
Лечение и перспективы рубцового пемфигоида
В зависимости от локализации и степени симптомов врачи обычно лечат случаи ХП с помощью некоторых форм стероидных препаратов. Наиболее часто рекомендуемые лекарства и домашние средства включают:
Поделиться на Pinterest Рубцовый пемфигоид обычно лечат с помощью местной стероидной мази.- местные стероидные мази, кремы, полоскания или смывки
- местное полоскание циклоспорином
- кортикостероидные глазные капли
- стероиды, вводимые непосредственно в очаг поражения
- регулярная гигиена полости рта, включая рутинные стоматологические осмотры
- употребление мягкой или жидкой пищи, чтобы избежать дальнейшего употребления раздражение волдырей и связанная с ними боль
- Использование лубрикантов или смягчающих средств на гениталиях на волдырях на коже
Если поражения становятся серьезными, может потребоваться операция.
Многие люди с ХП нуждаются в длительном наблюдении и лечении, чтобы предотвратить повторение симптомов. Симптомы часто медленно реагируют на лекарства и могут никогда не исчезнуть полностью.
Лечение и перспективы пемфигоида во время беременности
Большинство случаев пемфигоида во время беременности протекают в легкой форме и не требуют прямого лечения. Симптомы, как правило, проходят сами по себе в течение первых нескольких недель или месяцев после рождения ребенка.
Врачи могут назначить местные стероиды, если в легких случаях наблюдаются неприятные или стойкие симптомы.Антигистаминные препараты также часто используются для уменьшения зуда.
В более тяжелых случаях врачи могут назначить пероральные стероиды. Дополнительные лекарства, такие как антибиотики, могут быть уместными, если тяжелые симптомы сохраняются после рождения ребенка или возникают осложнения, такие как инфекция.
Обыкновенная пузырчатка | Сидарс-Синай
Не то, что вы ищете?Что такое обыкновенная пузырчатка?
Пемфигус — редкая группа аутоиммунных заболеваний. Это вызывает волдыри на коже и
слизистые оболочки по всему телу. Это может повлиять на рот, нос, горло, глаза,
и гениталии. Вульгарная пузырчатка — наиболее распространенный вид пузырчатки.
Это вызывает волдыри на коже и
слизистые оболочки по всему телу. Это может повлиять на рот, нос, горло, глаза,
и гениталии. Вульгарная пузырчатка — наиболее распространенный вид пузырчатки.
Что вызывает вульгарную пузырчатку?
Pemphigus vulgaris до конца не изучен. Эксперты считают, что это срабатывает, когда а человек, у которого есть генетическая склонность к этому заболеванию, вступает в контакт с экологический триггер.Это может быть химическое вещество или лекарство. В некоторых случаях пузырчатка vulgaris исчезнет после снятия триггера.
Состояние заставляет иммунную систему бороться с собственными клетками организма в так же, как он борется с вторжением микробов.
При вульгарной пузырчатке иммунная система ищет белки, которые связывают клетки. кожи. Это вызывает скопление жидкости между клетками кожи, что приводит к образованию волдырей.Эксперты считают, что с этим заболеванием борются полезные белки.
кожи. Это вызывает скопление жидкости между клетками кожи, что приводит к образованию волдырей.Эксперты считают, что с этим заболеванием борются полезные белки.
Каковы симптомы вульгарной пузырчатки?
Вульгарная пузырчатка часто начинается во рту. Симптомы включают:
- Волдыри на здоровой коже
- Блистеры, которые легко лопнуть
- Пораженная кожа, легко отслаивающаяся при растирании
- Боль при волдыре
Кто подвержен риску вульгарной пузырчатки?
Некоторые этнические группы более подвержены этому заболеванию.Это включает людей восточного Европейское еврейское и средиземноморское происхождение.
Как диагностируется вульгарная пузырчатка?
Вы
вероятно, потребуется обратиться к дерматологу для диагностики и лечения этого состояния.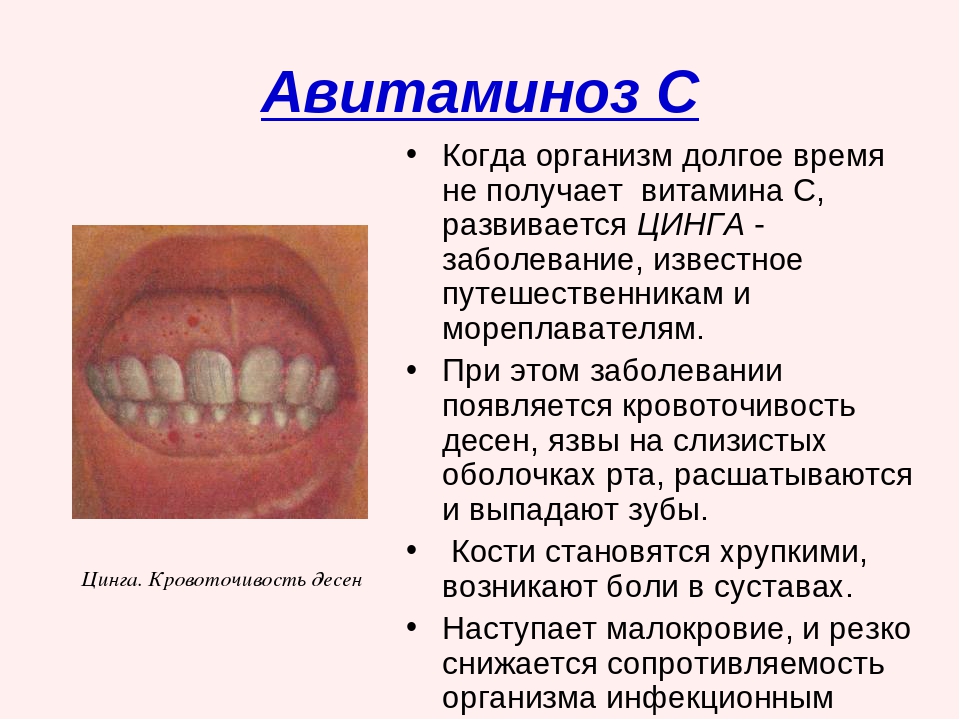 Ваш
Посещение врача может включать:
Ваш
Посещение врача может включать:
- Принимая история вашего здоровья
- Физический осмотр
- Обзор ваших симптомов
- Анализы крови
- Принимая образец ткани вашей кожи для исследования (биопсия)
Как лечится вульгарная пузырчатка?
Это общие методы лечения вульгарной пузырчатки:
- Лучшее оральное здравоохранение. Волдыри могут повлиять на здоровье вашего рта. Так что работая с Ваш стоматолог должен наилучшим образом заботиться о ваших зубах и деснах.
- Преднизон для перорального применения и кремы со стероидами для местного применения.
 Эти
может быть назначен для лечения воспаления.
Эти
может быть назначен для лечения воспаления. - Иммунный подавители. Эти лекарства могут быть полезной альтернативой стероидам.
- Плазмаферез или внутривенный иммуноглобулин. Люди, у которых пузырчатка vulgaris не поддается лечению другими способами, может потребоваться более интенсивное лечение лечения. Это может включать замену плазмы крови и инфузий на здоровую иммуноглобулин.
- Продолжение. Это состояние может вернуться даже после успешного лечения.Перейти ко всем последующим действиям встречи.
Это
Для лечения этого состояния может потребоваться от 2 до 5 лет или даже больше. Кроме того, лечение может
имеют
серьезные побочные эффекты. Поговорите со своим врачом о возможных побочных эффектах.
и
как ими управлять.
Кроме того, лечение может
имеют
серьезные побочные эффекты. Поговорите со своим врачом о возможных побочных эффектах.
и
как ими управлять.
Какие возможные осложнения пузырчатка обыкновенная?
Волдыри могут быть болезненными.Они могут зажить и оставить темные пятна на коже в течение нескольких месяцев. Большинство людей с вульгарной пузырчаткой чувствуют себя лучше после лечения. Без лечения, состояние может привести к сильной боли и инфекции.
Когда мне следует позвонить своему врачу?
Позвоните своему врачу, если заметите болезненные мягкие волдыри на коже. или слизистые оболочки. Лечение предотвратит распространение и распространение волдырей. хуже.
Жизнь с вульгарной пузырчаткой
Некоторые люди считают, что стресс и определенные продукты, такие как чеснок, способствуют развитию пузырчатки. vulgaris сложнее. Это может быть правдой даже во время лечения. Обрати внимание на
что помогает вам чувствовать себя лучше, а что усугубляет симптомы.
vulgaris сложнее. Это может быть правдой даже во время лечения. Обрати внимание на
что помогает вам чувствовать себя лучше, а что усугубляет симптомы.
Основные сведения о пузырчатке vulgaris
- Пемфигус — редкая группа аутоиммунных заболеваний.Это вызывает волдыри на коже и слизистых оболочках по всему телу. Это может повлиять на рот, нос, горло, глаза и гениталии.
- Pemphigus vulgaris — наиболее распространенный вид пузырчатки. Это часто начинается во рту.
- Симптомы включают болезненные волдыри, которые легко удалить. лопаться.
- Эксперты считают, что это срабатывает, когда человек, имеющий
генетическая склонность к этому заболеванию вступает в контакт с окружающей средой.
 спусковой крючок.
спусковой крючок. - Возможно, вам потребуется обратиться к дерматологу для диагностики и лечения это состояние.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что говорит ваш поставщик ты.
- Во время визита запишите название нового диагноза и любые новые лекарства, методы лечения, или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут.
 Также
знать, каковы побочные эффекты.
Также
знать, каковы побочные эффекты. - Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если у вас назначена повторная встреча, запишите дату, время и цель для этого посещение.
- Узнайте, как вы можете связаться с вашим поставщиком медицинских услуг, если у вас возникнут вопросы.
Типы, причины, симптомы, диагностика и лечение
Обзор
Что такое пузырчатка?
Пемфигус — это группа кожных заболеваний, вызывающих появление волдырей или гнойных шишек. Поражения обычно развиваются на коже, но они также могут образовываться на слизистых оболочках (мягкие покровы глаз, носа, рта, горла и гениталий).
Поражения обычно развиваются на коже, но они также могут образовываться на слизистых оболочках (мягкие покровы глаз, носа, рта, горла и гениталий).
Волдыри мягкие и легко открываются, образуя болезненные язвы. Без лечения они могут распространяться на большие участки тела и иметь высокий риск заражения.
Пемфигус — это аутоиммунное заболевание, которое может возникать у здоровых людей. Иногда его путают с другими аутоиммунными кожными заболеваниями, такими как буллезный пемфигоид, красная волчанка и болезнь Хейли-Хейли.
Пемфигус не заразен. Это пожизненное состояние, с которым можно справиться с помощью постоянного лечения.
Какие бывают виды пузырчатки?
Врачи классифицируют пузырчатку на разные типы в зависимости от того, где и почему развиваются волдыри. В большинстве случаев люди болеют только одним типом пузырчатки.
Типы пузырчатки включают:
- Pemphigus vulgaris: Этот тип пузырчатки является наиболее распространенным в США.
 Волдыри по существу всегда поражают ротовую полость.У некоторых пострадавших также могут образовываться волдыри на коже и других слизистых оболочках. Эти поражения развиваются в глубоких слоях кожи. Они могут быть болезненными и медленно заживать.
Волдыри по существу всегда поражают ротовую полость.У некоторых пострадавших также могут образовываться волдыри на коже и других слизистых оболочках. Эти поражения развиваются в глубоких слоях кожи. Они могут быть болезненными и медленно заживать.
Pemphigus vulgaris во рту (вверху) и на ногах (внизу)
- Pemphigus Vegetans: Этот тип пузырчатки связан с вульгарной пузырчаткой. Он включает более толстые и похожие на бородавки поражения. Эти поражения обычно образуются на участках тела со складками кожи, таких как пах и подмышки.
- Пемфигус, вызванный лекарствами: Лекарства вызывают образование пузырей при этом типе пузырчатки. Некоторые препараты, которые могут вызвать это состояние, включают пенициллин и пироксикам. Волдыри могут появиться в течение шести месяцев после приема лекарственного средства.
- Красная пузырчатка (синдром Сенира-Ашера): Этот тип пузырчатки включает волдыри, которые образуются в верхней части спины, груди, щеках и волосистой части головы.
 Когда образуются поражения, они обычно красные и твердые.
Когда образуются поражения, они обычно красные и твердые. - Pemphigus foliaceus: Волдыри образуются на коже черепа и часто на лице, шее и спине.Поражения во рту при листовидной пузырчатке появляются редко. Этот тип пузырчатки поражает только самый внешний слой кожи. Маленькие волдыри могут легко разрушиться, образуя корки, которые распространяются на большие участки кожи.
Pemphigus foliaceus на фото выше
- Эндемическая пузырчатка (fogo selvagem): Эндемическая пузырчатка — это форма листовидной пузырчатки, которая чаще встречается в Южной и Центральной Америке, особенно в Бразилии.Эта форма болезни часто поражает нескольких членов семьи.
- Паранеопластическая пузырчатка: Этот редчайший тип пузырчатки развивается у людей, больных раком. Не поддающиеся лечению волдыри во рту могут быть первым признаком. Если врачи диагностируют паранеопластическую пузырчатку, они будут искать признаки опухоли где-нибудь в вашем теле.
 Удаление опухоли часто улучшает симптомы паранеопластической пузырчатки.
Удаление опухоли часто улучшает симптомы паранеопластической пузырчатки.
Насколько распространена пузырчатка?
Пемфигус встречается нечасто.Заболеваемость пузырчаткой в разных местах разная. Однако, по оценкам, ежегодно во всем мире поражается 0,75-5 человек на 1 миллион человек.
Существует заболевание, называемое буллезным пемфигоидом, которое имеет аналогичное название, но не является пузырчаткой. Буллезный пемфигоид часто поражает пожилых людей и может быть смертельным.
Кто страдает пузырчаткой?
Люди еврейского происхождения и выходцы из Юго-Восточной Европы, Индии и Ближнего Востока подвергаются повышенному риску развития пузырчатки.Заболевание обычно развивается у людей в возрасте 40-60 лет. У детей встречается редко.
Симптомы и причины
Что вызывает пузырчатку?
Пемфигус — аутоиммунное заболевание. При аутоиммунном заболевании белки иммунной системы, называемые антителами, атакуют собственные клетки вашего тела.
При аутоиммунном заболевании белки иммунной системы, называемые антителами, атакуют собственные клетки вашего тела.
Особая аутоиммунная реакция, связанная с пузырчаткой, вызывает волдыри.
Врачи не знают, что вызывает реакцию иммунной системы на пузырчатку. В редких случаях некоторые лекарства, включая пенициллин (антибиотик) и пироксикам (нестероидное противовоспалительное средство, используемое при ревматоидном артрите), могут вызывать заболевание.
Каковы симптомы пузырчатки?
Основным симптомом пузырчатки является образование пузырей на коже, которые могут быть болезненными, гореть или иногда зудеть.
Диагностика и тесты
Как диагностируется пузырчатка?
Врач диагностирует пузырчатку на основании истории болезни и нескольких анализов. Эти тесты включают:
Эти тесты включают:
- Биопсии : Врач берет образцы ткани и проверяет их на наличие антител, вызывающих пузырчатку
- Анализы крови: Врач берет образец крови для определения антител, вызывающих пузырчатку
- Осмотр: Врач ищет волдыри или кожу, которая легко отслаивается, что является типичным признаком пузырчатки
Ведение и лечение
Какие методы лечения пузырчатки?
У людей с пузырчаткой, вызванной лекарственными препаратами, прекращение приема лекарств, вызвавших пузырчатку, обычно помогает улучшить состояние.
Врачи используют лекарства для лечения пузырчатки. Лечение следует начинать как можно раньше, чтобы остановить распространение волдырей. Лекарства, используемые для лечения пузырчатки, включают:
- Кортикостероиды : Лекарства, уменьшающие воспаление (отек), вводимые перорально, путем инъекции (укол) или местного применения (например, лосьоны или кремы)
- Иммунодепрессанты: Препараты, управляющие аутоиммунным ответом, который происходит, когда организм атакует сам себя
- Внутривенный иммуноглобулин: Здоровые антитела (белки, вырабатываемые организмом для атаки инородных веществ), вводимые через иглу в вену, чтобы помочь разрушить антитела, вызывающие синдром
- Плазмаферез: Процедура, уменьшающая количество антител путем удаления плазмы (жидкости) из крови
Врачи лечат пузырчатку, вызванную немедикаментозным лечением, в 3 этапа. Большинство людей проходят все 3 этапа лечения. Этапы:
Большинство людей проходят все 3 этапа лечения. Этапы:
- Контроль: Высокие дозы лекарств контролируют распространение волдырей и начинают заживлять уже существующие.
- Консолидация: Постоянные дозы лекарств продолжают заживлять волдыри, пока они не исчезнут.
- Обслуживание: Пониженный уровень лекарств предотвращает образование новых пузырей.
Каковы осложнения или побочные эффекты лечения пузырчатки?
Врач будет регулярно наблюдать за вами, включая анализы крови и мочи, чтобы следить за реакцией на лекарства, которые лечат пузырчатку.При приеме некоторых лекарств возможны серьезные побочные эффекты. Эти побочные эффекты включают:
- Боль в груди
- Головокружение
- Головная боль
- Боль в суставах
- Тошнота
- Расстройство желудка
- Увеличение веса
Какие осложнения связаны с пузырчаткой?
Людям с пузырчаткой, у которых во рту появляются волдыри, может быть трудно есть. Со временем болезненное питание может привести к проблемам с достаточным питанием.Если у вас есть эта проблема, ваш врач может порекомендовать пищевые добавки.
Со временем болезненное питание может привести к проблемам с достаточным питанием.Если у вас есть эта проблема, ваш врач может порекомендовать пищевые добавки.
Как и при любом другом пузыре, в некоторых случаях в пузырчатке может развиться инфекция. Если это произойдет, ваш врач может назначить лекарства, называемые антибиотиками, для лечения инфекции.
Пемфигус может быть опасным для жизни, если его не лечить.
Что я могу сделать, чтобы облегчить симптомы пузырчатки?
Действия, которые вы можете предпринять дома для лечения симптомов пузырчатки, включают:
- Избегайте острой пищи, которая может вызвать раздражение волдырей во рту
- Уход за волдырями по указанию врача
- Держаться подальше от солнца
- Мытье с мягким мылом
Профилактика
Как можно предотвратить пузырчатку?
Врачи не знают, что вызывает пузырчатку. Нет известного способа предотвратить это.
Нет известного способа предотвратить это.
Кто подвержен риску развития пузырчатки?
К людям с повышенным риском развития пузырчатки относятся:
- Возраст 40-60
- Из Юго-Восточной Европы, Индии или Ближнего Востока
- Еврейского происхождения
Перспективы / Прогноз
Каков прогноз (перспективы) для людей с пузырчаткой?
Большинство людей с пузырчаткой могут справиться с симптомами с помощью постоянного лечения.Многие люди с этим расстройством живут полноценной и активной жизнью.
Жить с
Когда мне следует обратиться к врачу по поводу пузырчатки?
Обратитесь к врачу, если на коже или во рту появляются волдыри, которые заживают очень медленно или совсем не заживают.
Какие вопросы я должен задать своему врачу?
Если у вас пузырчатка, вы можете спросить своего врача:
- Насколько серьезна пузырчатка?
- Какие у меня варианты лечения?
- На какие признаки осложнений следует обращать внимание?
Ресурсы
Какие ресурсы доступны для людей с пузырчаткой?
Есть много ресурсов, чтобы помочь людям с пузырчаткой.Многие люди с этим заболеванием присоединяются к группам поддержки, чтобы поделиться опытом и способами справиться с расстройством.
Международный фонд пемфигуса и пемфигоида и RareConnect — два ресурса, которые предоставляют образование и поддержку людям с пузырчаткой и лицам, ухаживающим за ними.
Синдром Стивенса-Джонсона — NHS
Синдром Стивенса-Джонсона — редкое, но серьезное заболевание, поражающее кожу, слизистые оболочки, половые органы и глаза.
Слизистая оболочка — это мягкий слой ткани, выстилающий пищеварительную систему от рта до заднего прохода, а также половые пути (репродуктивные органы) и глазные яблоки.
Синдром Стивенса-Джонсона обычно вызывается непредсказуемой побочной реакцией на определенные лекарства. Иногда это также может быть вызвано инфекцией.
Синдром часто начинается с гриппоподобных симптомов, за которыми следует красная или пурпурная сыпь, которая распространяется и образует волдыри. Пораженная кожа со временем отмирает и отслаивается.
Синдром Стивенса-Джонсона — это неотложная медицинская помощь, требующая лечения в больнице, часто в отделении интенсивной терапии или ожоговом отделении.
Лечение направлено на выявление основной причины, контроль симптомов и предотвращение осложнений.
Многоформная эритема представляет собой аналогичную, но менее серьезную кожную реакцию, которая обычно вызывается инфекциями, особенно вирусными инфекциями герпеса, и инфекциями органов дыхания.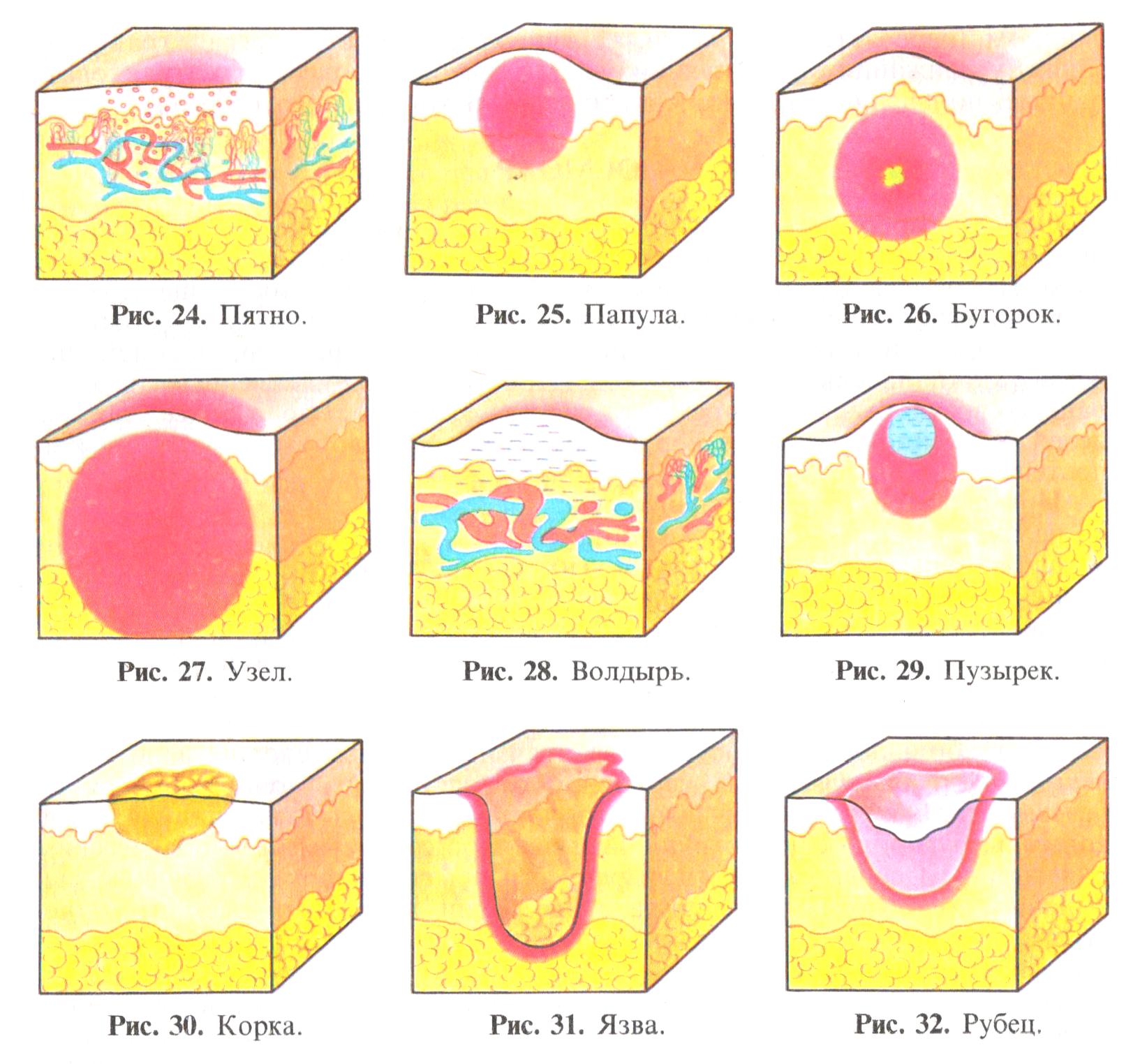
Симптомы синдрома Стивенса-Джонсона
Кожная боль — наиболее частый симптом синдрома Стивенса-Джонсона.
Гриппоподобные симптомы также обычно присутствуют на начальных стадиях и могут включать:
- самочувствие в целом плохое
- высокая температура (лихорадка) 38 ° C (100,4F) или выше
- головная боль
- Боль в суставах
- кашель
Через несколько дней появляется сыпь, состоящая из отдельных пятен, которые могут выглядеть как мишень — темнее в середине и светлее снаружи.
Сыпь обычно не вызывает зуда и распространяется в течение нескольких часов или дней.
Затем на коже образуются большие волдыри, которые после лопания оставляют болезненные язвы.
Кредит:BSIP SA / Alamy Stock Photo
https://www.alamy.com/stock-photo-stevens-johnson-syndrome-49184570.html?pv=1&stamp=2&imageid=135F5C14-A57D-467D-88E5-EEC0BEFD47C2&p=163945&n=0&porient=03&p=163945&n=0&porient=09&p=163945&n=0&porient=03 = 1 & srch = foo% 3dbar% 26st% 3d0% 26pn% 3d1% 26ps% 3d100% 26sortby% 3d2% 26resultview% 3dsortbyPopular% 26npgs% 3d0% 26qt% 3dCT0FBP% 26qt_raw% 3dCT0FBP% 26lic% 3d0% 26mrr% 26lic% 3d0% 26mrr% % 26ot% 3d0% 26creative% 3d% 26ag% 3d0% 26hc% 3d0% 26pc% 3d% 26blackwhite% 3d% 26cutout% 3d% 26tbar% 3d1% 26et% 3d0x000000000000000000000% 26vp% 3d0% 26loc% 3d0% 26imgt% 3d0% 26dtfr % 3d% 26dtto% 3d% 26size% 3d0xFF% 26archive% 3d1% 26groupid% 3d% 26pseudoid% 3d% 26a% 3d% 26cdid% 3d% 26cdsrt% 3d% 26name% 3d% 26qn% 3d% 26apalib% 3d% 26apalic% 3d % 26lightbox% 3d% 26gname% 3d% 26gtype% 3d% 26xstx% 3d0% 26simid% 3d% 26saveQry% 3d% 26editorial% 3d1% 26nu% 3d% 26t% 3d% 26edoptin% 3d% 26customgeoip% 3d% 26cap% 3d1% 26cbstore % 3d1% 26vd% 3d0% 26lb% 3d% 26fi% 3d2% 26edrf% 3d0% 26ispremium% 3d1% 26flip% 3d0% 26pl% 3d
Отек лица и опухшие губы, покрытые твердыми язвами, — общие черты синдрома Стивенса-Джонсона.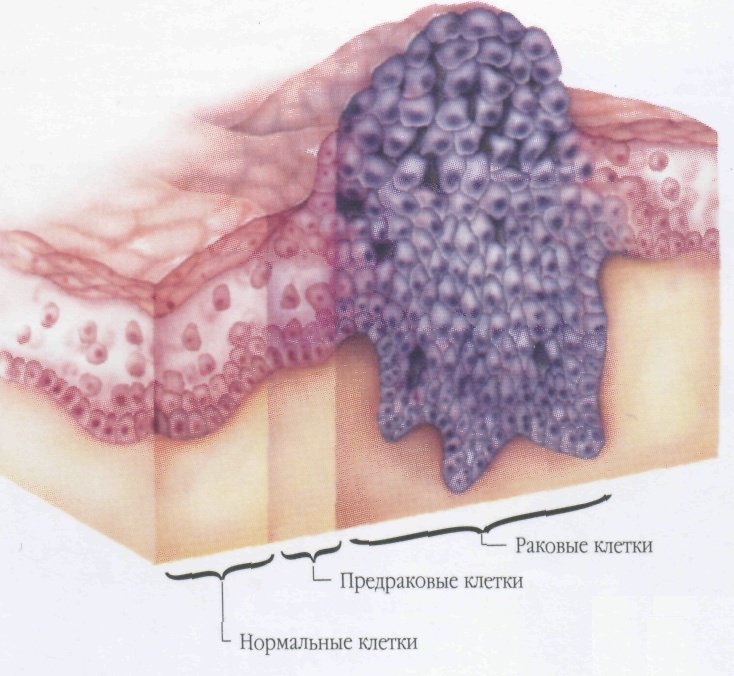
На слизистых оболочках рта, горла, глаз и половых путей могут появиться пузыри и изъязвления.
Это может вызвать болезненные ощущения при глотании и привести к серьезным проблемам, таким как обезвоживание.
Иногда может поражаться поверхность глаз, что может вызвать язвы роговицы и проблемы со зрением, если не лечить быстро.
Причины синдрома Стивенса-Джонсона
У детей синдром Стивенса-Джонсона обычно вызывается вирусной инфекцией, такой как:
Реже причиной синдрома могут быть бактериальные инфекции.
У взрослых синдром Стивенса-Джонсона часто вызывается побочной реакцией на лекарство.
Лекарства, которые чаще всего вызывают синдром Стивенса-Джонсона:
- аллопуринол
- карбамазепин
- ламотриджин
- невирапин
- противовоспалительные препараты класса «оксикам» (включая мелоксикам и пироксикам)
- фенобарбитал
- фенитоин
- сульфаметоказол и другие сульфамидные антибиотики
- сертралин
- сульфасалазин
Важно подчеркнуть, что синдром Стивенса-Джонсона встречается редко и общий риск развития синдрома невелик даже для людей, принимающих эти лекарства.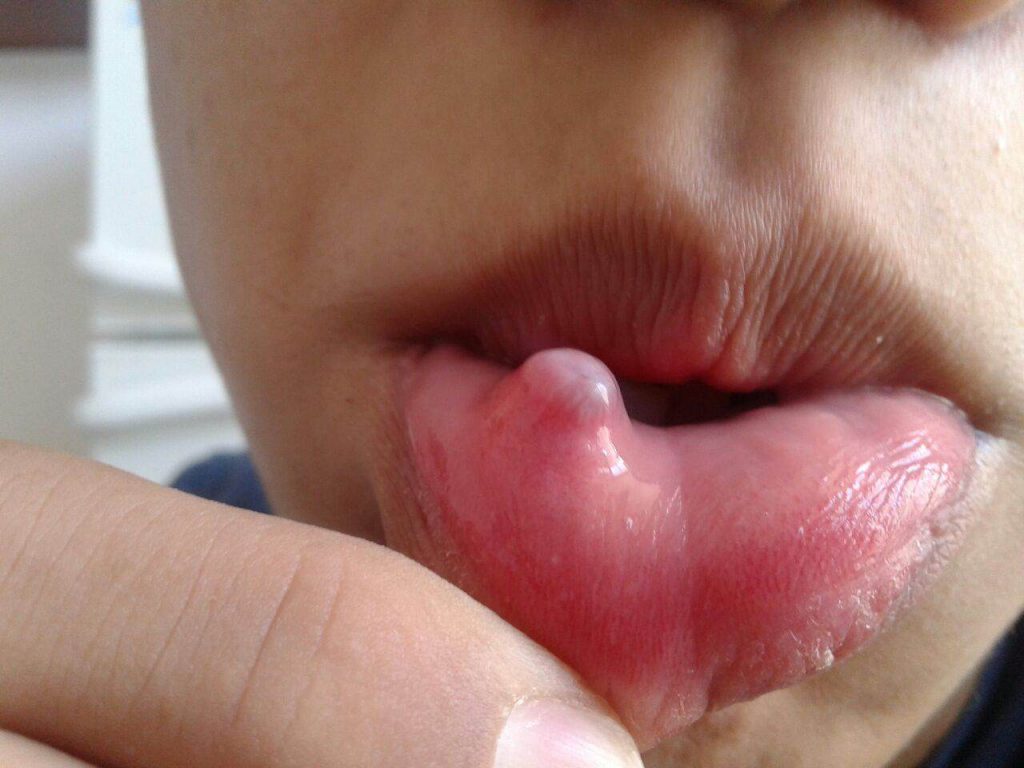
Факторы риска
Факторы риска синдрома Стивенса-Джонсона могут включать:
- вирусные инфекции — например, герпес, гепатит, вирусная пневмония или ВИЧ
- ослабленная иммунная система — в результате ВИЧ или СПИДа, аутоиммунных состояний, таких как волчанка, или определенных видов лечения, таких как химиотерапия и трансплантация органов
- предыдущая история синдрома Стивенса-Джонсона — если синдром ранее был вызван лекарствами, вы рискуете его повторения, если снова примете то же лекарство или лекарства из того же семейства лекарств
- семейный анамнез синдрома Стивенса-Джонсона — если у близкого члена семьи был синдром, ваш риск заболевания может быть увеличен
Также были идентифицированы специфические гены, которые увеличивают риск синдрома Стивенса-Джонсона среди определенных групп людей.
Например, китайцы с геном HLA B1502 испытали синдром Стивенса-Джонсона после приема карбамазепина, а аллопуринол также вызвал синдром у китайцев с геном HLA B1508.
Диагностика синдрома Стивенса-Джонсона
Синдром Стивенса-Джонсона должен диагностировать дерматолог (специалист по коже).
Диагноз часто основывается на комбинации ваших:
- симптомы
- медицинский осмотр
- история болезни (включая все лекарства, которые вы недавно принимали)
Для подтверждения диагноза может быть взят небольшой образец кожи (биопсия), чтобы его можно было исследовать в лаборатории.
Лечение синдрома Стивенса-Джонсона
Если есть подозрение на синдром Стивенса-Джонсона, вас или вашего ребенка немедленно направят в больницу для лечения.
Без лечения симптомы могут стать очень серьезными и представлять опасность для жизни.
В тяжелых случаях синдрома Стивенса-Джонсона может потребоваться лечение в отделении интенсивной терапии (ОИТ) или ожоговом отделении.
Первый шаг — прекратить прием любых лекарств, которые могут вызывать синдром Стивенса-Джонсона.
Но иногда бывает трудно определить, какое лекарство вызывает это, поэтому может быть рекомендовано отменить все второстепенные лекарства.
Лечение для облегчения симптомов в больнице может включать:
- сильные обезболивающие — облегчить боль на любых огрубевших участках кожи
- холодные влажные компрессы, прикладываемые к коже — омертвевшую кожу можно осторожно удалить и наложить стерильную повязку на пораженный участок
- Регулярное нанесение на кожу простого (без запаха) увлажняющего крема
- Жидкости для замены — вы можете получать жидкости и питание через зонд, который проходит через нос в желудок (назогастральный зонд)
- Ополаскиватели для рта, содержащие анестетик или антисептик — для временного обезболивания рта и облегчения глотания
- короткий курс кортикостероидов в таблетках (кортикостероиды местного действия) для контроля кожного воспаления (только по рекомендации специалиста)
- антибиотики — при подозрении на заражение крови (сепсис)
- глазные капли или глазная мазь — для лечения глазных симптомов
Как только причина синдрома Стивенса-Джонсона будет выявлена и успешно вылечена (в случае инфекции) или купирована (в случае приема лекарств), кожная реакция прекратится.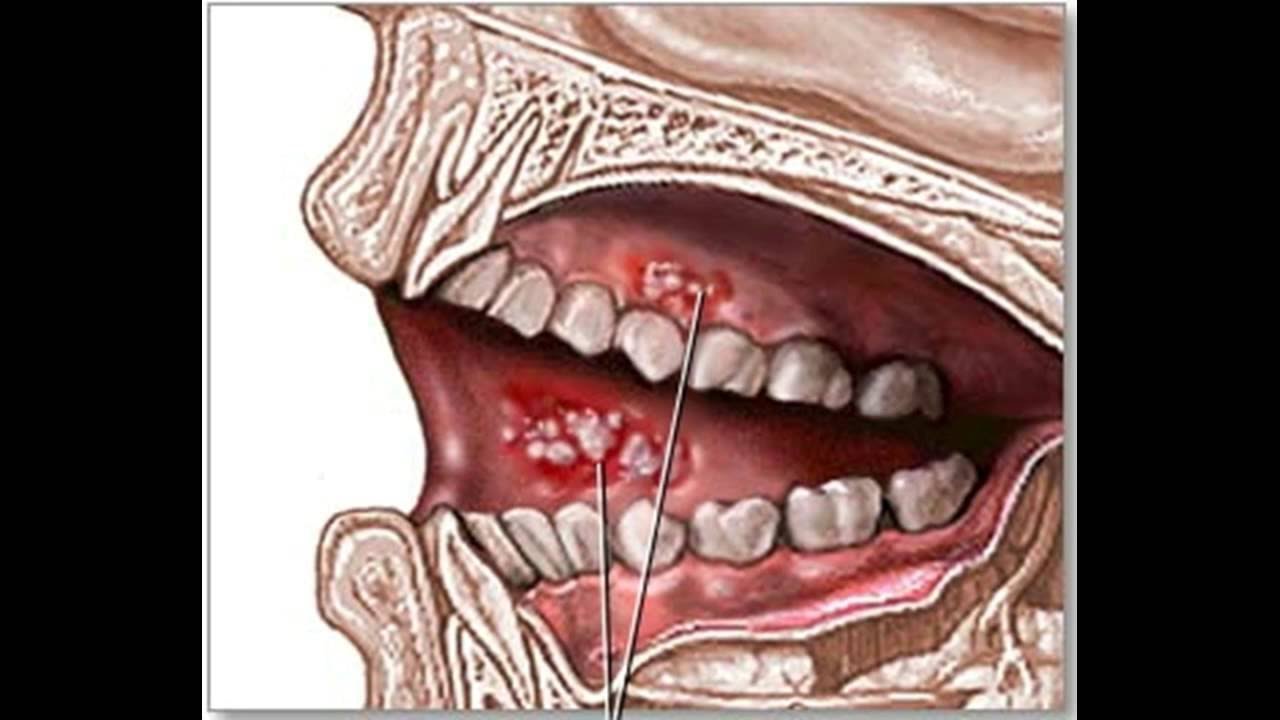 Новая кожа может начать расти через несколько дней.
Новая кожа может начать расти через несколько дней.
Но время, необходимое для выздоровления от синдрома Стивенса-Джонсона, будет зависеть от того, насколько он серьезен, и иногда для полного выздоровления может потребоваться много недель или месяцев. Часто после разрядки в течение нескольких недель чувствуется усталость и недостаток энергии.
Если причиной была неблагоприятная реакция на лекарство, вам нужно избегать этого лекарства и, возможно, других подобных лекарств до конца вашей жизни.
Лечащий врач может проконсультировать вас по этому поводу.
Осложнения синдрома Стивенса-Джонсона
Поскольку синдром Стивенса-Джонсона серьезно влияет на кожу и слизистые оболочки, он может вызвать ряд осложнений.
Сюда входят:
- изменения кожи — при отрастании кожа может стать неровной; реже могут появиться рубцы
- Вторичная кожная инфекция (целлюлит) — которая может привести к дальнейшим серьезным проблемам, таким как заражение крови (сепсис)
- проблемы с внутренними органами — органы могут воспалиться; например, легкие (пневмония), сердце (миокардит), почки (нефрит) или печень (гепатит), а также пищевод могут стать суженными и покрытыми рубцами (стриктура пищевода)
- проблемы с глазами — сыпь может вызвать проблемы с глазами, которые в легких случаях могут быть раздражением и сухостью глаз, а в тяжелых случаях могут привести к изъязвлению роговицы, увеиту (воспалению сосудистой оболочки глаза, которая является средним слоем глаз) и, возможно, слепота
Проблемы с половыми органами, такие как стеноз влагалища (сужение влагалища, вызванное образованием рубцовой ткани) и рубцевание полового члена, также являются возможным осложнением синдрома Стивенса-Джонсона.
Профилактика синдрома Стивенса-Джонсона
Если синдром Стивенса-Джонсона был вызван побочной реакцией на лекарство, вам следует избегать приема этого лекарства и других подобных лекарств.
Другие члены семьи также могут захотеть воздержаться от приема лекарства, если в вашей семье есть генетическая предрасположенность.
Если у вас был синдром Стивенса-Джонсона в прошлом, и ваш врач считает, что вы рискуете заболеть им снова в будущем, вас предупредят, чтобы следить за симптомами.
Если вы выходец из Китая, Юго-Восточной Азии или Индии, перед приемом лекарств, которые, как известно, связаны с риском возникновения синдрома Стивенса-Джонсона, таких как карбамазепин и аллопуринол, может быть рекомендовано генетическое тестирование.
Тестирование поможет определить, несете ли вы гены (HLA B1502 и HLA B1508), которые были связаны с синдромом при приеме этих лекарств.
Последняя проверка страницы: 4 октября 2018 г.
Срок следующей проверки: 4 октября 2021 г.
Стоматит | DermNet NZ
Автор: д-р Аманда Окли, дерматолог, Гамильтон, Новая Зеландия, 2011 г.
Что такое стоматит?
Стоматит — это воспаление слизистой оболочки рта, включая внутреннюю поверхность губ, щек, десен, языка и горла. Это разновидность мукозита. Он может быть острым или хроническим, легким или серьезным.
Воспаление каймы губ известно как хейлит, воспаление языка — глоссит, воспаление десен — гингивит, воспаление задней части рта — фарингит.
Какие симптомы стоматита?
Стоматит вызывает боль, покалывание и болезненные ощущения.Может присутствовать с:
Они могут привести к обезвоживанию и недоеданию.
Что вызывает стоматит?
Стоматит может быть вызван травмой, инфекцией, аллергией, системным или кожным заболеванием. Чаще всего это происходит из-за:
Некоторые причины стоматита перечислены в таблице ниже.
Клинические проявления стоматита
Какие исследования следует провести?
Соответствующие исследования зависят от вероятной причины стоматита и от того, сопровождается ли он другими внутренними симптомами или кожной сыпью.
Они могут включать:
- Бактериальные мазки
- Вирусные тампоны
- Соскоб ткани для микологии
- Биопсия для гистологии и прямой иммунофлуоресценции
- Анализы крови
- Патч-тесты для выявления контактной аллергии
Как лечить стоматит?
Лечение стоматита зависит от причины. Если это связано с аллергией на лекарство, его необходимо немедленно прекратить. Однако может потребоваться продолжить прием лекарств, вызывающих заболевание, когда стоматит возникает как ожидаемая побочная реакция на химиотерапию.
Инфекции могут потребовать специального лечения, например антибиотиков при стрептококковом фарингите, местных противогрибковых или пероральных противогрибковых средств при кандидозной инфекции.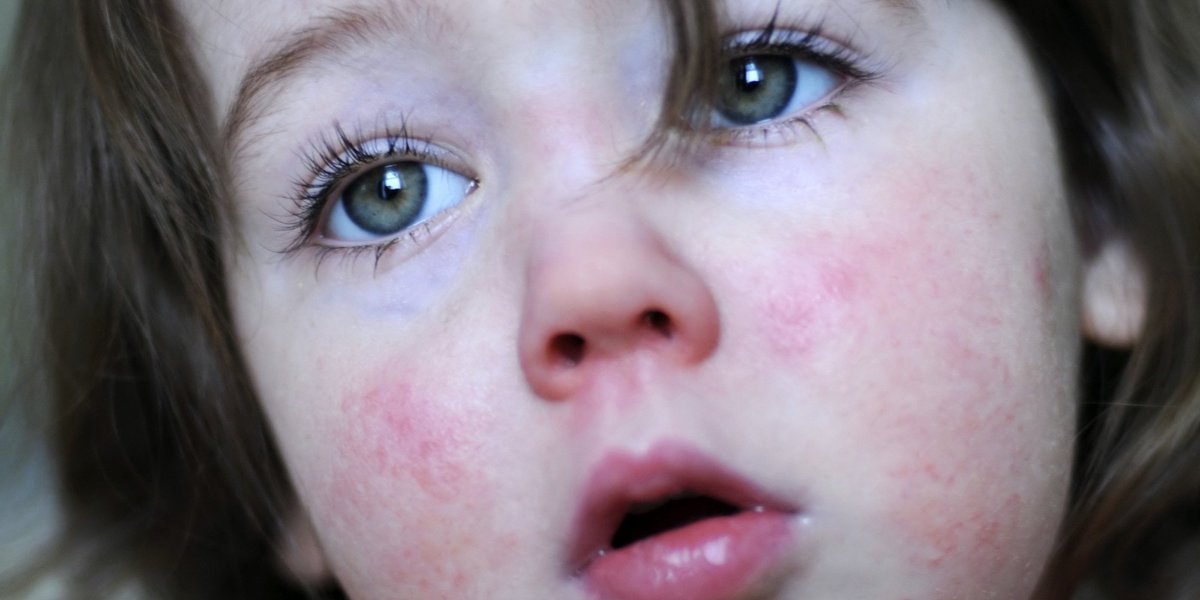

 Сыпь менее яркая, число высыпаний намного меньше и нет этапности в появлении сыпи. Период пигментации намного короче и пигментация не такая темная.
Сыпь менее яркая, число высыпаний намного меньше и нет этапности в появлении сыпи. Период пигментации намного короче и пигментация не такая темная.

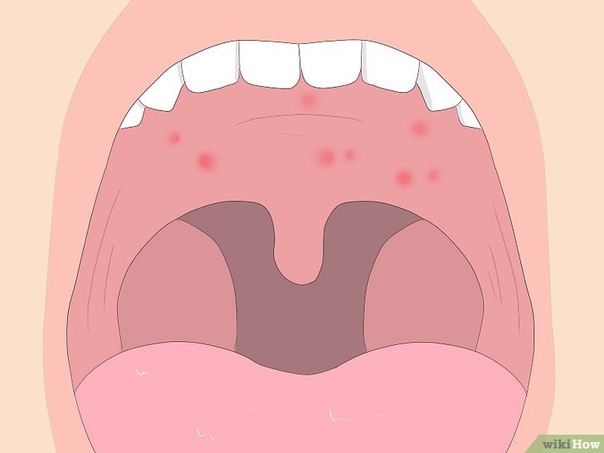 Имеет значение и то, что дети часто берут в рот игрушки и предметы окружающей среды, делятся едой друг с другом, пьют из общей посуды. Это повышает риск передачи инфекции, если в коллективе имеется ребенок или взрослый бессимптомный носитель менингококков без признаков заболевания.
Имеет значение и то, что дети часто берут в рот игрушки и предметы окружающей среды, делятся едой друг с другом, пьют из общей посуды. Это повышает риск передачи инфекции, если в коллективе имеется ребенок или взрослый бессимптомный носитель менингококков без признаков заболевания.


 , Немировская Т.И. Менингококковая инфекция. Конъюгированные полисахаридные менингококковые вакцины и вакцины нового поколения / Биопрепараты. Профилактика, диагностика, лечение. — 2016 — том 16, №1 (57) — С. 42.
, Немировская Т.И. Менингококковая инфекция. Конъюгированные полисахаридные менингококковые вакцины и вакцины нового поколения / Биопрепараты. Профилактика, диагностика, лечение. — 2016 — том 16, №1 (57) — С. 42.

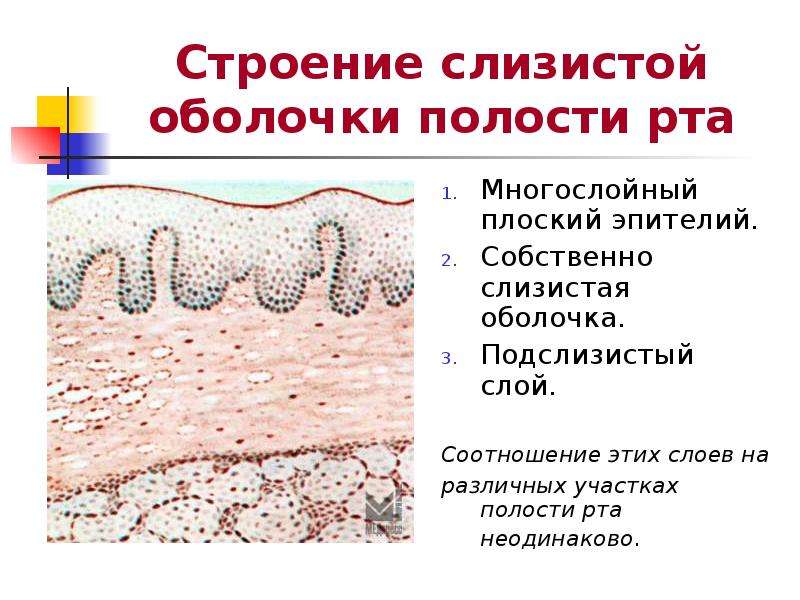
 Это продукт крови, который вводится через иглу в вену. ВВИГ — это антитело, обнаруженное в плазме — жидкой части крови. Он взят от тысяч доноров и объединен. Лечение ВВИГ дает вам здоровые антитела, которые заменяют нездоровые, вызвавшие ваше заболевание.
Это продукт крови, который вводится через иглу в вену. ВВИГ — это антитело, обнаруженное в плазме — жидкой части крови. Он взят от тысяч доноров и объединен. Лечение ВВИГ дает вам здоровые антитела, которые заменяют нездоровые, вызвавшие ваше заболевание. спусковой крючок.
спусковой крючок. Также
знать, каковы побочные эффекты.
Также
знать, каковы побочные эффекты. Волдыри по существу всегда поражают ротовую полость.У некоторых пострадавших также могут образовываться волдыри на коже и других слизистых оболочках. Эти поражения развиваются в глубоких слоях кожи. Они могут быть болезненными и медленно заживать.
Волдыри по существу всегда поражают ротовую полость.У некоторых пострадавших также могут образовываться волдыри на коже и других слизистых оболочках. Эти поражения развиваются в глубоких слоях кожи. Они могут быть болезненными и медленно заживать. Когда образуются поражения, они обычно красные и твердые.
Когда образуются поражения, они обычно красные и твердые. Удаление опухоли часто улучшает симптомы паранеопластической пузырчатки.
Удаление опухоли часто улучшает симптомы паранеопластической пузырчатки.