Начинающим бегунам нужно следить за своим пульсом — Российская газета
С приходом весны все больше людей, чтобы обрести стройную фигуру, записываются в спортзалы и выходят на пробежки. Какие ошибки совершают неопытные физкультурники, вытеснит ли бег трусцой дорогие лекарства, и можно ли бросить курить, совершая утренние пробежки? Что лучше — ходить или бегать? Об этом беседа с марафонцем Анатолием Белостоцким, который 40 лет изучает влияние бега на организм человека.
Есть поговорка — бег ради жизни, и выражение — бег к инфаркту. И то и другое верно?
Анатолий Белостоцкий: Бег трусцой завоевал популярность среди миллионов современных людей с подачи книги Артура Лидьярда «Бег ради жизни». Затем в Америке участились случаи смерти бегунов и в обиход вошла фраза — бег к инфаркту. Я за свой многолетний опыт марафонов и пробежек был свидетелем несчастных случаев. Видел умершего бегуна на пробеге в Ворошиловграде на жаре в 1983 году. Наш друг из клуба любителей бега «Локомотив» в прошлом году потерял сознание после многокилометрового кросса.
Надо понимать, что дело не в марафоне. У каждого бегуна, и опытного, и новичка абсолютно разный уровень возможностей. Для кого-то 400 метров на стадионе — это уже предел возможностей, а для опытного бегуна и 100 километров или суточный бег будет не очень тяжелым испытанием. В идеале, чтобы понять уровень допустимой нагрузки и разработать план тренировок, надо пройти специальные стресс-тесты. Это сегодня элементарно. Они имеются в любом медицинском диагностическом центре.
У вас есть конкретные примеры, когда бег ради здоровья привел к серьезным болезням?
Анатолий Белостоцкий: У меня был друг-бегун, с которым мы занимались в ростовском клубе «Локомотиве». Потом он переехал в Колпино, что под Санкт-Петербургом. На несколько лет связь оборвалась, потом стали переписываться. В первом же послании Александр сообщил, что бегает со стенокардией. Я ужаснулся и стал его тормозить, но это оказалось невозможным. Бег на длинные дистанции, за счет вырабатываемых морфинов, эндорфинов и других гормонов — является натуральным наркотиком. Кстати, эту особенность хорошо бы использовать в борьбе с курением, например. Александр продолжал интенсивные тренировки, и все это закончилось двумя инфарктами. Александр разрешил мне публиковать всю его медицинскую историю в назидание бегунам, у которых нет чувства меры. И особенно без регулярного медицинского контроля.
Кстати, эту особенность хорошо бы использовать в борьбе с курением, например. Александр продолжал интенсивные тренировки, и все это закончилось двумя инфарктами. Александр разрешил мне публиковать всю его медицинскую историю в назидание бегунам, у которых нет чувства меры. И особенно без регулярного медицинского контроля.
Сейчас множество приборов, которыми человек может пользоваться самостоятельно — тонометры, термометры, пульсометры и т.д. Как данный «арсенал» может помочь бегуну?
Анатолий Белостоцкий: Я бы порекомендовал следить за пульсом. Через час пульс должен восстановиться до начального значения перед бегом. Показателен и пульс через 5 минут после бега. К примеру, у меня на бегу пульс 125, а через 5 минут после остановки — 90. Через полчаса, после душа пульс 63. Если пульс зашкаливает или долго не восстанавливается, надо снизить нагрузку.
Беговой стаж у Анатолия Белостоцкого — более 40 лет. Фото: Виктор Погонцев / РГ
В тренировках необходимо применять самую простую версию пульсометра и вести дневник. Я разработал упрощенный метод самостоятельного контроля с использованием пульсометра, диктофона и построения элементарного графика. На диктофон записываются комментарии по ходу тестового бега на стадионе. Каждый день после тренировки будет видно — вы перенапряглись или нагрузку можно увеличить.
Я разработал упрощенный метод самостоятельного контроля с использованием пульсометра, диктофона и построения элементарного графика. На диктофон записываются комментарии по ходу тестового бега на стадионе. Каждый день после тренировки будет видно — вы перенапряглись или нагрузку можно увеличить.
И все же положительных примеров, когда бег избавляет от болезней, больше.
Анатолий Белостоцкий: Таких случаев тысячи. Одно условие — нельзя во главу угла ставить состязательный момент. Во время соревнований выделяется много вредного для здоровья адреналина. Для меня бег в зрелом возрасте открыл Захар Гольдберг. В 40 лет он слег с обширным инфарктом. Потихоньку восстанавливался в санатории. Там ему попалась газета с заметкой о пользе бега. Он с разрешения врачей, аккуратно и разумно начал свое восстановление и дожил в хорошем здравии до 92 лет. Все на моих глазах. Какие еще нужны доказательства? Главное не путать здоровье и спорт. Спорт, разумеется, сначала укрепляет здоровье, особенно в детском возрасте, а потом разрушает.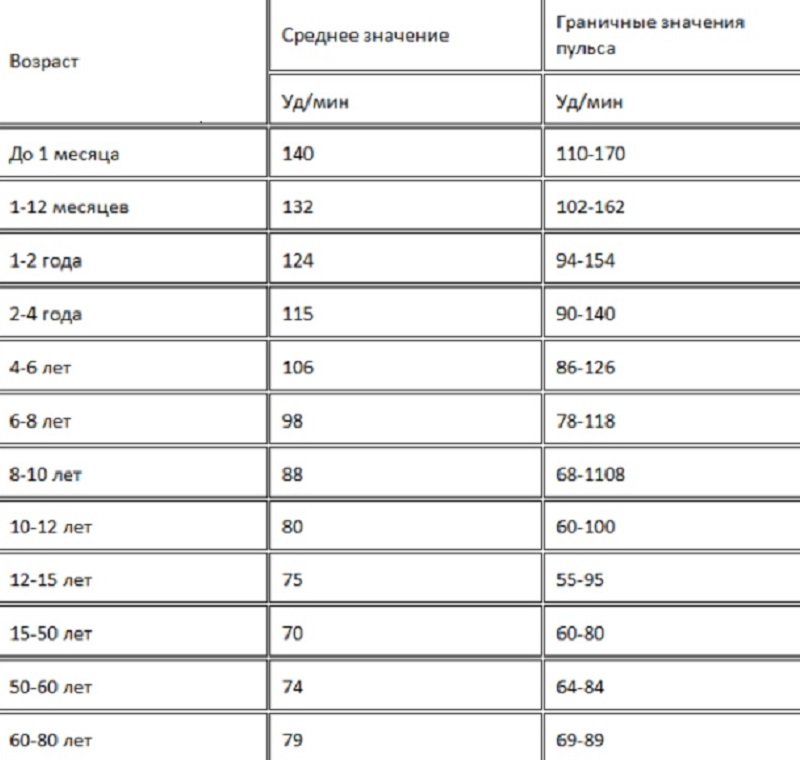
Я ежедневно, при любой погоде, прохожу по семь километров. И все время задаюсь вопросом, как ходить с пользой для здоровья?
Анатолий Белостоцкий: Ходьба великолепно укрепляет организм, все его системы, и может быть очень быстрой, при этом она не так травмоопасна, как бег. Правда, правила «спортивной ходьбы» сделали ее ужасно не зрелищной, посмешищем. Можно ходить довольно быстро, красиво и полезно. Ходьба — лучшее лекарство, такое же как оздоровительный бег. Даже если вы идете обычным прогулочным шагом или делаете легкую зарядку. Все это очень полезно при кажущейся никчемности. При любых движениях, за счет сокращения мышц, улучшается кровообращение. Ходите с такой скоростью, чтобы пульс не превышал 120 ударов в минуту. При высоких температурах, он повышается, поэтому в жару в основном и приключаются все неприятности.
С какими лекарствами можно распрощаться, занимаясь физкультурой и пробежками?
Анатолий Белостоцкий: Лекарства надо выбросить все! Только, разумеется, при регулярных и осмысленных тренировках, особенно при ходьбе. Лекарства нужны только как костыли, в крайнем случае. Ведь они нарушают великолепную гармонию человеческого организма.
Лекарства нужны только как костыли, в крайнем случае. Ведь они нарушают великолепную гармонию человеческого организма.
От редакции
К любым советам надо подходить осмысленно. Заниматься бегом стоит только в том случае, если у вас нет серьезных противопоказаний, серьезных травм и запретов врачей. Отказываться от лекарст, прописанных врачом, можно только после консультации со специалистом
Практикум от марафонца
На протяжении недели фиксируем расстояние, которое пробежали, скорость и средний пульс. Наклонная линия, которая получилась, служит ориентиром, своеобразной линией отсчета, как карта и компас для путешественника. Разноцветные кружочки — это точки на шкале координат, где по шкале абсцисс (горизонтальная внизу) отложена средняя скорость на пробежке, а по шкале ординат (вертикальная слева) — средний пульс на этой же самой пробежке. При правильной тренировке день ото дня, линия смещается параллельно вниз, а если перенапрягается организм, то параллельно вверх.
Что делать, если давление скачущее? А если повышенное не чувствуется? Врачи ответили на вопросы
Онлайн-конференция «Артериальная гипертензия. Болезни сердца и сосудов» прошла на информационных порталах «Здоровые люди» (24health.by) и TUT.BY.
Фото: Дарья Бурякина, TUT.BYСуществует ли понятие «рабочее давление»? Можно ли вылечить артериальную гипертензию? Передаются ли болезни сердца и сосудов по наследству? Полезно ли красное вино для сердечно-сосудистой системы?
На ваши вопросы ответили:
- Вадим Сушинский, главный внештатный специалист по общей врачебной практике Минздрава, заведующий кафедрой общей врачебной практики БГМУ, к.
м.н., доцент; - Ирина Козич, заведующая кардиологическим отделением (для больных инфарктом миокарда) 4-й городской клинической больницы Минска имени Н.Е. Савченко.
— Еще в 1988 г. на обследовании в больнице мне поставили диагноз «нейроциркуляторная дистония по гипертоническому типу». Регулярно при посещении терапевта измеряемое давление повышается, хотя в домашних условиях составляет 125−135/80−85. Более 10 лет назад врач сообщил, что диагноз НЦД во врачебной практике не применяется. Соответственно, у меня артериальная гипертензия и надо регулярно принимать медпрепараты. Я, конечно, не враг себе, но реально ощущаю на приеме у врача легкий «мандраж», от которого, вероятно, подскакивает давление. Подскажите, есть ли варианты кроме приема препаратов для стабилизации давления? Или, может, моя проблема в другой плоскости? Причем я знаю еще нескольких знакомых с подобным НЦД.
Вадим Сушинский: В прошлом веке действительно у молодых людей мог существовать диагноз «нейроциркуляторная дистония по гипертоническому типу». Сегодня такой диагноз в клинической практике не используется. В то же время хочется обратить внимание, что речь и идет о клинической ситуации, которая наблюдалась более 30 лет назад. Характерно, что с возрастом артериальное давление у большинства людей повышается. Именно поэтому в настоящее время, вероятно, мы должны говорить о диагнозе «артериальная гипертензия». Из представленных вами данных нет прямого указания, что у вас есть артериальное давление более чем 140/90, что в настоящее время используется в качестве критерия для диагностики заболевания. Однако для контроля артериального давления медикаментозная терапия может назначаться даже у людей с более низким АД с высоким риском сердечно-сосудистых осложнений. Хотелось бы обратить ваше внимание на корректность измерения артериального давления. Возможно, легкий мандраж, который вы описываете в своем вопросе, есть проявление синдрома белого халата. Решение о необходимости приема лекарственных средств может быть принято после полной оценки вашего клинического состояния.
Сегодня такой диагноз в клинической практике не используется. В то же время хочется обратить внимание, что речь и идет о клинической ситуации, которая наблюдалась более 30 лет назад. Характерно, что с возрастом артериальное давление у большинства людей повышается. Именно поэтому в настоящее время, вероятно, мы должны говорить о диагнозе «артериальная гипертензия». Из представленных вами данных нет прямого указания, что у вас есть артериальное давление более чем 140/90, что в настоящее время используется в качестве критерия для диагностики заболевания. Однако для контроля артериального давления медикаментозная терапия может назначаться даже у людей с более низким АД с высоким риском сердечно-сосудистых осложнений. Хотелось бы обратить ваше внимание на корректность измерения артериального давления. Возможно, легкий мандраж, который вы описываете в своем вопросе, есть проявление синдрома белого халата. Решение о необходимости приема лекарственных средств может быть принято после полной оценки вашего клинического состояния.
— Может ли омега-3 стабилизировать давление?
Ирина Козич: омега-3 назначается для коррекции факторов риска артериальной гипертензии, а не для стабилизации давления.
— Мне ровно 60 лет. Уже лет 20 у меня постоянно очень высокое АД. Пью кучу сильнейших лекарств, а давление ниже 185/110 не опускается. А временами бывает и 260/160! Раза 4 лежал в больницах на обследовании, но результата практически нет. И самое плохое, что этого огромного давления я не чувствую. Подскажите, пожалуйста, что мне делать?
Вадим Сушинский: Из вашего сообщения следует, что у вас неконтролируемое течение артериальной гипертензии. Сегодня принципиально важной позицией является достижение целевого артериального давления — давления, которое позволяет снизить риски сердечно-сосудистых осложнений (инфарктов, инсультов, хронической болезни почек и хронической сердечной недостаточности). Действительно, у ряда пациентов достижение целевого артериального давления представляет собой трудную задачу. Для его достижения необходимо соблюдение немедикаментозных мер лечения, а также назначение у большинства пациентов комбинированной антигипертензивной терапии. Ряду пациентов приходится принимать 3, 4, а иногда и больше лекарственных средств. Подбор терапии осуществляет врач, и нередко этот процесс занимает очень длительное время. Вы относитесь к категории людей, которые субъективно не ощущают повышенного артериального давления и требуют более частого динамического наблюдения. Рекомендую вам постоянное наблюдение в поликлинике по месту жительства у врача общей практики (участкового терапевта), который при необходимости направит вас на консультацию к кардиологу или предложит стационарное лечение.
Для его достижения необходимо соблюдение немедикаментозных мер лечения, а также назначение у большинства пациентов комбинированной антигипертензивной терапии. Ряду пациентов приходится принимать 3, 4, а иногда и больше лекарственных средств. Подбор терапии осуществляет врач, и нередко этот процесс занимает очень длительное время. Вы относитесь к категории людей, которые субъективно не ощущают повышенного артериального давления и требуют более частого динамического наблюдения. Рекомендую вам постоянное наблюдение в поликлинике по месту жительства у врача общей практики (участкового терапевта), который при необходимости направит вас на консультацию к кардиологу или предложит стационарное лечение.
Меня последние 6 лет мучает гипертония, а последние полгода — астма. Я стала замечать, что давление как бы нормальное. Но при этом щемит район сердца. Начинаю принимать препараты от давления, не помогает, пока не приму либо лекарства от астмы, или запасной баллончик. Потом все проходит.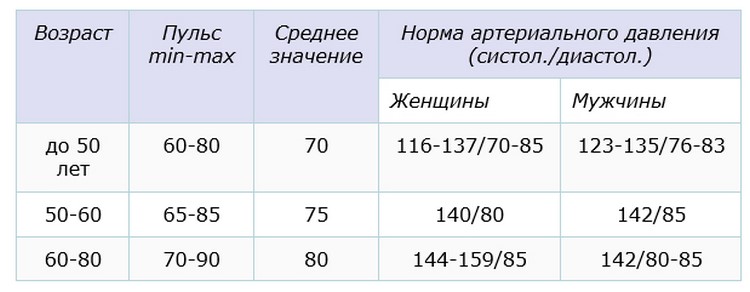 Хотелось бы узнать, эти два заболевания связаны между собой или это что-то с сердцем?
Хотелось бы узнать, эти два заболевания связаны между собой или это что-то с сердцем?
Вадим Сушинский: Из вашего вопроса утверждать, что причинами вашего недомогания является астма или артериальная гипертензия, нельзя. Более того, не следует забывать о возможности наличия сразу двух заболеваний. Вам необходимо дообследование.
— Можно ли вылечить гипертонию? Сосуды открыты на 50%.
Ирина Козич: Вылечить нельзя. Очень важное значение имеет подбор медикаментов, принимая которые удается поддерживать нормальные значения артериального давления и иметь хорошее качество жизни.
Мне 34, год назад диагностировали аневризму аорты восходящего отдела сердца. Диагностировали случайно, год я посещаю врача и делаю УЗИ. Динамики нет, все как и было. Размер 49−50 мм. Также у меня врожденный порок сердца, двухстворчатый клапан. Сказали, что операция будет нужна будет в любом случае. Меня интересует, возможно ли, чтобы операция была не на открытом сердце, или такие операции только так и происходят? Какие сроки послеоперационного восстановления? Как быстро я смогу приступить к работе? Работа не физическая.
Ирина Козич: Показания к операции определяют врачи-кардиологи с последующей консультацией кардиохирурга. Если в вашем случае есть все показания к операции, как вы сказали, то оперативное вмешательство проводится на открытом сердце. Сроки послеоперационного восстановления всегда индивидуальны.
— Какие клиники, медицинские центры в Минске (и в Беларуси) специализируются на лечении гипертензии? Реально ли без направления участкового терапевта пройти там обследования (в том числе МРТ) и назначить лечение? В интернете полно рекламы дорогих чудо-лекарств от гипертонии, которые при проверке оказываются подделкой. Существуют ли на самом деле высокоэффективные, но дорогие лекарства? Либо высокая цена — это всегда признак мошенничества?
Ирина Козич: В Беларуси лечение артериальной гипертензии осуществляется на всех уровнях оказания медицинской помощи (поликлиники, районные кардиологические центры, стационары и Республиканский научно-практический центр). Все обследования, в том числе и МРТ, должны выполняться при наличии показаний, которые определяет врач. В настоящее время существует очень много гипотензивных медикаментов, в том числе комбинированных форм для коррекции артериального давления.
Все обследования, в том числе и МРТ, должны выполняться при наличии показаний, которые определяет врач. В настоящее время существует очень много гипотензивных медикаментов, в том числе комбинированных форм для коррекции артериального давления.
«Брат практикует ЗОЖ четыре года, но давление повышенное»
Фото: Евгений Ерчак, TUT.BYУ мужа (33 года, рост 182, вес 80 кг, не курит) давление в пределах 140 (до 145) / 75(до 80), пульс 60 ударов в минуту. УЗИ сердца без патологии. УЗИ почек и внутренних органов без патологий. Обращались с проблемой повышенного давления к кардиологу и терапевту. Перебрали несколько препаратов для снижения давления, самочувствие всегда становится после них хуже. Главная проблема состоит в том, что и так низкая частота пульса падает до отметки 50 ударов в минуту. Какие могут быть причины низкой частоты пульса? Стоит ли нам продолжать пытаться снижать давление или же оставить все как есть, ведь без таблеток он чувствует себя хорошо. С какого значения давление считается повышенным?
— Повышение значений артериального давления выше 140/90 мл ртутного столба является сегодня критерием артериальной гипертензии. Для постановки диагноза неважно, чувствует повышенное артериальное давление пациент или нет. Лечение прежде всего проводится для снижения риска сердечно-сосудистых осложнений, что было продемонстрировано во многочисленных научных исследованиях. Таким образом, снижение АД при его повышенном значении просто необходимо. В то же время лечение не должно ухудшать самочувствие и качество жизни пациента. В вашей ситуации необходим подбор препаратов, которые не будут замедлять частоту сердечных сокращений. Такие лекарства есть, они хорошо известны. Однако необходимо, чтобы такую терапию назначил врач, а в дальнейшем чтобы он проводил динамическое наблюдение за вашим состоянием здоровья.
Для постановки диагноза неважно, чувствует повышенное артериальное давление пациент или нет. Лечение прежде всего проводится для снижения риска сердечно-сосудистых осложнений, что было продемонстрировано во многочисленных научных исследованиях. Таким образом, снижение АД при его повышенном значении просто необходимо. В то же время лечение не должно ухудшать самочувствие и качество жизни пациента. В вашей ситуации необходим подбор препаратов, которые не будут замедлять частоту сердечных сокращений. Такие лекарства есть, они хорошо известны. Однако необходимо, чтобы такую терапию назначил врач, а в дальнейшем чтобы он проводил динамическое наблюдение за вашим состоянием здоровья.
Мой брат (39 лет) практикует ЗОЖ в течение 4 лет. Он занимается спортом, соблюдает мясо-овощную диету, носит фитнес-браслет. Жирного не ест вообще — ни растительные жиры, ни омега, ни животные, ни даже печенье, т. к. оно содержит маргарин. Переубедить не могу. Последнее время по утрам на момент пробуждения у него высокое давление без видимых причин.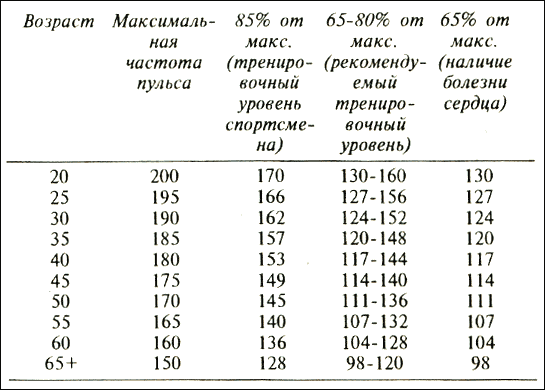 Возможно ли, что причина в недостатке жирорастворимых витаминов? Какие анализы могут это определить?
Возможно ли, что причина в недостатке жирорастворимых витаминов? Какие анализы могут это определить?
Ирина Козич: Ваш брат уделяет внимание основным факторам риска артериальной гипертензии. Тем не менее ему необходимо обратиться к терапевту (врачу общей практики) с целью дополнительного обследования (ЭКГ, биохимический анализ крови, общий анализ мочи, СМАД) и выявлению АГ.
— В моем роду много людей с наследственными заболеваниями сердца, связанными с артериальной гипертензией и нарушениями липидного обмена. Многие из них умерли от инфаркта. Вопрос 1. Насколько терапия статинами, приводящая содержание холестерина в крови к нормальным значениям, уменьшает или устраняет вовсе риски сердечных катастроф? Вопрос 2. В качестве превентивной диагностической меры нужно ли проводить коронарографию, если в настоящий момент ничего не беспокоит? Мне 48 лет, не курю, занимаюсь спортом на любительском уровне. ИМТ 26. Холестерин без 10 мг аторвастатина составляет 6−6. 5. Диеты не помогают, поэтому последние 10−15 лет пью статины.
5. Диеты не помогают, поэтому последние 10−15 лет пью статины.
Вадим Сушинский: Ваш случай позволяет заподозрить наследственные формы нарушения липидного обмена, при которых возможно раннее развитие сердечно-сосудистых заболеваний. В частности, необходим жесткий контроль основных показателей липидного обмена, в том числе общего холестерина и других его фракций. Для коррекции имеющихся нарушений, помимо немедикаментозных способов, в таких случаях назначаются лекарственные средства, в том числе аторвастатин. Однако в случае отсутствия положительного результата может назначаться комбинированная терапия. Необходимо постоянное лечение и контроль за основными показателями. Проведение профилактической коронарографии считаю нецелесообразным, так как любое исследование, в том числе инвазивное вмешательство, проводится только по показаниям, которые определит врач.
— Рост 175, возраст 45, мужчина. При весе около 90 кг у меня было давление примерно 130/80, по утрам 125/75, к вечеру повышалось, иногда до 140/85. ЧСС сидя (при измерении давления) 75−90. После снижения веса до 81 кг давление также снизилось: утром может быть 110−120/62−68, к вечеру повышается до 120−125/65−75. ЧСС сидя 60−75. Я не заметил изменения в самочувствии (хорошее). Вес снижался уменьшением потребления кондитерских изделий, продолжением тренировок в тренажерном зале, увеличением аэробной нагрузки (велотренажер). Меня смущает разница между систолическим и диастолическим давлением (50−55 мм). Такая разница у меня много лет (20, возможно, больше). Когда я консультировался у кардиолога 4 года назад перед возобновлением тренировок (после 10-летнего перерыва), у него вопросы были только по повышению давления. Проводилось суточное мониторирование, артериальная гипертензия не подтвердилась.
ЧСС сидя (при измерении давления) 75−90. После снижения веса до 81 кг давление также снизилось: утром может быть 110−120/62−68, к вечеру повышается до 120−125/65−75. ЧСС сидя 60−75. Я не заметил изменения в самочувствии (хорошее). Вес снижался уменьшением потребления кондитерских изделий, продолжением тренировок в тренажерном зале, увеличением аэробной нагрузки (велотренажер). Меня смущает разница между систолическим и диастолическим давлением (50−55 мм). Такая разница у меня много лет (20, возможно, больше). Когда я консультировался у кардиолога 4 года назад перед возобновлением тренировок (после 10-летнего перерыва), у него вопросы были только по повышению давления. Проводилось суточное мониторирование, артериальная гипертензия не подтвердилась.
Ирина Козич: На фоне коррекции веса и динамических нагрузок ваши цифры АД находятся в пределах нормальных значений — 120/80.
— Может ли у подростков и детей быть артериальная гипертензия как самостоятельное заболевание? То есть не та, которая вторичная (болезни почек, щитовидной железы и т.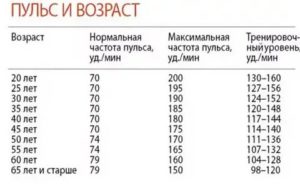 д.), а именно та, которая наблюдается у взрослых — первичная или эссенциальная (гипертоническая болезнь)? Навсегда ли она остается стойкой, или это лишь временный симптом?
д.), а именно та, которая наблюдается у взрослых — первичная или эссенциальная (гипертоническая болезнь)? Навсегда ли она остается стойкой, или это лишь временный симптом?
Вадим Сушинский: Артериальная гипертензия как самостоятельное заболевание у подростков наблюдается редко. Именно поэтому в первую очередь необходимо исключить заболевания, которые могут приводить к развитию симптоматической гипертензии. АГ у подростков не всегда является стойкой и в ряде случаев может быть скорректирована изменением образа жизни.
«Что делать, если давление скачущее?»
Фото: Дарья Бурякина, TUT.BY— У меня обычно сниженное давление, вплоть до 90/60, возраст 35. Чувствую себя при нем нормально. Но периодически появляется пульсация в голове, руках, беспокоит затрудненное дыхание, на фоне которого к концу дня возникают болевые ощущения в области грудной клетки, в основном на выдохе, иногда чуть кружится голова. Кардиограмма показала синусную брадикардию (пульс 51) и низкий вольтаж отведения от конечностей. Опасно ли это, нужны ли какие дополнительные обследования? УЗИ сердца, сосудов, анализы? Терапевт предложила походить с холтером.
Опасно ли это, нужны ли какие дополнительные обследования? УЗИ сердца, сосудов, анализы? Терапевт предложила походить с холтером.
Ирина Козич: Вы относитесь к категории людей со сниженным артериальным давлением, гипотоникам. Учитывая перечисленные жалобы, вам действительно необходимо дополнительное обследование (суточное мониторирование артериального давления, холтеровское мониторирование ЭКГ).
— У меня такие вопросы: 1) Если давление лабильное, скачущее, что делать с лекарствами — принимать с учетом скачков или, не глядя на них, — равномерно, как прописано? 2) Насколько опасна брадикардия (45−50 уд./мин.), которая возникает от приема препарата?
Вадим Сушинский: Артериальная гипертензия у разных людей протекает индивидуально. Нередко заболевание характеризуется повышением АД с периодическими резкими значительными повышениями — «скачками». Лечение в любом случае должно быть систематическим и регулярным с применением назначенных врачом лекарственных средств. При необходимости для коррекции резкого повышения давления может назначаться дополнительная терапия. Важно вовремя обнаруживать значительное повышение АД, так как оно может представлять угрозу для жизни и проводить своевременную коррекцию. При приеме лекарственных средств возможно развитие побочных эффектов. Так, например, при назначении лекарств из группы бетаадреноблокаторов возможно развитие брадикардии. В таких ситуациях врач препарат или отменяет, или уменьшает его дозу.
— Давление держится в пределах 140/100 — 135/95. Препарат девочка пьет уже 10 месяцев (в дозировке 12,5 мг/сут — 4 месяца). Давление в норму не пришло. Что делать: опять увеличивать дозировку или прекращать принимать препарат (возможно, сказался слишком длительный прием)?
Ирина Козич: На фоне приема препарата в дозе 12,5 мг/сутки у вашей дочери не достигнуты нормальные значения АД. Коррекцию дозы либо изменения терапии вам необходимо согласовать с лечащим врачом.
Мне 40 лет, в 22 года поставили диагноз «ВСД по гипертоническому типу». Когда мне было 30 лет то ставили, то снимали диагноз «гипертония 1 ст». У меня иногда повышается давление до 140/90 или 150/90 (обнаруживается случайно), т. к. при таком давлении чувствую себя отлично, веду ЗОЖ, хожу пешком ежедневно более 2 часов. Врачи из поликлиники рекомендуют часто принимать вредные таблетки от АД, от них у меня диарея и др. значимые побочные эффекты. Иногда повышается пульс без видимых причин при нормальном АД до 90−100 при отличном физическом самочувствии, с чем это может быть связано? У всех родственников повышенное АД было только после 45 лет. Можно ли обойтись, по возможности, без частого приема гипотензивных средств, лечиться проверенными натуральными, и можно ли при таком АД (если оно вообще не ощущается) иногда бегать трусцой 10−15 минут?
Вадим Сушинский: У вас, безусловно, диагноз АГ правомочен, а значит, необходима соответствующая коррекция. Очень важно, что вы ведете здоровый образ жизни, однако с учетом цифр АД необходимо назначение медикаментозной терапии. Лекарства назначаются только врачом с учетом целого ряда факторов, что позволит избежать побочных эффектов. Такая терапия будет хорошо переноситься и приведет к улучшению самочувствия.
3 приема снизить высокий пульс без лекарств — SmolNarod.ru
Медики рассказали о трёх простых приёмах, которые помогут снизить пульс и и вернуть сердцебиение в норму без лекарств.
Во-первых, усмирите дыхание. Дышите ровно и глубоко. Закройте глаза, следите только за своим дыханием, не отвлекаясь ни на что. Этот приём успокаивает и выравнивает сердечный ритм.
Во-вторых. Договоритесь со своим телом. Лягте и скажите ему, что сейчас не требуется активности и ему нужно успокоиться и расслабиться.
Третий приём называют эффектом ныряльщика. Нырять, конечно же не нужно. Умойтесь холодной водой. Она снижает активность всех систем организма, в том числе и успокаивает пульс.
По информации МедикФорума, врачи напоминают, что внезапное повышение пульса с эпизодами повторения – это моет быть тревожным знаком нарушений сердечно-сосудистой системы. Самое опасное состояние, сопровождающееся учащенным пульсом, является мерцательная аритмия, при котором возникает повышенный риск развития инсульта. Поэтому обязательно обратитесь к врачу. В норме, состояние пульса должно быть в диапазоне от 60 до 100 ударов в минуту. Если частота ударов в состоянии покоя выше 100 в минуту, то речь уже идет о тахикардии. Однако вполне нормально, если во время физических нагрузок у вас поднимается пульс до 100 ударов в минуту. Также он может так подниматься в минуты страха или волнения. И это также является нормальной реакцией организма.
Напомним, почти половина смертей в России, как и в Смоленской области, приходится на сердечно-сосудистые заболевания. Но беда ещё и в том, что в этом году в Смоленской области ситуация ещё более ухудшилась. В первом квартале этого года от сердечно-сосудистых заболеваний погибли 1798 человек, за аналогичный период прошлого года – 1658 смолян. Всего в нашем регионе в первом квартале умерло 3590 человек. При этом, если по ЦФО средний показатель в процентах по отношению к прошлому году составлял 92,8%, то в Смоленской области он оказался равен 108,4%. Хуже дела со смертностью от сердечных заболеваний из 18 регионов ЦФО обстоят только в Ивановской и Тульской областях.
Читать также:
Мы вымираем. Смоленщина попала в пятёрку регионов с самым низким приростом населения
Смоленщина вошла в ТОП-антилидеров по смертности от туберкулёза, болезней органов пищеварения и органов дыхания
Свои новости, фото и видео вы можете прислать на WhatsApp редакции по номеру +79107850457
причины, что делать, какое давление является нормой
Систолическое и диастолическое значение АД являются важными маркерами состояния здоровья человека. Уровень 150/100 следует считать повышенным. Это может говорить о серьезных болезнях. Своевременное выявление нарушений и их лечение поможет снизить риски осложнений, когда давление 150/100. Причины, что делать в первую очередь изучает специалист.
Нормальное АД
В соответствии с данными ВОЗ нормальным давлением являются показатели в пределах отметки 130 на 90 мм рт. ст. независимо от возрастной группы. Единоразовый скачок до 150/100 в покое не является обязательным показателем патологии, но все равно следует посетить специалиста для консультации и обследования. Нарушение бывает вызвано влиянием внешних неблагоприятных факторов, например, употребление очень соленой, острой пищи, побочными эффектами некоторых препаратов.
Но когда повышение показателей фиксируются слишком часто в течение 2 – 3 недель – скорее всего, развиваются первые симптомы гипертонии. Это повод для срочного обращения к врачу.
Причины болезни
В 90% случаев настоящая причина патологии остается невыясненной. Факторами, провоцирующими высокие показатели 150 на 100, могут быть заболевания, которые сложно поддаются лечению:
- почечные поражения – пиелонефрит, гломерулонефрит, сужение артерий почки;
- коарктация аорты – врожденное уменьшение просвета;
- опухоль надпочечников, которые производят гормоны;
- тиреотоксикоз – гиперфункция щитовидки;
- интоксикация лекарствами – чаще всего антидепрессантами, гормональными контрацептивами.
Факторы риска могут быть обратимыми и необратимыми, которые запускают начальное развитие гипертонии.
Симптомы при давлении 150/100
Если человек почувствовал себя плохо, то причиной может являться скачок давления. Симптомами повышения становятся:
- боли головы;
- шум в ушах;
- мигрень;
- аритмия;
- подташнивание;
- головокружение;
- панические атаки;
- сердечная боль;
- обморочное состояние;
- нарушение сна.
Если хотя бы несколько из указанных симптомов периодически проявляются, требуется медицинское обследование и лечение.
Лечебный процесс
На первых стадиях прогрессирования гипертонической болезни можно вылечить ее полностью, стабилизировать самочувствие, купируя влияние провоцирующих факторов. При лишнем весе потребуется похудение, также важно отказаться от вредных пристрастий, начать организацию здорового образа жизни.
Лекарства должен назначить доктор. Препараты помогают снизить уровень АД, поддерживая его в норме. Но принимать таблетки понадобится постоянно, чтобы не произошло обострения и приступа.
Гипотензивные медикаменты бывают быстрого и пролонгированного эффекта. На первых стадиях достаточно монотерапии – применение всего одного средства.
Обычно первые проявления можно побороть и без специальных таблеток. Главное – вовремя диагностировать нарушение. После 35 лет людям рекомендуется вести дневник давления, мерить его с утра и фиксировать цифры. Соблюдение режима дня, сбалансированный рацион, регулярные занятия полезным спортом, отказ от курения и алкоголя помогут надолго сохранить здоровье сердечно-сосудистой системы.
Источник: Давление
Методы оценки функционального состояния студентов
Тренировка представляет собой педагогический процесс, основной задачей которой является повышение спортивных результатов, а также физической работоспособности. Сердечно-сосудистая система является одним из главных факторов, лимитирующих функциональные возможности организма, от которой зависит физическая работоспособность. Поэтому особое значение уделяется изучению состояния сердечно-сосудистой системы и оно приобретает важное научно-практическое значение для физиологии спорта при разработке путей и методов совершенствования спортивного мастерства [1, с. 60]. Особый интерес представляют адаптивные возможности сердца при изучении физической работоспособности, т.к. в качестве критерия физической работоспособности применяется частота сердечных сокращений, один из важнейших показателей деятельности сердца.
В качестве главных критериев при оценке физической работоспособности в системе тестов с использованием физических нагрузок с последующим изучением быстроты восстановления частоты сердечных сокращений (ЧСС) учитываются, прежде всего, стандартные реакции организма на нагрузку: экономичность реакции и быстрая восстанавливаемости [2, с. 37]. Рассмотрим, как оценить физическую работоспособность по скорости восстановления ЧСС с помощью пробы Руфье – Диксона.
У испытуемого считают пульс, сидя в состоянии покоя в течение 15 с. Затем испытуемый выполняет 30 приседаний за 45 с. После этого у него регистрируют пульс на первых и последних 15 с первой минуты восстановления. Индекс Руфье – Диксона рассчитывают по формуле:
ИР = 4 (Р1 + Р2 + Р3) – 200/10,
где: ИР – индекс Руфье – Диксона;
Р1 – ЧСС в покое сидя за 15 с;
Р2 – ЧСС за первые 15 с первой минуты восстановления;
Р3 – ЧСС за последние 15 с первой минуты восстановления.
Оценка результатов производится по таблице 1.
Таблица 1
Оценочная таблица для расчета индекса Руфье-Диксона
|
Баллы |
Работоспособность |
|
0 – 3 |
Высокая |
|
4 – 6 |
Хорошая |
|
7 – 9 |
Средняя |
|
10 – 14 |
Удовлетворительная |
|
15 и более |
Плохая |
Есть и другой способ выполнения пробы Руфье – Диксона. У испытуемого стоя измеряют ЧСС за 15 с (Р1), затем он выполняет 30 глубоких приседаний (пятки касаются ягодиц). После окончания нагрузки сразу подсчитывается ЧСС за первые 15 с (Р2), а потом за последние 15 с (Р3). Оценка производится следующим образом: Индекс Руфье = (Р2 – 70) + (Р3 – Р1) / 10.
Результат от 0 до 2,8 расценивается как хороший, средний – от 3 до 6; удовлетворительный – от 6 до 8 и плохой – выше 8.
Рассмотрим оценку физической работоспособности по Гарвардскому степ-тесту [2, с. 38]. Тест был разработан в Гарвардском университете (США) и является универсальным методом оценки физической работоспособности. Величина индекса Гарвардского степ-теста (ИГСТ) оценивает скорость восстановления пульса после стандартной физической нагрузки. В состоянии покоя у испытуемого регистрируют пульс за 30 мин. и АД.
Этот тест считают промежуточным между простыми и сложными тестами. Его достоинство заключается в методической простоте и доступности. Физическую нагрузку задают в виде восхождения на ступеньку. В классическом виде Гарвардский степ-тест выполняется при 30 восхождений в минуту. Темп движений задается метрономом, частота которого устанавливается на 120 уд/мин. Подъем и спуск состоит из четырех движений, каждому из которых соответствует один удар метронома: 1 – испытуемый ставит на ступеньку одну ногу, 2 – другую ногу, 3 – опускает на пол одну ногу, 4 – опускает на пол другую. Время восхождения составляет 5 мин при высоте ступеньки: для мужчин – 50 см; для женщин – 43 см. Для детей и подростков время нагрузки уменьшают до 4 мин, высоту ступеньки – до 30 – 50 см. В тех случаях, когда испытуемый не в состоянии выполнить работу в течение заданного времени, фиксируется то время, в течение которого она совершалась.
Регистрация ЧСС после выполнения нагрузки осуществляется в положении сидя в течение первых 30 с на 2, 3 и 4-й минутах восстановления.
Функциональную готовность оценивают с помощью индекса Гарвардского степ-теста (ИГСТ) по следующей формуле:
ИГТС = t × 100 / (f1 + f2 + f3) × 2,
где: t – время восхождения, с;
f1, f2, f3 – сумма пульса, подсчитываемая в течение первых 30 с на 2, 3 и 4-й минутах восстановления.
По полученным данным используя таблицу 2 мы можем оценить уровень физической работоспособности испытуемых.
Диагностическая ценность теста повышается, если в 1-ю и 2-ю минуты восстановительного периода определять и артериальное давление, что позволит дать не только количественную, но и качественную характеристику реакции (ее тип).
Таблица 2
Оценка результатов Гарвардского степ-теста
|
Оценка |
Величина индекса Гарвардского степ-теста |
||
|
У здоровых нетренированных лиц |
У представителей ациклических видов спорта |
У представителей циклических видов спорта |
|
|
Плохая |
Меньше 56 |
Меньше 61 |
Меньше 71 |
|
Ниже среднего |
56 – 65 |
61 – 70 |
71 – 60 |
|
Средняя |
66 – 70 |
71 – 60 |
61 – 90 |
|
Выше средней |
71 – 80 |
81 – 90 |
91 – 100 |
|
Хорошая |
81 – 90 |
91 – 100 |
101 – 110 |
|
Отличная |
Больше 90 |
Больше 100 |
Больше 110 |
Изучение показателей насосной функции сердца, к которым относятся частота сердечных сокращений (ЧСС), ударный объем крови (УОК), минутный объем крови (МОК) вызывает неослабевающий интерес у исследователей. Поскольку от того как работает сердце в различных условиях двигательной деятельности, выполняя насосную функцию, во многом зависит здоровье человека, его физическая работоспособность, функциональные и резервные возможности организма. В связи с этим изучение сердечно-сосудистой системы приобретает важное теоретическое и практическое значение для физиологии спорта при разработке путей и методов совершенствования спортивного мастерства, а также при отборе в различные виды спорта.
Одним из таких методов является – пальпация (от лат. palpatio «ощупывание») – метод медицинского ручного обследования больного. Как способ изучения свойств пульса, пальпация упоминается ещё в трудах Гиппократа. Пальпация основана на осязательном ощущении, возникающем при движении и давлении пальцев или ладони ощупывающей руки. С помощью пальпации определяют свойства тканей и органов: их положение, величину, форму, консистенцию, подвижность, топографические соотношения, а также болезненность исследуемого органа.
Важнейшим показателем деятельности сердца является частота сердечных сокращений (ЧСС). Она находит широкое применение во врачебном контроле и спортивной практике как один из объективных показателей тренированности спортсмена, помогая тренеру осуществлять контроль за функциональным состоянием сердца. В процессе роста и развития человека ЧСС снижается, достигая к подростковому возрасту величин, близких к показателям взрослых (табл. 3). У представителей видов спорта на выносливость ЧСС в покое находиться в пределах 40-50 уд/мин. Возникает так называемая брадикардия тренированности [2, с. 51].
На лучевой артерии, после нагрузки – в области сонной артерии находят пульс или в месте прощупывания верхушечного толчка сердца. Подсчет ведется за 10 секундный интервал времени с последующим пересчетом в минуту при помощи специально разработанной таблицы. Для этого испытуемый выполняет 20 приседаний за 30 секунд. После чего находит пульс в области сонной артерии, включает секундомер, считает пульс до 10 ударов, останавливает секундомер и по таблице 10 делает пересчет ЧСС в минуту
Таблица 3
Изменение ЧСС с возрастом (по А.Г. Хрипковой, 1978)
|
Показа тель |
Возраст в годах |
||||||||||||
|
0-1 |
1 |
6 |
7 |
8 |
9 |
10 |
11 |
12 |
13 |
14 |
15 |
Взрослые |
|
|
ЧСС |
140-135 |
120 |
95 |
92 |
90 |
88 |
86 |
84 |
82 |
80 |
78 |
76 |
72 |
Пример. Найти частоту пульса в минуту, если 10 ударов пульса произошли за 5,6 с. В первом вертикальном столбце (табл. 4), находим 5 с., а в горизонтальном ряду, идущем вправо от этой цифры, против 0,6 с., находим значение частоты пульса, которое равно 107 уд/мин. Это и есть искомая величина.
Таблица 4
ЧСС в 1 минуту по времени 10 ударов пульса
|
Десятые доли секунды |
||||||||||
|
С |
0,0 |
0,1 |
0,2 |
0,3 |
0,4 |
0,5 |
0,6 |
0,7 |
0,8 |
0,9 |
|
3 |
200 |
194 |
188 |
182 |
176 |
171 |
166 |
162 |
158 |
154 |
|
4 |
150 |
146 |
143 |
139 |
136 |
133 |
130 |
127 |
124 |
122 |
|
5 |
120 |
117 |
115 |
113 |
111 |
109 |
107 |
105 |
103 |
102 |
|
6 |
100 |
99 |
97 |
96 |
94 |
93 |
91 |
90 |
88 |
87 |
Одним из показателей насосной функцией сердца является величина артериального давления. Артериальное давление – это давление крови в крупных артериях человека. Различают два показателя артериального давления: систолическое (верхнее) артериальное давление – это уровень давления крови в момент максимального сокращения сердца, и диастолическое (нижнее) артериальное давление – это уровень давления крови в момент максимального расслабления сердца. Артериальное давление является один из важнейших показателей функционирования организма, поэтому каждому человеку необходимо знать его величину. Чем выше уровень артериального давления, тем выше риск развития таких опасных заболеваний, как ишемическая болезнь сердца, инсульт, инфаркт, почечная недостаточность.
За 30 минут перед измерением необходимо исключить прием пищи, курение, физические нагрузки и воздействие холода. Перед измерением давления необходимо спокойно посидеть или полежать (в зависимости от выбранного положения тела, при котором будет производиться измерение) и расслабиться, измерение начинается через 5 минут после отдыха в вышеуказанном положении. При измерении давления в положении сидя спина должна иметь опору, т.к. любые формы изометрических упражнений вызывают немедленное повышение артериального давления. Средняя точка плеча должна находиться на уровне сердца (4-е межреберье). В положении лёжа рука должна располагаться вдоль тела и быть слегка поднятой до уровня, соответствующего середине груди (под плечо и локоть можно подложить небольшую подушечку). Во время измерения нельзя разговаривать и делать резкие движения, если проводится серия измерений, рекомендуется менять первоначальное положение. Интервал между измерениями должен составлять не менее 15 секунд.
Манжету тонометра устанавливают на средней части плеча. Правильно подобранная и установленная манжета должна закрывать более 2/3 длины плеча. Нижний край манжеты должен находиться на расстоянии 2,5 см от верхнего края локтевой ямки (ширина двух пальцев). Трубки, по которым в манжету подается воздух, должны проходить прямо по срединной линии плеча – это важно для получения правильных результатов измерения. Не стоит затягивать манжету слишком туго, между манжетой и плечом должен помещаться палец. Положение руки (на столе или поручне) и положение манжеты нужно подобрать таким образом, чтобы манжета располагалась на уровне сердца (рис. 1) [2, с. 60].
Рис. 1. Метод определения артериального давления с использованием тонометра
Для оценки уровня артериального давления используется классификация Всемирной организации здравоохранения, принятая в 1999 году, приведенная в таблице 5.
Таблица 5
Классификация артериального давления Всемирной организации здравоохранения
|
Категория артериального давления* |
Систолическое (верхнее) артериальное давление мм рт. ст. |
Диастолическое (нижнее) артериальное давление мм рт. ст. |
|
Норма |
||
|
Оптимальное** |
Менее 120 |
Менее 80 |
|
Нормальное |
Менее 130 |
Менее 85 |
|
Повышенное нормальное |
130-139 |
85-89 |
|
Гипертония |
||
|
1 степень (мягкая) |
140–159 |
90-99 |
|
2 степень (умеренная) |
160-179 |
100-109 |
|
3 степень (тяжелая) |
Более 180 |
Более 110 |
|
пограничная |
140-149 |
Менее 90 |
|
Изолированная систолическая гипертония |
Более 140 |
Менее 90 |
Приведенные нами методы исследования могут быть использованы в учебно-тренировочном просе для оценки функционального состояния организма студентов. Применяемые методы помогут освоить практические умения и навыки по укреплению здоровья, повышению физической работоспособности, правильной организации учебно-тренировочного процесса, здорового образа жизни и психофизической подготовки к будущей профессиональной деятельности. Вопросы, затрагиваемые в данной статье, представляют научный и практический интерес для специалистов в области физической культуры и спорта.
Вирусный Гастроэнтерит (Дети 2–5 Лет)
В большинстве случаев причиной диареи и рвоты у детей является вирус. Это вирусный гастроэнтерит. Многие люди называют это «желудочным гриппом», но он не имеет никакого отношения к гриппу. Этот вирус поражает желудок и кишечный тракт. Заболевание длится от 2 до 7 дней. Диарея означает жидкий или водянистый стул, который отличается от обычных испражнений ребенка.
У ребенка также могут быть следующие симптомы:
Боль или спазмы в животе
Тошнота
Рвота
Потеря контроля над испражнениями
Температура и озноб
Кровь в стуле
Основная опасность этого заболевания в том, что оно приводит к обезвоживанию. Это потеря организмом большого количества воды и минеральных солей. В таких случаях потери жидкости организмом необходимо восполнить. Это делается раствором для пероральной регидратации. Эти растворы можно приобрести в аптеках и большинстве продовольственных магазинов без рецепта.
Антибиотики для данного заболевания неэффективны.
Уход в домашних условиях
Следуйте указаниям вашего детского врача.
Если вы даете лекарства своему ребенку:
Не применяйте безрецептурные препараты от диареи, если только их не прописал врач.
От боли и температуры можно использовать ацетаминофен или ибупрофен. Или же другое лекарство в соответствии с предписаниями.
Аспирин в качестве жаропонижающего средства противопоказан детям до 18 лет. Его прием может привести к серьезным нарушениям работы печени и опасному для жизни состоянию, называемому синдромом Рейе.
Чтобы предотвратить распространение болезни:
Помните, что мыло и дезинфицирующее средства на основе спирта — лучший способ предотвратить распространение инфекции.
Мойте руки до и после ухода за своим больным ребенком.
Чистите туалет после каждого использования.
Утилизируйте загрязненные подгузники в герметичном контейнере.
Оградите ребенка от общения с другими, пока лечащий врач не разрешит.
Мойте руки до и после приготовления пищи.
Мойте руки и посуду после использования разделочных досок, столешниц и ножей, которые были в контакте с сырыми продуктами.
Храните сырое мясо вдали от приготовленных и готовых к употреблению продуктов.
Имейте в виду, что люди с диареей или рвотой не должны готовить пищу для других.
Как правильно поить и кормить
Основной целью при лечении рвоты или диареи является предотвращение обезвоживания. Для этого ребенку следует часто потреблять жидкости небольшими порциями.
Имейте в виду, что жидкость сейчас важнее пищи. За раз необходимо давать небольшое количество жидкости, особенно если у ребенка возникают спазмы в желудке или рвота.
При поносе: Если вы даете молоко ребенку и понос не прекращается, откажитесь от молока. В некоторых случаях молоко может усилить понос. Если это произойдет, используйте раствор для пероральной регидратации. Исключите яблочный сок, газированную воду, спортивные или другие подслащенные напитки. Напитки с сахаром могут усилить понос.
При рвоте: Начните с раствора для пероральной регидратации комнатной температуры. Давайте 1 чайную ложку (5 мл) каждые 5 минут. Даже если у ребенка рвота, продолжайте давать раствор. Большая часть жидкости будет поглощена, несмотря на рвоту. Через 2 часа без рвоты начинайте с небольшого количества молока или смеси и других жидкостей. Увеличьте количество в зависимости от переносимости. Не давайте ребенку простую воду, молоко, смесь или другие жидкости до тех пор, пока рвота не прекратится. По мере уменьшения рвоты давайте больше раствора для пероральной регидратации. Увеличьте промежуток между приемами. Продолжайте до тех пор, пока у ребенка не появится моча и пропадет жажда (не будет никакого интереса к питью). Если рвоты не было в течение 4 часов, возобновите кормление твердой пищей. После 24 часов без рвоты возобновите нормальное питание.
Постепенно можно возобновить нормальный рацион ребенка по мере улучшения его самочувствия. Не заставляйте ребенка есть, особенно если у него боль в желудке или спазмы. Не кормите ребенка за раз большими порциями, даже если он голоден. Табачный дым может ухудшить самочувствие ребенка. Со временем ребенку можно давать больше пищи при условии ее переносимости. Продукты, которые разрешены, включают зерновые, картофельное пюре, яблочный соус, пюре из бананов, крекеры, сухой тост, рис, овсянку, хлеб, лапшу, крендель, супы с рисом или лапшой и приготовленные овощи.
Если симптомы возвращаются, вернитесь к простой или нулевой лечебной диете.
Последующее наблюдение
Наблюдайтесь у своего педиатра или следуйте его указаниям. Если взят анализ кала или мазок на посев, обратитесь к врачу для получения результатов в соответствии с указаниями.
Звоните 911
Звоните 911, если у ребенка есть какие-либо из этих симптомов:
Затрудненное дыхание
Спутанность сознания
Чрезвычайная сонливость или потеря сознания
Проблемы с ходьбой
Быстрый пульс
Боль в груди
Скованность затылочных мышц
Судороги
Когда обращаться за медицинской помощью
В следующих случаях необходимо незамедлительно обратиться к врачу:
Боль в животе усиливается
Постоянная боль в нижней правой части живота
Повторяющаяся рвота после первых 2 часов приема жидкости
Эпизодическая рвота на протяжении более 24 часов
Продолжительный сильный понос на протяжении более 24 часов
Кровь в стуле или рвотных массах
Сниженная способность к пероральному приему пищи
Потемнение или отсутствие мочи в течение 6–8 часов у детей старшего возраста, от 4 до 6 часов для малышей
Капризы или плач, когда ребенка не получается успокоить
Необычная сонливость
Новые высыпания на коже
Понос длится более 10 дней
Температура (см. «Температура и дети» ниже)
Температура и дети
Всегда используйте цифровой термометр, чтобы измерить температуру ребенка. Никогда не используйте ртутный термометр.
Для младенцев и малышей используйте ректальный термометр должным образом. Ректальный термометр может случайно прорвать отверстие (перфорировать) в прямой кишке. Он также может переносить микробы из стула. Для правильного использования всегда следуйте указаниям производителя. Если вы чувствуете себя некомфортно, измеряя ректальную температуру, используйте другой метод. На приеме у педиатра, сообщите ему, какой метод вы использовали для определения температуры у ребенка.
Рекомендации относительно температуры. Ушная температура неточна до 6 месяцев. Не измеряйте оральную температуру, пока вашему ребенку не исполнится 4 года.
Младенцы до 3 месяцев:
Узнайте у врача, как правильно измерять температуру.
Ректальная или лобная (временная артерия) температура 38 °C (100,4 °F) или выше или по указанию врача
Температура подмышки 37,2 °C (99 °F) или выше либо по указанию врача
Ребенок в возрасте от 3 до 36 месяцев:
Ректальная, лобная (височная артерия) или ушная температура 38,9 °C (102 °F) или выше либо по указанию врача
Температура подмышки 38,3°C (101°F) или выше либо по указанию врача
Ребенок любого возраста:
Повторная температура 40 °C (104 °F) или выше или по указанию врача
Температура, которая держится более 24 часов у ребенка в возрасте до 2 лет. Или температура, которая держится 3 дня у ребенка в возрасте 2 лет и старше.
Каким должен быть пульс в зависимости от возраста | Здоровье
Пульс или частота сердечных сокращений – ритмические сокращения сердца человека. Число этих сокращений позволяет дать оценку состояния сосудистой системы, миокарда и в целом организма.
Существует общепринятая норма показания пульса, а именно:
— Дети первого месяца жизни средний показатель 140 ударов в минуту, допустимые отклонения минимальный показатель 110, а максимальный 170 ударов в минуту.
— Для детей до года средний показатель 132 удара в минуту, минимально допустимый пульс 102, а максимально 162 удара.
— Далее с возрастом ребенка этот показатель уменьшается и составляет для малышей от 1 года до 2 лет – 124 удара/минуту, при минимальных 94, максимальных 154.
— От 4 лет до 6 – нормальный пульс 106 ударов/минуту, минимальный 86, максимальный 126.
— С 6 до 8 лет – пульс в норме 98, минимальный 78, максимальный 118. В 8 -10 лет норма составляет 88 удара/минуту, минимально 68,максимально 108.
— От 10 до 12 лет – нормальный пульс 80, минимальный 60, максимальный 100.
— С 12 до 15 лет – норма 75, минимум 55, максимум 95 ударов в минуту.
— Начиная с 15 лет и до 50 лет – нормальный пульс 70 ударов за минуту, минимальный 60, а максимальный 80.
— Начиная с 50 и до 60 лет, норма пульса немного увеличивается — 74 в норме, 64 – нижний предел нормы, 84 – верхний.
— От 60 лет и выше нормальное ЧСС считается 79 ударов, 69 минимально допустимое и 89 максимально допустимое значение.
Эти данные относительны, так как каждый человек индивидуален и что для одного будет нормой, то для другого – критическое состояние. Если человек чувствует себя нормально, нет жалоб, то даже небольшие отклонения от общепринятых показателей будут для него нормой.
Отклонение от нормы пульса
Если человек замечает за собой, что его сердцебиение стало учащенным в последнее время, то нужно несколько раз померить пульс в разное время. При ЧСС более 100 ударов в минуту можно предположить, что имеется тахикардия.
Если же сердцебиение наоборот замедленное и пульс по подсчетам не достигает 60 ударов в минуту, то наблюдается брадикардия. В любом случае обязательно необходимо посетить врача-кардиолога.
Что влияет на показание пульса?
Показатели пульса зависят от многих факторов:
— Возраста человека.
— Пола.
— Нервного состояния (покой или возбуждение).
— Двигательной деятельности.
— Температуры тела.
— ЧСС возрастает при физических нагрузках.
Можно сказать, что пульс находится в динамике – постоянных изменениях, но при этом должен быть в пределах нормы и быстро восстанавливаться при состоянии покоя человека. Активная физическая деятельность, психические нагрузки, бег, плавание и быстрая ходьба всегда связаны с повышением ЧСС. При повышении температуры также происходит учащение сердечного ритма. Если пульс стал давать сбои, то это может быть признаком болезни. Самодиагностикой в таком случае заниматься не имеет смысла, так как верный диагноз сможет поставить только специалист.
http://mamadysh-rt.ru/news/obshchestvo/kakim-dolzhen-byt-puls-v-zavisimosti-ot-vozrasta
Фото: https://pixabay.com/ru/
Свежие новости и актуальную информацию читайте в номерах газеты «Лениногорские вести» и «Заман сулышы», смотрите в программе «Новости Лениногорска»!
быстрых, медленных ударов и опасных симптомов
Обзор
Частота пульса может варьироваться от человека к человеку, но что считается нормальным? И когда частота пульса считается опасной? Читайте дальше, чтобы узнать больше.
Когда у вас слишком высокий пульс, это называется тахикардией. У взрослых частый сердечный ритм обычно определяется как частота сердечных сокращений более 100 ударов в минуту.
Однако то, что считается слишком быстрым, также может зависеть от вашего возраста и общего состояния здоровья.
Существует много разных типов тахикардии.Их классификация основана на их причине и части сердца, на которую они влияют. Тахикардия может быть временной.
Некоторые возможные причины тахикардии могут включать:
- основное заболевание
- беспокойство или стресс
- усталость
- чрезмерное потребление кофеина
- сильное потребление алкоголя
- дисбаланс электролитов
- лихорадка
- интенсивные или напряженные упражнения или физическая нагрузка активность
- побочные эффекты от лекарств
- курение сигарет
- употребление определенных наркотиков (например, кокаина)
Когда ваш пульс слишком медленный, это называется брадикардией.Брадикардия обычно определяется как частота сердечных сокращений менее 60 ударов в минуту.
Для спортсменов и людей, которые регулярно тренируются, частота сердечных сокращений менее 60 ударов в минуту является нормальной и даже здоровой.
Некоторые возможные причины брадикардии включают:
Как упоминалось ранее, и тахикардия, и брадикардия могут быть индикаторами основного состояния здоровья. Если вы испытываете то же самое, возможно, у вас есть основное заболевание, требующее медицинского обследования и лечения.
Тахикардия может быть вызвана основным заболеванием, например:
Брадикардия может быть вызвана следующими состояниями:
Если у вас слишком высокая или слишком низкая частота пульса в течение длительного периода времени, это может привести к различные потенциально серьезные осложнения для здоровья, в том числе:
Вам следует посетить врача, если ваш пульс постоянно превышает 100 ударов в минуту или ниже 60 ударов в минуту (и вы не спортсмен). Инструмент Healthline FindCare может предоставить варианты в вашем районе, если у вас еще нет врача.
Помимо частоты сердечных сокращений, вам следует обратить внимание на другие симптомы, такие как:
- одышка
- обморок
- головокружение или дурнота
- ощущение трепетания или сердцебиения в груди
- боль или дискомфорт в груди
Экстренные симптомыВы всегда должны обращаться за неотложной помощью при следующих симптомах:
- Боль в груди, длящаяся более нескольких минут
- затрудненное дыхание
- обморок
Ваш врач может использовать различные диагностические инструменты, которые помогут диагностировать ваше состояние, в том числе:
- Электрокардиограмма .Этот диагностический инструмент, также называемый ЭКГ или ЭКГ, использует небольшие электроды для записи электрической активности вашего сердца. Ваш врач может использовать собранную информацию, чтобы определить, способствуют ли сердечные аномалии вашему состоянию.
- Визуальные тесты. Визуализация может использоваться, чтобы оценить, есть ли какие-либо структурные аномалии в вашем сердце, которые могут способствовать вашему состоянию. Возможные визуализационные тесты могут включать эхокардиограмму, компьютерную томографию и МРТ.
- Лабораторные испытания. Ваш врач может назначить анализы крови, чтобы определить, вызвано ли ваше состояние чем-то, например, электролитным дисбалансом или заболеванием щитовидной железы.
После постановки диагноза ваш врач вместе с вами разработает план лечения и контроля вашего состояния.
В зависимости от результатов диагностических тестов ваш врач может направить вас к кардиологу. Кардиолог специализируется на лечении и профилактике заболеваний сердца и кровеносной системы.
Вы всегда должны стремиться заботиться о своем сердце.Это включает в себя такие вещи, как регулярные упражнения, соблюдение здоровой диеты и поддержание здорового веса.
Кроме того, вам следует регулярно посещать врача для медосмотра. Это не только хорошая практика, но и может помочь в раннем обнаружении таких вещей, как высокий уровень холестерина или отклонения от нормы артериального давления.
Если у вас уже есть болезнь сердца, вам следует внимательно следить за своим состоянием и придерживаться своего плана лечения. Принимайте все лекарства в соответствии с указаниями врача.Обязательно незамедлительно сообщайте о любых новых или ухудшающихся симптомах.
Вот несколько дополнительных профилактических советов, которые помогут сохранить ваше сердце здоровым и счастливым:
- Найдите способы уменьшить стресс. Примеры способов сделать это могут включать такие вещи, как йога или медитация.
- Ограничьте потребление кофеина. Использование слишком большого количества кофеина может привести к учащению пульса.
- Умерьте употребление алкоголя. Женщинам и мужчинам старше 65 следует пить только один раз в день. Мужчинам до 65 лет следует выпивать только два напитка в день.
- Бросить курить. Курение увеличивает частоту сердечных сокращений, а отказ от курения может помочь снизить его.
- Помните о побочных эффектах лекарств. Некоторые лекарства могут повлиять на частоту сердечных сокращений. Перед приемом лекарства всегда помните о возможных побочных эффектах.
Ваше сердце — это мышечный орган, который перекачивает богатую кислородом кровь и питательные вещества к тканям вашего тела. Мышцы сердца сокращаются и расслабляются, проталкивая кровь по кровеносным сосудам.
Вы можете ощущать движение крови по кровеносным сосудам как пульс.Это количество ударов вашего сердца за одну минуту. Подсчитано, что за 70 лет сердце человека может биться более 2,5 миллиардов раз!
Нормальная частота пульса в состоянии покоя для взрослых
Ваша частота пульса в состоянии покоя — это когда ваше сердце перекачивает минимальное количество крови, необходимое вашему организму, потому что вы находитесь в состоянии покоя. Нормальная частота пульса в состоянии покоя может варьироваться от человека к человеку, но для большинства взрослых она составляет от 60 до 100 ударов в минуту .
Нормальная частота пульса в состоянии покоя для детей
ЧСС у детей обычно выше, чем у взрослых.По данным Cleveland Clinic, нормальная частота пульса в состоянии покоя для ребенка в возрасте от шести до 15 лет составляет от 70 до 100 ударов в минуту.
На частоту сердечных сокращений в состоянии покоя могут влиять многие факторы, включая уровень физической активности. Фактически, у высококвалифицированных спортсменов частота пульса в состоянии покоя может составлять около 40 ударов в минуту!
Другие факторы, которые могут повлиять на частоту сердечных сокращений в состоянии покоя, включают:
- Возраст. Вы можете обнаружить, что ваша частота пульса в состоянии покоя снижается с возрастом.
- Температура. Ваш пульс может немного увеличиться, когда вы подвергаетесь воздействию высоких температур.
- Побочные эффекты лекарств. Например, лекарства, такие как бета-блокаторы, могут снизить частоту сердечных сокращений в состоянии покоя.
- Эмоции. Если вы беспокоитесь или возбуждены, ваш пульс может увеличиться.
- Масса. У людей с ожирением частота сердечных сокращений в состоянии покоя может быть выше. Это потому, что сердцу приходится больше работать, чтобы снабжать организм кровью.
- Расположение корпуса. Частота пульса может временно увеличиваться при переходе из положения сидя в положение стоя.
- Курение. У курильщиков чаще бывает пульс в состоянии покоя. Отказ от курения может помочь вернуть его.
Частота пульса в состоянии покоя может варьироваться от человека к человеку и зависеть от множества факторов. Нормальная частота пульса в состоянии покоя для взрослого человека составляет от 60 до 100 ударов в минуту.
И тахикардия, и брадикардия могут быть индикаторами других состояний здоровья.Если их не лечить, они могут привести к потенциально серьезным осложнениям со здоровьем.
Если у вас постоянно слишком высокая или слишком низкая частота пульса, вам следует записаться на прием к врачу.
Тахикардия, учащенное сердцебиение и здоровье вашего сердца
Тахикардия, учащенное сердцебиение и здоровье сердца
Вы замечали, что ваше сердце слишком быстро бьется, даже когда вы отдыхаете? Обычно частота пульса отражает ваш статус активности, поэтому, когда вы бегаете или интенсивно тренируетесь, частота пульса повышается, а во время медитации и отдыха частота пульса становится минимальной.Но те, кто испытывает учащенное сердцебиение даже при низком уровне активности, живут с тахикардией. Узнайте, что тахикардия означает для вашего здоровья и как с этим бороться.
Что такое тахикардия?
Тахикардия — это сердечное заболевание, при котором сердце бьется слишком быстро, более 100 ударов в минуту в состоянии покоя. В целом нормальная частота пульса в состоянии покоя составляет от 60 до 100 ударов в минуту, в то время как при тахикардии камеры сердца работают слишком тяжело и бьются быстрее, чем считается здоровым.
При тахикардии сердце бьется слишком быстро, в результате чего частота сердечных сокращений превышает 100 ударов в минуту. Когда сердце бьется слишком быстро, оно менее эффективно перекачивает кровь по телу, и кровоток уменьшается, из-за чего клетки миокарда лишаются кислорода, что потенциально может вызвать сердечный приступ. Что вызывает тахикардию?
Тахикардия возникает, когда электрические сигналы, посылаемые сердцем, проходят через ткани сердца слишком быстро.Нарушение нормальных электрических импульсов, которые регулируют частоту сердечных сокращений и ритм откачки, не синхронизируются и заставляют сердце биться быстрее. Это может происходить по нескольким причинам, включая реакцию на определенные лекарства, врожденные дефекты, употребление алкоголя, гипертонию и многие другие. Каковы симптомы тахикардии?
Существует несколько симптомов тахикардии, которые могут указывать на наличие тахикардии, включая учащенное или учащенное сердцебиение, боль в груди, головокружение, учащенное сердцебиение или обморок (обморок).Тем не менее, некоторые не испытывают никаких симптомов вообще. Опасна ли тахикардия?
Если ее не выявить и не лечить, тахикардия может стать опасным для жизни сердечным заболеванием, которое может привести к сердечному приступу, инсульту или даже смерти. Если вы часто испытываете учащенное сердцебиение или измеряете высокую частоту сердечных сокращений в состоянии покоя, вам следует запросить дополнительное обследование у медицинского работника. Какие методы лечения тахикардии?
Тахикардия обычно лечится по первопричине.Например, если это вызвано высоким кровяным давлением, может быть назначено лечение гипертонии. Но в целом тахикардия требует замедления учащенного сердцебиения. Умные устройства для здоровья Qardio позволяют легко контролировать здоровье сердца. Иногда у людей с тахикардией нет никаких симптомов, и это обнаруживается только с помощью теста ЭКГ / ЭКГ, выполненного с помощью монитора, такого как QardioCore. QardioCore, наш беспроводной монитор ЭКГ, измеряет и записывает более 20 миллионов точек данных о здоровье сердца и может отслеживать ЭКГ / ЭКГ медицинского уровня, вариабельность сердечного ритма, уровни активности, частоту дыхания и многие другие показатели здоровья сердца, чтобы вы и ваш врач могли позаботиться о них. ваше сердце в любое время и в любом месте.Используйте QardioArm, наш интеллектуальный тонометр, чтобы измерять артериальное давление и искать повторяющиеся случаи нерегулярного сердцебиения во время измерений.
Источники:
Mayo Clinic
Последнее изменение: 17 января 2019 г.
Фибрилляция предсердий — Здорово
Лечение фибрилляции предсердий включает в себя лекарств для контроля частоты сердечных сокращений и снижения риска инсульта, а также такие процедуры, как кардиоверсия для восстановления нормального сердечного ритма.
Возможно, вас лечит врач или направят к кардиологу (кардиологу). Некоторые кардиологи, известные как электрофизиологи, специализируются на лечении нарушений сердечного ритма.
У вас будет план лечения, и вы будете тесно сотрудничать со своим лечащим врачом, чтобы выбрать наиболее подходящее и подходящее лечение для вас. Факторы, которые будут приняты во внимание, включают:
- Ваш возраст
- у вас общее состояние здоровья
- тип мерцательной аритмии у вас
- ваши симптомы
- , есть ли у вас первопричина, требующая лечения
Первый шаг — попытаться найти причину мерцательной аритмии.Если причину можно определить, вам может потребоваться только лечение. Например, если у вас сверхактивная щитовидная железа (гипертиреоз), лекарства для ее лечения также могут вылечить фибрилляцию предсердий.
Если основная причина не обнаружена, варианты лечения следующие:
- Лекарства для снижения риска инсульта
- Лекарства от мерцательной аритмии
- кардиоверсия (лечение электрошоком)
- катетерная абляция
- с установленным кардиостимулятором
Вас незамедлительно направят к врачу-специалисту, если один из видов лечения не поможет контролировать ваши симптомы фибрилляции предсердий, и потребуется более специализированное лечение.
Лекарства для борьбы с фибрилляцией предсердий
Лекарства, называемые антиаритмическими, могут контролировать фибрилляцию предсердий:
- Восстановление нормального сердечного ритма
- контролирует частоту сердечных сокращений
Выбор антиаритмического лекарства зависит от типа фибрилляции предсердий, любых других имеющихся у вас заболеваний, побочных эффектов выбранного лекарства и от того, насколько хорошо реагирует фибрилляция предсердий.
Некоторым людям с фибрилляцией предсердий может потребоваться более одного антиаритмического лекарства для ее контроля.
Восстановление нормального сердечного ритма
Для восстановления нормального сердечного ритма доступны различные лекарства, в том числе:
- флекаинид
- бета-адреноблокаторы, в частности соталол
- амиодарон
- дронедарон (только для определенных людей)
Альтернативное лекарство может быть рекомендовано, если конкретное лекарство не работает или побочные эффекты вызывают беспокойство.
Новые лекарства находятся в разработке, но пока еще не получили широкого распространения.
Контроль частоты сердечных сокращений
Цель состоит в том, чтобы снизить частоту сердечных сокращений в состоянии покоя до уровня ниже 90 ударов в минуту, хотя у некоторых людей цель составляет менее 110 ударов в минуту.
Будут назначены бета-блокаторы, такие как бисопролол или атенолол, или блокаторы кальциевых каналов, такие как верапамил или дилтиазем.
Может быть добавлено лекарство под названием дигоксин, чтобы помочь контролировать частоту сердечных сокращений. В некоторых случаях можно попробовать амиодарон.
Обычно перед рассмотрением вопроса о катетерной абляции (см. Ниже) будет испробовано только одно лекарство.
Побочные эффекты
Как и любое лекарство, антиаритмические средства могут вызывать побочные эффекты. Наиболее частые побочные эффекты антиаритмических средств:
- бета-адреноблокаторы — усталость, похолодание рук и ног, пониженное давление, кошмары и импотенция
- флекаинид — тошнота, рвота и нарушение сердечного ритма
- амиодарон — чувствительность к солнечному свету (необходимо носить солнцезащитный крем с высокой степенью защиты или закрывать кожу), проблемы с легкими, изменения функции печени или щитовидной железы (это можно проверить с помощью регулярных анализов крови) и отложений в глазах (эти исчезают при прекращении лечения)
- верапамил — запор, низкое артериальное давление, отек лодыжек и сердечная недостаточность
Прочтите информационный буклет для пациента, который поставляется с лекарством, чтобы получить более подробную информацию.
Лекарства для снижения риска инсульта
То, как сердце бьется при фибрилляции предсердий, означает риск образования тромбов в камерах сердца. Если они попадут в кровоток, они могут вызвать инсульт.
Ваш врач оценит ваш риск и постарается минимизировать вероятность инсульта. Они учтут ваш возраст и наличие в анамнезе любого из следующего:
Вам могут назначить лекарства в зависимости от риска инсульта.В зависимости от уровня риска вам могут назначить варфарин или антикоагулянт нового типа, например дабигатран, ривароксабан, апиксабан или эдоксабан (см. Ниже).
Если вам прописали антикоагулянт, ваш риск кровотечения будет оцениваться как до начала приема лекарства, так и во время его приема.
Аспирин не рекомендуется для предотвращения инсультов, вызванных фибрилляцией предсердий.
Варфарин
Людям с фибрилляцией предсердий с высоким или умеренным риском инсульта обычно назначают варфарин, если нет причин, по которым они не могут его принимать.
Варфарин — антикоагулянт, что означает, что он останавливает свертывание крови. У людей, принимающих варфарин, повышенный риск кровотечения, но этот небольшой риск обычно перевешивается преимуществами предотвращения инсульта.
Важно принимать варфарин в соответствии с указаниями врача. Если вам прописали варфарин, вам необходимо регулярно сдавать анализы крови, после чего ваша доза может быть изменена.
Многие лекарства могут взаимодействовать с варфарином и вызывать серьезные проблемы, поэтому убедитесь, что любые новые лекарства, которые вам прописаны, безопасны для приема с варфарином.
Принимая варфарин, вы должны регулярно употреблять слишком много алкоголя и избегать пьянства.
Употребление клюквенного и грейпфрутового сока также может взаимодействовать с варфарином, и это не рекомендуется.
Антикоагулянты альтернативные
Ривароксабан, дабигатран, апиксабан и эдоксабан — новые антикоагулянты и альтернатива варфарину.
Национальный институт здравоохранения и передового опыта (NICE) одобрил эти лекарства для использования при лечении фибрилляции предсердий.NICE также заявляет, что вам следует предложить выбор антикоагулянтов и возможность обсудить достоинства каждого лекарства.
В отличие от варфарина, ривароксабан, дабигатран, апиксабан и эдоксабан не взаимодействуют с другими лекарствами и не требуют регулярных анализов крови. В крупных испытаниях было показано, что эти лекарства столь же эффективны или более эффективны, чем варфарин, в предотвращении инсультов и смертей. У них также одинаковая или более низкая частота крупных кровотечений.
Вы можете узнать больше о ривароксабане, дабигатране и апиксабане в руководстве NICE по мерцательной аритмии: ведение.
Эдоксабан рекомендуется в качестве альтернативы для профилактики инсульта, болезней сердца и ишемической болезни сердца у людей с фибрилляцией предсердий, у которых есть один или несколько факторов риска, например:
- сердечная недостаточность, высокое кровяное давление или диабет
- Инсульт или транзиторная ишемическая атака (ТИА) в анамнезе
- в возрасте 75 лет и старше
Вы можете прочитать руководство NICE по Эдоксабану для предотвращения инсульта и системной эмболии у людей с неклапанной фибрилляцией предсердий.
Кардиоверсия
Кардиоверсия может быть рекомендована некоторым людям с фибрилляцией предсердий. Он включает в себя управляемый электрический шок на сердце, чтобы попытаться восстановить нормальный ритм.
Кардиоверсия обычно проводится в больнице, чтобы можно было тщательно контролировать сердце.
Если у вас фибрилляция предсердий более двух дней, кардиоверсия может увеличить риск образования сгустка. В этом случае вам дадут антикоагулянт за три-четыре недели до кардиоверсии и как минимум четыре недели после нее, чтобы свести к минимуму вероятность инсульта.В экстренных случаях можно сделать снимки сердца для проверки на наличие тромбов, а кардиоверсию можно провести без предварительного приема лекарств.
Антикоагулянтная терапия может быть остановлена, если кардиоверсия прошла успешно. Однако вам может потребоваться продолжить прием антикоагулянтов после кардиоверсии, если риск возврата фибрилляции предсердий высок и у вас повышенный риск инсульта (см. Выше).
Катетерная абляция
Катетерная абляция — это процедура, при которой очень тщательно разрушается пораженный участок сердца и прерываются аномальные электрические цепи.Это вариант, если лекарство неэффективно или не переносится.
Катетеры (тонкие мягкие провода) проходят через одну из ваших вен в сердце, где регистрируют электрическую активность. Когда источник аномалии обнаружен, источник энергии, такой как высокочастотные радиоволны, генерирующие тепло, передается через один из катетеров для разрушения ткани.
Процедура обычно занимает два-три часа, поэтому ее можно проводить под общим наркозом (что означает, что вы спите во время процедуры).
Вы должны быстро восстановиться после катетерной абляции и на следующий день иметь возможность выполнять большую часть своей обычной деятельности. Однако не следует поднимать ничего тяжелого в течение двух недель, а в течение первых двух дней следует избегать вождения.
Кардиостимулятор
Кардиостимулятор — это небольшое устройство с батарейным питанием, которое имплантируется в грудную клетку, чуть ниже ключицы. Обычно его используют, чтобы остановить слишком медленное сердцебиение, но при фибрилляции предсердий его можно использовать, чтобы помочь вашему сердцу регулярно биться.
Установка кардиостимулятора — это обычно небольшая хирургическая процедура, проводимая под местной анестезией (оперируемая область онемел, и во время процедуры вы бодрствуете).
Это лечение может использоваться, когда лекарства неэффективны или непригодны. Обычно это бывает у людей в возрасте 80 лет и старше.
Учащенное сердцебиение — причины и когда следует обращаться за помощью
Тахикардия — это частота сердечных сокращений в состоянии покоя, превышающая 100 ударов в минуту. У большинства здоровых людей частота пульса в состоянии покоя составляет от 60 до 100 ударов в минуту, но она может варьироваться в зависимости от физического состояния и возраста человека.
В тяжелых случаях сердце может сокращаться до 400 раз в минуту, что может помешать сердцу эффективно перекачивать кровь по всему телу.
Человек с тахикардией может не испытывать никаких симптомов, но некоторые пациенты чувствуют головокружение, одышку или боль в груди. Длительная тахикардия может способствовать обморокам, сердечной недостаточности, образованию тромбов и смерти.
Если вы подозреваете тахикардию, вам следует немедленно обратиться в отделение неотложной помощи. Центр экстренной помощи SignatureCare расположен в Хьюстоне, Остине, Стаффорде и Шугар-Ленд, штат Техас.Наше лечебное учреждение полностью оборудовано, чтобы позаботиться о вас и лечить тахикардию. Запишитесь на прием сегодня, позвоните или немедленно обратитесь в ближайшее отделение неотложной помощи.
Причины тахикардии
Тахикардия возникает, когда что-то мешает электрическим импульсам, которые контролируют работу сердца. Пульс может быть регулярным, но эти интервалы будут ближе друг к другу.
Многие факторы могут вызывать тахикардию, в том числе:
- Болезнь сердца
- Врожденные пороки сердца
- Высокое кровяное давление
- Испуг
- Физические упражнения
- Анемия
- Лихорадка
- Курение
- Чрезмерное употребление алкоголя
- Рекреационные наркотики злоупотребление
- Гипертиреоз
- Лекарства
- Кофеин
- Электролитный дисбаланс
- Кардиомиопатия
- Некоторые заболевания легких
В незначительных случаях тахикардии лечение или лекарства могут не потребоваться.Однако, если из-за вашего состояния ваше сердце работает неэффективно, вы можете заметить, что чувствуете усталость, испытываете давление в груди или чувствуете одышку. Это означает, что ваше тело не получает насыщенную кислородом кровь, необходимую для правильного функционирования.
Когда обращаться за медицинской помощью по поводу тахикардииБольшинство людей время от времени испытывают приступы учащенного сердцебиения, и сами по себе они не должны вызывать беспокойства. Однако, если вы считаете, что тахикардия вызывает головокружение, усталость или стеснение в груди, приходите к нам в SignatureCare.Следите за этими характерными симптомами:
- Боль в груди
- Сердечная недостаточность
- Чрезвычайно быстрое сердцебиение
- Затрудненное дыхание
- Нерегулярное сердцебиение
Если вы испытываете необычную частоту сердечных сокращений, обратитесь в один из наших отделений неотложной помощи . Наши отделения скорой помощи открыты 24 часа в сутки, 7 дней в неделю для оказания вам неотложной помощи и оказания медицинской помощи, и у нас есть все оборудование, необходимое для диагностики и лечения большинства заболеваний. Наши сертифицированные врачи позаботятся о вас в комфорте нашего полностью укомплектованного медицинского учреждения.
Вызывает ли COVID-19 проблемы с пульсом? Доктора объясняют ссылку
Мужчина, который сказал, что у него был «легкий случай» COVID-19 несколько месяцев назад, только что сообщил, что у него все еще есть проблемы с сердцем после выздоровления от вируса. Энтони Смит, вице-президент цифровой медиакомпании NationSwell, поделился своей историей в ветке Twitter, которая теперь стала вирусной.
«Я просто хотел присоединиться к хору людей, рассказывающих, что мой пульс в состоянии покоя в среднем составлял 80-е годы до COVID, а теперь он как бы колеблется на уровне чуть выше 100 [ударов в минуту]», — написал Смит.«Иногда я просыпаюсь посреди ночи с 110 или 120».
Смит называет этот опыт «вызывающим тревогу и беспокойство», но «не изменяющим жизнь как таковым», добавляя, что ему «повезло в этом отношении».
Этот контент импортирован из Twitter. Вы можете найти то же содержимое в другом формате или найти дополнительную информацию на их веб-сайте.
Видимо, он не одинок в этом. «Это именно то, что переживает моя 19-летняя дочь.Ее пульс был около 73 в состоянии покоя, даже в [муках] вируса. Теперь, простейшим движением, ее ЧСС увеличится до 127–146. Также будет стрелять сидя на месте — без причины. Это безумие!!» ответил один человек. «У меня было полное бессимптомное течение, я узнал, что у меня это есть, только когда коллега заболел, и нам всем пришлось пройти тестирование. Я буду сидеть за своим столом в офисе с кондиционером, и мои часы будут предупреждать меня о высокой частоте пульса. Нет проблем с дыханием. Лихорадки нет. Но мое сердце F’d, — сказал другой.
Другие люди выражали надежду, что станет лучше. «У меня тоже было это. В феврале переболел COVID и в течение трех месяцев испытывал нерегулярный сердечный ритм. Дважды обращалась к кардиологу. Эхокардиограмма вернулась к норме, но странные ритмы продолжались. Только сейчас он утихает. Со временем он затихнет », — написал кто-то.
COVID-19 — респираторная инфекция, вызванная новым коронавирусом, но она связана со странными симптомами, такими как кожная сыпь, и такими осложнениями, как образование тромбов.Итак, стоит ли беспокоиться о сердечном ритме, если вы заболели? Вот что говорят эксперты.
Как COVID-19 влияет на сердце?Важно отметить, что COVID-19 — это заболевание, вызванное недавно обнаруженным коронавирусом, и поэтому многие исследователи все еще изучают его. Тем не менее, есть некоторые ранние доказательства того, что вирус может вызывать проблемы с сердцем у людей.
Одно исследование 187 пациентов с COVID-19, опубликованное в JAMA Cardiology , показало, что почти у 28% из них были проблемы с сердцем, которые привели к сердечной дисфункции и аритмиям, т.е.е. нерегулярное сердцебиение.
В другом обзоре исследования, опубликованном в American Journal of Emergency Medicine , проанализировано 45 статей о COVID-19 и проблемах с сердцем, и сделан вывод, что врачи должны знать, что вирус может вызывать «сердечно-сосудистые осложнения», включая воспаление сердечной мышцы. , сердечная недостаточность, сердечный приступ, аномальное сердцебиение и сгустки крови.
Мэтью Томей, доктор медицины, кардиолог из больницы Mount Sinai в Нью-Йорке, говорит, что видел, как «многие» люди заходили в его офис с проблемами сердечного ритма после заражения COVID-19.«Это часто подходит людям, которые удивляются тому, насколько учащается их пульс, когда они отдыхают или когда занимаются обычными делами», — говорит доктор Томей. «Это очень чуждое чувство для людей, которые чувствовали себя хорошо».
Некоторые люди могут испытывать нерегулярное сердцебиение и не замечать его, объясняет он, но у других могут быть такие симптомы, как учащенное или медленное сердцебиение, пропуски ударов, головокружение и даже боль в груди.
Как бы то ни было, это не совсем обычное явление для инфекций в целом.«Я никогда не видел этого после других инфекций, поэтому подозреваю, что это еще одно недавно выявленное заболевание, связанное с COVID-19», — говорит Ричард Уоткинс, доктор медицины, врач-инфекционист и профессор внутренней медицины Северо-восточного медицинского университета Огайо.
Почему существует связь между COVID-19 и нерегулярным пульсом?Не совсем понятно, но есть теории. «Мы знаем, что SARS-CoV-2 [вирус, вызывающий COVID-19] может вызывать воспаление сердечной мышцы, что может привести к снижению сердечной функции», — объясняет эксперт по инфекционным заболеваниям Амеш А.Адаля, доктор медицины, старший научный сотрудник Центра безопасности здоровья Джонса Хопкинса. «Однако это происходит не у всех».
У доктора Томи также есть несколько теорий. «Безусловно, слон в комнате — это результат или последствие самой инфекции COVID-19», — говорит он. «Возможно, мы еще не доказали».
Он говорит, что также возможно, что люди вели более малоподвижный образ жизни, чем они думают, до и после заражения COVID-19, и это может сбить их сердечный ритм, когда они делают то, с чем у них не было проблем в период беременности. прошлый.«Мы недооцениваем, сколько аэробных нагрузок мы получаем в повседневной жизни, когда бежим к автобусу и идем на работу пешком», — говорит доктор Томей. «Это сокращение ежедневного количества шагов и ежедневных упражнений может повлиять на частоту сердечных сокращений».
Как долго сохраняются эти потенциальные проблемы с сердцем после COVID-19?На данный момент не ясно. В частности, нерегулярная частота сердечных сокращений является «симптомом, поэтому вы должны искать первопричину», — говорит доктор Адаля.По его словам, это могло быть связано с чем-то таким простым, как обезвоживание или анемия, или это могло быть признаком того, что сердце не работает так хорошо, как должно.
Доктор Адаля считает, что со временем это исчезнет для бывших пациентов с COVID-19, но подчеркивает: «Мы даже не имеем четкого представления о первопричине».
Поддержка таких читателей, как вы, помогает нам делать все возможное. Зайдите сюда , чтобы подписаться на Prevention и получить 12 БЕСПЛАТНЫХ подарков.И подпишитесь на нашу БЕСПЛАТНУЮ рассылку новостей, чтобы получать ежедневные советы по здоровью, питанию и фитнесу.
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты. Вы можете найти дополнительную информацию об этом и подобном контенте на сайте piano.io.
Как бета-адреноблокаторы влияют на вашу целевую частоту сердечных сокращений
Если у вас высокое кровяное давление, лечение часто требует приема бета-блокаторов — распространенного типа лекарств от кровяного давления, снижающих частоту сердечных сокращений в состоянии покоя.Регулярные упражнения — еще один важный компонент контроля высокого кровяного давления — также снижают частоту сердечных сокращений в состоянии покоя. Следовательно, если вы принимаете бета-блокатор, вам нужно будет внести некоторые коррективы при вычислении целевой частоты пульса при выполнении аэробных упражнений.
Майк Кемп / Getty ImagesКак бета-блокаторы снижают артериальное давление
Бета-блокаторы работают, блокируя действие адреналина (адреналина) на ткани, в частности, блокируя «бета-рецепторы», которые связывают адреналин.Среди прочего, блокирование бета-рецепторов снижает частоту сердечных сокращений, уменьшает силу сокращения сердечной мышцы, снижает количество кислорода, которое сердечной мышце необходимо для выполнения своей работы, снижает нагрузку на сосудистую систему и имеет тенденцию к снижению уровня крови. давление.
Торговые марки бета-блокаторов включают в себя индерал (пропранолол), лопрессор (метопролол), тенормин (атенолол) и сектрал (ацебутолол).
Как упражнения снижают частоту пульса в состоянии покоя
Когда вы выполняете аэробные упражнения, кровоток направляется к задействованным вами мышцам и в сторону от областей, которые не работают (например, пищеварительного тракта или ваших рук во время бега).Увеличивается кровоток, а также увеличивается объем крови, возвращающейся к сердцу. Со временем левый желудочек адаптируется и увеличивается, чтобы приспособиться к увеличенному объему. Эта большая полость может содержать больше крови и выбрасывает больше крови за удар, даже в состоянии покоя; ваша частота сердечных сокращений в состоянии покоя снижается, потому что каждый удар дает больший прилив крови и требуется меньше ударов.
Расчет целевой частоты пульса
Ваш максимальный пульс — верхний предел того, с чем ваша сердечно-сосудистая система может справиться во время физической активности — можно оценить, вычтя ваш возраст из 220.Итак, если вам 35 лет, ваша расчетная максимальная частота пульса составляет около 185 ударов в минуту (ударов в минуту).
Рекомендуется выполнять упражнения в диапазоне от 55 до 85 процентов от максимальной частоты пульса в течение как минимум 20–30 минут, чтобы получить наилучшие результаты от аэробных упражнений. В приведенном выше примере для 35-летнего человека целевая зона частоты пульса будет от 102 до 157 ударов в минуту.
Бета-блокаторы могут замедлять частоту сердечных сокращений, но их эффект у всех разный (у некоторых людей они могут лишь незначительно замедлять частоту сердечных сокращений, а у других эффект более выражен).Чтобы использовать в качестве ориентира частоту пульса в состоянии покоя, выясните, как она снижается из-за применения бета-блокатора. Вам нужно будет знать, какой у вас был пульс в состоянии покоя, прежде чем вы начнете принимать бета-блокатор.
Например, если ваш пульс в состоянии покоя составляет 70 ударов в минуту без бета-блокатора и 50 ударов в минуту с бета-блокатором, это разница в 20. При расчете целевой частоты пульса вычтите это число из результата. Это ваша целевая частота пульса с «бета-блокировкой», эквивалентная целевой частоте пульса без бета-блокатора.Снова используя в качестве примера 35-летнего человека, в этом случае целевая зона частоты пульса будет уменьшена до 82–137 ударов в минуту.
Чтобы определить частоту пульса в состоянии покоя и контролировать ее во время тренировки, вы можете использовать пульсометр или просто измерить пульс на внутренней стороне запястья, подсчитав количество ударов в минуту.
Корректировка целей упражнений
Корректировать цели упражнений на основе этого изменения частоты пульса довольно просто.Если во время приема бета-адреноблокаторов вы прошли тест с физической нагрузкой, результаты будут содержать точные числа, описывающие вашу фактическую способность к упражнениям. Эти цифры должны быть вашим ориентиром при планировании целей упражнений.
Если вы не проходили стресс-тест, вы все равно можете приблизиться к своим целевым показателям, используя в качестве ориентира либо частоту пульса в состоянии покоя, либо воспринимаемую активность.
Использование системы воспринимаемой деятельности
При желании вы также можете использовать систему воспринимаемой активности, чтобы определить целевой уровень упражнений.По сути, эта система работает, когда вы оцениваете по шкале от шести (отдых) до 20 (максимальное усилие), насколько вы чувствуете усталость во время данной деятельности. Если вы тренируетесь, насколько это сложно? Чем сильнее вы устали, тем выше рейтинг. Чтобы разработать личную шкалу оценок, нужно немного поэкспериментировать. Если у вас есть приблизительная шкала, ваш целевой диапазон будет соответствовать рейтингу от 12 до 14.
Слово Verywell
Если вы новичок в упражнениях, не забудьте проконсультироваться с врачом перед тем, как начинать программу упражнений, чтобы убедиться, что ваше сердце может идти в ногу с тем, что вы запланировали.У них могут быть предложения, которые помогут вам безопасно освоить новую программу упражнений.
Пульс в состоянии покоя 101 — Withings
Что такое здоровая частота пульса в состоянии покоя?
Нормальным пульсом часто считается 60–100 ударов в минуту. Однако более поздние исследования показали, что 50-85 ударов в минуту — более оптимальный диапазон. Фактически, частота пульса ниже 60 часто является показателем хорошего состояния сердечно-сосудистой системы. Например, у спортсмена на выносливость может быть частота пульса в состоянии покоя 40.Частота сердечных сокращений в состоянии покоя ниже 40 или более 100 может указывать на патологию, поэтому важно обратиться к врачу, если вы столкнулись с этим.
Почему частота пульса в состоянии покоя является хорошим показателем здоровья сердечно-сосудистой системы?
Как упоминалось ранее, низкая частота пульса может быть хорошим показателем физического состояния или здоровья. Чем вы здоровее, тем сильнее и мощнее ваше сердце, и тем меньше ему приходится работать, чтобы обеспечить циркуляцию богатой кислородом крови к мышцам вашего тела.
С другой стороны, высокая частота пульса в состоянии покоя может быть предупреждением о потенциальных медицинских проблемах.Сердечно-сосудистые заболевания — одна из основных причин смерти в США, а высокая частота пульса в состоянии покоя может означать, что у вас повышенный риск сердечных заболеваний. Кроме того, согласно Журналу Американского колледжа кардиологии, частота сердечных сокращений в состоянии покоя может быть «независимым предиктором сердечно-сосудистой и общей смертности у мужчин и женщин с диагностированным сердечно-сосудистым заболеванием и без него».
Как снизить частоту пульса в состоянии покоя?
Самое главное, добавьте в свой распорядок дня некоторые упражнения для сердечно-сосудистой системы.Это один из лучших способов укрепить сердце и снизить риск сердечных заболеваний. По словам профессора Йельского университета доктора Джона Элефтериадеса, «упражнения повышают эффективность вашего сердца, уменьшая количество сердечных сокращений, необходимых для достижения кровотока».
Поддержание здорового веса также является важным фактором поддержания частоты пульса в состоянии покоя в пределах здорового диапазона. Избыточный вес означает, что сердцу приходится больше работать, когда вы двигаетесь или даже стоите. Регулярные упражнения могут помочь вам поддерживать здоровый вес, но также очень важно придерживаться здоровой и богатой питательными веществами диеты.
Еще один способ снизить частоту сердечных сокращений в состоянии покоя — сократить потребление кофеина. Если вы сильно пьете кофе или газированные напитки, ваш пульс, скорее всего, выше, чем должен быть.
