|
РЕКОМЕНДУЮТСЯ |
!!! ЗАПРЕЩАЮТСЯ!!!! |
|
Хлеб и хлебобулочные изделия |
|
|
Вчерашний пшеничный хлеб, пшеничные сухари, малосладкое галетное печенье. |
Свежий хлеб, ржаной хлеб, сдобное тесто, жареные и свежие печёные пирожки, блины, вареники, пицца, песочное сладкое печенье. |
|
Крупяные и макаронные изделия |
|
|
Гречневая, геркулесовая, овсяная, манная, рисовая каши, протертые, полувязкие, сваренные на воде или пополам с молоком низкой жирности, суфле, пудинги, запеканки. |
Пшено, перловая, ячневая, кукурузная крупы, рассыпчатые каши, макаронные изделия, бобовые. |
|
МЯСО |
|
|
Нежирное нежилистое мясо: говядина, кролик, курица, телятина протёртые или рубленые; в отварном или паровом виде (котлеты, кнели, бефстроганов из отварного мяса) |
Жирные сорта мяса: баранина, свинина, гусь, утка, печень, почки, мозги; жареное, тушеное, копчёное мясо, колбасы, консервы. |
|
РЫБА |
|
|
Нежирная отварная, в виде суфле, кнелей, котлет, кусков — судак, треска, окунь, щука, серебристый хек |
Жирная, жареная, тушеная, копчёная, запеченная, солёная, консервированная; икра, морепродукты. |
|
СУПЫ |
|
|
Овощные, вегетарианские, слизистые из круп (овсяный, перловый, рисовый, манный), суп-крем из выварённого нежирного мяса, вегетарианские борщи, протёртые супы с картофелем, морковью. |
Супы на мясном и рыбном бульоне, отваре грибов, окрошка, молочные супы, щи, невегетарианский и зелёный борщ, свекольник. |
|
СОУСЫ И ПРЯНОСТИ |
|
|
Фруктово-ягодные подливки, несладкие или сладкие |
Томатные подливки и соусы, поджарки, острые соусы, пряности. |
|
ЯЙЦА |
|
|
Омлет белковый паровой из 1—2 яиц в день, ½ желтка в день в блюдах |
Крутые, жареные |
|
МОЛОКО И МОЛОЧНЫЕ ПРОДУКТЫ |
|
|
Нежирное молоко в блюдах, творог некислый свежеприготовленный, паровые пудинги; свежий кефир и цельное молоко в ограниченном количестве при хорошей переносимости, нежирный неострый сыр, нежирные йогурты |
Молочные продукты высокой жирности, кумыс, сладкие, сливки, мороженое, сметана, майонез, жирный и солёный сыр. |
|
ЖИРЫ |
|
|
Сливочное масло несоленое и растительное рафинированное масло в готовых блюдах в ограниченном количестве. |
Маргарин, куриный, гусиный, бараний, свиной жир, сало. |
|
ОВОЩИ |
|
|
Картофель, морковь, кабачки, цветная капуста в виде пюре и паровых пудингов, в отварном, протёртом или печёном виде. |
Белокочанная капуста, баклажаны, репа, редька, редис, брюква, шпинат, щавель, чеснок, лук, бобовые, перец, в т. ч. сладкий, огурцы, помидоры, грибы. |
|
ФРУКТЫ И ЯГОДЫ |
|
|
На десерт: яблоки некислых сортов, печёные, бананы, клубника, черника, чёрная смородина в ограниченном количестве, протёртые компоты, кисели, мусс, желе на ксилите или сорбите |
Цитрысовые, гранаты, кислые яблоки, виноград, финики, инжир. |
|
СЛАСТИ |
|
|
|
Кексы, кондитерские изделия, шоколад, варенье, мороженое. |
|
НАПИТКИ |
|
|
Слабый чай, малосладкий или с ксилитом и сорбитом; соки: банановый, клубничный, морковный — в небольшом количестве. Минеральные воды: Боржом, Поляна Купель, Поляна Квасова, Свалява через 1,5—2 часа после еды; Славяновская, Ессентуки № 4 и № 20, Лужанская — за 1 час до еды. Минеральные воды применяют по ¼-1/2 стакана, комнатной температуры без газа |
Алкогольные напитки, крепкий чай, кофе, соки: апельсиновый, грейпфрутовый, яблочный, виноградный, гранатовый, абрикосовый, мультивитамин. |
чем и как правильно питаться?
При лечении панкреатита диета и медикаментозное лечение одинаково важны. Правильное питание помогает поддерживать поджелудочную железу в нормальном состоянии и не возвращаться к обострениям.
Правила питания при панкреатите
Панкреатит опасен тем, что быстро переходит в хроническую форму. Чтобы приступы не повторялись, важно соблюдать достаточно строгую диету. Основные ее правила:
- Не перебарщивать с употреблением жиров и углеводов.
- Исключить из рациона жареные блюда, копчености и соленья.
- Пища должна быть приготовлена диетическим способом.
- Кушать нужно маленькими порциями, но часто. Примерно, каждые 3 часа.
- Блюда нельзя употреблять в горячем или холодном состоянии. Пища должна быть умеренно теплой.
- Предварительно еду нужно измельчать при помощи блендера.

- Пищу важно тщательно пережевывать, есть медленно, не торопиться.
- Запивать еду категорически не рекомендуется.
В период панкреатита наша пищеварительная система нуждается в дополнительном укреплении и поддержке. Вам в помощь — синергетик Siberian Wellness ЭПАМ 11 — источник активных веществ, которые благотворно влияют на работу организма и оказывают общеукрепляющее действие. Натуральные компоненты ЭПАМ 11 способствуют очищению организма, выведению шлаков и токсинов.
Для нормализации углеводного и жирового обмена у больных с ожирением и снижения избыточной массы тела, а также для быстрого восстановления нормальной микрофлоры кишечника и подавлению вредных кишечных микроорганизмов нужно использовать природный инулиновый концентрат, комплекс биологически активных веществ удивительного растения топинамбура. Кроме нормализации углеводного обмена, инулин способствует снижению уровня холестерина в крови, уменьшая риск сердечно-сосудистых заболеваний.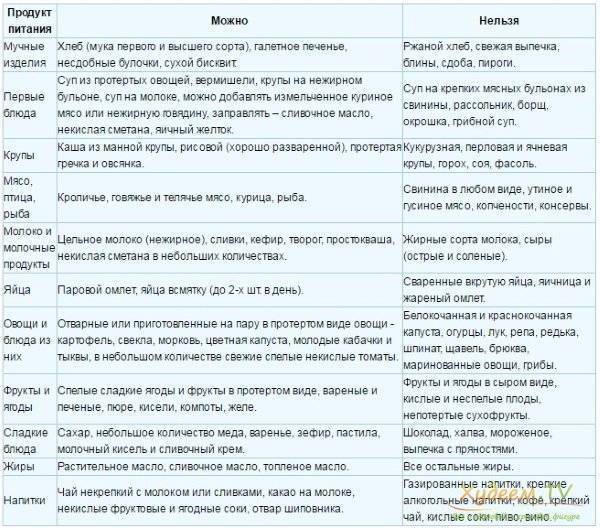
Что можно есть при панкреатите
Может показаться, что при панкреатите невозможно вкусно и разнообразно питаться, но это не так. К употреблению разрешены следующие продукты:
- Овощные салаты и пюре. Обычно их делают из стручковой фасоли, кабачков, свеклы, картофеля, моркови, цветной капусты, сельдерея.
- Овощные супы, борщ.
- Нежирное отварное мясо (курица, говядина).
- Отварная рыба.
- Нежирные молочные продукты. Молоко в чистом виде не рекомендуется, лучше готовить на нем блюда.
- Сыр.
- Крупы и каши из них, приготовленные на молоке.
- Белки куриных яиц.
- Сладкие яблоки.
- Слегка подсушенный хлеб.
- Мелкие макароны.
- Компоты из сушеных яблок или груш.
- Зеленый чай.
- Растительные масла в качестве заправки блюд или небольшое количество сливочного масла.

При панкреатите очень важно не переедать и соблюдать сбалансированную диету. Натуральная травяная композиция Фиточай из диких трав № 5 (Комфортное пищеварение) — Baikal Tea Collection на основе корня лопуха, травы люцерны, створок белой фасоли и побегов черники помогает очистить организм от продуктов углеводного обмена. Чай с мягким сбалансированным вкусом особенно подойдет тем, кто следит за уровнем глюкозы в крови и контролирует потребление сладкого.
В качестве перекуса можно также использовать Питательный коктейль Ванильная лукума — Yoo Gо, богатый витаминами, аминокислотами и полезными жирами. Каждая порция — это полноценный полезный перекус, наполненный пищевыми волокнами, омега-3 ПНЖК, белком и L-карнитином. Сбалансированный состав обеспечивает организм жизненно важными нутриентами и помогает сохранить ощущение сытости долгое время.
Что нельзя есть при панкреатите?
Больной орган нуждается в щадящей диете. Повторное воспаление может спровоцировать поедание таких продуктов:
Повторное воспаление может спровоцировать поедание таких продуктов:
- Жирные бульоны и супы на их основе.
- Жирное мясо и сало.
- Копченое, соленое, вяленое мясо.
- Колбасные изделия.
- Копченая или соленая рыба, жирная рыба в отварном виде.
- Мясные, рыбные или овощные консервы.
- Любые жареные блюда.
- Желтки яиц любой птицы.
- Продукты быстрого приготовления.
- Гамбургеры, пирожки, пицца, блины и подобная выпечка.
- Любые соусы, острые приправы.
- Бобовые культуры.
- Грибы.
- Кислая зелень, ягоды и фрукты.
- Сухофрукты (инжир, изюм).
- Сладости и сладкая выпечка.
- Сладкие газированные напитки.
- Крепкий чай, кофе, какао.
- Свежий хлеб или любая другая горячая выпечка.
Как выглядит примерное меню на день при панкреатите?
На завтрак больные панкреатитом обычно едят молочные каши, молочный суп с вермишелью или отварную вермишель. Из питья допустим чай с молоком, кисель, компот из сухофруктов. К нему подаются галеты или подсушенный хлеб.
Из питья допустим чай с молоком, кисель, компот из сухофруктов. К нему подаются галеты или подсушенный хлеб.
Обед представляет собой овощной суп-пюре, разваренный рис или картофельное пюре с отварным мясом или рыбой, чай или кисель.
На полдник обычно едят творожную запеканку, пьют кисель или едят желе.
В качестве ужина полагается салат из овощей, кусочек отварного мяса или рыбы, кисель или компот из сухофруктов.
Во время панкреатита важно перекусывать. В качестве перекуса подойдут печеные яблоки, творог, сыр, галетное печенье, овощное пюре, салаты из овощей.
Внимание! В качестве лечебного питья можно использовать несладкий отвар из сушеных ягод шиповника.
Диета для больных панкреатитом необходима для того, чтобы не спровоцировать рецидив заболевания. Пищу важно правильно готовить и есть. Это снизит нагрузку на желудок и облегчит работу поджелудочной железы.
Диета для поджелудочной железы: питание по дням недели
Когда в организме происходит сбой, страдает не только общее самочувствие, но и состояние всех органов, ведь именно их связь обеспечивает полноценную работу системы. Поджелудочная железа, как считают многие, не бесполезный орган и от ее здоровья зависит выработка ферментов, отвечающих за переваривание пищи, а также инсулина, нехватка которого может привести к сахарному диабету.
Только от заболеваний поджелудочной никто не застрахован — у каждого может произойти сбой, который можно скорректировать правильным питанием. HOCHU.ua расскажет, какой диеты при заболеваниях поджелудочной железы стоит придерживаться.
HOCHU.ua расскажет, какой диеты при заболеваниях поджелудочной железы стоит придерживаться.
Как проявляются болезни поджелудочной железы?
Самым распространенным заболеванием, которое поражает поджелудочную железу — это панкреатит (как правило, хронический). Часто он возникает после перенесенной острой патологии и характеризуется чередованием обострения и ремиссии. Заболевание характеризуется воспалительным поражением поджелудочной железы, изменением секреторной функции, сдавливанием прилежащих органов и закупорки протоков. Как результат — серьезный сбой работы кишечника и всех органов.
В период обострения, панкреатит проявляется в виде болей, тошноты, рвоты, отсутствием аппетита. Человеку не то что не хочется есть, — ему просто очень тяжело ходить, лежать, сидеть.
Снять приступ можно только в больнице с помощью капельниц, уколов, строгой диеты и приема лекарственных препаратов. Игнорировать симптомы ни в коем случае нельзя, поскольку вовремя не оказанная медицинская помощь может обернуться печальными последствиями.
Диета при воспалении поджелудочной железы: что любит поджелудочная
При заболеваниях поджелудочной железы назначают щадящую диету, полностью исключающую спиртные напитки, жирную, сладкую и жаренную пищу, а также продукты, содержащие простые углеводы, экстрактивные вещества и грубую клетчатку. Диетологи советуют принимать еду 5-6 раз в день небольшими порциями, чтобы она легко переваривалась и не перегружала поджелудочную железу.
Пищу готовят исключительно на пару, варят или тушат, запекают. Перед употреблением обязательно остужают до температуры 30-60 градусов — это позволяет не допустить раздражение желудка и нагрузку на железы пищеварения.
Соль в рационе рекомендуется минимизировать, а если получится — вовсе исключить хотя бы на первое время, пока работа органа не придет в норму. В качестве основных продуктов стоит уделить особое внимание тем, которые богаты белком (он должен составлять 1/3 рациона) — мясо, рыба, молочные продукты. Энергетическая ценность диеты для поджелудочной железы не должна превышать 1800 ккал.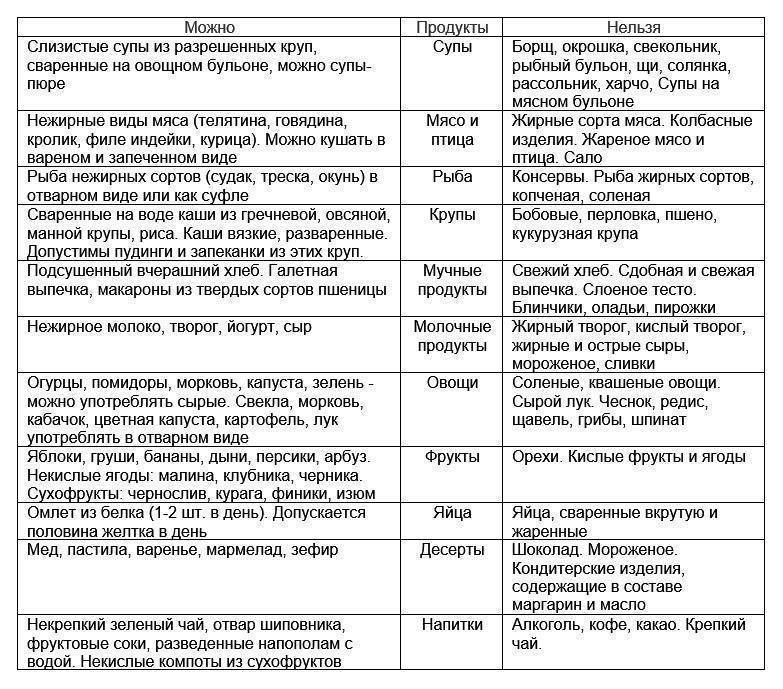
Преимущественно стоит внимание уделять жидкой и полужидкой пище в виде каш, пюре, супов. Строгую диету при болезни поджелудочной стоит соблюдать около 2-3 недель после приступа, после чего можно постепенно расширять меню и в конечном счете вернуться к привычному рациону.
При диете для поджелудочной железы разрешается употреблять подсушенный пшеничный хлеб, овощные и крупяные супы, вареные и свежие овощи (кроме белокочанной капусты), мясо, птицу и рыбу нежирных сортов, вареные яйца или в виде омлета, кисломолочные продукты, крупы, изделия из теста из муки высших сортов, некислые фрукты и ягоды, натуральные кисели, компоты и соки, сливочное и растительное масло.
Не забывайте соблюдать питьевой режим, поскольку заболевания поджелудочной железы сопровождаются большой потерей воды. Рекомендуется выпивать не менее 2-х литров чистой воды в день — она и баланс восстановит, и работу кишечника наладит.
Во время обострения панкреатита стоит полностью исключить и минимизировать употребление в дальнейшем газированной воды, ржаного хлеба, жаренные, сладкие, жирные, острые и копченые продукты, консервы, слишком холодные и горячие блюда, сдобные булочки, крепкие бульоны и наваристые супы, фаст-фуд, жирные сорта рыбы, мяса и птицы, яйца всмятку и в виде яичницы, пироги, маринады, кислые ягоды и фрукты, кофе и какао.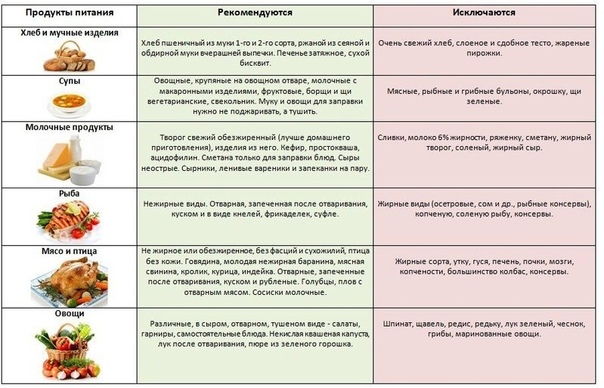
Диета при поджелудочной железе: недельный рацион
Понедельник
- Завтрак: овсяная каша, слабый и несладкий чай.
- Второй завтрак: картофельные или морковные котлеты на пару.
- Обед: овощной суп-пюре, отварная рыба или курица.
- Полдник: печеные яблоки.
- Ужин: паровые овощи и фрикадельки.
Вторник
- Завтрак: паровой омлет и компот.
- Второй завтрак: запеченные овощи.
- Обед: молочный суп.
- Полдник: творожная запеканка.
- Ужин: картофельное пюре с отварным мясом, фруктовый сок.
Читать также Правильное питание: детальное меню на 5 дней
Среда
- Завтрак: гречневая каша, несладкий чай.

- Второй завтрак: стакан кефира или нежирного йогурта без добавок.
- Обед: отварные овощи и рыба, стакан киселя.
- Полдник: овсяное домашнее печение и компот.
- Ужин: овощное пюре.
Четверг
- Завтрак: рисовая каша, чай.
- Второй завтрак: сухарики с отваром из шиповника.
- Обед: тыквенный суп-пюре с паровым мясом.
- Полдник: омлет и стакан морса.
- Ужин: тушеное рагу из кролика.
Пятница
- Завтрак: манная каша, компот.
- Второй завтрак: отварное куриное мясо, травяной отвар.
- Обед: нежирный рыбный суп.
- Полдник: запеченные фрукты.
- Ужин: отварная телятина с рисом.

Суббота
- Завтрак: творожная запеканка и стакан несладкого чая.
- Второй завтрак: фруктовый салат.
- Обед: паровые котлеты и отварные макароны из муки высшего сорта.
- Полдник: сухарики с натуральным йогуртом.
- Ужин: тефтели с гречневой кашей и кисель.
Воскресенье
- Завтрак: молочный суп и стакан фруктового сока.
- Второй завтрак: творог с молоком.
- Обед: отварное мясо и гречневый суп.
- Полдник: кисель с сухариками.
- Ужин: морковный сок и рыбная запеканка.
Такая диета не только помогает восстановить поджелудочную железу, но и налаживает работу кишечника, выводит из организма шлаки и токсины, помогает похудеть и привести свое тело в порядок.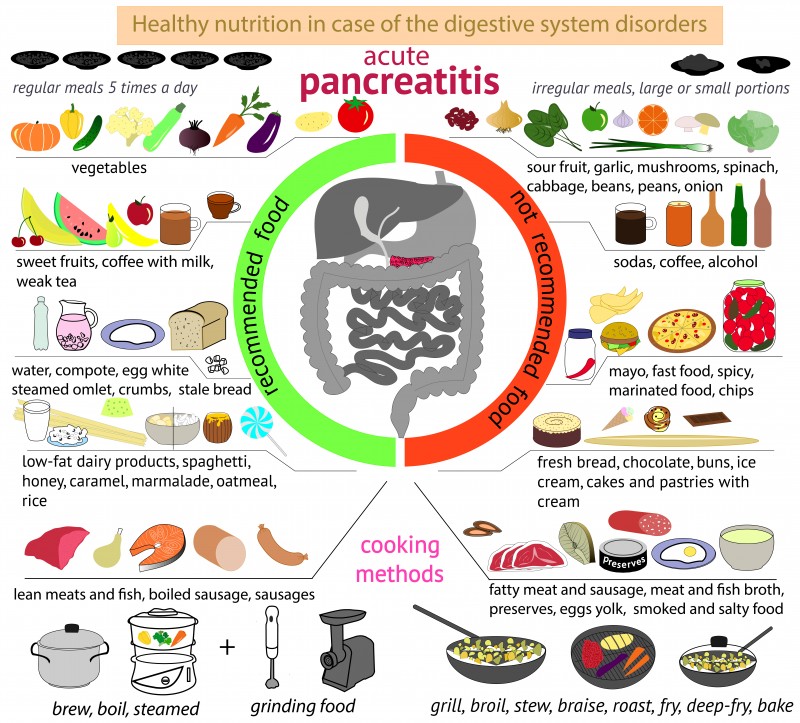
Читайте также: Здоровое питание: как выглядит знаменитая диета «стол №5»
Материалы по теме:
Как правильно питаться при панкреатите
Ваша диета до сих пор была успешной, но прежде чем вы могли сбросить последние килограммы, отдаляющие от идеального веса, масштабы достижений стали меньше. На этой есть логичные причины и способы противодействия.
1. Пересмотрите базовый суточный лимит калорий
Когда худеете, гормоны, которые контролируют потребление энергии, приводят к снижению общего метаболизма организма. Как правило, он замедляется на 40 калорий в день на каждый килограмм веса, который теряете.
Как правило, он замедляется на 40 калорий в день на каждый килограмм веса, который теряете.
Для похудения нужно сжигать больше калорий, чем потребляете. Поскольку сейчас вы сжигаете меньше, чем раньше, придется внести некоторые коррективы в меню.
Можете вычислить разницу в работе своего метаболизма, умножив потерю в весе на 40 калорий. Скорее всего, нужно будет сжигать примерно от 100 до 200 калорий в день, чтобы продолжить худеть с той же скоростью, что и раньше.
2. Ведите дневник питания и тренировок
Источник здесь и далее: Pexels
Когда приближаетесь к идеальному весу, можете начать более спокойно относиться к режиму питания и количеству физических упражнений в неделю. Но на самом деле вы должны быть еще бдительнее, чем раньше.
Будьте ответственны, ведите дневник питания или используйте приложение для подсчета калорий. Сравнивайте количество, которое потребляете, с затраченными. Будьте максимально честными и аккуратными.
Будьте максимально честными и аккуратными.
3. Позвольте себе проголодаться
Тренируйте организм есть каждые три-четыре часа. Сюда входит как пища, так и перекусы. Когда наступает время есть, убедитесь, что действительно голодны, а не просто скучаете или хотите пить (жажду часто путают с чувством голода).
Увеличьте время приема пищи, чтобы дать возможность рецепторам распознать, что организм насытился. Из-за стола необходимо выходить с чувством легкого голода (полное насыщение придет чуть позже).
4. Отрегулируйте соотношение питательных веществ
Низкокалорийные диеты более эффективны, чем другие, но их довольно сложно соблюдать. К тому же, часто при таком типе питания организму недостает необходимых веществ.
Скорректируйте рацион так, чтобы вы потребляли больше белка (большая часть должна поступать из нежирных источников) и меньше углеводов. Попробуйте есть орехи, суп из чечевицы, нут, макаронные изделия из цельной пшеницы и овощи.
5. Потребляйте больше пищевых волокон
Клетчатка очищает пищеварительную систему и способствует уменьшению висцерального жира, а также снижает высокое кровяное давление и риск развития диабета.
Вы можете получить больше клетчатки через пищу (например, фасоль, овощи, фрукты и семена) или пищевые добавки. Старайтесь ежедневно потреблять от 21 до 38 грамм клетчатки.
6. Пейте больше воды
Независимо от того, сколько воды вы сейчас пьете, постарайтесь увеличить общее количество примерно до 10 стаканов (2,5 л) в день. Пейте воду непосредственно перед едой. Два стакана воды помогут наполнить ваш желудок и облегчить потребление на 75-90 калорий меньше.
7. Уменьшить потребление натрия
Соль заставляет организм задерживать жидкость и набирать вес. Читайте этикетки на продуктах, чтобы знать, сколько соли потребляете. Постарайтесь уменьшить общий прием натрия примерно до 1000 мг в день.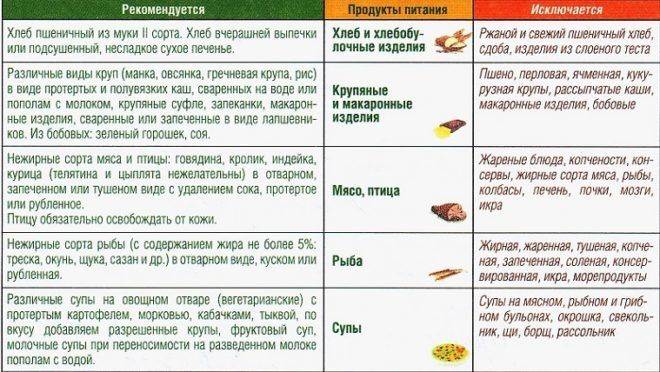
8. Исключите из рациона алкоголь
Это пустые калории, которые не идут организму на пользу. Даже если вы могли наслаждаться бокалом вина на ранних стадиях похудения, сейчас следует уменьшить или исключить полностью.
Более того, алкоголь способствует накоплению жира, уменьшает рост мышц и заставляет чувствовать себя голодным. Поскольку он также влияет на ваши способности к принятию решений, во время вечеринки будет труднее противостоять соблазну перед какой-то аппетитной едой.
9. Утоляйте голод низкокалорийными продуктами
Ешьте низкокалорийную закуску за 15 минут до того, как приступить к основному блюду — это хороший способ контролировать размеры порций. Закуска частично наполнит желудок, что позволит насытиться меньшим объемом пищи во время обеда и ужина.
Яблоки — отличная закуска. Они содержат в среднем 65 калорий в одной штуке, и пока вы едите, ваш организм тратит почти столько же калорий, усваивая их.
10. Спите больше
Плохой сон еще больше снижает скорость метаболизма. Недостаток сна также стимулирует аппетит и увеличивает скорость, с которой вы теряете мышечную ткань.
Нацельтесь на восьми-часовой сон каждый день и старайтесь засыпать и просыпаться в одно и то же время каждый день. Если у вас бессонница, используйте все методы улучшения качества сна.
Диета при панкреатите поджелудочной железы
Воспалительные процессы поджелудочной железы или панкреатит, вызывают режущую боль, а также доставляют массу других неудобств. К сожалению, данное заболевание встречается как у взрослых, так и у детей.
Помимо медикаментозного лечения, важным условием является соблюдение диеты.
Диета при панкреатите поджелудочной железы – не только профилактические, но и лечебные действия.
Симптомы и виды панкреатита
Главным проявлением
заболевания считается болевые ощущения в области живота, причем локализация
может быть абсолютно разной.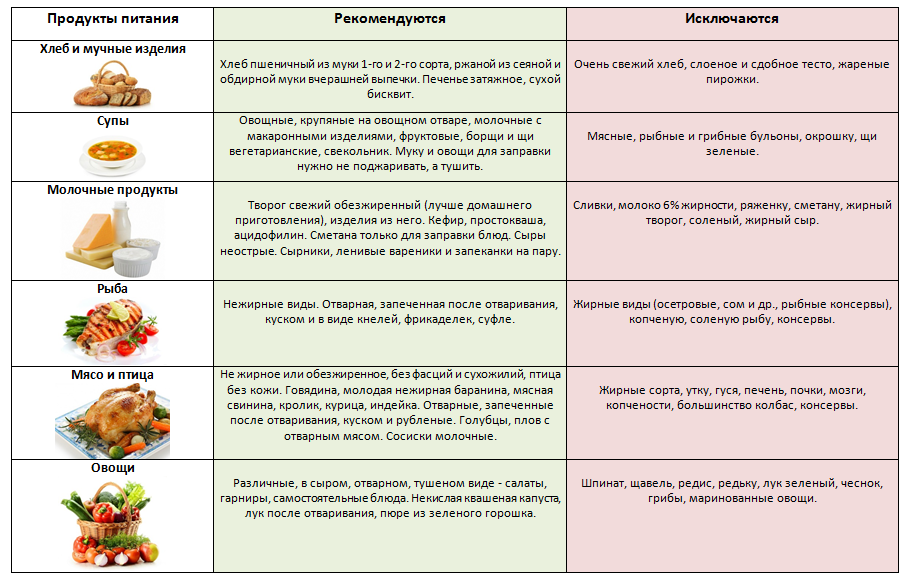 К основным проявлениям, также можно отнести –
постоянная сухость в ротовой полости, постоянное изменение температуры тела,
рвота, тошнота.
К основным проявлениям, также можно отнести –
постоянная сухость в ротовой полости, постоянное изменение температуры тела,
рвота, тошнота.
Начальная степень заболевания, может проходить без резких болевых ощущений, рвота одноразовая.
Запущенная или тяжелая стадия выражается сильными болями, постоянной рвотой, изменяется цвет кожи.
Классифицируют четыре характера течения заболевания:
- Острый.
- Рецидивирующий острый.
- Хронический.
- Обостренный хронический.
Общие принципы диеты
Диета назначается при любом характере и на любой стадии панкреатита. Главное ее действие – убрать нагрузку с пораженных органов.
Для более удобного и быстрого подбора диеты, существует их классификация. При обнаружении того или иного заболевания назначается номер диеты. Которая включает в себя разрешенные продукты, внешний вид пищи и температурный режим.
При заболеваниях
печени, панкреатите, подагре, мочекаменной болезни назначается диета номер 5.
Отличительная черта этой диеты – пища питательная, но содержание жира, сахара и углеводов максимально снижено.
Примерное суточное употребление питательных веществ:
- Белок – до 100г, из них 55% это животное происхождение.
- Жиры – до 100г, из них 20% это растительное происхождение.
- Углеводы – до 400г, из них доля сахара составляет 10%.
- Максимальная энергетическая ценность – до 2700ккал.
Прием жидкости составляет до двух литров.
Правила приема и подготовки пищи:
- Первые дни, вся пища готовится только на пару, а затем перемалывается до образования однородной массы.
- Блюда, должны быть средней температуры, примерно от 15 – 45С.
- Прием пищи поделить на 4-6 раз, при этом масса порции не должна превышать 400г.
- Пищу лучше недосаливать.
- Под строгим запретом овощи, фрукты в сыром виде.
» src=»https://www.youtube.com/embed/OdLcK_yVy6Q?feature=oembed» frameborder=»0″ allow=»accelerometer; autoplay; encrypted-media; gyroscope; picture-in-picture» allowfullscreen=»»/>
Что можно употреблять в пищу
Продукты, которые используют для приготовления пищи, не должны быть тяжелыми. Пища свободно должна проходить по желудку и не создавать проблем.
Продукты, рекомендованные при панкреатите:
- Несвежий, сухой хлеб, сухарики без приправ.
- Овощные супы с добавлением вермишели, манки или овсянки.
- Постное мясо, приготовленное на пару или просто отварное.
- Отварная рыба.
- Молочные продукты должны быть минимальной жирности, тоже самое касается сыров.
- Белковые омлеты.
- Вареные овощи – морковь, картошка, свекла.
- Максимальное количество масла – 30г.
- Чай с лимоном, отвары шиповника, минеральная вода, натуральные соки.
Что нельзя употреблять в пищу
Запрещены все
продукты, которые способствуют выработке желудочного сока. Что приведет к
разъеданию поврежденного органа.
Что приведет к
разъеданию поврежденного органа.
К запрещенным продуктам следует отнести:
- Грибные супы, а также приготовленные на мясном или рыбном бульоне.
- Свежий хлеб, а также жареная выпечка.
- Жирное мясо.
- Рыба в любом виде, кроме варенной.
- Кукурузная, перловая, пшенная крупа.
- Вареные или жареные яйца.
- Сырые и вареные овощи, такие как капуста, редька, репа, редис, чеснок, болгарский перец.
- Шоколад, варенье.
- Любые приправы и специи.
- Крепкий чай, кофе, сок винограда.
Для приготовления пищи, запрещается использовать животные жиры.
Меню на неделю при остром панкреатите
При обострении заболевания первые три дня организм нуждается в полном покое. Любое употребление пищи крайне нежелательно, можно только пить негазированную жидкость.
После окончания разгрузочных дней, пищевой рацион больного начинает расширяться. Калорийность потребляемой еды ежедневно, не должна превышать 850 ккал. Через неделю, калории можно поднять до 1100 ккал.
Через неделю, калории можно поднять до 1100 ккал.
На четвертый день можно потихоньку вводить натуральную пищу:
- Сухой хлеб или сухари.
- Кисель или морс.
- Отвар на основе риса или овсянки.
- Картофельное пюре, только в жидком виде.
- Перетертые каши, только в жидком виде.
Если не возникает осложнений, то ориентировочно с 8-10 дня можно переходить к диете номер 5.
День первый.
- Омлет паровой (одно яйцо), слабый чай без сахара, ломтик хлеба.
- Четыре штуки сухого печенья, сыр низкой жирности.
- Гречневая каша 200г, варенный и перетертый кабачок 150г, творожная масса не более 8% жира.
- Яблочное пюре 100г.
- Овсяная каша 200г, тертая свекла.
День второй.
- Творог низкой жирности 200г, слабый чай.
- Небольшая порция салата 100г (вареный зеленый горошек с варенной морковкой) можно приправить растительным маслом.
- Отварная говядина 200г с тушенным
томатом без приправ, два ломтика хлеба, овсяная каша 200г.

- Кисель 200г.
- Овощная похлебка 350г (картофель, морковь, кабачок), ряженка 200г.
День третий.
- Молочная рисовая каша 200г, один сухарик.
- Творог низкой жирности 100г, яблочное пюре.
- Куриный бульон с мясом и картошкой 250г, хлеб один ломтик, отварной кабачок.
- Йогурт питьевой 200г, курага три штуки.
- Отварная перетертая морковь 100г, паровая мясная котлета 100г (говяжий фарш).
День четвертый.
- Творожная запеканка 100г, слабый чай с небольшим количеством сахара.
- Твердый сыр низкой жирности 50г.
- Суп с вермишелью 400г (мясной бульон, вермишель, овсяные хлопья), хлеб один ломтик, паровая мясная котлета 100г (говяжий фарш).
- Фруктовое пюре 200г.
- Пюре картофельное 200г, отварная нежирная рыба 200г, цветная капуста 80г.
День пятый.
- Паровая котлета 100г (любое
нежирное мясо), варенная тертая свекла 100г, слабый чай.

- Негазированная вода 200мл, сухое печенье три штуки.
- Бульон куриный с тертыми овощами 150г (картошка, морковь, кабачок), 100г гречневой каши, куриное мясо 150г, два ломтика хлеба.
- Йогурт питьевой 200г.
- Твердые сорта вареных макарон 150г, салат 150г (отварной зеленый горошек, свекла, морковь, оливковое масло), один зефир.
День шестой.
- Тыква, печенная с медом 150г, кефир 200г.
- Творог низкой жирности 150г.
- Вареный рис с курицей 250г, вареный кабачок, чай.
- Яблочное или грушевое пюре 200г.
- Овсянка 200г, отварная телятина 150г, слабый чай, две кураги.
День седьмой.
- Манка с молоком 200г, ломтик хлеба, чай.
- Творожная масса 150г.
- Овощная масса 200г (вареный кабачок, картошка, морковка), две рыбные котлеты на пару, йогурт питьевой 200г.
- Кисель 200г.
- Бульон с курицей, картошкой и
морковкой 350г, вареная свекла, ломтик хлеба.

Помните – во время диеты, нельзя перегружать желудок, поэтому лучше немного недоедать, сем переедать.
Меню при хроническом панкреатите
Диетическое меню при этой форме заболевания не такое консервативное. В этом случае не требуется длительное голодание.
Однако, следует строго придерживаться разрешенных продуктов и рекомендаций специалистов. Шесть приемов пищи следует разделить на равные промежутки времени. В идеале – желательно питаться в одно и тоже время.
День первый.
- Пшеничные хлопья с молоком 180г, вареное куриное мясо 150г, слабый чай.
- Белковый омлет (два яйца).
- Тыквенный суп 250г (тыква, морковь, небольшая луковица), гречка 150г.
- Рисовая каша на воде 250г, вареная рыба 170г, два сухаря.
- Овсяные хлопья 250г, мясо курицы из пароварки 150г, кисель.
- Кефир низкой жирности 200мл.
День второй.
- Картофельное пюре 300г (картошка,
масло сливочное 25г), паровая котлета 80г (мясо индейки или курицы), чай, можно
с молоком.

- Обезжиренный творог 100г.
- Овсяный суп 350мл (овсяные хлопья, картошка, лук), два сухарика или черствого хлеба.
- Белковый омлет (два яйца), настой с шиповником.
- 220г отварной картошки, можно добавить сливочное масло 20г, куриная котлета 150г.
- Простокваша 250мл.
День третий.
- Каша тыквенная 300г, два ломтика черствого хлеба, две тефтели из говядины (фарш говяжий, яйцо, половина луковицы).
- Белковый омлет 100г, 70г салата из моркови и капусты.
- Суп овощной 350г (кабачок, картошка, морковь, лук), два сухаря, настой с шиповником.
- Обезжиренный творог 100г.
- Манка 250г.
- Ряженка 250мл.
День четвертый.
- Овсяные хлопья 250г, две паровые котлеты общим весом 150г (фарш кролика, лук).
- Омлет белковый 100г.
- Суп с картошкой 270г (бульон куриный, картошка, морковь, лук), два сухарика или засохшего хлеба.
- Обезжиренный творог с одним
бананом 130г.

- Овсяные хлопья 240г, одна паровая котлета 80г (фарш кролика, лук).
- Кефир 220г.
День пятый.
- Фруктовое пюре 300г, обезжиренный творог 100г.
- Кисель 220г, сухарик.
- Овсяный суп 350г (куриный бульон, овсяные хлопья), подсохший хлеб.
- Рыбные тефтели 200г.
- Манка 300г, один банан.
- Ряженка 240г.
День шестой.
- Каша молочная овсяная 260г, творог низкой жирности 90г.
- Белковый омлет 120г.
- Суп из тыквы 300г (тыква, картошка, лук, морковка), вареное мясо курицы 100г.
- Один банан.
- Паровые тефтели 200г (фарш кролика, лук), черствый хлеб, слабый чай.
- 220г кефира.
День седьмой.
- Каша гречневая 150г, куриная котлета 100г (фарш куриный, лук), чай.
- Творожная масса средней жирности 125г.
- Суп с вермишелью 330г (куриный бульон, вермишель, лук, морковь), черствый хлеб 50г.
- Печеные яблоки 150г.

- Овсяные хлопья 200г, паровое мясо курицы 150г, настойка с шиповником 220г.
- Ряженка 250г.
Помните – точное меню может составить только лечащий врач. Дозировка и продукты подбираются индивидуально, исходя из массы тела, степени заболевания, возраста и особенностей организма.
Рецепты блюд
Овощной суп
Ингредиенты:
- Кабачок – 50г.
- Картошка – 50г.
- Морковка 25г.
- Томаты – 25г.
- Лук – 10г.
- Сливочное масло – 15г.
- Сметана жирностью 10% — 15г.
Метод приготовления:
- Морковку, лук, масло высыпать в кипящую воду 500мл.
- Картошку нарезать мелкими дольками и высыпать, как закипит отвар. Варить 15мин.
- Томаты, кабачок нарезать мелкими кубиками и высыпать в кипящий бульон. Варить до полной готовности.
- Если решите сделать суп – пюре, то измельчите до однородной массы в блендере или миксере.
- Добавить сметану и можно подавать
на стол.

Голубцы диетические
Ингредиенты:
- Листья капусты – 300г.
- Мясо говяжье – 150г.
- Рис – 50г.
- Томаты – 50г.
- Сметана жирностью 10% — 10г.
Метод приготовления:
- Литья капусты отварить.
- Отварить мясо и перекрутить. Соединить с вареным рисом и хорошо перемешать.
- Разложить по порциям на листья, завернуть.
- Сложить в емкость, залить водой после варки капусты. Поставить на большой огонь.
- Как закипит, сверху положить порезанные томаты. Варить до полной готовности.
- Перед подачей, заправить сметаной.
Морковные сырники
Ингредиенты:
- Обезжиренный творог – 100г.
- Овсяная мука – 50г.
- Половина яйца.
- Морковка – 40г.
- Сливочное масло – 15г.
- Сметана 10% жирности – 20г.
- Курага – 10г.
Метод приготовления:
- Морковку натираем на средней
терке.
 Тушим на масле пока не исчезнет жидкость.
Тушим на масле пока не исчезнет жидкость. - Курагу перетереть на мясорубке.
- Смешать творог, муку, яйцо, половину сметаны, морковку, курагу.
- Формируем сырники.
- Запекаем в духовом шкафу.
- Перед подачей остудить, добавить сметану.
Обнаружив признаки болезни или услышав диагноз, не стоит отчаиваться и опускать руки. Только своевременное медикаментозное вмешательство и строжайшее соблюдение диеты могут быстро и безболезненно устранить недуг.
Диета при хроническом панкреатите (Диета №5)
Если поставлен диагноз хронический панкреатит, то больному придётся уже всю оставшуюся жизнь придерживаться определённых ограничений в питании. Нередко страдальцы тяжело переносят вынужденные перемены в привычном рационе, а бедные родственники не знают чем накормить близкого человека, чтобы и диета при хроническом панкреатите была соблюдена, и пища отличалась вкусом и разнообразием. На самом деле всё не столь печально, при современном уровне кухонной техники и широком ассортименте продуктов на прилавках магазина, больного можно накормить вкусно и быстро с соблюдением всех врачебных рекомендаций.
Особенности питания при хроническом панкреатите
Ещё советскими диетологами была разработана специальная диета при хронической форме заболевания, которая получила название «диета № 5». Несмотря на солидный возраст этой диеты, она по-прежнему незаменима и действенна для тех, кто живёт с диагнозом хронический панкреатит.
Диета № 5 отличается повышенным содержанием белка и большим количеством паровых блюд. Поэтому, если в семье есть больной панкреатитом, то лучше приобрести пароварку. Кстати, на ней можно готовить вкусные и полезные для здоровья блюда для всех членов семьи.
В период приступа болезни рекомендуется впервые дни вообще отказаться от еды и ограничиться лишь питьём воды и слабого отвара шиповника. Тем более, что употреблять пишу в это время обычно и не хочется. Начиная с третьего дня можно включать постепенно в рацион протёртые вегетарианские супы, нежирные сорта рыбы и птицы, каши, постный свежий творожок и сыр. Фрукты и овощи необходимо употреблять в запечённом виде.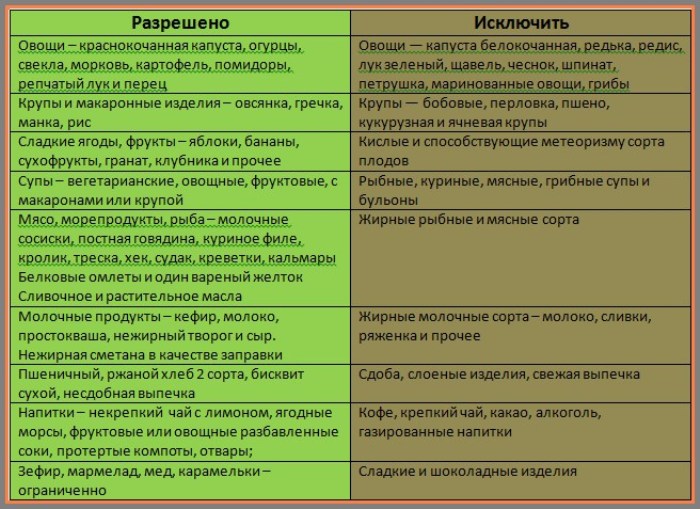 А для питья готовить отвар плодов шиповника, зелёный чай с молоком, овощные и фруктовые некислые соки. Вкусно и полезно готовить также муссы из натуральных сиропов и соков, а так же картофельные соки.
А для питья готовить отвар плодов шиповника, зелёный чай с молоком, овощные и фруктовые некислые соки. Вкусно и полезно готовить также муссы из натуральных сиропов и соков, а так же картофельные соки.
Диета при хронической форме заболевания
Мусс на вишнёвом сиропе. Один стакан вишнёвого сиропа развести одним стаканом охлаждённой кипячёной воды, добавить полторы столовые ложки замоченного загодя желатина. Смесь довести до кипения и охладить. Полученную массу взбить венчиком и разлить в специальные формочки, поставить в холодильник.
Рекомендации к питанию больного хроническим панкреатитом
1. Ешьте только слегка теплую пищу. Исключите навсегда холодные напитки и горячие блюда!
2. Питайтесь дробно, по 5-6 раз в сутки и никогда не переедайте!
3. По возможности кушайте в одно и то же время, тогда поджелудочная железа не будет работать впустую.
4. Если после употребления какого-либо продукта вы почувствовали, хоть малейшее недомогание — немедленно исключайте его из рациона!
5. Поджелудочная железа «любит» белковую пищу — она восстанавливается на ней. Поэтому потребление жиров и углеводов необходимо снизить до минимума.
Поджелудочная железа «любит» белковую пищу — она восстанавливается на ней. Поэтому потребление жиров и углеводов необходимо снизить до минимума.
6. Осторожно вводите в свой рацион любой новый продукт, даже разрешённый диетой. При малейшей непереносимости — сразу исключайте!
7. Ограничьте количество потребляемой соли до 10 грамм в сутки.
Минеральная вода при хроническом панкреатите
Как правило, диета при хроническом панкреатите включает рекомендации специалистов — пить минеральные воды. Причём для достижения лечебного эффекта пить минеральную воду нужно не от случая к случаю, а регулярно в течение длительного времени, рекомендованного врачом, и по определённой системе. Прописанный объём воды употребляется через равные промежутки времени.
Лечебный свойства минеральных вод обусловлены содержанием в них активных биологических компонентов. Особенно полезны для пищеварительной системы такие воды, как Архыз, Нафруся, Ессентуки № 17 и Славяновская. Они хорошо себя зарекомендовали при лечении патологий кишечника, желудка, печени и поджелудочной железы. При попадании внутрь минеральная вода, благодаря содержащимся в ней микроэлементам, газам и солям, оказывает благотворное химическое воздействие. Наиболее эффективно пить воду прямо из источника, где присутствуют все её естественные свойства. Но лечение минеральной водой можно проводить и дома. Бутылку с водой необходимо открыть за 10-15 минут до употребления, либо подогреть на водяной бане. При заболеваниях поджелудочной железы рекомендуется употреблять минеральную воду 3 раза в день за 40-60 минут до еды.
Они хорошо себя зарекомендовали при лечении патологий кишечника, желудка, печени и поджелудочной железы. При попадании внутрь минеральная вода, благодаря содержащимся в ней микроэлементам, газам и солям, оказывает благотворное химическое воздействие. Наиболее эффективно пить воду прямо из источника, где присутствуют все её естественные свойства. Но лечение минеральной водой можно проводить и дома. Бутылку с водой необходимо открыть за 10-15 минут до употребления, либо подогреть на водяной бане. При заболеваниях поджелудочной железы рекомендуется употреблять минеральную воду 3 раза в день за 40-60 минут до еды.
Минеральные воды марки Ессентуки № 4, Боржоми и Смирновская:
обладают хорошим противовоспалительным эффектом;
снимают застойные процессы в поджелудочной железе и желчных протоках;
способствуют нормальной работе желудки и кишечника.
Употреблять их нужно в тёплом виде, начав приём с 1/4 стакана, постепенно доведя дозу до полстакана. Пить воду надо медленно, маленькими глоточками. Обычно продолжительность курса колеблется от 3-х недель до полугода. Необходимо помнить, что лечение минеральной водой при хроническом панкреатите можно проводить лишь в стадии ремиссии, и ни коем случае нельзя при обострении заболевания!
Обычно продолжительность курса колеблется от 3-х недель до полугода. Необходимо помнить, что лечение минеральной водой при хроническом панкреатите можно проводить лишь в стадии ремиссии, и ни коем случае нельзя при обострении заболевания!
Нередко больные панкреатитом отличаются сварливым характером, оправдывая себя тем, что вынуждены постоянно терпеть боли и ограничения в еде. Хотя болезнь — это чаще всего следствие подобного поведения человека. Ведь недаром есть меткое народное определение — «желчный» характер. Поэтому не стоит рассматривать ограничения в питании как пожизненный приговор, а из еды делать культ. Ведь мы едим лишь для того, чтобы жить.
Диета при остром панкреатите
Дата публикации: .
Хирургическое отделение № 1 (экстренное)
Врач-хирург Скипор Л.В.
Острый панкреатит — это острое воспаление поджелудочной железы. Поджелудочная железа играет важную роль в процессе пищеварения и обмена веществ. При пищеварении поджелудочная железа выделяет ферменты, которые поступают в двенадцатиперстную кишку и способствуют перевариванию белков, жиров и углеводов. Такой фермент, как трипсин, способствует усвоению белков, липаза — жиров, амилаза — углеводов.
Поджелудочная железа играет важную роль в процессе пищеварения и обмена веществ. При пищеварении поджелудочная железа выделяет ферменты, которые поступают в двенадцатиперстную кишку и способствуют перевариванию белков, жиров и углеводов. Такой фермент, как трипсин, способствует усвоению белков, липаза — жиров, амилаза — углеводов.
Острое воспаление поджелудочной железы сопровождается от еком, некрозом, а нередко и нагноением или фиброзом, при этом замедляется выделение ферментов, нарушается нормальное пищеварение.
Развитию панкреатита способствуют переедание, длительное употребление жирной, жареной, острой, слишком горячей или слишком холодной пищи, злоупотребление алкоголем, недостаточное употребление белков. Заболевание может развиться на фоне хронического холецистита, желчнокаменной болезни, сосудистых поражений, язвенной болезни, инфекционных заболеваний, разных интоксикаций, травм поджелудочной железы.
Питание при остром панкреатите направлено на обеспечение максимального покоя поджелудочной железы, уменьшение желудочной и панкреатической секреции.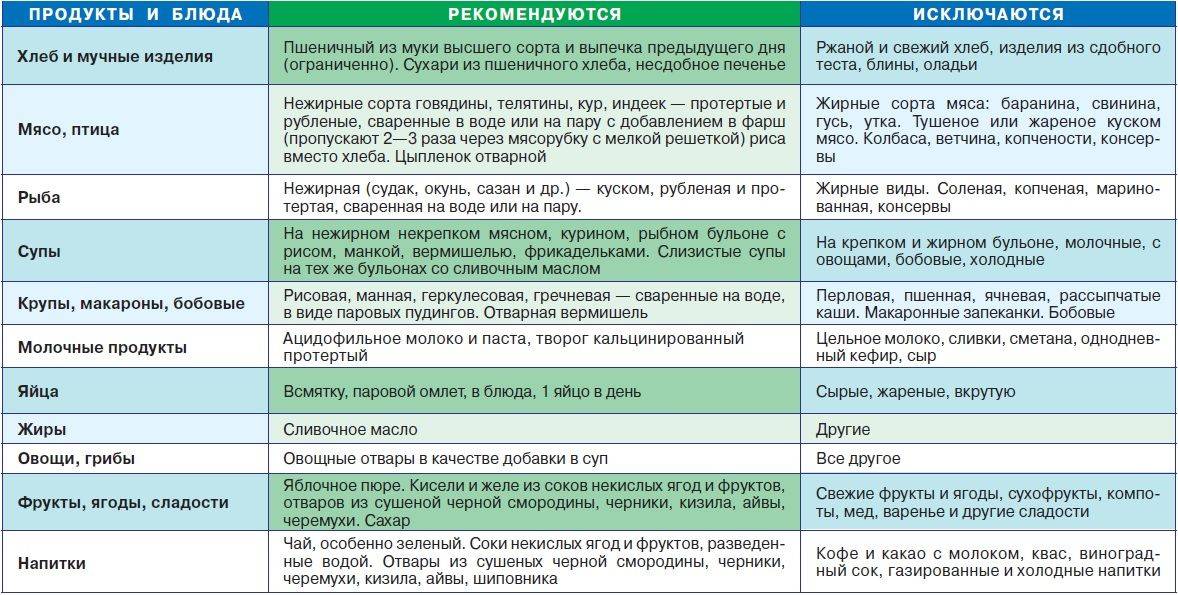 В первые 6 — 7 дней назначают голодание, можно пить минеральные воды без газа (Боржоми, Ессентуки №4) в небольшом количестве, маленьким глотками.
В первые 6 — 7 дней назначают голодание, можно пить минеральные воды без газа (Боржоми, Ессентуки №4) в небольшом количестве, маленьким глотками.
Пищу необходимо в течение первых 2-х недель готовить с ограничением соли. Питание должно быть 5-6 раз в день небольшими порциями. Пищу принимать в теплом виде (45-60 С). Необходимо, чтобы блюда были жидкими, полужидкими по консистенции. Тушеные и жареные блюда запрещены, рекомендуется употреблять перетертую пищу.
В диету на 6-7-й день заболевания включают:
- Супы овощные; супы вегетарианские; супы слизистые из круп (овсяной, перловой, рисовой, манной), протертые с картофелем и морковью.
- Крупяные и макаронные изделия: геркулесовая, овсяная, манная, рисовая каши, протертые, полувязкие, сваренные на воде или пополам с молоком низкой жирности; суфле, пудинги, запеканки.
- Мясо: говядина, кролик, курица, телятина, индейка в протёртом или паровом виде (котлеты, кнели, бефстроганов из отварного мяса).

- Рыба: нежирная отварная, в виде суфле, кнелей, котлет (судак, треска, окунь, щука, серебристый хек).
- Яйца: омлет белковый паровой из 1 — 2 яиц в день, 1/2 желтка в день в блюдах.
- Молоко и молочные продукты: нежирное молоко в блюдах, творог некислый свежеприготовленный, паровые пудинги; свежий кефир и молоко в ограниченном количестве при хорошей переносимости, нежирный йогурт.
- Жиры: сливочное масло несолёное и растительное рафинированное масло в готовых блюдах в ограниченном количестве.
- Овощи: картофель, морковь, кабачки, цветная капуста в виде пюре и паровых пудингов, в отварном, протертом или печёном виде.
- Хлеб и хлебобулочные изделия: вчерашний пшеничный хлеб, пшеничные сухари, малосладкое галеточное печение.
- Фрукты и ягоды: яблоки некислых сортов печеные, бананы, клубника, черника, чёрная смородина в ограниченном количестве, протертые компоты, кисели, мусс, желе на ксилите или сорбите.
- Сладости: мёд в ограниченном количестве, зефир, пастила на ксилите или сорбите.

- Напитки: слабый чай малосладкий или с ксилитом либо сорбитом; соли банановый, клубничный, морковный в небольшом количестве. Минеральные воды употребляются по 1/2 — 2/3 стакана, комнатной температуры (без газа).
Далее рацион можно расширить за счет паровых пудингов из свежего сыра, белкового омлета, морковного пюре.
Исключаются на длительное время жареные блюда, копчености, соления, маринады, консервы, сало, сметана, сдобное тесто, сливки, алкогольные напитки. Больным панкреатитом необходимо придерживаться диеты около года, опасаться переедания.
Помогите уменьшить боль при панкреатите с помощью диеты
Автор: Дебора Герсберг, RD, CNSC, CDN
Клинический диетолог , Центр поджелудочной железы
«Что я могу съесть?» Это популярный вопрос, который задают люди, страдающие хроническим панкреатитом или перенесшие острый панкреатит, и хотели бы сделать все возможное, чтобы предотвратить новый приступ.
Во-первых, давайте убедимся, что все понимают, что такое панкреатит.Панкреатит — это воспаление поджелудочной железы, которое обычно очень болезненно. Поджелудочная железа выделяет чрезмерное количество ферментов и в основном начинает переваривать себя. Чтобы выздороветь, многие пациенты должны соблюдать жидкую диету. Иногда пациенты должны избегать приема жидкости через рот. Если вы страдаете от острого панкреатита, очень важно позвонить врачу и следовать его инструкциям. Иногда необходима госпитализация.
А теперь поговорим о диете при хроническом панкреатите.Очень важно понимать, что нельзя есть и почему. Вы должны полностью избегать некоторых вещей, таких как алкоголь и жареная / жирная / жирная пища (например, сливочные соусы, фаст-фуд, жирное мясо и молочные продукты, а также все жареное). Эти продукты могут вызвать одновременное выделение поджелудочной железой большего количества ферментов, чем обычно, что приводит к приступу. Есть также продукты, которые следует есть очень умеренно, если вообще есть.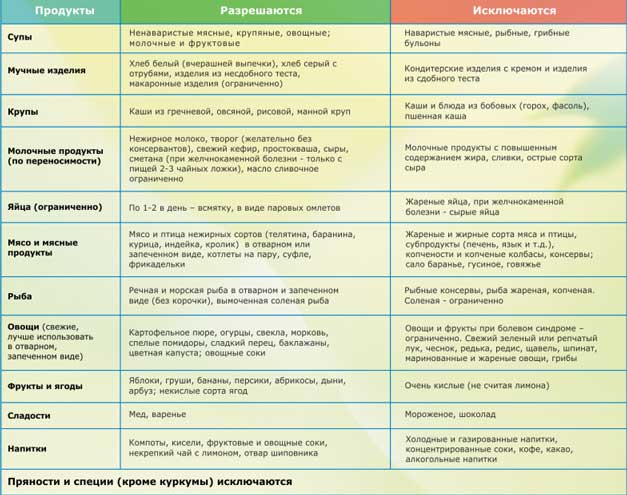 К ним относятся рафинированные углеводы (белый хлеб, сахар и кукурузный сироп с высоким содержанием фруктозы), которые заставляют вашу поджелудочную железу выделять больше инсулина, чем более полезные сложные углеводы (например, цельнозерновые, фрукты, овощи и бобовые).В целом, я рекомендую минимизировать количество обработанных пищевых продуктов, которые либо содержат много жира, либо рафинированного сахара, а иногда и то и другое вместе.
К ним относятся рафинированные углеводы (белый хлеб, сахар и кукурузный сироп с высоким содержанием фруктозы), которые заставляют вашу поджелудочную железу выделять больше инсулина, чем более полезные сложные углеводы (например, цельнозерновые, фрукты, овощи и бобовые).В целом, я рекомендую минимизировать количество обработанных пищевых продуктов, которые либо содержат много жира, либо рафинированного сахара, а иногда и то и другое вместе.
Вы можете быть удивлены, что я не сказал избегать продуктов, содержащих жир. Обычно в этом нет необходимости, а также вредно для здоровья большинства людей, страдающих хроническим панкреатитом. Вам следует стремиться к «диете с умеренным содержанием жиров», при которой около 25% ваших калорий поступает из жиров. Для диеты на 2000 калорий это будет 55 г жира в день. В дополнение к умеренно жирной диете старайтесь есть часто небольшими порциями, которые легче переваривать, чем обильные приемы пищи, что может спровоцировать приступ.
Лучший выбор для людей, страдающих хроническим панкреатитом, — это фрукты, овощи, цельнозерновые, бобовые, обезжиренные / обезжиренные молочные продукты и нежирные куски мяса. Полезные жиры, такие как авокадо, оливковое масло, жирная рыба, орехи и семена, можно употреблять при тщательном контроле порций. Поэтому употребляйте эти полезные жиры в небольших количествах. См. Таблицу 1, где указаны размеры порций продуктов с высоким содержанием жира. Я не призываю есть все, что есть в списке; используйте его больше в информационных целях. Если вы не знаете, сколько жира содержится в пище, вы можете получить доступ к Национальной базе данных о питательных веществах Министерства сельского хозяйства США по адресу http: // ndb.nal.usda.gov/.
Полезные жиры, такие как авокадо, оливковое масло, жирная рыба, орехи и семена, можно употреблять при тщательном контроле порций. Поэтому употребляйте эти полезные жиры в небольших количествах. См. Таблицу 1, где указаны размеры порций продуктов с высоким содержанием жира. Я не призываю есть все, что есть в списке; используйте его больше в информационных целях. Если вы не знаете, сколько жира содержится в пище, вы можете получить доступ к Национальной базе данных о питательных веществах Министерства сельского хозяйства США по адресу http: // ndb.nal.usda.gov/.
Диета каждого человека очень индивидуальна, в зависимости от возраста, веса, пищевой переносимости и предпочтений. Поэтому, если у вас есть дополнительные вопросы о своей диете, я рекомендую вам обратиться за помощью к зарегистрированному диетологу (RD). Вы можете найти местного RD, посетив веб-сайт Academy of Food & Nutrition: http://www.eatright.org/iframe/findrd.aspx.
Если вы являетесь пациентом Центра поджелудочной железы, не стесняйтесь записаться на прием напрямую ко мне: хирургия Колумбии. орг / поджелудочная железа / консультации по питанию
орг / поджелудочная железа / консультации по питанию
Таблица 1: Список жиросодержащих продуктов, 5 г жира на порцию:
По материалам:
https://www.nhlbi.nih.gov/health/public/heart/obesity/lose_wt/fd_exch.htm#8 Выбери свои продукты: брошюра «Списки обмена на диабет», Руководство по питанию
Лучшие (и худшие) продукты от боли при панкреатите — Основы здоровья от клиники Кливленда
То, что вы едите, может сильно повлиять на ваше самочувствие, особенно если у вас панкреатит — состояние, которое возникает, когда воспаляется орган, вырабатывающий ваши пищеварительные ферменты.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Пристальное внимание к своей диете может помочь облегчить боль в животе, которая сопровождает это состояние, говорит специалист по поджелудочной железе Прабхлин Чахал, доктор медицины.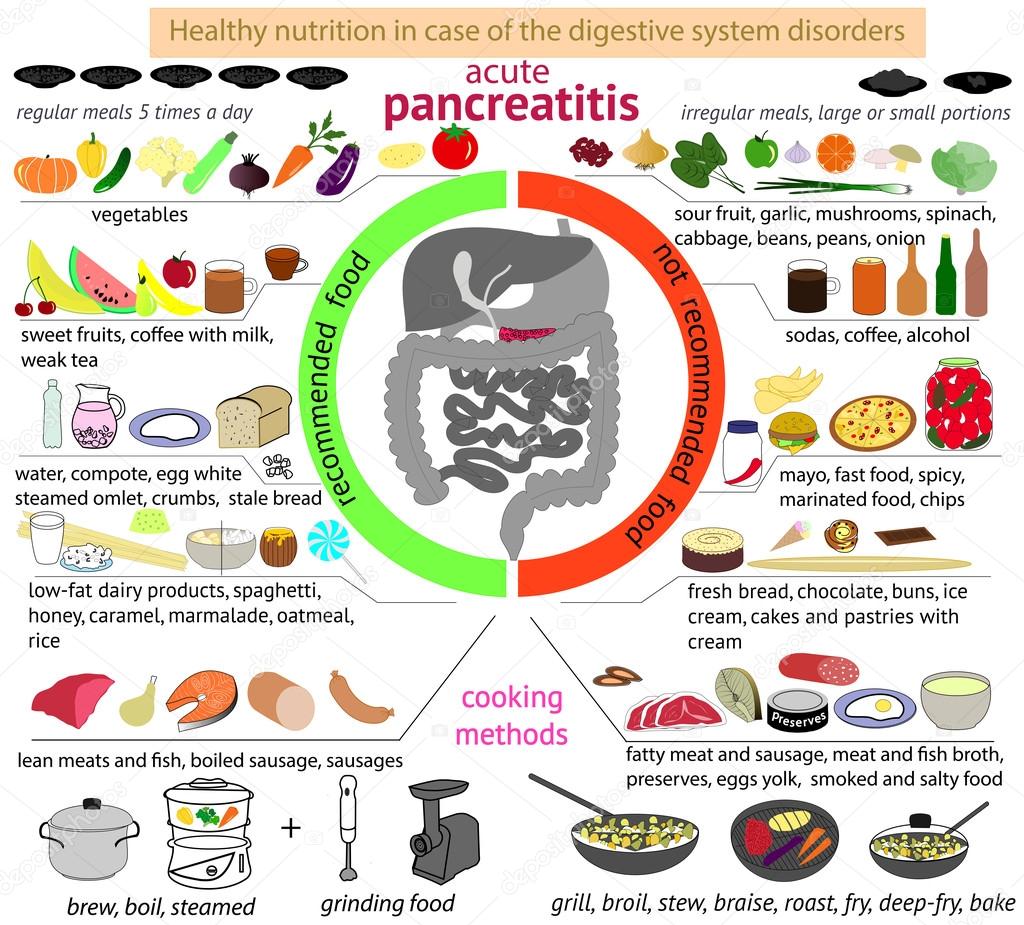 Если вы правильно выберете пищу, вы можете дать своей поджелудочной железе передохнуть и помочь ей восстановиться.
Если вы правильно выберете пищу, вы можете дать своей поджелудочной железе передохнуть и помочь ей восстановиться.
Итак, очень важно знать, какие продукты можно есть, каких следует избегать и как их выбор может повлиять на ваше тело.
Связь панкреатит-пищевая
При хроническом воспалении поджелудочной железы ваше тело не может вырабатывать достаточное количество пищеварительных ферментов, которые помогают усваивать питательные вещества из продуктов, которые вы едите.
Со временем вы можете перестать питаться или начать худеть, даже не пытаясь этого сделать, говорит доктор Чахал. Другая диета может помочь поджелудочной железе выполнять свою работу.
Однако изменения в диете не влияют на всех пациентов одинаково. По ее словам, влияние зависит от того, есть ли у вас острый или хронический панкреатит.
«Пациентам с легким панкреатитом может помочь только изменение диеты и образа жизни», — говорит она. «Однако диеты не всегда достаточно, чтобы контролировать симптомы в умеренных и тяжелых случаях».
Лучшие продукты при панкреатите
По словам доктора Чахала, диета, благоприятная для поджелудочной железы, с высоким содержанием белка из постного мяса и низким содержанием животных жиров и простых сахаров.
Вы должны есть много:
- Овощи.
- Фрукты.
- Цельное зерно.
- Фасоль, чечевица.
- Нежирные или обезжиренные молочные продукты (миндальное или льняное молоко).
Продукты, богатые антиоксидантами, такие как темные листовые овощи, красные ягоды, черника, сладкий картофель, виноград, морковь, грецкие орехи и гранаты, также полезны. Но ешьте авокадо, оливковое масло, жирную рыбу, орехи и семена в умеренных количествах.
Средиземноморская диета — хороший вариант для вас, если вы восстанавливаетесь после легкого острого панкреатита. Вы можете найти полезные рецепты в кулинарной книге Национального фонда поджелудочной железы, Dr.Чахал говорит.
Чем полезны эти продукты?
Употребление овощей, фруктов и цельного зерна ограничивает потребление холестерина и увеличивает потребление клетчатки. Это снижает риск развития камней в желчном пузыре или высокого уровня триглицеридов, которые являются одной из основных причин острого панкреатита. Антиоксиданты борются со свободными радикалами в вашем теле, помогая уменьшить воспаление.
Это снижает риск развития камней в желчном пузыре или высокого уровня триглицеридов, которые являются одной из основных причин острого панкреатита. Антиоксиданты борются со свободными радикалами в вашем теле, помогая уменьшить воспаление.
Добавление триглицеридов со средней длиной цепи (MCT) — жиров, которые часто получают из кокосового или пальмоядрового масла, — также может помочь улучшить усвоение питательных веществ при хроническом панкреатите.Чахал говорит.
Худшие продукты при панкреатите
По возможности избегайте жареной или жирной пищи, а также продуктов с высоким содержанием сахара.
Обязательно ограничьте:
- Красное мясо.
- Орган.
- Картофель фри, картофельные чипсы.
- Майонез.
- Маргарин, масло сливочное.
- Полножирные молочные продукты.
- Выпечка.
- Сладкие напитки.
Почему эти продукты вредны?
Ваша поджелудочная железа перерабатывает большую часть жира, который вы едите. Итак, чем больше вы едите, тем активнее работает ваша поджелудочная железа.
Итак, чем больше вы едите, тем активнее работает ваша поджелудочная железа.
Продукты с высоким содержанием жиров и простые сахара также повышают уровень триглицеридов. Это увеличивает количество жира в крови и увеличивает риск острого панкреатита. Исследования также показывают, что переработанное мясо и красное мясо увеличивают риск рака поджелудочной железы, говорит доктор Чахал.
Восстановление с помощью диеты
Если вы перенесли эпизод острого панкреатита, вы можете ускорить выздоровление, изменив рацион и образ жизни, — говорит она.
Попробуйте эти советы:
- Ешьте от 6 до 8 небольшими порциями в день. Поджелудочной железе легче.
- Добавьте 1-2 столовые ложки МСТ в свой ежедневный рацион, и вы можете продолжать это, если у вас умеренно тяжелый или тяжелый хронический панкреатит.
- Примите поливитамины, чтобы восполнить запасы витаминов A, D, E, K, B12, цинка и фолиевой кислоты.
- Ограничьте общее потребление жиров до менее 30 граммов в день.
 Исключите насыщенные жиры.
Исключите насыщенные жиры. - Избегайте алкоголя.
- Не курите (или постарайтесь бросить курить).
- Избегайте обезвоживания.
Если боль в животе не исчезнет, врач может направить вас к специалисту по обезболиванию.
В конечном счете, контроль за питанием часто является эффективным способом защиты поджелудочной железы, — говорит доктор Чахал. «Независимо от того, является ли воспаление острым или хроническим, мы хотим минимизировать дополнительную нагрузку на поджелудочную железу», — говорит она.
продуктов, которых следует есть и избегать
Мы включаем продукты, которые, по нашему мнению, полезны для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию.Вот наш процесс.
Что такое панкреатит?
Поджелудочная железа помогает регулировать процесс переработки сахара в организме. Он также выполняет важную функцию по высвобождению ферментов и помогает переваривать пищу.
Когда ваша поджелудочная железа набухает или воспаляется, она не может выполнять свою функцию. Это состояние называется панкреатитом.
Поскольку поджелудочная железа так тесно связана с вашим пищеварительным процессом, на нее влияет то, что вы едите. В случае острого панкреатита воспаление поджелудочной железы часто вызывается желчными камнями.
Но в случаях хронического панкреатита, когда обострения повторяются с течением времени, ваша диета может иметь прямое отношение к проблеме. Исследователи узнают больше о продуктах, которые можно есть для защиты поджелудочной железы и даже для ее исцеления.
Чтобы ваша поджелудочная железа была здоровой, сосредоточьтесь на продуктах, богатых белком, с низким содержанием животных жиров и содержащих антиоксиданты. Попробуйте постное мясо, бобы и чечевицу, прозрачные супы и альтернативные молочные продукты (например, льняное и миндальное молоко). Вашей поджелудочной железе не придется так много работать, чтобы их обработать.
Исследования показывают, что некоторые люди с панкреатитом могут переносить от 30 до 40% калорий из жиров, если они поступают из цельных растительных источников или триглицеридов со средней длиной цепи (MCT). Другим лучше при гораздо меньшем потреблении жиров, например 50 граммов или меньше в день.
Шпинат, черника, вишня и цельнозерновые продукты могут защищать пищеварение и бороться со свободными радикалами, которые повреждают ваши органы.
Если вы хотите чего-нибудь сладкого, съешьте фрукты вместо добавления сахара, так как люди с панкреатитом подвержены высокому риску развития диабета.
Рассмотрите помидоры черри, огурцы, хумус и фрукты в качестве любимой закуски. Ваша поджелудочная железа будет вам благодарна.
К ограничиваемым продуктам относятся:
- красное мясо
- мясные субпродукты
- жареные продукты
- картофель фри и картофельные чипсы
- майонез
- маргарин и масло
- жирные молочные продукты
- выпечка и десерты с добавлением сахара
- напитки с добавлением сахара
Если вы пытаетесь бороться с панкреатитом, избегайте употребления трансжирных кислот в своем рационе.
Жареные или сильно переработанные продукты, такие как картофель-фри и гамбургеры быстрого приготовления, являются одними из худших нарушителей. Органическое мясо, жирные молочные продукты, картофельные чипсы и майонез также возглавляют список продуктов, которые следует ограничивать.
Приготовленные или жареные во фритюре продукты могут вызвать обострение панкреатита. Вы также захотите сократить количество рафинированной муки, содержащейся в тортах, пирожных и печенье. Эти продукты могут перегружать пищеварительную систему, вызывая резкий скачок уровня инсулина.
Избегайте употребления алкоголя, если вы выздоравливаете от острого или хронического панкреатита.Если вы курите, вам тоже нужно бросить. Сосредоточьтесь на диете с низким содержанием жиров, которая не обременяет и не вызывает воспаления поджелудочной железы.
Вам также следует избегать обезвоживания. Всегда держите при себе электролитный напиток или бутылку воды.
Если вы попали в больницу из-за обострения панкреатита, ваш врач, вероятно, направит вас к диетологу, чтобы он помог вам узнать, как навсегда изменить свои пищевые привычки.
Люди с хроническим панкреатитом часто страдают от недоедания из-за пониженной функции поджелудочной железы.Витамины A, D, E и K чаще всего возникают в результате панкреатита.
Советы по диете
Всегда посоветуйтесь со своим врачом или диетологом, прежде чем менять свои привычки питания, если у вас панкреатит. Вот несколько советов, которые они могут предложить:
- Ешьте от шести до восьми небольших приемов пищи в течение дня, чтобы помочь вылечиться от панкреатита. Это легче для вашей пищеварительной системы, чем два или три больших приема пищи.
- Используйте MCT в качестве основного жира, поскольку этот тип жира не требует переваривания ферментов поджелудочной железы.MCT содержатся в кокосовом масле и пальмоядровом масле и доступны в большинстве магазинов по продаже диетических продуктов.
- Не ешьте сразу слишком много клетчатки, так как это может замедлить пищеварение и привести к неидеальному усвоению питательных веществ из пищи.
 Клетчатка также может снизить эффективность ограниченного количества ферментов.
Клетчатка также может снизить эффективность ограниченного количества ферментов. - Принимайте поливитаминные добавки, чтобы получать необходимое питание. Здесь вы найдете большой выбор поливитаминов.
Наиболее частой причиной хронического панкреатита является употребление слишком большого количества алкоголя, согласно данным U.S. Департамент здравоохранения и социальных служб.
Панкреатит может быть генетическим или признаком аутоиммунной реакции. Во многих случаях острого панкреатита причиной этого состояния является закупорка желчного протока или желчные камни.
Если ваша поджелудочная железа повреждена панкреатитом, изменение диеты поможет вам почувствовать себя лучше. Но этого может быть недостаточно для полного восстановления функции поджелудочной железы.
Ваш врач может прописать вам дополнительные или синтетические ферменты поджелудочной железы, которые вы должны принимать с каждым приемом пищи.
Если вы все еще испытываете боль из-за хронического панкреатита, подумайте о альтернативной терапии, такой как йога или иглоукалывание, в дополнение к назначенному вашим врачом лечению панкреатита.
Эндоскопическое ультразвуковое исследование или операция могут быть рекомендованы в качестве следующего курса действий, если ваша боль не исчезнет.
Что есть для лучшего управления
Помимо производства инсулина, который ваш организм использует для регулирования уровня сахара в крови, здоровая поджелудочная железа вырабатывает ферменты, которые помогают вашему организму переваривать и использовать пищу, которую вы едите.Если ваша поджелудочная железа воспаляется (панкреатит), ей труднее расщеплять жир и она не может усваивать столько пищи.
Диета при панкреатите учитывает это, запрещая жирную пищу и делая упор на выбор, который богат питательными веществами, особенно с высоким содержанием белка.
Временное изменение режима питания или переход на длительную диету при панкреатите могут помочь вам справиться с симптомами и предотвратить приступы, а также обеспечить правильное питание, несмотря на ваше состояние.
Около 15% людей, перенесших острый панкреатит, заболеют другим. Хронический панкреатит встречается примерно у 5% людей.
Хронический панкреатит встречается примерно у 5% людей.
Преимущества
Наиболее частой причиной хронического панкреатита является злоупотребление алкоголем, на которое приходится примерно 80% случаев. Хотя диета напрямую не вызывает панкреатит (она может способствовать образованию камней в желчном пузыре и повышению уровня липидов, однако оба эти фактора могут привести к заболеванию) , это может помочь в лечении симптомов и предотвратить будущие приступы у тех, кому поставлен диагноз.
И преимущества выходят за рамки комфорта. Диета при панкреатите помогает поддерживать орган, который и без того функционирует неэффективно, что имеет большое значение, поскольку поджелудочная железа, которая перестает участвовать в регуляции инсулина, может уступить место развитию диабета.
Центральным во всем этом является ограничение жира. Чем меньше вы потребляете, тем меньше нагрузка на поджелудочную железу, которая из-за панкреатита уже усложняется, когда дело доходит до метаболизма жира.
Исследование 2013 года, опубликованное в журнале Clinical Nutrition , показало, что пациенты мужского пола с панкреатитом, соблюдающие диету с высоким содержанием жиров, чаще испытывали постоянные боли в животе.У них также чаще диагностировали хронический панкреатит в более молодом возрасте.
Кроме того, обзор рекомендаций по лечению, разработанный японскими исследователями в 2015 году, показал, что пациенты с тяжелым хроническим панкреатитом получали пользу от диеты с очень низким содержанием жиров, но люди с более легкими формами болезни обычно переносили диетические жиры (особенно если они принимали пищеварительные ферменты во время еды).
Если у вас повторяющиеся приступы панкреатита и продолжающаяся боль, ваш врач может попросить вас поэкспериментировать с ежедневным потреблением жиров, чтобы увидеть, улучшатся ли ваши симптомы.
Использование в диете при панкреатите продуктов, богатых питательными веществами, также помогает предотвратить возможность недоедания. Одна из причин, по которой это может произойти, заключается в том, что некоторые ключевые витамины (A, D и E) жирорастворимы; Проблемы с перевариванием жиров порождают проблемы с правильным усвоением этих питательных веществ.
Одна из причин, по которой это может произойти, заключается в том, что некоторые ключевые витамины (A, D и E) жирорастворимы; Проблемы с перевариванием жиров порождают проблемы с правильным усвоением этих питательных веществ.
Дефицит одного или нескольких жирорастворимых витаминов имеет свой набор симптомов и рисков для здоровья. Например, дефицит витамина A может вызвать куриную слепоту, а дефицит витамина D был связан с повышенным риском остеопороза (особенно после менопаузы).
Веривелл / Джошуа СонКак это работает
Хотя особенности диеты при панкреатите будут зависеть от ваших диетических потребностей и предпочтений, есть несколько общих рекомендаций, которые вы можете использовать в качестве отправной точки.
Обычно рекомендуется избегать следующих вариантов:
- С высоким содержанием жира
- Сильно переработанные
- Есть много сахара
- Содержат спирт
Рекомендации по потреблению жиров при панкреатите различаются.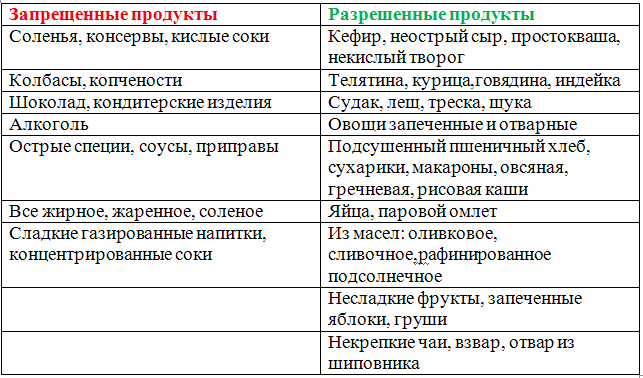 Например, Центр здоровья пищеварительной системы при Стэнфордском университете рекомендует пациентам с хроническим панкреатитом ограничивать потребление жиров до 30–50 граммов в день, в зависимости от того, насколько хорошо они переносятся.
Например, Центр здоровья пищеварительной системы при Стэнфордском университете рекомендует пациентам с хроническим панкреатитом ограничивать потребление жиров до 30–50 граммов в день, в зависимости от того, насколько хорошо они переносятся.
Жир по-прежнему является важной частью сбалансированной диеты — вам просто, возможно, придется уделять больше внимания и регулировать потребление того вида жиров, который вы едите.
Например, тип жира, называемый триглицеридами со средней длиной цепи (MCT), может перевариваться без какой-либо помощи поджелудочной железы.Кокосовое и кокосовое масло являются естественными источниками MCT, но также доступны в форме добавок.
Если ваше тело изо всех сил пытается перерабатывать полезные жиры, врач может посоветовать вам принимать пищеварительные ферменты. Эти синтетические ферменты помогают восполнить то, что ваша поджелудочная железа не может производить. Обычно они выпускаются в капсулах, которые вы принимаете во время еды.
подходов
Существует два общих подхода к лечению панкреатита с помощью диеты. Вы можете обнаружить, что вам нужно использовать оба, в зависимости от того, испытываете ли вы приступ симптомов или пытаетесь предотвратить воспаление.
- Если у вас симптомы острого панкреатита , ограниченное потребление легкоусвояемых продуктов может успокоить.
- Если вы находитесь в середине острого приступа , ваш врач может попросить вас соблюдать ограниченную диету из мягкой пищи до тех пор, пока ваше тело не заживет.
В большинстве легких случаев панкреатита полный покой кишечника или жидкая диета не нужны. Обзор клинических руководств по лечению острого панкреатита в 2016 году показал, что мягкая диета была безопасной для большинства пациентов, которые не могли переносить свою обычную диету из-за симптомов панкреатита.
Когда симптомы панкреатита серьезны или возникают осложнения, может потребоваться зонд для кормления или другие методы искусственного питания.
Продолжительность
Хотя вы сможете вернуться к диете с меньшими ограничениями, когда почувствуете себя лучше, это может вызвать возвращение симптомов. Если у вас есть склонность к повторяющимся приступам панкреатита, изменение режима питания на долгое время может помочь предотвратить приступы, одновременно гарантируя, что вы, вероятно, питаетесь и увлажняете.
Что есть
СоответствуетВоздушный попкорн (без масла), крендели из пшеницы или полбы
Фасоль, чечевица, бобовые
Кокосовое / пальмоядровое масло (для MCT)
Кукурузные или цельнозерновые лепешки
Кускус, киноа, макаронные изделия из цельной пшеницы
Безмолочные заменители молока (миндаль, соя, рис)
Яичные белки
Рыба (треска, пикша)
Свежие / замороженные / консервированные фрукты и овощи
Фруктовые и овощные соки без сахара и газировки
Травяной чай, кофе без кофеина (с небольшим количеством меда или немолочных сливок, по желанию)
Постные куски мяса
Нежирные или обезжиренные молочные продукты (творог, греческий йогурт)
Обезжиренные сладости (крекеры, имбирь, чайное печенье)
Пищевая добавка напитки (Boost, Ensure)
Птица (индейка, курица) без кожи
Варенье и желе с пониженным содержанием сахара
Рис
Нежирные / обезжиренные прозрачные супы и бульоны (избегайте молочных или сливочных продуктов)
Специи и зелень (по переносимости), сальса, томатные соусы
Овес стальной, отруби, фарина, крупа
Желатин без сахара, ледяное мороженое
Tofu, tempeh
Тунец (консервированный в воде, а не в масле)
Цельнозерновой хлеб, крупы и крекеры
Спирт
Выпечка (пончики, кексы, рогалики, печенье, круассаны)
Рыба в кляре / жареная и моллюски
Сливочное масло, сало, растительное масло, маргарин, топленое масло
Торт, пироги, выпечка
Сыр, сливочный сыр, сырный соус
Печенье, пирожные, конфеты
Яйца с желтком
Жирные куски красного мяса, субпродукты
Жареные продукты / фастфуд (жареные овощи, жареный рис, яичница, картофель фри)
Мороженое, пудинг, заварной крем, молочные коктейли, смузи с молочными продуктами
Джемы, желе, консервы
Ягненок, гусь, утка
Кофейные напитки на основе молока
Ореховое масло (арахисовое, миндальное)
Орехи и семена (в умеренных количествах)
Картофельные или кукурузные чипсы
Мясные полуфабрикаты (колбаса, хот-доги, ланч)
Рафинированная белая мука (например,г.
 , хлеб, блины, вафли, мюсли, хлопья, сухарики, крендели)
, хлеб, блины, вафли, мюсли, хлопья, сухарики, крендели)Жареные бобы, оливки
Магазинная заправка для салатов, майонез, сливочные соусы для пасты (Альфредо), тахини
Молоко цельное, жирные молочные продукты
Газированные напитки, энергетические напитки
Фрукты и овощи : Выбирайте продукты с большим содержанием клетчатки, свежие или замороженные. Можно также использовать консервированные фрукты и овощи, но их нужно слить и промыть, чтобы снизить содержание сахара / соли.Жирные продукты, такие как авокадо, могут быть слишком богаты для переваривания, если у вас панкреатит.
Вам также следует избегать приготовления продуктов с маслом и маслами или добавления сливочных соусов.
Молочные продукты : Выбирайте обезжиренное или обезжиренное молоко и йогурт или альтернативы без молока, такие как миндальное, соевое и рисовое молоко. Большинство видов сыра богаты жирами, хотя варианты с меньшим содержанием жира, такие как творог, могут не ухудшить ваши симптомы и могут быть хорошим источником белка.
Большинство видов сыра богаты жирами, хотя варианты с меньшим содержанием жира, такие как творог, могут не ухудшить ваши симптомы и могут быть хорошим источником белка.
Белок : Ищите источники белка с низким содержанием жира для включения в свой рацион при панкреатите, такие как белая рыба и нежирные куски мяса птицы без кожи. Из фасоли, бобовых и чечевицы, а также из злаков, таких как киноа, также можно легко и вкусно приготовить белковые блюда. Орехи и ореховое масло являются богатыми источниками растительного белка, но высокое содержание жира может способствовать развитию симптомов панкреатита.
Зерна : По большей части, вы захотите построить свою диету при панкреатите на основе цельных зерен, богатых клетчаткой.Исключением может быть ситуация, когда у вас наблюдаются симптомы, и ваш врач советует вам придерживаться мягкой диеты, в течение которой вы можете обнаружить, что белый рис, простая лапша и тосты из белого хлеба легче перевариваются.
Внимательно проверьте список ингредиентов злаков и мюсли, так как в эти продукты может быть добавлен сахар, а бренды с орехами могут быть слишком жирными, если у вас панкреатит.
Десерты : Сладости, особенно из молока, такие как мороженое и заварной крем, обычно слишком богаты для людей с панкреатитом.Избегайте десертов с высоким содержанием сахара, таких как торты, печенье, пирожные, выпечка и конфеты.
В зависимости от того, насколько хорошо ваше тело может регулировать уровень сахара в крови, можно добавить мед или немного сахара в чай или черный кофе или иногда съесть небольшой кусочек темного шоколада.
Напитки : Следует полностью избегать употребления алкоголя. Если чай, кофе и безалкогольные напитки с кофеином способствуют возникновению симптомов, вы можете ограничить их количество или избегать их. В целом отказ от газированных напитков поможет вам сократить потребление сахара в своем рационе. Если вы продолжаете пить кофе, избегайте напитков на основе молока с подслащенными сиропами.
Если вы продолжаете пить кофе, избегайте напитков на основе молока с подслащенными сиропами.
Гидратация важна, и, как всегда, вода — лучший выбор. Травяной чай, фруктовые и овощные соки и напитки с пищевыми добавками, рекомендованные вашим врачом, — это еще несколько вариантов.
Рекомендуемое время
Если у вас панкреатит, вы можете почувствовать себя лучше, придерживаясь определенного режима питания. Попробуйте есть несколько небольших приемов пищи и закусок в течение дня вместо трех больших.
Если вы быстро чувствуете сытость, полезно избегать еды и питья одновременно. Вы также можете почувствовать себя лучше, если не будете комбинировать определенные продукты или ингредиенты; Обратите внимание на то, как вы себя чувствуете после еды, и при необходимости внесите коррективы.
Советы по приготовлению
Избегайте жареной, тушеной или жареной пищи. Вместо этого попробуйте запекать, готовить на гриле, запекать, варить и готовить на пару. Жиров, таких как сливочное масло, сало и масла, лучше избегать, хотя вы можете терпеть небольшие количества для приготовления пищи.
Жиров, таких как сливочное масло, сало и масла, лучше избегать, хотя вы можете терпеть небольшие количества для приготовления пищи.
Некоторые специи могут вызывать раздражение, но куркума и имбирь вкусны и полезны для пищеварения.
Соображения
В некоторых случаях люди с панкреатитом пытаются предотвратить симптомы, ограничивая свой рацион самостоятельно, что также способствует недоеданию. Хотя есть продукты, которые могут усугубить панкреатит, есть также много питательных продуктов, которые также способствуют здоровью пищеварительной системы и могут помочь уменьшить воспаление.
Например, растительные и нежирные источники животного белка, цельнозерновые и продукты, богатые клетчаткой, содержат ключевые витамины и минералы, которые ваше тело может использовать для получения энергии, не оказывая чрезмерной нагрузки на пищеварительную систему.
Клетчатка — важный компонент здорового питания, но вам может потребоваться скорректировать ее потребление в зависимости от того, как вы себя чувствуете. Если у вас есть симптомы острого панкреатита, вы можете придерживаться диеты с низким содержанием клетчатки, пока не почувствуете себя лучше.
Если у вас есть симптомы острого панкреатита, вы можете придерживаться диеты с низким содержанием клетчатки, пока не почувствуете себя лучше.
Диетолог может помочь вам сделать выбор, который поможет вам контролировать ваше состояние и сохранить ваше здоровье. Правильное питание особенно важно при тяжелом панкреатите, поскольку потребности организма в энергии могут увеличиваться.
Исследования показали, что когда пациенты с панкреатитом имеют недостаточный вес или находятся в критическом состоянии из-за таких инфекций, как сепсис, количество энергии, потребляемой их телом в состоянии покоя (расход энергии в покое), может увеличиваться до 50%.
Изменения и диетические ограничения
Если у вас есть другие проблемы со здоровьем, вам, возможно, придется скорректировать диету при панкреатите, чтобы обеспечить вам необходимое питание. Важно, чтобы вы сообщали о любых других диагнозах, которые у вас есть, с вашей медицинской бригадой и обращались за помощью в разработке диеты, которая поможет справиться с панкреатитом и другими проблемами.
Например, приступы панкреатита могут возникнуть при беременности. Однако ваши диетические потребности будут отличаться во время беременности или кормления грудью, поэтому ваш план, возможно, придется скорректировать соответствующим образом.
Питание также является важным фактором, если у вас есть другое заболевание, которое влияет на ваше пищеварение. Например, если у вас воспалительное заболевание кишечника или кистозный фиброз, у вас уже могут быть проблемы с мальабсорбцией. Заболевание желчного пузыря означает, что у вас больше шансов иметь симптомы пищеварения.
Если вы также страдаете диабетом, ваша поджелудочная железа уже работает очень усердно — или вообще не работает. В этом случае ваши решения о том, что вы едите и пьете, еще больше повлияют на ваше общее состояние здоровья.
Кроме того, люди с высоким уровнем триглицеридов (гипертриглицеридемия) могут иметь более строгие параметры с точки зрения избегания или ограничения продуктов с высоким содержанием насыщенных жиров.
Гибкость
Если вы обедаете вне дома и не знаете, сколько жира в том или ином блюде, которое вы собираетесь выбрать, спросите своего официанта. Возможно, вы сможете снизить содержание жира, попросив о замене или замене или разделив блюдо с кем-нибудь.
Обязательно читайте этикетки, когда делаете покупки в продуктовом магазине.По большей части вы захотите искать продукты с низким содержанием жира и обезжиренные. В наши дни их много, что упрощает соблюдение диеты. Однако помните: в то время как на этикетках указано количество жира на порцию, упаковка может содержать более одной порции.
Поддержка и сообщество
Если вы расстроены или разочарованы необходимостью изменить способ питания, может быть полезно поговорить с другими людьми, которые прошли через то, что вы переживаете.
Присоединение к личной или онлайн-группе поддержки — один из способов связаться с другими людьми, которые лечат панкреатит с помощью диеты.То, что им подходит, может не сработать для вас, но обмен идеями и поддержка друг друга могут помочь вам сохранить мотивацию.
Стоимость
Если ваш врач хочет, чтобы вы принимали пищевые добавки, вы обнаружите, что цена на витамины значительно варьируется в зависимости от типа, марки и дозы. Если у вас развивается внешнесекреторная недостаточность поджелудочной железы, и ваш врач хочет, чтобы вы начали заместительную терапию ферментами поджелудочной железы (PERT), это может стать еще одной дополнительной платой.
Как и пищевые и витаминные добавки, вы можете найти капсулы PERT в большинстве аптек и магазинов здорового питания.Продукт, который вам нужно приобрести, будет зависеть от комбинации ферментов и количества (единиц), которое ваш врач хочет, чтобы вы принимали с каждым приемом пищи.
Если у вас есть медицинская страховка, спросите своего врача, могут ли они прописать вам витамины, пищевые добавки или PERT. Ваша страховка может покрывать часть или всю стоимость. Однако покрытие PERT может быть ограничено на основании одобрения FDA.
Слово Verywell
Панкреатит может быть болезненным и неприятным состоянием, особенно когда он становится хроническим. Не существует единой диеты при панкреатите, подходящей для всех, но диета может сильно повлиять на ваше самочувствие. Знайте, что поиск правильного плана для вас может занять время, и поработайте со своим врачом, дипломированным диетологом и / или диетологом, чтобы точно настроить панкреатическую диету, которая соответствует вашим потребностям.
Не существует единой диеты при панкреатите, подходящей для всех, но диета может сильно повлиять на ваше самочувствие. Знайте, что поиск правильного плана для вас может занять время, и поработайте со своим врачом, дипломированным диетологом и / или диетологом, чтобы точно настроить панкреатическую диету, которая соответствует вашим потребностям.
Лучшая еда, которой стоит избегать
Мы включаем продукты, которые, по нашему мнению, полезны для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Панкреатит — это серьезное заболевание, которое возникает при воспалении поджелудочной железы. Поджелудочная железа — это орган, вырабатывающий инсулин и пищеварительные ферменты. Те же ферменты, которые помогают пищеварению, иногда могут повредить поджелудочную железу и вызвать раздражение. Это раздражение может быть кратковременным или длительным.
Некоторые продукты могут усиливать боль в животе, вызванную панкреатитом. При выздоровлении от панкреатита важно выбирать продукты, которые не усугубят симптомы и не будут вызывать дискомфорт.
При выздоровлении от панкреатита важно выбирать продукты, которые не усугубят симптомы и не будут вызывать дискомфорт.
Прочтите, чтобы узнать больше о лучших продуктах питания и о тех, которых следует избегать во время эпизодов панкреатита.
Поделиться на Pinterest Фасоль и чечевица могут быть рекомендованы для диеты при панкреатите из-за высокого содержания клетчатки.Первое лечение панкреатита иногда требует от человека воздерживаться от употребления всей пищи и жидкости в течение нескольких часов или даже дней.
Некоторым людям может потребоваться альтернативный способ получения питания, если они не могут потреблять необходимое количество для нормальной работы своего организма.
Когда врач разрешает человеку есть снова, он, вероятно, порекомендует ему часто есть небольшими порциями в течение дня и избегать фаст-фуда, жареной пищи и продуктов с высокой степенью обработки.
Вот список продуктов, которые можно рекомендовать и почему:
- овощи
- бобы и чечевица
- фрукты
- цельнозерновые
- другие растительные продукты, которые не являются жареный
Эти продукты рекомендуются людям с панкреатитом, потому что они, как правило, содержат мало жира, что облегчает работу поджелудочной железы для улучшения пищеварения.
Фрукты, овощи, бобы, чечевица и цельнозерновые продукты также полезны из-за содержания в них клетчатки. Потребление большего количества клетчатки может снизить вероятность образования камней в желчном пузыре или повышенного уровня жиров в крови, называемых триглицеридами. Оба эти состояния являются частыми причинами острого панкреатита.
Помимо клетчатки, перечисленные выше продукты также содержат антиоксиданты. Панкреатит — это воспалительное заболевание, и антиоксиданты могут помочь уменьшить воспаление.
Постное мясо
Постное мясо может помочь людям с панкреатитом удовлетворить свои потребности в белке.
Триглицериды со средней длиной цепи (МСТ)
У людей с хроническим панкреатитом добавление МСТ в рацион может улучшить усвоение питательных веществ. Люди часто употребляют MCT в виде добавок в виде масла MCT. Эта добавка доступна в Интернете без рецепта.
Поделиться на Pinterest. Алкоголь может увеличить риск хронического панкреатита, и его следует избегать.
Алкоголь
Употребление алкоголя во время приступа острого панкреатита может ухудшить состояние или способствовать развитию хронического панкреатита.
Хроническое употребление алкоголя также может вызывать высокий уровень триглицеридов, что является основным фактором риска панкреатита.
Для людей, хронический панкреатит которых вызван злоупотреблением алкоголем, употребление алкоголя может привести к серьезным проблемам со здоровьем и даже к смерти.
Жареные продукты и продукты с высоким содержанием жиров
Жареные продукты и продукты с высоким содержанием жиров, такие как гамбургеры и картофель фри, могут быть проблематичными для людей с панкреатитом. Поджелудочная железа помогает переваривать жир, поэтому продукты с большим содержанием жира заставляют поджелудочную железу работать тяжелее.
Другие примеры продуктов с высоким содержанием жира, которых следует избегать, включают:
- молочные продукты
- мясные полуфабрикаты, такие как хот-доги и колбасы
- майонез
- картофельные чипсы
Употребление этих типов обработанных продуктов с высоким содержанием жира также может привести к сердечным заболеваниям.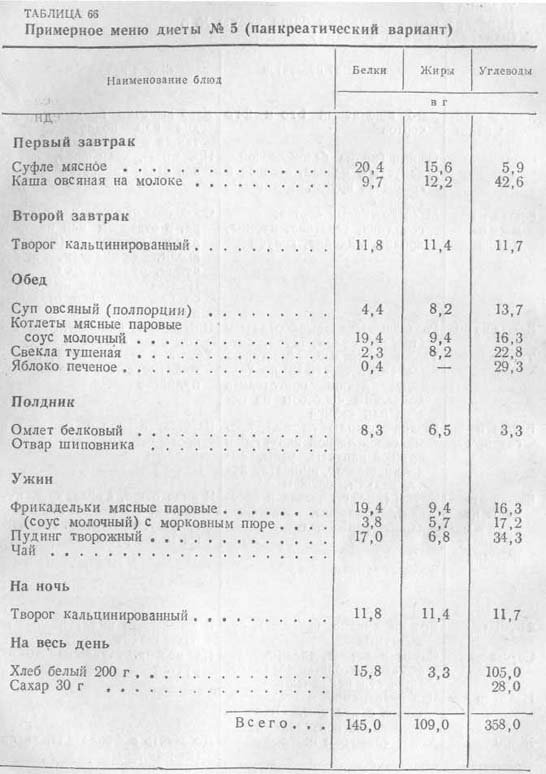
Рафинированные углеводы
Зарегистрированный диетолог Дебора Герсберг рекомендует людям с хроническим панкреатитом ограничить потребление рафинированных углеводов, таких как белый хлеб и продукты с высоким содержанием сахара.Рафинированные углеводы могут привести к тому, что поджелудочная железа вырабатывает большее количество инсулина.
Продукты с высоким содержанием сахара также могут повышать уровень триглицеридов. Высокий уровень триглицеридов является фактором риска острого панкреатита.
Люди, выздоравливающие от панкреатита, могут обнаружить, что они переносят более частый и меньший прием пищи. Шесть раз в день может работать лучше, чем трехразовое питание.
Диета с умеренным содержанием жиров, обеспечивающая около 25 процентов калорий из жиров, может переноситься многими людьми с хроническим панкреатитом.
Клиника Кливленда рекомендует людям, выздоравливающим от острого панкреатита, есть менее 30 граммов жира в день.
Некоторые факторы риска панкреатита, такие как семейный анамнез, изменить нельзя. Однако люди могут изменить некоторые факторы образа жизни, влияющие на риск.
Ожирение увеличивает риск панкреатита, поэтому достижение и поддержание здорового веса может помочь снизить риск развития панкреатита. Здоровый вес также снижает риск образования камней в желчном пузыре, которые являются частой причиной панкреатита.
Употребление большого количества алкоголя и курение также повышают индивидуальный риск панкреатита, поэтому сокращение или отказ от них может помочь предотвратить заболевание.
Поделиться на PinterestВитаминные добавки могут быть рекомендованы, и тип витамина будет зависеть от человека.Лечение панкреатита может включать госпитализацию, внутривенные вливания, обезболивающие и антибиотики. Врач может назначить диету с низким содержанием жиров, но людям, которые не могут есть через рот, может потребоваться альтернативный способ питания.
В некоторых случаях панкреатита может быть рекомендовано хирургическое вмешательство или другие медицинские процедуры.
Люди с хроническим панкреатитом могут испытывать трудности с перевариванием и усвоением некоторых питательных веществ. Эти проблемы повышают риск недоедания. Людям с хроническим панкреатитом, возможно, потребуется принимать таблетки с пищеварительными ферментами, чтобы улучшить пищеварение и усвоить питательные вещества.
В зависимости от человека могут быть рекомендованы определенные витаминные добавки. Добавки могут включать следующее:
Люди должны спросить своего лечащего врача, следует ли им принимать поливитамины.Также важно употреблять достаточное количество жидкости.
Также важно поговорить с врачом, прежде чем начинать принимать какие-либо добавки, такие как масло MCT.
По данным Национального института диабета, болезней органов пищеварения и почек, острый панкреатит обычно проходит через несколько дней лечения. Однако в некоторых случаях острый панкреатит может быть более серьезным и требует длительного госпитализации.
Хронический панкреатит — это хроническое заболевание, которое может необратимо повредить поджелудочную железу.
При панкреатите необходимо обращаться за медицинской помощью, поскольку как острая, так и хроническая формы могут иметь серьезные осложнения.
Следование диетическим рекомендациям может помочь людям облегчить симптомы панкреатита и в некоторых случаях ускорить выздоровление.
Панкреатит, диета и питание | Список продуктов питания для панкреатита
Панкреатит — это воспаление поджелудочной железы, органа за желудком, который выделяет пищеварительные ферменты и гормоны инсулин и гликоген.Панкреатит может быть острым или хроническим, но оба вызывают сильную боль в верхней части живота и тошноту среди других симптомов. Диета играет важную роль в борьбе с панкреатитом и снижении риска развития связанных со здоровьем проблем, таких как диабет.
Острый панкреатит, часто вызываемый желчными камнями, развивается внезапно. Легкие случаи могут не нуждаться в лечении, но панкреатит может стать настолько серьезным, что потребуется госпитализация. Рецидивирующий острый панкреатит может перерасти в хронический панкреатит, который также может быть вызван чрезмерным употреблением алкоголя или некоторыми заболеваниями, такими как кистозный фиброз.Хронический панкреатит может со временем обостриться и привести к повреждению органов. Если у вас панкреатит, важно есть продукты, которые уменьшают боль и помогают избежать обострений в будущем.
Рецидивирующий острый панкреатит может перерасти в хронический панкреатит, который также может быть вызван чрезмерным употреблением алкоголя или некоторыми заболеваниями, такими как кистозный фиброз.Хронический панкреатит может со временем обостриться и привести к повреждению органов. Если у вас панкреатит, важно есть продукты, которые уменьшают боль и помогают избежать обострений в будущем.
Если у вас хронический панкреатит, вы подвержены риску недоедания, поскольку ваша поджелудочная железа может не функционировать должным образом. Вашему организму могут быть трудно усваивать питательные вещества и поддерживать стабильный уровень сахара в крови.После приступа вы хотите дать поджелудочной железе шанс восстановиться и уберечь ее от чрезмерной работы в будущем.
Правильная диета может помочь вам получить необходимое питание, снизить вероятность обострений и снизить риск развития состояний, связанных с панкреатитом, таких как диабет и заболевание почек. Диета для людей с панкреатитом включает:
Диета для людей с панкреатитом включает:
- Постные белки, такие как курица и нежирная рыба
- Нежирные продукты, такие как фрукты и овощи
- Жиры, приготовленные из кокосового или пальмового масла
- Избегать алкоголя, особенно если ваш хронический панкреатит вызван употреблением алкоголя
- Избегайте обработанных пищевых продуктов и рафинированного сахара
Употребление овощей, фруктов и цельнозерновых продуктов помогает поддерживать уровень холестерина и сахара в крови на здоровом уровне и увеличивает потребление клетчатки, улучшая пищеварение Полегче.Клетчатка также снижает вероятность образования камней в желчном пузыре или повышенного содержания триглицеридов, что может привести к острому панкреатиту. Жиры из кокосового или пальмоядрового масла могут помочь вам лучше усваивать питательные вещества.
Как правильно питаться при панкреатите Диеты с высоким содержанием белка и низким содержанием жиров, рекомендованные людям с панкреатитом, могут быть сытными и вкусными. Подумайте о таких продуктах для завтрака, как овсяная каша с клюквой или фруктовом смузи, обеде из салата из тунца с карри и супа из чечевицы или моркови, ужине из курицы с цитрусовыми с коричневым рисом и шпинатом и на десерт — запеченных яблок.Вы можете есть множество разнообразных вкусных и полезных продуктов, поддерживающих здоровье поджелудочной железы.
Подумайте о таких продуктах для завтрака, как овсяная каша с клюквой или фруктовом смузи, обеде из салата из тунца с карри и супа из чечевицы или моркови, ужине из курицы с цитрусовыми с коричневым рисом и шпинатом и на десерт — запеченных яблок.Вы можете есть множество разнообразных вкусных и полезных продуктов, поддерживающих здоровье поджелудочной железы.
Ешьте и перекусывайте небольшими порциями, а не обильными, и избегайте обезвоживания. Избегайте жареных и обработанных продуктов, которые трудно переваривать, и не забывайте придерживаться здоровой диеты, чтобы избежать недоедания и снизить риск обострения поджелудочной железы.
диет, которые можно и что нельзя делать после панкреатита — Сан-Диего — Sharp Health News
10 октября 2016 г.
Поджелудочная железа не является одним из самых привлекательных органов тела, как сердце или легкие.Это тоже не один из ненужных органов, как аппендикс или почка. Вы не видите и не чувствуете этого каждый день своей жизни, и большинство людей не знают, что он делает. Но на самом деле это более важно для вашего здоровья, чем вы можете себе представить.
Но на самом деле это более важно для вашего здоровья, чем вы можете себе представить.
«Основная роль поджелудочной железы заключается в выработке гормонов, таких как инсулин, и других ферментов, участвующих в переваривании пищи, в частности сахаров», — говорит доктор Эрик Алайо, гастроэнтеролог из Медицинского центра Sharp Chula Vista, работающий в компании Sharp.«Когда поджелудочная железа воспаляется, вызывая панкреатит, это может вызвать серьезные симптомы и даже быть опасными для жизни».
По данным Национального фонда поджелудочной железы, ежегодно в больницы поступает более 300 000 пациентов с острым панкреатитом. Несмотря на большие успехи в области интенсивной терапии за последние 20 лет, уровень смертности от острого панкреатита остается на уровне примерно 10 процентов от всех случаев.
Как можно заболеть панкреатитом?
«У некоторых пациентов развивается панкреатит без ясной причины или связи с каким-либо другим заболеванием», — говорит д-р.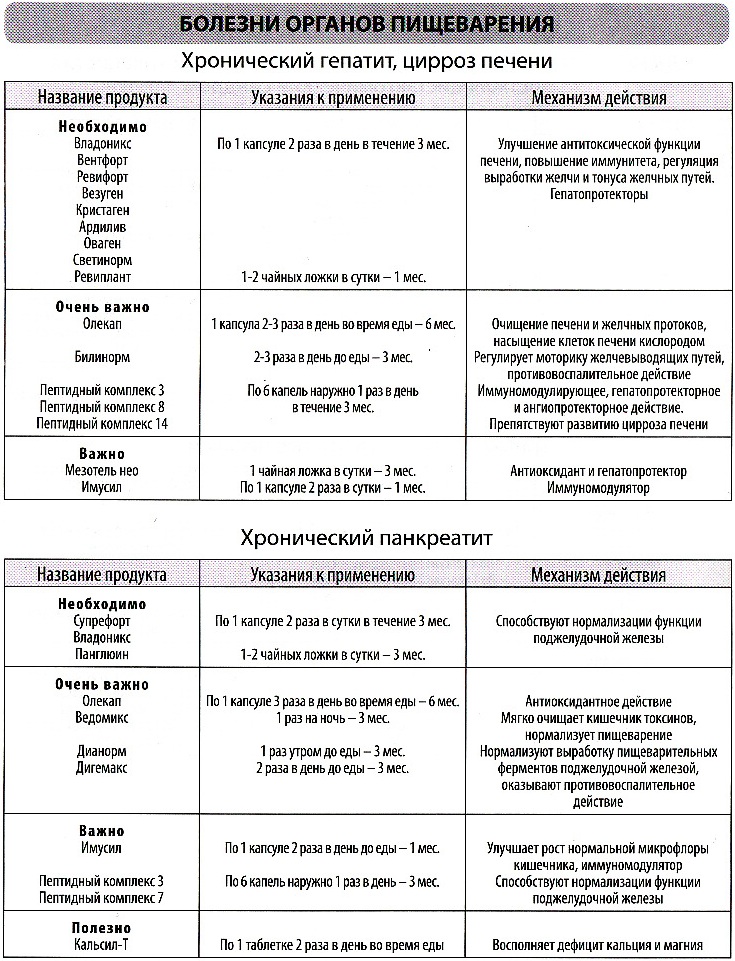 Алайо. «Наиболее распространенными факторами панкреатита являются курение и злоупотребление алкоголем, побочные эффекты лекарств, аутоиммунные заболевания, высокий уровень триглицеридов и проблемы с камнями в желчном пузыре».
Алайо. «Наиболее распространенными факторами панкреатита являются курение и злоупотребление алкоголем, побочные эффекты лекарств, аутоиммунные заболевания, высокий уровень триглицеридов и проблемы с камнями в желчном пузыре».
Симптомы панкреатита включают постепенную или внезапную боль в верхней части живота, которая усиливается после еды. Другие симптомы — болезненность живота, лихорадка, тошнота, рвота и учащенный пульс. Острый панкреатит может проявляться, как и другие заболевания брюшной полости, такие как аппендицит или камни в желчном пузыре, и, как и эти состояния, требует немедленной медицинской помощи.
Лечение тяжелого острого панкреатита обычно включает введение зонда для питания в обход поджелудочной железы и перемещения переваренной пищи непосредственно в тонкий кишечник; Пациенты с легким панкреатитом должны получать жидкости внутривенно без еды через рот (также известный как NPO). После лечения пациентам необходимо скорректировать свой рацион, чтобы снизить вероятность рецидива.
Доктор Алайо предлагает пациентам, выздоравливающим от острого панкреатита, начинать только с прозрачных жидкостей, таких как бульон или желатин.Если организм хорошо это переносит, пациенты могут добавлять другие продукты.
Рекомендации по диете после панкреатита:
- Придерживайтесь диеты с высоким содержанием белка и низким содержанием жиров с содержанием не более 30 г жира в день
- Ешьте меньшими порциями и чаще
- Бросьте курить или жевать табак
- Потерять вес (если у вас избыточный вес)
- Не употребляйте алкоголь
Доктор Алайо предлагает пациентам встретиться с диетологом, чтобы составить диету, обеспечивающую достаточное количество калорий для поддержания здорового веса и избегания жиров, таких как:
- Красное мясо , свинина, баранина и утка
- Кулинарные масла, включая оливковое масло и все жареные продукты
- Молочные продукты, такие как все сыры, маргарин, масло, сливки, обычное молоко и мороженое
- Все орехи и ореховое масло
«Если вы испытываете симптомы панкреатита, вам необходимо немедленно обратиться к врачу или в отделение неотложной помощи », — говорит доктор.


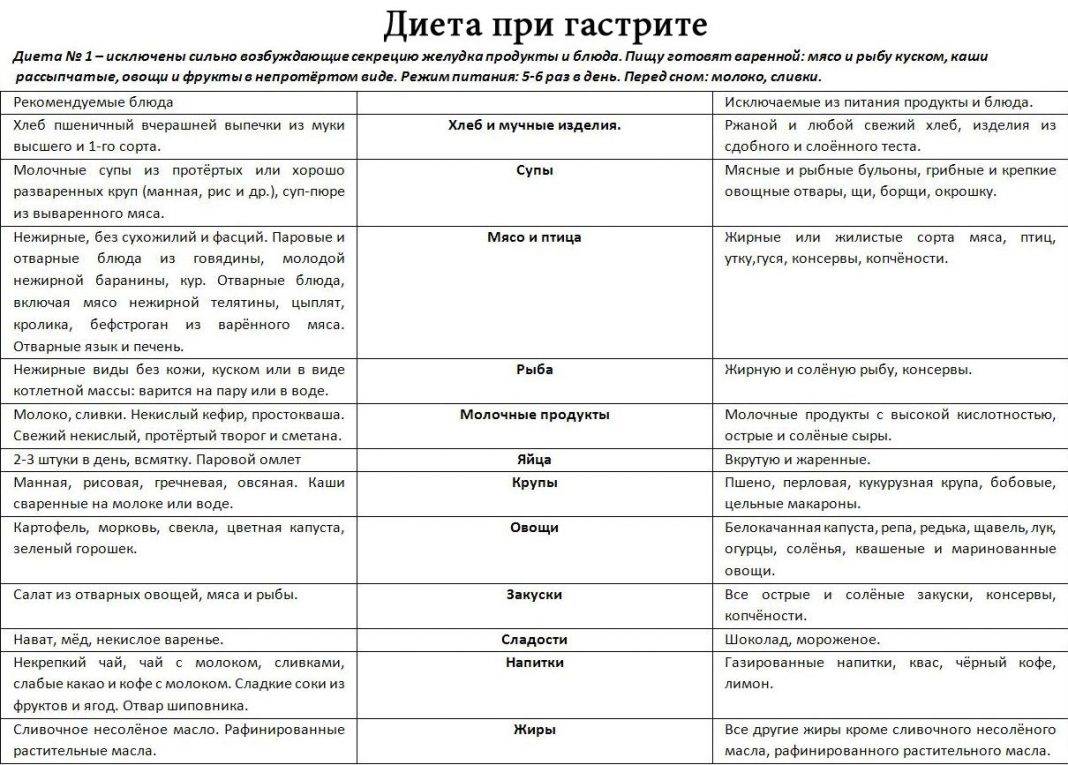


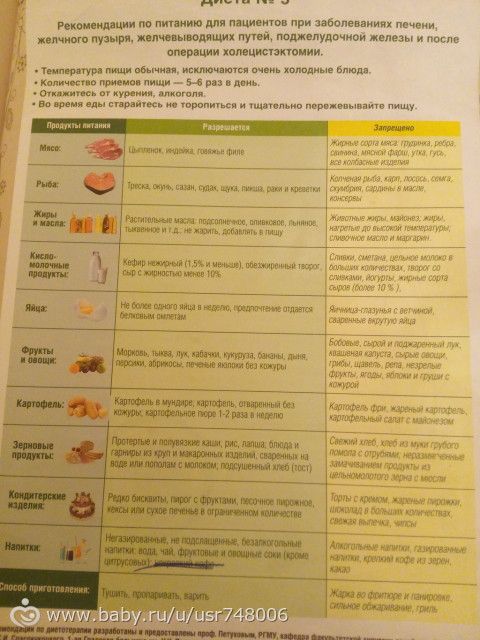







 Тушим на масле пока не исчезнет жидкость.
Тушим на масле пока не исчезнет жидкость.

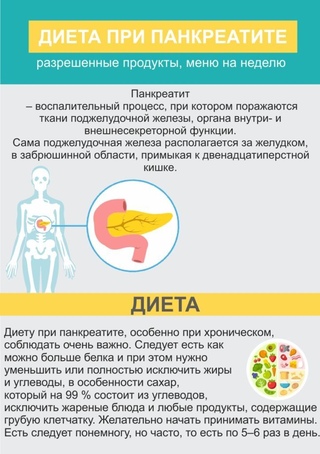 Исключите насыщенные жиры.
Исключите насыщенные жиры. Клетчатка также может снизить эффективность ограниченного количества ферментов.
Клетчатка также может снизить эффективность ограниченного количества ферментов. , хлеб, блины, вафли, мюсли, хлопья, сухарики, крендели)
, хлеб, блины, вафли, мюсли, хлопья, сухарики, крендели)