ХГЧ при двойне таблица по дням
Особенности гормона ХГЧ
Хорионический гонадотропин человека (сокращенно ХГЧ) присутствует в небольших количествах у людей обоего пола, поскольку его вырабатывает гипофиз, но определить его из-за минимальной концентрации обычными тестами не удается. При зачатии его уровень начинает быстрыми темпами увеличиваться. Это объясняется его основным предназначением – обеспечение нормального развития плода. Также ХГЧ является своеобразным катализатором, интенсифицирующим продуцирование ряда других важных для вынашивания ребенка гормонов.
Генерировать хорионический гонадотропин клетки эмбриона начинают уже с первых дней зачатия. Именно этот гормон содействует прекращению менструального цикла. Знание, у кого какой наблюдается средний оптимальный показатель концентрации ХГЧ, определяемой в крови, дает возможность врачу делать выводы о происходящих в утробе матери процессах, своевременно реагируя на возникающие негативные отклонения.
Вместе с тем, уже на ранних сроках можно выявить многоплодную беременность, так как, например, ХГЧ при беременности двойней начинает примерно вдвое превышать показатели нормы. Есть несколько причин, обусловливающих одновременное развитие нескольких эмбрионов:
- возраст роженицы, достигающий 30 лет и выше;
- наследственный фактор, обусловленный многочисленными фактами о возможности родить двойню, если в роду был подобный случай;
- последствие гормональной терапии.
Нормальные показатели при ожидании двойни
Динамичный рост уровня ХГЧ при двойнях также как и при одноплодном зачатии, предполагает его постепенное нарастание, продолжающееся со значительным, практически двукратным увеличением через каждый третий день, пока беременность не достигнет 12 недель. После этого срока наблюдается медленное затухание процесса генерирования гонадотропина.
Для удобства проведения мониторинга над состоянием плода и здоровьем будущей мамы разработаны специальные таблицы, в которых зафиксированы примерный диапазон концентрации хорионического гонадотропина на каждом этапе беременности по дням или неделям. Ориентируясь на них, врач может практически вскоре после зачатия сделать вывод о том, что у женщины будет двойня.
При этом должны быть исключены некоторые патологические состояния в организме женщины, способные также вызывать превышение нормативных цифр:
- сильный токсикоз;
- сахарный диабет;
- гестоз;
- пузырный занос.
Также влияет на чрезмерный рост хорионического гонадотропина, если был назначен прием препаратов с содержанием этого гормона. Если подобные патологические проявления в результате грамотно проведенных обследований не подтверждаются, то может быть установлен соответствующий диагноз о развитии не одного эмбриона. Соответственно уровень ХГЧ при двойне показывает превышение показателей нормы примерно в два раза.
Одного анализа бывает недостаточно, поэтому чаще всего женщине предстоит несколько раз посещать процедурный кабинет, чтобы контролировать ХГЧ при многоплодной беременности по неделям посредством построения графика динамики колебания концентрации гормона. При подобном детальном исследовании специалист делает выводы об оптимальном развитии беременности.
Следующая таблица ХГЧ при двойне отражает норму концентрации ХГЧ для данной ситуации, то есть показатели, присущие одноплодной беременности, увеличены в два раза.
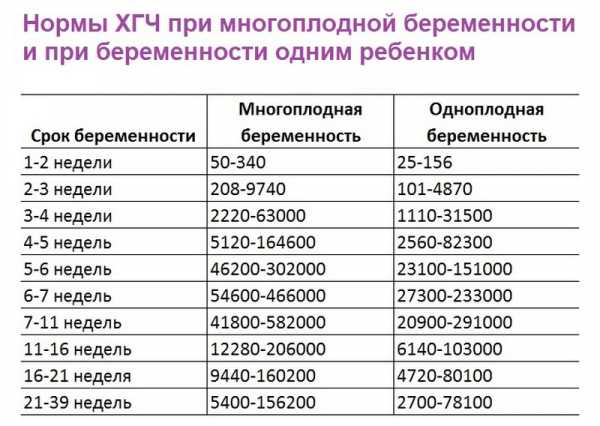
Таблица 1 – Примерный диапазон концентрации хорионического гонадотропина (мЕд/мл), характерный для вынашивания двойни:
| Неделя | 1 – 2 | 2 — 3 | 3 – 4 | 4 — 5 | 5 — 6 |
| ХГЧ | 50-112 | 208-9740 | 2220-63000 | 5120-164600 | 46200-302000 |
| Неделя | 6 — 7 | 7 — 11 | 11- — 16 | 16 — 21 | 21 — 39 |
| ХГЧ | 54600-466000 | 41800-582000 | 12280-206000 | 9440-160200 | 5400-156200 |
Разумеется, средние показатели ХГЧ с двойнями по неделям индивидуальны для каждой женщины, но средний диапазон соответствует нормальным значениям, что позволяет достаточно точно контролировать весь ход течения беременности.
Концентрация гормона при экстракорпоральном оплодотворении
Экстракорпоральное оплодотворение (ЭКО) является инновационной методикой, позволяющей многим женщинам, которые не могут зачать естественным образом, испытать долгожданное счастье материнства.
Если имплантированный эмбрион был грамотно подсажен и прижился, то уже после 4-го дня хорионический гонадотропин начинает расти. Как и при обычной беременности, медленное увеличение уровня гормона ускоряется, показывая характерное удвоение примерно через три дня. Пиковое значение фиксируется около 11 недели, а затем процесс замедляется с постепенным уменьшением концентрации.
Поскольку при ЭКО всегда был риск отторжения эмбриона, то кровь женщины на ХГЧ исследуется чаще. При необходимости анализы повторяются через три дня.
Особенностью экстракорпорального оплодотворения является подсаживание не одного эмбриона, чтобы увеличить шансы на беременность. По этой причине после ЭКО нередко рождается двойня. Но установить многоплодие на раннем сроке, подобно исследованиям, проводимым женщинам с обычным зачатием, не удается. Это объясняется тем, что на предварительном этапе в процессе подготовки к операции женщине назначается интенсивная гормональная терапия, призванная создать условия для нормального вынашивания плода. По этой причине уровень ХГЧ будет повышенным, и диагностировать, есть ли двойня, удается позже при проведении ультразвукового исследования.
Динамика уровня на протяжении беременности после ЭКО
В приведенных во многих источниках таблицах с фиксацией показателей концентрации, характерной для хорионического гонадотропина, ориентиром служит обычная одноплодная беременность. Если же развивается двойня, то все цифры необходимо увеличить вдвое, как в таблице 2.
Беременность двойней
Таблица 2 – норма гормона ХГЧ (мЕ/мл), характерная для ситуации, когда после ЭКО вынашивается двойня, в зависимости от срока зачатия:
| Неделя | 1 — 2 | 2 — 3 | 3 — 4 | 4 — 5 |
| ХГЧ | 50-600 | 3000-10000 | 20000-60000 | 40000-200000 |
| Неделя | 5 — 6 | 6 — 7 | 7 — 8 | 8 — 10 |
| ХГЧ | 100000-400000 | 100000-400000 | 40000-400000 | 40000-200000 |
| Неделя | 11 — 12 | 13 — 14 | 15 — 25 | 26 — 37 |
| ХГЧ | 40000-180000 | 30000-120000 | 20000-70000 | 20000-120000 |
Анализируя данные таблицы 2 можно констатировать, что ХГЧ при двойне после ЭКО имеет тенденцию к стремительному увеличению до срока примерно в 10 недель, а затем следует постепенное замедление процесса продуцирования гормона. Если был замечен резкий скачок в сторону увеличения, или снижения, то следует обязательное дополнительное обследование. В целом же экстракорпоральный метод оплодотворения дает реальный шанс тем, кто стремится иметь детей.
Список литературы
- Беременность и роды при экстрагенитальных заболеваниях. Гриф УМО по медицинскому образованию, Апресян С.В., Радзинский В.Е. 2009 г. Издательство: Гэотар-Медиа.
- Невынашивание беременности, инфекция, врожденный иммунитет; Макаров О.В., Бахарева И.В.(Ганковская Л.В., Ганковская О.А., Ковальчук Л.В.)-«ГЭОТАР — Медиа».- Москва.- 73 с.-2007.
- Акушерство и гинекология: диагностика и лечение. Учебное пособие. В 2-х томах. ДеЧерни А.Х., Натан Л. 2009 г. Издательство: МЕДпресс-информ
- Неонатология: национальное руководство. Гриф УМО по медицинскому образованию. Редактор: Володин Н.Н. 2007 г. Издательство: Гэотар-Медиа.
- Гестоз: теория и практика. Айламазян Э.К., Мозговая Е.В. 2008 г. Издательство: МЕДпресс-информ.
Акушер-гинеколог, к.м.н., ДонНМУ им. М. Горького. Автор многочисленных публикаций на 6 сайтах медицинской тематики.
Методы определения уровня ХГЧ при двойне
Диагностика уровня хорионического гонадотропина человека чаще всего производится с целью подтверждения беременности, а также оценки ее течения. В соответствии со сроком вынашивания увеличивается концентрация ХГЧ. Выделяют несколько способов его определения, к которым относятся:
- Анализ крови. Исследование концентрации ХГЧ в крови позволяет установить беременность на ранних сроках. По мере увеличения сроков гестации, растет уровень хорионического гонадотропина. После 10 недели беременности происходит замедление его прироста. Резкое увеличение или снижение концентрации ХГЧ свидетельствует о наличии патологического процесса.
- Анализ мочи. Данный метод обладает высокой эффективностью. Для диагностики используется утренняя последняя порция мочи. В ней содержится максимальная концентрация ХГЧ.
- Тест на беременность. Определение ХГЧ происходит при взаимодействии специального реагента теста с мочой. Проводить исследование рекомендуется не ранее, чем через 14 дней после зачатия. Именно столько времени необходимо для повышения уровня хорионического гонадотропина человека.

Образ жизни после положительного результата
Повышенная концентрация ХГЧ в крови после ЭКО свидетельствует о наступлении беременности. Для того, чтобы вынашивание протекало без патологии, разработаны профилактические рекомендации. К ним относятся:
- Ведение здорового образа жизни. После подтверждения беременности женщине необходимо придерживаться сбалансированного и рационального питания. Ежедневное меню должно включать достаточное количество фруктов, овощей и клетчатки. Помимо этого, рекомендуется совершать неспешные прогулки на чистом воздухе.
- Исключение перегревания. На протяжении всей беременности не рекомендуется посещать бани или сауны. Высокая температура оказывает дополнительную нагрузку на организм.
- Соблюдение режима отдыха и сна. Женщине лучше избегать эмоционального напряжения. Стресс негативно влияет на состояние здоровья в целом, особенно в период беременности.
- Исключение чрезмерной физической нагрузки. Рекомендация особенно актуальна на первых сроках беременности, пока плод окончательно не прикрепился к стенкам матки. В дальнейшем тяжелые нагрузки также необходимо исключить. Вся физическая активность обсуждается с лечащим врачом.

Соблюдение рекомендаций по образу жизни снижает риск возникновения патологии в течении беременности.
Уровень ХГЧ при двойне
Показатели хорионического гонадотропина при двойне характеризуются высокими значениями по сравнению с одноплодной беременностью. Значения могут увеличиваться в 2-3 раза. Объясняется это наличием нескольких плодных яиц в полости матки. Для удобства врачей разработаны специальные таблицы, в которых указывается необходимая концентрация ХГЧ в соответствии со сроками беременности, а также количеством плодов.
Резкое повышение уровня хорионического гонадотропина человека на ранних сроках является причиной назначения дополнительных исследований. Подобная ситуация возникает в связи с тем, что количество плодов пока еще не определено. Нормальными показателями количества ХГЧ на первых двух неделях беременности двойней являются 50-110 мЕд/мл. Во втором триместре концентрация хорионического гонадотропина повышается до 9500-160000 мЕд/мл. В последний триместр беременности нормальным показателем ХГЧ считается 5500-156000 мЕд/мл.
Повышенную концентрацию ХГЧ в крови необходимо дифференцировать с такими патологическими состояниями, как сахарный диабет, нарушение функциональной способности яичников, токсикоз, пузырный занос. Беременным двойней после ЭКО уделяется особое внимание, в связи с тяжестью вынашивания. Поэтому любые изменения в лабораторных анализах требуют тщательной оценки со стороны лечащего врача.
Нормы ХГЧ при двойне
По уровню хорионического гонадотропина определяется наступление беременности. Его концентрация повышается уже на 14 день после успешного оплодотворения. Тест на беременность чувствителен к повышенному содержанию ХГЧ. Подтвердить положительный результат после ЭКО рекомендуется с помощью определения уровня хорионического гонадотропина в крови и моче. Беременность двойней сопровождается его резким увеличением. Это связано с появлением нескольких плодных яиц. По сравнению с одноплодной беременностью, норма ХГЧ при двойне после ЭКО увеличивается в 2 раза. Такое резкое повышение вызывает настороженность у врачей в связи с наличием определенных патологий, для которых характерна аналогичная клиническая картина. В их числе сахарный диабет, пузырный занос, гестоз.
По мере увеличения срока беременности увеличивается значение ХГЧ. Максимальная концентрация наблюдается на 10 неделе вынашивания. Она составляет 42000—206000 мЕд/мл. Если значения немного отличаются от усредненных, то это не повод для переживаний. В случае резкого снижения концентрации ХГЧ необходимо обратиться к лечащему врачу для проведения дополнительной диагностики.
Как проходит беременность двойней после ЭКО
Безусловно, процесс вынашивания двойни протекает тяжелее, чем одного плода. Течение многоплодной беременности имеет свои особенности, к числу которых относятся:
- Выраженные гормональные изменения. В организме женщины значительно повышается количество ХГЧ, что сопровождается тяжелым токсикозом. Появляется непрекращающаяся рвота.
- Повышенная потребность в питательных веществах. Необходима двойная дозировка витаминов, минералов и микроэлементов.
- Увеличение нагрузки на другие органы. Особенно страдает опорно-двигательный аппарат. У беременных двойней чаще появляются боли в суставах и спине.
- Повышение артериального давления. В связи с увеличением объема циркулирующей крови повышается нагрузка на сердце. Помимо этого, давление может быть обусловлено изменениями в почках.
- Анемический синдром. Развивается, если беременность сопровождается длительными кровянистыми выделениями из влагалища.
- Риск начала преждевременных родов. От этого повышается возможность рождения недоношенных детей.
- Многоводие. Данная особенность негативно сказывается на развитии плодов, повышая шанс формирования внутриутробной патологии.
Вышеперечисленные особенности возникают не у всех женщин, вынашивающих двойню. Для снижения риска развития осложнений во время беременности необходимо регулярно проходить обследование у лечащего врача. Появление каких-либо патологических симптомов требует немедленной диагностики и соответствующей коррекции.
Роды при двойне после ЭКО
Благодаря развитию современной медицины в настоящее время возможно рождение двойни естественным путем. Условиями к этому являются молодой возраст женщины, отсутствие хронических заболеваний и нормальное течение беременности.
Противопоказаниями для естественных родов при двойне являются:
- Тяжелое течение беременности, а также наличие соматической патологии.
- Возраст беременной старше 40 лет.
- Неправильное расположение плодов. При этом один из них может иметь головное предложение, а второй располагаться в ягодичном или ножном предлежании.
- Ситуация, при которой на всем протяжении беременности имелся риск ее прерывания.
- Гестоз. Осложненная беременность требует родоразрешения методом кесарева сечения.
- Недостаточность плаценты. Характеризуется нарушением микроциркуляции крови в системе мать-плацента-плод. Плацентарная недостаточность повышает риск развития гипоксии плодов, крайней степенью которой является их гибель.
Хорионический гонадотропин человека — это специфический гормон, уровень которого расскажет, беременна ли женщина и как протекает ее беременность. Вещество начинает вырабатываться клетками эмбриона сразу после того, как он прикрепится к стенке матки и внедрится в ее эндометрий. По колебаниям ХГЧ отслеживают динамику развития плода и прогнозируют возможный выкидыш. Большое значение для медиков имеет уровень ХГЧ при многоплодной беременности, когда все потенциальные риски «интересного» положения можно смело умножать на 2.
Чтобы узнать, как меняются показатели гормона с увеличением срока беременности двойней (или большим количеством детей), достаточно изучить соответствующую таблицу. В норме уровень ХГЧ планомерно увеличивается каждые 2 — 3 дня. Оценить результаты анализов будущая мама может и сама, однако лучше доверить это дело квалифицированному специалисту.
Гормон ХГЧ при многоплодной беременности: важные нюансы
Некоторое количество ХГЧ присутствует в организме человека и без беременности — источником вещества является гипофиз. Гормон обнаруживается у мужчин, женщин среднего возраста, а также у зрелых дам в период менопаузы. При этом норма ХГЧ составляет 0 — 5 мЕД/мл. Повышенные показатели гормона у не беременной женщины указывают либо на ошибку в проведении лабораторного исследования, либо являются признаком серьезной патологии (рака яичников, к примеру).
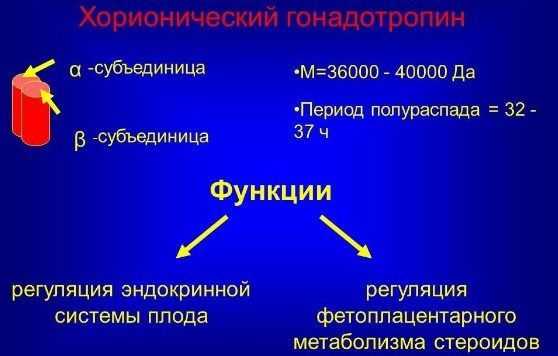
Гормон ХГЧ представлен связкой альфа и бета единиц. Единица альфа ничем не отличается от других гормонов, в то время как бета неповторима по своей природе и именно на нее ориентируются, расшифровывая анализы мочи и крови. Частичка бета отображает состояние и развитие плода.
В настоящее время в интернете существует так называемый онлайн калькулятор ХГЧ при обычной и многоплодной беременности, который в два счета продемонстрирует динамику изменения показателей вещества по дням от даты оплодотворения (даже внематочного), после подсаживания эмбрионов (ЭКО), а при задержке месячных поможет установить наличие беременности и подтвердить ее срок. Чтобы получить онлайн-ответ, необходимо заполнить 4 поля: в первом и втором указать цифры значений ХГЧ, а в другие два поля внести суммарное число дней после предполагаемого оплодотворения и интервал между первым и вторым анализом.
Тем не менее врачи считают лабораторные методы диагностики более информативными и достоверными. Гинеколог обычно ориентируется на усредненный образец значений гормона. Говорить о четких данных не приходится, поскольку каждая женщина уникальна. Примерная матрица значений ХГЧ сформировалась в результате многолетних исследований и практики.
Гормон ХГЧ при многоплодной беременности: как узнают уровень вещества
В ходе исследования выраженное присутствие специфического вещества в организме матери реально зафиксировать уже на 6 — 10 сутки после зачатия. На ранних сроках беременности количество гормона увеличивается вдвое каждые 2 дня. Чем больше срок беременности, тем медленнее растет уровень ХГЧ: начиная с уровня 1200 мЕД/мл показатели гормона увеличиваются через каждые 3 — 4 суток, а с уровня 6000 мЕД/мл двойной прирост количества вещества фиксируется через каждые 4 суток. На сроке беременности 9 — 10 недель концентрация ХГЧ в крови будущей мамы максимальна и с этого момента будет постепенно уменьшаться.
Важно! Показатели ХГЧ при многоплодной беременности завышены пропорционально количеству эмбрионов.
Методов определения уровня гормона у беременных несколько:
- диагностика по крови;
- диагностика по моче;
- проверка с помощью теста на беременность.
Так как ХГЧ через систему кровообращения разносится по всему организму, анализ крови показывает наиболее точные результаты. Оптимальная дата для сдачи биоматериала — спустя 5 дней от начала овуляции. Исследование проводят утром натощак. У женщины возьмут 5 мл венозной крови. Сроки получения ответа разные: от нескольких часов до нескольких суток.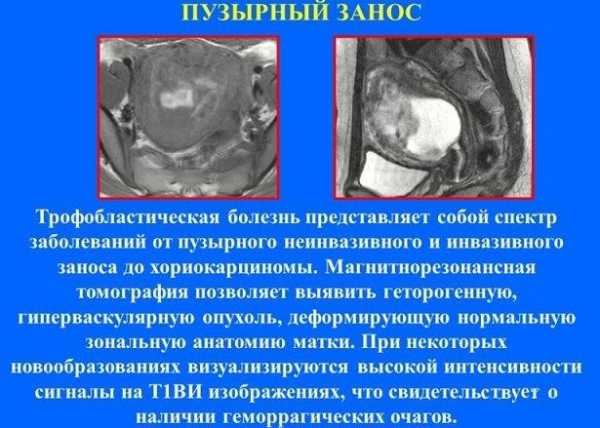 Анализ мочи в лаборатории достоверен примерно на 97%. Для исследования нужна утренняя порция мочи. Наибольшей популярностью у женщин пользуются тесты на беременность, однако способ анализа мочи на наличие ХГЧ в домашних условиях проигрывает первым двум по точности. Так, по анализу крови обнаружить беременность можно уже на 2 день после зачатия, а при использовании теста — только через неделю.
Анализ мочи в лаборатории достоверен примерно на 97%. Для исследования нужна утренняя порция мочи. Наибольшей популярностью у женщин пользуются тесты на беременность, однако способ анализа мочи на наличие ХГЧ в домашних условиях проигрывает первым двум по точности. Так, по анализу крови обнаружить беременность можно уже на 2 день после зачатия, а при использовании теста — только через неделю.
Как растет ХГЧ при многоплодной беременности
При многоплодной беременности динамика роста ХГЧ иная. Рождение не одного, а нескольких крошек всегда становится потрясающей неожиданностью для родителей. Ультразвуковая аппаратура довольно точная, но не настолько чувствительна, чтобы продемонстрировать врачу наличие нескольких зародышей на самом раннем сроке беременности. Приоткрыть завесу тайны поможет лабораторное исследование крови на специфический гормон.

По результатам таких анализов видно, что концентрация ХГЧ при многоплодной беременности по дням увеличивается ускоренными темпами. В этом случае показатели превышают усредненные цифры при обычной беременности в 2, а то и в 3 раза! Например, зародышевые оболочки и плацента будут вырабатывать гормона вдвое больше, если у женщины двойня. То есть определить концентрацию ХГЧ при многоплодной беременности по неделям очень просто — для этого нужно взять показатели гормона при одноплодной беременности и умножить их на 2 (или на 3, если ожидается тройня). Когда анализ крови показывает удвоенные значения вещества, которые продолжают увеличиваться в такой же пропорции, врач может поздравить женщину с двумя малышами, даже не прибегая к помощи УЗИ.
Нормы ХГЧ при одноплодной и многоплодной беременности представлены в таблице:
Нормы ХГЧ при многоплодной беременности после ЭКО
Для некоторых пар экстракорпоральное оплодотворение является последним шансом стать родителями. При ЭКО эмбрион искусственно зачинают в пробирке и через некоторое время переносят его в естественную среду — матку. Женщине подсаживают зародыши в возрасте 3 или 5 дней, следовательно их фактический возраст будет больше срока беременности. «Трехдневки» уступают «пятидневкам» в размере и приживаются дольше, поэтому их хорион продуцирует ХГЧ медленнее.

Процедура экстракорпорального оплодотворения предполагает одновременную имплантацию нескольких эмбрионов — так значительно повышается вероятность благополучного оплодотворения. Ситуация, когда вместо одного зародыша приживаются два, не единична — таким образом на свет появляются двойни из пробирки. Три эмбриона продолжают развиваться крайне редко.
Динамику роста концентрации ХГЧ начинают проверять в условиях лаборатории спустя 1,5 — 2 недели после переноса эмбрионов в матку. Для начала женщина купит в аптеке и сделает простой тест на беременность. Этот способ диагностики зафиксирует повышение ХГЧ в крови, чем и подтвердит наличие беременности. Конкретные показатели гормона в организме будущей мамы будут установлены в ходе других методов исследования.
По словам врачей, чтобы получить максимально точные результаты, анализ на ХГЧ после экстракорпорального оплодотворения нужно сдавать каждые 2 — 3 дня. Отметим один очень важный нюанс: показатели ХГЧ при многоплодной беременности после ЭКО всегда примерно в 1,5 раза выше средних значений гормона при многоплодной беременности, которая наступила естественным путем. Так происходит из-за интенсивной гормональной терапии, которую прошла пациентка клиники для подготовки организма к предстоящему испытанию.
Уровень ХГЧ при многоплодной беременности: отклонения от нормы
Анализируя показатели гормона беременности, специалист делает выводы о жизнеспособности эмбрионов и проверяет, нет ли отклонений в их развитии на данном сроке.
Низкая концентрация ХГЧ при наличии нескольких плодов свидетельствует о следующих патологиях:
- не развивающаяся беременность;
- внематочная имплантация эмбриона;
- плацентарная недостаточность;
- угроза самопроизвольного аборта.
Чрезвычайно высокий уровень ХГЧ говорит о таких особенностях беременности:
- выраженный токсикоз на маленьком сроке;
- токсикоз на почве сахарного диабета матери;
- синдром Дауна у плода;
- генетические отклонения в развитии плода.
Чтобы многоплодная беременность завершилась благополучно, врачи тщательно контролируют ее течение при помощи лабораторных методов исследования. Когда женщина готовится стать мамой сразу для нескольких малышей, ее ожидает длинный список всевозможных анализов. В частности «поведение» хорионического гонадотропина в крови будущей мамы врач отслеживает на протяжении всех 9 месяцев беременности.
babytwins.ru
Хгч при двойне — таблица изменения уровня этого гормона по дням при многоплодной беременности
Нормальное развитие плода от зачатия до родов контролируется целым рядом гормонов. Один из наиболее важных, поддерживающих благополучное развитие беременности, – это хорионический гонадотропин человека (ХЧГ).
Блок: 1/4 | Кол-во символов: 208
Источник: https://doublemama.ru/biblioteka-mamy/beremennost/hgch-pri-dvojne/
Из этой статьи вы узнаете:
Особенности и значение гормона
Одно из самых распространенных названий ХГЧ – гормон беременности. Это как нельзя лучше характеризует его, ведь основным источником появления данного гормона в организме беременной женщины является внешняя оболочка эмбриона. Не удивительно, что ХГЧ в медицине является наиболее информативным показателем состояния плода на ранних сроках гестации, а также критерием наличия беременности вообще.
Помимо прочего, хорионический гонадотропин блокирует дальнейшую менструацию, стимулирует начало выработки всех прочих гормонов, необходимых для подготовки женского организма к вынашиванию ребенка.
Как правило, ХГЧ – это наиболее информативный маркер беременности. Большинство экспресс-тестов, которые сегодня получили широкую популярность, основываются на выявлении его высокой концентрации в моче. Тем не менее, высокий уровень данного гормона в организме женщины может свидетельствовать не только о беременности, но и вероятной патологии.
Уникальность гормона заключается также и в его структуре. Он имеет две субъединицы – альфа и бета. Альфа-субъединица в целом напоминает любой стандартный для человеческого организма гормональный элемент. Бета-субъединица является основной уникальной составляющей, которая обеспечивает все функции ХГЧ и позволяет определить по его содержанию наличие беременности.
Следует заметить, что достаточно часто данный гормон может быть обнаружен у любого здорового и не беременного человека. Это вещество в очень малых количествах продуцирует наш гипофиз. Чаще всего ХГЧ в пределах около 3-4 мЕд/мл находят в крови женщин климактерического возраста, реже – у мужчин, что также вполне соответствует норме.
Если данные показатели превышены, но при этом факт беременности полностью опровергается всеми прочими методами диагностики, то это может говорить о каком-либо заболевании. Достаточно часто такую лабораторную картину дает онкология яичников или их придатков.
Блок: 2/8 | Кол-во символов: 3024
Источник: https://vrach465.ru/beremennost/analiz-krovi/hgch-pri-dvojne/
Что это такое?
Хорионический гонадотропин человека называют гормоном беременности, потому что он выявляется в биологических жидкостях женщины (слюне, крови, моче) только после зачатия.
Разработаны способы экспресс-диагностики беременности на ранних сроках в домашних условиях. В основу метода положен принцип взаимодействия реактива, нанесенного на тест-полоски, с ХЧГ, находящимся в моче.
При отсутствии беременности показатели ХЧГ у женщин крайне низки (5Мме/мл). Но после имплантации зародышевой клетки в стенку матки на 8-10 день уровень гормона начинает расти в геометрической прогрессии, достигая максимума к 10-12 неделе беременности.
Если концентрация ХГЧ повышена, а беременность не подтвердилась, это может быть симптомом новообразований матки, яичников, почек.
Когда оплодотворенная яйцеклетка прикрепляется к стенке матки, вокруг нее формируется ворсистая оболочка или хорион. Ворсинчатые выросты хориона контактируют с кровеносными сосудами матки, образуя густую капиллярную сеть. Это позволяет осуществлять питание и доставку кислорода зародышу до 12 недель беременности до созревания плаценты.
Важно! Помимо трофической функции, хорион продуцирует гормоны в том числе и ХГЧ и осуществляет защиту плода от внешних воздействий.
Задачи, которые выполняет ХГЧ:
- Усиливает выработку глюкокортикоидов в коре надпочечников. Глюкокортикоиды обеспечивают физиологическую иммуносупрессию (подавляют иммунную реакцию), что предотвращает отторжение маткой плодного яйца, наполовину состоящего из чужеродного (отцовского) генетического материала.
- Поддерживает синтез желтым телом яичника прогестерона и эстрогенов, необходимых для сохранения и развития беременности.
Блок: 2/4 | Кол-во символов: 1658
Источник: https://doublemama.ru/biblioteka-mamy/beremennost/hgch-pri-dvojne/
Нормальные показатели при ожидании двойни
Динамичный рост уровня ХГЧ при двойнях также как и при одноплодном зачатии, предполагает его постепенное нарастание, продолжающееся со значительным, практически двукратным увеличением через каждый третий день, пока беременность не достигнет 12 недель. После этого срока наблюдается медленное затухание процесса генерирования гонадотропина.
Для удобства проведения мониторинга над состоянием плода и здоровьем будущей мамы разработаны специальные таблицы, в которых зафиксированы примерный диапазон концентрации хорионического гонадотропина на каждом этапе беременности по дням или неделям. Ориентируясь на них, врач может практически вскоре после зачатия сделать вывод о том, что у женщины будет двойня.
При этом должны быть исключены некоторые патологические состояния в организме женщины, способные также вызывать превышение нормативных цифр:
- сильный токсикоз;
- сахарный диабет;
- гестоз;
- пузырный занос.
Также влияет на чрезмерный рост хорионического гонадотропина, если был назначен прием препаратов с содержанием этого гормона. Если подобные патологические проявления в результате грамотно проведенных обследований не подтверждаются, то может быть установлен соответствующий диагноз о развитии не одного эмбриона. Соответственно уровень ХГЧ при двойне показывает превышение показателей нормы примерно в два раза.
Одного анализа бывает недостаточно, поэтому чаще всего женщине предстоит несколько раз посещать процедурный кабинет, чтобы контролировать ХГЧ при многоплодной беременности по неделям посредством построения графика динамики колебания концентрации гормона. При подобном детальном исследовании специалист делает выводы об оптимальном развитии беременности.
Следующая таблица ХГЧ при двойне отражает норму концентрации ХГЧ для данной ситуации, то есть показатели, присущие одноплодной беременности, увеличены в два раза.
Таблица 1 – Примерный диапазон концентрации хорионического гонадотропина (мЕд/мл), характерный для вынашивания двойни:
| Неделя | 1 – 2 | 2 — 3 | 3 – 4 | 4 — 5 | 5 — 6 |
| ХГЧ | 50-112 | 208-9740 | 2220-63000 | 5120-164600 | 46200-302000 |
| Неделя | 6 — 7 | 7 — 11 | 11- — 16 | 16 — 21 | 21 — 39 |
| ХГЧ | 54600-466000 | 41800-582000 | 12280-206000 | 9440-160200 | 5400-156200 |
Разумеется, средние показатели ХГЧ с двойнями по неделям индивидуальны для каждой женщины, но средний диапазон соответствует нормальным значениям, что позволяет достаточно точно контролировать весь ход течения беременности.
Блок: 3/5 | Кол-во символов: 2386
Источник: https://ogormone.ru/gormony/gipofiz/hgch-pri-dvojne.html
Колебание уровня вещества
Уровень гормона меняется в недельной последовательности. Зная недельную степень вещества, не составит труда найти срок и допускаемое время родов. В первые 3 месяца его степень в крови вырастает. К 10 неделе темп подъема гормона задерживается. Степень ХГЧ у небеременной женщины находится в пределах от 0 по 5 мЕд/мл.
Блок: 3/6 | Кол-во символов: 344
Источник: https://gormonys.ru/analizy/hgch-pri-dvojne.html
Как по уровню гормона определить многоплодную беременность?
Варианты развития многоплодной беременности:
Можно ли
Если норма ХГЧ при наличии одного плода превышена в несколько раз – это повод заподозрить многоплодную беременность.
Конечно, на основании только одного показателя нельзя точно диагностировать многоплодие. Подтверждением служит обнаружение в матке на УЗИ нескольких эмбрионов.
Выше или нет, чем при зачатии одного плода
Уровень ХЧГ при двойне значительно превышает показатели этого гормона при одноплодной беременности. Это объясняется тем, что при двойне сформированы два хориона, а следовательно, и синтез хорионического гонадотропина увеличивается вдвое.
Нормы ХГЧ при двойне
Рост уровня ХГЧ при многоплодной беременности увеличивается в два раза каждые три дня, начиная с момента имплантации эмбрионов до 11-12 недели.
Затем показатели стабилизируются, но в сравнении с одноплодным зачатием концентрация гормона вдвое выше, чем при одноплодной беременности.
Разработаны специальные таблицы увеличения концентрации хорионического гонадотропина в зависимости от периода беременности. Это средние показатели, но они позволяют судить о нормальном формировании плода или о развитии патологий.
Таблица роста ХГЧ при двойне по неделям
| Срок гестации в неделях | Уровень ХГЧ в крови в Мме/мл |
| 1-2 | 50-340 |
| 2-3 | 208-9740 |
| 3-4 | 2220-63000 |
| 4-5 | 5120-164600 |
| 5-6 | 46200-302000 |
| 6-7 | 54600-466000 |
| 7-11 | 41800-582000 |
| 11-16 | 12280-206000 |
| 16-21 | 9440-160200 |
| 21-39 | 5400-156200 |
Важно! Уровень ХГЧ при естественной беременности определяется именно по неделям, а не по дням.
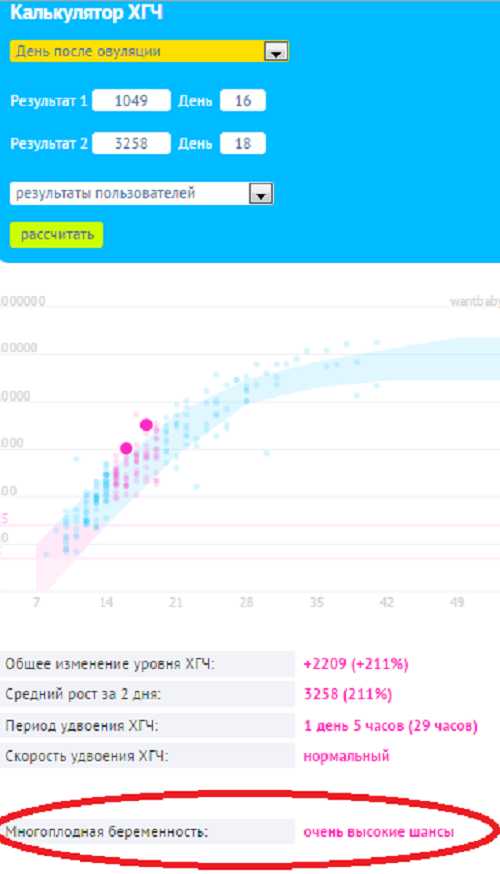
В свою беременность я не сдавала ХГЧ — тесты полосатились прекрасно, первая еле заметная полоска появилась на 10 день после овуляции (ДПО), то есть 25 день менструального цикла.
Динамику моих тестов по дням можно посмотреть здесь:
После ЭКО
После проведения экстракорпорального оплодотворения динамика изменения уровня ХГЧ особенно важна, так как позволяет выявить удачно ли прошла имплантация оплодотворенной яйцеклетки в матке.
После переноса эмбрионов в матку, а их, как правило, подсаживают несколько для увеличения шанса успешной приживаемости, на 14 дпп (аббревиатура расшифровывается как – день после переноса) уровень ХГЧ при наступлении зачатия должен составлять не менее 100 мМЕ/л.
Показатель ХГЧ при двойне может достигнуть на второй недели беременности 300 мМЕ/л.
Необходимо также учитывать, что усредненные показатели при многоплодной беременности после ЭКО превышают такие же данные при естественном зачатии.
Это связано с тем, что женщина в период подготовки к ЭКО получает интенсивную гормональную терапию.
Таблица уровня ХГЧ по дням после ЭКО
| День после переноса эмбриона | Средний уровень ХГЧ в мМЕ/л |
| 14 | 105 |
| 15 | 160 |
| 16 | 260 |
| 17 | 410 |
| 18 | 650 |
| 19 | 980 |
| 20 | 1380 |
Данные соответствуют показателям ХГЧ при одноплодной беременности, с двойняшками цифры умножают вдвое.
Блок: 3/4 | Кол-во символов: 2765
Источник: https://doublemama.ru/biblioteka-mamy/beremennost/hgch-pri-dvojne/
Концентрация гормона при экстракорпоральном оплодотворении
Экстракорпоральное оплодотворение (ЭКО) является инновационной методикой, позволяющей многим женщинам, которые не могут зачать естественным образом, испытать долгожданное счастье материнства.
Если имплантированный эмбрион был грамотно подсажен и прижился, то уже после 4-го дня хорионический гонадотропин начинает расти. Как и при обычной беременности, медленное увеличение уровня гормона ускоряется, показывая характерное удвоение примерно через три дня. Пиковое значение фиксируется около 11 недели, а затем процесс замедляется с постепенным уменьшением концентрации.
Поскольку при ЭКО всегда был риск отторжения эмбриона, то кровь женщины на ХГЧ исследуется чаще. При необходимости анализы повторяются через три дня.
Особенностью экстракорпорального оплодотворения является подсаживание не одного эмбриона, чтобы увеличить шансы на беременность. По этой причине после ЭКО нередко рождается двойня. Но установить многоплодие на раннем сроке, подобно исследованиям, проводимым женщинам с обычным зачатием, не удается. Это объясняется тем, что на предварительном этапе в процессе подготовки к операции женщине назначается интенсивная гормональная терапия, призванная создать условия для нормального вынашивания плода. По этой причине уровень ХГЧ будет повышенным, и диагностировать, есть ли двойня, удается позже при проведении ультразвукового исследования.
Блок: 4/16 | Кол-во символов: 1419
Источник: https://babytwins.ru/hgch-dvojnya-po-nedelyam/
Нормы лабораторий и результаты пользователей
Нормы ХГЧ в разных лабораториях могут отличаться. Это связано с использованием различных методик проведения исследований, реактивов и другими факторами. Поэтому для правильной оценки динамики роста гормона необходимо проводить исследования в одной лаборатории и оценивать результаты относительно норм этой лаборатории. Калькулятор ХГЧ позволяет оценить свои результаты относительно норм разных лабораторий:
- Нормы ХГЧ в лаборатории «ИНВИТРО» при двойне
- Нормы ХГЧ в лаборатории «ГЕМОТЕСТ» при двойне
- Нормы ХГЧ в лаборатории «BIOTEC» при двойне
- Нормы ХГЧ в лаборатории «CMD» при двойне
Результаты других пользователей на графике так же могут отличаться (в зависимости от норм лабораторий), содержать ошибки (например, неверно введены данные).
Блок: 4/5 | Кол-во символов: 820
Источник: https://www.wantbaby.ru/ru/kalkulatory/kalkulator-hgch-pri-dvojne/
Динамика уровня на протяжении беременности после ЭКО
В приведенных во многих источниках таблицах с фиксацией показателей концентрации, характерной для хорионического гонадотропина, ориентиром служит обычная одноплодная беременность. Если же развивается двойня, то все цифры необходимо увеличить вдвое, как в таблице 2.
Беременность двойней
Таблица 2 – норма гормона ХГЧ (мЕ/мл), характерная для ситуации, когда после ЭКО вынашивается двойня, в зависимости от срока зачатия:
| Неделя | 1 — 2 | 2 — 3 | 3 — 4 | 4 — 5 |
| ХГЧ | 50-600 | 3000-10000 | 20000-60000 | 40000-200000 |
| Неделя | 5 — 6 | 6 — 7 | 7 — 8 | 8 — 10 |
| ХГЧ | 100000-400000 | 100000-400000 | 40000-400000 | 40000-200000 |
| Неделя | 11 — 12 | 13 — 14 | 15 — 25 | 26 — 37 |
| ХГЧ | 40000-180000 | 30000-120000 | 20000-70000 | 20000-120000 |
Анализируя данные таблицы 2 можно констатировать, что ХГЧ при двойне после ЭКО имеет тенденцию к стремительному увеличению до срока примерно в 10 недель, а затем следует постепенное замедление процесса продуцирования гормона. Если был замечен резкий скачок в сторону увеличения, или снижения, то следует обязательное дополнительное обследование. В целом же экстракорпоральный метод оплодотворения дает реальный шанс тем, кто стремится иметь детей.
Список литературы
- Беременность и роды при экстрагенитальных заболеваниях. Гриф УМО по медицинскому образованию, Апресян С.В., Радзинский В.Е. 2009 г. Издательство: Гэотар-Медиа.
- Невынашивание беременности, инфекция, врожденный иммунитет; Макаров О.В., Бахарева И.В.(Ганковская Л.В., Ганковская О.А., Ковальчук Л.В.)-«ГЭОТАР — Медиа».- Москва.- 73 с.-2007.
- Акушерство и гинекология: диагностика и лечение. Учебное пособие. В 2-х томах. ДеЧерни А.Х., Натан Л. 2009 г. Издательство: МЕДпресс-информ
- Неонатология: национальное руководство. Гриф УМО по медицинскому образованию. Редактор: Володин Н.Н. 2007 г. Издательство: Гэотар-Медиа.
- Гестоз: теория и практика. Айламазян Э.К., Мозговая Е.В. 2008 г. Издательство: МЕДпресс-информ.
Акушер-гинеколог, к.м.н., ДонНМУ им. М. Горького. Автор многочисленных публикаций на 6 сайтах медицинской тематики.
Блок: 5/16 | Кол-во символов: 2038
Источник: https://babytwins.ru/hgch-dvojnya-po-nedelyam/
Возможные проблемы
Почему низкий? Что делать?
Низкий уровень ХГЧ на ранних сроках гестации может быть обусловлен:
- Внематочной беременностью. Слияние яйцеклетки и сперматозоида происходит в фаллопиевой трубе, соединяющей яичник с полостью матки. Далее, оплодотворенная яйцеклетка передвигается по направлению к матке, где и происходит ее имплантация. Но иногда этот процесс нарушается, и яйцеклетка остается в трубе. После формирования хориона начинает выделяться ХГЧ, но в меньших концентрациях. В этом случае назначается ультразвуковое исследование матки и яичников.
- Угрозой самопроизвольного аборта. Снижение ХГЧ наблюдается при отслойке хориона от эндометрия матки. При этом травмируется часть кровеносных капилляров и гонадотропин не попадает в кровеносное русло. Клинически это проявляется появлением у женщины тянущих болей внизу живота и прожилками крови в вагинальном отделяемом.
- Замершей беременностью. Это патология, при которой плод перестает развиваться и вскоре погибает.
- Анэмбрионией – состоянием, при котором в плодном яйце не обнаруживается зародыш – эмбрион.
Как быть, если уровень упал?
С 9-10 недели беременности рост ХГЧ постепенно снижается и держится на стабильном уровне до родов. Это нормальное состояние не должно беспокоить женщину.
Но если на ранних сроках концентрация ХГЧ резко падает, это является тревожным симптомом. В таком случае требуется проведения дополнительного УЗИ для выявления возможных патологий со стороны плода.
Если подтверждается внематочная беременность или гибель плода, выполняют оперативное вмешательство по удалению остатков плодного яйца.
Уровень как при двойне, а плодное яйцо одно. Почему?
Увеличенные показатели ХГЧ при одноплодной беременности могут свидетельствовать в пользу:
- Хромосомных болезней плода, например, болезни Дауна.
- Эндокринной патологии матери – сахарный диабет.
- Раннего токсикоза.
Для уточнения причин, спровоцировавших скачок ХГЧ, необходимо углубленное исследование с привлечением генетика и эндокринолога.
Тест на ХГЧ необходимо проводить регулярно, особенно при многоплодной беременности или после ЭКО. На ранних сроках, когда зародыши еще не видны на УЗИ и отсутствуют другие признаки беременности, наблюдение за динамикой роста уровня ХГЧ в крови показывает, как растет и развивается плод.
Хотя таблицы нормальных показателей ХГЧ доступны для ознакомления любой женщине, все-таки интерпретировать и оценивать результаты исследований должны врачи.
Блок: 4/4 | Кол-во символов: 2408
Источник: https://doublemama.ru/biblioteka-mamy/beremennost/hgch-pri-dvojne/
Метод определения уровня вещества
Для нахождения присутствия вещества используют такие методы:
- исследование мочи;
- проверка крови;
- тест на беременность.

Лучший вариант исследование крови, которое лучше всего делать утром до еды.
На исследование сдавать надо через пять дней с начала овуляции. Тест крови продемонстрирует присутствие плода. Норма вещества у женщин, не ждущих малыша, ниже 5 мЕд/мл.
Тест мочи считается довольно точным. Менее успешный вариант – применение стандартного теста. Почти все представительницы слабого пола выбирают конкретно его, потому что он применяется без особых трудностей, доступен и днем, и ночью.
С помощью современных высококачественных исследований узнают об успешном зачатии еще до допускаемой менструации. Когда анализ продемонстрировал присутствие вещества, это означает, что дама ожидает малыша. Но в некоторых случаях негативный итог не свидетельствует о том, что зачатия нет.
Блок: 2/6 | Кол-во символов: 919
Источник: https://gormonys.ru/analizy/hgch-pri-dvojne.html
Образ жизни после положительного результата
Повышенная концентрация ХГЧ в крови после ЭКО свидетельствует о наступлении беременности. Для того, чтобы вынашивание протекало без патологии, разработаны профилактические рекомендации. К ним относятся:
- Ведение здорового образа жизни. После подтверждения беременности женщине необходимо придерживаться сбалансированного и рационального питания. Ежедневное меню должно включать достаточное количество фруктов, овощей и клетчатки. Помимо этого, рекомендуется совершать неспешные прогулки на чистом воздухе.
- Исключение перегревания. На протяжении всей беременности не рекомендуется посещать бани или сауны. Высокая температура оказывает дополнительную нагрузку на организм.
- Соблюдение режима отдыха и сна. Женщине лучше избегать эмоционального напряжения. Стресс негативно влияет на состояние здоровья в целом, особенно в период беременности.
- Исключение чрезмерной физической нагрузки. Рекомендация особенно актуальна на первых сроках беременности, пока плод окончательно не прикрепился к стенкам матки. В дальнейшем тяжелые нагрузки также необходимо исключить. Вся физическая активность обсуждается с лечащим врачом.
Соблюдение рекомендаций по образу жизн
101allergia.net
ХГЧ при двойне
Беременность – это счастье для каждой женщины, а «двойная» беременность – двойное счастье. И, конечно, хотелось бы знать заранее, к чему готовиться, ведь часто двойня рождается раньше положенного срока, да и уход за двумя малышами несколько сложнее. Для того чтобы определить двойню на ранних сроках беременности, необходимо обратить внимание на уровень гормона ХГЧ. Как показывает практика, ХГЧ при двойне в два раза выше обычных показателей.
ХГЧ – гормон беременностиХорионический гонадотропин, а именно так правильно называется этот загадочный гормон, начинает вырабатываться практически сразу после зачатия. Именно на определении его уровня в моче основаны все домашние тесты на беременность. С каждым днем ХГЧ продолжает расти, удваиваясь примерно каждые 2-3 дня. Этот процесс длится до 11 недели – затем рост ХГЧ останавливается, и уровень гормона начинает снижаться.
Уровень ХГЧ при двойне
Беременность двойней – это настоящее чудо, и, вероятно, будущая мама сама подозревает, что носит не одного ребенка, а двух деток. На ранних сроках, когда на УЗИ еще ничего не понятно, определить многоплодную беременность можно по росту и показателям ХГЧ, которые характерны при двойне.
Для того чтобы узнать, какой должен быть ХГЧ при двойне, как правило, норму для обычной беременности необходимо умножить на 2. Логично, ведь малышей у вас двое, а значит, гормона плацента будет выделять вдвое больше. Ниже приведена таблица динамики гормона для одноплодной беременности – увеличьте результат в 2 раза и получите норму ХГЧ при двойне.
| 1-2 неделя | 25-156 мЕд/мл |
| 2-3 неделя | 100-4900 мЕд/мл |
| 3-4 неделя | 1110-31500 мЕд/мл |
| 4-5 неделя | 2600-82300 мЕд/мл |
| 5-6 неделя | ble>23100-150000 мЕд/мл |
| 6-7 неделя | 27300-233000 мЕд/мл |
| 7-11 неделя | 20900-291000 мЕд/мл |
Таблица ХГЧ при двойне – относительна, поскольку одна беременность совершенно не похожа на другую, а тем более, когда вы ждете двойню. Но если показатели гормона у вас вдвое завышены и продолжают расти, тогда вероятность многоплодной беременности практически 100%. ХГЧ при беременности двойней растет, как и при обычной, с одним лишь отличием – его постоянный показатель в 2 раза выше.
ХГЧ при двойне после ЭКО
Как правило, уровень гормона ХГЧ после экстракорпорального оплодотворения даже при одноплодной беременности немного выше, чем при зачатии естественным путем. Это объясняется тем, что перед ЭКО проводят гормональную терапию, чтоб как можно максимально лучше подготовить организм матери к вынашиванию плода.
Частота беременности двойней или тройней после прохождения ЭКО гораздо выше, чем при обычном оплодотворении. Дело в том, что для получения результата в матку подсаживается несколько эмбрионов, рассчитывая на то, что хоть один, но приживется. В результате каждая четвертая процедура заканчивается многоплодной беременностью.
Выявить двойню при экстракорпоральном оплодотворении немного сложнее, поскольку уровень ХГЧ сам по себе является выше нормы. Но если показатель гормона превышает норму в 1,5-2 раза, тогда все-таки будьте готовы стать мамой двоих, а то и троих малышей.
Динамика ХГЧ при двойне
Для того чтобы определить двойню на раннем сроке беременности изучают динамику ХГЧ. Как правило, если врач подозревает многоплодную беременность, анализ ХГЧ назначается несколько раз с периодичностью в 3-4 дня. Исследование ХГЧ по дням и неделям при двойне – это нормальное явление, которое ни в коем случае не должно вас пугать. Такой метод является практически единственным, а главное эффективным способом определить многоплодную беременность на раннем этапе.
womanadvice.ru
ХГЧ при беременности двойней: ответы на вопросы
Приветствую вас, друзья! Сегодня я хочу обсудить с вами все, что касается анализа крови на ХГЧ. И рассказывать я об этом решила в формате «вопрос-ответ». Так ли необходима проверка показателей ХГЧ при беременности? Каковы нормы этого гормона и стоит ли волноваться при отклонениях от них? И, наконец, является ли уровень ХГЧ показателем многоплодной беременности?
Верная медицинская примета: если при исследовании вашей мочи или крови был обнаружен хорионический гонадотропин человека – ждите скорого прибавления в семействе. Конечно, иногда наличие этого гормона может свидетельствовать и о проблемах в женском организме. Но в основном его появлению стоит только радоваться.
Если же у вас есть предположение, что детей будет несколько – исследовать кровь нужно обязательно. Дело в том, что ХГЧ при беременности двойней отличается более высокими показателями. На основе результатов анализа акушер-гинеколог сможет ещё до УЗИ сообщить вам о двойном количестве пузожителей.
Насколько необходимо будущей маме проверять показатели хорионического гонадотропина человека?
Вы вправе отказаться от проверки уровня ХГЧ. Если вам не позволяет вера или внутренние убеждения. Но прежде подумайте! Если внутри вас не один ребенок, существует вероятность преждевременных родов. Мешая врачу проводить необходимую диагностику, вы подвергаете будущих детей (да и себя) неоправданному риску. Стоит ли жизнь и здоровье малышей ваших тараканов?
С какого момента в моём организме можно будет обнаружить хорионический гонадотропин человека?
Ну, вообще-то, именно на определении ХГЧ в моче и основаны все тесты на беременность – ведь при прочих равных, возникает этот гормон в основном при наличии эмбриона в теле женщины. Более того, зная время зачатия можно с точностью отследить изменения в крови. Правда, для этого вам придётся встать пораньше на учёт в женской консультации или несколько раз сдать этот анализ в платной лаборатории.
Когда мне нужно первый раз сдать кровь на гормоны?
Если вы сомневаетесь в результатах теста – сходите в лабораторию и узнайте, какой у вас уровень бета — ХГЧ. Делать это можно уже после нескольких дней задержки, но лучше посмотреть на рост гормона в динамике, т. е. сдать кровь несколько раз в течение 36–72 часов. Показатели меньше 5 мМе/мл скажут об отсутствии плодного яйца, ну а если цифры будут больше 25 мМе/мл – стоит подумать о походе к гинекологу (УЗИ при таких показаниях делать ещё рановато).
Как часто мне нужно сдавать кровь на хорионический гонадотропин человека?
 Помните: хорионический гонадотропин человека активно вырабатывается до 11 недели беременности и его рост происходит с периодичностью в несколько дней (до 96 часов). Показатели гормона за это время увеличиваются в два раза, при многоплодной – ещё больше. Проверять ли уровень ХГЧ при беременности в динамике решит ваш лечащий врач. В любом случае пугаться частого «кровопускания» не стоит – собственно, это единственная возможность для доктора установить на ранних сроках вероятное количество эмбрионов.
Помните: хорионический гонадотропин человека активно вырабатывается до 11 недели беременности и его рост происходит с периодичностью в несколько дней (до 96 часов). Показатели гормона за это время увеличиваются в два раза, при многоплодной – ещё больше. Проверять ли уровень ХГЧ при беременности в динамике решит ваш лечащий врач. В любом случае пугаться частого «кровопускания» не стоит – собственно, это единственная возможность для доктора установить на ранних сроках вероятное количество эмбрионов.
Вообще, если у вас имеется генетическая предрасположенность к рождению двойни или вы старше 30 лет и принимали гормональные препараты – старайтесь чаще сдавать кровь на ХГЧ. По мнению медиков, есть большая вероятность того, что таким мамам вскоре придётся запасаться двойным приданым для карапузов.
На какие цифры мне стоит ориентироваться, получив результат на руки?
Насколько мне известно, направление с конечными показателями анализов на руки не выдаётся, а передаётся лечащему врачу. И это правильно, потому что данные каждой будущей мамы уникальны и должны рассматриваться специалистом индивидуально.
Все же существует некая усреднённая таблица показателей, в которой гормональный уровень расписан буквально по неделям с момента менструальной задержки. Если на первых порах цифры находятся на уровне 25–100 мМе/мл, то к 11 неделе результаты достигают 291000 мМе/мл.
Стоит ли себя волновать понапрасну? По–моему, важно просто установить низкий у вас ХГЧ или, наоборот, повышенный. А сообщить об этом – как раз задача акушера-гинеколога. Не думаю, что врач утаит от вас эти сведения, а скорее вместе с вами будет приятно (я надеюсь!) удивлён и растроган.
Правда ли, что с двойней хорионический гонадотропин человека растёт быстрее, чем с одним малышом?
Вовсе нет! Темпы роста «гормона будущей мамы» одинаковы – разнятся лишь показатели. Именно поэтому я в очередной раз предостерегаю вас от скоропалительных выводов на основе псевдонаучных статей и рассказов на форумах. Берегите себя, свои нервы и своих пузожителей! Пожалуйста, задавайте вопросы врачам, лаборантам, медсёстрам – в общем, тем, кто полностью «в теме».
Зачем врач направляет меня на проверку хорионического гонадотропина человека каждые несколько дней?
Женщине, забеременевшей естественным путем, доктор такую проверку не назначит, даже если у нее двойня. Вероятно, вы стали мамой после процедуры ЭКО – гормональное исследование по дням происходит именно в этом случае. Врачу важно понять, прикрепился ли эмбрион, все ли благополучно в вашем организме. В общем, наберитесь терпения, сдавать кровушку вам теперь придётся каждые 3 дня.
При ЭКО рост ХГЧ отмечается не только до 11 недели, но и после 22. В этом случае, конечно, тоже есть своя усреднённая таблица. Ее легко найти в сети, но я, опять же, не рекомендую. Предоставьте расчёты специалистам. Радуйтесь будущему материнству и не впадайте в панику, подгоняя результаты своих анализов под интернет-калькуляцию.

Мне сделали ЭКО. Когда нужно будет первый раз провести проверку на хорионический гонадотропин человека?
После подсадки эмбрионов должно пройти около двух недель. Только тогда вам следует проявлять активность и отправляться в процедурный кабинет. Не пугайтесь, если вас направят на пересдачу через пару дней. Специалистам важно установить наличие роста ХГЧ. Для общего успокоения приведу немного цифр.
- вас уже можно назвать будущей мамой, если уровень гормона больше 100 мМе/мл.
- если же показатели на уровне 300 мМе/мл и более – поздравляю! Карапуз в животике наверняка не один!
Надеюсь, я смогла ответить на ваши вопросы и развеять основные сомнения, мои дорогие. Как всегда, жду обратной связи, лайков, репостов!
gemelos-feliz.ru
ХГЧ при двойне — таблица
Хорионический гонадотропин (ХГЧ) представляет собой гормон, который начинает синтезироваться спустя 10-14 дней после зачатия. Именно его уровень изменяется при проведении теста на беременность. С каждым днем при вынашивании плода концентрация его повышается. Данный процесс длится буквально до 11 недель, а затем концентрация ХГЧ постепенно начинает снижаться.
Как изменяется уровень ХГЧ при беременности двойней?Согласно таблице, в которой указана норма ХГЧ, уровень гормона при двойне гораздо выше. Именно данный фактор на ранних сроках (еще до проведения УЗИ) позволяет предположить о наличии многоплодной беременности у женщины.
Если посмотреть в таблицу, в которой указан уровень ХГЧ по неделям при беременности двойней, то можно заметить следующую закономерность: концентрация гормона в таком случае приблизительно в 2 раза выше той, что наблюдается при обычной, одноплодной беременности.
При этом необходимо сказать, что указанные в ней данные относительны, поскольку каждая беременность имеет свои особенности, тем более, если женщина вынашивает сразу 2 плода и более.
Какой уровень ХГЧ наблюдается при беременности двойней после ЭКО?Чаще всего, уровень данного гормона при зачатии методом ЭКО немного выше, чем при обычной беременности. Обусловлено это тем, что перед проведением процедуры женщина проходит курс гормонотерапии, что необходимо для обеспечения подготовки организма к оплодотворению.
Из вышенаписанного следует, что указанные в обычной таблице уровни ХГЧ при беременности двойней в результате ЭКО неактуальны. Потому определить тот факт, что у женщины многоплодная беременность, просто сравнив результаты с таблицей, очень сложно.
Как изменяется уровень ХГЧ при двойне?Как известно, уровень ХГЧ при беременности изменяется по неделям, что также происходит при вынашивании двойни, и подтверждают данные концентрации гормона в таблице.
Для того чтобы убедится, что повышенный уровень гормона является следствием многоплодной беременности, врач назначает несколько анализов крови через короткие промежутки времени — через 3-4 дня. Полученные данные сравнивают с табличными значениями.
Таким образом, именно изменение уровня ХГЧ и позволяет еще на раннем сроке, задолго до проведения УЗИ, врачам предположить, что женщина скоро станет матерью сразу 2 детей. В этом и заключается неоценимая роль исследования крови на гормоны.
womanadvice.ru
Норма хгч при двойне по неделям
Как растет уровень ХГЧ при многоплодной беременности. Нормы ХГЧ при многоплодной беременности по неделям
Чтобы узнать, как меняются показатели гормона с увеличением срока беременности двойней (или большим количеством детей), достаточно изучить соответствующую таблицу. В норме уровень ХГЧ планомерно увеличивается каждые 2 — 3 дня. Оценить результаты анализов будущая мама может и сама, однако лучше доверить это дело квалифицированному специалисту.
Гормон ХГЧ представлен связкой альфа и бета единиц. Единица альфа ничем не отличается от других гормонов, в то время как бета неповторима по своей природе и именно на нее ориентируются, расшифровывая анализы мочи и крови. Частичка бета отображает состояние и развитие плода.
В настоящее время в интернете существует так называемый онлайн калькулятор ХГЧ при обычной и многоплодной беременности, который в два счета продемонстрирует динамику изменения показателей вещества по дням от даты оплодотворения (даже внематочного), после подсаживания эмбрионов (ЭКО), а при задержке месячных поможет установить наличие беременности и подтвердить ее срок. Чтобы получить онлайн-ответ, необходимо заполнить 4 поля: в первом и втором указать цифры значений ХГЧ, а в другие два поля внести суммарное число дней после предполагаемого оплодотворения и интервал между первым и вторым анализом.
Тем не менее врачи считают лабораторные методы диагностики более информативными и достоверными. Гинеколог обычно ориентируется на усредненный образец значений гормона. Говорить о четких данных не приходится, поскольку каждая женщина уникальна. Примерная матрица значений ХГЧ сформировалась в результате многолетних исследований и практики.
Гормон ХГЧ при многоплодной беременности: как узнают уровень вещества
В ходе исследования выраженное присутствие специфического вещества в организме матери реально зафиксировать уже на 6 — 10 сутки после зачатия. На ранних сроках беременности количество гормона увеличивается вдвое каждые 2 дня.
Чем больше срок беременности, тем медленнее растет уровень ХГЧ: начиная с уровня 1200 мЕД/мл показатели гормона увеличиваются через каждые 3 — 4 суток, а с уровня 6000 мЕД/мл двойной прирост количества вещества фиксируется через каждые 4 суток.
На сроке беременности 9 — 10 недель концентрация ХГЧ в крови будущей мамы максимальна и с этого момента будет постепенно уменьшаться.
Важно! Показатели ХГЧ при многоплодной беременности завышены пропорционально количеству эмбрионов.
Методов определения уровня гормона у беременных несколько:
- диагностика по крови;
- диагностика по моче;
- проверка с помощью теста на беременность.
Так как ХГЧ через систему кровообращения разносится по всему организму, анализ крови показывает наиболее точные результаты. Оптимальная дата для сдачи биоматериала — спустя 5 дней от начала овуляции. Исследование проводят утром натощак. У женщины возьмут 5 мл венозной крови. Сроки получения ответа разные: от нескольких часов до нескольких суток. Анализ мочи в лаборатории достоверен примерно на 97%. Для исследования нужна утренняя порция мочи. Наибольшей популярностью у женщин пользуются тесты на беременность, однако способ анализа мочи на наличие ХГЧ в домашних условиях проигрывает первым двум по точности. Так, по анализу крови обнаружить беременность можно уже на 2 день после зачатия, а при использовании теста — только через неделю.
Показания к анализу на ХГЧ при беременности
Анализ на ХГЧ гинекологи рассматривают как один из наиболее значимых методов диагностики при беременности. Показаний к процедуре несколько:
- Подтверждение успешного оплодотворения.
- Определение примерного срока беременности.
- Выявление аномально протекающей беременности (например, если она внематочная).
- Выявление патологий в развитии плода.
- Предупреждение самопроизвольного прерывания беременности.
- Проверка плода на наличие синдрома Дауна.
Как растет ХГЧ при многоплодной беременности
При многоплодной беременности динамика роста ХГЧ иная. Рождение не одного, а нескольких крошек всегда становится потрясающей неожиданностью для родителей.
Ультразвуковая аппаратура довольно точная, но не настолько чувствительна, чтобы продемонстрировать врачу наличие нескольких зародышей на самом раннем сроке беременности.
Приоткрыть завесу тайны поможет лабораторное исследование крови на специфический гормон.
По результатам таких анализов видно, что концентрация ХГЧ при многоплодной беременности по дням увеличивается ускоренными темпами. В этом случае показатели превышают усредненные цифры при обычной беременности в 2, а то и в 3 раза! Например, зародышевые оболочки и плацента будут вырабатывать гормона вдвое больше, если у женщины двойня.
То есть определить концентрацию ХГЧ при многоплодной беременности по неделям очень просто — для этого нужно взять показатели гормона при одноплодной беременности и умножить их на 2 (или на 3, если ожидается тройня).
Когда анализ крови показывает удвоенные значения вещества, которые продолжают увеличиваться в такой же пропорции, врач может поздравить женщину с двумя малышами, даже не прибегая к помощи УЗИ.
Нормы ХГЧ при одноплодной и многоплодной беременности представлены в таблице:
Нормы ХГЧ при многоплодной беременности после ЭКО
Для некоторых пар экстракорпоральное оплодотворение является последним шансом стать родителями. При ЭКО эмбрион искусственно зачинают в пробирке и через некоторое время переносят его в естественную среду — матку.
Женщине подсаживают зародыши в возрасте 3 или 5 дней, следовательно их фактический возраст будет больше срока беременности.
«Трехдневки» уступают «пятидневкам» в размере и приживаются дольше, поэтому их хорион продуцирует ХГЧ медленнее.
Процедура экстракорпорального оплодотворения предполагает одновременную имплантацию нескольких эмбрионов — так значительно повышается вероятность благополучного оплодотворения. Ситуация, когда вместо одного зародыша приживаются два, не единична — таким образом на свет появляются двойни из пробирки. Три эмбриона продолжают развиваться крайне редко.
Динамику роста концентрации ХГЧ начинают проверять в условиях лаборатории спустя 1,5 — 2 недели после переноса эмбрионов в матку. Для начала женщина купит в аптеке и сделает простой тест на беременность.
Этот способ диагностики зафиксирует повышение ХГЧ в крови, чем и подтвердит наличие беременности. Конкретные показатели гормона в организме будущей мамы будут установлены в ходе других методов исследования.
По словам врачей, чтобы получить максимально точные результаты, анализ на ХГЧ после экстракорпорального оплодотворения нужно сдавать каждые 2 — 3 дня.
Отметим один очень важный нюанс: показатели ХГЧ при многоплодной беременности после ЭКО всегда примерно в 1,5 раза выше средних значений гормона при многоплодной беременности, которая наступила естественным путем.
Так происходит из-за интенсивной гормональной терапии, которую прошла пациентка клиники для подготовки организма к предстоящему испытанию.
Уровень ХГЧ при многоплодной беременности: отклонения от нормы
Анализируя показатели гормона беременности, специалист делает выводы о жизнеспособности эмбрионов и проверяет, нет ли отклонений в их развитии на данном сроке.
Низкая концентрация ХГЧ при наличии нескольких плодов свидетельствует о следующих патологиях:
- не развивающаяся беременность;
- внематочная имплантация эмбриона;
- плацентарная недостаточность;
- угроза самопроизвольного аборта.
Чрезвычайно высокий уровень ХГЧ говорит о таких особенностях беременности:
- выраженный токсикоз на маленьком сроке;
- токсикоз на почве сахарного диабета матери;
- синдром Дауна у плода;
- генетические отклонения в развитии плода.
Чтобы многоплодная беременность завершилась благополучно, врачи тщательно контролируют ее течение при помощи лабораторных методов исследования. Когда женщина готовится стать мамой сразу для нескольких малышей, ее ожидает длинный список всевозможных анализов. В частности «поведение» хорионического гонадотропина в крови будущей мамы врач отслеживает на протяжении всех 9 месяцев беременности.
Источник: http://beremennuyu.ru/kak-rastet-uroven-hgch-pri-mnogoplodnoj-beremennosti-normy-hgch-pri-mnogoplodnoj-beremennosti-po-nedelyam
Гормоны при вынашивании двойни
Уровень ХГЧ при многоплодной беременности высокий. Такие показатели обусловлены наличием нескольких детских мест-хорионов. При отслеживании хода развития плода врач постоянно проводит исследование данного гормона.
По количеству этого вещества можно установить, какие изменения происходят с эмбрионом, имеются ли какие-либо отклонения беременности. Именно по этой причине анализ крови берется несколько раз в процессе вынашивания.
Характеристики гормона
ХГЧ — это хорионический гонадотропин, вырабатываемый хорионом. После слияния половых клеток партнеров происходит формирование бластоцисты. Она постепенно передвигается по стенке фаллопиевой трубы в сторону маточной полости. В матке бластоциста оседает в эндометриальную ткань.
При внедрении цисты в эндометрий происходит незначительное травмирование стенки органа. На этом участке плодное яйцо сливается с клетками матки. Участок заселяется тканью, вырабатывающей гормон.
Хорион выполняет питательную и защитную функцию. С постепенным развитием плода ткань формирует детское место — плаценту. Обе ткани вырабатывают вещества, относящиеся к группе гонадотропинов. Под их влиянием эмбрион способен правильно развиваться и сохранять свою жизнеспособность.
Гонадотропин имеет два составляющих. Первая часть вырабатывается гипофизом. Именно из-за этой особенности вещество в минимальном количестве может обнаруживаться в крови у мужчин. Вторая часть обнаруживается только в организме беременной женщины. По ее наличию врач делает выводы о прекрасном состоянии женщины.
В первые дни после зачатия хорион выводит гормон в кровяное русло. Такая особенность связана с большим количеством кровеносных сосудов, питающих матку.
После нескольких дней хорионический гонадотропин начинает поступать в мочу. Зная эту особенность организма, женщина может узнать о беременности до начала очередного менструального цикла. Через неделю можно сдать анализ.
Если же пациентка обладает терпением, используется специальный тест.
Анализ позволяет специалисту судить о состоянии беременности, возможных патологиях зачатия и количестве плодов. При многоплодном вынашивании уровень ХГЧ превышает нормы в несколько раз. Чем больше количество плодов, тем выше объем гормона.
Способы выявления зачатия
Обнаружить положительное зачатие можно различными способами. Гормон выявляется следующими способами:
- сдача кровяной жидкости;
- исследование мочи;
- домашнее тестирование.
Не всегда женщина должна ждать предполагаемой задержки. Такое условие необходимо при экстракорпоральном оплодотворении и искусственной инсеминации.
После подсадки лабораторного материала врач проводит первое исследование через неделю. Кровь в этот период содержит некоторое количество гормона. Судить о наступлении беременности можно по уровню ХГЧ.
У небеременной женщины показатели не превышают пяти единиц. Если же зачатие произошло, ХГЧ составляет 10 ЕД и более.
Исследование по моче осуществляется в редких случаях. В моче гонадотропин появляется на второй неделе после внедрения яйцеклетки в матку. Данный способ больше используется в домашних условиях.
Самостоятельно женщина может провести домашнее тестирование. С этой целью в аптеке необходимо приобрести специальный тест. Он реагирует на гормон в моче. При наличии беременности на тесте появляется две красные полоски.
Современные медицинские производители разработали электронный прибор. Он показывает предполагаемое количество недель. Но стоит учитывать наличие многоплодного зачатия. В этом случае на ранних сроках тест покажет длительный промежуток времени. Если женщина точно знает, когда произошло зачатие, а тест показывает более большой срок, появляется возможность многоплодного зачатия.
Не всегда тест выдает правильный результат. Существует множество причин, когда полоска ошибается. В этом случае не стоит впадать в отчаяние. Нужно посетить лабораторию и сдать анализ крови. Только по нему можно делать выводы о своем состоянии.
Количество вещества в организме
Уровень ХГЧ постоянно изменяется. Первые изменения наблюдаются через день после выработки вещества. Уровень удваивается каждые двое суток. Активный рост наблюдается до окончания первого триместра. Эта особенность учитывается и при вычислении характеристик вынашивания.
При многоплодной беременности количество гонадотропина не укладывается в нормы предлагаемых таблиц. Уровень превышает нормы в 2–3 раза.
Не следует переживать, если гормон не вписывается в предлагаемые границы. Все женщины индивидуальны. Вынашивание также проходит у всех по-разному. Если объем гормона значительно отклоняется от норм, врач проводит несколько дополнительных обследований.
Причины отклонения от норм
При любой беременности уровень ХГЧ различен. Но не всегда вынашивание проходит правильно. Существует несколько причин патологического прекращения роста гонадотропина. Рассматриваются следующие возможные проблемы:
- замирание развития плода;
- отслойка плодного яйца;
- неправильное закрепление эмбриона;
- нарушение гормонального фона;
- анэмбриония.
В последние годы многие гинекологи отмечают рост замерших беременностей. Остановка роста плода в большинстве случаев не имеет явных причин. Установить, почему произошла гибель эмбриона, удается редко. При этом плод развивается нормально в течение нескольких недель. Уровень ХГЧ продолжает нормально расти.
На одном из обследований обнаруживается отсутствие прироста гонадотропина. Через несколько дней женщина сдает повторный анализ. Если уровень гонадотропина понизился, специалист проводит ультразвуковое диагностирование. На аппарате нужно отследить сердцебиение плода.
Если оно не выявляется, назначается процедура абортирования.
Отслойка плодного яйца также относится к причинам низкого ХГЧ. Данная патология сопровождается постепенным отторжением хориона от маточной стенки. При этом наблюдается повреждение мелких кровеносных сосудов. По ним гонадотропин перестает попадать в кровеносное русло.
Уровень вещества продолжает увеличиваться, но медленнее. Обнаружить патологию можно самостоятельно. Пациентка должна внимательно следить за цервикальными выделениями. При отслойке у вагинальной слизи появляется примесь крови. У отдельных пациенток появляется боль в животе.
Частой причиной низкого ХГЧ является неправильное закрепление плодного яйца. В норме оплодотворение происходит в полости фаллопиевой трубы. После зачатия зигота перемещается в матку. Но по ряду определенных причин правильный процесс развития беременности нарушается.
Наблюдается такое явление при спаечном поражении труб, наличии рубцовой ткани и воспаления. Оплодотворенная яйцеклетка остается в фаллопиевой трубе. Цистобласта внедряется в ворсистую ткань органа.
Образование хориона сопровождается появлением небольшого количества ХГЧ. Уровень гонадотропина увеличивается медленно. Если во время обследования обнаруживается данная проблема, необходимо срочное ультразвуковое диагностирование.
Позднее выявление внематочной беременности чревато разрывом трубы и потерей репродуктивной способности.
Дополнительные факторы
Хорионический гонадотропин относится к естественным гормонам гипофиза. Изменение работы гормональной системы также негативно воздействует на его количество. Уменьшение продуцирования прогестерона приводит к сбою деятельности хориона. Объем ХГЧ увеличивается медленно. Для диагностирования этой патологии необходимо сдать развернутый анализ крови на гормоны.
Также распространенной на сегодняшний день проблемой является анэмбриония. Недуг характеризуется отсутствием эмбриона в оболочке плодного яйца. В первые дни после оплодотворения все процессы протекают правильно. На пятой неделе обнаруживается прекращение роста гонадотропина.
В этот же период врач проводит первое исследование сердцебиения плода. На экране не просматривается сердце. Также нет затемнения в полости плодного яйца. Для подтверждения диагноза нужно посетить специалиста несколько раз. Не следует торопиться с прерыванием беременности.
Рекомендуется пройти повторный осмотр у другого врача.
Если ХГЧ прекращает увеличиваться, нужно незамедлительно посетить медицинский центр. Только врач может поставить правильный диагноз и определить точную причину патологии.
Причины высоких показателей
У отдельных пациенток уровень гормона превышает нормы. Такое явление также имеет ряд причин. Часто высокий ХГЧ при многоплодной беременности. Но существуют и другие причины активного роста гормона. Специалисты делают предположение о наличии следующих проблем:
- эндокринное поражение организма;
- развитие синдрома Дауна у плода;
- неправильное установление сроков зачатия;
- сильное токсическое поражение на ранних сроках.
Если причина не заключается в многоплодном вынашивании, исследуется состояние эндокринной системы. Причина может заключаться в наличии скрытой формы сахарного диабета. Данное заболевание обнаруживается из-за резкой перестройки гормональной системы. У многих пациенток болезнь исчезает самостоятельно после родов. При скрытом диабете ХГЧ может менять свое количество резко.
Пугающим диагнозом является предполагаемый синдром Дауна. Данное предположение врач делает после первого скрининга. Если уровень ХГЧ резко повысился при одноплодном вынашивании, необходимо пройти ряд дополнительных обследований. Только при сопоставлении нескольких данных врач ставит точный диагноз.
Высокий ХГЧ может наблюдаться и при неправильном установлении сроков беременности. Зачатие происходит только в овуляцию. Если овуляция произошла сразу после менструации, количество вещества будет высоким к моменту очередного цикла. Многие гинекологи ставят дату предполагаемого зачатия со слов пациентки. Установить точные сроки можно только с помощью ультразвукового обследования.
Виновником высокого ХГЧ является и ранний токсикоз. Обычное токсическое поражение на уровень гонадотропина не влияет. Патологический рост наблюдается при сильном токсикозе.
Он сопровождается обезвоживанием организма и изменением характеристик кровяной жидкости. Именно из-за загущения крови уровень ХГЧ возрастает. Стоит отметить, что сильный токсикоз наблюдается у небольшого количества беременных женщин.
Наибольший процент вероятности развития этой проблемы приходится на многоплодное вынашивание.
Ошибочные результаты обследования
Высокий ХГЧ не всегда является признаком многоплодного зачатия. Наличие этого вещества может указывать на наличие следующих процессов:
- первые недели после прерывания беременности;
- развитие онкологических новообразований;
- подготовка к экстракорпоральному оплодотворению или стимуляция.
Гонадотропин может сохраняться в крови женщины, перенесшей аборт, в течение нескольких недель. Если кровь берется в первом цикле после прерывания беременности, уровень вещества может иметь высокие показатели. Постепенно уровень гормона начинает снижаться. После первых самостоятельных месячных гонадотропин полностью устраняется из организма.
Ложный положительный результат также может стать признаком наличия онкологического новообразования. Онкологическая опухоль способна вырабатывать гормоны, сходные по структуре с гонадотропином.
Именно по этой причине при шуточном использовании теста мужчинами появляется положительный результат. Если человек случайно обнаружил положительный ответ теста на беременность без зачатия, нужно обратиться за консультацией к врачу-онкологу.
Он проведет специальное обследование, позволяющее определить локализацию опухоли.
Распространенной причиной наличия ХГЧ в организме без беременности является подготовка к экстракорпоральному оплодотворению или стимуляция деятельности яичников. Для обеих процедур специалисты включают активную деятельность яичников.
Первоначально вводится лекарственное вещество, стимулирующее рост множества фолликулов. К моменту созревания нескольких фолликулов врач вводит в организм препарат, содержащий человеческий гонадотропин. Он помогает стенкам фолликула разорваться. После овуляции или подсадки проводится поддерживающая терапия.
Она осуществляется с помощью лекарственных средств, содержащих прогестерон.
Из-за использования дополнительных доз ХГЧ врачи не рекомендуют делать тест на беременность в течение трех недель. Если тестирование осуществляется раньше, женщина может получить ложный положительный результат. Чтобы избежать разочарования, следует проводить исследование только с разрешения наблюдающего специалиста.
Вынашивание нескольких плодов требует сил от женщины. Если беременность сопровождается ранним токсикозом, быстрым появлением симптоматики, возможной причиной является наличие многоплодного вынашивания. Чтобы подтвердить многоплодную беременность, необходимо сдать анализ крови на уровень ХГЧ. Он поможет определить, как развивается эмбрион, количество плодов, наличие патологий.
Источник: https://JdemBaby.com/pregnancy/analyzes/uroven-hgch-pri-mnogoplodnoj-beremennosti.html
Хгч при беременности
Здравствуйте, дорогие читатели!
Один из многочисленных анализов, которые необходимо сдавать женщинам в первый период беременности — это хорионический гонадотропин человека, ХГЧ. Рассмотрим подробнее что это за показатель, какие у него нормы и какого рода информацию он в себе несет. Безусловно, консультация у врача будет информативной, но всё же следует иметь представление, о чём будет идти речь.
Что такое Хорионический гонадотропин человека?
ХГЧ — гормон, который вырабатывается хорионом (то есть структурой эмбриона) с момента, когда оплодотворенная яйцеклетка закрепляется и помогает зародышу в первые недели жизни.
Показатель этого гормона позволяет подтвердить факт беременности, а в дальнейшем следить за её протеканием и выявить грозящие факторы, такие как беременность вне матки, замершая беременность или угроза выкидыша.
Именно поэтому очень желательно следить за динамикой этого показателя на ранних сроках беременности.
С момента закрепления эмбриона уровень ХГЧ поднимается в десятки раз. Это можно отслеживать при сдаче анализа крови или мочи. Благодаря последнему, беременность легко определяется по тесту не выходя из дома.
Если сдать кровь на определение уровня ХГЧ, факт наступившей беременности возможно подтвердить уже на 7 — 10 день после задержки менструации, в то время, когда тест дает ответ на вопрос только по истечении двух недель с момента оплодотворения (1-5 дней задержки в зависимости от чувствительности теста).
Пик уровня гормона приходится на 10-12 неделю (до этого удвоение показателя происходит примерно каждые 36-72 часа), а после, к этому моменту дозревшая плацента, принимает на себя его роль. С этого момента, уровень гормона ХГЧ начинает постепенно снижаться.
Подготовка к сдаче анализа ХГЧ
- Накануне сдачи лучше не заниматься спортом и ограничить интенсивные физические нагрузки.
- Сдача крови должна происходить утром натощак, также накануне не рекомендуется кушать жирную пищу.
- Если назначение на анализ носит экстренный характер (к примеру, при замершей беременности), то кровь берут независимо от последнего приема пищи — это никак не повлияет на окончательный результаты, так как уровень гормона существенно увеличивается сам по себе.
- При приёме гормональных препаратов, надо обязательно уведомить об этом лечащего врача, поскольку это может значительно повлиять на интерпретацию результатов анализа.
Ориентировочные показатели ХГЧ:
- до 5 мМЕ/мл — отрицательный результат, беременность не наступила
- от 5 до 25 мМЕ/мл — не подтвержден и требует пересдачи через несколько дней
Если говорить об отклонениях от нормы уровня ХГЧ, то ориентирование идет на превышение нормативных показателей на 20%. Если же уровень ХГЧ превышает 50% как в сторону увеличения, так и понижения — это уже принято считать патологией.
Но из всех правил есть исключения. Если был проведен анализ и уровень превысил 20% от нормы, то назначают повторный сбор крови. При получении второго результата можно определить двигается показатель гормона в сторону патологии или нет (когда отклонение так и осталось на уровне 20% — это скорее говорит об особенностях организма).
Норма по дням
Ниже приведена таблица с нормой ХГЧ по дням:
На ранних сроках беременности
Если при беременности уровень гормона ХГЧ медленно повышается, это может быть сигналом внематочной беременности. Изредка бывает, что в таком случае показатель вообще не меняется. Для подтверждения или опровержения подозрений анализ проводят пару раз с разницей в несколько дней.
При обнаружении угрозы выкидыша или по факту самопроизвольного аборта показатель ХГЧ значительно снижается.
Но в самом начале, показатели находятся в пределах нормы и по мере того, как гибнут клетки эмбриона, он начинает постепенно снижаться.
При угрозе выкидыша еще можно спасти ситуацию, в этом случае назначают гормональную терапию. Про препарат Утрожестан, который может назначить врач, можно прочитать в одной из наших статей.
Очень важно после любого вида аборта обязательно сдать анализ на гормон еще раз, чтобы исключить неполный выход частей оболочки эмбриона, во избежание развития инфекции в организме женщины.
Хгч при беременности двойней
Если ожидается двойня, то уровень показателя ХГЧ будет в два раза больше. Чтобы узнать эти показатели, достаточно воспользоваться обычной таблицей с нормативными показателями и умножить их на 2.
Отклонения от нормы уровня ХГЧ
Рассмотрим какие могут быть причины и что может повлиять на отклонения от нормы:
— ошибка при вычислении срока беременности
— в плаценте произошло нарушение функций
— на втором или третьем триместре говорит о гибели плода
— есть угроза самопроизвольного аборта
— внематочная или замершая беременность
Конечно же, только этот показатель не может быть точным подтверждением диагноза. В дополнение, врач, как правило, назначает проведение УЗИ и сдачу гормонального анализа крови. Бывает, что уровень ХГЧ пониженный по причине слишком раннего диагностирования беременности. В таком случае повторную сдачу анализа следует провести немного позже.
— многоплодная беременность
— ошибка в сроке беременности
— пузырный занос
— у плода есть пороки развития
— наследственные болезни
Иногда, немного завышенным уровнем, показатель гормона может означать поздний токсикоз, сахарный диабет или другие заболевания будущей мамы.
При повышенном или пониженном показателе не стоит самостоятельно ставить себе диагноз и искать причины этого. В обязательном порядке надо обратиться за квалифицированной помощью и пройти обследования, который назначит врач. Также, следует помнить, что каждый организм уникален и неповторим, потому показатели нормы не всегда для всех одинаковы.
До встречи в следующей статье.
Источник: http://tvoirodi.ru/beremennost/hgch-pri-beremennosti.html
‘; blockSettingArray[2][«setting_type»] = 1; blockSettingArray[2][«element»] = «h3»; blockSettingArray[2][«elementPosition»] = 0; blockSettingArray[2][«elementPlace»] = 4; blockSettingArray[6] = []; blockSettingArray[6][«minSymbols»] = 0; blockSettingArray[6][«minHeaders»] = 0; blockSettingArray[6][«text»] = ‘
‘; blockSettingArray[6][«setting_type»] = 1; blockSettingArray[6][«element»] = «h2»; blockSettingArray[6][«elementPosition»] = 0; blockSettingArray[6][«elementPlace»] = 1; blockSettingArray[8] = []; blockSettingArray[8][«minSymbols»] = 0; blockSettingArray[8][«minHeaders»] = 0; blockSettingArray[8][«text»] = ‘
‘; blockSettingArray[8][«setting_type»] = 6; blockSettingArray[8][«elementPlace»] = 1; var jsInputerLaunch = 15;
momchild.ru
Многоплодная беременность и что делать в этом случае (видео)
Гинекология и акушерство давно шагнули вперед благодаря своим достижениям. Экстракорпоральное оплодотворение становится популярным, так как дает шанс бездетным парам на рождение своего ребенка. И хотя требуется несколько процедур, а также длительная подготовка и наблюдение специалиста, будущие родители готовы неукоснительно следовать рекомендациям врача, чтобы их заветная мечта о продолжении рода сбылась. Единственный минус ЭКО—многоплодная беременность.
Что это такое многоплодная беременность
Многоплодная беременность—развитие в полости матки нескольких (2-6) эмбрионов.Чаще всего диагностируется после проведения стимуляции или генетической предрасположенности (в роду были близнецы).
Развитие каждого плода наблюдается врачами с переходом женщины под опеку акушерства, а на УЗИ точно определяется их количество. Ведется активная профилактика осложнений весь период течения беременности.
Такая беременность на ранних сроках требует бережного отношения женщин к своему здоровью, полноценном отдыхе, исключении стрессовых ситуаций, осторожности при сексуальных отношениях и доброжелательного отношения близких.
Причины многоплодной беременности – это:
- наследственный фактор;
- возраст женщины после 35 лет;
- отказ женщины от редукции.
Самая многоплодная беременность (8 эмбрионов) была выношена женщиной из США – Надей Сулейман, которая отказалась от селекции, и с помощью кесарева сечения родила здоровых деток, не имеющих и по сей день отклонений со здоровьем. Этот феномен был занесен в книгу рекордов Гиннеса.
Признаки многоплодной беременности
 Признаки многоплодной беременности характеризуются сильным токсикозом по утрам и в течение дня, продолжающимся до 16 недели, при этом повышение ХГЧ вдвое способствует раннему определению беременного состояния еще до задержки.
Признаки многоплодной беременности характеризуются сильным токсикозом по утрам и в течение дня, продолжающимся до 16 недели, при этом повышение ХГЧ вдвое способствует раннему определению беременного состояния еще до задержки.К признакам многоплодной беременности на ранних сроках также стоит отнести то, что к 12-й неделе по высоте матка соответствует 16 неделям однояйцевой (быстро растет живот), стремительно набирается вес, отмечается быстрая усталость и повышенная сонливость, может появиться одышка, появляется белок в моче.
Как определить многоплодную беременность? Точно о многоплодной беременности женщина узнает благодаря лабораторным анализам, тестам и УЗИ:
- биохимия крови покажет наивысший уровень ХГЧ и АФП, вырабатываемых плацентой;
- на осмотре у гинеколога после 16-й недели беременности определяются несколько малышей;
- допплерометрия выявит сердцебиение близнецов;
- УЗИ определит количество плодов после 5-й недели, а также тип двойни.
ВАЖНО! Активное наблюдение за многоплодной беременностью осуществляется с помощью УЗИ, допплерографии кровотока плодов, эхографической оценки плаценты.
Особенности многоплодного вынашивания
 Ведение многоплодной беременности обладает особенностями и направлено на предупреждение осложнений во всех триместрах:
Ведение многоплодной беременности обладает особенностями и направлено на предупреждение осложнений во всех триместрах:- Женщине нужен щадящий режим (уменьшение физических нагрузок, достаточный сон) и витаминизированная диета с профилактикой анемии (Фолиевая кислота, Сорбифер, Мальтофер).
- Особо необходимо предупреждение гестоза беременных, с возможностью своевременной госпитализации.
- Для снятия повышенного тонуса матки и улучшения кровообращения в ней, беременным назначают Партусистен и Гинипрал.
- При угрозе преждевременных родов дают Сальбутамол, который пролонгирует беременность, а при слабой родовой деятельности назначают Окситоцин.
Секс при многоплодной беременности у женщин из-за сильного гормонального взрыва вызывает разные эмоции, о которых нужно сообщать своему мужу, во избежание психологических и физических проблем.
Секс не запрещен при нормально протекающей беременности, лишь за 2 месяца до родов лучше его ограничить. Выбирать время лучше тогда, когда женщину не тошнит, поэтому муж должен подстраиваться под жену. При выделении молозива и неприятных ощущениях лучше объяснить мужчине, как нужно себя вести.Принять решение о запрете на секс должен врач или женщина сама, в соответствии со своим самочувствием и ощущениями. За 2-3 недели до предполагаемого срока родов рекомендовано отказаться от интимной близости.
Основной гормон беременных
У женщин, вынашивающих ребенка, в крови определяется хорионический гонадотропин – гормон беременности.
Сдают кровь на ХГЧ в первый раз сразу после задержки месячных. ХГЧ больше 25 мМЕ/мл подтверждает беременность, а более низкие показатели говорят о том, что, возможно, анализ был сдан рано.
Своего пика гормон достигает к 11 неделе, а к 15 несколько понижается, и остается на таком уровне до самого конца беременности. Гормон способен к удвоению и изменению, именно поэтому беременность определяют функционально и УЗИ.
ХГЧ при многоплодной беременности по неделям вырабатывается плацентой и измеряется в мМЕ/мл.
Уровень ХГЧ при многоплодной беременности выше, чем при одноплодной, но скорость нарастания во всех случаях всегда одинакова. Высокий уровень такого вынашивания – это 300-400 мМЕ/мл.
ХГЧ при ЭКО проводят спустя 2 недели после вживления эмбриона в матку, в норме он – 100 мМЕ/мл. Показатель меньше 25 мМЕ/мл говорит о не наступлении беременности.
В роддом беременную отправляют за 2-3 недели до начала предполагаемого срока родов, а при угрозе прерывания – по медицинским показаниям.
Табличные значения умножаются на 2 (если двойня) или на 3 (если тройня).
Роды
Беременность по неделям и развитие плода при искусственном оплодотворении проходит так же, как и при естественном зачатии. Декретный отпуск наступает на 28 неделе.
Роды при многоплодной беременности являются сложными и относятся к группе риска из-за возможных осложнений. Во время рождения детей присутствует сразу несколько специалистов. Постоянно проводится кардиомониторинг плодов.
Срок наступления родов всегда раньше, чем при одноплодной беременности. Естественные роды при вынашивании близнецов разрешаются, если:
- нет противопоказаний к здоровью женщины;
- плоды находятся в полости матки в головном предлежании;
- плацента целая, без патологий развития;
- отсутствуют аномалии в развитии детей.
Чаще всего, матери настоятельно рекомендуют сделать кесарево сечение. Это предупредит осложнения естественных родов и сохранит деток здоровыми.
Кесарево сечение назначают при: крупных плодах, аномалиях родовых путей и их неготовности, проблемах с предлежанием (тазовое, поперечное), гипоксии детей, сросшихся близнецах, тройнях и более малышей, аномалиях плаценты.
Редукция эмбрионов
ЭКО использует методы, способствующие исключению многоплодной беременности.
Селекция (редукция) осуществляется эмбриоскопом со специальной встроенной видеокамерой. Благодаря ее работе специалист наблюдает за эмбрионами и оценивает их, позволяя выбрать клетку с наилучшими показателями. Это повышает шанс прикрепления плода в детском месте, и беременность способна завершиться рождением ребенка.
Когда приживаются одновременно несколько эмбрионов, то, по желанию женщины, удаляются другие эмбрионы, кроме одного. Редукция плода при многоплодной беременности удаляет несколько эмбрионов из детского места. Такую процедуру нужно делать также, когда существуют серьезные угрозы здоровью матери и ребенку.
После манипуляции, ткани эмбриона остаются в полости матки, а потом со временем сами рассасываются. Процедура проводится при:
- имплантации более 3 эмбрионов;
- обнаружении серьезных патологий плода;
- слабом здоровье женщины, не позволяющем родить сразу нескольких малышей.
Редукцию эмбрионов осуществляют с письменного согласия матери, под контролем УЗИ, в сроке от 5 до 13 недель беременности (лучше при 8-й).
Поддерживающий терапевтический курс подбирается с учётом возраста женщины, её веса, гормонального фона.
ekovsem.ru

 Из мяса предварительно удаляются жилы, сухожилия, покровные пленки. Мясо птицы освобождают от жирной кожицы.
Из мяса предварительно удаляются жилы, сухожилия, покровные пленки. Мясо птицы освобождают от жирной кожицы.
 Пищу в этот период следует готовить более тщательно, внимательнее протирать и варить. Хлеб рекомендуется только белый, черствый. Овощи — в виде пюре, даже фрукты и ягоды варят или запекают; мясо, рыба — отварные, протертые. В период обострения надо меньше солить приготовляемые блюда.
Пищу в этот период следует готовить более тщательно, внимательнее протирать и варить. Хлеб рекомендуется только белый, черствый. Овощи — в виде пюре, даже фрукты и ягоды варят или запекают; мясо, рыба — отварные, протертые. В период обострения надо меньше солить приготовляемые блюда.
 Растительная клетчатка хлеба, овощей и фруктов способствует работе кишечника и опорожнению желчного пузыря. Это очень важно, так как устраняется нежелательный застой желчи.
Растительная клетчатка хлеба, овощей и фруктов способствует работе кишечника и опорожнению желчного пузыря. Это очень важно, так как устраняется нежелательный застой желчи. В противоположность супам овощным супы молочные и крупяные можно варить с открытой крышкой.
В противоположность супам овощным супы молочные и крупяные можно варить с открытой крышкой. Но этой же причине в диете, больного ограничивают количество животных жиров — сала, сливочного и топленого масла.
Но этой же причине в диете, больного ограничивают количество животных жиров — сала, сливочного и топленого масла.

 Это способствует разжижению желчи и более свободному ее оттоку. Чай, чай с молоком, некрепкий, натуральный кофе с молоком, фруктовые и ягодные соки, томатный сок, отвар шиповника, подогретые минеральные воды (Ессентуки № 17, 4, 20, Боржоми, Джермук) — таков неполный перечень полезных напитков.
Это способствует разжижению желчи и более свободному ее оттоку. Чай, чай с молоком, некрепкий, натуральный кофе с молоком, фруктовые и ягодные соки, томатный сок, отвар шиповника, подогретые минеральные воды (Ессентуки № 17, 4, 20, Боржоми, Джермук) — таков неполный перечень полезных напитков. Очень важно красиво приготовить и подать блюда. Внешний вид и сервировка стола возбуждают аппетит, а следовательно, улучшают отделение пищеварительных соков и желчи. Есть следует не торопясь, тщательно пережевывая пищу.
Очень важно красиво приготовить и подать блюда. Внешний вид и сервировка стола возбуждают аппетит, а следовательно, улучшают отделение пищеварительных соков и желчи. Есть следует не торопясь, тщательно пережевывая пищу. Желчегонно действуют растворы сернокислой магнезии.
Желчегонно действуют растворы сернокислой магнезии.

 Изделия из муки (сдобные и пресные), жареные блюда, а также блюда, приготовленные на растительном масле, и прием чрезмерные количества алкогольных напитков не рекомендуются.
Изделия из муки (сдобные и пресные), жареные блюда, а также блюда, приготовленные на растительном масле, и прием чрезмерные количества алкогольных напитков не рекомендуются.
 Назначается при следующих состояниях:
Назначается при следующих состояниях:
 Соль ограничивается – не более 5-10 г в сутки. Суточное употребление жидкости колеблется в пределах 1,5-2,5 л. Количество жиров в рационе также ограничено, предпочтение отдается жирам растительного происхождения. Блюда преимущественно готовят на пару, варят, реже – запекают.
Соль ограничивается – не более 5-10 г в сутки. Суточное употребление жидкости колеблется в пределах 1,5-2,5 л. Количество жиров в рационе также ограничено, предпочтение отдается жирам растительного происхождения. Блюда преимущественно готовят на пару, варят, реже – запекают. Разрешается только белок.
Разрешается только белок.
 Покупать орехи только неочищенные сырые. Обработанные могут включать вредные жиры, которые негативно повлияют на состояние пищеварительных органов.
Покупать орехи только неочищенные сырые. Обработанные могут включать вредные жиры, которые негативно повлияют на состояние пищеварительных органов. Диета при обострении хронического холецистита подразумевает переход на меню при остром течении – стол 5А. Рацион при бескаменной (некалькулезной) форме в период восстановления идентичен примерному меню при холецистите. Единственное исключение – нельзя употреблять в пищу яичные желтки. Количество растительных масел также ограничивается до минимума.
Диета при обострении хронического холецистита подразумевает переход на меню при остром течении – стол 5А. Рацион при бескаменной (некалькулезной) форме в период восстановления идентичен примерному меню при холецистите. Единственное исключение – нельзя употреблять в пищу яичные желтки. Количество растительных масел также ограничивается до минимума. Полностью исключены мясные и рыбные бульоны, капуста, клетчатка. Можно есть только отварную пищу. Разрешается также употреблять паровую еду в измельченном виде. Срок строгой диеты – до 2-3 месяцев, затем можно добавлять постепенно углеводную и умеренно жирную пищу в повседневный рацион.
Полностью исключены мясные и рыбные бульоны, капуста, клетчатка. Можно есть только отварную пищу. Разрешается также употреблять паровую еду в измельченном виде. Срок строгой диеты – до 2-3 месяцев, затем можно добавлять постепенно углеводную и умеренно жирную пищу в повседневный рацион. Поскольку бульоны запрещены, они заменяются диетическими супами.
Поскольку бульоны запрещены, они заменяются диетическими супами.
 Компот
Компот Компот
Компот
 Говядина, молодая нежирная баранина, мясная нежирная свинина, кролик, курица, индейка — отварные, запеченные после оваривания куском и рубленые.
Говядина, молодая нежирная баранина, мясная нежирная свинина, кролик, курица, индейка — отварные, запеченные после оваривания куском и рубленые. рецепты из раздела отварная рыба
рецепты из раздела отварная рыба Плов с сухофруктами, морковью, пудинги с морковью и творогом, крупеники. Отварные макаронные изделия
Плов с сухофруктами, морковью, пудинги с морковью и творогом, крупеники. Отварные макаронные изделия Сухофрукты
Сухофрукты

 Диета № 5 назначается при острых гепатитах и холециститах в стадии выздоровления; хроническом гепатите вне обострения; циррозе печени без ее недостаточности; хроническом холецистите и желчнокаменной болезни вне обострения (во всех случаях — без выраженных заболеваний желудка и кишечника).
Диета № 5 назначается при острых гепатитах и холециститах в стадии выздоровления; хроническом гепатите вне обострения; циррозе печени без ее недостаточности; хроническом холецистите и желчнокаменной болезни вне обострения (во всех случаях — без выраженных заболеваний желудка и кишечника).
 При воспалении желчного пузыря прием пищи должен осуществляться 5-6 раз в день. Это помогает стимулировать производство и выведение желчи.
При воспалении желчного пузыря прием пищи должен осуществляться 5-6 раз в день. Это помогает стимулировать производство и выведение желчи.

 Рекомендованы также сухофрукты.
Рекомендованы также сухофрукты.


 При этом также снижается риск развития вторичного панкреатита (воспаления поджелудочной железы), а это заболевание сопутствует холециститу не менее чем у 1\3 пациентов.
При этом также снижается риск развития вторичного панкреатита (воспаления поджелудочной железы), а это заболевание сопутствует холециститу не менее чем у 1\3 пациентов. Поначалу принимают только разведенные компоты, кисели, травяные отвары. Затем постепенно вводят полужидкие овощные супы-пюре, слизистые жидкие протертые каши на воде (предпочтительна рисовая, овсяная, манная). На 4-5 сутки разрешают некрепкие бульоны, нежирные кисломолочные продукты.
Поначалу принимают только разведенные компоты, кисели, травяные отвары. Затем постепенно вводят полужидкие овощные супы-пюре, слизистые жидкие протертые каши на воде (предпочтительна рисовая, овсяная, манная). На 4-5 сутки разрешают некрепкие бульоны, нежирные кисломолочные продукты.

 В целом, диета при холецистите примерно такая же, как при панкреатите.
В целом, диета при холецистите примерно такая же, как при панкреатите.


 При этом следует избегать использования так называемой «зажарки» овощей на масле в качестве заправки.
При этом следует избегать использования так называемой «зажарки» овощей на масле в качестве заправки.


 За основу берут стол номер 5. Требуется изучить перечень разрешенных и запрещенных продуктов, чтобы привести здоровье в порядок.
За основу берут стол номер 5. Требуется изучить перечень разрешенных и запрещенных продуктов, чтобы привести здоровье в порядок. В правом подреберье возникают тянущие боли, чаще всего после приема пищи. Даже в слабом воспаленном состоянии больного беспокоят метеоризм, вздутие, отрыжка, горечь во рту. Если воспаляется желчный пузырь, значит, вялотекущая болезнь обостряется.
В правом подреберье возникают тянущие боли, чаще всего после приема пищи. Даже в слабом воспаленном состоянии больного беспокоят метеоризм, вздутие, отрыжка, горечь во рту. Если воспаляется желчный пузырь, значит, вялотекущая болезнь обостряется. Меню при холецистите подразумевает отказ от жирного, жареного и мучного. Взамен – растительные масла, кисломолочные продукты, нежирные сорта мяса, птицы, рыбы. Кондитерские изделия заменяют сладкими фруктами.
Меню при холецистите подразумевает отказ от жирного, жареного и мучного. Взамен – растительные масла, кисломолочные продукты, нежирные сорта мяса, птицы, рыбы. Кондитерские изделия заменяют сладкими фруктами. Список далеко не исчерпывающий. Обычно едят постные блюда, они должны быть некислыми. Пить можно также ограниченный список напитков.
Список далеко не исчерпывающий. Обычно едят постные блюда, они должны быть некислыми. Пить можно также ограниченный список напитков.

 Соль ограничивается – не более 5-10 г в сутки. Суточное употребление жидкости колеблется в пределах 1,5-2,5 л. Количество жиров в рационе также ограничено, предпочтение отдается жирам растительного происхождения. Блюда преимущественно готовят на пару, варят, реже – запекают.
Соль ограничивается – не более 5-10 г в сутки. Суточное употребление жидкости колеблется в пределах 1,5-2,5 л. Количество жиров в рационе также ограничено, предпочтение отдается жирам растительного происхождения. Блюда преимущественно готовят на пару, варят, реже – запекают. Разрешается только белок.
Разрешается только белок.
 Покупать орехи только неочищенные сырые. Обработанные могут включать вредные жиры, которые негативно повлияют на состояние пищеварительных органов.
Покупать орехи только неочищенные сырые. Обработанные могут включать вредные жиры, которые негативно повлияют на состояние пищеварительных органов. Диета при обострении хронического холецистита подразумевает переход на меню при остром течении – стол 5А. Рацион при бескаменной (некалькулезной) форме в период восстановления идентичен примерному меню при холецистите. Единственное исключение – нельзя употреблять в пищу яичные желтки. Количество растительных масел также ограничивается до минимума.
Диета при обострении хронического холецистита подразумевает переход на меню при остром течении – стол 5А. Рацион при бескаменной (некалькулезной) форме в период восстановления идентичен примерному меню при холецистите. Единственное исключение – нельзя употреблять в пищу яичные желтки. Количество растительных масел также ограничивается до минимума. В этом случае преимущественно употребляются в пищу белковые продукты (около 120 г в день). Углеводы и жиры существенно ограничивают. Количество жиров не должно превышать 30-40 г, а углеводов – 100 г.
В этом случае преимущественно употребляются в пищу белковые продукты (около 120 г в день). Углеводы и жиры существенно ограничивают. Количество жиров не должно превышать 30-40 г, а углеводов – 100 г.
 Добавляют кубики картофеля, а через 15-20 минут кабачки и помидоры. Готовый суп можно заправить нежирной сметаной, посыпать горстью зелени.
Добавляют кубики картофеля, а через 15-20 минут кабачки и помидоры. Готовый суп можно заправить нежирной сметаной, посыпать горстью зелени. В свежем, только что приготовленном виде еду можно упаковать и брать на работу.
В свежем, только что приготовленном виде еду можно упаковать и брать на работу. Разведенный сок
Разведенный сок Компот
Компот Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт. Чтобы исправить это, установите правильное время и дату на своем компьютере.
Чтобы исправить это, установите правильное время и дату на своем компьютере. Например, сайт
не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к
остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
Например, сайт
не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к
остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать. Факторы риска образования холестериновых желчных камней включают возраст, ожирение, быструю потерю веса, беременность, женский пол, употребление экзогенных эстрогенов, диабет, определенные желудочно-кишечные заболевания и некоторые лекарства.
Факторы риска образования холестериновых желчных камней включают возраст, ожирение, быструю потерю веса, беременность, женский пол, употребление экзогенных эстрогенов, диабет, определенные желудочно-кишечные заболевания и некоторые лекарства. Наиболее частой причиной является обструкция пузырного протока желчными камнями, а первоначальным симптомом может быть боль в эпигастрии. Может наступить безболезненный интервал, прежде чем симптомы перейдут в правый подреберь.У пожилых пациентов может быть только локальная болезненность. По мере того, как местное воспаление становится более интенсивным, признаки и симптомы болезненности и местного новообразования могут осложняться системной токсичностью, проявляющейся лихорадкой и лейкоцитозом. Классический признак Мерфи (резкое прерывание глубокого вдоха) выявляется при пальпации области желчного пузыря. Пальпируемое образование, вызванное воспалением и приросшим сальником, присутствует у 30-40 процентов пациентов с холециститом. Защита живота в ответ на глубокую пальпацию — обычное дело.До 15 процентов пациентов с острым холециститом страдают желтухой.
Наиболее частой причиной является обструкция пузырного протока желчными камнями, а первоначальным симптомом может быть боль в эпигастрии. Может наступить безболезненный интервал, прежде чем симптомы перейдут в правый подреберь.У пожилых пациентов может быть только локальная болезненность. По мере того, как местное воспаление становится более интенсивным, признаки и симптомы болезненности и местного новообразования могут осложняться системной токсичностью, проявляющейся лихорадкой и лейкоцитозом. Классический признак Мерфи (резкое прерывание глубокого вдоха) выявляется при пальпации области желчного пузыря. Пальпируемое образование, вызванное воспалением и приросшим сальником, присутствует у 30-40 процентов пациентов с холециститом. Защита живота в ответ на глубокую пальпацию — обычное дело.До 15 процентов пациентов с острым холециститом страдают желтухой. Осложнения развиваются быстрее, чем у больных калькулезным холециститом. Патогены могут колонизировать слизистую желчного пузыря, создавая состояние носительства и увеличивая риск будущих эпизодов острого холецистита.
Осложнения развиваются быстрее, чем у больных калькулезным холециститом. Патогены могут колонизировать слизистую желчного пузыря, создавая состояние носительства и увеличивая риск будущих эпизодов острого холецистита. До половины камней в общем желчном протоке не выявляются при УЗИ. В желчном пузыре камни диаметром менее 2 мм могут быть пропущены или ошибочно определены как осадок. Эндоскопическая ретроградная холангиопанкреатография — это метод выбора для обнаружения камней в общем желчном протоке.
До половины камней в общем желчном протоке не выявляются при УЗИ. В желчном пузыре камни диаметром менее 2 мм могут быть пропущены или ошибочно определены как осадок. Эндоскопическая ретроградная холангиопанкреатография — это метод выбора для обнаружения камней в общем желчном протоке.

 и хирурги Канады
и хирурги Канады Симптомы холецистита включают боль в верхней центральной или правой части живота, которая может распространяться на правое плечо или спину, вздутие живота, лихорадку, тошноту, рвоту и болезненность в животе.
Симптомы холецистита включают боль в верхней центральной или правой части живота, которая может распространяться на правое плечо или спину, вздутие живота, лихорадку, тошноту, рвоту и болезненность в животе. Желчь выходит из желчного пузыря в тонкий кишечник через проток, называемый пузырным протоком.
Желчь выходит из желчного пузыря в тонкий кишечник через проток, называемый пузырным протоком. Возможно, потребуется пройти тесты или процедуры, чтобы выяснить причину, чтобы можно было ее вылечить. Холецистит чаще встречается у мужчин старше 60 лет, женщин старше 50 лет, людей с избыточным весом и людей, живущих с диабетом. Люди индейского или латиноамериканского происхождения также могут подвергаться более высокому риску развития холецистита.
Возможно, потребуется пройти тесты или процедуры, чтобы выяснить причину, чтобы можно было ее вылечить. Холецистит чаще встречается у мужчин старше 60 лет, женщин старше 50 лет, людей с избыточным весом и людей, живущих с диабетом. Люди индейского или латиноамериканского происхождения также могут подвергаться более высокому риску развития холецистита. Желчь затвердевает в камни, размер которых может варьироваться от песчинки до мяча для гольфа.Когда желчные камни закупоривают желчные протоки и желчь не может попасть в тонкий кишечник, это может привести к воспалению.
Желчь затвердевает в камни, размер которых может варьироваться от песчинки до мяча для гольфа.Когда желчные камни закупоривают желчные протоки и желчь не может попасть в тонкий кишечник, это может привести к воспалению. Это редкое явление холецистита.
Это редкое явление холецистита.

 Во многих случаях невозможно предотвратить воспаление желчного пузыря, но некоторые изменения в образе жизни, которые могут снизить риск, включают поддержание здорового веса, снижение уровня холестерина, физические упражнения и соблюдение диеты с низким содержанием жиров, которая включает в себя большое количество фруктов и овощей. овощи.
Во многих случаях невозможно предотвратить воспаление желчного пузыря, но некоторые изменения в образе жизни, которые могут снизить риск, включают поддержание здорового веса, снижение уровня холестерина, физические упражнения и соблюдение диеты с низким содержанием жиров, которая включает в себя большое количество фруктов и овощей. овощи. Холелитиаз — дорогостоящее заболевание пищеварительной системы для системы здравоохранения; связанная с этим боль — частая причина посещения отделения неотложной помощи. У больных хроническим холелитиазом может развиться холецистит, который может быть острым или хроническим. Желчные камни чаще всего диагностируются при помощи ультразвука. Лечение зависит от симптомов пациента, других сопутствующих заболеваний и общего состояния здоровья. Лечение холелитиаза может включать хирургическое вмешательство или медикаментозное лечение желчными кислотами. Лечение холецистита зависит от состояния пациента и тяжести состояния.
Холелитиаз — дорогостоящее заболевание пищеварительной системы для системы здравоохранения; связанная с этим боль — частая причина посещения отделения неотложной помощи. У больных хроническим холелитиазом может развиться холецистит, который может быть острым или хроническим. Желчные камни чаще всего диагностируются при помощи ультразвука. Лечение зависит от симптомов пациента, других сопутствующих заболеваний и общего состояния здоровья. Лечение холелитиаза может включать хирургическое вмешательство или медикаментозное лечение желчными кислотами. Лечение холецистита зависит от состояния пациента и тяжести состояния. 3 Желчные камни состоят из холестерина и билирубината кальция. 1
3 Желчные камни состоят из холестерина и билирубината кальция. 1  6,7
6,7  9
9  15
15  18-20 По оценкам, у 10% пациентов симптомы разовьются в течение 5 лет после постановки диагноза желчных камней; У 20% пациентов в течение 20 лет разовьются симптомы и, возможно, клинически значимые осложнения. 1,19
18-20 По оценкам, у 10% пациентов симптомы разовьются в течение 5 лет после постановки диагноза желчных камней; У 20% пациентов в течение 20 лет разовьются симптомы и, возможно, клинически значимые осложнения. 1,19  2,13
2,13  2
2  Чаще всего назначают желчный агент для перорального применения, который растворяет камни в желчном пузыре, растворяя холестерин с поверхности и в центре камня. 24 Это средство имеет более безопасный профиль побочных реакций по сравнению с хенодезоксихолевой кислотой. 24,25
Чаще всего назначают желчный агент для перорального применения, который растворяет камни в желчном пузыре, растворяя холестерин с поверхности и в центре камня. 24 Это средство имеет более безопасный профиль побочных реакций по сравнению с хенодезоксихолевой кислотой. 24,25  Также он противопоказан при беременности (категория X). 25
Также он противопоказан при беременности (категория X). 25  26,27 UA назначается препарат категории B при беременности, и кормящим женщинам следует соблюдать осторожность. 26,27
26,27 UA назначается препарат категории B при беременности, и кормящим женщинам следует соблюдать осторожность. 26,27  5 Большинство пациентов (≥95%) с острым холециститом страдают желчнокаменной болезнью. 5 Факторы риска холецистита считаются аналогичными факторам риска холелитиаза. 1,2
5 Большинство пациентов (≥95%) с острым холециститом страдают желчнокаменной болезнью. 5 Факторы риска холецистита считаются аналогичными факторам риска холелитиаза. 1,2  Основным симптомом хронического холецистита обычно является периодическая боль. Боль в верхней части живота, часто локализованная в правом подреберье, является наиболее частым симптомом. 28 Однако у некоторых людей симптомы могут отсутствовать. Может присутствовать болезненность в верхней части живота, но обычно нет лихорадки. Повышенная температура указывает на острый холецистит. 28 После начала эпизодов они могут повториться. 22
Основным симптомом хронического холецистита обычно является периодическая боль. Боль в верхней части живота, часто локализованная в правом подреберье, является наиболее частым симптомом. 28 Однако у некоторых людей симптомы могут отсутствовать. Может присутствовать болезненность в верхней части живота, но обычно нет лихорадки. Повышенная температура указывает на острый холецистит. 28 После начала эпизодов они могут повториться. 22  29 На его долю приходится от 5% до 10% холецистэктомий, сделанных по поводу острого холецистита. 5
29 На его долю приходится от 5% до 10% холецистэктомий, сделанных по поводу острого холецистита. 5  Пациенты должны получать жизненно важную последующую помощь, и им следует рекомендовать обращаться к своему лечащему врачу с любыми проблемами. В сложных случаях может потребоваться хирургический подход. 30
Пациенты должны получать жизненно важную последующую помощь, и им следует рекомендовать обращаться к своему лечащему врачу с любыми проблемами. В сложных случаях может потребоваться хирургический подход. 30  , цефтриаксон 2 г каждые 24 часа плюс метронидазол 500 мг каждые 8 часов; пиперациллин / тазобактам 4 г каждые 6 часов; или тикарциллин / клавуланат 4 г каждые 6 часов). 5 Пациенты должны пройти обследование на предмет аллергии на лекарства и противопоказаний до введения.
, цефтриаксон 2 г каждые 24 часа плюс метронидазол 500 мг каждые 8 часов; пиперациллин / тазобактам 4 г каждые 6 часов; или тикарциллин / клавуланат 4 г каждые 6 часов). 5 Пациенты должны пройти обследование на предмет аллергии на лекарства и противопоказаний до введения. Фармацевты могут распознать фармакологические средства и медицинские условия, которые могут повысить риск заболевания желчного пузыря у пациента, и дать соответствующие клинические рекомендации.В случаях, когда необходимо обезболивание, они также могут дать клинические рекомендации относительно надлежащего обезболивания, особенно после холецистэктомии. Более того, фармацевты могут напоминать пациентам обсудить их опасения со своим основным лечащим врачом относительно того, как снизить их риск с помощью правильной диеты, снижения веса, если это необходимо, контроля сопутствующих заболеваний и реализации стратегий по снижению других поддающихся изменению факторов риска заболеваний желчного пузыря.
Фармацевты могут распознать фармакологические средства и медицинские условия, которые могут повысить риск заболевания желчного пузыря у пациента, и дать соответствующие клинические рекомендации.В случаях, когда необходимо обезболивание, они также могут дать клинические рекомендации относительно надлежащего обезболивания, особенно после холецистэктомии. Более того, фармацевты могут напоминать пациентам обсудить их опасения со своим основным лечащим врачом относительно того, как снизить их риск с помощью правильной диеты, снижения веса, если это необходимо, контроля сопутствующих заболеваний и реализации стратегий по снижению других поддающихся изменению факторов риска заболеваний желчного пузыря.

 Белый и черный уголь
Белый и черный уголь













 Загрузка …
Загрузка …