Ккал черного цвета что это значит — Боль в кишках
Появление черного кала может быть вызвано как пищей или лекарственными препаратами, которые человек употреблял накануне, так и серьезными заболеваниями пищеварительной системы. При беспричинном появлении такого явления стоит сразу же обратиться к лечащему врачу.
Черный стул из-за лекарств
Черный кал может быть вызван приемом лекарственных препаратов. Распознать такую природу данного явления вы можете по отсутствию каких-либо сопутствующих симптомов.
Также появление черного кала может быть спровоцировано употреблением красящих продуктов питания. Однако чаще оно стало последствием приема следующих видов медикаментов:
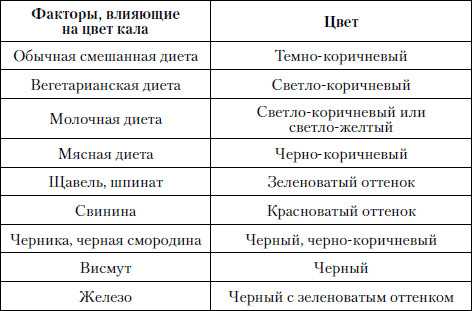
| Группа | Названия препаратов | Причина черного кала |
| Гастропротективное | Активированный уголь, Де-Нол | Адсорбция токсических веществ. |
| Витамины и БАДы | Феруммлекс, Фенюльс | Могут содержать компоненты, которые окрашивают стул. |
| Противовоспалительные | Ибупрофен, Немисил, Аспирин | Имеют в составе висмут, который меняет цвет каловых масс. |
| Кроверазжижающие | Курантин, Эскузан, Фенилин | Могут спровоцировать небольшое кровотечение в кишечник. |
Все медикаментозные препараты при наличии заболеваний ЖКТ должен назначать врач.
Кровотечения из ЖКТ
Спровоцировать кровотечения из пищевода могут варикоз, синдром Мэллори-Вэйса, язва и рак желудка, его серьезная травма. Из-за этого каловые массы приобретают черный цвет или, согласно медицинской терминологии — мелена.
Распознать такую природу изменений вы можете по постоянной боли и желудке, тошноте и рвоте, общей слабости и регулярным поднятиям температуры тела. Особую тревогу необходимо бить в тех случаях, когда рвотные массы приобретают ярко-красный цвет или оттенок кофейной гущи. Если у мужчины появились черные каловые массы, значит, у него открылось кровотечение.
При сильном и длительном кровотечении необходимо вызвать скорую, чтобы не допустить серьезных последствий.
Согласно статистике, чаще всего кровотечение начинается в верхнем отделе ЖКТ, лишь в 10-15% — в нижних. Половина всех случаев приходится на заболевания желудка, около 30% — на недуги двенадцатиперстной кишки, в 10% кровотечение обусловлено серьезным поражениям прямой кишки и в 5 – пищевода. Гораздо реже, лишь в 1% всех диагностированных случаев, появление черного стула говорит и патологии тонкого кишечника. Также, если правильно оценить внешний вид стула, можно определить вид заболевания: явное или скрытное, однократное или рецидивирующее, острое либо хроническое.
Варикоз вен пищевода
Варикозное расширение вен пищевода – состояние, при котором кровеносные сосуды начинают воспаляться и растягиваться. Долгое время это заболевание может никак не проявлять себя, человек живет привычной для себя жизнью и не задумывается о своем патологическом состоянии. Когда пораженные кровеносные сосуды перерастягиваются, они разрываются, что приводит к внутреннему кровотечению. Если вовремя не оказать человеку медицинскую помощь, велик риск летального исхода. Распознать разрыв вен можно:
- характерной боли в животе;
- резкому снижению артериального давления;
- слабости, головокружению;
- рвоте с вкраплениями крови;
- черному стулу.
Особенно опасен разрыв портальной вены, который вызван повышенным давлением в воротной вене. Через этот участок проходить кровь от органов пищеварения к печени. Из-за гипертонии венозные сосуды начинают расширяться, их стенки становятся хрупкими. Со временем они могут полностью разрушиться и начать кровоточить. Чаще всего такое явление обусловлено циррозом. При нем на печени возникают серьезные рубцы. Обычно заболевание вызвано чрезмерным употреблением алкоголя, влиянием вредных токсических веществ, осложнениями других недугов ЖКТ. Обязательно узнайте, почему и при каких заболеваниях кал черного цвета начинает преследовать человека. Нередко обладателями такой проблемы становятся беременные женщины.
Язва желудка
Язва желудка – заболевание слизистой оболочки органа, при котором на его поверхности формируются трофические язвы. Черный кал при таком недуге возникает не сразу, однако он указывает на серьезное повреждение желудка. Обычно такое явление возникает через 12 часов с начала внутреннего кровотечения. Если оно достаточно большое, то кал становится дегтеобразным. Это происходит из-за движения по кишечнику большого количества расщепленной крови. Если в желудке выделяется кровь в небольшом объеме, кал будет оформленным. Причиной язвы желудка является:
- травма желудка;
- неправильное питание;
- последствие других заболеваний жкт;
- длительное употребление лекарственных препаратов;
- наследственная предрасположенность;
- частое эмоциональное напряжение.
Появление черного стула может указывать на период обострения язвы. Такой цвет стула говорит о большом содержании оксида железа в желудке, который выделяется при ферментации гемоглобина в кишечнике. Если у вас появилась диарея черного цвета, стоит обратиться к врачу. Иногда такой симптом может быстро смениться запором и снижением аппетита. Очень важно обеспечить правильную работу кишечника, чтобы содержимое не задерживалось в желудке и не раздражало его стенки. Причины черного кала у мужчин могут быть в приеме алкогольных напитков.
Цирроз печени
Цирроз печени – заболевание, при котором поражается и отмирает печеночная ткань. На начальных стадиях кал может быть осветленным или белым, что вызвано отсутствием выработки специфического секрета. Однако цирроз может спровоцировать развитие серьезного кровотечения, которое открашивают светлые каловые массы в черный цвет. Также при циррозе печени в значительной степени расширяются геморроидальные вены.
Цирроз печени – заболевание, которое чаще всего встречается у мужчин, ведущих неправильный образ жизни.
Со временем они воспаляются и лопаются, из-за выделяемой крови стул и приобретает такой цвет. Обычно каловые массы при циррозе отвечают следующим характеристикам:
- могут иметь кровянистые примеси;
- имеют жидкую неоформленную консистенцию;
- имеют небольшие ниточки слизи;
- всегда выходят в небольшом количестве;
- дефекация проходит с сильным дискомфортом;
- после похода в туалет человек еще некоторое время мучается от боли, жжения и зуда в области ануса;
- часто возникают запоры.
Если вы стали замечать, что с каловыми массами выходит большое количество крови, стоит обратиться к врачу. Если же стул резко приобрел черный цвет, можете вызывать скорую – при циррозе это может указывать на полное отмирание печени. Почернение каловых масс при кровотечении обусловлено тем, что кровь, которая находилась некоторое время в желудке, успела перевариться и захватить часть переработанной пищи. Точно сказать, признак какого заболевания кал черного цвета, сможет лечащий врач.
Рак желудка
Рак желудка – заболевание, обусловленное быстрым разрастанием злокачественных клеток по тканям, которые выстилают внутреннюю оболочку этого органа. Очень часто у взрослого человека диагностируется аденокарцинома. Такое поражение свидетельствует о том, что часть замененной ткани в желудке выстелена лимфатическими клетками. Обычно признаки рака желудка возникают на поздних стадиях, когда медикаментозная терапию уже нецелесообразна, а хирургическое вмешательство проводить нельзя. Чем раньше вы обнаружите рак желудка, тем больше возможностей полностью вылечить его.
Появление черных каловых масс говорит о кровотечении, начатом в желудке больного. Особенно опасен такой признак при изменении характера боли в верхней части живота.
Стоит постоянно следить за периодичностью приступов, их локализацией.
Также необходимо оценивать сопутствующие проявления недуга: ухудшение состояния организма, потеря веса и аппетита, частые приступы боли, понижение желудочной кислотности. Очень часто рак желудка сопровождается диспепсическим синдромом, когда сразу же после еды у человека развивается тошнота, изжога и отрыжка, чувство переполненности в желудке.
Рак прямой кишки
Онкология прямого кишечника – раковое заболевание, которое часто встречается у пожилых людей. Однако актуальная статистика показывает, что в последнее время данная болезнь стала чаще встречаться у лиц, не достигших и 40 лет. На начальных стадиях опухоль может локализироваться только на стенках прямой кишки, но со временем она разрастается и полностью перекрывает просвет кишечника. Организм взрослого человека больше не может функционировать в привычном ритме.
Из-за образования опухоли, в прямой кишке начинает выделяться слизь и кровь. Это происходит не только в процессе дефекации. Жидкости смешиваются с каловыми массами, что и делает их черного цвета. Также такое явление может возникнуть у людей, которые страдают от запущенной формы анальных трещин и геморроидальных узлов. Важно своевременно начать лечение, ведь черный кал при онкологии означает развитие серьезных осложнений.
netbolezni.net
Возможные причины черного кала
Природа состояния может быть физиологической или патологической. В первом случае чёрный кал означает норму. Во втором он связан с нездоровыми изменениями в организме и требует вмешательства медиков. Причины у мужчин и женщин ничем особенным не отличаются.
Окрашивающие продукты
Способностью окрашивать фекалии обладают продукты, содержащие тёмные пигменты. Водорастворимые их виды меняют цвет мочи, жирорастворимые соответственно стула. К последним относятся:
- красное вино;
- томаты;
- печень;
- рябина;
- кофе;
- чёрная смородина;
- кровяная колбаса;
- чернослив;
- гранат;
- свёкла.
Эти продукты не влияют на частоту испражнений. При исключении их из рациона окраска возвращается в норму. Происходит это через 1—2 дня. Во всех случаях, кроме чернослива, который обладает слабительными свойствами.
Влияние медикаментов
 Чёрный стул может появиться после приёма некоторых лекарств, что тоже является нормой. Среди них:
Чёрный стул может появиться после приёма некоторых лекарств, что тоже является нормой. Среди них:
- Активированный уголь.
- Железосодержащие препараты, применяемые при низком гемоглобине (Тардиферон, Сорбифер).
- Витаминно-минеральные комплексы, такие как Витрум, в состав которых тоже входит железо.
- Лекарство от изжоги (Де-Нол) с висмутом.
- Нестероидные противовоспалительные средства (Индометацин, Аспирин, Диклофенак). Они помогают при головных болях, травмировании суставов и мышц, болезненных месячных. Но при нарушении схемы приёма могут стать причиной внутреннего кровотечения в пищеварительном канале, что и объясняет чёрный цвет кала.
- Антикоагулянты для снижения вязкости крови.
- Неконтролируемый приём наркотиков.
Информацию о побочных эффектах, оказываемых всеми перечисленными средствами, можно найти в прилагаемых к ним инструкциях.
Если после прекращения приёма лекарственных препаратов, спровоцировавших потемнение фекалий, побочный эффект исчезает, значит, это нормальный физиологический процесс. И он не служит поводом для обращения к врачу, но самолечением всё же лучше не заниматься.
Заболевания
Часто кал чёрного цвета говорит о кровотечениях, которые случаются в местах желудочно-кишечного тракта, где эрозия затрагивает соответствующий сосуд. Такое наблюдается у каждого пятого пациента с язвенной болезнью. При этом кровопотери незначительные (около 80—200 мл), что затрудняет их выявление.
И только благодаря исследованию кала на скрытую кровь и другим специальным методам удаётся распознать опасное явление. А также предпринять необходимые терапевтические действия, чтобы избежать более серьёзных проблем в будущем.
Стул может плохо пахнуть. Гнилостное амбре является признаком задержки еды в кишечнике, его непроходимости или язвенного колита. Прогорклое свидетельствует о плохом пищеварении из-за дефицита жёлчи или панкреатического сока. Симптомом диспепсии является кал, издающий кислое зловоние.
Кроме мелены (чёрного дегтеобразного жидкого кала), клиническую картину может дополнять рвота с примесями крови. Выделяемые при этом массы напоминают кофейную гущу. Эта расцветка возникает при взаимодействии гемоглобина с кислой средой желудочного сока. При сильном кровотечении рвота имеет алый цвет.
Кроме этого, больного беспокоят:
- Гипотония.
- Частый пульс.
- Анемия.
- Слабость.
- Нарушение терморегуляции.
- Обильный холодный пот.
- Бледность кожи.
Болевой синдром, если тот беспокоил до кровотечения, как правило, исчезает.
Оттенки и вкрапления
Кал может иметь зеленоватое окрашивание, которое является признаком патологии, и не зависит от приёма медикаментов или питания. Причина часто связана с кишечными инфекциями, например, дизентерией. Тошнота и высокая температура отсутствуют, наблюдаются несколько позже. Поэтому при необычном оттенке фекалий стоит посетить врача.
Иногда окраска кала неравномерная, в нём видны какие-то зернистые вкрапления или чёрные точки. Они могут быть остатками непереваренной еды, например, киви, мака, хурмы, смородины, винограда.
После бананов фекалии содержат сгустки, напоминающие глистов. Хотя паразитические черви имеют светлый окрас. Часто при их обнаружении человек приступает к уничтожению несуществующих паразитов, используя разные антигельминтные препараты. Такие поспешные выводы и действия, особенно некоторых родителей, могут серьёзно навредить здоровью ребёнка и взрослого.
Прожилки крови в экскрементах появляются при болезни Крона, гистоплазмозе, гастрите, анкилостомидозе и других патологиях, требующих врачебного вмешательства. Поэтому диагностика должна быть профессиональной, позволяющей со 100% точностью сказать, в чём причина явления и что делать.
Точная диагностика
Главный фактор в выяснении природы состояния – это самочувствие пациента. Если с ним всё нормально, то чёрный стул не что иное, как след после приёма некоторых медикаментов или продуктов. Точную окраску фекалий можно определить при помощи простого бумажного теста. Для этого на белый лист необходимо нанести небольшое количество кала и растянуть его тонким слоем.
О патологической природе рассматриваемого признака могут сказать и сопровождающие его симптомы:
- анемия;
- метеоризм;
- понос;
- запоры;
- тошнота;
- рвота;
- повышенная температура тела;
- изжога;
- желудочные боли.
В таких случаях возникает подозрение на цирроз, гепатит или язву. На окраску кала также влияют:
- Глистные инвазии.
- Микозы.
- Обострение лимфобластного лейкоза.
- Варикоз в сосудах пищевода.
Тёмные испражнения могут стать следствием распада раковых новообразований. Симптом, появившийся в послеоперационный период, свидетельствует о внутреннем кровотечении и требует срочного медицинского вмешательства. Выявить эти заболевания помогают современные информативные методы инструментальной и лабораторной диагностики:
- Колоноскопия.
- Ректороманоскопия.
- МРТ (магнитно-резонансная томография).
- УЗИ.
- Анализы крови.
Черный кал у детей
Симптом под названием «меконий» считается нормальным у младенцев возрастом 3 дня. Его состав:
- Околоплодные воды.
- Эпителиальные клетки.
- Жёлчь и волос.
По консистенции он похож на смолу. Характерен для всех новорождённых, поэтому не должен вызывать беспокойство у родителей. Это явление связано с тем, что во время внутриутробного развития эмбрион контактирует с окружающей его средой и заглатывает её компоненты. После рождения пищеварительный канал малыша очищается и все эти субстанции выходят вместе с калом, окрашивая его в различные оттенки чёрного цвета. Со временем фекалии приобретают нужную форму и нормальную окраску.
У ребёнка постарше причина связана с прикормом, если тот включает продукты, среди которых:
- ежевика;
- вишня;
- черника;
- смородина;
- бананы.
А также витаминные препараты или новые молочные смеси, содержащие железо. Микроэлемент реагирует с соляной кислотой и даёт тёмноокрашенные вещества.
Поэтому прикорм надо вводить с осторожностью, следуя рекомендациям педиатра. Все продукты должны поступать в детский организм в положенный срок. Если же, кроме чёрного стула, малыша беспокоят: головокружение, боль в области живота, стоит без замедления посетить врача.
Во время беременности
Чёрная окраска кала у женщин в положении не всегда связана с питанием, хотя этот фактор тоже не может быть исключён. Её вызывает изменившийся гормональный фон, который перестраивается в этот период. Высокий уровень прогестерона приводит к постоянным перепадам настроения, частому мочеиспусканию, тошноте и прочим расстройствам, в том числе и в работе пищеварительного канала.
Чёрные испражнения в сочетании с повышенной температурой, слабостью — повод для срочного посещения гинеколога. Регулярное обследование беременных, анализ крови позволяет врачам быстро отреагировать на происходящие изменения в организме и срочно принять меры, чтобы сохранить плод и здоровье мамы.
Беременные часто страдают от запоров и едят чернослив, свежие овощи и фрукты, пьют компоты из сухофруктов. В результате проблемы прекращаются, но стул временно приобретает чёрную окраску, которая позже опять нормализуется.
У пожилых людей цвет кала с возрастом становится темнее, что тоже является физиологической нормой. Встречается у лежачих больных с замедленными обменными процессами. Может быть симптомом отключения некоторых органов, наблюдаться при заболевании пищеварительного канала и других жизненно важных систем.
В любом случае окраска кала, его структура, наличие вкраплений и другие отклонения от нормы — признаки, требующие пристального внимания. Они вызваны как безобидными причинами, так и являются первыми звоночками, сигналящими о тяжёлой патологии, с лечением которой нельзя затягивать.
projivot.ru
Распространенные красители
Существует достаточно много продуктов, потенциально способных привести к изменению оттенка. Если человека интересует, почему его кал черного цвета, то он должен проверить, не потреблял ли в последнее время один из этих продуктов.
Растительная пища:
- Красная свекла,
- Черника,
- Черная смородина,
- Помидоры,
- Черноплодная рябина,
- Яблоки,
- Бананы,
- Гранат,
- Чернослив,
- Ежевика,
- Красный виноград,
- Вино с красными красителями.
С точки зрения мясных продуктов, к окрашиванию кала в черный цвет способны привести:
- Кровяная колбаса,
- Другие мясные изделия с кровяными включениями,
- Печень.
Наконец, причиной также мог послужить очень крепкий чай или кофе, если они потреблялись в большом количестве. Иногда простые высококалорийные блюда тоже приводят к нежелательному изменению цвета.
 Чернослив может быть причиной кала черного цвета
Чернослив может быть причиной кала черного цветаВлияние лекарств
Помимо пищи, в качестве красителей могут выступать и медикаментозные препараты. Самый распространенный случай – прием активированного угля. После его употребления уже при следующем походе в туалет человек увидит черный цвет.
Другие влияющие препараты – те, что вызывают кровотечения в желудке, а также насыщенные железом. Именно поэтому так часто наблюдается кал черного цвета при беременности. Многим будущим матерям диагностируют возможную анемию, из-за чего они начинают принимать железо.
Некоторые витаминные комплексы и даже препараты от изжоги приводят к подобным изменениям. Как правило, в каждой инструкции указано, может ли в результате приема измениться цвет кала. Необходимо проглядеть список побочных эффектов от недавно принятых препаратов, чтобы убедиться в том, могли ли они быть причиной проблемы.
Обратите внимание. Черный жидкий кал, появившейся после начала приема медикаментозных средств, говорит о необходимости посетить врача.
Если черный цвет образовался после длительного приема Аспирина, Ибупрофена, Де Нола, лекарств от анемии или каких-то других, то это не повод сразу же бежать к врачу. Достаточно прекратить потребление эти лекарств и проследить за динамикой изменений. Таким образом, действовать нужно так же, как и если причина бы крылась в пищевых продуктах.
 Не удивляйтесь, если после приема активированного угля кал будет черного цвета
Не удивляйтесь, если после приема активированного угля кал будет черного цветаОсобенности изменений у детей
Родители всегда особо тщательно следят за состоянием своего ребенка, в том числе и за изменениями в его кале. Как правило, если при появлении такого цвета не наблюдается каких-то других симптомов, вроде жара или общего упадка сил, то, вероятней всего, причина кроется в пище.
У новорожденных темный стул вполне обыденное явление, так как, ещё находясь в утробе, он проглатывал различные вещества, вроде околоплодных вод или слизи. Всё это впоследствии и начнет выходить из организма, а стул может становиться черным. Это будет так называемый первородный экскремент или меконий.
Ещё один период, для которого подобное является нормой – переход с кормления грудью на обычную пищу или детскую смесь. Как правило, уже через несколько дней всё проходит. Нередко такое случается из-за первого потребления бананов, или же если смесь была насыщена железом. Вещество часто присутствует и в детских витаминах.
Любые продукты, способные окрасить кал взрослого, могут повлиять и на состояние ребенка. Таким образом, необходимо тщательно вспомнить обо всём, что ел малыш. В случае, если рацион не мог повлиять на цвет, а также при появлении температуры или тошноты, можно говорить о более патологических причинах.
 Черный стул у новорожденного ребенка — обычное дело
Черный стул у новорожденного ребенка — обычное делоТемный оттенок у пожилых людей
Большинство веществ, вызывающих кал черного цвета, у пожилых людей такие же, как и у взрослых. Однако, наиболее часто причина кроется в медикаментозных препаратах, в частности – витаминных комплексах, если они содержат много железа. В этом случае людям не требуется прерывать курс.
Пожилые лица часто принимают активированный уголь, способный изменить цвет, но если при этом у них сохраняется жидкая консистенция стула, то лучшим решением станет обращение к врачу. К изменениям приводит и потребление Денола.
Подобный оттенок становится нормальным, но достаточно печальным событием в двух случаях. Во-первых, если человек является лежачим больным. Его организм старается приспособиться к малой активности, замедляя метаболизм. Из-за этого и происходят изменения. Также подобное случается, если органы постепенно перестают работать. В этом случае жидкий и черный стул будет говорить о вероятной скорой смерти.
 Темный цвет стула у пожилых людей чаще всего спровоцирован медикаментами
Темный цвет стула у пожилых людей чаще всего спровоцирован медикаментамиВозможные заболевания
Если на изменения цвета не повлияла пища или препараты, а также ситуация не связана с особенностями возраста, то можно задуматься о протекании какого-то заболевания. Так как к черному оттенку приводит добавление в кал красного, чаще всего эти болезни связаны с внутренними кровотечениями, особенно в желудке.
Обратите внимание. Черный цвет не всегда обозначает присутствие крови. Нередко оттенок получается из-за попадания в массы особых бактерий и ферментов.
Что означает черный цвет кала, помимо внутренних кровотечений:
- Развитие язв,
- Начало онкологических процессов,
- Расширение пищеводных вен,
- Лейкоз,
- Чума,
- Гистоплазмоз,
- Анкилостомидоз,
- Гастрит,
- Цирроз или рак печени,
- Гастроэнтерит,
- Болезнь Крона, резвившаяся в кишечнике.
Не стоит опасаться серьёзных болезней, если темный цвет стула – единственный проявившейся признак. Обычно вышеперечисленные патологии проявляются и другим образом.
- У больного растет температура.
- Его начинает рвать или тошнить.
- Наблюдается бледность кожи.
- Он сильно потеет.
- Печень может увеличиться в размерах и быть болезненной при пальпации.
- Практически всегда при этом болит желудок.
Потеря сознания, онемение конечностей и проблемы с давлением – тоже симптомы, говорящие о необходимости срочно обратиться к врачу. Если анализ крови покажет снижение гемоглобина, то можно будет говорить о вполне вероятных внутренних кровотечениях. В случае с гастроэнтеритом, обычно присутствует резкий каловый запах.
 Развитие язв — одно из возможных заболеваний, симптомом которого может быть черный цвет кала
Развитие язв — одно из возможных заболеваний, симптомом которого может быть черный цвет калаДругие оттенки
Помимо темно-черного, нередко наблюдается и кал черно-зеленого цвета у взрослого. В отличие от первого варианта, чаще всего это связано именно с болезнями, а не с проблемами с питанием. Обычно подобное происходит из-за инфекционных заболеваний, которые могут локализоваться как в кишечнике, так и других местах.
Очень часто зеленый оттенок говорит о дизентерии. При первых его проявлениях может не быть температуры, болевого синдрома, тошноты и других вероятных симптомов. Они появляются немного позже.
Если в кале присутствует и зеленый цвет, то лучше всего сразу обратиться к врачу, а не дожидаться ухудшения состояния. Однако, может оказаться и так, что цвет – это единственный признак происходящих изменений. В этом случае допустимо говорить о том, что его вызвала пища, насыщенная хлорофиллом.
Черные точки
Иногда кал может окраситься не полностью, а лишь частично измениться. Например, в нём могут быть крохотные черные крупинки, которые принято называть черными точками. Чаще всего это просто остатки пищи или лекарств, которые не до конца переварились. Сами продукты при этом не обязаны быть черного цвета.
Чаще всего подобное происходит после поедания:
- Малины,
- Смородины,
- Хурмы,
- Мака,
- Киви,
- Винограда,
- Яблок,
- Бананов.
Последние также приводят к появлению сгустков, похожих на червей. Многие ошибочно видят в этом глистов и начинают лечение, хотя на деле такие паразиты не могут иметь черного цвета.
Диагностика и лечение
Если есть подозрение, что кал стал черным из-за болезни, то врач назначит ряд процедур, с помощью которых он обследует органы ЖКТ. Нередко приходится глотать зонд, проходить МРТ, а также сдавать стандартные анализы.
Лечение напрямую зависит от причины возникновения. Если дело было в продуктах или лекарствах, то никакая терапия проводиться не будет. Понадобится лишь наладить рацион, уменьшив потребление вероятных красителей. Если же причины оказались более серьёзными, то высока вероятного, что больному потребуется срочная госпитализация, а иногда и операционное вмешательство.
 Если при смене цвета кала вы чувствуете, что это может быть заболевание — обязательно обратитесь к врачу
Если при смене цвета кала вы чувствуете, что это может быть заболевание — обязательно обратитесь к врачуОбратите внимание! Иногда кал, окрашенный в черный цвет, проявляется как раз после операций. Это может говорить о том, что из-за такой процедуры началось внутреннее кровотечение.
В качестве экстренных мер помощи, до прибытия кареты скорой, можно уложить заболевшего, обеспечить ему покой и не давать пищи. Ему допустимо лишь пить холодную чистую воду. Впоследствии необходимо будет позаботиться о профилактике.
Чтобы подобного не повторялось, важно следить за своим питанием, в частности – исключить высококалорийные блюда из рациона. Также важно вовремя обращаться к специалисту при проблемах с ЖКТ, а беременные не должны пропускать походы к своему лечащему врачу.
simptom-lechenie.ru
Этиология
Существует несколько групп причин, почему возникает чёрный кал. К так называемым безобидным факторам относятся продукты питания или напитки, окрашивающие опорожнения в тёмный цвет. Если воздержаться от их приёма несколько дней, выделения примут нормальный цвет. К таким продуктам относят:
- чернослив;
- гранат и чёрную смородину;
- чернику и тёмный виноград;
- кровянка и печень;
- томаты и свёкла;
- соки из перечисленных фруктов и овощей;
- высококалорийные блюда;
- крепкий чёрный чай и кофе.
Такие причины могут вызвать потемнение кала не только у взрослого, но и у ребёнка. Если стул имеет форму, а не выходит в жидком виде, и процесс не сопровождается повышением температуры тела, можно не волноваться. Нередко люди замечают чёрные волокна в кале и ошибочно принимают их за глистов. Но это всего лишь изменившие цвет частички еды, например, банана, а паразиты, если они обнаруживаются в выделениях, бывают совершенно другого цвета.
Вторую группу факторов составляют медикаменты:
- чёрный активированный уголь;
- лекарственные препараты, содержащие большое количество железа;
- витаминные комплексы;
- средства от изжоги;
- некоторые противовоспалительные средства.
В инструкциях к медицинским препаратам обычно указывают на то, что они могут привести к изменению окраса кала. Это значит, что перед применением необходимо ознакомиться с ней и с побочными эффектами, и если проблема в этом, можно не обращаться к врачу — после прохождения курса лечения кал станет своего нормального цвета. Но если при терапии чёрный стул имеет жидкую консистенцию, следует незамедлительно обратиться к специалистам за помощью.
Иногда кал чёрного цвета является первым симптомом тяжёлых недугов, таких как:
- внутреннее кровотечение;
- образование язв;
- онкологические новообразования;
- расширение вен в пищеводе;
- гастрит;
- чума;
- болезнь Крона, локализирующаяся в толстом кишечнике;
- гистоплазмоз и анкилостомидоз;
- лейкоз лимфобластного характера.
Нередко чёрный кал возникает у ребёнка, но в отличие от взрослых, в очень редких случаях является признаком заболевания. В основном причины появления заключаются в том, какие продукты давали ребёнку есть накануне. К ним относят некоторые фрукты и овощи, а также чернослив. Всех родителей пугает окрас и консистенция стула у только что родившегося малыша (в первые несколько дней жизни), поскольку первый кал ребёнка – меконий чаще всего жидкой консистенции и чёрный, но это вполне нормально. Но пройдёт немного времени и выделения примут светло-коричневый оттенок.
Если чёрный кал появился у ребёнка постарше, родителям не стоит паниковать, а нужно вспомнить, какими продуктами он питался или какие препараты принимал. Если ребёнок здоров и подвижен, то не стоит волноваться, но в случае, когда проявляется также слабость, тошнота и интенсивные боли в животе, его нужно показать врачу. Необходимо помнить, что у ребёнка патологические процессы развиваются намного быстрее, чем у взрослых.
Наиболее часто возникает чёрный кал при беременности, поскольку женщины стараются принимать больше витаминов, препараты, содержащие железо, и рационально питаться, т. е. питаться большим количеством фруктов, овощей и чернослива, что также приведёт к окрасу каловых масс. Это значит, что если такая особенность не сопровождается ухудшением здоровья, причин для беспокойства о протекании беременности и состоянии здоровья ребёнка нет.
Симптомы
Появление чёрного кала, если причинами стали продукты питания, чернослив или медицинские препараты, не сопровождается специфическими симптомами. Но если появятся дополнительные симптомы, стоит не оттягивать посещение медицинского учреждения. К ним относятся:
- тошнота и рвота, причём рвотные массы будут иметь тёмный или красный цвет;
- общая слабость организма;
- повышение температуры тела;
- острая и интенсивная боль в животе;
- появление кровотечения из заднего прохода;
- одышка;
- изменение частоты сердцебиения;
- потеря сознания наблюдается крайне редко и только у ребёнка.
Диагностика
Проходить диагностику при обнаружении фекалий чёрного цвета нужно только в том случае, если самостоятельно не удалось выяснить, почему изменился цвет фекалий, и появились дополнительные симптомы, указанные выше. Тогда больному нужно срочно провести обследования внутренних органов ЖКТ при помощи КТ, МРТ, глотания зонда с камерой на конце, рентгенографии, а также следует сдать анализы крови. Эти способы помогут определить, какие патологические процессы протекают в организме и выявить внутреннее кровотечение.
Если же причиной потемнения кала стала высокая калорийность блюд, фрукты, овощи, чернослив или лекарственные препараты, необходимо на несколько дней воздержаться от их употребления, и выделения примут обычный окрас.
Лечение
Перед проведением терапии необходимо определить, почему стул стал чёрного цвета. Если к этому привели безвредные обстоятельства, необходимости в проведении терапии нет. Но и не следует полностью исключать такие продукты питания, фрукты, чернослив и овощи из рациона — нужно лишь уменьшить их количество и следить за калорийностью употребляемой пищи за сутки. Тогда цвет кала постепенно придёт в норму. С лекарственными препаратами стоит обращаться точно так же. Изменение окраса выделений в данных случаях не несёт угрозы здоровью ребёнка или взрослого.
В случае когда потемнение фекалий было вызвано внутренними процессами организма и кровотечениями, необходимо немедленно вызывать скорую помощь, особенно если пострадал ребёнок, и как можно скорее ехать в медицинское учреждение. Если состояние ребёнка ухудшилось до приезда врачей, необходимо обеспечить ему покой, не давать есть и пить (исключение составляет очищенная холодная вода). В любом случае врач может назначить два способа лечения, в зависимости от факторов возникновения – хирургическое вмешательство или приём медикаментов. При любой терапии необходимо придерживаться диеты с употреблением пищи низкой калорийности и соблюдать постельный режим.
Профилактика
Профилактика появления кала чёрного цвета состоит в:
- употреблении небольшого количества таких продуктов, как кровяная колбаса, виноград, чернослив, черника, чай и кофе, а также медикаментов, которые могут окрашивать выделения;
- соблюдении рационального питания — блюда не должны быть высокой калорийности;
- при первых симптомах нарушения работы органов ЖКТ обратиться за консультацией к специалистам. Как можно раньше это нужно сделать, если данная особенность окраса фекалий была обнаружена у детей, потому что патологические процессы в детском организме протекают намного быстрее, чем во взрослом;
- регулярных посещениях акушера-гинеколога беременной женщиной;
- прохождении осмотра в клинике не реже двух раз в год.
simptomer.ru
bolvkishkah.com
Причины черного цвета кала
Нормальным цветом кала человека считается от почти черного до желто-коричневого. Каждый человек должен знать нормальный цвет своего кала и определять любые отклонения.
Коричневый цвет появляется из-за переработанной желчи в кишечнике и переваренных остатков нищи, которую употребляли 2-3 дня назад.
Что делать при появлении кала черного цвета?
Черный кал может свидетельствовать о серьезных болезнях кишечника, пищевода или желудка. Существует ряд симптомов, но которые обращают внимание, что бы более точно установить первопричину.
Если у взрослого или ребенка старшего возраста появился черный кал, то следует:
Написать список употребляемых продуктов питания и напитков за последние 3 дня. Часто основная причина черного кала – определенные продукты питания или лекарственные препараты, изменяющие цвет кала. Например, красная свекла, чернослив, красный виноград. Из лекарств можно перечислить препараты богатые железом (Сорбифер), препараты висмута (Денол), активированный уголь, витаминно-минеральный комплекс (Витрум). Так же существуют и другие лекарства. при изменении цвета кала и одновременным приемом каких-либо препаратов следует ознакомиться с инструкцией к ним.
Если виновник был выявлен, то проводить лечение не следует.
Немедленно следует обратиться за медицинской помощью, если у человека был привычный рацион, а лекарственные средства не принимались. Лекарства с ацетилсалициловой кислотой понижают свертываемость крови и могут вызвать кровотечение внутренних оргганов.
Нужно несколько дней наблюдать за стулом. Если цвет кала поменялся на коричневый через пару дней после приема лекарственных средств или определенных продуктов, то нет причин для беспокойств. При развитии какой-либо болезни, черный кал сохраняется несколько дней и периодически повторяется без причины.
Обязательно необходимо пойти к врачу при продолжительности черного кала более 2 дней и периодическом повторении.
Следует обратить внимание на общее самочувствие. Чувствует ли человек себя больным? Какие изменения наблюдались в последние дни в состоянии его здоровья? Какие заболевания были ранее?
Если виновниками являются лекарственные препараты или продукты питания, то самочувствие человека нормальное.
При болях в животе, изжоге, запорах, рвоте, тошноте, вздутии живота и анемии следует посетить врача. Так же поводом для визита к терапевту могут быть ранее перенесшие заболевания: язва желудка, цирроз, гепатит и рак. Черный кал может стать осложнением перечисленных заболеваний.
Черный цвет кала у взрослого
Как уже упоминалось выше, главной причиной черного кала является употребляемые продукты или лекарственные препараты. Они попадают в кишечник и окрашивают кал равномерно или зернисто.
Включения черного цвета в кале (зернышки, нити, крупинки, вкрапления)
Черные включения могут иметь различную форму и являются не полностью переваренными остатками еды или лекарств. Часто это семена или кожура овощей и фруктов. Продукты не обязательно имели первоначально черный или темный цвет.
Черные червячки
Чаще всего черные червячки появляются у детей после употребления банана. Иногда их принимают за глисты, проходят курс лечения.
В действительности кишечные глисты не имеют черной окраски. Мелкие паразиты имеют белую окраску или желтый оттенок.
Черный понос
Черный жидкий кал говорит про кровотечения в пищеводе, кишечнике или желудке, которые спровоцировала язва, злокачественные новообразования, полипы или расширенные вены в пищеводе.
В кишечнике и желудке бактерии и пищеварительные ферменты разлагают кровь и изменяют ее цвет на черный.
Дополнительными признаками внутреннего кровотечения могут быть тошнота, слабость, анемия, головокружения, бледность кожи.
Врач в экстренном порядке назначит колоноскопию или ФГДС.
Черный кал с сгустками крови
Черный кал с сгустками крови свидетельствует о заболевании кишечника. При обнаружении этого симптома немедленно обращайтесь за медицинской помощью!
Черный кал после операции
Черный цвет кала после оперативного вмешательства, особенно в области желудка или кишечника, может оказаться признаком внутреннего кровотечения. Необходимо обязательно рассказать об этом лечащему врачу.
Черно-зеленый понос при высокой температуре
Черно-зеленый жидкий стул с повышением температуры говорит про наличие кишечной инфекции. При болях в области живота, тошноте и поднявшейся температуре обязательно обращайтесь за медицинской помощью.
Черный кал при беременности или после родов
Роды и беременность не обладают прямым воздействием на работу кишечника и желудка. Их не считают непосредственными причинами изменения цвета кала.
Следует обратить внимание на продукты питания, принимаемые лекарственные препараты или наличие перечисленных выше заболеваний.
Причины черного кала у детей
Дети менее подвержены болезням, сопровождаемые внутренним кровотечением. Родители не должны паниковать. В некоторых случаях черный цвет кала для ребенка считается нормой.
Черный цвет кала у новорожденного
Первые несколько суток для новорожденных детей черный и черно-зеленый цвет кала является нормой. Он называется первородным калам – меконий.
Со временем он смениться на нормальный кал и будет завить от типа питания. Нормальным калом для детей первых месяцев жизни считается горчичного или светло-желтого цвета жидкой формы с белыми комочками, слизью и имеет неприятный кислый запах.
Некоторые родители ошибочно принимают его за понос. Однако это нормальные выделения здорового ребенка.
Черный цвет кала у грудничка
Во многих случаях виновником является железо в искусственных смесях, продуктах питания из докорма или витаминов.
Если ребенок спокойный, имеет хороший стул и аппетит, то не следует беспокоиться.
Если же ребенок стал вялым, капризничает и плохо ест, то следует обратиться к врачу. Он отправить на дополнительные исследования.
Читайте также:
Изменение цвета каловых масс: отличия нормы от патологии
Что означает черный цвет кала?
Черный кал, признак чего?
Черный кал при беременности: причина для беспокойства или неправильное питание?
Изменение цвета стула
aibolita.ru
Признаком чего является черный калл у взрослого человека?
Опорожнение кишечника является естественной физиологической потребностью организма. В норме цвет стула может быть различных оттенков – коричневый или бурый. Оттенок кала обеспечивается не переработанными остатками пищи и переваренными частями желчи. Как правило, смена цвета стула не будет оставлена без внимания и появляется много вопросов. Ведь данное явление может быть вызвано определенными проблемами со здоровьем или сбоями в работе организма.
В чем могут быть причины появления черного калла?
Изменение цвета калла сильно настораживает, особенно, когда он становится практически черным. Данное явление может вызываться большим количеством самых разнообразных причин, начиная с временных (к примеру, пища) и вплоть до серьезных заболеваний. В некоторых случаях требуется начало срочного лечения. Именно поэтому полезно знать, признаком чего у взрослого может являтся черный калл, благодаря чему можно будет вовремя установить причину и при необходимости начать курс лечения.
Лекарственные средства

Не все знают, почему черный калл появляется во время прохождения лечебного курса. Это явление может быть спровоцировано длительным приемом определенных медикаментозных препаратов:
- лекарства, которые назначаются во время лечения такого заболевания, как анемия, в том числе и витаминные комплексы с содержанием железа. Именно данный элемент и провоцирует изменение оттенка кала;
- уголь активированный, прием которого проводится в достаточно больших дозировках и на протяжении длительного времени. В то время как препарат будет выводиться из организма естественным путем, он способствует окрашиванию в темный цвет стула;
- медикаментозные препараты, которые прописываются к приему во время лечения язвы двенадцатиперстной кишки или кишечника. В том числе средства, принимаемые в случае диагностирования синдрома раздраженного кишечника, особенно, если они содержат висмут;
- прием некоторых противовоспалительных препаратов, относящихся к нестероидному ряду, на протяжении длительного времени. Как правило, большинство людей злоупотребляет данными средствами при различных респираторных заболеваниях. Применение этих препаратов не способно самостоятельно воздействовать на оттенок стула, однако, есть вероятность открытия внутреннего кровотечения. После того, как кровь попадает непосредственно в кишечник, способствует окрашиванию калла. Когда стул темного цвета беспокоит на протяжении долгого времени, нужно обратиться к доктору.
Продукты питания

Если появился черный калл, прежде чем искать признак чего он у взрослого человека, нужно внимательно рассмотреть свой рацион, так как спровоцировать данное явление могут и продукты, употребляемы в последнее время:
- кофейные напитки;
- вареная свекла;
- виноград красных сортов;
- печенка;
- помидоры
В том случае, если в своем рационе был замечен один либо сразу несколько продуктов, содержащихся в перечисленного выше списке, не нужно сразу себя успокаивать. Важно на протяжении последующих нескольких дней внимательно понаблюдать за оттенком стула, после того, как из ежедневного меню будут исключены красящие продукты. Если же никаких перемен не произошло, надо искать иные причины.
Заболевания
Если неожиданно стул приобрел темный оттенок, нужно внимательно следить за функционированием пищеварительного тракта. Черный калл у взрослого является признаком открытия кровотечения в желудочно-кишечном тракте, проявившемся в верхней области кишечника.
Этот признак может провоцироваться различными язвенными заболеваниями, локализация которых приходится непосредственно в кишечнике. Иногда калл черного цвета появляется при различных проблемах с кишечником, в том числе опухолей, образовавшихся в желудке.
Данный симптом говорит о развитии гастритов, образовании лейкоза лимфобластного, протекающего в острой форме. Спровоцировать этот неприятный симптом могут и болезнь Крона или гистоплазмоз, а так же чума и анкилостомидоз.
Практически во всех случаях источник кровотечений находится именно в нижних областях кишечника, из-за чего в калле присутствуют небольшие вкрапления крови. Если же наблюдается ослабленная перистальтика, образование темного стула происходит и в случае появления кровотечения вверху кишки.
Открытие внутреннего кровотечения может сопровождаться и другими неприятными симптомами – у больного открывается кровавая рвота, а в результате влияния желудочного сока она выходит в форме тягучей темной кофейной гущи. При этом во всем теле ощущается слабость, понижается артериальное давление, возможно будет беспокоить сильное головокружение. В наиболее запущенных случаях данные симптомы провоцируют образование острой сердечной недостаточности.
Хирургическое вмешательство
В некоторых ситуациях калл приобретает темный оттенок в результате ранее проведенной операции на кишечнике либо желудке. Такое явление может быть вызвано наличием внутренних кровотечений, требующих срочного лечения. Именно поэтому некоторое время, после хирургического вмешательства, нужно находиться под наблюдением доктора.
Во время беременности
Наиболее распространенное явление – это черный калл у беременных. Сам момент наступления беременности, а также роды провоцируют изменение цвета стула. Некоторые женщины сильно пугаются от таких перемен, но это вполне естественный процесс.
Как правило, во время беременности спровоцировать изменение оттенка калла может прием специальных витаминных комплексов, включающих в свой состав железо, ведь именно этот элемент и способствует потемнению стула. Во время беременности, женщины кушают много свежих ягод и фруктов с содержанием железа. В процессе окисления желудочным соком данный элемент приводит к смене цвета кала.
Если смена цвета калла не сопровождается никакими неприятными ощущениями и не произойдет ухудшения самочувствия, можно не переживать. Однако если у беременной есть хроническое заболевание желудочно-кишечного тракта либо язвенная болезнь, необходимо пройти полное обследование.
Лечение заболеваний, вызывающих черный калл
Если смена оттенка кала не имеет связи с какими-то серьезными заболеваниями, значит является результатом смены привычного рациона или добавлением в меню новых продуктов, приемом некоторых лекарственных препаратов. В случае развития опасных патологических состояний, такой окрас стула сохраняется длительное время, также может периодически проявляться данный признак, когда на то нет каких-то серьезных причин.
Точно определить фактор, спровоцировавший данный признак очень легко – врач назначит анализ калла, крови, проведет больному гастроскопию, даст направление на рентгеновское обследование пораженных областей. Затем может быть назначена операционная или консервативная терапия. Больной должен соблюдать строгую диету, нужен постельный режим.
Читайте также:
В обязательном порядке надо обратиться за помощью к доктору, если данный симптом беспокоит на протяжении долгого времени или периодически повторяется. Надо с особым вниманием всегда следить за состоянием собственного здоровья, и тогда не придется проходить лечебную терапию.
Внимание, только СЕГОДНЯ!
Советуем почитать
aboutbody.ru
Результаты анализа кала — повышение, снижение, симптомы, болезни, лаборатории
Форма кала
Оформленный – Оформленный кал, приближенный к цилиндрической форме соответствует норме
Овечий кал – Кал в виде плотных овалов и шариков говорит о хронических запорах и обезвоживании. В таком случае кал сухой, темный и не теряет форму даже при сдавливании. Склонность к запорам также может быть признаком механического препятствия в прямой кишке, опухоли, а также атонии кишечника. Если кал имеет такую форму постоянно, то следует обязательно провести обследование прямой кишки.
Неоформленный – Неоформленный кал бывает в случае недостаточно плотной его консистенции, что характеризует неполноценное пищеварение.
Лентовидный – Опухоли, рубцы ампулы прямой кишки и сфинктера создают препятствие для свободного прохождения кала. В результате он приобретает уплощенную форму.
Консистенция кала
Плотный — Консистенция и форма могут указывать на обезвоживание, в таком случае кал сухой, темный и не теряет форму даже при сдавливании. Склонность к запорам также может быть признаком механического препятствия в прямой кишке, опухоли, а также атонии кишечника.
Мягкий – Кал умеренной плотности, при которой поддерживается его форма, является нормой.
Кашицеобразный – Кашицеобразный кал является следствием ускоренного продвижения пищи через желудок и тонкий кишечник. Преимущество растительной пищи в рационе также приводит к образованию кашицеобразного кала.
Кашицеобразный, клетчатка — Кашицеобразный кал является следствием ускоренного продвижения пищи через желудок и тонкий кишечник. Преимущество растительной пищи в рационе также приводит к образованию кашицеобразного кала.
Мазевидный – Жирный кал в виде однородной густой массы, прилипает к стенкам туалета и смывается только теплой водой – свидетельство наличия нейтрального жира в кале больше 15 г (норма 7 г), или жирных кислот и мыл. Эпизодическое появление такого кала может быть следствием приема накануне большого количества жирной пищи, или препаратов для похудения.
Мазевидный, нейтральный жир – Жирный кал в виде однородной густой массы, прилипает к стенкам туалета и смывается только теплой водой – свидетельство наличия нейтрального жира в кале больше 15 г (норма 7 г), и/или жирных кислот и мыл. Нейтральный жир в кале является признаком нарушения выделения желчи, недостаточной функции или воспалении поджелудочной железы.
Мазевидный, жирные кислоты, мыла – Жирный кал в виде однородной густой массы, прилипает к стенкам туалета и смывается только теплой водой – свидетельство наличия нейтрального жира в кале больше 15 г (норма 7 г), и/или жирных кислот и мыл. Такая консистенция указывает на недостаток липазы, плохую выработку желчи, или бродильную диспепсию, ускоренное прохождение пищи через тонкий кишечник. При запорах количество мыл увеличивается.
Пенистый – Пенистый кал, часто кашицеобразный, является следствием нарушения пищеварения по типу бродильной диспепсии. При этом присутствует йодофильная флора.
Жидкий кал – Жидкий кал является симптомом токсикоинфекции, острой кишечной инфекции, отравления.
Водянистый – Признак кишечной инфекции, токсикоинфекции, отравления.
Цвет кала
Коричневый – В норме кал коричневого цвета, более или менее темного оттенка.
Темно-коричневый – В норме кал коричневого цвета, более или менее темного оттенка.
Светло-коричневый – В норме кал коричневого цвета, более или менее темного оттенка.
Красно-коричневый, эритроциты, гемоглобин – Наличие красного оттенка кала может быть симптомом кишечного кровотечения.
Красно-коричневый, перевариваемая и неперевариваемая клетчатка – Наличие красного оттенка кала может быть симптомом кишечного кровотечения. Некоторые овощи и фрукты, например, свекла, арбуз, смородина, окрашивают кал в разные оттенки красного цвета.
Коричневый с красными налетами, эритроциты – Прожилки или налеты ярко красного цвета в кале являются симптомом кровотечения из толстой кишки. Часто ярко-красные налеты в небольшом количестве присутствуют при геморрое.
Светло-желтый – Полужидкий кал желтого цвета является нормой для грудных детей. У взрослого человека оформленный светлый кал желтого оттенка может быть следствием употребления большого количества молочных продуктов.
Ярко-желтый, билирубин — Выраженный желтый цвет кала является признаком чрезмерной выработки желчи, вследствие патологии желчного пузыря и/или печени.
Серо-белый – Кал обесцвечивается при отсутствии в нем желчных пигментов. Так бывает при вирусных гепатитах, циррозе печени, закупорке желчевыводящего протока.
Черный, неоформленный – Черный цвет кала говорит о желудочном кровотечении, или кровотечении в двенадцатиперстной кишке. Под действием пищеварительных ферментов эритроциты крови меняют свой цвет, потому приобретают черный оттенок. Неоформленный густой черный кал называется мелена, и его появление всегда является плохим прогнозом.
Черный, оформленный – Нормальной консистенции и формы кал черного цвета может появляться при приеме железосодержащих препаратов.
Зеленый с красными прожилками – Зеленый жидкий кал с красными прожилками говорит об острой кишечной инфекции, шигеллезе.
Зеленый, неоформленный – Зеленый жидкий и полужидкий кал является симптомом острой кишечной инфекции.
Зеленый, оформленный – оформленный и нормальной консистенции кал зеленого цвета образуется при употреблении большого количества зеленых овощей, зелени.
Реакция кала
Нейтральная (слабокислая, слабощелочная) – Нормальная реакция кала нейтральная, слабокислая или слабощелочная, в зависимости от состава питания.
Кислая – кислая реакция является следствием преобладания в рационе простых углеводов, продуктов брожения, овощей и фруктов, которые усиливают брожение в кишечнике. Присутствует йодофильная флора.
Щелочная – Щелочная реакция кала говорит о преобладании процессов гниения, в результате избытка белковой пищи. Этот процесс сопровождается образованием большого количества аммиака Нарушение всасывания и переваривания жиров и белков, хронические заболевания кишечника также проявляются щелочной реакцией.
www.obozrevatel.com
Что означает черный цвет кала, и опасно ли это для жизни?
Что означает черный цвет кала, и опасно ли это для здоровья? Как правило, такой интимный вопрос интересует многих, у кого встречается это отклонение. Но, к сожалению, далеко не все могут задать его своему лечащему врачу. Именно поэтому в этой статье мы решили подробно пояснить, что означает черный цвет кала, и в каких ситуациях стул может менять свою окраску.
Как утверждают специалисты, такая проблема возникает в результате различных изменений в организме и воздействия извне. Рассмотрим каждую ситуацию отдельно.
Кал черного цвета: причины отклонения
1. Продукты питания
Нормальный цвет стула может меняться от светло-коричневого до темного. Однако чаще всего кал становится черным по причине употребления человеком определенных продуктов питания, которые могут содержать в себе те или иные красящие пигменты. К таким ингредиентам можно отнести следующие:

- печень птиц и других животных;
- спелые красные помидоры;
- кровяная колбаса, а также всевозможные мясные изделия, в которых содержатся примеси крови животного;
- отварная свекла или свежевыжатый сок из нее;
- черная смородина, а также варенье на основе этой ягоды;
- спелый гранат;
- черноплодная рябина, вишня и черешня;
- красный виноград;
- чернослив;
- кофе или какао;
- плоды черники;
- красное вино, куда были добавлены красители, а также напиток с высоким процентным содержанием косточек плодов.
Таким образом, задавая вопрос о том, почему цвет кала черный, в первую очередь следует задуматься о том, употребляли ли вы в последнее время хотя бы один из вышеперечисленных продуктов.
2. Медикаментозные препараты
Если потемнение стула никак не связано с потреблением тех или иных блюд, то скорее всего это отклонение связано с применением лекарств. К медицинским средствам, влияющим на данный фактор, можно отнести нижеперечисленные препараты.

- Таблетки, которые содержат в себе большое количество висмута (например средства «Новбисмол», «Де-Нол» и прочие).
- Лекарства или витамины с большим содержанием железа (например препараты «Феррум-Лек», «Сорбифер», «Витрум», «Тардиферон» и другие). В этом случае вопрос о том, что означает черный цвет кала, очень часто задают беременные женщины. Ведь именно они употребляют большое количество поливитаминов, содержащих железо.
- Активированный уголь.
- Долгий прием противовоспалительных средств (например лекарства «Индометацин», «Ибупрофен», «Аспирин», «Нимесулид» и прочие).
3. Заболевания
В том случае, если вы не принимаете никаких медицинских препаратов, вопрос о том, что означает черный цвет кала, должен вас насторожить. Ведь такой симптом может свидетельствовать о наличии серьезных патологий в организме. Рассмотрим список самых распространенных заболеваний, признаком которых является сильное потемнение стула.

- Дефект вен пищевода (варикозное расширение). Как правило, возникает, при циррозе.
- Язвенная болезнь 12-перстной кишки и желудка.
- Множественные язвочки слизистой оболочки пищевода или желудка, образовавшиеся после вдыхания отравляющих или раздражающих веществ.
- Новообразования (злокачественные/доброкачественные) пищевода или желудка.
fb.ru
причины, что означает и что делать?
У взрослого человека темный кал появляется по множеству причин.
Как правило, черный цвет испражнений не является поводом для тревоги, но иногда это может быть вестником серьезных заболеваний в системах организма, которые не только несут угрозу здоровью больного, но и могут быть даже смертельно опасными.
Причины изменения цвета испражнений у взрослого
Нормальным цветом кала у большинства людей считается коричневый. Из-за индивидуальных особенностей работы организма у каждого человека нормой может быть как светлый, так и темный оттенок фекалий.
На цвет влияет количество вырабатываемой желчи и ферментов, скорость и качество переваривания пищи органами желудочно-кишечного тракта.
Но в некоторых случаях стул приобретает очень темный цвет, даже черный. Зачастую люди начинают беспокоиться, не свидетельствует ли это о развитии какого-либо заболевания.
В большинстве случаев цвет кала зависит от продуктов, которые человек недавно ел.
Темный оттенок бывает, если употреблять в пище свеклу, виноград, чернослив, черную смородину, ежевику, чернику. Наличие в этих продуктах красящих веществ влияет на цвет кала.
Кроме того, темный оттенок появляется при употреблении пищи, в которой содержится много железа. Это касается бананов, яблок, груш, абрикос, бобовых.
Под воздействием ферментов и желудочного сока железо окисляется и становится темным, что, в свою очередь, влияет на цвет кала.
Почему фекалии становятся темными, если никаких красящих продуктов не употреблялось?
Причина может крыться в приеме определенных лекарственных препаратов, например, Активированного угля.
Черные частички этого энтеросорбента не только выводят из организма токсины, но и способствуют появлению такой цветовой окраски кала.
Некоторые лекарственные средства, как и продукты, тоже имеют в своем составе железо. Это Ибупрофен, Викалин, Парацетамол, некоторые антибиотики.
Практически все витаминные комплексы содержат в своем составе железо, которое является очень важным микроэлементом. Длительный прием витаминов тоже способствует окрашиванию кала в темный цвет.
Как правило, через два-три дня после окончания приема вышеперечисленных продуктов или лекарств фекалии будут нормального коричневого цвета.
Именно такое время требуется организму, чтобы полностью переварить пищу или вывести естественным путем лекарства.
Часто спрашивают: если после прекращения курса лечения или приема красящих продуктов цвет кала остался темным, то что это может значить?
Как правило, это верный признак проблем с органами ЖКТ. В таком случае затягивать с визитом к доктору опасно для здоровья.
Темные фекалии у детей и беременных
У ребенка первые два-три дня после рождения каловый окрас обязательно будет очень темным, даже черным. В медицине существует специальный термин, обозначающий подобные фекалии – меконий.
Это связано с тем, что из организма малыша выходят непереваренные частички эпителия, волос, крови и вод, которые попали в желудок во время родов.
На третий-четвертый день цвет кала изменится и станет нормальным, светло-коричневым. Поводов для паники в этом случае никаких нет.
Когда ребенку исполняется пять-шесть месяцев, родители начинают давать ему прикорм. Зачастую это протертые до состояния пюре овощи и фрукты, соки.
Большой популярностью пользуются кашицы из яблок, бананов, груш. Все эти продукты содержат в своем составе много железа, поэтому при таком рационе темные фекалии будут нормальным явлением.
Поскольку кишечник маленького ребенка не в состоянии переваривать что-то тяжелее молока, при введении прикорма организм усвоит далеко не всю пищу.

Остатки еды в неизменном виде смешиваются с калом и выходят естественным путем. Если малыш кушал продукты темного цвета, то фекалии будут темными. Именно пища является наиболее частой причиной появления каловых масс черноватого цвета.
Если малыш находится на искусственном кормлении, то в состав питательных смесей обязательно будет входить железо.
Специалисты утверждают, что этот микроэлемент очень полезен для здоровья маленьких детей, поэтому при потемнении фекалий ни в коем случае нельзя отказываться от вышеперечисленных продуктов.
Нужно обратить внимание на самочувствие малыша – если его не беспокоят боли, тошнота, рвота, и не поднялась температура, то поводов для тревоги нет. В противном случае нужно обязательно обратиться к доктору.
У беременных темный цвет кала наблюдается довольно часто. Это связано с гормональными изменениями в организме будущей мамы.
Подобная перестройка меняет не только цвет фекалий, но и общее самочувствие, частоту походов в туалет.
Поскольку волноваться беременным не рекомендуют, специалисты советуют при появлении темного кала посетить доктора, чтобы не было никаких сомнений по поводу безопасности этого явления.
Еще одним фактором, влияющим на потемнение фекалий у беременных, является прием лекарств и витаминов с высоким содержанием железа.
Видео:
Будущие мамы во время вынашивания ребенка очень часто страдают от железодефицитной анемии – недостатка этого микроэлемента в крови.
Перерабатываясь в организме, железо способствует потемнению кала. Но нужно обязательно обращать внимание не только на цвет фекалий, но и на наличие в них крови, слизи, зеленоватых вкраплений – подобные явления свидетельствуют о различных заболеваниях.
Потемнение кала из-за болезней
Иногда темный цвет кала может быть признаком развития в организме разнообразных заболеваний. Как правило, черный стул – не единственный симптом.
Наряду с ним больного беспокоят запор или диарея, изжога, тошнота, рвота, болевые ощущения в области живота.
Нередко наблюдается повышение температуры, общее ухудшение самочувствия (слабость, вялость, быстрая утомляемость, головные боли).
В некоторых случаях больной резко теряет вес. При таких симптомах обязательно нужно обращаться за врачебной помощью.
Фекалии могут быть не чистыми, а с примесями. Слизь в кале у взрослого является признаком колита, гастрита, язвы желудка или двенадцатиперстной кишки.
В некоторых случаях подобный симптом указывает на наличие доброкачественных или злокачественных опухолей в органах пищеварительной системы человека.
Видео:
Если же у человека кал темного цвета с кровью, то это является признаком внутреннего кровотечения, геморроя, воспалительных процессов в желудочно-кишечном тракте. Черный кал с зеленоватым оттенком означает, что у человека развивается кишечная инфекция.
Любое из упомянутых заболеваний может не просто значительно снизить качество жизни, но и вызвать смерть.
Поэтому при наличии темного кала и других проблемах нужно посетить гастроэнтеролога, сделать диагностику организма и определить, что вызвало изменение цвета фекалий. Врач проведет визуальный осмотр пациента и назначит необходимые обследования.
Чтобы выяснить, из-за чего кал стал темным, больному потребуется сдать анализ кала и крови (в том числе и на наличие гельминтов, которые тоже могут вызывать потемнение фекалий).
Если у доктора есть подозрения на запущенность болезни, то могут быть проведены колоноскопия, ультразвуковое исследование органов желудочно-кишечного тракта, фиброгастродуоденоскопия (обследование пищевода, желудка и двенадцатиперстной кишки с помощью гастроскопа).
Если диагностика показала наличие в организме определенных заболеваний, то назначается соответствующее лечение.
Терапия может быть основана на соблюдении диеты, приеме определенных лекарственных средств или хирургическом вмешательстве.
Необходимо соблюдать все предписания врача, чтобы избавиться от заболевания и вернуть стулу нормальный цвет.
Видео:
Кал может стать темным по самым разнообразным причинам. В большинстве случаев подобное явление происходит из-за питания – определенные продукты обладают свойством вызывать потемнение фекалий. Помимо этого, причины могут крыться в приеме определенных лекарств с высоким содержанием железа.
В то же время потемнение кала порой является признаком появления в организме серьезных заболеваний, как правило, сопровождающихся другими симптомами.
В этом случае не стоит считать, что темные фекалии возникли из-за продуктов, а нужно в срочном порядке посетить доктора, провести всю необходимую диагностику и начать лечение.
protrakt.ru
Почему кал черный, при каких заболеваниях это обычно происходит? Причины потемневшего кала, о чем это говорит?
Краткое содержание статьи:
Практически во всех случаях фекалии человека характеризуются коричневым цветом с различными вариантами оттенков. Пигмент стеркобилин оказывает определяющее влияние на цвет кала: при высоком уровне его концентрации наблюдается более темный оттенок, при низком уровне – светлый. При возникновении черного кала под влиянием лекарственных средств или различных пищевых продуктов отсутствует какой-либо вред для состояния здоровья человека и не требуется проведение лечебных процедур. Нормализация стула осуществляется за несколько дней за счет отказа от пищи, которая спровоцировала такое состояние. В связи с тем, что потемнение цвета фекалий может являться симптомом серьезного заболевания, необходимо понимать почему кал черный, при каких заболеваниях он образуется.

Причины возникновения темного стула у взрослых
Наиболее опасной причиной возникновения у человека стула черного цвета является наличие кровотечения из верхних отделов ЖКТ. В данном случае за счет влияния кислот и бактерий на гемоглобин осуществляется окраска кала в темный оттенок. При наличии у человека диагноза болезни ЖКТ или же отсутствия каких-либо других причин нужно срочно позвонить в скорую помощь.
Появление стула темного оттенка может быть тесно связано с употреблением большого объема продуктов, в которых наблюдается высокое содержание красящих жирорастворимых веществ. К таким продуктам питания можно отнести печень, томаты, чернослив и т.д.
При внезапном возникновении черного стула ключевая причина явления кроется в проблемах ЖКТ. Ложным является представление о том, что в кале должно быть содержание крови. Это обманчивое мнение, так как происходит переработка крови совместно с пищей под действием разнообразных ферментов и бактерий.
В представленном случае черный стул не является единственным проявлением проблемы с ЖКТ.
Также наблюдаются такие явления, как:
- Высокая температура тела;
- Тошнота;
- Рвота;
- Кожа становится бледной;
- Пот;
- Боли в области желудка.
Низкий уровень гемоглобина по итогам общего анализа крови, в том числе определение скрытой крови по итогам анализа кала, является свидетельством наличия внутреннего кровотечения.

Причины черного кала у женщины
Появление черного кала у женщины имеет те же самые основания, что и у мужчин. Они могут быть разделены на два основных вида – физиологические и патологические. К перечню причин связанных с физиологией, необходимо отнести прием определенной пищи, активированного угля, лекарственных средств и препаратов железа.
Возникновение черного кала под влиянием представленных выше факторов не является опасным для женщины. В случае прекращения применения соответствующих продуктов и лекарственных средств происходит нормализация цвета стула.
Однако необходимо обратить внимание на тот момент, что возникновение черного стула под влиянием лекарственных средств, в том числе ухудшение самочувствия, являются поводом для беспокойства и консультации у врача.
Другие факторы, под действием которых стул у женщин становится черного цвета, является влияние патологических причин. Иными словами, возникновение представленного признака связано с действием заболевания или патологического состояния. В качестве симптома болезни выступает черный кал.

Черный кал при беременности
У большинства женщин в процессе беременности наблюдается недостаток витаминов и минералов, которые требуются для правильного развития плода. Достаточно часто во время и после второго триместра беременности наблюдается развитие железодефицитной анемии. В связи с этим им необходимо принимать поливитаминные препараты с минералами, в которых присутствует железо.
Именно за счет представленных препаратов, содержащих железо, формируется черный кал. В данном случае нет обоснованных причин для паники. Наоборот, появление черного кала свидетельствует о том, что средство обладает высоким качеством и в нем есть все требуемые вещества, как для будущей матери, так и для ребенка.
Избыток железа выводится из организма в виде черного кала, а некоторая его часть всасывается.
Помимо этого, причиной возникновения такого явления является желудочно-кишечное кровотечение. При такой ситуации, тем более при наличии язвенной болезни, необходимо как можно быстрее получить консультацию врача.

Черные точки в кале у взрослого
Помимо появления черного кала у человека может наблюдаться возникновение черных вкраплений в фекалиях. Темные вкрапления могут быть представлены в качестве крупиц, нитей, зерен и песчинок. В большинстве случае появление черных точек связано с наличием не полностью или совсем непереваренных твердых частей еды или лекарственных средств.
Черные точки или нитеобразные включения в фекалиях могут появляться в результате употребления некоторых продуктов питания. К примеру, в случае приема в пищу ягод и бананов, у детей часто появляются небольшие черные ниточки.

Случаи обязательного обращения к врачу
Несмотря на тот факт, что появление рассматриваемого явления не выступает в качестве серьезной болезни, все же в некоторых случаях нужно обращаться за медицинской помощью к опытному специалисту.
В перечень таких случаев входит:
- Рвота и повышенная температура, которые наблюдаются при появлении темного кала;
- Язвенная болезнь желудка или 12-перстной кишки;
- Выявление анемии;
- Цирроз печени или гепатит;
- Рак желудка или кишки.

Какие мероприятия нужно предпринять?
Как показывает практическая деятельность, определение причины появления черного кала предшествует осуществлению мер по его лечению. При наличии связи возникновения черного кала под действием лекарственных средств лечение не требуется. Если необходимо прекратить процесс лечения лекарствами, в том числе не употреблять красящие продукты, черный цвет стула не является отрицательным симптомом для организма.
Черный кал не является опасным явлением, однако, он может быть сигналом о наличии существенных проблем в организме, а в некоторых случаях может свидетельствовать о наличии состояния, которое может привести к смерти.
Таким образом, мы определили почему кал черный, при каких заболеваниях это происходит. В связи с этим, человек должен постоянно следить за тем, какие продукты питания он употребляет, действием лекарственных средств, а самое главное – за состоянием своего здоровья.
Как свидетельствуют данные, черный кал, возникающий под действием еды и лекарств, не является опасным. Однако при наличии дополнительных признаков он может свидетельствовать о существующем заболевании.

Видео: последствия черного кала
Далее посмотрите видео, в котором медицинские эксперты программы «Жить здорово!» расскажут, о чем сигнализирует изменение стула человека:
1-vopros.ru



 Избегая их, вы сможете выздороветь быстрее и предотвратить осложнения.
Избегая их, вы сможете выздороветь быстрее и предотвратить осложнения. Если кашель очень сильный или долго не проходит, значит, вылечить его можно только антибиотиками. Но это не ошибка – это выбор, который может привести к серьезным побочным эффектам:
Если кашель очень сильный или долго не проходит, значит, вылечить его можно только антибиотиками. Но это не ошибка – это выбор, который может привести к серьезным побочным эффектам:
 На самом деле сухой воздух снижает активность интерферонов, необходимых для борьбы с вирусом.
На самом деле сухой воздух снижает активность интерферонов, необходимых для борьбы с вирусом.
 Однако это не отменяет необходимости борьбы с заболеванием, вызвавшим его.
Однако это не отменяет необходимости борьбы с заболеванием, вызвавшим его. Что делать, если мокрота не отходит
Что делать, если мокрота не отходит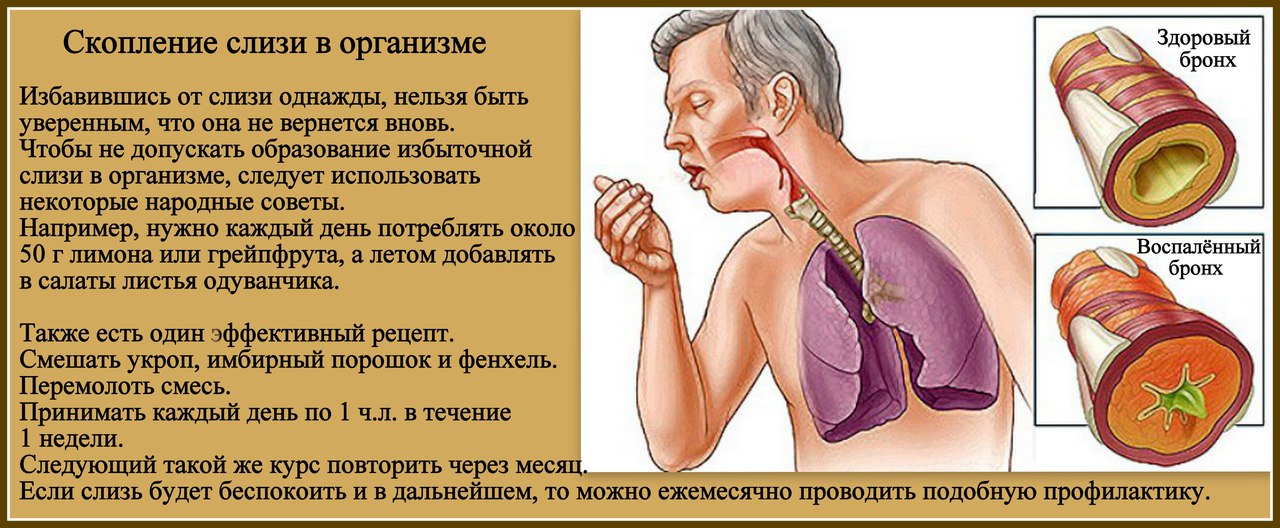 Он послушает вас, при необходимости – сделает рентген и назначит более серьезные препараты для лечения болезни (антибиотики).
Он послушает вас, при необходимости – сделает рентген и назначит более серьезные препараты для лечения болезни (антибиотики). Принимать противокашлевые препараты при влажном кашле
Принимать противокашлевые препараты при влажном кашле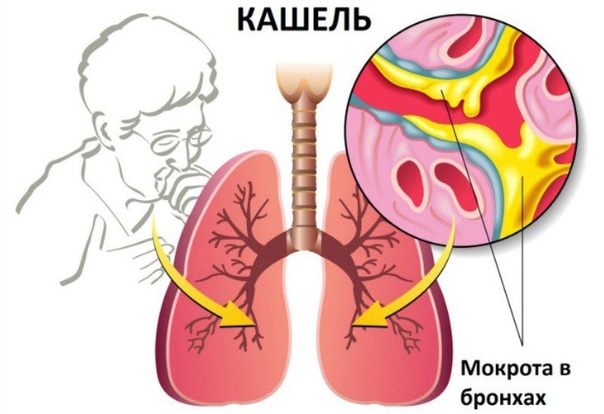
 А препарат помогает четко рассчитать необходимую дозу так, чтобы исключить побочные эффекты.
А препарат помогает четко рассчитать необходимую дозу так, чтобы исключить побочные эффекты. Лечение подобного состояния основывается на комплексном подходе с назначением муколитиков, НПВС, антибиотиков и симптоматической терапии».
Лечение подобного состояния основывается на комплексном подходе с назначением муколитиков, НПВС, антибиотиков и симптоматической терапии».
 И больше пейте жидкости — не менее 6-8 стаканов в день.
И больше пейте жидкости — не менее 6-8 стаканов в день. д. (Бронхикум, Бронхосан, грудные сборы №№ 1-3, Доктор Мом, Ликорин, Мукалтин, Пектуссин, Пертуссин, Термопсис и т. д.)
д. (Бронхикум, Бронхосан, грудные сборы №№ 1-3, Доктор Мом, Ликорин, Мукалтин, Пектуссин, Пертуссин, Термопсис и т. д.) От характера кашля действительно зависит способ его лечения, ведь причины появления этих симптомов разные.
От характера кашля действительно зависит способ его лечения, ведь причины появления этих симптомов разные.
 Обычно приступ влажного кашля происходит утром после сна и при изменении положении тела.
Обычно приступ влажного кашля происходит утром после сна и при изменении положении тела.  Обратитесь к врачу, чтобы подобрать правильную схему лечения!
Обратитесь к врачу, чтобы подобрать правильную схему лечения! Вирусы могут вызывать поражение дыхательных путей на разных уровнях — от носа (при обычном насморке) до бронхов, бронхиол и легких, причем кашель обычный симптом при всех этих болезнях. Например, воспаление горла и отделяемое из носа, стекающее по задней стенке глотки, раздражают слизистую оболочку верхних дыхательных путей и стимулируют кашлевой рефлекс. Из-за раздражения слизистой оболочки глотки возникает сухой надсадный кашель, который обязательно пройдет и без лечения, но в острый период может быть довольно частым и мучительным и даже нарушать ночной сон. Насморк и отделяемое по задней стенке глотки провоцируют влажный кашель, при этом ребенок начинает кашлять при перемене положения тела, особенно по утрам и по ночам, когда встает, ложится или переворачивается. Если вирус поражает слизистую оболочку гортани, развивается ложный круп, то есть отек и, как следствие, сужение просвета гортани, что сопровождается «лающим» кашлем, осиплостью и характерным шумным вдохом (так называемым стридором).
Вирусы могут вызывать поражение дыхательных путей на разных уровнях — от носа (при обычном насморке) до бронхов, бронхиол и легких, причем кашель обычный симптом при всех этих болезнях. Например, воспаление горла и отделяемое из носа, стекающее по задней стенке глотки, раздражают слизистую оболочку верхних дыхательных путей и стимулируют кашлевой рефлекс. Из-за раздражения слизистой оболочки глотки возникает сухой надсадный кашель, который обязательно пройдет и без лечения, но в острый период может быть довольно частым и мучительным и даже нарушать ночной сон. Насморк и отделяемое по задней стенке глотки провоцируют влажный кашель, при этом ребенок начинает кашлять при перемене положения тела, особенно по утрам и по ночам, когда встает, ложится или переворачивается. Если вирус поражает слизистую оболочку гортани, развивается ложный круп, то есть отек и, как следствие, сужение просвета гортани, что сопровождается «лающим» кашлем, осиплостью и характерным шумным вдохом (так называемым стридором). При воспалении бронхов, бронхиол и альвеол — бронхите, бронхиолите и пневмонии соответственно — в просвете дыхательных путей скапливается мокрота, возникает отек слизистой оболочки, вследствие чего появляются кашель и одышка. В отличие от вирусных бронхита и бронхиолита, пневмония чаще вызывается бактериями и, помимо кашля и одышки, сопровождается лихорадкой. При бронхиальной астме спазм бронхов и скопление в них густой мокроты возникают после контакта с аллергеном, что также провоцирует кашель.
При воспалении бронхов, бронхиол и альвеол — бронхите, бронхиолите и пневмонии соответственно — в просвете дыхательных путей скапливается мокрота, возникает отек слизистой оболочки, вследствие чего появляются кашель и одышка. В отличие от вирусных бронхита и бронхиолита, пневмония чаще вызывается бактериями и, помимо кашля и одышки, сопровождается лихорадкой. При бронхиальной астме спазм бронхов и скопление в них густой мокроты возникают после контакта с аллергеном, что также провоцирует кашель. 

 В таких случаях врач назначит ребенку местное лечение для уменьшения насморка и, в результате этого, уменьшения кашля.
В таких случаях врач назначит ребенку местное лечение для уменьшения насморка и, в результате этого, уменьшения кашля.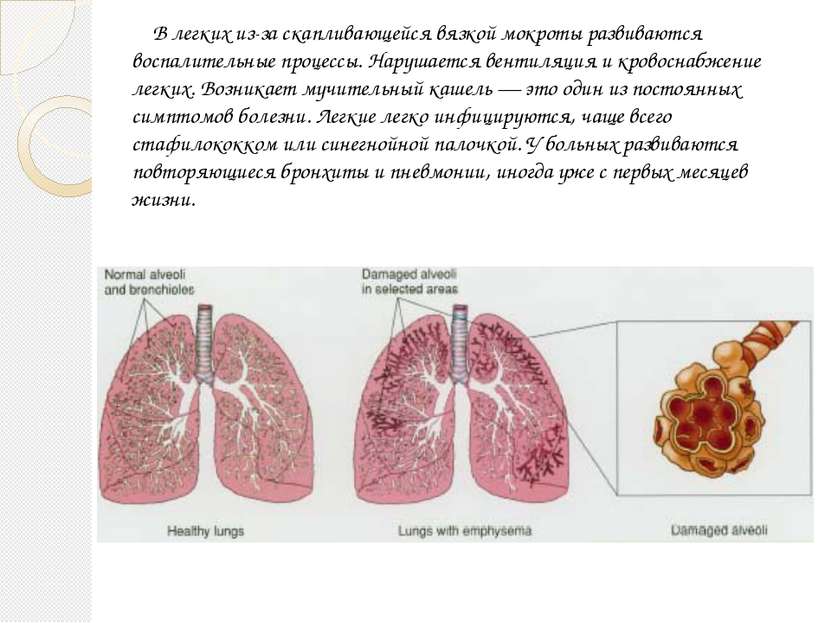 Ребенок не успевает выздороветь от одной инфекции и подхватывает другую. При этом кашель может продолжаться несколько недель и сильно пугать родителей, хотя причина его тривиальна.
Ребенок не успевает выздороветь от одной инфекции и подхватывает другую. При этом кашель может продолжаться несколько недель и сильно пугать родителей, хотя причина его тривиальна. Если воздух в детской спальне сухой, установите увлажнитель воздуха.
Если воздух в детской спальне сухой, установите увлажнитель воздуха.
 Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
 У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще. Благодаря прививкам (АКДС, АДС-М) эта болезнь, к счастью, стала редкой.
Благодаря прививкам (АКДС, АДС-М) эта болезнь, к счастью, стала редкой. Во время вдоха можно заметить как втягивается внутрь ярёмная ямка (углубление в нижней части шеи между ключицами).
Во время вдоха можно заметить как втягивается внутрь ярёмная ямка (углубление в нижней части шеи между ключицами).
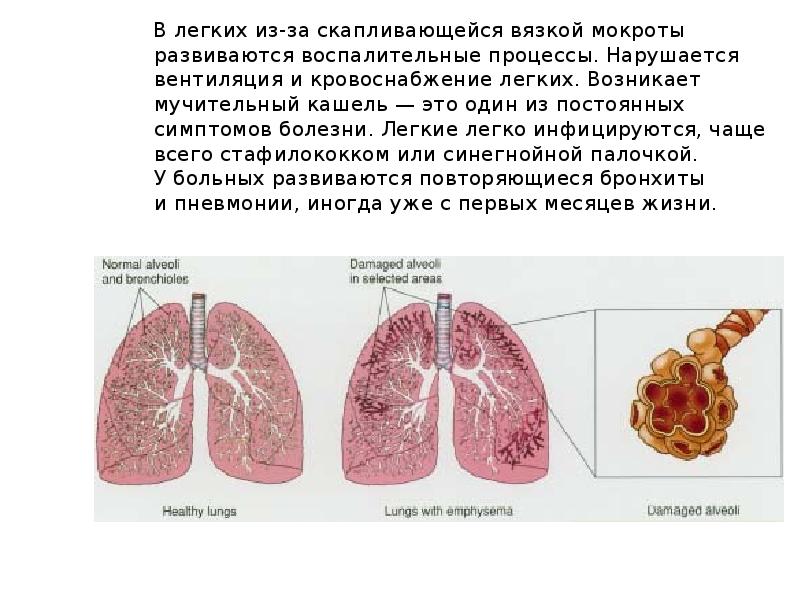

 Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др. Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.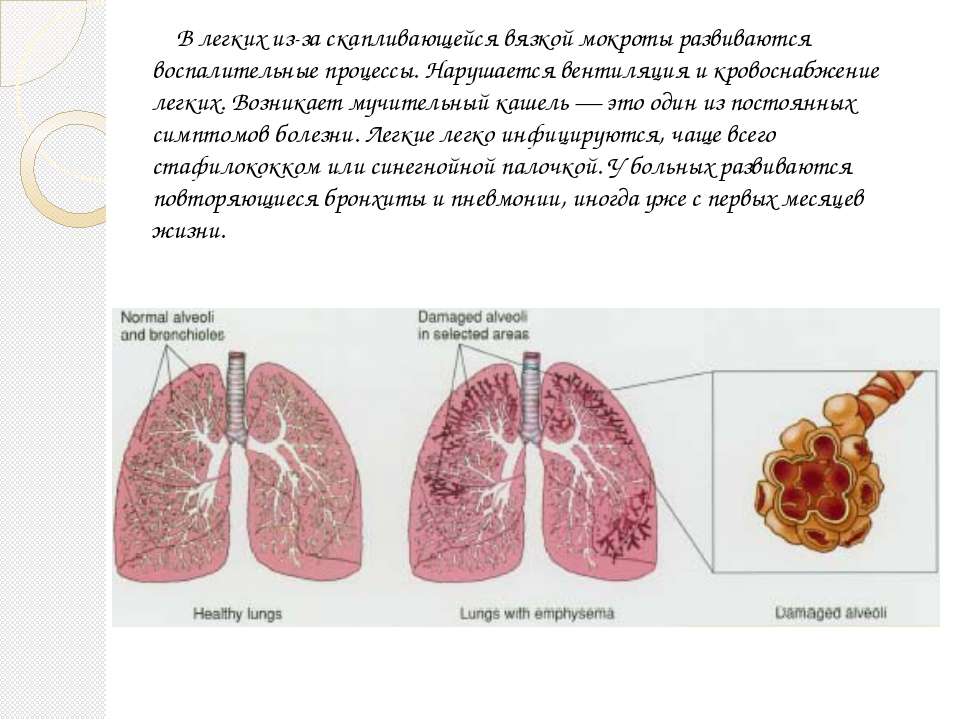 Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков. Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле. «Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
«Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа. Иногда симптомом пневмонии являются боли в животе, которые возникают из-за раздражения плевры (оболочки легкого) при воспалении прилежащего к плевре участка легкого и из-за частого кашля и, соответственно, напряжения мышц живота.
Иногда симптомом пневмонии являются боли в животе, которые возникают из-за раздражения плевры (оболочки легкого) при воспалении прилежащего к плевре участка легкого и из-за частого кашля и, соответственно, напряжения мышц живота. В таких случаях потребуется более длительный курс приема антибиотиков, а иногда и помощь хирурга.
В таких случаях потребуется более длительный курс приема антибиотиков, а иногда и помощь хирурга. кафедрой пульмонологии ФУВ РГМУ, доктор медицинских наук, профессор Юрий Константинович НОВИКОВ:
кафедрой пульмонологии ФУВ РГМУ, доктор медицинских наук, профессор Юрий Константинович НОВИКОВ:
 Их действие можно сравнить с эффектом от посыпания солью огурца: гипертонический (солевой) раствор вызывает усиленное выделение жидкости, которая позволяет хорошо откашливаться. Мокроту лучше всего сплевывать, но если не успели и проглотили, ничего страшного не произойдет. В желудке достаточно соляной кислоты и других ферментов, чтобы нейтрализовать все микробы, которые поступят в желудок вместе с мокротой.
Их действие можно сравнить с эффектом от посыпания солью огурца: гипертонический (солевой) раствор вызывает усиленное выделение жидкости, которая позволяет хорошо откашливаться. Мокроту лучше всего сплевывать, но если не успели и проглотили, ничего страшного не произойдет. В желудке достаточно соляной кислоты и других ферментов, чтобы нейтрализовать все микробы, которые поступят в желудок вместе с мокротой.
 Если мокрота отходит, но плохо, требуются муколитики (разжижают мокроту) или препараты группы амброксола (если плюнули в раковину, а мокрота плохо смывается). Еще проще и дешевле — проводить ингаляции содовым раствором и дышать в банку с водой через опущенную в нее трубочку. Кашель не может исчезнуть за день, поэтому если сегодня мокрота есть, а завтра нет, радоваться рано, это просто значит, что она перестала отходить, и надо поменять лекарство. При настоящем выздоровлении сначала мокрота становится более прозрачной, а затем уменьшается ее количество.
Если мокрота отходит, но плохо, требуются муколитики (разжижают мокроту) или препараты группы амброксола (если плюнули в раковину, а мокрота плохо смывается). Еще проще и дешевле — проводить ингаляции содовым раствором и дышать в банку с водой через опущенную в нее трубочку. Кашель не может исчезнуть за день, поэтому если сегодня мокрота есть, а завтра нет, радоваться рано, это просто значит, что она перестала отходить, и надо поменять лекарство. При настоящем выздоровлении сначала мокрота становится более прозрачной, а затем уменьшается ее количество.
 На улицу можно выходить после прекращения симптомов, а специальные прогулки начинать постепенно: сегодня полчаса, завтра 40 минут, а через неделю — можно и два часа погулять. Речь идет, разумеется, о прогулке спокойным шагом, которая не вызывает ощущение дискомфорта и переохлаждение дыхательных путей. Если бегать или часами мерзнуть на свежем воздухе, есть реальный шанс заработать рецидив или продолжение болезни.
На улицу можно выходить после прекращения симптомов, а специальные прогулки начинать постепенно: сегодня полчаса, завтра 40 минут, а через неделю — можно и два часа погулять. Речь идет, разумеется, о прогулке спокойным шагом, которая не вызывает ощущение дискомфорта и переохлаждение дыхательных путей. Если бегать или часами мерзнуть на свежем воздухе, есть реальный шанс заработать рецидив или продолжение болезни.
 Хорошо, если хотя бы дома, а не в больнице.
Хорошо, если хотя бы дома, а не в больнице.
 Задача – увеличить количество слизи, которая и поможет смягчать горло. Нужны ОТХАРКИВАЮЩИЕ препараты. Лекарства на основе фенспирида или микстуры на основе трав, например, мать-и-мачехи, подорожника (в первые дни кашля они еще могут помочь).
Задача – увеличить количество слизи, которая и поможет смягчать горло. Нужны ОТХАРКИВАЮЩИЕ препараты. Лекарства на основе фенспирида или микстуры на основе трав, например, мать-и-мачехи, подорожника (в первые дни кашля они еще могут помочь). Если есть мокрота, ее нужно обязательно выводить, а это можно сделать только с помощью кашля.
Если есть мокрота, ее нужно обязательно выводить, а это можно сделать только с помощью кашля.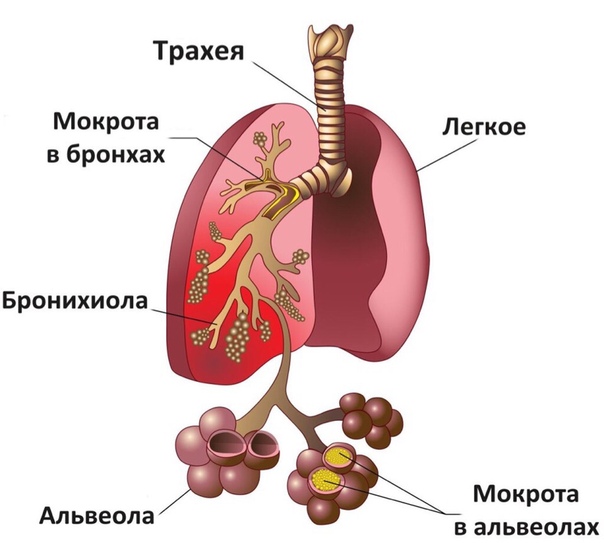
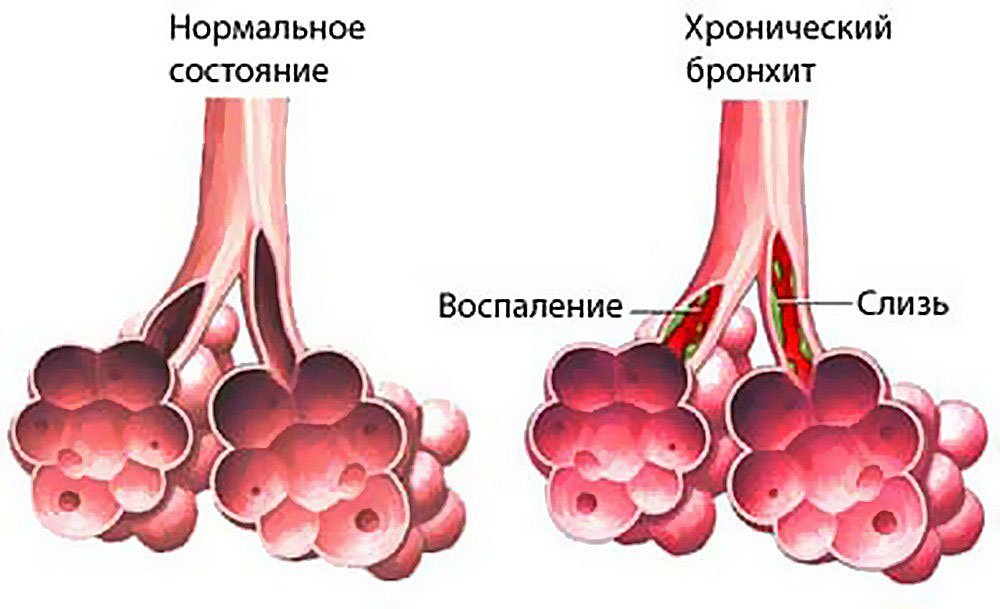
 Главный симптом ГЭРБ — изжога. Это также может вызвать кашель.
Главный симптом ГЭРБ — изжога. Это также может вызвать кашель.
 Они также могут спросить о цвете или текстуре мокроты.
Они также могут спросить о цвете или текстуре мокроты. Противозастойные средства и другие продукты, отпускаемые без рецепта, могут помочь с некоторыми симптомами.
Противозастойные средства и другие продукты, отпускаемые без рецепта, могут помочь с некоторыми симптомами. Во многих случаях причина не является серьезной, но все же может потребоваться лечение.
Во многих случаях причина не является серьезной, но все же может потребоваться лечение. Слизь предохраняет эти участки от высыхания и помогает защищаться от захватчиков, включая вирусы и бактерии.
Слизь предохраняет эти участки от высыхания и помогает защищаться от захватчиков, включая вирусы и бактерии. Обильное питье. Тело должно оставаться гидратированным, чтобы слизь оставалась жидкой. Когда человек болеет простудой, употребление дополнительных жидкостей может разжижить слизь и способствовать оттоку пазух.Люди с сезонной аллергией также могут обнаружить, что потребление жидкости помогает избежать заложенности носа.
Обильное питье. Тело должно оставаться гидратированным, чтобы слизь оставалась жидкой. Когда человек болеет простудой, употребление дополнительных жидкостей может разжижить слизь и способствовать оттоку пазух.Люди с сезонной аллергией также могут обнаружить, что потребление жидкости помогает избежать заложенности носа. Однако кашель — это способ организма удерживать секреты от легких и горла. Если вообще, то используйте сиропы от кашля умеренно.
Однако кашель — это способ организма удерживать секреты от легких и горла. Если вообще, то используйте сиропы от кашля умеренно. Их обычно наносят прямо на грудь. Несколько капель масла эвкалипта также можно добавить в диффузор или в теплую ванну, чтобы очистить нос.
Их обычно наносят прямо на грудь. Несколько капель масла эвкалипта также можно добавить в диффузор или в теплую ванну, чтобы очистить нос.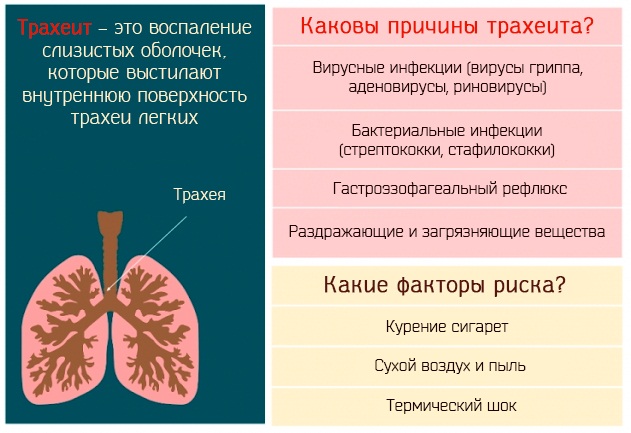 Это заставляет организм производить больше слизи.
Это заставляет организм производить больше слизи.
 Антибиотики не могут лечить вирусы, а их чрезмерное употребление может вызвать другие проблемы со здоровьем.
Антибиотики не могут лечить вирусы, а их чрезмерное употребление может вызвать другие проблемы со здоровьем.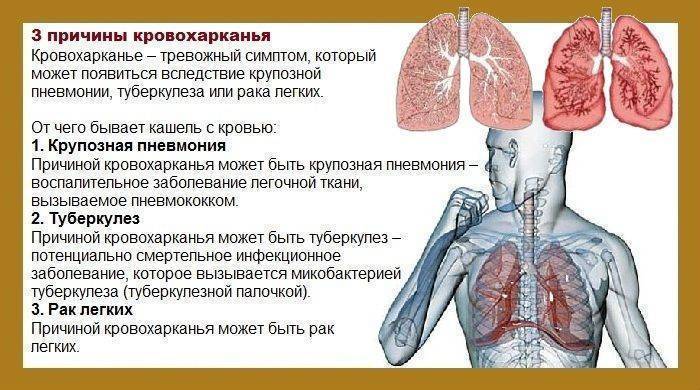 Но когда это не так, у нас есть длинный список все более редких состояний, которые мы должны пройти и исключить.Если это не из-за какого-либо из и , то теперь эксперты признают, что виновником может быть гиперактивность нервов, которая вызывает повышенную реакцию кашля на определенные триггеры.
Но когда это не так, у нас есть длинный список все более редких состояний, которые мы должны пройти и исключить.Если это не из-за какого-либо из и , то теперь эксперты признают, что виновником может быть гиперактивность нервов, которая вызывает повышенную реакцию кашля на определенные триггеры.
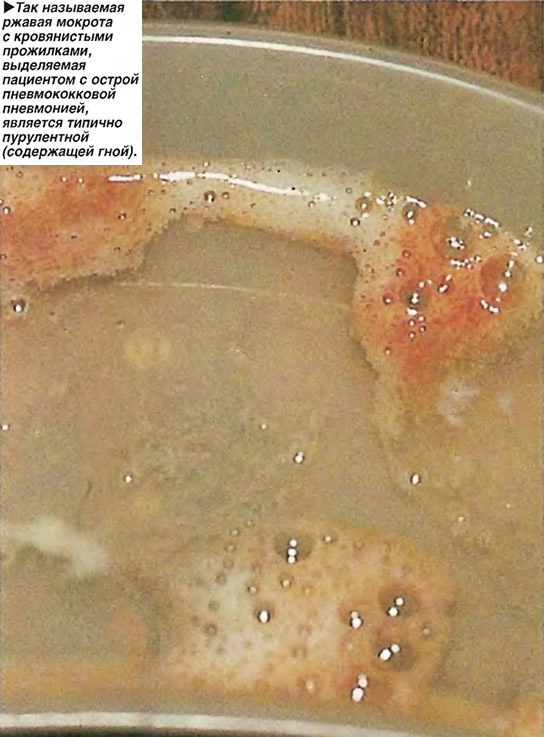 Может потребоваться испытательный период для этого лекарства.
Может потребоваться испытательный период для этого лекарства.
 Они называют это состояние «синдромом гиперреактивности нейронов» и описывают несколько подходов к лечению.
Они называют это состояние «синдромом гиперреактивности нейронов» и описывают несколько подходов к лечению. Вот наш процесс.
Вот наш процесс. Кашель может быть последним симптомом, который нужно решить, когда вы выздоравливаете после простуды или гриппа.
Кашель может быть последним симптомом, который нужно решить, когда вы выздоравливаете после простуды или гриппа. Любой кашель, который продолжается более восьми недель, является поводом для обращения к врачу. Запишитесь на прием к врачу, если у вас есть дополнительные симптомы, такие как:
Любой кашель, который продолжается более восьми недель, является поводом для обращения к врачу. Запишитесь на прием к врачу, если у вас есть дополнительные симптомы, такие как: Младенцам младше 1 года следует обратиться к педиатру, чтобы исключить коклюш или другие серьезные заболевания легких при кашле.
Младенцам младше 1 года следует обратиться к педиатру, чтобы исключить коклюш или другие серьезные заболевания легких при кашле.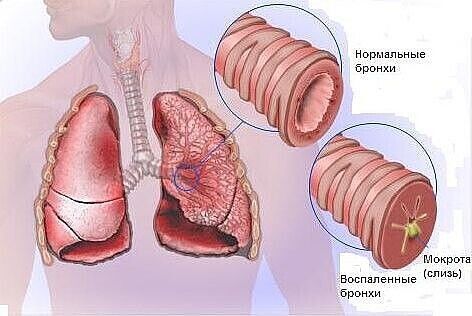 Это может помочь успокоить дыхательную систему. В сочетании с медом чай из перечной мяты может помочь вам избавиться от постоянного кашля.Доказано, что мед обладает антибактериальными и противовоспалительными свойствами.
Это может помочь успокоить дыхательную систему. В сочетании с медом чай из перечной мяты может помочь вам избавиться от постоянного кашля.Доказано, что мед обладает антибактериальными и противовоспалительными свойствами.
 Постоянный кашель — это кашель, который мешает вам выполнять повседневный распорядок дня или не дает нормально выспаться ночью. Может быть трудно отдышаться. Это может вызвать рвоту.Это может вызвать у вас чувство полного истощения.
Постоянный кашель — это кашель, который мешает вам выполнять повседневный распорядок дня или не дает нормально выспаться ночью. Может быть трудно отдышаться. Это может вызвать рвоту.Это может вызвать у вас чувство полного истощения.
 Этот кашель часто сопровождается выделением прозрачной или беловатой мокроты и прочищением горла.
Этот кашель часто сопровождается выделением прозрачной или беловатой мокроты и прочищением горла.
 Примеры ингибиторов АПФ включают вазотек (эналаприл), капотен (каптоприл), принивил или Зестрил (лизиноприл), Лотензин (беназеприл) и Альтас (рамиприл).
Примеры ингибиторов АПФ включают вазотек (эналаприл), капотен (каптоприл), принивил или Зестрил (лизиноприл), Лотензин (беназеприл) и Альтас (рамиприл). Рак легких лучше всего поддается лечению на ранних стадиях. Приблизительно 50% людей с раком легких кашляют на момент постановки диагноза
Рак легких лучше всего поддается лечению на ранних стадиях. Приблизительно 50% людей с раком легких кашляют на момент постановки диагноза

 Обратите внимание, что рентгена грудной клетки недостаточно, чтобы исключить рак легких, и он может пропустить небольшие опухоли.
Обратите внимание, что рентгена грудной клетки недостаточно, чтобы исключить рак легких, и он может пропустить небольшие опухоли.
 Природные средства от кашля, такие как чайная ложка меда, влажность (например, вапорайзер) и отдых, могут быть полезны независимо от причины. Употребление достаточного количества жидкости может разжижать выделения и почти всегда помогает.
Природные средства от кашля, такие как чайная ложка меда, влажность (например, вапорайзер) и отдых, могут быть полезны независимо от причины. Употребление достаточного количества жидкости может разжижать выделения и почти всегда помогает.


 Затем они по ошибке принимают антигистаминные препараты, которые в конечном итоге сушат нос и усугубляют густую слизь.
Затем они по ошибке принимают антигистаминные препараты, которые в конечном итоге сушат нос и усугубляют густую слизь. Используйте пероральный противозастойный или противозастойный назальный спрей (на срок до трех дней), дышите через теплую влажную мочалку и используйте пар, чтобы уменьшить заложенность носа.
Используйте пероральный противозастойный или противозастойный назальный спрей (на срок до трех дней), дышите через теплую влажную мочалку и используйте пар, чтобы уменьшить заложенность носа.
 (1)
(1)