Эритроциты
Эритроциты (красные кровяные клетки) – самые многочисленные клетки крови, содержащие гемоглобин. Их основная функция – доставлять кислород к тканям и органам.
Определение количества эритроцитов является неотъемлемой частью общего анализа крови и отдельно не производится.
Синонимы русские
Число эритроцитов, количество эритроцитов, подсчет количества эритроцитов.
Синонимы английские
Red blood cell count, RBC count, RCC, red cell count, erythrocyte count, red count.
Единицы измерения
*1012/л (10 в ст. 12 на литр).
Какой биоматериал можно использовать для исследования?
Венозную, капиллярную кровь.
Общая информация об исследовании
В ходе этого теста подсчитывается количество эритроцитов в определенном объеме крови – в литре или в микролитре.
Эритроциты, которые образуются в костном мозге, доставляют кислород к органам и тканям, а также способствуют переносу углекислого газа от органов и тканям к легким, где он выдыхается.![]() Это происходит за счет того, что они содержат белок гемоглобин, который легко вступает в связь с кислородом и углекислым газом.
Это происходит за счет того, что они содержат белок гемоглобин, который легко вступает в связь с кислородом и углекислым газом.
Изменение количества эритроцитов, как правило, сопряжено с изменениями уровня гемоглобина. Когда количество эритроцитов и уровень гемоглобина снижены – у пациента анемия, когда повышена – полицитемия.
В норме продолжительность жизни эритроцита – около 120 дней. Организм старается поддерживать примерно одинаковое число циркулирующих эритроцитов. При этом старые эритроциты уничтожаются в селезенке, а новые образуются в костном мозге.
Если баланс между образованием и разрушением эритроцитов нарушается из-за потери эритроцитов, их разрушения или уменьшения их образования, то развивается анемия. Наиболее частые причины потери эритроцитов – это острое или хроническое кровотечение либо гемолиз (разрушение в кровяном русле). Организм возмещает такие потери, увеличивая производство эритроцитов в костном мозге. Этот процесс регулирует гормон эритропоэтин, образующийся в почках.
Снижаться продукция эритроцитов может, когда нарушается нормальная работа костного мозга. Причиной подобного нарушения может быть инфильтрация мозга опухолевыми клетками или угнетение его функции под воздействием радиации, химиотерапии, из-за нехватки эритропоэтина (образующегося в почках вещества, которое стимулирует образование эритроцитов) или из-за недостатка веществ, необходимых для образования гемоглобина (железа, витамина B12, фолиевой кислоты).
Снижение производства эритроцитов приводит к уменьшению их циркуляции в кровяном русле, недостатку гемоглобина и его способности переносить кислород, а следовательно, к слабости и утомляемости.
В свою очередь, число эритроцитов увеличивается при более активной работе костного мозга. К этому могут приводить разные причины, например чрезмерный уровень эритропоэтина, повышающее число эритроцитов хроническое расстройство (истинная полицитемия) или курение.
Для чего используется исследование?
- Тест на эритроциты, вместе с гемоглобином и гематокритом, применяют, чтобы выявить любые варианты анемии или полицитемии.
 12/л
12/л
3,9-5,9
14 дней – 1 мес.
3,3-5,3
1-4 мес.
3,5-5,1
4-6 мес.
3,9-5,5
6-9 мес.
4-5,3
9-12 мес.
4,1-5,3
1-3 года
3,8-4,8
3-6 лет
3,7-4,9
6-9 лет
3,8-4,9
9-12 лет
3,9-5,1
12-15 лет
мужской
4,1-5,2
женский
3,8-5
15-18 лет
мужской
4,2-5,6
женский
3,9-5,1
18-45 лет
мужской
4,3-5,7
женский
3,8-5,1
45-65 лет
мужской
4,2-5,6
женский
3,8-5,3
> 65 лет
мужской
3,8-5,8
женский
3,8-5,2
Снижение уровня эритроцитов обычно свидетельствует о хроническом или остром кровотечении, что приводит к развитию анемии.
 Кроме того, ее причиной может быть разрушение эритроцитов внутри организма или нехватка железа либо витамина B12, которые необходимы для образования гемоглобина.
Кроме того, ее причиной может быть разрушение эритроцитов внутри организма или нехватка железа либо витамина B12, которые необходимы для образования гемоглобина.Причины повышения уровня эритроцитов:
- дегидратация (обезвоживание) из-за сгущения крови – гемоконцентрации;
- истинная полицитемия в результате избыточной продукции эритроцитов в костном мозге;
- хроническая обструктивная болезнь легких;
- хроническая сердечная недостаточность;
- талассемия – генетическое заболевание, приводящее к нарушению синтеза гемоглобина; при этом уровень гемоглобина будет снижен, а количество эритроцитов повышено;
- гипоксия (кислородное голодание) тканей любого происхождения, например вследствие курения.
Причины понижения количества эритроцитов:
- железо-, B12— или фолиево-дефицитная анемия;
- острое или хроническое кровотечение;
- хронические болезни почек — в этом случае происходит снижение синтеза гормона эритропоэтина, который стимулирует образование эритроцитов в костном мозге;
- цирроз печени;
- микседема – снижение функции щитовидной железы;
- онкологические заболевания костного мозга или метастазы других опухолей в костный мозг;
- апластическая анемия;
- системные заболевания соединительной ткани;
- хронические инфекции.

Что может влиять на результат?
Факторы, повышающие количество эритроцитов:
- у лиц, поднимающихся на большую высоту, наблюдается увеличение количества эритроцитов, так как их организм адаптируется к пониженной концентрации кислорода;
- уровень эритроцитов может быть повышен у курильщиков вследствие кислородного голодания тканей;
- длительное наложение жгута во время взятия крови способно приводить к ложнозавышенным результатам.
Факторы, понижающие количество эритроцитов:
- беременность;
- вегетарианская диета;
- гентамицин и пентоксифиллин.
Также рекомендуется
Кто назначает исследование?
Врач общей практики, терапевт, гематолог, нефролог, хирург.
что означают, какова норма, причины повышения и понижения эритроцитов
Эритроциты — самая многочисленная разновидность клеток крови человека (каждая четвертая клетка организма — эритроцит)[1].
 Каждую секунду в человеческом теле разрушается несколько миллионов эритроцитов. И столько же синтезируются в костном мозге, чтобы восполнить запасы красных кровяных телец в сосудах. Эти маленькие, но очень важные клетки не только жизненно необходимы каждому из нас, но и способны многое рассказать о состоянии здоровья. Поэтому исследование уровня эритроцитов (в составе общеклинического анализа крови) — важная диагностическая процедура, которую стоит регулярно проходить и взрослым, и детям.
Каждую секунду в человеческом теле разрушается несколько миллионов эритроцитов. И столько же синтезируются в костном мозге, чтобы восполнить запасы красных кровяных телец в сосудах. Эти маленькие, но очень важные клетки не только жизненно необходимы каждому из нас, но и способны многое рассказать о состоянии здоровья. Поэтому исследование уровня эритроцитов (в составе общеклинического анализа крови) — важная диагностическая процедура, которую стоит регулярно проходить и взрослым, и детям.Функции эритроцитов
Основная функция эритроцитов — перенос кислорода, что осуществляется благодаря гемоглобину — специальному белку в их составе. Помимо этого, красные кровяные тельца участвуют в транспорте питательных веществ, иммунных реакциях и помогают поддерживать кислотно-щелочное равновесие.
По размеру эритроциты очень малы — одна сотая миллиметра в диаметре[2]. Эти клетки похожи на эластичные диски с углублением посередине, благодаря чему они способны скручиваться, легко проникая даже в самые тонкие — тоньше человеческого волоса — сосуды тела.

Это интересно!
Эритроциты человека, как и всех млекопитающих, не имеют ядра[3]. По этому признаку их можно отличить от эритроцитов других животных — например, птиц или лягушек, изучив образец крови под микроскопом.
Эритроциты образуются в красном костном мозге человека. Прежде чем выйти в сосудистое русло, клетки проходят несколько стадий развития, в ходе которых они изменяют форму, размер и состав. В норме в анализе крови, взятой из пальца или из вены, не встречается никаких разновидностей эритроцитов кроме зрелых клеток (их называют нормоцитами) и молодых форм (ретикулоцитов). Содержание последних в организме здоровых людей — около 1%[4].
Уровень содержания эритроцитов в крови здоровых людей
В норме содержание красных телец в крови у взрослых мужчин составляет 4,3 × 1012 – 5,7 × 1012 клеток/л. У женщин этот показатель чуть меньше — 3,8 × 1012 – 5,1 × 1012 клеток/л[5]. Что касается детей, то нормы эритроцитов отличаются в зависимости от возраста ребенка[6].

В первые две недели содержание красных кровяных телец в крови — 3,9 × 1012 – 5,9 × 1012 клеток/л. Норма эритроцитов у месячного малыша — 3,5 × 1012 – 5,1 × 1012 клеток/л. В два–четыре месяца — 3,6 × 1012 – 4,8 × 1012 клеток/л. До шести месяцев — 3,8 × 1012 – 4,6 × 1012 клеток/л. До года — 3,9 × 1012 – 4,7 × 1012 клеток/л (до этого возраста норма по ретикулоцитам — 0,2–2,8%). С года до девяти лет содержание эритроцитов колеблется в пределах 3,9 × 1012 – 4,5 × 1012 клеток/л. Нормальное количество эритроцитов в крови у детей до 12 лет составляет примерно 4,2 × 1012 – 4,6 × 1012 клеток/л вне зависимости от пола ребенка[7].
По мере взросления ребенка нормы эритроцитов в крови начинают различаться в зависимости от его пола. Так, у девочек-подростков 12–18 лет здоровый показатель составляет 3,8 × 1012 – 5,1 × 1012 клеток/л.
 У мальчиков 12–15 лет — 4,1 × 1012 – 5,2 × 1012 клеток/л, а с 15 до 18 лет — 4,2 × 1012 – 5,6 × 1012 клеток/л. Это объясняется особенностями роста и развития юношей и девушек.
У мальчиков 12–15 лет — 4,1 × 1012 – 5,2 × 1012 клеток/л, а с 15 до 18 лет — 4,2 × 1012 – 5,6 × 1012 клеток/л. Это объясняется особенностями роста и развития юношей и девушек.По сравнению с людьми среднего возраста, у пожилых количество эритроцитов в крови постепенно снижается. Нормальным считается показатель 3,8 × 1012 – 5,3 × 1012 для женщин и 3,8 × 1012 – 5,8 × 1012 для мужчин.
Еще одна категория, для которой существует отдельный норматив, — беременные. Дело в том, что в процессе внутриутробного развития ребенка объем циркулирующей крови у будущей мамы увеличивается за счет жидкой части (плазмы), в то время как количество форменных элементов растет медленнее[8]. Поэтому нормой содержания эритроцитов в крови у беременных женщин считается показатель 3,5 × 1012 – 5,6 × 1012 клеток/л. Количество ретикулоцитов в этот период не должно отличаться от нормальных значений для взрослого человека (около 1%).

Повышенные эритроциты в крови: причины отклонения
Казалось бы, чем больше эритроцитов содержится у нас в крови, тем лучше. Однако такое суждение ошибочно, ведь избыток клеток сгущает кровь и нарушает ее свойства. Кроме того, эритроцитоз (так в медицине называют повышенное содержание красных кровяных телец) является признаком некоторых серьезных заболеваний.
Почему повышены эритроциты в анализе крови?Самое простое и распространенное объяснение — обезвоживание организма, которое провоцируется не только жарой, но и лихорадкой, рвотой, диареей (то есть именно теми симптомами, которые нередко становятся причиной для обращения в больницу и сдачи общего анализа крови).
К другим, менее вероятным причинам эритроцитоза относят опухоли почек или желез внутренней секреции, а также избыток стероидных гормонов в организме (они назначаются при некоторых заболеваниях). Содержание эритроцитов в крови повышается также в ситуациях, связанных с нехваткой кислорода: например, если человек недавно вернулся из похода в горы либо если он страдает заболеваниями легких (такими как ХОБЛ) и сердца, при которых нарушается процесс транспорта кислорода.
 К таким патологиям относятся хронический бронхит, бронхиальная астма и пороки сердца. Курение также может стать причиной снижения кислорода и, соответственно, увеличения выработки эритроцитов[9].
К таким патологиям относятся хронический бронхит, бронхиальная астма и пороки сердца. Курение также может стать причиной снижения кислорода и, соответственно, увеличения выработки эритроцитов[9].Важно знать!
Крайне редко количество эритроцитов в крови увеличивается из-за наследственного заболевания, которое называется истинная полицитемия (болезнь Вакеза). Фактически это разновидность рака крови, при котором костный мозг начинает производить слишком много клеток. Болезнь Вакеза встречается у одного из 100 000 человек, преимущественно в пожилом возрасте[10]. Вылечить ее невозможно, но выполнение назначений врача позволяет больным с истинной полицитемией подавлять проявления заболевания на протяжении многих лет.
У повышения ретикулоцитов много возможных причин. Если анализу крови предшествовало кровотечение или лечение анемии, то ретикулоцитоз — хороший признак, который свидетельствует о восстановлении запасов эритроцитов в сосудистом русле[11].
 Если же никаких очевидных причин для роста ретикулоцитов нет, нужно обязательно проконсультироваться с врачом-гематологом: такая ситуация может говорить о наследственном заболевании крови или об опухоли.
Если же никаких очевидных причин для роста ретикулоцитов нет, нужно обязательно проконсультироваться с врачом-гематологом: такая ситуация может говорить о наследственном заболевании крови или об опухоли.Низкий уровень красных кровяных телец: причины
Эритропения — это пониженное содержание эритроцитов в крови.
Почему понижены эритроциты в анализе крови?- Острая кровопотеря (при травме или во время операции)[12].
- Хроническая кровопотеря (обильные менструации у женщин или скрытое кровотечение — при язве желудка или двенадцатиперстной кишки, геморрое, раке кишечника и других болезнях).
- Недостаточное поступление в организм с пищей железа (оно необходимо для синтеза гемоглобина)[13].
- Плохое усвоение или дефицит в пище витамина B12 и фолиевой кислоты.
- Хроническая недостаточность функции почек, так как именно в почках синтезируется гормон, стимулирующий образование красных кровяных телец, — эритропоэтин[14].

- Избыточное употребление жидкости или введение избыточного количества физраствора внутривенно посредством капельницы[15].
- Слишком быстрое разрушение красных кровяных телец вследствие ошибки при переливании крови, из-за наследственных заболеваний (таких как серповидно-клеточная анемия), при отравлении тяжелыми металлами или другими ядами, а также у больных с искусственным клапаном сердца.
Содержание ретикулоцитов в крови часто снижается в результате злоупотребления алкоголем (он ухудшает работу почек и костного мозга), при анемии и наличии метастазов злокачественных опухолей в костном мозге.
Другие патологии эритроцитов
Помимо количественного содержания эритроцитов и ретикулоцитов в крови, важно обращать внимание и на другие параметры развернутого анализа крови, относящиеся к состоянию красных кровяных телец. Вот основные из них:
- Форма эритроцитов. При некоторых патологиях врачи замечают изменение внешнего вида клеток.
 Например, из-за болезни Минковского — Шоффара, овалоцитоза или серповидно-клеточной анемии эритроциты вместо приплюснутых становятся круглыми (сфероцитоз), овальными (эллиптоцитоз) или приобретают форму серпа. В редких случаях на поверхности клеток обнаруживаются маленькие выросты одинаковых (акантоцитоз) или различных (эхиоцитоз) размеров. Причиной таких изменений являются патология печени, желудка или генетические нарушения.
Например, из-за болезни Минковского — Шоффара, овалоцитоза или серповидно-клеточной анемии эритроциты вместо приплюснутых становятся круглыми (сфероцитоз), овальными (эллиптоцитоз) или приобретают форму серпа. В редких случаях на поверхности клеток обнаруживаются маленькие выросты одинаковых (акантоцитоз) или различных (эхиоцитоз) размеров. Причиной таких изменений являются патология печени, желудка или генетические нарушения. - Уровень гемоглобина. Гемоглобин — это пигмент, входящий в состав эритроцитов, благодаря которому происходит газообмен в организме[16]. Повышение и понижение его содержания в крови чаще всего взаимосвязано с количеством эритроцитов, но иногда эти показатели изменяются независимо друг от друга. Нормальные показатели концентрации гемоглобина составляют 132–173 г/л для мужчин, 117–155 г/л для женщин, 152–235 г/л у новорожденных, 90–166 г/л у месячных младенцев[17]. Нормой гемоглобина в крови у детей от полугода до 12 лет считается 110–140 г/л, а к совершеннолетию эти значения приближаются к «взрослым» показателям.
 У беременных женщин уровень гемоглобина в крови должен составлять не менее 110–140 г/л. Недостаток гемоглобина называют анемией — это заболевание может быть обусловлено дефицитом железа или витаминов в организме, а также острой или хронической кровопотерей[18]. А причины повышения гемоглобина в крови, как правило, совпадают с причинами эритропении.
У беременных женщин уровень гемоглобина в крови должен составлять не менее 110–140 г/л. Недостаток гемоглобина называют анемией — это заболевание может быть обусловлено дефицитом железа или витаминов в организме, а также острой или хронической кровопотерей[18]. А причины повышения гемоглобина в крови, как правило, совпадают с причинами эритропении. - Скорость оседания эритроцитов (СОЭ) часто повышается при воспалительных процессах в организме, а снижается при хроническом нарушении кровообращения. В норме СОЭ у мужчин составляет 1–10 мм/ч, у женщин 2–15 мм/ч. У новорожденных СОЭ должна соответствовать значению 2–4 мм/ч, у малышей до года — 2–4 мм/ч, до пяти лет — 5–11 мм/ч, до 14 лет — 4–13 мм/ч. После этого возраста СОЭ у детей приближается к «взрослым» показателям с учетом пола. Норма СОЭ у беременных повышается с каждым месяцем, начиная с четвертого. В первом триместре она составляет 15 мм/ч, во втором — 25 мм/ч, в третьем — 40 мм/ч, а спустя три месяца после родов ее значения возвращаются к исходным.

Эритроцитарные индексы. Другие параметры состояния эритроцитов отражаются в показателях, обозначенных в анализе как эритроцитарные индексы. Наиболее информативные из них — это MCV (средний объем эритроцита), MCH (среднее содержание гемоглобина в эритроците), MCHC (средняя концентрация гемоглобина в эритроцитарной массе) и RDW (коэффициент среднего объема эритроцита). Отклонения от нормальных значений этих показателей помогают врачу уточнить причину анемии при наличии отклонений в стандартных параметрах анализа крови.
- Норма MCV у взрослых составляет 80–100 фл (фемтолитров).
- Норма MCH у взрослых женщин и мужчин — 27–35 пг (пикограммов), у младенцев до месяца — 27–33 пг, до четырех месяцев — 25–29 пг, до трех лет — 22–32 пг, до 14 лет — 25–35 пг.
- Норма MCHC у людей старше 17 лет составляет 300–380 г/л, у младенцев до одного месяца — 316–375 г/л, до четырех месяцев — 306–324 г/л, до трех лет — 307–380 г/л, до 10 лет — 336–344 г/л.

- Норма RDW-CV у взрослых составляет 11,5–14,5%.
Несмотря на разнообразие параметров крови, характеризующих эритроциты, нет смысла запоминать значение каждого из них и чрезвычайно переживать из-за возможных отклонений при отсутствии каких-либо симптомов. Существует много физиологических состояний, объясняющих изменения в эритроцитарных показателях, которые грамотный врач сумеет отличить от патологии.
Вся информация, касающаяся здоровья и медицины, представлена исключительно в ознакомительных целях и не является поводом для самодиагностики или самолечения.
Липидный спектр мембран эритроцитов при сахарном диабете у детей | Новицкий
1. Балашова Т. С.//Пробл. эндокринол. -1994. -№ 3. -С. 12-15.
2. Биохимические методы исследования в клинике: Справочник/Под ред.
 А. А. Покровского. -М., 1969.
А. А. Покровского. -М., 1969.3. Болдырев А. А., Курелла Е. Г., Павлова Т. Н. Биологические мембраны. -М., 1992.
4. Владимиров Ю. А., Добрецов Г. Е. Флюоресцентные зонды в исследовании биологических мембран. -М., 1980.
5. Владимиров Ю. А.//Пат. физиол. -1989. -№ 4. -С. 7-12.
6. Горбунов Н. В. Ц Бюл. экспер. биол. -1993. -№ 11. -С. 448-490.
7. Дунаева А. Н.//Лаб. дело. -1983. -№ 10. -С. 57-59.
8. Конев С. В. Структурная лабильность биологических мембран и регуляторные процессы. -М., 1987.
9.
 Макета А. Г., Микаэлян И. П., Князев Ю. А.//Биофизика. -1992. -Т. 37. вып. 2. -С. 306-310.
Макета А. Г., Микаэлян И. П., Князев Ю. А.//Биофизика. -1992. -Т. 37. вып. 2. -С. 306-310.10. Микаэлян Н. П., Макета А. Г., Князев Ю. А.//Лаб. дело. -1991. -№ 9. -С. 41-46.
11. Мчедлишвили Г. И.//Тезисы докладов 1-го Рос. конгресса по патофизиологии. -М., 1996. -С. 277.
12. Прохорова М. И., Тупякова 3. Н. Большой практикум по углеводному и липидному обмену. -Л., 1965.
13. Пузикова О. 3., Афонин А. А.//Сахарный диабет. -2001. -№ 1. -С. 2-5.
14. Родбард X. Е.//Сахарный диабет. -2004. -№ 2. -С. 20-24.
15. Селищева А.
 А., Козлов Ю. П. Метаболизм фосфолипидов и биологические мембраны. -Иркутск, 1988.
А., Козлов Ю. П. Метаболизм фосфолипидов и биологические мембраны. -Иркутск, 1988.16. Сторожок С. А., Соловьев С. В.//Вопр. мед. химии. -1992. -№ 2. -С. 14-16.
17. Сторожок С. А., Санников А. Г.//Вопр. мед. химии. -1996. -Т. 42, № 2. -С. 103-109.
18. Текучесть мембран в биологии/Под ред. Р. Элойа: Пер. с англ. -Киев, 1989. -Т. 1.
19. Юшков П. В., Опаленов К. В.//Сахарный диабет. -2001. -N9 1. -С. 53-56.
20. Folch J., Less M., Shane-Stanley A. G. H.//J. Biol. Chem. -1957. -Vol. 226. -P. 497-509.
Нарушение активности натрий-калиевой АТФазы эритроцитов у пациентов с сахарным диабетом | Шамансурова
Аннотация
Цель исследования.
 Изучить активность натрий-калиевой АТФазы (НКАТФазы) эритроцитов у больных сахарным диабетом (СД) и еевзаимосвязь с клиническими проявлениями и биохимическими показателями крови.
Изучить активность натрий-калиевой АТФазы (НКАТФазы) эритроцитов у больных сахарным диабетом (СД) и еевзаимосвязь с клиническими проявлениями и биохимическими показателями крови.
Материалы и методы.
В исследование включено 76 пациентов с СД, (39 — с СД 1 и 35 — с СД 2). Контрольную группу составили 11 лицбез СД. У обследуемых определяли уровень HbA1c, активность сиалидазы эритроцитов, уровень нитритов и нитратов крови и мембранпо активности НКАТФазы по уровню неорганического фосфора в присутствии АТФ.
Результаты.
Активность НКАТФазы была значимо ниже у больных СД по сравнению с лицами без диабета (p1c, снижения уровняфосфора мембран, повышения активности сиалидазы эритроцитов, уровня нитритов и нитратов крови.
Заключение.
Активность НКАТФазы отражает степень метаболических нарушений и дисфункции эндотелия при СД.Сахарный диабет (СД) – распространенное заболевание, сопровождающееся нарушением обмена углеводов, белков, липидов во всех тканях организма.
 Натрий-калиевая АТФаза (НКАТФ) – мембраносвязанный фермент, участвующий во многих жизненно важных функциях клеток млекопитающих, вовлечен в процессы нервной передачи, транспорта электролитов, поддержания электрического градиента клеточной мембраны. В последние годы появились сведения о нарушении активности НКАТФ при СД и обсуждается его возможное участие в развитии диабетической нейропатии [1, 2, 3]. Кроме того, исследования ряда авторов показали роль С-пептида в регуляции активности НКАТФазы [3]. Сведения литературы по изучению активности фермента при СД разноречивы, в разных тканях показаны как снижение, так и повышение активности [1]. Целью данного исследования явилось изучение активности НКАТФазы эритроцитов у больных сахарным диабетом и ее зависимость с клиническими проявлениями и биохимическими показателями крови.
Натрий-калиевая АТФаза (НКАТФ) – мембраносвязанный фермент, участвующий во многих жизненно важных функциях клеток млекопитающих, вовлечен в процессы нервной передачи, транспорта электролитов, поддержания электрического градиента клеточной мембраны. В последние годы появились сведения о нарушении активности НКАТФ при СД и обсуждается его возможное участие в развитии диабетической нейропатии [1, 2, 3]. Кроме того, исследования ряда авторов показали роль С-пептида в регуляции активности НКАТФазы [3]. Сведения литературы по изучению активности фермента при СД разноречивы, в разных тканях показаны как снижение, так и повышение активности [1]. Целью данного исследования явилось изучение активности НКАТФазы эритроцитов у больных сахарным диабетом и ее зависимость с клиническими проявлениями и биохимическими показателями крови.Материалы и методы
Исследование проведено у 76 пациентов с СД, находившихся на стационарном и амбулаторном лечении в НИИЭ. Из них у 39 пациентов был СД1 и у 37 – СД2.
 Контрольную группу составили 11 лиц без СД. У обследуемых лиц определяли уровень НbА1с [4, 5], активность сиалидазы эритроцитов [5,6], уровень нитритов и нитратов крови – стабильных метаболитов оксида азота по [7, 8], фосфор крови и мембран по [5], активность НКАТФазы по уровню неорганического фосфора в присутствии АТФ [1, 3]. Полученные результаты были обработаны методами вариационной статистики с расчетом M±m и оценкой достоверности данных при p<0,05 по критерию Стьюдента и расчета корреляции [9].
Контрольную группу составили 11 лиц без СД. У обследуемых лиц определяли уровень НbА1с [4, 5], активность сиалидазы эритроцитов [5,6], уровень нитритов и нитратов крови – стабильных метаболитов оксида азота по [7, 8], фосфор крови и мембран по [5], активность НКАТФазы по уровню неорганического фосфора в присутствии АТФ [1, 3]. Полученные результаты были обработаны методами вариационной статистики с расчетом M±m и оценкой достоверности данных при p<0,05 по критерию Стьюдента и расчета корреляции [9].Результаты и обсуждение
Клиническая характеристика обследуемых лиц по возрасту и полу, а также результаты исследований представлены в табл. 1. Средний возраст обследуемых лиц отличался по типу диабета и, логично, больные СД 2 были старше, чем с СД1. Среди больных СД 2 26% находились на инсулинотерапии и 74% имели осложнения диабета, тогда как 46% пациентов с СД1 имели осложнения. Уровень НbА1с достоверно был повышенным и сопоставим у больных СД1 и 2, что указывало на соответствие метаболического контроля этих групп.

Активность сиалидазы эритроцитов (АСЭ) при СД отражает степень структурно-функциональных нарушений на плазматической мембране эритроцитов [6, 8, 10]. АСЭ была существенно повышенной при СД1 (в 10 раз, p<0,01) и СД2 (в 9,17 раз, p<0,01), по сравнению с лицами без диабета и согласовалось с данными литературы и предыдущими результатами [6].
Уровень фосфора плазмы существенно не отличался у обследованных пациентов. При этом определение уровня фосфора мембран эритроцитов показало снижение его при СД1 (в 2,3 раза, p<0,05) и СД2 (в 1,75 раза, p<0,05) и согласовалось с результатами АСЭ, указывая на наличие структурно-функциональных нарушений на поверхности мембраны эритроцитов при СД [8].
Активность НКАТФ мембран эритроцитов была снижена на 25%, p<0,05 при СД1 и на 29,9%, p<0,05 при СД2, по сравнению с лицами без диабета, что согласовалось с данными других авторов [1, 2, 3].
Нитриты и нитраты являются стабильными метаболитами оксида азота.
 По их уровню можно судить о количестве оксида азота и функциональном состоянии эндотелия сосудов [10]. При исследовании уровня нитритов и нитратов крови выявлено выраженное снижение в группе больных СД1 (на 47%, p<0,05) и СД2 (на 48,3%, p<0,05), что указывало на дисфункцию эндотелия и соответствовало снижению НКАТФ у этих пациентов. Активность НКАТФ имела взаимосвязь с уровнем нитритов и нитратов крови – стабильных метаболитов оксида азота (СМОА), а также с АСЭ.
По их уровню можно судить о количестве оксида азота и функциональном состоянии эндотелия сосудов [10]. При исследовании уровня нитритов и нитратов крови выявлено выраженное снижение в группе больных СД1 (на 47%, p<0,05) и СД2 (на 48,3%, p<0,05), что указывало на дисфункцию эндотелия и соответствовало снижению НКАТФ у этих пациентов. Активность НКАТФ имела взаимосвязь с уровнем нитритов и нитратов крови – стабильных метаболитов оксида азота (СМОА), а также с АСЭ.Исследование активности НКАТФ в зависимости от пола (мужчины, женщины) и возраста (до 40 лет, старше 40 лет) обследованных лиц не выявило различий (рис. 1) среди больных СД1 и СД2 и здоровых лиц, что свидетельствует о ведущей роли метаболических нарушений в изменении активности фермента.
Исследование зависимости активности НКАТФ от уровня гликемии и метаболического контроля показало положительную корреляционную зависимость с НbА1с (r=0,34), что свидетельствует о роли гипергликемии в нарушении активности фермента.
 При анализе результатов в зависимости от уровня НbА1с выявлено более выраженное снижение активности фермента при высоких уровня гликемии (рис. 2).
При анализе результатов в зависимости от уровня НbА1с выявлено более выраженное снижение активности фермента при высоких уровня гликемии (рис. 2).Активность фермента оставалась низкой при всех сроках заболевания. При этом с увеличением продолжительности диабета активность фермента недостоверно снижалась, что, на наш взгляд, связано с основной причиной нарушения активности фермента – гипергликемией (рис. 3).
Независимо от уровня НbА1с и большей длительности заболевания в группе больных СД1, активность НКАТФ эритроцитов была низкой у всех пациентов с СД и достоверно не различалась в зависимости от типа диабета, что, возможно, связано с наличием и тяжестью осложнений диабета.
Для изучения зависимости активности НКАТФ от наличия и тяжести диабетической нефропатии (ДН) анализ результатов проводили в зависимости от наличия протеинурии (ПУ) или отсутствия ее. Результаты показали большее снижение активности фермента с нарастанием тяжести поражения почек (рис.
 4). Нарушение активности фермента, по-видимому, является отражением одного из многосторонних механизмов нарушения структурно-функциональных компонентов мембран при СД [8, 11].
4). Нарушение активности фермента, по-видимому, является отражением одного из многосторонних механизмов нарушения структурно-функциональных компонентов мембран при СД [8, 11].Таким образом, полученные нами результаты позволили сформулировать следующие выводы:
1. Активность НКАТФ эритроцитов существенно снижена у больных СД1 и СД2; она не зависит от возраста и пола обследуемых лиц, снижена при любой длительности заболевания.
2. Установлена взаимосвязь активности НКАТФ эритроцитов с уровнем НbА1с, фосфором мембран, активностью сиалидазы эритроцитов, уровнем нитритов и нитратов крови, что отражает степень метаболических нарушений при СД.
3. Имеется зависимость активности НКАТФ от наличия и тяжести диабетической нефропатии; при нарастании тяжести поражения почек активность фермента снижалась.
Авторы выражают благодарность профессору Philippe Vague и сотрудникам лаборатории «Эндокринология, диабет и метаболизм» Марсельского университета (Франция) за оказанную помощь в налаживании методики определения активности натрий-калиевой АТФазы.

1. Микаэлян Н.П., Князев Ю.А., Гурина А.Е.. Состояние цитоплазматических мембран при экспериментальном сахарном диабете . Вестник РГМУ 1998, №2 — С. 70-73.
2. Jannot M.F., Dufayet De La Tour D,T.Coste,P Vague Na/KATPase activity in Diabetic Patient.Metabolism,Vol 51, No3 (March), 2002:pp284-291.
3. Wahren J.; Ekberg K.; Jornvall H.; C-peptid is a bioactive peptid.Diabetologia( 2007)50:503-509.
4. Данилова Л.А., Лопатина Н.И. Колориметрический метод определения гликозилированных гемоглобинов // Лаб. дело. — 1986. — №5. — С. 281-285.
5.
 Лабораторные методы исследования в клинике. Справочник/ Под ред. Меньшикова В.В. — М.: Медицина, 1987, 368 с.
Лабораторные методы исследования в клинике. Справочник/ Под ред. Меньшикова В.В. — М.: Медицина, 1987, 368 с.6. Shamansurova ZM, Ergashova MJ, Akbarov ZS. Erythrocyte sialidase activity increase in patients with diabetes mellitus. Diabetes Nutr Metab. 1998;11:257-259.
7. Алексеев В.Н. Курс качественного химического полумикроанализа. М.: Госхимиздат, 1962, 584 с.
8. Goi G, Bairati C, Segalini G, et al. Alterations in the activity of several glycohydrolases in red blood cell membrane from type 2 diabetes mellitus patients. Metabolism. 1999;48:817-821.
9. Мерков А.М., Поляков Л.Е. Санитарная статистика (пособие для врачей).- Л.: Медицина, 1974, 384 с.

10. Moshage, H, Kok, B, Huizenga, JR, Jansen, PLM. (1995) Nitrite and nitrate determinations in plasma: a critical evaluation Clin Chem 41,892-896.
11. Mazzanti L, Faloia E, Rabini RA, et al. Diabetes mellitus induces red blood cell plasma membrane alterations possibly affecting the aging process. Clin Biochem. 1992;25:41-46.
Клиническая интерпретация некоторых показателей гематологических анализаторов
Гематология:
14.11.2019
Куриляк О.А., к.б.н.
Из архива газеты «Новости А/О Юнимед»
Эритроцитарное звено гемограммы
Оценивается по количеству эритроцитов (RBC), концентрации гемоглобина (HGB), гематокриту (HCB) и эритроцитарным индексам (MСV, MCH, MCHC и RDW).

1. MCV — средний объем эритроцита измеряется в мкм3 или фемтолитрах (фл). MCV меняется в течение жизни: у новорожденных достигает 128 фл, в первую неделю снижается до 100, к году составляет 77 — 79 фл, в возрасте 4 — 5 лет нижняя граница нормы (80 фл) стабилизируется. MCV у взрослых ниже 80 фл оценивается как микроцитоз, выше 95 фл – как макроцитоз.
2. МСН – среднее содержание гемоглобина в отдельном эритроците измеряется в абсолютных единицах (норма 27 — 31 пг). По МСН анемии делят на нормо-, гипо- и гиперхромные.
3. МСНС – средняя концентрация гемоглобина в эритроците, эта величина характеризует значение концентрации гемоглобина внутри эритроцита (норма 33 — 37 г/дл). Снижение МСНС наблюдается при заболеваниях, связанных с нарушением синтеза гемоглобина. Тем не менее, это самый стабильный, генетически детерминированный гематологический показатель.
 Любая неточность, связанная с определением гемоглобина, гематокрита, MCV, приводит к увеличению МСНС, поэтому этот параметр используется как индикатор ошибки прибора или ошибки, допущенной при подготовке пробы к исследованию.
Любая неточность, связанная с определением гемоглобина, гематокрита, MCV, приводит к увеличению МСНС, поэтому этот параметр используется как индикатор ошибки прибора или ошибки, допущенной при подготовке пробы к исследованию.4. RDW – показатель анизоцитоза эритроцитов, он расчитывается как коэффициент вариации среднего объема эритроцитов (норма 11.5 – 14.5%). RDW характеризует колебания объема эритроцитов и улавливается прибором значительно точнее, чем при визуальном просмотре мазка крови. Оценка анизоцитоза под микроскопом сопровождается целым рядом ошибок. При высыхании эритроцитов в мазке их диаметр уменьшается на 10-20%, в толстых мазках он меньше, чем в тонких. Полностью избавиться от артефактов позволяет только автоматизированный подсчет жидкой крови, при котором сохраняется стабильность клеток.
RDW представляется важным дополнительным критерием для диагностики и динамического наблюдения за результатами лечения пациентов с анемиями.

Рассмотрим диагностическую значимость этого параметра для мониторинга наиболее распространенного типа анемий – железодефицитной анемии (ЖДА). Гематологические параметры существенно зависят от стадии ЖДА. Так, в начальной стадии анемии этого типа количество эритроцитов находится в пределах нормы, а содержание гемоглобина может быть на нижней границе нормы или сниженным, что отражает нормальную пролиферативную активность костного мозга. Эритроцитарнная гистограмма несколько уширяется и начинает сдвигаться влево, RDW повышается (Рис. 1, 2).
Рис.1. Эритроцитарная гистограмма в норме
Рис. 2. Начальная стадия железодефицитной анемии. Незначительное уширение эритроцитарной гистограммы. Повышение RDW
По мере нарушения гемоглобинообразования происходит снижение MCV, МСН, МСНС, увеличение RDW. Эритроцитарная гистограмма существенно уширяется и значительно сдвигается влево (Рис.3).
Рис.
 3. Нарастание дефицита железа. Уширение и дальнейший сдвиг эритроцитарной гистограммы влево.
3. Нарастание дефицита железа. Уширение и дальнейший сдвиг эритроцитарной гистограммы влево.Увеличение RDW
На фоне лечения железодефицитной анемии препаратами железа происходит нормализация концентрации гемоглобина, MCV, МСН, МСНС.
При этом за счет появлении в крови популяции нормальных и молодых форм (полихромафилов) RDW продолжает возрастать, основание эритроцитарной гистограммы сдвигается вправо, а сама кривая имеет два пика, один из которых располагается в области микроэритроцитов, а другой – в зоне макроэритроцитов (Рис. 4а).
Рис. 4. Динамика показателей красной крови у больной железодефицитной анемией в процессе лечения
Постепенно пики на эритроцитарной гистограмме стираются, основание ее сужается и гистограмма принимает нормальную форму. Динамика восстановления показателей крови при ЖДА проиллюстрирована на Рис. 4а – 4в. Отметим, что последним гематологическим показателем, который нормализуется при успешном лечении анемии, является RDW. Изменения гематологических показателей коррелируют с уровнем основных показателей обмена железа (содержанием сывороточного железа, ферритина, общей железосвязывающей способностью).
Помимо железодефицитной анемии, эритроцитарная гистограмма с двумя пиками эритроцитов между 50 и 140 фл, указывающая на присутствие гетерогенной популяции клеток, может наблюдаться после гемотрансфузий.
По данным некоторых зарубежных авторов в целом ряде случаев железодефицитной анемии RDW становится выше нормы несколько раньше, чем изменяются остальные параметры (MCV и гемоглобин). Предлагается изолированное повышение RDW расценивать в качестве раннего прогностического признака развития дефицита железа (Бессман Д.Д.,1989; Wintrobe M.M.,1993). Кроме того, этот показатель может оказывать помощь при дифференциальной диагностике микроцитарных анемий. Так, у пациентов с малой b-талассемией отмечается низкий уровень MCV, показатель RDW обычно нормален, тогда как при дефиците железа MCV — низкий, а RDW – высокий.
Использование современных гематологических анализаторов позволяет быстро и с более высокой точностью, чем при мануальных методах, оценить состояние кроветворной системы, определить направление дальнейшегоисследования, оценить динамику изменений красной крови в процессе проводимой терапии.
Тромбоцитарное звено гемограммы
Оценивается по количеству тромбоцитов, тромбоцитарным индексам (MPV, PDV, тромбоцитарной гистограмме и PCT).
1. MPV – средний объем тромбоцитов – увеличивается с возрастом: с 8.6 — 8.9 фл у детей 1 — 5 лет до 9.5 – 10.6 фл у людей старше 70 лет. «Молодые» кровяные пластинки имеют больший объем, поэтому при ускорении тромбоцитопоэза средний объем тромбоцитов возрастает.
Увеличение среднего объема тромбоцитов наблюдается у больных с идиопатической тромбоцитопенической пурпурой, тиреотоксикозом, сахарным диабетом, миелопролиферативными заболеваниями, атеросклерозом, у курильщиков и лиц, страдающих алкоголизмом. MPV снижается после спленэктомии, при синдроме Вискотта-Олдрича.
2. PDV — ширина распределения тромбоцитов по объему — измеряется в процентах (коэффициент вариации тромбоцитометрической кривой) и количественно отражает гетерогенность популяции этих клеток по размерам (степень анизоцитоза тромбоцитов) (Рис. 5). В норме этот показатель составляет 1 — 20%. Наличие в крови преимущественно молодых форм приводит к сдвигу гистограммы вправо, старые клетки располагаются в гистограмме слева.
Рис. 5. Тромбоцитарная гистограмма: а) в норме; б) тромбоцитопения; в) гипертромбоцитоз, наличие макротромбоцитов
3. РСТ – тромбокрит является параметром, который отражает долю объема цельной крови, занимаемую тромбоцитами. Он аналогичен гематокриту и выражается в процентах. В норме тромбокрит составляет 0,15 – 0,40%.
Дифференциальный подсчет лейкоцитов
Дифференциальный подсчет лейкоцитов заключается в регистрации всех встречающихся в поле зрения лейкоцитов раздельно по их принадлежности к тем или иным группам. При мануальном дифференциальном подсчете имеются 3 главных источника ошибок: неравномерное распределение клеток в препарате, неправильное распознавание клеток и статистическая погрешность. В первом случае имеет значение соблюдение правил передвижения препарата при дифференциальном счете клеток. Плохо приготовленный или плохо прокрашенный мазок – основная причина ошибок, связанных с неправильным распознаванием клеток. Наибольшая погрешность, однако, связана с тем, что подсчитывается малое количество клеток в образце – 100 или, в лучшем случае, 200. Для примера отметим, что содержание моноцитов равное 10%, подсчитанное при анализе 100 клеток в световом микроскопе, на самом деле означает, что содержание моноцитов в крови колеблется от 4,9% до 17,6% (при 95% доверительном интервале). Тот же показатель, полученный при проточном анализе 10 000 клеток, соответствует содержанию моноцитов от 9,4% до 10,7%. Увеличить же количество регистрируемых клеток при мануальном подсчете не представляется возможным, так как это сразу снижает производительность лаборатории.
В зависимости от класса гематологического анализатора возможности дифференцированного подсчета лейкоцитов существенно различаются. Так, наиболее простые из автоматических анализаторов (8-ми параметровые анализаторы) подсчитывают общее количество лейкоцитов без разделения на субпопуляции. Приборы последнего поколения (40-ка параметровые анализаторы) подсчитывают полную лейкоцитарную формулу, определяют количество и процентное содержание патологических форм клеток. Самые совершенные анализаторы снабжены специальной системой, обеспечивающей автоматическое приготовление мазка крови, включая его окраску и вывод изображения на экран монитора при помощи телевизионного микроскопа. В конструкции последних приборов наряду с кондуктометрическим анализом используются проточные радиочастотные и оптические методы исследования клеток. В нашей стране широко распространены гематологические анализаторы, которые занимают промежуточное положение среди описанных выше – они дифференцируют лейкоциты на три популяции: лимфоциты, гранулоциты и средние клетки (Рис.6).
Рис.6. Лейкоцитарная гистограмма в норме: а) лимфоциты; б) средние клетки; в) гранулоциты
Последняя группа является интегральной и включает моноциты, эозинофилы, базофилы и плазматические клетки. Дифференциальная диагностика лейкоцитов на три популяции может быть использована при обследовании практически здоровых людей, а также для динамического наблюдения за состоянием лейкоцитарной формулы больного, при условии, что первичный анализ крови дал сопоставимые результаты автоматизированного и визуального анализа дифференциального счета лейкоцитов.
При наличии выраженной патологии со стороны лейкопоэза лейкоцитарная гистограмма существенно меняется, при этом анализатор может не давать числовых значений дифференцировки (Рис.7). Так, при остром лейкозе, характерным признаком которого является лейкопения, гистограмма WBC представляет собой одногорбую кривую невысокой амлитуды, расположенную в зоне лимфоцитов (Рис.7а).
Хронический миелобластный лейкоз характеризуется лейкоцитозом, причем лейкоцитарная формула представлена преимущественно гранулоцитами разной степени зрелости. Поэтому гистограмма распределения WBC имеет вид одногорбой кривой высокой амплитуды, пик которой расположен в зоне гранулоцитов (Рис. 7б). Для кривой распределения лейкоцитов при хроническом лимфобластном лейкозе также характерен один пик, однако расположен он в зоне малых объемов, так как в лейкоцитарной формуле преобладают лимфоциты (Рис.7в).
Рис. 7. Лейкоцитарная гистограмма при лейкозах:а) острый лейкоз; б) хронический миелобластный лейкоз; в) хронический лимфобластный лейкоз
Поскольку при грубой патологии со стороны лейкопоэза гематологические анализаторы часто не дают числовых значений дифференцировки, то в лабораториях, где обследуются пациенты с гематологическими заболеваниями, а также больные, находящиеся на почечном гемодиализе и некоторые другие группы пациентов, определение лейкоцитарной формулы с применением автоматических гематологических анализаторов имеет ограниченное значение и процент проб нуждающихся в дополнительной визуальной оценке мазка крови остается высоким.
Подводя итог вышесказанному, следует отметить, что с разработкой автоматических анализаторов крови отмечается развитие нового этапа в современной гематологической диагностике. Применение этой аппаратуры позволяет значительно повысить точность исследований, поднять производительность лаборатории и, кроме этого, измерять целый ряд дополнительных параметров клеток крови, обладающих высокой информативностью.
Наследственная энзимопеническая метгемоглобинемия
Наследственная энзимопеническая метгемоглобинемия – наследственное заболевание, при котором содержание метгемоглобина (MetHb) в крови превышает физиологическую норму (> 1–2% общего количества Hb) (Казанец Е.Г., 2009). В России наблюдается преимущественно у взрослых в виде эндемических очагов в Якутии в районе реки Вилюй (Токарев Ю.Н. и соавт., 1975, 1976, 1983; Дервиз Г.В., 1977; Нисан Л.Г. и соавт.,1987). Выраженность симптомов обусловлена количеством метгемоглобина в крови. Повышение MetHb до 10% чаще всего не дает клинически выраженных проявлений. При повышении MetHb в пределах 10–20% появляется цианоз слизистых и кожных покровов, возникают общая слабость, недомогание, ослабление памяти, раздражительность, головные боли. При содержании MetHb в пределах 30–50% к вышеперечисленным симптомам присоединяются боли в сердце различного характера, одышка, головокружение, резко выраженный цианоз, повышенная вязкость крови. Содержание MetHb более 70% несовместимо с жизнью.Симптомы: a) умеренный цианоз губ и слизистой рта, проявления дистонии в мышцах лица;
b) цианоз ногтевых пластинок.
При метгемоглобинемии 1 типа пациентов периодически беспокоят головные боли, головокружение, одышка, тахикардия, быстрая утомляемость, сонливость, возможно, отставание в физическом и психическом развитии.
При метгемоглобинемии 2 типа цианоз сопровождается задержкой интеллектуального развития, прогрессирующей вторичной микроцефалией, нарушением развития нервной системы.МРТ часто обнаруживает корковую и подкорковую атрофию.
Лабораторные методы исследования выявляют повышение содержания метгемоглобина (1540%) и количества эритроцитов (компенсаторный эритроцитоз).
Молекулярно-генетическая причина заболевания — мутации в гене DIAI, кодирующем две формы фермента NADH-цитохром b5 редуктазы. Мембраносвязанная форма фермента участвует в основных биохимических процессах каждой клетки, растворимая форма участвует в редукции метгемоглобина в эритрорцитах. При мутациях, приводящих к нарушению работы только растворимой формы фермента, возникает 1-ый тип заболевания. При мутациях, нарушающих функционирование обоих форм фермента — второй тип. В России метгемоглобинемия первого типа наиболее часто встречается среди народа саха, частота его в Якутии составляет 1:5700 человек, т.е. каждый 37 якут является гетерозиготным носителем заболевания.Молекулярно-генетической причиной заболевания якутского варианта метгемоглобинемии 1 типа является мутация с.806С›Т в гене DIA1, приводящая к аминокислотной замене Pro269Leu.
Роль красных клеток крови в метаболизме метгемоглобина была установлена Gibson QH в 1943-48 годах. Согласно современным взглядам в эритроцитах одновременно происходит две противоположные реакции, уравновешивающие друг друга. С одной стороны, железо гемоглобина окисляется, превращаясь из двухвалентного в трёхвалентное, при этом образуется не переносящий кислород метгемоглобин (MetHb), за сутки его образуется 0,5-3% от общего количества гемоглобина в организме (Дервиз Г.В., 1977). С другой стороны этот MetHb всё время восстанавливается обратно в функционально активный гемоглобин, в итоге у здоровых людей уровень MetHb удерживается в пределах до 1-1,5%. Процесс восстановления MetHb в эритроцитах изучен довольно хорошо. В эритроцитах известно несколько далеко не равноценных по своей эффективности восстанавливающих систем. 67-73% восстановления MetHb в активный Hb обеспечивает фермент эритроцитов NADH-cytochromeb5 reductase (НАД·Н2-MetHb-редуктаза, NADH-феррицианидредуктаза, NADH-дегидрогеназа, диафораза I, NADH-дегидрогеназа, его роль установлена в 1959 Scott and Griffith). При блокаде этой системы вследствие генетических дефектов стимулируются минорные пути прямого восстановления MetHb эндогенными восстановителями (аскорбиновой кислотой, восстановленным глютатионом, флавином, тетрагидроптерином, цистеином, метаболитами триптофана) или другими системами (Казанец Е.Г., 2009).
Наследственная энзимопеническая метгемоглобинемия (НЭМ), или метгемоглобинемия, обусловленная дефицитом НАДН-цитохром-Ьб-редуетазы (ММ 250800) до сих пор остается мало изученной патологией, особенно у детей (Jaffe E R., 1986; Shirabe К., Yubisui T., 1991; Wu Y., Mota L.V., Kaplan J.C., 1995; Chang-Hui Huang, 1998; Dekker J., Eppink M., 2001). Патогенез клинических проявлений НЭМ определяется хронической гипоксией вследствие окисления части гемоглобина в мет-форму и образования «валентных» гибридов, не способных захватывать кислород в легких и доставлять его тканям (Андреева А.П., 1976, 1977; Захарова Ф.А., 1982; Токарев Ю.Н., 1983). Степень выраженности клинической симптоматики зависит от содержания метгемоглобина в крови и компенсаторных способностей сердечно-сосудистой, дыхательной и гемопоэтической систем в процессе адаптации к гипоксии (Кушаковский М.С., 1968; Ниссан Л.Г., 1987; Аскерова Т.А., 1995).
В литературе имеются описания клинической картины заболевания и состояния периферической крови у взрослых (Захарова Ф.А., 1982; Токарев Ю.Н., 1983; Jenkins J.M., 1992; Shirabe К., 1995; Wang Y., Wu Y., 2000). При этом установлено увеличение содержания гемоглобина, эритроцитов, очевидно, носящее компенсаторный характер (Токарев Ю. Н., 1980, 1983). Захарова Ф.А. (1982) сообщает о повышении уровня сывороточного железа у больных. Однако в литературе нет данных о функционально-морфологическом состоянии периферического звена эритрона при этом заболевании. Имеются лишь единичные сведения об изменениях морфологической характеристики эритроцитов при различных гемоглобинопатиях, сопровождающихся гипоксией (Ковалева Л.Г., Постников Ю.В., 1987; Казанец Е.Г.,1990; Троицкая О.В.,1996, 1999; Nagai Т., 1980).
Клиническая картина наследственной энзиматической метгемоглобинемии у детей имеет возрастные особенности: для школьников характерен более выраженный цианоз, симптомы функциональной кардиопатии и гипоксии. Показатели массы тела и роста у детей с наследственной энзимопенической метгемоглобинемей ниже средних показателей, причем их дефицит увеличивается с возрастом. Периферическое звено эритрона у больных независимо от возраста характеризуется увеличением числа незрелых форм эритроцитов, а также значительным увеличением дегенеративных и плоских форм эритроцитов. Пациенты с наследственной энзимопенической метгемоглобинемей независимо от возраста имели усиление перекисного окисления липидов и снижение активности антиоксидантных систем — каталазы и низкомолекулярных антиоксидантов. Для младшей группы детей характерно увеличение супероксиддисмутазы. Патогенетическая терапия аскорбиновой кислотой приводит к улучшению . состояния детей, снижению уровня метгемоглобина и повышению активности суммарных антиоксидантов.
Течение болезни, как правило, доброкачественное. Продолжительность жизни пациентов не страдает. Кровь у таких больных темно-коричневого цвета в результате повышения содержания метгемоглобина. В некоторых случаях у нелеченых больных может наблюдаться вторичный компенсаторный эритроцитоз, увеличение содержания гемоглобина (до 170240 г/л), небольшой ретикулоцитоз (менее 3%), повышение вязкости крови и уменьшение СОЭ. Возможно незначительное повышение билирубина в сыворотке крови за счет непрямой (свободной) фракции. У гетерозигот концентрация метгемоглобина в крови составляет 12%, признаки заболевания отсутствуют. Цианоз может появиться после приема метгемоглобинобразующих лекарственных препаратов (Трошин В.А., 2007; Казанец Е.Г., 2009).
В Якутии зарегистрировано необычайно высокое распространение НЭМ I типа у коренных жителей республики (Токарев Ю.Н., 1983, где) частота её составляет 1:5700 человек, т.е. каждый 37 якут является гетерозиготным носителем заболевания. По сути дела, Якутия является единственным очагом данного заболевания на территории России. (За пределами России наследственные доброкачественные метгемоглобинемии распространены среди жителей Гренландии, индейцев Аляски и представителей племени навахос в США).5701п, Ьеи72Рго, Уа1105Ме1), встречающихся на территории Азии у японцев и китайцев.
Литература
- Блюменфельд Л.А. Гемоглобин и обратимое присоединение кислорода. М.: Сов. наука, 1957.
- Дервиз Г.В. Наследственная энзимопеническая метгемоглобинемия.//Клиническая медицина, 1977, №5, стр. 8.
- Казанец Е.Г. Метгемоглобинемии.// Детская больница, 2009, №1, стр. 38-42.
- Казанец Е.Г., Андреева А.П., Хангулов С.В., Токарев Ю.Н. Наследственные цианозы, обусловленные присутствием в крови аномальных гемоглобинов группы М: выявление, идентификация, свойства // Гематология и трансфузиология, 1990, №3, с. 9–13.
- Краснопольская К.Д. Наследственные болезни обмена веществ. – М., 2005, 290 с.
- Мельник А.И., Мельник В.А. Обострение наследственной метгемоглобинемии у близнецов грудного возраста//Педиатрия. — 1986. — № 12. — С. 58 — 60.
- Нисан Л.Г., Гуревич С.П., Казанец Е.Г., Фролова М.И., Токарев Ю.Н., Салмова Т.С., Бутина М.В. Наследственная энзимопеническая метгемоглобинемия у новорожденных // Вопросы материнства и детства, 1987, №1, с. 74–75.
- Токарев Ю.Н., Файнштейн Ф.Э. и др.//Проблемы гематологии и трансфузиологии. Т.2. М., 1976, С.123-128.
- Токарев Ю.Н., Холлан С.Р., Корраля-Альмонте Х.С.// Наследственные анемии и гемоглобинопатии. – М., 1983.
- Торшин В. А. Клинически значимые дисгмоглобины. Карбоксигемоглобин // Лаборатория. 2007. № 1. С. 17-18.
- Челноков С.Б., Яковлева Е.А., Пудина Н.А. Случай тяжелой метгемоглобинемии у недоношенного новорожденного ребенка// Вестник интенсивной терапии. 2002. №2. С.1821.
- Aalfs CM, Salieb-Beugelaar GB, Wanders RJ, Mannens MM, Wijburg FA. A case of methemoglobinemia type II due to NADH-cytochrome b5 reductase deficiency: determination of the molecular basis. Hum Mutat 2000;16:18–22.
- Abdemoula MS. La methemoglobinemia hereditaire recessive de type II. A propos d’une observation. Revue Maghrebine de Pediatrie 2002; XII-IV:207–10.
- Bewley MC, Davis CA, Marohnic CC, Taormina D, Barber MJ. The structure of the S127P mutant of cytochrome b5 reductase that causes methemoglobinemia shows the AMP moiety of the flavin occupying the substrate binding site. Biochemistry 2003; 42:13145–51.
- Blumenfeld L.A. Physics of Bioenergetic Processes. N.Y.: Springer-Verlag, 1983.
- Davis CA, Barber MJ. Cytochrome b5 oxidoreductase: expression and characterization of the original familial idiopathic methemoglobinemia mutations E255 and G291D. Arch Biochem Biophys 2004; 425:123–32.
- Dekker J, Eppink MH , van Zwieten R, de Rijk T, Remacha AF, Law LK, et al. Seven new mutations in the nicotinamide adenine dinucleotide reduced-cytochrome b(5) reductase gene leading to methemoglobinemia type I. Blood 2001;97:1106–14.
- Den Dunnen JT, Antonarakis SE. Mutation nomenclature extensions and suggestions to describe complex mutations: a discussion. Hum Mutat 2000;15:7–12.
- Dickerson R. E., Geis I. Hemoglobin: Structure, Function, Evolution, and Pathology (Benjamin Cummings: Menlo Park, CA), 1983.
- Du M, Shirabe K, Takeshita M. Identification of alternative first exons of NADH-cytochrome b5 reductase gene expressed ubiquitously in human cells. Biochem Biophys Res Commun1997; 235:779–83.
- Ewenczyk C., Leroux A., Roubergue A., Laugel V., Afenjar A., Saudubray J.M., Beauvais P., BillettedeVillemeur T., Vidailhet M., Roze E. Recessive hereditary methaemoglobinaemia, typeII: delineation of the clinical spectrum./ Brain (2008), 131,760-771.
- Fermo E, Bianchi P, Vercellati C, et al. Recessive hereditary methemoglobinemia: Two novel mutations in the NADH-cytochrome b5 reductase gene. /J Blood Cells Mol Dis 2008 Mar 15.
- Fisher RA, Povey S, Bobrow M, Solomon E, Boyd Y, Carritt B. Assignment of the DIA1locus to chromosome 22.Ann Hum Genet 1977;41:151–5.
- Francois. Cas de cyanose conge?nitale sans cause apparente. Bull Acad. Roy Med Belg 1845; 4: 698.
- Fusco C, Soncini G, Frattini D, Giustina ED, Vercellati C, Fermo E, Bianchi P. Cerebellar atrophy in a child with hereditary methemoglobinemia type II./ Brain Dev 2010 Jul 21.
- Gibson QH. The reduction of methaemoglobin in red blood cells and studies on the cause of idiopathic methaemoglobinaemia. Biochem J 1948; 42:13–23.
- Gokalp S, Unuvar E, Oguz F, Kilic A, Sidal M. A case with quadriparetic cerebral palsy and cyanosis: congenital methemoglobinemia. Pediatr Neurol 2005; 33:131–3.
- Gonzalez R, Estrada M, Wade M, de la Torre E, Svarch E, Fernandez O, et al. Heterogeneity of hereditary methaemoglobinaemia: a study of 4 Cuban families with NADH-Methaemoglobin reductase deficiency including a new variant (Santiago de Cuba variant). Scand J Haematol 1978; 20:385–93.
- Grabowska D, Plochocka D, Jablonska-Skwiecinska E, Chelstowska A, Lewandowska I, Staniszewska K, et al. Compound heterozygosity of two missense mutations in the NADH-cytochrome b5 reductase gene of a Polish patient with type I recessive congenital methaemoglobinaemia. Eur J Haematol 2003; 70:404–9.
- Guex N, Peitsch MC. SWISS-MODEL and the Swiss-PdbViewer: an environment for comparative protein modeling. Electrophoresis 1997; 18: 2714–23.
- Hegesh E, Hegesh J, Kaftory A. Congenital methemoglobinemia with a deficiency of cytochrome b5. N Engl J Med. 1986; 314:757–761.
- Heusden A, Willems C, Lambotte C,Hainaut H, Chapelle P, Malchair R. [Hereditary methemoglobinemia with mental retardation. Study of 3 further cases]. Arch Fr Pediatr 1971; 28: 631–45.
- Higasa K, Manabe JI, Yubisui T,Sumimoto H, Pung-Amritt P, Tanphaichitr VS, et al. Molecular basis of hereditary methaemoglobinaemia, types I and II: two novel mutations in the NADH-cytochrome b5 reductase gene. Br J Haematol 1998; 103: 922–30.
- Hildebrandt A, Estabrook RW. Evidence for the participation of cytochrome b 5 in hepatic microsomal mixed-function oxidation reactions. Arch Biochem Biophys 1971; 143: 66–79.
- Hirono H. Lipids of liver, kidney, spleen and muscle in a case of generalized deficiency of cytochrome b5 reductase in congenital methemoglobinemia with mental retardation. Lipids 1984; 19: 60–3.
- Hitzenberger K. Autotoxische zyanose (intraglobulare methamoglobinamie). Wien Arch Intern Med.1932;23:85.
- Hultquist DE, Passon PG. Catalysis of methaemoglobin reduction by erythrocyte cytochrome b5 and cytochrome b5 reductase. Nature1971; 229: 252–4.
- Jablonska-Skwiecinska E, Holtorp-Tyszkiewiczowa J, Staniszewska K. Generalized deficiency of the NADH-methemoglobin reductase in congenital methemoglobinemia with neurological symptoms. Biomed Biochim Acta 1984; 43: S98–100.
- Jaffe ER, Hultquist DE. Cytochrome b5 reductase deficiency and Enzymopenic hereditary methemoglobinemia. In: Scriver CR, Beaudet AL, Sly WS, et al, eds. The Metabolic and Molecular Basis of Inherited Disease.7th ed. NewYork, NY: McGraw-Hill;1995:2267–2280.
- Junien C, Leroux A, Lostanlen D, Reghis A, Boue J, Nicolas H, et al. Prenatal diagnosis of congenital Enzymopenic methaemoglobinaemia with mental retardation due to generalized cytochrome b5 reductase deficiency: firstre port of two cases. Prenat Diagn 1981; 1: 17–24.
- Kaftory A, Freundlich E, Manaster J, Shukri A, Hegesh E. Prenatal Diagnosis of congenital methemoglobinemia with mental retardation. Isr J Med Sci 1986; 22: 837–40.
- Kobayashi Y, Fukumaki Y, Yubisui T, Inoue J, Sakaki Y. Serine-proline replacement at residue 127 of NADH-cytochrome b5 reductase causes hereditary methemoglobinemia, generalized type. Blood 1990; 75:1408–13.
- Kugler W, Pekrun A, Laspe P, Erdlenbruch B, Lakomek M. Molecular basis of recessive congenital methemoglobinemia, types I and II: Exon skipping and three novel missense mutations in the NADH-cytochrome b5 reductase (diaphorase 1) gene. Hum Mutat 2001; 17: 348.
- Lamy M, Frezal J, Jammet ML, Josso N. [Recessive congenital methemoglobinemia.]. Nouv Rev Fr Hematol 1963; 3: 105–20.
- Leroux A, Mota Vieira L, Kahn A. Transcriptional and translational mechanisms of cytochrome b5 reductase isoenzyme generation in humans. Biochem J 2001; 355: 529–35.
- Lostanlen D, Vieira de Barros A, Leroux A, Kaplan JC. Soluble NADH-cytochrome b5 reductase from rabbit liver cytosol: partial purification and characterization. Biochim Biophys Acta 1978; 526: 42–51.
- Manabe J, Arya R, Sumimoto H, Yubisui T, Bellingham AJ, Layton DM, et al. Two novel mutations in the reduced nicotinamide adenine dinucleotide (NADH)-cytochrome b5 reductase gene of a patient with generalized type, hereditary methemoglobinemia. Blood 1996; 88: 3 208 – 15.
- Maran J, Guan Y, Ou CN, Prchal JT. Heterogeneity of the molecular biology of methemoglobinemia: a study of eight consecutive patients. Haematologica 2005; 90: 687–9.
- Nussenzveig RH, Lingam HB, Gaikwad A, Zhu Q, Jing N, Prchal JT. A novel mutation of the cytochrome-b5 reductas gene in an Indian patient: the molecular basis of type I methemoglobinemia. Haematologica 2006; 91: 1542–5.
- Orsini A, Vovan L, Brusquet Y, Gabriel B, Sebag F, Galtier M. Congenital methemoglobinemia due to NADH (DPNH) dependent methemoglobin reductase deficiency. Mars Med 1972; 109: 279–81.
- Owen EP, Berens J, Marinaki AM, Ipp H, Harley EH. Recessive congenital methaemoglobinaemia type II a new mutation which causes incorrect splicing in the NADH-cytochrome b5 reductase gene. J Inherit Metab Dis 1997; 20: 610.
- Percy MJ, Crowley LJ, Davis CA, McMullin MF, Savage G, Hughes J, et al. Recessive congenital methaemoglobinaemia: functional characterization of the novel D239G mutation in the NADH-binding lobe of cytochrome b5 reductase. Br J Haematol 2005; 129: 847–53.
- Ronconi G, Ferracin G. [Congenital methemoglobinemia of the recessive type due to diaphorase deficit with oligophrenia.]. Riv Clin Pediatr 1964; 74: 152–9.
- Roussel A, Maestraggi P, Tremoulet M, Marchand. A new case of recessive congenital methemoglobinemia. Arch Fr Pediatr 1963; 20: 745–50.
- Sacerdotti-Favini. Methemoglobinemia costituzionale con cerebropatia e oligofrenia. Acta pediat Lat 1948; 11: 255.
- Scott EM, Griffith IV. The enzyme defect of hereditary methemoglobinemia: diaphorase. Biochim Biophys Acta.1959;34:584–586.
- Shirabe K, Landi MT, Takeshita M, Uziel G, Fedrizzi E, Borgese N. A novel point mutation in a 3’splice site of the NADH-cytochrome b5 reductase gene results in immunologically undetectable enzyme and impaired NADH-dependent ascorbate regeneration in cultured fibro-blasts of a patient with type II hereditary methemoglobinemia. Am J Hum Genet 1995; 57: 302–10.
- Shonola S. Da-Silva, Imran S. Sajan and Joseph P. Underwood, III. Congenital Methemoglobinemia: A Rare Cause of Cyanosis in the NewbornA Case Report./ Pediatrics, 2003;112;e158-e161.
- Shotelersuk V, Tosukhowong P, Chotivitayatarakorn P, Pongpunlert W. A Thai boy with hereditary Enzymopenic methemoglobinemia type II. J Med Assoc Thai 2000; 83: 1380–6.
- Smith, R. P. Chapter 11, Toxic responses of the blood. In Casarett and Doull’s Toxicology. The Basic Science of Poisons, 5th ed., C. D. Klaassen, Ed., McGraw-Hill, New York, 1996.
- Strittmatter P, Spatz L, Corcoran D, Rogers MJ , Setlow B, Redline R. Purification and properties of rat liver microsomal stearyl coenzyme A desaturase. Proc Natl Acad Sci USA 1974; 71: 4565–9.
- Takeshita M, Matsuki T, Tanishima K, Yubisui T, Yoneyama Y, Kurata K, et al. Alteration of NADH-diaphorase and cytochrome b5 reductase activities of erythrocytes, platelets, and leukocytes in hereditary methaemoglobinaemia with and without mental retardation. J Med Genet 1982; 19: 204–9.
- Toelle SP, Boltshauser E, Mossner E, Zurbriggen K, Eber S. Sever neurological impairment in hereditary methaemoglobinaemia type 2. Eur J Pediatr 2004; 163: 207–9.
- Trost C. The blue people of Troublesome Creek. Science 82, November, pp. 35-39, 1982.
- Vieira M, Kaplan JC, Kahn A, Leroux A. Four new mutations in the NADH-cytochrome b5 reductase gene from patients with recessive congenital methemoglobinemia type II. Blood 1995; 85: 2254–62.
- Wang Y, Wu YS, Zheng PZ, Yang WX, Fang GA, Tang YC, et al. A novel mutation in the NADH-cytochrome b5 reductase gene of a Chinese patient with recessive congenital methemoglobinemia. Blood 2000; 95: 3250–5.
- Williamson DA, Black JA. Congenital methaemoglobinaemia; a case report. Great Ormond St J 1954; 7: 56–61.
- Wu YS, Wang Y, Huang CH, Lan FH, Zhu ZY. A compound heterozygote in the NADH-cytochrome b5 reductase gene from a Chinese patient with hereditary methemoglobinemia type I. Int J Hematol 2000;72: 34–6.
- Yawata Y, Ding L, Tanishima K, Tomoda A. New variant of cytochrome b5 reductase deficiency (b5RKurashiki) in red cells, platelets, lymphocytes, and cultured fibroblasts with congenital methemoglobinemia, mental and neurological retardation, and skeletal anomalies. Am J Hematol 1992; 40: 299–305.
- Yilmaz D, Cogulu O, Ozkinay F, Kavakli K, Roos D. A novel mutation in the DIA1 gene in a patient with methemoglobinemia type II. Am J Med Genet A 2005; 133: 101–2.
- Yuksel D, Senbil N, Yilmaz D, Yarali N, Gurer YK A rare cause of mental motor retardation: recessive congenital methemoglobinemia type II. /Turk J Pediatr 2009 Mar-Apr; 51(2):187-9.
- Zorc J, Kanic Z. A cyanotic infant: true blue or otherwise? Pediatr Ann.2001;30:597–601.
Никотиновая зависимость — Симптомы и причины
Обзор
Никотиновая зависимость возникает, когда вам нужен никотин и вы не можете перестать его употреблять. Никотин — это химическое вещество в табаке, из-за которого трудно бросить курить. Никотин оказывает приятное воздействие на ваш мозг, но это временное действие. Итак, вы тянетесь за другой сигаретой.
Чем больше вы курите, тем больше никотина вам нужно, чтобы чувствовать себя хорошо. Когда вы пытаетесь остановиться, вы испытываете неприятные психические и физические изменения.Это симптомы никотиновой отмены.
Независимо от того, как долго вы курите, отказ от курения может улучшить ваше здоровье. Это непросто, но вы можете избавиться от никотиновой зависимости. Доступно множество эффективных методов лечения. Обратитесь за помощью к врачу.
Продукты и услуги
Показать больше продуктов от Mayo ClinicСимптомы
У некоторых людей употребление любого количества табака может быстро привести к никотиновой зависимости.Признаки того, что у вас может быть зависимость:
- Вы не можете бросить курить. Вы предприняли одну или несколько серьезных, но безуспешных попыток остановиться.
- У вас симптомы отмены, когда вы пытаетесь прекратить. Ваши попытки бросить курить вызвали физические и связанные с настроением симптомы, такие как сильная тяга, беспокойство, раздражительность, беспокойство, трудности с концентрацией внимания, депрессивное настроение, разочарование, гнев, повышенный голод, бессонница, запор или диарея.
- Вы продолжаете курить, несмотря на проблемы со здоровьем. Даже если у вас возникли проблемы со здоровьем легких или сердца, вы не смогли остановиться.
- Вы отказываетесь от общественной деятельности. Вы можете перестать ходить в рестораны для некурящих или перестать общаться с семьей или друзьями, потому что в таких ситуациях вы не можете курить.
Когда обращаться к врачу
Вы не одиноки, если пытались бросить курить, но не смогли бросить навсегда.Большинство курильщиков предпринимают много попыток бросить курить, прежде чем достигнут стабильного и длительного воздержания от курения.
У вас больше шансов остановиться навсегда, если вы будете следовать плану лечения, учитывающему как физические, так и поведенческие аспекты никотиновой зависимости. Использование лекарств и работа с консультантом, специально обученным, чтобы помочь людям бросить курить (специалистом по лечению табака), значительно повысит ваши шансы на успех.
Попросите свою медицинскую бригаду помочь вам разработать план лечения, который будет работать для вас, или посоветовать вам, где получить помощь в отказе от курения.
Причины
Видео: Курение — Анатомия никотиновой зависимости
Показать расшифровку видео Видео: Курение — Анатомия никотиновой зависимостиУ многих людей никотин из сигарет стимулирует рецепторы в головном мозге, чтобы высвободить дофамин, вызывая реакцию удовольствия. Со временем количество никотиновых рецепторов увеличивается и меняет анатомию вашего мозга. Когда вы бросаете курить, вы отключаете реакцию мозга на удовольствие, потому что рецепторы не получают никотин, вызывая симптомы отмены никотина.Если вы будете придерживаться этого правила и будете использовать продукты для прекращения курения, чтобы облегчить симптомы отмены и тягу к еде, количество никотиновых рецепторов вернется к норме, что поможет вам бросить курить навсегда.
Никотин — это содержащееся в табаке химическое вещество, которое заставляет вас курить. Никотин достигает мозга в течение нескольких секунд после затяжки. В мозге никотин увеличивает высвобождение химических веществ, называемых нейротрансмиттерами, которые помогают регулировать настроение и поведение.
Дофамин, один из этих нейромедиаторов, высвобождается в центре вознаграждения мозга и вызывает чувство удовольствия и улучшение настроения.
Чем больше вы курите, тем больше никотина вам нужно, чтобы чувствовать себя хорошо. Никотин быстро становится частью вашего распорядка дня и переплетается с вашими привычками и чувствами.
Общие ситуации, которые вызывают желание закурить, включают:
- Пить кофе или делать перерывы в работе
- Разговор по телефону
- Алкоголь алкогольный
- За рулем автомобиля
- Общение с друзьями
Чтобы преодолеть свою никотиновую зависимость, вам нужно знать о своих триггерах и составить план действий с ними.
Факторы риска
Любой, кто курит или употребляет другие формы табака, рискует стать зависимым. Факторы, влияющие на то, кто будет употреблять табак, включают:
- Возраст. Большинство людей начинают курить в детстве или подростковом возрасте. Чем моложе вы, когда начинаете курить, тем больше вероятность того, что вы станете зависимым.
- Генетика. Вероятность того, что вы начнете курить и продолжите курить, может быть частично унаследована.Генетические факторы могут влиять на то, как рецепторы на поверхности нервных клеток вашего мозга реагируют на высокие дозы никотина, доставляемые сигаретами.
- Родители и сверстники. Дети, выросшие с курящими родителями, с большей вероятностью станут курильщиками. Дети с друзьями, которые курят, также с большей вероятностью попробуют это.
- Депрессия или другое психическое заболевание. Многие исследования показывают связь между депрессией и курением. Люди, страдающие депрессией, шизофренией, посттравматическим стрессовым расстройством или другими формами психических заболеваний, чаще становятся курильщиками.
- Использование психоактивных веществ. Люди, злоупотребляющие алкоголем и запрещенными наркотиками, чаще становятся курильщиками.
Осложнения
Табачный дым содержит более 60 известных канцерогенных химических веществ и тысячи других вредных веществ. Даже «полностью натуральные» или травяные сигареты содержат вредные химические вещества.
Вы уже знаете, что у людей, которые курят сигареты, гораздо больше шансов заболеть и умереть от определенных болезней, чем у людей, которые не курят. Но вы можете не осознавать, сколько различных проблем со здоровьем вызывает курение:
- Рак легких и болезни легких. Курение — основная причина смерти от рака легких. Кроме того, курение вызывает заболевания легких, такие как эмфизема и хронический бронхит. Курение также усугубляет астму.
- Другие виды рака. Курение увеличивает риск многих видов рака, включая рак ротовой полости, горла (глотки), пищевода, гортани, мочевого пузыря, поджелудочной железы, почек, шейки матки и некоторых видов лейкемии. В целом курение является причиной 30% всех случаев смерти от рака.
- Проблемы с сердцем и кровеносной системой. Курение увеличивает риск смерти от болезней сердца и сосудов (сердечно-сосудистой системы), включая сердечные приступы и инсульты. Если у вас заболевание сердца или кровеносных сосудов, например сердечная недостаточность, курение ухудшает ваше состояние.
- Диабет. Курение увеличивает инсулинорезистентность, что может стать предпосылкой для диабета 2 типа. Если у вас диабет, курение может ускорить развитие осложнений, таких как заболевания почек и глаз.
- Проблемы с глазами. Курение может увеличить риск серьезных проблем с глазами, таких как катаракта и потеря зрения из-за дегенерации желтого пятна.
- Бесплодие и импотенция. Курение увеличивает риск снижения фертильности у женщин и риск импотенции у мужчин.
- Осложнения при беременности. Матери, курящие во время беременности, подвергаются более высокому риску преждевременных родов и рождения детей с более низкой массой тела.
- Простуда, грипп и другие болезни. Курильщики более подвержены респираторным инфекциям, таким как простуда, грипп и бронхит.
- Болезни зубов и десен. Курение связано с повышенным риском развития воспаления десен и серьезной инфекции десен, которая может разрушить опорную систему зубов (пародонтит).
Курение также представляет опасность для здоровья окружающих. Некурящие супруги и партнеры курильщиков имеют более высокий риск рака легких и болезней сердца по сравнению с людьми, которые не живут с курильщиками.Дети, родители которых курят, более подвержены обострению астмы, ушных инфекций и простуд.
Профилактика
Лучший способ предотвратить никотиновую зависимость — это вообще не употреблять табак.
Лучший способ удержать детей от курения — это не курить самостоятельно. Исследования показали, что дети, родители которых не курят или успешно бросили курить, гораздо реже начинают курить.
Типы, симптомы, лечение и осложнения
Обзор
Что такое истинная полицитемия (ПВ)?
PV — это заболевание крови, при котором в организме вырабатывается слишком много красных кровяных телец.Эти дополнительные эритроциты делают кровь толще, чем обычно. Загустевшая кровь течет медленнее и может свернуться в вашем теле.
Красные кровяные тельца переносят кислород к органам и тканям по всему телу. Если кровь движется слишком медленно или свертывается, клетки не могут доставлять достаточно кислорода. Эта ситуация может вызвать серьезные осложнения, включая сердечный приступ, инсульт и сердечную недостаточность.
PV затрагивает примерно 22 из 100 000 человек. Чаще всего врачи диагностируют его у мужчин старше 60 лет.
Симптомы и причины
Что вызывает истинную полицитемию (ПВ)?
Врачи классифицируют ПВ на 2 типа. Причина состояния определяет каждый тип.
- P rimary PV возникает при генетической мутации (аномалии). Почти все люди с диагнозом PV имеют мутацию в гене JAK2 (Janus kinase).В большинстве случаев PV не передается по наследству (передается от семьи), но в некоторых случаях он передается по наследству. Мутации в гене TET2 также часто встречаются в клетках PV.
- Вторичная PV (приобретенная) возникает у людей, у которых в течение длительного времени наблюдается низкий уровень кислорода в крови. Этот продолжительный недостаток кислорода заставляет организм вырабатывать дополнительное количество гормона, называемого эритропоэтином (ЭПО). Слишком много ЭПО в организме может привести к образованию слишком большого количества эритроцитов.
Каковы симптомы истинной полицитемии (ПВ)?
Люди с PV испытывают различные симптомы.У некоторых людей симптомы отсутствуют. Симптомы включают:
- Усталость и слабость
- Затруднение дыхания в положении лежа
- Увеличенная (больше обычного) селезенка (орган, выводящий клетки крови из организма)
- Расплывчатое зрение или двоение в глазах
- Кожный зуд, особенно после теплой ванны
- Кожа красноватого или пурпурного цвета
- Кровоточивость десен
- Похудание
- Тиннитус (звон в ушах)
- Потливость, особенно ночью
Диагностика и тесты
Как врачи диагностируют истинную полицитемию (ПВ)?
Чтобы диагностировать PV, ваш врач проведет анализ, называемый полным анализом крови (CBC), чтобы определить, превышает ли ваше количество эритроцитов нормальное количество.
Ваш врач может также проверить вашу кровь, чтобы определить количество гормона, называемого эритропоэтином. Уровень этого гормона ниже нормы может быть признаком ЛВ. Врачи используют генетические тесты для выявления мутации в гене JAK2.
Ведение и лечение
Какие методы лечения истинной полицитемии (ПВ)?
Врачи лечат PV методом флеботомии.Эта процедура удаляет кровь из вашего тела. Красные кровяные тельца содержат большое количество железа. Удаляя железо из организма, производство красных кровяных телец костным мозгом замедляется.
Во время флеботомии медицинский работник вводит иглу в вену и сливает кровь через трубку в контейнер. Людям с новым диагнозом ЛВ обычно проводят флеботомию раз в неделю, пока уровень их эритроцитов не станет ближе к норме. После этого они могут делать кровопускание каждые три месяца для поддержания нормального уровня.
Врачи также назначают лекарства для лечения PV. Наиболее распространенным препаратом, применяемым для лечения ПВ, является гидроксимочевина (Hydrea®, Droxia®). Это лекарство помогает замедлить производство красных кровяных телец. Некоторые люди с PV принимают аспирин каждый день, потому что он помогает разжижать кровь.
Два других препарата, используемых для лечения PV, — это руксолитиниб (Jakafi®), который используется для пациентов, которые не реагируют на гидроксимочевину или не могут ее принимать. Пегилированный интерферон (Пегасис®) используется для лечения гепатита С. Однако интерферон не по назначению применяется для лечения пациентов с ПВ.
Каковы осложнения истинной полицитемии (ПВ)?
Самым опасным осложнением ПВ является тромб. Когда сгусток попадает в сердце или мозг, он может вызвать сердечный приступ или инсульт. Сгусток также может попасть в легкие (тромбоэмболия легочной артерии). Эти события могут быть фатальными.
Заболевание костного мозга, называемое миелофиброзом, является еще одним потенциальным осложнением ПВ. Миелофиброз приводит к рубцеванию костного мозга и анемии (низкому количеству эритроцитов). В редких случаях ПВ может перерасти в рак крови, называемый острым миелоидным лейкозом (ОМЛ).ОМЛ может привести к анемии и инфекции и распространиться за пределы крови на другие участки тела.
Профилактика
Может ли истинная полицитемия (ПВ)? предотвратить?
У большинства пациентов нет явной причины ЛВ, и ее невозможно предотвратить.
Перспективы / Прогноз
Каковы перспективы людей с истинной полицитемией (ПВ)?
Нет лекарства от PV.Люди с этим заболеванием обычно нуждаются в лечении всю жизнь.
Регулярные посещения врача и анализы крови могут помочь убедиться, что болезнь не ухудшится. Лечение PV помогает справиться с расстройством, облегчить симптомы и избежать осложнений для более здоровой жизни.
Жить с
Когда мне следует позвонить врачу, если у меня истинная полицитемия (ПВ) или я думаю, что могла бы?
Обратитесь к врачу, если у вас появятся симптомы PV.Ранняя диагностика и лечение могут помочь предотвратить вмешательство PV в повседневную жизнь.
Консультация врача, специализирующегося на генетических заболеваниях, может помочь вам узнать, как решать проблемы, связанные с жизнью с PV. Попросите вашего врача направить вас к генетическому специалисту для дополнительной консультации.
Подсчет эритроцитов — Общий анализ крови
Подсчет эритроцитов — Общий анализ кровиКрасная кровь количество клеток (RBC)
Основная функция красные кровяные тельца, или эритроциты, должны переносить кислород из легких к тканям тела и переносят углекислый газ из тканей в легкие .Перенос кислорода осуществляется через содержащийся в нем гемоглобин. в красных кровяных тельцах. Гемоглобин легко соединяется с кислородом и углекислым газом. Оксигемоглобин в артериальной крови имеет ярко-красный цвет, в то время как карбоксигемоглобин венозной крови становится темно-красным. Чтобы обеспечить максимальное насыщение гемоглобина O2, эритроциты имеют форму двояковогнутых дисков. Форма обеспечивает большую площадь поверхности для воздействия растворенного кислорода на гемоглобин. Красные кровяные тельца также способны изменить форму, чтобы обеспечить прохождение через мелкие капилляры, соединяющие артерии с прожилками.
Модель RBC это количество красных кровяных телец на кубический миллиметр крови. В ответ на гипоксию, гормон эртиропоэтин, секретируемый почками, стимулирует костный мозг для производства красных кровяных телец. Образование красных кровяных телец известен как эртиропоэз.
Нормальные значения эритроцитов в разном возрасте:
- Новорожденные: 4,8 — 7,2 миллиона
- Взрослые: (мужчины): 4.6 — 6,0 млн
- (женщины): 4,2-5,0 миллион
- Беременность: незначительно ниже нормальных значений для взрослых
- Детей: 3,8 — 5,5 млн
Мгновенно Обратная связь:
Эритропоэтин вырабатывается в почках, стимулирует костный мозг производить больше красной крови клетки.
Увеличение красного клетки крови:
Увеличение красной крови клеточная масса известна как полицитемия.Нормальное физиологическое увеличение RBC подсчет происходит на большой высоте или после тяжелых физических нагрузок. На высоком высоты, меньший атмосферный вес выталкивает воздух в легкие, вызывая уменьшение при парциальном давлении кислорода и гипоксии. При напряженных физических тренировках, увеличенная мышечная масса требует больше кислорода. Препараты гентамицин и метилдопа были связаны с увеличением количества красных кровяных телец. Курильщикам также имеют большее количество эритроцитов, чем некурящие.
Есть также патологические причины повышенного количества эритроцитов. Истинная полицитемия заболевание неизвестного происхождения, которое приводит к аномальному увеличению красной крови клетки. Истинная полицитемия упоминается как «первичная полицитемия». полицитемия », потому что перепроизводство эритроцитов не приводит к от гипоксии. Термин «вера» означает истину; таким образом полицитемия vera относится, в частности, к перепроизводству эритроцитов в костный мозг, не вызванный физиологической потребностью. Истинная полицитемия лечится радиоактивным фосфором для замедления перепроизводства костного мозга красных кровяных телец. Гидратация — важный фактор при уходе за пациенты с аномально высоким количеством эритроцитов. Очень высокая масса эритроцитов будет замедлить скорость кровотока и увеличить риск внутрисосудистого свертывания. Примеры «вторичных полицитемий», возникающих в ответ на гипоксию, являются хронические заболевания легких у взрослых и детей с врожденными пороками сердца, характерные цианозом.
Мгновенно Обратная связь:
Курильщики у них больше эритроцитов, чем у некурящих.
Уменьшение красного клетки крови:
А ниже нормы RBC может возникнуть по ряду причин, в том числе:
- Значительная потеря эритроцитов, например как острое кровоизлияние
- Аномальное разрушение красных кровяных телец
- Недостаток необходимых веществ для производства РБК
- Химиотерапия или лучевая терапия побочные эффекты от лечения злокачественных новообразований костного мозга, таких как лейкемия, могут приводит к подавлению костного мозга.
Термин «анемия» — общий термин, обозначающий уменьшение количества красных кровяных телец. Анемия может возникнуть либо от уменьшения количества эритроцитов, либо от снижения гемоглобина контент или и то, и другое.
эритроцитов живут для примерно четыре месяца в кровотоке.
A Число ретикулоцитов измеряет количество ретикулоцитов, незрелых форм эритроцитов, циркулирующих в кровотоке.Темные внутриклеточные элементы представляют собой вакуоли, которые содержат остатки органелл, включая ER, Гольджи, митохондрии. Вакуоли и их содержимое высвобождаются из клетки по мере ее созревания.
Нормальный диапазон ретикулоцитов составляет от 0,5% до 1,5% от общее количество эритроцитов у мужчин и от 0,5% до 2,5% у женщин. Низкий ретикулоцит количество наблюдается при циррозе, дефиците фолиевой кислоты и недостаточности костного мозга. Высокое количество ретикулоцитов () указывает на то, что костный мозг реагируя на потребность в увеличении производства красных кровяных телец.Человек, который недавно сдавал цельную кровь или лечился от анемии ожидается высокое количество ретикулоцитов.
© RnCeus.com
Вторичная полицитемия: основы практики, патофизиология, эпидемиология
Автор
Srikanth Nagalla, MD, MS, FACP Заведующий отделением доброкачественной гематологии, Институт рака Майами, Baptist Health South Florida
Srikanth Nagalla, MD, MS, FACP является членом следующих медицинских обществ: Американского общества гематологии, Ассоциации Профессора по специальности
Раскрытие информации: Служить (г) в качестве директора, должностного лица, партнера, сотрудника, советника, консультанта или попечителя для: Alexion; Алнилам; Кедрион; Санофи.
Соавтор (ы)
Эммануэль Беса, доктор медицины Почетный профессор кафедры медицины, отделение гематологических злокачественных новообразований и трансплантации гемопоэтических стволовых клеток, Онкологический центр Киммела, Медицинский колледж Джефферсона Университета Томаса Джефферсона
Эммануэль Беса, доктор медицины, является членом следующих медицинских организаций: общества: Американская ассоциация по образованию в области рака, Американское общество клинической онкологии, Американский колледж клинической фармакологии, Американская федерация медицинских исследований, Американское общество гематологии, Нью-Йоркская академия наук
Раскрытие: нечего раскрывать.
Специальная редакционная коллегия
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Получил зарплату от Medscape за работу. для: Medscape.
Рональд Захер, MBBCh, FRCPC, DTM & H Профессор внутренней медицины и патологии, директор Центра крови Хоксворта, Академический центр здоровья Университета Цинциннати
Рональд Захер, MBBCh, FRCPC, DTM & H является членом следующих медицинских обществ : Американская ассоциация развития науки, Американская ассоциация банков крови, Американская клиническая и климатологическая ассоциация, Американское общество клинической патологии, Американское общество гематологии, Колледж американских патологов, Международное общество переливания крови, Международное общество по тромбозу и гемостазу. Королевский колледж врачей и хирургов Канады
Раскрытие информации: нечего раскрывать.
Главный редактор
Сара Дж. Гретлейн, доктор медицины, FACP Профессор клинической медицины, Медицинский факультет Университета Индианы; Медицинский директор онкологических служб, Университет здоровья Индианы, Академический медицинский центр для взрослых, IU Simon Cancer and IU North Hospital, Онкологический центр Джо и Шелли Шварц
Сара Дж. Гретлейн, доктор медицины, FACP является членом следующих медицинских обществ: Alpha Omega Alpha , Американский колледж руководителей врачей, Американский колледж врачей, Американская ассоциация женщин-медиков, Американское общество клинической онкологии, Американское общество гематологов, Общество чести золотого гуманизма, Общество лейкемии и лимфомы
Раскрытие: нечего раскрывать.
Дополнительные участники
Карен Зайтер, доктор медицины Профессор кафедры внутренней медицины, отделение онкологии / гематологии, Нью-Йоркский медицинский колледж
Карен Зайтер, доктор медицинских наук, является членом следующих медицинских обществ: Американской ассоциации исследований рака, Американского колледжа врачей, Американское общество гематологов
Раскрытие информации: получено гонорар от Novartis за выступления и обучение; Получил гонорар от Novartis за выступление и преподавание; Получал гонорары от компании Celgene за выступления и преподавание.
Возможные причины повышенного или пониженного количества эритроцитов
Эритроциты транспортируют кислород ко всем частям тела. Читайте дальше, чтобы узнать, как питание влияет на здоровье красных кровяных телец, оптимальный диапазон для красных кровяных телец, а также плюсы и минусы высокого или низкого уровня красных кровяных телец.
Показатели красных кровяных телецПоказатели красных кровяных телец являются частью общего анализа крови. Каждый маркер предоставляет конкретную информацию о состоянии красных кровяных телец, которая может быть полезна для диагностики дефицита питательных веществ и болезней.
Показатели гемоглобина, гематокрита и эритроцитов — это начальные лабораторные тесты, используемые для диагностики и классификации анемии.
Средний корпускулярный объем (MCV)Средний корпускулярный объем (MCV) — это измерение среднего размера (объема) каждого эритроцита [1].
Нормальные значения MCV составляют 87 ± 7 жидк.
Когда эритроциты меньше нормы (микроцитарные), MCV уменьшается. Низкое MCV типично для ряда состояний, включая:
Когда красные кровяные тельца больше нормы (макроцитарные), MCV увеличивается.Высокий MCV типичен для ряда состояний, в том числе:
- Новорожденные и младенцы
- Мегалобластные анемии (фолат-дефицитная анемия и витамин B12-дефицитная анемия) [12, 13]
- Ретикулоцитоз — повышенное образование красных кровяных телец (врожденная гемолитическая анемия и острая кровопотеря) [14]
- Алкоголизм [15]
- Заболевание печени [16]
- Гипотиреоз [17]
- Апластическая анемия [16]
- Миелодиспластический синдром [16]
- Острый лейкоз [16]
- Лекарства (метотрексат, антиретровирусные, противосудорожные и сульфасалазин) [16]
Это не обязательно исчерпывающие списки потенциальных причин высокого и низкого MCV, и их не следует использовать для самостоятельной диагностики.Ваш врач изучит ваш MCV, другие лабораторные маркеры и другие симптомы, чтобы определить подходящий диагноз и план лечения.
Средний корпускулярный гемоглобин (MCH)MCH количественно определяет среднее количество гемоглобина на эритроцит [1].
Нормальные значения MCH составляют 29 ± 2 пикограмма (пг) на ячейку (27-31 пг / ячейку).
Значения MCH обычно отражают результаты MCV: маленькие эритроциты имеют более низкий MCH, а большие красные кровяные тельца имеют более высокий MCH.Таким образом, MCH часто увеличивается и уменьшается в тех же условиях, что и MCV.
Средняя концентрация гемоглобина в организме (MCHC)MCHC указывает количество гемоглобина в единице объема эритроцитов [1].
MCHC — это содержание гемоглобина, деленное на объем эритроцитов.
Нормальные значения MCHC составляют 34 ± 2 г / дл эритроцитов (32 — 36 г / дл).
Пониженные значения MCHC (гипохромия или более бледные эритроциты) наблюдаются при таких состояниях, как железодефицитная анемия, дефицит витамина B6 и талассемия [3, 8].
Повышенные значения MCHC (гиперхромия или более темные красные кровяные тельца) наблюдаются при таких состояниях, как аутоиммунная гемолитическая анемия, у ожоговых пациентов и наследственный сфероцитоз [18, 19].
Опять же, ваш врач лучше всех сможет определить основную причину нерегулярного MCHC и помочь вам разработать соответствующий план лечения или ведения.
Ширина распределения эритроцитов (RDW)RDW измеряет изменчивость объема эритроцитов [1].
Нормальное значение RDW составляет 13 ± 1,5% (11,5 — 14,5%).
RDW часто бывает нормальным (однородный размер эритроцитов) у здоровых людей, а также у:
- Лейкемии [20]
- Апластической анемии [20]
Поэтому врачи могут использовать RDW вместе с набором других тестов чтобы помочь им отличить апластическую анемию от некоторых других типов анемии.
Высокие значения (гетерогенные эритроциты) указывают на высокую вариабельность (анизоцитоз) размеров эритроцитов.RDW часто увеличивается при:
- Дефицит витамина B12 [12]
- Дефицит фолиевой кислоты [21]
- Железодефицитная анемия [22, 23]
- Переливание крови [24]
- Талассемия [25]
- Сидеробластная анемия (аномальные эритроциты, потому что организм не может правильно включать железо в гемоглобин) [25]
- Алкоголизм [26]
- Болезнь печени [27]
- Лейкемия [28]
Это не обязательно исчерпывающий список потенциальных причин высокого RDW, и его не следует использовать для самодиагностики.Ваш врач изучит ваш RDW, другие лабораторные маркеры и другие симптомы, чтобы определить подходящий диагноз и план лечения.
Не выявлено болезненных состояний, при которых RDW снижается [20].
Подсчет эритроцитовПодсчет эритроцитов — это оценка количества эритроцитов на литр крови пациента [29].
от 4,7 до 6,1 x 1012 / л у взрослых мужчин
от 4,2 до 5,4 x 1012 / л у взрослых женщин
от 3,8 до 6,0 x 1012 / л у детей
Нормальные значения могут варьироваться в зависимости от конкретной лаборатории, возраста пациент, физическая активность и другие факторы [30].
Если количество эритроцитов выходит за пределы нормы, поговорите со своим врачом, чтобы определить основную причину и разработать план лечения, если это необходимо.
Производство красных кровяных телецВсе клетки крови происходят из общих родительских клеток, называемых гемопоэтическими стволовыми клетками. У взрослых клетки крови производятся в основном в костном мозге. Определенные вещества контролируют производство клеток крови. Гормон эритропоэтин или ЭПО вырабатывается почками и способствует выработке красных кровяных телец [31].
Процесс производства красных кровяных телец называется эритропоэз . Этот процесс зависит от ряда питательных веществ и гормонов, чтобы быть эффективным [32, 33]:
- Металлы: железо, медь [34], цинк, марганец
- Витамины: B12, фолиевая кислота, витамины C, E, B6, тиамин (витамин B1), рибофлавин
- Аминокислоты
- Гормоны: SCF (фактор стволовых клеток), IL-3, GM-SCF (фактор стволовых клеток гранулоцитов-макрофагов), эритропоэтин (EPO), андрогены и тироксин.
Жизненный цикл эритроцитов составляет около 120 дней . Когда они слишком стары или повреждены, они разрушаются в костном мозге, селезенке или печени.
Израсходованный гем расщепляется как компонент желчи, которая выводится через кишечник [35].
Что такое анемия?Низкий уровень эритроцитов может снизить способность крови переносить кислород, что может вызвать напряжение сердца, поскольку оно работает, чтобы доставить достаточно кислорода к тканям [36].
Анемия может возникнуть при более низком количестве эритроцитов или когда эритроциты не содержат достаточного количества гемоглобина [36].
При анемии организм не получает достаточно богатой кислородом крови. В результате вы можете почувствовать усталость или слабость. У вас также могут быть другие симптомы, такие как одышка, головокружение, головные боли, бледность кожи, боль в груди и холод в руках или ногах [36, 37].
Тяжелая или длительная анемия может привести к повреждению сердца, мозга и других органов вашего тела. Очень тяжелая анемия может даже привести к смерти [36, 37].
Что вызывает анемию?Анемия часто является симптомом, указывающим на другое основное заболевание. Важно поговорить со своим врачом, чтобы определить возможные причины анемии и разработать соответствующий план лечения [36, 37].
Три основные причины, связанные с анемией:
- Кровопотеря
- Недостаточная выработка красных кровяных телец
- Более высокие темпы разрушения красных кровяных телец
- Воспаление
У некоторых людей состояние вызвано более чем один из этих факторов [38].Прочтите этот пост о железе, чтобы узнать больше об анемии.
Воспаление и анемияПровоспалительные цитокины, IL-1, TNF-α, IFN-γ и IL-6, подавляют продукцию красных кровяных телец при анемии [39].
IL-8 вызывает гибель (апоптоз) красных кровяных телец. Эритроциты особенно чувствительны к системным воспалительным изменениям [40].
Симптомы анемииАнемия связана с рядом симптомов, которые могут указывать вашему врачу, что этот тест подходит.Это не обязательно исчерпывающий список; у кого-то с анемией может быть несколько из этих симптомов в дополнение к другим, не перечисленным здесь. Более того, эти симптомы не обязательно могут указывать на анемию. Ваш врач лучше всего сможет определить соответствующие анализы крови, другие лаборатории и варианты лечения.
При этом симптомы, связанные с анемией, могут включать [41, 36, 37]:
- Головные боли
- Головокружение
- Слабость
- Одышка и проблемы с дыханием в положении лежа
- Двойное или нечеткое зрение и слепые пятна
- Необъяснимый зуд (особенно после теплой ванны), покраснение лица и чувство жжения на коже (особенно на руках и ногах)
- Кровотечение из десен и сильное кровотечение из мелких порезов
- Необъяснимая потеря веса
- Усталость (чувство устал)
- Чрезмерное потоотделение
- Холод в руках и ногах
- Бледная кожа
- Боль в груди
- Очень болезненная опухоль в единственном суставе, обычно в большом пальце ноги (подагрический артрит)
- Боль в костях (в редких случаях)
- Повышенная вероятность образования тромбов (угроза сердечного приступа или инсульта).
- Замедление кровотока также препятствует поступлению богатой кислородом крови в органы. Это может привести к стенокардии (боль или дискомфорт в груди) и сердечной недостаточности. Высокий уровень эритроцитов может привести к язве желудка, подагре или камням в почках.
- У некоторых людей может развиться миелофиброз. Это состояние, при котором ваш костный мозг заменяется рубцовой тканью. Аномальные клетки костного мозга могут начать бесконтрольно расти, что может привести к острому миелогенному лейкозу (ОМЛ), раку крови и костного мозга.Это заболевание может очень быстро ухудшиться [42].
- Аритмия или нерегулярное сердцебиение
- Поражение сердца и, возможно, сердечная недостаточность
- Поражение органа
- У людей, больных раком или ВИЧ / СПИДом, анемия может ухудшить прогноз и снизить эффективность лечения.
- У людей с заболеванием почек и анемией чаще возникают проблемы с сердцем [43]
Повышенное количество эритроцитов независимо (но слабо) связано с риском сердечно-сосудистых событий [44].
Пожилые пациенты с депрессией и низким количеством клеток крови могут лучше реагировать на некоторые лекарства, такие как флуоксетин [45].
Польза для здоровья от более высокого количества эритроцитовПовышенное количество эритроцитов в определенной степени позволяет телу доставлять больше кислорода к мышцам и, следовательно, повышать выносливость и работоспособность [46].
Состояния, связанные с низким количеством эритроцитовПеречисленные здесь состояния обычно связаны с низким количеством эритроцитов, но могут указывать на другое состояние или вызывать другой набор симптомов.Проконсультируйтесь с врачом или другим специалистом в области здравоохранения, чтобы поставить точный диагноз.
1) Дефицит железа, витаминов B6, B12 и / или фолиевой кислотыПримерно одна треть населения мира страдает анемией, и большинство этих случаев вызвано дефицитом железа [47].
Диета, не содержащая железа, фолиевой кислоты или витамина B12, может помешать вашему организму вырабатывать достаточно красных кровяных телец. Вашему организму также необходимо небольшое количество витамина С, рибофлавина и меди для образования красных кровяных телец [38].
Условия, при которых вашему телу трудно усваивать питательные вещества, также могут препятствовать выработке достаточного количества эритроцитов в организме [38].
Дефицит железа препятствует синтезу гемоглобина [48, 49], поэтому дефицит железа приводит к снижению гемоглобина в эритроцитах. Дефицит железа также приводит к более вариабельному размеру эритроцитов (> 20% RDW), а также к меньшим (низкий MCV) и бледным эритроцитам (низкий MCH) [48, 49].
Дефицит питательных веществ фолиевой кислоты или витамина B12 приводит к увеличению красных кровяных телец (мегалобластная анемия), при этом MCV увеличивается до диапазона от 105 до 160 жидкостей [49].
2) Воспаление и инфекцияНекоторые хронические заболевания могут вызывать анемию [37].
Воспалительная анемия — вторая по частоте причина анемии после дефицита железа. Это связано с острыми и хроническими инфекциями, сепсисом, злокачественными новообразованиями, аутоиммунными заболеваниями и хроническим заболеванием почек [39].
Некоторые виды лечения рака могут повредить костный мозг или нарушить способность красных кровяных телец переносить кислород.Если костный мозг поврежден, он не может производить красные кровяные тельца достаточно быстро, чтобы заменить те, которые умирают или разрушаются [37].
У людей с ВИЧ / СПИДом может развиться анемия из-за вторичных инфекций или лекарств, используемых для лечения их заболеваний [37].
3) БеременностьАнемия может возникнуть во время беременности из-за низкого уровня железа, фолиевой кислоты и / или витамина B12 [37].
Анемия беременных считается глобальной проблемой здравоохранения, затрагивающей почти 50% беременных женщин [50].
В течение первых 6 месяцев беременности жидкая часть крови женщины увеличивается быстрее, чем количество эритроцитов. Это разжижает кровь и может привести к анемии [37].
4) Курение во время беременностиКурение обычно увеличивает количество эритроцитов [51]. Однако во время беременности курение снижает количество красных кровяных телец, что может создать состояние гипоксии для плода [52].
Новорожденные, рожденные от курящих матерей, имели более низкое количество эритроцитов, более низкий уровень гемоглобина и более низкие уровни кобаламина в сыворотке [53].
5) КровопотеряКровопотеря является наиболее частой причиной анемии, особенно железодефицитной анемии. Кровопотеря может быть кратковременной или сохраняться с течением времени.
Обильные менструации или кровотечения в кишечнике или мочевыводящей системе могут вызвать потерю крови. Операция, травма или рак также могут вызвать потерю крови [37].
6) АлкогольУпотребление алкоголя снижает количество эритроцитов, причем даже самое низкое потребление вызывает значительное снижение у мужчин [54].В другом исследовании, которое показало аналогичные результаты, была обнаружена корреляция между уменьшением количества эритроцитов и продолжительностью зависимости [55].
7) ГипергидратацияГипергидратация встречается редко, но также может возникать у пациентов с нарушением функции почек. Кровь имеет больший объем, но количество кровяных телец не изменяется, что приводит к снижению количества или концентрации эритроцитов [56].
8) Низкий уровень эритропоэтинаВашему организму необходим гормон эритропоэтин для производства красных кровяных телец.Этот гормон вырабатывается почками и стимулирует костный мозг производить больше красных кровяных телец [37].
Анемия — частое осложнение хронических заболеваний почек из-за снижения выработки эритропоэтина почками [57, 58].
9) Увеличенная или пораженная селезенкаСелезенка — это орган, который выводит из организма изношенные эритроциты. Если селезенка увеличена или поражена, она может удалить больше эритроцитов, чем обычно, что вызывает анемию [37].
10) Унаследованные и приобретенные состоянияНаследственные состояния, такие как серповидноклеточная анемия или талассемия , могут привести к тому, что ваше тело разрушит слишком много красных кровяных телец, что приведет к анемии [37].
Иммунные расстройства , инфекции , некоторые лекарства или реакции на переливание крови могут усилить разрушение эритроцитов и вызвать гемолитическую анемию [59].
Некоторые младенцы рождаются без способности производить достаточное количество эритроцитов. Это состояние называется апластической анемией . Младенцы и дети с апластической анемией часто нуждаются в переливании крови для увеличения количества эритроцитов в крови [37].
Приобретенные состояния или факторы, такие как некоторые лекарства, токсины и инфекционные заболевания, также могут вызывать апластическую анемию [37].
11) Заболевания пародонтаПрогрессирование заболеваний пародонта связано со снижением количества эритроцитов [60].
Хроническое воспаление десен (пародонтит) связано со снижением количества эритроцитов, которое имеет тенденцию улучшаться после лечения пародонта [61].
Состояния, связанные с высоким количеством эритроцитовПеречисленные здесь состояния обычно связаны с низким количеством эритроцитов, но могут указывать на другое состояние или вызывать другой набор симптомов.Проконсультируйтесь с врачом или другим специалистом в области здравоохранения, чтобы поставить точный диагноз.
Высокое количество красных кровяных телец может быть вызвано низким уровнем кислорода уровнями , заболеванием почек или другими проблемами.
1) Низкий уровень кислорода или гипоксияВаше тело может увеличить выработку эритроцитов, чтобы компенсировать любое состояние, которое приводит к низкому уровню кислорода, в том числе:
- Жизнь на большой высоте [62]
- Имеющееся состояние при рождении снижает способность эритроцитов переносить кислород (гемоглобинопатия) [63]
- Обструктивное апноэ во сне [64]
- Муковисцидоз [65]
- Легочное сердце [65]
- Застойная сердечная недостаточность [65]
Ожирение было связано с более высоким количеством эритроцитов, а также с рядом других повышенных маркеров крови, хотя исследователи не уверены, почему [66].
3) Избыточное производство костного мозга- Истинная полицитемия (когда костный мозг производит слишком много красных кровяных телец) [67]
- Другие миелопролиферативные заболевания (аномальный рост клеток крови в костном мозге) [68]
Если жидкий компонент крови уменьшается, как при обезвоживании, количество эритроцитов увеличивается. В основном эритроциты становятся более концентрированными, хотя их фактическое количество остается прежним [69].
5) Лекарства, повышающие эффективностьНекоторые лекарства стимулируют выработку эритроцитов, в том числе:
- Анаболические стероиды [70]
- Кровяной допинг (переливание) [71]
- Инъекции эритропоэтина [72]
Плавание в холодной воде может усилить эритропоэз (производство красных кровяных телец) [73].
У пожилых людей количество эритроцитов увеличивалось на холоде [74].
7) КурениеКурение увеличивает количество эритроцитов, за исключением беременных женщин [51, 75, 76].
Дополнительная литература
Эритроцитоз — обзор | Темы ScienceDirect
■ Эритроцитоз
Эритроцитоз, то есть повышение концентрации эритроцитов и гемоглобина в крови, может быть результатом абсолютного увеличения массы эритроцитов (он же абсолютный эритроцитоз или «полицитемия») или уменьшения объем плазмы (относительный эритроцитоз).Эритроцитоз, при котором концентрация эритроцитов увеличивается с незначительной анемией или без нее, также может возникать при микроцитарных состояниях эритроцитов, особенно при малой талассемии или ее признаке. Однако этот тип эритроцитоза является следствием микроцитоза и не связан с повышенной концентрацией гемоглобина и не обсуждается далее в этом тексте.
Относительный эритроцитоз обычно возникает в результате гемоконцентрации из-за пониженного потребления жидкости и / или заметной потери жидкостей организма. Уменьшение объема плазмы вызывает появление эритроцитоза без какого-либо фактического увеличения массы эритроцитов.Хроническая форма относительной полицитемии (болезнь Гайсбека) — это неясный синдром неизвестной причины.
Абсолютный эритроцитоз или полицитемия могут быть первичными или вторичными. Первичный эритроцитоз может быть как врожденным, так и приобретенным. Врожденная форма, первичная семейная полицитемия, является следствием мутаций рецептора эритропоэтина ( EPOR ), которые вызывают гиперчувствительность к эритропоэтину. Приобретенный абсолютный эритроцитоз, обозначаемый как истинная полицитемия , представляет собой заболевание клональных стволовых клеток, которое принадлежит к группе хронических миелопролиферативных новообразований.Это заболевание связано с увеличением всех линий миелоидных клеток, но его основные клинические проявления связаны с эритроцитозом. Это заболевание подробно обсуждается в главе 17. Вторичный эритроцитоз является следствием повышения эритропоэтина по одной из нескольких причин. Хроническая гипоксия, вызванная сердечным или легочным заболеванием, апноэ во сне или пребыванием на большой высоте, приводит к компенсаторному эритроцитозу. Определенные аномальные гемоглобины, такие как наследственные варианты с высоким сродством к кислороду или повышенный уровень карбоксигемоглобина у курильщиков, не могут эффективно доставлять кислород к тканям, а также приводят к компенсаторному увеличению выработки эритропоэтина почками.У некоторых пациентов может быть аберрантная продукция эритропоэтина новообразованиями. Наконец, существуют редкие врожденные формы вторичной полицитемии, помимо форм, вызванных аномальным гемоглобином. Например, чувашская полицитемия возникает из-за мутации гена фон Хиппеля – Линдау зародышевой линии ( VHL ) (R200W). Продукт гена участвует в регуляции клеточных уровней субъединиц фактора альфа, индуцируемого гипоксией (HIF-α), участвующих в пути восприятия кислорода. Мутация приводит к повышению уровня HIF1-α, что приводит к повышенным уровням эритропоэтина и усиленному ответу на эритропоэтин.Таким образом, исследование эритроцитоза включает в себя полный анализ истории болезни пациента и показателей общего анализа крови. Нормальный или повышенный уровень эритропоэтина (ЭПО) указывает на вторичную причину эритроцитоза. Анализ на мутацию JAK2 важен для оценки истинной полицитемии, поскольку только в очень редких случаях (<1%) мутация JAK2 отсутствует. Для пациентов с клиническим подозрением на врожденный эритроцитоз в качестве подтверждающих тестов становятся доступны мутационные анализы.
Количество эритроцитов
Есть ли у этого теста другие названия?
Количество эритроцитов, количество эритроцитов
Что это за тест?
Этот тест измеряет количество красных кровяных телец или эритроцитов в вашей крови. Красные кровяные тельца играют решающую роль в перемещении кислорода из легких к остальным частям тела и возвращении углекислого газа в легкие для выдоха.
Подсчет эритроцитов (эритроцитов) обычно проводится как часть общего анализа крови.Это скрининговый тест для проверки различных заболеваний.
Зачем мне нужен этот тест?
Вам может понадобиться этот тест, если во время общего осмотра у вас появятся такие симптомы, как слабость или усталость. Вы также можете пройти этот тест для выявления конкретных проблем со здоровьем, таких как внутреннее кровотечение, анемия, заболевание почек и некоторые виды рака. Вам также может понадобиться этот тест, если ваш лечащий врач хочет наблюдать за любой из этих проблем со здоровьем. Ваш лечащий врач может также захотеть сделать этот тест, чтобы определить, не слишком ли высокое количество эритроцитов у вас.
Какие еще тесты я мог бы пройти вместе с этим тестом?
Подсчет эритроцитов часто является частью общего анализа крови. Это означает, что измеряются и другие компоненты вашей крови. К ним относятся лейкоциты, уровень гемоглобина и тромбоциты.
Если ваш лечащий врач подозревает, что у вас определенное заболевание, он может также назначить другие тесты, необходимые для постановки диагноза.
Что означают мои результаты теста?
Результаты теста могут отличаться в зависимости от вашего возраста, пола, истории болезни, метода, использованного для теста, и других факторов.Результаты вашего теста могут не означать, что у вас есть проблема. Спросите своего лечащего врача, что для вас значат результаты анализов.
Количество эритроцитов измеряется в миллионах на кубический миллиметр (миллион / мм3). Нормальные значения могут незначительно отличаться в разных лабораториях. Один из примеров нормальных значений:
Ваш лечащий врач может предоставить нормальные справочные значения.
Число эритроцитов ниже нормы может быть признаком многих проблем со здоровьем, в том числе:
Количество эритроцитов выше нормы может быть признаком многих проблем со здоровьем, в том числе:
Обезвоживание
Болезни легких
Болезни сердца
Болезни почек
Заболевания крови
Как проводится этот тест?
Тест проводится с образцом крови.Игла используется для взятия крови из вены на руке или кисти.
Представляет ли этот тест какие-либо риски?
Анализ крови с помощью иглы сопряжен с некоторыми рисками. К ним относятся кровотечение, инфекция, синяки и головокружение. Когда игла уколола вашу руку или кисть, вы можете почувствовать легкое покалывание или боль. После этого сайт может болеть.
Что может повлиять на результаты моих тестов?
На количество эритроцитов могут повлиять:
Как мне подготовиться к этому тесту?
Ваш лечащий врач может посоветовать вам не:
Упражнение сильно
Подчеркнуть
Обезвоживание
Напиток алкоголь
Принимайте определенные лекарства
Сообщите своему врачу обо всех лекарствах, травах, витаминах и добавках, которые вы принимаете.

 12/л
12/л
 Кроме того, ее причиной может быть разрушение эритроцитов внутри организма или нехватка железа либо витамина B12, которые необходимы для образования гемоглобина.
Кроме того, ее причиной может быть разрушение эритроцитов внутри организма или нехватка железа либо витамина B12, которые необходимы для образования гемоглобина.
 Каждую секунду в человеческом теле разрушается несколько миллионов эритроцитов. И столько же синтезируются в костном мозге, чтобы восполнить запасы красных кровяных телец в сосудах. Эти маленькие, но очень важные клетки не только жизненно необходимы каждому из нас, но и способны многое рассказать о состоянии здоровья. Поэтому исследование уровня эритроцитов (в составе общеклинического анализа крови) — важная диагностическая процедура, которую стоит регулярно проходить и взрослым, и детям.
Каждую секунду в человеческом теле разрушается несколько миллионов эритроцитов. И столько же синтезируются в костном мозге, чтобы восполнить запасы красных кровяных телец в сосудах. Эти маленькие, но очень важные клетки не только жизненно необходимы каждому из нас, но и способны многое рассказать о состоянии здоровья. Поэтому исследование уровня эритроцитов (в составе общеклинического анализа крови) — важная диагностическая процедура, которую стоит регулярно проходить и взрослым, и детям.
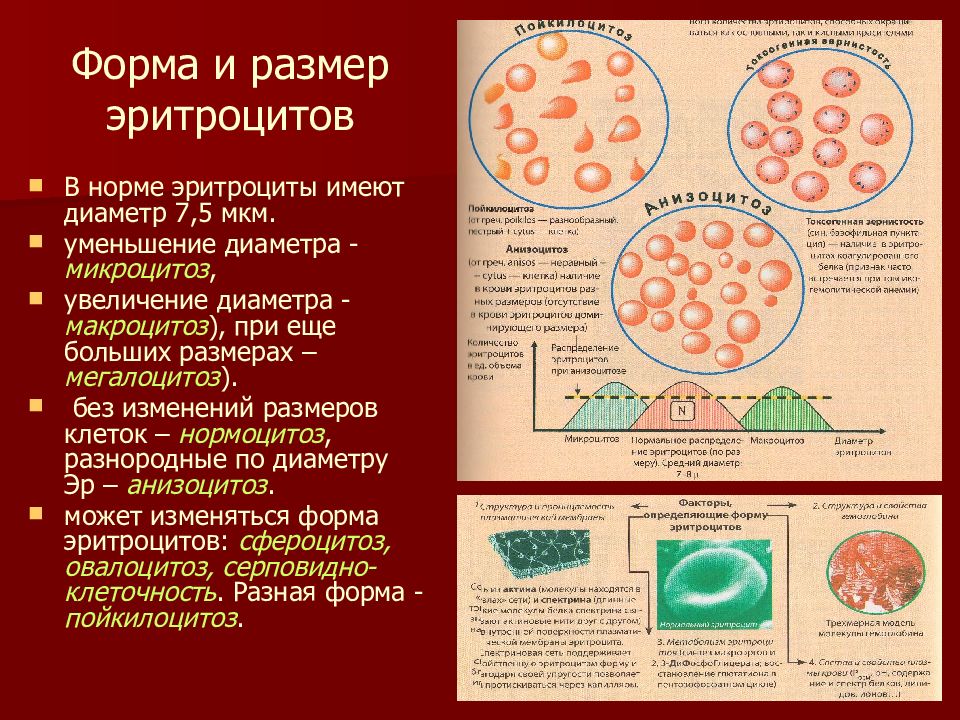
 У мальчиков 12–15 лет — 4,1 × 1012 – 5,2 × 1012 клеток/л, а с 15 до 18 лет — 4,2 × 1012 – 5,6 × 1012 клеток/л. Это объясняется особенностями роста и развития юношей и девушек.
У мальчиков 12–15 лет — 4,1 × 1012 – 5,2 × 1012 клеток/л, а с 15 до 18 лет — 4,2 × 1012 – 5,6 × 1012 клеток/л. Это объясняется особенностями роста и развития юношей и девушек.
 К таким патологиям относятся хронический бронхит, бронхиальная астма и пороки сердца. Курение также может стать причиной снижения кислорода и, соответственно, увеличения выработки эритроцитов[9].
К таким патологиям относятся хронический бронхит, бронхиальная астма и пороки сердца. Курение также может стать причиной снижения кислорода и, соответственно, увеличения выработки эритроцитов[9]. Если же никаких очевидных причин для роста ретикулоцитов нет, нужно обязательно проконсультироваться с врачом-гематологом: такая ситуация может говорить о наследственном заболевании крови или об опухоли.
Если же никаких очевидных причин для роста ретикулоцитов нет, нужно обязательно проконсультироваться с врачом-гематологом: такая ситуация может говорить о наследственном заболевании крови или об опухоли.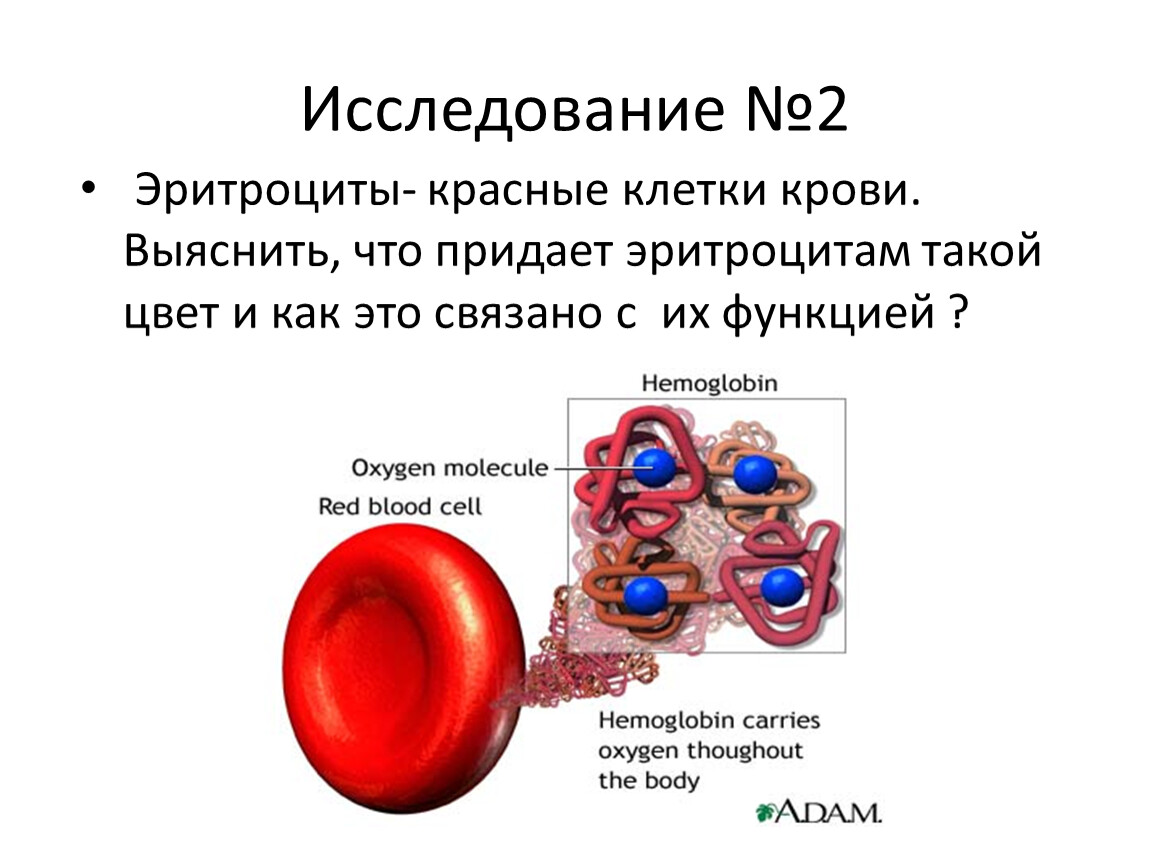
 Например, из-за болезни Минковского — Шоффара, овалоцитоза или серповидно-клеточной анемии эритроциты вместо приплюснутых становятся круглыми (сфероцитоз), овальными (эллиптоцитоз) или приобретают форму серпа. В редких случаях на поверхности клеток обнаруживаются маленькие выросты одинаковых (акантоцитоз) или различных (эхиоцитоз) размеров. Причиной таких изменений являются патология печени, желудка или генетические нарушения.
Например, из-за болезни Минковского — Шоффара, овалоцитоза или серповидно-клеточной анемии эритроциты вместо приплюснутых становятся круглыми (сфероцитоз), овальными (эллиптоцитоз) или приобретают форму серпа. В редких случаях на поверхности клеток обнаруживаются маленькие выросты одинаковых (акантоцитоз) или различных (эхиоцитоз) размеров. Причиной таких изменений являются патология печени, желудка или генетические нарушения.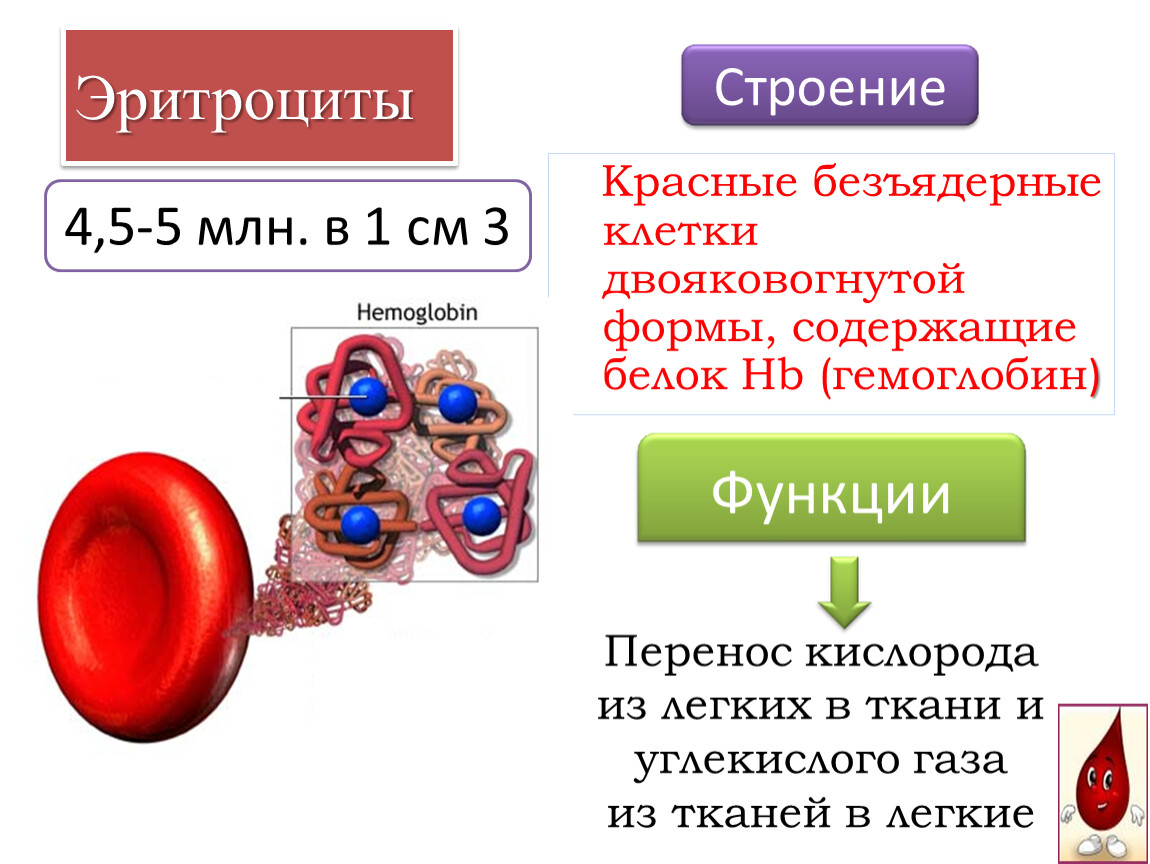 У беременных женщин уровень гемоглобина в крови должен составлять не менее 110–140 г/л. Недостаток гемоглобина называют анемией — это заболевание может быть обусловлено дефицитом железа или витаминов в организме, а также острой или хронической кровопотерей[18]. А причины повышения гемоглобина в крови, как правило, совпадают с причинами эритропении.
У беременных женщин уровень гемоглобина в крови должен составлять не менее 110–140 г/л. Недостаток гемоглобина называют анемией — это заболевание может быть обусловлено дефицитом железа или витаминов в организме, а также острой или хронической кровопотерей[18]. А причины повышения гемоглобина в крови, как правило, совпадают с причинами эритропении.
 А. А. Покровского. -М., 1969.
А. А. Покровского. -М., 1969. Макета А. Г., Микаэлян И. П., Князев Ю. А.//Биофизика. -1992. -Т. 37. вып. 2. -С. 306-310.
Макета А. Г., Микаэлян И. П., Князев Ю. А.//Биофизика. -1992. -Т. 37. вып. 2. -С. 306-310.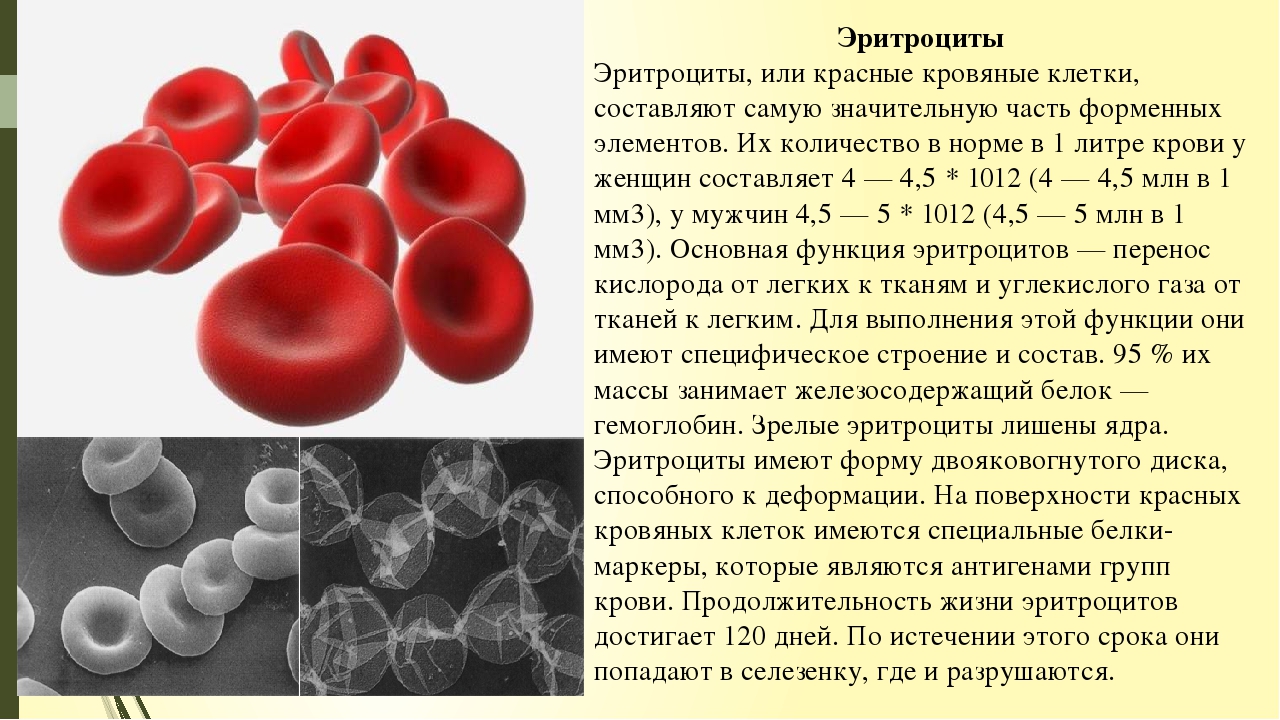 А., Козлов Ю. П. Метаболизм фосфолипидов и биологические мембраны. -Иркутск, 1988.
А., Козлов Ю. П. Метаболизм фосфолипидов и биологические мембраны. -Иркутск, 1988. Изучить активность натрий-калиевой АТФазы (НКАТФазы) эритроцитов у больных сахарным диабетом (СД) и еевзаимосвязь с клиническими проявлениями и биохимическими показателями крови.
Изучить активность натрий-калиевой АТФазы (НКАТФазы) эритроцитов у больных сахарным диабетом (СД) и еевзаимосвязь с клиническими проявлениями и биохимическими показателями крови. Натрий-калиевая АТФаза (НКАТФ) – мембраносвязанный фермент, участвующий во многих жизненно важных функциях клеток млекопитающих, вовлечен в процессы нервной передачи, транспорта электролитов, поддержания электрического градиента клеточной мембраны. В последние годы появились сведения о нарушении активности НКАТФ при СД и обсуждается его возможное участие в развитии диабетической нейропатии [1, 2, 3]. Кроме того, исследования ряда авторов показали роль С-пептида в регуляции активности НКАТФазы [3]. Сведения литературы по изучению активности фермента при СД разноречивы, в разных тканях показаны как снижение, так и повышение активности [1]. Целью данного исследования явилось изучение активности НКАТФазы эритроцитов у больных сахарным диабетом и ее зависимость с клиническими проявлениями и биохимическими показателями крови.
Натрий-калиевая АТФаза (НКАТФ) – мембраносвязанный фермент, участвующий во многих жизненно важных функциях клеток млекопитающих, вовлечен в процессы нервной передачи, транспорта электролитов, поддержания электрического градиента клеточной мембраны. В последние годы появились сведения о нарушении активности НКАТФ при СД и обсуждается его возможное участие в развитии диабетической нейропатии [1, 2, 3]. Кроме того, исследования ряда авторов показали роль С-пептида в регуляции активности НКАТФазы [3]. Сведения литературы по изучению активности фермента при СД разноречивы, в разных тканях показаны как снижение, так и повышение активности [1]. Целью данного исследования явилось изучение активности НКАТФазы эритроцитов у больных сахарным диабетом и ее зависимость с клиническими проявлениями и биохимическими показателями крови. Контрольную группу составили 11 лиц без СД. У обследуемых лиц определяли уровень НbА1с [4, 5], активность сиалидазы эритроцитов [5,6], уровень нитритов и нитратов крови – стабильных метаболитов оксида азота по [7, 8], фосфор крови и мембран по [5], активность НКАТФазы по уровню неорганического фосфора в присутствии АТФ [1, 3]. Полученные результаты были обработаны методами вариационной статистики с расчетом M±m и оценкой достоверности данных при p<0,05 по критерию Стьюдента и расчета корреляции [9].
Контрольную группу составили 11 лиц без СД. У обследуемых лиц определяли уровень НbА1с [4, 5], активность сиалидазы эритроцитов [5,6], уровень нитритов и нитратов крови – стабильных метаболитов оксида азота по [7, 8], фосфор крови и мембран по [5], активность НКАТФазы по уровню неорганического фосфора в присутствии АТФ [1, 3]. Полученные результаты были обработаны методами вариационной статистики с расчетом M±m и оценкой достоверности данных при p<0,05 по критерию Стьюдента и расчета корреляции [9].
 По их уровню можно судить о количестве оксида азота и функциональном состоянии эндотелия сосудов [10]. При исследовании уровня нитритов и нитратов крови выявлено выраженное снижение в группе больных СД1 (на 47%, p<0,05) и СД2 (на 48,3%, p<0,05), что указывало на дисфункцию эндотелия и соответствовало снижению НКАТФ у этих пациентов. Активность НКАТФ имела взаимосвязь с уровнем нитритов и нитратов крови – стабильных метаболитов оксида азота (СМОА), а также с АСЭ.
По их уровню можно судить о количестве оксида азота и функциональном состоянии эндотелия сосудов [10]. При исследовании уровня нитритов и нитратов крови выявлено выраженное снижение в группе больных СД1 (на 47%, p<0,05) и СД2 (на 48,3%, p<0,05), что указывало на дисфункцию эндотелия и соответствовало снижению НКАТФ у этих пациентов. Активность НКАТФ имела взаимосвязь с уровнем нитритов и нитратов крови – стабильных метаболитов оксида азота (СМОА), а также с АСЭ. При анализе результатов в зависимости от уровня НbА1с выявлено более выраженное снижение активности фермента при высоких уровня гликемии (рис. 2).
При анализе результатов в зависимости от уровня НbА1с выявлено более выраженное снижение активности фермента при высоких уровня гликемии (рис. 2). 4). Нарушение активности фермента, по-видимому, является отражением одного из многосторонних механизмов нарушения структурно-функциональных компонентов мембран при СД [8, 11].
4). Нарушение активности фермента, по-видимому, является отражением одного из многосторонних механизмов нарушения структурно-функциональных компонентов мембран при СД [8, 11].
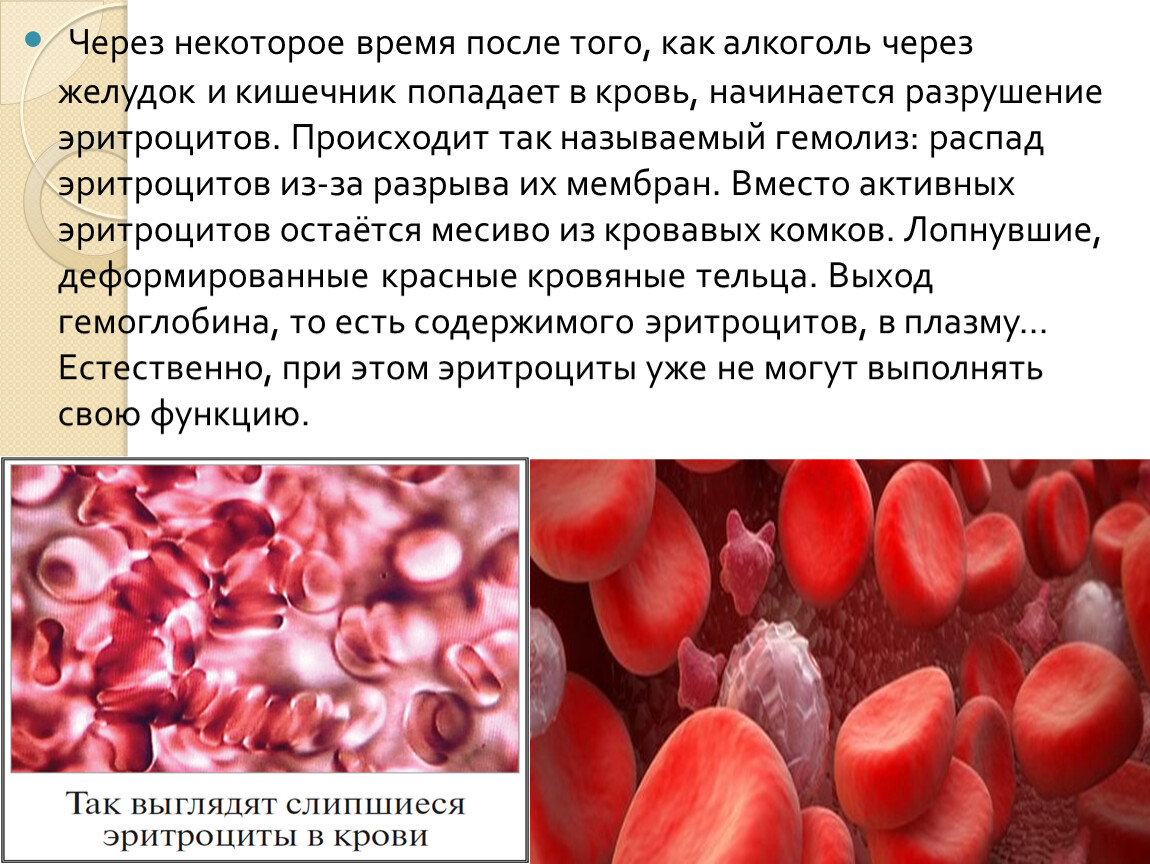 Лабораторные методы исследования в клинике. Справочник/ Под ред. Меньшикова В.В. — М.: Медицина, 1987, 368 с.
Лабораторные методы исследования в клинике. Справочник/ Под ред. Меньшикова В.В. — М.: Медицина, 1987, 368 с.
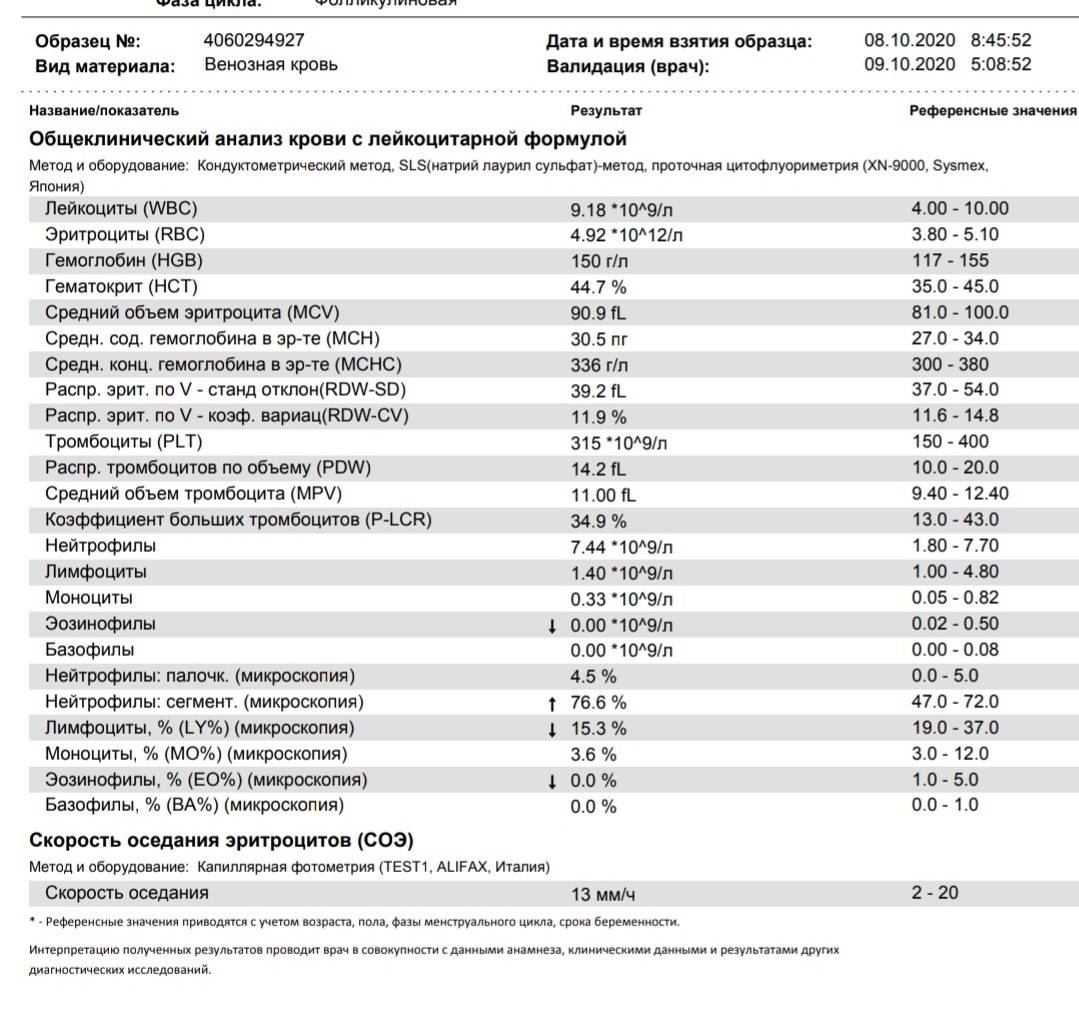
 Любая неточность, связанная с определением гемоглобина, гематокрита, MCV, приводит к увеличению МСНС, поэтому этот параметр используется как индикатор ошибки прибора или ошибки, допущенной при подготовке пробы к исследованию.
Любая неточность, связанная с определением гемоглобина, гематокрита, MCV, приводит к увеличению МСНС, поэтому этот параметр используется как индикатор ошибки прибора или ошибки, допущенной при подготовке пробы к исследованию.
 3. Нарастание дефицита железа. Уширение и дальнейший сдвиг эритроцитарной гистограммы влево.
3. Нарастание дефицита железа. Уширение и дальнейший сдвиг эритроцитарной гистограммы влево.
 Если он исчезает совсем и на ЭКГ вместо комплекса QRSрегистрируется QS, принято считать, что некроз захватил всю толщу стенки желудочка данной области (трансмуральный инфаркт).
Если он исчезает совсем и на ЭКГ вместо комплекса QRSрегистрируется QS, принято считать, что некроз захватил всю толщу стенки желудочка данной области (трансмуральный инфаркт). В то же время в отведениях е передней стенки (V1–3) обнаруживаются изменения зубцов и сегментов в противоположном направлении, т.е. смещение сегментов RS–Тниже изоэлектрической линии, высокий остроконечный зубец Ти высокий R.
В то же время в отведениях е передней стенки (V1–3) обнаруживаются изменения зубцов и сегментов в противоположном направлении, т.е. смещение сегментов RS–Тниже изоэлектрической линии, высокий остроконечный зубец Ти высокий R. Обширные распространенные инфаркты захватывают не только одну стенку, а распространяются на межжелудочковую перегородку, верхушку сердца, другие стенки. Для уточнения локализации необходима съемка стандартных, увеличенных от конечностей и грудных отведений.
Обширные распространенные инфаркты захватывают не только одну стенку, а распространяются на межжелудочковую перегородку, верхушку сердца, другие стенки. Для уточнения локализации необходима съемка стандартных, увеличенных от конечностей и грудных отведений.
 Торпидная фаза шока характеризуется более выраженным нарушением сократительной способности миокарда, что вызывает и более резкие изменения ЭКГ. Так, у больных с торпидной стадией шока синусовая тахикардия может достигать 140 ударов в минуту. Удлинение интервала Q–Тболее значительно, чем в эректильной фазе. Встречаются случаи пароксизмальной тахикардии. Наблюдается смещение сегмента RS–Тниже изоэлектрической линии больше допустимой нормы. Чаще, чем в эректильной фазе, встречаются отрицательные зубцы T.
Торпидная фаза шока характеризуется более выраженным нарушением сократительной способности миокарда, что вызывает и более резкие изменения ЭКГ. Так, у больных с торпидной стадией шока синусовая тахикардия может достигать 140 ударов в минуту. Удлинение интервала Q–Тболее значительно, чем в эректильной фазе. Встречаются случаи пароксизмальной тахикардии. Наблюдается смещение сегмента RS–Тниже изоэлектрической линии больше допустимой нормы. Чаще, чем в эректильной фазе, встречаются отрицательные зубцы T. д.
д.
 Дифференцировать их при помощи физикальных методов практически невозможно. Электрокардиографическое исследование позволяет поставить правильный диагноз.
Дифференцировать их при помощи физикальных методов практически невозможно. Электрокардиографическое исследование позволяет поставить правильный диагноз. На ЭКГ записывается прямая линия.
На ЭКГ записывается прямая линия.
 Выявляются электрокардиографические признаки трепетания желудочков. На 5-й кривой (д) зарегистрирована крупноволновая фибрилляция. Деформированные и уширенные комплексы QRSнапоминают по форме синусоиду. Диастолическая пауза отсутствует. На 6-й кривой (е) — мелковолновая фибрилляция.
Выявляются электрокардиографические признаки трепетания желудочков. На 5-й кривой (д) зарегистрирована крупноволновая фибрилляция. Деформированные и уширенные комплексы QRSнапоминают по форме синусоиду. Диастолическая пауза отсутствует. На 6-й кривой (е) — мелковолновая фибрилляция.
 Этот процесс более длительный и сопровождается увеличением объема камер сердца (диплатацией), увеличением самой сердечной мышцы (гипертрофией) и далее развивается сердечная недостаточность. Во время электрокардиографического исследования определить, рубцовая стадия инфаркта миокарда на данный момент или уже развивается постинфарктный кардиосклероз, практически не возможно.
Этот процесс более длительный и сопровождается увеличением объема камер сердца (диплатацией), увеличением самой сердечной мышцы (гипертрофией) и далее развивается сердечная недостаточность. Во время электрокардиографического исследования определить, рубцовая стадия инфаркта миокарда на данный момент или уже развивается постинфарктный кардиосклероз, практически не возможно. Со временем зубец Т (отрицательный) может уменьшить свою амплитуду и даже может произойти замена его на положительный зубец Т. Только даже в этом случае зубец (QS) поможет в безошибочном проведении диагностики.
Со временем зубец Т (отрицательный) может уменьшить свою амплитуду и даже может произойти замена его на положительный зубец Т. Только даже в этом случае зубец (QS) поможет в безошибочном проведении диагностики. В большей мере врачи опираются на клиническую картину.
В большей мере врачи опираются на клиническую картину.

 При прекращении поставки крови к какому-то участку сердца на 15-20 минут этот участок отмирает. Эта отмершая часть сердечной мышцы и называется зоной инфаркта миокарда. Такой процесс наблюдается, когда атеросклеротическая бляшка, находящаяся на стенке сосуда, под действием тока крови, нагрузки или других причин разрушается. Вследствие этого образуется ее подвижный фрагмент — тромб — из-за которого и нарушается кровоснабжение определенного участка сердца. Иногда, у более молодых людей инфаркт может возникать вследствие длительного спазма коронарных сосудов. В обоих случаях погибшие клетки сердечной мышцы заменяются соединительной тканью, то есть, формируется рубец. Он остается на всю жизнь и не может выполнять главной функции сердечной мышцы, т.е. не участвует в сокращении миокарда.
При прекращении поставки крови к какому-то участку сердца на 15-20 минут этот участок отмирает. Эта отмершая часть сердечной мышцы и называется зоной инфаркта миокарда. Такой процесс наблюдается, когда атеросклеротическая бляшка, находящаяся на стенке сосуда, под действием тока крови, нагрузки или других причин разрушается. Вследствие этого образуется ее подвижный фрагмент — тромб — из-за которого и нарушается кровоснабжение определенного участка сердца. Иногда, у более молодых людей инфаркт может возникать вследствие длительного спазма коронарных сосудов. В обоих случаях погибшие клетки сердечной мышцы заменяются соединительной тканью, то есть, формируется рубец. Он остается на всю жизнь и не может выполнять главной функции сердечной мышцы, т.е. не участвует в сокращении миокарда. Женщины, благодаря эстрогену и другим половым гормонам, до 50 лет обычно защищены от развития атеросклероза.
Женщины, благодаря эстрогену и другим половым гормонам, до 50 лет обычно защищены от развития атеросклероза. При трансмуральном инфаркте некроз распространяется на всю толщину сердечной мышцы.
При трансмуральном инфаркте некроз распространяется на всю толщину сердечной мышцы.
 Этот действительно страшный недуг с каждым годом лечат всё более и более успешно. Живущим в Красноярске определенно повезло в том, что в нашем городе лечение острого инфаркта миокарда организованно на самом современном уровне с использованием последних достижений высоких технологий в медицине. Вклад в лечение инфаркта миокарда в Красноярске вносят ВСЕ лечебные учреждения — больницы, поликлиники, частные клиники. В чём заключается вклад «Центра Современной Кардиологии» в лечение острого инфаркта миокарда в Красноярске?
Этот действительно страшный недуг с каждым годом лечат всё более и более успешно. Живущим в Красноярске определенно повезло в том, что в нашем городе лечение острого инфаркта миокарда организованно на самом современном уровне с использованием последних достижений высоких технологий в медицине. Вклад в лечение инфаркта миокарда в Красноярске вносят ВСЕ лечебные учреждения — больницы, поликлиники, частные клиники. В чём заключается вклад «Центра Современной Кардиологии» в лечение острого инфаркта миокарда в Красноярске?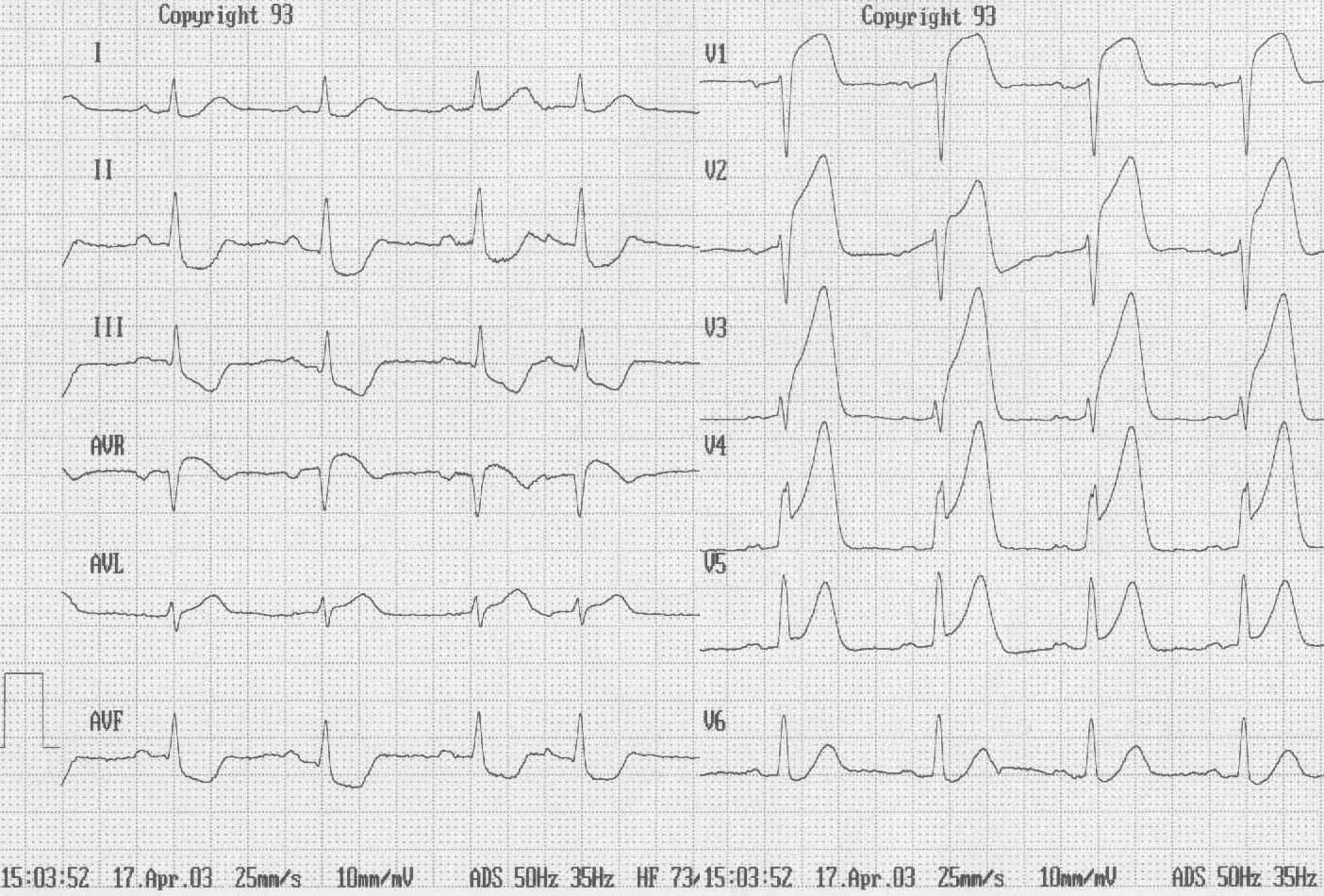 Читайте, коротко — о лечении инфаркта миокарда в Красноярске.
Читайте, коротко — о лечении инфаркта миокарда в Красноярске.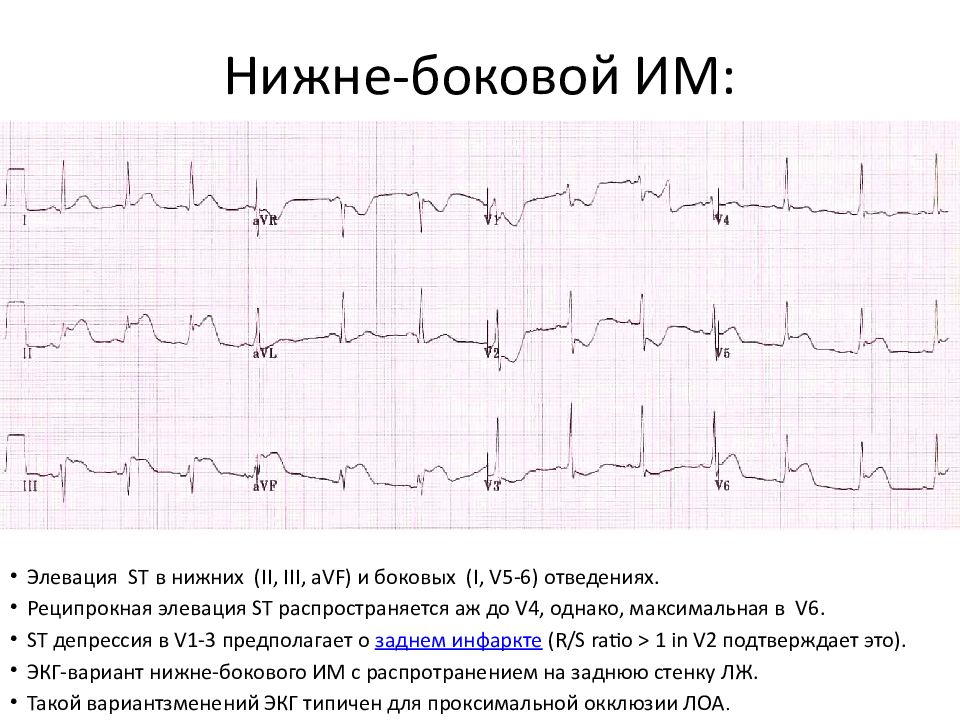 Чем раньше пациенту будет оказана специализированная помощь —
тем лучше прогноз.
Чем раньше пациенту будет оказана специализированная помощь —
тем лучше прогноз.
 Лестница — хороший тест на готовность к активной жизни. Если пациент может в среднем темпе подняться на четвертый этаж, не ощущая боль в груди или одышку, значит, восстановление проходит успешно.
Лестница — хороший тест на готовность к активной жизни. Если пациент может в среднем темпе подняться на четвертый этаж, не ощущая боль в груди или одышку, значит, восстановление проходит успешно.
 В течение жизни в стенках коронарных артерий откладываются атеросклеротические бляшки.
В течение жизни в стенках коронарных артерий откладываются атеросклеротические бляшки.
 Позднее количество клиник, в которых выполняется ЧТКА, увеличилось до пяти (ККБ, 20-я больница, БСМП, СКЦ ФМБА, ФЦ ССХ). На сегодняшний день В КРУГЛОСУТОЧНОМ РЕЖИМЕ ЭКСТРЕННЫЕ КОРОНАРНЫЕ АНГИОПЛАСТИКИ в Красноярске выполняются в Краевой больнице, БСМП и 20-й больнице. По словам министра здравоохранения Красноярского края Вадима Янина в нашем крае «летальность при остром инфаркте миокарда составила 10,4% при среднероссийском показателе 15,8%»
Позднее количество клиник, в которых выполняется ЧТКА, увеличилось до пяти (ККБ, 20-я больница, БСМП, СКЦ ФМБА, ФЦ ССХ). На сегодняшний день В КРУГЛОСУТОЧНОМ РЕЖИМЕ ЭКСТРЕННЫЕ КОРОНАРНЫЕ АНГИОПЛАСТИКИ в Красноярске выполняются в Краевой больнице, БСМП и 20-й больнице. По словам министра здравоохранения Красноярского края Вадима Янина в нашем крае «летальность при остром инфаркте миокарда составила 10,4% при среднероссийском показателе 15,8%»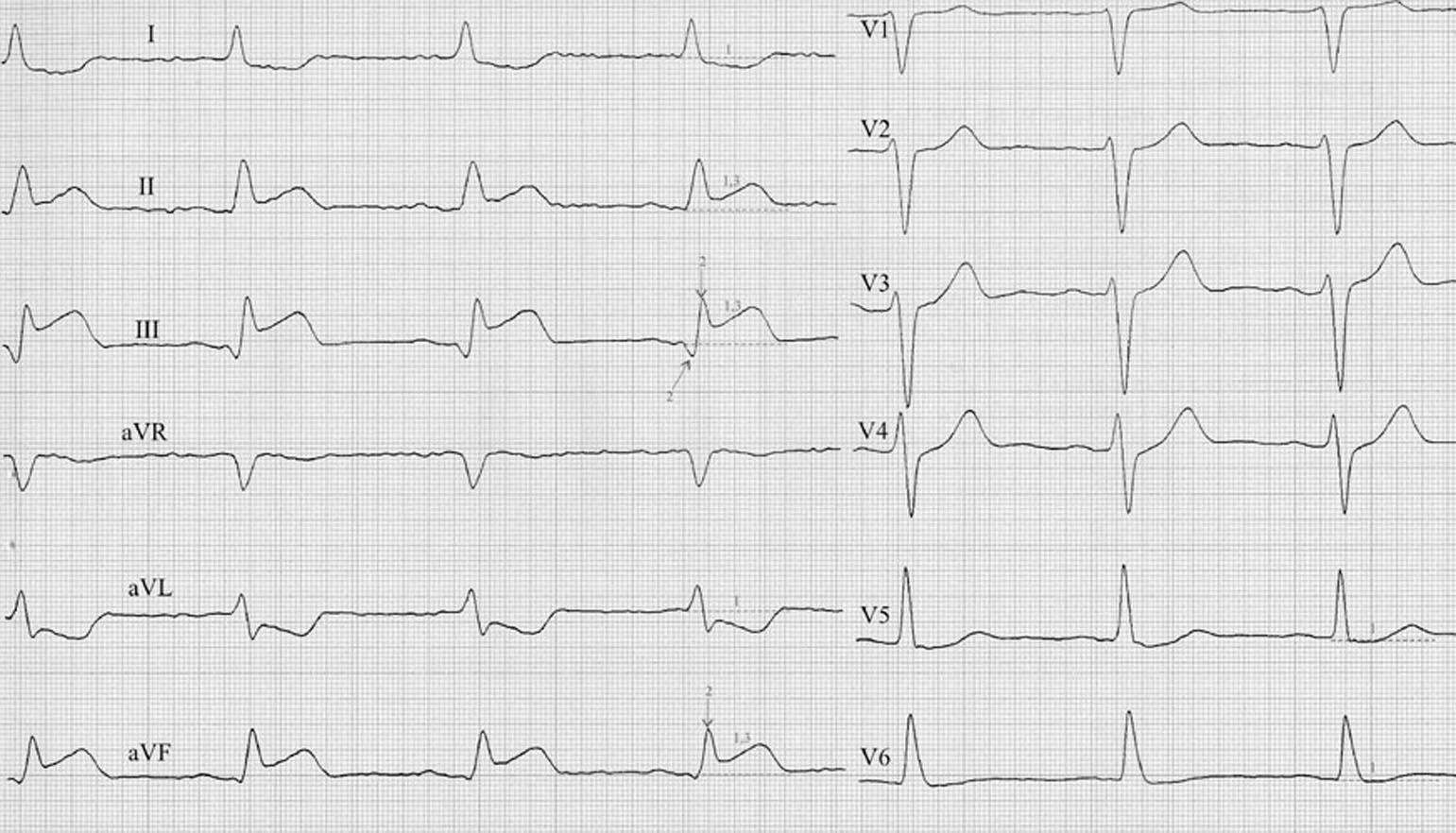 Что сделать для того чтобы избежать инфаркта миокарда?
Что сделать для того чтобы избежать инфаркта миокарда?
 Форма и размер «волн» на этой ЭКГ заставили врача отделения неотложной помощи опасаться, что у пациента может быть заблокирована артерия в сердце.Закупорка сердечной артерии может вызвать сердечный приступ , который является неотложной медицинской помощью, требующей немедленного лечения интервенционным кардиологом .
Форма и размер «волн» на этой ЭКГ заставили врача отделения неотложной помощи опасаться, что у пациента может быть заблокирована артерия в сердце.Закупорка сердечной артерии может вызвать сердечный приступ , который является неотложной медицинской помощью, требующей немедленного лечения интервенционным кардиологом .  КТ коронарная ангиограмма также может быть использована.
КТ коронарная ангиограмма также может быть использована. После сердечного приступа уровень тропонина может быть высоким в течение одной-двух недель, что позволяет диагностировать сердечные приступы после того, как они произошли. Однако уровень тропонина может быть высоким и не по сердечно-сосудистым причинам, чаще всего почечной (почечной) недостаточности. Креатининкиназа (CK) и CK-MB — это другие анализы крови, которые также используются для оценки сердечного приступа. CK — это фермент в мышечной ткани по всему телу, включая сердце, а CK-MB — это фермент, более специфичный для сердца. Узнайте больше об этих анализах крови здесь.
После сердечного приступа уровень тропонина может быть высоким в течение одной-двух недель, что позволяет диагностировать сердечные приступы после того, как они произошли. Однако уровень тропонина может быть высоким и не по сердечно-сосудистым причинам, чаще всего почечной (почечной) недостаточности. Креатининкиназа (CK) и CK-MB — это другие анализы крови, которые также используются для оценки сердечного приступа. CK — это фермент в мышечной ткани по всему телу, включая сердце, а CK-MB — это фермент, более специфичный для сердца. Узнайте больше об этих анализах крови здесь.  Эхокардиограмма имеет решающее значение для оценки того, все ли области сердца сокращаются. Если у человека сердечный приступ, как правило, пораженная область сердца не будет перекачивать кровь так же хорошо, как остальная часть сердца. Щелкните здесь, чтобы узнать больше об эхокардиографии здесь.
Эхокардиограмма имеет решающее значение для оценки того, все ли области сердца сокращаются. Если у человека сердечный приступ, как правило, пораженная область сердца не будет перекачивать кровь так же хорошо, как остальная часть сердца. Щелкните здесь, чтобы узнать больше об эхокардиографии здесь. 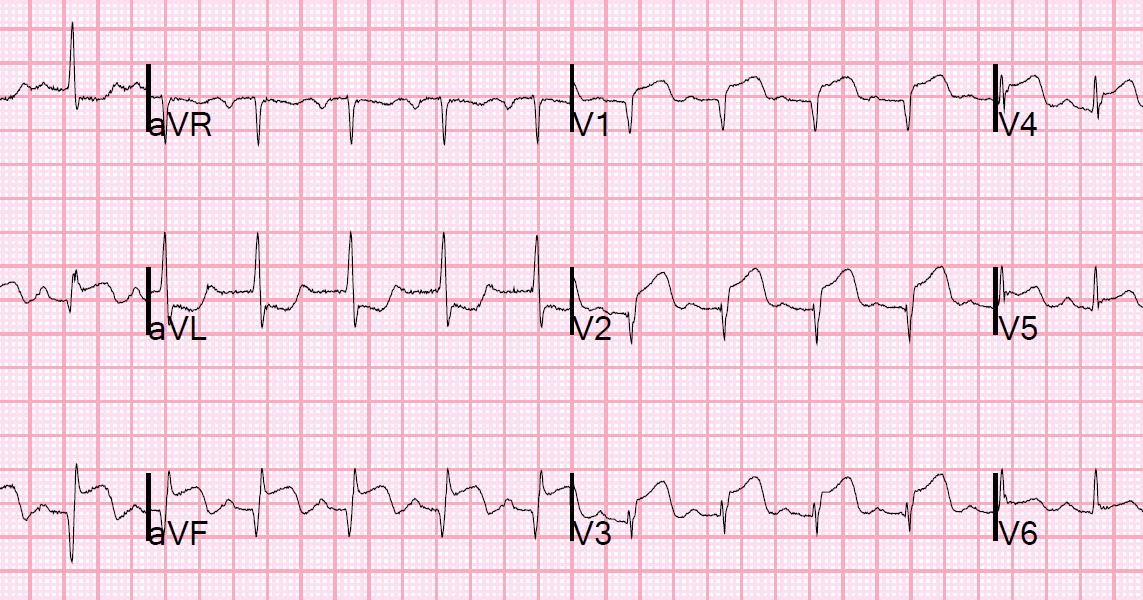 Его проводят кардиологи. Если необходим стент, это делает специально обученный кардиолог, называемый интервенционным кардиологом . Чтобы сделать ангиограмму, необходимо посетить так называемую лабораторию катетеризации или «катетеризационную лабораторию», которая обычно находится в больнице. Катетическая лаборатория оснащена рентгеновской камерой и телеэкраном, на котором кардиолог видит ваше сердце и артерии. Для процедуры катетер , вставляется через небольшое место прокола в коже и продвигается через артерию к сердцу, после чего в сердце и артерии вводится контрастный краситель.Этот краситель позволяет рентгеновской камере снимать «фильм» о вашем сердце и артериях. После осмотра закупорки лечащая бригада может решить, лучше ли лечить сердечный приступ с помощью ангиопластики и стентирования или операции по шунтированию сердца . Вы можете узнать больше об ангиограммах здесь.
Его проводят кардиологи. Если необходим стент, это делает специально обученный кардиолог, называемый интервенционным кардиологом . Чтобы сделать ангиограмму, необходимо посетить так называемую лабораторию катетеризации или «катетеризационную лабораторию», которая обычно находится в больнице. Катетическая лаборатория оснащена рентгеновской камерой и телеэкраном, на котором кардиолог видит ваше сердце и артерии. Для процедуры катетер , вставляется через небольшое место прокола в коже и продвигается через артерию к сердцу, после чего в сердце и артерии вводится контрастный краситель.Этот краситель позволяет рентгеновской камере снимать «фильм» о вашем сердце и артериях. После осмотра закупорки лечащая бригада может решить, лучше ли лечить сердечный приступ с помощью ангиопластики и стентирования или операции по шунтированию сердца . Вы можете узнать больше об ангиограммах здесь.  Он предоставляет информацию о вашей частоте сердечных сокращений и ритме, а также показывает, есть ли увеличение сердца из-за высокого кровяного давления (гипертония) или признаки предыдущего сердечного приступа (инфаркт миокарда). Однако он не показывает, есть ли у вас бессимптомная закупорка сердечных артерий, и не позволяет прогнозировать риск сердечного приступа в будущем. ЭКГ в состоянии покоя отличается от ЭКГ с нагрузкой, ЭКГ с нагрузкой или визуализации сердца. Вам может потребоваться ЭКГ, если у вас есть факторы риска сердечных заболеваний, такие как высокое кровяное давление, или такие симптомы, как учащенное сердцебиение или боль в груди.Или он может вам понадобиться, если у вас уже есть болезнь сердца. Но в других случаях вы можете дважды подумать перед прохождением этого теста. Вот почему:
Он предоставляет информацию о вашей частоте сердечных сокращений и ритме, а также показывает, есть ли увеличение сердца из-за высокого кровяного давления (гипертония) или признаки предыдущего сердечного приступа (инфаркт миокарда). Однако он не показывает, есть ли у вас бессимптомная закупорка сердечных артерий, и не позволяет прогнозировать риск сердечного приступа в будущем. ЭКГ в состоянии покоя отличается от ЭКГ с нагрузкой, ЭКГ с нагрузкой или визуализации сердца. Вам может потребоваться ЭКГ, если у вас есть факторы риска сердечных заболеваний, такие как высокое кровяное давление, или такие симптомы, как учащенное сердцебиение или боль в груди.Или он может вам понадобиться, если у вас уже есть болезнь сердца. Но в других случаях вы можете дважды подумать перед прохождением этого теста. Вот почему: Тем не менее, многим людям, не имеющим факторов риска или симптомов, ЭКГ ставят в рамках плановых осмотров.Есть лучшие способы предотвратить сердечные заболевания, чем обычная ЭКГ. ЭКГ вам не повредит. Однако иногда он может показывать легкие неспецифические отклонения, которые не связаны с основным заболеванием сердца, но вызывают беспокойство и приводят к дополнительным тестам и лечению, которые вам не нужны.
Тем не менее, многим людям, не имеющим факторов риска или симптомов, ЭКГ ставят в рамках плановых осмотров.Есть лучшие способы предотвратить сердечные заболевания, чем обычная ЭКГ. ЭКГ вам не повредит. Однако иногда он может показывать легкие неспецифические отклонения, которые не связаны с основным заболеванием сердца, но вызывают беспокойство и приводят к дополнительным тестам и лечению, которые вам не нужны.

 ) для мужчин или 88 см (35 дюймов) для женщин, у вас есть семейная история болезни сердца или инсульта.Ваш лечащий врач может посоветовать, как часто вам следует сдавать анализ на холестерин.
) для мужчин или 88 см (35 дюймов) для женщин, у вас есть семейная история болезни сердца или инсульта.Ваш лечащий врач может посоветовать, как часто вам следует сдавать анализ на холестерин.
 Врачи отделения неотложной помощи возьмут образцы вашей крови, чтобы проверить наличие этих белков или ферментов.
Врачи отделения неотложной помощи возьмут образцы вашей крови, чтобы проверить наличие этих белков или ферментов. Краситель делает артерии видимыми на рентгеновском снимке, выявляя участки закупорки.
Краситель делает артерии видимыми на рентгеновском снимке, выявляя участки закупорки.
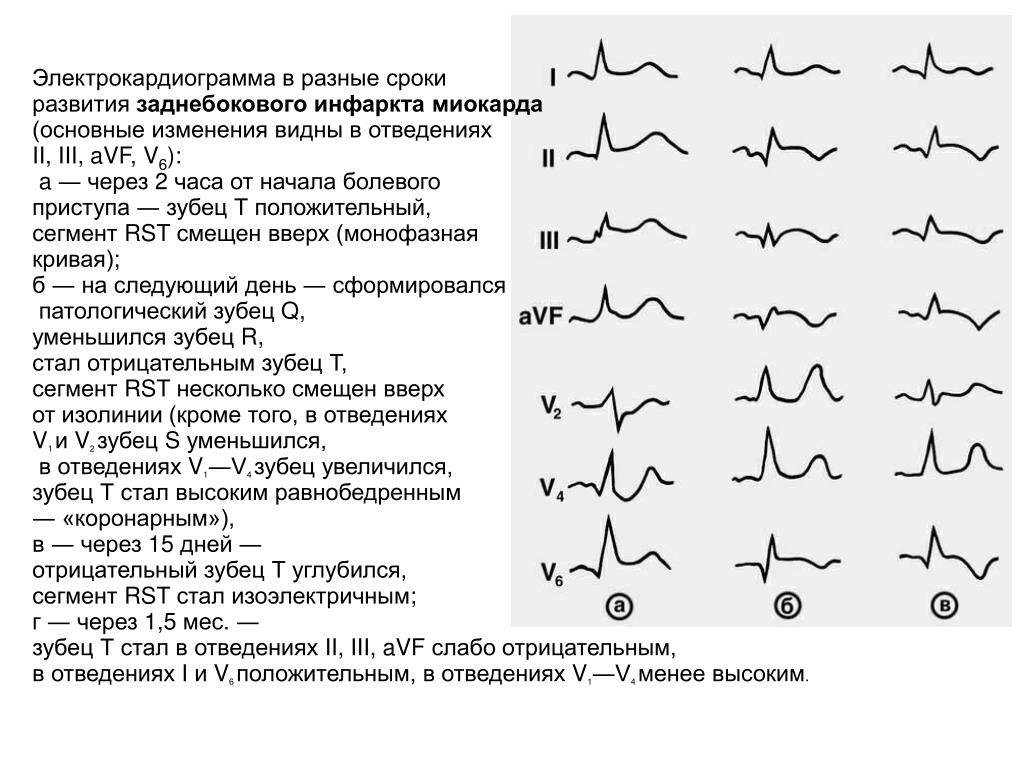 Скорее всего, вам дадут другие лекарства, такие как гепарин, чтобы сделать вашу кровь менее «липкой» и с меньшей вероятностью образования сгустков.Гепарин вводится внутривенно или в виде инъекции под кожу.
Скорее всего, вам дадут другие лекарства, такие как гепарин, чтобы сделать вашу кровь менее «липкой» и с меньшей вероятностью образования сгустков.Гепарин вводится внутривенно или в виде инъекции под кожу.

 Если вам нужно бросить курить, обратитесь за помощью к врачу.
Если вам нужно бросить курить, обратитесь за помощью к врачу.
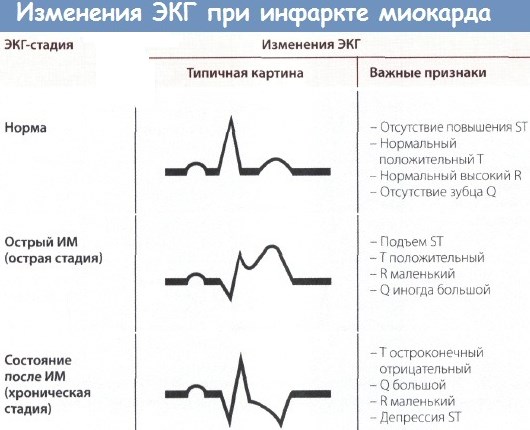 Когда вы сможете возобновить половую жизнь, будет зависеть от вашего физического комфорта, эмоциональной готовности и предыдущей сексуальной активности.Спросите своего врача, когда заниматься сексом безопасно.
Когда вы сможете возобновить половую жизнь, будет зависеть от вашего физического комфорта, эмоциональной готовности и предыдущей сексуальной активности.Спросите своего врача, когда заниматься сексом безопасно.
 Как мне вместе лучше всего справиться с этими условиями?
Как мне вместе лучше всего справиться с этими условиями?



 Например, LVEF 65% означает, что 65% от общего количества крови в левом желудочке откачивается с каждым ударом сердца. Ваш EF может повышаться и понижаться в зависимости от состояния вашего сердца и эффективности вашего лечения.
Например, LVEF 65% означает, что 65% от общего количества крови в левом желудочке откачивается с каждым ударом сердца. Ваш EF может повышаться и понижаться в зависимости от состояния вашего сердца и эффективности вашего лечения. Менее распространенные варианты лечения включают трансплантацию сердца или вспомогательное устройство желудочков (VAD). Если качество вашей жизни очень низкое или ваш врач сказал вам, что ваше состояние очень тяжелое, спросите о других возможных методах лечения.
Менее распространенные варианты лечения включают трансплантацию сердца или вспомогательное устройство желудочков (VAD). Если качество вашей жизни очень низкое или ваш врач сказал вам, что ваше состояние очень тяжелое, спросите о других возможных методах лечения. По мере ухудшения у вас может появиться больше или других признаков или симптомов. Важно сообщить своему врачу, если у вас появятся новые симптомы или они ухудшатся.
По мере ухудшения у вас может появиться больше или других признаков или симптомов. Важно сообщить своему врачу, если у вас появятся новые симптомы или они ухудшатся.  Когда почки не фильтруют достаточно крови, ваше тело удерживает лишнюю жидкость и воду.Избыток жидкости в организме вызывает отек отек и прибавку в весе .
Когда почки не фильтруют достаточно крови, ваше тело удерживает лишнюю жидкость и воду.Избыток жидкости в организме вызывает отек отек и прибавку в весе . У вас также может быть нерегулярное сердцебиение, если ваше сердце больше обычного (после сердечного приступа или из-за аномального уровня калия в крови).
У вас также может быть нерегулярное сердцебиение, если ваше сердце больше обычного (после сердечного приступа или из-за аномального уровня калия в крови). Общие условия:
Общие условия: Сердце может стать больше (HF-rEF) или жестким (HF-pEF).
Сердце может стать больше (HF-rEF) или жестким (HF-pEF). Высокое кровяное давление также может вызвать сужение коронарных артерий и привести к ишемической болезни сердца.
Высокое кровяное давление также может вызвать сужение коронарных артерий и привести к ишемической болезни сердца. Врач будет искать признаки сердечной недостаточности и заболеваний, которые могли стать причиной ослабления или жесткости сердечной мышцы.
Врач будет искать признаки сердечной недостаточности и заболеваний, которые могли стать причиной ослабления или жесткости сердечной мышцы. NT-pro BNP — это неактивная молекула, которая высвобождается в кровь вместе с BNP. Уровень меняется в зависимости от того, насколько серьезна ваша сердечная недостаточность. Более высокие уровни NT-pro BNP означают, что желудочки подвергаются большему стрессу. Низкий уровень означает, что сердечная недостаточность стабильна. Если у вас одышка, уровень NT-pro BNP в крови может помочь вашему врачу узнать, вызвана ли она сердечной недостаточностью. Уровень более 450 пг / мл для пациентов младше 50 лет или 900 пг / мл для пациентов 50 лет и старше может означать, что у вас сердечная недостаточность.
NT-pro BNP — это неактивная молекула, которая высвобождается в кровь вместе с BNP. Уровень меняется в зависимости от того, насколько серьезна ваша сердечная недостаточность. Более высокие уровни NT-pro BNP означают, что желудочки подвергаются большему стрессу. Низкий уровень означает, что сердечная недостаточность стабильна. Если у вас одышка, уровень NT-pro BNP в крови может помочь вашему врачу узнать, вызвана ли она сердечной недостаточностью. Уровень более 450 пг / мл для пациентов младше 50 лет или 900 пг / мл для пациентов 50 лет и старше может означать, что у вас сердечная недостаточность. Если у вас катетеризация левых отделов сердца, ваш врач может ввести краситель, чтобы записать видео о ваших сердечных клапанах, коронарных артериях и камерах сердца (предсердиях и желудочках).При катетеризации правых отделов сердца краситель не используется; это позволяет вашему врачу узнать, насколько хорошо ваше сердце перекачивает кровь.
Если у вас катетеризация левых отделов сердца, ваш врач может ввести краситель, чтобы записать видео о ваших сердечных клапанах, коронарных артериях и камерах сердца (предсердиях и желудочках).При катетеризации правых отделов сердца краситель не используется; это позволяет вашему врачу узнать, насколько хорошо ваше сердце перекачивает кровь.
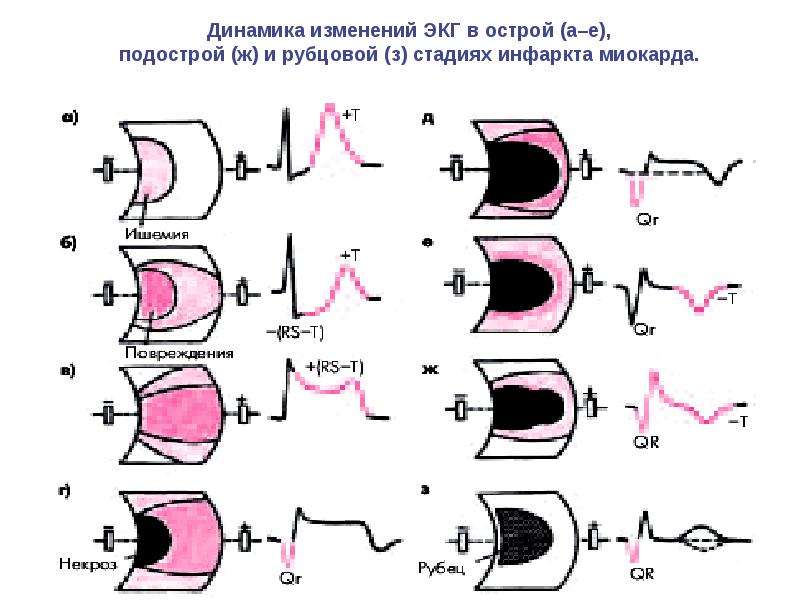 По проводам информация передается на монитор, и он создает график, показывающий электрическую активность.
По проводам информация передается на монитор, и он создает график, показывающий электрическую активность.
 Эти стадии отличаются от клинических классификаций сердечной недостаточности Нью-Йоркской кардиологической ассоциации (NYHA) (классы I-II-III-IV), которые отражают тяжесть симптомов или функциональные ограничения. из-за сердечной недостаточности.
Эти стадии отличаются от клинических классификаций сердечной недостаточности Нью-Йоркской кардиологической ассоциации (NYHA) (классы I-II-III-IV), которые отражают тяжесть симптомов или функциональные ограничения. из-за сердечной недостаточности. Если у вас есть какие-либо вопросы по какой-либо части вашего плана лечения, спросите члена вашей медицинской бригады.
Если у вас есть какие-либо вопросы по какой-либо части вашего плана лечения, спросите члена вашей медицинской бригады.