Атеросклероз сосудов головного мозга: симптомы и лечение
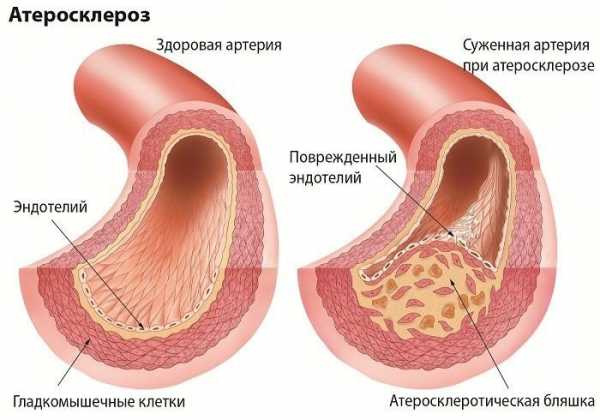
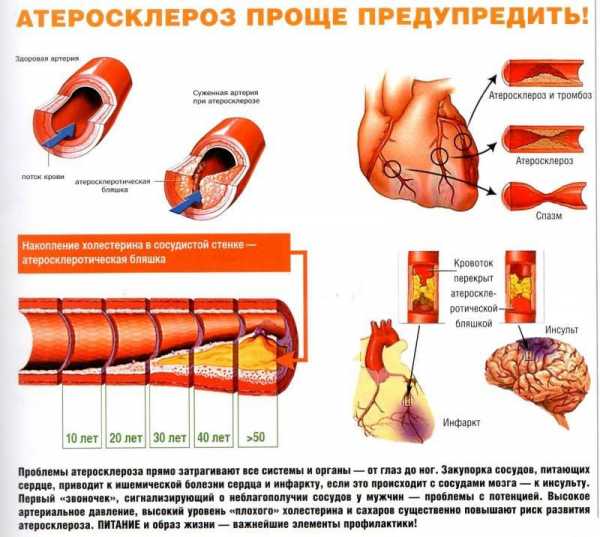
Атеросклероз мозговых сосудов — это хроническое заболевание, характеризующееся формированием холестериновых наслоений на стенках вен и артерий. Характерные липидные наслоения на стенках сосудов, располагающихся в головном мозге, у людей начинают формироваться в 25-35 лет, но при этом выраженные признаки атеросклероза возникают только после 45-50 лет.
Причины и факторы риска холестериновых бляшек
Главная причина атеросклероза сосудов головного мозга кроется в возрастных изменениях. Этим объясняется наличие подобного нарушения у 95% людей старше 70 лет. По мере старения замедляется метаболизм. Это создает условия для повышения уровня липидов в крови и формирования атеросклеротических образований на стенках кровеносных сосудах.
В молодом возрасте признаки атеросклероза возникают в результате сочетания влияния неблагоприятных внешних и внутренних факторов. Наиболее часто раннее проявление этого патологического состояния возникает у людей, которые систематически питаются неправильно. К факторам, повышающим риск развития атеросклеротических наслоений, относятся:
- ожирение;
- сахарный диабет;
- курение;
- алкогольная зависимость;
- артериальная гипертензия;
- наличие эндокринных заболеваний;
- частое пребывание в стрессовых ситуациях;
- малоподвижный образ жизни;
- гормональные сбои.
Большое значение в формировании этого патологического состояния отводится и генетической предрасположенности. Если в семейном анамнезе человека присутствуют случаи развития атеросклероза, такой пациент попадает в особую группу риска.
Симптомы атеросклероза сосудов головного мозга
Выраженные симптомы атеросклероза начинают проявляться только после того, как бляшки на стенках церебральных сосудов сильно увеличиваются в размерах, сужая просвет и нарушая кровообращение. Ткани головного мозга начинают испытывать дефицит кислорода и питательных веществ.
Сначала симптомы патологии могут появляться на фоне физической активности. Из-за напряжения увеличивается потребление тканями кислорода и питательных веществ, поэтому признаки атеросклероза сосудов головного мозга могут усилиться, даже если кровоток не был перекрыт полностью. У пациентов еще до начала активного ишемического процесса в тканях мозга появляются жалобы на:
- снижение скорости мышления;
- сложность концентрации внимания;
- повышенную утомляемость;
- вялость;
- приступы головокружения;
- шум в ушах.
После короткого отдыха все симптомы могут быстро исчезать. Так как эти первые признаки появления проблемы наблюдаются достаточно редко, человек может не обращать на них внимания.
По мере прогрессирования заболевания происходит не только увеличение в размере бляшек из холестерина, но нарастание склеротических изменений в структуре тканей, формирующих стенки сосудов. Это приводит к тому, что признаки патологии становятся настолько выраженными, что их невозможно игнорировать. У пациентов появляются жалобы на:
- перепады настроения;
- частые приступы головной боли;
- отчетливые изменения в характере;
- мнительность;
- тревожность;
- снижение интеллекта;
- выраженное ухудшение памяти;
- шум в голове.
Может присутствовать тремор головы и пальцев. Если своевременно не будет проведено обследование и не будет начата адекватная терапия, возможно появление признаков мерцательной аритмии, снижения чувствительности мягких тканей конечностей и других нарушений.
В дальнейшем могут появляться выраженные признаки деменции. Это состояние сопровождается снижением способности запоминать поступающую информацию, пациент не может нормально ориентироваться в пространстве и времени, перестает критически оценивать свое поведение и состояние.
Признаки
Клинические проявления атеросклероза нарастают на протяжении длительного времени, поэтому нередко пожилые люди постепенно привыкают к ним и перестают обращать на них внимания, считая имеющиеся симптомы патологии признаками естественного процесса старения. На развитие этого заболевания могут указывать:
- общая слабость;
- покраснение лица;
- черные точки, мелькающие перед глазами;
- кошмары и беспокойный сон;
- повышенная потливость;
- ухудшение координации движений;
- изменения формы зрачков;
- сужение вен глазного дна;
- усиление пульса на шее;
- ассиметричность лица;
- затяжные депрессии.
Эти признаки не позволяют точно определить наличие атеросклеротического поражения сосудов, располагающихся в мозге. При этом появление данных симптомов является поводом для беспокойства и обращения за медицинской помощью.
Стадии атеросклероза
Выделяется 3 стадии развития атеросклероза, сопровождающегося поражением сосудов головного мозга.
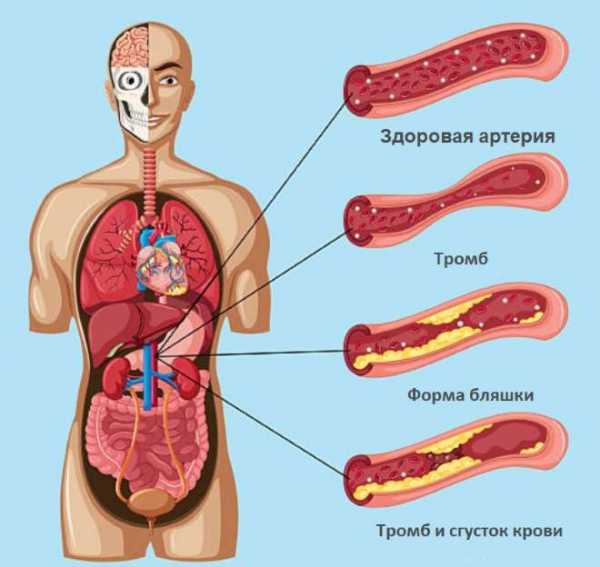
При 1 стадии патологического процесса просвет сосудов перекрывается наслоениями не более чем на ¼ его диаметра. При этом выраженных проявлений патологии не наблюдается, т. к. поступающих с кровью питательных веществ и кислорода достаточно для питания тканей мозга.
На 2 стадии просветы сосудов закупориваются на 1/3 диаметра. Это приводит к нарастанию симптоматических проявлений. На этой стадии патологического процесса возникают выраженные признаки ишемического поражения тканей.
Наиболее тяжелой является стадия декомпенсации, при которой сосуды закупориваются более чем на 1/3 диаметра. Данное состояние нередко сопровождается тяжелыми неврологическими нарушениями и осложнениями. Когнитивные функции на этой стадии полностью нарушены.
Профилактика
Разобравшись, как избежать атеросклероза сосудов, можно снизить риск появления тяжелых неврологических нарушений и осложнений после 50 лет. Заниматься профилактикой этого патологического состояния следует с 25-летнего возраста. В первую очередь нужно отказаться от табакокурения и приема алкоголя, так как предотвратить атеросклероз сосудов без этого не представляется возможным.
Для снижения риска развития этого патологического состояния необходимо не допускать появления лишней жировой прослойки. Для этого нужно правильно питаться и активно бороться с гиподинамией. Желательно еще в молодом возрасте приобрести привычку регулярно делать утреннюю зарядку.
Для снижения риска развития атеросклероза сосудов нужно заниматься в спортзале, посещать бассейн и бегать на свежем воздухе.

Следует по возможности избегать сильных эмоциональных потрясений. Желательно выделять несколько часов для дневного сна. Рекомендуется часто проветривать помещение. После достижения 40 лет человеку необходимо проходить плановые осмотры для выявления любых отклонений в состоянии здоровья и своевременного их лечения.
Диета
Для снижения риска развития этого патологического состояния и при лечении атеросклероза необходимо соблюдать специальную диету. Из рациона необходимо полностью исключить все продукты, отличающиеся высоким содержанием холестерина. Не стоит употреблять фастфуд, полуфабрикаты, соленья, копчености, субпродукты, наваристые бульоны, сдобу и сладости. К рекомендованным продуктам относятся:
- свежие и отварные овощи и фрукты;
- нежирные сорта мяса и рыбы;
- оливковое и растительное масло;
- орехи;
- морепродукты;
- ягоды;
- сухофрукты;
- нежирные кисломолочные продукты.

Принимать пищу необходимо небольшими порциями 5-6 раз в сутки. Блюда должны быть в отварном или тушеном виде. Нужно соблюдать правильный питьевой режим. В сутки следует употреблять 1,5-2 л чистой воды. Это снизит риск загустения крови и формирования наслоений на стенках сосудов.
Прогноз
Прогноз течения болезни зависит от стадии запущенности процесса, своевременности начала лечения и индивидуальных особенностей организма пациента. Примерно у 5-7% больных эта патология не приводит к появлению выраженной симптоматики и тяжелых осложнений. У 50% людей старше 60 лет без направленного лечения атеросклероз внутримозговых сосудов становится причиной развития ишемического инсульта из-за отрыва сгустка и резкого сужения просвета кровеносных сосудов.
У пациентов, перешагнувших 65-летний возрастной рубеж, данное патологическое состояние нередко провоцирует транзиторные или хронические нарушения мозгового кровообращения. При своевременном начале лечения прогноз при этом заболевании благоприятен.
Формы болезни
В зависимости от клинических проявлений и скорости нарастания симптомов выделяются 2 формы течения атеросклероза, в т. ч. церебральная и прогрессирующая. Каждый вариант имеет свои особенности течения.
Прогрессирующая
Эта форма течения атеросклероза сосудов мозга сопровождается быстрым нарастанием признаков нарушения работы мозга. При таком неблагоприятном варианте заболевания без направленного лечения вслед за ухудшением памяти, частыми головными болями, эмоциональными перепадами и другими проявления нарушений работы мозга могут появляться тяжелые осложнения, выраженные признаки нарушения важнейших центров, регулирующих работу всех систем организма.
Церебральная
Эта форма течения атеросклероза сопровождается нарастанием признаков нарушения работы центральной нервной системы. Степень выраженности клинических проявлений зависит от того, насколько сильно поражены сосуды. Из-за снижения насыщения кислородом нейроны теряют способность взаимодействовать между собой. Клинические проявления во многом зависят от области поражения спинного мозга.
Чем опасен и могут ли быть осложнения
Сужение просвета артерий, питающих ткани мозга, может иметь крайне негативные последствия. Прогрессирование болезни ведет к атрофии нервных волокон и возникновению хронических психических и эмоциональных нарушений. Нарушение памяти и ориентации в пространстве представляет угрозу жизни.
На фоне атеросклероза возможно появление такого осложнения, как эпилепсия. При длительном дефиците кислорода ткани мозга могут отмирать. Это создает условия для развития ишемического инсульта. Последствия подобного нарушения работы мозга могут существенно отразиться на качестве и продолжительности жизни пациента.
В местах сужения кровеносных сосудов стенки сильно ослабевают. На фоне артериальной гипертензии может произойти разрыв. Кровоизлияние в мозг в большинстве случаев приводит к быстрому летальному исходу.
Диагностика церебрального атеросклероза
При появлении любых признаков патологии человеку следует обратиться в медицинское учреждение для получения консультации у невролога, нейрохирурга, офтальмолога и ряда других специалистов. Чтобы определить атеросклероз, требуется комплексное обследование с использованием лабораторных и инструментальных методов диагностики. Подбирать методы исследования должен лечащий врач.
Лабораторные методы диагностики
В первую очередь выполняются общий и биохимический анализы крови. Проведение биохимии позволяет определить содержание в крови триглицеридов, холестерина и липопротеидов низкой плотности. Проведение этого исследования не позволяет точно определить наличие патологии, но помогает отнести пациента к группе риска, так как у 50% людей, имеющих повышенные исследуемые показатели, в дальнейшем определяется атеросклероз.
Инструментальные методы диагностики
Наиболее информативным методом визуализации крупных сосудов является доплерография. При диагностике атеросклероза нередко выполняется ангиография. Данный метод визуализации сосудов предполагает введение контрастного вещества непосредственно в сосуды шеи. Это исследование позволяет определить наличие патологических наслоений даже на мелких сосудах.
Для подтверждения атеросклероза нередко выполняется томография мозга с контрастом. Это достоверный метод диагностики, позволяющий уточнить состояние всех сосудов мозга.
Лечение атеросклероза
Чистить сосуды головы и шеи нужно комплексно. Методы лечения зависят от стадии запущенности патологического процесса. В большинстве случаев терапия проводится консервативными методами. Пациенту назначаются препараты, снижающие вязкость крови и улучшающие питание тканей мозга.
При необходимости требуется использование лекарственных средств, позволяющих скорректировать артериальное давление и устранить имеющиеся симптоматические проявления. При атеросклерозе пациенту требуется пожизненное медикаментозное лечение с чередованием тех или иных препаратов 2-3 раза в год. В схему консервативной терапии должны быть включены физиопроцедуры и специальная диета.
Патогенетическая терапия
Главным условием эффективного лечения атеросклероза является применение препаратов, ограничивающих всасывание холестерина из пищи. При этом заболевании назначаются анионообменные смолы. К препаратам такого типа относятся Гемфиброзин и Холестирамин.
В схему терапии могут вводиться растительные сорбенты. Ярким примером таких средств является препарат Гуарем. При этом эти медикаменты не могут выступать в качестве единственного метода терапии. Данные лекарственные средства, попадая в кишечник, начинают абсорбировать жирные кислоты и холестерин, поэтому при длительном применении такие препараты могут снизить содержание липидов в крови. При этом данные медикаменты не оказывают влияния на уже сформированные наслоения на стенках кровеносных сосудов.
Гипотензивная терапия
Для снижения риска развития тяжелых осложнений, вызванных сужением просвета кровеносных сосудов в мозге, назначаются препараты, предназначенные для стабилизации артериального давления. Для устранения гипертензии в большинстве случае применяются антагонисты рецепторов ангиотензина. К средствам такого типа относятся:
- Валсартан.
- Ибертан.
- Ангиокард.
Для нормализации артериального давления и улучшения когнитивных функций мозга могут применяться ингибиторы ангиотензин-превращающего фермента.
Антиоксидантная терапия
По мере прогрессирования атеросклероза в большинстве случаев наблюдается снижение антиоксидантных свойств плазмы крови. Для компенсации этого нарушения людям, страдающим атеросклерозом сосудов, могут назначаться следующие препараты:
- Актовегин.
- Этилметилгидроксипиридина сукцинат.
- Витамин Е.
- Аскорбиновая кислота.
Применение этих лекарственных средств позволяет снизить риск ишемического поражения тканей головного мозга.
Препараты комбинированного действия
При атеросклерозе нередко применяются лекарственные средства, улучшающие реологические свойства крови, венозный отток и микроциркуляцию. Нередко применяются следующие препараты:
- Пирацетам;
- Экстракт гинкго билоба;
- Дигидроэргокриптин;
- Циннаризин;
- Кавинтон.
Данные лекарственные средства применяются длительными курсами для нормализации мозгового кровообращения.
Симптоматическая терапия атеросклероза
Для устранения психических нарушений и расстройств эмоционально-волевой сферы подбираются препараты, относящиеся к антидепрессантам, транквилизаторам и психотропным средствам. К часто применяющимся при атеросклерозе препаратам относятся:
- Амитриптилин.
- Галоперидол.
- Диазепам.
- Феназепам и т. д.
При появлении признаков деменции пациентам назначаются ингибиторы холинэстеразы. Данные лекарственные средства оказывают влияние на обмен нейротрансмиттерных систем.
Хирургическое лечение
Оперативное вмешательство может быть назначено пациенту, если при проведении диагностики было выявлено перекрытие на 70% рыхлым липидным налетом просвета магистрального сосуда. При проведении лечения атеросклероза нередко выполняются следующие типы вмешательств:
— стентирование артерий;
— протезирование и шунтирование сосудов;
— транслюминальная ангиопластика;
— каротидная эндартерэктомия и т. д.
Тип необходимого оперативного вмешательства подбирается хирургом пациенту в индивидуальном порядке.
Немедикаментозное лечение
К немедикаментозным методам терапии, применяющимся при атеросклерозе, сопровождающемся поражением сосудов мозга, в первую очередь относится специальная лечебная гимнастика. Пациенту требуется психотерапия. Обязательным условием нормализации состояния является соблюдение щадящей диеты.
Лечение атеросклероза народными средствами чистка сосудов
Для устранения наслоений липидов в сосудах, располагающихся в мозге, после консультации у врача можно использовать некоторые народные средства. Пользу может принести применение настоя листьев подорожника. Для приготовления этого средства 1 ст. л. измельченного растительного компонента следует залить 1 стаканом кипятка. Настаивать средство нужно 30 минут. Готовое средство следует процедить и принимать мелкими глотками на протяжении дня.

Для чистки сосудов от наслоений жира можно использовать настой чабреца. Для приготовления данного средства нужно взять 1 ст. л. измельченной травы и залить 0,5 л кипятка. Настаивать средство нужно 1 час, после чего его следует процедить. Средство разделить на 2 приема и выпить за день. Применять настой нужно 2 раза в неделю.
Бляшки в сосудах шейного отдела
В шее пролегают крупные сосуды, по которым ежедневно проходит большой объем крови, поэтому в этой области редко образуются большие атеросклеротические наслоения.
Поспособствовать появлению атеросклероза в этой области может прогрессирующий остеохондроз. Если липидные отложения начали формироваться в крупных кровеносных сосудах шеи, это может крайне негативно отразиться на всех структурах мозга.
mozgmozg.com
Атеросклероз сосудов головного мозга
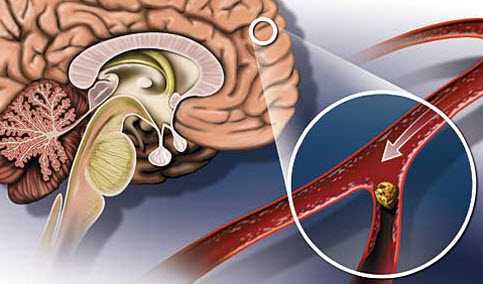
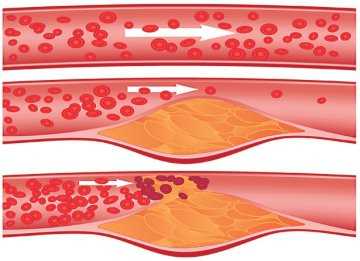
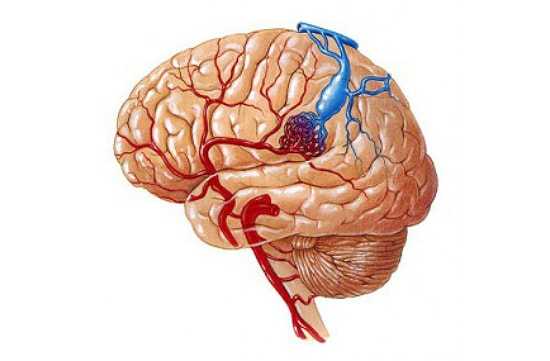
Мозг человека снабжается кровью через сеть артерий. Когда кровеносные сосуды блокируются патологическими образованиями, тогда говорят об атеросклерозе сосудов головного мозга. Подобные отложения состоят из триглицеридов, холестерина и прочих веществ. Они ограничивают доступ крови к клеткам мозга и увеличивают риск инсульта.
Атеросклероз сосудов головного мозга (АСГМ, церебральный атеросклероз или внутричерепное атеросклеротическое заболевание, intracranial atherosclerotic disease (ICAD)) является разновидностью атеросклероза, характеризующейся образованием бляшек в церебральных артериях. Бляшка, которая увеличивается в размерах, может привести к дальнейшим осложнениям по типу инсульта, поскольку она нарушает кровоток по внутричерепным артериолам. Это приводит к тому, что нижние отделы головного мозга, обычно снабжаемые заблокированной артерией, страдают от ишемии.
Атеросклероз — это хроническое комплексное заболевание, которым страдают половина женщин и две трети мужчин после 40 лет. [1 — Rosamond W, Flegal K, Furie K, Go A, Greenlund K, Haase N, et al. Heart disease and stroke statistics-2008 update: A report from the American Heart Association Statistics Committee and Stroke Statistics Subcommittee. Circulation 2008;117:e25-146.]
Диагностика заболевания обычно проводится с помощью технологии визуализации, такой как ангиография или магнитно-резонансная томография. Риск церебрального атеросклероза и связанных с ним заболеваний, по-видимому, увеличивается с возрастом. Все же существует множество факторов, которые можно контролировать для предотвращения развития болезни.
Видео: Атеросклероз сосудов головного мозга (программа «Жить здорово»)
Описание церебрального атеросклероза сосудов головного мозга
Внутричерепное атеросклеротическое заболевание представляет собой прогрессирующее сужение мозговых артерий внутри черепа.
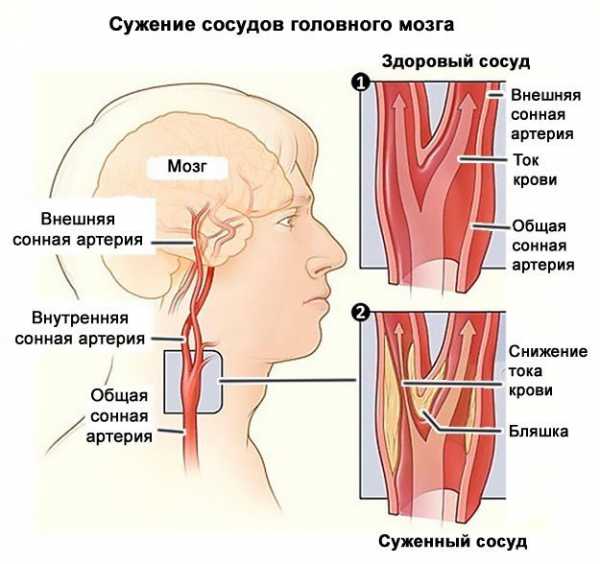
Кровь, богатая кислородом, поступает в головной мозг через такие кровеносные сосуды, как сонные и позвоночные артерии. Круг Уиллиса — это часть сосудистой сети у основания мозга, которая соединяет эти артерии. Атеросклероз в большинстве случаев определяется в различных участках сонных артерий, при этом, как указывалось выше, возникает их сужение за счет разрастания атеросклеротической бляшки.
Некоторыми из основных компонентов бляшек являются соединительная ткань, внеклеточный матрикс, включая коллаген, протеогликаны, фибронектин и эластичные волокна. Дополнительно может определяться кристаллический холестерин, сложные эфиры холестерина и фосфолипиды, а также клетки по типу происходящих из моноцитов макрофаги, Т-лимфоциты и клетки гладких мышц.
Атеросклероз сосудов головного мозга является основной причиной инсульта во всем мире, на его долю приходится 30-50% и 10% ишемических цереброваскулярных событий у азиатов и белых, соответственно [1 — Kim JS, Bonovich D. Research on intracranial atherosclerosis from the east and west: why are the results different? J Stroke 2014]
Стеноз (сужение) стенок артерий при внутричерепном атеросклеротическом заболевании развивается аналогично атеросклерозу сердца. Поначалу образуется налет внутри сосуда, также известного как атеросклеротическое поражение, а в дальнейшем формируется бляшка, размеры которой могут увеличиться настолько, что кровоток в сосуде полностью перекрывается.
АСГМ может вызывать или способствовать развитию когнитивных нарушений. Существует несколько механизмов их возникновения. В частности, может возникать тромбоз in situ, артериальная эмболия, гемодинамический компромисс и атеросклеротическая окклюзия мелких артериальных ветвей.
Наиболее тяжелые осложнения АСГМ — инсульт, который в свою очередь грозит больному инвалидностью или смертельным исходом.

Атеросклероз сосудов головного мозга: МКБ
По Международной классификации болезней 10 пересмотра код атеросклероза I70. Но из его описания был исключен церебральный атеросклероз, которому был присвоен код I67.2. В описании этого кода также указывается об атероме артерий мозга.
Причины атеросклероза сосудов головного мозга
Факторы риска, касающиеся внутричерепного атеросклеротического заболевания, одинаковы для всех атеросклеротических патологий, возникших в других частях тела, например в сосудах сердца, вызывающих сердечный приступ. Определенные факторы риска могут увеличить вероятность атеросклеротического поражения сонной артерии.
Некоторые из этих предрасполагающих факторов не поддаются коррекции, в то время как другие изменяются или полностью устраняются.
Факторы риска, которые не поддаются изменению:
- Возраст старше 40 лет.
- Пол (более предрасположены женщины).
- Неблагоприятная наследственность.
- Наличие инсульта и / или сердечного приступа в анамнезе.
- Раса (чаще развивается у людей азиатской принадлежности).
Факторы риска, которые поддаются изменению или могут быть устранены:
- Артериальная гипертензия.
- Неправильное питание.
- Сахарный диабет.
- Сердечные патологии (например, сердечный приступ, сердечная недостаточность).
- Заболевания артерий вне сердца и магистральных сосудов.
- Избыточный вес тела.
- Избыток холестерина в крови.
- Недостаток физической активности.
Атеросклероз сосудов головного мозга: симптомы
К сожалению, в отличие от атеросклероза сонных артерий, который часто вызывает преходящие ишемические атаки (ТИА или мини-инсульты), атеросклероз сосудов головного мозга часто обнаруживается только при сильном повреждении артерий.
Общие признаки и симптомы инсульта или ТИА могут возникать внезапно:
- Ощущение онемения или слабости в лице, руках или ногах, особенно с одной стороны.
- Путаница или головокружение.
- Нарушение речи или соображения.
- Расстройство зрения в одном или обоих глазах.
- Изменение ходьбы, потеря равновесия или координации.
- Сильная головная боль без известной причины.
- Проблемы с глотанием.
Дополнительно больной может испытывать внезапную потерю сознания или судороги.
Если эти симптомы были замечены у себя или близких людей, следует обратиться за неотложной медицинской помощью. Больной должен быть как можно быстрее доставлен в больницу, чтобы были проведены определенные виды лечения.
Видео: Признаки сужения сосудов головного мозга
Диагностика атеросклероза сосудов головного мозга
На врачебном осмотре врач уточняет у больного или близких к нему людей все имеющиеся жалобы, после чего проводится объективный осмотр и аускультация. В дальнейшем для уточнения диагноза обязательно выполняются соответствующие методы диагностики, включающие в себя:
- Ангиографию.
- МРТ-ангиографию.
- Компьютерную томографию.
- Окклюзионный тест.
- Транскраниальный допплер.
- Транскраниальную сонографию.
Выбор обследования зависит от показаний и состояния больного.
Из-за положительного ремоделирования накопление бляшек, показанное на ангиограмме, может появиться дальше по ходу рентгеновского луча, где диаметр просвета будет выглядеть нормальным, даже если на реальном участке наблюдается сильное сужение. Поскольку ангиография проводится с использованием рентгеновских лучей, количество раз, когда человек может пройти это исследование в течение года, ограничено руководящими указаниями относительно объема радиации, которому можно подвергаться в течение одного года.
- МРТ ангиография сосудов
В участок над аортой вводится 20 мл гадолиния для контраста, после чего делают снимки МРТ-установкой и оценивают состояние сосудистого русла головного мозга.
- Магнитно-резонансная томография (МРТ)
Магнитно-резонансная томография позволяет количественно определять анатомию и состав атеросклеротического отложения. Это позволяет врачам определить качественные характеристики патологического налета, например вероятность того, сможет ли он оторваться от стенки сосуда и стать эмболой. Во время МРТ не используется ионизирующее излучение, поэтому количество раз задействования для одного человека не ограничено. Однако, поскольку при МРТ используются сильные электрические поля, те, у кого есть металлические имплантаты, не могут проходить подобную диагностику.
- Компьютерная томография
Многонаправленная компьютерная томография (МНКТ) лучше, чем обычное КТ, потому что она может обеспечить более высокое пространственное разрешение и проводится за более короткое время. МНКТ использует рентген для получения изображения, дополнительно исследование может помочь в идентификации состава атеросклеротической бляшки. Таким образом, можно определить, является ли налет кальцинированным и богатым липидами, и каковы риски его возникновения. При этой процедуре испытуемые подвергаются значительному воздействию радиации, поэтому использование КТ ограничено.
- Окклюзионный тест
Проводится с использованием специального воздушного баллона. Врач надувает баллон внутри пораженной артерии, чтобы полностью заблокировать кровоток, а затем проверяет работу головного мозга. Это помогает определить влияние блокировки на церебральное кровообращение.
- Транскраниальное допплеровское ультразвуковое исследование (ТК УЗИ)
Над головой располагается зонд, который генерирует высокочастотные звуковые волны. Изменение этих волн может помочь видеть направление и скорость кровотока в головном мозгу.
- Транскраниальная сонография с цветовой кодировкой
Этот ультразвуковой тест похож на ТК УЗИ, но кровоток в головном мозгу имеет цветовую кодировку.
Медикаментозное лечение атеросклероза сосудов головного мозга
При бессимптомном течении болезни с внутричерепным стенозом обычно в первую очередь назначают ингибиторы тромбоцитов, такие как аспирин. Цель лечения в таком случае заключается в том, чтобы остановить накопление атеросклеротического налета. Человек не предъявляет какие-либо жалобы, однако, если заболевание будет прогрессировать, симптомы, скорее всего, проявятся.
Больным с симптоматическим проявлением назначают антикоагулянтные препараты. В таких случаях необходимо попытаться уменьшить количество стенозов. Антикоагулянтные препараты снижают вероятность дальнейшего накопления, а также пытаются разрушить накопившиеся налеты на поверхности без образования эмболии.
При определении у больного тяжелого стеноза грозит неминуемый инсульт, и в таких случаях применяется эндоваскулярное лечение. В зависимости от особенностей больного и места стеноза, могут быть предприняты соответствующие процедуры. В частности, ангиопластика, эндоваскулярное стентирование или шунтирование заблокированного участка сосуда.
Основные стратегии лечения:
- Внутричерепной стеноз в первую очередь лечится лекарствами, которые сводят к минимуму факторы риска, включая высокий уровень холестерина и артериального давления.
- Если больной курит, могут быть использованы средства, помогающие избавиться от этой плохой привычки.
- При наличии сахарного диабета чаще всего рекомендуется строгий контроль уровня глюкозы в крови с помощью рационального питания и правильного образа жизни
Препараты, разжижающие кровь, также называемые антикоагулянтами (аспирин, плавикс, кумадин), способствуют циркуляции крови по суженным артериям и предотвращению внутрисосудистого свертывания. Исследования показывают, что аспирин и кумадин аналогично воздействуют на организм. Поскольку разжижители крови способствуют развитию кровотечения, больные должны проходить тщательный мониторинг на предмет свертываемости крови.
Аспирин имеет меньше побочных эффектов, чем кумадин, и связан с меньшим риском кровотечения или кровоизлияния (включая в головной мозг). Если же для приема назначен кумадин, больной должен периодически проверять свертываемость крови; При этом во время приема аспирина и / или плавикса проводить мониторинг нет необходимости.
Препараты, снижающие уровень холестерина, способствуют торможению образования атеросклеротических бляшек. Эти препараты снижают количество холестерина ЛПНП (липопротеинов низкой плотности) в среднем на 25-30%. Особенно эффективно действуют в сочетании с низкожировой и низкохолестериновой диетой.
Препараты для лечения артериального давления по типу диуретиков, ингибиторов АПФ, блокаторов ангиотензина, бета-блокаторов, блокаторов кальциевых каналов помогают держать давление в пределах нормы. Поскольку его повышение является основным фактором риска развития инсульта, рекомендуется проводить регулярные измерения артериального давления, а также своевременно принимать лекарства.

Хирургическое лечение церебрального атеросклероза
Основная цель операции — предотвращение инсульта. Для этого используется удаление или уменьшение образования атеросклеротического налета и расширение артерий, благодаря чему обеспечивается больший приток крови к мозгу. Хирургическое лечение рассматривается в тех случаях, когда симптомы не поддаются
медикаментозному купированию. Например, показанием к операции служит:
- Наличие повторных ТИА или инсультов.
- Определение высокой степени стеноза.
- Недостаточное кровоснабжение какого-либо участка мозга.
Баллонная ангиопластика / стентирование — это малоинвазивная эндоваскулярная процедура, в процессе проведения которой сдавливается бляшка и расширяется диаметр артерии. Эндоваскулярное вмешательство означает, что процедура выполняется внутри сосуда с помощью гибкого катетера. Катетер вводят в бедренную артерию в паху под контролем ангиографии. Затем катетер продвигается по системе кровотока туда, где расположена суженная артерия с бляшкой.
Основная цель процедуры — уменьшить стеноз менее чем на 50%, в результате чего незначительное увеличение диаметра сосуда способствует улучшению притока крови к мозгу.
В нужном месте маленький баллон медленно надувают, он расширяется и сжимает патологическое образование, расположенное на стенке артерии. Затем баллон спускается и удаляется. После того, как баллон удален, в районе бляшки помещается саморасширяющаяся сетчатая трубка, называемая стентом. Она удерживает артерию в постоянно открытом положении. Стент остается в артерии постоянно.
Осложнения после ангиопластики могут включать:
- инсульт;
- прорыв стенки сосуда катетером или баллоном;
- спазм сосудов.
Ангиопластика чаще всего проводится при выраженном стенозе артерий (более 70%) и рецидивирующей клинике ТИА или инсульта, которое не корректируется медикаментозным лечением. Ангиопластика / стентирование может успешно уменьшить стеноз до менее чем 30% без осложнений у 60-80% пациентов.
Шунтирование церебральной артерии — это хирургическое вмешательство, с помощью которого кровоснабжение направляется в обход участка сосуда с бляшкой. В ходе операции делают отверстие в черепе, называемое краниотомией. Со скальпа берется донорский сосуд, который отделяется от своего нормального положения на одном конце, перенаправляется внутрь черепа и соединяется с артерией на поверхности мозга. Теперь артерия скальпа снабжает мозг кровью в обход заблокированному сосуду.
Осложнения после шунтирования могут включать:
- инсульт;
- спазм сосудов;
- свертывание крови в донорском сосуде.
Обходной путь обычно рекомендуется, когда артерия заблокирована на 100% и ангиопластика невозможна. Результаты артериального шунтирования широко варьируются в зависимости от места и типа операции.
Видео: Эндоваскулярная операция на сосудах мозга
По возвращению домой после больницы, обязательно нужно следовать советам своего хирурга или кардиолога относительно возвращения к нормальной жизнедеятельности. Также имеет значение забота о месте разреза и наблюдение за любыми признаками инфекции, такими как лихорадка, озноб, необычная боль, кровотечение или отек в месте разреза. Если были прописаны лекарства для предотвращения образования тромботических сгустков, нужно принимать его в соответствии с врачебными указаниями.
Нужно иметь осторожность, если был поставлен мозговой шунт и после операции приходится носить очки. Если очки слишком плотно прилегают к области висков, может повредиться трансплантат. Для предотвращения подобного нужно защитить поврежденное место марлевым тампоном.
После стентирования или операции важно придерживаться всех запланированных последующих визитов к врачу. Также может потребоваться периодическое обследование или сдача анализов, чтобы врач мог контролировать состояние здоровья.
Народное лечение атеросклероза сосудов головного мозга
Существуют различные растения, используемые в народной медицине, которые помогают уменьшить выраженность или предупредить развитие атеросклероза. В головной мозг, не все вещества поступают, поскольку срабатывает гемато-энцефалический барьер, но все же ряд средств могут оказаться полезными при АСГМ.
Чеснок содержит аллицин, который, как было установлено, снижает уровень холестерина ЛПНП. Чеснок также может снизить уровень триглицеридов в организме на 20%. Снижение уровня триглицеридов также останавливает образование бляшек внутри кровеносных сосудов.
Чеснок обладает способностью останавливать окисление клеток в артериях, так что они не страдают от повреждений. Определенные соединения в растении также могут растворять сгустки крови.

Этот волшебный порошок юго-восточного происхождения содержит куркумин. Он в восемь раз сильнее, чем витамин Е против окисления. Его использование предотвращает повреждение стенок сосудов, укрепляет их и улучшает кровообращение в артериях. Куркума использовалась в индийской медицине для лечения ран, но она также может снизить уровень холестерина, липидов и замедлить образование тромбов.
Зелень всегда хорошо воздействует на организм. Даже сам зеленый цвет оказывает успокаивающее действие на глаза. Шпинат, однако, очень полезен для здоровья сердца и сосудов. Это очень питательный овощ, который может снизить артериальное давление. Он содержит селен, бета-каротин и марганец, которые борются с атеросклерозом. Также в нем определяется неоксантин и виолаксантин, которые являются противовоспалительными соединениями, поддерживающими здоровье кровеносных сосудов, предотвращая воспаление их стенок.
Чтобы убедиться, что сердце и сосуды здорово, нормально функционируют, нужно внести некоторые изменения в образ жизни, такие как отказ от фаст-фуда и придерживание правил более естественной диеты. Бобы действительно полезны для человека. Они содержат много питательных веществ и не имеют в своем составе вредных жиров. Если научиться готовить бобы правильно, они могут быть очень вкусной и сытной едой.
Большинство бобовых имеют богатое содержание калия, благодаря которому они могут снизить артериальное давление. Подобное происходит путем расширения кровеносных сосудов, что в результате снижает нагрузку на всю сердечно-сосудистую систему.

Если сосуды головного мозга находятся в опасном состоянии, рекомендуется избегать употребления мяса в максимально возможной степени. Причина в том, что белки и другие питательные вещества, содержащиеся в этих продуктах, легче разрушают клетки организма. В то время как употребление мяса — это слишком много неприятностей для тела, лосось — очень хороший способ укрепить свое здоровье. Этот сорт рыбы имеет хороший баланс холестерина ЛПВП и ЛПНП вместе с широким спектром минералов, таких как калий, селен, холин и пантотеновая кислота, которые полезны для человека.
Калий, содержащийся в рыбе, может снизить нагрузку на сердечно-сосудистую систему, способствовать расслаблению кровеносных сосудов, поэтому его также называют вазодилататором. Только нужно иметь осторожность с содержанием ртути в рыбе, которая в определенном количестве приводит к побочным эффектам.
Многие люди ошибочно полагают, что все жиры плохие, что не совсем правильно. Человеческое тело нуждается в определенных видах жировых веществ, которые гарантируют, что все органы и системы смогут работать хорошо. В частности, имеется необходимость в определенном балансе между омега-3 жирными кислотами.
Рыбий жир содержит высокую концентрацию омега-3 жирных кислот, которые могут сбалансировать уровень холестерина в сердечно-сосудистой системе. Это также предотвращает накопление холестеринового налета в кровеносных сосудах, который является основной причиной атеросклероза. Дополнительно снижается вероятность образования тромбов, инсульта или инфаркта.
Имбирь — очень мощная специя против высоких уровней холестерина ЛПНП, густой крови и агрегации тромбоцитов. Этот овощ также снижает артериальное давление и предотвращает потерю эластичности сосудами.Для улучшения кровообращения его очень желательно включить в рацион питания.
Зеленый чай имеет различные преимущества для здоровья. Среди них его антиокислительная сила. Он предотвращает повреждение клеток артерий свободными радикалами. Также содержащиеся в нем полифенолы препятствуют проникновению холестерина через кишечную стенку.
Эта ягода обладает сильными антиоксидантными свойствами, которые защищают сосуды от образования холестеринового налета. Он также может способствовать снижению высокого артериального давления и нормализации уровня холестерина. В результате сосуды становятся сильнее, поэтому боярышник является хорошим средством для борьбы с атеросклерозом.

Диета при атеросклерозе сосудов головного мозга
Здоровая диета снижает уровень холестерина ЛПНП и триглицеридов. В ее состав входят:
- Различные продукты с низким содержанием жира и холестерина и высоким содержанием клетчатки.
- Много фруктов и овощей.
- Ограниченное количество натрия.
Жир должен составлять не более 30%, а насыщенный жир — не более 8-10% от общей суточной калорийности согласно Американской кардиологической ассоциации.
Уровень холестерина должен быть ограничен примерно до 300 миллиграммов в день, а натрия (соли) — примерно до 2400 миллиграммов.
Примерный состав ежедневного рациона питания:
- 6-11 порций хлеба, хлопьев, риса и макарон;
- 3-5 порций овощей;
- 2-4 порции фруктов;
- 2-3 порции молока, йогурта и сыра;
- 2-3 порции мяса, птицы, рыбы, сухих бобов, яиц и орехов.
Жиры, масла и сладости следует использовать с осторожностью. Мононенасыщенные масла, такие как оливковое и рапсовое (канола), являются хорошей альтернативой для приготовления пищи.
Видео: Диета при атеросклерозе сосудов
Профилактика атеросклероза сосудов головного мозга
Здоровый образ жизни — правильное питание, регулярные физические упражнения, поддержание здорового веса, отказ от курения и контроль гипертонии — могут снизить риск развития атеросклероза, помочь предотвратить прогрессирование заболевания, а иногда и вызвать его регрессию. Кроме организации правильного питания следует придерживаться других рекомендаций:
- Регулярно делать физические упражнения. Аэробная зарядка может снизить артериальное давление, помочь контролировать вес и повысить уровень холестерина ЛПВП (“хорошего” холестерина). Также кровеносные сосуды будут более гибкими. По данным Центров по контролю и профилактике заболеваний и Американскому колледжу спортивной медицины, рекомендуются умеренные или интенсивные аэробные упражнения продолжительностью около 30 минут (или три раза по 10 минут упражнений) четыре или более раз в неделю. Аэробные упражнения включают в себя ходьбу, бег трусцой и езду на велосипеде, активное озеленение, подъем по лестнице или оживленную работу по дому. Перед тренировкой следует проконсультироваться с врачом, если имеется атеросклероз или больной подвержен повышенному риску инсульта или инфаркта миокарда.
- Поддержание желаемой массы тела. Потеря веса может помочь снизить общий холестерин и холестерин ЛПНП, снизить уровень триглицеридов и повысить уровень холестерина ЛПВП. При нормализации веса также снижается артериальное давление. Правильное питание и физические упражнения являются двумя ключевыми компонентами в поддержании желаемого веса тела.
- Не нужно курить и употреблять токсические вещества. Курение оказывает много вредных воздействий на сердце, но отказ от сигарет может исправить ситуацию. Бывшие курильщики в течение пяти-десяти лет после прекращения курения сталкиваются с тем же риском сердечно-сосудистых заболеваний, что и вовсе некурящие. Курение — худшее, что человек может сделать со своим сердцем и легкими.
- Проводить лечение гипертонии. Повышенное артериальное давление можно контролировать с помощью изменений образа жизни, правильного питания, физических упражнений, управления стрессом, отказа от курения и употребления алкоголя. Также необходимо принимать назначенные врачом лекарства. Гипертония обычно не имеет симптомов, поэтому нужно регулярно измерять артериальное давление. Как и холестерин, гипертонию называют “тихим убийцей”.

Атеросклероз сосудов головного мозга: последствия
Заболевания, связанные с церебральным атеросклерозом, могут нанести серьезный ущерб здоровью больного. При запущенном течении атеросклероза сосудов головного мозга может возникнуть гипертоническая артериопатия, болезнь Альцгеймера, инсульт.
- Гипертоническая артериопатия
Этот патологический процесс представляет собой утолщение и повреждение стенок артериол. При его развитии главным образом затрагиваются концы артериол, которые расположены в глубоких серых ядрах и глубоком белом веществе мозга. Считается, что именно это вызывает церебральные изменения в глубоких областях мозга. Подобное повреждение малых сосудов может также уменьшить клиренс амилоида, увеличивая тем самым вероятность еще более тяжелых последствий.
- Болезнь Альцгеймера
Болезнь Альцгеймера является формой деменции, которая влечет за собой атрофию головного мозга. Церебральная амилоидная ангиопатия обнаруживается в 90% случаев при вскрытии, причем 25% — тяжелая форма болезни.
Инсульты возникают из-за внезапной потери кровотока в какой-либо части мозга. Нарушение кровотока обычно происходит из-за закупорки или кровоизлияния. Исследования случаев посмертного инсульта показали, что внутричерепное разрастание атеросклеротических бляшек происходило более чем у половины индивидуумов, и более чем у трети всех случаев наблюдалось увеличение стеноза.
Заключение
Атеросклероз — длительно протекающее заболевание, которое поначалу практически никак не проявляется. Атеросклероз сосудов головного мозга одна из форм этого заболевания, и в тяжелых случаях она может осложняться инсультом или другими сложными патологиями.
Для диагностики болезни используют как лабораторные анализы, так и инструментальные методы диагностики. В лечении атеросклероза важно как изменение образа жизни, физической активности, так и прием соответствующих препаратов. При необходимости могут быть использованы народные методы воздействия, а в крайних случаях проводится оперативное вмешательство.
Видео: Разжижение крови, профилактика атеросклероза и тромбофлебита. Простые советы
0.00 avg. rating (0% score) — 0 votes — оценок
arrhythmia.center
симптомы и лечение опасной болезни
Среди всех разновидностей болезней сердечно-сосудистой системы атеросклероз сосудов головного мозга занимает особое место. Это крайне опасное заболевание, к лечению которого необходимо приступать при появлении первых симптомов.
Если не отнестись к данной патологии достаточно серьезно, возникает вероятность развития таких тяжелых осложнений как ишемия, инфаркт, инсульт и другие опасные для здоровья и жизни человека состояния.
Описание заболевания и его распространенность
Атеросклероз сосудов мозга – это заболевание, которое характеризуется сужением стенок артерий в результате нарастания на них атеросклеротических бляшек. Чаще всего болезнь появляется из-за того, что в организме человека нарушается липидный обмен. При этом соединительная ткань начинает разрастаться, а в просвете сосудистых стенок активно откладываются соли кальция.
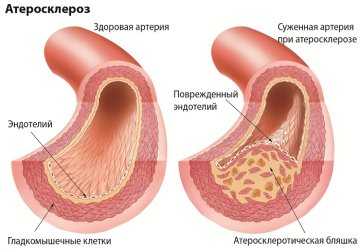 Это и приводит к тому, что сосуды сужаются, а иногда и полностью закупориваются. В головном мозгу могут возникать множественные закупорки сосудов отложениями, состоящими их холестериновых бляшек.
Это и приводит к тому, что сосуды сужаются, а иногда и полностью закупориваются. В головном мозгу могут возникать множественные закупорки сосудов отложениями, состоящими их холестериновых бляшек.
Опасность данного заболевания состоит в его крайне медленном развитии. На начальных этапах болезни человек может вообще не ощущать каких-либо подозрительных симптомов, а между тем в организме продолжается опасный процесс, при котором внутренние органы недополучают питательные вещества и жизненно важный кислород.
Атеросклеротические бляшки, которыми заполняются кровеносные сосуды, состоят из кальция и жиров. Основную группу риска данной болезни составляют взрослые мужчины и женщины от 50 лет и выше. Среди них атеросклероз сосудов мозга встречается очень часто – у каждого шестого человека.
Сейчас наблюдается опасная тенденция – болезнь молодеет и нередко с атеросклерозом к врачу обращаются люди, которым еще не исполнилось и 30 лет.
Причины и факторы риска
Главная причина возникновения атеросклероза магистральных сосудов головного мозга заключается в том, что в организме нарушается нормальный жировой обмен, что приводит к скоплению в сосудах холестерина. Возрастной фактор болезни объясняется тем, что у молодых людей избыток холестерина успешно выводится из организма. У пожилых дела с этим обстоят гораздо хуже – холестерин накапливается и формирует атеросклеротические бляшки.
Ученые еще не пришли к единому мнению о конкретных причинах развития данной патологии. Выделяют лишь ряд факторов, которые способствуют возникновению атеросклероза:
- нарушение обмена веществ;
- сбои в работе желез внутренней секреции – в частности, щитовидной железы;
- генетическая предрасположенность;
- системные заболевания – например, сахарный диабет;
- лишний вес;
- курение и злоупотребление алкоголем;
- частые стрессовые состояния;
- повышенное артериальное давление;
- отсутствие двигательной активности, сидячий образ жизни;
- неправильное питание – употребление большого количества жирной пищи, постоянное переедание, недостаток в рационе зелени, фруктов и овощей;
- повышенная свертываемость и вязкость крови.

Женщины, особенно пожилые, страдают от атеросклероза гораздо чаще мужчин, поэтому пол и возраст можно также отнести к факторам риска данного заболевания.
Формы болезни
Существуют две основные формы атеросклероза мозга – прогрессирующий и церебральный.
Прогрессирующая
Эта разновидность болезни характеризуется:

- ухудшением памяти,
- быстрой утомляемостью,
- плохой концентрацией внимания,
- головными болями,
- эмоциональными перепадами, вплоть до затяжных депрессивных состояний,
- нарушениями сна,
- обмороками,
- головокружениями, которые могут возникать при резком подъеме из сидячего или лежачего положения.
Если атеросклероз прогрессирующий, он очень быстро развивается, и затягивать с лечением ни в коем случае нельзя. Эта форма болезни может повлиять на психическое состояние больного.
В запущенных случаях прогрессирующий атеросклероз может привести к таким осложнениям как полная или частичная потеря речи или зрения, множественные парестезии, необратимые нарушения важнейших мозговых центров и даже паралич.
Церебральная
Данная форма болезни воздействует на центральную нервную систему, нарушая ее функциональность. Степень влияния на ЦНС зависит от того, насколько сильно поражены сосуды мозга. Поступление крови в мозг снижается, возникает кислородное голодание, в результате чего нейроны перестают функционировать нормально.
Признаки церебрального атеросклероза напрямую зависят от того, какая часть мозга поражена. Среди них выделяют: нарушение памяти, тремор в ногах или руках, головные боли, подавленное состояние, бессонница, повышенное потоотделение, ухудшение интеллектуальных способностей, нарушения слуха и зрения, светобоязнь.
Стадии
Эта сосудистая болезнь развивается в несколько стадий, каждая из которых сопровождается своими симптомами:
- Первая стадия. Ярко выраженных признаков еще не наблюдается. Можно заметить лишь повышенную утомляемость даже при небольших физических нагрузках, иногда возникает головокружение, редкие боли в голове. Человеку становится трудно вспомнить о каких-то простых вещах. Симптомы почти всегда проявляются ближе к вечеру, но после сна они полностью проходят.
- Вторая стадия. Симптомы возникают намного чаще, к ним добавляются такие явления как: тремор конечностей, резкие перепады настроения, подавленное эмоциональное состояние, проблемы с речью.
- Третья стадия. На этом этапе имеются уже тяжелые поражения сосудов мозга, что проявляется частыми случаями потери памяти, невозможностью совершить простые ежедневные действия, дрожанием рук, сбоями сердечного ритма.
Прогрессируя, атеросклероз приводит к тому, что больной не в состоянии запомнить какую-то свежую информацию, но события прошлого вспоминает достаточно легко. Человек утрачивает контроль за своими действиями. Нередки случаи, когда он может включить воду или газ, после чего выйти на улицу.
Люди с тяжелыми стадиями атеросклероза могут легко заблудиться даже в знакомой местности, поскольку теряют ориентир в пространстве. Больные часто не могут вспомнить, какой сейчас день и даже год. Такие больные должны обязательно находиться под наблюдением близких людей, либо в специальных медицинских учреждениях.
Чем опасен и могут ли быть осложнения?
 В результате развития атеросклероза сужается просвет сосудов головного мозга, что приводит к недостаточному насыщению клеток кислородом. Если это состояние хроническое, ткани мозга начинают частично атрофироваться, возникают психические и эмоциональные нарушения.
В результате развития атеросклероза сужается просвет сосудов головного мозга, что приводит к недостаточному насыщению клеток кислородом. Если это состояние хроническое, ткани мозга начинают частично атрофироваться, возникают психические и эмоциональные нарушения.
Но наибольшую опасность при атеросклерозе представляет возможность развития инсульта. Он происходит, когда давление внутри сосудов мозга достигает пикового значения, стенки сосуда не выдерживают и лопаются, что приводит к кровоизлиянию в мозг.
Инсульт – опаснейшее явление, которое очень часто оборачивается летальным исходом пострадавшего.
Первые признаки
У любой формы атеросклероза имеются общие клинические проявления:
- шум в ушах;
- головная боль;
- бессонница;
- тревожность, возбудимость, нервозность;
- быстрая утомляемость;
- слабость и сонливость в дневные часы;
- плохая концентрация внимания;
- проблемы с памятью;
- нарушение речи, трудности с проглатыванием пищи.
Какой врач лечит и когда к нему обращаться?
При первых признаках атеросклероза необходимо срочно обратиться к кардиологу. Чем раньше будут предприняты меры к излечению, тем выше вероятность благополучного исхода.
Если человек начинает ощущать необъяснимую усталость даже при минимальных нагрузках, шум или зон в ушах, частые приступы головокружения и головных болей, которые не проходят под воздействием анальгетиков – нужно не затягивать и проконсультироваться с врачом.
Диагностика
 С использованием современных диагностических методов можно быстро выявить у человека атеросклероз мозга. Обычно назначают следующие обследования:
С использованием современных диагностических методов можно быстро выявить у человека атеросклероз мозга. Обычно назначают следующие обследования:
- ультразвуковое сканирование сосудов;
- анализ крови на уровень холестерина;
- томография артерий мозга;
- ангиография;
- МРТ;
- УЗИ сердца и внутренних органов.
Больше о заболевании смотрите на видео:
Лечебные методики
Атеросклероз – сложная болезнь и лечение ее должно быть комплексным. Кроме приема медикаментов, назначают специальную диету и ежедневные физические упражнения, которые улучшают кровообращение и укрепляют организм.
Медикаментозное
Препараты, которые назначают при атеросклерозе:
- Сосудорасширяющие средства: Циннаризин, Нимодипин, Коринфар, Кавинтон, Эуфиллин, Папаверин, Изоптин, Винпоцетин, Никотиновая кислота, Адалат.
- Препараты, укрепляющие стенки артерий: Селен, Дигидроквертицин, Калий.
- Средства для снижения уровня холестерина: Симвастатин, Ципрофибрат, Ловастатин, Аторвастатин, Ценофибрат.
Кроме них, могут быть назначены транквилизаторы и андидепрессанты. При выраженных головных болях прописывают курс анальгетиков. В другой статье рассказано больше о препаратах для лечения атеросклероза сосудов головного мозга.
Самолечением заниматься строго запрещено. Курс лечения атеросклероза сосудов головного мозга должен назначать только врач на основе индивидуальных показаний больного и симптомов заболевания.
Диета
Рацион питания при лечении этой болезни также должен быть скорректирован. Необходимо исключить ряд продуктов и блюд, содержащих большое количество холестерина, а именно:

- жирные сорта мяса;
- молочные продукты, в которых содержание жира превышает 1%;
- сахар, мед, сладкая выпечка.
Предпочтение следует отдавать следующим продуктам:
- каши (овсяные), кисели;
- пюре из боярышника;
- малосладкие фрукты, овощи;
- нежирный творог – употреблять его можно не более 150 г в день;
- морская капуста и морские водоросли – они богаты витаминами и микроэлементами, которые улучшают кровоснабжение сосудов мозга.
Выясните больше о диете при атеросклерозе сосудов головного мозга из другого материала.
Прогнозы и меры профилактики
Профилактика атеросклероза артерий головного мозга – это важнейшая часть лечения, с помощью которой можно предотвратить осложнения болезни и улучшить свое самочувствие. В первую очередь, необходимо точно соблюдать все предписания врача, отказаться от сигарет и сократить до минимума употребление спиртных напитков.
Кроме того, рекомендуется ограничить в рационе жареную и очень жирную пищу, ежедневно делать зарядку, больше времени проводить в движении – желательно на свежем воздухе.
При своевременном лечении прогноз у данного заболевания весьма благоприятный. Адекватная терапия, соблюдение всех врачебных рекомендаций и здоровый образ жизни помогут успешно справиться с болезнью и предотвратить возможные осложнения.
oserdce.com
Атеросклероз сосудов головного мозга: симптомы и лечение
Каждый человек должен понимать, что такое атеросклероз сосудов головного мозга, его симптомы и способы лечения. Потому что данное заболевание является опасным, оно повреждает сосуды головного мозга.
Что такое атеросклероз сосудов головного мозга?
Атеросклероз сосудов головного мозга – это болезнь кровеносных сосудов мозга, при котором происходит сужение их просвета из-за скопления холестериновых пластинок на стенках. Из-за этого ухудшается кровообращение в головном мозге, его питание, потеря структуры и функционирования мозга.
Атеросклероз развивается постепенно, его не сразу возможно определить на первых стадиях. 85% заболевших – люди в возрасте от 45 лет.
 Атеросклероз сосудов головного мозга
Атеросклероз сосудов головного мозгаЛечение атеросклероза проводит невропатолог, иногда привлекаются нейрохирурги для хирургического вмешательства. Вылечить это опасное заболевание нельзя, но благодаря периодическим курсам лечения можно его закупорить и не дать шанс прогрессировать.
Видео
Стадии развития атеросклероза
Изменения в сосудах, которые носят патологический характер, имеют свойство прогрессировать. Выделяют следующие этапы протекания атеросклероза сосудов головного мозга:
- Чрезмерное количество холестерина в крови.
- Насыщение стенок сосудов холестерином, скопление на них холестериновых бляшек.
- Начало воспалительных усложнений в сосудах: формирование рубцов, разрастание холестериновых пластинок, преобразование сосудов в атеросклеротические.
- Скопление кальция на пластинках холестерина, разрыв этих пластинок, который приводит к тромбозу.
- Уменьшение или полное преграждение холестериновыми пластинками и тромбами просвета сосудов, уменьшение прочности сосудов, шанс их неожиданного разрыва.
- Ухудшение кровообращения в мозге, притока крови, возможно омертвение частей головного мозга.
Беря во внимание прогрессирование атеросклероза, выделяют следующие стадии данного заболевания:
- Начальная стадия атеросклероза. Для нее характерны мало выраженные симптомы, здоровый человек может наблюдать такие перемены в своем самочувствии, как боли в голове, ухудшение памяти, пониженная работоспособность. Перечисленные симптомы исчезают после отдыха.

- Стадия прогрессирования. Эта стадия характеризуется переоценкой человеком своих возможностей, склонностью перекладывать вину на других. Симптомы атеросклероза, возникшие на начальной стадии, усиливаются и дополняются беспокойством, депрессией и мнительностью. Периодически появляется головокружение, дрожь в пальцах, нарушение опорно-двигательной системы, нарушение речи в сторону ее нечеткости.
- Стадия декомпенсации. Это последняя стадия атеросклероза, которой присущи потеря памяти, потеря возможности самообслуживания. Больной на фазе декомпенсации требуется уход другого человека.
Атеросклероз сосудов головного мозга может послужить причиной дисфункции кровообращения головного мозга, инсульту, энцефалопатии.
Что говорят врачи о гипертонии
Доктор медицинских наук, профессор Емельянов Г.В.:
Занимаюсь лечением гипертонии уже много лет. По статистике в 89% случаев гипертония завершается инфарктом или инсультом и смертью человека. Сейчас приблизительно две трети пациентов умирает в течение первых 5 лет развития болезни.
Следующий факт — сбивать давление можно и нужно, но это не лечит саму болезнь. Единственное лекарство, которое официально рекомендуется Минздравом для лечения гипертонии и оно же используется кардиологами в их работе — это Normaten. Препарат воздействует на причину заболевания, благодаря чему появляется возможность полностью избавиться от гипертонии. К тому же в рамках федеральной программы каждый житель РФ может получить его БЕСПЛАТНО.
Причины возникновения атеросклероза
Каждое заболевание имеет под собой первопричину. Атеросклероз не является исключением.
odavlenii.com
Атеросклероз сосудов головного мозга — симптомы и лечение
Мало кто задумывался, что ворчливость и неряшливость у пожилых людей – это не их собственная прихоть. Такое поведение – это порой симптомы серьезного хронического заболевания под названием атеросклероз головного мозга. И виновато здесь не плохое настроение или придирчивость людей преклонного возраста, а нарушение жирового обмена. Это приводит к закупорке магистральных путей (сосудов), что не дает органам получать необходимое насыщение кислородом и другими питательными веществами для нормального функционирования. В следствие заболевания клетки отмирают.
Статьи по темеЧто такое атеросклероз сосудов головного мозга
Заболевание хронического характера, во время которого стенки артерий мозга страдают от откладывания бляшек, которые позже превращаются в соединительную ткань и сужают просвет сосудов, мешая полноценному протоку крови, называется атеросклерозом сосудов мозга. Встречается у людей среднего и преклонного возраста. По статистике большая часть страдающих атеросклерозом – мужчины старше 50 лет.
Причины развития болезни
Предпосылками для развития атеросклероза мозга является нарушение жирового обмена, в результате чего в сосудах откладывается холестерин. В молодом возрасте от заболевания страдают крайне редко, так как такие нехорошие запасы появляются после 30 лет. Отложенный холестерин образует атеросклеротические бляшки. Церебральный атеросклероз сосудов головного мозга обусловлен дефицитом кровообращения, что выражается ишемией. Часто он становится причиной инсультов.
Наибольший риск возникновения заболевания у людей, которые:
- курят;
- страдают ожирением;
- подвержены частым стрессам;
- страдают повышенным АД;
- мало двигаются;
- злоупотребляют алкоголем;
- больны сахарным диабетом;
- обладают повышенной свертываемостью крови;
- имеют наследственную предрасположенность.
Симптомы и признаки
На ранних стадиях заболевание может никак себя не проявлять. Поэтому крайне важно, имея предрасположенность к атеросклерозу, пройти обследование еще до появления первых симптомов. Это поможет в быстром и не таком болезненном устранении проблем, являющихся причинами заболевания. На начальных стадиях атеросклероз головного мозга проявляет себя неврозами. Выражаются в виде смены настроения, задумчивости, появляется апатия к работе и развлечениям, замечаются признаки плохой мозговой активности.
Также для начальных стадий атеросклероза характерны астеноподобные нарушения и психопатоподобные проявления. В первом случае больной жалуется на:
- утомляемость;
- снижение работоспособности;
- головные боли;
- плохую память;
- сложности с концентрацией внимания и переключения на другой вид деятельности;
- тяжесть, давление в области головы;
- головокружение;
- ощущение мурашек на теле.


Для психопатоподобных проявлений заболевания характерны вспыльчивость, истерики, злоба. Если ранее за больным атеросклерозом наблюдались подобные реакции, заболевание способно их обострить. Помимо этого человек становится мелочным, скупым, ворчливым, неряшливым. Интересы зацикливаются на своих потребностях, вплоть до того, что больного атеросклерозом головного мозга станут волновать только физиологические потребности такие, как поесть и поспать.
Клинические проявления атеросклероза сосудов мозга характеризуются появлением мнительности. Заболевание становится причиной бредовых навязчивых мыслей, что больного хотят обокрасть соседи, отравить родные. Часто из-за заболевания теряют уверенность в своих силах. Страдающие атеросклерозом начинают подозревать наличие у себя тяжелых заболеваний и ходят на разные обследования, чтоб врачи подтвердили их предположения, хотя причин для беспокойства нет. Во время клинических проявлений иногда появляются непривычные ощущения – печет затылок или ноги.
Чем и как лечить атеросклероз головного мозга
Во избежание тяжелых последствий решать, как избавиться от заболевания необходимо сразу после выявления заболевания. Более поздние стадии атеросклероза мозга рискованны появлением инсульта, сложных форм расстройства психики.Больные часто теряют связь с окружающим миром, замыкаются в себе, перестают общаться. Поэтому крайне важно понимать чем опасен атеросклероз и как с ним справиться. Лечение заболевания назначается врачом и зависит от тяжести заболевания.
Лекарственные препараты
Медикаментозное лечение атеросклероза возможно лишь начальной степени. Заключается терапия в применении таблеток, устраняющих симптомы заболевания. Основными лекарствами становятся антидепрессанты и транквилизаторы (если человек становится буйным). Но одних таких препаратов недостаточно для борьбы с заболеванием и назначаются витамины, которые способствуют укреплению сосудов и улучшению кровообращения.
Некоторые препараты требуют постоянного применения больным атеросклерозом. Главным образом они необходимы для снижения холестерина и улучшения жирового обмена. К таким препаратам относятся:
- Статины.
- Анионообменные смолы.
- Фибраты.
Соблюдение диеты


В комплексе действий, направленных на преодоление атеросклероза, правильное питание является не самым последним. Определенную диету необходимо соблюдать. От того правильно ли питается ли больной зависит столько же, сколько и от медикаментозного или хирургического лечения. Больному необходимо придерживаться строгой диеты, употреблять продукты, богатые на витамины, исключить нижеследующие из своего рациона:
- Кисломолочные продукты с высокой жирностью.
- Сахар.
- Кондитерские изделия.
- Жирное мясо – диета не запрещает употребление мяса курицы и рыб.
- Крепкий чай, кофе, какао.
ЛФК (лечебная физкультура)


Физическая нагрузка полезна для борьбы с недугом. Во-первых, это укрепляет организм и улучшает общее самочувствие, во-вторых, спортивные упражнения улучшают липидный обмен. Лечебная физкультура необходима для дополнения комплексного лечения атеросклероза головного мозга. Начинать заниматься спортом необходимо с простых, нетяжелых упражнений, а позже увеличивать нагрузку, смотря по самочувствию пациента. Лечебная физкультура содержит комплекс специальных упражнений. Существует не один комплекс, какой применять – решать вам и лечащему врачу.
Народные средства


На ранних стадиях лечение атеросклероза головного мозга в домашних условиях возможно с помощью народных средств. Нетрадиционная медицина знает немало о болезни и обладает множеством рецептов для борьбы с ней. Но никогда не стоит заниматься самолечением. Терапия назначается только врачом или хотя бы он должен быть в курсе того, как пациент борется с болезнью. Перед применением каких-либо средств и методов необходима консультация специалиста.
Для лечение атеросклероза сосудов головного мозга народными средствами прибегают к таким популярным рецептам:
- Ежедневно выпивать по 3 ложки растительного масла (лучше оливкового).
- Употреблять каждое утро на протяжении нескольких месяцев сок 1 картофеля.
- Натощак съедать смесь из меда, лимонного сока, растительного масла. Все ингредиенты берутся в равном количестве.
- Столовая ложка семян укропа, запаренная стаканом кипятка, поможет для устранения головной боли. Употреблять настой по столовой ложки 4 раза в день.
- Чесночная настойка – на 1 головку растения берется 1 лимон. Компоненты натираются, смешиваются, заливаются 0,5 л воды и настаиваются 4 дня. Употреблять утром по 2 столовые ложки.
- Лечение травами. Хорошо зарекомендовала себя софора японская. Из нее готовится настойка следующим образом: стакан нарезанных стручков заливают 0,5 л водки и настаивают в холодильнике 3 недели. Принимают до еды по 1 ст.л. 3 раза в день. Курс длится 3 месяца.
Хирургическое вмешательство
Этот метод борьбы с атеросклерозом необходим в случае определения сужения сосудов больше чем на 70%, а определяется процент на ультразвуковом исследовании. При высоких показателях сужения больному необходимо обратиться к сосудистому хирургу. Только врач принимает решение о необходимости хирургического вмешательства. Самый частый способ устранения бляшек таким методом является каротидная эндартерэктомия. Операция подразумевает рассекание стенки пораженного сосуда и удаление тромба. После этого его сшивают.
Методы профилактики


Предрасположенность к заболеванию заставляет задуматься о профилактике атеросклероза сосудов головного мозга. Есть способ предотвратить его – придерживаться образа жизни, который способствуют улучшению циркуляции крови:
- Избавиться от вредных привычек (курение и алкоголь).
- Придерживаться нормального веса.
- Правильно питаться.
- Заниматься спортом, йогой.
- Делать массаж головы, спины, нижних конечностей, воротниковой зоны.
- Привести в норму артериальное давление.
- Регулировать уровень сахара в крови.
- Контролировать уровень холестерина.
- Постоянно взаимодействовать с врачом.
К какому врачу обратиться для диагностики заболевания
Атеросклероз способен не сразу проявить себя. Несколько лет больной иногда и не подозревает об этом. При выявлении симптомов заболевания люди не всегда знают, какой врач лечит заболевание. При подозрении на эту болезнь, как и другие, связанные с кровеносной системой, необходимо обращаться к кардиологу – лечение и диагностику атеросклероза сосудов головного мозга проводит он. Но это не значит, что другой врач не увидит признаков заболевания и не направит на обследование.
Отзывы
Виктория, 65 лет, ВоронежПримерно в 45 лет у меня определили сахарный диабет. Придерживалась определенной диеты для диабетиков. Два года назад начала болеть голова, появилась рассеянность. Я обратилась к терапевту, а тот направил меня к кардиологу. Врач диагностировал атеросклероз сосудов мозга. После этого прописал медикаменты и посоветовал пить настой из семян укропа. Примерно через месяц головные боли прошли. Сразу болезнь не отступила, но сейчас я ней больше не страдаю.
Николай, 53 года, ТюменьС молодости я страдал ожирением, страдал от этого, но особо не боролся с проблемой. Только недавно понял, что совершенно напрасно игнорировал, после того, как определили атеросклероз головного мозга. Сейчас меня врачи посадили на жесткую диету, прописали лекарства и гимнастику. Говорят, что если я не буду выполнять все предписания, понадобится операция. Прогноз неутешающий. Мне пришлось все выполнять.
Александр, 67 лет. МоскваЯ помню, как мой отец болел атеросклерозом сосудов мозга, и мне совсем не хотелось быть старым маразматиком, как он. Еще при жизни отца я стал задумываться о профилактике болезни. Бросил курить, начал заниматься спортом, перешел на правильное питание. Недавно был у врача, он мне сказал, что атеросклероза у меня не обнаружено.
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!Рассказать друзьям:Статья обновлена: 22.05.2019
sovets.net
Атеросклероз сосудов головного мозга — Профилактика и методы лечения
Медицина не стоит на месте, но лечение атеросклероза сосудов головного мозга остается актуальным. Из года в год тысячи людей во всем мире погибают от этого заболевания по причине несвоевременной диагностики и запоздалого лечения. Предотвратить печальные последствия развития атеросклероза в силах каждого жителя планеты. Для того необходимо иметь элементарное представление о данном заболевании и выполнять рекомендации по его профилактике.
к содержанию ^Что такое атеросклероз?
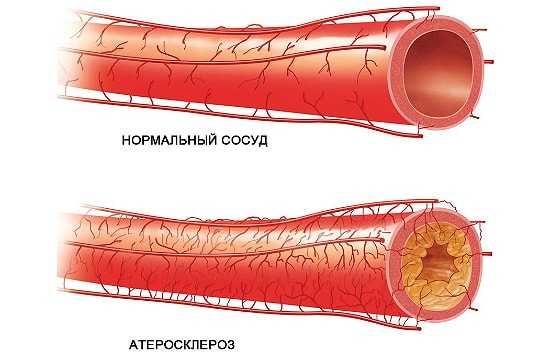
Атеросклерозом называют заболевание поражающее сосуды. У больных атеросклерозом наблюдается сужение сосудов, приводящее к затруднительной циркуляции крови в организме и нарушающее работу жизненно важных органов. Сужение сосудов вызывают, так называемые холестериновые бляшки, которые образуются в артериях и мешают нормальному кровотоку. Из-за затрудненного оттока крови образуются кровяные сгустки, которые могут привести к полной закупорке артерии, вызывающей серьезные поражения организма или смерть пациента.
Закупоренная артерия приводит к нехватке кислорода и отсутствию кровоснабжения в органах. Это провоцирует поражения органов, и вызывает инфаркты и инсульты. Заболевание способно развиться в различных сосудах и артериях и вызвать проблемы с сердцем, головой, желудком и даже ногами.
Сегодня атеросклероз поражает пациентов разных возрастных групп и является одной из основных причиной смертей и инвалидностей во всем мире. К группе риска относятся больные с превышающим норму уровнем холестерина, нестабильным давлением, ишемической болезнью сердца.
к содержанию ^Почему возникает атеросклероз?
Борьба с атеросклерозом, является приоритетной для медиков всего мира. Научные институты и исследовательские центры разрабатывают методы и способы его лечения. Благодаря обширным и глубоким исследованиям сегодня вылечить атеросклероз возможно. Что касается причин, возникновения заболевания, однозначного ответа пока нет.
Медиками выявлено более 30 факторов способствующих развитию заболевания. Все они разделены на 2 группы: предрасполагающие и непосредственно вызывающие.
Предрасположенность к атеросклерозу может быть вызвана:
- генетическими факторами. Болезнь передается из поколения в поколение;
- телосложение, конституция. Люди имеющие избыточный вес, чаще страдают от поражений сосудов;
- вредные привычки. Злоупотребление алкоголем и курением ведет к развитию заболевания;
- перенесенные и хронические заболевания. В группу риска входят больные диабетом, страдающие желчнокаменной болезнью, нефрозом и другими заболеваниями, сопровождающимися повышением уровня холестерина в крови.
Вызывают атеросклероз следующие факторы:
- питание. Принятие в пищу продуктов насыщенных жирами повышает содержание холестерина и приводит к развитию атеросклеротических повреждений сосудов;
- стиль и ритм жизни. Эмоциональные перегрузки, тяжелая работа, неполноценный отдых всегда приводят к ослаблению иммунитета и провоцируют заболевания различной природы;
- нарушения метаболизма. Метаболические процессы приводят в действие все системы организма и поддерживают их работу в правильном режиме. При нарушениях в метаболизме, риск развития и осложнения многих заболеваний резко возрастает.
Виды атеросклероза
Атеросклероз поражает коронарные артерии и аорту. При поражении коронарных артерий главным образом страдает сердце, нарушение в кровообращении приводит к инфарктам и стенокардии. Пораженная атеросклерозом аорта не может полноценно питать кровью весь организм и следствием этого поражения становятся нарушения в работе любого органа.
Приступы тяжелейшей гипертонии бывают спровоцированы наличием бляшек в почечных артериях, они же могут привести к остановке работы почек.
Отклонения в работе ЖКТ, боли в области живота и даже инфаркт желудка вызывают атеросклеротические поражения мезентериальных артерий. Боли в икроножных мышцах, онемение и синюшность ног, а в худшем сценарии и паралич бывают вызваны атеросклерозом артерий ног. Ещё одним распространенным видом атеросклероза, является поражение сосудов головного мозга.
к содержанию ^Атеросклероз сосудов головного мозга. Симптоматика. На что стоит обращать внимание
Одним из первых и, пожалуй, самым главным признаком наличия проблем мозгового кровообращения, считается ухудшение памяти. Болезнь начинает проявлять себя постоянной забывчивостью и невнимательностью. Качество жизни больного резко ухудшается с момента проявления первых признаков болезни. Постоянные кратковременные потери памяти, не дают пациенту, нормально жить и общаться. Что примечательно потери памяти связаны только с событиями, произошедшими недавно, долговременная память не страдает и больной с легкостью может рассказать о событиях 10-летней давности.
К сожалению, это лишь верхушка айсберга. Атеросклероз артерий головного мозга провоцирует ухудшение состояния больного, нередко приводящее к его смерти.
Очаги атеросклеротического поражения в сосудах головного мозга нарушают циркуляцию крови и создают дефицит кислорода в мозге, что вызывает головные боли различного характера и локализации. Усиление боли наблюдается при переутомлениях и стрессах. Постепенно к болезненным ощущениям добавляется головокружение. И ряд других симптомов, например нарушения сна и проблемы с координацией.
Клиническая картина заболевания способствует нарушению психоэмоционального состояния больного, вызывает у него депрессии и раздражительность.
Степень проявления симптомов зависит от запущенности заболевания, чем раньше атеросклероз головного мозга будет диагностирован, тем проще будет его лечить.
Важно помнить, что заметив симптомы атеросклероза у себя или у своих близких, нужно немедленно обратиться к врачу и начать лечить атеросклероз сосудов головного мозга. Ведь нарушения в его работе при отсутствии лечения могут спровоцировать психические отклонения у пациентов.
к содержанию ^Диагностика
Специалисты могут поставить диагноз по наличию характерной симптоматики заболевания, но для понимания полной картины и грамотного назначения лечения необходимо проведение ряда мероприятий.
Самым распространенным методом исследования атеросклероза, является УЗИ. Существует несколько видов ультразвукового исследования головного мозга: дуплексное сканирование, транскринальная доплеография, ангиография.Данные методы ультразвукового исследования позволяет увидеть сосуды ткани в двухмерном изображении с подробной картиной кровотока в сосудах. УЗИ отображает сосуды в 2-х плоскостях и позволяет диагностировать различные патологические отклонения в головном мозге.
Комплексное проведение УЗИ во всех трех режимах даёт целостное представление о развитии атеросклероза сосудов. Все эти методы не несут опасности для пациента, а в совокупности с лабораторными исследованиями отражают полную картину заболевания.
к содержанию ^Методы лечения и профилактика атеросклеротических поражений головного мозга
При постановке диагноза, лечение атеросклероза сосудов головного мозга необходимо начинать незамедлительно. Своевременно оказанная медицинская помощь и лечение избавят пациента от осложнений, которые может вызвать заболевание. Осложнения могут быть различными от развития слабоумия и потери дееспособности, до инсульта.
При диагнозе атеросклероз сосудов головного мозга стандартное лечение начинают с того, что пациенту прописывают строгую диету и рекомендуют отказаться от курения и алкоголя. Диета для пациентов диагнозом атеросклероз заключается в ограничении потребления продуктов с повышенным содержанием вредного холестерина. Обычно лечащий врач рекомендует пациенту отказаться от мяса, рыбы и птицы, исключить из рациона молочные продукты высокой жирности, шоколад и яйца.
Рекомендуются к употреблению чеснок, лук, морская капуста и различные натуральные соки.
Медикаментозное лечение включает в себя назначение препаратов, в отдельных случаях прибегают к хирургическому вмешательству.
Для медикаментозного лечения используются препараты, расширяющие артерии, снижающие уровень холестерина, корректирующие липидный обмен в организме и восстанавливающие уровень метаболизма. Положительный эффект даёт терапия йод-содержащими препаратами.
Для расширения артерий и сосудов используют антагонисты кальция. Эти препараты практически лишены побочных эффектов, за счёт своего медленного и целенаправленного действия. При их приёме не наблюдается изменение тонуса сосудов.Наибольшей эффективностью в лечении атеросклероза мозга пользуются Циннаризин и Нимодиплин.
Медикаменты, созданные на основе растительных алкалоидов, улучшают мозговое кровообращение, ускоряют метаболизм и предотвращают образование тромбов.
Никотиновая кислота используется в лечении для предотвращения отложений холестерина. Наиболее эффективным, является её применение в инъекционном виде. Укреплению стенок артерий способствует применение антиоксидантов, препаратов селена и кремния.
Самым опасным проявлением болезни считается отложение холестериновых бляшек, для разрушения и предотвращение новых образований назначают статины. От плохого холестерина также помогают избавиться фибраты. Препараты этой группы участвуют в метаболизме и за счет этого снижают образование холестерина в крови.
Оперативное или аппаратное лечение назначается пациентам, в случае если медикаментозный курс лечения не дает положительного эффекта. Оперативное вмешательство необходимо для удаления бляшек в сосудах и артериях и дальнейшего восстановления нормального кровообращения в мозге.
Аппаратное лечение не нашло широкого распространения в нашей стране, так как имеет достаточно высокую стоимость. Суть аппаратного метода лечения, заключается в пропускании крови больного, через аппарат с использованием сорбента собирающего холестерин. Данный метод новый и ещё не подтвердил своей высокой эффективности.
Для профилактики атеросклероза следует заниматься спортом и соблюдать режим питания.
Как лечить атеросклероз, может сказать только квалифицированный врач. Самолечение при атеросклерозе головного мозга недопустимо. В 80% случаев самолечение заканчивается летальным исходом.
к содержанию ^Профилактика поможет избежать заболевания

Атеросклероз сосудов мозга заболевание хроническое, его течение может быть медленным и практически бессимптомным, а может развиться стремительно и за несколько месяцев привести к серьезным поражениям мозга. Опасность данного заболевания неоспорима, по этому, его профилактика необходима для каждого.
Профилактика атеросклероза сосудов мозга – это образ жизни, который включает в себя активные занятия спортом, отказ от курения, снижение уровня стрессов. Самое главное: поддержание нормального веса и контроль над питанием. Употребление овощей, фруктов и сокращение жиров в пище помогут удерживать уровень холестерина в крови в норме.
Очень важно следить за своим артериальным давлением и при его систематических колебаниях незамедлительно обращаться к врачу. Перепады давления часто сигнализируют о нарушениях стенок сосудов и ухудшении кровообращения.
Анализы на измерения уровня сахара в крови необходимо проводить не реже 1 раза в полгода, особенно это касается людей в возрасте от 45 лет. Уровень холестерина в крови, также следует проверять регулярно и при малейших изменениях в сторону увеличения проводить лечение под наблюдением врача.
Всё это позволит вовремя диагностировать проявления атеросклероза и при необходимости начать лечение. Следует помнить, что любую болезнь легче предотвратить, чем лечить в запущенной форме. Атеросклероз сосудов головного мозга имеет выраженные симптомы, заметив их, необходимо начинать срочное лечение , это позволит избежать необратимых последствий и купировать болезнь на начальном этапе.
Загрузка…mozgmed.ru
Атеросклероз сосудов головного мозга. Симптомы, лечение, факторы риска заболевания
Нервная система страдает от нехватки кислорода и нарушения обмена веществ сильнее других органов и тканей человеческого тела. Атеросклероз сосудов головного мозга без лечения может привести к тяжелым последствиям для здоровья, безвозвратно изменяя сознание больного с нарастанием симптомов.
Факторы риска и причины появления
Истинную причину заболевания на сегодняшний день ученые не установили. Однако доктора разработали теории, согласно которым развитие атеросклероза связанно с нарушением обмена липидов и врожденной уязвимостью внутренней оболочки артерий. Причины атеросклероза сосудов головного мозга условно разделяются на модифицируемые и некорректируемые. К независимым от образа жизни факторам относятся:
- Наследственность, отягощенная сердечнососудистыми заболеваниями.
- Сахарный диабет и другие эндокринологические патологии.
- Возраст более 45 лет.
- Врожденные нарушения обмена холестерина.
Факторы, вызывающие атеросклероз сосудов мозга, могут зависеть от привычек и физической активности человека. Среди них наиболее значимые:
- Курение сигарет и употребление алкогольных напитков.
- Чрезмерное питание продуктами с высоким содержанием холестерина.
- Пассивный образ жизни.
Независимо от фактора, спровоцировавшего атеросклероз, фиброзные бляшки перекрывают просвет сосуда, нарушая кровообращение в головном мозге. Сформировавшийся патологический процесс приводит к прогрессирующей гибели нейронов.
Симптомы
Атеросклероз имеет множество проявлений, по которым можно определить, в каких артериях головного мозга холестериновые бляшки привели к большему разрушению нервных клеток. Гипоксическому поражению мозга часто сопутствует инфаркт миокарда и другие формы ишемической болезни сердца.
Вначале симптомы атеросклероза сосудов головного мозга имеют характер дисциркуляторной энцефалопатии. Состояние возникает из-за критического снижения кровообращения в артериях головы и проявляется:
- периодическими головными болями;
- потерей сознания;
- слабостью и головокружением.
Позже, когда атеросклероз приводит к отмиранию нейронов, состояние больного начинает усугубляться. На этой стадии фиброзная бляшка практически полностью препятствует кровообращению, что постепенно приводит к формированию ишемического инсульта. Наиболее распространенные симптомы в этот период:
- Прогрессирующее ухудшение памяти. При этом человек забывает недавние события, но сохраняются далекие воспоминания из прошлого.
- Появляется нестабильность эмоций, раздраженность при ярком свете, шуме. Больной переоценивает свои способности.
- Возникает бессонница, которой сопутствуют кошмарные сновидения.
- Снижается концентрация внимания.
- Прогрессирующее снижение зрения, иногда до полной слепоты.
- Ослабление слуха.
- Нарушения температурной чувствительности, больной мерзнет или ощущает жар.
- Расстройство координации и тремор рук.
- Полностью теряется способность к обучению и освоению новых навыков.
Когда атеросклероз мозговых сосудов приводит к полной остановке кровообращения, в нервной ткани образуется участок некроза. При этом у человека наблюдается следующая клиническая картина:

- Возникают параличи конечностей. Больной теряет способность к самообслуживанию.
- Нарушение понимания устной и письменной речи.
- Косоглазие.
- Появляется асимметрия лица, сглаживается носогубная складка.
- Нарушается акт глотания.
- Человек теряет возможность разговаривать.
- Угнетение нормальных рефлексов и возникновение патологических.
- У больного прогрессирует слабоумие. Деменция приводит к полной дегенерации личности и потери элементарных навыков, освоенных в процессе жизнедеятельности.
Чтобы безошибочно диагностировать истинную причину появившихся симптомов, изучения клинической картины недостаточно. Поэтому врачи используют дополнительные методы обследования.
Лабораторная и аппаратная диагностика
Точная диагностика атеросклероза сосудов головного мозга реальна благодаря биохимическим исследованиям крови и использованию технологий. На основании полученных данных разрабатывается индивидуальный подход к проблеме пациента.
- Чтобы определить атеросклероз сосудов и степень нарушения обмена жиров назначается липидограмма. Анализ позволяет объективно установить уровень «вредного (ЛПНП)» и «полезного (ЛПВП)» холестерина, триглицеридов. Эти параметры отражают изначальную степень нарушения обмена веществ и эффективность назначенных препаратов во время курса лечения и после него.
- Дуплексное или триплексное сканирование позволяет обнаружить признаки атеросклероза сосудов головного мозга с помощью ультразвука. Методом определяют скорость кровотока, наличие холестериновых бляшек на внутренней оболочке артерии и проходимость сосуда.
- Также диагностировать атеросклероз мозга можно с помощью МРТ. Метод позволяет визуализировать малейшие изменения в нервной ткани. Применять этот вид аппаратного исследования рационально, если больной поступил с инсультом.
- Ангиография выполняется при сопоставлении всех выявленных симптомов и данных. Метод проводится после постановки диагноза для выбора хирургической тактики лечения.
Чтобы окончательно подтвердить облитерирующий атеросклероз, вышеперечисленных методов достаточно. Прочие аппаратные и лабораторные исследования назначаются доктором для установления сопутствующей патологии.
Диагностические центры
Принципы лечения
Как бороться с атеросклерозом сосудов головного мозга? Для устранения опасного заболевания используется несколько подходов, при правильном лечении они помогут избежать фатальных симптомов и инсульта.
Лечение в терапевтических отделениях проводится на ранних стадиях патологии, когда фиброзная бляшка еще поддается растворению с помощью медикаментов и коррекции рациона питания. Хирургическое лечение выполняется, когда атеросклероз значительно нарушил кровоток и привел к органическим нарушениям в ЦНС. Основные мероприятия желательно дополнить средствами народной медицины.
Терапевтическое лечение
Лекарства от атеросклероза сосудов головного мозга представлены широким спектром препаратов, воздействующих на структуру болезни. К наиболее актуальной группе относятся средства, оказывающие гиполипидемическое медикаментозное действие. К ним относятся:
- Статины, снижающие количество рецепторов для ЛПНП и обеспечивающие усиленный захват и переработку «вредной» фракции печенью. Препараты для лечения атеросклероза сосудов головного мозга при длительном использовании позволяют уменьшить фиброзные бляшки и стабилизировать обмен липидов в организме. Недостатком лечения этими медикаментами является привыкание, из-за чего они назначаются на всю жизнь. Противопоказания к использованию имеют люди с активным гепатитом, циррозом печени, печеночная недостаточность, беременность. В группу входят: Липлимар, Симвастатин, Флувастатин.
- Фибраты повышают количество ферментов расщепляющих жиры, снижают количество триглицеридов, провоцируют распад ЛПНП и блокируют синтез ЛПОНП. Эти средства уменьшают общий уровень холестерина, но назначаются только при гиперлипидемии за счет фракции триглицеридов. Лечение при печеночной недостаточности этими препаратами противопоказано. В группу входят: Фенофибрат, Ципрофибрат.
- Секвестранты желчных кислот — вещества способствуют усиленному выведению из организма эндогенного холестерина с желчью. На триглицериды практически не изменяется, однако были случаи повышения этой фракции на фоне лечения. Также в печени увеличиваются рецепторы к ЛПНП. К представителям группы относятся: Колестирамин.
- Никотиновая кислота при атеросклерозе используется, если нарушение жирового обмена произошло из-за повышения всех липидных фракций. Средство снижает синтез ЛПНП и ЛПОНП. При длительном использование количество «полезного» холестерина увеличивается. Употребление никотиновой кислоты при атеросклерозе ведет к снижению сопротивления мышечной оболочки артерии и сосуд расширяется. Препарат уменьшает риск образования тромбов на разорвавшейся холестериновой бляшке и их миграции.
В дополнение к основному лекарству от атеросклероза головного мозга можно применять поливитаминные комплексы и средства симптоматической терапии. Среди них:
- Антиагреганты, вещества снижающие склеивание тромбоцитов. Лечение атеросклероза головного мозга при высоком риске возникновения инсульта в обязательном порядке требует назначения комбинации клопидогрел + ацетилсалициловая кислота (двойная антитромбоцитарная нагрузка).
- При высоком давлении следует применить антигипертензивные средства. Препараты, снимающие гипертонию: Козаар, Рамиприл, Бисопролол.
Предпочтение следует отдавать комбинированным лекарствам. Также для успешного лечения следует придерживаться диеты и ограничивать поступление экзогенного холестерина с пищей.
Народная медицина
Травы при атеросклерозе дополняют основное лечение и усиливают эффекты таблеток от дислипидемии. Из растений создают лекарства по этим рецептам:
- Измельченные и высушенные листья подорожника дозой в 1 столовую ложку залить 300 мл кипяченой воды. Средство настаивается 15 минут. Затем необходимо выпить отвар небольшими глотками за 30 мин до еды.
- Лист земляники разрезать на маленькие части и залить горячей водой. Около 30 мин отвар настаивается. Пить полученное лекарство можно 4 раза в день по 1 столовой ложке.
Прогноз
Прогноз заболевания вариабельный. Состояние пациента зависит от ведущих симптомов, возраста и проводимого лечения. Атеросклероз сосудов головного мозга у пожилых людей имеет особенно злокачественное течение, осложняется инсультом или старческим слабоумием. Прогноз для жизни и здоровья людей с запущенной болезнью неблагоприятный, они обречены на инвалидность, смерть.
Для пациентов, начавших лечение на ранних этапах, исход благоприятный с сохранением физической и умственной активности.
oskleroze.ru

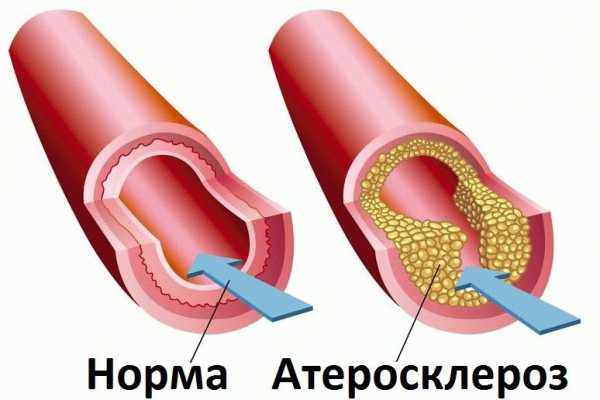
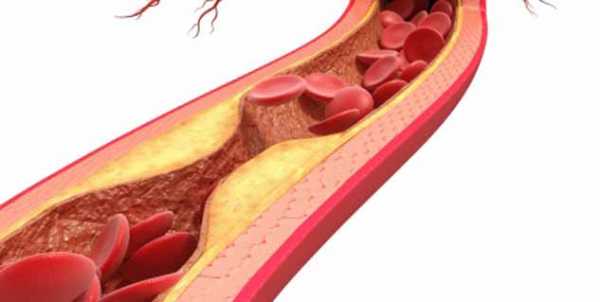
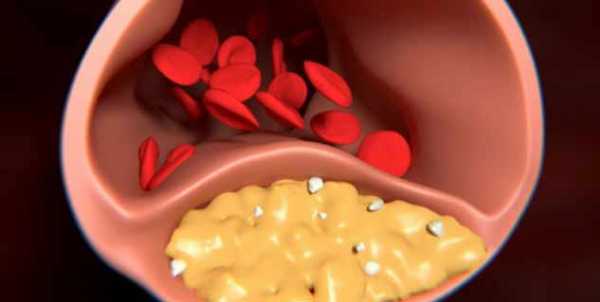
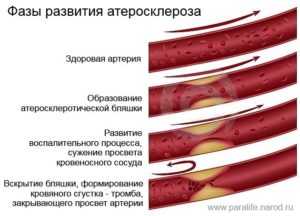



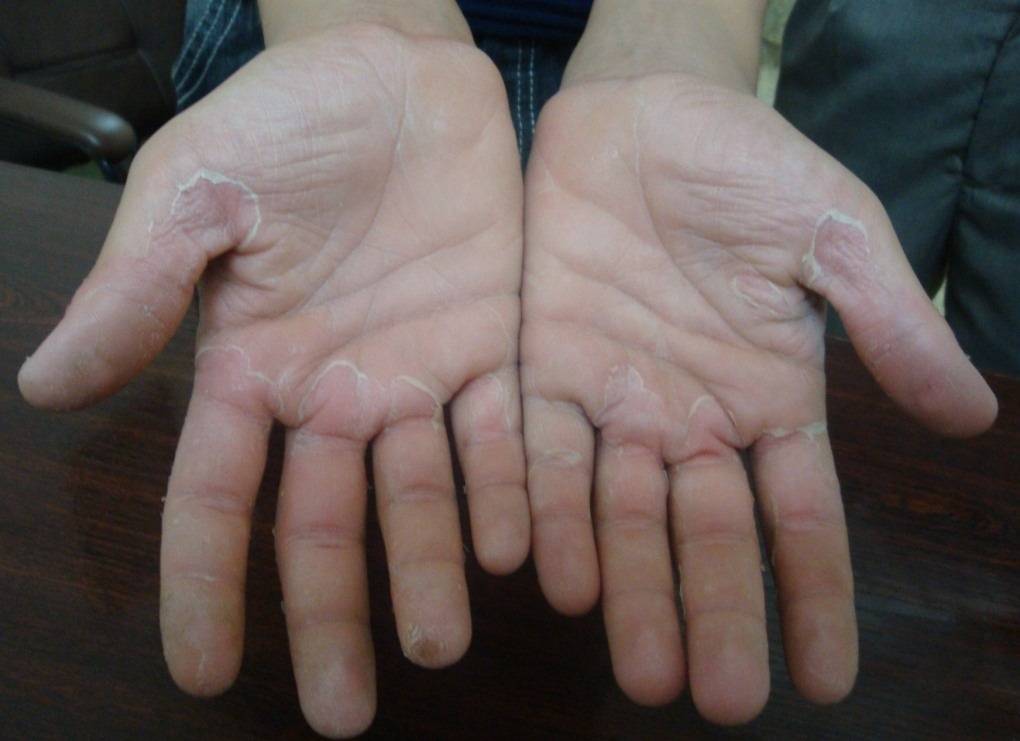
 Чистящие и моющие средства, неправильно подобранное мыло или крем могут провоцировать шелушение ладоней. Особенно неприятно, если оно сопровождается аллергическим зудом.
Чистящие и моющие средства, неправильно подобранное мыло или крем могут провоцировать шелушение ладоней. Особенно неприятно, если оно сопровождается аллергическим зудом.
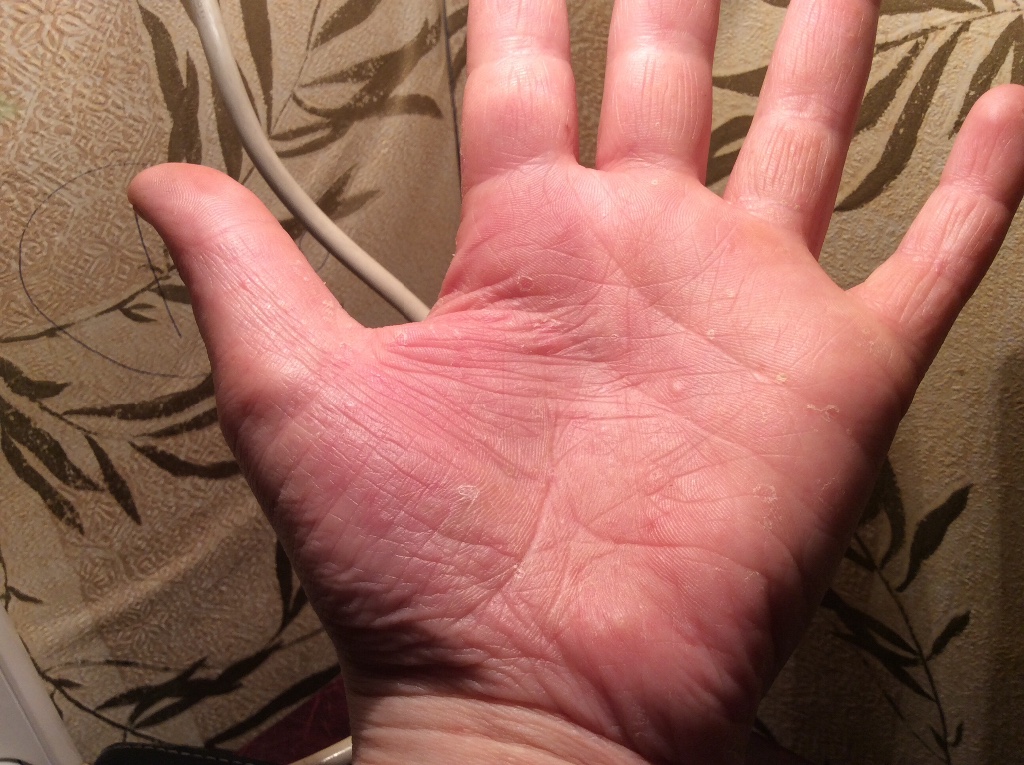
 Кроме того, кожа как лакмусовая бумажка отражает так называемые «внутренние» проблемы. Таким образом могут проявиться болезни желудка и кишечника.
Кроме того, кожа как лакмусовая бумажка отражает так называемые «внутренние» проблемы. Таким образом могут проявиться болезни желудка и кишечника.
 Кожа может выглядеть сухой и увядшей даже при условии применения специальной косметики и молодой возраст.
Кожа может выглядеть сухой и увядшей даже при условии применения специальной косметики и молодой возраст.

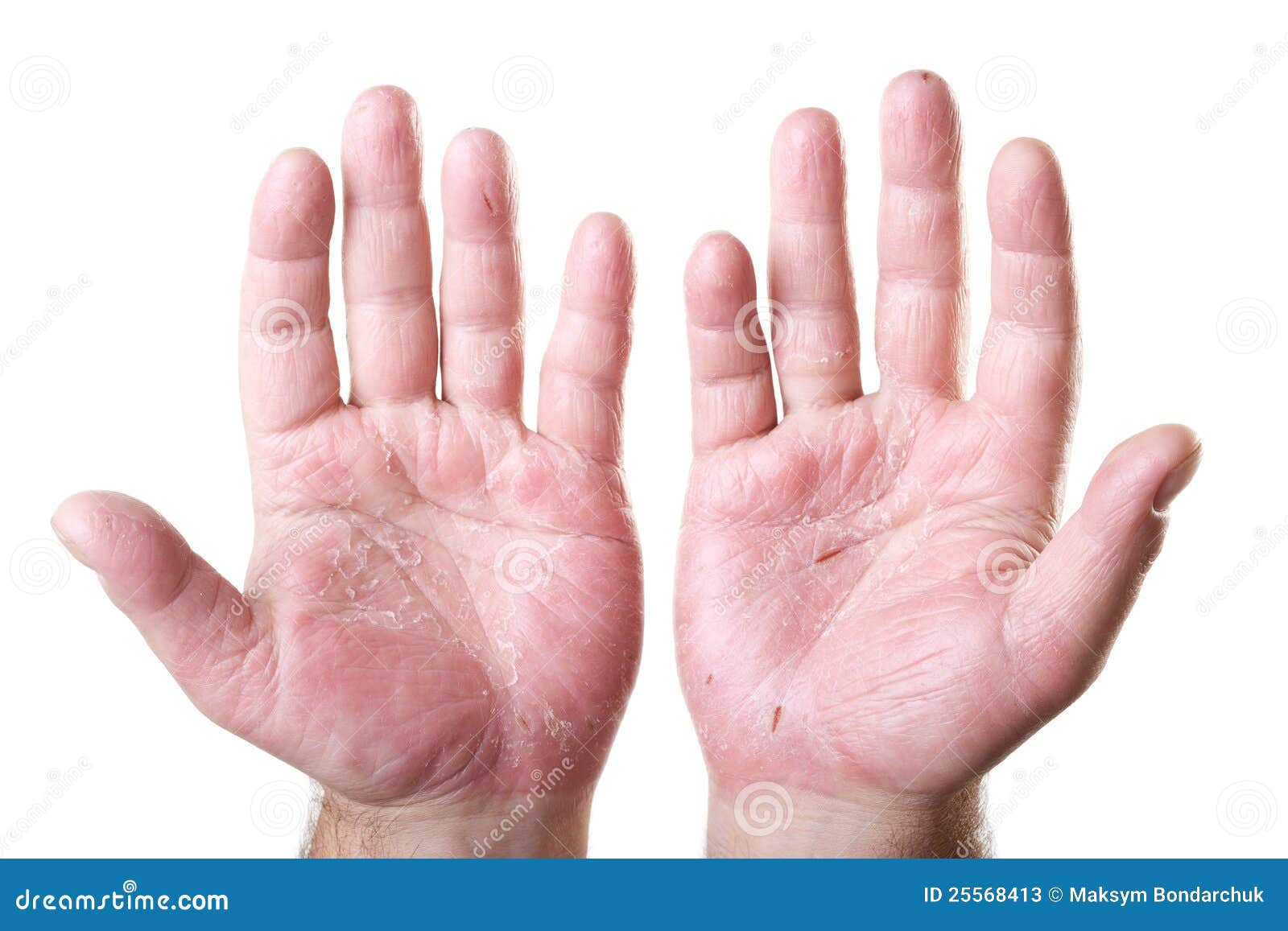


 Важно знать, что эта серьезная болезнь может начаться с того, что кожа локтей становится сухой и грубой. Но при псориазе быстро появляется сильный зуд и узелковые высыпания, которые сливаются в крупные бляшки.
Важно знать, что эта серьезная болезнь может начаться с того, что кожа локтей становится сухой и грубой. Но при псориазе быстро появляется сильный зуд и узелковые высыпания, которые сливаются в крупные бляшки. Запрещено проводить подобные процедуры при наличии воспаления или трещин на поверхности кожи.
Запрещено проводить подобные процедуры при наличии воспаления или трещин на поверхности кожи. Чтобы кожа была нежной и упругой, рекомендовано пить достаточное количество чистой воды. Необходимо употреблять в пищу свежие овощи и фрукты, а также продукты, богатые ненасыщенными жирами (морепродукты, орехи). 1-2 раза в год может быть показан курсовой прием поливитаминов. Этим советам полезно следовать каждому человеку, ведь проще предотвратить проблему, чем искать пути ее решения.
Чтобы кожа была нежной и упругой, рекомендовано пить достаточное количество чистой воды. Необходимо употреблять в пищу свежие овощи и фрукты, а также продукты, богатые ненасыщенными жирами (морепродукты, орехи). 1-2 раза в год может быть показан курсовой прием поливитаминов. Этим советам полезно следовать каждому человеку, ведь проще предотвратить проблему, чем искать пути ее решения. Рефлекторно дети расчесывают дерму, порой занося в организм дополнительные инфекции и провоцируют развитие осложнений, что усложняет лечение.
Рефлекторно дети расчесывают дерму, порой занося в организм дополнительные инфекции и провоцируют развитие осложнений, что усложняет лечение. Чаще всего шелушения возникают после наступления отопительного сезона, так нежная кожа всего тела реагирует на сухой, теплый воздух в комнате.
Чаще всего шелушения возникают после наступления отопительного сезона, так нежная кожа всего тела реагирует на сухой, теплый воздух в комнате. Возникает из-за нехватки витамина A и Е. Авитаминоз чаще возникает в весенне-зимний период и после болезни. Кожа детей на всем теле становится сухой, грубой на ощупь, а на ладонях и пальчиках начинает слезать, появляются заусенцы.
Возникает из-за нехватки витамина A и Е. Авитаминоз чаще возникает в весенне-зимний период и после болезни. Кожа детей на всем теле становится сухой, грубой на ощупь, а на ладонях и пальчиках начинает слезать, появляются заусенцы. Причиной может быть аллергия, наследственность или ослабленный иммунитет.
Причиной может быть аллергия, наследственность или ослабленный иммунитет. Изначально появляются небольшие, немного выступающие пятна розового цвета, поверхность которых покрыта мелкими чешуйками. Под воздействием ультрафиолета они светлеют и постепенно занимают все большую площадь.
Изначально появляются небольшие, немного выступающие пятна розового цвета, поверхность которых покрыта мелкими чешуйками. Под воздействием ультрафиолета они светлеют и постепенно занимают все большую площадь. На коже ребенка появляются белые, изредка шелушащиеся пятна. Чаще всего заболевание передается по наследству, но может возникать и у здорового ребенка после тяжелых инфекционных заболеваний или стрессов.
На коже ребенка появляются белые, изредка шелушащиеся пятна. Чаще всего заболевание передается по наследству, но может возникать и у здорового ребенка после тяжелых инфекционных заболеваний или стрессов.
 Родителям прежде всего следует обратиться к педиатру. После осмотра кожных покровов, изучения истории болезни ребенка, сборе информации об образе жизни и питании детский врач сможет дать свои рекомендации или отправит к другим специалистам.
Родителям прежде всего следует обратиться к педиатру. После осмотра кожных покровов, изучения истории болезни ребенка, сборе информации об образе жизни и питании детский врач сможет дать свои рекомендации или отправит к другим специалистам. Такие продукты наиболее полезны и содержат минимум химикатов.
Такие продукты наиболее полезны и содержат минимум химикатов.

 Чтобы не допустить осложнений, необходимо сразу обратиться к дерматологу и педиатру.
Чтобы не допустить осложнений, необходимо сразу обратиться к дерматологу и педиатру.
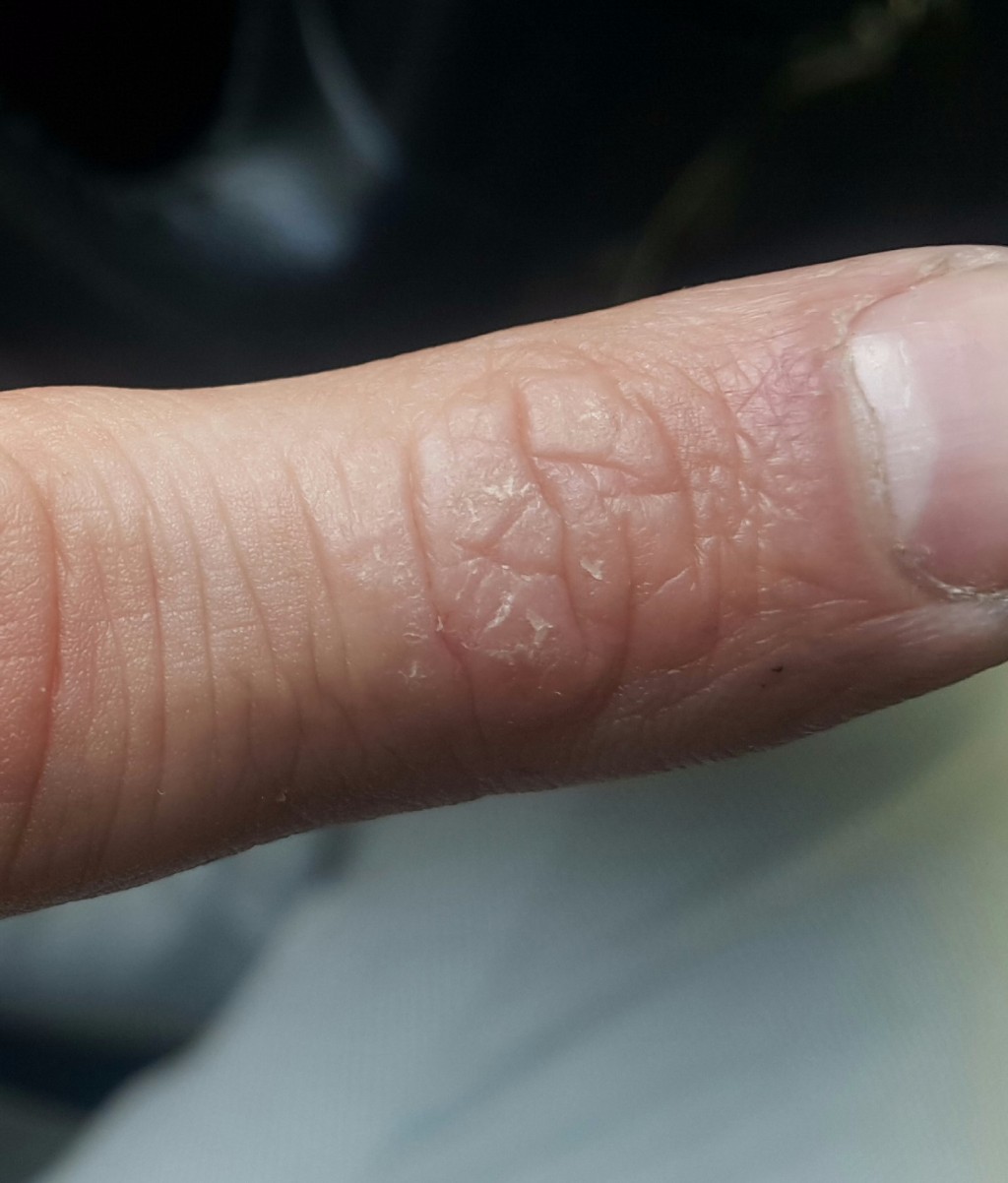



 Зачастую кожа облазит из-за нехватки витаминов А и Е. При этом шелушение наблюдается на ладонях крохи.
Зачастую кожа облазит из-за нехватки витаминов А и Е. При этом шелушение наблюдается на ладонях крохи. То же касается носков и колготок;
То же касается носков и колготок;

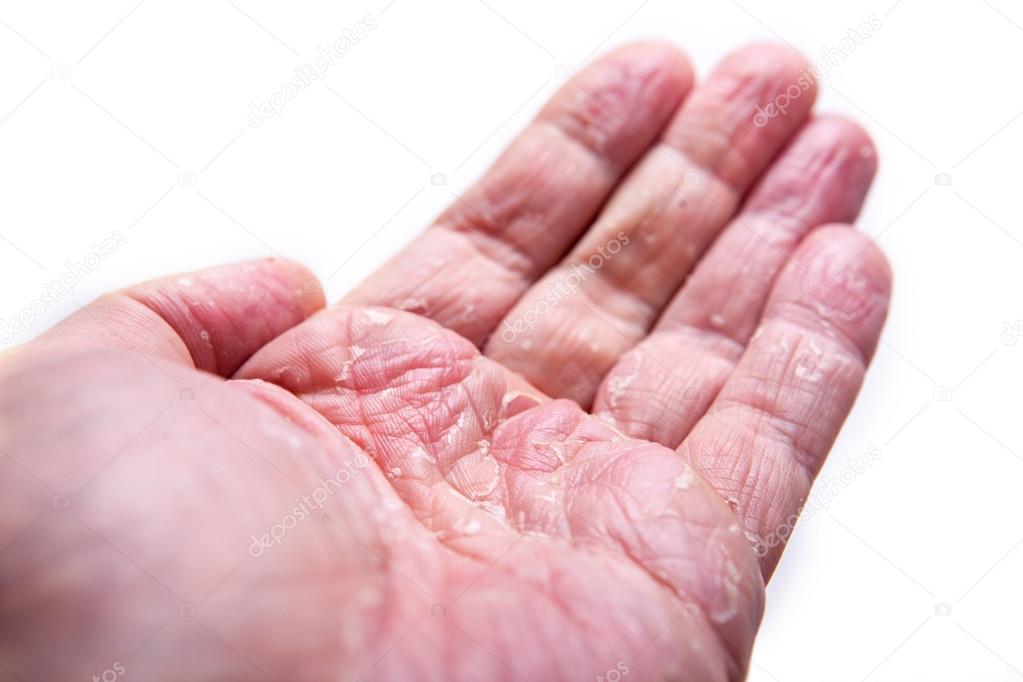
 Использование любого подобного способа нужно обязательно согласовать с врачом.
Использование любого подобного способа нужно обязательно согласовать с врачом.
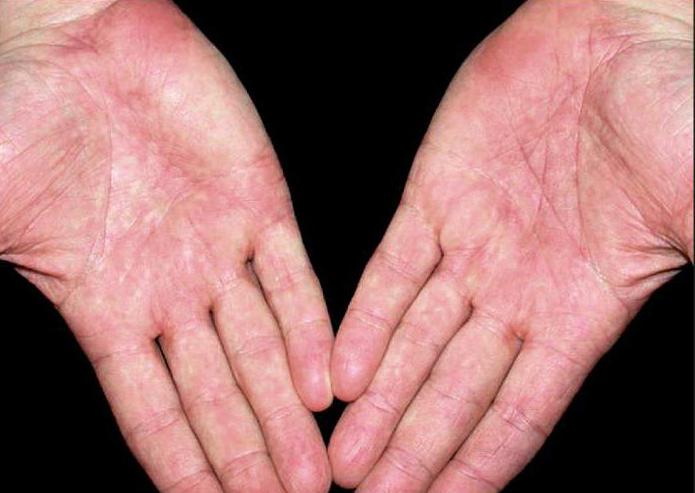 00
00
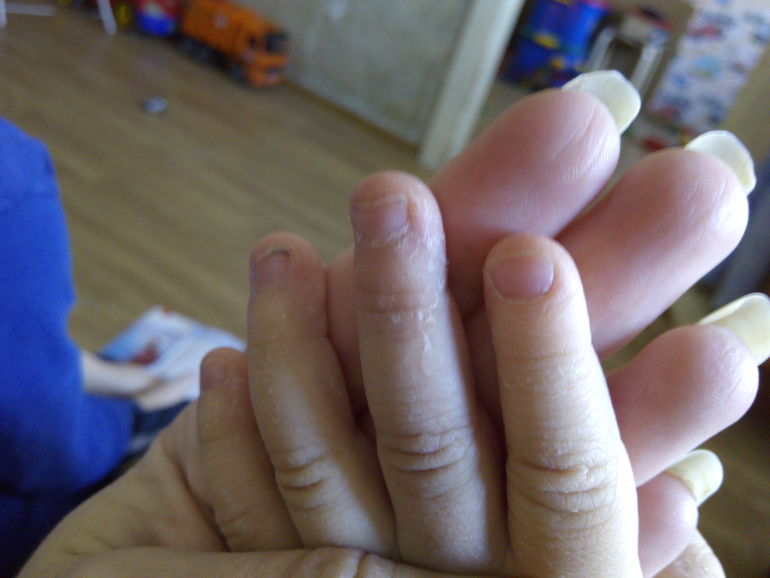
 Мы также изучаем общие советы по лечению и когда обращаться к врачу.
Мы также изучаем общие советы по лечению и когда обращаться к врачу. Также обратитесь к врачу при травмах рук, которые усугубляются или не улучшаются.
Также обратитесь к врачу при травмах рук, которые усугубляются или не улучшаются.

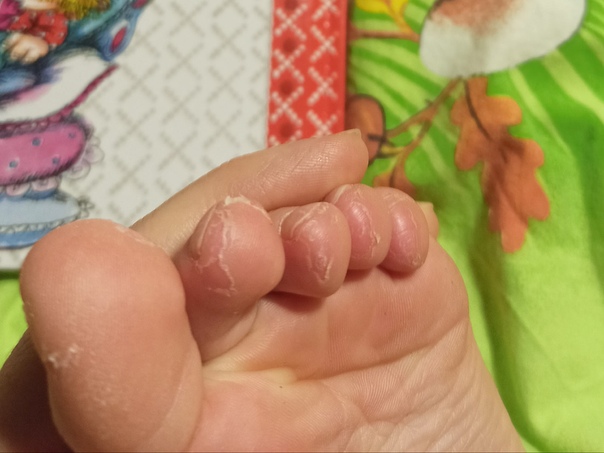

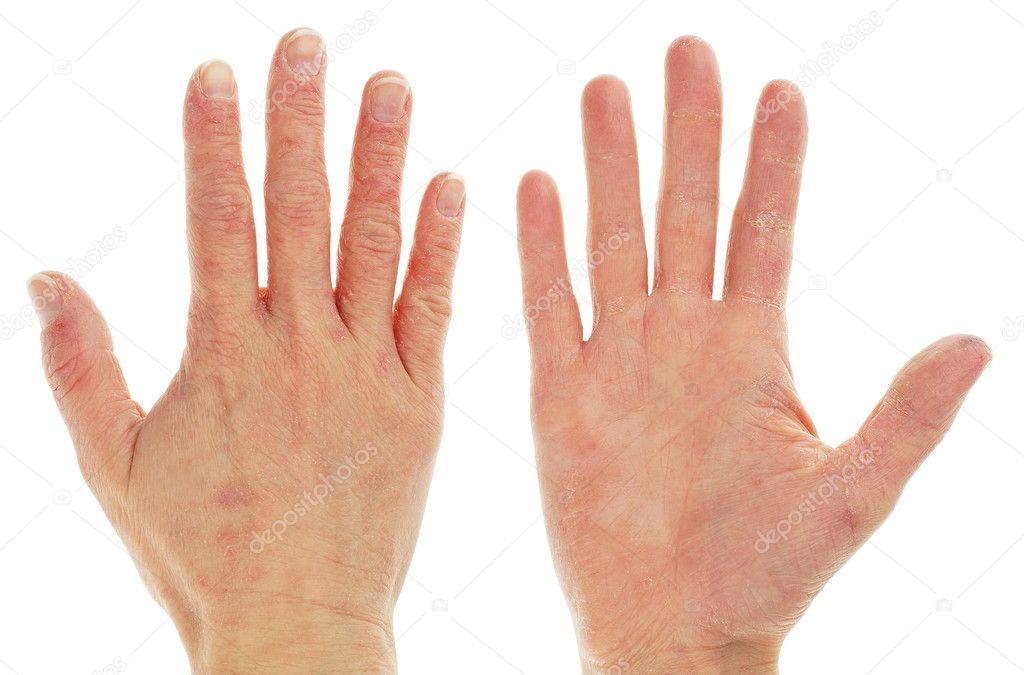

 Чтобы связаться с вашим терапевтом:
Чтобы связаться с вашим терапевтом:
 Следуйте советам на этой странице и обратитесь к терапевту, если боль не пройдет через 2 недели.
Следуйте советам на этой странице и обратитесь к терапевту, если боль не пройдет через 2 недели. ощущение.
ощущение. Эти расстройства включают:
Эти расстройства включают:
 При отсутствии лечения состояния, вызывающие боль в ладонях, могут привести к следующим осложнениям:
При отсутствии лечения состояния, вызывающие боль в ладонях, могут привести к следующим осложнениям: Это может начаться в детстве как часть врожденной склонности к экземе, но чаще всего встречается у подростков и взрослых. Дерматит рук может быть недолгой и преходящей проблемой. Однако у некоторых людей он длится годами и может иметь большое влияние на повседневную жизнь.
Это может начаться в детстве как часть врожденной склонности к экземе, но чаще всего встречается у подростков и взрослых. Дерматит рук может быть недолгой и преходящей проблемой. Однако у некоторых людей он длится годами и может иметь большое влияние на повседневную жизнь. Это называется аллергическим контактным дерматитом.
Это называется аллергическим контактным дерматитом. Могут быть потрескавшиеся участки, которые кровоточат и сочатся.Иногда небольшие водяные пузыри можно увидеть на ладонях или по бокам пальцев. Могут быть затронуты различные части руки, такие как перепонки пальцев, мясистые кончики пальцев или центр ладоней. Существует несколько различных моделей дерматита рук, но они обычно не говорят нам о его причине, и эта картина может со временем измениться у одного человека.
Могут быть потрескавшиеся участки, которые кровоточат и сочатся.Иногда небольшие водяные пузыри можно увидеть на ладонях или по бокам пальцев. Могут быть затронуты различные части руки, такие как перепонки пальцев, мясистые кончики пальцев или центр ладоней. Существует несколько различных моделей дерматита рук, но они обычно не говорят нам о его причине, и эта картина может со временем измениться у одного человека.
 Они помогают восстановить поврежденную внешнюю кожу и удерживать влагу внутри кожи, делая ее снова мягкой и эластичной. Их следует наносить повторно в течение дня и всякий раз, когда кожа кажется сухой. Они также помогают снизить риск вторичной бактериальной инфекции.
Они помогают восстановить поврежденную внешнюю кожу и удерживать влагу внутри кожи, делая ее снова мягкой и эластичной. Их следует наносить повторно в течение дня и всякий раз, когда кожа кажется сухой. Они также помогают снизить риск вторичной бактериальной инфекции.

 В листовке BAD.
В листовке BAD. Перчатки должны быть чистыми и сухими внутри и не сломанными.
Перчатки должны быть чистыми и сухими внутри и не сломанными.
 Других симптомов, указывающих на дефицит гормона гипофиза или масс-эффект, не было. При осмотре у пациента были желтые руки (рис. 1) и ступни, склеры в норме, индекс массы тела (ИМТ) составил 24.1 кг / м 2 . Клинически она была гипофизарной, поля зрения и глазное дно в норме, тест на беременность отрицательный. Лабораторные исследования представлены в таблице 1.
Других симптомов, указывающих на дефицит гормона гипофиза или масс-эффект, не было. При осмотре у пациента были желтые руки (рис. 1) и ступни, склеры в норме, индекс массы тела (ИМТ) составил 24.1 кг / м 2 . Клинически она была гипофизарной, поля зрения и глазное дно в норме, тест на беременность отрицательный. Лабораторные исследования представлены в таблице 1. 2 Ед / л
2 Ед / л Пигментация усиливается при искусственном освещении. Пигментация при желтухе обычно диффузная и наиболее заметна в склерах, а глаза щадят при каротинемии.
Пигментация усиливается при искусственном освещении. Пигментация при желтухе обычно диффузная и наиболее заметна в склерах, а глаза щадят при каротинемии. 1 Каротинемия может проявляться через четыре-семь недель после начала диеты, богатой каротиноидами. Продукты, богатые каротином, включают сладкий картофель, морковь, темно-зеленые листовые овощи, кабачки, перец и абрикосы. Повышенные уровни криптоксантина и зеаксантина / лютеина в сыворотке подтверждают высокое потребление каротиноидов с пищей. Каротенемия может возникнуть при употреблении пищевых добавок или использования пальмового масла для приготовления пищи, что является обычной практикой в Западной Африке.
1 Каротинемия может проявляться через четыре-семь недель после начала диеты, богатой каротиноидами. Продукты, богатые каротином, включают сладкий картофель, морковь, темно-зеленые листовые овощи, кабачки, перец и абрикосы. Повышенные уровни криптоксантина и зеаксантина / лютеина в сыворотке подтверждают высокое потребление каротиноидов с пищей. Каротенемия может возникнуть при употреблении пищевых добавок или использования пальмового масла для приготовления пищи, что является обычной практикой в Западной Африке. 1
1  По оценкам, распространенность аменореи после приема таблеток у австралийских женщин составляет одну из 200 в течение шести месяцев и одну из 400 в течение более 12 месяцев. 6 Другие лекарства или препараты, вызывающие ГГ, включают опиоиды, анаболические стероиды и противозачаточные гестагены.
По оценкам, распространенность аменореи после приема таблеток у австралийских женщин составляет одну из 200 в течение шести месяцев и одну из 400 в течение более 12 месяцев. 6 Другие лекарства или препараты, вызывающие ГГ, включают опиоиды, анаболические стероиды и противозачаточные гестагены. 10 Содержащие каротин «дубильные» таблетки связаны с нарушениями менструального цикла. Обратимый ГГ также был зарегистрирован у молодого мужчины с диетической каротенемией. 11
10 Содержащие каротин «дубильные» таблетки связаны с нарушениями менструального цикла. Обратимый ГГ также был зарегистрирован у молодого мужчины с диетической каротенемией. 11  Мутация потери функции β-каротин-15,15′-монооксигеназы ранее была описан при каротенемии и гиповитамозе A. 12,13
Мутация потери функции β-каротин-15,15′-монооксигеназы ранее была описан при каротенемии и гиповитамозе A. 12,13  Недавно было показано, что у мышей-самцов, лишенных β-каротин-15,15’-монооксигеназы, есть HH. 15
Недавно было показано, что у мышей-самцов, лишенных β-каротин-15,15’-монооксигеназы, есть HH. 15 
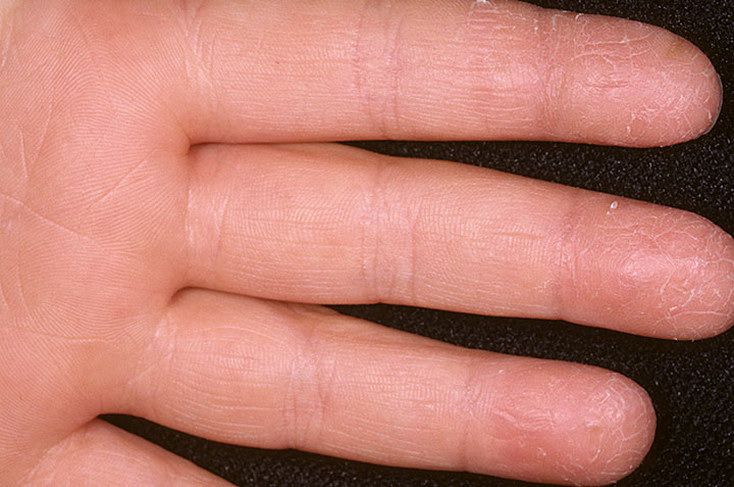 Eur J Clin Nutr 2014; 68 (12): 1362–64.
Eur J Clin Nutr 2014; 68 (12): 1362–64. Clin Chem 1997; 43 (1): 146–53.
Clin Chem 1997; 43 (1): 146–53. Эти файлы будут иметь «PDF» в скобках вместе с размером файла для загрузки. Чтобы открыть файл PDF, вам понадобится совместимое программное обеспечение, такое как Adobe Reader. Если у вас его нет, вы можете бесплатно загрузить Adobe Reader.
Эти файлы будут иметь «PDF» в скобках вместе с размером файла для загрузки. Чтобы открыть файл PDF, вам понадобится совместимое программное обеспечение, такое как Adobe Reader. Если у вас его нет, вы можете бесплатно загрузить Adobe Reader. Иногда появляются волдыри. Синдром ладони-стопы иногда возникает на других участках кожи, например на коленях или локтях. Но это встречается реже.
Иногда появляются волдыри. Синдром ладони-стопы иногда возникает на других участках кожи, например на коленях или локтях. Но это встречается реже. Это вызывает синдром ладони-стопы. Как только лекарство выходит из кровеносных сосудов, оно повреждает окружающие ткани. Это вызывает симптомы от покраснения и отека до проблем с ходьбой.
Это вызывает синдром ладони-стопы. Как только лекарство выходит из кровеносных сосудов, оно повреждает окружающие ткани. Это вызывает симптомы от покраснения и отека до проблем с ходьбой. Степень тяжести синдрома кисти и стопы у всех может быть разной. Даже люди, принимающие одно и то же лекарство от одной и той же формы рака, могут иметь разные симптомы.
Степень тяжести синдрома кисти и стопы у всех может быть разной. Даже люди, принимающие одно и то же лекарство от одной и той же формы рака, могут иметь разные симптомы. Используйте пакеты со льдом, прохладную проточную воду или влажное полотенце в течение 15-20 минут за раз. Не прикладывайте лед непосредственно к коже.
Используйте пакеты со льдом, прохладную проточную воду или влажное полотенце в течение 15-20 минут за раз. Не прикладывайте лед непосредственно к коже.
 Ортопед — это врач, специализирующийся на заболеваниях стоп. Он или она также может порекомендовать продукты, которые снижают трение и оказывают меньшее давление на ноги.
Ортопед — это врач, специализирующийся на заболеваниях стоп. Он или она также может порекомендовать продукты, которые снижают трение и оказывают меньшее давление на ноги.
 Это вызывает чувство жжения, зуда. Тяжелый дисгидротический
экзема также может вызвать образование пузырей.Это может повлиять на ваши ладони, стороны вашего
пальцы и подошвы ног. Чаще всего это встречается у людей в возрасте 20, 30 и
40-е годы. Но это может случиться в любом возрасте.
Это вызывает чувство жжения, зуда. Тяжелый дисгидротический
экзема также может вызвать образование пузырей.Это может повлиять на ваши ладони, стороны вашего
пальцы и подошвы ног. Чаще всего это встречается у людей в возрасте 20, 30 и
40-е годы. Но это может случиться в любом возрасте. Более
часто это происходит в течение многих месяцев или лет.
Более
часто это происходит в течение многих месяцев или лет. Далее маленький
могут начать появляться пузыри, заполненные жидкостью. Это вызывает более сильный зуд
и боль. Эти волдыри могут увеличиваться. У некоторых людей эти симптомы могут вызывать множество
проблем с повседневной деятельностью. Волдыри часто держатся за несколько недель, прежде чем они
высыхают и отслаиваются.
Далее маленький
могут начать появляться пузыри, заполненные жидкостью. Это вызывает более сильный зуд
и боль. Эти волдыри могут увеличиваться. У некоторых людей эти симптомы могут вызывать множество
проблем с повседневной деятельностью. Волдыри часто держатся за несколько недель, прежде чем они
высыхают и отслаиваются. поставщик медицинских услуг или дерматолог.Дерматолог — это медицинский работник, который
специализируется на кожных заболеваниях.
поставщик медицинских услуг или дерматолог.Дерматолог — это медицинский работник, который
специализируется на кожных заболеваниях. Это делается для выявления аутоиммунной причины.
Это делается для выявления аутоиммунной причины.