Креатинкиназа повышена: причины и возможные заболевания
При наличии некоторых заболеваний или подозрений на них пациенту может быть назначен биохимический анализ крови с целью определения уровня креатинкиназы. Этот важный показатель при повышении уровня может указывать на различные проблемы со здоровьем. Наиболее важными и опасными для здоровья из них являются повреждения сердечной мышцы – миокарда.
Содержание статьи:
Что такое креатинкиназа и какая ее норма?

Кратинкиназа – фермент, который находится в клетках головного мозга, мышцах и сердце
Креатинкиназа – это специфический фермент, содержащийся в скелетных мышцах, в миокарде, в клетках головного мозга, легких и щитовидной железы, то есть наиболее важных органах человеческого тела. Уровень этого фермента изменяется при поражении клеток указанных органов, поэтому может служить средством диагностики различных патологий.
При анализе крови этот высокоточный и чувствительный показатель может стать маркером изменений в мышцах скелета, в миокарде, служить вспомогательным определителем наличия инфарктов, стенокардии и высокого артериального давления. Если креатинкиназа повышена, это может указывать на наличие серьезных проблем в состоянии здоровья, поэтому значение этого фермента для диагностики опасных заболеваний трудно переоценить.
Анализ на креатинкиназу назначается в качестве вспомогательного метода диагностики при жалобах пациента на боли в сердце, за грудиной, отдающие в левую руку, под лопатку и так далее. Также такой анализ может быть назначен при подозрении на наличие заболеваний, связанных с нарушениями нормального функционирования скелетной мускулатуры, например, при миопатии и мышечной дистрофии.
Чаще всего же уровень креатинкиназы проверяется для ранней диагностики острого инфаркта миокарда.
Ее количество в крови резко возрастает в первые часы после начала болевого синдрома, поэтому по такому результату можно очень быстро госпитализировать больного и спасти его жизнь.
Проба на этот фермент проводится при биохимическом анализе крови. Требования при подготовке к ней точно такие же, как и к остальным анализам крови. Это голодание минимум в течение 8 часов до забора крови, запрет на алкоголь и курение, прием целого ряда лекарственных средств, а также защита организма от стрессов и физического переутомления.
Показатели нормы креатинкиназы варьируются в зависимости от пола и возраста пациента. В среднем, уровень креатинкиназы у взрослого мужчины должен находиться в пределах 172 ед/л, а у женщин – не более 146 ед/л. Если же креатинкиназа повышена, это может стать основанием для более глубокого и широкого обследования пациента с целью выявления причины такого состояния.
Причины повышения
Креатинкиназа повышена? Признак инфаркта миокарда!
Далеко не всегда в тех случаях, когда по результатам анализов креатинкиназа повышена, это является следствием заболевания или тяжелой патологии. В ряде случаев это явление временное и проходит оно самостоятельно.
Возможные причины повышения уровня КФК:
- В первую очередь речь идет о росте цифр при сильном алкогольном опьянении. При значительном количестве принятого спиртного уровень этого фермента может находиться на высоких позициях в течение примерно двух суток. Интересно, что у хронических алкоголиков креатинкиназа практически не выходит за пределы нормы.
- Также такой подъем показателей может возникнуть при назначении врачом курса внутримышечных инъекций. Организм реагирует на инъекцию, и уровень фермента в крови резко подскакивает.
- Примерно такая же картина будет наблюдаться и после хирургического вмешательства, связанного с рассечением или же любым другим воздействием на мышцы или их группы. Организм воспринимает такое действие как травму, а шоковое состояние сопровождается резким ростом креатинкиназы в крови. Высокий уровень способен продержаться несколько суток.
- Как свидетельство неблагополучия в организме значительный рост данных этого фермента отмечается при гипотиреозе. Это один из результатов анализов, по которому можно чаще всего заподозрить наличие проблем со щитовидной железой.
- Также большие цифры в пробах крови могут говорить о наличии тяжелой гипокалиемии. Оба заболевания крайне негативно сказываются на состоянии скелетной мускулатуры, поэтому измерение уровня этого фермента крайне важно для проведения диагностики.
- Иногда рост уровня фермента отмечается при некоторых заболеваниях, связанных с поражениями головного мозга и центральной нервной системы. К ним относятся следующие болезни: эпилепсия, психиатрические нарушения, а также бактериальные инфекции.
- Изменяется уровень креатинкиназы и при беременности, а также у людей с мощными, «спортивными» мышцами. При дефиците мышечной массы, истощении и анорексии уровень показателей понижается относительно нормы. То же самое проявляется и при малоподвижном образе жизни.
- Также наличие высоких цифр креатинкиназы может указывать на различные заболевания сердца, связанные с нарушением нормального функционирования сердечной мышцы, а также на наличие таких смертельно опасных угроз для здоровья, как столбняк и развитие злокачественных новообразований.
Все данные о повышенном уровне является поводом для проведения углубленных обследований для уточнения диагноза, так как собственно они указывают только на наличие обобщенного неблагополучия, которое необходимо конкретизировать.
Как можно нормализовать показатель
Лечение зависит от причины повышения уровня КФК
Тем пациентам, у которых по данным анализа креатинкиназа повышена, следует уделить больше внимания лечению основного заболевания. Также большую роль играет правильное сбалансированное питание, отказ от вредных привычек, спокойный и уравновешенный образ жизни. Рекомендовано умеренное занятие спортом, прогулки на свежем воздухе и стабилизация состояния нервной системы.
В своем рационе нужно больше употреблять продуктов, положительно влияющих на состояние сердца и мышечных тканей. Это чеснок, артишоки, бобовые, орехи, брокколи, овес, морепродукты, а также экстракт гингко билоба, стимулирующий правильное функционирование сосудов.
Рекомендуется уменьшить потребление соли и сахара. Избыток соли может привести к росту артериального давления и станет причиной развития сосудистых патологий. Они, в свою очередь, могут привести к нарушению работы сердца и станут причиной развития тяжелых сердечных болезней вплоть до инфаркта. Избыток сахара способен «разбить» поджелудочную железу, стать причиной развития нарушения обмена веществ и появления сахарного диабета. Это ведет к ожирению, в результате которого сосуды оказываются забитыми атеросклеротическими бляшками.
Сужения просветов сосудов – это прямой путь к патологии сердечной мышцы и появлению инфаркта.
Так что здоровое питание при повышенном уровне креатинкиназы – это первейшая профилактическая мера. На этом же основании больным можно порекомендовать сбросить лишний вес. Только делать это надо правильно и очень медленно. Слишком быстрая утрата большого количества жира может вызвать патологические процессы в организме, большей частью необратимые.
Больше информации о ферменте можно узнать из видео:
К тому же существенно возрастает риск появления «качелей веса», когда избыток его то появляется, то исчезает. Это перегружает уже и так пораженный миокард, что зачастую приводит к его заболеваниям или поражениям. В любой ситуации переход на здоровый и рациональный образ жизни способствует оздоровлению организма и снижению угрозы развития опасных заболеваний. При этом уровень креатинкиназы постепенно самостоятельно нормализуется на фоне лечения основного заболевания.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
diagnozlab.com
что это, норма, расшифровка анализа
Креатинкиназа, иначе называемый креатинфосфокиназа представляет собой фермент, работающий в цикле выработки энергии в ходе физических нагрузок. Фермент дополняет креатинин, который также работает на выработку энергии. Дополняет! Но не заменяет – это разные химические соединения.
Важное место занимают фракции креатинкиназы, которые называют изоферменты. Для темы здоровья сердца интересен изофермент КК-МВ, который называют сердечным. Уровень этой фракции меняется, если выявлено повреждение клеток миокарда.
При ранней диагностике инфаркта миокарда как раз повышение уровня МВ-фракции фиксируется уже через два – четыре часа после приступа боли в сердце. Возврат уровня к норме осуществляется в течение трех – шести суток. Поэтому в более поздние сроки делать анализ на креатинкиназу для выявления инфаркта не имеет смысла. Можно использовать анализ на креатинкиназу и для диагностики острых миокардитов, однако повышение активности для этих случаев не столь выражено.
Содержание статьи
Что такое креатинкиназа
Креатинкиназа – это фермент, который необходим для осуществления энергетического обмена в тканях организма человека. Он выступает катализатором химических реакций.Креатинфосфокиназа (КФК) способствует ускорению процесса преобразования креатина и аденозинтрифосфата (АТФ) в высокоэнергетическое соединение под названием креатинфосфат. Этот процесс создает энергетические импульсы, которые необходимы для сокращения мышц и их полноценной работы во время физических нагрузок.
Изоферменты креатинфосфокиназы
Молекула фермента состоит из двух разных компонентов: В (от англ. слова «brain», что переводится, как «мозговая») и М (от англ. слова «musculs» – мышечный). Активной формой вещества является димер.
В нашем случае он представляет сложную молекулу, которая состоит из двух и более простых составляющих. Таким образом, КФК существует в трех изоформах: ВВ, МВ и ММ. Между собой они существенно отличаются и принадлежат к той или иной структуре:
- ВВ – мозговой изофермент, который локализуется в нервной ткани головного мозга, плаценте, органах мочевыделительной системы и опухолях. У здорового человека его невозможно обнаружить в сыворотке крови, так как изофермент не способен проникать через гематоэнцефалический барьер (фильтр между кровью и нервной тканью). КК-ВВ появляется в крови при таких патологических состояниях, как инсульт и черепно-мозговые травмы.
- ММ – мышечный изофермент. Он находится в скелетных мышцах и миокарде. Подавляющее большинство ферментов в крови припадает на фракцию КК-ММ.
- МВ – гибридный изофермент, преимущественное количество которого локализовано в миокарде.
Роль в диагностике
Креатинфосфокиназа в больших количествах появляется в крови после повреждения содержащихся в органах и тканях клеток. Как правило, это происходит при патологических процессах с нарушением целостности клеток сердечных и скелетных мышц.
Уровень данного фермента в плазме является одним из главных показателей, который используется для диагностики острого инфаркта миокарда. Его уровень повышается через 4-8 часов после нарушения кровотока в коронарной артерии, а спустя 2-3 суток от начала процесса, показатели приходят в норму.
Бывают случаи, когда человек поступает в клинику с типичной симптоматикой инфаркта, но проведенное ЭКГ не инициализирует это заболевание. В таком случае определение уровня КФК позволяет вовремя поставить правильный диагноз.
Для большей информативности используют дополнительные лабораторные и инструментальные методики. Большой популярностью среди кардиологов пользуется определение белка миоглобина и тропонинов. Они по результатам многочисленных исследований показали большую информативность, чем определение активности креатинкиназы МФ-фракции.
Внимание! У больных с инфарктом миокарда всегда существует риск повторного инфаркта. Поэтому определение показателя позволяет наблюдать за течением болезни.
Поскольку креатинфосфокиназа находится в клетках разных тканей, то диагностическая роль этого анализа не существенна при постановке острого инфаркта миокарда. Кроме того, изофермент МФ-фракции занимает всего на всего 5% от общего показателя.
Креатинкиназа. Норма
Количество КФК напрямую зависит от пола, возраста, телосложения и физической активности человека. Больше всего этот показатель наблюдается у детей, поскольку они интенсивно развиваются и растут. У мужчин количественно этот показатель выше, чем у представительниц прекрасного пола. Следовательно, чем выше физическая активность, тем будет выше этот показатель.Для определения нормы креатинкиназы в плазме крови используются показатели верхней границы нормы, которая выражается в Ед/л и определяются при температуре 370 С:
- новорожденные до 5 суток жизни – 652;
- с 5 дней до 6 месяцев – 295;
- с 6 и до 12 месяцев – 203;
- с 1 до 3 лет – 228;
- дети дошкольного возраста с 3 до 6 лет – 149;
- мальчики с 6 до 12 лет – до 247, а девочки в этом возрасте – 154;
- юноши с 12 до 17 лет – 270;
- девушки с 12 до 17 лет – 123;
- мужчины от 17 лет и более – 270;
- женщины от 17 лет и более – 167.
Справочно. Незначительное снижение значение фермента не представляет никакой диагностической ценности.
Если в результате анализов значение активности КФК приближено к 0, то это может свидетельствовать о заболевании щитовидной железы и в редких случаях причиной является малоподвижный образ жизни. В норме у беременных женщин этот показатель может значительно снижаться, однако это не является поводом для переживаний.
Внимание. Если у молодой женщины, которая планирует беременность креатинкиназа повышена, то ей рекомендуют провести генетический анализ на носительство гена мышечной дистрофии. У носителей дефектного гена частота заболевания возрастает до 50%.
У детей уровень креатинкиназы может повышаться в несколько раз в случае наличия мышечной дистрофии. Этот анализ способен показать насколько сильно повреждены мембраны мышечных волокон.
Что происходит с ферментами при инфаркте миокарда
Через пару часов после начала появления болей за грудиной количество КФК начинает расти и к концу суток может возрасти в несколько раз. Ферменты в крови прибывают не более 3 суток. По истечении 72 часов значение показателя стабилизируется до допустимого значения.
Если спустя некоторое время креатинфосфокиназа начинает расти, при наличии соответствующих симптомов, то это дает основание полагать, что у человека случился повторный инфаркт миокарда. Также, это может сигнализировать о развитии осложнений в виде миокардита и перикардита.
Важно. Для того, чтобы предотвратить развитие осложнений у больного, определяют количество КФК каждые 6 часов на протяжение первых 48 часов. Далее его показатель определяют не реже 1 раза в сутки. Если высокие показатели изофермента сохраняются длительный период времени, то это является неблагоприятным прогнозом для больного.
Креатинкиназа повышена. Причины
Этот фермент является диагностическим маркером патологических процессов в сердечной мышце. Однако его количество может увеличиваться при ряде других заболеваний и физических состояний, таких как:- Мышечные дистрофии.
- Воспалительные заболевания мышечной системы.
- Травматические повреждения мышечной ткани или компрессионный синдром.
- Послеоперационный период.
- Черепно-мозговая травма и ушиб головного мозга.
- Сосудистые заболевания головного мозга.
- Психические заболевания.
- Сердечная недостаточность с нарушением ритма.
- Чрезмерные физические нагрузки (большой спорт, тяжелые условия труда).
- Заболевания эндокринной системы: сахарный диабет, гипотериоз, который сопровождаются пониженной выработкой гормонов.
- Онкопатология, наличие новообразований, чаще всего в органах мочеполовой системы.
- Воздействия некоторых лекарственных средств.
- Малоподвижный образ, который приводит к нарушению кровообращения и питания тканей.
- Злоупотребление спиртными напитками.
Как проводится сдача анализа
Перед сдачей анализа не следует употреблять алкоголь и некоторые группы лекарственных препаратов. К ним относятся статины, антибиотики, психотропные препараты, наркотические и ненаркотические анальгетики. За сутки до анализа ограничить физические нагрузки. Сдают кровь рано утром, натощак.
Для определения уровня активности КФК необходимо произвести забор венозной крови. В лабораторных условиях кровь разделяют на сыворотку и плазму, а далее производят измерение активности фермента на 1 литр сыворотки. Для получения более точного результата – больного просят повторить анализ через 3 дня.
Интерпретация результатов
Расшифровку результата должен проводить лечащий врач. Повышение активности фермента может только свидетельствовать о рабочем напряжении или повреждениях нервной ткани головного мозга, сердечных и скелетных мышцах.
Справочно. Для того, чтобы определить область патологических изменений, необходимо установить уровень активности специфических изоферментов: КФК-ВВ, КФК-МВ и КФК-ММ. Для постановки диагноза потребуется воспользоваться дополнительными лабораторными и инструментальными методиками.
Выводы
Анализ крови на активность фермента используется с диагностической целью для подтверждения или опровержения диагноза. Эта методика позволяет диагностировать острый инфаркт миокарда на ранних стадиях и патологические процессы в мышечной системе человека. Она также позволяет провести наблюдение за состоянием здоровья пациента и предупредить осложнения.
serdcet.ru
Креатинкиназа в крови повышена: причины, как лечить?
ХОЛЕСТЕРИН — НЕ ПРИГОВОР!
Малышева рекомендует лечить плохой ХОЛЕСТЕРИН, чтобы избавиться от сердечно-сосудистых заболеваний…
Что такое креатинкиназа?

Сама молекула креатинкиназы – это димер. Эта субъединица представлена тремя разными изоферментами:
- КК-ММ: тип мышечного фермента;
- КК-МВ: совмещённый или гибридный. Находится преимущественно в сердечной ткани;
- КК-ВВ: фермент, характеризующий мозговую ткань.
Такой фермент, как креатинкиназа является органозависимым. Это значит, что при разрушении клеток определенной структуры (или тканей) специфичный фермент в увеличенных количествах поступает в кровь. Поэтому при лабораторных исследованиях возможно определить какая ткань организма подверглась распаду.
Нормальные показатели креатинкиназы в крови
Благодаря многолетним исследованиям ученых доказано, что нормальные показатели креатинкиназы зависят от рассы, пола, возраста человека, массы тела и двигательной активности. Ещё, постоянный приём лекарств может влиять на количество фермента в клетках. Тем не менее, существуют нормальные значения, в которые входят все лица, проходящие лабораторное обследование. Только результаты анализов расшифровываются строго индивидуально в зависимости от лекарственной терапии, физической нагрузки, сопутствующих заболеваниях и многих других факторов.
Таким образом у женщин нормальные показатели креатинкиназы составляют менее 146 Ед/л, а у мужчин до 172 Ед/л. Измерения проводятся в единицах на литр.
Причины повышения креатинкиназы в крови
 Существует множество факторов влияющих на уровень фермента в крови, каждый из них учитывается при возможном выставлении диагноза и выявлении точной клинической картины заболевания.
Существует множество факторов влияющих на уровень фермента в крови, каждый из них учитывается при возможном выставлении диагноза и выявлении точной клинической картины заболевания.
Например, самая частая причина повышения креатинкиназы в крови – это гипотиреоз. А при употреблении большого количества алкоголя уровень фермента будет высоким, а у хронических алкоголиков количество креатинкиназы в норме, как у здорового человека. Исключения составляют люди, находящиеся в сильном запое.
ВРАЧИ В ШОКЕ…
Проблемы с уровнем холестерина со временем могут привести к целому букету заболеваний, такие как закупорка сосудов, атеросклероз и стенокардия, появлению бляшек, инсульта и даже инфаркта! Люди, наученные горьким опытом для нормализации уровня холестерина используют этот КОПЕЕЧНЫЙ МЕТОД…
Активные физические нагрузки, недостаток уровня калия, хирургическое вмешательство, заболевания ЦНС и внутримышечные инъекции также являются причиной увеличения этого соединения. Причём внезапная физическая нагрузка повышает показатель не более, чем на 3 дня и это важно учитывать при расшифровке анализов. Многие другие патологии скелетной мускулатуры, сопровождающиеся нарушением функционирования мышц и костной ткани также стоит принимать во внимание.
Помимо этого, у полных людей содержание креатинкиназы повышен, а у людей с дефицитом мышечной массы наоборот, наблюдается стойкое понижение. При этом важно отметить, что недостаточность фермента не рассматривается как диагностический признак и не принимается во внимание при выставлении диагноза пациенту.
А вот при инфаркте миокарда важно значение лабораторных анализов. При этом рассматривается конкретно КК-МВ изофермент, который содержится только в сердечной мышце. Но не только такая сердечная патология может влиять на показатель. Имеется целая группа заболеваний, повышающих показатель до 30% от нормы, это: миокардит, аритмия, сердечная недостаточность.
Лечение
 На самом деле, нет специального лечения, чтобы нормализовать уровень креатинкиназы в крови. Для этого необходимо заняться лечением основного заболевания, которое стало причиной изменения анализов и ухудшения самочувствия.
На самом деле, нет специального лечения, чтобы нормализовать уровень креатинкиназы в крови. Для этого необходимо заняться лечением основного заболевания, которое стало причиной изменения анализов и ухудшения самочувствия.
Тем не менее, пациент может активно принимать участие в улучшении своего состояния с помощью отказа от вредных привычек, соблюдении режима сна и отдыха, сохранении постоянного уровня двигательной активности, занятием физической культурой.
Изменение рациона поможет человеку легче справляться с изменениями в организме. Важно соблюдать правильное соотношение белков, углеводов и жиров, пить достаточное количество воды и следить за своим весом, чтобы не было «весовых качелей», то есть снижение и набор большого количества массы тела. Это негативно влияет на сердечную мышцу и повышает риск сердечно-сосудистых заболеваний в будущем. Употребление жирной пищи способствует повышению холестерина, что является благоприятной средой для возникновения инфаркта или инсульта.
Постоянные физические нагрузки позволят поддерживать постоянный уровень креатинкиназы. Помимо этого, занятия укрепляют иммунитет, способствуют поддержанию постоянной массы тела, улучшают качество жизни и держат в тонусе организм, отчего ему становится легче переносить стрессовые ситуации. Например, у полных людей с сидячим образом жизни любая физическая активность свыше той, что происходи ежедневно – это стрессовая ситуация для организма. Поэтому уровень фермента многократно возрастает и держится на одном уровне.
При соблюдении всех рекомендаций врача по лечению основной патологии, соблюдении всех профилактических мер для улучшения общего состояния организма нормальный уровень креатинкиназы постепенно приходит в норму.
Лечение повышенной креатинкиназы народными средствами
Здесь важно уточнить, что самостоятельное применение народных средств без ведома врача недопустимо, так как может мешать основному лечению и являться причиной ухудшения клинической картины основного заболевания. Если пациент хочет применять дополнительно народные средства, то это обязательно необходимо обсудить с лечащим врачом и выбрать только те методы, которые будут наиболее оптимальны.
 Чаще всего, даже врачи соглашаются с тем, что пациент хочет дополнить назначенное лечение. Например, добавление в свой рацион гинкго билоба. Это растение, которое помогает очистить проходимость вен и артерий от холестериновых бляшек, тем самым уменьшая риск возникновения тяжелых заболеваний и облегчить работу сердечной мышцы. Экстракт можно приобрести в аптеке, а само растение имеется на прилавках магазинов правильного и здорового питания. Из него делают отвары и настои для приема внутрь, принимая курсами, один такой курс длится не дольше четырёх недель.
Чаще всего, даже врачи соглашаются с тем, что пациент хочет дополнить назначенное лечение. Например, добавление в свой рацион гинкго билоба. Это растение, которое помогает очистить проходимость вен и артерий от холестериновых бляшек, тем самым уменьшая риск возникновения тяжелых заболеваний и облегчить работу сердечной мышцы. Экстракт можно приобрести в аптеке, а само растение имеется на прилавках магазинов правильного и здорового питания. Из него делают отвары и настои для приема внутрь, принимая курсами, один такой курс длится не дольше четырёх недель.
Также, можно найти индийский женьшень. Это трава, способная уменьшить повышенный уровень холестерина и нормализовать работу щитовидной железы. Чаще всего, продаётся в виде порошка – перемолотый женьшень. Его пьют перед сном, растворяя одну чайную ложку в стакане тёплого молока.
Самое важное направление в применении народных средств – это помощь организму снизить уровень фермента в крови. Это значит, что нужно усилить работу почек, то есть увеличить мочеотделение. Самое распространённое средство – отвар из аптечной ромашки. Он позволяет выводить большее количество мочи за сутки и дополнительно обладает противовоспалительным и бактерицидным действием. Часто доктора, при назначении лечения добавляют именно это средство в терапию.
Имеется ещё ряд народных, натуральных мочегонных средств: отвары шалфея, листьев брусники, крапивы, корень одуванчика, шиповник и кора дуба. И у каждого из этих средств существует своё, индивидуальное действие. Поэтому обязательно проконсультируйтесь с доктором о применении таких средств. Увеличение оттока мочи способствует выведению из организма нужных электролитов, в том числе магния, который необходим для нормальной работы клеток всех тканей организма и участвует в механизмах образования и распада креатинкиназы.
А самое простое средство, доступное каждому – это сон. И это очень важно, соблюдать нормальный режим отдыха, потому что во сне замедляются все процессы жизнедеятельности организма и соответственной снижается уровень креатинкиназы. Поэтому врачи обязательно советуют соблюдать правильный режим сна и бодрствования.
Итог
Часто люди не обращают внимания на то, что сами становятся виновниками различных патологических процессов в своём организме. Если факт имел место быть, это значит, что нужно обязательно подумать о своём образе жизни, рационе и найти причину. Нередко изменение незначительного, казалось бы аспекта очень сильно влияет на качество жизни. Поэтому важно следить за собой, обращать внимания на любые изменения в здоровье и своевременно обращаться к специалистам, чтобы не допустить развития серьезных заболеваний в бушующем.
Загрузка…analizkrovi.net
норма, чем опасен повышенный уровень
Что такое креатинин в анализах крови и для чего нужен его показатель вряд ли знает обычный посетитель поликлиники. Думает он (или она) примерно так: “Ну, вот мне тут креатинин написали. И даже норма креатинина показана. И что мне с этими показателями делать?”. Конечно же листок с результатами анализа крови поступает к врачу и тот неразборчивым почерком пишет в книжке много непонятного.
Естественно желание многих получателей указаний врача хоть что-то понять для себя. Разбираемся.
Содержание статьи
Что такое креатинин
Креатинин – это важное химическое соединение в организме человека, образующееся в результате распада белковых молекул. Это вещество представляет собой неотъемлемую часть остаточного азота.
В начале цепочки преобразований стоит креатин. Этот компонент осуществляет длительный путь по организму, начиная в почечной паренхиме. Метилирование происходит в печени. После этого вещество отправляется в мускулатуру, где из креатина создается креатинфосфат. Полученный компонент идёт в миофибриллы, где он распадается на креатинин и фосфат, давая мышцам энергию для сокращения.
После ее использования остатки следуют в кровь. В печени креатинин не подвергается воздействию, поскольку за счет своей структуры, и без лишних проблем выводится с мочой. Этот энергетический оборот происходит постоянно, из-за этого количество вещества в кровеносной системе остается одинаковым при условии нормального состояния организма.
Содержание креатинина зависит от состояния мускулатуры и почек человека. Также на его уровень в организме влияют возраст и пол. Повышенное содержание этого вещества говорит об изменениях в работе почек.
Энергетический оборот
 Описанный выше процесс преобразования креатина в креатинин с использованием полученной энергии достаточно сложный. Однако мы пользуемся результатом неосознанно. Кто в жизни думает, что вот мне надо поднять руку, а для этого должны пройти вот такие вот биохимические процессы? Правильно – никто. Но они проходят, поскольку человек есть “биохимическая машина”.
Описанный выше процесс преобразования креатина в креатинин с использованием полученной энергии достаточно сложный. Однако мы пользуемся результатом неосознанно. Кто в жизни думает, что вот мне надо поднять руку, а для этого должны пройти вот такие вот биохимические процессы? Правильно – никто. Но они проходят, поскольку человек есть “биохимическая машина”.
Все происходит буквально мгновенно под управлением команд из головного мозга. Предположим вы решили налить себе в чашку чай из чайника. Как это происходит? Вы должны поднять руку, взять чайник, поднести его к чашке и налить. За счет чего происходят все эти движения? За счет энергии, которую дает (выделяет) креатинин мышцам.
Читатели пишут намРаботаю уборщицей. Ведра туда-сюда. С возрастом становилось все тяжелей. Но деваться некуда. Требуются более молодые. И вот с 55-ти лет давление начало скакать. Сердце в этот момент похоже готово было выпрыгнуть. А работать-то надо. Так и думала, что потащу следующее ведро и оно будет последним.
Спасибо дочке – дала почитать мне интересную статью в сети. Я и раньше слышала про лекарства-пустышки за немалые деньги. Но в этой статье конкретно знающие люди обсуждают проблему нас гипертоников.
В общем, эта статья буквально изменила мою жизнь. Теперь в состоянии ведра таскать целый день. А на выходных спокойно занимаюсь огородом для всей семьи.
Кто страдает скачками давления и хочет еще пожить активно, чтобы не достал вдруг инсульт или инфаркт, потратьте 5 минут на чтение этой статьи.
Читать статью полностью >>>
Не углубляемся в сложный процесс, однако вполне понятно, что для выполнения действий нашими мышцами должно выделяться необходимое количество креатинина (то есть энергии). Это количество определяется нашим организмом самостоятельно в зависимости от многих факторов. В том числе и от тренированности мышц.
Не случайно так называемые “качки” в спортзалах частенько используют специальные добавки под названием “Креатин”. Якобы эти добавки добавляют исходного материала для преобразования его в креатинин, что вроде бы позволяет накачивать огромные мышцы. На самом деле эти добавки не работают (испытано лично автором этой статьи) так, как хотелось бы.
Так вот, использовав выделенную энергию, организм не в состоянии переработать никаким образом лишнюю и излишки креатинина должны быть выведены из организма.
Уровень креатинина
Этот показатель полностью зависит от пола и возраста, а также от работоспособности почек, накопленной мышечной массы и предпочтений в употребление пищевых продуктов. В кровеносной системе человека присутствуют 2 вида биологически активных веществ: эндогенное – которое образуется непосредственно в самом организме – и экзогенное (поступающее извне).
Следовательно, если уровень креатинина в крови немного превышает норму, а человек, сдавший анализы, имеет спортивное телосложение и не относится к людям, которые питаются только растительной пищей, то нет основания для беспокойства.
При обследовании пациента также следует учитывать его возрастную категорию. Если это пожилые люди, то уровень креатинина понижается, следовательно, результаты анализа просто констатируют возрастные изменения организма.
Обратим внимание на то, что норма креатинина для разных полов будет отличаться. Это можно объяснить тем, что сильная половина наделена большей мышечной массой, которую необходимо приводить в движение (значит энергии должно выделяться больше), чем женская (как правило, округлости появляются из-за отложения жира, который не производит сокращение и не нуждается в дополнительной энергии).
В детском и подростковом возрасте содержание креатинина изменяется соответственно возрастной категории.
Норма креатинина в мг/л:
- новорождённый ребенок до 1 года от 3,0 до 11,0;
- от 1 года до 7 лет от 2,0 до 5,0;
- от 7 до 14 лет от 3,0 до 8,0;
- от 15 до 16 лет от 5,0 до 11,0;
- мужчины от 8,4 до 13,6;
- женщины от 6,6 до 11,7.
При проведении анализа также могут применяться иные единицы измерения — это микромоль на литр (мкмоль/л). В этом случае нормальным показателем будет считаться диапазон у женщин от 44,0 до 97,0 мкмоль/л, а у мужчин от 44,0 до 115,0 мкмоль/л. Этот показатель чаще всего определяется в моче. У здорового человека с уриной выводится до 2 гр в сутки креатинина (норма от 1 до 2 гр).
Уровень креатинина различается между мужчинами и женщинами еще и тем, что у женской половины обменные процессы в организме протекают более медленно, отличается и рацион питания, имеет влияние гормональный фон, особенно в период беременности.
У детей разных полов до 14 лет содержание уровня креатинина совпадает.
Чем опасен повышенный креатинин
Небольшое отклонение креатинина от нормы можно не считать за проблему, поскольку человек находится в постоянном энергетическом обмене и в следующий момент времени излишек энергии может быть использован. Но чем опасно состояние, когда норма креатинина превышена серьезно?
Напомним, что организм ничего с креатинином сделать не может, кроме как вывести его. В силу каких-то причин возникшие проблемы с выводом приводят к накоплению креатинина в крови. Накапливаемый в крови сверх меры креатинин начинает оказывать токсическое воздействие на системы организма, постепенно увеличивая их отравление.
Бывает, что слишком высокий уровень приводит к необходимости провести гемодиализ (очистку крови), чтобы не привести организм к разрушению.
Исследование на креатинин
Основная задача анализа крови на креатинин, который может рекомендовать врач – это выявление нарушения работы мочевыводящей системы (в большей степени почек). Дело в том, что при хорошей работе почек с выводом нет проблем и норма креатинина соблюдается. А вот превышение нормы может свидетельствовать о наличии каких-либо скрытых заболеваний, болезней почек, а именно почечной недостаточности.
Анализ крови на содержание креатинина требуется сделать если:
- Вы являетесь донором почки;
- У вас имеется подозрение на почечную недостаточность, мочекаменную болезнь или заболевания мышечной системы;
- Для определения точной дозировки лекарственного препарата с токсическим действием на организм.
Для выявления содержания креатинина в кровеносной системе нужно сдать кровь на биохимическое исследование. Для получения достоверного результата необходимо за сутки отказаться от употребления алкогольной продукции, кофе и крепкого чая, а также не злоупотреблять белковой пищей, например, мясом. Отказаться от повышенных физических нагрузок.
Анализ берется утром на голодный желудок из вены. Перед сдачей анализа необходимо некоторое время посидеть в спокойном и расслабленном состоянии. Исследование анализа начинают незамедлительно. Результат будет готов в этот же день.
Проба Реберга
 Иначе эта проба называется «клиренс креатинина» и является более доскональным методом определения его уровня. Она определяет наличие почечной недостаточности и результативность кровотока через почечные клубочки. Для ее проведения сдаются две биологические среды организма — это моча и кровь.
Иначе эта проба называется «клиренс креатинина» и является более доскональным методом определения его уровня. Она определяет наличие почечной недостаточности и результативность кровотока через почечные клубочки. Для ее проведения сдаются две биологические среды организма — это моча и кровь.
Анализ крови выполняется утром на голодный желудок.
Мочу собирают в течение 24 часов, за исключением порции после ночного сна.
Все собираемые пробы переливаются в емкость 5 литров и хранятся в темном прохладном месте. После последней пробы мочи в отдельную емкость отливаем часть мочи (достаточно 30 мл) и сдаем на анализ в лабораторию.
Для достоверности результатов необходимо соблюдать следующие условия:
- Нужно отказаться от употребления лекарств или сообщить врачу об их употреблении заблаговременно;
- Соблюдать гигиенические правила для половых органов;
- Противопоказанием к сдаче анализа у женской половины являются ежемесячные маточные кровотечения.
При сдаче в лабораторию в условиях стационара нужно указать свой вес и рост.
Результат представляет собой скорость очищения биологической жидкости от креатинина и указан в миллилитрах в минуту.
Проба Реберга назначается в спорных случаях, когда обычного анализа недостаточно. Но на самом деле современная медицина постоянно совершенствуется и находит новые методы диагностики.
Справочно. Несмотря на то, что анализ на уровень креатинина используется давно и достаточно широко, в последнее время медицинское сообщество склоняется к тому, что более точным маркером для выявления заболеваний почек является белок цистатин С.
Крупное длительное исследование практически доказало, что цистатин С в состоянии заранее предсказать развитие хронической почечной недостаточности и сердечно-сосудистых заболеваний у пожилых людей. Весьма важный исследовательский вывод!
Причины отклонения креатинина от нормы
К основной причине увеличения уровня можно отнести усиленную его выработку или ухудшение процесса выведения этого вещества из организма. Однако повышенный креатинин может также встречаться при следующих патологиях:
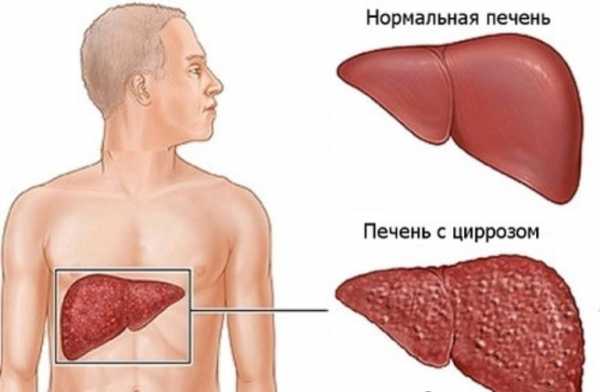
- Заболевание печени токсического, цирротического и воспалительного характера;
- Некроз тканей и внутренних органов организма;
- Почечной недостаточности;
- Заболевание, связанное с избыточным образованием гормонов щитовидной железы;
- Травмы мышечной и костной систем, а также ожоги большой площади;
- Осложнение сахарного диабета, обусловленное поражением сосудов в почках;
- Избыточное содержание коры надпочечников;
- Заболевание, характеризующееся слабостью мышечной системы;
- Заболевания легочной системы;
- Длительные лихорадочные состояния;
- Период вынашивания плода;
- Воздействие лекарств, обладающих токсическим действием на почки;
- Повышенные нагрузки на мышечный аппарат.
К снижению содержания этого компонента приводят:
- Голодание;
- Период вынашивания плода;
- Длительное лечение кортикостероидами.
Следует отметить, что при беременности и в период голодания может произойти как уменьшение, так и увеличение уровня креатинина в крови.
Симптомы при повышенном креатинине
Повышение уровня может сопровождаться следующими симптомами:
- слабость, сонливость, упадок сил;
- тошнота;
- головная боль;
- тяжелое дыхание.
Соответственно высокий показатель креатинина в крови является косвенным признаком почечной недостаточности, разрушения и воспаления в мышечной системе или наличия инфекционных болезней, сопровождающихся поражением почек.
Как уменьшить содержание креатинина в крови
Внимание! Крайне нежелательно заниматься самостоятельно понижение уровня креатинина. Нужно проконсультироваться со специалистом для назначения правильного лечения или соблюдения ограничений в питании. Если высокий показатель является следствием какой-либо болезни, то необходимо бороться с первопричиной развития данной патологии.
Если причина кроется в неправильном питании, то рекомендуется отказаться от следующих продуктов:
- Жирные сорта рыбы и мяса;
- Копченая и острая пища;
- Молоко и молочно-кислые продукты;
- Сыры;
- Крепкий кофе и чай;
- Соль и сахар.
В общем, следует ограничить себя в употреблении пищи с богатым содержанием белка и соленой, а лучше перейти на продукты содержащие антиоксиданты (капуста, фасоль, фисташки, грецкий орех, апельсины, клубника, баклажаны и другие). А также рекомендуется употреблять не менее 1 литра чистой воды.
Для понижения содержания креатинина специалист может назначить лекарства, например, Леспефлан, Кетостерил, Леспенефрил и другие.
Также могут быть рекомендованы различные лекарственные сборы и травы, коррекция физической нагрузки.
При очень высоком уровне креатинина показана госпитализация в специализированное отделение стационара. В крайних случаях проводят искусственное очищение кровеносной системы с помощью аппарата «искусственная почка».
Внимание. Повышенный креатинин относится к первому «звоночку» о присутствии каких-либо серьезных патологий, поэтому необходимо обязательно найти и ликвидировать причину.
serdcet.ru
причины, определение и как лечить у ребенка?
Креатинкиназа является одним из важнейших биохимических показателей крови. Поскольку изменения количества фермента будут указывать на поражение того или иного органа.
Что такое кретинкиназа?
Креатинкиназа является магнийзависимым ферментом, который способствует образованию высокоэнергетического соединения креатинфосфата с аденазинтрифосфата (АТФ) и креатинина путем сложной химической реакции, которую называют фосфорилированием. При этом фосфорную группу от АТФ открепляют и присоединяют к креатинину, при этом образуется аденазиндифосфат и креатинфосфат.
Креатинфосфат человеческий организм использует при повышенных физических нагрузках, эмоциональных стрессах, поскольку он имеет высокую энергетическую ценность, что способствует компенсации недостатка энергии в организме при вышеописанных состояниях.
Креатинфосфокиназу можно обнаружить в цитоплазме и митохондриях клеток разных органов. Креатинфосфокиназа имеет две субъединицы: мышечную (M-muscle) и мозговую (B-brain).
В зависимости от комбинации этих субъединиц и их локализации выделяют такие изоферменты креатинфосфокиназы:
- Сердечная мышца. В сердце присутствует изофермент креатинфосфокиназы (КК) – КК-ММ. При инфаркте миокарда обнаруживают значительное повышение изофермента креатинфосфокиназы. Данные изменение являются диагностически значимыми при постановке диагноза инфаркта миокарда. Также этот изофермент в больших количествах присутствует в скелетных мышцах.
- Головной мозг. В головном мозге также имеется изофермент креатинфосфокиназы- КК-ВВ. Повышение данного изофермента будет свидетельствовать в пользу поражения клеток головного мозга и их структуры. Также является важным диагностическим критерием.
- Мышечная ткань. В мышечных волокнах присутствует изофермент креатинфосфокиназы – КК-МВ. Больше всего его обнаруживают в скелетных мышцах. Соответственно при повреждении миоцитов повышается уровень мышечного изофермента креатинфосфокиназы.
Повышение общей креатинфосфокиназы не является специфичным показателем и может свидетельствовать о поражении любого органа или ткани. Клинически наиболее важным является сердечный изофермент креатинкизы.
Повышение КК-МВ наступает через 4 часа после первого болевого приступа и приходит в норму на 6 сутки от начала заболевания. Поэтому этот изофермент является основным в ранней диагностике инфаркта миокарда и неэффективен поздних этапах.
ВРАЧИ РЕКОМЕНДУЮТ!
Многие наши читатели для лечения АРИТМИИ и проблем с сердцем активно применяют широко известную методику на основе натуральных ингредиентов. Советуем обязательно ознакомиться…Читать далее »Как определяют содержание фермента в крови?
Для определения креатинкиназы в крови используют венозную кровь, взятую у больного при соблюдении нескольких правил.
К этим правилам относят:
- Исследуемый человек должен не принимать пищу на протяжении 12 часов перед определением фермента.
- Пациенту необходимо исключить физические и эмоциональные перенапряжения за 30 минут до исследования.
- За 30 минут до процедуры пациенту запрещают курить.
Измеряют креатинфосфокиназу в единицах на литр. Для исследования используют как прямые методы, так и непрямые. При прямых определяют креатинин, а при непрямых — креатинфосфат. То есть определяют субстрат до и после реакции с креатинфосфокиназой.
Определение активности креатинкиназы в крови имеет ряд своих особенностей.
Некоторые из них:
- При постановке прямой реакции определяют абсолютное количество креатинфосфата после реакции гидролиза. При этом уровень креатининфосфокиназы определяют по уровню образованного после реакции органического фосфора.
- В непрямой реакции используют определенное ранее колометрически количество креатинина. В качестве реагентов используют диацетил и альфа-нафтол.
Колометрический метод и реакция гидролиза являются унифицированными методиками определения уровня креатинфосфокиназы и его изоферментов. Уровень креатинфосфокиназы является частью биохимического анализа крови.
Нормальное содержание креатинкиназы в крови
Креатинфосфокиназу и ее изоферменты определяют в венозной крови. Значение фермента зависит от возраста, пола и наличия соматического заболевания у пациента. Кроме этих факторов, уровень креатинфосфокиназы зависит от мышечной массы исследуемого и уровня его физической активности.
По сравнению с взрослыми, креатинкиназа у ребенка повышен:
- В возрасте от 2 до 5 дней норма креатинкиназы составляет 625 единиц на литр,
- от 5 дней до 6 месяцев – 295 единиц на литр, от 6 до 12 месяцев- 203 единицы на литр.
- С первого года жизни и до 3 лет нормальные значение креатинкиназы составляет 228 единиц на литр, от 3 до 6 лет- 149 единиц на литр.
- От 6 лет и старше значение зависит еще и от пола:
- Женский: от 6 до 12 лет – 154 единицы на литр, от 12 до 17 лет – 123 единицы на литр, старше 17 лет – 167 единицы на литр.
- Мужской: от 6 до 12 лет – 247 единицы на литр, от 12 до 17 лет – 270 единицы на литр, старше 17 лет – 190 единицы на литр.
Повышение креатинкиназы свидетельствует о повреждении клеток соответствующих органов, воспалительном процессе. Снижение концентрации в крови креатинфосфокиназы не имеет диагностической ценности.
Роль фермента в крови
- Креатинфофсофкиназа является катализатором в реакции присоединения остатка фосфорной кислоты к креатинину. Фосфорный остаток, необходимый для этой реакции, организм берет с аденозинтрифосфата, который является главным энергетическим материалом организма. Следствием этой реакции является образование высокоэнергичного соединения – креатинфосфата.
- Также побочным продуктом реакции фосфорилирования креатинина является аденозиндифосфат, который дальше используется в качестве энергетического материала. Креатинфосфат используется человеческим организмом при резком дефиците энергии.
- Примером могут послужить тяжелые физические нагрузки, эмоциональные стрессы, интенсивные интеллектуальные нагрузки. Большая часть креатинфосфата используется мышечной тканью при ее интенсивном сокращении. Именно поэтому большая часть креатининфосфокиназы, а именно ее изофермента – КК ММ и КК МВ, находится в мышечной ткани.

ОТЗЫВ НАШЕЙ ЧИТАТЕЛЬНИЦЫ!
Недавно я прочитала статью, в которой рассказывается о ФитоЛайф для лечения заболеваний сердца. При помощи данного чая можно НАВСЕГДА вылечить аритмию, сердечную недостаточность, атеросклероз, ишемическую болезнь сердца, инфаркт миокарда и многие другие заболевания сердца, и сосудов в домашних условиях. Я не привыкла доверять всякой информации, но решила проверить и заказала пакетик.
Изменения я заметила уже через неделю: постоянные боли и покалывания в сердце мучившие меня до этого — отступили, а через 2 недели пропали совсем. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
Читать далее »
Причины отклонения показателя уровня креатинкиназы от нормы
При нарушении целостности клеток, которые в своем составе имеют креатинфосфокиназу, фермент и его изомеры поступают в кровяное русло. Поэтому вовремя проведенный анализ и его грамотная интерпретация поможет уберечь пациента от опасных для жизни последствий патологического процесса.
Повышение креатофосфокиназы и ее изоформ может свидетельствовать в пользу поражения миокарда, щитовидной железы, скелетной мускулатуры, опухолевого процесса.
Что означает повышение нормальных показателей фермента в крови?
Существует физиологическое повышение креатинфосфокиназы и ее изоферментов в сыворотке крови.
Наблюдают это повышение у таких групп человеческой популяции:
- В первые дни жизни ребенка обнаруживают небольшое повы
 шение креатинфосфокиназы.
шение креатинфосфокиназы. - При физической нагрузке интенсивно используется креатинфосфокиназа, поэтому ее количество повышается.
- В первые дни после родов у женщин повышается уровень фермента.
Значительное повышение фермента отмечается при таких состояниях:
- При крупноочаговом инфаркте миокарда.
- При наличии у пациента дистрофии мышц.
- При травматическом повреждении мышечной ткани (раздробление).
- При недостаточности кровообращения и шоках разного генеза.
Умеренное повышение креатинфосфокиназы обнаруживают при следующих состояниях:
- При мелкоочаговых инфарктах миокарда.
- При локальном повреждении скелетных мышц.
- При наличии у пациента судорожных припадков.
- При гипотериозе.
- При нарушении целостности клеток, происходит выброс в кровь креатинкиназы и ее изоферментов, которые содержатся в структуре специфичных клеток. Повышение этого фермента и его изомеров используют при ранней диагностике инфаркта миокарда и воспаления мышечных тканей.
- Связано это с тем, что концентрация мышечного изофермента в крови в первые часы после начала развития инфаркта миокарда повышается от шести до двадцати раз. Активность креатининфосфокиназы и ее количество напрямую связано с тяжестью и размерами поражения миокарда.
- При крупноочаговом инфаркте миокарда концентрация в кровяном русле мышечного изофермента креатининкиназы повышается от пятнадцати до двадцати раз, а при мелкоочаговом – от шести до двенадцати раз. Исследование проводят с интервалом от четырех до шести часов. На вторые сутки после начала болевого приступа концентрация КФК сердечной мышцы снижается, и ее исследование становится малоинформативным.
- Повторное значительное увеличение концентрации креатинкиназы будет свидетельствовать в пользу повторного инфаркта миокарда, приступа повышения частоты сердечных сокращений. Также это может свидетельствовать о присоединении миокардита или перикардита и требует дальнейшей тщательной диагностики.
- Повышение количества КК-ММ (мышечный изофермент креатинфосфокиназы) в кровяном русле будет обнаруживаться при любой форме мышечной дистрофии. Высокие цифры фермента наблюдаются при вирусных воспалениях мышечной ткани, полимиозитах, рабдомиолозе.
- Также КК-ММ повышается при неадекватных мышечных нагрузках. При мышечных заболеваниях нейрогенного генеза креатенинфосфокиназа не изменяться, так что не имеет диагностической ценности.
В чем опасность повышенного количества креатининфосфокиназы в крови?
При повышенном количестве креатининфосфокиназы существует риск, что у пациента развилось опасное для жизни состояние.
Кроме, вышеописанных заболеваний возможны такие болезни:
- Травмы и ожоги.
- Снижение функции щитовидной железы.
- Опухоль в организме.
- Прием спиртных напитков, гормональных препаратов, обезболивающих средств.
- Хирургические операции.
- Эпилепсии и судороги.
Причинами понижения общей креатинфосфокниазы могут быть следующие состояния:
- Снижение мышечной массы.
- Системные воспалительные заболевания (ревматоидный артрит, системная красная волчанка, дерматомиозит, воспалительные васкулиты).
- Поражение печени, вызванные системным злоупотреблением спиртными напитками.
- Повышение функции щитовидной железы. Выявляют у 60 процентов больных гипертиреозом.
- Прием аскорбиновой кислоты, амикацина, ацетилсалициловой кислоты.
- Первый триместр беременности.
Принцип лечения пациентов с повышенной креатинкиназой.
Повышение креатинфосфокиназы и ее изоферментов не является самостоятельным заболеванием. Данные изменения будут только наталкивать медицинского сотрудника на возможный диагноз. После постановки диагноза нужно начинать лечить заболевания. Особенно важно не пропустить инфаркт миокарда, поскольку он смертельно опасен.
Жизненно необходимо обращать внимания на креатенинкиназу при биохимическом исследовании крови, поскольку можно не заметить инфаркт миокарда, как самое грозное заболевание с повышенным количеством КФК. А это грозит летальным исходом для пациента.
Загрузка…kardiohelp.com
Креатинкиназа МВ — что это такое… Расшифровка, норма в крови и отзывы
Когда пациент с острой болью в сердце поступает в больницу, ему немедленно делают анализ на креатинкиназу МВ (КК МВ). Высокий уровень этого вещества является маркером инфаркта миокарда на ранней стадии. Исследование позволяет выявить и другие болезни сердца на начальном этапе. Как расшифровать результаты анализа? И на какие патологии указывает повышение КК МВ? Эти вопросы мы рассмотрим в статье.
Что это такое?
При распаде молекул белка в организме человека образуется креатинин. Под влиянием фермента креатинкиназы это вещество превращается в креатинфосфат. Биохимическая реакция сопровождается выделением большого количества энергии, которая необходима для работы мышц.
В организме вырабатывается несколько видов креатинкиназы. Они содержатся в клетках разных групп мышц. Креатинкиназа МВ — один из таких ферментов. Это вещество накапливается в миокарде и влияет на работу сердца.
В норме КК МВ находится внутри клеток. Поэтому содержание этого фермента в крови у здорового человека очень низкое. Если же клетки сердечной мышцы повреждены, то происходит резкий выброс КК МВ в кровоток. Чаще всего это отмечается при инфаркте миокарда.
Что показывает анализ?
Как узнать уровень МВ креатинкиназы? Нужно сдать анализ крови на этот фермент. Его проводят в рамках биохимического исследования. В лаборатории чаще всего определяют общую концентрацию всех трех видов креатинкиназы, а затем отдельно подсчитывают содержание фракции МВ. Такое исследование позволяет диагностировать инфаркт миокарда на ранней стадии.
Во время инфаркта возникает некроз тканей сердечной мышцы. Фермент КК МВ выходит из погибших клеток миокарда и попадает в кровь. Уже спустя 3 часа после начала болей в сердце в анализе определяется повышенный уровень этого вещества. Показатель КК МВ становится максимальным через 16 — 36 часов после появления первых признаков инфаркта. Количество фермента превышает допустимую норму во много раз.

Чем больше повышена креатинкиназа МВ, тем обширнее поражение сердечной мышцы. Очень высокий уровень фермента указывает на крайне тяжелое состояние пациента.
При инфаркте
В большинстве случаев определение КК МВ проводится при подозрении на инфаркт миокарда. Исследование крови на фермент повторяют несколько раз:
- Первый тест делают при поступлении пациента в больницу.
- Затем анализ повторяют еще 3 раза. Забор крови производят через каждые 3 часа после взятия первой пробы.
Исследование помогает проследить динамику развития сердечного приступа. Анализ позволяет дифференцировать инфаркт от стенокардии. Если боль в сердце не связана с повреждением миокарда, то уровень фермента КК МВ остается в пределах нормы.
Одновременно пациенту делают ЭКГ. Такое комплексное обследование позволяет подтвердить или опровергнуть наличие некроза сердечной мышцы.

Диагноз инфаркта миокарда никогда не ставится по результатам только одной пробы. Необходимо проследить уровень креатинкиназы МВ в динамике. На поражение сердечной мышцы указывает рост содержания этого вещества в крови.
В постинфарктный период исследование повторяют. Это необходимо для контроля за состоянием пациента. Забор крови проводят через 3 — 4 дня после перенесенного приступа. Если лечение было эффективным, то уровень фермента нормализуется. Если же у больного по-прежнему повышена креатинкиназа МВ, то это указывает на рецидив инфаркта.
Другие показания
Инфаркт миокарда — не единственное показание к сдаче анализа на КК МВ. Этот фермент может быть повышен и при других болезнях сердца, а также при интоксикациях и травмах. Исследование назначают, если у больного наблюдаются следующие симптомы:
- частые боли в области сердца;
- аритмия;
- одышка;
- синюшность кожи;
- отеки ног.

Такая клиническая картина может быть признаком серьезных сердечных патологий. Также анализ назначают при ушибах грудной клетки, тяжелых отравлениях алкоголем и угарным газом, чтобы выявить возможные повреждения миокарда.
У детей креатинкиназа МВ может быть повышена при осложнениях на сердце после перенесенных инфекций. Поэтому ребенку, переболевшему вирусными патологиями, необходимо сдать анализ крови на этот фермент.
Подготовка
При подозрении на инфаркт миокарда анализ делают экстренно после поступления больного в стационар. В этом случае на подготовку к исследованию не остается времени.
Если же тест проводится в плановом порядке, то лучше тщательно подготовиться к анализу. Это снизит вероятность искажения результатов пробы.
Анализ сдают в утренние часы натощак. На исследование берут венозную кровь. Правила подготовки к тесту следующие:
- Необходимо прекратить употребление алкоголя и жирной пищи за сутки до анализа.
- Исключить физическое перенапряжение накануне исследования.
- Не курить за 2 часа до забора крови.
Анализ не проводят во время курса физиопроцедур, а также если пациент проходил накануне ультразвуковое или рентгенографическое обследование. Тест на фермент КК МВ довольно чувствителен и может дать искаженные результаты при нарушении правил подготовки.

Нормы
Содержание креатинкиназы МВ в норме составляет от 0 до 25 ЕД/л. Эти референсные значения не зависят от возраста и пола пациента.
В детском возрасте обычно отмечается высокий уровень общей креатинкиназы, то есть всех трех видов фермента. Это связано с ростом организма ребенка. Но нормальные показатели фракции МВ для детей такие же, как и для взрослых.
Причины повышения
Низкий уровень креатинкиназы МВ в крови не указывает на какие-либо патологии. Это вещество может даже полностью отсутствовать в кровотоке. Нулевой показатель фермента считается вариантом нормы.
При каких заболеваниях креатинкиназа МВ повышена? Причиной возрастания концентрации фермента в крови могут быть следующие патологии:
- Инфаркт миокарда. Как уже упоминалось, при этом заболевании фермент выделяется в кровь из поврежденных клеток. В первые часы после начала приступа исследование может дать ложные отрицательные результаты. Поэтому тест на КК МВ проводят несколько раз.
- Синдром Рея. Патология возникает у детей 4 — 12 лет на фоне приема жаропонижающих препаратов, содержащих салициловую кислоту (например, «Аспирина»). Синдром сопровождается энцефалопатией и печеночной недостаточностью. В биохимическом анализе крови у ребенка повышена креатинкиназа МВ и ферменты печени. Детям необходима срочная госпитализация в реанимационное отделение.
- Интоксикации. При тяжелом отравлении этанолом и угарным газом у больного может возникнуть поражение миокарда. При этом уровень фермента КК МВ превышает норму в сотни раз.
- Травмы. При ушибах грудной клетки может повреждаться сердечная мышца. Это сопровождается повышением концентрации КК МВ. Чем выше уровень фермента, тем тяжелее повреждение миокарда.
- Миокардит. Воспаление сердечной мышцы отмечается после перенесенных инфекций у взрослых и детей. Чаще всего оно возникает как осложнение ангины, гриппа, дифтерии, герпеса. Уровень фермента КК МВ повышен, но не настолько сильно, как при инфаркте миокарда

Ложные результаты
Если у пациента повышена креатинкиназа МВ, то это не всегда указывает на патологию. Искажать результаты анализа могут следующие факторы:
- тяжелая физическая нагрузка накануне теста;
- прием некоторых лекарств;
- употребление жирной пищи и спиртного незадолго до пробы.
В таких случаях анализ сдают повторно.
Если фермент повышен
Что делать, если в анализе определяется повышенное содержание креатинкиназы МВ? Специалисты не ставят точный диагноз только лишь по одному тесту крови на фермент. При подозрении на болезни сердца врачи назначают следующие дополнительные исследования:
- электрокардиограмму;
- эхокардиограмму;
- МРТ сердца;
- анализ крови на лейкоцитарную формулу и ревматоидный фактор.
Повышение креатинкиназы МВ является тревожным сигналом. После получения данных комплексного обследования пациенту необходимо пройти курс лечения. Следует обратить пристальное внимание на свой образ жизни. Нужно полностью отказаться от алкоголя и курения, прекратить употреблять жирную и чрезмерно калорийную пищу. Возрастание фермента КК МВ в крови может указывать на тяжелые болезни сердца. А такие патологии несовместимы с вредными привычками и неправильным питанием.
Отзывы специалистов и пациентов
Врачи отзываются об анализе крови на фермент КК МВ как об очень информативном исследовании. Раньше при подозрении на инфаркт миокарда у пациентов брали кровь на КФК (креатинфосфаткиназу). Однако такое исследование показывало общее содержание всех видов креатинкиназы. А эти вещества содержатся не только в миокарде, но и в мозге, а также в мышцах скелета. Высокий уровень КФК далеко не всегда свидетельствовал об инфаркте миокарда. По мнению врачей, только анализ на кардиоспецифичный фермент (фракцию МВ) помогает точно определить наличие поражения сердечной мышцы.
На видео ниже можно ознакомиться с мнением врача об анализе на креатинкиназу.

Далеко не все районные больницы и поликлиники располагают тест-набором для проведения анализа на КК МВ. Такое диагностическое оборудование есть только в кардиологических отделениях. Поэтому пациента с подозрением на инфаркт миокарда лучше госпитализировать в стационар, специализирующийся на лечении болезней сердца.

Пациенты также положительно отзываются об анализе крови на кардиоспецифичный фермент. Это исследование помогло им выявить миокардит на начальном этапе, вовремя пройти курс терапии и избежать серьезных осложнений. Ведь кардиологические патологии очень быстро переходят в декомпенсированную стадию. Проведение анализа крови на КК МВ позволяет предотвратить необратимые изменения в сердечной мышце.
fb.ru
Общая креатинкиназа (СК-МВ, КФК) в крови: норма, повышенна, пониженна
Содержание:
Креатинкиназа (СК-МВ, КФК) – фермент, содержащийся в сердечной мышце, скелетных мышцах и мозге. У 90 – 93% больных острыми заболеваниями сердца его уровень в организме периодически повышается. Кроме того, повышение уровня креатинкиназы отмечается в случаях воспалительных процессов в сердце, а также у некоторых пациентов с нарушением сердечного ритма по неустановленным причинам (главным образом, это касается желудочковых сокращений).
Поражения печени, часто приводящие к изменениям уровня лактатдегидрогеназы (ЛДГ), на креатинкиназу не влияют. Это благоприятное обстоятельство, поскольку часто возникает состояние, при котором повышение уровня лактатдегидрогеназы вызывается тяжелой формой пассивной гиперемии печени, возникающей вследствие остановки сердца, а не острого инфаркта миокарда. Уровень содержания креатинкиназы обусловлен множеством состояний, связанных с повреждениями мышечных волокон средней тяжести или серьезными нагрузками на мышцы. Из этого следует, что уровень креатинкиназы обычно повышается при повреждениях мышечной ткани, воспалительных процессах в мышцах, мышечной дистрофии, после хирургического вмешательства и силовых нагрузок умеренной тяжести (таких как бег на длинные дистанции), а также при судорогах, сопровождающих бредовые состояния.
Расшифровка анализа
Норма общей креатинкиназы :
- Для женщин: не более 146 Ед/л;
- Для мужчин: не более 172 Ед/л.
Норма креатинкиназы (СК-МВ): < 24 Ед/л, < 6% от уровня активности КФК.
Состояния, вызывающие повышение уровня креатинкиназы
Повышенное содержание креатинкиназы в сыворотке крови отмечается в 80% случаев гипотиреоза и у пациентов с тяжелой формой гипокалиемии, вследствие вызванных этими заболеваниями изменений в скелетных мышцах. Кроме этого, уровень креатинкиназы может резко повыситься в результате эффекта, производимого на мышцы алкоголем. Обнаружено, что уровень содержания креатинкиназы нарушается через 1 – 2 суток в большинстве случаев тяжелого алкогольного опьянения, также как и у большинства пациентов, страдающих белой горячкой. Однако отмечается, что у хронических алкоголиков ее уровень остается в пределах нормы, исключая случаи тяжелых запоев.
Как правило, уровень креатинкиназы повышается после внутримышечных инъекций. Поскольку терапевтические инъекции и прочие механические потрясения являются обычным явлением для организма, данные факторы с большой вероятностью объясняют общее повышение уровня креатинкиназы. Шок или повреждения мышечных тканей вследствие хирургических операций также обуславливают повышение ее уровня, продолжающееся в течение нескольких дней. Наряду с мышечной тканью, креатинкиназа содержится также и в тканях мозга, однако уровень ее содержания в них при сравнительном анализе будет иным вследствие влияния заболеваний центральной нервной системы (ЦНС) на ее количество в сыворотке.
Дополнительная информация об анализе на креатинкиназу
Повышение уровня креатинкиназы (СК)
Повышением уровня креатинкиназы характеризуется большое разнообразие состояний, поражающих мозг, включая бактериальный менингит, энцефалит, церебрально-васкулярный инсульт, печеночная кома, уремическая кома и выраженные приступы эпилепсии. Значения повышения ее уровня отклоняются от общепринятого показателя в зависимости от условий каждого конкретного случая. Отмечались более высокие уровни креатинкиназы у некоторых пациентов с психиатрическими состояниями, такими как шизофрения. Кроме того, исследования выявили, что ее уровень повышен у 19 – 47% больных уремией.
Поскольку основным источником креатинкиназы для организма служат скелетные мышцы, у людей с низкой мышечной массой ее уровень бывает ниже, чем у среднестатистических людей, и наоборот. Нормальные показатели также отличаются у представителей разных рас. СК подразделяется на три основных изоэнзима, а именно: СК-ВВ, содержащуюся, главным образом, в легких и мозге; СК-ММ, находящуюся в скелетных мышцах, и гибридную форму СК-МВ, содержащуюся преимущественно в сердечной мышце.
Причины понижения общей креатинкиназы:
- алкогольное поражение печени,
- снижение мышечной массы,
- гипертиреоз,
- коллагенозы,
- беременность,
- приём амикацина, аскорбиновой кислоты, аспирина,
Понижение уровня креатинкиназы MB не является диагностически значимым.
Анализ изоэнзимов СК
На сегодняшний день анализ изоэнзимов СК может быть проведен в лабораториях большинства больниц. Он помогает диагностировать повреждения сердечной мышцы. К примеру, повышенный уровень СК-МВ помогает установить соответствующее значение общего содержания креатинкиназы, которое является важным показателем здоровья сердца.
К какому доктору обращаться?
К кардиологу.
Видео
doctor-test.ru

 шение креатинфосфокиназы.
шение креатинфосфокиназы. Боль в правом подреберье спереди могут вызвать такие важные для человека органы, как легкое, желчный пузырь, поджелудочная железа, печень, кишечник и диафрагма, сзади располагается почка.
Боль в правом подреберье спереди могут вызвать такие важные для человека органы, как легкое, желчный пузырь, поджелудочная железа, печень, кишечник и диафрагма, сзади располагается почка.