С какой стороны находится аппендицит
Аппендицит – острая патология, которая требует немедленного хирургического вмешательства. Если не предпринять меры по устранению аппендикса из тела человека, могут возникнуть опасные для жизни осложнения, например, перитонит.
Воспаление может возникнуть в любом возрасте, но чаще встречается у людей от 10-19 лет. Воспаляется червеобразный отросток толстой кишки. Орган влияет на работу иммунной системы и помогает организму бороться с инфекцией.
Причины развития аппендицита
Точные причины развития воспалительного процесса до сих пор неясны. Но существует несколько распространенных вариантов:
-
Нарушение баланса микрофлоры – бактерии, которые в нормальной среде являются безопасными, становятся ядовитыми и вызывают воспаление.
-
Спазм сосудов – вызывает ухудшение питания тканей. Некоторые участки отмирают и становятся очагом инфекции.
-
Застой в кишечнике – каловые массы, инородные тела, новообразования или паразиты могут закрывать просвет отростка. В месте закрытия скапливается слизь, где начинает размножаться микробиом. Сужение и сдавливание отростка нарушает процессы кровообращения, приток лимфы, что приводит к быстрой прогрессии воспаления и некрозу тканей аппендикса.
Предрасполагающим фактором будут частые запоры, которые формируют каловые камни.
Симптомы аппендицита
Аппендикс расположен в нижней части живота. Первый симптом – это нестерпимая боль, которая появляется в области пупка и распространяется на нижнюю правую часть живота. Боль усиливается в течение короткого времени, при движении, глубоком вдохе, кашле или чихании.
Другие типичные симптомы:
-
тошнота, вплоть до рвоты
-
снижение или полное отсутствие аппетита
-
запор или, наоборот, диарея
-
метеоризм, болезненное вздутие живота
-
повышение температуры, озноб, симптомы интоксикации
-
позывы к акту дефекации
Признаки воспалительного процесса аппендикса у мужчин и женщин могут отличаться. Так, например, у женщин появляется тошнота, рвота и повышение температуры. В начале развития болезни боль давящая, тянущая и даже необязательно с правой стороны, что ошибочно может распознаваться как гинекологические проблемы.
Затем боль может стать схваткообразной, такие симптомы чаще всего возникают в вечернее или ночное время.
У мужчин при остром воспалении возникает сильная боль в области живота, самопроизвольное подтягивание правого яичка. При оттягивании мошонки возникает дискомфорт и боль в области ануса и выраженный позыв к опорожнению кишечника.
У пожилых людей симптомы аппендицита могут проявляться менее отчетливо: незначительные боли, несильная тошнота. При этом аппендицит у пожилых людей часто отличается тяжелым течением и развитием осложнений.
У детей до 5 лет симптомы аппендицита выражены не так ярко, как у взрослых. Боли часто не имеют четкой локализации. Распознать аппендицит у маленького ребенка можно по повышению температуры тела, диарее и наличию на языке налета.
Виды патологии
Острый аппендицит – развивается стремительно, проявляется ярко выраженными симптомами. При бездействии боли усиливаются и воспаление может привести к серьезным осложнениям.
По своему характеру острый аппендицит может быть осложненным и неосложненным. Неосложненная патология в свою очередь имеет 2 формы: катаральная (воспаляется только слизистая оболочка), деструктивная (поражаются более глубокие слои).
Хронический – достаточно редкая форма. В большинстве случаев развивается вследствие перенесенного острого аппендицита при отсутствии лечения. Имеет те же симптомы, но они проявляют себя очень вяло. Свойственны периоды обострения и ремиссии, как и любому хроническому заболеванию.
Хронический аппендицит также разделяется на подвиды:
-
Резидуальный – последствие перенесенного острого аппендицита, закончившегося самоизлечением. Проявляется тупыми ноющими болями в правой подвздошной области.
-
Рецидивирующий – носит приступообразный характер: время от времени происходят обострения, сменяющиеся ремиссией.
-
Первично-хронический – развивается самостоятельно, без предшествия острого аппендицита.
Диагностика аппендицита
Первое, с чего начинается обследование пациента, — осмотр и сбор анамнеза. Врач просит рассказать о том, когда появились симптомы и как долго длятся неприятные ощущения. Это важно понимать для того, чтобы отличить заболевание от чего-то другого.
Важно учесть и другие факторы, которые могли стать причиной для развития аппендицита:
-
Хирургические операции в области живота, перенесенные в недавнем прошлом.
-
Прием лекарств или добавок.
-
Вредные привычки, злоупотребление алкоголем, наркотиками и др.
Ощупывание живота поможет определить локализацию и интенсивность боли, её характеристики. Может понадобиться тазовое и ректальное обследование. Окончательный диагноз ставится только после сдачи лабораторных анализов. Анализ крови и мочи помогут обнаружить признаки воспаления или иные проблемы со здоровьем.
Могут потребоваться и визуальные методы обследования – УЗИ органов брюшной полости, КТ или МРТ. Они позволят:
-
определить состояние аппендикса и оценить его целостность
-
обнаружить признаки воспаления
-
оценить закупорку внутри аппендикса
-
выявить абсцесс или другие осложнения
Как лечить аппендицит?
Патология требует незамедлительного лечения, так как отросток может лопнуть и его содержимое выльется в брюшную полость и начнется перитонит. Поэтому единственное решение – удаление аппендикса хирургическим путем.
Аппендэктомия – хирургическая операция по удалению аппендикса. Она может проводиться двумя способами:
-
классическим – полостная операция
-
лапароскопическим, когда крупные разрезы отсутствуют
Полостная операция проводится в случае разрыва аппендикса и, если его содержимое разлилось в брюшную полость, а также если разрыв вызвал абсцесс.
Лапароскопия считается самым современным методом удаления аппендикса в силу разных причин: меньшая инвазивность, быстрое восстановление, да и количество осложнений меньше.
Операция проводится следующим образом:
-
хирург делает небольшие разрезы, через которые появляется доступ к аппендиксу
-
вводится камера с подсветкой
-
другими инструментами происходит удаление отростка
-
обрабатываются участки для обеззараживания инфекционного материала
-
осматривается прооперированная область, накладываются швы
Профилактика аппендицита
Особой профилактики не существует, аппендицит может случиться с каждым. Лучше всего отказаться от вредных привычек, соблюдать правильное питание. Достаточное содержание клетчатки, свежих овощей и фруктов, кисломолочных продуктов поддерживает нормальную работу кишечника, предотвращает запоры.
Также к профилактическим мерам можно отнести своевременное лечение любых инфекционных и воспалительных заболеваний, патологий ЖКТ и глистных инвазий.
Лечение аппендицита в Красноярске
Чтобы пройти диагностику и лечение аппендицита, обращайтесь в медицинский центр «Медюнион». У нас работают опытные врачи, которые проведут полный осмотр и обследование, дружелюбный медицинский персонал.
Записаться вы можете одним из удобных для вас способов:
-
Онлайн на нашем сайте medyunion.ru. Заполните электронную форму, указав ваши контактные данные, специализацию врача, удобные дату и время для приема.
-
Закажите обратный звонок, указав ваше имя и номер телефона. Наши менеджеры перезвонят вам в течение 15 минут и ответят на интересующие вас вопросы.
-
Позвоните в регистратуру медицинской клиники по номеру телефона +7 391 203-01-01.
Вопрос врачу: как не пропустить приступ аппендицита
Казалось бы, про аппендицит все знают всё (или, во всяком случае, уверены, что знают). Однако это хорошо изученное заболевание может быть коварным с точки зрения диагностики, а многие пациенты не представляют, «как именно болит при аппендиците». Как понять, что к врачу нужно обращаться срочно? Как не пропустить приступ?
Об этом — заведующий отделением абдоминальной хирургии НМИЦ хирургии им. А.В. Вишневского, д.м.н., профессор Андрей Германович Кригер.
Что повышает риск развития аппендицита?
Никто не знает. Медицина — наука неточная.
Образ жизни, нагрузки, питание?..
Не влияют — ни физические нагрузки, ни психологические неурядицы, ни диетические предпочтения человека. У мужчин и женщин частота встречаемости заболевания практически одинаковая (другое дело, что у женщин чаще подозревают аппендицит, но потом обнаруживают гинекологические проблемы).
То есть заболевание давно описано и давно понятно, что с ним делать, но факторы риска до сих пор неизвестны?
Неизвестны.
Есть ли смысл удалять червеобразный отросток профилактически?
Ни в коем случае. Любое хирургическое вмешательство несет в себе опасность осложнений, и аппендэктомия — удаление червеобразного отростка — далеко не безразличная операция. И не такая простая, как может показаться. После нее всегда, закономерно, неизбежно возникают спаечные сращения, которые могут привести к кишечной непроходимости, возникновению спаек.
В Америке в 50-60-е годы была волна, когда новорожденным детям профилактически проводили аппендэктомию. Отказались, к счастью. Практика себя не оправдала.
Червеобразный отросток ведь исполняет и определенные иммунологические функции?
Да, и его еще называют кишечной миндалиной, потому что здесь находится лимфоидная ткань, которая имеет определенное значение в общем иммунологическом статусе человека.
Какие симптомы характерны для острого аппендицита?
Боли в правой подвздошной области (справа внизу живота) — не интенсивные, постоянные, ноющие, тупые, никуда не отдающие. Заболело и — ноет, ноет, ноет… И усиливается при движении.
А многие считают, что аппендицит — это когда «так и колет в боку, так и колет»…
Вот когда колет — это не аппендицит. Если человек чувствует нестерпимую боль в животе, это чаще всего колика (почечная, желчная) или перфорация полого органа (перфоративная язва). Тогда и возникают так называемые кинжальные боли.
Получается, распространенное мнение о том, что аппендицит — это острая боль, которую человек не может терпеть, неверное?
Абсолютно неверное. Эту боль можно терпеть, поэтому довольно часто люди не обращаются к врачу своевременно.
Что значит постоянные боли? День, два, три, неделю?
Час, два, три.
А может боль при аппендиците вести себя так: час-два поболело и прошло, на следующий день опять — час-два поболело и прошло?
Нет, не может. Если началось, то ноет, ноет и усиливается при движении.
То есть вызывать скорую помощь?
Конечно.
Но далеко не каждый вызовет скорую помощь, если он пару часов испытывает боль, которую можно терпеть.
В этом и проблема. Я уже сказал — довольно часто люди не делают этого вовремя. Но надо понимать, что острый аппендицит — это риск перитонита, — состояния, угрожающего жизни.
Как все начинается при аппендиците?
Боль возникает в эпигастрии (вверху живота) или по всему животу. Потом появляется тошнота (рвоты может и не быть или она одно-двукратная). Спустя 3-5 часов боль перемещается в правую подвздошную область (внизу живота справа). И вот если все развивается таким образом, можно говорить о воспалении червеобразного отростка (в медицине это называется патогномоничность — симптом, характерный для конкретного заболевания). Обычный рассказ пациента звучит примерно так: «ныло, крутило что-то в животе, не мог понять, в чем дело 2-3 часа назад, а сейчас встал, пошел и почувствовал, что теперь болит справа внизу живота». О, милый мой, это аппендицит!
Характерные симптомы облегчают постановку диагноза?
В подавляющем большинстве случаев — да, диагноз острого аппендицита ставится достаточно просто и уверенно: боли в эпигастрии через 2 часа сместились в правую подвздошную область, лейкоциты повышены, температура 37,2 (так называемое кохеровское начало, симптом Кохера).
А почему в таком случае допускаются диагностические ошибки?
Во-первых, клиническая картина может быть одинаковой у целого ряда заболеваний. Во-вторых, мы говорили о классической симптоматике, которая, к счастью, бывает у большинства людей, когда червеобразный отросток располагается именно там, где он чаще всего и располагается. Но ведь могут быть анатомические варианты.
Какие, например?
Например, у женщины слепая кишка удлинена и смещена в малый таз: лежит маточная труба, а рядом, прямо на ней, — червеобразный отросток. И он воспалился. Вот и попробуй, проведи дифференциальную диагностику между сальпингитом (воспалением маточной трубы) и аппендицитом, когда стоит воспалиться одному органу, тотчас же контактное воспаление переходит на другой.
Почему женщинам раньше, когда не было лапароскопии, часто делались напрасные аппендэктомии? Боль справа внизу живота. Болит? Болит. Берут на стол. Входят в живот, аппендицита нет, а есть, допустим, внематочная беременность. Но отросток в любом случае удаляли.
Зачем, если аппендицита не находили?
Когда не было лапароскопии, операционный доступ при подозрении на аппендицит производился справа внизу живота. Для любого хирурга такой характерный рубец был свидетельством того, что аппендэктомия пациенту уже проведена. И, если человек в следующий раз поступал в стационар с жалобами на боли в животе, аппендицит сразу исключали и искали в другом месте. В противном случае (рубец есть, а червеобразный отросток не удален) могла возникнуть путаница с серьезными последствиями.
Но ведь человек помнит, что ему «удаляли аппендицит»?
Не всегда.
При всей изученности заболевания диагностика не такая уж и простая…
Конечно, непростая. Еще вариант: если червеобразный отросток находится высоко, рядом с желчным пузырем, тогда будет клиника, как при остром холецистите. Только острый холецистит не надо экстренно оперировать, потому что желчный пузырь не перфорирует через сутки от начала заболевания, а острый аппендицит — надо. Но, к сожалению, бывают ситуации, когда ставят диагноз острого холецистита, проводят динамическое наблюдение, а оказывается гнойный аппендицит, в итоге — перфорация, перитонит…
Часто так бывает?
Бывает. Не случайно же летальность при аппендиците не снижается. Она небольшая (0,03 процента), но не снижается.
Это при том, что инструментальные методы исследования сегодня не те, что 20-30 лет назад?
Да, и основная причина — поздняя диагностика. А поздняя диагностика — это либо человек вовремя не обратился к врачу, либо была допущена диагностическая ошибка.
Изменилась ли сама операция?
Технически операция по удалению червеобразного отростка не претерпела никаких изменений — это классический пример так называемой ампутационной хирургии. Только сейчас она проводится более щадящим способом — лапароскопически.
Признаки аппендицита у взрослых и детей — Smart Medical Center
Аппендикс — это придаток слепой кишки размером примерно 8 см, который является частью пищеварительной системы и играет роль в иммунной защите организма. На сегодняшний день его функции не изучены полностью. Есть мнение, что он является резервуаром полезной микрофлоры кишечника. Как и любая часть кишечника, аппендикс вырабатывает кишечный сок, однако в небольшом количестве. Именно поэтому долгое время считалось, что аппендикс — это «ошибка природы» и не нужен в организме человека, из-за чего его часто удаляли даже без видимых причин. При всем при этом аппендикс также является частью иммунной системы, и его удаление может быть обоснованным только при остром воспалении.
Причины аппендицитаИнтересно, но медики до сих пор не могут четко установить причину воспаления аппендикса.
- В некоторых случаях аппендицит может быть вызван снижением иммунитета.
- Иногда причиной становятся гельминты или же остатки непереваренной пищи и инородные тела, которые попали в аппендикс.
- Бурлит мнение, что люди, имеющие хронические проблемы, например, аденоиды, ангину, кариес, частые простуды, более склонны получить воспаление аппендикса. Это объясняется тем, что лимфоидная ткань придатка пытается подключиться к борьбе с хронической инфекцией, в результате чего часть удара берет на себя, что и вызывает развитие аппендицита.
- Резкая боль в животе. Обычно это первый и самый главный симптом. Часто боль бывает невыносимой, а напряжение мышц только ее увеличивает. Боль может начинаться в желудке и переходить в нижнюю правую часть живота — такое изменение локации боли лучше всего характеризует воспаление аппендикса.
- Тошнота, головокружение. Почти в 90% случаях аппендицит сопровождается тошнотой, головокружением, а иногда и рвотой. Однако в этом случае после рвоты не приходит облегчение.
- Повышение температуры и головокружение. Как правило, температура не поднимается выше 37.5-38 ° C и вызывает слабость.
Аппендицит у ребенкаО аппендиците также сигнализируют потеря аппетита, избыточное газообразование в кишечнике, нарушение стула. Важно понимать, что стоит вызвать скорую или обратиться к врачу-терапевту, чтобы подтвердить диагноз, ведь своевременная диагностика очень важна. Несвоевременное обращение за медицинской помощью может привести к осложнениям, например, перитониту.
Если аппендицит появляется у ребенка, то он будет жаловаться на боль в животе. Чаще всего боль появляется в области пупка, а затем, но не всегда, переходит в правый бок. Ребенок отказывается от еды, у него снижается активность, появляется беспокойство, плач, плохой сон. Ребенок может не давать осматривать себя, ему больно лежать на правом боку и он подтягивает к себе правую ножку.
Когда стоит вызвать скорую помощь?Немедленно вызвать скорую помощь необходимо, если вы подозреваете острый аппендицит и есть явные его симптомы.
Ожидая скорую помощь, ни в коем случае нельзя:
- принимать обезболивающие препараты — это может помешать врачу поставить правильный диагноз и определить степень поражения организма;
- есть и пить — разрешается несколько глотков воды;
- прикладывать грелку к месту поражения — тепло может только усилить процесс воспаления.
Все, что вы можете сделать в ожидании скорой, — лечь на правый бок и положить холодный компресс.
Запишитесь к врачу-терапевту или педиатру, если вас или вашего ребенка беспокоят боли в животе, вы потеряли аппетит или чувствуете тошноту — все это может сигнализировать о более серьезной проблеме. Звоните по телефону (067) 127-03-03, (044) 490-25-03 или заполните форму на сайте.
Смежные направления:
Поделиться новостью:
Автор статьи:
SMCКакие симптомы говорят об аппендиците?
Наиболее частым симптомом аппендицита — воспаления червеобразного отростка слепой кишки — является боль в нижней правой части живота. Вначале боль может быть различной интенсивности (сильная, слабая) и характера (постоянная, перемежающаяся), а через 6-7 часов она усиливается и в основном ощущается в нижней правой части живота, месте проекции аппендикса. Боль при аппендиците, как правило, усиливается при движении и напряжении мышц живота, например, при кашле, а также в положении лежа на спине с ровно вытянутыми ногами, так как увеличивается давление на брюшину.
Какие есть еще симптомы?
Симптомы аппендицита могут быть такими же, как и при отравлении. Из-за того, что боль в брюшине не всегда бывает четко локализованной, на ранних стадиях заболевания диагноз может быть ошибочным.
«Симптомом аппендицита в первую очередь является локальная боль. Может также быть температура, но все определяется при осмотре. Трудно назвать определенный набор симптомов, поскольку нужно проводить целый ряд исследований функциональной диагностики, сравнивать симптомы с признаками других острых болезней. Женщинам также нужно проводить гинекологические обследования, поскольку аппендицит легко можно спутать с воспалением придатков», — говорит хирург, заведующий хирургическим отделением городской клинической больницы им. В. В. Виноградова (ГКБ № 64) Владимир Кулабухов.
Об аппендиците, помимо острой боли в брюшной полости, могут говорить другие симптомы.
Потеря аппетита и тошнота
Для аппендицита характерна потеря аппетита. Этот симптом может либо предшествовать, либо «идти в комплекте» с тошнотой. Если эти симптомы долго не исчезают, нужно обратиться к врачу для постановки точного диагноза.
Рвота
Симптомом аппендицита может быть рвота с примесью желчи. Рвота может указывать на развитие перитонита, но нередко она может возникать и при простом аппендиците. Как утверждает педиатр Детского центра Джонса Хопкинса Дэвид Банди, такие признаки, как потеря аппетита, тошнота и рвота не являются исключительными симптомами для постановки точного диагноза у детей и взрослых. По его словам, около 80% случаев аппендицита у детей до 4 лет заканчиваются разрывом. Отчасти это происходит потому, что у маленьких детей редко наблюдаются классические симптомы (тошнота, рвота и боль, локализованная в нижней правой части живота), чем у подростков и молодых людей.
Повышение температуры тела
Во время аппендицита температура тела не поднимается выше 37 градусов. Но если вы вовремя не определили причину болей и у вас возникло осложнение, то тогда температура тела может достигнуть и 40 градусов. В таком случае нужно вызывать скорую помощь, поскольку подобные симптомы могут говорить о таком серьезном осложнении, как перитонит (воспаление брюшины).
Запор или диарея
При аппендиците могут быть запор и диарея, как утверждают специалисты. Эти симптомы возникают по мере нарастания интоксикации. На фоне диспепсии также может возникнуть частое мочеиспускание.
Как быстро проявляются симптомы аппендицита?
У детей зачастую от первых жалоб на боль в животе до развития перитонита проходит несколько часов, а у взрослых первые признаки появляются за несколько дней до перитонита.
Источник информации: «Аргументы и Факты»
симптомы, причины, признаки, диагностика, лечение и профилактика
Оглавление
Аппендикс – это червеобразный отросток слепой кишки в форме вытянутой узкой трубки длиной до 15 см. Он участвует в работе секреторной, барьерной и эндокринной систем, поддерживает иммунный процесс организма и микрофлору кишечника.
Причины аппендицита – воспалительного и часто гнойного процесса – нарушение кровообращения, застой кала, травмы, наличие аскарид. Болезнь чаще возникает у подростков и детей. Аппендицит может быть острым или хроническим, и длиться месяцами.
Как развивается аппендицит?
Оперативное вмешательство требуется чаще всего незамедлительно. Если же больной не обращается за помощью, то ситуация усугубляется:
- Воспаляются все стенки аппендикса;
- Может произойти его разрыв, что повлечет выброс содержимого в брюшную полость и кишечник.
В результате в лучшем случае появятся гнойники в районе патологии. Но ситуация может развиваться и более драматично – воспаление брюшины, перитонит, заражение крови и смерть.
Осложнением может стать воспаление печеночной вены, за которым следует нарушение функций печени, которое не поддается лечению.
При подозрении на аппендицит лучше незамедлительно обратиться за профессиональной медицинской помощью.
Причины и симптомы аппендицита
Отличительные симптомы аппендицита у женщин – это мучительная тошнота и рвотные позывы. Именно эти признаки отсутствуют при других заболеваниях. При диагностике используют традиционную пальпацию и самые современные методы: КТ, УЗИ, эндоскопию и лабораторные исследования. При подозрении на пиелонефрит, непроходимость кишечника или разрыв кисты яичника окончательно подтвердить диагноз поможет лапароскопия – при обнаружении гипертрофированного аппендикса его удаляют.
Симптомы аппендицита у детей – тошнота и рвота, слабость, болезненность при мочеиспускании и высокая температура, диарея со слизью в кале. Именно диарея является отличительной особенностью детского аппендицита, у взрослых этот симптом встречается редко.
Признаки аппендицита у мужчин зависят от возраста, стадии заболевания и нарушений пищеварения. Первый признак – сильная боль и самопроизвольное подтягивание правого яичка, дискомфорт при оттягивании мошонки и в области ануса, позывы к опорожнению кишечника.
Как определить аппендицит в домашних условиях:
- Лечь на правый бок и принять позу эмбриона, затем перевернуться на другой бок, выпрямив ноги – усиление боли говорит о воспалительном процессе, улучшение состояния свидетельствует о другом диагнозе.
- При аппендиците практически невозможно кашлять – мешает физическая боль.
- Можно слегка надавить ладонью на место боли, и резко убрать руку – усиление болезненности говорит о воспалительном процессе.
Классификация и диагностика аппендицита
Общепринятой является классификация аппендицита по В. И.Колесову, согласно которой выделяют:
- Острый аппендицит
- Простая поверхностная форма;
- Деструктивная форма – флегмонозная или гангренозная (в том числе с перфорацией)
- Осложненная форма – сопровождающаяся абсцессами, сепсисом, перитонитом, распространением аппендикулярного инфильтрата.
- Хронический
- Первично-хроническая форма;
- Рецидивирующая форма;
- Резидуальная (остаточная) форма.
Диагностика хронического аппендицита затруднена, так как причиной болезненности могут быть гинекологические заболевания или болезни позвоночника.
Человек можно жить с этой проблемой достаточно долгое время, пока не произойдёт очередной приступ.
В большинстве случаев симптомы аппендицита в полной мере указывают на диагноз через 3 часа от начала их проявления:
- Боль локализуется и усиливается;
- Человек практически теряет возможность передвигаться самостоятельно.
Встречаются и нетипичные случаи, когда аппендикс находится сзади слепой кишки: болезненность проявляется сбоку от живота или же в области поясницы.
Возможна диагностика при помощи УЗИ, но ее эффективность составляет только 50%. Самым информативным является осмотр, наблюдения и клинический анализ крови. В трудных случаях для подтверждения диагноза используется диагностическая лапороскопия.
Лечение аппендицита
Если прорыв в толстую кишку не затрагивает брюшную полость, то у больного возникает диарея и дискомфорт в кишечнике. По прошествии нескольких дней отверстие затягивается, и организм восстанавливается.
В качестве лечения аппендицита, протекающего без осложнений, могут эффективно использоваться антибиотики.
Традиционным способом сегодня остается оперативное лечение.
Часто операция является единственным способом спасти человеческую жизнь, и чем быстрее оказать помощь, тем лучше. До приезда бригады скорой помощи нельзя принимать лекарства, чтобы не затруднять диагностику.
После проведения операции пациент, как правило, в течение месяца восстанавливается полностью. Диета после удаления аппендицита отличается ограничениями с постепенным расширением списка разрешенных продуктов:
- В первые сутки можно только смачивать губы;
- На следующий день разрешается бульон и чай;
- В последующие два дня – дробное питание из обезжиренных диетических продуктов.
Точный рацион поможет составить врач.
Профилактика заболевания
Аппендикс является частью пищеварительной системы, поэтому важно следить за рационом питания, чтобы обеспечить его чистку:
- Обогатить меню клетчаткой – пищей с грубыми волокнами: грибами, водорослями, свежими овощами, отрубями и бобовыми. Кроме того, помогут травы – не стоит недооценивать важность употребления зелени в деле очищения кишечника, уничтожения болезнетворных бактерий и укрепления иммунитета.
- Медики советуют не употреблять в пищу семечки и ягоды с маленькими косточками, чтобы не провоцировать патологические процессы в системе пищеварения.
Преимущества
Почему стоит обратиться в клинику «Мама Папа Я»
Услугу диагностика аппендицита предоставляют в Москве, в семейных клиниках сети «Мама, папа, я», где работают опытные специалисты высокой квалификации. Здесь успешно решаются самые сложные задачи. В заведениях установлено самое современное оборудование для эффективного оказания услуг по доступной цене и созданы комфортные условия, чтобы обеспечить пациентам положительный психологический настрой, ощущение защиты и безопасности.
Отзывы
Марина Петровна
Доктор внимательно осмотрела моего мужа, назначила ЭКГ и поставили предварительный диагноз. Дала рекомендации по нашей ситуации и назначила дополнительное обследование. Пока замечаний нет. Финансовые договоренности соблюдены.
Роах Ефим Борисович
Я просто в восторге от доктора и клиники. Давно не получал удовольствия в клиниках. Всё прошло идеально с точки зрения логистики, строго по времени. Так же получил удовольствие эстетическое и как пациент и как человек. Я мог общаться и это общение доставило мне огромное удовольствие. Нижайший поклон доктору УЗИ.
Лузина Софья Хамитовна
Мне очень понравилась доктор Власова. Приятная и милая женщина, хороший специалист. На все свои вопросы я получила ответ, врач дала мне много хороших советов. Визитом осталась довольна более чем.
Евгения
Посетили с ребенком Клинику «Мама Папа Я». Нужна была консультация детского кардиолога. Клиника понравилась. Хороший сервис, врачи. В очереди не стояли, по стоимости все совпало.
Ольга
Очень понравилась клиника. Обходительный персонал. Была на приеме у гинеколога Михайловой Е.А. осталась довольна, побольше таких врачей. Спасибо!!!
Анонимный пользователь
Удалял жировик у Алины Сергеевны, операцию сделала великолепно! Огромное ей спасибо за чуткое внимание и подход к каждой мелочи.
Анонимный пользователь
Сегодня обслуживалась в клинике, осталась довольна персоналом, а также врачом гинекологом. Все относятся к пациентам с уважением и вниманием. Спасибо им большое и дальнейшего процветания.
Иратьев В.В.
Клиника «Мама Папа Я» в Люберцах очень хорошая. Коллектив дружелюбный, отзывчивый. Советую данную клинику всем своим знакомым. Спасибо всем врачам и администраторам. Клинике желаю процветания и много адекватных клиентов.
Белова Е.М.
Сегодня удаляла родинку на лице у дерматолога Кодаревой И.А. Доктор очень аккуратная! Корректная! Спасибо большое! Администратор Борщевская Юлия доброжелательна, четко выполняет свои обязанности.
Анонимный пользователь
Хочу выразить благодарность работникам клиники Мама, Папа, я. В клинике очень дружелюбная атмосфера, очень приветливый и веселый коллектив и высококвалифицированные специалисты. Спасибо вам большое! Желаю процветания вашей клинике.
Кристина
Первое посещение понравилось. Меня внимательно осмотрели, назначили дополнительные обследования, дали хорошие рекомендации. Буду продолжать лечение и дальше, условия в клинике мне понравились.
Анна
Хорошая клиника, хороший врач! Раиса Васильевна может понятно и доступно объяснить, в чем суть проблемы. Если что-то не так, она обо всем говорить прямо, не завуалированно, как это порой делают другие врачи. Не жалею, что попала именно к ней.
Рекомендовано к прочтению:
Аппендицит: симптомы и первые признаки воспаления аппендицита у взрослых
Что это такое?
Аппендицит – это острое воспаление придатка слепой кишки, также известного как аппендикс (рис. 1).
Рисунок 1. Аппендикс (а), мешкообразный отросток слепой кишки длиной около 7-9 см, расположен в нижнем правом квадранте живота. При воспалении аппендикса (b) развивается аппендицит. Источник: СС0 Public DomainАппендицит всегда заявляет о себе неожиданно. Это не тот случай, когда острым проявлениям болезни предшествует так называемый продромальный период. Если болит аппендикс, пациенту может понадобиться экстренная помощь.
Среди острых хирургических заболеваний брюшной полости аппендицит занимает почетное первое место – 89% от общего числа. Чаще всего он встречается у молодых людей в возрасте 15-30 лет, причем женщины больше подвержены этой патологии. Однако это не означает, что взрослые и пожилые люди не страдают от этого заболевания – он может возникнуть и в 50, и даже в 70 лет. Пусть подобные случаи редки, все же они встречаются, а опасность для здоровья при этом намного выше, ведь чем человек старше, тем больше у него сопутствующих заболеваний, тормозящих процесс выздоровления.
Причины
На сегодняшний день специалисты не могут с полной уверенностью утверждать, что именно является пусковым механизмом воспаления аппендикса.
Принято считать, что главной причиной воспаления аппендикса является закупорка его просвета, в результате чего происходит скопление слизи и ее последующее инфицирование.
Роль наследственной предрасположенности к аппендициту пока изучена недостаточно хорошо. Однако уже сейчас некоторые отечественные и зарубежные специалисты, основываясь на своих клинических наблюдениях, выдвигают предположение, что генетические факторы все же могут способствовать развитию аппендицита. Кроме того, существуют такие врожденные особенности, как изгибы или сужение червеобразного отростка — они могут вызывать застойные явления и воспалительные процессы.
Существуют и менее популярные, но все же принятые к рассмотрению в широких научных кругах теории, затрагивающие возможные причины аппендицита:
- Сосудистая. Есть предположение, что системные васкулиты и другие заболевания сосудов, приводящие к нарушению кровоснабжения слепой кишки, могут стать причиной воспаления червеобразного отростка.
- Эндокринная. Слизистая оболочка толстого кишечника содержит т.н. энтерохромаффинные клетки, которые выделяют вещества, способствующие воспалительным процессам. Именно в аппендиксе таких клеток очень много, поэтому теория считается жизнеспособной.
- Инфекционная. Многие ученые полагают, что инфекционные заболевания (например, амёбиаз или брюшной тиф) способны вызывать воспаление аппендикса. Правда, пока никто не может внятно объяснить, какие именно бактерии можно отнести к специфическим возбудителям аппендицита.
Виды болезни
Чаще всего аппендицит имеет острое течение. Некоторые ученые настаивают на возможности развития хронического аппендицита у пациентов, ранее не переносивших острую форму болезни, однако это утверждение до сих пор остается предметом споров в научных кругах.
Таким образом, клиническая классификация включает следующие виды аппендицита:
- Острый неосложненный.
- Острый осложненный (об осложнениях читайте в следующем разделе статьи).
- Хронический.
Острый аппендицит, в свою очередь, принято классифицировать по характеру патологических изменений в тканях, определяемых при гистологическом исследовании.
Такая классификация называется клинико-морфологической и разделяет острую форму аппендицита на следующие виды:
- Катаральный. Наиболее распространенный и при этом наименее опасный вид аппендицита, при котором воспаляется только слизистая оболочка червеобразного отростка. Приступ начинается с разлитой боли в верхней части живота, которая через несколько часов смещается в правую подвздошную область. Живот не напряжен и принимает участие в дыхательных движениях. Температура может быть нормальной, но чаще отмечается повышение примерно до 37,5 Со.
- Гнойный (флегмонозный). Очаги гнойного воспаления охватывают весь аппендикс, при этом он существенно увеличивается в размерах, отмечается отек стенок кишечника. Может возникнуть воспаление брюшины (перитонит). Основной признак — боли в правой подвздошной области с постоянно усиливающейся интенсивностью. Язык обложен, отмечается рвота (иногда — многократная). Мышцы живота умеренно напряжены.
- Гангренозный. Отмечается обширный некроз стенок аппендикса, а его цвет становится черно-зеленым. Клиническая картина напоминает флегмонозный аппендицит, но интенсивность боли обычно меньше, поскольку многие нервные окончания в аппендиксе к этому времени отмирает. Пульс слабого наполнения, часто наблюдается озноб.
- Перфоративный. В стенке червеобразного отростка образуется прободное отверстие, что чревато попаданием гнойного содержимого в брюшную полость. Интенсивные боли спустя несколько часов ослабевают, но вскоре возобновляются, причем уже по всему животу. Отмечается жар, тошнота, но сам больной почти не предъявляет жалоб. Это объясняется эйфорией на фоне выраженной общей интоксикации. Мышцы живота напряжены и не принимают участия в дыхательных движениях.
Чем опасен аппендицит: осложнения
Отсутствие своевременной медицинской помощи может привести к перфорации (разрыву стенки) аппендикса и развитию опасных для жизни осложнений:
- перитонит (воспаление брюшины),
- гнойное воспаление тканей — абсцессы (поддиафрагмальные, межкишечные, забрюшинные, периапендикулярные, печеночные),
- пилефлебит (воспаление и тромбоз воротной вены),
- сепсис (распространение инфекции по всему организму).
Все перечисленные состояния сопровождаются тяжелой клинической картиной: невыносимая боль в животе, высокая температура, рвота, спутанное сознание. При отсутствии неотложной медицинской помощи наступает смерть.
Симптомы аппендицита
Для острого аппендицита характерно острое начало. Обычно симптомы появляются ночью или ранним утром, при этом клиническая картина разворачивается стремительно. Первый признак — появление разлитой тянущей боли в верхней части живота (эпигастральная область). По мере усиления болевые ощущения становятся резкими и пульсирующими, перемещаясь при этом в нижнюю правую часть живота. К общим симптомам «острого живота» относят (рис. 2):
- повышение температуры (обычно до 37,5 Со, но при осложненных формах отмечается повышение до 40 Со),
- тошнота и рвота,
- сухость во рту,
- отсутствие аппетита,
- нарушения стула (возможны как запоры, так и диарея),
- учащенное сердцебиение,
- сероватый налет на языке,
- вздутие живота и метеоризм.
У аппендицита существует несколько специфических симптомов, которые позволяют отличить его от других заболеваний:
- симптом Бартомье-Михельсона – боль при пальпации слепой кишки усиливается, если пациент лежит на левом боку,
- симптом Воскресенского – врач кончиками пальцев делает быстрое и легкое скользящее движение сверху вниз по направлению к правой подвздошной области, при этом боль усиливается в конечной точке движения,
- симптом Долинова – усиление болевых ощущений в правой нижней части живота при его втягивании,
- симптом Волковича-Кохера – сначала боль возникает в верхней части живота, а спустя несколько часов перемещается в правую подвздошную область,
- симптом Крымова-Думбадзе – усиление болевых ощущений при пальпации пупочного кольца,
- симптом Раздольского (Менделя-Раздольского) – перкуссия брюшной стенки сопровождается усилением боли в правой подвздошной области,
- симптом Ситковского – возникновение или усиление болей в правой нижней части живота, если пациент лежит на левом боку,
- симптом Ровзинга – возникновение или усиление интенсивности болевых ощущений в правой нижней части живота при сдавлении сигмовидной кишки и толчкообразном давлении на нисходящий отдел ободочной кишки.
Рак аппендикса обычно не вызывает никаких симптомов, пока болезнь не перейдет в запущенную стадию. Большая опухоль может провоцировать вздутие живота. Боль может появиться, если рак перейдет на ткани брюшной полости.
Злокачественная опухоль может развиться и одновременно с острым аппендицитом. Обычно ее обнаруживают после удаления аппендикса. Рак также могут найти случайно при плановом осмотре или диагностических процедурах, нацеленных на выявление других патологий. Диагностика рака включает биопсию, УЗИ и МРТ.
Среди факторов риска для развития рака аппендикса:
- курение,
- наличие гастрита и некоторых других заболеваний ЖКТ,
- случаи рака аппендикса у родственников,
- возраст (риск развития рака увеличивается с годами).
С какой стороны болит?
Как правило, боли при аппендиците локализуются в нижней правой части живота, поскольку именно там находится аппендикс — между пупком и правой подвздошной костью (рис. 3).
Рисунок 3. Боль при аппендиците обычно сильнее всего в месте воспаления — внизу живота с правой стороны. Источник: СС0 Public DomainОднако в редких случаях боль отмечается с левой стороны. Причин у этого феномена сразу несколько:
- Излишняя подвижность ободочной кишки.
- Иррадиация. Аппендицит известен тем, что при надавливании на живот боль может отдавать в любую часть живота (в том числе – влево).
- Зеркальное расположение внутренних органов (то есть органы, которые в норме должны находиться справа, располагаются с левой стороны, и наоборот).
Характер боли
В начале боль при аппендиците может быть разлитая, тянущая. Позднее, по мере развития болезни, она становится резкой и пульсирующей. В редких случаях боль появляется внезапно, одновременно с приступами не приносящей облегчения рвоты и скачками температуры.
Как отличить от других заболеваний?
Боль, возникшая из-за воспаления аппендикса, обычно становится сильнее во время кашля и чихания, при движении и дыхании. Существует также характерное для аппендицита явление, которое получило название «симптом Образцова» — усиление болевых ощущений, когда больной в положении стоя поднимает правую ногу.
Характерная особенность аппендицита, позволяющая отличить его от других заболеваний брюшной полости – боль стихает, если принять позу лежа на боку с подтянутыми к животу коленями.
Диагностика
Диагностические мероприятия начинаются с пальпации. При надавливании на живот справа и резком убирании руки боль усиливается – это называют симптомом Щеткина-Блюмберга.
Лабораторная диагностика:
- Анализ крови (о наличии аппендицита говорит повышенное содержание лейкоцитов и незрелых нейтрофилов).
- Анализ мочи (проводят, чтобы убедиться, что причина боли — не заболевание мочевыделительной системы).
Инструментальная диагностика:
- Ультразвуковое исследование брюшной полости.
- Компьютерная томография.
- Рентгенография.
В сомнительных случаях врач может назначить диагностическую лапароскопию: через надрез в брюшной стенке вводится эндоскоп, при помощи которого производится прямой осмотр аппендикса. Эту процедуру относят к диагностическим операциям, но точность исследования стремится к 100%.
Лечение
Как правило, аппендицит лечится хирургически — при подтверждении диагноза аппендикс удаляют.
Неотложная помощь
Если все симптомы указывают на аппендицит, не нужно предпринимать самостоятельных попыток облегчить состояние, единственно верное решение — вызов скорой медицинской помощи. Тепловые процедуры строго противопоказаны (то есть грелку прикладывать нельзя).
Важно! При подозрении на острый аппендицит нужно срочно звонить в скорую помощь по номеру 103. Если приступ начался вдали от города, можно позвонить в единую службу спасения по номеру 112.
До приезда бригады скорой помощи нельзя принимать обезболивающие препараты. Больному придется запастись терпением, поскольку обезболивание может изменить клиническую картину и затруднит диагностику. Запрещено принимать пищу (в редких случаях при аппендиците может усиливаться аппетит), не рекомендуют даже пить. Если мучает сильная жажда, можно сделать пару небольших глотков воды, но не более.
Важно! Больной не должен передвигаться самостоятельно – любая физическая нагрузка может спровоцировать разрыв аппендикса.
Как проходит операция
Стандартная операция по удалению аппендикса проходит под общим наркозом и длится в среднем 40-50 минут. При классической аппендэктомии делается надрез 6-8 см в правой подвздошной области, ткани раздвигают при помощи специальных инструментов. Хирург извлекает наружу часть слепой кишки и удаляет аппендикс, после чего ушивает сосуды и ткани.
При лапароскопическом удалении аппендикса производят проколы брюшной стенки . В одно отверстие врач вводит эндоскоп, который помогает ему контролировать ход операции. В два других отверстия вводятся хирургические инструменты (рис. 4).
Рисунок 4. Лапароскопическое удаление аппендикса травмирует ткани в наименьшей степени. Источник: СС0 Public DomainВ случае разрыва аппендикса и развития перитонита необходима более сложная операция – срединная лапаротомия (длина разреза – примерно 10 см) с санацией брюшной полости, осуществляемой при помощи дренажных приспособлений. В послеоперационном периоде больному необходимо пройти курс антибиотиков широкого спектра действия.
Медикаментозная терапия
Отечественные специалисты считают медикаментозное лечение аппендицита малоэффективным. В Европе подход несколько отличается: при обострении аппендицита врач сначала назначает курс антибиотиков, и только если он не помог, больного отправляют на операцию. Российские хирурги считают такой подход неоправданно рискованным, поскольку промедление с оперативным удалением аппендикса может привести к развитию осложнений и даже — летальному исходу.
Профилактика
Чтобы снизить вероятность острого аппендицита, следует придерживаться следующих правил:
- включать в рацион достаточное количество клетчатки для профилактики запоров и гнилостных процессов в кишечнике,
- избегать бесконтрольного употребления антибиотиков, чтобы не допустить развития дисбактериоза,
- повышать иммунитет: вести активный образ жизни, избегать вредных привычек, регулярно принимать витаминные комплексы,
Раньше за рубежом практиковалась профилактическая аппендэктомия – американские врачи удаляли детям аппендиксы с таким же рвением, как советские врачи вырезали детям гланды при малейших признаках простуды. Однако сейчас от этой практики отказались, поскольку после профилактической аппендэктомии дети страдали от регулярных расстройств пищеварения и были подвержены частым простудам из-за ослабления иммунитета.
Заключение
Таким образом, для профилактики аппендицита важно употреблять достаточное количество клетчатки, повышать защитные силы организма и избегать вредных привычек. Как правило, воспаление червеобразного отростка развивается стремительно, поэтому при подозрении на аппендицит следует без промедления вызвать бригаду скорой помощи. При своевременном обращении к врачу прогноз благоприятный.
Первые признаки хронического аппендицита — причины и лечение
Хронический аппендицит – вялотекущая форма воспалительного процесса в червеобразном отростке слепой кишки, чаще всего связанная с ранее перенесенным приступом острого аппендицита. Лечение хронического аппендицита при невыраженных проявлениях – консервативное, при стойком болевом синдроме показана аппендэктомия.
Аппендицит – это воспаление червеобразного отростка. Яркая клиническая симптоматика и многочисленные нюансы острого и хронического воспаления аппендикса делают постановку диагноза и хирургическое лечение аппендицита одновременно легкой и сложной врачебной задачей.
Различают рецидивирующий хронический аппендицит и первично-хронический аппендицит. Рецидивирующий аппендицит развивается после перенесенного приступа острого аппендицита, первично-хронический – при отсутствии предшествовавшего острого приступа.
Обычно после перенесенного острого воспаления червеобразного отростка полного выздоровления не наступает. В отростке, его брыжейке и в окружающих тканях остаются значительные патологоанатомические изменения в виде рубцов и спаек. Рубцовые изменения в стенке отростка суживают его просвет, образуют перегибы, перемычки, что затрудняет опорожнение полости отростка.
Наличие рубцов и спаек нарушает васкуляризацию и иннервацию отростка и его брыжейки. Нарушение трофики понижает устойчивость ткани стенки отростка к внедрению инфекции, следствием чего является новое воспаление, более частая перфорация и гангрена отростка.
Кроме того, в отростке и в спайках продолжает существовать дремлющая инфекция, готовая при неблагоприятных условиях дать новую вспышку воспалительного процесса. При первично-хроническом аппендиците воспалительные изменения в отростке бывают выражены слабо.
Симптомы
При обострении заболевания может появляться тошнота и рвота. Во время объективного осмотра врач может обнаруживать болезненность в правой подвздошной области при глубокой пальпации. Нередко слабоположительными бывают симптомы раздражения брюшины и наличия воспаления в области червеобразного отростка.
Характерно наличие в анамнезе одного или нескольких повторных приступов острого аппендицита. В промежутках между приступами субъективные жалобы могут отсутствовать, иногда чувствуется небольшая болезненность в области слепой кишки, отмечаются диспептические явления, запоры. Иногда боли появляются только во время физического напряжения.
При исследовании определяется нерезкая локальная болезненность в области слепой кишки. При рентгенологическом исследовании (о необходимости которого нередко забывают) определяется плохая наполняемость или отсутствие заполнения червеобразного отростка контрастной массой.
При редко встречающемся первично-хроническом аппендиците симптомы бывают аналогичные. Большинство больных жалуется на периодические ноющие боли, плохой аппетит, явления колита, раздражительность. Определяется вздутие и повышенная чувствительность области слепой кишки.
Осложнения
При любой форме хронического аппендицита возможно развитие острого приступа и тяжелого поражения отростка (гангрена, перфорация). В отдельных случаях при наличии спаек может наступить непроходимость кишечника.
Диагноз
Наличие локальной болезненности в правой подвздошной области может указывать на аппендицит. В некоторых трудных случаях выяснению диагноза может помочь рентгенография червеобразного отростка.
Путем всестороннего обследования необходимо исключить заболевание правой почки и мочеточника, желчного пузыря, двенадцатиперстной кишки и женской половой сферы. Клиническую картину, сходную с хроническим аппендицитом, иногда вызывают глисты. Поэтому следует обязательно производить соответствующее исследование на яйца глистов.
Лечение
При наличии в анамнезе хотя бы одного приступа острого аппендицита показано хирургическое лечение с целью предотвратить возможность рецидива острого приступа.
До операции рекомендуется растительно-молочная диэта с ограничением черного хлеба, капусты и мяса. Местно: грелки, а при запорах клизмы.
ОСТЕОПАТИЯ И ХРОНИЧЕСКИЙ АППЕНДИЦИТ
Среди всех негативных последствий хирургического вмешательства особое место занимают спайки: после операции, вследствие которой происходит повреждение мягких тканей, могут образовываться внутренние рубцы, «склеивающие» органы и ткани. Из-за этого нарушается их естественная подвижность, что, в свою очередь, приводит к нарушению и их функции.
Спайки могут никак себя не «выдавать», а могут периодически беспокоить болевыми ощущениями. Обычно пациенты жалуются на тянущие боли в области проведения операции, дискомфорт зачастую возникает при физических нагрузках или при резком изменении положения тела. Иногда новообразованные «лишние» связки вызывают серьёзные нарушения и последствия. Так, спайки после аппендицита могут стать причиной расстройств желудочно-кишечного тракта – например, частых запоров или нарушений двигательной функции кишечника и желчевыводящих путей.
Выявить послеоперационные спайки не так просто: например, аппарат УЗИ их просто «не видит». В последнее время для выявления проблемы активно используется лапароскопия. При этой малоинвазивной процедуре в небольшие проколы стенки живота в брюшную полость человека вводится миниатюрная видеокамера, которая передаёт визуальное изображение внутренних органов на компьютер. Такое «минивторжение» в организм проводится под общим наркозом.
Однако выявить наличие спаек и провести их лечение можно и без оперативного вмешательства, например, в остеопатическом центре. Остеопат способен «увидеть» проблему своими чувствительными пальцами: зная досконально все анатомические и физиологические особенности человеческого организма, он быстро обнаружит нарушение.
Ранние симптомы, причины, локализация боли, операция, выздоровление
Что такое аппендицит?
Аппендицит — это воспаление аппендикса. Это неотложная медицинская помощь, при которой почти всегда требуется как можно скорее операция по удалению аппендикса. К счастью, без этого можно прекрасно жить.
Где ваше приложение?
Эта тканевая трубка длиной 3 1/2 дюйма выходит из толстой кишки в нижней правой части тела.
Что вызывает аппендицит?
В U.С., 1 из 20 человек в какой-то момент жизни заболеет аппендицитом. Хотя аппендицит может возникнуть в любом возрасте, у детей младше 2 лет аппендицит встречается редко. Наиболее вероятно, что он поражает людей в возрасте от 10 до 30 лет.
Аппендицит возникает, когда аппендицит блокируется, часто фекалиями, инородным телом (чем-то внутри вас этого не должно быть) или рак. Закупорка также может быть результатом инфекции, поскольку аппендикс может опухнуть в ответ на любую инфекцию в организме.
Каковы симптомы аппендицита?
Классические симптомы аппендицита включают:
- Боль в правой нижней части живота или боль в области пупка, которая опускается ниже.Обычно это первая ласточка.
- Потеря аппетита
- Тошнота и рвота вскоре после начала боли в животе
- Вздутие живота
- Лихорадка 99-102 градусов
- Газы не пропускают
Продолжение
К другим менее распространенным симптомам аппендицита относятся:
- Тупая или острая боль в любом месте верхней или нижней части живота, спины или задней части
- Болезненное или затрудненное мочеиспускание
- Рвота до начала боли в животе
- Сильные спазмы
- Запор или диарея с газом
Если у вас есть При появлении этих симптомов немедленно обратитесь к врачу.Своевременная диагностика и лечение важны. Не ешьте, не пейте и не используйте обезболивающие, антациды, слабительные средства или грелки.
Как диагностируется аппендицит?
Диагностировать аппендицит бывает непросто. Симптомы часто неясны или похожи на симптомы других заболеваний, включая проблемы с желчным пузырем, инфекцию мочевого пузыря или мочевыводящих путей, болезнь Крона, гастрит, камни в почках, кишечную инфекцию и проблемы с яичниками.
Эти тесты могут помочь диагностировать аппендицит:
- Осмотр брюшной полости на предмет воспаления
- Анализ мочи (моча) для исключения инфекции мочевыводящих путей
- Ректальный осмотр
- Анализ крови, чтобы определить, борется ли ваше тело с инфекцией мочевыводящих путей. инфекция
- КТ
- УЗИ
Что такое лечение аппендицита?
Аппендицит почти всегда лечится как неотложная помощь.Операция по удалению аппендикса, которая называется аппендэктомией, является стандартным лечением почти во всех случаях аппендицита.
Обычно, если ваш врач подозревает, что у вас аппендицит, он быстро удалит его, чтобы избежать разрыва. Если у вас абсцесс, вам могут быть назначены две процедуры: одна для удаления гноя и жидкости из абсцесса, а вторая — для удаления аппендикса. Но некоторые исследования показывают, что лечение острого аппендицита антибиотиками может помочь избежать хирургического вмешательства.
Чего ожидать во время аппендэктомии
Перед удалением аппендикса вы должны принять антибиотики для борьбы с инфекцией.Обычно вам делают общую анестезию, то есть перед процедурой вы будете спать. Врач удаляет аппендикс через 4-дюймовый разрез или с помощью устройства, называемого лапароскопом (тонкий инструмент, похожий на телескоп, который позволяет им заглядывать внутрь вашего живота). Эта процедура называется лапароскопией. Если у вас перитонит, хирург также очистит ваш живот и откажется от гноя.
Вы можете вставать и передвигаться в течение 12 часов после операции. Вы сможете вернуться к своему обычному распорядку дня через 2–3 недели.Если вам сделали лапароскопию, выздоровление идет быстрее.
После аппендэктомии позвоните своему врачу, если у вас:
- Неконтролируемая рвота
- Усиление боли в животе
- Головокружение / чувство обморока
- Кровь в рвоте или моче
- Усиление боли и покраснения в месте, где ваш врач врезался в ваш живот
- Лихорадка
- Гной в ране
Осложнения аппендицита
При отсутствии лечения воспаленный аппендикс лопается, разливая бактерии и мусор в брюшную полость, центральную часть вашего тела, которая удерживает вашу печень, желудок и кишечник .Это может привести к перитониту — серьезному воспалению слизистой оболочки брюшной полости (брюшины). Это может быть смертельно опасным, если быстро не лечить сильными антибиотиками.
Иногда вне воспаленного отростка образуется абсцесс. Затем рубцовая ткань «отгораживает» аппендикс от остальных органов. Это предотвращает распространение инфекции. Но абсцедирующий аппендикс может порваться и привести к перитониту.
Профилактика аппендицита
Нет способа предотвратить аппендицит.Но это может быть менее распространено у людей, которые едят продукты с высоким содержанием клетчатки, такие как свежие фрукты и овощи.
Ранние симптомы и предупреждающие признаки
Аппендицит возникает, когда аппендикс воспаляется. Ранние симптомы могут варьироваться в зависимости от возрастных групп, и их можно спутать с симптомами других заболеваний.
Симптомы могут быть неприятными, болезненными и потенциально опасными для жизни, если их не лечить, поэтому важно уметь их распознать.
Внезапный аппендицит — наиболее частая причина острой боли в животе, требующей хирургического вмешательства в США (U.S.), причем более чем у 5 процентов населения в какой-то момент развился аппендицит.
Чаще всего возникает в подростковом и 20-летнем возрасте, но может развиться в любом возрасте.
Поделиться на Pinterest Аппендицит может вызывать боль в правой нижней части живота.Аппендикс около 4 дюймов в длину и расположен на правой нижней стороне живота. Это кусок ткани в форме трубки, закрытый с одного конца. Он прикрепляется к слепой кишке, мешкообразной части толстой или толстой кишки.
Сильная и внезапная боль в животе обычно является первым симптомом аппендицита.
Боль часто начинается около пупка. По мере ухудшения, скорее всего, он переместится в нижнюю правую часть живота.
Чувство может усилиться в течение следующих нескольких часов и ухудшиться при движении, глубоком вдохе, кашле или чихании.
Другие классические симптомы аппендицита:
- тошнота
- рвота
- потеря аппетита
- запор или диарея
- неспособность отводить газы
- субфебрильная температура и озноб
- температура от 99 ° до 102 ° По Фаренгейту
- вздутие живота
- желание испражнения для облегчения дискомфорта
Однако эти симптомы появляются только в 50 процентах случаев.
Некоторые пациенты могут очень слабо или совсем не испытывать такие симптомы, как боль в животе. У других могут быть менее распространенные симптомы.
Симптомы у детей и младенцев
Дети и младенцы могут не испытывать боли в одной конкретной области. Во всем теле может быть нежность, а может и не быть боли.
У детей и младенцев может быть менее частая испражнения или она отсутствует. Если возникает диарея, это может быть симптомом другого заболевания.
Хотя дети и младенцы могут не испытывать точной боли, как пациенты старшего возраста, исследования показывают, что боль в животе по-прежнему является наиболее частым симптомом аппендицита для этой возрастной группы.
Симптомы у пожилых людей и во время беременности
Пожилые люди и беременные женщины также могут испытывать разные симптомы. Боль в животе может быть менее сильной и менее специфичной. Возможные симптомы включают тошноту, рвоту и жар.
Во время беременности боль может смещаться вверх, в правый верхний квадрант после первого триместра. Также может быть боль в спине или боках.
Боль в животе может быть вызвана другим заболеванием.
Другие состояния с похожими симптомами
Боль в животе может быть симптомом других состояний, которые похожи на аппендицит.
Примеры включают:
- поражения желудка
- запор
- воспалительные заболевания кишечника (ВЗК), включая болезнь Крона и язвенный колит
- стул, паразиты или новообразования, которые закупоривают внутреннюю часть аппендикса
- повреждение или повреждение живот
Когда обращаться к врачу
Аппендицит может быть опасным для жизни и требует немедленной медицинской помощи. Чем дольше ее не лечить, тем больше вероятность ее ухудшения.Начальные симптомы могут ощущаться как газ.
Если лекарства, отпускаемые без рецепта (OTC), не снимают газ, или если возникает сильная и усиливающаяся боль, пациенту следует немедленно обратиться к врачу. Может быть целесообразно сразу обратиться в отделение неотложной помощи.
Лечение аппендицита сразу после появления симптомов предотвратит его ухудшение и вызовет дальнейшие осложнения.
Медицинский работник обычно диагностирует аппендицит, выполнив следующие действия:
Анализ симптомов
Пациента попросят подробно рассказать о том, какие симптомы он испытывает, насколько серьезен и как долго.
Просмотр истории болезни пациента
Чтобы исключить другие потенциальные проблемы со здоровьем, врач захочет узнать подробности истории болезни пациента.
К ним относятся:
- любые другие заболевания или операции, которые пациент перенес или перенес в прошлом
- , принимает ли пациент какие-либо лекарства или добавки
- независимо от того, употребляет ли пациент алкоголь или какие-либо рекреационные наркотики
Выполнение физический осмотр
Врач проведет медицинский осмотр, чтобы узнать больше о боли в животе пациента.Они будут оказывать давление на определенные области живота или касаться их. Также могут использоваться тазовые и ректальные исследования.
Заказ лабораторных анализов
Анализы крови и мочи могут помочь подтвердить диагноз аппендицита или обнаружить признаки других проблем со здоровьем. Врач также может попросить образцы крови или мочи для проверки на беременность.
При необходимости врач может также назначить визуализирующие обследования, например, УЗИ брюшной полости, МРТ или компьютерную томографию.
Эти визуализационные тесты могут показать:
- увеличенный или разрыв аппендикса
- воспаление
- закупорку внутри аппендикса
- абсцесс
Лечение обычно начинается с антибиотиков и внутривенного введения жидкости.Некоторые легкие случаи аппендицита можно полностью вылечить с помощью жидкостей и антибиотиков.
Наиболее частым следующим шагом является операция, известная как аппендэктомия. Удаление аппендикса снижает риск его разрыва. Раннее лечение важно для снижения риска осложнений, которые могут привести к смерти.
Возможны два типа операции:
Лапароскопическая операция
Хирурги делают несколько небольших разрезов и используют специальные инструменты для удаления через них отростка.
Преимущества лапароскопической хирургии включают:
- более низкий риск осложнений, таких как внутрибольничные инфекции
- более короткое время восстановления
Пациентам следует ограничить физические нагрузки в течение первых 3-5 дней после операции.
Операция по лапаротомии
Хирурги удаляют аппендикс через единственный разрез, сделанный в нижней правой части живота. Это может быть необходимо для разрыва аппендикса.
Позволяет хирургу очистить брюшную полость изнутри для предотвращения инфекции.
Пациентам следует ограничить физическую активность в течение первых 10–14 дней после операции лапаротомии.
Отсрочка лечения может серьезно увеличить риск осложнений.
Воспаление может вызвать разрыв аппендикса, иногда уже через 48–72 часа после появления симптомов.
Разрыв может вызвать попадание бактерий, стула и воздуха в брюшную полость, вызывая инфекцию и дальнейшие осложнения, которые могут быть фатальными.
Инфекции, которые могут возникнуть в результате разрыва аппендикса, включают перитонит, воспаление слизистой оболочки брюшной полости или абсцесс.
Прием обезболивающих может скрыть симптомы и отсрочить лечение.
При своевременном лечении аппендицит поддается лечению, и выздоровление обычно быстрое и полное. При раннем хирургическом вмешательстве уровень смертности составляет менее 1 процента.
Без хирургического вмешательства или антибиотиков, например, в отдаленных районах уровень смертности может составлять 50 процентов и выше.
Если аппендикс лопается, это может привести к осложнениям, таким как абсцесс или перитонит. В этих случаях восстановление может быть длительным.У пожилых людей также требуется больше времени для восстановления.
Аппендикс часто считают нефункционирующим органом, ненужным для выживания, но некоторые ученые предполагают, что он может играть роль в поддержании здоровой иммунной системы.
Прочтите статью на испанском языке.
Ранние симптомы и предупреждающие признаки
Аппендицит возникает, когда аппендикс воспаляется. Ранние симптомы могут варьироваться в зависимости от возрастных групп, и их можно спутать с симптомами других заболеваний.
Симптомы могут быть неприятными, болезненными и потенциально опасными для жизни, если их не лечить, поэтому важно уметь их распознать.
Внезапный аппендицит — наиболее частая причина острой боли в животе, требующей хирургического вмешательства, в Соединенных Штатах (США), причем более 5 процентов населения в какой-то момент заболевает аппендицитом.
Чаще всего возникает в подростковом и 20-летнем возрасте, но может развиться в любом возрасте.
Поделиться на Pinterest Аппендицит может вызывать боль в правой нижней части живота.Аппендикс около 4 дюймов в длину и расположен на правой нижней стороне живота.Это кусок ткани в форме трубки, закрытый с одного конца. Он прикрепляется к слепой кишке, мешкообразной части толстой или толстой кишки.
Сильная и внезапная боль в животе обычно является первым симптомом аппендицита.
Боль часто начинается около пупка. По мере ухудшения, скорее всего, он переместится в нижнюю правую часть живота.
Чувство может усилиться в течение следующих нескольких часов и ухудшиться при движении, глубоком вдохе, кашле или чихании.
Другие классические симптомы аппендицита:
- тошнота
- рвота
- потеря аппетита
- запор или диарея
- неспособность отводить газы
- субфебрильная температура и озноб
- температура от 99 ° до 102 ° По Фаренгейту
- вздутие живота
- желание испражнения для облегчения дискомфорта
Однако эти симптомы появляются только в 50 процентах случаев.
Некоторые пациенты могут очень слабо или совсем не испытывать такие симптомы, как боль в животе.У других могут быть менее распространенные симптомы.
Симптомы у детей и младенцев
Дети и младенцы могут не испытывать боли в одной конкретной области. Во всем теле может быть нежность, а может и не быть боли.
У детей и младенцев может быть менее частая испражнения или она отсутствует. Если возникает диарея, это может быть симптомом другого заболевания.
Хотя дети и младенцы могут не испытывать точной боли, как пациенты старшего возраста, исследования показывают, что боль в животе по-прежнему является наиболее частым симптомом аппендицита для этой возрастной группы.
Симптомы у пожилых людей и во время беременности
Пожилые люди и беременные женщины также могут испытывать разные симптомы. Боль в животе может быть менее сильной и менее специфичной. Возможные симптомы включают тошноту, рвоту и жар.
Во время беременности боль может смещаться вверх, в правый верхний квадрант после первого триместра. Также может быть боль в спине или боках.
Боль в животе может быть вызвана другим заболеванием.
Другие состояния с похожими симптомами
Боль в животе может быть симптомом других состояний, которые похожи на аппендицит.
Примеры включают:
- поражения желудка
- запор
- воспалительные заболевания кишечника (ВЗК), включая болезнь Крона и язвенный колит
- стул, паразиты или новообразования, которые закупоривают внутреннюю часть аппендикса
- повреждение или повреждение живот
Когда обращаться к врачу
Аппендицит может быть опасным для жизни и требует немедленной медицинской помощи. Чем дольше ее не лечить, тем больше вероятность ее ухудшения.Начальные симптомы могут ощущаться как газ.
Если лекарства, отпускаемые без рецепта (OTC), не снимают газ, или если возникает сильная и усиливающаяся боль, пациенту следует немедленно обратиться к врачу. Может быть целесообразно сразу обратиться в отделение неотложной помощи.
Лечение аппендицита сразу после появления симптомов предотвратит его ухудшение и вызовет дальнейшие осложнения.
Медицинский работник обычно диагностирует аппендицит, выполнив следующие действия:
Анализ симптомов
Пациента попросят подробно рассказать о том, какие симптомы он испытывает, насколько серьезен и как долго.
Просмотр истории болезни пациента
Чтобы исключить другие потенциальные проблемы со здоровьем, врач захочет узнать подробности истории болезни пациента.
К ним относятся:
- любые другие заболевания или операции, которые пациент перенес или перенес в прошлом
- , принимает ли пациент какие-либо лекарства или добавки
- независимо от того, употребляет ли пациент алкоголь или какие-либо рекреационные наркотики
Выполнение физический осмотр
Врач проведет медицинский осмотр, чтобы узнать больше о боли в животе пациента.Они будут оказывать давление на определенные области живота или касаться их. Также могут использоваться тазовые и ректальные исследования.
Заказ лабораторных анализов
Анализы крови и мочи могут помочь подтвердить диагноз аппендицита или обнаружить признаки других проблем со здоровьем. Врач также может попросить образцы крови или мочи для проверки на беременность.
При необходимости врач может также назначить визуализирующие обследования, например, УЗИ брюшной полости, МРТ или компьютерную томографию.
Эти визуализационные тесты могут показать:
- увеличенный или разрыв аппендикса
- воспаление
- закупорку внутри аппендикса
- абсцесс
Лечение обычно начинается с антибиотиков и внутривенного введения жидкости.Некоторые легкие случаи аппендицита можно полностью вылечить с помощью жидкостей и антибиотиков.
Наиболее частым следующим шагом является операция, известная как аппендэктомия. Удаление аппендикса снижает риск его разрыва. Раннее лечение важно для снижения риска осложнений, которые могут привести к смерти.
Возможны два типа операции:
Лапароскопическая операция
Хирурги делают несколько небольших разрезов и используют специальные инструменты для удаления через них отростка.
Преимущества лапароскопической хирургии включают:
- более низкий риск осложнений, таких как внутрибольничные инфекции
- более короткое время восстановления
Пациентам следует ограничить физические нагрузки в течение первых 3-5 дней после операции.
Операция по лапаротомии
Хирурги удаляют аппендикс через единственный разрез, сделанный в нижней правой части живота. Это может быть необходимо для разрыва аппендикса.
Позволяет хирургу очистить брюшную полость изнутри для предотвращения инфекции.
Пациентам следует ограничить физическую активность в течение первых 10–14 дней после операции лапаротомии.
Отсрочка лечения может серьезно увеличить риск осложнений.
Воспаление может вызвать разрыв аппендикса, иногда уже через 48–72 часа после появления симптомов.
Разрыв может вызвать попадание бактерий, стула и воздуха в брюшную полость, вызывая инфекцию и дальнейшие осложнения, которые могут быть фатальными.
Инфекции, которые могут возникнуть в результате разрыва аппендикса, включают перитонит, воспаление слизистой оболочки брюшной полости или абсцесс.
Прием обезболивающих может скрыть симптомы и отсрочить лечение.
При своевременном лечении аппендицит поддается лечению, и выздоровление обычно быстрое и полное. При раннем хирургическом вмешательстве уровень смертности составляет менее 1 процента.
Без хирургического вмешательства или антибиотиков, например, в отдаленных районах уровень смертности может составлять 50 процентов и выше.
Если аппендикс лопается, это может привести к осложнениям, таким как абсцесс или перитонит. В этих случаях восстановление может быть длительным.У пожилых людей также требуется больше времени для восстановления.
Аппендикс часто считают нефункционирующим органом, ненужным для выживания, но некоторые ученые предполагают, что он может играть роль в поддержании здоровой иммунной системы.
Прочтите статью на испанском языке.
Ранние симптомы и предупреждающие признаки
Аппендицит возникает, когда аппендикс воспаляется. Ранние симптомы могут варьироваться в зависимости от возрастных групп, и их можно спутать с симптомами других заболеваний.
Симптомы могут быть неприятными, болезненными и потенциально опасными для жизни, если их не лечить, поэтому важно уметь их распознать.
Внезапный аппендицит — наиболее частая причина острой боли в животе, требующей хирургического вмешательства, в Соединенных Штатах (США), причем более 5 процентов населения в какой-то момент заболевает аппендицитом.
Чаще всего возникает в подростковом и 20-летнем возрасте, но может развиться в любом возрасте.
Поделиться на Pinterest Аппендицит может вызывать боль в правой нижней части живота.Аппендикс около 4 дюймов в длину и расположен на правой нижней стороне живота.Это кусок ткани в форме трубки, закрытый с одного конца. Он прикрепляется к слепой кишке, мешкообразной части толстой или толстой кишки.
Сильная и внезапная боль в животе обычно является первым симптомом аппендицита.
Боль часто начинается около пупка. По мере ухудшения, скорее всего, он переместится в нижнюю правую часть живота.
Чувство может усилиться в течение следующих нескольких часов и ухудшиться при движении, глубоком вдохе, кашле или чихании.
Другие классические симптомы аппендицита:
- тошнота
- рвота
- потеря аппетита
- запор или диарея
- неспособность отводить газы
- субфебрильная температура и озноб
- температура от 99 ° до 102 ° По Фаренгейту
- вздутие живота
- желание испражнения для облегчения дискомфорта
Однако эти симптомы появляются только в 50 процентах случаев.
Некоторые пациенты могут очень слабо или совсем не испытывать такие симптомы, как боль в животе.У других могут быть менее распространенные симптомы.
Симптомы у детей и младенцев
Дети и младенцы могут не испытывать боли в одной конкретной области. Во всем теле может быть нежность, а может и не быть боли.
У детей и младенцев может быть менее частая испражнения или она отсутствует. Если возникает диарея, это может быть симптомом другого заболевания.
Хотя дети и младенцы могут не испытывать точной боли, как пациенты старшего возраста, исследования показывают, что боль в животе по-прежнему является наиболее частым симптомом аппендицита для этой возрастной группы.
Симптомы у пожилых людей и во время беременности
Пожилые люди и беременные женщины также могут испытывать разные симптомы. Боль в животе может быть менее сильной и менее специфичной. Возможные симптомы включают тошноту, рвоту и жар.
Во время беременности боль может смещаться вверх, в правый верхний квадрант после первого триместра. Также может быть боль в спине или боках.
Боль в животе может быть вызвана другим заболеванием.
Другие состояния с похожими симптомами
Боль в животе может быть симптомом других состояний, которые похожи на аппендицит.
Примеры включают:
- поражения желудка
- запор
- воспалительные заболевания кишечника (ВЗК), включая болезнь Крона и язвенный колит
- стул, паразиты или новообразования, которые закупоривают внутреннюю часть аппендикса
- повреждение или повреждение живот
Когда обращаться к врачу
Аппендицит может быть опасным для жизни и требует немедленной медицинской помощи. Чем дольше ее не лечить, тем больше вероятность ее ухудшения.Начальные симптомы могут ощущаться как газ.
Если лекарства, отпускаемые без рецепта (OTC), не снимают газ, или если возникает сильная и усиливающаяся боль, пациенту следует немедленно обратиться к врачу. Может быть целесообразно сразу обратиться в отделение неотложной помощи.
Лечение аппендицита сразу после появления симптомов предотвратит его ухудшение и вызовет дальнейшие осложнения.
Медицинский работник обычно диагностирует аппендицит, выполнив следующие действия:
Анализ симптомов
Пациента попросят подробно рассказать о том, какие симптомы он испытывает, насколько серьезен и как долго.
Просмотр истории болезни пациента
Чтобы исключить другие потенциальные проблемы со здоровьем, врач захочет узнать подробности истории болезни пациента.
К ним относятся:
- любые другие заболевания или операции, которые пациент перенес или перенес в прошлом
- , принимает ли пациент какие-либо лекарства или добавки
- независимо от того, употребляет ли пациент алкоголь или какие-либо рекреационные наркотики
Выполнение физический осмотр
Врач проведет медицинский осмотр, чтобы узнать больше о боли в животе пациента.Они будут оказывать давление на определенные области живота или касаться их. Также могут использоваться тазовые и ректальные исследования.
Заказ лабораторных анализов
Анализы крови и мочи могут помочь подтвердить диагноз аппендицита или обнаружить признаки других проблем со здоровьем. Врач также может попросить образцы крови или мочи для проверки на беременность.
При необходимости врач может также назначить визуализирующие обследования, например, УЗИ брюшной полости, МРТ или компьютерную томографию.
Эти визуализационные тесты могут показать:
- увеличенный или разрыв аппендикса
- воспаление
- закупорку внутри аппендикса
- абсцесс
Лечение обычно начинается с антибиотиков и внутривенного введения жидкости.Некоторые легкие случаи аппендицита можно полностью вылечить с помощью жидкостей и антибиотиков.
Наиболее частым следующим шагом является операция, известная как аппендэктомия. Удаление аппендикса снижает риск его разрыва. Раннее лечение важно для снижения риска осложнений, которые могут привести к смерти.
Возможны два типа операции:
Лапароскопическая операция
Хирурги делают несколько небольших разрезов и используют специальные инструменты для удаления через них отростка.
Преимущества лапароскопической хирургии включают:
- более низкий риск осложнений, таких как внутрибольничные инфекции
- более короткое время восстановления
Пациентам следует ограничить физические нагрузки в течение первых 3-5 дней после операции.
Операция по лапаротомии
Хирурги удаляют аппендикс через единственный разрез, сделанный в нижней правой части живота. Это может быть необходимо для разрыва аппендикса.
Позволяет хирургу очистить брюшную полость изнутри для предотвращения инфекции.
Пациентам следует ограничить физическую активность в течение первых 10–14 дней после операции лапаротомии.
Отсрочка лечения может серьезно увеличить риск осложнений.
Воспаление может вызвать разрыв аппендикса, иногда уже через 48–72 часа после появления симптомов.
Разрыв может вызвать попадание бактерий, стула и воздуха в брюшную полость, вызывая инфекцию и дальнейшие осложнения, которые могут быть фатальными.
Инфекции, которые могут возникнуть в результате разрыва аппендикса, включают перитонит, воспаление слизистой оболочки брюшной полости или абсцесс.
Прием обезболивающих может скрыть симптомы и отсрочить лечение.
При своевременном лечении аппендицит поддается лечению, и выздоровление обычно быстрое и полное. При раннем хирургическом вмешательстве уровень смертности составляет менее 1 процента.
Без хирургического вмешательства или антибиотиков, например, в отдаленных районах уровень смертности может составлять 50 процентов и выше.
Если аппендикс лопается, это может привести к осложнениям, таким как абсцесс или перитонит. В этих случаях восстановление может быть длительным.У пожилых людей также требуется больше времени для восстановления.
Аппендикс часто считают нефункционирующим органом, ненужным для выживания, но некоторые ученые предполагают, что он может играть роль в поддержании здоровой иммунной системы.
Прочтите статью на испанском языке.
Симптомы и причины аппендицита
Каковы симптомы аппендицита?
Самый частый симптом аппендицита — боль в животе.
Если у вас аппендицит, чаще всего вы испытываете боль в животе от
- начинается около пупка, а затем движется ниже и вправо
- становится хуже за считанные часы
- становится хуже, когда вы двигаетесь, делаете глубокий вдох, кашляете или чихаете
- является серьезным заболеванием, и его часто описывают как отличное от любой боли, которую вы испытывали до .
- возникает внезапно и может даже разбудить вас, если вы спите
- возникает раньше других симптомов
Другие симптомы аппендицита могут включать
- потеря аппетита
- тошнота
- рвота
- Запор или диарея
- невозможность пропускать газ
- субфебрильная температура
- опухоль в животе
- ощущение, что испражнение облегчит дискомфорт
Симптомы могут быть разными для каждого человека и могут походить на следующие состояния, которые также вызывают боль в животе:
Что вызывает аппендицит?
Аппендицит может иметь несколько причин, и во многих случаях причина неясна.Возможные причины включают:
- Закупорка проема внутри аппендикса
- Увеличенная ткань в стенке аппендикса, вызванная инфекцией желудочно-кишечного тракта или других частей тела
- воспалительное заболевание кишечника
- Стул, паразиты или новообразования, которые могут закупорить просвет аппендикса
- Травма живота
Когда мне следует обращаться за помощью к врачу?
Аппендицит — это неотложная медицинская помощь, требующая немедленной помощи.Обратитесь к врачу или сразу же обратитесь в отделение неотложной помощи, если вы считаете, что у вас или у ребенка аппендицит. Врач может помочь вылечить аппендицит и уменьшить симптомы и уменьшить вероятность осложнений.
Этот контент предоставляется как услуга Национального института диабета, болезней органов пищеварения и почек.
(NIDDK), часть Национального института здоровья. NIDDK переводит и распространяет результаты исследований, чтобы расширить знания и понимание о здоровье и болезнях среди пациентов, медицинских работников и общественности.Контент, созданный NIDDK, тщательно проверяется учеными NIDDK и другими экспертами.
Как определить, что эта боль — ваш аппендикс — Основы здоровья от клиники Кливленда
Из всего твоего тела функции, современная медицина до сих пор не понимает в одном: в аппендиксе. Возможно, ваш аппендикс борется с некоторыми инфекциями, но врачи — нет. совершенно уверен.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию.Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Мы все можем выжить без червеобразного органа размером от 2 до 4 дюймов. Но если он заразится или разразится, что приведет к аппендициту, у вас проблемы. «Вам срочно понадобится медицинская помощь», — говорит врач общей практики Уильям О’Брайен.
«Аппендицит — серьезная состояние », — говорит он. «И это всегда срочно».
Как узнать, что вы в опасности?
Доктор.О’Брайен говорит, что все имеет низкий риск — примерно 7% — развития аппендицита в течение жизни. Однако чаще всего это встречается у детей в возрасте от 10 до 19 лет. На самом деле, это самый частый причина экстренной операции у детей.
Аппендицита нет наследственный, и вы не можете передать его другим. Но нет ни тебя, ни твоего Доктор может сделать, чтобы предотвратить это или снизить риск заражения, говорит он.
Почему ваш аппендикс заразился?
Аппендикс заражен когда есть засор, докторО’Брайен объясняет.
Завалы могут быть вызваны:
- Воспаление.
- Бактерии.
- Вирусы.
- Затвердевшие фекалии.
- Паразиты.
- Ткани увеличенные.
- Язвы.
- Разрыв или разрыв брюшной полости.
Не лечить, инфекция может вызвать разрыв вашего аппендикса. Это может распространить инфекцию и вызвать воспаление слизистой оболочки живота.
На какие симптомы следует обращать внимание?
К счастью, аппендицит симптомы проявляются быстро — обычно в течение первых 24 часов.Знаки могут появиться от 4 до 48 часов после возникновения проблемы.
Обратитесь в отделение неотложной помощи или немедленно позвоните своему врачу, если вы заметили новую или усиливающуюся боль в нижней части правая часть живота (верхняя правая сторона для беременных).
Особенно важно обратитесь к врачу, если у вас также есть:
- Лихорадка.
- Потеря аппетита с тошнотой или рвотой.
- Недостаток энергии.
- Невозможность пропускания газа.
Аппендицит имеет аналогичные симптомы с некоторыми другими состояниями.Итак, важно иметь врача — определите, что не так, — говорит доктор О’Брайен.
Симптомы могут имитировать:
Как врачи диагностируют аппендицит?
Нет анализа крови на выявить аппендицит. Анализ крови может показать увеличение уровня лейкоцитов. количество клеток, указывающее на инфекцию.
Ваш врач также может назначить КТ брюшной полости или таза или рентген. Врачи обычно используют ультразвук для диагностировать аппендицит у детей.
Каковы ваши варианты лечения?
Врачи могут лечить аппендицит двумя способами.
В менее тяжелых случаях ваш врач может назначить антибиотики. Однако в большинстве случаев аппендицита требуется хирургическое вмешательство (аппендэктомия) для удаления аппендикса.
Если ваш аппендикс не разорвался, ваш врач может удалить его через небольшой разрез в пупке, лапароскопия. Эта процедура подходит людям любого возраста. Восстановление обычно занимает от двух до четырех недель.
Разрыв аппендикса часто требует более длительного периода восстановления. Хирург удалит любую инфекцию, которая распространяется в брюшной полости, и это часто можно сделать с помощью камеры, вставленной через небольшой разрез в пупке.
В нижней строке? Не стесняйтесь обращаться за медицинской помощью, если вы заметили потенциальные признаки аппендицита, — говорит доктор О’Брайен.
«Лечение дает наилучшие результаты, если аппендицит обнаружен на ранней стадии», — говорит он.
Острый аппендицит у взрослых
US Pharm. 2019: 44 (12): HS-2-HS-9.
Резюме: Острый аппендицит — это наиболее частая абдоминальная неотложная помощь с пожизненным риском от 7% до 8%.Клинические признаки различаются, но обычно включают боль в правом нижнем квадранте живота, анорексию, тошноту и рвоту. Хотя существует много теоретических этиологий, считается, что аппендицит возникает в основном в результате непроходимости просвета, которая переросла в воспаление, ишемию и, возможно, перфорацию. Лечение обычно заключается в аппендэктомии после соответствующей жидкостной реанимации, обезболивания и приема антибиотиков. Новые данные свидетельствуют о том, что лечение антибиотиками может быть альтернативой хирургическому вмешательству.
Острый аппендицит — одна из наиболее частых причин острой боли в животе, требующей неотложной хирургической помощи. Общий оценочный риск в течение жизни составляет от 7% до 8% с небольшим преобладанием у мужчин европеоидной расы. 1,2 Хотя нет исключения для возраста, острый аппендицит обычно поражает людей в возрасте от 10 до 20 лет. 3 Он характеризуется широким спектром симптомов, которые частично совпадают с другими гастроэнтерологическими, гинекологическими или урологическими состояниями, такими как язвенная болезнь, дивертикул Меккеля, болезнь Крона, гастроэнтерит, заболевание раздраженного кишечника, внематочная беременность, эндометриоз, яичников или яичников. перекрут, воспалительные заболевания органов малого таза, инфекции мочевыводящих путей и камни в почках. 3
Большинство пациентов, страдающих острым аппендицитом, будут испытывать типичную мигрирующую околопупочную боль, которая усиливается в первые 24 часа. В конечном итоге это проявляется в виде боли в правом нижнем квадранте живота, анорексии, тошноты и рвоты. 2,4 Другие неспецифические симптомы включают общее недомогание, расстройство желудка, диарею и метеоризм. Легкий лейкоцитоз (количество лейкоцитов> 10 000 клеток / мкл), легкая гипербилирубинемия (общий билирубин> 1.0 мг / дл) и субфебрильная температура (101,0 ° F) — дополнительные данные, которые могут наблюдаться при остром аппендиците. 5 Признаки и симптомы обычно коррелируют со временем начала заболевания ( ТАБЛИЦА 1 ). Поскольку симптомы могут различаться, могут проводиться визуализирующие исследования с помощью КТ (предпочтительно), УЗИ и МРТ, чтобы повысить специфичность диагноза и исключить перфорацию.
Несмотря на то, что аппендицит настолько распространен, точная этиология аппендицита неизвестна. 2 Существует несколько предложенных этиологий, но все они плохо изучены. 6 Большинство данных свидетельствует о том, что первичная этиология, вероятно, связана с закупоркой просвета аппендикса, вторичным по отношению к фекалиту, камням, гипертрофированной лимфатической ткани, инфекционному процессу или новообразованию. 2,7 При возникновении обструкции кишечные бактерии накапливаются в аппендиксе, вызывая острое воспаление, тромбоз и локализованную ишемию. Если аппендикс достаточно значительный, он может разорваться, что приведет к формированию локализованного абсцесса и генерализованному перитониту. 8 Хотя время перфорации варьируется, одно исследование показало, что 65% пациентов с перфорированным аппендиксом имели симптомы более 48 часов. 9 Существует возможная генетическая связь, подтвержденная доказательствами, позволяющими предположить, что пациенты с положительным семейным анамнезом страдают аппендицитом в три раза чаще. 10 Наконец, в развитии аппендицита также были установлены факторы окружающей среды, которые в летние месяцы проявляются в основном сезонно. 11
Из-за разнообразия клинических проявлений постановка диагноза и выбор тактики ведения пациента с острым аппендицитом может быть сложной задачей.Было разработано множество проверенных инструментов для оценки, которые включают результаты, полученные на основе презентации пациента и лабораторных маркеров. 12-15 Хотя система оценок Альварадо является наиболее распространенной и широко применяемой диагностической проверочной системой, оценка воспалительного ответа аппендицита (AIR) является более новым, более широко используемым инструментом ( ТАБЛИЦА 2 ). Эти вспомогательные средства разделяют пациентов на пациентов с низким, средним и высоким риском, помогая клиницистам принять решение о надлежащем ведении.
Хирургическое удаление аппендикса с помощью открытой лапаротомии или лапароскопии является стандартом терапии острого аппендицита. 16 Для некоторых начальная антибиотикотерапия может предшествовать операции. Более свежие данные свидетельствуют о том, что антибиотики могут использоваться в качестве единственной терапии у пациентов с неосложненным аппендицитом, что позволяет избежать хирургического вмешательства. Кроме того, обезболивание является важной частью лечения пациентов с острым аппендицитом. В этой статье кратко рассматриваются современные научно обоснованные методы лечения острого аппендицита у взрослого населения.
Хирургия
Традиционно золотым стандартом лечебного терапевтического подхода при остром аппендиците является внутривенное введение цисталлоидных жидкостей вместе с контролем источника через аппендэктомию с использованием открытой лапаротомии или лапароскопии. 16 Недавний метаанализ, состоящий из 33 исследований и более 3600 пациентов, сравнил оба хирургических метода. 17 У тех, кто перенёс лапароскопическую аппендэктомию, время операции увеличивалось, но реже наблюдалась раневая инфекция, меньше послеоперационных осложнений, меньшая продолжительность пребывания в стационаре и более быстрое возвращение к активности. 17 Таким образом, рекомендуется лапароскопический хирургический доступ. Тем, у кого развивается абсцесс аппендикса, может потребоваться чрескожный дренаж. 18
Антибиотики
Закупорка аппендикса приводит к чрезмерному росту бактерий. На ранних стадиях аппендицита преобладают аэробные организмы, а позже в течение этого периода наблюдаются смешанные аэробы и анаэробы. Анаэробные организмы, которые могут быть обнаружены, включают Bacteroides fragilis , Clostridium видов (spp) и Prevotella spp, в то время как обнаруженные аэробные грамотрицательные бациллы могут включать Escherichia coli , Klebsiella и Klebsiella . . 8,19 Pseudomonas aeruginosa , стрептококки, энтерококки и смеси аэробов и анаэробов также следует учитывать при эмпирическом выборе противомикробной схемы. 8,19 Существует несколько руководств по лечению, которые предлагают терапевтические рекомендации. Последние рекомендации Общества хирургических инфекций и Общества инфекционных заболеваний Америки были опубликованы в 2010 году. 19 В связи с появлением новых данных в 2017 году Обществом хирургических инфекций было опубликовано пересмотренное руководство по ведению внутрибрюшных инфекций. 20 Ожидается, что обновленные руководства будут опубликованы осенью 2020 года.
Пациенты могут быть классифицированы как пациенты с неосложненным или осложненным аппендицитом. Неосложненный аппендицит определяется как инфекция, ограниченная висцеральным органом. Однако, если инфекция распространяется за пределы органа (например, разрывы), это считается осложненным аппендицитом . Кроме того, пациенты могут быть классифицированы как имеющие внебольничную инфекцию или инфекцию, связанную с оказанием медицинской помощи / больницей, а также как пациентов с низким или высоким риском неэффективности лечения или смерти ( ТАБЛИЦА 3 ).В руководствах рекомендуется, чтобы эмпирический выбор и дозировка противомикробных препаратов основывались на классификации, сопутствующих заболеваниях пациента, физиологических состояниях и риске неблагоприятных исходов ( ТАБЛИЦА 4 ). 20 Стандартные дозы антибиотиков следует применять у пациентов из группы низкого риска, не страдающих ожирением и имеющих нормальную функцию почек или печени, а у пациентов из группы высокого риска следует применять более высокие дозы противомикробных препаратов. 20 Пациентам, нуждающимся в противогрибковой терапии, флуконазол рекомендуется для чувствительных штаммов Candida albicans , в то время как вориконазол следует рассматривать для лечения нечувствительных штаммов Candida . 20 У тяжелых больных следует использовать эхинокандин. 20
Доказательства свидетельствуют о том, что для некоторых пациентов с неосложненным аппендицитом достаточно только антибактериальной терапии вместо хирургического вмешательства. 21-23 Однокогортное проспективное обсервационное исследование NOTA (Безоперационное лечение острого аппендицита) оценивало исходы пациентов (n = 159) с подозрением на аппендицит (средний балл AIR 4.9) безоперационное лечение 7-дневным курсом амоксициллина / клавулановой кислоты. 22 Срок наблюдения 2 года. Результаты показали, что для пациентов, успешно завершивших антибактериальную терапию, 2-летняя эффективность составила 83% (у 118 пациентов не было рецидивов и у 14 пациентов с рецидивом не было лечения), а частота рецидивов составила 13,8%. 22
Совсем недавно в исследовании «Острый аппендицит» (APPAC) (Антибактериальная терапия против аппендэктомии для лечения неосложненного острого аппендицита) рандомизировано более 500 пациентов с неосложненным аппендицитом для ранней аппендэктомии или лечения только антибиотиками. 23 Пациенты в группе антибиотиков исследования получали эртапенем (1 г в день) в течение 3 дней, а затем в течение 7 дней перорально левофлоксацин (500 мг, один раз в день) и метронидазол (500 мг, 3 раза в день). 23 Первичным результатом было разрешение аппендицита без хирургического вмешательства и отсутствие рецидива в течение одного года. В конце исследования у 99,6% пациентов, которым проводилась аппендэктомия, была успешная аппендэктомия с общим уровнем осложнений 20,5%; 27,3% пациентов из группы антибиотиков нуждались в аппендэктомии, при этом общий уровень осложнений составил 7%. 23 Таким образом, исследование не соответствовало критериям неполноценности по сравнению с аппендэктомией. Ограничения, признанные авторами, включали небольшой размер выборки, что ослабляло исследование, и короткий период наблюдения. Исследователи также завершили 5-летнее наблюдение за пациентами, включенными в исследование APPAC. 24 Через 5 лет оценивали частоту поздних рецидивов аппендицита и осложнений. Аппендицит рецидивировал у 39% пациентов в группе антибиотиков, а общая частота осложнений составила 24% в группе аппендэктомии по сравнению с 7% в группе, получавшей антибиотики. 24 Авторы пришли к выводу, что для некоторых может быть разумным консервативный подход к лечению. 24
Подходящая продолжительность антибактериальной терапии обсуждалась и зависит от клинического сценария. Результаты исследования по оптимизации терапии перитонеальных инфекций (STOP-IT) показали, что не было разницы между 3-5 днями антибактериальной терапии и 5-10 днями. 25 Текущие рекомендации предлагают продолжать послеоперационную антибактериальную терапию от 24 до 72 часов. 20 Для пациентов, которые не проходят контроль источников, рекомендуется от 5 до 7 дней терапии. 20 Если у пациента нет ответа через 5-7 дней, его следует повторно оценить для другой процедуры контроля источника. 20 Для пациентов с бактериемией прием антибиотиков можно прекратить через 7 дней, если имеется надлежащий контроль источников и бактериемия разрешилась. 20
Анальгетики
Учитывая степень боли, которая больше всего будет ощущаться при остром аппендиците, анальгетическая терапия должна быть включена в план лечения.Исторически прием анальгетиков не поощрялся из-за опасений, что терапевтический эффект может маскировать симптомы аппендицита. Однако данные не подтверждают это утверждение. Несколько рандомизированных контролируемых исследований продемонстрировали, что применение опиоидной анальгезии безопасно и не приводит к диагностической ошибке. 26-28 Тем, кто не может принимать опиоиды, следует рассмотреть возможность применения парацетамола и нестероидных противовоспалительных средств для обезболивания у пациентов с подозрением на острый аппендицит. 26-28
Хотя лечение аппендицита несложно, осложнения все же могут возникнуть. Наиболее тревожным осложнением является перфорация аппендикса. Это может произойти, если лечение откладывается. Перфорация может привести к перитониту, что увеличивает заболеваемость и смертность. Исследование более 4000 пациентов показало, что перфорация увеличивает послеоперационную заболеваемость с 16,3% до 24,9% и смертность с 1,8% до 4,0%. 29 Своевременное лечение аппендицита, оперативное или неоперативное, имеет решающее значение для уменьшения дальнейших осложнений.
Острый аппендицит — это обычное неотложное состояние органов брюшной полости, требующее немедленного вмешательства. Фармацевты могут быстро выявить и направить пациентов, которые могут быть затронуты этим заболеванием. Кроме того, фармацевты имеют возможность быть неотъемлемой частью медицинской бригады и могут помочь в выборе и дозировании схем антибиотиков и анальгетиков для этих пациентов. Хотя лапароскопическая аппендэктомия считается стандартом лечения аппендицита, новые данные свидетельствуют о том, что только схемы антибиотиков также могут быть эффективными.
ССЫЛКИ
1. Стюарт Б., Хандури П., МакКорд С. и др. Глобальное бремя болезней, требующих неотложной хирургической помощи. Br J Surg . 2014; 101 (1): e9-e22.
2. Хьюмс Д. Д., Симпсон Дж. Острый аппендицит. BMJ . 2006; 333 (7567): 530-534.
3. Якобс Д.О. Острый аппендицит и перитонит. В: Джеймсон Дж., Фаучи А.С., Каспер Д.Л. и др., Ред. Принципы внутренней медицины Харрисона , 20-е изд. Нью-Йорк, штат Нью-Йорк: Макгроу-Хилл; 2018: 2298-2302.
4. Laurell H, Hansson LE, Gunnarsson U. Проявления острого аппендицита: проспективное исследование острой боли в животе. Dig Surg . 2013; 30: 198-206.
5. Тегерани Х.Й., Петрос Дж. Г., Кумар Р. Р., Чу К. Маркеры тяжелого аппендицита. Am Surg . 1999; 65: 453-455.
6. Carr NJ. Патология острого аппендицита. Энн Диаг Патол . 2000; 4: 46-58.
7. Бхангу А., Сорейде К., Ди Саверио С. и др. Острый аппендицит: современное понимание патогенеза, диагностики и лечения. Ланцет . 2015; 386: 1278-1287.
8. Гамильтон А.Л., Камм М.А., Нг СК, Моррисон М. Proteus spp. как предполагаемые желудочно-кишечные патогены. Clin Microbiol Ред. . 2018; 31 (3): e00085-17.
9. Temple CL, Huchcroft SA, Temple WJ. Естественная история аппендицита у взрослых: проспективное исследование. Энн Сург . 1995; 221 (3): 278-281.
10. Ергуль Э. Наследственность и семейная склонность острого аппендицита. Сканд Дж. Сург . 2007; 96: 290-292.
11. Вэй П.Л., Чен С.С., Келлер Дж.Дж., Лин Х.С. Ежемесячные колебания заболеваемости острым аппендицитом: 10-летнее общенациональное популяционное исследование. J Surg Res . 2012; 178: 670-676.
12. Эбелл М.Х., Шинхольсер Дж. Каковы наиболее клинически полезные пороговые значения для оценок Альварадо и Детского аппендицита? Систематический обзор. Энн Эмерг Мед . 2014; 64 (4): 365-372.e2.
13. Коллар Д., Маккартан Д.П., Бурк М. и др. Прогнозирование острого аппендицита? Сравнение оценки Альварадо, оценки воспалительного ответа аппендицита и клинической оценки [опубликованное исправление опубликовано в World J Surg .2015; 39 (1): 112]. Мир J Surg . 2015; 39 (1): 104-109.
14. Погорелич З., Рак С., Мрклич И., Юрич И. Проспективная проверка баллов Альварадо и баллов детского аппендицита для диагностики острого аппендицита у детей. Скорая помощь педиатру . 2015; 31 (3): 164-168.
15. Скотт А.Дж., Мейсон С.Е., Арунакиринатан М. и др. Стратификация риска по шкале воспалительного ответа аппендицита для принятия решений у пациентов с подозрением на аппендицит. Br J Surg .2015; 102 (5): 563-572.
16. Jaschinski T, Mosch C, Eikermann M, et al. Сравнение лапароскопической и открытой аппендэктомии у пациентов с подозрением на аппендицит: систематический обзор метаанализов рандомизированных контролируемых исследований. БМК Гастроэнтерол . 2015; 15:48.
17. Дай Л., Шуай Дж. Лапароскопическая и открытая аппендэктомия у взрослых и детей: метаанализ рандомизированных контролируемых исследований. United European Gastroenterol J . 2017; 5 (4): 542-553.
18. Марин Д., Хо Л. М., Барнхарт Х. и др.Чрескожное дренирование абсцесса у пациентов с перфорированным острым аппендицитом: эффективность, безопасность и прогноз исхода. AJR Am J Roentgenol . 2010; 194: 422-429.
19. Solomkin JS, Mazuski JE, Bradley JS, et al. Диагностика и лечение осложненной внутрибрюшной инфекции у взрослых и детей: рекомендации Общества хирургических инфекций и Общества инфекционных болезней Америки. Клин Инфекция Дис . 2010; 50: 133-164.
20. Mazuski JE, Tessier JM, May AK, et al.Общество хирургических инфекций пересмотрело руководство по ведению внутрибрюшных инфекций. Хирургическая инфекция (Larchmt) . 2017; 18 (1): 1-76.
21. Mason RJ, Moazzez A, Sohn H, Katkhouda N. Метаанализ рандомизированных исследований, сравнивающих антибактериальную терапию с аппендэктомией при остром неосложненном (без абсцесса или флегмоны) аппендиците. Хирургическая инфекция (Larchmt) . 2012; 13 (2): 74-84.
22. Di Saverio S, Sibilio A, Giorgini E, et al. Исследование NOTA (неоперативное лечение острого аппендицита): проспективное исследование эффективности и безопасности антибиотиков (амоксициллин и клавулановая кислота) для лечения пациентов с болью в правом нижнем квадранте живота и длительного наблюдения за консервативным лечением с подозрением на аппендицит. Энн Сург . 2014; 260 (1): 109-117.
23. Салминен П., Пааянен Х., Раутио Т. и др. Антибактериальная терапия и аппендэктомия для лечения неосложненного острого аппендицита: рандомизированное клиническое исследование APPAC. ЯМА . 2015; 313 (23): 2340-2348.
24. Салминен П., Туоминен Р., Пааянен Х. и др. Пятилетнее наблюдение за антибактериальной терапией неосложненного острого аппендицита в рандомизированном клиническом исследовании APPAC. JAMA . 2018; 320 (12): 1259-1265.
25. Сойер Р.Г., Кларидж Дж. А., Натенс А. Б. и др.Испытание краткосрочного курса антимикробной терапии внутрибрюшной инфекции. N Engl J Med . 2015; 372: 1996-2005.
26. Ранджи С.Р., Голдман Л.Е., Симел Д.Л., Шоджания К.Г. Влияют ли опиаты на клиническую оценку пациентов с острой болью в животе? JAMA . 2006; 296 (14): 1764-1774.
27. Мусави С.М., Пайдар С., Тахмасеби С., Гахрамани Л. Влияние внутривенного парацетамола на боль и клинические данные пациентов с острым аппендицитом; рандомизированное клиническое испытание. Смертельная травма быка .2014; 2 (1): 22-26.
28. Manterola C, Vial M, Moraga J, Astudillo P. Обезболивание у пациентов с острой болью в животе. Кокрановская база данных Syst Rev . 2011; (1): CD005660.
29. Маргенталер Дж. А., Лонго В. Е., Вирго К. С. и др. Факторы риска неблагоприятных исходов после хирургического лечения аппендицита у взрослых. Энн Сург . 2003; 238 (1): 59-66.
30. Соломкин Дж., Эванс Д., Слепавичюс А. и др. Оценка эффективности и безопасности эравациклина по сравнению с эртапенемом при осложненных внутрибрюшных инфекциях в исследовании «Исследование грамотрицательных инфекций, леченных эравациклином (IGNITE 1)»: рандомизированное клиническое исследование.


 Во время приступа мужчина или женщина будет говорить медленно, запинаясь. Это похоже на речь пьяного человека.
Во время приступа мужчина или женщина будет говорить медленно, запинаясь. Это похоже на речь пьяного человека. В большинстве стран мира инсульт врачи относят к наиболее распространенным причинам неврологических расстройств, приводящим к разной степени инвалидизации, а значит и нетрудоспособности.В России к труду после перенесенного удара возвращается не более 20% больных, причем одну треть заболевших инсультом составляют люди трудоспособного возраста.В последнее время инсульт в России перестает быть диагнозом лишь пожилых людей, врачи все чаще фиксируют это заболевание не только у 25-30-летних россиян, но и у детей.
В большинстве стран мира инсульт врачи относят к наиболее распространенным причинам неврологических расстройств, приводящим к разной степени инвалидизации, а значит и нетрудоспособности.В России к труду после перенесенного удара возвращается не более 20% больных, причем одну треть заболевших инсультом составляют люди трудоспособного возраста.В последнее время инсульт в России перестает быть диагнозом лишь пожилых людей, врачи все чаще фиксируют это заболевание не только у 25-30-летних россиян, но и у детей.

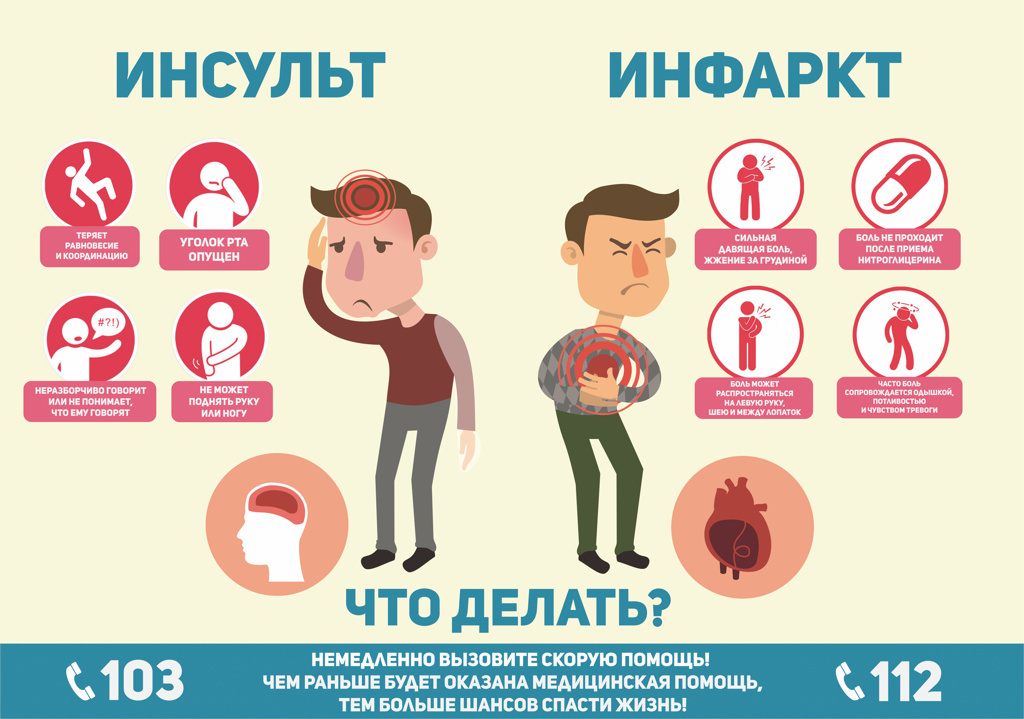
 Рядом должны остаться только те, кто может помочь.
Рядом должны остаться только те, кто может помочь. И уж тем более нельзя подносить нашатырный спирт. Последствия могут быть ужасны – прекращение дыхания и смерть.
И уж тем более нельзя подносить нашатырный спирт. Последствия могут быть ужасны – прекращение дыхания и смерть.

 Различают, таким образом, два вида инсульта: инсульт по геморрагическому типу (разрыв сосуда и кровоизлияние) и инсульт по ишемическому типу (закупорка сосуда).
Различают, таким образом, два вида инсульта: инсульт по геморрагическому типу (разрыв сосуда и кровоизлияние) и инсульт по ишемическому типу (закупорка сосуда).
 Но, в отличие от инсульта с кровоизлиянием и с образованием мозговой гематомы, у такого пациента нет параличей.
Но, в отличие от инсульта с кровоизлиянием и с образованием мозговой гематомы, у такого пациента нет параличей.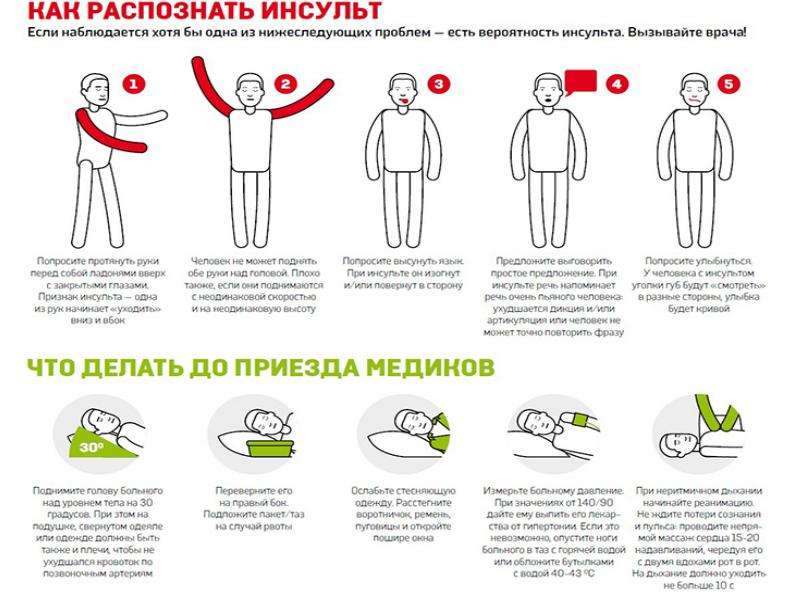 афазия), если слева, то у больного имеются выраженные психические отклонения (не знает сколько ему лет, где находится, не узнает близких, считает себя полностью здоровым и т.п.).
афазия), если слева, то у больного имеются выраженные психические отклонения (не знает сколько ему лет, где находится, не узнает близких, считает себя полностью здоровым и т.п.).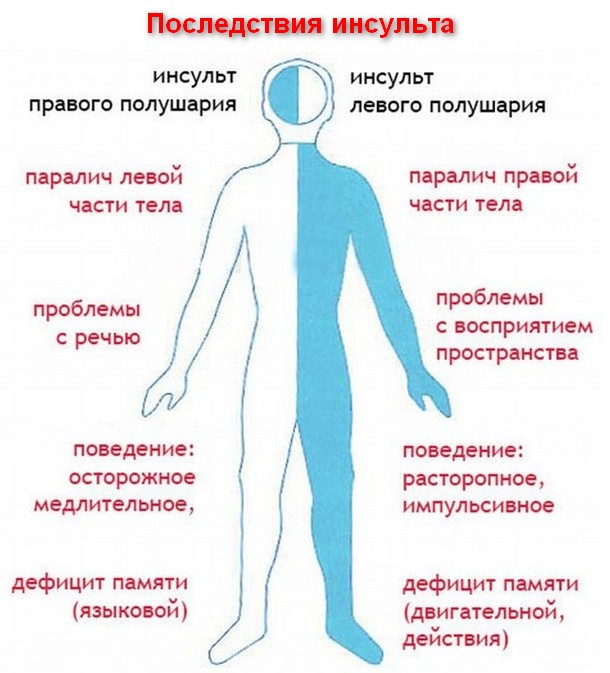
 Максимальное безопасное в возрасте до 65 лет — до 139 на 90. Если есть сахарный диабет, то эти рамки сужаются до 130 на 80. Все что выше — уже гипертензия.
Максимальное безопасное в возрасте до 65 лет — до 139 на 90. Если есть сахарный диабет, то эти рамки сужаются до 130 на 80. Все что выше — уже гипертензия.
 Только в первые часы после инсульта можно частично или полностью восстановить ток крови в пораженном участке мозга и спасти клетки мозга.
Только в первые часы после инсульта можно частично или полностью восстановить ток крови в пораженном участке мозга и спасти клетки мозга. Помните! Нельзя использовать нашатырный спирт, он может вызвать остановку дыхания.
Помните! Нельзя использовать нашатырный спирт, он может вызвать остановку дыхания.