Воспалительные заболевания женских половых органов
Проблема воспалительных гинекологических заболеваний занимает важное место в деятельности врача акушера-гинеколога.
Эти заболевания у гинекологических больных встречаются значительно чаще других заболеваний половых органов.
Значение воспалительных заболеваний особенно велико, так как известно, что они часто обостряются, приводя больных к нетрудоспособности и даже инвалидизации. Кроме того, воспалительные процессы половых органов нередко ведут к нарушениям менструальной функции, вызывают бесплодие, общую интоксикацию организма с вовлечением в патологический процесс нервной системы, печени, почек и других жизненно важных органов и систем.
Причиной развития воспалительных заболеваний женских половых органов обычно являются микробные или вирусные возбудители.
Пути проникновения микробов в гениталии:
- Половой – активный транспорт микробов из влагалища в вышележащие органы реализуется сперматозоидами и трихомонадами.
 Сперматозоиды обладают отрицательным зарядом, который является своеобразным рецептором для микробов.
Сперматозоиды обладают отрицательным зарядом, который является своеобразным рецептором для микробов. - Пассивный транспорт (самостоятельное распространение микробов и вирусов по половым органам).
- Гематогенный транспорт (из других органов с током крови).
- Лимфогенные (по лимфатической системе), например, из кишечника при гнойном аппендиците.
Факторы, способствующие распространению инфекции (провоцирующие факторы):
- Переохлаждение, ослабление общих защитных сил организма в результате заболеваний других органов и систем.
- Физиологическое (менструация, роды) или искусственное (аборт, внутриматочные спирали, внутриматочные диагностические и лечебные вмешательства, операции на органах брюшной полости, ЭКО и др.) ослабление или повреждение защитных (барьерных) механизмов шейки матки.
- Социальные факторы: хронические стрессовые ситуации, низкий уровень жизни (недостаточное и нерациональное питание, неблагоприятные условия жизни), хронический алкоголизм и наркомания.

- Поведенческие факторы: раннее начало половой жизни, высокая частота половых контактов, большое количество и частая смена половых партнеров при этом – использование гормональной, а не барьерной контрацепции, нетрадиционные формы половых контактов (орогенитальный, анальный), половые отношения во время менструации, частые спринцевания и самолечение, неправильное использование внутривлагалищных тампонов и др.
Начало заболевания часто связано со сменой полового партнера.
Специалисты классифицируют воспалительные заболевания женских половых органов по вызвавшим их возбудителям, по месту локализации, по давности и выраженности симптомов.
По виду возбудителя заболевания в гинекологии могут быть специфическими и неспецифическими:
- Специфические воспаления вызваны инфекциями, передающимися половым путем. К ним относят ВИЧ, гонорею, герпес, трихомониаз, гонококк, трихомонаду, хламидиоз и другие. Иногда в качестве возбудителей могут выступать сразу несколько инфекций.

- Неспецифические воспаления вызваны собственной флорой женщины, которая активизируется, если в организме произошли сбои: кишечной палочкой, стрептококком, стафилококком и др. В последние несколько лет все больше проблем доставляют женщинам вирусы и простейшие грибы, которые в обычном состоянии являются частью нормальной микрофлоры влагалища.
Как таковой разницы между специфическими и неспецифическими заболеваниями нет, зато есть общее правило —приступить к лечению сразу после появление первых симптомов.
По характеру воспаления могут быть острыми, подострыми, хроническими и обостренными:
- Острое течение процесса возникает впервые и сопровождается яркими клиническими проявлениями.
- Подострое также беспокоит женщину в первый раз, однако выражено не так явно.
- Хроническое течение длится более четырех недель. Жалобы от пациентки на протяжении этого времени, как правило, отсутствуют и появляются лишь при обострении хронического процесса.
 Жалобы могут быть связаны и с уже наступившими осложнениями хронического процесса (нарушение менструальной функции, бесплодие, нарушение функции других органов и систем).
Жалобы могут быть связаны и с уже наступившими осложнениями хронического процесса (нарушение менструальной функции, бесплодие, нарушение функции других органов и систем).
Течение воспалительного процесса зависит от характера возбудителя и особенностей защитных сил организма женщин. При срыве защитных сил организма может произойти распространение процесса (сепсис).
По месту поражения женские заболевания делятся на два типа — поражения верхнего и нижнего отделов гениталий.
Поражения верхнего отдела объединяют следующие болезни: сальпингоофорит (воспаление яичников и маточных труб), эндометрит (воспаление слизистой оболочки тела матки), пельвиоперитонит (воспаление брюшины), параметрит (воспаление околоматочной клетчатки), тубоовариальный абсцесс (гнойное воспаление придатков матки).
Самым распространенным воспалительным заболеванием у женщин является сальпингоофорит.
Симптомы:
Чаще всего острый, гнойный сальпингоофорит начинается остро:
- Повышение температуры, иногда сопровождающееся ознобами.
 Размахи температуры могут быть различны, характерно вечернее повышение температуры при нормальных или субфебрильных показателях утром.
Размахи температуры могут быть различны, характерно вечернее повышение температуры при нормальных или субфебрильных показателях утром. - Боли в низу живота. Возникают остро. В начале заболевания они, как правило, носят локальный характер, и пациентка может четко указать область поражения, при наличии сопутствующего воспаления матки и окружающих тканей боли могут быть распространенными и иррадиировать в поясницу, прямую кишку и бедро).
- Обильные гнойные (реже – серозо-гнойные) бели и резей при мочеиспускании. Как правило, они сопровождаются гнойными выделениями из уретры, что приводит также к появлению у больных частого, малыми порциями, болезненного мочеиспускания или сильных резей при мочеиспускании.
- В последующем присоединяются симптомы гнойной интоксикации (слабость, тахикардия, мышечные боли, чувство сухости во рту), диспепсические и эмоционально-невротические и функциональные расстройства.
Полного излечения, как правило не происходит, чаще заболевание приобретает хроническое течение с периодическими обострениями.
 Обострение хронического сальпингоофорита может начаться под влиянием многих внешних факторов: переохлаждения, перегревания, утомления, реже связано с реинфекцией. В период обострения повышается температура, появляются или усиливаются боли в низу живота, увеличивается количество выделений. Обычно боли усиливаются перед и во время менструаций, иногда нарушается цикл. До половины больных отмечают нарушения половой функции: исчезает либидо, коитус становится болезненным. При продолжительном течении и частых рецидивах в патологический процесс вовлекаются мочевыделительная, нервная, эндокринная, сосудистая система, и заболевание приобретает характер полисистемного процесса.
Обострение хронического сальпингоофорита может начаться под влиянием многих внешних факторов: переохлаждения, перегревания, утомления, реже связано с реинфекцией. В период обострения повышается температура, появляются или усиливаются боли в низу живота, увеличивается количество выделений. Обычно боли усиливаются перед и во время менструаций, иногда нарушается цикл. До половины больных отмечают нарушения половой функции: исчезает либидо, коитус становится болезненным. При продолжительном течении и частых рецидивах в патологический процесс вовлекаются мочевыделительная, нервная, эндокринная, сосудистая система, и заболевание приобретает характер полисистемного процесса.Эндометрит
Симптомы:
Острая форма заболевания обычно развивается после перенесенных лечебно-диагностических вмешательств на матке, операций. Предрасполагающими факторами являются оставление в полости матки плодных оболочек во время аборта, сгустков крови, большое количество патогенных и условно-патогеных (эшерехий, протей и др.
 ) микроорганизмов во влагалищном биоценозе.
) микроорганизмов во влагалищном биоценозе.Острая форма начинается с повышения температуры тела появляются боли в низу живота, выделения из половых путей различного характера (гнойные, кровянисто-гнойные), женщины жалуются на слабость, головную боль.
Без лечения воспаление может распространиться на все слои матки и параметрий – клетчатку, расположенную между листками широких связок матки. Развивается параметрит. Острая форма параметрита может привести к абсцессу параметрия, который иногда самостоятельно вскрывается в прямую кишку, матку, брюшную полость или мочевой пузырь.
При неадекватном лечении развитие переходит в хроническое.
Хронический эндометрит характеризуется светлыми серозными выделениями из половых путей, периодическими маточными кровотечениями вне менструации. Иногда хронический процесс протекает без каких-либо внешних симптомов, но приводит при этом к нарушению менструального цикла, невынашиванию, бесплодию.
Пельвиоперитонит – воспаление брюшины малого таза.
 Чаще является осложнением вышеперечисленных заболеваний.
Чаще является осложнением вышеперечисленных заболеваний.Симптомы: заболевание характеризуется острыми болями в животе, тошнотой, рвотой, вздутием живота, задержкой стула и газов, повышением температуры, учащением пульса. Язык сухой, обложен белым налетом. При современном (стертом) течении возможна малая выраженность симптомов или отсутствие некоторых из них.
Больные нуждаются в особом наблюдении в связи с возможностью перехода пельвиоперитонита в разлитой перитонит, при котором необходима экстренная операция.
- Повышение температуры, иногда сопровождающееся ознобами.
К поражениям нижнего отдела относится вульвит, кольпит (вагинит), уретрит, бартолинит и цервицит (экзоцервицит, эндоцервицит).
Вульвит — воспаление слизистой оболочки преддверия влагалища. Развивается в основном у девочек. Инфицированию способствуют опрелости, расчесы, ссадины, эндокринная патология (ИЗСД), глистные инвазии, детские вирусные инфекции. У взрослых, как правило, вульвит сочетается с воспалением слизистой влагалища.

Клиника: боль, отек вульвы, гнойное отделяемое.
Бартолинит — это воспаление больших желез преддверия влагалища. Очень часто при несоблюдении правил гигиены половых органов в нее попадают различные бактерии и ИППП. Ее выводной проток закупоривается и в железе возникает воспалительный процесс. Чаще встречается одностороннее поражение бартолиновой железы.
Проявляется сначала покраснением вокруг наружного отверстия выводного протока, далее воспалительный отек может закупоривать проток железы, препятствуя выделению гнойного секрета, который, задерживаясь в протоке, растягивает его, образуя ложный абсцесс (гнойник), который выпячивает внутреннюю поверхность большой половой губы и закрывает вход во влагалище. Может повышаться температура тела, болезненность в области промежности. В редких случаях воспалительный процесс может захватывать непосредственно ткань железы, при этом возникает истинный абсцесс с сильным нагноением и увеличением железы. Припухает большая и малая половые губы.
 Увеличиваются паховые лимфатические узлы. Повышается температура тела. От ложного абсцесса истинный отличается постоянной болью, резкой отечностью половой губы, неподвижностью кожи над абсцессом, высокой температурой.
Увеличиваются паховые лимфатические узлы. Повышается температура тела. От ложного абсцесса истинный отличается постоянной болью, резкой отечностью половой губы, неподвижностью кожи над абсцессом, высокой температурой.Гнойник может самопроизвольно вскрываться с истечением густого желто-зеленого содержимого, после чего состояние улучшается. Воспалительный процесс может затухать самостоятельно (без нагноения). При этом наблюдается уплотнение и незначительное увеличение железы. Однако довольно часто через некоторое время воспалительный процесс возобновляется и осложняется.
Кольпит — воспаление влагалища (вагинит).
В клинической картине триада симптомов: боли, бели, зуд.
Кольпит могут вызывать гонококки, трихомонады, хламидии, а также условно патогенные микроорганизмы, такие как стафилококки, стрептококки, грибы рода Candida, кишечная палочка и др. Выделяют острый и постоянный вагиниты. При остром процессе женщины жалуются на зуд в области преддверия влагалища, жжение, ощущение давления, жара в половых органах и малом тазу, многие отмечают дизурические растройства.
 Характерным являются обильные выделения – бели. Воспалительный процесс, вызванный различными возбудителями, имеет свои особенности. Например, обильные пенистые желтовато-зеленые выделения с неприятным запахом характерны для трихомонадного вагинита; выделения белого творожистого вида – для грибкового. При хронических формах воспаления боли отсутствуют, в основном больные жалуются на выделения, зуд, жжение, небольшие изъязвления в области преддверия влагалища.
Характерным являются обильные выделения – бели. Воспалительный процесс, вызванный различными возбудителями, имеет свои особенности. Например, обильные пенистые желтовато-зеленые выделения с неприятным запахом характерны для трихомонадного вагинита; выделения белого творожистого вида – для грибкового. При хронических формах воспаления боли отсутствуют, в основном больные жалуются на выделения, зуд, жжение, небольшие изъязвления в области преддверия влагалища.Бактериальный вагиноз (диагноз с 1980 года) болезнь Гарднера. Жалобы только на повышенное отхождение белей (выделения обильные, дурно пахнущие). Симптомов воспаления нет. Часто женщины жалуются на дискомфорт и жжение во влагалище. В последнее время бактериальный вагиноз рассматривают как своеобразный дизбактериоз влагалища, возникающий при уменьшении числа лактобактерий, выделяющих молочную кислоту, повышении рН вагинального секрета (больше 4,5). При этом создаются условия для массивного размножения таких микроорганизмов, как гарднереллы и облигатные анаэробы бактерии.
 Это заболевание редко встречается у девочек в препубертатном периоде и у женщин в постменапаузе, что указывает на большое значение гормонального компонента в возникновении такого дисбаланса.
Это заболевание редко встречается у девочек в препубертатном периоде и у женщин в постменапаузе, что указывает на большое значение гормонального компонента в возникновении такого дисбаланса.Цервицит представляет собой воспаление шейки матки, которое возникает в результате проникновения в цервикальный канал гонококков, трихомонад, хламидий, стафилококков, стрептококков и других бактерий, реже вирусов. Возникновению способствуют разрывы шейки матки при родах, опущение половых органов, инфекционные процессы во влагалище и, наоборот, во внутренних половых органах. При остром процессе женщину беспокоят слабые боли в низу живота, неприятные ощущения во влагалище, иногда зуд, слизистые или гнойно слизистые выделения из влагалища, болезненные ощущения во время половых контактов. При хроническом процессе жалобы выражены слабее.
Эндоцервицит – воспаление слизистой оболочки канала шейки матки. Может возникать при проникновении различных бактерий (стафилококков, стрептококков, гонококков, кишечной эшерихии и др.
 ). Эндоцервицит часто сочетается с воспалительным процессом в других отделах полового аппарата – кольпитом, сальпингоофоритом, эрозией шейки матки.
). Эндоцервицит часто сочетается с воспалительным процессом в других отделах полового аппарата – кольпитом, сальпингоофоритом, эрозией шейки матки.Симптомы: слизисто-гнойные выделения из влагалища, болевых ощущений нет. Клинические признаки выражены мало. В острой стадии определяется гиперемия вокруг наружного зева и слизисто-гнойные выделения. В хронической стадии гиперемии почти нет, выделения остаются. При длительном течении процесса развивается гипертрофия (утолщение) шейки матки – цервицит
Кондиломы остроконечные (множественные разрастания по поверхности наружных половых органов и входа влагалища). Могут распространяться на промежность, влагалище, шейку матки. Причиной возникновения кондилом служит фильтрующийся вирус (вирус папилломы человека), развитию процесса способствуют обильные выделения из половых путей при кольпитах и эндоцервицитах. Очень быстро остроконечные кондиломы разрастаются при беременности.
Симптомы: кондиломы чаще всего локализуются на наружных половых органах, промежности, вокруг заднепроходного отверстия.
 В случаях некроза кондилом и присоединения вторичной инфекции появляется гнойное отделяемое. Кондиломы влагалища и шейки матки во время беременности и родов могут быть причиной кровотечения. Диагноз ставят на основании осмотра.
В случаях некроза кондилом и присоединения вторичной инфекции появляется гнойное отделяемое. Кондиломы влагалища и шейки матки во время беременности и родов могут быть причиной кровотечения. Диагноз ставят на основании осмотра.
Программа обследования при воспалительных заболеваниях органов малого таза (ВЗОТ)
Наименование обследования | Информация, которую может давать обследование |
Общий анализ крови | Лейкоцитоз, палочкоядерный сдвиг влево, ускорение СОЭ, лимфопения при острых и 1 м варианте обострения хронических ВЗОТ |
СРВ, серомукоиды | Увеличение уровня при острых и 1-м варианте обострения хронических ВЗОТ |
Общий белок, белковые фракции | Снижение уровня общего белка, альбуминов, повышение содержания глобулинов при острых и 1-м варианте обострения хронических ВЗОТ |
Средние молекулы, среднемо-лекулярные пептиды для оценки эндогенной интоксикации | Увеличение уровня (норма: средние молекулы -56,8±1,3 ед/мл; среднемолекулярные пептиды -85,4±1,8 мкг/мл) при острых и 1-м варианте обострения хронических ВЗОТ |
УЗИ органов малого таза | Информативно в сочетании с анамнестическими, клиническими и клинико-лабораторными данными в диагностике серозных и гнойных ТОВО, абсцессов малого таза, патологических изменениях: структуре яичников, спаечного процесса, инфильтративных изменений в органах и тканях малого таза, при оценке результатов консервативного лечения в динамике |
Иммунограмма | При остром и обострении хронического процесса: рост абсолютного и относительного числа нейтрофильных гранулоцитов в периферической крови, а также их функциональной активности в НСТ-тесте при низком функциональном резерве; снижение показателей фагоцитоза; повышение ИЛ-1 – продуцирующей активности моноцитов; повышение содержания лизоцима в сыворотке крови; повышение уровня IgM и IgG в периферической крови; снижение количества и функциональной активности лимфоцитов периферической крови; возрастание значение соотношения Т4Л8 (хелперы/супрессоры). |
Первичная микроскопия нативного материала из влагалища, цервикального канала, полости матки, малого таза (пунктат), маточной трубы (лапароскопия) | Ключевые клетки, трихомонады, грибковая флора, лейкоцитоз. |
Мазок, окрашенный по Граму из влагалища, цервикального канала, полости матки, малого таза (пунктат), маточной трубы (лапароскопия) | Диагностика гонореи, трихомониаза, бактериального вагиноза, кандидоза; лейкоцитоз, степень функциональной активности лейкоцитов. Оценка степени обсемененности материала раздельно для грамм-отрицательных и грамм-положительных палочек, грамм-положительных кокков, грибов с использованием следующих критериев: в большом количестве – более 100 микроорганизмов в поле зрения; в умеренном количестве – 20-100 микроорганизмов в поле зрения; в малом количестве – 5-20 микроорганизмов в поле зрения; микрофлора не определяется. |
Посев на аэробную и анаэробную микрофлору, определение чувствительности к антибиотикам содержимого влагалища, цервикального канала, полости матки, маточных труб и малого таза | Определение характера биоценоза влагалища, выявление этиологически значимых аэробных и анаэробных микроорганизмов и их антибиотикочувствительности. |
Определение возбудителя методом ПЦР или количественными методами (бак. посев, Фемофлор) в мазках-соскобах из цервикального канала, эндометрия, маточных труб, малого таза (хламидии, микоплазмы, уреаплазмы, вирусы) | Подтверждение диагноза хламидиоза, микоплазмоза, уреаплазмоза, вирусной инфекции гениталий. Результат получают в течение 1 суток. |
Аспирационная биопсия эндометрия | Оценка функциональных возможностей яичников и рецепции эндометрия по гистологическим изменениям слизистой оболочки матки, диагностика характера воспалительного процесса в эндометрии, гистобактериоскопическая характеристика возбудителя, получение представлений о состоянии местного иммунитета (иммуноморфологические реакции) и протективных возможностей слизеобразующего аппарата матки (лектиногистохимические исследования). |
Гистероскопия | Проводится при хронических ВЗОТ для: выявления наиболее измененных участков эндометрия; проведение прицельной биопсии эндометрия для гистологического, гистохимического исследования и определения возбудителя; обнаружение сопутствующей патологии. |
Лапароскопия – «золотой» стандарт диагностики острых ВЗОТ | Установление характера воспаления, степени изменений маточных труб, наличия осложненных ВЗОТ. Дифференциальная диагностика. Биопсия материала для бактериологических и гистологических (иммуноморфологических, лектиногистохимических) исследований. Лечебные мероприятия. |
Лечение воспалительных заболеваний женских половых органов
Важно помнить!!!
Выбирать метод лечения самостоятельно, основываясь на опыте подруг, родственников или на информации в СМИ, литературе – серьезная ошибка. Только обращение к врачу акушеру-гинекологу сразу при появлении первых симптомов поможет избежать серьезных осложнений и перехода воспалительного процесса в хронический.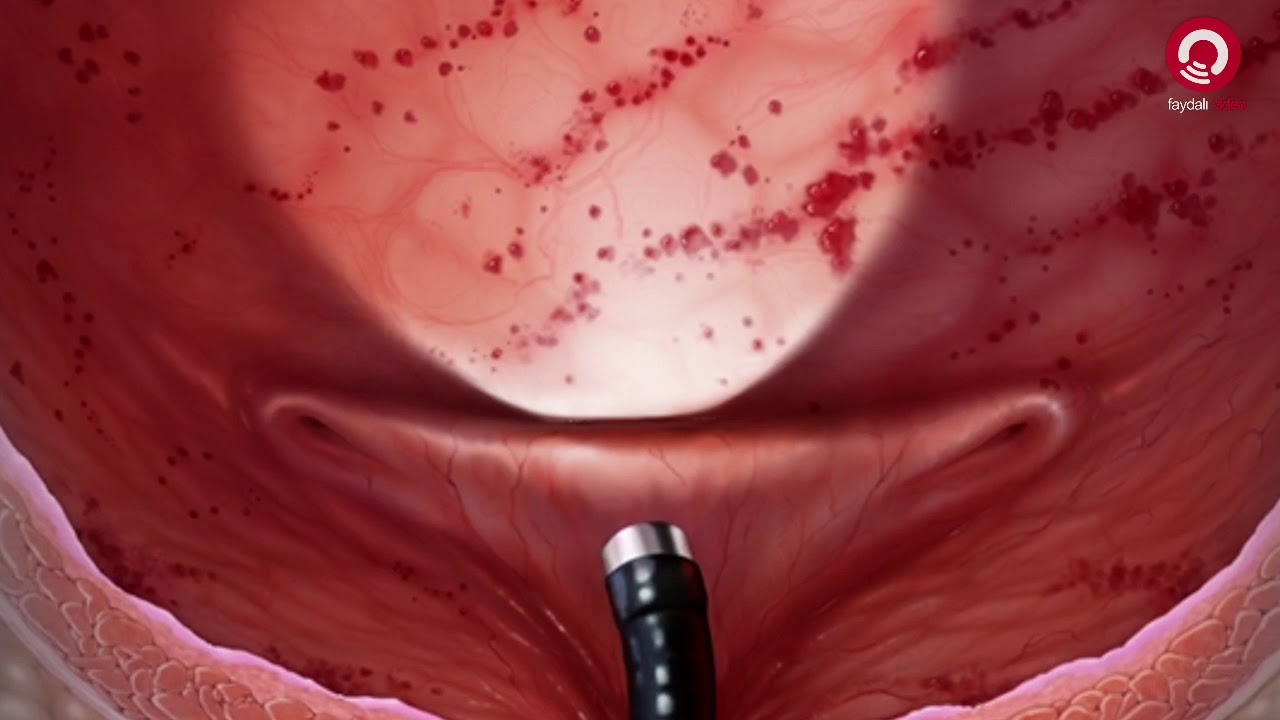 Так как двух одинаковых людей не бывает, схема лечения всегда назначается индивидуально с учетом особенностей организма, показателей обследования, наличия у женщины заболеваний других органов и т.д. При этом врач обращает внимание на возможные аллергические реакции, состояние иммунитета.
Так как двух одинаковых людей не бывает, схема лечения всегда назначается индивидуально с учетом особенностей организма, показателей обследования, наличия у женщины заболеваний других органов и т.д. При этом врач обращает внимание на возможные аллергические реакции, состояние иммунитета.
Также не стоит забывать, что хронические заболевания очень трудно поддаются лечению и избавиться от них можно только с помощью высококвалифицированного специалиста. В противном случае неизбежны рецидивы и осложнения, которые нередко опаснее самой болезни.
Хронические гинекологические заболевания нередко являются первопричиной нестабильного эмоционального состояния и снижения качества сексуальной жизни. Стоит помнить и о реальной опасности дисфункции репродуктивной системы, то есть — невозможности зачать и родить ребенка. Какими бы ни были последствия болезней, они всегда меняют жизнь женщины к худшему.
Общими принципами успешного лечения являются:
- Своевременная и точная диагностика, в том числе контрольная после курса лечения
- Своевременное начало лечения
- Индивидуальный, комплексный и грамотный подход
- Одновременное лечение половых партнеров
- Соблюдение диеты во время лечения
- Профилактика осложнений и обострений
!!!!Лечение воспалительных заболеваний женских половых органов должно быть комплексным, то есть воздействовать на все механизмы развития заболевания!!!!
Итак, в арсенале врачей гинекологов следующие методы лечения:
- При острых воспалениях, обострении хронических назначаются антибактериальные противовирусные препараты, которые призваны бороться с возбудителем.

- Параллельно проводится коррекция иммунных нарушений.
- Чтобы снизить реакцию организма на разрушение микробов, проводят десенсибилизирующую терапию.
- Для удаления из организма токсических веществ назначают дезинтоксикационную терапию
- При необходимости, во время курса лечения назначают лечение сопутствующих жалоб и симптомов (например, препараты против зуда, боли и др.)
- Для профилактики отрицательного воздействия лекарств на другие органы, а также для того, чтобы назначаемые препараты “работали” с более полной отдачей назначают ферментные препараты, пробиотики.*
*Препараты для вышеперечисленных методов могут быть назначены как в таблетированном виде для приема внутрь, так и в виде различных инъекций. Инъекции препаратов необходимо проводить в медицинском учреждении под контролем медицинского персонала (обычно – в условиях процедурного кабинета) - Местное лечение (спринцевания, ванночки, тампоны с лекарственными средствами, обработки, аппликации, орошения и др.
 ) используются для усиления эффекта антибактериальной и противовирусной терапии, а также как самостоятельный вид лечения при некоторых заболеваниях. Проводится в условиях процедурного кабинета или в домашних условиях. Для местного лечения используются различные лекарственные средства, действие которых направлено на борьбу с возбудителем, снятие симптомов воспаления, удаление продуктов распада микробов и т.д.
) используются для усиления эффекта антибактериальной и противовирусной терапии, а также как самостоятельный вид лечения при некоторых заболеваниях. Проводится в условиях процедурного кабинета или в домашних условиях. Для местного лечения используются различные лекарственные средства, действие которых направлено на борьбу с возбудителем, снятие симптомов воспаления, удаление продуктов распада микробов и т.д. - Фитотерапия – лечение растительными препаратами. Может использоваться в комплексе с другими методами и самостоятельно. Как для общего лечения, так и для местного.
- Немедикаментозное лечение объединяет большое количество методов:
- Хирургическое (обычно применяется при неэффективности консервативного лечения или для удаления патологических образований в “холодный период”, то есть, после стихания острого воспаления). Проводится в условиях стационара.
- Акупунктура – воздействие на биологически активные точки (мезотерапия, электростимуляция активных точек, пальцевой массаж, иглорефлексотерапия)
- Лечебная физкультура
- Диетическое питание
- Санаторно-курортное лечение
- Физиотерапия – это один из методов лечения, в котором используются не химические факторы (лекарства), а физические: токи, магнитные поля, лазер, ультразвук и др.

Физиотерапия (в гинекологии в частности) в медицине и как и лекарственная терапия, подбирается индивидуально в зависимости от многих-многих особенностей человека и его болезни. Физиотерапия хороша тем, что она помогает и дополняет лечение состояний, которые не всегда хорошо поддаются традиционной терапии.
Применение физических факторов традиционно является важной составляющей в профилактике и лечении акушерской и гинекологической патологии. Физические факторы могут быть основным или вспомогательным методом в комплексе лечебных мероприятий. Особенно актуальна физиотерапия при долечивании острых воспалительных процессов и при лечении хронических. Например, при ряде хронических заболеваний женской половой сферы приток крови к органам малого таза может быть затруднён в связи с изменениями тканей и сосудов. Медикаментозное воздействие в этом случае малоэффективно, так как действующее вещество с током крови не поступает в должном объёме к органу или ткани, оказывая при этом общее, часто негативное влияние на организм женщины в целом. Сочетание же лекарства с физиотерапией, комплексный подход к лечению заболевания позволяет добиться улучшения состояния и качества жизни женщины при минимальной лекарственной нагрузке.
Сочетание же лекарства с физиотерапией, комплексный подход к лечению заболевания позволяет добиться улучшения состояния и качества жизни женщины при минимальной лекарственной нагрузке.
При некоторых болезнях физиотерапия часто является единственным методом лечения. Например, хроническая тазовая боль как следствие спаечного процесса и невралгия тазовых нервов после перенесенных воспалительных заболеваний, оперативных вмешательств изматывают пациенток физически и морально, нарушая нормальный образ жизни и гармонию сексуальных отношений. Проведенное физиотерапевтическое лечение способствует не только сокращению протяженности периода выздоровления, но и препятствует образованию спаек. Последний факт особенно значим для женщин с бесплодием. Таким образом, при проведении физиотерапевтического лечения наблюдается целый ряд положительных эффектов:
- сокращение сроков лечения
- мягкие безболезненные лечебные эффекты
- профилактика осложнений и рецидивов
- отсутствие побочных эффектов, свойственных медикаментозному лечению
- снижение лекарственной нагрузки или, в некоторых случаях, отказ от них
Наиболее часто используются сегодня в гинекологии следующие аппаратные физические факторы:
- Электрическое и магнитное поля.
 Действующим фактором электромагнитного поля может быть преимущественно его электрическая или магнитная составляющая. Магнитотерапия характеризуется, в основном, противовоспалительным эффектом, который связан противоотёчным действием фактора. Это позволяет широко использовать магнитное поле в гинекологии в раннем послеоперационном периоде после хирургических вмешательств.
Действующим фактором электромагнитного поля может быть преимущественно его электрическая или магнитная составляющая. Магнитотерапия характеризуется, в основном, противовоспалительным эффектом, который связан противоотёчным действием фактора. Это позволяет широко использовать магнитное поле в гинекологии в раннем послеоперационном периоде после хирургических вмешательств. - Электротерапия (использование электрического тока). Возможно использование постоянного тока (гальванизация, лекарственный электрофорез), импульсных токов (интерференцтерапия, электростимуляция и др.). Лечение импульсными токами снимает спазм сосудов и гладкой мускулатуры, что способствует улучшению кровоснабжения тканей, оказывает обезболивающий эффект.
- Действие факторов механической природы (ультразвуковая терапия). Ультразвуковые (УЗ) воздействия осуществляют своеобразный микромассаж клеток и тканей, сопровождающийся появлением тепла, и обеспечивают обезболивающий эффект, «размягчение спаек», улучшения кровоснабжения тканей и повышают гормональную активность яичников.

- Фототерапия. Лечение светом – использование ультрафиолетовых (УФ-лучи), инфракрасных и видимых лучей. Коротковолновые УФ-лучи, например, при прямом попадании на патогенные микроорганизмы, находящиеся непосредственно на коже или слизистой оболочке, вызывают выраженный бактерицидный эффект и применяются в лечении воспаления слизистой наружных половых органов и влагалища. К фототерапии относится и применение лазерного излучения. Низкоинтенсивное лазерное излучение включают в комплекс лечения эндоцервицитов (воспаления канала шейки матки), кольпитов (воспаление слизистой влагалища) и воспалительных заболеваний органов малого таза.
При воспалительных заболеваниях женской половой сферы чаще используются следующие физические воздействия:
- Индуктотерапия
- УВЧ
- Электрофорез лекарственных средств, фонофорез
- Ультразвук
- Импульсные токи низкой частоты
- Парафинотерапия
- Грязелечение
- Озокерит
- Бальнеотерапия
Используются также и нетрадиционные методы лечения, такие, как гирудотерапия (лечение пиявками), апитерапия (лечение пчелами и продуктами пчеловодства).
Профилактика воспалительных заболеваний у женщин
Кто предупрежден, тот вооружен, поэтому специалисты настоятельно рекомендуют девушкам и женщинам соблюдать ряд простых правил, которые помогут избежать возникновения серьезных проблем со здоровьем.
- Употребляйте как можно больше цитрусовых и бобовых, блюд из рыбы и картофеля, а также кисломолочных продуктов (особенно тех, в чей состав входят бифидобактерии). Это позволит избежать дисбактериозов наружных половых органов.
- Во время менструации используйте при необходимости – днем тампоны, а ночью прокладки. Помните, что супервпитывающие тампоны, а также тампоны, остающиеся во влагалище на шесть и более часов, способствуют размножению микроорганизмов.
- Не приобретайте специфические средства интимной гигиены: цветные тампоны и туалетную бумагу, мыло с отдушкой и спреи — это может стать причиной раздражения слизистой и развития дисбактериоза и воспаления.
- После бассейна или купания в море, старайтесь не ходить долго в мокром купальнике, так как это чревато опасностью переохлаждения органов малого таза и активизации в этих органах микробной и вирусной флоры.
 Кроме того, вы непроизвольно создаете идеальные парниковые условия для микробов.
Кроме того, вы непроизвольно создаете идеальные парниковые условия для микробов. - Отдавайте предпочтение белью из натуральных тканей — синтетические ткани почти не впитывают влагу и не обеспечивают достаточно хорошей циркуляции воздуха в области гениталий. Хлопковое белье не дает образоваться щелочной среде на слизистой влагалища.
- Ограничивайте в своем рационе продукты с высоким содержанием сахара. По мнению многих известных врачей, рафинированный сахар обладает свойствами, достаточными для поддержания хронического кандидоза.
- Обращайте внимание даже на незначительный дискомфорт при мочеиспускании — он может быть предвестником серьезного недомогания.
- Не ешьте слишком много хлеба и грибов, не злоупотребляйте алкоголем, особенно пивом — все эти продукты благоприятствуют возникновению хронических грибковых инфекций.
- Соблюдайте правила гигиены и пользуйтесь лишь своими бритвенными станками и другими туалетными принадлежностями.
- При гигиенических процедурах генитальной и перианальной области, ваши движения должны иметь направленность в сторону ануса, чтобы избежать занесения в половые органы кишечных болезней из анального отверстия.

- Если у вашего партнера обнаружилась какая-либо инфекция, вы также должны обратиться к гинекологу — с большой долей вероятности микробная флора будет беспокоить и вас.
- Избегайте случайных половых связей. Если же произошел незащищенный контакт со случайным половым партнером, необходимо как можно быстро обратиться в клинику для проведения профилактических мероприятий, предупреждающих заражением мочеполовыми инфекциями.
симптомы, методы диагностики и лечение – статьи о здоровье
Оглавление
В настоящее время выявлено большое количество гинекологических заболеваний у женщин. Практически все они проявляются нарушениями цикла, нехарактерными выделениями и болевым синдромом. Некоторые из патологий не имеют четкой симптоматики, что приводит к затруднениям при диагностике и назначении адекватного лечения. Для обнаружения и качественной терапии женщине следует обратиться к опытному гинекологу при первых же признаках заболеваний.
В клинике МЕДСИ в Санкт-Петербурге существуют все возможности для лечения кандидоза, эндометриоза, миомы матки, бесплодия и иных патологических состояний в гинекологии. Врачи используют современные методики и в совершенстве владеют необходимыми знаниями и навыками.
Воспалительные заболевания
Данные патологии вызываются бактериями и вирусами. Выделяют специфические (сифилис, гонорея и др.) и неспецифические инфекции (аднексит, вагинит и др.). Опасность таких патологических состояний заключается в том, что они могут привести к бесплодию и иным тяжелым последствиям для здоровья.
На начальных стадиях многие из заболеваний не имеют выраженных признаков. Это во много затрудняет диагностику и работу гинеколога. Женщинам очень важно тщательно следить за своим здоровьем и регулярно проходить профилактический осмотр.
Внеплановое обращение к гинекологу и диагностика обязательны при таких признаках патологий, как:
- Нехарактерные выделения из половых органов
- Боль в нижней части живота
- Зуд и жжение
- Неприятные ощущения при половых актах
- Сухость влагалища
Гормональные заболевания
Такие патологии провоцируются нарушениями процессов образования гормонов. К факторам, которые увеличивают риски возникновения заболеваний, относят:
К факторам, которые увеличивают риски возникновения заболеваний, относят:
- Депрессии и стрессы
- Неконтролируемый прием некоторых препаратов
- Тяжелую беременность
- Осложненную родовую деятельность
Синтез гормонов снижается и в период климакса.
Женщине следует особенно внимательно относиться к своему здоровью при любых гормональных сбоях. Это обусловлено тем, что они могут стать причиной развития эндометритов, опухолей и других опасных осложнений.
Дистрофические заболевания
Сегодня различные добро- и злокачественные образования диагностируются как у молодых, так и у зрелых женщин. К основным факторам риска относят неполноценное питание, вредные привычки и неправильный образ жизни.
Важно! Даже злокачественная опухоль не является приговором. Важно лишь выявить ее на максимально ранней стадии. Чтобы сделать это, нужно регулярно проходить осмотры и лечение у гинеколога. Особенно важным постоянное наблюдение у специалиста является для пациенток с отягощенной наследственностью (когда у близких родственников диагностировали рак шейки матки или яичников).
Особенно важным постоянное наблюдение у специалиста является для пациенток с отягощенной наследственностью (когда у близких родственников диагностировали рак шейки матки или яичников).
Диагностика
Важнейшим этапом на пути к успешному лечению болезней в сфере гинекологии является качественное обследование.
Сбор анамнеза
Специалист обязательно уточняет все жалобы, узнает возраст пациентки, особенности ее образа жизни (в том числе половой). При необходимости врач интересуется характером работы и др. Специалист обязательно получает сведения о наличии опухолей, эндокринных или иных расстройств. Важное значение имеет информация о перенесенных оперативных вмешательствах, инфекционных и других заболеваниях. Также врач узнает, делала ли женщина аборты, были ли у нее беременности, сколько из них закончилось рождением ребенка.
Общий осмотр
Он позволяет получить сведения о росте и массе тела, особенностях телосложения, развитии жировой ткани, состоянии кожи, характере оволосения. Врач пальпирует лимфатические узлы, измеряет артериальное давление и частоту пульса, пальпирует молочные железы и живот.
Врач пальпирует лимфатические узлы, измеряет артериальное давление и частоту пульса, пальпирует молочные железы и живот.
Осмотр на кресле
Специалист сразу же может определить наличие язв, воспалений, варикозное расширение вен, опущение стенок влагалища и матки. С помощью зеркал осматриваются слизистые оболочки, определяется форма шейки матки, выявляются полипы, рубцы и др.
Уже после осмотра и сбора анамнеза врач может поставить предварительный диагноз. Для его уточнения проводится лабораторная и инструментальная диагностика.
Лабораторное обследование включает:
- Бактериоскопическое исследование. Оно позволяет определить степень чистоты влагалища
- Цитологическую диагностику. Такое исследование позволяет обнаружить злокачественные образования на ранних стадиях
- Исследования крови и мочи. Такая диагностика проводится при подозрении на беременность, а также на различные воспалительные и гормональные патологии
Инструментальная диагностика включает:
- УЗИ.
 Данное исследование назначается для диагностики заболеваний придатков и матки, обнаружения аномалий развития половых органов, определения овуляции, регистрации толщины эндометрия и др., при подозрении на беременность и в рамках ее ведения
Данное исследование назначается для диагностики заболеваний придатков и матки, обнаружения аномалий развития половых органов, определения овуляции, регистрации толщины эндометрия и др., при подозрении на беременность и в рамках ее ведения - Кольпоскопия. Этот метод имеет высокую диагностическую ценность. Во время исследования врач может тщательно осмотреть вульву, влагалищную часть шейки матки и стенки влагалища. Специальный прибор — кольпоскоп — позволяет увеличить рассматриваемый объект в 30-50 раз. Проводится исследование с целью выявления ранних форм предопухолевых состояний, подбора участка для биопсии, контроля заживления в период восстановления после оперативных вмешательств и решения целого ряда других задач
- Зондирование матки. Данный метод диагностики позволяет определить проходимость шеечного канала, длину полости матки и ее направление, а также форму, наличие и расположение опухолей и др.
- Биопсия. Такое исследование позволяет поставить диагноз при подозрении на опухолевые процессы
- Гистероскопия. Данная методика позволяет выявлять большое количество внутриматочных патологий. Гистероскопия дает возможность для проведения не только непосредственно диагностики, но и ряда хирургических манипуляций. Назначается обследование при маточных кровотечениях, подозрениях на пороки развития эндометрия, полипы и др.
- Лапароскопия. В рамках этой процедуры врач может осмотреть органы малого таза и брюшной полости. Методика дает возможности для выявления малых форм эндометриоза, определения причин тазовых болей, обнаружения воспалительных процессов. В считанные минуты врач может поставить диагноз внематочной беременности. Также метод незаменим при выявлении опухолей, пороков развития и бесплодия
- Компьютерная томография (КТ). В рамках такого обследования врач может получить точные сведения об исследуемых органах и обнаружить множество патологических процессов. На снимках специалист выявляет аномалии развития, новообразования и метастазы, воспаления и нагноения, последствия травм, свищи, проблемы с сосудами, увеличенные лимфатические узлы. Показаниями к такому исследованию являются резкие боли внизу живота, травмирующие воздействия на органы женской репродуктивной системы, подозрения на добро- и злокачественные образования. Компьютерная томография назначается перед оперативными вмешательствами и с целью контроля эффективности терапии
- Магнитно-резонансная томография (МРТ). Данная методика успешно заменяет такие инвазивные обследования, как гистероскопия и лапароскопия. В рамках обследования врачам удается выявить добро- и злокачественные образования (миому матки, полипы эндометрия, рак тела и шейки матки, кисты яичников и желтого тела), обнаружить патологии маточных труб, воспалительные процессы органов малого таза, пороки развития
Лечение женщин в гинекологии
Современная медицина располагает широкими возможностями для терапии различных патологических состояний. Врачи отделения гинекологии МЕДСИ проводят лечение различных воспалений, молочницы, миомы, эндометриоза и других заболеваний, а также бесплодия.
Консервативная терапия
Для лечения применяются:
- Современные лекарственные препараты. Они позволяют устранить боль и другие симптомы заболеваний, снять воспаление, уничтожить возбудителя заболевания, а также предотвратить риски развития осложнений. Препараты назначаются в виде капсул и таблеток, инъекций и суппозиториев, мазей
- Физиотерапевтические процедуры. Некоторые из современных методик позволяют даже избежать хирургических вмешательств. Криодеструкция (воздействие на ткани низкими температурами), например, зарекомендовала себя при кондиломах, кистах шейки матки, хроническом цервиците и иных заболеваниях. Радиоволновая терапия давно считается эффективной альтернативой хирургическому вмешательству. Она активно применяется при лечении эрозий у женщин, которые в будущем планируют стать матерями. Востребованы и лазерные технологии, позволяющие удалять различные новообразования без проведения серьезных вмешательств
- Витамины. Они назначаются в качестве вспомогательных средств и позволяют восстановить организм при различных гинекологических заболеваниях
Хирургическое лечение
Большая часть вмешательств в сфере гинекологии проводится через проколы в стенке влагалища и брюшной стенке. Благодаря этому после операций пациенту не нужно долго восстанавливаться. Кроме того, современное лечение миомы у гинеколога и других заболеваний не становится причиной осложнений.
Важно! Особенности терапии всегда определяет врач. При этом он ориентируется на индивидуальные особенности пациентки, ее текущее состояние и сопутствующие патологии. Благодаря этому лечение молочницы, бесплодия, эндометриоза и других патологий в кабинете гинеколога проводится качественно, без рисков и достаточно быстро.
Преимущества диагностики, лечения и реабилитации в МЕДСИ
- Высококвалифицированные гинекологи. Наши специалисты регулярно расширяют свои знания и навыки, проходят обучение в ведущих центрах в России и за границей. Это позволяет им проводить диагностику и подбирать оптимальные способы лечения различных гинекологических заболеваний даже в запущенных случаях
- Возможность привлечения к работе других узких специалистов. С женщиной и ее близкими (в том числе с половым партнером) могут работать эндокринологи, психологи и иные врачи. Такое подход обеспечивает достижение желаемого результата в кратчайшие сроки и зачастую предотвращает стрессовые ситуации
- Все виды лечения: консервативная терапия и малоинвазивные хирургические вмешательства. Мы располагаем всеми возможностями для устранения многочисленных патологий
- Операции любой сложности (в том числе в стационаре). Восстановление после вмешательств проходит быстро и без осложнений благодаря использованию современных методик и опыту врачей
- Работа в соответствии с международными протоколами. Благодаря этому повышается вероятность полного избавления пациентов от патологий. При проведении хирургических вмешательств сокращается период реабилитации
Если вы хотите пройти лечение заболевания у гинеколога в нашей клинике в СПб, запишитесь на консультацию по телефону +7 (812) 336-33-33.
причины, симптомы, диагностика и лечение в Москве
Воспаление яичников у женщин — одна из наиболее распространенных гинекологических патологий, способ приводить не только к хроническому течению инфекционного процесса, нарушениям цикла, но и к формированию спаек и развитию бесплодия. Раннее обращение за помощью к специалистам помогает предотвратить возможные осложнения.
Мы рекомендуем обращаться к клинику «Медлайн-Сервис» при первых симптомах воспаления яичников у женщин, чтобы остановить прогрессирующие болезни и быстро устранить все неприятные симптомы.
Возбудители воспаления яичников у женщин являются прогрессирующими инфекционными возбудителями, которые вызывают развитие трихомониаза, микоплазмоза, гонореи. Также заболевания могут быть спровоцированы кишечной палочкой, стафилококками и другими присутствующими условно-патогенной микрофлоры.
Спровоцировать воспаление яичников могут следующие предрасполагающие факторы:
Симптомы воспаления яичников у женщинУ женщин при воспалении часто появляются симптомы поражения маточных труб с расширением сальпингита.
Воспаление яичников протекает в острой, под острой и хронической форме. При обострении появляются следующие признаки:
- интенсивные боли в области поясницы;
- частое и болезненное мочеиспускание, появление резей;
- обильные серозные и гнойные выделения из влагалища;
- повышение температуры, недомогание;
- межменструальные кровотечения.
Острые симптомы воспаления яичников у женщин являются показаниями гинеколога и проведения соответствующего лечения. Отсутствие квалифицированной медицинской помощи приводит к хроническому воспалительному процессу. В связи с болезненными ощущениями во время интимных контактов. У многих снижается половое влечение. Из-за спаечного процесса и других патологических изменений возникают проблемы с репродуктивной функцией.
Воспаление яичников и беременностьНа фоне ослабления иммунитета и повышения нагрузки на организм возможно обострение хронического воспалительного процесса в области яичников и первичное развитие заболеваний. В любом случае женщине необходимо как можно скорее обратиться к гинекологу, чтобы подавить дальнейшее развитие заболевания. Воспаление яичников может приводить к усилению боли в области живота, повышению тонуса матки и появлению плаценты.
Специалисты назначают разрешенные антибактериальные и противовоспалительные средства, обязательно с учетом триместра беременности. Лекарства не должны оказывать тератогенное влияние на плод. При выборе схемы лечения в первую очередь гинекологи учитывают соотношение пользы для будущего материального и риска для здоровья ребенка.
ДиагностикаКлинические проявления воспаления яичников могут быть похожи на признаки эндометриоза, кистозными образованиями и даже внематочной беременности. Поэтому при первых подозрительных симптомах в первую очередь обратитесь к врачу, чтобы он провел дифференциальную диагностику и поставил точный диагноз.
Обследование при воспалении яичников включает следующие процедуры:
- лабораторные анализы крови и мочи, которые при воспалительном процессе показывают высокий уровень лейкоцитов;
- мазки из влагалища, уретры;
- гинекологический осмотр, позволяющий заподозрить воспаление по сравнению с яичниками, болевому синдрому и изменениям в области придатков матки;
- ИФА, ПЦР — это те, у кого есть скрытые инфекционные заболевания;
- ультразвуковое исследование органов таза;
- лапароскопия, которая позволяет получить достоверную информацию о состоянии маточных труб и маток, поставить точный диагноз, обнаруживают трубное бесплодие;
- сальпингоскопия применяется для грубых анатомических аномалий и изменений в маточных трубах.
По результатам комплексной диагностики гинеколог клиники могут поставить точный диагноз, обнаружив сопутствующие заболевания, включая скрытые инфекции.
Лечение воспаления яичниковЛечение воспаления яичников зависит от состояния пациента и наличия сопутствующих заболеваний. Гинеколог назначает обследование, и уже по результатам дифференцированной диагностики подбирает необходимые медикаменты и процедуры.
Лечить хроническое воспаление яичников у женщин намного сложнее, чем первичный острый процесс. Поэтому мы должны обращаться за медицинской помощью. При необходимости женщину госпитализируют в стационар. Ей назначают постельный режим. Для облегчения боли в первые дни можно использовать холодную область, а также обезболивающие препараты для подавления распространения антибиотиков с учетом чувствительности выявленных возбудителей. Дополнительно назначают сульфаниламидные препараты, общеукрепляющее средство. После устранения признаков острого процесса можно использовать физиопроцедуры, но только по согласованию с лечащим врачом.
Хроническое воспаление сопровождается различными осложнениями и требует более комплексного подхода к лечению. Нередко специалистам необходимо проводить различные хирургические вмешательства. Все, что они могут сделать, — это сохранить способность к размножению, вынашиванию и рождению здоровых детей. Даже при хроническом воспалении яичников можно подобрать эффективные лечебные методики, позволяющие обойтись без радикальных оперативных вмешательств.
ОсложненияВоспалительный процесс в яичниках и маточных трубах всегда опасен для женского здоровья. При интенсивном болевом синдроме иногда приходится проводить госпитализацию, полное обследование в стационаре. Обострение практически всегда имеет яркие клинические проявления, которые нельзя пропустить. И если женщина не обращается за медицинской помощью, это может привести к непроходимости маточных труб, появлению в будущем интимной беременности, самопроизвольных выкидышей.
Причиной раздражения, половой холодности, нарушения сна и работоспособности. При своевременном начале лечения яичников у женщин удается добиться полного выздоровления и сохранения как менструального цикла, так и репродуктивного здоровья.
Хорошим терапевтическим эффектом обладает сочетание физиотерапии с курсом антибиотиков широкого спектра действия. Специалисты рекомендуют проводить электрофорез, лазерную терапию, магнитную терапию после обезболивания и устранения острого воспалительного процесса. В дальнейшем это предупреждает о непроходимости маточных труб и развитии бесплодия. После окончания лечения женщины могут использовать курортотерапию для полного восстановления. Лечебный отдых предполагает применение распространенных физиопроцедур, иглорефлексотерапии, грязевых ванн.
Распространенной ошибкой женщин является позднее обращение к гинекологу с признаками воспаления яичников. Также пациентки сначала не прибегают к непроверенным методам народной медицины. Не стоит тратить время на подобные сомнительные процедуры. Народные методики не могут дать гарантированную эффективность. Затяжное воспаление приводит к бесплодию. Избежать этого можно только путем своевременного обращения к опытным и квалифицированным специалистам.
ПрофилактикаПравильно организованная профессиональная профилактика воспаления яичников крайне важна для женщин, особенно в активном репродуктивном периоде. Из-за хронического патологического процесса в области органов малого таза нередко возникают спайки, образующиеся трубчатые бесплодия, возникающие в результате удаленности труб и невозможности забеременеть в будущем.
Профилактикой случаев осложнений является раннее начало лечения. Совсем обезопасить себя от воспалительных процессов достаточно сложно. Офорит может возникать даже на фоне общего здоровья, при незначительном переохлаждении и снижении иммунитета. Рекомендуется следить за качеством личной гигиены и нижнего белья. Воздушные потоки и сдвигающие органы малого таза. Застойная кровотока может способствовать развитию инфекционно-воспалительных процессов. Несколько раз в год посещение гинеколога и исследование половых органов.
Очень важно избегать случайных половых связей, абортов, которые нередко заканчиваются воспалением яичников. Даже при незначительных нарушениях менструального цикла, которые могут помочь восстановить патологический процесс и предупредить опасные для здоровья осложнения.
Сколько стоит лечениеСтоимость лечения воспаления в области яичников зависит от конкретной схемы лечения. Специалисты могут ограничиваться консервативной терапией, проводить малоинвазивные хирургические вмешательства, лапароскопические операции. Точную стоимость лечения можно узнать после предварительной консультации гинеколога, проведения осмотра и получения результатов исследования половых органов.
Читайте также:
Лечение женского бесплодия
Эрозия шейки матки
Скрытая угроза. Женские болезни, которые протекают без симптомов
Всем известно, что гинеколога нужно посещать регулярно, даже если пациентку ничего не беспокоит. Но не все женщины следуют этому правилу, надеясь на то, что болезнь себя обязательно проявит. Так ли это на самом деле, мы поговорили с доцентом кафедры акушерства и гинекологии БГМУ, кандидатом медицинских наук, акушером-гинекологом высшей категории Татьяной Смирновой.
Нужно понимать, что бессимптомно могут протекать практически все женские болезни.
Среди проблем, с которыми чаще всего женщины обращаются к гинекологу, лидируют воспалительные заболевания. Они делятся на специфические (передаются половым путем) и неспецифические (не передаются).
К первым относятся ВПЧ, герпес, различные виды грибковых болезней, молочница, трихомониаз, гонорея, сифилис, туберкулез, ВИЧ.
И если ВИЧ или сифилис остаются относительно редкими инфекциями, то ВПЧ, к примеру, один из самых распространенных вирусов. Его носителями являются до 60% населения планеты.
Похожая ситуация с герпесом. Это внутриклеточные вирусы, которые живут в нашем организме, а проявляются при снижении иммунитета. А если вы курите или у вас есть какая-то патология по женской части, для этих вирусов вы идеальный кандидат.
ВПЧ может пройти сам, герпес — нет. Что касается лечения, то здесь задача врачей вызвать длительную ремиссию, чтобы не было никаких клинических проявлений. Распространена ситуация, когда у женщины обнаружен вирус, а у мужчины нет — в мужской репродуктивной системе все сложнее. Но лечение обязательно для всех.
Для профилактики любых заболеваний, которые передаются половым путем, стоит всегда использовать презерватив. Причем, независимо от того, каким видом секса вы занимаетесь, — контрацептивы существуют для всего. За границей уже давно используют презервативы для орального секса, ректального. К сожалению, ни один вид контрацептивов не дает 100% защиты от инфекций.
Болезни, которые не передаются половым путемИ даже если женщина не живет половой жизнью, это не гарантирует, что она полностью защищена от гинекологических болезней.
Неспецифических заболеваний множество: вульвит, кольпит, эндометрит, цервицит, (острая и хроническая формы), сальпингоофорит, пельвиоеритонит. Они не передаются половым путем и долгое время могут никак себя не проявлять.
Вызываются неспецифические болезни стрептококками, пептококами, кишечными палочками, дифтероидами и многими другими бактериями, которые уже есть во влагалище в норме, но при воспалении проявляются неприятными симптомами.
Профилактика:
— по возможности всегда использовать презерватив.
— снизить потребление острой пищи и быть внимательными на отдыхе (все эти бактерии любят вкусно поесть и размножаются в теплой среде).
— курение, алкоголь приоткрывают двери организма для того, чтобы в него быстрее могли проникнуть различные бактерии.
— не стоит также злоупотреблять узкими джинсами, лучше по приходу домой переодеться в просторную одежду, тело должно дышать.
Как выявить скрытые болезни?Мазки, которые мы привыкли сдавать в поликлиниках, не слишком информативны. Максимум, что они покажут — это наличие воспалительного процесса.
Чтобы увидеть серьезные болезни, стоит делать более полное обследование, которое обычно проводится только платно: это ПЦР, посевы, кровь из вены, фемофлор скрин — это исследование урогенитального тракта и другие гинекологические обследования.
Количество необходимых обследований назначает врач, который наблюдает пациентку.
Чем опасны кисты?Еще одна скрытая угроза — кисты. Часто женщины долгое время живут с ними и о ни о чем не подозревают.
Существует два вида кист. Истинная киста — это замкнутая полость, выстланная наружным слоем и заполненная жидким или полужидким содержимым. Ложная же киста — та же полость, в которой отсутствует эпителиальная выстилка.
Если врач обнаруживает кисту у пациентки (она может пальпироваться, либо видна с помощью ультразвукового исследования), варианты лечения могут различаться. Если киста очень маленькая, то назначают медикаментозное лечение.
Что касается истинных кист (они часто доброкачественные), то для начала проводят гистологический анализ, а затем чаще всего применяют хирургические методы лечения. Опасность любой кисты всегда в том, что она может перерасти в злокачественную опухоль.
Что делать с миомой?Когда мы говорим о миоме, картина уже другая. Миома в принципе считается самой доброкачественной опухолью женского организма. Бывает много случаев, когда пациентка наблюдается, но никакого лечения не нужно. Женщина ведет нормальный образ жизни, беременеет, рожает и все хорошо.
В группе риска по образованию кист и миом всегда те, кто ведет неправильный образ жизни, а также девушки и женщины, у которых в семейном анамнезе есть такие случаи. Если у мамы или бабушки были такие проблемы, то вполне вероятно ожидать того же и у младшего поколения.
Если у пациентки нестабильный цикл, она любит посидеть в сауне, долго находится на солнце, это тоже переводит ее в зону риска — все эти вещи способствуют росту опухолей.
А профилактика везде одна: посещаем врача-гинеколога раз в полгода, не игнорируем любые нехарактерные проявления, следим за циклом и бережно относимся к своему организму.
Что делать с эрозией шейки матки?Эрозия шейки матки на сегодняшний день — также одна из основных проблем в сфере гинекологии, с таким диагнозом сталкиваются многие женщины.
Эрозия может быть как врожденной, так и приобретенной. Часто бывает, что даже у девочек, которые не живут половой жизнью, находят эрозию. Казалось бы, откуда? Это вариант псевдоэрозии с цервикальная эктопия шейки матки. Есть еще один вид — истинная — это дефект эпителия, и он не требует специального лечения.
До 25 лет не принято принимать каких-либо серьезных мер по устранению эрозии. Лечение если и есть, то исключительно консервативное, то есть медикаменты. А после 25 — смотрим по показаниям.
Раньше эрозию прижигали, нынешние методы более щадящие. Теперь используют лазеры и радиоволновую технологию — она не способствует образованию рубцов на шейке матки, не мешает в будущем забеременеть и родить ребенка. В этом вопросе медицина не стоит на месте.
Памятка для женщин старше 30 лет:— Раз в полгода посещать гинеколога — всем без исключения. Профилактический осмотр — залог того, что опасные заболевания будут выявлены на ранней стадии.
— Если есть миомы, кисты — делать УЗИ раз в полгода. Остальным — желательно раз в год.
— Регулярно сдавать кровь на онкомаркеры
— После 35 лет, особенно рожавшим, есть смысл улучшить эстетический вид женских половых органов. Ведь после родов зачастую матка опускается, половые губы также перестают выглядеть, как было раньше. Многое сегодня можно поправить при помощи лазерной косметологии.
— После 40 лет раз в два года нужно обязательно делать маммографию. Тем женщинам, у которых в семье есть или были случаи раковых заболеваний, стоит проходить маммографию уже с 25 лет и быть на контроле у гинеколога.
Материал написан в рамках социологического исследования, которое посвящено женскому здоровью. Его основная цель — информировать женщин о необходимости тщательно следить за своим самочувствием.
Материал взят с сайта: rebenok.by
Лечение хронического воспаления шейки матки и придатков в Ивановской области
Воспаления половых органов у женщин – одна из самых острых проблем в современной гинекологии. Практически все воспалительные процессы не имеют четко выраженную клиническую картину, что затрудняет постановку диагноза и позволяет заболеванию перейти в хроническую форму.
Воспаления матки, хроническое воспаление придатков и других женских органов характеризуются изменением функционального состояния половой системы, нарушением работы всего организма, нарушением метаболизма, эндокринными сдвигами. У пациенток наблюдаются анатомические изменения в маточных трубах, образовываются спайки, что ведет к непроходимости, развиваются гемодинамические, трофические изменения в области малого таза, нарушается овуляция.
Воспалительные заболевания могут привести к нарушению менструальной функции, бесплодию, внематочной беременности, изменению матки и придатков, поэтому при обнаружении даже незначительных симптомов воспалительного процесса следует незамедлительно обратиться к специалисту.
Лечение заболеваний женских половых органов в санатории им. Станко
Лечение хронического воспаления шейки матки и других гинекологических заболеваний в здравнице проводится только после ряда диагностических процедур. Диагностика включает в себя первичное обследование, забор анализов и ряд функциональных исследований. После получения данных специалист назначает соответствующую реабилитационную терапию. Стоит отметить, что основой успешных терапевтических мероприятий является ранняя постановка правильного диагноза.
Эффект посещения санатория имени Станко, где лечат, в том числе, и воспаления женских половых органов, обусловлен рядом уникальных природных факторов. Это минеральная лечебно-столовая вода, используемая для питья и разнообразных водных процедур, сульфидная грязь Сакского озера и идеальный мягкий климат. Также, здравница славится своей современной лечебной базой, укомплектованной самым передовым оборудованием, которое позволяет специалистам эффективно бороться с гинекологическими заболеваниями.
В санатории разработаны комплексные программы для лечения воспалительных процессов женских половых органов, в которых используются эффективные современные методики и проверенные временем лечебные мероприятия. В рамках терапевтического курса применяются:
Кроме того, лечебные программы санатория имени Станко, расположенного в Ивановской области, включают в себя полноценное диетическое питание, физкультуру, регулярное посещение бассейна, лечебную гимнастику и сеансы массажей. После санаторно-лечебного курса в большинстве случаев снижается болевой синдром в области таза, снимается воспаление, восстанавливается репродуктивная функция и замедляется спаечный процесс.
Стоит отметить, что, несмотря на всю эффективность санаторного лечения, есть и определенные противопоказания. Нельзя проходить терапию при обострении воспалительных процессов, паразитарных заболеваниях, туберкулезе, наличии злокачественных новообразований, эпилепсии, психических расстройствах.
лечение и симптомы, диагностика воспаления шейки матки в Москве, Клинический Госпиталь на Яузе
Цервицит — это воспаление шейки матки, которое возникает при проникновении микроорганизмов из влагалища, либо из-за механического или химического воздействия.
Причиной цервицита могут стать:
- половые инфекции (гонококки, бледная трепонема, трихомонады, хламидии, микоплазмы и др.),
- условно-патогенная микрофлора (стрептококки, стафилококки, кандида), которая активизируется при снижении иммунной защиты,
- микробы из прямой кишки (кишечная палочка), попадающие во влагалище при несоблюдении правил гигиены (неправильном подмывании, например),
- инфекции, попавшие в шейку матки через лимфу и кровь.
- Также причиной заболевания могут стать травматические повреждения при родах, абортах, диагностических выскабливаниях, установке и удалении ВМС, химическом воздействии некоторых препаратов при спринцевании и иных процедурах, затрагивающих шейку матки.
Чаще всего цервицит развивается на фоне других хронических воспалительных процессов в женской половой системе – кольпитов (воспаления влагалища), бартолинита (воспаления бартолиновых желёз в преддверии влагалища).
На фоне климакса возможны атрофические изменения в женских половых органах, в том числе развитие атрофического цервицита.
Виды цервицита
Различают:
- По течению — острый и хронический цервицит.
- По локализации — экзо- и эндоцервицит. Экзоцервицит – воспаление влагалищного отдела шейки матки. Эндоцервицит – воспаление внутреннего канала шейки матки, цервикального канала.
- По распространённости процесса – очаговый (локальный) и диффузный (распространённый).
- По возбудителю — специфический и неспецифический цервицит. Специфический цервицит провоцируют половые инфекции, возбудителями которых являются гонококки, хламидии, микоплазмы. Неспецифический цервицит вызывается условно-болезнетворными микроорганизмами, такими, как гарднерелла, стрептококки, энтерококки, кишечная палочка, синегнойная палочка, грибами кандида. Также возможен вирусный цервицит, вызванный вирусом генитального герпеса, вирусом папилломы человека (ВПЧ).
Симптомы цервицита
У женщин при церцивите может вообще отсутствовать выраженная симптоматика, либо проявления могут быть незначительными — мутно-слизистые выделения из половых путей. Нередко заболевание обнаруживается при профилактическом обследовании у гинеколога. Это характерно для стёртого хронического течения болезни.
Признаки острого цервицита и обострения хронического:
- слизисто-гнойные бели (выделения из влагалиша),
- кровянистые выделения (при развитии эрозий),
- боли в нижней части живота,
- дискомфортные ощущения при мочеиспускании или половом акте,
- зуд и жжение во влагалище.
В целом симптоматика варьирует в зависимости от возбудителя заболевания.
Цервицит может протекать бессимптомно или иметь смазанные признаки. В таком случае узнать о развитии болезни можно только во время осмотра гинеколога. Запишитесь на прием к врачу, чтобы выявить скрытые патологии и вернуть женское здоровье.
Записаться к гинекологу
Осложнения цервицита
Эрозия шейки матки
Отсутствие лечения и переход заболевания в хроническую стадию способствует возникновению и развитию на воспалённой слизистой участков эрозии шейки матки – разрушения эпителиального слоя, утолщению слизистой. Эрозия – частое осложнение цервицита.
Эктопия шейки матки
Если разрушения целостности слизистой оболочки нет, а есть смещение слизистой, типичной для цервикального (внутришеечного) канала шейки матки, в область влагалищной её части, говорят об эктопии слизистой. Это не осложнение цервицита, а физиологическая особенность, не требующая лечения. Но на фоне эктопии шейки матки возможно развитие цервицита. Равно, как и на фоне хронического цервицита, возможно изменение клеток эпителия, замена многослойного плоского эпителия влагалищной части шейки матки на цилиндрический и формирование эктопии.
Кисты, полипы, атрофия
Воспалительные изменения на слизистой шейки матки могут приводить к формированию кист в этой области, полипов, атрофических изменений.
Восходящая инфекция
Распространение инфекционного процесса на матку и придатки может вызывать развитие эндометрита (воспаления внутренней оболочки матки), сальпингоофорита (воспаление яичников и маточных труб).
Бесплодие
Цервицит может стать причиной развития бесплодия (проблем с зачатием, невынашивания беременности).
Осложнения беременности
Хронический цервицит при беременности может стать причиной невынашивания беременности, внутриутробного инфицирования плода и нарушения его развития, преждевременных родов. А после родов повышает риск гнойно-воспалительных осложнений у женщин. Своевременное полное обследование при подготовке к беременности и на ранних её сроках, своевременная санация шейки матки сводит к минимуму риск подобных осложнений.
Чтобы остановить прогрессирование заболевания и не допустить осложнений, важно вовремя обратиться к специалисту.
Цервицит крайне редко бывает изолированным. В подавляющем большинстве случаев он сопровождается выворотом шейки матки, бартолинитом, эрозией, вульвинитом и другими патологиями репродуктивной системы. Запишитесь на прием к врачу клиники на Яузе. Получите точную диагностику и эффективное лечение цервицита и всех сопутствующих проблем.
Диагностика цервицита в Клиническом госпитале на Яузе
Гинекологи Клинического госпиталя на Яузе диагностируют цервицит после осмотра, на основе анамнеза, результатов кольпоскопии, лабораторных исследований (микроскопии мазка, бактериологического посева на микрофлору и чувствительность к антибиотикам, ПЦР и др.).
При осмотре при цервиците может присутствовать гиперемия (покраснение) слизистой, её отёчность, воспалительные выделения, эктопия. Детально изучить состояние слизистой, отследить динамику в процессе лечения позволяет кольпоскопия.
При остром цервиците в цитограмме мазка из цервикального канала и соскоба с шейки матки обнаруживается большое количество лейкоцитов, лимфоцитов, клеток изменённого эпителия. При этом важно не пропустить предраковые изменения клеток, особенно, если при ПЦР диагностике выявлены онкогенные штаммы вируса папилломы (ВПЧ).
ПЦР поможет выявить и другие опасные инфекции (вирус герпеса, хламидии, микоплазмы и др.) по генетическому материалу их возбудителей.
Лечение цервицита в Клиническом госпитале на Яузе
Специалисты Клинического госпиталя на Яузе проводят комплексное лечение цервицита (воспаления шейки матки) и сопутствующих патологических процессов.
Консервативное.
При остром цервиците врач назначает пациентке лечение антибактериальными препаратами с учётом чувствительности выявленного возбудителя заболевания к антибиотикам, либо противовирусную терапию, а также противовоспалительные препараты.
Проводится как общая фармакотерапия, так и местное лечение цервицита – свечи с антибактериальными, противогрибковыми и другими средствами.
Если выявлена инфекционная природа заболевания, лечение цервицита у женщин необходимо проводить одновременно с лечением её полового партнера. Через 2-3 недели после окончания курса лечения цервицита проводится контрольное обследование по лабораторным анализам.
Хирургическое.
Если одной из причин хронического цервицита является рубцовая деформация шейки матки, после купирования воспаления, устранения инфекции женщине может быть проведена хирургическая (лазерная или радиоволновая) коррекция.
Цервицит — это заболевание, которого можно избежать, соблюдая простые правила профилактики. Записывайтесь на консультацию к гинекологу клиники на Яузе. Во время приема вы получите исчерпывающую информацию о профилактике цервицита и других болезней мочеполовой системы.
Записаться на прием
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Статья проверена врачом акушером-гинекологом Палкиной О.И., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Воспалительные заболевания в гинекологии — гинекология в медицинском центре ОН Клиник
Воспаление женских половых органов — распространенное заболевание в медицинской практике. Оно представляет серьезную угрозу для здоровья женщины и ставит под вопрос возможность будущего материнства.
Воспаление наружных женских органов и слизистых оболочек у женщин имеют инфекционную природу. Таким образом, организм реагирует на проникновение патогенных микроорганизмов и повреждение клеток. К самым распространенным воспалительным заболеваниям относят:
Воспалительные заболевания женских половых органов вызываются инфекцией. Однако это не значит, что она может проникнуть в организм только извне. В нашем организме «проживают» разные условно патогенные микроорганизмы:
- стафилококки;
- стрептококки;
- кишечные палочки;
- грибковые организмы;
- микоплазматические бактерии;
- гарднереллы и др.
Их можно обнаружить на слизистых оболочках женских и мужских половых органов. Поэтому спровоцировать болезнь может даже банальное снижение иммунитета, после которого такие микроорганизмы выходят из «спячки» и начинают паразитировать.
Специфические воспалительные заболевания в гинекологии — тоже не редкость. У женщин они могут быть вызваны аллергической реакцией организма на некачественные средства интимной гигиены или на некоторые компоненты, входящие в состав спермы партнера.
Активное воспаление женских органов и симптомы их проявления вызывают:
- беспорядочные половые связи;
- половые инфекции;
- аборт;
- сильное переохлаждение;
- прием подозрительных медикаментов без контроля врача;
- механические повреждения эпителия и т.п.
Лечение — все о нелегкой борьбе
Лечение гинекологических воспалений женских органов — процесс нелегкий, но эффективный. Если женщина не начнет лечение или спустит его «на тормозах» в недалеком будущем она столкнется с серьезными осложнениями, в частности, с бесплодием.
Также последствия инфекционного воспалительного заболевания могут повлечь за собой нарушение менструальной функции, изменение анатомии матки и придатков, бесплодие и даже внематочную беременность. Если есть хотя бы малейший намек на то, что Ваши половые органы поразили воспалительные заболевания, лечение должно быть оказано незамедлительно. Помните, риск возникновения опасных осложнений катастрофически велик.
Как лечить воспаление женских половых органов и слизистых?
Медицинский персонал гинекологического отделения «ОН Клиник» имеет большой опыт в лечении воспалительных заболеваний половых органов у женщин. Мы отдаем прерогативу щадящему лечению, т.к. порой последствия лечения воспалений с применением агрессивных антибиотиков приводят к не менее опасным проблемам со здоровьем. Воспаление наружных женских органов, лечение которых обязательно — серьезная опасность для всего организма!
В медицинском центре «ОН Клиник» женщина получит медикаментозное лечение воспалений в гинекологии с применением физиопроцедур (лазеротерапия, ультразвук, магнитотерапия), а также полный комплекс необходимых мер по восстановлению флоры влагалища после лечения. У нас — эффективное лечение воспалительного процесса у женщин независимо от стадии заболевания!
Симптомы — узнаем по походке
Воспалительные заболевания половых органов у женщин сопровождаются повышением температуры, появлением ощущения озноба и легкого общего недомогания. Признаки и симптомы воспаления женских органов можно легко выявить методом диагностики и обследования пациентки. Они существенно изменяют клинический анализ крови и биохимические показатели.
Также гинекологические женские воспалительные заболевания сопровождаются неприятными болевыми ощущениями внизу живота. Это причиняет женщине серьезный дискомфорт независимо от степени воспалительного процесса и вида заболевания. Более того, при запущенных формах могут проявляться специфические выделения. Такие выделения при воспалении гениталий у женщин имеют стойкий неприятный запах и нехарактерный цвет.
Воспалительные процессы в гинекологии у женщин могут протекать в острой и хронической форме, что зависит от характера и вида заболевания. Если болезнь протекает как хронический процесс, его признаки не так ярко выражены. Их можно легко выявить с помощью изменений, произошедших в других системах организма и органах путем медицинских исследований.
С нашей помощью женщина сможет избавиться от проблемы быстро и безболезненно. Лечение в «ОН Клиник» не навредит Вашему здоровью и не отразится на будущем потомстве. Записаться на прием к врачу-гинекологу в «ОН Клиник» просто – позвоните по телефону или заполните форму записи на прием на сайте. Мы ждем вас уже сегодня!
Воспалительное заболевание органов малого таза (ВЗОМТ): симптомы, лечение и причины
Обзор
Женский репродуктивный тракт.Что такое воспалительное заболевание органов малого таза (ВЗОМТ)?
Воспалительное заболевание органов малого таза, или ВЗОМТ, возникает при инфицировании женских репродуктивных органов. Репродуктивная система — это часть тела, участвующая в беременности и рождении ребенка.
Репродуктивные органы, пораженные ВЗОМТ, включают матку, яичники и маточные трубы. Когда у вас ВЗОМТ, вы можете ощущать боль в нижней части живота (живот). У вас также могут быть необычные выделения (утечки) из влагалища.
Как получить PID?
Большинство людей обычно заражаются ВЗОМТ при незащищенном половом контакте, однако 15% этих инфекций не передаются половым путем. Секс может позволить бактериям проникнуть в репродуктивную систему, где они могут инфицировать органы.
Как на меня влияют воспалительные заболевания органов малого таза?
PID может повредить части вашей репродуктивной системы, включая матку, яичники и маточные трубы.ВЗОМТ может быть болезненным и затруднить беременность в будущем. ВЗОМТ также может привести к очагу инфекции в тазу, называемому тубовариальным абсцессом (ТОА), который, если его не лечить, может вызвать у людей сильное заболевание.
Кто подвержен риску ВЗОМТ?
Вы подвергаетесь более высокому риску воспалительного заболевания органов малого таза, если вы:
- Есть инфекция, передающаяся половым путем (ИППП), особенно гонорея или хламидиоз.
- Иметь много сексуальных партнеров или иметь партнера, у которого было несколько партнеров.
- Были в прошлом PID.
- Ведут половую жизнь и моложе 25 лет.
Насколько распространены воспалительные заболевания органов малого таза?
Ежегодно более 1 миллиона женщин в США заболевают ВЗОМТ. И более 100 000 женщин из-за этого становятся бесплодными, то есть не могут иметь ребенка. Многие случаи внематочной беременности также являются результатом ВЗОМТ. Внематочная беременность — это когда ребенок начинает развиваться вне матки, чаще всего в маточной трубе. При отсутствии лечения внематочная беременность требует немедленной медицинской помощи.
Случаев ВЗОМТ снизилось за последние годы. Причина может заключаться в том, что все больше женщин проходят регулярные анализы на хламидиоз и гонорею, основные инфекции, которые приводят к ВЗОМТ.
Симптомы и причины
Что вызывает воспалительные заболевания органов малого таза (ВЗОМТ)?
Бактерии, попадающие в репродуктивный тракт, часто вызывают воспалительные заболевания органов малого таза.Эти бактерии передаются из влагалища через шейку матки в матку, маточные трубы и яичники, а также в таз.
Обычно, когда бактерии попадают во влагалище, шейка матки препятствует их более глубокому распространению на другие репродуктивные органы. Но иногда шейка матки заражается такими ИППП, как гонорея и хламидиоз. Когда это происходит, бактерии становятся хуже.
Нелеченная гонорея и хламидиоз являются причиной около 90% случаев ВЗОМТ. Другие причины включают:
- Аборт.
- Роды.
- Тазовые процедуры.
- Введение внутриматочной спирали (ВМС) медной или гормональной. Риск наиболее высок в течение нескольких недель после введения. Во многих случаях этот тип инфекции можно предотвратить с помощью тестирования на ИППП во время установки ВМС.
Вызывает ли спринцевание воспалительное заболевание органов малого таза (ВЗОМТ)?
Большинство исследований сообщают только об очень слабой связи между спринцеванием и ВЗОМТ. можно сказать, , что спринцевание может привести к инфекциям бактериального вагиноза, но существует только потенциальная связь между спринцеванием и ВЗОМТ.
Каковы симптомы ВЗОМТ?
Вы можете не осознавать, что у вас PID. Симптомы могут быть легкими или незаметными. Но симптомы ВЗОМТ могут также проявиться внезапно и быстро. Они могут включать:
Диагностика и тесты
Как диагностируется воспалительное заболевание органов малого таза?
Если вы чувствуете симптомы ВЗОМТ, немедленно обратитесь к врачу.Чем раньше вы получите помощь, тем больше у вас шансов на успешное лечение.
Обычно ваш лечащий врач может диагностировать ВЗОМТ с помощью:
- История болезни, включая вопросы о вашем общем состоянии здоровья, сексуальной активности и симптомах.
- Осмотр органов малого таза для осмотра репродуктивных органов и выявления признаков инфекции.
- Вагинальный посев на любые бактерии.
Какие еще тесты могут мне понадобиться для диагностики PID?
Ваш провайдер также может заказать:
В некоторых случаях ваш провайдер может порекомендовать:
- Биопсия эндометрия для удаления и исследования небольшого образца ткани эндометрия, слизистой оболочки матки.
- Лапароскопия , операция с использованием небольших разрезов и инструмента с подсветкой для более пристального изучения репродуктивных органов.
- Кульдоцентез с иглой, вставленной позади влагалища для удаления жидкости для исследования. Эта процедура намного реже, чем раньше, но иногда бывает полезной.
Ведение и лечение
Как лечится воспалительное заболевание органов малого таза (ВЗОМТ)?
Ваш врач пропишет вам антибиотики, которые вы принимаете внутрь.Обязательно принимайте все лекарства, даже если вы почувствуете себя лучше. Часто симптомы улучшаются до того, как уйдет инфекция. Ваш врач может порекомендовать вам вернуться через несколько дней после начала приема лекарства. Они могут проверить, работает ли лечение.
Некоторые люди принимают антибиотики, но симптомы не исчезают. Если это произойдет, вам, возможно, придется пойти в больницу, чтобы получить лекарство через капельницу. Вам также могут потребоваться препараты для внутривенного введения, если вы:
- Беременны.
- У вас тяжелая инфекция, и вы чувствуете себя очень плохо.
- У вас абсцесс (скопление гноя) в маточной трубе или яичнике.
Потребуется ли мне операция по поводу воспалительного заболевания органов малого таза?
Операция при ВЗОМТ — редкость, но в некоторых случаях может помочь. Если после приема антибиотиков у вас все еще есть симптомы или абсцесс, поговорите со своим врачом об операции.
Нужно ли моему партнеру (-ам) лечение от воспалительного заболевания органов малого таза?
Если у вас воспалительное заболевание органов малого таза, сообщите об этом своему сексуальному партнеру (партнерам).Их тоже нужно лечить — и ради них самих, и ради вас. В противном случае вы можете снова заболеть ВЗОМТ, когда возобновите половую жизнь.
Профилактика
Можно ли предотвратить воспалительные заболевания органов малого таза?
Иногда ВЗОМТ возникает не из-за инфекции, передающейся половым путем.Это могут быть нормальные вагинальные бактерии, попадающие в ваши репродуктивные органы. Избегание спринцевания может снизить риск.
Однако в большинстве случаев ВЗОМТ происходит из-за незащищенного секса. Примите меры, чтобы практиковать безопасный секс. Защитите себя от инфекций, передаваемых половым путем (ИППП), которые могут вызвать ВЗОМТ:
- Ограничьте количество половых партнеров: Ваш риск увеличивается, если у вас несколько партнеров.
- Выберите барьерные методы контроля рождаемости: Эти типы контроля рождаемости включают презервативы и диафрагмы.Сочетайте барьерный метод со спермицидом, даже если вы принимаете противозачаточные таблетки.
- Обратитесь за лечением, если вы заметили симптомы: Если вы заметили признаки ВЗОМТ или других ИППП, немедленно обратитесь за лечением. Симптомы включают необычные выделения из влагалища, боль в области таза или кровотечение между менструациями.
- Проходите регулярные осмотры: Регулярно проходите гинекологические осмотры и осмотры. Часто медработники могут выявлять и лечить инфекции шейки матки до того, как они распространятся на репродуктивные органы.
Нужны ли мне регулярные анализы на инфекции, передающиеся половым путем?
Если вы ведете половую жизнь, поговорите со своим врачом о ежегодном тестировании на инфекции, передаваемые половым путем. Медработники часто рекомендуют пройти тестирование на хламидиоз, чтобы обезопасить вас. Также полезно пройти тестирование перед тем, как заняться сексом с новым партнером.
Перспективы / Прогноз
Можно ли вылечить воспалительные заболевания органов малого таза?
Если вы получите своевременный диагноз и вылечите инфекцию, антибиотики могут вылечить ВЗОМТ.Но лечение не может обратить вспять любое повреждение, которое уже произошло с вашими репродуктивными органами. Не ждите, чтобы вас вылечили. Немедленно обратитесь к своему врачу, чтобы получить необходимую помощь, чтобы оставаться здоровым.
Есть ли осложнения ПИД?
Если вы заболеете ВЗОМТ несколько раз, у вас могут появиться рубцы на фаллопиевых трубах. Рубцевание может привести к нескольким проблемам, в том числе:
Если у меня воспалительное заболевание органов малого таза, будут ли у меня проблемы с беременностью?
ВЗОМТ может повлиять на фертильность.Исследования показали, что среди женщин, у которых были ВЗОМТ, каждая восьмая испытывала трудности с беременностью. Людям, перенесшим повторные инфекции, было труднее забеременеть.
Как ВЗОМТ влияет на фертильность?
Яйцеклетка должна пройти из яичника по фаллопиевой трубе в матку (матку). Тогда сперма сможет его оплодотворить. Но бактерии от ВЗОМТ могут вызвать рубцы на фаллопиевых трубах. Рубцовая ткань затрудняет попадание яйца туда, куда ему нужно.
Могу ли я снова заболеть воспалительным заболеванием органов малого таза?
Да, вы можете заразиться повторно.Получение PID один раз не защитит вас от его повторного получения.
Если у меня был ВЗОМТ, когда я смогу возобновить секс?
Вы и ваш партнер должны подождать неделю после окончания приема антибиотиков, прежде чем возобновить секс. Это поможет предотвратить повторное заражение.
Жить с
Как я могу позаботиться о себе, если у меня воспалительное заболевание органов малого таза?
Если вы чувствуете симптомы ВЗОМТ, немедленно обратитесь к врачу.А если у вас был незащищенный секс, рекомендуется поговорить со своим врачом, даже если вы не чувствуете симптомов. Чем раньше вы начнете лечение, тем больше вероятность, что оно будет эффективным. Своевременное лечение также снижает риск серьезных осложнений.
Другие советы по уходу за собой:
- Избегайте спринцевания, чтобы предотвратить продвижение бактерий вверх из влагалища в матку и фаллопиевы трубы.
- Вернитесь к своему лечащему врачу через несколько дней после начала приема лекарств, чтобы убедиться, что они работают.
- Принимайте все лекарства в соответствии с указаниями.
- Используйте презервативы или зубные прокладки каждый раз, когда занимаетесь сексом, чтобы защитить себя от инфекций.
- Подождите неделю после того, как вы (и ваш партнер) закончите прием лекарств, чтобы возобновить половую жизнь.
Когда мне следует обратиться к поставщику медицинских услуг по поводу ВЗОМТ?
Обратитесь к своему провайдеру, если у вас возникнут какие-либо симптомы ВЗОМТ. Немедленно обратитесь за медицинской помощью, если у вас:
- Сильная боль внизу живота.
- Сильная рвота.
- Высокая температура (выше 101 F).
- Обморок.
О чем я должен спросить своего поставщика медицинских услуг?
Если у вас есть PID, обратитесь к своему провайдеру:
- Какое лечение мне понадобится?
- Мне нужно перепроверить?
- Повлияет ли ВЗОМТ на мою способность забеременеть?
- Какие возможные осложнения PID?
- Когда я смогу возобновить секс?
- Что я могу сделать, чтобы предотвратить PID?
Записка из клиники Кливленда
Воспалительное заболевание тазовых органов (ВЗОМТ) — это инфекция репродуктивных органов.Обычно это вызвано инфекцией, передающейся половым путем, например гонореей или хламидиозом. Избегайте спринцеваний. Хотя доказательства слабые, спринцевание может быть связано с ВЗОМТ; это определенно может привести к бактериальному вагинозу. Если вы заметили симптомы ВЗОМТ, такие как боль в нижней части живота, поговорите со своим врачом. Врач может диагностировать ВЗОМТ и назначить вам антибиотики для лечения. Раннее лечение важно для предотвращения таких осложнений ВЗОМТ, как бесплодие. Ваш партнер (ы) тоже должен лечиться.Вы можете предотвратить ВЗОМТ, используя презерватив при каждом половом акте.
Воспалительные заболевания органов малого таза — NHS
Воспалительное заболевание тазовых органов (ВЗОМТ) — это инфекция верхних отделов половых путей женщины, включая матку, маточные трубы и яичники.
ВЗОМТ — обычное заболевание, хотя неясно, сколько женщин страдают от этого заболевания в Великобритании.
В основном поражает сексуально активных женщин в возрасте от 15 до 24 лет.
Симптомы воспалительных заболеваний органов малого таза (ВЗОМТ)
PID часто не вызывает явных симптомов.
У большинства женщин есть легкие симптомы, которые могут включать 1 или несколько из следующих:
- боль вокруг таза или нижней части живота
- дискомфорт или боль во время секса, которая ощущается глубоко внутри таза
- боль при мочеиспускании
- кровотечение между менструациями и после секса
- обильные месячные
- болезненные периоды
- необычные выделения из влагалища, особенно желтые или зеленые
Некоторые женщины серьезно заболели:
- сильная боль в животе
- высокая температура
- чувство и болеет
Когда обращаться за медицинской помощью
Важно посетить терапевта или клинику сексуального здоровья, если у вас возникнут какие-либо из вышеперечисленных симптомов.
Если вы испытываете сильную боль, вам следует срочно обратиться за медицинской помощью к своему терапевту или в местное отделение неотложной помощи.
Отсрочка лечения ВЗОМТ или повторные эпизоды ВЗОМТ могут увеличить риск серьезных и долгосрочных осложнений.
Нет простого теста для диагностики PID. Диагноз основывается на ваших симптомах и обнаружении болезненности при вагинальном (внутреннем) осмотре.
Мазки будут взяты из влагалища и шейки матки (шейки матки), но отрицательные результаты мазков не исключают ВЗОМТ.
Причины воспалительных заболеваний органов малого таза (ВЗОМТ)
Большинство случаев ВЗОМТ вызвано бактериальной инфекцией, которая распространяется от влагалища или шейки матки к вышележащим репродуктивным органам.
Многие виды бактерий могут вызывать ВЗОМТ. Во многих случаях это вызвано инфекцией, передающейся половым путем (ИППП), такой как хламидиоз или гонорея.
Считается, что еще один тип ИППП, называемый Mycoplasma genitalium, все чаще является причиной случаев ВЗОМТ.
Во многих других случаях это вызвано бактериями, которые обычно живут во влагалище.
Лечение воспалительных заболеваний органов малого таза (ВЗОМТ)
Если диагноз ВЗОМТ диагностирован на ранней стадии, его можно лечить курсом антибиотиков, который обычно длится 14 дней.
Вам дадут смесь антибиотиков для лечения наиболее вероятных инфекций, и часто сделают инъекцию, а также таблетки.
Важно пройти весь курс и избегать половых контактов в это время, чтобы инфекция исчезла.
Ваши недавние половые партнеры также должны пройти обследование и лечение, чтобы инфекция не вернулась или не передалась другим людям.
Осложнения
Фаллопиевы трубы могут стать рубцовыми и суженными, если они поражены ВЗОМТ. Это может затруднить прохождение яйцеклеток из яичников в матку.
Это может увеличить ваши шансы на беременность в маточных трубах, а не в матке (внематочная беременность) в будущем, и может сделать некоторых женщин бесплодными.
По оценкам, примерно каждая десятая женщина с ВЗОМТ становится бесплодной в результате этого состояния. Наибольшему риску подвержены женщины, которые отложили лечение или имели повторные эпизоды ВЗОМТ.
Но большинство женщин, получающих лечение от ВЗОМТ, все еще могут без проблем забеременеть.
Профилактика воспалительных заболеваний органов малого таза (ВЗОМТ)
Вы можете снизить риск ВЗОМТ, всегда используя презервативы с новым сексуальным партнером до тех пор, пока они не пройдут проверку сексуального здоровья.
Хламидиоз очень часто встречается у молодых мужчин и у большинства из них не проявляется никаких симптомов.
Если вы беспокоитесь, что у вас может быть ИППП, обратитесь за консультацией в местную клинику мочеполовой медицины (ГУМ) или в клинику сексуального здоровья.
Если вам нужна инвазивная гинекологическая процедура, такая как введение спирали или аборт, пройдите предварительный осмотр.
Найдите местную клинику сексуального здоровья
Получите дополнительную консультацию по поводу ИППП
Последняя проверка страницы: 6 августа 2018 г.
Срок следующего рассмотрения: 6 августа 2021 г.
Симптомы, лечение, причины и многое другое
Воспалительное заболевание тазовых органов — это воспаление женских репродуктивных органов.Это может привести к образованию рубцов с фиброзными связями, которые образуются между тканями и органами.
Может поражать матку или матку, маточные трубы, яичники или их сочетание.
Осложнения включают хроническую, стойкую боль в области таза, внематочную беременность и бесплодие. По данным Центров по контролю и профилактике заболеваний (CDC), каждая восьмая женщина, у которой было воспалительное заболевание органов малого таза (PID), испытывает трудности с беременностью.
Большинство случаев является результатом нелеченной инфекции влагалища или шейки матки, которая распространяется.
Инфекции, передаваемые половым путем (ИППП) — частая причина, но они могут развиться в результате инфекций, вызванных другими причинами.
Национальное обследование здоровья и питания (NHANES) с 2013 по 2014 год показало, что из 1171 сексуально опытной женщины репродуктивного возраста в Соединенных Штатах (США) 4,4 процента сообщили, что когда-либо имели ВЗОМТ.
Около 800000 женщин ежегодно получают диагноз ВЗОМТ в США
У многих женщин с ВЗОМТ нет симптомов. Если появляются симптомы, они могут варьироваться от легких до тяжелых.Однако невылеченный ВЗОМТ может иметь серьезные последствия.
Возможные симптомы:
- боль, возможно сильная, особенно в области малого таза
- лихорадка
- усталость
- кровотечение или кровянистые выделения между менструациями
- нерегулярные менструации
- боль в пояснице и прямой кишке
- боль во время половой акт
- необычные выделения из влагалища
- частое мочеиспускание
- рвота
Иногда симптомы напоминают симптомы кисты яичника, аппендицита, эндометриоза или инфекции мочевыводящих путей (ИМП).
ВЗОМТ может быть острым, продолжительностью до 30 дней, или хроническим, если он продолжается более 30 дней.
Одна из трудностей при лечении ВЗОМТ состоит в том, что симптомы разнообразны, и у некоторых женщин симптомы могут отсутствовать.
Любой, кто испытывает симптомы или думает, что мог заразиться ИППП или другой причиной инфекции, должен обратиться к врачу.
Осложнения, которые могут возникнуть, если ВЗОМТ не лечить, включают:
- рубцы, которые могут привести к проблемам с фертильностью
- повторяющиеся ВЗОМТ
- сильная тазовая боль
- тубо-яичниковый абсцесс
Многие женщины не осознают, что у них были ВЗОМТ, пока они не обратятся за медицинской помощью по поводу бесплодия.
Женщина, перенесшая ВЗОМТ, имеет 20-процентный шанс бесплодия из-за рубцевания маточных труб и 9-процентный риск будущей внематочной беременности. Вероятность развития хронической тазовой боли составляет 18 процентов.
ВЗОМТ обычно начинается с инфекции, которая начинается во влагалище и распространяется на шейку матки. Затем он может перейти в маточные трубы и яичники.
Причина инфекции может быть бактериальной, грибковой или паразитарной, но более вероятно, что она вызвана одним или несколькими типами бактерий.
Бактерии, передающиеся половым путем, являются наиболее частой причиной ВЗОМТ. Чаще всего встречается хламидиоз, за ним следует гонорея.
По оценкам американского семейного врача (AFP), от 80 до 90 процентов женщин с хламидиозом и 10 процентов женщин с гонореей не имеют никаких симптомов.
Примерно у 10-15 процентов женщин с хламидиозом или гонореей развивается ВЗОМТ как вторичная инфекция.
Факторы риска
Помимо ИППП, некоторые факторы риска повышают риск развития ВЗОМТ.
Роды, аборт или выкидыш , если бактерии попадают во влагалище. Инфекция может распространяться быстрее, если шейка матки закрыта не полностью.
Внутриматочная спираль (ВМС) , форма контроля над рождаемостью, которая вводится в матку. Это может увеличить риск заражения, которое может перерасти в ВЗОМТ.
Биопсия эндометрия , во время которой образец ткани берется для анализа, увеличивает риск инфекции и последующего ВЗОМТ.
Аппендицит очень незначительно увеличивает риск, если инфекция распространяется от аппендикса на таз.
Кто, скорее всего, пострадает?
Женщины более склонны к развитию ВЗОМТ, если они:
- сексуально активны и моложе 25 лет
- имеют несколько половых партнеров
- не используют барьерные противозачаточные средства
- используют душ
Это наиболее распространено среди женщины в возрасте от 15 до 29 лет.
Врач спросит о симптомах и проведет осмотр органов малого таза на предмет болезненности.
Также будут проверять на хламидиоз и гонорею.
Мазок можно взять из шейки матки и, возможно, из уретры, трубки из мочевого пузыря, по которой течет моча. Могут быть анализы крови и мочи.
Ультразвуковое сканирование может использоваться для проверки воспаления маточных труб.
Иногда для осмотра местности используется лапароскоп. При необходимости через него можно взять образцы тканей.
Раннее лечение снижает вероятность развития осложнений, таких как бесплодие.
Лечение антибиотиками
Первый вид лечения — антибиотики.Важно следовать указаниям врача и выполнять все предписания. Курс обычно длится 14 дней.
PID часто включает более одного типа бактерий, поэтому пациент может принимать два антибиотика одновременно.
Если тесты показывают, какие бактерии вызывают заболевание, возможно более целенаправленное лечение.
Антибиотики для ВЗОМТ включают:
- цефокситин
- метронидазол
- цефтриаксон
- доксициклин
Если антибиотики не улучшают ситуацию в течение 3 дней, пациенту следует обратиться за дополнительной помощью.Она может получить внутривенную терапию антибиотиками или сменить лекарство.
Госпитализация и хирургическое вмешательство
Госпитализация : Если женщина с ВЗОМТ беременна или у нее очень тяжелые симптомы, ей может потребоваться остаться в больнице. В больнице могут вводиться лекарства внутривенно.
Хирургия : Это редко требуется, но может потребоваться, если есть рубцы на фаллопиевых трубах или если абсцесс требует дренирования. Это может быть операция через замочную скважину или удаление одной или обеих маточных труб.
Врачи предпочитают не удалять обе маточные трубы, так как женщина не сможет забеременеть естественным путем.
Половому партнеру женщины может потребоваться лечение от ИППП. Если у партнера есть ИППП, существует серьезный риск рецидива, если не лечить.
Пациенту следует воздерживаться от секса до завершения лечения.
ВЗОМТ может стать серьезным заболеванием, но есть несколько способов минимизировать риск:
- регулярный скрининг, особенно для тех, у кого несколько половых партнеров
- обеспечение тестирования половых партнеров на инфекции и ИППП
- без спринцевания, потому что это увеличивает риск
- использование презерватива или шейного колпачка и безопасный секс
- не заниматься сексом слишком рано после родов, прерывания или прерывания беременности
Секс не должен возобновляться до тех пор, пока шейка матки не закроется должным образом
Типы, симптомы , причины и лечение
Вагинит — это воспаление влагалища.Обычно это результат инфекции. У пациента обычно появляются выделения, зуд, жжение и, возможно, боль.
Это обычное заболевание, и у большинства женщин оно бывает хотя бы раз в жизни.
Влагалище — это мышечный канал, который проходит от шейки матки к внешней стороне тела и выстлан слизистой оболочкой. Его средняя длина составляет от 6 до 7 дюймов.
Единственная часть влагалища, которая обычно видна снаружи, — это отверстие влагалища.
Наиболее частые симптомы вагинита включают:
- раздражение области гениталий
- выделения белого, серого, водянистого или пенистого цвета
- воспаление, приводящее к покраснению и отеку больших половых губ, малых половых губ и область промежности, в основном из-за избытка иммунных клеток
- дизурия, то есть боль или дискомфорт при мочеиспускании
- болезненный половой акт, известный как диспареуния
- неприятный или рыбный запах из влагалища
Инфекция является наиболее частой причиной вагинита, включая кандидоз, бактериальный вагиноз и трихомониаз.После полового созревания инфекционный вагинит составляет 90 процентов случаев.
Реже вагинит может быть вызван гонореей, хламидиозом, микоплазмой, герпесом, кампилобактерами, некоторыми паразитами и плохой гигиеной.
Вагинит может развиться до полового созревания, но могут быть задействованы разные типы бактерий. До полового созревания более вероятной причиной является Streptococcus spp , иногда из-за того, что неправильная гигиена распространяет бактерии из анальной области в гениталии.
Близость влагалища к анальному отверстию, недостаток эстрогена, отсутствие волос на лобке и отсутствие жировых подушечек на губах могут увеличить риск вульвовагинита в период до полового созревания.Вульвовагинит — это воспаление влагалища и вульвы. Это может повлиять на женщин любого возраста.
После полового созревания инфекция чаще всего вызывается Gardnerella .
Иногда вагинит может быть вызван аллергической реакцией, например, на презервативы, спермициды, некоторые виды мыла и парфюмерии, спринцевания, лекарства местного действия, лубриканты и даже сперму.
Раздражение от тампона также может вызывать вагинит у некоторых женщин.
Факторы, повышающие риск вагинита, включают:
- беременность
- спринцевание и использование вагинальных средств, таких как спреи, спермициды и противозачаточные средства
- использование антибиотиков
- ношение узких брюк или влажного нижнего белья
- низкий уровень эстрогенов во время менопаузы
Женщины с диабетом особенно предрасположены к вагиниту.
Поделиться на Pinterest Наличие нескольких сексуальных партнеров может увеличить риск бактериального вагиноза.Половой акт — наиболее распространенный способ передачи вагинита, но не единственный.
Некоторые эксперты считают, что наличие нескольких половых партнеров может увеличить риск бактериального вагиноза, который является особым типом вагинита. Наличие полового партнера женского пола также может увеличить риск развития бактериального вагиноза на 60 процентов.
Медицинские работники иногда называют дрожжевые и бактериальные инфекции инфекциями, связанными с половым путем.
Люди, ведущие половую жизнь, чаще заражаются ими. Однако инфекции не обязательно передаются от одного партнера к другому во время полового акта.
Существует несколько типов вагинита в зависимости от причины.
Наиболее распространенными являются:
- Атрофический вагинит : эндотелий или слизистая оболочка влагалища истончается, когда уровень эстрогена снижается во время менопаузы, что делает его более склонным к раздражению и воспалениям.
- Бактериальный вагиноз : Это результат чрезмерного роста нормальных бактерий во влагалище. Пациенты обычно имеют низкий уровень нормальных вагинальных бактерий, называемых лактобациллами .
- Trichomonas vaginalis : иногда называемый трихомонадом, он вызывается одноклеточным простейшим паразитом, передающимся половым путем, Trichomonas vaginalis . Он может инфицировать другие части мочеполовых путей, включая уретру, где моча покидает тело.
- Candida albicans : дрожжевой грибок, вызывающий грибковую инфекцию, известную как вагинальный молочница. Кандида существует в небольшом количестве в кишечнике и обычно контролируется нормальными кишечными бактериями.
Врач проведет медицинский осмотр и спросит об истории болезни, особенно о любых ранее перенесенных инфекциях, передающихся половым путем.
Врач может провести осмотр органов малого таза, чтобы проверить влагалище на предмет воспалений и избыточных выделений. Иногда берут образец выделений, чтобы определить причину воспаления.
Причина вагинита может быть диагностирована путем проверки внешнего вида вагинальной жидкости, уровня pH во влагалище, наличия летучих аминов (газа, вызывающего неприятный запах) и обнаружения определенных клеток под микроскопом.
Лечение зависит от причины. Он может включать местные стероиды низкой активности, наносимые на кожу, местные или пероральные антибиотики, противогрибковые или антибактериальные кремы.
Бактериальный вагинит (БВ) обычно лечат антибиотиками, такими как метронидазол (флагил) или клиндамицин.
Лекарства, используемые для лечения грибковой инфекции, включают бутоконазол и клотримазол.
Другие варианты:
- Крем с кортизоном для лечения сильного раздражения.
- Антигистаминные препараты , если воспаление вызвано аллергической реакцией.
- Крем с эстрогеном для местного применения , если вагинит вызван низким уровнем эстрогена.
Если женщина беременна, она должна убедиться, что ее врач знает, потому что вагинит может повлиять на плод, и потому что некоторые варианты лечения могут не подходить.
Следующие передовые методы могут помочь предотвратить вагинит:
- соблюдение общей гигиены
- использование мягкого мыла без раздражителей и запахов
- ношение нижнего белья из хлопка
- избегание спринцеваний и раздражающих агентов, таких как те, что присутствуют в гигиенических спреях, мыле и т. Д. и другие женские товары
- протирать спереди назад, чтобы избежать распространения бактерий из ануса во влагалище
- носить свободную одежду
- заниматься сексом с презервативом
- использовать антибиотики только при необходимости
Узнать больше о вагинальных дрожжах инфекции здесь.
Большинство женщин часто болеют вагинитом хотя бы раз в жизни, и это редко бывает опасным.
Завершение курса назначенных врачом антибиотиков обычно устраняет любые инфекции и облегчает связанное с ними воспаление.
Отказ от секса и отказ от вагинальных продуктов, содержащих потенциальные раздражители, в течение нескольких дней после постановки диагноза также может ускорить выздоровление.
Воспалительное заболевание органов малого таза (PID) — Better Health Channel
Воспалительное заболевание органов малого таза (PID) возникает, когда инфекция распространяется из влагалища на шейку матки, эндометрий (слизистую оболочку матки) и маточные трубы.Инфекция обычно передается половым путем. Это также может произойти после разрыва аппендикса или инфекции кишечника.
Некоторые хирургические процедуры, такие как аборт, кюретка или введение внутриматочной спирали (ВМС), могут привести к ВЗОМТ. Инфекция обычно проходит в три стадии: сначала поражается шейка матки, затем эндометрий, а затем маточные трубы.
ВЗОМТ часто называют «тихой эпидемией», потому что это распространено среди сексуально активных женщин, но не всегда вызывает симптомы.Около 10 000 женщин в Австралии ежегодно проходят лечение от ВЗОМТ в больницах, а многие другие — амбулаторно. Женщины в возрасте от 20 до 29 лет имеют самый высокий зарегистрированный уровень заболеваемости ВЗОМТ.
Симптомы ВЗОМТ
Признаки и симптомы ВЗОМТ включают:
- боль или болезненность внизу живота
- нарушения менструального цикла
- изменение запаха, цвета или количества выделений из влагалища
- глубокая боль во время полового акта
- лихорадка.
ВЗОМТ и женское бесплодие
Рубцы и закупорка маточных труб являются наиболее частым долгосрочным осложнением ВЗОМТ.Бесплодие возникает из-за того, что оплодотворенная яйцеклетка не может пройти через трубку в матку.
Риски для фертильности, возникающие из-за ВЗОМТ, включают:
- Один эпизод ВЗОМТ удваивает риск трубного бесплодия.
- При трех и более эпизодах ВЗОМТ риск закупорки маточных труб повышается до 75 процентов.
- Один эпизод ВЗОМТ увеличивает риск внематочной беременности (когда плод развивается вне матки) в семь раз.
Причины ВЗОМТ
Наиболее частыми причинами ВЗОМТ являются бактериальные инфекции, передаваемые половым путем, хламидиоз и гонорея.Хламидиоз является причиной 50 процентов случаев ВЗОМТ, приобретенных половым путем, а гонорея является причиной 25 процентов случаев. Mycoplasma genitalium недавно была признана еще одной инфекцией, передаваемой половым путем, связанной с ВЗОМТ.
Риск закупорки маточных труб несколько выше для ВЗОМТ, вызванного гонореей.
Диагностика PID
Ваш врач проверит возможные причины, такие как хламидиоз и гонорея. В некоторых случаях для правильной диагностики ВЗОМТ требуется лапароскопия.Лапароскопия включает введение эндоскопа (который похож на хирургическую видеокамеру) в брюшную полость для просмотра репродуктивных органов.
Лечение ВЗОМТ
Если не лечить ВЗОМТ, может возникнуть хроническая боль и, иногда, тяжелая инвалидность. Обычно это происходит из-за обширных рубцов. Раннее лечение ВЗОМТ может минимизировать риск осложнений.
Лечение обычно включает:
- прием комбинации антибиотиков, активных против широкого круга организмов, обычно принимаемый в течение двух недель
- тестирование партнеров-мужчин и их лечение — симптомы могут быть легкими или отсутствовать у мужчин, однако В случае ВЗОМТ, связанного с ИППП, следует лечить всех партнеров, независимо от результатов анализов
- , избегая половых контактов до тех пор, пока лечение не будет завершено и не будет получен отрицательный результат анализа.
Женщины с тяжелыми эпизодами ВЗОМТ должны быть госпитализированы для лечения.
Как защитить себя от ВЗОМТ
Чтобы предотвратить передачу бактерий, которые могут вызвать ВЗОМТ:
- Используйте презервативы во время вагинального или анального полового акта с любым новым партнером.
- Регулярно проходите обследования на ИППП при смене полового партнера.
Оральные противозачаточные таблетки и PID
Данные, собранные в 1970-х годах, показали, что у сексуально активных женщин, принимавших оральные противозачаточные таблетки, риск ВЗОМТ составлял лишь треть по сравнению с женщинами, не принимавшими таблетки.
Неизвестно, обладают ли более часто используемые в настоящее время противозачаточные таблетки с более низкой дозой такого же защитного эффекта, хотя вполне вероятно, что это так. Женщинам, принимающим оральные противозачаточные таблетки, по-прежнему необходимо использовать презервативы с любым новым партнером, чтобы защитить себя от инфекции.
Где получить помощь
- Ваш врач
- Мельбурнский центр сексуального здоровья Тел. (03) 9341 6200 или 1800 032 017 или телетайп (для людей с нарушением слуха) (03) 9347 8619
- Информационный центр здоровья женщин, Королевская женская больница, Мельбурн
Тел.(03) 8345 3045, региональные или сельские звонки Тел. 1800 442 007 - МЕДСЕСТРА по вызову Тел. 1300 60 60 24 — для получения экспертной медицинской информации и рекомендаций (24 часа, 7 дней)
Что следует помнить
- ВЗОМТ известен как «тихая эпидемия», потому что это обычное явление и часто не вызывает симптомов.
- Хламидиоз и гонорея, передающиеся половым путем, являются наиболее частой причиной ВЗОМТ.
- Использование презервативов с любым новым партнером и регулярное тестирование на инфекции, передаваемые половым путем, могут помочь предотвратить ВЗОМТ.
- ВЗОМТ может привести к рубцеванию маточных труб и бесплодию, если его не лечить, или при повторных эпизодах.
Воспалительное заболевание тазовых органов (ВЗОМТ) | ACOG
Абсцесс : Гной, обнаруженный в ткани или органе.
Антибиотики : Лекарства для лечения определенных типов инфекций.
Бактерии : Одноклеточные организмы, которые могут вызывать инфекции в организме человека.
Бактериальный вагиноз (БВ): Состояние, при котором нормальный баланс бактерий изменяется из-за чрезмерного роста других бактерий. Симптомы могут включать выделения из влагалища, рыбный запах, боль, зуд и жжение.
Контроль над рождаемостью : Устройства или лекарства, используемые для предотвращения беременности.
Шейка матки: Нижний узкий конец матки в верхней части влагалища.
Хламидиоз: Инфекция, передающаяся половым путем, вызываемая бактериями.Эта инфекция может привести к воспалительным заболеваниям органов малого таза и бесплодию.
Хроническая тазовая боль: Боль в тазовой области, длящаяся более 6 месяцев.
Внематочная беременность: Беременность в месте, отличном от матки, обычно в одной из маточных труб.
Яйцо: Женская репродуктивная клетка, произведенная в яичниках и выпущенная из них. Также называется яйцеклеткой.
Биопсия эндометрия: Процедура, при которой небольшое количество ткани, выстилающей матку, удаляется и исследуется под микроскопом.
Фаллопиевы трубы: Трубы, по которым яйцеклетка перемещается из яичника в матку.
Гонорея: Инфекция, передающаяся половым путем, которая может привести к воспалительным заболеваниям органов малого таза, бесплодию и артриту.
Гинекологи: Врачи со специальной подготовкой и образованием в области женского здоровья.
Бесплодие: Невозможность забеременеть после 1 года регулярных половых контактов без использования противозачаточных средств.
Внутривенная (IV) линия: Трубка, вводимая в вену и используемая для доставки лекарств или жидкостей.
Лапароскопия: Хирургическая процедура, при которой тонкий телескоп с подсветкой, называемый лапароскопом, вводится через небольшой разрез (разрез) в брюшной полости. Лапароскоп используется для просмотра органов малого таза. С ним можно использовать другие инструменты для проведения хирургических операций.
Яичники: Органы женщин, которые содержат яйцеклетки, необходимые для беременности, и вырабатывают важные гормоны, такие как эстроген, прогестерон и тестостерон.
Осмотр органов малого таза: Осмотр органов малого таза женщины.
Воспалительное заболевание тазовых органов (ВЗОМТ): Инфекция верхних отделов женских половых путей.
Половой акт: Акт проникновения полового члена мужчины во влагалище женщины. Также называется «заниматься сексом» или «заниматься любовью».
Инфекции, передаваемые половым путем (ИППП): Инфекции, передающиеся половым путем. Инфекции включают хламидиоз, гонорею, вирус папилломы человека (ВПЧ), герпес, сифилис и вирус иммунодефицита человека (ВИЧ, причина синдрома приобретенного иммунодефицита [СПИД]).
Ультрасонография: Тест, в котором звуковые волны используются для исследования внутренних частей тела. Во время беременности для проверки плода можно использовать ультразвуковое исследование.
Матка: Мышечный орган женского таза. Во время беременности этот орган удерживает и питает плод.
Вагина: Трубчатая структура, окруженная мускулами. Влагалище выходит из матки наружу тела.
Что такое хроническое воспаление — Сеть женского здоровья
Автор: Dr.Эмбер Хайден, DO
Хроническое воспаление возникает в результате естественного процесса заживления организма, когда воспаление становится опасным, если продолжается долгое время после того, как первоначальная реакция была первой. Хотя это относительно сложный процесс, воспаление становится «хроническим», если ваша внутренняя «аварийная сигнализация» не выключается в нужное время. Это приводит к тому, что хроническое воспаление разрушает здоровые ткани и вызывает соответствующие симптомы.
Все больше и больше исследований продолжается о роли хронического воспаления в развитии многих заболеваний и рака.Я стараюсь поговорить со всеми своими пациентами о том, что такое хроническое воспаление, чтобы они могли снизить риск его развития.
Даже если вы уже испытываете тревожные признаки хронического воспаления, вы все равно можете предпринять эффективные шаги, чтобы остановить его, и начать уже сегодня.
Когда воспаление вредно?
Вы, вероятно, испытали острое воспаление с жаром, опуханием поврежденного колена и покраснением новообразованного пореза.Это здоровое воспаление — это иммунный ответ, который срабатывает, когда ваше тело получает травму, подвергается воздействию химических веществ и токсинов или заражается бактериями, вирусами или паразитами.
Острое воспаление — это кратковременная необходимая функция организма. Во время здорового иммунного ответа организм наводняет атакованную или раненую область иммунными клетками, питательными веществами и молекулами, которые разрушают нарушителя и поврежденные ткани. Этот процесс создает защитную стену и может происходить в любой части вашего тела — от костей до кровеносных сосудов.
Но этот ответный процесс предназначен только для короткой вспышки мощного разрушения. Как только травма уйдет, воспалительные клетки и молекулы должны отступить, чтобы можно было начать процесс заживления.
Хроническое воспаление — это продолжающийся деструктивный процесс. Когда воспаление не проходит должным образом, оно становится вредным. Хроническое воспаление разрушительно, потому что оно действует как медленно горящий огонь, продолжая стимулировать провоспалительные иммунные клетки, которые атакуют здоровые участки вашего тела.
Хроническое воспаление может возникать повсюду в организме, и многочисленные исследования показывают, что оно является частым триггером множества хронических заболеваний и способствует их возникновению. Например, избыток иммунных клеток и их сигнальных молекул, циркулирующих в вашей системе, может повредить оболочки кровеносных сосудов (при атеросклерозе), ткань поджелудочной железы (при диабете) и ткань суставов (при артрите).
Симптомы хронического воспаления
- Боли и боли в теле
- Усталость
- Депрессия и тревога
- Проблемы с желудочно-кишечным трактом
- Перегрузка
- Частые инфекции
- Сухие глаза
- Одышка
- Кожные очаги
- Увеличение веса / ожирение
Каковы симптомы хронического воспаления?
Хроническое воспаление вызывает широкий спектр симптомов.В своей практике я чаще всего наблюдаю следующие симптомы:
- Боль: общая боль в мышцах и суставах, сопровождающаяся перемежающимся отеком и скованностью. Обычно тупой и болезненный характер.
- Усталость: постоянная усталость с сопутствующей бессонницей или плохим сном.
- Депрессия и тревога: воспалительные клетки и молекулы в центральной нервной системе могут нарушать метаболизм нейротрансмиттеров, связанных с настроением, таких как серотонин. Считается, что этот дисбаланс потенциально может привести к расстройствам настроения, таким как депрессия и беспокойство.
- Желудочно-кишечные проблемы: боль в животе, запор, диарея, газовый и кислотный рефлюкс.
Поскольку эти симптомы могут совпадать с другими проблемами со здоровьем, обязательно поговорите со своим врачом, чтобы узнать, связаны ли ваши симптомы с хроническим воспалением.
Симптомы хронического воспаления могут распространяться медленно, что в конечном итоге приводит к серьезному нарушению обмена веществ и хроническому заболеванию. Хроническое воспаление может иметь серьезные последствия для здоровья в долгосрочной перспективе. Лучший способ понять его эффекты — взглянуть на известное воспалительное заболевание, такое как ревматоидный артрит.У меня есть молодая пациентка с этим болезненным аутоиммунным заболеванием, и у нее есть все симптомы тяжелого хронического воспаления: хроническая боль, усталость, ожирение, потеря памяти, бессонница и многое другое. Для нее решение — отключить иммунную систему, чтобы контролировать симптомы. Для кого-то вроде вас цель, вероятно, состоит в том, чтобы остановить хроническое воспаление, прежде чем оно вызовет болезнь.
В чем причина хронического воспаления?
Несбалансированная иммунная система способствует хроническому воспалению, посылая вашему телу неверные сигналы о том, что воспаление все еще необходимо еще долгое время после того, как первоначальная причина прошла.
Исследования показали, что у женщин с хроническим воспалением повышен уровень определенных провоспалительных маркеров, таких как C-реактивный белок (CRP), IFN-гамма, IL-1, IL-6 и TNF-альфа. Хотя эти же маркеры также повышаются во время острой реакции, если иммунная система хорошо сбалансирована, воспалительная реакция прекратится должным образом — когда работа будет выполнена. Если воспаление продолжается, ваше тело будет постоянно защищаться, что может нанести вред вашему здоровью:
- Воспаление истощает энергию и ресурсы вашего тела и делает его уязвимым.
- Воспалительные клетки очень мощные (это помогает избавиться от захватчиков до того, как они нанесут вред) — и производят постоянный, слабый поток сильных воспалительных маркеров в кровоток, который со временем может вызвать повреждение.
- Как только баланс нарушен, воспалительная гиперактивность иммунной системы может самовоспроизводиться и быстро перерастать в болезнь.
Существуют ли тесты для выявления хронического воспаления?
К сожалению, не существует высокоэффективного лабораторного средства для оценки пациентов на предмет хронического воспаления.На самом деле это диагноз путем исключения, а это значит, что другие возможности должны быть исключены.
Один тест измеряет белок CRP в крови. Более высокие уровни указывают на воспаление в вашей системе. Но хотя повышенный уровень СРБ указывает на воспаление, он не может отличить острое воспаление от хронического. Он также не может измерить степень воспаления в вашей системе.
Дополнительные исследования показывают заметное повышение основных воспалительных маркеров заболеваний, которые, как мы подозреваем, связаны с хроническим воспалением.Например, было обнаружено, что у женщин с диабетом типа II повышен уровень СРБ и ИЛ-6. Вероятно, в будущем у нас появятся лабораторные методы измерения хронического воспаления, поскольку мы будем продолжать изучать эти хронические заболевания.
Как узнать, есть ли у меня хроническое воспаление?
Итак, как определить, что вы страдаете хроническим воспалением? Взгляните на следующие факторы, чтобы понять, что вам следует исследовать дальше:
- Узнайте свои генетические факторы риска. Основные факторы риска хронического воспаления включают семейный анамнез аутоиммунных заболеваний или хронических заболеваний, таких как болезнь сердца, болезнь Альцгеймера и рак.Это, вероятно, ваша самая важная оценка, потому что она показывает, насколько вы генетически предрасположены к управлению воспалительными процессами.
- Посмотрите на свои симптомы. Если симптомы в приведенных выше списках кажутся вам знакомыми, вы можете обсудить хроническое воспаление со своим лечащим врачом.
- Знайте, что было исключено. В зависимости от ваших симптомов ваш лечащий врач может захотеть провести тесты, чтобы исключить другие возможные причины ваших симптомов, такие как более серьезные аутоиммунные процессы, такие как ревматоидный артрит.
- Изучите свой образ жизни: ожирение, неправильное питание и низкая активность — все это основные факторы риска воспаления. Вы можете изменить их, следуя нашим инструкциям по ведению противовоспалительного образа жизни.
Полезны ли аспирин и НПВП при хроническом воспалении?
Меня иногда спрашивают, следует ли женщинам регулярно принимать аспирин или НПВП (нестероидные противовоспалительные препараты), такие как мотрин и алев, чтобы остановить воспаление. На мой взгляд, они бесполезны при хроническом воспалении, потому что не устраняют первопричины воспаления и даже могут привести к дополнительным рискам для здоровья.
Постоянное употребление даже слабых противовоспалительных препаратов может привести к проблемам с пищеварением, язвам, усиленному кровотечению и проблемам с почками. Целевая группа профилактических служб США в настоящее время рекомендует регулярное использование аспирина для первичной профилактики сердечно-сосудистых заболеваний и колоректального рака у женщин в возрасте 50-59 лет с высоким риском сердечно-сосудистых заболеваний. Для женщин старше или младше этого возраста использование аспирина зависит от соотношения риска и пользы. Поскольку потребление аспирина сопряжено с определенными рисками, обсудите свои риски с врачом, прежде чем начинать прием аспирина.
Кроме того, НПВП нарушают выработку простагландинов, которые необходимы для регулирования воспаления, сужения или расширения сосудов и многого другого. Кортикостероиды, такие как преднизон, ингибиторы ЦОГ-2, такие как Виокс и Целебрекс, и антигистаминные препараты, каждый из которых отключает различные воспалительные механизмы, что приводит к дальнейшим долгосрочным рискам для организма.
Как действительно уменьшить воспаление
Если вы считаете, что подвержены риску хронического воспаления, вы можете уменьшить воспаление естественным путем — и это намного проще, чем вы думаете.Узнайте, как вы можете начать прямо сейчас, сделав 7 шагов к противовоспалительному образу жизни.
Список литературы
«Воспаление и болезни сердца», Американская кардиологическая ассоциация. Обновлено 18 апреля 2016 г. http://www.heart.org/HEARTORG/Conditions/Inflampting-and-Heart-Disease_UCM_432150_Article.jsp#.V9M0nEIdJFI
Карим Эль Холи, Роберт Дж. Дженко и Томас Э. Ван Дайк. (2015) Инфекции полости рта и сердечно-сосудистые заболевания. Тенденции в эндокринологии и метаболизме 26: 6, 315-321.Дата публикации в сети: 01.06.2015
Лунд А., Херст Т., Тайрелл Р. и Томпсон Д. «Маркеры хронического воспаления с краткосрочными изменениями физической активности». Медико-спортивные упражнения. 2011; 43 (4): 578-583
Want X и др. «Воспалительные маркеры и риск диабета 2 типа» Помощь при диабете, Том 36, январь 2013 г.
Салим С., Чу Г., Ашгар М. «Воспаление при тревоге», Adv Protein Chem Struct Bio 2012; 88: 1-25
Данцер Р., О’Коннор Дж., Фройнд Дж., Джонсон Р. и Келли К. «От воспаления к болезни и депрессии: когда иммунная система подчиняет себе мозг.«Nat Rev Neurosci 2008, январь; 9) 1_: 46-51
Wyss-Coray T и Rogers J «Воспаление при болезни Альцгеймера — Краткий обзор фундаментальной науки и клинической литературы» Cold Spring Harb Perspect Med. 2012 Янв; 2 (1)
Эггер G «В поисках теории зародыша, эквивалентной хроническому заболеванию» Пред. Хроническое заболевание 2012 г .; 9
Kidane D et al. «Взаимодействие между репарацией ДНК и воспалением и связь с раком». Crit Rev Biochem Mol Biol. 2014. март-апр 49 (2): 116-139
Заключительная рекомендация USPSTF: «Использование аспирина для профилактики сердечно-сосудистых заболеваний и колоректального рака: профилактическая медицина» http: // www.

 Сперматозоиды обладают отрицательным зарядом, который является своеобразным рецептором для микробов.
Сперматозоиды обладают отрицательным зарядом, который является своеобразным рецептором для микробов.
 Жалобы могут быть связаны и с уже наступившими осложнениями хронического процесса (нарушение менструальной функции, бесплодие, нарушение функции других органов и систем).
Жалобы могут быть связаны и с уже наступившими осложнениями хронического процесса (нарушение менструальной функции, бесплодие, нарушение функции других органов и систем). Размахи температуры могут быть различны, характерно вечернее повышение температуры при нормальных или субфебрильных показателях утром.
Размахи температуры могут быть различны, характерно вечернее повышение температуры при нормальных или субфебрильных показателях утром. Обострение хронического сальпингоофорита может начаться под влиянием многих внешних факторов: переохлаждения, перегревания, утомления, реже связано с реинфекцией. В период обострения повышается температура, появляются или усиливаются боли в низу живота, увеличивается количество выделений. Обычно боли усиливаются перед и во время менструаций, иногда нарушается цикл. До половины больных отмечают нарушения половой функции: исчезает либидо, коитус становится болезненным. При продолжительном течении и частых рецидивах в патологический процесс вовлекаются мочевыделительная, нервная, эндокринная, сосудистая система, и заболевание приобретает характер полисистемного процесса.
Обострение хронического сальпингоофорита может начаться под влиянием многих внешних факторов: переохлаждения, перегревания, утомления, реже связано с реинфекцией. В период обострения повышается температура, появляются или усиливаются боли в низу живота, увеличивается количество выделений. Обычно боли усиливаются перед и во время менструаций, иногда нарушается цикл. До половины больных отмечают нарушения половой функции: исчезает либидо, коитус становится болезненным. При продолжительном течении и частых рецидивах в патологический процесс вовлекаются мочевыделительная, нервная, эндокринная, сосудистая система, и заболевание приобретает характер полисистемного процесса. ) микроорганизмов во влагалищном биоценозе.
) микроорганизмов во влагалищном биоценозе. Чаще является осложнением вышеперечисленных заболеваний.
Чаще является осложнением вышеперечисленных заболеваний.
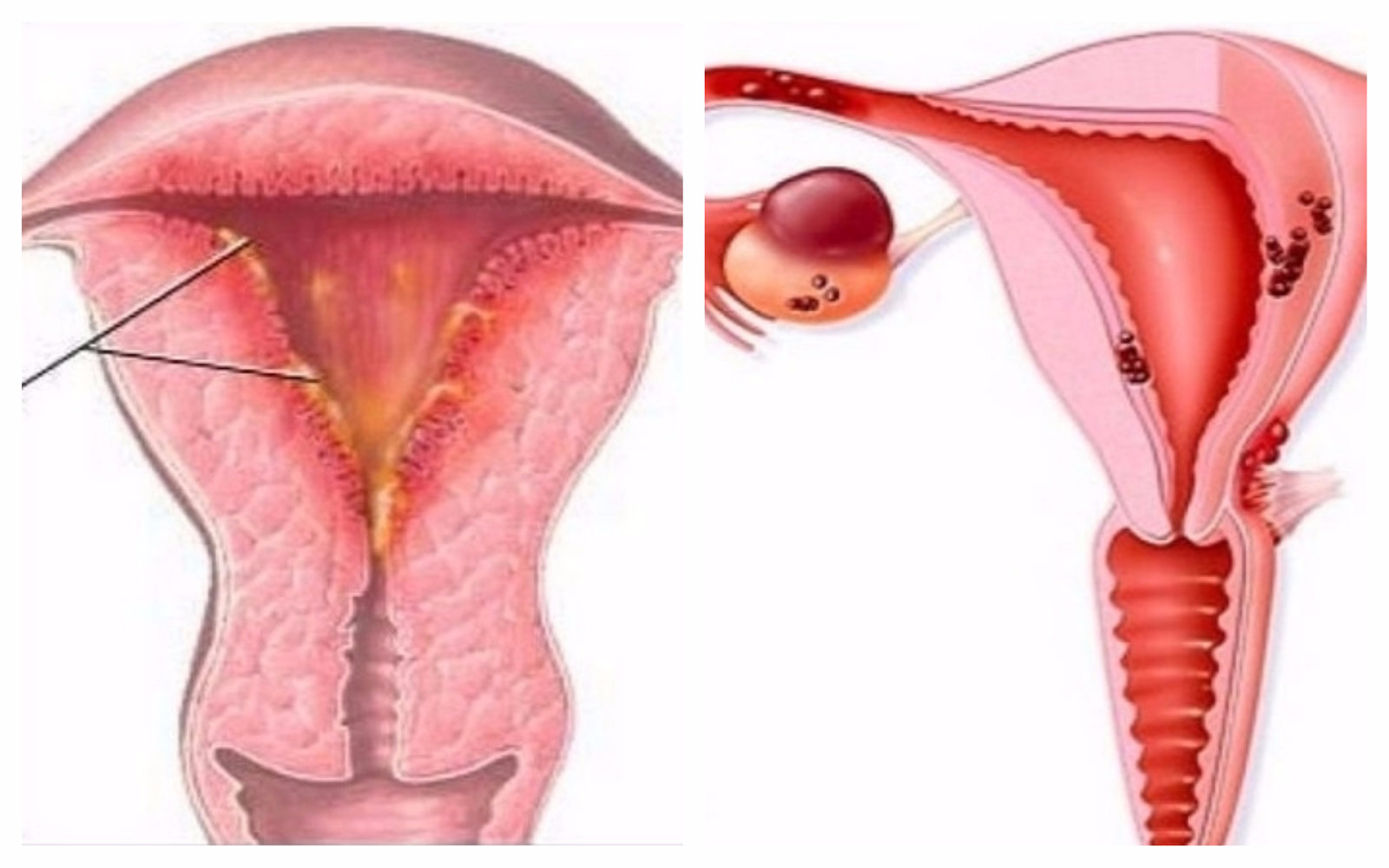 Увеличиваются паховые лимфатические узлы. Повышается температура тела. От ложного абсцесса истинный отличается постоянной болью, резкой отечностью половой губы, неподвижностью кожи над абсцессом, высокой температурой.
Увеличиваются паховые лимфатические узлы. Повышается температура тела. От ложного абсцесса истинный отличается постоянной болью, резкой отечностью половой губы, неподвижностью кожи над абсцессом, высокой температурой. Характерным являются обильные выделения – бели. Воспалительный процесс, вызванный различными возбудителями, имеет свои особенности. Например, обильные пенистые желтовато-зеленые выделения с неприятным запахом характерны для трихомонадного вагинита; выделения белого творожистого вида – для грибкового. При хронических формах воспаления боли отсутствуют, в основном больные жалуются на выделения, зуд, жжение, небольшие изъязвления в области преддверия влагалища.
Характерным являются обильные выделения – бели. Воспалительный процесс, вызванный различными возбудителями, имеет свои особенности. Например, обильные пенистые желтовато-зеленые выделения с неприятным запахом характерны для трихомонадного вагинита; выделения белого творожистого вида – для грибкового. При хронических формах воспаления боли отсутствуют, в основном больные жалуются на выделения, зуд, жжение, небольшие изъязвления в области преддверия влагалища. Это заболевание редко встречается у девочек в препубертатном периоде и у женщин в постменапаузе, что указывает на большое значение гормонального компонента в возникновении такого дисбаланса.
Это заболевание редко встречается у девочек в препубертатном периоде и у женщин в постменапаузе, что указывает на большое значение гормонального компонента в возникновении такого дисбаланса. ). Эндоцервицит часто сочетается с воспалительным процессом в других отделах полового аппарата – кольпитом, сальпингоофоритом, эрозией шейки матки.
). Эндоцервицит часто сочетается с воспалительным процессом в других отделах полового аппарата – кольпитом, сальпингоофоритом, эрозией шейки матки.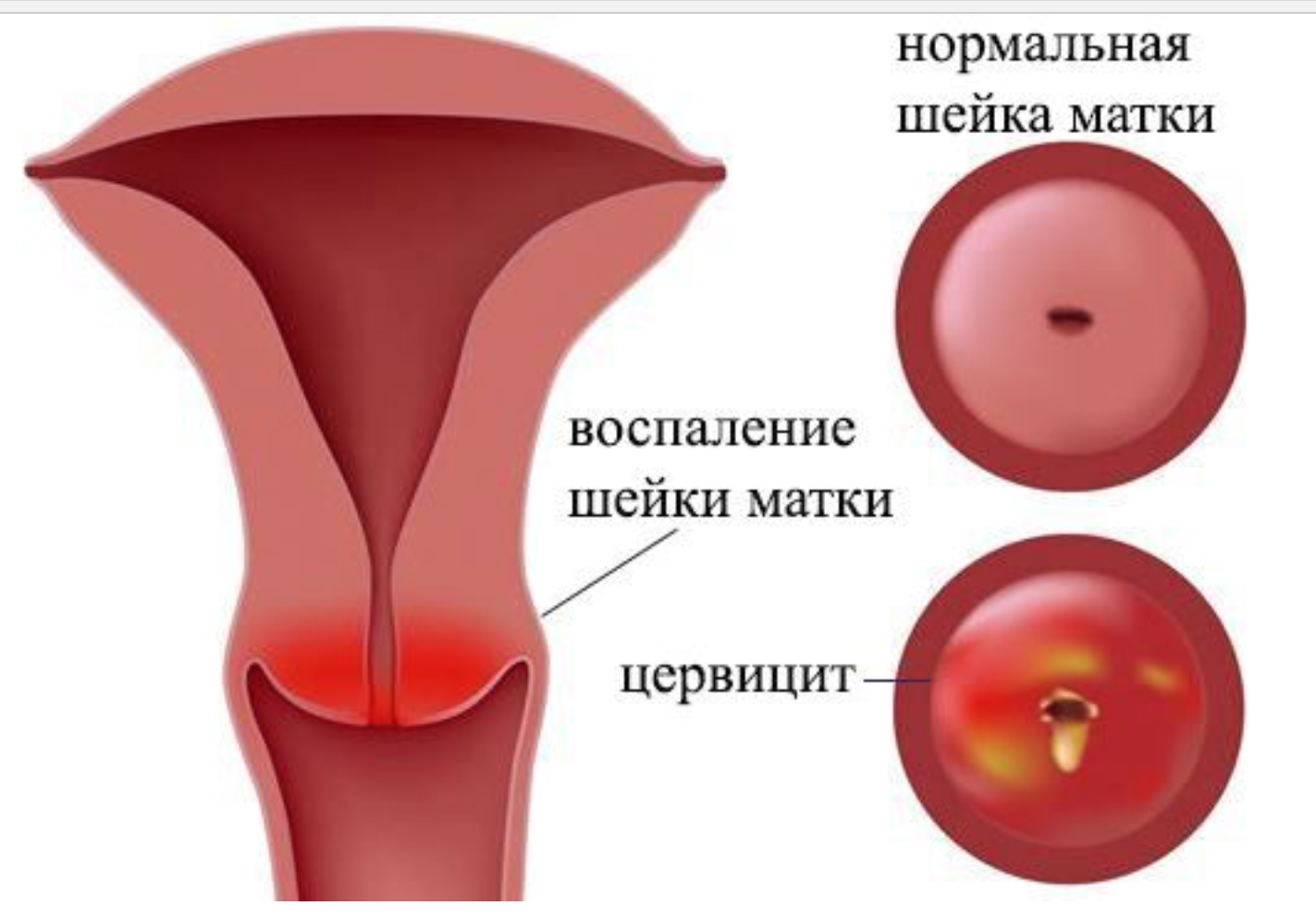 В случаях некроза кондилом и присоединения вторичной инфекции появляется гнойное отделяемое. Кондиломы влагалища и шейки матки во время беременности и родов могут быть причиной кровотечения. Диагноз ставят на основании осмотра.
В случаях некроза кондилом и присоединения вторичной инфекции появляется гнойное отделяемое. Кондиломы влагалища и шейки матки во время беременности и родов могут быть причиной кровотечения. Диагноз ставят на основании осмотра.
 Для определения инвазивности (агрессивности) грибковой микрофлоры отмечается наличие почкующихся дрожжевых клеток, элементов мицелия и псевдомицелия. Результат получают в течение 1 часа.
Для определения инвазивности (агрессивности) грибковой микрофлоры отмечается наличие почкующихся дрожжевых клеток, элементов мицелия и псевдомицелия. Результат получают в течение 1 часа.

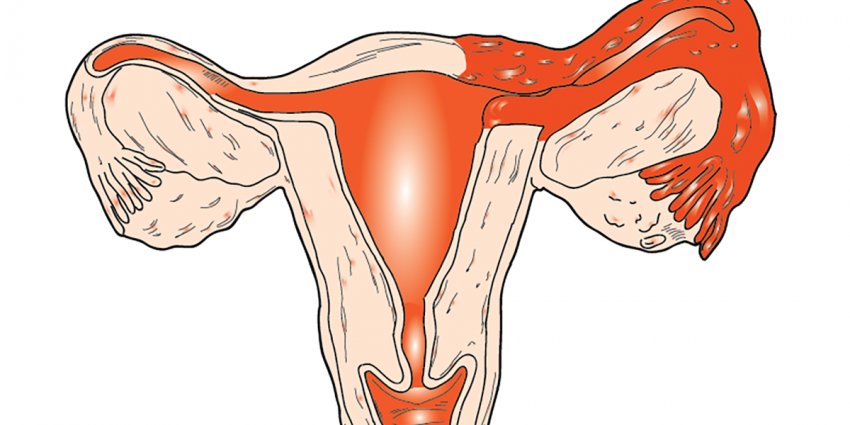 ) используются для усиления эффекта антибактериальной и противовирусной терапии, а также как самостоятельный вид лечения при некоторых заболеваниях. Проводится в условиях процедурного кабинета или в домашних условиях. Для местного лечения используются различные лекарственные средства, действие которых направлено на борьбу с возбудителем, снятие симптомов воспаления, удаление продуктов распада микробов и т.д.
) используются для усиления эффекта антибактериальной и противовирусной терапии, а также как самостоятельный вид лечения при некоторых заболеваниях. Проводится в условиях процедурного кабинета или в домашних условиях. Для местного лечения используются различные лекарственные средства, действие которых направлено на борьбу с возбудителем, снятие симптомов воспаления, удаление продуктов распада микробов и т.д.
 Действующим фактором электромагнитного поля может быть преимущественно его электрическая или магнитная составляющая. Магнитотерапия характеризуется, в основном, противовоспалительным эффектом, который связан противоотёчным действием фактора. Это позволяет широко использовать магнитное поле в гинекологии в раннем послеоперационном периоде после хирургических вмешательств.
Действующим фактором электромагнитного поля может быть преимущественно его электрическая или магнитная составляющая. Магнитотерапия характеризуется, в основном, противовоспалительным эффектом, который связан противоотёчным действием фактора. Это позволяет широко использовать магнитное поле в гинекологии в раннем послеоперационном периоде после хирургических вмешательств.
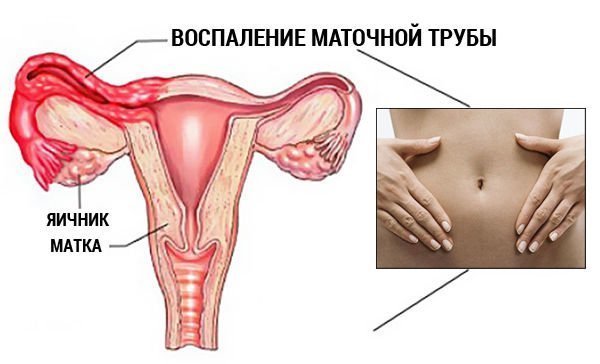 Кроме того, вы непроизвольно создаете идеальные парниковые условия для микробов.
Кроме того, вы непроизвольно создаете идеальные парниковые условия для микробов.
 Данное исследование назначается для диагностики заболеваний придатков и матки, обнаружения аномалий развития половых органов, определения овуляции, регистрации толщины эндометрия и др., при подозрении на беременность и в рамках ее ведения
Данное исследование назначается для диагностики заболеваний придатков и матки, обнаружения аномалий развития половых органов, определения овуляции, регистрации толщины эндометрия и др., при подозрении на беременность и в рамках ее ведения К тому же это в России Глицин — лекарство, в США, к примеру, он всего лишь БАД. А к билогически активным добавкам требования для регистрации гораздо ниже, да еще и спрос с них не так строг. А на сайте Управления по санитарному надзору за качеством пищевых продуктов и медикаментов (Food and Drug Administration, или FDA) США он значится как основа для применяющегося в урологических операциях раствора.
К тому же это в России Глицин — лекарство, в США, к примеру, он всего лишь БАД. А к билогически активным добавкам требования для регистрации гораздо ниже, да еще и спрос с них не так строг. А на сайте Управления по санитарному надзору за качеством пищевых продуктов и медикаментов (Food and Drug Administration, или FDA) США он значится как основа для применяющегося в урологических операциях раствора. Последнюю, кстати, тоже незаменимой не назовешь, так как и ее мы производим внутри себя. Но есть и данные в пользу того, что количество, в котором наш организм синтезирует глицин (три грамма в день) и в котором мы получаем его в с пищей (1,5-3 г), — это две трети от общей потребности. Учитывая «расходы» на синтез коллагена, где глицина используется очень много, человеку массой 70 кг нужно до десяти граммов глицина в день.
Последнюю, кстати, тоже незаменимой не назовешь, так как и ее мы производим внутри себя. Но есть и данные в пользу того, что количество, в котором наш организм синтезирует глицин (три грамма в день) и в котором мы получаем его в с пищей (1,5-3 г), — это две трети от общей потребности. Учитывая «расходы» на синтез коллагена, где глицина используется очень много, человеку массой 70 кг нужно до десяти граммов глицина в день. Результаты таких работ разрозненные и чаще всего предварительные, дизайн их несовершенен. Ниже мы обсудим двойные слепые контролируемые исследования, которых среди тысяч экспериментов оказалось не так уж много.
Результаты таких работ разрозненные и чаще всего предварительные, дизайн их несовершенен. Ниже мы обсудим двойные слепые контролируемые исследования, которых среди тысяч экспериментов оказалось не так уж много. №: RU.77.99.32.003.Е. 003335.02.15
от 11.02.15
№: RU.77.99.32.003.Е. 003335.02.15
от 11.02.15 L.PHARMA
(Австрия)
L.PHARMA
(Австрия) 04.08
Дата перерегистрации: 19.04.18
04.08
Дата перерегистрации: 19.04.18 №: Р N003245/01
от 30.06.09
Дата перерегистрации: 08.02.19
№: Р N003245/01
от 30.06.09
Дата перерегистрации: 08.02.19 подъязычные 100 мг: 10, 20 или 50 шт.
подъязычные 100 мг: 10, 20 или 50 шт. №: ЛП-005638
от 08.07.19
Дата перерегистрации: 25.06.20
№: ЛП-005638
от 08.07.19
Дата перерегистрации: 25.06.20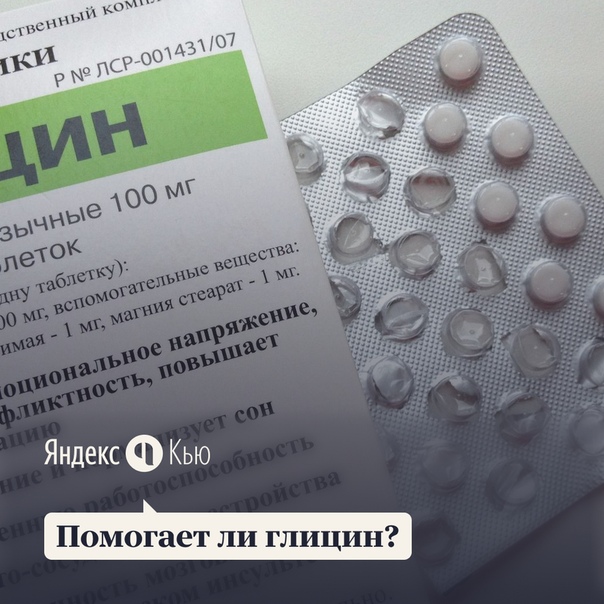 подъязычные 250 мг: 10, 20, 25, 30, 50, 75, 90, 100, 125, 225 или 250 шт.
подъязычные 250 мг: 10, 20, 25, 30, 50, 75, 90, 100, 125, 225 или 250 шт.
 100 мл
100 мл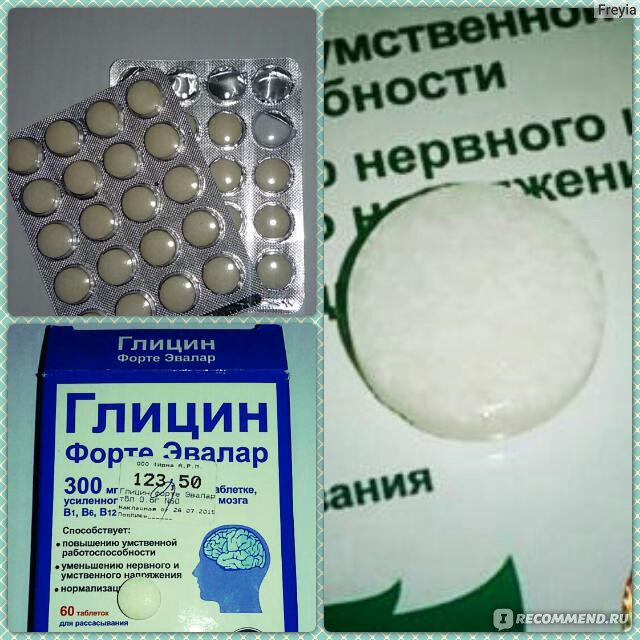 р-ра д/инф. 5 мг/1 мл: амп. 10 мл 5 шт.
р-ра д/инф. 5 мг/1 мл: амп. 10 мл 5 шт.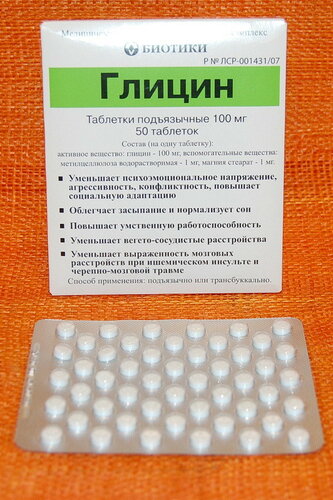 5 мг: 50 шт.
5 мг: 50 шт. , диспергируемые в полости рта, 10 мг: 30 или 90 шт.
, диспергируемые в полости рта, 10 мг: 30 или 90 шт.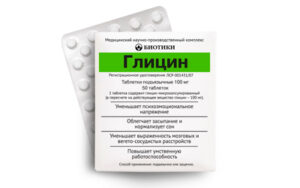 10 мг: 30 или 90 шт.
10 мг: 30 или 90 шт. 19
19 2 мл 5, 10, 20, 50 или 100 шт. или 5 мл 5, 10, 15, 20, 50 или 100 шт.
2 мл 5, 10, 20, 50 или 100 шт. или 5 мл 5, 10, 15, 20, 50 или 100 шт. 20 Предыдущий рег. №: ЛСР-002063/07
20 Предыдущий рег. №: ЛСР-002063/07 100 мг: 20, 30 или 60 шт.
100 мг: 20, 30 или 60 шт. 08
Дата перерегистрации: 24.04.14
08
Дата перерегистрации: 24.04.14 , покр. пленочной оболочкой, 125 мг: 10, 30 или 50 шт.
, покр. пленочной оболочкой, 125 мг: 10, 30 или 50 шт. 10 мг: 50 шт.
10 мг: 50 шт.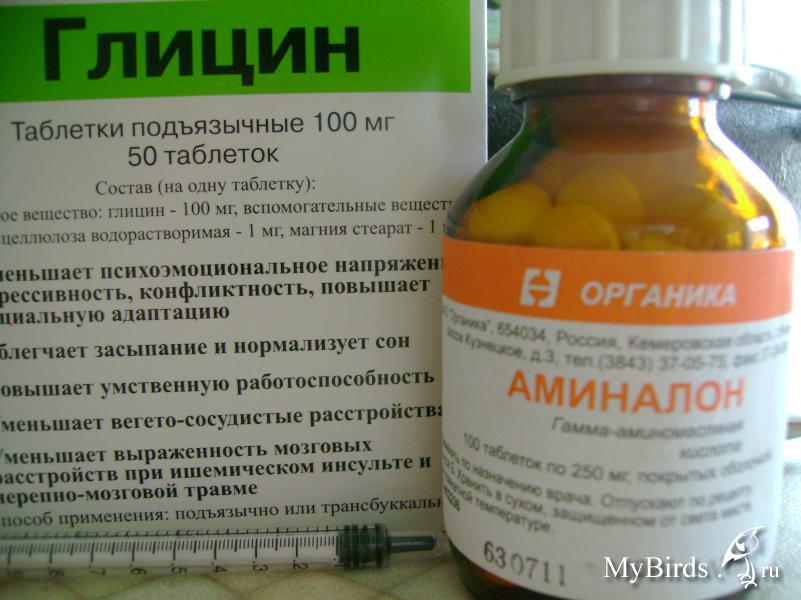 400 мг: 10, 15, 20, 30, 40, 45, 50, 60, 75, 80, 90, 100, 120, 150, 200
400 мг: 10, 15, 20, 30, 40, 45, 50, 60, 75, 80, 90, 100, 120, 150, 200 10 мл 5 или 10 шт.
10 мл 5 или 10 шт. №: ЛП-005724
от 14.08.19
№: ЛП-005724
от 14.08.19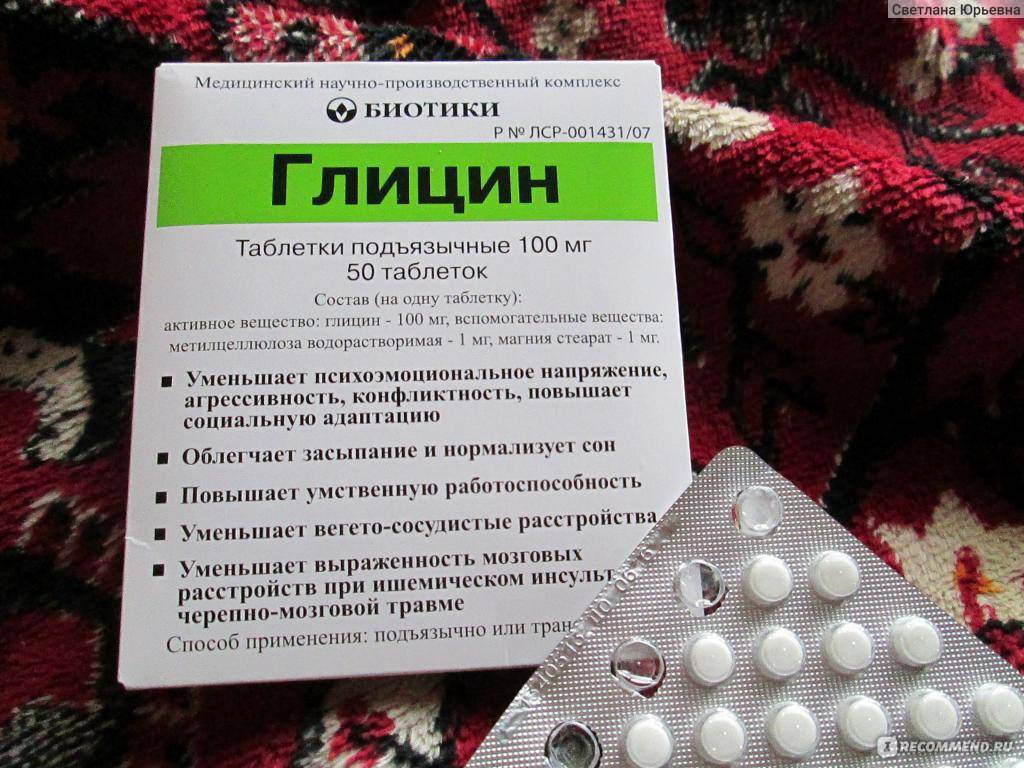 в компл. с мерн. ложкой, фл. 100 мл в компл. с мерн. стаканчиком
в компл. с мерн. ложкой, фл. 100 мл в компл. с мерн. стаканчиком д/приема внутрь 80.5 мг/5 мл: фл. 200 мл
д/приема внутрь 80.5 мг/5 мл: фл. 200 мл 1 или 28 шт.
1 или 28 шт. жевательные 100 мг: 10, 20, 30, 40, 50, 60, 70, 80, 90 или 100 шт.
жевательные 100 мг: 10, 20, 30, 40, 50, 60, 70, 80, 90 или 100 шт. №: ЛС-001851
от 02.04.09
№: ЛС-001851
от 02.04.09 Он представляет собой белый мелкокристаллический порошок, сладковатого вкуса, по своему виду напоминающий сахар.
Он представляет собой белый мелкокристаллический порошок, сладковатого вкуса, по своему виду напоминающий сахар. Он способен выводить из организма токсины, укрепляет иммунитет и улучшает общее самочувствие человека.
Он способен выводить из организма токсины, укрепляет иммунитет и улучшает общее самочувствие человека. 1
1 Глицин оказывает успокаивающее действие на мозг, он понижает температуру тела и может помочь с засыпанием.5
Глицин оказывает успокаивающее действие на мозг, он понижает температуру тела и может помочь с засыпанием.5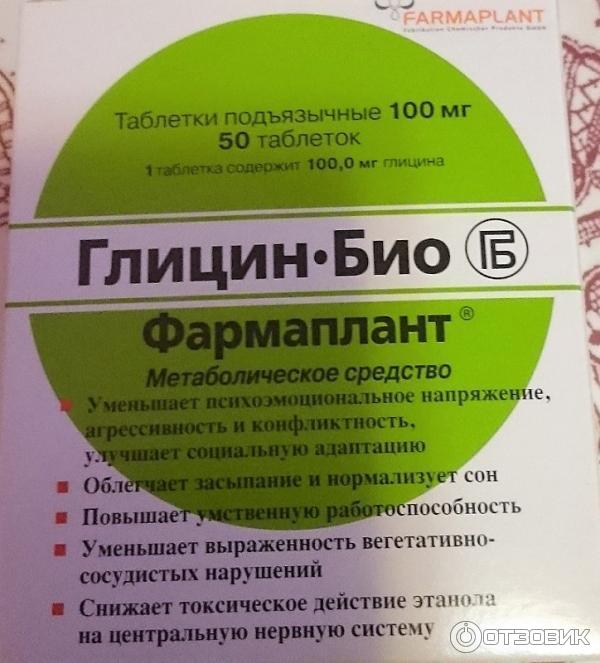 Он не только успокаивает нервную систему, расслабляет и успокаивает, но и показывает отличные результаты в борьбе с лишними килограммами. Но как же глицин помогает нам похудеть? Всё дело в том, что он способен блокировать чувство голода в нашем мозге. После того, как мы выпиваем порцию глицина – у нас возникает обманчивое чувство сытости, позволяющее снизить калорийность нашего дневного рациона и уменьшить количество употребляемой пищи. Однако помните: глицин позиционируется лишь как пищевая добавка; не отказывайтесь от пищи и не заменяйте ее полностью глицином! Главное – знать меру.
Он не только успокаивает нервную систему, расслабляет и успокаивает, но и показывает отличные результаты в борьбе с лишними килограммами. Но как же глицин помогает нам похудеть? Всё дело в том, что он способен блокировать чувство голода в нашем мозге. После того, как мы выпиваем порцию глицина – у нас возникает обманчивое чувство сытости, позволяющее снизить калорийность нашего дневного рациона и уменьшить количество употребляемой пищи. Однако помните: глицин позиционируется лишь как пищевая добавка; не отказывайтесь от пищи и не заменяйте ее полностью глицином! Главное – знать меру.

 И в эти моменты мы думаем: «Эх, как хорошо, если бы существовала таблетка, улучшающая наш мозг…»
И в эти моменты мы думаем: «Эх, как хорошо, если бы существовала таблетка, улучшающая наш мозг…» Она входит в список двадцати важнейших аминокислот для человека, способна синтезироваться в организме и выполняет несколько ролей. Первая — это строительство белков, гормонов и других важных соединений.
Она входит в список двадцати важнейших аминокислот для человека, способна синтезироваться в организме и выполняет несколько ролей. Первая — это строительство белков, гормонов и других важных соединений.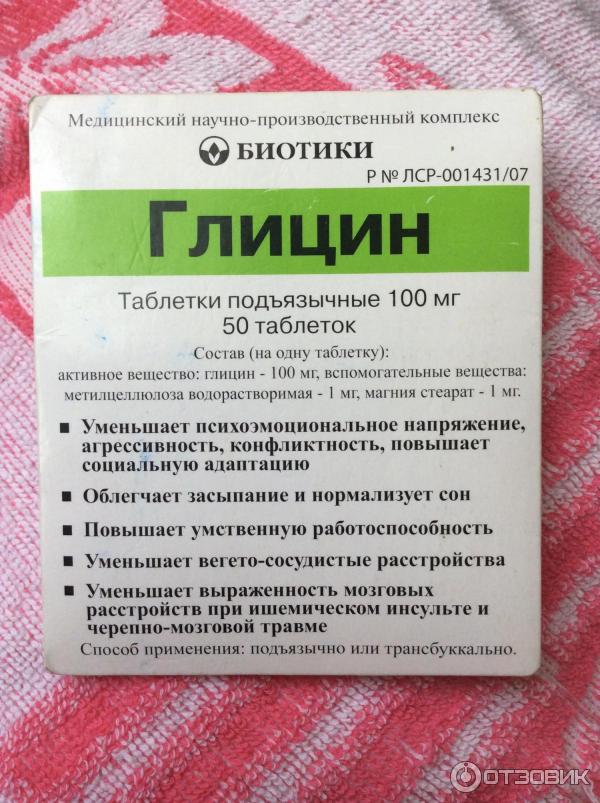
 Если же просто запить глицин водой и проглотить, то ему нужно будет пройти через желудок и лишь в кишечнике он всосётся.
Если же просто запить глицин водой и проглотить, то ему нужно будет пройти через желудок и лишь в кишечнике он всосётся. com
com Столь же важно провести метаанализ — клинические испытания препарата в разных странах, на разных национальностях и выборках (не менее 1,5 тысяч человек), для поиска и последующего изучения полученных различий. В идеале новое лекарство должно работать одинаково для всех групп. Чуть ниже уровень доверия к рандомизированным клиническим исследованиям — они проводятся для больших групп, без усреднения по популяции.
Столь же важно провести метаанализ — клинические испытания препарата в разных странах, на разных национальностях и выборках (не менее 1,5 тысяч человек), для поиска и последующего изучения полученных различий. В идеале новое лекарство должно работать одинаково для всех групп. Чуть ниже уровень доверия к рандомизированным клиническим исследованиям — они проводятся для больших групп, без усреднения по популяции.
 В частности, не так давно рекламировался гомеопатический препарат „Анаферон детский“ для профилактики клещевого энцефалита уже после укуса клеща. В этом случае ребенку нужно вводить сывороточный иммуноглобулин, а не „лечить“ его „Анафероном“», — отмечает Татьяна Фролова.
В частности, не так давно рекламировался гомеопатический препарат „Анаферон детский“ для профилактики клещевого энцефалита уже после укуса клеща. В этом случае ребенку нужно вводить сывороточный иммуноглобулин, а не „лечить“ его „Анафероном“», — отмечает Татьяна Фролова.
 В качестве доказательства эффективности первого часто приводят информацию о том, что он зарегистрирован в классификаторе Всемирной организации здравоохранения, в разделе „Противовирусные, противомикробные препараты“. Это ничего не говорит о действии или бездействии лекарства, а означает лишь только то, что ВОЗ о нем знает, но не дает никаких рекомендаций по его применению. Упоминаний об „Арбидоле“ я не нашла ни в Cochrane, ни в базе данных FDA. Есть лишь одна публикация в Pubmed, в которой авторы взяли очень маленькую выборку пациентов, наблюдали за ними в течение трех дней на фоне приема „Арбидола“, после чего, согласно данным статьи, почти всем испытуемым стало лучше. А через девять дней они поправились», — рассказывает Татьяна Фролова.
В качестве доказательства эффективности первого часто приводят информацию о том, что он зарегистрирован в классификаторе Всемирной организации здравоохранения, в разделе „Противовирусные, противомикробные препараты“. Это ничего не говорит о действии или бездействии лекарства, а означает лишь только то, что ВОЗ о нем знает, но не дает никаких рекомендаций по его применению. Упоминаний об „Арбидоле“ я не нашла ни в Cochrane, ни в базе данных FDA. Есть лишь одна публикация в Pubmed, в которой авторы взяли очень маленькую выборку пациентов, наблюдали за ними в течение трех дней на фоне приема „Арбидола“, после чего, согласно данным статьи, почти всем испытуемым стало лучше. А через девять дней они поправились», — рассказывает Татьяна Фролова. Беда в том, что он никогда не попадет в центральную нервную систему из желудочно-кишечного тракта, потому что ЦНС защищена плотной оболочкой. Нейропротектор, или антиоксидант — „Семакс“ — входит в перечень жизненно-важных лекарственных средств. Не так давно было исследование того, что препараты, которые всасываются в ЖКТ, подвергаются расщеплению в печени и не оказывают воздействия на головной мозг. Производители „Семакса“ предложили использовать его в качестве назальных капель. Тем не менее вывести средство на международный рынок не удается, потому что о нем нет никаких упоминаний в базах FDA и Cochrane, а есть лишь только статья на Pubmed, в которой опубликованы результаты заказного рандомизированного клинического исследования», — объясняет Татьяна Фролова.
Беда в том, что он никогда не попадет в центральную нервную систему из желудочно-кишечного тракта, потому что ЦНС защищена плотной оболочкой. Нейропротектор, или антиоксидант — „Семакс“ — входит в перечень жизненно-важных лекарственных средств. Не так давно было исследование того, что препараты, которые всасываются в ЖКТ, подвергаются расщеплению в печени и не оказывают воздействия на головной мозг. Производители „Семакса“ предложили использовать его в качестве назальных капель. Тем не менее вывести средство на международный рынок не удается, потому что о нем нет никаких упоминаний в базах FDA и Cochrane, а есть лишь только статья на Pubmed, в которой опубликованы результаты заказного рандомизированного клинического исследования», — объясняет Татьяна Фролова. Например, гальванизацией, электрофорезом, микрополяризацией. Нет ни одного исследования, которое бы доказывало их эффективность. В США и Европе физиотерапия подразумевает то, что человеку помогают восстановиться через двигательную активность с использованием специальных приспособлений, в том числе роботизированных. Магнитотерапия в этих странах признана лженаукой, лечить таким методом запрещено, у нас же до сих пор он прописывается медицинскими работниками», — замечает исследовательница.
Например, гальванизацией, электрофорезом, микрополяризацией. Нет ни одного исследования, которое бы доказывало их эффективность. В США и Европе физиотерапия подразумевает то, что человеку помогают восстановиться через двигательную активность с использованием специальных приспособлений, в том числе роботизированных. Магнитотерапия в этих странах признана лженаукой, лечить таким методом запрещено, у нас же до сих пор он прописывается медицинскими работниками», — замечает исследовательница. После этого их зачастую действительно отпускает, потому что средства, работающие на эффекте плацебо, отлично с этой функцией справляются. Поэтому все вышеназванные препараты — для здоровых. Как только вы заболели, добро пожаловать на Cochrane!» — советует Татьяна Фролова.
После этого их зачастую действительно отпускает, потому что средства, работающие на эффекте плацебо, отлично с этой функцией справляются. Поэтому все вышеназванные препараты — для здоровых. Как только вы заболели, добро пожаловать на Cochrane!» — советует Татьяна Фролова.