Лечение молочницы у девушек
За свою жизнь с молочницей сталкиваются почти 80% женщин. Именно поэтому каждая девушка должна знать как симптомы, так и алгоритм лечения этого заболевания. Сохранение собственного здоровья каждого человека напрямую зависит от грамотности действий в любой ситуации. Именно поэтому, чтобы не начать самолечение и не усугубить свое состояние, необходимо быть в курсе актуальной информации о грибковом поражении, его причинах, возможных вариантах инфицирования и опасности, которую это заболевание представляет для представительниц слабого пола. Как показывает практика безграмотность и вера во всевозможные мифы, которые связаны с молочницей, могут привести к бесплодию женщин.
Основные симптомы
Как диагностировать молочницу? В домашних условиях сделать это невозможно. Но вполне реально обратить внимание на симптомы, которые делают необходимым обращение в женскую консультацию. Какие симптомы могут указывать на грибковое поражение влагалища:
- выделения на трусах — прозрачные или беловатые c хлопьевидными или творожистыми включениями;
- неприятные ощущения во влагалище – зуд, жжение.
Данные симптомы стоит рассматривать только в комплекте, поскольку сами по себе выделения не могут быть следствием размножения кандид, при этом если белей становится больше, то к врачу обратиться все-таки необходимо.
Откуда появляется грибок
Путей попадания грибка в организм человека достаточно много, при этом наличие кандид в микрофлоре влагалища не означает наличия заболевания — иммунитет не позволит грибку размножаться, сдерживая его развитие целым радом факторов. При определенных условиях среда влагалища становится благоприятной для колоний грибка, и они начинают расти, к перечню таких факторов относятся:
- прием антибиотиков — препараты уничтожают всю микрофлору влагалища, тогда как полезные бактерии в слизистой являются частью сдерживающего механизма для условно патогенных грибков;
- прием гормональных препаратов — дополнительные гормоны вызывают изменение гормонального фона женщины, так что кислотно-щелочное равновесие во влагалище нарушается — кислая среда является благоприятной для роста кандид;
- патологии щитовидной железы;
- применение тампонов и ежедневных прокладок;
- использование синтетического белья, узкая одежда;
- дисбактериоз влагалища после операционного вмешательства — перед операцией влагалище очищается от микробов специальными свечами;
- ношение стрингов;
- ароматизированные средства интимной гигиены;
- жаркая погода;
- снижение резистентности организма по любой причине от болезни до диеты;
- ВИЧ-инфекция и пр.
При каких случаях стоит обязательно обратиться к врачу при обнаружении симптомов молочницы:
- Молочница проявляется более 3 раз в год с промежутком между обострениями менее 3 месяцев;
- Симптомы появились впервые;
- Беременность/лактация;
- Симптомы не исчезли после лечения;
- Болезненные ощущения груди/животе/спине;
- Возраст менее 12 или старше 60 лет;
- Наличие хронических заболеваний.
Почему девушки часто болеют молочницей?
Часто бытует мнение, что молочница в основном распространяется за счет половых контактов, а потому наличие такого заболевания у девушек в возрасте 13-15 лет вызывает недоумение. Тем не менее, в период полового созревания наблюдает второй пиковый рост заболеваемости, который обусловлен в основном изменением гормонально фона, узкой одеждой и низким уровнем иммунитете.
Как лечится кандидоз?
Поскольку хронический кандидоз может привести к бесплодию, ни в коем случае нельзя заниматься самолечением. В процессе полового созревания девушка проходит период нормализации нового гормонального баланса и установления баланса микроорганизмов в половых путях — в это время может появиться молочница. В этом нужно удостовериться, посетив врача. На основании полученных данных от лабораторных исследований специалист подберет лекарства против возбудителя заболевания — форма их выпуска может быть любая: таблетки, капсулы, мази или вагинальных свечей.
Что касается процесса определения конкретного вида дрожжевых грибков Кандида, ставших причиной молочницы, то он выполняется с помощью бакпосева. Если в анализах обнаружен грибок, и о его активном размножении свидетельствуют творожистые выделения, то врач назначает лечение следующим средствами:
- лекарственные средства местного назначения — это щадящая терапия, которая актуальная при неосложненных формах кандидоза: Фетиконазол (Ломексин), Клотримазол (Канестен, Антифунгол, Кандибене, Кандизол, Йенамазол 100), Миконазол (Гинезон, Клион-Д 100, Гино-дактарин), Изоконазол (Гино-травоген), Флуомизин. Как вариант, такие препараты могут использоваться для комплексного лечения наряду с таблетками;
- таблетки общего действия — они обладают антимикотическим действием на весь организм в целом, такие препараты используются при осложненных и рецидивирующих формах кандидоза: Флуконазол (Дифлюкан, Эналаприн (Гексал, Флюкостат), Итраконазол (Румикоз, Итразол, Кандитрал, Ирунин, Орунит), Пимафуцин, Кетоканазол (Ороназол, Фунгавис, Низорал).
Примеры назначения лекарственных препаратов
Если заболевание находится в начальной стадии, то девушку необходимо лечить с помощью свечей Клотримазола в дозировке 200 мг (1 свеча/день) — препарат принимает 14 дней. Как вариант, терапия может состоять из приема таблеток Флуконазола в дозировке 150 мг — таблетку придется выпить 1, 4 и 7-й дни лечения. Еще один вариант — таблетки Итроконазола в дозировке 200 мг (1 таблетка/день) 7 дней.
Если грибковое поражение серьезное, то врач разрабатывает лечение, исходя из имеющейся клинической картины. После курса лечения требуется как можно быстрее восстановить микрофлору влагалища — можно пропить курс специальных пробиотиков.
Что касается лечения народными средствами, отвары для спринцевания или ванночки могу рассматриваться как один из компонентов комплексного лечения, направленный на снятие неприятных симптомов и облегчение состояния:
- Сода — содовые ванны успокаивают раздраженную слизистую, также сода имеет дезинфицирующий эффект;
- Мед – лечит от раздражения, с этой целью необходимо смазывать раздраженную слизистую водным раствором меда 1:10;
- Морская соль — ее используют в виде ванн также для успокаивания раздраженно слизистой, важно, чтобы соль не была дополнена ароматическими веществами, которые раздражающе воздействуют даже на здоровую слизистую.
- Ромашка и календула — заваренные травы применяются для спринцевания. Отвар готовится из расчета . 1 ст.л. ромашки, 2 ст. л. календулы на 1 литр воды — сырье настаивается в течение 30 минут.
womanjournal.org
Молочница у девочек-подростков: симптомы, лечение

Каждая взрослая женщина хотя бы раз в жизни переносит это заболевание. Но, оказывается, ему могут быть подвержены даже девочки-подростки. Вы уже, наверное, догадались, что речь идет о молочнице или, выражаясь медицинским языком, – кандидозе. Рассмотрим особенности его протекания и лечения именно в таком, подростковом, возрасте.
Молочница или кандидоз представляет собой грибковое заболевание, вызываемое микроорганизмами рода Candida albicans. Бессимптомно он присутствует в организме всегда, но лишь при определенных обстоятельствах начинается его чрезмерно быстрое размножение. Поэтому можно сказать, что причиной заболевания являются не сами возбудители, а те состояния, которые усугубляют их рост. К ним относятся любое снижение иммунитета, а также длительно протекающие инфекции, при которых защитные силы организма ослабевают
Присутствуют такие грибки не только в половых путях, но и кишечнике, и ротовой полости. Поэтому, наличие их в анализах вовсе еще не говорит о том, что человек болен кандидозом. Заболевание начинается тогда, когда проявляются его симптомы.
Пути проникновения инфекции
Это заболевание не относится к венерическим, поэтому заболевают им не только подростки, но и дети, совершенно далекие от половых отношений. Девочки практически во всех случаях наследуют молочницу от матери вовремя родов. Если роженица не вылечила кандидоз в период беременности, то грибок поселяется во влагалище новорожденной дочери, чему способствует кислая среда женских половых органов.
Хотя до первой менструации кандидозный вульвовагинит наблюдается редко, существуют случаи его развития даже в семилетнем возрасте. Способствуют этому:
 недостаток гигиенических навыков;
недостаток гигиенических навыков;- наличие выраженных аллергических реакций;
- частые простудные заболевания;
- энтеробиоз.
Молочница может распространяться также через бытовые предметы, поэтому важно приучать девочку с ранних лет не пользоваться вещами взрослых, иметь отдельные мыло и полотенце.
В переходном возрасте в связи с гормональной перестройкой организма частота случаев детской молочницы значительно возрастает. Нехватка эстрогенов в эпителии влагалища приводит к снижению уровня лактобактерий, являющихся конкурентами влагалищных грибков.
В случае ранних половых контактов возникает новый всплеск молочницы, связанный с передачей ее половым путем при отсутствии знаний о гигиене интимных отношений. Особенно частыми являются случаи кандидоза при беспорядочных половых связях без защитных средств.
Причины возникновения молочницы
Рассмотрим подробнее факторы, способствующие усилению роста дремлющего до поры до времени грибка в организме девочки-подростка. Понижение иммунитета и сопротивляемости организма бывает обусловлено иммунодефицитом, гиповитаминозом, дисбалансом влагалищной микрофлоры. Наиболее часто это случается при таких патологиях:
- системные инфекционные заболевания;
- хронические проблемы в ЛОР-органах;
- нарушения кровообращения;
- эндокринные патологии;
- нейтропения и агранулоцитоз;
- анемия;
- дисбактериоз кишечника;
- дефицит микро- и макроэлементов.
При отсутствии каких-либо заболеваний частой причиной, провоцирующей рост грибковой флоры у детей и подростков, является прием некоторых видов медикаментов. Среди них:
- антибиотики;
- цитостатики;
- кортикостериды;
- контрацептивы.
Объясняется это явление тем, что данные лекарственные средства способствуют снижению выработки секреторного иммуноглобуллина, отвечающего за сопротивляемость детского организма. Антибиотики еще и влияют на дисбаланс флоры в организме, убивая не только вредные бактерии, но и те из них, которые не дают размножаться кандидам.
Предпосылками к данному заболеванию у девчушек — подростков являются также и определенные бытовые факторы:
- ношение синтетического белья;
- нарушение правил гигиены;
- использование слишком агрессивных моющих средств.
Синтетическое белье, плохо впитывающее выделения, способствует возникновению повышенной влажности в складках наружных половых органах, что служит очень подходящей средой для развития грибка.
Симптомы молочницы у девочек-подростков
Чаще всего кандидоз у девочек протекает в форме вульвовагинита, поражающего преддверие влагалища, его слизистую и вульву. Проявления заболевания у подростков те же, что и у взрослых людей. К ним относятся:
- сильный зуд и жжение на наружных половых органах;
- отек и набухание слизистых;
- покраснение наружных половых органов;
- белые творожистые выделения;
- появление белого налета на гениталиях;
- при вовлечении в процесс соседних органов – боли при мочеиспускании.

Первым признаком болезни является зуд, который в запущенных случаях может усиливаться при ходьбе. Из-за этого неприятного симптома у девочек часто возникают нарушения сна. При осмотре обнаруживается отечность и гиперемия наружных половых органов с участками серо-белого налета, который легко снимается. После этого под творожистым слоем открываются покрасневшие участки, которые у некоторых больных кровоточат.
Начальные проявления заболевания в виде локальных поражений слизистых в дальнейшем могут расшириться в связи с распространением инфекции по кровотоку.
Хронические стадии заболевания отличаются менее интенсивной гиперемией, меньшей распространенностью очагов поражения. Если у недолеченной девочки уже присутствуют менструации, то усиление таких симптомов происходит перед каждой из них.
Для хронических форм характерно изменение внешнего вида наружных половых органов – кожа на них и слизистые оболочки приобретают бурую окраску, большие и малые губы становятся сморщенными. У таких больных наряду с поражениями гениталий часто обнаруживаются кандидозные поражения кишечника, кандидный стоматит и кандидная ангина.
Диагностика
Для выставления диагноза у девочек применяют целый комплекс исследований:
- внешний осмотр;
- лабораторная диагностика;
- ультразвуковая диагностика.
Обнаруженное при внешнем осмотре характерное поражение кожи и слизистых должно найти подтверждение в результатах лабораторных исследований:
 микроскопии;
микроскопии;- посеве материала на питательные среды;
- иммунологических исследованиях;
- анализе крови на ПЦР.
Благодаря им происходит обнаружение возбудителя и его колоний в специально подготовленных препаратах, производится дифференциальная диагностика с инфекциями другого вида. Ультразвуковое исследование позволяет уточнить степень распространенности процесса и осложнений.
Лечение молочницы у девочек-подростков
Несложное на первый взгляд заболевание нужно лечить, только в соответствии с рекомендациями врача. Занимаясь самолечением проблему можно загнать глубоко внутрь, что впоследствии может оказать самые пагубные последствия. При правильном лечении все симптомы заболевания исчезают в считанные дни, но в дальнейшем важно не пропускать рецидивов и осложнений. Для этого следует исключить все факторы, вследствие которых возникла молочница. Выделяют несколько подходов к лечению подростков.
Местное лечение
В большинстве случаев девочек лечат местным применением противогрибковых препаратов и антисептиков. С этой целью назначают суппозитории, содержащие леворин, натамицин, клотримазол.
Мази, содержащие эти медикаментозные средства, можно применять также в виде аппликаций, нанося их на салфетку и прикладывая к пораженным местам.
Хороший лечебный эффект оказывают лечебные ванночки и обмывания слизистых с помощью растворов пищевой соды или ромашки.
Преимуществами местного лечения являются отсутствие побочных эффектов, быстрое устранение симптомов, при необходимости возможность увеличения концентрации препарата.
Системное лечение
В наиболее тяжелых случаях при рецидивирующем течении заболевания, а также при наличии нескольких очагов поражения могут быть назначены внутрь следующие виды противогрибковых препаратов:
 Низорал, в зависимости от массы тела по 1\2 таблетки 1-2 раза в день;
Низорал, в зависимости от массы тела по 1\2 таблетки 1-2 раза в день;- Дифлюкан – в сутки по 3-8 мг на 1 кг веса;
- Амфогюкамин – по 200 000 ЕД 2 раза в день внутрь на протяжении 3-4 недель.
Данные средства требуют осторожного применения, поскольку могут вызвать токсические либо аллергические реакции, а также побочные эффекты.
Иммунокоррегирующая терапия
Поскольку всплеск роста грибковой флоры связан со снижением иммунитета, для борьбы с ней необходимо иммунитет повысить. Поэтому совместно с основным лечением в этих целях на период не менее 4-х недель назначается иммунокоррегирующая терапия. Обычно рекомендуют следующие средства:
- препараты родиолы розовой и элеутерококка, которые принимают внутрь по 30 капель 2-3 раза в день;
- мази, содержащие солкосерил и витамин А.
Коррекция микробной флоры
Пробиотики, которые назначают в таких случаях взрослым, подросткам не всегда показаны, поскольку они могут вызвать дисбаланс флоры во влагалище. Но в некоторых случаях после снятия выраженного воспалительного процесса врачом может быть рекомендован прием таких препаратов:
- лактобактерин;
- бификол;
- ацелакт;
- кисло-молочные смеси.
Народные методы лечения
При лечении молочницы у подростков в качестве вспомогательных рекомендуются народные средства, применяют их после консультации с врачом. Хороший эффект наблюдается от использования следующих составов:
 настойка календулы, которая готовится из расчета 25 цветков на 0,1 л. спирта, чайная ложка полученного средства разводится в стакане кипяченой воды, полученным раствором можно проводит обмывания и ванночки;
настойка календулы, которая готовится из расчета 25 цветков на 0,1 л. спирта, чайная ложка полученного средства разводится в стакане кипяченой воды, полученным раствором можно проводит обмывания и ванночки;- настой зверобоя, для его приготовлени я 2 ложки высушенной травы зверобоя заливают 2 л. кипятка и держат на водяной бане в течение получаса, полученный настой применяют аналогичным образом для ванночек, примочек и наружных подмываний;
- 3 ст. ложки соцветий липы и такое же количество коры дубы заливают 1 л. кипятка и настаивают в течение 30 минут, применяют аналогичным образом.
Помимо этих рецептов можно использовать смеси цветков ромашки, трав можжевельника, шалфея, эвкалипта, календулы, тысячелистника, березовых почек. Пару столовых ложек такого ассорти нужно заварить в термосе стаканом кипятка на ночь. Применять таким же образом.
Осложнения
Это заболевание при правильном и своевременном лечении хорошо ему поддается и не дает осложнений. В запущенных случаях, а также при выраженном иммунодефиците возможны:
- генерализация инфекции, возникновение новых очагов в удалении от мест первичного поражения;
- возникновение спаечного процесса, что грозит развитием бесплодия;
- развитие тромбоэмболических осложнений;
- нарушение деятельности кишечника.
Первые осложнения не должным образом пролеченной молочницы выражаются в нарушениях ближайшего менструального цикла.
Профилактика молочницы
Лучшим средством от молочницы у подростков в возрасте от 12 до 16 лет является ее профилактика. Выполнение несложных мер позволит уберечься от этого неприятного заболевания. Они следующие:
- соблюдать должную интимную гигиену;
- носить белье из натуральных материалов;
- не употреблять антибиотики без контроля врача;
- сбалансировать питание в пользу большего потребления витаминов;
- не курить и не употреблять алкоголь, ослабляющие иммунитет подростка;
- избегать раннего начала половой жизни.

При подмывании подростки должны пользоваться специальными гелями для интимной гигиены, которые не содержат красителей и отдушек. Выполнение гигиенических процедур в области интимной зоны с частым использованием обычного туалетного мыла только способствует росту грибковой флоры. Вместо гигиенических тампонов при менструациях лучше применять прокладки. Нужно следить, чтобы после стирки нижнее белье хорошо полоскалось. Остатки синтетических моющих средств на нем при ношении могут вызвать раздражение и молочницу.
Следует ограничивать в рационе употребление сладостей и продуктов, приготовленных на дрожжах.
Как видим, каждая мама может уберечь свою дочь от заболевания молочницей, посвятив ее в эти нехитрые правила.
bezboleznej.ru
причины, симптомы на фото и лечение (lyutsifer)
Кандидоз у девушек (16-25 лет) представляет собой заболевание, вызываемое условно-патогенными грибками дрожжеподобного типа Candida albicans. Молочница является неофициальным названием заболевания, которое связано с симптоматикой заражения данного типа грибками, проявляющееся творожистыми выделениями (как молочная сыворотка) и беловатым налетом. Официальное наименование патологии – кандидоз. В более ранних медицинских классификаторах заболевание чаще встречается под наименование кандидамикоз. Однако кандидамикоз объединяет целый ряд инфекционных заражений, вызываемых условно-патогенными грибками (в том числе бластомикоз, оидиомикоз и т. д.).

Этиология кандидоза
Candida albicans при отсутствии сопутствующих факторов являются грибками-сапрофитами, обитающими на поверхности слизистых оболочек влагалища, ротовой полости, дыхательных путей и желудочно-кишечного тракта человека. При возникновении нарушений в организме человека (причины молочницы) грибки из сапрофитирующего переходят в паразитирующее состояние, начиная активное размножение на поверхности слизистых оболочек, что объясняет, откуда берется молочница. К основным этиологическим факторам появления молочницы слизистых оболочек относятся следующие:
- Нарушение углеводного метаболизма (в том числе, сахарный диабет) – представляет собой основной фактор, из-за чего возникает заболевание при отсутствии заражения извне.
- Злоупотребление продуктами питания с повышенным сахаросодержанием. Например, если накануне девушка пила сладкую газировку, то это может стать сопутствующим фактором возникновения рассматриваемой патологии.
- Гиповитаминоз и/или авитаминоз. Откуда становится понятно, почему появляется молочница у девушек наиболее часто в период межсезонья (март-апрель, октябрь-ноябрь). В особенности на активности грибков кандида сказывается нехватка витамина C и витаминов группы B.
- Хронический гастрит анацидного типа, хронический колит, а также иные заболевания и патологические состояния общей и специфической этиологии, способствующие сильному истощению организма и снижению иммунитета.
- Антибиотические лекарственные препараты с выраженным действием в отношении подавления естественной микрофлоры слизистых оболочек. В нормальном состоянии в микрофлоре кожи и слизистых оболочек существуют микробы, выступающие в качестве антагонистов грибков дрожжеподобного типа. При снижении их количества возникает молочница.
В отдельных случаях причиной болезни выступает гормональный дисбаланс подросткового возраста: от 14 до 16 лет.

Избыточное употребление сладкого может также привести к молочнице.
Зачастую отмечают заражение грибками извне – передача заболевания половым путем от инфицированного партнера, если девушка уже имеет интимные отношения. Высока вероятность заражения при отсутствии заболевания у полового партнера при несовместимости микрофлор либо при наличии нескольких половых партнеров (возможен перенос микроорганизмов, что спровоцирует защитную реакцию микрофлоры с последующей гибелью микробов-антагонистов дрожжеподобных грибков).
Выше были приведены основные причины, из-за чего может появляться молочница у девушек. В редких случаях наблюдается поражение кожных покровов, что провоцируется механическими повреждениями рогового слоя эпителия: травмы, царапины, размягчение, разрыхление. В наибольшей степени велика вероятность возникновения проявлений молочницы кожных покровов у девушек, часто употребляющих сладкие кондитерские изделия и фрукты (в особенности если последние подверглись гниению).
Проявление и течение кандидоза
Молочнице свойственно первоначальное острое течение с последующим переходом в хроническую рецидивирующую форму. Лечить молочницу необходимо при первом проявлении, так как рецидивирующая форма сложнее поддается терапии. Хронической молочницей называют заболевание, возникающее у девушки не реже 4 раз в год.
Симптомы молочницы, протекающей в острой форме (определяем болезнь)
Первые признаки: жжение и зуд в районе слизистых оболочек и прилегающих кожных покровов. Данные симптомы могут сопровождать множество заболеваний мочеполовой системы. В связи с этим важно обратиться к визуальной симптоматике. Основные признаки молочницы, дифференцирующие ее от других патологий/заболеваний: хлопьеобразные (творожистые, как молочная сыворотка) выделения из влагалища при локализации кандидоза в районе половых органов и белый налет на слизистых оболочках и прилегающих кожных покровах. Выделения бывают, как правило, белого цвета, но могут иметь светло-желтый оттенок. При локализации патологии в иных областях наблюдается белый или светло-желтый налет. При механическом удалении налета наблюдается разрыхленная поверхность слизистой оболочки/кожи мясо-красного цвета. Чтобы лучше понять, как выглядит молочница, целесообразнее посмотреть на фото (первое – вагинальное поражение, второе – оральное поражение):


Для того чтобы распознать заболевание в острой форме, бывает достаточно первичного осмотра у гинеколога.
Появляются болевые ощущения при механическом воздействии на пораженную область. Например, при вагинальном кандидозе у девушек в случае совершения полового акта присутствует выраженный болевой синдром. В дальнейшем отмечается визуальная выраженная гиперемированность пораженных участков слизистых оболочек и/или кожи. При мочеиспускании (в особенности в последней порции) может возникнуть боль при вагинальном кандидозе у девушек и поражении ЖКТ. В отдельных случаях отмечается специфический неприятный запах, позволяющий понять, что это – молочница.
При хроническом рецидивирующем кандидозе бывает молочница у девушек, которая может периодически протекать с симптоматикой острой формы или со смазанными симптомами (отчего сложнее распознать заболевание), которые могут быть представлены в следующем виде:
- Умеренный дискомфорт в районе поражения, выражающийся в форме легкого зуда.
- При вагинальном кандидозе у девушек – режущая боль во время и после мочеиспускания.
- Скудные выделения беловатого цвета и неоднородной консистенции.
Хроническая молочница наиболее часто проявляет себя за 5-10 дней до начала менструации.
Терапия кандидоза
Общая терапевтическая схема лечения острой формы молочницы:
- Основное лечение. Назначение лекарственного препарата Флуконазол однократно в качестве основной терапии в дозировке 150 мг. В дальнейшем для закрепления терапевтического эффекта принимают Флуконазол на третий, пятый и седьмой день лечения в дозировке 50 мг.
- Недельным курсом при вагинальном кандидозе назначают лекарственный препарат Клотримазол (или аналогичное противогрибковое средство, активное в отношении дрожжеподобных грибков) в виде вагинальных таблеток. При иных видах кандидоза для локального применения целесообразно применять мазь на основе нистатина.
- Месячный курс витаминотерапии: назначают препараты витаминов А, B, C. Иногда рекомендуется молочная диета.
- При наличии сопутствующего патологического состояния (заболевания ЖКТ, сахарный диабет и т. д.) необходимо сделать акцент на его лечение или подавление.
- Обязательно прохождение параллельного курса терапии полового партнера, даже при отсутствии жалоб и визуальной симптоматики: аналогичный курс Флуконазола и Клотримазола (Клотримазол применяется в форме мази). Хорошие результаты дают и аналоги данных препаратов, но последние, как правило, имеют более высокую стоимость. Лечение мужчины необходимо, так как последний может быть носителем инфекции без видимых проявлений заболевания.

Общая терапевтическая схема хронической рецидивирующей молочницы
Первоначально назначают Флуконазол в дозировке 150 мг по следующей схеме: на первый, третий, пятый и седьмой день, вне зависимости, лечилась пациентка данным препаратом ранее или нет. Параллельно назначают недельным курсом противогрибковые препараты локального применения: вагинальные свечи/вагинальные таблетки от молочницы (при вагинальном кандидозе) и мази при иных видах кандидоза. В дальнейшем назначают Флуконазол в дозировке 150 мг один раз в месяц (желательно применять за неделю до наступления менструации) на протяжении одного года. Пить после еды. В сложных случаях можно выпить Флуконазол в дозировке 150 мг каждый раз по мере возникновения симптомов молочницы, но не более 10 таблеток/капсул ежемесячно (пить после употребления пищи).
Возможные причины возникновения заболевания должны быть устранены или сведены к минимуму. Факторы возникновения молочницы смотрите в разделе «Этиология и патогенез кандидоза». Важно соблюдение личной гигиены и снижение количества потребления углеводов. Обязательно недопущение случайных половых контактов и отказ от злоупотребления лекарственными препаратами антибиотического ряда.

При лечении кандидоза также врач прописывает курс витаминов для укрепления иммунитета.
Рекомендована витаминотерапия (А, B, C), проводится дважды в течение года курсами по одному месяцу: пить во второй месяц годового лечения и на седьмой месяц. При наличии заболеваний, способных провоцировать развитие и/или осложнения течения молочницы, необходимо параллельное лечение данных заболеваний. Парню, являющемуся половым партнером девушки, проходящей курс лечения, необходимо также пройти терапию. Чем раньше девушка обращается к врачу, тем легче вылечить рассматриваемое грибковое заболевание.
При подозрении на возникающее заболевание не рекомендуется заниматься самолечением в домашних условиях с использованием лекарств народной или официальной медицины. Неактуально задаваться вопросом: нужно ли лечиться. Если у девушки возникла молочница, необходимо срочно обратиться к врачу, чтобы он назначил лечение по индивидуальной схеме.
gribkanet.com
причины, симптомы на фото и лечение
С молочницей (вагинальным кандидозом) сталкивается чуть ли не каждая вторая девушка. Неутешительная статистика – стимул к тому, чтобы понять, из-за чего развивается молочница у девушек, и постараться исключить неблагоприятные факторы из своей жизни. Если же проблемы не удалось избежать, лучше уметь вовремя определить признаки кандидоза, поскольку лечиться проще на начальной стадии патологического процесса.
Оглавление статьи
Этиология кандидоза
Чтобы разобраться, из-за чего появляется молочница у юных девушек, нужно ответить на три вопроса. Какую функцию выполняют лактобактерии? Что такое условно-патогенная флора? Каким образом молочная кислота влияет на процесс возникновения молочницы?
Вагинальная флора – это локальная экосистема, представленная 40 видами бактерий и микробов. Самыми полезными и многочисленными (свыше 95%) её представителями являются лактобактерии, которые обеспечивают защиту органов репродуктивной системы от болезнетворных вирусов, микроорганизмов. Ими же синтезируется молочная кислота, необходимая для поддержания нормального уровня рН естественной среды влагалища.
Возбудитель кандидоза, грибок Candida albicans, относится к условно-патогенной флоре, которая присутствует в организме каждого человека.
Если у девушки со здоровьем всё в порядке, никакой опасности от паразитарных микроорганизмов не исходит. Активность грибка наблюдается только в определённых, благоприятных для роста колонии условиях.
Происходит это в случае, когда под давлением тех или иных факторов лактобактерии гибнут или молочная кислота синтезируется ими в большем объёме. Среда с повышенной кислотностью идеальна для размножения Candida albicans и, следовательно, скорого появления молочницы.
Факторы-провокаторы
Причины возникновения кандидоза разные. Чаще всего появление молочницы связано с изменением гормонального фона. Дисбаланс гормонов у девушек наблюдается в таких состояниях:
- Пубертатный возраст. Из-за активного синтеза эстрогена в тканях слизистой влагалища увеличивается количество гликогена, что приводит к повышению численности лактобактерий и, соответственно, продуцируемой ими молочной кислоты.
- Превышение дозировки или длительный приём лекарственных средств, которые влияют на гуморальную регуляцию и подавляют иммунитет. Это один из факторов, отчего у девочки могут появиться симптомы молочницы.
- Системное лечение препаратами группы кортикостероидов, антибиотиков, цитостатиков, после чего возникает дисбактериоз, создающий благоприятные условия для размножения грибковой флоры. Одним из последствий такого состояния бывает молочница.
Толчком к тому, что у девушки развивается молочница, может стать ослабленный иммунитет. Частой причиной нарушения функций иммунной системы являются соматические заболевания:
- Хронический бронхит, тонзиллит.
- Инфекционные патологии.
- Сахарный диабет, другие эндокринные болезни.
- Воспалительные гинекологические, венерические, вирусные заболевания.
- Состояния, вызванные нарушением метаболизма.
- Острые и хронические заболевания системы пищеварения.
- Аллергия.
Откуда ещё берется молочница? Перенесённый стресс, резкая смена климата, несбалансированное питание, неправильное соблюдение правил интимной гигиены – всё это вполне вероятные причины молочницы. Ношение плотно прилегающих к телу трусиков из синтетического, не пропускающего воздух материала, использование антибактериальных интимных гелей (мыла), ароматизированных и ярко окрашенных средств личной гигиены (прокладки, туалетная бумага) тоже входят в категорию факторов-провокаторов кандидоза у девушек.
Основной причиной появления молочницы у девушек, является ослабленный иммунитет!
Характерные проявления кандидоза
В какой момент появляются признаки молочницы? Иногда болезнь протекает в скрытой форме. Понять, что патологический процесс уже идёт, а редко возникающее дискомфортное ощущение в области половых органов – это проявление кандидоза, без медицинского обследования невозможно.
Хотя обычно у девушек болезнь сопровождается яркими симптомами. Появляться первые признаки кандидоза начинают за неделю до месячных. Сначала чувствуется лёгкий дискомфорт в интимной зоне. Затем всё более интенсивно проявляются характерные для заболевания симптомы:
- Раздражение, отёчность, покраснение слизистой вокруг входа во влагалище.
- Повышенная чувствительность тканей.
- Зудящая боль, жжение возле влагалища.
- Обильные вагинальные выделения белого (иногда жёлтого или жёлто-зелёного) цвета с вкраплениями творожистых крупинок.
- Резкий кисломолочный запах, особенно остро чувствующийся перед менструацией.
Когда появляется молочница, зуд и жжение бывают мучительными, непрекращающимися. Либо затухают на время, усиливаясь после физических нагрузок, вечерних гигиенических процедур.
Как визуально выглядит молочница, можно увидеть на фото. Определяем патологию по сильно гиперемированной, отёчной слизистой, скоплению на входе во влагалище, в складках половых губ творожистого налёта. Бели легко снимаются пальцами.
Такие симптомы характерны как для острого, так и для хронического течения заболевания. Однако при остром кандидозе симптоматика проявляется интенсивно. Хроническая стадия болезни сопровождается менее яркими, эпизодическими явлениями воспаления, которые возникают 2-5 раз в год.
Начинать лечить молочницу нужно как можно раньше. Если упустить момент, патологический процесс перейдёт в хроническую стадию, что значительно осложнит лечение. Времени и сил на то, чтобы вылечить грибковую инфекцию, уйдёт намного больше.
Как бороться с кандидозом
Как только появятся подозрения на молочницу, девушкам нужно немедленно посетить гинеколога. Пройти обследование, сдать анализы. Поскольку симптомы кандидоза схожи с проявлениями ЗППП, кроме обычных методов исследования (визуальный осмотр, бакпосев мазка, кольпоскопия), девушкам, живущим половой жизнью, обязательно назначают дифференциальную диагностику с трихомониазом, гонореей, вагинозом, генитальным герпесом. Лечение назначает врач по результатам комплексного обследования, учитывая возраст пациентки, тяжесть, форму течения заболевания, сопутствующие патологии.
Внимание! Самостоятельно, в домашних условиях пробовать лечить молочницу не рекомендуется. Не посоветовавшись с врачом, никаких лекарств принимать нельзя.
Терапия кандидоза консервативная, состоит из трёх частей: снятие симптоматики заболевания, уничтожение патогенной микрофлоры, укрепление иммунитета. Медикаментозные препараты используются местного и системного (приём перорально) действия. Наружно больной назначают лекарственные гели, мази, кремы, суппозитории, вагинальные свечи. Внутрь – капсулы и таблетки от молочницы.
В качестве вспомогательного лечения врач может посоветовать пациентке пить и использовать для спринцеваний отвары целебных трав. Чаще всего готовят их из таких растений, как ромашка, дуб (кора), крапива, спорыш, календула, шалфей, береза (почки), тысячелистник, можжевельник (шишки).
Если у девушек болезнь протекает в лёгкой форме или находится на самой ранней стадии развития, для полного выздоровления достаточно бывает выпить капсулу Флуконазола 150.
Препарат показывает хорошие результаты и быстро избавляет от симптомов кандидоза. Однако лечение этим средством должен назначать гинеколог. Пить лекарство без одобрения лечащего врача нельзя.

Обнаружив у себя симптомы молочницы сразу обратитесь к врачу!
В терапии сложной формы молочницы у девушек старше 16 лет применяют сильнодействующие противогрибковые препараты на основе:
- Клотримазола (Канизон, Антифунгол, Клотримазол, Канестен).
- Нистатина (Полижинакс, Тержинан).
- Кетоконазола (Ливарол, Низорал, Ороназол, Кетоконазол, Перхотал).
- Миконазола (Гинезол).
- Натамицина (Пимафуцин).
Параллельно проводятся витаминотерапия и приём иммуностимулирующих лекарственных средств. Пить витамины, настои трав, медикаментозные препараты, повышающие иммунитет, нужно в течение всего курса лечения кандидоза.
Если чётко выполнять все инструкции и рекомендации врача, через 1-2 недели острая форма заболевания вылечивается полностью. Хроническая переходит в стадию глубокой ремиссии.
Важно! Мужчины в силу физиологических особенностей урогенитальным кандидозом болеют намного реже. Однако парню всё же желательно иметь представление о том, как выглядит, какими симптомами характеризуется и как лечится молочница.
Заключение
Знать, почему возникает молочница, уметь вовремя распознать симптомы заболевания, своевременно обратиться за врачебной помощью важно для каждой девушки. А вот верить подружкам, которые говорят: «Я понимаю, как быстро избавиться от проблемы, потому что сама лечилась тем-то и тем-то», не стоит. Постановка диагноза и разработка схемы лечения грибковой инфекции – это задача квалифицированных специалистов. Только под их руководством можно полностью вылечиться и избежать осложнений, развивающихся на фоне запущенного кандидоза.
prozppp.com
Молочница у женщин — лечение быстро и эффективно
Как вылечить молочницу быстро и надежно? Этот вопрос волнует многих женщин, столкнувшихся с неприятными проявлениями этой болезни. Чаще всего, не понимая причин и механизма патологии, женщины покупают в аптеке лекарственные препараты или используют методы народной медицины и пытаются самостоятельно избавиться от болезни. Однако молочница у женщин может иметь разное течение, и часто требуется упорное лечение на протяжении длительного времени специально подобранными средствами.
Так что же такое молочница и как ее правильно лечить?
Причины и клинические проявления болезни
Почему у женщин начинает развиваться молочница, и каковы причины проявления неприятных симптомов, требующих специфического лечения? И можно ли избавиться от заболевания самостоятельно, не обращаясь к врачам? Ведь часто женщины, не понимая до конца, что такое кандидоз, покупают в аптеке средства, основываясь только на советах фармацевтов или подруг. Такая самодеятельность, к сожалению, чаще всего приводит к переходу патологии в хроническую или рецидивирующую форму, так как симптомы молочницы у женщины продолжают развиваться, и лечение препаратами не приносит никаких результатов.

В организме любого человека всегда присутствуют грибки рода Candida, относящиеся к условно-патогенным микроорганизмам. В этой микрофлоре и кроются причины возникновения и проявления молочницы, при которых требуется лечение у специалиста. Обычно Кандиды находятся в организме, никак не проявляя свое присутствие и не причиняя беспокойства женщине. Но при снижении защитных сил организма иммунитет теряет контроль над процессами жизнедеятельности грибка, и он начинает активно размножаться. Так развивается молочница, и ее лечение требует предварительных специальных лабораторных исследований.
Спровоцировать усиленный рост мицелия могут избыточные нервные или физические нагрузки, переохлаждение или перегревание. К развитию молочницы приведут и перенесенные простудные или инфекционные заболевания. А прием антибиотиков или гормональных препаратов создает благоприятные условия для жизнедеятельности и размножения грибка. Из-за гормонального дисбаланса велика вероятность развития патологии и при сахарном диабете, ожирении, а также во время беременности. Увеличивают вероятность развития молочницы и пагубные привычки: курение табака, употребление спиртных напитков. Несбалансированный ежедневный рацион, состоящий в основном из жирной и жареной пищи, и дефицит витаминов, что также является причиной развития патологии.
Чтобы лечение кандидоза у женщин было эффективным, следует разобраться в причинах и механизме развития патологии.
Заболевание имеет свои характерные проявления. Как выглядит молочница у женщин? Чаще всего пациентки обращаются за помощью тогда, когда во влагалище и на вульве появляется белый творожистый налет, сопровождающийся неприятными ощущениями и зудом. Но есть и другие признаки, указывающие на развитие у женщины молочницы, требующей лечения медикаментозными препаратами. К таким симптомам относятся:
- боль во влагалище при испускании мочи, а также во время полового акта;
- зудящие ощущения в области половых органов;
- чувство жжения в области вульвы и влагалища.
При отсутствии своевременного лечения со временем появляются жидкие или творожистые выделения, оставляющие белый налет на слизистых оболочках и имеющие неприятный запах.
Общие принципы лечения
Эффективное лечение молочницы у женщин возможно только при неукоснительном соблюдении всех советов лечащего врача. Комплекс терапевтических мер включает в себя не только прием лекарственных препаратов, но и диагностическое обследование. Такой анализ позволит точно ответить на вопрос, как вылечить молочницу быстро без развития осложнений и побочных эффектов.
Общие правила терапии кандидоза включают в себя следующие пункты:
- взятие мазка на анализ. Точно определить, чем и как эффективней лечить молочницу у конкретной женщины, можно только после проведенного бактериологического исследования. В лаборатории будет не только определен вид кандид, вызвавших заболевание, но проверена резистентность возбудителя к лекарственным препаратам. Это позволит врачу для лечения женщины подобрать самые радикальные средства от молочницы;
- при молочнице у женщин параллельно также проводится лечение ее полового партнера, независимо от того, есть у него проявления патологии или нет. Эта мера позволит избежать в дальнейшем повторного инфицирования пациентки. Терапия подбирается индивидуально для мужчины и женщины и может отличаться. Чтобы быстро и эффективно избавиться от молочницы, не следует самостоятельно лечить мужчину средством, которое ей назначил врач, даже если это самые действенные с ее точки зрения препараты;
- медикаментозные препараты следует принимать через равные промежутки времени. Такой подход позволит полностью подавить грибковый мицелий;
- лекарственные средства от молочницы следует принимать столько дней, сколько предписано лечащим врачом, даже в случае полного исчезновения всех проявлений заболевания. Самостоятельная отмена препарата раньше времени может привести не только к обострению кандидоза, но и перехода его в более тяжелые и трудноизлечимые формы.
На методы лечения и выбор лекарственных средств большое влияние оказывает форма заболевания. Кандидоз у женщин может быть трех видов: первичный, рецидивирующий и хронический. И прежде, чем вылечить молочницу у женщины, надо определиться с течением заболевания.
Первичная молочница диагностируется в случаях, если раньше у женщины в анамнезе не было ни одного эпизода заболевания. Практически все женщины, вовремя начавшие специфическую терапию под наблюдением врача, быстро и надежно вылечились от молочницы. При отсутствии грамотного лечения патология приобретает хроническое или рецидивирующее течение.
Если у женщины появилась молочница, перед тем, как ее лечить, следует пройти бактериологическое обследование обоим партнерам.
При рецидивирующей форме заболевания обострения происходят от 4 до 12 раз в течение года. Как правило, такая патология развивается при несвоевременном или неадекватном лечении первичного заболевания.
Хроническое течение кандидоза проявляется стертой симптоматикой, не привлекающей к себе внимания женщины.
Местная терапия
Если кандидоз у женщин проявился впервые, то достаточно пройти курс терапии препаратами местного действия. Обычно полный курс лечения молочницы занимает от десяти дней до двух недель. Важным условием полного излечения патологии является своевременность и непрерывность введения лекарственных средств. При этом используемые препараты позволяют провести лечение молочницы не только быстро и надежно, но и недорого.
Также местное лечение молочницы входит в комплексную терапию при рецидивирующей и хронической форме болезни. При кандидозе первичной формы у женщин местное лечение проводится вагинальными таблетками, суппозиториями, кремами или гелями, а также растворами.
Какими препаратами местного действия можно вылечить молочницу у женщин? Чаще всего успешно применяются следующие средства:
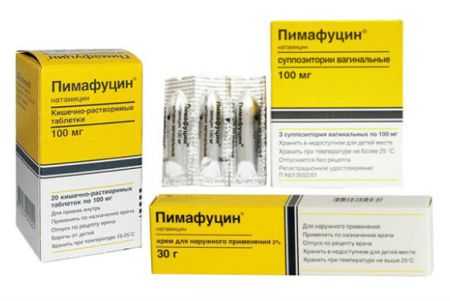
- мази Пимафуцин, Кандид, Залаин, Клотримазол. Вводятся во влагалище с помощью тампона от 1 до 4 раз в сутки на протяжении двух недель;
- свечи с Кетоконазолом, Сертаконазолом, Флуконазолом, Ливаролом, Нистатином вводятся во влагалище 2 – 4 раза в сутки на протяжении 10 – 15 дней;
- быстро вылечить молочницу у девушек помогут растворы Мирамистин, Канестен, Хлоргексидин, Тетраборат натрия и другие. Препараты, выпускаемые в жидкой лекарственной форме, используются для спринцевания, а также проведения туалета наружных половых органов;
- также быстро вылечить молочницу помогут и вагинальные таблетки: Флюкостат, Микосист, Клотримазол, Тержинан.
Введение интравагинальных средств должно проводиться только после тщательной гигиенической обработки области промежности. Препараты вводятся во влагалище в положении лежа на спине. Также после проведения процедуры следует оставаться в горизонтальном положении еще около получаса. Это позволит лекарству проникнуть во все складки во влагалище и зева матки.
Лечение местными препаратами молочницы у женщин будет высокоэффективным только в случае соблюдения равных временных интервалов между процедурами введения препаратов во влагалище.
Общее лечение
Как правильно лечить молочницу в запущенной форме? При хроническом или рецидивирующем течении заболевание может поражать и другие внутренние органы. При этом грибковые клетки приобретают устойчивость к фунгицидным и фунгистатическим препаратам. Поэтому, прежде, чем лечить запущенную молочницу у женщин, врач обязательно проведет бактериологическое исследование мазка для определения резистентности возбудителя к различным группам лекарственных средств. Перед тем, как лечить хроническую или рецидивирующую молочницу у женщин, препараты в условиях баклаборатории наносят на колонию грибка, высеянного у пациентки. В терапевтических целях используют лекарства тех групп, активные действующие вещества которых проявили наибольшую агрессию по отношению к патогену.
Если диагностирована молочница в запущенной форме, лечение пройдет быстро и эффективно только при условии комплексного воздействия, при котором местные средства дополняются пероральными препаратами системного действия. Такой подход к терапии позволит не только локально подавить колонии грибка, но и уничтожить его споры во всем организме, восстановить нормальный кислотно-щелочной баланс слизистых покровов и дермы, сбалансировать количество полезной микрофлоры, а также нормализовать работу иммунной системы.
Как лечить кандидоз у женщин системными препаратами? В настоящее время для этих целей применяются пероральные таблетки следующих групп:
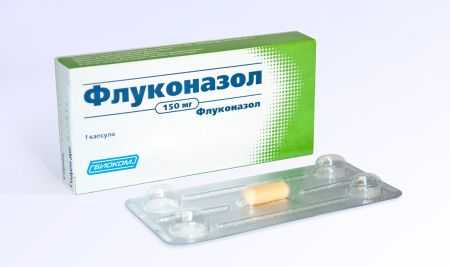
- содержащие флуконазол. Это действующее вещество содержат такие средства, как Флуконазол, Дифлазон, Дифлюкан, Микосист. В терапии вагинального кандидоза используют препараты с содержанием 150 мг действующего вещества в одной таблетке. Лекарство принимается однократно. Лечебный эффект начинает ощущаться через несколько часов после приема средства;
- на основе интраконазола. Эта линия представлена такими препаратами, как Румикоз, Ирунин, Орунгал, Интраконазол. Дозировка лекарства подбирается врачом индивидуально в зависимости от тяжести течения патологии. Курс лечения молочницы у женщин длится от одной недели до полутора месяцев;
- включающие в себя в качестве основного действующего вещества кетоконазол. Из этой группы чаще всего выбираются собственно Кетоконазол, Низорал, Дермазол. Средства принимаются по 1 – 2 таблетки раз в день. Длительность терапии от 5 до 7 дней.
Правильно подобранные препараты специфической системной терапии позволят лечить молочницу быстро и эффективно, не доводя патологию до перехода в хронические формы. Самолечение такой, казалось бы, простой болезни, может привести к повышенной устойчивости грибков к средствам, обладающими фунгицидными и фунгистатическими свойствами, что осложнит радикальное лечение и приведет к серьезным осложнениям.
Терапия иммунными препаратами
Для женщин лечение молочницы часто представляет неразрешимую проблему. Несмотря на выполнение всех рекомендаций врача и прием лекарственных препаратов, от заболевания бывает достаточно сложно избавиться. Чаще всего такие ситуации возникают при пренебрежении средствами, не оказывающими прямого воздействия на патоген.
Как быстро и эффективно вылечить молочницу неспецифическими препаратами? Для достижения высокой результативности терапии любой патологии, прежде всего, следует устранить причину, приведшую к развитию заболевания. Пусковым механизмом в резком увеличении популяции грибковой микрофлоры в организме является сбой в работе защитных сил. Поэтому для устранения причины молочницы у женщин лечение дополняется группой лекарств, оказывающих стимулирующее и модулирующее действие на иммунную систему. Такой подход к лечению позволит мобилизовать собственные силы организма для борьбы с грибком во всех органах и системах, что значительно ускорит процесс выздоровления и предотвратит развитие осложнений.
Комплексное лечение всех форм молочницы у женщин в обязательном порядке включает в себя прием иммуномодулирующих и иммуностимулирующих препаратов. Чтобы качественно лечить молочницу у женщин и создания хорошей реактивности общей и местной защиты организма лучше принимать следующие препараты:

- Циклоферон. Помимо иммуномодулирующего действия обладает антимикотическим и противобактериальным эффектом. Этот препарат выпускается в виде линимента для восстановления местного иммунитета и растворов для парентерального введения для воздействия на общий иммунитет.
- Виферон. Комбинированный иммуномодулятор. Повышает концентрацию в крови α-интерферона. Выпускается в виде суппозиториев или мази для интравагинального введения.
- Генферон. Вагинальные свечи, усиливающие местный иммунитет и оказывающие обеззараживающее действие. Вводятся во влагалище дважды в сутки с интервалом 12 часов. Длительность лечения в зависимости от тяжести течения патологии составляет от 2 до 12 недель.
- Полиоксидоний. Вагинальные свечи применяются для повышения местного иммунитета, таблетки и растворы для парентерального введения оказывают системное действие на организм. Терапевтический курс составляет 10 дней.
Иммунные лекарственные препараты имеют ряд противопоказаний для использования. Поэтому при выборе средств, влияющих на состояние защитных сил организма, желательно предварительно проконсультироваться с иммунологом.
Перед тем, как лечить молочницу у девушек, желательно провести иммунологическое обследование для определения бреши в защитной системе. Это позволит подобрать наиболее действенный препарат, не ухудшая при этом другие показатели активности защитных клеток крови. Дозировка этих средств подбирается врачом индивидуально, в зависимости от показателей иммунограммы крови.
Дополнительные методы
Лечение такого заболевания как молочница у женщин включает в себя также и дополнительные меры, повышающие сопротивляемость организма, а также создающие условия, непригодные для жизнедеятельности грибковой микрофлоры. Большая роль при этом отводится ежедневному рациону, режиму дня и образу жизни.
В качестве вспомогательных лечебных мер при лечении молочницы доктора настоятельно рекомендуют как можно больше времен проводить на свежем воздухе. Так, часть пути на работу и домой можно проходить пешком по улицам без интенсивного движения автотранспорта. Неспешные прогулки перед сном в близлежащем парке или сквере также будут способствовать усилению сопротивляемости организма грибковой агрессии.

Так как переутомление способствует снижению иммунитета, следует уделить должное внимание чередованию периодов интенсивной физической и умственной активности и отдыха.
Комплексное лечение молочницы также включает в себя и соблюдение определенной диеты. Для жизнедеятельности грибковой микрофлоры наиболее благоприятна кислая среда. Поэтому из ежедневного питания следует исключить продукты, способствующие снижению рН в организме и стараться максимально насыщать рацион пищей, способствующей ощелачиванию внутренних сред.
Так, надо отказаться от жирных, жареных, консервированных и копченых блюд, алкогольных и сладких напитков, сдобной выпечки, а также любой пищи, содержащей шоколад.
Что из продуктов можно употреблять в период лечения патологии?
- в ежедневное меню следует включать как можно больше свежих овощей и фруктов, листовой зелени, разнообразных каш, морепродуктов, молочнокислую продукцию;
- полезными будут и орехи, сухофрукты, цитрусовые;
- также не следует допускать обезвоживания организма. Поэтому в день следует выпивать не меньше двух литров чистой воды.
Помочь организму победить женский кандидоз помогут и бифидобактерии. Насытить ими организм помогут такие пробиотические препараты, как Линекс, Бифидумбактерин, Бифиформ, Хилак и другие.
Укреплению иммунитета также будет способствовать и прием витаминных комплексов, содержащих жирорастворимые Е и А и водорастворимые В и С.
Правила во время терапии
Как быстро вылечить молочницу? Чтобы лечение было эффективным и быстрым, следует дополнительно придерживаться несложных правил:
- ежедневно проводить гигиенические процедуры. Утром и вечером обязателен туалет наружных половых органов и области промежности. При этом не следует пользоваться твердым или жидким мылом, содержащим косметические добавки и отдушки. На период прохождения терапии кандидоза лучше всего использовать детское мыло. После гигиенических процедур следует надеть чистое белье;
- также для подмывания надо выделить отдельное полотенце, которое, в целях профилактики реинфекции, следует менять ежедневно;
- чтобы лечение было радикальным, и молочница у женщин после курса терапии больше не рецидивировала, следует уделить внимание нижнему белью. До полного излечения надо отказаться от трусов из синтетических материалов в пользу хлопчатобумажного. При этом белье должно плотно облегать тело, но не быть тесным, иначе нарушение кровотока неблагоприятно повлияет на течение заболевания;
- лечение молочницы у женщин может усложниться и использованием ежедневных гигиенических прокладок, поэтому при появлении признаков патологии от них лучше отказаться;
- также желательно на протяжении всего времени терапии ограничить сексуальные контакты.
Чтобы быстро вылечить молочницу у женщин так, чтобы болезнь больше не возвращалась, требуется не только пройти полный курс специфического и дополнительного лечения, но и соблюдать все рекомендации врача в отношении личной гигиены и образа жизни.
venerbol.ru
Молочница у женщин — симптомы, лечение, профилактика
Кандидоз является неприятным недугом, приносящим множество неудобств и характерных болезненных ощущений. Местом его локализации бывает грудь, часто он поражает ротовую полость. Но особо стоит выделить влагалище, где в основном и проявляется заболевание, имеющее ещё одно более распространённое название, а именно молочница у женщин. С симптомами и лечением инфекционной патологии, её причинами и методами профилактики должны быть ознакомлены девочки, девушки и дамы постарше. Ведь данная болезнь сама не проходит, более того, без грамотной терапии молочница только прогрессирует.
Молочница у женщин — симптомы и лечение
Явным признаком заболевания являются выделения, которые появляются на внешних половых органах и имеют определённую консистенцию, напоминающую простоквашу. Данное заболевание возникает в результате стремительного развития грибка Candida albicans. Он всегда присутствует в организме, но в некоторых случаях начинает быстро размножаться, что и приводит к молочнице у женщин, причины и лечение которой сегодня уже хорошо изучены.
Иммунная система постоянно контролирует слизистую, регулируя количество дрожжеподобных грибков. Но в случае сбоев в работе иммунной системы, полезные микроорганизмы не в состоянии угнетать рост Candida albicans. Это и приводит к созданию благоприятных условий для размножения патологической флоры, и как результат возникает молочница. Кандидоз может быть у женщин, мужчин и детей, соответственно его лечение зависит от многих факторов.
Важно понимать! Патология оказывает негативное воздействие на женскую репродуктивную способность, поскольку отражает дисбиотические процессы.

Кандидозы у женщин, симптомы которых доставляют неприятные ощущения, не являются заболеванием передающимся половым путем. В случае возникновения заболевания, необходимо обратить внимание на общее состояние работы иммунной системы. Молочница является маркером, показывающим ослабление иммунитета. И только грамотное своевременное терапевтическое воздействие, носящее комплексный характер, принесёт положительный результат.
Причины возникновения молочницы у женщин
Можно смело утверждать, что развитие кандидозов у женщин, симптомы и лечение которых зависят от многих факторов, имеют одну единственную причину. Ею является дисфункция иммунной системы, приводящая к чрезмерному развитию рассматриваемого гриба. Совсем безобидные, на первый взгляд, внешние моменты могут стать причиной развития молочницы у женщин. Лечение в домашних условиях возможно, но обращение к специалистам предпочтительнее. Ведь болезнь может быть результатом и более серьёзных внутренних факторов. К таковым относятся:
- Травмирование влагалищного эпителия. При этом не играет роль его происхождение.
- Возрастные особенности. Могут спровоцировать молочницу у грудничков во рту, лечение которой требует специального подхода, в подростковом периоде, а также у женщин после менопаузы.
- Воспалительные процессы. Их протекание снижает защитную способность сопротивления к воздействию патологической флоры.
- Дисбактериоз влагалища. Приводит к созданию благоприятных условий для развития Candida.
- Неадекватное употребление медикаментов. Применение антибиотиков, цитостатиков и гормональных препаратов, в число которых входят и некоторые контрацептивы, может привести к возникновению молочницы.
- Нарушения в работе иммунной системы, а также развитие аллергических патологий.
- Сахарный диабет. Причиной развития кандидоза может быть увеличенное количество глюкозы в составе тканей, спровоцированное сахарным диабетом.
- Заболевания желудочно-кишечного тракта, носящие хронический характер, дисбактериоз кишечника.
- Нарушения в работе эндокринной системы, могут быть изначальным фактором.

Не требует больших усилий в лечение молочницы, спровоцированной неправильными гигиеническими мероприятиями. Грибок, даже в норме, присутствует в промежности и довольно легко смывается при принятии водных процедур, что мешает его размножению. Но если не соблюдаются правила гигиенического ухода, кандида попадает во влагалище и начинает быстрое развитие.
Частые и очень тщательные подмывания и спринцевания также могут привести к молочнице, лечение быстро и эффективно которой вполне возможно. Это являются второй стороной медали, помимо медикаментозного лечения, необходимо прекратить нежелательное смывание со слизистой влагалища полезных микроорганизмов. В результате произойдёт восстановление естественного количественного соотношения микрофлоры, что и обеспечит отменное здоровье.
Чтобы добиться эффективного лечения молочницы недостаточно правильных гигиенических мер и медикаментозного воздействия. Важным является сбалансированное и рациональное питание. К сожалению, многие представительницы прекрасного пола любят сладкое, мучное и газированные напитки, что дает сильную нагрузку на организм. Вследствие этого поджелудочная железа не в состоянии воспроизвести нужное количество гормонов, способных снизить уровень сахара. А его наличие в больших объёмах в эпителии влагалища – отличная среда для развития дрожжевых грибов.
К развитию молочницы, лечение определёнными препаратами которой нужно обязательно, причастны и некоторые современные модные тенденции и привычки, среди них:
- Использование тесного нижнего белья;
- Предпочтение, отдаваемое красивым моделям, изготовленным из синтетических материалов;
- Применение гигиенических прокладок, и несвоевременная их замена;
- Употребление крепкого чёрного кофе и острых блюд, усиливающих кровообращение в органах малого таза и провоцирующих усиленный рост грибковых.
К негативным факторам стоит отнести и частую смену половых партнёров. Поскольку кандидоз у мужчин встречается нередко, однако его течение не приносит им большого беспокойства. Мужчины являются носителями дрожжеподобного грибка и передают его во время полового акта.

Молочница у мужчин
Для многих может быть открытием, но встречается молочница и у мужчин. Симптомы, а также лечение патологии, в основном, схожи с женским типом, но с некоторыми отличиями. В результате развития недуга происходит инфицирование слизистой оболочки головки пениса. Как и в женском организме, дрожжеподобный грибок присутствует в организме мужчины в естественном виде. Под воздействием иммунной системы он не размножается и не вызывает заболевание.
Установлено, что кандидозы у мужчин, симптомы которых несколько отличаются от женских, возникают намного реже. Однако симптомы могут быть достаточно болезненными и доставляют массу неприятных ощущений. Это обусловлено дислокацией грибов на внешней части полового члена и удалением их при мочеиспускании. Но, тем не менее, при первых признаках заболевания важно пройти обследование и начать актуальное лечение молочницы у мужчин.
Своевременная терапия позволит решить проблему не только для женщин, но и для мужчин. В случае затягивания с обращением к врачу болезнь переходит в хроническую форму.
Возникновение воспалительного процесса на головке члена может быть симптомом сразу нескольких патологических инфекционных заболеваний и только специалист сможет установить правильный диагноз.

Симптомы кандидоза у мужчин:
- Болевые ощущения при эрекции и половом акте, а также после него;
- Отёчность и воспаление, поражающее не только крайнюю плоть, но и головку члена;
- Ощущение жжения при мочеиспускании;
- Сильный зуд и жжение в области половых органов, проявляющиеся постоянно или периодически;
- Появление бело-серого налёта достаточно плотной консистенции, имеющее кислый запах.
Только своевременно принятые меры дают достаточно хороший результат лечения молочницы у мужчин. Препараты, которые безусловно помогут, могут быть для наружного или внутреннего применения. Среди них есть мази, для решения именно этой проблемы. Мази обеззараживают, снимают болевой синдром, а также воспалительный процесс. Чтобы повысить иммунитет и оказать более сильное воздействие на дрожжеподобные грибки, применяют специально для этого разработанные лекарственные средства в таблетках. Воздействуя на патогенную микрофлору, они убирают саму причину недуга.
Симптомы молочницы у женщин
Говоря о данном недуге, нужно акцентировать внимание на специфических проявлениях, характерных для рассматриваемой патологии. Благодаря им, диагностирование молочницы у женщин по отличительным симптомам и некоторые приёмы лечения в домашних условиях выполняются пациентками самостоятельно. Такое положение дел не является оптимальным, поскольку лечение молочницы народными средствами у женщин не всегда даёт положительный результат, а только затягивает течение болезни, нередко переводя её в хроническое состояние. И поскольку лечение молочницы в домашних условиях не всегда приводят к стопроцентному выздоровлению, то обращение к специалистам обязательно, особенно при наличии следующих признаков:
- Выделения творожистой консистенции;
- Зуд и жжение в районе половых губ и влагалища;
- Дискомфорт при мочеиспускании;
- Развитие болевого синдрома, спровоцированного половым актом;
- Специфический кисловатый запах, вызывающий психологическое напряжение.

Диагностика кандидоза у женщин
Правильно установленный диагноз – это уже большой процент успешной терапии. Для установления наличия молочницы производится анализ мазка, взятого из влагалища. Также в лабораторных условиях производится выращивание бактериального посева. Положительные результаты данных анализов будут говорить о развитии кандидоза. Подобное состояние требует медикаментозного лечения молочницы у женщин. Препараты, предлагаемые сегодня фармацевтической промышленностью, способны вылечить заболевание в кратчайшие сроки.
Эффективность терапии обеспечивается в случае лечения обоих партнёров. При этом не рекомендуются половые отношения, а также использование контрацептивов механического типа.
Различные методы лечения кандидоза у женщин
Медикаментозное лечение молочницы
Тот или иной курс лечения назначается в зависимости от степени тяжести заболевания. Так, медикаментозная терапия на первых стадиях развития болезни включает в себя применение противогрибковых свечей, а также мазей с таким же эффектом. Ею рекомендуется обрабатывать промежность два раза в сутки. Показано также одноразовое применение Флюконазола в таблетках.
Но лечение хронической молочницы носит более сложный характер. Здесь нужно соблюдать все указания лечащего врача, который основывается на течении патологии в каждом конкретном случае. Для достижения более длительной ремиссии нужно проводить местную терапию, сроком до 14 дней. Также используется противогрибковый Флюконазол, по определённой схеме. В списке средств:
- Полижинакс, Тержинан. Их применение целесообразно при наличии кандидоза в сочетании с бактериальным инфецированием влагалища;
- Клотримазол, выпускаемый в таблетках и свечах. Хорошо зарекомендовал себя в лечении молочницы;
- Кетоконазол. Является эффективным средством от молочницы;
- Миконазол, Микосист, Дифлюкан. Дающих неплохие результаты.
После курса терапии производят повторный бактериологический посев. С его помощью устанавливают результативность лечения.
Особое внимание требует молочница при беременности, лечение которой возможно только препаратами местного воздействия. Отрицательно сказываясь на самочувствии будущей мамы, патология воздействует и на малыша.
Молочница у детей во рту, лечение которой должно носить комплексный характер и включать медикаментозное воздействие. Нужно помнить, что при возникновении первых симптомов важно обратиться к педиатру. Только он сможет правильно определить пути решения данной проблемы. Профилактика молочницы у детей включает в себя правильный уход за малышом, обеспечение нормального микроклимата в помещении, проведение гигиенических мероприятий после кормления.
Лечение молочницы народными средствами
К другим способам лечения молочницы относятся народные средства, среди которых часто применяют:
- Спринцевание водно-содовым раствором или отваром из трав;
- Исключение из пищи углеродосодержащих продуктов;
- Гигиенические методы.
Данные приёмы ускоряют выздоровление, однако полное выздоровление наступает только при правильном и полном медикаментозном курсе.
Профилактика молочницы у женщин
Рассматриваемое заболевание не приводит к очень страшным последствиям, но его течение приносит дискомфорт и мешает нормально жить. Вот почему нужно применять профилактические меры, достаточно простые, но дающие отличный эффект. Среди них стоит выделить:
- Здоровый образ жизни;
- Рациональное питание;
- Гигиенические мероприятия;
- Правильное употребление антибиотиков.
Благодаря этим и некоторым другим правилам можно избежать молочницы и оставаться всегда здоровым.

womensflower.ru
Молочница у женщин: причины, симптомы, лечение, фото.
Молочница — довольно частое заболевание у женщин и девушек. Это — грибковое заболевание, которое вызвано активным размножением грибков рода Кандида. В этой статье я напишу, почему она возникает, с какими симптомами протекает и как ее лечить, в том числе и народными методами.
Молочница: причины возникновения.
В микрофлоре влагалища любой женщины присутствуют грибки. Но, когда иммунитет снижается, он не способен препятствовать их увеличению. Тогда и возникают неприятные ощущения.
Причин возникновения молочницы много. Когда начинают размножаться грибки, количество полезных бактерий снижается и возникает воспаление слизистой. Молочница может возникнуть у любой женщины, она не зависит от половой активности.
Но не забывайте, что и половым путем молочница тоже передается. Поэтому при лечении обязательно нужно лечить и партнера. Иначе Вы вылечитесь, а партнер опять Вас заразит. У мужчин молочница может протекать бессимптомно. Они могут быть просто носителями.
1. Гормональные сбои

Одна из самых частых причин возникновения молочницы — гормональные изменения в организме, например, беременность или климакс. В эти периоды иммунитет снижается, и может развиться патогенная микрофлора. При беременности лечиться нужно сразу, не затягивать. Иначе может может произойти инфицирование околоплодных вод и самого плода. А это уже может сказаться на здоровье малыша. К счастью, молочницу лечить можно на любом сроке беременности. Лучше это делать местными средства, например, свечами. Потому что таблетки могут оказать негативное влияние на желудок и снизить иммунитет еще больше.
Также причиной молочницы могут стать гормональные сбои, возникающие при нарушении функции щитовидной железы, сахарном диабете, дисфункции яичников и при ожирении.
2. Неправильное питание
Если в Вашем рационе недостаточно питательных веществ, то это может привести к снижению иммунитета и, как следствие, развитию кандидоза. Девушки, которые сидят на моно-диетах, голодают, подвержены анорексии или питаются сплошным фаст-фудом становятся «мишенью» для патогенных грибков.
А еще все виды грибов любят сладкое. Если Вы кушаете очень много сладостей, кондитерских изделий, мучного, в общем, простых углеводов, то риск развития молочницы возрастает.
Если Вы уже столкнулись с этим неприятным явлением (молочницей), то следует до выздоровления исключить из меню все углеводы с высоким гликемическим индексом. Список этих продуктов можете посмотреть в таблице по этой ссылке. И увеличить количество свежих овощей и фруктов, а также включить в рацион отруби. Отруби можно купить практически в любом супермаркете. Их можно есть утром перед едой, запивая большим количеством воды, или класть в кефир, в котором они разбухнут и размякнут.
3. Прием антибиотиков
Это тоже одна из частых причин развития молочницы. Думаю, все знают, что антибиотики убивают не только «плохие» бактерии, но и полезные. И, пока Вы лечите бактериальную инфекцию, погибают полезные бактерии в кишечнике, что приводит к дисбактериозу. И полезные бактерии уже не могут сдерживать размножение грибков. А на грибы и вирусы антибиотики не действуют.
Никогда не пейте антибиотики «для профилактики». Это такие лекарства, которые нужно принимать в крайнем случае и по назначению врача.
Поэтому при приеме антибиотиков обязательно принимайте препараты с пробиотиками, чтобы максимально сохранить полезную микрофлору кишечника. А также пейте достаточно кисломолочных продуктов.
4. Хронические заболевания
Естественно, иммунитет снижается при хронических заболеваниях, что может приводить к возникновению молочницы. Это могут быть такие заболевания, как хронические бронхит, тонзиллит, пиелонефрит, туберкулез, ВИЧ.
5. Синтетическое нижнее белье

Синтетическое белье, плотные колготки, стринги тоже являются причиной молочницы. При ношении этих вещей нарушается теплообмен, может быть перегрев промежности, из-за чего повышается влажность. А грибки любят влагу и тепло, поэтому активно размножаются.
Старайтесь как можно реже носить синтетику в качестве нижнего белья, особенно летом. Потому что летом перегреться больше шансов, чем зимой.
6. Гормональная контрацепция
Прием гормональных таблеток тоже может стать причиной развития молочницы. Следует правильно подбирать подобные препараты.
А еще причиной молочницы могут быть частые стрессы и эмоциональное перенапряжение.
7. Местные факторы

Сюда относятся местные раздражители. Например, на изменение микрофлоры влагалища могут повлиять ежедневные прокладки, особенно ароматизированные. Или такая же ароматная и цветная туалетная бумага.
Гигиенические прокладки для менструаций нужно менять как минимум 3 раза в день, это касается и тампонов.
Также очень часто молочница возникает от неправильного интимного ухода. Нельзя использовать антибактериальные гели, которые убивают полезные бактерии в слизистой, вагинальные спреи. И нельзя делать спринцевания содой, марганцовкой, ромашкой — это тоже губит микрофлору. Не увлекайтесь слишком частым мытьем мылом, гелями, потому что тоже нарушается микрофлора.
Если же девушка редко моется, это тоже провоцирует рост грибков. Такое может случиться в длительном путешествии, где нет возможности нормально принять душ.
Симптомы, первые признаки молочницы у женщин
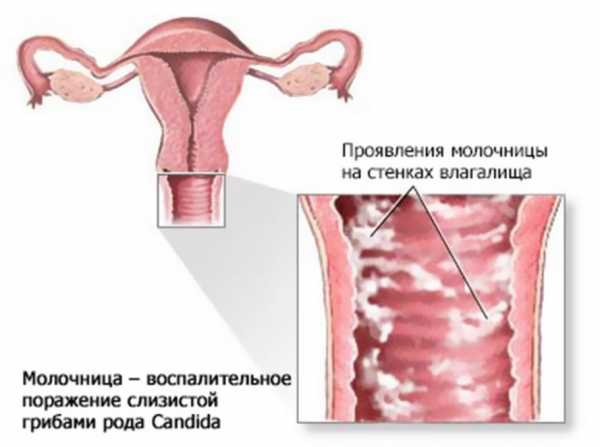
Молочница может протекать и бессимптомно, а может сопровождать заболевания, передающиеся половым путем. В чистом виде молочница характеризуется такими симптомами:
1.Зуд и жжение в области промежности. Зуд и выделения могут усиливаться после принятия душа, после полового акта, после туалета. А самый сильный зуд возникает при положение нога на ногу. Это такой своеобразный тест на молочницу.
2. Малые половые губы напухают, становятся чувствительными.
3. Выделения становятся более обильные. Они белого цвета с белыми комочками, похожими на творог. Запах у таких выделений кислый. Отсюда и название заболевания.
4. Могут быть болезненные ощущения при половом акте, может быть больно мочиться из-за воспаления и зуда.
Это основные симптомы молочницы. Важно не запускать ее, надеясь, что все пройдет само собой. Возможно, признаки молочницы уйдут, а заболевание перейдет в хроническую форму. В этом случае, молочница будет постоянно рецидивировать. Чаще всего неприятные ощущения и зуд появляются за неделю до месячных, с месячными все проходит.
Но если не лечиться, то грибок может пойти дальше и поразить кишечник, мочевой пузырь и другие органы. В этом случае лечиться придется долго и дорого. Поэтому лучше сразу обратиться к гинекологу, чтобы он назначил необходимое лечение. Скорее всего, врач возьмет мазок, чтобы определить, какие патогенные микроорганизмы приводят к возникшим симптомам. Потому что, как я уже писала, молочница может сопровождать и более серьезное заболевание.
В лаборатории делают посев и проверяют, какие лекарства будут самыми эффективными в борьбе с Вашими грибками.
Также при хроническом течении молочницы врач может попросить Вас сдать кровь на сахар. Потому что молочница часто возникает при развитии диабета второго типа.
Лечение молочницы
Молочница лечится две недели. Если после курса лечения у Вас случился рецидив через некоторое время, обратитесь к врачу.
Если молочница протекает в легкой форме, не запущена, не рецидивирует, то можно лечиться местными средствами. Это — свечи, кремы, вагинальные таблетки. Они убивают грибок в месте его размножения.
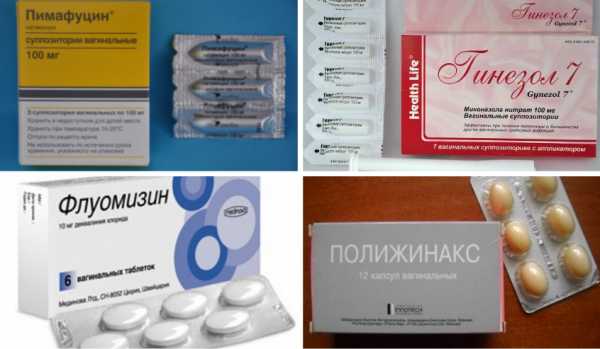
Во время лечения нужно сохранять половой покой, отказаться от противозачаточных таблеток. А также лечить своего партнера вместе с Вами. Иначе есть большая вероятность рецидива молочницы.
Чтобы ускорить выздоровление и не допустить дисбактериоза влагалища, принимайте витаминно-минеральные комплексы и пробиотики во время лечения.
Также во время лечения нужно отказаться от синтетического белья, носить только хлопковое. Мыться в этот период нужно обычным туалетным мылом. Свечи нужно вводить глубоко и лучше это делать перед сном, чтобы был лучший терапевтический эффект. Также на время лечения лучше свести к минимуму употребление сладостей и мучного, потому что грибки любят быстрые углеводы.
Из местных средств в любой аптеке Вам предложат огромный выбор. К ним относятся: Кандизол, Залаин, Ифенек, Овулум, Микогал, Ломексин, Пимафуцин, Полинижанкс, Нистатин, Низорал, Микозорал, Ороназол и др.
При более серьезном течении заболевания, нужно принимать таблетки. Они всасываются в кровь через кишечник и проникают во все органы. При этом могут быть побочные эффекты. В первую очередь страдает печень и почки, на них ложится самая большая нагрузка. Также могут быть неприятные ощущения в желудочно-кишечном тракте.
Таблетки не прописывайте себе самостоятельно, их должен назначить врач. Потому что в разных таблетках разные противопоказания. Врач должен назначать таблетки, исходя из Вашего состояния здоровья, чтобы не нанести еще больший вред.
Для лечения молочницы применяют такие противогрибковые препараты:
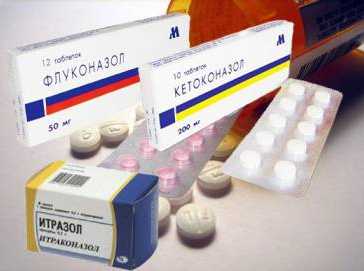
- имидазолы — низорал, клотримазол, гино-певарил;
- полиены — пимафуцин, нистатин, леворин;
- триазолы — флуконазол, орунгал.
Важно! Нельзя лечить молочницу таблетками во время беременности! Можно пользоваться только местными средствами. В первом триместре подойдет только пимафуцин.
Народные средства лечения молочницы
Существуют и народные методы борьбы с возникшей молочницей. Это могут быть самодельные свечи, мази, спринцевание.
Лечение луком.
Есть такой народный рецепт приготовления лукового сиропа для лечения молочницы. Не рекомендую использовать только этот вариант. Лучше употреблять такое снадобье вместе с настоящими лекарствами.
Из лука необходимо получить сок. Для этого три луковицы натрите на терке, отожмите. Получившийся сок смешайте с лимонным соком в равных пропорциях, добавьте 5 ст. л. меда, хорошенько перемешайте. Это «лекарство» принимайте 4 раза в день по 1 ст. л.
Лечение содой.

Можно делать подмывания содой и такие же ванночки. Сода делает щелочную среду, губительную для грибков.
Для приготовления раствора в 1 литр кипяченной воды положите 1 ст. л. соды, тщательно все перемешайте, чтобы сода полностью растворилась. Можно добавить еще 1 ч.л. йода. Также в содовый раствор можно добавлять несколько капель масла чайного дерева, которое славится своими лечебными свойствами. Таким раствором подмывайтесь 2 раза в день. А также делайте ванночки. То есть налейте в тазик этот раствор и посидите в нем 15 мин.
Также можно делать спринцевания содовым раствором. В этом случае берите только соду и воду. С помощью спринцовки вводите жидкость во влагалище для вымывания выделений.
Лечение мылом.
Хозяйственное мыло славится своими противомикробными свойствами. Его используют для профилактики и лечения молочницы в легкой форме. Сделайте белый раствор из хозяйственного мыла и подмойтесь им. Через час подмойтесь уже чистой водой.
Также можно использовать дегтярное мыло, в состав которого входит березовый деготь. Дегтярное мыло можно использовать для профилактики молочницы. В этом случае подмываться им следует два раза в неделю. И для лечения молочницы подмывайтесь дегтярным мылом два раза в день.
Кефир в качестве лекарства от молочницы.

Кисломолочные бактерии кефира тоже считаются губительными для грибка. Кефиром можно делать спринцевания. Для этого нужно подогреть стакан кефира до температуры 37 градусов и спринцеваться утром и вечером.
Также на ночь можно ставить марлевый тампон, пропитанный кефиром.
Желаю Вам быть здоровыми и вовремя лечить молочницу!
russkajakrasota.ru

 недостаток гигиенических навыков;
недостаток гигиенических навыков; микроскопии;
микроскопии; Низорал, в зависимости от массы тела по 1\2 таблетки 1-2 раза в день;
Низорал, в зависимости от массы тела по 1\2 таблетки 1-2 раза в день; настойка календулы, которая готовится из расчета 25 цветков на 0,1 л. спирта, чайная ложка полученного средства разводится в стакане кипяченой воды, полученным раствором можно проводит обмывания и ванночки;
настойка календулы, которая готовится из расчета 25 цветков на 0,1 л. спирта, чайная ложка полученного средства разводится в стакане кипяченой воды, полученным раствором можно проводит обмывания и ванночки; Анализ на общий белок сыворотки позволяет выявить существенное снижение жизнеспособности организма в связи с какими-либо важными для здоровья причинами или сделать первый шаг в диагностике заболевания, связанного с нарушением белкового обмена.
Анализ на общий белок сыворотки позволяет выявить существенное снижение жизнеспособности организма в связи с какими-либо важными для здоровья причинами или сделать первый шаг в диагностике заболевания, связанного с нарушением белкового обмена.
 )
)
 Основным местом синтеза белков плазмы является печень. Также местом их образования является иммунная система.
Основным местом синтеза белков плазмы является печень. Также местом их образования является иммунная система.
 Многие компоненты плазмы транспортируются альбумином, и изменение его концентрации влияет на общее количество этих циркулирующих компонентов. Альбумин подавляет процесс агрегации тромбоцитов и усиливает активность антитромбина III. Поэтому значительное снижение концентрации альбумина в плазме может вызвать протромботические нарушения. Синтез альбумина уменьшается во время ответной реакции острой фазы.
Многие компоненты плазмы транспортируются альбумином, и изменение его концентрации влияет на общее количество этих циркулирующих компонентов. Альбумин подавляет процесс агрегации тромбоцитов и усиливает активность антитромбина III. Поэтому значительное снижение концентрации альбумина в плазме может вызвать протромботические нарушения. Синтез альбумина уменьшается во время ответной реакции острой фазы. Снижение А/Г соотношения возникает при почечной протеинурии и/или усилении продукции иммуноглобулинов вследствие антигенной стимуляции. Увеличение А/Г соотношения возникает при подавлении синтеза иммуноглобулинов у взрослых или при недостаточном поступлении молозива у жеребят и телят.
Снижение А/Г соотношения возникает при почечной протеинурии и/или усилении продукции иммуноглобулинов вследствие антигенной стимуляции. Увеличение А/Г соотношения возникает при подавлении синтеза иммуноглобулинов у взрослых или при недостаточном поступлении молозива у жеребят и телят.
 Диагноз ставится на основании комплексной оценки различных показателей, дополнительных сведений и зависит от методов диагностики.
Диагноз ставится на основании комплексной оценки различных показателей, дополнительных сведений и зависит от методов диагностики.
 При рождении у млекопитающих выявляется низкая концентрации белков в крови, увеличение происходит до уровня взрослых животных в течение от шести месяцев до одного года. С возрастом концентрация альбумина немного уменьшается, в то время как уровень глобулинов, в частности, иммуноглобулинов и белков острой фазы, постепенно увеличивается. Эти изменения следует учитывать при интерпретации результатов исследования.
При рождении у млекопитающих выявляется низкая концентрации белков в крови, увеличение происходит до уровня взрослых животных в течение от шести месяцев до одного года. С возрастом концентрация альбумина немного уменьшается, в то время как уровень глобулинов, в частности, иммуноглобулинов и белков острой фазы, постепенно увеличивается. Эти изменения следует учитывать при интерпретации результатов исследования.
 Они составляют структурную часть большинства органов, к ним так же относятся ферменты и гормоны, которые регулируют все физиологические процессы. В плазме крови постоянно присутствуют два класса белков: альбумины и глобулины. Альбумин составляет около 60% от общего количества белка в крови. Он производится в печени и выполняет множество функций, в том числе, является переносчиком малых молекул и ионов веществ, источником аминокислот для метаболизма тканей и основным компонентом, участвующим в поддержании осмотического давления. Оставшиеся 40% белков крови — глобулины. К ним относятся ферменты, антитела, гормоны, белки-переносчики и т.д.
Они составляют структурную часть большинства органов, к ним так же относятся ферменты и гормоны, которые регулируют все физиологические процессы. В плазме крови постоянно присутствуют два класса белков: альбумины и глобулины. Альбумин составляет около 60% от общего количества белка в крови. Он производится в печени и выполняет множество функций, в том числе, является переносчиком малых молекул и ионов веществ, источником аминокислот для метаболизма тканей и основным компонентом, участвующим в поддержании осмотического давления. Оставшиеся 40% белков крови — глобулины. К ним относятся ферменты, антитела, гормоны, белки-переносчики и т.д. Такими тестами могут быть альбумин и белковые фракции (электрофорез белков).
Такими тестами могут быть альбумин и белковые фракции (электрофорез белков).
 Недостаток белка чреват множеством проблем. Рассказываем, как распознать нехватку протеинов.
Недостаток белка чреват множеством проблем. Рассказываем, как распознать нехватку протеинов.
 Для их здоровья регулярное потребление белковой пищи абсолютно необходимо, иначе организму неоткуда будет брать строительный материал. При дефиците белка волосы становятся тонкими, слабыми и тусклыми, плохо растут и секутся, а ногти начинают ломаться и расслаиваться.
Для их здоровья регулярное потребление белковой пищи абсолютно необходимо, иначе организму неоткуда будет брать строительный материал. При дефиците белка волосы становятся тонкими, слабыми и тусклыми, плохо растут и секутся, а ногти начинают ломаться и расслаиваться. Причем не только гриппом, а любыми инфекционными заболеваниями вообще — у людей на низкобелковой диете часто диагностируют инфекции.
Причем не только гриппом, а любыми инфекционными заболеваниями вообще — у людей на низкобелковой диете часто диагностируют инфекции. Люди, желающие скорректировать вес, часто отказываются от жиров или белка, но это ошибка. Важно соблюдать баланс: основу правильной диеты составляют мясо, рыба (или продукты с высоким содержанием белка растительного происхождения) и овощи.
Люди, желающие скорректировать вес, часто отказываются от жиров или белка, но это ошибка. Важно соблюдать баланс: основу правильной диеты составляют мясо, рыба (или продукты с высоким содержанием белка растительного происхождения) и овощи. Кроме того, это исследование показывает весь спектр микроэлементов вашего организма, безошибочно определяя, каких ему в данный момент не хватает.
Кроме того, это исследование показывает весь спектр микроэлементов вашего организма, безошибочно определяя, каких ему в данный момент не хватает.
 Например, падение уровня альбумина может говорить о болезнях печени, почек или кишечника. Обычно этот показатель снижен при сахарном диабете, тяжелой аллергии, ожогах, воспалительных процессах. В норме он понижен у кормящих матерей и курильщиков. Повышенный показатель альбумина – сигнал о нарушениях иммунной системы или обмена веществ. Точную оценку, почему произошел сдвиг в соотношении белков, может дать только врач, назначивший анализ.
Например, падение уровня альбумина может говорить о болезнях печени, почек или кишечника. Обычно этот показатель снижен при сахарном диабете, тяжелой аллергии, ожогах, воспалительных процессах. В норме он понижен у кормящих матерей и курильщиков. Повышенный показатель альбумина – сигнал о нарушениях иммунной системы или обмена веществ. Точную оценку, почему произошел сдвиг в соотношении белков, может дать только врач, назначивший анализ. Показаниями для назначения этого анализа являются ревматоидный артрит, острые воспалительные процессы, системные заболевания, гепатит, саркоидоз.
Показаниями для назначения этого анализа являются ревматоидный артрит, острые воспалительные процессы, системные заболевания, гепатит, саркоидоз.

 Они образуются в печени и выводятся из организма почками.
Они образуются в печени и выводятся из организма почками.

 Снижение уровня амилазы в крови может свидетельствовать о гепатите и эндокринных нарушениях.
Снижение уровня амилазы в крови может свидетельствовать о гепатите и эндокринных нарушениях.

 Уменьшение их наблюдается при болезнях почек, печени, а также при голодании, ожогах. Среди белков другой фракции – глобулинов – определяют, в частности, уровень гамма-глобулинов (норма – 12–22%). Повышение этого показателя может свидетельствовать о наличии хронического инфекционного процесса в организме, заболеваниях печени, а снижение – об иммунодефицитном состоянии.
Уменьшение их наблюдается при болезнях почек, печени, а также при голодании, ожогах. Среди белков другой фракции – глобулинов – определяют, в частности, уровень гамма-глобулинов (норма – 12–22%). Повышение этого показателя может свидетельствовать о наличии хронического инфекционного процесса в организме, заболеваниях печени, а снижение – об иммунодефицитном состоянии.
 Появление его в крови свидетельствует об остром воспалительном процессе в организме, в частности о таких заболеваниях, как пневмония или аппендицит. При этом важно знать, что у здорового человека С-реактивный белок практически не выявляется.
Появление его в крови свидетельствует об остром воспалительном процессе в организме, в частности о таких заболеваниях, как пневмония или аппендицит. При этом важно знать, что у здорового человека С-реактивный белок практически не выявляется.
 Увеличение этого количества отмечается при подагре, заболеваниях печени, почек.
Увеличение этого количества отмечается при подагре, заболеваниях печени, почек.
 Причиной гипергликемии могут быть сахарный диабет, опухоли мозга и коры надпочечников.
Причиной гипергликемии могут быть сахарный диабет, опухоли мозга и коры надпочечников.

 Гиперглобулинемия так же может являться следствием различных инфекционных заболеваний и злокачественных новообразований.
Гиперглобулинемия так же может являться следствием различных инфекционных заболеваний и злокачественных новообразований.
 Снижение не принимается во внимание.
Снижение не принимается во внимание.




 Медицинская энциклопедия MedlinePlus. Общий белок. Доступно в Интернете по адресу http: // www.nlm.nih.gov/medlineplus/ency/article/003483.htm. По состоянию на апрель 2009 г.
Медицинская энциклопедия MedlinePlus. Общий белок. Доступно в Интернете по адресу http: // www.nlm.nih.gov/medlineplus/ency/article/003483.htm. По состоянию на апрель 2009 г. Доступно в Интернете по адресу http://www.mayomedicallaboratories.com/test-catalog/Overview/8520. По состоянию на февраль 2013 г.
Доступно в Интернете по адресу http://www.mayomedicallaboratories.com/test-catalog/Overview/8520. По состоянию на февраль 2013 г. С. 233-246.
С. 233-246. ). Общий белок. Медицинская энциклопедия MedlinePlus [Он-лайн информация]. Доступно онлайн по адресу https://www.nlm.nih.gov/medlineplus/ency/article/003483.htm. Дата обращения 23.03.16.
). Общий белок. Медицинская энциклопедия MedlinePlus [Он-лайн информация]. Доступно онлайн по адресу https://www.nlm.nih.gov/medlineplus/ency/article/003483.htm. Дата обращения 23.03.16.
 Выявить гипопротеинемию можно только с помощью медицинских тестов.
Выявить гипопротеинемию можно только с помощью медицинских тестов.
 В результате у человека может быть сочетание гипопротеинемии и протеинурии (белок в моче).
В результате у человека может быть сочетание гипопротеинемии и протеинурии (белок в моче). Альбумин и глобулин — это два белка, которые производит печень.
Альбумин и глобулин — это два белка, которые производит печень.


 Хотя большинство продуктов растительного происхождения не являются полноценными белками, они содержат клетчатку, витамины, минералы и антиоксиданты, которые помогают бороться с болезнями.
Хотя большинство продуктов растительного происхождения не являются полноценными белками, они содержат клетчатку, витамины, минералы и антиоксиданты, которые помогают бороться с болезнями.
 Альбумин также помогает переносить некоторые лекарства и другие вещества через кровь и важен для роста и заживления тканей.
Альбумин также помогает переносить некоторые лекарства и другие вещества через кровь и важен для роста и заживления тканей.

 Эти диапазоны варьируются от лаборатории к лаборатории, и ваша лаборатория может иметь другой диапазон от нормального.Отчет вашей лаборатории должен содержать диапазон, который использует ваша лаборатория. Кроме того, ваш врач оценит ваши результаты на основе вашего здоровья и других факторов. Это означает, что значение, выходящее за пределы нормальных значений, перечисленных здесь, может быть нормальным для вас или вашей лаборатории.
Эти диапазоны варьируются от лаборатории к лаборатории, и ваша лаборатория может иметь другой диапазон от нормального.Отчет вашей лаборатории должен содержать диапазон, который использует ваша лаборатория. Кроме того, ваш врач оценит ваши результаты на основе вашего здоровья и других факторов. Это означает, что значение, выходящее за пределы нормальных значений, перечисленных здесь, может быть нормальным для вас или вашей лаборатории.
 Этот тест измеряет определенные группы белков в крови. Для получения дополнительной информации см. Раздел Электрофорез сывороточного белка.
Этот тест измеряет определенные группы белков в крови. Для получения дополнительной информации см. Раздел Электрофорез сывороточного белка. Дж. (2010). Руководство Мосби по диагностическим и лабораторным испытаниям , 4-е изд. Сент-Луис: Мосби Эльзевьер.
Дж. (2010). Руководство Мосби по диагностическим и лабораторным испытаниям , 4-е изд. Сент-Луис: Мосби Эльзевьер. Габика, доктор медицины, семейная медицина
Габика, доктор медицины, семейная медицина Они помогают бороться с инфекциями и переносят питательные вещества.
Они помогают бороться с инфекциями и переносят питательные вещества.
 Это также может быть ранним признаком заболевания костного мозга.
Это также может быть ранним признаком заболевания костного мозга. Ваш врач предоставит вам более подробную информацию о ваших результатах и сообщит, какие еще тесты вам необходимы.
Ваш врач предоставит вам более подробную информацию о ваших результатах и сообщит, какие еще тесты вам необходимы. Некоторые белки плазмы являются ферментами, а другие выполняют функции свертывания крови и иммунной системы. За исключением иммуноглобулинов, все основные белки крови синтезируются в печени.
Некоторые белки плазмы являются ферментами, а другие выполняют функции свертывания крови и иммунной системы. За исключением иммуноглобулинов, все основные белки крови синтезируются в печени. Глобулины и делятся на четыре подгруппы: 2
Глобулины и делятся на четыре подгруппы: 2  Нарушения белков плазмы могут быть первичными (причина конкретных патологий) или вторичными (результат широкого спектра патологических процессов). Аномальная протеинурия также может быть результатом различных заболеваний.
Нарушения белков плазмы могут быть первичными (причина конкретных патологий) или вторичными (результат широкого спектра патологических процессов). Аномальная протеинурия также может быть результатом различных заболеваний.
 12
12  9
9  Высокий уровень сывороточного альбумина обычно отражает обезвоживание. 4
Высокий уровень сывороточного альбумина обычно отражает обезвоживание. 4  Причины преходящей повышенной протеинурии включают: 1 3
Причины преходящей повышенной протеинурии включают: 1 3 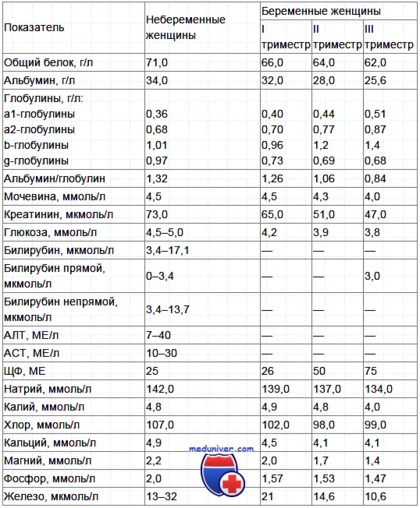 9
9  Однако СКВ почти не вызывает повышения уровня СРБ, если нет сопутствующей инфекции. При хронических воспалительных состояниях уровень СРБ может быть ценным для мониторинга активности заболевания, при этом высокие уровни указывают на обострение или неэффективное лечение, а падение или низкие уровни указывают на ремиссию. 16
Однако СКВ почти не вызывает повышения уровня СРБ, если нет сопутствующей инфекции. При хронических воспалительных состояниях уровень СРБ может быть ценным для мониторинга активности заболевания, при этом высокие уровни указывают на обострение или неэффективное лечение, а падение или низкие уровни указывают на ремиссию. 16  9 В этом процессе электрический ток используется для перемещения белковой смеси через тонкий слой геля.Расстояние, которое проходит каждый белок, зависит от ряда переменных, включая размер его молекулы и электрический заряд. Затем разделенные белки визуализируются с помощью красителя, который выявляет характерный узор из полос. Белки сыворотки разделяются на шесть основных групп с помощью электрофореза белков: альбумин и альфа 1 , альфа 2 , бета 1 , бета 2 и гамма-глобулины. Размер каждой полосы дает качественное представление о количестве этой белковой фракции.Этот рисунок полос часто преобразуется в график с вертикальными пиками или пиками, где присутствует большое количество белка, и меньшими пиками или впадинами, где есть небольшие количества белка.
9 В этом процессе электрический ток используется для перемещения белковой смеси через тонкий слой геля.Расстояние, которое проходит каждый белок, зависит от ряда переменных, включая размер его молекулы и электрический заряд. Затем разделенные белки визуализируются с помощью красителя, который выявляет характерный узор из полос. Белки сыворотки разделяются на шесть основных групп с помощью электрофореза белков: альбумин и альфа 1 , альфа 2 , бета 1 , бета 2 и гамма-глобулины. Размер каждой полосы дает качественное представление о количестве этой белковой фракции.Этот рисунок полос часто преобразуется в график с вертикальными пиками или пиками, где присутствует большое количество белка, и меньшими пиками или впадинами, где есть небольшие количества белка. 17 Хотя моноклональное увеличение может вызывать беспокойство, наиболее частой причиной является моноклональная гаммопатия неопределенной значимости (MGUS), которая, как правило, является доброкачественной, но со временем может прогрессировать до злокачественного состояния. Наиболее частое повышение уровней гамма-глобулина является поликлональным и обычно связано с повышенной активностью иммунной системы, вызванной острой или хронической инфекцией, повреждением тканей или аутоиммунными заболеваниями соединительной ткани, такими как ревматоидный артрит, СКВ, склеродермия, хронический активный аутоиммунный гепатит и первичный билиарный холангит. . 9
17 Хотя моноклональное увеличение может вызывать беспокойство, наиболее частой причиной является моноклональная гаммопатия неопределенной значимости (MGUS), которая, как правило, является доброкачественной, но со временем может прогрессировать до злокачественного состояния. Наиболее частое повышение уровней гамма-глобулина является поликлональным и обычно связано с повышенной активностью иммунной системы, вызванной острой или хронической инфекцией, повреждением тканей или аутоиммунными заболеваниями соединительной ткани, такими как ревматоидный артрит, СКВ, склеродермия, хронический активный аутоиммунный гепатит и первичный билиарный холангит. . 9 
 9 В этих тестах белки сначала разделяются электрофорезом, а затем реагируют со специфическим антителом. Если антитело реагирует с исследуемым белком, комплекс антитело-белок остается в геле, в то время как другие белки вымываются, что позволяет идентифицировать и количественно определить белок.Этот метод полезен при оценке множественной миеломы.
9 В этих тестах белки сначала разделяются электрофорезом, а затем реагируют со специфическим антителом. Если антитело реагирует с исследуемым белком, комплекс антитело-белок остается в геле, в то время как другие белки вымываются, что позволяет идентифицировать и количественно определить белок.Этот метод полезен при оценке множественной миеломы. Если исследуемое антитело присутствует, оно будет связано с антигеном. Затем аналитические процессы используются для количественной оценки количества антител, присутствующих в сыворотке. 18
Если исследуемое антитело присутствует, оно будет связано с антигеном. Затем аналитические процессы используются для количественной оценки количества антител, присутствующих в сыворотке. 18 


 Доступно на: www.acb.org.uk/docs/default-source/committees/scientific/amalc/albumin.pdf
Доступно на: www.acb.org.uk/docs/default-source/committees/scientific/amalc/albumin.pdf ).
).

 Проконсультируйтесь с врачом или другим медицинским работником, чтобы поставить точный диагноз.
Проконсультируйтесь с врачом или другим медицинским работником, чтобы поставить точный диагноз. com/contents/search. Дата обращения: сентябрь.4, 2017.
com/contents/search. Дата обращения: сентябрь.4, 2017.


 1
1  2
2 1
1  2
2





